Эффективные схемы лечения острого и рецидивирующего кандидозного вульвовагинита | Ткаченко Л.В., Углова Н.Д., Жукова С.И.
Волгоградский Государственный Медицинский Университет, Волгоградский противочумный НИИ
Кандидозный вульвовагинит – одна из наиболее частых причин обращения женщин за медицинской помощью. Частота его за последние 10 лет почти удвоилась и составляет 30–45% в структуре инфекционных поражений вульвы и влагалища [2,3,6].
До возраста менархе случаи заболевания крайне редки, однако к 25 годам примерно половина всех женщин имеет хотя бы один эпизод кандидозного вульвовагинита, установленного врачом. Заболевание менее характерно для женщин в постменопаузе, однако, к периоду пременопаузы примерно 75% женщин имели данное заболевание [5,6].
В 80–92% случаев возбудителем кандидозного вульвовагинита является Candida albicans. Однако в последнее время в качестве возбудителя нередко выявляются другие представители рода Candida, особенно C.
Значительное учащение случаев кандидозного вульвовагинита обусловлено действием ряда предрасполагающих факторов, таких как: длительный, а иногда и бесконтрольный прием антибиотиков, кортикостероидов, цитостатиков, оральных контрацептивов; тяжелые инфекционные заболевания, эндокринные нарушения, иммунодефицитные состояния, лучевая терапия и др. Кроме того, кандидозный вульвовагинит – одна из болезней современной цивилизации. Развитию его способствует ношение белья из синтетических тканей, плотно облегающего тело, в результате чего создается микроклимат с повышенной влажностью и температурой, что приводит к мацерации рогового слоя кожи, возникновению термостатных условий для развития местной микрофлоры, в том числе и кишечной, где среди грибов рода
Рецидивирующая форма кандидозного вульвовагинита диагностируется при наличии 4 и более эпизодов заболевания в год и наблюдается менее чем у 5% здоровых женщин.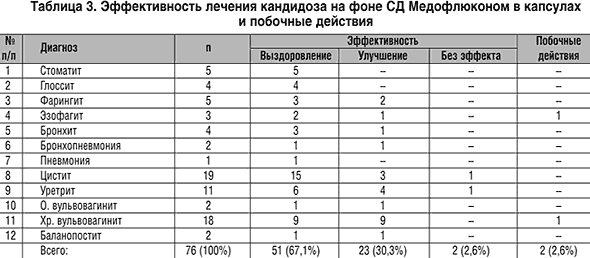 Причину развития такой формы заболевания определить бывает крайне сложно – например, при наличии сахарного диабета или при применении препаратов, подавляющих активность иммунной системы. Как показало длительное наблюдение за пациентками с рецидивирующими формами кандидозного вульвовагинита, с использованием метода ДНК–типирования, причиной заболевания служат штаммы
Причину развития такой формы заболевания определить бывает крайне сложно – например, при наличии сахарного диабета или при применении препаратов, подавляющих активность иммунной системы. Как показало длительное наблюдение за пациентками с рецидивирующими формами кандидозного вульвовагинита, с использованием метода ДНК–типирования, причиной заболевания служат штаммы
Грибы рода Candida могут быть выделены из влагалища практически здоровых женщин при отсутствии клинических признаков вульвовагинита (носительство). При определенных условиях под действием экзогенных и/или эндогенных факторов эти грибы становятся патогенными, вызывая заболевание.
В связи с выраженной тенденцией к распространению кандидоза особую важность приобретает проблема его лечения. Значительные трудности возникают при лечении рецидивирующей формы кандидозной инфекции.
Цель исследования: изучить эффективность применения препарата Микосист (Венгрия, Гедеон Рихтер) при лечении первичного острого и рецидивирующего генитального кандидоза у женщин репродуктивного возраста.
Материал и методы исследования:
Основные методы диагностики – микроскопия мазков вагинального отделяемого в комплексе с культуральным исследованием. Микроскопия выполнялась в нативных и окрашенных по Граму препаратах.
Выделенные штаммы грибов Candida определяли на основании результатов посева на различные питательные среды (среда Сабуро, кровяной агар, ЖСА, среда Эндо).
С помощью культурального метода определяли степень колонизации влагалища (число колоний выражали в КОЕ/мл) с целью исключения возможного кандидоносительства и бессимптомной колонизации влагалища.
Исследуемый материал в различных разведениях засевали на питательные среды. По числу выросших колоний (колониеобразующих единиц – КОЕ) определяли концентрацию бактерий во влагалищном содержимом (КОЕ/мл), а также проводили родовую и видовую идентификацию микроорганизмов.
Критерии оценки клинической и микробиологической эффективности:
1. Полное клиническое выздоровление и микологическая санация: отсутствие субъективных клинических симптомов, отсутствие воспалительных изменений слизистой влагалища и отрицательный результат микроскопического и культурального исследования вагинального отделяемого после завершения курса лечения.
2. Улучшение: значительное уменьшение субъективных и/или объективных клинических симптомов.
3. Рецидив: повторное появление субъективных и/или объективных симптомов вагинального кандидоза и положительный результат микроскопического и культурального исследования вагинального отделяемого в течение 2–4 недель после завершения курса лечения.
Результаты исследования:
Основными клиническими симптомами острого вагинального кандидоза являлись:
1) обильные или умеренные выделения из половых путей, часто творожистого характера;
2) зуд, жжение, раздражение в области наружных половых органов;
3) усиление зуда во время сна или после водных процедур и полового акта.
При кольпоскопии выявлялись изменения, характерные для воспалительного процесса: выраженный сосудистый рисунок, после нанесения раствора Люголя – йодпестрая картина диффузного кольпита.
Диагноз острого вагинального кандидоза установлен на основании наличия клинических проявлений и обнаружения в вагинальном отделяемом более 10

Выявлено, что у подавляющего числа пациенток с рецидивирующим кандидозом – 31 из 36 (86%) показатели нормальной микрофлоры были существенно снижены (число лактобактерий не превышало 103 КОЕ/мл). У 33 больных (91,7%) высевались грибы рода Candida, у 3 (8,3%) – дрожжеподобные грибы рода Geobratum.
Наряду с этим у всех обследованных женщин определялась сопутствующая условно–патогенная или патогенная бактериальная микрофлора (см. табл. 1).
Таким образом, у женщин с рецидивирующими формами кандидоза выделенная бактериальная флора отличалась достаточным разнообразием, что требовало проведения дополнительного лечения.2007/77/077_02.png)
Схема лечения первичного эпизода кандидозного вульвовагинита состояло в пероральном назначении препарата Микосист 150 мг двукратно. При рецидивирующем кандидозе схема лечения помимо Микосиста (150 мг х 2 раза) включали дополнительно локальную терапию вагинальными таблетками Клион–Д (Гедеон Рихтер, Венгрия) 1 раз в сутки в течение 6 дней.
Эффективность лечения вульвовагинального кандидоза устанавливали на основании результатов тех же клинико–лабораторных тестов через 8–10 дней и 30–32 дня после окончания комплексной терапии.
Улучшение состояния большинство пациенток отметили уже на 3–4 день от начала лечения: уменьшилось количество выделений, а также зуд, жжение в области гениталий. Анализ результатов клинико–микробиологического обследования, проведенного через 8–10 дней после завершения лечения у больных с первичным острым вульвовагинальным кандидозом, позволил диагностировать клиническое выздоровление и элиминацию
 Пациентке была назначена повторная доза препарата Микосиста в дозе 150 мг. Побочных явлений не наблюдалось.
Пациентке была назначена повторная доза препарата Микосиста в дозе 150 мг. Побочных явлений не наблюдалось.Было отмечено, что дрожжевые грибы в небольшом количестве (101–102 КОЕ/мл) высевались у 4 из 36 женщин (11%) с рецидивирующим кандидозом, у остальных – высевы на грибы были отрицательными. Показано, что после проведенного лечения количественные показатели бактериальной микрофлоры достоверно снижались, что сопровождалось возрастанием во влагалище количества лактобактерий, при этом клинические проявления кандидоза, как правило, отсутствовали или были минимальными.
При очередном контрольном обследовании через 30–32 дня после завершения лечения у всех пациенток наблюдалась микологическая санация и полное клиническое выздоровление.
Выводы
Предложенная схема лечения первичного эпизода кандидозного вульвовагинита (двукратное пероральное назначение препарата Микосист в дозе 150 мг, а при рецидивирующем кандидозе Микосист 150 мг двукратно в комплексе с препаратом Клион–Д в виде вагинальных таблеток, которые назначают 1 раз в сутки в течение 6 дней) является наиболее эффективной, так как позволяет предотвратить рецидив инфекции.
Учитывая высокую эффективность (95%), малую токсичность, минимум побочных реакций, быстроту купирования симптомов, удобство применения, а также доступную цену препаратов данные схемы терапии можно рекомендовать для лечения острого и рецидивирующего кандидозного вульвовагинита у небеременных и некормящих женщин.
Литература:
1. Анкирская А.С., Муравьева В.В., Акопян Т.Э., Байрамова Г.Р.// Клиническая лабораторная диагностика. – 1997. – № 7. – С. 41–45.
2. Байрамова Г.Р., Прилепская В.Н. Кандидозная инфекция в акушерстве и гинекологии // Provisorum. – Том 1. – № 3. – С. 20–21.
3. Mardh PA, Tchoudomirova K, Elshibly S, Hellberg D. Symptoms and sings in single and mixed genital infections. Int J Gynecol Obstet 1996;63:145–152.
4. Kukner S, Ergin T, Cicek N, Ugur M, Yesilyurt H, Gokmen J. Treatment of vaginitis. Int J Gynecol Obstet 1996;52:43–47.
5. Sharma JB, Buckshee K, Gulati N. Oral ketoconazole and miconazol vaginal pessary treatment for vaginal candidosis. Aust N Z J Obstet Gynaecol 1991;31:276–278.
Oral ketoconazole and miconazol vaginal pessary treatment for vaginal candidosis. Aust N Z J Obstet Gynaecol 1991;31:276–278.
6. Sobel JD, Chaim W. Vaginal microbiology of women with acute recurrent vulvovaginal candidiasis. J Clin Microbiol 1996;34:2497–9.
.
Практические аспекты лечения рецидивирующего вульвовагинального кандидоза :: ТРУДНЫЙ ПАЦИЕНТ
Л.В. Ткаченко, Н.Д. Углова, Н.И. Свиридова
Волгоградский Государственный Медицинский Университет
В настоящее время, несмотря на большой арсенал антимикотических препаратов, проблема лечения вульвовагинального кандидоза (ВВК) не теряет своей актуальности. Учитывая высокую частоту заболевания, зачастую его хроническое и рецидивирующее течение, необходим обоснованный подход к лечению ВВК.
Вульвовагинальный кандидоз – одна из наиболее частых причин обращения женщин за медицинской помощью. Частота его за последние 10 лет почти удвоилась и составляет 30-45 % в структуре инфекционных поражений вульвы и влагалища [2, 3, 6]
По данным различных авторов от 70 до 80 % женщин репродуктивного возраста отмечают в течение жизни минимум один эпизод ВВК. До 20 % женщин являются бессимптомными носителями возбудителя. А от 5 до 7 % женщин планеты страдают рецидивирующим ВВК [5, 6].
До 20 % женщин являются бессимптомными носителями возбудителя. А от 5 до 7 % женщин планеты страдают рецидивирующим ВВК [5, 6].
Возбудители кандидоза – дрожжеподобные грибы рода Candida насчитывают более 180 видов. Наибольшее значение в возникновении заболевания имеет C. albicans, являясь его возбудителем в 85-90 %. затем – С. glabrata (2,7 %), С. parapsilosis (1,2 %) и Saccharomyces cerevisiae (0,4 %). В последние годы многими авторами отмечается тенденция увеличения частоты заболевания, особенно при хронических и рецидивирующих формах, вызванных другими non-albicans видами Candidа [2, 3].
Значительное учащение случаев ВВК обусловлено действием ряда предрасполагающих факторов, таких как длительный (а иногда и бесконтрольный) приём антибиотиков, кортикостероидов, оральных контрацептивов, нарушение обмена веществ и функции эндокринной системы, дисбактериоз на фоне хронических заболеваний желудочно-кишечного тракта.
В настоящее время принято различать 3 клинические формы генитального кандидоза.
1. Кандидоносительство.
2. Острый кандидозный вульвовагинит.
3. Хронический (рецидивирующий) кандидозный вульвовагинит.
Рецидивирующая форма ВВК диагностируется при наличии 4 и более эпизодов заболевания в год и наблюдается более чем у 5 % женщин репродуктивного возраста. Причину развития такой формы заболевания определить бывает крайне сложно – например, при наличии сахарного диабета или при применении препаратов, подавляющих активность иммунной системы. Как показало длительное наблюдение за пациентками с рецидивирующими формами ВВК, с использованием метода ДНК-типирования, причиной заболевания служат штаммы C. albicans, склонные к персистированию или non-albicans виды. Кроме того, за частые рецидивы данного заболевания могут быть ответственны местные вагинальные иммунные механизмы. К одному из биологических предрасполагающих факторов следует отнести уменьшение количества влагалищного экссудата, так как при этом усиливается дрожжевая колонизация [5, 6]. По мнению некоторых авторов, причиной рецидива заболевания может быть снижение чувствительности кандидозной инфекции к противогрибковым препаратам [1, 3, 5].
Патогенез рецидивирующего ВВК сложен и до настоящего времени остается недостаточно изученным. Учитывая, что при всех трёх клинических формах выделяются практически одни и те же штаммы C. albicans и non-albicans, можно предположить, что причиной развития заболевания являются особенности резистентности организма хозяина. В связи с чем, кандидоз чаще возникает на фоне состояний, изменяющих сопротивляемость макроорганизма: иммунодефицитные состояния, психоэмоциональные стрессы, приём лекарственных средств, экстрагенитальные заболевания. Особое значение в данных условиях приобретают воспалительные заболевания половых органов [5, 6].
Одной из основных особенностей хронических форм генитального кандидоза является нередкое сочетание кандидозной инфекции с бактериальной условно-патогенной флорой, обладающей высокой ферментативной и литической активностью, что создает благоприятные условия для инвазии грибов в эпителий. По мнению некоторых авторов, причина рецидивирования кроется в несостоятельности иммунного контроля организма. В частности, считается, что ключевую роль играет недостаточность локальных иммунных механизмов, опосредованных клетками иммунной системы [3, 5].
В частности, считается, что ключевую роль играет недостаточность локальных иммунных механизмов, опосредованных клетками иммунной системы [3, 5].
Вторая частая причина возникновения рецидивирующих форм ВВК связана с non-albicans видами возбудителя данного заболевания. Их частота увеличилась вдвое за последние 10 лет и составляет в настоящее время 5-15 % случаев данного заболевания. ВВК, вызванный вторым по распространенности возбудителем – С. glabrata, часто протекает в хронической рецидивирующей форме, т. к. микроорганизмы устойчивы к препаратам имидазолового ряда и, как следствие, неадекватной терапии заболевание принимает рецидивирующее течение. Третье место по частоте встречаемости занимает C. tropicalis, реже – C. krusei, C. parapsilosis и др. He-albicans кандидозы (НАК) относят к осложнённому грибковому поражению гениталий, потому что заболевание протекает с частыми рецидивами после неоднократного лечения азольными антимикотиками, с жалобами на зуд при незначительных выделениях из половых путей; при обнаружении сопутствующих инфекций, передаваемых половым путём; при отсутствии псевдомицелия гриба при микроскопии мазка и выделении его путём микробиологического посева с типированием Candida до вида.
В связи с выраженной тенденцией к распространению кандидоза особую важность приобретает проблема его лечения. Значительные трудности возникают при лечении хронических рецидивирующих форм кандидоза. При назначении терапии следует принимать во внимание рост устойчивости грибов рода Candida к антимикотикам (C. glabrata развивает устойчивость к флуконазолу в процессе лечения, а C. krusei – генетически устойчива к флуконазолу).
Арсенал средств специфической терапии грибковых поражений человека разнообразен и включает препараты, действующие на различных этапах жизнедеятельности и метаболизма грибов. Некоторые из них позволяют в минимально короткие сроки при минимальном проценте побочных реакций достичь высокого терапевтического эффекта. В последние годы широкое применение в лечении КВВ нашли препараты системного действия, содержащие в своем составе итраконазол.
Цель исследования: изучить эффективность применения препарата Румикоз (ОАО Щёлковский витаминный завод, Россия), активным веществом которого является итраконазол, при лечении рецидивирующего ВВК у женщин репродуктивного возраста.
Материал и методы исследования
Проведено клинико-лабораторное и инструментальное обследование 48 пациенток в возрасте от 18 до 45 лет с хроническим (рецидивирующим) ВВК. Диагноз базировался на оценке данных анамнеза, субъективных и объективных клинических признаках, результатах лабораторного обследования, проводимого до лечения и через 8-10 дней и 1 месяц после окончания лечения.
Основные методы диагностики – микроскопия мазков вагинального отделяемого в комплексе с культуральным исследованием. Микроскопия выполнялась в нативных и окрашенных по Граму препаратах.
Выделенные штаммы грибов Candida определяли на основании результатов посева на различные питательные среды (среда Сабуро, кровяной агар, ЖСА, среда Эндо).
Исследуемый материал в различных разведениях засевали на питательные среды. По числу выросших колоний (колониеобразующих единиц – КОЕ) определяли концентрацию бактерий во влагалищном содержимом (КОЕ/мл), а также проводили родовую и видовую идентификацию микроорганизмов.
Критерии оценки клинической и микробиологической эффективности:
1. Полное клиническое выздоровление и микологическая санация: отсутствие субъективных клинических симптомов, отсутствие воспалительных изменений слизистой влагалища и отрицательный результат микроскопического и культурального исследования вагинального отделяемого после завершения курса лечения.
2. Улучшение: значительное уменьшение субъективных и/или объективных клинических симптомов.
3. Рецидив: повторное появление субъективных и/или объективных симптомов вагинального кандидоза и положительный результат микроскопического и культурального исследования вагинального отделяемого в течение 2-4 недель после завершения курса лечения.
Длительность заболевания у обследованных больных составила 2,3 ± 0,6 года. Основными клиническими симптомами рецидивирующего вагинального кандидоза являлись изнуряющий зуд и дискомфортные ощущения на фоне умеренных выделений из половых путей, редко творожистого характера. Большинство пациенток (80 %) указывали усиление зуда во время сна, после водных процедур и полового акта.
При объективном осмотре обращала на себя внимание слабая гиперемия и инфильтрация слизистых оболочек, скудные беловатые пленки в виде вкраплений и островков, сухость слизистой малых и больших половых губ, слизистые оболочки их выглядели атрофичными. У двух пациенток с длительным анамнезом (более 5 лет) отмечался кандидоз паховых складок и промежности.
Диагноз кандидоза установлен на основании наличия клинических проявлений и обнаружения в вагинальном отделяемом более 103 КОЕ/мл дрожжеподобных грибов у всех 48 пациенток.
Выявлено, что у подавляющего числа пациенток с хроническим рецидивирующим КВВ – 42 (87,5 %) показатели нормальной микрофлоры были существенно снижены (число лактобактерий не превышало 102 КОЕ/мл). У 72,9 % больных высевались дрожжеподобные грибы рода C. albicans, у 14,6 % – С. glabrata, у 6,3 % – C. krusei, у 4,1 % – C. tropicalis, у 2,1 % – C. parapsilosis (рисунок).
Наряду с этим у всех обследованных женщин определялась сопутствующая условно-патогенная или патогенная бактериальная микрофлора (табл. 1).
1).
Чаще всего высевался условно-патогенный эпидермальный стафилококк – 41,7 %, у 12,8 % пациенток определялся патогенный золотистый стафилококк и у 2,8 % – патогенный стрептококк (S. руоgenes). Условно-патогенные представители кишечной группы (Е. coli, К. pneumoniae, P. vulgaris) были идентифицированы всего у 27 % больных, у 6,2 % женщин из влагалища выделена синегнойная палочка.
Таким образом, у женщин с рецидивирующими формами кандидоза выделенная бактериальная флора отличалась достаточным разнообразием, что требовало проведения дополнительного лечения.
В последние годы широкое применение в лечении ВВК нашел препарат Румикоз (итраконазол), относящийся к новому классу триазольных соединений. Он угнетает биосинтез стеролов мембраны грибов, связывает группу зависимого от цитохрома Р-450 фермента ланостерол-14-деметилазы грибковой клетки, нарушает синтез эргостерина, в результате чего ингибируется рост грибов. Итраконазол активен в отношении всех видов Candidа.
Схема лечения хронического рецидивирующего кандидозного вульвовагинита состояла в пероральном назначении препарата Румикоз 200 мг (по 2 капсулы) однократно в день в течение 3 дней. Учитывая, что при рецидивирующем кандидозе у большинства больных рецидив возникает за несколько дней до менструации, противорецидивная терапия заключалась в дополнительном приёме препарата за 3 дня до менструации в течение трёх последующих менструальных циклов (табл. 2)
Учитывая, что при рецидивирующем кандидозе у большинства больных рецидив возникает за несколько дней до менструации, противорецидивная терапия заключалась в дополнительном приёме препарата за 3 дня до менструации в течение трёх последующих менструальных циклов (табл. 2)
Эффективность лечения ВВК устанавливали на основании результатов тех же клинико-лабораторных тестов через 8-10 дней и через 1 месяц после окончания трёх курсов терапии.
Улучшение состояния большинство пациенток отметили уже на 3-4 день от начала лечения: уменьшилось количество выделений, а также зуд, жжение в области гениталий. Анализ результатов клинико-микробиологического обследования, проведенного через 8-10 дней после завершения лечения у больных с хроническим ВВК, позволил диагностировать клиническое выздоровление и элиминацию С. albicans у 91,6 % пациенток.
Было отмечено, что дрожжевые грибы в небольшом количестве (101-102 КОЕ/мл) высевались у 8,4 % женщин с рецидивирующим кандидозом, у остальных – посевы на грибы были отрицательными. Побочных явлений не наблюдалось.
Побочных явлений не наблюдалось.
Показано, что после проведённого лечения количественные показатели бактериальной микрофлоры достоверно снижались, что сопровождалось возрастанием во влагалище количества лактобактерий, при этом клинические проявления кандидоза, как правило, отсутствовали или были минимальными.
При очередном контрольном обследовании через 1 месяц после завершения лечения у 91,6 % пациенток наблюдалась микологическая санация и полное клиническое выздоровление.
Выводы
Предложенная схема лечения хронического рецидивирующего вульвовагинального кандидоза – Румикоз в дозе 200 мг (2 капсулы) однократно в сутки в течение 3-х дней, последовательно в течение 3-х менструальных циклов – является наиболее эффективной, так как позволяет в 91,6 % случаев предотвратить рецидив инфекции.
Учитывая высокую эффективность (91,6 %), хорошую переносимость, минимум побочных реакций, быстроту купирования симптомов, удобство применения, а также доступную цену препарата, данные схемы терапии можно рекомендовать для лечения хронического рецидивирующего ВВК у женщин вне беременности и лактации.
Литература
1. Байрамова Г.Р., Прилепская В.Н. Кандидозная инфекция в акушерстве и гинекологии // Provisorum 2002; 1: 3: 20-21.
2. Mardh P.A., Tchoudomirova К., Elshibly S., Hellberg D. Symptoms and sings in single and mixed genital infections // Int J Gynecol Obstet 1996; 63: 145-152.
3. Kukner S., Ergin T., Cicek N., Ugur M., Yesilyurt H., Gokmen J. Treatment of vaginitis // Int J Gynecol Obstet 1996; 52: 43-47.
4. Sharma J.B., Buckshee K., Gulati N. Oral ketoconazole and miconazol vaginal pessary treatment for vaginal candidosis // Aust NZJ Obstet Gynaecol 1991; 31: 276-278.
5. Sobel J.D., Chaim W. Vaginal microbiology of women with acute recurrent vulvovaginal candidiasis // J Clin Micro biol 11996; 34: 2497-2499.
6. Ткаченко Л.В., Углова Н.Д., Жукова С.И. Эффективные схемы лечения острого и рецидивирующего кандидозного вульвовагинита // РМЖ 2003; 11: 16.
препарат для лечения и профилактики грибковых инфекций
ФЛЮКОСТАТ® – системный противогрибковый препарат для лечения «молочницы».
Преимущества торговой марки
- многолетняя история применения, подкрепленная положительным опытом использования и доверием миллионов женщин в России
- доказанная и подтвержденная эквивалентность оригинальному западному препарату1
- производство на предприятии, стандартизированном по европейским стандартам качества EU GMP2
- ценовая доступность широкому кругу потребителей3
Преимущества молекулы
- широкий спектр противогрибковой активности
- способность угнетать рост и размножение грибов рода Candida, особенно Candia albicans – основных возбудителей генитального кандидоза («молочницы»)
- выгодные фармакокинетические характеристики:
- биодоступность при пероральном приеме сопоставимая с внутривенным введением;
- высокая степень распределения в тканях и средах организма (в т.ч. способность создавать и поддерживать высокие терапевтические концентрации в тканях влагалища и вагинальном секрете)4;
- пролонгированный терапевтический эффект и длительное защитное действие.
- наличие в стандартах лечения кандидозов и других грибковых инфекций различных локализаций, в том числе в международных и отечественных рекомендациях лечения женщин с вульвовагинальным кандидозом («молочницей»)
- единственный системный антимикотик для терапии урогенитального кандидоза («молочницы»), рекомендованный ВОЗ (Всемирная организация здравоохранения)5и СDC (Centers for Diseases Control and Prevention, Центр по контролю и профилактике заболеваний, США)6
- характерные особенности:
- достижение максимальных концентраций в слизистой влагалища и вагинальном секрете уже через 2 часа после приема7*
- начало снижения клинических симптомов в среднем в течение 24 ч после приема одной капсулы в дозировке 150 мг8
- среднее время регресса симптомов – 2 дня8
- достаточность всего одной капсулы в дозировке 150 мг для устранения симптомов «молочницы» у большинства женщин с неосложненной формой острого вульвовагинального кандидоза
- однократный оральный прием капсулы 150 мг сопоставим с недельным курсом терапии некоторыми внутривлагалищными средствами против «молочницы»9**
Преимущества формы выпуска (капсулы для приема внутрь)
Системное распределение в большинство тканей, органов и биологических жидкостей организма создает в них высокие концентрации, что способствует:
- устранению грибковых клеток не только с поверхности слизистой влагалища, включая микроскладки, но и во всей ее толще7
- устранению возбудителей «молочницы» не только в половых путях, но и в других возможных местах их обитания – слизистая ротовой полости и кишечник, тем самым минимизируется риск повторного обострения заболевания после лечения8
удобство и комфорт в процессе лечения:
- возможность начала лечения в любой день менструального цикла, включая «месячные»
- возможность приема капсулы в любое время суток – днем или ночью
- возможность приема препарата вне зависимости от пищевого режима – натощак, во время или после еды (одновременный прием пищи и повышенная кислотность не оказывают существенного влияния на абсорбцию и терапевтическое действие лекарственного средства)
- возможность приема препарата вне зависимости от используемого способа контрацепции – флуконазолне нарушает целостности латексных контрацептивов, если речь идет об использовании презерватива или диафрагмы, а также не снижает уровень эстрадиола, являющегося основным компонентом оральных противозачаточных средств
- простота и легкость самого процесса приема препарата – все что требуется – достать капсулу из блистера и проглотить ее, запив необходимым количеством воды
- в большинстве случаев достаточно приема всего 1-й капсулы препарата на курс
Показания к применению
- лечение острого вагинального кандидоза, когда местная терапия не применима.
Противопоказания
- Повышенная чувствительность к флуконазолу и другим компонентам препарата
- Детский возраст до 18 лет
- Период лактации (см. раздел инструкции «Применение при беременности и в период грудного вскармливания
Более подробно – см. инструкцию по медицинскому применению препарата.
Лечение вульвовагинального кандидоза: анализ зарубежных рекомендаций
Статья в формате PDF.
Вульвовагинальный кандидоз (ВВК) представляет собой инфекционное поражение слизистой оболочки вульвы и влагалища, которое вызвано грибами рода Candida и ежегодно развивается у миллионов женщин во всем мире. Считается, что до 75% женщин переносят как минимум один эпизод неосложненного ВВК в тот или иной период своей жизни, а 40-45% – два эпизода или более (J.D. Sobel, 2007). Хотя основным возбудителем ВВК на сегодня является Candida albicans, в последние годы все чаще в качестве причины ВВК идентифицируют другие виды грибов рода Candida (Candida non-albicans), в частности Candida glabrata (B. Goncalves et al., 2015). Клиническое значение этого факта заключается в том, что грибы Candida non-albicans характеризуются большей резистентностью к противогрибковым препаратам первой линии (А.Л. Тихомиров, Ч.Г. Олейник, 2009; M. Ilkit, A.B. Guzel, 2011).
Выделяют несколько факторов, связанных с состоянием организма женщины, предрасполагающих к развитию ВВК. К ним относят беременность, неконтролируемое течение сахарного диабета, иммуносупрессию, применение антибиотиков и глюкокортикоидов, а также генетическую предрасположенность. Факторами риска развития ВВК, связанными с особенностями образа жизни женщины, являются использование оральных контрацептивов, внутриматочных спиралей, спермицидов и презервативов, а также некоторые особенности гигиены и сексуального поведения.
Безусловно, среди перечисленных факторов риска особого внимания акушеров-гинекологов требует беременность – физиологическое состояние организма женщины, которое, тем не менее, предрасполагает к развитию клинически манифестного ВВК. Это обусловлено, прежде всего, характерными для беременности иммунологическими и гормональными изменениями, а также повышенной вагинальной продукцией гликогена в этот период. Как свидетельствуют данные микробиологических исследований, грибы рода Candida колонизируют влагалище без развития соответствующей клинической симптоматики как минимум у 20% женщин, а при беременности этот показатель возрастает до 30%. В последнее время также появляются интересные данные о том, что ВВК во время беременности может быть ассоциирован с повышением риска таких осложнений, как преждевременный разрыв плодных оболочек и преждевременные роды, хориоамнионит и врожденный кандидоз кожи у новорожденных (T.J. Aguin, J.D. Sobel, 2015). Большинство эпизодов симптомного ВВК развивается во время II и III триместров беременности. Выбор средств для его лечения представляет собой весьма ответственную задачу, поскольку в данной клинической ситуации врач должен, с одной стороны, избежать системного воздействия лекарственных средств на плод, а с другой – обеспечить быстрое купирование симптомов заболевания и эффективную санацию влагалища от грибов рода Candida.
Основными клиническими проявлениями ВВК являются густые, белые, творожистые выделения с кисловатым запахом, зуд и жжение в области наружных половых органов, отек и гиперемия слизистой оболочки вульвы и влагалища, дизурия и диспареуния. При остром ВВК зуд в большинстве случаев достигает большой интенсивности, нарушая сон и отдых пациентки, приводя к формированию бессонницы и неврозов.
Согласно современной классификации, выделяют следующие формы ВВК (В.Н. Серов, 2014):
- острый;
- хронический: рецидивирующий (≥4 эпизодов в течение 12 мес) и персистирующий.
По видам течения выделяют неосложненный и осложненный ВВК.
Неосложненный ВВК подразумевает:
- единичные или редкие случаи;
- легкое или среднетяжелое течение;
- вызванный Candida albicans;
- без нарушений иммунитета у пациентки.
Осложненный ВВК диагностируют в следующих случаях:
- при рецидиве;
- при тяжелых формах;
- при инфицировании Candida non-albicans;
- при сопутствующих состояниях: декомпенсированном сахарном диабете, других тяжелых заболеваниях, беременности, иммуносупрессии.
Лечение проводится тем пациенткам с жалобами и клиническими симптомами, у которых диагноз ВВК подтвержден обнаружением Candida spp. в ходе лабораторных исследований. Для этиотропного лечения ВВК используют как системные, так и местные противогрибковые препараты различных групп, в основном полиенового, имидазолового либо триазолового ряда. В настоящее время в арсенале акушеров-гинекологов имеется широкий спектр противогрибковых препаратов, показанных для лечения пациенток с ВВК и представленных в различных лекарственных формах. Выбор схем лечения и работу практикующих врачей существенно облегчает наличие клинических руководств по тем или иным проблемам и заболеваниям, основанных на данных доказательной медицины. Поэтому важно проанализировать современные рекомендации по лечению пациенток с ВВК, принятые в развитых странах мира.
Европейский Союз – рекомендации IUSTI/ВОЗ (2011)
Лечение ВВК подробно рассматривается в Европейских рекомендациях по ведению пациенток с патологическими выделениями из влагалища, изданных Международным союзом по борьбе с инфекциями, передающимися половым путем (International Union against Sexually Transmitted Infections, IUSTI), и ВОЗ в 2011 г. (Sherrard J., Donders G., White D. European (IUSTI/WHO) Guideline on the Management of Vaginal Discharge, 2011). В данном документе указано, что противогрибковые средства для интравагинального введения и пероральные препараты обеспечивают одинаковую эффективность лечения при ВВК. Лечение препаратами, являющимися производными азола, приводит к купированию симптомов и получению отрицательных результатов культурального исследования у 80-90% пациенток после завершения курса терапии (независимо от того, применялся препарат перорально или местно). В целом стандартные препараты для однократного перорального приема столь же эффективны, как и более длительные курсы. Доказано, что при эпизоде тяжелого симптомного ВВК с точки зрения купирования симптомов более эффективен повторный прием флуконазола в дозе 150 мг через 3 дня после первого его приема.
В Европейских рекомендациях по ведению пациенток с патологическими выделениями из влагалища (2011) указаны следующие противогрибковые препараты, рекомендованные к применению с целью лечения ВВК:
- пероральные препараты:
– флуконазол 150 мг однократно;
– итраконазол 200 мг 2 р/сут – 1 день.
- препараты, предназначенные для интравагинального введения:
– клотримазол в лекарственной форме вагинальных таблеток 500 мг 1 р/сут или 200 мг 1 р/сут в течение 3 дней;
– миконазол (вагинальные овули) 1200 мг однократно или 400 мг 1 р/сут в течение 3 дней;
– эконазол в форме вагинального пессария 150 мг однократно.
В рекомендациях указано, что нет убедительных свидетельств в пользу того, что местное лечение слизистой оболочки вульвы обеспечивает какое-либо дополнительное преимущество помимо интравагинального лечения, хотя некоторые пациентки с ВВК отдают ему предпочтение. В клинической ситуации, когда ВВК сопровождается выраженным зудом, достичь более быстрого симптоматического облегчения можно с помощью нанесения на слизистую оболочку топических препаратов, содержащих гидрокортизон. Определенную пользу может принести дополнительное использование увлажняющих кремов (эмолиентов) у пациенток, которые получают системную терапию пероральными противогрибковыми средствами. Они доступны по цене и редко вызывают реакции раздражения со стороны слизистой оболочки.
Во время беременности допускается применение только местных противогрибковых препаратов. Нистатин, не являющийся производным азола (представляет собой противогрибковое средство полиенового ряда), обеспечивает излечение инфекции, вызванной грибами рода Candida, в 70-90% случаев, но он может быть полезен у женщин со сниженной чувствительностью к препаратам азолового ряда. Доза в лекарственной форме пессария составляет 100 000 ЕД (1-2 пессария на ночь в течение 14 ночей). Однако этот препарат доступен не во всех европейских странах.
При хроническом ВВК, вызванном C. glabrata, требуется более длительный курс лечения. Первой линией терапии является применение нистатина в течение 21 дня и местное применение флуцитозина (в монотерапии или в комбинации с топическим амфотерицином). Также может использоваться борная кислота в форме вагинальных суппозиториев 600 мг в сутки в течение 14-21 дня. Ответ на лечение следует оценивать на основании данных культурального исследования, поскольку для достижения симптоматического ответа иногда может потребоваться несколько месяцев.
При лечении рецидивирующего ВВК (≥4 симптомных эпизодов в год) важная роль отводится исключению факторов риска (например, сахарный диабет, иммунодефицит, терапия глюкокортикоидами, частое использование антибиотиков). Рекомендуется первоначальное интенсивное лечение в течение 10-14 дней, а затем проведение поддерживающей терапии (еженедельно в течение 6 мес). Поскольку типичной проблемой при рецидивирующем ВВК является дерматит/экзема наружных половых органов, рекомендуется нанесение на сухую кожу этой области увлажняющего крема, который затем смывается и выступает в качестве замены мылу. Определенную пользу при рецидивирующем ВВК может принести подавление овуляции с помощью прогестинов.
Соединенные Штаты Америки – рекомендации CDC (2015)
В 2015 г. в США Центром по контролю и профилактике заболеваний (Centers for Disease Control and Prevention, CDC) были выпущены обновленные Рекомендации по лечению заболеваний, передающихся половым путем (Workowski K.A., Bolan G.A. MMWR Recomm Rep 2015; 64). Отдельный раздел в этом документе посвящен ВВК. Согласно данным рекомендациям при неосложненном ВВК следует использовать короткий курс лечения местными противогрибковыми препаратами, применяемыми однократно или в течение 1-3 дней. При этом в рекомендациях подчеркивается, что местные противогрибковые препараты, являющиеся производными азола, более эффективны при неосложненном ВВК, чем нистатин. Лечение производными азола приводит к купированию симптоматики и получению отрицательных результатов культурального исследования у 80-90% пациенток, завершивших курс терапии.
Вместе с тем в рекомендациях отмечается, что кремы и суппозитории представляют собой лекарственные формы на масляной основе, вследствие чего они могут повышать вероятность нарушения целостности латексных презервативов и диафрагм. Женщины, у которых симптомы персистируют после применения безрецептурного препарата или отмечается рецидив заболевания в течение 2 мес после лечения ВВК, должны быть тщательно обследованы клинически и микробиологически, поскольку ненадлежащее использование безрецептурных противогрибковых препаратов может привести к задержкам в лечении вульвовагинитов другой этиологии и, соответственно, к неблагоприятным исходам.
Патогенез рецидивирующего ВВК изучен недостаточно; у большинства таких пациенток отсутствуют очевидные предрасполагающие факторы либо фоновые заболевания. У 10-20% женщин с рецидивирующим ВВК при культуральном исследовании обнаруживается C. glabrata и другие виды грибов Candida non-albicans, которые менее чувствительны к традиционной противогрибковой терапии, чем C. albicans.
При каждом отдельном эпизоде рецидивирующего ВВК, вызванного C. albicans, отмечается эффективный ответ на короткий курс терапии пероральными или местными препаратами азолового ряда. Однако для поддержания клинического и микологического контроля некоторые специалисты рекомендуют применять более длительную начальную терапию (местная терапия в течение 7-14 дней или пероральный прием флуконазола в дозе 100, 150 или 200 мг каждые 3 суток до достижения в целом 3 доз, то есть на 1, 4 и 7 дни лечения), чтобы достичь микологической ремиссии до начала режима поддерживающей противогрибковой терапии.
Первой линией поддерживающего лечения при рецидивирующем ВВК является пероральный прием флуконазола (в дозе 100, 150 или 200 мг) еженедельно в течение 6 мес. Если применение такого режима поддерживающей терапии невозможно, может рассматриваться интермиттирующее применение местных противогрибковых препаратов. Супрессивная поддерживающая терапия достаточно эффективна в снижении частоты рецидивирования ВВК, однако у 30-50% пациенток возникает рецидив после ее прекращения.
Тяжелый кандидозный вульвовагинит (сопровождается распространенной эритемой вульвы, отеком, экскориациями и образованием трещин) ассоциирован с более низкой частотой клинического ответа у пациенток, получавших короткие курсы местной или пероральной терапии. В такой ситуации рекомендуется применение топического препарата азолового ряда в течение 7-14 дней или пероральный прием флуконазола 150 мг в виде двух последовательных доз (вторая доза через 72 ч после начальной).
Оптимальный режим лечения ВВК, вызванного грибами Candida non-albicans, не установлен. Варианты лечения включают увеличение продолжительности терапии (7-14 дней) с использованием в качестве средств первого выбора пероральных или местных препаратов азолового ряда (но не флуконазола). При рецидиве заболевания рекомендуется интравагинальное введение борной кислоты в дозе 600 мг в форме желатиновых капсул 1 р/сут в течение 2 недель. Частота клинического излечения и микробиологической эрадикации при применении этого режима лечения составляет около 70%.
В отношении лечения ВВК во время беременности в рекомендациях CDC прямо указано, что у беременных рекомендуется использование только местных препаратов азолового ряда в течение 7 дней.
Германия – рекомендации DGGG, AGII и DDG (2015)
В 2015 г. Немецким обществом акушеров-гинекологов (DGGG), Рабочей группой по инфекциям и иммунологии в акушерстве и гинекологии (AGII) и Немецким дерматологическим обществом (DDG) были разработаны Рекомендации по диагностике и лечению ВВК (кроме хронического кандидоза кожных покровов и слизистых оболочек; Mendling W., Brasch J., Cornely O.A. Guideline: vulvovaginal candidosis (AWMF 015/072), S2k (excluding chronic mucocutaneous candidosis). Mycoses. 2015 Mar; 58 Suppl 1:1-15). В них рассмотрено большое количество традиционных схем и альтернативных методов лечения ВВК. Подчеркивается, что даже при высоком грибковом числе бессимптомная вагинальная колонизация не требует назначения лечения при условии, что пациентка является иммунокомпетентной и не страдает хроническим рецидивирующим ВВК. Острый ВВК немецкие эксперты рекомендуют лечить с применением местных препаратов – полиенов (нистатин), имидазолов (клотримазол, миконазол, эконазол, фентиконазол) или циклопироксоламина (табл. 1).
Как видно из таблицы, на фармацевтическом рынке Германии доступен широкий спектр вагинальных суппозиториев и кремов в различных дозировках, которые при назначении рекомендованным курсом (1-7 дней) считаются безопасными для пациенток. Также возможна пероральная терапия триазолами – флуконазолом или итраконазолом. Показатели микологического и клинического излечения для разных препаратов у небеременных пациенток практически не отличаются и составляют примерно 85% через 1-2 недели и 75% через 4-6 недель после лечения.
У беременных с ВВК имидазолы демонстрируют значительно более высокую эффективность по сравнению с полиенами. Интересно, что в немецком руководстве рекомендуется профилактическое лечение бессимптомной колонизации влагалища Candida в последние 6 недель беременности с целью предотвращения колонизации и последующего инфицирования новорожденного. После внедрения этой рекомендации частота молочницы и пеленочного дерматита в первые 4 недели жизни снизилась с 10 до 2%. Кроме того, в серии ретроспективных и одном проспективном исследованиях наблюдалось значительное снижение частоты преждевременных родов после интравагинальной терапии клотримазолом в I триместре беременности.
При хроническом рецидивирующем ВВК, вызванном C. albicans, с целью профилактики рецидивов рекомендуется местная или системная поддерживающая терапия. Интравагинальный клотримазол 500 мг, пероральный кетоконазол 100 мг и пероральный флуконазол 150 мг обеспечивают сопоставимую эффективность.
Канада – рекомендации SOGC (2015)
В марте 2015 г. в Journal of Obstetrics and Gynaecology of Canadа было опубликовано Клиническое руководство Общества акушеров и гинекологов Канады (SOGC) по скринингу и лечению трихомониаза, ВВК и бактериального вагиноза (van Schalkwyk J., Yudin M.H. Vulvovaginitis: Screening for and Management of Trichomoniasis, Vulvovaginal Candidiasis and Bacterial Vaginosis J Obstet Gynaecol Can 2015; 37(3): 266-274). Канадские эксперты солидарны со своими европейскими и американскими коллегами в том, что лечение ВВК необходимо проводить только при наличии клинических симптомов. Выявление дрожжевых грибов во влажном анатомическом препарате, окрашенном по Граму мазке/культуре или в мазке по Папаниколау при отсутствии ассоциированных симптомов не требует проведения терапии. Информация о вариантах лечения и дозирования лекарственных препаратов, применяемых в терапии неосложненного ВВК, рецидивирующего ВВК и ВВК, вызванного штаммами Candida non-albicans, представлена в таблице 2 (M. Nurbai et al., 2007; J.D. Sobel et al., 2004; P.G. Pappas et al., 2004; S. Guaschino et al., 2001; J.D. Sobel et al., 1986; A.C. Roth et al., 1990).
Для лечения ВВК у беременных эксперты SOGC рекомендуют применять только местные азолы. Может потребоваться наружное нанесение кремов на основе имидазола и введение интравагинальных суппозиториев вплоть до 14 дней. Также могут понадобиться повторные курсы лечения. Во время беременности следует избегать перорального приема флуконазола, поскольку это может повышать риск формирования тетрады Фалло у плода (D. Molgaard-Nielsen et al., 2013). Безопасность перорального приема флуконазола во II и III триместрах беременности не изучалась. Интравагинальное введение борной кислоты было ассоциировано с более чем 2-кратным повышением риска врожденных пороков развития плода при использовании в течение первых 4 мес беременности (N. Acs et al., 2006), поэтому на данном сроке гестации его рекомендуется избегать.
***
Таким образом, на сегодняшний день накоплена достаточная доказательная база в отношении значительного количества противогрибковых препаратов, которые позволяют эффективно лечить женщин с различными формами ВВК, в том числе во время беременности. За исключением несущественных различий, связанных с особенностями лекарственных средств, представленных в том или ином регионе, в целом в развитых странах мира приняты согласованные алгоритмы лечебных вмешательств. При анализе рекомендаций по диагностике и лечению ВВК, действующих в разных странах, обращает на себя внимание возможность широкого применения местных противогрибковых препаратов в различных лекарственных формах в качестве терапии первой линии. Это обусловлено тем, что местные препараты для терапии ВВК создают высокую концентрацию на слизистой оболочке и обеспечивают быстрое купирование клинических симптомов. Также следует отметить, что назначение местных противогрибковых препаратов является безальтернативным вариантом лечения беременных с ВВК, поскольку ни в одном современном руководстве не рекомендуется использование в этой особой популяции пациенток системных противогрибковых средств, предназначенных для перорального приема. Надеемся, что при ведении пациенток с ВВК практикующие гинекологи будут чаще обращаться к международным клиническим рекомендациям с целью принятия оптимальных и обоснованных клинических решений.
Подготовила Елена Терещенко
Тематичний номер «Гінекологія, Акушерство, Репродуктологія» № 1 (21) березень 2016 р.СТАТТІ ЗА ТЕМОЮ Акушерство/гінекологія
13.06.2021 Акушерство/гінекологія Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги*Гіперплазія ендометрія (далі – ГЕ) – це патологічна проліферація залоз ендометрія зі збільшенням співвідношення залоз до строми у порівнянні з нормальним проліферативним ендометрієм. Хвороба може розвиватися у жінок практично будь-якого віку, але частіше за все у пізньому репродуктивному періоді. Основним клінічним проявом гіперплазії ендометрія є аномальні маткові кровотечі (далі – АМК). До них належать надмірні менструальні кровотечі, кровотечі між менструаціями, нерегулярні кровотечі, проривні кровотечі на фоні менопаузальної гормональної терапії (далі – МГТ) та кровотечі у постменопаузі. …
13.06.2021 Акушерство/гінекологія Роль пробіотиків у персоніфікованій медицині майбутнього: від перинатального менеджменту до геронтологічного супроводуУ часи розвитку науки та медицини існує безліч загадок, пов’язаних з організмом людини. Однією з них є наша мікрофлора, яка, залишаючись невидимою оку, важить більше двох кілограмів і налічує близько ста мільярдів клітин. Розібратись у функціях мікрофлори організму жінки, її складі, впливі на перебіг вагітності, а також у важливій ролі пробіотиків у корекції складу мікробіоти та підтриманні її балансу допомогли слухачам III Міжнародного конгресу для лікарів про корисні мікроорганізми «PRO І PRE BIOTIC 2021» фахівці ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України»….
13.06.2021 Акушерство/гінекологія Ведення жінок із ВТЕ під час пандемії COVID‑19: від оцінки ризику до керівних принципів тромбопрофілактикиВенозний тромбоемболізм (ВТЕ), що включає тромбоз глибоких вен (ТГВ) та тромбоемболію легеневої артерії (ТЕЛА), є серйозним ускладненням вагітності й післяпологового періоду. Це не тільки погіршує якість життя, а й може призвести до стійкої втрати працездатності та смерті жінки. Пандемія COVID‑19 стала додатковим фактором ризику розвитку ВТЕ під час вагітності. Ці надзвичайно актуальні проблеми висвітлили у своїх доповідях учасники третього вебінару, що відбувся наприкінці березня. Метою заходу було створення дискусійного майданчика за участю світових експертів для обговорення важливих тем у сфері ВТЕ. …
13.06.2021 Акушерство/гінекологія Сучасний менеджмент ендометріозу з довготривалою ефективністюУ сучасній гінекології ендометріоз є досить поширеною патологією серед жінок репродуктивного віку, тому правильний підхід до лікування є найважливішою складовою в подоланні цієї проблеми. У рамках науково-практичного симпозіуму «Endometriosis networking: від історії до сучасної тактики менеджменту», що відбувся 30 березня за підтримки компанії Naari, учасниками заходу було розглянуто актуальність проблеми ендометріозу та запропоновано раціональну тактику медикаментозного лікування, спрямовану на збереження репродуктивного здоров’я. …
ГБУЗ НО Спасская ЦРБ — МОЛОЧНИЦА
Как диагностировать молочницу?Хотя молочница доставляет огромные неудобства и вызывает дискомфорт, она не опасна для здоровья. Как правило, о наличии этой инфекции свидетельствуют следующие симптомы:
Зуд и жжение во влагалище и вокруг вульвы (кожные складки, окружающие влагалище)
Болезненные ощущения во время полового акта
Дрожжевые грибковые инфекции настолько распространены, что с ними в разное время своей жизни сталкивается три четверти женщин. Половина женщин заражается вагинальным кандидозом несколько раз на протяжении жизни. Если вы обнаружили вышеописанные симптомы, пройдите гинекологическое обследование, чтобы установить истинную причину этих проявлений — в некоторых случаях это не молочница.
Как лечить молочницу?
Дрожжевые грибковые инфекции обычно лечат вагинальными средствами, например, кремом, которым мажут влагалище с помощью специального аппликатора, или свечи, которую помещают во влагалище, где она постепенно растворяется. Мазь также наносят на вульву, чтобы уменьшить зуд и жжение. Также существуют оральные средства (таблетки) лечения вагинального кандидоза.
Следует ли обратиться к врачу при диагностировании молочницы?
Обязательно посетите гинеколога, когда в первый раз обнаружите симптомы дрожжевой грибковой инфекции. Очень важно убедиться в том, что у вас именно молочница, а затем уже приступать к соответствующему лечению. Симптомы молочницы похожи на симптомы некоторых других инфекционных заболеваний, например, венерических болезней. Неправильное лечение (например, если вы принимаете лекарства от вагинального кандидоза, а у вас венерическое заболевание) только ухудшит положение и затянет выздоровление.
Если вы часто заражаетесь вагинальным кандидозом, проконсультируйтесь у врача, какое лекарство вы можете покупать в аптеке без рецепта.
Как предотвратить инфекцию в дальнейшем?
Вот некоторые советы по профилактике вагинального кандидоза:
Не носите тесное или синтетическое белье
Не носите каждый день колготы или лосины
После туалета вытирайте промежность в направлении спереди назад, чтобы предотвратить попадание фекальных бактерий во влагалище
Не пользуйтесь интимными гигиеническими спреями, ароматизированными гигиеническими прокладками или тампонами, пеной для ванн, а также цветной туалетной бумагой. Все эти средства влияют на вагинальную кислотную среду и могут привести к развитию дрожжевой грибковой инфекции.
Нуждается ли в лечении мой сексуальный партнер?
В редких случаях дрожжевая грибковая инфекция передается сексуальному партнеру половым путем. Если у вашего партнера появились симптомы инфекции, обратитесь к гинекологу.
Читать дальше → Симптомы
Кандидоз (молочница) полости рта – симптомы и лечение
Кандидоз полости рта — это воспалительное заболевание, которое развивается на фоне поражения слизистых оболочек грибами рода Candida. Обычно это связано с ухудшением местного и общего иммунитета. По данным исследований носителями этого грибка является до 90% взрослого населения, но при этом болезнь чаще всего не развивается, поскольку в обычных условиях возбудитель не действует агрессивно.
Причины кандидоза
Молочница во рту у взрослого человека — это поражение слизистой, которое может свидетельствовать о серьезных проблемах со здоровьем. Для размножения грибка необходимы особые условия. Чаще всего болезнь встречается у пациентов, пренебрегающих гигиеной полости рта. Наличие кариеса, воспалительных заболеваний десен повышает шансы на развитие грибкового воспаления. Это объясняется тем, что большое количество патогенных микроорганизмов истощает защитные механизмы.
Второй группой причин является ослабление иммунитета в связи с рядом заболеваний и состояний:
ВИЧ, сахарный диабет;
онкологические заболевания;
дистрофия, дефицит витаминов, минералов;
перенесенные операции, тяжелые инфекции и пр.
Существуют и специфические причины развития молочницы. Она может появиться после длительной и мощной антибактериальной терапии. Применение антибиотиков приводит к уничтожению полезной флоры и нарушению баланса. Это становится причиной активного размножения Candida.
Оральный кандидоз развивается и на фоне приема кортикостероидов в ингаляциях. Обычно поражение имеет вид эритемы и появляется на участках, где лекарство контактировало со слизистой: на небе, языке.
Особенности диеты влияют на вероятность развития кандидоза. Так, преобладание углеводов предрасполагает к активности грибка. Рост Candida и ее прикрепление к слизистой усиливаются в присутствии сахаров.
Вредные привычки повышают шансы на развитие лейкоплакии, плоского лишая и других заболеваний. В особенности речь идет о курении. Кандидоз часто развивается у пациентов с пирсингом языка.
Наличие съемных протезов также является фактором риска, если пациент не соблюдает правила гигиены. При отсутствии качественного очищения протез покрывается биопленкой, в составе которой много грибов. Дезинфекция является основной мерой профилактики болезни и частью комплексного лечения при прогрессирующем кандидозе ротовой полости. Если пациент не снимает конструкцию на ночь, это также повышает вероятность развития болезни. Слизистая оболочка долгое время остается без доступа кислорода, не омывается слюной — эти условия подходят для развития грибов и анаэробных микроорганизмов. Протез может травмировать слизистые, если не подходит по размеру. Микротравмы ослабляют местные защиты и способствуют началу развития грибковой инфекции. Травмы также могут быть связаны с острыми сколами зубов и пломб, химическими и термическими ожогами.
Сухость полости рта в связи с уменьшением слюноотделения, изменением вязкости слюны, ее состава — одна из причин кандидоза. Это может быть обусловлено другими заболеваниями, поэтому важно выяснить причины сухости, чтобы эффективно бороться с последствиями.
Кандидоз во рту у ребенка встречается чаще. Несформированность иммунной системы, заселение полости рта Candida из вагинального канала матери во время естественных родов приводят к тому, что развивается заболевание в раннем младенческом возрасте. Однако и дети старшего возраста могут страдать недугом, что связано с ослаблением иммунных сил.
Виды орального кандидоза и симптомы
Проявления орального кандидоза могут отличаться у разных пациентов. Это связано со степенью поражения слизистых, а также конкретным видом болезни. Выделяют четыре формы:
острый псевдомембранозный;
острый атрофический;
хронический атрофический;
хронический гиперпластический.
Несмотря на то что схема лечения для всех форм практически одинаковая, симптомы могут существенно отличаться. Рассмотрим их подробнее.
Острый псевдомембранозный кандидоз
Эта форма кандидоза слизистой рта может протекать бессимптомно. Отмечается незначительный дискомфорт из-за белой пленки или небольших бляшек, возвышающихся над слизистой. При легком течении появляется одна или несколько бляшек, они легко снимаются соскабливанием, а участок слизистой под ними имеет ярко-красный цвет. При тяжелом течении появляются крупные бляшки в большом количестве. Они могут сливаться, образуя крупные площади поражения. Иногда симптомы охватывают всю слизистую оболочку. При утолщении бляшек их удаление становится проблематичным. Тяжелое течение больше характерно для грудных детей, а также у взрослых пациентов после антибактериальной терапии, кортикостероидов, иммунодепрессантов.
Острый и хронический атрофический кандидоз
Острый атрофический кандидоз сопровождается сильным жжением. Белого налета может не быть, а слизистая оболочка становится ярко-красной. Многие пациенты отмечают металлический, кислый, соленый или горький привкус во рту. Характерным проявлением болезни является сухость в полости рта. Такая форма болезни чаще сопряжена с медикаментозной терапией.
При хроническом атрофическом кандидозе краснота и жжение менее выражены. Обычно болезнь развивается на фоне установки и ношения протезов.
Хронический гиперпластический кандидоз
Эта форма заболевания характерна для взрослых. Молочница ротовой полости может распространяться на слизистые щек, уголки рта и губы, спинку языка, мягкое небо. Одним из симптомов является появление белых бляшек, склонных к слиянию друг с другом. По мере развития болезни их поверхность становится шероховатой, грубой. Со временем элементы могут желтеть. Образования сливаются со слизистыми и удалить их невозможно.
Методы диагностики
Лечением занимается стоматолог-терапевт. Диагностика начинается с осмотра и подробного опроса: врач выяснит, какие препараты вы принимали в последнее время, есть ли хронические и инфекционные заболевания. В обязательном порядке проводится цитологическое исследование налета, взятого со слизистой. Это важно потому, что скопление негрибковой флоры можно легко спутать с грибковой инфекцией.
Соскоб выполняется в утреннее время, на голодный желудок, чистить зубы перед процедурой не нужно. Накануне важно отказаться от приема пищи, богатой углеводами, чтобы не спровоцировать рост патогенной флоры. Исследования позволяют не только точно определить возбудитель и вид гриба Candida, но и узнать чувствительность грибов к основным противогрибковым лекарствам. По результатам анализов врач определит грибок в полости рта и назначит медикаментозное лечение.
Особенности лечения
Основу лечения составляют системные и местные противогрибковые препараты. Сегодня они широко представлены на фармацевтическом рынке, но важно знать о том, что ежегодно уровень резистентности грибов Candida растет к основным средствам. Например, к таким препаратам, как «Флуконазол» устойчивость почти полная. Раньше это средство использовалось почти во всех случаях заболевания, но сегодня врачи вынуждены пересмотреть стандартные схемы терапии.
Лечение молочницы во рту у взрослых подбирается индивидуально. Выбор системного противогрибкового средства основывается на виде возбудителя, состоянии пациента и индивидуальных особенностей его здоровья. Существуют средства, к которым у инфекции минимальная устойчивость. Врач может назначит препараты на основе нистатина, производных имидазола и др.
Дополнительно обязательно используются местные средства:
растворы для полоскания полости рта;
гели и суспензии для аппликаций на пораженные участки;
местные таблетки и пастилки для рассасывания;
растворы для орошения и аэрозоли;
мази для закладывания в полости рта на ватно-марлевом тампоне и др.
Специалист может назначить аптечные антисептики или слабые солевые растворы для полоскания. Обычно используют растворы на основе йода, хлоргексидина, калия перманганата, генцианвиолета, натрия тетраборат в глицерине. Некоторые таблетки врач может порекомендовать закладывать за щеку.
Условия эффективного лечения
Эффективное лечение молочницы во рту предусматривает устранение основной причины. Очень важно санировать полость рта: вылечить зубы, разрушенные кариесом, удалить нежизнеспособные зубы и корни, которые уже не подлежат восстановлению. Это хронические очаги воспаления, поэтому одновременная санация сократит время лечения. Также следует удалить зубной камень и налет. Особенно это касается случаев кандидозного стоматита, связанных с травмированием десен острыми краями твердых зубных отложений.
Пациенты со съемными протезами должны быть повторно обучены гигиене и дезинфекции ортопедических конструкций. Если время пользования протезом подходит к концу, важно своевременно заменить его. Лечение кандидоза будет бесполезным, если человек будет пользоваться протезом неправильно и снова создавать в полости рта условия для размножения грибов.
Замене подлежат и неподходящие коронки, мостовидные протезы и другие конструкции. Также важно устранить сколы эмали, которые становятся источником травм для десен, слизистых оболочек щек и языка.
Курильщики должны по возможности сократить эпизоды курения или отказаться от вредной привычки. Если болезнь развилась на фоне приема кортикостероидов, важно разъяснить правила лечения: следует полоскать полость рта большим количеством теплой воды после распыления препарата.
При лечении кандидоза полости рта, развившемся на фоне антибактериальной терапии, следует принимать меры по восстановлению нормальной микрофлоры кишечника и полости рта. Может потребоваться консультация другого специалиста узкого профиля или терапевта: потребуется прием пробиотиков и пребиотиков.
Для всех пациентов, которые лечат кандидоз, действует несколько общих рекомендаций:
соблюдение гигиены полости рта;
отказ от пищи, богатой углеводами;
отказ от сладких напитков.
Необходимо исключить из рациона пищу, которая может раздражать слизистую: блюда, приготовленные с уксусом, маринады, острые, перченые продукты, копчености, кислые фрукты и ягоды. Также нельзя есть кондитерские изделия, выпечку на дрожжах, сахар. Лучше отдавать предпочтение теплым блюдам. Соблюдать такой режим питания нужно еще в течение 1,5−2 месяцев после выздоровления.
В ряде случаев целесообразно использовать зубные пасты с оксидазой глюкозы, лизоцимом, лактоферрином. Они способствуют улучшению защитных сил слизистой оболочки полости рта и могут быть частью комплексной профилактики развития воспалений. Выбор зубной пасты нужно согласовать с врачом, он порекомендует оптимальное средство, а также расскажет о том, какая щетка подойдет.
Профилактика кандидоза
Специфическая профилактика кандидоза в ротовой полости проводится только при наличии ВИЧ-инфекции, прохождении пациентом лучевой терапии, иммуносупрессивной или антибактериальной терапии. При отсутствии этих факторов риска врач даст рекомендации для конкретного случая.
Профилактика грибковых заболеваний у пациентов с сахарным диабетом, бронхиальной астмой, хроническими системными недугами предусматривает контроль над основной патологией. Важно регулярно наблюдаться у врача своего профиля, принимать назначаемые средства.
Если возникла необходимость в антибактериальной терапии, нужно придерживаться следующих правил:
принимать антибиотики только по назначению врача;
соблюдать достаточную длительность курса лечения — не отменять самостоятельно назначенные препараты при наступлении облегчения;
при необходимости длительного курса лечения или в случае повторной антибиотикотерапии принимать назначенные противогрибковые средства для профилактики.
При лечении бронхиальной астмы посоветуйтесь с врачом о возможности использования небулайзеров. После ингаляций важно полоскать полость рта, чтобы не допустить негативного воздействия компонентов лекарства на слизистые.
Если кандидоз рта часто рецидивирует, лучше пройти комплексное обследование: стандартную диспансеризацию или использовать конкретные методы диагностики, которые подберет врач. Грибковые инфекции слизистых могут быть проявлением основного заболевания, о котором вы не знаете. Обратитесь к терапевту, чтобы выяснить точные причины и вовремя принять меры.
Коварная молочница — Полезные статьи
С молочницей сталкиваются три четверти женщин, половина из них – не один раз.
Не заметить ее сложно: обильные творожистые или белые выделения, зуд и жжение не дают покоя. Многие женщины считают ее абсолютно безобидной, а реклама современных лекарственных препаратов как бы даже освобождает нас от необходимости идти к гинекологу. Милые дамы на телеэкране сами ставят себе диагноз и назначают курс лечения. «Три дня, и молочницы как ни бывало!» — сплетничают они за чашкой чая. Молочница (по-научному «кандидоз») – действительно болезнь не опасная. Если только не относиться к ней вышеописанным способом.
Во сем виноваты дрожжеподобные грибы рода Кандида, которые до поры до времени тихо – мирно живут в женских половых путях и никак себя не проявляют. Дрожжеподобные грибки обитают в нашем организме с момента рождения. Попадая на кожу новорожденного в момент его прохождения по родовым путям матери, грибки вскоре расселяются по всему организму: они живут на коже и ногтях, слизистых оболочках полости рта, кишечника, дыхательных и родовых путей и даже во внутренних органах здорового человека. Пока однажды организм не даст сбой. Ослабить его может что угодно: стресс, переохлаждение, болезни, жесткая диета, гормональные контрацептивы, антибиотики. И тогда грибы, которые спокойно соседствовали с прочей микрофлорой слизистой влагалища, начинают усиленно размножаться – развивается кандидоз, или попросту молочница. Кандидоз не представляет серьезной угрозы для жизни и здоровья человека, однако, он приводит к появлению неприятных симптомов. Они в свою очередь могут значительно снижать качество жизни, включая и интимные отношения. Возникновение кандидоза может свидетельствовать о наличие тяжелых заболеваний (сахарный диабет, ВИЧ – инфекция и др.)
Развитию кандидоза способствует ряд факторов:
- При самостоятельном назначении антибиотиков,
- При ослаблении иммунитета (в том числе во время беременности),
- При онкологических заболеваниях и тяжелых инфекциях (ВИЧ – инфекция и другие инфекции, характеризующиеся подавлением иммунной системы),
- Сахарный диабет,
- Ношение тесного синтетического белья,
- Нерациональное спринцевание,
- Как профессиональное заболевание у работников по переработке фруктов, овощей, производству антибиотиков, белково – витаминных концентратов и других биологически активных веществ.
Как проявляется кандидоз?
У новорожденных и тяжелобольных, как правило, развивается кандидоз слизистой оболочки полости рта. У женщин, чьи руки много и часто бывают в воде, обычно встречается кандидоз ногтевых валиков. У детей и тучных людей грибки Кандида, наподобие плесени, могут населять складки кожи в паху, под грудью и между пальцами. В гинекологии лечат, печально известную большинству женщин, влагалищную форму кандидоза.
Первым симптомом обычно становится резкий, быстро нарастающий и становящийся практически постоянным зуд в промежности и влагалище. Природа наградила женщину особенно большим числом нервных окончаний в этой части тела, поэтому влагалищный кандидоз — самый непереносимый и доставляющий наибольшее количество проблем.
Затем появляются белый налет на слизистой оболочке влагалища и сероватые «творожистые» выделения. Впрочем, выделений вы можете попросту не заметить, ведь сильный зуд призывает к усиленным мерам гигиены. Оценить общую картину сможет гинеколог, поэтому не стоит ставить диагноз самостоятельно, лишь на основе уже знакомых ощущений. Тем более назначать себе лечение, как это делают энергичные дамы из телерекламы.
КОРЕНЬ НЕПРИЯТНОСТЕЙ — В ОСЛАБЛЕНИИ ИММУНИТЕТА, А КАНДИДОЗ ЕГО ВНЕШНЕЕ ПРОЯВЛЕНИЕ.
У мужчин кандидоз проявляется крайне редко: при снижении иммунитета и вторичных инфекциях, в рамках общего процесса, когда поражаются полость рта и кишечник. Их лечить необходимо, т.к. грибок может передаться при половом контакте (лечение по той же схеме, что и у женщин).Так же как и у женщин, у мужчин кандидоз половых органов проявляется зудом, жжением, покраснением и творожистыми выделениями. «Непорочное» заражение влагалищной молочницей — не единственный вариант. Воинствующие грибки Кандида могут попасть во влагалище и традиционным для многих заболеваний, передающихся половым путем, способом — при незащищенном половом акте.
А есть ли гриб?
Однажды обратившись к врачу и получив инструкции, как одолеть молочницу, многие женщины по мере необходимости следуют им вновь. Такой образ действий поможет один раз, второй, третий, но рано или поздно палочка – выручалочка сломается. Ведь корень неприятностей – в ослаблении иммунитета, а кандидоз его внешнее проявление. Поэтому одновременно с лечением молочницы надо искать и устранять причину иммунодефицита. Без этого кандидоз будет появляться снова и снова. Кроме того, выделения, зуд и жжение могут оказаться не такими уж и безобидными. Те же самые симптомы характерны и для гонореи, трихомониаза, гарднереллеза, генитального герпеса, хламидиоза, микоплазмоза и других инфекций. А для их лечения требуются совсем другие лекарства. Чаще всего для диагностики вагинального кандидоза берут мазки и после специального окрашивания их смотрят под микроскопом. Кроме грибков эти исследования помогают выявить трихомонады, гонококки и гарднереллы. При необходимости делают посев на среду – чрезвычайно точный анализ, который позволяет определить родовую и видовую принадлежность грибов, а главное их чувствительность к противогрибковым препаратам.
НЕ ЗАБЫВАЙТЕ, НИКАКИЕ ТАБЛЕТКИ НЕ ЗАМЕНЯТЬ ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ.
Некоторые гинекологи до сих пор прописывают от молочницы борную кислоту (буру в глицерине), жидкость Кастеллиани или генцианвиолет. Эти препараты мешают грибу прикрепиться к стенке влагалища, тормозят его размножение, но и только. Противогрибковым действием эти препараты не обладают, поэтому на сегодняшний день считаются малоэффективными.
Современных лекарств для лечения кандидоза очень много, но доверять выбор подходящего вам можно только врачу, а не подруге или рекламе. При легком течение заболевании, как правило, обходятся местным лечением, для которого подбирают препараты группы имидазола (клотримазол, изоконазол, эконазол, миконазол) и противогрибковые антибиотики (натамицин, пимафукорт, леворин, амфотерицин В, нистатин).
Как облегчить свою участь?
Увы, самый простой способ этого вам не подходит — врачи настоятельно требуют прекращения половой жизни дней на десять. Вредоносные грибки, как тараканы, временно эмигрируют на «жилплощадь» вашего партнера, где и переждут смирно (не доставляя ему заметных проблем) весь курс лечения, а потом вновь отпразднуют возвращение в родные пенаты. Соблюдать интимную гигену необходимо как можно чаще, добавляя в воду таблетку фурацилина или ложку пищевой соды. А вот использовать раствор марганцовки и мыло не стоит — при частом их употреблении происходит пересушивание слизистой. После процедуры можно воспользоваться тальком или детской присыпкой — это на время предохранит вас от преследующего зуда. Исключите из рациона острые, пряные и маринованные продукты — все, что делает мочу слишком «едкой» и может дополнительно спровоцировать зуд (уже аллергического происхождения). Лучше налегайте на свежие овощи, фрукты, кисломолочные продукты, каши. Да и вообще для здоровья это полезнее. Тем более, что пост на дворе. Откажитесь на время от длительных физических нагрузок, обильных застолий и долгого пребывания на жаре — всего, что приводит к обильному потению, опрелостям и раздражению кожи.
Во время менструации меняйте прокладки почаще — каждые 4-6 часов вне зависимости от количества выделений. Менструальные выделения — подходящая среда для размножения болезнетворных бактерий, а иммунная система в эти дни ослаблена. Тампонами лучше в этот раз не пользоваться.
Если молочница плохо поддается лечению и постоянно возобновляется, то говорят о хроническом (рецидивирующем) кандидозе и схему меняют. Одновременно с молочницей необходимо лечить заболевания, ослабляющие организм, и обязательно укреплять иммунитет (при необходимости врач назначает иммуномодуляторы).
Но не забывайте, что никакие таблетки не заменят здоровый образ жизни: 8 -10 часов сна, свежий воздух, фрукты – овощи, витамины и регулярный полноценный отдых.
Автор: Врач-гинеколог Мелехина Л.Д.
Вульвовагинальный кандидоз — Рекомендации по лечению ЗППП, 2015 г.
VVC обычно вызывается C. albicans , но иногда может быть вызвано другими Candida sp. или дрожжи. Типичные симптомы ВВК включают зуд, болезненность влагалища, диспареунию, внешнюю дизурию и аномальные выделения из влагалища. Ни один из этих симптомов не является специфическим для ВВК. По оценкам, у 75% женщин будет хотя бы один эпизод ВВК, а у 40–45% — два или более эпизода.На основании клинической картины, микробиологии, факторов хозяина и реакции на терапию ВВК можно классифицировать как неосложненный или сложный (вставка 3). Примерно у 10–20% женщин наблюдается осложненный ВВК, требующий специальных диагностических и терапевтических рекомендаций.
Несложный ВВЦ- Спорадически или нечасто VVC
И - От легкой до умеренной VVC
И - Вероятно Candida albicans
И - Женщины без иммунодефицита
- Рецидивирующий ВВЦ
ИЛИ - Тяжелая ВВЦ
ИЛИ - Кандидоз Nonalbicans
OR - Женщины с сахарным диабетом, иммунодефицитными состояниями (например,g., ВИЧ-инфекция), истощение или иммуносупрессивная терапия (например, кортикостероиды)
Сокращение: ВИЧ = вирус иммунодефицита человека; ВВК = кандидозный вульвовагинит.
Несложный ВВЦ
Рекомендации по диагностике
Диагноз Candida вагинит предполагают клинически по наличию наружной дизурии и зуда вульвы, боли, отека и покраснения. Признаки включают отек вульвы, трещины, экскориации и густые творожистые выделения из влагалища.Диагноз может быть поставлен у женщины с признаками и симптомами вагинита, если 1) влажный препарат (физиологический раствор, 10% КОН) или окраска по Граму влагалищных выделений демонстрируют почкующиеся дрожжи, гифы или псевдогифы, или 2) посев на культуру или другое тест дает положительный результат для дрожжей. Candida вагинит связан с нормальным pH влагалища (<4,5). Использование 10% КОН во влажных препаратах улучшает визуализацию дрожжей и мицелия за счет разрушения клеточного материала, который может скрывать дрожжи или псевдогифы.Обследование влажного крепления с препаратом КОН следует проводить всем женщинам с симптомами или признаками ВВК, а женщин с положительным результатом следует лечить. Для пациентов с отрицательными результатами мокрого анализа, но имеющимися признаками или симптомами, следует рассмотреть возможность посева из влагалища на Candida . Если у этих женщин невозможно провести посев Candida , можно рассмотреть возможность эмпирического лечения. Выявление Candida посевом при отсутствии симптомов или признаков не является показанием для лечения, поскольку примерно 10–20% женщин являются носителями Candida sp.и другие дрожжи во влагалище. Тестирование ПЦР на дрожжи не одобрено FDA; посев на дрожжи остается золотым стандартом диагностики. ВВК может возникать одновременно с ЗППП. У большинства здоровых женщин с неосложненным ВВК не обнаруживается никаких провоцирующих факторов.
Лечение
Краткосрочные лекарственные формы для местного применения (т.е. однократная доза и схемы продолжительностью 1–3 дня) эффективно лечат неосложненный ВВК. Местно применяемые азольные препараты более эффективны, чем нистатин. Лечение азолами приводит к облегчению симптомов и отрицательных посевов у 80–90% пациентов, завершивших терапию.
Рекомендуемые схемыВнутривлагалищные препараты, отпускаемые без рецепта:
- Клотримазол 1% крем 5 г интравагинально ежедневно в течение 7–14 дней
OR - Клотримазол 2% крем 5 г интравагинально ежедневно в течение 3 дней
OR - Миконазол 2% крем 5 г интравагинально ежедневно в течение 7 дней
OR - Миконазол 4% крем 5 г интравагинально ежедневно в течение 3 дней
OR - Миконазол Суппозиторий вагинальный, 100 мг, один суппозиторий в день в течение 7 дней
OR - Миконазол Суппозиторий вагинальный 200 мг, один суппозиторий на 3 дня
OR - Миконазол Суппозиторий вагинальный 1200 мг, один суппозиторий на 1 день
OR - Тиоконазол 6.5% мазь 5 г интравагинально в однократном применении
Рецептурные интравагинальные препараты:
- Бутоконазол 2% крем (одноразовый биоадгезивный продукт), 5 г интравагинально для однократного применения
OR - Терконазол 0,4% крем 5 г интравагинально ежедневно в течение 7 дней
OR - Терконазол 0,8% крем 5 г интравагинально ежедневно в течение 3 дней
OR - Терконазол Суппозиторий вагинальный 80 мг, по одной суппозиторию в день в течение 3 дней
Оральный агент:
- Флуконазол 150 мг однократно внутрь
Кремы и суппозитории в этих схемах основаны на масле и могут ослабить латексные презервативы и диафрагмы.Дополнительную информацию см. На этикетке презервативов. Внутривлагалищные препараты клотримазола, миконазола и тиоконазола продаются без рецепта. Даже женщины, которым ранее был поставлен диагноз ВВК от клинициста, не обязательно имеют больше шансов поставить диагноз самостоятельно; Таким образом, любая женщина, симптомы которой сохраняются после приема безрецептурного препарата или у которой симптомы рецидивируют в течение 2 месяцев после лечения ВВК, должна пройти клиническое обследование и тестирование.Ненужное или ненадлежащее использование безрецептурных препаратов является обычным явлением и может привести к задержке лечения вульвовагинита другой этиологии, что, в свою очередь, может привести к неблагоприятным исходам.
Продолжение
Последующее наблюдение обычно не требуется. Однако женщин, у которых симптомы сохраняются или рецидивируют после лечения начальных симптомов, следует проинструктировать о том, что они должны вернуться для последующих посещений.
Управление сексуальными партнерами
Неосложненный ВВК обычно не передается половым путем; таким образом, данные не подтверждают лечение половых партнеров.Меньшая часть половых партнеров-мужчин страдает баланитом, характеризующимся эритематозными участками на головке полового члена в сочетании с зудом или раздражением. Этим мужчинам полезно лечение местными противогрибковыми средствами для облегчения симптомов.
Особые соображения
Аллергия, непереносимость и побочные реакции
Средства для местного применения обычно не вызывают системных побочных эффектов, хотя могут наблюдаться местное жжение или раздражение. Пероральные азолы иногда вызывают тошноту, боль в животе и головную боль.Терапия пероральными азолами редко связана с аномальным повышением уровня ферментов печени. Клинически важные взаимодействия могут происходить, когда пероральные азоловые агенты вводятся с другими лекарствами ( 722 ).
Сложный ВВЦ
Рекомендации по диагностике
Вагинальные культуры должны быть получены от женщин с осложненным ВВК для подтверждения клинического диагноза и идентификации необычных видов, в том числе видов, не являющихся альбикансами, особенно Candida glabrata. ( C. glabrata не образует псевдогифы или гифы и не легко распознается при микроскопии). Хотя устойчивость к азолам C. albicans , возможно, становится все более распространенной у вагинальных изолятов ( 723 724 ), тестирование на чувствительность обычно не требуется. для индивидуального руководства лечением.
Рецидивирующий вульвовагинальный кандидоз
Рецидивирующий вульвовальгинальный кандидоз (RVVC), обычно определяемый как четыре или более эпизода симптоматической VVC в течение 1 года, поражает небольшой процент женщин (<5%).Патогенез RVVC плохо изучен, и у большинства женщин с RVVC нет явных предрасполагающих или основных состояний. C. glabrata и другие nonalbicans Виды Candida наблюдаются у 10–20% женщин с RVVC. Обычные антимикотические препараты не так эффективны против этих видов nonalbicans, как против C. albicans .
Лечение
Каждый отдельный эпизод ВКЖ, вызванный C. albicans , хорошо поддается краткосрочной пероральной или местной терапии азолами.Однако для поддержания клинического и микологического контроля некоторые специалисты рекомендуют более длительную начальную терапию (например, 7–14 дней местного лечения или 100 мг, 150 мг или 200 мг флуконазола перорально каждые 3 дня в течение всего 3 дозы [день 1, 4 и 7]) для попытки микологической ремиссии перед началом поддерживающего противогрибкового режима.
Пероральный флуконазол (т. Е. Доза 100, 150 или 200 мг) еженедельно в течение 6 месяцев является схемой первой линии поддерживающей терапии. Если этот режим неосуществим, можно также рассмотреть возможность периодического использования местного лечения.Супрессивная поддерживающая терапия эффективна для уменьшения RVVC. Однако после прекращения поддерживающей терапии у 30–50% женщин возникают рецидивы заболевания. Женщины с симптомами, которые остаются положительными по культуре, несмотря на поддерживающую терапию, должны лечиться после консультации со специалистом.
ВВЦ тяжелой степени
Тяжелый вульвовагинит (т.е. обширная эритема вульвы, отек, ссадина и образование трещин) ассоциируется с более низкой частотой клинического ответа у пациентов, получавших короткие курсы местной или пероральной терапии.Рекомендуется либо 7–14 дней местного применения азола, либо 150 мг флуконазола в двух последовательных пероральных дозах (вторая доза через 72 часа после начальной).
Nonalbicans VVC
Поскольку по крайней мере 50% женщин с положительными культурами на nonalbicans Candida могут иметь минимальные симптомы или не иметь симптомов, и поскольку успешное лечение часто затруднено, клиницисты должны приложить все усилия, чтобы исключить другие причины вагинальных симптомов у женщин с дрожжевыми грибками nonalbicans ( 725 ).Оптимальное лечение nonalbicans VVC остается неизвестным. Варианты включают более длительную терапию (7–14 дней) с режимом нефлюконазол-азола (перорально или местно) в качестве терапии первой линии. В случае рецидива рекомендуется вводить 600 мг борной кислоты в желатиновой капсуле вагинально один раз в день в течение 2 недель. Этот режим имеет клиническую и микологическую частоту эрадикации около 70% ( 726 ). Если симптомы повторяются, рекомендуется обратиться к специалисту.
Управление сексуальными партнерами
Нет данных в поддержку лечения половых партнеров пациентов с осложненным ВВК.Поэтому никаких рекомендаций дать нельзя.
Особые соображения
Взломанный хост
Женщины с основным иммунодефицитом, с плохо контролируемым диабетом или другими иммунодефицитными состояниями (например, ВИЧ) и женщины, получающие иммуносупрессивную терапию (например, лечение кортикостероидами), также не реагируют на краткосрочную терапию. Следует предпринять усилия по исправлению поддающихся изменению условий, и необходимо более продолжительное (например, 7–14 дней) традиционное лечение.
Беременность
ВВК часто возникает во время беременности. Беременным женщинам рекомендуется только местная азолотерапия, применяемая в течение 7 дней.
ВИЧ-инфекция
Вагинальный Candida Частота колонизации среди женщин с ВИЧ-инфекцией выше, чем среди серонегативных женщин со схожими демографическими характеристиками и характеристиками рискованного поведения, а частота колонизации коррелирует с увеличением тяжести иммуносупрессии. Симптоматический ВВК также чаще встречается у женщин с ВИЧ-инфекцией и аналогичным образом коррелирует с тяжестью иммунодефицита.Кроме того, у женщин с ВИЧ-инфекцией системное воздействие азола связано с выделением из влагалища видов nonalbicans Candida .
Исходя из имеющихся данных, терапия неосложненного и осложненного ВВК у женщин с ВИЧ-инфекцией не должна отличаться от лечения серонегативных женщин. Хотя длительная профилактическая терапия флуконазолом в дозе 200 мг еженедельно была эффективной в снижении колонизации C. albicans на и симптоматической VVC (727) , этот режим не рекомендуется женщинам с ВИЧ-инфекцией при отсутствии осложнений. ВВЦ ( 247 ).Хотя ВВК ассоциируется с повышенной сероконверсией ВИЧ у ВИЧ-отрицательных женщин и повышенными уровнями ВИЧ в цервиковагинале у женщин с ВИЧ-инфекцией, влияние лечения ВВК на заражение и передачу ВИЧ остается неизвестным.
Далее
Лечение рецидивирующего вульвовагинального кандидоза
1. Гейгер AM, Фоксман Б, Gillespie BW. Эпидемиология кандидозного вульвовагинита среди студентов вузов. Am J Public Health .1995; 85: 1146–8 ….
2. Sobel JD. Кандидозный вульвовагинит. Clin Obstet Gynecol . 1993; 36: 153–65.
3. Йованович Р., Конгема E, Nguyen HT. Противогрибковые препараты против борной кислоты для лечения хронического грибкового вульвовагинита. Дж Репрод Мед . 1991; 36: 593–7.
4. Спинилло А, Капуццо Э, Гульминетти Р., Мароне П., Колонна L, Пьяцца Г. Распространенность и факторы риска грибкового вагинита, вызываемого не albicans видами. Am J Obstet Gynecol . 1997. 176: 138–41.
5. Горовиц Б.Дж. Микотический вульвовагинит: широкий обзор. Am J Obstet Gynecol . 1991; 165: 1188–92.
6. Фонг И.В., Баннатын Р.М., Вонг П. Отсутствие устойчивости Candida albicans к кетоконазолу, итраконазолу и клотримазолу in vitro у женщин, лечившихся от рецидивирующего вагинального кандидоза. Генитурин Мед . 1993; 69: 44–6.
7. О’Коннор, штат Мичиган, Собель JD.Эпидемиология рецидивирующего кандидозного вульвовагинита: идентификация и дифференциация штаммов Candida albicans. J Заразить Dis . 1986; 154: 358–63.
8. Рид Б. Факторы риска кандидозного вульвовагинита. Наблюдение за акушерскими гинеколами . 1992; 47: 551–60.
9. Спинилло А, Капуццо Э, Acciano S, Де Сантоло А, Зара Ф. Влияние использования антибиотиков на распространенность симптоматического вульвовагинального кандидоза. Am J Obstet Gynecol . 1999; 180: 14–7.
10. Боханнон, штат Нью-Джерси. Лечение кандидозного вульвовагинита у больных сахарным диабетом. Уход за диабетом . 1998; 21: 451–6.
11. Собель Ю.Д., Фаро С, Force RW, Фоксман Б, Ledger WJ, Nyirjesy PR, и другие. Вульвовагинальный кандидоз: эпидемиологические, диагностические и терапевтические соображения. Am J Obstet Gynecol . 1998. 178: 203–11.
12. Sobel JD. Патогенез и лечение рецидивирующего кандидозного вульвовагинита. Клиническая инфекция . 1992; 14 (приложение 1): S148–53.
13. Hilton E, Чандрасекаран V, Риндос П., Изенберг HD. Связь рецидивирующего кандидозного вагинита с наследованием антигенов группы крови Льюиса. J Заразить Dis . 1995; 172: 1616–9.
14. Спинилло А, Пиццоли G, Колонна L, Никола С, Де Сета Ф, Гуашино С.Эпидемиологическая характеристика женщин с идиопатическим рецидивирующим кандидозным вульвовагинитом. Акушерский гинекол . 1993. 81: 721–7.
15. Фонг И.В. Значение лечения кетоконазолом половых партнеров женщин с рецидивирующим вагинальным кандидозом. Генитурин Мед . 1992; 68: 174–6.
16. Горовиц Б.Дж., Джакинта Д, Ито С. Развивающиеся патогены кандидозного вульвовагинита: значение для ухода за пациентами. Дж. Клин Фармакол .1992; 32: 248–55.
17. Фонг И.В. Ценность профилактического (ежемесячного) клотримазола по сравнению с эмпирическим самолечением при рецидивирующем вагинальном кандидозе. Генитурин Мед . 1994; 70: 124–6.
18. Собель Ю.Д., Шмитт С, Штейн G, Маммама N, Кристенсен С, Мериуэзер К. Начальное лечение рецидивирующего кандидозного вульвовагинита с помощью перорального кетоконазола и местного клотримазола. Дж Репрод Мед . 1994; 39: 517–20.
19. Sobel JD. Рецидивирующий кандидозный вульвовагинит. Проспективное исследование эффективности поддерживающей терапии кетоконазолом. N Engl J Med . 1986; 315: 1455–8.
20. Stein GE, Маммама NL, Schooley SL. Профилактика рецидивирующего вагинального кандидоза с помощью крема терконазола еженедельно. Энн Фармакотер . 1996; 30: 1080–3.
21. Фонг И.В. Значение хронической супрессивной терапии итраконазолом по сравнению с клотримазолом у женщин с рецидивирующим вагинальным кандидозом. Генитурин Мед . 1992; 68: 374–7.
22. Sobel JD. Поддерживающая терапия флуконазолом при рецидивирующем кандидозном вульвовагините. Int J Gynecol Obstet . 1992; 37 (приложение 1): 17–24.
23. Creatsas GC, Хараламбидис В.М., Загоциду Э. Anthopoulou HN, Михайлидис Д.К., Аравантинос Д.И. Хронический или рецидивирующий вагинальный кандидоз: кратковременное лечение и профилактика итраконазолом. Clin Ther .1993; 15: 662–71.
24. Спинилло А, Колонна L, Пьяцци G, Балтаро Ф, Монако А, Феррари А. Лечение рецидивирующего кандидозного вульвовагинита. Прерывистая профилактика итраконазолом. Дж Репрод Мед . 1997; 42: 83–7.
25. Тайский L, Hart LL. Суппозитории вагинальные с борной кислотой. Энн Фармакотер . 1993; 27: 1355–7.
26. Hilton E, Изенберг HD, Альперштейн П., Франция К, Боренштейн MT.Проглатывание йогурта, содержащего Lactobacillus acidophilus, в качестве профилактики кандидозного вагинита. Энн Интерн Мед. . 1992; 116: 353–7.
27. Шалев Е, Баттино С, Вайнер Э, Колоднер Р, Кенесс Ю. Проглатывание йогурта, содержащего Lactobacillus acidophilus, по сравнению с пастеризованным йогуртом в качестве профилактики рецидивирующего кандидозного вагинита и бактериального вагиноза. Арк Фам Мед . 1996; 5: 593–6.
28. Фонг И.В.Клинические и финансовые соображения при фармакотерапии кандидозного вульвовагинита. Фармакоэкономика . 1996; 9: 497–505.
29. Кетоконазол [листок-вкладыш]. Титусвилл, штат Нью-Джерси: Janssen Pharmaceutica Inc., 1997.
30. Sobel JD, Букер Д, Штейн Г.Е., Томасон Дж. Л., Вермелинг Д.П., Брэдли Б, и другие. Разовая пероральная доза флуконазола по сравнению с традиционной местной терапией клотримазолом кандидозного вагинита.Группа по изучению флуконазолового вагинита. Am J Obstet Gynecol . 1995; 172: 1263–8.
31. Десаи ПК, Джонсон Б.А. Пероральный флуконазол при вагинальном кандидозе. Врач Фам . 1996; 54: 1337–40.
Современное лечение кандидоза полости рта: обзор литературы
Реферат
Кандидоз или кандидоз полости рта — одна из наиболее распространенных оппортунистических грибковых инфекций полости рта у человека. Эта патология имеет широкий спектр методов лечения, которые изучаются до сих пор.Настоящее исследование предлагает обзор литературы по лечению кандидоза полости рта с целью установить, какое лечение является наиболее подходящим в каждом конкретном случае. При поиске в 24 последних статьях о лечении кандидоза был сделан вывод, что заболеваемость зависит от типа кандидоза и вирулентности инфекции. Хотя нистатин и амфотерицин b были наиболее местными лекарствами, пероральная суспензия флуконазола оказалась очень эффективным лекарством при лечении кандидоза полости рта.Было обнаружено, что флуконазол является препаратом выбора для системного лечения кандидоза полости рта. Благодаря хорошим противогрибковым свойствам, высокой приемлемости для пациентов и эффективности по сравнению с другими противогрибковыми препаратами. Но этот препарат не всегда эффективен, поэтому нам необходимо оценить и выделить другие, такие как итраконазол или кетоконазол, в тех случаях, когда штаммы Candida устойчивы к флуконазолу.
Ключевые слова: Кандидоз, лечение, миконазол, флуконазол, нистатин.
Введение
Заболеваемость грибковыми инфекциями росла за последние десятилетия, причем в более развитых странах (1).Увеличение частоты инфекций связано с некоторыми предрасполагающими факторами (), такими как использование зубных протезов, ксеростомия, длительная терапия антибиотиками, местная травма, недоедание, эндокринные расстройства, увеличение продолжительности жизни людей, среди других состояний, которые снижают качество защиты индивидуальный (2). Кандидоз полости рта является одним из наиболее частых клинических проявлений у пациентов, инфицированных вирусом иммунодефицита человека [ВИЧ], это проявление наблюдается у 90% людей, инфицированных ВИЧ (3).
Таблица 1
Предрасполагающие факторы.
Кандидоз ротоглотки вызывается родом Candida ; можно выделить около 150 видов. Многие из них остаются у человека в качестве комменсальных микроорганизмов, которые могут действовать как условно-патогенные микроорганизмы, часто связанные с предрасполагающими факторами, приписываемыми организму, вызывая тем самым острые или хронические инфекции (4). Наиболее важным из этих видов является C. albicans , который чаще всего выделяется из ротовой полости и считается более вирулентным для людей, что встречается примерно в 50% случаев кандидоза.
Клинически существует ряд различных типов кандидоза полости рта (). Поэтому при выборе терапии ориентируйтесь на тип кандидоза.
Таблица 2
Клиническая классификация.
Диагноз кандидоза полости рта в основном является клиническим и основан на распознавании поражений профессионалом, что может быть подтверждено микроскопической идентификацией Candida (5). Методы, доступные для выделения Candida в полости рта, включают прямое исследование или цитологический мазок, культивирование микроорганизмов и биопсию, которая показана в случаях гиперплазического кандидоза, поскольку этот тип может проявляться дисплазией (6).
Лечение кандидоза полости рта основано на четырех принципах (7): ранняя и точная диагностика инфекции; Исправление предрасполагающих факторов или основных заболеваний; Оценка типа инфекции Candida ; Соответствующее применение противогрибковых препаратов с оценкой соотношения эффективность / токсичность в каждом случае.
При выборе между некоторыми видами лечения он будет учитывать тип Candida , его клиническую патологию и, достаточно ли этого для местного лечения или требуется более сложный системный тип (8), всегда оценивая соотношение эффективности и токсичности ( 9).Различные препараты содержатся в.
Таблица 3
Противогрибковые средства. Vademecum.
Регулярная гигиена полости рта и зубов с периодическим осмотром полости рта предотвратит большинство случаев кандидоза полости рта, поэтому необходимо информировать пациента о мерах гигиены полости рта. Гигиена полости рта включает чистку зубов, ротовой полости, языка и зубных протезов. А также использование ополаскивателей против Candida , таких как хлоргексидин или гексетидин, чтобы они могли проникать в те области, куда не проникает щетка.Кроме того, необходимо снимать зубные протезы на ночь и осознанно мыть их, оставляя погруженными в дезинфицирующий раствор, например, хлоргексидин (10).
Это исследование представляет собой обзор литературы по лечению кандидоза полости рта, и его цели заключаются в разработке общих рекомендаций по лечению кандидоза полости рта; Оценить препарат выбора для местного лечения кандидоза полости рта; Оцените системное лечение кандидоза полости рта.
Материалы и методы
Поиск в Medline-PubMed проводился по следующим ключевым словам: «кандидоз полости рта» ИЛИ «кандидоз полости рта» И амфотерицин, «кандидоз полости рта» ИЛИ «кандидоз полости рта» И нистатин, «кандидоз полости рта» ИЛИ « кандидоз полости рта »И миконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И кетоконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И клотримазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И флуконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И итраконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И лечение,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И« противогрибковая терапия ».Ключевые слова были проверены словарём MeSH [Me-dical Subject Headings] с использованием логического оператора «И», чтобы связать их.
Были установлены следующие ограничения для включения исследований: статьи, опубликованные с 2000 года, публикации на английском и испанском языках и публикации исследований на людях. В этом обзоре были рассмотрены все систематические обзоры, клинические испытания, метаанализ и сравнительные исследования.
Всего было идентифицировано 109 статей, 30 из которых были отобраны после прочтения тезисов.После анализа 30 статей мы наконец включили 24, поскольку те публикации, которые не соответствовали целям настоящего исследования, были исключены.
Результаты
Всего было найдено 24 статьи о противогрибковом лечении, из которых 20 были клиническими испытаниями, 3 систематическими обзорами и 1 клиническим случаем (,).
Таблица 4
Обобщенные статьи.
Таблица 4 (продолжение)
Обобщенные статьи.
Обсуждение
Инфекция Candida сегодня широко распространена, особенно среди носителей съемных протезов и плохой гигиены полости рта.В зависимости от вирулентности, локализации и типа кандидоза будет проводиться то или иное лечение.
First было поддержано использование консервативных мер перед началом медикаментозного лечения, способствующих хорошей гигиене полости рта наряду с снятием зубных протезов на ночь, что будет способствовать удалению слоя биопленки, образующегося на протезной поверхности (11). Стоматологам следует также устранить предрасполагающие факторы и основные заболевания и попытаться продвигать использование антисептических и антибактериальных средств для полоскания полости рта, таких как хлоргексидин или гексетидин (12).Эти меры очень эффективны у пациентов с зубным стоматитом (12). Это также было обнаружено в исследовании Cross et al. (13), что у пациентов с хорошей гигиеной полости рта частота рецидивов кандидоза через 3 года была ниже.
Относительно фармакологического лечения кандидоза можно выделить две процедуры. Местные препараты, которые наносятся на пораженный участок и лечат поверхностные инфекции, а системные препараты — те, которые назначаются, когда инфекция более широко распространена и ее недостаточно при местной терапии.
В качестве первого выбора для местного лечения в течение многих лет использовались нистатин в дозах 100 000 МЕ / мл [5 мл 4 раза в день] и амфотерицин b в дозе 50 мг [5 мл 3 раза в день]. Этот выбор обусловлен тем, что они плохо всасываются в кишечном тракте, и поэтому большая часть противогрибковых средств выводится без каких-либо изменений, что снижает гепатотоксичность (14). Тем не менее, неприятный вкус и длительный рисунок мешают пациенту соблюдать режим лечения (14–16).
На протяжении многих лет он изучает эффективность других препаратов, таких как пероральный раствор флуконазола.Многие авторы сосредоточились на оценке эффективности и безопасности перорального раствора флуконазола для лечения ротоглоточного кандидоза, особенно псевдомембранозного типа, что дало хорошие результаты, хотя многие исследования все еще необходимы (14-18).
В недавнем исследовании, проведенном с участием 19 пациентов с псевдомембранозным кандидозом, показано, что суспензия флуконазола в дистиллированной воде [2 мг / мл] излечивает на 95%.
Рекомендовано промыть 5 мл раствора лекарственного средства в течение 1 минуты, а затем выплюнуть его и повторить это действие 3 раза в день в течение 1 недели.Другое исследование, в котором участвовали 36 детей с псевдомембранозным кандидозом, показало, что пероральная суспензия флуконазола в дозе 10 мг / мл дает лучшие результаты, чем нистатин. Основная проблема заключалась в плохой адгезии нистатина к слизистой оболочке полости рта и, как следствие, быстром приеме суспензии, что приводило к снижению эффективности (14).
С другой стороны, в другом исследовании, сравнивающем суспензию амфотерицина b, пероральная суспензия флуконазола дала лучшие результаты с точки зрения эрадикации Candida (16).То же самое было подтверждено Taillandier et al. (18), в котором сообщается, что пероральная суспензия флуконазола так же эффективна, как и амфотерицин b, но лучше воспринимается пациентом.
Пероральная суспензия флуконазола вводится в дозе 10 мг / мл водной суспензии, вводя по 5 мл ежедневно в течение 7 или 14 дней. Различные исследования показывают, что это очень эффективный препарат против псевдомембранозного кандидоза, поскольку он обладает хорошей адгезией к поверхности слизистой оболочки полости рта и быстрой симптоматической реакцией.Он также предлагает удобство дозирования один раз в день, что может объяснить лучшее соблюдение пациентом режима приема препарата (14-18).
Другой широко используемый лекарственный препарат — миконазол (19). Мы нашли его в виде геля, нанося непосредственно на пораженный участок в дозах 200-500 мг в день, разделенных на 4 раза. Несмотря на свои хорошие свойства, он имеет недостаток возможного взаимодействия с другими лекарствами, такими как варфарин. Это связано с тем, что противогрибковые средства ингибируют фермент цитохром P-450, который влияет на клиренс некоторых лекарств (20,21).Кроме того, этот препарат всасывается в кишечнике, поэтому при его применении необходимо соблюдать осторожность.
Выведена на рынок альтернативная форма миконазола. Мукоадгезивная трансбуккальная таблетка миконазола 50 мг 1 раз в сутки. Имеет ограниченную системную абсорбцию. Его исполнение в основном локальное и имеет удобную форму приложения. Пациентам рекомендуется наносить закругленную сторону таблетки 50 мг на верхнюю часть десны чуть выше правого или левого резца после чистки зубов утром.Таблетку следует держать на месте до растворения (22,23). Его преимущество заключается в том, что он применяется один раз в день вместо 5 раз в день с клотримазолом (24) и 4 раза в день с нистатином (25).
Эффективность этой новой формы введения была продемонстрирована в исследовании Bensadoun et al. (26). 141 пациент с раком головы и шеи с клиническими признаками и симптомами ротоглоточного кандидоза получали мукоадгезивные таблетки миконазола по 50 мг ежедневно или гель с миконазолом 125 мг четыре раза в день.Клиническое улучшение между двумя группами не было значительным, но мукоадгезивные таблетки показали более высокую концентрацию в слюне и лучшую переносимость для пациента. Несмотря на более высокую стоимость, он предлагает эффективное, безопасное и хорошо переносимое местное лечение кандидоза ротоглотки (22,23,26).
— Системное лечение:
Несмотря на осведомленность об эффективности перечисленных выше лекарств, когда речь идет о более распространенном кандидозе или пациентах с ослабленным иммунитетом, этого было бы недостаточно.В таких случаях придется прибегать к лечению системными препаратами (25).
С момента своего появления флуконазол использовался для лечения системных инфекций Candida из-за его эффективности и хорошей переносимости. Подходящая доза составляет от 50 до 100 мг в день (27). Кроме того, при работе с пациентами с ослабленным иммунитетом, такими как ВИЧ-инфицированные или больные раком, этот препарат имеет хорошие эффекты, удваивая дозу (28,29). Его эффективность была продемонстрирована (27). Доза подбиралась индивидуально в зависимости от степени тяжести и типа кандидоза.Пациенты с псевдомембранозным типом начали принимать флуконазол в дозе 100 мг в день; пациенты с эритематозной разновидностью начали прием флуконазола в дозе 50 мг. Следовательно, в зависимости от клиники и вирулентности инфекции, доза должна быть титрована, что даст хорошие результаты и повысит норматив в тех случаях, когда грибковая инфекция не уменьшится (27).
Для подтверждения эффективности этого препарата его сравнивали с другими противогрибковыми препаратами системного действия (29). В одном рандомизированном исследовании сравнивалась эффективность флуконазола [100 мг в день в течение 10 дней] и итраконазола [200 мг в день в течение 15 дней] у пациентов с кандидозом ротоглотки.В результате клиническое и микологическое улучшение составило 66% для первой группы и 54% для получавших итраконазол. Главный вывод этого исследования заключается в том, что у пациентов с кандидозом ротоглотки флуконазол имеет значительно лучший показатель клинического и микологического излечения по сравнению с итраконазолом. Неудачи итраконазола можно объяснить лекарственными взаимодействиями и непредсказуемой абсорбцией капсул итраконазола. Но когда флуконазол оказался неэффективным, этим пациентам был назначен итраконазол, что дало хорошие результаты.Говорят, что это был хороший препарат для устойчивых к флуконазолу штаммов Candida (29).
Как было предложено выше, может случиться так, что штаммы Candida не были чувствительны к флуконазолу, и это не имеет никакого эффекта. В этом случае будут использоваться другие препараты, такие как итраконазол, или новейшие препараты, такие как вориконазол (30). Всегда помня, что штаммы, устойчивые к флуконазолу, также устойчивы к другим лекарствам (31).
Было показано, что новый противогрибковый триазол вориконазол [200 мг в день] является сильнодействующим лекарственным средством.Ally et al. (32) сравнили эффективность вориконазола и флуконазола при лечении кандидоза пищевода. Показатель успеха составил 98,3% для вориконазола и 95,1% для флуконазола. Результаты ясно показывают, что вориконазол не менее эффективен, чем флуконазол при лечении кандидоза. Это предполагает, что этот новый агент может быть полезной альтернативой устойчивым к флуконазолу штаммам Candida (32). Из-за того, что он новый, существует небольшое количество штаммов, устойчивых к вориконазолу.Вориконазол играет важную роль в лечении кандидоза (30), хотя он еще не полностью внедрен на рынок, поэтому потребуется еще много исследований и исследований.
Было проведено несколько исследований по сравнению местных и системных препаратов. В исследовании по лечению стоматита зубных протезов сравнивалось использование таблеток кетоконазола [200 мг в день] с местным кетоконазолом [2% дважды в день] и мукоадгезивными таблетками миконазола (33). Из-за побочных эффектов кетоконазола (31), таких как тошнота, рвота и желудочно-кишечные проблемы, было поддержано использование других лекарств при лечении протезного кандидоза (34).Таким образом, использование мукоадгезивных таблеток миконазола было признано препаратом первой линии защиты от этого типа кандидоза.
Общие рекомендации по лечению включают после завершения ранней диагностики коррекцию предрасполагающих факторов или основных заболеваний и поддержание хорошей гигиены полости рта. Более того, использование антисептических средств, таких как Хлоргексидин или Гексетидин, а также снятие зубных протезов на ночь. Все это для получения хороших результатов в лечении кандидоза полости рта в качестве первой линии защиты, продолжая применение противогрибковых препаратов.Начиная с местного лечения и продолжая системное лечение для тех пациентов, которые не отвечают на местное лечение, или у пациентов с ослабленным иммунитетом.
Недавно было обнаружено, что пероральная суспензия флуконазола в качестве местного лечения в дозе 2 мг / мл 3 раза в день или 10 мг / мл один раз в день дает хорошие клинические результаты, помимо лучшего соблюдения пациентом режима лечения благодаря дозировке и дозировке. приятный вкус. Несмотря на то, что в настоящее время он не является наиболее широко используемым на местном уровне, потому что требует дальнейших клинических исследований.В настоящее время наиболее часто используемые препараты остаются в виде раствора нистатина, который содержит 100 000 МЕ / мл [5 мл 4 раза в день] и гель миконазола [от 200 до 500 мг в день, разделенных на 4 приема]. Более того, мукоадгезивные таблетки миконазола [50 мг один раз в день] считаются эффективными при лечении ротоглоточного кандидоза, но их высокая стоимость является одной из основных проблем.
Флуконазол в дозах от 50 до 100 мг в день является системным препаратом выбора, поскольку он обладает высокой эффективностью и переносимостью пациентом.Однако важно подумать о вориконазоле, который так же эффективен, как флуконазол, но все еще находится в стадии изучения. Также необходимо знать о других препаратах, таких как итраконазол, которые эффективны, когда штаммов Candida устойчивы к флуконазолу.
Современное лечение кандидоза полости рта: обзор литературы
Реферат
Кандидоз или кандидоз полости рта — одна из наиболее распространенных оппортунистических грибковых инфекций полости рта у человека. Эта патология имеет широкий спектр методов лечения, которые изучаются до сих пор.Настоящее исследование предлагает обзор литературы по лечению кандидоза полости рта с целью установить, какое лечение является наиболее подходящим в каждом конкретном случае. При поиске в 24 последних статьях о лечении кандидоза был сделан вывод, что заболеваемость зависит от типа кандидоза и вирулентности инфекции. Хотя нистатин и амфотерицин b были наиболее местными лекарствами, пероральная суспензия флуконазола оказалась очень эффективным лекарством при лечении кандидоза полости рта.Было обнаружено, что флуконазол является препаратом выбора для системного лечения кандидоза полости рта. Благодаря хорошим противогрибковым свойствам, высокой приемлемости для пациентов и эффективности по сравнению с другими противогрибковыми препаратами. Но этот препарат не всегда эффективен, поэтому нам необходимо оценить и выделить другие, такие как итраконазол или кетоконазол, в тех случаях, когда штаммы Candida устойчивы к флуконазолу.
Ключевые слова: Кандидоз, лечение, миконазол, флуконазол, нистатин.
Введение
Заболеваемость грибковыми инфекциями росла за последние десятилетия, причем в более развитых странах (1).Увеличение частоты инфекций связано с некоторыми предрасполагающими факторами (), такими как использование зубных протезов, ксеростомия, длительная терапия антибиотиками, местная травма, недоедание, эндокринные расстройства, увеличение продолжительности жизни людей, среди других состояний, которые снижают качество защиты индивидуальный (2). Кандидоз полости рта является одним из наиболее частых клинических проявлений у пациентов, инфицированных вирусом иммунодефицита человека [ВИЧ], это проявление наблюдается у 90% людей, инфицированных ВИЧ (3).
Таблица 1
Предрасполагающие факторы.
Кандидоз ротоглотки вызывается родом Candida ; можно выделить около 150 видов. Многие из них остаются у человека в качестве комменсальных микроорганизмов, которые могут действовать как условно-патогенные микроорганизмы, часто связанные с предрасполагающими факторами, приписываемыми организму, вызывая тем самым острые или хронические инфекции (4). Наиболее важным из этих видов является C. albicans , который чаще всего выделяется из ротовой полости и считается более вирулентным для людей, что встречается примерно в 50% случаев кандидоза.
Клинически существует ряд различных типов кандидоза полости рта (). Поэтому при выборе терапии ориентируйтесь на тип кандидоза.
Таблица 2
Клиническая классификация.
Диагноз кандидоза полости рта в основном является клиническим и основан на распознавании поражений профессионалом, что может быть подтверждено микроскопической идентификацией Candida (5). Методы, доступные для выделения Candida в полости рта, включают прямое исследование или цитологический мазок, культивирование микроорганизмов и биопсию, которая показана в случаях гиперплазического кандидоза, поскольку этот тип может проявляться дисплазией (6).
Лечение кандидоза полости рта основано на четырех принципах (7): ранняя и точная диагностика инфекции; Исправление предрасполагающих факторов или основных заболеваний; Оценка типа инфекции Candida ; Соответствующее применение противогрибковых препаратов с оценкой соотношения эффективность / токсичность в каждом случае.
При выборе между некоторыми видами лечения он будет учитывать тип Candida , его клиническую патологию и, достаточно ли этого для местного лечения или требуется более сложный системный тип (8), всегда оценивая соотношение эффективности и токсичности ( 9).Различные препараты содержатся в.
Таблица 3
Противогрибковые средства. Vademecum.
Регулярная гигиена полости рта и зубов с периодическим осмотром полости рта предотвратит большинство случаев кандидоза полости рта, поэтому необходимо информировать пациента о мерах гигиены полости рта. Гигиена полости рта включает чистку зубов, ротовой полости, языка и зубных протезов. А также использование ополаскивателей против Candida , таких как хлоргексидин или гексетидин, чтобы они могли проникать в те области, куда не проникает щетка.Кроме того, необходимо снимать зубные протезы на ночь и осознанно мыть их, оставляя погруженными в дезинфицирующий раствор, например, хлоргексидин (10).
Это исследование представляет собой обзор литературы по лечению кандидоза полости рта, и его цели заключаются в разработке общих рекомендаций по лечению кандидоза полости рта; Оценить препарат выбора для местного лечения кандидоза полости рта; Оцените системное лечение кандидоза полости рта.
Материалы и методы
Поиск в Medline-PubMed проводился по следующим ключевым словам: «кандидоз полости рта» ИЛИ «кандидоз полости рта» И амфотерицин, «кандидоз полости рта» ИЛИ «кандидоз полости рта» И нистатин, «кандидоз полости рта» ИЛИ « кандидоз полости рта »И миконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И кетоконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И клотримазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И флуконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И итраконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И лечение,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И« противогрибковая терапия ».Ключевые слова были проверены словарём MeSH [Me-dical Subject Headings] с использованием логического оператора «И», чтобы связать их.
Были установлены следующие ограничения для включения исследований: статьи, опубликованные с 2000 года, публикации на английском и испанском языках и публикации исследований на людях. В этом обзоре были рассмотрены все систематические обзоры, клинические испытания, метаанализ и сравнительные исследования.
Всего было идентифицировано 109 статей, 30 из которых были отобраны после прочтения тезисов.После анализа 30 статей мы наконец включили 24, поскольку те публикации, которые не соответствовали целям настоящего исследования, были исключены.
Результаты
Всего было найдено 24 статьи о противогрибковом лечении, из которых 20 были клиническими испытаниями, 3 систематическими обзорами и 1 клиническим случаем (,).
Таблица 4
Обобщенные статьи.
Таблица 4 (продолжение)
Обобщенные статьи.
Обсуждение
Инфекция Candida сегодня широко распространена, особенно среди носителей съемных протезов и плохой гигиены полости рта.В зависимости от вирулентности, локализации и типа кандидоза будет проводиться то или иное лечение.
First было поддержано использование консервативных мер перед началом медикаментозного лечения, способствующих хорошей гигиене полости рта наряду с снятием зубных протезов на ночь, что будет способствовать удалению слоя биопленки, образующегося на протезной поверхности (11). Стоматологам следует также устранить предрасполагающие факторы и основные заболевания и попытаться продвигать использование антисептических и антибактериальных средств для полоскания полости рта, таких как хлоргексидин или гексетидин (12).Эти меры очень эффективны у пациентов с зубным стоматитом (12). Это также было обнаружено в исследовании Cross et al. (13), что у пациентов с хорошей гигиеной полости рта частота рецидивов кандидоза через 3 года была ниже.
Относительно фармакологического лечения кандидоза можно выделить две процедуры. Местные препараты, которые наносятся на пораженный участок и лечат поверхностные инфекции, а системные препараты — те, которые назначаются, когда инфекция более широко распространена и ее недостаточно при местной терапии.
В качестве первого выбора для местного лечения в течение многих лет использовались нистатин в дозах 100 000 МЕ / мл [5 мл 4 раза в день] и амфотерицин b в дозе 50 мг [5 мл 3 раза в день]. Этот выбор обусловлен тем, что они плохо всасываются в кишечном тракте, и поэтому большая часть противогрибковых средств выводится без каких-либо изменений, что снижает гепатотоксичность (14). Тем не менее, неприятный вкус и длительный рисунок мешают пациенту соблюдать режим лечения (14–16).
На протяжении многих лет он изучает эффективность других препаратов, таких как пероральный раствор флуконазола.Многие авторы сосредоточились на оценке эффективности и безопасности перорального раствора флуконазола для лечения ротоглоточного кандидоза, особенно псевдомембранозного типа, что дало хорошие результаты, хотя многие исследования все еще необходимы (14-18).
В недавнем исследовании, проведенном с участием 19 пациентов с псевдомембранозным кандидозом, показано, что суспензия флуконазола в дистиллированной воде [2 мг / мл] излечивает на 95%.
Рекомендовано промыть 5 мл раствора лекарственного средства в течение 1 минуты, а затем выплюнуть его и повторить это действие 3 раза в день в течение 1 недели.Другое исследование, в котором участвовали 36 детей с псевдомембранозным кандидозом, показало, что пероральная суспензия флуконазола в дозе 10 мг / мл дает лучшие результаты, чем нистатин. Основная проблема заключалась в плохой адгезии нистатина к слизистой оболочке полости рта и, как следствие, быстром приеме суспензии, что приводило к снижению эффективности (14).
С другой стороны, в другом исследовании, сравнивающем суспензию амфотерицина b, пероральная суспензия флуконазола дала лучшие результаты с точки зрения эрадикации Candida (16).То же самое было подтверждено Taillandier et al. (18), в котором сообщается, что пероральная суспензия флуконазола так же эффективна, как и амфотерицин b, но лучше воспринимается пациентом.
Пероральная суспензия флуконазола вводится в дозе 10 мг / мл водной суспензии, вводя по 5 мл ежедневно в течение 7 или 14 дней. Различные исследования показывают, что это очень эффективный препарат против псевдомембранозного кандидоза, поскольку он обладает хорошей адгезией к поверхности слизистой оболочки полости рта и быстрой симптоматической реакцией.Он также предлагает удобство дозирования один раз в день, что может объяснить лучшее соблюдение пациентом режима приема препарата (14-18).
Другой широко используемый лекарственный препарат — миконазол (19). Мы нашли его в виде геля, нанося непосредственно на пораженный участок в дозах 200-500 мг в день, разделенных на 4 раза. Несмотря на свои хорошие свойства, он имеет недостаток возможного взаимодействия с другими лекарствами, такими как варфарин. Это связано с тем, что противогрибковые средства ингибируют фермент цитохром P-450, который влияет на клиренс некоторых лекарств (20,21).Кроме того, этот препарат всасывается в кишечнике, поэтому при его применении необходимо соблюдать осторожность.
Выведена на рынок альтернативная форма миконазола. Мукоадгезивная трансбуккальная таблетка миконазола 50 мг 1 раз в сутки. Имеет ограниченную системную абсорбцию. Его исполнение в основном локальное и имеет удобную форму приложения. Пациентам рекомендуется наносить закругленную сторону таблетки 50 мг на верхнюю часть десны чуть выше правого или левого резца после чистки зубов утром.Таблетку следует держать на месте до растворения (22,23). Его преимущество заключается в том, что он применяется один раз в день вместо 5 раз в день с клотримазолом (24) и 4 раза в день с нистатином (25).
Эффективность этой новой формы введения была продемонстрирована в исследовании Bensadoun et al. (26). 141 пациент с раком головы и шеи с клиническими признаками и симптомами ротоглоточного кандидоза получали мукоадгезивные таблетки миконазола по 50 мг ежедневно или гель с миконазолом 125 мг четыре раза в день.Клиническое улучшение между двумя группами не было значительным, но мукоадгезивные таблетки показали более высокую концентрацию в слюне и лучшую переносимость для пациента. Несмотря на более высокую стоимость, он предлагает эффективное, безопасное и хорошо переносимое местное лечение кандидоза ротоглотки (22,23,26).
— Системное лечение:
Несмотря на осведомленность об эффективности перечисленных выше лекарств, когда речь идет о более распространенном кандидозе или пациентах с ослабленным иммунитетом, этого было бы недостаточно.В таких случаях придется прибегать к лечению системными препаратами (25).
С момента своего появления флуконазол использовался для лечения системных инфекций Candida из-за его эффективности и хорошей переносимости. Подходящая доза составляет от 50 до 100 мг в день (27). Кроме того, при работе с пациентами с ослабленным иммунитетом, такими как ВИЧ-инфицированные или больные раком, этот препарат имеет хорошие эффекты, удваивая дозу (28,29). Его эффективность была продемонстрирована (27). Доза подбиралась индивидуально в зависимости от степени тяжести и типа кандидоза.Пациенты с псевдомембранозным типом начали принимать флуконазол в дозе 100 мг в день; пациенты с эритематозной разновидностью начали прием флуконазола в дозе 50 мг. Следовательно, в зависимости от клиники и вирулентности инфекции, доза должна быть титрована, что даст хорошие результаты и повысит норматив в тех случаях, когда грибковая инфекция не уменьшится (27).
Для подтверждения эффективности этого препарата его сравнивали с другими противогрибковыми препаратами системного действия (29). В одном рандомизированном исследовании сравнивалась эффективность флуконазола [100 мг в день в течение 10 дней] и итраконазола [200 мг в день в течение 15 дней] у пациентов с кандидозом ротоглотки.В результате клиническое и микологическое улучшение составило 66% для первой группы и 54% для получавших итраконазол. Главный вывод этого исследования заключается в том, что у пациентов с кандидозом ротоглотки флуконазол имеет значительно лучший показатель клинического и микологического излечения по сравнению с итраконазолом. Неудачи итраконазола можно объяснить лекарственными взаимодействиями и непредсказуемой абсорбцией капсул итраконазола. Но когда флуконазол оказался неэффективным, этим пациентам был назначен итраконазол, что дало хорошие результаты.Говорят, что это был хороший препарат для устойчивых к флуконазолу штаммов Candida (29).
Как было предложено выше, может случиться так, что штаммы Candida не были чувствительны к флуконазолу, и это не имеет никакого эффекта. В этом случае будут использоваться другие препараты, такие как итраконазол, или новейшие препараты, такие как вориконазол (30). Всегда помня, что штаммы, устойчивые к флуконазолу, также устойчивы к другим лекарствам (31).
Было показано, что новый противогрибковый триазол вориконазол [200 мг в день] является сильнодействующим лекарственным средством.Ally et al. (32) сравнили эффективность вориконазола и флуконазола при лечении кандидоза пищевода. Показатель успеха составил 98,3% для вориконазола и 95,1% для флуконазола. Результаты ясно показывают, что вориконазол не менее эффективен, чем флуконазол при лечении кандидоза. Это предполагает, что этот новый агент может быть полезной альтернативой устойчивым к флуконазолу штаммам Candida (32). Из-за того, что он новый, существует небольшое количество штаммов, устойчивых к вориконазолу.Вориконазол играет важную роль в лечении кандидоза (30), хотя он еще не полностью внедрен на рынок, поэтому потребуется еще много исследований и исследований.
Было проведено несколько исследований по сравнению местных и системных препаратов. В исследовании по лечению стоматита зубных протезов сравнивалось использование таблеток кетоконазола [200 мг в день] с местным кетоконазолом [2% дважды в день] и мукоадгезивными таблетками миконазола (33). Из-за побочных эффектов кетоконазола (31), таких как тошнота, рвота и желудочно-кишечные проблемы, было поддержано использование других лекарств при лечении протезного кандидоза (34).Таким образом, использование мукоадгезивных таблеток миконазола было признано препаратом первой линии защиты от этого типа кандидоза.
Общие рекомендации по лечению включают после завершения ранней диагностики коррекцию предрасполагающих факторов или основных заболеваний и поддержание хорошей гигиены полости рта. Более того, использование антисептических средств, таких как Хлоргексидин или Гексетидин, а также снятие зубных протезов на ночь. Все это для получения хороших результатов в лечении кандидоза полости рта в качестве первой линии защиты, продолжая применение противогрибковых препаратов.Начиная с местного лечения и продолжая системное лечение для тех пациентов, которые не отвечают на местное лечение, или у пациентов с ослабленным иммунитетом.
Недавно было обнаружено, что пероральная суспензия флуконазола в качестве местного лечения в дозе 2 мг / мл 3 раза в день или 10 мг / мл один раз в день дает хорошие клинические результаты, помимо лучшего соблюдения пациентом режима лечения благодаря дозировке и дозировке. приятный вкус. Несмотря на то, что в настоящее время он не является наиболее широко используемым на местном уровне, потому что требует дальнейших клинических исследований.В настоящее время наиболее часто используемые препараты остаются в виде раствора нистатина, который содержит 100 000 МЕ / мл [5 мл 4 раза в день] и гель миконазола [от 200 до 500 мг в день, разделенных на 4 приема]. Более того, мукоадгезивные таблетки миконазола [50 мг один раз в день] считаются эффективными при лечении ротоглоточного кандидоза, но их высокая стоимость является одной из основных проблем.
Флуконазол в дозах от 50 до 100 мг в день является системным препаратом выбора, поскольку он обладает высокой эффективностью и переносимостью пациентом.Однако важно подумать о вориконазоле, который так же эффективен, как флуконазол, но все еще находится в стадии изучения. Также необходимо знать о других препаратах, таких как итраконазол, которые эффективны, когда штаммов Candida устойчивы к флуконазолу.
Современное лечение кандидоза полости рта: обзор литературы
Реферат
Кандидоз или кандидоз полости рта — одна из наиболее распространенных оппортунистических грибковых инфекций полости рта у человека. Эта патология имеет широкий спектр методов лечения, которые изучаются до сих пор.Настоящее исследование предлагает обзор литературы по лечению кандидоза полости рта с целью установить, какое лечение является наиболее подходящим в каждом конкретном случае. При поиске в 24 последних статьях о лечении кандидоза был сделан вывод, что заболеваемость зависит от типа кандидоза и вирулентности инфекции. Хотя нистатин и амфотерицин b были наиболее местными лекарствами, пероральная суспензия флуконазола оказалась очень эффективным лекарством при лечении кандидоза полости рта.Было обнаружено, что флуконазол является препаратом выбора для системного лечения кандидоза полости рта. Благодаря хорошим противогрибковым свойствам, высокой приемлемости для пациентов и эффективности по сравнению с другими противогрибковыми препаратами. Но этот препарат не всегда эффективен, поэтому нам необходимо оценить и выделить другие, такие как итраконазол или кетоконазол, в тех случаях, когда штаммы Candida устойчивы к флуконазолу.
Ключевые слова: Кандидоз, лечение, миконазол, флуконазол, нистатин.
Введение
Заболеваемость грибковыми инфекциями росла за последние десятилетия, причем в более развитых странах (1).Увеличение частоты инфекций связано с некоторыми предрасполагающими факторами (), такими как использование зубных протезов, ксеростомия, длительная терапия антибиотиками, местная травма, недоедание, эндокринные расстройства, увеличение продолжительности жизни людей, среди других состояний, которые снижают качество защиты индивидуальный (2). Кандидоз полости рта является одним из наиболее частых клинических проявлений у пациентов, инфицированных вирусом иммунодефицита человека [ВИЧ], это проявление наблюдается у 90% людей, инфицированных ВИЧ (3).
Таблица 1
Предрасполагающие факторы.
Кандидоз ротоглотки вызывается родом Candida ; можно выделить около 150 видов. Многие из них остаются у человека в качестве комменсальных микроорганизмов, которые могут действовать как условно-патогенные микроорганизмы, часто связанные с предрасполагающими факторами, приписываемыми организму, вызывая тем самым острые или хронические инфекции (4). Наиболее важным из этих видов является C. albicans , который чаще всего выделяется из ротовой полости и считается более вирулентным для людей, что встречается примерно в 50% случаев кандидоза.
Клинически существует ряд различных типов кандидоза полости рта (). Поэтому при выборе терапии ориентируйтесь на тип кандидоза.
Таблица 2
Клиническая классификация.
Диагноз кандидоза полости рта в основном является клиническим и основан на распознавании поражений профессионалом, что может быть подтверждено микроскопической идентификацией Candida (5). Методы, доступные для выделения Candida в полости рта, включают прямое исследование или цитологический мазок, культивирование микроорганизмов и биопсию, которая показана в случаях гиперплазического кандидоза, поскольку этот тип может проявляться дисплазией (6).
Лечение кандидоза полости рта основано на четырех принципах (7): ранняя и точная диагностика инфекции; Исправление предрасполагающих факторов или основных заболеваний; Оценка типа инфекции Candida ; Соответствующее применение противогрибковых препаратов с оценкой соотношения эффективность / токсичность в каждом случае.
При выборе между некоторыми видами лечения он будет учитывать тип Candida , его клиническую патологию и, достаточно ли этого для местного лечения или требуется более сложный системный тип (8), всегда оценивая соотношение эффективности и токсичности ( 9).Различные препараты содержатся в.
Таблица 3
Противогрибковые средства. Vademecum.
Регулярная гигиена полости рта и зубов с периодическим осмотром полости рта предотвратит большинство случаев кандидоза полости рта, поэтому необходимо информировать пациента о мерах гигиены полости рта. Гигиена полости рта включает чистку зубов, ротовой полости, языка и зубных протезов. А также использование ополаскивателей против Candida , таких как хлоргексидин или гексетидин, чтобы они могли проникать в те области, куда не проникает щетка.Кроме того, необходимо снимать зубные протезы на ночь и осознанно мыть их, оставляя погруженными в дезинфицирующий раствор, например, хлоргексидин (10).
Это исследование представляет собой обзор литературы по лечению кандидоза полости рта, и его цели заключаются в разработке общих рекомендаций по лечению кандидоза полости рта; Оценить препарат выбора для местного лечения кандидоза полости рта; Оцените системное лечение кандидоза полости рта.
Материалы и методы
Поиск в Medline-PubMed проводился по следующим ключевым словам: «кандидоз полости рта» ИЛИ «кандидоз полости рта» И амфотерицин, «кандидоз полости рта» ИЛИ «кандидоз полости рта» И нистатин, «кандидоз полости рта» ИЛИ « кандидоз полости рта »И миконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И кетоконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И клотримазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И флуконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И итраконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И лечение,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И« противогрибковая терапия ».Ключевые слова были проверены словарём MeSH [Me-dical Subject Headings] с использованием логического оператора «И», чтобы связать их.
Были установлены следующие ограничения для включения исследований: статьи, опубликованные с 2000 года, публикации на английском и испанском языках и публикации исследований на людях. В этом обзоре были рассмотрены все систематические обзоры, клинические испытания, метаанализ и сравнительные исследования.
Всего было идентифицировано 109 статей, 30 из которых были отобраны после прочтения тезисов.После анализа 30 статей мы наконец включили 24, поскольку те публикации, которые не соответствовали целям настоящего исследования, были исключены.
Результаты
Всего было найдено 24 статьи о противогрибковом лечении, из которых 20 были клиническими испытаниями, 3 систематическими обзорами и 1 клиническим случаем (,).
Таблица 4
Обобщенные статьи.
Таблица 4 (продолжение)
Обобщенные статьи.
Обсуждение
Инфекция Candida сегодня широко распространена, особенно среди носителей съемных протезов и плохой гигиены полости рта.В зависимости от вирулентности, локализации и типа кандидоза будет проводиться то или иное лечение.
First было поддержано использование консервативных мер перед началом медикаментозного лечения, способствующих хорошей гигиене полости рта наряду с снятием зубных протезов на ночь, что будет способствовать удалению слоя биопленки, образующегося на протезной поверхности (11). Стоматологам следует также устранить предрасполагающие факторы и основные заболевания и попытаться продвигать использование антисептических и антибактериальных средств для полоскания полости рта, таких как хлоргексидин или гексетидин (12).Эти меры очень эффективны у пациентов с зубным стоматитом (12). Это также было обнаружено в исследовании Cross et al. (13), что у пациентов с хорошей гигиеной полости рта частота рецидивов кандидоза через 3 года была ниже.
Относительно фармакологического лечения кандидоза можно выделить две процедуры. Местные препараты, которые наносятся на пораженный участок и лечат поверхностные инфекции, а системные препараты — те, которые назначаются, когда инфекция более широко распространена и ее недостаточно при местной терапии.
В качестве первого выбора для местного лечения в течение многих лет использовались нистатин в дозах 100 000 МЕ / мл [5 мл 4 раза в день] и амфотерицин b в дозе 50 мг [5 мл 3 раза в день]. Этот выбор обусловлен тем, что они плохо всасываются в кишечном тракте, и поэтому большая часть противогрибковых средств выводится без каких-либо изменений, что снижает гепатотоксичность (14). Тем не менее, неприятный вкус и длительный рисунок мешают пациенту соблюдать режим лечения (14–16).
На протяжении многих лет он изучает эффективность других препаратов, таких как пероральный раствор флуконазола.Многие авторы сосредоточились на оценке эффективности и безопасности перорального раствора флуконазола для лечения ротоглоточного кандидоза, особенно псевдомембранозного типа, что дало хорошие результаты, хотя многие исследования все еще необходимы (14-18).
В недавнем исследовании, проведенном с участием 19 пациентов с псевдомембранозным кандидозом, показано, что суспензия флуконазола в дистиллированной воде [2 мг / мл] излечивает на 95%.
Рекомендовано промыть 5 мл раствора лекарственного средства в течение 1 минуты, а затем выплюнуть его и повторить это действие 3 раза в день в течение 1 недели.Другое исследование, в котором участвовали 36 детей с псевдомембранозным кандидозом, показало, что пероральная суспензия флуконазола в дозе 10 мг / мл дает лучшие результаты, чем нистатин. Основная проблема заключалась в плохой адгезии нистатина к слизистой оболочке полости рта и, как следствие, быстром приеме суспензии, что приводило к снижению эффективности (14).
С другой стороны, в другом исследовании, сравнивающем суспензию амфотерицина b, пероральная суспензия флуконазола дала лучшие результаты с точки зрения эрадикации Candida (16).То же самое было подтверждено Taillandier et al. (18), в котором сообщается, что пероральная суспензия флуконазола так же эффективна, как и амфотерицин b, но лучше воспринимается пациентом.
Пероральная суспензия флуконазола вводится в дозе 10 мг / мл водной суспензии, вводя по 5 мл ежедневно в течение 7 или 14 дней. Различные исследования показывают, что это очень эффективный препарат против псевдомембранозного кандидоза, поскольку он обладает хорошей адгезией к поверхности слизистой оболочки полости рта и быстрой симптоматической реакцией.Он также предлагает удобство дозирования один раз в день, что может объяснить лучшее соблюдение пациентом режима приема препарата (14-18).
Другой широко используемый лекарственный препарат — миконазол (19). Мы нашли его в виде геля, нанося непосредственно на пораженный участок в дозах 200-500 мг в день, разделенных на 4 раза. Несмотря на свои хорошие свойства, он имеет недостаток возможного взаимодействия с другими лекарствами, такими как варфарин. Это связано с тем, что противогрибковые средства ингибируют фермент цитохром P-450, который влияет на клиренс некоторых лекарств (20,21).Кроме того, этот препарат всасывается в кишечнике, поэтому при его применении необходимо соблюдать осторожность.
Выведена на рынок альтернативная форма миконазола. Мукоадгезивная трансбуккальная таблетка миконазола 50 мг 1 раз в сутки. Имеет ограниченную системную абсорбцию. Его исполнение в основном локальное и имеет удобную форму приложения. Пациентам рекомендуется наносить закругленную сторону таблетки 50 мг на верхнюю часть десны чуть выше правого или левого резца после чистки зубов утром.Таблетку следует держать на месте до растворения (22,23). Его преимущество заключается в том, что он применяется один раз в день вместо 5 раз в день с клотримазолом (24) и 4 раза в день с нистатином (25).
Эффективность этой новой формы введения была продемонстрирована в исследовании Bensadoun et al. (26). 141 пациент с раком головы и шеи с клиническими признаками и симптомами ротоглоточного кандидоза получали мукоадгезивные таблетки миконазола по 50 мг ежедневно или гель с миконазолом 125 мг четыре раза в день.Клиническое улучшение между двумя группами не было значительным, но мукоадгезивные таблетки показали более высокую концентрацию в слюне и лучшую переносимость для пациента. Несмотря на более высокую стоимость, он предлагает эффективное, безопасное и хорошо переносимое местное лечение кандидоза ротоглотки (22,23,26).
— Системное лечение:
Несмотря на осведомленность об эффективности перечисленных выше лекарств, когда речь идет о более распространенном кандидозе или пациентах с ослабленным иммунитетом, этого было бы недостаточно.В таких случаях придется прибегать к лечению системными препаратами (25).
С момента своего появления флуконазол использовался для лечения системных инфекций Candida из-за его эффективности и хорошей переносимости. Подходящая доза составляет от 50 до 100 мг в день (27). Кроме того, при работе с пациентами с ослабленным иммунитетом, такими как ВИЧ-инфицированные или больные раком, этот препарат имеет хорошие эффекты, удваивая дозу (28,29). Его эффективность была продемонстрирована (27). Доза подбиралась индивидуально в зависимости от степени тяжести и типа кандидоза.Пациенты с псевдомембранозным типом начали принимать флуконазол в дозе 100 мг в день; пациенты с эритематозной разновидностью начали прием флуконазола в дозе 50 мг. Следовательно, в зависимости от клиники и вирулентности инфекции, доза должна быть титрована, что даст хорошие результаты и повысит норматив в тех случаях, когда грибковая инфекция не уменьшится (27).
Для подтверждения эффективности этого препарата его сравнивали с другими противогрибковыми препаратами системного действия (29). В одном рандомизированном исследовании сравнивалась эффективность флуконазола [100 мг в день в течение 10 дней] и итраконазола [200 мг в день в течение 15 дней] у пациентов с кандидозом ротоглотки.В результате клиническое и микологическое улучшение составило 66% для первой группы и 54% для получавших итраконазол. Главный вывод этого исследования заключается в том, что у пациентов с кандидозом ротоглотки флуконазол имеет значительно лучший показатель клинического и микологического излечения по сравнению с итраконазолом. Неудачи итраконазола можно объяснить лекарственными взаимодействиями и непредсказуемой абсорбцией капсул итраконазола. Но когда флуконазол оказался неэффективным, этим пациентам был назначен итраконазол, что дало хорошие результаты.Говорят, что это был хороший препарат для устойчивых к флуконазолу штаммов Candida (29).
Как было предложено выше, может случиться так, что штаммы Candida не были чувствительны к флуконазолу, и это не имеет никакого эффекта. В этом случае будут использоваться другие препараты, такие как итраконазол, или новейшие препараты, такие как вориконазол (30). Всегда помня, что штаммы, устойчивые к флуконазолу, также устойчивы к другим лекарствам (31).
Было показано, что новый противогрибковый триазол вориконазол [200 мг в день] является сильнодействующим лекарственным средством.Ally et al. (32) сравнили эффективность вориконазола и флуконазола при лечении кандидоза пищевода. Показатель успеха составил 98,3% для вориконазола и 95,1% для флуконазола. Результаты ясно показывают, что вориконазол не менее эффективен, чем флуконазол при лечении кандидоза. Это предполагает, что этот новый агент может быть полезной альтернативой устойчивым к флуконазолу штаммам Candida (32). Из-за того, что он новый, существует небольшое количество штаммов, устойчивых к вориконазолу.Вориконазол играет важную роль в лечении кандидоза (30), хотя он еще не полностью внедрен на рынок, поэтому потребуется еще много исследований и исследований.
Было проведено несколько исследований по сравнению местных и системных препаратов. В исследовании по лечению стоматита зубных протезов сравнивалось использование таблеток кетоконазола [200 мг в день] с местным кетоконазолом [2% дважды в день] и мукоадгезивными таблетками миконазола (33). Из-за побочных эффектов кетоконазола (31), таких как тошнота, рвота и желудочно-кишечные проблемы, было поддержано использование других лекарств при лечении протезного кандидоза (34).Таким образом, использование мукоадгезивных таблеток миконазола было признано препаратом первой линии защиты от этого типа кандидоза.
Общие рекомендации по лечению включают после завершения ранней диагностики коррекцию предрасполагающих факторов или основных заболеваний и поддержание хорошей гигиены полости рта. Более того, использование антисептических средств, таких как Хлоргексидин или Гексетидин, а также снятие зубных протезов на ночь. Все это для получения хороших результатов в лечении кандидоза полости рта в качестве первой линии защиты, продолжая применение противогрибковых препаратов.Начиная с местного лечения и продолжая системное лечение для тех пациентов, которые не отвечают на местное лечение, или у пациентов с ослабленным иммунитетом.
Недавно было обнаружено, что пероральная суспензия флуконазола в качестве местного лечения в дозе 2 мг / мл 3 раза в день или 10 мг / мл один раз в день дает хорошие клинические результаты, помимо лучшего соблюдения пациентом режима лечения благодаря дозировке и дозировке. приятный вкус. Несмотря на то, что в настоящее время он не является наиболее широко используемым на местном уровне, потому что требует дальнейших клинических исследований.В настоящее время наиболее часто используемые препараты остаются в виде раствора нистатина, который содержит 100 000 МЕ / мл [5 мл 4 раза в день] и гель миконазола [от 200 до 500 мг в день, разделенных на 4 приема]. Более того, мукоадгезивные таблетки миконазола [50 мг один раз в день] считаются эффективными при лечении ротоглоточного кандидоза, но их высокая стоимость является одной из основных проблем.
Флуконазол в дозах от 50 до 100 мг в день является системным препаратом выбора, поскольку он обладает высокой эффективностью и переносимостью пациентом.Однако важно подумать о вориконазоле, который так же эффективен, как флуконазол, но все еще находится в стадии изучения. Также необходимо знать о других препаратах, таких как итраконазол, которые эффективны, когда штаммов Candida устойчивы к флуконазолу.
Кандидоз полости рта — StatPearls — Книжная полка NCBI
Непрерывное обучение
Это упражнение иллюстрирует оценку и лечение кандидоза полости рта. В нем подчеркивается роль межпрофессиональной группы в оценке и лечении пациентов с этим заболеванием.Кроме того, он описывает первоначальное открытие болезни, эпидемиологию и патофизиологию. В этом упражнении выясняется, как врач должен подойти к пациенту с потенциальным кандидозом полости рта, включая сбор анамнеза, физикальное обследование, дифференциальный диагноз и соответствующее лечение, если это необходимо. Наконец, он будет охватывать прогноз и возможные осложнения у пациента с диагнозом оральная молочница.
Цели:
Определить этиологию и эпидемиологию кандидоза полости рта.
Изучите соответствующий анамнез, физическое состояние и оценку кандидоза полости рта.
Объясните доступные варианты лечения и лечения кандидоза полости рта.
Обобщите стратегии межпрофессиональной команды для улучшения координации помощи и коммуникации для продвижения и улучшения результатов в отношении кандидоза полости рта.
Введение
Кандидоз полости рта или молочница — это инфекция полости рта, вызванная Candida albicans .Впервые он был описан в 1838 году педиатром Франсуа Вейле.
Кандидоз полости рта обычно возникает на фоне подавления иммунитета, независимо от того, имеет ли ротовая полость пациента снижение иммунной функции или он носит системный характер. Эта иммуносупрессия зависит от дозы. [1] Примерами системной иммуносупрессии являются очень молодой или очень пожилой возраст, иммунодефицитные состояния, такие как ВИЧ / СПИД, и хроническое системное применение стероидов / антибиотиков. [2] [3] Примером местной иммуносупрессии являются ингаляционные кортикостероиды (часто при профилактическом лечении астмы и хронической обструктивной болезни легких).По этой причине пациентам, принимающим такие лекарства, рекомендуется полоскать рот водой после каждого использования. Оральный кандидоз передается как при поцелуях, так и при кормлении грудью.
Этиология
Кандидоз полости рта вызывается видами Candida , чаще всего Candida albicans . [4] Он также может быть результатом Candida glabrata, Candida tropicalis и Candida krusei. Non-albicans Candida видов, как было показано, колонизируют пациентов в возрасте 80 лет и старше чаще, чем пациентов более молодого возраста.[5]
Эпидемиология
Кандидоз полости рта может возникать у иммунокомпетентных пациентов или пациентов с ослабленным иммунитетом, но чаще встречается у пациентов с ослабленным иммунитетом. Это происходит в равной степени у мужчин и женщин. Обычно это происходит у новорожденных и младенцев. Это редко бывает у пациентов в первую неделю жизни. Это наиболее часто встречается на четвертой неделе жизни и реже у младенцев старше 6 месяцев (вероятно, вторично по отношению к развитию иммунитета хозяина). Признаками и симптомами иммуносупрессии у этих пациентов являются диарея, сыпь, повторные инфекции и гепатоспленомегалия.
Патофизиология
Кандидозные виды вызывают молочницу полости рта, когда у пациента нарушается иммунитет хозяина. Это нарушение может быть локальным, вторичным по отношению к пероральному применению кортикостероидов. Затем чрезмерный рост грибка приводит к образованию псевдомембраны. Вагинальные Кандидозные инфекции могут колонизировать новорожденных, когда они проходят через родовые пути. Кроме того, новорожденные и младенцы могут заразиться болезнью через колонизированные груди при грудном вскармливании. Часто оральная инфекция Candida пациента может привести к поражению желудочно-кишечного тракта и последующему пеленочному дерматиту Candida .Кандидозные виды процветают во влажной среде. Таким образом, у женщин также может развиться вагинальный кандидоз .
У здоровых пациентов иммунная система пациента и нормальная микрофлора бактерий подавляют рост кандиды. Следовательно, иммуносупрессия в таких формах, как диабет, курение, зубные протезы, употребление стероидов, недоедание, дефицит витаминов и недавнее употребление антибиотиков часто приводит к заболеванию.
Гистопатология
Бляшки можно культивировать, окрашивать по граммам и окрашивать гидроксидом калия.Окраска по Граму показывает большие яйцевидные грамположительные дрожжи. При окраске гидроксидом калия видны псевдогифы.
История и физика
Пациенты обычно жалуются на пятнистые белые пятна на языке и / или слизистой оболочке щек. Часто в анамнезе имеется иммуносупрессия, такая как курение, использование антибиотиков и / или стероидов, иммунодепрессанты у пациентов с трансплантатами, использование зубных протезов, недоедание и т. Д.
Клинически кандидоз полости рта состоит из белых псевдомембранозных бляшек.Их трудно удалить, и они поражают слизистую оболочку полости рта, язык, твердое и мягкое небо. Обычно это безболезненно, связано с потерей вкуса и угловым хейлитом (растрескивание кожи в углу рта пациента). Бляшки часто сложно соскрести лезвием для языка. После соскоба часто остаются воспаленные болезненные высыпания, которые могут кровоточить.
У пациентов также может быть кандидозная сыпь в других частях тела. Например, у новорожденных может быть пеленочный дерматит, а у взрослых он может распространяться на пищевод, вызывая эзофагит, проявляющийся одинофагией, или на гортань, вызывая охриплость голоса.
Оценка
Диагноз кандидоза полости рта часто ставят клинически на основании внешнего вида и факторов риска. Кроме того, появление эритематозного, воспаленного и кровоточащего основания после соскабливания бляшек также приводит к вероятному диагнозу орального молочницы.
Для дальнейшего подтверждения можно культивировать бляшки. Кроме того, диагностическим является окрашивание по Граму бляшек, показывающих большие яйцевидные грамположительные дрожжи. Наконец, могут быть видны псевдогифы с пятном гидроксида калия.
Помимо подтверждения кандидоза, важно провести тестирование для диагностики основного иммунодефицитного состояния. Пациенты должны быть опрошены, обследованы и протестированы на такие заболевания, как ВИЧ, надпочечниковая недостаточность, недоедание, прием стероидов и диабет.
Лечение / менеджмент
Лечение сосредоточено на видах Candida . Это должно быть нацелено на степень поражения и степень иммуносупрессии пациента. Как правило, рекомендуется лечение противогрибковыми средствами.Они лечат инфекцию, изменяя метаболизм РНК или ДНК или вызывая внутриклеточное накопление пероксида в клетках грибов.
- Пациентам с легкой формой или первым проявлением болезни рекомендуется местное лечение. Один из вариантов — принимать клотримазол в таблетках по 10 мг перорально пять раз в день (растворяется в течение 20 минут). Другой — пероральная суспензия нистатина (100000 единиц / мл) 5 мл перорально четыре раза в день (проглатывая в течение нескольких минут, затем проглатывая) [6] [7]. При определенных обстоятельствах также можно использовать пероральный гель с миконазолом.[8]
- Для заболевания средней и тяжелой степени рекомендуется флуконазол 200 мг перорально один раз, затем 100 мг перорально один раз в день в течение в общей сложности от 7 до 14 дней. Данные о безопасности флуконазола во время грудного вскармливания обнадеживают. [9]
Для рефрактерной болезни варианты: раствор итраконазола 200 мг один раз в день без еды в течение 28 дней, суспензия позаконазола 400 мг перорально два раза в день в течение 3 дней, затем 400 мг перорально в день в общей сложности 28 дней и вориконазол. 200 мг перорально 2 раза в день в течение 28 дней.
Кроме того, однократный пероральный прием флуконазола в дозе 150 мг показал свою эффективность у пациентов с запущенным раком, что помогло уменьшить количество таблеток. [10]
Для вагинального кандидоза доступно несколько вариантов без рецепта: 1% крем клотримазола вагинально на 7–14 ночей, 2% крем клотримазола вагинально на 3 ночи, 2% крем миконазол вагинально на 7 ночей, миконазол 4% крем вагинально на 3 ночи, суппозиторий миконазол 100 мг вагинально, на 3 ночи, тиоконазол 6.5% мазь вагинально однократно. Существуют также рецептурные терапии: нистатин 100000 единиц вагинальные таблетки на 14 ночей, терконазол 80 мг один вагинальный суппозиторий на 3 ночи, терконазол 0,8% крем вагинально на 3 ночи, бутоконазол 2% крем один аппликатор вагинально однократно триместр беременности). Наконец, пероральный вариант терапии — флуконазол 150 мг перорально однократно (можно повторить через 72 часа, если симптомы не исчезнут).
Пероральные азолы обладают тератогенным действием, и , а не следует использовать для лечения кандидоза слизистых оболочек в течение первого триместра.Клотримазол-пасты, нистатин для местного лечения и миконазол в буккальных таблетках также являются вариантом лечения.
Дозирование для этих схем следует скорректировать в зависимости от веса педиатрических пациентов.
В дополнение к лечению пациенты должны получать консультации по снижению иммуносупрессивных состояний, таких как неконтролируемый диабет, курение и недоедание.
Дифференциальный диагноз
При подозрении на диагноз кандидоз полости рта у пациента с поражением полости рта проводится дифференциальный диагноз: волосатая лейкоплакия полости рта (состояние, вызванное вирусом Эбштейна-Барра), ангионевротический отек, афтозный стоматит, гингивостоматит герпеса, губной герпес, Среди других состояний необходимо учитывать корь (пятна Коплика), периоральный дерматит, синдром Стивена-Джонсона, гистиоцитоз, бластомикоз, лимфогистиоцитоз, дифтерию, эзофагит, сифилис и стрептококковый фарингит.
Прогноз
Прогноз пациента с молочницей полости рта часто зависит от степени его иммуносупрессии. Те, кто в остальном иммунокомпетентны, часто достигают исчезновения болезни и симптомов. Людям с ослабленным иммунитетом часто требуется сопутствующее лечение их иммунодепрессивного состояния для полного выздоровления.
Осложнения
Хотя это маловероятно у иммунокомпетентного хозяина, кандидоз полости рта может привести к поражению глотки.Симптоматически это может привести к дисфагии и респираторной недостаточности. Серьезную проблему для пациентов с ослабленным иммунитетом вызывает системное распространение болезни. Кандидозный эзофагит является особенно частым осложнением кандидоза полости рта у людей с ВИЧ / СПИДом.
Сдерживание и обучение пациентов
Пациенты с молочницей полости рта должны получить консультацию относительно будущего распространения болезни. Им также необходимо понимать важность диагностики и лечения любых иммунодепрессивных состояний.Он также может появиться у иммунокомпетентных пациентов, которые носят зубные протезы или длительное время принимают стероиды.
Жемчуг и другие проблемы
Одной из самых важных образовательных жемчужин в отношении диагностики и лечения кандидозной молочницы являются клинические подозрения. Врач должен тщательно собрать анамнез, чтобы знать, есть ли у пациента иммунодефицитное состояние. Знание этого может привести к тому, что поставщик медицинских услуг в первую очередь проведет обследование на наличие молочницы и будет осведомлен о возможности других, потенциально опасных для жизни, системных инфекций.
Улучшение результатов команды здравоохранения
Кандидоз полости рта — это важный диагноз. У пациентов обычно наблюдаются белые и / или серые пятна на слизистой оболочке рта. У них также могут быть системные проявления ослабленного иммунитета. Примерами этого являются вторичная дисфагия по отношению к кандидозу глотки, задержка развития и сепсис. Ведение большинства таких пациентов будет осуществляться лечащим врачом, практикующей медсестрой и акушером.
Поскольку диагностика и лечение кандидоза полости рта имеют несколько важных последствий для пациента, медицинские работники должны работать вместе как межпрофессиональная команда.Зарегистрированные медсестры, фельдшеры, практикующие медсестры и врачи должны сотрудничать в области сортировки и диагностики, чтобы правильно диагностировать молочницу полости рта. Для оценки посева и окрашивания соскобов полости рта могут быть привлечены патологи. В зависимости от основного иммунодепрессивного состояния онкологи и инфекционисты могут проконсультироваться. Поскольку кандидоз полости рта часто является первым признаком серьезного системного иммунодефицитного состояния, очень важно передать пациента от основного поставщика медицинских услуг специалистам, которые будут продолжать наблюдение за их хроническим заболеванием.Фармацевт должен информировать пациента о важности соблюдения режима приема лекарств, проверять дозировку лекарств и взаимодействовать с ними, а также сообщать о любых проблемах медицинскому персоналу. Пациентам с диабетом следует настоятельно рекомендовать контролировать уровень сахара в крови. Также пациенту должны быть даны инструкции бросить курить. Пациентов, принимающих ингаляционные стероиды, следует попросить выполнять полоскание водой после каждого использования и проконсультироваться с врачом. Медсестры будут принимать лекарства для стационарных пациентов и предоставлять важные консультации, чтобы подкрепить вышеуказанные моменты.Только с помощью межпрофессионального коллективного подхода к лечению кандидоза можно добиться оптимальных результатов для пациентов. [Уровень 5]
Наконец, крайне важно, чтобы поставщики медицинских услуг, лечащие людей, подверженных кандидозу полости рта, знали о полезности профилактических стратегий. Например, с помощью рандомизированных контролируемых исследований было показано, что пробиотики предотвращают кандидоз полости рта у пожилых людей.
Повышение квалификации / Вопросы для повторения
Рисунок
Оральный дрозд.Предоставлено Кэтрин Хамфрис
Ссылки
- 1.
- Dekhuijzen PNR, Batsiou M, Bjermer L, Bosnic-Anticevich S, Chrystyn H, Papi A, Rodríguez-Roisin R, Fletcher M, Wood Soriano J, Cifra B. , Прайс БД. Заболеваемость молочницей полости рта у пациентов с ХОБЛ, которым назначают ингаляционные кортикостероиды: влияние препарата, дозы и устройства. Respir Med. 2016 ноя; 120: 54-63. [PubMed: 27817816]
- 2.
- Fangtham M, Magder LS, Petri MA. Кандидоз полости рта при системной красной волчанке.Волчанка. 2014 июн; 23 (7): 684-90. [PubMed: 24598219]
- 3.
- Шивабалан С., Махадеван С., Шринатх М.В. Рецидивирующий кандидоз полости рта. Индийский J Pediatr. 2014 Апрель; 81 (4): 394-6. [PubMed: 24081895]
- 4.
- Astvad K, Johansen HK, Høiby N, Steptoe P, Ishøy T. Орофарингеальный кандидоз у пациентов паллиативной помощи в Дании. J Palliat Med. 2015 ноя; 18 (11): 940-4. [PubMed: 26270132]
- 5.
- Benito-Cruz B, Aranda-Romo S, López-Esqueda FJ, de la Rosa-García E, Rosas-Hernández R, Sánchez-Vargas LO.Пероральные изоляты Candida и характеристики чувствительности к флуконазолу у пожилых мексиканских женщин. Arch Gerontol Geriatr. 2016 июль-август; 65: 204-10. [PubMed: 27088219]
- 6.
- Лю X, Чжао С., Ян З.М., Хуа Х. Эффективность нистатина для лечения кандидоза полости рта: систематический обзор и метаанализ. Drug Des Devel Ther. 2016; 10: 1161-71. [Бесплатная статья PMC: PMC4801147] [PubMed: 27042008]
- 7.
- Hellfritzsch M, Pottegård A, Pedersen AJ, Burghle A, Mouaanaki F, Hallas J, Grove EL, Damkier P.Антимикотики для местного применения при оральном кандидозе у потребителей варфарина. Basic Clin Pharmacol Toxicol. 2017 Апрель; 120 (4): 368-372. [PubMed: 27
0]
- 8.
- Zhang LW, Fu JY, Hua H, Yan ZM. Эффективность и безопасность миконазола при кандидозе полости рта: систематический обзор и метаанализ. Oral Dis. 2016 Апрель; 22 (3): 185-95. [PubMed: 26456226]
- 9.
- Kaplan YC, Koren G, Ito S, Bozzo P. Использование флуконазола во время грудного вскармливания. Может Фам Врач. 2015 Октябрь; 61 (10): 875-6. [Бесплатная статья PMC: PMC4607332] [PubMed: 26759844]
- 10.
- Lagman R, Davis M, LeGrand S, Walsh D, Parala A, Gamier P, Cothren B, Cheema B, Gopal S, Rybicki L. Терапия однократной дозой флуконазола для лечения орального молочницы у пациентов в хосписе и паллиативной медицине. Am J Hosp Palliat Care. 2017 Август; 34 (7): 645-649. [PubMed: 27188880]
Вагинальный молочница | Симптомы и лечение
Что такое вагинальный молочница?
Что такое молочница влагалища?
Доктор Розмари Леонард MBE
У всех нас есть множество микробов, постоянно живущих внутри или внутри нас.Некоторые из этих микробов полезны для нас — например, «дружественные» бактерии в кишечнике помогают нам переваривать пищу. Многие другие не причиняют никакого вреда или каких-либо симптомов, если только они не разрастаются слишком сильно.
Один из этих микробов представляет собой разновидность грибка, семейство дрожжей, называемое Candida spp. Грибы любят теплые, влажные, безвоздушные места, а влагалище — идеальный дом для них. Небольшое количество Candida spp. обычно живут на коже и вокруг влагалища. В большинстве случаев они не вызывают никаких проблем.Однако иногда они размножаются и вызывают симптомы.
Что вызывает молочницу влагалища?
Молочница не называется инфекцией, передающейся половым путем, хотя иногда она передается во время полового акта. Чаще всего это разрастание дрожжей Candida, которые уже были, но не вызывали проблемы.
Иммунная система и безвредные микробы (бактерии), которые также обычно живут на коже и во влагалище, обычно останавливают Candida spp. от процветания. Однако при благоприятных условиях для Candida spp., числа умножаются и могут проникать во влагалище и вызывать симптомы. Это может быть связано с изменением количества бактерий во влагалище после приема антибиотиков. Или это может быть связано с гормональными изменениями или проблемами с вашей иммунной системой.
Большинство причин молочницы вызвано Candida albicans , но иногда и другими типами Candida spp. такие как Candida glabrata или Candida tropicalis , являются причиной.
Кто болеет молочницей?
До трех из четырех женщин будут иметь хотя бы один приступ молочницы в своей жизни.В большинстве случаев развивается без видимых причин. Однако определенные факторы могут повысить вероятность развития молочницы. Во влагалище содержится слизь и некоторые безвредные бактерии, которые помогают защитить влагалище от кандидозной инфекции (и других микробов). Эти естественные защитные механизмы могут быть изменены или нарушены в определенных ситуациях:
Таким образом, в этих ситуациях у вас может быть больше шансов заболеть молочницей. Вы также можете быть более склонны к повторяющимся эпизодам (рецидивирующий молочница), хотя у некоторых женщин возникают повторяющиеся эпизоды молочницы без очевидных триггеров.Если вы действительно страдаете рецидивирующей молочницей, ваш врач может предложить другое лечение — более подробную информацию см. В отдельной брошюре «Лечение рецидивирующей молочницы».
Есть некоторая связь между молочницей и женским гормоном эстрогеном. Молочница гораздо чаще встречается в «репродуктивные годы», то есть в годы между началом менструации и прекращением менопаузы. Некоторые женщины склонны к молочнице в определенные периоды менструального цикла, например, перед менструацией. Гормональные изменения во время беременности повышают вероятность молочницы.Возможно, гормональные таблетки, такие как заместительная гормональная терапия (ЗГТ) и комбинированные оральные контрацептивы (КОК), повышают предрасположенность к молочнице. Однако это еще не определено.
Каковы симптомы вагинальной молочницы?
Зуд кожных складок вне влагалища (вульвы) — наиболее частый симптом молочницы. Также может появиться зуд во влагалище.
Как мне узнать, есть ли у меня дрожжевая инфекция?
Доктор Розмари Леонард MBE
Также может быть болезненность вульвы.Иногда мочеиспускание и / или секс может быть болезненным. Если есть болезненность без зуда , то это, скорее всего, имеет другую причину.
Также могут быть выделения из влагалища. Молочница — вторая по частоте причина выделений из влагалища. (Наиболее частой причиной выделений из влагалища является бактериальный вагиноз. См. Дополнительную информацию в отдельной брошюре «Бактериальный вагиноз».)
Выделения от молочницы обычно кремово-белого цвета и довольно густые, но иногда водянистые.Это может усилить зуд, покраснение, дискомфорт или боль вокруг вульвы. Выделения от молочницы обычно не имеют запаха.
Иногда симптомы незначительны и проходят сами по себе. Часто симптомы могут быть весьма раздражающими и не останутся без лечения.
Симптомы, свидетельствующие о тяжелой форме молочницы, включают:
- Покраснение (эритема) — обычно вокруг влагалища и вульвы, но может распространяться на большие половые губы и промежность.
- Трещины и / или отек влагалища.
- Царапины (ссадины) на вульве.
- Другие высыпания на коже возле влагалища (называемые сателлитными поражениями) — это редко и может указывать на другие грибковые заболевания или вирус простого герпеса.
Молочница не повреждает влагалище и не распространяется, повреждая матку (матку). Если вы беременны, молочница не нанесет вреда вашему малышу.
Симптомы, указывающие на то, что ваши симптомы НЕ связаны с молочницей, включают:
- Вонючие или цветные выделения.
- Кровотечение между менструациями или после полового акта.
- Требуется более частое мочеиспускание.
- Сыпь или волдыри на коже вульвы.
Как диагностируется вагинальный молочница?
Вам не всегда нужен тест для диагностики молочницы. Диагноз часто основывается на типичных симптомах и признаках.
Важно не думать, что выделения из влагалища — это молочница. Есть и другие причины выделений из влагалища. Разумно предположить, что это молочница, если:
- У вас зуд влагалища и / или вульвы.
- Любые выделения белого или кремового цвета не имеют запаха.
- У вас нет аномального кровотечения.
Однако, если вы предположили, что у вас молочница, и вы прошли курс лечения, но симптомы не исчезли, вам может потребоваться пройти обследование. Обратитесь к врачу, который осмотрит вас и назначит несколько анализов.
Если необходимы тесты, они могут включать:
- Тест для определения кислотности влагалища (тест pH). Уровень кислотности указывает на то, вызваны ли выделения молочницей или бактериальным вагинозом.Это основа безрецептурного теста на молочницу. Тест-полоска вводится во влагалище, а затем изменение цвета указывает на вероятность молочницы. Уровень pH 4,5 или ниже предполагает молочницу. Некоторые врачи также могут использовать этот тест.
- Тампон. Это палочка с ватной палочкой на конце. Образец выделений берется из влагалища и анализируется в лаборатории. Это указывает на то, есть ли у вас молочница или другая инфекция. Он также может сообщить врачу, какой у вас тип кандиды.Вы сможете взять этот мазок самостоятельно, и врач подскажет, как это сделать.
- Тесты на другие инфекции. Могут быть взяты дополнительные мазки, чтобы убедиться, что у вас нет других типов вагинальных инфекций.
- Анализы мочи. Ваша моча может быть проверена на сахар. Это необходимо для того, чтобы убедиться, что у вас нет диабета, так как это может повысить предрасположенность к молочнице. Это может быть сделано, если у вас были повторяющиеся (повторяющиеся) эпизоды молочницы. Также можно проверить мочу на наличие инфекции, поскольку иногда бывает трудно отличить инфекцию мочи от молочницы.
Нужно ли мне обращаться к врачу, если у меня молочница влагалища?
Если вы болели молочницей в прошлом, и те же симптомы возвращаются, то обычно лечить ее без осмотра или анализов. Многие женщины знают, когда у них есть молочница, и сами лечат ее. Вы можете купить эффективное лечение без рецепта в аптеке.
Однако помните, что выделения из влагалища или зуд вульвы могут быть вызваны рядом причин. Поэтому не следует считать, что все выделения или зуд — это молочница.Ниже приведены рекомендации относительно того, когда лучше всего обратиться к врачу или медсестре, если вы считаете, что у вас может быть молочница. Если вы:
- Вы моложе 16 или старше 60 лет.
- Беременны.
- Вы лечились от молочницы в аптеке, но симптомы не исчезли.
- Ненормальное вагинальное кровотечение.
- Боль внизу живота (живота).
- Плохое самочувствие в дополнение к вагинальным и вульвальным симптомам.
- Имеются симптомы, не совсем такие же, как при предыдущем приступе молочницы. Например, если выделения имеют неприятный запах или у вас появляются язвы или волдыри рядом с влагалищем.
- За шесть месяцев переболели двумя эпизодами молочницы и не консультировались по этому поводу с врачом или медсестрой более года.
- Были перенесены ранее инфекции, передающиеся половым путем (или у вашего партнера).
- Ранее уже имели плохую реакцию на лекарства или лечение от молочницы.
- У вас ослабленная иммунная система — например, если вы проходите курс химиотерапии от рака или длительно принимаете стероидные препараты по какой-либо причине.
А если вы лечитесь сами, обратитесь к врачу или медсестре, если симптомы не исчезнут после лечения.
Какие методы лечения вагинальной молочницы?
Есть несколько различных вариантов лечения молочницы. Некоторые наносятся непосредственно на влагалище и / или вульву; другие — лекарства, которые принимают внутрь.
Как вылечить дрожжевую инфекцию?
Доктор Розмари Леонард MBE
Местное лечение молочницы
Это пессарии и кремы, которые вы вводите во влагалище с помощью аппликатора.Они содержат противодрожжевые лекарства, такие как клотримазол, эконазол, миконазол или фентиконазол. Одной большой дозы, введенной во влагалище, часто бывает достаточно, чтобы избавиться от молочницы. В качестве альтернативы можно использовать более низкую дозу в течение нескольких дней. Вы также можете нанести крем против молочницы на кожу вокруг влагалища (вульвы) на несколько дней, особенно если она вызывает зуд. В легких случаях или для девочек младше 16 лет крем для кожи может быть всем, что нужно.
Вы можете получить лекарства местного действия по рецепту или купить некоторые из них без рецепта в аптеке.Побочные эффекты возникают редко, но для получения полной информации прочтите информационный буклет, прилагаемый к лечению.
Как правило, вы можете использовать эти местные методы лечения, если вы беременны, но вам всегда следует проконсультироваться с врачом или фармацевтом. Во время беременности обычно требуется более длительное лечение.
Примечание : некоторые пессарии и кремы могут повредить латексные презервативы и диафрагмы и повлиять на их использование в качестве противозачаточных средств. Во время лечения и в течение нескольких дней после него следует использовать альтернативные методы контрацепции.
Таблетки
Доступны два варианта. Флуконазол, принимаемый однократно, или итраконазол, принимаемый двумя дозами в течение одного дня. Вы можете получить это лечение по рецепту; Вы также можете купить флуконазол в аптеке без рецепта. Побочные эффекты возникают редко, но для получения полной информации всегда читайте информационный буклет, прилагаемый к лечению.
Не принимайте эти лекарства, если вы беременны или кормите грудью. Вы также можете втирать в кожу вокруг влагалища немного противодрожжевого крема на несколько дней, особенно если она вызывает зуд. Доступны комбинированные упаковки, содержащие как таблетку, так и крем. При тяжелой инфекции можно предложить повторную дозу таблетки через три дня.
Примечание : таблетки и препараты для местного применения считаются одинаково эффективными. Таблетки удобнее, но дороже, чем большинство местных препаратов.
Если вы состоите в сексуальных отношениях, нет необходимости лечить и вашего партнера , если у него также нет симптомов.
Другие вещи, которые могут помочь
Если у вас молочница, вы также можете найти следующие средства, которые помогут облегчить ваши симптомы:
- Избегайте ношения тесной одежды, особенно одежды из синтетических материалов. Лучше подойдет свободное нижнее белье из натуральных волокон.
- Избегайте стирки нижнего белья биологическими стиральными порошками или жидкостями и избегайте использования кондиционеров для ткани.
- Избегайте использования парфюмированных продуктов в области влагалища, таких как мыло и гели для душа, так как они могут вызвать дополнительное раздражение.
- Ежедневно использовать простое смягчающее средство в качестве увлажняющего крема для защиты кожи вокруг вульвы.
- Йогурт, содержащий пробиотики, в пищу или во влагалище может быть полезным; однако пока нет достаточных доказательств, чтобы знать, доказана ли его эффективность.
Что делать, если лечение не работает?
Если через неделю после начала лечения симптомы не исчезнут, обратитесь к врачу или медсестре. Лечение не устраняет симптомы примерно в 1 из 5 случаев.Причины, по которым лечение может потерпеть неудачу, включают:
- Симптомы могут быть не из-за молочницы. Есть и другие причины выделений из влагалища. Также молочница может возникнуть одновременно с другой инфекцией. Вам могут потребоваться тесты, такие как вагинальные мазки (образцы, взятые с помощью небольшого шарика ваты на конце тонкой палочки), чтобы выяснить причину симптомов.
- Большинство приступов молочницы вызывается C. albicans . Однако примерно 1 из 10 приступов молочницы вызывается другими штаммами Candida spp., например C. glabrata . Их не так просто вылечить обычными лекарствами от молочницы.
- Возможно, вы использовали средство неправильно.
- Возможно, у вас был быстрый рецидив новой молочницы. (Это более вероятно, если вы принимаете антибиотики или если у вас недиагностированный или плохо контролируемый диабет.)
Как предотвратить вагинальную молочницу?
Эти советы могут помочь вам избежать молочницы или избежать ее повторного появления.Однако их работа не доказана исследованиями:
- Hygiene . Молочница возникает не из-за плохой гигиены. Однако нормальное состояние влагалища может быть изменено чрезмерным промыванием и ополаскиванием (спринцеванием) влагалища, пенистыми ваннами, ароматизированным мылом, спермицидами и т. Д. Нормальные слизи и микробы (бактерии) во влагалище могут быть нарушены этим. вещи и разрешить Candida spp. заразить. Поэтому, возможно, лучше всего подмыть водой с мылом без запаха и не спринцевать влагалище.
- Одежда . Не носите слишком часто нейлоновое нижнее белье или облегающие джинсы. Лучше всего подойдут свободные хлопковые брюки. Чулки предпочтительнее колготок. Цель состоит в том, чтобы область влагалища не была постоянно теплой, влажной и безвоздушной. Избегайте стирки нижнего белья в биологическом стиральном порошке и с использованием кондиционеров для ткани.
- Антибиотики . Имейте в виду, что молочница более вероятна, если вы принимаете антибиотики при других заболеваниях. Антибиотики могут убить нормальные безвредные бактерии во влагалище, которые помогают защищаться от Candida spp.Как Candida spp. дрожжи, а не бактерии, их не убьют антибиотики. Это не означает, что любой курс антибиотиков приведет к молочнице. Но если вы склонны к этой проблеме и вам прописали антибиотики, тогда приготовьте какое-нибудь средство от молочницы, готовое к применению при первых признаках молочницы.
- Пол . Молочница — это , а не инфекция, передающаяся половым путем. Однако трение во время секса может вызвать незначительное повреждение влагалища, которое может привести к образованию Candida spp.
