Язвенный колит / Заболевания / Клиника ЭКСПЕРТ
Язвенный колит – тяжелое хроническое заболевание, характеризующееся эрозивно-язвенным поражением слизистой толстой кишки, прогрессирующим течением и частым развитием осложнений (кровотечения, перфорации, сужения просвета и др.). Второе название этого заболевания — неспецифический язвенный колит (НЯК).
Ведется набор в клиническое исследование пациентов с заболеваниями кишечника
Клиника ЭКСПЕРТ приглашает принять участие в долгосрочном исследовании II фазы по оценке эффективности и безопасности препарата у пациентов с воспалительными заболеваниями кишечника умеренной или выраженной степени активности.
Подробнее
Длительность участия: 58 недель.
Мы приглашаем пациентов в возрасте от 18 до 65 лет с:
- болезнью Крона
- язвенным колитом.
Чтобы принять участие в клинических исследованиях, пациент должен подходить под критерии, устанавливаемые фармакологической компанией. Если Вас заинтересовало данное исследование, запишитесь на первичную платную оценочную консультацию к врачу-гастроэнтерологу Харитонову А.Г. или к врачу-гастроэнтерологу Соколовой К.С. для определеня возможности Вашего участия. Участникам исследования гарантируется бесплатное обследование, консультации специалиста и лечение препаратами фармкомпании.
Если Вас заинтересовало данное исследование, запишитесь на первичную платную оценочную консультацию к врачу-гастроэнтерологу Харитонову А.Г. или к врачу-гастроэнтерологу Соколовой К.С. для определеня возможности Вашего участия. Участникам исследования гарантируется бесплатное обследование, консультации специалиста и лечение препаратами фармкомпании.
Вы можете связаться с нами по телефону 8 (812) 426-35-35:
- ПН-СБ: с 09-00 до 21-00
- ВС: с 09-00 до 16-00.
Причины и происхождение язвенного колита кишечника пока не определены, несмотря на изучение и исследования по этой теме.
Симптомы
Характерные для язвенного колита симптомы можно разделить на три группы:
- общие
- кишечные
- внекишечные
Общие симптомы
Это проявления заболевания со стороны всего организма в целом, не являются специфичными для язвенного колита и встречаются при многих заболеваниях:
- слабость
- повышение температуры тела
- тахикардия
- похудание
Кишечные симптомы
Это разнообразные нарушения в работе кишечника, такие как:
- диарея
- в редких случаях — запоры
- кровь и слизь в кале
- «ложные» позывы, императивные (неотложные) позывы на дефекацию
- боли в животе (чаще боли возникают в левой подвздошной области, но могут распространяться по всему животу)
- вздутие, урчание живота.

При появлении подобных симптомов рекомендуется пройти обследование для исключения язвенного колита.
Внекишечные проявления заболевания
Заболевания имеет проявления со стороны других органов, которые могут появиться раньше симптомов со стороны кишечника.
Это изменения со стороны:
- кожи (высыпания, гнойнички на коже)
- полости рта (язвочки в полости рта)
- глаз (боль, резь в глазах, покраснение глаз, слезотечение и светобоязнь, снижение зрения, изменение цвета радужки)
- поражение суставов (боль, припухлость, покраснение, скованность суставов)
- поражение печени и желчевыводящих путей (пожелтение, зуд кожи)
- другие состояния (анемия, в т.ч. железодефицитная, недостаточность питания).
Обострения язвенного колита проявляется частым стулом, повышением температуры тела и лабораторных показателей (СОЭ, С-реактивный белок).
Выделяют следующие степени тяжести обострения:
Легкая
- стул с кровью менее 4 раз в день
- пульс, температура, гемоглобин и СОЭ в норме.

Средней тяжести
- стул с кровью более 4-х, но менее 6 раз в день
- пульс не более 90 уд/минуту
- температура тела не более 37,5 С
- гемоглобин меньше нормы, но не менее 105 г/л
- СОЭ больше нормы, не выше 30 мм/час
Тяжелая
- стул с кровью более 6 раз в день
- пульс более 90 уд/минуту
- температура тела больше 37,5 С
- гемоглобин меньше 105г/л
- СОЭ больше 30 мм/час.
При легкой и тяжелой степени атаки лечение возможно проводить в условиях поликлиники/дневного стационара. При тяжелой атаке необходима госпитализация в стационар.
При тяжелых формах пациентам рекомендовано обязательное обследование и лечение в стационаре, т. к. любые диагностические, лечебные процедуры и вмешательства могут иметь серьезные осложнения с риском летального исхода.
При любой степени тяжести заболевания необходимо незамедлительно обратиться к врачу гастроэнтерологу за помощью, так как легкая атака в любой момент может ухудшиться до тяжелой, что является жизнеугрожающей ситуацией.
Диагностика
В Клинике ЭКСПЕРТ отработан четкий алгоритм диагностики язвенного колита. Необходимое комплексное обследование включает:
Лабораторные методы
- исключается инфекционная природа заболевания: исследуется кал и кровь больного на бактерии, вирусы, простейшие и грибы.
- выполняются клинический, биохимический анализ крови, копрограмма
- проводится иммунологический скрининг на воспалительные заболевания кишечника (кровь на ASCA, рANCA)
- исследуется кал на кальпротектин (отражает наличие воспаления в кишечник)
Инструментальные исследования
- УЗИ брюшной полости. Оцениваются косвенные признаки воспаления кишечной стенки, а также изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а также сопутствующей патологии).
- Ректороманоскопия с биопсией. Очень важно оценить состояние поверхности слизистой оболочки, а также выполнить биопсию с дальнейшим исследованием кусочка слизистой морфологом.

- ФГДС. Визуализация пищевода, желудка и двенадцатиперстной кишки необходима для исключения признаков болезни Крона в них, так как с этим заболеванием всегда ведется дифференциальный диагноз при подозрении на язвенный колит.
- Колоноскопия с биопсией. Является очень важным исследованием. Это достаточно сложный метод исследования, несущий определенные риски, поэтому показания к его проведению должен определять врач, а выполнять высококвалифицированный специалист.
- Тест «Colon View». Диагностирует риски появления опухоли в кишке у пациентов, длительно страдающих язвенным колитом.
Важно! Объем необходимого обследования может определить только врач гастроэнтеролог.
Лечение
Язвенный колит — достаточно серьезное заболевание, которое может прогрессировать (резко или постепенно)/. У некоторых пациентов изначально имеется устойчивость к применяемым лекарственным препаратам или она возникает в процессе лечения, и возможны осложнения с риском для жизни.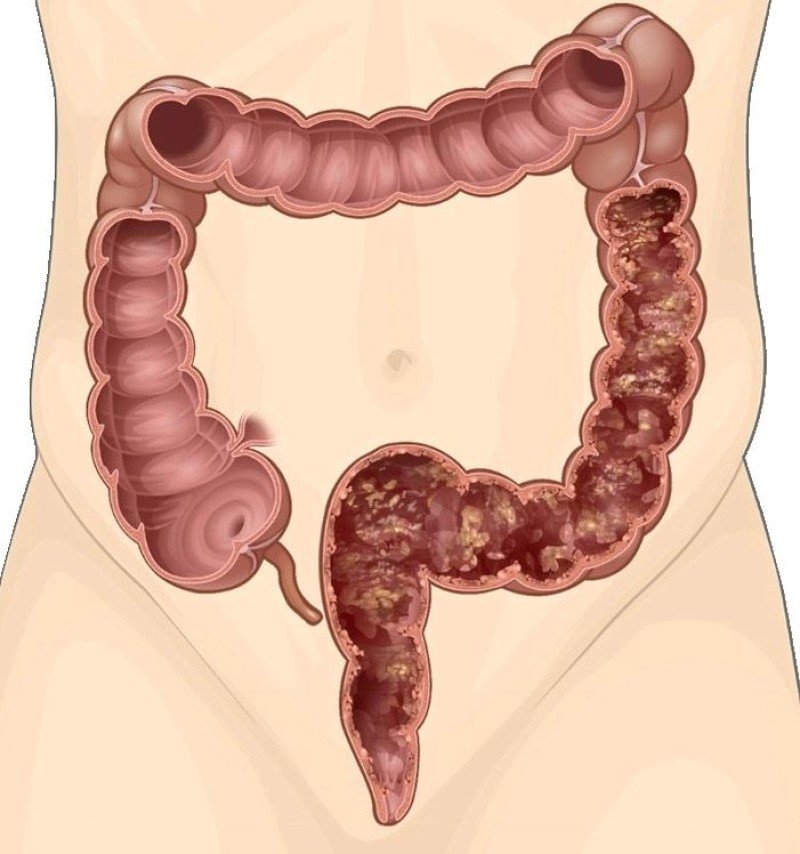
В зависимости от конкретной клинической ситуации при лечении применяют:
- препараты, содержащие 5-ацетилсалициловую кислоту. Как в виде таблеток, гранул или капсул, так и в виде лекарственных форм для введения в прямую кишку (свечей, готовых клизм или пен)
- кортикостероиды в виде таблеток, обычных или ректальных (вводятся через задний проход), капельниц
- иммуносупрессоры
- средства биологической терапии.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог, так как:
- эти лекарства имеют серьезные побочные эффекты на другие органы и системы
- у части пациентов отмечается изначальная невосприимчивость или постепенно развивается устойчивость к препаратам
В Клинике ЭКСПЕРТ придерживаются принципа этапности в лечении.
На первом этапе составляется план лечения, который включает:
- режим
- диету
- подбор базисной терапии препаратами 5-аминосалициловой кислоты
- по необходимости — антибактериальные препараты, пре- и пробиотики, так как обострение язвенного колита в большинстве случаев сопровождается выраженным дисбактериозом кишечника
На втором этапе оценивается эффективность проводимой терапии:
- Если на фоне применения препаратов 5-АСК активность заболевания снижается, клиническая симптоматика становится менее выраженной, то расширяется режим и диета, назначается дату повторного визита к врачу.

- Если на фоне проводимой терапии улучшения самочувствия не наступает, решается вопрос о назначении более сильных препаратов (глюкокортикоидов системного и местного действия, цитостатиков, биологической терапии). Однако следует отметить, что при очень тяжелом течении процесса данные препараты могут быть назначены сразу, на первом этапе лечения.
Третий этап лечения осуществляется после достижения стойкой ремиссии.
Он представляет собой схему постепенного снижения доз назначенных препаратов до поддерживающих.
Даже после достижения долгожданной ремиссии пациенту рекомендуется быть внимательным к себе и регулярно наблюдаться у врача гастроэнтеролога, так как высок риск рецидива заболевания.
Практически всем пациентам необходимо принимать рекомендованные врачом средства противорецидивной терапии. Некоторые препараты способствуют снижению риска развития толстокишечного рака.
Прогноз
Язвенный колит является тяжелым хроническим заболеванием, течение которого без адекватного лечения со временем ухудшается, симптомы становятся более выраженными, обострения более длительными и частыми, а также высока вероятность возникновения осложнений (разрыв стенки кишки, кишечное кровотечение).
У пациентов с язвенным колитом значительно повышен риск развития рака кишечника. В связи с этим часто назначается длительная поддерживающее лечение.
На данный момент вылечить язвенный колит с помощью лекарственных препаратов невозможно, однако правильно подобранная терапия в большинстве случаев позволяет достичь стойкой и длительной ремиссии заболевания.
При наличии каких-либо из перечисленных выше симптомов (боль в животе, диарея, кровь или слизь в кале), необходимо срочно обратиться к врачу за помощью.
Помните, что очень важно начать лечение на ранних стадиях болезни, так как в запущенных случаях, как правило, требуется применение длительной, тяжелой и дорогостоящей терапии.
Рекомендации
Для профилактики развития заболевания, а также рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания – избегать фаст-фуда, консервированных, ароматизированных продуктов, жареных, копченых; рекомендуется есть в одно и тоже время. Важно оградить себя от стрессовых ситуаций.
Важно оградить себя от стрессовых ситуаций.
В период обострения пациентам рекомендуется щадящая диета, соответствующая следующим требованиям:
- устранение грубой клетчатки (сырых овощей, ягод, фруктов, орехов, семечек, мака, кунжута, отрубей, бобовых и т.п.)
- продукты готовят на пару или отваривают
- теплую пищу протирают или (при запорах) отварные овощи натирают на крупной терке
- исключают химические раздражители кишечной слизистой (острые, соленые, маринованные, кислые продукты)
- рекомендуются высокобелковые продукты (постное мясо, индейка, нежирная речная рыба, яичный белок, соевые продукты, творог и др.)
- специальные продающиеся в аптеках лечебные смеси для питания («Модулен» и др.).
С целью профилактики рецидивов всем пациентам рекомендуется один раз в квартал консультация врача гастроэнтеролога для необходимой коррекции медикаментозной терапии.
Часто задаваемые вопросы
Излечим ли язвенный колит?
Язвенный колит – это хроническое заболевание аутоиммунной природы. В организме происходит выработка антител против слизистой оболочки собственной толстой кишки, в результате чего слизистая повреждается. Что является причиной выработки эти антитела до сих пор не известно. Не зная причины, невозможно найти лекарства против нее.
В организме происходит выработка антител против слизистой оболочки собственной толстой кишки, в результате чего слизистая повреждается. Что является причиной выработки эти антитела до сих пор не известно. Не зная причины, невозможно найти лекарства против нее.
Таким образом, имеющиеся лекарственные препараты направлены на уменьшение интенсивности воспалительного процесса, позволяют добиться ремиссии, но не могут полностью излечить заболевание.
Единственный возможный способ излечения – хирургическое лечение (удаление толстой кишки). Показаниями к хирургическому лечению язвенного колита служат низкая эффективность консервативной терапии или невозможность ее продолжения, кишечные осложнения язвенного колита (токсическая дилатация, перфорация кишки, кишечное кровотечение), а также рак толстой кишки или высокий риск его возникновения.
Из-за чего возникает заболевание?
По каким причинам развивается данное заболевание до сих пор точно не известно.
Установлена значительно более высокая заболеваемость людей язвенным колитом среди городского населения в отличие от жителей сельской местности. Предполагается, что в возникновении заболевания играет роль генетическая предрасположенность и факторы окружающей среды (экология, неправильное питание, стресс).
Предполагается, что в возникновении заболевания играет роль генетическая предрасположенность и факторы окружающей среды (экология, неправильное питание, стресс).
Является ли заболевание противопоказанием к беременности?
Язвенный колит не является противопоказанием к беременности, однако перед ее планированием важно добиться стойкой ремиссии заболевания, необходимо провести ряд обследований, а так же подобрать лекарственные препараты, которые возможно применять во время беременности.
Может ли язвенный колит проявляться запорами?
Язвенный колит может проявляться запорами из-за спазма прямой кишки в результате ее воспаления. Рекомендуется пройти полное обследование для исключения данной патологии.
Увеличивается ли риск заболеть язвенным колитом, если близкий родственник страдает данным заболеванием?
Наличие язвенного колита родственника увеличивает ваши риски возникновения этого заболевания у Вас.
Истории лечения
История №1
Пациентка Н. , 23 года, обратилась к гастроэнтерологу Клиники ЭКСПЕРТ с жалобами на боль в нижних отделах живота перед дефекацией, кашицеобразный стул до 4-5 раз в сутки с примесью алой крови, общую слабость.
, 23 года, обратилась к гастроэнтерологу Клиники ЭКСПЕРТ с жалобами на боль в нижних отделах живота перед дефекацией, кашицеобразный стул до 4-5 раз в сутки с примесью алой крови, общую слабость.
В начале своего заболевания, когда пациентка заметила кровь в кале, она пробовала лечиться самостоятельно, предположив, что это геморрой, но без эффекта. Со временем ситуация усугублялась, и самочувствие ухудшилось: наросла общая слабость, количество дефекаций увеличилось до 5-6 в сутки, боли усилились. Несколько раз вызывала скорую помощь, проходила ректоскопию и колоноскопию. По результатам исследований — слизистая прямой, сигмовидной кишки воспалена, кровоточива, с множественными эрозиями. Пациентке назначили курс противовоспалительных препаратов. Самочувствие оставалось прежним, девушка стала отмечать повышение температуры тела до 37,2 С, похудела на 9 кг.
В Клинике ЭКСПЕРТ обследование проводилось поэтапно: тщательный осмотр кожи, языка, измерение температуры, роста, веса, пальпация брюшной полости. Затем — общеклинические анализы, по результатам которых выявлена железодефицитная анемия, в копрограмме – большое количество слизи и эритроцитов. Врач исключил инфекционный процесс: в кале вредоносных бактерий не обнаружено. Пациентка прошла ректоскопию, ФГДС, УЗИ брюшной полости. По результатам всего обследования поставлен диагноз язвенный колит, острое течение, и дисбактериоз кишечника. Врач отметил также НР-ассоциированный поверхностный гастрит, и первую стадию желчно-каменной болезни.
Затем — общеклинические анализы, по результатам которых выявлена железодефицитная анемия, в копрограмме – большое количество слизи и эритроцитов. Врач исключил инфекционный процесс: в кале вредоносных бактерий не обнаружено. Пациентка прошла ректоскопию, ФГДС, УЗИ брюшной полости. По результатам всего обследования поставлен диагноз язвенный колит, острое течение, и дисбактериоз кишечника. Врач отметил также НР-ассоциированный поверхностный гастрит, и первую стадию желчно-каменной болезни.
Пациентка проконсультировалась у опытного диетолога: учитывая тяжесть воспаления, ей разъяснили режим питания, указали на разрешенные и запрещенные продукты и способы их приготовления. Врач гастроэнтеролог назначил препараты для восстановления слизистой желудка и кишечника, нормализации оттока желчи, препараты железа для устранения анемии. Учитывая наличие дисбактериоза кишечника с ростом условно-патогенной флоры, назначен курс кишечных антибиотиков и пробиотиков.
Через неделю приема терапии и соблюдения диеты самочувствие пациентки улучшилось, а через два месяца все симптомы постепенно исчезли. Пациентка ведет нормальный образ жизни, в плановом порядке посещая лечащего врача 2-3 раза в год.
Пациентка ведет нормальный образ жизни, в плановом порядке посещая лечащего врача 2-3 раза в год.
Лечение язвенного колита в Москве, Люблино ☑
Нарушения в работе желудочно-кишечного тракта для современных людей – вовсе не редкость. Острое, жареное, жирное, копченое, соленое – все эти неполезные продукты провоцируют гастрит. Это наиболее распространенный сценарий, но может быть и другой. Если воспалительный процесс начнется незаметно для пациента и некоторое время не будет себя проявлять, это может привести к развитию неспецифического язвенного колита. Колит возникает как результат воспаления, оставленного без лечения. Вялое течение заболевания на раннем этапе способствует его трансформации в хроническую форму. Колит протекает с периодами обострений, которые возникают в ответ на определенные раздражающие факторы.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Виды колита
Разделяют четыре основных типа колита.
- Левосторонний.
- Региональный. Протекает с местным поражением толстой кишки. Небольшой участок воспаленной слизистой со временем может расширяться и переходить в более серьезную стадию.
- Неспецифический язвенный проктит. Региональное воспаление конечной области толстой кишки.
- Тотальный неспецифический. Воспаление поражает практически всю поверхность толстого кишечника, в некоторых случаях проникает в более глубокие слои тканей. Если не лечить легкую региональную форму колита, патология перерастает в тотальную.
Чем раньше пациент обратится за помощью, тем проще будет избавиться от колита.
По степени тяжести колит подразделяется на типы:
- Легкая форма. Стул становится мягким, нечастым, могут наблюдаться примеси крови.
 Показатели клинических анализов остаются в норме, общее самочувствие пациента не меняется.
Показатели клинических анализов остаются в норме, общее самочувствие пациента не меняется. - Средняя тяжесть. Жидкий стул с явными примесями крови, может появиться лихорадка, меняются показатели анализа крови. Общее состояние удовлетворительное, могут случаться приступы тахикардии и общей слабости.
- Тяжелая форма. Проявления анемии становятся выраженными, пациент страдает сильной диареей, может повышаться температура, общее состояние становится тяжелым или очень тяжелым.
- Острая форма – течение заболевания с явными внезапными приступами. Решающую роль играет воздействие внешних раздражающих факторов.
- Хронический.
 Течение вялое, с периодическими обострениями. Основной фактор, провоцирующий появление этой формы колита – генетическая предрасположенность.
Течение вялое, с периодическими обострениями. Основной фактор, провоцирующий появление этой формы колита – генетическая предрасположенность. - Рецидивирующая форма. Хронический колит, который при определенных условиях переходит в острый, а при исчезновении провоцирующего воздействия снова возвращается в хроническую стадию.
- Слизь и кровь в кале, диарея.
- Снижение аппетита, потеря веса.
- Режущие боли в животе, часто локализующиеся в левом боку.
- Повышение температуры, озноб.
- Нарушение работы почек, отечность связанная со сбоем водно-электролитного баланса.
- Воспаление слизистой во рту.
- Патологии зрения – ирит, конъюктивит и сопровождающее их нарушение остроты зрения.

- Артрит.
- Кожные проявления.
- Тромбоэмболия, тромбофлебиты.
При тяжелой форме язвенного колита показана срочная госпитализации и хирургического лечения. Лечение при легкой форме проводится без стационарного лечения и занимает пару недель.
Неспецифический язвенный колит подразделяется на типы в зависимости от особенностей течения:
Труднее всего поддается лечению колит рецидивирующий и хронический. Это обусловлено поражением достаточно большой площади слизистой и возможное проникновения в глубинные слои. Если лечение не помогает в течение долгого времени, боль\ному с высокой вероятностью потребуется операция.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Симптомы
Проявления колита зависят от степени тяжести заболевания. При скрытом протекании возможно полное отсутствие заметных симптомов или изменений в самочувствии пациента. Незначительные симптомы часто оставляются без внимания, в то время когда болезнь переходит в более серьезную стадию.
Незначительные симптомы часто оставляются без внимания, в то время когда болезнь переходит в более серьезную стадию.
Все симптомы неспецифического язвенного колита условно подразделяются на кишечные и не связанные с кишечником. К основным кишечным симптомам относятся:
Проявления колита можно спутать с симптомами других кишечных нарушений, например, болезни Крона или синдрома раздраженного кишечника. Уточнить диагноз помогают другие, то есть внекишечные симптомы. К ним относятся:
Оценка всех симптомов заболевания позволяет поставить предварительный диагноз и перейти к дальнейшей диагностике, выявлению причин неспецифического язвенного колита.
Особенности диагностики
Первым этапом диагностики после осмотра и опроса становятся диагностические тесты. Основные из них – микробиологические анализы, патоморфологические и рентгенологические исследования. Комплексный подход к постановке диагноза позволяет сформировать точную картину заболевания и определить действенную тактику лечения.
- Микробиологические исследования. В основном это посевы материала, позволяющие подтвердить или исключить инфекционную природу заболевания. Зачастую при язвенном колите сильно повышаются показатели патогенной флоры, увеличивается содержание стафилококков, снижается число лактобактерий, проявляется специфическая микрофлора, которая не наблюдается при здоровом кишечнике.

- Рентгенологические исследования. Процедура позволяет выявить воспалительные очаги в кишечнике. Зачастую на снимке наблюдается сужение просвета кишечника в одном или нескольких местах, а также неровности стенок, могут быть видны особо крупные язвенные поражения. Если при характерных симптомах колита его проявлений нет на рентгеновском снимке, пациента направляют на консультацию к онкологу. Если есть подозрение на хронический неспецифический колит, при наличии сужений просвета кишки может также наблюдаться ригидность, отсутствие перистальтики или укорочение кишки за счет спазма.
- Патоморфологические исследования. Часто при наличии язвенного колита слизистая поражается не только в верхнем слое, но и вглубь кишки (затрагивается подслизистый слой и даже мышцы). Язвенные прободения имеют ровные края, может разрастаться железистый эпителий. Это хорошо видно на рентгенограмме.
 Для уточнения диагноза могут проводиться дополнительные исследования крови, включая особые маркеры, по показателям которых можно судить о развитии заболевания.
Для уточнения диагноза могут проводиться дополнительные исследования крови, включая особые маркеры, по показателям которых можно судить о развитии заболевания.
+7 (495) 641-06-06
Записаться
Возможные осложнения неспецифического язвенного колита
Как любое заболевание, колит может давать осложнения. Высока вероятность развития патологических последствий при отсутствии лечения или сильном поражении тканей. Самыми распространенными осложнениями заболевания являются:
- Перфорация кишки, результатом которой становится кровотечение, заражение слизистой, тяжелое воспаление. Если вовремя не устранить наступает очень тяжелое состояние и смерть.
- Токсический мегаколон – сильное утолщение стенки пораженной воспалением кишки с сужением просвета.

- Острая перфорация кишки. С высокой вероятностью повлечет смерть, если не оказать помощь. Перфорация происходит в нескольких участках, развивается сильнейшее кровотечение, острая боль.
- Рак толстой кишки. Причиной онкологического заболевания может стать невылеченный колит. Чаще рак наблюдается у пациентов, страдающих тотальным поражением. Если такая форма колита остается без лечения, в течение десяти лет вероятность развития раковой опухоли возрастает.
Лечения неспецифического язвенного колита
В зависимости от тяжести поражения пациенту показано медикаментозное или оперативное лечение. В общем случает требуется переливание крови, устранение обезвоживания, восстановление электролитного баланса. В первое время больного переводят на парентеральное питание, то есть вводят питательные вещества искусственным путем. Это позволяет снизить нагрузку на пораженный кишечник.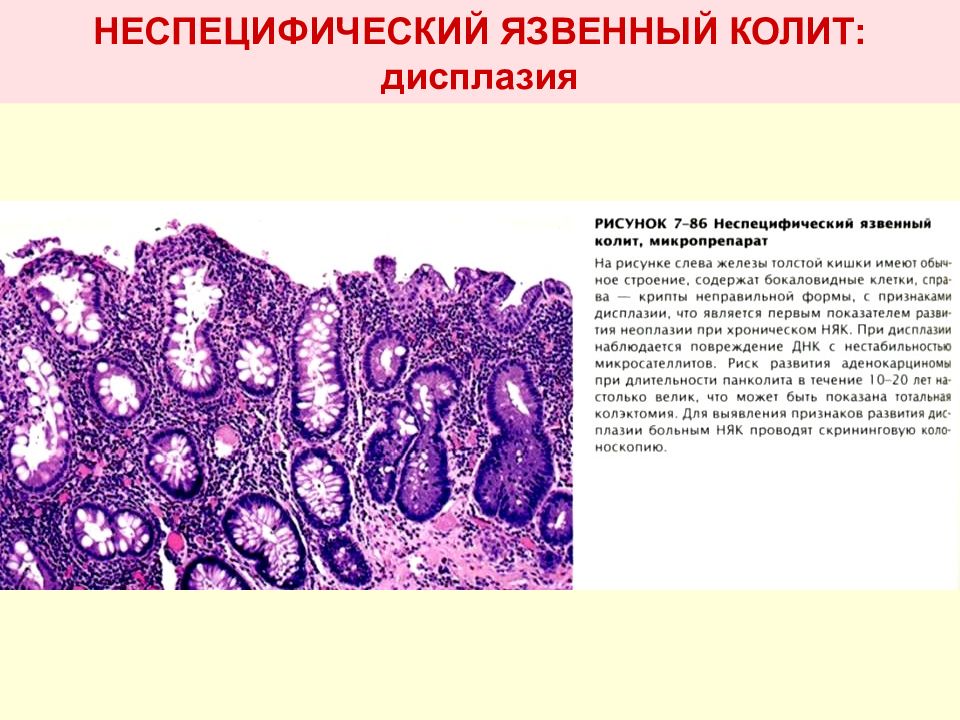
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Медикаментозная терапия состоит из нескольких основных пунктов:
- Стабилизация баланса воды и соли с применением инфузионных препаратов, останавливающих диарею.
- Остановка внутреннего кровотечения.
- Минимизация травмирующего и раздражающего воздействия на слизистую оболочку кишечника для того, чтобы дать возможность образоваться эпителиальному слою.
- Обезболивающие, противомикробные препараты при необходимости.
Все препараты выбираются индивидуально в зависимости от клинической картины. Если медикаментозная терапия и диета не помогают справиться с острым состоянием, назначается операция. Есть несколько типов операций, применяемых при язвенном колите:
- Радикальные вмешательства.
 Проводятся в случаях значительного поражения тканей, когда восстановить некоторые участки невозможно. Операция проводится с резекцией отдельных участков и последующей реконструкцией его целостности.
Проводятся в случаях значительного поражения тканей, когда восстановить некоторые участки невозможно. Операция проводится с резекцией отдельных участков и последующей реконструкцией его целостности. - Паллиативные операции. Полное удаление участков слизистой не предполагается, операция показана в случаях, если поражение затрагивает менее 60% кишки с разрозненной локализацией.
- Операции с полной реконструкцией – полное удаление кишечника и восстановление его с помощью протезов.
Операция – не последний этап лечения. После устранения воспаления есть еще несколько важных пунктов, которые необходимо соблюдать:
- Диетическое питание.
- Прием препаратов, в том числе антибиотиков.
- Инфузионная терапия.
- Препараты для коррекции стула.
Раннее обращение к врачу поможет устранить заболевание и избежать осложнений. Приглашаем пациентов из Москвы и Московской области в Многопрофильный медицинский центр «Клиника №1».
Городская клиническая больница №31 — ВЗК: Язвенный колит. Что нужно знать пациенту? (страница 2)
Страница 2 из 10
Представление о болезниЯзвенный колит (ЯК) – это хроническое воспалительное заболевание кишечника, поражающее, слизистую оболочку толстой кишки, имеющее прогрессирующее течение нередко с развитием опасных для жизни осложнений. В России данное заболевание также нередко называют неспецифическим язвенным колитом.
Воспаление всегда начинается с прямой кишки, непрерывно распространяясь выше вплоть до поражения слизистой оболочки всех отделов толстой кишки. Выраженность воспалительных изменений может быть различной, варьируя от умеренного покраснения до образования обширных язвенных дефектов.
Хотя ЯК впервые был описан в 1842 году в докладе видного ученого К. Рокитанского «О катаральном воспалении кишечника», причины его возникновения до настоящего времени остаются неизвестными, что не может не сказаться на эффективности его лечения.
Заболеваемость ЯК в развитых странах мира (США, страны Северной Европы) составляет 2 – 15 больных на 100 000 населения. В Российской Федерации она достигает 4 – 10 случаев на 100 000 населения, в настоящее время в нашей стране этот статистический показатель уточняется. Частота возникновения ЯК обычно оказывается более высокой в крупных городах северных регионов. Заболевание встречается с одинаковой частотой и у мужчин, и у женщин.
Нередко при тщательном расспросе больного ЯК выясняется, что схожие жалобы имеются и у некоторых членов его семьи. Заболеваемость ЯК при наличии близких родственников с данной патологией увеличивается на 10 – 15 %. Если же болезнь поражает обоих родителей, то риск возникновения ЯК у ребенка к 20-летнему возрасту достигает 52 %.
ЯК может поражать людей любого возраста, однако наибольшая частота дебюта заболевания встречается в 2 возрастных группах (у лиц — 20 — 40 лет и 60 — 80 лет). Наивысшие показатели смертности отмечаются в течение 1-го года (при крайне тяжелом молниеносном течении ЯК) и через 10 – 15 лет после начала заболевания в результате развития грозного осложнения — рака толстой кишки, который чаще появляется при полном тотальном поражении слизистой оболочки толстой кишки. При адекватном лечении и врачебном наблюдении продолжительность жизни больных ЯК не отличается от средней продолжительности жизни человека в целом.
При адекватном лечении и врачебном наблюдении продолжительность жизни больных ЯК не отличается от средней продолжительности жизни человека в целом.
Как и в случае любого другого хронического заболевания, течение ЯК характеризуется периодами обострений (рецидивов) и ремиссий. Во время обострения состояние больного ухудшается, появляются характерные клинические проявления заболевания (например, кровь в стуле). Выраженность клинических признаков ЯК отличается у разных людей. При наступлении ремиссии самочувствие пациента значительно улучшается. У большинства больных исчезают все жалобы, пациенты возвращаются к привычному для них до заболевания образу жизни. Продолжительность периодов обострений и ремиссии также является индивидуальной. При благоприятном течении заболевания ремиссия может длиться десятилетиями.
Городская клиническая больница №31 — ВЗК: Язвенный колит. Что нужно знать пациенту? (страница 8)
Страница 8 из 10
Лечение язвенного колита
Задачами лечения больного ЯК являются:
- достижение и поддержание ремиссии (клинической, эндоскопической, гистологической),
- минимизация показаний к хирургическому лечению,
- уменьшение частоты осложнений и побочных эффектов лекарственной терапии,
- сокращение сроков госпитализации и стоимости лечения,
- улучшение качества жизни пациента.

Результаты лечения во многом зависят не только от усилий и квалификации доктора, но и от силы воли пациента, четко выполняющего врачебные рекомендации. Имеющиеся в арсенале врача современные лекарственные препараты позволяют многим пациентам вернуться к нормальной жизни.
Комплекс лечебных мероприятий включает:
- соблюдение диеты (диетотерапия)
- прием лекарственных препаратов (медикаментозная терапия)
- хирургическое вмешательство (оперативное лечение)
- изменение образа жизни.
Диетотерапия. Обычно больным ЯК в период обострения рекомендуется вариант бесшлаковой (с резким ограничением клетчатки) диеты, цель которой заключается в механическом, термическом и химическом щажении воспаленной слизистой оболочки кишечника. Клетчатку ограничивают путем исключения из рациона свежих овощей и фруктов, бобовых, грибов, жесткого, жилистого мяса, орехов, семечек, кунжута, мака. При хорошей переносимости допустимы соки без мякоти, консервированные (лучше в домашних условиях) овощи и фрукты без семян, спелые бананы. Разрешаются хлебобулочные изделия и выпечка только из рафинированной муки. При поносах блюда подают в теплом виде, протертыми, ограничивают продукты с большим содержанием сахара. Употребление алкоголя, острых, соленых, продуктов, блюд с добавлением специй крайне нежелательно. В случае непереносимости цельного молока и молочнокислых продуктов они также исключаются из питания больного.
При хорошей переносимости допустимы соки без мякоти, консервированные (лучше в домашних условиях) овощи и фрукты без семян, спелые бананы. Разрешаются хлебобулочные изделия и выпечка только из рафинированной муки. При поносах блюда подают в теплом виде, протертыми, ограничивают продукты с большим содержанием сахара. Употребление алкоголя, острых, соленых, продуктов, блюд с добавлением специй крайне нежелательно. В случае непереносимости цельного молока и молочнокислых продуктов они также исключаются из питания больного.
При тяжелом течении заболевания с потерей массы тела, снижением уровня белка в крови увеличивают в рационе питания суточное количество белка, рекомендуя нежирное мясо животных и птиц (говядина, телятина, курица, индейка, кролик), нежирную рыбу (судак, щука, минтай), гречневую и овсяную каши, белок куриного яйца. С целью восполнения потерь белка также назначают искусственное питание: через вену вводят специальные питательные растворы (чаще в условиях стационара) или через рот или зонд специальные питательные смеси, в которых основные пищевые ингредиенты были подвергнуты специальной обработке для их лучшей усвояемости (организму не надо тратить свои силы на переработку этих веществ). Такие растворы или смеси могут служить дополнением к естественному питанию или полностью его заменять. В настоящее время уже созданы специальные питательные смеси для больных с воспалительными заболеваниями кишечника, содержащие также противовоспалительные вещества.
Такие растворы или смеси могут служить дополнением к естественному питанию или полностью его заменять. В настоящее время уже созданы специальные питательные смеси для больных с воспалительными заболеваниями кишечника, содержащие также противовоспалительные вещества.
Несоблюдение принципов лечебного питания в период обострения может повлечь усугубление клинической симптоматики (поносов, боли в животе, наличия патологических примесей в стуле) и даже спровоцировать развитие осложнений. Кроме того, следует помнить, что реакция на различные продукты у разных больных индивидуальна. Если обращает внимание ухудшение самочувствия после употребления в пищу какого-либо продукта, то после консультации с лечащим врачом он также должен быть устранен из питания (хотя бы в период обострения).
Медикаментозная терапия определяется:
- распространенностью поражения толстой кишки;
- тяжестью ЯК, наличием осложнений заболевания;
- эффективностью предыдущего курса лечения;
- индивидуальной переносимостью пациентом лекарственных препаратов.

Лечение при легких и среднетяжелых формах заболевания может проводиться в амбулаторных условиях. Пациентам с тяжелым ЯК необходима госпитализация. Выбор лечащим врачом необходимых лекарственных средств осуществляется пошагово.
При легком и среднетяжелом течении заболевания обычно лечение начинают с назначения 5-аминосалицилатов (5-АСК). К ним относятся сульфасалазин и месалазин. В зависимости от протяженности воспалительного процесса при ЯК эти лекарственные средства рекомендуют в виде свечей, клизм, пен, которые вводят через задний проход, таблеток или сочетания местных и таблетированных форм. Препараты уменьшают воспаление в толстой кишке в период обострения, используются для поддержания ремиссии, а также являются доказанным средством профилактики развития рака толстой кишки при условии их длительного приема. Побочные эффекты чаще возникают на фоне приема сульфасалазина в виде тошноты, головной боли, усиления поноса и боли в животе, нарушения функции почек.
Если улучшения не наступает или заболевание имеет более тяжелое течение, то больному ЯК назначают гормональные препараты — системные глюкокортикоиды (преднизолон, метилпреднизолон, дексаметазон). Эти препараты быстрее и результативнее справляются с воспалительным процессом в кишечнике. При тяжелом течении ЯК глюкокортикоиды вводят внутривенно. Из-за серьезных побочных эффектов (отеки, повышение артериального давления, остеопороз, увеличение уровня глюкозы крови и др.) они должны приниматься по определенной схеме (с постепенным снижением суточной дозы препарата до минимальной или вплоть до полной отмены) под строгим руководством и контролем лечащего врача. У некоторых пациентов отмечаются явления стероидорефрактерности (отсутствие ответа на лечение глюкокортикоидами) или стероидозависимости (возобновление клинических симптомов обострения ЯК при попытке снижения дозы или вскоре после отмены гормонов). Следует заметить, что в период ремиссии гормональные препараты не являются средством профилактики новых обострений ЯК, поэтому одной из целей должно быть удержание ремиссии без глюкокортикоидов.
При развитии стероидозависимости или стероидорефрактерности, тяжелом или часто рецидивирующем течении заболевания показано назначение иммуносупрессантов (циклоспорин, такролимус, метотрексат, азатиоприн, 6-меркаптопурин). Препараты данной группы подавляют активность иммунной системы, тем самым блокируя воспаление. Наряду с этим, влияя на иммунитет, снижают сопротивляемость организма человека к различным инфекциям, оказывают токсичное воздействие на костный мозг.
Циклоспорин, такролимус являются быстродействующими препаратами (результат очевиден через 1-2 недели). Их своевременное применение у 40-50 % больных с тяжелым ЯК позволяет избежать хирургического лечения (удаления толстой кишки). Препараты вводятся внутривенно или назначаются в виде таблеток. Однако их использование ограничивают высокая стоимость и значимые побочные эффекты (судороги, повреждение почек и печени, повышение артериального давления, желудочно-кишечные расстройства, головная боль др. ).
).
Метотрексат является лекарственным средством для внутримышечного или подкожного введения. Его действие разворачивается через 8 – 10 недель. При применении метотрексата также приходится считаться с его высокой токсичностью. Препарат запрещен к применению у беременных женщин, так как вызывает пороки развития и гибель плода. Эффективность применения у больных ЯК уточняется.
Азатиоприн, 6-меркаптопурин являются препаратами с медленным действием. Эффект от их приема развивается не ранее, чем через 2-3 месяца. Препараты способны не только вызывать, но и удерживать ремиссию при длительном применении. Кроме этого, назначение азатиоприна или 6-меркаптопурина позволяет постепенно отказаться от приема гормональных препаратов. Они обладают меньшим по сравнению с другими иммуносупрессантами количеством побочных эффектов, хорошо сочетаются с препаратами 5-АСК и глюкокортикоидами. Однако, в связи с тем, что у некоторых пациентов тиопурины оказывают токсическое воздействие на костный мозг, больным обязательно следует периодически выполнять клинический анализ крови для мониторинга этого побочного эффекта и проведения своевременных лечебных мероприятий.
В конце XX века революцией в лечении больных воспалительными заболеваниями кишечника (болезнь Крона, ЯК) оказалось применение принципиально новых лекарственных средств — биологических (антицитокиновых) препаратов. Биологические препараты – это белки, которые избирательно блокируют работу определенных цитокинов – ключевых участников воспалительного процесса. Такое селективное действие способствует более быстрому наступлению положительного эффекта и вызывает меньшее по сравнению с другими противовоспалительными препаратами число побочных эффектов. В настоящее время во всем мире идет активная работа по созданию и усовершенствованию новых и уже существующих биологических препаратов (адалимумаб, цертолизумаб и др.), проводятся их широкомасштабные клинические испытания.
В России для лечения больных воспалительными заболеваниями кишечника (ЯК и болезни Крона) пока зарегистрирован единственный препарат этой группы – инфликсимаб (торговое название – Ремикейд). Механизм его действия заключается в блокировке множественных эффектов центрального провоспалительного (поддерживающего воспаление) цитокина – фактора некроза опухоли α. Сначала в 1998 году препарат был лицензирован в США и Европе, как резервное лекарственное средство терапии рефрактерной и свищевой форм болезни Крона. В октябре 2005 года на основании накопившегося опыта высокой клинической эффективности и безопасности применения инфликсимаба в лечении больных ЯК круглый стол, посвященный разработке новых стандартов лечения ЯК и БК в странах ЕС и США, постановил включить в перечень показаний к лечению инфликсимабом и ЯК. С апреля 2006 года инфликсимаб (ремикейд) рекомендован для лечения больных тяжелым язвенным колитом и в России.
Механизм его действия заключается в блокировке множественных эффектов центрального провоспалительного (поддерживающего воспаление) цитокина – фактора некроза опухоли α. Сначала в 1998 году препарат был лицензирован в США и Европе, как резервное лекарственное средство терапии рефрактерной и свищевой форм болезни Крона. В октябре 2005 года на основании накопившегося опыта высокой клинической эффективности и безопасности применения инфликсимаба в лечении больных ЯК круглый стол, посвященный разработке новых стандартов лечения ЯК и БК в странах ЕС и США, постановил включить в перечень показаний к лечению инфликсимабом и ЯК. С апреля 2006 года инфликсимаб (ремикейд) рекомендован для лечения больных тяжелым язвенным колитом и в России.
Инфликсимаб стал настоящим прорывом в современной медицине и считается «золотым стандартом», с которым в настоящее время сравнивается большинство новых препаратов (адалимумаб, цертолизумаб и др.), находящихся на стадии клинических исследований.
При ЯК инфликсимаб (Ремикейд) назначается:
- пациентам, у которых неэффективна традиционная терапия (гормоны, иммуносупрессанты)
- пациентам, зависимым от гормональных препаратов (отмена преднизолона невозможна без возобновления обострения ЯК)
- пациентам с умеренным и тяжелым течением заболевания, которое сопровождается поражением других органов (внекишечные проявления ЯК)
- пациентам, которые в противном случае нуждались бы в хирургическом лечении
- пациентам, у которых успешное лечение инфликсимабом вызвало ремиссию (для ее поддержания).

Инфликсимаб вводят в виде внутривенной инфузии в процедурном кабинете или в центре антицитокиновой терапии. Побочные эффекты наблюдаются редко и включают повышение температуры тела, боль в суставах или мышцах, тошноту.
Инфликсимаб по скорости купирования симптомов опережает преднизолон. Так, у некоторых пациентов уже в течение первых 24 часов после введения препарата наступает улучшение самочувствия. Уменьшаются боль в животе, понос, кровотечение из заднего прохода. Происходит восстановление физической активности, повышается аппетит. Для некоторых пациентов впервые становится возможной отмена гормонов, у других – спасение толстой кишки от хирургического удаления. Благодаря положительному влиянию инфликсимаба на течение тяжелых форм ЯК, уменьшается риск развития осложнений и летальных случаев.
Данный лекарственный препарат показан не только для достижения ремиссии ЯК, но и может вводиться в виде внутривенных инфузий в течение длительного промежутка времени в качестве поддерживающей терапии.
Инфликсимаб (Ремикейд) в настоящее время является одним из наиболее изученных лекарственных препаратов с оптимальным профилем соотношения польза/риск. Инфликсимаб (Ремикейд) даже разрешен к применению у детей от 6 лет.
Тем не менее, биологические препараты не лишены побочных эффектов. Подавляя активность иммунной системы, также как и другие иммуносупрессанты, они могут приводить к усилению инфекционных процессов, в частности туберкулеза. Поэтому пациентам перед назначением инфликсимаба необходимо выполнить рентгенографию органов грудной клетки и другие исследования для своевременной диагностики туберкулеза (например, квантифероновый тест – «золотой стандарт» выявления латентного туберкулеза за рубежом).
Пациент, получающий терапию инфликсимабом, как и любым другим новым средством, должен постоянно наблюдаться своим лечащим врачом или специалистом в области антицитокиновой терапии.
Перед проведением первой инфузии инфликсимаба (Ремикейда) пациентам проводятся следующие исследования:
- рентгенография грудной клетки
- кожная проба Манту
- анализ крови.
Рентгенография грудной клетки и кожная проба Манту делаются для исключения скрытого туберкулеза. Анализ крови необходим для оценки общего состояния пациента и исключения заболевания печени. Если есть подозрение на активную тяжелую инфекцию (например, сепсис) могут потребоваться другие исследования.
Инфликсимаб (Ремикейд) вводят непосредственно в вену, капельно, в виде внутривенной инфузии, медленно. Процедура занимает приблизительно 2 часа и требует постоянного контроля со стороны медицинского персонала.
Стандартная рекомендованная доза однократного применения инфликсимаба у больных ЯК составляет 5 мг на 1 кг массы тела.
Пример расчета однократной дозы инфликсимаба, необходимой для проведения одной инфузии. При весе пациента 60 кг однократная доза инфликсимаба составляет: 5 мг х 60 кг = 300 мг (3 флакона Ремикейда по 100 мг).
Инфликсимаб (Ремикейд) помимо терапевтической эффективности предоставляет пациентам щадящий режим терапии. В первые 1,5 месяца на начальном, так называемом индукционном этапе терапии, препарат вводят внутривенно всего 3 раза с постепенно увеличивающимся интервалом между последующими инъекциями, проводимыми под наблюдением врача. По окончании индукционного периода врач оценивает эффективность лечения у данного пациента и, в случае наличия положительного эффекта, рекомендует продолжить терапию инфликсимабом (Ремикейдом) обычно по схеме 1 раз в 2 месяца (или каждые 8 недель). Возможна коррекция дозы и режима введения препарата в зависимости от индивидуального течения заболевания у определенного пациента. Инфликсимаб рекомендуют использовать на протяжении года, а при необходимости и более длительно.
Будущее в лечении воспалительных заболеваний кишечника (ЯК и болезни Крона) представляется весьма обнадеживающим. То, что инфликсимаб (Ремикейд) включен в схему государственной помощи пациентам с ЯК и болезнью Крона, означает, что большее число пациентов может получить доступ к самому современному лечению.
При неэффективности консервативной (медикаментозной) терапии решается вопрос о необходимости хирургического вмешательства.
Статья «Неспецифический язвенный колит»
Это хроническое воспалительное заболевание слизистой оболочки толстой кишки (ободочной и прямой) с образованием множественных язв. Это заболевание — одна из наиболее серьезных проблем для гастроэнтерологов и колопроктологов: по тяжести течения, частоте осложнений и уровню летальности во всем мире он занимает одно из ведущих мест среди болезней желудочно-кишечного тракта. Первый пик заболеваемости приходится на наиболее активный трудоспособный возраст — 18-25 лет, второй пик – после 55. Заболевание хроническое, требует постоянного приема лекарств и частого стационарного лечения.
Почему развивается неспецифический язвенный колит?
Причины развития этого заболевания до сих пор окончательно не выяснены. Предполагают, что воздействие разнообразных неблагоприятных факторов приводит к чрезмерному воспалительному ответу, который возникает из-за наследственных или приобретенных нарушений в механизмах регуляции иммунной системы. В результате развивается неинфекционное воспаление слизистой оболочки кишечника.
Наблюдается генетическая предрасположенность к развитию этого заболевания: если родственник первой линии (мать, отец, сестра, брат) болеют язвенным колитом, то риск развития заболевания весьма высок.
Симптомы неспецифического язвенного колита
Поражение кишечника на начальных стадиях может ограничиваться только прямой кишкой, постепенно распространяясь по всей толстой кишке. Главные проявления язвенного колита — частый жидкий стул до 25 раз в день, с примесью крови и слизи, спазмы и боли в животе, потеря веса. Более чем у половины пациентов наблюдаются внекишечные проявления заболевания: поражение суставов, глаз (иридоциклит — воспаление радужной оболочки глаза, увеит—воспаление сосудистой оболочки глаза), кожи (узловатая эритема — воспалительное поражение кожных и подкожных сосудов, пиодермия — гнойное поражение кожи), полости рта (афтозный стоматит — воспаление слизистой оболочки рта с образованием эрозий), печени. В ряде случаев эти проявления болезни могут предшествовать появлению кишечных симптомов.
Как диагностируют неспецифический язвенный колит?
Диагноз основывается на результатах эндоскопического (внутрипросветного) исследования кишечника — колоноскопии и гистологического исследования образцов ткани кишечника. Колоноскопия позволяет визуально оценить состояние толстой кишки почти на всем ее протяжении (до 2-х метров), обнаружить признаки воспаления (характерный вид слизистой оболочки), псевдополипы (полипообразные изменения слизистой кишечника под влиянием воспаления) и при необходимости взять кусочки слизистой оболочки для гистологического анализа.
В некоторых случаях при невозможности выполнить пациенту колоноскопию проводится ирригография – рентгенологическое исследование толстой кишки с применением контрастного вещества, которое позволяет обнаружить дефекты слизистой оболочки – эрозии и язвы, псевдополипы и измененные, деформированные в результате воспалительного процесса участки кишки.
При первичной диагностике язвенного колита необходимо исключить инфекционную природу заболевания (проводится анализ кала на возбудители бактериальных и паразитарных кишечных инфекций), а также определить уровень фекального кальпротектина — этот показатель, характеризует интенсивность воспаления в кишечнике.
Лечение неспецифического язвенного колита
Медикаментозное лечение в острой фазе заболевания проводится гормональными противовоспалительными препаратами, поддерживающая терапия – негормональными противовоспалительными препаратами и иммуносупрессорами (препаратами, подавляющими патологический иммунный ответ), в том числе так называемыми биологическими препаратами — моноклональными антителами. У большинства пациентов современная консервативная терапия позволяет контролировать течение язвенного колита, однако, по данным литературы и по нашим собственным, до 30% больных нуждаются в хирургическом лечении в связи с неэффективностью/непереносимостью лекарственной терапии или из-за развития осложнений , в том числе высокого риска развития рака толстой кишки, вероятность которого тем выше, чем больше длительность заболевания. Если у ребенка, страдающего неспецифическим язвенным колитом, наблюдается замедление физического развития на фоне длительного приема гормонов, хирургическое лечения является методом выбора. Тяжелые кишечные осложнения — кишечные кровотечения, токсическая дилатация (расширение) ободочной кишки, перфорация (разрыв) кишки — являются показанием к экстренной операции.
Раньше хирургическая операция заключалась в удалении всей толстой кишки (ободочной и прямой — колопроктэктомия) с формированием постоянной илеостомы. Операция полностью устраняет болезнь и риск развития рака в ободочной или прямой кишке, но сопровождается необходимостью пожизненного использования калоприемников (специальных мешков для сбора выделений из кишки).
Современная восстановительно-пластическая операция заключается в удалении толстой и прямой кишки до анального канала и формировании из тонкой кишки резервуара (J-pouch, пауч), который берет на себя функции прямой кишки. Резервуар накапливает стул, за счет этого дефекация становится контролируемой, частота снижается до 4-6 в сутки. Хирургическое вмешательство освобождает пациента от длительного лечения лекарственными препаратами с выраженными побочными эффектами, Операция исключает дальнейшее развитие колита, риск развития рака кишечника сводится к минимуму.
Каждая операция по поводу НЯК имеет свои преимущества и недостатки, метод проведения хирургического вмешательства обсуждается в каждом случае индивидуально. В Клинике колопроктологии ЕМС успешно выполняются все виды операций по поводу НЯК, в том числе и тотальная колопроктэктомия с формированием тонкокишечного резервуара.
Неспецифический язвенный колит, эффективное лечение в Москве
В нашем госпитале прием пациентов с НЯК ведут квалифицированные гастроэнтерологи с большим опытом лечения воспалительных заболеваний кишечника. В клинике можно пройти все необходимое для постановки и подтверждения диагноза обследование, буквально за 1-2 дня: МРТ, обзорную рентгенографию брюшной полости, комплексное эндоскопическое обследование (ФГДС, колоноскопия, ректороманоскопия), современные лабораторные тесты. В комплексном лечении НЯК применяются высокотехнологичные методы гемокоррекции, повышающие успех терапии (достижение и продление ремиссии). При необходимости возможно проведение бережных лапароскопических операций по резекции поражённого участка кишечника.
Неспецифический язвенный колит (НЯК) — тяжелое хроническое рецидивирующее заболевание кишечника язвенно-воспалительного характера, которое может проявляться периодами обострения и длительной ремиссии.
Причины развития неспецифического язвенного колита
В развитии неспецифического язвенного колита играют роль множество факторов, но точных причин возникновения заболевания пока не установлено. В совокупности генетические, инфекционные, экологические, иммунологические факторы вызывают сбой в работе кишечника и развитие аутоимунного воспаления в слизистом и подслизистом слое кишечной стенки. Если болезнь не лечить, она постепенно прогрессирует с формированием воспалительных язв в направлении от прямой кишки к вышележащим отделам.
На приеме гастроэнтеролог нашего госпиталя подробно выясняет у пациента особенности быта и труда, характер и длительность развития болезни. Это необходимо для выяснения инициирующих факторов, провоцирующих заболевание и его обострения и возможности их устранения.
Симптомы неспецифического язвенного колита
Клинические проявления НЯК зависят от степени тяжести болезни. В начале заболевания пациентов могут беспокоить только жидковатый стул менее пяти раз в сутки с незначительной примесью крови и слизи, ложные позывы на дефекацию.
Специалисты нашего центра рекомендуют незамедлительно обращаться к врачу при появлении первых симптомов. Это повысит вероятность стойкой ремиссии и облегчит её достижение.
С прогрессированием болезни усиливаются неприятные симптомы: учащается стул, увеличивается количество крови и слизи в нем, появляется лихорадка более 38С, боли в животе, развивается анемия вследствие постоянной хронической кровопотери, тахикардия, ухудшается общее самочувствие, снижается вес.
В редких случаях пациентов беспокоят внекишечные проявления: воспаление слизистой полости рта, артриты, воспаление век, печени (цирроз), желчевыводящих путей (холангит, камни), кожи и подкожной жировой клетчатки (полиартериит, узловая эритема, пиодермия).
Диагностика и лечение неспецифического язвенного колита
Современное диагностическое оборудование, которое имеется в нашей клинике, позволяет обнаруживать даже минимальные проявления болезни на начальных ее этапах.
Диагностика
Диагностика язвенного колита в Клиническом госпитале на Яузе осуществляется в течение одного или нескольких дней и включает ряд обследований, которые подбираются индивидуально, в зависимости от симптомов, тяжести и длительности болезненного процесса.
При поражении прямой и сигмовидной кишки визуальный осмотр стенок нижних отделов кишечника с помощью ректороманоскопии дает точное представление о наличии и выраженности болезни. Если язвенный процесс затрагивает вышележащие отделы кишечника, дополнительно могут быть назначены колоноскопия, рентгенография кишечника с контрастированием, МРТ на современном томографе.
Эндоскопические виды обследования выполняются на базе партнерских клиник, могут выполняться под наркозом, который обеспечивает опытный анестезиолог.
Консервативная терапия
В зависимости от результатов обследования врач гастроэнтеролог назначает программу лечения с применением иммуносупрессоров (азатиоприн) и противоспалительных препаратов (сульфасалазины), кортикостероидов (преднизолон), антибатериальных препаратов, успокаивающих средств.
Назначается диета с целью снижения раздражающего влияния пищи на кишечную стенку (механическое и термическое щажение, ограничение употребления овощей и фруктов, применение пищи с легко перевариваемым и усваиваемым белком).
Хирургическое лечение
На более поздних стадиях при развитии осложнений пациенты часто нуждаются в оперативном лечении. В Клиническом госпитале на Яузе возможно проведение малоинвазивной хирургической лапароскопической операции по удалению поражённого участка кишечника без широкого разреза. Операция проводится через небольшие разрезы-проколы и обеспечивает более быстрое восстановление и отсутствие обширного послеоперационного рубца.
Гемокоррекция
Применение в нашем госпитале современных технологий — экстракорпоральной гемокоррекции позволяетскорее справиться с обострением, лучше контролировать течение болезни. Это объясняется удалением из крови аутоантител, поддерживающих аутоиммунное воспаление в кишечной стенке. Кроме того, использование клеточных элементов крови в качестве транспортёров лекарств, позволяет снизить дозировки препаратов, не уменьшив их эффективность. Это существенно облегчает переносимость медикаментозного лечения, уменьшает побочные проявления гормонотерапии.
Врачи нашего медицинского центра делают все возможное, чтобы облегчить жизнь пациентам с неспецифическим язвенным поражением кишечника. Специалисты работают с применением современной схемы диагностики и лечения неспецифического язвенного колита, что обеспечивает эффективность и быстроту в достижении положительного результата.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Осложнения язвенного колита
Определенные состояния требуют незамедлительного медицинского лечения. Они включают частый жидкий стул, ректальные кровотечения со сгустками крови в кале, а также постоянные боли и высокую температуру. В некоторых случаях диарея и кровотечение могут вызвать обезвоживание. Может потребоваться госпитализация для остановки диареи и восполнения крови, жидкости и минералов в организме. Другое возможное осложнение язвенного колита – это перфорация кишки. Хроническое воспаление в кишке может затронуть все слои кишечной стенки до такой степени, что образуется отверстие (перфорация). Это представляет собой потенциальную угрозу для жизни, так как содержимое кишечника попадает в брюшную полость и может вызвать серьезное состояние, которое называется «перитонит ».
Серьезное осложнение язвенного колита – это токсический мегаколон (дилятация). Воспаление может вызвать быстрое расширение толстой кишки. Толстая кишка перестает нормально функционировать, что не позволяет организму опорожнять кишечник. В некоторых случаях может произойти перфорация стенки кишки. Симптомы токсического мегаколона включают боли, вздутие живота, высокую температуру, учащенное сердцебиение, запор и обезвоживание. Это осложнение, представляющее угрозу для жизни, требует незамедлительного лечения. Если возникает подозрение на токсический мегаколон на основании симптомов и клинического обследования, диагноз подтверждается анализами крови и рентгенограммой брюшной полости. Во многих случаях требуется хирургическое лечение, заключающееся в удалении толстой кишки (колэктомия).
В дополнение к ранее указанным осложнениям, пациенты, страдающие язвенным колитом, подвержены повышенному риску рака толстой кишки. Для тех пациентов, у которых поражается вся толстая кишка, риск рака толстой кишки начинает увеличиваться через восемь-десять лет после начала заболевания. Для пациентов, заболевание у которых ограничивается левыми отделами толстой кишки, риск начинает увеличиваться через 15 лет после начала заболевания. Риску подвержены пациенты с активной и неактивной формой воспалительных заболеваний кишечника. Повышенный риск не связан с пациентами, заболевание которых распространяется только на прямую кишку. Такой симптом, как ректальное кровотечение, которое является ранним признаком рака толстой кишки у населения, трудно оценить у пациентов с воспалительным заболеванием кишечника, для которых он, скорее, свидетельствует об обострении , а не о раке. В связи с повышенным риском развития рака толстой кишки проведение колоноскопии рекомендуется каждые один-два года через восемь-десять лет после постановки диагноза воспалительного заболевания кишечника. Частота проведения колоноскопии для каждого конкретного пациента зависит от площади поражения и длительности времени с момента начала заболевания.
В дополнение к симптомам, относящимся к желудочно-кишечному тракту, у некоторых больных осложнения язвенного колита могут проявляться в других органах следующими симптомами:
- покраснение и зуд в глазах
- язвами в ротовой полости
- припухлостями и болями в суставах
- поражениями кожи
- остеопорозом костей
- образованием камней в почках
- гепатитом и циррозом печени (редкое проявление)
Все вышеуказанные симптомы называют внекишечными проявлениями язвенного колита, так как они возникают за пределами кишечника. У некоторых людей они фактически могут быть первыми признаками язвенного колита, которые появляются перед кишечными симптомами. У других они могут развиваться перед обострением заболевания или во время него.
Дополнительная информация о внекишечных осложнениях представлена в главе Осложнения воспалительных заболеваний кишечника.
Язвенный колит — Диагностика и лечение
Диагноз
Эндоскопические процедуры с биопсией ткани — единственный способ окончательно диагностировать язвенный колит. Другие типы тестов могут помочь исключить осложнения или другие формы воспалительного заболевания кишечника, такие как болезнь Крона.
Чтобы помочь подтвердить диагноз язвенного колита, вам могут быть назначены один или несколько из следующих тестов и процедур:
Лабораторные испытания
- Анализы крови. Ваш врач может порекомендовать анализы крови для проверки на анемию — состояние, при котором недостаточно красных кровяных телец для доставки достаточного количества кислорода к тканям — или для проверки признаков инфекции.
- Стул кабинеты. Лейкоциты или определенные белки в стуле могут указывать на язвенный колит. Образец стула также может помочь исключить другие заболевания, такие как инфекции, вызванные бактериями, вирусами и паразитами.
Эндоскопические процедуры
- Колоноскопия. Это обследование позволяет врачу осмотреть всю толстую кишку с помощью тонкой гибкой трубки с подсветкой с камерой на конце. Во время процедуры ваш врач также может взять небольшие образцы ткани (биопсия) для лабораторного анализа. Для постановки диагноза необходим образец ткани.
- Гибкая ректороманоскопия. Ваш врач использует тонкую гибкую трубку с подсветкой для исследования прямой и сигмовидной кишки — нижнего конца вашей толстой кишки. Если ваша толстая кишка сильно воспалена, ваш врач может провести этот тест вместо полной колоноскопии.
Процедуры визуализации
- Рентген. Если у вас серьезные симптомы, ваш врач может использовать стандартный рентгеновский снимок брюшной полости, чтобы исключить серьезные осложнения, такие как перфорация толстой кишки.
- КТ сканирование. A CT брюшной полости или таза может быть выполнено, если ваш врач подозревает осложнение от язвенного колита. Сканирование CT также может выявить воспаление толстой кишки.
- Компьютерная томография (КТ), энтерография и магнитно-резонансная (МР) энтерография. Ваш врач может порекомендовать один из этих неинвазивных тестов, если он или она хочет исключить любое воспаление в тонкой кишке. Эти тесты более чувствительны для обнаружения воспаления в кишечнике, чем обычные методы визуализации. MR энтерография — безрадиационная альтернатива.
Дополнительная информация
Показать дополнительную информациюЛечение
Лечение язвенного колита обычно включает медикаментозную терапию или хирургическое вмешательство.
Несколько категорий лекарств могут быть эффективными при лечении язвенного колита. Тип, который вы выберете, будет зависеть от тяжести вашего состояния. Лекарства, которые подходят одним людям, могут не подействовать на других, поэтому может потребоваться время, чтобы найти лекарство, которое поможет вам.
Кроме того, поскольку некоторые лекарства имеют серьезные побочные эффекты, вам необходимо взвесить преимущества и риски любого лечения.
Противовоспалительные препараты
Противовоспалительные препараты часто являются первым шагом в лечении язвенного колита и подходят для большинства людей с этим заболеванием.Эти препараты включают:
- 5-аминосалицилаты. Примеры этого типа лекарств включают сульфасалазин (азульфидин), месаламин (Asacol HD, Delzicol и другие), бальсалазид (колазал) и олсалазин (дипент). Какой из них вы принимаете, и принимаете ли вы его внутрь, в виде клизмы или суппозитория, зависит от пораженной области толстой кишки.
- Кортикостероиды. Эти препараты, в состав которых входят преднизон и будесонид, обычно предназначены для лечения умеренного и тяжелого язвенного колита, который не поддается лечению другими методами.Из-за побочных эффектов они обычно не назначаются на длительный срок.
Супрессоры иммунной системы
Эти препараты также уменьшают воспаление, но делают это путем подавления реакции иммунной системы, которая запускает процесс воспаления. Для некоторых людей комбинация этих препаратов работает лучше, чем одно лекарство по отдельности.
Иммунодепрессанты включают:
- Азатиоприн (Азасан, Имуран) и меркаптопурин (Пуринетол, Пуриксан). Это наиболее широко используемые иммунодепрессанты для лечения воспалительных заболеваний кишечника.Их прием требует тщательного наблюдения за врачом и регулярной проверки крови на наличие побочных эффектов, включая воздействие на печень и поджелудочную железу.
- Циклоспорин (Генграф, Неорал, Сандиммун). Это лекарство обычно предназначено для людей, которые плохо реагируют на другие лекарства. Циклоспорин может вызывать серьезные побочные эффекты и не предназначен для длительного применения.
Тофацитиниб (Xeljanz). Это называется «маленькая молекула» и работает, останавливая процесс воспаления.Тофацитиниб эффективен, когда другие методы лечения не работают. Основные побочные эффекты включают повышенный риск инфицирования опоясывающего лишая и образования тромбов.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) недавно выпустило предупреждение о тофацитинибе, заявив, что предварительные исследования показывают повышенный риск серьезных сердечных проблем и рака от приема этого препарата. Если вы принимаете тофацитиниб от язвенного колита, не прекращайте прием лекарства, не посоветовавшись предварительно с врачом.
Biologics
Этот класс терапии нацелен на белки, вырабатываемые иммунной системой.Типы биопрепаратов, используемых для лечения язвенного колита, включают:
- Инфликсимаб (Ремикейд), адалимумаб (Хумира) и голимумаб (Симпони). Эти препараты, называемые ингибиторами фактора некроза опухоли (TNF), или биопрепаратами, действуют путем нейтрализации белка, вырабатываемого вашей иммунной системой. Они предназначены для людей с тяжелым язвенным колитом, которые не реагируют на другие методы лечения или не переносят их.
- Ведолизумаб (Entyvio). Это лекарство одобрено для лечения язвенного колита у людей, которые не реагируют на другие методы лечения или не переносят их.Он работает, блокируя воспалительные клетки от попадания в очаг воспаления.
- Устекинумаб (Стелара). Это лекарство одобрено для лечения язвенного колита у людей, которые не реагируют на другие методы лечения или не переносят их. Он работает, блокируя другой белок, вызывающий воспаление.
Другие лекарства
Вам могут потребоваться дополнительные лекарства для лечения определенных симптомов язвенного колита. Перед приемом безрецептурных лекарств обязательно проконсультируйтесь с врачом.Он или она может порекомендовать одно или несколько из следующего.
- Противодиарейные препараты. При тяжелой диарее может быть эффективным лоперамид (Имодиум A-D). С большой осторожностью и после разговора с врачом используйте противодиарейные препараты, поскольку они могут увеличить риск увеличения толстой кишки (токсический мегаколон).
- Обезболивающие. При умеренной боли ваш врач может порекомендовать ацетаминофен (Тайленол и др.), Но не ибупрофен (Адвил, Мотрин IB и др.), Напроксен натрия (Алив) и диклофенак натрия, которые могут ухудшить симптомы и увеличить тяжесть заболевания.
- Спазмолитики. Иногда врачи назначают спазмолитики, чтобы помочь при спазмах.
- Добавки железа. Если у вас хроническое кишечное кровотечение, у вас может развиться железодефицитная анемия, и вам будут назначать препараты железа.
Хирургия
Хирургия может устранить язвенный колит и включает удаление всей толстой и прямой кишки (проктоколэктомия).
В большинстве случаев это операция, называемая операцией на илеоанальный анастомоз (J-pouch).Эта процедура избавляет от необходимости носить сумку для сбора стула. Ваш хирург конструирует мешочек на конце тонкой кишки. Затем пакет прикрепляется непосредственно к анусу, что позволяет относительно нормально выводить отходы.
В некоторых случаях сумка невозможна. Вместо этого хирурги создают постоянное отверстие в брюшной полости (стома подвздошной кишки), через которое кал проходит для сбора в прикрепленный мешок.
Наблюдение за раком
Вам потребуется более частый скрининг на рак толстой кишки из-за повышенного риска.Рекомендуемый график будет зависеть от места вашего заболевания и продолжительности его болезни. Люди с проктитом не подвержены повышенному риску рака толстой кишки.
Если ваше заболевание поражает не только прямую кишку, вам потребуется контрольная колоноскопия каждые 1-2 года, начиная с восьми лет после постановки диагноза, если поражена большая часть толстой кишки, или через 15 лет, если только левая сторона толстой кишки. впутан.
Клинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
Иногда вы можете чувствовать себя беспомощным, столкнувшись с язвенным колитом. Но изменения в диете и образе жизни могут помочь контролировать симптомы и увеличить время между обострениями.
Нет убедительных доказательств того, что то, что вы едите, действительно вызывает воспалительное заболевание кишечника. Но определенные продукты и напитки могут усугубить ваши признаки и симптомы, особенно во время обострения.
Может быть полезно вести дневник питания, чтобы отслеживать, что вы едите, а также свои чувства.Если вы обнаружите, что некоторые продукты вызывают обострение ваших симптомов, вы можете попробовать их устранить.
Вот несколько общих диетических рекомендаций, которые могут помочь вам управлять своим состоянием:
- Ограничить молочные продукты. Многие люди с воспалительными заболеваниями кишечника считают, что такие проблемы, как диарея, боль в животе и газы, улучшаются за счет ограничения или отказа от молочных продуктов. У вас может быть непереносимость лактозы, то есть ваш организм не может переваривать молочный сахар (лактозу), содержащийся в молочных продуктах.Также может помочь ферментный продукт, такой как Lactaid.
- Ешьте небольшими порциями. Вы можете почувствовать себя лучше, питаясь пятью или шестью небольшими порциями в день, чем двумя или тремя более крупными порциями.
- Пейте много жидкости. Старайтесь ежедневно пить много жидкости. Лучше всего вода. Алкоголь и напитки, содержащие кофеин, стимулируют кишечник и могут усугубить диарею, в то время как газированные напитки часто выделяют газ.
- Поговорите с диетологом. Если вы начали худеть или ваш рацион стал очень ограниченным, проконсультируйтесь с диетологом.
Стресс
Хотя стресс не вызывает воспалительного заболевания кишечника, он может усугубить ваши признаки и симптомы и вызвать обострения.
Чтобы контролировать стресс, попробуйте:
- Упражнение. Даже легкие упражнения могут помочь снизить стресс, избавиться от депрессии и нормализовать работу кишечника. Поговорите со своим врачом о плане упражнений, который подходит вам.
- Биологическая обратная связь. Этот метод снятия стресса помогает снизить мышечное напряжение и замедлить сердечный ритм с помощью механизма обратной связи. Цель состоит в том, чтобы помочь вам войти в расслабленное состояние, чтобы вам было легче справляться со стрессом.
- Регулярные упражнения на расслабление и дыхание. Эффективный способ справиться со стрессом — выполнять расслабляющие и дыхательные упражнения. Вы можете посещать уроки йоги и медитации или заниматься дома, используя книги, компакт-диски или DVD-диски.
Альтернативная медицина
Многие люди с расстройствами пищеварения использовали некоторые формы дополнительной и альтернативной медицины (CAM). Тем не менее, существует несколько хорошо спланированных исследований, показывающих безопасность и эффективность дополнительной и альтернативной медицины.
Хотя исследования ограничены, есть некоторые свидетельства того, что добавление пробиотиков вместе с другими лекарствами может быть полезным, но это не было доказано.
Подготовка к приему
Симптомы язвенного колита могут сначала побудить вас посетить лечащего врача.Ваш врач может порекомендовать вам обратиться к специалисту, занимающемуся лечением заболеваний органов пищеварения (гастроэнтерологу).
Поскольку встречи могут быть краткими, а часто необходимо обсудить много информации, хорошо подготовиться. Вот некоторая информация, которая поможет вам подготовиться и чего ожидать от врача.
Что вы можете сделать
- Помните о любых предварительных ограничениях. Во время записи на прием не забудьте спросить, есть ли что-нибудь, что вам нужно сделать заранее, например, ограничить свой рацион.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Запишите ключевую личную информацию, включая любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете. Обязательно сообщите своему врачу, если вы также принимаете какие-либо травяные препараты.
- Попросите члена семьи или друга пойти с вами. Иногда бывает трудно запомнить всю информацию, предоставленную вам во время встречи. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Запишите вопросы, которые нужно задать своему врачу.
Ваше время с врачом ограничено, поэтому предварительная подготовка списка вопросов поможет вам максимально эффективно использовать свое время. Перечислите свои вопросы от наиболее важных до наименее важных на случай, если время истечет. В случае язвенного колита врачу следует задать следующие основные вопросы:
- Какая наиболее вероятная причина моих симптомов?
- Есть ли другие возможные причины моих симптомов?
- Какие тесты мне нужны? Требуют ли эти тесты специальной подготовки?
- Это состояние временное или длительное?
- Какие методы лечения доступны и какие вы рекомендуете?
- Какие побочные эффекты можно ожидать от лечения?
- Есть ли лекарства, отпускаемые по рецепту или без рецепта, которых мне следует избегать?
- Какой вид последующего ухода мне нужен? Как часто мне нужна колоноскопия?
- Есть ли альтернативы основному подходу, который вы предлагаете?
- У меня другие проблемы со здоровьем.Как мне лучше всего управлять ими вместе?
- Есть определенные продукты, которые я больше не могу есть?
- Смогу ли я продолжить работу?
- Могу ли я иметь детей?
- Есть ли общая альтернатива прописываемому вами лекарству?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете?
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов.Если вы будете готовы ответить на них, у вас останется время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Ваши симптомы были постоянными или случайными?
- Насколько серьезны ваши симптомы?
- У вас болит живот?
- Были ли у вас поносы? Как часто?
- Вы в последнее время нечаянно похудели?
- Кажется, что-нибудь улучшает ваши симптомы?
- Что может ухудшить ваши симптомы?
- Были ли у вас проблемы с печенью, гепатит или желтуха?
- Были ли у вас проблемы с суставами, глазами, кожные высыпания или язвы, или были ли язвы во рту?
- Вы просыпаетесь ночью из-за диареи?
- Вы недавно путешествовали? Если да, то где?
- Кто-нибудь еще в вашем доме болен диареей?
- Вы недавно принимали антибиотики?
- Вы регулярно принимаете нестероидные противовоспалительные препараты, такие как ибупрофен (Адвил, Мотрин IB и др.) Или напроксен натрия (Алив)?
Февраль23, 2021
Обострения язвенного колита: 5 советов по их лечению
Обострения язвенного колита: 5 советов по их лечению
Изменение диеты и образа жизни может помочь контролировать симптомы язвенного колита и увеличить время между обострениями.
Персонал клиники МэйоОбострение язвенного колита — это возвращение симптомов после периода ремиссии. Это может быть диарея, боль и спазмы в животе, боль и кровотечение в прямой кишке, утомляемость и срочные дефекации.Хотя вы можете чувствовать себя беспомощным перед этими колебаниями, изменения в диете и образе жизни могут помочь контролировать симптомы и увеличить время между обострениями.
Попробуйте эти пять советов:
Пропустить молочный проход. Нет убедительных доказательств того, что ваша диета действительно вызывает язвенный колит. Но определенные продукты и напитки могут усугубить ваши признаки и симптомы, особенно во время обострения.
Молочные продукты — один из возможных виновников. Попробуйте ограничить или исключить молоко, йогурт, сыр, мороженое и другие молочные продукты.Это может помочь уменьшить симптомы диареи, боли в животе и газов.
Скажите нет клетчатке, если это проблемная пища. В целом, продукты с высоким содержанием клетчатки, такие как свежие фрукты и овощи и цельнозерновые продукты, являются отличным источником питания. Однако, если у вас язвенный колит, эти продукты могут ухудшить ваши симптомы.
Держитесь подальше от орехов, семян, кукурузы и попкорна и посмотрите, заметите ли вы разницу в своих симптомах. Возможно, вам также придется отказаться от сырых фруктов и овощей, но не отказывайтесь полностью от этой группы продуктов.Попробуйте готовить на пару, запекать, жарить или даже готовить на гриле свои любимые продукты.
- Ешьте небольшими порциями. Кто сказал, что вы должны есть трехразовое питание каждый день? Вы можете почувствовать себя лучше, если будете есть пять или шесть раз в день небольшими порциями. Просто обязательно планируйте небольшие, здоровые и сбалансированные приемы пищи, а не перекусывайте, не задумываясь в течение дня.
Относитесь к напиткам с умом. Пейте много жидкости каждый день. Вода — ваш лучший выбор.
Алкоголь, содержащийся в пиве, вине и коктейлях, может стимулировать кишечник и усугубить диарею.То же самое и с напитками, содержащими кофеин, такими как газированные напитки, чай со льдом и кофе. Газированные напитки также могут быть проблемой, потому что они часто выделяют газ.
Управляйте стрессом. Хотя стресс не вызывает язвенного колита, он может усугубить ваши симптомы и вызвать обострения. Упражнения могут помочь снизить напряжение и улучшить работу кишечника.
Сосредоточьтесь на занятиях, которые вам нравятся, например, на велосипеде, ходьбе, йоге и плавании. Ваш врач может помочь вам составить план упражнений, который подходит именно вам.
- Feldman M, et al. Язвенный колит. В: Заболевания желудочно-кишечного тракта и печени Слейзенгера и Фордтрана: патофизиология, диагностика, лечение. 10-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевьер; 2016 г. https://www.clinicalkey.com. Доступ 20 января 2018 г.
- Жизнь с болезнью Крона и колитом. Фонд Крона и колита Америки. https://www.crohnscolitisfoundation.org/living-with-crohns-colitis/. Доступ 22 января 2018 г.
- Язвенный колит. Национальный институт диабета, болезней органов пищеварения и почек. https://www.niddk.nih.gov/health-information/digestive-diseases/ulcerative-colitis. Проверено 22 января 2018 г.
- Ракель Д, изд. Воспалительное заболевание кишечника. В кн .: Интегративная медицина. 4-е изд. Филадельфия, Пенсильвания: Эльзевир; 2018. https://www.clinicalkey.com. Доступ 20 января 2018 г.
Продукция и услуги
- Книга: Клиника Мэйо по здоровью пищеварительной системы
.
Язвенный колит — лечение в клинике Мэйо
Лечение язвенного колита в клинике Mayo
Ваша бригада по уходу в клинике Mayo
Лечение язвенного колита включает специалистов в области гастроэнтерологии и гепатологии, хирургии толстой и прямой кишки, радиологии, лабораторной медицины и патологии, ревматологии, а также ухода за кожей и ранами и питания .
Наличие всего этого опыта в одном месте означает, что ваша медицинская помощь обсуждается в группе, результаты анализов доступны быстро, встречи назначаются согласованно, и самые высокоспециализированные эксперты в мире все вместе работают над вашим здоровьем.
Расширенная диагностика и лечение
Хирурги клиники Мэйо имеют опыт диагностики и лечения язвенного колита с использованием самых современных методов лечения и хирургических вмешательств. Колоректальные хирурги Мэйо стремятся использовать минимально инвазивные хирургические процедуры, которые связаны с меньшей болью и меньшим количеством осложнений.
Если у вас язвенный колит, вам потребуется регулярный скрининг на рак толстой кишки из-за повышенного риска.Врачи клиники Мэйо используют технологию хромоэндоскопии для выявления колоректального рака. По сравнению с обычной колоноскопией, хромоэндоскопия более эффективна для дифференциации нормальных и раковых поражений.
Педиатрический опыт
Педиатрические эксперты в клинике детских воспалительных заболеваний кишечника Mayo Clinic специализируются на оказании помощи, необходимой детям при язвенном колите, включая диагностические тесты, которые не подвергают вашего ребенка воздействию радиации, и альтернативные лекарства, снижающие потребность в стероидах.
Язвенный колит часто наносит еще больший физический и эмоциональный урон молодым людям, замедляя их рост. В клинике Майо молодые люди и их семьи тесно сотрудничают с психологами, которые могут помочь им справиться с повседневными трудностями, связанными с жизнью с язвенным колитом.
Специализированная помощь при беременности
Женщины с язвенным колитом обычно могут иметь успешную беременность, особенно если они могут поддерживать ремиссию болезни во время беременности.Важно работать с акушером группы высокого риска и гастроэнтерологом, специализирующимся на язвенном колите. Врачи клиники Майо обладают знаниями и опытом, помогая женщинам с язвенным колитом во время беременности и родов.
Опыт клиники Мэйо и истории пациентов
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
Опыт и рейтинги
Опыт
Ежегодно врачи клиники Майо диагностируют и лечат более 5000 взрослых и детей, страдающих язвенным колитом.
Экспертиза
Клиника воспалительных заболеваний кишечника при клинике Мэйо специализируется на людях с язвенным колитом и другими воспалительными заболеваниями кишечника. В дополнение к рутинной клинической помощи врачи клиники Мэйо активно участвуют в исследованиях и могут предоставить исследуемую лекарственную терапию с различными лекарствами для пациентов, которые не реагируют на стандартную медикаментозную терапию.
Research
Ученые и врачи клиники Мэйо постоянно разрабатывают новые методы диагностики и лечения язвенного колита. Например, колоректальные хирурги Мэйо впервые применили процедуру удаления пораженной толстой и прямой кишки и повторного соединения кишечника с анусом (операция по илеоанальному анастомозу (J-pouch), чтобы человек мог продолжать устранять отходы обычным образом. Пациенты клиники Мэйо также имеют доступ к клинические испытания новых методов лечения язвенного колита.
Центр клеточных сигналов в гастроэнтерологии (C-SIG) Мэйо фокусирует свои исследования на механизмах клеточных и молекулярных процессов при различных заболеваниях пищеварительной системы, включая язвенный колит.
КлиникаMayo в Рочестере, штат Миннесота, занимает первое место по расстройствам пищеварения в рейтинге лучших больниц U.S. News & World Report. Клиника Mayo в Фениксе / Скоттсдейле, штат Аризона, и клиника Mayo в Джексонвилле, штат Флорида, вошли в число лучших больниц для лечения расстройств пищеварения по версии U.S. News & World Report. Клиника Мэйо также входит в число лучших детских больниц при расстройствах пищеварения.
Расположение, поездки и проживание
Mayo Clinic имеет крупные кампусы в Фениксе и Скоттсдейле, штат Аризона; Джексонвилл, Флорида; и Рочестер, штат Миннесота. Система здравоохранения клиники Мэйо имеет десятки отделений в нескольких штатах.
Для получения дополнительной информации о посещении клиники Мэйо выберите свое местоположение ниже:
Расходы и страхование
Mayo Clinic работает с сотнями страховых компаний и является поставщиком услуг внутри сети для миллионов людей.
В большинстве случаев клиника Мэйо не требует направления к врачу. Некоторые страховщики требуют направления или могут иметь дополнительные требования для определенного медицинского обслуживания. Приоритет всех посещений определяется медицинской потребностью.
Узнайте больше о приемах в клинику Мэйо.
Пожалуйста, свяжитесь со своей страховой компанией, чтобы подтвердить медицинское страхование и получить необходимое разрешение до вашего визита. Часто номер службы поддержки вашего страховщика напечатан на обратной стороне вашей страховой карты.
Дополнительная информация о выставлении счетов и страховании:
Клиника Майо в Аризоне, Флориде и Миннесоте
Система здравоохранения клиники Мэйо
23 февраля 2021 г.
Язвенный колит (ЯК): симптомы, причины, диагностика, лечение
Что такое язвенный колит?
Язвенный колит (ЯК) — воспалительное заболевание кишечника. Он вызывает раздражение, воспаление и язвы на слизистой оболочке толстой кишки (также называемой толстой кишкой).
Нет лекарства, и у людей обычно появляются симптомы на всю жизнь. Но правильное лечение может помочь вам справиться с болезнью.
Язвенный колит Причины и факторы риска
Язвенный колит возникает, когда ваша иммунная система совершает ошибку. Обычно он атакует захватчиков в вашем теле, как простуда. Но когда у вас есть ЯК, ваша иммунная система считает, что пища, полезные кишечные бактерии и клетки, выстилающие толстую кишку, являются злоумышленниками. Белые кровяные тельца, которые обычно защищают вас, вместо этого атакуют слизистую оболочку толстой кишки.Они вызывают воспаление и язвы.
Врачи не понимают, почему люди заболевают этим заболеванием. Ваши гены могут сыграть роль; болезнь иногда передается по наследству. Другие вещи в окружающем мире тоже могут иметь значение.
Факторы, которые могут повлиять на риск заболевания язвенным колитом, включают:
- Возраст. Скорее всего, вам от 15 до 30 лет или старше 60.
- Этническая принадлежность. Риск наиболее высок среди лиц еврейского происхождения ашкенази.
- Семейная история. Ваш риск может быть на 30% выше, если у вас есть близкий родственник с этим заболеванием.
Еда и стресс не вызывают этого, но могут вызвать обострение симптомов.
Типы язвенного колита
Тип язвенного колита зависит от того, где он находится в вашем теле:
- Язвенный проктит обычно является самой легкой формой. Это только в прямой кишке, в той части толстой кишки, которая находится ближе всего к анусу.Ректальное кровотечение может быть единственным признаком заболевания.
- Проктосигмоидит поражает прямую кишку и нижний конец толстой кишки (вы можете слышать, как врач называет это сигмовидной кишкой). У вас будет кровавый понос, спазмы в животе и боль. У вас будет желание покакать, но вы не сможете. (Ваш врач может назвать это тенезмом.)
- Левосторонний колит вызывает спазмы на этой стороне живота. У вас также будет кровавый понос, и вы можете похудеть, даже не пытаясь.У вас будет воспаление от прямой кишки до левой части толстой кишки.
- Панколит часто поражает всю толстую кишку. Это может вызвать тяжелые приступы кровавой диареи, спазмы в животе, боль, усталость и значительную потерю веса.
- Острый тяжелый язвенный колит встречается редко. Он поражает всю толстую кишку и вызывает сильную боль, тяжелую диарею, кровотечение и жар.
Симптомы язвенного колита
Основным симптомом язвенного колита является кровавая диарея.В стуле тоже может быть гной.
К другим проблемам относятся:
- Спастическая боль в животе
- Внезапные позывы к какашкам
- Отсутствие чувства голода
- Снижение веса
- Чувство усталости
- Лихорадка
- Обезвоживание
- Боль или болезненность суставов
- Язвы
- Глаза боль при взгляде на яркий свет
- Слишком мало эритроцитов, называется анемия
- Язвы на коже
- Ощущение, будто вы не полностью опорожнили толстую кишку после посещения туалета
- Просыпаться ночью, чтобы пойти
- Нет способность задерживать стул в
- Боль или кровотечение при дефекации
Ваши симптомы могут обостриться, исчезнуть и вернуться.У вас может не быть его неделями или годами.
Язвенный колит против болезни Крона против раздраженного кишечника
Другие заболевания кишечника могут иметь одни и те же симптомы.
- Язвенный колит поражает только толстую кишку и ее слизистую оболочку.
- Болезнь Крона вызывает воспаление, но поражает и другие участки пищеварительного тракта.
- Синдром раздраженного кишечника имеет некоторые из тех же симптомов, что и ЯК, но он не вызывает воспаления или язв. Наоборот, это проблема с мышцами кишечника.
Диагностика язвенного колита
Ваш врач проведет тесты, чтобы определить, есть ли у вас ЯК вместо другого заболевания кишечника.
- Анализы крови могут показать, есть ли у вас анемия или воспаление.
- Образцы стула могут помочь вашему врачу исключить инфекцию или паразитов в толстой кишке. Они также могут показать, есть ли в вашем стуле кровь, которую вы не видите.
- Гибкая ректороманоскопия позволяет врачу осмотреть нижнюю часть толстой кишки.Они вставят гибкую трубку в нижнюю часть толстой кишки через заднюю часть. Трубка имеет небольшую лампочку и камеру на конце. Ваш врач может также использовать небольшой инструмент, чтобы взять кусок слизистой оболочки нижней части толстой кишки. Это называется биопсией. Врач в лаборатории рассмотрит образец под микроскопом.
- Колоноскопия — это тот же процесс, что и гибкая ректороманоскопия, только врач осмотрит всю толстую кишку, а не только ее нижнюю часть.
- Рентгеновские снимки реже используются для диагностики заболевания, но ваш врач может попросить вас сделать его в особых случаях.
Лечение язвенного колита
Лечение ЯК преследует две основные цели. Во-первых, вы почувствуете себя лучше и дадите шанс на выздоровление толстой кишке. Второй — предотвратить новые обострения. Для достижения этих целей вам может потребоваться сочетание изменения диеты, приема лекарств или хирургического вмешательства.
- Диета. Некоторые продукты могут усугубить симптомы. Вы можете обнаружить, что мягкая безвкусная еда не беспокоит вас так сильно, как острые блюда или блюда с высоким содержанием клетчатки. Если вы не можете переваривать содержащийся в молоке сахар, называемый лактозой (то есть у вас непереносимость лактозы), врач может посоветовать вам прекратить употреблять молочные продукты.Сбалансированная диета с большим количеством клетчатки, нежирного белка, фруктов и овощей должна обеспечивать организм достаточным количеством витаминов и питательных веществ.
- Медицина. Ваш врач может назначить несколько различных препаратов, в том числе:
- Антибиотики. Эти средства борются с инфекциями и способствуют заживлению толстой кишки.
- Аминосалицилаты. Эти препараты содержат так называемую 5-аминосалициловую кислоту (5-АСК), которая борется с воспалением и помогает контролировать симптомы. Вы можете получить таблетки для проглатывания, клизму или суппозиторий, чтобы вставить их в зад.
- Кортикостероиды. Если аминосалицилаты не действуют или у вас серьезные симптомы, ваш врач может назначить вам эти противовоспалительные препараты на короткое время.
- Иммуномодуляторы. Они помогают остановить атаку иммунной системы на толстую кишку. Они могут вступить в силу через некоторое время. Вы можете не замечать никаких изменений до 3 месяцев.
- Биопрепараты. Они сделаны из белков живых клеток, а не из химических веществ. Они предназначены для людей с тяжелым язвенным колитом.
- Лоперамид. Это может замедлить или остановить диарею. Перед приемом посоветуйтесь со своим врачом.
- Хирургия. Если другие методы лечения не работают или ваш ЯК тяжелый, вам может потребоваться операция по удалению толстой кишки (колэктомия) или толстой и прямой кишки (проктоколэктомия). Если вам сделали проктоколэктомию, врач может сделать небольшой мешочек из тонкой кишки и прикрепить его к анальному отверстию. Это называется анастомозом подвздошно-анального мешочка (IPAA). Это позволяет вашему организму нормально выводить отходы, поэтому вам не нужно носить сумку для сбора стула.
Осложнения язвенного колита
Осложнения язвенного колита могут включать:
- Кровотечение. Это может привести к анемии.
- Остеопороз. Ваши кости могут ослабнуть из-за диеты или приема большого количества кортикостероидов.
- Обезвоживание. Возможно, вам потребуется ввести жидкость через вену (внутривенно или внутривенно), если толстый кишечник не может всасывать ее в достаточном количестве.
- Воспаление. Это может повлиять на ваши суставы, кожу или глаза.
- Фульминантный колит. Если у вас серьезный приступ ЯК, может произойти разрыв толстой кишки или инфекция может распространиться по вашему телу. Ваш кишечник перестает выводить отходы, и ваш живот раздувается.
- Мегаколон. Фульминантный колит может вызвать опухание или разрыв толстой кишки. Это опасное осложнение, и вам, вероятно, понадобится операция.
- Болезнь печени. Ваши желчные протоки или печень могут воспалиться, или вы можете получить рубцовую ткань в печени.
- Рак толстой кишки. Язвенный колит повышает риск заболевания раком толстой кишки, особенно если поражен весь толстый кишечник или если у вас длительный период ЯК.
Язвенный колит Вопросы, которые следует задать своему врачу
Если вы беспокоитесь, что ваши симптомы связаны с ЯК, или у вас уже есть заболевание, и вам нужна дополнительная информация, вот вопросы, которые следует задать своему врачу:
- Мои симптомы являются признаком язвенный колит (ЯК) или другое заболевание?
- Существуют ли разные типы UC? У них разные симптомы?
- Какие тесты мне понадобятся?
- Если у меня язвенный колит, каков будет мой план лечения?
- Поможет ли изменение диеты или образа жизни облегчить мои симптомы?
- Насколько серьезен язвенный колит?
- Если я буду принимать лекарства от язвенного колита, появятся ли побочные эффекты?
- Следует ли мне принимать пищевые добавки, такие как пробиотики?
- Как часто мне нужно будет проходить обследования?
- Что делать, если мои симптомы внезапно ухудшились?
- Как узнать, ухудшается ли язвенный колит?
- Как мне узнать, нужно ли мне сменить лекарство от язвенного колита?
- Стоит ли рассматривать операцию? Что включает в себя операция?
- Каков мой риск заболеть раком толстой кишки?
Язвенный колит Прогноз
Для большинства людей язвенный колит является хроническим или длительным заболеванием.У вас будут обострения и менструации без каких-либо симптомов (ваш врач назовет это ремиссией). У небольшого количества людей случается один приступ, и у них больше никогда не будет проблем.
У некоторых людей, около 10% из них с ЯК, случается первый приступ, и они быстро ухудшаются с серьезными осложнениями. У многих людей болезнь со временем распространяется на толстую кишку. Это может перерасти в рак толстой кишки, но около половины заболевших выживают, если врачи выявляют болезнь на ранней стадии и удаляют толстую кишку.
Оптимальное лечение острого тяжелого язвенного колита
Введение
Язвенный колит (ЯК) — это воспалительное заболевание, поражающее поверхность слизистой оболочки толстой и прямой кишки, которое характеризуется хроническим и рецидивирующим течением. Считается, что он является результатом дисрегуляции иммунного ответа на внутрипросветную микробиоту и другие факторы окружающей среды у генетически восприимчивого хозяина.1 ЯК обычно поражает прямую и левую кишку у большинства пациентов, но может поражать толстую кишку проксимальнее селезеночного изгиба (обширный / панколит ) с ректальным кровотечением, диареей, тенезмами и спазмами внизу живота.2 3
Большинство пациентов, как правило, имеют легкое-умеренное течение заболевания, но у 20–25% пациентов может возникнуть тяжелое обострение (обострение), требующее госпитализации4 для немедленного лечения и должного рассмотрения возможности колэктомии в случае неудачи медикаментозного лечения. Заболеваемость, связанная с острым тяжелым ЯК (ASUC), значительна: 30-40% риска колэктомии после одного или нескольких тяжелых обострений и 10-20% вероятности необходимости колэктомии при первой госпитализации. аудит показал, что, несмотря на улучшение стандартов качества и улучшение результатов для пациентов с ASUC, остается значительная заболеваемость и 1% -ная смертность, связанная с этим.6 Хотя крайне важно, чтобы этими пациентами руководил гастроэнтеролог, специализирующийся на воспалительных заболеваниях кишечника (ВЗК), клиницисты, оказывающие неотложную помощь, также должны знать важные принципы и соображения при ведении таких пациентов для достижения успешных результатов. В этом обзоре обсуждаются диагностика и лечение ASUC, текущие и развивающиеся данные с использованием лечебной терапии и представлен практический подход к лечению для клиницистов.
Принципы поддерживающего лечения
Первоначальная оценка
ASUC обычно проявляется как острое или хроническое заболевание, а также рецидивирующе-ремиттирующий характер, но может быть признаком нового начала ЯК примерно у трети пациентов.4 ASUC определяется критериями Truelove и Witts8 (таблица 1) и критериями Европейской организации Крона и колита, которые включают C-реактивный белок (CRP)> 30 мг / л. 2 Пациентам с ASUC требуется немедленная госпитализация для интенсивного лечения в специализированной гастроэнтерологии. учреждение для совместной врачебной, хирургической и сестринской помощи. Критерии приема определены в таблице 1.
Таблица 1Активность заболевания при язвенном колите, адаптировано из Truelove and Witts
Уровни гемоглобина (дополнительный критерий определения) в общей популяции в развивающихся странах ниже, чем в популяции развитые страны.Jain и др. показали, что критерии Truelove и Witts можно использовать для определения острого тяжелого колита, несмотря на более низкий средний гемоглобин у местного населения.
Ближайшей целью является достижение клинической ремиссии, определяемой количеством стула ≤3 в день без ректального кровотечения.
Обследования при поступлении
При поступлении общий анализ крови, мочевина, электролиты (включая сывороточный магний), креатинин, СРБ, скорость оседания эритроцитов, химический состав печени, липидный профиль, рентгенограмма брюшной полости и тесты стула для посева, микроскопия и чувствительность вместе с Clostridium difficile необходимо провести тестирование (рис. 1).Следует учитывать дифференциальный диагноз диареи с кровотечением, который приведен в таблице 2.
Рисунок 1Алгоритм ведения острого тяжелого язвенного колита. CMV; цитомегаловирус, СОЭ; скорость оседания эритроцитов, 5ASA; 5-аминосалициловая кислота, TPMT; тиопуринметилтрансфераза.
Таблица 2Дифференциальный диагноз диареи с ректальным кровотечением
В ожидании необходимости в медицинской неотложной терапии инфликсимабом (IFX) или циклоспорином должны быть организованы дополнительные тесты, включая скрининг на ТБ (анализ выделения гамма-интерферона и рентгенограмма грудной клетки). серологический анализ на гепатит B (HbsAg, HbcAb), активность тиопуринметилтрансферазы (если ранее не было известно), IgG и IgM к цитомегаловирусу (CMV), серологические исследования на ВИЧ и ветряную оспу.2 10
Гидратация, электролиты и статус питания
Большинству пациентов потребуется внутривенное введение жидкости с коррекцией электролитного дисбаланса; в частности, сывороточный калий в виде гипокалиемии может предрасполагать к расширению толстой кишки.
Оценка питания и оптимизация статуса питания под наблюдением опытного диетолога важны для успешных результатов. Нет доказанных преимуществ рутинного использования режима покоя кишечника или парентерального питания, а энтеральное питание связано с меньшими осложнениями по сравнению с парентеральным питанием.11 12 Дефицит питания должен быть исправлен. Оральной терапии железом, вероятно, лучше всего избегать, поскольку отдельные сообщения предполагают, что она может усугубить воспаление слизистых оболочек из-за окислительного стресса, вызванного свободными радикалами кислорода, «реакцией Фентона». В случае крайней необходимости можно рассмотреть возможность переливания крови в индивидуальном порядке.
Эндоскопическая оценка
Эндоскопическая оценка с ограниченной, неподготовленной ректороманоскопией и биопсией с минимальной инсуффляцией воздуха должна выполняться опытным оператором с биопсией, взятой для исключения ЦМВ.14 15 Полная колоноскопия не требуется и может быть связана с повышенным риском перфорации.2 Использование проверенной эндоскопической системы балльной оценки, такой как эндоскопическая оценка Майо или эндоскопический индекс тяжести язвенного колита (UCEIS), добавляет единообразия и объективности к исходной оценке. и последующая оценка и должны использоваться (рисунок 2) 2 16 17
Рисунок 2Гибкое сигмоидоскопическое изображение пациента с эндоскопическим индексом тяжести язвенного колита = 7 (V2 / B3 / U2 = 7/8).
Визуализация
Рентгенограммы брюшной полости могут предоставить жизненно важную информацию.Островки слизистой оболочки (или «отпечаток большого пальца»), если они видны, являются предиктором неудачи лечения. Присутствие фекальных остатков свидетельствует о здоровой или здоровой слизистой оболочке толстой кишки. Проксимальный запор может отмечаться при левостороннем или дистальном колите. Это может усугубить заболевание дистальных отделов и, как это ни парадоксально, потребуются слабительные для очистки в дополнение к лечению колита. Измерение поперечного диаметра толстой кишки и слепой кишки (диаметр> 5,5 см) подтверждает наличие дилатации толстой кишки и надвигающейся токсической дилатации (рис. 3).Рентгенограмма прямой грудной клетки или снимок брюшной полости в области пролежня могут выявить перфорацию толстой кишки.
Рисунок 3Рентгенограмма брюшной полости, показывающая токсическое расширение у пациента с острым тяжелым язвенным колитом.
Рассмотрим дифференциальный диагноз
Дифференциальный диагноз диареи с кровотечением широк (таблица 1). Чрезвычайно важно исключить инфекционный колит, особенно у пациентов с внезапным появлением диареи, рвоты или лихорадки, у лиц, контактировавших с ними, и у тех, кто недавно путешествовал за границу.Нестероидные противовоспалительные препараты могут вызывать колит de novo (который обычно проходит после отмены препарата), но могут вызывать рецидив (обострение) ЯК. Лучевой колит следует учитывать при дифференциальной диагностике у пациентов с облучением органов брюшной полости или органов малого таза в анамнезе, а ишемический колит следует рассматривать у пациентов с факторами риска (или установленными) сосудистыми заболеваниями. Для него характерно внезапное начало болей в животе с кровавым поносом. Повышенный уровень лактата в венах, хотя и не является специфическим, может указывать на ишемический колит.
ЦМВ-колит связан с худшими исходами и более высокой частотой колэктомии18. Его следует тщательно отличать от субклинической, самоограничивающейся и неосложненной ЦМВ-инфекции, которая не влияет на активность колита. Диагноз ЦМВ колита зависит от анализа тканей с помощью иммуногистохимии (ИГХ) и ПЦР образцов биопсии толстой кишки. Стероидная и сопутствующая терапия тиопурином могут быть связаны с ЦМВ-инфекцией, но терапия противоопухолевым фактором некроза (TNF), по-видимому, не увеличивает риск.18 19 Соответственно, текущие руководящие принципы рекомендуют скрининг на ЦМВ-инфекцию в контексте стероидно-резистентного колита.15 Пациентам с ASUC следует пройти ректороманоскопию с биопсией в течение 2 дней после поступления для анализа на ЦМВ на основании гистопатологии, ИГХ и ПЦР.18 Пациенты с подтвержденным ЦМВ Инфекция требует лечения ганцикловиром в течение 2–3 недель. Хотя может потребоваться должное внимание к отсрочке терапии иммунодепрессантами, это может оказаться невозможным для пациентов, не отвечающих на стероиды, когда может потребоваться последовательная или одновременная противовирусная и спасательная терапия в каждом конкретном случае.
Клинические оценки
Пациенты должны проходить ежедневное (или более частое) клиническое обследование, которое должно включать физикальное обследование, оценку гемодинамического статуса, диаграммы стула, анализы крови, как указано выше, и рентгенограммы брюшной полости. Несмотря на начало внутривенного введения кортикостероидов, оценка этих параметров дает ценные показатели клинического ответа и необходимости «терапии спасения», как описано ниже. Признавая, что успешные результаты ASUC зависят от мультидисциплинарных решений, колоректальные хирурги должны быть проконсультированы на ранней стадии в ходе госпитализации, если медикаментозное лечение окажется неэффективным или операция будет более целесообразной.
Медицинское управление
Тромбопрофилактика
Пациенты с ASUC имеют высокий риск венозной тромбоэмболии, а пациенты с ВЗК имеют в два-три раза более высокий риск тромбоза глубоких вен, чем пациенты без ВЗК. Следует назначить компрессионные чулки и подкожный профилактический низкомолекулярный гепарин. 20–22 Тромбопрофилактика не вызывает и не усугубляет кровотечение из толстой кишки.
Антибиотики
В трех рандомизированных контролируемых исследованиях изучалась роль дополнительных антибиотиков (ципрофлоксацин, метронидазол и тобрамицин) у пациентов с ASUC, и они не показали какого-либо преимущества перед стероидами.24–26 Таким образом, рутинное использование внутривенных антибиотиков не дает терапевтических преимуществ при неосложненном колите, хотя они могут быть уместными у пациентов с подозрением на инфекцию.
Аминосалицилаты, противодиарейные и антихолинергические средства
Ретроспективное многоцентровое исследование 209 эпизодов ASUC показало, что комбинация 5-ASA с внутривенными кортикостероидами имеет более низкий риск неэффективности лечения на 11% против 31% по сравнению с одними внутривенными кортикостероидами. Существенной помехой было влияние лечения кортикостероидами перед приемом пациентов, наиболее значимый фактор, связанный с необходимостью спасательной терапии в многофакторном анализе.27 Нет определенных доказательств для продолжения терапии 5-АСК во время обострения ЯК, и большинство клиницистов (включая авторов) прекратили бы терапию 5-АСК, избегая риска идиосинкразической диареи от терапии 5-АСК, влияющей на ответ на внутривенные кортикостероиды28.
Следует избегать применения противодиарейных и антихолинергических средств и опиатов, так как они могут оказаться вредными, снижая перистальтику толстой кишки и увеличивая риск ее дилатации и токсического мегаколона15.
Принципы поддерживающей терапии при ASUC кратко изложены во вставке 1.
Вставка 1Принципы ведения (поддерживающая терапия) при остром тяжелом язвенном колите
Направление в специализированное гастроэнтерологическое отделение для оказания многопрофильной помощи (совместной медикаментозной и хирургической).
Ежедневный клинический осмотр и обследование.
Ежедневные электролиты и С-реактивный белок и рентген брюшной полости.
Оценка питания и оптимизация статуса питания.
Польза от покоя кишечника не доказана.
Неподготовленная гибкая ректороманоскопия при первой же возможности.
Реанимация жидкости по мере необходимости.
Коррекция электролитных нарушений.
Профилактика венозной тромбоэмболии с помощью низкомолекулярного гепарина.
Эмпирические антибиотики не приносят пользы, за исключением случаев подозрения на инфекцию, зарождающейся перфорации или токсического мегаколона.
Избегайте холинолитиков, опиатов и противодиарейных средств, поскольку они увеличивают риск расширения и перфорации толстой кишки.
Кортикостероидная терапия
Внутривенная терапия кортикостероидами в форме гидрокортизона (100 мг три-четыре раза в день или метилпреднизолон 60 мг / день) является рекомендуемым стандартом. дозы менее эффективны.29 30 Оптимальная доза метилпреднизолона и гидрокортизона для индукции клинической ремиссии неизвестна. Действительно, в отсутствие сравнительных исследований эффективности выбор любого агента остается за врачом.Большинство пациентов ответят на внутривенную стероидную терапию и могут быть переведены на пероральный преднизолон (40–60 мг в день с постепенным снижением в течение следующих 2–3 месяцев). Систематический обзор 32 испытаний стероидной терапии ASUC с участием 1991 пациентов показал общий ответ на стероиды 67% .29
Прогнозирование ответа на внутривенные кортикостероиды
До трети пациентов не реагируют на внутривенные кортикостероиды, и их называют «стероидорезистентными». 29 Поэтому крайне важно использовать инструменты ранней клинической стратификации риска для выявления таких пациентов, чтобы сделать возможным спасение. медикаментозное лечение циклоспорином или IFX, а также хирургическое вмешательство.Пациенты, которые не реагируют на стероидную терапию между 3 и 5 днями, имеют высокий риск неэффективности внутривенной терапии кортикостероидами и должны рассматриваться для «спасательной» терапии второй линии или хирургического вмешательства (таблица 3 и рисунок 1).
Таблица 3Прогнозирование кортикостероидной недостаточности при остром тяжелом язвенном колите и потребности в «спасательной терапии»
Было разработано несколько инструментов математической стратификации риска, включающих клинические критерии, которые позволяют прогнозировать необходимость своевременной экстренной терапии или колэктомии (таблица 3).
Одним из наиболее широко используемых показателей стратификации риска является критерий Трэвиса. На 3-й день терапии кортикостероидами пациенты, у которых частота стула более 8 в день или частота стула 3 в день плюс CRP> 45 мг / дл, имеют 85% -ную вероятность потребности в колэктомии во время госпитализации (31).
Ловушка с использованием критерия Трэвиса заключается в том, что он использует частоту стула в качестве прогностического фактора для стероидной недостаточности, которая является результатом, сообщаемым пациентом, и субъективной клинической переменной, зависящей от ректального воспаления, которое, в свою очередь, может зависеть от тенезмов. и / или местная терапия.Среди исследований, в которых частота стула не использовалась для прогнозирования стероидной недостаточности, в исследованиях использовался UCEIS, подтвержденный составной балл в диапазоне от 0 до 8, включающий в себя сосудистый рисунок, кровотечение и наличие эрозий и язв при неподготовленной сигмоидоскопии.16 Ретроспективное исследование 89 пациентов обнаружили, что у всех пациентов с UCEIS> 6 (в течение 2 недель после госпитализации) внутривенные стероиды оказались неэффективными.32 Проспективное исследование 90 пациентов с ASUC показало, что фекальный кальпротектин (FC) был значительно выше у пациентов, перенесших колэктомию во время пребывания в больнице, с уровень> 1992.5 мкг / г, связанное с необходимостью колэктомии в течение следующего года.33 Недавнее проспективное исследование 49 пациентов из Индии показало, что все пациенты с UCEIS> 6 при поступлении и FC> 1000 мкг / г на 3-й день не прошли курс стероидной терапии.17 Эти новые показатели без учета частоты стула, если они будут подтверждены, обеспечат объективную оценку риска стероидной недостаточности.
Циклоспорин в ASUC
Lichtiger et al в своем исследовании продемонстрировали эффективность циклоспорина при остром резистентном к стероидам ЯК.У девяти из 11 пациентов со стероидорезистентным ЯК, получавших циклоспорин (4 мг / кг) в виде непрерывной внутривенной инфузии, улучшение улучшилось, тогда как у всех девяти пациентов, получавших плацебо, улучшения не было.34 Три из 11 и 4 из 9 пациентов перенесли колэктомию в больнице. группы циклоспорина и плацебо соответственно.
Van Assche и его коллеги в рандомизированном контролируемом исследовании (РКИ) сравнили 4 мг / кг с внутривенным циклоспорином 2 мг / кг и показали одинаковую эффективность в обеих группах лечения тяжелого стероидорезистентного ЯК.Частота ответа на 8-й день была аналогичной в двух группах — 82% и 83% соответственно, и не было никакой разницы в частоте кратковременной колэктомии.
Долгосрочная эффективность циклоспорина зависит от сопутствующей иммуносупрессии тиопурином. В исследовании 71 пациента с ASUC, получавшего циклоспорин внутривенно, со средним периодом наблюдения 1,5 года, сопутствующая терапия тиопурином была единственным фактором, связанным со снижением риска колэктомии (OR 0,01, 95% ДИ от 0,00 до 0,09, p < 0.0001) .36
Пероральный циклоспорин затем используется в качестве промежуточной терапии с одновременным введением тиопурина, азатиоприна (AZA) или меркаптопурина и с целью постепенного снижения дозы циклоспорина в течение нескольких месяцев.37–39 Таким образом, пациенты, у которых был неадекватный ответ на поддерживающую терапию тиопурином. ранее не подходящие кандидаты для лечения циклоспорином2 10
Терапия циклоспорином может быть связана со значительной токсичностью. Серьезные инфекции зарегистрированы у 5% пациентов, а летальность — у 1–3%.37 40 41 Основные нежелательные явления, связанные с терапией циклоспорином, включают нефротоксичность (6,3%), судороги (3,6%), анафилаксию (0,9%) и смерть (1,8%). 41 Другие нежелательные явления включают парестезию, гипертензию, гипертрихоз, головную боль, незначительные инфекции. , гиперкалиемия, гипомагниемия и отек десен.
При использовании циклоспорина следует упомянуть несколько практических соображений. Начальная доза составляет 2 мг / кг / день для внутривенного введения с целевой концентрацией циклоспорина от 150 до 250 нг / мл по данным моноклонального анализа.Пациентов, ответивших на лечение, следует переключить на пероральную дозу, вдвое превышающую дозу для внутривенного введения, которую вводят перорально в разделенных дозах два раза в день, с целью достижения минимальной концентрации 100–200 нг / мл. Стратегия выхода в форме АЗА или 6-меркаптопурина должна быть начата во время госпитализации и продолжена при выписке. Профилактика для Pneumocystis carinii (сульфаметоксазол и триметоприм) также должна быть начата на период тройной терапии в течение 3 месяцев, после чего пациенты могут прекратить терапию циклоспорином и продолжить лечение АЗА.42 43
Такролимус
Такролимус (FK506) также является ингибитором кальциневрина. Он имеет профиль побочных эффектов, аналогичный циклоспорину. Он вводится перорально и имеет хорошую биодоступность. Одно РКИ с 62 пациентами продемонстрировало улучшение у 68% пациентов, рандомизированных для получения такролимуса, по сравнению с 10% -ным ответом в группе плацебо.44 Недавний метаанализ показал, что клинический ответ через 2 недели был значительно выше в группе такролимуса, чем в группе плацебо. (RR (относительный риск) = 4.61, 95% ДИ от 2,09 до 10,17; p = 0,15 × 10 −3 ). Показатели отсутствия колэктомии через 1, 3, 6 и 12 месяцев составили 86%, 84%, 78% и 69% соответственно.45 Спасательная терапия такролимусом признана руководящими принципами Европейской организации Крона и Организации по лечению колитов и может рассматриваться отделениями, имеющими опыт в используя его.15
IFX в ASUC
IFX представляет собой химерное моноклональное антитело IgG1, которое специфически нацелено на свободный и связанный с мембраной TNF-α. Järnerot et al продемонстрировали ранние доказательства эффективности при ЯК, рандомизировав 45 пациентов с острым тяжелым стероидорезистентным ЯК (через 4 дня после начала приема стероидов) для однократной инфузии IFX (5 мг / кг) или плацебо.В группе IFX у 7 из 24 пациентов (29%) была проведена колэктомия в течение 3 месяцев после рандомизации, в отличие от 14 из 21 пациента в группе плацебо.46 Данные долгосрочного наблюдения в этой когорте выявили значительно более низкую частоту колэктомии у пациентов. IFX по сравнению с контролем (50% против 76%) (p = 0,01) через 3 года наблюдения. Во время последующего наблюдения поддерживающий IFX не применялся.47 IFX был лицензирован для лечения умеренного и тяжелого активного ЯК после двух крупных плацебо-контролируемых испытаний, которые продемонстрировали эффективность активного ЯК (ACT I и II).48
Пилотное исследование изучало прогностические маркеры ответа после первой дозы IFX в ASUC и показало, что ранняя оценка сывороточного / фекального IFX, кальпротектина и частичных баллов Мейо может предсказать будущую ремиссию и колэктомию (49).
Тем не менее, IFX вызывает риски, связанные с иммуносупрессией, такие как реактивация латентного туберкулеза, оппортунистических инфекций и сепсиса, обязательный скрининг на туберкулез и гепатит и избегание при наличии такой инфекции или сепсиса.42 IFX противопоказан при застойной сердечной недостаточности ( New York Heart Association Class III / IV), демиелинизирующие заболевания, сепсис, активный туберкулез и активная инфекция.Риск смерти от терапии IFX сравним с циклоспорином. 50–52
Доказательства влияния терапии IFX на результаты хирургических вмешательств и периоперационные осложнения противоречивы: метаанализ показывает более высокую частоту послеоперационных осложнений у пациентов, получавших IFX, и тенденцию к более высокому уровню инфекций53, а также другие исследователи, сообщающие о риске. ранней повторной госпитализации, внутрибрюшного абсцесса и послеоперационных осложнений. 54 Однако недавние исследования не показали, что предоперационный IFX связан с послеоперационными осложнениями.55–58
IFX по сравнению с циклоспорином для ASUC
Прямые сравнения циклоспорина и IFX продемонстрировали равную эффективность.50 52 Открытое испытание CySIF включало 115 пациентов, ранее не получавших IFX и циклоспорин, с оценкой Лихтигера> 10 баллов (диапазон 0–21), у которых был колит, резистентный к как минимум 5-дневному внутривенному введению стероидов. Пациенты были рандомизированы в соотношении 1: 1 для внутривенного введения циклоспорина (2 мг / кг в день в течение 1 недели, затем циклоспорин перорально до 98 дня) или IFX (5 мг / кг в дни 0, 14 и 42).В обеих группах АЗА начинали на 7-й день пациентам с клиническим ответом. Первичной конечной точкой была неэффективность лечения, определяемая отсутствием клинического ответа на 7-й день, рецидивом между 7-м и 98-м днем, отсутствием ремиссии без стероидов на 98-й день, серьезным нежелательным явлением, приведшим к прерыванию лечения, колэктомии или смерти. Статистически значимой разницы между неудачей лечения у пациентов, получавших циклоспорин (60%) и получавших IFX (54%), не было (p = 0,52). Девять (16%) пациентов в группе циклоспорина и 14 (25%) пациентов в группе IFX имели серьезные нежелательные явления, которые также не различались статистически.50 Сходные показатели заживления слизистой оболочки были достигнуты в обеих группах (47% в группе циклоспорина и 45% в группе пациентов, получавших IFX), и показатели колэктомии (17% в группе циклоспорина и 21% в группе пациентов, получавших IFX) также были сопоставимы ( 69). Кроме того, долгосрочное наблюдение за пациентами, получавшими лечение в исследовании CySIF, показало, что не было разницы в выживаемости без колэктомии через 1 год и 5 лет у пациентов, получавших циклоспорин или IFX.59
Исследование CONSTRUCT 2010–2013 представляло собой открытое прагматичное рандомизированное исследование с использованием смешанных методов и включало 270 пациентов.Пациенты были случайным образом распределены (1: 1) для получения либо IFX (5 мг / кг внутривенного вливания в течение 2 часов на исходном уровне и снова через 2 недели и 6 недель после первой инфузии), либо циклоспорина (2 мг / кг в день по непрерывная инфузия до 7 дней с последующим приемом таблеток два раза в день по 5,5 мг / кг в день в течение 12 недель). Первичным результатом была выживаемость с поправкой на качество. Не было статистически значимой разницы между этими двумя показателями для первичной конечной точки, а также для вторичной конечной точки по частоте колэктомии, времени до колэктомии, серьезным нежелательным явлениям или смерти.IFX, однако, был связан с более высокой стоимостью лечения по сравнению с циклоспорином. 52 Тем не менее, теперь доступны биоподобные IFX, и стоимость терапии снижается.
Мета-анализ IFX и циклоспорина для ASUC также не показал различий в краткосрочном ответе, 3 месяца и 12 месяцев в РКИ.60
Недавнее исследование с участием 740 пациентов с резистентной к стероидам ASUC со средним сроком наблюдения 71 месяц не выявило каких-либо различий в частоте колэктомии между пациентами, получавшими IFX по сравнению с циклоспорином (26.2% против 25,4%) через 5 лет, а также сообщили о значительно более низком уровне серьезных нежелательных явлений при применении циклоспорина по сравнению с IFX (15,4% против 26,5%) (p = 0,001) .61
Практические соображения при выборе между IFX и циклоспорином
Имея текущие данные, демонстрирующие эквивалентность результатов между обоими препаратами, клиницист должен иметь критическое понимание тонких нюансов этих исследований и их потенциальных последствий. Исследование CysIF имело низкую статистическую мощность (мощность 80% для обнаружения 30% разницы между группами) с потенциалом ошибки типа II, то есть не обнаружение разницы между лекарствами, если таковая существует.Уровни циклоспорина строго контролировались в этом исследовании, тогда как IFX вводили в соответствии со стандартной схемой индукции. Действительно, большая часть текущих противоречий по поводу дозирования IFX проистекает из нашего развивающегося понимания фармакокинетики IFX, как обсуждается далее в этом обзоре. Высокая нагрузка TNF, протеолитическая деградация лекарства62 и повышенная кишечная потеря IFX63 — все это факторы, которые будут влиять на успех терапии IFX. Как суррогаты, высокий CRP (указывает на воспалительную нагрузку) и низкий альбумин (тяжелобольные пациенты с заметным увеличением кишечной проницаемости и потерей лекарств через стул) и тяжелые эндоскопические поражения являются предикторами плохих результатов.63
Терапия IFX была связана с сокращением продолжительности пребывания в одном исследовании — в среднем 4 дня (IQR 4,0–5,75) с IFX по сравнению с 11 днями (IQR 7,75–13,25) с циклоспорином64. разница в продолжительности пребывания на любом из видов терапии, пациенты и врачи отметили большее удовлетворение лечением IFX.52 Представляется весьма вероятным, что текущая эволюция в нашем понимании и применении фармакокинетики IFX в ASUC будет формировать и благоприятствовать использованию IFX в качестве предпочтительного спасательная терапия в большинстве отделений.
Последовательная спасательная терапия
Несколько исследований изучали эффективность циклоспорина и IFX в качестве терапии спасения друг друга и показали умеренную эффективность, но высокий риск побочных эффектов. Maser и его коллеги сообщили о повышенном риске серьезных побочных эффектов (16% пациентов), включая одну смерть.65 Другое исследование с участием 86 пациентов, получавших последовательную терапию (циклоспорин с последующим IFX), показало, что частота отсутствия колэктомии составила 61% и 41% в 3 и 12 случаях месяцев соответственно, но частота инфекционных осложнений составила 10%.66 Chaparro et al сообщили о 30% выживаемости без колэктомии при последовательной терапии (циклоспорин с последующим IFX), 23% частоте побочных эффектов и смерти от внутрибольничной пневмонии. 67 Систематический обзор литературы, включающий 10 исследований и 314 участников, получавших последовательную терапию. уровень краткосрочного ответа на терапию составил 62,4%, а уровень ремиссии — 38,9%, при этом частота колэктомии составила 28,3% через 3 месяца и 42,3% через 12 месяцев.68 В совокупности, хотя доказательств для последовательной терапии недостаточно, чтобы сделать благоприятную рекомендацию, риски глубокой иммуносупрессии должны вызывать беспокойство и как таковые не поддерживаются текущими рекомендациями.15
Доказательства для оптимизации дозирования анти-TNF: эволюция парадигм
Недавние исследования продемонстрировали связь между более высокими уровнями анти-TNF в сыворотке и лучшими результатами.69 70 Сложное взаимодействие различных переменных, включая высокое содержание TNF в ASUC, протеолитическую деградацию Анти-TNF, связанные с повышенным клиренсом лекарственного средства и фекальными потерями из-за повышенной проницаемости кишечника, связанной с тяжелым воспалением, придали дополнительный импульс и убедительные доказательства в поддержку оптимизации дозы IFX в острой фазе.71
Вывод о том, что пациентам с ASUC может потребоваться более высокая и / или более частая доза для достижения эффекта, было подтверждено в ходе дальнейших исследований. Brandse и др. продемонстрировали, что высокий исходный уровень СРБ (> 50 мг / л) и низкий уровень сывороточного альбумина (<35 г / л) в качестве суррогатов тяжелого воспаления и обширного колита независимо коррелировали с более низкими концентрациями IFX от 0 до 6 недель. В другом ретроспективном исследовании пациенты с ASUC имели более низкие концентрации IFX на 2 неделе, чем пациенты с менее тяжелым заболеванием.73
Потери белка через воспаленную толстую кишку могут привести к эффекту поглощения лекарства, когда терапевтические моноклональные антитела могут проходить через слизистую толстой кишки и теряться с калом (58). Brandse и его коллеги сообщили об обнаружении IFX в кале пациентов после первой инфузии IFX (58). Пациенты, не показавшие эндоскопического ответа на 6–8 неделях, имели более высокие фекальные потери на 1-й день и более низкие уровни IFX на 6-й неделе, что часто было связано с выработкой антител (61).
Повышение дозы IFX
Одной из причин неэффективности IFX в качестве спасательной терапии может быть субтерапевтическое дозирование IFX в ASUC.Адедокун и др. в апостериорном анализе исследований ACT 1 и 2 отметили, что пациенты в самом нижнем квартиле минимального распределения IFX с меньшей вероятностью достигли клинического ответа, ремиссии и заживления слизистой оболочки, независимо от рандомизированной дозы (5 мг / сут). кг или 10 мг / кг) .69 Гибсон и соавт. вводили три дозы IFX по 5 мг / кг в среднем в течение 24 дней пациентам с резистентной к стероидам ASUC и отметили частоту колэктомии 6,7% по сравнению с 40% в анамнезе. когорта (стандартная индукция 5 мг / кг на 0, 2 и 6 неделях) (62).При медиане наблюдения 2,4 года частота колэктомии составила 27% в группе с усиленной дозой по сравнению с 51,4% в исторической когорте (62). В другом исследовании частота колэктомии за 90 дней у 17 пациентов с ASUC, получавших усиленное дозирование IFX (дополнительная инфузия на 3 день для пациентов с CRP> 70 мг / л), сравнивалась с 40 пациентами, получавшими стандартную дозу. Частота 90-дневной колэктомии составила 47% в группе с усиленной дозой по сравнению с 12,5% в группе стандартной индукции (p = 0,01). Недавний обзор всех когортных исследований и исследований случай – контроль свидетельствует о пользе оптимизации дозы IFX как минимум у 50% пациентов с ASUC с 80% снижением частоты колэктомий.74 Однако недавнее ретроспективное многоцентровое исследование и метаанализ с участием семи исследований (181 пациент, получавший ускоренный IFX и 436 пациентов, получавших стандартный IFX), не выявили значительных различий в краткосрочных или долгосрочных результатах между двумя исследованиями75.
В совокупности доказательства улучшения исходов от интенсификации дозы, подкрепленные измененной фармакокинетикой ASUC и отсутствием какого-либо выраженного риска побочных эффектов, набирают силу, и вполне вероятно, что при поддержке РКИ они перейдут в клиническую практику. практика, которая является насущной и неудовлетворенной потребностью.
Оптимальное лечение острого тяжелого язвенного колита (ASUC): вызов
Введение
Язвенный колит — распространенное воспалительное заболевание, поражающее в основном толстую и прямую кишки, патофизиология которого изучена не полностью. 1 Современная парадигма гласит, что болезнь возникает в результате дисрегулируемого иммунного ответа, вызванного сложным взаимодействием между генетикой хозяина, кишечным микробиомом и факторами окружающей среды (так называемая «экспозосома»), хотя точная причина еще предстоит выяснить. 1 Пациенты обычно обращаются с ректальным кровотечением, диареей, тенезмами и болью в нижней части живота, с пиком заболеваемости в возрасте от 15–30 до 50–70 лет. За последние десятилетия язвенный колит стал обычным заболеванием в западном обществе с распространенностью 1 из 200, но уровень заболеваемости растет во всем мире. 2
У большинства пациентов воспаление локализовано в прямой и / или левой ободочной кишке и протекает от легкой до умеренной степени с периодическими рецидивами.Однако у 20% пациентов в течение жизни разовьется по крайней мере один эпизод тяжелого колита, требующий госпитализации и сопровождающийся значительным человеческим и экономическим бременем. 3,4 Острый тяжелый колит или (ASUC) определяется по модифицированным критериям Truelove и Wits, которые сочетают наличие кровянистого стула ≥6 раз в день с такими симптомами системной токсичности, как температура ≥37,8 C, гемоглобин <10,5 г / дл , скорость оседания эритроцитов <30 мм / ч и / или частота пульса ≥90 ударов в минуту. 5
Лечение ASUC основано на раннем распознавании и быстром введении внутривенных кортикостероидов. Пациенты должны быть повторно обследованы на 3-й день с назначением неотложной терапии инфликсимабом или циклоспорином, если клиническое или биохимическое улучшение отсутствует. 3 Пациенты, не поддающиеся лечению, должны быть своевременно направлены к хирургу для проведения колэктомии.
Удивительно, но, несмотря на недавние достижения в области лечения воспалительных заболеваний кишечника, частота ASUC не уменьшилась, и хотя частота колэктомий снизилась за последнее десятилетие, они остаются высокими (примерно 30%). 6 В этом обзоре мы исследуем проблемы диагностики и лечения ASUC, которые могут объяснить это несоответствие, и сформулировать возможные решения для улучшения лечения.
Методология поиска
Был проведен поиск литературы для соответствующих исследований (начало до 31 марта 2020 г.) с использованием MEDLINE, EMBASE и Кокрановской библиотеки. Были использованы следующие поисковые запросы: острый тяжелый колит, тяжелый язвенный колит, ASUC. Также проводился поиск обзорных статей и материалов конференций для выявления дополнительных исследований.
Проблемы, связанные с менеджментом ASUC
Задача 1: Выявление пациентов из группы риска остается проблемой в клинической практике
Ранняя диагностика ASUC исторически основана на критериях Truelove и Witts (см. Таблицу 1), состоящих из наличия кровянистого стула ≥6 раз в день и по крайней мере одного из следующих признаков системной токсичности: частота пульса> 90 ударов в минуту, температура> 37,8, гемоглобин <10,5 г / дл или скорость оседания эритроцитов (СОЭ)> 30 мм / ч.Несмотря на то, что им исполнилось 60 лет, они по-прежнему остаются наиболее чувствительными критериями для определения ASUC, хотя их всегда следует применять и учитывать с учетом обстоятельств и условий. 7 Другие индексы, такие как частичный клинический балл по шкале Мейо и Монреальская классификация, менее часто используются в клинической практике, однако сравнительные исследования для диагностики ASUC недоступны. 3,8
Таблица 1 Критерии Truelove и Witt для острого тяжелого язвенного колита |
Предсказание того, у каких пациентов с вероятностью неэффективности начального лечения кортикостероидами важно управлять ASUC.Это позволяет на ранней стадии многопрофильного планирования медицинской и / или хирургической спасательной терапии. 3,8 Было разработано несколько прогностических индексов, но они редко используются в клинической практике.
Критерии Оксфорда или Трэвиса основаны на ретроспективной серии случаев 48 пациентов с ASUC и продемонстрировали, что частота стула> 8 или уровень CRP более 45 мг / л на 3-й день госпитализации были связаны с вероятностью 85%. необходимости колэктомии во время одной и той же госпитализации (Таблица 2).Более сложный шотландский индекс или индекс Ho, разработанный в ретроспективной серии случаев из 167 пациентов с ASUC, объединяет рентгенологическое растяжение толстой кишки, уровни альбумина при поступлении и среднее количество ежедневных стула в течение первых трех дней госпитализации для расчета индекса. Всего ≥4 баллов на 3-й день связано с чувствительностью 85% и специфичностью 75% для неэффективных внутривенных кортикостероидов. Для оценки Линдгрена используются те же ковариаты, что и для оксфордских критериев (частота стула в день + 0,14 x CRP (мг / л)).Оценка была получена в ретроспективной когорте из 97 пациентов и впоследствии подтверждена в клинических испытаниях, показав чувствительность 78% и специфичность 81% для прогнозирования отсутствия ответа.
Таблица 2 Прогностические индексы кортикостероидной недостаточности при остром тяжелом язвенном колите |
Однако недавние исследования поставили под сомнение клиническую применимость некоторых из этих индексов. В последующем исследовании между 2013 и 2017 годами Мур и др. Исследовали точность оксфордских критериев в текущих терапевтических условиях.Из 80 пациентов, поступивших с ASUC, 33 соответствовали оксфордским критериям, из которых только 12 (36%) в конечном итоге потребовали колэктомии во время той же госпитализации. 9
В прошлом изучались и другие единичные предикторы неэффективности лечения, но ни одно из этих исследований не дало однозначного решения. Клиническое наблюдение частоты стула было изучено в ретроспективном анализе 189 случаев ASUC в больнице Св. Марка, Великобритания, и частота стула> 12 после 24 часов лечения была связана с риском колэктомии в 55% во время лечения. такое же признание. 10 В проспективном итальянском исследовании 67 пациентов снижение количества стула <40% было связано с кортикостероидной недостаточностью. 11 Однако в клинической практике отслеживание точного числа испражнений у пациентов с острыми заболеваниями может быть очень сложной задачей. 3
Было обнаружено, что низкий уровень альбумина (<30 г / л) при поступлении является прогностическим фактором колэктомии у> 40% пациентов в той же ретроспективной серии St Marks, хотя проспективные исследования не смогли подтвердить эти результаты. 10 Сочетание низкого уровня альбумина (<30 г / л) с повышенным CRP (> 50 мг / л) и тяжелым баллом при эндоскопической оценке (так называемый ACE-индекс) предсказывает неэффективность кортикостероидов в 78% случаев в большом ретроспективном исследовании с участием 235 пациентов с ASUC. 12 Уровни кальпротектина в фекалиях> 1922 мкг / г показали 97% специфичность для колэктомии в шотландском проспективном исследовании с участием 90 пациентов с ASUC, но это сопровождалось низкой чувствительностью (24%), ограничивающей его клиническое применение. 13 В другой ретроспективной китайской когорте из 71 пациента с ASUC, уровни кальпротектина в фекалиях> 1672 мкг / г на 3-й день после колоноскопии предсказывали колэктомию с чувствительностью 80,2% и специфичностью 66,7%. 14 Повышенные уровни СРБ в сыворотке на 3-й день (> 9,9 мг / дл) также были связаны со стероидной недостаточностью в проспективной педиатрической когорте из 128 детей. 15 Повышенные уровни прокальцитонина в сыворотке (> 0,10 мкг / л) оказались предиктором кортикостероидной недостаточности и колэктомии в ретроспективном исследовании 151 пациента с ASUC. 16 Профили экспрессии микроРНК в толстой кишке перспективны как биомаркеры при ASUC. В ретроспективном анализе 47 пациентов комбинация 5 микроРНК слизистой оболочки толстой кишки может точно предсказать неудачу лечения с использованием алгоритма глубокого обучения (AUC 0,82). 17 В настоящее время сывороточный альбумин, СРБ и калпротектин являются наиболее используемыми биохимическими маркерами в клинической практике.
Эндоскопические признаки тяжести включают наличие глубоких изъязвлений толстой кишки, которые связаны с более высоким риском кортикостероидной недостаточности и последующей колэктомии. 3,8 Эндоскопические индексы могут быть полезны для прогнозирования неэффективности лечения при ASUC. Эндоскопический индекс тяжести язвенного колита (UCEIS), составная шкала, включающая в себя сосудистый рисунок, кровотечение и наличие эрозий, был исследован в ретроспективном исследовании 89 пациентов с ASUC. Пятьдесят процентов пациентов с UCEIS ≥5 нуждались в спасательной терапии инфликсимабом или циклоспорином по сравнению с 27% пациентов с UCEIS <4. Когда UCEIS был более 7, спасательная терапия помимо кортикостероидов была необходима почти всем пациентам с UCEIS ≥ 7 как порог принятия решения. 18 Поскольку UCEIS лучше коррелирует с терапевтическим результатом, его следует предпочтительно использовать в ASUC по сравнению с классической оценкой Майо.
Наконец, простая рентгенография брюшной полости также может дать прогностическую информацию. Наличие видимых островков слизистой оболочки или диаметр толстой кишки> 5,5 см (токсический мегаколон) предсказывают кортикостероидную недостаточность у 75% пациентов. 10 Кроме того, вздутие тонкой кишки (> 3 см) свидетельствует о повышенном риске колэктомии во время той же госпитализации. 19
Ни один из этих предикторов, ни единичный, ни комбинированный, не может точно предсказать риск колэктомии при ASUC. Таким образом, выявление пациентов из группы риска по-прежнему остается проблемой и должно стать темой будущих проспективных исследований.
Задача 2: Текущие стратегии лечения ASUC основаны на доказательствах низкого качества
Текущее лечение ASUC не основано на доказательствах высокого качества, поскольку выполнено лишь несколько РКИ хорошего качества, и они выполняются только на ограниченном количестве пациентов.Это отсутствие убедительных доказательств может объяснить, почему эволюция успешного ведения в ASUC значительно отстает по сравнению с общим лечением ВЗК.
Использование кортикостероидов в качестве лечебного спасения было исследовано Truelove и Witts еще в 1955 году. Это было одно из первых рандомизированных контролируемых исследований, в котором кортикостероиды были признаны краеугольным камнем лечения язвенного колита. 5 В этом базовом исследовании 210 пациентов с умеренным и тяжелым колитом были рандомизированы для лечения 100 мг кортизона или плацебо в течение шести недель.Частота клинической ремиссии была выше в группе, получавшей стероиды, по сравнению с группой плацебо (41% против 16%). Это сопровождалось снижением смертности (24% против 7%) и улучшением внешнего вида при эндоскопии. В последующем исследовании в 1974 г. 49 пациентов с тяжелым язвенным колитом лечились 5-дневным внутривенным введением метилпреднизолона, достигнув ремиссии у 73%. 20 В метаанализе Turner et al. Объединили 32 исследования в период с 1974 по 2006 г. (из которых только 5 были РКИ) и обнаружили общую частоту ответа 67% с частотой колэктомии 27%. 21 В ретроспективном исследовании 142 пациентов с ASUC было показано, что пациенты, ответившие на внутривенное введение кортикостероидов, имеют низкий 5-летний риск колэктомии (9%), несмотря на высокую частоту рецидивов (64%). 22
Удивительно, но исследования по подбору дозы, как ни странно, отсутствуют в исследованиях ASUC, что затрудняет оптимизацию терапии. Во всех исследованиях в метаанализе, кроме трех, использовались более высокие дозы внутривенных кортикостероидов (> 60 мг / день), хотя мета-регрессия не показала корреляции между дозированием кортикостероидов и частотой колэктомии 21 С учетом продолжительности терапии одно исследование не показало положительного эффекта от продление терапии за 7-10 дней. 23 Было обнаружено, что непрерывное внутривенное введение кортикостероидов не превосходит дозировку один раз в день. 24 Исследования диапазона доз необходимы для оптимизации терапии кортикостероидами в управлении ASUC. Текущие рекомендации рекомендуют использовать однократную внутривенную дозу метилпреднизолона 60 мг или 100 мг гидрокортизона каждые шесть часов. 25,26
Ингибиторы кальциневрина были впервые исследованы для лечения ASUC в 1994 году. В этом исследовании, которое было преждевременно прекращено по этическим причинам, 20 пациентов с ASUC, не отвечающими на терапию кортикостероидами, были рандомизированы для лечения циклоспорином (4 мг / кг) внутривенно или плацебо. .82% (9/11) пациентов в группе циклоспорина показали клинический ответ по сравнению с отсутствием пациентов в группе плацебо (0/9). 27 В одном центре рандомизированное контролируемое исследование 73 пациента с ASUC были рандомизированы для лечения циклоспорином 4 мг / кг или 2 мг / кг внутривенно, показав аналогичный ответ (соответственно 84% и 85%) и частоту колэктомии (13,1% против 8,6%). %) в обеих группах. Разницы в частоте нежелательных явлений не было. Пероральный такролимус (целевой минимальный уровень 10–15 нг / мл) был исследован в японском рандомизированном контролируемом исследовании с участием 62 пациентов с тяжелым активным язвенным колитом с частотой ответа 50% по сравнению с 13% в группе плацебо. 28 Текущие руководства рекомендуют внутривенное введение циклоспорина в дозе 2 мг / кг / день с целевым минимальным уровнем 150–250 нг / мл. В поддерживающей фазе пероральный циклоспорин рекомендуется в течение нескольких месяцев в качестве промежуточной терапии (4 мг / кг, два раза в день с целевым минимальным уровнем 100–200 нг / мл). Следует наблюдать за пациентами на предмет гипомагнезии, гипохолестеринемии и почечной недостаточности.
Несмотря на эти последовательные (хотя и основанные на ограниченных данных) результаты, использование ингибиторов кальциневрина в клинической практике было ограничено опасениями по поводу почечной, неврологической, инфекционной и гипертонической токсичности циклоспорина, что побуждает клиницистов все чаще обращаться к анти-TNF в этих условиях.В небольшом шведско-датском РКИ Järnerot et al рандомизировали 45 пациентов в группу плацебо или однократную инфузию инфликсимаба 5 мг / кг, при этом 7 (7/24, 29%) нуждались в колэктомии в течение трех месяцев в группе инфликсимаба по сравнению с 14 (14). / 21, 48%, p = 0,017) у пациентов, получавших плацебо. 29 Основываясь на этих результатах, в 2 РКИ впоследствии сравнивали терапию инфликсимабом и циклоспорином для лечения ASUC. В открытом исследовании CYSIF 115 пациентов были распределены на терапию спасения циклоспорином (внутривенно, 2 мг / кг в течение 1 недели, с последующим пероральным приемом препарата до 98 дня) или инфликсимабом (5 мг / кг на 0,2,6 неделе). ).Неудача в лечении, определяемая как прекращение лечения, колэктомия или смерть, произошла у 35/58 (60%) в группе, получавшей циклоспорин, по сравнению с 31 из 57 (54%) пациентов, получавших инфликсимаб (p = 0,52), при этом значимых различий не было. между обеими схемами лечения на 98 день. 30 Последующее исследование не показало различий в частоте колэктомии через 5 лет между обеими группами. 31 Второе открытое РКИ, исследование CONSTRUCT, 270 участников были рандомизированы для приема циклоспорина (2 мг / кг / день внутривенно в течение 1 недели, затем циклоспорин 5 перорально.5 мг / кг в течение 12 недель) или инфликсимаб (5 мг / кг через 0, 2 и 6 недель) снова не показали разницы в эффективности во избежание колэктомии между двумя схемами лечения (соответственно 41% и 48%, p = 0,223). 32 Анализ затрат показал, что циклоспорин более рентабелен, чем схема на основе инфликсимаба. В метаанализе 13 нерандомизированных исследований, сравнивающих инфликсимаб и циклоспорин, не было различий в частоте колэктомии через три месяца, но терапия инфликсимабом, по-видимому, была связана с более низкой частотой через 1 год (OR 0.42 (0,22–0,83)). 33 В большую ретроспективную испанскую когорту (ENEIDA) было включено 740 пациентов с ASUC в течение 24 лет. Несмотря на свои методологические проблемы, эта большая когорта снова не показала различий в частоте колэктомии между терапией циклоспорином и инфликсимабом (соответственно 19,6% и 23,6%, p = 0,57 через 1 год), при этом тяжелые побочные эффекты и инфекция чаще встречались в группе инфликсимаба. 34,35 Однако недавнее проспективное когортное исследование с участием 55 пациентов с ASUC показало более высокую частоту эндоскопической ремиссии у пациентов, получавших инфликсимаб, по сравнению с пациентами, получавшими циклоспорин (73% против 25%). 36 Кроме того, недавнее ретроспективное исследование с участием 296 корейских пациентов с ASUC, получавших лечение инфликсимабом, показало более высокие показатели колэктомии с инфликсимабом, чем описанные ранее (например, 6,9% через 3 месяца и 18,1% при среднем периоде наблюдения 69 месяцев). 37 Хотя данные об использовании биосимиляров при ASUC ограничены, ретроспективное исследование с участием 21 пациента предполагает аналогичные показатели ремиссии. 38
Сообщалось о последовательном применении циклоспорина и инфликсимаба, но исследования, как правило, низкого качества, дали противоречивые результаты и не разрешают его использование в стандартной клинической практике.Однако систематический обзор, опубликованный в 2015 г. и объединяющий 10 исследований низкого качества (314 участников), показал общую частоту ответа 62,4% (95% ДИ 57–68,7%) и частоту колэктомии через три месяца в 28,3% случаев (95% ДИ 21,7–34,5%). Серьезные инфекции произошли в 6,7% (95% ДИ 3,6–9,8%), а смерть — у 1% (95% ДИ 0–2,1%), что напомнило клиницистам о необходимости быть крайне осторожными перед применением последовательной терапии при ASUC. 39 В более позднем ретроспективном исследовании 40 пациентов с ASUC, не прошедших терапию инфликсимабом, лечившихся циклоспорином, достигли клинической ремиссии в 60% случаев.Побочные эффекты произошли у 16 пациентов (40%), но ни одно из них не было достаточно серьезным, чтобы отменить препарат. 40 Учитывая повышенный риск оппортунистических инфекций, у этих пациентов следует рассмотреть возможность профилактики pneumocystis jirovecii . 25
В целом, текущие рекомендации по лечению ASUC не основаны на надежных доказательствах, и требуются дополнительные исследования.
Задача 3: Несмотря на недавние достижения в терапии ВЗК, частота колэктомии для ASUC снизилась, но остается высокой
Медикаментозная терапия ASUC оказала важное влияние на уровень смертности от ASUC за последние десятилетия.Исторически сложилось так, что ASUC был особенно смертоносным заболеванием с внутрибольничной летальностью до 28%, а еще 25% пациентов умирали в течение следующих 10 лет. 41 Введение кортикостероидов в начале 1950-х годов привело к значительному снижению общей смертности от ЯК, и только 7% пациентов умерли от этого заболевания, но прогноз пациентов с ASUC действительно улучшился только с введением «оксфордского режима». . 20,41 В 1970-х годах внедрение этого протокола, состоящего из раннего распознавания тяжести колита, высоких доз внутривенных кортикостероидов в течение 5-7 дней и раннего отклонения от колэктомии для пациентов, которые не ответили на медикаментозное лечение, снизило смертность от ASUC от 30% до <2%. 20,42 Частота краткосрочной колэктомии с этим протоколом, однако, все еще составляла 30%. Поскольку экстренная колэктомия связана с высокой заболеваемостью, затратами на медицинское обслуживание и отрицательно сказывается на качестве жизни, были предприняты попытки уменьшить потребность в колэктомии. 43,44 В восьмидесятые годы продолжительность кортикостероидной терапии была увеличена до 10 дней, но это не привело к снижению частоты колэктомий. 23,45 Протоколы спасения с использованием иммуносупрессивных препаратов были разработаны в девяностых годах и оказались успешными в краткосрочной перспективе, но не снизили частоту колэктомии в долгосрочной перспективе. 43 Хотя частота немедленной ремиссии циклоспорина, например, достигает 70–80%, около 50% начальных респондентов все равно потребуют колэктомии в долгосрочной перспективе. 27,46,47 Спасательная терапия на основе инфликсимаба дает аналогичный успех в предотвращении неотложной хирургической операции, но показатели долгосрочной колэктомии все еще остаются на уровне около 20%. 43 Таким образом, несмотря на все достижения в медицинской терапии ВЗК, общая потребность в колэктомии при ASUC остается относительно неизменной, хотя уровень смертности значительно снизился.
Решения для лучшего управления ASUC в будущем
Несмотря на то, что многие проблемы еще предстоит решить в управлении ASUC, имеющиеся данные уже предоставляют несколько решений для улучшения нашего текущего ухода за пациентами с ASUC. Как мы можем интегрировать их в клиническую практику, показано на Рисунке 1 и Вставке 1. 25
Рисунок 1 Алгоритм лечения острого тяжелого язвенного колита.Адаптировано с разрешения Hindryckx P, Jairath V, D’Haens G. Острый тяжелый язвенный колит: от патофизиологии к клиническому ведению. Нат Рев Гастроэнтерол Гепатол. 2016; 13 (11): 654–664. Авторские права © 2016, Nature Publishing Group, подразделение Macmillan Publishers Limited. Все права защищены. 3 |
Box 1 Советы по улучшению вашего ухода за пациентами ASUC |
Раннее распознавание, тщательный мониторинг и своевременная повторная оценка лечения ASUC являются первостепенными
Любой пациент, отвечающий критериям тяжелого заболевания, должен быть незамедлительно обнаружен и госпитализирован.Посев кала на кишечные патогены и Clostridium difficile следует проводить при первой возможности, но не следует ждать результатов до проведения быстрой внутривенной терапии кортикостероидами. Гибкая неподготовленная сигмоидоскопия с минимальной инсуффляцией воздуха должна быть выполнена в течение 24 часов после поступления, чтобы подтвердить диагноз и исключить наложенную инфекцию цитомегаловирусом (ЦМВ). 3,8
После начала терапии кортикостероидами пациенты должны находиться под тщательным наблюдением с ежедневными анализами крови, клиническим обследованием и серийными снимками брюшной полости по клиническим показаниям.Положительный посев кала должен способствовать лечению антибиотиками, наличие значительного количества включений ЦМВ при биопсии толстой кишки является показанием для лечения ганцикловиром. Формальная переоценка проводится между 3 и 5 днями. 3,8 Как обсуждалось выше, имеющиеся данные не позволяют делать единственную рекомендацию. Таким образом, неэффективность кортикостероидной терапии основывается на клинической, биохимической и радиологической оценке. Некоторые показатели, такие как частота стула, уровни СРБ и альбумина, а также расширение толстой кишки при простой рентгенографии, могут быть использованы, как описано выше.
Оптимальный уход ASUC является междисциплинарным по своей природе
Управление ASUC требует раннего взаимодействия с другими медицинскими специалистами с самого начала госпитализации с многопрофильной командой, состоящей из гастроэнтеролога, специализирующегося на ВЗК, абдоминального хирурга, радиолога, медсестры по ВЗК и диетолога.
Хотя медикаментозная терапия остается первой линией, колэктомия может рассматриваться как «определенное» лечение ASUC, и с момента первой госпитализации следует проконсультироваться с колоректальным хирургом.Срочная колэктомия показана в случае перфорации толстой кишки, токсического мегаколона, рефрактерного кровотечения или неэффективности лечебно-спасательной терапии. 48,49 Прямое направление на колэктомию до начала спасательной терапии также может быть рассмотрено для пациентов, у которых ранее была доказана резистентность к тиопурину или терапии анти-TNF. 49 Правильный выбор времени для колэктомии важен, поскольку отсроченное направление связано с увеличением послеоперационных осложнений и, следовательно, должно рассматриваться после неэффективности лечебной терапии с применением анти-TNF или циклоспорина. 48,49 В ретроспективном исследовании, проведенном в Великобритании, в котором изучались более 23000 госпитализаций, связанных с ВЗК, и более 5000 колэктомий в период с 1998 по 2003 год, смертность от трехлетней колэктомии действительно была значительно ниже при плановых условиях по сравнению с выполнением в экстренных случаях (3,7% против 13,7%, р <0,001). 50 Проктоколэктомия с анастомозом подвздошно-анальный мешок (IPAA) является предпочтительной техникой, используемой при хирургическом лечении ASUC, и обычно выполняется в три этапа. 51 В остром состоянии выполняется субтотальная колэктомия с илеостомией, при этом прямая кишка остается на месте, оставшаяся часть толстой кишки выводится наружу в виде слизистой фистулы или закрывается в подкожно-жировой клетчатке.Эта процедура безопасна в острых случаях и снимает воспалительные процессы, позволяя пациенту выздороветь. На втором этапе реставрации, который проводится предпочтительно через три-шесть месяцев, формируется мешочек с петлей подвздошной кишки с помощью илеостомии с отключенной петлей. 48,49,51 Только на третьем и последнем этапе петлевая илеостомия закрывается. По возможности, предпочтительнее лапароскопический доступ, поскольку он столь же безопасен и эффективен, но сокращает время пребывания в больнице, время восстановления функции стомы и ограничивает образование спаек кишечника по сравнению с открытой операцией. 52,53 Хирургия в условиях ASUC предпочтительно проводится в многопрофильных центрах, поскольку это улучшает клинические исходы и смертность. 8,48,49,52
Обсуждение сроков и (не) преимуществ операции на ранней стадии с пациентом очень важно и требует не только колоректального хирурга, но и раннего вмешательства медсестры по стоме. Несмотря на возможность восстановления функции кишечника, IPAA сам по себе оказывает значительное влияние на функциональность и качество жизни.Следует заранее обсудить часто возникающие осложнения, такие как утечка, сексуальная дисфункция, загрязнение и возникновение воспалительных заболеваний сумки (поучит) у 50% пациентов с IPAA. Важно отметить, что анастомоз подвздошной кишки и анального канала оказывает сильное влияние на женскую фертильность в популяции, часто находящейся в детородном возрасте, хотя лапароскопические подходы, как правило, имеют менее серьезные последствия, предположительно из-за меньшего количества внутрибрюшных спаек. 54,55
Не менее важна связь с командой диетологов с самого начала лечения.Высокие дозы кортикостероидов и недостаточность питания являются важными предикторами послеоперационных осложнений. Таким образом, ранняя оптимизация нутритивного статуса пациентов с ASUC является первичной, и энтеральное питание обычно предпочтительнее, кроме случаев токсического мегаколона или паралитической непроходимости кишечника. В проспективном рандомизированном исследовании 42 пациента с ASUC были рандомизированы на энтеральное питание или полное парентеральное питание, при этом энтеральное питание, оказывающее более сильное влияние на уровень альбумина, было связано с меньшим количеством осложнений, связанных с питанием, и меньшим количеством послеоперационных осложнений. 56 В другом рандомизированном исследовании 47 пациентов с тяжелым колитом, покой кишечника не влиял на резекцию или уровень смертности. 57
Оптимальное нацеливание на дозу является изначальным
Несколько линий доказательств предполагают, что обычное дозирование терапии инфликсимабом в зависимости от веса может быть недостаточным при ASUC. Тяжелое воспаление кишечника связано со значительной кишечной потерей белка, приводящей к гипоальбуминемии, но также с быстрым выведением инфликсимаба с фекалиями. 58 Кроме того, высокие концентрации металлопротеиназ слизистой оболочки, связанные с воспалением, приводят к деградации и инактивации антител против TNF. 59,60
В фармакокинетическом исследовании Brandse et al. Показали, что пациенты с более быстрым кишечным клиренсом инфликсимаба подвержены риску худших клинических исходов и имеют повышенную вероятность реакций, связанных с инфузией, по сравнению с пациентами с нормальным клиренсом препарата. Клиренс препарата оказался самым высоким в группе пациентов с более высоким уровнем СРБ (> 50 мг / л). 59 При ретроспективном анализе 50 пациентов, госпитализированных для лечения ASUC, стратегия ускоренного дозирования инфликсимаба (3 индукционные дозы инфликсимаба в течение 3 недель по сравнению с нормальной стратегией индукции 0,2 и 6 недель) была связана с более низкой частотой колэктомии (7% по сравнению с 40% соответственно, p = 0,039). 61 Однако в другом многоцентровом ретроспективном исследовании с участием 213 пациентов с резистентной к стероидам ASUC не было обнаружено различий между нормальной и ускоренной стратегией дозирования, хотя режимы дозирования, включая более высокую индукционную дозу инфликсимаба (10 мг / кг), были связаны с более низкой дозой. скорость колэктомии. 62
В настоящее время продолжаются проспективные исследования эффектов оптимизации дозы в ASUC. В исследовании TITRATE в Нидерландах пациенты с ASUC рандомизированы для получения стандартной индукции инфликсимабом по сравнению с протоколом индукции на основе целевого минимального уровня (NCT03937609).
Ожидая результатов этих официальных проспективных исследований, многие центры, однако, в настоящее время выступают за использование ускоренных или более высоких схем начального дозирования. 3 Уровни CRP могут быть полезны для определения, каким пациентам требуется более высокая доза инфликсимаба.Обычно применяемая стратегия включает увеличение дозы, когда уровни СРБ в сыворотке не опускаются ниже 50 мг / л через 3 дня, хотя это не подтверждается проспективными исследованиями. 3,63 Пациентам с низким уровнем сывороточного альбумина (<35 г / л) следует особенно рассмотреть возможность ускоренного дозирования. 25
Пациенты, которые не реагируют на терапию экстренной помощи инфликсимабом или циклоспорином к 7-му дню или у которых раньше развиваются серьезные осложнения (например, токсический мегаколон или перфорация), должны быть направлены на колэктомию. 25
Новые молекулы могут изменить подход к ASUC в будущем
За последнее десятилетие стало доступно много новых вариантов лечения ВЗК. Поскольку некоторые из этих молекул могут вызывать быструю ремиссию, они могут быть полезны при лечении ASUC, хотя данные все еще ограничены. 64
Тофацитиниб представляет собой небольшую молекулу, которая ингибирует киназы Януса (JAK) 1.2 и 3, которые являются центральной молекулой в производстве провоспалительных цитокинов и ответной реакции.В исследованиях OCTAVE было показано, что тофацитиниб вызывает ремиссию чаще, чем плацебо, у пациентов с умеренным и тяжелым язвенным колитом, у которых начальная анти-TNF терапия оказалась неэффективной. 65 Post-hoc анализ испытаний, кроме того, показывает, что индукция ремиссии происходит особенно быстро с этими ингибиторами JAK и происходит в течение трехдневного периода, что делает их жизнеспособным решением для лечения ASUC. 66 Однако данные о применении тофацитиниба в лечении ASUC все еще ограничены. В серии случаев из 4 пациентов с ASUC, 3 из 4 пациентов достигли клинической ремиссии, и в 50% случаев удалось избежать колэктомии. 67 В другом случае снова только из 4 пациентов, все пациенты достигли ремиссии, и никому не пришлось подвергаться колэктомии. 68 В недавней серии случаев из 5 пациентов с ASUC, у которых была неэффективна анти-TNF терапия, у 3 улучшилось состояние при терапии тофацитинибом, а у 2 в конечном итоге пришлось перенести колэктомию. 69 Необходимы дальнейшие проспективные исследования.
Ведолизумаб является селективным антагонистом интегрина α4β7 и предотвращает локальный перенос лейкоцитов в кишечник. Однако ремиссия наступает медленно и, вероятно, менее подходит для ASUC, несмотря на хорошие результаты при язвенном колите средней и тяжелой степени (GEMINI 1). 70 Таким образом, в исследованиях не изучалось влияние ведолизумаба на фоне ASUC. 64 Однако в нескольких ретроспективных сериях пациентов с ASUC лечили комбинацией ингибиторов кальциневрина и ведолизумаба. В серии из 39 пациентов, выполненных GETAID, 39 пациентов (из которых 36 ранее не прошли терапию анти-TNF) получали ингибитор кальциневрина в качестве индукционной терапии наряду с ведолизумабом в качестве поддерживающей терапии. 71 Через 12 месяцев 68% выжили без колэктомии.В другой ретроспективной серии из 71 пациента с ASUC 55% не прошли колэктомию через два года после индукции. 72 Комбинация циклоспорина с ведолизумабом может быть терапевтическим вариантом у пожилых пациентов с сопутствующими заболеваниями.
Недавние исследования UNIFI показывают, что устекинумаб, антагонист анти-IL12 / 23, вызывает клиническую ремиссию при колите от умеренной до тяжелой степени чаще, чем плацебо (соответственно 15% против 5%). 72 Несмотря на быстрое наступление ремиссии, никаких исследований, специально посвященных использованию устекинумаба при ASUC, не проводилось.
В настоящее время продолжается только одно клиническое испытание, изучающее эффекты новых молекул в ASUC. 73 В исследовании IASO в Великобритании пациенты с ASUC были рандомизированы для лечения плацебо или лечения анти-IL1 (Anakinra) в качестве адъюванта к терапии кортикостероидами. 73
Выводы
ASUC остается сложной задачей для врачей, особенно в центрах с низким уровнем воздействия этого состояния.Кроме того, все еще остаются важные пробелы в знаниях, и для их устранения необходимы специальные исследования. Текущие данные действительно предоставляют нам несколько решений для улучшения нашего ухода за пациентами с ASUC и ограничения количества колэктомий. Прежде всего, следует сделать упор на раннем распознавании болезни, тщательном наблюдении за госпитализированными пациентами и своевременном начале терапии спасения. Хирурги и диетологи должны быть включены в многопрофильную команду с самого начала приема.Спасательную терапию следует назначать в оптимальной дозе, хотя в настоящее время все еще продолжаются исследования, какой стратегии следует отдать предпочтение. Наконец, стали доступны несколько новых молекул, которые в ближайшем будущем могут изменить то, как мы лечим пациентов с ASUC.
Авторские взносы
Все авторы внесли существенный вклад в концепцию и дизайн, сбор данных или анализ и интерпретацию данных; принимал участие в написании статьи или ее критическом пересмотре на предмет важного интеллектуального содержания; согласовали журнал, в который будет размещена статья; дал окончательное одобрение версии, которая будет опубликована; и соглашаемся нести ответственность за все аспекты работы.
Раскрытие информации
Триана Лобатон сообщает о грантах и личных гонорарах от Janssen, Biogen, грантах от Abbvie, Takeda и Mylan, а также о личных гонорарах от Ferring, помимо представленных работ. Авторы не сообщают о других потенциальных конфликтах интересов для этой работы.
Список литературы
1. Ордас I, Экманн Л., Таламини М., Баумгарт, округ Колумбия, Сандборн, ВД. Язвенный колит. Ланцет . 2012. 380 (9853): 1606–1619. DOI: 10.1016 / S0140-6736 (12) 60150-0
2.Молодецкий Н.А., Сун И.С., Раби Д.М. и др. Согласно систематическим обзорам, заболеваемость и распространенность воспалительных заболеваний кишечника со временем увеличивается. Гастроэнтерология . 2012; 142 (1): 46–54.e42. DOI: 10.1053 / j.gastro.2011.10.001
3. Hindryckx P, Jairath V, D’Haens G. Острый тяжелый язвенный колит: от патофизиологии к клиническому ведению. Нат Рев Гастроэнтерол Гепатол . 2016; 13 (11): 654–664. DOI: 10.1038 / nrgastro.2016.116
4. Каппельман М.Д., Рифас-Шиман С.Л., Портер С. и др.Прямые расходы на здравоохранение при болезни Крона и язвенном колите у детей и взрослых в США. Гастроэнтерология . 2008. 135 (6): 1907–1913. DOI: 10.1053 / j.gastro.2008.09.012
5. Truelove SC, Witts LJ. Кортизон при язвенном колите. Заключительный отчет о терапевтических испытаниях. Br Med J . 1955; 2 (4947): 1041–1048. DOI: 10.1136 / bmj.2.4947.1041
6. Мак В.Й., Чжао М., Нг С.К., Буриш Дж. Эпидемиология воспалительного заболевания кишечника: Восток встречается с западом. Дж Гастроэнтерол Гепатол .2019; 35: 3. DOI: 10.1111 / jgh.14872
7. Hedin CRH, Vavricka SR, Stagg AJ, et al. Прогнозирование результатов для оптимизации лечения воспалительных заболеваний кишечника. Дж. Колит Крона . 2016; 13 (5): 541–554. DOI: 10.1093 / ECCO-JCC
8. Гисберт Дж. П., Чапарро М. Острый тяжелый язвенный колит: современное лечение. Лучший Практик Рес Клин Гастроэнтерол . 2018; 32–33: 59–69. DOI: 10.1016 / j.bpg.2018.05.007
9. Moore AC, Bressler B. Острый тяжелый язвенный колит: оксфордские критерии больше не позволяют прогнозировать частоту внутрибольничной колэктомии. Dig Dis Sci . 2020; 65: 576–580. DOI: 10.1007 / s10620-019-05668-6
10. Леннард Джонс Дж. Э., Ричи Дж. К., Хильдер В., Спайсер СС. Оценка степени тяжести колита: предварительное исследование. Кишечник . 1975. 16 (8): 579–584. DOI: 10.1136 / gut.16.8.579
11. Беназзато Л., Д’Инка Р., Григолетто Ф. и др. Прогноз тяжелых приступов язвенного колита: эффект интенсивного лечения. Dig Liver Dis . 2004. 36 (7): 461–466. DOI: 10.1016 / j.dld.2003.12.017
12.Грант Р.К., Джонс Г.-Р., Плеврис Н. и др. Индекс ACE (альбумин, CRP и эндоскопия) при остром колите: простой клинический индекс при поступлении, который прогнозирует исход у пациентов с острым язвенным колитом. Воспаление кишечника . 2020. DOI: 10.1093 / ibd / izaa088
13. Хо Г. Т., Ли Х. М., Брайдон Г. и др. Фекальный кальпротектин предсказывает клиническое течение острого тяжелого язвенного колита. Ам Дж. Гастроэнтерол . 2009. 104 (3): 673–678. DOI: 10.1038 / ajg.2008.119
14. Ма Р, Мэн Р, Чжан Х, Сунь З, Лэй Й.Корреляция фекального кальпротектина, эндоскопического индекса тяжести язвенного колита и клинического исхода у пациентов с острым тяжелым колитом. Эксперт Тер Мед . 2020; 20 (2): 1498–1504. DOI: 10.3892 / etm.2020.8861
15. Тернер Д., Мак Д., Лелейко Н. и др. Тяжелый детский язвенный колит: проспективное многоцентровое исследование результатов и предикторов ответа. Гастроэнтерология . 2010. 138 (7): 2282–2291. DOI: 10.1053 / j.gastro.2010.02.047
16. Wu H, Wei J, Li J, et al.Прокальцитонин в сыворотке как потенциальный ранний предиктор краткосрочных исходов острого тяжелого язвенного колита. Dig Dis Sci . 2019; 64 (11): 3263–3273. DOI: 10.1007 / s10620-018-5446-0
17. Морилла I, Уззан М., Лахари Д. и др. Профили микроРНК толстой кишки, идентифицированные с помощью алгоритма глубокого обучения, которые позволяют прогнозировать реакцию на терапию пациентов с острым тяжелым язвенным колитом. Клин Гастроэнтерол Гепатол . 2019; 17 (5): 905–913. DOI: 10.1016 / j.cgh.2018.08.068
18.Corte C, Fernandopulle N, Catuneanu AM и др. Связь между эндоскопическим индексом тяжести язвенного колита (UCEIS) и исходами при остром тяжелом язвенном колите. Дж. Колит Крона . 2015; 9 (5): 376–381. DOI: 10.1093 / ecco-jcc / jjv047
19. Chew CN, Nolan DJ, Jewell DP. Газы в тонкой кишке при тяжелом язвенном колите. Кишечник . 1991. 32 (12): 1535–1537. DOI: 10.1136 / gut.32.12.1535
20. Truelove SC, Jewell DP. Интенсивный режим внутривенного введения при тяжелых приступах язвенного колита. Ланцет . 1974. 303 (7866): 1067–1070. DOI: 10.1016 / S0140-6736 (74)-2
21. Тернер Д., Уолш С.М., Стейнхарт А.Х., Гриффитс А.М. Ответ на кортикостероиды при тяжелом язвенном колите: систематический обзор литературы и мета-регресс. Клин Гастроэнтерол Гепатол . 2007. 5 (1): 103–110. DOI: 10.1016 / j.cgh.2006.09.033
22. Salameh R, Kirchgesner J, Allez M, et al. Отдаленные результаты у пациентов с острым тяжелым язвенным колитом, ответивших на внутривенные стероиды. Алимент Фармакол Тер . 2020; 51 (11): 1096–1104. DOI: 10.1111 / apt.15751
23. Мейерс С., Лерер П.К., Фейер Э.Дж., Джонсон Дж.В., Яновиц HD. Прогнозирование результатов кортикоидной терапии острого язвенного колита: результаты проспективного рандомизированного двойного слепого клинического исследования. Дж Клин Гастроэнтерол . 1987. 9 (1): 50–54. DOI: 10.1097 / 00004836-198702000-00013
24. Босса Ф., Фиорелла С., Карузо Н. и др. Непрерывная инфузия в сравнении с болюсным введением стероидов при тяжелых приступах язвенного колита: рандомизированное двойное слепое исследование. Ам Дж. Гастроэнтерол . 2007. 102 (3): 601–608. DOI: 10.1111 / j.1572-0241.2006.01007.x
25. Lamb CA, Kennedy NA, Raine T., et al. Консенсусное руководство Британского общества гастроэнтерологов по лечению воспалительных заболеваний кишечника у взрослых. Кишечник . 2019; 68 (Приложение 3): s1 – s106. DOI: 10.1136 / gutjnl-2019-318484
26. Рённблом А., Карлбом У. Острые тяжелые приступы язвенного колита в популяционной когорте: эпидемиология, лечение и исход. Сканд Дж Гастроэнтерол .2020; 55 (5): 555–559. DOI: 10.1080 / 00365521.2020.1757143
27. Lichtiger S, Present DH, Kornbluth A, et al. Циклоспорин при тяжелом язвенном колите, резистентном к стероидной терапии. N Engl J Med . 1994; 330 (26): 1841–1845. DOI: 10.1056 / NEJM199406303302601
28. Огата Х., Като Дж., Хираи Ф. и др. Двойное слепое плацебо-контролируемое испытание перорального приема такролимуса (FK506) в лечении госпитализированных пациентов со стероидорезистентным язвенным колитом. Воспаление кишечника .2012. 18 (5): 803–808. DOI: 10.1002 / ibd.21853
29. Ярнерот Г, Хертервиг Э., Фриис-Либи I и др. Инфликсимаб в качестве спасательной терапии при язвенном колите тяжелой и средней степени тяжести: рандомизированное плацебо-контролируемое исследование. Гастроэнтерология . 2005. 128 (7): 1805–1811. DOI: 10.1053 / j.gastro.2005.03.003
30. Лахари Д., Буррей А., Бранш Дж. И др. Циклоспорин по сравнению с инфликсимабом у пациентов с тяжелым язвенным колитом, резистентным к внутривенным стероидам: параллельное открытое рандомизированное контролируемое исследование. Ланцет . 2012; 380 (9857): 1909–1915. DOI: 10.1016 / S0140-6736 (12) 61084-8
31. Лахари Д., Буррей А., Бранш Дж. И др. Отдаленные результаты лечения пациентов со стероидорефрактерным острым тяжелым ЯК циклоспорином или инфликсимабом. Кишечник . 2018; 67: 237–243. DOI: 10.1136 / gutjnl-2016-313060
32. Уильямс Дж. Г., Алам М. Ф., Алрубай Л. и др. Инфликсимаб в сравнении с циклоспорином при стероидно-резистентном остром тяжелом язвенном колите (CONSTRUCT): смешанные методы, открытое, прагматичное рандомизированное исследование. Ланцет Гастроэнтерол Гепатол . 2016; 1 (1): 15–24. DOI: 10.1016 / S2468-1253 (16) 30003-6
33. Нарула Н., Маршалл Дж. К., полковник Дж. Ф. и др. Систематический обзор и метаанализ: инфликсимаб или циклоспорин как терапия спасения у пациентов с тяжелым язвенным колитом, резистентным к стероидам. Ам Дж. Гастроэнтерол . 2016; 111 (4): 477–491. DOI: 10.1038 / ajg.2016.7
34. Bernstein CN, Kornbluth A. Да, мы все еще говорим о сравнении циклоспорина с инфликсимабом при стероидно-резистентном остром тяжелом язвенном колите. Ам Дж. Гастроэнтерол . 2017; 112 (11): 1719–1721. DOI: 10.1038 / ajg.2017.282
35. Ордас И., Доменек Э., Маноса М. и др. Долгосрочная эффективность и безопасность циклоспорина в когорте пациентов с острым тяжелым язвенным колитом, резистентным к стероидам, из реестра ENEIDA (1989–2013 гг.): Общенациональное многоцентровое исследование. Ам Дж. Гастроэнтерол . 2017; 112 (11): 1709–1718. DOI: 10.1038 / ajg.2017.180
36. Лахари Д., Буррей А., Бранш Дж. И др. Развитие эндоскопических поражений при стероидорезистентном остром тяжелом язвенном колите, отвечающем на инфликсимаб или циклоспорин. Клин Гастроэнтерол Гепатол . 2020. doi: 10.1016 / j.cgh.2020.08.001
37. Oh SJ, Shin GY, Soh H, et al. Отдаленные результаты применения инфликсимаба в реальной многоцентровой когорте пациентов с острым тяжелым язвенным колитом. Intest Res . 2020. doi: 10.5217 / ir.2020.00039
38. Оллех Ю.Е., Норматов И., Пелег Н. и др. Эффективность биоподобного инфликсимаба CT-P13 у стационарных пациентов с тяжелым стероидорезистентным колитом. Int J Colorectal Dis . 2020; 35 (11): 2113–2116.DOI: 10.1007 / s00384-020-03703-x
39. Нарула Н., Файн М., Коломбель Дж. Ф., Маршалл Дж. К., Рейниш В. Систематический обзор: последовательная спасательная терапия при тяжелом язвенном колите: перевешивают ли преимущества риски? Воспаление кишечника . 2015; 21 (7): 1683–1694. DOI: 10.1097 / MIB.0000000000000350
40. Weisshof R, Ollech JE, El Jurdi K, et al. Терапия циклоспорином после неэффективности инфликсимаба у госпитализированных пациентов с острым тяжелым колитом эффективна и безопасна. Дж. Колит Крона .2019; 13 (9): 1105–1110. DOI: 10.1093 / ecco-jcc / jjz032
41. ЭКГ Ли, Truelove SC. Проктоколэктомия при язвенном колите. Мир J Surg . 1980. 4 (2): 195–201. DOI: 10.1007 / BF02393575
42. Донг С., Мецгер М., Хольсбе Е., Пердука В., Карбоннель Ф. Систематический обзор с метаанализом: смертность при остром тяжелом язвенном колите. Алимент Фармакол Тер . 2020; 51 (1): 8–33. DOI: 10.1111 / apt.15592
43. Аратари А., Папи С., Клементе В. и др. Частота колэктомии при остром тяжелом язвенном колите в эпоху инфликсимаба. Dig Liver Dis . 2008. 40 (10): 821–826. DOI: 10.1016 / j.dld.2008.03.014
44. Алвес А., Панис Ю., Бухник Ю., Майлин В., Лавернь-Слове А., Валлер П. Субтотальная колэктомия при тяжелом остром колите: 20-летний опыт работы в центре третичной медицинской помощи с агрессивной и ранней хирургической политикой. Дж. Ам Кол Сург . 2003. 197 (3): 379–385. DOI: 10.1016 / S1072-7515 (03) 00434-4
45. Ярнерот Г., Ролни П., Сандберг-Герцен Х. Интенсивное внутривенное лечение язвенного колита. Гастроэнтерология . 1985. 89 (5): 1005–1013. DOI: 10.1016 / 0016-5085 (85)
46. Московиц Д. Н., ван Ассше Г., Маенхаут Б. и др. Частота колэктомии при длительном наблюдении после ремиссии тяжелого язвенного колита, вызванной циклоспорином. Клин Гастроэнтерол Гепатол . 2006. 4 (6): 760–765. DOI: 10.1016 / j.cgh.2006.04.001
47. Кэмпбелл С., Трэвис С., Джуэлл Д. Использование циклоспоринов при остром язвенном колите: многолетний опыт. Eur J Гастроэнтерол Hepatol .2005. 17 (1): 79–84. DOI: 10.1097 / 00042737-200501000-00016
48. Харборд М., Элиаким Р., Беттенворт Д. и др. Третий европейский консенсус по диагностике и лечению язвенного колита, основанный на фактических данных. Часть 2: текущее управление. Дж. Колит Крона . 2017; 11 (7): 769–784. DOI: 10.1093 / ecco-jcc / jjx009
49. Feuerstein JD, Isaacs KL, Schneider Y, Siddique SM, Falck-Ytter Y, Singh S. Руководящие принципы клинической практики AGA по ведению язвенного колита средней и тяжелой степени. Гастроэнтерология . 2020; 158: 1450–1461. DOI: 10.1053 / j.gastro.2020.01.006
50. Робертс С.Е., Уильямс Дж. Г., Йейтс Д., Голдакр М. Дж.. Смертность у пациентов с колэктомией и без нее, госпитализированных по поводу язвенного колита и болезни Крона: исследования связи записей. Br Med J . 2007. 335 (7628): 1033–1036. DOI: 10.1136 / bmj.39345.714039.55
51. Adamina M, Angriman I, Bemelman WA, et al. Европейский консенсус в отношении хирургического лечения язвенного колита, основанный на фактических данных. Дж. Колит Крона . 2015; 9 (1): 4–25. DOI: 10.1016 / j.crohns.2014.08.012
52. Чен Дж. Х., Эндрюс Дж. М., Кариявасам В. и др. Обзорная статья: острый тяжелый язвенный колит — согласованные утверждения, основанные на фактах. Алимент Фармакол Тер . 2016; 44 (2): 127–144. DOI: 10.1111 / apt.13670
53. Bartels SAL, Vlug MS, Henneman D, Ponsioen CY, Tanis PJ, Bemelman WA. Меньше адгезиолиза и грыжесечения во время завершения проктоколэктомии после лапароскопической экстренной колэктомии по поводу язвенного колита. Эндоскопическая хирургия . 2012. 26 (2): 368–373. DOI: 10.1007 / s00464-011-1880-1
54. Ординг Олсен К., Юул С., Берндтссон И., Оресланд Т. Язвенный колит: плодовитость женщин до постановки диагноза, во время болезни и после операции по сравнению с выборкой населения. Гастроэнтерология . 2002. 122 (1): 15–19. DOI: 10.1053 / gast.2002.30345
55. Bartels SAL, D’Hoore A, Cuesta MA, Bensdorp AJ, Lucas C, Bemelman WA. Значительное увеличение частоты наступления беременности после лапароскопической восстановительной проктоколэктомии: поперечное исследование. Энн Сург . 2012. 256 (6): 1045–1048. DOI: 10.1097 / SLA.0b013e318250caa9
56. Гонсалес-Хуикс Ф., Фернандес-Баньярес Ф., Эстев-Комас М. и др. Энтеральное и парентеральное питание в качестве дополнительной терапии при остром язвенном колите. Ам Дж. Гастроэнтерол . 1993. 88 (2): 227–232. DOI: 10.1111 / j.1572-0241.1993.tb07510.x
57. Макинтайр П.Б., Пауэлл-Так Дж., Вуд С.Р. и др. Контролируемое испытание покоя кишечника при лечении тяжелого острого колита. Кишечник . 1986. 27 (5): 481–485.DOI: 10.1136 / gut.27.5.481
58. Brandse JF, van den Brink GR, Wildenberg ME, et al. Потеря инфликсимаба с калом связана с отсутствием ответа на терапию у пациентов с тяжелым язвенным колитом. Гастроэнтерология . 2015; 149 (2): 350–355.e2. DOI: 10.1053 / j.gastro.2015.04.016
59. Brandse JF, Mathôt RA, van der Kleij D, et al. Фармакокинетические особенности и наличие антител к лекарственным препаратам связаны с ответом на индукционную терапию инфликсимабом у пациентов с умеренным и тяжелым язвенным колитом. Клин Гастроэнтерол Гепатол . 2016; 14 (2): 251–258.e2. DOI: 10.1016 / j.cgh.2015.10.029
60. Дотан И., Рон Й., Янаи Х. и др. Факторы пациента, которые увеличивают клиренс инфликсимаба и сокращают период полувыведения при воспалительном заболевании кишечника: популяционное фармакокинетическое исследование. Воспаление кишечника . 2014. 20 (12): 2247–2259. DOI: 10.1097 / MIB.0000000000000212
61. Гибсон Д. Д., Хитун З. С., Редмонд С. Е. и др. Ускоренный режим индукции инфликсимаба снижает потребность в ранней колэктомии у пациентов с острым тяжелым язвенным колитом. Клин Гастроэнтерол Гепатол . 2015; 13 (2): 330–335.e1. DOI: 10.1016 / j.cgh.2014.07.041
62. Nalagatla N, Falloon K, Tran G, et al. Влияние ускоренной индукции инфликсимаба на краткосрочные и отдаленные исходы острого тяжелого язвенного колита: ретроспективное многоцентровое исследование и метаанализ. Клин Гастроэнтерол Гепатол . 2019; 17 (3): 502–509.e1. DOI: 10.1016 / j.cgh.2018.06.031
63. Розен М.Дж., Минар П., Винкс А.А. Обзорная статья: применение фармакокинетики для оптимизации дозирования биопрепаратов против TNF при остром тяжелом язвенном колите. Алимент Фармакол Тер . 2015. 41 (11): 1094–1103. DOI: 10.1111 / apt.13175
64. Verdon C, Bessissow T, Lakatos PL. Лечение острого тяжелого колита в эпоху биологических препаратов и малых молекул. Дж. Клин Мед . 2019; 8 (12): 2169. DOI: 10.3390 / jcm8122169
65. Sandborn WJ, Su C., Sands BE, et al. Тофацитиниб в качестве индукционной и поддерживающей терапии язвенного колита. N Engl J Med . 2017; 376 (18): 1723–1736. DOI: 10.1056 / NEJMoa1606910
66.Ханауэр С., Паначчоне Р., Данезе С. и др. Индукционная терапия тофацитинибом уменьшает симптомы в течение 3 дней у пациентов с язвенным колитом. Клин Гастроэнтерол Гепатол . 2019; 17 (1): 139–147. DOI: 10.1016 / j.cgh.2018.07.009
67. Berinstein JA, Steiner CA, Regal RE, et al. Эффективность индукционной терапии тофацитинибом высокой интенсивности у 4 пациентов с острым тяжелым язвенным колитом. Клин Гастроэнтерол Гепатол . 2019; 17 (5): 988–990.e1. DOI: 10.1016 / j.cgh.2018.11.022
68. Котвани П., Тердиман Дж., Левин С. Тофацитиниб для спасательной терапии при остром тяжелом язвенном колите: практический опыт. Дж. Колит Крона . 2020; 14 (7): 1026–1028. DOI: 10.1093 / ecco-jcc / jjaa018
69. Хонап С., Павлидис П., Рэй С. и др. Тофацитиниб при остром тяжелом язвенном колите — опыт реальных медицинских центров. Воспаление кишечника . 2020; 26 (11). DOI: 10.1093 / ibd / izaa157
70. Feagan BG, Rutgeerts P, Sands BE, et al. Ведолизумаб как индукционная и поддерживающая терапия язвенного колита. N Engl J Med . 2013. 369 (8): 699–710. DOI: 10.1056 / NEJMoa1215734
71. Ollech JE, Dwadasi S, Rai V, et al. Эффективность и безопасность индукционной терапии ингибиторами кальциневрина с последующей поддерживающей терапией ведолизумабом у 71 пациента с тяжелым стероидорезистентным язвенным колитом. Алимент Фармакол Тер . 2019; 51 (6): 637–643. DOI: 10.1111 / apt.15616
72. Сэндс Б. Е., Сандборн В. Дж., Паначчоне Р. и др. Устекинумаб как индукционная и поддерживающая терапия язвенного колита. N Engl J Med . 2019; 381 (13): 1201–1214. DOI: 10.1056 / NEJMoa1
73. Томас М.Г., Бейлисс С., Бонд С. и др. Резюме исследования и протокол рандомизированного плацебо-контролируемого двойного слепого исследования фазы II блокады интерлейкина 1 при остром тяжелом колите: исследование IASO. BMJ Открыть . 2019; 9 (2): e023765. DOI: 10.1136 / bmjopen-2018-023765
Ведение острого тяжелого язвенного колита (NICE CG 166)
РЕЗЮМЕ
Язвенный колит (ЯК) проявляется как острое тяжелое обострение в 10–15% новых случаев и встречается у 15% пациентов с установленным заболеванием.Острый тяжелый ЯК может привести к значительной заболеваемости и смертности преимущественно у молодых пациентов без других сопутствующих заболеваний. Госпитализация в больницу и мультидисциплинарный подход имеют жизненно важное значение для надлежащего и своевременного лечения. Важные, но простые аспекты первоначального обследования и лечения таких пациентов часто упускаются из виду во время неотложной медицинской помощи. Обзор общего и более специализированного управления этой важной презентацией обсуждается здесь.
КЛЮЧЕВЫЕ СЛОВА Ключевые словаПациенты с острым тяжелым язвенным колитом должны быть госпитализированы для интенсивного лечения.
Пациентам с перфорацией кишечника, обескровливающим кровотечением или токсическим мегаколоном следует рассмотреть возможность немедленной колэктомии.
Первичное лечение включает внутривенное введение кортикостероидов, профилактику венозной тромбоэмболии, пероральное или энтеральное питание по мере переносимости и исключение инфекции, включая Clostridium difficle.
Отказ от первоначального лечения кортикостероидами к третьему дню должен побудить к эскалации терапии с помощью циклоспорина или инфликсимаба или направления на колэктомию.
Колэктомию следует рассматривать у пациентов, которые не реагируют на спасательную терапию в течение 7 дней с момента ее начала.
Введение
Язвенный колит (ЯК) — это хроническое воспалительное заболевание толстой кишки, характеризующееся постоянным воспалением слизистой оболочки прямой кишки через толстую кишку различной длины, которое проявляется в виде кровавой диареи с коликами в животе и позывами к фекалиям. Заболевание, как правило, протекает с рецидивирующе-ремиттирующим течением и обычно проявляется в молодом возрасте (15–30 лет).Большинство пораженных пациентов имеют заболевание легкой или средней степени тяжести, однако у 10–15% пациентов на момент постановки диагноза наблюдается тяжелое воспаление. Кроме того, в течение жизни у 15% пострадавших пациентов разовьется острая тяжелая вспышка, требующая госпитализации. 1 Острый тяжелый ЯК (ASUC) определяется как отхождение шести или более жидкого стула с кровью в день с признаками системной токсичности (Таблица 1). Это неотложная медицинская помощь, связанная со смертельным исходом до 2 человек.9% в периферических центрах и <1% в специализированных отделениях по воспалительным заболеваниям кишечника (ВЗК). Следовательно, быстрое выявление и соответствующее вмешательство имеют решающее значение для снижения заболеваемости и смертности.
Таблица 1.Классификация язвенного колита по степени тяжести. Взято из критериев Трулава и Уиттса.
Диагноз
Диагноз ЯК устанавливается путем выявления характерных изъязвлений кишечника и исключения альтернативных диагнозов, в первую очередь инфекционного колита (ИК) (Таблица 2).При сборе анамнеза основное внимание следует уделять возникновению и хронизации симптомов, частоте и консистенции стула, наличию или отсутствию крови, болям в животе и ночным симптомам. Системный обзор должен определять конституциональные симптомы, включая лихорадку, потерю веса и недомогание, а также наличие или отсутствие внекишечных проявлений ВЗК. Недавнее использование нестероидных противовоспалительных препаратов (НПВП) или антибиотиков может указывать на лекарственный колит или подчеркивать риск инфекции Clostridium difficile.Курение защищает от ЯК, тогда как у 5,5–17,5% пациентов с ЯК есть родственники первой степени родства с этим заболеванием. 2 Половой анамнез должен установить риск заражения Chlamydia trachomatis, которая может вызвать проктит. Наконец, история путешествий должна изучить возможность эндемической желудочно-кишечной инфекции. Это имеет решающее значение для пациентов с амебиазом или стронгилоидозом, у которых использование кортикостероидов при предполагаемом обострении ЯК может привести к гиперинфекции со значительной летальностью.
Таблица 2.Важные различия в диагностике язвенного колита.
Исследования
Первоначальные исследования должны включать полный анализ крови (FBC), анализ группы крови и антител, маркеры воспаления (в частности, CRP), уровень мочевины и электролитов (U + Es) и функциональные тесты печени. Необходимо получить не менее трех образцов стула для микроскопии посевов, чувствительности и тестирования на антиген Cdifficile. Дополнительные образцы на яйцеклетки, цисты и паразиты должны быть получены при наличии соответствующей истории путешествий.Следует выполнить простую рентгенографию брюшной полости (AXR) и исследовать ее на предмет наличия островков слизистой оболочки, дилатации толстой кишки (≥5,5 см), вздутия петель газов из тонкой кишки (≥3) или перфорации. 3 Дополнительные тесты могут включать тест на беременность (при необходимости) и предварительный иммуносупрессивный скрининг (рентген грудной клетки, анализ высвобождения туберкулезного интерферона-γ, поверхностный антиген и ядро антитела гепатита B, антитела к гепатиту C, серология на ВИЧ и ветряную оспу) в случае необходимости экстренной терапии циклоспорином или инфликсимабом.Неподготовленная гибкая сигмоидоскопия, проводимая опытным эндоскопистом, может помочь в диагностике и определении стадии заболевания, но не должна задерживать начальное лечение. У пациентов с ослабленным иммунитетом следует проводить биопсию толстой кишки, чтобы исключить цитомегаловирусную инфекцию.
Отличить ЯК от ИЦ может быть сложно, однако гипертермия> 38,5 ° C наблюдается только примерно у 10% пациентов с ЯК; колики в животе чаще встречаются при ИЦ; количество лейкоцитов обычно выше при ЯК, чем при ИК; CRP часто выше у IC; тромбоцитоз чаще встречается при ЯК, чем при ИК. 4
Ведение врача
Пациенты с ASUC должны быть госпитализированы в составе гастроэнтерологической бригады и ежедневно осмотрены гастроэнтерологом-консультантом в тесном контакте с колоректальным хирургом (рис. 1). Краеугольным камнем лечения ASUC остается использование внутривенных кортикостероидов, которые эффективны для индукции ремиссии в большинстве (70%) случаев. 5 Рекомендуется болюсное введение гидрокортизона 100 мг четыре раза в день до получения результатов микробиологического анализа кала, если нет сильного подозрения на амебиаз или стронгилоидоз.
Рис. 1.Алгоритм ведения острого тяжелого колита. AXR = рентген брюшной полости; CDT = Токсин Clostridium difficile ; CRP = C-реактивный белок; КТ = компьютерная томография; FBC = полный анализ крови; G&S = сгруппировать и сохранить; IV = внутривенно; LFT = тесты функции печени; MC&S = микроскопия, посев и чувствительность; OD = один раз в день; п / к = подкожно; TPMT = тиопуринметилтрансфераза; U&E = мочевина и электролиты.
Во всех случаях следует назначать тромбопрофилактику венозной тромбоэмболии.Следует оценить жидкостной статус и назначить внутривенное введение жидкости для коррекции гиповолемии. Гипокалиемию и гипомагнеземию следует скорректировать, чтобы снизить риск расширения толстой кишки. Потребность в калии обычно составляет> 60 ммоль / день, чтобы учесть потерю стула и эффекты гидрокортизона. Не было показано, что покой кишечника улучшает исходы, однако пациентам с тяжелой недостаточностью питания следует рассмотреть возможность энтерального питания. Следует отказаться от приема любых лекарств, которые могут вызвать расширение толстой кишки, включая опиаты, НПВП, антихолинергические и противодиарейные средства.Обычное внутривенное введение антибиотиков пациентам с неосложненной ASUC не рекомендуется, хотя может быть целесообразным при подозрении на начинающуюся перфорацию толстой кишки, токсическое расширение или инфекцию. 6 Кроме того, нет доказательств, подтверждающих пользу препаратов 5-аминосалицилата (5-ASA) при ASUC. Действительно, лечения этими агентами следует избегать во время острого тяжелого обострения из-за риска (3%) парадоксальной реакции. 1
Частота стула подтверждена как клинический маркер ответа на терапию и предсказывает необходимость спасательной терапии. 3 Важность точной таблицы стула следует обсудить с пациентом и побудить его заполнить ее самостоятельно. В этом отношении «испражнение» описывает эпизод выделения жидкости или образовавшегося стула, который считается «завершенным» после того, как пациент покидает ванную комнату.
Оценка реакции на лечение
Ежедневно следует проверять общий анализ крови, U + Es, альбумин, СРБ и частоту стула. AXR следует повторять ежедневно, если имеется тяжелый обширный колит, дилатация на предыдущем AXR, лихорадка, тахикардия или болезненность в животе; в противном случае будет достаточно повторения через день.У пациентов без признаков токсической дилатации и надвигающейся перфорации решение о продолжении стандартной терапии, о начале терапии экстренной помощи или о проведении колэктомии должно быть принято гастроэнтерологом-консультантом совместно с колоректальным хирургом через 72 часа после начала лечения. внутривенный гидрокортизон. Пациентам, отвечающим на стандартную терапию, следует продолжать внутривенное введение гидрокортизона как минимум в течение пяти дней перед переходом на преднизолон 40 мг в день, который можно постепенно снижать на 5 мг каждую неделю, если у пациента сохраняется ремиссия.Кроме того, местная и / или пероральная терапия 5-ASA может быть возобновлена или начата после того, как состояние пациента улучшится.
Примерно 30% пациентов с ASUC демонстрируют «стероидорезистентное» заболевание, определяемое как частота стула> 8 / день или частота стула между 3–8 и CRP> 45 мг / л после 72 часов внутривенного введения кортикостероидов (критерии Оксфорда). ), который прогнозирует 85% -ную вероятность того, что потребуется колэктомия. 3 Этой группе пациентов может помочь спасательная терапия второй линии с циклоспорином или инфликсимабом (антагонистом TNF-α).Национальный институт здравоохранения и передового опыта (NICE) рекомендует использовать циклоспорин (2 мг / кг / день) преимущественно, а инфликсимаб — только для пациентов, которым ингибиторы кальциневрина противопоказаны или клинически нецелесообразны (например, неконтролируемая гипертензия, хроническое заболевание почек, предыдущие отсутствие реакции или непереносимость ингибиторов кальциневрина). Ранние результаты рандомизированного контролируемого исследования, сравнивающего циклоспорин с инфликсимабом, свидетельствуют об отсутствии существенных различий в выживаемости с поправкой на качество, частоте колэктомий, смертности и серьезных побочных реакциях между двумя видами лечения. 7 Первоначальный ответ на циклоспорин, о котором сообщалось в клинических исследованиях, составляет 64–86%, однако долгосрочные результаты значительно хуже, при этом обсервационные исследования показывают, что частота колэктомии составляет 38–88% в течение семи лет у первых ответивших. 8 — 13 У пациентов, ответивших на внутривенный циклоспорин, терапию переводят на пероральный циклоспорин (5 мг / кг) через 5–7 дней. Тиопурин можно начать одновременно с пероральным циклоспорином с целью прекращения приема циклоспорина через 3–6 месяцев.Пациентам, получающим тройную иммуносупрессию кортикостероидами, тиопурином и циклоспорином или инфликсимабом, рекомендуется профилактика пневмоцистоза с ко-тримоксазолом (480 мг в день или 960 мг через день). 14
Стандартная индукционная терапия инфликсимабом (5 мг / кг) проводится на неделях 0, 2 и 6. Однако при ASUC ускоренный режим инфликсимаба может быть более эффективным. У пациентов, получавших три дозы инфликсимаба в среднем за 24 дня по сравнению со стандартной индукционной терапией, частота трехмесячной колэктомии была значительно ниже в группе ускоренного лечения. 15 Эта стратегия еще не рекомендована NICE. Аналогичным образом, сопутствующее начало тиопурина с инфликсимабом специально не изучалось в ASUC; однако эта стратегия улучшает скорость ремиссии без кортикостероидов и заживления слизистых оболочек у пациентов с умеренным и тяжелым ЯК. 16
Хирургическое лечение острого тяжелого UC
Колэктомию следует рассматривать на ранней стадии лечения ASUC у пациентов с перфорацией кишечника, обескровливающим кровотечением или токсическим мегаколоном.В противном случае следует рассмотреть возможность колэктомии после трех дней госпитализации у пациентов со стероидорезистентным заболеванием, которое считается нецелесообразным для терапии второй линии, или если улучшение не наступило в течение семи дней после введения спасательной терапии. Плановая колэктомия связана со значительным улучшением показателей заболеваемости и смертности по сравнению с экстренной колэктомией, что подчеркивает важность быстрого выявления пациентов, которым может потребоваться хирургическое вмешательство. 17 Колэктомия с илеостомией является предпочтительной начальной операцией. Завершающую проктэктомию с использованием мешочка можно запланировать позже, когда состояние пациента улучшится физически и в питании.
Заключение
Управление ASUC является сложной задачей и требует совместной работы между гастроэнтерологическими и хирургическими бригадами. Важное значение имеет раннее распознавание диагноза и начало лечения, а также ранняя оценка реакции на лечение. Большинство пациентов поддаются лечению как первой, так и второй линии; однако колэктомия может спасти жизнь некоторым пациентам.Ответ на терапию экстренной помощи следует определять в течение семи дней с момента ее начала, поскольку длительное лечение и госпитализация связаны с более неблагоприятными исходами для пациентов. Индивидуальная стратегия лечения для каждого пациента имеет важное значение для максимального увеличения шансов на успешный результат.
- © Королевский колледж врачей, 2015.



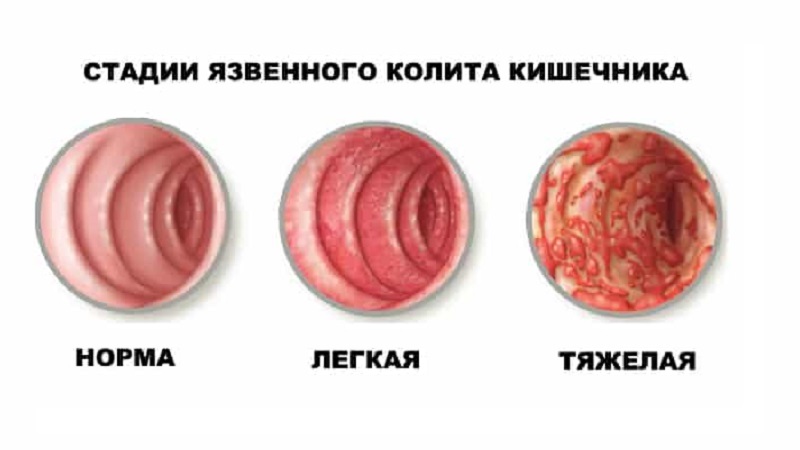

 Показатели клинических анализов остаются в норме, общее самочувствие пациента не меняется.
Показатели клинических анализов остаются в норме, общее самочувствие пациента не меняется. Течение вялое, с периодическими обострениями. Основной фактор, провоцирующий появление этой формы колита – генетическая предрасположенность.
Течение вялое, с периодическими обострениями. Основной фактор, провоцирующий появление этой формы колита – генетическая предрасположенность.

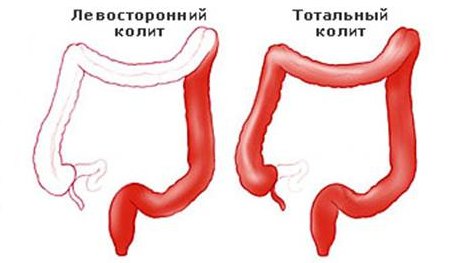 Для уточнения диагноза могут проводиться дополнительные исследования крови, включая особые маркеры, по показателям которых можно судить о развитии заболевания.
Для уточнения диагноза могут проводиться дополнительные исследования крови, включая особые маркеры, по показателям которых можно судить о развитии заболевания.
 Проводятся в случаях значительного поражения тканей, когда восстановить некоторые участки невозможно. Операция проводится с резекцией отдельных участков и последующей реконструкцией его целостности.
Проводятся в случаях значительного поражения тканей, когда восстановить некоторые участки невозможно. Операция проводится с резекцией отдельных участков и последующей реконструкцией его целостности.

