Остеосаркома (краткая информация)
Остеосаркома — это рак костей, дети им заболевают редко. В этом тексте Вы получите важную информацию о болезни, о её формах, как часто ею заболевают дети и почему, какие бывают симптомы, как ставят диагноз, как лечат детей и какие у них шансы вылечиться от этой формы рака.
автор: Dipl.-Biol. Maria Yiallouros, PD Dr. med. Gesche Tallen, erstellt am: 2009/02/12, редактор: Dr. Natalie Kharina-Welke, Разрешение к печати: Prof. Dr. med. Stefan Bielack, Dr. med. Dorothee Carrle, Переводчик: Dr. Maria Schneider, Последнее изменение: 2020/02/04 doi:10.1591/poh.patinfo.osteosarkom.kurz.20101215
Что такое остеосаркома?
Остеосаркома – это редкая злокачественная опухоль, рак костей. Эту болезнь медики считают сóлидной опухолью [солидная опухоль]. Она возникает из мутировавших клеток [клетка] костей. Так как опухоль вырастает в самих костях (костной ткани), поэтому её называют
 Этим она отличается от метастазов в кости [метастазы], которые могут давать злокачественные опухоли, выросшие в других органах. Остеосаркомы бывают разных видов. Большинство из них очень быстро растёт и даёт метастазы по организму. Поэтому если их не лечить, то болезнь смертельна.
Этим она отличается от метастазов в кости [метастазы], которые могут давать злокачественные опухоли, выросшие в других органах. Остеосаркомы бывают разных видов. Большинство из них очень быстро растёт и даёт метастазы по организму. Поэтому если их не лечить, то болезнь смертельна.Как часто остеосаркома встречается у детей?
Если говорить о злокачественных опухолях костей, то остеосаркома – это самый частый вид рака костей. В Германии из миллиона детей и подростков младше 15 лет ежегодно остеосаркомой заболевает примерно 2 (иногда 3) ребёнка, то есть около 40 пациентов в год. В этом возрасте у детей среди всех видов рака остеосаркома составляет примерно 2,3%.
Правда, нужно сказать, что бóльшая часть заболевших детей – это дети старше 10 лет. Как правило, это подростки в период полового созревания (пубертатный период). Причём чем старше возраст ребёнка, тем чаще встречается у них остеосаркома. По статистике чаще всего остеосаркомой заболевают дети от 15 до 19 лет.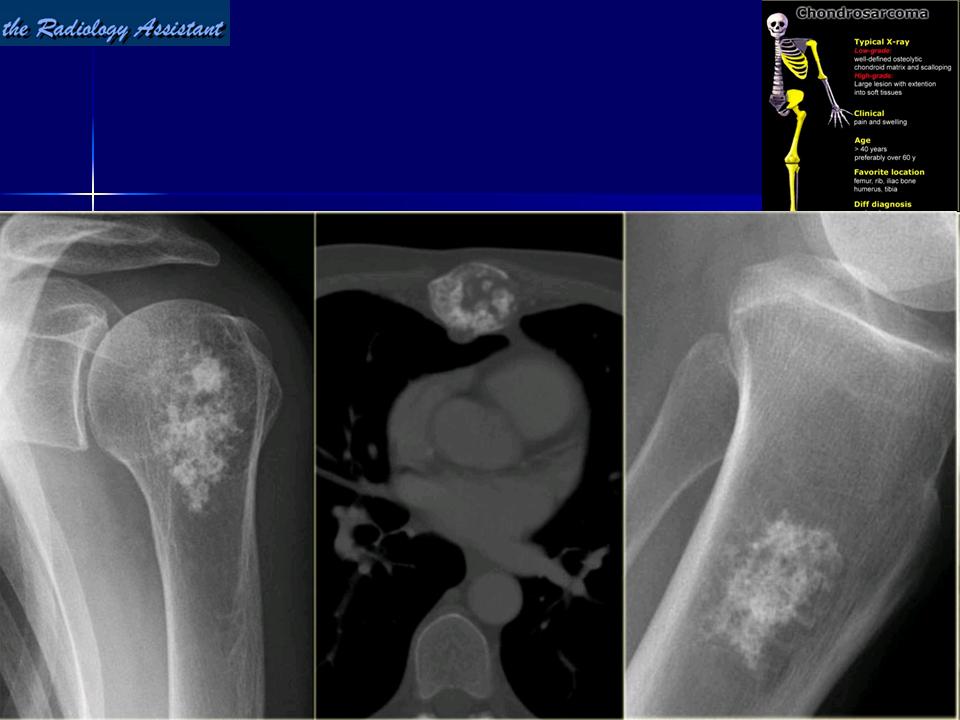 Поэтому можно говорить о том, что именно в этом возрасте остеосаркома — это самый частый вид рака (более 5%). Девочки заболевают чаще всего в 14 лет, а мальчики – в 16 лет. Мальчики болеют чаще девочек.
Поэтому можно говорить о том, что именно в этом возрасте остеосаркома — это самый частый вид рака (более 5%). Девочки заболевают чаще всего в 14 лет, а мальчики – в 16 лет. Мальчики болеют чаще девочек.
В каких органах вырастает остеосаркома и как болезнь расходится по организму?
В основном остеосаркома вырастает в длинных трубчатых костях рук и ног, а именно в участках рядом с суставами (в медицине они называются метафиз костей). Более 50% всех остеосарком – это остеосаркомы вблизи коленного сустава.
Опухоль может охватывать только кости и костный мозг. Но чаще всего она переходит и на соседние мягкие ткани, например, на соединительные ткани, жировые ткани, мускулы и/или на ткани периферических нервов.
Примерно у 10-20% детей и подростков уже к моменту диагноза чётко видны метастазы на снимках. Однако всегда надо исходить из того, что у абсолютно всех детей опухоль уже успела дать мельчайшие метастазы (их называют микрометастазы).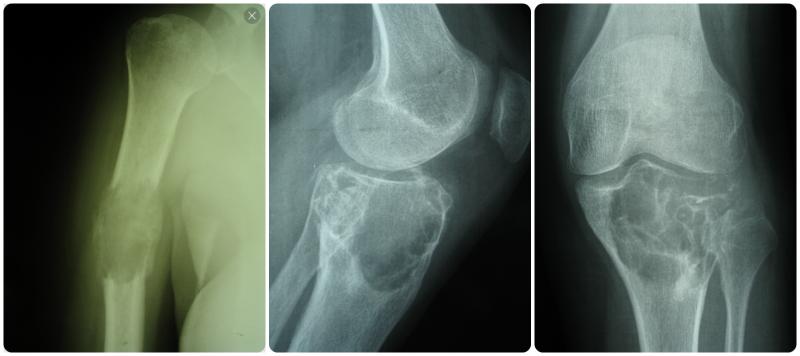
Очень редко (у менее, чем у 5 % заболевших детей) опухоль с самого начала начинает расти сразу в разных костях. В этом случае говорят о многоочаговой форме болезни.
Какие микроскопические особенности есть у остеосаркомы? Какие бывают виды опухоли?
Типичной особенностью остеосаркомы является то, что опухолевые клетки (в отличие от здоровых клеток, из которых растут кости) начинают производить незрелую костную ткань (остеоид). Это значит, что хотя из них и вырастает основное костное вещество, но в нём нет кальцинирования. Уже только по этой черте можно отделить остеосаркому от других опухолей костей.
Кроме этого микроскопические особенности у остеосаркомы очень многообразны, поэтому биологические свойства опухоли иногда бывают очень разными.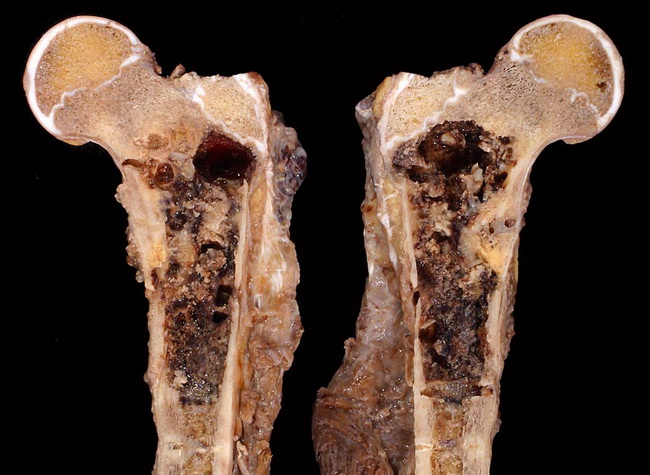
Всемирная Организация Здравоохранения (классификация ВОЗ) делит остеосаркомы в зависимости от их микроскопических особенностей на несколько типов:
- классическая остеосаркома (высокозлокачественная)
- телеангиэктатическая остеосаркома (высокозлокачественная)
- мелкоклеточная остеосаркома (высокозлокачественная)
- низкозлокачественная центральная остеосаркома
- вторичная остеосаркома (как правило, высокозлокачественная)
- параоссальная остеосаркома (как правило, низкозлокачественная)
- периостальная остеосаркома (среднезлокачественная)
- высокозлокачественная поверхностная остеосаркома (высокозлокачественная)
Чаще всего дети заболевают классической остеосаркомой.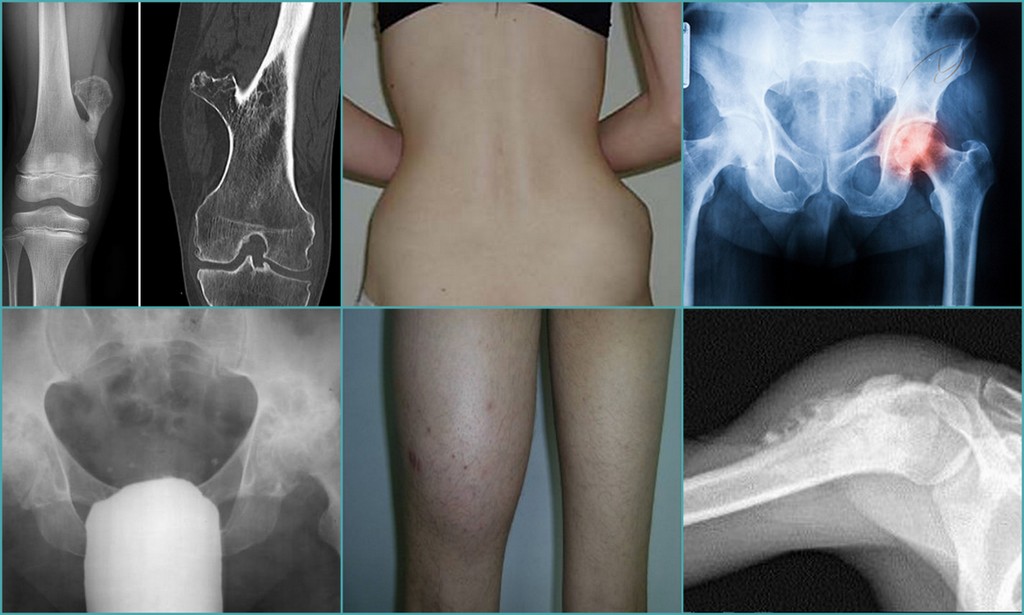 Это примерно 80-90 % всех случаев. Поэтому классификация ВОЗ предлагает разделять эту группу на подвиды. Все остальные виды остеосарком встречаются редко (менее 5%). В плане лечения остеосаркомы обязательно учитывают степень её злокачественности.
Это примерно 80-90 % всех случаев. Поэтому классификация ВОЗ предлагает разделять эту группу на подвиды. Все остальные виды остеосарком встречаются редко (менее 5%). В плане лечения остеосаркомы обязательно учитывают степень её злокачественности.
Почему дети заболевают остеосаркомой?
Никто точно не знает, почему у детей появляется остеосаркома. Предполагают, что болезнь связана с интенсивным ростом детского организма, а также генетическими [генетический] причинами.
Также говорят о некоторых факторах, при которых повышается риск заболеть остеосаркомой. Например, радиоактивное излучение, которое ребёнок получил во время лучевой терапии [лучевая терапия]. Или определённые виды клеточного яда (цитостатики), которые применяются в курсах химиотерапии для лечения некоторых форм рака. Они могут разрушать генетический материал клеток, из которых состоят кости. И в результате начинает вырастать опухоль кости.
 Разные хронические костные болезни, такие, как, например, болезнь Педжета, также могут привести к остеосаркоме.
Разные хронические костные болезни, такие, как, например, болезнь Педжета, также могут привести к остеосаркоме. Но у большинства заболевших детей (90%) так и не удаётся найти ни одного из этих факторов риска.
Какие бывают симптомы болезни?
Чаще всего то место, где вырастает остеосаркома, болит и/или опухает.
Боли могут появляться спонтанно. Они становятся заметны при физической нагрузке. То место, где растёт опухоль, может припухать, быть горячим на ощупь, может покраснеть. Движения ребёнка затрудняются. И поначалу думают, что это последствия какой-то спортивной травмы или какого-то воспаления костной ткани. Иногда какая-то мелкая травма приводит к перелому кости в том месте, где растёт опухоль (врачи называют его «патологический перелом»). У некоторых детей (5%) этот перелом является первым симптомом, по которому находят саму болезнь. А болеть начинает только тогда, когда опухоль начинает расти внутри кости и окружающих её мягких тканях.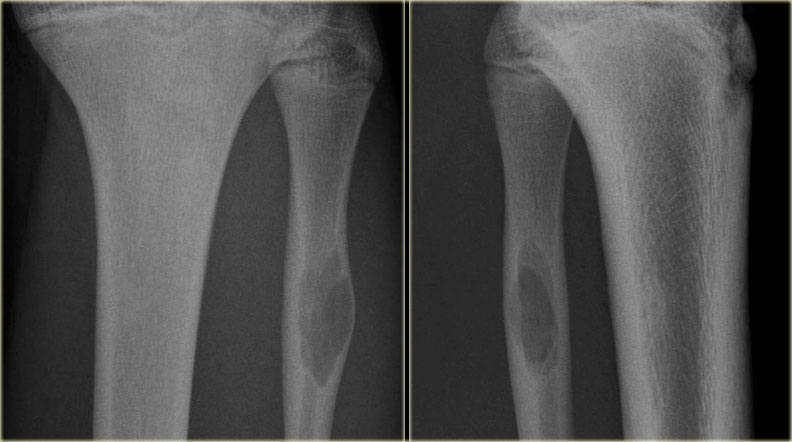
Если болезнь уже перешагнула начальную стадию, то могут появиться такие симптомы общего болезненного состояния, как высокая температура, потеря веса, слабость и/или утомляемость. От появления первых симптомов до того, как будет поставлен точный диагноз, может пройти от нескольких недель до месяцев.
Если у ребёнка/подростка появляются такие жалобы, как мы рассказали выше, это ещё не значит, что надо подозревать у него остеосаркому или какую-то другую злокачественную опухоль костей. Но мы всегда рекомендуем обращаться к опытному детскому врачу, если у детей начинают болеть кости. Именно потому, чтобы исключить подозрение на какой-то злокачественный процесс.
Как диагностируется остеосаркома?
Если после наружного осмотра [наружный осмотр] ребёнка и в истории болезни [анамнез] у педиатра есть подозрение на злокачественную опухоль костей, врач выдаёт направление в клинику со специализацией по этой форме онкологии (детская онкологическая больница).
Потому что, если подозревают такую опухоль, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка злокачественная опухоль костей. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать прогноз.
Исследования по снимкам и образцов тканей: Подозрение на злокачественную опухоль костей чаще всего подтверждают рентгеновские снимки. Дополнительно с помощью таких методов диагностики по снимкам как магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) можно точно оценить размер опухоли, где именно она выросла, а также увидеть границы опухоли с соседними структурами (например, с мышцами и сухожилиями, или суставными сумками). Также на этих снимках можно хорошо находить так называемые „прыгающие“ метастазы („скип“-метастазы).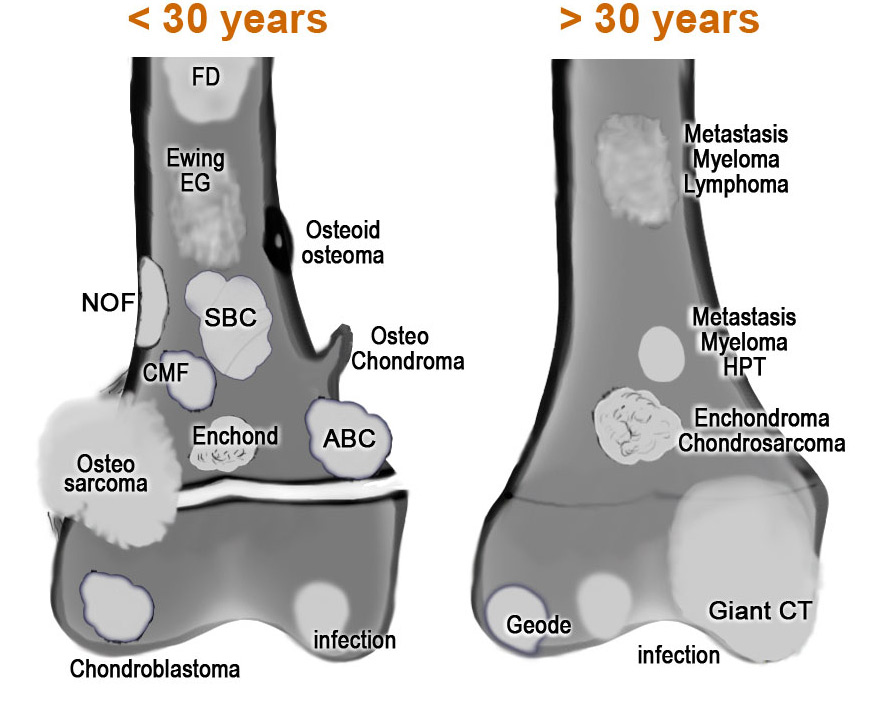 Снимки МРТ (по сравнению со снимками КТ) дают более точную информацию о том, как опухоль выросла внутри костного мозга и в соседних мягких тканях. Поэтому на этапе начальной диагностики врачи предпочитают работать с ними, а также с рентгеновскими снимками костей. Чтобы окончательно подтвердить диагноз остеосаркомы, обязательно берут образец опухолевой ткани (биопсия), который исследуют разные специалисты.
Снимки МРТ (по сравнению со снимками КТ) дают более точную информацию о том, как опухоль выросла внутри костного мозга и в соседних мягких тканях. Поэтому на этапе начальной диагностики врачи предпочитают работать с ними, а также с рентгеновскими снимками костей. Чтобы окончательно подтвердить диагноз остеосаркомы, обязательно берут образец опухолевой ткани (биопсия), который исследуют разные специалисты.
Уточнение диагноза и поиск метастазов: Чтобы найти метастазы, делают рентгеновские снимки и компьютерную томографию лёгких, а также сцинтиграфию [сцинтиграфия] костей. Когда детей лечат по стандартизированным исследовательским протоколам, то им также проводят другую визуальную диагностику. Это могут быть, например, снимки ПЭТ (позитронно-эмиссионная томография). Далее исследователи сравнивают, какие виды визуальной диагностики являются более информативными [методы исследования по снимкам].
Исследования и анализы до курса лечения: До начала лечения у детей проверяют, как работает сердце (эхокардиограмма – ЭхоКГ), проверяют слух (аудиометрия), почки и лёгкие, а также делают разные анализы крови. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Как составляют план лечения?
После того, как поставили окончательный диагноз, врачи составляют план лечения. Специалисты, которые ведут пациента, составляют индивидуальную программу лечения (т.н. риск-адаптированное лечение), в которой учитываются определённые моменты. Их называют факторами риска (прогностические факторы), и от них зависит прогноз болезни.
Важные прогностические факторы у детей с остеосаркомой – это конкретный тип опухоли, где именно она выросла и насколько она уже успела распространиться по организму. Ответы на эти вопросы даёт та диагностика, о которой мы рассказали выше. Также большое значение имеет то, насколько опухоль можно удалить хирургическим путём (то есть полностью, или нет), и как болезнь отвечает на химиотерапию [химиотерапия]. Всё это учитывается, когда врачи составляют план лечения. Его цель – получить максимально эффективные результаты лечения.
Всё это учитывается, когда врачи составляют план лечения. Его цель – получить максимально эффективные результаты лечения.
Как лечат остеосаркому?
Детей с остеосаркомой всегда лечат с помощью операции (локальная терапия) и химиотерапии [химиотерапия]. Только в очень редких случаях, то есть детям с одним из видов низкозлокачествееной остеосаркомы, достаточно только хирургического вмешательства. В лечении не так важна лучевая терапия. Её могут назначить, если опухоль невозможно удалить полностью. В общей сложности курс лечения длится приблизительно от 9 до 12 месяцев.
Лечение делится на несколько этапов:
Химиотерапия до операции (предоперационный курс)
Как правило, лечение начинается с курса химиотерапии (около 10 недель). Этот курс может называться предоперационной химиотерапией, неоадьювантной химиотерапией, или индукционной химиотерапией. Его цель – уменьшить размер опухоли и убить её возможные метастазы.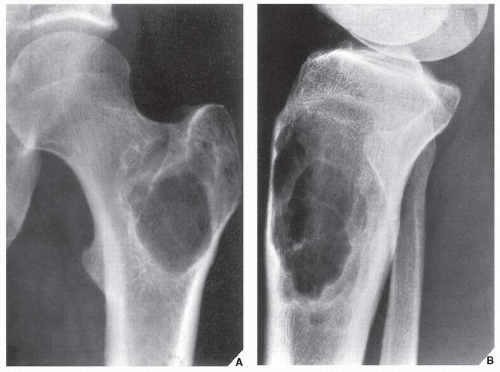 Это помогает сделать операцию более щадящей и более безопасной, и одновременно максимально эффективной. Кроме того химиотерапия способна убивать даже самые маленькие, ещё невидимые микрометастазы, и таким образом блокировать дальнейший рост опухоли.
Это помогает сделать операцию более щадящей и более безопасной, и одновременно максимально эффективной. Кроме того химиотерапия способна убивать даже самые маленькие, ещё невидимые микрометастазы, и таким образом блокировать дальнейший рост опухоли.
Чтобы убить по возможности все злокачественные клетки, используют комбинацию из нескольких препаратов. Эти медикаменты задерживают рост клеток (цитостатики). Они уже доказали свою наибольшую эффективность у детей с остеосаркомой. В первую очередь это такие препараты, как метотрексат, адриамицин и цисплатин. Дети получают цитостатики за несколько курсов. В это время они лежат в больнице. В перерывах между курсами химиотерапии их обычно отпускают домой. Только если у ребёнка появляются тяжёлые побочные эффекты (осложнения), его снова кладут в больницу.
Операция
Сразу после окончания химиотерапии опухоль удаляют хирургическим путём (по возможности полностью). Если у ребёнка есть метастазы, их также удаляют во время операции, чтобы увеличить шансы на полное выздоровление. Сегодня хирургическая техника достигла такого прогресса, что в большинстве случаев удаётся удалять опухоль и при этом сохранять тот орган, в котором она выросла. То есть детям больше не ампутируют конечности.
Сегодня хирургическая техника достигла такого прогресса, что в большинстве случаев удаётся удалять опухоль и при этом сохранять тот орган, в котором она выросла. То есть детям больше не ампутируют конечности.
После операции патолог изучает удалённую остеосаркому. В своём заключении он должен оценить, насколько хорошо болезнь ответила на предоперационный курс химиотерапии. Для этого замеряется уровень оставшихся живых опухолевых клеток. Если он меньше 10%, то говорят о хорошем ответе на терапию. Таких результатов удаётся добиться примерно у половины всех детей с остеосаркомой.
Если опухоль и/или метастазы невозможно удалить полностью, то дополнительно могут назначить облучение всей зоны опухоли.
Химиотерапия после операции (послеоперационный курс)
После операции дети получают те же цитостатики, о которых мы рассказали выше, ещё как минимум 18 недель (послеоперационный курс химиотерапии). К ним могут добавляться также другие препараты, например, ифосфамид, этопозид, интерферон альфа. Это зависит от того, как болезнь ответила на лечение (то есть на предоперационный курс химиотерапии) и по какой конкретно схеме/плану терапии лечат ребёнка. Также послеоперационный курс химиотерапии может проводиться несколько дольше.
Это зависит от того, как болезнь ответила на лечение (то есть на предоперационный курс химиотерапии) и по какой конкретно схеме/плану терапии лечат ребёнка. Также послеоперационный курс химиотерапии может проводиться несколько дольше.
Как лечат рецидивы?
У детей с рецидивом болезни (также как и у детей с первичной остеосаркомой) опухоль и все её очаги необходимо полностью удалять хирургическим путём. Тогда есть шанс на полное выздоровление.
Если спустя больше двух-трёх лет после постановки диагноза остеосаркомы у ребёнка находят только единичные (изолированные) метастазы в лёгких, то иногда достаточно только хирургической операции. Во всех остальных случаях дети снова получают курсы химиотерапии. В них могут назначаться такие препараты, как карбоплатин, этопозид или ифосфамид. В тех ситуациях, когда возможна лишь паллиативная терапия, ребёнку могут назначать облучение. В целом прогноз для детей с рецидивом неблагоприятный.
По каким протоколам лечат детей?
В мире во всех крупных лечебных центрах детей и подростков с остеосаркомой лечат по стандартизированным протоколам.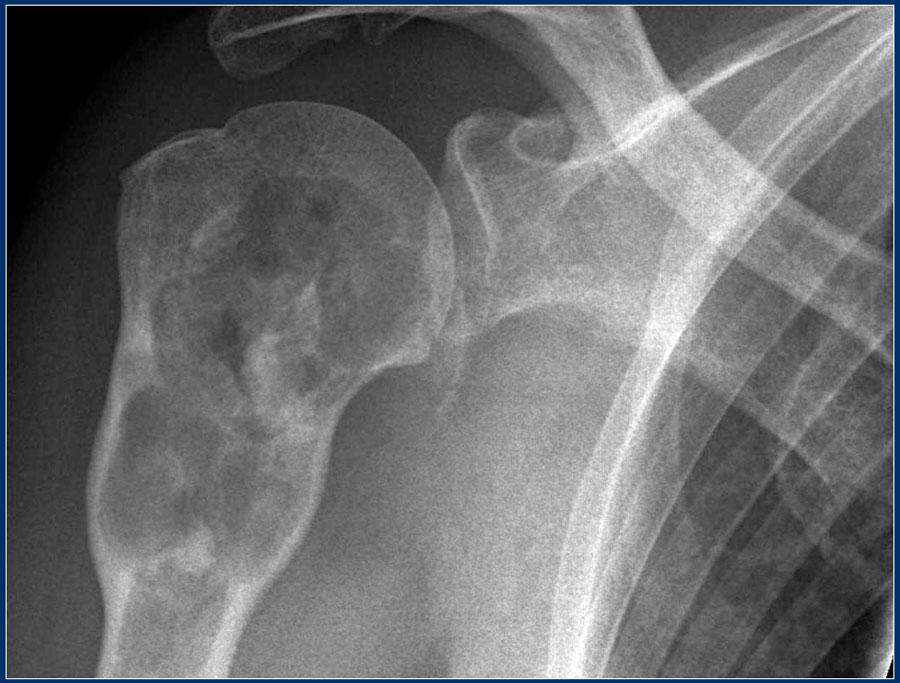 В Германии такие программы/ протоколы лечения называются исследования оптимизации терапии. По ним лечат всех заболевших детей. Это клинические исследования, они контролируются. Их цель – увеличивать эффективность лечения (медики говорят о долговременной выживаемости). Одновременно они стремятся снижать осложнения от лечения и отдалённые последствия на организм ребёнка.
В Германии такие программы/ протоколы лечения называются исследования оптимизации терапии. По ним лечат всех заболевших детей. Это клинические исследования, они контролируются. Их цель – увеличивать эффективность лечения (медики говорят о долговременной выживаемости). Одновременно они стремятся снижать осложнения от лечения и отдалённые последствия на организм ребёнка.
В Германии детей с остеосаркомой до июня 2011 г. лечили по протоколу EURAMOS 1. Этот протокол был разработан кооперированной научно-исследовательской группой по работе с остеосаркомой COSS (сокращение от названия группы «Cooperativen Osteosarkom-Studiengruppe»). Группа COSS была создана в германском Обществе Детских Онкологов и Гематологов (Gesellschaft für Pädiatrische Onkologie und Hämatologie, GPOH) и она тесно работает с другими ведущими исследовательскими группами. По этому протоколу работают многочисленные детские клиники и детские онкологические центры по всей Германии, а также клиники других европейских и северо-американских стран.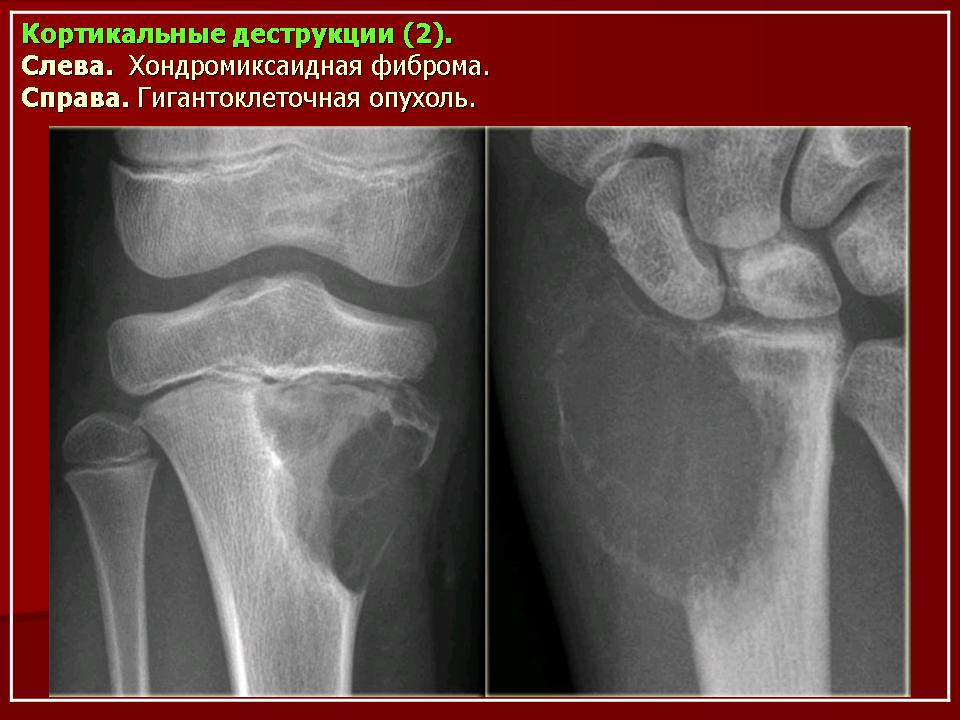 Центральный исследовательский офис немецкой группы находится в клинике детской и подростковой медицины в госпитале Св. Ольги в городе Штуттгарт (руководитель: профессор др. мед. Штефан Билак).
Центральный исследовательский офис немецкой группы находится в клинике детской и подростковой медицины в госпитале Св. Ольги в городе Штуттгарт (руководитель: профессор др. мед. Штефан Билак).
Сейчас набор пациентов в исследование по протоколу закончен. Поэтому всех детей лечат по регистру COSS-Register, пока не откроется приём новых пациентов в новый протокол. Фактически лечение построено по всем клиническим рекомендациям из предыдущего протокола. Для тех детей, которые успели пройти приём (то есть до 30.06.2011 г.) в исследование по протоколу EURAMOS 1, и дальше работают все требования протокола.
Какие шансы вылечиться от остеосаркомы?
У детей и подростков с остеосаркомой прогноз болезни зависит от нескольких причин. Главными из них являются: конкретный тип опухоли, где именно она выросла, насколько болезнь успела распространиться по организму к моменту постановки диагноза, как опухоль ответила на курс химиотерапии до операции, насколько возможным было полное хирургическое удаление опухоли.
За последние три десятилетия результаты лечения злокачественной остеосаркомы достигли большого прогресса, когда всех заболевших детей стали лечить по единым протоколам (исследования оптимизации терапии). Благодаря тому, что лечение стало комбинированным, особенно после введения интенсивных стандартизированных курсов полихимиотерапии, доля выздоравливающих составляет 60% — 70%. О благоприятном прогнозе обычно говорят, если опухоль была полностью удалена хирургическим путём и болезнь хорошо отвечала на курс химиотерапии.
Хорошие шансы на выздоровление у детей с опухолями рук или ног, которые не дали метастазы – около 70%. Но здесь очень важно, как болезнь отвечает на курс химиотерапии. Если хорошо (то есть у ребёнка после проведённого курса осталось меньше 10% живых опухолевых клеток), то это считается гораздо лучшим прогнозом по сравнению с тем, когда болезнь плохо отвечает на лечение. При плохом ответе сразу повышается риск рецидива. Шансы на то, что рецидива будет, составляют менее 50%.
Если у ребёнка опухоль выросла на туловище, или опухоль очень большого размера, то прогноз считается менее благоприятным, чем у детей с опухолями конечностей, или с небольшими опухолями. Если есть метастазы, то важно, где именно они находятся и можно ли их удалить. У детей с единичными метастазами в лёгких, которые можно хирургически удалить, шансы на выздоровление выше, чем у детей с метастазами в кости, или с многоочаговой остеосаркомой.
Необходимое замечание: когда мы называем проценты выздоровевших детей, это значит, что мы даём только точную статистику по этой форме рака у детей. Но никакая статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Сам термин «выздоровление» надо понимать прежде всего как «отсутствие опухоли». Потому что современные методы лечения могут обеспечивать долговременное отсутствие злокачественной опухоли. Но у них есть нежелательные побочные эффекты и поздние осложнения. Поэтому детям после лечения нужна реабилитация.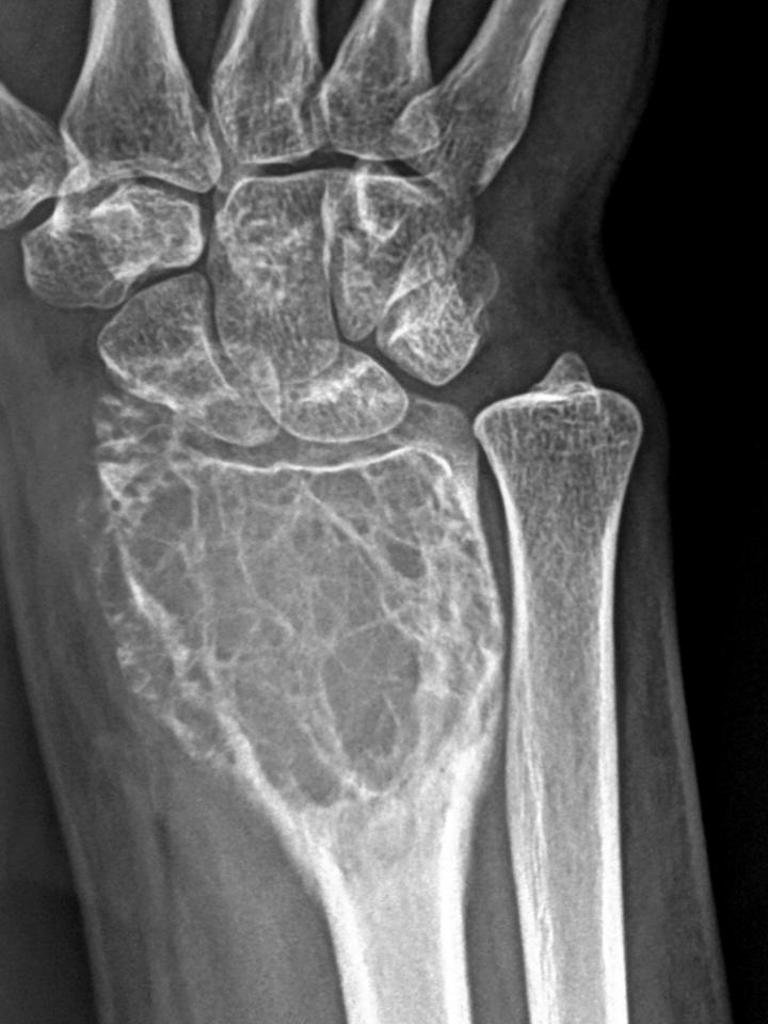 Также им нужна ещё долгое время ортопедическая помощь.
Также им нужна ещё долгое время ортопедическая помощь.
Список литературы
- Kaatsch P, Spix C: Jahresbericht 2011. Deutsches Kinderkrebsregister, Universitätsmedizin der Johannes Gutenberg-Universität Mainz 2011 [URI: http://www.kinderkrebsregister.de/ dkkr/ veroeffentlichungen/ jahresbericht/ jahresbericht-2011.html] KAA2011
- Bielack S: Osteosarkome. Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie AWMF online, 2010 [URI: http://www.awmf.org/ uploads/ tx_szleitlinien/ 025-005l_S1_Osteosarkome_2011-abgelaufen.pdf] BIE2010d
- Bielack S, Carrle D: Diagnostik und multimodales Therapiekonzept des Osteosarkoms. ärztliches journal reise & medizin onkologie, Otto Hoffmanns Verlag GmbH 3/2007, S: 34 BIE2007
- Zoubek A, Windhager R, Bielack S: Osteosarkome. in: Gadner H, Gaedicke G, Niemeyer CH, Ritter J (Hrsg.): Pädiatrische Hämatologie und Onkologie Springer-Verlag 2006, 882 [ISBN: 3540037020] ZOU2006
- Bielack S, Machatschek J, Flege S, Jürgens H: Delaying surgery with chemotherapy for osteosarcoma of the extremities.
 Expert Opin Pharmacother 2004, 5: 1243 [PMID: 15163270] BIE2004b
Expert Opin Pharmacother 2004, 5: 1243 [PMID: 15163270] BIE2004b - Graf N: Osteosarkome. in: Gutjahr P (Hrsg.): Krebs bei Kindern und Jugendlichen Deutscher Ärzte-Verlag, 5. Aufl. 2004, 473 [ISBN: 3769104285] GRA2004a
- Lion TH, Kovar H: Tumorgenetik, in Gutjahr P: Krebs bei Kindern und Jugendlichen. Deutscher Ärzte-Verlag Köln 5. Aufl. 2004, 10 [ISBN: 3769104285] LIO2004
- Bielack S, Kempf-Bielack B, Delling G, Exner G, Flege S, Helmke K, Kotz R, Salzer-Kuntschik M, Werner M, Winkelmann W, Zoubek A, Jürgens H, Winkler K: Prognostic factors in high-grade osteosarcoma of the extremities or trunk. J Clin Oncol 2002, 20: 776 [PMID: 11821461] BIE2002a
- Bielack S, Flege S, Kempf-Bielack B: Behandlungskonzept des Osteosarkoms. Onkologe 2000, 6: 747 [DOI: 10.1007/s007610070064] BIE2000
- Bielack S, Kempf-Bielack B, Schwenzer D, Birkfellner T, Delling G, Ewerbeck V, Exner G, Fuchs N, Göbel U, Graf N, Heise U, Helmke K, von Hochstetter A, Jürgens H, Maas R, Munchow N, Salzer-Kuntschik M, Treuner J, Veltmann U, Werner M, Winkelmann W, Zoubek A, Kotz R: Neoadjuvant therapy for localized osteosarcoma of extremities.
 Results from the Cooperative osteosarcoma study group COSS of 925 patients. Klin Pädiatr 1999, 211: 260 [PMID: 10472560] BIE1999a
Results from the Cooperative osteosarcoma study group COSS of 925 patients. Klin Pädiatr 1999, 211: 260 [PMID: 10472560] BIE1999a
«Рак кости»: что нужно знать пациенту
«Раком костей» обычно называют онкопатологию, имеющую множество видов: хондросаркома, гигантоклеточная опухоль, остеосаркома, саркома Юинга и другие. Этот рак поражает чаще всего молодых мужчин, подвержены ему дети и подростки. По статистике ВОЗ возраст пациентов, у которых чаще всего диагностируется рак кости, колеблется от 10 до 30 лет. Задача специалистов-онкологов, в первую очередь, вовремя распознать болезнь, определить тип опухоли и ее стадию, чтобы подобрать правильное лечение.
Причины развития остеосаркомы и других онкологических заболеваний костей
Причины развития рака костей, в частности, остеосаркомы, в каждом случае индивидуальны. До недавнего времени одной из причин называли частые травмы, однако все больше исследователей склоняются к мысли, что травмы могут лишь ускорить уже начавшийся процесс. Канцерогенез, то есть развитие рака, запускается под действием многих факторов, как внешних, так и внутренних. К факторам риска развития остеосаркомы относят:
Канцерогенез, то есть развитие рака, запускается под действием многих факторов, как внешних, так и внутренних. К факторам риска развития остеосаркомы относят:
-
лучевую терапию при других онкологических заболеваниях
-
протезирование
-
клеточные процессы, подавляющие активность генов-супрессоров опухолей
-
наследственные болезни, вызывающий множественные первичные опухоли даже в юном возрасте, такие как синдром Ли-Фраумени, болезнь Ротмунда-Томсона.
Также рак кости грозит пациентам с диагностированным синдромом Педжета, при котором заметен аномальный рост костной ткани у пациентов старше 50 лет. В группу риска входят люди с хроническими заболеваниями костей, также к ней относят курильщиков.
Типы опухолей костей
-
Остеосаркома – наиболее частая опухоль, поражающая кости. Этот тип рака развивается из мезенхимальных клеток, то есть из тех, которые еще не получили своей специализации, клеток-предшественников костной, хрящевой, мышечной и других тканей.
 Поражает эта опухоль, как правило, метафиз – часть трубчатой кости, которая твердеет по мере роста и развития организма. Поэтому остеосаркома может грозить детям и подросткам. У детей в первую очередь страдают трубчатые кости нижних конечностей, часто – в области коленного сустава, у взрослых остеосаркома поражает кости осевого скелета или челюстно-лицевые кости. В области малоберцовой, локтевой и плечевой кости, плечевом поясе остеосаркома развивается редко.
Поражает эта опухоль, как правило, метафиз – часть трубчатой кости, которая твердеет по мере роста и развития организма. Поэтому остеосаркома может грозить детям и подросткам. У детей в первую очередь страдают трубчатые кости нижних конечностей, часто – в области коленного сустава, у взрослых остеосаркома поражает кости осевого скелета или челюстно-лицевые кости. В области малоберцовой, локтевой и плечевой кости, плечевом поясе остеосаркома развивается редко. -
Хондросаркома – новообразование, которое может развиваться из хрящевой ткани. Различают доброкачественные хондромы и злокачественные хондросаркомы. Характер течения этого типа рака предугадать очень сложно: в одних случаях онкологический процесс развивается медленно, в других – стремительно, опухоль быстро дает метастазы. Нередко доброкачественные опухоли перерождаются в злокачественные. Главное в таких случаях – держать заболевание под контролем и не упустить первые признаки опасного течения.
-
Фибросаркома – относительно редкая опухоль, развивается из мягких соединительных тканей.
 Раковые клетки похожи на веретено, располагаются между волокнами коллагена. Часто фибросаркома развивается после лучевой терапии при других типах рака.
Раковые клетки похожи на веретено, располагаются между волокнами коллагена. Часто фибросаркома развивается после лучевой терапии при других типах рака. -
Саркома Юинга – поражает, в основном, детей и подростков. Опухоль агрессивна, может развиваться как в костной, так и в мягких тканях, быстро дает метастазы. Среди пациентов наблюдается высокая летальность в течение 1 года после установки диагноза. Более чем в 70% случаев этот тип рака развивается в длинных трубчатых костях и костях таза, она чаще чем другие поражает плоские кости. У многих пациентов с саркомой Юинга выявляются генетические мутации, которые нарушают нормальные процессы роста и дифференцировки клеток.
От точности дифференциальной диагностики рака кости, определения типа опухоли, зависит тактика лечения, объем хирургического вмешательства, во многом – прогноз для пациента.
Первичные опухоли и метастазы
Опухоли, поразившие другие системы и органы, могут давать метастазы в костную ткань – она стоит на третьем месте после печени и легких по частоте метастазов рака молочной железы и рака предстательной железы. Врачи на этапе диагностики определяют природу новообразования, исходя из этого выстраивают тактику лечения. Метастазы в кости несут в себе признаки первичного рака и требуют такого же лечения, как и опухоль, возникшая изначально в кости.
Врачи на этапе диагностики определяют природу новообразования, исходя из этого выстраивают тактику лечения. Метастазы в кости несут в себе признаки первичного рака и требуют такого же лечения, как и опухоль, возникшая изначально в кости.
Симптомы остеосаркомы
Рак кости дает о себе знать, в первую очередь, болью. На первых этапах боль беспокоит пациента только во время движения или при прикосновении к пораженному участку. В месте роста опухоли появляется отек тканей, на коже видны мелкие сосуды. По мере роста остеосаркомы боль становится постоянной, пациенты жалуются на ноющую боль по ночам. Движение в конечности ухудшается. На возможный опухолевый процесс также указывают:
— постоянные боли в конечностях даже в покое
— повышенная утомляемость
— потеря аппетита
— снижение веса
В учреждениях общей медицинской практики довольно сложно точно диагностировать костную онкопатологию. Пациенты и доктора часто принимают ее симптомы за последствия незначительной травмы или за воспалительный процесс. Лечение без точно установленной причины болезни может нанести большой вред, например, пациенту могут назначить прогревающие физиопроцедуры. А прогревание ускоряет опухолевый процесс. Поэтому пациентам при появлении симптомов рекомендуют обратиться в специализированную клинику, где квалифицированные врачи смогут диагностировать опухоль, правильно дифференцировать ее, либо же убедятся, что в этом случае онкопатология не грозит.
Пациенты и доктора часто принимают ее симптомы за последствия незначительной травмы или за воспалительный процесс. Лечение без точно установленной причины болезни может нанести большой вред, например, пациенту могут назначить прогревающие физиопроцедуры. А прогревание ускоряет опухолевый процесс. Поэтому пациентам при появлении симптомов рекомендуют обратиться в специализированную клинику, где квалифицированные врачи смогут диагностировать опухоль, правильно дифференцировать ее, либо же убедятся, что в этом случае онкопатология не грозит.
Диагностика рака костей
После осмотра и сбора анамнеза врач направляет пациента, как правило, на рентгенографическое исследование. Оно позволяет выявить место поражения костной ткани. Даже если очаг оказался в нижних конечностях, пациента могут направить на рентген грудной клетки. Это необходимо, чтобы выявить возможные метастазы в легких. МРТ, ПЭТ и КТ используют для уточнения размеров очага, его место расположения, также эти методы позволяют узнать, распространилась ли опухоль за пределы кости. По результатам МРТ также оценивают состояние костного мозга, мышц, соединительной ткани вокруг пораженной области. Для более точной диагностики возможного поражения других костей и мягких тканей пациенту назначают радионуклидное сканирование – сцинтиграфию. Главный метод, позволяющий подтвердить онкологической заболевание – это биопсия и последующее гистологическое исследование материала. У пациента берут образец костной ткани, определяют наличие в нем опухолевых клеток и вид опухоли.
По результатам МРТ также оценивают состояние костного мозга, мышц, соединительной ткани вокруг пораженной области. Для более точной диагностики возможного поражения других костей и мягких тканей пациенту назначают радионуклидное сканирование – сцинтиграфию. Главный метод, позволяющий подтвердить онкологической заболевание – это биопсия и последующее гистологическое исследование материала. У пациента берут образец костной ткани, определяют наличие в нем опухолевых клеток и вид опухоли.
УЗИ-исследование позволяет выявить метастазы в мягкие ткани и определить их характер, ангиография – поражение сосудов и установить тот, который питает опухоль кровью. Молекулярно-генетическая диагностика поможет выяснить мутации в геноме опухоли, и, следовательно, определить, является ли она кандидатом на лечение препаратами таргетной терапии.
Анализ крови также дает информацию для диагностики. Помимо выявления специфичных онкомаркеров, он может показать повышенный уровень кальция – опухоль разрушает кость, высвобождая кальций. Также часто у пациентов снижается уровень гемоглобина и повышается скорость оседания эритроцитов. Кроме того, при исследовании крови обращают внимание на уровень лактатдегидрогеназы – фермента, присутствующего во всех клетках организма, но максимальное его количество в костях. При повреждении клеток костной ткани он высвобождается, соответственно, повышается его концентрация в крови.
Не редко клиническая картина оказывается нечеткая, стандартные методы диагностики не могут дать точный ответ о причинах заболевания. Опытный врач назначит дополнительные исследования и быть уверенным, что он не пропустит развитие остеосаркомы на ранних стадиях. Все диагностические исследования должны иметь строгую систему – только в этом случае можно выявить полную картину заболевания, с которым предстоит бороться врачам и пациенту. Определить методы, наиболее информативные в конкретном случае, систематизировать результаты и на их основе составить план лечения могут только высококвалифицированные специалисты.
Лечение рака костей
Основной метод лечения остеосаркомы и других типов рака кости – это хирургическое удаление пораженного участка. До недавнего времени у врачей во многих случаях не было иного выхода кроме ампутации конечностей. Сегодня развитие методов таргетной, лучевой терапии, а также новых подходов в хирургии дает возможность многим пациентам сохранить конечность, не рискуя при этом снизить свои шансы победить рак.
Если остеосаркома локализован и без метастазов, опухоль удаляют вместе с небольшими участками соседних здоровых тканей. Немаловажно убедиться, что раковые клетки удалены из организма полностью, поэтому после операции весь материал, в том числе здоровых тканей, проверяют дополнительно. При агрессивных опухолях также рекомендуют удалять участки тканей в местах биопсии – такие участки считаются «загрязненными» раковыми клетками.
Часто пациентам назначают неоадъювантную, то есть, предоперационную химиотерапию. Она позволяет сократить объем опухоли, а значит повышает шанс сохранить конечность. Однако некоторые типы опухолей костей не отвечают на такое лечение, например, саркома Юинга плохо реагирует на цитостатики — препараты, замедляющие активный рост клеток. В таких случаях неоадъювантная химиотерапия только отсрочит операцию и увеличит риск метастазов. Точная дифференцировка опухоли позволяют принимать правильные решения.
При лечении остеосаркомы лучевую терапию и химиотерапию часто назначают после операции, чтобы с их помощью уничтожить оставшиеся раковые клетки и метастазы. Однако врачи должны учитывать множество факторов, таких как вид опухоли. К примеру, хондросаркома радиорезистентна, это значит, что лучевая терапия не принесет желаемого результата. Этот вид лечения применяют только в паллиативной помощи, чтобы уменьшить боли, либо когда пациент сам отказался от хирургической операции.
Саркома Юинга радиочувствительна, но она часто поражает людей в молодом возрасте, а значит есть ограничения в ее применении – чем моложе пациент, тем выше риски для его здоровых систем и органов. Но этот тип опухоли – хороший кандидат для таргетной терапии. Уже известна специфическая мутация в клетках новообразования, которая заставляет его производить мутантный белок. А белок – основной строительный материал как для всего организма в целом, так и для раковой опухоли. Уже созданы препараты, которые действуют именно на этот мутантный белок. Однако существует немало тонкостей их применения и комбинации с другими методами лечения. Только специалист, имеющий достаточную квалификацию и опыт работы с инновационными таргетными препаратами, может подобрать действительно эффективную схему лечения в каждом конкретном случае.
Комбинация химиотерапии и лучевой терапии при лечении остеосаркомы в ряде случаев дает хороший эффект. Немаловажен качественный мониторинг лечения – он позволит вовремя внести коррективы.
Главная задача врачей в борьбе с онкопатологией кости, в том числе, остеосаркомой, – это баланс между повышением шансов на полное излечение, снижением рисков рецидивов, сохранением либо максимальным повышением качества жизни пациента в том числе в период лечения. Этого возможно добиться в Институте онкологии EMC.
Источники:
https://cyberleninka.ru/article/n/sovremennaya-himioterapiya-lokalizovannoy-formy-osteosarkomy/viewer Г.Н. Мачак/Современная химиотерапия локализованной формы остеосаркомы»//2003
https://cyberleninka.ru/article/n/klassicheskaya-osteosarkoma И.В. Булычева, Д.В. Рогожин, Н.Е. Кушлинский, Ю.Н. Соловьев, B. Franco P. Bacchini , В.Ю.Рощин, А.Н. Казакова, М.Д.Алиев / Классическая остеосаркома //2015
https://cyberleninka.ru/article/n/hondroma-i-hondrosarkoma-ploskih-kostey И.Л. Воронович, Л.А. Пашкевич /Хондрома и хондросаркома плоских костей //2011
https://cyberleninka.ru/article/n/dostizheniya-i-puti-progressa-v-lechenii-hondrosarkomy-kosti-na-rubezhe-stoletiy-30-letniy-opyt-issledovaniya Н.Н. трапезников, М.Д. Алиев, Т.К. Харатишвили, В.А. Соколовский, В.В. Тепляков, Г.Н. Мачаг, Э.Р. Мусаев, В.А. Соболевский, Н.Ф. Мистакопуло /Достижения и пути прогресса в лечении хондросаркомы кости на рубеже столетий //2001
http://cito-bone.ru/bones_FibroSa.html
https://cyberleninka.ru/article/n/sarkoma-yuinga-molekulyarnogeneticheskie-mehanizmy-patogeneza — Н.В. Самбурова, И.А. Пименов, Т.Н. Жевак, П.Ф. Литвицкий /Саркома Юинга: молекулярно-генетические механизмы патогенеза // 2019
http://www.tfoms.e-burg.ru/upload/expert_files/ESMO_2010.pdf Минимальные клинический рекомендации Европейского общества медицинской онкологии (ESMO)
Хирургическое отделение опухолей костей, мягких тканей и кожи
Хирургическое отделение опухолей костей, мягких тканей и кожи НМИЦ онкологии им Н.Н. Петрова объединило в себе передовые технологические и научные тенденции лечения опухолей опорно-двигательного аппарата, внеорганных локализаций и кожи.
Специалистами отделения осуществляется комплексное лечение и своевременная диагностика таких групп заболеваний как:
- опухоли костей (остеосаркома, хондросаркома, саркома Юинга, гигантоклеточная опухоль кости, хордома и т.д.)
- опухоли мягких тканей (синовиальная саркома, липосаркома, лейомиосаркома, недифференцированная плеоморфная саркома и т.д.), включая внеорганные забрюшинные саркомы.
- злокачественные новообразования кожи (меланома, базальноклеточный рак (базалиома), плоскоклеточный рак кожи, болезнь Боуена, карцинома Меркеля, саркома Капоши, карцинома придатков кожи).
Применяемые высокотехнологичные хирургические методы лечения:
- При опухолях костей:
— Сохраняющие конечность операции с резекцией костей и одномоментным эндопротезированием и реконструктивной пластикой дефектов.
— Различные варианты обширных межлопаточно-грудных, межподвздошно-брюшных резекций и ампутаций.
— Резекция костей таза с одномоментным эндопротезированием
3D моделирование резекции костей таза с одномоментным эндопротезированием
Рентгенограмма после резекции и эндопротезирования таза
3D моделирование резекции костей таза с одномоментным эндопротезированием
Рентгенограмма после резекции и эндопротезирования таза
Рентгенограмма после эндопротезирования дистальной трети лучевой кости и лучезапястного сустава
Рентгенограмма после эндопротезирования проксимальной трети большеберцовой кости и коленного сустава
Рентгенограмма после резекции и эндопротезирования таза
Рентгенограмма после резекции и эндопротезирования просимльной ½ плечевой кости
- При злокачественных новообразования кожи:
— Иссечение опухолей кожи с различными видами реконструктивной пластики.
— Иссечение опухолей кожи с применением интраоперационной фотодинамической терапии с гипертермией.
— Изолированная регионарная гипертермическая химиоперфузия конечностей — вариант местной (регионарной) химиотерапии, в результате чего создается высокая концентрация препаратов в месте локализации опухоли, при минимальном всасывании в системный кровоток. Таким образом, появляется возможность максимально агрессивного воздействия на опухоль при минимальной системной токсичности.
— Биопсия сигнальных лимфатических узлов при меланоме — это процедура, в которой выявляют сигнальный лимфатический узел, удаляют его и исследуют на отсутствие метастатического поражения, что позволяет обеспечить наиболее оптимальную дальнейшую тактику лечения.
- При опухолях мягких тканей:
— Изолированная регионарная гипертермическая химиоперфузия конечностей
— Органосохраняющие операции при опухолях мягких тканей с различными видами пластики (пластика свободным кожным лоскутом, пластика свободным кожно-мышечным лоскутом с использованием микрохирургической техники, кожная пластика на питающей ножке)
— Удаление забрюшинных опухолей с выполнением мультиорганных резекций.
Отличительной особенностью отделения опухолей костей, мягких тканей и кожи НМИЦО им. Н.Н. Петрова является проведение еженедельных мультидисциплинарных консилиумов (MDT – multidisciplinary team – «мультидисциплинарная команда») в составе онкологов-хирургов, лучевых диагностов, химиотерапевтов, радиологов, патоморфологов, где обсуждаются все клинические случаи сарком, решаются вопросы дальнейшего ведения и лечения пациентов столь редкой патологии, что позволяет не только улучшить качество оказываемой помощи, но и значительно ускорить процесс диагностики и лечения.
В рамках НМИЦО им. Н.Н. Петрова осуществляется первичная диагностика опухолей указанных локализаций и оказывается комплексное лечение, включающее неоадъювантную лучевую и химиотерапию, хирургический этап лечения и адъювантную терапию.
Как проходит диагностика и лечение для пациента:
- Первичный приём специалиста в клинико-диагностическом центре.
- Обследование.
- Бесплатное лечение в рамках ОМС или ВМП.
- После выписки, согласно стандартам оказания медицинской помощи, пациенты при необходимости направляются к смежным специалистам лучевой терапии, химиотерапии. Тем самым обеспечивается комплексный подход в лечении онкологических заболеваний.
- Обеспечивается постоянный контроль за течением болезни путем диспансерного наблюдения.
Хирургическое отделение опухолей костей, мягких тканей и кожи является одним из лидирующих в стране. Врачи отделения обдают богатым опытом диагностики и лечения сарком костей, мягких тканей и злокачественных образований кожи.
Все врачи отделения имеют научные степени и являются членами ведущих медицинских организаций.
Опухоли костной системы | Онкология
Опухоли костной системы – это большая категория заболеваний, включающая доброкачественные и злокачественные новообразования в костях. Примерами первичной опухоли кости можно считать остеосаркома или остеома, к вторичным относят метастазы нейробластомы, рака простаты и т. д.
В категории доброкачественных опухолей:
- хондрома;
- остеохондрома;
- остеоид-остеома;
- остеома.
Злокачественными выступают остеогенная саркома, саркома Юинга, хондросаркома, паростальная саркома.
Симптоматика и диагностирование
На первых порах новообразования в костях могут себя даже и не проявлять. Это затрудняет диагностику, и опухоль может быть случайно найдена лишь при профилактическом обследовании. При прогрессировании недуга наблюдаются следующие симптомы:
- тупые боли, возникающие вблизи суставов;
- отчётливое утолщение и расширение метадиафизарного отдела кости;
- развитие венозной сетки;
- ярко выраженная пастозность тканей;
- резкая боль при прямой пальпации поражённого участка.
Для выявления опухолей костей применяется рентгенодиагностика и общие лабораторные анализы, показывающие наличие онкомаркеров. Может применяться сцинтиграфия, биопсия опухоли.
Методики лечения
Доброкачественные новообразования лечатся исключительно хирургическим путём. Производится резекция поражённого участка кости, а для замещения используются препараты сульфата кальция.
Лечение злокачественных опухолей костей делится на 3 этапа:
- Предоперационная химиотерапия – направлена на подавление микрометастаз и уменьшение очага поражения.
- Обязательное хирургическое вмешательство – по возможности удаляется часть кости, заменяемая пластиковым или металлическим имплантом. Ампутация конечностей проводится лишь в самых запущенных случаях.
- Послеоперационная химиотерапия – снижает риск рецидива.
Онкологи клиники Андромеда города Липецка предлагают своим пациентам новейшее диагностическое оборудование. Врачи разных специальностей помогут справиться с побочными реакциями на фоне химио и лучевой терапии.
Криорезекция опухолей костей в Израиле
В отделении онкологической ортопедии клиники Ихилов используются наиболее современные технологии и разработки в области лечения доброкачественных и злокачественных опухолях скелета и мягких тканей. Одним из видов оперативного вмешательства является криорезекция опухолей кости.
Каковы показания к вмешательству?
Криорезекция опухолей кости (Cryosurgery for Bone Tumors) – усовершенствованная, ультрасовременная процедура, показанная при доброкачественных и злокачественных опухолях скелета и мягких тканей, в том числе при саркоме Юинга.
Обычно опухоли такого рода локализуются в конечностях, плечевом поясе, в области таза, позвоночнике, на стенке грудной клетке и на брюшной стенке. Новообразования могут быть как первичными, так и вторичными, т.е. метастазами опухолей внутренних органов (например, рака печени или легких).
Криорезекция применяется и при лечении некоторых ракоподобных заболеваний кости, таких как болезнь Педжета (известная также под другими названиями — деформирующий остеит, остоз деформирующий, остеодистрофия деформирующая).
Криорезекция – хирургическая деструкция патологических тканей с применением внешнего источника холода, в качестве которого используется жидкий азот или аргон.
В принципе метод замораживания в онкологической практике не нов: он применялся уже десятки лет назад в дерматологии, гинекологии, маммологии, урологии и общей хирургии. Новаторство заключается в применении данной техники к костям, поскольку кости находятся глубоко, в отличие от кожи и легко доступных мягких тканей. Для выполнения этой задачи были разработаны специальные методы и технические.
Менее 10 лет назад в Израиле был разработан уникальный аппарат, работающий на гелии и аргоне в замкнутой системе. Устройство позволяет осуществлять полностью контролируемое по глубине и площади замораживание тканей до температуры минус 60°-180°С. С помощью данной техники можно произвести замораживание в самых труднодоступных участках, таких как область таза или позвоночник. Это было абсолютно недостижимо ранее, когда применялась техника «открытого» замораживания путем непосредственного воздействия жидким азотом на опухоль с помощью специального кувшина и воронок.
Новый метод позволяет удалять различные доброкачественные новообразования кости, в том числе такие агрессивные как гигантоклеточная опухоль (остеобластокластома), а также метастатические опухоли низкой степени злокачественности и отдельные типы первичных злокачественных опухолей кости.
В ходе операции удаляют новообразование, оставляя костную основу; полость заполняют металлами или цементом. Замораживание предотвращает местный рецидив опухоли. Данная процедура сопряжена с меньшим риском повреждения сустава, нежели при более обширных операциях. Во многих случаях криорезекция избавляет от необходимости ампутации конечностей.
По результатам метод замораживания аналогичен радиотерапии. В то же время, он отличается явным преимуществом, поскольку не сопряжен с характерными для облучения побочными явлениями (тошнота, рвота, поносы, общая слабость, жжение кожи, выпадение волос, снижение сексуальной функции, ухудшение слуха).
Иными словами, речь идет о новаторской эффективной альтернативе облучению, позволяющей достичь тех же результатов с меньшими страданиями и дискомфортом для пациента.
Каковы ожидаемые результаты процедуры?
Криорезекция – новаторский метод удаления опухоли, сопряженный с относительно малым риском повреждения суставов и вынужденной ампутации конечностей. Угроза местного рецидива опухолевого процесса также снижается.
Как практически осуществляется процедура?
Криогенная деструкция опухоли выполняется обычно под общим наркозом. В начале операции производится разрез в проекции зоны опухоли. Затем выполняется отделение опухолевой ткани от кости с помощью кюреток (хирургических ложек) и специальных сверл.
Замораживание ложа опухоли и окружающих тканей возле нее выполняется с помощью специального прибора, работающего на гелии и аргоне в замкнутой системе (с достижением температур 60°-180°С).
Нехватка костной ткани восполняется металлами или цементом. Кожный разрез сшивается, накладывается повязка.
Какая анестезия используется для данной процедуры?
Общий наркоз
Каков процент успешных операций, с какими факторами риска сопряжена криорезекция?
Как и в случае с любой другой хирургической инвазивной манипуляцией, криорезекция опухолей кости сопряжена с определенным риском осложнений. Очень важно, чтобы пациент учитывал данные факторы в процессе принятия решения о выполнении операции. Среди возможных осложнений – кровотечение, инфекция, повреждение нервов, повреждение соседних тканей или появление трещин в кости (эти явления могут проявиться и в отдаленном послеоперационном периоде). Кроме того, нельзя также полностью исключить возможность местного рецидива.
Что произойдет после операции?
По окончании хирургического вмешательства пациент переводится в отделение послеоперационного наблюдения. За это время происходит постепенный выход из наркоза. Затем пациент поступает в обычное стационарное отделение.
Что происходит после выписки из больницы?
Если после выписки из больницы у пациента поднимается температура выше 38°С, либо появляются другие тревожные симптомы, следует немедленно сообщить об этом на отделение.
Злокачественные опухоли костной и хрящевой тканей
Различают первичные и метастатические (вторичные) опухоли костной и хрящевой ткани.
Первичные опухоли возникают непосредственно из кости или хряща, а метастатические поражения наблюдаются при распространении других опухолей (например, рака легкого, молочной железы, предстательной железы и пр.) в кости.
К доброкачественным опухолям костной и хрящевой тканей относятся: остеома, остеоид-остеома, остеобластома, остеохондрома, гемангиома и хондромиксоидная фиброма.
Эти опухоли не метастазируют и, как правило, не опасны для жизни больного. Оперативное удаление опухоли является единственным методом лечения, в результате которого больные полностью выздоравливают.
Остеосаркома (остеогенная саркома) является наиболее часто встречающейся первичной злокачественной опухолью кости (35%).
Наиболее часто остеосаркома выявляется в возрасте от 10 до 30 лет, однако в 10% случаев опухоль диагностируется в возрасте 60-70 лет. В среднем возрасте остеосаркома возникает очень редко. Мужчины заболевают чаще женщин. Остеосаркома чаще поражает верхние и нижние конечности, а также кости таза.
Более детальная информация об остеосаркоме представлена в разделе “Злокачественные опухоли у детей”.
Хондросаркома развивается из хрящевых клеток и занимает второе место среди злокачественных опухолей костной и хрящевой тканей (26%).
Она достаточно редко выявляется у лиц в возрасте до 20 лет.
После 20 лет риск развития хондросаркомы повышается до 75 лет. Опухоль возникает с одинаковой частотой у мужчин и женщин.
Хондросаркома обычно локализуется на верхних и нижних конечностях и в тазу, но может также поражать ребра и другие кости.
Иногда хондросаркома развивается в результате злокачественного перерождения доброкачественной опухоли остеохондромы.
Саркома Юинга названа в честь описавшего ее врача в 1921 г. Чаще всего опухоль возникает в кости, однако в 10% случаев саркому Юинга можно обнаружить в других тканях и органах. Она занимает третье место по частоте среди злокачественных опухолей костей. Наиболее часто поражаются длинные трубчатые кости верхних и нижних конечностей, реже – кости таза и другие кости. Саркома Юинга чаще всего диагностируется у детей и подростков и редко – у лиц старше 30 лет.
Фибросаркома и злокачественная фиброзная гистиоцитома (6%) развиваются из так называемых мягких тканей, к которым относятся связки, сухожилия, жировая ткань и мышцы.
Обычно эти опухоли выявляются в среднем и пожилом возрасте.
Верхние и нижние конечности и челюсть – наиболее частые локализации фибросаркомы и злокачественной фиброзной гистиоцитомы.
Гигантоклеточная опухоль кости может быть как доброкачественной, так и злокачественной.
Чаще всего встречается доброкачественный вариант опухоли.
10% гигантоклеточных опухолей кости протекают злокачественно, что выражается в метастазировании в другие части тела, а также частом местном рецидивировании после оперативного удаления.
Обычно возникают на верхних и нижних конечностях у молодых взрослых и людей среднего возраста.
Хордома (8%) возникает на основании черепа или в позвонках.
Хирургическое вмешательство и применение лучевой терапии осложнены, в связи с близким расположением спинного мозга и жизненно важных нервов. После проведенного лечения больные должны находиться под тщательным наблюдением, так как возможен повторный рост (рецидив) опухоли, спустя многие годы.
Неходжкинские лимфомы (лимфосаркомы) обычно развиваются в лимфатических узлах, но иногда могут первично поражать кость.
Множественная миелома возникает из плазматических клеток костного мозга и не относится к первичным опухолям костей.
Иногда процесс локализуется только в одной кости, но обычно наблюдается множественное поражение костной ткани.
Как часто возникают злокачественные опухоли костной и хрящевой ткани?
Первичные злокачественные опухоли костной и хрящевой ткани составляют менее 0,2% от всех форм рака.
В России в 2002 г. было выявлено 2218 случаев злокачественных опухолей костей и хрящевой ткани.
Показатель заболеваемости составил 1,6 на 100 тысяч населения.
Максимальный уровень заболеваемости (4,0 на 100 тыс.) зарегистрирован в возрастной группе 75-79 лет.
Риск развития злокачественных опухолей костной и хрящевой ткани в течение жизни составляет 0,12%.
Предполагается, что в течение 2004 г. в США может быть выявлено 2440 случаев этих опухолей.
Факторы риска развития злокачественных опухолей костной и хрящевой ткани.
При различных формах рака могут быть свои факторы риска. Наличие одного или нескольких факторов риска еще не означает обязательное развитие опухоли. Так, у большинства больных опухолями костей и хряща нет явных факторов риска.
Ниже приводятся отдельные факторы, повышающие вероятность развития злокачественных опухолей костной и хрящевой тканей.
Наследуемые гены. У некоторых больных остеосаркомой возникновение опухоли можно объяснить наличием наследственных факторов. Синдром Ли-Фраумени предрасполагает к развитию различных опухолей, включая рак молочной железы, опухолей головного мозга, остеосаркомы и других видов сарком.
Ретинобластома является редкой опухолью глаза у детей. 6-10% ретинобластом объясняется наследственными факторами. У детей с наследственной формой опухоли повышен риск развития остеосаркомы. Проведенная лучевая терапия по поводу ретинобластомы также повышает риск возникновения остеосаркомы костей черепа.
Болезнь Педжета может поражать одну или несколько костей и считается предопухолевым заболеваниям. Эта болезнь возникает чаще всего у людей старше 50 лет. При болезни Педжета кости утолщаются, но становятся хрупкими, что может приводить к переломам. В 5-10% случаев на фоне тяжелого течения болезни Педжета развиваются костные саркомы (обычно остеосаркомы).
Множественные экзостозы (разрастание костной ткани) повышают риск развития остеосаркомы.
Множественные остеохондромы образованы костной и хрящевой тканями.
Некоторые люди наследуют повышенную частоту развития множественных остеохондром, что увеличивает риск возникновения остеосаркомы.
Множественные энхондромы развиваются из хрящевой ткани и предрасполагают к повышенному риску образования хондросаркомы, хотя этот риск и незначительный.
Радиация может приводить к повышению риска развития костных опухолей. При этом обычное рентгенологическое исследование не представляет опасности для человека.
С другой стороны, высокие дозы облучения при лечении других опухолей могут повышать риск возникновения злокачественных опухолей костей.
Так, лучевая терапия в молодом возрасте, а также дозы свыше 60 Грей повышают риск образования опухолей костей.
Воздействия радиоактивных веществ (радия и стронция) также увеличивает риск развития опухолей костей, так как они накапливаются в костной ткани.
Неионизирующее излучение в виде микроволновых и электромагнитных полей, возникающих от линий электропередач, мобильных (сотовых) телефонов и бытовой техники не связано с риском возникновения костных опухолей.
МОЖНО ЛИ ПРЕДУПРЕДИТЬ ВОЗНИКНОВЕНИЕ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ КОСТНОЙ И ХРЯЩЕВОЙ ТКАНИ?
Изменение образа жизни может предотвратить развитие многих форм рака, однако это, к сожалению, не относится к опухолям из костей и хряща.
Диагностика опухолей костной и хрящевой тканей
ПРИЗНАКИ И СИМПТОМЫ ЗАБОЛЕВАНИЯ
Боль в пораженной кости – самый частый симптом опухолей костей и хряща. Поначалу боль не постоянна и беспокоит больше по ночам или при ходьбе в случае поражения нижней конечности. По мере роста опухоли боль становится постоянной.
Боль усиливается при движении и может привести к хромоте при наличии опухоли нижней конечности.
Припухлость в области боли может появиться через несколько недель. Иногда опухоль можно прощупать руками.
Переломы встречаются нечасто и могут возникать как в области самой опухоли, так и в непосредственной близости от нее.
Общие симптомы возникают при распространенном процессе и выражаются в виде потери веса и повышенной утомляемости.
Стандартный рентгеновский снимок в большинстве случаев позволяет обнаружить опухоль кости, которая может выглядеть как полость или дополнительное разрастание костной ткани.
Компьютерная томография (КТ) (иногда с дополнительным введением контрастного вещества) дает возможность выявить опухоли плечевого пояса, костей таза и позвоночника.
Магнитно-резонансная томография (МРТ) особенно целесообразна при поражении позвоночника и спинного мозга.
Радиоизотопное сканирование костей с помощью технеция позволяет обнаружить как степень местного распространения опухоли, так и поражение других костей. Данный метод более эффективен по сравнению со стандартным рентгенологическим исследованием костей.
Биопсия (взятие кусочка опухоли для исследования) является обязательной, так как дает право подтвердить или исключить опухолевое поражение кости или хрящевой ткани. При этом биопсию можно выполнить иглой или во время операции.
После детального обследования уточняется стадия заболевания.
В зависимости от распространенности процесса могут быть установлены стадии — от I до IV.
Кроме того, исследование под микроскопом позволяет выяснить степень злокачественности опухоли.
Зрелые опухоли имеют низкую степень злокачественности, умеренно дифференцированные опухоли – промежуточную степень злокачественности, низко — дифференцированные (незрелые) опухоли – высокую степень злокачественности.
Наибольшей агрессивностью обладают недифференцированные (наиболее незрелые) опухоли.
Лечение опухолей костей и хряща
Операция является наиболее важным методом лечения костных и хрящевых опухолей. Цель хирургического вмешательства – удаление всей опухоли в пределах здоровых тканей. При возникновении опухоли в области таза оперативное вмешательство может быть затруднено из-за расположенных рядом жизненно важных органов.
Если еще 10 лет тому назад возникновение злокачественной опухоли на конечности приводило к потере пораженной конечности, то в настоящее время наблюдается тенденция к сохранению конечности.
Часть пораженной кости может быть удалена с последующим замещением дефекта другой костью или металлическим протезом для сохранения функции конечности.
При значительных размерах опухоли сначала проводится химиотерапия или лучевая терапия, а затем после сокращения размеров опухоли выполняется сохранная операция.
Ампутации (удаление конечности) выполняются нечасто. В послеоперационном периоде больному изготавливают протез.
В случае метастатического поражения легких иногда производятся операции по удалению опухолевых узлов.
Различают два вида лучевой терапии при лечении опухолей костной и хрящевой тканей: наружное облучение и брахитерапию. При наружном облучении источник находится вне тела.
Лучи фокусируются на область опухоли.
Брахитерапия подразумевает использование радиоактивного материала, вводимого непосредственно в опухоль. Этот вид облучения можно применять как отдельно, так и в комбинации с наружным облучением.
У некоторых больных, особенно при плохом общем состоянии, лучевая терапия может оказаться основным методом лечения.
У больных саркомой Юинга лучевая терапия является основным методом лечения.
После нерадикальной операции лучевая терапия назначается для уничтожения оставшейся части опухоли.
Облучение может быть использовано с паллиативной целью для уменьшения симптомов опухоли, например, боли.
При проведении лучевой терапии возможно появление побочных эффектов в виде изменений кожи и повышенной утомляемости. Эти явления проходят самостоятельно вскоре после окончания лечения. При облучении области таза возможно появление тошноты, рвоты и жидкого стула.
Лучевая терапия, проводимая на область грудной клетки, способна вызвать повреждение легких, что в свою очередь может привести к одышке.
Облучение в области верхних и нижних конечностей в ряде случаев сопровождается отеком, болью и слабостью. Лучевая терапия может усугубить побочные эффекты, вызванные химиотерапией.
В зависимости от вида опухоли и стадии заболевания химиотерапия может быть использована как основное или вспомогательное (к операции) лечение.
При этом применяется комбинация противоопухолевых препаратов. Наиболее активными препаратами при этих опухолях являются: метотрексат (в высоких дозах в сочетании с лейковорином), доксорубицин и цисплатина.
В ряде случаев химиотерапия назначается до операции с целью сокращения размеров опухоли, в других — сразу после хирургического вмешательства для уничтожения оставшихся опухолевых клеток. У больных с обширным распространением (метастазированием) опухоли могут применяться и другие противоопухолевые препараты: винкристин, этопозид, дактиномицин, ифосфамид.
Химиотерапия, уничтожая опухолевые клетки, повреждает также нормальные клетки, вызывая побочные эффекты и осложнения. Выраженность побочных эффектов зависит от типа препарата, общей дозы и длительности применения.
Из временных побочных эффектов можно отметить: тошноту, рвоту, потерю аппетита, облысение, появление язв во рту. Уменьшение количества эритроцитов, лейкоцитов и тромбоцитов в крови в результате повреждения костного мозга может вызывать малокровие (анемию), повышенную восприимчивость к инфекции, кровотечения.
Выживаемость больных с опухолями костей и хряща
Длительная (5-летняя) выживаемость больных, страдающих злокачественными опухолями костей и хряща, зависит от стадии заболевания и составляет 64-80% при ранних (I-II) стадиях и 17 – 44% при более поздних (III-IV) стадиях заболевания.
Что происходит после завершения всей программы лечения?
После прекращения противоопухолевого лечения больной должен находиться под наблюдением врачей, которые могут назначить различные исследования.
Больной, со своей стороны, может помочь быстрейшему восстановлению после операции и дополнительного лечения, соблюдая разумный образ жизни.
Если Вы курите, то бросьте эту вредную привычку. Отказ от курения улучшит Ваше самочувствие и аппетит.
Если Вы злоупотребляли алкоголем, то сократите его количество или вообще откажитесь от спиртного.
Употребляйте достаточное количество овощей и фруктов. Как можно больше отдыхайте.
Наблюдение у врачей дает возможность рано выявить рецидив (возврат) опухоли или метастазы, что позволяет во многих случаях провести эффективное повторное лечение
Резекция костей таза с удалением опухоли и эндопротезированием
Пациентка О. 25 лет обратилась в поликлинику по месту жительства с жалобами на хромоту, боли в паховой области справа преимущественно ночью, иррадиирующие в правый коленный сустав. Во время беременности на 6- 7 месяце боли распространились на кости таза, а также возникло уплотнение в области правой половины таза. Во время родов 01.01.2014 года отмечалась слабость в правой ноге, онемение конечности. Через неделю появились боли в нижней части спины. Осмотрена гинекологом , выполнены КТ головного мозга и брюшной полости, рентген легких и таза. При обследовании выявлено образование в области правой половины таза. Выполнена биопсия: гистологическая картина может соответствовать хондросаркоме (Grade 1). Нельзя также исключить хондробластический вариант остеосаркомы, но гистологически больше данных за хрящевую опухоль.
Заключение по рентгенологическому исследованию от 10.02.2014: на рентгенограмме костей таза определяется преимущественно литическая деструкция тела и горизонтальной ветви правой лонной кости со вздутием, спикулообразным периостозом и довольно четко ограниченным, большим экстраоссальным компонентом с участками патологического остеогенеза, общими размерами 10*9см. Патологический перелом горизонтальной ветви правой лонной кости. Рентгенологическая картина может соответствовать остеосаркоме правой лонной кости, осложненной патологическим переломом. На представленных снимках таза и КТ определяется литическая деструкция костей правой половины таза.
В марте 2014 года в нашей клинике пациентка оперирована. Ей выполнена резекция костей таза с удалением опухоли и эндопротезированием. Морфологический диагноз по данным исследования операционного материала — хондробластическая остеосаркома правой лонной кости, Grade 3, с инвазией мягких тканей. В краях резекции опухолевого роста не выявлено, как и во всех удаленных лимфатических узлах.
Послеоперационный период протекал без осложнений. В октябре 2014 года пациентка уже могла передвигаться самостоятельно без опоры. В настоящее время чувствует себя удовлетворительно.
Еще более интересный случай мы наблюдали 2 года назад. С хирургической точки зрения клиническая ситуация была непростой, но уникальность наблюдения заключается в том, что после операции больная смогла выносить и родить здорового ребенка.
Пациентка Б. 40 лет в декабре 2011 года обратилась в поликлинику по месту жительства с жалобами на сильные боли в правом тазобедренном суставе, хромоту. Выполнены 4 блокады, в дальнейшем консультирована неврологом, проводилась терапия корешкового синдрома консервативными препаратами без выраженного эффекта.
С течением времени жалобы нарастали, в июне 2012 года при обследовании по данным серии рентгенограмм патологии не выявлялось, однако по данным МРТ и КТ в ноябре 2012 в теле правой подвздошной кости определялся очаг остеолитической деструкции без четких контуров, размерами до 4,5х3,2х1,7см, структура очага неоднородна.
Пациентка поступила в нашу клинику, была обследована, поставлен диагноз хондросаркома подвздошной кости с разрушением кортикального слоя и подрастанием к прилежащим мягким тканям, Grade 2. Мелкий участок роста хондросаркомы (диаметром 0,6 см) обнаружен в проксимальном отделе шейки бедренной кости.
После необходимой подготовки пациентке выполнена резекция костей таза с удалением опухоли и эндопротезированием. В послеоперационном периоде осложнений не было, пациентка довольно быстро вернулась к самостоятельной двигательной активности. Реабилитация после проведенного хирургического вмешательства была настолько полной, что в 2014 году пациентка смогла выносить и родить ребенка.
Следует отметить, что выполнение одномоментного онкологического эндопротезирования в хирургии опухолей опорно-двигательного аппарата значительно сокращает время реабилитации пациентов, увеличивает качество их жизни. До начала применения эндопротезов подобные операции проводились без замещения дефекта. Пациенты, перенесшие оперативное вмешательство, передвигались с опорой, или без опоры, но значительно прихрамывая.
Отек костного мозга
Отек костного мозга — это скопление жидкости в костном мозге. Ваш врач может назвать это поражением костного мозга. Чаще всего он находится в вашем:
Костный мозг — это мягкая губчатая ткань, которая находится в середине большинства ваших костей. Он содержит стволовые клетки крови. Это особые клетки, которые в конечном итоге могут стать эритроцитами, лейкоцитами или тромбоцитами.
Отек — это отек, который возникает, когда в вашем теле накапливается жидкость.
Отек костного мозга может быть болезненным, но есть методы лечения.В некоторых случаях она проходит сама по себе.
Причины
Отек костного мозга может возникнуть по многим причинам, в том числе:
Травма. Несколько разных могут привести к отеку костного мозга. К ним относятся:
Артрит. Многие типы, включая остеоартрит и ревматоидный артрит, вызывают отек костного мозга. В случае остеоартрита отек обычно появляется вместе с потерей хряща по мере того, как болезнь ухудшается.
Продолжение
Остеопороз .Поскольку кости становятся слабыми и начинают легко ломаться, более вероятен отек костного мозга. Это особенно часто встречается, когда остеопороз поражает колено и бедро.
Опухоли костей. Некоторые виды рака могут вызывать появление лишней жидкости в костях. Это может вызвать отек костного мозга. Лучевая терапия рака также может повысить вероятность отека костного мозга.
Костные инфекции. Когда ваше тело борется с инфекцией костей (ваш врач может назвать это остеомиелитом), ваши ткани имеют тенденцию опухать.Это может привести к излишней жидкости в костях.
Симптомы
Если у вас отек костного мозга, у вас могут быть симптомы, а могут и не быть.
Боль — обычно главный признак того, что что-то не так. Вы также можете заметить опухшие суставы. Ваш врач может назвать это совместным выпотом. Это обычное явление, когда у вас появляются отеки вокруг колен.
Колени также могут быть опухшими, теплыми и болезненными.
Диагноз
Если ваш врач подозревает, что у вас может быть отек костного мозга, вы пройдете медосмотр, и он задаст вам вопросы о вашей истории болезни.Кроме того, вы, вероятно, сделаете анализы крови, чтобы определить сильное воспаление в вашем теле.
Отек костного мозга не выявляется на рентгеновском снимке или компьютерной томографии. Поэтому при необходимости ваш врач проведет МРТ или УЗИ, чтобы проверить, есть ли оно у вас.
Лечение
Во многих случаях отек костного мозга проходит с помощью отдыха, терапии и обезболивающих, таких как нестероидные противовоспалительные препараты (НПВП). Возможно, вам придется отдыхать несколько месяцев, чтобы почувствовать себя лучше.
В более серьезных случаях ваш врач может порекомендовать другие лекарства и операцию.Одна из процедур, хирургия основной депрессии, включает в себя сверление крошечных отверстий в пораженной области, чтобы снять давление и облегчить боль. Затем ваш хирург может заполнить отверстия стволовыми клетками или материалом костного трансплантата, чтобы помочь здоровому костному мозгу расти.
Ушиб костей: симптомы, лечение и перспективы
Ушибы могут возникать как в костях, так и в мягких тканях.
Большинство людей знакомы с синяками, обесцвечиванием и припухлостью, которые характерны после удара по мышцам и мягким тканям.
Синяки могут длиться от нескольких дней до месяцев и варьироваться от легкой до тяжелой. Ушибы костей — одни из самых серьезных и болезненных. Обычно они заживают в течение нескольких месяцев, хотя более крупные синяки могут занять больше времени.
Синяки образуются при разрыве кровеносного сосуда у поверхности кожи после удара. Из-за разорванных кровеносных сосудов небольшое количество крови попадает в ткани под кожей.
Эта область сначала будет красного цвета, затем изменится на синий или фиолетовый, зеленый, желто-коричневый и, наконец, нормальный цвет кожи человека по мере заживления синяка.
Синяки возникают не только под кожей, но и в более глубоких тканях, органах и костях. Хотя эти более глубокие синяки могут не иметь видимых признаков кровотечения, они могут вызывать боль.
В 1988 году исследование десяти человек с изнурительной болью в бедрах и коленях обнаружило состояние, которое исследователи назвали отеком костного мозга. Было обнаружено, что у людей с болью в бедре и коленях изменилась плотность костного мозга на магнитно-резонансной томографии (МРТ), которая не была видна при рентгенологическом исследовании.
Отек костного мозга теперь обычно называют «ушибом кости», чтобы отразить травматический характер состояния. Ушиб кости иногда называют ушибом кости.
Следующие факторы могут вызвать изменения костного мозга при ушибе кости:
- Повышенное кровообращение: расширенные кровеносные сосуды задерживают кровоток, что приводит к серьезному воспалению.
- Жидкость в кости: при мышечных травмах жидкость скапливается в мышцах и заставляет их набухать. Это называется отеком.Кости не могут набухать, так как они твердые. Вместо этого жидкость в костях создает давление, что приводит к боли.
- Реактивная гиперемия: это происходит, когда кровоток увеличивается после временного прерывания.
- Перелом: может быть небольшой перелом в слое кости чуть ниже суставного хряща.
Трабекулы — это сеть поддерживающих фиброзных тканей в кости. Полный перелом кости означает, что все костные трабекулы в этой конкретной области кости повреждены, что вызывает перелом.
Ушиб кости часто является стадией перед переломом. В этом случае ломаются только некоторые трабекулы.
В области вокруг ушиба кости симптомы могут включать:
- опухоль
- боль или болезненность, которая продолжается после исчезновения синяка
- изменение цвета кожи
- боль в суставах около зоны удара
- воспаление суставов
- жесткость сустава
Боль от ушиба кости длится дольше, чем боль от травмы мягких тканей.
Существует три вида ушибов кости:
- поднадкостничная гематома, при которой кровь накапливается под фиброзной мембраной, покрывающей поверхность кости
- межкостный синяк, вызывающий кровотечение и опухоль в центральной полости кости, где красный и желтый костный мозг хранится
- субхондральное поражение, где между хрящом и костью происходит кровотечение и отек.
Тип костного ушиба зависит от локализации повреждения на кости.
Поднадкостничная гематома чаще всего возникает после травматического удара по кости. Часто встречается в нижних частях тела.
Межкостный синяк может возникнуть, если человек регулярно оказывает сильное давление на кость. Этот вид синяков поражает в основном футболистов, баскетболистов и бегунов.
Либо сжимающая сила, которая раздавливает клетки и разделяет хрящ и подлежащую кость, либо вращательная сила скручивания вызывает субхондральные поражения. Этот тип ушиба кости также часто встречается у футболистов и баскетболистов.
Прыжки или удары при беге по твердой поверхности могут вызвать ушибы костей всех трех типов.
Любая кость в теле может получить синяк. Люди часто сообщают о ушибах костей колена, запястья, пяточной кости, стопы, лодыжки и бедра.
Они часто следуют за единичным травматическим событием, например, спортивной травмой, падением, автомобильной аварией или ударом человека или объекта.
Повреждения, вызванные скручиванием, могут вызывать как растяжения суставов, так и ушибы костей.
Ушибы костей могут возникать после следующих форм травм:
- прямой удар по кости
- силы, связанные с отрывом кожи или мышцы от кости
- две кости, ударяющие друг друга после травм связок
- повреждение соседних костей
Каждая из этих форм травмы приводит к уникальному типу ушиба кости.
Заболевания, такие как артрит, когда поверхности костей могут соприкасаться друг с другом, также могут вызвать ушиб кости.
Факторы риска
Человек может подвергаться большему риску образования синяков костей, если он:
- занимается спортом с высокими физическими нагрузками
- имеет тяжелую физическую работу
- не использует защитное снаряжение для своего вида спорта или профессии
- иметь остеоартрит
Ушибы костей часто встречаются у людей, играющих в футбол, футбол, хоккей и баскетбол, у тех, кто занимается боевыми искусствами, и у бегунов.
Травмы передней крестообразной связки в юношеском спорте
В средних школах США наблюдается значительный рост количества занятий спортом. За последние несколько десятилетий участие мужчин увеличилось примерно на 3 процента, а участие женщин удваивается каждые 10 лет.
Такой рост активности в спорте привел к увеличению травм передней крестообразной связки (ПКС) у спортсменов.
ACL проходит по диагонали через середину колена и обеспечивает стабильность вращения.Спортсмены, которые занимаются такими востребованными видами спорта, как футбол, футбол и баскетбол, чаще всего травмируют свою крестообразную связку.
МРТ-исследования острого повреждения ПКС выявили кровоподтеки, ушибы или отек костей у более чем 80 процентов участников исследования. Исследователи полагают, что сильное воздействие хряща большеберцовой и бедренной костей переходит на кость и вызывает ушибы.
Важно получить заключение медицинского работника, если человек подозревает ушиб кости.
Состояние может быть частью более серьезной проблемы. Обратитесь за медицинской помощью, если опухоль усиливается, не уменьшается в размерах или если боль усиливается без реакции на обезболивающие.
Врач часто изучает историю болезни и описание симптомов и спрашивает, как произошла травма. Они могут провести медицинский осмотр и проверить поврежденную область на предмет боли, синяков и отеков.
Врач может запросить МРТ, если симптомы не улучшатся.
Ушибы костей не обнаруживаются на рентгеновских снимках, хотя врач может выполнить его, чтобы исключить перелом кости. На МРТ они выглядят как плохо очерченные участки костного мозга.
Ушиб кости можно лечить покоем, льдом, компрессией, возвышением, мерами предосторожности и обезболивающим.
Врач может посоветовать:
- отдых пораженной кости или сустава
- уменьшение отека за счет поднятия травмированной области выше уровня сердца
- прикладывание льда к травме несколько раз в день
- прием обезболивающих, таких как ацетаминофен, для уменьшить боль и воспаление
- носить бандаж для ограничения движений
- выполнение субхондропластики, процедуры, при которой хирург вводит костный заменитель, называемый фосфатом кальция, в поврежденную область под рентгеновским контролем
Избегайте постоянного, интенсивного давления или тяжелый вес на пораженный участок для предотвращения обострения.Если кость или сустав недостаточно отдыхают, процесс заживления может замедлиться и может произойти дальнейшее повреждение.
Медицинский работник также может дать совет по питанию. Диета, богатая кальцием, витамином D и белком, может помочь процессу заживления.
Избегайте курения, так как это может замедлить заживление костей.
В редких случаях организму может быть сложно вернуть кровоток в поврежденную область, что вызывает аваскулярный некроз кости. Аваскулярный некроз — это отмирание костной ткани из-за отсутствия кровоснабжения.Если кость подвергнется аваскулярному некрозу, повреждение может быть необратимым.
Время заживления ушиба кости зависит от его степени тяжести. Ушибы костей заживают всего за 3 недели, а на полное заживление уходит до 2 лет.
Хотя ушибы костей не всегда можно предотвратить, сбалансированное питание, регулярные физические упражнения, отказ от курения и ограничение потребления алкоголя могут способствовать укреплению костей и заживлению.
Также важно носить рекомендованное защитное снаряжение во время занятий спортом, чтобы защитить кости от дальнейших травм.
Ушиб костей: симптомы, лечение и перспективы
Ушибы могут возникать как в костях, так и в мягких тканях.
Большинство людей знакомы с синяками, обесцвечиванием и припухлостью, которые характерны после удара по мышцам и мягким тканям.
Синяки могут длиться от нескольких дней до месяцев и варьироваться от легкой до тяжелой. Ушибы костей — одни из самых серьезных и болезненных. Обычно они заживают в течение нескольких месяцев, хотя более крупные синяки могут занять больше времени.
Синяки образуются при разрыве кровеносного сосуда у поверхности кожи после удара.Из-за разорванных кровеносных сосудов небольшое количество крови попадает в ткани под кожей.
Эта область сначала будет красного цвета, затем изменится на синий или фиолетовый, зеленый, желто-коричневый и, наконец, нормальный цвет кожи человека по мере заживления синяка.
Синяки возникают не только под кожей, но и в более глубоких тканях, органах и костях. Хотя эти более глубокие синяки могут не иметь видимых признаков кровотечения, они могут вызывать боль.
В 1988 году исследование десяти человек с изнурительной болью в бедрах и коленях обнаружило состояние, которое исследователи назвали отеком костного мозга.Было обнаружено, что у людей с болью в бедре и коленях изменилась плотность костного мозга на магнитно-резонансной томографии (МРТ), которая не была видна при рентгенологическом исследовании.
Отек костного мозга теперь обычно называют «ушибом кости», чтобы отразить травматический характер состояния. Ушиб кости иногда называют ушибом кости.
Следующие факторы могут вызвать изменения костного мозга при ушибе кости:
- Повышенное кровообращение: расширенные кровеносные сосуды задерживают кровоток, что приводит к серьезному воспалению.
- Жидкость в кости: при мышечных травмах жидкость скапливается в мышцах и заставляет их набухать. Это называется отеком. Кости не могут набухать, так как они твердые. Вместо этого жидкость в костях создает давление, что приводит к боли.
- Реактивная гиперемия: это происходит, когда кровоток увеличивается после временного прерывания.
- Перелом: может быть небольшой перелом в слое кости чуть ниже суставного хряща.
Трабекулы — это сеть поддерживающих фиброзных тканей в кости.Полный перелом кости означает, что все костные трабекулы в этой конкретной области кости повреждены, что вызывает перелом.
Ушиб кости часто является стадией перед переломом. В этом случае ломаются только некоторые трабекулы.
В области вокруг ушиба кости симптомы могут включать:
- опухоль
- боль или болезненность, которая продолжается после исчезновения синяка
- изменение цвета кожи
- боль в суставах около зоны удара
- воспаление суставов
- жесткость сустава
Боль от ушиба кости длится дольше, чем боль от травмы мягких тканей.
Существует три вида ушибов кости:
- поднадкостничная гематома, при которой кровь накапливается под фиброзной мембраной, покрывающей поверхность кости
- межкостный синяк, вызывающий кровотечение и опухоль в центральной полости кости, где красный и желтый костный мозг хранится
- субхондральное поражение, где между хрящом и костью происходит кровотечение и отек.
Тип костного ушиба зависит от локализации повреждения на кости.
Поднадкостничная гематома чаще всего возникает после травматического удара по кости. Часто встречается в нижних частях тела.
Межкостный синяк может возникнуть, если человек регулярно оказывает сильное давление на кость. Этот вид синяков поражает в основном футболистов, баскетболистов и бегунов.
Либо сжимающая сила, которая раздавливает клетки и разделяет хрящ и подлежащую кость, либо вращательная сила скручивания вызывает субхондральные поражения. Этот тип ушиба кости также часто встречается у футболистов и баскетболистов.
Прыжки или удары при беге по твердой поверхности могут вызвать ушибы костей всех трех типов.
Любая кость в теле может получить синяк. Люди часто сообщают о ушибах костей колена, запястья, пяточной кости, стопы, лодыжки и бедра.
Они часто следуют за единичным травматическим событием, например, спортивной травмой, падением, автомобильной аварией или ударом человека или объекта.
Повреждения, вызванные скручиванием, могут вызывать как растяжения суставов, так и ушибы костей.
Ушибы костей могут возникать после следующих форм травм:
- прямой удар по кости
- силы, связанные с отрывом кожи или мышцы от кости
- две кости, ударяющие друг друга после травм связок
- повреждение соседних костей
Каждая из этих форм травмы приводит к уникальному типу ушиба кости.
Заболевания, такие как артрит, когда поверхности костей могут соприкасаться друг с другом, также могут вызвать ушиб кости.
Факторы риска
Человек может подвергаться большему риску образования синяков костей, если он:
- занимается спортом с высокими физическими нагрузками
- имеет тяжелую физическую работу
- не использует защитное снаряжение для своего вида спорта или профессии
- иметь остеоартрит
Ушибы костей часто встречаются у людей, играющих в футбол, футбол, хоккей и баскетбол, у тех, кто занимается боевыми искусствами, и у бегунов.
Травмы передней крестообразной связки в юношеском спорте
В средних школах США наблюдается значительный рост количества занятий спортом. За последние несколько десятилетий участие мужчин увеличилось примерно на 3 процента, а участие женщин удваивается каждые 10 лет.
Такой рост активности в спорте привел к увеличению травм передней крестообразной связки (ПКС) у спортсменов.
ACL проходит по диагонали через середину колена и обеспечивает стабильность вращения.Спортсмены, которые занимаются такими востребованными видами спорта, как футбол, футбол и баскетбол, чаще всего травмируют свою крестообразную связку.
МРТ-исследования острого повреждения ПКС выявили кровоподтеки, ушибы или отек костей у более чем 80 процентов участников исследования. Исследователи полагают, что сильное воздействие хряща большеберцовой и бедренной костей переходит на кость и вызывает ушибы.
Важно получить заключение медицинского работника, если человек подозревает ушиб кости.
Состояние может быть частью более серьезной проблемы. Обратитесь за медицинской помощью, если опухоль усиливается, не уменьшается в размерах или если боль усиливается без реакции на обезболивающие.
Врач часто изучает историю болезни и описание симптомов и спрашивает, как произошла травма. Они могут провести медицинский осмотр и проверить поврежденную область на предмет боли, синяков и отеков.
Врач может запросить МРТ, если симптомы не улучшатся.
Ушибы костей не обнаруживаются на рентгеновских снимках, хотя врач может выполнить его, чтобы исключить перелом кости. На МРТ они выглядят как плохо очерченные участки костного мозга.
Ушиб кости можно лечить покоем, льдом, компрессией, возвышением, мерами предосторожности и обезболивающим.
Врач может посоветовать:
- отдых пораженной кости или сустава
- уменьшение отека за счет поднятия травмированной области выше уровня сердца
- прикладывание льда к травме несколько раз в день
- прием обезболивающих, таких как ацетаминофен, для уменьшить боль и воспаление
- носить бандаж для ограничения движений
- выполнение субхондропластики, процедуры, при которой хирург вводит костный заменитель, называемый фосфатом кальция, в поврежденную область под рентгеновским контролем
Избегайте постоянного, интенсивного давления или тяжелый вес на пораженный участок для предотвращения обострения.Если кость или сустав недостаточно отдыхают, процесс заживления может замедлиться и может произойти дальнейшее повреждение.
Медицинский работник также может дать совет по питанию. Диета, богатая кальцием, витамином D и белком, может помочь процессу заживления.
Избегайте курения, так как это может замедлить заживление костей.
В редких случаях организму может быть сложно вернуть кровоток в поврежденную область, что вызывает аваскулярный некроз кости. Аваскулярный некроз — это отмирание костной ткани из-за отсутствия кровоснабжения.Если кость подвергнется аваскулярному некрозу, повреждение может быть необратимым.
Время заживления ушиба кости зависит от его степени тяжести. Ушибы костей заживают всего за 3 недели, а на полное заживление уходит до 2 лет.
Хотя ушибы костей не всегда можно предотвратить, сбалансированное питание, регулярные физические упражнения, отказ от курения и ограничение потребления алкоголя могут способствовать укреплению костей и заживлению.
Также важно носить рекомендованное защитное снаряжение во время занятий спортом, чтобы защитить кости от дальнейших травм.
Ушиб костей: симптомы, лечение и перспективы
Ушибы могут возникать как в костях, так и в мягких тканях.
Большинство людей знакомы с синяками, обесцвечиванием и припухлостью, которые характерны после удара по мышцам и мягким тканям.
Синяки могут длиться от нескольких дней до месяцев и варьироваться от легкой до тяжелой. Ушибы костей — одни из самых серьезных и болезненных. Обычно они заживают в течение нескольких месяцев, хотя более крупные синяки могут занять больше времени.
Синяки образуются при разрыве кровеносного сосуда у поверхности кожи после удара.Из-за разорванных кровеносных сосудов небольшое количество крови попадает в ткани под кожей.
Эта область сначала будет красного цвета, затем изменится на синий или фиолетовый, зеленый, желто-коричневый и, наконец, нормальный цвет кожи человека по мере заживления синяка.
Синяки возникают не только под кожей, но и в более глубоких тканях, органах и костях. Хотя эти более глубокие синяки могут не иметь видимых признаков кровотечения, они могут вызывать боль.
В 1988 году исследование десяти человек с изнурительной болью в бедрах и коленях обнаружило состояние, которое исследователи назвали отеком костного мозга.Было обнаружено, что у людей с болью в бедре и коленях изменилась плотность костного мозга на магнитно-резонансной томографии (МРТ), которая не была видна при рентгенологическом исследовании.
Отек костного мозга теперь обычно называют «ушибом кости», чтобы отразить травматический характер состояния. Ушиб кости иногда называют ушибом кости.
Следующие факторы могут вызвать изменения костного мозга при ушибе кости:
- Повышенное кровообращение: расширенные кровеносные сосуды задерживают кровоток, что приводит к серьезному воспалению.
- Жидкость в кости: при мышечных травмах жидкость скапливается в мышцах и заставляет их набухать. Это называется отеком. Кости не могут набухать, так как они твердые. Вместо этого жидкость в костях создает давление, что приводит к боли.
- Реактивная гиперемия: это происходит, когда кровоток увеличивается после временного прерывания.
- Перелом: может быть небольшой перелом в слое кости чуть ниже суставного хряща.
Трабекулы — это сеть поддерживающих фиброзных тканей в кости.Полный перелом кости означает, что все костные трабекулы в этой конкретной области кости повреждены, что вызывает перелом.
Ушиб кости часто является стадией перед переломом. В этом случае ломаются только некоторые трабекулы.
В области вокруг ушиба кости симптомы могут включать:
- опухоль
- боль или болезненность, которая продолжается после исчезновения синяка
- изменение цвета кожи
- боль в суставах около зоны удара
- воспаление суставов
- жесткость сустава
Боль от ушиба кости длится дольше, чем боль от травмы мягких тканей.
Существует три вида ушибов кости:
- поднадкостничная гематома, при которой кровь накапливается под фиброзной мембраной, покрывающей поверхность кости
- межкостный синяк, вызывающий кровотечение и опухоль в центральной полости кости, где красный и желтый костный мозг хранится
- субхондральное поражение, где между хрящом и костью происходит кровотечение и отек.
Тип костного ушиба зависит от локализации повреждения на кости.
Поднадкостничная гематома чаще всего возникает после травматического удара по кости. Часто встречается в нижних частях тела.
Межкостный синяк может возникнуть, если человек регулярно оказывает сильное давление на кость. Этот вид синяков поражает в основном футболистов, баскетболистов и бегунов.
Либо сжимающая сила, которая раздавливает клетки и разделяет хрящ и подлежащую кость, либо вращательная сила скручивания вызывает субхондральные поражения. Этот тип ушиба кости также часто встречается у футболистов и баскетболистов.
Прыжки или удары при беге по твердой поверхности могут вызвать ушибы костей всех трех типов.
Любая кость в теле может получить синяк. Люди часто сообщают о ушибах костей колена, запястья, пяточной кости, стопы, лодыжки и бедра.
Они часто следуют за единичным травматическим событием, например, спортивной травмой, падением, автомобильной аварией или ударом человека или объекта.
Повреждения, вызванные скручиванием, могут вызывать как растяжения суставов, так и ушибы костей.
Ушибы костей могут возникать после следующих форм травм:
- прямой удар по кости
- силы, связанные с отрывом кожи или мышцы от кости
- две кости, ударяющие друг друга после травм связок
- повреждение соседних костей
Каждая из этих форм травмы приводит к уникальному типу ушиба кости.
Заболевания, такие как артрит, когда поверхности костей могут соприкасаться друг с другом, также могут вызвать ушиб кости.
Факторы риска
Человек может подвергаться большему риску образования синяков костей, если он:
- занимается спортом с высокими физическими нагрузками
- имеет тяжелую физическую работу
- не использует защитное снаряжение для своего вида спорта или профессии
- иметь остеоартрит
Ушибы костей часто встречаются у людей, играющих в футбол, футбол, хоккей и баскетбол, у тех, кто занимается боевыми искусствами, и у бегунов.
Травмы передней крестообразной связки в юношеском спорте
В средних школах США наблюдается значительный рост количества занятий спортом. За последние несколько десятилетий участие мужчин увеличилось примерно на 3 процента, а участие женщин удваивается каждые 10 лет.
Такой рост активности в спорте привел к увеличению травм передней крестообразной связки (ПКС) у спортсменов.
ACL проходит по диагонали через середину колена и обеспечивает стабильность вращения.Спортсмены, которые занимаются такими востребованными видами спорта, как футбол, футбол и баскетбол, чаще всего травмируют свою крестообразную связку.
МРТ-исследования острого повреждения ПКС выявили кровоподтеки, ушибы или отек костей у более чем 80 процентов участников исследования. Исследователи полагают, что сильное воздействие хряща большеберцовой и бедренной костей переходит на кость и вызывает ушибы.
Важно получить заключение медицинского работника, если человек подозревает ушиб кости.
Состояние может быть частью более серьезной проблемы. Обратитесь за медицинской помощью, если опухоль усиливается, не уменьшается в размерах или если боль усиливается без реакции на обезболивающие.
Врач часто изучает историю болезни и описание симптомов и спрашивает, как произошла травма. Они могут провести медицинский осмотр и проверить поврежденную область на предмет боли, синяков и отеков.
Врач может запросить МРТ, если симптомы не улучшатся.
Ушибы костей не обнаруживаются на рентгеновских снимках, хотя врач может выполнить его, чтобы исключить перелом кости. На МРТ они выглядят как плохо очерченные участки костного мозга.
Ушиб кости можно лечить покоем, льдом, компрессией, возвышением, мерами предосторожности и обезболивающим.
Врач может посоветовать:
- отдых пораженной кости или сустава
- уменьшение отека за счет поднятия травмированной области выше уровня сердца
- прикладывание льда к травме несколько раз в день
- прием обезболивающих, таких как ацетаминофен, для уменьшить боль и воспаление
- носить бандаж для ограничения движений
- выполнение субхондропластики, процедуры, при которой хирург вводит костный заменитель, называемый фосфатом кальция, в поврежденную область под рентгеновским контролем
Избегайте постоянного, интенсивного давления или тяжелый вес на пораженный участок для предотвращения обострения.Если кость или сустав недостаточно отдыхают, процесс заживления может замедлиться и может произойти дальнейшее повреждение.
Медицинский работник также может дать совет по питанию. Диета, богатая кальцием, витамином D и белком, может помочь процессу заживления.
Избегайте курения, так как это может замедлить заживление костей.
В редких случаях организму может быть сложно вернуть кровоток в поврежденную область, что вызывает аваскулярный некроз кости. Аваскулярный некроз — это отмирание костной ткани из-за отсутствия кровоснабжения.Если кость подвергнется аваскулярному некрозу, повреждение может быть необратимым.
Время заживления ушиба кости зависит от его степени тяжести. Ушибы костей заживают всего за 3 недели, а на полное заживление уходит до 2 лет.
Хотя ушибы костей не всегда можно предотвратить, сбалансированное питание, регулярные физические упражнения, отказ от курения и ограничение потребления алкоголя могут способствовать укреплению костей и заживлению.
Также важно носить рекомендованное защитное снаряжение во время занятий спортом, чтобы защитить кости от дальнейших травм.
Насколько серьезен отек костного мозга?
Отек костного мозга — это термин, используемый для описания скопления жидкости (отека) в костном мозге. Хотя этот термин все еще часто используется клиницистами, сегодня его чаще называют поражением костного мозга.
stevecoleimages / Getty ImagesОтек костного мозга — это состояние, которое можно определить при ультразвуковом или магнитно-резонансном сканировании (МРТ), и оно часто связано с остеоартритом, переломом или травмой сустава.Это также может быть связано с инфекцией костей (остеомиелитом), которая также выявляется на МРТ.
Отек костного мозга при остеоартрозе
Развитие отека костного мозга при остеоартрите обычно свидетельствует об ухудшении состояния. Помимо скопления жидкости на МРТ часто можно обнаружить субхондральные кисты.
Субхондральные кисты возникают, когда повреждение хряща начинает затвердевать и образовывать заполненные жидкостью мешочки (кисты) внутри сустава.Это приводит к сужению суставной щели и дальнейшему износу хряща, в результате чего кость трутся о кость.
По мере того, как теряется все больше и больше хряща, нижележащие нервные рецепторы становятся все более уязвимыми, что приводит к боли и все большей потере подвижности. Это особенно верно в случаях остеоартрита коленного сустава. Несоосность коленного сустава только ухудшает состояние, добавляя структурную нагрузку к уже воспаленным суставам.
Отек костного мозга у людей с остеоартритом связан с плохими результатами.По сравнению с людьми без отеков, их состояние может быстро ухудшаться, часто в течение 15–30 месяцев.
Отек костного мозга при травме
Отек костного мозга обычно наблюдается при переломах и других серьезных травмах костей или суставов, особенно при травмах позвоночника, бедра, коленей или лодыжки.
В контексте травмы этот термин относительно неспецифичен и может относиться к скоплению жидкости или крови или скоплению жидкости в результате фиброза (рубцовая ткань) или некроза (гибель ткани).Взаимодействие с другими людьми
Некоторые из причин отека костного мозга включают:
Хотя некоторые типы отека костного мозга трудно поддаются лечению, те, которые связаны с травматическими повреждениями или повторяющимися движениями, часто можно устранить с помощью отдыха, нестероидных обезболивающих и физиотерапии. В тяжелых случаях могут потребоваться инъекции стероидов или хирургическое вмешательство.
Отек костного мозга может сбивать с толку, влияя на одних людей иначе, чем на других. Хотя он имеет тенденцию исчезать в течение четырех-12 месяцев после травмы, до 15 процентов случаев сохраняются в течение двух или более лет, даже среди тех, кто в остальном находится в идеальном состоянии.
Рак костей (саркома костей): Диагноз
НА ЭТОЙ СТРАНИЦЕ: Вы найдете список общих тестов, процедур и сканирований, которые врачи используют для поиска причины медицинской проблемы. Используйте меню для просмотра других страниц.
Врачи используют множество тестов для обнаружения или диагностики рака. Они также проводят тесты, чтобы узнать, распространился ли рак на другую часть тела, откуда он начался. Если это происходит, это называется метастазированием. Например, визуализационные тесты, такие как рентген, могут использоваться для диагностики саркомы кости и определения того, распространился ли рак.Визуализирующие тесты показывают изображения внутренней части тела. Доброкачественные и раковые опухоли обычно выглядят по-разному при визуализирующих исследованиях, которые описаны ниже.
Несмотря на то, что визуализирующие исследования могут предложить диагноз саркомы кости, по возможности будет выполняться биопсия для подтверждения диагноза и определения подтипа. Для большинства видов рака биопсия — единственный способ поставить окончательный диагноз рака. Если биопсия невозможна, врач может предложить другие тесты, которые помогут поставить диагноз.Для пациента чрезвычайно важно обратиться к хирургу, специализирующемуся на саркомах, например, к онкологу-ортопеду, перед проведением любой операции или биопсии.
В этом разделе описаны варианты диагностики саркомы кости. Не все тесты, перечисленные ниже, будут использоваться для каждого человека. Ваш врач может учитывать следующие факторы при выборе диагностического теста:
Тип подозреваемого рака
Ваши признаки и симптомы
Ваш возраст и общее состояние здоровья
Результаты ранее проведенных медицинских обследований
В дополнение к физическому осмотру для диагностики или определения стадии (или степени) саркомы кости могут использоваться следующие тесты:
Анализы крови. Некоторые лабораторные анализы крови могут помочь в обнаружении саркомы кости. Люди с остеосаркомой или саркомой Юинга могут иметь более высокие уровни щелочной фосфатазы и лактатдегидрогеназы в крови. Однако важно отметить, что высокие уровни не всегда означают рак. Щелочная фосфатаза обычно высока, когда клетки, образующие костную ткань, очень активны, например, когда дети растут или заживает сломанная кость.
Рентген. Рентгеновский снимок — это способ получить изображение структур внутри тела с использованием небольшого количества излучения.
Сканирование костей. Для определения стадии саркомы кости можно использовать сканирование костей. При сканировании костей используется радиоактивный индикатор, чтобы посмотреть на внутреннюю часть костей. Индикатор вводится пациенту в вену. Он собирается в областях костей и обнаруживается специальной камерой. Здоровая кость кажется камере светлее, а участки травм, например, вызванные раковыми клетками, выделяются на изображении.
Компьютерная томография (КТ или CAT). Компьютерная томография позволяет делать снимки внутренней части тела с использованием рентгеновских лучей, сделанных под разными углами. Компьютер объединяет эти изображения в подробное трехмерное изображение, на котором видны любые аномалии или опухоли. Для измерения размера опухоли можно использовать компьютерную томографию. Иногда перед сканированием наносят специальный краситель, называемый контрастным веществом, чтобы улучшить детализацию изображения. Этот краситель можно вводить пациенту в вену или давать в виде таблетки или жидкости для проглатывания.
Магнитно-резонансная томография (МРТ). МРТ использует магнитные поля, а не рентгеновские лучи, для получения детальных изображений тела. МРТ можно использовать для измерения размера опухоли. Перед сканированием наносится специальный краситель, называемый контрастным веществом, для создания более четкого изображения. Этот краситель можно вводить пациенту в вену. МРТ используется для проверки наличия опухолей в соседних мягких тканях. МРТ предоставляют хирургу-ортопеду-онкологу дорожную карту для проведения наилучшей хирургии рака.
Позитронно-эмиссионная томография (ПЭТ) или ПЭТ-КТ. ПЭТ-сканирование может использоваться для определения стадии саркомы кости. ПЭТ-сканирование обычно сочетается с компьютерной томографией (см. Выше), называемой ПЭТ-КТ-сканированием. Однако вы можете услышать, что ваш врач называет эту процедуру просто ПЭТ-сканированием. ПЭТ-сканирование — это способ создать изображение органов и тканей внутри тела. В организм пациента вводится небольшое количество радиоактивного сахарного вещества. Это сахарное вещество поглощается клетками, которые потребляют больше всего энергии. Поскольку рак имеет тенденцию активно использовать энергию, он поглощает больше радиоактивного вещества.Затем сканер обнаруживает это вещество и создает изображения внутренней части тела.
Биопсия. Биопсия — это удаление небольшого количества ткани для исследования под микроскопом. Другие тесты могут указывать на наличие рака, но только биопсия может поставить точный диагноз. Затем патологоанатом анализирует образец (ы). Патолог — это врач, который специализируется на интерпретации лабораторных тестов и оценке клеток, тканей и органов для диагностики заболеваний.Будет ли выполняться пункционная биопсия или послеоперационная биопсия, зависит от того, где находится рак. Во время игольной биопсии в кости делается небольшое отверстие, и образец ткани удаляется из опухоли с помощью игольчатого инструмента. Во время послеоперационной биопсии образец ткани удаляется после того, как в опухоли делается небольшой разрез. Иногда бывает невозможно сделать биопсию.
Тип биопсии и способ ее проведения важны для диагностики и лечения саркомы, поэтому пациентов следует осматривать в специализированном центре саркомы еще до проведения биопсии.В центре саркомы лечащий хирург может определить место биопсии. Поскольку саркомы костей встречаются редко, также важно, чтобы эксперт-патолог изучил образец удаленной ткани, чтобы правильно диагностировать саркому.
После того, как диагностические тесты будут выполнены, ваш врач изучит вместе с вами все результаты. Если диагноз — рак, эти результаты также помогают врачу описать рак. Это называется постановкой и выставлением оценок.
Следующий раздел в этом руководстве — Этапы и классы .Он объясняет систему, которую используют врачи для описания степени заболевания. Используйте меню, чтобы выбрать другой раздел для чтения в этом руководстве.
Рак кости (саркома кости): стадии и степени
НА ЭТОЙ СТРАНИЦЕ: Вы узнаете, как врачи описывают рост или распространение рака, а также то, как выглядят опухолевые клетки под микроскопом. Это называется этапом и степенью. Используйте меню для просмотра других страниц.
Стадия — это способ описания того, где находится рак, если и где он распространился, а также влияет ли он на другие части тела.
Врачи используют диагностические тесты, чтобы определить стадию рака, поэтому определение стадии может быть неполным, пока не будут завершены все тесты. Знание стадии помогает врачу решить, какой вид лечения лучше всего, и может помочь предсказать прогноз пациента, который является шансом на выздоровление. Существуют разные описания стадий для разных типов рака.
промежуточная система TNM
Одним из инструментов, который врачи используют для описания стадии, является система TNM. Врачи используют результаты диагностических тестов и сканирования, чтобы ответить на следующие вопросы:
Опухоль (T): Насколько велика первичная опухоль? Где он находится?
Узел (N): Распространена ли опухоль на лимфатические узлы? Если да, то где и сколько?
Метастазы (M): Распространился ли рак на другие части тела? Если да, то где и сколько?
Результаты объединяются, чтобы определить стадию рака для каждого человека.В большинстве первичных сарком костей существует 5 стадий: стадия 0 (нулевая) и стадии с I по IV (с 1 по 4). Этап представляет собой общий способ описания рака, поэтому врачи могут работать вместе, чтобы спланировать наилучшее лечение.
Вот более подробная информация о каждой части системы TNM для саркомы кости:
Опухоль (T)
В системе TNM буква «Т» плюс буква или цифра (от 0 до 4) используется для описания размера и местоположения опухоли. Размер опухоли измеряется в сантиметрах (см).Сантиметр примерно равен ширине стандартной ручки или карандаша.
Стадии также можно разделить на более мелкие группы, которые помогают описать опухоль еще более подробно. Информация о конкретной стадии опухоли для саркомы кости приведена ниже.
Скелет, туловище, череп и кости лица
TX: Первичная опухоль не может быть оценена.
T0 (Т плюс ноль): Нет данных о первичной опухоли.
T1: Опухоль 8 сантиметров (см) или меньше.
T2: Размер опухоли превышает 8 см.
T3: В первичном участке кости более 1 отдельных опухолей.
Позвоночник
TX: Первичная опухоль не может быть оценена.
T0 (Т плюс ноль): Нет данных о первичной опухоли.
T1: Опухоль обнаруживается только на 1 части позвонка, называемой позвоночным сегментом, или на 2 смежных частях позвонков.
T2: Опухоль обнаруживается только на 3 смежных участках позвонков.
T3: Опухоль обнаруживается на 4 или более соседних частях позвонков или на частях позвонков, которые не расположены рядом друг с другом.
T4: Опухоль проросла в позвоночный канал или магистральные сосуды.
Таз
TX: Первичная опухоль не может быть оценена.
T0 (Т плюс ноль): Нет данных о первичной опухоли без внекостного распространения.
T1: Опухоль расположена только на 1 части таза.
T2: Опухоль располагается только на 1 части таза с внекостным распространением или на 2 части таза без внекостного распространения.
T3: Опухоль обнаружена на 2-х отделах таза с внекостным распространением.
T4: Опухоль обнаружена в 3-х частях таза или пересекла крестцово-подвздошный сустав, соединяющий низ позвоночника с тазом.
Узел (N)
Буква «N» в промежуточной системе TNM означает лимфатические узлы.Эти маленькие бобовидные органы помогают бороться с инфекцией. Лимфатические узлы рядом с местом начала рака называются региональными лимфатическими узлами. Лимфатические узлы в других частях тела называются удаленными лимфатическими узлами. Костные саркомы редко распространяются на лимфатические узлы.
NX: Невозможно оценить регионарные лимфатические узлы.
N0 (N плюс ноль): Рак не распространился на регионарные лимфатические узлы.
N1: Рак распространился на регионарные лимфатические узлы.Это редко бывает при первичной саркоме кости.
Метастазы (M)
Буква «M» в системе TNM описывает, распространился ли рак на другие части тела, что называется отдаленными метастазами.
M0 (M плюс ноль): Рак не метастазировал.
M1: Рак метастазировал в другую часть тела.
Марка (G)
Врачи также описывают этот тип рака по его степени (G). Оценка описывает, насколько раковые клетки выглядят как здоровые при просмотре под микроскопом.
Врач сравнивает злокачественную ткань со здоровой тканью. Здоровая ткань обычно содержит много разных типов клеток, сгруппированных вместе. Если рак похож на здоровую ткань и имеет разные группы клеток, его называют «хорошо дифференцированной» или «низкодифференцированной опухолью». Если злокачественная ткань сильно отличается от здоровой ткани, ее называют «низкодифференцированной» или «высокодифференцированной опухолью». Степень рака может помочь врачу предсказать, как быстро он будет распространяться.В целом, чем ниже степень опухоли, тем лучше прогноз.
GX: Невозможно определить степень опухоли.
G1: Раковые клетки хорошо дифференцированы (низкой степени злокачественности).
G2: Раковые клетки умеренно дифференцированы (высокой степени злокачественности).
G3: Раковые клетки слабо дифференцированы (высокий уровень).
Группа стадий рака
Врачи определяют стадию рака, комбинируя классификации T, N, M и G.Для первичной саркомы кости позвоночника или таза не существует групп стадий. Эти группы этапов предназначены для скелета, туловища, черепа и лицевых костей:
Стадия IA: Опухоль низкой степени злокачественности или не может быть оценена (G1 или GX) до 8 см или меньше (T1). Он не распространился на лимфатические узлы или другие части тела (N0, M0).
Стадия IB: Опухоль низкой степени злокачественности или не может быть классифицирована (G1 или GX) и имеет размер более 8 см (T2), или имеется более 1 отдельных опухолей в первичном участке кости (T3).Он не распространился на лимфатические узлы или другие части тела (N0, M0).
Стадия IIA: Опухоль высокой степени злокачественности (G2 или G3) и размером 8 см или меньше (T1). Он не распространился на лимфатические узлы или другие части тела (N0, M0).
Стадия IIB: Опухоль высокой степени злокачественности (G2 или G3) и больше 8 см (T2). Он не распространился на лимфатические узлы или другие части тела (N0, M0).
Стадия III: В первичном участке кости (T3) имеется несколько опухолей высокой степени злокачественности (G2 или G3), но они не распространились на лимфатические узлы или другие части тела (N0, M0).
Стадия IVA: Опухоль любого размера и степени распространилась на легкое (легкие) (любой G, любой T, N0, M1a).
Стадия IVB: Опухоль любого размера и степени распространилась на лимфатические узлы (любой G, любой T, N1 и любой M) или опухоль любого размера или степени и распространилась на другую кость или орган помимо легкого (любой G, любой T, любой N, M1b).
Рецидив: Рецидив рака — рак вернулся после лечения. Если рак все же вернется, будет проведен еще один раунд тестов, чтобы узнать о степени рецидива.Эти тесты и сканирование часто аналогичны тем, которые проводились во время первоначального диагноза.
В целом у пациентов с наилучшим прогнозом:
Опухоль T1 или T2
Опухоль низкой степени злокачественности (G1)
Опухоль, которая легко удаляется хирургическим путем, например, опухоль на руке или ноге
Локализованная опухоль, которая не распространилась
Определенные генетические изменения
Используется с разрешения Американского колледжа хирургов, Чикаго, Иллинойс.Первоначальным и основным источником этой информации является руководство по стадированию рака AJCC, восьмое издание (2017 г.) , опубликованное Springer International Publishing.
Информация о стадии и степени рака поможет врачу порекомендовать конкретный план лечения. Следующий раздел в этом руководстве — Типы лечения . Используйте меню, чтобы выбрать другой раздел для чтения в этом руководстве.

 Expert Opin Pharmacother 2004, 5: 1243 [PMID: 15163270] BIE2004b
Expert Opin Pharmacother 2004, 5: 1243 [PMID: 15163270] BIE2004b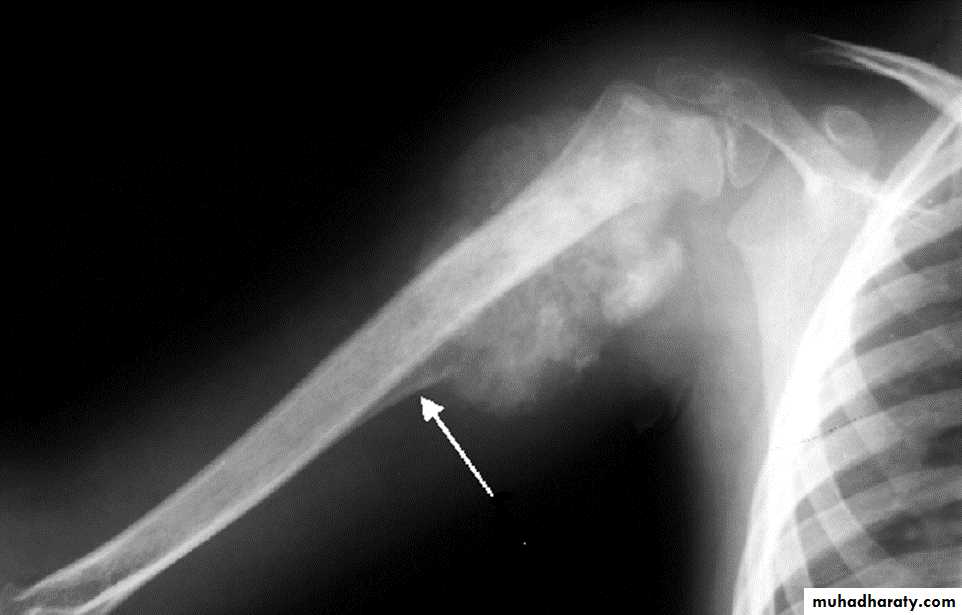 Results from the Cooperative osteosarcoma study group COSS of 925 patients. Klin Pädiatr 1999, 211: 260 [PMID: 10472560] BIE1999a
Results from the Cooperative osteosarcoma study group COSS of 925 patients. Klin Pädiatr 1999, 211: 260 [PMID: 10472560] BIE1999a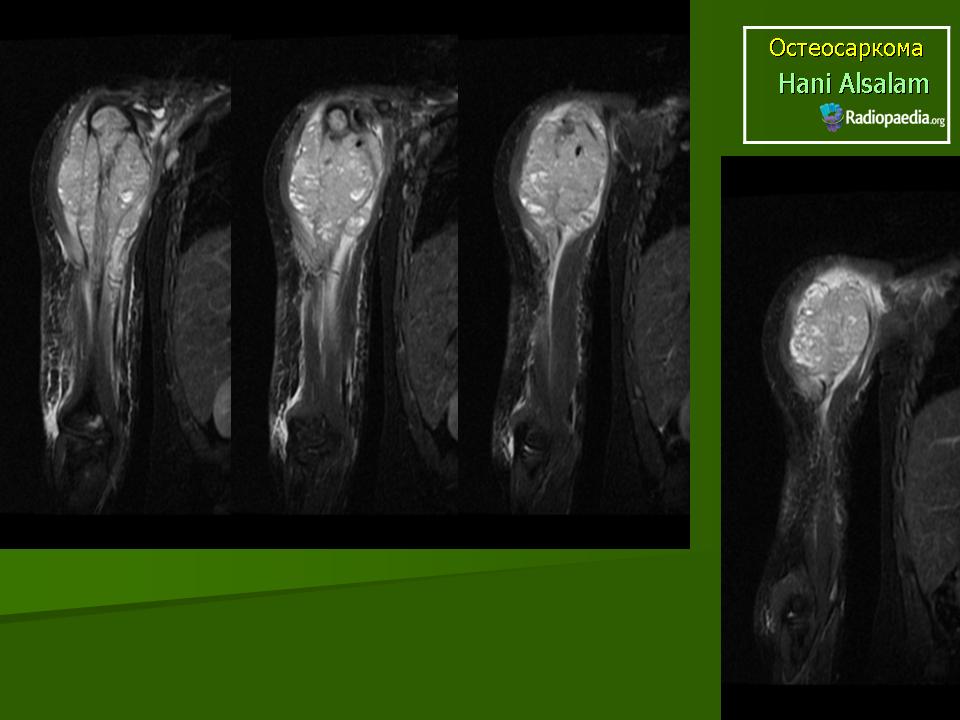 Поражает эта опухоль, как правило, метафиз – часть трубчатой кости, которая твердеет по мере роста и развития организма. Поэтому остеосаркома может грозить детям и подросткам. У детей в первую очередь страдают трубчатые кости нижних конечностей, часто – в области коленного сустава, у взрослых остеосаркома поражает кости осевого скелета или челюстно-лицевые кости. В области малоберцовой, локтевой и плечевой кости, плечевом поясе остеосаркома развивается редко.
Поражает эта опухоль, как правило, метафиз – часть трубчатой кости, которая твердеет по мере роста и развития организма. Поэтому остеосаркома может грозить детям и подросткам. У детей в первую очередь страдают трубчатые кости нижних конечностей, часто – в области коленного сустава, у взрослых остеосаркома поражает кости осевого скелета или челюстно-лицевые кости. В области малоберцовой, локтевой и плечевой кости, плечевом поясе остеосаркома развивается редко. Раковые клетки похожи на веретено, располагаются между волокнами коллагена. Часто фибросаркома развивается после лучевой терапии при других типах рака.
Раковые клетки похожи на веретено, располагаются между волокнами коллагена. Часто фибросаркома развивается после лучевой терапии при других типах рака.