какие бывают, виды, признаки, описание распространенных кожных болезней
Кожа — это самый большой, выносливый и в то же время хрупкий орган человека. Как и сердце, печень или желудок, она имеет сложную структуру, выполняет жизненно важные функции, а ее здоровье является непременным условием хорошего самочувствия человека в целом. И точно так же, как и другие органы, кожа чрезвычайно уязвима перед патологическими процессами.
Особенность кожных заболеваний состоит в том, что они, как правило, становятся очевидны с самых ранних стадий. Отчасти это помогает больному приступить к лечению незамедлительно. С другой стороны, кожные заболевания доставляют людям выраженный психологический дискомфорт, особенно когда быстро устранить симптомы не представляется возможным. Поэтому диагностика и лечение любых дерматологических болезней — это необходимое условие возвращения к полноценной жизни.
Это интересно!
Кожа — действительно самый большой по протяженности орган человека.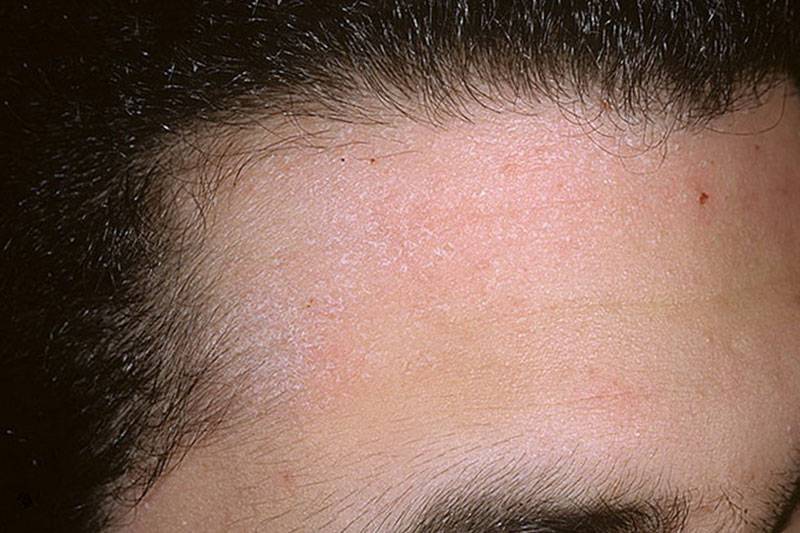 Она занимает почти 2 м2, содержит более трех миллионов потовых желез по всему телу, а микробиом кожи в несколько тысяч раз превышает численность всего человечества[1].
Она занимает почти 2 м2, содержит более трех миллионов потовых желез по всему телу, а микробиом кожи в несколько тысяч раз превышает численность всего человечества[1].
Виды заболеваний кожи
Причин, по которым возникают болезни кожных покровов, множество. Это могут быть как внешние факторы — сюда относится травмирующее влияние окружающей среды, так и внутренние, когда на коже сказываются проблемы иммунной и эндокринной систем, желудочно-кишечного тракта и так далее.
Справка
Кожа состоит из трех слоев. Верхний называется эпидермисом. Он постоянно обновляется (каждые три–четыре недели) и меняет цвет под воздействием ультрафиолетовых лучей. Под эпидермисом расположена дерма — основной слой кожи, в котором находятся рецепторы нервных клеток, железы и волосяные луковицы. Когда дерма теряет эластичность, появляются морщины. Под дермой расположен третий слой, самый «тяжеловесный», — подкожно-жировая клетчатка, которая помогает сохранять тепло, является источником жидкости и питательных веществ. Вес кожи ― 4–6% от общей массы тела, а с подкожно-жировой клетчаткой — около 16–17%[2].
Вес кожи ― 4–6% от общей массы тела, а с подкожно-жировой клетчаткой — около 16–17%[2].
Каждый слой кожи подвержен специфическим заболеваниям. Так, к патологиям эпидермиса можно отнести чесотку и псориаз, к болезням дермы — фурункулез и гидраденит, а подкожно-жировая клетчатка может страдать от целлюлита и липомы. Некоторые болезненные состояния, например ожоги, могут затрагивать сразу все слои кожи.
Патологии кожи можно разделить на инфекционные и неинфекционные, но деление это справедливо не всегда. Например, себорейный дерматит вызывает грибок, который обитает на поверхности эпидермиса у абсолютно всех людей, но проявляет себя только при нарушении иммунитета. К тому же инфекции часто присоединяются уже в разгаре патологического процесса: у больных с атопическим дерматитом нередко возникают гнойные поражения, являющиеся следствием присоединения вторичной бактериальной инфекции.
Особое значение в дерматологии имеют хронические кожные заболевания. В отличие от острых инфекционных процессов, они сопровождают человека в течение продолжительных периодов жизни и требуют последовательной терапии.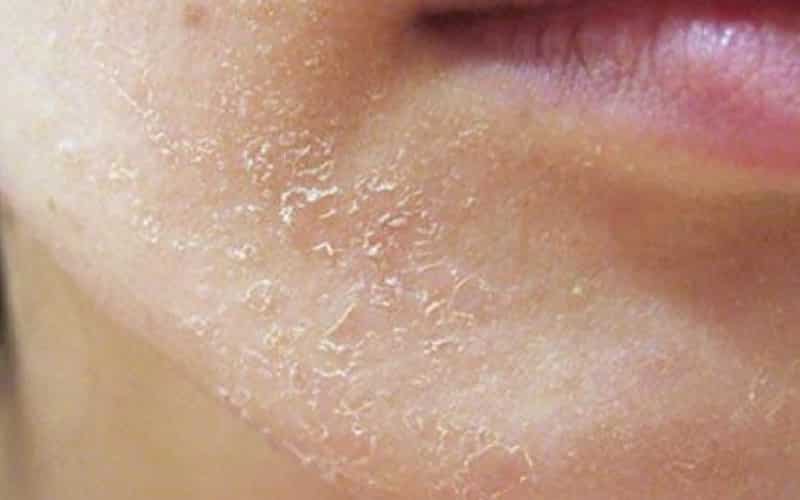 Чаще всего развиваются под воздействием самых разных внешних и внутренних факторов: от паразитарной инвазии до перенесенного стресса.
Чаще всего развиваются под воздействием самых разных внешних и внутренних факторов: от паразитарной инвазии до перенесенного стресса.
Предрасположенность к некоторым заболеваниям кожи может наследоваться: многие отмечают, что такие проблемы, как юношеские угри, у детей и их родителей проявляются сходным образом. Статистически наиболее распространенной группой кожных заболеваний, которые становятся причиной для обращения к доктору, являются дерматозы и дерматиты — болезни неинфекционной природы, сопровождающиеся зудом, шелушением, высыпаниями и изменением цвета кожи. Они наблюдаются и у детей, и у взрослых, которые страдают аллергиями и иммунными нарушениями.
Признаки кожных заболеваний: как отличить одно от другого
Заподозрить у себя или у ребенка кожное заболевание просто. В норме покровы тела имеют равномерную окраску, умеренную влажность и гладкую поверхность, а нарушение любого из этих критериев или появление неприятных ощущений, зуда и боли — уже повод для тревоги. Еще до визита к врачу хочется выяснить, насколько это состояние опасно и как обезопасить себя и близких.
Еще до визита к врачу хочется выяснить, насколько это состояние опасно и как обезопасить себя и близких.
Неинфекционные дерматиты и дерматозы, например псориаз или экзема, не заразны, но способны значительно ухудшить физическое и психологическое состояние человека, поэтому при первых признаках недуга стоит показаться дерматологу.
Дерматиты- Атопический дерматит, или нейродермит, — патология аллергической природы, которая проявляется приступами зуда, сухостью, шелушениями, покраснениями и высыпаниями, локализованными на лице и шее, на волосистой части головы и в естественных кожных складках — в подмышках, локтевых и коленных ямках, паху, на ягодицах и так далее. Выделяют младенческий — от двух месяцев, детский — от двух лет, и подростковый и взрослый — старше 13 лет, атопический дерматит. Он может протекать как в легкой, так и в тяжелой форме, причиняя серьезные страдания. В лечении атопического дерматита важен комплексный подход: восстановление кожного барьера, нормализация пищеварения, диетотерапия, исключение провоцирующих факторов (из рациона и из внешней среды), наружная терапия для устранения видимых симптомов, а в некоторых случаях и системная фармакотерапия.
 Если атопический дерматит не удается вылечить в младенчестве, то он может сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами.
Если атопический дерматит не удается вылечить в младенчестве, то он может сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами. - Аллергический дерматит часто возникает и у взрослых, и у детей как реакция на пищевой или контактный раздражитель. Пищевая аллергия проявляется в виде зуда, отечности, мелких и крупных пузырей, наполненных жидкостью, и наступает в течение 24 часов с того момента, как аллерген попал в организм. Иногда пузыри лопаются, образуя обширные мокнущие очаги, которые могут нагнаиваться вследствие присоединения вторичной инфекции. Локализация аллергической сыпи может быть индивидуальной, но обычно сыпь проявляется в одних и тех же местах, с той же интенсивностью и площадью высыпаний.
- При контактной аллергии подобная воспалительная реакция и изменения на коже наблюдаются лишь в той части тела, которая непосредственно контактировала с аллергеном. Например, при реакции на краску для волос покраснение, зуд и отечность возникнут на голове, а при непереносимости определенных металлов — на шее, где человек носит цепочку, или в области живота, которая соприкасалась с пряжкой ремня.
 Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца[3]. Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи.
Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца[3]. Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи. - Себорейный дерматит проявляется вследствие избыточной секреции сальных желез, которая сопровождается выделением повышенного количества кожного сала и активным размножением грибка из рода Malassezia в эпидермисе. Заболевание возникает на фоне психоэмоционального перенапряжения, стресса, гормональных, иммунных и нейроэндокринных нарушений, приема некоторых лекарственных препаратов.
 Себорейный дерматит развивается на участках тела, богатых сальными железами, — это волосистая часть головы, лицо, заушные области, область грудины и пупка, участок спины между лопатками, подмышки, ягодицы. На поверхности кожи образуются мелкие белесые чешуйки, которые легко отшелушиваются, обнажая немного воспаленную поверхность. Терапия себорейного дерматита должна быть направлена в первую очередь на устранение причины (грибка) и воспаления, а также на восстановление поврежденной структуры кожи ― чтобы сократить избыточное шелушение. Отмечаются два возрастных пика заболеваемости себорейным дерматитом — в первые месяцы жизни и после 40 лет[4].
Себорейный дерматит развивается на участках тела, богатых сальными железами, — это волосистая часть головы, лицо, заушные области, область грудины и пупка, участок спины между лопатками, подмышки, ягодицы. На поверхности кожи образуются мелкие белесые чешуйки, которые легко отшелушиваются, обнажая немного воспаленную поверхность. Терапия себорейного дерматита должна быть направлена в первую очередь на устранение причины (грибка) и воспаления, а также на восстановление поврежденной структуры кожи ― чтобы сократить избыточное шелушение. Отмечаются два возрастных пика заболеваемости себорейным дерматитом — в первые месяцы жизни и после 40 лет[4].
- Экзема — острое или хроническое рецидивирующее заболевание кожи, сопровождающееся воспалением, сыпью и зудом на симметричных участках туловища и сгибательных поверхностях суставов. Болезнь развивается в результате комплексного воздействия нейроэндокринных, метаболических, инфекционно-аллергических, вегетососудистых факторов.
 «Спусковым крючком» могут являться бактериальная и грибковая инфекции, химические вещества, лекарственнее препараты, продукты питания и прочее. Экзема передается по наследству: при заболевании одного из родителей вероятность развития экземы у ребенка составляет около 40%, при наличии заболевания у обоих родителей ― 50–60%[5]. Отличительные черты экземы — зуд в местах поражения и непостоянный характер высыпаний: сначала на коже появляется воспаление, после чего она покрывается маленькими пузырьками, которые, лопаясь, образуют влажную ранку. Со временем эрозии на коже подсыхают и покрываются корочками, после чего наступает период ремиссии. Заболевание может обостряться из года в год, а окончательное излечение, даже при условии грамотного лечения, может не наступить никогда.
«Спусковым крючком» могут являться бактериальная и грибковая инфекции, химические вещества, лекарственнее препараты, продукты питания и прочее. Экзема передается по наследству: при заболевании одного из родителей вероятность развития экземы у ребенка составляет около 40%, при наличии заболевания у обоих родителей ― 50–60%[5]. Отличительные черты экземы — зуд в местах поражения и непостоянный характер высыпаний: сначала на коже появляется воспаление, после чего она покрывается маленькими пузырьками, которые, лопаясь, образуют влажную ранку. Со временем эрозии на коже подсыхают и покрываются корочками, после чего наступает период ремиссии. Заболевание может обостряться из года в год, а окончательное излечение, даже при условии грамотного лечения, может не наступить никогда. - Полиморфный фотодерматоз — это наиболее распространенный вид фотодерматоза, который характеризуется появлением зудящих пятнистых, папулезных, бляшечных высыпаний после пребывания на солнце (поэтому другое его название — весенне-летний фотодерматит).
 Очаги поражения появляются на коже спустя несколько часов или суток — на шее, груди, плечах, предплечьях, голенях, реже на лице и туловище. Они не оставляют после себя рубцов и проходят в течение нескольких дней или недель после прекращения пребывания на активном солнце. В основе патогенеза заболевания лежит нарушение иммунной реакции, предположительно происходящее из-за воздействия солнечного света. Для полиморфного фотодерматоза характерна адаптация: симптомы уменьшаются после неоднократного пребывания больного на солнце в течение короткого периода времени, так как кожа развивает толерантность к солнечному свету[6].
Очаги поражения появляются на коже спустя несколько часов или суток — на шее, груди, плечах, предплечьях, голенях, реже на лице и туловище. Они не оставляют после себя рубцов и проходят в течение нескольких дней или недель после прекращения пребывания на активном солнце. В основе патогенеза заболевания лежит нарушение иммунной реакции, предположительно происходящее из-за воздействия солнечного света. Для полиморфного фотодерматоза характерна адаптация: симптомы уменьшаются после неоднократного пребывания больного на солнце в течение короткого периода времени, так как кожа развивает толерантность к солнечному свету[6].
Тяжелое хроническое кожное заболевание, которое отличается непредсказуемым течением и туманным механизмом возникновения. Эта болезнь встречается у 1–2% населения развитых стран вне зависимости от возраста, пола, социального статуса и образа жизни (хотя отмечено, что нередко псориаз возникает на фоне сильного стресса)[7]. Псориатические бляшки проявляются практически повсеместно — на локтевых и коленных сгибах, волосистой части головы, подошвах и ладонях, в области крестца и поясницы. Отметины имеют размер от нескольких миллиметров до нескольких сантиметров и нередко сливаются в единые пятна. Бляшки при псориазе имеют чешуйчатую структуру, при отделении чешуек кожа под ними блестит и иногда кровоточит. Кроме обыкновенного (вульгарного) псориаза распространен себорейный псориаз, при котором чешуйки имеют желтоватый оттенок. Болезнь может поражать не только кожу, но также ногти и суставы, вызывая псориатический артрит.
Псориатические бляшки проявляются практически повсеместно — на локтевых и коленных сгибах, волосистой части головы, подошвах и ладонях, в области крестца и поясницы. Отметины имеют размер от нескольких миллиметров до нескольких сантиметров и нередко сливаются в единые пятна. Бляшки при псориазе имеют чешуйчатую структуру, при отделении чешуек кожа под ними блестит и иногда кровоточит. Кроме обыкновенного (вульгарного) псориаза распространен себорейный псориаз, при котором чешуйки имеют желтоватый оттенок. Болезнь может поражать не только кожу, но также ногти и суставы, вызывая псориатический артрит.
Особенности лечения
Кожных заболеваний много, но лечебные принципы при каждом из них сходны: для победы над недугом требуется сочетание системной и местной терапии. Первая подразумевает прием таблетированных препаратов и инъекции, направленные на устранение внутренних патологических механизмов: подавляются воспалительные и аллергические реакции, нормализуется работа эндокринной и нервной систем и так далее. Системное лечение каждого из перечисленных выше заболеваний имеет свои особенности и, как правило, назначается в периоды тяжелых обострений.
Системное лечение каждого из перечисленных выше заболеваний имеет свои особенности и, как правило, назначается в периоды тяжелых обострений.
Местная терапия направлена непосредственно на устранение симптомов недуга, сокращение частоты рецидивов и улучшение качества жизни больного — устранение зуда, шелушений, болезненных ощущений и косметических дефектов. Ее преимущество заключается в почти полном отсутствии системных побочных эффектов, а также в направленном действии. Местно применяемые средства подразделяются на лекарственные и уходовые.
Наружная терапия применяется в первую очередь для того, чтобы как можно быстрее устранить кожные проявления заболевания. Некоторые вещества, используемые с этой целью, подойдут и для людей со здоровой, но сухой и чувствительной кожей, страдающей от трещин и шелушения. Оптимальным вариантом считаются средства с эмолиентами. Эмолиенты — это жироподобная составляющая косметики, вещества, способные создавать защитный липидный слой на поверхности кожи.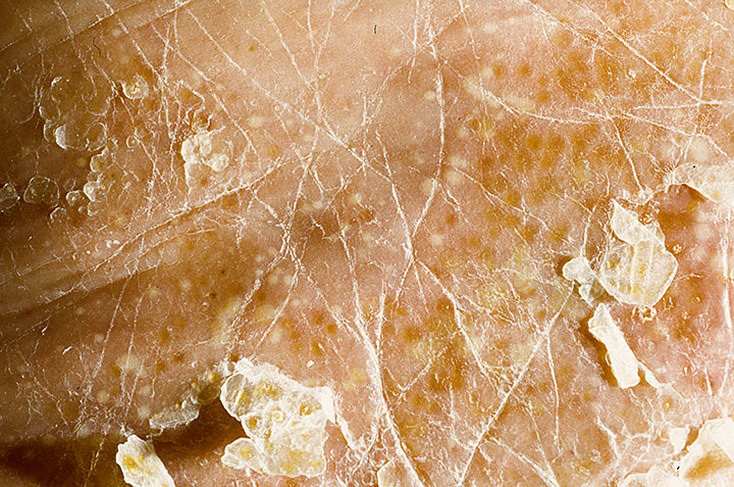 Традиционно с этой целью используются масло жожоба, касторовое масло, пчелиный воск, ланолин и многие другие.
Традиционно с этой целью используются масло жожоба, касторовое масло, пчелиный воск, ланолин и многие другие.
Эмолиенты скрепляют роговые чешуйки эпидермиса между собой, делая кожу гладкой, мягкой и «сияющей». Также эмолиенты уменьшают испарение влаги и восстанавливают водно-липидный баланс, сохраняя достаточный уровень увлажненности[8]. Однако их следует использовать с осторожностью обладателям жирной кожи с расширенными порами и угревой сыпью.
Для лечения кожных заболеваний используются наружные лекарственные препараты. Их можно разделить на несколько категорий: направленные на устранение воспаления и зуда (например, топические глюкокортикостероиды, ингибиторы кальциневрина), предотвращающие нарушение процессов ороговения (ретиноиды, азелаиновая кислота) и направленные на борьбу с инфекциями (антибиотики, противогрибковые и противовирусные препараты).
Воспаление и зуд, а также являющиеся их следствием расчесы нарушают защитные свойства кожи, нередко к основному заболеванию присоединяются бактериальная или грибковая инфекция, ухудшая течение болезни и затрудняя лечение.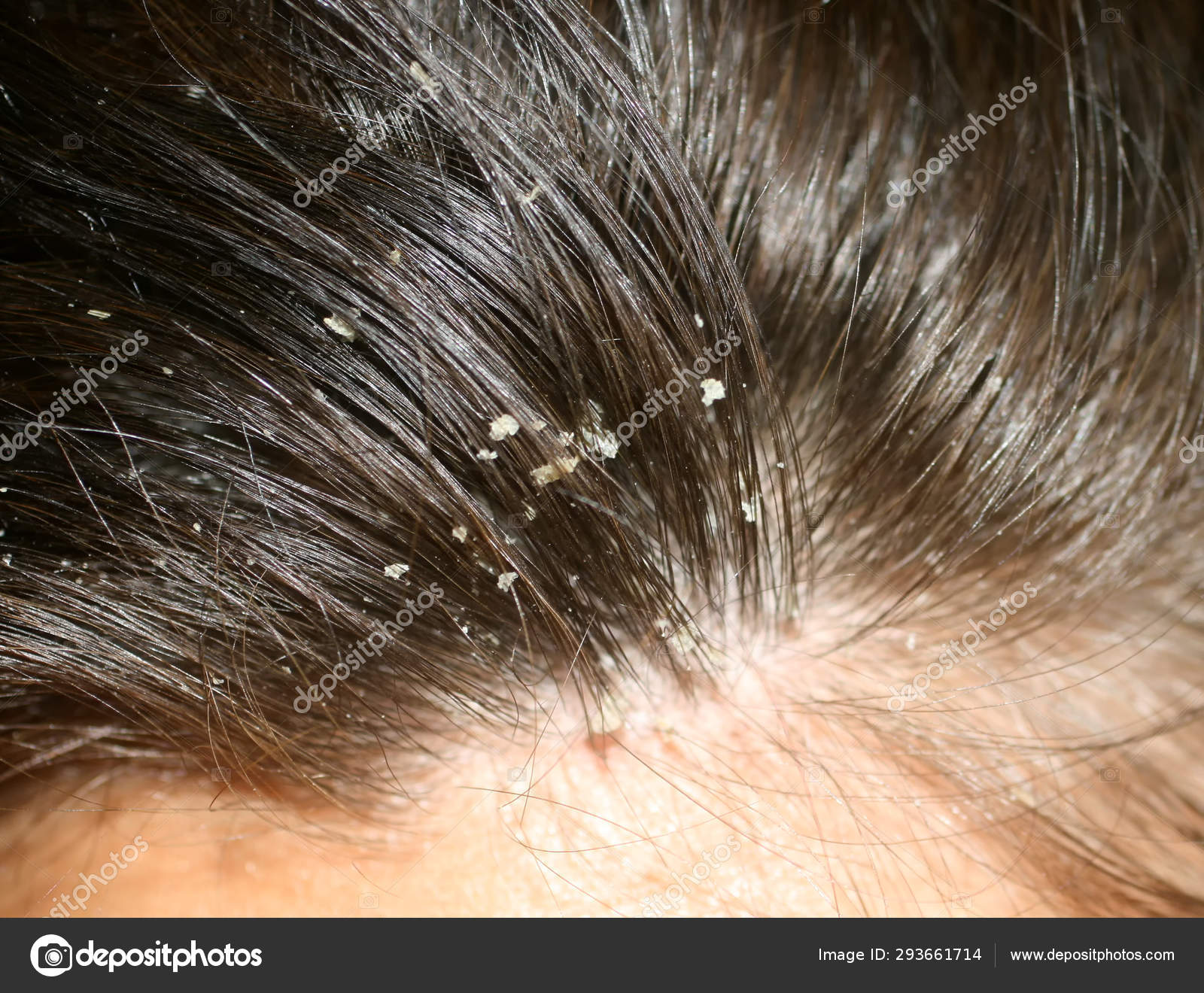
Поскольку до визита к врачу бывает сложно разобраться, нет ли присоединения инфекции, в аптечке стоит иметь комбинированный препарат, способный воздействовать и на воспаление, и зуд, и на инфекцию.
На аптечных прилавках сегодня представлено множество средств, способных помочь облегчить зуд и снять воспаление на коже. Однако не стоит забывать, что начинать лечение лучше с консультации у специалиста, это поможет установить точную причину заболевания кожи и разработать курс терапии, направленный на скорейшее выздоровление.
*** Материал не является публичной офертой. Информация о стоимости приведена для ознакомления и актуальна на декабрь 2020 года.
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.
Что вы должны знать об удалении сухой кожи с ног.
2020.04.27
Kрасивые, здоровые ноги — это вопрос благополучия и эстетики.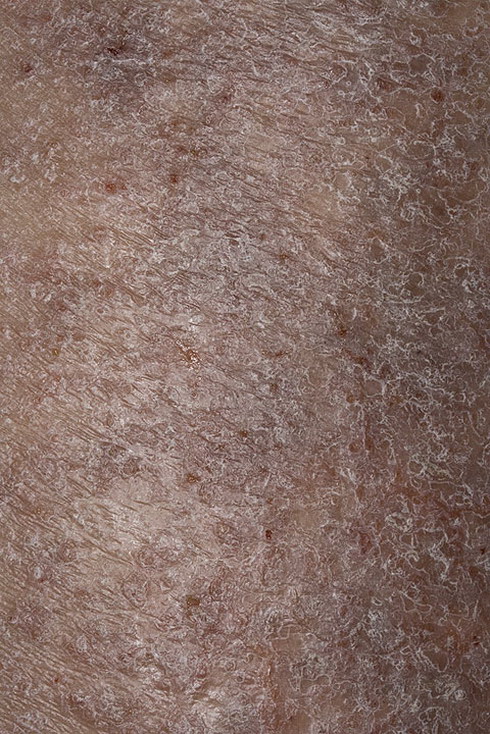 Расщепление пятки не только вызывают дискомфорт, они часто болят. Вот советы о том, что вам нужно знать об удалении сухой кожи с ваших ног.
Расщепление пятки не только вызывают дискомфорт, они часто болят. Вот советы о том, что вам нужно знать об удалении сухой кожи с ваших ног.
Сухая кожа ног и ее причины
Кому не нравятся красивые, нежные с аккуратно нарисованными ногтями? К сожалению, сухая кожа не имеет ни мягкости, ни красоты. С возрастом кожа на ваших ногах теряет влагу, а кожа становится сухой и шелушащейся. Летом возникают проблемы с ношением открытой обуви. Женщины вынуждены носить закрытую обувь только потому, что не хотят, чтобы окружающие видели сухую, шелушащуюся, а иногда и потрескавшуюся кожу пятки.
Это относится и к мужчинам. Сухая и шелушащаяся кожа на ногах, иногда с трещинами, возникает из-за ее небрежного и своевременного лечения. Кожа ног теряет влагу и высыхает. Ноги, как правило, меньше всего заботятся о частях человеческого тела, и на них скапливается слой отмерших клеток кожи, особенно если мы не чистим их во время мытья.
Уход за ногами не обязательно означает, что мы должны ходить в салон каждый месяц, тратить немалую сумму на педикюр.
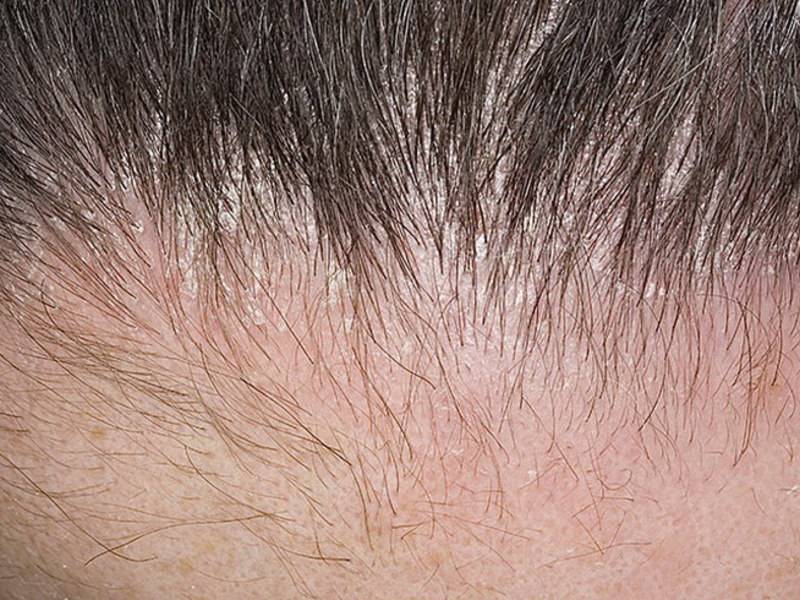 Есть несколько удивительных способов ухода за ними в домашних условиях, которые не только помогают удалить сухую кожу на ногах, но и увлажняют их, обеспечивают мягкость.
Есть несколько удивительных способов ухода за ними в домашних условиях, которые не только помогают удалить сухую кожу на ногах, но и увлажняют их, обеспечивают мягкость.Причины сухой кожи ног:
* Недостаток влаги является одним из главных виновников, приводящих к образованию белых, сухих слоев кожи вокруг пяток. Мертвые клетки кожи накапливаются вокруг пяток и других областей подошвы в основном из-за обезвоживания.
* Давление на подошву, неподходящая обувь также укрепляет и утолщает кожу подошв. Эту твердую и толстую кожу также называют лопухом. Такая кожа формируется как защитная мера. Теоретически, такую утолщенную кожу не нужно удалять, но людям не нравится такая кожа, и они готовы к любым процедурам, чтобы избавиться от нее. Твердые подошвы и каблуки не следует лечить дома, особенно если у человека диабет или какие-либо другие проблемы с кровообращением или нарушениями чувствительности стоп. В таких случаях самостоятельное лечение или попытки удалить твердую кожу ног могут привести к серьезным инфекциям.

* Сухая кожа ног также вызвана неподходящей обувью. Лето — это время, когда ноги в основном босиком, поэтому на них влияют не только погодные изменения, но и окружающая среда — поверхность для ходьбы, обувь, сандалии, открытые каблуки и кожа высыхает.
* Многие мыла и моющие средства также содержат вредные химические вещества, которые делают кожу ног очень сухой. Они просто удаляют естественную влагу кожи, защищают жирный слой от поверхности кожи и высушивают кожу.
* Люди, которые проводят много времени на ногах, также, как правило, имеют сухую кожу ног из-за повышенного трения обуви и давления ног.
* Многие люди, страдающие ожирением, также страдают от сухой кожи на ногах, потому что их ноги находятся под избыточным давлением. Как правило, их кровообращение в организме нарушается, а кожа сухая.
* Некоторые проблемы со здоровьем, такие как псориаз, рак или нога спортсмена, вызывают у некоторых людей грубую, сухую и шелушащуюся кожу на ногах.

Мы отмечаем, что то, что люди списывают за неудобную обувь и сухую кожу, может оказаться симптомом серьезного заболевания. Врачи называют 5 заболеваний, которые могут сопровождаться потрескавшимися пятками.
Расщепление пятки является одним из симптомов скрытых варикозных вен. Опухшие вены могут быть глубоко под кожей и могут быть не видны. Однако в кровеносных сосудах возникает закупорка, кожа ног не получает питания и начинает трескаться. Скрытые варикозные вены не могут быть полностью вылечены. Но лечение следует начинать как можно раньше, чтобы предотвратить осложнения.
2. Почечная недостаточность
При почечной недостаточности количество мочевины в крови увеличивается. Это препятствует нормальному кровообращению. В результате кожа становится сухой, а пятки растрескиваются.
Декомпенсированный диабет — это состояние, при котором пациент имеет стабильно высокий уровень глюкозы и не оказывает лечебного эффекта.
 В этом состоянии кожа ног напоминает сухую, потрескавшуюся землю. Трещины обычно глубокие. Также обратите внимание на пальцы ног.
В этом состоянии кожа ног напоминает сухую, потрескавшуюся землю. Трещины обычно глубокие. Также обратите внимание на пальцы ног.4. Микоз
Микоз, как правило, грибок. Если это повредит ноги, могут возникнуть трещины. Грибок изначально разрушает верхний слой кожи, проникая глубже со временем. Кожа на трещинах может стать белой или зеленой. Самое главное, чтобы начать лечение.
Почти незаметные трещины на пятках могут указывать на гастрит. Они часто поддерживаются простой сухостью кожи. Но здесь нужно обратить внимание на сопутствующие симптомы: трещины в уголках губ, а также сухость во рту и изжога. Рекомендуются врачебный контроль и диетические изменения.
Если кожа на вашей твердой ноге стала слишком сухой и вызывает дискомфорт, вам следует обратиться к врачу, чтобы выяснить, не является ли это симптомом более серьезного заболевания, и только после этого принять меры по удалению утолщенной кожи.
Если сухая кожа ног не является болезненной, но вызывает много дискомфорта, есть много способов для лечения и ухода за кожей в домашних условиях с использованием некоторых изумительных ингредиентов на вашей кухне.
Удаление омертвевшей кожи с пятoк.
Следующее пошаговое руководство научит вас, как удалить сухую кожу с ног дома:
* Шаг 1:
Замочите ноги в теплой воде не менее 20 минут, чтобы смягчить жесткую кожу. Это ускорит процесс удаления. Используйте мягкое мыло, чтобы замочить ноги в теплой воде. Агрессивные мыла не подходят, потому что они удаляют естественную маслянистость кожи.
* Шаг 2
Затем нарежьте большие очищенные кутикулы простыми ножницами или щипцами
* Шаг 3:
В начале чистки ноги ставят на пальцы ног. Трещины на пятках следует чистить сверху вниз: обычно трещины вертикальные — идущие сверху вниз или снизу вверх, но не горизонтально.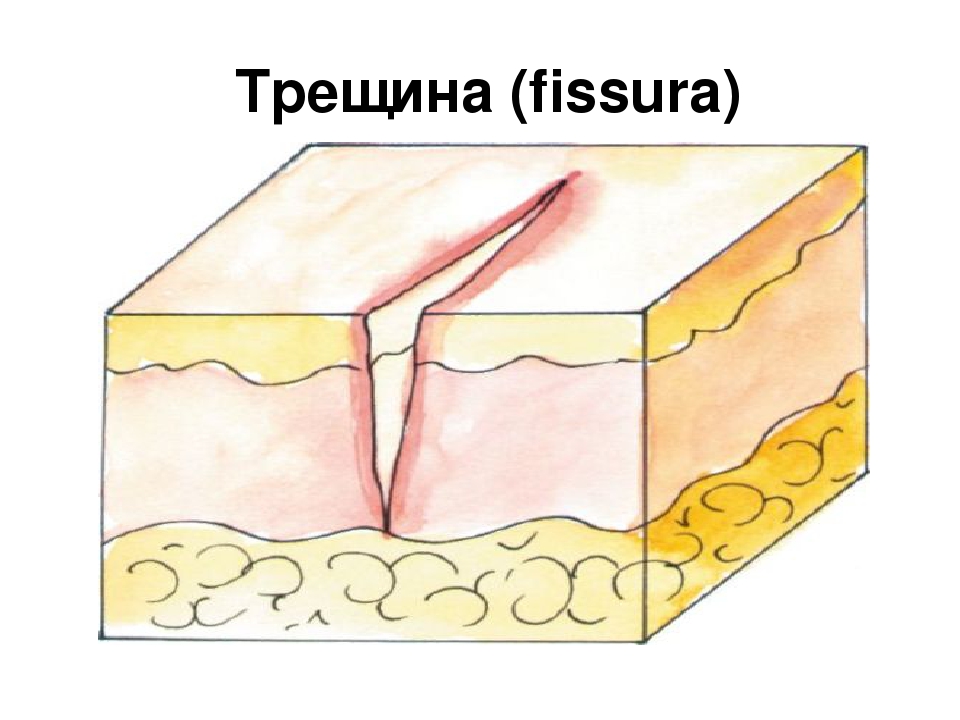 Сама пятка должна быть вычищена справа налево или слева направо.
Сама пятка должна быть вычищена справа налево или слева направо.
Если пятки сильно потрескались, процедуру нужно будет повторять еженедельно, пока не улучшится состояние.
* Шаг 4:
После чистки, после мытья и сушки ступней пятки следует смазывать жирным кремом. Лучше всего выполнять эти процедуры вечером перед сном.
* Шаг 5:
Если ваши пятки сильно потрескались, они нуждаются в более серьезном уходе. Вы можете наносить их с помощью питательного или специального крема специально для потрескавшейся кожи. Чтобы крем хорошо впитался и не чистил его на постельном белье, дайте крему немного впитаться и наденьте носки. Так и идитe спать.
Совет на будущее:
Выполняйте всю процедуру с пропиткой и чисткой, по крайней мере, один раз в неделю, предпочтительно два, и пятки должны быть каждый вечер после купания в душе или ванне.
Носите подходящую обувь, чтобы предотвратить образование накипи и сухости кожи.
Бляшки на коже — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек — около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.Возможные причины появления бляшек
Сухие бляшки
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона — токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшекДля диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Сухая кожа на ногах
Причины сухой кожи на ногах
Проблемы сухости кожи на ногах наиболее часто проявляются в осенне-зимний период. Именно в этот период года большинство женщин уделяет особое внимание уходу за кожей, отдавая предпочтение рукам и лицу. Однако забывать о ногах также не стоит, ведь неправильный или отсутствующий уход за ними может привести к довольно серьезным проблемам – заболеваниям кожи, ухудшением кровотока в них и так далее.
Основной причиной очень сухой кожи ног является недостаток нужного ей количества влаги. Первыми же признаками того, что кожа на ногах получает слишком мало влаги, является ее шелушение, втянутость, появление трещинок и зуд.
При этом необходимо отметить, что недостаток воды в эпидермисе на ногах может быть обусловлен несколькими причинами, среди которых:
- Нарушение циркуляции крови. Если кровообращение в организме нарушено, то и ткани будут получать слишком малое количество влаги и питания.
- Ношение тесной одежды, которая препятствует нормальному кровотоку в коже ног, что может привести не только к ее сухости, но и варикозному расширению вен.
- Ношение синтетической одежды, которая не дает возможности коже дышать, что также оказывает влияние на ее водный баланс.
- Неправильно подобранные средства по уходу за ногами, содержащие большое количество щелочей.
- Недостаток витаминов в организме, особенно витаминов А, Е и В.
- Возрастные изменения.
Появились признаки сухой кожи на ногах: что делать
Если вы стали замечать наличие у себя описанных выше признаков сухости кожи, то не стоит откладывать решение этой проблемы в долгий ящик, поскольку без должного ухода она только усугубиться.
Для обеспечения кожи необходимым ей питанием и количеством влаги следует подобрать правильный комплекс мероприятий по уходу за ногами. При этом доверить подбор средств и процедур желательно профессионалам.
Опытные косметологи и дерматологи медицинского центра ИмиджЛаб владеют наиболее прогрессивными и эффективными методами борьбы с сухой кожей на ногах и осуществляют индивидуальный подход к каждому клиенту, что позволяет избавляться от проблемы любой степени сложности в минимальные сроки.
Основными же методами борьбы с очень сухой кожей на ногах являются:
- Разнообразные увлажняющие косметические средства, в том числе маски;
- Диета, основанная на употреблении продуктов, насыщенных жирными кислотами, витаминами А, Е и другими полезными веществами;
- Аппаратное лечение, например, аппаратный педикюр в случае сухой кожи стоп.
Экзема и сухая кожа на ногах
Основной причиной сухой кожи на пятках и стопах на сегодняшний день является такое довольно распространенное заболевание, как суха экзема (экзематозный дерматит). Такому заболеванию подвержены как женщины, так и мужчины, причем, экзема склонна к медленному течению с периодическими обострениями, которые чаще всего возникают в холодное время года.
Экзема нуждается в максимально оперативной диагностики и лечении, поэтому появление первых признаков сухости кожи на стопах стоит обратиться к специалисту, чтобы вовремя предупредить развитие болезни и не дать перерасти ей в хроническую форму.
Таким образом, сухая кожа на ногах не должна восприниматься в качестве несущественной косметологической проблемы, с которой можно справиться самостоятельно, так как отсутствие профессионального подхода может привести к довольно значительным проблемам не только с самой кожей, но и здоровьем в целом.
Сухая кожа у ребенка [причины сухости и что с этим делать]
Особенности сухой кожи у детей
В норме покровы тела чистые, гладкие и мягкие на ощупь. При сухости кожа становится шершавой, сморщенной, теряет эластичность, появляется шелушение, увеличивается риск присоединения инфекции, так как легко возникают микротрещинки.
Сухость кожи у ребенка может развиваться под воздействием внешних факторов, а также быть симптомом различных заболеваний. Если от определённых неблагоприятных воздействий кожу можно защитить или восстановить её правильным уходом, то при наличии заболеваний необходимо проконсультироваться с врачом.
Причины сухости кожи у новорожденных
Среди медицинских проблем сухости детской кожи, пожалуй, первое место занимает атопический дерматит. В основе заболевания лежит генетический дефект барьерной функции, в результате чего усиливается потеря влаги. Заболевание начинается в раннем возрасте и характеризуется сухостью, зудом, а в периоды обострения – возникновением воспалительных очагов. Если обострение необходимо ликвидировать лекарственными средствами, то в период между обострениями уход, рекомендованный врачом, необходимо осуществлять ежедневно. Обычно это использование эмолентов.
Ихтиоз – еще одна причина сухости кожных покровов у новорожденных. Это врожденное заболевание, которое сопровождается нарушением ороговения верхнего слоя эпидермиса. В результате на теле могут формироваться чешуйки, напоминающие рыбьи, отсюда и название заболевания. Это не очень распространенное заболевание, оно может протекать по-разному, от легких проявлений до тяжелых состояний, требующих постоянной терапии.
Заболевания эндокринной системы (гипофункция щитовидной железы, сахарный диабет), глистная инвазия, некоторые заболевания желудочно-кишечного тракта, дефицит некоторых витаминов А и РР – это тоже причины, почему у ребенка сухая кожа. Регулярное наблюдение за малышом, периодические осмотры у педиатра, вовремя назначенное лечение, если оно требуется, позволят своевременно заподозрить и устранить эти причины.
Если у ребенка сухая кожа на теле, есть и другие причины. В первый месяц жизни младенца возможно развитие физиологической сухости кожных покровов. Внутриутробно ребенок находится в водной среде, а после рождения переходит в воздушную, и необходимо время для адаптации младенца. Основной причиной этого состояния является недостаточная работа потовых желез, которые начинают активироваться после рождения. Физиологическая сухость кожи может проявляться в виде шелушения на всем теле новорожденного, Постепенно в течение месяца это физиологическое состояние исчезает. Достаточно после проведения водных процедур увлажнять кожу грудничка легким кремом или специальным молочком. Например:
Но если кожа чрезмерно сухая у годовалого малыша – это повод обратиться к врачу, чтобы получить рекомендации по уходу во избежание развития осложнений.
Любой воспалительный процесс, будь то простуда или более тяжелое состояние, сопровождающийся подъемом температуры способствует потере влаги из организма. Диспепсические явления, недостаточное питье, частый понос или отравление ребенка сопровождаются потерей жидкости, и, как следствие, развивается обезвоживание организма. Одним из проявлений этого состояния будет очень сухая кожа у ребенка, что можно исправить, увлажняя лицо и тело детским легким кремом или молочком.
Кожа ребенка лишь в возрасте старше 6 лет становится как у взрослого. А до этого возраста характеризуется высокой проницаемостью и поэтому гораздо легче и быстрее теряет естественную влагу. Она более уязвима перед травмами, а через повреждения может инфицироваться, особенно в младенческом возрасте. Поэтому за ней важно тщательней следить и ухаживать каждый день.
Если у малыша появились очаги раздражения или сухости как реакция на еду, контакт с веществом, после пребывания на солнце – рекомендуем обратиться к врачу. Причины и лечение всегда разные, а неверные препараты и кремы могут привести к серьёзным поражениям кожи.
Внешние факторы, вызывающие сухость кожи у ребенка
Сухая кожа у ребенка в год может быть не только из-за медицинских проблем. Неправильный или чрезмерный уход, слишком частое купание, неправильное питание, климат влияют на состояние дермы. Использование очень горячей воды или очень жесткая вода при мытье сушат кожу. Рекомендуем обратить внимание на специальные мягкие моющие средства, контролировать температуру воды при купании (не выше 37°С), выбирать мягкие полотенца и использовать увлажняющий или питательный крем после ванны.
Другой внешней причиной является сухой воздух и перегрев. Процессы терморегуляции у малышей развиты слабо и продолжают формироваться после рождения, поэтому грудничок не может быстро и адекватно реагировать на перегретый воздух, или чрезмерное укутывание. Это обусловлено также еще и тем, что потовые железы после рождения функционируют недостаточно, имеют недоразвитые протоки. В первую очередь формирование потовых желез заканчивается на лбу и голове, затем на груди и спине. Становление функции потоотделения происходит на протяжении 7 лет.
Рекомендовано использование увлажнителя дома, особенно в зимнее время при работающем отоплении (рекомендуемая влажность в помещении должна составлять 40-70%) и предпочтение легкой одежды, не позволяющей перегреться (иногда самым простым способом определения может оказаться прощупывание спины и шеи под одеждой – они не должны быть горячими или влажными, а также красные щеки у малыша при нормальной не шершавой коже – это сигналы перегрева).
Еще одной особенностью является неполное образование меланина у детей – пигмента, который защищает кожный покров от UVA-лучей. Поэтому до 6-месячного возраста малышу следует избегать прямых солнечных лучей, а в более старшем возрасте не забывать о защите от солнца. До года ребенок может находиться на открытом солнце не более пяти минут в день, и только со специальным детским солнцезащитным средством. Ультрафиолет иссушает кожу, к тому же повышает риск развития рака.
Мороз и холодный воздух – еще одно испытание. Под воздействием непогоды в осенне-зимнее время возможно развитие покраснений, сухости, шелушения и раздражения кожи. Что делать, чтобы избежать сухости? Использовать колд крем (или эмолент) примерно за 20-30 минут до выхода из дома, чтобы предотвратить обветривание лица и рук у малыша.
Если сухость кожи ребенка продолжительна, то сначала необходимо обратиться к педиатру, чтобы исключить различные заболевания. Если есть кожная сыпь, возможно, понадобится консультация дерматолога. Справиться с сухостью поможет следование рекомендациям врача, а также подобранный ежедневный правильный уход.
Правила ухода за сухой кожей ребенка
Уход за кожей ребенка в течение дня складывается из нескольких этапов: умывание лица, мытье рук, подмывание интимных зон после каждого опорожнения кишечника, а также купание.
Купать малыша допустимо ежедневно, так как это не только очищает кожу, но и успокаивает ребенка, закаляет его, пробуждает аппетит, улучшает тактильные и эмоциональные навыки, улучшает психологический контакт с родителями. Одной из ошибок родителей является длительное купание ребенка в ванночке с марганцовкой. Такое купание высушивает кожу и применять его нецелесообразно. Противопоказаниями для водных процедур являются высокая температура тела и наличие гнойно-воспалительных заболеваний или открытых ран на теле.
Вода для купания должна быть мягкой, при необходимости – фильтрованной. Температура воды также не должна быть высокой, оптимально, если она будет 34-37° С. Чтобы не нарушить защитный гидролипидный слой кожи малыша, не рекомендуется ежедневно использовать средства для купания. Обратите внимание на специальные средства для младенцев, которые обладают деликатными формулами, протестированы педиатрами, дерматологами.
Данный гель также можно использовать для очищения головы младенцев и для ежедневной интимной гигиены при смене подгузников. Мытье должно быть максимально щадящим, не рекомендуется использовать мочалки из грубых материалов.
После купания тело необходимо высушить, нанести увлажняющее средство. Полотенце не должно быть жестким, нельзя сильно растирать кожу ребенка, лучше аккуратно промокнуть излишки влаги. Можно использовать махровый банный халат. В течение первых 3-5 минут после купания, пока кожа еще влажная, желательно нанести увлажняющее средство. Можно использовать молочко Lipikar Lait . Оно обладает насыщенной формулой на основе колд-крема – классической комбинации защитных липидов, обогащённой маслом Карите (10%) для восстановления липидного барьера. Подходит для очень сухой кожи детей и взрослых. А ниацинамид обеспечивает продолжительный комфорт даже самой сухой, деликатной и чувствительной кожи.
Создайте благоприятный микроклимат в помещении, где находится ребенок. Воздух не должен быть сухим, температура должна быть не выше 18-22°С. Следите за влажностью, идеально, если она будет колебаться в диапазоне 40-70%. Для поддержания влажности можно приобрести увлажнитель воздуха. В отопительный сезон необходимо экранировать батареи, можно накрыть их мокрым полотенцем для испарения влаги.
Выбирайте одежду из хлопчатобумажной ткани, она хорошо дышит, прекрасно впитывает излишки пота. Во время смены подгузников проводите воздушные ванны. Во время прогулок не укутывайте сильно малыша, чтобы избежать потливости.
В летнее время не выходите на солнце в самые жаркие часы с 11 до 16 часов или когда ультрафиолетовый индекс превышает показатель 4 (достаточно свериться с этим показателем в приложении Погода на смартфоне или почти любом сайте для определения прогноза погоды). Обязательно надевайте ребенку панамку или шляпу для защиты от солнца, на пляже малышу лучше использовать закрытый купальный костюм или футболку. Не пренебрегайте солнцезащитными средствами, выбирайте их по возрасту ребенка. Обязательно обновляйте нанесение крема каждые несколько часов в соответствии с типом кожи ребенка, а также солнечной активностью в этот день. По возвращении домой, смойте остатки солнцезащитных средств, нанесите увлажняющее молочко на кожу. При легких солнечных ожогах или покраснении кожи можно использовать:
Что делать, чтоб у ребенка не сохла кожа
Профилактические меры против возникновения сухости кожи:
- регулярный уход;
- регулярное питье;
- сбалансированное питание с достаточным количеством витаминов;
- использование для ухода специальных мягких средств, протестированных педиатрами и дерматологами.
Детские средства для купания и ухода имеют на упаковке маркировку: «подходит для использования / ухода за кожей младенцев и детей», «подходит для детей» или т.п. Плюс, как правило, к производству детских средств предъявляются более высокие требования к безопасности формул и строже отбор компонентов, включенных в формулу.
Периоральный дерматит — BIOSPHERE — Эксперты индустрии красоты
«Недавно заметила, что на подбородке образовалось несколько мелких красных прыщиков – я стала пользоваться кремом
от прыщей и чаще умываться, но от этого становилось только хуже. Уже через несколько недель кожа вокруг рта и на подбородке стала просто красной, а прыщи все появлялись
и появлялись, кожа стала шелушиться и покрываться корочками», – если вы услышали что-то такое от своей клиентки, скорее всего речь идет о периоральном дерматите.
Признаки и причины появления
Периоральный дерматит – это воспалительное заболевание кожи, характеризующееся появлением эритемы (покраснения), на фоне которой появляются мелкие папулезные или папуло-везикулезные высыпания и шелушение. Типичная локализация – зона вокруг рта, подбородок, реже – периорбитальная область. Характерный признак дерматита – наличие неповрежденной кожи в непосредственной близости от красной каймы губ. Иногда высыпания сопровождаются чувством жжения, стянутости, болезненности. Чаще возникает у женщин
в возрасте 20-40 лет.
Периоральный дерматит нужно дифференцировать со следующими заболеваниями:
1. Розацеа. При розацеа процесс развивается постепенно: вначале появляется гиперемия, затем папулы, пустулы и т.д. Периоральный дерматит развивается быстро и не имеет стадийности. Наличие телеангиэктазий характерно только для розацеа.
2. Себорейный дерматит. Высыпания чаще локализуются на волосистой части головы, границе роста волос, бровей, ресниц, области усов и бороды, носогубных складках, коже наружных слуховых проходов и заушных областей и сопровождаются появлением блестящих жирных чешуек желтоватого цвета. Характерно чувство зуда. Чаще возникает у мужчин.
3. Угревая болезнь (акне). Эритема, как правило, отсутствует. Кожа лица жирная, с большим количеством комедонов и конических папул. Чаще возникает в более молодом возрасте.
4. Контактный дерматит. Прослеживается связь начала заболевания с воздействием раздражающих веществ и аллергенов. Основное отличие – ярко выраженный зуд, не характерный для периорального дерматита.
Факторы, способствующие развитию периорального дерматита:
– Бесконтрольное использование глюкокортикоидов (кремы, мази и другие средства)
– Регулярное использование плотной декоративной косметики и косметических средств
с окклюзионным эффектом
– Чрезмерная инсоляция
– Использование фторсодержащих зубных паст
– Гормональные нарушения (в том числе и прием контрацептивов), заболевания ЖКТ
– Проведение агрессивных косметологических процедур (пилинги, лазерная шлифовка и др.)
без должной подготовки и реабилитации
– Снижение иммунитета, повышение чувствительности к бактериальным агентам (клещи рода Demodex, грибы рода Candida)
Лечение, коррекция и профилактика
При назначении лечения необходимо учитывать степень тяжести заболевания. При легких стадиях начинают с «нулевой терапии». Исключают применение кортикостероидов (наружных
и системных). Прекращают использование очищающих и увлажняющих косметических средств (кроме специальных), декоративной косметики, фторированных зубных паст. Рекомендуется гипоаллергенная диета. Исключаются яйца, рыба, колбасы, консервы, цитрусы, морковь
и красный перец, кофе, алкогольные напитки. Важно соблюдение питьевого режима, нормализация сна, достаточная физическая активность. При отсутствии эффекта в течение 2 недель или при более тяжелом течении применяются топические средства на основе азелаиновой кислоты
и метронидазола (назначаются врачом). Возможно назначение антигистаминных и седативных препаратов. В тяжелых случаях применяется системная терапия антибиотиками и ретиноидами.
Для коррекции, профилактики и устранения последствий периорального дерматита подойдет Легкий успокаивающий крем EGIA. Крем обладает выраженным успокаивающим
и противовоспалительным эффектом, не содержит раздражающих кожу компонентов. Легкая эмульсионная текстура, отсутствие оклюзионного и комедогенного эффекта позволяет использовать его в период реабилитации после перенесенных дерматитов, в том числе
и периорального.
Легкий успокаивающий крем
Рак кожи: лечение заболевания | Клиника Рассвет
Быстрый переходРак кожи — это группа злокачественных опухолей эпителия кожи и её придатков, сальных и потовых желез.
Эти опухоли являются наиболее часто встречающимся видом рака во всем мире. В Российской Федерации в 2017 году было зарегистрировано более 89 тысяч случаев рака кожи.
Каковы причины рака кожи?
Наиболее частой причиной рака кожи является воздействие ультрафиолетовых лучей солнечного света.
Около 90% случаев рака кожи, исключая меланому, связаны с воздействием ультрафиолетового излучения от солнца.
Поэтому чаще всего поражаются открытые участки кожного покрова, которые подвергаются большей инсоляции. Распространенность наиболее велика среди работающих на открытом воздухе, спортсменов и приверженцев солнечных ванн и обратно пропорционально связана с содержанием в коже меланина. Так наиболее подвержены риску пациенты со светлой кожей.
Для рака кожи характерно развитие на фоне различных патологических состояний. Рак кожи часто возникает на фоне ожогов, грубых рубцов, в местах хронической травмы. Злокачественные опухоли кожи также могут развиваться спустя годы после лучевой терапии. Пациенты, которые принимают иммуносупрессивную терапию и некоторые виды таргетной терапии, также имеют повышенный риск развития заболевания.
Необходимо отметить, что риск возникновения рака кожи увеличивается с возрастом.
Виды рака кожи
Наиболее часто встречаются базально-клеточный (около 80%) и плоскоклеточный (около 4%) рак кожи. На третьем месте находится меланома кожи (около 4%). Меланома кожи обладает рядом специфичных особенностей протекания заболевания и лечения, поэтому рассматривается отдельно. Также отдельно следует выделить болезнь Боуэна – поверхностный плоскоклеточный рак и кератоакантому, которую относят к высокодифференцированной форме плоскоклеточного рака.
К более редким видам рака кожи можно отнести карциному Меркеля, рак потовых или сальных желез, болезнь Педжета, саркому Капоши, Т-клеточную лимфому кожи (грибовидный микоз).
Как выявить опухоль на ранней стадии?
Для выявления ранних форм рака кожи всем рекомендовано один раз в месяц проводить обследование кожи с головы до ног.
С техникой самостоятельного обследования кожного покрова можно ознакомиться здесь (.docx, 104 Кб).
Для повышения эффективности этой процедуры в клинике Рассвет мы поможем вам провести обследование кожного покрова. Доктор проведет обследование всего тела, чтобы убедиться, что все имеющиеся пятна, веснушки или родинки являются нормальными и не требуют лечения. При необходимости доктор проведет дерматоскопию, проверит кожу специальным интрументом под увеличением, что позволяет выявить опухолевые процессы, невидимые невооруженным глазом. При наличии показаний вам будет составлена программа лечения или определены сроки наблюдения.
После первых нескольких попыток самопроверка должна занять не более 10 минут — небольшие инвестиции в то, что может быть спасительной процедурой!
Важно: Рак кожи легко поддается лечению на ранних стадиях. Чем больше опухоль, тем более объемным является лечение. Хотя раки кожи редко распространяется на жизненно важные органы, они могут вызывать серьезные деформации и иногда приводить к травмам нервов или мышц. Некоторые редкие, агрессивные формы могут быть смертельными, если не принять срочных мер на раннем этапе.
Как провести самообследование и на что обратить внимание?
Ниже мы перечислим симптомы, которые характерны для рака кожи. Чаще всего два или более симптома присутствуют при злокачественной опухоли.
- Незаживающая рана. Открытая рана, которая кровоточит, подсачивается или покрывается коркой, не заживая более 2 недель, несмотря на лечение. Рана, которая заживает, а затем снова кровоточит. Незаживающая рана — очень распространенный признак рака кожи.
- Наличие длительно не проходящего красноватого пятна или локального раздражения, что чаще встречается на лице, груди, плечах, руках или ногах. Иногда пятно покрывается корками. Также пятно может чесаться или болеть, или присутствовать без дискомфорта.
- Появление бугорка или узла. Окраска чаще перламутровая или светлая, часто с розовым, красным оттенком. Бугорок также может быть коричневого, черного цвета, особенно у темноволосого населения, его можно спутать с обычным невусом (родинкой).
- Образование розового цвета со слегка приподнятой подрытой границей и углублением в центре. По мере медленного роста на поверхности могут появляться крошечные кровеносные сосуды.
- Область, похожая на рубец, белая, желтая или восковая, часто имеет плохо определенные границы. Сама кожа выглядит блестящей и упругой. Этот предупреждающий знак может указывать на присутствие инфильтративного роста в окружающей ткани, когда истинные размеры опухоли больше, чем видимые границы.
При обнаружении каких-либо из этих признаков или других тревожных изменений в коже обязательно обратитесь к врачу!
Важно: помните, что иногда ранний рак кожи напоминает нераковые заболевания кожи, такие как псориаз или экзема. Только доктор со специальными знаниями по заболеваниям кожи и необходимым оборудованием может поставить правильный диагноз.
Диагностика рака кожи
Диагностика рака кожи, помимо стандартного осмотра кожных покровов и очага поражения, при необходимости с проведением дерматоскопии, состоит из следующих процедур:
- Цитологическое исследование мазков-отпечатков или соскобов из новообразования.
- При отсутствии убедительных данных клинического и цитологического исследования производят биопсию опухоли (удаление части опухоли или полное удаление для исследования).
- Пальпаторное исследование кожи в области локализации опухоли, пальпация регионарных лимфатических узлов. Ультразвуковое исследование регионарных лимфатических узлов.
- При наличии увеличенных регионарных лимфатических узлов выполняется тонкоигольная пункционная (аспирационная) биопсия.
- При больших опухолях применяются лучевые методы диагностики – (КТ либо МРТ пораженной области с в/в контрастированием для оценки распространенности процесса).
- В ряде случаев при подозрении на распространённый опухолевый процесс может понадобиться дополнительное исследование органов грудной и брюшной полости с применение УЗИ, КТ и МРТ-методик.
Лечение рака кожи
Лечение проводится с учетом стадии процесса, локализации опухоли, ее гистологического строения. Используются лучевые, хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения.
При хирургическом лечении мелких опухолей кожи рубцы обычно косметически приемлемы. Если опухоли очень большие, то для восстановления используется кожный трансплантат или лоскут, чтобы достичь наилучшего косметического результата и облегчить заживление.
Лучевая терапия и хирургическое лечение являются альтернативными методами при раке кожи I стадии. При этом учитываются противопоказания к операции, высокая степень операционного риска и локализация опухоли.
Рекомендации врача-онколога клиники Рассвет по раку кожи
В отделении онкологии клиники Рассвет проводится весь спектр диагностики опухолевых поражений кожи, включая биопсию и современную патоморфологическую диагностику. В хирургическом отделении малой онкологии возможно проведение оперативного лечения с применением различных видов пластического замещения дефекта.
Также мы работаем в партнерстве с центром лучевой терапии, что позволяет нам проводить современные методики лучевой терапии.
При распространенном процессе возможно проведение современной химиотерапевтической и таргетной терапии. Лечение может осуществляться даже у очень ослабленных пациентов, а наша команда специалистов проводит всю необходимую сопроводительную терапию.
Дополнительные рекомендации врача клиники рассвет по профилактике рака кожи
Покольку многие формы рака кожи связаны с экспозицией ультрафиолета, рекомендуется соблюдение ряда мер для ее уменьшения:
- Пользуйтесь солнцезащитными кремами. Ультрафиолетовое излучение является проверенным канцерогеном человека. Регулярное ежедневное использование солнцезащитного крема SPF 15 и выше снижает риск развития рака кожи примерно на 40%.
- Используйте солнцезащитные препараты с широким диапазоном защиты от ультрафиолетового излучения УФA/УФB, наносить которые следует согласно предписанию (за 30 мин до выхода на солнце, повторно каждые 2 часа после купания или потоотделения).
- Пользуйтесь защитной одеждой: рубашки с длинными рукавами, брюки и широкополые шляпы.
- Избегайте посещение солярия. У тех, кто когда-либо загорал в помещении, на 67% выше риск развития плоскоклеточного рака и на 29% — базально-клеточного рака кожи.
Автор:
Причины, симптомы, лечение и профилактика
Обзор
Импетиго на нижней губе.Что такое импетиго?
Импетиго (im-pa-TIE-go) — это зудящая, иногда болезненная кожная инфекция.
У кого возникает импетиго?
Импетиго обычно бывает у детей в возрасте от 2 до 6 лет.Также могут заболеть дети старшего возраста и взрослые.
Вы также можете подвергаться более высокому риску, если:
- Живите в тропическом климате с жарким влажным летом и мягкой зимой.
- Болеет чесоткой.
- Занимайтесь спортом или занятиями там, где часто встречаются порезы и царапины.
- Живите в тесном контакте или в тесноте. Инфекции часто случаются с людьми, живущими в одном доме, или с детьми, находящимися в детских садах.
Как возникает импетиго?
Когда вы получаете порез, укус или царапину, открывающую кожу, бактерии могут проникнуть внутрь и вызвать инфекцию импетиго.Но импетиго может заразить кожу, даже если она не повреждена и не проколота.
Импетиго чаще возникает в теплые месяцы, когда дети больше находятся на улице.
Где возникает импетиго?
Обычно первыми признаками импетиго являются язвы и волдыри на губах и носу. Импетиго также может появиться на ногах и руках.
Что такое буллезное импетиго?
Буллезное импетиго — редкий тип импетиго. На нем есть более крупные волдыри, которые не так легко вскрыть.Часто появляется на шее, туловище, подмышках или в паху.
Насколько распространено импетиго?
Импетиго — самая распространенная кожная инфекция у детей в возрасте от 2 до 5 лет. У взрослых она встречается гораздо реже. Каждый год золотистый стафилококк , бактерия, вызывающая импетиго, вызывает 11 миллионов инфекций кожи и мягких тканей.
Симптомы и причины
Что вызывает импетиго?
Основная причина импетиго — бактериальная инфекция.Бактерии обычно попадают на кожу через порезы, царапины, сыпь или укусы насекомых.
В большинстве случаев причиной является Staphylococcus aureus («стафилококковые» бактерии). Иногда причиной могут быть бактерии группы A Streptococcus . Этот тип бактерий также приводит к ангины и лихорадке.
Некоторые штаммы стрептококковых бактерий, вызывающих импетиго, также могут вызывать гломерулонефрит. Это воспалительное заболевание почек может вызывать повышение артериального давления и появление крови в моче.
Импетиго заразно?
Импетиго — легкое, но очень заразное заболевание. Вы можете распространить импетиго, соприкоснувшись с язвами, слизью или выделениями из носа у кого-то, у кого оно есть. Люди также могут распространять импетиго, делясь такими вещами, как полотенца, одежда или другие личные вещи с инфицированным.
Когда начинаются симптомы импетиго?
Обычно после заражения симптомы проявляются в течение трех дней. Расчесывание язв может распространить инфекцию.Сначала симптомы появляются вокруг рта и носа.
Каковы симптомы импетиго?
Симптомы импетиго включают:
- Один или несколько пузырей, наполненных гноем, которые легко лопаются, вызывая покраснение и раздражение кожи.
- Зудящие волдыри, содержащие жидкость (желтого или коричневого цвета), которая вытекает и образует корку.
- Сыпь, которая распространяется.
- Поражения кожи (раны) губ, носа, ушей, рук и ног. Поражения могут распространяться на другие части тела.
- Увеличение лимфатических узлов рядом с инфицированной областью.
Если у вас или вашего ребенка импетиго, вызванное бактериями стафилококка, вы можете заметить:
- Красноватая кожа вокруг красных волдырей, полная жидкости или гноя, которая со временем становится мутной.
- Волдыри, которые легко лопаются и протекают.
- Сырые, блестящие участки, покрытые коркой с желто-коричневой коркой.
Диагностика и тесты
Как диагностируется импетиго?
Врач может диагностировать импетиго на основании того, как выглядят язвы.Врач может взять образец кожи для отправки в лабораторию. Патологи могут выяснить, какие бактерии вызывают заболевание, что может помочь выбрать правильный антибиотик.
Если вы заметили или ваш ребенок замечает кровь или необычный цвет в моче, немедленно сообщите об этом своему врачу.
Ведение и лечение
Как лечится импетиго?
Антибиотики лечат импетиго.Врач может прописать антибиотики местного действия для нанесения на кожу. Вашему ребенку может потребоваться прием пероральных антибиотиков (жидкости или таблеток), если заболевание охватывает большой участок кожи или несколько частей тела.
Примеры лечения антибиотиками:
- Мазь для местного применения мупироцина (Бактробан® или Центани®).
- Пероральные антибиотики, такие как цефалоспорины, клиндамицин (Cleocin®) и сульфаметоксазол (Bactrim ™).
Импетиго уйдет само?
Импетиго часто исчезает в течение примерно трех недель даже без лечения.Но это может занять больше времени. Пока он не пройдет, ваш ребенок заразен.
Есть ли осложнения импетиго?
Осложнения редки. В их числе:
- Сыпь, распространяющаяся на более глубокие слои кожи.
- Проблемы с почками, называемые постстрептококковым гломерулонефритом.
Профилактика
Могу ли я предотвратить импетиго?
Лучший способ предотвратить заражение — оставаться чистым и здоровым.Другие советы, как избежать импетиго, включают:
- Держите руки в чистоте: Регулярно мойте руки. Если у вас нет воды и мыла, используйте дезинфицирующее средство на спиртовой основе.
- Соблюдайте правила гигиены: Регулярно стригите ногти (и ногти вашего ребенка), чтобы не поцарапать. Чихните в салфетку, а затем выбросьте ее. Принимайте ванну ежедневно (или как можно чаще), особенно детям с экземой или чувствительной кожей.
- Избегайте царапин: Не царапайте порезы и раны.Если у вашего ребенка порез, царапина или рана, не позволяйте ему поцарапать ее.
- Очистить раны: Очистить порезы, царапины и травмы водой с мылом. Затем нанесите на рану крем или мазь с антибиотиком.
- Следите за чистотой постельного белья: Стирайте белье, полотенца и простыни в горячей воде.
Перспективы / Прогноз
Каковы перспективы для человека, у которого возникает импетиго?
Антибиотики могут вылечить импетиго, но это состояние может вернуться, особенно у маленьких детей.Получение этого однажды не защищает кого-то от повторения.
Сколько времени до исчезновения язв?
Для полного заживления язв может потребоваться некоторое время. Хорошие новости: инфекция редко оставляет шрамы.
Как долго импетиго остается заразным?
Без лечения импетиго может быть заразным в течение нескольких недель. После начала лечения импетиго состояние заразно до:
.- Сыпь исчезает.
- Струпья отпадают.
- Вы закончили как минимум два дня приема антибиотиков.
Может ли человек заразиться повторно?
Происходит повторное заражение. Дети особенно склонны к расчесыванию и вскрытию струпьев, что подвергает их более высокому риску повторного заражения.
Жить с
Как я могу позаботиться о себе, если у меня импетиго?
Если ваш лечащий врач поставил вам или вашему ребенку диагноз импетиго, вам могут помочь следующие советы по лечению:
- Держите раны закрытыми: Перевяжите раны или носите брюки с длинными рукавами.
- Принимайте все лекарства: Принимайте антибиотики на протяжении всего срока, назначенного вашим врачом, чтобы предотвратить повторное заражение.
- Оставайтесь чистыми: Осторожно мойте кожу несколько раз в день, используя антибактериальное мыло. Это удалит корки и дренаж.
- Не прикасайтесь к сыпи: Если вы все-таки дотронулись до нее, вымойте руки и открытую область водой с мылом.
- Изолировать детей: Если у вашего ребенка импетиго, держите его подальше от других детей, пока они не закончат лечение.Им не следует ходить в школу или детский сад.
- Избегайте горячих ванн и бассейнов: Сыпь может распространиться, если другие люди попадут на кожу вашего ребенка, купальник или полотенце.
Записка из клиники Кливленда Импетиго — распространенное кожное заболевание, которое в основном поражает маленьких детей. Симптомы импетиго включают волдыри и красные язвы, которые обычно начинаются вокруг рта и носа. Если вы заметили признаки импетиго, поговорите со своим врачом. Лечение импетиго обычно заключается в приеме антибиотиков, пероральных или местных (крем).Импетиго очень заразно, поэтому держите детей дома, пока они не пройдут хотя бы два дня приема антибиотиков. Лекарство уберет сыпь. Чтобы предотвратить импетиго, соблюдайте правила гигиены. Очистите и закройте все порезы или царапины, чтобы они не заразились.
Рисунки, причины, лечение и профилактика
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Чешуйчатая кожа — это сухая, потрескавшаяся или шелушащаяся кожа. Также известное как шелушение, шелушение кожи происходит, когда внешний слой кожи, называемый эпидермисом, начинает отслаиваться.
Чешуйки на коже могут возникнуть, когда травма или заболевание повреждают внешний слой кожи. Некоторые состояния влияют на структуру и содержание влаги в коже или вызывают образование лишней кожи, что может привести к сухости или шелушению кожи.
шелушение кожи является симптомом многих заболеваний, включая псориаз, контактный дерматит, экзему и грибковые инфекции кожи.Некоторые причины могут привести к осложнениям со здоровьем, если их не лечить. Обычно поражаются лицо, ноги и руки.
Продолжайте читать, чтобы узнать, что вызывает шелушение кожи, как определить состояние с помощью нашего графического справочника, варианты лечения и когда обратиться к врачу.
Чешуйчатая кожа является симптомом многих различных кожных заболеваний, включая:
Контактный дерматит
Контактный дерматит — это форма экземы, которая развивается после контакта с аллергеном, раздражителем или токсичным веществом.
У людей может развиться контактный дерматит на любом участке тела, но обычно он появляется на открытых частях тела, таких как:
- руки
- лицо
- руки
- ноги
- шея
- стопы
Возможные аллергены или раздражители которые могут вызвать контактный дерматит, включают:
- ядовитый плющ
- шерсть
- мыло
- косметика
- хлор
- сигаретный дым
- латекс
Симптомы контактного дерматита включают:
- сухие, шелушащиеся или чешуйчатые пятна кожи
- покраснение и отек кожи
- волдыри, сочащиеся или мокнущие
- ощущение жжения или зуда в пораженной области
- крапивница
- ощущение жесткости или стянутости кожи
Псориаз
Псориаз — распространенное аутоиммунное заболевание, которое вызывает появление участков толстой чешуйчатой кожи.Псориаз обычно поражает следующие части тела:
- локти
- колени
- скальп
- ладони
- подошвы ступней
- нижняя часть спины
Симптомы псориаза включают:
- толстые, чешуйчатые участки кожи
- красный или серебристые участки кожи
- зуд
Люди с псориатическим артритом, заболеванием, связанным с псориазом, часто испытывают отек, скованность или боль в суставах.
Экзема
Экзема — распространенное заболевание кожи, которым страдают 30 процентов людей в Соединенных Штатах.Чаще всего встречается у детей и подростков.
Некоторые типы экземы, вызывающие шелушение кожи, включают:
Атопический дерматит
- Местоположение: локти, колени, щеки, шея, ноги и руки
- Симптомы: сухие шелушащиеся участки кожи, из которых может сочиться прозрачная жидкость
Дисгидротическая экзема
- Местоположение: пальцы рук, ног, ладони и подошвы стоп
- Симптомы: маленькие волдыри, которые могут превращаться в трещины на коже или вызывать утолщение кожи
Себорейный дерматит
- Местоположение: области, где кожа жирная, например, кожа головы, ушей, лица и подмышек
- Симптомы: желтоватая или белая корковая сыпь
Варикозная экзема
- Местоположение: голени
- Симптомы: сухая, чешуйчатая кожа и горячие, протекающие волдыри
Астеатозная экзема
- Расположение: голени
- Симптомы: сухая чешуйчатая кожа с красными трещинами
Ихтиоз
Ихтиоз — это семья редких кожных заболеваний, характеризующихся толстыми шелушащимися участками кожи.
Ихтиоз может появляться на многих частях тела, включая:
- ноги
- руки
- руки
- туловище
- локти
- скальп
Симптомы ихтиоза включают:
- чрезвычайно сухая кожа
- толстая , чешуйчатая кожа
- шелушащаяся кожа
- трещины на коже
Актинический кератоз
Актинический кератоз, также известный как солнечный кератоз, представляет собой толстую твердую шишку, которая образуется на коже.У людей может развиться актинический кератоз после воздействия ультрафиолетового излучения солнца или искусственного загара.
Людям следует внимательно следить за актиническими кератозами, поскольку они могут быть первым признаком рака кожи. По данным Американского остеопатического колледжа дерматологии, активные поражения, более красные и нежные, чем другие, могут перерасти в рак кожи, называемый плоскоклеточной карциномой.
Актинический кератоз появляется на участках тела, которые часто подвергаются солнечному облучению, например:
- лицо
- уши
- шея
- руки
- скальп
- руки
Симптомы актинического кератоза включают:
- шишки светлого, темного, розового или красного цвета
- роговые чешуйки или корки на шишке
- шишки болезненные или зудящие
Красный плоский лишай
Красный плоский лишай — это воспалительное состояние кожи, при котором образуется множество небольших шишек на различных частях тела.
Красный плоский лишай может появиться на любом участке тела, но обычно он развивается на
- во рту
- на ногтях
- на волосистой части головы
- на запястьях
- на лодыжках
- на нижней части спины
- на ногах
Симптомы красного плоского лишая зависят от того, где он появляется на теле. Некоторые симптомы включают
- блестящие, красные или белые шишки
- толстые участки чешуйчатой кожи
- зуд или боль в пораженной области
- волдыри
Стригущий лишай
Стригущий лишай, или опоясывающий лишай, представляет собой грибковую инфекцию, поражающую верхнюю часть слой кожи.Стригущий лишай вызывает красные чешуйчатые высыпания, которые могут распространяться на другие части тела.
Стригущий лишай появляется на следующих частях тела:
- стопы
- пах
- ногтевое ложе
- область бороды
- тело
- лицо
- шея
Симптомы стригущего лишая включают:
- маленькие пятна красного цвета, чешуйчатая кожа
- кольцеобразная сыпь
- края или выпуклые кольца
- зуд под сыпью
- бугорки, заполненные гноем
Лечение зависит от тяжести симптомов и причины шелушения.
Люди могут лечить легкие формы шелушения кожи мазями или кремами, содержащими мочевину, вазелин или молочную кислоту.
Если регулярное использование кремов и мазей не уменьшает шелушение, люди могут поговорить со своим врачом о лучших вариантах лечения.
Врачи могут порекомендовать рецептурные мази для уменьшения отека и зуда, такие как гидрокортизон. В более тяжелых случаях медицинские работники могут порекомендовать пероральные стероиды, антибиотики или антигистаминные препараты.
Люди могут найти кремы и мази в аптеках и интернет-магазинах:
Масштабирование делает кожу поврежденной и уязвимой для бактериальных, вирусных и грибковых инфекций, которые могут привести к другим осложнениям со здоровьем, если их не лечить.
Некоторые из перечисленных выше заболеваний могут привести к другим осложнениям. Например, у людей с псориазом может развиться псориатический артрит — состояние, характеризующееся болью и воспалением суставов.
Актинический кератоз требует особого внимания, так как некоторые неровности могут быть предраковыми.
Удаление чешуек на коже не требует неотложной медицинской помощи. Тем не менее, людям следует обратиться за медицинской помощью, если они испытывают любое из следующего:
- шелушение кожи, которое не улучшается даже после регулярного ухода за кожей
- сыпь или участок пораженной кожи начинает распространяться
- аллергическая реакция, которая включает крапивницу, лихорадка или затрудненное дыхание
Чешуйки на коже являются симптомом многих различных заболеваний, таких как псориаз, контактный дерматит, экзема и грибковые инфекции кожи.Удаление чешуек на коже не требует неотложной медицинской помощи.
Люди, у которых наблюдается стойкое шелушение, могут захотеть связаться со своим врачом, чтобы обсудить варианты лечения.
Лечение зависит от тяжести симптомов и причины шелушения. Легкие формы шелушения можно лечить густыми мазями или кремами. Более серьезные формы шелушения могут потребовать медицинской помощи. Врачи могут назначить противогрибковые препараты для лечения стригущего лишая или антигистаминные препараты для лечения аллергических реакций.
Дифференциальный диагноз: Кожные образования с корками
Первичная кожная В-клеточная лимфома
Презентация
- Редкое заболевание, медленно развивающееся в течение месяцев или лет
- Наиболее часто встречается на голове, шее и туловище
- Узловатая, с красным или розовым оттенком
- Могут присутствовать одиночные или множественные опухоли
- Может переходить в более агрессивные формы
Менеджмент
- Диагностика может быть сложной, и обычно требуется биопсия
- Состояние всегда лечится в учреждениях вторичной медицинской помощи
- Лечение будет зависеть от симптомов и общего состояния пациента, а также от стадии заболевания
- Варианты включают лучевую терапию или иссечение
Узловатая почесуха
Презентация
- Может образоваться везде, где легко поцарапать
- Повторяющаяся травма в анамнезе, которую пациент иногда раскрывает при допросе
- Одиночные или множественные твердые образования
- Состояние может быть связано с психическим заболеванием
Менеджмент
- Лечение бывает трудным
- Стероиды для местного применения могут помочь уменьшить зуд
- Окклюзия может помочь
Актинический кератоз
Презентация
- Общее состояние
- Редко встречается у пациентов с типом кожи IV и V по Фитцпатрику
- Заболеваемость увеличивается с возрастом
- Возникает на участках, подверженных воздействию солнечных лучей
- Чаще встречается у людей, работающих на открытом воздухе и живущих в жарких странах
- Поражения имеют низкий риск злокачественной трансформации
Менеджмент
- Доступны различные варианты лечения, включая препараты для местного применения, криотерапию, а также кюретаж и прижигание
- Защита от солнца в будущем — важная часть лечения таких пациентов
- Обычно проводится в системе первичной медико-санитарной помощи
- Если диагноз вызывает сомнения, может помочь биопсия
Кератоакантома
Презентация
- Чаще встречается на участках кожи, поврежденных солнцем
- Может быть вызвано травмой
- Начинается как прыщик или нарыв, но при надавливании становится твердым
- Поражение, вызванное клетками кожи волосяного фолликула
- Наличие центральной кератиновой пробки
- Быстрый рост до диаметра 2см
Менеджмент
- Поскольку его трудно отличить от плоскоклеточного рака, подозрение на кератоакантому следует направлять в соответствии с системой двухнедельного ожидания.
- Может рассосаться без лечения
- Варианты лечения включают криотерапию, лучевую терапию или электрокоагуляцию
Доктор Столлери — специалист по дерматологии в Кибворте, Лестершир,
.фактов о раке кожи | Seattle Cancer Care Alliance
Признаки и симптомы базальноклеточной карциномы
Этот тип рака обычно обнаруживается на открытых участках кожи, таких как кожа головы, лоб, лицо, нос, шея и спина.
Базальноклеточный рак может кровоточить после незначительной травмы, но затем струпья заживает. Это может происходить снова и снова в течение месяцев или лет без видимого роста, что позволяет легко принять их за раны или язвы. Они редко вызывают боль на ранних стадиях.
Внешний вид
Помимо кровотечения и заживления, это другие возможные признаки базальноклеточного рака:
- Стойкая открытая рана, которая не заживает, кровоточит, покрывается корками или сочится.
- Красноватое пятно или раздраженное место, которое может покрыться коркой или зудом.
- Блестящая шишка или узелок, перламутровый или полупрозрачный, часто розовый, красный или белый. Он также может быть коричневым, черным или коричневым, особенно у темноволосых людей, и его легко спутать с родинкой.
- Розовый нарост со слегка приподнятым скрученным краем и выемкой в центре с коркой. По мере увеличения нароста на поверхности могут появляться крошечные кровеносные сосуды.
- Поражение в виде шрама на участке, который вы не травмировали. Он может быть белым, желтым или восковым, часто с плохо очерченными границами.Кожа кажется блестящей и упругой; иногда это может быть признаком агрессивной опухоли.
Признаки и симптомы плоскоклеточного рака
Плоскоклеточный рак, обычно обнаруживаемый на ушах, лице и во рту, может быть более агрессивным, чем базально-клеточный. Без лечения он может протолкнуть слои кожи к лимфатической системе, кровотоку и нервным путям, где может вызвать боль и симптомы серьезного заболевания.
Внешний вид
Плоскоклеточный рак часто начинается с предракового поражения, известного как актинический кератоз (описано ниже).Когда он становится злокачественным, поражение кажется приподнятым над нормальной поверхностью кожи и становится более твердым на ощупь. Иногда пятно показывает лишь небольшое изменение по сравнению с нормальной кожей.
Другие знаки включают:
- Любое изменение, например образование корки или кровотечение, в существующей бородавке, родинке, рубце или другом кожном поражении
- Бородавчатое образование, покрывающееся коркой и иногда кровоточащее
- Чешуйчатое стойкое красноватое пятно с неровными краями, которое может покрыться коркой или кровоточить
- Стойкая открытая рана, которая не заживает, кровоточит, покрывается корками или сочится
- Выпуклый нарост с углублением в центре, который иногда кровоточит и может быстро увеличиваться в размере
Признаки и симптомы актинического кератоза
У многих людей на коже есть актинический кератоз (АК), также называемый солнечным кератозом.Это показывает, что вам было достаточно солнца, чтобы развить рак кожи, и это считается предшественником рака или предраковым состоянием.
Обычно АК обнаруживается на тех частях вашего тела, которые больше всего подвергались воздействию солнечных лучей на протяжении всей жизни, например, на лице, ушах, волосистой части головы, шее, тыльной стороне рук, предплечьях, плечах и губах.
Некоторые из тех же методов лечения, которые используются при немеланомном раке кожи, используются для AK, чтобы гарантировать, что он не перерастет в раковое поражение.
Внешний вид
Это нарушение развивается медленно.Поражения обычно небольшие, от одной восьмой дюйма до четверти дюйма. Вы можете видеть несколько одновременно. Они могут исчезнуть, а позже вернуться.
- АК представляет собой чешуйчатую или твердую бугорку на поверхности кожи, обычно сухую и грубую. Он может быть плоским. Актинический кератоз часто можно заметить больше на ощупь, чем на зрение.
- Он может быть того же цвета, что и ваша кожа, или может быть светлым, темным, коричневым, розовым, красным или сочетанием цветов.
- Может вызывать зуд, покалывание или ощущение нежности.
- Эти кожные аномалии могут воспаляться и приобретать покраснение. Редко они кровоточат.
Признаки и симптомы меланомы
Меланома рака кожи намного серьезнее, чем базальноклеточный рак и плоскоклеточный рак. Он может быстро распространяться на другие органы и вызывать подавляющее большинство смертей от рака кожи в Соединенных Штатах. Обычно меланомы развиваются внутри или вокруг существующей родинки.
Внешний вид
Признаки и симптомы меланомы различаются в зависимости от конкретного типа и могут включать:
- Плоское или слегка приподнятое обесцвеченное пятно с неровными границами и возможными участками желто-коричневого, коричневого, черного, красного, синего или белого цвета (распространяющаяся поверхностная меланома)
- Плотная шишка, часто черная, но иногда синяя, серая, белая, коричневая, желтовато-коричневая, красная или вашего обычного оттенка кожи (узловая меланома)
- Плоский или слегка приподнятый пятнистый, коричневый или темно-коричневый цвет обесцвечивания (lentigo maligna)
- Черное или коричневое изменение цвета, обычно под ногтями, на ладонях или подошвах стоп (акральная лентигинозная меланома)
Посмотрите больше изображений и получите подробную информацию о различных типах меланомы в нашем специальном разделе, посвященном меланоме.
Признаки и симптомы карциномы из клеток Меркеля
Читайте о признаках и симптомах карциномы из клеток Меркель, редкого типа рака кожи, в нашем специальном разделе, посвященном клеткам Меркель.
Самообследование для выявления рака кожи
Вы можете случайно заметить изменения на своей коже во время повседневной жизни, например, когда наносите лосьон, смотрите в зеркало или принимаете душ. Также важно проводить тщательный ежемесячный осмотр.
Узнайте, как осматривать кожу и искать общие предупреждающие знаки:
Узнать больше
Дискоидная экзема — NHS
Дискоидная экзема, также известная как нуммулярный или дискоидный дерматит, представляет собой долгосрочное (хроническое) заболевание кожи, которое вызывает зуд, отек и трещины в виде круглых или овальных пятен.
Без лечения дискоидная экзема может длиться недели, месяцы или даже годы. Он также может возвращаться — часто в той же области, которая была поражена ранее.
Информация:Консультации по коронавирусу
Получите консультацию по поводу коронавируса и экземы от Национального общества экземы
Симптомы дискоидной экземы
Дискоидная экзема вызывает характерные круглые или овальные пятна экземы. Это может повлиять на любую часть тела, хотя обычно не влияет на лицо или кожу головы.
Кредит:
Первым признаком дискоидной экземы обычно является группа небольших пятен или шишек на коже. Затем они быстро соединяются, образуя более крупные пятна, размер которых может варьироваться от нескольких миллиметров до нескольких сантиметров.
На светлой коже эти пятна будут розовыми или красными. На более темной коже эти пятна могут быть темно-коричневыми или светлее кожи вокруг них.
Первоначально эти пятна часто опухшие, покрытые пузырями (покрытые небольшими карманами, заполненными жидкостью) и выделяющие жидкость.Они также имеют тенденцию к сильному зуду, особенно по ночам.
Со временем пятна могут стать сухими, покрытыми коркой, потрескавшимися и шелушащимися. Центр пластыря также иногда очищается, оставляя кольцо обесцвеченной кожи, которое можно принять за стригущий лишай.
У вас может быть всего 1 пластырь дискоидной экземы, но у большинства людей бывает несколько пластырей. Кожа между пятнами часто бывает сухой.
Пятна дискоидной экземы иногда могут инфицироваться. Признаки инфекции могут включать:
- пятна, на которых просачивается много жидкости
- желтая корка, образующаяся над участками
- кожа вокруг пятен становится горячей, опухшей и нежной или болезненной
- тошнотворное
- ощущение жара или дрожь
- плохое самочувствие
Когда обращаться за медицинской помощью
Обратитесь к фармацевту или терапевту, если вы подозреваете, что у вас дискоидная экзема.Они могут порекомендовать подходящее лечение.
Вам также следует обратиться за медицинской помощью, если вы считаете, что ваша кожа может быть инфицирована. Возможно, вам придется использовать крем с антибиотиком или, в тяжелых случаях, принимать антибиотики в виде таблеток или капсул.
Врач должен иметь возможность поставить диагноз, просто осмотрев пораженные участки кожи. В некоторых случаях они также могут задавать вопросы или проводить тесты, чтобы исключить другие условия.
Врач общей практики может направить вас к врачу, специализирующемуся на кожных заболеваниях (дерматологу), если они не уверены в диагнозе или если вам нужен пластырь.
Причины дискоидной экземы
Причина дискоидной экземы неизвестна, хотя это может произойти в результате особенно сухой кожи.
Когда ваша кожа очень сухая, она не может обеспечить эффективный барьер против веществ, которые с ней контактируют. Это может привести к раздражению кожи ранее безвредным веществом, например мылом.
Важно внимательно следить за всеми химическими веществами в косметике и туалетных принадлежностях, которые могли попасть на вашу кожу.Контактный дерматит, тип экземы, вызванный контактом с определенным раздражителем, может играть роль в дискоидной экземе.
У некоторых людей с дискоидной экземой в анамнезе также была атопическая экзема, которая часто случается у людей, склонных к астме и сенной лихорадке. Однако, в отличие от атопической экземы, дискоидная экзема не передается по наследству.
Другие возможные триггеры
Вспышка дискоидной экземы иногда может быть вызвана незначительным повреждением кожи, например укусом насекомого или ожогом.
Некоторые лекарства также могут быть связаны с дискоидной экземой, поскольку пятна экземы могут появляться у людей, принимающих:
- интерферон и рибавирин — когда они используются вместе для лечения гепатита C
- Фактор некроза опухоли-альфа (TNF-альфа ) блокаторы — используются для лечения некоторых типов артрита
- статины (понижающие холестерин лекарства) — которые могут вызывать сухость кожи и сыпь
Сухая среда и холодный климат могут усугубить дискоидную экзему, а солнечная или влажная (влажная) среда может облегчить симптомы.
Лечение дискоидной экземы
Дискоидная экзема обычно является долговременной проблемой, но существуют лекарства, которые помогают облегчить симптомы и держать состояние под контролем.
Процедуры включают:
- смягчающие средства — увлажняющие средства, наносимые на кожу, чтобы предотвратить ее высыхание
- местные кортикостероиды — мази и кремы, содержащие стероиды, которые наносятся на кожу и могут облегчить серьезные симптомы
- антигистаминные препараты — лекарства, которые могут уменьшить зуд
Есть также вещи, которые вы можете сделать сами, чтобы помочь, например, избегайте всех раздражающих химикатов в мыле, моющих средствах, пенных ваннах и гелях для душа.
Дополнительные лекарства могут быть назначены, если ваша экзема инфицирована или особенно серьезна.
Иногда участки кожи, пораженные дискоидной экземой, могут оставаться навсегда обесцвеченными после того, как состояние исчезло.
Узнайте больше о лечении дискоидной экземы.
Другие виды экземы
Экзема — это название группы кожных заболеваний, вызывающих сухость и раздражение кожи. К другим типам экземы относятся:
- атопическая экзема (также называемая атопическим дерматитом) — наиболее распространенный тип экземы, он часто возникает в семье и связан с другими состояниями, такими как астма и сенная лихорадка
- контактный дерматит — тип экзема, возникающая при контакте кожи с определенным веществом
- Варикозная экзема — разновидность экземы, которая обычно поражает голени и вызывается проблемами с кровотоком по венам ног
Последняя проверка страницы: 30 октября 2019 г.
Срок следующей проверки: 30 октября 2022 г.
Краст
изображений: Ссылки по теме на внешние сайты (из Bing)
Онтология: Эктима (C0013568)
| Определение (MSH) | Язвенная пиодермия, обычно вызываемая бета-гемолитической стрептококковой инфекцией группы А в месте незначительной травмы.(Дорланд, 27-е изд) | |
| Концепции | Болезнь или синдром ( T047 ) | |
| MSH | D004473 | |
| ICD10 | L01.09 | |
| SnomedCT | 857 | |
| Английский | Эктима, эктима, эктима (диагноз), эктима, язвенное импетиго, эктима [заболевание / обнаружение], эктима (расстройство), импетиго; язвенный, язвенный; импетиго | |
| Японский | 膿 瘡, ノ ウ ソ ウ | |
| шведский | Эктыма | |
| Чешский | ektyma, Ektyma | |
| финский | Эктыма | |
| Русский | ЭКТИМА, ЭКТИМА | |
| Польский | Niesztowica | |
| Венгерский | эктима | |
| Норвежский | Эктима, Эктима | |
| Голландский | импетиго; язвенный, язвенный; импетиго, эктима, Ecthyma | |
| Испанский | ectima (трасторно), ectima, Ectima | |
| Португальский | Éctima, Ectima | |
| Немецкий | Эктима, Ecthyma | |
| Французский | Эктима | |
| Итальянский | Ectima |
Онтология: Струп (C0205204)
| Концепции | Приобретенная аномалия ( T020 ) |
| SnomedCT | 69640009, 20444004 |
| LNC | LA19096-9 |
| Итальянский | Crosta ematica, Crosta, Scabbioso |
| Голландский | корстенд, корст |
| Французский | Formation de croûtes, Croûte |
| Немецкий | Schorf, Wundschorfbildung, Wundschorf |
| Португальский | Formação de Crosta, Crosta |
| Испанский | Кострозо, костра (anomalía morfológica), костра, Костра |
| Японский | 痂 皮, カ ヒ |
| Английский | струп (симптом), струп, струп, корка, корки, корки, струпья, струпья, струпья, струпья, корка, корка (морфологическая аномалия), струп |
| Чешский | Струп, Круста, Струповитость |
| Венгерский | Вар, Хегеседő |
Импетиго: все, что вам нужно знать
Защитите себя и других
Люди могут получить импетиго более одного раза.Импетиго не защищает кого-то от его повторения в будущем. Хотя вакцины для предотвращения импетиго не существует, люди могут кое-что сделать, чтобы защитить себя и других.
Уход за ранойДержите язвы, вызванные импетиго, закрытыми, чтобы предотвратить распространение стрептококковой инфекции группы А среди других. Если у вас чесотка, лечение этой инфекции также поможет предотвратить импетиго.
Хороший уход за раной — лучший способ предотвратить бактериальные инфекции кожи, включая импетиго:
- Очистите все мелкие порезы и травмы, повреждающие кожу (например, волдыри и царапины), водой с мылом.
- Очистите и закройте дренирующиеся или открытые раны чистыми сухими повязками, пока они не заживут.
- Обратитесь к врачу при проколе и других глубоких или серьезных ранах.
- Если у вас открытая рана или активная инфекция, не проводите время в:
- Гидромассажные ванны
- Бассейны
- Естественные водоемы (например, озера, реки, океаны)
Соответствующая личная гигиена и частое мытье тела и волос с мылом и чистой проточной водой важны для предотвращения импетиго.
Лучший способ предотвратить заражение или распространение стрептококковой инфекции группы А — это часто мыть руки. Это особенно важно после кашля или чихания. Чтобы предотвратить заражение стрептококком группы А, вам необходимо:
- При кашле или чихании прикрывайте рот и нос салфеткой.
- Поместите использованные салфетки в корзину для мусора.
- Кашель или чихание в верхнюю часть рукава или локоть, а не в руки, если у вас нет платка.
- Часто мойте руки водой с мылом в течение не менее 20 секунд.
- Используйте средство для чистки рук на спиртовой основе, если мыло и вода недоступны.
Каждому, у кого импетиго, следует стирать одежду, постельное белье и полотенца каждый день. Эти элементы не следует передавать кому-либо еще. После стирки эти вещи безопасны для использования другими людьми.
АнтибиотикиЛюди с диагнозом импетиго могут вернуться на работу, в школу или детский сад, если они:
- Начат курс лечения антибиотиками
- Держать все язвы на открытых участках кожи закрытыми
Используйте рецепт в точности так, как говорит врач.

 Если атопический дерматит не удается вылечить в младенчестве, то он может сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами.
Если атопический дерматит не удается вылечить в младенчестве, то он может сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами. Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца[3]. Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи.
Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца[3]. Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи. Себорейный дерматит развивается на участках тела, богатых сальными железами, — это волосистая часть головы, лицо, заушные области, область грудины и пупка, участок спины между лопатками, подмышки, ягодицы. На поверхности кожи образуются мелкие белесые чешуйки, которые легко отшелушиваются, обнажая немного воспаленную поверхность. Терапия себорейного дерматита должна быть направлена в первую очередь на устранение причины (грибка) и воспаления, а также на восстановление поврежденной структуры кожи ― чтобы сократить избыточное шелушение. Отмечаются два возрастных пика заболеваемости себорейным дерматитом — в первые месяцы жизни и после 40 лет[4].
Себорейный дерматит развивается на участках тела, богатых сальными железами, — это волосистая часть головы, лицо, заушные области, область грудины и пупка, участок спины между лопатками, подмышки, ягодицы. На поверхности кожи образуются мелкие белесые чешуйки, которые легко отшелушиваются, обнажая немного воспаленную поверхность. Терапия себорейного дерматита должна быть направлена в первую очередь на устранение причины (грибка) и воспаления, а также на восстановление поврежденной структуры кожи ― чтобы сократить избыточное шелушение. Отмечаются два возрастных пика заболеваемости себорейным дерматитом — в первые месяцы жизни и после 40 лет[4]. «Спусковым крючком» могут являться бактериальная и грибковая инфекции, химические вещества, лекарственнее препараты, продукты питания и прочее. Экзема передается по наследству: при заболевании одного из родителей вероятность развития экземы у ребенка составляет около 40%, при наличии заболевания у обоих родителей ― 50–60%[5]. Отличительные черты экземы — зуд в местах поражения и непостоянный характер высыпаний: сначала на коже появляется воспаление, после чего она покрывается маленькими пузырьками, которые, лопаясь, образуют влажную ранку. Со временем эрозии на коже подсыхают и покрываются корочками, после чего наступает период ремиссии. Заболевание может обостряться из года в год, а окончательное излечение, даже при условии грамотного лечения, может не наступить никогда.
«Спусковым крючком» могут являться бактериальная и грибковая инфекции, химические вещества, лекарственнее препараты, продукты питания и прочее. Экзема передается по наследству: при заболевании одного из родителей вероятность развития экземы у ребенка составляет около 40%, при наличии заболевания у обоих родителей ― 50–60%[5]. Отличительные черты экземы — зуд в местах поражения и непостоянный характер высыпаний: сначала на коже появляется воспаление, после чего она покрывается маленькими пузырьками, которые, лопаясь, образуют влажную ранку. Со временем эрозии на коже подсыхают и покрываются корочками, после чего наступает период ремиссии. Заболевание может обостряться из года в год, а окончательное излечение, даже при условии грамотного лечения, может не наступить никогда. Очаги поражения появляются на коже спустя несколько часов или суток — на шее, груди, плечах, предплечьях, голенях, реже на лице и туловище. Они не оставляют после себя рубцов и проходят в течение нескольких дней или недель после прекращения пребывания на активном солнце. В основе патогенеза заболевания лежит нарушение иммунной реакции, предположительно происходящее из-за воздействия солнечного света. Для полиморфного фотодерматоза характерна адаптация: симптомы уменьшаются после неоднократного пребывания больного на солнце в течение короткого периода времени, так как кожа развивает толерантность к солнечному свету[6].
Очаги поражения появляются на коже спустя несколько часов или суток — на шее, груди, плечах, предплечьях, голенях, реже на лице и туловище. Они не оставляют после себя рубцов и проходят в течение нескольких дней или недель после прекращения пребывания на активном солнце. В основе патогенеза заболевания лежит нарушение иммунной реакции, предположительно происходящее из-за воздействия солнечного света. Для полиморфного фотодерматоза характерна адаптация: симптомы уменьшаются после неоднократного пребывания больного на солнце в течение короткого периода времени, так как кожа развивает толерантность к солнечному свету[6].