Хроническая ишемия головного мозга: причины и симптомы заболевания
Хроническая ишемия головного мозга: причины и симптомы заболевания
Это не просто усталость, а симптомы хронической ишемии мозга, которая в будущем может привести или к инсульту, или к нарушениям памяти (слабоумию).
Как заподозрить у себя сосудистую патологию мозга и как не допустить удара?
Корреспонденту «АиФ» рассказывает Маринэ Танашян, доктор медицинских наук, профессор, член-корреспондент РАН, заместитель директора Научного центра неврологии.
— Маринэ Мовсесовна, долгое время считалось, что инсульт предсказать невозможно. Это так?
— То, что существуют факторы риска, которые провоцируют развитие инсульта, неврологи знали всегда. Однако методы ангионейровизуализации, позволяющие заглянуть в мозг и увидеть существующие в нём проблемы, появились лишь в последние 20 лет. Они позволили нам совершить прорыв в лечении инсульта (смертность от него за последние годы снизилась почти на 30%) и реабилитации после (методы магнитной стимуляции зон мозга позволяют вернуть после инсульта к нормальной жизни людей, которые раньше были обречены доживать свой век в инвалидной коляске), а также разработать способы профилактики сосудистых заболеваний мозга. Сегодня высокоточные методы обследования позволяют увидеть бессимптомные очаги поражения сосудов, питающих головной мозг, которые приводят к инсульту. Как показывают обследования, сосудистая патология, хроническая ишемия мозга сегодня есть практически у всех. А это значит, что от инсульта не застрахован никто.
Сегодня высокоточные методы обследования позволяют увидеть бессимптомные очаги поражения сосудов, питающих головной мозг, которые приводят к инсульту. Как показывают обследования, сосудистая патология, хроническая ишемия мозга сегодня есть практически у всех. А это значит, что от инсульта не застрахован никто.
— Как возникают эти проблемы и можно ли их предотвратить?
— Нарушения кровоснабжения головного мозга провоцируют болезни сердца и сосудов, сахарный диабет, метаболический синдром (изменения, связанные с нарушением обмена веществ). Ухудшают кровоснабжение мозга и любые виды анестезии (после общего наркоза нередко отмечаются т. н. «немые» инфаркты мозга).
Ещё один провоцирующий фактор, важность которого нам ещё предстоит оценить, — малоподвижный образ жизни. Исследования показывают, что гиподинамия ведёт к сосудистым катастрофам в той же степени, что алкоголь и курение. Практически у всех представителей сидячих профессий при обследовании выявляется хроническая ишемия головного мозга и асимптомные стенозы (сужения) его сосудов.
— Может ли человек сам заподозрить у себя эти проблемы?
— Не всегда симптомы нарушения мозгового кровоснабжения явные (см. инфографику), а нередко они вообще никак не проявляют себя.
Выявить их можно только при скрининговом исследовании сосудов головного мозга. Такое обследование необходимо включить в стандарты обследования — зная факторы риска, можно успешно с ними бороться. Сотрудники Научного центра неврологии проводили скрининг сотрудников крупных предприятий (Новолипецкого, Магнитогорского металлургических комбинатов, Тушинского машиностроительного завода), и наш опыт показывает, что при своевременном выявлении сосудистой патологии и её правильном ведении проблемных пациентов (с контролем артериального давления и приёмом препаратов) заболеваемость инсультом можно снизить почти в 2 раза.
— Сегодня на первый план выходит ещё одна напасть — старческое слабоумие, деградация мышления и поведения в зрелом возрасте.
— Раньше люди не доживали до этих проблем, а сегодня увеличение продолжительности жизни и успехи в лечении инсультов привели в тому, что слабоумие стало проблемой № 1 пожилых людей. Врачи ищут методы профилактики и способы лечения. А они достаточно простые — контроль за факторами риска и их коррекция.
Врачи ищут методы профилактики и способы лечения. А они достаточно простые — контроль за факторами риска и их коррекция.
— Такой центр — один на всю страну. Наверняка к вам могут попасть не все желающие?
— Научный центр неврологии — крупнейшее научно-исследовательское клиническое учреждение России. Мы принимаем жителей из всех регионов страны по направлению и полису ОМС. К сожалению, и по полису, и в рамках госзаданий можно получить далеко не все виды медпомощи. Поэтому мы проводим широкомасштабную образовательную программу для врачей в областях России, а региональных пациентов консультируем во время телемостов.
Ишемия сосудов головного мозга: симптомы, лечение
Для ишемии головного мозга характерна частичная закупорка и сужение сосудов головы чаще всего из-за атеросклеротических отложений. Поврежденные сосуды не в состоянии пропускать нормальный объем крови, поэтому ткани головного мозга недополучают необходимое количество кислорода и питательных веществ. Со временем человек замечает провалы памяти, ухудшение работоспособности, проблемы со сном на фоне хронической усталости. Эти тревожные симптомы должны стать причиной для посещения квалифицированного врача. В противном случае пациенту может грозить инсульт, потеря памяти и инвалидность.
Со временем человек замечает провалы памяти, ухудшение работоспособности, проблемы со сном на фоне хронической усталости. Эти тревожные симптомы должны стать причиной для посещения квалифицированного врача. В противном случае пациенту может грозить инсульт, потеря памяти и инвалидность.
Как возникает ишемия головного мозга?
Ишемия сосудов головного мозга – это в основном явление возрастное. Нормальное функционирование сосудов предусматривает снабжение всех органов достаточным объемом крови. С возрастом эластичность сосудистых стенок ухудшается, они «обрастают» скоплениями холестериновых бляшек. Наибольшую опасность несут повреждения крупных артерий.
Сосуды головы особенно чувствительны к данным ухудшениям, ведь через них проходит пятая часть всей крови в организме. Человеческий мозг не может нормально работать без постоянного притока кислорода и питательных веществ, которые содержит кровь. Снижение их объемов неизменно приводит к деградации тканей головного мозга, гибели нейронов и потере части функций, зачастую жизненно важных.
Провоцировать ишемические процессы в головном мозге также может изменение свойств и состава крови (в частности, повышение свертываемости) из-за болезней почек, дисфункций щитовидной железы, нарушения обмена веществ. Также снизить активность кровотока в сосудах головы могут проблемы в работе сердца, токсические отравления. Сейчас вы можете пройти консультацию и комплекс подготовительных обследований при записи на курс усиленной наружной контрпульсации или ударно-волновой терапии сердца абсолютно бесплатно!
Акция
Только до конца осени пройди бесплатную консультацию и комплекс подготовительных обследований* при записи на курс усиленной наружной контрпульсации или ударно-волновой терапии сердца.**
Спешите оставить заявку, период действия акции ограничен.
Причины заболевания
Атеросклероз, артериальная гипертензия – две причины, на которые приходится абсолютное большинство случаев ишемии сосудов головного мозга.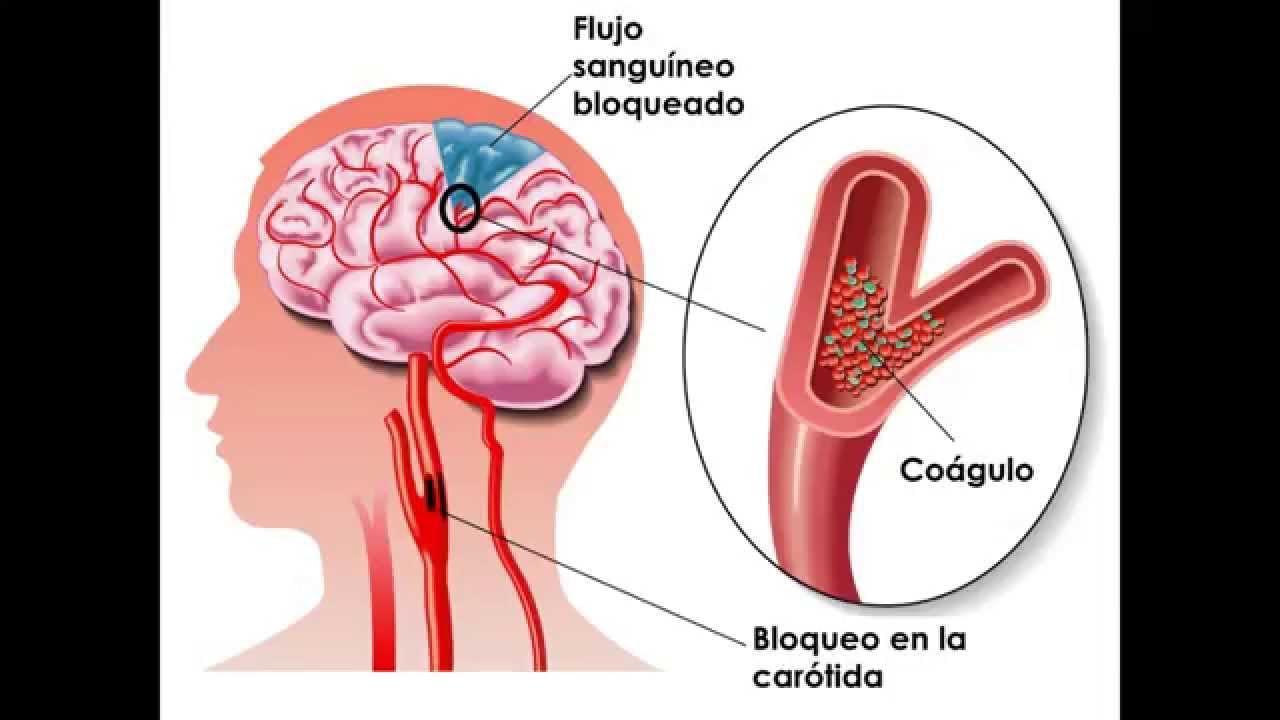 Холестерин особенно активно откладывается на стенках сосудов у людей после 40 лет. Именно в этом возрасте растет риск ишемических явлений. Если пациент не корректирует свой образ жизни, рост холестериновых отложений только прогрессирует и приводит к ухудшению работы головного мозга.
Холестерин особенно активно откладывается на стенках сосудов у людей после 40 лет. Именно в этом возрасте растет риск ишемических явлений. Если пациент не корректирует свой образ жизни, рост холестериновых отложений только прогрессирует и приводит к ухудшению работы головного мозга.
Вторая по распространенности причина – хроническая сердечная недостаточность. Если сердце вырабатывает недостаточный объем крови, это автоматически нарушает питание головного мозга. Также симптомы ишемии нередко проявляются у пациентов с различными видами аритмии, так как нарушение динамики кровотока негативно сказывается на кровоснабжении головного мозга.
Среди других причин:
- наследственные ангиопатии;
- болезни почек;
- заболевания крови;
- сахарный диабет;
- нарушения обмена веществ;
- эндокринные заболевания;
- системные васкулиты.
Ухудшение притока крови к мозгу могут вызвать деформации и аномалии сосудов шеи, аорты и других крупных артерий.
Симптомы ишемии головного мозга
Заболевание достаточно коварное и на ранних стадиях может проявлять себя симптомами, на которые человек едва обращает внимание или не связывает их с деятельностью головного мозга. К примеру, потеря внимания, резкие смены настроения, нарушения сна (бессонница или, наоборот, сонливость). Чаще всего эти признаки списывают на рабочую усталость.
Однако позднее симптомы становятся явными и нарушают привычный ритм жизни человека.
-
Головокружение, тошнота.
-
Головные боли различной степени выраженности.
-
Забывчивость.
-
Ощущение холода в ступнях и ладонях.

-
Онемение конечностей.
Если на данном этапе не предпринять действий по устранению симптомов средствами медицины, заболевание будет быстро прогрессировать. Дальнейшие признаки уже невозможно игнорировать.
-
Временная потеря зрения (частично или полностью).
-
Проблемы с речью (несвязность, невнятность).
-
Головные боли до рвоты.
-
Бессонница.
-
Провалы в памяти.
-
Двигательные расстройства при ходьбе.
-
Нарушение ориентации во времени и пространстве.
Ситуация становится чрезвычайно опасной, так как при данных симптомах пациенту остается всего лишь один шаг до инсульта.
Диагностика ишемии сосудов головного мозга
Важнейший метод обследования при указанных симптомах – УЗИ сосудов головного мозга. «Золотым стандартом» является дуплексное сканирование брахиоцефальных артерий, эффективно выявляющее нарушения функциональности и структуры сосудов.
Объективную картину заболевания представляет также ультразвуковая транскраниальная допплерография сосудов головного мозга. Исследование показывает скорость кровотока, степень поражения сосудистых стенок и т.д.
Данные обследования проводит Центр патологии органов кровообращения CBCP. Для этого используется новейшее оборудование экспертного класса.
Степени ишемии сосудов головного мозга
В медицине принято классифицировать данную патологию по трем степеням. Наиболее сложной является ишемия головного мозга 3 степени.
1-я степень. Характеризуется легкими расстройствами внимания и интеллектуальной деятельности. Чаще всего пациенты справляются со сложными задачами, однако на это у них уходит больше времени. Явных ограничений жизнедеятельности и расстройств координации еще нет, однако мелкие признаки расстройства уже заметны:
Чаще всего пациенты справляются со сложными задачами, однако на это у них уходит больше времени. Явных ограничений жизнедеятельности и расстройств координации еще нет, однако мелкие признаки расстройства уже заметны:
-
шаркающая походка;
-
боли и онемения рук после физических нагрузок;
-
раздражительность;
-
частая слабость.
2-я степень. Пациент в ряде случаев слабо контролирует свои действия. При выполнении рабочих задач часто нуждается в помощи и подсказках, что негативно сказывается на профессиональной деятельности. Человек также может утратить часть жизненных навыков. Все чаще его мучают общие недомогания с характерными симптомами, описанными выше.
3-я степень. Появляются ярко выраженные неврологические расстройства в виде болезни Паркинсона, недержания мочи, проблем с координацией. Пациент может потерять способность самостоятельно передвигаться, так как плохо владеет ногами и теряет способность ориентироваться в пространстве. Возникают нарушения мышления, памяти, речи. При отсутствии медицинской помощи больного с ишемией 3-й степени ждут полный распад личности, ишемический инсульт, кровоизлияние в мозг.
Пациент может потерять способность самостоятельно передвигаться, так как плохо владеет ногами и теряет способность ориентироваться в пространстве. Возникают нарушения мышления, памяти, речи. При отсутствии медицинской помощи больного с ишемией 3-й степени ждут полный распад личности, ишемический инсульт, кровоизлияние в мозг.
Хроническая ишемия головного мозга
Симптомы хронической ишемии головного мозга развиваются постепенно, но с заметными проявлениями. Зачастую они связаны с нарушениями работы сердца, стенокардией, аритмией, сахарным диабетом, атеросклерозом периферических артерий, другими заболеваниями.
Чаще всего хроническую фирму ишемия головного мозга приобретает при болезни 2-й степени. Для данного вида заболевания характерно длительное развитие без особых осложнений. Однако это вовсе не означает, что болезнь не прогрессирует. Обычно ухудшение здоровья наступает неожиданно. А спровоцировать его может любое нервное или физическое перенапряжение.
Хроническая ишемия не требует обязательной госпитализации.
Лечение ишемии сосудов головного мозга
Пациенту назначают комплексное лечение, в которое входят:
-
массажные и физиотерапевтические процедуры для улучшения кровоснабжения;
-
гипокситерапия для насыщения тканей кислородом;
-
медикаментозная терапия для нормализации артериального давления и восстановления кровообращения;
-
хирургическое вмешательство для удаления из сосудов атеросклеротических бляшек.
Лечение хронической ишемии головного мозга комбинируют с терапией для других органов и систем.
Прогноз и профилактика
Последствия ишемии сосудов головного мозга можно свести к минимуму, если своевременно обратиться к квалифицированному врачу. Сделать это нужно уже при появлении симптомов 1-й степени сложности. На данной стадии достаточно профилактических действий:
Сделать это нужно уже при появлении симптомов 1-й степени сложности. На данной стадии достаточно профилактических действий:
-
поддержания физической активности;
-
коррекции питания;
-
воздержания от нервных нагрузок.
Даже при симптомах 2-й степени тяжести прогноз положительный – при условии соблюдения пациентом всех назначений врача. Обращение за помощью на 3-й стадии развития болезни в большинстве случаев уже малоэффективно.
Лечение ишемии головного мозга в клинике CBCP
Если вы обратили внимание на появление у вас или у ваших близких явных симптомов ишемии головного мозга, в том числе хронической, обратитесь в клинику CBCP. К вашим услугам опытные врачи с высокой квалификацией и наиболее современные средства диагностики.
Хроническая ишемия головного мозга — излечимо ли это?
Ишемия головного мозга – это состояние, которое развивается в ответ на кислородное голодание вследствие недостаточности мозгового кровообращения.
Выделяют острую и хроническую ишемию головного мозга. Острая ишемия возникает при резком развитии кислородного голодания и протекает по типу транзиторной ишемической атаки или ишемического инсульта (инфаркта мозга). Хроническая ишемия формируется постепенно в ответ на длительно существующую недостаточность мозгового кровообращения.
В данной статье мы рассмотрим хроническую ишемию головного мозга.
Хроническая ишемия мозга — особая разновидность сосудистой церебральной патологии, обусловленная медленно прогрессирующим диффузным нарушением кровоснабжения головного мозга с постепенно нарастающими разнообразными дефектами его функционирования. Термин «хроническая ишемия мозга» используется в соответствии с Международной классификацией болезней 10-го пересмотра вместо применявшегося ранее термина «дисциркуляторная энцефалопатия».
Причины развития хронической ишемии головного мозга
Причины развития хронической ишемии мозга тесно связаны с атеросклеротическими стенозами, тромбозами, эмболиями. Определенную роль играют посттравматическое расслоение позвоночных артерий, экстравазальные (внесосудистые) компрессии при патологии позвоночника или мышц шеи, деформация артерий с постоянными или периодическими нарушениями их проходимости, гемореологические изменения крови. Необходимо иметь в виду, что симптоматика, аналогичная той, что имеет место при хронической ишемии, может быть обусловлена не только сосудистыми, но и другими факторами — хронической инфекцией, неврозами, аллергическими состояниями, злокачественными опухолями и прочими причинами, с которыми следует проводить дифференциальный диагноз.
Определенную роль играют посттравматическое расслоение позвоночных артерий, экстравазальные (внесосудистые) компрессии при патологии позвоночника или мышц шеи, деформация артерий с постоянными или периодическими нарушениями их проходимости, гемореологические изменения крови. Необходимо иметь в виду, что симптоматика, аналогичная той, что имеет место при хронической ишемии, может быть обусловлена не только сосудистыми, но и другими факторами — хронической инфекцией, неврозами, аллергическими состояниями, злокачественными опухолями и прочими причинами, с которыми следует проводить дифференциальный диагноз.
Признаки нарушения мозгового кровотока наблюдаются при таких заболеваниях:
-
гипертонической болезни,
-
атеросклерозе,
-
гипотонии,
-
васкулитах (воспалениях сосудов) аллергической и инфекционной этиологии,
-
облитерирующем тромбангиите,
-
травмах черепа,
-
аномалиях сосудистого русла мозга и аневризмах,
-
нарушениях в сердечной деятельности,
-
болезнях крови,
-
эндокринной патологии,
-
заболеваниях почек и других болезнях.

Развитию хронической ишемии мозга способствует ряд причин, которые принято называть факторами риска. Факторы риска делятся на корригируемые и некорригируемые. К некорригируемым факторам относятся пожилой возраст, пол, наследственная предрасположенность. Известно, например, что инсульт или энцефалопатия у родителей увеличивает вероятность сосудистых заболеваний у детей. На эти факторы нельзя повлиять, но они помогают заранее выявить лиц с повышенным риском развития сосудистой патологии и помочь предотвратить развитие болезни. Основными корригируемыми факторами развития хронической ишемии являются атеросклероз и гипертоническая болезнь. Сахарный диабет, курение, алкоголь, ожирение, недостаточная физическая нагрузка, нерациональное питание — причины, приводящие к прогрессированию атеросклероза и ухудшению состояния больного. В этих случаях нарушается свертывающая и противосвертывающая система крови, ускоряется развитие атеросклеротических бляшек. За счет этого просвет артерии уменьшается или полностью закупоривается. При этом особую опасность представляет кризовое течение гипертонической болезни: оно приводит к возрастанию нагрузки на сосуды головного мозга.
При этом особую опасность представляет кризовое течение гипертонической болезни: оно приводит к возрастанию нагрузки на сосуды головного мозга.
Симптомы и стадии развития хронической ишемии головного мозга
Хроническая ишемия ГМ – это прогрессирующее заболевание, которое сопровождается нарастающими нарушениями работы центральной, периферической и вегетативной нервной системы. Первые признаки заболевания часто остаются незамеченными, так как не имеют каких-либо острых проявлений, а выражаются в общем недомогании, головных болях, сонливости, рассеянности, раздражительности. Обычно такое состояние списывается на переутомление либо возрастные изменения, однако, под ним может скрываться дебют ишемии головного мозга. Вовремя обратиться за медицинской помощью очень важно.
Проявления хронической ишемии мозга делятся на три стадии: начальных проявлений, субкомпенсации и декомпенсации.
В 1-й стадии доминируют субъективные расстройства в виде головных болей и ощущения тяжести в голове, общей слабости, повышенной утомляемости, эмоциональной лабильности, головокружения, снижения памяти и внимания, нарушения сна. Эти явления сопровождаются хотя и легкими, но достаточно стойкими объективными расстройствами в виде анизорефлексии (разность симметричных сухожильных рефлексов), дискоординаторных явлений, глазодвигательной недостаточности, симптомов орального автоматизма, снижения памяти и астении. В этой стадии, как правило, еще не происходит формирования отчетливых неврологических синдромов (кроме астенического) и при адекватной терапии возможно уменьшение выраженности или устранение как отдельных симптомов, так и заболевания в целом.
Эти явления сопровождаются хотя и легкими, но достаточно стойкими объективными расстройствами в виде анизорефлексии (разность симметричных сухожильных рефлексов), дискоординаторных явлений, глазодвигательной недостаточности, симптомов орального автоматизма, снижения памяти и астении. В этой стадии, как правило, еще не происходит формирования отчетливых неврологических синдромов (кроме астенического) и при адекватной терапии возможно уменьшение выраженности или устранение как отдельных симптомов, так и заболевания в целом.
В жалобах больных со 2-й стадией ХИМ чаще отмечаются нарушения памяти, потеря трудоспособности, головокружение, неустойчивость при ходьбе, реже присутствуют проявления астенического симптомокомплекса. При этом более отчетливой становится очаговая симптоматика: оживление рефлексов орального автоматизма, центральной недостаточности лицевого и подъязычного нервов, координаторные и глазодвигательные расстройства, пирамидная недостаточность, амиостатический синдром, усиление мнестико-интеллектуальных нарушений. В этой стадии возможно вычленить определенные доминирующие неврологические синдромы — дискоординаторный, пирамидный, амиостатический, дисмнестический и др., которые могут помочь при назначении симптоматического лечения. На этом этапе уже нарушается социальная и трудовая активность больного, в некоторых случаях даже в повседневных делах уже требуется помощь посторонних людей. Полностью обратить изменения, произошедшие в нервной системе невозможно, но можно нивелировать симптоматику и замедлить прогрессирование заболевания.
В этой стадии возможно вычленить определенные доминирующие неврологические синдромы — дискоординаторный, пирамидный, амиостатический, дисмнестический и др., которые могут помочь при назначении симптоматического лечения. На этом этапе уже нарушается социальная и трудовая активность больного, в некоторых случаях даже в повседневных делах уже требуется помощь посторонних людей. Полностью обратить изменения, произошедшие в нервной системе невозможно, но можно нивелировать симптоматику и замедлить прогрессирование заболевания.
При 3-й стадии ХИМ более выраженными оказываются объективные неврологические расстройства в виде дискоординаторного, пирамидного, псевдобульбарного, амиостатического, психоорганического синдромов. Чаще наблюдаются пароксизмальные состояния — падения, обмороки. В стадии декомпенсации возможны нарушения мозгового кровообращения в виде «малых инсультов», или пролонгированного обратимого ишемического неврологического дефицита, длительность очаговых расстройств при котором составляет от 24 ч до 2 нед. При этом клиника диффузной недостаточности кровоснабжения мозга соответствует таковой при энцефалопатии средней степени выраженности. Другим проявлением декомпенсации могут быть прогрессирующий «законченный инсульт» и остаточные явления после него. Этой стадии процесса при диффузном поражении соответствует клиническая картина выраженной энцефалопатии. Очаговая симптоматика нередко сочетается с диффузными проявлениями мозговой недостаточности. Лечение на данной стадии имеет скорее поддерживающий характер, так как большая часть повреждений головного мозга и утраченных вследствие этого функций необратима.
При этом клиника диффузной недостаточности кровоснабжения мозга соответствует таковой при энцефалопатии средней степени выраженности. Другим проявлением декомпенсации могут быть прогрессирующий «законченный инсульт» и остаточные явления после него. Этой стадии процесса при диффузном поражении соответствует клиническая картина выраженной энцефалопатии. Очаговая симптоматика нередко сочетается с диффузными проявлениями мозговой недостаточности. Лечение на данной стадии имеет скорее поддерживающий характер, так как большая часть повреждений головного мозга и утраченных вследствие этого функций необратима.
Наряду с прогрессированием неврологической симптоматики, по мере развития патологического процесса в нейронах головного мозга, происходит нарастание когнитивных расстройств. Это касается не только памяти и интеллекта, нарушающихся в 3-й стадии до уровня деменции, но и таких нейропсихологических синдромов, как праксис (способность выполнять последовательные комплексы сознательных произвольных движений и совершать целенаправленные действия по выработанному индивидуальной практикой плану) и гнозис (узнавание объектов (предметов, лиц) при сохранности элементарных форм чувствительности, зрения, слуха. Начальные, по существу субклинические расстройства этих функций наблюдаются уже в 1-й стадии, затем они усиливаются, видоизменяются, становятся отчетливыми. 2-я и особенно 3-я стадии болезни характеризуются яркими нарушениями высших мозговых функций, что резко снижает качество жизни и социальную адаптацию больных.
Начальные, по существу субклинические расстройства этих функций наблюдаются уже в 1-й стадии, затем они усиливаются, видоизменяются, становятся отчетливыми. 2-я и особенно 3-я стадии болезни характеризуются яркими нарушениями высших мозговых функций, что резко снижает качество жизни и социальную адаптацию больных.
Независимо от того, в какой стадии обнаруживаются признаки хронической ишемии головного мозга, важно как можно быстрее обратиться к врачу, так как на ранней стадии заболевания изменения ещё обратимы, а на более поздних возможно приостановить прогрессирование болезни и улучшить качество жизни и социальной адаптации.
Диагностика хронической ишемии головного мозга
С подозрениями на хроническую ишемию головного мозга и любые другие нарушения мозгового кровообращения необходимо обратиться к неврологу. В клинике неврологии «Аксимед» опытный специалист во время консультации изучит жалобы больного, уточнит его личный и семейный анамнез, проведёт физикальное обследование и неврологические тесты.
Обязательные обследования, которые назначит врач, следующие:
-
лабораторные исследования крови
-
консультация офтальмолога
-
МРТ головного мозга
-
допплерография сосудов головы и шеи
-
электроэнцефалограмма
-
консультация терапевта
-
рентгенография шейного отдела позвоночника
-
и другие исследования по показаниям
Лечение хронической ишемии головного мозга
В зависимости от стадии заболевания, его причин и состояния больного может быть выбрана различная тактика лечения.
В первую очередь лечебные мероприятия будут направлены на устранение причин ишемии. Для этих целей применяют лекарственные препараты (снижающие артериальное давление, уменьшающие уровень холестерина и вязкость крови, снижающие повышенный уровень глюкозы крови, нейрометаболики, венотоники, улучшающие когнитивные функции и другие. В комплексе лечебных мероприятий успешно используют физиотерапию, лечебные массажи. По показаниям проводят оперативное вмешательство — при наличии опухолей, аневризмах сосудов, тяжёлых сердечных пороках.
Для этих целей применяют лекарственные препараты (снижающие артериальное давление, уменьшающие уровень холестерина и вязкость крови, снижающие повышенный уровень глюкозы крови, нейрометаболики, венотоники, улучшающие когнитивные функции и другие. В комплексе лечебных мероприятий успешно используют физиотерапию, лечебные массажи. По показаниям проводят оперативное вмешательство — при наличии опухолей, аневризмах сосудов, тяжёлых сердечных пороках.
При лечении ишемии головного мозга 2 и 3 степени больному необходимы реабилитационные мероприятия, которые замедлят развитие болезни, будут способствовать нивелированию симптоматики, социальной адаптации и улучшению качества жизни. В центре реабилитации «Аксимед» для пациента будет разработана индивидуальная программа восстановления, учитывая текущее состояние больного, степень поражения головного мозга и прогнозы невролога.
Неврологи клиники “Аксимед” напоминают, при своевременном начале лечения хронической ишемии головного мозга прогнозы позитивные, однако, заболевание склонно к прогрессированию и осложнениям, поэтому при наличии данного диагноза необходимо регулярно проходить диспансерное обследование и соблюдать предписания врача относительно лекарственных препаратов, диеты и здорового образа жизни.
Ишемия головного мозга — Humanitas
Ишемией головного мозга является состояние, при котором мозг не получает достаточно крови, а значит, и кислорода, для удовлетворения своих метаболических потребностей. Дефицит кислорода может привести к смерти ткани головного мозга, и, как следствие, ишемическому инсульту.
Что такое ишемия головного мозга?
Ишемией головного мозга является заболевание, вызванное сокращением потребления крови (и, следовательно, кислорода) головным мозгом. Есть две основные формы ишемии мозга: фокальная ишемия, которая ограничена только одной областью мозговой ткани, и это может быть вызвано тромбом или эмболией, которые блокируют кровоток в артерии. Другая форма называется глобальной ишемией, поскольку она включает несколько областей головного мозга и характеризуется снижением или прекращением кровотока в головном мозге. Результатом нехватки кислорода в головном мозге всегда является ишемия, поэтому необходимо как можно скорее предпринимать действия по ее устранению, чтобы избежать серьезных осложнений и последствий.
Каковы причины ишемии головного мозга?
Ишемия головного мозга может быть результатом различных причин. Наиболее распространенные причины включают: атеросклероз сосудов, несущих кровь к мозгу, и болезни сердца (особенно фибрилляция предсердий), что может привести к образованию эмболов в кровотоке, которые могут поразить сосуды головного мозга и привести к обструкции, болезни мелких кровеносных сосудов, что в свою очередь вызовет окклюзию мелких артериол, а это будет являться предрасполагающим фактором для высокого артериального давления и диабета. Кроме того, есть и другие причины, такие как расстройства коагуляции, определенные генетические заболевания, закупорка сосудов мозга, применение некоторых видов медикаментозного лечения и лекарственных средств.
Каковы симптомы ишемии головного мозга?
Тяжесть симптомов церебральной ишемии может изменяться. Тем не менее, наиболее распространенные симптомы включают в себя:
- Проблемы со зрением (например, слепота на один глаз или раздвоение)
- Потеря речи
- Трудности в передвижении и координировании движений
- Потеря сознания
- Чувство онемения ног, половины тела или целого организма.

Профилактика
Чтобы предотвратить ишемию головного мозга, рекомендуется не курить, регулярно заниматься физической активностью, поддерживать нормальный вес, ограничить потребление алкоголя, есть здоровую пищу с низким содержанием соли и регулярно контролировать артериальное давление и уровень сахара в крови. В возрасте старше 50-ти лет необходимо пройти УЗИ артерий, несущих кровь к мозгу, а также ЭКГ и кардиологическое обследование (особенно, если вы страдаете усиленным сердцебиением). Если выявятся какие-либо конкретные факторы риска, врач должен назначить терапию антиагрегантами (лекарственные средства, уменьшающие образование тромбов путем торможения агрегации тромбоцитов) или антикоагулянтами (лекарственные средства, снижающие свертываемость крови путем угнетения образования фибрина).
Диагностика
Диагноз ишемии головного мозга, как правило, определяется на основе анализа клинических симптомов. Тщательный анамнез может также установить причину ишемии, но это трудно определить с уверенностью.
Некоторые необходимые диагностические тесты:
- Анализ лабораторных исследований на возможное наличие высокого кровяного давления, анемии, полицитемии, или инфекций, состояний гиперкоагуляции и уровней оценки липидов крови
- Офтальмоскопия
- ЭКГ
- УЗИ сердца
- Контроль давления и сердечного ритма
- МРТ
- Компьютерная томография
Лечение
Лечение ишемии головного мозга в острой фазе включает лекарственные средства, которые должны быть приняты в течение 4-х часов после случившегося, и которые помогут остановить повторную закупорку кровеносных сосудов, а также привести в норму артериальное давление, с одновременной профилактикой ишемических атак и инсульта. Для этих целей используются сосудорасширяющие лекарства и препараты, разжижающие кровь. Впоследствии пациенту назначают антитромбоцитарные препараты или антикоагулянты. Кроме того, рекомендуется проводить регулярный мониторинг и контроль уровня артериального давления и сахара в крови. Также, рекомендуется как можно скорее начать восстановительный процесс.
Также, рекомендуется как можно скорее начать восстановительный процесс.
Хроническая ишемия головного мозга — признаки, причины, симптомы, лечение и профилактика
Диагностика
При составлении анамнеза важны следующие факторы:
Физикальное обследование включает анализ пульсации в сосудах конечностей и головы, измерение артериального давления, обследования сердца для определения нарушений в сердечном ритме. При лабораторных исследованиях проводится общий анализ крови, установление уровня сахара в крови, анализ липидов.
Инструментальные диагностические методики призваны определить степень поражения сосудов и мозгового вещества, поэтому назначаются:
- ЭКГ;
- Эхокардиография;
- Спондилография в шейном отделе;
- УЗДГ;
- сканирование сосудов мозга.
Особое внимание уделяется дифференциальной диагностике.
Лечение
Основной задачей терапии является остановка разрушительных процессов, снижение темпов прогрессирования заболевания, активация функций компенсации. Также важно лечение сопутствующих заболеваний, поэтому пациенту необходимо проконсультироваться с терапевтом и рядом других специалистов.
Также важно лечение сопутствующих заболеваний, поэтому пациенту необходимо проконсультироваться с терапевтом и рядом других специалистов.
Рекомендуется записаться на прием к неврологу и проводить лечение в амбулаторных условиях. Терапия имеет несколько направлений:
- Медикаментозное лечение – направлено на оптимизацию циркуляции крови в мозге и нейропротекцию.
- Гипотензивная терапия – позволяет поддерживать нормальное артериальное давление и стабилизировать развитие заболевания.
- Гиполипидемическая терапия – назначается для лечения атеросклеротических поражений сосудов.
- Антиагрегантная терапия – направлена на снижение активности тромбоцитарно-сосудистого звена гемостаза.
- Прием комбинированных препаратов – нацелен на нормализацию реологических свойств крови, улучшение микроциркуляции, улучшение венозного оттока и др.
- Хирургическое лечение – проводится только лишь в том случае, если развивается окклюзивно-стенозирующее поражение в магистральных артериях вены.
 Предполагает реконструкцию внутренних сонных артерий.
Предполагает реконструкцию внутренних сонных артерий.
Профилактика
Необходимо исключить факторы риска:
- гиподинамия;
- ожирение;
- курение;
- злоупотребление алкоголем;
- стресс.
Требуется своевременное и профессиональное лечение гипертонии, сахарного диабета, атеросклероза. При возникновении первых признаков хронической ишемии мозга нужно сократить физические нагрузки, отказаться от курения, избегать длительного пребывания на солнце.
Литература и источники
Видео по теме:
Хроническая ишемия головного мозга: причины и симптомы заболевания | Здоровая жизнь | Здоровье
Это не просто усталость, а симптомы хронической ишемии мозга, которая в будущем может привести или к инсульту, или к нарушениям памяти (слабоумию).
Как заподозрить у себя сосудистую патологию мозга и как не допустить удара? Рассказывает Маринэ Танашян, доктор медицинских наук, профессор, заместитель директора Научного центра неврологии.
Лидия Юдина, «АиФ»: Маринэ Мовсесовна, долгое время считалось, что инсульт предсказать невозможно. Это так?
Маринэ Танашян: То, что существуют факторы риска, которые провоцируют развитие инсульта, неврологи знали всегда. Однако методы ангионейровизуализации, позволяющие заглянуть в мозг и увидеть существующие в нём проблемы, появились лишь в последние 20 лет. Они позволили нам совершить прорыв в лечении инсульта (смертность от него за последние годы снизилась почти на 30%) и реабилитации после (методы магнитной стимуляции зон мозга позволяют вернуть после инсульта к нормальной жизни людей, которые раньше были обречены доживать свой век в инвалидной коляске), а также разработать способы профилактики сосудистых заболеваний мозга. Сегодня высокоточные методы обследования позволяют увидеть бессимптомные очаги поражения сосудов, питающих головной мозг, которые приводят к инсульту. Как показывают обследования, сосудистая патология, хроническая ишемия мозга сегодня есть практически у всех. А это значит, что от инсульта не застрахован никто.
Сегодня высокоточные методы обследования позволяют увидеть бессимптомные очаги поражения сосудов, питающих головной мозг, которые приводят к инсульту. Как показывают обследования, сосудистая патология, хроническая ишемия мозга сегодня есть практически у всех. А это значит, что от инсульта не застрахован никто.
— Как возникают эти проблемы и можно ли их предотвратить?
— Нарушения кровоснабжения головного мозга провоцируют болезни сердца и сосудов, сахарный диабет, метаболический синдром (изменения, связанные с нарушением обмена веществ). Ухудшают кровоснабжение мозга и любые виды анестезии (после общего наркоза нередко отмечаются т. н. «немые» инфаркты мозга).
Ещё один провоцирующий фактор, важность которого нам ещё предстоит оценить, — малоподвижный образ жизни. Исследования показывают, что гиподинамия ведёт к сосудистым катастрофам в той же степени, что алкоголь и курение. Практически у всех представителей сидячих профессий при обследовании выявляется хроническая ишемия головного мозга и асимптомные стенозы (сужения) его сосудов.
— Может ли человек сам заподозрить у себя эти проблемы?
— Не всегда симптомы нарушения мозгового кровоснабжения явные (см. инфографику), а нередко они вообще никак не проявляют себя.
Нажмите для увеличенияВыявить их можно только при скрининговом исследовании сосудов головного мозга. Такое обследование необходимо включить в стандарты обследования — зная факторы риска, можно успешно с ними бороться. Сотрудники Научного центра неврологии проводили скрининг сотрудников крупных предприятий (Новолипецкого, Магнитогорского металлургических комбинатов, Тушинского машиностроительного завода), и наш опыт показывает, что при своевременном выявлении сосудистой патологии и её правильном ведении проблемных пациентов (с контролем артериального давления и приёмом препаратов) заболеваемость инсультом можно снизить почти в 2 раза.
— Сегодня на первый план выходит ещё одна напасть — старческое слабоумие, деградация мышления и поведения в зрелом возрасте.
— Раньше люди не доживали до этих проблем, а сегодня увеличение продолжительности жизни и успехи в лечении инсультов привели в тому, что слабоумие стало проблемой № 1 пожилых людей. Врачи ищут методы профилактики и способы лечения. А они достаточно простые — контроль за факторами риска и их коррекция.
— Такой центр — один на всю страну. Наверняка к вам могут попасть не все желающие?
— Научный центр неврологии (в этом году мы отмечаем 70-летний юбилей) — крупнейшее научно-исследовательское клиническое учреждение России. Мы принимаем жителей из всех регионов страны по направлению и полису ОМС. К сожалению, и по полису, и в рамках госзаданий можно получить далеко не все виды медпомощи. Поэтому мы проводим широкомасштабную образовательную программу для врачей в областях России, а региональных пациентов консультируем во время телемостов.
Смотрите также:
Ишемия головного мозга | Причины, стадии проявления, диагностика и лечение
В медицине часто применяется термин «ишемия», обозначая резкое снижение кровоснабжения определенного органа либо ткани из-за нарушения притока крови по сосудам. Чаще всего этот термин употребляют, описывая ишемию сердечной мышцы или головного мозга. Это наиболее опасные ситуации, грозящие без лечения развитием инфаркта или инсульта.
Чаще всего этот термин употребляют, описывая ишемию сердечной мышцы или головного мозга. Это наиболее опасные ситуации, грозящие без лечения развитием инфаркта или инсульта.
Если это ишемия мозга, она возможна в двух принципиально разных формах:
- Острые состояния в форме транзиторных атак и инсультов ишемического типа;
- Хроническая ишемия с исходом в энцефалопатию.
Это одни из наиболее проблемных патологий в неврологии. Они широко распространены среди лиц зрелого и преклонного возраста, нередко приводят к гибели и инвалидности. До 90% заболеваний мозга сосудистого генеза, так или иначе, связаны с хронической ишемией.
Терминология
На сегодняшний день хронические ишемические процессы в головном мозге согласно классификации МКБ-10 имеют единый код I67.8 и именуются единым термином – «хроническая ишемия мозга». Необходимость в едином термине возникла из-за путаницы в терминах. Это состояние в разные годы имело название:
Важность проблемы определяется тем фактом, что в сравнении с другими органами и тканями, мозг потребляет гораздо больше кислорода – 20% от общего объема. Поступление кислорода позволяет осуществлять интенсивные метаболические процессы. Если кровообращение прогрессивно нарушается, ток крови в мозге замедляется, поступает меньше глюкозы и кислорода, метаболизм тормозится, формируется склонность к тромбозам, выделяется избыток токсических продуктов метаболизма. Это ведет к прогрессивной гибели нейронов.
Поступление кислорода позволяет осуществлять интенсивные метаболические процессы. Если кровообращение прогрессивно нарушается, ток крови в мозге замедляется, поступает меньше глюкозы и кислорода, метаболизм тормозится, формируется склонность к тромбозам, выделяется избыток токсических продуктов метаболизма. Это ведет к прогрессивной гибели нейронов.
Особенно сильно страдают полушария, лобные доли и связь с подкорковыми слоями. Это приводит к формированию деменции (слабоумия). Своевременное устранение дефицита кислорода и питание позволяет поддерживать здоровую структуру и функции мозга.
В начальных этапах хронической ишемии мозга включаются механизмы компенсации, до определенного времени никаких проявлений нет. За счет системы обходных сосудов, которые дополнительно включаются в работу, мозг получает достаточно кислорода. Но по мере прогрессирования ишемической болезни сосудов головного мозга резервные возможности истощаются, клеткам перестает хватать кислорода и питания, образуются расстройства функции, а затем и очаги массовой гибели нейронов.
По мере нехватки энергии снижается продуктивность и работоспособность мозга, возникают проблемы с памятью, нарушения когнитивных функций. Чем дальше заходят изменения, тем более тяжелыми они становятся. Возникают сосудистые кризы, нарушается двигательная функция.
Классификация
Все случаи ишемии головного мозга можно разделить по скорости возникновения на острые процессы и хронические патологии.
К острым нарушениям относят:
- Ишемические инсульты
- Церебральные кризы
- Транзиторные ишемические атаки
В группу хронических нарушений относят:
- Начальные изменения кровообращения органа с минимальными признаками ишемии головного мозга
- Проявления энцефалопатии
По преобладанию клинических синдромов можно выделить:
- Диффузную ишемию
- Преимущественное поражение артерий в области каротидной системы
- Повреждения в вертебро-базиллярном бассейне
- Пароксизмы вегетососудистого генеза
- Преобладание психических расстройств
По причинным факторам можно выделить хроническую ишемию головного мозга, приводящую к энцефалопатии в силу:
- Атеросклероза артерий
- Гипертонии
- Венозных нарушений
- Смешанных причин
Стадии хронической ишемии разделяют на:
- Начальные явления
- Субкомпенсированную стадию
- Декомпенсацию
По стадийности течения выделяют церебральную ишемию от 1 до 3 степени.
Причины ишемии мозга
Среди наиболее частых причин, провоцирующих хроническую ишемическую болезнь головного мозга можно выделить:
- Гипертонию с постоянным или кризовым течением, что ведет к развитию когнитивных расстройств.
- Гипотонические состояния, вызванные медикаментами или проблемами со здоровьем.
- Атеросклеротическое поражение мозговых сосудов. При образовании жировых бляшек в стенках сосудов просвет сужается, из-за чего к мозговым клеткам поступает меньше крови.
- Болезни сердца со склонностью к тромбозам и эмболии сосудов.
В редких случаях причинами ишемии головного мозга выступают травмы и последующие повреждения артерий, проблемы с позвоночником, васкулиты. Зачастую признаки ишемии мозга выявляются в пожилом возрасте, на фоне сопутствующих патологий.
- Сахарный диабет всех типов.
- Различные заболевания вен с нарушением циркуляции крови.
- Нарушения свертывания крови со склонностью к агрегации тромбоцитов (склеивание их в мелкие тромбы), изменение показателей свертывающей системы.
- Вредные привычки, негативно отражающиеся на строении и функциях сосудистой стенки.
- Прием препаратов без контроля врача.
- Тяжелые поражения печени и почек.
- Хронические отравления, лучевые поражения.
Симптомы ишемии мозга
Проявления ишемии сосудов головного мозга при хроническом течении патологии делятся на три последовательных стадии. Для каждой из них типичен набор специфических симптомов, которые отмечает сам человек или выявляет врач на приеме.
В начальном этапе преобладает астенический синдром, депрессивные и тревожные, астено-вегетативные расстройства, во второй и третьей стадиях могут отмечаться уже выраженные изменения интеллекта, типичные для деменции. На начальных этапах симптомы не постоянны, они проявляются в период эмоциональных и физических стрессов, перенапряжения, когда усиливается кровообращение в области мозга.
Первая стадия
- Тяжесть и головная боль, приступы головокружений;
- Эмоциональная неустойчивость, слабость, раздражительность, перепады настроения;
- Расстройства внимания и памяти, нарушения сна в форме бессонницы или постоянной сонливости.
Чем дольше длится ишемия мозга и чем старше пациенты, тем более тяжелыми будут изменения. Особенно ярко проявляются изменения интеллекта и памяти, возникают проблемы с настроением, апатия, утрачивается интерес к жизни.
Cтадия субкомпенсации
Усиливаются проблемы с памятью, астенический синдром более выражен, возникают интеллектуальные расстройства. Присоединяются выраженные когнитивные расстройства, псевдобульбарные расстройства – нарушения артикуляции, изменения голоса, расстройства жевания с глотанием. Возможно поперхивание едой, попадание жидкостей в нос, приступы плача или смеха без повода, непроизвольные сокращения в области мышц лица.Постепенно нарушаются двигательные функции, изменяется походка, страдает координация. Возможны нарушения мышечного тонуса в области рук или ног, появляется дрожание пальцев рук, изменения речи. Дополняют картину проблемы с отправлением физиологических функций.
Cтадия декомпенсации
Все проявления яркие, выраженные, постоянно прогрессируют, приводя к инвалидности и почти полной беспомощности. Пациенты утрачивают кратковременную и долговременную память, профессиональные навыки, не способны выполнять целенаправленные действия, расстраивается работа органов чувств. Из-за проблем с мышечным и сосудистым тонусом возникают обмороки, падения при движении, возможны ТИА, инсульты. Также типично нарушение речи, изменение мимики, ригидность мышц и психическая деградация.
Диагностика
Помимо типичных жалоб и сопутствующих патологий, которые провоцируют изменения кровообращения, важно лабораторное и инструментальное подтверждение диагноза. Назначается:
- УЗИ и допплерография сосудов черепа и шеи.
- МРТ или КТ головного мозга с контрастом.
- Консультация офтальмолога и изучением особенностей глазного дна. При наличии застойных явлений, отечности соска зрительного нерва, изменений в артериях сетчатки можно подтвердить ишемию. Также проводится периметрия и острота зрения.
- Показано УЗИ сердца и ЭКГ.
Выполняется полный цикл лабораторных анализов с изменениями показателей крови – липидограммы, белкового профиля, свертывающей системы.
Необходима консультация психиатра для определения когнитивных расстройств.
Лечение ишемии мозга
Основа лечения – это улучшение кровообращения, доставка большего количества кислорода и глюкозы к клеткам мозга. Кроме того, необходима нормализация давления, реологических свойств крови, борьба с атеросклерозом, нормализация метаболизма в целом. Основу лечения составляет назначение медикаментозных препаратов.
Ключевыми группами считаются:
- Антиагреганты (препятствуют свертыванию)
- Препараты с нейрометаболическим эффектом
Дополнительно проводится терапия основного заболевания, направленное на улучшение мозгового кровообращения. Терапия проводится курсами, чтобы поддержать работу мозга. Это связано с тем, что изменения носят системный, прогрессирующий характер и только регулярный прием препаратов может затормозить наступление серьезных осложнений.
Важным компонентом лечения является Глиатилин.
Препарат нормализует работу холинергической системы, нормализуя мозговые функции пациентов. Введение препарата способствует восстановлению двигательных и когнитивных функций. При систематическом приеме восстанавливается метаболизм нервных клеток, улучшается память.
Получить консультациюО препарате
Ишемия головного мозга | Центр мозга и позвоночника Weill Cornell
Церебральная ишемия — это состояние, при котором закупорка артерии ограничивает доставку богатой кислородом крови в мозг, что приводит к повреждению ткани мозга. Ишемию головного мозга иногда называют ишемией головного мозга или ишемией сосудов головного мозга.
Ишемия головного мозга может приводить не только к повреждению клеток головного мозга, но и к их гибели. Преходящая ишемическая атака (ТИА), также известная как мини-инсульт, возникает, когда церебральная ишемия вызывает временную потерю функции мозга .Ишемический инсульт , также известный как инфаркт головного мозга или атака головного мозга, возникает, когда кровеносный сосуд закупорен и потеря функции мозга является постоянной, поскольку ткань головного мозга умирает (иногда называемая некрозом). Ишемический инсульт — самая распространенная форма инсульта.
Что вызывает ишемию головного мозга?
Сгустки крови часто являются источником закупорки, приводящей к ишемии головного мозга. Нормальное функционирование мозга требует адекватного снабжения богатой кислородом крови, которая доставляется через два основных набора кровеносных сосудов, известных как внутренние сонные артерии и вертебробазилярная система (состоящая из двух позвоночных артерий и базилярной артерии).
Со сгустками крови связано множество заболеваний:
- Атеросклероз, накопление бляшек или жировых отложений в артериях, может привести к сужению проходов и появлению препятствий, ограничивающих кровоток. Следующие факторы риска связаны с атеросклерозом и цереброваскулярными заболеваниями.
- Семейный анамнез сердечных заболеваний
- Гиперлипидемия (повышенное содержание жиров в крови)
- Гипертония (высокое кровяное давление)
- Бездействие
- Ожирение
- Пожилой возраст
- Курение
- Диабет
- Все, что вызывает сжатие кровеносных сосудов, включая опухоли, может привести к ограничению поступления кислорода в мозг.
- Ишемия головного мозга также может быть вызвана сердечным приступом. Невылеченный сердечный приступ может замедлить кровоток до образования сгустка, препятствующего попаданию крови в мозг.
- Люди с врожденными пороками сердца, влияющими на формирование и соединение артерий, могут с большей вероятностью страдать от образования тромбов, ведущих к ишемии головного мозга.
- Серповидно-клеточная анемия связана с церебральной ишемией, поскольку влияет на гемоглобин, который является переносящей кислород частью красных кровяных телец.При серповидно-клеточной анемии наблюдается нехватка эритроцитов, а те, которые действительно существуют, не плоские, а имеют форму серпа (в форме полумесяца) и имеют тенденцию к более легкому свертыванию.
Некоторые тяжелые инфекции, разрыв кровеносного сосуда или травма, которая приводит к большой потере крови, могут привести к низкому кровяному давлению (гипотонии) и снижению притока крови к мозгу.
Типы ишемии:
Снижение кровотока может быть ограничено только одной конкретной областью мозга; этот тип церебральной ишемии называется очаговой ишемией .Это может быть вызвано тромбозом — сгустком крови в одной из церебральных артерий, ограничивающим кровоток в одной области. Эмболия, представляющая собой небольшой кусок сгустка, который отрывается и перемещается, в конечном итоге застревая или сильно ограничивая кровоток, также может вызвать очаговую ишемию.
Глобальная ишемия , с другой стороны, описывает состояние, при котором обширные области мозга лишены богатой кислородом крови. Это может быть вызвано остановкой сердца (когда сердце перестает биться) или сердечным приступом (когда кровоток к сердцу заблокирован).
Проверено: доктором Филипом Э. Стигом
Последнее обновление / обновление: октябрь 2020 г.
Иллюстрация Тома Грейвса
Ишемия — симптомы, причины, лечение
Ишемия — это любое снижение кровотока, приводящее к снижению снабжения тканей кислородом и питательными веществами. Ишемия может быть обратимой, и в этом случае пораженная ткань восстановится, если кровоток восстановится, или она может быть необратимой, что приведет к гибели ткани. Ишемия также может быть острой из-за внезапного снижения кровотока или хронической из-за медленно уменьшающегося кровотока.
Ишемия может возникнуть в любом месте тела. Сердечные приступы и инсульты могут быть результатом ишемии. Хотя это менее известно, ишемия также может поражать кишечник, приводя к боли в животе, кровянистому стулу и даже разрыву кишечника или гангрене. Периферическая ишемия может привести к потере пальцев рук или ног или к необходимости ампутации конечности.
Боль — частый симптом, связанный с ишемией, но возникает не всегда. Ишемия головного мозга может вызвать когнитивные, сенсорные или моторные проблемы.Сердечные приступы и ишемия кишечника могут вызывать тошноту и рвоту. Периферическая ишемия может вызвать бледность, посинение или потемнение кожи носа, ушей, пальцев рук и ног или других участков поверхности.
Факторы риска ишемии включают сосудистые заболевания, такие как артериосклероз (склерозирование артерий), травмы, высокое кровяное давление, проблемы с сердцем, диабет (хроническое заболевание, которое влияет на способность вашего организма использовать сахар для получения энергии), употребление табака, высокий уровень холестерина, недостаточная физическая активность, стресс, семейный анамнез ишемических заболеваний и возраст.Лечение ишемии зависит от причины, но обычно направлено на восстановление кровотока и уменьшение дальнейшего повреждения тканей и смерти.
Поскольку ишемия может привести к необратимым травмам, острая ишемия всегда требует неотложной медицинской помощи. Обратиться за неотложной медицинской помощью (звоните 911) для боли или давления в груди; затрудненное дыхание; сильная головная боль; боль в животе; внезапные трудности с памятью, мышлением, разговором, пониманием, письмом или чтением; спутанность сознания или потеря сознания даже на короткое время; онемение; паралич или невозможность двигать частью тела; потеря зрения или изменения зрения; нарушение равновесия и координации; рвота кровью, ректальное кровотечение или кровавый стул; обильное потоотделение; необычное беспокойство; или холодные, посинения или потемневшие конечности или участки кожи.
Немедленно обратитесь за медицинской помощью , если вы лечитесь от ишемии, но легкие симптомы повторяются или сохраняются, или если у вас начинает развиваться легкая одышка, ограничение физических возможностей, постепенная потеря памяти, постепенные изменения кожи, незаживающие язвы на нога или ступня, боль в ноге при ходьбе или подъеме по лестнице, дискомфорт в животе во время еды или другие симптомы, вызывающие у вас беспокойство.
Цереброваскулярные заболевания — Классификация, симптомы, диагностика и лечение
| Цереброваскулярные заболевания | Американская ассоциация неврологических хирургов |
Слово цереброваскулярное состоит из двух частей: «цереброваскулярный», обозначающий большую часть мозга, и «сосудистый», обозначающий артерии и вены.Вместе слово цереброваскулярное относится к кровотоку в головном мозге. Термин цереброваскулярное заболевание включает все нарушения, при которых область мозга временно или постоянно поражена ишемией или кровотечением, а один или несколько церебральных кровеносных сосудов вовлечены в патологический процесс. Цереброваскулярное заболевание включает инсульт, стеноз сонной артерии, стеноз позвонков и внутричерепной стеноз, аневризмы и сосудистые мальформации.
Ограничение кровотока может быть вызвано сужением сосудов (стенозом), образованием сгустков (тромбоз), закупоркой (эмболией) или разрывом кровеносных сосудов (кровотечением).Отсутствие достаточного кровотока (ишемия) влияет на ткани мозга и может вызвать инсульт.
Кровоток к мозгу
Сердце перекачивает кровь в мозг через две группы артерий: сонные артерии и позвоночные артерии. Сонные артерии расположены в передней части шеи, и это то, что вы чувствуете, когда измеряете пульс прямо под челюстью. Сонные артерии разделяются на внешнюю и внутреннюю артерии в верхней части шеи, при этом наружные сонные артерии снабжают кровью лицо, а внутренние сонные артерии идут в череп.Внутри черепа внутренние сонные артерии разветвляются на две большие артерии — переднюю мозговую и среднюю мозговые артерии и несколько меньших артерий — глазную, заднюю соединительную и переднюю хориоидальную артерии. Эти артерии снабжают кровью передние две трети головного мозга.
Позвоночные артерии проходят вдоль позвоночника и не прощупываются снаружи. Позвоночные артерии соединяются, образуя единую базилярную артерию возле ствола головного мозга, которая расположена у основания черепа.Вертебробазилярная система посылает множество мелких ветвей в ствол головного мозга и разветвляется, образуя заднюю мозжечковую и заднюю менингеальную артерии, которые кровоснабжают заднюю треть мозга. Яремная и другие вены выводят кровь из мозга.
Поскольку мозг полагается только на два набора основных артерий для кровоснабжения, очень важно, чтобы эти артерии были здоровыми. Часто основной причиной ишемического инсульта является закупорка сонных артерий жировыми отложениями, называемыми бляшками.Во время геморрагического инсульта происходит разрыв артерии на поверхности мозга или на его поверхности, что приводит к кровотечению и повреждению головного мозга или вокруг него.
Какими бы ни были лежащие в основе заболевания и причины, крайне важно как можно скорее восстановить нормальный кровоток и кислород в мозгу. Без кислорода и важных питательных веществ пораженные клетки мозга либо повреждаются, либо умирают в течение нескольких минут. Когда клетки мозга умирают, они не могут восстанавливаться, что может привести к разрушительным повреждениям, иногда приводящим к физическим, когнитивным и умственным нарушениям.
Статистика цереброваскулярных заболеваний
- По оценкам, в 2003 г. произошло 157 803 случая смерти от цереброваскулярных заболеваний; 138 397 из них были в возрасте 65 лет и старше.
- Цереброваскулярное заболевание — наиболее частое опасное для жизни неврологическое событие в США. Внутричерепной атеросклероз является причиной примерно 40 000 таких приступов в год, что составляет 10 процентов всех ишемических инсультов.
- Инсульт — третья по значимости причина смерти в США.Из более чем 700 000 человек, пострадавших каждый год, около 500 000 из них — первые нападения, а 200 000 — повторные. Около 25 процентов людей, выздоравливающих после первого инсульта, перенесут еще один инсульт в течение пяти лет.
- Инсульт является основной причиной серьезной хронической инвалидности, и в настоящее время в живых осталось около 5,4 миллиона человек, перенесших инсульт. По оценкам Американской кардиологической ассоциации, в 2003 г. в США инсульт стоил около 51,2 млрд долларов прямых и косвенных затрат.С. в одиночку.
- Согласно последним статистическим данным Американской кардиологической ассоциации, инсульт перенесли 5 400 000 человек.
- Ежегодно около 30 000 человек в США страдают разрывом церебральной аневризмы, а у 6 процентов может быть неразорвавшаяся аневризма.
- Артериовенозные мальформации (АВМ) присутствуют примерно у 1 процента населения в целом. Риск кровотечения из АВМ составляет 4 процента в год с 15-процентной вероятностью инсульта или смерти при каждом кровотечении.
Цереброваскулярные диагностические тесты
Большинство цереброваскулярных проблем можно выявить с помощью диагностических визуализационных тестов. Эти тесты позволяют нейрохирургам просматривать артерии и сосуды в головном мозге и вокруг него, а также саму ткань мозга.
Церебральная ангиография (также называемая вертебральной ангиограммой, каротидной ангиограммой): артерии обычно не видны на рентгеновском снимке, поэтому используется контрастный краситель. Пациенту вводят местный анестетик, прокалывают артерию, обычно в ноге, и вводят иглу в артерию.Катетер (длинная узкая гибкая трубка) вводится через иглу в артерию. Затем он продвигается через основные сосуды брюшной полости и груди до тех пор, пока не будет должным образом помещен в артерии шеи. Эта процедура контролируется флюороскопом (специальным рентгеновским аппаратом, проецирующим изображение на телеэкран). Затем через катетер в область шеи вводят контрастный краситель и делают рентгеновские снимки.
Дуплекс сонной артерии (также называемый ультразвуком сонной артерии) : В этой процедуре ультразвук используется для выявления бляшек, сгустков крови или других проблем с кровотоком в сонных артериях.Водорастворимый гель наносится на кожу в том месте, где должен быть помещен датчик (портативное устройство, которое направляет высокочастотные звуковые волны на исследуемые артерии). Гель помогает передавать звук на поверхность кожи. Включают ультразвук и получают изображения сонных артерий и формы пульсовой волны. Нет известных рисков, и этот тест неинвазивен и безболезнен.
Компьютерная томография (компьютерная томография или компьютерная томография) : диагностическое изображение, созданное после считывания компьютером рентгеновских снимков.В некоторых случаях через вену вводят лекарство, чтобы выделить структуры мозга. Плотность костей, крови и головного мозга очень разная, и их легко различить на компьютерной томографии. КТ — полезный диагностический тест для геморрагических инсультов, потому что кровь легко увидеть. Однако повреждения от ишемического инсульта могут не быть обнаружены на компьютерной томографии в течение нескольких часов или дней, а отдельные артерии в головном мозге не видны. КТА (КТ-ангиография) позволяет врачам видеть кровеносные сосуды головы и шеи и все чаще используется вместо инвазивной ангиограммы.
Допплерография : Водорастворимый гель наносится на датчик (портативное устройство, которое направляет высокочастотные звуковые волны на исследуемую артерию или вену) и кожу над венами проверяемой конечности. Если венозная система в норме, на допплере издается «свистящий» звук. Оцениваются как поверхностная, так и глубокая венозная система. Нет известных рисков, и этот тест неинвазивен и безболезнен.
Электроэнцефалограмма (ЭЭГ) : диагностический тест с использованием небольших металлических дисков (электродов), помещаемых на кожу головы человека для регистрации электрических импульсов.Эти электрические сигналы распечатываются в виде мозговых волн.
Люмбальная пункция (спинномозговая пункция) : инвазивный диагностический тест, при котором игла удаляет образец спинномозговой жидкости из пространства, окружающего спинной мозг. Этот тест может быть полезен при обнаружении кровотечения, вызванного кровоизлиянием в мозг.
Магнитно-резонансная томография (МРТ) : диагностический тест, позволяющий получать трехмерные изображения структур тела с использованием магнитных полей и компьютерных технологий.Он может четко отображать различные типы нервной ткани и четкие изображения ствола и задней части мозга. МРТ головного мозга может помочь определить, есть ли признаки предшествующих мини-инсультов. Этот тест является неинвазивным, хотя некоторые пациенты могут испытывать клаустрофобию в тепловизоре.
Магнитно-резонансная ангиограмма (МРА) : Это неинвазивное исследование, которое проводится с помощью магнитно-резонансного томографа (МРТ). Магнитные изображения собираются компьютером для получения изображения артерий головы и шеи.MRA показывает настоящие кровеносные сосуды в шее и головном мозге и может помочь обнаружить закупорку и аневризмы.
Ход
Инсульт — это резкое прерывание постоянного притока крови к мозгу, которое вызывает потерю неврологической функции. Прерывание кровотока может быть вызвано закупоркой, приводящей к более частому ишемическому инсульту, или кровотечением в головном мозге, приводящим к более смертельному геморрагическому инсульту. Ишемический инсульт составляет примерно 80 процентов всех случаев инсульта.Инсульт может возникнуть внезапно, иногда без предупреждения или без предупреждения, и результаты могут быть разрушительными.
Симптомы инсульта
Предупреждающие знаки могут включать некоторые или все из следующих симптомов, которые обычно возникают внезапно:
- Головокружение, тошнота или рвота
- Необычно сильная головная боль
- спутанность сознания, дезориентация или потеря памяти
- Онемение, слабость в руке, ноге или лице, особенно с одной стороны
- Ненормальная или невнятная речь
- Затруднение с пониманием
- Потеря зрения или трудности со зрением
- Потеря равновесия, координации или способности ходить
Типы инсульта и лечение
Ишемический инсульт
Ишемический инсульт — это, безусловно, самый распространенный тип инсульта, на который приходится подавляющее большинство инсультов.Существует два типа ишемического инсульта: тромботический и эмболический. Тромботический инсульт возникает, когда сгусток крови, называемый тромбом, блокирует артерию, ведущую к мозгу, и останавливает кровоток. Эмболический инсульт возникает, когда кусок бляшки или тромба перемещается с исходного места и блокирует артерию ниже по течению. Переместившийся материал называется эмболом. Какая часть головного мозга повреждена или поражена, зависит от того, насколько далеко ниже по течению артерии происходит закупорка.
В большинстве случаев сонные или позвоночные артерии не закупориваются полностью, и в мозг течет небольшой поток крови.Снижение притока крови к мозгу лишает клетки питательных веществ и быстро приводит к нарушению работы клеток. Поскольку часть мозга перестает функционировать, возникают симптомы инсульта. Во время инсульта есть центральная область, где кровь почти полностью отсекается, и клетки умирают в течение пяти минут. Однако существует гораздо большая область, известная как ишемическая полутень, которая окружает ядро мертвых клеток. Ишемическая полутень состоит из клеток, которые повреждены и не могут функционировать, но все еще живы.Эти клетки называются холостыми, и они могут выжить в этом состоянии около трех часов.
Ишемический инсульт лечится путем устранения препятствия и восстановления притока крови к мозгу. Одним из методов лечения ишемического инсульта является одобренный FDA препарат активатор тканевого плазминогена (tPA), который необходимо вводить в течение трех часов с момента появления симптомов, чтобы он работал лучше всего. К сожалению, лишь от 3 до 5 процентов тех, кто перенес инсульт, вовремя попадают в больницу, чтобы им было назначено это лечение.Это лекарство связано с риском увеличения внутричерепного кровоизлияния и не используется при геморрагическом инсульте. Для пациентов, выходящих за пределы трехчасового временного окна, возможен внутриртериальный тромболизис лекарственными средствами или механическими устройствами. Каротидная эндартерэктомия и / или стентирование шейных и внутричерепных сосудов в некоторых случаях может помочь уменьшить повторный инсульт.
Merci Retriever, недавно одобренный FDA, представляет собой устройство в форме штопора, используемое для удаления сгустков крови из артерий пациентов, перенесших инсульт.В паху пациента делается небольшой разрез, в который вводится небольшой катетер, пока он не достигнет артерий на шее. На шее небольшой катетер внутри большего катетера проводится по артериям, пока не достигнет сгустка мозга. В Merci Retriever прямая проволока внутри небольшого катетера выходит за пределы сгустка и автоматически свертывается в форму штопора. Он втягивается обратно в сгусток, штопор вращается и захватывает сгусток. Баллон надувается в артерии шеи, перекрывая кровоток, поэтому устройство может безопасно вытащить сгусток из мозга.Сгусток удаляется через катетер шприцем.
Геморрагический инсульт
Геморрагический инсульт может быть вызван гипертонией, разрывом аневризмы или сосудистой мальформацией или осложнением приема антикоагулянтных препаратов. Внутримозговое кровоизлияние возникает при кровотечении непосредственно в ткани головного мозга, который часто образует сгусток внутри мозга. Субарахноидальное кровоизлияние возникает, когда кровотечение заполняет пространство спинномозговой жидкости вокруг головного мозга.Оба условия очень серьезные.
Геморрагический инсульт обычно требует хирургического вмешательства для снятия внутричерепного (внутри черепа) давления, вызванного кровотечением. Хирургическое лечение геморрагического инсульта, вызванного аневризмой или дефектом кровеносного сосуда, может предотвратить дополнительные инсульты. Хирургическое вмешательство может быть выполнено для закрытия дефектного кровеносного сосуда и перенаправления кровотока к другим сосудам, которые снабжают кровью тот же участок мозга.
Эндоваскулярное лечение включает в себя введение длинной тонкой гибкой трубки (катетера) в главную артерию, обычно в бедре, направление ее к аневризме или дефектному кровеносному сосуду и введение крошечных платиновых спиралей (называемых стентами) в кровеносный сосуд через катетер.Стенты поддерживают кровеносный сосуд, чтобы предотвратить дальнейшее повреждение и дополнительные удары.
Восстановление и реабилитация — важные аспекты лечения инсульта. В некоторых случаях неповрежденные участки мозга могут выполнять функции, утраченные при инсульте. Реабилитация включает физиотерапию, логопедию и трудотерапию.
Независимо от того, какой тип инсульта перенес, крайне важно, чтобы пострадавшие получали неотложную медицинскую помощь как можно скорее для достижения наилучшего результата.Изучая признаки и симптомы инсульта и обращаясь к факторам риска превентивно, можно предотвратить разрушительные последствия этого заболевания.
Транзиторная ишемическая атака (ТИА)
ТИА — это временное цереброваскулярное событие, не оставляющее необратимых повреждений. Скорее всего, артерия, ведущая к мозгу, временно заблокирована, вызывая симптомы инсульта, но закупорка смещается до того, как произойдет какое-либо необратимое повреждение.
Симптомы ТИА могут быть похожи на инсульт, но быстро проходят.На самом деле симптомы могут быть настолько расплывчатыми и мимолетными, что люди просто «отмахиваются» от них, особенно если они длятся всего несколько минут. Симптомы ТИА включают:
- Внезапное онемение или слабость лица, руки или ноги, особенно одной стороны тела
- Внезапное замешательство, проблемы с речью или пониманием
- Внезапное ухудшение зрения одним или обоими глазами
- Внезапное нарушение ходьбы, головокружение, потеря равновесия или координации
- Внезапная сильная головная боль без известной причины
Хотя лечения самой TIA не существует, важно, чтобы источник TIA был идентифицирован и надлежащим образом обработан до того, как произойдет еще одна атака.Если вы испытываете симптомы ТИА, обратитесь за неотложной медицинской помощью и немедленно сообщите об этом своему лечащему врачу. Около 30 процентов всех людей, перенесших серьезный инсульт, перенесли предшествующую ТИА, а 10 процентов всех жертв ТИА переносят инсульт в течение двух недель. Чем быстрее вы обратитесь за медицинской помощью, тем быстрее можно будет поставить диагноз и начать курс лечения. Раннее вмешательство необходимо для эффективной профилактики серьезного инсульта. Варианты лечения пациентов с ТИА направлены на лечение болезни сонной артерии или сердечных заболеваний.
Факторы риска
Хотя инсульт чаще встречается у пожилых людей, он может возникнуть в любом возрасте. Профилактика инсульта может помочь уменьшить инвалидность и смертность, вызванные этим заболеванием. Контролируемые или излечимые факторы риска инсульта включают:
- Курение: Уменьшите риск, бросив курить. Риск может быть увеличен еще больше при использовании некоторых форм оральных контрацептивов и курильщике. Недавно появились данные о том, что длительное воздействие пассивного курения может увеличить риск инсульта.
- Высокое кровяное давление: Артериальное давление 140/90 мм рт. Ст. Или выше является наиболее важным фактором риска инсульта. Контроль артериального давления имеет решающее значение для предотвращения инсульта.
- Заболевание сонной или другой артерии: Сонные артерии шеи снабжают кровью головной мозг. Сонная артерия, суженная жировыми отложениями из-за атеросклероза (скопление бляшек на стенках артерии), может быть заблокирована сгустком крови.
- История транзиторных ишемических атак (ТИА).
- Диабет: очень важно контролировать уровень сахара в крови, артериальное давление и уровень холестерина.Диабет, особенно без лечения, повышает риск инсульта и имеет множество других серьезных последствий для здоровья.
- Высокий уровень холестерина в крови: высокий уровень общего холестерина в крови (240 мг / дл или выше) является основным фактором риска сердечных заболеваний, повышающих риск инсульта.
- Отсутствие физической активности и ожирение: Отсутствие физической активности, ожирение или и то, и другое могут увеличить риск высокого кровяного давления, высокого уровня холестерина в крови, диабета, сердечных заболеваний и инсульта.
- Недавние исследования показывают, что у людей, получающих заместительную гормональную терапию (ЗГТ), в целом риск инсульта, в частности ишемического инсульта, повышается на 29 процентов.
К неконтролируемым факторам риска относятся:
- Возраст: инсульты страдают люди любого возраста, в том числе дети. Но чем вы старше, тем выше риск инсульта.
- Пол: Инсульт чаще встречается у мужчин, чем у женщин.
- Наследственность и раса: существует больший риск инсульта, если у одного из родителей, бабушки или дедушки, сестры или брата был инсульт. Чернокожие имеют гораздо более высокий риск смерти от инсульта, чем европейцы, отчасти потому, что они более склонны к высокому кровяному давлению, диабету и ожирению.
- Предыдущий инсульт или сердечный приступ: Те, у кого был инсульт, подвергаются гораздо более высокому риску повторного инсульта. Те, у кого был сердечный приступ, также подвержены более высокому риску инсульта.
Стеноз сонной артерии
Сонные артерии снабжают мозг богатой кислородом кровью. Зубной налет образуется, когда внутренние сонные артерии блокируются накоплением жира и холестерина. Этот процесс называется атеросклерозом. Сильная закупорка называется стенозом сонной артерии.Стеноз сонной артерии может вызвать ТИА.
Стеноз сонной артерии часто протекает бессимптомно. Врач может обнаружить это по ненормальному звуку, называемому шумом (BROO’e), при прослушивании сонных артерий с помощью стетоскопа. Пациенты обычно сначала проходят тщательный медицинский осмотр. Это обследование может выявить специфические неврологические, моторные и сенсорные нарушения, которые могут дать ключ к пониманию как степени, так и локализации закупорки. Если врач подозревает стеноз, будут рекомендованы такие диагностические тесты, как ультразвуковая допплерография, дуплексная сонная артерия или церебральная ангиография.
Лечение
Лечение зависит от степени сужения и состояния пациента. Многим людям с артериями, суженными менее чем на 50 процентов, назначают лекарства, помогающие снизить риск ишемического инсульта. К ним относятся гипотензивные средства для контроля высокого кровяного давления, лекарства для снижения уровня холестерина и антикоагулянты для разжижения крови и предотвращения ее свертывания.
Хирургия
Каротидная эндартерэктомия — это процедура, при которой нейрохирург делает разрез в сонной артерии и удаляет налет с помощью инструмента для рассечения.Удаление налета достигается за счет расширения прохода, что помогает восстановить нормальный кровоток. Артерия будет зашита швом или трансплантатом. Вся процедура обычно занимает около двух часов. Пациент может испытывать боль возле разреза на шее и некоторые трудности с глотанием в течение первых нескольких дней после операции. Большинство пациентов могут вернуться домой через один-два дня и вернуться к работе, как правило, в течение месяца. Избегайте вождения и ограничьте физические нагрузки в течение нескольких недель после операции.
Каротидная ангиопластика и стентирование
Альтернативная новая форма лечения, каротидная ангиопластика и стентирование, дает определенные надежды для пациентов, которые могут подвергаться слишком высокому риску для хирургического вмешательства. Стентирование сонной артерии — это процедура, при которой крошечная тонкая трубка с металлической сеткой вставляется внутрь сонной артерии, чтобы увеличить поток крови, заблокированный бляшками. Стент вводится после процедуры, называемой ангиопластикой, при которой врач вводит катетер с баллоном в закупоренную артерию.Баллон надувается и прижимается к бляшке, сглаживая ее и повторно открывая артерию. Стент действует как каркас, предотвращая схлопывание артерии или ее повторное закрытие после завершения процедуры.
Аневризмы головного мозга
Церебральная (или краниальная) аневризма — это область, в которой кровеносный сосуд в головном мозге ослабевает, что приводит к выпячиванию или расширению части стенки сосуда. Обычно аневризмы развиваются в месте разветвления кровеносного сосуда, потому что «вилка» структурно более уязвима.Расстройство может быть результатом врожденных дефектов или других состояний, таких как высокое кровяное давление, атеросклероз (накопление жировых отложений в артериях) или травма головы.
Аневризмы встречаются во всех возрастных группах, но заболеваемость неуклонно растет среди людей в возрасте 25 лет и старше, наиболее часто встречается у людей в возрасте от 50 до 60 лет и примерно в три раза чаще среди женщин. Исход для пациентов, получавших лечение до разрыва аневризмы, намного лучше, чем для пациентов, получавших лечение после него, поэтому очень важна необходимость адекватной оценки пациентов с подозрением на аневризму головного мозга.
Неразрывные аневризмы головного мозга можно обнаружить неинвазивными методами, включая МРА и каротидную ангиограмму. Разрыв можно обнаружить с помощью компьютерной томографии или люмбальной пункции. Если эти тесты предполагают наличие аневризмы, может быть проведена формальная церебральная ангиография.
Люди, страдающие разрывом аневризмы головного мозга, могут иметь некоторые или все эти предупреждающие признаки: локализованная головная боль, тошнота и рвота, ригидность шеи, нечеткость или двоение в глазах, чувствительность к свету (светобоязнь) или потеря чувствительности.У многих людей с неразорвавшимися аневризмами головного мозга симптомы отсутствуют. Другие могут испытывать некоторые или все из следующих симптомов, которые могут быть возможными признаками аневризмы: паралич черепных нервов, расширенные зрачки, двоение в глазах, боль над и за глазом и локализованная головная боль.
При разрыве аневризм головного мозга они обычно вызывают кровотечение в головном мозге, что приводит к субарахноидальному кровоизлиянию. Кровь также может просачиваться в спинномозговую жидкость (CSF) или области, окружающие мозг, и вызывать внутричерепную гематому (сгусток крови).Кровь может раздражать, повреждать или разрушать близлежащие клетки мозга. Это может вызвать проблемы с функциями тела или умственными способностями. В более серьезных случаях кровотечение может вызвать повреждение головного мозга, паралич или кому. Разрыв аневризмы головного мозга заканчивается летальным исходом примерно в 50% случаев.
Хирургия
Операция по «зажиманию» аневризмы выполняется путем трепанации черепа (хирургического вскрытия черепа) и изоляции аневризмы от кровотока с помощью одного или нескольких зажимов, что позволяет ей сдуваться.Хирургическое лечение аневризм головного мозга невозможно, если они расположены в недоступных частях головного мозга. Ангиография используется для визуализации закрытия аневризмы и сохранения нормального кровотока в головном мозге.
Менее инвазивный метод, не требующий операции, называемый эндоваскулярной терапией, использует микрокатетеры для доставки спиралей к участку увеличенного кровеносного сосуда, который закупоривает (закрывает) аневризму изнутри кровеносного сосуда. В процедуре, называемой намоткой с помощью баллона, используется крошечный баллонный катетер, который помогает удерживать спираль на месте.В процедуре, называемой комбинированным стентом и намоткой, используется небольшая гибкая цилиндрическая сетчатая трубка, которая обеспечивает основу для намотки. Аневризмы можно лечить эндоваскулярными методами, когда риск хирургического вмешательства слишком высок.
Хотя лучший метод фиксации аневризмы должен применяться в индивидуальном порядке, в целом пациентов с разрывом церебральной аневризмы следует лечить как можно скорее. Хирургические риски и исходы зависят от того, разорвалась ли аневризма, размера и расположения аневризмы, возраста пациента и общего состояния здоровья.
Послеоперационные осложнения могут включать спазм сосудов и гидроцефалию. Спазм сосудов — это внезапное сужение кровеносного сосуда, которое снижает кровоток. Гидроцефалия — это состояние, при котором избыток спинномозговой жидкости (ЦСЖ) накапливается в желудочках (полостях, содержащих жидкость) головного мозга и может повышать давление в голове.
Сосудистые мальформации
Термин «сосудистая мальформация» относится к аномальному соединению артерии, вены или того и другого.К ним относятся аномалии нормальных вен или артерий, ведущих непосредственно к венам. Сосудистые мальформации образуются по мере развития кровеносных сосудов головного мозга во время беременности, но прямая причина неизвестна.
Артериовенозные мальформации (АВМ)
АВМ представляет собой клубок аномальных и плохо сформированных кровеносных сосудов (артерий и вен) с более высокой скоростью кровотечения, чем нормальные сосуды. АВМ могут возникать в любом месте тела, но АВМ головного мозга представляют значительный риск при кровотечении.АВМ твердой мозговой оболочки возникают в покрытии головного мозга и представляют собой приобретенное заболевание, которое может быть вызвано травмой.
АВМ обычно диагностируются с помощью МРТ и ангиографии. АВМ могут раздражать окружающий мозг и вызывать судороги или головные боли. При отсутствии лечения АВМ могут увеличиваться в размерах и разрываться, вызывая внутримозговое или субарахноидальное кровоизлияние и необратимое повреждение головного мозга. Каждый год около четырех из каждых 100 человек с АВМ испытывают кровотечение. Предотвращение разрыва сосудистых мальформаций — одна из основных причин, по которой при АВМ рекомендуется раннее нейрохирургическое лечение.
План лечения разработан таким образом, чтобы предложить наименьший риск, но при этом наибольший шанс стереть поражение. Доступны три типа лечения: прямое удаление с использованием микрохирургических методов, стереотаксическая радиохирургия и эмболизация с использованием нейроэндоваскулярных методов. Хотя микрохирургическое лечение дает возможность немедленного удаления АВМ, некоторые АВМ лучше всего лечить с помощью комбинации методов лечения.
Стереотаксическая радиохирургия — это минимально инвазивное лечение, при котором используется компьютерное управление для концентрации излучения на деформированных сосудах головного мозга.Это излучение вызывает закрытие аномальных сосудов. К сожалению, стереотаксическая радиохирургия обычно ограничивается очагами диаметром менее 3,5 см и может занять до двух лет, чтобы полностью стереть поражение.
Эмболизация использует нейроэндоваскулярные методы для введения крошечных катетеров в мелкие церебральные сосуды головного мозга, которые питают АВМ. Как только катетер достигает сердцевины АВМ, можно вводить жидкий клей или частицы для закупорки частей АВМ или ее питающих артерий.Нейроэндоваскулярная терапия может сделать последующее хирургическое удаление АВМ более безопасным или уменьшить размер АВМ до объема, в котором радиохирургия обеспечивает более высокую эффективность.
Болезнь Моямоя
Болезнь Моямоя — прогрессирующее заболевание сонных артерий и их основных ветвей, которое может привести к необратимой закупорке. Название происходит от японского слова «клуб дыма» из-за появления образовавшихся повреждений. Фактически, это поражает людей японского происхождения гораздо чаще, чем остальную часть населения.Это заболевание, которое обычно поражает детей и взрослых в третьем-четвертом десятилетии жизни. У детей с этим заболеванием могут быть инсульты, ТИА, медленно прогрессирующее снижение когнитивных функций, судороги или непроизвольные движения конечностей. Взрослые чаще испытывают внутричерепные кровоизлияния в результате заболевания.
Есть несколько операций, которые были разработаны для этого состояния, но в настоящее время наиболее популярными являются EDAS, EMS, STA-MCA и множественные заусенцы.
Процедура EDAS (энцефалодуроартериосинангиоз) требует рассечения артерии скальпа на несколько дюймов и затем создания небольшого временного отверстия в черепе непосредственно под артерией.Затем артерию пришивают к поверхности мозга и заменяют кость.
В хирургии EMS (энцефаломиосинангиоза) височная мышца, которая находится в области виска на лбу, рассекается и через отверстие в черепе помещается на поверхность мозга.
Другие операции включают STA-MCA (поверхностная височная артерия — средняя мозговая артерия), при которой артерия скальпа пришивается непосредственно к поверхностной артерии головного мозга, а также процедуру, при которой в черепе помещают несколько небольших отверстий (заусенцев), чтобы допускают рост новых сосудов в головном мозге из кожи головы.
Венозные ангиомы
Пациенты с венозными ангиомами могут иметь головные боли или судороги, хотя эти симптомы могут не иметь отношения к ангиомам. Чаще эти поражения протекают бессимптомно и выявляются при обследовании пациентов на предмет других состояний. Они редко кровоточат, поэтому лечение обычно не требуется. Они затрагивают примерно 2 процента населения в целом.
Вена мальформации Галена (ВГМ)
Гораздо более редким пороком развития является VGM, который иногда обнаруживается при пренатальном тестировании или при сердечной недостаточности у младенцев.Возникающий во время эмбрионального развития, VGM представляет собой аномальную связь между артериями и глубокими дренирующими венами головного мозга. В нормальных условиях эти артерии и вены связаны капиллярами, которые замедляют кровоток в головном мозге, обеспечивая необходимый обмен кислорода и питательных веществ.
VGM имеет более толстую стенку, чем AVM, и маловероятен разрыв и кровотечение. Однако, поскольку VGM не имеет капилляров, кровь может течь очень быстро, вызывая чрезмерную нагрузку на сердце, что может привести к сердечной недостаточности.Очень важно, чтобы дети, страдающие этим заболеванием, были оценены и диагностированы экспертами, чтобы были приняты соответствующие меры лечения. Эмболизация — это предпочтительный метод лечения пациентов с ВГМ.
Глоссарий
Аневризма — Аномальное, похожее на баллон выпуклость стенки артерии.
Ангиограмма — Исследование, которое показывает кровеносные сосуды, ведущие к головному мозгу и в нем, путем введения красителя или контрастного вещества через катетер, помещенный в артерию ноги.
Ангиография — Рентгенография кровеносных сосудов с использованием инъекции материала, непрозрачного для рентгеновских лучей, для лучшего определения сосудов.
Антикоагулянт — Любое лекарство, препятствующее свертыванию крови; разжижитель крови.
Антигипертензивное средство — Любое лекарство или другое средство для снижения артериального давления.
Арахноид — средний слой оболочек, покрывающих головной и спинной мозг.
Артериовенозный — Относится как к артериям, так и к венам.
Артерия — кровеносный сосуд, по которому кровь идет от сердца к телу.
Атеросклероз — Болезненный процесс, который приводит к накоплению жира и холестерина, называемому бляшками, внутри кровеносных сосудов.
Мозговая атака — Другое название инсульта.
Bruit — Звук, издаваемый в кровеносных сосудах в результате турбулентности, возможно, из-за накопления зубного налета или повреждения сосудов.
Каротидная артерия — Основная артерия на правой и левой стороне шеи, снабжающая кровью головной мозг.
Церебральная эмболия — сгусток крови из одной части тела, который переносится кровотоком в мозг, где он блокирует артерию.
Кровоизлияние в мозг — Кровоизлияние в мозг в результате разрыва кровеносного сосуда, аневризмы или травмы головы.
Инфаркт мозга — Инсульт, вызванный прерыванием или блокированием кровотока в головном мозге; также называется ишемическим инсультом.
Церебральный тромбоз — Образование сгустка крови в артерии, которая снабжает кровью часть головного мозга.
Цереброваскулярные сосуды — Относится к головному мозгу и кровеносным сосудам, которые его снабжают.
Цереброваскулярная окклюзия — Закупорка или закрытие кровеносного сосуда в головном мозге.
Эндартерэктомия — Удаление жировых или холестериновых бляшек и кальцинированных отложений с внутренней стенки артерии.
Эндоваскулярный — Относится к хирургической процедуре, при которой катетер, содержащий лекарства или миниатюрные инструменты, вводится через кожу в кровеносный сосуд для лечения сосудистого заболевания.
Гидроцефалия — состояние, при котором избыток спинномозговой жидкости (CSF) накапливается в желудочках (содержащих жидкость полостях) мозга и может повышать давление в голове.
Ишемия — Неадекватное кровообращение, как правило, из-за закупорки артерии.
Ишемический инсульт — Инсульт, вызванный прерыванием или блокированием кровотока в головном мозге.
Яремные вены — Вены, по которым кровь идет от головы к сердцу.
Зубной налет — Отложение жировых (и других) веществ во внутренней выстилке стенки артерии, которое обычно приводит к атеросклерозу.
Стент — Устройство из расширяемой металлической сетки, которое помещается (с помощью баллонного катетера) в месте сужения артерии.Затем стент расширяют и оставляют на месте, чтобы артерия оставалась открытой.
Субарахноидальное кровоизлияние — Кровь в или кровотечение в пространстве под паутинной оболочкой, чаще всего в результате травмы или разрыва аневризмы.
Транзиторная ишемическая атака (ТИА) — Временное нарушение кровоснабжения определенной области головного мозга; также называется мини-инсультом. Обычно это длится всего несколько минут и не вызывает необратимых повреждений или инвалидности.
Спазм сосудов — Спазм сосудов, уменьшающий их диаметр.
AANS не одобряет какие-либо виды лечения, процедуры, продукты или врачей, упомянутые в этих информационных бюллетенях о пациентах. Эта информация предоставляется в качестве образовательной услуги и не предназначена для использования в качестве медицинской консультации. Любой, кому нужен конкретный нейрохирургический совет или помощь, должен проконсультироваться со своим нейрохирургом или найти его в своем районе с помощью онлайн-инструмента AANS «Найди сертифицированного нейрохирурга».
Симптомы ишемии головного мозга
Ишемия головного мозга — это тип инсульта, который возникает, когда прекращается приток крови к части мозга. Когда это происходит из-за закупорки, это может вызвать гибель ткани мозга, а также потерю некоторых функций мозга. Чем дольше сохраняется проблема, тем серьезнее ишемия головного мозга. Атеросклероз — одна из наиболее частых причин ишемии головного мозга. Это может привести к образованию тромбов в головном мозге или к перемещению в мозг из другого места, например из артерии.Когда сгусток попадает в мозг, он сразу же начинает причинять вред. Те, у кого диабет, также подвержены риску развития ишемии головного мозга или могут возникнуть в результате эмболии.
Этот тип инсульта может произойти в любой момент. Пациент может находиться в состоянии покоя или спать, или заниматься активной деятельностью. В некоторых случаях человек может потерять сознание при инсульте. В других случаях они могут оставаться в сознании на протяжении всего эпизода.
Каковы симптомы?
Те, кто страдает ишемией мозга, будут страдать от множества различных симптомов.Они могут незначительно отличаться между пациентами, но, как правило, хорошо совпадают от пациента к пациенту. Наиболее распространенные симптомы включают потерю подвижности в любой части тела, часто только на одной стороне тела. Пациент также может страдать от слабости, снижения чувствительности или онемения в частях тела или от покалывания. У пациента также могут быть проблемы с четкой речью и глотанием, а также потеря памяти и потеря координации. Головокружение, потеря сознания и недержание мочи — это другие потенциальные симптомы, которые могут испытывать люди, страдающие ишемией мозга.
Даже когда у пациента проявляются эти симптомы, врачи должны убедиться, что это не другое заболевание, которое может имитировать ишемию мозга, например опухоль мозга. Они будут использовать ряд различных типов тестов, чтобы дать пациенту, включая компьютерную томографию, МРТ, электрокардиограмму, ультразвук и многое другое, чтобы определить точную причину и серьезность проблемы.
Какие варианты лечения доступны?
Врачи могут назначить различные лекарства, которые могут помочь восстановить приток крови к участкам головного мозга.Тем не менее, некоторые лекарства вызывают споры, поскольку могут вызвать повышенный риск кровотечения. В некоторых случаях операция может быть правильным способом удаления сгустков крови из головного мозга.
Профилактика ишемии головного мозга
Профилактика инсульта включает в себя попытки контролировать факторы риска, которые в первую очередь приводят к заболеванию. Некоторые из наиболее распространенных методов профилактики включают принятие активных мер по улучшению общего состояния здоровья, таких как диета, физические упражнения и отказ от курения и употребления алкоголя.Пациентам, у которых возникают затруднения при глотании, может потребоваться внутривенное вливание или зонд для кормления в желудке. В некоторых случаях трудности с глотанием носят временный характер, но могут быть и постоянными.
Длительное лечение, как правило, необходимо и тем, кто страдает ишемией головного мозга. К ним относятся физиотерапия, логопедия, трудотерапия и другие методы лечения, которые могут помочь предотвратить другие потенциальные осложнения, возникающие в результате ишемии мозга. Некоторые из осложнений, которые могут возникнуть после ишемии головного мозга, включают переломы костей в результате падения, необратимую потерю подвижности, пролежни, возникшие из-за отсутствия движения, недоедание и сокращение продолжительности жизни.
Инсульт или ишемия мозга — серьезное заболевание, которое может навсегда изменить жизнь человека. Пациентам следует немедленно обратиться за медицинской помощью, если они опасаются инсульта, чтобы снизить вероятность необратимого повреждения.
Источник:
Ишемический инсульт | Сидарс-Синай
Обзор
Ишемический инсульт возникает, когда прекращается кровоснабжение части мозга. Этот тип инсульта составляет большинство всех ударов.
Блокировка кровотока при ишемическом инсульте может быть вызвана сгустком крови или атеросклерозом, заболеванием, которое со временем вызывает сужение артерий.Ишемический инсульт может быть вызван закупоркой артерий, питающих мозг.
Немедленное неотложное лечение имеет решающее значение для выживания после инсульта с наименьшим повреждением мозга и способности функционировать.
Симптомы
Большинство ишемических инсультов происходит быстро, в течение нескольких минут или часов, и немедленная медицинская помощь жизненно необходима. Если вы заметили один или несколько из этих признаков у другого человека или у себя, не ждите, чтобы обратиться за помощью. Немедленно позвоните в службу 9-1-1.
Признаки инсульта:
- Внезапное онемение или слабость лица, руки или ноги, особенно одной стороны тела
- Внезапное замешательство
- Внезапное затруднение речи
- Внезапное ухудшение зрения одним или обоими глазами
- Внезапное нарушение ходьбы
- Внезапное головокружение, потеря равновесия или координации
- Внезапная сильная головная боль без известной причины
Последствия острого ишемического инсульта могут вызвать у женщин дополнительные симптомы, в том числе:
- Боль в лице, руке или ноге
- Икота или тошнота
- Боль или сердцебиение в груди
- Одышка
Не все симптомы возникают при каждом инсульте, иногда они проходят и возвращаются.
У некоторых пациентов симптомы исчезают в течение нескольких минут, что может быть признаком транзиторной ишемической атаки (ТИА). Это один из первых признаков инсульта.
Причины
Ишемический инсульт возникает, когда кровоснабжение части мозга прекращается из-за сгустка крови или сужения артерий.
Сгустки крови могут быть вызваны нерегулярным сердцебиением, например аритмией, проблемами с сердечным клапаном, инфекцией сердечной мышцы, затвердением артерий, нарушениями свертывания крови, воспалением кровеносных сосудов или сердечным приступом.
Менее распространенная причина ишемического инсульта возникает, когда артериальное давление становится слишком низким (гипотензия), что снижает приток крови к мозгу. Обычно это происходит с суженными или больными артериями. Низкое кровяное давление может быть результатом сердечного приступа, большой потери крови или тяжелой инфекции. Каждое из этих состояний влияет на кровоток в сердце и кровеносных сосудах и увеличивает риск инсульта.
Факторы риска
Инсульт может случиться с человеком любого возраста, в том числе с детьми.Однако чем старше человек, тем выше риск инсульта. Инсульт чаще встречается у мужчин, но от них умирает больше женщин. Семейный анамнез инсульта или личный анамнез инсульта или сердечного приступа также увеличивают риск инсульта. Исследования также показали, что афроамериканцы подвержены более высокому риску инсульта, чем европейцы.
Курение — это главный предотвратимый фактор риска инсульта. Отказ от курения — гораздо более действенный способ предотвратить инсульт, чем любые другие таблетки или процедуры.
Неконтролируемое высокое кровяное давление, диабет, ишемическая болезнь сердца и высокий уровень холестерина в крови — все это факторы риска инсульта.
У людей моложе 50 лет более частыми причинами инсульта также являются мигрень, злоупотребление наркотиками, потребление «энергетических» напитков или травяных добавок и расслоение артерии, которое происходит, когда в самой внутренней выстилке стенки артерии образуется небольшая трещина. кровь просачиваться в пространство между внутренним и внешним слоями сосуда.
Диагностика
Диагностика ишемического инсульта обычно основывается на подробном анамнезе событий и физическом обследовании.Программа лечения инсульта в Cedars-Sinai предоставляет доступ к множеству диагностических услуг для постановки подробного диагноза и выбора наилучшего курса лечения.
Как правило, при подозрении на инсульт проводятся визуализирующие обследования, включая магнитно-резонансную томографию (МРТ) и компьютерную томографию (КТ), чтобы получить подробное изображение мозга.
Дальнейшие испытания могут включать:
Некоторые диагностические тесты могут быть выполнены, чтобы увидеть, присутствуют ли другие условия, проверить общее состояние здоровья человека и увидеть, слишком ли легко свертывается кровь пациента.
Лечение
Людям с симптомами инсульта требуется неотложная медицинская помощь. Немедленная медицинская помощь может предотвратить опасные для жизни осложнения, более распространенное повреждение головного мозга и имеет решающее значение для выздоровления.
При обращении за неотложной помощью по поводу ишемического инсульта в течение первых трех часов после появления симптомов пациент может получить лекарство для растворения сгустка, такое как тканевый плазминоген (tPA), что может увеличить шансы на полное выздоровление.Хирургическая процедура, известная как тромбэктомия, также может обратить вспять симптомы инсульта.
Можно назначить лекарство для лечения отека мозга или давления, которое может возникнуть после инсульта. Многие последствия инсульта требуют кислорода или внутривенного введения, чтобы обеспечить пациента жидкостью и питанием.
Удаление закупорки кровеносных сосудов после небольшого инсульта или транзиторной ишемической атаки (ТИА) может снизить риск инсульта в будущем. В этом случае может быть рекомендовано стентирование сонной артерии или лечение аневризм или артериовенозных мальформаций.Дополнительные методы лечения острого ишемического инсульта зависят от основной причины.
Цели лечения — предотвратить опасные для жизни осложнения, которые могут возникнуть вскоре после появления симптомов инсульта, предотвратить инсульт в будущем, уменьшить инвалидность, предотвратить долгосрочные осложнения и помочь пациенту вернуться к нормальному функционированию, насколько это возможно, посредством реабилитации.
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи.Всегда следуйте инструкциям лечащего врача.
Причины, симптомы и факторы риска
Инсульт возникает, когда организм перестает снабжать мозг кровью. Ишемический инсульт является наиболее распространенным типом инсульта и развивается из-за закупорки артерий вокруг головного мозга.
По данным Центров по контролю и профилактике заболеваний (CDC), инсульты являются пятой по значимости причиной смерти в США.
Около 87% всех инсультов — это ишемические инсульты.
В этой статье мы объясняем причины ишемического инсульта, как распознать его, а также способы его предотвращения и лечения.
Поделиться на PinterestИшемический инсульт — самый распространенный тип, и раннее вмешательство имеет жизненно важное значение.Ишемический инсульт возникает из-за атеросклероза, который вызывает жировые отложения и накопление холестериновых бляшек в кровеносных сосудах.
Когда слишком много налета собирается в одном месте, он может блокировать кровоток к жизненно важным органам.
Сгусток крови может прилипать к бляшкам при прохождении через кровеносные сосуды, что также создает закупорку.
В шее расположены сонные артерии, кровеносные сосуды, снабжающие кровью головной мозг. Если бляшка блокирует сонную артерию (заболевание сонной артерии), может произойти инсульт.
Атеросклероз в большинстве случаев протекает бессимптомно. Поэтому многие люди не знают, что у них атеросклероз, пока у них не случится инсульт или пока не возникнут другие эффекты закупорки артерий рядом с различными органами, такие как сердечный приступ.
Основные факторы риска ишемического инсульта и болезни сонной артерии совпадают.
К ним относятся:
- Высокое кровяное давление: это основная причина инсульта.
- Диабет: Люди с диабетом в четыре раза чаще страдают заболеванием сонной артерии.
- Атеросклероз или заболевание сонной артерии: наличие любого из этих состояний или семейного анамнеза этих состояний может увеличить риск инсульта.
- Фибрилляция предсердий (Афиб). Примерно 15% инсультов происходит у людей с Афиб.
- Уровни холестерина: Высокий уровень «плохого» холестерина липопротеинов низкой плотности (ЛПНП) или низкий уровень «хорошего» холестерина липопротеинов высокой плотности (ЛПВП) может способствовать образованию бляшек в артериях.
- Сидячий образ жизни: недостаток физической активности может привести к высокому кровяному давлению, высокому уровню холестерина и избыточному весу. Это увеличивает риск скопления артериальных бляшек.
- Избыточный вес или ожирение.
- Нездоровая диета: употребление слишком большого количества насыщенных или трансжиров и продуктов с высоким содержанием холестерина, натрия и сахара может привести к диабету, образованию бляшек, высокому кровяному давлению и высокому холестерину.
- Быть старше 55 лет: риск инсульта увеличивается у людей старше 55 лет и увеличивается с каждым последующим десятилетием жизни.
Люди, перенесшие преходящую ишемическую атаку (ТИА) в прошлом, также подвержены риску ишемического инсульта. ТИА, или «мини-инсульт», — это временная закупорка кровоснабжения головного мозга.
Симптомы ТИА такие же, как и при ишемическом инсульте, но обычно длятся менее 5 минут и не вызывают необратимых повреждений. Около трети всех людей с ТИА в течение 1 года переносят более тяжелый инсульт.
Курение и ишемический инсульт
Курение — еще один фактор риска, который способствует ишемическому инсульту:
- увеличивая накопление бляшек в кровеносных сосудах
- повышая вероятность свертывания крови
- повышая уровень холестерина
- сужая кровеносные сосуды
- повреждает слизистую оболочку кровеносных сосудов
Все эти факторы также повышают риск инсульта.
Прерывание кровоснабжения головного мозга вызывает все ишемические инсульты. Однако ишемические инсульты могут начаться в разных частях тела и могут возникать из-за различных типов закупорки:
- Эмболический инсульт: это происходит, когда сгусток крови, кусок налета или другой объект образуется в другой части тела. и попадает в кровеносные сосуды головного мозга.
- Тромботический инсульт: Этот тип инсульта возникает, когда внутри кровеносного сосуда головного мозга образуется тромб или сгусток.
Узнайте о других типах инсульта здесь.
Инсульт может быть опасным для жизни, поэтому при появлении симптомов важно немедленно обратиться за медицинской помощью.
Симптомы ишемического инсульта часто поражают одну сторону тела и быстро развиваются.
Американская ассоциация инсульта (ASA) рекомендует людям помнить о F.A.S.T. Это означает:
F = Опущение лица: Люди могут заметить, что одна сторона лица опускается или ощущается онемение. Другой человек может проверить этот симптом, попросив его улыбнуться или высунуть язык.
Если их улыбка неровная или их язык движется к одной стороне рта, а не к середине, это может быть предупреждающим признаком ишемического инсульта.
A = Слабость руки: Отсутствие возможности поднять одну руку или ощущение слабости или онемения в одной руке может указывать на ишемический инсульт.
S = Проблемы с речью: Они могут включать в себя неспособность говорить или четко повторять предложение.
T = Пора звонить 9-1-1: Немедленно обратитесь в службу экстренной помощи, заметив другие признаки ишемического инсульта.
Помимо FAST, инсульт может также вызвать внезапное развитие следующих симптомов:
- трудности при ходьбе
- головокружение
- падение без установленной причины
- внезапная неспособность понимать речь
- спутанность сознания
- быстро развивающиеся проблемы со зрением
- сильная головная боль без очевидной причины
Мозг зависит от постоянного притока богатой кислородом крови, поэтому блокировка, которая длится всего несколько минут, может начать повреждать и разрушать клетки мозга.
При инсульте важна каждая минута, и быстрое лечение необходимо для выживания.
Человеку, перенесшему ишемический инсульт, требуется экстренное лечение, которое может включать следующее:
Лекарства: член бригады скорой помощи введет тканевый активатор плазминогена (tPA), который представляет собой лекарство, разрушающее тромбы, через вену в рука.
Чтобы получить желаемый эффект, врачи должны ввести это лекарство в течение 4 часов с момента появления симптомов инсульта.Шансы на положительный результат увеличиваются в зависимости от того, как скоро человек получит прививку tPA.
Операция по удалению сгустка: после укола tPA человеку, перенесшему ишемический инсульт, может быть сделана механическая тромбэктомия.
Это включает удаление сгустка с помощью катетера, и врачи должны провести эту процедуру в течение 6 часов после появления симптомов.
Даже люди с факторами риска или историей инсульта могут предпринять шаги для улучшения здоровья сердечно-сосудистой системы и снижения риска ишемического инсульта.
Следующие меры могут помочь предотвратить инсульт и улучшить общее состояние здоровья:
- Регулярные осмотры: Высокое кровяное давление и уровень холестерина не имеют видимых симптомов. Регулярные анализы здоровья — единственный способ узнать, есть ли они. Анализы крови и медицинские осмотры могут помочь обнаружить эти проблемы на ранней стадии и позволить своевременное лечение.
- Регулярные упражнения: активный образ жизни снижает риск диабета, высокого кровяного давления, высокого уровня холестерина и других состояний, повышающих риск ишемического инсульта.
- Соблюдение диеты, полезной для сердца: диета должна быть с низким содержанием «плохих» жиров, таких как насыщенные и трансжиры. Людям также следует ограничить потребление натрия. Употребление большего количества фруктов, овощей, цельного зерна, полезных жиров и нежирных белков может помочь им сохранить здоровье сердечно-сосудистой системы.
- Управление массой тела: если человек страдает избыточным весом или ожирением, достижение здоровой массы тела может снизить риск инсульта.
- Избегание непосредственного или вторичного курения: Курение и вдыхание дыма от других людей могут вызвать повреждение кровеносных сосудов и повысить риск проблем со здоровьем, связанных с инсультом.
- Знание семейного анамнеза: Всегда обсуждайте с врачом семейный анамнез инсульта или ТИА.
- Ежедневный прием аспирина: врач может порекомендовать человеку с особенно высоким риском сердечного приступа или инсульта и низким риском кровотечения ежедневно принимать аспирин. Руководства больше не рекомендуют широко использовать аспирин для этой цели из-за высокого риска кровотечения.
- Достаточное количество сна и управление стрессом: 7–8-часовой сон и меры по снижению стресса, такие как методы релаксации, могут помочь предотвратить инсульт и улучшить общее состояние здоровья и самочувствие.
Инсульт может пугать и может произойти у человека, который кажется здоровым.
Знание предупреждающих знаков и обращение за неотложной медицинской помощью — самые важные способы улучшить внешний вид человека после инсульта.
Если у друга или члена семьи случился инсульт, люди не должны возить их в больницу. Вместо этого им следует вызвать скорую помощь, чтобы парамедики могли оказать медицинскую помощь как можно быстрее.
Скорая помощь также может доставить человека в больницу, которая может оказать наилучшую помощь при инсульте, что не всегда является ближайшим учреждением.
Быстрое реагирование значительно увеличивает шансы человека на выживание после инсульта.
Ишемия головного мозга — обзор
Проблема, стоящая перед нами
Острый ишемический инсульт с серьезным начальным неврологическим дефицитом часто включает эмбол, застрявший в сонной или средней мозговой артерии. Эти проксимально расположенные окклюзии разрешаются одной только внутривенной tPA примерно в одном случае из 10. 14 При других типах инсультов с более частыми окклюзиями артерий, расположенных ниже по течению, внутривенное введение tPA улучшает скорость и скорость возврата к самостоятельному передвижению. 15 Эндоваскулярное лечение (если возможно — и тогда только с небольшой сердцевиной установленного инфаркта при нейровизуализации), следовательно, должно быть рассмотрено и может быть успешным, даже если окно лечения увеличено до 24 часов от начала. 16,17 Эндоваскулярное лечение инсульта — это сдвиг парадигмы в лечении острого инсульта, и результаты были впечатляющими и, для некоторых, привели к немедленному улучшению набора ангиограмм.
Первоочередной задачей при остром ишемическом инсульте является получение подробного анамнеза, включая четкое «последнее известное нормальное время», и определение соответствия критериям лечения.У пациентов, которые просыпаются с симптомами или страдают афазией с неожиданным появлением симптомов, врачи должны полагаться на то время, когда в последний раз было известно, что у пациента нет явных неврологических нарушений. Этот момент времени остается важным критерием включения при лечении как tPA, так и механическим извлечением сгустка. Пациентам, отвечающим критериям включения и исключения, рекомендуется введение tPA в течение 4,5 часов с момента появления симптомов, а для некоторых пациентов рекомендуется механическое извлечение сгустка крови в течение 24 часов после «последнего известного нормального времени».” 1
Следующим шагом является оценка по шкале инсульта Национального института здравоохранения (NIHSS). При остром ишемическом инсульте NIHSS используется для прогнозирования наличия окклюзии крупных сосудов, поддающейся извлечению сгустка. Конкретные баллы NIHSS также включаются в критерии включения и исключения при принятии решения о лечении. 1 Врачи, участвующие в оценке и лечении острого ишемического инсульта в качестве меры регулирования, теперь должны быть компетентны в этой области, но также должны осознавать ее ограничения при распознавании клинических признаков окклюзии артерий в заднем отделе кровообращения (Глава 6).Более того, общий балл по шкале NIHSS, особенно в низких диапазонах, не всегда может отражать степень инвалидности.
Компьютерная томография (КТ) головы без контрастирования должна быть выполнена в течение нескольких минут после прибытия в отделение неотложной помощи (ED). 1 Если NIHSS ≥6, КТ-ангиограмма (КТА) головы и шеи также должна быть выполнена во время компьютерной томографии, потому что предварительная вероятность окклюзии большого сосуда выше и, таким образом, указывает на возможность механической тромбэктомии .Отобранные пациенты, у которых наблюдается от 6 до 24 часов последнего известного нормального времени, также должны пройти перфузию КТ во время первоначальной визуализации. 1 Серия CT перфузии включает объем церебральной крови (CBV), церебральный кровоток (CBF) и среднее время прохождения (MTT). Соответствующее нарушение перфузии между CBF и картами MTT или CBV убедительно указывает на то, что ткань мозга не подлежит лечению, и также было обозначено как «ядро инфаркта». Области пролонгированного MTT, пониженного CBF, но нормального CBV интерпретируются как (ишемическая) полутень.Эта комбинация изображений предполагает, что компенсаторные механизмы сохраняют CBV в том, что кажется жизнеспособной тканью.
Далее необходимо определить соответствие пациента критериям внутривенного тромболизиса. Только внутричерепное кровоизлияние, паренхиматозные внутричерепные злокачественные новообразования или обширная зона острого инфаркта представляют собой явные противопоказания для визуализации для внутривенного введения tPA. 18 Характеристики визуализации, включая объем установленного инфаркта, наличие и расположение сгустка, а также степень несоответствия при перфузионной визуализации, все это влияет на выбор пациента для последующей механической тромбэктомии.
Пациентам с повышенным артериальным давлением, но в остальном подходящим для лечения, перед введением tPA артериальное давление должно быть снижено до ≤185 / 110 мм рт. Следует проявлять осторожность и осторожно снижать артериальное давление, особенно в случае пациентов с синдромом крупных сосудов, чтобы избежать нарушения коллатерального кровотока и последующего расширения области ишемического мозга. 1 Контроль артериального давления продолжается после введения tPA, и целевые значения после эндоваскулярной реканализации могут быть снижены, чтобы избежать реперфузионного повреждения.
Рекомендуемая доза альтеплазы составляет 0,9 мг / кг, 10% вводится болюсно, а остальная часть вводится в виде инфузии в течение 60 минут (максимальная доза 90 мг). 19 После того, как принято решение предложить пациенту tPA, он должен четко и подробно объяснить свою рекомендацию. В идеале пациент должен дать информированное согласие; тем не менее, если пациент не может дать согласие из-за афазии или анозогнозии, а суррогатное лицо, принимающее решение, недоступно, продолжение лечения оправдано, если имеется потенциально серьезный дефицит инвалидности. 1 Информированное согласие должно включать следующие основные элементы: (1) характер решения, (2) разумные альтернативы, (3) риски и преимущества, связанные с предлагаемым лечением и каждой альтернативой, и (4) оценка понимания пациентом.


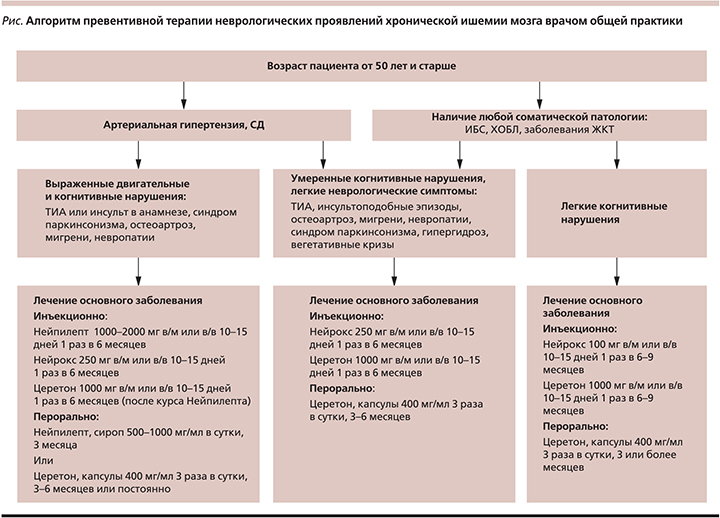
 Предполагает реконструкцию внутренних сонных артерий.
Предполагает реконструкцию внутренних сонных артерий.