Периостит у детей — статьи детской стоматологической поликлиники «Мартинка»
Лечение зубов у детей часто затягивается родителями до момента, пока не возникнут осложнения. Одним из самых распространенных и серьезных последствий несвоевременного обращения к стоматологу или отсутствия профилактического обследования (при скрытых заболеваниях) становится периостит (флюс). Лечение патологического процесса сложное, но отказ от помощи стоматолога или самолечение может быть чревато распространением гнойной инфекции и некрозом челюстной кости. При полном отсутствии принятия мер по устранению периостита у детей не исключается летальный исход.
Особенности заболевания
Периостит — воспаление, протекающее в тканях челюсти с характерным поражением челюстных надкостниц. Для заболевания естественно быстрое развитие и увеличение площади поражения. Патология сопровождается гнойным процессом, который локализуется на определенном участке. В результате образуется визуально заметная припухлость щеки — флюс.
По этиологии развития, периостит челюстных костей у детей развивается, как следствие нелеченных стоматологических патологий и механического повреждения десен, либо зубов. Такой тип периостита называется одонтогенным. Причиной преимущественно становится проникновение инфекции во внутренние ткани и последующем развитии гнойного процесса.
Периостит зуба у ребенка прогрессирует быстро. В течение суток у малыша может развиться выраженный флюс, а еще через 1–2 суток инфекция может распространиться глубоко в ткани или проникнуть в кровь. Острый гнойный периостит у ребёнка чреват тяжелыми последствиями: флегмона, абсцесс, сепсис и летальный исход.
Причины
Без провоцирующих факторов периостит у детей не развивается. Основная причина патологии — отсутствие своевременного лечения стоматологических заболеваний. По статистике, периостит у детей с молочными зубами встречается в 30% случаев развития болезней зубов. Объясняется это тем, что родители придерживаются мнения об отсутствии необходимости лечить временные зубы, поскольку они все равно сменятся.
Основные причины периостита:
- кариес глубокий;
- хронический или острый периодонтит;
- поражение пародонта;
- гингивит;
- неправильная гигиена ротовой полости;
- нарушения при прорезывании зубов;
- травма челюсти, зуба или десны;
- перфорация зубной ткани при лечении.
Развиться периостит может и в случае проникновения инфекции, если произошла механическая травма десны, зуба или челюсти. В редких случаях патология возникает по вине стоматолога при перфорации в результате лечения.
Симптоматика
На начальном этапе периостита, который преимущественно длиться недолго, симптоматика может отсутствовать. Прогрессирование болезни приводит к возникновению у ребенка болезненных ощущений при приеме пищи, повышению температуры и общему недомоганию.
При остром периостите возникают симптомы:
- боль в пораженном зубе пульсирующего и ноющего характера;
- болевые ощущения усиливаются при простукивании и приеме пищи;
- ткани десны краснеют и отекают;
- на десне появляется гнойник.

Явным симптомом образования флюса становится появление выраженного отека на щеке и близко расположенных зонах со стороны больного зуба. При отсутствии лечения отек распространяется по всему лицу.
Классификация
По характеру течения и симптоматике периостит у детей классифицируют на три стадии.
- Серозный. Негнойная стадия заболевания, распространяющаяся не только на ткани зуба, но и за его пределы. Отеку подвергаются ткани десны, челюсти и надкостницы вокруг пораженного зуба. Серозная стадия может развиваться при периостите молочных зубов, даже на этапе появления первых зубиков.
- Острый. При принятии терапевтических мер на серозной стадии процесс начинает переходить в гнойную форму. Между костью челюсти и надкостницей происходит скопление экссудата (выделений с кровью), в котором под влиянием инфекции и начинается гнойной процесс. Острая стадия опасна высоким риском поражением и последующим отслоением от кости тканей надкостницы.

Хронический периостит встречается крайне редко. Причиной патологии становится преимущественно механическая травма челюсти. Его особенность заключается в том, что весь патологический процесс протекает бессимптомно. От начала развития заболевания до острой стадии может пройти несколько месяцев. Периодически у ребенка могут наблюдаться обострения с невыраженной симптоматикой. Опасность хронического периостита заключается в высокой вероятности поражения соседних зубов и челюстных костей.
Лечение
При периостите диагноз устанавливается в результате проведения не только осмотра, но и рентгена. При затруднениях с определением периостита у детей может потребоваться дифференциальная диагностика, включающая лабораторные и направленные аппаратные методы.
Лечение заболевание происходит по индивидуальной схеме. Специалист учитывает стадию развития патологии, степень поражения тканей, риски осложнений и возраст ребенка. Терапия проводиться до момента полного устранения симптоматики. Лечение может потребовать от 3 до 10 дней.
Специалист учитывает стадию развития патологии, степень поражения тканей, риски осложнений и возраст ребенка. Терапия проводиться до момента полного устранения симптоматики. Лечение может потребовать от 3 до 10 дней.
При гнойном процессе и отечности первым этапом лечения становится дренирование. Для выведение гноя из образовавшейся полости доктор делает небольшой надрез от 0,5 до 1 см. Вставляет в разрез специальную резиночку, предупреждающую срастание тканей. На протяжении нескольких дней гной будет постепенно выделяться из ранки.
С первого визита и до окончания лечения проводится медикаментозная терапия, включающая полоскание и обработку ротовой полости антисептическими средствами. Антибиотики детям при периостите назначаются только при острой стадии. После того, как полость будет очищена от гноя, выполняется удаление пораженного зуба. Сохранить единицу удается крайне редко.
Профилактика
Периостит у детей является опасной патологией, способной повлечь самые тяжелые последствия. Предупредить заболевание даже при его хронической форме несложно.
Предупредить заболевание даже при его хронической форме несложно.
Родителям следует ответственно подходить к здоровью зубов, регулярно посещая с ребенком кабинет стоматолога в целях профилактики и обращаясь за помощью при первых патологических признаках.
Самостоятельно периостит не проходит. Самолечение также не эффективно, поскольку справиться с гнойным процессом, протекающем внутри тканей, без выведения гноя, невозможно. Периостит у детей в любом возрасте требует срочной профессиональной стоматологической помощи. Своевременное обращение к врачу позволит избежать длительного и сложного лечения, а также опасных для жизни осложнений.
Хронический периостит
Безболезненное утолщение надкостницы, подчелюстной лимфаденит — симптомы, которые помогают врачу заподозрить хронический периостит. В хирургической стоматологии это заболевание встречается редко, поражая детей, подростков и людей со сниженным иммунитетом.
Воспалительный процесс обычно возникает вследствие перенесенных заболеваний зубов и локализуется в надкостнице нижней челюсти.
Развивается заболевание хронический периостит челюсти вследствие неграмотного лечения острого периостита, когда была проведена неквалифицированная периостотомия или отток гнойного содержимого из надкостницы был затруднен.
Подтвердить его может рентгеновский снимок челюсти, на котором заметны умеренные деструктивные изменения в костной ткани и активная гиперпластическая патология в надкостнице (окостеневшие периостальные утолщения). После уточнения диагноза требуется срочное лечение хронического периостита, тактика которого подбирается врачом.
Причины хронического периостита
Как правило, хронический периостит челюсти возникает на фоне плохо вылеченных заболеваний зубов:
- 73 % случаев регистрируется на базе хронического периодонтита;
- 18 % случаев провоцирует альвеолит;
- 5 % случаев проходит по причине ретинированных, полуретинированных зубов;
- 4 % случаев стимулируют пародонтит и гнойная киста челюсти.

Различают гематогенный, лимфогенный и травматический периоститы. Гематогенная и лимфогенная формы характерны для детского и подросткового возраста. Они обычно развиваются в результате инфекций, отита, ангины, ОРВИ, кори, скарлатины. Нередко прослеживается связь заболевания с переохлаждением, перегревом, стрессовой ситуацией.
Хронический периостит травматической природы — следствие удаления зуба, открытых переломов челюсти, травмирования десен и зубов, инфицирования мягких тканей.
Заболевание дифференцируют с актиномикозом надкостницы и челюсти, хроническим остеомиелитом, опухолями. Если пораженный зуб удален и процесс подвержен инволюции, расшифровать рентгеновские снимки трудно из-за уплотнения очагов деструкции. Тогда врачи прибегают к биопсии тканей, способной точно поставить диагноз хронический периостит.
Симптомы
Хронический периостит челюсти — вялотекущее заболевание, способное развиваться в течение 3-10 месяцев. При отсутствии лечения оно затягивается на более долгий срок, проявляясь периодическими обострениями в форме острого периостита. Определить его помогают следующие симптомы:
Определить его помогают следующие симптомы:
- незначительные изменения конфигурации лица;
- периостальное утолщение кости протяженностью 3-5 см;
- отечная и гиперемированная оболочка надкостницы;
- подвижность зуба-источника;
- уплотнение, увеличение поднижнечелюстных лимфоузлов.
Обычно хронический периостит челюсти стойко переносится пациентами, которые игнорируют визиты к стоматологу. Но важно помнить, что заболевание грозит такими осложнениями, как флегмона, остеомиелит челюсти, сепсис. Избежать серьезных последствий можно только при своевременном обращении в клинику.
Хронический периостит: фото до и после
Лечение хронического периостита
Прогноз заболевания хронический периостит благоприятный. Процесс деструкции может переходить с надкостницы на кость, что провоцирует развитие хронического гиперпластического остеомиелита. Лечение осложнений — компетенция опытного хирурга-стоматолога, способного подобрать тактику в зависимости от состояния пациента.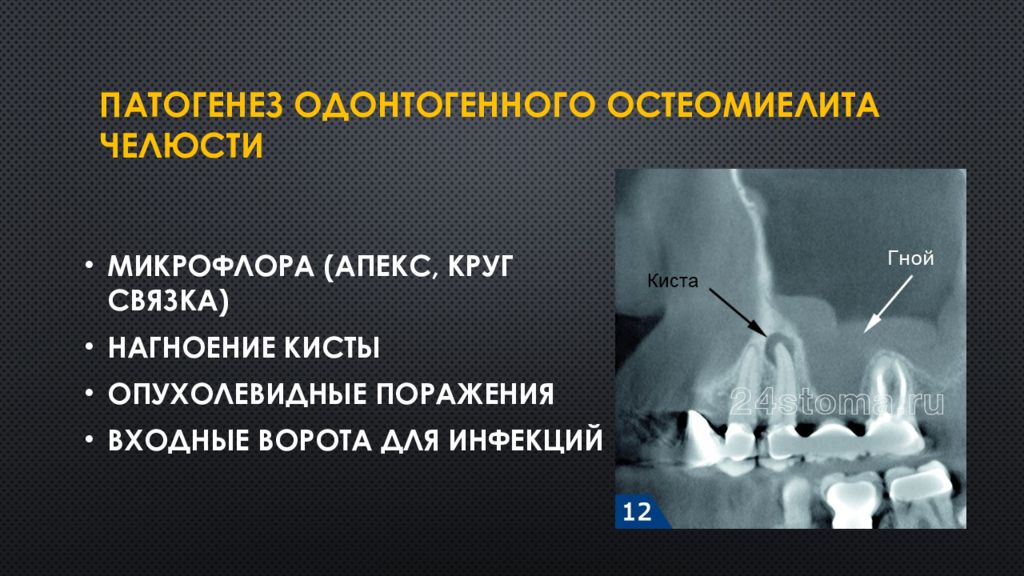 Профилактикой служит своевременное выявление заболеваний зубов, ликвидация очагов одонтогенной инфекции, коррекция иммунитета.
Профилактикой служит своевременное выявление заболеваний зубов, ликвидация очагов одонтогенной инфекции, коррекция иммунитета.
Диагноз хронический периостит челюсти снижает вероятность сохранения зуба, который стал причиной распространения инфекции. После удаления зуба назначается консервативное лечение хронического периостита, включающее:
- физиотерапию (лазер, УВЧ) — для устранения очагов инфекции и причин воспаления;
- поливитамины — в целях укрепления организма;
- иммуномодуляторы — как дополнительные препараты, повышающие защитные ресурсы и ускоряющие регенерацию тканей надкостницы после лечебного вмешательства.
В случае если прогрессивная физиотерапия не дает желаемого эффекта и хронический периостит не отступает, проводится удаление пораженных тканей хирургическим методом. Избежать повторного возникновения заболевания позволят регулярные визиты к стоматологу, гигиена ротовой полости, своевременное лечение инфекций.
Периостит в Москве – цены на стоматологические услуги в клинике Юнидент
За сложным названием «периостит» прячется всем нам известный флюс из «Операции Ы». С точки зрения медицины, он выражается в воспалении надкостницы (плотной ткани, покрывающей корни зубов) верхней либо нижней челюсти.
С точки зрения медицины, он выражается в воспалении надкостницы (плотной ткани, покрывающей корни зубов) верхней либо нижней челюсти.
Как определить периостит?
У флюса есть ярко-выраженный почерк: он вызывает отек и меняет черты лица. От других патологий отличается сильными болевыми ощущениями.
Что ведет к флюсу?
Причина его возникновения всегда в больном зубе. Косвенными факторами являются плохая гигиена полости рта, травмы челюсти, не до конца вылеченнные зубы, ослабленный иммунитет.
Виды периостита
Флюс делится на несколько категорий, которые друг от друга отличаются симптомами и продолжительностью течения болезни.
- Острый серозный периостит развивается от одного до трех дней и определяется по отеку. Его местоположения зависит от больного зуба, размер – от индивидуальных особенностей надкостницы. Обычно появляется после травмы.
- Острый гнойный периостит дает о себе знать сильными, иногда пульсирующими болями. Зона распространения: уши, виски, глаза.
 К отеку добавляется высокая, от 38° C, температура.
К отеку добавляется высокая, от 38° C, температура. - Диффузный острый периостит можно определить по зубной боли и повышенной температуре от 37 до 38° C. При этом заболевании пациент чувствует общее недомогание и не желает принимать пищу.
- Хронический периостит – самая продолжительная форма флюса. Она может развиваться нескольких месяцев и даже лет, напоминая о себе периодическими обострениями. Хроническому периоститу сопутствует плотный отек, который явственно ощущается, но не коверкает черты лица.
Как лечить периостит?
Существует два метода: консервативный и оперативный. Целесообразность их применения определяет врач. Первый метод предполагает прием антибиотиков, противоаллергенных препаратов, кальция и витаминов, а также физиотерапию. Оперативный метод применяется после неудачного консервативного лечения и, как правило, подразумевает хирургические вмешательство и удаление зуба.
Периостит: причины, симптомы, способы лечения
В Японии появился новый тренд – селфи с больными зубами. Здоровые люди изображают зубную боль. Зачем они это делают? Восток – дело тонкое, так японцы хотят выглядеть привлекательнее. Счастливые люди! Когда периостит челюсти (проще говоря, флюс) застает врасплох – тут не до фотоснимков. Кстати, с немецкого fluss переводится как «поток».
Здоровые люди изображают зубную боль. Зачем они это делают? Восток – дело тонкое, так японцы хотят выглядеть привлекательнее. Счастливые люди! Когда периостит челюсти (проще говоря, флюс) застает врасплох – тут не до фотоснимков. Кстати, с немецкого fluss переводится как «поток».
И действительно, внезапная и стремительно растущая боль напоминает лавину, которая обрушивается на человека. Лучше знать заранее, как распознать и вылечить периостит, чтобы уберечь себя от лишних страданий.
Признаки и причины воспаления надкостницы
Периостит – это воспаление надкостницы нижней или верхней челюсти. Заболевание легко узнать по острой боли, локализованной в области десны. Со временем болевые ощущения нарастают.
К периоститу приводит:- не вылеченные вовремя стоматологические болезни (кариес, перидонтит или пульпит): инфекция в больном зубе или десне провоцирует возникновение флюса;
- при некоторых вирусных болезнях микроорганизмы из крови попадают в лимфу;
- сложное прорезывание зубов;
- гнойные образования на лице;
- механические травмы зубов, перелом челюсти.

Итак, причина воспаления – инфекция, которая попадает в надкостницу разными путями.
Симптомы флюса:- отёк мягких тканей в результате абсцесса: десна краснеет и увеличивается в размерах;
- сильная пульсирующая боль в месте воспаления;
- боль становится нестерпимой, при надавливании на «очаговый» зуб;
- повышение температуры до 37-380С;
- при сильном флюсе симметрия лица нарушена;
- возможно возникновение лимфаденита (воспаление лимфоузлов).
Поставить точный диагноз и определить тип заболевания может только врач-стоматолог. Поэтому появление этих признаков – основание для срочного обращения в клинику.
Многоликий флюс: разновидности периостита
Воспаление надкостницы может протекать в разных формах, каждая из которых предполагает различные методы лечения зубов
Острый периостит
Развитие болезни происходит быстро: в течение 1-3 дней, сопровождается появлением флюса и сильной болью.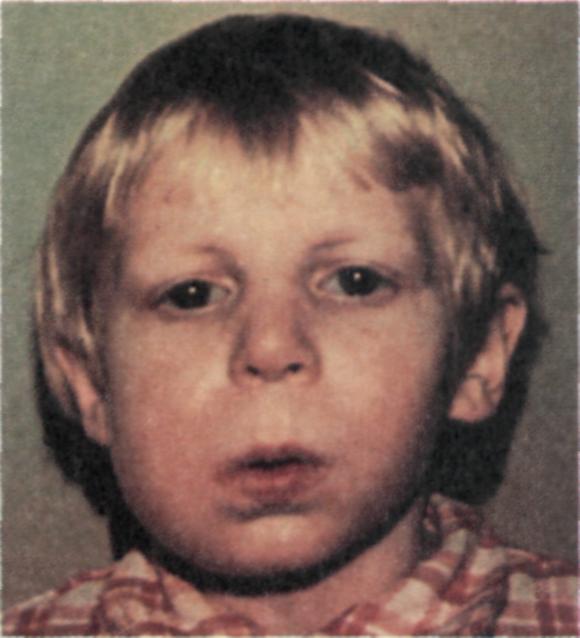 Самая распространенная форма периостита. Частая причина: травмы зуба или челюсти. Если не лечить, может привести к фиброзным разрастаниям и новообразованиям в челюстных тканях.
Самая распространенная форма периостита. Частая причина: травмы зуба или челюсти. Если не лечить, может привести к фиброзным разрастаниям и новообразованиям в челюстных тканях.
Острая гнойная форма
Острый гнойный периостит сопровождается пульсирующей болью, которая распространяется на ухо, глаз, висок. Десна краснеет, отекает, появляется флюс. Чем больше гноя скапливается в очаге поражения, тем сильнее болевые ощущения. Повышается температура тела до 38,50С. Тепло только усиливает боль, а холод притупляет. Своевременное лечение исключает появление флегмона и острого остеомиелита челюсти.
Хроническое течение болезни
По сравнению с другими формами, хронический периостит встречается гораздо реже. Чаще всего возникает на нижней челюсти. Отечность небольшая, но плотная, контуры лица заметно не изменяется. В месте воспаления костная ткань и лимфоузел увеличивается. Болезнь длится от нескольких месяцев до нескольких лет, периодически обостряясь и утихая. Диагностировать хроническую форму поможет рентгеновский снимок.
Диагностировать хроническую форму поможет рентгеновский снимок.
Как лечат флюс: профессиональные методы
Чтобы исключить осложнения, периостит нужно своевременно и грамотно лечить. Домашние методы малоэффективны, нужна профессиональная помощь.
Как лечат флюс в стоматологической клинике:
Консервативным способом – врач под местной анестезией чистит зубной канал от гноя, удаляет нерв и пломбирует зуб;
Хирургическим способом поводится разрез надкостницы, пациенту назначают полоскания для полного удаления гноя. Сохранять или удалять зуб, решает стоматолог, в зависимости от характера заболевания.
Берегите зубы, и пусть ваше селфи всегда украшает счастливая улыбка!
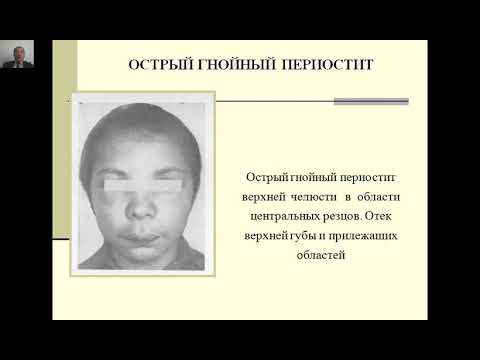
Периостит верхней и нижней челюсти. Диагностика и лечение гнойного периостита
Острая боль, появление флюса, отечность десен, искажение черт лица свидетельствует о серьезных проблемах в ротовой полости. С жалобами на воспаление челюстной кости в кабинет стоматолога обращаются более 25% пациентов.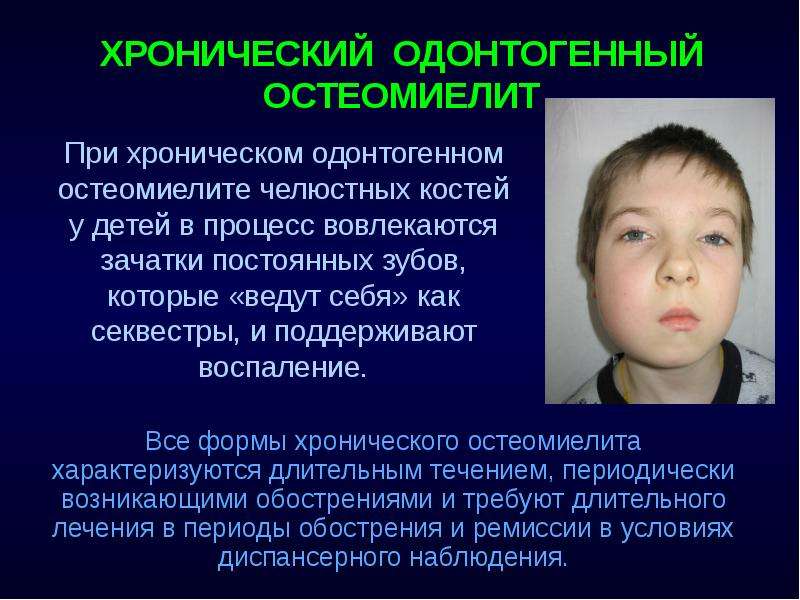 На основании осмотра и пальпации, а также результатов рентгенографии, врач выносит вердикт – периостит челюсти. При этом заболевании требуется незамедлительное лечение, поскольку промедление может быть чревато опасными осложнениями. Как вовремя распознать недуг и чем опасно самолечение?
На основании осмотра и пальпации, а также результатов рентгенографии, врач выносит вердикт – периостит челюсти. При этом заболевании требуется незамедлительное лечение, поскольку промедление может быть чревато опасными осложнениями. Как вовремя распознать недуг и чем опасно самолечение?
Почему возникает
Гнойный периостит челюсти – диагноз достаточно неприятный. Это состояние является следствием вызванного инфекцией воспалительного процесса, очаг которого обычно локализуется в надкостнице – чрезвычайно тонкой соединительной ткани. При инфицировании через поврежденный моляр она утолщается и отслаивается, между ней и костью образуется пространство, которое заполняется гноем или серозной жидкостью. Пациент ощущает сильную боль, организм реагирует на патологию повышением температуры тела до 38-39 градусов, самочувствие постоянно ухудшается.
По каким причинам появляется периостит челюсти:
- проникновение грамположительных бактерий через кариозные зубы;
- попадание инфекции в рану после удаления зубной единицы;
- хронический периодонтит;
- киста;
- альвеолит.

Спровоцировать развитие заболевания могут:
- неправильное питание;
- нерегулярная или недостаточная гигиена ротовой полости;
- вредные привычки;
- герпесная инфекция;
- хронические болезни внутренних органов.
Это важно знать! Запустить воспалительный процесс может даже банальное переохлаждение, эмоциональное перевозбуждение, физическое переутомление, продолжительный стресс.
Симптоматика
Как распознать гнойный периостит верхней челюсти? Сразу становится заметной припухлость лица с той стороны, где локализован очаг воспаления. Из-за скопления гноя возникает отечность мягких тканей, она затрагивает нижний край глаза, крылья носа, щеку. Врач стоматолог на осмотре в кресле отмечает:
- наличие больного зуба в ротовой полости пациента с признаками периодонтита или пульпита;
- гиперемию слизистой;
- патологическую подвижность зубной единицы;
- валикообразную опухоль с очагом флюктуации;
- поддесневой абсцесс;
- увеличение поднижнечелюстных узлов.

Острый периостит челюстей способен изменить черты лица, сделать их ассиметричными. Это вызвано односторонним отеком мягких тканей, который обычно поражает околочелюстную область. При возникновении проблемы в области верхних резцов заметно искажение контура верхней губы. Если задеты премоляры и клыки, отечность распространяется на щечную и скуловую область. При периостите нижней челюсти отекает подбородок, губа и часть шеи.
Важно! В осложненной ситуации на десне нередко образуется свищевой ход, через который выходит гной в ротовую полость. Это приносит больному временное облегчение, однако, через короткое время опасное содержимое снова накапливается.
Пациент при остром периостите челюстей ощущает:
- сильную боль, которая отдает в шею, глазницу, ухо, висок;
- слабость;
- нарушение аппетита;
- беспокоит бессонница;
- ограниченность движения челюсти;
- озноб при нормальной или субфебрильной температуре.

Виды
В зависимости от течения заболевания периостит бывает острым и хроническим. В свою очередь, они делятся на разные формы:
- серозный характеризуется накоплением серозного экссудата в небольшом количестве и протекает с абсцессом надкостницы и образованием свищей;
- простой хронический периостит челюсти – обратимый процесс образования костной ткани;
- при оссифицирующем в кратчайшие сроки начинается окостенение и гиперостоз.
Стоматологи также классифицируют недуг по способу проникновения инфекции в область надкостницы:
- травматический – возникает из-за механического повреждения;
- гематогенный – инфекция попала через кровеносную систему;
- лимфогенный – возбудитель проникает через лимфотические пути;
- одонтогенный периостит челюсти – причина в больных зубах.
Обратите внимание! Заболевание может быть, как ограниченным, так и диффузным. В первом случае, он поражает область одного зуба, из-за которого и возникло воспаление, во втором – распространяется на всю челюсть.
Как диагностируют заболевание
Как диагностируют заболевание
Характерные клинические признаки периостита стоматолог изначально определит визуально. Если он вызван одонтогенной инфекцией, в ротовой полости наблюдается зуб с сильно разрушенной коронковой частью. При перкуссии зубной единицы пациент чувствует сильную боль, в корневых каналах присутствуют продукты распада тканей.
В зависимости от факторов, вызвавших заболевание, врач определит его этиологию:
- травматический;
- воспалительный;
- специфический;
- токсический.
Обязательно проводят рентгенологическое обследование. С его помощью обнаруживают изменения со стороны костной ткани, выявляют гранулирующий или гранулематозный периодонтит, ретинированные зубы, кисты и прочие скрытые под тканями десны осложнения.
Дополнительно в стоматологи могут назначить общий анализ крови. В нем будет отмечено незначительное повышение лейкоцитов, что свойственно для воспалительного процесса, а также скорости оседания эритроцитов. По полученным результатам диагностики периостита челюсти обследований врач составляет план терапевтических мероприятий. Только соблюдение всех рекомендаций позволяет рассчитывать на благоприятный прогноз.
По полученным результатам диагностики периостита челюсти обследований врач составляет план терапевтических мероприятий. Только соблюдение всех рекомендаций позволяет рассчитывать на благоприятный прогноз.
Лечение
Чем раньше пациент обратился за врачебной помощью, тем лучше. На серозной стадии заболевания его можно вылечить без хирургического вмешательства. Лечение периостита челюсти бывает местным и общим. Если оно начато своевременно, то терапия займет 7-10 дней.
Под местным лечением подразумевается устранение абсцесса. Врач под анестезией осуществляет надрез, очищает ткани от гнойного содержимого, дезинфицирует рану антисептическими средствами. В случае необходимости устанавливается дренажная система.
Для уменьшения отека пациенту назначают процедуры физиотерапии:
- электрофорез с лидазой;
- УВЧ;
- флюктуоризацию;
- лазеротерапию;
- воздействие ультразвуком.
Снять болевые ощущения поможет прием анальгетиков, а также противовоспалительных средств.
Если периостит верхней челюсти был гнойным, стоматолог назначит антибактериальные препараты. Обычно это антибиотики, эффективные против простейших грамположительных и анаэробных бактерий.
Общие терапевтические методы зависят от этиологии заболевания. У взрослых пациентов обычно возникает флюс одонтогенного и травматического характера. В более чем 80% случаев он является последствием незалеченного периодонтита. В этом случае больному предлагают эндодонтическое лечение:
- чистка, дезинфекция, пломбирование зубных каналов;
- восстановление пломбировочным материалом коронки зуба;
- установка протеза при необходимости.
Если зуб разрушен более чем на 50% и его невозможно восстановить культевой вкладкой, штифтом или коронкой, стоматолог удалит единицу, которая уже не представляет функциональной ценности. При диагностировании альвеолита, как причины флюса, проводят очищение лунки, обработку антисептиком и ранозаживляющими мазями.
На заметку! Периостит челюсти имеет по МКБ код 393, он относится к воспалительным патологиям.

В том случае, если на вторые сутки после стоматологического вмешательства пациент не ощущает улучшения, рекомендуется дальнейшее проведение лечебных мероприятий в условиях стационара челюстно-лицевого отделения. Ждать не стоит, иначе воспаление может доставить массу неудобств.
Профилактические меры
Как предупредить развитие опасного для здоровья и жизни человека флюса?
- Правильный уход за зубами и ротовой полостью.
- Своевременно заниматься лечением стоматологических проблем.
- Корректировать неправильный прикус.
- При первых признаках дискомфорта в области зубов и десен посетить врача.
- Не заниматься самолечением.
Промедление с обращением за врачебной помощью в случае периостита чревато серьезными осложнениями – остеомиелитом и заражением крови из-за распространения гнойного выделяемого по тканям человеческого организма. Современная стоматология предлагает абсолютно безболезненные методы терапии, поэтому медлить с обращением из-за страха перед креслом дантиста не стоит. Вовремя вылеченная болезнь – гарантия здоровья ротовой полости и вашего хорошего самочувствия.
Вовремя вылеченная болезнь – гарантия здоровья ротовой полости и вашего хорошего самочувствия.
Периостит: причины, симптомы, лечение периостита зуба и нижней челюсти
Периостит зуба в народе носит довольно обыденное название – флюс. В переводе с немецкого слово «fluss» обозначает течение или поток, что как нельзя лучше характеризует заболевание. Стремительное распространение гноя в тканях при периостите как раз можно сравнить с разливом реки в половодье. Поэтому важно вовремя заметить тревожные сигналы и обратиться за помощью к специалисту. Или вы желаете стать живым воплощением персонажа стоматологических карикатур с раздутой щекой, перевязанной платочком?
Воспаление надкостницы
Одонтогенный периостит стоматология определяет как острое воспаление надкостницы альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти. Заболевание имеет одонтогенное происхождение, то есть причиной его возникновения является больной зуб. Как правило, периостит является осложнением вовремя не проведенного лечения периодонтита. Реже инфекция попадает в челюсти по кровеносным сосудам из других очагов воспаления. Одонтогенный периостит имеет неприятные симптомы (один из них – сильная зубная боль), для устранения которых требуется оперативное лечение.
Как правило, периостит является осложнением вовремя не проведенного лечения периодонтита. Реже инфекция попадает в челюсти по кровеносным сосудам из других очагов воспаления. Одонтогенный периостит имеет неприятные симптомы (один из них – сильная зубная боль), для устранения которых требуется оперативное лечение.
Обычно заболевание начинается во внутреннем или наружном слое надкостницы, но вследствие тесной связи между ней и челюстной костью воспалительный процесс легко переходит с одной ткани на другую, вызывая остеопериостит. Выделяют острый периостит, который в свою очередь делится на серозный, гнойный и хронический. Воспалительный процесс при этом может быть как ограниченным, так и гнойным диффузным, когда воспаление переходит на тело челюсти.
Острый серозный периостит
Развитие периостита в острой серозной форме происходит в течение 1 – 3 дней и проявляется отеком мягких тканей. Его локализация зависит от расположения причинного зуба, а величина – от строения сосудов надкостницы. Данная форма заболевания может развиваться после ушиба или перелома (травматический, посттравматический периостит). Воспалительный процесс, как правило, быстро стихает, но иногда может привести к возникновению фиброзных разрастаний или отложению солей кальция и новообразованию костной ткани (оссифицирующий периостит).
Данная форма заболевания может развиваться после ушиба или перелома (травматический, посттравматический периостит). Воспалительный процесс, как правило, быстро стихает, но иногда может привести к возникновению фиброзных разрастаний или отложению солей кальция и новообразованию костной ткани (оссифицирующий периостит).
Острый гнойный периостит
Острый гнойный периостит проявляется сильными, а иногда пульсирующими болями. Болевые ощущения могут распространяться на ухо, висок и глаз. Стоит также отметить, что тепло усиливает зубную боль, а холод, наоборот, успокаивает. Возникают отек и покраснение слизистой оболочки. Заболеванию может сопутствовать повышенная температура (38 – 38,5 0 С). По мере накопления гноя симптомы острого гнойного периостита усиливаются. Причинами возникновения заболевания, помимо проблем с зубами, могут быть открытые переломы и другие травмы.
Диффузный острый периостит
Диффузный острый периостит проявляется сильной зубной болью и симптомами общей интоксикации. Температура тела повышается до 37 – 38 0 С, человек ощущает общее недомогание и теряет аппетит. Причем периостит нижней челюсти протекает сложнее, нежели периостит верхней челюсти. Локализация воспалительного процесса зависит от пострадавшего зуба:
Температура тела повышается до 37 – 38 0 С, человек ощущает общее недомогание и теряет аппетит. Причем периостит нижней челюсти протекает сложнее, нежели периостит верхней челюсти. Локализация воспалительного процесса зависит от пострадавшего зуба:
- Верхние резцы – отекает верхняя губа и часть носа.
- Верхние клыки и премоляры – гной накапливается в надкостнице.
- Моляры – воспаление возникает в верхней части щеки ближе к скулам и ушам.
- Премоляры – отек располагается в нижней части щеки.
Хронический периостит
Данная форма периостита встречается реже, чем остальные. Хронический периостит чаще всего развивается в надкостнице нижней челюсти и отличается местной воспалительной реакцией в виде плотного отека, который существенно не изменяет черты лица. В месте воспаления утолщается кость, и увеличиваются лимфатические узлы. В то же время слизистая оболочка рта может иметь отечность и покраснение. Хронический периостит долго не проходит и может развиваться в течение 4 – 8 месяцев, а иногда и нескольких лет, давая о себе знать периодическими обострениями.
Хронический периостит долго не проходит и может развиваться в течение 4 – 8 месяцев, а иногда и нескольких лет, давая о себе знать периодическими обострениями.
Как лечить периостит?
Одонтогенный периостит предполагает различное лечение, вид которого зависит от степени тяжести заболевания и от процесса его протекания. В случае острого серозного периостита достаточно провести удаление нерва зуба и промыть вскрытую рану растворами антисептиков и антибиотиков. Если имеется острый гнойный периостит, лечение дополняется физиопроцедурами. В случае, когда периостит требует активной противовоспалительной терапии, пациенту назначаются антибиотики. При хроническом периостите больной зуб, как правило, удаляют.
Общее лечение периостита предполагает назначение антибактериальных и противоаллергенных препаратов, а также укрепляющих средств в виде кальция и витаминов. При своевременном лечении выздоровление наступает на 3 – 5 день. Без оказания медицинской помощи периостит может спровоцировать образование свища на десне или проникновение гноя в окружающие ткани с развитием абсцесса или флегмоны, что наиболее опасно для пациента.
Без оказания медицинской помощи периостит может спровоцировать образование свища на десне или проникновение гноя в окружающие ткани с развитием абсцесса или флегмоны, что наиболее опасно для пациента.
Периостит — опасное заболевание, грозящее серьезнейшими последствиями не только для ваших зубов и десен, но и для всего организма. При первых же признаках периостита следует немедленно обратиться в стоматологическую клинику и начать лечение. Для профилактики заболевания соблюдайте гигиену полости рта и регулярно посещайте стоматолога.
Издатель: Экспертный журнал о стоматологии Startsmile.ru
Автор материала: Юлия Усачева
Раздел 7 воспалительные заболевания челюстно-лицевой области
001. Более информативным симптомом острого одонтогенного остеомиелита среди перечисленных является
а) температура тела субфебрильная
б) пальпируются болезненные увеличенные регионарные лимфоузлы
в) периостальные изменения с вестибулярной стороны
г) периостальные изменения с оральной стороны
д) периостальные изменения с вестибулярной и оральной сторон
002. Наиболее достоверным дифференциально-диагностическим признаком хронического гиперпластического остеомиелита и опухоли челюстных костей служит
Наиболее достоверным дифференциально-диагностическим признаком хронического гиперпластического остеомиелита и опухоли челюстных костей служит
а) наличие в анамнезе одонтогенного воспаления в исследуемой области
б) результат пробной противовоспалительной терапии
в) рентгенологическая характеристика
г) данные морфологического исследования ткани
д) не назван
003. Первые рентгенологические признаки деструкции челюстей у детей при остеомиелите выявляются
а) на 4-5 сутки
б) на 6-8 сутки
в) на 10-12 сутки
г) через 3 недели
д) через 4 недели
004. Обязательным видом лечения при хроническом остеомиелите челюстных костей является
а) антибиотикотерапия
б) общеукрепляющая и стимулирующая терапия
в) специфическая терапия
г) хирургическое лечение
д) не назван
005. При гематогенном остеомиелите у детей чаще поражается
При гематогенном остеомиелите у детей чаще поражается
а) тело нижней челюсти
б) мышелковый отросток нижней челюсти
в) альвеолярный отросток нижней челюсти
г) альвеолярный отросток верхней челюсти
д) нет закономерности
006. Тактикой при оказании экстренной помощи при остром одонтогенном остеомиелите, осложнившимся флегмоной («причинный» зуб значительно резрушен), будет
а) вскрытие флегмоны, удаление причинного зуба не показано
б) вскрытие флегмоны с одновременным удалением причинного зуба
в) вскрытие флегмоны, удаление причинного зуба после стихания острого воспаления
г) произвести только удаление зуба
д) порядок действия не имеет значения
007. Тяжесть течения воспалительных процессов в детском возрасте определяет
Тяжесть течения воспалительных процессов в детском возрасте определяет
а) большая распространенность кариеса
б) морфологическое и функциональное несовершенство органов и тканей у ребенка
в) трудность диагностики воспалительных процессов у детей
г) локализация процессов у детей
д) не назван
008. Какой исход остеомиелита челюстных костей является особенностью детского возраста?
а) адентия
б) образование дефекта кости
в) задержка роста челюсти
г) патологический перелом челюсти
д) не назван
009. Длительность реабилитационного периода для больных гематогенным остеомиелитом
а) до момента клинического выздоровления
б) стойкая ремиссия в течение года
в) до периода формирования молочного прикуса
г) до окончания роста челюстных костей
д) не назван
010. Тяжесть течения гематогенного остеомиелита определяет
Тяжесть течения гематогенного остеомиелита определяет
а) септический фон заболевания
б) возраст ребенка
в) преимущественно поражение верхней челюсти
г) деструктивынй характер процесса
д) деструктивные, деструктивно-продуктивная и гиперпластическая формы хронического остеомиелита
011. Исходами хронического деструктивного остеомиелита, перенесенного в детском возрасте, являются
а) выздоровление
б) микрогения
в) дефект челюсти
г) адентия
д) возможно любое из перечисленных
012. В какой части гемограммы имеются более выраженные изменения при хроническом остеомиелите челюстных костей?
а) в красной крови
б) в белой крови
в) в системе свертывания крови
г) меняется скорость оседания эритроцитов
д) изменение крови не возникает
013. Завершенным лечение ребенка по поводу периодонтита постоянного зуба можно считать
Завершенным лечение ребенка по поводу периодонтита постоянного зуба можно считать
а) сразу после пломбирования
б) после рентгенологического контроля за качеством пломбирования корневых каналов
в) через 7 дней после пломбирования зуба
г) через месяц после пломбирования зуба
д) через 3-6 месяцев после пломбирования зуба
014. Определяющим для выбора хирургического метода лечения периодонтита временного зуба является
а) возраст до 7 лет
б) хроническое течение заболевания
в) степень активности кариеса
г) групповая принадлежность зуба
д) не назван
015. Абсолютным показанием к удалению временного зуба является
а) возраст, соответствующий физиологической смене зубов
б) наличие периодонтита
в) наличие свища
г) рентгенологически определяемое вовлечение в процесс зачатка постоянного зуба
д) любой из перечисленных
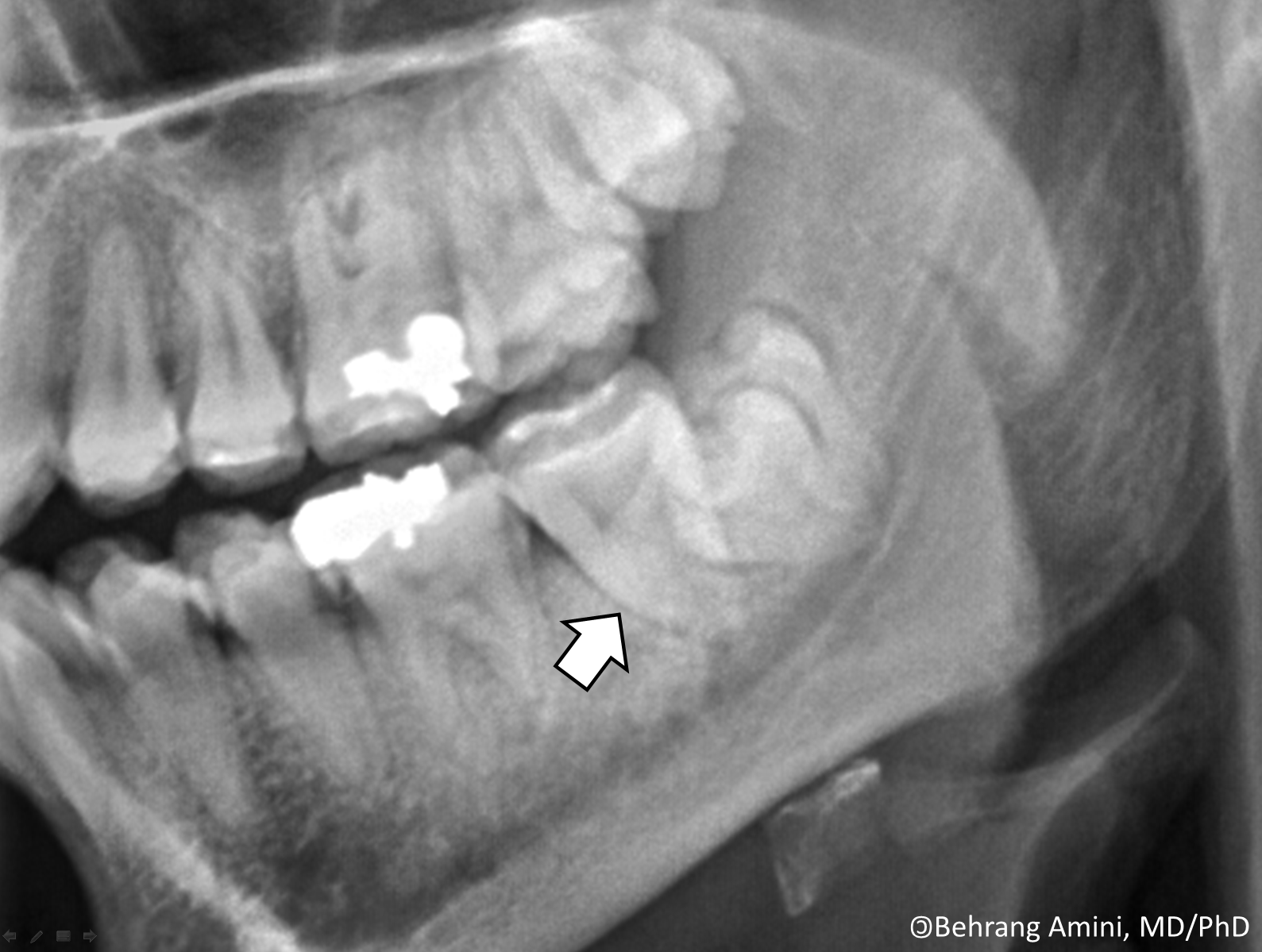
016. Свищ в своде преддверия рта может быть симптомом
Свищ в своде преддверия рта может быть симптомом
а) хронического периодонтита
б) хронического периодонтита с вовлечением зачатка постоянного зуба (остит)
в) хронического остеомиелита
г) одонтогенной кисты
д) любого из перечисленных
017. В возрасте до 7 лет причиной одонтогенной инфекции чаще является
а) постоянный моляр
б) временные резцы
в) временные клыки
г) первый временный моляр
д) второй временный моляр
018. Средняя продолжительность больничного листа по уходу за ребенком в связи с острым гнойным одонтогенным периоститом
а) 1 сутки
б) до 7 суток
в) до 14 суток
г) более 14 суток
д) не требуется
019. Зубом, вызвавшим одонтогенный острый периостит и обязательно подлежащим удалению, является
Зубом, вызвавшим одонтогенный острый периостит и обязательно подлежащим удалению, является
а) временный моляр
б) постоянный моляр
в) постоянный резец
г) любой
д) никакой
020. Причинами аденофлегмон в челюстно-лицевой области являются
а) заболевания ЛОР-органов
б) зубы, пораженные кариесом и его осложнениями
в) травма челюстно-лицевой области
г) острый герпетический стоматит
д) любая из перечисленных
021. При воспалении в челюстно-лицевой области целесообразнее применять следующий препарат из группы нитрофуранов
а) фурагин
б) фуразолидон
в) фурозолин
г) фурациллин
д) не применяются
022. Терапевтическая концентрация пенициллина в крови сохраняется
Терапевтическая концентрация пенициллина в крови сохраняется
а) 4 часа
б) 6 часов
в) 8 часов
г) 12 часов
д) 24 часа
023. Уменьшению отека тканей способствует
а) витамин В 12
б) витамин В 1
в) рутин
г) пиридоксоль фосфат
д) ретинол-ацетат (витамина)
024. Причиной неспецифических лимфаденитов в челюстно-лицевой области у детей является
а) заболевания ЛОР-органов
б) зубы, пораженные кариесом и его осложнениями
в) травма челюстно-лицевой области
г) острый герпетический стоматит
д) любая из перечисленных
025. Лимфадениты по клиническому течению наиболее полно подразделяются
Лимфадениты по клиническому течению наиболее полно подразделяются
а) на острые и хронические
б) на острые, подострые и хронические
в) на острые, подострые, хронические, хронические рецидивирующие
г) на острые (серозные, гнойные), хронические (гиперпластические и абсцедирующие)
д) на острые, хронические в стадии обострения
026. Частым лимфаденитам в детском возрасте способствует
а) большая распространенность кариеса у детей
б) частота заболеваний инфекционными болезнями и заболеваниями ЛОР-органов
в) функциональное и морфологическое несовершенство лимфатических узлов у детей
г) трудности диагностики
д) частые повреждения челюстно-лицевой области
027. Наиболее вероятной причиной лимфаденита подчелюстных лимфатических узлов у ребенка 2-3 лет является
Наиболее вероятной причиной лимфаденита подчелюстных лимфатических узлов у ребенка 2-3 лет является
а) инфекционная причина
б) одонтогенная причина
в) травматическая причина
г) дерматогенная причина
д) тонзиллогенная причина
028. Наиболее вероятной причиной лимфаденита подчелюстных лимфатических узлов у ребенка в возрасте 5-9 лет является
а) инфекционная причина
б) дерматогенная причина
в) травматическая причина
г) одонтогенная причина
д) тонзиллогенная причина
029. Необходимость удаления зачатка постоянного зуба вероятнее всего может возникнуть в случае, когда
а) зачаток в зоне деструкции при хроническом остеомиелите челюсти
б) нахождение зачатка в линии перелома без смещения отломков
в) зачаток в полости зубосодержащей кисты
г) зачаток рядом со вколоченным вывихом временного зуба
д) зачаток прилежит к зубу с хроническим периодонтитом
030. Для дифференциальной диагностики кист и продуктивного воспалительного процесса челюстных костей наиболее информативны
а) наличие в исследуемой области зуба с осложнением кариеса
б) данные рентгенографии
в) данные электроодонтодиагностики
г) длительность процесса
д) степень активности кариеса
031. Наиболее достоверным симптомом для диагноза хронического неспецифического паротита является
а) наличие припухлости в околоушно-жевательной области
б) сухость во рту
в) наличие в анамнезе эпидемического паротита
г) мутная с примесями слюна
д) не назван
032. Чаще воспаляется
а) подъязычная слюнная железа
б) подчелюстная слюнная железа
в) околоушная слюнная железа
г) малые слюнные железы на губе
д) слюнные железы на языке
033. Наиболее достоверно подтверждает диагноз эпидемического сиалоаденита
а) двусторонний характер поражения
б) данные эпидемического анамнеза
в) показатели гемограммы
г) результат противовоспалительной терапии
д) не назван
034. Наиболее распространенным путем передачи вируса простого герпеса человеку является
а) воздушно-капельный
б) контактный
в) половой
г) трансплацентарный
д) любой из названных
035. Контрастную рентгенографию можно проводить
а) в острой фазе воспаления слюнной железы
б) в хронической стадии воспаления слюнной железы
в) в период ремиссии
г) в любой период
д) у детей не проводится
036. Наиболее достоверно подтверждает наличие слюннокаменной болезни в детском возрасте
а) острый лимфаденит подчелюстной области
б) симптом «слюнной колики»
в) данные рентгенологического обследования
г) мутная слюна
д) у детей не встречается
037. Показанием к назначению слюногонной диеты при сиалоадените служит
а) острый воспалительный процесс с выраженным отеком
б) гнойное отделяемое из протока при затрудненном слюноотделении
в) достаточный слюноотток при «грязной» слюне
г) стадия ремиссии
д) у детей не используется
038. Ребенок 9 лет обратился с жалобами на боли во фронтальных зубах верхней челюсти, отек верхней губы. Температура 37.5°С, появившаяся накануне. Объективно: асимметрия лица за счет отека верхней губы и сглаженности носо-губной складки слева; небольшой отек нижнего века левого глаза. 11,21 имеют отломы коронок (травма год назад). На 11 — пломба из цемента. Перкуссия 21 — резко болезненна. Зуб подвижен. 11 реагирует на перкуссию слабо болезненной реакцией. Переходная складка гиперемирована, отечна. Пальпация болезненна в области 11,21,22 Предполагаемый диагноз
а) острый общий пульпит
б) острые периодонтиты 11,21
в) острый серозный периостит, обострение хронического периодонтита 21
г) острый гнойный периостит
д) острый одонтогенный остеомиелит верхней челюсти
039. Ребенок 9 лет обратился с жалобами на боли во фронтальных зубах верхней челюсти, отек верхней губы. Температура 37.5°С, появившаяся накануне. Объективно: асимметрия лица за счет отека верхней губы и сглаженности носо-губной складки слева; небольшой отек нижнего века левого глаза. 11,21 имеют отломы коронок (травма год назад). На 11 — пломба из цемента. Перкуссия 21 — резко болезненна. Зуб подвижен. 11 реагирует на перкуссию слабо болезненной реакцией. Переходная складка гиперемирована, отечна. Пальпация болезненна в области 11,21,22 Надежнее подтвердит диагноз
а) ЭОД
б) рентгенография
в) клинический анализ крови
г) перкуссия зубов
д) зондирование линии перелома в 21
040. Ребенок 9 лет обратился с жалобами на боли во фронтальных зубах верхней челюсти, отек верхней губы. Температура 37.5°С, появившаяся накануне. Объективно: асимметрия лица за счет отека верхней губы и сглаженности носо-губной складки слева; небольшой отек нижнего века левого глаза. 11,21 имеют отломы коронок (травма год назад). На 11 — пломба из цемента. Перкуссия 21 — резко болезненна. Зуб подвижен. 11 реагирует на перкуссию слабо болезненной реакцией. Переходная складка гиперемирована, отечна. Пальпация болезненна в области 11,21,22 В первое посещение лучше назначить
а) УВЧ-терапию
б) раскрыть 21, сделать разрез на переходной складке
в) противовоспалительную лекарственную терапию
г) раскрыть 21, назначить противовоспалительную терапию
д) раскрыть 21, сделать перкостотомию, назначить противовоспалительную терапию
041. Ребенок 6 лет обратился с жалобами на боли в зубах нижней челюсти слева, болезненность при глотании и широком открывании рта. Температура — 38.5°С. Болен в течение трех суток. При осмотре: ребенок вял, бледен, капризничает. Асимметрия лица за счет отека щечной и подчелюстной областей. Пальпируются увеличенные, болезненные лимфатические узлы в подчелюстной области слева. Открывание рта несколько болезненно, ограничено. 74,75 — розового цвета, в 74 — пломба из цемента, в 75 — кариозная полость. Перкуссия 74,75, а также интактных 72, 73, 36 — болезненная. Зубы подвижны. Переходная складка соответственно 72-36 — сглажена, гиперемирована, резко болезненна. Определяется флюктуация. Болезненна также при пальпации язычная поверхность альвеолярного отростка. Предполагаемый диагноз
а) гнойный периостит нижней челюсти слева
б) острый одонтогенный лимфаденит подчелюстных лимфатических узлов
в) острый одонтогенный остеомиелит нижней челюсти слева
г) флегмона подчелюстной области
д) абсцесс челюстно-язычного желобка
042. Ребенок 6 лет обратился с жалобами на боли в зубах нижней челюсти слева, болезненность при глотании и широком открывании рта. Температура — 38.5°С. Болен в течение трех суток. При осмотре: ребенок вял, бледен, капризничает. Асимметрия лица за счет отека щечной и подчелюстной областей. Пальпируются увеличенные, болезненные лимфатические узлы в подчелюстной области слева. Открывание рта несколько болезненно, ограничено. 74,75 — розового цвета, в 74 — пломба из цемента, в 75 — кариозная полость. Перкуссия 74,75, а также интактных 72, 73, 36 — болезненная. Зубы подвижны. Переходная складка соответственно 72-36 — сглажена, гиперемирована, резко болезненна. Определяется флюктуация. Болезненна также при пальпации язычная поверхность альвеолярного отростка. Для подтверждения диагноза необходим дополнительный метод исследования —
а) ЭОД
б) внутриротовая рентгенография
в) клинический анализ крови
г) рентгенография челюстей (обзорная)
д) ни один из вышеперечисленных
043. Ребенок 6 лет обратился с жалобами на боли в зубах нижней челюсти слева, болезненность при глотании и широком открывании рта. Температура — 38.5°С. Болен в течение трех суток. При осмотре: ребенок вял, бледен, капризничает. Асимметрия лица за счет отека щечной и подчелюстной областей. Пальпируются увеличенные, болезненные лимфатические узлы в подчелюстной области слева. Открывание рта несколько болезненно, ограничено. 74,75 — розового цвета, в 74 — пломба из цемента, в 75 — кариозная полость. Перкуссия 74,75, а также интактных 72, 73, 36 — болезненная. Зубы подвижны. Переходная складка соответственно 72-36 — сглажена, гиперемирована, резко болезненна. Определяется флюктуация. Болезненна также при пальпации язычная поверхность альвеолярного отростка. Какой показатель гемограммы наиболее характерен для данного диагноза
а) эритропения
б) снижение количества гемоглобина
в) левый сдвиг в нейтрофильных лейкоцитах с появлением юных форм
г) количество лейкоцитов — 11000
д) СОЭ- 10 мм/час
044. Ребенок 6 лет обратился с жалобами на боли в зубах нижней челюсти слева, болезненность при глотании и широком открывании рта. Температура — 38.5°С. Болен в течение трех суток. При осмотре: ребенок вял, бледен, капризничает. Асимметрия лица за счет отека щечной и подчелюстной областей. Пальпируются увеличенные, болезненные лимфатические узлы в подчелюстной области слева. Открывание рта несколько болезненно, ограничено. 74,75 — розового цвета, в 74 — пломба из цемента, в 75 — кариозная полость. Перкуссия 74,75, а также интактных 72, 73, 36 — болезненная. Зубы подвижны. Переходная складка соответственно 72-36 — сглажена, гиперемирована, резко болезненна. Определяется флюктуация. Болезненна также при пальпации язычная поверхность альвеолярного отростка. Первоочередным лечением при данном заболевании является
а) антибиотикотерапия
б) удаление 75
в) вскрытие поднадкостничного абсцесса
г) удаление 74,75 и вскрытие поднадкостного абсцесса
д) удаление 74,75, вскрытие поднадкостничного абсцесса, назначение противовоспалительной терапии.
045. Ребенок 5 лет явился к участковому стоматологу с выпиской из стационара, где он лечился в течение месяца. Из выписки выявлено, что у ребенка был острый одонтогенный остеомиелит верхней челюсти вследствие обострившегося процесса в 51,61. При поступлении в стационар были удалены зубы, вскрыты абсцессы на переходной складке и в переднем отделе твердого неба. Проведен полный курс противовоспалительной терапии. Выписан под наблюдение в поликлинику. В настоящее время жалоб на боли не предъявляет. Состояние удовлетворительное. Температура нормальная. Конфигурация лица не изменена. В подчелюстной области с обеих сторон определяются увеличенные, плотные, слабоболезненные лимфатические узлы. Переходная складка свободна. Лунка 51 не эпителизировалась. На небе по средней линии слабоболезненное флуктуирующее выбухание, при надавливании на которое через лунку 51 выделяется гной. Предполагаемый диагноз
а) обострение хронического остеомиелита верхней челюсти
б) хронический остеомиелит верхней челюсти
в) периостит верхней челюсти (с небной стороны)
г) острый серозный лимфаденит подчелюстных областей
д) небный процесс травматического происхождения
046. Ребенок 5 лет явился к участковому стоматологу с выпиской из стационара, где он лечился в течение месяца. Из выписки выявлено, что у ребенка был острый одонтогенный остеомиелит верхней челюсти вследствие обострившегося процесса в 51,61. При поступлении в стационар были удалены зубы, вскрыты абсцессы на переходной складке и в переднем отделе твердого неба. Проведен полный курс противовоспалительной терапии. Выписан под наблюдение в поликлинику. В настоящее время жалоб на боли не предъявляет. Состояние удовлетворительное. Температура нормальная. Конфигурация лица не изменена. В подчелюстной области с обеих сторон определяются увеличенные, плотные, слабоболезненные лимфатические узлы. Переходная складка свободна. Лунка 51 не эпителизировалась. На небе по средней линии слабоболезненное флуктуирующее выбухание, при надавливании на которое через лунку 51 выделяется гной. Для постановки полного диагноза необходим дополнительный метод исследования —
а) ЭОД
б) рентгенография
в) клинический анализ крови
г) анализ мочи
д) ни один из перечисленных
047. Ребенок 5 лет явился к участковому стоматологу с выпиской из стационара, где он лечился в течение месяца. Из выписки выявлено, что у ребенка был острый одонтогенный остеомиелит верхней челюсти вследствие обострившегося процесса в 51,61. При поступлении в стационар были удалены зубы, вскрыты абсцессы на переходной складке и в переднем отделе твердого неба. Проведен полный курс противовоспалительной терапии. Выписан под наблюдение в поликлинику. В настоящее время жалоб на боли не предъявляет. Состояние удовлетворительное. Температура нормальная. Конфигурация лица не изменена. В подчелюстной области с обеих сторон определяются увеличенные, плотные, слабоболезненные лимфатические узлы. Переходная складка свободна. Лунка 51 не эпителизировалась. На небе по средней линии слабоболезненное флуктуирующее выбухание, при надавливании на которое через лунку 51 выделяется гной. Какой из перечисленных показателей гемограммы наиболее характерен при этом заболевании?
а) снижение количества гемоглобина
б) ускорение СОЭ
в) выраженный лейкоцитоз
г) левый сдвиг в нейтрофильных лейкоцитах
д) снижение количества тромбоцитов
048. Ребенок 5 лет явился к участковому стоматологу с выпиской из стационара, где он лечился в течение месяца. Из выписки выявлено, что у ребенка был острый одонтогенный остеомиелит верхней челюсти вследствие обострившегося процесса в 51,61. При поступлении в стационар были удалены зубы, вскрыты абсцессы на переходной складке и в переднем отделе твердого неба. Проведен полный курс противовоспалительной терапии. Выписан под наблюдение в поликлинику. В настоящее время жалоб на боли не предъявляет. Состояние удовлетворительное. Температура нормальная. Конфигурация лица не изменена. В подчелюстной области с обеих сторон определяются увеличенные, плотные, слабоболезненные лимфатические узлы. Переходная складка свободна. Лунка 51 не эпителизировалась. На небе по средней линии слабоболезненное флуктуирующее выбухание, при надавливании на которое через лунку 51 выделяется гной. Наиболее характерными для данного заболевания изменениями в моче являются
а) изменение удельного веса
б) появление белка
в) появление сахара
г) присутствие желчных пигментов
д) ни одно из перечисленных
049. Наиболее частым осложнением при этом заболевании является
а) анкилоз верхнего височно-нижнечелюстного сустава
б) адентия
в) деформация за счет избыточного костеобразования
г) микрогнатия
д) ни одно из перечисленных
050. Ребенок 9 лет болен вторые сутки. Температура — 38°C. Жалуется на болезненность при глотании. Плотный инфильтрат в околоушно-жевательной области справа. Кожа гиперемирвоана, пальпация этой области болезненна. В подчелюстной области определяются увеличенные, плотные, болезнненные лимфатические узлы. 55,54 — запломбированы, их перкуссия безболезненна. Из анамнеза известно, что припухлость в этой области появлялась в течение трех лет несколько раз, однако была менее выраженной, лечился самостоятельно спиртовыми компрессами. Предполагаемый диагноз
а) периостит верхней челюсти справа
б) обострение хронического паротита
в) острый одонтогенный остеомиелит
г) острый лимфаденит
д) острый артрит правого височно-нижнечелюстного сустава
051. Ребенок 9 лет болен вторые сутки. Температура — 38°C. Жалуется на болезненность при глотании. Плотный инфильтрат в околоушно-жевательной области справа. Кожа гиперемирвоана, пальпация этой области болезненна. В подчелюстной области определяются увеличенные, плотные, болезнненные лимфатические узлы. 55,54 — запломбированы, их перкуссия безболезненна. Из анамнеза известно, что припухлость в этой области появлялась в течение трех лет несколько раз, однако была менее выраженной, лечился самостоятельно спиртовыми компрессами. Постановке окончательного диагноза поможет
а) ЭОД
б) обзорная рентгенография верхней челюсти
в) определение характера слюны и слюнооттока
г) внутриротовая рентгенография
д) тщательная пальпация инфильтрата
052. Ребенок 9 лет болен вторые сутки. Температура — 38°C. Жалуется на болезненность при глотании. Плотный инфильтрат в околоушно-жевательной области справа. Кожа гиперемирвоана, пальпация этой области болезненна. В подчелюстной области определяются увеличенные, плотные, болезнненные лимфатические узлы. 55,54 — запломбированы, их перкуссия безболезненна. Из анамнеза известно, что припухлость в этой области появлялась в течение трех лет несколько раз, однако была менее выраженной, лечился самостоятельно спиртовыми компрессами. Обязательно надо использовать с первого дня заболевания
а) слюногонную диету
б) противовоспалительную терапию
в) удаление 55,54
г) вскрытие воспалительного инфильтрата наружным доступом
д) физиотерапевтическое лечение
053. Ребенок 9 лет болен вторые сутки. Температура — 38°C. Жалуется на болезненность при глотании. Плотный инфильтрат в околоушно-жевательной области справа. Кожа гиперемирвоана, пальпация этой области болезненна. В подчелюстной области определяются увеличенные, плотные, болезнненные лимфатические узлы. 55,54 — запломбированы, их перкуссия безболезненна. Из анамнеза известно, что припухлость в этой области появлялась в течение трех лет несколько раз, однако была менее выраженной, лечился самостоятельно спиртовыми компрессами. Наименее вероятный прогноз при данном заболевании
а) выздоровление после лечения, проведенного в настоящее время
б) абсцедирование околоушной слюнной железы
в) хроническое течение заболевания с частыми обострениями
г) гнойный лимфаденит в околоушно-жевательной области
д) хроническое течение заболевания с резкими обострениями
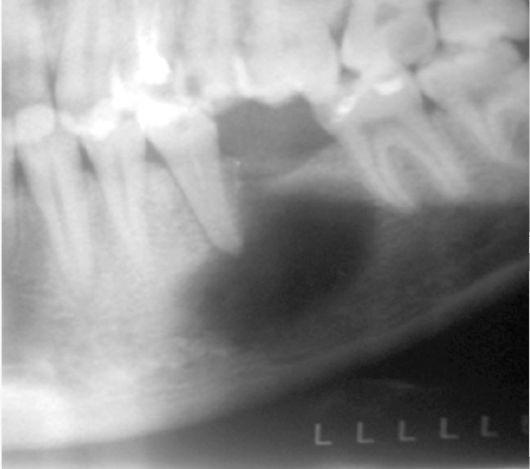
Хронический остеомиелит с пролиферативным периоститом тела нижней челюсти: случай и обзор литературы
Обзор
. 2019 Май; 101 (5): 328-332. DOI: 10.1308 / rcsann.2019.0021. Epub 2019 11 марта.Принадлежности Расширять
Принадлежности
- 1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай.
- 2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай.
- 3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай.
Элемент в буфере обмена
Обзор
D Liu et al.Ann R Coll Surg Engl. 2019 май.
Бесплатная статья PMC Показать детали Показать вариантыПоказать варианты
Формат АннотацияPubMedPMID
.2019 Май; 101 (5): 328-332. DOI: 10.1308 / rcsann.2019.0021. Epub 2019 11 марта.Принадлежности
- 1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай.
- 2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай.
- 3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай.
Элемент в буфере обмена
Полнотекстовые ссылки Опции CiteDisplayПоказать варианты
Формат АннотацияPubMedPMID
Абстрактный
Хронический остеомиелит с пролиферативным периоститом — редкая форма остеомиелита, которая характеризуется образованием новой кости с периостальной реакцией.Он также традиционно известен как остеомиелит Гарре. Общие источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями. Хронический остеомиелит с пролиферативным периоститом в основном проявляется у более молодых пациентов. Здесь мы представляем случай 12-летнего пациента с хроническим остеомиелитом с пролиферативным периоститом без определенного источника инфекции, такого как перикоронит, кариес и пародонтит.Лечебные мероприятия включали хирургическую обработку раны и прием антибиотиков. Через шесть месяцев наблюдения наблюдались ремиссия заболевания и нормальная симметричная морфология лица.
Ключевые слова: Гарре; Нижнечелюстной; Остеомиелит; Периостит.
Цифры
Рисунок 1
Клинические фотографии.(а) Набухание…
Рисунок 1
Клинические фотографии. (а) Отек левой нижней челюсти от подбородка до…
фигура 1Клинические фотографии. (а) Отек левой нижней челюсти от подбородка до угла нижней челюсти. (б) Вид сбоку.
Рисунок 2
Поражение конусно-балки вычисленное…
Рисунок 2
Поражение конусно-лучевой компьютерной томографии трехмерной реконструкции изображения.Изображение фронтального вида: (а)…
фигура 2Поражение конусно-лучевой компьютерной томографии трехмерной реконструкции изображения. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Рисунок 3
Изображения компьютерной томографии с коническим лучом.…
Рисунок 3
Изображения компьютерной томографии с коническим лучом. Остеолитические и склеротические поражения. (а) Панорамное изображение. (б)…
Рисунок 3Изображения компьютерной томографии с коническим лучом. Остеолитические и склеротические поражения. (а) Панорамное изображение. (б) Изображение поперечного сечения.(c) Изображение коронального среза. (d) Изображение в сагиттальной плоскости.
Рисунок 4
Оперативное вмешательство, припухлость: (а)…
Рисунок 4
Оперативное вмешательство, опухоль: а) до операции; (б) во время операции; и (c) в послеоперационном периоде.
Рисунок 4Оперативное вмешательство, опухоль: а) до операции; (б) во время операции; и (c) в послеоперационном периоде.
Рисунок 5
Гистологическое исследование. (а) Костные трабекулы…
Рисунок 5
Гистологическое исследование.(а) Костные трабекулы реактивной кости, расположенные перпендикулярно к…
Рисунок 5.Гистологическое исследование. (а) Костные трабекулы реактивной кости, расположенные перпендикулярно поверхности кости (окраска гематоксилином и эозином, × 40). (б) Плотная фиброзная строма с хроническим воспалением в межтрабекулярном пространстве (окрашивание гематоксилином и эозином, × 100).
Рисунок 6
При контрольном обследовании через шесть месяцев.Радиографический снимок…
Рисунок 6
При контрольном обследовании через шесть месяцев. Рентгенологическое изображение, показывающее симметричный контур лица. Изображение фронтального вида: (а)…
Рисунок 6При контрольном обследовании через шесть месяцев. Рентгенологическое изображение, показывающее симметричный контур лица. Изображение фронтального вида: (а) Изображение мягких тканей.(б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Похожие статьи
- Остеомиелит с пролиферативным периоститом: необычный случай.
Тонг А.С., Нг И.О., Йунг К.М. Тонг AC и др. Oral Surg Oral Med Oral Pathol Oral Radiol Endod.2006 ноябрь; 102 (5): e14-9. DOI: 10.1016 / j.tripleo.2006.03.025. Epub 2006 12 сентября. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2006 г. PMID: 17052617
- Центральная гигантоклеточная гранулема нижней челюсти, связанная со склерозирующим остеомиелитом Гарре (оссифицирующий периостит). История болезни.
Толлер М.О., Караджа И. Толлер М.О. и соавт. Ост Дент Дж. 1993 Апрель; 38 (2): 119-24.DOI: 10.1111 / j.1834-7819.1993.tb05473.x. Ост Дент Дж. 1993. PMID: 8494507
- Хронический гнойный остеомиелит с пролиферативным периоститом, связанный с полностью пораженным зачатком третьего моляра: сообщение о двух случаях.
Пак Дж., Мён Х. Парк Дж. И др. J Korean Assoc Oral Maxillofac Surg. 2016 август; 42 (4): 215-20. DOI: 10.5125 / jkaoms.2016.42.4.215. Epub 2016 24 августа.J Korean Assoc Oral Maxillofac Surg. 2016 г. PMID: 27595089 Бесплатная статья PMC.
- Хронический негнойный остеомиелит нижней челюсти с пролиферативным периоститом: обзор.
Тайхи I, Радой Л. Taihi I, et al. Quintessence Int. 2018; 49 (3): 219-226. DOI: 10.3290 / j.qi.a39747. Quintessence Int. 2018. PMID: 29399678 Рассмотрение.
- Оссифицирующий периостит, возникающий в нижней челюсти у молодого пациента: отчет об необычном случае и обзор литературы.
Фукуда М., Иноуэ К., Сакашита Х. Fukuda M, et al. J Oral Maxillofac Surg. 2017 сентябрь; 75 (9): 1834.e1-1834.e8. DOI: 10.1016 / j.joms.2017.04.015. Epub 2017 26 апреля. J Oral Maxillofac Surg. 2017 г. PMID: 28527295 Рассмотрение.
Процитировано
3 статей- Ортодонтический подход при склерозирующем остеомиелите нижней челюсти Гарре.
Barbur I, Bran S, Baciut M, Armencea G, Aghiorghiesei AI, Suciu TS, Barbur AM, Opris H, Baciut G, Dinu C. Барбур I и др. Int J Environ Res Public Health. 18 марта 2021 г .; 18 (6): 3159. DOI: 10.3390 / ijerph28063159. Int J Environ Res Public Health. 2021 г. PMID: 33803857 Бесплатная статья PMC.
- Оссифицирующий периостит: отчет о двух случаях, разрешенных эндодонтическим лечением.
Bougatef H, Moussaoui E, Kallel I, Smaoui M, Oualha L, Douki N. Bougatef H, et al. Дело Rep Dent. 2020 24 ноября; 2020: 8876268. DOI: 10.1155 / 2020/8876268. Электронная коллекция 2020. Дело Rep Dent. 2020. PMID: 33299618 Бесплатная статья PMC.
- Актиномикотический остеомиелит с пролиферативным периоститом, возникающим в ветви нижней челюсти: необычный случай спонтанной регенерации кости после короноидэктомии.
Иваи Т., Охаши Н., Сугияма С., Китадзима Х., Хирота М., Яманака С., Мицудо К. Иваи Т. и др. Oral Radiol. 2021 Янв; 37 (1): 137-145. DOI: 10.1007 / s11282-020-00462-х. Epub 2020 30 июн. Oral Radiol. 2021 г. PMID: 32607939
Условия MeSH
- Заболевания нижней челюсти / диагностика *
- Остеомиелит / осложнения
- Остеомиелит / диагностика *
- Периостит / осложнения
отчет о случае и обзор литературы
Ann R Coll Surg Engl.2019 Май; 101 (5): 328–332.
, 1, 2 , 1, 3 , 1, 2 , 1, 2 , 1, 2 , 1, 2 , 1, 2 и 1, 2D Лю
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
J Zhang
1 Провинциальная ключевая лаборатория регенерации тканей полости рта Шаньдун, Школа стоматологии, Шаньдунский университет, Цзинань, Шаньдун Провинция, Китай
3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
T Li
1 Провинция Шаньдун K Лаборатория регенерации тканей полости рта, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
C Li
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
X Лю
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии Университета Шаньдун , Цзинань, провинция Шаньдун, Китай
J Zheng
1 Shandong Провинциальная ключевая лаборатория регенерации тканей полости рта, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
Z Su
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун , Китай
X Wang
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдун Университет, Цзинань, провинция Шаньдун, Китай
1 Shandong Provinci Ключевая лаборатория регенерации тканей полости рта, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
Автор, ответственный за переписку.Авторские права © 2019, Все права защищены Королевским колледжем хирургов Англии Эта статья цитируется в других статьях в PMC.Abstract
Хронический остеомиелит с пролиферативным периоститом — редкая форма остеомиелита, которая характеризуется образованием новой кости с периостальной реакцией. Он также традиционно известен как остеомиелит Гарре. Общие источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями.Хронический остеомиелит с пролиферативным периоститом в основном проявляется у более молодых пациентов. Здесь мы представляем случай 12-летнего пациента с хроническим остеомиелитом с пролиферативным периоститом без определенного источника инфекции, такого как перикоронит, кариес и пародонтит. Лечебные мероприятия включали хирургическую обработку раны и прием антибиотиков. Через шесть месяцев наблюдения наблюдались ремиссия заболевания и нормальная симметричная морфология лица.
Ключевые слова: Остеомиелит, периостит, нижнечелюстной, Гарре
Введение
Хронический остеомиелит с пролиферативным периоститом также традиционно известен как остеомиелит Гарре.Остеомиелит челюсти Гарре относится к определенному типу патологических изменений и клинических проявлений хронического маргинального остеомиелита, который также известен как пролиферативный остеомиелит или склерозирующий остеомиелит с низкой токсичностью. Этот тип остеомиелита чаще встречается у молодых пациентов, и поражения чаще возникают на нижней челюсти. Остеомиелит Гарре вызывается инфекцией с низкой вирулентностью и характеризуется хроническим негнойным остеомиелитом с пролиферативным остеомиелитом. 1 Хронический остеомиелит с пролиферативным периоститом — редкое заболевание, связанное с образованием новой кости с периостальной реакцией.
Источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями. 2 Остеомиелит Гарре возникает в основном у молодых пациентов вследствие одонтогенных инфекций и часто поражает одностороннее тело нижней челюсти. 3 — 5 Чаще всего поражаются премолярные и молярные области нижней челюсти. 6
Результаты визуализации при остеомиелите челюстей Гарре — гиперплазия и деструкция кости, и некоторые из этих результатов аналогичны рентгенологическим проявлениям злокачественных опухолей. Остеомиелит Гарре проявляется утолщением надкостницы и образованием новой поднадкостничной кости, рентгеноконтрастное расслоение наблюдается параллельно поверхности кортикального слоя кости.Количество расслоений варьируется от 1 до 12, и между новообразованной костью и исходной кортикальной костью наблюдается рентгенопрозрачное разделение. Большинство поражений локализуются вокруг щечной коры зубов, от которых возникает периостит. Гистологическое исследование, показывающее новое костное образование под надкостничным слоем, характерно для этого заболевания. На поверхности плотной кости новые костные трабекулы перпендикулярны поверхности кости, расположены параллельно и окружены остеобластами.
Мы представляем случай обширного хронического остеомиелита с пролиферативным периоститом, напоминающим остеогенную саркому.
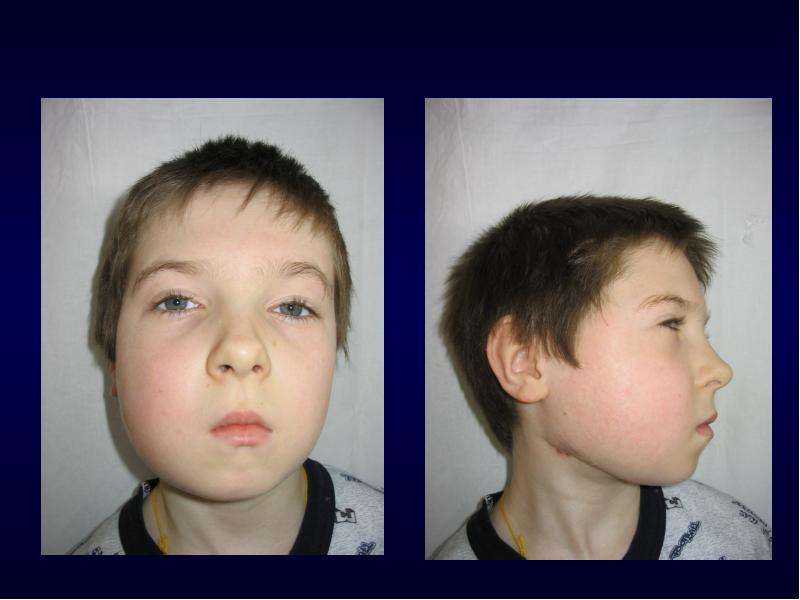
История болезни
В отделение челюстно-лицевой хирургии Стоматологической больницы Шаньдунского университета (Цзинань, Китай) поступила 12-летняя девочка с четырехмесячным отеком тела левой нижней челюсти. Внеоральный осмотр выявил асимметрию лица (). Субъективных симптомов не было. Пациентка не имела травм левой области лица и не лечилась антибиотиками.Образовались два кожных свища с покраснением окружающей кожи и повышенной температурой кожи. Были собраны микробные культуры, но бактериальный посев и тест на чувствительность к лекарственным препаратам не обнаружили роста бактерий.
Клинические фотографии. (а) Отек левой нижней челюсти от подбородка до угла нижней челюсти. (б) Вид сбоку.
При внутриротовом осмотре у пациента был полный, хорошо сохранившийся зубной ряд с прорезавшимися вторыми молярами. Было обнаружено набухание и расширение вестибулярной борозды и деформация центрального бугорка второго нижнего премоляра, и проверка жизнеспособности пульпы всех нижних зубов была нормальной.Кариес зубов или поражений пародонта не обнаружено, дренажные пазухи полости рта не обнаружены.
Панорамная рентгенограмма показала непрорезавшийся третий моляр на левой нижней челюсти и рентгенопрозрачный вид тела нижней челюсти. Склеротический вид наблюдался над левой нижней челюстью. Эта особенность подробно наблюдалась с помощью компьютерной томографии с коническим лучом (КЛКТ; и). Ослабление костного мозга в теле левой нижней челюсти увеличилось. Остеолитические и склеротические костные поражения в теле левой нижней челюсти.Наблюдалась периостальная реакция с образованием новой кости в медиальной и латеральной частях тела нижней челюсти. Остеолитические изменения наблюдались и внутри нового костного образования.
Поражение конусно-лучевой компьютерной томографии трехмерной реконструкции изображения. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Изображения компьютерной томографии с коническим лучом.Остеолитические и склеротические поражения. (а) Панорамное изображение. (б) Изображение поперечного сечения. (c) Изображение коронального среза. (d) Изображение в сагиттальной плоскости.
Во время операции под общим наркозом был сделан разрез в нижней части нижней челюсти, и повреждение было обнаружено глубоко внутри тела нижней челюсти; от подбородка до угла нижней челюсти наблюдалась диффузная припухлость и выпуклость как со щечной, так и с язычной стороны, но края поражения были чистыми, а ветвь и мыщелок нижней челюсти не прорастали ().В задней части поражения наблюдались выросты, похожие на насекомых. Было видно большое количество грануляционной ткани и гнойные выделения, а часть надкостницы содержала реактивную гиперплазию (). На основании предоперационного планирования хирургического вмешательства было выявлено новое костное образование, покрывающее кортикальную кость тела нижней челюсти, и опухоль была удалена с использованием остеотома и хирургического аппарата с электроприводом; декортикацию проводили до достижения границы нормальной ткани.Также была резецирована аномальная кость вокруг подбородочного нерва, поэтому подбородочный нерв можно было сохранить (), а удаленные образцы были отправлены на биопсию.
Оперативное вмешательство, опухоль: а) до операции; (б) во время операции; и (c) в послеоперационном периоде.
Гистологическое исследование показало новое костное образование с периостальной реактивностью. На поверхности плотной кости новые костные трабекулы располагались перпендикулярно поверхности кости, располагались параллельно и окружались остеобластами ().Межтрабекулярное пространство кости было заполнено волокнистой соединительной тканью с разбросанными лимфоцитами и инфильтратами плазматических клеток. На основании патологических данных окончательный диагноз поражения нижней челюсти — хронический остеомиелит с пролиферативным периоститом.
Гистологическое исследование. (а) Костные трабекулы реактивной кости, расположенные перпендикулярно поверхности кости (окраска гематоксилином и эозином, × 40). (б) Плотная фиброзная строма с хроническим воспалением в межтрабекулярном пространстве (окрашивание гематоксилином и эозином, × 100).
Через семь дней после операции пациент не испытывал особого дискомфорта. Швы сняли через семь дней после операции, а через десять дней пациентку выписали. Через месяц после операции тело левой нижней челюсти приобрело нормальный контур, опухоль и инфекция исчезли. На КЛКТ-томографии, выполненной через шесть месяцев наблюдения, новое костное образование и склеротические изменения в теле левой нижней челюсти исчезли; Кроме того, у пациента восстановилась нормальная симметрия лица ().
При контрольном обследовании через шесть месяцев. Рентгенологическое изображение, показывающее симметричный контур лица. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Обсуждение
Большинство случаев остеомиелита Гарре вызвано пародонтитом и перикоронитом моляров нижней челюсти, 7 и часто поражает одностороннюю нижнюю челюсть; случаи вовлечения всей нижней челюсти очень редки.Eversole et al обобщили ключевые характеристики для дифференциальной диагностики остеомиелита Гарра: 8
асимметрия лица, вызванная локальным отеком кости
гистопатологические данные, подтверждающие доброкачественное фиброзное поражение надкостницы
- 0003 вторичная по отношению к инфекции, травме или другим стимулам
способность полностью или частично изменять форму кости после удаления лишней кости.
Для этого типа поражения необходимо выполнить визуализацию и биопсию кости, чтобы исключить другие типы заболеваний, такие как детская кортикальная гиперплазия, саркома Юинга, остеогенная саркома, херувизм и гистиоцитоз. Хотя об этом заболевании часто сообщалось в литературе, причины этого заболевания и причины его рецидива плохо изучены. Частота появления положительной бактериальной культуры низкая, течение болезни длительное, а эффект медикаментозного лечения ограничен.Поэтому окончательное лечение неясно. Для лечения этого заболевания широко используются хирургическое удаление больных зубов, эндодонтическое лечение и системные антибиотики. 9 — 10 При ограниченных поражениях обычно достигается хороший терапевтический эффект и благоприятный прогноз.
В случае вторичного хронического остеомиелита с пролиферативным периоститом лечение включает хирургическую обработку раны в сочетании с курсом системных антибиотиков. 11 В данном случае пациенту была проведена хирургическая обработка раны и соусирование в сочетании с антибактериальной терапией. Через месяц после операции тело левой нижней челюсти приобрело нормальный контур, опухоль и инфекция исчезли. На КЛКТ-томографии, выполненной через шесть месяцев наблюдения, новое костное образование и склеротические поражения в теле левой нижней челюсти исчезли; кроме того, у пациента восстановилась нормальная симметрия лица.
Выводы
Эта статья имеет следующие характеристики: у пациента было поражение неизвестной этиологии, не связанное с кариесом, хроническим пародонтальным абсцессом или травмой в анамнезе; Эти данные свидетельствовали о наличии атипичной или незаметной легкой инфекции, что с самого начала затрудняло диагностику.Из-за широкого диапазона поражений простая клиническая оценка подвержена ошибкам. Дополнительные исследования, включая КЛКТ и гистопатологию, подтвердили диагноз и предотвратили ошибочный диагноз. Лечение, включающее полное удаление очага поражения, включая окружающую гиперпластическую кость и грануляционную ткань, в сочетании с применением адекватных антибиотиков позволило достичь лучшего терапевтического эффекта.
В заключение, этот случай демонстрирует, что этиология хронического остеомиелита с пролиферативным периоститом неизвестна.У этого пациента обширное новообразование кости с периостальной реакцией было замечено от подбородка до угла нижней челюсти. Наблюдались склеротические и остеолитические костные изменения внутри нового костного образования. На основании клинического обследования и рентгенологических данных поставлен предварительный диагноз: хронический остеомиелит с пролиферативным периоститом. Хирургическая обработка раны в сочетании с применением системных антибиотиков оказалась эффективной при лечении хронического остеомиелита с пролиферативным периоститом.
Благодарности
Пациент и ее родители согласились опубликовать ее клинические фотографии в этой статье.
Ссылки
1. Суэй Y, Тагучи А., Танимото К. Диагностика и классификация остеомиелита нижней челюсти. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2005; (2): 207–214. [PubMed] [Google Scholar] 2. Невилл Б.В., Дамм Д.Д., Аллен СМ. Патология полости рта и челюстно-лицевой области . 2-е изд Филадельфия: Сондерс; 2002. [Google Scholar] 3.Нортье CJ, Wood RE, Grotepass F. Оссифицирующий периостит в сравнении с остеомиелитом Гарре. Часть II: рентгенологический анализ 93 случаев челюстей. Oral Surg Oral Med Oral Pathol 1988; (2): 249–260. [PubMed] [Google Scholar] 4. Спиннато Г., Агнихотри Н., Зиккарди В.Б. Остеомиелит Гарре у пациента с синдромом хромосомы 22q11.2: история болезни. J Челюстно-лицевая хирургия полости рта 2011; (6): e75 – e77. [PubMed] [Google Scholar] 5. Беттс Н.Дж., Абаза Н.А., Каземи А. Расширяющееся костное поражение задней челюсти у девочки 12 лет. J Челюстно-лицевая хирургия полости рта 1996; (2): 203–209. [PubMed] [Google Scholar] 6. Занд В., Лотфи М., Восугхоссейни С. Пролиферативный периостит: история болезни. J Эндод 2008; : 481–483. [PubMed] [Google Scholar] 7. Накано Х., Мики Т., Аота К. и др. . Остеомиелит Гарре нижней челюсти, вызванный инфицированным зубом мудрости. Int J Oral Sci 2014; (4): 496–500. [Google Scholar] 8. Eversole LR, Leider AS, Corwin J et al. . Пролиферативный периостит Гарре: его дифференциация от других неопериостозов. J Oral Surg 1979; (10): 725–731. [PubMed] [Google Scholar] 9. Van den Bossche LH, Demeulemeester JD, Bossuyt MH. Инфекция пародонта, приводящая к оссифицирующему периоститу (остеомиелиту Гарре) нижней челюсти. Отчет о случае. J Периодонтол 1993; (1): 60–62. [PubMed] [Google Scholar] 11. Ван Меркестейн JP, Groot RH, van de. Аккер HP и др. . Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Максиллофак хирург 1997; : 450–454.[PubMed] [Google Scholar]отчет о случае и обзор литературы
Ann R Coll Surg Engl. 2019 Май; 101 (5): 328–332.
, 1, 2 , 1, 3 , 1, 2 , 1, 2 , 1, 2 , 1, 2 , 1, 2 и 1, 2D Лю
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
J Zhang
1 Провинциальная ключевая лаборатория регенерации тканей полости рта Шаньдун, Школа стоматологии, Шаньдунский университет, Цзинань, Шаньдун Провинция, Китай
3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
T Li
1 Провинция Шаньдун K Лаборатория регенерации тканей полости рта, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
C Li
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
X Лю
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии Университета Шаньдун , Цзинань, провинция Шаньдун, Китай
J Zheng
1 Shandong Провинциальная ключевая лаборатория регенерации тканей полости рта, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
Z Su
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун , Китай
X Wang
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдун Университет, Цзинань, провинция Шаньдун, Китай
1 Shandong Provinci Ключевая лаборатория регенерации тканей полости рта, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
Автор, ответственный за переписку.Авторские права © 2019, Все права защищены Королевским колледжем хирургов Англии Эта статья цитируется в других статьях в PMC.Abstract
Хронический остеомиелит с пролиферативным периоститом — редкая форма остеомиелита, которая характеризуется образованием новой кости с периостальной реакцией. Он также традиционно известен как остеомиелит Гарре. Общие источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями.Хронический остеомиелит с пролиферативным периоститом в основном проявляется у более молодых пациентов. Здесь мы представляем случай 12-летнего пациента с хроническим остеомиелитом с пролиферативным периоститом без определенного источника инфекции, такого как перикоронит, кариес и пародонтит. Лечебные мероприятия включали хирургическую обработку раны и прием антибиотиков. Через шесть месяцев наблюдения наблюдались ремиссия заболевания и нормальная симметричная морфология лица.
Ключевые слова: Остеомиелит, периостит, нижнечелюстной, Гарре
Введение
Хронический остеомиелит с пролиферативным периоститом также традиционно известен как остеомиелит Гарре.Остеомиелит челюсти Гарре относится к определенному типу патологических изменений и клинических проявлений хронического маргинального остеомиелита, который также известен как пролиферативный остеомиелит или склерозирующий остеомиелит с низкой токсичностью. Этот тип остеомиелита чаще встречается у молодых пациентов, и поражения чаще возникают на нижней челюсти. Остеомиелит Гарре вызывается инфекцией с низкой вирулентностью и характеризуется хроническим негнойным остеомиелитом с пролиферативным остеомиелитом. 1 Хронический остеомиелит с пролиферативным периоститом — редкое заболевание, связанное с образованием новой кости с периостальной реакцией.
Источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями. 2 Остеомиелит Гарре возникает в основном у молодых пациентов вследствие одонтогенных инфекций и часто поражает одностороннее тело нижней челюсти. 3 — 5 Чаще всего поражаются премолярные и молярные области нижней челюсти. 6
Результаты визуализации при остеомиелите челюстей Гарре — гиперплазия и деструкция кости, и некоторые из этих результатов аналогичны рентгенологическим проявлениям злокачественных опухолей. Остеомиелит Гарре проявляется утолщением надкостницы и образованием новой поднадкостничной кости, рентгеноконтрастное расслоение наблюдается параллельно поверхности кортикального слоя кости.Количество расслоений варьируется от 1 до 12, и между новообразованной костью и исходной кортикальной костью наблюдается рентгенопрозрачное разделение. Большинство поражений локализуются вокруг щечной коры зубов, от которых возникает периостит. Гистологическое исследование, показывающее новое костное образование под надкостничным слоем, характерно для этого заболевания. На поверхности плотной кости новые костные трабекулы перпендикулярны поверхности кости, расположены параллельно и окружены остеобластами.
Мы представляем случай обширного хронического остеомиелита с пролиферативным периоститом, напоминающим остеогенную саркому.
История болезни
В отделение челюстно-лицевой хирургии Стоматологической больницы Шаньдунского университета (Цзинань, Китай) поступила 12-летняя девочка с четырехмесячным отеком тела левой нижней челюсти. Внеоральный осмотр выявил асимметрию лица (). Субъективных симптомов не было. Пациентка не имела травм левой области лица и не лечилась антибиотиками.Образовались два кожных свища с покраснением окружающей кожи и повышенной температурой кожи. Были собраны микробные культуры, но бактериальный посев и тест на чувствительность к лекарственным препаратам не обнаружили роста бактерий.
Клинические фотографии. (а) Отек левой нижней челюсти от подбородка до угла нижней челюсти. (б) Вид сбоку.
При внутриротовом осмотре у пациента был полный, хорошо сохранившийся зубной ряд с прорезавшимися вторыми молярами. Было обнаружено набухание и расширение вестибулярной борозды и деформация центрального бугорка второго нижнего премоляра, и проверка жизнеспособности пульпы всех нижних зубов была нормальной.Кариес зубов или поражений пародонта не обнаружено, дренажные пазухи полости рта не обнаружены.
Панорамная рентгенограмма показала непрорезавшийся третий моляр на левой нижней челюсти и рентгенопрозрачный вид тела нижней челюсти. Склеротический вид наблюдался над левой нижней челюстью. Эта особенность подробно наблюдалась с помощью компьютерной томографии с коническим лучом (КЛКТ; и). Ослабление костного мозга в теле левой нижней челюсти увеличилось. Остеолитические и склеротические костные поражения в теле левой нижней челюсти.Наблюдалась периостальная реакция с образованием новой кости в медиальной и латеральной частях тела нижней челюсти. Остеолитические изменения наблюдались и внутри нового костного образования.
Поражение конусно-лучевой компьютерной томографии трехмерной реконструкции изображения. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Изображения компьютерной томографии с коническим лучом.Остеолитические и склеротические поражения. (а) Панорамное изображение. (б) Изображение поперечного сечения. (c) Изображение коронального среза. (d) Изображение в сагиттальной плоскости.
Во время операции под общим наркозом был сделан разрез в нижней части нижней челюсти, и повреждение было обнаружено глубоко внутри тела нижней челюсти; от подбородка до угла нижней челюсти наблюдалась диффузная припухлость и выпуклость как со щечной, так и с язычной стороны, но края поражения были чистыми, а ветвь и мыщелок нижней челюсти не прорастали ().В задней части поражения наблюдались выросты, похожие на насекомых. Было видно большое количество грануляционной ткани и гнойные выделения, а часть надкостницы содержала реактивную гиперплазию (). На основании предоперационного планирования хирургического вмешательства было выявлено новое костное образование, покрывающее кортикальную кость тела нижней челюсти, и опухоль была удалена с использованием остеотома и хирургического аппарата с электроприводом; декортикацию проводили до достижения границы нормальной ткани.Также была резецирована аномальная кость вокруг подбородочного нерва, поэтому подбородочный нерв можно было сохранить (), а удаленные образцы были отправлены на биопсию.
Оперативное вмешательство, опухоль: а) до операции; (б) во время операции; и (c) в послеоперационном периоде.
Гистологическое исследование показало новое костное образование с периостальной реактивностью. На поверхности плотной кости новые костные трабекулы располагались перпендикулярно поверхности кости, располагались параллельно и окружались остеобластами ().Межтрабекулярное пространство кости было заполнено волокнистой соединительной тканью с разбросанными лимфоцитами и инфильтратами плазматических клеток. На основании патологических данных окончательный диагноз поражения нижней челюсти — хронический остеомиелит с пролиферативным периоститом.
Гистологическое исследование. (а) Костные трабекулы реактивной кости, расположенные перпендикулярно поверхности кости (окраска гематоксилином и эозином, × 40). (б) Плотная фиброзная строма с хроническим воспалением в межтрабекулярном пространстве (окрашивание гематоксилином и эозином, × 100).
Через семь дней после операции пациент не испытывал особого дискомфорта. Швы сняли через семь дней после операции, а через десять дней пациентку выписали. Через месяц после операции тело левой нижней челюсти приобрело нормальный контур, опухоль и инфекция исчезли. На КЛКТ-томографии, выполненной через шесть месяцев наблюдения, новое костное образование и склеротические изменения в теле левой нижней челюсти исчезли; Кроме того, у пациента восстановилась нормальная симметрия лица ().
При контрольном обследовании через шесть месяцев. Рентгенологическое изображение, показывающее симметричный контур лица. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Обсуждение
Большинство случаев остеомиелита Гарре вызвано пародонтитом и перикоронитом моляров нижней челюсти, 7 и часто поражает одностороннюю нижнюю челюсть; случаи вовлечения всей нижней челюсти очень редки.Eversole et al обобщили ключевые характеристики для дифференциальной диагностики остеомиелита Гарра: 8
асимметрия лица, вызванная локальным отеком кости
гистопатологические данные, подтверждающие доброкачественное фиброзное поражение надкостницы
- 0003 вторичная по отношению к инфекции, травме или другим стимулам
способность полностью или частично изменять форму кости после удаления лишней кости.
Для этого типа поражения необходимо выполнить визуализацию и биопсию кости, чтобы исключить другие типы заболеваний, такие как детская кортикальная гиперплазия, саркома Юинга, остеогенная саркома, херувизм и гистиоцитоз. Хотя об этом заболевании часто сообщалось в литературе, причины этого заболевания и причины его рецидива плохо изучены. Частота появления положительной бактериальной культуры низкая, течение болезни длительное, а эффект медикаментозного лечения ограничен.Поэтому окончательное лечение неясно. Для лечения этого заболевания широко используются хирургическое удаление больных зубов, эндодонтическое лечение и системные антибиотики. 9 — 10 При ограниченных поражениях обычно достигается хороший терапевтический эффект и благоприятный прогноз.
В случае вторичного хронического остеомиелита с пролиферативным периоститом лечение включает хирургическую обработку раны в сочетании с курсом системных антибиотиков. 11 В данном случае пациенту была проведена хирургическая обработка раны и соусирование в сочетании с антибактериальной терапией. Через месяц после операции тело левой нижней челюсти приобрело нормальный контур, опухоль и инфекция исчезли. На КЛКТ-томографии, выполненной через шесть месяцев наблюдения, новое костное образование и склеротические поражения в теле левой нижней челюсти исчезли; кроме того, у пациента восстановилась нормальная симметрия лица.
Выводы
Эта статья имеет следующие характеристики: у пациента было поражение неизвестной этиологии, не связанное с кариесом, хроническим пародонтальным абсцессом или травмой в анамнезе; Эти данные свидетельствовали о наличии атипичной или незаметной легкой инфекции, что с самого начала затрудняло диагностику.Из-за широкого диапазона поражений простая клиническая оценка подвержена ошибкам. Дополнительные исследования, включая КЛКТ и гистопатологию, подтвердили диагноз и предотвратили ошибочный диагноз. Лечение, включающее полное удаление очага поражения, включая окружающую гиперпластическую кость и грануляционную ткань, в сочетании с применением адекватных антибиотиков позволило достичь лучшего терапевтического эффекта.
В заключение, этот случай демонстрирует, что этиология хронического остеомиелита с пролиферативным периоститом неизвестна.У этого пациента обширное новообразование кости с периостальной реакцией было замечено от подбородка до угла нижней челюсти. Наблюдались склеротические и остеолитические костные изменения внутри нового костного образования. На основании клинического обследования и рентгенологических данных поставлен предварительный диагноз: хронический остеомиелит с пролиферативным периоститом. Хирургическая обработка раны в сочетании с применением системных антибиотиков оказалась эффективной при лечении хронического остеомиелита с пролиферативным периоститом.
Благодарности
Пациент и ее родители согласились опубликовать ее клинические фотографии в этой статье.
Ссылки
1. Суэй Y, Тагучи А., Танимото К. Диагностика и классификация остеомиелита нижней челюсти. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2005; (2): 207–214. [PubMed] [Google Scholar] 2. Невилл Б.В., Дамм Д.Д., Аллен СМ. Патология полости рта и челюстно-лицевой области . 2-е изд Филадельфия: Сондерс; 2002. [Google Scholar] 3.Нортье CJ, Wood RE, Grotepass F. Оссифицирующий периостит в сравнении с остеомиелитом Гарре. Часть II: рентгенологический анализ 93 случаев челюстей. Oral Surg Oral Med Oral Pathol 1988; (2): 249–260. [PubMed] [Google Scholar] 4. Спиннато Г., Агнихотри Н., Зиккарди В.Б. Остеомиелит Гарре у пациента с синдромом хромосомы 22q11.2: история болезни. J Челюстно-лицевая хирургия полости рта 2011; (6): e75 – e77. [PubMed] [Google Scholar] 5. Беттс Н.Дж., Абаза Н.А., Каземи А. Расширяющееся костное поражение задней челюсти у девочки 12 лет. J Челюстно-лицевая хирургия полости рта 1996; (2): 203–209. [PubMed] [Google Scholar] 6. Занд В., Лотфи М., Восугхоссейни С. Пролиферативный периостит: история болезни. J Эндод 2008; : 481–483. [PubMed] [Google Scholar] 7. Накано Х., Мики Т., Аота К. и др. . Остеомиелит Гарре нижней челюсти, вызванный инфицированным зубом мудрости. Int J Oral Sci 2014; (4): 496–500. [Google Scholar] 8. Eversole LR, Leider AS, Corwin J et al. . Пролиферативный периостит Гарре: его дифференциация от других неопериостозов. J Oral Surg 1979; (10): 725–731. [PubMed] [Google Scholar] 9. Van den Bossche LH, Demeulemeester JD, Bossuyt MH. Инфекция пародонта, приводящая к оссифицирующему периоститу (остеомиелиту Гарре) нижней челюсти. Отчет о случае. J Периодонтол 1993; (1): 60–62. [PubMed] [Google Scholar] 11. Ван Меркестейн JP, Groot RH, van de. Аккер HP и др. . Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Максиллофак хирург 1997; : 450–454.[PubMed] [Google Scholar]отчет о случае и обзор литературы
Ann R Coll Surg Engl. 2019 Май; 101 (5): 328–332.
, 1, 2 , 1, 3 , 1, 2 , 1, 2 , 1, 2 , 1, 2 , 1, 2 и 1, 2D Лю
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
J Zhang
1 Провинциальная ключевая лаборатория регенерации тканей полости рта Шаньдун, Школа стоматологии, Шаньдунский университет, Цзинань, Шаньдун Провинция, Китай
3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
T Li
1 Провинция Шаньдун K Лаборатория регенерации тканей полости рта, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
C Li
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
X Лю
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии Университета Шаньдун , Цзинань, провинция Шаньдун, Китай
J Zheng
1 Shandong Провинциальная ключевая лаборатория регенерации тканей полости рта, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
Z Su
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун , Китай
X Wang
1 Ключевая лаборатория регенерации тканей полости рта провинции Шаньдун, Школа стоматологии, Университет Шаньдун, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдун Университет, Цзинань, провинция Шаньдун, Китай
1 Shandong Provinci Ключевая лаборатория регенерации тканей полости рта, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
2 Отделение челюстно-лицевой хирургии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
3 Отделение ортодонтии, Школа стоматологии, Шаньдунский университет, Цзинань, провинция Шаньдун, Китай
Автор, ответственный за переписку.Авторские права © 2019, Все права защищены Королевским колледжем хирургов Англии Эта статья цитируется в других статьях в PMC.Abstract
Хронический остеомиелит с пролиферативным периоститом — редкая форма остеомиелита, которая характеризуется образованием новой кости с периостальной реакцией. Он также традиционно известен как остеомиелит Гарре. Общие источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями.Хронический остеомиелит с пролиферативным периоститом в основном проявляется у более молодых пациентов. Здесь мы представляем случай 12-летнего пациента с хроническим остеомиелитом с пролиферативным периоститом без определенного источника инфекции, такого как перикоронит, кариес и пародонтит. Лечебные мероприятия включали хирургическую обработку раны и прием антибиотиков. Через шесть месяцев наблюдения наблюдались ремиссия заболевания и нормальная симметричная морфология лица.
Ключевые слова: Остеомиелит, периостит, нижнечелюстной, Гарре
Введение
Хронический остеомиелит с пролиферативным периоститом также традиционно известен как остеомиелит Гарре.Остеомиелит челюсти Гарре относится к определенному типу патологических изменений и клинических проявлений хронического маргинального остеомиелита, который также известен как пролиферативный остеомиелит или склерозирующий остеомиелит с низкой токсичностью. Этот тип остеомиелита чаще встречается у молодых пациентов, и поражения чаще возникают на нижней челюсти. Остеомиелит Гарре вызывается инфекцией с низкой вирулентностью и характеризуется хроническим негнойным остеомиелитом с пролиферативным остеомиелитом. 1 Хронический остеомиелит с пролиферативным периоститом — редкое заболевание, связанное с образованием новой кости с периостальной реакцией.
Источники инфекции челюсти включают кариес зубов, связанный с периапикальным периодонтитом, пародонтитом, переломами и неодонтогенными инфекциями. 2 Остеомиелит Гарре возникает в основном у молодых пациентов вследствие одонтогенных инфекций и часто поражает одностороннее тело нижней челюсти. 3 — 5 Чаще всего поражаются премолярные и молярные области нижней челюсти. 6
Результаты визуализации при остеомиелите челюстей Гарре — гиперплазия и деструкция кости, и некоторые из этих результатов аналогичны рентгенологическим проявлениям злокачественных опухолей. Остеомиелит Гарре проявляется утолщением надкостницы и образованием новой поднадкостничной кости, рентгеноконтрастное расслоение наблюдается параллельно поверхности кортикального слоя кости.Количество расслоений варьируется от 1 до 12, и между новообразованной костью и исходной кортикальной костью наблюдается рентгенопрозрачное разделение. Большинство поражений локализуются вокруг щечной коры зубов, от которых возникает периостит. Гистологическое исследование, показывающее новое костное образование под надкостничным слоем, характерно для этого заболевания. На поверхности плотной кости новые костные трабекулы перпендикулярны поверхности кости, расположены параллельно и окружены остеобластами.
Мы представляем случай обширного хронического остеомиелита с пролиферативным периоститом, напоминающим остеогенную саркому.
История болезни
В отделение челюстно-лицевой хирургии Стоматологической больницы Шаньдунского университета (Цзинань, Китай) поступила 12-летняя девочка с четырехмесячным отеком тела левой нижней челюсти. Внеоральный осмотр выявил асимметрию лица (). Субъективных симптомов не было. Пациентка не имела травм левой области лица и не лечилась антибиотиками.Образовались два кожных свища с покраснением окружающей кожи и повышенной температурой кожи. Были собраны микробные культуры, но бактериальный посев и тест на чувствительность к лекарственным препаратам не обнаружили роста бактерий.
Клинические фотографии. (а) Отек левой нижней челюсти от подбородка до угла нижней челюсти. (б) Вид сбоку.
При внутриротовом осмотре у пациента был полный, хорошо сохранившийся зубной ряд с прорезавшимися вторыми молярами. Было обнаружено набухание и расширение вестибулярной борозды и деформация центрального бугорка второго нижнего премоляра, и проверка жизнеспособности пульпы всех нижних зубов была нормальной.Кариес зубов или поражений пародонта не обнаружено, дренажные пазухи полости рта не обнаружены.
Панорамная рентгенограмма показала непрорезавшийся третий моляр на левой нижней челюсти и рентгенопрозрачный вид тела нижней челюсти. Склеротический вид наблюдался над левой нижней челюстью. Эта особенность подробно наблюдалась с помощью компьютерной томографии с коническим лучом (КЛКТ; и). Ослабление костного мозга в теле левой нижней челюсти увеличилось. Остеолитические и склеротические костные поражения в теле левой нижней челюсти.Наблюдалась периостальная реакция с образованием новой кости в медиальной и латеральной частях тела нижней челюсти. Остеолитические изменения наблюдались и внутри нового костного образования.
Поражение конусно-лучевой компьютерной томографии трехмерной реконструкции изображения. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Изображения компьютерной томографии с коническим лучом.Остеолитические и склеротические поражения. (а) Панорамное изображение. (б) Изображение поперечного сечения. (c) Изображение коронального среза. (d) Изображение в сагиттальной плоскости.
Во время операции под общим наркозом был сделан разрез в нижней части нижней челюсти, и повреждение было обнаружено глубоко внутри тела нижней челюсти; от подбородка до угла нижней челюсти наблюдалась диффузная припухлость и выпуклость как со щечной, так и с язычной стороны, но края поражения были чистыми, а ветвь и мыщелок нижней челюсти не прорастали ().В задней части поражения наблюдались выросты, похожие на насекомых. Было видно большое количество грануляционной ткани и гнойные выделения, а часть надкостницы содержала реактивную гиперплазию (). На основании предоперационного планирования хирургического вмешательства было выявлено новое костное образование, покрывающее кортикальную кость тела нижней челюсти, и опухоль была удалена с использованием остеотома и хирургического аппарата с электроприводом; декортикацию проводили до достижения границы нормальной ткани.Также была резецирована аномальная кость вокруг подбородочного нерва, поэтому подбородочный нерв можно было сохранить (), а удаленные образцы были отправлены на биопсию.
Оперативное вмешательство, опухоль: а) до операции; (б) во время операции; и (c) в послеоперационном периоде.
Гистологическое исследование показало новое костное образование с периостальной реактивностью. На поверхности плотной кости новые костные трабекулы располагались перпендикулярно поверхности кости, располагались параллельно и окружались остеобластами ().Межтрабекулярное пространство кости было заполнено волокнистой соединительной тканью с разбросанными лимфоцитами и инфильтратами плазматических клеток. На основании патологических данных окончательный диагноз поражения нижней челюсти — хронический остеомиелит с пролиферативным периоститом.
Гистологическое исследование. (а) Костные трабекулы реактивной кости, расположенные перпендикулярно поверхности кости (окраска гематоксилином и эозином, × 40). (б) Плотная фиброзная строма с хроническим воспалением в межтрабекулярном пространстве (окрашивание гематоксилином и эозином, × 100).
Через семь дней после операции пациент не испытывал особого дискомфорта. Швы сняли через семь дней после операции, а через десять дней пациентку выписали. Через месяц после операции тело левой нижней челюсти приобрело нормальный контур, опухоль и инфекция исчезли. На КЛКТ-томографии, выполненной через шесть месяцев наблюдения, новое костное образование и склеротические изменения в теле левой нижней челюсти исчезли; Кроме того, у пациента восстановилась нормальная симметрия лица ().
При контрольном обследовании через шесть месяцев. Рентгенологическое изображение, показывающее симметричный контур лица. Изображение фронтального вида: (а) Изображение мягких тканей. (б) Изображение кости. (c) Изображение кости + мягких тканей. Изображение сбоку: (d) Изображение мягких тканей. (e) Изображение кости. (f) Изображение кости + мягких тканей.
Обсуждение
Большинство случаев остеомиелита Гарре вызвано пародонтитом и перикоронитом моляров нижней челюсти, 7 и часто поражает одностороннюю нижнюю челюсть; случаи вовлечения всей нижней челюсти очень редки.Eversole et al обобщили ключевые характеристики для дифференциальной диагностики остеомиелита Гарра: 8
асимметрия лица, вызванная локальным отеком кости
гистопатологические данные, подтверждающие доброкачественное фиброзное поражение надкостницы
- 0003 вторичная по отношению к инфекции, травме или другим стимулам
способность полностью или частично изменять форму кости после удаления лишней кости.
Для этого типа поражения необходимо выполнить визуализацию и биопсию кости, чтобы исключить другие типы заболеваний, такие как детская кортикальная гиперплазия, саркома Юинга, остеогенная саркома, херувизм и гистиоцитоз. Хотя об этом заболевании часто сообщалось в литературе, причины этого заболевания и причины его рецидива плохо изучены. Частота появления положительной бактериальной культуры низкая, течение болезни длительное, а эффект медикаментозного лечения ограничен.Поэтому окончательное лечение неясно. Для лечения этого заболевания широко используются хирургическое удаление больных зубов, эндодонтическое лечение и системные антибиотики. 9 — 10 При ограниченных поражениях обычно достигается хороший терапевтический эффект и благоприятный прогноз.
В случае вторичного хронического остеомиелита с пролиферативным периоститом лечение включает хирургическую обработку раны в сочетании с курсом системных антибиотиков. 11 В данном случае пациенту была проведена хирургическая обработка раны и соусирование в сочетании с антибактериальной терапией. Через месяц после операции тело левой нижней челюсти приобрело нормальный контур, опухоль и инфекция исчезли. На КЛКТ-томографии, выполненной через шесть месяцев наблюдения, новое костное образование и склеротические поражения в теле левой нижней челюсти исчезли; кроме того, у пациента восстановилась нормальная симметрия лица.
Выводы
Эта статья имеет следующие характеристики: у пациента было поражение неизвестной этиологии, не связанное с кариесом, хроническим пародонтальным абсцессом или травмой в анамнезе; Эти данные свидетельствовали о наличии атипичной или незаметной легкой инфекции, что с самого начала затрудняло диагностику.Из-за широкого диапазона поражений простая клиническая оценка подвержена ошибкам. Дополнительные исследования, включая КЛКТ и гистопатологию, подтвердили диагноз и предотвратили ошибочный диагноз. Лечение, включающее полное удаление очага поражения, включая окружающую гиперпластическую кость и грануляционную ткань, в сочетании с применением адекватных антибиотиков позволило достичь лучшего терапевтического эффекта.
В заключение, этот случай демонстрирует, что этиология хронического остеомиелита с пролиферативным периоститом неизвестна.У этого пациента обширное новообразование кости с периостальной реакцией было замечено от подбородка до угла нижней челюсти. Наблюдались склеротические и остеолитические костные изменения внутри нового костного образования. На основании клинического обследования и рентгенологических данных поставлен предварительный диагноз: хронический остеомиелит с пролиферативным периоститом. Хирургическая обработка раны в сочетании с применением системных антибиотиков оказалась эффективной при лечении хронического остеомиелита с пролиферативным периоститом.
Благодарности
Пациент и ее родители согласились опубликовать ее клинические фотографии в этой статье.
Ссылки
1. Суэй Y, Тагучи А., Танимото К. Диагностика и классификация остеомиелита нижней челюсти. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2005; (2): 207–214. [PubMed] [Google Scholar] 2. Невилл Б.В., Дамм Д.Д., Аллен СМ. Патология полости рта и челюстно-лицевой области . 2-е изд Филадельфия: Сондерс; 2002. [Google Scholar] 3.Нортье CJ, Wood RE, Grotepass F. Оссифицирующий периостит в сравнении с остеомиелитом Гарре. Часть II: рентгенологический анализ 93 случаев челюстей. Oral Surg Oral Med Oral Pathol 1988; (2): 249–260. [PubMed] [Google Scholar] 4. Спиннато Г., Агнихотри Н., Зиккарди В.Б. Остеомиелит Гарре у пациента с синдромом хромосомы 22q11.2: история болезни. J Челюстно-лицевая хирургия полости рта 2011; (6): e75 – e77. [PubMed] [Google Scholar] 5. Беттс Н.Дж., Абаза Н.А., Каземи А. Расширяющееся костное поражение задней челюсти у девочки 12 лет. J Челюстно-лицевая хирургия полости рта 1996; (2): 203–209. [PubMed] [Google Scholar] 6. Занд В., Лотфи М., Восугхоссейни С. Пролиферативный периостит: история болезни. J Эндод 2008; : 481–483. [PubMed] [Google Scholar] 7. Накано Х., Мики Т., Аота К. и др. . Остеомиелит Гарре нижней челюсти, вызванный инфицированным зубом мудрости. Int J Oral Sci 2014; (4): 496–500. [Google Scholar] 8. Eversole LR, Leider AS, Corwin J et al. . Пролиферативный периостит Гарре: его дифференциация от других неопериостозов. J Oral Surg 1979; (10): 725–731. [PubMed] [Google Scholar] 9. Van den Bossche LH, Demeulemeester JD, Bossuyt MH. Инфекция пародонта, приводящая к оссифицирующему периоститу (остеомиелиту Гарре) нижней челюсти. Отчет о случае. J Периодонтол 1993; (1): 60–62. [PubMed] [Google Scholar] 11. Ван Меркестейн JP, Groot RH, van de. Аккер HP и др. . Лечение хронического гнойного остеомиелита нижней челюсти. Int J Oral Максиллофак хирург 1997; : 450–454.[PubMed] [Google Scholar] Отчето двух случаях, разрешенных с помощью эндодонтического лечения
Оссифицирующий периостит — хроническое заболевание, характеризующееся оссифицирующим периоститом, которое возникает у детей и молодых людей, обычно как реакция на легкую инфекцию или раздражение. Он также характеризуется наличием пластинок новообразованной надкостницы за пределами коркового слоя, что придает рентгенологический характерный вид «луковой кожуры». Цель . Целью данной статьи было представить клинические и рентгенологические данные, а также результаты послеоперационного наблюдения за двумя пациентами с диагнозом оссифицирующий периостит стоматологического происхождения, а также обсудить дифференциальный диагноз и методы лечения. Отчеты о случаях . В первом случае 16-летний подросток был направлен по поводу стойкого отека нижней челюсти. При интраоральном обследовании были обнаружены два синусовых тракта по отношению к кариозно-некротизированному первому моляру левой нижней челюсти. Периапикальная рентгенограмма показала периапикальное поражение двух корневых каналов левого первого моляра нижней челюсти. Окклюзионные рентгенограммы выявили аспект формирования костной ткани «луковой кожуры». Во втором случае в наше отделение поступила 10-летняя девочка со слегка болезненной опухолью нижней челюсти.На периапикальной рентгенограмме было обнаружено периапикальное поражение мезиального и дистального корней кариозно-некротизированного первого моляра правой нижней челюсти. Компьютерная томография с коническим лучом (КЛКТ) показала образование поднадкостничной кости с аспектом «луковой кожицы». Диагноз оссифицирующего периостита в двух случаях был подтвержден, и поражение было устранено простым эндодонтическим лечением. Заключение . Особое внимание следует уделять клиническому и рентгенологическому обследованию у детей с отеком нижней челюсти.Поскольку остеосаркома может быть неправильно диагностирована, дополнительные обследования, такие как компьютерная томография, могут быть полезны для дифференциальной диагностики и поиска признаков злокачественности.
1. Введение
Оссифицирующий периостит — это особый тип хронического склеротического остеомиелита, поражающий в первую очередь детей и подростков. Он характеризуется ригидным отеком костей на периферии челюсти после хронической одонтогенной инфекции легкой степени [1–4].
Он также известен как остеомиелит Гарре и хронический остеомиелит с пролиферативным периоститом [5].
Это патологическое образование было впервые описано Карлом Гарре в 1893 году как вызывающее раздражение очаговое утолщение надкостницы и кортикальной кости большеберцовой кости [6].
Оссифицирующий периостит обычно поражает детей и молодых людей. Это обычно связано с инфекцией низкой вирулентности, такой как одонтогенная инфекция, вызванная кариесом зубов, легким периодонтитом, прорезыванием зубов или осложнением из-за удаления зубов [4, 7]. Это поражает нижнюю челюсть гораздо чаще, чем верхнюю челюсть.
В ранний период на коре появляется тонкий выпуклый корковидный слой. Это считается патогномоничным признаком [4, 8, 9].
В данной работе представлены клинические и рентгенологические данные двух случаев с диагнозом оссифицирующий периостит стоматологической инфекции. Обсуждаются также методы дифференциальной диагностики и лечения.
2. Отчеты о случаях
2.1. Дело № 1
16-летний подросток поступил в наше отделение с опухолью нижней челюсти, сохраняющейся в течение двух месяцев.Пациент проходил курс антибиотикотерапии в течение 7 дней (Аугментин®). История болезни пациента не влияла.
Внеротовой осмотр показал асимметрию лица из-за плотной безболезненной массы над латеральной стороной левой нижней челюсти. На вышележащей коже не было никаких примечаний, колебаний или выделений не было (рис. 1).
Лимфаденопатии не было, температура у пациента отсутствовала.
Интраоральное обследование показало два синусовых тракта по отношению к кариозному левому первому моляру нижней челюсти, которые были болезненными при аксиальной и поперечной перкуссии, без подвижности (рисунки 2 (а) и 2 (б)).
Зуб некротизирован с кариозным поражением по классификации sista 2.4. Периапикальная рентгенограмма показала периапикальное поражение двух корневых каналов левого первого моляра нижней челюсти (рис. 3 (а)).
Синусовый тракт прослеживался с помощью гуттаперчевой точки, ведущей к левому первому моляру нижней челюсти, как показано на периапикальной рентгенограмме (рис. 3 (а)).
Окклюзионные рентгенограммы выявили аспект формирования кости «луковой кожуры» (рис. 3 (b)).
КЛКТ было невозможно из-за ограниченных финансовых возможностей пациента.
Диагноз оссифицирующего периостита подтвержден клиническими и рентгенологическими признаками, а также причинно-следственной связью с эндодонтической инфекцией.
Полное эндодонтическое лечение было выполнено за один сеанс без дополнительной антибиотикотерапии.
Синусовый тракт исчез всего за одну неделю (рис. 4).
Регулярное наблюдение в течение 8 месяцев показало клиническое заживление через 4 месяца с исчезновением отека нижней челюсти (рис. 5 (a)), регресс периапикального поражения через 8 месяцев (рис. 5 (b)) и исчезновение периостального очага. реакция через 4 месяца (рисунок 5 (c)).
2.2. Дело № 2
Девочка 10 лет обратилась по поводу болезненного отека правой боковой и задней нижней челюсти. По словам родителей пациента, опухоль прогрессировала в течение пяти месяцев.
Внеротовой осмотр показал асимметрию лица из-за твердой безболезненной припухлости в правой нижней челюсти.
Интраоральное обследование показало припухлость и покраснение в нижней части преддверия по отношению к правому первому моляру нижней челюсти.
На зубе была временная коронковая пломба.Болезненно при аксиальной и поперечной перкуссии.
Периапикальная рентгенограмма показала открытую камеру пульпы с временным коронарным заполнением и хорошо ограниченное рентгенопрозрачное периапикальное изображение, одноглазое по отношению как к мезиальному, так и к дистальному корню правого первого моляра нижней челюсти (рис. 6).
Осевой разрез при КЛКТ показал наличие около 3 пластинок новообразованной надкостницы в латеральной и медиальной части коры головного мозга, что дает характеристику «луковой кожицы» с разрывом коры по отношению к дистальному корню (рисунки) 7 (а) –7 (в)).
Это также было подтверждено трехмерной реконструкцией (рис. 8). Этот патогномоничный признак подтвердил диагноз оссифицирующего периостита, ассоциированного с одонтогенной инфекцией первого моляра правой нижней челюсти.
При первом посещении в центре полости доступа был обнаружен камень пульпы, что свидетельствует в пользу хронического и медленного раздражающего явления: тихого некроза. Фактически, пациент не сообщил о боли в анамнезе (рис. 9 (а)). Его удалили с помощью ультразвуковых наконечников (рис. 9 (б)).
Было проведено формирование корневого канала с обильным орошением гипохлоритом натрия и проведено эндодонтическое лечение с использованием гидроксида кальция на две недели.
На втором и последнем приеме было выполнено пломбирование корневых каналов гуттаперчей и эвгенолом оксида цинка в качестве эндодонтического герметика методом боковой конденсации.
После лечения проводился клинический и рентгенологический мониторинг через 2, 4, 8 и 12 месяцев.
Через 4 месяца наблюдения периапикальная рентгенограмма показала признаки заживления кости в периапикальной области (рис. 10 (а)).
Окклюзионная рентгенограмма показала частичное исчезновение внешних и внутренних костных образований (Рисунок 10 (b)).
Через 8 месяцев наблюдения периапикальная рентгенограмма показала уменьшение размера первичного периапикального поражения более чем на половину (рис. 11 (а)). Окклюзионная рентгенограмма показала полное заживление периостальной реакции (рис. 11 (б)).
Полное заживление кости было замечено на периапикальных рентгенограммах с полным исчезновением периапикальной радиопрозрачности через 12 месяцев наблюдения (Рисунок 11 (c)).
Через 20 месяцев на периапикальной рентгенограмме все еще наблюдалось полное заживление кости, зуб был бессимптомным и функциональным (рис. 12).
3. Обсуждение
Оссифицирующий периостит относится к диагнозу периостита с образованием поднадкостничной кости. Он также известен как пролиферативный периостит, характеризующийся реактивным расширением кости в результате твердого костного набухания на периферии челюсти после хронической инфекции низкой степени тяжести [1, 10].
Это обычно происходит у детей и молодых людей, когда остеобластическая активность надкостницы находится на пике [10]. Чаще поражается нижняя челюсть, чем верхнечелюстная [4].
3.1. Эфиопатогенез и диагноз
В наших случаях возбудителем был некроз пульпы первого нижнего моляра, связанный с хронической периапикальной инфекцией у двух молодых пациентов.
Можно предположить, что были предприняты следующие шаги. Кариозное поражение первого моляра нижней челюсти инфицировало пульпу, а затем распространилось на периапикальную область.Он прошел через губчатую кость, а затем через кортикальную кость на латеральной стороне нижней челюсти. Позже воспалительный процесс распространился и давил на надкостницу, раздражаясь ядовитыми раздражителями. Стимулировали периостальные остеобласты для образования начальной кости. При эпизодических стимулах образование кости продолжалось в виде последовательных слоев новой кости [1, 11].
Размер припухлости может варьироваться от 1 до 2 см, чтобы охватить всю длину челюсти на пораженной стороне.Толщина новообразованной кости может достигать 2-3 см [7].
Постепенно кора головного мозга утолщается в результате последовательных новых отложений кости. Эта пластинчатая структура на рентгенограммах обозначается как «луковая кожица» [4, 8, 9].
Количество расслоений варьируется от 1 до 12. Рентгенопрозрачное разделение присутствует между новой костью и исходной корой. Внутри новой кости также могут быть обнаружены участки небольших секвестров или остеолитических просветов [3, 12].
История болезни пациента обычно выявляет эпизодические боли с периодами покоя и прогрессирующим отеком.Это могут быть единственные симптомы, но субъективные признаки могут быть разными.
Степень и продолжительность симптомов зависят от различных факторов, таких как вирулентность возбудителей болезней, наличие основных заболеваний и иммунный статус хозяина [13].
Эта прогрессивная эволюция показывает доброкачественный характер этой патологии, в отличие от злокачественной, часто характеризующейся быстрой эволюцией симптомов [14].
В наших случаях у двух пациентов в анамнезе отмечалась периодическая зубная боль.Первый пациент был направлен по поводу стойкого отека нижней челюсти, развивающегося в течение двух месяцев. У второго была локализованная опухоль, которая, по словам его родителей, развивалась в течение пяти месяцев.
Клинически это обычно проявляется асимметрией лица, вызванной локализованным односторонним твердым отеком нижней челюсти, который можно увидеть и ощутить как при внеротовом, так и при внутриротовом осмотре.
Вышележащая кожа выглядит нормальной. Наблюдаются тризм и лимфаденопатия [15].
Следует обратить внимание на объективные симптомы, не связанные с признаками злокачественного новообразования, такие как подвижность зубов, гипестезия, смещение зубов и тяжелый тризм [14].
При клиническом обследовании у наших пациентов была обнаружена небольшая и хорошо ограниченная опухоль нижней челюсти в заднем отделе без тризма и лимфаденопатии. При внутриротовом осмотре обнаружена плотная припухлость в нижней части преддверия первого моляра нижней челюсти. Слизистая оболочка эритематозная.
В первом случае присутствовали два синусовых тракта. Первый моляр левой нижней челюсти представлял собой кариозное поражение на уровне 2,4 и болезненно ощущался при осевой и поперечной перкуссии. Во втором случае первый моляр правой нижней челюсти подвергся неполному эндодонтическому лечению с временной окклюзионной коронковой пломбой.
Возраст пациента, а также клинический аспект позволили диагностировать оссифицирующий периостит. Саркома Юинга и остеосаркома одного возраста также были возможными диагнозами.Итак, для подтверждения правильного диагноза потребовались рентгенологические исследования.
Периапикальная рентгенограмма может подтвердить стоматологическую инфекцию низкой степени злокачественности с наличием апикальной радиопрозрачности, потери костной массы, краевой кисты или места удаления.
Окклюзионная рентгенограмма позволяет исследовать горизонтальный размер челюстей. Таким образом, при правильном выполнении он показывает утолщенную кость с латеральной и / или внутренней периостальной реакцией [15].
На самом деле рентгенограммы окклюзии необходимы, и они могут помочь в установлении диагноза.В случае оссифицирующего периостита на этой рентгенограмме отчетливо видна периостальная реакция, характеризующаяся наличием ряда ламелей, раздувающих кортикальный слой наружной челюсти. Это патогномоничный радиологический признак, известный как аспект «луковой кожуры».
Тем не менее, 3D-рентгенологические исследования настоятельно необходимы для изучения локального распространения заболевания, его взаимосвязи с анатомическими структурами и его точных характеристик, таких как плотность, пределы и размер.
Компьютерная томография верхней челюсти позволяет различать два типа периостита: аспект «луковой кожуры» как признак доброкачественности и аспект «солнечного луча» как признак злокачественности [16].
КЛКТ, будучи менее дорогостоящим при более низкой дозе облучения, также полезна для демонстрации аспекта периостальной реакции на аксиальном и корональном срезах «луковой кожицы» [16].
В первом случае предоперационная рентгенограмма показала глубокое кариозное поражение, проникающее в камеру пульпы относительно первого моляра нижней челюсти слева с хорошо ограниченным рентгенопрозрачным периапикальным изображением, монокулярным по отношению как к мезиальному, так и к дистальному корню зуба.
Из-за ограниченного финансового положения пациента, для подтверждения нашего диагноза была проведена только окклюзионная рентгенограмма, которая показала аспект периостальной реакции «луковой кожицы».
Во втором случае предоперационная рентгенограмма показала полость открытого доступа с временным коронковым заполнением с периапикальным поражением.
Поскольку пациент уже выполнил КЛКТ, окклюзионные рентгенограммы были полезны только для последующего наблюдения и мониторинга. Их использовали, чтобы увидеть внешний корковый аспект, регресс костного образования, признак заживления и благоприятную эволюцию.
При компьютерной томографии на аксиальном и корональном срезах было обнаружено локализованное костное образование с аспектом «луковой кожицы», признаком доброкачественности и патогномоничным признаком оссифицирующего периостита.
3.2. Дифференциальный диагноз
Оссифицирующий периостит следует отличать от доброкачественных и злокачественных патологий, вызывающих образование костной ткани. Большинство из них обычно развивается в одном возрасте [4, 8, 17].
Саркома Юинга и остеосаркома возникают в одном возрасте и проявляются твердым отеком, похожим на оссифицирующий периостит. Тем не менее, их можно отличить от оссифицирующего периостита по клиническим осложнениям (подвижность зубов, невралгия лица и парестезия губ) и рентгенологическому аспекту «солнечного луча», вызывающему очень быстрое увеличение кости и большее количество остеолитических реакций в кости [2, 18]. .
Фиброзная дисплазия должна была быть включена в дифференциальный диагноз. Он классифицируется как поражение костей [19].
Симптомы фиброзной дисплазии и оссифицирующего периостита могут быть клинически неразличимы [8, 20].
Его можно увидеть в раннем возрасте, и разрастание кости похоже на периостит как по форме, так и по объему. Однако фиброзная дисплазия отличается рентгенологическим аспектом «матового стекла», а также истончением коры головного мозга [2, 4, 8].
Болезнь Каффи — это генетическое заболевание костей, которое может иметь тот же вид «луковой кожуры», что и оссифицирующий периостит. Однако он отличается от оссифицирующего периостита ранним возрастом начала (до двух лет). Это чаще встречается в ветви ветви и области угла нижней челюсти с двусторонним поражением и встречается во многих костях [2].
Первичный хронический остеомиелит (ПКЯ) — редкое небактериальное хроническое воспалительное заболевание неизвестной этиологии.Это может быть связано с другими состояниями, такими как аутоиммунные заболевания и синдромы, включая синдром Маджида, херувизм и «синдром SAPHO (синовит, угри, пустулез, гиперостоз и остит)» [21].
Сообщалось о ПКЯ челюсти у детей. Нижняя челюсть является наиболее пораженным участком челюстно-лицевой области. Клинически он характеризуется острой болью и асептическим отеком.
Рентгенологическое исследование показывает наличие рентгенопрозрачных участков в сочетании с прогрессирующим остеосклерозом и расслоением надкостницы без наличия зубного происхождения [22].
Первичный туберкулезный остеомиелит — редкая форма остеомиелита, вызванного туберкулезом. У детей маловероятно, что нижнечелюстная область будет иметь более высокую частоту по сравнению с верхней челюстью.
Клинически он характеризуется болью, отеком и выделениями из внутри- или экстраорального синусового тракта. Рентгенологически это выглядит как нечеткое просветление с эрозией коркового вещества. Кость постепенно замещается гранулематозной тканью.
Патологически диагноз подтверждается наличием туберкулезных гранулем [23, 24].
В наших случаях доказанной причиной была легкая одонтогенная инфекция. Клинического обследования (медленное развитие, отсутствие подвижности зубов и гипестезия) и рентгенологических аспектов, особенно аспекта «луковой кожицы», было достаточно для установления диагноза. Затем это было подтверждено благоприятным развитием после лечения.
Часто для постановки диагноза достаточно клинических и рентгенологических данных. Тем не менее, для подтверждения диагноза иногда необходимы гистологические исследования [25–27].
При выполнении они выявляют доброкачественную фиброзно-костную ткань с периферической остеобластической активностью из-за реактивного отложения новой кости. Новые отложения надкостницы параллельны друг другу по отношению к коре кости.
Центральные остеобласты и остеокласты видны. Лимфоциты и плазматические клетки находятся в костном мозге [15].
3.3. Лечение и эволюция
При планировании стратегии лечения оссифицирующего периостита всегда существовала дилемма из-за некоторых обновлений в классификации остеомиелита нижней челюсти [4].
Оссифицирующий периостит давно рассматривается как другие типы остита, которые могут возникать как в результате местного распространения, так и гематогенного распространения. По этой причине план лечения на протяжении многих лет был радикальным и основывался на удалении с помощью длительной антибиотикотерапии [28].
С развитием диагностических терминов с годами появились разные мнения относительно наиболее подходящего плана лечения оссифицирующего периостита [9].
План лечения может быть консервативным или радикальным, с сопутствующей антибактериальной терапией или без нее [9].
Роль эндодонтической терапии в лечении оссифицирующего периостита вызывает сомнения. Batcheldor et al. предположили возможную эффективность сохранения зубов и эндодонтического вмешательства [8, 29].
Сохранение зубов с помощью раннего адекватного лечения корневых каналов с антибиотиками или без них стало предметом особого внимания в последние несколько лет. Фактически, через несколько описанных случаев было доказано, что одного эндодонтического лечения достаточно и оно способно устранить эту патологию.
Более того, гипербарическая оксигенотерапия и эндодонтическое лечение оказались успешными [1, 30, 31].
В настоящих отчетах о случаях эндодонтическое лечение было методом выбора из-за юного возраста пациентов, возможности сохранить зуб и положительного отношения пациентов и их родителей к этому плану лечения.
Основными задачами лечения корневых каналов являются устранение инфекции, обеспечение заживления костного поражения и, следовательно, сохранение зуба [32–34].Действительно, оптимальный прогноз зависит от способности создать благоприятные условия для адекватного заживления.
Для повышения эффективности эндодонтического лечения, особенно при некрозе зубов, больше внимания следует уделять химио-механическому препарату.
Фактически, дезинфекция пространства корневого канала является ключом к уничтожению бактерий в корневом канале, что приводит к периапикальному заживлению. Это обеспечивается как формированием корневых каналов, так и ирригацией [35].
Из-за своей сложности в системе корневых каналов некротизированного зуба обитают тысячи микроорганизмов.Они находятся, в частности, в форме биопленки, прочно прилегающей к стенкам дентина и противостоящей ирригационным растворам [35].
Стратегии, рекомендуемые для улучшения дезинфекции после химио-механической подготовки, включают использование эндодонтического лечения между приемами врача или оптимизированное эндодонтическое лечение за один визит [36].
Многие исследования с использованием микробных культур подтвердили преимущество использования эндодонтических препаратов на основе гидроксида кальция для полной дезинфекции корневых каналов [37].
Тем не менее, многие другие исследования доказали, что протокол двух посещений, включающий прием лекарств между приемами вместе с гидроксидом кальция, приводит к улучшению микробиологического статуса системы корневых каналов по сравнению с протоколом одного посещения. Они предположили, что оставшиеся выжившие микроорганизмы погребаются в результате закупорки корневого пространства и умирают из-за отсутствия питательных веществ [37].
Тем не менее, эта тема все еще является предметом дискуссий, и некоторые исследования показали противоречивые выводы.
В первом случае эндодонтическое лечение проводилось за одно посещение. Пломбирование корневых каналов выполнено с использованием биокерамических пломбировочных материалов из-за их антибактериальных свойств. К счастью, периапикальное заживление было удовлетворительным.
Во втором случае, так как пациент не поддерживал длительные сеансы, на корневые каналы была наложена повязка на основе гидроксида кальция в течение двух недель. Это было предназначено для усиления дезинфекции.
Что касается антибиотикотерапии, согласно литературным данным, нет единого мнения относительно ее использования, а также продолжительности лечения, варьирующейся от шести, восьми недель до двенадцати месяцев [38].
В наших случаях пациенты получали антибиотикотерапию (Аугментин®) в течение семи дней. В первом случае его сделали родители ребенка, а во втором — дантист. Рецепт не был продлен.
Эффективность нестероидных противовоспалительных препаратов (НПВП) в отношении склерозирующего остеомиелита челюстной кости Гарре не ясна. Немногие отчеты были посвящены этой стратегии лечения, потому что большинство случаев разрешалось при определенных стоматологических вмешательствах [39].
Для лучшего лечения критически важно регулярное наблюдение до тех пор, пока не будет достигнуто полное заживление [1].
Фактически, когда проводится эндодонтическое лечение, необходимо проводить долгосрочное наблюдение. Биопсия показана, если поражение продолжает увеличиваться в размерах после очевидно успешного лечения [8, 29].
При поражениях ограниченного размера мы обычно получаем хороший терапевтический эффект и благоприятный прогноз в течение нескольких месяцев.
После устранения источника инфекции кость постепенно реконструируется и восстанавливается первоначальная симметрия лица.Это ремоделирование кости может быть улучшено за счет растяжения вышележащих мышц, которые к ней прикреплены [9].
В двух описанных случаях наше терапевтическое отношение было успешным. Через 12 месяцев заживление костей отмечено без каких-либо других осложнений.
Первый пациент находился под наблюдением 11 месяцев. Через 4 месяца наблюдалось заживление периостальной реакции с исчезновением отека нижней челюсти. Затем через 11 месяцев наблюдалось полное периапикальное заживление.
Второй пациент находился под наблюдением 20 месяцев.Заживление периостальной реакции наблюдалось через 4 месяца. Регресс периапикальной рентгенопрозрачности наблюдался через 12 месяцев.
Таким образом, в двух случаях не было необходимости в хирургическом вмешательстве, поскольку ответ на стандартное эндодонтическое лечение был благоприятным.
Известно, что оссифицирующий периостит излечим при адекватном лечении. Однако, если постановка правильного диагноза задерживается более чем на 6 месяцев, он может перейти в стойкую и деформирующую форму [9].
Хирургическое ремоделирование может быть выполнено, если нет спонтанного регресса, особенно когда адекватный диагноз и лечение полностью достигнуты [8].
4. Заключение
Оссифицирующий периостит — это патология, сосуществующая с некоторыми состояниями, включая хроническую инфекцию у молодых пациентов с высокой остеобластической активностью в надкостнице и равновесием между вирулентностью возбудителя и сопротивлением хозяина.
Особое внимание следует уделять клиническим и рентгенологическим исследованиям при отеке нижней челюсти, чтобы не пропустить возможное злокачественное заболевание костей.
Целью лечения оссифицирующего периостита является устранение источника инфекции.Если позволяет клиническая ситуация, эндодонтическое лечение должно быть основным методом лечения. Антибиотикотерапия не носит системного характера.
В описанных нами случаях эндодонтическое лечение было методом выбора, что привело к благоприятному развитию с полным регрессом.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Хронический негнойный остеомиелит с пролиферативным периоститом или остеомиелит Гарре
Описание
Слово «остеомиелит» происходит от древнегреческих слов остеон (кость) и muelinos (костный мозг) и означает инфекцию костного мозга.Его можно классифицировать как острое, подострое или хроническое, в зависимости от клинической картины1. Снижение распространенности может быть связано с увеличением доступности антибиотиков и все более высокими стандартами здоровья полости рта и зубов.
Остеомиелит Гарре — отличительный тип хронического остеомиелита, связанный с сильным утолщением надкостницы костей и периферическим реактивным образованием костной ткани в результате легкого раздражения или инфекции. Состояние наблюдается исключительно у детей или молодых людей.Нижняя челюсть поражена сильнее, чем верхняя челюсть.2
Мы сообщаем о 5-летнем ребенке, который обратился в наше амбулаторное отделение с болезненным правым нижнечелюстным зубом и медленно прогрессирующим внеротовым отеком, затрагивающим нижний край нижней челюсти. При интраоральном осмотре был обнаружен сильно кариозный второй моляр правой молочной челюсти, болезненный при перкуссии, в то время как соответствующая нижняя граница нижней челюсти при пальпации обнаружила диффузную, не болезненную, твердую костную опухоль. Также была очевидна локализованная ипсилатеральная подчелюстная лимфаденопатия.На основании этих данных был поставлен предварительный диагноз хронического альвеолярного абсцесса. Однако ортопантомограф, проведенный для диагностики причины и степени твердого отека кости, выявил типичную периостальную реакцию нижней коры нижней челюсти по отношению к инфицированному второму моляру молочной челюсти (рис. 1). Других рентгеноконтрастных или рентгеноконтрастных очагов в окружающей кости не обнаружено. История медленно прогрессирующего отека у очень маленького ребенка, наряду с клиническими данными о твердом костном диффузном отеке с кариозным зубом и типичной рентгенологической картиной, привели к окончательному диагнозу остеомиелита с пролиферативным периоститом или, другими словами, остеомиелита Гарра. ‘.Лечение состояло из удаления молочного коренного зуба, вызывающего нарушение, и введения антибиотика. Ожидается регресс периостальной реакции в течение определенного периода времени без необходимости хирургического вмешательства.
Рисунок 1Ортопантомограф.
Очков обучения
Остеомиелит Гарре — это негнойный тип остеомиелита с реактивным утолщением надкостницы из-за слабого раздражения или зубной инфекции.
Нет необходимости в каком-либо хирургическом вмешательстве для разрешения периостита, а нужно только удалить причинный раздражитель, в данном случае удаление поражающего кариозного зуба.
Остеобластическая остеосаркома и саркома Юинга должны быть включены в дифференциальный диагноз, поскольку иногда эти злокачественные новообразования костей могут также проявлять ламинированную периостальную реакцию у молодых людей.
Остеомиелит челюсти: определение и классификация
- Марк Балтенспергер
- Герольд Эйрих
Глава
- 15 Цитаты
- 2.2k Загрузки
Abstract
Остеомиелит челюстей до сих пор является довольно распространенным заболеванием в челюстно-лицевых клиниках и кабинетах, несмотря на введение антибиотиков и улучшение стоматологической и медицинской помощи. Литература по этому заболеванию обширна. Используются разные терминологии и системы классификации, основанные на различных характеристиках, таких как клиническое течение, патологоанатомические или радиологические особенности, этиология и патогенез.В литературе встречается смесь этих систем классификации, что приводит к путанице и, таким образом, затрудняет проведение сравнительных исследований. Обзор наиболее часто используемых терминов и систем классификации остеомиелита челюстей приведен в начале этой главы. Цюрихская классификационная система, предлагаемая в этом учебнике, в первую очередь основана на клиническом течении и внешнем виде заболевания, а также на исследованиях изображений. Подклассификация основана на этиологии и патогенезе заболевания.В основном различают три различных типа остеомиелита: острый и вторичный хронический остеомиелит и первичный хронический остеомиелит. Острый и вторичный хронический остеомиелит — это в основном одно и то же заболевание, разделенное произвольным сроком в 1 месяц после начала заболевания. Обычно они представляют собой настоящую бактериальную инфекцию челюстной кости. Нагноение, образование свищей и секвестрация — характерные черты этого заболевания. В зависимости от интенсивности инфекции и реакции костей хозяина клиническая картина и течение могут значительно различаться.Острый и вторичный хронический остеомиелит челюстей чаще всего вызывается бактериальным очагом (одонтогенное заболевание, инфекция пульпы и пародонта, удаленные раны, инородные тела и инфицированные переломы). Первичный хронический остеомиелит челюсти — это редкое негнойное хроническое воспаление неизвестной причины. Основываясь на различиях в возрасте на момент обращения, клинической картине и течении, а также радиологических и гистологических данных, заболевание можно подразделить на первичный хронический остеомиелит с ранним и взрослым началом.Случаи с поражением исключительно нижней челюсти дополнительно отличаются от случаев, связанных с экстрагнатическим дерматоскелетным поражением, таких как синдром SAPHO или хронический рецидивирующий мультифокальный остеомиелит (CRMO).
Ключевые слова
Хронический остеомиелит нижнего альвеолярного нерва Хронический рецидивирующий мультифокальный остеомиелит Ладонно-подошвенный пустулез нижней альвеолярной артерииЭти ключевые слова были добавлены машиной, а не авторами. Это экспериментальный процесс, и ключевые слова могут обновляться по мере улучшения алгоритма обучения.
Это предварительный просмотр содержимого подписки,
войдите в, чтобы проверить доступ.
Предварительный просмотр
Невозможно отобразить предварительный просмотр. Скачать превью PDF.
Список литературы
Adekeye EO, Cornah J. Остеомиелит челюстей: обзор 141 случая. Br J Oral Maxillofac Surg 1985; 23 (1): 24–35
PubMedCrossRefGoogle ScholarАмлер М. Патогенез нарушенных после удаления ран. J Oral Surg 1973; 31: 666
Google ScholarArranz-Caso JA, Lopez-Pizarro VM, Gomez-Herruz P, Garcia-Altozano J, Martinez-Martinez J.Candida albicans остеомиелит скуловой кости. Характерный случай с возможным своеобразным механизмом заражения и апевтической недостаточности флуканозолом. Diagn Microbiol Infect Dis 1996; 24 (3): 161–164
PubMedCrossRefGoogle ScholarAsherson N. Острый остеомиелит верхней челюсти у детей раннего возраста. J Laryngol Otol 1939; 54: 691–713
Google ScholarAxhausen G. Paget und Pseudopaget der Kiefer Kieferchirurgie, 1934
Google ScholarBaltensperger M.Ретроспективный анализ 290 случаев остеомиелита, пролеченных за последние 30 лет в отделении черепно-челюстно-лицевой хирургии Цюриха, с особым признанием классификации. Медицинская диссертация, Цюрих, 2003 г.
Google ScholarБалтенспергер М., Грац К., Брудер Э., Лебеда Р., Макек М., Эйрих Г. Является ли первичный хронический остеомиелит единым заболеванием? Предложение классификации на основе ретроспективного анализа пациентов, пролеченных за последние 30 лет. J Craniomaxillofac Surg 2004; 32 (1): 43–50
PubMedGoogle ScholarBarbaglio A, Cortelazzi R, Martignoni G, Nocini PF.Остеопетроз, осложненный остеомиелитом нижней челюсти: описание случая, включая макроскопические и микроскопические данные. J Oral Maxillofac Surg 1998; 56 (3): 393–398
PubMedCrossRefGoogle ScholarBass MH. Острый остеомиелит верхней челюсти у детей раннего возраста. Am J Dis Child 1928; 35:65
Google ScholarBatcheldor GD Jr, Giansantini JS, Hibbard ED, Waldron CA. Остеомиелит челюсти Гарре: обзор и отчет о двух случаях. J Am Dent Assoc 1973; 87 (4): 892–897
PubMedGoogle ScholarБатталья М.А., Дриго П., Лаверда А.М., Антолини А., Венулео М., Миотти А., Павоне Л. Ювенильный остеомиелит и остеопетроз.Отчет о болезни. Минерва Стоматол 1991; 40 (3): 125–127 [на итальянском языке]
PubMedGoogle ScholarБайер Д., Херцог М., Занелла Ф. Э., Бон Х. К., Вальтер Э., Хюльст А. (редакторы) Röntgendiagnostik von Zahn- und Kiefererkrankungen. Springer, Berlin Heidelberg New York, 1987
Google ScholarBecker R. Die Osteomyelitis der Kiefer. В: Harndt E (ed) Deutscher Zahnärzte-Kalender. Hanser, München, 1973
Google ScholarBernier S, Clermont S, Maranda G, Turcotte JY.Остеомиелит челюстей. J Can Dent Assoc 1995; 61 (5): 441–442, 445–448
Google ScholarБеттс, Нью-Джерси, Абаза Н.А., Каземи А. Расширяющееся костное поражение задней части нижней челюсти у 12-летней девочки. J Oral Maxillofac Surg 1996; 54 (2): 203–209
PubMedCrossRefGoogle ScholarБхатт А.П., Джаякришнан А. Туберкулезный остеомиелит нижней челюсти: клинический случай. Int J Pediatr Dent 2001; 11: 304–308
CrossRefGoogle ScholarБишоп К., Бриггс П., Келлехер М.Серповидноклеточная анемия: диагностическая дилемма. Int Endod J 1995; 28 (6): 297–302
PubMedCrossRefGoogle ScholarBowdon GHW. Патогенез
Actinomyces israeliiинфекций. В: Ortiz-Ortiz L, Bojalil FF, Yakoleff V et al. (ред.) Биологические, биохимические и биомедицинские аспекты актиномицетов. Academic Press, Орландо, Флорида, 1984
Google ScholarBrandt J, Braun J, Konig H, Sieper J. Синдром SAPHO: 2 сообщения о случаях. Aktuelle Radiol 1995; 93: 56–58
Google ScholarБюнгер Б.Первичный хронический остеомиелит челюсти. ZWR 1984; 93 (9): 704–707, 711–712 [на немецком языке]
Google ScholarКалхун К. Х., Шапиро Р. Д., Штиернберг С. М. и др. Остеомиелит нижней челюсти. Arch Otolarygol Head Neck Surg 1988; 114: 1157
Google ScholarКарлсон Э. Р. Хронические негнойные остеомиелиты: современные концепции. Обновление знаний о оральной челюстно-лицевой хирургии 1994; 1:61
Google ScholarCastelli W Сосудистая архитектура нижней челюсти взрослого человека.J Dent Res 1963; 42: 786
PubMedGoogle ScholarChamot AM, Vion B, Gerster JC. Острый псевдосептический артрит и ладонно-подошвенный пустулез. Clin Rheumatol 1986; 5: 118–123
PubMedCrossRefGoogle ScholarChamot AM, Kahn MF. Дас Сафо-синдром. Z Rheumatol 1994; 53: 234–242
PubMedGoogle ScholarCheung MY, Chiu NC, Chen SH, Liu HC, Ou CT, Liang DC. Остеомиелит нижней челюсти, вызванный Blastoschizomyceds capitus, у ребенка с острым миелогенным лейкозом. J Formos Med Assoc 1999; 98 (11): 787–789
PubMedGoogle ScholarCieny G, Mader JT, Pennik JJ.Система клинической стадии остеомиелита. Contemp Orthop 1985; 10:17
Google ScholarКоэн Л. Метод исследования сосудистой архитектуры нижней челюсти. J Dent Res 1959; 38: 920
PubMedGoogle ScholarCopehaver WM, Kelly DE, Wood RL. Учебник гистологии Бейли, 17 изд. Уильямс и Уилкинс, Балтимор, 1978
Google ScholarDaramola JO, Ajagbe HA. Хронический остеомиелит нижней челюсти у взрослых: клиническое исследование 34 случаев.Br J Oral Surg 1982; 20 (1): 58–62
PubMedCrossRefGoogle ScholarДиктабан Г. Хронический остеомиелит нижней челюсти: клинический случай. Am J Dent 1992; 5 (6): 335–338
PubMedGoogle ScholarDimitrakopoulos I, Zouloumis L, Lazaridis N, Karakasis D, Trigonidis G, Sichletidis L. Первичный туберкулез полости рта. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1991; 72: 712–715
Google ScholarЭйзенбуд Л., Миллер Дж., Робертс Иллинойс. Пролиферативный периостит Гарре, возникающий одновременно в четырех квадрантах челюстей.Oral Surg Oral Med Oral Pathol 1981; 51 (2): 172–178
PubMedCrossRefGoogle ScholarEllis DJ, Winslow JR, Indovina AA. Остеомиелит нижней челюсти Гарре. Отчет о случае. Oral Surg Oral Med Oral Pathol 1977; 44 (2): 183–189
PubMedCrossRefGoogle ScholarEversole LR, Leider AS, Corwin JO, Karian BK. Проливеративный периостит Гарре: его дифференциация от других неопериостозов. J Oral Surg 1979; 37: 725–731
PubMedGoogle ScholarExner GU, Hochstetter AR von.Фиброзная дисплазия и костно-фиброзная дисплазия. Orthopade 1995; 24 (1): 50–56 [на немецком языке]
PubMedGoogle ScholarЭйрих Г.К., Хардер К., Зайлер Х.Ф., Лангенеггер Т., Брудер Э., Мишель Б.А. Первичный хронический остеомиелит, связанный с синовитом, акне, пустулезом, гиперостозом и оститом (синдром SAPHO). J Oral Pathol Med. 1999; 28 (10): 456–464
PubMedGoogle ScholarEyrich GK, Langenegger T, Bruder E, Sailer HF, Michel BA. Диффузный хронический склерозирующий остеомиелит и синовит, угри, пустолоз, гиперостоз, синдром остита (SAPHO) у двух сестер.Int J Oral Maxillofac Surg 2000; 29 (1): 49–53
PubMedCrossRefGoogle ScholarEyrich GK, Baltensperger MM, Bruder E, Graetz KW. Первичный хронический остеомиелит в детском и подростковом возрасте: ретроспективный анализ 11 случаев и обзор литературы. J Oral Maxillofac Surg 2003; 61 (5): 561–573
PubMedCrossRefGoogle ScholarFarnam J, Griffin JE, Schow CE, Mader JT, Grant JA. Рецидивирующий диффузный остеомиелит с поражением нижней челюсти. Oral Surg Oral Med Oral Pathol 1984; 57 (4): 374–378
PubMedCrossRefGoogle ScholarFleuridas G, Teysseres N, Ragot JP, Chikhani L, Favre-Dauvergne E.Диффузный склерозирующий остеомиелит нижней челюсти и синдром SAPHO. Rev Stomatol Chir Maxillofac 2002; 103 (2): 96–104
PubMedGoogle ScholarFlygare L, Norderyd J, Kubista J, Ohlsson J, Vallo-Christiansen J, Magnusson B. Хронический рецидивирующий мультифокальный остеомиелит обеих челюстей: отчет о случае, включая магнитно-резонансную корреляцию . Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1997; 83 (2): 300–305
PubMedCrossRefGoogle ScholarFukuda J, Shingo Y, Miyako H.Первичный туберкулезный остеомиелит нижней челюсти. Oral Surg Oral Med Oral Pathol 1992; 73: 278–280
PubMedCrossRefGoogle ScholarGarcia-Mann F, Iriarte-Ortabae JI, Reychler H. Хронический диффузный склерозирующий остеомиелит нижней или нижней челюсти при синдроме SAPHO. Acta Stomatol Belg 1996; 93: 65–71
Google ScholarGarrè C. Über besondere Formen und Folgezustände der akuten инфекционный остеомиелит. Бейтр З. Клин Чир 1893; 10: 241–298
Google ScholarГиршик Х.Хронический рецидивирующий мультифокальный остеомиелит у детей. Энциклопедия Orphanet, март 2002 г. http://www.orpha.net/data/patho/GB/uk-CRMO.pdf
Google ScholarGirschick HJ, Krauspe R, Tschammler A, Huppertz HI. Хронический рецидивирующий остеомиелит с поражением ключицы у детей: диагностическая ценность различных методов визуализации и терапии нестероидными противовоспалительными препаратами. Eur J Pediatr 1998; 157 (1): 28–33
PubMedCrossRefGoogle ScholarGroot RH, Ongerboer de Visser BW, van Merkesteyn JP, Speelman JD, Bras J.Изменения тормозных рефлекторных реакций жевательных мышц у пациентов с диффузным склерозирующим остеомиелитом нижней челюсти. Oral Surg Oral Med Oral Pathol 1992a; 74 (6): 727–732
CrossRefGoogle ScholarGroot RH, van Merkesteyn JP, van Soest JJ, Bras J. Диффузный склерозирующий остеомиелит (хронический тендопериостит) нижней челюсти. Отчет о последующем наблюдении за 11 лет. Oral Surg Oral Med Oral Pathol 1992b; 74 (5): 557–560
CrossRefGoogle ScholarGroot RH, van Merkesteyn JP, Bras J.Диффузный склерозирующий остеомиелит и витиевая дисплазия костей. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1996; 81 (3): 333–342
PubMedCrossRefGoogle ScholarХардт Н. Остеомиелит: сцинтиграфия. Костные сцинтиграфические исследования при остеомиелите челюстей. Schweiz Monatsschr Zahnmed 1991; 101 (3): 318–327 [на немецком языке]
PubMedGoogle ScholarHardt N, Grau H. Хирургический случай. 2. Первичный хронический остеомиелит нижней челюсти. Schweiz Monatsschr Zahnmed 1987; 97 (3): 353–354 [на немецком языке]
PubMedGoogle ScholarHaworth JC.Остеомиелит верхней челюсти в младенчестве. Arch Dis Child 1947; 22: 175
PubMedGoogle ScholarHeggie AAC. Необычные поражения челюсти у детей и подростков: проблема лечения. Энн Рой Австралас Колл Дент Сург 2000; 15: 185–192
Google ScholarHeggie AA, Shand JM, Aldred MJ, Talacko AA. Ювенильный хронический остеомиелит нижней челюсти: отдельная клиническая картина. Int J Oral Maxillofac Surg 2003; 32 (5): 459–468
PubMedCrossRefGoogle ScholarHellenstein JW, Marek CL.Бисфосфонатный остеохемонекроз (Bis-Phossy Jaw): это Phossy Jaw 21 века? J Oral Maxillofac Surg 2005; 63: 682–689
CrossRefGoogle ScholarHeslop IH, Rowe NL. Метастатический остеомиелит с поражением верхней и нижней челюсти. Стоматологический практику 1956; 6: 202–206
Google ScholarХитчин А.Д., Нейлор Миннесота. Острый гайморит младенческого возраста. Oral Surg Oral Med Oral Pathol 1957; 10: 715–724
PubMedCrossRefGoogle ScholarХьортинг-Хансен Э.Сухой долорозный альвеолит (сухая лунка): частота возникновения и лечение трипсином. J Oral Surg 1960; 18: 401
Google ScholarХьортинг-Хансен Э. Декортикация в лечении остеомиелита нижней челюсти. Oral Surg Oral Med Oral Pathol 1970; 29 (5): 641–655
PubMedCrossRefGoogle ScholarHock-Liew E, Shin-Yu L, Chuang-Hwa Y, Wei-Jen C. Туберкулез полости рта. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1996; 81: 415–420
CrossRefGoogle ScholarХови Л., Сааринен У. М., Доннер У., Линдквист К.Оппортунистический остеомиелит челюстей у детей, получающих иммуносупрессивную химиотерапию. J Pediatr Hematol Oncol 1996; 18 (1): 90–94
PubMedCrossRefGoogle ScholarHudson JW. Остеомиелит челюстей: перспектива 50 лет. J Oral Maxillofac Surg 1993; 51 (12): 1294–1301
PubMedCrossRefGoogle ScholarJacobsson S. Диффузный склерозирующий остеомиелит нижней челюсти. Int J Oral Surg 1984; 13 (5): 363–385
PubMedGoogle ScholarJacobsson S, Dahlen G, Moller AJ.Бактериологическое и серологическое исследование при диффузном склерозирующем остеомиелите (ДСО) нижней челюсти. Oral Surg Oral Med Oral Pathol 1982; 54 (5): 506–512
PubMedCrossRefGoogle ScholarКан М.Ф., Хайем Ф., Гроссин М. Является ли диффузный склерозирующий остеомиелит нижней челюсти синовитом, акне, пустулезом, гиперостозом, оститом (SAPHO) -синдромом? Разбор семи дел. Oral Surg Oral Med Oral Pathol 1994; 78: 594–598
PubMedCrossRefGoogle ScholarКан М.Ф., Кан М.А.Синдром SAPHO. В: Райт V и Хелливелл PS (ред.) Псориатический артрит. Клиническая ревматология Байера. Elsevier, Amsterdam, 1994, стр. 333–362
Google ScholarKilly HC, Kay LW. Воспалительные заболевания костей челюсти. В: Горлин Р.Дж., Гольдман Х.М. (ред.) Оральная патология Томы, том 1, изд. 6. Мосби, Сент-Луис, 1970, стр. 363
Google ScholarКох Р. (1882) Die Aetiologie der Tuberkulose. (Nach einem in der Physiologischen Gesellschaft zu Berlin am 24. März cr.gehaltenem Vortrage). Берлин Клин. Wochenschr. 19; 211–230
Google ScholarКурбуш GF, Fotos P, Goll KT. Ретроспективная оценка остеомиелита. Этиология, демография, факторы риска и лечение в 35 случаях. Oral Surg Oral Med Oral Pathol 1992; 74 (2): 149–154
PubMedCrossRefGoogle ScholarКотари П., Бартелла Л., Картер Дж., Чан О., Пайпер К. Туберкулез нижней челюсти у ребенка. J Laryngol Otol 1998; 112: 585–587
PubMedCrossRefGoogle ScholarLacey NE, Engel LP.Острый остеомиелит верхней челюсти у детей. Арка Отоларингол 1939 г .; 29: 417
Google ScholarLawoyin DO, Daramola JO, Ajagbe HA, Nyako EA, Lawoyin JO. Остеомиелит нижней челюсти, ассоциированный с остеопетрозом: случай. Br J Oral Maxillofac Surg 1988; 26 (4): 330–335
PubMedCrossRefGoogle ScholarLee KC, Schecter G. Туберкулезные инфекции головы и шеи. Ear Nose Throat J 1995; 74 (6): 395–399
PubMedGoogle ScholarLemière E, Maes JM, Raoul G, Caprioli F, Ruhin B, Ferri J.Хронический диффузный остеомиелит нижней челюсти. По поводу случая. Rev Stomatol Chir Maxillofac 2000; 101: 330–335
PubMedGoogle ScholarLerner PI. Неровная челюсть. Цервикофациальный актиномикоз. Infect Dis Clin North Am 1988, 2: 203
PubMedGoogle ScholarLoh FC, Ling SY. Острый остеомиелит верхней челюсти у новорожденного. Дж Ларингол Отол 1993; 107 (7): 627–628
PubMedCrossRefGoogle ScholarMader JT, Calhoun J. Osteomyelitis. В: Mandell GL, Bennet JE, Dolin R (eds) Mandell, Douglas and Bennett, принципы и практика инфекционных болезней, 5-е изд.Черчилль Ливингстон, Филадельфия, 2000
Google ScholarМальмстрём М., Фирквист Ф., Косунен Т.Ю., Тасанен А. Иммунологические особенности пациентов с хроническим склерозирующим остеомиелитом нижней челюсти. Int J Oral Surg 1983; 12 (1): 6–13
PubMedGoogle ScholarМакек М. Клиническая патология фибро-остео-цементных поражений черепно-лицевых и челюстных костей. Базель, Нью-Йорк, Каргер, 1983, стр. 26–27
Google ScholarMarx RE. Остеорадионекроз: новая концепция его патофизиологии.J Oral Maxillofac Surg 1983; 41 (5): 283–288
PubMedCrossRefGoogle ScholarMarx RE. Хронический остеомиелит челюстей. Oral Maxillofac Surg Clin North Am 1991; 3 (2): 367–381
Google ScholarMarx RE, Carlson ER, Smith BR, Toraya N. Выделение
видов Actinomycesи
Eikenella corrodensот пациентов с хроническим диффузным склерозирующим остеомиелитом. J Oral Maxillofac Surg 1994; 52 (1): 26–34
PubMedCrossRefGoogle ScholarMattison GD, Gould AR, George DI, Neb JL.Остеомиелит нижней челюсти Гарре: роль эндодонтической терапии в ведении пациентов. Дж. Эндод, 1981; 7 (12): 559–564
PubMedCrossRefGoogle ScholarMcCarthy Pl, Shklar G. Заболевания слизистой оболочки полости рта, 2-е изд. Lea and Febiger, Philadelphia, 1980, pp. 130–137.
Google ScholarMcCasch Cr, Rowe NJ. Острый остеомиелит верхней челюсти в младенчестве. J Bone Joint Surg 1953 г .; 35: 22–32
Google ScholarМеер С., Коулман Х., Алтини М., Александр Т.Нижнечелюстной остеомиелит и отслоение зубов после коинфекции опоясывающего лишая и цитомегаловируса. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2006; 101 (1): 70–75
PubMedCrossRefGoogle ScholarMelrose RJ, Abrams AM, Mills BG. Флоридная костная дисплазия. Клинико-патологическое исследование тридцати четырех случаев. Oral Surg Oral Med Oral Pathol 1976; 41 (1): 62–82
PubMedCrossRefGoogle ScholarMercuri LG. Острый остеомиелит челюстей. Oral Maxillofac Surg Clin North Am 1991; 3 (2): 355–365
Google ScholarMeyer RA.Влияние анестезии на частоту альвеолярного остита. J Oral Surg. 1971; 29 (10): 724–726
PubMedGoogle ScholarMishra YC, Bhoyar SC. Первичный туберкулезный остеомиелит нижней челюсти. J Indian Dental Assoc 1986; 58: 335–339
Google ScholarMittermayer CH. Oralpathologie. Шаттауэр, Штутгарт, Нью-Йорк, 1976
Google ScholarМонтонен М., Иизука Т., Халликайнен Д., Линдквист К. Декортикация в лечении диффузного склерозирующего остеомиелита нижней челюсти.Ретроспективный анализ 41 случая в период с 1969 по 1990 год. Oral Surg Oral Med Oral Pathol 1993; 75 (1): 5–11
PubMedCrossRefGoogle ScholarНаде С. Гематогенный остеомиелит в младенчестве и детстве. J Bone Joint Surg 1983; 65: 109–119
Google ScholarNiederdellmann H. Karzinomentstehung auf dem Boden einer chronischen Osteomyelitis Fortschritte der Kiefer- und Gesichtschirurgie Pfeifer G und Schwenzer N (eds) Septische Mund-Kiefer-N (eds) Septische Mund-Kiechfer-44, 1982
Google ScholarNiego RV.Острый остеомиелит верхней челюсти у новорожденного. Oral Surg Oral Med Oral Pathol 1970; 30: 611–614
PubMedCrossRefGoogle ScholarNortje CJ, Wood RE, Grotepass F. Periostitis ossificans против остеомиелита Гарре. Часть II: Радиологический анализ 93 случаев челюстей. Oral Surg Oral Med Oral Pathol 1988; 66 (2): 249–260
PubMedCrossRefGoogle ScholarPanders AK, Hadders HN. Хронические склерозирующие воспаления челюсти. Сухой остеомиелит (Гарре), хронический склерозирующий остеомиелит с мелкоячеистой трабекулярной структурой и очень плотный склерозирующий остеомиелит.Oral Surg Oral Med Oral Pathol 1970; 30 (3): 396–412
PubMedCrossRefGoogle ScholarPerriman A, Uthman A. Periostitis ossificans. Br J Oral Surg 1972; 10 (2): 211–216
PubMedCrossRefGoogle ScholarPindborg JJ, Hjorting-Hansen E. Атлас болезней челюстей. Munksgaard, Копенгаген, 1974, стр. 156–157.
Google ScholarPodlesh SW, Boyden DK. Диагностика острого инфаркта кости / костного мозга нижней челюсти при серповидной гемоглобинопатии. Отчет о случае.Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1996; 81 (5): 547–549
PubMedCrossRefGoogle ScholarReuland P, Feine U, Handgretinger R et al. История болезни 756. Skeletal Radiol 1992; 21: 478–481
PubMedCrossRefGoogle ScholarRoldan JC, Terheyden H, Dunsche A, Kampen WU, Schroeder JO. Акне при хроническом рецидивирующем мультифокальном остеомиелите нижней челюсти как части синдрома SAPHO: клинический случай. Br J Oral Maxillofac Surg 2001; 39 (2): 141–144
PubMedCrossRefGoogle ScholarRuggiero SL, Mehrotra B, Rosenberg TJ et al.Остеонекроз челюстей, связанный с применением бисфосфонатов: обзор 63 случаев. J Oral Maxillofac Surg 2004; 62: 527
PubMedCrossRefGoogle ScholarRuggiero SL, Gralow J, Marx RE, Hoff AO, Schubert MM, Huryn JM, Toth B, Damato K, Valero V. Практические рекомендации по профилактике, диагностике и лечению стеонекроза челюсти у онкологических больных. J Oncol Pract 2006; 2 (1): 7–14
CrossRefGoogle ScholarSchelhorn P, Zenk W. Клиника и терапия остеомиелита нижней челюсти.Стоматол ГДР 1989; 39 (10): 672–676 [на немецком языке]
PubMedGoogle ScholarSchilling F. Хронический рецидивирующий мультифокальный остеомиелит. Rofo Fortschr Geb Rontgenstr Neuen Bildgeb Verfahr 1998; 168 (2): 115–127 [на немецком языке]
PubMedGoogle ScholarШиллинг Ф., Кесслер С. Спондартрит гиперостотический пустуло-псориатический: нозологическое исследование с клиническими и радиологическими проявлениями в отношении синдрома SAPHO. Rofo Fortschr Geb Rontgenstr Neuen Bildgeb Verfahr 1998; 169 (6): 576–584 [на немецком языке]
PubMedGoogle ScholarSchilling F, Kessler S, Kriegsmann J, Reichert T.Befall der Mandibula durch diffus sklerosierende Osteomyelitis (DSO) bei der chronisch rekurrierenden multifokalen multitifokalen Osteomyelitis (CRMO) — 4 Krankheitsfälle und nosologische Zuordnung. Osteologie 1999; 8 (4): 201–217
Google ScholarСиндром Шиллинга Ф. SAPHO. Прокомментируйте вклад Coppenrath et al. Воспалительные изменения скелета верхнего грудного отверстия и нижней челюсти. Радиолог 2000; 40 (11): 1110–1111 [на немецком языке]
PubMedCrossRefGoogle ScholarSchilling F, Kessler S.Das SAPHO-Syndrom: Klinisch-rheumatologische und radiologische Differenzierung und Klassifizierung eines Krankengutes von 86 Fällen. Z Rheumatol 2000; 59: 1–28
PubMedCrossRefGoogle ScholarСиндром Шиллинга Ф. SAPHO. Энциклопедия Orphanet, октябрь 2004 г. www.orpha.net/data/patho/GB/uk-SAPHO.pdf
Google ScholarSchneider LC, Mesa ML. Различия между витающей костной дисплазией и хроническим диффузным склерозирующим остеомиелитом. Oral Surg Oral Med Oral Pathol 1990; 70 (3): 308–312
PubMedCrossRefGoogle ScholarSchroeder HE.Pathobiologie oraler Strukturen. 2. überarb. унд эрв. Aufl., Karger, Basel, 1991
Google ScholarSchuknecht B, Valavanis A. Остеомиелит нижней челюсти. Neuroimaging Clin N Am 2003; 13 (3): 605–618
PubMedCrossRefGoogle ScholarSchuknecht BF, Carls FR, Valavanis A, Sailer HF. Остеомиелит нижней челюсти: оценка и определение стадии у 18 пациентов с использованием магнитно-резонансной томографии, компьютерной томографии и обычных рентгенограмм. J Craniomaxillofac Surg 1997; 25 (1): 24–33
PubMedGoogle ScholarSchwartz JG, Tio FO.Нокардиальный остеомиелит: описание случая и обзор литературы. Диагностика Microbiol Infect Dis 1987; 8:37
PubMedCrossRefGoogle ScholarShafer WG. Хронический склерозирующий остеомиелит. Oral Surg 1957; 15: 138–142
Google ScholarShafer WG, Hine MK, Levy BM. Учебник патологии полости рта, 3-е изд. Saunders, Philadelphia, 1974, pp. 163–165
Google ScholarShroyer JV III, Lew D, Abreo F, Unhold GP. Остеомиелит нижней челюсти вследствие серповидноклеточной анемии.Отчет и обзор литературы. Oral Surg Oral Med Oral Pathol 1991; 72 (1): 25–28
PubMedCrossRefGoogle ScholarSmith SN, Farman AG. Остеомиелит с пролиферативным периоститом (остеомиелит Гарре). Отчет о случае поражения нижней челюсти. Oral Surg Oral Med Oral Pathol 1977; 43 (2): 315–318
PubMedCrossRefGoogle ScholarСтюарт А., Карнейро Р., Поллок Л., Шоу Д. История болезни 834: Хронический склерозирующий остеомиелит нижней челюсти с периоститом длинных костей.Skeletal Radiol 1994; 23 (3): 225–227
PubMedCrossRefGoogle ScholarSuei Y, Tanimoto K, Taguchi A, Wada T., Ishikawa T. Хронический рецидивирующий мультифокальный остеомиелит с поражением нижней челюсти. Oral Surg Oral Med Oral Pathol 1994; 78 (2): 156–162
PubMedCrossRefGoogle ScholarSuei Y, Tanimoto K, Taguchi A, Yamada T., Yoshiga K, Ishikawa T., Wada T. Возможная идентичность диффузного склерозирующего остеомиелита и хронического рецидивирующего мультифокального остеомиелита. Одно или два.Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1995; 80 (4): 401–408
PubMedCrossRefGoogle ScholarSuei Y, Tanimoto K. Комментарий к статье Groot et al. «Диффузный склерозирующий остеомиелит и витиевая костная дисплазия». (1996). Oral Surg Oral Med Oral Pathol Oral Radiol Endol 1996; 82 (4): 360–361
CrossRefGoogle ScholarСуэй Y, Тагучи А., Танимото К. Диффузный склерозирующий остеомиелит нижней челюсти: его характеристики и возможная связь с синовитом, акне, пустулезом, гиперостозом, синдромом остита (SAPHO).J Oral Maxillofac Surg 1996; 54 (10): 1194–2000
PubMedCrossRefGoogle ScholarThoma KH. Патология полости рта, 2-е изд. Мосби, Сент-Луис, 1944, стр. 827–828
Google ScholarTopazian RG. Остеомиелит челюстей. In: Topizan RG, Goldberg MH (eds) Оральные и челюстно-лицевые инфекции, 3-е изд. Сондерс, Филадельфия, 1994, стр. 251–288
Google ScholarTopazian RG. Остеомиелит челюстей. В: Topizan RG, Goldberg MH, Hupp JR (eds) Оральные и челюстно-лицевые инфекции, 4-е изд.Saunders, Philadelphia, 2002, pp. 214–242
Google ScholarВан Меркестейн Дж. П., Грут Р. Х., Бра Дж., Баккер Д. Д.. Диффузный склерозирующий остеомиелит нижней челюсти: клинические, рентгенологические и гистологические данные у 27 пациентов. J Oral Maxillofac Surg 1988; 46 (10): 825–829
PubMedCrossRefGoogle ScholarВан Меркестейн Дж. П., Грут Р. Х., Бра Дж., Маккарролл Р. С., Баккер Д. Д.. Диффузный склерозирующий остеомиелит нижней челюсти: новое представление о его этиологии. Oral Surg Oral Med Oral Pathol 1990; 70 (4): 414–419
PubMedCrossRefGoogle ScholarVezeau PJ, Koorbusch GF, Finkelstein M.Инвазивная плоскоклеточная карцинома, проявляющаяся как хронический остеомиелит: отчет о случае. J Oral Maxillofac Surg 1990; 48: 1118
PubMedCrossRefGoogle ScholarVibhagool A, Calhoun JH, Mader JP, Mader JT. Терапия инфекций костей и суставов. Больничный формуляр 1993; 28: 63-85
Google ScholarWaldvogel FA, Medoff G. Остеомиелит: обзор клинических особенностей, терапевтических соображений и необычных аспектов. N Engl J Med 1970; 282: 198, 260, 316
Google ScholarWaldvogel FA, Medoff G, Swartz MN.Остеомиелит: обзор клинических особенностей, терапевтических соображений и необычных аспектов. N Engl J Med 1970a; 282 (5): 260–266
Google ScholarWaldvogel FA, Medoff G, Swartz MN. Остеомиелит: обзор клинических особенностей, терапевтических соображений и необычных аспектов. N Engl J Med 1970b; 282 (6): 316–322
Google ScholarВаннфорс К., Газелиус Б. Кровоток в костях челюсти, пораженных хроническим остеомиелитом. Br J Oral Maxillofac Surg 1991; 29: 147–153
PubMedCrossRefGoogle ScholarWassmund M.Lehrbuch der praktischen Chirurgie des Mundes und der Kiefer. Meusser, Leipzig, 1935
Google ScholarWhyte MP, Wenkert D, Clements KL et al. Остеопетроз, вызванный бисфосфонатами. N Engl J Med 2003; 349: 457
PubMedCrossRefGoogle ScholarWood J, Bonjean K, Ruetz S, Bellahcène A, Devy L, Foidart JM, Castronovo V, Green JR. Новые антиангиогенные эффекты бисфофонатного соединения золедроновой кислоты. J Pharmacol Exp Ther 2002; 9 (7): 2394–2399
Google ScholarWood RE, Nortje CJ, Grotepass F, Schmidt S, Harris AM.Оссифицирующий периостит в сравнении с остеомиелитом Гарре. Часть I. Что на самом деле сказал Гарре? Oral Surg Oral Med Oral Pathol 1988; 65 (6): 773–777
PubMedCrossRefGoogle ScholarZebedin D, Fotter R, Reittner P, Preidler KW, Mache C, Szolar DH. Хронический рецидивирующий мультифокальный остеомиелит нижней челюсти. Rofo Fortschr Geb Rontgenstr Neuen Bildgeb Verfahr 1998; 169 (5): 551–554 [на немецком языке]
PubMedCrossRefGoogle Scholar
Информация об авторских правах
© Springer-Verlag Berlin Heidelberg 2009
Авторы и аффилированные лица
- Марк Балтенспергер
- Герольд Эйрих 6821 913.Центр челюстно-лицевой и пластической хирургии PionierparkWinterthur, Швейцария,
- 2. Клиника черепно-челюстно-лицевой хирургии, Цюрихский медицинский центр, Цюрих, Швейцария,


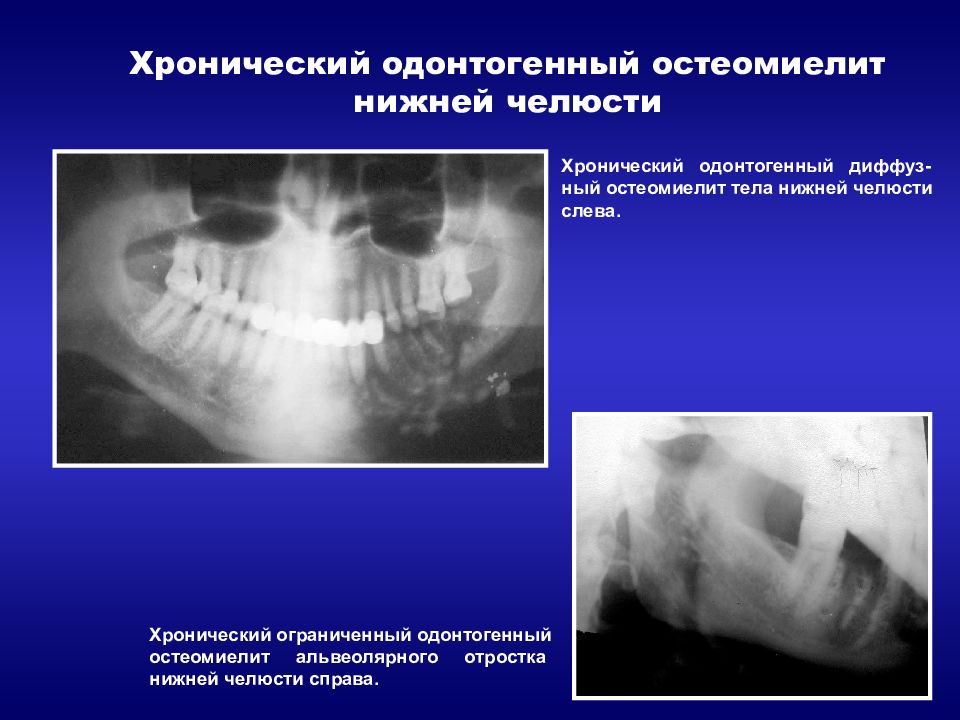
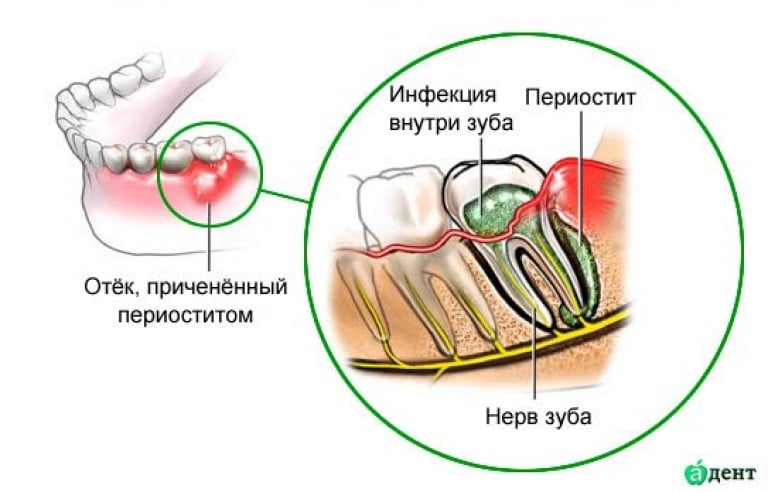
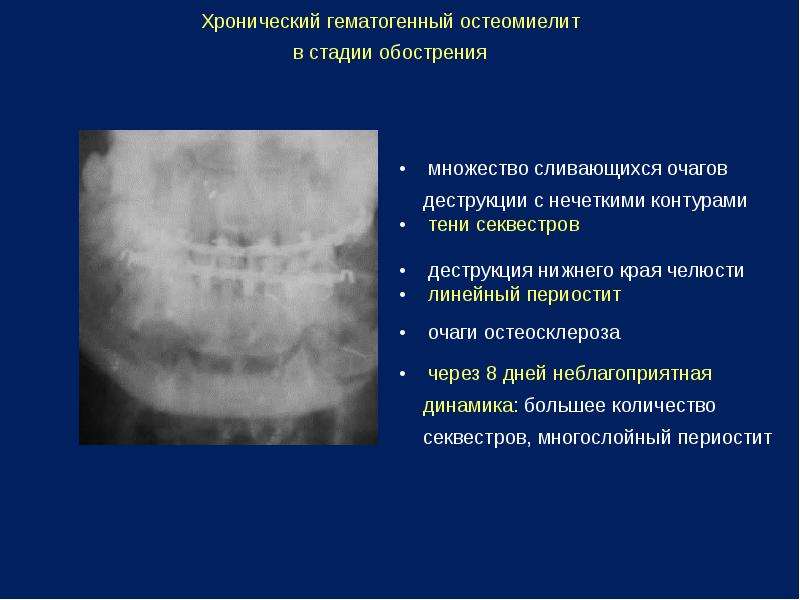 К отеку добавляется высокая, от 38° C, температура.
К отеку добавляется высокая, от 38° C, температура.


 Как диагностируют заболевание
Как диагностируют заболевание