Гемодиализ на дому. Как сеть аптек CVS заработает на «портативной почке» :: Новости :: РБК Инвестиции
19 июл 2019, 13:580
CVS Health приступит к клиническим испытаниям аналога «портативной почки». К 2021 году страдающие почечной недостаточностью смогут проводить гемодиализ самостоятельно в домашних условиях. От акций CVS ждут роста

Американская медицинская компания CVS Health запустит клинические испытания домашней системы гемодиализа под названием HemoCare, сообщает The Wall Street Journal. По заказу CVS устройство разработала компания DEKA Research & Development Corp, принадлежащая Дину Кеймену — изобретателю «Сегвэя».
Запуск HemoCare позволит CVS конкурировать с двумя крупнейшими операторами центров диализа в США — Fresenius Medical Care и DaVita.
Гемодиализ очищает кровь при острой почечной недостаточности у больного. Эта процедура часто требуется тем, у кого не хватает почки. Устройство для гемодиализа в домашних условиях можно назвать «портативной почкой», так как подобный агрегат позволит заменить массивные аппараты в больницах домашним агрегатом аналогичного действия.
CVS — это крупная аптечная сеть и владелец медицинского страховщика Aetna. Новый проект позволит компании выйти на рынок медицинского оборудования. CVS надеется, что домашняя система гемодиализа позволит пациентам иметь более частый диализ и лучшие результаты по сравнению с клинической помощью.
Как будут проходить исследования
Обычно гемодиализ проводится в клинических условиях. Пациенты подключаются к аппарату на три-пять часов три раза в неделю. Гемодиализ для большинства американских пациентов с терминальной стадией почечной недостаточности входит в государственную программу страхования Medicare.
Используя оборудование для диализа дома, пациенты должны будут проходить процедуру через день в течение примерно шести часов. Такой режим диализа приведет к улучшению состояния здоровья пациентов, заявил в интервью Reuters исполнительный вице-президент CVS Алан Лотвин.
В клинических исследованиях HemoCare примут участие 70 пациентов в десяти больницах в США.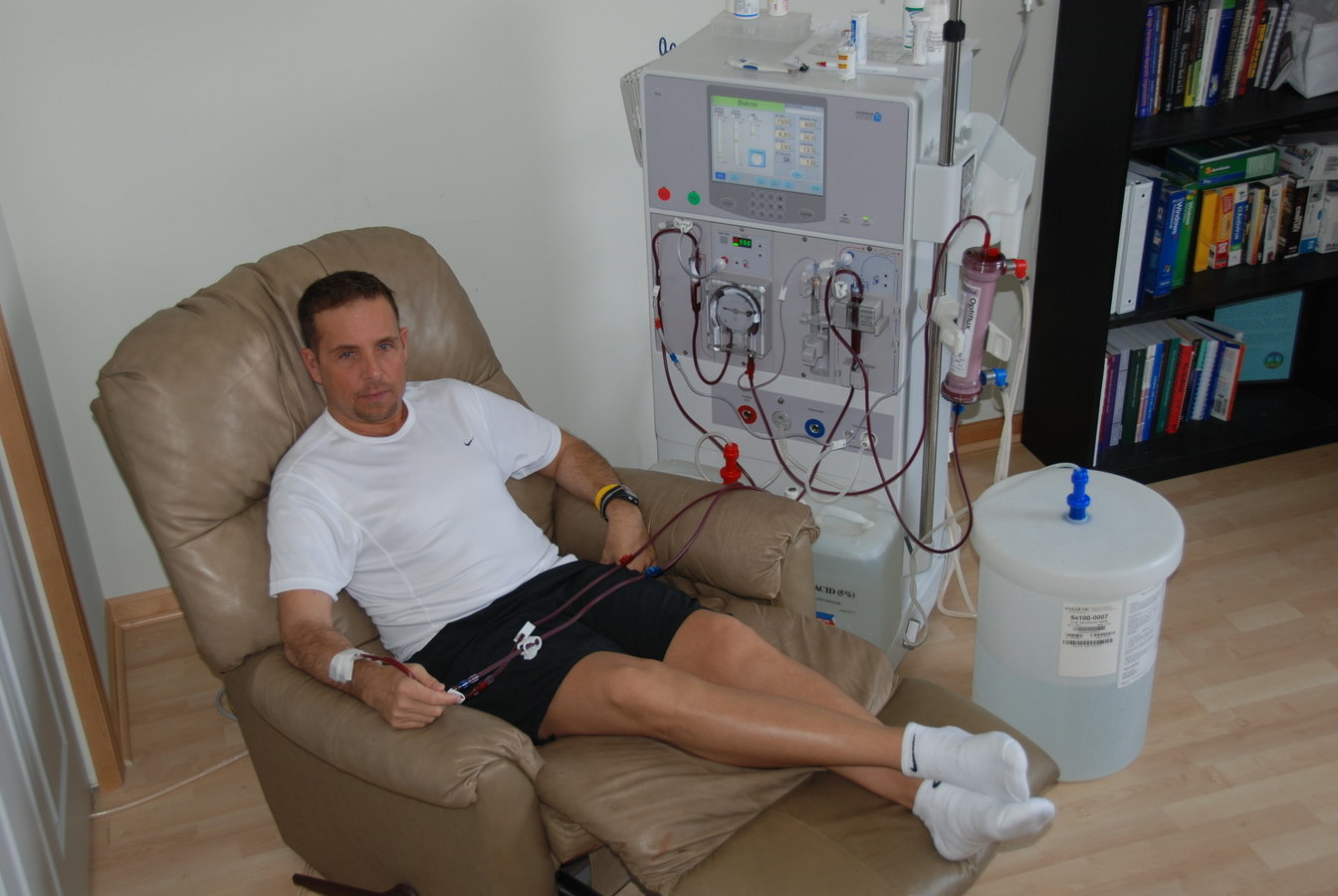 Пациенты смогут запускать и эксплуатировать систему, которая содержится в двух шкафах размером с небольшой холодильник каждый, через планшетный компьютер.
Пациенты смогут запускать и эксплуатировать систему, которая содержится в двух шкафах размером с небольшой холодильник каждый, через планшетный компьютер.
В ходе исследования пациентам предстоит за шесть недель научиться использовать HemoCare с медсестрой, а затем еще в течение шести недель самостоятельно применять устройство под присмотром специалистов. Ожидается, что исследования завершатся через 16–18 месяцев. В случае успеха CVS начнет продавать аппарат для домашнего диализа в 2021 году.
Аналитик Argus Крис Грэйа рекомендует покупать акции CVS, ожидая их удорожания до $80 за штуку. Эксперт считает, что, несмотря на то что рыночная ситуация для компании будет оставаться сложной, у акций есть потенциал роста. И даже снижение активности CVS в программе обратного выкупа акций не станет помехой к удорожанию бумаг, уверены в Argus.
Среди факторов в пользу роста акций — недавнее приобретение Aetna и усилия по развитию инновационных способов помощи пациентам.
Автор
Перитонеальный диализ
Перитонеальный диализ (ПД)
При этой форме терапии очищение крови происходит с помощью брюшины в брюшной полости. В брюшную полость через установленный катетер (гибкую трубочку) заливается специальный раствор, в который из крови поступают токсичные вещества и лишняя жидкость, пройдя через собственный фильтр — перитонеальную мембрану.
Преимущества
- При перитонеальном диализе меньше ограничений по режиму. В повседневной жизни у перитонеального пациента больше возможностей для продолжения трудовой деятельности, выполнения домашней работы и привычной активности.
- Меньше ограничений по диете и водно-питьевому режиму, так как сохраняется остаточная функция почек.
- Гораздо реже требуется посещать диализный центр: осмотры проводятся 1–2 раза в месяц.
Искусственные почки и домашние аппараты для диализа.
 Обзор
ОбзорЕжегодно от отказа почек умирает больше людей, чем от рака молочной железы или простаты. Чтобы как-то поддержать жизнь людей, страдающих от такого заболевания, сегодня используют технологию гемодиализа. Гемодиализ — это разработанная еще в середине прошлого века медицинская методика, позволяющая очистить организм человека от токсичных веществ без задействования почек. В её основе лежат простые и известные всем со школьного курса процессы диффузии и передачи энергии поточным способом. Сегодня для удаления из кровяного русла токсичных веществ, отходов, солей и избытка жидкости при острой или хронической почечной недостаточности используют специализированные устройства — гемодиализные аппараты, в которых очистка крови происходит при пропускании ее через полупроницаемую пористую мембрану. Эта процедура, выполняемая обычно в больнице, как правило трижды в неделю по нескольку часов, очень утомительна для пациентов и работает только тогда, когда человек подключен к этому аппарату.
В 1960-х годах кардиостимулятор был размером с микроволновую печь, а аппарат для диализа — с холодильник. Сегодня кардиостимулятор по своим размерам похож на таблетку, а аппарат для диализа — все еще на холодильник. Хотя и здесь начались революционные изменения, появились более портативные системы, стали разрабатываться устройства, позволяющие проводить диализ прямо на дому у пациентов. В нашем обзоре мы вкратце расскажем об этих инновациях.
Аппараты для гемодиализа
Tablo
Американская компания Outset Medical разработала диализный аппарат, получивший название Tablo, который действует как потребительское устройство, поэтому почти любой человек, пройдя небольшой тренинг, может научиться самостоятельно проводить диализ. Благодаря автоматизации различных процессов, количество отдельных операций, которые пользователь должен осуществить, уменьшено более, чем наполовину, по сравнению с существующими профессиональными системами. Большой сенсорный дисплей имеет интуитивно понятный интерфейс, который с помощью анимации и пошаговых инструкций позволяет пользователю пройти через весь процесс диализа.
При этом нет необходимости использовать дистиллированную воду, поскольку Tablo подключается к водопроводному крану и самостоятельно фильтрует воду до нужной чистоты. Система также производит собственный диализный раствор, еще более упрощая обслуживание и применение устройства.
За счет использования автоматизации на основе сенсоров, беспроводной передачи данных и сенсорного интерфейса, устройство может работать как аппарат на самообслуживании, т.е. пациенты могут включать и контролировать свое лечение самостоятельно, не завися от медицинского персонала. Это позволяет снизить затраты в этой сфере, исторически требующей постоянного участия персонала и использования разнообразного дорогого оборудования
Устройство уже прошло все этапы тестирования и разрешено американским регулятором отрасли к применению в домашних условиях.
AWAK PD
Компания AWAK Technologies выпустила носимую систему перитонеального диализа AWAK Peritoneal Dialysis (AWAK PD), в которой используется собственная запатентованная технология сорбента.
При перитонеальном диализе проводится очистка крови, причем в качестве мембранного фильтра используется брюшина самого пациента. То есть раствор для перитонеального диализа вводят через постоянную трубку в брюшную полость, и там же происходит процесс очистки. Жидкость остается в брюшной полости в течение определенного периода времени, прежде чем она будет слита и утилизирована.
Это первое в мире подобное устройство в значительной мере изменило режим проведения перитонеального диализа. Система AWAK позволяет проводить диализ «на ходу», преодолевая проблему долгих часов терапевтической процедуры и необходимости подключения к крупногабаритным аппаратам диализа.
Преимуществом этой системой является тот факт, что его можно использовать для детей.
AMIA
Еще одна автоматизированная система перитонеального диализа, которую разработала компания Baxter, предназначена для использования на дому у пациента и имеет облегчающее эту процедуру управление, например, голосовые инструкции, сенсорную панель для ввода команд, а также двунаправленные телемедицинские возможности для обеспечения удаленной помощи пациенту.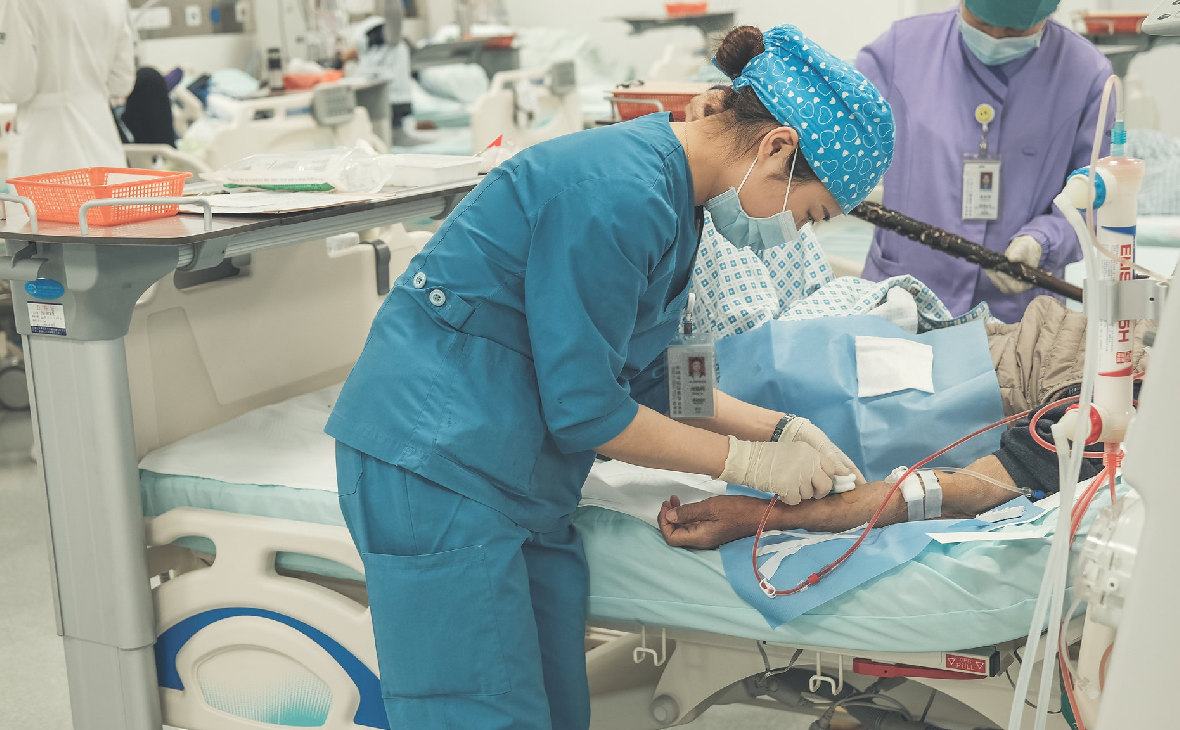 При этом используется облачная телемедицинская платформа Sharesource, с помощью которой врач может отслеживать и управлять проведением процедуры диализа дома у пациента.
При этом используется облачная телемедицинская платформа Sharesource, с помощью которой врач может отслеживать и управлять проведением процедуры диализа дома у пациента.
В системе применяется диализатор Baxter Revaclear, который использует трехслойную мембрану из полиэфирсульфона и предназначен для лечения хронической и острой почечной недостаточности.
Существует еще несколько аналогичных систем, которые находятся в разной стадии разработки. С ними вы, в частности, можете ознакомиться в обзоре «Цифровые и мобильные технологии в сфере урологии».
Искусственная почка
Носимая искусственная почка
Разработанная еще в 2014 году в Медицинском центре Седарс Синай (США), носимая искусственная почка весит всего 5 кг и носится на уровне талии на поясе. Она в непрерывном режиме очищает кровь от токсинов, обеспечивая пациентов недостижимой ранее свободой от необходимости каждую неделю проводить несколько часов привязанными к гемодиализному устройству.
Носимая искусственная почка, в сущности, представляет собой разобранную традиционную диализную машину, которая переделана таким образом, чтобы ее можно было носить на ремне, надетого вокруг талии. Главное отличие заключается в том, что новая диализная машина включает в себя фильтрующую систему, которая исключает необходимость постоянно добавлять очищенную воду в устройство.
Питание всей системы осуществляется от батарей, что делает ее полностью мобильным терапевтическим устройством.
Носимая искусственная почка уже прошла испытания с участием 7 пациентов и в настоящее время модифицируется с целью прохождения сертификации регулирующих органов.
Сейчас устройство требуется еще несколько доработать, чтобы избежать возникновение пузырей двуокиси углерода, с чем столкнулись во время тестирования. Кроме того, система использует катетер, который, как известно, может быть источником инфекций, и здесь также необходимы дополнительные исследования, хотя разработчики и так используют разные методы, предотвращающие закупорку катетера и появление инфекции.
Имплантируемая искусственная почка
Имплантируемая искусственная почка — является альтернативой гемодиализу и другим внешним носимым устройствам, которые держат пациента «на привязи» или существенно снижают его мобильность. При этом, в отличие от имплантации живой почки, при установке этого устройства пациенту нет необходимости применять иммуноподавляющие лекарства, чтобы предотвратить отторжение.
Американские исследователи Калифорнийского университета из Сан-Франциско и университета Вандербильта разработали имплантат iHemo размером с кофейную чашку, который способен выполнять функции почки и стать великолепным решением для пациентов с хроническим заболеванием почек.
Имплантат состоит из двух компонентов — фильтров, которые разделяют различные субстанции в крови, и «биореактора», который переносит их либо опять в кровь, либо в мочевой пузырь для удаления из тела. Эти устройства помещены в прочный корпус, покрытый пленкой из материала, который безопасен для использования внутри нашего тела. Имплантат соединен трубками с расположенными рядом венами и мочевым пузырем. Питание устройство получает за счет давления крови пациента и этот прибор не требует использования внешних трубок или кабелей, которые сегодня ассоциируются с носимой искусственной почкой.
Искусственная почка сначала пропускает кровь через многослойный силиконовый фильтр, который удаляет отходы, а затем через «биореактор», сделанный из выращенных в лаборатории клеток почки. Эта система возвращает в кровь полезные соли, сахар и воду примерно так же, как это делает настоящая почка.
Очищенная кровь возвращается в систему кровообращения через вены, подключенные к имплантату, а отходы перемещаются в мочевой пузырь через соответствующую трубочку.
Первые испытания эффективности и работоспособности этой системы на людях должны начаться в ближайшее время. Планируется, что они продлятся порядка двух лет, после чего можно ждать сертификации регуляторов и вывода устройства на рынок.
Еще одна компания, Qidni Labs, создает полностью имплантируемую искусственную почку, которая использует систему нанофильтрации для имитации функции органа. Разработанный специалистами фирмы прототип уже хорошо зарекомендовал себя при имплантации в свиней.
Фильтр устройства изготавливается из ультратонких мембран кристаллического кремния, которые покрываются биосовместимым материалом, чтобы не провоцировать иммунную реакцию. Сегодня такие кремниевые мембраны могут производиться в массовом порядке с размерами пор от 5 до 20 нанометров — достаточно большими, чтобы пропускать частицы отходов, но слишком маленькими для кровяных клеток.
По утверждению разработчиков это устройство будет непрерывно фильтровать кровь пациента в течение многих лет, не требуя обслуживания и очистки, что позволит навсегда освободить пациента от аппаратов диализа.
На базе этой технологии компания также планирует выпустить носимый миниатюрный диализный аппарат, который, по видимости, появится на рынке раньше имплантируемого устройства.
В настоящее время Qidni Labs тестирует свои устройства и, если все пойдет по плану, разработчики ожидают, что эти приборы выйдут на рынок через четыре-пять лет.
Сейчас проект находится на доклинической стадии. Первые тесты планируется завершить в середине следующего года, после чего начнется процесс тестирования на людях.
Автоматизированный перитонеальный диализ — новые возможности контроля лечения
Об инновационной методике проведения автоматизированного перитонеального диализа рассказывает Олег Николаевич Котенко, главный внештатный специалист нефролог Департамента здравоохранения г. Москвы, руководитель Московского научно-практического центра нефрологии и патологии трансплантированной почки.
Хроническая болезнь почек имеет прогрессирующее течение и приводит к развитию терминальной почечной недостаточности (тХПН), которая необратима, однако поддается лечению и контролю. При тХПН назначается диализ — метод очищения крови от токсинов. В будущем пациенту может быть произведена трансплантация почки.
При тХПН назначается диализ — метод очищения крови от токсинов. В будущем пациенту может быть произведена трансплантация почки.
Число пациентов, получающих лечение гемодиализом (ГД) и перитонеальным диализом (ПД) по всему миру уже составляет около трех миллионов человек и ежегодно увеличивается на 5-7%. В нашей стране заместительную почечную терапию диализными методами получают более 55 000 пациентов, в Москве — более 4 500 человек. В нашей больнице методами гемо- и перитонеального диализа проходят лечение 214 и 248 пациентов соответственно. Своевременное начало диализа позволяет избежать осложнений терминальной хронической почечной недостаточности и продлевает жизнь пациента.
Метод ПД является наиболее физиологичным для организма, поскольку максимально приближен к функции почек. Отличительная его особенность — возможность проведения процедуры в домашних условиях: она проста и может выполняться пациентом самостоятельно.
Одна из методик проведения перитонеального диализа — автоматизированный перитонеальный диализ (АПД), который проводится с помощью специального аппарата — циклера. Аппарат, автоматически, без участия пациента, обеспечивает введение и выведение диализного раствора в брюшную полость. Лечение методом АПД проводится в ночное время, во время сна и длится 9-10 часов. Безусловно, метод автоматизированного перитонеального диализа имеет неоспоримые преимущества, обеспечивая высокое качество жизни по сравнению с другими методами диализа.
- Физиологичность ПД. При перитонеальном диализе процесс очищения организма идет постоянно, аналогично работе почек. Благодаря этому в организме не успевают накапливаться вредные продукты метаболизма и лишняя жидкость. Также ежедневно выводятся фосфаты, избыток которых приводит к серьезным осложнениям. При ПД сердечно-сосудистая система не испытывает дополнительных нагрузок, а почки дольше сохраняют остаточную функцию.
- Сохранение привычного образа жизни. Пациенты имеют возможность сохранять социальную активность и вести близкий к привычному образ жизни: работать, учиться, заниматься спортом, встречаться с друзьями и даже путешествовать.

- Мобильность. Благодаря компактным размерам циклера его можно брать с собой на дачу, в командировки и туристические поездки. Для его транспортировки предусмотрен специальный чемодан, внешне практически не отличающийся от обычного багажа. Но, конечно, необходимо еще и обеспечение специальными растворами, которые представляются всем пациентам бесплатно.
- Гибкая диета. Метод ПД дает возможность соблюдать более привычную диету — щадящие ограничения по питанию и питьевому режиму позволяют выбирать из широкого списка разрешенных продуктов. А это значит, что пациент будет чувствовать себя более комфортно за столом на семейных и дружеских праздниках.
Лечение методом АПД в нашей больнице сейчас проходят 85 пациентов. И для них у нас очень хорошая новость: стал доступен новый циклер с удаленным контролем прохождения процедуры. В чем его преимущества?
Обычно пациент, проходящий дома процедуры АПД, приходит в больницу 1 раз в месяц на плановый осмотр с дневником ведения процедур. Современная же технология автоматизированного перитонеального диализа позволяет врачам ежедневно получать информацию о процедурах, удаленно контролировать процесс и вносить изменения в режим лечения. Это достигается с помощью специальной web-платформы, которая позволяет врачу ежедневно получать результаты лечения пациента, корректировать при необходимости программу лечения и удаленно загружать ее на циклер. Удаленный обмен данными позволяет пациенту получать лечение в домашних условиях своевременно и индивидуально, независимо от расстояния, на котором он находятся от диализного центра. Врач же, кроме постоянной осведомленности о ходе лечения, получает возможность в режиме реального времени заметить возможные проблемные ситуации и предотвратить развитие осложнений.
При отсутствии противопоказаний метод амбулаторного автоматизированного перитонеального диализа рекомендован* социально активным пациентам, которые предпочитают лечение в домашних условиях и хотят сохранить привычный образ жизни: учиться, работать и путешествовать. Также метод показан* пациентам, живущим на значительном удалении от диализного центра, и пожилым людям, испытывающим трудности с передвижением вне дома.
Также метод показан* пациентам, живущим на значительном удалении от диализного центра, и пожилым людям, испытывающим трудности с передвижением вне дома.
В нефрологическом отделении № 4 пациенты с хронической болезнью почек 4-5 стадии могут получить консультацию на предмет выбора заместительной почечной терапии.
Консультации проводит заведующий нефрологическим отделение № 4 Мелентьев Р. В.
Время: среда с 11:00 до 14:00. Запись на прием: 8 (499) 196-31-22 и 8 (499) 196-26-88. Место: 3 корпус, 4 этаж, 423 кабинет.
* При выборе метода диализа требуется консультация с лечащим врачом.
Пациентка на диализе сохраняет самостоятельность и получает домашнюю терапию в 250 милях от своего доктора
Джоанн уже 21 год борется с заболеванием, которое нарушило работу ее почек. Однако она продолжает жить так, как ей хочется, проходя перитонеальный диализ дома в Ансельмо, в штате Небраска. Джоанн может спокойно спать, проходя сеансы диализа по ночам. Ее лечащие врачи и медсестры используют интерактивную телемедицинскую платформу, чтобы контролировать и корректировать ее лечение напрямую из кабинета в Линкольне (Небраска).
У Джоанн трое детей. Всю свою жизнь она жила и работала в Небраске в небольшом поселке в сельской местности. Ближе к 50 годам у нее диагностировали мембранозную нефропатию. Это заболевание может прогрессировать до терминальной стадии почечной недостаточности (ТПН), которая требует перехода на диализную терапию или трансплантации почек. Время шло, и болезнь развивалась. Джоанн становилось все хуже и хуже.
«Я не могла поверить, насколько сильно ухудшилось мое состояние и как плохо я стала себя чувствовать», — сказала Джоанн, — «У меня не было сил работать во дворе, куда-то сходить или что-то сделать. Я просто существовала».
В прошлом году доктор Джоанн сказал, что ей нужно начать диализ, чтобы очищать кровь от токсинов. Ее почки уже не могли делать эту работу.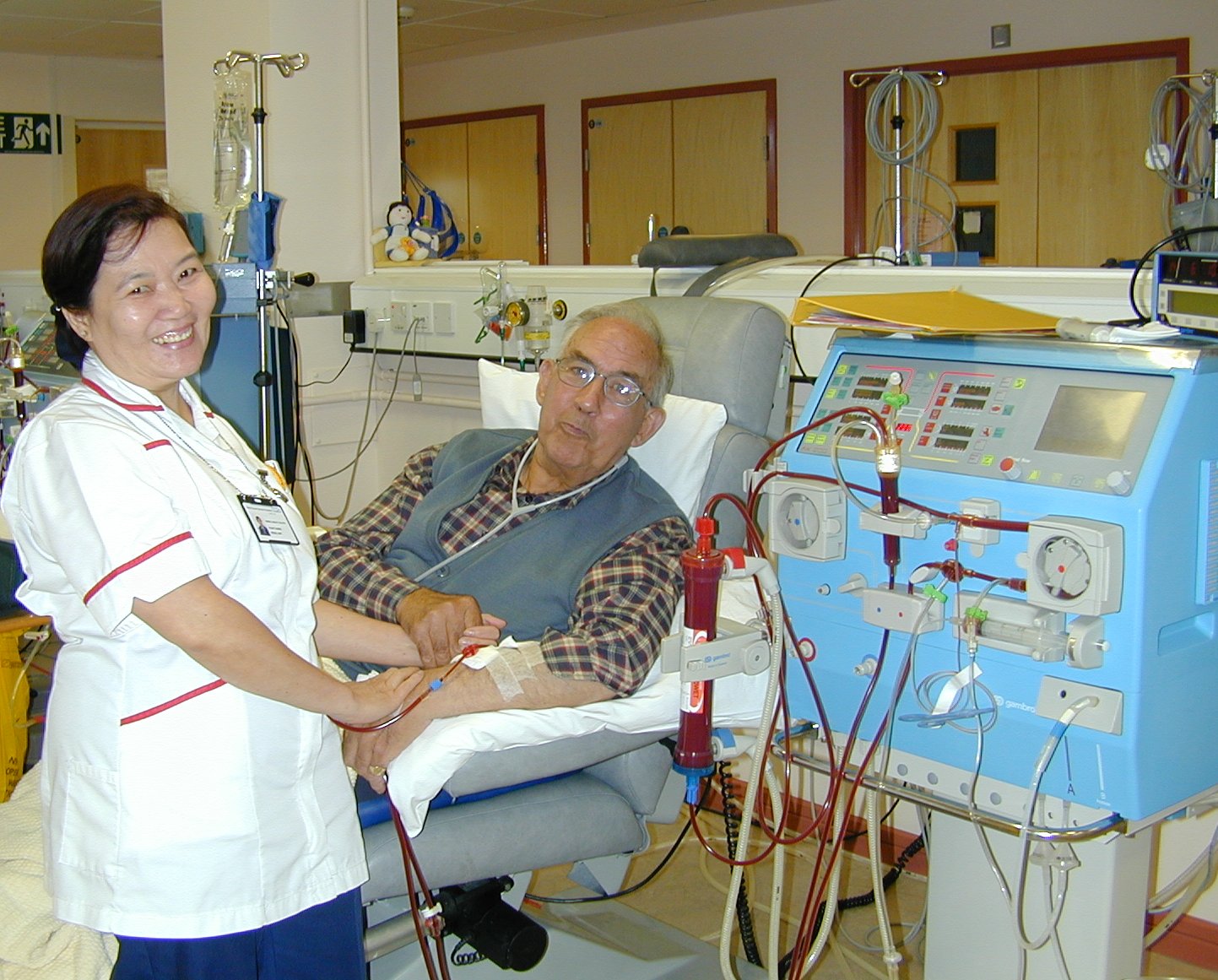 Сегодня можно выбрать из двух вариантов: перитонеальный диализ (ПД) или гемодиализ (ГД).
Сегодня можно выбрать из двух вариантов: перитонеальный диализ (ПД) или гемодиализ (ГД).
Это все равно что знать, что у тебя есть ангел-хранитель и что он заботится о тебе. Перитонеальный диализ вернул меня к жизни.
Джоанн, Пациентка на перитонеальном диализе
Ближайший центр гемодиализа находится в 80 милях от ее живописного ранчо в Небраске. Трехчасовая дорога в дополнение к четырехчасовому сеансу лечения помешала бы Джоан вести домашнее хозяйство и сохранять прежний образ жизни. Кому-то приходилось бы возить ее на сеансы и обратно, что создавало дополнительные проблемы для нее и для ее работающих детей. К счастью для Джоанн, перитонеальный диализ позволяет ей получать необходимое лечение, не жертвуя своей обычной жизнью.
«Мне очень легко самостоятельно проходить сеансы перитонеального диализа по ночам, а потом я встаю и занимаюсь своими дневными делами. Я могу делать все, что хочу», — сказала Джоанн.
Для лечения Джоанн использует автоматизированную систему перитонеального диализа компании «Бакстер» с ее интуитивно понятными функциями: голосовым управлением, сенсорной панелью и платформой дистанционного управления лечением пациента SHARESOURCE. SHARESOURCE — это двусторонняя телемедицинская платформа, которая позволяет врачам и медсестрам Джоанн активно управлять ее лечением, просматривая свежие данные о диализной терапии на дому. Эти данные автоматически собираются после каждого сеанса перитонеального диализа. Затем медицинские работники могут использовать эту информацию, чтобы настроить домашнее устройство Джоанн, и ей не приходится ездить за 250 миль к своему нефрологу.
«Это все равно что знать, что у тебя есть ангел-хранитель и что он заботится о тебе. Перитонеальный диализ вернул меня к жизни»
youtube.com/embed/xnumT2J8CVQ?autoplay=0&start=0&rel=0″/>
Джоанн может жить полноценной жизнью благодаря автоматизированной системе перитонеального диализа с диалоговой платформой телемедицины SHARESOURCE, которую она использует у себя дома. «Мне очень легко самостоятельно проходить сеансы перитонеального диализа по ночам, а потом я встаю и занимаюсь своими дневными делами. Я могу делать все, что хочу. AMIA и SHARESOURCE помогают мне ощутить, что даже в 250 милях от клиники я не одинока, и врачи могут мне помочь».
Узнать больше о SHARESOURCE от компании «Бакстер» — платформе дистанционного управления терапией пациентов, которая входит в автоматизированную систему перитонеального диализа и позволяет медицинским работникам получать сведения о диализной терапии.
Диализ может получить каждый, кто в нем нуждается » Медвестник
– Наталья Аркадьевна, вы стояли у истоков отечественной нефрологии. Почему выбрали эту специальность? Как начинали cвою работу?
– В нефрологию я пришла в сущности случайно. После окончания 2-ого МОЛГМИ (сейчас – Российский национальный исследовательский медицинский университет имени Н. И. Пирогова. –Прим. ред.) по распределению работала участковым врачом в поликлиническом отделении 52-й московской больницы. В сложных случаях нас, участковых врачей, консультировали заведующие отделениями больницы. Заведующая терапевтическим отделением порекомендовала меня Марии Яковлевне Ратнер, которая занималась лечением пациентов с заболеваниями почек на двадцати нефрологических койках в составе терапевтического отделения. Это были первые в России специализированные койки по нефрологии. Так в 1963 году я попала в команду профессора Ратнер, очень увлеченного своим делом специалиста, и начала работать в нефрологии.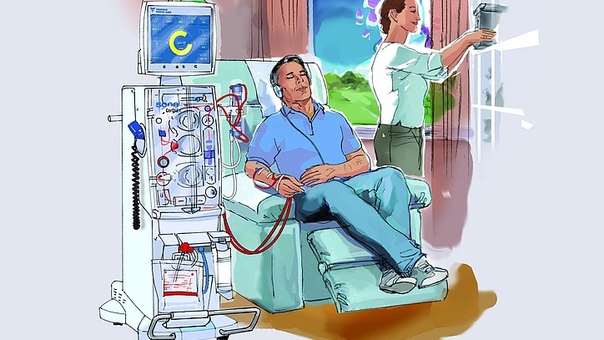 Никогда не жалела: это очень важная тема и очень интересная работа.
Никогда не жалела: это очень важная тема и очень интересная работа.
– Как изменилась нефрологическая служба за эти годы? С 1994 года вы на протяжении более 20 лет были главным нефрологом Департамента здравоохранения города Москвы. Что удалось сделать?
– Важно понимать, что мы начинали работу практически с «нуля». Многие медицинские направления в Советском Союзе развивались активно, а вот нефрологии внимания долгое время не уделялось. 20 нефрологических коек в пятьдесят второй больнице были первым опытом. В 1964 году этот опыт был рассмотрен на заседании коллегии Минздрава СССР и признан удачным. На основе нашей модели было принято решение о создании в СССР нефрологической службы. Наши койки были преобразованы в полноценное отделение нефрологии на 40 коек, был издан приказ о создании нефрологических отделений в столицах республик Советского Союза, краевых и областных городах. Нефрологи также появились в некоторых детских поликлиниках.
За десятилетия сделать удалось очень много. Можно отметить развитие диализной службы, внедрение перитонеального диализа, реализацию программы помощи пациентам с острой почечной недостаточностью. Благодаря поддержке Правительства Москвы мы смогли оснастить отделения городских больниц необходимым оборудованием и спасение пациента в остром состоянии стало возможным во многих больницах, а не только в специализированных центрах. Был создан и развивается регистр нефрологических пациентов, который позволил упорядочить нашу сферу деятельности и эффективно планировать дальнейшие действия. Российское диализное обществе запустило образовательные программы. Врачи-нефрологи появились в некоторых московских и региональных поликлиниках. Мы сумели объединить специалистов в единую сеть.
– Считается, что наша страна на одном из последних мест в мире по обеспечению гемодиализом больных с почечной недостаточностью. Это действительно так? Как обстоит дело в Москве?
– Это не так. Если просто сравнивать цифры по обеспеченности гемодиализом в расчете на миллион человек, то место России действительно не на верхних позициях мирового рейтинга. Однако, если говорить о скорости развития гемодиализа, то мы развиваемся быстрее многих. Причем начали мы тогда, когда во многих странах диализные центры существовали уже на протяжении десятилетий.
Если просто сравнивать цифры по обеспеченности гемодиализом в расчете на миллион человек, то место России действительно не на верхних позициях мирового рейтинга. Однако, если говорить о скорости развития гемодиализа, то мы развиваемся быстрее многих. Причем начали мы тогда, когда во многих странах диализные центры существовали уже на протяжении десятилетий.
Сейчас обеспеченность диализными мощностями в России очень неплохая. Диализные центры есть во всех регионах России, их сеть покрывает практически всю территорию страны. Диализ может получить каждый, кто в нем нуждается.
Вопрос транспортировки пациентов решен не до конца, и тут есть еще над чем работать. Ведь центры расположены, как правило, в крупных городах, а люди живут везде, и некоторым из них приходится ездить трижды в неделю на большие расстояния. Частично проблема решается с помощью перитонеального диализа, который осуществляет сам пациент на дому. Перитонеальный диализ в России также развивается, хотя хотелось бы, чтобы он развивался быстрее. Во многих странах системы здравоохранения делают ставку именно на перитонеальный диализ.
В Москве диализная служба активно развивается, в столице профицит диализных мест. Если человек недоволен качеством диализа в ближайшем центре, если там что-то идет не так, он может обратиться в нефрологическую службу ГКБ№ 52, приехать на консультацию, пройти несколько процедур у нас, чтобы наши врачи могли разобраться в проблеме. Но проблемы с диализом нечасты.
– Насколько пациентам с болезнями почек доступна высокотехнологичная помощь в Москве?
– Высотехнологичная медицинская помощь (ВМП) – термин, применяемый в здравоохранении для обозначения определенных методов терапевтического и хирургического лечения, на которые государство выделяет дополнительные средства. Диализ в эту категорию формально не входит, он относится к специализированной медпомощи, которая оказывается по полису ОМС. По факту же гемодиализ и перитонеальный диализ – действительно высокотехнологичные методы. В Москве диализ доступен всем, кто в нем нуждается.
В Москве диализ доступен всем, кто в нем нуждается.
В нефрологии к категории ВМП относится трансплантация почки. Это лучший и самый эффективный вид помощи при хронической почечной недостаточности с медицинской, социальной и экономической точек зрения, хотя подходит не каждому пациенту. В России около 40 центров трансплантации, они расположены не только в Москве и Санкт-Петербурге, но и в разных регионах европейской и азиатской части страны. Несколько центров в Москве работают на прием пациентов со всей России, два – НИИ скорой помощи им. Н.В. Склифосовского и ГКБ им. С.П.Боткина – оказывают помощь москвичам. Количество трансплантаций почки в России устойчиво растет, но здесь главная проблема та же, что и во всем мире; дефицит донорских органов.
– Диализ и трансплантация почки – методы заместительной почечной терапии, они помогают спасти пациентов в терминальной стадии почечной недостаточности. А что изменилось в методах лечения нефрологических больных в додиализный период?
– Методы нефропротективного лечения были разработаны в конце прошлого века и успешно тормозят процесс развития почечной недостаточности. Полностью остановить его мы, к сожалению, не можем, но значительно отсрочить день, когда человеку понадобится диализ, в наших силах.
Появились новые препараты для лечения активных и острых воспалительных процессов.
– Вы сказали, что пациенты в пятьдесят вторую больницу приезжают со всей России. Их направляют региональные центры?
– При сложной патологии самое главное правильно поставить диагноз. Тогда можно подобрать эффективное лечение. Сильные препараты имеют множество побочных эффектов, а неправильное их использование может привести к тяжелейшим осложнениям, в том числе со смертельным исходом. Назначая препарат, врач всегда должен тщательно взвешивать пользу и возможный вред от лечения.
Если коллеги в региональных центрах сомневаются в диагнозе, они могут направить пациентов к нам.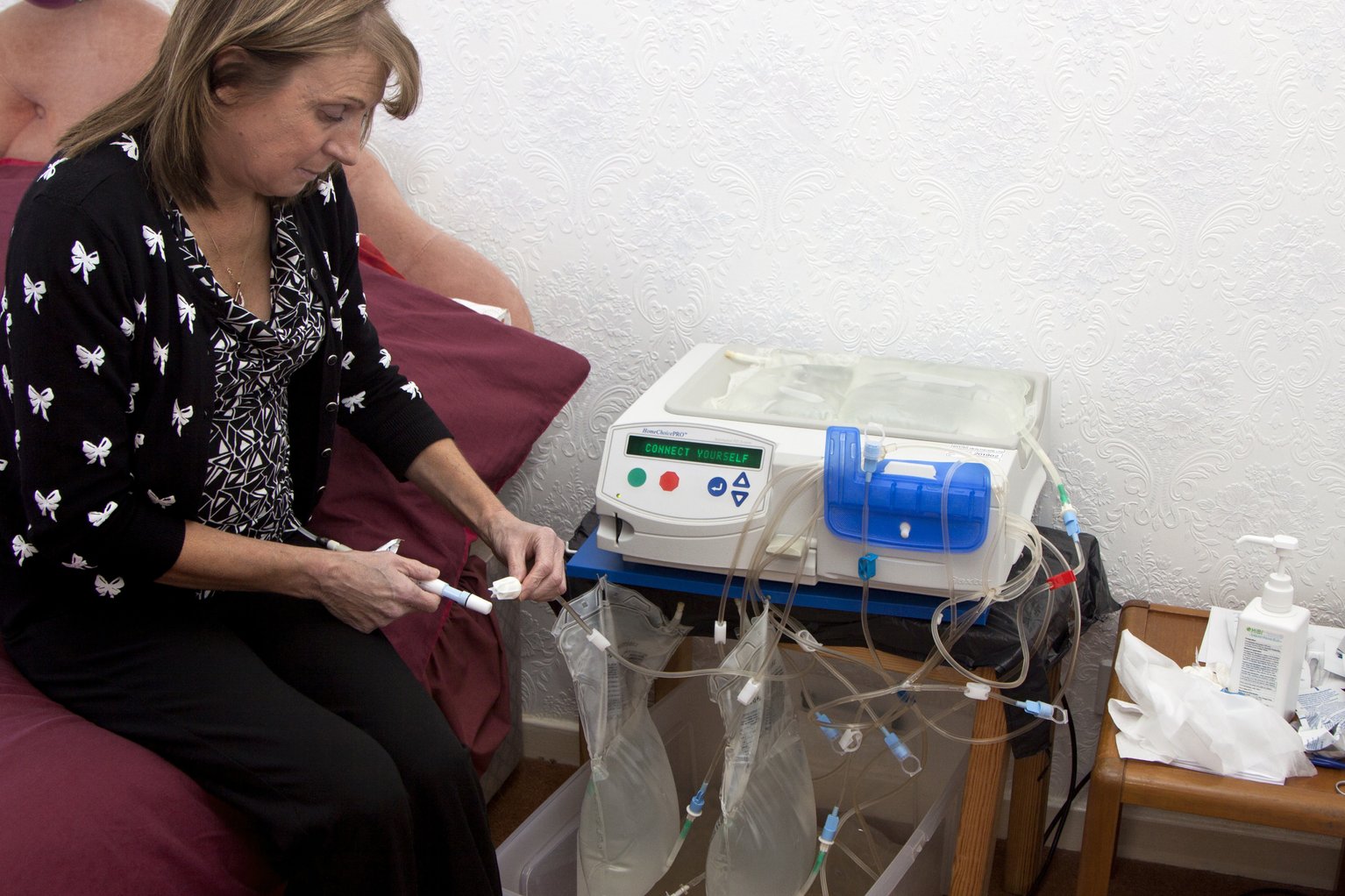 В современной нефрологии диагноз во многом основывается на биопсии почки. Это позволяет изучить под микроскопом почечную ткань и выявить происходящие там процессы. Для интерпретации результатов биопсии нужны специалисты очень высокого уровня, и они у нас есть. На основе результатов анализа мы либо сразу назначаем лечение, либо пишем рекомендации.
В современной нефрологии диагноз во многом основывается на биопсии почки. Это позволяет изучить под микроскопом почечную ткань и выявить происходящие там процессы. Для интерпретации результатов биопсии нужны специалисты очень высокого уровня, и они у нас есть. На основе результатов анализа мы либо сразу назначаем лечение, либо пишем рекомендации.
В нефрологии сложных случаев много, болезнь часто протекает специфически, накладывается на особенности конкретного организма. В зависимости от этих особенностей лечение может быть таким или совсем иным, ведь схемы, протоколы, описанные в учебниках, хорошо работают только в стандартных случаях.
– Каковы ближайшие задачи, стоящие перед отечественной нефрологией?
– В первую очередь – подготовка квалифицированных кадров. Нефрология как отдельный предмет в программу высшей медицинской школы в России пока не входит, она преподается студентам 6 курса в рамках курса общей терапии. Специальный курс по болезням почек читается только в рамках постдипломного образования, но за несколько месяцев можно получить лишь поверхностное представление, а сейчас в любую специальность надо погружаться очень глубоко, и нефрология вовсе не исключение. Поэтому качество подготовки врача-нефролога в России и в других странах может сильно отличаться – у нас для того, чтобы работать нефрологом, достаточно закончить медицинский университет по специальности «терапия» и пройти курс постдипломного образования по нефрологии. Во всем мире, чтобы получить сертификат нефролога, надо учиться около 5–7 лет и к тому же сдать непростые экзамены по специальности.
Это не значит, что в России нет хороших нефрологов, я говорю лишь об общем уровне подготовки, который, уверена, улучшится. Мы подготовили учебную программу, и те студенты, которые поступили в медвузы в 2018 году, в обязательном порядке будут изучать нефрологию на 6 курсе. Потом нужна специализация в рамках ординатуры, под руководством опытных коллег, ведь как следует освоить врачебную специальность можно только на практике, так делается во всем мире. У нас в ГКБ №52 сейчас учатся несколько перспективных ординаторов. Важна также хорошая подготовка врачей в диализных центрах. Наши обучающие циклы предусматривают подготовку сначала по общей нефрологии, потом конкретно по вопросам диализа.
У нас в ГКБ №52 сейчас учатся несколько перспективных ординаторов. Важна также хорошая подготовка врачей в диализных центрах. Наши обучающие циклы предусматривают подготовку сначала по общей нефрологии, потом конкретно по вопросам диализа.
Надеемся, что количество амбулаторных нефрологов будет расти, ведь такой специалист должен быть в каждой поликлинике. В 2019 году в Москве основные усилия будут сосредоточены именно на развитии амбулаторной помощи.
С другой стороны, нефрологи пока еще не всегда востребованы. Бывает так, что прием врача-нефролога в поликлинике не заполнен просто потому, что врач общей практики к нему не направляет. Требовать от врача общей практики обширных знаний во всех областях медицинской науки, конечно, нельзя. Однако он обязан знать набор анализов, который требуется назначить по всем основным заболеваниям, уметь оценивать их результаты и на основе этой оценки отправлять к специалисту. Основные анализы по нашему направлению просты: общий анализ мочи и биохимический анализ крови. Маркером возможного заболевания почек является белок в моче и уровень креатинина крови, на основании которого рассчитывается скорость клубочковой фильтрации.
– Расскажите, о каком-то клиническом случае из вашей практики?
– У пациентки отекли ноги и она обратилась к участковому врачу. Врач выписал ей мочегонное. Отеки ушли, но женщина почувствовала себя хуже, появились тошнота, слабость, общее недомогание, ухудшился аппетит, стал падать вес. Ее дочь, решив, что женщина без повода чрезмерно обеспокоена состоянием своего здоровья, посоветовала ей лечь в клинику неврозов. В клинике неврозов пациентке сделали анализ крови, уровень креатинина указывал на необходимость назначения гемодиализа. Ее перевели в больницу и провели необходимую процедуру. Следующий гемодиализ она получила в диализном центре. Только там врачи всерье з призадумались, что происходит с пациенткой. Год назад она была здорова, а сейчас нуждается в диализе.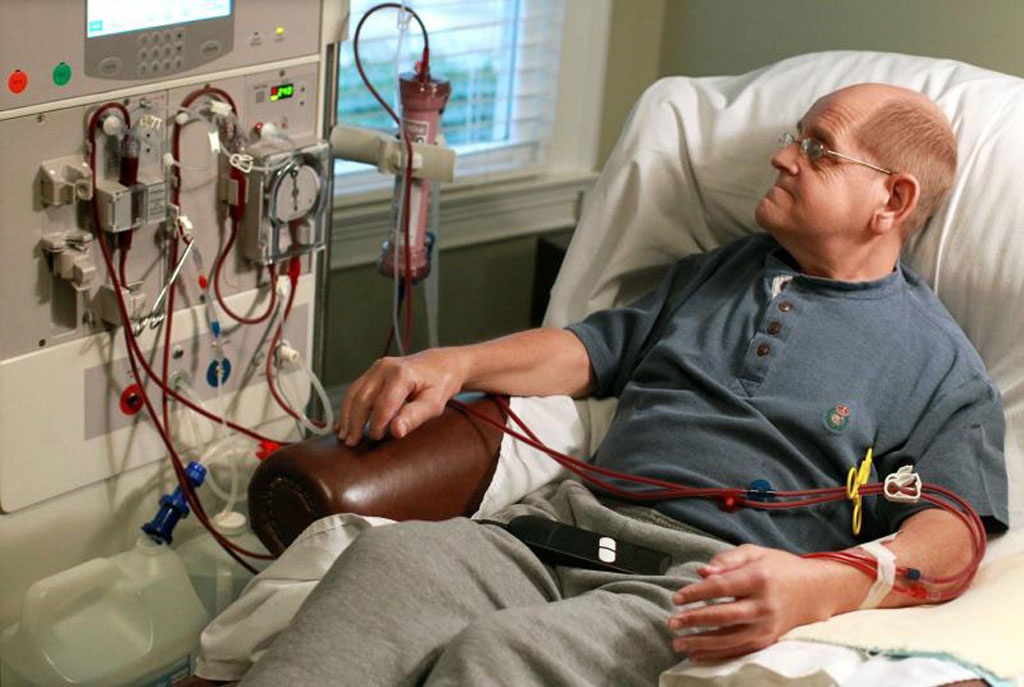 Так она попала на обследование к нам. И здесь, оценив результаты биопсии, мы предположили заболевание крови, которое и вызвало проблемы с почками. Наше предположение подтвердилось.
Так она попала на обследование к нам. И здесь, оценив результаты биопсии, мы предположили заболевание крови, которое и вызвало проблемы с почками. Наше предположение подтвердилось.
На этом примере можно разобрать ошибки, которые совершали врачи на том или ином этапе. Врач общей практики обязан был задуматься о причинах отеков, назначить пациентке общий анализ мочи и биохимию крови. Уровень креатинина у женщины тогда мог и не быть еще критичным, но вот присутствие в моче белка указало бы на возможные проблемы с почками. Если бы пациентку сразу направили к нефрологу, ценное время не было бы потеряно и гемодиализа, может, удалось бы избежать вовсе.
В той больнице, где был проведен первый сеанс диализа, врачи также поступили не совсем грамотно. Наступило улучшение, и пациентка ушла домой, но причины ее состояния никто и не пытался установить. Специалисты отделений гемодиализа должны знать не только диализ, но и общую нефрологию, и им следовало бы проанализировать ситуацию. Только во втором центре оказались грамотные специалисты — они направили пациентку в наш профильный центр, где мы смогли найти причину заболевания.
В Челябинской области внедряют «домашние» аппараты для нефродиализа
В Челябинской области внедряют «домашние» аппараты для нефродиализа. Новая технология избавит пациентов с тяжелой почечной недостаточностью от длительных процедур на больничной койке. Переносной комплекс, заменяющий отказавший орган, делает свою работу вне стационара, ночью, прямо во сне.
Мобильные искусственные почки появились в Челябинской областной клинической больнице этой весной. Пока их всего шесть. Каждая упакована в кофр-переноску с толстыми стенками и колесиками, как у дорожных чемоданов для путешествий. Аппараты и расходники к нему — силиконовые трубки и раствор выдают пациентам домой. Комплекс автономный, его можно брать с собой даже в командировки или путешествие. Благодаря высокотехнологичной «начинке», прибор самостоятельно следит за процессом и по защищенным каналам связи передает информацию на компьютер или телефон врачу. Фильтрация крови через «почку в чемодане» идет ночью, пока пациент спит. Эта же манипуляция, но на стационарном оборудовании отнимает у больного по 4-12 часов три дня в неделю и хуже переносится.
Фильтрация крови через «почку в чемодане» идет ночью, пока пациент спит. Эта же манипуляция, но на стационарном оборудовании отнимает у больного по 4-12 часов три дня в неделю и хуже переносится.
Аппарат выдают на руки не всем пациентам. Претендентов на домашний диализ отбирают по медицинским показаниями и исходя из условий, в которых живет больной, его характера и настроенности на лечение. Сначала будущие пользователи мобильной почки проходят обучение, а потом две-три недели каждую ночь закрепляют полученные навыки в стационаре. Техника программируется под каждого конкретного пациента, что практически исключает вероятность сбоя. Но если во время домашней процедуры что-то пойдет не так, всегда можно приехать в больницу или воспользоваться услугами патронажной сестры на дому.
Челябинская областная клиническая больница — третья в России клиника, куда закупили переносные «почки». Подобное оборудование появится в скором времени и в детской областной больнице.
На аппарате выполняется перитонеальный диализ — через живот. Для пациентов с тяжелыми поражениями почек это первая ступень заместительной терапии. Второй в идеале должна стать трансплантация донорской почки. Если пересадка невозможна, то лет через семь фильтрацию через брюшную полость заменяют традиционным гемодиализом. По-другому пока никак.
— За это время брюшная полость теряет естественную способность к фильтрации, но перитонеальный диализ, в общем-то, и назначается на время, чтобы «дотянуть» пациента до трансплантации, — поясняет врач-нефролог отделения гемодиализа ЧОКБ Дмитрий Черепанов. — Этот способ предпочтительнее по разным причинам, в том числе и потому, что на нем сохраняется диурез, что имеет значение для дальнейшей операции по пересадке органа.
Доживают до диализа
Сегодня в Челябинской области на нефродиализе находятся 1200 пациентов. Еще десять лет назад их было 560. Причина в том, что благодаря современной медицине люди с хроническими болезнями, поражающими почки, стали доживать до почечной недостаточности.
— Порядка 30-40 % состояний, требующих гемодиализа, связаны с первичными заболеваниями почек, к примеру, такими, как хронический пиелонефрит. Остальные — это осложнения хронических заболеваний, — говорит главный нефролог минздрава Челябинской области, завотделением Людмила Журавлева. — Увеличилось количество поражений почек из-за гипертонической болезни, сахарного диабета первого и второго типов. Стало больше пациентов с ишемической болезнью почек, и, особенно в последний год на фоне развития программы онконефрологии, прибавилось онкологических пациентов.
Из 1200 диализных пациентов около 500 нуждаются в трансплантации почки. У остальных — веские причины жить без операции на диализе.
— Кому-то нельзя пересадить орган из-за сосудистых поражений, преклонного возраста или иных противопоказаний, кто-то сам не настроен на операцию, поскольку боится хирургического вмешательства или не хочет менять сложившейся образ жизни, — поясняет Людмила Журавлева. — На современном диализе пациенты живут достаточно долго, в среднем около 20 лет.
Цифры
47 лет — средний возраст пациентов на гемодиализе
10 литров специального раствора требуется на одну ночную процедуру очищения крови на мобильном аппарате
12 отделений гемодиализа работают в Челябинской области. Очищение крови через живот проводят только в клиниках областного центра
Домашний гемодиализ | Национальный фонд почек
Когда вам говорят, что у вас почечная недостаточность и вам нужно лечение, чтобы остаться в живых, это может быть трудным временем в вашей жизни. Если ваш диагноз почек новый, вы можете чувствовать себя подавленным, сбитым с толку и рассерженным. Но есть несколько важных вещей, которые вы можете сделать, чтобы помочь себе. Узнайте все, что вы можете о различных вариантах лечения, и принимайте активное участие в принятии решений, касающихся вашего лечения.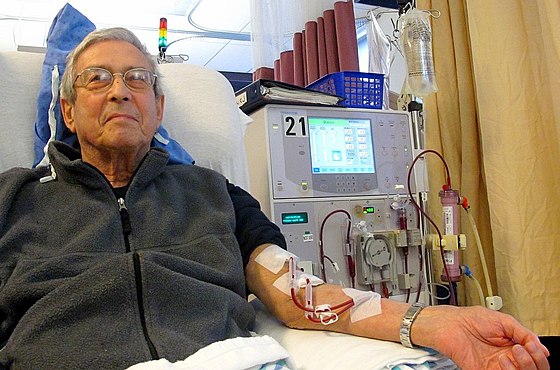
Здесь вы найдете ответы о диализе во время вспышки COVID-19.
Как работает гемодиализГемодиализ — это лечение, которое заменяет работу ваших собственных почек, очищая кровь от шлаков и лишней жидкости. Это делается с помощью специального фильтра, называемого диализатором или искусственной почкой. Ваша кровь по пластиковым трубкам попадает в диализатор, где очищается и возвращается вам. В начале каждой процедуры вам в доступ вводят две иглы. Эти иглы соединены с пластиковой трубкой, по которой кровь поступает в диализатор.Только небольшое количество крови выходит из вашего тела за один раз. Аппарат для диализа прокачивает вашу кровь через диализную систему и контролирует время лечения, температуру, удаление жидкости и давление.
Этот основной процесс аналогичен домашнему гемодиализу, за исключением того, что вы и ваш партнер по медицинскому обслуживанию обучены проводить лечение дома.
Гемодиализ: дома или в центреВы можете сделать гемодиализ в диализном центре, где медсестра или техник выполняет задачи, необходимые во время лечения.Гемодиализ в центре обычно проводится три раза в неделю по три-четыре часа или дольше каждый сеанс. Процедуры в центре проводятся в заранее запланированное время.
Вы также можете сделать гемодиализ дома, где лечитесь сами. Дома вы можете лучше вписать лечение в свой распорядок дня. Исследования показывают, что чем больше вы знаете о своем лечении и чем больше вы делаете самостоятельно, тем лучше вы будете на диализе.
Различные виды домашнего гемодиализаВ домашних условиях можно проводить три вида гемодиализа.Их:
1. Обычный домашний гемодиализ: вы делаете это три раза в неделю по три-четыре часа или дольше каждый раз. Вы и ваш партнер по медицинской помощи обучены безопасному проведению диализа и решению любых проблем, которые могут возникнуть.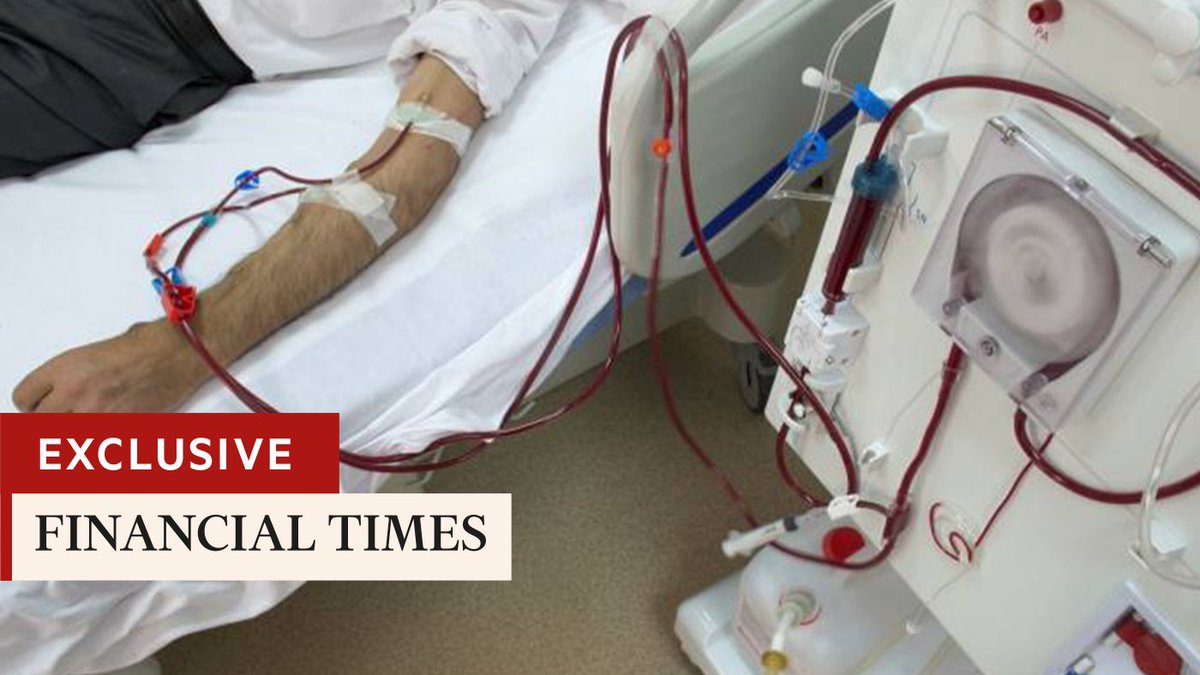 Обучение может занять от нескольких недель до нескольких месяцев.
Обучение может занять от нескольких недель до нескольких месяцев.
2. Короткий ежедневный домашний гемодиализ: Обычно это проводится пять-семь раз в неделю с использованием новых аппаратов, предназначенных для краткосрочного ежедневного домашнего лечения. Процедуры обычно длятся около двух часов каждое. Вы и ваш партнер по уходу обучаетесь в течение нескольких недель.Поскольку вы делаете диализ чаще, обычно каждый раз нужно удалять меньше жидкости. Это уменьшает такие симптомы, как головные боли, тошнота, спазмы и чувство «вымывания» после лечения.
3. Домашний ночной гемодиализ: длительные, медленные процедуры, проводимые ночью, пока вы спите. Вы можете делать такой диализ шесть раз в неделю или раз в две ночи. Это зависит от того, что вам прописывает врач. Процедуры обычно длятся от шести до восьми часов. Вы и ваш партнер по уходу обучаетесь в течение нескольких недель.Некоторые центры контролируют ваше лечение, отправляя информацию с вашего диализного аппарата в место, где есть персонал, по телефонному модему или через Интернет. Больше часов диализа каждую неделю может привести к большему удалению отходов.
Также возможно совмещать ежедневный и ночной домашний гемодиализ. Возможность комбинирования процедур зависит от ваших потребностей, состояния вашего здоровья и вашей машины.
Какой бы вариант лечения вы ни выбрали, важно знать, правильно ли вы получаете диализ.Следует регулярно проводить анализы, чтобы проверять объем получаемого диализа. Для получения дополнительной информации поговорите со своим врачом и специалистами по диализу.
Дополнительные преимущества короткого ежедневного и ночного домашнего гемодиализаВо многих отчетах указывается, что люди, использующие короткий ежедневный и ночной домашний гемодиализ:
- Принимайте меньше лекарств для контроля артериального давления и анемии
- Принимайте меньше лекарств, чтобы контролировать фосфор и предотвращать заболевания костей
- Улучшение невропатии (повреждение нервов) и уменьшение синдрома беспокойных ног
- Чувствует себя лучше во время диализа и меньше «вымывается» после
- Получите больше энергии для повседневных задач
- Спи лучше
- Меньше и короче пребывание в больнице
- Лучшее качество жизни
- Живите дольше.
Разрабатываются новые, простые в использовании аппараты для домашнего гемодиализа. Их легче устанавливать, чистить и дезинфицировать. С некоторыми новыми машинами у вас будет меньше расходных материалов. Если вы считаете, что домашний гемодиализ — хороший выбор для вас, спросите своего врача о наиболее подходящем для вас оборудовании.
Решение о том, подходит ли вам домашний гемодиализДомашний гемодиализ подходит не всем. Вам нужно много узнать об этом.Вы должны быть готовы нести ответственность за свое лечение. Если вы и / или ваш партнер по уходу можете пройти обучение и научиться вставлять иглы, вы сможете делать домашний гемодиализ.
Поиск центра, предлагающего домашний гемодиализНайти центр домашнего гемодиализа может быть непросто. Если ваш центр не предлагает домашний гемодиализ, см. Ниже веб-сайты, которые помогут вам найти центры, предлагающие домашний гемодиализ. Посетите центр.Поговорите с медсестрой по домашнему обучению и другим персоналом. По возможности поговорите с домашними пациентами. Для успеха необходимы две вещи: 1) центр и врач, готовые обучить вас и следить за вашим лечением, и 2) ваше обязательство учиться и проводить домашний гемодиализ в течение как минимум года.
Ваш партнер по уходуБольшинство программ домашнего гемодиализа требуют, чтобы у вас был партнер по уходу, готовый быть с вами и помогать во время каждого сеанса лечения. Ваш партнер по уходу может быть членом семьи или другом.Этот человек проходит обучение вместе с вами, чтобы он или она могли узнать, что делать. Иногда пациенты нанимают медсестру или техника в качестве партнера по уходу. Однако Medicare не оплачивает этих помощников.
Страхование домашнего гемодиализа
Социальный работник вашего диализного центра должен предоставить вам информацию о покрытии домашнего гемодиализа. Medicare оплачивает часть стоимости и обучения. Если вам 65 лет или больше или вы являетесь инвалидом, у вас уже должна быть программа Medicare.Вы также можете получить Medicare в любом возрасте, если у вас почечная недостаточность и вы или ваш супруг (а) или родитель проработали достаточно долго, чтобы претендовать на социальное обеспечение. Есть и другие источники оплаты диализа. Проконсультируйтесь с вашим социальным работником. Он или она также может обсудить любые изменения сантехники или проводки или дополнительные расходы, которые могут возникнуть при домашнем гемодиализе.
Если у вас есть план медицинского страхования группы работодателей, он будет основным покрытием в течение первых 30 месяцев вашего лечения с Medicare в качестве вашего вторичного страховщика.По прошествии первых 30 месяцев Medicare станет вашей основной страховкой.
Дополнительную информацию о домашнем гемодиализе см. В следующей брошюре в формате PDF:
Думали ли вы о домашнем гемодиализе?
Dialysis Facility Compare — Найдите информацию о диализных центрах, которые предлагают программы обучения домашнему гемодиализу. www.medicare.gov
Центр домашнего диализа — узнайте о вариантах домашнего диализа, поговорите с другими пациентами, узнайте, предлагает ли ближайший к вам диализный центр программу домашнего гемодиализа.www.homedialysis.org
Если вам нужна дополнительная информация, свяжитесь с нами.
© 2015 Национальный фонд почек. Все права защищены. Этот материал не является медицинским советом. Он предназначен только для информационных целей. Проконсультируйтесь с врачом для получения конкретных рекомендаций по лечению.
Домашний диализ — DaVita Kidney Care
# 1 Поговорите с врачом
Даже если вы в настоящее время проходите лечение диализом в центре, домашний диализ может быть для вас вариантом.Откровенно поговорите со своим врачом о своем интересе к домашнему диализу. Спросите о потенциальных преимуществах и любых медицинских рисках, а также о вариантах лечения и о том, как ваш выбор может повлиять на ваш образ жизни и общее состояние здоровья. Если вы в настоящее время лечитесь на диализе, узнайте больше здесь.
# 2 Начать домашнее обучение диализу
После того, как вы и ваш врач решите, что домашний диализ подходит вам, вы и ваш партнер по уходу (друг или член семьи) начнете комплексную программу безопасности и обучения с вашей медицинской бригадой.Обучение адаптировано к вашим конкретным потребностям и предоставит вам образование, инструменты и поддержку, необходимые для вашего здоровья и безопасности.
# 3 Подготовьте свой дом
Поскольку вы будете проводить лечение дома, вам нужно освободить место для хранения оборудования и принадлежностей. Хотя необходимое вам оборудование и расходные материалы различаются в зависимости от вашего выбора лечения, важно убедиться, что у вас есть удобные и санитарные условия, предназначенные для вашего лечения.
# 4 Получать постоянную помощь
Даже если вам не нужно лечиться в центре, важно понимать, что вы никогда не одиноки, когда делаете диализ в домашних условиях. Вы будете поддерживать регулярный контакт со своим врачом и диализными медсестрами, которые будут внимательно следить за вашим лечением. В большинстве случаев вы также будете ежемесячно посещать вас, чтобы встретиться со своей медицинской бригадой и регулярно разговаривать по телефону о любых проблемах или проблемах.
Может ли кто-нибудь делать диализ дома?
Если вы являетесь высокомотивированным пациентом на диализе, который хочет вести активный образ жизни и брать на себя большую ответственность за свой уход, домашний диализ может быть для вас хорошим вариантом лечения. Вы и ваш врач обсудите преимущества для качества жизни, а также любые медицинские риски и вместе решите, подходит ли вам диализ в домашних условиях.Естественно, ваш врач будет использовать свое мнение, чтобы определить, подходите ли вы для домашнего диализа, и принять решение, исходя из ваших индивидуальных потребностей.
Есть несколько основных требований для тех, кто хочет диализ в домашних условиях:
- Способность учиться и адаптироваться — Вы должны уметь и желать научиться проводить диализ у себя дома. Обычно тренировки проводятся в диализной клинике.Ваш диализный провайдер предлагает интенсивную программу обучения, которая поможет вам и вашему партнеру по диализной помощи научиться проводить лечение на регулярной основе. Большинство людей узнают, как проводить перитонеальный диализ (ПД) в течение двух недель. Домашний гемодиализ (HHD) занимает немного больше времени, обычно от трех до пяти недель, в зависимости от индивидуальных потребностей пациента и оборудования.
- Ловкость и зрение — Вы должны обладать достаточной ловкостью рук и зрением, чтобы работать с оборудованием, заполнять необходимые документы, заказывать расходные материалы и выполнять другие основные задачи, связанные с диализом.
- Чтение и письмо — Пациенты должны иметь базовые навыки чтения и письма, чтобы читать учебные пособия, заказывать расходные материалы и заполнять некоторые простые, но важные документы. Одним из наиболее важных элементов проведения диализа в домашних условиях является запись основной информации о каждом сеансе лечения, чтобы ваш врач и поставщик диализа могли контролировать и вносить коррективы в ваше лечение по мере необходимости.
- Домашнее оборудование и модификации — Домашний диализ требует подходящего места для проведения лечения, а также соответствующего оборудования и материалов, если это необходимо.В некоторых домах может потребоваться модификация водопровода и / или электричества для лечения в домашних условиях (что может быть покрыто страховкой). Тип диализного лечения определяет тип необходимых материалов, оборудования и модификаций.
- Инициатива и мотивация — Для того, чтобы лечение было эффективным, пациент или лицо, осуществляющее уход, должны иметь сильное желание взять на себя большую ответственность за уход за пациентом и внимательно следить за своим обучением и рекомендациями врача.Изучение правильных методов, использования оборудования, поддержания санитарных условий и всех других элементов домашнего диализа требует времени, но при правильной самоотдаче вы обнаружите, что оно того стоит.
Можно ли проводить диализ дома без посторонней помощи?
Существует несколько вариантов лечения диализом в домашних условиях. Многие пациенты проводят перитонеальный диализ дома без посторонней помощи. Как правило, у большинства пациентов, находящихся на домашнем гемодиализе, должен быть диализный партнер, который может помочь им с лечением.Это может быть супруг (а), родитель, ребенок, профессиональный опекун или другое ответственное лицо, на которого можно положиться в плане поддержки.
Друзья или члены семьи обычно выступают в качестве партнера по диализу, но пациенты также имеют возможность нанять медсестру или специалиста по диализу. Другой вариант, которым могут воспользоваться пациенты, — это найти соседа по комнате или соседа, который также хочет пройти диализ дома и выступать в качестве партнера по диализу. Работая с обученным техником или с другим диализным пациентом, многие пациенты находят домашний диализ еще проще.
Безопасно ли мне делать диализ дома?
Да. Одним из первых шагов перед началом лечения является участие в комплексной программе безопасности и обучения. Помимо прохождения обширного обучения тому, как проводить безопасный и эффективный домашний диализ, ваш поставщик диализа и врач будут регулярно связываться с вами и ежемесячно видеть вас в клинике. Большинство поставщиков диализа также должны предлагать круглосуточную поддержку по телефону без выходных.
Диализ дома дороже лечения в центре?
Стоимость домашнего диализа аналогична стоимости лечения в центре. Medicare и большинство частных страховых планов обеспечивают страхование квалифицированных пациентов.
Как на самом деле будет выглядеть план диализа Трампа
Мэри Эпп проснулась от глубокого сна от «высокого, пронзительного» звука будильника ее диализного аппарата.Что-то пошло не так.
Был час ночи, 89-летний Эпп был один дома в Мэрион Джанкшен, штат Алабама. Эпп находится на домашнем диализе с 2012 года и знала, что делать: проверить аппарат, затем позвонить в круглосуточную службу поддержки своего диализного провайдера в Бирмингеме, штат Алабама, чтобы поговорить с медсестрой.
Проблема, которую определила Эпп: несколько часов назад женщина, которую она наняла, чтобы помочь ей, поставила два маленьких мешочка с диализным раствором вместо больших, и раствор закончился.
Медсестра заверила Эпп, что ей хватило диализа.Эпп попыталась оторваться от машины, но не смогла извлечь кассету, ключевую деталь. Человек на другой круглосуточной справочной линии от производителя машины помог с этой проблемой.
Было ли сложно устранить эти проблемы? «Не совсем: я к этому привыкла», — сказала Эпп, хотя в ту ночь она снова не спала крепко.
Если политики поступят по-своему, пожилые люди с серьезным необратимым заболеванием почек будут все чаще обращаться к домашнему диализу. В июле администрация Трампа четко заявила об этом в указе, призванном коренным образом изменить методы лечения пациентов с заболеванием почек в США.С.
Изменение ухода за самыми тяжелыми пациентами — около 726 000 человек с терминальной стадией заболевания почек — является приоритетной задачей. Из этих пациентов 88% получают лечение в диализных центрах, а 12% — на домашнем диализе.
К 2025 году, по словам представителей администрации, 80% пациентов, у которых впервые диагностирована терминальная стадия болезни почек, должны получить домашний диализ или пересадку почки. Пожилые люди обязательно пострадают: половина из 125 000 человек, которые ежегодно узнают о почечной недостаточности, — 65 лет и старше.
Мэри Эпп получает консультацию по телемедицине от бригады диализной клиники в Бирмингеме, штат Алабама, в 90 милях от ее дома в Мэрион-Джанкшен. Эпп делает перитонеальный диализ дома каждую ночь, пока спит.Домашний диализ имеет потенциальные преимущества: он удобнее, чем поездка в диализный центр; время восстановления после лечения короче; терапию можно проводить чаще и легче подбирать индивидуально, уменьшая нагрузку на организм человека; и «качество жизни пациентов, как правило, намного лучше», — сказал д-р.Фрэнк Лю, директор отделения домашнего гемодиализа в Институте Рогозина в Нью-Йорке.
Но домашний диализ подходит не всем. Специалисты отмечают, что пожилые люди с плохим зрением, плохой мелкой моторикой, депрессией или когнитивными нарушениями, как правило, не могут пройти эту терапию. Точно так же ослабленные пожилые люди с множественными заболеваниями, такими как диабет, артрит и сердечно-сосудистые заболевания, могут нуждаться в значительной помощи со стороны членов семьи или друзей.
Бремя оказания такой помощи нельзя недооценивать.В недавнем опросе лиц, обеспечивающих уход за членами семьи, друзьями или соседями, 64% опрошенных определили использование домашнего диализного оборудования как сложное, что поставило его на первое место в списке сложных задач.
Какой опыт у пожилых людей при домашнем диализе? Несколько пожилых людей, преуспевающих в домашней терапии, были готовы обсудить это, но это избранная группа. До трети пациентов, которые пробуют диализ в домашних условиях, в конечном итоге переходят в диализные центры, среди прочего, из-за осложнений или потери мотивации.
Требуется решимость. 89-летний Джек Рейнольдс гордится своей дисциплинированностью, которая помогла ему проводить перитонеальный диализ дома в Дублине, штат Огайо, семь дней в неделю в течение 3,5 лет.
При перитонеальном диализе, терапии, которую также получает Эпп, жидкость, называемая диализатом (смесь воды, электролитов и солей), вводится в брюшную полость пациента через хирургически имплантированный катетер. Там он поглощает отходы и лишнюю жидкость в течение нескольких часов, прежде чем слить.Этот тип диализа можно проводить с аппаратом или без него, несколько раз в день или ночью.
По федеральным данным, около 10% пациентов на диализе выбирают перитонеальную терапию, в том числе 18 500 пожилых людей.
Рейнольдс предпочитает проводить перитонеальный диализ во время сна — популярный вариант. Его распорядок: после обеда Рейнольдс выкладывает два пакета диализата, мазей, стерильных растворов, марлевых повязок и свежую кассету для своего диализного аппарата с четырьмя прикрепленными трубками: две для пакетов с диализатом, одна для его катетера и одна для удаления диализата. конец.
В общей сложности ему требуется 23 минуты, чтобы собрать все, очистить область вокруг катетера и стерилизовать оборудование; примерно столько же времени уходит на то, чтобы все убрать утром. (Да, он рассчитал время.) Перед сном Рейнольдс подключается к своему диализному аппарату, который работает в течение 7,5 часов. (Количество и частота терапии варьируются в зависимости от индивидуальных потребностей.)
«Я живу нормальной продуктивной жизнью, и я полон решимости добиться, чтобы это работало», — сказал Рейнольдс.
Джек Рейнольдс делал перитонеальный диализ дома в Дублине, штат Огайо, семь дней в неделю в течение последних 3,5 лет. Каждую ночь он использует два пакета диализата, мази, стерильные растворы, марлевые повязки и новую кассету для своего диализного аппарата с четырьмя прикрепленными трубками: две для пакетов с диализатом, одна для его катетера и одна для удаления диализата, готового к утилизации.Для успешной имплантации катетера на левый бок Рейнольдса потребовалось пять операций из-за рубцов от предыдущих операций на брюшной полости.Ему пришлось заменить три вышедших из строя диализных аппарата и научиться спать на правом боку, чтобы трубка, подключенная к его катетеру, не была сдавлена.
Утром его жена Норма очищает область вокруг катетера, накладывает марлевую повязку и прикрепляет 18-дюймовый удлинитель, прикрепленный к катетеру, к его груди. Рейнольдс сказал, что он мог бы сделать это сам, но «я хотел, чтобы она участвовала во всем этом».
Требуется обучение. В декабре 2003 года, когда Летиша Уодсворт начала домашний гемодиализ в Бруклине, штат Нью-Йорк.Ю., она работала администратором в агентстве социальных услуг и хотела сохранить свою работу. Это стало возможным благодаря вечернему диализу.
Домашний гемодиализ требует от одного до двух месяцев обучения и подготовки как пациента, так и, как правило, партнера по уходу. При каждом сеансе лечения две иглы вставляются в точку доступа, обычно в вену на руке пациента. Через трубопроводы, соединенные с иглами, кровь откачивается из пациента и через машину, где она очищается и удаляются продукты жизнедеятельности, а затем закачивается обратно в организм.
Только 2% диализных пациентов выбрали этот вариант в 2016 году, в том числе 2800 пожилых людей.
Летиша Уодсворт начала домашний гемодиализ 15 лет назад, пытаясь сохранить работу администратора агентства социальных услуг. Это стало возможным благодаря проведению диализа в ее доме в Бруклине, штат Нью-Йорк, по вечерам.Обучение было «суровым» и «довольно пугающим для нас обоих», — сказал 70-летний Уодсворт, чей муж, Дэймон, сопровождал ее. «Мы многое узнали о диализе, но все еще не знали о проблемах, которые могут возникнуть, когда мы вернемся домой.”
Проблемы, с которыми пришлось столкнуться Уодсворту: узнать, что делать, если воздух попал в одну из линий. Регулировка скорости, с которой ее кровь перекачивалась и протекала через машину. И недавно она прошла медицинскую процедуру по исправлению места доступа к иглам, которое забилось кровью.
Другая проблема: найти место для 30 больших коробок с расходными материалами (жидкости, фильтры, иглы, шприцы и т. Д.), Которые Уодсворт заказывает каждый месяц. Они хранятся в двух комнатах в ее доме.
На протяжении многих лет Уодсворт много говорил с членами семьи и друзьями о почечной недостаточности и диализе. «Хотела бы я знать о связи между артериальным давлением и почечной недостаточностью намного раньше», — сказала она. «Думаю, я думал, что у всех черных людей высокое кровяное давление: оно просто приходит с территорией, а не с тем, что мы можем сделать, чтобы его предотвратить». (Высокое кровяное давление подвергает людей риску почечной недостаточности.)
В 2013 году у Уодсворта случился инсульт, в результате которого она временно парализовала левую сторону.«Раньше я настраивал [диализный] аппарат, но теперь я использую ходунки, и я действительно не могу стоять и настраивать все так, как раньше». 73-летний Дэймон делает это за нее.
Текущий распорядок Уодсворта: диализ начинается около 20:00. и проводит пять часов четыре дня в неделю в специальной комнате в своем доме. Она проводит время за ужином, смотрит телевизор, читает на своем Kindle, разговаривает по телефону, навещает друзей или играет в скрэббл с Дэймоном.
Как и большинство пациентов, находящихся на домашнем диализе, она сдает анализы крови раз в месяц и через две недели посещает нефролога, чтобы узнать, как у нее дела.Медсестра, диетолог и социальный работник также входят в ее команду в Институте Рогозина.
Дэймон, психотерапевт, признает, что его жену непросто уколоть иглами. «Часто ей это причиняет боль, и мне неинтересно быть тем человеком, который это делает», — сказал он. «Но сейчас это просто часть моей жизни. Мы благодарны за то, что существует домашний диализ, и нам повезло, что мы можем это сделать ».
Это может ошеломить. 76-летняя Шэрон Сандерс подумала, что в прошлом году заболела гриппом, когда у нее возникли проблемы с дыханием и затрудненным питанием.Но когда она попала в больницу, врачи сказали ей, что у нее отключаются почки.
Примерно в половине случаев именно это происходит с людьми, попадающими на диализ: они внезапно узнают, что их почки больше не работают надежно.
Как и многие люди, Сандерс был шокирован. Побывав на занятиях и поговорив с племянницей, которая является дипломированной медсестрой, она решила пройти перитонеальный диализ. «Мне понравилось, что я могу делать это дома одна, и мне не приходится колоть себя иглами», — сказала она.
Обучение длилось около недели в клинике в Месе, штат Аризона. «Для меня это далось очень легко», — сказала Сандерс, живущая в Голд-Каньоне, штат Аризона, и которая начала свой ночной рутинный шестичасовой перитонеальный диализ в течение пяти дней. в неделю, в августе прошлого года.
Она ничего не платит за лечение, которое покрывается страховкой Medicare и Tricare — льготой, которую получает Сандерс из-за военной службы ее мужа. (Умер в 2017 году). Medicare Part B оплачивает 80% стоимости диализа на дому, а дополнительное покрытие (включая, например, полис Medigap, полис для пенсионеров от работодателя или Medicaid) обычно покрывает оставшуюся часть.
Сандерс часто посещает группу поддержки Home Dialyzors United в Facebook и другой сайт, Home Dialysis Central. Другой сайт, My Dialysis Choice, является полезным ресурсом для людей, решающих, подходит ли им домашний диализ.
Несмотря на то, что Сандерс, страдающая артритом позвоночника, не считает диализ особенно обременительным, она иногда бывает перегружена. «У меня не бывает слишком много энергии», — сказала она. «Я ловлю себя на мысли, что я делаю это с какой целью? Стоит ли того, если мы все равно умрем? »
Поиск необходимой помощи. До ноября прошлого года, когда умер ее 68-летний муж, Мэри Эпп полагалась на него, чтобы подготовить ее к перитонеальному диализу, который она получает каждую ночь, пока она спит девять часов.
Сейчас помощник приходит в 19:00. чтобы помочь Эпп принять ванну и привести все в порядок до начала диализа через час. Другая женщина приходит в 5 утра, чтобы снять ее с диализа, вымыть все и приготовить завтрак.
«Я стала намного слабее, чем была», когда в 2012 году начался домашний диализ, — сказала Эпп, признавшаяся, что она была «напугана», когда врач поставил ей диагноз «почечная недостаточность».
Но преимущества домашней терапии, за которой наблюдает команда диализной клиники в 90 милях от Бирмингема, по-прежнему того стоят, сказала она. «Вы просто ложитесь спать, просыпаетесь на следующее утро, и вы готовы пойти и встретить день».
Стоимость домашнего диализа — AAKP
Диализ стоит дорого… около 30 000 долларов в год. Если вам необходимо пройти диализ, у вас есть два варианта выбора, где вы будете проходить лечение: в центре или дома. Оба варианта покрываются Medicare, Medicaid и многими частными страховками.Итак, какой вариант вы выберете?
Домашний гемодиализ
В отделении диализа вы подчиняетесь расписанию, доступному для лечения, поездки в учреждение и обратно, а также множеству сотрудников, которые будут вводить вам иглы. Неплохо, но не идеально. Дома вы сами планируете время для лечения, вам не нужно путешествовать, и вам не нужно будет вводить иглы самому лучшему из возможных людей … вам.
Свобода и контроль диализа в домашних условиях — сильные стороны этого метода лечения.Базовые расходные материалы (диализаторы, лески, иглы, лента, марлевые тампоны, диализат, домашние весы, лабораторные принадлежности и т. Д.) Оплачиваются вашей страховкой, как и в центре.
Однако есть некоторые наличные расходы, которые необходимо учитывать, прежде чем делать выбор в пользу диализа дома. Так сколько это будет стоить? Две самые большие области, которые необходимо оценить, — это проверка воды и электрические соединения.
Для защиты питьевого водоснабжения линия подачи воды к диализному аппарату должна быть оборудована устройством предотвращения обратного потока.Он устанавливается в вашу водопроводную сеть и подключается до подачи воды в машину. Также необходимо будет подключить канализационные отводы. Стоимость меблировки и установки канализационных и водопроводных труб по мере необходимости будет составлять от 750 до 1500 долларов США.
Для большинства домашних аппаратов для гемодиализа требуется специальная цепь GFI (прерыватель замыкания на землю) на 20 ампер. Это специальная цепь, которая не используется другими приборами, достаточно прочная для работы с оборудованием и отключает электричество в машине в случае короткого замыкания на землю.Плата за установку такого типа схемы обычно составляет около 500 долларов США.
В зависимости от центра, который будет контролировать ваше домашнее лечение, обеспечивать расходными материалами и обслуживать ваше домашнее оборудование, эти две стоимости будут различаться. Некоторые отделения требуют, чтобы пациент покрывал эти расходы, а другие, например, Северо-западные почечные центры, предоставляют стипендию в размере 1000 долларов США или более на их установку. Стоимость также будет варьироваться в зависимости от того, в каком районе страны вы живете.
Ваши счета за коммунальные услуги, воду и электричество увеличатся. Обратитесь в местную коммунальную компанию и узнайте, могут ли они вам помочь. Некоторые коммунальные предприятия предлагают диализным пациентам льготные тарифы. Обычно существует процесс подачи заявления, в котором ваш социальный работник может вам помочь.
Это две самые большие начальные затраты, но есть и другие меньшие. Вам понадобится место для хранения принадлежностей и несколько стеллажей для их размещения. Использованные линии и оборудование из ваших домашних очистных сооружений увеличивают количество мусора, который вы собираете для утилизации отходов.
Если вы решите провести диализ в кресле, вам придется покрыть эту стоимость. Обычная ставка на кресло для отдыха может сильно варьироваться от 400 долларов и выше. Многие люди предпочитают проводить диализ в постели и избегают таких затрат.
Вам может потребоваться домашний помощник. Это человек, который проходит вместе с вами программу тренировок и помогает вам лечиться дома. Некоторые страховые компании помогут оплатить эту помощь, но большинство — нет. Сколько пациенты платят своему помощнику за лечение, варьируется.Текущие ставки составляют от 35 до 45 долларов за процедуру. Некоторые пациенты будут доплачивать, если у них есть финансовые возможности. Не у всех пациентов есть помощники. Все программы обучения разные, и это требование регулируется разными политиками. В настоящее время наблюдается некоторое движение к диализу в домашних условиях. К этому нужно относиться осторожно. В нашей клинике, согласно нашим правилам, любой пациент, который хочет пройти диализ в одиночку дома, должен иметь телефонную связь «Линия жизни», которую он использует во время лечения. Если у них возникают проблемы, они нажимают кнопку, и помощь немедленно отправляется.
Еще одна область, которую следует учитывать, — это расходы на телефонную связь. В зависимости от того, насколько далеко вы живете от своего центра, они могут быть высокими. Опять же, в зависимости от вашей программы, эти расходы могут быть покрыты. В нашей клинике мы установили номер 800, по которому наши пациенты могут звонить по поводу проблем, проблем, вопросов и т. Д. По этой линии у них есть легкий доступ к дежурным медсестрам и отделению.
Перитонеальный диализ
В отличие от домашнего гемодиализа, перитонеальный диализ требует небольших личных расходов.Есть потребность в увеличении места для хранения припасов и увеличении количества мусора, но в остальном ничего с большой ценой билета.
Диализ в домашних условиях не для всех, но для тех, кто выбирает этот вариант, он определенно стоит усилий и затрат.
Джерри Флинн Моррисон, доктор медицины, бакалавр медицины, клинический директор Северо-Западного почечного центра, ответственный за программы домашнего перитонеального гемодиализа. В нефрологии работает 33 года.
Эта статья впервые появилась в мартовском выпуске журнала «Дома с AAKP» за 2008 год.
Альянс за домашний диализ
Альянс домашнего диализа приветствует план администрации Трампа по революционному использованию ухода за почками в АмерикеБлагодарю вас, президент Трамп и госсекретарь Азар, за вашу приверженность революционным изменениям в лечении почек в Америке. Благодаря вашему руководству тысячам американцев, живущих с терминальной стадией почечной недостаточности (ТПН), будет предложено пройти диализ дома. Исследования показывают, что некоторые пациенты, получающие диализ дома, могут чувствовать себя более здоровыми, у них снижается частота сердечных сокращений и артериального давления, а также снижается частота госпитализаций.В то время как 11,2 процента диализных пациентов в США получают диализ дома, в других развитых странах больше пациентов поддерживают домашнюю терапию.
Мы надеемся на сотрудничество с администрацией Трампа для обеспечения успеха американской инициативы по охране здоровья почек. Как гордая коалиция лидеров по лечению болезней почек, мы считаем, что успех Инициативы и соответствующих демонстрационных моделей зависит от правильного баланса соответствующих стимулов для врачей и диализных учреждений, чтобы они обеспечивали лечение диализа на дому, и поддержки пациентов, которые могут быть заинтересованы в домашних условиях. лечения и минимизация непредвиденных последствий для существующих диализных пациентов.Мы приветствуем всестороннюю приверженность администрации 37 миллионам пациентов с хроническим заболеванием почек и более 726 000 пациентов с ТПН. Альянс домашнего диализа готов работать с администрацией над окончательной разработкой и реализацией своего плана.
Альянс домашнего диализа
Домашний диализ, включая перитонеальный диализ и домашний гемодиализ, являются альтернативой диализному лечению в центре или в лечебных учреждениях, которое проводится пациентам с терминальной стадией почечной недостаточности (ТПН).Сегодня около 10 процентов из более чем 355 000 американцев, получающих диализ, делают это дома.
Альянс за домашний диализ был создан для продолжения работы, начатой делегатами Национального саммита по политике домашнего диализа, состоявшегося в марте 2012 года в Вашингтоне, округ Колумбия. На этом знаменательном национальном форуме лидеры сообществ пациентов, клиницистов, представителей промышленности и академических кругов определили ряд проблем, которые в настоящее время препятствуют, и политические возможности, которые могут улучшить надлежащее использование домашнего диализа.
Делегаты Саммита выбрали три области для улучшения политики — доступность, подотчетность и согласование стимулов, выпустив политические рекомендации по улучшениям, которые вызвали консенсус и общий интерес в ходе форума. Работа Альянса будет сосредоточена на этих трех областях, а также на стратегических направлениях действий, которые лидеры определили как представляющие наибольшую возможность предоставить большему количеству пациентов доступ к домашнему диализу.
Домашний диализ | UVA Health
Домашний диализ — это один из многих видов диализных процедур, доступных в UVA.
Вы можете получить пользу от домашнего диализа, если вы:
- Вам нужна гибкость в вашем графике из-за работы или учебы
- Может самостоятельно установить диализное оборудование или иметь друга или члена семьи, который может помочь.
- Не страдаете другими заболеваниями, например диабетом, при которых требуется постоянная медицинская помощь
- Чувствуйте себя комфортно, самостоятельно выполняя инструкции по уходу
- Может выполнять диализ ежедневно
- Не перенесли ранее хирургических вмешательств или повреждений органов брюшной полости (только для пациентов на перитонеальном диализе).
Начало работы
Мы начинаем работать с вами и вашей семьей за несколько недель до вашего первого лечения.Мы помогаем с:
- Доступ для диализа — Доступ для диализа — это участок на вашем теле, где мы хирургическим путем создаем для вас способ проведения диализа.
- У пациентов, находящихся на гемодиализе, мы соединяем вены меньшего размера на запястье, чтобы образовалась большая вена. Это облегчает поступление крови к диализному аппарату и от него. Он также защищает вас от инфекций и вредного свертывания крови.
- Для пациентов на перитонеальном диализе мы делаем небольшое отверстие в брюшной полости и прикрепляем катетер.
- Программа домашнего обучения — Команда медсестер, социальных работников и диетологов работает непосредственно с вами и вашей семьей, чтобы научить вас, как правильно проводить диализ и как предотвратить осложнения.
- Оборудование и расходные материалы — Мы поможем вам получить все необходимое оборудование и материалы. Мы также расскажем, как заказать дополнительные расходные материалы и что делать, если у вас возникнут проблемы.
Ночной (ночной) диализ
Специальная машина фильтрует вашу кровь, пока вы спите, поэтому вам не нужно никакого лечения в течение дня.Обычно вы диализируете от 8 до 10 часов пять или шесть дней в неделю.
Краткосрочный ежедневный диализ
Для этой процедуры используется специальный аппарат, который позволяет проводить более короткие и частые процедуры. Обычно диализ длится два-три часа, большую часть дней в неделю.
Перитонеальный диализ
Наиболее распространенная форма домашнего диализа, перитонеальный диализ, использует подкладку брюшной полости (брюшины), чтобы помочь почкам фильтровать токсины и лишнюю жидкость. Поскольку эта форма диализа точно отражает естественное функционирование ваших почек, пациенты на перитонеальном диализе получают большую гибкость в своей диете и приеме лекарств.
Наше исследование заболеваний почек и диализа дает вам доступ к устройствам и решениям для перитонеального диализа, которые не являются широко доступными. Мы также используем мобильные устройства, чтобы улучшить доступ к нефрологической помощи для пациентов, живущих в отдаленных районах.
Фильтрация крови: как это работает
Перитонеальный диализ состоит из нескольких этапов:
- Вы используете катетер для заполнения брюшной полости диализным раствором. Вы можете испытать ощущение сытости.
- Раствор остается в брюшной полости, что позволяет специальным сахарам выводить токсины из крови. Токсины попадают в раствор через крошечные кровеносные сосуды брюшины.
- Продолжительность пребывания раствора в брюшной полости ( время пребывания ) может составлять от четырех до шести часов.
- По истечении времени выдержки раствор сливаете в одноразовый мешок.
Процесс наполнения брюшной полости, позволяя раствору оставаться в ней и осушать ее, называется обменом .Ваш врач сообщит вам, сколько времени пребывания и сколько обменов вам нужно выполнять каждый день.
