Почесуха:Симптомы,Причины,Лечение | doc.ua
Симптомы
Пруриго у детей начинается с того, что на теле появляются небольшие узелки размером с булавочную головку. Время от времени они сопровождаются сильным зудом, что приводит к быстрому поражению кожи, которая в дальнейшем покрывается корками. При этом дети становятся капризными, плохо спят, теряют аппетит.
Когда же заболевание возникает у взрослых, то оно локализуется, в основном, на сгибательных поверхностях (локти, колени), на животе, спине, ягодицах. В этом случае почесуха проявляется красными папулами, величина которых с чечевицу. При этом часто на папуле образуется пузырек, а сама кожа возле папул зудит. Именно в местах высыпаний кожа постепенно покрывается корками, из-за которых в дальнейшем могут возникнуть рубцы. А если еще имеет место и раздирание папул, то это может усложниться пиодермией. Зуд характерно может усиливаться в ночные часы, что приводит к плохому сну.
Узловатая почесуха характеризуется полушаровыми плотными узлами, которые сильно зудят, их диаметр около 5–12 мм.
То есть любая почесуха симптомы имеет довольно характерные, по которым можно с легкостью выявить это заболевание.
Причины
Причин почесухи может быть множество. В частности, у детей заболевание возникает из-за нарушения работы желудочно-кишечного тракта, которое может возникать из-за неправильного режима питания. Также болезнь может порождать непереносимость некоторых веществ, в том числе и лекарственных препаратов. Заболевание может длиться несколько лет и перейти, таким образом, во взрослую форму.
В зависимости от течения почесуха взрослых бывает острая и хроническая. В острых случаях почесуха может продолжаться до 4-х месяцев. Болезнь протекает остро чаще у женщин от 20 до 40 лет. А у мужчин, в основном, диагностируют хроническое течение. В редких случаях хроническая почесуха может протекать годами. Такая почесуха характеризуется наличием больших (до 2 см), зудящих узлов, которые локализуются в области бедер, голеней и предплечьях.
По тяжести протекания болезнь может иметь мягкую форму (prupigomitis) и тяжелую форму течения (prurigoferox).
Узловатая почесуха чаще появляется у женщин, которые старше 40 лет и имеют нестабильную нервную систему. Данное заболевание может сопутствовать поражениям желчного пузыря и печени, например, гепатитам, циррозам, хроническим холециститам, и эндокринной системы. Может проявляться чаще после перенесенного стресса или от укусов некоторых насекомых.
У детей в возрасте от 5 месяцев до 3 лет может возникнуть почесуха детская. Чаще всего это случается, когда ребенка переводят на прикорм.
Диагностика
Для постановки правильного диагноза следует взять соскоб с мест локализации заболевания и посеять его на питательную среду. Обязательно нужно сделать следующий анализ крови – общий – на определение количества сахара и гормонов.
Для определения причин возникновения почесухи может понадобиться консультация специалистов: гастроэнтеролога и эндокринолога. Также следует провести ультразвуковое исследование паренхимы печени и поджелудочной железы.
Также следует провести ультразвуковое исследование паренхимы печени и поджелудочной железы.
Данное заболевание нужно дифференцировать от нейродермита, красного плоского лишая, дерматита Дюринга и чесотки.
Лечение
Лечение этого заболевания зависит от причин его возникновения. В случаях, когда болезнь – это следствие гельминтоза, то назначают противогельминтные препараты. При возникновении почесухи из-за нарушений в рационе питания необходимо провести корректировку рациона.
Людям, страдающим данным заболеванием, рекомендуется разнообразить рацион фруктами и овощами.
В любых случаях, когда имеет место почесуха, лечение ее сопровождается противоаллергическими (антигистаминными) средствами. Для наружного применения назначаются мази, содержащие глюкокортикоиды. Также рекомендуется курс из ванн с травами (кора дуба), отрубями, перманганатом калия или серные ванны. Прекрасный эффект наблюдается при лечении ультрафиолетовым облучением и лазером.
Профилактика
Мероприятия по профилактике почесухи заключаются в своевременности лечения желудочно-кишечных, эндокринных заболеваний и инфекций.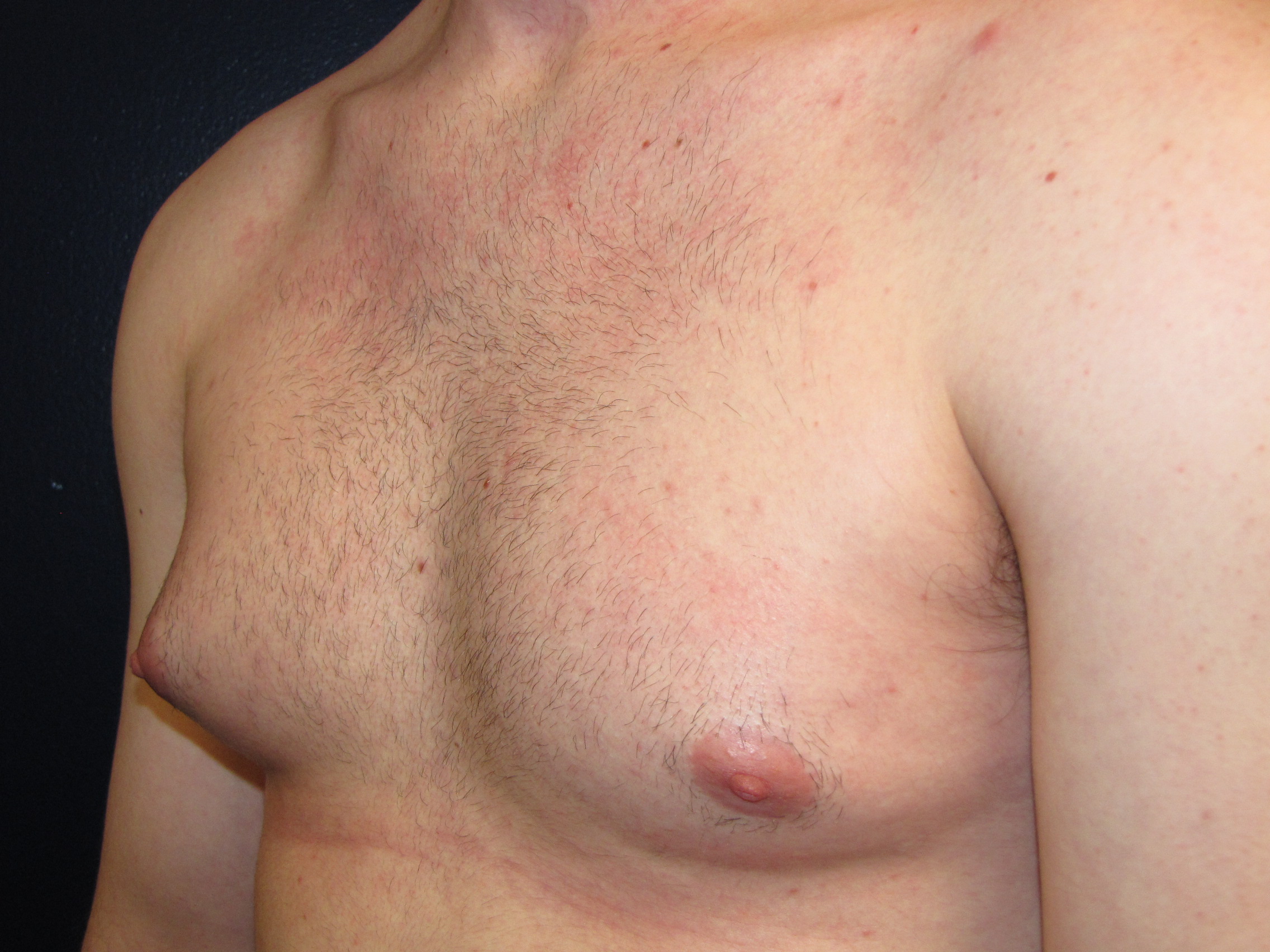 При хроническом течении почесухи следует обязательно соблюдать все рекомендации врача.
При хроническом течении почесухи следует обязательно соблюдать все рекомендации врача.
Также очень важно придерживаться правильного и полноценного питания, соблюдать распорядок труда и отдыха, избегать стрессовых ситуаций.
Пруриго: современный взгляд на этиологию, диагностику и лечение | #06/10
Почесуха (пруриго) — хроническое заболевание из группы нейроаллергодерматозов, характеризующееся папулезными, папуловезикулезными, узловатыми высыпаниями, сопровождающимися сильным зудом. Выделяют почесуху детскую (строфулюс, крапивница детская), почесуху взрослых (почесуха простая), почесуху узловатую (крапивница папулезная стойкая, нейродермит узловатый) [2, 4, 5, 8]. Помимо указанных форм, представляющих собой самостоятельные нозологические единицы, различают симптоматические формы простого пруриго: пруриго беременных, летнее пруриго, зимнее пруриго, лимфатическое (лейкозное) и лимфогранулематозное пруриго.
Почесуха детская (строфулюс, детская крапивница) развивается у детей в возрасте от 6 месяцев до 3 лет (иногда до 5 лет) и является одним из проявлений аллергического диатеза, чаще в период начала прикорма. Патогенез связан с сенсибилизацией к пищевым продуктам (коровье молоко, шоколад, мед, цитрусовые, клубника и т. д.). Реже болезнь вызывается лекарственной сенсибилизацией или глистной инвазией [5, 8]. В развитии строфулюса имеют значение некоторые анатомо-физиологические особенности строения детской кожи. В младшем детском возрасте дерма тоньше и отличается по своему строению. В ней преобладают клеточные элементы, а волокнистые структуры недостаточно дифференцированные и морфологически незрелые. Лимфатические сосуды и канальцы у детей функционально лабильны, часто образуют лимфатические озера, что приводит к легкому возникновению отечности кожи. Значительное количество тучных клеток, активно вырабатывающих биологически активные вещества, способствует тому, что кожа детей становится органом-мишенью, участвующим в аллергических и псевдоаллергических реакциях [3].
Последние исследования указывают, что в развитии аллергодерматозов наибольшее значение имеет синдром вегетовисцеральных дисфункций. Научные исследования, посвященные изучению роли различных отделов вегетативной нервной системы (ВНС) в формировании заболеваемости у детей, выявили, что чаще всего у младенцев с аллергическими заболеваниями преобладает тонус парасимпатической нервной системы. Парасимпатикотония является фактором, потенцирующим реакцию генетически предрасположенного к атопии организма на введение аллергена. Как правило, при выраженных вегетовисцеральных изменениях присутствуют функциональные нарушения со стороны желудочно-кишечного тракта (ЖКТ) (учащение стула, усиление перистальтики кишечника), затем наслаивается вторичная ферментная недостаточность, дисбактериоз, нарушения всасывания, расстройства питания, что, в свою очередь, ухудшает течение заболевания.
Таким образом, у ребенка с аллергодерматозом создается порочный круг: гиперсенсибилизация — зуд — нервно-рефлекторная возбудимость — вегетовисцеральные нарушения — дисфункция ЖКТ [3].
Детская почесуха клинически проявляется множеством ярко-розовых отечных узелков размерами с булавочную головку, в центре которых формируется маленький пузырек (папуло-везикула или серопапула), в основании которого нередко обнаруживается волдырь. В результате расчесов пузырек срывается и образуется узелок, покрытый в центре кровянистой корочкой. Высыпания локализуются на туловище, разгибательных поверхностях конечностей, ягодицах, лице. На месте экскориаций у детей обычно развивается пиогенная инфекция, чаще всего в форме вульгарного импетиго.
Почесуха у взрослых — заболевание, встречающееся чаще у женщин среднего и пожилого возраста, нередко в связи с нарушением функции ЖКТ, эндокринными (сахарный диабет и др.), нервно-психическими или онкологическими заболеваниями. Развитию почесухи у взрослых может способствовать алиментарный фактор (чрезмерное употребление меда, шоколада, кофе, алкоголя и других аллергогенных продуктов) [5, 8].
На коже разгибательных поверхностей конечностей, а затем на туловище появляются пруригинозные высыпания, в виде полушаровидных папул красно-бурого цвета, плотной консистенции, покрытые кровянистой корочкой, величиной с чечевицу, обычно их диаметр не превышает 3 мм. Узелки располагаются рассеянно, не склоны к слиянию, сопровождаются сильным зудом. Течение хроническое, рецидивирующее, от нескольких недель до нескольких месяцев и лет [5, 8]. Дифференциальный диагноз проводят с чесоткой, дерматитом Дюринга.
Дифференциальный диагноз проводят с чесоткой, дерматитом Дюринга.
Почесуха узловатая Гайда — полиэтиологическое редкое заболевание, в патогенезе которого имеют значение метаболитические расстройства, аутоинтоксикации, эндокринная патология, атопия, глистные инвазии. Среди причинных факторов некоторые авторы отмечают влияние нервных стрессов и укусов москитов [8].
Последние исследования указывают на роль иммунных сдвигов в развитии дерматоза, так как у больных часто обнаруживают повышение уровня IgE в сыворотке крови, дисбаланс между Т- и В-лимфоцитами [2]. Зарубежные авторы выявили факт, что при почесухе Т-лимфоциты вырабатывают значительное количество медиаторов воспаления (гистамин, лейкотриены, интерлейкин-31) и обладают повышенной миграционной активностью, причем повышение их числа коррелирует с интенсивностью зуда [10].
Почесуха узловатая Гайда встречается чаще у женщин после 40 лет. Заболевание начинается с сильнейшего зуда, возобновляющегося несколько раз в сутки. Клинически характеризуется наличием твердых полушаровидных папул буровато-красного цвета величиной от горошины до лесного ореха, которые обычно локализуются в области конечностей. Папулы, вначале бледно-розовые, из-за грубых экскориаций постепенно становятся коричнево-красными или синюшными. Вследствие расчесов из-за интенсивного приступообразного зуда поверхность папул покрывается кровянистыми корками или веррукозными разрастаниями. Высыпания в одних случаях одиночные, в других — множественные, иногда с тенденцией к группировке, но не к слиянию [2]. Высыпания персистируют длительное время, затем разрешаются с образованием рубцов, пигментированных по окружности.
Клинически характеризуется наличием твердых полушаровидных папул буровато-красного цвета величиной от горошины до лесного ореха, которые обычно локализуются в области конечностей. Папулы, вначале бледно-розовые, из-за грубых экскориаций постепенно становятся коричнево-красными или синюшными. Вследствие расчесов из-за интенсивного приступообразного зуда поверхность папул покрывается кровянистыми корками или веррукозными разрастаниями. Высыпания в одних случаях одиночные, в других — множественные, иногда с тенденцией к группировке, но не к слиянию [2]. Высыпания персистируют длительное время, затем разрешаются с образованием рубцов, пигментированных по окружности.
Таким образом, со временем характер высыпаний принимает полиморфный характер, что придает почесухе Гайда сходность с поздней кожной порфирией. Однако при порфирии наблюдаются связь с инсоляцией, нарушения пигментации и наличие пузырей при обострении дерматоза. Течение заболевания при узловатой почесухе длительное, может достигать десятков лет.![]() Лишь очень редко отдельные папулы разрешаются, чему предшествует исчезновение зуда на этом участке. По мнению некоторых авторов, стойкость элементов сыпи связана с гиперплазией нервных окончаний [5, 8].
Лишь очень редко отдельные папулы разрешаются, чему предшествует исчезновение зуда на этом участке. По мнению некоторых авторов, стойкость элементов сыпи связана с гиперплазией нервных окончаний [5, 8].
Дифференциальный диагноз проводят с бородавчатой формой красного плоского лишая, бородавчатым туберкулезом, мелкоузелковой формой саркоидоза, почесухой Гебры [2]. Наиболее часто приходится дифференцировать с веррукозной формой красного плоского лишая, учитывая, что при этих заболеваниях часто поражаются голени. Следует иметь в виду, что при узловатой почесухе элементы сыпи обычно не многочисленные, более крупные, плотные, имеют полушаровидную, овальную форму. В отличие от пруриго, при красном плоском лишае вокруг крупных очагов, а нередко и на других участках кожного покрова обнаруживают типичные для данного заболевания полигональные папулы. Кроме того, при почесухе высыпания на слизистых отсутствуют [1].
Диагностика и лечение. Тактика ведения больных пруриго предусматривает комплексное обследование пациентов с целью исключения очагов хронической инфекции, онкологических заболеваний, эндокринных нарушений, санацию очагов хронической инфекции [4].
Согласно клиническим рекомендациям (2007) больным пруриго необходимо провести следующие лабораторные исследования: общие анализы крови и мочи, определение глюкозы в периферической крови, биохимический анализ крови (общий белок, общий билирубин, аланинаминотрансферазу (АЛТ), аспартатаминотрансферазу (АСТ), щелочную фосфатазу (ЩФ), креатинин, мочевину), анализ кала на дисбактериоз кишечника. Обязательным является определение антител к антигенам лямблий, аскарид, токсокар, описторх [4].
Началом лечения почесухи у взрослых и детей является соблюдение строгой гипоаллергенной диеты: исключение облигатных пищевых аллергенов, продуктов с красителями, консервантов, острораздражающих блюд, алкоголя, ограничение поваренной соли, углеводов [4].
Основу терапии заболевания составляют антигистаминные препараты, длительность приема которых зависит от степени тяжести дерматоза. Зуд — основной ориентир для назначения антигистаминных препаратов, поскольку от уровня гистамина зависит интенсивность раздражения чувствительных нервных окончаний в коже. Действие гистамина опосредовано различными типами рецепторов, через Н1-рецептор гистамин увеличивает тонус гладких мышц бронхов, следствием чего может быть астматическое удушье, усиливает перистальтику кишечника и в случае пищевой аллергии приводит к диарее, повышает проницаемость кровеносных сосудов, вследствие чего между эндотелиальными клетками венул образуются промежутки, через которые выходит плазма и формируется внутриэпидермальный отек.
Действие гистамина опосредовано различными типами рецепторов, через Н1-рецептор гистамин увеличивает тонус гладких мышц бронхов, следствием чего может быть астматическое удушье, усиливает перистальтику кишечника и в случае пищевой аллергии приводит к диарее, повышает проницаемость кровеносных сосудов, вследствие чего между эндотелиальными клетками венул образуются промежутки, через которые выходит плазма и формируется внутриэпидермальный отек.
Через Н2-рецептор гистамин замедляет сердечный ритм и стимулирует образование соляной кислоты в ЖКТ. В ЦНС гистамин действует как нейротрансмиттер: он необходим для поддержания состояния бодрствования [6, 7]. Н1- и Н2-рецепторы могут быть заблокированы с помощью селективных антагонистов. Первые антигистаминные средства (Н1-гистаминные препараты) являются неспецифическими и блокируют другие рецепторы, например, М-холинорецепторы. Эти препараты использовались в качестве противоаллергических, противорвотных, неспецифических седативных и снотворных средств. Побочными действиями таких препаратов являются сонливость и эффекты, напоминающие действие атропина (сухость во рту, запоры). Новые средства («препараты второго и третьего поколения») не проникают в ЦНС и поэтому не имеют седативного эффекта. Возможно, в эндотелии гематоэнцефалического барьера они транспортируются обратно в кровь и не обладают атропиноподобным эффектом [7].
Побочными действиями таких препаратов являются сонливость и эффекты, напоминающие действие атропина (сухость во рту, запоры). Новые средства («препараты второго и третьего поколения») не проникают в ЦНС и поэтому не имеют седативного эффекта. Возможно, в эндотелии гематоэнцефалического барьера они транспортируются обратно в кровь и не обладают атропиноподобным эффектом [7].
Рекомендуемые препараты для приема внутрь: хлоропирамин, мебгидролин, хифенадин, клемастин, диметинден, лоратадин, дезлоратадин, цетиризин. Заслуживает внимания антигистаминный препарат III поколения, являющийся активным метаболитом, — цетиризин (Зодак). Действующее вещество препарата — избирательный блокатор периферических Н1-рецепторов, значит, препарат не имеет значительного антисеротонинового и антихолинергического действия, что важно при назначении больным с хроническими аллергодерматозами. Действующее вещество Зодака в незначительном количестве проникает через гематоэнцефалический барьер, поэтому развитие седативного эффекта, включая сонливость, не выражено или выражено в очень легкой степени. Важно, что действующее вещество Зодака влияет как на гистаминзависимую — раннюю фазу аллергических реакций, так и на позднюю клеточную фазу. Под действием цетиризина происходит угнетение высвобождения гистамина из базофилов и тучных клеток, снижение миграции эозинофилов и других клеток. Биодоступность действующего вещества одинакова для всех лекарственных форм препарата: сиропа, капель и таблеток.
Важно, что действующее вещество Зодака влияет как на гистаминзависимую — раннюю фазу аллергических реакций, так и на позднюю клеточную фазу. Под действием цетиризина происходит угнетение высвобождения гистамина из базофилов и тучных клеток, снижение миграции эозинофилов и других клеток. Биодоступность действующего вещества одинакова для всех лекарственных форм препарата: сиропа, капель и таблеток.
Кроме антигистаминных препаратов рекомендуется назначать дополнительное лечение: гипосенсибилизирующие средства (глюконат кальция, пантотенат кальция, глицерофосфат кальция, тиосульфат натрия) и энтеросорбенты (лигнин гидролизный, диосмектит, энтеросгель, лактофильтрум). При необходимости включают ферментные препараты курсом на три недели (панкреатин, энзистал), седативные фитопрепараты (настойки валерианы или пиона). Наружно в виде аппликаций назначаются 2% борно-нафталановая, 2% борно-ихтиоловая, антисептик стимулятор Дорогова (АСД) III фракция в сочетании с глюкокортикостероидными мазями. При тяжелой степени течения пруриго или отсутствии тенденции к регрессу высыпаний необходимо провести дезинтоксикационнцю терапию, присоединяются глюкокортикостероиды системно (преднизолон 15–20 мг в течение 14–25 суток, с дальнейшим снижением), транквилизаторы. При отсутствии противопоказаний можно использовать ПУВА-терапию — 15–25 сеансов 4 раза в неделю [4].
При тяжелой степени течения пруриго или отсутствии тенденции к регрессу высыпаний необходимо провести дезинтоксикационнцю терапию, присоединяются глюкокортикостероиды системно (преднизолон 15–20 мг в течение 14–25 суток, с дальнейшим снижением), транквилизаторы. При отсутствии противопоказаний можно использовать ПУВА-терапию — 15–25 сеансов 4 раза в неделю [4].
Альтернативным подходом могут быть хирургические методы: обкалывание элементов сыпи дексаметазоном, гидрокортизоном, целестоном, раствором метиленового синего в новокаине, орошение хлорэтилом, жидким азотом; криодеструкция, диатермокоагуляция [4].
Физиотерапия. Электросон ежедневно рекомендуется детям с 4 лет с выраженной неврастенией и нарушением сна. Ультразвук или фонофорез гидрокортизона на область позвоночника продольно паравертебрально детям можно применять с 6–7 лет. Из других физических методов используют диадинамотерапию области шейных симпатических узлов, димедрол-электрофорез эндонозально, микроволновую терапию области проекции надпочечников паравертебрально, индуктотермию [8, 9]. Хороший эффект оказывает селективная фототерапия — 20–30 сеансов 4–5 раз в неделю [4]. Не следует забывать о действенности радоновых и сульфидных ванн, которые оказывают рассасывающее, спазмолитическое действие. Под влиянием сульфидных ванн улучшается обмен веществ в коже, ее трофика, усиливается секреция сальных и потовых желез, стимулируются окислительно-восстановительные процессы. Радоновые ванны оказывают выраженное седативное, тормозящее действие на ЦНС, углубляют сон, уменьшают боли, блокируя пути проведения болевых импульсов, благоприятно воздействуют на периферическую нервную систему [8, 9].
Хороший эффект оказывает селективная фототерапия — 20–30 сеансов 4–5 раз в неделю [4]. Не следует забывать о действенности радоновых и сульфидных ванн, которые оказывают рассасывающее, спазмолитическое действие. Под влиянием сульфидных ванн улучшается обмен веществ в коже, ее трофика, усиливается секреция сальных и потовых желез, стимулируются окислительно-восстановительные процессы. Радоновые ванны оказывают выраженное седативное, тормозящее действие на ЦНС, углубляют сон, уменьшают боли, блокируя пути проведения болевых импульсов, благоприятно воздействуют на периферическую нервную систему [8, 9].
Заключение
Больные почесухой, как и все пациенты с хроническими заболеваниями из группы нейроаллергодерматозов, требуют планомерной лечебно-профилактической помощи. Тактика ведения такого контингента больных предусматривает комплексное обследование с целью исключения очагов хронической инфекции, онкологических заболеваний, эндокринных нарушений, санацию очагов хронической инфекции. Базисная терапия заключается в назначении пролонгированных антигистаминных препаратов III поколения. Необходимо объяснить больному целесообразность тщательного обследования, длительной терапии и профилактического лечения.
Базисная терапия заключается в назначении пролонгированных антигистаминных препаратов III поколения. Необходимо объяснить больному целесообразность тщательного обследования, длительной терапии и профилактического лечения.
Литература
Беренбейн Б. А., Студницин А. А. Дифференциальная диагностика кожных болезней. М.: Медицина, 1989. 672 с.
Елькин В. Д., Митрюковский Л. С. Избранная дерматология. Редкие дерматозы и дерматологические синдромы. Справочник по диагностике и лечению дератозов. Пермь, 2000. 699 с.
Здоровая кожа: Пособие для врачей / Под общ.ред. А. Н. Разумова. М.: МВД, 2007. 60 с.
Клинические рекомендации. Дерматовенерология / Под. ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2007. 300 с.
Кожные и венерические болезни: справочник / Под ред. О. Л. Иванова. М.: Медицина, 1997. 352 с.
Кольман Я.
 , Грем К.-Г. 3-е изд. М.: Мир; БИНОМ. Лаборатория знаний, 2009. 469 с.
, Грем К.-Г. 3-е изд. М.: Мир; БИНОМ. Лаборатория знаний, 2009. 469 с.Люльман Х. Наглядная фармакология. М.: Мир, 2008. 383 с.
Современная наружная терапия дерматозов (с элементами физиотерапии) / Под. ред. Н. Г. Короткого. Тверь: «Губернская медицина», 2001. 528 с.
Сосин И. Н., Буявых А. Г. Физиотерапия кожных и венерических болезней. Симферополь, 2001. 334 с.
Takefumi Ishii, Jiapeng Wang, Wei Zhang, John Mascarenhas, Ronald Hoffman, Ying Dai, Nathaniel Wisch, Mingjiang Xu. Pivotal role of mast cells in pruritogenesis in patients with myeloproliferative disorders // Blood. 2009, 4 June. Vol. 113, № 23, pp. 5942–5950.
Ю. А. Галлямова, доктор медицинских наук, доцент
ГОУ ДПО РМАПО, Москва
Контактная информация об авторах для переписки: derma2006@yandex.ru
Почесуха «пришла». В чем особенность заболевания и как с ним бороться? | Здоровая жизнь | Здоровье
Различных дерматологических заболеваний, которые мешают человеку жить полноценной жизнью, огромное количество. Часть из них лечится достаточно просто, не задерживаясь и не оставляя следов. Другие являются сложными, с хроническим течением, рецидивами и т. д. «Почесуха — очень тяжелое заболевание, когда возникает нестерпимый зуд и люди расчесывают себя практически до крови. Ее нельзя путать с чесоткой, это заболевание не заразное. Проявляется она на фоне сильного возбуждения терминальных нервных волокон, и зуд идет при такой патологии как малый эквивалент боли», — отмечает врач-дерматолог, трихолог, косметолог, дерматовенеролог Татьяна Егорова.
Анатомия вопроса
Под почесухой, более научное название — пуриго, понимают зудящий дерматоз, при котором сыпь представлена небольшими узелками с маленькими пузырьками в центре. При этом зуд очень выражен и нередко характеризуется как невыносимый. Люди начинают расчесывать место дискомфорта, тем самым усугубляют ситуацию, так как на этом месте появляется глубокая рана.
Современная медицина делит такую патологию на три вида:
- почесуха детская, которая проявляется преимущественно на первом году жизни ребенка, но при этом от нее не застрахованы и дети до 5 лет;
- почесуха взрослых, наблюдающаяся преимущественно у пожилых;
- узловая почесуха, которой чаще подвержены женщины в возрасте за 50.
В группе риска по развитию такого заболевания, отмечают эксперты, находятся люди с нарушениями метаболизма, наличием аллергий, предрасположенностью по наследственному фактору, наличием нервно-психических болезней, а также те, кто живет в неблагоприятных условиях с точки зрения санитарии. Также почесуха может отмечаться на фоне нехватки витаминов.
Причины и триггеры развития
Патология начинает развиваться на фоне сенсибилизации организма и является, по сути, результатом в виде аллергического воспаления кожи. Есть ряд раздражителей, которые провоцируют столь сложную ситуацию. У младенцев она может развиваться в ответ на белок коровьего молока или даже в некоторых случаях на компоненты грудного. Дети постарше могут отреагировать на яйца, сдобу, клубнику, шоколад и т. д. У взрослых нередко в виде триггера выступают мед, копчености, пряная пища, алкоголь.
Кроме того, в списке раздражителей выделяют проблемы с желчевыводящими путями, неврастению, проблемы со сном, наследственную аллергию, глистов, дисбактериоз, холецистит, гепатит с хроническим течением, опухоли внутренних органов.
Как проявляется
Почесуха дает разные симптомы в зависимости от вида. Заболевание взрослых обычно представляет собой узелковые высыпания на животе, ягодицах, спине. Также их можно обнаружить в местах сгибов рук и ног. Зуд очень сильный. При этом интересный факт — лицо остается нетронутым. Характерным признаком взрослого пуриго называют наличие плотных папул, которые представлены в виде полушаров или даже конусов, отличающихся бурым или красным цветом. Размер таких высыпаний — 5 мм. Также могут встречаться папулы ярко-красного цвета, который зудят нестерпимо.
Болезнь может быть как острой, так и хронической. Хроника нередко развивается на фоне невротических проявлений, при которых будут отмечаться проблемы со сном, нестабильное эмоциональное состояние, а также сильная раздражительность.
Детское пуриго развивается с проявления характерной сыпи в виде узелков не больше 5 мм по размеру. По мере прогрессирования заболевания начинают появляться пузырьки меньшего размера. В случае когда пузырьки начинают лопаться, появляются эрозии точками. У детей такие высыпания появляются на коже лица туловища, а еще и в местах сгибов конечностей. Причем высыпания могут образовываться даже на ладонях и стопах.
У детей также могут проявляться неврологические расстройства по мере прогрессирования заболевания.
Терапия и диагностика
Диагностика почесухи комплексная. Так, одного визуального осмотра недостаточно. Потребуются также клинические и биохимические исследования. Параллельно назначают анализ на яйца глистов, серологическую проверку на паразитов, обследование на ВИЧ-инфекцию, гепатиты и т. д., проверяют соскобы с кожи.
«Тут назначают комплексное лечение. Седативные препараты обязательно, антигистаминные обязательно, сорбенты, диеты, смягчающие успокаивающие противовоспалительные мази назначают. По сути, это хроническое рецидивирующее, достаточно длительно текущее заболевание, сложно поддающееся лечению. Так как причиной могут быть нейроэндокринные сбои, обязательно требуется консультация невролога, гастроэнтеролога, и это обязательно, надо причину выяснять. Надо справляться с зудом, потому что, если расчесывать все, туда в открытые ранки попадет инфекция и начнет развиваться пиодермия», — говорит врач-дерматолог.
Профилактические мероприятия
Естественно, такое опасное и серьезное заболевание проще предотвратить. Тем более что некоторые профилактические мероприятия есть. Так, например, следует внимательно выстроить свой рацион, исключив из него аллергены. Кроме того, стоит по максимуму бороться за свое спокойствие, чтобы исключить стрессы, от насекомых использовать репелленты, защищать кожу от солнца, лечить недуги внутренних органов, которые могут становиться причиной специфических заболеваний, регулярно проходить диспансеризацию.
Почесуха Бенье — симптомы (признаки), лечение, лекарства
Раздел предназначен исключительно для медицинских и фармацевтических работников! Если Вы не являетесь медицинским и фармацевтическим работником — покиньте раздел! Условия использования- Номер класса:
- XII
- Наименование класса:
- Болезни кожи и подкожной клетчатки
- Номер блока:
- L20-L30
- Наименование блока:
- Дерматит и экзема
- Код заболевания:
- L20.0
Детское пруриго (строфулюс) наблюдается в возрасте от 5 мес. до 5 лет и обычно является кожным синдромом экссудативного диатеза. Развитие строфулюса чаще всего обусловлено пищевой сенсибилизацией (молоко, шоколад, мед, варенье, ягоды, яичный белок, мясные супы, пряности, копчености), реже он вызывается лекарственной сенсибилизацией и глистной инвазией. Первичным элементом является небольшой ярко-розовый отечный узелок, в центре которого формируется маленький пузырек. Высыпания появляются в различном количестве, локализуются обычно на разгибательных поверхностях конечностей, ягодицах, лице, сопровождаются сильным приступообразным зудом (особенно ночью), что приводит к расчесам, осложняющимся иногда пиодермией. Могут наблюдаться общие явления. Течение процесса рецидивирующее.
Лечение. Устранение сенсибилизирующего фактора, строгая диета, препараты кальция, антигистамины, аскорутин, водная болтушка, кортикостероидные мази.
Пруриго взрослых чаще встречается у женщин Среднего возраста. Заболевание может вызываться пищевыми раздражителями (острые, копченые и соленые продукты, алкоголь, кофе, мед, шоколад и др. ), нервно-психическими расстройствами и различными общими заболеваниями (сахарный диабет, лейкозы, опухоли внутренних органов, эндокринопатии и др. ). Сильно зудящие мелкие розовые экскориированные узелки обычно располагаются на разгибательной поверхности предплечий, животе, спине, ягодицах. Течение болезни хроническое рецидивирующее. Больные подлежат тщательному обследованию с целью установления причинного фактора.
Лечение. Терапия основного заболевания, диета, борьба с запорами, седативные и антигистаминные препараты, кремы с ментолом и анестезином, кортикостероидные мази.
Администрация сайта не осуществляет деятельность в сфере медицинских услуг. Консультации и рекомендации носят лишь информационный характер и не являются полноценной медицинской помощью. Любая медицинская помощь осуществляется только в специализированных медицинских учреждениях. При любых недомоганиях обратитесь к врачу.
КОММЕНТАРИИ
Уведомления
Написать сообщение
Почесуха (детская), описание заболевания на портале Medihost.ru
Детская почесуха является зудящим дерматозом, чьим основным элементом являются узелки с небольшими пузырьками в центре. Ребенок, обеспокоенный зудом, расчесывает место высыпания, что приводит к развитию глубоких экскориаций.
Детской почесухой в основном страдают дети первого года жизни. Иногда это заболевание фиксируется и у малышей до 5-ти лет.
Его отличительной чертой является вовлечение в процесс разгибательных частей конечностей без вовлечения в него сгибательных частей.
Причины
Основной причиной, приводящей к развитию клинической картины этой болезни, называют общую сенсибилизацию организма ребенка, приводящую к такого рода аллергическим реакциям. Как правило, в качестве сенсибилизирующих агентов выступают продукты питания (яйцо, шоколад, клубника, цитрусовые). Нередко развитие этого вида кожного поражения наблюдается у детей страдающих такими специфическими аллергическими реакциями, как эксудативный диатез, а также ферментопатиями ЖКТ.
В качестве предрасполагающих факторов нередко выделяют аутоинтоскикацию организма при глистных инвазиях, дисбактериозах, дискинезии желчевыводящих путей.
Существует теория, чьи авторы обуславливают развитие детской и взрослой почесухи укусами насекомых. Частично она подтверждается и некоторые клиницисты относят почесуху к эпизоонозам.
Симптомы
Основным симптомом этого недуга является появление обильных и рассеянных по поверхности кожи узелковых высыпаний, в которых вскоре начинают образовываться небольшие пузырьки. Впоследствии пузыри вскрываются с образованием покрытых серозной коркой точечной эрозией. Как мы уже сказали, в процесс активно вовлекаются разгибательные поверхности суставов. Нередко папуловезикулярные элементы поражают поверхность подошв и ладоней, достигая при этом больших размеров (до 5-7 миллиметров).
Ребенок страдает от интенсивного зуда. Расчесывая кожные поражения, он тем самым провоцирует развитие множественных экскориаций.
Дети, заболевшие почесухой раздражительны, плаксивы, плохо спят и теряют аппетит. Некоторые исследователи находят связь между развитием этого заболевания и врожденной лабильностью нервной системы и некоторыми особенностями конституции юных пациентов.
Нередко заболевание регрессирует самостоятельно при отмене детских смесей ил же коровьего молока. Вместе с тем почесуха детей может переходить в экзему или атопический дерматит с развитием сухости кожи, ангидроза и увеличения паховых и бедренных узлов.
Диагностика
Диагноз почесухи ставится на основании результатов осмотра дерматолога и дерматоскопии высыпаний. Если есть подозрения на возникновение недуга на фоне нарушений со стороны ЖКТ или эндокринных патологий, требуется консультация эндокринолога и гастроэнтеролога. Рекомендованы анализа на яйца глистов и дисбактериоз. Могут назначаться исследования печени, включая и УЗИ.
Важно дифференцировать почесуху с заболеваниями, которые имеют схожие клинические проявления. Речь идет о чесотке, токсикодермии, атопическом дерматите, красном плоском лишае.
Лечение
Хороших успехов в лечении почесухи удается добиться благодаря коррекции диеты ребенка. Грудничкам для снижения сенсибилизации организма показано за 15 минут до кормления давать 15 капель сцеженного молока. Показано включение в рацион морковного сока, творога и кефира. Беременные и кормящие мамы не должны употреблять цитрусовые и яйца, некоторую рыбу, свинину, соления и копчености. В крайнем случае употребление этих продуктов должно строго ограничиваться.
Неплохой эффект в деле борьбы с этим недугом показывает дегельминтизация, санация хронических очагов инфекции, лечение дисбактериоза и поражений ЖКТ.
Показано применение ферментных, антигистаминных и витаминных препаратов. Также применяют седативные препараты и препараты кальция. Отличный эффект наблюдается после применения циклов лечебных ванн с настоями трав (ромашка, череда, кора дуба). Дополнительно при почесухе у детей могут применяться крема и мази с глюкокортикоидами.
Хорошо зарекомендовали себя при борьбе с этим недугом такие физиотерапевтические методы, как микроволновая терапия, УФО, электросон, индуктотермия, фонофорез.
лечение, симптомы, профилактика ✅| Аптека24
Содержание:
Сильно зудящая сыпь порой возникает и у детей, и у взрослых. Для этого заболевания есть название — пруриго. Также его называют почесуха — связано это с тем, что сыпь очень чешется.
Что такое пруриго?
Сыпь при пруриго может вызывать множество причин. Нельзя сказать, что только один фактор запускает такую реакцию организма. Почесуха может быть вызвана рядом нарушений, которые проявляются в виде сыпи, которая сильно зудит.
Высыпания красноватые, в виде узелков или везикул. Зуд очень сильный. Человек расчесывает пораженные места, поэтому на пузырьках и узелках возникают небольшие кровоподтеки.
Очень часто пруриго является аллергической реакцией. Также может быть вызвано глистами, эндокринными нарушениями, стрессом, проблемами с ЖКТ.
Выделяют 3 формы пруриго:
детская;
взрослая;
узловатая.
Чаще всего это заболевание возникает у детей возрастом от полугода до 5 лет и у женщин среднего возраста. Тем не менее, риск возникновения этой сыпи есть у каждого человека.
Если заболевание не лечить, то оно переходит в хроническую форму и становится постоянным состоянием.
Единого способа лечения не существует, так как оно зависит от причин, а их может быть множество. Поэтому врачи уделяют большое внимание диагностике пруриго, выясняя факторы, которые вызвали болезнь. Для сыпи применяются симптоматические средства, устраняющие зуд и покраснения.
Детское пруриго часто возникает на фоне аллергических реакций на введение новых продуктов в рацион. Пищеварительная и иммунная системы ребенка еще незрелые, поэтому возникает патологическая реакция на новшества в питании.
Взрослое пруриго чаще всего является ответом на различные нарушения в работе эндокринной системы, при гормональном дисбалансе, аллергии, хроническом стрессе, нарушениях метаболического характера, при онкологических болезнях.
А узловатая почесуха Гайда появляется в ответ на укусы насекомых, поражение гельминтами, сильный стресс.
Как проявляется пруриго?Симптомы пруриго немногочисленны. Это красноватая сыпь с узелками и папулами, которая очень сильно чешется.
У детей высыпания могут возникать на любой части тела. Сначала узелки небольшие — с головку от булавки, но со временем могут увеличиваться.
Ребенок испытывает сильный дискомфорт, плачет, становится беспокойным, не спит, отказывается от еды, его тяжело успокоить.
Пруриго у взрослых проявляется немного иначе. Папулы несколько крупнее — размером с чечевицу. Располагается сыпь в основном на спине, ягодицах, животе, а также на сгибательных участках — коленях и локтях.
На верхушке папул образовывается пузырек, заполненный прозрачной жидкость. Кожа вокруг пузырьков сильно чешется. Поэтому человек расчесывает эти места, пузырьки лопаются, эти места покрываются корками. Если сильно и постоянно расчесывать высыпания, то со временем под корками образуются постоянные рубцы.
Сильнее всего сыпь чешется ночью, что приводит к плохому сну.
При узловатой почесухе папулы плотные и достигают размера 5-12 мм. Располагаются чаще всего на руках и ногах.
Мы не советуем затягивать с лечением почесухи, так как заболевание становится дополнительным фактором стресса, вызывает сильный дискомфорт и свидетельствует о том, что в организме есть другие серьезные нарушения.
Пруриго — это не самостоятельное заболевание, а, скорее, симптом другого внутреннего заболевания.
Причины возникновенияПричины пруриго разнообразны и многочисленны. Вот самые частые:
аллергические реакции;
нарушения в работе ЖКТ;
незрелость пищеварительной системы у младенцев;
заболевания эндокринной системы;
онкологические образования;
острые и хронические инфекции;
отравление и интоксикация;
стресс и неврозы, нервные срывы;
несбалансированный рацион;
неправильное питание с преобладанием сладкого и жирного;
употребление аллергенных продуктов;
вредные привычки.
Для того, чтобы вылечить почесуху, нужно установить причину возникновения. Диагностика заболевания имеет большое значение. Помните, что симптоматическое лечение не поможет выздороветь, а лишь на время избавит от симптомов, а болезнь тем временем перейдет в хроническую форму.
Лечение почесухиЛечение начинается с диагностики. Врач-дерматолог соберет полный анамнез, задаст вопросы об образе жизни, питании, жалобах, детских болезнях и болезнях родственников. На основании ответов доктор направит на дополнительные анализы и обследования.
Может понадобиться сдать анализ крови на сахар и гормоны, а также сделать соскоб с мест расположения сыпи; УЗИ поджелудочной железы и печени; посетить эндокринолога и гастроэнтеролога; пройти обследование на исключение эндокринных нарушений и онкообразований.
На основании обследования вам назначат лечение первопричины сыпи.
Дерматолог в свою очередь назначит симптоматическое лечение пруриго, чтобы облегчить ваше состояние. Для снять зуд и высыпания используются местные препараты от аллергии:
Для лечения аллергических реакций могут быть назначены антигистаминные препараты для приема внутрь (Алерзин, Эдем, Цетрин), а также противоаллергические препараты при дерматите для местного применения. При необходимости доктор назначит гормональные средства от аллергии (Синафлан, Кутивейт).
Если у вас болит живот и вы не знаете в чем причина, может всему виной кофе, а может воспаление поджелудочной. Обязательно обратитесь к врачу и прочитайте в ознакомительных целях нашу новую статью о панкреатите.
Как часто вы думаете о плохом? А знаете ли вы о том, что негативные мысли могут влиять на здоровье и даже приводить к заболеваниям. Читайте только интересные факты о силе мысли и психосоматике в нашем новом интервью с психологом.
apteka24.ua — первая интернет-аптека, которой можно доверять.
apteka24.ua предоставляет исчерпывающую и надежную информацию по вопросам медицины, здоровья и благополучия, однако постановка диагноза и выбор методики лечения могут осуществляться только вашим лечащим врачом! Самолечение может быть небезопасным для вашего здоровья. apteka24.ua не несет ответственности за возможные негативные последствия, возникшие в результате использования пользователями apteka24.ua информации, размещенной на сайте.
Почесуха (Пч) — признаки, причины, симптомы, лечение и профилактика
Симптомы
ПЧ-взрослых проявляется острым и хроническим течением. При острой форме на разгибательных областях верхней, нижней конечностей или туловище появляются полушаровидные плотные папулы. Они имеют темно-красную окраску, не склонны к слиянию, вызывают интенсивный зуд.
При нарушении их целостности они покрываются красноватыми корочками, отторжение которых открывает временно пигментированные участки или белые рубчики. У ПЧ-больных на фоне зуда возникает раздражительность, потеря сна.
Для хронической формы свойственно длительное (более 4 месяцев), рецидивирующее течение с формированием, помимо папулезных высыпаний, вторичных очагов сыпи (лихенификация). У людей с повышенной чувствительностью к УФ-лучам такие обострения отмечаются в весенне-летний период.
ПЧ-детская часто выявляется в первый год жизни, а пик ее заболеваемости приходится на возрастную категорию от 3 до 8 лет. Вначале у ребенка появляются волдыри размером до 1 см с расположенным в центре узелком (серопапулой). Родителям при первой симптоматике необходимо сразу же записаться на прием к дерматологу для оказания малышу своевременной медпомощи.
В дальнейшем у детей вместе с зудом появляются уртикарные высыпания. Папулы инфильтрируются, а везикулы замещаются красноватыми корочками. Накожные элементы формируются приступообразно, и локализуются симметрично на туловище, ягодицах, подошвах, ладонях, иногда – на лице. У маленьких пациентов возможно появление лихорадки, бессонницы.
ПЧ-узловатая встречается довольно редко. Она характеризуется возникновением изолированных округлых плотных папул и узлов, резко выступающих над кожной поверхностью. Подобные элементы нередко разрешаются изъязвлением и рубцеванием.
Диагностика
ПЧ-диагностика основывается на анамнестических сведениях, специфической клинике болезни и в большинстве случаев не вызывает затруднений.
Общий анализ крови определяет эозинофилию, лимфоцитоз, увеличение СОЭ. Для дифференциальной диагностики фиксируется уровень глюкозы в крови, проводится биохимический анализ относительно концентрации аланинаминотрансферазы, щелочной фосфатазы.
Серологические исследования при необходимости используются для выявления специфических антител к антигенам паразитов, аллерген-специфических антител, исключения ВИЧ-инфекции, гепатита В и С.
В сомнительных ситуациях проводится гистологический анализ кожных биоптатов и консультации эндокринолога, аллерголога, гастроэнтеролога.
Кожный зуд (кожный зуд) — симптомы и причины
Обзор
Кожный зуд — это неприятное раздражающее ощущение, которое вызывает желание почесать. Зуд кожи, также известный как зуд (proo-RIE-tus), часто вызывается сухой кожей. Это обычное явление у пожилых людей, поскольку с возрастом кожа становится суше.
В зависимости от причины зуда ваша кожа может выглядеть нормальной, красной, шероховатой или неровной. Повторяющееся расчесывание может привести к появлению приподнятых толстых участков кожи, которые могут кровоточить или инфицироваться.
Многие люди находят облегчение в мерах ухода за собой, таких как ежедневное увлажнение, использование мягких моющих средств и купание в теплой воде. Для долгосрочного облегчения необходимо выявить и устранить причину кожного зуда. Обычные методы лечения — это лечебные кремы, влажные повязки и пероральные противозудные препараты.
Симптомы
Кожный зуд может поражать небольшие участки, например кожу головы, руку или ногу, или все тело.Кожный зуд может возникнуть без каких-либо других заметных изменений на коже. Или это может быть связано с:
- Покраснение
- Царапины
- Шишки, пятна или волдыри
- Сухая потрескавшаяся кожа
- Кожистые или чешуйчатые пятна
Иногда зуд длится долго и может быть сильным. По мере того, как вы трет или почесываете эту область, она становится более зудящей. И чем больше чешется, тем больше чешешься. Прервать этот цикл «зуд-царапина» может быть сложно.
Когда обращаться к врачу
Обратитесь к врачу или специалисту по кожным заболеваниям (дерматологу), если зуд:
- Длится более двух недель и не улучшается после принятия мер по уходу
- Серьезно и отвлекает вас от повседневных дел или мешает спать
- Возникает внезапно и не может быть легко объяснен
- Поражает все ваше тело
- Сопровождается другими признаками и симптомами, такими как потеря веса, лихорадка или ночная потливость
Если состояние сохраняется в течение трех месяцев, несмотря на лечение, обратитесь к дерматологу для обследования на предмет кожного заболевания.Также может потребоваться обратиться к врачу, специализирующемуся на внутренних болезнях (терапевту), чтобы пройти обследование на предмет других заболеваний.
Причины
Причины кожного зуда включают:
- Состояние кожи. Примеры включают сухую кожу (ксероз), экзему (дерматит), псориаз, чесотку, паразитов, ожоги, шрамы, укусы насекомых и крапивницу.
- Внутренние болезни. Зуд во всем теле может быть симптомом основного заболевания, такого как заболевание печени, заболевание почек, анемия, диабет, проблемы с щитовидной железой, множественная миелома или лимфома.
- Нервные расстройства. Примеры включают рассеянный склероз, защемление нервов и опоясывающий лишай (опоясывающий лишай).
- Психиатрические состояния. Примеры включают тревогу, обсессивно-компульсивное расстройство и депрессию.
- Раздражение и аллергические реакции. Шерсть, химические вещества, мыло и другие вещества могут раздражать кожу и вызывать сыпь и зуд. Иногда вещество, такое как ядовитый плющ или косметика, вызывает аллергическую реакцию.Кроме того, кожный зуд может вызывать реакция на определенные лекарства, такие как наркотические обезболивающие (опиоиды).
Иногда причину зуда определить невозможно.
Осложнения
Зуд кожи, сильный или продолжающийся более шести недель (хронический зуд), может повлиять на качество вашей жизни. Это может нарушить ваш сон или вызвать беспокойство или депрессию. Продолжительный зуд и расчесывание могут усилить зуд, что может привести к повреждению кожи, инфекции и рубцеванию.
06 января 2021 г.
Зуд | DermNet NZ
Автор: достопочтенный A / профессор Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, 2003 г. Обновлено доктором Сарой де Менезес, стажером врача-терапевта, Alfred Health, Мельбурн, Австралия, декабрь 2016 г.
Что такое кожный зуд?
Зуд — это медицинский термин, обозначающий зуд. Зуд — это неприятное ощущение на коже, которое вызывает желание потереть или почесать участок, чтобы получить облегчение.Зуд может вызвать дискомфорт и разочарование; в тяжелых случаях это может привести к нарушению сна, беспокойству и депрессии. Постоянное расчесывание для получения облегчения может повредить кожу (раздражение, лихенификация) и снизить ее эффективность в качестве основного защитного барьера.
Зуд часто является симптомом основного болезненного процесса, такого как кожная проблема, системное заболевание или аномальные нервные импульсы.
Какие кожные признаки зуда?
Нет никаких специфических кожных признаков, связанных с зудом, за исключением царапин (ссадин) и признаков основного заболевания.
Постоянные царапины в течение определенного периода времени могут привести к:
Кожные признаки кожного зуда
Кто страдает кожным зудом?
Эпидемиология зуда зависит от его основной причины или причин. Однако в целом частота хронического зуда увеличивается с возрастом, он чаще встречается у женщин и лиц азиатского происхождения.
Механизмы, лежащие в основе кожного зуда
Зуд, как и боль, может возникать где угодно на пути нервного зуда, от центральной нервной системы (головной и спинной мозг) до периферической нервной системы и кожи.
Механизмы, лежащие в основе зуда, сложны.
- Сигнал зуда передается в основном через небольшие избирательные к зуду С-волокна в коже в дополнение к нейронам, запускаемым гистамином, и негистаминергическим нейронам.
- Они соединяются со вторичными нейронами, которые пересекают противоположную сторону спиноталамического тракта и поднимаются к тем частям мозга, которые отвечают за ощущения, эмоции, вознаграждение и память. Эти области пересекаются с областями, активируемыми болью.
- Пациенты с хроническим зудом обычно имеют как периферическую, так и центральную гиперчувствительность (повышенную реакцию), что означает, что они склонны чрезмерно реагировать на вредные раздражители, которые обычно подавляют зуд (такие как тепло и расчесывание), а также неверно интерпретируют не вредные раздражители как зуд (например, легкое прикосновение)
Способ, которым расчесывание останавливает зуд, объясняется взаимодействием с болевыми путями в спинном роге спинного мозга.
Что вызывает зуд?
Причины зуда можно разделить на 5 основных категорий.
Локальный зуд
Локальный зуд — это кожный зуд, который ограничен определенной частью тела. Это может произойти в сочетании с первичной сыпью (например, дерматитом) или может возникать из-за гиперчувствительности нервов в коже (нейропатический зуд). Невропатический зуд возникает из-за сдавления или дегенерации нервов в коже, на пути к позвоночнику или в самом позвоночнике.Невропатический зуд иногда связан со снижением потоотделения или его отсутствием на пораженном участке кожи.
Типичные причины локализованных зудящих высыпаний
Нейропатические причины локализованного зуда без первичной сыпи (кожная дизестезия)
Расчесывание локализованного зуда может привести к появлению простого лишая, почесухи или узловатой почесухи.
Системные причины зуда
Системные заболевания могут вызывать генерализованный зуд. Иногда это называют метаболическим зудом.С самой кожей все в порядке, по крайней мере, до тех пор, пока она не поцарапана.
Нарушения обмена веществ включают хроническую почечную недостаточность (диализ) и заболевания печени (с холестазом или без него).
- Уремический зуд возникает у пациентов, находящихся на диализе, из-за сочетания ксероза (сухость кожи), вторичного гиперпаратиреоза, периферической нейропатии (изменения нервов) и воспаления.
- Вторичный гиперпаратиреоз, который также встречается у диализных пациентов, приводит к микропреципитации (отложению) солей кальция и магния в коже, вызывая дегенерацию тучных клеток, высвобождая серотонин и гистамин.
- После возникновения хронического зуда могут возникнуть вторичные изменения нервов кожи и центральной нервной системы, которые усиливают ощущение зуда.
- Гепатогенный зуд чаще встречается при внутрипеченочном холестазе, чем при внепеченочном холестазе. Примерами внутрипеченочного холестаза являются холестаз, связанный с хроническим вирусным гепатитом, первичным билиарным циррозом, холестазом, связанным с беременностью. Внепеченочный холестаз связан с давлением на желчные протоки, например, опухолями поджелудочной железы или псевдокистами.
- Считается, что при холестазе печень выделяет токсичные вещества, которые стимулируют кожные волокна, вызывающие зуд.
- Обычно холестатический зуд наиболее выражен ночью; он имеет тенденцию влиять на руки, ноги и участки, где одежда трется о кожу.
Гематологические расстройства включают железодефицитную анемию и истинную полицитемию.
- Общий зуд наряду с глосситом (воспалением языка) и угловым хейлитом (воспалением углов рта) наблюдается при железодефицитной анемии.
- При истинной полицитемии зуд обычно возникает при контакте с водой (аквагенный зуд). Считается, что это опосредовано действием тромбоцитов, серотонина и простагландинов.
Эндокринные расстройства включают заболевание щитовидной железы и сахарный диабет.
- При болезни Грейвса (тиреотоксикоз) повышенный кровоток, температура кожи и снижение порога зуда, опосредованные повышением уровня гормонов щитовидной железы, приводят к зуду. Зуд, связанный с микседемой и гипотиреозом, встречается редко и, если он присутствует, более вероятно, является результатом ксероза (сухой кожи).
- При сахарном диабете локализованный зуд обычно возникает в перианальной / генитальной области, как правило, из-за Candida albicans или дерматофитных инфекций. Неясно, способствуют ли этому метаболические нарушения, такие как почечная недостаточность, вегетативная недостаточность или диабетическая невропатия.
Паранеопластический зуд связан с лимфомой, особенно лимфомой Ходжкина, лейкемией или опухолью солидных органов (например, легких, толстой кишки, головного мозга).
- Считается, что при лимфоме Ходжкина зуд вызывается высвобождением гистамина, что может быть связано с эозинофилией.
Инфекции, вызывающие зуд, включают вирусную инфекцию иммунодефицита человека (ВИЧ) и вирус гепатита С.
- Больные ВИЧ часто жалуются на зуд. Это может быть связано с кожными инфекциями / инвазиями, сухой кожей, реакциями на лекарства, гиперэозинофилией (повышенным уровнем эозинофилов) и кожной Т-клеточной лимфомой. Существует возможная корреляция между трудноизлечимым зудом и повышенной вирусной нагрузкой ВИЧ.
- При хронической инфекции гепатита С механизмы, ответственные за зуд, остаются неясными.При отсутствии холестаза кожный зуд может быть связан с противовирусной терапией; было отмечено, что это происходит у пациентов, получавших комбинированную терапию (интерферон альфа и рибавирин).
Зудящие кожные заболевания
Зуд часто является симптомом многих кожных заболеваний. Некоторые из них включены в следующий список.
Зуд, связанный с воздействием
Зуд может возникнуть в результате воздействия определенных внешних факторов.
Гормональные причины кожного зуда
Около 2% беременных женщин имеют кожный зуд без очевидной дерматологической причины.В некоторых случаях зуд возникает из-за холестаза (скопление желчи в желчном пузыре и печени). Обычно это происходит в 3-м триместре и проходит после родов.
Общий зуд также является частым симптомом менопаузы.
Как диагностируется кожный зуд?
Первые шаги обследования больного зудом — это история болезни и обследование.
Тщательный анамнез позволяет выявить конституциональные симптомы, которые могут указывать на основное системное заболевание.Могут быть идентифицированы лекарственные триггеры, такие как опиоиды, особенно если начало приема препарата связано с зудом.
Тщательное обследование может выявить дерматологические причины зуда (например, чесотку, простой лишай, пемфигоид) или признаки хронических изменений кожи, связанных с зудом. При дерматологических причинах зуда первичные поражения кожи обычно указывают на диагноз. Пациентов без первичных кожных поражений и незначительных признаков хронического расчесывания следует обследовать на предмет системных, невропатических и психогенных причин.
В состав комиссии могут входить:
- Полный / общий анализ крови
- Креатинин и тесты на функцию почек
- Функциональные пробы печени
- Функциональные пробы щитовидной железы
- Скорость оседания эритроцитов
- Рентгенография грудной клетки
- Серология на ВИЧ.
Какое лечение существует от зуда?
Лечение зуда зависит от установления причины, а затем либо устранения, либо лечения причины, чтобы предотвратить дальнейший зуд.Во многих случаях необходимы тесты для определения причины; пока они выполняются, может быть назначено лечение для облегчения симптомов зуда.
Местное лечение
В дополнение к специальной терапии любого основного кожного или внутреннего заболевания, местное лечение может включать:
- Влажные повязки или прохладный душ для охлаждения кожи
- Лосьон Calamine (содержит фенол, который охлаждает кожу): избегать на сухой коже и ограничить использование несколькими днями
- Лосьон с ментолом / камфорой: вызывает ощущение холода
- Местные анестетики, такие как прамоксин (также называемый прамокаином), применяемые к небольшим зудящим пятнам, таким как укусы насекомых
- Регулярное использование смягчающих средств, особенно если кожа сухая
- Кортикостероиды слабого действия для местного применения на короткий период
- Местные ингибиторы кальциневрина также используются для уменьшения зуда, связанного с воспалительными состояниями кожи
- Доксепин для местного применения, трициклический антидепрессант и антигистаминный препарат, является противозудным средством, используемым при экземе.
Другие меры, которые могут быть полезны для предотвращения зуда, включают избегание провоцирующих факторов, таких как грубая одежда или ткань, перегрев и сосудорасширяющие средства, если они вызывают зуд (например, кофеин, алкоголь, специи). Ногти должны быть короткими и чистыми. Если желание почесаться непреодолимо, потрите это место ладонью.
Антигистаминные препараты местного действия не следует использовать при хроническом зуде, поскольку они могут вызвать сенсибилизацию кожи и привести к аллергическому контактному дерматиту.
Системная терапия
Если зуд сильный и нарушается сон, может потребоваться лечение пероральными препаратами. Некоторые лекарства могут помочь уменьшить зуд, в то время как другие назначаются исключительно из-за их седативного эффекта.
- Антигистаминные препараты наиболее полезны при крапивнице, при которой выделяется гистамин. Использование для лечения других зудящих состояний не подтверждено рандомизированными контрольными исследованиями. Седативные антигистаминные препараты могут быть использованы из-за их седативного действия.
- Доксепин и амитриптилин — трициклические антидепрессанты, обладают противозудным действием и действуют на центральную и периферическую нервную систему.
- Тетрациклические антидепрессанты, такие как миртазепин и селективные ингибиторы обратного захвата серотонина (пароксетин, сертралин, флуоксетин), также могут помочь некоторым пациентам с сильным зудом, в том числе когда он вызван холестазом, Т-клеточной лимфомой, злокачественными новообразованиями или нейропатической кожной дизестезией.
- Противоэпилептические препараты, такие как вальпроат натрия, габапентин и прегабалин, также могут быть полезны некоторым пациентам, например, с зудом, связанным с почечной недостаточностью или невропатическим зудом.Механизм действия неизвестен.
- Антагонисты опиоидов, такие как интраназальный спрей буторфанол, таблетки налтрексона и налоксон, были эффективны у пациентов, страдающих неизлечимым зудом в сочетании с заболеванием печени, атопической экземой и хронической крапивницей. Налфурафин, который является агонистом каппа-опиоидов, также был изучен и показал его способность уменьшать зуд, связанный с хронической почечной недостаточностью, однако он не является широко доступным.
- Аспирин иногда эффективен, если зуд опосредован кининами или простагландинами, и, как отмечается, эффективен у пациентов с зудом, вызванным истинной полицитемией.Примечание: аспирин может вызывать или усиливать зуд у некоторых пациентов.
- Талидомид успешно применяется при лечении узловатой почесухи и хронического зуда различного типа, но редко используется из-за серьезных побочных эффектов и затрат.
- Рифампицин эффективен для пациентов с кожным зудом, связанным с холестазом (некоторые формы заболеваний печени).
- В отдельных сообщениях о случаях тяжелого зуда, связанного со злокачественными новообразованиями, сообщалось об успешном применении антагониста NKR1, апрепитанта (обычно применяемого кратковременно при послеоперационной тошноте или тошноте, вызванной химиотерапией).Это исследуется для лечения нейропатического зуда и узловатой почесухи.
Фототерапия
Было показано, что широкополосная ультрафиолетовая B или узкополосная UVB-фототерапия сама по себе или в сочетании с UVA эффективна при зуде, связанном с хроническим заболеванием почек, псориазом, атопической экземой и кожной Т-клеточной лимфомой.
Поведенческая терапия
Поведенческая терапия может использоваться в сочетании с фармакотерапией для изменения поведения, такого как механизмы преодоления и снижение стресса, которые помогают прервать цикл зуд-царапина.Одно рандомизированное контролируемое исследование показало краткосрочные преимущества в виде уменьшения частоты зуда и царапин, а также улучшения механизмов выживания.
Каковы исходы зуда?
Лечение хронического сильного зуда сложно и часто требует использования комбинированной терапии в течение длительного периода времени. В этом процессе могут помочь выявление и лечение основных состояний, вызывающих зуд. Симптом может быстро исчезнуть или сохраняться в течение длительного времени.
Зуд (зуд кожи)
Обзор
Что такое кожный зуд?
Слово «кожный зуд» относится к зуду. Этот симптом может возникать изолированно или быть результатом другого состояния. Самая частая причина кожного зуда — сухость кожи. Кожные заболевания, беременность и прием лекарств также могут вызывать кожный зуд.В очень редких случаях зуд может быть вызван раком. Если зуд длится шесть и более недель, зуд считается хроническим.
Кто страдает кожным зудом?
Определенные группы людей более подвержены зуду, в том числе:
- Пожилые
- Пациенты с атопией (сезонная аллергия, сенная лихорадка, астма и экзема)
- Люди с заболеваниями, включая диабет, ВИЧ-инфекцию / СПИД и различные виды рака
- Беременные
- Пациенты с почечной недостаточностью, находящиеся на диализе
Диагностика и тесты
Как диагностируется кожный зуд?
Ваш врач, скорее всего, осмотрит вашу кожу.Чтобы пройти полный осмотр кожи, вам, возможно, придется раздеться. Если у вас сильный зуд, у вас также могут быть царапины или красная кожа. Врач может задать много вопросов, в том числе:
- Когда начался зуд?
- Вносили ли вы какие-либо изменения в средства личной гигиены (мыло, лосьоны и т. Д.) До того, как у вас начался зуд?
- Были ли у вас другие симптомы, такие как потеря веса, чувство сильной усталости, ночная потливость или усиление жажды?
- Вы начали принимать новые лекарства?
- Вы прикоснулись к чему-то конкретному, например, к растению или новому питомцу? (Это вероятная причина, если зуд ограничен одним местом).
Какие тесты проводятся при диагностике кожного зуда?
Проводятся обследования для определения причины зуда. Зуд может быть основной проблемой или симптомом другого заболевания. Тесты могут включать:
- Тесты на аллергию, , которые могут указать, есть ли у вас реакция на что-то в окружающей среде.
- Анализы крови, , которые могут выявить дефицит витаминов и минералов или проблемы с печенью, почками или щитовидной железой.
- Визуальные тесты (например, рентген грудной клетки), которые могут выявить аномалии, связанные с раком.
- Биопсия кожи, , которая может помочь определить кожные заболевания, приводящие к зуду. Этот тест включает в себя взятие небольшого образца кожи и его изучение под микроскопом.
Ведение и лечение
Как лечится кожный зуд?
Причина и степень зуда определяют курс лечения.
Если есть подозрение на лекарственную реакцию, переключение на другое лекарство может помочь уменьшить зуд. Если зуд вызван основным заболеванием, это состояние необходимо лечить. Примеры состояний, вызывающих зуд, включают проблемы с почками, печенью или желчным пузырем, а также болезни крови.
Ваш врач может посоветовать средства ухода за собой, например:
- Кремы и лосьоны для кожи, которые увлажняют кожу, предотвращая ее пересыхание. Их следует наносить после ванны или душа, пока кожа еще влажная.
- Регулярное использование солнцезащитного крема для предотвращения повреждения кожи и солнечных ожогов.
- Используйте мягкое мыло для ванны и стиральный порошок, не вызывающий раздражения кожи.
- Купание в теплой, но не горячей воде. Это поможет уменьшить зуд и избежать пересыхания кожи.
- Избегайте использования определенных тканей, таких как шерсть и синтетика, которые могут вызвать зуд кожи. Перейдите на одежду из хлопка и простыни.
- Поддержание термостата в вашем доме и использование увлажнителя.Теплый сухой воздух может сделать кожу сухой.
- Положите прохладную тряпку для мытья посуды или немного льда на зудящую область. Это может облегчить зуд и менее опасно, чем расчесывание.
Ваш врач может также назначить лекарства для лечения зуда, в том числе:
- Антигистаминные препараты.
- Стероиды для местного применения или оральные стероиды.
- Нестероидные кремы для местного применения, такие как охлаждающие гели, лекарства от зуда или капсаицин.
- Антидепрессанты.
- Иммунодепрессанты, такие как циклоспорин А.
В некоторых случаях предлагаются немедицинские методы лечения, в том числе:
Профилактика
Как предотвратить кожный зуд?
Здоровый уход за кожей может помочь предотвратить зуд. Это включает в себя здоровое питание и защиту кожи от чрезмерных повреждений.Обильное питье, увлажнение для предотвращения пересыхания кожи, использование теплой (а не горячей) воды для умывания и нанесение соответствующего солнцезащитного крема также являются хорошими привычками для вашей кожи.
Жить с
Когда мне следует обратиться к поставщику медицинских услуг по поводу кожного зуда?
Обратитесь к своему врачу, если:
- У вас зуд, который длится дольше двух недель.
- Зуд мешает спать.
- Рекомендуемые предложения не работают.
- Кожа, поврежденная от царапин, может быть инфицирована. Признаки инфекции включают покраснение или опухание кожи, гной или лихорадку.
Также обратитесь к своему врачу, если у вас появились новые симптомы, в том числе:
- Снижение или прибавка в весе.
- Изменения функций организма (мочеиспускание или дефекация).
- Усталость.
- Изменения настроения.
Зуд при некоторых внутренних болезнях
Hippokratia. 2007 апрель-июнь; 11 (2): 67–71.
Клиника диализа, Мед. Univ. Больница «Александровска», София, Болгария
Автор переписки: Йонова Д., Клиника диализа, Мед. Univ. Больница «Александровская», ул. № 1, София 1431, Болгария. тел. 35929230463 moc.liame@avonoi_rdCopyright 2007, Госпиталь Hippokratio в Салониках Эта статья цитируется в других статьях в PMC.Abstract
В прошлом было широко распространено мнение, что боль и зуд передаются по одному и тому же нервному пути с низкой интенсивностью стимуляции немиелинизированных полимодальных волокон С, приводящей к ощущению зуда, тогда как стимуляция высокой интенсивности вызывает боль. Однако в недавних экспериментах стимуляция одиночных немиелинизированных волокон С привела к идентификации двух типов волокон. Стимуляция большинства этих волокон вызывает боль, тогда как небольшое количество волокон вызывает ощущение зуда.Зуд — неприятное ощущение, часто сопровождающееся расчесыванием. Это может быть связано с рядом кожных заболеваний или внутренних расстройств. Зуд может быть вызван некоторыми химическими веществами, такими как гистамин, простагландины, протеазы и вещество Р. В этом обзоре описывается наличие зуда при различных внутренних заболеваниях. Для проведения адекватной терапии очень важно выяснить причину кожного зуда.
Ключевые слова: зуд, неприятные ощущения, зуд, внутренние заболевания, антигистаминные препараты, холестаз, уремия, диализ, злокачественные новообразования
Простое определение зуда или зуда — это «неприятное ощущение кожи, которое часто вызывает расчесывание».Конечно, слово «неприятный» для разных людей означает разное 1 . Зуд также может быть физиологическим явлением, если спровоцированное расчесывание устраняет потенциально опасный агент, или если он вызван некоторыми лекарствами или психическими заболеваниями 2 .
Зуд следует отличать от щекотки, жжения, боли и прикосновения. Следует подчеркнуть, что кожный зуд является лишь симптомом ряда заболеваний и обычно является субъективным ощущением, иногда сопровождающимся корками, ссадинами, гиперпигментацией, утолщением с утолщением, пиодермией, усилением морщин на коже и полированными ногтями 1 , 2 .
Интенсивность может быть легкой, средней или тяжелой, с нарушениями сна, дискомфортом и повышенной раздражительностью, нарушением повседневной активности или общим стрессом. Зуд может быть острым или хроническим, локализованным или генерализованным 3 , 4 .
Прошло много времени с тех пор, как широко распространено мнение, что зуд и боль передаются по одному и тому же нервному пути, при этом стимуляция низкой интенсивности немиелинизированным полимодальным С-волокном приводит к ощущению зуда, тогда как стимуляция высокой интенсивности вызывает боль.Было идентифицировано два типа волокон: большинство из них вызывают боль, тогда как небольшое количество вызывает ощущение зуда при стимуляции. Следующие данные подтверждают идею о том, что рецепторы зуда и боли различны: зуд вызывает расчесывание, а боль вызывает реакцию отмены; морфин снимает боль, но может вызвать кожный зуд; удаление эпидермиса и верхней дермы снимает зуд, но не боль; нагрев кожи до 41 ° C снимает зуд, но не боль 5 , 6 .
Зуд вызывается или усиливается рядом химических веществ, таких как гистамин, простагландины, протеазы, цитокины, нейропептиды, включая вещество P, и соли желчных кислот. Некоторые вещества действуют непосредственно на свободные нервные окончания, другие действуют косвенно, через мастоциты или другие клетки 7 .
Зудящий импульс передается от периферических нервов к спинному рогу спинного мозга, через спинной мозг через переднюю комиссуру и поднимается по спиноталамическому тракту к ламинарным ядрам контралатерального таламуса.Считается, что таламокортикальные тракты третичных нейронов передают импульс через интегрирующую ретикулярную активирующую систему таламуса в несколько областей коры головного мозга. Факторы, которые, как полагают, усиливают ощущение зуда, включают сухость эпидермиса и дермы, аноксию тканей, расширение капилляров, раздражающие раздражители и психологические реакции 5 , 7 .
Моторная реакция на расчесывание следует за зудом.Расчесывание регулируется в кортикоталамическом центре как спинномозговой рефлекс. После расчесывания кожный зуд может уменьшиться на 15–30 минут. Механизм этого облегчения путем расчесывания неизвестен. Расчесывание, вероятно, генерирует сенсорные импульсы, которые нарушают электрические цепи в некоторых областях спинного мозга. Расчесывание может усилить ощущение зуда, создавая цикл «зуд-расчесывание-зуд». Другие физические раздражители, такие как тепло, холод, вибрация и ультрафиолетовое излучение, уменьшают зуд и увеличивают высвобождение протеолитических ферментов, блокируя цепочку зуд-царапина-зуд 6 — 8 .Считается, что спинномозговая модуляция афферентных стимулов и центральных механизмов может играть роль в облегчении зуда. 5 , 6 Патогенез зуда, связанный с основными болезненными состояниями, разнообразен. Считается, что злокачественные заболевания печени и почек вызывают зуд из-за циркулирующих токсичных веществ. Выделяемые из циркулирующих базофилов гистамин и лейкопептидаза — из белых кровяных телец — могут вызывать зуд, связанный с лимфомами и лейкемиями.Высокий кининоген при лимфоме Ходжкина, высвобождение гистамина или предшественников брадикинина из солидных опухолей и серотонин в карциноиде могут быть агентами, вызывающими зуд. Люди, получающие цитотоксическую химиотерапию, облучение и / или модификаторы биологического ответа для лечения злокачественных новообразований, могут испытывать зуд. Эта же популяция, скорее всего, будет подвержена многим другим этиологическим факторам, связанным с зудом, от ксероза, связанного с питанием (сухость кожи), до радиационного шелушения, побочных эффектов, вызванных химиотерапией и биологическими агентами, реакций на антибиотики и чувствительности к другим лекарственным средствам.
Классификация кожного зуда
Зуд может быть острым или хроническим, локализованным или генерализованным 8 . Генерализованный зуд можно разделить на следующие типы 9 :
Зуд различных кожных заболеваний, при которых медиаторы действуют на свободные нервные окончания.
Зуд при внутренних болезнях.
Идиопатический зуд — когда невозможно определить причину.
В этом обзоре говорится о зуде, связанном с некоторыми внутренними заболеваниями.Наиболее частые внутренние заболевания и пограничные состояния, вызывающие кожный зуд.
Таблица 1.
Причины зуда в медицине внутренних болезней
Холестатический зуд
Зуд — частое проявление у пациентов с заболеваниями печени и внутри- или постпеченочным холестазом 10 . Среди заболеваний печени с зудом — первичный билиарный цирроз, первичный склерозирующий холангит, вирусные гепатиты B и C, аутоиммунный гепатит, карцинома желчных протоков, алкогольный цирроз.Патогенез холестатического зуда все еще плохо изучен: точное вещество, вызывающее зуд, неизвестно. Некоторые авторы предполагают, что зуд вызывается желчными кислотами в крови (холемия) или коже 10 , но корреляция между концентрацией солей желчных кислот в коже и интенсивностью зуда довольно слабая. На зуд у пациентов с холемическим зудом может положительно повлиять лечение с помощью фототерапии, холестирамина, плазмафереза, которые снижают или удаляют неизвестные инкриминируемые циркулирующие вещества; антигистаминные препараты можно использовать в качестве адъювантов.Урсодезоксихолевая кислота дает хороший терапевтический результат; Антагонисты серотониновых рецепторов подтипа 3 ондансетрон, вводимые внутривенно, также были полезны при лечении холестатического зуда 11 .
Зуд при хронической почечной недостаточности и диализных пациентах
Зуд при уремии — частый и часто непереносимый симптом хронической почечной недостаточности. Он присутствует примерно в 15% случаев 12 , в основном с повреждениями кожи из-за царапин.Зуд еще чаще встречается примерно у 50-90% пациентов, находящихся на диализе, и может быть локализованным или генерализованным 13 . Интересно, что при острой почечной недостаточности зуда нет.
Патогенез уремического зуда, как и большинства болезней внутренних органов, плохо изучен. Причина, вероятно, многофакторная. Дефицит железа, высвобождение гистамина, нарушения кальций-фосфатного обмена, вторичный гиперпаратиреоз, пролиферация тучных клеток в коже, гипервитаминоз А, аллергические реакции на материал, используемый для диализа, поражение моторных, сенсорных и вегетативных нервов, могут быть эндогенные опиоиды. рассматриваются как возможные возбудители 14 .Лечение почечного зуда основано на использовании ультрафиолетовой терапии, смягчающих средств, активированного угля, холестирамина и фосфатсвязывающих агентов. Иногда для уменьшения зуда необходима паратиреоидэктомия. Доказательная медицина и практика не указывают на то, что концентрация гистамина влияет на уремический зуд. Следовательно, антигистаминные препараты неэффективны для лечения почечного зуда 15 , 16 . Полезная рекомендация для пациентов на диализе — повысить интенсивность и эффективность диализа за счет удаления из крови вредных веществ, которые могут вызывать зуд, и использования неактивирующих комплемент мембран для гемодиализа.Зуд исчезает или значительно улучшается после трансплантации 17 , 18 .
Зуд при гематологических заболеваниях
Ряд гематологических заболеваний связан с зудом.
При истинной полицитемии, когда происходит перепроизводство всех трех линий кроветворных клеток, зуд может появиться после контакта с водой или после горячей ванны. Следует отметить, что аквагенный зуд может предшествовать развитию истинной полицитемии на несколько лет 19 .Зуд может быть настолько сильным, что пациенты отказываются от купания. Это вызвано высвобождением гистамина 20 и других веществ из повышенного количества базофилов крови; антигистаминные препараты не избавляют от этого симптома, и в настоящее время наиболее эффективным методом лечения этого вида зуда является использование салицилатов, фотохимиотерапии или интерферона 21 .
Дефицит железа часто рассматривается как причина зуда даже при отсутствии анемии. Нагрузка железом устраняет симптом.
У пожилых пациентов причиной зуда может быть злокачественная опухоль, которая также может привести к анемии.
Зуд может также присутствовать у пациентов с гемохроматозом, когда уровни железа в крови и тканях повышены. 22 .
Около 30% пациентов с болезнью Ходжкина чувствуют зуд. Зуд может быть ранним или предъявляемым. Это может быть очень серьезным, и это может означать худший прогноз. Зуд Ходжкина улучшается после лучевой терапии или химиотерапии.
Зуд — это необычное проявление хронического лейкоза, миеломатоза и лимфосаркомы. Он чаще встречается в лимфатической, чем в гранулоцитарной формах.
Зуд также был описан у пациентов с реакциями хозяина после трансплантации костного мозга.
Эндокринный зуд
Зуд иногда присутствует у диабетиков. Зуд может быть генерализованным или чаще локализоваться на коже черепа, гениталиях или перианальной области. Это может быть связано с сопутствующим кандидозом или, чаще, с плохим контролем диабета, иногда выражающимся в повышенных уровнях гликозилированного гемоглобина в крови 23 .Зуд при сахарном диабете также может быть связан с невропатией, сухой кожей и приемом лекарств. Лечение заключается в контроле диабета и применении противогрибковых средств. Местный капсаицин может быть полезен в некоторых случаях локализованного зуда.
Связанный с зудом гипертиреоз или гипотиреоз был известен с начала 20 века 24 . Его механизм неясен. Увеличение кровотока и, следовательно, температуры кожи может быть причиной гипертиреоза.Зуд, связанный с микседемой, встречается редко и может быть связан с сухой кожей. Зуд и даже хроническая крапивница могут быть связаны с наличием аутоиммунитета щитовидной железы и антител против некоторых компонентов щитовидной железы, таких как тиреоглобулин и рецептор ТТГ. В таких случаях подойдет левотироксин.
Аномальная активность паращитовидных желез также может вызывать зуд. Вторичный гиперпаратиреоз при хронических заболеваниях почек может быть дополнительным провокационным фактором уремического зуда.Однако гормон паращитовидной железы в виде внутрикожной инъекции не вызвал зуда 25 . Сухая кожа и кожный кандидоз, вероятно, вызывают зуд у пациентов с первичным гипопаратиреоидизмом 26 .
Гормональный дефицит у женщин в постменопаузе может спровоцировать зуд вульвы 27 .
Зуд и злокачественные новообразования
Карцинома легких, желудка, толстой кишки, простаты, груди и поджелудочной железы редко была связана с генерализованным зудом 28 , 29 .Лечение заключается в хирургическом удалении опухоли и, в неоперабельных случаях, в применении ингибиторов обратного захвата серотонина или антагонистов серотонина.
Зуд является важным симптомом у пациентов с различными формами мастоцитоза: солитарная мастоцитома, пигментная крапивница, телеангиэктазия macularis eruptiva perstans, системный мастоцитоз 30 . Тучные клетки кожи человека в основном относятся к триптазосодержащему типу, тогда как в альвеолах и слизистой оболочке желудочно-кишечного тракта они относятся к химазосодержащему типу.Это различие может помочь отличить мастоцитозы кожи от системных 31 , 32 . При карциноидном синдроме зуд иногда сопровождается гиперемией. Зуд вызывается серотонином, вырабатываемым энтерохромафиновыми клетками опухоли 33 . Лечение антисеротониновыми препаратами облегчает симптом.
Некоторые авторы указали на частую связь зуда с опухолями головного мозга; носовой зуд присутствовал примерно в половине случаев 34 .Связь зуда с опухолями не всегда понятна. Это может быть вызвано иммунологическими механизмами, токсичными метаболитами, дефицитом железа и сухой кожей. Ликвидация опухоли может уменьшить или устранить зуд; антигистаминные препараты его не снимают.
У пациентов с синдромом МЭН (множественные эндокринные новообразования) может присутствовать односторонний зуд в области лопатки, связанный с отложением амилоида 35 .
Лекарства, назначаемые для химиотерапии, такие как антиметаболиты, алкалоиды, алкилирующие агенты и облучение, также могут вызывать зуд 36 — 38 .
Нейрогенный зуд
Заболевания головного мозга, такие как инсульт, множественный склероз, опухоли головного мозга, абсцессы, иногда могут вызывать тяжелый генерализованный или локализованный зуд 38 , 39 . Этот зуд возникает при пароксизмах и может быть односторонним. Лечение амитриптилином, который блокирует захват серотонина, увеличивает проводимость в мозговом веществе и уменьшает зуд.
Таблетки могут вызывать сегментарный зуд 40 .
Рассеянный склероз в некоторых случаях также сопровождается кожным зудом.
Пациенты с невропатиями больше жалуются на парестезии, чем на кожный зуд.
Психиатрический / психогенный зуд
Эмоциональный стресс и психологические травмы, тревога, депрессия и психозы усиливают все формы зуда. Другой причиной может быть невроз. У взрослых с генерализованным зудом 10% вызваны психологическими причинами 40 .
Особой формой является так называемый «синдром Эбкома» или «бред паразитоза». Обычно это проявляется у пожилых людей, обычно у женщин. Они часто жалуются на зуд и считают, что они заражены вшами, муравьями, мухами или другими паразитами, и чешут кожу, чтобы уничтожить их 41 , 42 . Терапия антипсихотическими препаратами кажется эффективной.
Кожные и системные причины зуда должны быть исключены до постановки диагноза психогенного или психического зуда.
Зуд, вызванный лекарствами
Зуд может быть побочным эффектом различных лекарств. Это может быть результатом прямого воздействия на кожные структуры или косвенного воздействия через ятрогенную гепатотоксичность или нефротоксичность. Субклиническая чувствительность к любому препарату может вызвать кожный зуд. Морфин, опиоиды, ингибиторы ангиотензинпревращающего фермента, анальгетики, витамин А, контрастные вещества, золото, хлорохин и сульфаниламиды относятся к числу препаратов, которые могут вызывать зуд 43 . Связанные с этим лекарственные препараты надолго остаются в макрофагах дермы 44 .Использование антигистаминных препаратов бесполезно.
Заключение
Лечение зуда может быть местным или системным, симптоматическим и причинным. Во многих случаях необходимо избегать чрезмерного купания, раздражения тканей, расширения сосудов, вызванного алкоголем, горячими жидкостями или продуктами питания, а также стрессом 45 . В некоторых случаях пациенты могут использовать антигистаминные и / или седативные препараты 36 , 45 . Также полезны трициклические антидепрессанты. Классические седативные антигистаминные препараты дифенгидрамин и клорфенирамин вызывают побочные эффекты, такие как седативный эффект, замедление моторики и сонливость 11 , 18 .В некоторых случаях могут успешно применяться фототерапия, холестирамин, капсаицин 21 , 36 . Важнейшим средством лечения кожного зуда при заболеваниях внутренних органов является специфическое лечение конкретного заболевания внутренних органов, которое нельзя недооценивать. 9 — 11 , 45 .
Список литературы
1. Савин Я. Как определить зуд? J Am Acad Dermatol. 1998. 38: 268–269. [PubMed] [Google Scholar] 2.Паркер Ф. В: Сесил Учебник медицины. 18 изд. Wingearden JB, Smith L, редакторы. Филадельфия: Сондерс; 1988. С. 2300–2353. [Google Scholar] 3. Теофоли П., Прокаччи П., Мареска М., Лотти Т. Зуд и боль. Стажер J Dermatol. 1996. 35: 159–167. [PubMed] [Google Scholar] 4. Штейн Х., Биджак М., Херд Э. и др. Пруритометр 1: портативная измерительная система для количественной оценки расчесов как объективного показателя холестатического зуда. Bio Med Tech Berl. 1996. 41: 248–252. [PubMed] [Google Scholar] 5. Орн П. Разработанный в настоящее время метод измерения.Открытие определенных нервных волокон объясняет, как зуд проходит по всему телу. Lakartidnigen. 1998. 95: 2666–2667. [PubMed] [Google Scholar] 6. Schmelz M, Schmidt R, Bickel A, Handwerker HO, Torebjörk HE. Специфический С-рецептор для зуда в коже человека. J Neurosc. 1997; 17: 8003–8008. [Бесплатная статья PMC] [PubMed] [Google Scholar] 7. Гривз MW, Дэвис MG. Текущее состояние гистаминовых рецепторов в коже человека: косвенные доказательства. Br. J Dermatol. 1982; 23 (доп.): 101–105. [PubMed] [Google Scholar] 8. Хуэт Л.Nouvelle Pratique Dermatologique. V. Париж: Masson et Cie; 1936. Prurits; С. 184–255. [Google Scholar] 9. Кантор ГР. Диагностическая оценка пациентов с генерализованным зудом. В: Бернхард И.Д., редактор. Механизм зуда и управление зудом. Нью-Йорк: Мак Гроу-Хилл; 1994. стр. 337. [Google Scholar] 11. Schworer H, Ramadory G. Cholestatische Pruritus-Pathophysiologie und Therapie unter besonderer Berücksichtigung der Behandlung mit 5-Hydroxytryptamin-Subtyp-3-Receptor Antagonisten. З. Гастроэнтерол.1995. 33: 265–274. [PubMed] [Google Scholar] 12. Blachley JD, Blankenship DM, Menter A и др. Уремический зуд: содержание двухвалентных ионов в коже и реакция на ультрафиолетовую фототерапию. Am J Kidney Dis. 1985; 5: 237–241. [PubMed] [Google Scholar] 13. Робертсон К.Е., Мюллер Б.А. Уремический зуд. Am J Health Syst Pharm. 1996; 53: 2159–2170. [PubMed] [Google Scholar] 14. Мерфи М., Кармайкл А.Дж. Почечный зуд. Clin Exp Dermatol. 2000. 25: 103–106. [PubMed] [Google Scholar] 15. Де Филиппи К., Рагаццини Р., Пьяцца V и др.Уремический зуд не связан с концентрацией гистамина. Clin Exp Drematol. 1995. 20: 294–296. [PubMed] [Google Scholar] 16. Мацуи С., Ида М., Хамада М., Морохаши М., Хасегава М. Влияние азеластина на зуд и уровни гистамина в плазме у пациентов с гемодиализом. Int J Dermatol. 1994; 33: 868–871. [PubMed] [Google Scholar] 17. Szetpietowski JC, Schwartz RA. Уремический зуд. Int J Dermatol. 1988. 37: 247–253. [PubMed] [Google Scholar] 18. De Marchi S, Cecchin E, Villalta D, Sepiacci G, Santini G, Bartoli E.Облегчение зуда и снижение концентрации гистамина в плазме во время терапии эритропоэтином у пациентов с уремией. N Engl J Med. 1992; 326: 969–974. [PubMed] [Google Scholar] 19. Du Peloux-MenageH, Greaves MW. Аквагенный кожный зуд. Semin Dermatol. 1995; 14: 313–316. [PubMed] [Google Scholar] 20. Билграм С, Гринберг БР. Polycithemia rubra vera. Семин Онкол. 1995; 22: 307. [PubMed] [Google Scholar] 21. Jeanmougin M, Rain JD, Najean Y. Эффективность фотохимиотерапии при тяжелом зуде при истинной полицитемии.Ann Hematol. 1996. 73: 91–93. [PubMed] [Google Scholar] 23. Гренвуд AM. Исследование кожи в 500 случаях диабета. ДЖАМА. 1927; 37: 137–143. [Google Scholar] 24. Ослер В. Принципы и практика медицины. 5-е изд. Нью-Йорк: Эпплтон; 1994. 839 с. [Google Scholar] 25. Stahle-Backdahl M, Hagermark O, Lins LE и др. Экспериментальные и иммуногистохимические исследования возможной роли паратироидного гормона в уремическом зуде. J Intern Med. 1989; 225: 411. [PubMed] [Google Scholar] 26. Хорнштейн О.П. Schilddruse, Nebenschilddruse und Haut.Z HautKr. 1984; 59: 1125–1143. [PubMed] [Google Scholar] 27. Сенер А.Б., Кузен Э., Секин Н.С. и др. Зуд вульвы в постменопаузе: кольпоскопическая диагностика и лечение. JPMA. 1995; 45: 315–317. [PubMed] [Google Scholar] 28. Kullnig P. Pruritus sine materia als Initialsymptom bei hepatocel lulären Karcinom. Akt Dermatol. 1991; 17: 100–101. [Google Scholar] 29. Петерсон К., Форсайт П.А., Познер Дж. Б.. Паранеопластическая сенсомоторная нейропатия, связанная с раком груди. J Neurooncol. 1994; 21: 159–170. [PubMed] [Google Scholar] 30.Бергаса Н.В. Зуд при хроническом заболевании печени: механизмы и лечение. Curr Gastroenterol Rep. 2004; 6: 10–16. [PubMed] [Google Scholar] 31. Лонгли Дж., Даффи Т.П., Кон С. Болезнь тучных клеток и тучных клеток. J Am Acad Dermatol. 1995. 32: 545–561. [PubMed] [Google Scholar] 32. Браунинг Дж., Комбис Б., Мэйо М.Дж. Долгосрочная эффективность сертралина для лечения холестатического зуда у пациентов с первичным билиарным циррозом. Am J Gastroenterol. 2003. 98: 2736–2741. [PubMed] [Google Scholar] 33. Wilkin JK. Изменения кожи при гиперемии и карциноидном синдроме.В: Fitzpatrick TB, Eisen AZ, Wolff K, Freedberg IM, Austen KF, редакторы. Дерматология в общей медицине. IV изд. Нью-Йорк: Мак Гроу-Хилл; 1993. С. 2131–2136. [Google Scholar] 34. Андреев В.В., Петков И. Кожные проявления, связанные с опухолью головного мозга. Br J Dermatol. 1975; 92: 675. [PubMed] [Google Scholar] 35. Diehn F, Tefferi A. Зуд при истинной полицитемии: распространенность, лабораторные корреляты и лечение. Br J Haematol. 2001. 115: 619–621. [PubMed] [Google Scholar] 36. Лавери Б.А. Уход за кожей во время лучевой терапии: обзор практики Великобритании.Clin Oncol R Coll Radiol. 1995; 7: 184–187. [PubMed] [Google Scholar] 37. Ним Дж. В., Стром С. Поздние осложнения у реципиентов трансплантата костного мозга: проблемы сестринского ухода. Sem Oncol Nurs. 1988. 4: 47–54. [PubMed] [Google Scholar] 38. Цукер И., Йосипович Г., Дэвид М. и др. Распространенность и характеристика уремического зуда у пациентов, находящихся на гемодиализе: уремический зуд по-прежнему является серьезной проблемой для пациентов с терминальной стадией почечной недостаточности. J Am Acad Dermatol. 2003; 49: 842–848. [PubMed] [Google Scholar] 39.Остерман ПО. Приступообразный зуд при рассеянном склерозе. Br J Dermatol. 1976; 95: 555–558. [PubMed] [Google Scholar] 40. Kuypers DR, Claes K, Evenepoel P, et al. Проспективное подтверждение концепции исследования эффективности мази такролимуса при уремическом зуде (UP) у пациентов, находящихся на хронической диализной терапии. Пересадка нефрола Dial. 2004; 19: 1895–1901. [PubMed] [Google Scholar] 41. Arrese JE, Pierard-Franchimont C, Hougardy G, Pierard GE. Le delire de la parasitose ou синдром Экбома. Rev Med Lie. 1993. 48: 631–634.[PubMed] [Google Scholar] 42. Ронкаглиа Н., Локателли А., Аррегини А. и др. Рандомизированное контролируемое исследование урсодезоксихолевой кислоты и S-аденозил-1-метионина при лечении гестационного холестаза. BJOG. 2004; 111: 17–21. [PubMed] [Google Scholar] 43. Bircher AJ. Arzneimittelallergie und Haut. Штутгарт-Нью-Йорк, G Thieme. 1996: 97–99. [Google Scholar] 44. Leunig A, Szemies RM, Wilmes E, Gutman R, Stolz W., Feyh J. Klinische und elektronenmikroskopische Untersuchungen zur Horsturztherapie mit der Kombination 10% HES / 0.5 мг Пентокси — филлина. Ларингориноотология. 1995; 74: 135–140. [PubMed] [Google Scholar] 45. Peharda V, Gruber F, Kastelan M, Brajac I, Cabrijan L. Зуд — важный симптом внутренних болезней. Acta Dermatovenerologia Alpina, Panonica et Adriatica, 2000; 3: 1–14. [Google Scholar]Pruritus
J Clin Aesthet Dermatol. 2009 июл; 2 (7): 30–36.
Обновленный взгляд на старую проблему
, DO and, MDИветт А. Тиволи
Общая больница Пальметто, Хайалиа, Флорида
Ричард М.Рубинштейн
содиректор программы дерматологии регионального медицинского центра Веллингтона, Веллингтон, Флорида
Иветт А. Тиволи, Больница общего профиля Пальметто, Хайалиа, Флорида;
Автор, ответственный за переписку.РАСКРЫТИЕ: Drs. Тиволи и Рубинштейн не сообщают о конфликте интересов.
Эта статья цитируется в других статьях в PMC.Abstract
Зуд — одна из наиболее частых дерматологических жалоб. Авторы исследуют патофизиологию зуда в соответствии с наиболее распространенными медиаторами, обнаруженными исследователями.Они также обсуждают общую этиологию, которая включает дерматологические, психологические и системные причины. Наконец, они обсуждают диагностический подход и новейшие наиболее подходящие варианты лечения. ( J Clin Aesthetic Dermatol. 2009; 2 (7): 30–36.)
Зуд или зуд — частая жалоба дерматологов и врачей первичной медико-санитарной помощи. Хотя зуд обычно считается доброкачественным симптомом, он может оказывать неблагоприятное воздействие на самочувствие пациента, а в тяжелых случаях может приводить к потере трудоспособности.Механизмы кожного зуда не очень хорошо изучены и усугубляются субъективным характером самого процесса. Зуд возникает при множестве дерматологических состояний, но также может быть маркером системного заболевания. Дерматологи и врачи первичного звена должны знать о различных причинах зуда.
Ощущение зуда знакомо всем, но определение этого понятия неуловимо. Термин «зуд» обычно используется в английском языке — нам не терпится заполучить что-то, мы чешем затылок, чтобы решить проблему, а у кого из нас нет зуда добиться успеха? Тоннесон 1 определил зуд как «раздражающее ощущение, которое вызывает желание почесаться».«Отягчающий и неадаптирующий характер, вызывающий расчесывание, отличает зуд от других кожных ощущений, таких как боль, прикосновение и температура.
Физиологически зуд — это сознательное выражение кожных ощущений, которые вызывают хорошо известный рефлекс царапания. Цель этого рефлекса — устранение вредного раздражителя. К сожалению, расчесывание может привести к дальнейшему повреждению кожи и усугубить проблему. Сильный зуд можно облегчить путем самотравмы, по сути заменяя зуд болью, но такое действие может привести к хроническим изменениям кожи, таким как лихенификация, эритема, ссадины и даже порезы.
Патофизиология
Зуд подразделяется на следующие четыре категории: кожный, нейропатический, нейрогенный и психогенный. 2 Кожный зуд, также называемый зудом, возникает из-за воспаления кожи. Невропатический зуд вызывается зудом, который возникает в любом месте афферентного нервного пути из-за повреждения нервной системы. Обычно это наблюдается при герпетической невралгии, рассеянном склерозе и опухолях головного мозга. Нейрогенный зуд возникает централизованно без признаков нейрональной патологии, как при холестазе.Наконец, психогенный зуд наблюдается при бредовых состояниях, таких как паразитофобия.
Пруритогены — это вещества, которые стимулируют опосредованные зудом С-волокна. Эти немиелинизированные волокна представляют собой волокна с низкой скоростью проводимости (в среднем 0,5 м / с) с обширными концевыми ответвлениями. Эти волокна передаются в задний рог спинного мозга и через латеральный спиноталамический тракт в таламус и, наконец, в соматосенсорную кору. Затем мозг интерпретирует это как ощущение зуда.
Медиаторы
Исследования зуда привели к лучшему пониманию патофизиологии этого процесса.Это сложный процесс, в котором задействовано множество зудящих веществ и рецепторов. Наиболее заметным веществом, опосредующим зуд, является гистамин. Он хранится в тучных клетках и кератиноцитах. 3
Гистамин. В 1920-х годах сэр Томас Льюис продемонстрировал, что внутрикожная инъекция гистамина вызывает зуд и сосудистую реакцию в виде эритемы, волдыря и обострения. Это симптомы крапивницы. 4,5 Антигистаминные препараты обычно лечат симптомы крапивницы, но в некоторых случаях они плохо реагируют, что указывает на наличие других медиаторов, таких как цитокины и хемокины. 2 Несмотря на свою эффективность, фактическая роль антигистаминных препаратов в уменьшении зуда может быть больше связана с седативным эффектом. Кажется, неседативные антигистаминные препараты не оказывают никакого эффекта на зудящие дерматозы, за исключением покраснения и волдырей. 6
Гистамин также может высвобождаться через рецепторы иммуноглобулина E, комплемент, C5a и тахикинины, включая нейропептидное вещество P (SP). 4 Гистамин проявляет тахифилаксию при повторных инъекциях гистамина, и, таким образом, он, как правило, не является посредником при хроническом стойком зуде.
Серотонин (5-HT). Серотонин (5-HT) — еще одно аминное соединение, хранящееся в тромбоцитах человека. Он высвобождается при агрегации тромбоцитов. Это вещество может регулировать зуд, воздействуя на рецепторы 5-HT3. Плацебо-контролируемое исследование антагониста 5-HT3, ондансетрона, продемонстрировало значительное уменьшение зуда через 30–60 минут после введения препарата и продолжалось до шести часов. 4
Ацетилхолин. Ацетилхолин, нейромедиатор, стимулирует чувствительные к гистамину и нечувствительные С-волокна.Обострение реакции при внутрикожной инъекции ацетилхолина меньше, чем при инъекции гистамина. Исследования показали, что пациенты с атопическим дерматитом имеют повышенную чувствительность к ацетилхолину по сравнению с нормальными субъектами. Нормальные пациенты испытывали боль при введении инъекции ацетилхолина, но пациенты с атопией испытывали зуд. 2,7,8
Простагландины. Простагландины, метаболиты арахидоновой кислоты, сами по себе не вызывают зуда, а скорее усиливают зуд, вызванный гистамином и другими медиаторами.Исследования показали, что при предварительной обработке истертой кожи простагландином E порог зуда снижался. 2,4 Имеются некоторые свидетельства того, что лейкотриены могут иметь какое-то отношение к зуду. В статье Miyoshi et al. 9 была обнаружена корреляция между повышенным уровнем лейкотриена B4 в моче у пациентов с атопическим дерматитом и связанным с ним ночным зудом.
Другие посредники. Другие медиаторы реакции зуда получили признание исторически.Mucuna pruriens, тропическое растение со стручками, покрытыми спикулами коровьего дерева, как известно, вызывает сильный зуд. Хотя это растение было впервые описано английским врачом, сопровождавшим герцога Альбермарля в поездке на Ямайку в 1688 году, местные жители некоторое время знали о нем. Туземцы ели эту негостеприимную фасоль только в периоды нехватки. Они нагревали спикулы, чтобы предотвратить зуд, поскольку некоторое время чувствовалось, что спикулы сами вызывают зуд. На самом деле, термин «коровагия» происходит от индуистского «кивач», или «плохое трение».В конце 18 века Уильям Чемберлен опрыскал кишечными аскаридами коровьими червями и отметил их гиперактивность (которая могла быть вызвана зудом), из-за чего они ослабили свою хватку на слизистой оболочке кишечника. Он отметил, что предварительное кипячение спикул устраняет этот эффект, и черви остаются прикрепленными к кишечнику. 10
Только в 1955 году Шелли и Артур выделили термолабильную эндопептидазу из растения мукуна, мукунаин, который вызывает зуд при субэпидермальной инъекции. 11 Ямайцы неосознанно изменяли термолабильное вещество, когда варили спикулы растения мукуна.
Впоследствии было показано, что многие другие пептидазы продуцируются эпидермальными или дермальными клетками в результате воспаления и вызывают зуд. Также известно, что ряд пептидов вызывают сосудистую реакцию и зуд различной степени, включая кинины, вазоактивный кишечный белок, энкефалин и вещество Р. Действие этих веществ может быть опосредовано последующим высвобождением гистамина, так как истощение кожи гистамин агентом 48/80 (высвобождающий гистамин) или блокаторами H2 может предотвратить эти реакции.
Механические факторы могут играть роль в зуде, включая жар (расширение сосудов) и ксероз. Ночной зуд, который часто носит органический характер, связан с повышенной парасимпатической активностью и пониженным порогом зуда.
Вещество P (SP), самый старый и наиболее изученный нейропептид, представляет собой вещество из 11 аминокислот, которое при внутрикожном введении вызывает обострение, волдыри и зуд. Однако он вызывает зуд косвенно за счет высвобождения гистамина из тучных клеток дермы. 4,5 Этот вывод был сделан на основании использования 48/80, соединения, освобождающего гистамин, которое снижает количество запасов гистамина и, в конечном итоге, вызывает зуд.При повторном местном применении капсаицин истощает содержание нейропептидов в С-волокнах и разрушает примерно 80 процентов этих волокон. Этот механизм уменьшает симптомы зуда при хронических зудящих расстройствах. 2,4
Интерлейкины (ИЛ) — цитокины, продуцируемые лимфоцитами, а также кератиноциты, фибробласты и тучные клетки кожи, играют роль в патофизиологии зуда. Внутрикожные инъекции ИЛ-2 пациентам с атопией и без нее выявляли зуд через несколько часов после введения.Зуд и покраснение длились от 2 до 3 дней. 2,12 Также было отмечено, что внутривенное введение ИЛ-2 в сочетании с химиотерапией вызывает сильный зуд. 2
Было обнаружено, что опиоидные рецепторы играют роль в центральной и периферической индукции зуда; Опиатные рецепторы мю (MOR) модулируют боль и зуд в центральной нервной системе. 4 Зуд может быть вызван дисбалансом между этими рецепторами. Опиатный каппа-рецептор TRK-820 был эффективен при лечении уремического зуда. 13 Исследование опиатных рецепторов показало, что зуд может быть спровоцирован дисбалансом между мю- и каппа-опиоидной системами в системных и периферических путях. 9
Недавнее интригующее исследование, проведенное Дэвидсоном и др. 14 , показало, что ядовитые стимулы (царапанье) останавливают активацию спинномозговых клеток на животной модели. Это говорит о том, что зуд может быть изменен деятельностью спинного мозга.
Этиология
Дерматологический. При приближении к зудящему пациенту сначала следует рассмотреть различные кожные заболевания, которые, как известно, вызывают зуд ().Ксероз или сухость кожи сами по себе являются причиной значительного зуда. Ксероз, особенно распространенная проблема у пожилых людей, может усугубляться факторами окружающей среды, такими как холодный воздух, низкая влажность или центральное отопление. Атопический дерматит или экзема — хроническое заболевание кожи, обычно проявляющееся в младенчестве или детстве. Пораженные участки, такие как сгибательные поверхности, будут иметь сильный зуд, а папулы могут появиться с разной степенью лихенификации в зависимости от количества царапин. Личный или семейный анамнез атопии (экземы, астмы или сенной лихорадки) помогает определить это состояние.
Таблица 1
Дерматологические причины кожного зуда
3 хронический дерматит 3 хронический дерматит3| Ксероз | |||
| Атопический дерматит | |||
| Чесотка | |||
| Псориаз | |||
| Красный плоский лишай | |||
| Контактный дерматит | |||
| Грибковые инфекции | |||
| Крапивница | |||
| Солнечный ожог | |||
| Полиморфная светлая сыпь | |||
| Розовый лишай | |||
| Электростатические заряды (трение нейлона и шерсти n) | |||
| Гипсовые слепки | |||
| Стекловолокно и другие раздражающие вещества |
Распространенным, легко пропускаемым и поддающимся лечению заболеванием является чесотка, очень зудящее заболевание, вызванное саркоидом scabiei .Пациенты с этими паразитами могут испытывать зуд по всему телу без первичных кожных повреждений, но обычно имеют обширные ссадины. Наличие в анамнезе чесотки и других членов семьи с аналогичными проблемами свидетельствует об этом состоянии. Могут быть затронуты и младенцы. Диагноз ставится путем выявления клеща по соскобам кожи или биопсии. Лечение включает нанесение на ночь крема с перметрином или других противокабетических препаратов.
Герпетиформный дерматит — это необычная, но сильно зудящая папуловезикулярная сыпь, возникающая на разгибательных поверхностях у молодых людей.Диагноз ставится на основании клинических и гистологических данных, а также на основании отложений иммуноглобулина А (IgA) в дермальных сосочках.
Простой хронический лишай, или нейродермит, относится к локализованным лихенифицированным участкам зудящей кожи, вызванным частым расчесыванием. Стимул для зуда неизвестен, но эти области могут реагировать на местное применение кортикостероидов.
Зуд может вызывать множество других дерматологических заболеваний. Тщательный сбор анамнеза и физикальное обследование могут помочь в диагностике многих из этих заболеваний.Некоторые из них имеют характерные клинические признаки, такие как серебряные эритематозные чешуйки псориаза, линейные везикулярные высыпания при контактном дерматите и фиолетовые папулы с плоской вершиной при красном плоском лишае. Крапивница обычно проявляется приподнятыми бледными волдырями, а розовый отрубевидный лишай обычно проявляется предвестником, за которым следует шелушащаяся сыпь на стволе, как у ели.
Стекловолокно является редким, но важным раздражителем кожи. Когда пациенты кладут занавески из стекловолокна в стиральную машину, их одежда впоследствии пропитывается волокнами, вызывая сильный и неприятный зуд.
Психологический. Зуд, как и боль, — это не просто физиологическое выражение; в нем есть глубокий психологический компонент. Нет двух людей, которые одинаково реагируют на зуд. В игру вступают многие факторы, в том числе состояние сознания, внимательность и способность облегчить ощущение с помощью царапин.
Пациенты со стойким зудом и без определенного диагноза часто внешне спокойны, но скрывают чувства обиды, гнева, слабости и неполноценности. Эти пациенты могут носить эмоции на коже, а не на рукаве.Другие исследования показывают, что расчесывание представляет собой сдерживаемое негодование или форму самонаказания. Musaph, 15 после обследования сотен пациентов с зудом неясной этиологии считает, что зуд является результатом сдерживаемых эмоций. Многие пациенты чешутся без зуда для снятия эмоционального напряжения. Более того, поскольку расчесывание может вызывать легкую боль, удовольствие и послевкусие, Мусаф сравнивает цикл удовольствия от зуда и царапин с формой аутоэротизма. У других пациентов это может быть формой самоистязания.
Неясно, как напряжение и подавленные эмоции задействованы в зудящем пациенте. Как врачи, важно попытаться определить роль, которую играют эти факторы. Сказать пациенту, что зуд в его или ее голове, не решит проблему и может вызвать дальнейшие неприятные ощущения. Пациент должен быть убедительно обучен различным ролям, которые играют эмоции. Серьезные скрытые конфликты, если они есть, должны быть оценены и устранены.
Системный. Пациента с генерализованным зудом без очевидной дерматологической или психологической причины следует обследовать на предмет наличия системного заболевания ().
Таблица 2
Системные заболевания, ассоциированные с кожным зудом
9088 MISCELLANEOS| ХРОНИЧЕСКАЯ ПОЧЧНАЯ НЕДОСТАТОЧНОСТЬ | ||||||
| ГЕПАТИЧЕСКИЙ ХОЛЕСТАЗ | ||||||
| Первичный билиарный цирроз | ||||||
| Оральные контрацептивы | ||||||
| Внепеченочная билиарная непроходимость | ||||||
| Гепатит | ||||||
| Наркотики | ||||||
| 9088 9087 9087 9088 | HEMATOPOIETIC | |||||
| Множественная миелома | ||||||
| Мастоцитоз | ||||||
| Железодефицитная анемия | ||||||
| ЭНДОКРИН | ||||||
| Тиреотоксикоз | ||||||
| Гипотироид | ||||||
| Карциноид | ||||||
| MISCELLANEOUS | ||||||
| Опиаты и другие наркотики | ||||||
| Продукты питания (бананы, кофе) |
Хроническая почечная недостаточность является важной причиной стойкого генерализованного зуда.Пациенты с уремией, которые теперь живут дольше с момента появления гемодиализа, имеют повышенную частоту возникновения кожного зуда.
Пятьдесят лет назад только у 20 процентов пациентов с уремией развился зуд; сейчас у 80–90 процентов может в конечном итоге развиться тяжелый неизлечимый зуд. 16 Зуд может возникать на любом участке тела, не связан с поражением кожи и лишь слабо коррелирует со степенью уремии. Причина неясна, но теории включают повышенный уровень гистамина, вторичный гиперпаратиреоз и периферическую невропатию.Неэффективность блокаторов h2 и h3 предполагает наличие эндопептидазы или кинина, которые могут накапливаться. Успешные клинические испытания ультрафиолетового (УФ) света указывают на фотолабильный системный медиатор.
Холестаз печени может вызывать кожный зуд при различных заболеваниях. Почти у всех пациентов с первичным билиарным циррозом есть зуд, и он может быть основным проявлением почти в половине всех случаев. Холестаз при беременности, обструкция внепеченочных желчных путей, гепатит и ряд лекарств, включая фенотиазины, толбутамид, эритромицин и оральные контрацептивы, могут вызывать значительный зуд.Зуд может быть связан с накоплением желчных солей в коже, хотя прямой связи нет. Соли желчных кислот могут напрямую влиять на кожные нервы, заставляя тучные клетки выделять гистамин, или могут высвобождать протеазы, которые впоследствии вызывают зуд.
Ряд неродственных заболеваний кроветворения связаны с зудом. У пациентов с истинной полицитемией часто наблюдается зуд, который усиливается после принятия горячих ванн. У пятидесяти процентов пациентов с болезнью Ходжкина может быть зуд, и в одном исследовании зуд считался плохим прогностическим признаком по сравнению с пациентами соответствующей стадии без зуда. 13 Множественная миелома, мастоцитоз и железодефицитная анемия также могут проявляться зудом.
Среди эндокринных заболеваний тиреотоксикоз ассоциируется с зудом почти у 10 процентов пациентов, особенно у тех, кто давно болеет. Повышенная температура тела, кинины и расширение сосудов — все это играет роль. Гипотиреоз, вероятно, способствует появлению зуда из-за сухой кожи. Диабет — часто упоминаемая, но плохо документированная причина генерализованного зуда. 17 В наиболее задокументированном исследовании встречаемость составила всего три процента, что указывает на завышение оценок. Однако пациенты с диабетом склонны к анальному зуду и появлению вульвы в результате кандидозных инфекций. Карциноидный синдром, хотя и встречается редко, может быть причиной зуда, связанного с повышенным уровнем гистамина и калликреина.
В результате дегрануляции тучных клеток опиаты могут вызывать зуд, который может быть жалобой наркоманов. Имеются сообщения о случаях астмы, проявляющейся продромальным зудом, атипичной стенокардией, связанной с носовым зудом, и опухолями головного мозга, проявляющимися сильным зудом в ноздрях.
Диагностический подход
Зуд — частый симптом, наблюдаемый при различных кожных заболеваниях, а также при системных заболеваниях. Лечение этого симптома часто затрудняется тем фактом, что причины часто бывают многофакторными и включают более одного медиатора. Более того, этиология не определяется у 50% пациентов.
При обследовании пациента со значительным зудом врач должен тщательно собрать анамнез, обращая внимание на тяжесть и качество зуда и влияние факторов окружающей среды.Врач должен попытаться оценить общее психологическое состояние пациента и степень нарушения его образа жизни. Во время медицинского осмотра следует внимательно отмечать первичные поражения кожи, которые могут указывать на дерматологический диагноз, а также вторичные поражения от царапин. Постоянное трение может вызвать эритему и, в конечном итоге, слияние бляшек на лихенифицированной коже, которые неотличимы от атопического дерматита. Продолжительное расчесывание может привести к скашиванию свободного края ногтей и может помочь в диагностике, когда пациенты не подозревают о том, что они расчесываются.Осмотр кожи с помощью дерматографов, определяемых как появление линейных волдырей в месте нанесения поглаживания кожи, может быть полезным дополнением при подозрении на физическую крапивницу.
Тем пациентам, у которых нет явных причин первичного поражения кожи, которые не ответили на начальный краткосрочный курс противозудной терапии, рекомендуется лабораторное обследование. Полный подсчет клеток крови с дифференциалом может эффективно выявить нарушения кроветворения. Концентрация глюкозы в сыворотке исключает сахарный диабет.Для исключения холестатических нарушений показаны функциональные пробы печени. Основная химическая группа будет оценивать азот мочевины и креатинин в крови вместе с анализом мочи для выявления почечной дисфункции. Рентограмма грудной клетки может показать явное увеличение средостения, связанное с болезнью Ходжкина. Вероятно, показан скрининг-тест на щитовидную железу, хотя он будет малоэффективным при отсутствии суггестивных факторов и может считаться необязательным. Тест на антитела к ВИЧ показан пациентам с историческими факторами риска.
Лечение
Лечение зуда часто оказывается неудовлетворительным как для пациента, так и для врача. Количество разных причин говорит о том, что лечение будет довольно разнообразным. Сложность лечения усугубляется субъективным характером жалобы. В простом, но элегантном исследовании Эпштейн и Пински лечили пациентов, страдающих зудящими дерматозами, четырьмя разными таблетками. 16 Две трети пациентов получили пользу по крайней мере от одного из препаратов, хотя все четыре таблетки были плацебо.Было отмечено, что эффект плацебо достигает 50 процентов у пациентов с кожным зудом, что затрудняет оценку эффективности противозудных средств. 18
Увлажнение кожи. Поскольку противозудная терапия не приносит пользы всем пациентам, важно просвещение пациентов. Поскольку доказано, что сухая кожа усиливает зуд, пациентам с зудом рекомендуется поддерживать кожу увлажненной, применяя мягкие смягчающие средства, такие как вазелин, несколько раз в день.Им также советуют наносить увлажняющие кремы в течение нескольких минут после высыхания после душа или ванны, чтобы «запечатать» увлажненную кожу. Пациентам следует избегать горячих ванн и душа и использовать только мягкое мыло, такое как Dove или Basis. Также рекомендуется избегать контакта с раздражителями, такими как очищающие средства, шерсть домашних животных, шерсть или синтетические ткани. Также полезно прикладывать компрессы из холодной воды или льда. Принимая эти меры, пациенты могут помочь уменьшить ксероз (сухость кожи), тем самым уменьшив цикл зуд-царапина. 19
Исследование Нодзимы на сухой коже мышей Nishiki cinnamon, модели на животных, имитирующей атопическую экзему, продемонстрировало, что сухая кожа индуцирует передачу нервных волокон и увеличение количества нервных волокон в эпидермисе. Дальнейшие различия в гидратации кожи между ростральным и каудальным участками показали, что существует связь между роговым слоем и нервными волокнами. Эти результаты открывают перспективы для будущих исследований, связанных с сухостью кожи и зудом.
Документированные противозудные методы лечения включают местные средства, системные средства, физические методы и нефармакологические методы лечения зуда. 20
Антигистаминные препараты. Два десятилетия назад при лечении зуда основное внимание уделялось антагонизму гистамина. Поскольку гистамин является наиболее постоянным медиатором зуда, всегда следует пробовать антигистаминные препараты. Однако антигистаминные препараты могут действовать только седативно 21 и неэффективны у некоторых пациентов. Два основных класса антигистаминных препаратов — это h2 и h3. Антигистаминные препараты h2 подразделяются на две категории: антигистаминные препараты первого поколения со значительными седативными и антихолинергическими эффектами и антигистаминные препараты второго поколения со сниженными седативными свойствами из-за низкой липофильности. 20 Зуд, вызванный гистамином, опосредуется через рецепторы h2; следовательно, h2-антигистаминные препараты обычно эффективны при крапивнице, в то время как h3-антигистаминные препараты обычно неэффективны при лечении зуда.
Рандомизированные контролируемые испытания препаратов второго поколения, хотя и ограниченные, продемонстрировали, что левоцетиризин обеспечивает полное подавление волдырей и обострений (≥95%) с пиковым подавлением волдырей через четыре часа и относительно большей продолжительностью действия через 21,4 часа ( P <0.0001). 22
В перекрестном исследовании однократной дозы, в котором сравнивали препараты второго поколения, сообщалось о порядке эффективности, от наибольшей до наименее эффективной: левоцетиризин 5 мг> фексофенадин 180 мг> мизоластин 10 мг> эбастин 10 мг> лоратадин 10 мг> плацебо. 30,31 Эти новые агенты демонстрируют благоприятные профили побочных эффектов без серьезного ингибирования цитохрома P450, ограниченные эффекты центральной нервной системы, минимальный седативный эффект и минимальные двигательные нарушения. 25,26
Психотропное средство. Доксепин, трициклическое соединение, обычно используемое для лечения депрессии и тревоги, проявляет сильные антигистаминные и антихолинергические свойства h2 и h3. В одном исследовании было обнаружено, что доксепин более эффективен, чем гидроксизин или дифенгидрамин, в облегчении зуда у пациентов с идиопатической крапивницей. 27 Доксепин можно применять местно или системно. Его полезность иногда ограничена, поскольку он вызывает сонливость примерно у 25 процентов пациентов. 20
Местная терапия. № Крем с капсаицином. Крем с капсаицином может быть эффективным при зуде, поскольку он десенсибилизирует нейроны кожи, активируя высвобождение вещества P из ноцицептивных волокон типа C. Однако основным побочным эффектом крема с капсаицином является временное ощущение жжения, вторичное по отношению к высвобождению вещества P в месте нанесения. Это ощущение жжения было причиной несоблюдения режима лечения у 30 процентов пациентов. 18 Использование местного анестетика, лидокаина, перед применением крема с капсаицином может нейтрализовать этот побочный эффект, но должно быть ограничено всего несколькими днями, чтобы избежать контактного дерматита и системной абсорбции, приводящей к сердечным аритмиям. 2 В качестве альтернативы, более частое применение крема с капсаицином во время начального лечения зуда может способствовать десенсибилизации за более короткий период времени. 18 Было показано, что капсаицин эффективен при локализованном зуде, таком как парестетическая ностальгия, 2 плечевой зуд, 20 и уремия. 2,28
Ментол и фенол. Ментол и фенол — это агенты, которые были добавлены в крем на водной основе для образования крема с содержанием 1–2%, который активирует нервные волокна для передачи ощущения холода.Ощущение охлаждения может уменьшить ощущение зуда. 20,29
Кортикостероиды для местного применения. Кортикостероиды для местного применения облегчают зуд, вторичный по отношению к воспалительным заболеваниям. Однако их полезность ограничена краткосрочным лечением, учитывая, что они могут вызывать побочные эффекты, такие как телеангиэктазия, атрофия и стрии, если используются в течение длительного времени. 18,29
Аспирин. Исследование применения 3% раствора аспирина для местного применения, проведенное на пациентах с хроническим локализованным зудом 30 , продемонстрировало значительное уменьшение зуда.
Салициловая кислота. Салициловая кислота для местного применения в сочетании с иммуномодуляторами для местного применения, такими как такролимус и пимекролимус, может быть эффективным для уменьшения зуда.
Новые возможности уменьшения зуда у пациентов с атопическим дерматитом 3,13,19 включают местные агенты, которые ингибируют сериновые протеазы, и те, которые ингибируют фактор роста нервов и нейротрофин 4.
Антагонисты опиоидных рецепторов. Контролируемые клинические испытания подтверждают использование антагонистов опиоидных рецепторов, таких как налоксон и налтрексон, при зуде, связанном с холестазом, уремией и различными дерматологическими заболеваниями. 20,31 Однако следует отметить противоречивые результаты клинических исследований эффективности налтрексона при уремическом зуде. 32
Анионообменная смола. Холестирамин, пероральная анионообменная смола, эффективна для облегчения зуда желчных путей. Механизм его действия неясен, но может быть частично связан с удалением солей желчных кислот. 16
Селективный ингибитор обратного захвата серотонина. Флуоксетин, селективный ингибитор обратного захвата серотонина, использовался для лечения холестатического зуда. 2,20,29
Антагонист каппа-опиоидных рецепторов. Антагонист каппа-опиоидных рецепторов, налфурафин (TRK-820), был изучен на 92 гемодиализных пациентах с сильным зудом, и было показано, что он уменьшает симптомы. Этот агент подавляет зуд и расчесывание, вызванные веществом P или гистамином. 13,20 В настоящее время коммерчески недоступен в США.
Антидепрессант. Миртазапин, антидепрессант, который стимулирует высвобождение норадреналина и серотонина, одновременно блокируя серотониновые рецепторы, был использован для лечения ночного зуда 33 и зуда, связанного с лимфомой, холестазом и уремией. 2,34 Побочные эффекты и лекарственные взаимодействия для этого агента считаются минимальными, что делает его безопасной альтернативой для лечения зуда.
Производное глутаминовой кислоты. Талидомид, производное глутаминовой кислоты, действует путем ингибирования фактора некроза опухоли альфа и антагонизма гистамина. Он используется при хроническом зуде, связанном с узловатой почесухой, экземой, псориазом, старческим зудом и первичным билиарным циррозом. 29 К сожалению, талидомид имеет серьезные побочные эффекты, включая периферическую невропатию и тератогенность.Пациенты, принимающие это лекарство, должны быть зарегистрированы в программе STEPS (Система обучения и безопасности назначения талидомида). 13
Аналог гамма-аминомасляной кислоты. Габапентин, структурный аналог гамма-аминомасляной кислоты, блокирует нейропатический афферентный путь. Это средство эффективно использовалось при плечевом зуде, зуде, вызванном рассеянным склерозом, и невропатическом зуде. 13,20,29,30
Ультрафиолетовая терапия. UVB-терапия, особенно узкополосная UVB-терапия, эффективна при зуде, связанном с уремией. 2 Результаты могут быть весьма впечатляющими, приводящими к быстрому улучшению состояния пациентов с сильным зудом. UVB-терапия также используется при лечении холестатического зуда. 18
Стимуляция кожного поля. Стимуляция кожного поля (CFS) — это новый метод, который электрически стимулирует афферентные волокна, включая ноцицептивные С-волокна. СХУ нацелена на немиелинизированные нервные волокна С и центральные эндогенные тормозные механизмы, обычно активируемые при расчесывании.В исследовании пациентов с локализованным зудом CFS значительно уменьшал зуд и вызывал дегенерацию эпидермальных нервных волокон. 20 Наиболее эффективен при локализованном заболевании.
Заключение
Зуд — сложное, но не редкое явление, представляющее большой интерес для дерматологов и врачей первичного звена. Не существует единого посредника этого ощущения, и по мере того, как мы узнаем больше о патофизиологии этого симптома, были введены дополнительные фармакотерапевтические методы, обсуждаемые в этой статье.Тщательный сбор анамнеза и физикальное обследование позволяют врачу разделить причины на дерматологические, психологические или системные. При необходимости могут быть предприняты специальные методы лечения, а общие меры, такие как прием антигистаминных и смягчающих средств, также могут принести значительную пользу.
Информация для авторов
Иветт А. Тиволи, Общая больница Пальметто, Хайалиа, Флорида.
Ричард М. Рубинштейн, содиректор программы дерматологии регионального медицинского центра Веллингтона, Веллингтон, Флорида.
Ссылки
1. Tonneson M. Pruritus. В: Fitzpatrick TB, Eisen AZ, Wolff K, et al., Редакторы. Дерматология в общей медицине. Нью-Йорк: Макгроу-Хилл; 1979. С. 32–34. [Google Scholar] 2. Твайкросс Р., Гривз М.В., Хандверкер Х. и др. Зуд: царапание больше, чем поверхность. QJM. 2003; 96: 7–26. [PubMed] [Google Scholar] 3. Stander S, Weishaar E, Luger T. Нейрофизиологические и нейрохимические основы современного лечения зуда. Exp Dermatol. 2008. 17 (3): 161–169. Epub, 5 декабря 2007 г. [PubMed] [Google Scholar] 4.Наголенники MW, Wall PD. Патофизиология зуда. Ланцет. 1996; 348: 938–940. [PubMed] [Google Scholar] 6. Hägermark O. Периферические и центральные медиаторы зуда. Skin Pharmacol. 1992; 5 (1): 1–8. [PubMed] [Google Scholar] 7. Rukwied R, Lischetzki, et al. Медиаторы тучных клеток, кроме гистамина, вызывают зуд при атопическом дерматите: исследование кожного микродиализа. Br J Dermatol. 2000. 142: 1–8. [PubMed] [Google Scholar] 8. Хейер Г.Р. и др. Недавние исследования кожной ноцицепции у пациентов с атопией и без нее.J Dermatol. 1999; 26: 77–86. [PubMed] [Google Scholar] 9. Miyoshi M, Sakurai T, Kodama S. Клиническая оценка уровней лейкотриена E4 в моче у детей с атопическим дерматитом. Арераги. 1999. 48 (10): 1148–1152. [PubMed] [Google Scholar] 10. Херндон Дж. М., мл. Зуд: патофизиология кожного зуда. Int J Dermatol. 1975. 14: 465–484. [PubMed] [Google Scholar] 11. Шелли В.Б., Артур Р.П. Исследования коровьей кожи ( Mucuna pruriens ): зудящая протеиназа, mucunun. Arch Dermatol. 1951; 72: 399–406. [PubMed] [Google Scholar] 12.Wahlgren CF, Tengvall Linder M, Hägermark O, Scheynius A. Зуд и воспаление, вызванные внутрикожным введением интерлейкина-2 у пациентов с атопическим дерматитом и здоровых субъектов. Arch Dermatol Res. 1995. 287 (6): 572–580. [PubMed] [Google Scholar] 13. Summey BT, Jr., Yosipovitch G. Фармакологические достижения в системном лечении зуда. Dermatol Ther. 2005. 18 (4): 328–332. [PubMed] [Google Scholar] 14. Дэвидсон С., Чжан Х, Хасабов С.Г., Симоне Д.А., Гислер Г.Дж., мл. Облегчение зуда расчесыванием: зависимое от состояния ингибирование нейронов спиноталамического тракта приматов.Nat Neurosci. 2009. 12 (5): 544–546. Epub, 2009 6 апреля. [Бесплатная статья PMC] [PubMed] [Google Scholar] 15. Мусаф Х. Психодинамика при зудящих состояниях. Int J Psychoanal. 1968; 49: 336–340. [PubMed] [Google Scholar] 16. Рубинштейн Р. Пруритус: новый взгляд на старую проблему. J Fam Pract. 1987. 24 (6): 625–629. [PubMed] [Google Scholar] 17. Гринвуд AM. Исследование кожи в 500 случаях диабета. ДЖАМА. 1927; 88: 774–776. [Google Scholar] 18. Йосипович Г., Дэвид М. Диагностический и терапевтический подход к идиопатическому генерализованному зуду.Int J Dermatol. 1999. 38 (12): 881–887. [PubMed] [Google Scholar] 19. Йосипович Г. Зуд в новом тысячелетии: основные моменты Второго международного семинара по изучению зуда, Тойома, Япония. J Am Acad Dermatol. 2004. 51 (4): 625–627. [PubMed] [Google Scholar] 20. Болонья Дж., Йориццо Дж., Рапини Р. и др. Дерматология. 2. Мосби Эльзевьер; 2008. С. 91–103. [Google Scholar] 22. Purohit A, Melac M, Pauli G, Frossard N. Двадцать четыре часа активности и постоянство активности левоцетиризина и дезлоратадина в коже.Br J Clin Pharmacol. 2003. 56 (4): 388–394. [Бесплатная статья PMC] [PubMed] [Google Scholar] 23. Simons FE. Сравнительная фармакология антигистаминных препаратов HI: клиническая значимость. Am J Med. 2002; 113 (9А): 38С – 46С. [PubMed] [Google Scholar] 24. Grant JA, Riethuisen JM, Moulaert B, DeVos C. Двойное слепое, рандомизированное, однократное перекрестное сравнение левоцетиризина с эбастином, фексофенадином, лоратадином, мизоластином и плацебо: подавление гистаминовой реакции, вызванной сыпью и обострениями в течение 24 часов у здоровых мужчин.Ann Allergy Asthma Immunol. 2002. 88 (2): 190–197. [PubMed] [Google Scholar] 25. Девиллье П., Рош Н., Фейзи С. Клиническая фармакокинетика и фармакодинамика дезлоратадина, фексофенадина и левоцетиризина: сравнительный обзор. Clin Pharmacokinet. 2008. 47 (4): 217–230. [PubMed] [Google Scholar] 26. Попов Т.А., Думитраску Д., Бачварова А. и др. Сравнение левоцетиризина и дезлоратадина при гистаминовом ответе на волдыри и обострение кожи человека in vivo. Inflamm Res. 2006. 55 (6): 241–244. [PubMed] [Google Scholar] 27.Грин С.Л., Рид С.Е., Шрётер А.Л. Двойное слепое перекрестное исследование, сравнивающее доксепин и дифенгидрамин для лечения хронической крапивницы. J Am Acad Dermatol. 1985; 12 (4) [PubMed] [Google Scholar] 28. Бренеман Д.Л., Кардоне Дж. С., Блюмзак Р.Ф. и др. Местный капсаицин для лечения зуда, связанного с гемодиализом. J Am Acad Dermatol. 1992. 26 (1): 91–94. [PubMed] [Google Scholar] 29. Линде CB, Kraft JN, Lynde CW. Новые средства от трудноизлечимого зуда. Skin Therapy Lett. 2008. 13 (1): 6–9. [PubMed] [Google Scholar] 30.Йосипович Г., Сугенг М.В., Чан Ю.Х. и др. Эффект местного применения аспирина на локализованный ограниченный нейродермит. J Am Acad Dermatol. 2001. 45 (6): 910–913. [PubMed] [Google Scholar] 31. Bigliardi PL, Stammer H, Jost G и др. Лечение кожного зуда антагонистами опиатных рецепторов местного применения. J Am Acad Dermatol. 2007; 56: 979–988. [PubMed] [Google Scholar] 32. Паули-Магнус С., Микус Г., Альшер Д.М. и др. Налтрексон не снимает уремический зуд: результаты рандомизированного двойного слепого плацебо-контролируемого перекрестного исследования.J Am Soc Nephrol. 2000; 11 (3): 514. [PubMed] [Google Scholar] 33. Хандли Дж. Л., Йосипович Г. Миртазапин для уменьшения ночного зуда у пациентов с хроническим зудом: пилотное исследование. J Am Acad Dermatol. 2004. 50 (6): 889–891. [PubMed] [Google Scholar] 34. Наголенники MW. Зуд при системном заболевании: варианты лечения. Dermatol Ther. 2005. 18 (4): 323–327. [PubMed] [Google Scholar]Рекомендуемая литература
1. Йосипович Г., Гривз М. В., Шмельц М. Зуд. Ланцет. 2003. 361 (9358): 690–694. [PubMed] [Google Scholar] 2.Паус Р., Шмельц М., Биро Т., Штайнхофф М. Фронтиерс в исследовании зуда: расчесывание мозга для более эффективной терапии зуда. J Clin Invest. 2006. 116 (5): 1174–1184. [Бесплатная статья PMC] [PubMed] [Google Scholar] 3. Икома А., Фарташ М., Хейер Г. и др. Болезненные раздражители вызывают зуд у пациентов с хроническим зудом: центральная сенсибилизация зуда. Неврология. 2004. 62 (2): 212–217. [PubMed] [Google Scholar] 4. Файнер А.С., Махмуд Т., Валлнер С.Ф. Прогностическое значение кожного зуда при болезни Ходжкина. ДЖАМА. 1978; 240 (25): 2738–2740.[PubMed] [Google Scholar] 5. Босоннет L. Pruritus: царапая поверхность. Eur J Cancer Care (англ.) 2003; 12 (2): 162–165. [PubMed] [Google Scholar] 6. Дженкинс Дж. К., Бутби, Лос-Анджелес. Лечение зуда, связанного с внутрипеченочным холестазом беременности. Энн Фармакотер. 2002. 36 (9): 1462–1465. [PubMed] [Google Scholar] 7. Yesudian PD, Уилсон, штат Нью-Джерси. Эффективность габапентина при лечении зуда неизвестного происхождения. Arch Dermatol. 2005. 141 (12): 1507–1509. [PubMed] [Google Scholar]Pruritus — Американский семейный врач
1.Паркер Ф. Структура и функции кожи. В: Goldman L, Bennett JC, ред. Сесил Учебник медицины. 21-е изд. Филадельфия: Сондерс, 2000: 2266 ….
2. Крайник М., Жилич З. Зуд при системных заболеваниях. J Устранение болевых симптомов . 2001; 21: 151–68.
3. Шеллоу WV. Оценка кожного зуда. В: Goroll AH, Mulley AG Jr, ред. Первичная медицина: офисная оценка и ведение взрослого пациента. 4-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс, 2000: 1001–4.
4. Теннисон Х., Левин Н. Нейротропные и психотропные препараты в дерматологии. Дерматол Клин . 2001; 19: 179–97.
5. Johnson RE, Канигсберг Н.Д., Хименес CL. Локализованный зуд: характерный симптом опухоли спинного мозга у ребенка с признаками нейрофиброматоза. J Am Acad Dermatol . 2000. 43 (5 pt 2): 958–61.
6. Вейен Н.К., Хаттель Т, Лаурберг Г, Спаун Э. Брахиорадиальный зуд. J Am Acad Dermatol . 2001; 44: 704–5.
7. Харриган Э., Rabinowitz LG. Атопический дерматит. Immunol Allergy Clin North Am . 1999; 19: 383–96.
8. Белтрани В.С. Клинический спектр атопического дерматита. J Allergy Clin Immunol . 1999; 104 (3 п. 2): S87–98.
9. Корреале CE, Уокер С, Мерфи Л, Craig TJ. Атопический дерматит: обзор диагностики и лечения. Ам Фам Врач . 1999; 60: 1191–8, 1209–10.
10. Кобленцер CS. Зуд и атопическая кожа. J Allergy Clin Immunol . 1999; 104 (3 пт 2): S109–13.
11. Хабиф ТП. Клиническая дерматология: цветной справочник по диагностике и терапии. 3-е изд. Сент-Луис: Мосби, 1996.
12. Бергер Р., Гилкрест Б.А. Кожные заболевания. В: Duthie EH, Katz PR, eds. Практика гериатрии. 3-е изд. Филадельфия: Сондерс, 1998: 467–72.
13. Белсито Д.В.Диагностическая оценка, лечение и профилактика аллергического контактного дерматита в новом тысячелетии. J Allergy Clin Immunol . 2000; 105: 409–20.
14. Фишер А.А. Аквагенный кожный зуд. Кутис . 1993; 51: 146–147.
15. Тирессон Н. Замечательные дебаты в начале девятнадцатого века относительно этиологии чесотки. [на шведском языке] Sydsven Medicinhist Sallsk Arsskr . 1994; 31: 79–90.
16. Зирвас М.Дж., Сералы М.П. Зуд неизвестного происхождения: ретроспективное исследование. J Am Acad Dermatol . 2001; 45: 892–6.
17. Браверман И.М. Кожные проявления внутренней злокачественности. Клиника Гериатр Мед . 2002; 18: 1–19.
18. Лидофски С., Шаршмидт Б.Ф. Желтуха. В: Feldman M, Sleisenger MH, Scharschmidt BF, ред. Заболевания желудочно-кишечного тракта и печени Слейзенгера и Фордтрана; патофизиология, диагностика, лечение.6-е изд. Филадельфия: Сондерс, 1998: 230–1.
19. Джонс Э.А., Бергаса Н.В. Зуд холестаза. Гепатология . 1999; 29: 1003–6.
20. Гельфанд Ю.М., Рудикофф Д. Оценка и лечение зуда у ВИЧ-инфицированных. Гора Синай J Med . 2001; 68: 298–308.
21. Каллен, JP, Бернарди Д.М., Кларк Р.А., Вебер Д.А. Тяжелая экзема с началом у взрослых: маркер некожной лимфомы или лейкемии. J Am Acad Dermatol . 2000. 43 (2 pt 1): 207–10.
22. Тормей В.П., Палаты JP. Зуд как характерный симптом гипертиреоза [Письмо]. Бр. Дж. Клин Практик . 1994; 48: 224.
23. Heymann WR. Хроническая крапивница и ангионевротический отек, связанные с аутоиммунитетом щитовидной железы: обзор и терапевтическое значение. J Am Acad Dermatol . 1999; 40 (2 pt 1): 229–32.
24. Valsecchi R, Кайнелли Т. Генерализованный кожный зуд: проявление дефицита железа [Письмо]. Arch Dermatol . 1983; 119: 630.
25. Сир ПР, Dreher GK. Невротические экскориации. Ам Фам Врач . 2001; 64: 1981–4.
26. Diehn F, Теффери А. Зуд при истинной полицитемии: распространенность, лабораторные корреляты и лечение. Br J Haematol . 2001; 115: 619–21.
27. Гупта М.А., Гупта А.К., Voorhees JJ. Зуд, связанный с голоданием: клиническая характеристика расстройств пищевого поведения. J Am Acad Dermatol . 1992; 27: 118–20.
28. Элмер КБ, Джордж Р.М. Кожная Т-клеточная лимфома в виде доброкачественных дерматозов. Ам Фам Врач . 1999; 59: 2809–13.
29. Робинсон-Бостом Л, DiGiovanna JJ. Кожные проявления терминальной стадии почечной недостаточности. J Am Acad Dermatol . 2000; 43: 975–86.
30. Фаган Э.А. Внутрипеченочный холестаз беременности. Clin Liver Dis .1999; 3: 603–32.
31. Стамбук Р., Колвин Р. Дерматологические заболевания. В: Габби С.Г., Нибил Дж. Р., Симпсон Дж. Л., ред. Акушерство: нормальная и проблемная беременность. 4-е изд. Нью-Йорк: Черчилль Ливингстон, 2002: 1283–90.
32. Бойко С, Зейгер Р. Диагностика и лечение атопического дерматита, крапивницы и ангионевротического отека при беременности. Immunol Allergy Clin North Am . 2000; 20: 839.
33. Kroumpouzos G, Коэн LM. Дерматозы беременности. J Am Acad Dermatol . 2001; 45: 1–19.
34. Paek SC, Мерритт Д.Ф., Мэллори С.Б. Зуд вульвы у детей препубертатного возраста. J Am Acad Dermatol . 2001; 44: 795–802.
35. Горолл А.Х., Малли АГ. Оценка кожного зуда вульвы. В: Goroll AH, Mulley AG Jr, ред. Первичная медицина: офисная оценка и ведение взрослого пациента. 4-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс, 2000: 693–5.
36. Бархан С, Езенагу Л.Проблемы с вульвой у пожилых женщин. Не думайте, что причина в менопаузе. Постградская медицина . 1997. 102 ((3)): 121–5, 131–2.
37. Finn AF Jr, Каплан А.П., Fretwell R, Ку Р, Лонг Дж. Двойное слепое плацебо-контролируемое исследование фексофенадина гидрохлорида при лечении хронической идиопатической крапивницы. J Allergy Clin Immunol . 1999; 104: 1071–8.
38. Клейн П.А., Кларк РА. Обоснованный на фактах обзор эффективности антигистаминных препаратов в облегчении зуда при атопическом дерматите. Arch Dermatol . 1999; 135: 1522–5.
39. Лейбсон Э. Лечение парестетической ноталгии капсаицином. Кутис . 1992; 49: 335–6.
Причины и лечение зуда — Заболевания и состояния
Зуд — неприятное ощущение, которое заставляет человека чесать пораженный участок. Медицинское название зуда — зуд.
Зуд может поражать любую область тела. Это может быть:
- генерализованный — зуд по всему телу
- локализованный — где зуд возникает только в определенной области
Иногда на месте зуда может появиться сыпь или пятно.
Легкий кратковременный зуд является обычным явлением, но иногда проблема может быть серьезной и очень неприятной.
Распространенные причины зуда
Зуд может быть вызван рядом различных состояний, в том числе:
Подробнее о возможных причинах зуда.
То, что вы можете сделать
Если вы испытываете неприятный зуд, вы можете сделать несколько вещей, которые могут помочь облегчить его и предотвратить повреждение, вызванное царапинами, в том числе:
- похлопывать или похлопывать по зудящей области, а не царапать ее
- держать холодный компресс, например влажный фланелевый, над пораженным участком, чтобы охладить его
- купание или душ в прохладной или теплой воде
- Использование непахнутых средств личной гигиены
- Избегать одежды, которая раздражает кожу, например шерсти или искусственных тканей
- с использованием увлажняющего крема или смягчающего средства, если ваша кожа сухая или шелушащаяся
Есть также лекарства, такие как антигистаминные препараты и стероидные кремы, которые можно купить в аптеке без рецепта и которые могут помочь уменьшить зуд, вызванный определенными кожными заболеваниями.
Узнайте больше о средствах для снятия зуда.
Когда обращаться к вашему GP
Во многих случаях зуд проходит за короткий период времени. Однако вам следует посетить терапевта, если у вас зуд:
.- тяжелая
- длится долго
- продолжает возвращаться
- связаны с другими симптомами, такими как покраснение, отек или желтуха (пожелтение кожи и белков глаз)
Вам также следует посетить терапевта, если все ваше тело чешется и нет очевидной причины.Это могло быть признаком более серьезного заболевания.
Ваш терапевт спросит вас о ваших симптомах — например, если вы заметили, усиливает ли вас зуд от чего-либо или зуд приходит и уходит. Они также осмотрят вашу кожу на предмет видимых симптомов.
В некоторых случаях они могут взять соскоб кожи или мазок, чтобы его можно было проверить, чтобы определить причину вашего зуда. Также может быть проведен анализ крови для выявления основных проблем, таких как заболевание щитовидной железы или почек.

 , Грем К.-Г. 3-е изд. М.: Мир; БИНОМ. Лаборатория знаний, 2009. 469 с.
, Грем К.-Г. 3-е изд. М.: Мир; БИНОМ. Лаборатория знаний, 2009. 469 с.