Вульгарная эктима — причины, симптомы, диагностика и лечение
Вульгарная эктима (эктима обыкновенная) — глубокое пустуло-язвенное стрептококковое поражение кожи, проявляющееся одной или несколькими язвами с гнойным отделяемым, после заживления которых остается пигментированные по краю рубцы. Диагноз вульгарной эктимы основывается на клинических данных, результатах посева отделяемого язвы и серологических исследований. В лечении заболевания обработку очага поражения и перевязки проводят на фоне антибиотикотерапии и общеукрепляющей терапии, применяют физиотерапевтические методы.
Общие сведения
Причиной возникновения вульгарной эктимы является стрептококковая инфекция, реже — стрептококково-стафилококковая. Поэтому заболевание относится к стрептодермиям. Проникновение стрептококков в кожу происходит из внешней среды. Инфицирование может случиться при расчесывании кожи в месте зудящих высыпаний или укусов насекомых, при повреждении кожного покрова.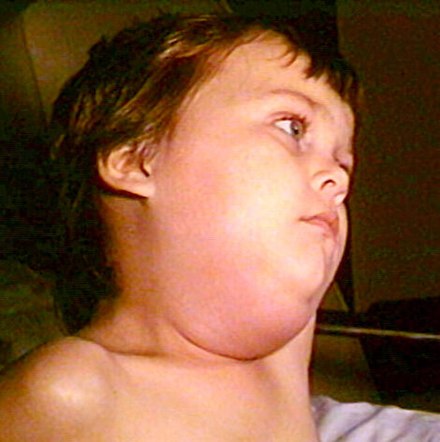 Вульгарная эктима чаще встречается у ослабленных детей, у пациентов со сниженным иммунитетом, нарушениями местного крово- и лимфообращения, обменными нарушениями, хроническим алкоголизмом.
Вульгарная эктима чаще встречается у ослабленных детей, у пациентов со сниженным иммунитетом, нарушениями местного крово- и лимфообращения, обменными нарушениями, хроническим алкоголизмом.
Вульгарная эктима
Симптомы вульгарной эктимы
Наиболее часто высыпания при вульгарной эктиме локализуются на коже ног, ягодиц и поясницы, но могут встречаться на туловище и руках. Заболевание начинается с появления на кожи одной или нескольких пустул размером 1-2 см. Содержимое пустулы имеет серозно-кровянистый или серозно-гнойный характер. После вскрытия пустула подсыхает с образованием коричневой корки, вокруг которой отмечается отечный ободок красновато-синюшного цвета.
При снятии корки с пустулы выявляется глубокая язва, покрытая грязно-серым налетом из гноя и некротических масс. Язва вульгарной эктимы обычно имеет округлую форму и неровные края. Через 3-4 недели она рубцуется, по периферии очага остается гиперпигментация. На фоне уже рубцующихся язв могут появляться новые пустулы. В отдельных случаях, чаще при наличие серьезных сопутствующих нарушений в организме, язва имеет длительное течение до нескольких месяцев. Может наблюдаться лимфаденит и лимфангит.
В отдельных случаях, чаще при наличие серьезных сопутствующих нарушений в организме, язва имеет длительное течение до нескольких месяцев. Может наблюдаться лимфаденит и лимфангит.
Диагностика вульгарной эктимы
Предварительный диагноз эктимы можно поставить на основании характерных высыпаний. Выявление возбудителя вульгарной эктимы проводят путем посева отделяемого язвы. Определение чувствительности обнаруженных в посеве микроорганизмов к антибиотикам необходимо для назначения эффективного лечения. Для исключения сифилитической эктимы, являющейся проявлением вторичного рецидивного сифилиса, проводят серологические реакции: реакцию иммунофлуоресценции (РИФ) и RPR-тест.
При гистологическом исследовании обнаруживают корочку из фибрина, роговых масс, эпителиальных клеток, микроорганизмов и лейкоцитов. Под корочкой находятся некротические массы, видны расширенные и тромбированные сосуды. В эпидермисе вокруг язвы наблюдается отек и явления акантоза.
Дифференцировать вульгарную эктиму необходимо также от сифилитической эктимы, вульгарного импетиго, трофических язв, скрофулодермы, споротрихоза, индуративной эритемы Базена.
Лечение вульгарной эктимы
Основным в лечении вульгарной эктимы является местная терапия. Образовавшуюся эрозию обрабатывают дезинфицирующими средствами, для очищения ее от гнойных выделений и некротических масс применяют протеолитические ферменты (химопсин, трипсин). Затем накладывают повязки с антибактериальными мазями: тетрациклиновой, гелиомициновой, эритромициновой, синтомициновой и др. Из физиотерапевтических методов лечения местно применяют УФО в эритемных дозах, лазеротерапию, УВЧ.
Общее лечение заключается в активации защитных сил организма и восстановлении иммунитета. Рекомендовано усиленное и витаминизированное питание, прием иммуномодуляторов. При множественных очагах поражения проводят антибиотикотерапию диклоксациллином, линкомицином, цефалексином или другими препаратами.
Лечение эктимы у детей | glavrach.com
Эктима у детей – это дерматологическое заболевание, поражающее глубокие слои кожных покровов. Диагностируется преимущественно у малышей со сниженным иммунитетом. Причиной выступает попадание инфекции в эпидермис. Заболевание характеризуется протеканием острых гнойных и воспалительных процессов, которые представляют опасность для здоровья ребенка, поэтому важно своевременно правильно диагностировать недуг и начать грамотное лечение. Как проявляется эктима у детей и какие терапевтические методы используются для устранения патологии?
Причины эктимы у детей
Эктима возникает в результате попадания патогенного микроорганизма в эпидермис. Это может быть бактерия стафилококка или стрептококка, клещ чесоточный и другая инфекция.
Однако для активизации микроорганизмов необходима благоприятная среда для размножения. Это обеспечивает сниженный иммунитет у ребенка, который может наблюдаться на фоне серьезных заболеваний: сахарного диабета, иммунодефицита, СПИДа, туберкулеза, авитаминоза, при нарушении метаболических процессов и аутоиммунных болезнях.
Признаки эктимы
Эктима протекает достаточно остро, что обусловлено нежностью и тонкостью детских кожных покровов. Симптомы заболевания: формирование папулы, наполненной серозным содержимым. Область вокруг инфильтрата воспалена и очень болезненная, что доставляет ребенку существенный дискомфорт и боль. Диаметр поражения составляет несколько сантиметров, при этом оно достаточно быстро разрастается вглубь и в ширину.
У ребенка снижается аппетит и нарушается сон. Достаточно часто болезнь сопровождается высокой температурой и симптомами интоксикации. Малыш с таким диагнозом испытывает слабость, повышенную утомляемость и апатию.
Болезнь локализуется преимущественно на ягодицах, голени и бедрах, на других участках встречается несколько реже. После заболевания на месте поражения остаются шрамы или рубцы.
Различают несколько форм течения эктимы:
- Контагиозная. Пустулы и язвочки локализуются на слизистых ротовой полости. Возникает в результате поражения вирусной инфекцией (например, вирусом герпеса).

- Вульгарная развивается при попадании стафилококка или стрептококка в рану на коже. Болезнь характеризуется образованием плотного инфильтрата.
- Чесоточная эктима возникает в случае заражения чесоточным клещей. Характеризуется сильным зудом, воспалением, выделением гноя и формированием язвы.
- Сифилитическая – наиболее опасная форма, которая проявляется острым, тяжелым и длительным течением. Характеризуется множественными очагами поражения, признаками общей интоксикации, ухудшением самочувствия. Наружная терапия не приносит должного результата.
Лечение эктимы у детей
Диагностикой эктимы у детей занимается дерматолог и инфекционист. Для определения возбудителя болезни берется соскоб с новообразования для дальнейшего бактериологического исследования. Важно дифференцировать болезнь от импетиго и трофической язвы, поскольку лечение разительно отличается.
Выбор терапии обусловлен причинами патологии. Если возбудителем выступает стафилококк или стрептококк применяется антибактериальная терапия. Как правило, назначается Тетрациклин или Эритромицин. При этом препараты прописываются как для перорального применения, так и для наружной обработки ран (в виде мазей). Дозу и продолжительность лечения определяет врач. Категорически запрещено преждевременно заканчивать лечение ввиду высокого риска рецидива.
Как правило, назначается Тетрациклин или Эритромицин. При этом препараты прописываются как для перорального применения, так и для наружной обработки ран (в виде мазей). Дозу и продолжительность лечения определяет врач. Категорически запрещено преждевременно заканчивать лечение ввиду высокого риска рецидива.
Для ускорения заживления ран и предотвращения вторичного инфицирования место поражения обрабатывайте антисептическими растворами – зеленкой или хлоргексидином. Применяются повязки с использованием фурацилина, стрептоцида, синтомицина, бальзама Шестаковского.
Поскольку провоцирующим фактором недуга выступает сниженный иммунитет, назначаются иммуностимуляторы и витаминно-минеральные комплексы. Обязательно необходимо восполнить запас аскорбиновой кислоты, ретинола и токоферола, а также витаминов групп В.
На время лечения стоит ограничить ребенка в сладостях, шоколаде, дрожжевой выпечке. Такие продукты создают благоприятную среду для размножения патогенных микроорганизмов, что усложняет терапию.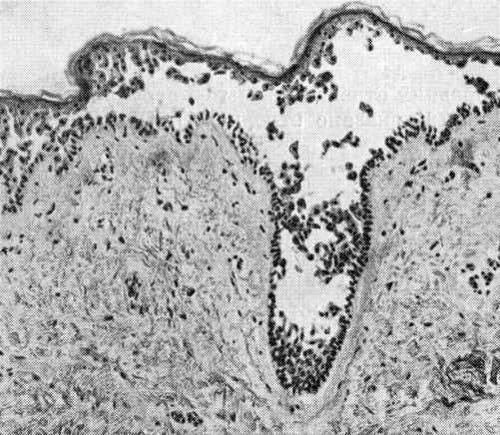
Для лечения эктимы применяются физиотерапевтические процедуры: лазеротерапия и ультрафиолетовое облучение. Но такая терапия проводится только по назначению врача после снятия обострения.
Обязательно следите, чтобы ребенок не расчесывал место поражения. Это может увеличить площадь инфицирования, распространить болезнь на другие участки тела, а также повысить риск вторичного присоединения вторичной инфекции. Важно ограничить водные процедуры и длительный контакт язвочки с водой.
Эктима у детей – весьма опасное заболевание, которое без необходимого лечения приводит к серьезным осложнениям – воспалению лимфатических узлов, заражению крови и в особо сложных случаях – к летальному исходу. Для терапии патологии в детском возрасте противопоказано самолечение и применение методов народной медицины.
Эктима
Эктима – это пиогенное заболевание кожи, вызванное бета-гемолитическим стрептококком группы А. Так как эктима прорастает в дерму, она относится к более глубокой форме импетиго.
Эктима характеризуется воспаленной везикулой или пустулой, которая превращается в кожное изъязвление с формированием корочки. Поражения достигают 0,5-3 см в диаметре и появляются на нижних конечностях у детей, у больных сахарным диабетом и неухоженных пожилых людей. Эктима заживает медленно и оставляет рубцы.
Патогенез и этиология
Дебют эктимы внешне похож на импетиго. Бета-гемолитический стрептококк группы А может инициировать повреждение или может вторично инфицировать уже существующие раны. Наличие ранок на коже (расчесы, укусы насекомых, дерматит) и иммунодефицитное состояние (сахарный диабет, нейтропения) предрасполагают к развитию эктимы. Распространению стрептококков способствует плохая гигиена и расчесы.
Важные факторы, которые способствуют развитию стрептококковой пиодермии или эктимы: Оставайтесь рядом с нами на facebook:
- Расчесывание кожи при зудящих паразитарных заболеваниях (чесотка, педикулез)
- Расчесы кожи при укусах кровососущих насекомых
- Недостаточная гигиена кожи
- Повышенная потливость
- Застойные явления в нижних конечностях
- Недостаток питания, гиповитаминозы и т.
 д.
д.
К развитию эктимы более склонны дети и пожилые люди. Она обычно возникает на нижних конечностях у детей, у больных сахарным диабетом и неухоженных пожилых людей.
Кожа над очагом ярко гиперемирована, величина его достигает нескольких сантиметров, границы нечёткие (вульгарная эктима). Язва нередко покрыта плотной гнойной коркой из ссохшегося гнойного экссудата. Иногда эта корка особенно сильно выражена (устрицеобразная), резко приподнимается над окружающей кожей (рупия). Глубина эктимы может быть различной; известны случаи проникающих эктим, разрушающих мягкие ткани до костей (прободающая эктима). В этих случаях, как правило, выявляется микст-инфекция, в которой, помимо стрептококков, участвуют (позднее присоединяющиеся) стафилококки, псевдомонозная флора. Последняя нередко обусловливает некротический компонент процесса (эктима некротическая, синоним — молниеносная). Наиболее частая локализация эктим – кожа голеней, обычно элементы эктимы единичны (описано не более 10 элементов).
Различают две эволюционные стадии эктимы:
- пустулезная — начинается с образования глубокого кожного узелка, жестко-эластичного и болезненного при пальпации. Позже в вершине этого узелка развивается везикула или пустула с геморрагическим содержимым. Цвет этого образования красный или пурпурный. Диаметр может достигать до 2 см.
- язвенная — специфическая и важная стадия в эволюции эктимы. После высыхания содержимого везикулы появляется серо-желтая корочка, она толще и жестче, по сравнению с корочкой при импетиго. Когда корочка отпадает, обнаруживается глубокая язва. Глубокая кожная язва имеет приподнятые и плотные края.
Поражений при эктиме может быть от 1 до 5, как правило, их количество не меняется, но они могут быстро расти вширь и достигать до 0,5-3 см в диаметре. Эктима заживает медленно с образованием рубцов. В тяжелых случаях заболевание может прогрессировать, охватывая большую часть тела.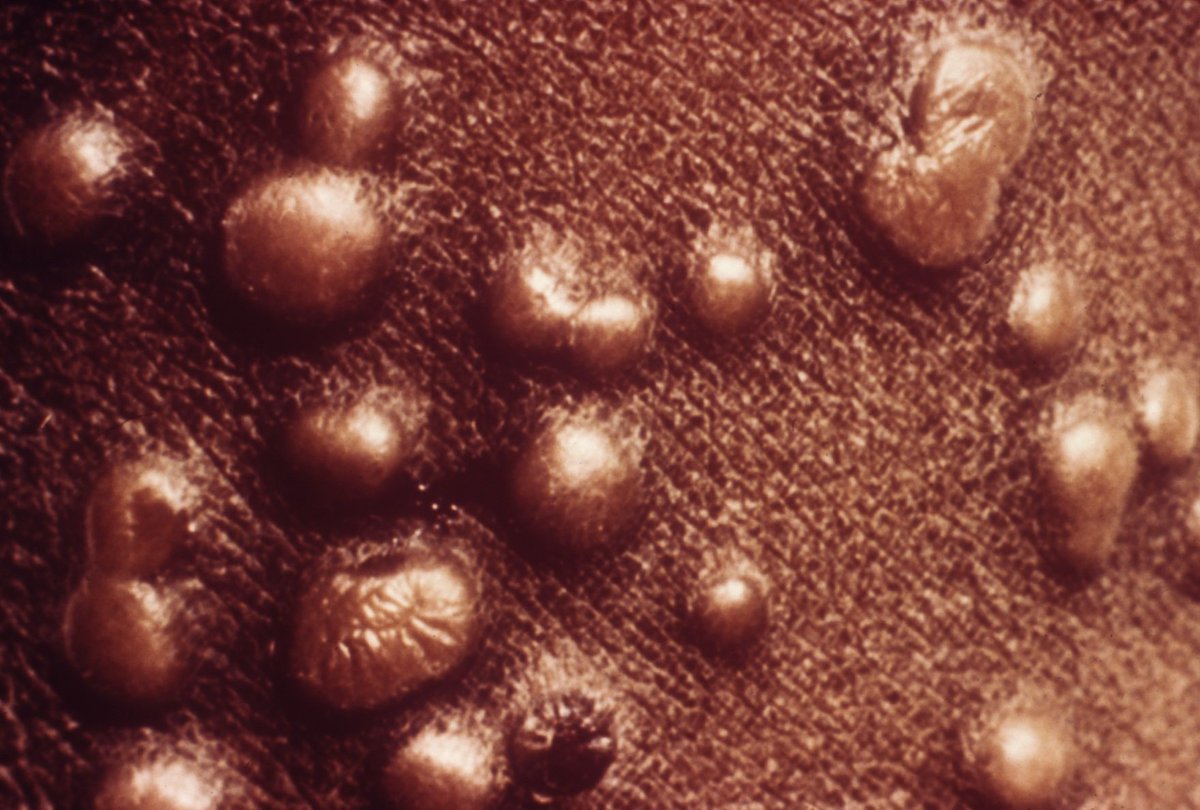
Региональная лимфаденопатия развивается часто даже при единичных поражениях. Специфические симптомы при эктиме развиваются редко.
Инвазивные осложнения кожной стрептококковой инфекции включают целлюлит, рожистое воспаление, гангрену, лимфангит, гнойный лимфаденит и бактериемию. Негнойные осложнения включают гломерулонефрит, скарлатину.
Возможные осложнения при отсутствии лечения вторичной пиодермии с золотистым стафилококком включают целлюлит, лимфангит, бактериемию, остеомиелит, острый инфекционный эндокардит. Оставайтесь рядом с нами на facebook:
Лабораторные исследования: окрашивание по Граму культуры из очага поражения выявляет грамположительные кокки, которым является бета-гемолитический стрептококк группы А с или без золотистого стафилококка.
Гистологическое исследование показывает кожный некроз и воспаление. Появляется поверхностный периваскулярный гранулематозный инфильтрат, а рядом с эндотелиальным отеком глубокий.
Дифференциальная диагностика
- гангренозная эктима
- укусы насекомых
- лимфоматозный папулез
- гангренозная пиодермия
- споротрихоз
- кожная дифтерия
Лечение зависит от прогрессирования заболевания. Гигиена очень важна. Поддержание язвы в чистоте с помощью антибактериального мыла и частой смены одежды и постельного белья. Удаление корки путем смягчения и наложения мягких компрессов с антибактериальной мазью ежедневно. Используются дезинфицирующие и эпителизирующие мази (сульфаниламидная, белая ртутная, синтомициновая, дерматоловая) в концентрации 3—10%; при вяло гранулирующих эктимах — туширование азотнокислым серебром, УФ-облучение.
При локализованной эктиме назначается местное лечение с применением лечебной мази. Пузырь надо вскрыть, смазать анилиновым красителем и дезинфицирующей мазью (5% белой ртутной, 10% ихтиоловой и др. ).
).
При множественных эктимах показаны антибиотики, аутогемотерапия. Продолжительность лечения варьирует, потому что иногда для полного выздоровления может потребоваться несколько недель. Для лечения эктимы используется пенициллин. При хроническом течении эктимы — биомицин, тетрациклин по 0,2 г или сульфадимезин по 1,0 г 4 раза в день, аутогемотерапия, поливитамины.
Эктима – не тот случай, которым можно пренебречь! Оставайтесь рядом с нами на facebook:
Вульгарная эктима: причины, симптомы, лечение
Вульгарная (или обыкновенная) эктима – это поражение глубоких слоев кожных покровов, относящееся к стрептодермиям, которое вызывается стрептококковой или, в более редких случаях, стрептококково-стафилококковой инфекцией и сопровождается появлением единичной или множественных язв с гнойным отделяемым. После заживления таких повреждений на коже остаются рубцовые изменения с пигментированными контурами. В статье рассмотрены причины возникновения вульгарной эктимы, симптомы этого заболевания, а также схема его лечения.
Это заболевание может развиваться первично в местах травмирования кожных покровов или становиться следствием других дерматозов. Обычно оно наблюдается у детей или взрослых с ослабленным здоровьем: сниженным иммунитетом, хроническим алкоголизмом или наличием патологий, сопровождающихся нарушениями обмена веществ, лимфо- или кровообращения.
Причины
Развитие болезни обусловлено инфицированием кожи стрептококком или стрептокково-стафилококковой инфекцией на фоне общего истощения здоровья, вызванного хроническими заболеваниями или другими предрасполагающими факторами (переохлаждение, варикозная болезнь, лимфостаз, снижение иммунитета, а- и гиповитаминозы, ВИЧ, туберкулез и пр.).
Обычно это заболевание становится осложнением пиодермии, но может возникать и при внесении инфекции извне на фоне расчесов кожи после укусов комаров, травм, зудящих дерматозов и т. п. При дальнейшем распространении инфекции вглубь кожных покровов начинается островоспалительная реакция, приводящая к инфильтрации тканей и их изъязвлению.
Заразна ли болезнь?
Заражение вульгарной эктимой может происходить при контакте с больным в тех случаях, когда на теле есть какие-то повреждения или микротравмы. Кроме этого, инфекция может передаваться через личные вещи заболевшего.
Риск заражения стрептококковой инфекцией повышается среди тех лиц, у которых наблюдается снижение иммунитета или другие заболевания и состояния, приводящие к ослаблению организма.
Симптомы
Чаще всего изменения кожных покровов при эктиме вульгарной появляются на голенях, но они могут локализироваться и на любой другой части тела. Основным признаком начала этого заболевания становится язва. В ее развитии можно выделить две основные стадии:
- I стадия – пустулезная;
- II стадия – язвенная.
Вначале на коже больного появляется плотный дермальный узел. Он вызывает болезненные ощущения, а на его вершине образуется небольшой пузырек, который в течение времени увеличивается и трансформируется в плоский волдырь с содержимым кровянистого характера.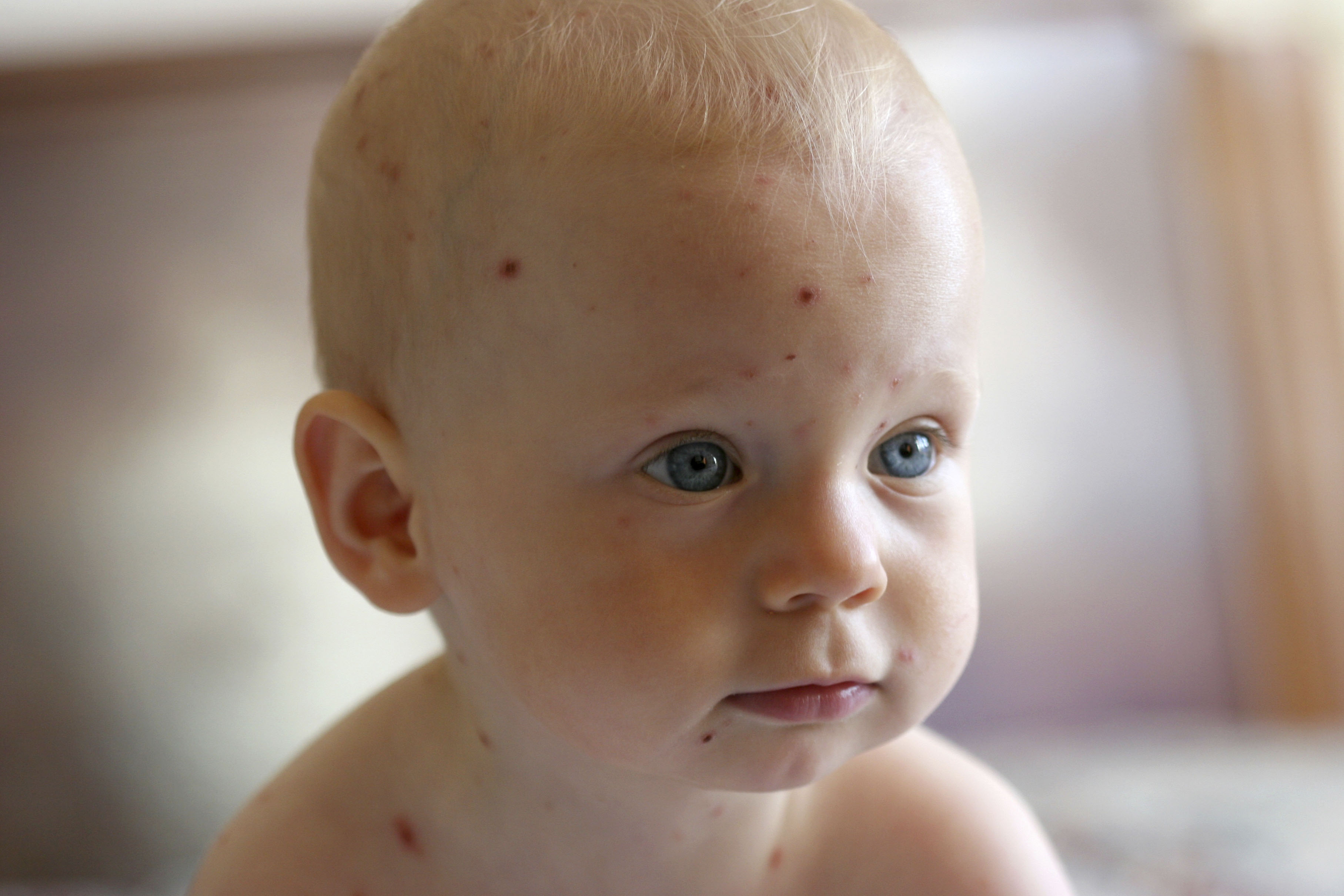 Его диаметр может достигать размеров лесного ореха. Под пузырем располагается основание дермального узла, которое с развитием пузыря приобретает ярко-красный или синюшный цвет.
Его диаметр может достигать размеров лесного ореха. Под пузырем располагается основание дермального узла, которое с развитием пузыря приобретает ярко-красный или синюшный цвет.
Постепенно пузырь утрачивает влагу и ссыхается, а на его поверхности появляется коричневая корка. Через 14 дней она самостоятельно отпадает, а на ее месте остается рубец с пигментированными контурами. При насильственном удалении корки на теле появляется язва. Ее дно содержит гнойный налет, а возвышающиеся над поверхностью кожи края воспалены.
Обычно при вульгарной эктиме на теле может появляться от одной до пяти язв, а в тяжелых случаях их количество может быть и большим.
На фоне всех патологических изменений кожных покровов у больного могут увеличиваться регионарные лимфатические узлы, повышаться температура и появляться симптомы общего недомогания (слабость, ухудшение аппетита и пр.).
У ослабленных пациентов заболевание принимает затяжное течение и длится месяцами. В таких случаях на месте рубцов появляются новые пустулы.
Осложнения
Эктима вульгарная поражает глубокие слои кожи, приводит к их некрозу и к разрастанию соединительной ткани в очаге поражения. В результате у больного после выздоровления образуются такие косметические дефекты, как крупные рубцы.
Кроме этого, эктима вульгарная является гнойничковым заболеванием кожи и, в связи с постоянным присутствием патогенного микроорганизма на коже, может вызвать проникновение инфекции в лимфатические сосуды или узлы. Из-за этого у больного развивается лимфангиит или лимфаденит.
Другими осложнениями вульгарной эктимы могут становиться такие тяжелые заболевания и состояния:
Диагностика
Диагностика эктимы вульгарной проводится врачом-дерматологом. После осмотра и опроса больного назначается анализ – бактериальный посев. Благодаря его результатам доктор может выявить возбудителя воспаления и образования эктимы и определить его чувствительность к антибиотикам, применяющимся для лечения. Такое обследование позволяет составить наиболее эффективный план терапии.
Кроме этого анализа больному могут назначаться следующие виды лабораторной диагностики:
- анализ крови на сахар;
- анализ крови на RW.
Для точной постановки диагноза врач обязательно проводит дифференциальную диагностику вульгарной эктимы с такими заболеваниями:
Для выявления причин ослабленного здоровья больным с вульгарной эктимой назначаются консультации следующих специалистов:
- терапевт;
- эндокринолог;
- фтизиатр.
У маленьких детей до 3 лет и пожилых людей с ослабленным здоровьем вульгарная эктима может осложняться вторичным инфицированием синегнойной палочкой. Эти инфекции приводят к образованию очень глубокой язвы (или язв), которая в большинстве случаев располагается на ягодицах или задней поверхности бедер. Дно таких изъязвлений приближено к зеленовато-серому оттенку, а края имеют четко выраженные контуры. Такое течение болезни является особой формой эктимы и называется «пронизывающей» или «сверлящей».
Лечение
Лечение эктимы вульгарной всегда комплексное, и основная его цель направлена на устранение гнойных язв. План терапии подбирается индивидуально в зависимости от тяжести состояния больного. Обычно оно осуществляется амбулаторно, а госпитализация проводится только в тяжелых случаях.
При наличии единичной язвы план лечения может ограничиваться использованием средств для местного применения и приемом общеукрепляющих препаратов. Если очагов поражения большее количество или они плохо поддаются лечению, то врач назначает больному антибактериальные средства. Как правило, используются такие антибиотики, как Доксициклин, Линкомицин или Цефалексин. Подбор препаратов для терапии основывается на данных анализа по определению чувствительности возбудителя к тем или иным антибактериальным средствам.
Для местного лечения язв проводится их хирургическая очистка и перевязки с использованием антибактериальных и дезинфицирующих средств: эмульсий стрептоцида, синтомицина, мази Левомеколь, раствора фурацилина и пр. Хорошие результаты дает применение лечебных повязок с бальзамом Шестаковского (Винилин).
При развитии сверлящей формы вульгарной эктимы больному всегда назначаются антибиотики для системного и местного применения.
План местного лечения язвы:
- Пустулу вскрывают хирургическим путем, обнажают ее основание, удаляют гной и отмершие ткани.
- Для предварительного размягчения корки применяются масляные компрессы или протеолитические ферменты и ферментсодержащие мази для разрушения некротических масс.
- Рану орошают и промывают дезинфицирующим раствором.
- Накладывают повязку с применением антибактериальных средств.
- При начале заживления во время перевязок используют средства для ускорения регенерации тканей (мазь с прополисом, Солкосерил, облепиховое масло).
Для лечения язв может назначаться физиотерапия:
- УВЧ;
- лазер;
- УФО в эритемных дозах.
На фоне лечения язв больному назначаются общеукрепляющие препараты:
- витамины;
- иммуномодуляторы;
- средства для ускорения регенерации тканей.
Кроме такого лечения, направленного на устранение гнойных язв, больному назначается терапия заболевания, которое способствует развитию вульгарной эктимы. При наличии местных нарушений микроциркуляции используются флеботоники, дезагреганты и другие средства. Обязательно проводится коррекция эндокринных нарушений.
После выздоровления больному могут понадобиться услуги косметолога для устранения рубцов. Для этого применяются такие методики:
- использование противорубцовых препаратов;
- криодеструкция;
- заполнение коллагеном или жировой тканью;
- Буки-облучение;
- СВЧ-терапия;
- дермабразия;
- лазерное воздействие;
- микродермабразия;
- хирургические операции и др.
Методика удаления рубцов подбирается индивидуально для каждого больного. Выбор в таких случаях зависит от возраста пациента, тяжести поражения кожи и сопутствующих патологий, которые могут являться противопоказанием для применения того или иного способа удаления рубца.
К какому врачу обратиться?
При появлении первых признаков вульгарной эктимы необходима консультация дерматолога. В дальнейшем больному могут понадобиться назначения лабораторных анализов и мероприятия по лечению у хирурга, терапевта, эндокринолога, фтизиатра, флеболога и иммунолога.
Здоровьесберегающий канал, специалист рассказывает о вульгарной эктиме:
Эктима — это… Что такое Эктима?
вульгарная (ecthyma; греч. ekthyrna пустула) — разновидность глубокой стрептококковой пиодермии: характеризуется округлой язвой, обычно покрытой коркой. В патогенезе Э. определенная роль принадлежит травматизации кожи, особенно в условиях большой загрязненности, а также переохлаждению, снижению иммунной защиты организма. Эктима локализуется чаще на коже голеней, обычно у лиц молодого возраста. Вначале возникает дряблый пузырь с гнойным или гнойно-кровянистым содержимым (фликтена), расположенный на отечном, слегка гиперемированном основании, которое в дальнейшем некротизируется. Содержимое пузыря ссыхается в плотно сидящую желтовато-грязную корку, после ее удаления обнаруживается язва округлой формы, с обрывистыми краями, неровным дном, покрытым гноем (Язва с обрывистыми краями, неровным дном, покрытым гноем, на голени больного при эктиме.
пустула с округлым глубоким изъязвлением в центре, покрытая плотно прикрепленной коркой; в исходе Э. образуется рубец.Э́ктима гангрено́зная (е. gangraenosum) — см. Эктима прободающая.
Э́ктима де́тская изъязвля́ющаяся (е. infantium exulcerans) — см. Эктима прободающая.
Э́ктима обыкнове́нная (е. vulgare; син.: стрептодермия язвенная, Э. простая) — Э. при стрептодермии, локализующаяся преимущественно на нижних конечностях. Э́ктима пробода́ющая (е. tenebrans; син.: Э. гангренозная, Э. детская изъязвляющаяся, ecthyma escharoticum) — Э., появляющаяся во множестве на ягодицах, бедрах и спине, превращающаяся в сливающиеся язвы с фестончатыми краями; наблюдается чаще у ослабленных детей.Э́ктима проста́я (е. simplex) — см. Эктима обыкновенная.
Э́ктима сифилити́ческая (е. syphiliticum; син. сифилид пустулезный эктиматозный) — Э., покрытая грязно-бурой коркой и окруженная плотным инфильтратом, представляющая собой разновидность сифилида при вторичном сифилисе.Пиодермии | Новосёлов В.С., Плиева Л.Р.
ММА имени И.М. Сеченова
ММА имени И.М. СеченоваПиодермии (piodermia; синонимы: гнойничковые болезни кожи, пиодермит, пиодерматоз, пиоз) – группа заболеваний кожи, вызываемых гноеродными микроорганизмами, главным образом стафилококками, стрептококками, реже – иными (псевдомонозная инфекция и др.).
Дебют заболевания обычно носит острый характер, иногда впоследствии принимая хроническое рецидивирующее течение. В экономически развитых странах больные пиодермией составляют 1/3 среди пациентов, страдающих инфекционными заболеваниями. В детском возрасте заболеваемость выше, чем у взрослых, и составляет 25–60% от общего числа заболеваний дерматозами в этом возрасте.
Пиодермии наиболее часто встречаются у работников таких отраслей промышленности, как металлообрабатывающая, горнорудная, шахтная, деревообрабатывающая, на транспорте, а также в механизированных отраслях сельского хозяйства.
Заболевание чаще наблюдается в осенне–зимние месяцы в северных широтах, в сухое летнее время года всегда отмечается снижение случаев пиодермии. В жарких странах с влажным климатом гнойничковые заболевания кожи по частоте заболеваемости уступают только микозам.
Этиология
Основными возбудителями пиодермии являются: стафилококки, стрептококки, вульгарный протей, синегнойная и кишечная палочки. Стафилококки и стрептококки самостоятельно вызывают поражение кожи. При стафилококковой инфекции наблюдается гнойное воспаление, при стрептококковой – серозное. Другие бактерии чаще приводят к поражению кожи в ассоциации друг с другом, а также с иными, анаэробными микроорганизмами, грибами.
Staphylococcus aureus – грамположительный факультативный анаэробный кокк. Он производит два фермента – каталазу и коагулазу, анализ которых используется для идентификации патогенных свойств возбудителя. Стафилококк – комменсал и обычно существует на кожном покрове, особенно в области крупных складок и на слизистой оболочке носа, не вызывая заболевания. Стафилококк обладает многими патогенными факторами: мукопептидами; коагулазой; полисахаридами капсулы; белком А; фибронектином; коллагеназой; энтеротоксинами; эпидермолитическим токсином; токсином, вызывающим шок; гемолизином и лейкоцидином. Источником инфекции являются больные с хронической гнойной инфекцией ЛОР–органов, желудочно–кишечного тракта, женской половой сферы, с хирургической инфекцией, а также больные с пиодермией. Часто встречаются рецидивирующие формы, возникающие в результате аутоинокуляции возбудителя из очагов хронической гнойной инфекции. Путь заражения обычно контактный – через руки, одежду и загрязненные предметы.
Staphylococcus aureus сохраняется после сушки, а также при воздействии солями и нитратами. Он утрачивает свою жизнеспособность под действием препаратов хлора, хлоргексидина, мирамистина и фенола.
Streptococcus pyogenes – грамположительный, факультативный анаэробный кокк. Имеет форму гроздеобразных цепей. Обладает гемолитическими свойствами. Каталазо–отрицательный. Постоянно обнаруживается на слизистой оболочке верхних дыхательных путей и коже. Стрептококк распространяется путем прямого контакта и воздушно–капельно. Может выживать в пыли. Патогенность стрептококка определяется свойствами его ферментов и образующимися токсинами, в результате действия которых развиваются поражения кожи. Ферменты вызывают некроз ткани, оказывают с помощью стрептокиназы противосвертывающее действие на кровь, повреждают ДНК клеток и способствуют распространению инфекции.
Патогенез
У здоровых людей даже при наличии массивной и вирулентной инфекции заболевание не возникает. Решающую роль в развитии гнойничковых болезней кожи играет местная и общая антибактериальная резистентность макроорганизма. От проникновения микробов через кожу организм предохраняют защитные факторы. Так, роговой слой кожи обладает большой плотностью и прочностью. Кератин этого слоя является химически неактивным веществом, а ороговевшие клетки могут быть расплавлены только в очень концентрированных кислотах и основаниях. Постоянно происходит слущивание верхних слоев эпидермиса и механическое удаление микроорганизмов. Кожа и бактериальная клетка имеют положительный электрический заряд, что также способствует удалению микроорганизмов с поверхности эпидермиса.
На рост и размножение пиококков неблагоприятное действие оказывают высокая концентрация водородных ионов (рН 3,5–6,7), бактерицидные, бактериостатические свойства тканевой жидкости и свежевыделенного секрета потовых, сальных желез. Необходимый биохимический состав и количество секрета регулируются центральной и вегетативной нервной системой, эндокринными железами, печенью, кишечником и другими органами.
Бактерицидная функция кожи снижается в результате широкого, подчас нерационального применения антибиотиков, которые способствуют вытеснению нормальной микрофлоры из организма и сводят на нет ее антагонистическое действие на патогенные микроорганизмы, что благоприятствует усиленному размножению последних на коже и слизистых оболочках.
В результате нарушения целостности и функции эпидермиса создаются условия проникновения микроорганизмов в глублежащие ткани. «Входными воротами» для инфекции являются микротравмы кожи. Возникновению их способствуют мацерация и резкое истончение рогового слоя. Неблагоприятными факторами являются переохлаждение и перегревание организма, отрицательно влияющие на обменные процессы в коже. При этом нарушается приток тканевой жидкости к коже, изменяются состав и количество тканевой жидкости, пота и кожного сала, снижаются их антибактериальные свойства.
Возникновению пиодермии способствуют: заболевания центральной и вегетативной нервных систем, перенапряжение, голодание, неполноценное питание (недостаток белков, витаминов, солей), истощающие организм заболевания, облучение рентгеновскими лучами, лечение кортикостероидными и иммунодепрессивными препаратами.
Некоторые больные указывают как на непосредственную причину заболевания наличие у близких родственников в течение длительного времени различных гнойных заболеваний кожи.
При тщательном обследовании больных гнойничковыми заболеваниями кожи выявляются сопутствующие пиодермии поражения многих органов и систем (пародонтоз, гингивит, кариес, хронический тонзиллит и фарингит, сахарный диабет и ожирение и т.д.). Наличие хронической фокальной инфекции в организме способствует развитию у больных последующей специфической сенсибилизации, которая наряду с аутоиммунным компонентом отягощает течение инфекционного процесса.
Более половины больных (52%) хронической пиодермией не соблюдают рациональный пищевой режим. Такие пациенты злоупотребляют углеводами (как правило, легкоусвояемыми), что создает постоянную перегрузку инсулярного аппарата поджелудочной железы и может способствовать расстройствам углеводного обмена той или иной степени, накоплению в тканях углеводов, являющихся благоприятной питательной средой для пиококков.
В возникновении и развитии гнойничковых заболеваний кожи большое значение имеет реактивность организма, его механизмы сопротивления микробной агрессии. Недостаточность иммунокомпетентной системы при этом носит, как правило, вторичный (приобретенный) характер. Она может формироваться в преморбидный период вследствие массивного бактерионосительства (чаще стафилококконосительства), перенесенных или сопутствующих тяжелых заболеваний. Ведущая роль в патогенезе пиодермии принадлежит клеточным иммунологическим реакциям, а именно: быстроте развития и выраженности лейкоцитоза, фагоцитарной активности лейкоцитов и особенно фазе незавершенного фагоцитоза. При хроническом течении заболевания фагоцитоз в очаге поражения имеет незавершенный или замедленный характер, сопровождается внутриклеточной изоляцией микроорганизма. Понижается активность неспецифических защитных сил организма. Степень нарушения систем антиинфекционной защиты организма находится в прямой зависимости от массивности очага поражения, тяжести интоксикации и длительности течения гнойного процесса на коже.
Выраженный угнетающий эффект на механизмы антиинфекционной защиты оказывает однообразный углеводный режим. У больных хронической пиодермией наблюдается также сниженная функциональная активность щитовидной железы, что может влиять на активность регенерационных процессов и способствовать длительному течению обострений хронических гнойничковых заболеваний кожи.
Угнетение фагоцитарной активности лейкоцитов, наблюдаемое у больных пиодермией, может иметь различное происхождение. Функциональные нарушения нейтрофильных гранулоцитов связаны с повреждающим воздействием инфекции и продуктов аутолиза, интоксикацией, наличием сопутствующих заболеваний и др.
В основе расстройств специфических механизмов иммунологической реактивности лежат нарушения Т–системы иммунитета. Уменьшение числа Т–лимфоцитов в периферической крови обусловлено влиянием бактериальной интоксикации на лимфопоэз, что приводит к ослаблению Т–клеточной дифференцировки, а отсюда – и иммунного ответа.
Возникновению и упорному течению пиодермии часто способствует повышенное содержание сахара в крови и коже. Хроническое течение гнойной инфекции кожи должно наводить на мысль о возможности наличия у больного сахарного диабета, и каждый такой пациент должен быть обследован в отношении этого заболевания. Наличие патологии углеводного обмена способствует укорочению периода ремиссии, большей длительности рецидива, устойчивости к лечению, более продолжительной потере трудоспособности. Нормализация углеводного обмена является одним из важнейших звеньев в системе профилактики рецидивов болезни.
Классификация пиодермий
Поверхностные Глубокие
I. Стафилодермии
1. Остиофолликулит 1. Глубокий фолликулит
1. Остиофолликулит 1. Глубокий фолликулит
2. Фолликулит 2. Фурункул, фурункулез поверхностный 3. Карбункул
3. Сикоз вульгарный 4. Гидраденит
4. Угри обыкновенные
5. Эпидемическая пузырчатка новорожденных
II. Стрептодермии
1. Импетиго стрептококковое: 1. Целлюлит:
а) заеда стрептококковая; а) острый
б) интертригинозное; стрептококковый – рожа
в) буллезное; 2. Эктима обыкновенная
г) кольцевидное;
д) сифилидоподобное;
г) поверхностный панариций.
2. Сухая стрептодермия
III. Стрепто–стафилодермии
1. Импетиго вульгарное 1. Хроническая язвенная (смешанное) пиодермия
2. Шанкриформная
пиодермия
Клинические проявления
Стафилодермии
Фолликулит – гнойное воспаление волосяного фолликула. Различают остиофолликулит, фолликулит поверхностный и глубокий.
Остиофолликулит (син. импетиго стафилококковое Бокхарта) характеризуется мелкими (милиарными) фолликулярными поверхностно расположенными конусовидными пустулами с гнойными головками. Локализуются гнойнички в области сально–волосяных фолликулов, пронизаны волоском (который не всегда различим). По периферии пустулы виден розовый ободок шириной 1 мм. Локализуются высыпания на лице, туловище, конечностях. Через 3–5 дней содержимое пустул ссыхается в корочки, которые отпадают, не оставляя следа.
Фолликулит поверхностный отличается лишь несколько большими размерами (0,5–0,7 см в диаметре) и глубиной поражения (захватывает до 2/3 волосяного фолликула). Эритематозная зона вокруг гнойничка составляет 2–З мм. Пустула напряженная, ее покрышка плотная, гной густой, сливкообразный, желтовато–зеленого цвета. В местах высыпаний больными отмечается нерезкая болезненность, которая исчезает после вскрытия пустул и отделения гноя. Общее состояние пациента не страдает.
Фолликулит глубокий храктеризуется гнойничками больших размеров (1–1,5 см в диаметре), захватывающими полностью волосяной фолликул. Высыпания резко болезненные, однако от фурункула их отличает отсутствие некротического стержня. При распространенном процессе ухудшается общее состояние больного: возникают субфебрильная и фебрильная лихорадка, головные боли, в крови отмечаются лейкоцитоз и ускоренная СОЭ.
Сикоз вульгарный – хронический гнойничковый процесс, характеризующийся воспалением волосяных фолликулов области бороды и усов, реже других зон (область лобка и др.). Наблюдается почти исключительно у мужчин.
К развитию сикоза предрасполагают травматизация кожи (наиболее часто – бритье), хронический ринит, различные нарушения со стороны нервной системы, внутренних органов и эндокринных желез (в частности, гипофункция половых желез), повышенная сенсибилизация кожи к стафилококкам и продуктам их жизнедеятельности, наличие фокальной инфекции (кариозные зубы, хронический тонзиллит).
Заболевание характеризуется беспрерывно рецидивирующим высыпанием остиофолликулитов и фолликулитов, содержащих гной, несколько болезненных, иногда сопровождающихся зудом, с небольшой гиперемией по периферии. Очаги сливаются, образуя обширные участки поражения. Процесс принимает хроническое вялое течение. Общее состояние больного не страдает, но пораженная кожа придает ему неопрятный, неухоженный вид. Рубцовых изменений не наблюдается, так как процесс захватывает лишь верхнюю треть волосяного фолликула.
Вульгарные угри представляют собой хронически протекающее заболевание с поражением сальных желез. Возникают обычно в возрасте 14–16 лет при наследственной предрасположенности, снижении иммунологической реактивности организма, нарушении функции гормональной системы с преобладанием андрогенных и недостатком эстрогенных гормонов, фокальной инфекции, заболеваниях желудочно–кишечного тракта, себорее. Немаловажное значение имеют расстройства углеводного обмена, избыточное употребление углеводов, несостоятельность терморегуляционных систем организма.
Клинически вульгарные угри отличаются разнообразием. Излюбленная локализация высыпаний – кожа лица, груди и спины, при тяжелом, распространенном заболевании в процесс вовлекается кожа плечей и верхней трети предплечий. В дебюте болезни в результате закупорки устьев волосяных фолликулов роговыми массами и кожным салом образуются комедоны в виде черных точек, затем развивается болезненный инфильтрат – папулезная форма, проявляющаяся розово–красными, фолликулярно–расположенными милиарно–лентикулярными папулами полушаровидной или конической формы. В дальнейшем (в результате присоединения стафилококковой инфекции) в центре узелков образуется небольшая пустула, подсыхающая с образованием корочки или вскрывающаяся (пустулезная форма). Воспаление может локализоваться на различной глубине, и соответственно его расположению выделяют угри индуративные (обширные инфильтраты с бугристой поверхностью) и угри флегмонозные (глубокие, медленно развивающиеся фолликулярные или перифолликулярные холодные дермо–гиподермальные абсцессы). В тяжелых случаях угри могут сливаться (угри «сливные»). Тяжелую форму болезни представляют некротическое акне, при котором в глубине фолликула возникает некроз и содержимое гнойничков приобретает геморрагический характер. В дальнейшем происходит образование струпа и осповидного рубца. Такие высыпания чаще располагаются на коже лба и висков. Болеют чаще мужчины в возрасте 30–50 лет, особую форму угрей представляет акне–келлоид (сосочковый дерматит головы, склерозирующий фолликулит затылка), который встречается у мужчин в возрасте 20–40 лет в области затылка и на задней поверхности шеи. При этом группы мелких фолликулярных папул располагаются в виде тяжа, кожа вокруг них резко уплотнена. Создается видимость наличия сосочковых опухолей (за счет значительного усиления кожных борозд). Волосы на таких участках растут пучками. Эти элементы не изъязвляются, а при их разрешении остаются келлоидные рубцы.
Своеобразная форма заболевания – угри конглобатные (шаровидные). Болеют преимущественно мужчины молодого возраста, процесс локализуется почти исключительно на спине, реже – на груди и лице. Заболевание начинается с образования крупных, часто множественных комедонов, вокруг которых развивается воспалительный инфильтрат и формируется вялый абсцесс, после вскрытия которого выделяется серозно–гнойно–геморрагический экссудат. Полость абсцесса выполнена вялыми грануляциями, образуются фистулы, длительно незаживающие язвенные поверхности. Рубцевание приводит к образованию характерных мостикообразных рубцов.
Фурункул, фурункулёз – глубокая стафилодермия, характеризующаяся гнойно–некротическим воспалением волосяного фолликула и окружающей ткани с самоограничивающим характером процесса за счет грануляционной ткани.
Фурункулы чаще локализуются на лице (носощечная зона), шее, плечах, бедрах или ягодицах. В начале в области волосяного мешочка возникает нерезко ограниченная краснота и припухлость при пальпации. Постепенно очаг превращается в узел конусовидной формы диаметром 3–5 см, в центральной части которого через 3–4 дня образуется «некротический стержень» с расплавлением ткани на верхушке. После вскрытия фурункула в течение 3–4 дней происходит выделение гноя, отторжение некротического стержня и гнойно–кровянистого отделяемого. Образовавшаяся язвочка постепенно (в течение 4–5 дней) выполняется грануляциями и заживает с образованием рубца. Эволюция фурункула в среднем занимает 2 недели.
Возможно хроническое рецидивирующее течение процесса на протяжении нескольких месяцев или лет, когда различные фурункулы находятся в разных стадиях развития и периодически появляются все новые элементы (фурункулез), что во многом определяется ослаблением иммунного статуса.
Общее состояние больного с одиночными фурункулами обычно не страдает; при множественных фурункулах и фурункулезе могут быть лихорадка, недомогание, головные боли, в крови – лейкоцитоз, повышение СОЭ. Особого внимания и срочного лечения требуют к себе пациенты с локализацией фурункулов на коже лица, на губах и на носу в связи с возможностью развития гнойного тромбофлебита лицевых вен, менингита, сепсиса или септикопиемии с образованием множественных абсцессов в различных органах и тканях, что может привести к смерти больного.
Карбункул – гнойно–некротическое воспаление нескольких волосяных фолликулов с образованием сливного воспалительного инфильтрата, локализованного в дерме и подкожной клетчатке и нескольких гнойно–некротических стержней.
Размеры карбункула значительно больше, чем фурункула, он может достигать 5–10 см в диаметре. Багрово–синего, почти черного цвета, плотный на ощупь, резко болезненный инфильтрат медленно (в течение 10–14 дней) размягчается, образуя несколько свищевых отверстий, через которые выделяется жидкий кровянистый гной. На дне обширной язвы видны множественные некротические стержни, после отторжения которых возникает широкий и глубокий дефект. Язва постепенно выполняется грануляциями и заживает обширным втянутым рубцом. Карбункулы протекают тяжелее, чем фурункулы – чаще и выше (до 40–41°С) повышается температура, болевые ощущения в очаге более выражены, сильнее проявления интоксикации, септические осложнения.
Гидраденит – гнойное воспаление апокриновых потовых желез, вызываемое стафилококками, проникающими в железы через их проток, небольшие травмы кожи, возникающие нередко при бритье подмышечных впадин. Заболевание развивается медленно, возникает после периода полового созревания, одинаково часто у мужчин и у женщин. Процесс локализуется чаще в подмышечных впадинах, несколько реже – около сосков молочных желез, вокруг заднего прохода, т.е. в тех местах, где у половозрелого человека расположены функционирующие апокриновые потовые железы.
Формирование гидраденита начинается с болезненного узла в толще кожи величиной с горошину. Спустя 2–3 дня уплотнение увеличивается до 1–2 см в диаметре, приобретает багрово–красный цвет. Одновременно около основного инфильтрата возникает несколько холмообразных узлов, которые быстро спаиваются в плотный болезненный конгломерат, выбухая полушаровидной поверхностью в виде сосков. В этих случаях отечность и инфильтрация значительно увеличиваются, узлы нагнаиваются и вскрываются перфорационным отверстием, из которого выделяется значительное количество гнойного сметанообразного отделяемого. Созревание гидраденита сопровождается лихорадочным состоянием, болезненностью, недомоганием. Рубцевание происходит через 7–10 дней.
У ослабленных, тучных людей, страдающих диабетом, дисфункцией половых желез, микседемой, гидраденит может принять хроническое течение.
Эпидемическая пузырчатка новорожденных (син. пемфигоид пиококковый) – контагиозная поверхностная стафилодермия, развивающаяся обычно на 3–5–й день жизни новорожденного. Источником заражения могут быть медперсонал, роженицы.
Процесс проявляется множественными диссеминированными буллезными эфлоресценциями, возникающими чаще в течение 1–й недели жизни ребенка. Характерен эволюционный полиморфизм высыпаний. Одновременно можно обнаружить вялые пузыри (фликтены) с серозным содержимым, везикулы с серозно–гнойным экссудатом, отечные эритематозые участки с эрозиями на месте вскрывшихся пузырей. Высыпания чаще локализуются на животе, спине, крупных складках и на конечностях, в основном на разгибательных поверхностях. Ладони и подошвы поражаются исключительно редко. На месте эпителизирующихся эрозий и подсохших пузырей располагаются многочисленные серозно–гнойные корки. Процесс может распространяться и на слизистые оболочки рта, носа, глаз и гениталий. Заболевание сопровождается повышением температуры тела до 38°С, нарушением общего состояния ребенка (плаксивость, отказ от пищи, рвота, диспепсические явления), изменениями крови (лейкоцитоз со сдвигом формулы влево, повышение СОЭ). При благоприятном течении длительность заболевания составляет 2–4 недели.
Стрептодермии
Импетиго стрептококковое – высококонтагиозное заболевание, возникающее чаще у женщин и детей, имеющих более нежную кожу и тонкий роговой слой. Представляет собой поверхностный нефолликулярный пузырный элемент, наполненный серозно–гнойным содержимым. Поверхность пузыря ненапряженная, вялая, спавшаяся в центре. По периферии фликтены может быть небольшой бордюр отечно–гиперемированного характера, свидетельствующий о тенденции к периферическому росту. Процесс склонен к быстрому распространению в результате аутоинокуляции. Размеры фликтены от 2 до 10 мм. Локализация – преимущественно на лице, реже поражается кожа туловища и конечностей.
К разновидностям стрептококкового импетиго относят щелевидное импетиго, локализующееся в кожных складках: за ушными раковинами, вокруг носа, в углах рта – стрептококковая заеда; буллезное импетиго, которое отличается большими размерами пузыря; кольцевидное импетиго, образующееся при выраженном центробежном росте очага, когда в центре кожа уже эпителизируется, а вокруг сохраняются фликтены; сифилоподобное импетиго, напоминающее сифилитические папулы и локализующееся в области гениталий, ягодиц; поверхностный панариций – импетиго задних валиков ногтей.
Сухая стрептодермия возникает, как правило, у детей и подростков, часто у лиц, посещающих бассейны (в связи со сдвигом рН кожи в щелочную среду). Заболевание может носить эндемичный характер в детских коллективах, особенно в весенний период. Проявляется появлением на коже разгибательных поверхностей конечностей, иногда туловища одного или нескольких розово–красных пятен, покрытых белесоватыми мелкопластинчатыми (муковидными) чешуйками. Пятна 3–4 см в диаметре, склонны к периферическому росту. Больных беспокоит небольшой зуд, сухость кожи в очагах поражения, косметический дефект. По разрешении процесса (особенно после солнечных инсоляций) остаются вторичные депигментированные пятна (псевдолейкодерма). Возможно хроническое, вялое, рецидивирующее течение болезни.
Целлюлит – глубокое воспалительное поражение кожи и подкожной клетчатки, характеризующееся эритемой, отеком тканей и болью. Целлюлит обычно вызывается стрептококками группы А и присоединившимся золотистым стафилококком.
Патологический процесс чаще всего локализуется на нижних конечностях, хотя могут поражаться и другие участки кожи. Ему могут предшествовать травмы, изъязвления кожи, микоз стоп или дерматит, а также отек любой этиологии. Целлюлит может развиваться на месте рубцовых изменений после операций по поводу варикознорасширенных вен, особенно при наличии микоза стоп. Процесс может развиваться и на непораженной коже (рожа).
Проявления заболевания характеризуются разлитой островоспалительной эритемой, плотной, горячей и болезненной при пальпации, с размытыми краями. Размеры эритемы могут быть разными: малыми (локализованными) – целлюлит пальца и обширными, захватывающими все плечо или ягодицу – целлюлит послеинъекционный. Для целлюлита характерны крупные отечные бляшки округлых очертаний с нечеткими границами. На их поверхности могут образовываться пузыри или фликтены. Поверхность их горячая на ощупь, внешне напоминает «кожуру апельсина». Большинство пациентов не предъявляет жалоб на ухудшение общего состояния, хотя изредка могут наблюдаться лихорадка, озноб, головные боли. В крови у больных могут отмечаться лейкоцитоз со сдвигом влево, увеличение СОЭ.
Целлюлит может являться маской некоторых оппортунистических инфекций у ВИЧ–инфицированных пациентов. Бляшечные высыпания саркомы Капоши с отеком нижних конечностей могут рассматриваться, как целлюлит, особенно у темнокожих пациентов, а также при отсутствии опухолевидных образований.
Рожа – острая воспалительная форма целлюлита, характеризующаяся вовлечением в патологический процесс лимфатической ткани, в которой размножается возбудитель. Отличается более поверхностным характером процесса и более ясной демаркацией краевой зоны от непораженной окружающей кожи. Локализация – нижние конечности, лицо, ушные раковины.
Рожа нижних конечностей (наиболее частый вариант локализации) обычно возникает у лиц старше 50 лет на фоне гипостатических явлений (варикозно–расширенных вен, лимфостаза и др.). Наблюдаются продромальные явления в виде недомогания, головной боли, затем температура тела повышается до 38–40° С, в зоне поражения возникает чувство распирания, жжения, боль. На коже возникает покраснение, которое в течение нескольких часов превращается в яркую эритему с отеком и инфильтрацией кожи и подкожной клетчатки с четкими неровными контурами – «языками пламени». Пораженная кожа напряжена, горячая на ощупь, на фоне эритемы могут возникать пузыри, нередко с геморрагическим содержимым. Наблюдаются красные болезненные тяжи лимфангиита, идущие к регионарным лимфатическим узлам. В крови отмечается нейтрофильный лейкоцитоз со сдвигом влево, токсическая зернистость лейкоцитов, повышенная СОЭ. Период реконвалесценции начинается обычно на 8–15–й день болезни.
Рецидивирующее течение заболевания обусловлено формированием у ряда больных очага хронической стрептококковой инфекции, что приводит впоследствии к развитию фиброза и элефантиаза (слоновости). К осложнениям рожи относят: некрозы (при буллезно–геморрагической форме), абсцессы, флегмоны, флебиты, сепсис, отит, мастоидит, гнойный менингит.
Эктима вульгарная – язвенная, глубокая форма стрептодермии. Заболевание начинается с появления на фоне воспалительного инфильтрата фликтены или глубокой эпидермальной пустулы, быстро подсыхающей в корку. Под коркой, в глубине, формируется язвенный дефект. Иногда корка особенно сильно выражена (устрицеобразная), редко приподнимается над окружающей кожей (рупия). Язвенный дефект имеет округлую или овальную форму, крутовозвышающиеся гиперемированные, отечные края, кровоточащее дно с вялыми грануляциями и слизисто–гнойным отделяемым. Язва болезненна. В течение длительного времени (до нескольких месяцев) эктима очищается от гноя и заживает глубоким рубцом. При неблагоприятном течении процесса наблюдается гангренизация в области язвы (эктима гангренозная) или обширный распад подлежащих тканей (вплоть до костей) – эктима проникающая или сверлящая.
Наиболее частая локализация эктим – кожа голеней, обычно элементы эктим единичны (описано не более 10 элементов). Реже эктимы локализуются на ягодицах, бедрах, туловище.
Смешанные стрепто–стафилодермии
Импетиго вульгарное (смешанное). Заболевание высококонтагиозное (особенно в детских коллективах). Клинически эта форма пиодермии характеризуется проявлениями, свойственными импетиго стрептококковому, остиофолликулитам и фолликулитам. На воспаленной, гиперемированной коже возникают фликтены, остиофолликулиты и фолликулиты, окруженные венчиком гиперемии. Во время развития патологического процесса на коже образуются эрозии округлой и неправильной формы с розово–красным слегка кровоточащим дном, толстые, грубые, соломенно–желтые, «медовые» корки. Очаги вульгарного импетиго склонны к периферическому росту, могут сливаться между собой, захватывая значительные участки кожи, и принимать диссеминированный характер. В таких случаях возможно болезненное увеличение лимфатических узлов, повышение СОЭ, лейкоцитоз. Локализация – кожа лица, открытые участки конечностей. Прогноз заболевания обычно благоприятный: на 5–7 сутки корки отторгаются, оставляя вторичное, эритематозное, слегка шелушащееся пятно, которое бесследно исчезает. В тяжелых случаях у детей может быть осложнение в виде острого нефрита.
Хроническая язвенно–вегетирующая пиодермия. Встречается в любом возрасте, однако чаще у лиц от 40 до 60 лет. Развитию процесса способствуют тяжелые иммунодефицитные состояния, связанные с сопутствующими заболеваниями, интоксикации (язвенный колит, злокачественные опухоли внутренних органов, лимфомы, алкоголизм, наркомании), приводящие к дефициту Т– и В– клеточной системы иммунитета. Для клинической картины заболевания характерно развитие на месте пустул или фолликулитов изъязвленных бляшек синевато–красного цвета мягкой консистенции, резко отграниченных от окружающей здоровой кожи, возвышающихся над ней, имеющих неправильные округлые или овальные очертания. Поверхность бляшек полностью или частично изъязвлена. Кожа вокруг язв воспалена, на ней можно видеть фолликулярные и нефолликулярные поверхностные пустулы, местами сливающиеся в сплошные поля поражения, покрывающиеся гнойными корками, из–под которых отделяется серозно–гнойный экссудат. Процесс расползается, захватывая все новые участки кожного покрова, сопровождаясь болезненностью, ограничениями движений в конечности. Такой процесс расценивается, как ангиит кожи. Течение язвенно–вегетирующей пиодермии очень длительное (месяцы и даже годы), с периодами затухания и обострения.
Шанкриформная пиодермия – форма хронической смешанной язвенной пиодермии, напоминающей твердый шанкр при сифилисе. Может развиваться как у взрослых, так и у детей (независимо от пола). Локализуется в области гениталий и экстрагенитально (слизистая оболочка полости рта и щек, язык, подбородок, веки, брови и др.). Язвенный дефект имеет правильные округлые очертания, безболезненный, плотные валикообразные края и уплотненное инфильтрированное дно, со скудным серозным отделяемым, иногда с гангренозными наслоениями. Сходство с твердым шанкром подчеркивается увеличением регионарных лимфатических узлов, которые, как и при сифилисе, безболезненны, уплотнены, не спаяны между собой и с окружающей кожей. Отличием шанкриформной пиодермии от твердого шанкра является распространение плотного инфильтрата, лежащего в основании язвы, за пределы очертания язвенного дефекта. Кроме того, для дифференциальной диагностики проводят исследования отделяемого язвы на бледную трепонему и серореакции на сифилис.
Диагностика пиодермий
Диагностика основывается на клинической картине, лабораторных анализах. В сомнительных случаях проводят бактериологические и гистологические исследования.
Дифференциальная диагностика
Фолликулит. Дифдиагноз проводят с обыкновенными и розовыми угрями, эозинофильным фолликулитом (у ВИЧ–инфицированных), лекарственной токсидермией (препараты брома, кортикостероиды, литий), фолликулярным красным плоским лишаем, вросшими волосами. При локализации процесса в подмышечных впадинах – с гидраденитом.
Сикоз дифференцируют с инфильтративно–нагноительной трихофитией, отличающейся выраженной остротой воспалительного процесса с реакцией лимфоузлов (увеличены и болезненны), обнаружением патогенных грибов – трихофитонов и рубцовыми изменениями кожи.
Фурункул и фурункулёз. С карбункулом, гидраденитом.
Угри обыкновенные. Дифференциальный диагноз проводится с пустулёзной стадией розацеа, пустулёзным угревидным сифилидом.
Эпидемическая пузырчатка новорожденных. С сифилитической пузырчаткой, при которой поражаются ладони и подошвы, пузыри плотные, с инфильтрацией в основании, нет выраженных нарушений общего состояния больного. Из содержимого пузырей выявляется бледная трепонема, специфические серореакции на сифилис положительны. Проводится также дифдиагноз с врожденным буллёзным эпидермолизом, проявления которого видны обычно уже при рождении ребенка, а пузыри возникают при малейшей травматизации кожи.
Карбункул. С фурункулом, имеющим один некротический стержень, абсцессом.
Гидраденит. С лимфаденитом, при котором увеличенный лимфоузел пальпируется более глубоко в подкожной клетчатке, колликвативным туберкулезом, протекающим с неостровоспалительными явлениями, поражающим лимфатические узлы (чаще шеи), при вскрытии узлов выделяется небольшое количество гноя.
Импетиго. С экземой, пузырчаткой, кандидозными поражениями кожных складок, ногтевых валиков.
Сухая стрептодермия. Дифференциальный диагноз проводится с грибковыми поражениями кожи с помощью исследования на патогенные грибы.
Эктима. С фурункулом, от которого отличается отсутствием гнойно–некротического стержня; сифилитическими эктимами, которые не имеют выраженного островоспалительного компонента. Серологические реакции на сифилис и исследования на бледную трепонему положительны.
Целлюлит. С тромбозом глубоких вен. Отличается тромбоз от целлюлита нормальной или холодной температурой кожи, нормальным или цианотичным цветом кожи, гладкой поверхностью очага поражения. Лимфангит и регионарный лимфаденит при глубоком венном тромбозе обычно отсутствуют.
Хроническая язвенно–вегетирующая пиодермия. С вегетирующей пузырчаткой, йододермой, бромодермой и др.
Шанкриформная пиодермия. С твердым шанкром (см. выше).
Лечение
Режим больного пиодермией в первую очередь предполагает рациональный уход за кожей как в очаге поражения, так и вне его. При локализованных формах заболевания не рекомендуется мыть кожу в очаге поражения и вблизи него, а при диссеминированном процессе мытье запрещается вообще. Волосы в области расположения пиодермических элементов необходимо состричь (не брить!). Непораженную кожу обрабатывают, особенно тщательно в окружности очага поражения, дезинфицирующими растворами (1–2% спиртовой раствор салициловой кислоты, 0,1% водный раствор перманганата калия и др.). С целью предотвращения распространения инфекции ногти должны быть коротко подстрижены, дважды в день их обрабатывают 2% спиртовым раствором йода. Питание больных должно быть регулярным, полноценным, богатым витаминами; желательно ограничить потребление углеводов, соли; полностью исключить алкоголь.
Наружная терапия
1. Антисептики. Целью применения антисептиков являетс
.
причины, симптомы, диагностика и лечение
Вульгарная эктима — язвенное стрептококковое глубокое поражение кожи, которое провоцирует стрептококк, а затем и стафилококк. В переводе с латинского языка эктима вульгарная означает «гнойник обыкновенный».
Содержание статьи:
Эта не слишком большая язва на кожных покровах, но глубоко их поражающая и имеющая гнойный характер. Иногда таких образований может быть несколько. Внешние следы поражения кожных покровов остаются даже после проведения курса лечения. Выглядят последствия вульгарной эктимы как рубцы, пигментированные по своим границам. Кроме традиционного возбудителя, встречаются эктимы, вызванные смешанной инфекцией — стафилококково-стрептококковой.
Современная медицина различает два типа вульгарной эктимы. Одна из них —первичная, возникающая на участках кожи после получения небольших травм (например, расчесов). Еще одна форма эктимы — вторичная. Она проявляется в результате какого-либо кожного заболевания и выступает в качестве осложнения после него.
Причины появления вульгарной эктимы
Итак, наиболее частой причиной возникновения вульгарной эктимы является стрептококковая инфекция. Но также язва может появляться вследствие нарушения обмена веществ, общей слабости организма, авитаминоза, различных серьезных заболеваний: сахарного диабета, туберкулеза и так далее. Именно общее истощение организма и может явиться благодатной почвой для язвенных высыпаний, вульгарная эктима иногда наблюдается у детей, перенесших обезвоживание.
Нельзя не упомянуть и такую причину появления вульгарной эктимы, как нарушения лимфообмена и кровотока. В большинстве случаев это провоцирует возникновение эктим на ногах. Наконец, обычный укус насекомого-переносчика инфекции способен также привести к появлению эктимы.
Симптомы вульгарной эктимы
В большинстве случаев очаги вульгарной эктимы наблюдаются на голенях ног. Причем, поражение наблюдается в глубоких слоях кожи.
Симптоматика эктимы выражается в двух фазах ее развития. Первая их них — это пустулы, а во второй фазе развития эктимы образуется сама язва. Внешне это выглядит как небольшое узелковое образование с пузырьком на вершине. Через некоторое время пузырек трансформируется в волдырь, внутри которого находится кровянистое вещество. Поэтому само образование имеет красный цвет.
Постепенно верхушка пузыря начинает подсыхать до состояния плотной корочки. Через 14-15 дней она отпадает, а место рубцуется. Если же корочку снять досрочно до отпадания, то под ней обнаруживается гнойная язва.
Высыпания при эктиме могут быть множественными. Если же само заболевание протекает в тяжелой форме, то пустул возникает достаточно много. Кроме боли пациент может ощущать общую слабость и повышенную температуру, что является симптомами воспалительного процесса.
Диагностика вульгарной эктимы
При наличии язв гнойного характера специалисту не составляет труда поставить правильный диагноз. Но в любом случае требуется проводить исследования. Прежде всего, специалисты отделяют гнойное содержимое язвы, чтобы произвести посев на бактериальный анализ. С его помощью определяется, какие именно средства можно будет использовать при лечении.
Проводится также и гистологическое обследование содержимого, взятого из язвы. При этом исследованию полностью подлежат все ткани гнойника, в том числе и некротические. Требуется изучить язву полностью, чтобы дальнейшее лечение эктимы оказалось эффективным.
Лечение вульгарной эктимы
Врач-дерматолог в большинстве случаев назначает индивидуальный курс лечения, что во многом зависит от внешнего вида эктимы и от количества высыпаний. Если наблюдается одиночная вульгарная эктима, лечение применяется местно. Однако при целой массе язв назначается комплексное лечение. Чаще всего для этого используются повязки и растворы фурацилина, стрептоцида и прочих дезинфицирующих средств. Если же язвы заживают медленно, используется ляписное прижигание.
Врач рекомендует также применение физиопроцедур. Если эктимы множественные, пациенту потребуется пройти курс антибиотиков. В народной медицине вульгарную эктиму лечат путем прикладывания к язвам компрессов с массой из натертого сырого картофеля. Однако на самолечение полагаться не следует, лучше всего незамедлительно обратиться к врачу-профессионалу.
Ecthyma | DermNet NZ
Автор: Ванесса Нган, штатный автор, 2003 г. Обновлено доктором Джаннет Гомес, аспирантом в области клинической дерматологии, Университет Королевы Марии, Лондон, Соединенное Королевство, январь 2016 г.
Что такое эктима?
Эктима — это кожная инфекция, характеризующаяся язвочками, покрытыми коркой, под которыми образуются язвы. Это глубокая форма импетиго, поскольку в него вовлечены те же бактерии, которые вызывают инфекцию. Эктима вызывает более глубокие эрозии кожи в дерме.
Streptococcus pyogenes и Staphylococcus aureus являются бактериями, вызывающими эктиму.
См. Другие изображения эктимы.
Кто болеет эктимой?
Люди любого возраста, пола и расы могут быть затронуты, хотя дети, пожилые люди и пациенты с ослабленным иммунитетом (например, диабет, нейтропения, иммунодепрессанты, злокачественные новообразования, ВИЧ), как правило, имеют более высокий шанс инфицирования. К другим факторам, повышающим риск эктимы, относятся:
- Плохая гигиена и теснота жизни
- Высокая температура и влажность в тропических местах
- Наличие легких травм или других кожных заболеваний, таких как царапины, укусы насекомых или дерматит
- Импетиго без лечения, особенно у пациентов с плохой гигиеной.
Каковы признаки и симптомы эктимы?
Эктима чаще всего поражает ягодицы, бедра, голени, щиколотки и ступни. Иногда местные лимфатические узлы становятся опухшими и болезненными.
Поражение эктимы обычно начинается с пузырька (небольшого пузыря) или пустулы на воспаленном участке кожи.
- Вскоре волдырь покрывается твердой коркой.
- С трудом удаляется корка, и появляется затвердевшая язва, которая может быть красной, опухшей и сочиться гноем.
- Поражения могут оставаться неизменными по размеру и иногда разрешаться спонтанно без лечения, или они могут постепенно увеличиваться до язвы 0,5–3 см в диаметре.
- Они медленно рассасываются, оставляя шрам.
Осложнения эктимы
Осложнения эктимы могут включать:
- Более распространенные инфекции: целлюлит, рожа, лимфангит, гангрена, лимфаденит и бактериемия
- Постоянное рубцевание
- Редко постстрептококковый гломерулонефрит.
Как лечить эктиму?
Лечение зависит от степени и серьезности инфекции. Также следует лечить любое основное заболевание или кожную инфекцию, например чесотку или дерматит.
Замочите участки с коркой
Смочите чистую ткань смесью полстакана белого уксуса в литре теплой воды. Прикладывайте компресс к влажным участкам примерно на десять минут несколько раз в день. Аккуратно сотрите корочки.
Антисептики или антибиотики для местного применения
Мази с антибиотиками для местного применения, например фузидиевая кислота или> мупироцин, часто назначают при локальной эктиме.Вместо этого можно использовать местный антисептик, такой как повидон-йод, перекисленный раствор, антибактериальный мед Манука или крем с перекисью водорода. Наносите не менее трех раз в день на пораженные участки и окружающую кожу. Лечение следует применять после удаления корочек. Внимательно ищите новые поражения, которые нужно лечить. Продолжайте в течение нескольких дней после заживления.
Пероральные антибиотики
Пероральные антибиотики рекомендуются, если инфекция обширна или медленно реагирует на местные антибиотики.Антибиотиком выбора является пенициллин, обычно диклоксациллин или флуклоксациллин, которые активны как в отношении Streptococcus pyogenes , так и Staphylococcus aureus . Продолжительность лечения варьируется; Для полного устранения эктимы может потребоваться несколько недель терапии.
Улучшение гигиены
Еще одним важным фактором, который следует учитывать при общем лечении эктимы, является улучшение гигиены. Необходимые меры:
- Ежедневное мытье с антисептическим мылом или очищающим средством
- Частая смена и стирка одежды и белья
- Использование отдельных полотенец и фланелевых тканей для предотвращения распространения инфекции.
- Используйте сетки и спреи-репелленты для предотвращения укусов насекомых.
- Чтобы уменьшить царапины при укусах насекомых, волдыри при ветряной оспе и чесотку, используйте лосьон с каламином, коллоидную овсянку или пищевую соду.
Ссылки
- Ecthyma; Руководство Липпинкотта по инфекционным заболеваниям. Липпинкотт Уильямс и Уилкинс, 2011 г.
- Учебник дерматологии. Эд Рук А., Уилкинсон Д.С., Эблинг FJB, Чемпион Р.Х., Бертон Д.Л.Четвертое издание. Научные публикации Блэквелла.
- Укусы и укусы насекомых: первая помощь клиники Мейо Уход за пациентами и информация о здоровье
В DermNet NZ
Другие веб-сайты
Книги о кожных заболеваниях
См. Книжный магазин DermNet NZ.
Импетиго | Сидарс-Синай
Не то, что вы ищете?Что такое импетиго?
Импетиго — инфекция внешний слой кожи.Чаще всего вызывается бактериями Staphylococcus aureus. (называемый стафилококком) или Streptococcus pyogenes (называемый стрептококком группы А). Импетиго много более часто встречается у детей, но могут заболеть и взрослые. Это чаще встречается в летние месяцы.
Обычно ваша кожа покрыта миллионами бактерий. Многие из них безвредны, и некоторые могут быть полезны для вас.Но иногда на вашей коже могут расти вредные бактерии. Если они пройдут через внешний слой кожи (эпидермис), они могут начать расти. более. Это может вызвать импетиго.
Существует 3 вида импетиго:
- Небуллезное импетиго. Это самый распространенная форма у взрослых. При этом образуются густые корки медового цвета.
- Буллезное импетиго. Это вызывает образование больших волдырей на коже.
- Ecthyma. Это более серьезная форма это часто является следствием невылеченного импетиго. Это вызывает язвы, которые проходят вниз в более глубокие слои кожи.
Некоторое импетиго вызвано типом бактерий, называемых MRSA (метициллин-устойчивый золотистый стафилококк). Этот тип бактерии трудно убить.Этот тип импетиго трудно поддается лечению.
Что вызывает импетиго?
Импетиго вызывается бактериями. В наиболее распространенным является золотистый стафилококк, также называемый стафилококком. Бактерии стрептококков могут также вызвать импетиго.
Многие люди имеют такие бактерии на их теле время от времени. Меньшее количество людей на протяжении всей жизни (постоянные) колонии этих вредных бактерий на коже.Это известно как колонизированы бактериями. Эти бактерии могут расти внутри носа, подмышек, горла и т. Д. гениталии, руки или другие области. Когда эти бактерии находятся на поверхности кожи, они часто не вызывают проблем или симптомов. Но небольшой разрыв кожи позволяет в бактерии, вызывающие инфекцию.
Кто подвержен риску импетиго?
Люди, у которых есть эти бактерии их кожа более подвержена импетиго.Вы также можете получить импетиго, если у вас порез который был в контакте с кем-то колонизированным бактериями.
Эти риски выше у людей с:
- Атопический дерматит или экзема
- Диабет
- Проблемы с печенью
- ВИЧ / СПИД-инфекция
- Диализное лечение
- Внутривенное (внутривенное) употребление наркотиков
- Язвы на коже, например, от чесотки
- Иммунодефицит
У вас также может быть повышенный риск если вы живете или работаете в месте, где люди находятся в тесном контакте.Это включает в себя общежития, бараки или тюрьмы. Наличие члена семьи с импетиго также может увеличить ваш риск. Отказ от мытья рук после прикосновения к человеку с импетиго значительно увеличивает вашу риск заражения.
Каковы симптомы импетиго?
Импетиго вызывает образование красных шишек на коже, часто на лице, руках или ногах.Затем эти шишки превращаются в волдыри. Эти волдыри лопаются и покрываются коркой, образуя желто-коричневую корку. Кожа также может выглядеть красноватые или сырые в местах вскрытия волдырей. Сыпь часто начинается с одного пятно, но оно может распространиться на другие части тела при расчесывании. Сыпь может быть слегка болезненна на ощупь, а также может чесаться.
Если у вас буллезный тип импетиго, у вас могут быть более крупные волдыри, заполненные прозрачная жидкость.Если у вас эктима, у вас могут быть более глубокие язвы с желтой коркой. и фиолетовые границы.
Как диагностируется импетиго?
Вам может поставить диагноз. поставщик медицинских услуг или дерматолог. Дерматолог — это медицинский работник, который специализируется на кожных заболеваниях.
Ваш лечащий врач спросит об истории вашего здоровья, симптомах и контактировали ли вы с кем-либо, имеет импетиго.
Вы также пройдете медицинский осмотр, включая тщательный осмотр вашей кожи. Ваш лечащий врач должен будет убедиться, что ваши симптомы не вызваны другими кожными проблемами, имеющими аналогичные симптомы. Они май возьмите образец гноя из волдырей, чтобы проверить наличие бактерий.
Как лечится импетиго?
Антибиотики — основное лечение для импетиго.Если у вас всего несколько пораженных участков, которые не проникают глубоко в ваш кожа, вам могут дать крем или мазь с антибиотиком. Вы наносите этот антибиотик на пораженные участки кожи.
Если у вас более серьезная инфекция, вам, вероятно, потребуется перорально принять антибиотик. Ваш поставщик медицинских услуг может выбрать антибиотик в зависимости от типа бактерий, вызвавших импетиго. Его очень важно принимать антибиотики столько, сколько назначит врач, даже если ваша инфекция пройдет раньше.В противном случае существует риск заражения возвращаться.
Ваш лечащий врач также может дать вам инструкции по очистке пораженных участков водой с мылом. раз в день. Вам также придется часто мыть руки. Это помогает предотвратить распространение инфекция другим. Вам также может потребоваться прикрыть пораженные участки тела. Это может помочь предотвратить распространение инфекции на другие части тела. а также другим людям.
Часто инфекция проходит через неделю или около того при правильном лечении. Лишь в редких случаях инфекция оставляет шрамы. Быстрое лечение также снижает вероятность серьезных осложнений.
При повторных приступах импетиго, вашему врачу может потребоваться проверить вас на наличие проблемы с кожей, которая вызывает Вам сложно полноценно бороться с инфекцией.
Какие возможные осложнения импетиго?
Отсутствие лечения импетиго может привести к более глубокому инфицированию, особенно если оно вызвано стафилококком.Возможные осложнения включают:
- Более глубокая инфекция кожи (целлюлит)
- Инфекция лимфатической системы (лимфангит)
- Бактерии в крови (бактериемия)
Им может потребоваться дополнительное лечение антибиотиками и другие виды медицинской помощи.
Редкие осложнения включают:
- Гломерулонефрит. Это воспаление в фильтрующем часть вашей почки. Это может произойти после некоторых видов стрептококковой инфекции. Это может вызвать только незначительные проблемы. Но это может вызвать внезапную временную почку отказ.
- Ревматическая лихорадка. Это также может быть вызвано Стрептококковая инфекция импетиго. Это заболевание может поражать сердце, суставы, кожу, и мозг.
Что я могу сделать, чтобы предотвратить импетиго?
Часто импетиго распространяется через прямой контакт кожа к коже. Вы можете предотвратить импетиго, приняв определенные шаги. Например:
- Всегда мойте водой с мылом сразу после контакта с инфицированным человеком.
- Не передавайте личные вещи, такие как полотенца или расчески для волос.
- Постирать полотенца и постельное белье в горячей воде.
- Мойте руки после работы с салфетками, которые могут содержать микробы.
- Чихайте в сгиб руки, а не в ладони, чтобы предотвратить распространение микробы.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если ваша инфекция не проходит. в течение недели после начала лечения или если ваше состояние ухудшается худший.
Основные сведения об импетиго
- Импетиго — инфекция наружного слой вашей кожи. Часто это вызвано бактериями стафилококка или стрептококка, которые проникают в травмированная кожа. Сыпь может покрыться волдырями, стать красной или желтой с твердой коркой.
- У вас может быть повышенный риск импетиго, если вы колонизированы определенными бактериями или у вас есть определенное здоровье условия.
- Антибиотики являются основным средством лечения импетиго. Возможно, вам понадобится нанести крем на твоя кожа. Или вам может потребоваться пероральный прием антибиотика.
- Отсутствие лечения импетиго может вызвать серьезные осложнения, такие как более глубокая инфекция. Быстрое лечение может помочь уменьшить риск осложнений.
- Мытье рук и другие действия могут помочь предотвратить получение или распространение импетиго.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого посещение.
- Узнайте, как можно связаться с вашим поставщиком услуг, если у вас возникнут вопросы.
Медицинский обозреватель: Майкл Лерер, доктор медицины
Медицинский обозреватель: Марианна Фрейзер MSN RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Импетиго: основы практики, история болезни, патофизиология
Автор
Лиза С. Льюис, MD Лечащий врач, Отделение неотложной медицины, Медицинский центр Детской больницы Цинциннати
Лиза С. Льюис, доктор медицины, является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие: нечего раскрывать.
Главный редактор
Russell W. Steele, доктор медицины Профессор-клиницист, медицинский факультет Тулейнского университета; Врач-штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана. Общество, Общество детских инфекционных болезней, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие информации: нечего раскрывать.
Благодарности
Садег Амини, доктор медицины Старший научный сотрудник группы клинических исследований, Отделение дерматологии и кожной хирургии, Медицинская школа Миллера, Университет Майами
Садег Амини, доктор медицинских наук, является членом следующих медицинских обществ: Американского общества дерматологической хирургии, Международного общества дерматологической хирургии и Международного общества дерматологов
Раскрытие: Ничего не раскрывать.
Энн Э.Бёрдик, доктор медицины, магистр здравоохранения Профессор дерматологии, директор программы по лечению лепры, заместитель декана по телездравоохранению и клинической работе, Медицинский факультет Миллера Университета Майами
Anne E Burdick, MD, MPH является членом следующих медицинских обществ: Женское дерматологическое общество
Раскрытие: Ничего не раскрывать.
Иван Д. Камачо, доктор медицины, Доцент кафедры клинической дерматологии, кафедра дерматологии и кожной хирургии, Университет Майами, Медицинская школа Леонарда Миллера; Медицинский директор дерматологической клиники, Мемориал Джексона
Иван Д. Камачо, доктор медицины, является членом Американской академии дерматологии, Американской медицинской ассоциации, Американского общества дерматологической хирургии, Американского общества хирургии MOHS, Флоридской медицинской ассоциации, Международного общества дерматологов и Женского дерматологического общества.
Раскрытие: Ничего не раскрывать.
Burke A Cunha, MD Профессор медицины Медицинской школы государственного университета Нью-Йорка в Стоуни-Брук; Заведующий отделением инфекционных болезней больницы Уинтропского университета
Burke A Cunha, MD является членом следующих медицинских обществ: Американского колледжа грудных врачей, Американского колледжа врачей и Американского общества инфекционных болезней
Раскрытие: Ничего не раскрывать.
Джозеф Домачовске, доктор медицины Профессор педиатрии, микробиологии и иммунологии, кафедра педиатрии, отделение инфекционных болезней, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Джозеф Домачовске, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии, Американское общество микробиологов, Американское общество инфекционных болезней, Общество педиатрических инфекционных болезней и Phi Beta Kappa
.Раскрытие: Ничего не раскрывать.
Памела Л. Дайн, доктор медицины Профессор клинической медицины / неотложной медицины, Медицинская школа Дэвида Геффена при Калифорнийском университете в Лос-Анджелесе; Лечащий врач отделения неотложной медицины, Olive View-UCLA Medical Center
Памела Л. Дайн, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: Ничего не раскрывать.
Дирк М. Элстон, доктор медицины Директор, Академия дерматопатологии Акермана, Нью-Йорк,
Дирк М. Элстон, доктор медицины, является членом следующих медицинских обществ: Американская академия дерматологии
Раскрытие: Ничего не раскрывать.
Гленн Дж. Феннелли, доктор медицины, магистр здравоохранения Директор отделения детских инфекционных заболеваний, Медицинский центр Якоби; Доцент кафедры педиатрии Медицинского колледжа Альберта Эйнштейна
Гленн Дж. Феннелли, доктор медицины, магистр здравоохранения является членом следующих медицинских обществ: Общество педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Аллан Д. Фридман, доктор медицины, магистр здравоохранения (в отставке) Председатель, Отделение общей педиатрии, Система здравоохранения VCUH; Профессор педиатрии, Медицинский факультет Университета Содружества Вирджинии
Allan D Friedman, MD, MPH является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие: Ничего не раскрывать.
Эрик М. Кардон, доктор медицины, FACEP Лечащий врач скорой помощи, Специалисты по неотложной медицине штата Джорджия; Врач отделения неотложной медицины, Афинский региональный медицинский центр
Эрик М. Кардон, доктор медицины, FACEP является членом следующих медицинских обществ: Американский колледж врачей скорой помощи
Раскрытие: Ничего не раскрывать.
Пол Крусински, доктор медицины Директор дерматологии, Fletcher Allen Health Care; Профессор кафедры внутренней медицины Медицинского колледжа Вермонтского университета
Пол Крусински, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Американского колледжа врачей и Общества исследовательской дерматологии
Раскрытие: Ничего не раскрывать.
Эндрю Миллер, доктор медицинских наук, научный сотрудник отделения легочной медицины, аллергии и реанимации, Медицинский центр Университета Питтсбурга; Лечащий врач отделения неотложной медицины, Медицинский центр Университета Питтсбурга
Эндрю Миллер, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американской медицинской ассоциации и Общества академической неотложной медицины
Раскрытие: Ничего не раскрывать.
Джеймс Дж. Нордлунд, доктор медицины Почетный профессор кафедры дерматологии Медицинского колледжа Университета Цинциннати
Джеймс Дж. Нордлунд, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Sigma Xi и Общества исследовательской дерматологии
Раскрытие: Ничего не раскрывать.
Rashid M Rashid, MD, PhD Врач-резидент, Отделение дерматологии, Техасский университет, Хьюстон, Онкологический центр MD Anderson и Morzak Research Initiative
Рашид М. Рашид, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии дерматологии, Совета по заболеваниям ногтей, Хьюстонского дерматологического общества, Техасского дерматологического общества и Техасской медицинской ассоциации
.Раскрытие: Ничего не раскрывать.
Джон Ратц, MD, MBA Штатный дерматолог, хирург Мооса, Центр дерматологии и кожной хирургии, Inc
Джон Ратц, доктор медицины, магистр делового администрирования является членом следующих медицинских обществ: Американской академии дерматологии, Американского колледжа микрографической хирургии и кожной онкологии Мооса, Американского колледжа врачей, Американского общества дерматологической хирургии, Американского общества лазерной медицины и хирургии, Международное общество дерматологической хирургии и Южная медицинская ассоциация
Раскрытие: Ничего не раскрывать.
Грегори Уильям Рутеки, доктор медицины Адъюнкт-профессор, программный директор, Департамент внутренней медицины, Медицинская школа Файнберга, Северо-Западный университет
Грегори Уильям Рутеки, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американского колледжа врачей, Американского общества нефрологов, Национального фонда почек и Общества общей внутренней медицины
Раскрытие: Ничего не раскрывать.
Марк А. Сильверберг, доктор медицины, FACEP, MMB Ассистент профессора, помощник директора резидентуры, Департамент неотложной медицины, Медицинский колледж Нижнего штата Нью-Йорка; Персонал-консультант, Отделение неотложной медицины, Госпиталь Университета Статен-Айленда, Госпиталь округа Кингс, Госпиталь Университета штата Нью-Йорк, Нижний штат Нью-Йорк, Бруклин,
Марк А. Сильверберг, доктор медицины, FACEP, MMB является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американской медицинской ассоциации, Совета директоров резидентур по неотложной медицине и Общества академической неотложной медицины
Раскрытие: Ничего не раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Daniel B Ward Jr, MD Доцент кафедры дерматологии и дерматологической хирургии, Медицинский университет Южной Каролины
Дэниел Б. Уорд-младший, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Американской медицинской ассоциации и Медицинской ассоциации Южной Каролины
Раскрытие: Ничего не раскрывать.
Эрик Л. Вайс, доктор медицины, DTM и H Директор Stanford Travel Medicine, медицинский директор Stanford Lifeflight, доцент кафедры неотложной медицины и инфекционных заболеваний Медицинской школы Стэнфордского университета
Eric L Weiss, MD, DTM & H является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американского колледжа медицины труда и окружающей среды, Американской медицинской ассоциации, Американского общества тропической медицины и гигиены, Врачи за социальную ответственность, Southeastern Surgical Конгресс, Южная ассоциация онкологии, Южное клиническое неврологическое общество и Общество дикой медицины
Раскрытие: Ничего не раскрывать.
Майкл Дж. Уэллс, доктор медицины Доцент, кафедра дерматологии, Центр медицинских наук Техасского технологического университета, Медицинская школа Пола Л. Фостера
Майкл Дж. Уэллс, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американской академии дерматологии, Американской медицинской ассоциации и Техасской медицинской ассоциации
.Раскрытие: Ничего не раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Редактор аптек, номер Medscape
Раскрытие: Ничего не раскрывать.
Лечение импетиго и других кожных инфекций в Далласе
Импетиго обычно принимает форму красных язв вокруг рта и носа, но также может распространяться на остальную часть лица, рук и ног. Хотя младенцы и маленькие дети чаще всего страдают от импетиго, взрослые также могут заразиться им.
Язвы импетиго могут быть размером от десяти до четверти и обычно начинаются с небольших волдырей, которые лопаются и открывают красную кожу. Затем открытая рана покрывается коркой, которая начинает распространяться по краям.Если пострадавший продолжает чесать язвы, инфекция может усугубиться и перерасти в так называемую эктиму, которая иногда может оставлять шрамы и обесцвечивание. Как вы понимаете, это тоже довольно болезненно, особенно детям.
Что вызывает импетиго?
Бактерии являются наиболее частой причиной импетиго, и они могут легко передаваться от одного человека к другому при контакте, включая занятия спортом и совместное использование постельного белья или полотенец. Итак, если у кого-то в вашей семье проявляются признаки импетиго, лучше немедленно обратиться за лечением, чтобы предотвратить его распространение, а также устранить симптомы до того, как они ухудшатся или перерастут в другие проблемы.
способов получить импетиго
Есть несколько способов заразиться импетиго. Более восприимчивы дети с повторяющимися кожными заболеваниями, такими как экзема, ядовитый плющ или кожные инфекции. Некоторые способы заражения импетиго включают:
- Места массового скопления людей
- Контактные виды спорта
- Плохая гигиена — грязные ногти могут вызывать импетиго, если не мыть их должным образом
- Плохое здоровье
- Тесный контакт с инфицированным человеком
- Тесный контакт с вещами инфицированного человека
- Тепло или влажно среды, в которых обычно живут бактерии
Лечение импетиго
Импетиго можно лечить кремом или мазью с антибиотиком.Через пару дней инфицированный участок начнет заживать. Принимая антибиотики, аккуратно промойте пораженный участок чистой марлей и антисептическим мылом. Это поможет удалить корки вокруг инфекции.
Если не устранить зараженную область в ближайшее время, это может привести к более серьезным кожным инфекциям. Чтобы инфекция не распространялась, мы рекомендуем накрыть пораженный участок марлей или повязкой, чтобы не поцарапать его.
Лечение импетиго в Image Renu Dermatology
Не ждите, пока симптомы ухудшатся! Если вы или ваш ребенок имеете дело с импетиго, Image Renu Dermatology может предоставить эффективное лечение для его устранения, предотвращая дальнейшее распространение и ухудшение симптомов.Наша практикующая медсестра, сертифицированная дерматологами, может осмотреть импетиго и разработать план лечения, который полностью очистит язвы и поможет свести к минимуму любой шанс его распространения на других.
(PDF) Pyodermitis
280 Empinotti JC, Uyeda H, Ruaro RT, Galhardo AP, Bonatto DC
An Bras Dermatol. 2012; 87 (2): 277-84.
Sue проникает глубоко в дерму. По мере развития
может влиять на подкожно-клеточную ткань. (Рисунок 2) .3,4,6
Эта форма болезни проявляется в основном в
средах с плохой гигиеной.Такие факторы, как низкий
социально-экономический статус, недоедание и иммунодефицит
, значительно влияют на его эволюцию.
может быть результатом импетиго, которое не было должным образом обработано. 1 Инфекция может возникать на участках укусов насекомых,
очагах чесотки или зудящих дерматозах.
часто являются множественными поражениями, и они часто встречаются на ступнях, голенях, бедрах и ягодицах. 3,4
может сопровождаться лихорадкой и сателлитным аденитом, а при очищении
обычно остается рубец.6
Дифференциальный диагноз должен проводиться с язвами sta-
sis и кожным лейшманиозом. 4 Лабораторные тесты
такие же, как и для диагностики импетиго.
Для очищения необходимо несколько недель антибиотикотерапии.
. Лечение следует проводить в течение 10
дней пероральными антибиотиками, такими как диклоксациллин, или цефалоспорином
, таким как цефалексин. Возможные соответствия —
катионов такие же, как и при импетиго, особенно при гломерулонефрите
.3
Рожа
Рожа — это острая воспалительная инфекция кожи, характеризующаяся покраснением, отеком и болью,
обычно вызывается β-гемолитическим стрептококком группы А,
с менее распространенными группами C и G.
Золотистый стафилококк выделяется реже.
3,7,12-14 Заболеваемость составляет от 10 до 100 случаев
на 100 000 жителей в год. В первую очередь он поражает
взрослых в возрасте от 40 до 60 лет, преимущественно
женщин.15 Он поражает нижние конечности в 85% из
случаев, но может также поражать лицевую область. 3,15 Бактерии
могут проникать через травматические или хирургические повреждения
, но в большинстве случаев путь проникновения невозможен. обычно встречается
(Рисунок 3).
Состояние характеризуется покраснением, припухлостью, жаром и болью, сопровождающимися лихорадкой, ознобом,
недомоганием и часто тошнотой или рвотой. 16 Это
, обычно характеризующееся единичным приподнятым поражением, в среднем
размером от 10 до 15 см по наибольшей оси, с четкой границей
дер, которая прогрессирует по мере прогрессирования заболевания.3,7,15,17 Могут развиваться волдыри, обычно вялые, с полупрозрачным содержимым
3,15
Диагноз рожи обычно устанавливается
путем клинического обследования. 3,15 Может присутствовать умеренный лейкоцитоз
с ядерным сдвигом влево при общем анализе крови и слегка увеличенная скорость оседания эритроцитов
.
16 Гистологически характеризуется отеком дер-
мис и лимфатической дилатацией.12 Основными дифференциальными диагнозами
являются некротический фасциит, контактный дерматит
и тромбоз глубоких вен.15
Венозная недостаточность, грибковые инфекции кожи,
лимфедема, сахарный диабет, ожирение, иммуносуп-
давление, инфекции дыхательных путей и алкоголизм
являются факторами риска рожистого воспаления. 12,17
После рожистого воспаления на нижних конечностях
У 46% пациентов развивается стойкий отек, а у 47%,
— рецидивирующее рожистое воспаление. 17 Пациенты с первым эпизодом
рожистого воспаления нижних конечностей часто демонстрируют
ранее существовавших признаков лимфатического повреждения в клинически
непораженной конечности, что позволяет предположить, что субклиническая лимфатическая дисфункция обеих ног может быть важный фактор утилизации до
.Рекомендуется, чтобы средство от рожи
действовало не только на инфекцию, но и на лимфатические аспекты. Длительная терапия лимфедемы
необходима для предотвращения рецидива эри-
щелочкового воспаления и обострения лимфатического расстройства.17
Терапевтическое лечение рожистого воспаления совпадает с введением антибиотиков вместе с
общими мерами. такие как покой и возвышение
пораженной конечности.15 Лечение выбора — пероральный или парентеральный пенициллин
. Пациентов без признаков местной или
общей степени тяжести можно лечить перорально амоксициллином,
3–4,5 г / сут в течение 10–14 дней в амбулаторных условиях.
Тяжелые формы обычно требуют внутривенного введения антибиотиков,
пенициллина G 12-20 миллионов единиц / день или цефазолина
4г / день. 10 В случае благоприятного исхода первоначальной
внутривенной антибиотикотерапии для завершения терапии может быть назначено пероральное лечение в течение 10-20
дней.15
Критерии оценки потребности в госпитализации —
и включают возраст старше 60 лет, расположение на лице,
признаков местной серьезности, таких как волдыри и некроз, или
общей степени тяжести, такой как спутанность сознания и гипотония,
а также сопутствующие факторы, такие как иммуносупрессия, сердечная или почечная недостаточность.15
В нозокомиальной среде и при наличии
сильного подозрения на инфекцию метициллин-резистентной
Staphylococcus aureus (MRSA), ванкомицин и,
, в последнее время рекомендуется использовать линезолид.
РИСУНОК 3: Рожа
(Фото любезно предоставлено Маркосом Винисиусом Клариндо)
Лечение естественного импетиго LifeWorks Wellness Center
Что такое
Impetigo ?Импетиго — очень заразная бактериальная инфекция, вызывающая появление красных волдырей на коже.Чаще всего заражаются дети, и волдыри обычно образуются вокруг носа и рта.
Импетиго — распространенное заболевание, на которое приходится около 10% всех посещений педиатров, связанных с кожей. Большинство инфекций импетиго вызываются бактериями staphylococcus aureus и не опасны для жизни, однако могут возникнуть осложнения.
Любой контакт с бактериями, включая контакт с одеждой, игрушками или одеялами, прикосновением к носителю бактерий может вызвать инфекцию.Заболевание особенно распространено в развивающихся странах и обычно передается во время путешествий.
Кто рискует получить импетиго?
Дети в возрасте 2–5 лет наиболее подвержены импетиго, хотя младенцы, пожилые люди, люди с диабетом и люди с ослабленной иммунной системой также подвержены риску. Следующие факторы также могут увеличить вероятность заражения:
Факторы риска импетиго- Сломанная кожа : сыпь, укус насекомого или порез могут позволить бактериям проникнуть в организм
- Влажная теплая погода : инфекции чаще встречаются в летние месяцы.
- переполненные районы: бактерии легко распространяются в толпе и особенно распространены в школах, детских садах и других группах.
- контактные виды спорта: участие в борьбе и других контактах. спорт увеличивает риск контакта с бактериями
Симптомы
Импетиго характеризуется красными язвами или волдырями, которые лопаются и сочатся в течение нескольких дней, а затем образуют корку коричневого цвета до заживления.Волдыри могут чесаться и быть болезненными, но дискомфорт обычно легкий. В некоторых случаях, когда организм борется с инфекцией, может наблюдаться жар и опухшие железы.
Волдыри обычно встречаются на :
- Область кожи вокруг рта и носа
- Руки и ноги
- Туловище (чаще встречается у младенцев)
В большинстве случаев волдыри сохраняются в течение нескольких дней а затем оставить красную отметку примерно на неделю. При легких формах инфекции волдыри заживают без образования рубцов.
Различные типы импетиго:Есть несколько других форм импетиго, которые являются более серьезными и могут поражать разные группы населения:
- Буллезное импетиго : обычно встречается у младенцев и детей ясельного возраста, симптомы включают более крупные волдыри. на участках между двумя кожными складками, например в подмышечной впадине, в паху, между пальцами рук и ног, на груди и ягодицах. Эта форма импетиго встречается реже и может образовывать кольцо волдырей, окружающее область подгузника, вызывая дискомфорт у младенца.
- Ecthyma: Эту более серьезную форму инфекции иногда называют «глубоким импетиго», поскольку она поражает более глубокие слои кожи. Волдыри маленькие с красными краями, иногда заполнены гноем и более болезненны. Пузыри от эктимы могут превратиться в язвы и с большей вероятностью вызовут рубцевание.
Осложнения тяжелого импетиго
Импетиго обычно не опасно, но есть осложнения, которые могут возникнуть в тяжелых случаях, например:
- Рубцы : более глубокие и тяжелые волдыри, связанные с эктимой, могут оставить шрам после выздоровление.
- Целлюлит : инфекция, которая возникает под верхним слоем кожи, может потенциально распространяться и становиться опасной для жизни, если ее не лечить.
- Проблемы с почками : штамм бактерий, вызывающих импетиго, также может вызывать повреждение почек.
Профилактика и локализация
Поскольку эти бактерии распространяются очень легко, лучший способ сдерживать инфекции — это поддерживать надлежащую гигиену. Следите за чистотой кожи, особенно порезов, царапин, укусов насекомых и сухой кожи.
Если вы заразились импетиго, можно предпринять несколько мер предосторожности для защиты других:
- Оставайтесь дома, не позволяйте детям ходить в школу и другие прогулки, пока они не перестанут быть заразными
- Воздержитесь от зуда / царапин и держите ногти короткими, чтобы защитить кожу повреждение и распространение бактерий на другие участки кожи.
- Вымойте зараженную область мыльной водой и накройте марлей или другим защитным барьером.
- Вымойте всю одежду, полотенца, игрушки и постельное белье инфицированных людей и не позволяйте делиться между братьями и сестрами
Традиционное лечение импетиго
Большинство обычных врачей лечат импетиго с помощью местных мазей, повязок и антибиотикотерапии.Антибиотикотерапия импетиго обычно применяется местно или в сочетании с системными антибиотиками.
Становится широко распространенным знание о том, что ненужное использование антибиотиков вредно для здоровья кишечника ребенка или взрослого, в котором находится большая часть нашей иммунной системы. Чрезмерное употребление антибиотиков привело к появлению супербактерий и нарушению функции микробиома кишечника, что в дальнейшем может привести к разного рода проблемам. По этой причине мы используем альтернативный подход и стремимся по возможности свести к минимуму употребление антибиотиков.
Эктима: история болезни, патофизиология, этиология
Автор
Лоретта С. Дэвис, доктор медицины Профессор и заведующий кафедрой дерматологии Медицинского колледжа Джорджии, Университет Августа
Лоретта С. Дэвис, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия дерматологии
Раскрытие информации: не раскрывать .
Специальная редакционная коллегия
Дэвид Ф. Батлер, доктор медицины Бывший начальник дерматологического отделения системы здравоохранения для ветеранов Центрального Техаса; Профессор дерматологии Медицинского колледжа Техасского университета A&M; Председатель-основатель отделения дерматологии клиники Скотт энд Уайт
Дэвид Ф. Батлер, доктор медицинских наук, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия дерматологии, Американское общество хирургии MOHS, Ассоциация военных дерматологов, Phi Beta Kappa
Раскрытие информации: раскрывать нечего.
Lester F Libow, MD Дерматопатолог, дерматопатологическая лаборатория Южного Техаса
Lester F Libow, MD является членом следующих медицинских обществ: Американская академия дерматологии, Американское общество дерматопатологов, Техасская медицинская ассоциация
Раскрытие: Ничего не раскрывать .
Главный редактор
Уильям Д. Джеймс, доктор медицины Пол Р. Гросс, профессор дерматологии, заместитель председателя, директор программы резидентуры, отделение дерматологии, Медицинская школа Университета Пенсильвании
Уильям Д. Джеймс, доктор медицины, является членом следующих медицинских обществ: Американских Академия дерматологии, Общество следственной дерматологии
Раскрытие информации: Полученный доход в размере 250 долларов США или выше от: Elsevier; WebMD
Выступал в качестве спикера для различных университетов, дерматологических обществ и дерматологических факультетов.
Дополнительные участники
Дональд Белсито, доктор медицины Профессор клинической дерматологии, отделение дерматологии, Медицинский центр Колумбийского университета
Дональд Белсито, доктор медицины, является членом следующих медицинских обществ: Медицинское общество округа Нью-Йорк, Дерматологическое общество Ноя Вустера, Фи Бета Каппа, Американское общество контактного дерматита, Фонд дерматологии, Дерматологическое общество Большого Нью-Йорка, Alpha Omega Alpha, Американская академия дерматологии
Раскрытие: Ничего не разглашать.


/GettyImages-122375359-5703f7855f9b581408b1dc03.jpg) д.
д.