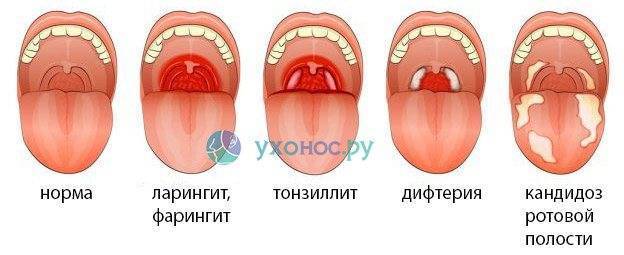
Сосуды красные в горле у ребенка и взрослого
Проблемы с ЛОР-органами могут появиться у каждого. Наверное, трудно найти того, кто ни разу не испытывал неприятных ощущений в горле. Часть глотки даже доступна для самостоятельного осмотра, поэтому можно ознакомиться с ее состоянием, просто широко открыв рот. Но увиденная картина может встревожить и заставить задуматься. Например, многие обнаруживают, что в горле появляются красные сосуды. Эта ситуация довольно распространена и требует детального рассмотрения.
Общие сведения
Глотка – это орган, в котором пересекаются верхние отделы дыхательного и пищеварительного тракта. Она соединяет носовую и ротовую полости с гортанью и пищеводом соответственно. Изнутри глотка покрыта слизистой оболочкой, выстланной мерцательным и многослойным плоским эпителием. Далее идет соединительнотканная основа, содержащая лимфоидные скопления (фолликулы), железы и кровеносные сосуды.
Благодаря такому строению, слизистая оболочка выполняет важные функции, прежде всего защитную.
Причины и механизмы
Если вдруг довелось заметить появление сосудов красных в горле, то нужно разобраться в причинах подобного явления. Такой эффект возникает при их расширении. А это возможно в нескольких случаях:
- Воспаление (фарингит).
- Аллергическая реакция.
- Сосудистая опухоль (гемангиома).
Изменения слизистой глотки, вызванные микробным фактором, опосредованы экссудативно-инфильтративными или трофическими нарушениями. При аллергических реакциях на первый план выступает повышение сосудистой проницаемости, а гемангиомы связаны с расширением стенки артерий врожденного характера. Каждая ситуация требует должного рассмотрения и дифференциальной диагностики. Ведь от ее результатов во многом будут зависеть лечебные мероприятия. И не стоит считать, что в причинах красноты можно разобраться самостоятельно – это под силу лишь врачу.
Каждая ситуация требует должного рассмотрения и дифференциальной диагностики. Ведь от ее результатов во многом будут зависеть лечебные мероприятия. И не стоит считать, что в причинах красноты можно разобраться самостоятельно – это под силу лишь врачу.
Причинами сосудистой красноты в горле могут стать несколько состояний с различными механизмами развития.
Симптомы
Каждое заболевание обладает характерными симптомами. Клиническая картина состоит из жалоб и объективных признаков, выявленных при осмотре. К последним как раз и относятся те кровеносные сосуды, которые видят в горле. Но есть масса других проявлений, на которые необходимо обратить внимание. И они зачастую становятся определяющими в постановке диагноза.
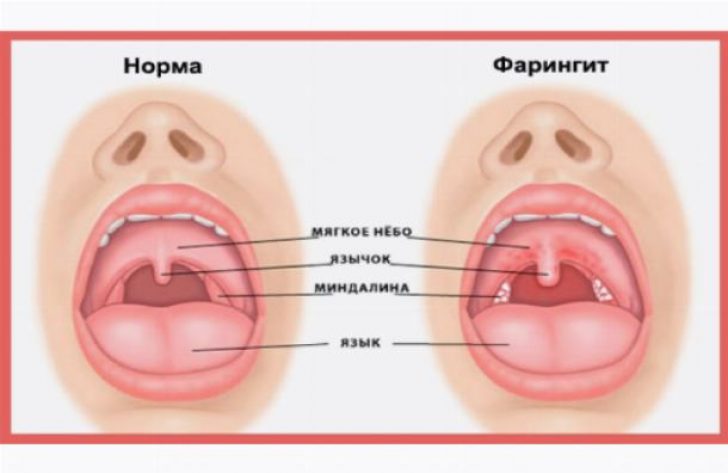
Фарингит
Воспаление слизистой оболочки глотки известно под названием фарингита. Процесс может иметь острый или хронический характер. Если же через слизистую оболочку горла просвечивают сосуды, то речь как раз идет о последнем.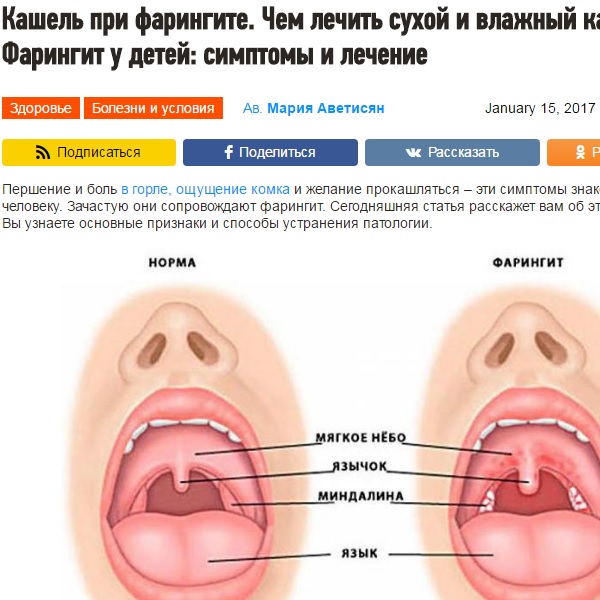
- Ощущение першения, щекотания, сухости в горле.
- Дискомфорт при глотании.
- Чувство инородного тела.
Катаральный процесс при осмотре характеризуется покраснением слизистой оболочки и ее некоторой отечностью. Задняя стенка местами покрыта слизью. Если же диагностируется атрофия, то эпителиальная выстилка истончена, бледная, через нее хорошо видны инъецированные сосуды. При этом на слизистой оболочке часто образуются корки из засохшей слизи.
Аллергия
Сенсибилизация к различным аллергенам, попавшим в организм, становится ключевым моментом в развитии иммунопатологических реакций. А они протекают с повышением проницаемости капилляров и скоплением жидкости в межтканевом пространстве. Это становится источником следующих симптомов:
- Зуд и щекотание, боли в горле.
- Затруднения при глотании.
- Сухой кашель.

При осмотре слизистая оболочка глотки розового цвета, отечная, густо усеянная мелкими сосудами. Если же аллергия распространяется на гортань, то пациенты жалуются на осиплость голоса, кашель становится лающим, может затрудняться дыхание (ложный круп). Последнее представляет особую опасность для детей и взрослых.
Гемангиома
Капиллярная гемангиома – еще одна причина обнаружения в горле расширенных сосудов. Это доброкачественная опухоль, обусловленная врожденной аномалией развития артериальной стенки на локальном участке. Такое состояние часто выявляется совершенно случайно – во время осмотра по поводу другой патологии. И кроме расширенных сосудов в виде пятна или немного возвышающегося образования сначала нет. Но по мере увеличения опухоли могут возникать дискомфорт при глотании и кровотечения из-за травмирования гемангиомы пищей.
Опасность представляют лишь большие сосудистые опухоли, а также те, которые становятся источником кровотечения.
Дополнительная диагностика
Чтобы понять, из-за чего в горле видны кровеносные сосуды, стоит обратиться к врачу. Специалист обладает необходимой квалификацией и опытом для проведения полноценной диагностики. Но клинического осмотра может быть недостаточно – тогда назначаются дополнительные исследования:
- Общий анализ крови.
- Мазок из зева (микроскопия, посев).
- Аллергопробы.
- Фарингоскопия.
Комплексное обследование поможет установить происхождение симптоматики и механизмы развития болезни. Это является необходимым фактором для постановки окончательного диагноза, что, в свою очередь, станет отправной точкой для лечебных мероприятий.
Лечение
Любая болезнь нуждается в правильном лечении. С учетом результатов обследования, врач формирует индивидуальную терапевтическую программу для каждого пациента. Это позволяет надеяться на хорошую результативность.
Это позволяет надеяться на хорошую результативность.
Как правило, при покрасневших и расширенных сосудах используют консервативную коррекцию. Необходимо устранить воспалительных процесс и подавить аллергическую реакцию в горле. Для этого используют ряд медикаментов:
- Антисептики (Гивалекс, раствор Люголя, Стрепсилс, Септолете).
- Антимикробные (Биопарокс, Декатилен, Лизобакт).
- Противовоспалительные (Тантум Верде, Пропосол).
- Обволакивающие (Олефар, облепиховое масло).
- Антигистаминные (Супрастин, Тавегил, Алерон).
Большинство лекарств применяются в виде полоскания, орошения или аппликаций на слизистую оболочку. А противоаллергические препараты принимаются внутрь. Но к терапии необходимо подходить дифференцированно. Например, при атрофическом фарингите противопоказаны средства с подсушивающим действием и угнетающих секрецию желез. Нужно обратить внимание и на диету: избегать острой, соленой, кислой пищи, продуктов с аллергенными свойствами (клубника, шоколад, цитрусовые, орехи, морепродукты).
Если же у пациента выявили гемангиому, то единственный путь ее устранения – хирургический. Опухоль коагулируется, иссекается или заполняется склерозирующим раствором. Все выполняется эндоскопическим методом. После операции пациенту показаны полоскания антисептиками, щадящая диета.
Вконтакте
Google+
Гипертрофический фарингит: описание болезни, причины, симптомы, стоимость лечения в Москве
Гипертрофический фарингит – это одна из разновидностей хронической формы болезни. Он начинает проявляться обычно через 6-8 месяцев после того, как было диагностировано воспаление в острой форме, которое правильно не лечили. Затрагиваются гипертрофической формой патологии не только задняя стенка глотки, а и ее боковые части.
Затрагиваются гипертрофической формой патологии не только задняя стенка глотки, а и ее боковые части.
При патологии слизистая оболочка глотки не только становится толще, но и повышается ее плотность. Эти изменения являются патологическими, и в результате их она начинает функционировать не правильно и воспаляется. Также при этом заболевании отмечается появление лимфоидных гранул, которые выглядят как зерна розового цвета. Болезнь может появляться у лиц любого возраста, но чаще затрагивает взрослых, так как они не редко не проводят правильного лечения острой формы болезни и переносят ее на ногах. Постепенно нарушение состояния слизистой глотки может переходить и на язычок. Гипертрофический фарингит симптомы имеет нарастающие по мере прогрессирования поражения слизистой.
Причины
Заболевание развивается на фоне того, что негативные факторы вызывают чрезмерную активность иммунной системы, из-за чего она начинает провоцировать развитие ряда новообразований на слизистой, связанных с выявлением даже незначительных патогенов. В результате этого развивается воспаление и происходят изменения тканей. Основные факторы, вызывающие гипертрофический фарингит, кроме его запущенной острой формы, следующие:
В результате этого развивается воспаление и происходят изменения тканей. Основные факторы, вызывающие гипертрофический фарингит, кроме его запущенной острой формы, следующие:
-
проживание в районах с неблагоприятной экологической обстановкой;
-
работа на вредном производстве с нарушением правил безопасности;
-
длительное регулярное пребывание в помещении, в котором воздух очень сухой и теплый;
-
курение – негативное влияние на слизистую оболочку и на организм в целом оказывает не только активное, но и пассивное курение;
-
злоупотребление спиртными напитками – даже не крепкие, они раздражают и повреждают ткани глотки, делая их более восприимчивыми к фарингиту;
-
болезни сердечно-сосудистой системы, при которых нарушается кровообращение в тканях слизистой глотки, а также те, что приводят к застойным явлениям в дыхательной системе;
-
серьезные нарушения в обмене веществ, особенно на фоне патологий эндокринной системы;
-
регулярное возникновение аллергии;
-
нарушения в строении глотки;
-
постоянная значительная нехватка витаминов.

Также стать причиной для появления болезни могут хронические патологии носоглотки, такие как тонзиллит, синуситы и ринит. Болезнетворные бактерии будут обильно проникать в слизистую и находиться в ней в спящем состоянии до момента появления неблагоприятных для иммунитета факторов. При них развивается обострение заболевания.
Виды
Данная форма болезни может иметь два вида. В зависимости от того какой из них диагностирован, определяется и точная методика лечения. Гранулезный гипертрофический фарингит затрагивает только заднюю стенку глотки. При нем не так ощущается отечность тканей в начале болезни, из-за чего не все больные своевременно обращаются за врачебной помощью.
Боковой гипертрофический фарингит проявляется более острой болью и затруднениями при дыхании. Игнорировать его долго крайне сложно, из-за чего лечение чаще всего начинается вовремя. Диагноз ставится после осмотра глотки больного.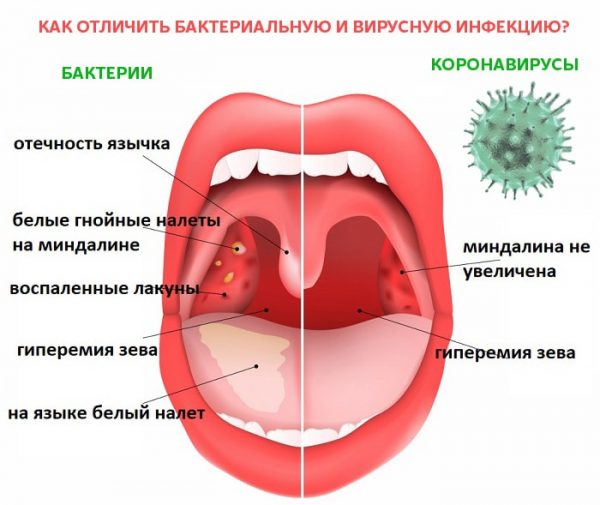
Прогноз
При своевременном, полноценном и систематическом лечении болезни прогноз для больного благоприятный. При этом удается остановить патологические изменения в тканях слизистой. После качественной терапии обострения заболевания отмечаются крайне редко.
Если лечение начато с опозданием, когда поражение горла уже достаточно серьезное, то прогноз для больного относительно положительный, так как долгой ремиссии обеспечить не получится, но в то же время риск развития осложнений будет устранен.
Что нельзя делать
В период лечения есть определенные ограничения, нарушая которые, больной рискует в значительной степени утяжелить свое состояние. Врач не сможет гарантировать пациенту положительный результат терапии, если будут допускаться следующие действия:
-
курение в период лечения;
-
использование спиртовых препаратов для полоскания горла;
-
употребление острой пищи;
-
пребывание в запыленном помещении;
-
нарушение врачебных предписаний относительно лечения.

Если нарушений в процессе терапии нет, то удается остановить болезнь в начале ее развития без использования хирургических способов терапии. Лечение гипертрофического фарингита у взрослых и детей одинаково.
Диагностика
Только внешнего осмотра глотки оказывается недостаточно для выявления не только самого заболевания, но и причин его появления, а также состояния организма. Из-за этого врач, определив на глаз фарингит при первичном осмотре, обязательно назначает пациенту дальнейшие анализы, которые помогают получить полную картину состояния здоровья и подобрать максимально действенное лечение.
1. Мазок из глотки с последующим посевом на питательную среду. Он необходим для определения состава патогеной микрофлоры и ее чувствительности к тем или иным антибиотикам.
2. Биохимический анализ крови. Для него необходима венозная кровь. Исследование выявляет наличие антител к тем или иным возбудителям воспаления, гормональные показатели и присутствие или отсутствие злокачественных клеток.
3. Клинический анализ крови. Используется кровь из пальца. Показывает процент соотношения основных ее составляющих. Отклонение тех или иных в большую или меньшую сторону дает возможность обнаружить ряд патологий.
4. Общий анализ мочи. Исследование материала позволяет точно оценить тяжесть воспаления в организме, а также – нет ли на его фоне нарушений в работе почек.
5. Биопсия тканей слизистой глотки. Назначается не всегда. Процедура необходима в том случае, если есть подозрение на развитие ракового процесса. При исследовании взятого образца тканей определяется наличие или отсутствие злокачественных (раковых) клеток в слизистой.
При необходимости также могут быть назначены электрокардиограмма и рентген области носовых пазух. Эти процедуры требуются достаточно редко. Обычно они проводятся, если начинают развиваться осложнения болезни. У маленьких детей может понадобиться также и рентген легких, так как достаточно часто у них на фоне воспаления гортани в достаточно быстрый срок появляется пневмония или бронхопневмония.
Профилактика
Для предупреждения болезни необходимо соблюдение ряда профилактических мер. Они достаточно просты и могут с высокой эффективностью предупредить появление патологии. Основными из них врачами считаются следующие меры:
-
обеспечение правильной влажности воздуха в помещении, в котором человек находится большую часть времени;
-
своевременное лечение воспалений носоглотки;
-
лечение кариозных зубов и воспаленных десен;
-
регулярная влажная уборка в квартире.
Для полной защиты от появления гипертрофического фарингита недостаточно только профилактики. Важно также поддержание правильного образа жизни, который будет положительно сказываться на состоянии всего организма.
Заболевания горла и гортани: симптомы, признаки и лечение
Боль в горле — симптом, который каждый испытывал не раз. Обычно люди не обращают на такое недомогание особого внимания. Но не стоит относиться к заболеваниям горла легкомысленно. Некоторые из них могут представлять серьезную опасность для здоровья.
Обычно люди не обращают на такое недомогание особого внимания. Но не стоит относиться к заболеваниям горла легкомысленно. Некоторые из них могут представлять серьезную опасность для здоровья.
Виды заболеваний горла и гортани
Заболевания горла могут быть вызваны различными причинами. Чаще всего недомогание является результатом бактериальной или вирусной инфекции, но похожие симптомы может вызывать грибковое поражение и даже образование опухоли. Кроме того, заболевания горла без температуры могут быть спровоцированы влиянием раздражающих слизистые оболочки веществ, аллергией или слишком сухим воздухом.
Инфекционные заболевания- Вирусные. К вирусным заболеваниям, вызывающим боль в горле, относятся грипп и ОРВИ, а также корь и ветряная оспа, среди симптомов которых боль в горле стоит не на последнем месте. При этих заболеваниях очень часто воспалительный процесс распространяется на горло, проявляется першением и болью.
 Еще одно из распространенных вирусных заболеваний горла — инфекционный мононуклеоз, который вызывается вирусом герпеса IV типа.
Еще одно из распространенных вирусных заболеваний горла — инфекционный мононуклеоз, который вызывается вирусом герпеса IV типа.Все вирусные заболевания горла имеют схожие черты. При вирусном поражении боль в горле сопровождается упадком сил, головной болью и общей слабостью, температура может повыситься, но незначительно. При гриппе и ОРВИ человек страдает от сильного насморка и кашля, оспа и корь проявляются также сыпью на коже. Мононуклеоз опасен распространением воспалительного процесса на печень и селезенку, что вызывает увеличение лимфоузлов.
- Бактериальные. Самое распространенное бактериальное заболевание — банальная ангина. Чаще всего возбудителем ангины становится стрептококк, но иногда ее вызывают хламидии, микоплазма, гонококк или туберкулезная палочка. Скарлатина и дифтерия также вызываются бактериями и сопровождаются болью в горле.
Болью в горле сопровождается и эпиглоттит — достаточно редкое бактериальное заболевание, которое обычно поражает маленьких детей в возрасте до четырех лет.
 Эта болезнь очень опасна, так как может привести к нарушениям проходимости дыхательных путей.
Эта болезнь очень опасна, так как может привести к нарушениям проходимости дыхательных путей.Такие болезни, как скарлатина и дифтерия, когда-то широко распространенные, теперь встречаются очень редко. Но при возникновении боли в горле полностью исключать их нельзя.
Общие симптомы этих бактериальных заболеваний — слабость, боль и першение в горле, отечность гортани и миндалин и высокая температура — до 40°С.
- Грибковые. Это результат активного размножения дрожжеподобных и плесневых грибов. Грибковые заболевания горла, или микозы, часто проявляются в виде ангины, фарингита или ларингита. При всех грибковых поражениях на слизистых возникает налет в виде творожистой массы, появляется сильная боль в горле, однако температура остается нормальной. Микоз — распространенное последствие снижения иммунитета, авитаминоза, лечения антибиотиками и гормональными препаратами. К грибковым заболеваниям горла могут привести и неполадки в работе желудочно-кишечного тракта.

Заболевания горла и гортани могут быть вызваны ростом опухоли. Опухоли бывают первичными (впервые формируются в области гортани) и вторичными (метастазы онкологических процессов в других органах). По мере роста новообразования больные начинают жаловаться на ком в горле, ощущение инородного тела. Голос может измениться и стать сиплым или хриплым, появляются трудности с глотанием.
Симптомы и лечение основных инфекционных заболеваний горла
ОРВИПожалуй, это самая распространенная причина боли в горле. Для острых респираторных вирусных инфекций характерны чувство сухости, першения и боли в горле, осиплость, насморк, иногда также чихание и кашель. Температура редко поднимается выше 38°С. Антибиотики в данном случае совершенно неэффективны, так как они предназначены для борьбы с бактериями, а ОРВИ вызывается вирусами. Показано принимать противовирусные препараты и средства симптоматического лечения. Для облегчения боли в горле при ОРВИ рекомендуется проводить полоскания отваром ромашки или шалфея — они снимают раздражение. Из аптечных средств можно посоветовать таблетки для рассасывания от боли в горле, лучше если это будут таблетки на основе антисептиков. Кстати, такое лечение может быть еще и вкусным: часто можно встретить лимонные, лимонно-медовые, эвкалиптовые или, например, малиновые таблетки для рассасывания. Рекомендуется поддерживать иммунитет, принимая витамин C, показано также обильное теплое, но не горячее питье — например, травяные чаи с шиповником и медом.
Для облегчения боли в горле при ОРВИ рекомендуется проводить полоскания отваром ромашки или шалфея — они снимают раздражение. Из аптечных средств можно посоветовать таблетки для рассасывания от боли в горле, лучше если это будут таблетки на основе антисептиков. Кстати, такое лечение может быть еще и вкусным: часто можно встретить лимонные, лимонно-медовые, эвкалиптовые или, например, малиновые таблетки для рассасывания. Рекомендуется поддерживать иммунитет, принимая витамин C, показано также обильное теплое, но не горячее питье — например, травяные чаи с шиповником и медом.
Характеризуется высокой температурой (до 40°С) и очень сильной болью в горле. При ангине гортань красная, воспаленная. Миндалины также воспалены и покрыты белым налетом. Частые спутники ангины — боль в суставах и мигрень. Важно знать, что ангина лечится антибиотиками. Непролеченная ангина может дать очень серьезные осложнения, а потому при подозрении на это заболевание следует незамедлительно обратиться к врачу. При ангине показаны постельный режим, мягкая протертая пища и обильное питье. Полоскания с травами (ромашкой, шалфеем, эвкалиптом) и таблетки для рассасывания также помогают снять боль в горле.
При ангине показаны постельный режим, мягкая протертая пища и обильное питье. Полоскания с травами (ромашкой, шалфеем, эвкалиптом) и таблетки для рассасывания также помогают снять боль в горле.
Отличительными признаками фарингита являются сухость в горле, сухой кашель, першение, колющая боль в гортани, которая усиливается, например, при глотании, а также ощущение кома в горле. Слизистые оболочки горла красные и воспаленные, может появиться налет или гной. При лечении фарингита нужно исключить любую раздражающую пищу (слишком горячую, острую и кислую) и пить как можно больше жидкости, отдавая предпочтение напиткам с высоким содержанием витаминов. Обычно врачи рекомендуют частые полоскания горла, прием антисептических средств. Но самолечением заниматься ни в коем случае не следует: без правильной терапии фарингит переходит в хроническую форму.
ЛарингитВоспаление гортани и голосовых связок. Основной признак ларингита — «лающий» кашель, хриплый осипший голос или его полное исчезновение.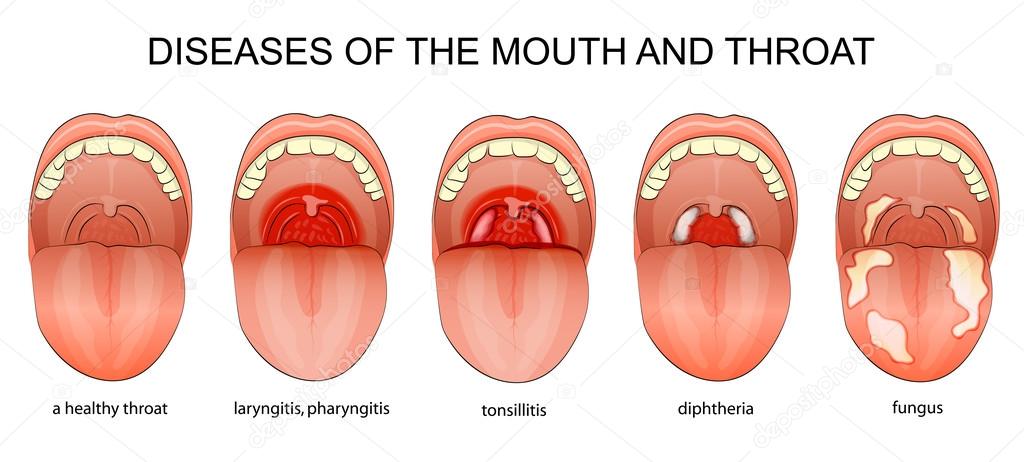 Ларингит чаще диагностируется у детей младшего возраста. Заболевание опасно тем, что в положении лежа (как правило, в ночные часы) возможен отек гортани, что приводит к затруднению дыхания (это связано с особенностями строения детской гортани). В таком случае нужно незамедлительно вызвать скорую помощь, а в ожидании врачей — поднять ребенка в вертикальное положение и поместить его в теплую и влажную среду, чтобы снять спазм. Это легко сделать в ванной комнате, поставив ребенка под горячий душ.
Ларингит чаще диагностируется у детей младшего возраста. Заболевание опасно тем, что в положении лежа (как правило, в ночные часы) возможен отек гортани, что приводит к затруднению дыхания (это связано с особенностями строения детской гортани). В таком случае нужно незамедлительно вызвать скорую помощь, а в ожидании врачей — поднять ребенка в вертикальное положение и поместить его в теплую и влажную среду, чтобы снять спазм. Это легко сделать в ванной комнате, поставив ребенка под горячий душ.
Ларингит часто сопровождается ощущением царапающей боли в горле. Заболевание сопровождает кашель — сначала сухой, позже с отхаркиванием мокроты. Хронический ларингит вызывается не только бактериями, но и другими факторами — перенапряжением голоса, курением, воздействием едких веществ. При ларингите помогают ингаляции с минеральной водой (при отсутствии повышенной температуры), теплые компрессы на горло, питье травяных отваров. Нельзя напрягать голос: врачи советуют помолчать два–три дня. Для облегчения состояния следует дополнительно увлажнять воздух в комнате — можно установить увлажнитель или хотя бы повесить в помещении мокрое полотенце
ТонзиллитПод этим названием скрывается воспаление небных миндалин.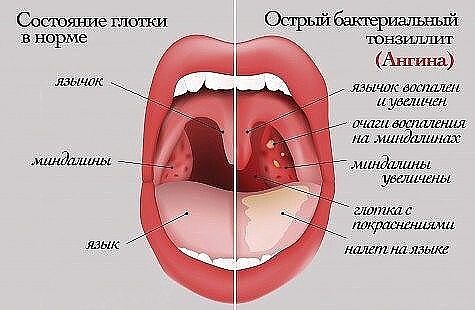 Острая боль в горле, жар, увеличение миндалин и гнойный налет на них, неприятный запах изо рта являются основными симптомами этого заболевания. Тонзиллит чаще вызывается вирусами, хотя бывает и бактериальный тонзиллит, вызванный стрептококковой инфекцией. Для облегчения боли в горле рекомендованы орошения и полоскания, а высокую температуру следует сбивать при помощи жаропонижающих средств. Также может помочь ополаскивание содово-соляным раствором.
Острая боль в горле, жар, увеличение миндалин и гнойный налет на них, неприятный запах изо рта являются основными симптомами этого заболевания. Тонзиллит чаще вызывается вирусами, хотя бывает и бактериальный тонзиллит, вызванный стрептококковой инфекцией. Для облегчения боли в горле рекомендованы орошения и полоскания, а высокую температуру следует сбивать при помощи жаропонижающих средств. Также может помочь ополаскивание содово-соляным раствором.
На заметку
Бактериальные заболевания горла характеризуются быстрым развитием: с утра человек чувствует себя великолепно, а уже к обеду совершенно разбит и едва может глотать. При вирусных поражениях симптомы проявляются постепенно. Однако лишь врач после лабораторных исследований сможет дать точный ответ на вопрос — какой этиологии заболевание горла: вирусной, бактериальной или грибковой. В зависимости от природы болезни, специалист подберет препараты для этиотропного лечения. А симптоматическая терапия во всех случаях примерно одинакова: это обезболивающие и антисептические средства, например те же таблетки для рассасывания от боли в горле.
Профилактика
Полностью оградить себя от заболеваний горла невозможно, но свести риск к минимуму вполне реально. Что можно для этого сделать?
Бросить курить. Курение делает слизистые оболочки горла и носоглотки слабыми и уязвимыми (не говоря о том, что курение провоцирует развитие онкологических заболеваний).
Разнообразить меню. Чем больше различных продуктов человек употребляет, тем ниже вероятность того, что он недополучит какие-то витамины и минералы. Следует есть побольше продуктов с высоким содержанием витамина C — это сильнейший антиоксидант, который укрепляет иммунную систему.
Увлажнять воздух. Во время отопительного сезона воздух в квартирах слишком сухой. Пересушенный воздух раздражает горло, способствует возникновению микротравм слизистых оболочек — а это открывает путь болезнетворным бактериям. Простейший увлажнитель, комнатный фонтанчик или влажное полотенце на батарее помогут улучшить микроклимат дома.
Мыть руки чаще. Большинство патогенных бактерий попадает в наш организм именно из-за немытых рук.
Большинство патогенных бактерий попадает в наш организм именно из-за немытых рук.
Принимать витамины. При частых ЛОР-заболеваниях нужны комплексы для улучшения работы иммунной системы, а также препараты-иммуномодуляторы.
Одеваться по погоде. Банальный совет, но он работает. Переохлаждение вызывает сужение сосудов и нарушает защитный барьер слизистых оболочек, хотя холод сам по себе не провоцирует развитие простудных заболеваний.
Препараты для лечения заболеваний горла доступны, но визит в аптеку не заменит консультации с врачом. Боль в горле — характерный симптом многих болезней, среди которых есть и опасные. Не следует откладывать визит в клинику.
Боль в глотке: причины и возможности медикаментозной терапии | Морозова С.В.
Глотка – жизненно–важный орган, в котором происходит перекрест дыхательного и пищеварительного трактов. Глотка играет важную роль в формировании иммунитета, в образовании голоса и речи, актах дыхания и глотания. Вероятность развития острого воспаления глотки существенно повышается в осенне–зимний период в связи с частым переохлаждением, учащающимися обострениями хронического фарингита и тонзиллита. Кому не знакомы ощущение боли или першения в горле? Нередко не только пациенты, но и медицинские работники оценке этих симптомов и выбору метода лечения не уделяют должного внимания, что может привести к хронизации процесса и развитию осложнений. Боль в глотке встречается при различных заболеваниях, к которым в первую очередь следует отнести острый и хронический фарингит, ангины и хронический тонзиллит.
Вероятность развития острого воспаления глотки существенно повышается в осенне–зимний период в связи с частым переохлаждением, учащающимися обострениями хронического фарингита и тонзиллита. Кому не знакомы ощущение боли или першения в горле? Нередко не только пациенты, но и медицинские работники оценке этих симптомов и выбору метода лечения не уделяют должного внимания, что может привести к хронизации процесса и развитию осложнений. Боль в глотке встречается при различных заболеваниях, к которым в первую очередь следует отнести острый и хронический фарингит, ангины и хронический тонзиллит.
 Заболевание нередко сочетается с острым воспалением верхних дыхательных путей (грипп, ОРВИ, различные острые общие инфекционные заболевания). Основные жалобы пациента при остром фарингите – ощущение сухости, жжения, саднения, першения в горле, боль при глотании, наиболее сильно выраженная при так называемом «пустом глотке» (при проглатывании слюны). Больного беспокоит также стекание слизи по задней стенке глотки, что заставляет его делать частые глотательные движения, которые крайне болезненны. Общее состояние пациента, как правило, не нарушено или страдает мало. Температура тела нормальная, но может быть субфебрильной. При фарингоскопии слизистая оболочка задней стенки глотки, мягкого неба, небных миндалин и дужек гиперемирована, покрыта на ограниченных участках слизисто–гнойными налетами. На задней стенке глотки выступают увеличенные лимфоидные фолликулы в виде ярко–красных зерен. Лечение преимущественно местное: теплые полоскания горла антисептическими растворами и отварами лекарственных трав, применение средств для местной иммунизации слизистой оболочки полости рта, препаратов, обладающих местным обезболивающим и противовоспалительным действием, исключение курения, употребления алкогольных напитков, горячей, холодной, острой, грубой пищи.
Заболевание нередко сочетается с острым воспалением верхних дыхательных путей (грипп, ОРВИ, различные острые общие инфекционные заболевания). Основные жалобы пациента при остром фарингите – ощущение сухости, жжения, саднения, першения в горле, боль при глотании, наиболее сильно выраженная при так называемом «пустом глотке» (при проглатывании слюны). Больного беспокоит также стекание слизи по задней стенке глотки, что заставляет его делать частые глотательные движения, которые крайне болезненны. Общее состояние пациента, как правило, не нарушено или страдает мало. Температура тела нормальная, но может быть субфебрильной. При фарингоскопии слизистая оболочка задней стенки глотки, мягкого неба, небных миндалин и дужек гиперемирована, покрыта на ограниченных участках слизисто–гнойными налетами. На задней стенке глотки выступают увеличенные лимфоидные фолликулы в виде ярко–красных зерен. Лечение преимущественно местное: теплые полоскания горла антисептическими растворами и отварами лекарственных трав, применение средств для местной иммунизации слизистой оболочки полости рта, препаратов, обладающих местным обезболивающим и противовоспалительным действием, исключение курения, употребления алкогольных напитков, горячей, холодной, острой, грубой пищи.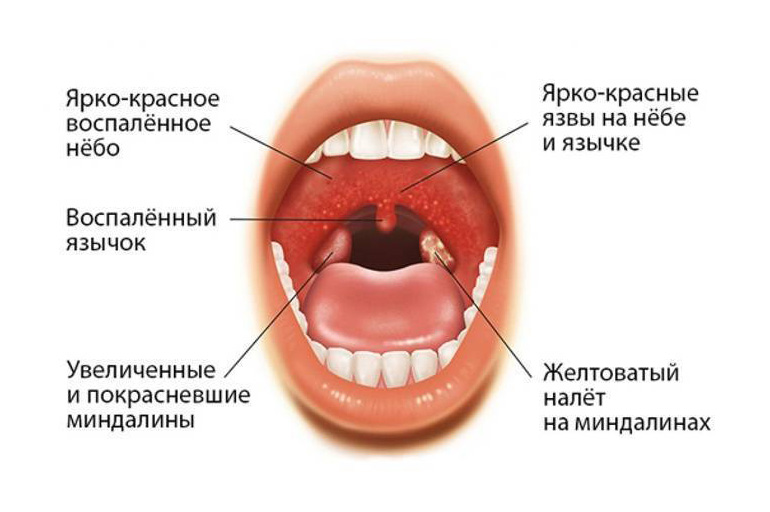 Полезны согревающие процедуры: горячие ножные ванны, теплое обильное питье, сухая согревающая повязка на шею. В комплекс лечебных мероприятий желательно включать щелочно–масляные ингаляции, витамины, антигистаминные и противовоспалительные лекарственные препараты.
Полезны согревающие процедуры: горячие ножные ванны, теплое обильное питье, сухая согревающая повязка на шею. В комплекс лечебных мероприятий желательно включать щелочно–масляные ингаляции, витамины, антигистаминные и противовоспалительные лекарственные препараты.В практической оториноларингологии и стоматологии широко применяются местные антисептические препараты, иммуномодуляторы и антибиотики. В числе наиболее эффективных средств купирования болей в глотке и полости рта – препарат Стрепсилс, производимый фармацевтической компанией «Boots Healthcare International» (Великобритания) свыше 30 лет. Усовершенствованный и оптимальный препарат Стрепсилс Плюс – антисептики в сочетании с локальным анестетиком – обладает местным антисептическим, противомикробным, противогрибковым и анестезирующим действием, активен в отношении широкого спектра патогенных грамположительных и грамотрицательных микроорганизмов, вызывающих инфекционно–воспалительные заболевания полости рта и глотки (в частности, Streptococcus pyogenes, Candida albicans).
Препарат выпускается в форме таблеток для рассасывания или спрея. В его состав входят 2,4–дихлорбензиловый спирт, амилметакрезол и лидокаина гидрохлорид. Дополнительными ингредиентами таблетированного препарата служат: масло мяты перечной, анисовое масло, тартаровая кислота, сахарин натрия, сахароза, сироп глюкозы, хинолин желтый, индиго кармин. Прочие ингредиенты спрея: кармозин, очищенная вода, этанол, натрия цитрат, сахарин, сорбитол, ароматизирующие вещества.
Взрослым и детям старше 12 лет назначают по 1 таблетке для рассасывания в полости рта каждые 2 часа. В форме спрея назначают по 1 дозе (2 нажатия на распылитель) каждые 3 часа. При выраженном болевом синдроме максимальная суточная доза составляет 8 таблеток или 6 доз для орошения. Продолжительность курса применения препарата 3–5 дней.
Стрепсилс Плюс обладает низкой системной абсорбцией и, как правило, хорошо переносится пациентами. При применении таблетированного препарата нежелательных явлений не зарегистрировано, при применении препарата в форме спрея описаны аллергичесие реакции, преходящая потеря чувствительности языка. Следует принимать во внимание возможность развития системных побочных эффектов лидокаина.
Хронический фарингит характеризуется длительным течением и может вызываться как местными, так и общими факторами. К местным причинам хронического фарингита относят повторные острые воспалительные заболевания глотки, хронический тонзиллит, хронические риносинуситы, заболевания полости носа и носоглотки, способствующие длительному ротовому дыханию. Причинами общего характера, вызывающими хронический фарингит, являются заболевания желудочно–кишечного тракта (гастрит, холецистит, панкреатит, грыжа пищеводного отверстия диафрагмы, гастрофарингеальный рефлюкс) – гастрофарингеальный синдром, гельминтозы, застойные явления в венозной системе при заболеваниях сердца, легких, печени и почек, сахарный диабет, болезни обмена веществ, злоупотребление алкоголем, курение, эндокринные расстройства (постменопауза, гипотиреоз). Среди климатических и «профессиональных» факторов, нарушающих деятельность слизистой оболочки глотки, выделяют сухость воздуха, резкие колебания окружающей температуры, запыленность, загазованность или задымленность воздуха. Принято выделять три основные формы хронического фарингита: катаральный, гипертрофический и атрофический.
Симптомами катарального фарингита являются ощущение першения, саднения, инородного тела в глотке, при проглатывании слюны – умеренные боли, усиливающиеся после приема острой, горячей или холодной пищи; скопление в глотке большого количества вязкого ротоглоточного секрета, что вызывает необходимость частого его откашливания. При фарингоскопии выявляются характерная диффузная гиперемия и отечность слизистой оболочки задней стенки глотки, мягкого неба и язычка. Эти проявления периодически усиливаются, в частности, во время простудных заболеваний или при обострении заболеваний желудочно–кишечного тракта.
Для гипертрофического фарингита также характерны указанные выше субъективные проявления, однако они более выражены и постоянны, чем при катаральном фарингите.
По фарингоскопическим признакам выделяют две формы гипертрофического фарингита: гранулезный и боковой фарингит. При гранулезном фарингите выявляется увеличение лимфоидной ткани на задней стенке глотки в виде крупных ярко–красных зерен. Для бокового фарингита характерно стойкое увеличение валиков лимфоидной ткани позади задних миндаликовых дужек.
Атрофический фарингит часто встречается одновременно с аналогичным атрофическим процессом в полости носа и носоглотке. Больные постоянно испытывают мучительную резкую сухость в горле, сочетающуюся с болевыми ощущениями, саднением и першением, образованием густой вязкой слизи и корок. При фарингоскопии слизистая оболочка задней стенки ротоглотки выглядит сухой, истонченной, бледной, блестящей («лакированной»), часто покрыта скоплениями слизи, засыхающей в виде корок.
Комплексное лечение хронического фарингита направлено на уменьшение локальных проявлений заболевания и устранение причинного фактора. Из средств местного воздействия при лечении больных хроническим фарингитом применяются медикаменты, способствующие нормализации состояния слизистой оболочки задней стенки глотки, снятию неприятных субъективных локальных ощущений. Одним из наиболее эффективных средств для купирования симптомов хронического фарингита является Стрепсилс Плюс, обладающий выраженным антисептическим и местноанестезирующим действием. Полезны ингаляции и полоскания горла настоями трав: ромашки, шалфея, эвкалипта, мать–и–мачехи. При гипертрофическом фарингите прибегают к хирургическим методам: криодеструкция, лазеркоагуляция. При атрофическом фарингите лечение в значительной степени симптоматическое, направленное на уменьшение ощущения сухости, боли в горле.
Ангина – общее острое инфекционно–аллергическое заболевание, при котором чаще всего поражаются небные миндалины. Ангина – одно из самых распространенных заболеваний, которому в основном подвержены дети дошкольного возраста и молодые люди в возрасте до 30 лет. Возбудителями ангины обычно являются b–гемолитический стрептококк группы А или стафилококк, реже – пневмококки, вирусы, анаэробная флора, спирохета полости рта и веретенообразная палочка, дрожжеподобные грибки рода Candida. Предрасполагающими факторами служат контрастная температура, вдыхание загрязненного (запыленного, загазованного воздуха), снижение общего и местного иммунитета, иногда механическая травма миндалин. Инфицирование преимущественно экзогенное, но может быть и эндогенным (аутоинфекция). Экзогенное инфицирование возможно воздушно–капельным или алиментарным путем. В первом случае заражение, как правило, осуществляется при тесном контакте с больным ангиной, во втором – при употреблении в пищу зараженных продуктов, например, сырого молока, зараженного золотистым стафилококком от больной коровы. Эндогенное инфицирование происходит при наличии у самого больного хронического тонзиллита, кариеса зубов, заболевания десен, гнойных заболеваний носа и околоносовых пазух. Ангины могут сопровождать ряд общих тяжелых заболеваний.
По классификации, общепринятой в клинической практике, различают ангины: первичные или банальные (катаральная, лакунарная, фолликулярная, флегмонозная), вторичные или симптоматические (ангины при острых инфекционных и гематологических заболеваниях), ангины, этиологическим фактором которых является специфическая инфекция (ангина Симановского–Плаута–Венсана, грибковая ангина).
Наименее тяжело протекает катаральная ангина. Первые проявления – внезапно появляющееся ощущение сухости, саднения, першения в глотке. В течение первых суток присоединяются: боль при проглатывании слюны и пищи, субфебрильная температура тела, слабость, недомогание, ломящая боль в суставах. Фарингоскопически небные миндалины увеличены в размерах, отечны и гиперемированы. Поверхность небных миндалин сглажена. Мягкое небо и задняя стенка глотки не изменены. Изменения гемограммы сводятся к незначительному лейкоцитозу со сдвигом лейкоцитарной формулы влево, умеренному ускорению СОЭ.
Лакунарная ангина характеризуется более выраженной клинической картиной, так как воспаление захватывает глубокие отделы небных миндалин. Повышение температуры возможно до 39–40°, нередко сопровождается ознобом. При проглатывании слюны и пищи наблюдается интенсивная боль в горле, с возможной иррадиацией в уши. Выражены саливация и признаки интоксикации: слабость, разбитость, головная боль, снижение аппетита. Возможна боль в суставах и пояснице, в области сердца. При фарингоскопии на гиперемированной поверхности небных миндалин в области устьев лакун видны желтовато–белые налеты. Регионарные лимфатические узлы увеличены и болезненны. Изменения периферической крови типичны для выраженного острого воспалительного процесса. В моче вероятны следы белка.
Не менее тяжелая форма – фолликулярная ангина. Боль в глотке и общие симптомы сходны с проявлениями лакунарной ангины. На поверхности небных миндалин видны нагноившиеся фолликулы в виде многочисленных мелких пузырьков желтоватого цвета, нередко сравниваемые с картиной звездного неба.
Флегмонозная ангина и околоминдаликовый абсцесс развиваются вследствие нарушения дренажной функции лакун небных миндалин, при распространении инфекции из лимфоидной ткани небной миндалины или из области верхнего восьмого коренного зуба, при наличии симптома «капюшона». Процесс чаще односторонний, характеризуется интенсивной болью в горле при глотании на пораженной стороне, повышенной саливацией, тризмом жевательной мускулатуры, гнусавостью, гнилостным запахом изо рта. Типичны выраженная головная боль, лихорадка, озноб, разбитость, слабость, бессонница, отсутствие аппетита, землистый цвет лица. Регионарные лимфатические узлы значительно увеличены и болезненны при пальпации. При фарингоскопии отмечают резкую гиперемию и отек мягкого неба с одной стороны. Небная миндалина на этой стороне смещена к срединной линии. Подвижность пораженной половины мягкого неба значительно ограничена. В месте формирования абсцесса определяется максимальное выбухание и истончение слизистой оболочки.
Ангина язычной миндалины встречается значительно реже и протекает, как правило, тяжелее, чем острое воспаление небных миндалин. Типичны резкая боль в горле, отдающая в ухо, гнусавость, фебрильная температура тела, неприятный запах изо рта. Фарингоскопия и осмотр язычной миндалины крайне затруднены из–за резкой болезненности.
Поражение слизистой оболочки полости рта и глотки (ангины, гингивиты, стоматиты), сопровождающееся болевыми ощущениями, является одним из ранних признаков острого лейкоза. На фоне тяжелого общего состояния больного, полилимфоаденопатии, на небных миндалинах образуются язвы с грязно–серым налетом, прикрывающим кровоточащую поверхность.
Следствием токсического воздействия на костный мозг ряда лекарственных препаратов, в частности, используемых для лечения онкологических больных, может стать агранулоцитоз. Заболевание дебютирует острым резким повышением температуры тела септического типа, ознобом, наряду с которыми появляется настолько интенсивная боль в горле при глотании, что больной не может принимать даже жидкую пищу. Общее состояние пациента крайне тяжелое, кожные покровы бледно–желтушные, изо рта исходит резкий зловонный запах, на небных миндалинах и прилегающих к ним участках слизистой оболочки видны глубокие изъязвления.
Ангина при инфекционном мононуклеозе, вирусной этиологии, впервые описана Н.Ф. Филатовым как «железистая лихорадка». Помимо боли в глотке, обусловленной изменениями, типичными для катаральной или лакунарной ангины, у больного инфекционным мононуклеозом отмечают увеличение всех групп лимфатических узлов, печени и селезенки, а также характерные изменения в лейкоцитарной формуле (повышение количества мононуклеаров до 50–90% от общего числа лейкоцитов).
Герпетическая ангина – вызывается вирусом Коксаки А. Чаще всего встречается у детей младшего возраста, отличается большой контагиозностью. Характеризуется выраженным повышением температуры тела до 39–40°, интенсивной болью в глотке при глотании, головной болью, абдоминальной болью, рвотой и диареей. При фарингоскопии – слизистая оболочка глотки гиперемирована, с везикулярно– геморрагическими высыпаниями. Увеличены, болезненны регионарные лимфатические узлы. Возможно осложнение в виде серозного менингита.
Вторичные ангины встречаются при острых инфекционных заболеваниях, в частности, при кори и скарлатине. У больных корью, помимо фарингоскопических признаков катаральной ангины, на слизистой оболочке полости рта визуализируются серовато–белые папулы диаметром до 1 мм, окруженные красным ореолом – пятна Бельского – Филатова – Коплика. Характерны также катаральные изменения слизистой оболочки полости носа и конъюнктивы, полиморфная кожная сыпь. Скарлатина в подавляющем большинстве случаев протекает с явлениями катаральной ангины, но при тяжелой форме течения заболевания встречается некротическое поражение небных миндалин. Характерна яркая, с четкими границами, гиперемия небных миндалин, небных дужек и язычка. Язык ярко–красный, с выраженными сосочками («малиновый язык»). Регионарные лимфатические узлы увеличены, уплотнены, болезнены при пальпации. Кожные покровы гиперемированы, с мелкоточечной сыпью.
Дифтерия чаще всего поражает ротоглотку, что сопровождается болезненным, затрудненным глотанием. Дифтерия ротоглотки может протекать в форме локализованного, распространенного или токсического поражения. При локализованной и распространенной формах дифтерии клиническая картина сходная: острое начало, повышение температуры тела до 38–39°С от нескольких часов до двух суток, головная боль, общие симптомы интоксикации, увеличение и гиперемия (с цианотичным оттенком) небных миндалин. Типичны фибринозные трудноудаляемые «налеты» грязно–серого цвета, которые при локализованной форме дифтерии ограничены пределами небных миндалин, а при распространенной форме распространяются на слизистую оболочку небных дужек, язычка и задней стенки глотки. Тяжелее протекает токсическая форма дифтерии, при которой выражены симптомы интоксикации – интенсивная цефалгия, слабость, озноб, отсутствие аппетита, бледность кожных покровов. Боль в горле интенсивная, особенно при глотании, возможна иррадиация в уши. При фарингоскопии отмечается увеличение небных миндалин, отек небных дужек, язычка и мягкого неба. Пленчатые налеты покрывают поверхность небных миндалин, небные дужки, мягкое и твердое небо. Характерны: специфический сладковатый запах изо рта больного, сдавленное шумное («храпящее») дыхание, гнусавость. Регионарные лимфатические узлы увеличены, уплотнены, болезненны при пальпации. Отек подкожной клетчатки формируем симптом «толстой шеи».
Специфическая ангина Симановского–Плаута–Венсана (язвенно–пленчатая ангина), вызываемая симбиозом веретенообразной бактерии Плаута–Венсана и спирохеты Венсана, развивается при снижении реактивности организма при длительно текущих тяжелых хронических заболеваниях, при наличии очагов инфекции в полости рта. При этой форме ангины у больного отмечаются слюнотечение и резкий, неприятный запах изо рта. При фарингоскопии на поверхности одной небной миндалины определяется язва, дно которой покрыто плотным фибринозным налетом желтовато–белого цвета. Увеличены и несколько болезненны при пальпации регионарные лимфатические узлы на стороне поражения. Температура тела нормальная или субфебрильная.
Грибковая (кандидозная) ангина вызывается дрожжеподобными грибами рода Candida albicans и поражает преимущественно небные миндалины, но возможно распространение процесса на полость рта, гортань и пищевод. Вероятность возникновения грибковой ангины возрастает на фоне лечения антибактериальными препаратами и кортикостероидами, при хроническом тонзиллите. Заболевание обычно начинается с ощущения небольшой боли при глотании. Симптомы интоксикации – недомогание и разбитость, головная боль – выражены нерезко; температура тела нормальная или субфебрильная. Регионарные лимфатические узлы обычно увеличиваются незначительно и мало болезненны при пальпации. При фарингоскопии определяются рыхлые «творожистые» налеты белого или серого цвета на умеренно гиперемированной слизистой оболочке небных миндалин. При выраженных процессах налеты более плотные, и после их удаления обнажается эрозированный участок. В отдельных случаях кандидозно–язвенные поражения небных миндалин и дужек сопровождается сильной болью в горле при глотании и значительным ухудшением общего состояния больного.
Лечение при ангине эффективно только при обязательном соблюдении больным строгого постельного режима в течение 8–10 дней. При лечении в домашних условиях необходимо изолировать больного, желательно в отдельную комнату, строго соблюдать индивидуальное пользование посудой и средствами гигиены. Здоровым членам семьи следует пользоваться четырехслойными марлевыми повязками или специальными медицинскими масками. Помещение следует регулярно проветривать и кварцевать. Пища должна быть калорийной, легкоусвояемой, механически– и термически–щадящей, питье (негорячий чай с лимоном или фруктовые соки) – обильным. Рекомендуется полоскание горла настоями шалфея, ромашки, эвкалипта. Для полоскания используют настой в объеме 200–250 мл, предварительно подогретый до 40–42°С. Процедуру следует повторять 6–8 раз в сутки. Назначают жаропонижающие, антибактериальные, антигистаминные препараты, витамины. Наиболее эффективен препарат Стрепсилс Плюс – как локальное антисептическое и анестезирующее средство. При увеличении лимфатических узлов назначают полуспиртовые согревающие компрессы на шею на 6–8 часов перед сном и теплую сухую повязку в течение дня. При тяжелом течении ангины назначают антибиотики пенициллинового ряда или макролиды.
Необходимо учитывать высокую вероятность возникновения осложнений (ревматизм, гломерулонефрит, пиелонефрит), в связи с чем обязателен контроль состояния сердечно–сосудистой системы и почек. Важна профилактика ангин: санация очагов хронической инфекции (кариозные зубы, хронический тонзиллит, гнойные синуситы), устранение причин, затрудняющих свободное дыхание через нос (искривление перегородки носа, гипертрофический ринит, аденоиды). Большое значение имеют закаливание, рациональный режим труда и отдыха, устранение профессиональных и бытовых неблагоприятных факторов (пыль, дым (в том числе табачный), чрезмерно сухой воздух, прием алкоголя, курение).
Проблема хронического тонзиллита остается в наши дни в центре внимания оториноларингологов, что определяется широким распространением данного заболевания, преимущественно среди детей и лиц молодого, наиболее работоспособного возраста, а также вероятностью развития серьезных осложнений и хронических заболеваний сердечно–сосудистой системы, почек и суставов, приводящих к длительной потере трудоспособности. Бактериальная флора небных миндалин полиморфна. Изучение характера микробной флоры небных миндалин позволяет считать основным возбудителем хронического тонзиллита гемолитический стрептококк, однако нельзя не принимать во внимание возрастающую роль в этиологии этого заболевания золотистого стафилококка, пневмококка, зеленящего стрептококка и аденовирусов.
Возникновение и течение хронического тонзиллита напрямую зависит от иммунного статуса больного, недаром хронический тонзиллит рассматривается, как классический пример вторичного иммунодефицитного состояния. Важное значение при этом имеет аллергическая перестройка организма, в частности, под влиянием патогенной микрофлоры небных миндалин.
Симптоматика хронического тонзиллита не всегда бывает четкой, в связи с чем для постановки клинического диагноза должны учитываться жалобы больных, данные анамнеза и тщательного обследования состояния небных миндалин. Жалобы больных, страдающих хроническим тонзиллитом, разнообразны: частые ангины, общая слабость, повышенная утомляемость, пониженная работоспособность, потливость, беспричинная головная боль, субфебрильная температура тела по вечерам, связь заболеваний сердца, суставов, почек с перенесенной ангиной; неприятный запах изо рта, откашливание казеозных «пробок», образующихся в лакунах миндалин; ощущение неловкости или «инородного тела» в горле, незначительная периодически возникающая боль в глотке при глотании. При пальпации регионарных лимфатических узлов отмечаются их увеличение и болезненность.
При фарингоскопии (в безангинный – «холодный» период) могут определяться следующие локальные изменения: жидкий гной или гнойные «пробки» в лакунах небных миндалин при надавливании на них шпателем; спайки между небными дужками и миндалинами; утолщение и гиперемия краев небных дужек. Иногда сквозь эпителий на поверхности небных миндалин видны нагноившиеся фолликулы в виде точек желтоватого цвета. Характерен регионарный шейный лимфаденит (увеличены и болезненны при пальпации лимфатические узлы в области угла нижней челюсти). Изменений в периферической крови в период ремиссии, как правило, не выявляется, в период обострения заболевания – изменение гемограммы, типичное для ангины. Осложнения хронического тонзиллита (ревматизм, ревматоидный полиартрит, гломерулонефрит, пиелонефрит) встречаются достаточно часто.
Лечение при хроническом тонзиллите может быть либо консервативным, либо хирургическим. Консервативное лечение показано при компенсированном патологическом процессе, ограниченном локальными проявлениями в глотке. Консервативное лечение должно быть комплексным. Широко используют промывание лакун миндалин антисептическими растворами, иммуномодуляторы, антигистаминные препараты, витамины и адаптогены, низкочастотный ультразвук, низкоэнергетический гелий–неоновый лазер, систему «Тонзиллор». Доказана эффективность препарата Стрепсилс Плюс. Хирургическое лечение (при декомпенсации патологического процесса, наличии осложнений) предполагает проведение двусторонней тонзиллэктомии, криохирургического воздействия или использование хирургического лазера.
Боль в глотке, однако, может быть обусловлена не только описанными заболеваниями, но и иными причинами, что следует учитывать при постановке диагноза и выборе метода лечения.
Globus pharyngeus – ощущение «комка в горле», впервые описанное Гиппократом. Ощущение инородного тела, локализующегося по средней линии между надгрудинной вырезкой и щитовидным хрящом и нередко сочетающееся с саднением, першением в глотке, чаще всего возникает при эмоциональном стрессе. Болезненное глотание, различного рода чувствительные нарушения в глотке (чаще всего гиперестезия) могут развиться на фоне истерии, неврастении, при шейном остеохондрозе, органических поражениях головного мозга, эзофагальном рефлюксе. Диагноз устанавливается при отсутствии изменений фарингоскопической картины на основании обследования неврологом, психиатром, психоневрологом, терапевтом. Дисфагия может быть связана с удлинением шиловидного отростка шилоподъязычной кости. Формирующийся в этом случае «шилоподъязычный синдром» характеризуется болевыми ощущениями в боковом отделе шеи, усиливающимися при поворотах головы. Эффективное лечение – рефлексотерапия, блокады, либо частичная резекция шиловидного отростка.
Глоссалгия – патологическое состояние, проявляющиеся болевыми ощущениями, парестезиями, трофическими нарушениями. Если процесс ограничен языком, говорят о глоссалгии, при распространении его на слизистую оболочку полости рта – о стоматологии. Этиологические факторы глоссалгии – заболевания желудочно–кишечного тракта, заболевания и травмы ЛОР–органов, оперативные вмешательства на околоносовых пазухах, цереброваскулярная патология, психо– и неврогенные состояния, болезни зубо–челюстной системы, аллергия. В иннервации языка участвуют ветви язычного, языкоглоточного, верхнего гортанного и подъязычного нервов, симпатические и парасимпатические нервные волокна, что делает язык особо чувствительным к различным патологическим процессам в организме человека. Имеются доказательства связи между нервными окончаниями языка и желудочно–кишечного тракта, вследствие чего по состоянию сосочков языка можно диагностировать хронический гастрит, колит, язвенную болезнь желудка и 12–перстной кишки, заболевания печени и желчного пузыря. Имеются сообщения о развитии дистрофических изменений тканей языка в первые часы развития инфаркта миокарда. Глоссалгия психо– и неврогенного происхождения обусловлена нарушением прежде всего корковой афферентации языка. Такие больные обычно легко возбудимы или ипохондричны, у них нередко развивается канцерофобия языка. Патогенез глоссалгии заключается в основном в нарушении чувствительной, преимущественно вегетативной иннервации языка на различных уровнях: при отсутствии признаков органической неврологической симптоматики у больных наблюдается сухость во рту, гиперсаливация или наличие вязкой, густой слюны, что объясняется дисбалансом симпатико – парасимпатической иннервации слюнных желез. Парестезии носят характер жжения, покалывания, онемения («язык посыпан перцем», «язык обожжен»), имеют различную степень выраженности и сопровождаются ощущением увеличения языка, тяжести в нем («язык заполняет весь рот»). В связи с этим наблюдается симптом щажения языка – речь больных невнятна, возникает подобие дизартрии, «симптом зеркала» – частое длительное рассматривание языка в зеркале с целью выявить его патологию. Парестезии развиваются остро, могут быть спровоцированы утомлением, длительным разговором, приемом обильной мясной пищи и зачастую носят пароксизмальный характер. Приступ длится несколько минут, реже – от нескольких часов до нескольких суток, 5–6 раз в неделю. Нередко больные склонны купировать приступ глоссалгии приемом пищи, так как во время еды парестезии часто становятся менее выраженными или исчезают. Парестезии могут сопровождаться нечетким, аморфным нарушением вкуса, гипестезией языка, гиперемией, побледнением, отечностью языка, образованием на языке трещин и эрозий, гипертрофией или атрофией сосочков. Основные принципы терапии глоссалгии и стоматалгии – комплексность и адекватное лечение заболевания, на фоне которого развился болевой синдром.
Невралгия языкоглоточного нерва (синдром Сикаре–Робино) проявляется кратковременными интенсивными пароксизмами боли в корне языка, в области зева. Боль провоцируется разговором, смехом, приемом пищи и нередко иррадиирует в ухо. Триггерные зоны, как правило, локализуются на корне языка, небной миндалине, задней стенке глотки. В отдельных случаях боль в глотке имеет постоянный характер и усиливается при глотании. Типично нарушение вкуса, усиленное слюновыделение, в межприступном периоде – снижение глоточного рефлекса. Лечение комплексное, включает рефлексотерапию, диадемическую терапию, аминазин, витамины группы В, финлепсин, иммуномодуляторы.
Злокачественные опухоли (чаще всего рак и саркома небных миндалин) чаще всего поражают гортанный отдел глотки. На ранних стадиях либо не дают субъективной симптоматики, либо проявляют себя ощущениями першения, неловкости, болезненности при глотании, появлением нетипичного привкуса. При раке гортаноглотки возникает локальная болезненность при глотании, иногда с иррадиацией в ухо на стороне поражения, дисфагия и дисфония. Ранние проявления злокачественных новообразований глотки из–за сходства с признаками фарингита нередко, к сожалению, остаются без должного внимания, следствием чего являются несвоевременная диагностика и запоздалое неэффективное лечение. При фарингоскопии опухоли имеют вид бугристых образований на широком основании, красноватой окраски, плотной консистенции. Имеют склонность к быстрому распаду, изъязвлению, некрозу. Метастазируют главным образом в регионарные шейные лимфатические узлы. Важен дифференциальный диагноз злокачественных опухолей небных миндалин с паратонзиллярным абсцессом, ангиной Симановского–Плаута–Венсана, вторичными ангинами при заболеваниях крови, изменениями в глотке при туберкулезе и сифилисе. Лечебная тактика и прогноз зависят от стадии заболевания.
Инородные тела глотки и пищевода. Наблюдаются главным образом в рото– и гортаноглотке, куда, как правило, при поспешной еде или отсутствии зубов они попадают с пищей (рыбьи и мясные кости, шелуха от злаков). Острые инородные тела часто «застревают» в небных миндалинах и дужках, корне языка. Типичные симптомы инородного тела глотки – ощущение дискомфорта, боль и затруднение при глотании слюны и пищи. Инородные тела крупных размеров нарушают речь и дыхание. При длительном пребывании инородного тела в глотке возможны осложнения из–за присоединяющегося воспалительного процесса – флегмонозная ангина, абсцесс корня языка, заглоточный абсцесс.
В просвете пищевода могут застревать самые разнообразные предметы – рыбные и мясные кости, монеты, значки, булавки, швейные иглы, пуговицы, съемные зубные протезы и т.д. Чаще всего инородные тела пищевода встречаются у детей и людей преклонного возраста, пользующихся съемными зубными протезами. Наиболее опасны остроугольные предметы, которые при попадании в пищевод травмируют его стенки, что может вызвать эзофагит, перфорацию пищевода и медиастинит. В 80% случаев инородные тела застревают в первом физиологическом сужении пищевода в его шейном отделе. Если инородное тело продвигается в просвете пищевода ниже, то оно может вклиниться в области его второго физиологического сужения (в грудном отделе) или в области третьего физиологического сужения (во входе в желудок). Для инородного тела пищевода характерна спонтанная боль в области шеи и груди, затрудненное и резко болезненное глотание, при котором боль иррадиирует в руку, спину, между лопатками. Типично слюнотечение. При осмотре гортано–глотки определяется обилие слюны в грушевидных синусах. Рентгенологическое исследование и эзофагоскопия позволяют не только выявить наличие, но и уточнить локализацию инородного тела пищевода. Удаление инородного тела производят при использовании эндоскопической техники.
Таким образом, боль в глотке – симптом многих заболеваний, различных по этиопатогенетическому признаку, течению, тяжести и влиянию на качество жизни пациента. Только тщательный всесторонний анализ данных анамнеза, клинической картины и результатов лабораторно–инструментального обследования пациента позволяет правильно поставить диагноз и определить лечебную тактику.
Литература
1. Крюков А.И., Магомедов А.А., Узденников А.А., Подмазов А.В., Сединкин А.А., Максименко Б.Я. Стрепсилс плюс в лечении воспалительных заболеваний глотки. Вестник оториноларингологии, №1, 1999,с.51–52
2. Морозова С.В. Перспективные направления медикаментозной терапии воспалительных заболеваний носа, околоновых пазух и глотки. Южно–Российский медицинский журнал, 2003, № 5–6, с. 9–12.
3. Пузин М.Н. Лицевая боль. Москва, издательство Российского университета дружбы народов, 1992, с.128–137.
.
Общие принципы и методы инъекционной склеротерапии варикозноизмененных вен
На сегодняшний день склеротерапия — одна из наиболее популярных безоперационных методик, позволяющая не только устранять варикозно расширенные вены, но и производить коррекцию нарушенной при варикозной болезни гемодинамики (ликвидировать патологические токи крови — рефлюксы). Популярность склеротерапии связана с ее низкой себестоимостью, технической простотой и доступностью и практически идеальным эстетическим и функциональным результатом. В данном разделе Вы можете найти общую информацию о склеротерапии, а также описание ее основных разновидностей. Общие принципы инъекционной склеротерапии. Склеротерапия (флебосклерооблитерация) — это воздействие на внутреннюю оболочку венозной стенки (интиму) специальных веществ (склерозантов), приводящих к ее повреждению, с последующим склеиванием стенок и превращением вены в беспросветную соединительнотканную трубку (тяж). После воздействия склерозанта тонкий соединительнотканный тяж образуется в течение 2-6 месяцев, в дальнейшем он подвергается рассасыванию и полностью исчезает через 1-1,5 года. Главным плюсом склеротерапии является отсутствие разрезов кожи — все манипуляции производятся через прокол кожи иглой, что обеспечивает максимальную безопасность пациента и оптимальный функциональный и косметический эффект. Основным минусом методики считается недостаточный радикализм — неудаленная хирургическим путем вена может снова включиться в кровообращение в результате реканализации, или в связи с прогрессированием болезни могут появляться новые варикозные вена на месте ранее склерозированных. Между тем, современные методы склеротерапии с использованием пенных форм препаратов, ультразвукового наведения, множественных прицельных инъекций в места рефлюкса позволяют добиваться результатов, сопоставимых с хирургическим и эндовазальным термическим лечением. Правильное определение показаний к склеротерапии и выполнение ее высококвалифицированным специалистом позволяет добиться надежной ликвидации варикозной болезни, в особенности на ранних стадиях при отсутствии выраженной варикозной трансформации вен.Показания:
На сегодняшний день мировой опыт применения склеротерапии определяет возможность использования методики практически при любых формах варикозной болезни, а также с эстетической целью в отношении неварикозных вен. Склеротерапия является оптимальным методом устранения сосудистых звездочек, паучков, ретикулярных, просвечивающихся вен на нижних конечностях, имеются единичные случаи склерозирования вен на верхних конечностях, вен вокруг глаза, на туловище, на молочных железах. Склеротерапия применяется для устранения варикозно измененных притоков большой и малой подкожных вен, ликвидации рефлюксов по перфорантным венам, облитерации венозных стволов. Широкое применение склеротерапия находит в лечении венозных трофических язв — для облитерации притоков и несостоятельных перфорантов в зоне трофических нарушений.
Противопоказания:
1.Абсолютные противопоказания к склеротерапии:- индивидуальная непереносимость препарата, поливалентная аллергия
- тромбоз глубоких вен и тромбофлебиты поверхностных вен
- тяжелые системные заболевания (сердечно-легочная недостаточность, печеночно-почечная недостаточность)
- местная или общая инфекция
- беременность и период лактации
- невозможность контролируемой внутрисосудистой инъекции
- Ожирение создает объективные трудности для наложения адекватного компрессионного бандажа, что снижает эффективность лечения и увеличивает риск возможных осложнений, может создавать невозможность контролируемой внутрисосудистой инъекции. На сегодняшний день возможность инъекции под ультразвуковым наведением и наличие широкого спектра компрессионных изделий с возможностью индивидуального заказа и пошива, позволяют эффективно проводить склеротерапию людям с любой степенью ожирения. Между тем, ожирение является существенным фактором риска венозной недостаточности и хронических заболеваний вен, поэтому общая эффективность лечения варикозной болезни снижается.
- Прием гормональных препаратов (гормональная контрацепция и заместительная гормонотерапия). Синтетические аналоги половых гормонов являются факторами риска тромбофлебитов, гиперпигментации кожи и неоваскуляризации. Оптимальным вариантом является отмена гормональных препаратов за 1,5 – 2 месяца перед склеротерапией, и возобновление их приема не ранее чем через 3 месяца после окончания лечения.
- Планирование беременности. Не рекомендуется проводить женщинам, которые планируют беременность в ближайшие 1-1,5 года в связи с высокой вероятностью рецидива варикоза.
- Предшествующее лечение алкоголизма. Все склерозирующие препараты, разрешенные к применению в РФ, производятся на основе спиртов, поэтому использовать их у лиц, прошедших лечение от алкогольной зависимости не рекомендуется.
- Характер трудовой деятельности и образ жизни, малая подвижность и постельный режим. Для успешного проведения склеротерапии необходима двигательная активность после процедуры, блокирующая фиксацию препарата в глубоких венах. Между тем, современные технические решения, как электрическая стимуляция мышц голени, позволяют активизировать мышечно-венозную помпу даже у самых малоподвижных и парализованных пациентов.
- Жаркое время года. Высокая температура воздуха вызывает значительный дискомфорт при ношении компрессионного бандажа, а избыточная инсоляция может ухудшить эстетический результат лечения.
- Психологическая неготовность пациента: пациент должен понимать, что склеротерапия не является самым радикальным методом лечения и чаще всего может потребовать повторения процедуры или хирургическое лечение через несколько лет.
- Облитерирующие заболевания артерий нижних конечностей (атеросклероз) при лодыжечно-плечевом индексе менее 0,9 являются относительным противопоказанием к использованию эластичной компрессии. В то же время, современные методики дозволяют кратковременное использование компрессионного воздействия даже у пациентов с нарушением артериального притока.
- Незакрытое овальное окно — аномалия развития, встречающаяся у 15-25% европейского населения, которая является относительным противопоказанием к пенной склеротерапии в связи с возможностью воздушной эмболии сосудов головного мозга с преходящих появлением неврологических нарушений и возможностью в казуистических случаях развития стойкого неврологического дефицита. В то же время склеротерапия жидкими формами препаратов не противопоказана.
Препараты для склеротерапии (флебосклерозанты):
Флебосклерозирующие препараты (или склерозанты) — это специально разработанные вещества, предназначенные для внутривенного введения, вызывающие разрушение внутреннего (эндотелиального) слоя вены и ее значительное сужение, что создает условия для склерооблитерации (склеивания) и полного закрытия венозного сосуда. По механизму действия склерозанты разделяют на три группы: Детергенты являются поверхностно активными веществами. Их физико-химические свойства создают условия для эффективного применения растворов с низкой концентрацией активного вещества. При очень короткой экспозиции (менее 1й секунды), детергенты разрушают межклеточный «цемент», вызывают коагуляцию белков эндотелия, но не действуют на форменные элементы и не активируют свёртывающую систему. В настоящее время детергенты считаются наиболее эффективными и безопасными флебосклерозирующими препаратами, которые используют большинство специалистов во всем мире. Осмотические растворы вызывают дегидратацию и гибель эндотелиальных клеток. В отличие от практически мгновенного действия детергентов, осмотические растворы нуждаются в длительной экспозиции. Первые признаки деструкции эндотелия наступают не ранее, чем через 3-5 минут. Максимальное повреждение эндотелия выявляется через 30 минут, после чего его деградация продолжается еще в течение 4-5 суток. Следует заметить, что флебосклерозирующая эффективность осмотических растворов находится в прямой зависимости от их концентрации. Коррозивные препараты. Это группа веществ, производимых на основе ионизированного йода или солей хрома вызывают обширную грубую деструкцию не только внутреннего, но и мышечного слоя стенки вены. Склерозанты производятся известными крупными фармацевтическими компаниями мира. В России зарегистрированы и используются следующие склерозанты: Этоксисклерол (Aethoxysclerol) /Крейслер, Германия/, Фибро-Вейн (Fibrо-Vеin)/STD, Англия/ и Тромбовар (Trombovar) /Chiesi, Франция/. Тромбовар — широко доступный и недорогой препарат, обладающий высокой флебосклерозирующей способностью, однако ассоциирующийся с высокой частотой нежелательных побочных эффектов (аллергические реакции, болевой синдром). На сегодняшний день в России не используется. Этоксисклерол — препарат, обладающий самым слабым склерозирующим эффектом и минимальным риском возможных осложнений. Считается, что Этоксисклерол в низких концентрациях даже при внутрикожном введении не вызывает некротических реакций. Оптимален при лечении сосудистых звездочек, ретикулярных вен, некрупных варикозных и перфорантных вен. Фибро-Вейн — один из самых популярных склерозантов в Европе. Обладает высокой активностью, в том числе в отношении крупных варикозных притоков и подкожных магистралей. В то же время ассоциируется с большим риском побочных реакций, таких как гиперпигментация и кожные некрозы. Препарат, его концентрация и объем подбираются только врачом индивидуально для каждого пациента! При правильном использовании склерозант вызывает только местное действие и его общее токсическое воздействие на организм исключено. При попадании небольшого количества склерозанта в глубокую венозную систему происходит его быстрое растворение без местного и общего повреждающего действия.
Процедура склеротерапии:
Склерозирование варикозных вен обычно осуществляется в несколько этапов, во избежание передозировки препарата и развития побочных эффектов. Так за один сеанс выполняется в среднем от 3 до 20 инъекций (больше при сосудистых звездочках и меньше при варикозных венах), поэтому, чем более выражено заболевание, тем продолжительней лечение (в среднем необходимо не менее 3-4 сеансов). Интервал между сеансами составляет не менее 7 дней. Процедура склеротерапии практически безболезненная (не отличается по ощущениям от обычно прививки), т.к. проводится с использованием специальных тонких одноразовых игл. Флеболог осуществляет необходимое количество инъекций в расширенные вены с незамедлительной последующей компрессией эластическим бинтом. После процедуры необходима пешая прогулка в течение 30-40 минут. Первый раз снимать эластический бинт для того, чтобы помыть ногу можно через сутки после сеанса склepoтeрапии: лежа или сидя нога разбинтовывается, моется теплой или прохладной водой с мылом, вытирается насухо и в приподнятом положении снова забинтовывается или надевается лечебный компрессионный трикотаж. В интервалах между сеансами необходима круглосуточная эластическая компрессия.За 2 часа перед очередным посещением врача нужно снять эластический бинт (трикотаж). После последнего сеанса склеротерапии также рекомендуется круглосуточная компрессия в течение 7 дней, с последующим переходом на дневную компрессию на срок 4-5 месяцев (или дольше при необходимости). Положительный косметический результат отмечается не сразу, а через 2-8 недель после склеротерапии. В течение этого периода в зоне инъекций могут оставаться небольшие зоны пигментации, которые потом исчезают бесследно. При необходимости курсы флебосклерооблитерации могут быть повторены.Общие правила склеротерапии:
Когда лучше делать склеротерапию?
Оптимальным периодом для склеротерапии является поздняя осень, зима и ранняя весна. Во-первых, склеротерапия подразумевает необходимость носить компрессионный трикотаж, в ряде случаев круглосуточно и на протяжении длительного периода. Понятно, что носить компрессионные чулки, а тем более спать в них, намного проще в холодное время года! Во-вторых, жаркое врем года с древних времен является синонимом эпидемий, т.к. в жару облегчается распространение инфекций, поэтому проводить инвазивные манипуляции, к коим относится и склеротерапи, летом не рекомендуется. В-третьих, для достижения окончательного эстетического эффекта после склеротерапии требуется время, в ряде случаев его требуется очень много, поэтому добиться красоты ножек к летнему отпуску при выполнении процедуры весной, в большинстве случаев, невозможно.
Когда ожидать косметический результат после склеротерапии?
Первое, что мы говорим своим пациентам перед процедурой: «Когда Вы снимите чулки, все станет намного хуже!». Дело в том, что при выполнении инъекции, склерозант полностью выталкивает кровь из вены, она светлеет и практически исчезает на глазах. Это можно увидеть на любом видеоролике, посвященном рекламе методики. В этот момент происходит критическое повреждение стенки вены, которое является залогом ее успешного «склеивания». Между тем, через пару минут в вену снова возвращается кровь, т.к. процедура проводится в живом организме при активном кровообращении! После контакта возвратившейся крови с поврежденной стенкой сосуда запускается воспалительный процесс, и в просвете вены образуется специфический сгусток, который полностью выключает ее из кровообращения. Это и есть окклюзия или «заклеивание вены». Дальнейшая судьба вены — это инволюция — т.е. ее «рассасывание», которая может длиться неделями и месяцами, и ее длительность является сугубо индивидуальной. На полное рассасывание вены в зависимости от ее размера мы даем до 3-9-и месяцев. В то же время, пока вена заполнена сгустком, и в ней идет воспалительный процесс, она становится более яркой, несжимаемой, слегка болезненной, над ней появляется закономерная в той или иной степени выраженная пигментация, а в месте произведенных уколов — синяки — в общем, нога начинает активно цвести! И если необходимо выполнить несколько сеансов склеротерапии, то каждую неделю все начинается заново! В итоге, если считать от последнего укола, то синяки обычно проходят в течение 1-2-х недель, пигментация — в течение 1-3-х месяцев, а срок полного исчезновения вены зависит от ее размера и индивидуальных особенностей организма и в среднем составляет около 3-х месяцев, но может удлиняться и до 6-и и до 9-и… Таким образом, если девушка хочет заиметь красивые ноги к лету, то думать о них необходимо начинать уже осенью! Если мы начнем склеротерапию поздней весной — то на курорт придется ехать зимой, а все лето носить трикотаж и прятаться под кондиционером!
Насколько болезненная процедура?
Микросклеротерапии проводится очень тонкими иглами, которые используются при инъекциях инсулина, поэтому прокол кожи не ощущается. Само введение препарата может вызывать небольшое жжение, но по большому счету, процедура практически безболезненна. Пенная склеротерапия ретикулярных вен проводится более крупными иглами и по болевым ощущениям напоминает обычную внутривенную инъекциею. Само введение препарата ощущается меньше и чаще представлено чувством распирания по ходу вены. ЭХО-склеротерапия проводится крупными катетерами-на-игле. Пункция вены может быть болезненной, поэтому в некоторых случаях мы применяем местное обезболивание точки вкола. Введение препарат в крупные вены практически не ощущается.
Зачем нужна компрессия и можно ли обойтись без нее?
Без компрессии обойтись можно! Но без нее повышается вероятность развития осложнений и нежелательных побочных реакций склеротерапии, дольше проходят синяки, медленнее инволюционируют вены, не исчезают симптомы хронической венозной недостаточности, а также повышается риск возврата и дальнейшего прогрессирования заболевания, вплоть до «расклеивания вены». Поэтому можно отказаться от компрессии, но нужно ли?…
Разновидности склеротерапии:- компрессионная склеротерапия
- foam-form склеротерапия
- ЭХО-склеротерапия
- микросклеротерапия
- катетерная склерооблитерация
Компрессионная пункционная склеротерапия
Компрессионная пункционная склеротерапия — это традиционный вариант флебосклерозирующего лечения, позволяющий избавиться от варикозно трансформированных подкожных вен. Методика является альтернативой хирургическому удалению несостоятельных притоков большой или малой подкожных. Т.е. традиционная компрессионная склеротерапия является способом, ликвидирующим исключительно внешние проявления заболевания (варикозный синдром) и не влияющим на саму причину болезни (патологические рефлюксы). Она обычно предписывается после комбинированной флебэктомии для устранения оставшихся варикозных вен или как альтернатива минифлебэктомии после коррекции клапанной недостаточности безоперационными способами. В любом случае хирургическое удаление варикозно трансформированных притоков методом минифлебэктомии по своим косметическим эффектам ничем не уступает пункционному флебосклерозированию и рекомендуется во всех случаях хирургического вмешательства. Это позволяет сократить продолжительность лечения и является более экономически выгодным для самого пациента. Суть методики компрессионной пункционной склеротерапии заключается в следующем. Перед процедурой производят маркировку варикозных вен в вертикальном положении, т.к. в положении лежа они спадаются. Врач пунктирует варикозную вену в самой нижней ее точке и поднимает ногу пациента на 15-20 градусов, чтобы освободить вену от крови, затем второй рукой пережимает вену выше и ниже места пункции и быстро вводит необходимый объем препарата. Через 20-30 секунд место инъекции плотно прижимается марлевой салфеткой и бинтуется эластическим бинтом с фиксацией специальной латексной подушечки для улучшения компрессии. После этого проводится пункция и склерозирование следующей вены, располагающейся выше предыдущей. В среднем за сеанс удается выполнить 8-10 инъекций, используя не более 4 мл склерозанта во избежание побочных реакций. После процедуры необходима активизация и пешая прогулка в течение часа, после чего пациент возвращается к флебологу. Если нежелательные реакции отсутствуют, его отпускают домой, предписывая круглосуточную эластическую компрессию и ежедневные пешие прогулки на расстояние 3-5 км. В остальном привычный образ жизни сохраняется. Никаких ограничений физической активности и трудовой деятельности не предусматривается. По истечении 7-8 дней проводят контрольный осмотр, оценивают эффект лечения и решают вопрос о его продолжении или прекращении. В идеальном случае склерозированную вену определяют в виде плотного, малоболезненного при пальпации тяжа без изменения над ним кожных покровов. При необходимости проводят ультразвуковое исследование. Признаками надежной облитерации являются полное исчезновение просвета вены на всем протяжении, сокращение ее диаметра в 2-3 раза по сравнению с исходным и отсутствие перивазальной воспалительной реакции.
Foam-form (микропенная) склеротерапия
Foam-form (микропенная) склеротерапия — разновидность флебосклерооблитерации, при которой используют склерозант не в традиционной жидкой форме, а в виде очень мелкой пены (смесь с воздухом). Это позволяет создать объем препарата в несколько раз превышающий объем исходного раствора при одинаковом содержании действующего вещества, что повышает надежность и эффективность склерозирования вен и при этом снижает риск развития нежелательных осложнений. Микропенная форма склерозанта обладает рядом преимуществ по сравнению с традиционной: 1. пенный склерозант в отличие от жидкого вытесняет из вены кровь, что важно для более длительного и плотного контакта препарата со стенкой вены и последующей надежной склерооблитерации; 2. увеличение объема препарата за счет воздуха позволяет снизить его количество и увеличить число склерозируемых вен за один сеанс, что уменьшает продолжительность лечения; 3. пена после введения удерживается в склерозируемой вене в отличие от жидкости, которая разбавляется кровью, и это обеспечивает качественный склерозирующий эффект и снижает риск развития флебита и тромбозов; 4. флеболог имеет возможность визуального контроля проведения процедуры, пену можно равномерно распределять по варикозным венам, используя мануальные приемы; 5. при эхосклеротерапии перообразный препарат дает интенсивную эхотень, что дает возможность точно установить границы его распространения в венозной системе и определить необходимость и место выполнения следующей инъекции. Склерозант в виде микропены используется для устранения ретикулярных вен (микросклеротерапия), варикозно измененных притоков (компрессионная склеротерапия), несостоятельных перфорантов (ЭХО-склеротерапия), для склерозирования магистральных стволов подкожных вен (катетерная склерооблитерация). Возможность надежной облитерации сосудов значительного диаметра (до 10 мм и более) ставит методику foam-form склеротерапии практически на один уровень с радикальной операции.
Эхо-склеротерапия
Эхо-склеротерапия — разновидность склеротерапии, подразумевающая полный ультразвуковой контроль за пункцией вены и введением препарата, что позволяет производить склерозирование наиболее глубоко расположенных и крупных вен. Основными показаниями к эхо-склеротерапии являются:- склерозирование варикозно измененных притоков, находящихся глубоко в подкожной жировой клетчатке;
- склерозирование несостоятельных перфорантных вен для устранения горизонтального рефлюкса, в том числе для лечения трофических язв;
- склерозирование магистральных стволов подкожных вен с использованием катетерной методики.
Компрессионная микросклеротерапия
Компрессионная микросклеротерапия является основным методом лечения сосудистых звездочек (телеангиэктазий) и ретикулярных вен нижних конечностей (ХЗВ 1 класса) и выполняется по эстетическим показаниям при желании пациента. Сосудистые звездочки — это локальное расширение поверхностных сосудов кожи диаметром 0,1-1,5 мм, происходящее в центробежном направлении от центральной питающей вены. Представляют собой несколько возвышающееся над кожей красное или синеватое, бледнеющее при надавливании пятнышко, от которого лучами отходят мелкие сосудистые веточки («сосудистая звездочка» или «паучок»). Ретикулярные вены — это локальное расширение внутрикожных сосудов диаметром 2-3 мм, которые могут иметь разнообразную форму: линейную, ветвистую, звездчатую, сетчатую. Причины возникновения сосудистых звездочек до конца не изучены. Предполагается, что наследственная предрасположенность, дисбаланс женских половых гормонов, длительная нагрузка на ноги в вертикальном положении, беременность и роды являются одними из причин ведущими к внутрикожному расширению сосудов. Иногда сосудистые звездочки бывают вызваны длительным приемом гормональных контрацептивов. Сосудистые звездочки и ретикулярные вены относятся к 1 классу хронических заболеваний вен и рассматриваются в виде самостоятельного заболевания, имеющего те же предрасполагающие и провоцирующие факторы, что и варикозная болезнь. Встречаются они обычно у женщин среднего возраста, ничем кроме косметического дефекта не проявляются и к тяжелым осложнениям не приводят. Процедура микросклеротерапии практически безболезненна, хорошо переносится, и если и требует усилий, так в основном от врача-флеболога. Она заключается во множественных микроинъекциях склеропрепарата непосредственно в сосудистые звездочки (телеангиэктазы) и ретикулярные вены. Для этого используются специальные маленькие шприцы и очень тонкие иглы (0,3 мм в диаметре!). После введения склерозирующего препарата в просвет «сосудистой звездочки» возникает специфическая реакция, выражающаяся покраснением и припухлостью сосудов. Точность инъекций, правильных выбор концентрации и объема вводимого склеропрепарата играют наиболее важную роль в решении этой проблемы. Микросклеротерапия ретикулярных вен может осуществляться как в классическом варианте с использованием жидкого препарата, так и в более современной модификации с применением склерозанта в виде пены (foam form склеротерапия), что позволяет добиваться еще более впечатляющих результатов. Обычно за сеанс выполняется 5-10 инъекций, места пункций накрываются стерильными салфетками и осуществляется компрессия трикотажем или бинтом. Эластическая компрессия показана в течение 2-3 дней после сеанса. Косметический эффект достигается через 3-6 недель. Применение микросклеротерапии в большинстве случаев приводит к полному исчезновению венозной сетки. Оставшиеся элементы звездочек могут быть успешно устранены с помощью лазерных методик в косметологических клиниках.
Катетерная склерооблитерация
Катетерная склерооблитерация — это разновидность склеротерапии, позволяющая склерозировать ствол большой и/или малой подкожной вены — т.е. устранять ведущий патогенетический механизм варикозной болезни — устьевой и стволовой рефлюксы. Является альтернативой хирургическому удалению подкожной магистрали (стриппингу). Суть методики заключается во введении в просвет вены катетера и подаче через него склерозанта. При этом одновременно с введением препарата осуществляется перемещение катетера вдоль вены и наложение эластического бандажа на склерозированные участки. Катетераная склеротерапия может быть выполнена в двух модификациях: 1. Интраоперационная катетерная склерооблитерация выполняется как последний этап комбинированной флебэктомии после обязательной приустьевой перевязки большой и/или малой подкожной вены. Преимуществом методики является достаточно высокая надежность и лучший по сравнению с остальными вариантами ликвидации стволового рефлюкса косметический и функциональный эффект. 2. Пункционная катетерная склерооблитерация — это безоперационный вариант устранения стволового рефлюкса, осуществляемый без разреза в паховой области. Для реализации данной методики обязательной необходимостью является тщательный ультразвуковой контроль на всех этапах. Несомненным преимуществом является отсутствие разреза в паховой области и в связи с этим практически идеальный функциональный и косметический эффект. Основным минусом катетерной склерооблитерации является ее недостаточная надежность — сохранение ствола варикозно измененной вены несет риск восстановления кровотока по ней и возврата заболевания в 40-60% случаев. К тому же применение методики возможно лишь при начальных формах варикозной болезни: небольшой диаметр вены, отсутствие крупных притоков на бедре, сохраненная эластичность венозной стенки. Отсутствие этих условий, а также коническая форма бедра, препятствующая адекватной компрессии, являются противопоказанием для проведения катетерной склеротерапии.
Побочные эффекты и осложненияРанние:
- Сильные боль и жжение после введения склерозанта возникают очень редко, зависят от места инъекции и концентрации раствора, проходят быстро. Чаще пациентами отмечается незначительное жжение или «пощипывание» в течение 1-2-х часов после инъекций.
- Ваго-вазальные реакции (головокружение, головная боль, сердцебиение, повышенная потливость, тахикардия, обморочное состояние) — могут возникнуть у чрезмерно волнительных пациентов и специальной терапии не требуют.
- Местная крапивница (покраснение кожи непосредственно над сосудами, в которые вводится препарат — обусловлена нарушением проницаемости эндотелия в результате химического ожога). Проходит самостоятельно.
- Аллергические реакции (бронхоспазм, отек Квинке, анафилактический шок) встречаются крайне редко и в основном у пациентов, ранее имевших аллергические реакции на какие-либо лекарственные препараты. Поэтому важно сообщить врачу об этом. Аллергические реакции снимаются специальной медикаментозной терапией.
- Образование «пузырей» встречается в 0,5-1% случаев. Является результатом попадания склерозанта в капилляры. «Пузыри» обрабатываются концентрированным раствором перманганата калия и проходят бесследно в течение нескольких недель.
- Сильный отек ноги в подавляющем большинстве случаев связан с неправильным бинтованием, поэтому важно научиться правильно бинтовать ногу при использовании эластических бинтов. При использовании компрессионного трикотажа — практически не встречается.
- Тромбоз глубоких вен является достаточно редким осложнением, встречающимся в основном у пациентов, ранее перенесших венозные тромбоэмболии или страдающих наследственной тромбофилией. Поэтому очень важно сообщить врачу перед принятием решения о проведения процедуры обо всех эпизодах венозных тромбозов у Вас или Ваших ближайших родственников. По обобщенным данным литературы развитие симптомного венозного тромбоза наблюдается менее чем у 0,1% лиц, перенесших склеротерапию. Между тем, при тщательном послепроцедурном ультразвуковом исследовании после пенной склеротерапии перфорантных и малой подкожной вен признаки тромботической окклюзии удается обнаружить у гораздо большего числа пациентов. В то же время, данные окклюзии не являются истинными тромбозами. Они в основном локализуются на ограниченном участке мышечных вен икры и являются следствием проникновения в них активной формы склерозанта. Такие «тромбозы» не имеют выраженных клинических проявлений, тенденции к росту, не угрожают развитием легочной эмболии и полностью рассасываются в течение 3-6 месяцев без ущерба для здоровья. Исключение составляют те окклюзии, которые вследствие наличия индивидуальной склонности к тромбообразованию начинают нарастать с появлением яркой клинической картины и развитием угрозы тромбоэмболии легочной артерии. Такие тромбозы относятся к истинным осложнениям и требуют антикоагулянтной терапии в амбулаторном или стационарном порядке. Частота развития симптомной ТЭЛА после склеротерапии составляет менее 0,1%, при этом фатальных исходов в мировой практике не наблюдалось. Описан один случай парадоксальной тромбоэмболии в большой круг кровообращения с развитием ишемического инсульта.
- Повреждение нервных стволов и внутриартериальные инъекции — серьезное осложнение, связанное с грубыми техническими погрешностями. Требует специального лечения.
Поздние:
- Постинъекционный тромбофлебит. Истинный тромбофлебит подкожных вен развивается редко после склеротерапии крупных и значительно измененных сосудов и сопровождается классической клинической картиной воспаления. Обычно постсклеротерапевтический тромбофлебит не представляет угрозы, т.к. не имеет тенденции к прогрессированию тромботического процесса и лечится консервативно. Хороший эффект дают пункции воспаленных узлов с эвакуацией тромботических масс толстой иглой. Отдельную ситуацию представляет легкое воспаление окклюзированных вен, которое развивается в 25-30% случаев после склерозирования крупных притоков. Такие вены характеризуются умеренной болезненностью и уплотнением, что часто сочетается с пигментацией кожи над ними. Подобное воспаление обычно не требует лечения, т.к. является характерной инволюционной реакцией вены. Между тем, дискомфорт может быть облегчен пункцией вены толстой иглой с эвакуацией сгустков.
- Постинъекционная гиперпигментация (причины: синтез и накопление меланина в клетках эпидермиса при локальной воспалительной реакции после инъекции склерозанта; попадание через поврежденную стенку вены в эпидермис и собственно кожу разрушенных эритроцитов и гемоглобина). Длительно непроходящая гиперпигментация встречается приблизительно у 2% пациентов. Около 30% пациентов имеют умеренную гиперпигментацию на срок 6 месяцев после лечения; полностью исчезающую через 10-12 месяцев. В некоторых случаях целесообразно проведение косметических процедур для ускорения процесса нормализации окраски кожи. Пигментацию можно считать не осложнением, а закономерным нежелательным эффектом склеротерапии, к которому следует быть морально готовым каждому пациенту.
- Некрозы кожи и подкожной клетчатки очень редкое осложнение, возникающее при попадании значительного количества склерозанта за пределы сосуда в окружающую клетчатку и представляющее собой гибель участка кожи в зоне инъекции. На фоне местного лечения полностью заживает в сроки 4-6 недель, но остается нежный рубец. Возможна последующая косметическая коррекция рубца.
- Возвратные телеангиэктазии представляют собой очень мелкие красные сосуды в местах склерозированных вен. Могут появляться в сроки 2-4-х недель после лечения и исчезают в течение последующих 2-6 месяцев. Встречаются приблизительно у 30% женщин, использующих (или принимавших недавно) гормональные контрацептивы и у 2-4% всех остальных пациентов. Чаще встречается при использовании эластических бинтов, чем лечебного трикотажа. Специального лечения, как правило, не требуется, иногда увеличивается курс приема венотонизирующих препаратов.
- Формирование плотного тяжа доставляющего дискомфорт — является осложнением катетерной склерооблитерации. В норме тяж, образующийся после склерозирования вены, можно обнаружить только после прицельной пальпации. В некоторых случаях образуется плотный, иногда болезненный, тяж, контурирующийся сквозь кожу и причиняющий неудобство, особенно у астеничных пациентов.
- Нейроваскулярные осложнения в мировой литературе имеется описание единичных случаев ишемического инсульта, связанного с введением пенной формы склерозанта. Все инсульты были связаны с наличием у пациентов открытого овального окна и распространением пенной формы препарата в большой круг кровообращения, в частности в мозговые артерии. Ни один из описанных случаев не явился смертельным, и неврологическая симптоматика частично или полностью регрессировала в течение нескольких месяцев. В отличие от редко встречающихся инсультов и транзиторных ишемических атак, довольно частым осложнением являются минорные неврологические симптомы в виде головных болей, головокружения, преходящего нарушения зрения. Было выявлено, что пенный склерозант после введения в вену во всех случаях доходит до правых отделов сердца и практически у половины больных попадает в мозговые сосуды вне зависимости от верифицированного незаращенного овального окна. Поэтому, на сегодняшний день, не рекомендуется целенаправленное выявление данной аномалии развития перед проведением процедуры. В то же время риск развития неврологических осложнений напрямую зависит от объема введенного за один сеанс препарата и его состава.
- Дыхательные нарушения в виде тяжести в грудной клетке, затрудненного вдоха, першения и саднения в горле и трахее и сухого кашля, также связаны с распространением пенной формы склерозанта по системе кровообращения, но уже традиционным путем — через правые отделы сердца в легочную артерию с развитием воздушной микроэмболии легочного русла. Угрозы жизни это состояние не представляет и самостоятельно разрешается в течение 30-60 минут. Частота встречаемости данных симптомов также зависит от объема и характеристик вводимой пены.
Крапивница острая и хроническая. Отек Квинке
Классическое аллергическое заболевание кожи, связанное с нарушением проницаемости сосудистой стенки и отеком, часто сопровождающееся поражением сердечно-сосудистой и других систем.
Этиология
Многие лекарственные препараты, пищевые продукты; пыльцевые, бытовые, эпидермальные, бактериальные и грибковые аллергены; алкогольные напитки. Кишечные гельминты, укусы насекомых, физические факторы (холод, ультрафиолетовое облучение и др.), иногда доброкачественные и злокачественные опухоли.
Патогенез
Аллергическое заболевание, протекающее с гуморальными, циркулирующими антителами. Основным медиатором аллергической реакции является гистамин. Медиаторы вызывают расширение капилляров и повышенную проницаемость кровеносных сосудов, что ведет к гиперемии, появлению волдырей и отека.
Клиническая картина
Крапивница проявляется зудом и жжением кожи на фоне появления волдырей. Сыпь может быть размером с копеечную монету или в виде сливающихся отдельных обширных очагов неправильной формы. Если крапивница длится более 3 месяцев, она называется хронической. При гигантской крапивнице (отеке Квинке) подвергаются отеку глубоколежащие отделы кожи и подкожной клетчатки. Ангионевротический отек Квинке, возникая на слизистых оболочках, может вызвать нарушение функции различных органов и систем. При отеке гортани возможно затруднение дыхания вплоть до асфиксии. При локализации на слизистых оболочках других органов – дизурические явления, симптомы острого гастроэнтерита, непроходимости кишечника. Отек Квинке держится от нескольких часов до нескольких суток и исчезает бесследно. При пищевой аллергии, при глистной инвазии он может принять рецидивирующее течение. При контактной крапивнице, возникающей от соприкосновения с амброзией, примулой, ядовитым плющом (фитодерматит), железистым содержимым гусениц, косметическими средствами, другими гаптенами в условиях производства, высыпания могут проявляться остро, быстро или много часов спустя, при расчесывании их отмечается распространение за пределы контакта названных веществ с кожей.
При детской крапивнице отмечается появление мелких волдырей на фоне экссудативного диатеза, повышенной чувствительности к ряду пищевых продуктов.
Лечение
1. Отстранение от контакта с аллергеном (см. АЛЛЕРГИЧЕСКИЕ РИНИТЫ).
2. Антигистаминные препараты (см. АЛЛЕРГИЧЕСКИЙ ДЕРМАТИТ).
3. Гипоаллергенная диета и дезинтоксикационная терапия.
4. Для улучшения микроциркуляции и снижения проницаемости сосудистой стенки назначаются аскорбиновая кислота и глюконат кальция.
5. В случаях отека гортани, абдоминального синдрома подкожно вводятся раствор адреналина и раствор эфедрина, преднизолон или гидрокортизон внутривенно капельно или внутримышечно. При отеках Квинке с локализацией в области гортани дополнительно рекомендуется дегидратационная терапия. При нарастании асфиксии и отсутствии эффекта от проводимой терапии показана трахеостомия.
При хронической крапивнице следует тщательно обследовать больного для выявления сопутствующих заболеваний и их коррекции. Может быть рекомендована гипосенсибилизирующая терапия в виде внутривенного введения раствора аминокапроновой кислоты в изотоническом растворе хлорида натрия № 5 1 раз в сутки, или раствора тиосульфата натрия, или гистаглобина по схеме.
Из противозудных средств можно рекомендовать местно в аэрозолях аллергодил или гистимет, или смазывание раствором ментола, раствором лимонной кислоты. Противозудное действие оказывают кортикостероидные мази или кремы (элоком), радоновые ванны или гипнотерапия.
Аллергический зуд неба: причины возникновения, проявление, класси
Полость рта является начальным отделом пищеварительного тракта. Поэтому наряду со слизистыми носа она первой контактирует с раздражителями, проникающими извне. В результате воздействия последних может начать сильно жечь и зудеть небо.
Попробуем разобраться, по каким причинам возникает данный симптом и что предпринять, чтобы от него избавиться.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ЗУДА НЕБА
Небо разграничивает полость рта с полостью носа. Спереди оно образовано костной перегородкой, сзади — мягкой тканью, которая переходит в язычок и дужки. Оно необходимо для образования голоса, формирования и проталкивания комков пищи.
Вызвать раздражение неба может аллергическая реакция. Аллерген, попав на слизистые, запускает патологический процесс. Как следствие, начинают выделяться биологические медиаторы. Они повреждают ткани и сосуды, из-за чего может возникать зуд, жжение.
Среди провокаторов аллергического зуда неба называют:
- токсические соединения, проникающие в организм во время дыхания;
- зубные пасты, протезы;
- спрей, освежающие дыхание;
- жевательные резинки;
- домашнюю пыль;
- пыльцу цветущих растений;
- продукты питания.
Любой из этих факторов может спровоцировать сильный зуд неба у человека-аллергика.
Также привести к появлению дискомфортных ощущений могут:
- Ожоги;
- стоматит;
- кандидоз полости рта;
- механическое повреждение;
- фарингит.
КАК ПРОЯВЛЯЕТСЯ ЗУД НЕБА
О зуде неба говорят, если ощущают, будто горизонтальную перегородку что-то щекочет. Больному хочется откашляться. Небо чешется постоянно или время от времени.
На фоне этого может возникать:
- першение в горле;
- непродуктивный кашель;
- чихание;
- усиленное слезотечение;
- насморк.
Сам по себе зуд неба при аллергии безобиден. Но в медицинской практике известны случаи, когда так начинался бронхоспазм или анафилактический шок. Оба эти состояния несут угрозу жизни человека, так как нередко вызывают отек горла и удушье.
КЛАССИФИКАЦИЯ ЗУДА
Специфической классификации небного зуда не существует. При постановке диагноза и подборе лечения врачи обычно учитывают факторы, спровоцировавшие симптом. Так, дискомфорт в области верхнего неба могут вызывать следующие патологии:
- Грибковые и бактериальные инфекции. Тогда к щекочущему чувству присоединяются другие признаки: серый налет, небольшие язвочки в полости рта, кровоточащая слизистая.Ангина. Больной жалуется на зуд неба, увеличенные миндалины, боли в горле при глотании, высокую температуру.
- Пульпит, кариес. Иногда эти стоматологические заболевания также вызывают жжение во рту.
- Лейкоплакия. Отдельные участки ротовой полости ороговеют, из-за чего появляется нестерпимый зуд.
- Механическое повреждение неба твердой или грубой пищей, посторонними предметами.
- Герпес. Параллельно с зудом на слизистых оболочках формируются папулы, заполненные прозрачным содержимым.
- Аллергия. В результате употребления конкретных продуктов питания или прямого контакта с аллергенами у человека возникает зуд. Мягкие ткани полости рта также могут раздражаться.
АЛЛЕРГИЧЕСКИЙ ЗУД
Причина зуда неба при аллергии — это всегда аллергены, попавшие на слизистые оболочки полости рта извне. У людей, склонных к этому заболеванию, в организме имеется запас специфических антител. Они как бы выжидают, когда аллергены начнут атаковать снова. Как только это происходит, вступают в реакцию с ними. Следствием такой взаимосвязи является появление особых иммунных комплексов.
Антитела фиксируются на мембранах тучных клеток, а аллергены связываются с ними и вызывают выброс медиаторов. Они в свою очередь отвечают за клинические проявления аллергической реакции.
ЛЕЧЕНИЕ АЛЛЕРГИЧЕСКИХ ЗАБОЛЕВАНИЙ, ПРОЯВЛЯЮЩИХСЯ ЗУДОМ НЕБА
Чтобы лечение зуда неба было успешным, важно определить аллерген, который вызывает зуд неба и в будущем избегать контактов с ним.
Из медикаментозных препаратов при этом симптоме больному обычно назначают антигистаминные и противоаллергические таблетки. В тяжелых случаях, когда есть угроза отека дыхательных путей, прибегают к помощи гормонов.
При сильном воспалении делают компрессы и аппликации с успокаивающими мазями и растворами, проводят полоскания.
«ЭРИУС»
Препарат «Эриус» помогает справиться с 10 симптомами аллергии, Включая избавлению от зуда и жжения неба:
- Покраснение глаз
- Заложенность носа
- Слезотечение
- Сыпь на коже
- Зуд глаз
- Чихание
- Зуд в носу
- Зуд неба
- Кожный зуд
- Выделения из носа
Его действующее вещество — активный метаболит лоратадина — дезлоратадин. Попадая в организм больного, он не позволяет высвободившемуся из тканей гистамину взаимодействовать с рецепторами на клетках-мишенях и, таким образом, блокирует развитие аллергической реакции. Помимо этого, дезлоратадин не дает высвобождаться интерлейкинам, которые запускают патологический воспалительный процесс.
Принимать «Эриус» удобно — достаточно принимать 1 таблетку препарата «Эриус» в сутки.
ПРОФИЛАКТИКАС целью предотвращения появления аллергического зуда неба необходимо избегать контактов с аллергенами, строго следовать рекомендациям иммунолога-аллерголога, вести здоровый образ жизни. Также важно пользоваться только качественными зубными пастами, своевременно лечить стоматологические заболевания полости рта.
L.RU.MKT.CC.03.2018.2208
варикозно расширенных вен пищевода; Причины, симптомы, диагностика и лечение
Обзор
Варикозное расширение вен пищеводаЧто такое варикозное расширение вен пищевода?
Варикозное расширение вен — это увеличенные или опухшие вены. Пищевод — это трубка, соединяющая горло с желудком. Когда на слизистой оболочке пищевода появляются расширенные вены, они называются варикозным расширением вен пищевода.
Кто подвержен риску разрыва и кровотечения варикозного расширения вен пищевода?
Не у всех, у кого развивается варикоз пищевода, будет кровотечение. Факторы, повышающие риск кровотечения, включают:
- Высокое кровяное давление в воротной вене : Чем выше давление в воротной вене, тем выше риск кровотечения.
- Большие варикозные узлы : Риск кровотечения увеличивается с увеличением размера варикозных узлов.
- Тяжелое заболевание печени : Серьезный цирроз или печеночная недостаточность увеличивает риск.
- Постоянное употребление алкоголя : У пациентов с варикозным расширением вен, вызванным алкоголем, продолжение употребления алкоголя увеличивает риск кровотечения.
Симптомы и причины
Что вызывает варикозное расширение вен пищевода?
Печень — это орган, очищающий кровь от токсинов (ядов).По воротной вене кровь доставляется в печень. Варикозное расширение вен пищевода обычно возникает у людей с заболеваниями печени. У людей с заболеваниями печени кровоток через печень замедляется. Когда это происходит, давление в воротной вене повышается.
Высокое кровяное давление в воротной вене (портальная гипертензия) толкает кровь в окружающие кровеносные сосуды, включая сосуды пищевода. Эти кровеносные сосуды имеют тонкие стенки и расположены близко к поверхности. Излишняя кровь заставляет их расширяться и набухать.Варикозное расширение вен также может развиваться в мелких кровеносных сосудах в верхней части желудка.
Если давление, вызванное избыточной кровью, становится слишком высоким, варикозное расширение вен может открыться и кровоточить. Кровотечение — это неотложная ситуация, требующая срочного лечения. Неконтролируемое кровотечение может быстро привести к шоку и смерти.
Тромбоз (сгусток крови) в воротной вене или селезеночной вене, которая соединяется с воротной веной, может вызвать варикозное расширение вен пищевода.
Двумя редкими состояниями, которые могут вызвать варикозное расширение вен пищевода, являются синдром Бадда-Киари (закупорка определенных вен в печени) и паразитарный шистосомоз.
Какие заболевания печени могут привести к варикозному расширению вен пищевода?
Любое серьезное заболевание печени может вызвать варикозное расширение вен пищевода. Цирроз — наиболее распространенный вид заболеваний печени. Более чем у 90% этих пациентов когда-нибудь в жизни разовьется варикозное расширение вен пищевода, и примерно у 30% начнется кровотечение.
У пациентов с циррозом печени по всей печени образуются большие участки рубцовой ткани, что приводит к замедлению кровотока. Цирроз может быть вызван алкогольной болезнью печени, жировой болезнью печени, вирусным гепатитом или другими заболеваниями печени.
Каковы симптомы варикозного расширения вен пищевода?
Большинство людей не знают, что у них варикоз пищевода, пока варикоз не начнет кровоточить. Когда кровотечение является внезапным и сильным, человека рвет большим количеством крови. Когда кровотечение менее сильное, человек может проглотить кровь, что может вызвать черный дегтеобразный стул. Если кровотечение не остановить, у человека могут развиться признаки шока, включая бледную липкую кожу, нерегулярное дыхание и потерю сознания.
Диагностика и тесты
Как диагностируется варикозное расширение вен пищевода?
Людям с запущенным заболеванием печени рекомендуется регулярное обследование на наличие варикозного расширения вен пищевода.Скрининг проводится с помощью эндоскопии. Эндоскоп — это тонкая гибкая трубка с фонариком и крошечной камерой на конце. Врач проводит эндоскоп по пищеводу, и камера отправляет изображения внутренней части пищевода на монитор. Врач смотрит на изображения, чтобы обнаружить увеличенные вены и классифицировать их по размеру. Красные линии на венах — признак кровотечения.
Врач может также использовать эндоскоп для исследования желудка и верхней части тонкой кишки. Это называется эзофогастродуоденоскопией (ЭГДС).
Визуализация с помощью КТ или МРТ также используется для диагностики варикозного расширения вен пищевода, часто в сочетании с эндоскопией. На снимках, сделанных с помощью КТ или МРТ, видны пищевод, печень, воротные вены и селезеночные вены. Они дают врачу больше информации о здоровье печени, чем только эндоскопия.
Ведение и лечение
Как лечат варикоз пищевода?
Цели лечения:
- Предотвратить дальнейшее повреждение печени.
- Предотвратить кровотечение из варикозно расширенных вен.
- Остановите кровотечение, если оно произойдет.
Профилактика поражения печени
Людям с заболеваниями печени необходимо избегать токсинов, которые вызывают дополнительную нагрузку на печень и наносят ей больший ущерб. Вот несколько советов по поддержанию здоровья печени:
- Избегайте любых алкогольных напитков.
- Ограничьте использование бытовых чистящих средств и химикатов.
- Придерживайтесь более здоровой диеты с низким содержанием жиров и высоким содержанием фруктов и овощей, цельнозерновых и нежирных белков.
- Поддерживайте здоровую массу тела (избыток жира оказывает нагрузку на печень).
Предотвращение кровотечений
Лекарства для снижения артериального давления в воротной вене могут снизить риск кровотечения. Чаще всего используются препараты из группы, называемой бета-блокаторами. К ним относятся пропранолол (Inderal®), надолол (Corgard®) и карведилол (Coreg®).
Пациенты с высоким риском кровотечения могут проходить профилактическое лечение с использованием тех же методов, которые используются для остановки кровотечения.Чаще всего используется метод перевязки варикозно расширенных вен.
Остановка кровотечения
Кровотечение из варикозно расширенных вен пищевода — экстренная ситуация, требующая немедленного лечения. В больнице пациенты получают большое количество жидкости и крови, чтобы восполнить утраченное.
Для остановки кровотечения из варикозно расширенных вен доступны два различных нехирургических метода лечения — перевязка варикозно расширенных вен, выполняемая с помощью эндоскопа, и трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS), выполняемое радиологом с использованием рентгеновских лучей.
- Перевязка варикозно расширенных вен : В этой процедуре крошечные эластичные ленты оборачиваются вокруг варикозных узлов, чтобы перекрыть кровоток через варикозные узлы. Это можно сделать на любом количестве вен за один сеанс. После того, как кровотечение остановлено, пациентам может быть назначен препарат для предотвращения повторного кровотечения. Перевязку варикозно расширенных вен следует повторять каждые 4 недели, пока варикозное расширение вен не прекратится. После этого верхнюю эндоскопию следует повторять каждые 6–12 месяцев, чтобы убедиться, что варикозное расширение вен не появилось повторно.Осложнения, связанные с перевязкой варикозно расширенных вен, включают потерю крови, прокол пищевода, затрудненное глотание, аномальное сердцебиение, инфекцию, лихорадку и пониженную или поверхностную частоту дыхания. Все эти осложнения редки.
- Трансъюгулярное внутрипеченочное портально-системное шунтирование (TIPS) : это процедура для снижения портального кровяного давления, которую можно использовать у пациентов с варикозным расширением вен пищевода, кровоточащими из-за тяжелого цирроза. Небольшая тонкая трубка, называемая катетером, вводится в вену на шее.Катетер вводят через тело в печень, где находятся печеночная и воротная вены. (Печеночная вена переносит кровь от печени обратно к сердцу.) Затем через катетер пропускают проволоку. Он используется, чтобы протыкать печеночную вену к воротной вене. Проволока удаляется, и стент (крошечная проволочная катушка) пропускается через катетер к месту соединения. Стент помещается в новый канал между воротной и печеночной венами. Стент удерживает место соединения открытым, чтобы кровь могла легче течь из воротной вены в печеночную вену и выходить из печени.Это снижает давление в воротной вене, что снижает давление в варикозных узлах, что снижает риск кровотечения. TIPS могут быть очень эффективными для предотвращения кровотечений, но они также могут вызывать серьезные осложнения, особенно у пациентов с запущенным заболеванием печени, включая спутанность сознания и печеночную недостаточность.
Перспективы / Прогноз
Каков долгосрочный прогноз для людей с кровотечением из варикозно расширенных вен пищевода?
Кровотечение из варикозно расширенных вен пищевода является опасным для жизни состоянием и может быть смертельным у 50% пациентов.Люди, у которых был эпизод кровотечения из варикозно расширенных вен пищевода, подвергаются риску повторного кровотечения.
Лечение с помощью перевязки варикозно расширенных вен эффективно купирует эпизоды первого кровотечения примерно у 90% пациентов. Однако примерно у половины пациентов, которым была проведена перевязка варикозно расширенных вен, будет еще один эпизод кровотечения в течение 1-2 лет. Прием лекарств и изменение образа жизни могут помочь снизить риск рецидива (возобновления кровотечения).
Пересадка печени может быть вариантом для пациентов с тяжелым циррозом печени и / или повторяющимися эпизодами кровотечения из варикозно расширенных вен.Трансплантация печени проводится только в избранных центрах по всей стране, которые соответствуют очень строгим критериям.
варикозно расширенных вен пищевода; Причины, симптомы, диагностика и лечение
Обзор
Варикозное расширение вен пищеводаЧто такое варикозное расширение вен пищевода?
Варикозное расширение вен — это увеличенные или опухшие вены.Пищевод — это трубка, соединяющая горло с желудком. Когда на слизистой оболочке пищевода появляются расширенные вены, они называются варикозным расширением вен пищевода.
Кто подвержен риску разрыва и кровотечения варикозного расширения вен пищевода?
Не у всех, у кого развивается варикоз пищевода, будет кровотечение. Факторы, повышающие риск кровотечения, включают:
- Высокое кровяное давление в воротной вене : Чем выше давление в воротной вене, тем выше риск кровотечения.
- Большие варикозные узлы : Риск кровотечения увеличивается с увеличением размера варикозных узлов.
- Тяжелое заболевание печени : Серьезный цирроз или печеночная недостаточность увеличивает риск.
- Постоянное употребление алкоголя : У пациентов с варикозным расширением вен, вызванным алкоголем, продолжение употребления алкоголя увеличивает риск кровотечения.
Симптомы и причины
Что вызывает варикозное расширение вен пищевода?
Печень — это орган, очищающий кровь от токсинов (ядов).По воротной вене кровь доставляется в печень. Варикозное расширение вен пищевода обычно возникает у людей с заболеваниями печени. У людей с заболеваниями печени кровоток через печень замедляется. Когда это происходит, давление в воротной вене повышается.
Высокое кровяное давление в воротной вене (портальная гипертензия) толкает кровь в окружающие кровеносные сосуды, включая сосуды пищевода. Эти кровеносные сосуды имеют тонкие стенки и расположены близко к поверхности. Излишняя кровь заставляет их расширяться и набухать.Варикозное расширение вен также может развиваться в мелких кровеносных сосудах в верхней части желудка.
Если давление, вызванное избыточной кровью, становится слишком высоким, варикозное расширение вен может открыться и кровоточить. Кровотечение — это неотложная ситуация, требующая срочного лечения. Неконтролируемое кровотечение может быстро привести к шоку и смерти.
Тромбоз (сгусток крови) в воротной вене или селезеночной вене, которая соединяется с воротной веной, может вызвать варикозное расширение вен пищевода.
Двумя редкими состояниями, которые могут вызвать варикозное расширение вен пищевода, являются синдром Бадда-Киари (закупорка определенных вен в печени) и паразитарный шистосомоз.
Какие заболевания печени могут привести к варикозному расширению вен пищевода?
Любое серьезное заболевание печени может вызвать варикозное расширение вен пищевода. Цирроз — наиболее распространенный вид заболеваний печени. Более чем у 90% этих пациентов когда-нибудь в жизни разовьется варикозное расширение вен пищевода, и примерно у 30% начнется кровотечение.
У пациентов с циррозом печени по всей печени образуются большие участки рубцовой ткани, что приводит к замедлению кровотока. Цирроз может быть вызван алкогольной болезнью печени, жировой болезнью печени, вирусным гепатитом или другими заболеваниями печени.
Каковы симптомы варикозного расширения вен пищевода?
Большинство людей не знают, что у них варикоз пищевода, пока варикоз не начнет кровоточить. Когда кровотечение является внезапным и сильным, человека рвет большим количеством крови. Когда кровотечение менее сильное, человек может проглотить кровь, что может вызвать черный дегтеобразный стул. Если кровотечение не остановить, у человека могут развиться признаки шока, включая бледную липкую кожу, нерегулярное дыхание и потерю сознания.
Диагностика и тесты
Как диагностируется варикозное расширение вен пищевода?
Людям с запущенным заболеванием печени рекомендуется регулярное обследование на наличие варикозного расширения вен пищевода.Скрининг проводится с помощью эндоскопии. Эндоскоп — это тонкая гибкая трубка с фонариком и крошечной камерой на конце. Врач проводит эндоскоп по пищеводу, и камера отправляет изображения внутренней части пищевода на монитор. Врач смотрит на изображения, чтобы обнаружить увеличенные вены и классифицировать их по размеру. Красные линии на венах — признак кровотечения.
Врач может также использовать эндоскоп для исследования желудка и верхней части тонкой кишки. Это называется эзофогастродуоденоскопией (ЭГДС).
Визуализация с помощью КТ или МРТ также используется для диагностики варикозного расширения вен пищевода, часто в сочетании с эндоскопией. На снимках, сделанных с помощью КТ или МРТ, видны пищевод, печень, воротные вены и селезеночные вены. Они дают врачу больше информации о здоровье печени, чем только эндоскопия.
Ведение и лечение
Как лечат варикоз пищевода?
Цели лечения:
- Предотвратить дальнейшее повреждение печени.
- Предотвратить кровотечение из варикозно расширенных вен.
- Остановите кровотечение, если оно произойдет.
Профилактика поражения печени
Людям с заболеваниями печени необходимо избегать токсинов, которые вызывают дополнительную нагрузку на печень и наносят ей больший ущерб. Вот несколько советов по поддержанию здоровья печени:
- Избегайте любых алкогольных напитков.
- Ограничьте использование бытовых чистящих средств и химикатов.
- Придерживайтесь более здоровой диеты с низким содержанием жиров и высоким содержанием фруктов и овощей, цельнозерновых и нежирных белков.
- Поддерживайте здоровую массу тела (избыток жира оказывает нагрузку на печень).
Предотвращение кровотечений
Лекарства для снижения артериального давления в воротной вене могут снизить риск кровотечения. Чаще всего используются препараты из группы, называемой бета-блокаторами. К ним относятся пропранолол (Inderal®), надолол (Corgard®) и карведилол (Coreg®).
Пациенты с высоким риском кровотечения могут проходить профилактическое лечение с использованием тех же методов, которые используются для остановки кровотечения.Чаще всего используется метод перевязки варикозно расширенных вен.
Остановка кровотечения
Кровотечение из варикозно расширенных вен пищевода — экстренная ситуация, требующая немедленного лечения. В больнице пациенты получают большое количество жидкости и крови, чтобы восполнить утраченное.
Для остановки кровотечения из варикозно расширенных вен доступны два различных нехирургических метода лечения — перевязка варикозно расширенных вен, выполняемая с помощью эндоскопа, и трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS), выполняемое радиологом с использованием рентгеновских лучей.
- Перевязка варикозно расширенных вен : В этой процедуре крошечные эластичные ленты оборачиваются вокруг варикозных узлов, чтобы перекрыть кровоток через варикозные узлы. Это можно сделать на любом количестве вен за один сеанс. После того, как кровотечение остановлено, пациентам может быть назначен препарат для предотвращения повторного кровотечения. Перевязку варикозно расширенных вен следует повторять каждые 4 недели, пока варикозное расширение вен не прекратится. После этого верхнюю эндоскопию следует повторять каждые 6–12 месяцев, чтобы убедиться, что варикозное расширение вен не появилось повторно.Осложнения, связанные с перевязкой варикозно расширенных вен, включают потерю крови, прокол пищевода, затрудненное глотание, аномальное сердцебиение, инфекцию, лихорадку и пониженную или поверхностную частоту дыхания. Все эти осложнения редки.
- Трансъюгулярное внутрипеченочное портально-системное шунтирование (TIPS) : это процедура для снижения портального кровяного давления, которую можно использовать у пациентов с варикозным расширением вен пищевода, кровоточащими из-за тяжелого цирроза. Небольшая тонкая трубка, называемая катетером, вводится в вену на шее.Катетер вводят через тело в печень, где находятся печеночная и воротная вены. (Печеночная вена переносит кровь от печени обратно к сердцу.) Затем через катетер пропускают проволоку. Он используется, чтобы протыкать печеночную вену к воротной вене. Проволока удаляется, и стент (крошечная проволочная катушка) пропускается через катетер к месту соединения. Стент помещается в новый канал между воротной и печеночной венами. Стент удерживает место соединения открытым, чтобы кровь могла легче течь из воротной вены в печеночную вену и выходить из печени.Это снижает давление в воротной вене, что снижает давление в варикозных узлах, что снижает риск кровотечения. TIPS могут быть очень эффективными для предотвращения кровотечений, но они также могут вызывать серьезные осложнения, особенно у пациентов с запущенным заболеванием печени, включая спутанность сознания и печеночную недостаточность.
Перспективы / Прогноз
Каков долгосрочный прогноз для людей с кровотечением из варикозно расширенных вен пищевода?
Кровотечение из варикозно расширенных вен пищевода является опасным для жизни состоянием и может быть смертельным у 50% пациентов.Люди, у которых был эпизод кровотечения из варикозно расширенных вен пищевода, подвергаются риску повторного кровотечения.
Лечение с помощью перевязки варикозно расширенных вен эффективно купирует эпизоды первого кровотечения примерно у 90% пациентов. Однако примерно у половины пациентов, которым была проведена перевязка варикозно расширенных вен, будет еще один эпизод кровотечения в течение 1-2 лет. Прием лекарств и изменение образа жизни могут помочь снизить риск рецидива (возобновления кровотечения).
Пересадка печени может быть вариантом для пациентов с тяжелым циррозом печени и / или повторяющимися эпизодами кровотечения из варикозно расширенных вен.Трансплантация печени проводится только в избранных центрах по всей стране, которые соответствуют очень строгим критериям.
варикозно расширенных вен пищевода; Причины, симптомы, диагностика и лечение
Обзор
Варикозное расширение вен пищеводаЧто такое варикозное расширение вен пищевода?
Варикозное расширение вен — это увеличенные или опухшие вены.Пищевод — это трубка, соединяющая горло с желудком. Когда на слизистой оболочке пищевода появляются расширенные вены, они называются варикозным расширением вен пищевода.
Кто подвержен риску разрыва и кровотечения варикозного расширения вен пищевода?
Не у всех, у кого развивается варикоз пищевода, будет кровотечение. Факторы, повышающие риск кровотечения, включают:
- Высокое кровяное давление в воротной вене : Чем выше давление в воротной вене, тем выше риск кровотечения.
- Большие варикозные узлы : Риск кровотечения увеличивается с увеличением размера варикозных узлов.
- Тяжелое заболевание печени : Серьезный цирроз или печеночная недостаточность увеличивает риск.
- Постоянное употребление алкоголя : У пациентов с варикозным расширением вен, вызванным алкоголем, продолжение употребления алкоголя увеличивает риск кровотечения.
Симптомы и причины
Что вызывает варикозное расширение вен пищевода?
Печень — это орган, очищающий кровь от токсинов (ядов).По воротной вене кровь доставляется в печень. Варикозное расширение вен пищевода обычно возникает у людей с заболеваниями печени. У людей с заболеваниями печени кровоток через печень замедляется. Когда это происходит, давление в воротной вене повышается.
Высокое кровяное давление в воротной вене (портальная гипертензия) толкает кровь в окружающие кровеносные сосуды, включая сосуды пищевода. Эти кровеносные сосуды имеют тонкие стенки и расположены близко к поверхности. Излишняя кровь заставляет их расширяться и набухать.Варикозное расширение вен также может развиваться в мелких кровеносных сосудах в верхней части желудка.
Если давление, вызванное избыточной кровью, становится слишком высоким, варикозное расширение вен может открыться и кровоточить. Кровотечение — это неотложная ситуация, требующая срочного лечения. Неконтролируемое кровотечение может быстро привести к шоку и смерти.
Тромбоз (сгусток крови) в воротной вене или селезеночной вене, которая соединяется с воротной веной, может вызвать варикозное расширение вен пищевода.
Двумя редкими состояниями, которые могут вызвать варикозное расширение вен пищевода, являются синдром Бадда-Киари (закупорка определенных вен в печени) и паразитарный шистосомоз.
Какие заболевания печени могут привести к варикозному расширению вен пищевода?
Любое серьезное заболевание печени может вызвать варикозное расширение вен пищевода. Цирроз — наиболее распространенный вид заболеваний печени. Более чем у 90% этих пациентов когда-нибудь в жизни разовьется варикозное расширение вен пищевода, и примерно у 30% начнется кровотечение.
У пациентов с циррозом печени по всей печени образуются большие участки рубцовой ткани, что приводит к замедлению кровотока. Цирроз может быть вызван алкогольной болезнью печени, жировой болезнью печени, вирусным гепатитом или другими заболеваниями печени.
Каковы симптомы варикозного расширения вен пищевода?
Большинство людей не знают, что у них варикоз пищевода, пока варикоз не начнет кровоточить. Когда кровотечение является внезапным и сильным, человека рвет большим количеством крови. Когда кровотечение менее сильное, человек может проглотить кровь, что может вызвать черный дегтеобразный стул. Если кровотечение не остановить, у человека могут развиться признаки шока, включая бледную липкую кожу, нерегулярное дыхание и потерю сознания.
Диагностика и тесты
Как диагностируется варикозное расширение вен пищевода?
Людям с запущенным заболеванием печени рекомендуется регулярное обследование на наличие варикозного расширения вен пищевода.Скрининг проводится с помощью эндоскопии. Эндоскоп — это тонкая гибкая трубка с фонариком и крошечной камерой на конце. Врач проводит эндоскоп по пищеводу, и камера отправляет изображения внутренней части пищевода на монитор. Врач смотрит на изображения, чтобы обнаружить увеличенные вены и классифицировать их по размеру. Красные линии на венах — признак кровотечения.
Врач может также использовать эндоскоп для исследования желудка и верхней части тонкой кишки. Это называется эзофогастродуоденоскопией (ЭГДС).
Визуализация с помощью КТ или МРТ также используется для диагностики варикозного расширения вен пищевода, часто в сочетании с эндоскопией. На снимках, сделанных с помощью КТ или МРТ, видны пищевод, печень, воротные вены и селезеночные вены. Они дают врачу больше информации о здоровье печени, чем только эндоскопия.
Ведение и лечение
Как лечат варикоз пищевода?
Цели лечения:
- Предотвратить дальнейшее повреждение печени.
- Предотвратить кровотечение из варикозно расширенных вен.
- Остановите кровотечение, если оно произойдет.
Профилактика поражения печени
Людям с заболеваниями печени необходимо избегать токсинов, которые вызывают дополнительную нагрузку на печень и наносят ей больший ущерб. Вот несколько советов по поддержанию здоровья печени:
- Избегайте любых алкогольных напитков.
- Ограничьте использование бытовых чистящих средств и химикатов.
- Придерживайтесь более здоровой диеты с низким содержанием жиров и высоким содержанием фруктов и овощей, цельнозерновых и нежирных белков.
- Поддерживайте здоровую массу тела (избыток жира оказывает нагрузку на печень).
Предотвращение кровотечений
Лекарства для снижения артериального давления в воротной вене могут снизить риск кровотечения. Чаще всего используются препараты из группы, называемой бета-блокаторами. К ним относятся пропранолол (Inderal®), надолол (Corgard®) и карведилол (Coreg®).
Пациенты с высоким риском кровотечения могут проходить профилактическое лечение с использованием тех же методов, которые используются для остановки кровотечения.Чаще всего используется метод перевязки варикозно расширенных вен.
Остановка кровотечения
Кровотечение из варикозно расширенных вен пищевода — экстренная ситуация, требующая немедленного лечения. В больнице пациенты получают большое количество жидкости и крови, чтобы восполнить утраченное.
Для остановки кровотечения из варикозно расширенных вен доступны два различных нехирургических метода лечения — перевязка варикозно расширенных вен, выполняемая с помощью эндоскопа, и трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS), выполняемое радиологом с использованием рентгеновских лучей.
- Перевязка варикозно расширенных вен : В этой процедуре крошечные эластичные ленты оборачиваются вокруг варикозных узлов, чтобы перекрыть кровоток через варикозные узлы. Это можно сделать на любом количестве вен за один сеанс. После того, как кровотечение остановлено, пациентам может быть назначен препарат для предотвращения повторного кровотечения. Перевязку варикозно расширенных вен следует повторять каждые 4 недели, пока варикозное расширение вен не прекратится. После этого верхнюю эндоскопию следует повторять каждые 6–12 месяцев, чтобы убедиться, что варикозное расширение вен не появилось повторно.Осложнения, связанные с перевязкой варикозно расширенных вен, включают потерю крови, прокол пищевода, затрудненное глотание, аномальное сердцебиение, инфекцию, лихорадку и пониженную или поверхностную частоту дыхания. Все эти осложнения редки.
- Трансъюгулярное внутрипеченочное портально-системное шунтирование (TIPS) : это процедура для снижения портального кровяного давления, которую можно использовать у пациентов с варикозным расширением вен пищевода, кровоточащими из-за тяжелого цирроза. Небольшая тонкая трубка, называемая катетером, вводится в вену на шее.Катетер вводят через тело в печень, где находятся печеночная и воротная вены. (Печеночная вена переносит кровь от печени обратно к сердцу.) Затем через катетер пропускают проволоку. Он используется, чтобы протыкать печеночную вену к воротной вене. Проволока удаляется, и стент (крошечная проволочная катушка) пропускается через катетер к месту соединения. Стент помещается в новый канал между воротной и печеночной венами. Стент удерживает место соединения открытым, чтобы кровь могла легче течь из воротной вены в печеночную вену и выходить из печени.Это снижает давление в воротной вене, что снижает давление в варикозных узлах, что снижает риск кровотечения. TIPS могут быть очень эффективными для предотвращения кровотечений, но они также могут вызывать серьезные осложнения, особенно у пациентов с запущенным заболеванием печени, включая спутанность сознания и печеночную недостаточность.
Перспективы / Прогноз
Каков долгосрочный прогноз для людей с кровотечением из варикозно расширенных вен пищевода?
Кровотечение из варикозно расширенных вен пищевода является опасным для жизни состоянием и может быть смертельным у 50% пациентов.Люди, у которых был эпизод кровотечения из варикозно расширенных вен пищевода, подвергаются риску повторного кровотечения.
Лечение с помощью перевязки варикозно расширенных вен эффективно купирует эпизоды первого кровотечения примерно у 90% пациентов. Однако примерно у половины пациентов, которым была проведена перевязка варикозно расширенных вен, будет еще один эпизод кровотечения в течение 1-2 лет. Прием лекарств и изменение образа жизни могут помочь снизить риск рецидива (возобновления кровотечения).
Пересадка печени может быть вариантом для пациентов с тяжелым циррозом печени и / или повторяющимися эпизодами кровотечения из варикозно расширенных вен.Трансплантация печени проводится только в избранных центрах по всей стране, которые соответствуют очень строгим критериям.
варикозно расширенных вен пищевода; Причины, симптомы, диагностика и лечение
Обзор
Варикозное расширение вен пищеводаЧто такое варикозное расширение вен пищевода?
Варикозное расширение вен — это увеличенные или опухшие вены.Пищевод — это трубка, соединяющая горло с желудком. Когда на слизистой оболочке пищевода появляются расширенные вены, они называются варикозным расширением вен пищевода.
Кто подвержен риску разрыва и кровотечения варикозного расширения вен пищевода?
Не у всех, у кого развивается варикоз пищевода, будет кровотечение. Факторы, повышающие риск кровотечения, включают:
- Высокое кровяное давление в воротной вене : Чем выше давление в воротной вене, тем выше риск кровотечения.
- Большие варикозные узлы : Риск кровотечения увеличивается с увеличением размера варикозных узлов.
- Тяжелое заболевание печени : Серьезный цирроз или печеночная недостаточность увеличивает риск.
- Постоянное употребление алкоголя : У пациентов с варикозным расширением вен, вызванным алкоголем, продолжение употребления алкоголя увеличивает риск кровотечения.
Симптомы и причины
Что вызывает варикозное расширение вен пищевода?
Печень — это орган, очищающий кровь от токсинов (ядов).По воротной вене кровь доставляется в печень. Варикозное расширение вен пищевода обычно возникает у людей с заболеваниями печени. У людей с заболеваниями печени кровоток через печень замедляется. Когда это происходит, давление в воротной вене повышается.
Высокое кровяное давление в воротной вене (портальная гипертензия) толкает кровь в окружающие кровеносные сосуды, включая сосуды пищевода. Эти кровеносные сосуды имеют тонкие стенки и расположены близко к поверхности. Излишняя кровь заставляет их расширяться и набухать.Варикозное расширение вен также может развиваться в мелких кровеносных сосудах в верхней части желудка.
Если давление, вызванное избыточной кровью, становится слишком высоким, варикозное расширение вен может открыться и кровоточить. Кровотечение — это неотложная ситуация, требующая срочного лечения. Неконтролируемое кровотечение может быстро привести к шоку и смерти.
Тромбоз (сгусток крови) в воротной вене или селезеночной вене, которая соединяется с воротной веной, может вызвать варикозное расширение вен пищевода.
Двумя редкими состояниями, которые могут вызвать варикозное расширение вен пищевода, являются синдром Бадда-Киари (закупорка определенных вен в печени) и паразитарный шистосомоз.
Какие заболевания печени могут привести к варикозному расширению вен пищевода?
Любое серьезное заболевание печени может вызвать варикозное расширение вен пищевода. Цирроз — наиболее распространенный вид заболеваний печени. Более чем у 90% этих пациентов когда-нибудь в жизни разовьется варикозное расширение вен пищевода, и примерно у 30% начнется кровотечение.
У пациентов с циррозом печени по всей печени образуются большие участки рубцовой ткани, что приводит к замедлению кровотока. Цирроз может быть вызван алкогольной болезнью печени, жировой болезнью печени, вирусным гепатитом или другими заболеваниями печени.
Каковы симптомы варикозного расширения вен пищевода?
Большинство людей не знают, что у них варикоз пищевода, пока варикоз не начнет кровоточить. Когда кровотечение является внезапным и сильным, человека рвет большим количеством крови. Когда кровотечение менее сильное, человек может проглотить кровь, что может вызвать черный дегтеобразный стул. Если кровотечение не остановить, у человека могут развиться признаки шока, включая бледную липкую кожу, нерегулярное дыхание и потерю сознания.
Диагностика и тесты
Как диагностируется варикозное расширение вен пищевода?
Людям с запущенным заболеванием печени рекомендуется регулярное обследование на наличие варикозного расширения вен пищевода.Скрининг проводится с помощью эндоскопии. Эндоскоп — это тонкая гибкая трубка с фонариком и крошечной камерой на конце. Врач проводит эндоскоп по пищеводу, и камера отправляет изображения внутренней части пищевода на монитор. Врач смотрит на изображения, чтобы обнаружить увеличенные вены и классифицировать их по размеру. Красные линии на венах — признак кровотечения.
Врач может также использовать эндоскоп для исследования желудка и верхней части тонкой кишки. Это называется эзофогастродуоденоскопией (ЭГДС).
Визуализация с помощью КТ или МРТ также используется для диагностики варикозного расширения вен пищевода, часто в сочетании с эндоскопией. На снимках, сделанных с помощью КТ или МРТ, видны пищевод, печень, воротные вены и селезеночные вены. Они дают врачу больше информации о здоровье печени, чем только эндоскопия.
Ведение и лечение
Как лечат варикоз пищевода?
Цели лечения:
- Предотвратить дальнейшее повреждение печени.
- Предотвратить кровотечение из варикозно расширенных вен.
- Остановите кровотечение, если оно произойдет.
Профилактика поражения печени
Людям с заболеваниями печени необходимо избегать токсинов, которые вызывают дополнительную нагрузку на печень и наносят ей больший ущерб. Вот несколько советов по поддержанию здоровья печени:
- Избегайте любых алкогольных напитков.
- Ограничьте использование бытовых чистящих средств и химикатов.
- Придерживайтесь более здоровой диеты с низким содержанием жиров и высоким содержанием фруктов и овощей, цельнозерновых и нежирных белков.
- Поддерживайте здоровую массу тела (избыток жира оказывает нагрузку на печень).
Предотвращение кровотечений
Лекарства для снижения артериального давления в воротной вене могут снизить риск кровотечения. Чаще всего используются препараты из группы, называемой бета-блокаторами. К ним относятся пропранолол (Inderal®), надолол (Corgard®) и карведилол (Coreg®).
Пациенты с высоким риском кровотечения могут проходить профилактическое лечение с использованием тех же методов, которые используются для остановки кровотечения.Чаще всего используется метод перевязки варикозно расширенных вен.
Остановка кровотечения
Кровотечение из варикозно расширенных вен пищевода — экстренная ситуация, требующая немедленного лечения. В больнице пациенты получают большое количество жидкости и крови, чтобы восполнить утраченное.
Для остановки кровотечения из варикозно расширенных вен доступны два различных нехирургических метода лечения — перевязка варикозно расширенных вен, выполняемая с помощью эндоскопа, и трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS), выполняемое радиологом с использованием рентгеновских лучей.
- Перевязка варикозно расширенных вен : В этой процедуре крошечные эластичные ленты оборачиваются вокруг варикозных узлов, чтобы перекрыть кровоток через варикозные узлы. Это можно сделать на любом количестве вен за один сеанс. После того, как кровотечение остановлено, пациентам может быть назначен препарат для предотвращения повторного кровотечения. Перевязку варикозно расширенных вен следует повторять каждые 4 недели, пока варикозное расширение вен не прекратится. После этого верхнюю эндоскопию следует повторять каждые 6–12 месяцев, чтобы убедиться, что варикозное расширение вен не появилось повторно.Осложнения, связанные с перевязкой варикозно расширенных вен, включают потерю крови, прокол пищевода, затрудненное глотание, аномальное сердцебиение, инфекцию, лихорадку и пониженную или поверхностную частоту дыхания. Все эти осложнения редки.
- Трансъюгулярное внутрипеченочное портально-системное шунтирование (TIPS) : это процедура для снижения портального кровяного давления, которую можно использовать у пациентов с варикозным расширением вен пищевода, кровоточащими из-за тяжелого цирроза. Небольшая тонкая трубка, называемая катетером, вводится в вену на шее.Катетер вводят через тело в печень, где находятся печеночная и воротная вены. (Печеночная вена переносит кровь от печени обратно к сердцу.) Затем через катетер пропускают проволоку. Он используется, чтобы протыкать печеночную вену к воротной вене. Проволока удаляется, и стент (крошечная проволочная катушка) пропускается через катетер к месту соединения. Стент помещается в новый канал между воротной и печеночной венами. Стент удерживает место соединения открытым, чтобы кровь могла легче течь из воротной вены в печеночную вену и выходить из печени.Это снижает давление в воротной вене, что снижает давление в варикозных узлах, что снижает риск кровотечения. TIPS могут быть очень эффективными для предотвращения кровотечений, но они также могут вызывать серьезные осложнения, особенно у пациентов с запущенным заболеванием печени, включая спутанность сознания и печеночную недостаточность.
Перспективы / Прогноз
Каков долгосрочный прогноз для людей с кровотечением из варикозно расширенных вен пищевода?
Кровотечение из варикозно расширенных вен пищевода является опасным для жизни состоянием и может быть смертельным у 50% пациентов.Люди, у которых был эпизод кровотечения из варикозно расширенных вен пищевода, подвергаются риску повторного кровотечения.
Лечение с помощью перевязки варикозно расширенных вен эффективно купирует эпизоды первого кровотечения примерно у 90% пациентов. Однако примерно у половины пациентов, которым была проведена перевязка варикозно расширенных вен, будет еще один эпизод кровотечения в течение 1-2 лет. Прием лекарств и изменение образа жизни могут помочь снизить риск рецидива (возобновления кровотечения).
Пересадка печени может быть вариантом для пациентов с тяжелым циррозом печени и / или повторяющимися эпизодами кровотечения из варикозно расширенных вен.Трансплантация печени проводится только в избранных центрах по всей стране, которые соответствуют очень строгим критериям.
Что такое варикоз пищевода? Типы, методы лечения и многое другое
Варикозные узлы — это большие или опухшие кровеносные сосуды, которые могут располагаться вокруг пищевода. Наиболее частой причиной варикозного расширения вен пищевода является рубцевание печени.
Варикозные узлы могут быть маленькими или большими, и чем они больше, тем серьезнее становятся.
Сосуды могут разорваться, и в этом случае лечение направлено на предотвращение кровотечения путем закрытия сосудов.Врачи также могут порекомендовать лекарства для снижения артериального давления.
В этой статье мы описываем типы и причины варикозного расширения вен пищевода, а также доступные варианты лечения.
Варикозное расширение вен пищевода — это большие опухшие кровеносные сосуды, такие как вены, вокруг пищевода.
Наиболее частой причиной является портальная гипертензия, которая чаще всего возникает в результате цирроза печени.
Вены пищевода соединяются с печенью. Эти вены могут набухать, если есть препятствие на пути кровотока к печени.Это препятствие заставляет кровь собираться в соединительных сосудах, в том числе в пищеводе.
Поскольку вены пищевода маленькие и имеют тонкие стенки, они не могут содержать большое количество крови. Следовательно, увеличение кровотока может вызвать набухание и разрыв вен.
Разрыв может быть опасным и даже смертельным. Любому, кто подозревает, что у него кровотечение из варикозно расширенного вен пищевода, следует немедленно обратиться за медицинской помощью.
Цирроз — серьезное рубцевание печени, вызванное таким заболеванием, как гепатит С.Это наиболее частая первопричина варикозного расширения вен пищевода.
Среди людей с циррозом 30% имеют варикозное расширение вен, когда диагностирована проблема с печенью. В течение первого года после постановки диагноза кровотечение составляет 5% мелких и 15% крупных.
Портальная гипертензия — осложнение цирроза печени. Это происходит, когда рубцовая ткань блокирует кровоток вокруг печени. Это приводит к повышению артериального давления в воротной вене, по которой кровь из других органов переносится в печень.
Если кровоток вокруг печени ограничен, организм вместо этого отправляет кровь через вены в желудок или пищевод.По мере того, как по ним течет больше крови, эти вены могут набухать, становясь варикозными.
Более редкие причины варикозного расширения вен пищевода могут включать синдром Бадда-Киари и шистосомоз.
Синдром Бадда-Киари приводит к частичной закупорке вен в печени. Шистосомоз — заболевание, вызываемое паразитическими червями. Они могут попасть в кровеносные сосуды и стать причиной варикозного расширения вен.
У человека с варикозным расширением вен пищевода могут отсутствовать симптомы, особенно если варикозные узлы небольшие.Некоторые люди испытывают симптомы только при кровотечении из варикозно расширенных вен.
Симптомы варикозного расширения вен пищевода могут включать:
- необычно бледная кожа
- постоянная усталость
- одышка
- обморок или головокружение
- черный или дегтеобразный стул
- темная или ярко-красная кровь в стуле
- ярко-красная кровь в стуле рвота
Если человек испытывает эти симптомы, ему следует немедленно обратиться в больницу.
Любое заболевание печени может увеличить риск развития варикозного расширения вен пищевода, но цирроз является наиболее частой причиной.Человек с заболеванием печени, но без цирроза, имеет более низкий риск развития варикозного расширения вен.
Цирроз и портальная гипертензия являются наиболее частыми причинами варикозного расширения вен пищевода. Это оба возможных осложнения заболевания печени.
Основные факторы риска заболевания печени включают:
- ожирение
- инфекция гепатита
- злоупотребление алкоголем
При диагностике заболевания печени врач будет учитывать:
- симптомы человека
- его историю болезни
- результаты анализов крови, физикального обследования, а иногда и биопсии печени
Человек с циррозом печени должен регулярно проходить скрининг на наличие варикозного расширения вен пищевода.
Чтобы проверить наличие варикозного расширения вен, врач использует эндоскоп, и ему также может потребоваться компьютерная томография.
Варикозное расширение вен пищевода бывает маленьким или большим. Маленькие варикозные узлы имеют диаметр менее 5 миллиметров, и они могут потребовать другого лечения, чем более крупные.
Небольшой варикоз не всегда вызывает симптомы. Врач порекомендует способы предотвращения дальнейшего повреждения печени, которое может включать прием лекарств и изменение образа жизни.
Лечение большого варикозного расширения вен может включать незначительное хирургическое вмешательство для предотвращения кровотечения.
Варикозное расширение вен может образовываться и в других частях тела: варикозное расширение вен желудка возникает в желудке, а варикозное расширение вен двенадцатиперстной кишки — в первой части тонкой кишки. У человека также может развиться варикоз прямой кишки.
Основная цель лечения варикозного расширения вен пищевода — предотвратить разрывы и кровотечения. Первоначально это часто включает шаги по контролю портальной гипертензии.
Врач может назначить бета-адреноблокаторы для снижения артериального давления. Эти препараты действуют, блокируя действие гормона адреналина, заставляя сердце биться медленнее и с меньшей силой.
Человеку с варикозным расширением вен пищевода также может потребоваться одна из следующих хирургических процедур.
Эндоскопическая склеротерапия предполагает использование эндоскопа для выполнения незначительных медицинских задач, таких как введение лекарства в набухшие вены, чтобы они сморщились.
Эндоскопическое бандажирование варикозно расширенных вен включает использование того же инструмента для наложения резинки вокруг варикозного расширения вен, чтобы предотвратить кровотечение из сосуда.
При повторяющемся кровотечении из варикозно расширенных вен может потребоваться дополнительное лечение.
Врач может порекомендовать процедуру трансъюгулярного внутрипеченочного портосистемного шунта или TIPS. Это включает использование рентгеновского снимка для направления небольшой трубки, соединяющей воротную вену с печеночной веной. Это создает новый канал для крови, снижая давление в воротной вене.
Другой вариант лечения — это процедура дистального спленоренального шунтирования. Это соединяет главную вену селезенки с веной левой почки.
Не всегда можно предотвратить варикоз пищевода.Тем не менее, любой человек с циррозом печени должен получать лечение, чтобы снизить риск таких осложнений, как варикозное расширение вен.
Кроме того, лекарства и изменение образа жизни могут помочь уменьшить дальнейшее повреждение печени и, следовательно, риск развития варикозного расширения вен.
Если у человека варикозное расширение вен, бета-адреноблокаторы могут помочь предотвратить кровотечение. Бандаж также помогает предотвратить варикоз. Ключом к предотвращению осложнений является недопущение любых разрывов.
Варикозное расширение вен пищевода — это большие или опухшие кровеносные сосуды вокруг пищевода.Если они разорвутся и потечет кровь, это может вызвать серьезные осложнения.
Варикозное расширение вен пищевода обычно возникает в результате цирроза печени и портальной гипертензии.
Если варикоз небольшой, человек может предотвратить дальнейшее повреждение, изменив образ жизни и приняв лекарства.
Если они большие, человеку может потребоваться одно или несколько небольших хирургических вмешательств.
Причины, лечение и время обращения за помощью
Если человек кашляет с кровью — и причина явно не в легкой травме, например, при сильном укусе языка или щеки, — ему следует обратиться за медицинской помощью.
Также обратитесь к врачу, если кровотечение в горле сопровождает любой из следующих симптомов:
- отек шеи
- удушье кровью
- затруднение глотания
- затруднение дыхания
- изменение цвета кожи вокруг горла
- изменение голоса
Если кровотечение вызвано травмой, например падением или несчастным случаем, обратитесь за неотложной помощью.
Также обратитесь за неотложной помощью, если у истекающего кровотечением человека рвота, затрудненное дыхание, боль в груди или головокружение.
Кровь может появиться в горле из-за травмы или травмы. Это может включать:
Ссадину глотки
Этот термин относится к царапине в горле, возможно, из-за проглатывания чего-то острого, например, рыбьей кости.
Помимо кровотечения в горле, человек может испытывать:
- кашель
- затруднение при глотании
- срыгивание кровью
- боль при глотании
Может также возникнуть ощущение, будто что-то застряло в горле.
Лечение
При появлении царапины в горле употребляйте жидкости и мягкую пищу.
Чтобы облегчить любую боль, человек может принимать безрецептурные обезболивающие и полоскать горло соленой водой.
Травма рта, груди или горла
Травмы этой области могут быть незначительными, например, укус за щеку.
Более серьезные травмы могут быть получены во время автомобильной аварии, физического нападения или падения. В этом случае обратитесь за неотложной медицинской помощью.
Сильный удар в грудь может привести к ушибу легкого, также называемому ушибом легкого. Это может вызвать кашель с кровью или розовой слизью.
Лечение
Если травма серьезная, обратитесь за медицинской помощью. Любой, кто получил удар в грудь и кашляет кровью, должен получить неотложную помощь.
Антикоагулянты или антикоагулянты могут вызвать у людей кровохарканье.
У человека, принимающего любой из следующих веществ, также может быть кровь в моче или рвоте и сильное носовое кровотечение:
- апиксабан (Eliquis)
- эдоксабан (Lixiana)
- дабигатран (Pradaxa)
- ривароксабан (Xarelto)
- варфарин (кумадин)
- гепарин
Если кровотечение является побочным эффектом любого из этих препаратов, сообщите об этом врачу.
Кровотечение в горле может вызвать несколько заболеваний.
Болезнь десен
Кровотечение, которое, кажется, идет из горла, на самом деле может исходить из десен.
Плохая гигиена полости рта может вызвать заболевание десен, что может привести к кровотечению. Человек также может заметить кровь после чистки зубов.
Другие симптомы заболевания десен включают:
- неприятный запах изо рта
- красный цвет, воспаленные десны
- шатающиеся зубы
- боль при жевании
- чувствительные зубы
- опускание десен
Лечение
Улучшение гигиены полости рта может контролировать симптомы, и отказ от курения может помочь.
Национальный институт стоматологических и черепно-лицевых исследований рекомендует:
- чистить зубы дважды в день с использованием зубной пасты с фтором
- регулярно чистить зубной нитью
- регулярно посещать стоматолога
Бактериальные и вирусные инфекции
Следующие инфекции могут вызывать человек, который откашливает мокроту, содержащую кровь:
Кровянистая мокрота также может появиться, если у человека сильный или хронический кашель.
Лечение
Конкретные методы лечения зависят от типа инфекции, но врач обычно может порекомендовать:
- обильное питье
- прием нестероидных противовоспалительных препаратов (НПВП)
- много отдыха
Мукозит или стоматит
Мукозит — болезненное изъязвление и воспаление, возникающее в любом месте желудочно-кишечного тракта.
Стоматит — болезненное изъязвление и воспаление:
- щек
- языка
- горла
- резинки
- губ
- крыши и дна рта
Язвы красные, иногда с белыми пятнами в центре, и они могут кровоточить.
У больных раком, проходящих химиотерапию, эти язвы в полости рта могут появиться как побочный эффект лечения.
Лечение
При образовании язв во рту врач рекомендует тщательно соблюдать гигиену полости рта и принимать безрецептурные обезболивающие.
Использование мягкой зубной щетки снижает вероятность травмирования десен.
Язва пищевода
Язва пищевода может возникнуть в результате гастроэзофагеальной рефлюксной болезни (ГЭРБ) или эзофагита.
Это также может произойти из-за:
- повторяющейся индуцированной рвоты
- инфекций, таких как Candida дрожжевых препаратов
- лекарств, таких как некоторые антибиотики, НПВП и бисфосфонаты
- длительного употребления кислых продуктов и напитков , включая алкогольные напитки
Помимо заметного кровотечения, симптомы могут включать:
- изжога
- боль в груди
- затруднение глотания, которое может быть болезненным
- тошнота
- рвота
Человек с этим типом язвы может рвать кровь.Рвота может быть похожа на кофейную гущу, если присутствует свернувшаяся кровь. В этом случае обратитесь за неотложной медицинской помощью.
Лечение
Лечение этих язв обычно зависит от причины.
Если причиной является ГЭРБ, человек может принимать антациды, лекарства, называемые блокаторами h3, прокинетиками или ингибиторами протонной помпы.
Если пищевод серьезно поврежден, человеку может потребоваться внутривенное введение жидкости, антибиотики и обезболивающие. Для лечения язвы врач может использовать блокаторы h3 или ингибиторы протонной помпы.
ХОБЛ
Люди с хронической обструктивной болезнью легких (ХОБЛ) могут обнаружить кровь в мокроте.
Но кровяной кашель — менее распространенный симптом ХОБЛ, например, с большей вероятностью он указывает на инфекцию грудной клетки.
Другие, более распространенные симптомы ХОБЛ включают:
- одышку
- стеснение в груди
- свистящее дыхание
- частые инфекции легких
- хронический кашель
Лечение
Лечение ХОБЛ включает управление симптомами и предотвращение болезнь от прогрессирования и дальнейшего повреждения легких.
Врач может назначить бронходилататоры, кортикостероиды или антибиотики.
Муковисцидоз
Это генетическое заболевание поражает дыхательные пути и может вызывать:
- проблемы с дыханием
- хрипы
- частые инфекции дыхательных путей
- хронический кашель
- сгущение слизи, иногда с кровью
Лечение
Муковисцидоз неизлечим, но есть много способов справиться с его симптомами.
Врач может порекомендовать очистку дыхательных путей, препараты для разжижения слизи, ферментативную терапию, антибиотики и противовоспалительные средства.
Стеноз митрального клапана
Это состояние вызывает сужение митрального клапана сердца, что ограничивает кровоток.
Люди со стенозом митрального клапана могут испытывать:
- проблемы с дыханием
- дискомфорт в груди
- головокружение
- учащенное сердцебиение
- усталость
- кашель с кровью
Лечение
Хотя лекарства могут помочь справиться с симптомами, они не являются постоянное исправление.Однако можно отремонтировать или заменить митральный клапан, пораженный стенозом.
Отек легких
Это связано с наполнением легких избыточной жидкостью. Требуется неотложная медицинская помощь.
Отек легких обычно возникает в результате сердечного приступа. Симптомы включают:
- головокружение
- повышенное потоотделение
- учащенное сердцебиение
- сильная одышка
- боль в груди
В тяжелых случаях человек может отхаркивать кровянистую или розовую пенистую мокроту.
Лечение
Первая цель — помочь человеку дышать. Дальнейшие действия зависят от причины отека.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии обычно связана с перемещением сгустка крови в легкие и блокированием артерии. Требуется немедленная медицинская помощь.
Симптомы могут включать:
- боль в груди
- одышку
- кашель с кровью
Однако иногда у людей симптомы отсутствуют.
Лечение
Врач может назначить лекарства, называемые антикоагулянтами или тромболитиками, для растворения сгустка.
Они также могут использовать катетер для разрушения сгустка или фильтр для предотвращения попадания новых сгустков в легкие.
Рак легких
Кашель с кровью — распространенный симптом рака легких. Другие могут включать:
- боль в груди
- постоянный кашель
- одышку
- усталость
- плохой аппетит
- повторные инфекции
лечение
варианты лечения включают:
гранулематоз с полиангиитом
этот редкий Состояние может быть фатальным, если человек не получает лечения.Вызывает воспаление органов и сосудов.
Симптомы гранулематоза с полиангиитом включают:
- усталость
- лихорадку
- боль в суставах
- кашель, иногда с кровью в слизи
- кровотечения из носа
- инфекции носовых пазух
- гной в выделениях из носа
- одышка
Лечение
Лечение может включать такие лекарства, как стероиды или ритуксимаб (Ритуксан).
Я чуть не умер от боли в горле
Симптомы
Jenna West * никогда не забудет боль в горле, с которой все началось.Красная, резкая боль причиняла боль при глотании, и антибиотики ее не лечили.
В течение двух недель она страдала от этого, вместе с лихорадкой и сильной усталостью.
«Это чувство усталости было сильнее, чем когда-либо прежде», — недавно вспоминал Уэст. Это было так подавляюще, что она проспала прием к врачу, чего никогда раньше не делала. Ей было неприятно пропустить это, так как она собиралась поступить на программу MBA и хотела поправиться к новому семестру.
Когда она обратилась к врачу, ей поставили диагноз мононуклеоз, вирус, симптомы которого включают истощение, жар и боль в горле. Обычно это происходит у молодых людей, таких как Уэст, которому было 22 года.
Но потом, посреди ночи, она проснулась с чувством тяжести в легких. Дышать было тяжело.
Это просто моно, сказала она себе, не сильно испугавшись. Она все равно разбудила отца. На следующее утро он отвез ее прямо в отделение неотложной помощи.
Когда она приехала, ее температура была до 103, и она жаловалась на боль в груди.Врачи поспешили сделать компьютерную томографию, которая обнаружила тревожное открытие: сгустки в легких. При такой высокой температуре они задавались вопросом: а может ли быть сердечная инфекция?
Вот доктор Грант *, кардиолог, которого вызвали, чтобы исключить эндокардит, при котором инфицированные сгустки могут попадать в легкие и другие части тела.
Когда доктор Грант проводила обследование, пульс Уэст был поразительно высоким: 130. У нее также было очень повышенное количество лейкоцитов.
Был и другой симптом.Этот был обманчиво доброжелательным, казалось, не связанным с ним отношениями. Но доктор Грант нахмурилась, когда заметила это: опухшая правая ступня. Может быть, Уэст резко упал? Но нет, заверил ее Уэст, она только начала набухать сама по себе.
«С таким анамнезом, очевидно, у нее была инфекция», — сказал доктор Грант. «А как насчет стопы? Как вы все это сложите?»
Сразу же доктор Грант подумала о другом случае, который она видела несколькими годами ранее, — о мужчине лет 40, который пришел в больницу с болью в горле, тромбами в легких и опухшей ногой.Она подозревала очень редкое заболевание, о существовании которого она знала, но никогда раньше не видела — оно начинается с ужасной боли в горле, которая перерастает в инфекцию яремной вены. Если источник не обнаружен и не уничтожен, абсцессы — скопления инфицированного гноя — распространяются в легкие, а затем по всему телу с головокружительной скоростью.
«Мне пришлось драться со всеми, чтобы доставить его на операцию», — сказал доктор Грант о пациенте-мужчине. Но ее настойчивость окупилась — его инфекция была обнаружена вовремя, чтобы он смог выжить.
Между тем, это был еще первый день Веста в больнице, и ее состояние быстро ухудшалось. У нее поднялась температура, и ее госпитализировали на ночь.
«Они бросали на меня лед, — вспоминал Уэст, — и мне было так неудобно, потому что я просто хотел заснуть. Я действительно не знал, что происходит».
Доктор Грант думала, что она прекрасно знает: болезнь назвали синдромом Лемьера. Он поражает молодых людей со здоровой иммунной системой, и причина этого неизвестна.В мире было всего 20 или 30 известных случаев. Теперь ей оставалось только убедить других врачей.
Уловка, по ее словам, «заключалась в том, чтобы доказать, что опухшая ступня была инфекцией».
Не было времени терять зря.
Диагноз
Доктор Грант позвонил хирургу-ортопеду и настоял на том, чтобы он вставил иглу в лодыжку Веста для поиска гноя. Он не мог ничего найти.
К этому моменту Вест был в реанимации. Уровень кислорода у нее падал, и она едва могла дышать, поэтому врачам пришлось вставлять трубки ей в горло и в грудь.
«Я больше не мог говорить, и это было самое ужасное, — вспоминал Уэст. «Они продолжали связывать мне руки, потому что я продолжал пытаться вытащить трубки, чтобы спросить, что происходит».
Потом МРТ голеностопного сустава показала: в лодыжке гной. Если доктор Грант был прав насчет диагноза, инфекция исходила из яремной вены на ее шее.
После того, как Уэст перенесла операцию по откачиванию жидкости из лодыжки, доктор Грант потребовал, чтобы врач, занимающийся лечением ушей, носом и горлом, провел компьютерную томографию шеи Уэста.Но этот врач не смог увидеть никаких абсцессов и отказался проводить Уэста в исследовательской операции, чтобы проверить диагноз доктора Гранта.
В тот момент Уэст «выглядела так, будто собиралась умереть», — сказал доктор Грант. «Все было отключено, потому что мы не могли добраться до источника инфекции, и бактерии постоянно выходили наружу».
Даже когда ультразвуковое исследование шеи Уэста обнаружило сгусток в яремной вене, ЛОР-врач не счел это доказательством инфекции. Он предположил, что это был изолированный сгусток, но доктор Х.Грант был уверен, что это был признак инфекции позади вены, которая просто не обнаруживалась на компьютерной томографии.
«Я сильно поссорился с лор- и инфекционистами», — вспоминает доктор Грант, качая головой. «Я сказал им:« Вы должны удалить инфицированный сгусток из яремной вены, иначе она умрет »».
Наконец, она убедила ЛОР-врача и сосудистого хирурга отвезти Уэста в операционную для операции на шее. Момент «ага» наступил, когда они обнаружили абсцесс за веной, которую доктор.Грант подозревал все это время. Она была права — это был Лемьер. И нашли как раз вовремя.
Восстановление
Как только источник был удален, Уэст начал улучшаться.
«Я проснулась, и все в комнате были очень взволнованы», — сказала она. «Мне вынули дыхательные трубки».
Ее мама и папа были с ней все время и уверяли, что опасность миновала. Она будет в порядке.
Но ее выздоровление оказалось не таким гладким, как они надеялись.Вскоре Уэст обнаружила, что повторяет слова и невольно двигает головой взад и вперед.
МРТ показала три абсцесса в ее головном мозге, вызванные инфицированным яремным сгустком до того, как он был удален.
«Я думал, что вышел из леса, — сказал Уэст, — но что-то не так с моим мозгом — я просто очень боялся, что не стану собой или буду умственно неполноценным».
К счастью, комбинация стероидов и антибиотиков контролировала поражения, поэтому ей не потребовалась операция на головном мозге.Но возвращение к нормальной жизни было медленным и болезненным процессом.
После трех недель в больнице и двух недель в реабилитационном центре ей пришлось снова научиться ходить, и ей пришлось отложить обучение в аспирантуре на семестр.
Как только она начала ходить, она заметила затяжную боль в бедренной кости, которая, как оказалось, возникла в результате первоначальной инфекции. После двух операций по пересадке кости она чувствует себя хорошо сегодня, шесть лет спустя.
«Я чувствую себя более счастливым, чем горьким оттого, что это случилось со мной», — сказала она.«Каковы шансы, что такое редкое заболевание будет идентифицировано так быстро? Многие вещи пошли правильно, и доктор [Грант] был одним из таких людей».
В прошлом году в День отца доктор Грант получила открытку от отца Уэста, которую она держит рядом со своим столом. Это напоминает ей, почему она стала врачом.
«Я хотел послать вам это письмо в знак признательности после того, как провел День отца с моей прекрасной дочерью», — говорится в нем. «Вы боролись за ее жизнь, и я никогда не забываю ваших усилий и заботы. Я убежден, что она жива сегодня благодаря вам.«
* Не настоящие имена.
Кира Пейкофф — автор триллера No Time to Die о девушке, которая таинственным образом перестает стареть. Он доступен для предварительного заказа и будет опубликован 2 сентября 2014 года. Свяжитесь с ней на Facebook или напишите в Твиттере @KiraPeikoff.
Если вы пережили медицинскую тайну и хотите поделиться своей историей, напишите Кире по адресу cosmomysterydiagnosis@gmail.com.
Фотография предоставлена: Getty Images
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
.


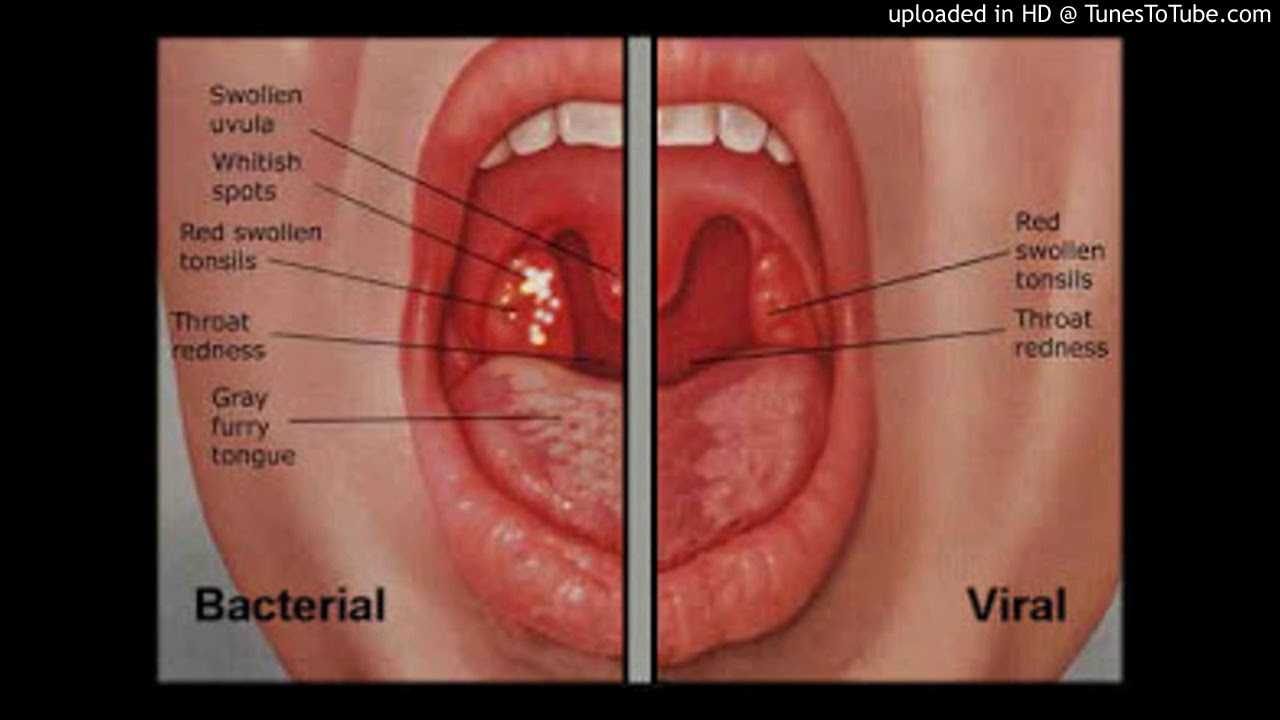
 Еще одно из распространенных вирусных заболеваний горла — инфекционный мононуклеоз, который вызывается вирусом герпеса IV типа.
Еще одно из распространенных вирусных заболеваний горла — инфекционный мононуклеоз, который вызывается вирусом герпеса IV типа.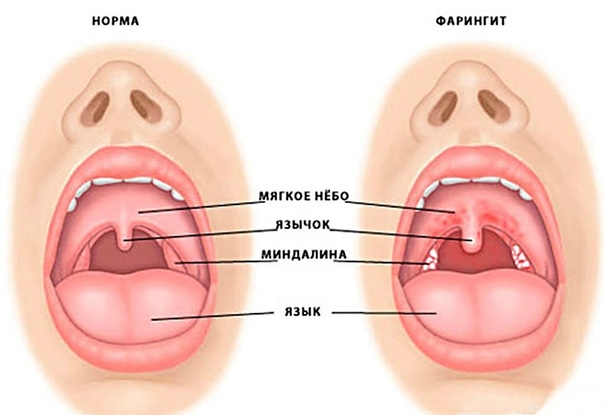 Эта болезнь очень опасна, так как может привести к нарушениям проходимости дыхательных путей.
Эта болезнь очень опасна, так как может привести к нарушениям проходимости дыхательных путей.