Не пропустите первые признаки инфаркта
Инфаркт миокарда – одна из форм ишемической болезни сердца, при которой происходят необратимые изменения в сердечной мышце вследствие нарушения кровотока по коронарным артериям.
От правильной первой помощи в первые минуты будет зависеть исход заболевания. Не будет преувеличением сказать, что хорошо оказанная первая помощь при инфаркте может спасти жизнь.
Клинические проявления
Инфаркт миокарда может быть как первым проявлением ишемической болезни сердца, так и возникать на фоне длительно существующей стенокардии. Основным симптомом инфаркта миокарда является приступ необычно интенсивной боли за грудиной, который у пациентов со стенокардией не проходит после приема привычных доз нитроглицерина.
Боль обычно носит волнообразный характер, часто может распространяться в левую руку, лопатку, шею, зубы. Инфаркт миокарда возникает как на фоне повышенного артериального давления, так и может сопровождаться его снижением с резким ухудшением общего состояния (выраженная слабость, холодный пот, тошнота). Одним из характерных признаков инфаркта является страх смерти.
Проявления инфаркта могут отличаться от классической картины. Существуют так называемые атипичные формы.
Абдоминальная форма проявляется сильными болями в животе, тошнотой, рвотой, расстройствами пищеварения.
Астматическая форма может протекать как приступ бронхиальной астмы (одышка, затруднение дыхания, чувство нехватки воздуха). Одной из самых коварных форм инфаркта миокарда является безболевая, которая протекает без типичного болевого приступа (стенокардии). Единственным проявлением этой формы может быть необъяснимое ухудшение общего состояния, снижение переносимости физической нагрузки, слабость.
Первая помощь
- Вызвать скорую помощь (желательно специализированную кардиологическую или реаниматологическую бригаду). Скорую желательно встретить кому-то из родственников или соседей, чтобы уменьшить время до начала оказания квалифицированной медицинской помощи.

- Снижение нагрузки на сердце – лечь, принять успокоительные препараты.
- Прием нитроглицерина под язык до купирования болевого приступа
- Попытаться купировать боль (анальгин, нестероидные противовоспалительные препараты).
При подозрении на остановку сердца (отсутствие сознания, дыхания, пульса на сонных артериях, артериального давления) следует незамедлительно приступить к реанимационным мероприятиям:
Не откладывайте, если вы плохо себя чувствуете или думаете, что ваше состояние серьезное. Звоните 103.
ИНФАРКТ БЕЗ ПАНИКИ
Инфаркт без паники
А что же все-таки такое – этот инфаркт миокарда? Он случается, когда часть сердечной мышцы попросту резко отмирает, так как перестает снабжаться кислородом. Нетрудно понять, что чаще всего инфаркт возникает от болезней сердечных артерий (к примеру, их сужения), которые перестают выполнять свою главную работу – обеспечивать наше сердце «свежей», обогащенной кислородом кровью.
«Боль возникла в правом плече. Затем она поползла к груди и застряла где-то под левым соском. Потом будто чья-то мозолистая рука проникла в грудь, схватила сердце и стала выжимать его, словно виноградную гроздь. Выжимала медленно, старательно… Сердце остановилось. Нет, сперва оно упало вниз, как падает налетевший на оконное стекло воробушек.
…Вдруг [некто] схватил огромный ржавый гвоздь, приставил к груди больного и сильным ударом кулака прибил его…
— Выньте гвозди, я не в силах больше терпеть! — взмолился больной» — так описывал приход болезни (в романе «Зов вечности») замечательный советский грузинский писатель Нодар Думбадзе. А он знал эти ощущения не понаслышке.
А он знал эти ощущения не понаслышке.
Инфаркт налетает абсолютно неожиданно. И в первые минуты (дай бог, если минуты) вы противостоите ему в одиночку, и надо знать, как. По статистике, почти 40% смертей происходит именно от него.
Верные признаки
Внезапные давящие, сжимающие, либо «жгучие», либо «разрывающие» боли в грудной клетке. Боль может распространяться и в спину и в обе руки, и в челюсть, и даже в живот. Возникает тревога, да что там тревога – паника, всепоглощающий страх смерти, за которыми следуют одышка и сильное потоотделение.
Кстати, многие считают одним из признаков инфаркта – почти полное равнодушие организма на прием нитроглицерина. Это в целом верно, хотя нитроглицерин способен на некоторое время слегка ослабить боль.
Когда чаще всего появляется инфаркт
Он может прийти вроде бы без повода, например, во сне. Помните, что самое опасное время – 4-6 часов утра, когда наша кровь становится наиболее «медленной». Если в это время вы или ваши близкие почувствовали себя плохо – вызывайте «скорую» — не ждите, когда к утру «рассосется».
Инфаркт сопровождает непосильные физические нагрузки. Ну и конечно, — эмоциональные стрессы. Так, в 1950 году, на Чемпионате Мира по футболу в Бразилии, после финального матча, где команда хозяев проиграла Уругваю, с инфарктом было госпитализировано 8 человек. И это только зрителей, находящихся на стадионе. А по стране их вообще никто считал.
Похмельный синдром – тоже большой соратник инфаркта.
То, что может сделать каждый
— Если появились характерные признаки сердечного приступа, даже при слабой их интенсивности — не задумываясь, вызывайте скорую помощь.
— Никогда не садитесь за руль сами!
— Если вы дома один – оставьте дверь открытой.
— Распахните окна.
— Положите под язык таблетку нитроглицерина.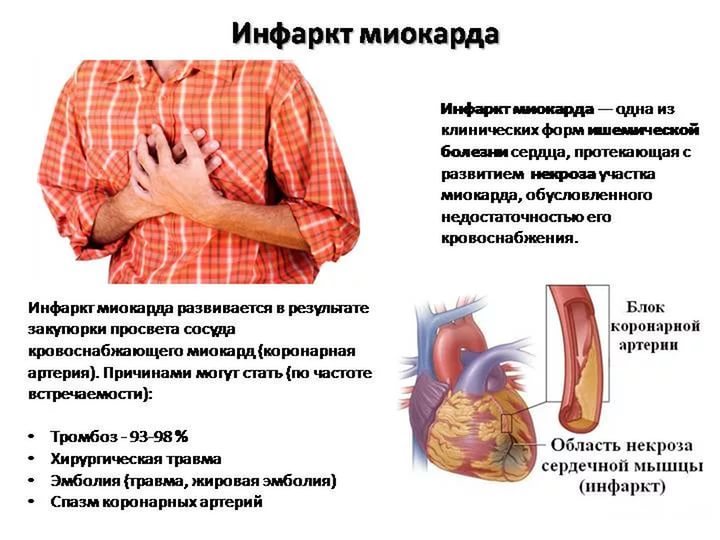 Выпейте аспирин (лучше его разжевать). Он разжижает кровь и может облегчить мучения. Сядьте или лягте, положив под спину и голову подушку, чтобы верхняя часть тела была немного выше нижней. Ноги согните в коленях — сердцу будет проще осуществлять кровоснабжение.
Выпейте аспирин (лучше его разжевать). Он разжижает кровь и может облегчить мучения. Сядьте или лягте, положив под спину и голову подушку, чтобы верхняя часть тела была немного выше нижней. Ноги согните в коленях — сердцу будет проще осуществлять кровоснабжение.
Факторы риска
Их, как и в любой болезни – две группы. Те, что мы изменить не в силах (но можем смягчить и подготовиться), и те, что в наших руках.
К первым относятся:
— Наследственность. Были в роду инсульты и инфаркты – большой повод поберечься.
— Пол. Мужчины подвержены инфарктам больше, чем женщины. У них, в силу разных причин, в том числе более рискового образа жизни, чаще развивается атеросклероз – болезнь артерий, — что и приводит к сердечным приступам.
— Возраст. В этом вопросе меньше везет женщинам, так как у них возраст повышенного риска начинается с наступлением менопаузы, когда гормоны перестают защищать сосуды. У мужчин «молодость» лет на 10 дольше.
Что вы можете контролировать сами
Нарушение обмена липидов, или говоря по-русски – уровень холестерина. Анализ на этот уровень можно сделать в любой поликлинике бесплатно. Холестерин нам необходим для построения тех же стенок сосудов. Но когда его много, он эти сосуды закупоривает. Отсюда – инфаркты и инсульты.
Давление. Если оно часто бывает у вас выше 140 на 90 – весомый повод обратиться к врачу и начать принимать лекарства.
Курение. Здесь врачи категоричны – бросать раз и навсегда. Даже несколько месяцев, свободной от дыма жизни, способны из «прединфарктников» сделать вполне здорового гражданина.
И конечно – не сидите сиднем, лучше поставьте в свой любимый смартфон шагомер и попытайтесь сделать хоть пресловутые 10 000 шагов в день. Забудьте про лифт на второй этаж. И не налегайте на «оливье под водочку»: лишний объем талии – это работа не только для корсетов и пластических хирургов, это подчас непосильная ноша для ваших сосудов, а значит и для сердца.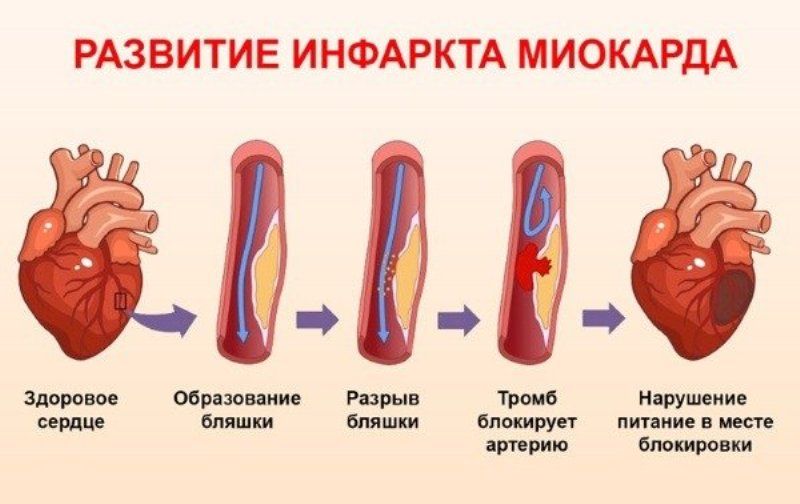
Инфаркт миокарда – симптомы, лечение, диагностика и признаки заболевания
Внимание! Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи). Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМСЧто собой представляет заболевание
Инфарктом миокарда принято называть тяжелейшую форму ишемии сердца, при которой у больного быстро развивается состояние, непосредственно угрожающее его жизни. Нарушается кровоснабжение тканей сердечной мышцы, из-за чего в ней быстро формируется область некроза – отмирания клеток. Спазматическое сужение либо закупорка просвета сосудов создает препятствие для кровотока. Поскольку миокард, т.е. средний слой мышечной ткани сердца, составляет основную часть этого органа, то его поражение представляет огромную опасность. Чем быстрее будет оказана медицинская помощь, тем больше шансов на благополучный исход приступа.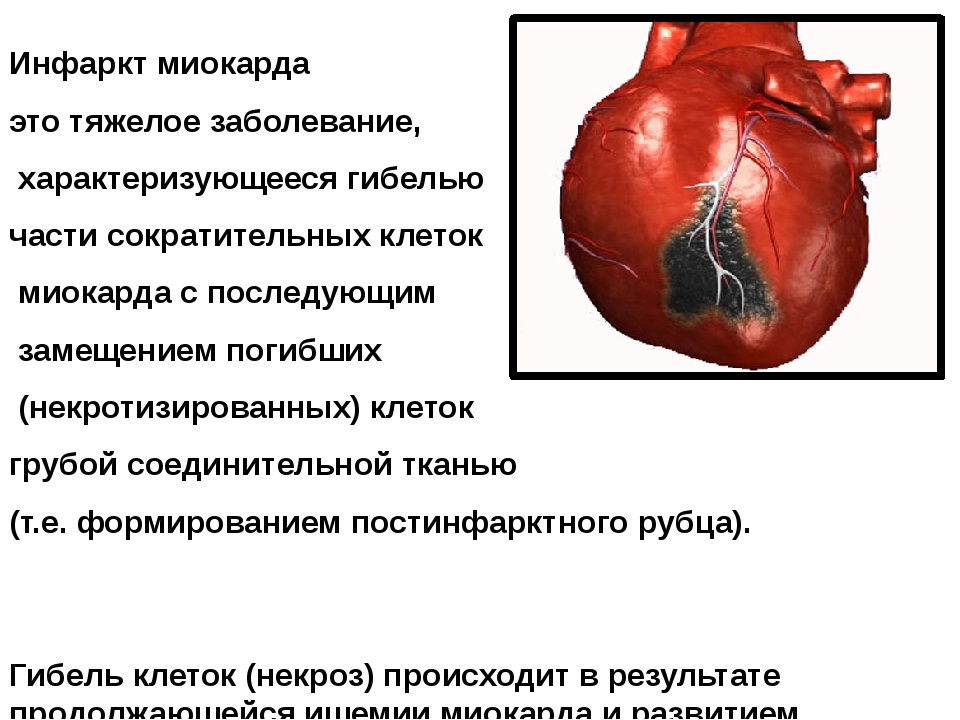
У вас появились симптомы инфаркта миокарда?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Почему может случиться приступ?
Ни одно заболевание, тем более столь тяжелое, не развивается внезапно у абсолютно здорового человека. К основным причинам инфаркта миокарда медики относят:
- атеросклеротическое поражение сосудов, следствием которого становится ишемия миокарда, приводящая к длительному нарушению кровоснабжения его тканей из-за критического сужения артериального просвета;
- тромбоз, т.е. полное или частичное закупоривание сосудов сгустком крови либо атеросклеротической бляшкой;
- эмболия артерий, которая приводит к образованию некротического очага в тканях сердечной мышцы;
- пороки либо наследственные заболевания сердца.
У многих пациентов к приступу приводит сочетание нескольких причин: инфаркт миокарда развивается из-за тромбирования суженного спазмом просвета артерии при наличии атеросклеротических бляшек либо кровоизлияния в стенку сосуда.
Факторы риска
Существует ряд объективных факторов, которые существенно повышают риск развития заболевания. К ним относят:
- возрастные показатели: после 40 лет частота инфарктов миокарда заметно увеличивается;
- пол больного: в период между 40 и 65 годами инфаркт миокарда встречается гораздо чаще у мужчин, чем у женщин, после этого возраста статистика выравнивается для обоих полов;
- наличие стенокардии, артериальной гипертонии, эндокардита, ревмокардита, других сердечных заболеваний;
- увеличенная масса тела, ожирение;
- психологический стресс либо физическое перенапряжение на фоне ишемии сердца, атеросклероза;
- наличие сахарного диабета;
- малоподвижный образ жизни;
- курение, употребление алкоголя.

Сочетание нескольких основных факторов риска инфаркта миокарда особенно опасно, поэтому людям, у которых они присутствуют, необходимо быть максимально осторожными и тщательно следить за своим здоровьем.
Формы заболевания
Существует медицинская классификация инфарктов миокарда, при помощи которой кардиологи выделяют варианты течения болезни в зависимости от локализации пораженного участка, его размеров, глубины и других признаков.
В соответствии с размерами участка некротизированной ткани инфаркт миокарда может быть:
- мелкоочаговым, когда в сердечной мышце образуется несколько разрозненных пораженных зон небольших размеров;
- крупноочаговым, для которого характерна обширная зона поражения тканей.
В зависимости от глубины некроза различают:
- трансмуральное поражение по всей толщине мышечной ткани;
- субэпикардиальное, когда зона поражения прилегает к эпикардиальной ткани;
- субэндокардиальное, с пораженным участком, прилегающим к эндокардиальной ткани;
- интрамуральное, находящееся в мышечной толще.
По частоте развития различают первичный, повторный и рецидивирующий инфаркт миокарда.
В зависимости от показателей электрокардиографии выделяют следующие формы инфаркта миокарда:
- Q-инфаркт, наиболее характерный для крупноочаговых приступов;
- не Q-инфаркт, чаще встречающийся при мелкоочаговом поражении тканей.
Кроме того, заболевание проявляется:
- типично, с болями в загрудинной или прекардиальной области;
- атипично, с болями, локализованными в других участках либо вовсе без болевых ощущений.

Определение вида инфаркта миокарда по его признакам и симптоматике позволяет выбрать оптимальную схему лечения, которая наилучшим образом подходит конкретному пациенту.
Как распознать сердечный приступ
Перечислить симптомы инфаркта миокарда довольно сложно, поскольку они различны для разных периодов развития патологического состояния. У многих пациентов присутствует собственный набор клинических проявлений, что наиболее характерно для атипичной формы протекания процесса.
Типичная форма
При типичной форме приступ протекает следующим образом.
- Продромальная стадия инфаркта миокарда. Примерно у 45% пациентов приступ начинается внезапно, и этот этап у них отсутствует. У остальных больных учащаются и усиливаются загрудинные боли, появляется чувство страха, ухудшается общий тонус. Антиангинальные препараты почти не помогают.
- Острейшая стадия. Она длится от 30 минут до нескольких часов и сопровождается сильнейшими болями, локализованными за грудиной. Боль может иррадиировать в левую руку, ключицу или левую сторону нижней челюсти, а также в спину между лопатками. Характер болей, как правило, режущий, жгучий либо сдавливающий, ощущения волнообразно усиливаются и ослабевают.
- Острый период. Его продолжительность составляет от 2 до 10 дней (при рецидивах). Как правило, в это время давящие боли прекращаются. Если они продолжаются, это означает, что некроз еще не остановлен. Артериальное давление снижается примерно на 20% от обычной величины.
 Ритмичность сердцебиений нарушена.
Ритмичность сердцебиений нарушена. - Подострая стадия инфаркта миокарда. Длится примерно месяц, в течение которого пациент постепенно возвращается к своему обычному состоянию: нормализуется температура тела, проходит одышка, стабилизируется ритм сердцебиений.
- Постинфарктный период. В течение полугода формируется рубец на месте некротического повреждения. Если зона некроза была небольшой, сердечная недостаточность полностью устраняется. При обширном участке поражения формируется прогрессирующая сердечная недостаточность.
Симптомы инфаркта миокарда у мужчин и женщин практически одинаковы.
Атипичное протекание болезни
При атипичном течении заболевания сложно распознать признаки инфаркта миокарда, поскольку локализация болей может указывать и на другие недомогания. Различают следующие формы заболевания:
- абдоминальную, для которой характерны боли, локализующиеся в области желудка либо пищевода, а также тошнота и иногда рвота;
- отечную, признаком которой служат сильные отеки конечностей, сердечная недостаточность и одышка – свидетельство обширного очага некротизации тканей;
- церебральную, сопровождаемую шумом в ушах, головокружениями, потерей сознания, наиболее часто встречающуюся у пожилых людей;
- аритмическую, характеризующуюся приступами учащенного биения сердца;
- астматическую, с проявлениями в виде приступов удушья, кашлем, обильным холодным потом;
- периферическую, по симптоматике иногда напоминающую межреберную невралгию, с локализацией болевых ощущений в разных местах – в лопатке, нижней челюсти, кисти руки и т.д.
Кроме перечисленных, медики выделяют так называемую стертую форму, когда жалобы при инфаркте миокарда практически полностью отсутствуют.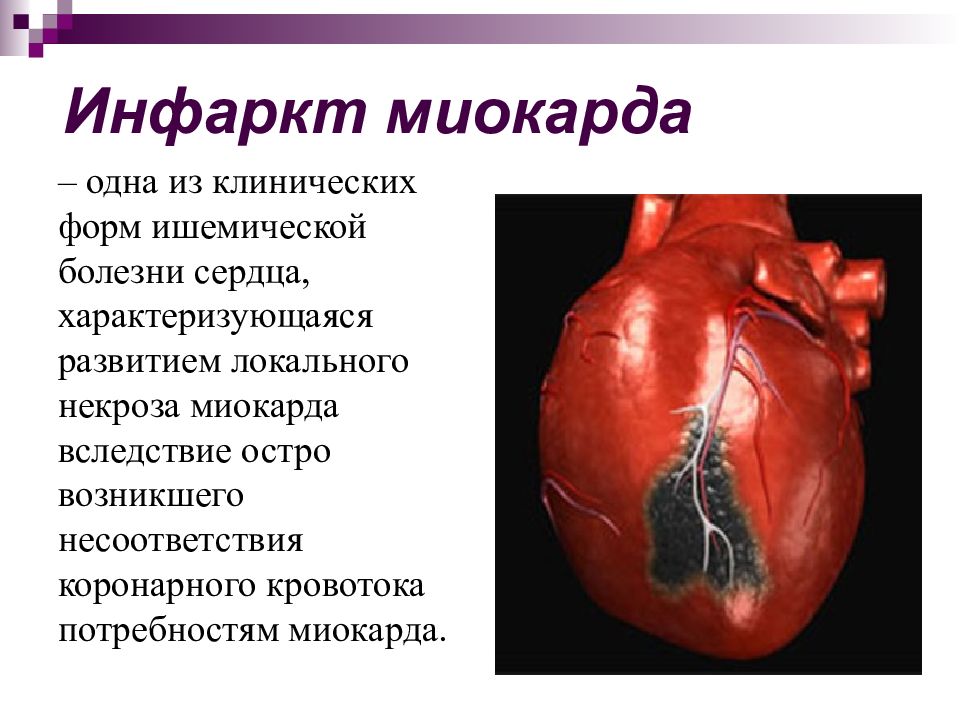
Постановка диагноза
Помимо физикального обследования, изучения анамнеза и жалоб пациента, важную роль в диагностике инфаркта миокарда играют лабораторные и инструментальные исследования. В их число обычно входят:
Эти исследования проводят как в первые часы после начала лечения, так и при наступлении последующих стадий процесса.
Проблемы и сложности лечения
Для успеха выздоровления чрезвычайно важна первая помощь при инфаркте миокарда, которую больной получает сразу после начала приступа. Желательно, чтобы рядом оказались люди, которые:
- помогут принять удобную полусидячую позу с ногами, согнутыми в коленях;
- расстегнут сдавливающую одежду, высвобождая грудь и шею для доступа воздуха;
- положат под язык больного таблетки нитроглицерина и аспирина, предварительно растертые в порошок для быстрого усвоения;
- вызовут бригаду неотложной помощи при инфаркте миокарда.
При этом заболевании важно без промедления доставить больного в специализированное медицинское учреждение, в котором есть условия для полноценной кардиологической реанимации. Чем быстрее будут предприняты усилия, тем более благоприятны перспективы восстановления здоровья и тем ниже риски развития осложнений инфаркта миокарда.
Внимание! Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи). Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМСЛечение
Лечебный процесс включает несколько этапов, каждый из которых проходит в особых условиях.
- Догоспитальный. Бригада скорой помощи выполняет первичные реанимационные действия и доставляет пациента в стационар.
- Госпитальный. Врачи специализированного отделения сосудистой хирургии проводят непосредственное лечение инфаркта миокарда в острейшей и острой стадии болезни.
- Реабилитационный. В специальном отделении больницы или кардиосанатории больной проходит реабилитацию после инфаркта миокарда, позволяющую максимально восстановить функции организма под наблюдением врачей.
- Амбулаторный. В постинфарктном периоде пациент возвращается к обычной жизни, периодически посещая специалиста в поликлинике по месту жительства.
Лечение инфаркта миокарда в стационаре решает три основные задачи.
- Первая – купирование болей, возникающих при некрозе мышечной ткани.
- Вторая – ограничение зоны некроза введением антикоагулянтных препаратов и тромболитиков.
- Третья – предотвращение развития тяжелых осложнений (острой сердечной недостаточности, аритмии и т.д.) при помощи специальных лекарственных препаратов.
При несвоевременном оказании медицинской помощи либо при попытках лечения инфаркта миокарда дома так называемыми народными средствами, существенно повышается риск развития осложнений и даже становится возможным летальный исход.
Возможные осложнения
Основная проблема заключается в том, что осложнения при инфаркте миокарда могут развиваться уже в первые часы или первые дни.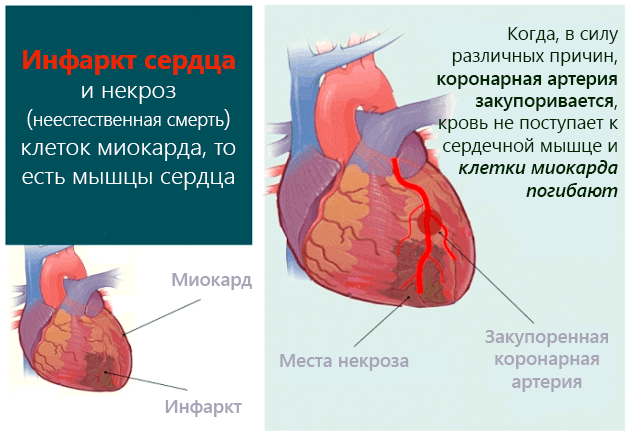 К ранним проявлениям относят различные виды аритмий, наиболее опасным из которых является мерцание желудочков, создающее высокий риск летального исхода. Кроме того, возможны расстройства кровообращения, травмы сердца, тромбоэмболии, перикардиты и др. Наиболее опасными из поздних осложнений инфаркта миокарда являются синдром Дресслера, эндокардит, нарушения иннервации, хроническая недостаточность сердечной функции.
К ранним проявлениям относят различные виды аритмий, наиболее опасным из которых является мерцание желудочков, создающее высокий риск летального исхода. Кроме того, возможны расстройства кровообращения, травмы сердца, тромбоэмболии, перикардиты и др. Наиболее опасными из поздних осложнений инфаркта миокарда являются синдром Дресслера, эндокардит, нарушения иннервации, хроническая недостаточность сердечной функции.
Профилактические меры
Приложив определенные усилия, каждый человек может существенно понизить риск развития столь серьезного заболевания. Меры по профилактике инфаркта миокарда достаточно просты: нужно ограничить количество жирных продуктов и жареной пищи в рационе, отказаться от курения и минимизировать количество спиртных напитков, контролировать уровень холестерина и сахара в крови. Не следует забывать о физической активности, которая должна быть посильной и регулярной. Кроме того, следует избегать чрезмерного напряжения, как физического, так и эмоционального. Поддержание здоровья до глубокой старости всецело находится в наших руках.
Вопросы и ответы
На частые вопросы отвечает:
Соколов
Денис Владимирович
Стаж 16 лет
Кардиолог
Остались вопросы? Оставьте завявку и запишитесь на консультацию
В реабилитационном периоде и далее до конца жизни инфарктнику придется придерживаться определенных правил: исключить тяжелые физические нагрузки, но не отказываться от умеренной активности; соблюдать специальную диету с пониженным количеством животных жи
Соколов Денис Владимирович
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
Как избежать повторного заболевания?
Успешность реабилитации подтверждается: Отсутствием либо снижением загрудинных болей; Поддержанием давления в пределах 130/80 мм рт.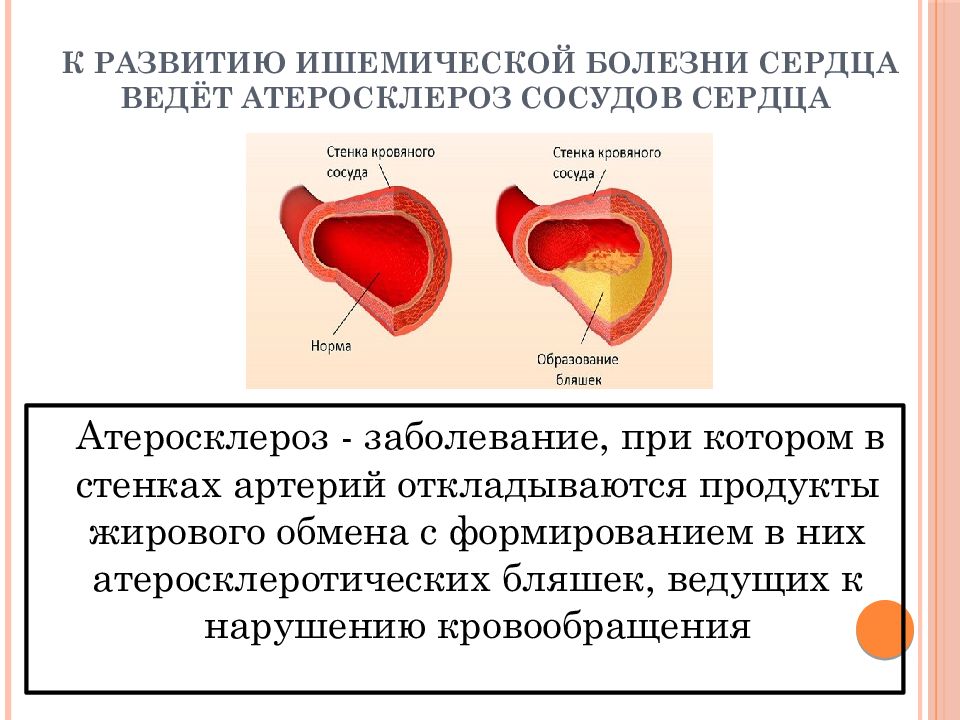 ст.; Уровнем холестерина не выше 4-4,5 ммоль/л; Уровнем глюкозы не выше 6 ммоль/л. При поддержании этих показателей в теч
ст.; Уровнем холестерина не выше 4-4,5 ммоль/л; Уровнем глюкозы не выше 6 ммоль/л. При поддержании этих показателей в теч
Соколов Денис Владимирович
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
Какое давление оптимально после инфаркта миокарда?
Да, бывает, хотя и намного реже, чем инфаркт левого желудочка. Среди его симптомов следует назвать: одышку, недостаток воздуха для дыхания; загрудинные боли; головокружения, обморок; спутанное сознание; уменьшение выделения мочи; посинение конечностей из
Соколов Денис Владимирович
Врач кардиолог первой категории, кандидат медицинских наук, член Asute Cardiovascular Care Association (ASSA)
Бывает ли инфаркт правого желудочка?
Можно ли пережить инфаркт и даже этого не заметить?
- Клаудиа Хэммонд
- BBC Future
Автор фото, iStock
Нам кажется, что признаки случившегося инфаркта должны быть столь серьезны, что их невозможно не заметить. Но так бывает далеко не всегда, предупреждает обозреватель BBC Future.
Классическое описание состояния при инфаркте миокарда включает давление за грудиной, перерастающее в сильную боль, и чувство страха.
В художественных фильмах обычно это изображается так: человек хватается за грудь, у него в глазах паника, и он падает на пол. И такое действительно бывает. Но не всегда.
Инфаркт миокарда случается, когда кровоток к сердечной мышце резко сокращается из-за закупорки коронарной артерии тромбом.
Но в некоторых случаях люди не чувствуют никакой боли в груди, несмотря на все то, что происходит в их организме. И из-за этого не обращаются за помощью, упуская время.
Если небольшая боль все-таки ощущается, они списывают это на что-нибудь другое — например, расстройство желудка. И только впоследствии электрокардиограмма показывает, какой ущерб их сердцу нанес случившийся с ними инфаркт.
Такую форму инфаркта называют безболевой. В одном из исследований, опубликованном в 2016 году, утверждается, что до 45% инфарктов может протекать именно так.
Правда, данные для этого исследования собирались в конце 90-х. С тех пор диагностика инфарктов шагнула вперед, так что сегодня, возможно, цифры не были бы такими высокими.
Однако и сейчас ежегодно к врачам обращаются люди, которые даже не подозревают, что уже перенесли инфаркт миокарда.
Есть и другие пациенты: они признают, что были больны, но не знают чем. Они испытывали боли в шее, плечах, животе, челюсти или в спине, испытывали затруднения с дыханием, слабость или головокружение, повышенную потливость. Их тошнило, вплоть до рвоты.
Такая комбинация симптомов, даже если не было сильной боли в груди, вполне позволяет поставить диагноз.
Автор фото, iStock
Подпись к фото,Боль в груди при инфаркте чаще бывает у мужчин
Часто приходится слышать, что такие сердечные приступы — без боли в груди — более свойственны женщинам, из-за чего те поздно обращаются за медицинской помощью, тем самым снижая шансы на полное выздоровление, а то и на спасение.
Чтобы установить, правда ли это, в 2009 году канадские исследователи решили систематически изучить симптомы инфаркта у 305 пациентов, подвергшихся ангиопластике (при этой процедуре врачи расширяют суженные или перекрытые сосуды крошечным баллоном).
Во время процедуры пациент короткое время переживает те же симптомы, что и при сердечном приступе, и когда маленькие баллоны в сосудах надувались, расширяясь, исследователи просили больных описать свои ощущения.
Ученые не обнаружили отличий в ощущениях мужчин и женщин, когда речь шла о болях в груди, руках, одышке, потливости или тошноте.
Но, как выяснилось, женщины чаще испытывали боль в шее и в челюсти — вдобавок к боли в груди.
СИМПТОМЫ ИНФАРКТА МИОКАРДА
- сильная, сдавливающая боль за грудиной
- нарастающее чувство беспокойства, страха
- боли в руках, челюсти, шее, плечах, спине
- нарушение ритма сердца
- затрудненное дыхание
- повышенная потливость
- слабость, тошнота и рвота
- головная боль
- головокружение и потеря сознания
То, что удавалось обнаружить в ходе других исследований, часто оказывалось противоречивым и впоследствии неподтверждающимся. Кроме того, исследования часто включали в себя другие диагнозы.
Поэтому в конце концов было решено сделать научный обзор исследований с единственной целью — установить, есть ли разница в симптомах инфаркта у мужчин и женщин.
Такой обзор был сделан в 2011 году. В него были включены исследования, проведенные в США, Японии, Швеции, Германии, Канаде и Великобритании, причем самое крупное из них оперировало данными о более чем 900 тыс. человек.
Итак, данные были взяты из 26 лучших исследований, объединены и вновь проанализированы.
Заключение гласило: женщины с меньшей вероятностью, чем мужчины, испытывают боль в груди [при инфаркте] и с большей вероятностью — такие симптомы, как слабость, тошнота, головокружение и потеря сознания, а также боль в шее, руках и челюсти.
Большинство как мужчин, так и женщин ощущало боль в груди, но треть пациенток и почти четверть пациентов пережили инфаркт вообще без таких симптомов, из-за чего затруднялись понять, что с ними происходит.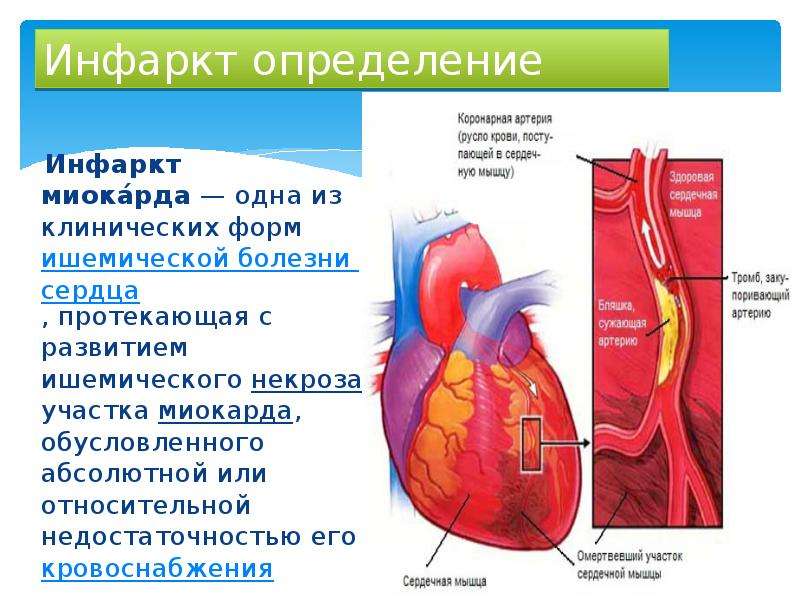
Автор фото, iStock
Подпись к фото,В некоторых случаях инфаркт миокарда не имеет тех симптомов, которые нам часто показывают в кино
Понятно, что если вы не знаете, насколько серьезно происходящее с вами, вы с меньшей долей вероятности обратитесь к врачу.
И действительно, люди в таких случаях не спешили прибегнуть к профессиональной медицинской помощи, обращаясь к врачу через два, а то и через пять часов после инфаркта.
В другом исследовании ученые хотели понять, как происходит процесс принятия решения — обращаться к врачу или нет — в ситуации, когда любое промедление может стоить жизни.
Подробные собеседования с небольшим количеством женщин, перенесших инфаркт, выявили, что половина из них поняли: происходит что-то опасное, и немедленно обратились за помощью.
У троих были поначалу слабо выраженные симптомы, но постепенно нарастающие, что в итоге и заставило их пойти к врачу.
Однако остальные вообще не поняли, что переживаемое ими имеет отношение к сердцу. Они никому об этом не рассказали, решив подождать и посмотреть, что будет дальше.
Какой же вывод из всего сказанного?
Сильная боль в груди — это очень серьезно, она может указывать на инфаркт миокарда. Но — внимание! — точно так же на инфаркт может указывать и совокупность других симптомов, часто совсем не похожих на то, что мы видим в фильмах.
Правовая информация. Эта статья содержит только общие сведения и не должна рассматриваться в качестве замены рекомендаций врача или иного специалиста в области здравоохранения. Би-би-си не несет ответственности за любой диагноз, поставленный читателем на основе материалов сайта. Би-би-си не несет ответственности за содержание других сайтов, ссылки на которые присутствуют на этой странице, а также не рекомендует коммерческие продукты или услуги, упомянутые на этих сайтах. Если вас беспокоит состояние вашего здоровья, обратитесь к врачу.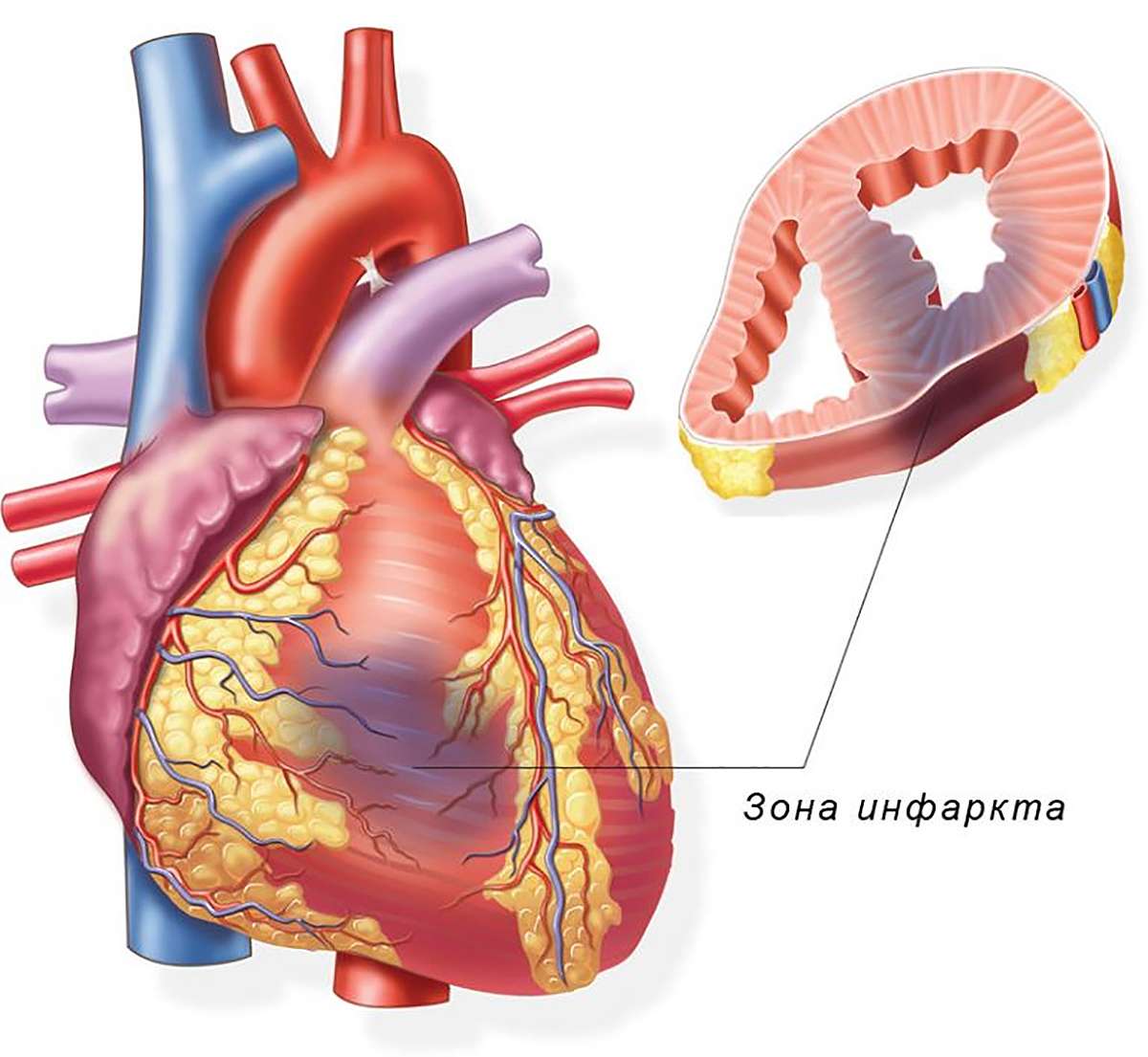
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Future.
Инфаркт миокарда | Медицинский центр «Президент-Мед»
Атеросклероз, гипертоническая болезнь, сахарный диабет и другие заболевания могут стать катализатором для развития такого неотложного состояния, как инфаркт миокарда. У пациентов мужского пола недуг диагностируется в 5 раз чаще, чем у женщин. В группе риска люди старше 55 лет.
Инфаркт наступает из-за некроза (гибели) участка сердечной мышцы, происходит это, потому что к миокарду поступает недостаточное количество кислорода. Заболевание может иметь летальный исход, спасти больных не всегда могут даже в самых современных клиниках.
Симптомы и признаки инфаркта миокарда
Инфаркт обычно проявляется ярко, в грудной клетке возникает сильная боль, вызывающая шок. Лишь у 25% пациентов заболевание имеет размытые симптомы, ощущается недомогание, которое можно спутать с усталостью или гриппом.
Нечеткие симптомы инфаркта миокарда опасны, так как пациент может не понять, что с ним происходит и вовремя не будет оказана медицинская помощь, а это приводит к летальному исходу. Своевременно принятые меры позволяют сохранить сердечную мышцу и избавить больного от последствий.
Симптоматика заболевания:
- Дискомфорт в области груди – может ощущаться боль, сжатие или давление.
- Тревожность – прединфарктное состояние сопровождается сильной тревогой, появляется чувство обреченности и страх смерти.
- Утомляемость – чувство усталости может появиться задолго до наступления инфаркта, особенно часто такой симптом проявляется у женщин.
- Кашель – в легких скапливается жидкость, выделяется мокрота. Именно поэтому сердечную недостаточность с нечеткими признаками могут спутать с туберкулезом или обычным гриппом.
- Потеря аппетита, тошнота – во время инфаркта может ощущаться переполненность желудка или вздутие живота.
- Головокружение – потеря сознания, потемнение в глазах также свидетельствуют о сердечной патологии.

- Одышка – при отсутствии физической нагрузки нехватка воздуха может быть проявлением заболевания легких, а также инфаркта, перенесенного на ногах.
Кроме того, наблюдается отечность конечной и повышение потливости. В первые дни заболевания может немного повыситься температура, отмечается бледность кожных покровов и ногти приобретают синюшный цвет. Также учащается пульс и повышается артериальное давление.
Последствия инфаркта миокарда
Недуг может нанести организму большой урон, он опасен для жизни человека. У многих пациентов, перенесших инфаркт миокарда, остаются сердечные нарушения. До 95% больных в первые несколько суток сталкиваются с аритмиями. Сбой ритма способствует развитию сердечной недостаточности. Кроме того, есть риск разрыва сердечной мышцы, немало проблем доставляет и тромбоэмболический синдром.
Наиболее частые последствия:
- Аневризма сердца.
- Кардиогенный шок.
- Разрыв сердца.
- Острая сердечная недостаточность.
- Перикардит.
- Тахикардия, экстрасистолия, атриовентрикулярные блокады и другие нарушения ритма.
Многие осложнения возникают в постинфарктном периоде, поэтому наблюдаться пациент должен только в стационаре. При неправильном лечении возможности сердца поддерживать нормальный кровоток быстро истощаются, как следствие развивается хроническая сердечная недостаточность. Такие пациенты ощущают постоянные недомогания: слабость, одышку, отечность конечностей.
Нарастающая хроническая недостаточность негативно отражается на работе внутренних органов человека, может скапливаться жидкость в перикардиальной, брюшной и плевральной полости. В итоге все эти последствия приводят к смерти пациента.
Профилактика инфаркта миокарда
Профилактика инфаркта миокарда включает в себя комплекс мероприятий, которые содействуют устранению факторов риска. В первую очередь нужно избавиться от вредных привычек и в пищу употреблять только полезную еду.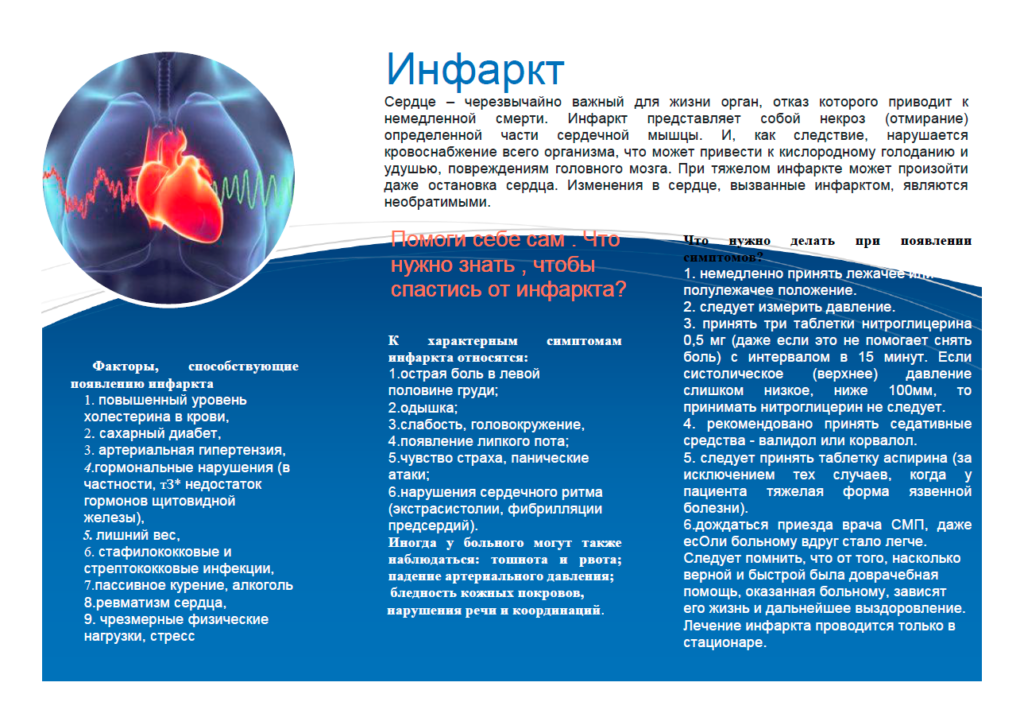 Нельзя допускать систематических переутомлений, разрешены лишь умеренные физические нагрузки на организм.
Нельзя допускать систематических переутомлений, разрешены лишь умеренные физические нагрузки на организм.
В обязательном порядке необходимо регулярно посещать кардиолога, своевременно делать электрокардиограмму и выполнять все рекомендации врача. Все это позволит избежать развития сердечного недуга и его неприятных последствий.
Записывайтесь на консультацию и обследование у кардиолога в медицинские центр “Президент-Мед”
Автор: Мамунц Цовинар Алексеевна
Главный врач Президент-Мед г. Видное
Высшее медицинское, Пермский государственный медицинский институт, лечебный факультет, специальность-лечебное дело
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Наталья
Хочу выразить благодарность врачу Озеровой М.С. В городскую поликлинику к кардиологу не попасть, долго собиралась и пошла в платную клинику. Очень боялась, что сейчас назначат кучу анализов, кучу лекарств выпишут, но была приятно удивлена. Врач провела осмотр, сделала ЭКГ, назначила только необходимые анализы. Очень благодарна Марии Сергеевне за чуткое, внимательное отношение…[…]Марина Степановна
Мария Сергеевна, профессионал своего дела. Большое ей спасибо! Пришла с высоким давлением, головной болью, провели полное обследование, назначили лечение. В поликлинике не дождёшься на записи к врачи, а про ЭКГ вообще нечего говорить. А в мед центре сразу сделали ЭКГ, УЗИ сердца, взяли анализы. Я теперь буду наблюдаться только тут. Давно не встречала такого специалиста![…]Признаки инфаркта
Инфаркт миокарда медики считают сегодня настоящим бедствием. Конечно, инфаркт — это еще не смертельный приговор. Но проблема в том, что лишь четверть больных оказываются способны вовремя распознать его симптомы. А медицинская помощь, по словам кардиологов, наиболее эффективна в первые 4 часа. Именно в этот период удается избежать развития тяжелых осложнений и предотвратить трагедию. Посему очень важно своевременно понять, что именно происходит с вашим сердцем.
Конечно, инфаркт — это еще не смертельный приговор. Но проблема в том, что лишь четверть больных оказываются способны вовремя распознать его симптомы. А медицинская помощь, по словам кардиологов, наиболее эффективна в первые 4 часа. Именно в этот период удается избежать развития тяжелых осложнений и предотвратить трагедию. Посему очень важно своевременно понять, что именно происходит с вашим сердцем.
Инфаркт миокарда — это омертвение участка сердечной мышцы, которое происходит, когда приток крови прекращает поступать или поступает в недостаточном количестве, не обеспечивая миокард необходимым кислородом. Инфаркт может развиться, когда образовавшийся тромб закупоривает какую-либо ветвь коронарного сосуда, перекрывая ток крови. И если в результате этого какой-то участок сердечной мышцы не получает кислород в течение 20 — 25 минут и более, возникают глубокие структурные изменения, сопровождающиеся некрозом. В зависимости от того, какой именно участок поражен, инфаркт может быть мелко- или крупноочаговым. Когда же на каком-то участке сердечной мышцы происходит омертвение всей толщи миокарда, диагностируется так называемый трансмуральный инфаркт.
Клинические проявления инфаркта миокарда очень многообразны. Наиболее четко опознаются классические болевые варианты. До 90% таких случаев характеризуются достаточно типичным началом: неожиданно возникают интенсивные, нередко кинжальные или сдавливающие боли в области сердца и за грудиной. В отличие от боли при стенокардии, они более длительные, могут продолжаться от 20 минут до нескольких часов. При этом боль может распространяться, отдавая в плечи, руки, а иногда и в спину. Зачастую нитроглицерин или не помогает вообще, или дает очень незначительное облегчение. Кроме того, появляются потливость, резкая слабость, сердечный ритм нарушается, снижается артериальное давление. От сильной боли человек не может находиться в неподвижности, мечется, меняет положение тела. Однако бывает, что симптомы не настолько выражены. Боль вначале незначительна, а то и вовсе отсутствует. Ощутимы только общая слабость и дискомфорт в груди. В таком случае своевременно распознать инфаркт намного сложнее.
Ощутимы только общая слабость и дискомфорт в груди. В таком случае своевременно распознать инфаркт намного сложнее.
К сложно распознаваемым относятся и так называемые атипичные варианты начальной стадии инфаркта миокарда. При них сильнейшая боль зачастую возникает только в области локтевого сустава или в области левого плеча. Подозрения на инфаркт миокарда в этих случаях должны возникнуть, если болевые приступы очень резки, а проблем с суставами ранее не возникало.
Из атипичных вариантов наиболее распространен (особенно среди пожилых людей) астматический инфаркт миокарда. Человеку вдруг резко недостает воздуха, появляется ощущение сильного удушья. При том, что боли может не быть вовсе, больной от страха задохнуться вскакивает с постели, старается сесть, порой мечется по комнате.
Абдоминальный вариант инфаркта характеризуется сильной болью в верхней части живота с одновременным появлением тошноты и рвоты. Такое начало этой коварной болезни может привести к ошибочному мнению о том, что у человека острое заболевание органов брюшной полости. И все же распознать инфаркт можно, если учесть, что боль возникает очень быстро и внезапно, а для гастритов, язвенной болезни или пищевых отравлений это нехарактерно. Еще одно отличие: резкая боль почти сразу становится очень сильной, а после рвоты облегчения не наступает. Если у больного уже бывали приступы стенокардии, то наиболее вероятно, что это инфаркт миокарда.
У людей преклонного возраста с выраженным атеросклерозом сосудов головного мозга наиболее часто встречается церебральный вариант начала инфаркта миокарда. Как правило, он проявляется головокружением, потемнением в глазах, иногда потерей сознания.
Внезапные и резкие нарушения сердечного ритма свойственны для аритмического варианта инфаркта миокарда. Иную картину имеет дисфагический инфаркт. Такая форма болезни достаточно редкая, но встречается. У больного вдруг появляется ощущение комка в пищеводе, как будто там застряло инородное тело и его невозможно проглотить. Боль резкая, сильное беспокойство перерастает в страх. Характерные для распознавания инфаркта признаки: внезапность появления боли и нарушения глотания вне связи с едой, а также интенсивность боли и очень сильное беспокойство, вплоть до панического ужаса.
Боль резкая, сильное беспокойство перерастает в страх. Характерные для распознавания инфаркта признаки: внезапность появления боли и нарушения глотания вне связи с едой, а также интенсивность боли и очень сильное беспокойство, вплоть до панического ужаса.
Во всех случаях очень важно учитывать, что первые часы инфаркта миокарда — самые тяжелые по своему течению и самые опасные по последствиям. Даже при малейшем подозрении на это заболевание необходимо сразу же вызвать «скорую помощь».
Инфаркт миокарда: симптомы, первая помощь при приступе и профилактика | Лекарственный справочник | Здоровье
Наша справка
Инфаркт миокарда – это поражение сердечной мышцы, вызванное острым нарушением ее кровоснабжения из-за тромбоза (закупорки) одной из артерий сердца атеросклеротической бляшкой.
При этом пораженная часть мышцы отмирает, то есть развивается ее некроз. Гибель клеток начинается через 20–40 минут с момента прекращения кровотока.Проверьте себя
Признаки инфаркта:
- Сильная боль за грудиной. Она может распространяться на левую руку, плечо, левую половину шеи, на межлопаточное пространство.
- Часто приступ сопровождается чувством страха.
- Прием нитроглицерина не снимает боль.
- Приступ может возникнуть в покое, без видимых причин, боль продолжается от 15 минут до нескольких часов.
SOS
При наличии этих признаков надо срочно вызвать «скорую помощь», а до ее приезда с 15‑минутным интервалом принять таблетки нитроглицерина в дозировке 0,5 мг, но не более трех раз, во избежание резкого падения давления.
Нужно также разжевать таблетку аспирина дозировкой 150-250 мг.
Важно
Иногда инфаркт миокарда маскируется под другие болезни:- Гастралгический вариант похож на картину «острого живота»: боль в животе, вздутие, а вместе с ними – слабость, падение артериального давления, тахикардия.
 Внести ясность может только электрокардиограмма.
Внести ясность может только электрокардиограмма. - Астматический вариант протекает без сильных болей в сердце, больной начинает задыхаться, ему дают препараты, облегчающие дыхание, лучше от которых не становится.
- Церебральный вариант напоминает инсульт, возникает спутанность сознания, речи.
- «Немой» инфаркт протекает совершенно без боли, наиболее часто бывает у больных сахарным диабетом. Сильная утомляемость и одышка после физических усилий, которые раньше давались без труда, могут быть его единственными признаками.
- Стенокардия напряжения – еще одна маска инфаркта, под которой он «прячется» примерно у 10% больных. Боли у них проявляются только при ходьбе. Часто такие пациенты самостоятельно приходят в поликлинику, где ЭКГ регистрируется у них инфаркт.
Кстати
- Среди факторов риска инфаркта миокарда есть такие, на которые мы повлиять не можем, это: мужской пол (женщин до определенного возраста защищают их половые гормоны), возраст старше 65 лет, принадлежность к черной расе.
- Вторая группа факторов риска – те, что полностью зависят от нашего образа жизни и могут быть уменьшены. Это – курение, гипертония, повышенный уровень холестерина и глюкозы, гиподинамия, лишний вес.
- Никотин ухудшает состояние сосудов, чем больше вы курите, тем выше риск ишемической болезни сердца и инфаркта миокарда.
- Следите за своим артериальным давлением. В каждой семье должен быть тонометр.
- Знать свой уровень холестерина так же необходимо, как и артериальное давление. Если цифры превышают норму, сделайте развернутый анализ – липидограмму, чтобы определить, сколько процентов от общего холестерина приходится на липопротеиды низкой и высокой плотности. Это поможет врачу подобрать современные лекарства.
- Повышенный уровень сахара в крови приводит к изменению эндотелия, выстилающего сосуды, что способствует образованию атеросклеротических бляшек.

- Чтобы узнать, в норме ли ваш вес, достаточно определить окружность талии. У женщин она в норме должна быть менее 80 см, у мужчин – менее 94.
Только цифры
Снижение уровня холестерина в крови всего на 10% сокращает смертность от инфаркта на 15%!
Внимание
Деформированные эндотелиальные клетки, находящиеся в крови, сигнализируют о приближении инфаркта, считают американские ученые из Института Скриппса.
Они исследовали образцы крови 50 пациентов, которые поступили в больницу с жалобами на боль в груди – основным клиническим признаком инфаркта. Ученые обнаружили присутствие в образцах их крови большое количество отслоившихся эндотелиальных клеток, которые к тому же были сильно деформированы.Средний возраст пациентов составлял 58,5 лет. Для сравнения ученые выбрали 44 здоровых добровольцев, которые были младше пациентов контрольной группы, а также 10 человек старше 50 лет. Результаты исследования показали, что количество циркулирующих эндотелиальных клеток в крови больных людей в 4 раза превышало их количество в крови здоровых. Клетки, обнаруженные в крови здоровых людей, деформированы не были.
Ученые полагают, что эндотелиальные клетки начинают в большом количестве отслаиваться от внутренних стенок сосудов примерно за две недели до инфаркта. Этот признак можно будет использовать в качестве биомаркера начала процессов, предшествующих инфаркту.
Памятка пациенту
- Угрозу повторного инфаркта усиливают четыре основных фактора: атеросклероз, повышенное артериальное давление, повышенная свертываемость крови и нарушения углеводного обмена. Сдержать эти факторы риска можно только с помощью правильно подобранной лекарственной терапии.
- Чтобы затормозить дальнейшее развитие атеросклероза, важно предотвратить образование жировых бляшек в сосудах. Для этого назначаются препараты из группы статинов.
 Бета-блокаторы помогают сердцу работать в более спокойном режиме. Так называемые ингибиторы ангиотензин-превращающего фермента уменьшают действие сосудосуживающего вещества ангиотензина, нормализуют артериальное давление.
Бета-блокаторы помогают сердцу работать в более спокойном режиме. Так называемые ингибиторы ангиотензин-превращающего фермента уменьшают действие сосудосуживающего вещества ангиотензина, нормализуют артериальное давление. - Менять дозировку препаратов по собственному усмотрению нельзя. Если возникли какие-то проблемы, курс лечения скорректирует врач.
«АиФ» рекомендует
Для восстановления после инфаркта важна правильная диета: минимум жиров, ничего жареного и острого, больше клетчатки, молочных продуктов, фруктов, овощей, рыбы.
Придется отказаться от сосисок и колбас, готовых полуфабрикатов (пельменей, котлет…) – в них много скрытых жиров, повышающих уровень холестерина. По той же причине запрещены паштеты, блюда из печени, субпродуктов, икра. Молочный жир также опасен: придется исключить сливочное масло; жирные творог, сыр, молоко, кефир, сметану, сливки. При приготовлении курицы или индейки необходимо удалять с тушки весь жир и кожу.
И разумеется, минимум соли.
Водка, коньяк и другие крепкие напитки отменяются. А вот бокал натурального красного сухого вина можно себе позволить, это хорошая профилактика атеросклероза.
Придется изменить и кое-какие привычки. Если вы раньше курили – на сигареты теперь налагается полное табу.
Почти 80% людей, перенесших инфаркт, могут вернуться к нормальной жизни.Для восстановления работы сердечной мышцы важно заниматься лечебной физкультурой. Ходьба – отличное восстанавливающее средство. Уже через полтора-два месяца тренировки можно ходить в темпе до 80 шагов в минуту без одышки, появления слабости. А со временем переходите на очень быструю ходьбу – до 120 шагов в минуту.
Полезны: подъем по лестнице, езда на велосипеде, плавание. Танцы 2–3 раза в неделю по 30–40 минут.
Однако следите, чтобы частота сердечных сокращений при физической нагрузке не превышала более 70% от пороговой. Как это высчитать? Из 220 нужно вычесть собственный возраст – это максимальная частота сердечных сокращений. Затем вычисляем проценты. Например, для человека 60 лет пороговая нагрузка рассчитывается так: 220–60=160 сердечных сокращений в минуту, а 70% составит 112. Эта цифра и должна быть ориентиром. Но, если при такой частоте появляются неприятные ощущения, нагрузку нужно снизить.
Как это высчитать? Из 220 нужно вычесть собственный возраст – это максимальная частота сердечных сокращений. Затем вычисляем проценты. Например, для человека 60 лет пороговая нагрузка рассчитывается так: 220–60=160 сердечных сокращений в минуту, а 70% составит 112. Эта цифра и должна быть ориентиром. Но, если при такой частоте появляются неприятные ощущения, нагрузку нужно снизить.
Внимание! После инфаркта категорически противопоказан подъем тяжестей.
Помните, самолечение опасно для жизни, за консультацией по поводу применения любых лекарственных препаратов обращайтесь к врачу.
Печатную версию справочника покупайте в киосках вашего города или закажите в редакции по тел +7 (495) 646-57-57 или по электронной почте ls@aif.ru с пометкой ЛС (в письме укажите ФИО, почтовый адрес и телефон).
Что такое сердечный приступ и что его вызывает?
Сердечный приступ (инфаркт миокарда) случается, когда кровь перестает поступать в часть вашего сердца. Узнайте о причинах сердечного приступа, о том, что вы можете сделать, чтобы распознать сердечный приступ и ускорить выздоровление.
Сердечный приступ происходит, когда кровь перестает поступать в часть сердечной мышцы. Если быстро не восстановить кровоток, это может привести к необратимому повреждению сердца.
Если вы подозреваете, что у кого-то случился сердечный приступ, позвоните по номеру 111 и попросите скорую помощь.
Медицинские термины для сердечного приступа могут включать :
Эти термины относятся к изменениям в сердечной мышце (миокарде) из-за нехватки крови и кислорода в этой области. Главное изменение — отмирание сердечной мышцы.
Вы также можете услышать термины:
Что вызывает сердечный приступ?
Узнайте, что может вызвать сердечный приступ, и выучите некоторые из распространенных названий этого состояния.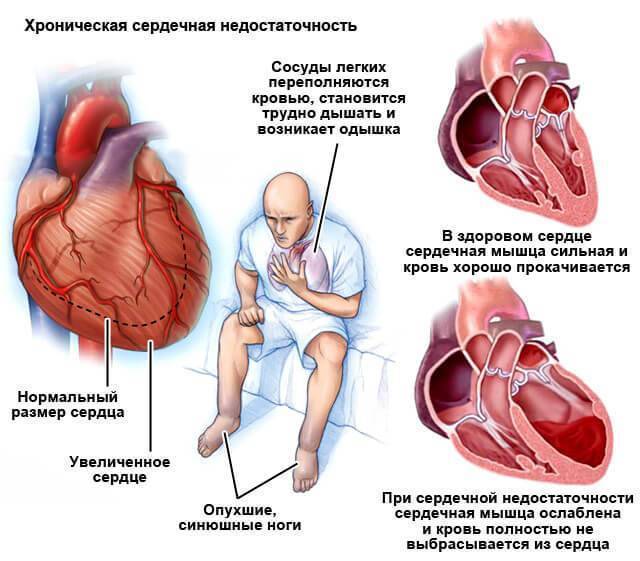
Кровь течет к вашему сердцу по коронарным артериям.Закупорка одной из коронарных артерий может вызвать сердечный приступ.
Ишемическая болезнь сердца (также называемая атеросклерозом) — частая причина сердечного приступа. Это когда отложения жира и других веществ накапливаются во внутренней выстилке артерии. Это образование называется атеромой или зубным налетом. Если одна из бляшек треснет, образуется сгусток крови, который может заблокировать артерию и вызвать сердечный приступ.
Менее распространенной причиной сердечного приступа является спонтанное расслоение коронарной артерии (SCAD), состояние, при котором разрываются одна или несколько коронарных артерий.
Семейный анамнез
Мы многого не понимаем в отношении того, что способствует сердечному приступу, но люди, в семейном анамнезе которых был инфаркт или сердечное заболевание, более склонны к сердечному приступу.
Если на момент сердечного приступа вам меньше 50 лет, ваши ближайшие родственники подвергаются большему риску развития сердечных заболеваний.
Прочтите об изменениях, которые вы можете внести, чтобы снизить риск сердечного приступа.
Симптомы сердечного приступа
Предупреждающие знаки сердечного приступа могут включать тяжесть, стеснение, давление, дискомфорт или боль в груди, плече, челюсти, руке, шее, средней части спины, иногда сопровождающиеся потоотделением, одышкой, тошнотой. , усталость или головокружение.
Возможен «тихий» сердечный приступ, когда вы не испытываете боли или когда единственным предупреждающим признаком может быть дискомфорт, связанный с несварением желудка. Это чаще всего встречается у женщин или людей с диабетом. В медицине это называется тихой ишемией (недостатком кислорода) сердечной мышцы.
Узнайте больше о предупреждающих знаках сердечного приступа.
Симптомы сердечного приступа у женщин
Симптомы сердечного приступа могут отличаться от симптомов сердечного приступа у женщин. Возможно, это связано с тем, что у женщин чаще возникают закупорки не только основных коронарных артерий, но и крошечных кровеносных сосудов коронарных артерий, которые отходят от основных.Это называется микрососудистой коронарной болезнью.
Возможно, это связано с тем, что у женщин чаще возникают закупорки не только основных коронарных артерий, но и крошечных кровеносных сосудов коронарных артерий, которые отходят от основных.Это называется микрососудистой коронарной болезнью.
Симптомы сердечного приступа у женщин могут быть незаметными, поэтому важно знать, на что обращать внимание.
Узнайте больше о сердечных приступах у женщин.
Тесты для выявления сердечного приступа
Во время сердечного приступа ваше сердце не выглядит и не работает так, как обычно. Общие тесты сердца, используемые для выявления этих изменений, включают:
- Тест электрокардиографа (ЭКГ) показывает любые изменения в электрической активности вашего сердца.Подробнее об электрокардиографии
- Анализы крови могут показать более высокие уровни определенных белков или ферментов, вырабатываемых во время сердечного приступа
- На эхокардиограмме используются звуковые волны, чтобы показать любые изменения структуры, функции и размера вашего сердца
- Ангиография — это когда контрастный краситель используется используется для создания рентгеновских снимков коронарных артерий, ведущих к сердцу. Этот тест показывает, насколько серьезно и где находится закупорка, — информация, которая используется для принятия решения о том, следует ли делать стент или операцию по аортокоронарному шунтированию.
Как лечить сердечный приступ
Раннее лечение для восстановления кровотока в сердечной мышце может предотвратить или ограничить количество повреждений.
Обычные методы лечения сердечного приступа могут включать установку стента или коронарного шунтирования, а также тромболизис.
Остановка сердца или сердечный приступ?
Сердечный приступ — это не то же самое, что остановка сердца. Это два разных типа сердечного приступа.
Сердечный приступ возникает, когда коронарная артерия блокируется, что препятствует притоку крови к части сердечной мышцы.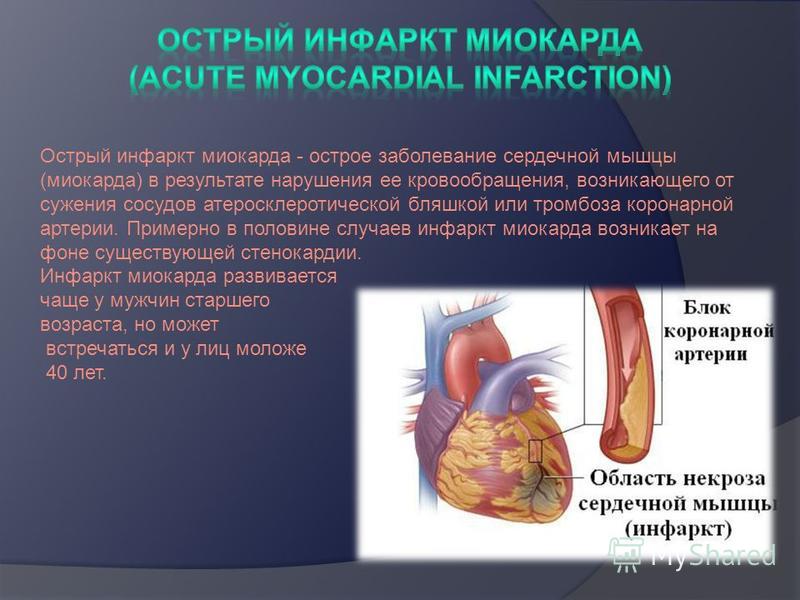 Во время сердечного приступа человек остается в сознании и продолжает дышать.
Во время сердечного приступа человек остается в сознании и продолжает дышать.
Остановка сердца происходит, когда сердце перестает перекачивать кровь по телу. Нормальное дыхание прекращается и сознание теряется.
Иногда сердечный приступ может вызвать остановку сердца. Это связано с тем, что у человека с сердечным приступом может развиться опасный сердечный ритм, который вызывает остановку сердца. Сердечный приступ и остановка сердца являются неотложными ситуациями. Звоните 111 прямо сейчас.
Был сердечный приступ? Узнайте, чего ожидать дальше.
У меня был сердечный приступКак сохранить здоровье сердца даже во время пандемии: выстрелы
В наши дни легко чувствовать себя уязвимым, когда речь идет о своем здоровье. Я много говорю об этом со своими пациентами, многие из которых испытывают повышенный страх и неуверенность во время пандемии.
Лучшая часть моей работы в качестве врача первичной медико-санитарной помощи — убеждать их, что мы не бессильны даже перед некоторыми из самых серьезных угроз нашему здоровью.В случае COVID-19 мы можем сделать что-то вроде вакцинации.
Когда дело доходит до сердечных заболеваний, которые остаются основной причиной смерти в США, даже в течение 2020 года, мы можем контролировать еще больше. В среднем от них ежегодно умирает около 655 000 американцев.
Болезнь сердца носит неизбирательный характер — это убийца №1 среди мужчин, женщин и людей большинства рас и национальностей в США. Ишемическая болезнь сердца, наиболее распространенный вид сердечной болезни, особенно жестокая.На его долю приходится около 55% этих ежегодных смертей.
Когда бляшки из холестерина, жира, кальция и других отходов накапливаются в сосудах сердца — то, что мы называем атеросклерозом, — развивается ишемическая болезнь сердца. Это основная причина сердечных приступов, которые возникают, когда эти сосуды полностью закрываются растущей бляшкой или бляшкой, которая расшатывается, и прекращает кровоснабжение сердца. Это происходит с кем-то в США каждые 40 секунд.
Это происходит с кем-то в США каждые 40 секунд.
Поразительно думать, что что-то столь смертоносное может поразить без предупреждения.
«Если мы посмотрим на людей, которые перенесли сердечный приступ или внезапно умерли от ишемической болезни сердца, у половины из них никогда не было симптомов раньше; самое первое проявление их сердечного заболевания — это неожиданный сердечный приступ или того хуже». говорит доктор Майкл Шапиро, кардиолог и директор Центра профилактики сердечно-сосудистых заболеваний Университета Уэйк Форест.
Несмотря на мрачную статистику, у нас есть один существенный плюс: с помощью нашего выбора мы можем полностью контролировать основные факторы риска ишемической болезни сердца.
За последний год, возможно, было труднее сделать выбор в пользу здорового образа жизни, но все же можно предпринять шаги для восстановления здоровья сердца, даже несмотря на то, что пандемия продолжается.
И, что, возможно, более важно, внесение изменений в образ жизни принесет пользу, независимо от вашего возраста, и даже сможет исправить существующий ущерб.
Вот несколько способов начать работу.
Установите базовый уровень и оцените свой риск
Хорошим первым шагом является получение базовых значений трех ключевых факторов: вашего артериального давления, среднего уровня сахара в крови и уровня холестерина.
Иногда эти числа являются единственными имеющимися у нас ключами к разгадке риска сердечных заболеваний у пациента, и это потому, что три наиболее распространенных виновника сердечных приступов — высокое кровяное давление, диабет и аномальный уровень холестерина — часто присутствуют без каких-либо симптомов.
Поставщик первичной медико-санитарной помощи может помочь вам узнать, что это за измерения сейчас, как часто их следует проверять и как помочь им добраться (или остаться) там, где они должны быть.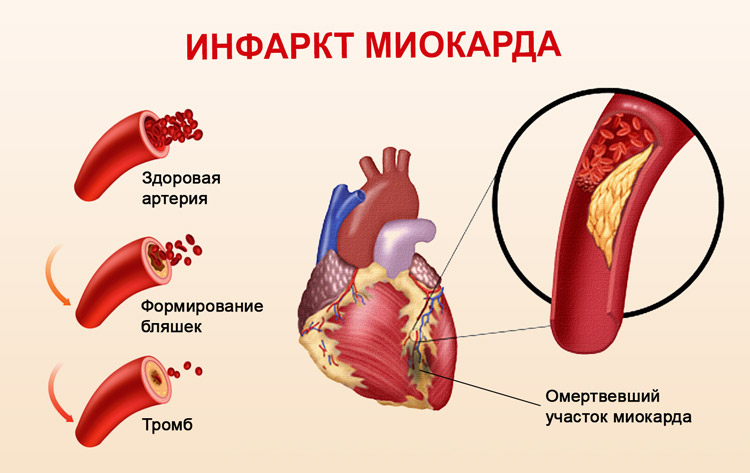
Калькуляторы риска, использующие такие данные, могут помочь вам и вашему врачу определить ваши шансы на инсульт или сердечный приступ. Знание об этом риске может быть пугающим, но и мотивирующим.
Стремитесь к здоровому весу и откажитесь от упакованных продуктов.
Прыжки на весах — еще один важный шаг, который вы можете сделать прямо сейчас, поскольку вес является одним из самых важных факторов в здоровье нашего сердца.
Хотя ожирение является сильным независимым фактором риска сердечного приступа, оно также часто является причиной высокого кровяного давления, диабета 2 типа и неконтролируемого уровня холестерина.Для всех этих состояний потеря веса является первым и лучшим вариантом лечения в большинстве случаев.
Вы можете использовать калькулятор индекса массы тела — например, этот от Национального института здоровья — чтобы узнать свой текущий и идеальный ИМТ. NIH также предлагает бесплатные онлайн-ресурсы, от полезных рецептов до планировщика веса тела, который расскажет, сколько калорий нужно съедать в день, чтобы достичь желаемого веса в выбранный период времени.
Поддержание здорового веса не должно быть сложным, говорит Лона Сэндон, доцент кафедры клинического питания в Юго-западном медицинском центре Техасского университета.
«Возможно, проще всего начать с сокращения размеров порций, поэтому вместо того, чтобы есть полную тарелку, съешьте только три четверти тарелки», — говорит она. Такое небольшое изменение может сэкономить до 500 калорий в день, «даже не задумываясь об этом».
Она также предлагает сократить (или полностью исключить) продукты, которые сильно перерабатываются и продаются в упаковке, особенно деликатесы и другие мясные продукты, такие как колбаса.Исключение подобных продуктов с высоким содержанием натрия может помочь снизить кровяное давление.
Другие предложения включают употребление 2–3 чашек фруктов и овощей для максимального здоровья сердца, добавление продуктов с большим количеством клетчатки — например, бобов или овсянки — и употребление орехов и полезных жиров, таких как авокадо, безвредно для холестерина.
Нет сомнений в том, что лишние килограммы опасны для сердца, особенно с возрастом. Хорошая новость заключается в том, что достижение здорового веса практически на любом этапе жизни может помочь улучшить приток крови к сердцу.
Двигайтесь
Хотя лучшая диета бесценна, «упражнения — лучшее лекарство», — говорит Шапиро, кардиолог из Уэйк Форест.
Множество доказательств показывают, что польза от упражнений для здоровья сердца огромна и многофакторна. Он помогает сжигать калории, способствует снижению веса и снижению уровня холестерина, но упражнения также укрепляют сердце, как и другие мышцы тела.
Когда мы просим сердце работать больше во время физической активности, оно затопляет более мелкие сосуды, чтобы через сердце перекачивалось больше крови к телу быстрее и эффективнее.В противном случае одни и те же сосуды могут не обеспечивать кровоснабжение, если другие заблокированы, как в случае сердечного приступа.
Если мы продолжим регулярно заниматься спортом и просить сердце о дополнительной помощи, оно со временем станет сильнее, в конечном итоге требуя меньше работы от других сосудов, которые расширялись и с трудом перекачивали кровь, чтобы доставить кровь туда, куда она должна идти, снижая кровяное давление как результат.
Вернуться к упражнениям, если они отошли на второй план в течение прошлого года, может быть сложно.Но не зацикливайтесь на этом, просто двигайтесь.
«К сожалению, многие люди, которые не занимаются спортом, думают:« Если я действительно хочу тренироваться для здоровья сердечно-сосудистой системы, я должен бегать 5 миль в день или делать что-то действительно очень напряженное », но мы не такие беспокоит интенсивность упражнений », — говорит Шапиро.
Он говорит пациентам, что любые движения, которые они совершают каждый день, помогут. Такая простая активность, как быстрая ходьба, может творить чудеса для здоровья сердечно-сосудистой системы.Другая физическая активность, такая как подъем по лестнице, работа в саду или выполнение 10 000 шагов дома, может принести пользу вашему сердцу, если вы делаете это регулярно.
Короткие серии упражнений также полезны для здоровья сердца, их можно выполнять в небольших помещениях и за меньшее время. Всего 60 секунд упражнений высокой интенсивности, чередующихся с минутой отдыха между ними, в общей сложности от 10 до 15 минут почти каждый день, дает вам 75 минут в неделю упражнений высокой интенсивности, рекомендованных для всех американцев.Подумайте о быстрых выпадах, беге на месте, бёрпи, прыжках, отжиманиях — обо всем, что мешает говорить полными предложениями, пока вы это делаете.
Сначала поговорите со своим врачом, если у вас есть опасения по поводу того, что вам нужно начать тренировку с учетом вашего текущего уровня физической подготовки.
Бросить курить никогда не поздно
Курение — одна из самых рискованных вещей, которые вы можете делать, когда дело касается здоровья сердца, поскольку оно ускоряет образование этих холестериновых бляшек и оказывает другие воспалительные эффекты сосуды сердца.
Отказ от курения означает мгновенное снижение риска сердечного приступа, а те, кто бросает курить, могут похвастаться резким снижением риска сердечного приступа в течение года без табака. Исследования показывают, что риск со временем резко снижается и в конечном итоге может достигнуть уровня некурящих.
Существует много помощи, которая поможет вам бросить курить даже во время пандемии, включая виртуальную поддержку для консультирования по отказу от курения и посещения телемедицины для обсуждения таких вариантов, как никотиновые пластыри или рецептурные лекарства.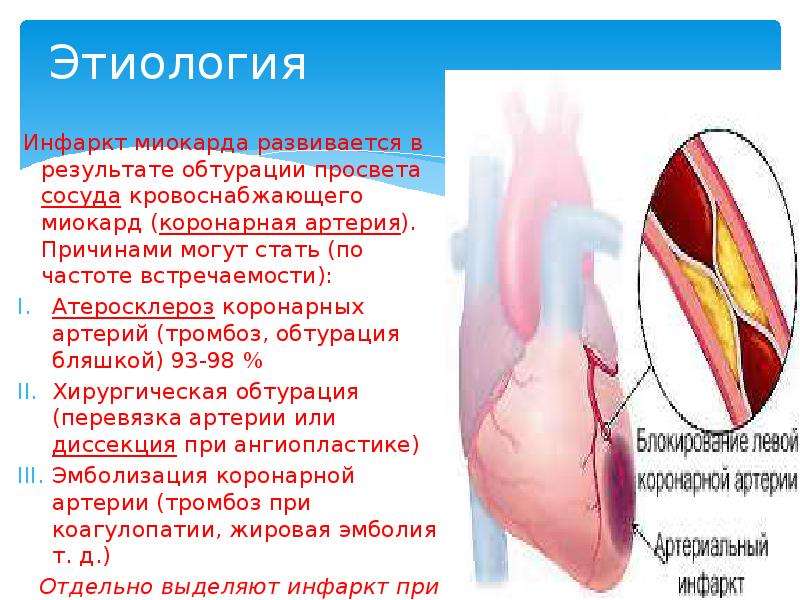
Изучите историю болезни своей семьи
Узнайте, не случился ли у кого-либо из ваших родственников преждевременный сердечный приступ — до 55 лет у мужчин и 65 лет у женщин — даже если они выжили. Как показывает практика, о любом сердечном событии у биологического члена семьи, включая внезапную или необъяснимую смерть молодого человека, стоит сообщить врачу.
Это важная информация, поскольку число сердечных приступов у людей в возрасте от 30 до 40 лет увеличивается.Исследования показывают, что братья и сестры, родители и даже взрослые дети пациентов с недоношенным сердечным приступом подвергаются значительно более высокому риску.
Но семейный анамнез не имеет решающего значения в отношении здоровья сердца, говорит доктор Стивен Копецки из клиники Майо, кардиолог, который занимается профилактикой и лечением таких факторов, как наследственные холестериновые заболевания.
«Суть в том, что гены увеличивают ваш риск, возможно, на 30-40%. Но если вы ведете нездоровый образ жизни, это увеличит ваш риск на 300–400%», — говорит Копецки.Некоторые думают: «Если у меня есть эти гены, я полностью побежден», или думают, что это не поможет им вести здоровый образ жизни. Но это неправда — вы действительно можете изменить то, как ваше тело реагирует на эти гены, с помощью образ жизни, здоровое питание и упражнения ».
Пандемия или нет, никогда не игнорируйте красные флажки
Ишемическая болезнь сердца не развивается в одночасье. Но осложнения, такие как сердечный приступ, могут возникнуть внезапно, и врачи предостерегают от откладывания медицинской помощи из-за пандемии.
Симптомы сердечной недостаточности могут включать боль в груди, ощущение слабости или обморока, одышку или внезапную боль в руках или челюсти. При этом следует позвонить в службу 911 и отправиться в отделение неотложной помощи. Чем раньше это произойдет, тем больше шансов выжить.
Другие симптомы могут быть более незаметными — легкий периодический дискомфорт в груди или одышка при нормальной деятельности, новый или тяжелый кислотный рефлюкс, внезапная или необъяснимая тошнота или усталость. Все эти симптомы требуют скорейшего обращения к врачу, и они более подозрительны для людей старше 50 лет или женщин, у которых, как известно, наблюдаются необычные симптомы сердечного приступа.
Все эти симптомы требуют скорейшего обращения к врачу, и они более подозрительны для людей старше 50 лет или женщин, у которых, как известно, наблюдаются необычные симптомы сердечного приступа.
Ваша цель — избежать этого, и лучший способ сделать это — начать вносить изменения, даже если они небольшие.
«Идея о том, что вы всегда будете получать предупреждающие знаки, прежде чем случится что-то плохое, не соответствует действительности», — говорит Копецки. «Если вы ждете, чтобы думать о своем сердце, пока не появятся признаки болезни, вы проиграли часть битвы».
Доктор Кристен Кендрик является сертифицированным семейным врачом из Вашингтона, округ Колумбия, а также научным сотрудником по вопросам здравоохранения и средств массовой информации в NPR и Медицинской школе Джорджтаунского университета.
Защищает ли телесный жир женщин от болезней сердца? Новое исследование показывает, что жировые отложения могут иметь защитный эффект для сердца у женщин. adamkaz / Getty Images
- Исследование показало, что как у мужчин, так и у женщин более высокая мышечная масса была связана с более низкой смертностью от сердечно-сосудистых заболеваний (ССЗ).
- Повышенное содержание жира в организме также было связано с более низким риском смертности от сердечно-сосудистых заболеваний у женщин, но не у мужчин.
- Исследователи утверждают, что для здоровья сердечно-сосудистой системы у женщин наращивание мышечной массы может быть более важным, чем потеря веса.
Исследователи, стоящие за исследованием, отмечают, что за последние 50 лет уровень смертности от сердечно-сосудистых заболеваний в США снизился как среди мужчин, так и среди женщин.
Однако скорость снижения у женщин была медленнее, чем у мужчин, а частота сердечных приступов у женщин в возрасте 35–54 лет фактически увеличивается.
Кроме того, исследования показывают, что, хотя у женщин частота сердечно-сосудистых заболеваний ниже, чем у мужчин, у них выше уровень смертности и худший прогноз после острого сердечно-сосудистого события.
Поскольку сердечно-сосудистые заболевания, по-видимому, по-разному влияют на пол, необходимо срочно определить, должны ли врачи давать разные советы пациентам мужского и женского пола по профилактике.
Новое исследование, проведенное учеными из Калифорнийского университета в Лос-Анджелесе, предполагает, что женщины должны быть сосредоточены на поддержании или увеличении мышечной массы, а не на потере жира.
Результаты опубликованы в журнале Американской кардиологической ассоциации .
Исследователи проанализировали данные о составе тела из Национального исследования здоровья и питания (NHANES) за 1999–2004 годы и данные о смертности от сердечно-сосудистых заболеваний из NHANES за 1999–2014 годы.
Данные поступили от 5627 женщин и 5836 мужчин в возрасте старше 20 лет.
На основании полученных данных исследователи разделили участников исследования на четыре группы:
- с низкой мышечной массой и низким содержанием жира в организме
- с низкой мышечной массой и высоким содержанием жира в организме
- высокой мышечной массой и низким содержанием жира в организме
- высокой мышечной массой и высокое содержание жира в организме
Необработанные данные показали, что у обоих полов более высокие уровни жира связаны с более высокой смертностью от сердечно-сосудистых заболеваний, независимо от мышечной массы.
Однако после учета других факторов, которые, как известно, влияют на смертность от сердечно-сосудистых заболеваний, соотношение между жировыми отложениями и риском смерти от сердечно-сосудистых заболеваний у женщин полностью изменилось.
После внесения этих корректировок исследователи обнаружили, что у женщин с высоким содержанием жира и высокой мышечной массой риск смерти от сердечно-сосудистых заболеваний на 42% ниже, чем у женщин с низкой мышечной массой и низким содержанием жира в организме.
Напротив, у мужчин с высокой мышечной массой и высоким содержанием жира в организме риск смерти от ССЗ снизился на 26% по сравнению с мужчинами с низкими показателями, в то время как у мужчин с высокой мышечной массой и низким содержанием жира риск был снижен на 60%.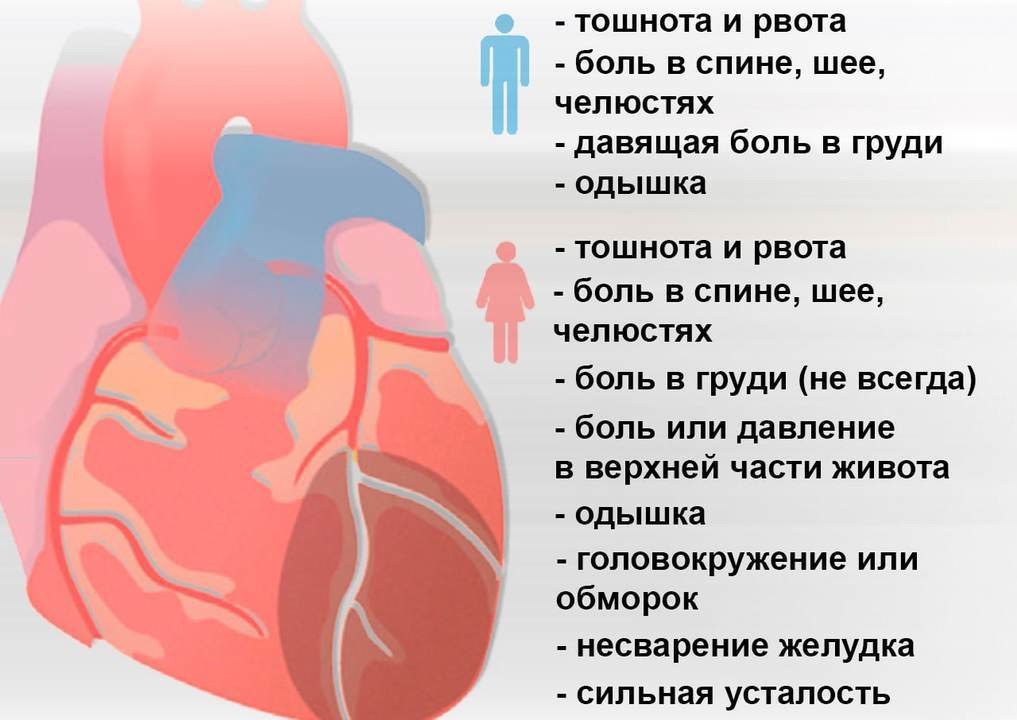
Исследователи считают, что их исследование подтверждает необходимость смещения акцента в советах, которые медицинские работники дают женщинам. Это сдвиг в сторону увеличения мышечной массы за счет физических упражнений и отказа от потери веса.
Они пишут:
«[I] t демонстрирует потенциальную важность совета для максимального увеличения мышечной массы у женщин. Это расходится с нынешним акцентом на снижение веса при профилактике сердечно-сосудистых заболеваний, и поэтому методы практического достижения такого изменения состава тела нуждаются в дальнейшей оценке.”
Следует подчеркнуть, что очевидный защитный эффект жира у женщин проявился только после поправки на другие факторы риска сердечно-сосудистых заболеваний.
Среди этих факторов риска сердечно-сосудистых заболеваний были:
- уровни холестерина
- высокое кровяное давление (гипертония)
- диабет и преддиабет
- заместительная гормональная терапия (ЗГТ)
Существует очень сложное взаимодействие между телесным жиром и этими факторами. другие факторы риска. Например, избыточная масса тела увеличивает риск диабета и гипертонии, которые, в свою очередь, повышают риск сердечно-сосудистых заболеваний.
Тем не менее, авторы отмечают несколько вероятных способов, с помощью которых жир может обеспечить некоторую защиту самкам.
Например, они выдвигают на первый план исследования, показывающие, что жир на бедрах и ягодицах оказывает защитное действие на обмен веществ, которое компенсирует вред, наносимый абдоминальным жиром.
Они также отмечают, что у женщин в пременопаузе тело хранит около 50% жира непосредственно под кожей на бедрах и ягодицах, тогда как у мужчин тело откладывает 98% общего жира более глубоко в верхней части тела.
Однако во время и после менопаузы у женщин жировая ткань начинает накапливаться в брюшной полости, что связано с повышенным риском сердечно-сосудистых заболеваний.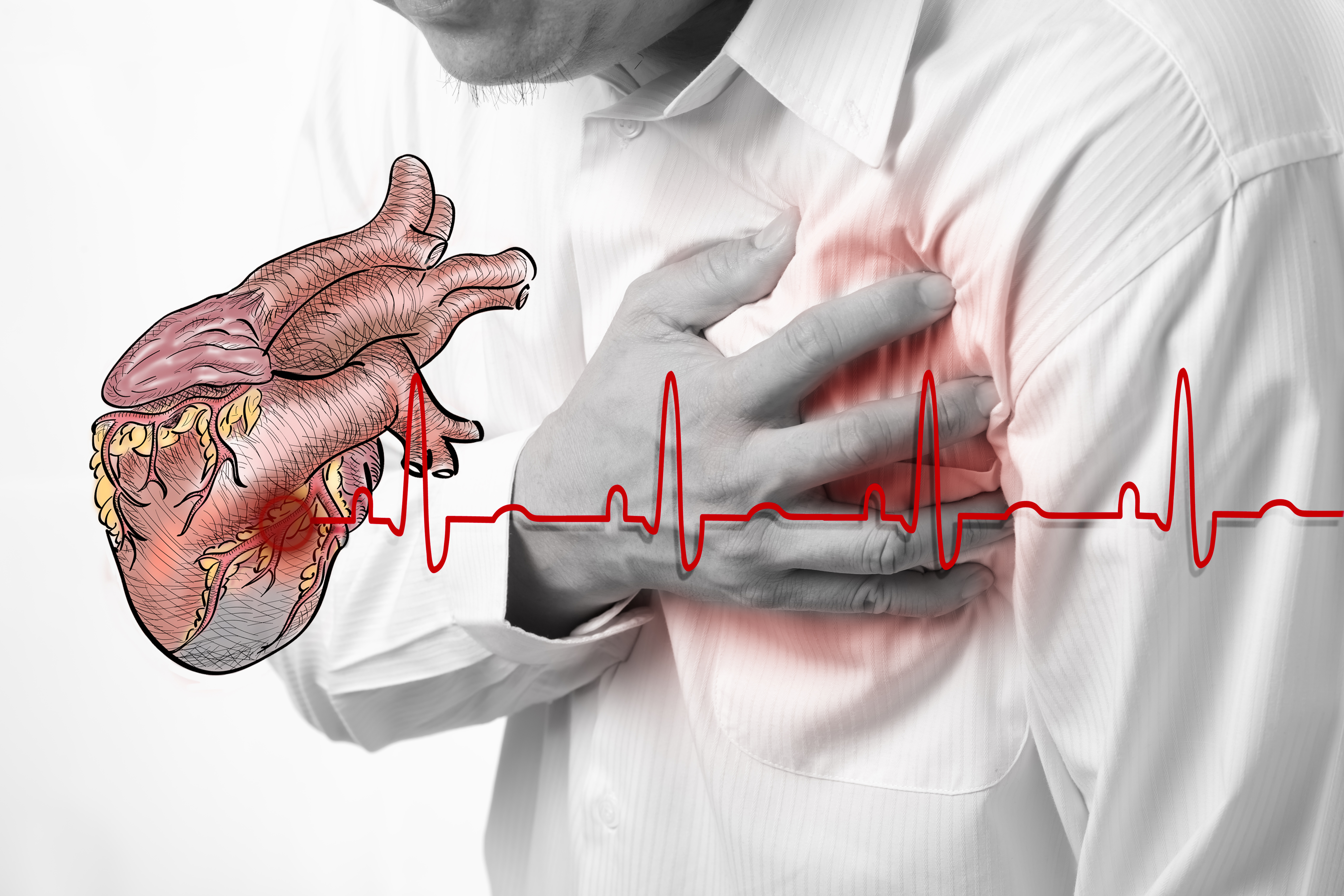
Авторы также отмечают, что у людей того же возраста и веса женское тело имеет тенденцию накапливать жир за счет увеличения количества жировых клеток, тогда как мужское тело обычно выращивает более крупные жировые клетки.
Большие («гипертрофированные») жировые клетки связаны с негативными метаболическими последствиями, пишут они.
Исследователи признают некоторые ограничения своего исследования.
Во-первых, дизайн исследования не позволил им доказать причинно-следственные связи между мышечной массой или жировой массой и смертностью от сердечно-сосудистых заболеваний, а только ассоциации.
Кроме того, они говорят, что метод, который они использовали для измерения состава тела добровольцев, называемый «двухэнергетической рентгеновской абсорбциометрией» или DXA, позволяет переоценить мышечную массу у пожилых людей и людей, ведущих малоподвижный образ жизни.
Причины сердечного приступа и лечение
Причины сердечного приступа
Большинство сердечных приступов является результатом ишемической болезни сердца, состояния, при котором коронарные артерии закупориваются жировыми кальцинированными бляшками.В начале 1980-х годов исследователи подтвердили, что непосредственная причина почти всех сердечных приступов — не сама обструктивная бляшка. Вместо этого это внезапное образование сгустка крови на поверхности бляшки, который разрывается и впоследствии перекрывает кровоток в уже суженном кровеносном сосуде.
Пошаговый процесс, который приводит к сердечному приступу, до конца не изучен. Однако основные факторы риска хорошо известны, и некоторые из них можно контролировать. Из них основные — повышенное артериальное давление, повышенный уровень холестерина, ожирение, курение, диабет и малоподвижный образ жизни.Стресс также может повысить риск, а напряжение и возбуждение могут стать спусковыми крючками для приступа. Еще один важный фактор риска — это семейный анамнез. Семейный анамнез сердечных заболеваний может увеличить риск как у мужчин, так и у женщин в более раннем возрасте.
Мужчины старше 50 лет с семейным анамнезом сердечных заболеваний предрасположены к сердечному приступу. Считается, что высокий уровень эстрогена достаточно хорошо защищает женщин в пременопаузе, но риск сердечного приступа значительно увеличивается после менопаузы.
Мы узнаем больше о факторах риска, специфичных для женщин, таких как преэклампсия и гестационный диабет.Аутоиммунные заболевания и воспалительные заболевания, которые чаще встречаются у женщин, также увеличивают риск.
Диагностика сердечного приступа
Кардиолог или кардиолог использует различные тесты для диагностики сердечного приступа. Эти тесты могут также определить участки закупорки, а также повреждения тканей.
Оценка повреждения сердца с помощью ЭКГ, которая также позволяет отслеживать электрическую активность сердца, вместе с анализами крови предоставляет данные для первоначальной оценки состояния пациента.Изображения сердца и коронарных артерий, сделанные с помощью ангиограмм и радиоизотопных сканирований, позволяют выявить определенные области повреждения и закупорки. Ультразвуковые тесты, называемые эхокардиограммами, позволяют оценить функцию сердца и оценить, повреждена ли сердечная мышца, а также визуализировать функцию клапанов. Имея такие данные, врач может выбрать правильное лечение, а также предвидеть возможные осложнения.
Лечение сердечного приступа
Сердечный приступ — это неотложная медицинская помощь.Это должно быть быстро решено традиционной медициной. На данный момент альтернативная медицина не может конкурировать со стандартной лекарственной терапией и хирургическим лечением. Однако в других случаях альтернативная медицина может внести ценный вклад в профилактику сердечного приступа и выздоровление.
Обычное реагирование на сердечный приступ
Жертвы сердечного приступа проходят экстренные процедуры для восстановления кровотока к сердцу и стабилизации состояния. Затем их обычно госпитализируют в специальные отделения коронарной терапии (CCU) как минимум на 36 часов. Стандартная лекарственная терапия может включать:
Стандартная лекарственная терапия может включать:
- Сосудорасширяющие средства, такие как нитроглицерин, для расширения кровеносных сосудов
- Бета-адреноблокаторы, препараты для успокоения сердца
- Аспирин для снижения активности свертывания
- Другие типы разжижителей крови для предотвращения образования и разрушения сгустков вверх те, которые уже есть.
- Интенсивная терапия статинами.
- Обезболивающее, такое как морфин
В некоторых случаях также назначают растворяющие сгустки препараты, такие как tPA или тенектеплаза (TNKase).Эти препараты наиболее эффективны, если их вводить в течение нескольких часов после начала сердечного приступа. И являются первым выбором, если экстренная ангиопластика недоступна. Иногда его применяют при задержке ангиопластики. Экстренная ангиопластика и, возможно, операция могут быть выполнены для удаления сгустка, повторного открытия закупоренной артерии или обхода заблокированных артерий.
После прохождения критической фазы сердечного приступа пациенты продолжают получать:
- Бета-блокаторы для замедления сердечной деятельности
- Нитраты для увеличения сердечного кровотока
- Разжижители крови для предотвращения дальнейшего свертывания крови
- Статины для снижения ЛПНП холестерин
Продолжение
В больнице электрокардиограммы используются для наблюдения за сердцем и выявления нарушений ритма.Если сердце начинает биться слишком быстро или слишком медленно, могут быть назначены различные лекарства. Некоторым пациентам могут быть установлены кардиостимуляторы. Если у пациента наблюдается опасная аритмия, известная как фибрилляция желудочков, для восстановления нормального ритма можно использовать электрический ток. Пациенты с признаками застойной сердечной недостаточности получают различные лекарства, чтобы уменьшить нагрузку на сердце и побудить сердце биться сильнее.
Людям, выздоравливающим после сердечного приступа, настоятельно рекомендуется как можно быстрее встать на ноги.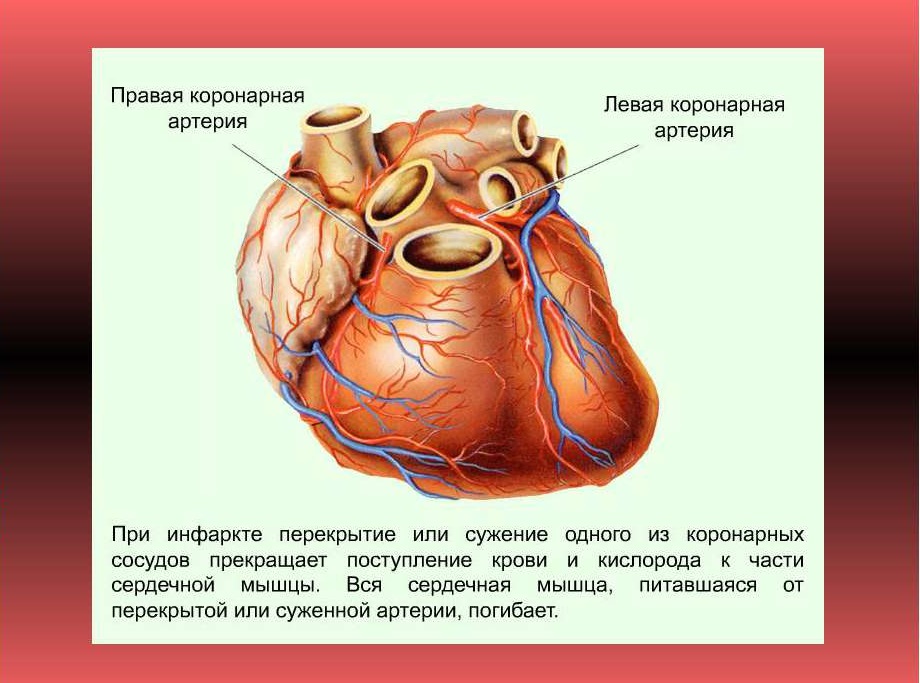 Это снижает вероятность образования тромбов в глубоких венах ног. Эти сгустки могут перемещаться по кровеносной системе и оседать в легких, создавая закупорку. Рекомендуются легкие упражнения, но ничего, что требует значительных усилий. Начало физических упражнений вскоре после сердечного приступа может помочь улучшить работу сердца и общее самочувствие. Программа кардиологической реабилитации с контролируемыми упражнениями и изменением образа жизни является критически важным элементом восстановления.
Это снижает вероятность образования тромбов в глубоких венах ног. Эти сгустки могут перемещаться по кровеносной системе и оседать в легких, создавая закупорку. Рекомендуются легкие упражнения, но ничего, что требует значительных усилий. Начало физических упражнений вскоре после сердечного приступа может помочь улучшить работу сердца и общее самочувствие. Программа кардиологической реабилитации с контролируемыми упражнениями и изменением образа жизни является критически важным элементом восстановления.
Продолжение
Долгосрочное восстановление после сердечного приступа требует психологической адаптации и изменения образа жизни. Привычки, которые необходимо изменить, включают
- Курение
- Пьянство
- Еда с высоким содержанием жиров.
- Малоподвижный и малоподвижный образ жизни.
В профилактических целях большинство выживших после сердечного приступа ежедневно принимают таблетку аспирина для разжижения крови. В зависимости от пациента могут быть назначены и другие препараты.
Некоторым пациентам требуются инвазивные процедуры для улучшения притока крови к сердцу в долгосрочной перспективе.Двумя наиболее распространенными процедурами являются:
- Ангиопластика — метод катетера, который расширяет закупоренные артерии за счет разрушения бляшек. Стенты часто устанавливаются, чтобы удерживать артерию открытой.
- Операция коронарного шунтирования, направленная на отведение кровотока к закупоренным артериям.
Образ жизни после сердечного приступа
Регулярные аэробные упражнения значительно повышают шансы на предотвращение сердечного приступа или восстановление после него. Проконсультируйтесь с врачом, прежде чем начинать программу упражнений для любого ребенка.Если у вас уже есть заболевание сердца, ваш врач, скорее всего, назначит стресс-тест перед началом программы упражнений. Тест может помочь определить, насколько безопасны физические нагрузки.
Людям, пережившим сердечный приступ, рекомендуется тренироваться с другими людьми, а не в одиночку в течение первых месяцев выздоровления. Многие общественные центры здоровья и отдыха предлагают программы сердечно-сосудистой реабилитации под наблюдением врача.
Многие общественные центры здоровья и отдыха предлагают программы сердечно-сосудистой реабилитации под наблюдением врача.
Медицина разума и тела после сердечного приступа
Снижение стресса может быть одним из факторов риска, который вы можете контролировать, чтобы предотвратить сердечный приступ и помочь выздоровлению.Многие техники способствуют расслаблению, в том числе медитация, биологическая обратная связь и йога. Также было показано, что расслабление снимает боль, с которой можно столкнуться в период выздоровления.
Люди с позитивным отношением к выздоровлению, как правило, добиваются большего. Вы можете обнаружить, что определенная техника для разума / тела помогает вам сосредоточиться на позитивных мыслях. Вы также можете обнаружить, как и многие другие, что делиться мыслями и эмоциями с группой поддержки чрезвычайно полезно.
Депрессия также связана с сердечными заболеваниями.Обсудите с врачом любые признаки депрессии. Нелеченная депрессия может помешать вашему выздоровлению.
Питание и диета после сердечного приступа
Основные цели здоровой для сердца диеты — свести к минимуму содержание соли, сахара и насыщенных жиров для контроля холестерина, артериального давления и веса. Употребление в пищу продуктов, богатых магнием, таких как орехи, бобы, отруби, рыба и темно-зеленые овощи, может помочь предотвратить сердечный приступ. Магний прямо и косвенно защищает сердце, стабилизируя частоту сердечных сокращений, уменьшая спазм коронарных артерий и борясь с такими состояниями, как атеросклероз и высокое кровяное давление.
Продолжение
Многие данные свидетельствуют о том, что нестабильные химические соединения, известные как свободные радикалы, делают организм более уязвимым для сердечного приступа, поражая сердце и коронарные артерии и способствуя развитию атеросклероза. Свободные радикалы можно нейтрализовать антиоксидантами, такими как витамины A, C и E. Фрукты, овощи и зерновые являются источником многих витаминов-антиоксидантов.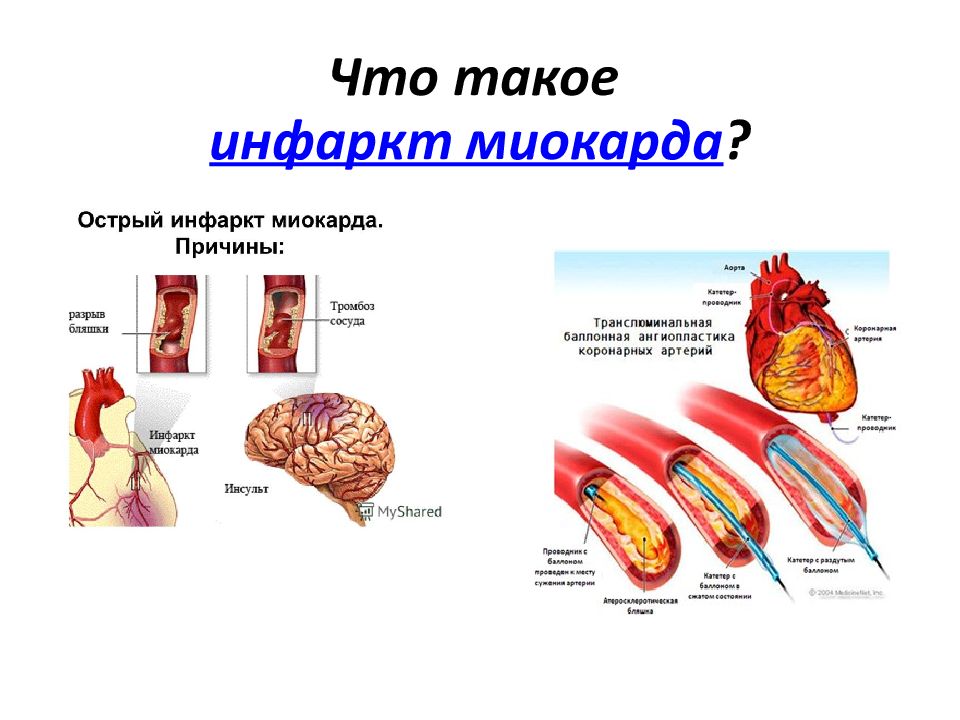 Витаминные добавки обычно не рекомендуются, поскольку доказано, что они не приносят пользы, но получение витаминов и питательных веществ в сбалансированной диете имеет решающее значение.
Витаминные добавки обычно не рекомендуются, поскольку доказано, что они не приносят пользы, но получение витаминов и питательных веществ в сбалансированной диете имеет решающее значение.
Жирные кислоты омега-3 также получили много внимания, поскольку они являются здоровыми для сердца за счет уменьшения воспалений в организме. Омега-3 содержатся в оливковом масле, масле канолы, грецких орехах и семенах льна. Тем не менее, жирные кислоты омега-3, вероятно, наиболее известны тем, что содержатся в определенных типах рыбы, таких как лосось, тунец, сельдь и скумбрия. Важное исследование 2006 года показало, что умеренное потребление рыбы может снизить риск смерти от сердечного приступа на целых 36%.
Употребление в пищу корнеплодов, таких как морковь, также может помочь предотвратить сердечный приступ.Эти овощи снижают уровень холестерина в долгосрочной перспективе и снижают свертываемость крови.
Домашние средства правовой защиты после сердечного приступа
- Помните: сердечный приступ не делает вас инвалидом. Лучше всего вы можете исцелить свое сердце, оставаясь активным.
- Не принимайте противозачаточные таблетки, если у вас был сердечный приступ; они связаны с повышенной активностью свертывания крови.
- Подумайте о том, чтобы завести домашнего питомца. Владельцы домашних животных быстрее восстанавливаются после сердечных приступов — вероятно, из-за снижения уровня стресса — и, как правило, живут дольше, чем люди без домашних животных.Только обязательно выберите питомца, который подходит вашему образу жизни.
Профилактика сердечного приступа
- Оставайтесь на связи с друзьями и семьей. Исследования показывают, что люди с плохой социальной поддержкой более уязвимы к сердечным заболеваниям. Также ищите способы контролировать чувства гнева и враждебности; эти эмоции могут увеличить риск сердечного приступа.
- Оцените свой профиль риска сердечного приступа и как можно раньше внесите соответствующие изменения в диету и образ жизни.

- Поговорите со своим врачом о ежедневном приеме аспирина.Исследования показали, что ежедневный прием низких доз аспирина может значительно снизить риск сердечного приступа. Ваш врач может также назначить другие лекарства.
- Недавние исследования показали, что новое лекарство, evolocumab (Repatha), может помочь предотвратить сердечные приступы и инсульты у людей, у которых было диагностировано сердечно-сосудистое заболевание.
Что такое сердечный приступ?
Сердечный приступ — это пугающий опыт. Если у вас случился сердечный приступ или вы близки с кем-то, у кого он был, вы должны знать следующее: вы не одиноки.Фактически, десятки тысяч людей переживают сердечные приступы и продолжают вести продуктивную и приятную жизнь.
По мере того, как вы приближаетесь к выздоровлению, ответы на часто задаваемые вопросы, приведенные ниже, помогут вам лучше понять, что произошло, и как ваше сердце может исцелиться. Знание — сила. Вооружившись этой информацией, вы сможете жить более здоровой и долгой жизнью.
Посмотрите, как повреждение коронарной артерии приводит к сердечному приступу.
Сердечный приступ, вопросы и ответы
Что такое сердечный приступ?
Для выживания сердечной мышце необходим кислород.Сердечный приступ возникает, когда кровоток, доставляющий кислород к сердечной мышце, сильно снижается или полностью прекращается.
Просмотрите анимацию кровотока между сердцем и легкими.
Это происходит потому, что коронарные артерии, снабжающие сердечную мышцу кровотоком, могут сужаться из-за накопления жира, холестерина и других веществ, которые вместе называются бляшками. Этот медленный процесс известен как атеросклероз.
Когда бляшка внутри сердечной артерии разрывается, вокруг бляшки образуется сгусток крови.Этот сгусток крови может блокировать кровоток по артерии к сердечной мышце.
Ишемия возникает, когда сердечная мышца испытывает недостаток кислорода и питательных веществ. Когда повреждение или смерть части сердечной мышцы происходит в результате ишемии, это называется сердечным приступом или инфарктом миокарда (ИМ).
Когда повреждение или смерть части сердечной мышцы происходит в результате ишемии, это называется сердечным приступом или инфарктом миокарда (ИМ).
Примерно каждые 40 секунд у кого-нибудь в Соединенных Штатах случается сердечный приступ.
Почему я не получил предупреждения?
Процесс атеросклероза протекает бессимптомно.Когда коронарная артерия сужается и ограничивает кровоток, другие соседние кровеносные сосуды, обслуживающие сердце, иногда расширяются, чтобы компенсировать это, что может объяснить отсутствие предупреждающих знаков.
Такая сеть расширенных близлежащих кровеносных сосудов называется коллатеральным кровообращением. Она помогает защитить некоторых людей от сердечных приступов, доставляя необходимую кровь к сердцу. Коллатеральное кровообращение также может развиться после сердечного приступа, чтобы помочь сердечной мышце восстановиться.
Мое сердце необратимо повреждено?
Когда происходит сердечный приступ, сердечная мышца, потерявшая кровоснабжение, начинает травмироваться.Степень повреждения сердечной мышцы зависит от размера области, покрытой закупоренной артерией, и времени между травмой и лечением.
Сердечная мышца, поврежденная сердечным приступом, заживает, образуя рубцовую ткань. Обычно для заживления сердечной мышцы требуется несколько недель. Продолжительность зависит от степени вашей травмы и вашей скорости заживления.
Сердце — очень прочный орган. Хотя часть его могла быть серьезно повреждена, остальная часть сердца продолжает работать.Но из-за повреждений ваше сердце может быть ослаблено и не может перекачивать столько крови, сколько обычно.
При правильном лечении и изменении образа жизни после сердечного приступа дальнейшее повреждение может быть ограничено или предотвращено.
Узнайте больше об обнаружении повреждений сердца.
Смогу ли я выздороветь после сердечного приступа?
Скорее всего, да.
Сердечная мышца начинает заживать вскоре после сердечного приступа. Обычно на заживление уходит около восьми недель.
Обычно на заживление уходит около восьми недель.
Рубцовая ткань может образовываться в поврежденной области, и эта рубцовая ткань не сокращается и не перекачивается так же хорошо, как здоровая мышечная ткань.Как следствие, степень повреждения сердечной мышцы может повлиять на то, насколько хорошо сердце перекачивает кровь по всему телу.
Степень потери насосной функции зависит от размера и расположения рубцовой ткани. Большинство выживших после сердечного приступа в той или иной степени страдают ишемической болезнью сердца (ИБС), и им придется внести важные изменения в образ жизни и, возможно, принять лекарства, чтобы предотвратить сердечный приступ в будущем. Эти шаги помогут вам вести полноценную продуктивную жизнь.
Узнайте больше о восстановлении после сердечного приступа.
Все боли в груди — это сердечный приступ?
Нет. Один очень распространенный тип боли в груди называется стенокардия. Это повторяющийся дискомфорт, который обычно длится всего несколько минут. Стенокардия возникает, когда сердечная мышца не получает необходимого кровоснабжения и кислорода.
Разница между стенокардией и сердечным приступом заключается в том, что приступ стенокардии не приводит к постоянному повреждению сердечной мышцы.
Существуют разные виды стенокардии, в том числе:
- Стабильная стенокардия, или стенокардия Стабильная стенокардия часто возникает во время физических упражнений или эмоционального стресса, когда увеличивается частота сердечных сокращений и артериальное давление, а сердечной мышце требуется больше кислорода.Узнайте больше о стабильной стенокардии.
- Нестабильная стенокардия, иногда называемая острым коронарным синдромом. Нестабильная стенокардия возникает, когда вы отдыхаете или спите, или при незначительных физических нагрузках. Это стало сюрпризом. Нестабильная стенокардия может привести к сердечному приступу, и к ней следует относиться как к неотложной помощи. Узнайте больше о нестабильной стенокардии.

Какие медицинские термины используются для обозначения сердечного приступа?
Острый коронарный синдром (ОКС): общий термин для ситуаций, когда кровь, поступающая в сердечную мышцу, внезапно блокируется.Узнать больше о ACS.
ИМпST: общее название инфаркта миокарда с подъемом сегмента ST, типа сердечного приступа, вызванного полной закупоркой коронарной артерии.
NSTEMI: Инфаркт миокарда без подъема сегмента ST, тип сердечного приступа, при котором артерия частично заблокирована и серьезно снижает кровоток.
Инфаркт миокарда (ИМ): повреждение или смерть области сердечной мышцы (миокарда) в результате блокирования кровоснабжения этой области. Это также медицинский термин, обозначающий сердечный приступ.
Коронарный тромбоз: образование сгустка в одной из артерий, кровоснабжающих сердечную мышцу. Также называется коронарной окклюзией.
Коронарная окклюзия: закупорка коронарной артерии, препятствующая притоку крови к какой-либо части сердечной мышцы. Коронарная окклюзия — причина сердечного приступа.
Есть ли другие причины сердечного приступа, кроме закупорки?
Иногда коронарная артерия временно сокращается или спазмируется. Когда это происходит, артерия сужается, и приток крови к части сердечной мышцы уменьшается или прекращается.
Причины судорог не выяснены. Спазм может возникать как в нормальных кровеносных сосудах, так и в сосудах, частично заблокированных атеросклерозом. Сильный спазм может вызвать сердечный приступ.
Другой редкой причиной сердечного приступа является спонтанное расслоение коронарной артерии, которое представляет собой спонтанный разрыв стенки коронарной артерии.
Чем сердечный приступ отличается от остановки сердца?
Люди часто используют эти термины для обозначения одного и того же, но они описывают разные события.
Сердечный приступ — это когда кровоток к сердцу заблокирован. Это проблема с кровообращением.
При внезапной остановке сердца (ВСС) сердце нарушает работу и внезапно перестает биться. Внезапная остановка сердца — электрическая проблема.
Внезапная остановка сердца — электрическая проблема.
Сердечный приступ может вызвать остановку сердца. При остановке сердца (также называемой внезапной сердечной смертью или ВСС) смерть наступает, когда сердце внезапно перестает работать должным образом. Это вызвано нерегулярным сердечным ритмом, называемым аритмией.
Наиболее частой аритмией при остановке сердца является фибрилляция желудочков. Это когда нижние камеры сердца внезапно начинают хаотично биться и перестают перекачивать кровь. Смерть наступает через несколько минут после остановки сердца.
Остановка сердца может быть отменена, если выполняется СЛР (сердечно-легочная реанимация) и в течение нескольких минут используется дефибриллятор для разряда сердца и восстановления нормального сердечного ритма.
Узнайте больше о различиях между сердечным приступом и остановкой сердца.
Вы не одиноки
Свяжитесь с другими людьми, пережившими сердечный приступ, и лицами, осуществляющими уход, через нашу сеть поддержки.
Узнайте больше о болезнях и состояниях, поражающих ваше сердце.
Типы, симптомы, причины и методы лечения
Обзор
2015 Медицинские инновации: новый препарат от сердечной недостаточности.Что такое сердечная недостаточность?
Термин «сердечная недостаточность» может пугать. Это не значит, что сердце «отказало» или перестало работать. Это означает, что сердце работает не так хорошо, как должно.
Сердечная недостаточность — серьезная проблема для здоровья в Соединенных Штатах, от которой страдают около 5,7 миллиона американцев. Ежегодно происходит около 550 000 новых случаев сердечной недостаточности. Это основная причина госпитализации людей старше 65 лет.
Если у вас сердечная недостаточность, ваше здоровье и качество жизни улучшатся, если вы будете заботиться о себе и поддерживать равновесие. Важно узнать о сердечной недостаточности, о том, как поддерживать равновесие и когда вызывать врача.
Важно узнать о сердечной недостаточности, о том, как поддерживать равновесие и когда вызывать врача.
Насколько распространена сердечная недостаточность?
Почти 6 миллионов американцев страдают сердечной недостаточностью, и более чем у 870 000 человек ежегодно диагностируется сердечная недостаточность. Это состояние является основной причиной госпитализации людей старше 65 лет.
Сердечная недостаточность и старение
Хотя риск сердечной недостаточности не меняется с возрастом, у вас больше шансов получить сердечную недостаточность, когда вы станете старше.
Женщины и сердечная недостаточность
У женщин такая же вероятность развития сердечной недостаточности, как и у мужчин, но есть некоторые отличия:
- У женщин сердечная недостаточность чаще развивается в более позднем возрасте, чем у мужчин.
- Женщины, как правило, страдают сердечной недостаточностью, вызванной высоким кровяным давлением, и имеют нормальную фракцию выброса; см. Ниже.
- У женщин может быть более выраженная одышка, чем у мужчин. Нет различий в лечении мужчин и женщин с сердечной недостаточностью.
Какие типы сердечной недостаточности?
Существует множество причин сердечной недостаточности, но обычно это состояние делится на два типа:
Сердечная недостаточность со сниженной функцией левого желудочка (HF-rEF)
Нижняя левая камера сердца (левый желудочек) становится больше (увеличивается) и не может сжиматься (сокращаться) достаточно сильно, чтобы перекачивать нужное количество богатой кислородом крови к остальной части тела.
Сердечная недостаточность с сохраненной функцией левого желудочка (HF-pEF)
Сердце сокращается и качает кровь нормально, но нижние камеры сердца (желудочки) толще и жестче, чем обычно.Из-за этого желудочки не могут расслабиться должным образом и полностью заполниться. Поскольку в желудочках меньше крови, меньше крови перекачивается в остальную часть тела при сокращении сердца.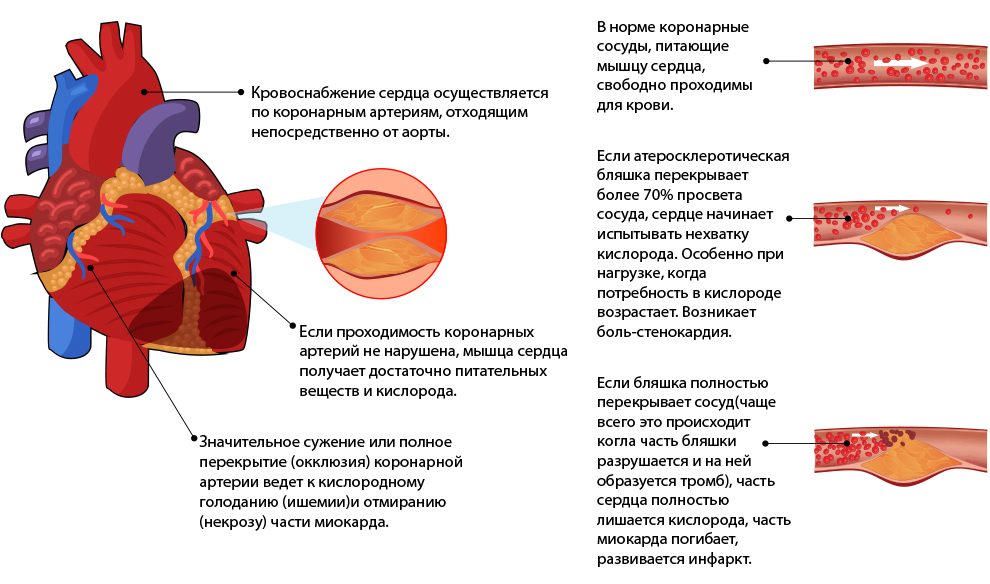
Что такое фракция выброса?
Фракция выброса (ФВ) указывает на то, насколько хорошо ваш левый желудочек (или правый желудочек) перекачивает кровь при каждом ударе сердца. В большинстве случаев EF относится к количеству крови, откачиваемой из левого желудочка при каждом его сокращении. Левый желудочек — это основная насосная камера сердца.
Ваш EF выражается в процентах. ФВ ниже нормы может быть признаком сердечной недостаточности. Если у вас сердечная недостаточность и ФВ ниже нормы (пониженная), ваша ФВ помогает врачу узнать, насколько серьезно ваше состояние.
Как измеряется EF?
Фракцию выброса можно измерить с помощью:
Почему важно знать свой EF
Если у вас сердечное заболевание, вам и вашему врачу важно знать ваш ФВ. Ваш EF может помочь вашему врачу определить лучший курс лечения для вас.Измерение вашего EF также помогает вашей медицинской бригаде проверить, насколько хорошо работает наше лечение.
Спросите своего врача, как часто вам следует проверять EF. Как правило, вам следует измерять EF при первом диагнозе сердечного заболевания и по мере необходимости при изменении вашего состояния.
Что означают цифры?
Фракция выброса (EF) от 55% до 70%
- Качающая способность сердца: нормальная.
- Уровень сердечной недостаточности / влияние на накачивание: сердечная функция может быть нормальной или у вас может быть сердечная недостаточность с сохраненной EF (HF-pEF).
Фракция выброса (EF) от 40% до 54%
- Прокачивающая способность сердца: немного ниже нормы.
- Уровень сердечной недостаточности / влияние на накачивание: меньше крови доступно, поэтому меньше крови выбрасывается из желудочков. Для остальной части тела доступно меньшее, чем обычно, количество богатой кислородом крови. У вас может не быть симптомов.
Фракция выброса (EF) от 35% до 39%
- Накачивающая способность сердца: Умеренно ниже нормы.

- Уровень сердечной недостаточности / влияние на откачивание: легкая сердечная недостаточность со сниженным EF (HF-rEF).
Фракция выброса (EF) Менее 35%
- Накачивающая способность сердца: значительно ниже нормы.
- Уровень сердечной недостаточности / влияние на откачивание: от умеренного до тяжелого HF-rEF. Тяжелая HF-rEF увеличивает риск опасных для жизни сердечных сокращений и сердечной диссинхронии / десинхронизации (правый и левый желудочки не работают одновременно).
Нормальное сердце. Нормальная фракция выброса левого желудочка (ФВЛЖ) колеблется от 55% до 70%. Например, LVEF 65% означает, что 65% от общего количества крови в левом желудочке откачивается с каждым ударом сердца. Ваш EF может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности вашего лечения.
HF-pEF. Если у вас HF-pEF, ваш EF находится в пределах нормы, потому что левый желудочек все еще работает правильно. Ваш врач измерит вашу EF и может проверить сердечные клапаны и жесткость мышц, чтобы определить, насколько серьезна ваша сердечная недостаточность.
HF-REF. Если у вас ФВ менее 35%, у вас повышается риск опасных для жизни нерегулярных сердечных сокращений, которые могут вызвать внезапную остановку сердца / смерть. Если ваш EF ниже 35%, ваш врач может поговорить с вами о лечении с помощью имплантируемого кардиовертера-дефибриллятора (ICD) или сердечной ресинхронизирующей терапии (CRT). Ваш врач может также порекомендовать определенные лекарства или другие методы лечения, в зависимости от степени сердечной недостаточности. Менее распространенные варианты лечения включают трансплантацию сердца или вспомогательное устройство желудочков (VAD).Если качество вашей жизни очень низкое или ваш врач сказал вам, что ваше состояние очень тяжелое, спросите о других возможных методах лечения.
У некоторых пациентов есть HF-rEF (и EF ниже 40%) и признаки HF-pEF, такие как жесткий (но не всегда увеличенный) левый желудочек.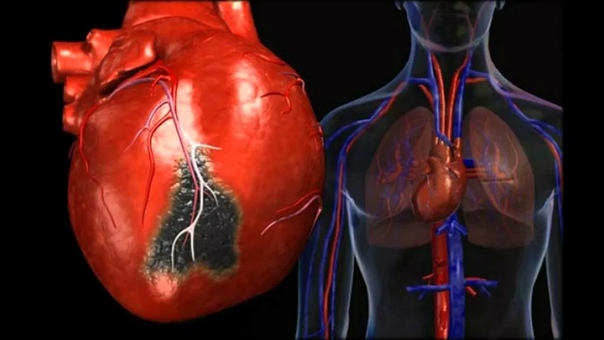
Симптомы и причины
Каковы симптомы сердечной недостаточности?
Бывают случаи, когда ваши симптомы незначительны или могут не проявляться вообще.Это не значит, что у вас больше нет сердечной недостаточности. Симптомы сердечной недостаточности могут варьироваться от легких до тяжелых и могут появляться и исчезать.
В целом сердечная недостаточность со временем ухудшается. По мере ухудшения у вас может появиться больше или других признаков или симптомов. Важно сообщить своему врачу, если у вас появятся новые симптомы или они ухудшатся.
Общие признаки и симптомы сердечной недостаточности
- Одышка или затрудненное дыхание.У вас могут возникнуть проблемы с дыханием во время физических упражнений, отдыха или лежа в постели. Одышка возникает, когда жидкость попадает в легкие (застой) или когда ваше тело не получает достаточно богатой кислородом крови. Если вы внезапно просыпаетесь ночью, чтобы сесть и отдышаться, проблема серьезная и вам требуется медицинская помощь.
- Чувство усталости (утомляемости) и слабости в ногах, когда вы активны. Когда ваше сердце не перекачивает достаточно богатой кислородом крови к основным органам и мышцам, вы устаете и ваши ноги могут чувствовать слабость.
- Отек лодыжек, ног и живота; увеличение веса. Когда почки не фильтруют достаточно крови, ваше тело удерживает лишнюю жидкость и воду. Избыток жидкости в организме вызывает отек отек и прибавку в весе .
- Потребность в мочеиспускании в ночное время. Гравитация увеличивает приток крови к почкам, когда вы лежите. Итак, ваши почки производят больше мочи, и у вас есть потребность в мочеиспускании.

- Головокружение , спутанность сознания, трудности с концентрацией внимания, обморок . У вас могут быть эти симптомы, потому что ваше сердце не перекачивает в мозг достаточно богатой кислородом крови.
- Учащенное или нерегулярное сердцебиение ( сердцебиение ): Когда сердечная мышца не качает кровь с достаточной силой, ваше сердце может биться быстрее, чтобы попытаться получить достаточно богатой кислородом крови к основным органам и мышцам. У вас также может быть нерегулярное сердцебиение, если ваше сердце больше обычного (после сердечного приступа или из-за аномального уровня калия в крови).
- Сухой отрывистый кашель. Кашель, вызванный сердечной недостаточностью, чаще возникает, когда вы лежите ровно и в легких имеется лишняя жидкость.
- Полный ( раздутый ) или твердый желудок, потеря аппетита или расстройство желудка ( тошнота ).
Для вас очень важно управлять другими заболеваниями, такими как диабет, заболевание почек, анемия, высокое кровяное давление, заболевание щитовидной железы, астма или хроническое заболевание легких.Некоторые состояния имеют признаки и симптомы, похожие на сердечную недостаточность. Если у вас появились новые или ухудшающиеся несрочные симптомы, сообщите об этом своему врачу.
Что вызывает сердечную недостаточность?
Сердечная недостаточность может быть вызвана множеством заболеваний, повреждающих сердечную мышцу. Общие условия:
- Заболевание коронарной артерии (также называемое коронарным атеросклерозом или «затвердением артерий») поражает артерии, которые переносят кровь и кислород к сердцу (коронарные артерии).Нормальная оболочка внутри артерий разрушается, стенки артерий становятся толстыми, а отложения жира и зубного налета частично блокируют кровоток.
 Со временем артерии становятся очень узкими или полностью закупоренными, что вызывает сердечный приступ. Блокировка мешает сердцу перекачивать кровь, достаточную для поддержания здоровья ваших органов и тканей (включая сердце). Когда артерии заблокированы, у вас может быть боль в груди (стенокардия) и другие симптомы сердечных заболеваний.
Со временем артерии становятся очень узкими или полностью закупоренными, что вызывает сердечный приступ. Блокировка мешает сердцу перекачивать кровь, достаточную для поддержания здоровья ваших органов и тканей (включая сердце). Когда артерии заблокированы, у вас может быть боль в груди (стенокардия) и другие симптомы сердечных заболеваний. - Сердечный приступ .Сердечный приступ происходит, когда коронарная артерия внезапно блокируется, и кровь не может поступать ко всем областям сердечной мышцы. Сердечная мышца становится необратимой, и мышечные клетки могут погибнуть. Нормальные клетки сердечной мышцы могут работать тяжелее. Сердце может стать больше (HF-rEF) или жестким (HF-pEF).
- Кардиомиопатия . Кардиомиопатия — это термин, который описывает повреждение и увеличение сердечной мышцы, не вызванное проблемами с коронарными артериями или кровотоком. Кардиомиопатия может возникать по многим причинам, включая вирусы, злоупотребление алкоголем или наркотиками, курение, генетику и беременность (послеродовая кардиомиопатия).
- Пороки сердца при рождении (врожденный порок сердца).
- Диабет .
- Высокое артериальное давление (гипертония). Артериальное давление — это сила давления крови на стенки кровеносных сосудов (артерий). Если у вас высокое кровяное давление, это означает, что давление в артериях выше нормы. Когда артериальное давление высокое, вашему сердцу приходится сильнее перекачивать кровь в организм. Это может привести к утолщению или жесткости левого желудочка, и у вас может развиться HF-pEF.Высокое кровяное давление также может вызвать сужение коронарных артерий и привести к ишемической болезни сердца.
- Аритмия (нарушение сердечного ритма, включая мерцательную аритмию).
- Болезнь почек .
- Ожирение (избыточная масса тела).

- Табак и употребление запрещенных наркотиков.
- Лекарства . Некоторые препараты, используемые для борьбы с раком (химиотерапия), могут привести к сердечной недостаточности.
Диагностика и тесты
Отведения на теле для ЭКГДиагностика сердечной недостаточности
Чтобы определить, есть ли у вас сердечная недостаточность, вашему врачу необходимо знать ваши симптомы и историю болезни.Ваш врач спросит вас о таких вещах, как:
Вам также предстоит пройти медицинский осмотр. Врач будет искать признаки сердечной недостаточности и заболеваний, которые могли стать причиной ослабления или жесткости сердечной мышцы.
Какие типы тестов используются для диагностики сердечной недостаточности?
У вас будут анализы, чтобы узнать, насколько серьезна ваша сердечная недостаточность и чем она вызвана. Общие тесты включают:
- Анализы крови помогают нам понять, насколько хорошо работают ваши почки и щитовидная железа.Мы проверим ваш уровень холестерина и эритроцитов на предмет высокого уровня холестерина и анемии. Анемия означает, что уровень гемоглобина в крови ниже нормы. Гемоглобин — это часть красных кровяных телец, которая позволяет крови переносить кислород по телу. Низкий уровень гемоглобина вызывает у вас усталость и другие симптомы, похожие на симптомы сердечной недостаточности.
- NT-pro ** Анализ крови на натрийуретический пептид (BNP) типа B **. BNP — это гормон, который выделяется в кровь нижними камерами сердца (желудочками) у людей с сердечной недостаточностью.NT-pro BNP — это неактивная молекула, которая высвобождается в кровь вместе с BNP. Уровень меняется в зависимости от того, насколько серьезна ваша сердечная недостаточность. Более высокие уровни NT-pro BNP означают, что желудочки подвергаются большему стрессу.
 Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность.
Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность. - Катетеризация сердца . Если вам назначена катетеризация, ваш врач может проверить вашу EF во время процедуры. Катетеризация позволяет врачу проверить ваше сердце изнутри. Длинная тонкая трубка, называемая катетером, вводится в артерию руки или ноги. Врач использует специальный рентгеновский аппарат, чтобы направить катетер к сердцу. Катетеризация сердца бывает двух видов — левая и правая. Если у вас катетеризация левых отделов сердца, ваш врач может ввести краситель для записи видео ваших сердечных клапанов, коронарных артерий и камер сердца (предсердий и желудочков).При катетеризации правых отделов сердца краситель не используется; это позволяет вашему врачу узнать, насколько хорошо ваше сердце перекачивает кровь.
- Рентген грудной клетки показывает размер вашего сердца и любые скопления жидкости вокруг сердца и легких.
- Эхокардиограмма (эхо) . Это ультразвуковое исследование, чтобы увидеть, насколько хорошо ваше сердце может перекачивать и расслабляться, чтобы проверить сердечные клапаны, измерить свое сердце и проверить кровоток. Изображения снимаются с помощью ультразвуковой палочки, которую перемещают по коже груди.Эхо часто делается с помощью допплеровского теста, чтобы врач мог увидеть изменения давления внутри ваших сердечных камер и то, как ваша кровь течет через сердечные клапаны. Это наиболее распространенный способ определения вашего EF.
- Фракция выброса (EF ) . Ваш EF — это показатель крови, выкачиваемой из вашего сердца с каждым ударом. Ваш EF может быть измерен с помощью эхокардиограммы (эхо), сканирования с множественным сканированием (MUGA), ядерного стресс-теста, магнитно-резонансной томографии (МРТ) или во время катетеризации сердца.
 Фракция выброса указывается в процентах. Нормальный EF составляет от 55% до 70%. Ваш EF может улучшиться или ухудшиться в зависимости от того, насколько стабильна ваша сердечная недостаточность и насколько эффективно ваше лечение сердечной недостаточности. Вашему врачу важно знать ваш ФВ. Вам следует измерять EF, когда вам поставили диагноз сердечной недостаточности и так часто, как рекомендует ваш врач.
Фракция выброса указывается в процентах. Нормальный EF составляет от 55% до 70%. Ваш EF может улучшиться или ухудшиться в зависимости от того, насколько стабильна ваша сердечная недостаточность и насколько эффективно ваше лечение сердечной недостаточности. Вашему врачу важно знать ваш ФВ. Вам следует измерять EF, когда вам поставили диагноз сердечной недостаточности и так часто, как рекомендует ваш врач. - Электрокардиограмма (ЭКГ или ЭКГ) . Этот тест регистрирует электрическую активность вашего сердца с помощью электродов, соединенных проводами с монитором электрокардиографа.Электроды — это небольшие липкие пятна, которые размещаются на вашем теле. По проводам информация передается на монитор, и он создает график, показывающий электрическую активность.
- Многострочное сканирование сбора данных (сканирование MUGA) . Этот тест показывает вашему врачу, насколько хорошо нижние камеры вашего сердца (желудочки) перекачивают кровь. В вену вводят небольшое количество радиоактивного красителя. Специальная камера (гамма-камера) используется для создания видеозаписи биения вашего сердца.
- Стресс-тест . Этот тест показывает, как ваше сердце реагирует на стресс. Скорее всего, вы будете тренироваться на беговой дорожке или велотренажере с разными уровнями сложности, пока записываются ваш пульс, электрокардиограф и артериальное давление. Если вы не можете заниматься спортом, можно использовать лекарства, чтобы вызвать такой же эффект, как и упражнения на сердце (фармакологический стресс-тест).
В зависимости от вашего состояния могут потребоваться другие тесты.
Ведение и лечение
Как лечится сердечная недостаточность?
Ваше лечение будет зависеть от типа сердечной недостаточности и, частично, от ее причины. Лекарства и образ жизни являются частью плана лечения каждого пациента. Ваша медицинская бригада расскажет вам о наиболее подходящем для вас плане лечения. Узнайте больше о лечении сердечной недостаточности.
Лекарства и образ жизни являются частью плана лечения каждого пациента. Ваша медицинская бригада расскажет вам о наиболее подходящем для вас плане лечения. Узнайте больше о лечении сердечной недостаточности.
Какие стадии сердечной недостаточности?
Сердечная недостаточность — хроническое длительное состояние, которое со временем ухудшается. Существует четыре стадии сердечной недостаточности (стадии A, B, C и D). Этапы варьируются от «высокого риска развития сердечной недостаточности» до «тяжелой сердечной недостаточности» и содержат планы лечения.Спросите своего лечащего врача, на какой стадии сердечной недостаточности вы находитесь. Эти стадии отличаются от клинических классификаций сердечной недостаточности Нью-Йоркской кардиологической ассоциации (NYHA) (классы I-II-III-IV), которые отражают тяжесть симптомов или функциональные ограничения. из-за сердечной недостаточности.
По мере того, как состояние ухудшается, ваша сердечная мышца перекачивает меньше крови к вашим органам, и вы переходите к следующей стадии сердечной недостаточности. Вы не можете пройти через этапы назад. Например, если вы находитесь на стадии B, вы не можете снова попасть на стадию A.Цель лечения — не дать вам продвинуться по этапам или замедлить прогрессирование.
Лечение на каждой стадии сердечной недостаточности может включать изменение лекарств, образа жизни и сердечных устройств. Вы можете сравнить свой план лечения с планом лечения для каждой стадии сердечной недостаточности. Перечисленные методы лечения основаны на действующих рекомендациях по лечению. В таблице представлен базовый план медицинского обслуживания, который может относиться к вам. Если у вас есть какие-либо вопросы по какой-либо части вашего плана лечения, спросите члена вашей медицинской бригады.
Этап A
Стадия А считается пре-сердечной недостаточностью. Это означает, что вы подвержены высокому риску развития сердечной недостаточности, потому что у вас есть семейная история сердечной недостаточности или у вас есть одно из следующих заболеваний:
- Гипертония.

- Диабет.
- Ишемическая болезнь сердца.
- Метаболический синдром.
- История злоупотребления алкоголем.
- История ревматической лихорадки.
- Семейный анамнез кардиомиопатии.
- История приема лекарств, которые могут повредить сердечную мышцу, например, некоторых лекарств от рака.
Стадия A
Обычный план лечения пациентов с сердечной недостаточностью стадии А включает:
- Регулярные упражнения, активный образ жизни, ходьба каждый день.
- Бросить курить.
- Лечение повышенного артериального давления (медикаменты, диета с низким содержанием натрия, активный образ жизни).
- Лечение повышенного холестерина.
- Не употреблять алкоголь и наркотики.
- Лекарства:
- Ингибитор ангиотензинпревращающего фермента (ACE-I) или блокатор рецепторов ангиотензина II (ARB), если у вас есть ишемическая болезнь сердца, диабет, высокое кровяное давление или другие сосудистые или сердечные заболевания.
- Бета-адреноблокатор, если у вас высокое кровяное давление.
Этап B
Стадия B считается пре-сердечной недостаточностью. Это означает, что вам был поставлен диагноз систолической дисфункции левого желудочка, но никогда не было симптомов сердечной недостаточности.У большинства людей с сердечной недостаточностью стадии B эхокардиограмма (эхо) показывает фракцию выброса (ФВ) 40% или меньше. В эту категорию входят люди с сердечной недостаточностью и пониженной ФВ (HF rEF) по любой причине.
Стадия B
Обычный план лечения пациентов с сердечной недостаточностью стадии B включает:
- Обработки, перечисленные в Стадии A.
- Ингибитор ангиотензинпревращающего фермента (АПФ-I) или блокатор рецепторов ангиотензина II (БРА) (если вы не принимаете один из них в рамках плана лечения стадии А).

- Бета-блокатор, если у вас был сердечный приступ, и ваш EF составляет 40% или ниже (если вы не принимаете его в рамках своего плана лечения на стадии A).
- Антагонист альдостерона, если у вас был сердечный приступ или если у вас диабет и EF 35% или меньше (для снижения риска увеличения вашей сердечной мышцы и плохой перекачивания крови).
- Возможная операция или вмешательство для лечения закупорки коронарной артерии, сердечного приступа, болезни клапана (вам может потребоваться операция по восстановлению или замене клапана) или врожденного порока сердца.
Этап C
Пациентам с сердечной недостаточностью стадии C был поставлен диагноз сердечной недостаточности, и они имели (в настоящее время) или имели (ранее) признаки и симптомы этого состояния.
Существует множество возможных симптомов сердечной недостаточности. Наиболее распространены:
- Одышка.
- Чувство усталости (утомляемость).
- Меньше тренироваться.
- Слабые ноги.
- Просыпание для мочеиспускания.
- Опухание стоп, лодыжек, голеней и живота (отек).
Обработка стадии C
Обычный план лечения пациентов с HF-rEF стадии C включает:
- Процедуры, перечисленные на стадиях A и B.
- Бета-блокатор (если вы его не принимаете), чтобы помочь сердечной мышце сильнее качать кровь.
- Антагонист альдостерона (если вы его не принимаете), если сосудорасширяющее лекарство (комбинация ACE-I, ARB или рецептора ангиотензина / ингибитор неприлизина) и бета-блокатор не облегчают ваши симптомы.
- Комбинация гидралазина и нитрата, если другие методы лечения не купируют ваши симптомы. Пациенты афроамериканского происхождения должны принимать это лекарство (даже если они принимают другие сосудорасширяющие препараты), если у них наблюдаются симптомы от умеренной до тяжелой.
- Лекарства, замедляющие частоту сердечных сокращений, если ваша частота сердечных сокращений превышает 70 ударов в минуту, а симптомы все еще сохраняются.

- Мочегонное средство («водные таблетки») может быть назначено, если симптомы не исчезнут.
- Ограничьте употребление натрия (соли) в рационе.Спросите своего врача или медсестру, каков ваш дневной лимит.
- Следите за своим весом каждый день. Сообщите своему врачу, если вы набираете или теряете более 4 фунтов из-за своего «сухого» веса.
- Возможное ограничение жидкости. Узнайте у врача или медсестры, каков ваш дневной лимит жидкости.
- Возможная сердечная ресинхронизирующая терапия (бивентрикулярный кардиостимулятор).
- Возможна терапия имплантируемым сердечным дефибриллятором (ЖКД).
Если лечение заставляет ваши симптомы улучшаться или прекращаться, вам все равно необходимо продолжить лечение, чтобы замедлить прогрессирование до стадии D.
Stage D и уменьшенный E
Пациенты со стадией D HF-rEF имеют выраженные симптомы, которые не проходят при лечении. Это последняя стадия сердечной недостаточности.
Стадия D
Обычный план лечения пациентов с сердечной недостаточностью стадии D включает:
- Процедуры, перечисленные на этапах A, B и C.
- Оценка для более сложных вариантов лечения, включая:
- Пересадка сердца.
- Вспомогательные устройства для желудочков.
- Кардиохирургия.
- Непрерывное введение инотропных препаратов внутривенно.
- Паллиативная или хосписная помощь.
- Исследовательские методы лечения.
Этапы C и D с сохраненным EF
Лечение пациентов с сердечной недостаточностью стадии C и стадии D и зарезервировано EF (HF-pEF) включает:
- Процедуры, перечисленные на стадиях A и B.
- Лекарства для лечения заболеваний, которые могут вызвать сердечную недостаточность или ухудшить состояние, таких как фибрилляция предсердий, высокое кровяное давление, диабет, ожирение, ишемическая болезнь сердца, хроническое заболевание легких, высокий уровень холестерина и болезни почек.
- Мочегонное средство («водные таблетки») для уменьшения или облегчения симптомов.
ВЫ — САМАЯ ВАЖНАЯ ЧАСТЬ ВАШЕГО ПЛАНА ЛЕЧЕНИЯ!
Вы должны предпринять шаги, чтобы улучшить здоровье своего сердца. Принимайте лекарства в соответствии с инструкциями, соблюдайте диету с низким содержанием натрия, оставайтесь активными или становитесь физически активными, обращайте внимание на внезапные изменения веса, ведите здоровый образ жизни, записывайтесь на приемы и отслеживайте свои симптомы. Поговорите со своим лечащим врачом по поводу вопросов или опасений, которые у вас есть по поводу ваших лекарств, изменения образа жизни или любой другой части вашего плана лечения.
Перспективы / Прогноз
Каковы перспективы?
При правильном уходе сердечная недостаточность не помешает вам заниматься любимыми делами. Ваш прогноз или перспективы на будущее будут зависеть от того, насколько хорошо работает ваша сердечная мышца, от ваших симптомов и от того, насколько хорошо вы реагируете на свой план лечения и следуете ему.
Жить с
Как сердечная недостаточность влияет на качество жизни и образ жизни?
При правильном уходе и лечении сердечная недостаточность может ограничивать вашу активность, но многие взрослые по-прежнему наслаждаются жизнью. Насколько хорошо вы себя чувствуете, зависит от того, насколько хорошо работает ваша сердечная мышца, от ваших симптомов, а также от того, насколько хорошо вы реагируете на свой план лечения и соблюдаете его.Это включает в себя заботу о себе (прием лекарств, активный образ жизни, соблюдение диеты с низким содержанием натрия, отслеживание и информирование вашего лечащего врача о новых или ухудшающихся симптомах) и ведение здорового образа жизни (регулярные контрольные визиты к врачу. провайдер, ежегодная прививка от гриппа).
Поскольку сердечная недостаточность является хроническим долгосрочным заболеванием, поговорите со своим врачом и членами семьи о своих предпочтениях в отношении медицинской помощи. Вы можете заполнить предварительное распоряжение или завещание, чтобы все, кто ухаживает за вами, знали о ваших желаниях.В журнале A living подробно рассказывается о том, какое лечение вы проводите или не хотите продлевать. Хорошая идея — подготовить завещание к жизни, пока вы здоровы, на случай, если вы не сможете принять эти решения позже.
Причины и профилактика болезней сердца
Это правда: болезни сердца — убийца №1 среди женщин. Тем не менее, только каждая пятая американка считает сердечные заболевания самой большой угрозой для ее здоровья.
Возьмем, к примеру, Эми Хайнл, страстную марафонку и любительницу фитнеса.Сердечная болезнь была самой далекой из ее мыслей — до тех пор, пока она не потеряла сознание во время утренней тренировки. Последовал диагноз: болезнь сердца, и это застало ее врасплох.
«Я действительно не могла поверить, что это случилось со мной», — говорит Эми. «Я считал себя здоровым человеком и тренировался, когда это произошло. Я искренне верил, что потянул мышцу ». Вот почему ее друг позвонил в службу 9-1-1, а не Эми.
По правде говоря, женщины реже звонят в службу 9-1-1, когда сами испытывают симптомы сердечного приступа.Им просто не приходит в голову это делать. И с чего бы это? Основное внимание СМИ к заболеванию уделяется мужчинам.
Вот еще несколько тревожных фактов:
- От болезней сердца ежегодно умирает каждая третья женщина, убивая примерно одну женщину каждую минуту.
- 90 процентов женщин имеют один или несколько факторов риска развития сердечных заболеваний.
- С 1984 года от болезней сердца ежегодно умирает больше женщин, чем мужчин, и разрыв между выживаемостью мужчин и женщин продолжает увеличиваться.
- Симптомы сердечных заболеваний могут отличаться у женщин и мужчин, и их часто неправильно понимают.
- В то время как каждая 31 американская женщина умирает от рака груди каждый год, каждая третья женщина умирает от сердечных заболеваний.
Что вызывает болезни сердца?
Болезнь сердца поражает кровеносные сосуды и сердечно-сосудистую систему.В результате могут возникнуть многочисленные проблемы, многие из которых связаны с процессом, называемым атеросклерозом, состоянием, которое развивается, когда бляшки накапливаются на стенках артерий. Это скопление сужает артерии, затрудняя кровоток. Если образуется тромб, это может остановить кровоток. Это может вызвать сердечный приступ или инсульт.
Но это еще не все. Болезни сердца также могут принимать многие другие формы:
Сердечная недостаточность или застойная сердечная недостаточность
Это означает, что сердце все еще работает, но не перекачивает кровь должным образом и не получает достаточного количества кислорода.
Аритмия или нарушение сердечного ритма
Это означает, что сердце бьется слишком быстро, слишком медленно или нерегулярно. Это может повлиять на то, насколько хорошо работает сердце, и может ли оно перекачивать достаточно крови для удовлетворения потребностей организма.
Проблемы с сердечным клапаном
Это может привести к тому, что сердце не будет открываться достаточно, чтобы обеспечить нормальный кровоток. Иногда сердечные клапаны не закрываются, и кровь просачивается через них, или створки клапана выпирают или выпадают в верхнюю камеру, заставляя кровь течь через них обратно.
Как это предотвратить?
Многие вещи могут подвергнуть вас риску возникновения этих проблем — одни вы можете контролировать, а другие — нет.



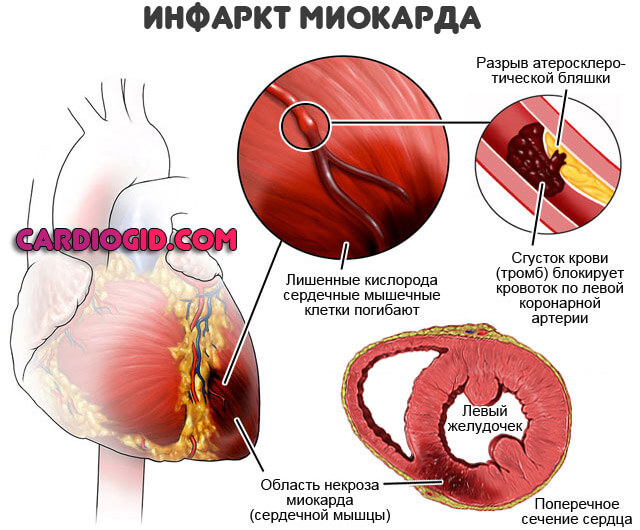
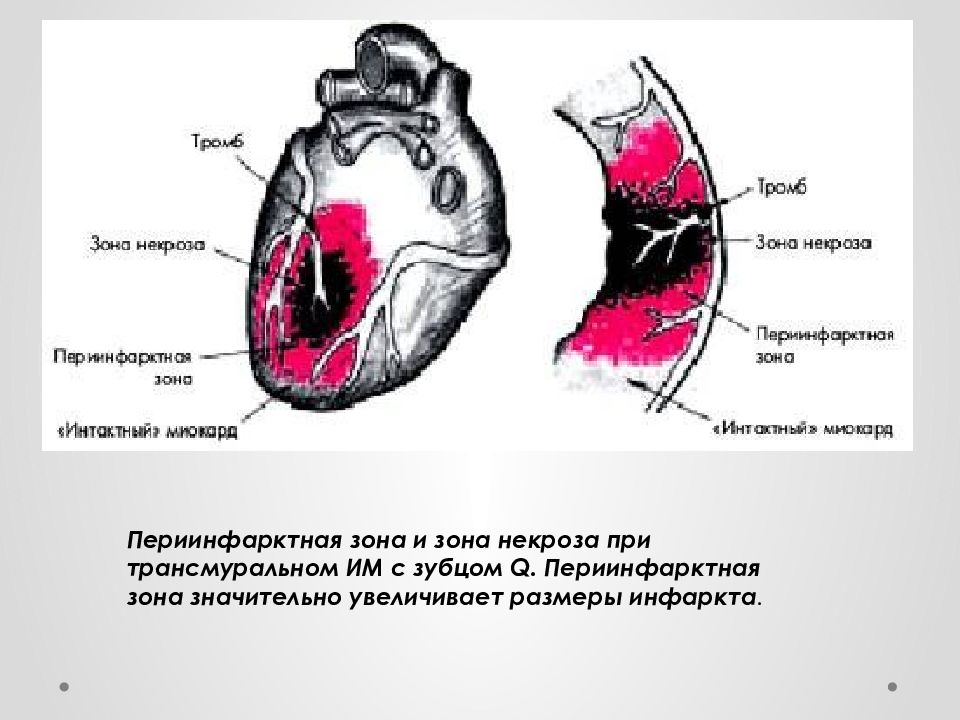 Ритмичность сердцебиений нарушена.
Ритмичность сердцебиений нарушена.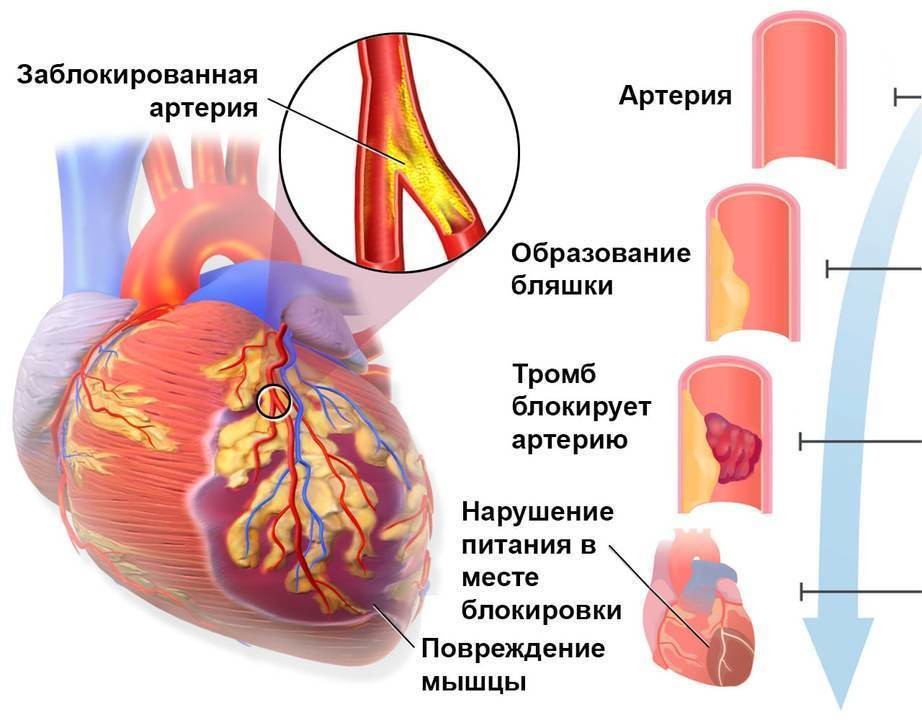
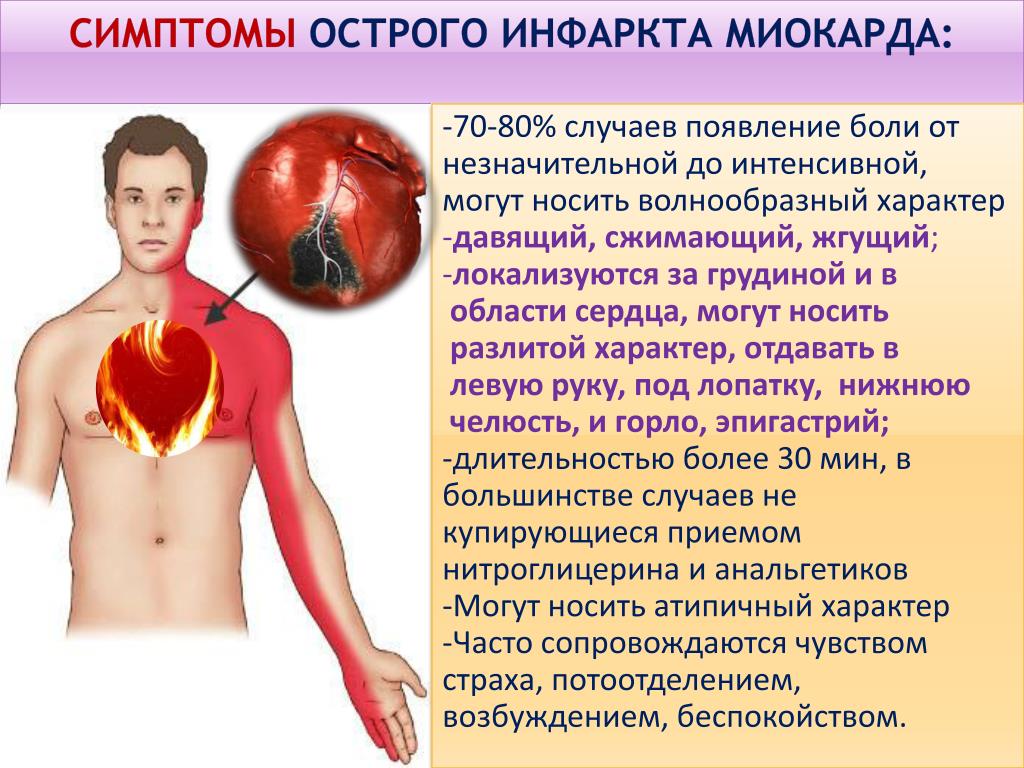
 Бета-блокаторы помогают сердцу работать в более спокойном режиме. Так называемые ингибиторы ангиотензин-превращающего фермента уменьшают действие сосудосуживающего вещества ангиотензина, нормализуют артериальное давление.
Бета-блокаторы помогают сердцу работать в более спокойном режиме. Так называемые ингибиторы ангиотензин-превращающего фермента уменьшают действие сосудосуживающего вещества ангиотензина, нормализуют артериальное давление.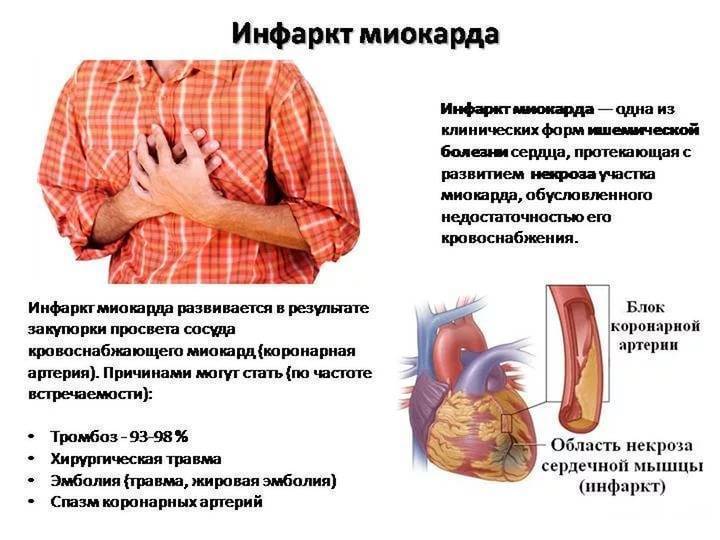
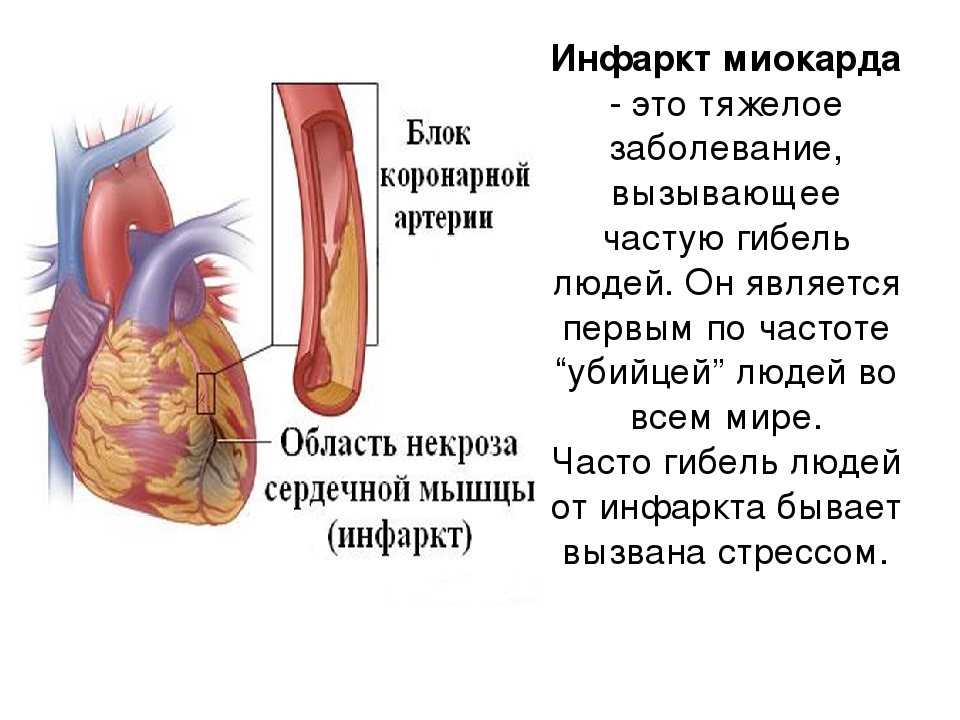
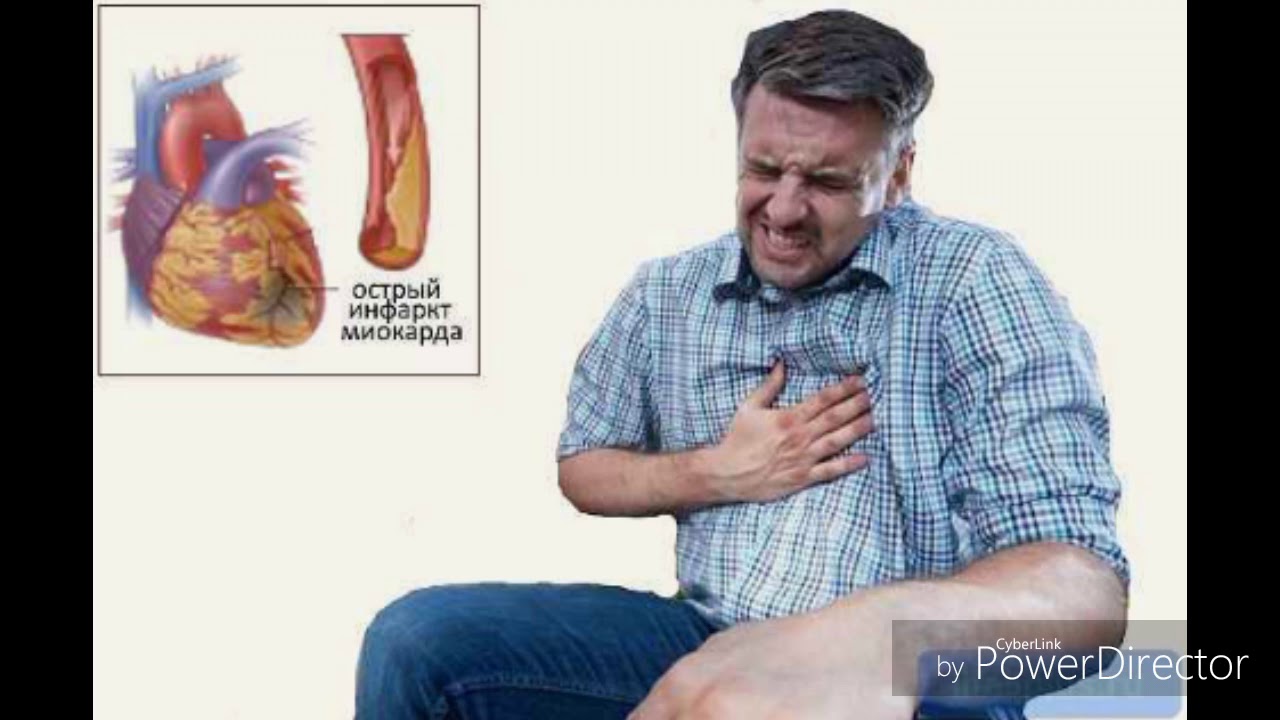
 Со временем артерии становятся очень узкими или полностью закупоренными, что вызывает сердечный приступ. Блокировка мешает сердцу перекачивать кровь, достаточную для поддержания здоровья ваших органов и тканей (включая сердце). Когда артерии заблокированы, у вас может быть боль в груди (стенокардия) и другие симптомы сердечных заболеваний.
Со временем артерии становятся очень узкими или полностью закупоренными, что вызывает сердечный приступ. Блокировка мешает сердцу перекачивать кровь, достаточную для поддержания здоровья ваших органов и тканей (включая сердце). Когда артерии заблокированы, у вас может быть боль в груди (стенокардия) и другие симптомы сердечных заболеваний.
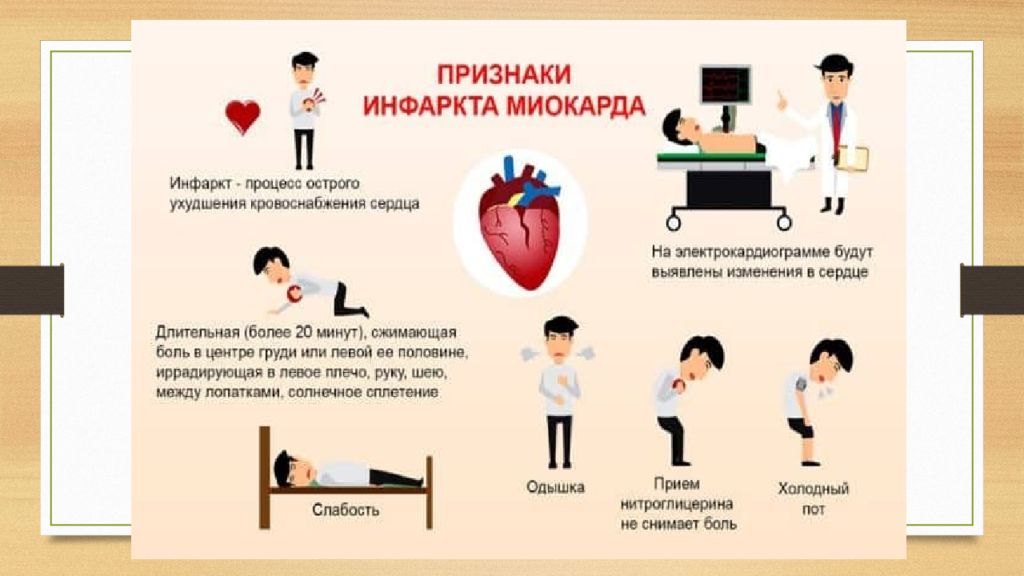 Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность.
Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность.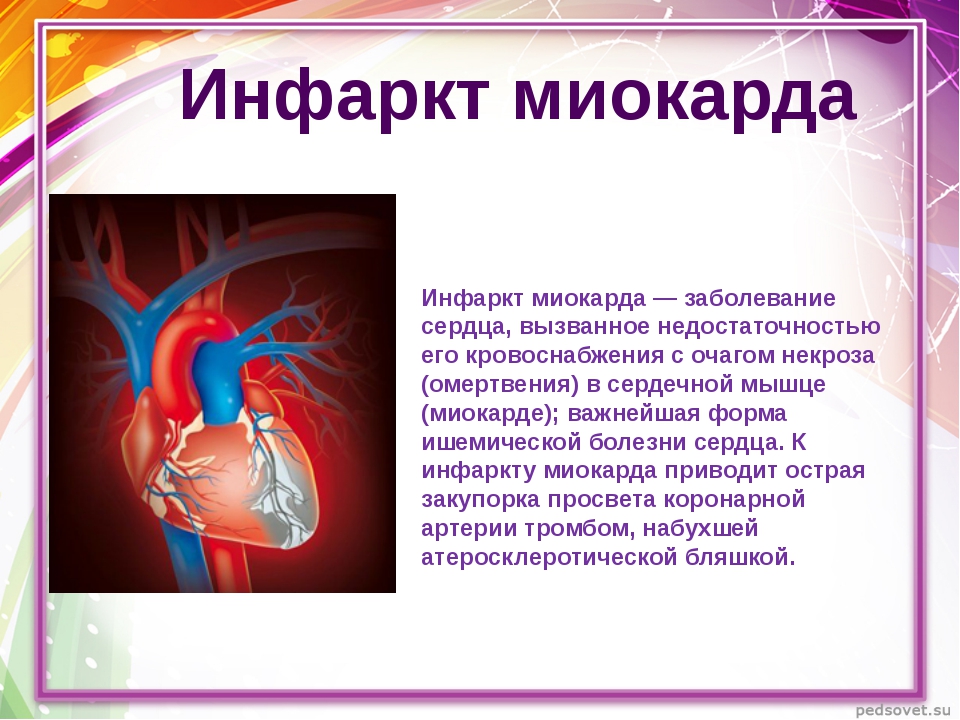 Фракция выброса указывается в процентах. Нормальный EF составляет от 55% до 70%. Ваш EF может улучшиться или ухудшиться в зависимости от того, насколько стабильна ваша сердечная недостаточность и насколько эффективно ваше лечение сердечной недостаточности. Вашему врачу важно знать ваш ФВ. Вам следует измерять EF, когда вам поставили диагноз сердечной недостаточности и так часто, как рекомендует ваш врач.
Фракция выброса указывается в процентах. Нормальный EF составляет от 55% до 70%. Ваш EF может улучшиться или ухудшиться в зависимости от того, насколько стабильна ваша сердечная недостаточность и насколько эффективно ваше лечение сердечной недостаточности. Вашему врачу важно знать ваш ФВ. Вам следует измерять EF, когда вам поставили диагноз сердечной недостаточности и так часто, как рекомендует ваш врач.

