TNM классификация опухолей
TNM классификация
Большая часть опухолей, также рак лёгкого, подразделяется, испозьзуя систему TNM и Международную систему классификации рака лёгких (ISS). Название TNM системы произошло от первых букв: Tumor — первичная опухоль, Node — метастазы в региональные лимфатические узлы, Metastases — отдалённые метастазы.
Первый фактор T в классификации опухолей описывает объём первичной опухоли.
Степени T фактора:
- TX – первичную опухоль нельзя оценить
- T0 – нет первичной опухоли
- Tis – карцинома in situ (рак в пределах слизистой)
- T1 – T4 увеличение размеров первичной опухоли и/или локального распространения
Классификация вовлечения лимфатических узлов (N):
- NX – региональные лимфатические узлы нельзя оценить
- N0 – нет метастазов в региональные лимфатические узлы
- N1 – N3 есть метастазы в региональные лимфатические узлы.

Присутствие или отсутствие идентифицируемых метастазов:
- Mx – отдалённые метастазы нельзя оценить
- M0 – нет отдалённых метастазов
- M1 – установленные отдалённые метастазы
Разделение по стадиям
Вместе с диагнозом – рак лёгких — нужно определить распространение болезни или стадию. Главная цель – определить возможности для хирургической операции, как лучшей возможности для лечения рака лёгких. Также от стадии болезни будет зависить, какие средства будут наиболее эффективны в случае локального прогрессирования болезни.
Эта таблица показывает TNM классификацию, специфичную только для рака лёгких.
| TNM описание | Стадия |
|---|---|
| Карцинома in situ | 0 |
| T1N0M0 | IA |
| T2N0M0 | IB |
| T1N1M0 | IIA |
| T2N0M0 | IIB |
| T3N0M0 | IIB |
| T3N1M0 | IIIA |
| T1N2M0 | IIIA |
| T2N2M0 | IIIA |
| T3N2M0 | IIIA |
| T4N0M0 | |
| T4N1M0 | IIIB |
| T4N2M0 | IIIB |
| T1N3M0 | IIIB |
| T3N3M0 | IIIB |
| T4N3M0 | IIIB |
| Любой T, любой N, M1 | IV |
Рак легких немелкоклеточный — профилактика, стадии, симптомы и методы лечения
Ознакомьтесь с возможностью бесплатного лечения рака легкого
Введение
Рак легких ежегодно поражает более 63000 россиян, 53000 из которых мужчины. Многие считают, что их заболевание спровоцировано курением. Правда состоит в том, что у большинства курильщиков не развивается рак легких, и не все люди, у которых диагностируется рак легких, курят. Рак легких – это болезнь, которая может поразить любого. Злокачественная опухоль всегда поддается лечению, независимо от ее размера, местоположения, метастазирования и степени распространения.
Многие считают, что их заболевание спровоцировано курением. Правда состоит в том, что у большинства курильщиков не развивается рак легких, и не все люди, у которых диагностируется рак легких, курят. Рак легких – это болезнь, которая может поразить любого. Злокачественная опухоль всегда поддается лечению, независимо от ее размера, местоположения, метастазирования и степени распространения.
Функциональные возможности легких и их строение
Когда человек вдыхает воздух, легкие поглощают кислород и доставляют его в кровоток для транспортировки в другие органы и системы. Поглощая кислород, клетки организма выделяют углекислый газ. Кровоток доставляет его обратно в легкие. Углекислый газ покидает организм при выдохе. Легкие содержат различные виды клеток. Большинство из них — эпителиальные клетки. Они выстилают дыхательные пути и образуют слизь, которая смазывает и защищает легочную ткань. Легкое также содержит нервные, гормон-продуцирующие, кровяные и структурные или поддерживающие клетки.
Немелкоклеточный рак легких
Существует 2 основных разновидности рака легких: мелкоклеточный рак легкого и немелкоклеточный рак легкого (НМРЛ). Эти 2 вида требуют разного лечения.
НМРЛ начинается, когда здоровые клетки изменяются и начинают неконтролируемо расти, образуя массу, называемую опухолью, очагом или узелком. Опухоль легкого может образоваться в любом месте легочной ткани. Новообразование может быть раковым или доброкачественным. Разрастаясь, оно начинает вырабатывать клетки. Они разносятся с кровью или с жидкостью, называемой лимфой, окружающей легочную ткань. Лимфа перетекает через трубки ( лимфатические сосуды) и попадает в места скопления лимфы (лимфатические узлы). Лимфоузлы — маленькие органы в форме фасолины, способствующие борьбе с инфекциями. Они расположены в разных участках тела (в том числе в легких и в районе грудины). Естественный отток лимфы из легких направляется к центру грудной клетки, именно поэтому там рак легких чаще всего распространяется в первую очередь. Процесс, при котором раковая клетка попадает в лимфоузел или в отдаленную часть тела через кровоток, называется метастазированием.
Процесс, при котором раковая клетка попадает в лимфоузел или в отдаленную часть тела через кровоток, называется метастазированием.
Виды НМРЛ
НМРЛ начинается в эпителиальных клетках. НМРЛ можно классифицировать на основе вида эпителиальной клетки, родоначальнице онкопроцесса:
- Аденокарцинома начинается в клетках, выделяющих слизь.
- Плоскоклеточный рак начинается в клетках, выстилающих дыхательные пути.
- Крупноклеточный рак начинается в других видах клеток.
Для определения варианта лечения врачу важно отличать рак легких, который начинается в плоских (сквамозных) клетках, от рака легких, который начинается в других клетках.
Нормальная легочная ткань
Легкое: аденокарцинома
Легкое: плоскоклеточный рак
Факторы риска и профилактика немелкоклеточной онкологии легких
Фактор риска — это все то, что увеличивает вероятность развития онкопатологии. И хотя факторы риска зачастую влияют на развитие рака, большинство из них непосредственно не вызывают рак. Знание собственных факторов риска и обсуждение их с врачом поможет сделать более осознанный выбор образа жизни и медицинского обслуживания. НМРЛ чаще всего встречается у курильщиков – бывших или нынешних. Однако и некурящие могут находится в группе риска.
Знание собственных факторов риска и обсуждение их с врачом поможет сделать более осознанный выбор образа жизни и медицинского обслуживания. НМРЛ чаще всего встречается у курильщиков – бывших или нынешних. Однако и некурящие могут находится в группе риска.
Риск развития НМРЛ могут повысить следующие факторы:
- Табак и курение. Табачный дым повреждает клетки легких, вызывая их атипичный рост. Риск того, что курение приведет к раку, выше у заядлых курильщиков со стажем. Регулярное воздействие дыма чужих сигарет, сигар или трубок может увеличить риск заболевания даже у некурящего. Это называется воздействием окружающего табачного дыма, или пассивным курением.Курение марихуаны и электронных сигарет также увеличивает возможность развития онкопроцесса.
- Асбест. Похожие на волосы кристаллы, содержащиеся во многих видах горных пород, часто используются в качестве огнезащитной изоляции в зданиях. При вдыхании асбестовых волокон происходит раздражение легких.
 Многие исследования показывают, что сочетание курения и воздействия асбеста особенно опасно. Курильщики, работа которых связана с асбестом в таких областях, как судостроение, добыча асбеста, изоляция помещений или ремонт автомобильной тормозной системы, имеют более высокий риск развития НМРЛ. Использование средств защиты дыхания снижает этот риск.
Многие исследования показывают, что сочетание курения и воздействия асбеста особенно опасно. Курильщики, работа которых связана с асбестом в таких областях, как судостроение, добыча асбеста, изоляция помещений или ремонт автомобильной тормозной системы, имеют более высокий риск развития НМРЛ. Использование средств защиты дыхания снижает этот риск. - Радон. Бесцветный газ без запаха, выделяется из некоторых видов почвы и пород. Воздействие радона связано с повышенным риском развития злокачественных опухолей.
- Другие вещества. Другие вещества, например, газы или химикаты на работе или в окружающей среде могут увеличить риск развития онкопроцесса. Также провоцируют рак легких действие радиации, мышьяка, никеля и хрома.
- Генетические факторы. У некоторых людей есть генетическая предрасположенность к раку легких, особенно при отягощенном семейном анамнезе.
Профилактика
Основным способом профилактики рака легких является отказ от курения. У некурящих самый низкий риск развития опухоли. У людей, отказавшихся от табака, вероятность заболеть снижается, однако он по-прежнему будет выше, чем у тех, кто никогда не курил.
У некурящих самый низкий риск развития опухоли. У людей, отказавшихся от табака, вероятность заболеть снижается, однако он по-прежнему будет выше, чем у тех, кто никогда не курил.
Последующее наблюдение и контроль
Лечение людей, у которых диагностирован рак, не заканчивается после завершения активной терапии. Ваши врачи будут продолжать проверять, не произошел ли рецидив рака, контролировать всевозможные побочные эффекты и общее состояние здоровья. Это называется последующим наблюдением.
Последующее наблюдение может включать в себя регулярные медицинские осмотры и анализы. Врачи стремятся отслеживать ваше выздоровление в последующие месяцы и годы.
Одной из целей последующего наблюдения является контроль рецидива, то есть, возобновления рака. Новообразование рецидивирует из-за того, что в организме может остаться малое количество злокачественных клеток. Со временем эти клетки могут увеличиваться до тех пор, пока они не появятся в результатах исследований или не вызовут признаки или симптомы. Во время последующего наблюдения врач, знакомый с вашей историей болезни, может предоставить вам персональную информацию о риске рецидива. Ваш врач задаст конкретные вопросы о вашем здоровье. Некоторым может потребоваться сдать анализы крови или пройти визуальную диагностику в рамках регулярного последующего наблюдения, но рекомендации по последующему наблюдению зависят от нескольких факторов, включая тип и стадию первоначально диагностированного заболевания и тип проведенного лечения.
Во время последующего наблюдения врач, знакомый с вашей историей болезни, может предоставить вам персональную информацию о риске рецидива. Ваш врач задаст конкретные вопросы о вашем здоровье. Некоторым может потребоваться сдать анализы крови или пройти визуальную диагностику в рамках регулярного последующего наблюдения, но рекомендации по последующему наблюдению зависят от нескольких факторов, включая тип и стадию первоначально диагностированного заболевания и тип проведенного лечения.
Контроль долгосрочных и отложенных побочных эффектов
У большинства во время лечения проявляются побочные эффекты. Если неприятные последствия сохраняются после онкотерапии, они называются долгосрочными. Отложенные побочные эффекты развиваются спустя месяцы или даже годы. К долгосрочным и отсроченным последствиям могут относиться физические и эмоциональные изменения.
К распространенным проблемам после лечения относятся боль, усталость и одышка. Лечащий врач совместно с вами разработает план решения любых проблем, продолжающихся после лечения.
Пациенты, победившие НМРЛ и при этом курившие сигареты в прошлом, также имеют высокий риск развития сердечных заболеваний, инсульта, эмфиземы и хронического бронхита. Определенные методы лечения рака могут еще больше увеличить эти риски. Даже для тех, кто не курит, выбор здорового образа жизни после болезни важен для общего самочувствия.
Ведение собственных медицинских записей
Вам с доктором предстоит совместно разработать индивидуальный план последующего наблюдения. Обязательно обсудите любые ваши опасения по поводу вашего будущего физического или эмоционального здоровья.
Стадии НМРЛ
Стадия – это определение того, где расположен рак, распространен ли он, и куда, а также его влияние на другие части тела.
Врачи используют диагностические тесты для определения стадии рака; им может потребоваться информация, основанная на образцах ткани, полученных при операции, поэтому определение стадии может продолжаться до проведения всех исследований. Информация о стадии помогает врачу определить, какое лечение является оптимальным, и спрогнозировать возможность выздоровления. Для разных типов онкопроцесса существует разное описание стадий.
Для разных типов онкопроцесса существует разное описание стадий.
В целом, чем ниже порядковый номер стадии НМРЛ, тем лучше результат. Однако ни один врач не может предсказать, как долго пациент будет жить с раком легких, основываясь только на стадии заболевания. Это связано с тем, что заболевание протекает по-разному, а лечение действует на каждую опухоль индивидуально.
Классификация стадий рака
Определение стадии НМРЛ основано на сочетании нескольких факторов, в том числе:
- Размер и расположение опухоли
- Распространилась ли опухоль на лимфатические узлы и/или другие части тела.
Существует 5 стадий НМРЛ: стадия 0 (ноль) и стадии с I по IV (с 1 по 4). Один из способов определения стадии НМРЛ состоит в том, чтобы выяснить, может ли хирург полностью удалить рак. Для полного устранения опухоли необходимо ее иссечь вместе с окружающей здоровой тканью.
Стадия 0
Это называется заболеванием in situ, что означает, что рак «на месте»; не перерос в соседние ткани и не распространился за пределы легкого.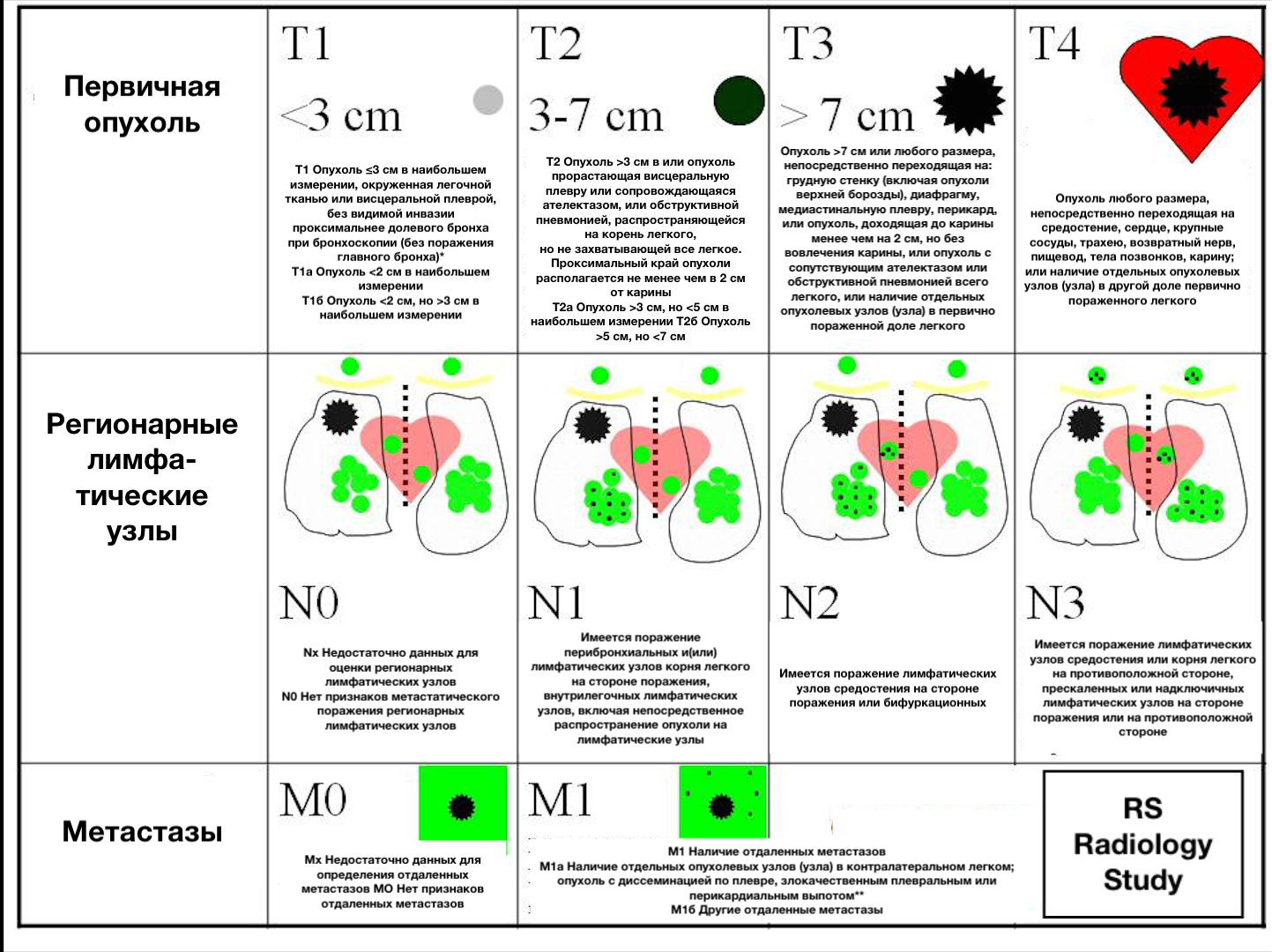
Стадия I
Рак легких I стадии — это небольшая опухоль, которая не метастазировала в лимфатические узлы, что позволяет хирургу полностью удалить ее. Стадия I делится на 2 подстадии в зависимости от размера опухоли:
- Опухоли стадии IA не превышают 3 см. Опухоли стадии IA делятся на IA1, IA2 или IA3 в зависимости от размера опухоли.
- Опухоли стадии IB 3-4 см.
Стадия II
Стадия II рака легких делится на 2 подстадии:
- Рак стадии IIA представляет собой опухоль размером 4-5 см, без метастатического распространения.
- Рак легких стадии IIB представляет собой опухоль ( 5 см и более), которая распространилась в лимфатические узлы. Рак стадии IIB – онкопроцесс, метастазировавший в лимфатические узлы. Иногда опухоли II стадии можно удалить хирургическим путем; в других случаях требуется проведение большего количества процедур.
Стадия III
Рак легких III стадии делится на стадии IIIA, IIIB или IIIC. Определение стадии основано на размере опухоли и том, в какие лимфоузлы распространился рак. Данный тип онкологии не метастазирует в другие отдаленные части тела.
Определение стадии основано на размере опухоли и том, в какие лимфоузлы распространился рак. Данный тип онкологии не метастазирует в другие отдаленные части тела.
Во большинстве случаев на стадии IIIA и почти всегда на стадии IIIB опухоль трудно, а иногда невозможно удалить хирургическим путем.
Стадия IV
Стадия IV означает, что онкопроцесс метастазировал в более чем 1 область в другом легком, жидкость, окружающую легкое или сердце, или отдаленные части тела посредством кровотока. Как только опухолевые клетки попадают в кровь, рак может распространиться в любую часть тела. НМРЛ чаще метастазирует в мозг, кости, печень и надпочечники. Стадия IV НМРЛ делится на 2 подстадии:
- Рак стадии IVA — распространился в грудную клетку и/или в 1 область за пределами грудной клетки.
- Рак стадии IVB — распространился за пределы грудной клетки в более чем 1 место в 1 органе или более чем в 1 органе.
В целом, хирургическое вмешательство не является успешным в большинстве случаев III или IV стадии. Новообразование также невозможно удалить, если оно метастазировало в лимфатические узлы над ключицей или вросло в жизненно важные органы в грудной клетке (сердце, крупные кровеносные сосуды или главные трахеи, ведущие к легким). В этих ситуациях врач порекомендует другие варианты лечения.
Новообразование также невозможно удалить, если оно метастазировало в лимфатические узлы над ключицей или вросло в жизненно важные органы в грудной клетке (сердце, крупные кровеносные сосуды или главные трахеи, ведущие к легким). В этих ситуациях врач порекомендует другие варианты лечения.
Рецидив НМРЛ
Рецидив рака – это возвращение болезни после лечения. В случае рецидива определить степень заболевания помогут дополнительные методы исследования. Эти обследования обычно такие же, как и при постановке первоначального диагноза.
Прогнозы
Несмотря на то, что НМРЛ поддается лечению на любой стадии, на некоторых стадиях возможно вылечить только немногих пациентов.
Врачи измеряют общие силы и здоровье пациента, используя показатель общего состояния. Пациенты, у которых достаточно сил, чтобы заниматься повседневной деятельностью без посторонней помощи и работать вне дома, могут спокойно получать химиотерапию, лучевую терапию и/или хирургическое вмешательство. Лечение может быть не столь эффективным для пациентов с метастазами в кости или печень, с чрезмерной потерей веса, продолжающих курить или имеющих хронические заболевания, такими как сердечная недостаточность или эмфизема.
Возраст пациента никогда не должен использоваться в качестве единственной причины для метода лечения, особенно для пожилых пациентов, которые в остальном находятся в хорошей физической форме и не имеют никаких медицинских проблем, кроме основного заболевания.
Симптомы немелкоклеточного рака легких
Иногда пациенты с НМРЛ не замечают никаких изменений в самочувствии. Пациенты с НМРЛ могут испытывать следующие симптомы;
- усталость
- кашель
- одышка
- боль в груди, если опухоль распространяется на слизистую оболочку или другие части тела вблизи легких
- потеря аппетита
- откашливание мокроты или слизи
- кровь при кашле
- необъяснимая потеря веса
- хрипота
Во многих случаях причиной жалоб могут быть неонкологические состояния. Если вас беспокоят какие-либо изменения в организме, обратитесь к своему врачу. Он, среди прочего, спросит, как долго и как часто вы испытываете симптом (симптомы). Этот разговор поможет определить причину проблемы, установив правильный диагноз.
У пациентов с НМРЛ, не имеющих никаких симптомов, рак может быть замечен на рентгенограмме грудной клетки или компьютерной томографии, выполненной по любой другой причине, например, при проверке сердца. У большинства людей НМРЛ диагностируется, когда опухоль растет, занимает место или вызывает дискомфорт органам, находящимися вблизи легких. Новообразование может выделять жидкость, скапливающуюся в легком или пространстве вокруг него и провоцирующую коллапс легкого. Это предотвращает попадание кислорода в организм и выход углекислого газа из организма, блокируя поток воздуха в легкие и занимая пространство, обычно необходимое для поступления кислорода и выхода углекислого газа из легких.
НМРЛ может распространяться в любом месте тела посредством процесса, называемого метастазированием. Чаще всего он распространяется на лимфатические узлы, кости, мозг, печень и структуры возле почек, называемые надпочечниками. Метастазы НМРЛ могут вызвать:
- дополнительные затруднения дыхания;
- боль в костях;
- боль в животе или спине;
- головную боль;
- слабость;
- судороги;
- затруднения речи;
- изредка опухоль легкого может выделять гормоны, вызывающие такие проблемы, как низкий уровень натрия в крови или высокий уровень кальция в крови.

Если диагностирован рак, облегчение симптомов остается важной частью онкологической помощи. Это является паллиативной или поддерживающей терапией. Она часто начинается вскоре после постановки диагноза и продолжается в течение всего лечения.
Методы лечения немелкоклеточной онкологии легких
«Стандарт оказания медицинской помощи» означает лучшие из известных методов лечения. При принятии решения о плане лечения вам рекомендуется в качестве варианта рассмотреть клинические исследования. Данный вид исследований помогает проанализировать новый подход к лечению. Он является вариантом онкопомощи на всех стадиях рака. Клинические исследования могут проверять новое лекарство, новую комбинацию стандартных методов лечения или новые дозы стандартных препаратов, других методов лечения.
Обзор лечения
При лечении рака разные врачи часто работают вместе над составлением объединяющего плана лечения пациента. Это называется междисциплинарной командой. Команды онкологической помощи включают различных других медицинских работников, таких как ассистенты врачей, онкологические медсестры, социальные работники, консультанты, диетологи и другие специалисты.
Есть 5 основных способов лечения НМРЛ:
- Хирургическое вмешательство
- Лучевая терапия
- Химиотерапия
- Таргетная терапия
- Иммунотерапия
Хирургическое вмешательство
Хирург-онколог — это врач, который специализируется на лечении онкологии хирургическими методами. Торакальный хирург специально обучен выполнять операции по лечению рака легких. Целью операции является полное удаление опухоли легкого и близлежащих лимфатических узлов в грудной клетке. Опухоль удаляется вместе с окружающей здоровой тканью. «Отрицательный край» означает, что, когда гистолог исследовал легкое или кусок легкого, удаленный хирургом, в здоровой ткани, окружающей опухоль, не было обнаружено рака.
При НМРЛ могут применяться следующие виды хирургического вмешательства:
- Лобэктомия. Легкие состоят из 5 долей, 3 в правом легком и 2 в левом легком. Лобэктомия — это удаление всей доли легкого. В настоящее время этот метод считается наиболее эффективным, даже когда опухоль очень мала.

- Клиновидная резекция. Если хирург не может удалить целую долю, можно удалить опухоль, окруженную краем здорового легкого.
- Сегментэктомия. Это еще один способ удаления новообразования, когда невозможно удалить целую долю. При сегментэктомии хирург удаляет часть легкого, в которой развился рак.
- Пневмонэктомия. Если опухоль находится близко к центру грудной клетки, хирургу, возможно, придется удалить весь орган.
Время, необходимое для восстановления после операции, зависит от того, какая часть легкого удалена, и от состояния пациента до операции.
Адъювантная терапия
Адъювантная терапия — это лечение, которое проводится после хирургического вмешательства. Оно предназначено для удаления опухолевых клеток, которые могут оставаться в организме после операции. Это помогает снизить риск рецидива.
Адъювантная терапия НМРЛ включает лучевую терапию и системную терапию, в частности, химиотерапию, таргетную терапию и иммунотерапию.
Лучевая терапия
Лучевая терапия (радиотерапия) — это применение высокоэнергетического рентгеновского излучения или других частиц для разрушения раковых клеток. Врач, специализирующийся на проведении лучевой терапии, называется онкологом-радиологом. Наиболее распространенный тип радиотерапии называется наружной дистанционной, представляющей собой излучение, исходящее из аппарата вне тела. Режим, или схема, лучевой терапии состоит из определенного количества процедур, проводимых в течение некоторого периода времени. Она может составлять от нескольких дней до нескольких недель.
Как и хирургическое вмешательство, радиотерапия не может применяться для лечения распространенного рака. Она уничтожает только раковые клетки непосредственно на пути луча излучения, также повреждая здоровые клетки на своем пути. По этой причине ее нельзя использовать для лечения больших участков тела.
Иногда для точного планирования направления излучения используется компьютерная томография, чтобы снизить риск повреждения здоровых частей тела. Это называется лучевой терапией с модуляцией интенсивности (IMRT) или стереотаксической радиотерапией (SBRT). Такой вариант подходит не для всем, но может применяться у пациентов с ранней стадией заболевания и небольшими опухолями, когда операция невозможна.
Это называется лучевой терапией с модуляцией интенсивности (IMRT) или стереотаксической радиотерапией (SBRT). Такой вариант подходит не для всем, но может применяться у пациентов с ранней стадией заболевания и небольшими опухолями, когда операция невозможна.
Побочные эффекты лучевой терапии
Люди с раком легких, получающие лучевую терапию, часто испытывают усталость и потерю аппетита. Если излучение направлено на шею или центр груди, побочные эффекты могут включать боль в горле и затрудненное глотание. Пациенты могут также заметить раздражение кожи, похожее на солнечный ожог, в том месте, на которое был направлен луч. Большинство побочных эффектов исчезают вскоре после окончания лечения.
Если лучевая терапия влияет на легкие, у пациентов развивается кашель, повышенная температура или одышка спустя месяцы, а иногда и годы после окончания радиотерапии. Примерно у 15% пациентов развивается данное состояние (лучевой пневмонит). При слабой степени он не нуждается в лечении и проходит сам по себе. При выраженном пневмоните пациенту потребуется лечение стероидными препаратами (преднизолон). Лучевая терапия может также вызвать устойчивое рубцевание легочной ткани вблизи места первичной опухоли. Рубцевание обычно не вызывает симптомов, однако большие рубцы могут вызывать постоянный кашель и одышку. По этой причине онкологи-радиологи тщательно планируют лечение с помощью компьютерной томографии грудной клетки, чтобы уменьшить объём здоровой ткани легких, подвергшейся облучению.
При выраженном пневмоните пациенту потребуется лечение стероидными препаратами (преднизолон). Лучевая терапия может также вызвать устойчивое рубцевание легочной ткани вблизи места первичной опухоли. Рубцевание обычно не вызывает симптомов, однако большие рубцы могут вызывать постоянный кашель и одышку. По этой причине онкологи-радиологи тщательно планируют лечение с помощью компьютерной томографии грудной клетки, чтобы уменьшить объём здоровой ткани легких, подвергшейся облучению.
Медикаментозная терапия
Системная терапия — это использование медицинских препаратов для уничтожения раковых клеток. Такие препараты вводятся через кровоток, чтобы достичь злокачественные клетки по всему организму. Системная терапия обычно назначается химиотерапевтом, специализирующимся на лечении онкологии с помощью лекарственных средств.
Обычные способы системного лечения включают установку внутривенного (ВВ) катетера в вену с помощью иглы или проглатывание (пероральный прием) таблеток или капсул.
При НМРЛ используются следующие виды системной терапии:
- Химиотерапия
- Таргетная терапия
- Иммунотерапия
Каждый из этих видов более подробно описан ниже. Человек может получать 1 вид системной терапии или комбинацию нескольких видов одновременно. Они также могут быть частью плана лечения, включающего хирургическую и/или лучевую терапию.
Препараты, используемые для лечен6ия рака, постоянно оцениваются. Лучшим способом получить информацию о назначенных вам препаратах, их назначении и возможных побочных эффектах или взаимодействии с другими препаратами является беседа с врачом.
Химиотерапия
Химиотерапия – это применение препаратов, разрушающих раковые клетки, не позволяя им расти, делиться и производить новые клетки. Доказано, что она улучшает продолжительность и качество жизни людей с раком легких на всех стадиях.
Режим или схема химиотерапии, как правило, состоит из определенного количества циклов, проводимых в течение некоторого времени. Лекарства, используемые при химиотерапии, зависят от вида опухоли: аденокарциномы или плоскоклеточного рака.
Лекарства, используемые при химиотерапии, зависят от вида опухоли: аденокарциномы или плоскоклеточного рака.
Как правило, для лечения рака легких используются 2 или 3 препарата, вводимых вместе, или 1 препарат, вводимый отдельно.
Химиотерапия может также повреждать здоровые клетки организма, в том числе клетки крови, кожи и нервные клетки. Побочные эффекты лечения зависят от индивидуальной переносимости и применяемой дозы и в большинстве случаев включают усталость, снижение количества эритроцитов, риск инфекции, язвы во рту, тошноту и рвоту, потерю аппетита, диарею, онемение и покалывание в руках и ногах и выпадение волос. Ваш химиотерапевт может назначить лекарства для устранения многих негативных последствий проводимого лечения.
Таргетная терапия
Таргетная терапия — это лечение, направленное на специфические гены, белки или тканевую среду рака, способствующую росту и выживанию опухоли. Этот тип лечения блокирует рост и распространение раковых клеток, одновременно ограничивая повреждение здоровых клеток.
Не все опухоли имеют одинаковые мишени. Чтобы найти наиболее эффективное лечение, ваш врач может провести анализы для определения генов, белков и других факторов опухоли. Это помогает врачам, по возможности, подбирать для каждого пациента наиболее эффективное лечение.
Таргетная терапия НМРЛ включает в себя:
Антиангиогенную терапию. Направлена на остановку ангиогенеза, то есть, процесса создания новых кровеносных сосудов. Для роста и распространения опухоли нужны питательные вещества, поставляемые по кровеносным сосудам, поэтому целью терапии является «истощение» опухоли.
Ингибиторы рецептора эпидермального фактора роста (EGFR). Исследования показали, что препараты, блокирующие EGFR, могут быть способствовать остановке или замедлению роста рака легких.
Препараты, нацеленные на другие генетические изменения. Исследования показали, что направленное воздействие на другие генетические изменения в опухолях легких может помочь остановить или замедлить рост НМРЛ. Сюда относится:
Сюда относится:
- Ингибиторы анапластической лимфомы киназы (ALK). Мутации в гене ALK обнаружены примерно у 5% пациентов с НМРЛ.
- Препараты, направленные на изменения в гене под названием ROS1.
- Определенное генетическое изменение, называемое слиянием NTRK. Эта разновидность генетических изменений встречается в ряде видов рака, включая рак легких.
Иммунотерапия
Иммунотерапия, также называемая биологической терапией, предназначена для повышения естественной защиты организма от рака. В ней используются вещества, вырабатываемые организмом или произведенные в лаборатории для улучшения, направления или восстановления функции иммунной системы.
Для большинства пациентов на поздних стадиях НМРЛ, которым не подходит таргетная терапия (см. выше), иммунотерапия или ее сочетание с химиотерапией часто являются предпочтительным первичным лечением.
Разные виды иммунотерапии могут вызывать разные побочные эффекты. Например, кожные реакции, гриппоподобные симптомы, диарею и изменение веса.
Физические, эмоциональные и социальные последствия рака
Рак и его лечение провоцируют не только побочную симптоматику, но и эмоциональные, социальные, финансовые последствия. Управление всеми этими эффектами называется паллиативной, или поддерживающей терапией.
Паллиативная помощь направлена на улучшение вашего самочувствия во время лечения путем контроля симптомов и поддержки немедицинских потребностей пациентов и их семей. Любой человек, независимо от возраста, типа и стадии рака, может получать такую помощь. Она является наиболее эффективной, если ее начать сразу же после диагностики рака. Паллиативное лечение очень разнообразно и часто включает медикаментозное лечение, изменение в питании, методы релаксации, эмоциональную и духовную поддержку и другие методы лечения. В некоторых случаях паллиативными методами считаются химиотерапия, хирургическое вмешательство или лучевая терапия.
Для облегчения симптомов НМРЛ подходят следующие виды лечения:
- Опухоль в грудной клетке, которая кровоточит или блокирует дыхательные пути, может быть уменьшена с помощью радиотерапии.

- С помощью бронхоскопии можно открыть дыхательные пути, заблокированные опухолью, для облегчения дыхания.
- Хирург может установить стент, чтобы поддерживать в открытом состоянии дыхательные пути, или с помощью лазера выжигать опухоль.
- Для лечения раковых болей используются специальные препараты. В большинстве больниц и онкологических центров есть специалисты по борьбе с болью, обеспечивающие обезболивание даже при выраженных болях.
- Для остановки кашля, открытия дыхательных путей или уменьшения бронхиального секрета могут быть использованы специальные препараты.
- Преднизон или метилпреднизолон уменьшают воспаление, вызванное раком легких или радиотерапией, и облегчить дыхание.
- Дополнительная подача кислорода из небольших переносных резервуаров может помочь компенсировать дыхательную недостаточность.
- Существуют препараты для укрепления костей, уменьшения болей и предотвращения будущих метастазов в костях.
- Стимуляторы аппетита и пищевые добавки могут улучшить аппетит и уменьшить потерю веса.
Лечение НМРЛ на разных стадиях
Стадия I и II НМРЛ
Обобщенно говоря, I и II стадии НМРЛ лечат хирургическим путем. Перед и после операции пациенту могут потребоваться встречи с химиотерапевтом. Курс лечения может назначаться перед хирургическим вмешательством, это называется неоадъювантной, или индукционной, химиотерапией. Также она может назначаться после операции для снижения вероятности рецидива рака, это называется адъювантной химиотерапией.
Стадия III НМРЛ
Ежегодно более чем у 30 000 человек диагностируют НМРЛ III стадии, и не существует единого оптимального лечения для всех этих пациентов. Варианты лечения зависят от размера и расположения опухоли и пораженных лимфатических узлов. Существуют следующие варианты:
- Лучевая терапия
- Химиотерапия
- Иммунотерапия
- Хирургическое вмешательство
В целом, люди с III стадией НМРЛ получают 3 разных вида лечения. Комбинация химиотерапии и лучевой терапии с последующей иммунотерапией обычно рекомендуется для неоперабельного НМРЛ. Химиотерапия и радиотерапия могут проводиться совместно, это называется одновременной химиолучевой терапией. Или они могут назначаться последовательно (последовательная химиолучевая терапия).
Хирургическое вмешательство может подойти после начальной химиотерапии или химиотерапии с лучевой терапией. Иногда хирургическое вмешательство может быть первым вариантом лечения, особенно когда рак неожиданно обнаруживается в лимфатических узлах после того, как у человека первоначально был диагностирован рак I или II стадии. В таком случае операция обычно сопровождается химиотерапией и часто радиотерапией.
Метастатическая стадия, или стадия IV НМРЛ
Если рак распространяется в другую часть тела, за пределы органа, в котором он возник, врачи называют это метастатическим раком. У врачей существуют разные взгляды на оптимальный стандартный план лечения. В качества варианта лечения можно также рассмотреть клинические исследования. Пациентам с НМРЛ IV стадии обычно не назначается хирургическое вмешательство или лучевая терапия в качестве основного лечения. Большинство из них получают системную терапию, такую как химиотерапия, таргетная терапия или иммунотерапия. Паллиативная терапия также будет важна для облегчения симптомов и побочных эффектов.
Системная терапия метастатического НМРЛ, или НМРЛ IV стадии
Целью системной терапии является уменьшение размера раковой опухоли, снятие дискомфорта, вызванного раком, предотвращению дальнейшего распространения онкологии и продление жизни пациента. Эти методы лечения иногда могут привести к исчезновению метастатического рака легких. Лечение часто продолжается до тех пор, пока оно контролирует рост опухоли. Доказано, что системная терапия и паллиативная помощь улучшают как продолжительность, так и качество жизни пациентов с НМРЛ IV стадии. Первое лекарство или комбинация лекарств, которые пациент принимает, называется лечением «первой линии», за которым может следовать лечение «второй линии» и «третьей линии». Никакое конкретное лечение или комбинация процедур не работает одинаково. Если лечение первой линии вызывает или слишком многочисленные, или опасные побочные эффекты, не работает или перестает работать, врач может порекомендовать изменить лечение.
Лучевая терапия при метастазах в мозг
Химиотерапия часто менее эффективна, чем лучевая терапия или хирургическое лечение НМРЛ, распространившегося на мозг. Данный вид опухоли обычно лечится с помощью радиотерапии, хирургического вмешательства или обоих методов. Это может вызвать такие неприятные последствия, как выпадение волос, усталость и покраснение кожи головы. При небольшом очаге разновидность лучевой терапии, называемая стереотаксической радиохирургией, может сфокусировать излучение только на опухоли головного мозга и уменьшить побочные эффекты.
Паллиативная терапия
Лучевая терапия или хирургическое лечение могут быть использованы для лечения метастазов, вызывающих боль или другие симптомы. Метастазы, ослабляющие крупные кости, можно лечить хирургическим путем, а кости можно укреплять с помощью металлических имплантатов.
Ремиссия и возможность рецидива
Ремиссия – это состояние, при котором в организме невозможно обнаружить рак, и его симптомы также отсутствуют. Ремиссия бывает временной или постоянной. Эта неопределенность вызывает у многих беспокойство по поводу возможного возвращения заболевания. Ключевой целью последующего наблюдения является контроль наступления рецидива и устранение возможных поздних эффектов лечения.
Если рак возвращается после первичного лечения, он называется рецидивирующим. Он может повторно проявиться в том же месте (местный рецидив), рядом (регионарный рецидив) или в другом месте (отдаленный рецидив). Чаще всего рецидив возникает на IV стадии.
При наступлении рецидива необходимо провести новую серию анализов, чтобы как можно больше узнать о нем. Лечащий врач может предложить вам участие в клинических исследованиях, изучающих новые способы лечения
Если лечение не помогает
Иногда рак неизлечим. Если заболевание нельзя вылечить или контролировать, оно называется прогрессирующим или терминальным.
Этот диагноз – большой стресс, и многим очень трудно его обсуждать. Тем не менее, важно открыто и честно разговаривать с медиками , объясняя свои чувства, предпочтения и страхи. Медицинская команда обладает специальными навыками, опытом и знаниями для поддержки пациентов и их семей и всегда готова прийти на помощь. Чрезвычайно важно обеспечить человеку физический комфорт, свободу от боли и эмоциональную поддержку.
Типы рака легких | Онкотест
Традиционная диагностика
Первичный рак легких — это рак, развившийся из клеток легких. Традиционный метод диагностирования позволяет взять образец опухолевых клеток и классифицировать тип рака по виду клеток под микроскопом. Традиционная диагностика различает два главных типа рака легких: мелкоклеточная карцинома легкого, которая составляет около 15% от всех случаев рака легких, и немелкоклеточная карцинома легкого, которая более распространена и составляет около 85% от всех случаев.
Два этих типа отличаются способом роста и распространения, а также разными подходами к их лечению. Поэтому важно уметь их различать. К примеру, опухоли немелкоклеточной карциномы легкого обычно удаляют хирургическим путем, тогда как в случае мелкоклеточной карциномы легкого назначают медикаментозное лечение, иногда наряду с мерами для сдерживания распространения заболевания, например лучевой терапией.
Немелкоклеточная карцинома легкого
Этот тип рака более распространен, чем мелкоклеточная карцинома легкого, и обычно прогрессирует и метастазирует не так быстро. Этот тип можно разделить на несколько подтипов:
Аденокарцинома Аденокарцинома — самый распространенный тип рака легких, он составляет около 50% всех случаев заболеваний немелкоклеточной карциномой легкого. Кроме всего прочего, частота заболевания аденокарциномой легкого увеличилась за последние годы. Опухоль в данном случае развивается из специальных клеток в легком, которые вырабатывают муцин (слизистый секрет легкого). Наиболее частое место возникновения — поверхность легкого, где обычно возникает несколько очагов. Связи между аденокарциномой и курением не установлено, из всех типов рака легких этот тип чаще всего встречается у некурящих и у женщин. Бронхоальвеолярная карцинома — это подтип аденокарциномы, которую можно выявить с помощью рентгеноскопии.
Сквамозно-клеточная карцинома Сквамозно-клеточная карцинома составляет около 30% случаев немелкоклеточной карциномы легкого. В отличие от аденокарциномы, которая обычно образовывается на поверхности легкого, сквамозно-клеточная карцинома обычно развивается в центральных участках бронхов в легких. Существует тесная связь между этим типом рака легкого и курением, и этот тип заболевания чаще встречается у мужчин, чем у женщин.
Крупноклеточная карцинома Крупноклеточная карцинома является самым редким типом немелкоклеточной карциномы легкого. В большинстве случаев крупноклеточная карцинома образуется на поверхности легкого.
Комбинация нескольких типов Кроме опухолей трех вышеописанных типов бывают случаи рака легкого, в которых присутствуют сразу несколько или все эти типы.
Мелкоклеточная карцинома легкого
Мелкоклеточная карцинома, которую также называют овсяноклеточным раком из-за плоской формы ее мелких клеток, не так распространена и составляет около 20% всех случаев рака легкого. Этот тип опухоли считается очень аггрессивным. Он может давать метастазы на ранних стадиях заболевания, так что к моменту диагностирования заболевание уже имеет диффузный характер, что влияет на характер лечения. Опухоли этого типа обычно развиваются в центральных участках легкого и хорошо реагируют на химиотерапию и радиотерапию. Существует тесная связь между этим типом рака легкого и курением. Более 95% людей, у которых диагностирована мелкоклеточная карцинома легкого, заболели раком из-за того, что курят или курили в прошлом, и риск этого заболевания значительно повышается с увеличением числа сигарет в день, а степень риска прямо пропорциональна числу лет, в течение которых человек курит.
Молекулярная диагностика
До совсем недавнего времени в основе классификации рака легких лежала форма опухолевых клеток, наблюдаемая под микроскопом, и их соответствующее деление. Однако за последние годы наблюдается значительный прогресс в понимании механизмов развития рака легких. В результате были существенно усовершенствованы методики диагностирования и лечения заболевания. Сейчас врач может порекомендовать курс лечения, который точно и индивидуально соответствует уникальным характеристикам раковой опухоли каждого отдельного пациента. Индивидуальный подбор лечения важен, потому что рак легких — это не одно заболевание, и у разных пациентов с раком легких опухоли разного типа.
Этим болеют тысячи россиян. От болезни не застрахован никто: Наука и техника: Lenta.ru
Услышав диагноз «рак легкого», хочется сдаться и опустить руки. Это заболевание – самая частая причина смерти от онкологического заболевания у мужчин, а у женщин он уступает лишь раку молочной железы. Однако современные методы лечения помогают продлить жизнь пациента на годы, особенно когда опухоль диагностирована на ранних стадиях. «Лента.ру» рассказывает, какие варианты терапии доступны пациентам.
Рак легкого – это злокачественная опухоль, развивающаяся из эпителиальных клеток бронхов разного калибра. Когда клетки эпителия по тем или иным причинам начинают неконтролируемо делиться, возникает злокачественная опухоль, которая постепенно разрастается и вытесняет нормальные клетки эпителия.
Гистологический срез плоскоклеточного рака — одного из подтипов немелкоклеточного рака легкого
Изображение: librepathology.org
Рак легкого делится на типы в зависимости от того, как выглядят вышедшие из-под контроля клетки и какого они размера. Самый распространенный тип — немелкоклеточный рак легкого, который составляет примерно 85 процентов от всех случаев рака легкого.
Цитологическая картина мелкоклеточного рака легкого
Изображение: Wikimedia.org
Другой тип – мелкоклеточный рак легкого – встречается намного реже. Он опасен тем, что его клетки делятся очень быстро. В большинстве случаев такой рак рано распространяется и в другие органы через кровь или лимфу (дает метастазы). Вследствие раннего метастазирования, в том числе, в оба легких, эффективно удалить его хирургическим путем бывает невозможно. Вместе с тем, использование противоопухолевой химиотерапии замедляет рост опухоли, а в ряде случаев приводит к полному излечению; особенно эффективными являются комбинации противоопухолевых препаратов и сочетание лекарственного метода с лучевой терапией.
Немелкоклеточный рак легкого, напротив, более устойчив к химиотерапии, но его бывает легче удалить при помощи операции.
Подходящий метод лечения и эффективность терапии зависят не только от разновидности рака, но и от его стадии. Злокачественные опухоли врачи классифицируют по системе TNM.
Аббревиатура образована по первым буквам слов tumor (опухоль), nodes (лимфатические узлы), metastasis (метастазы). Эти параметры помогают оценить размер опухоли, а также степень ее распространенности. Существует также классификация опухолей по стадиям от I до IV — в зависимости от размера, расположения и наличия метастазов.
В зависимости от стадии рак легкого можно разделить на локализованный (I-II стадии) и распространенный (III-IV стадии).
Избавиться от локализованного немелкоклеточного рака легкого может помочь хирургическая операция, после которой до 60 процентов пациентов проживут минимум пять лет. Нередко больные, которых отказались оперировать по месту обращения, стремятся найти другого хирурга. Они собирают деньги на операцию, выезжают за рубеж, но не учитывают, что операцию можно выполнить далеко не каждому, а иногда оно будет опаснее, чем другие методы лечения. Больным с мелкоклеточным раком легкого удалить опухоль хирургически можно только в том случае, если поражено одно легкое.
После операции больному нередко назначают курс химио- или лучевой терапии на тот случай, если в организме еще остались клетки опухоли. Это снижает вероятность возвращения болезни (рецидива). Такой подход рекомендуется при немелкоклеточном раке легкого, начиная со стадии IIB. На третьей стадии, которая считается условно операбельной, используется комбинированное лечение с применением лучевой или химиотерапии (*).
Лучевая терапия может стать хорошим вариантом для лечения рака легкого в том случае, когда опухоль невозможно удалить хирургическим путем или существует риск операционных осложнений. Но в одиночку этот метод редко справляется, поэтому для усиления действия его сочетают с химиотерапией.
Химиотерапия для немелкоклеточного рака легкого может стать дополнением к хирургической операции. Она может стать и основным способом лечения для пациентов, которым операция по различным причинам не может быть проведена. Лекарства замедляют деление клеток или убивают их. Оба метода помогают продлить жизнь пациентов.
Для мелкоклеточного рака легкого химиотерапия будет основным лечением, зачастую в сочетании с лучевой терапией. Облучение уничтожает опухолевые клетки в лимфатических узлах, если заболевание распространилось и на них (**).
Преимущества лучевой и химиотерапии даются высокой ценой. Качество жизни пациентов ухудшают побочные эффекты: сильные боли, потеря волос, постоянная тошнота, когнитивные нарушения. При лечении страдают не только клетки опухоли, но и здоровые клетки организма. Комбинация этих подходов подойдет только пациентам с удовлетворительным общим состоянием (0-1 балл по шкале ECOG, основанной на степени двигательной активности, по которой определяется функциональный статус). К сожалению, несмотря на все эти жертвы, болезнь отступает далеко не всегда. Поэтому исследователи всего мира десятилетиями вели поиски более эффективных и безопасных методов терапии, при которых здоровые клетки не страдали бы.
Частичное решение данной проблемы было найдено в 1980-х годах. Именно тогда ученые экспериментально доказали, что клетки опухоли можно убивать при помощи лекарств, которые химически связываются со специфической «мишенью» — белками, располагающимися в большей степени на раковых клетках и, в меньшей степени на всех остальных клетках организма. Так появилась таргетная терапия (от английского target — «мишень»).
В борьбе против немелкоклеточного рака легкого применяется несколько типов таргетной терапии: препараты, влияющие на рост кровеносных сосудов, и препараты, воздействующие на специфические белки, которые появляются в клетках из-за генетических нарушений. Эти лекарства могут быть эффективны даже на поздних стадиях, а также в тех случаях, когда другая терапия не помогла или когда болезнь возвращается.
Препараты первого типа нацелены на белок, стимулирующий рост сосудов. Его подавление лишает опухоль питания.
Вторая группа препаратов нацелена на специфические белки, кодируемые генами EGFR, ALK или ROS-1, которые отвечают за деление и рост клеток. Некоторые мутации могут приводить к повышенному синтезу этих белков, из чего следует неконтролируемое деление и развитие опухоли.
Генетические нарушения или мутации, приводящие к избыточному синтезу белков, на которые нацелена таргетная терапия, есть у 10-35 процентов пациентов с немелкоклеточным раком легкого, поэтому данный вид лечения может применяться далеко не у всех больных. Что же делать остальным?
В последнее десятилетие набирает обороты новое направление в медицине — иммуноонкология. Несколько лекарств этого типа уже одобрены для лечения немелкоклеточного рака легкого. Как и в случае с таргетной терапией, важную роль играют белки на поверхности опухолевых клеток или биомаркеры. В одиночку иммуноонкологические препараты могут применяться примерно у одной трети больных, опухолевые клетки которых имеют экспрессию специфических белков на поверхности, но в комбинации с химиотерапией лечение может применяться вне зависимости от этого условия, то есть даже при отсутствии биомаркеров. Иммуноонкологические препараты изменили прогноз при немелкоклеточном раке легкого, поскольку при наличии в опухоли высокой экспрессии специфических белков каждый третий пациент живет более 5 лет (***).
Чтобы понять, как это работает, вспомним об исследованиях Джеймса Эллисона и Тасуку Хондзе, которые получили Нобелевскую премию по физиологии и медицине «за открытие терапии рака при помощи подавления негативной иммунной регуляции» в 2018 году. Что это значит и как это может быть связано с лечением злокачественных опухолей?
Иммунная регуляция — настройка интенсивности, с которой иммунитет реагирует на опасность, будь то бактерия, клетка опухоли или клетка, зараженная вирусом. Эта система похожа на полицию, которая должна охранять порядок в государстве. Если полиция сработает плохо, пропустит и не обезвредит нарушителей, у человека может возникнуть рак. Если же иммунитет будет чересчур строгим, то пострадают невиновные — обычные клетки, которые никому не угрожают. Такой сценарий может привести к аутоиммунным заболеваниям — например, диабету, псориазу, системной красной волчанке.
Нобелевские лауреаты исследовали белки под названием PD-1 и CTLA-4. Эти белки находятся на поверхности Т-клеток, или Т-лимфоцитов (одного из типов иммунных клеток). Оба белка становятся «выключателями» активированных Т-клеток, чтобы они не атаковали нормальные клетки организма. Различие между ними заключается в фазе иммунного ответа, в которой они действуют: CTLA-4 работает в фазу активации Т-лимфоцитов, PD-1 — непосредственно в месте уничтожения патогена (в т.ч., опухолевой клетки). Предотвращение активации PD-1 или CTLA-4 называется подавлением негативной иммунной регуляции.
Подробнее об этом виде терапии – в ролике Национального института здоровья США (на английском)
Эти белки действуют как контрольные точки, которые не дают Т-лимфоцитам вершить расправу слишком опрометчиво. Но если в организме уже развивается злокачественная опухоль, то иммунитет, судя по всему, работал слишком слабо. Поэтому ученые придумали блокировать эти и другие контрольные точки. Если не останавливать Т-клетки, они быстрее заметят нарушения и начнут сами сражаться против опухоли. Эта идея стала революцией в лечении рака и привела к рождению нового направления терапии. Неудивительно, что за нее вручили самую престижную научную награду.
Особенности организма пациентов — от генетики и общего состояния здоровья до вида рака, его распространенности и молекулярного подтипа — делают каждый случай индивидуальным. Врачи принимают решение о тактике лечения, учитывая множество характеристик. Поэтому если вы где-то услышали, что лучше всего от рака легкого помогает химиотерапия, таргетная, иммунотерапия или, наоборот, операция, это еще не значит, что такой подход будет лучшим для вас. Но узнав особенности опухоли, ее распространенность и наличие биомаркеров, можно вместе с лечащим врачом выбрать оптимальный план лечения.
Не всегда рекомендованная схема лечения срабатывает сразу, и приходится переходить на другую. Порой рак возвращается через годы после проведенного с эффектом лечения, и для этих случаев также можно подобрать действенные методы.
Современная медицина быстро движется вперед: вероятность продлить жизнь онкологическим больным есть даже в тех случаях, которые казались безнадежными еще десять лет назад. Но ничто так не повышает шансы на успех, как ранняя диагностика. Поэтому стоит уделять внимание к своему здоровью и регулярно проходить медосмотр: чем быстрее удастся заметить нарушения, тем выше вероятность, что будет поставлен своевременный диагноз. Благодаря этому можно будет обойтись малыми жертвами.
***
Информация предоставлена при поддержке ООО «МСД Фармасьютикалс», 119021, Россия, г. Москва, ул. Тимура Фрунзе, д.11, стр. 1, тел. +7-495-916-70-94
Необходима консультация специалиста здравоохранения.
RU-NON-00117 04.2020
* — Лактионов К.К., Артамонова Е.В., Бредер В.В., Горбунова В.А., Моисеенко Ф.В., Реутова Е.В. и соавт. Практические рекомендации по лекарственному лечению немелкоклеточного рака легкого. Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2019 (том 9). С. 32–48.
** — Чубенко В.А., Бычков М.Б., Деньгина Н.В., Кузьминов А.Е., Сакаева Д.Д., Семенова А.И. Практические рекомендации по лекарcтвенному лечению мелкоклеточного рака легкого. Злокачественные опухоли : Практические рекомендации RUSSCO #3s2, 2019 (том 9). С.49–54.
*** — DOI: 10.1200/JCO.19.00934 Journal of Clinical Oncology 37, no. 28 (October 01, 2019) 2518-2527.
Рак легкого. Онкология
Группа злокачественных опухолей легочной ткани, возникших из эпителиальных клеток, выстилающих бронхи или легкие. Для этих опухолей характерен быстрый рост и раннее метастазирование (образование удаленных опухолевых узлов).
Мужчины страдают раком легкого в 7-10 раз чаще, чем женщины, причем заболеваемость увеличивается пропорционально возрасту. У мужчин в 60-69 лет уровень заболеваемости в 60 раз выше, чем у 30-39-летних.
В России рак легкого — самое частое из всех онкологических заболеваний. Впрочем, до первого места нам пока далеко. Сегодня самая высокая смертность мужчин от рака легкого зарегистрирована в Шотландии, Нидерландах, Великобритании и Люксембурге. По смертности среди женщин уверенно лидирует Гонконг, а Шотландия занимает второе место. Но лучше всего жить в Сальвадоре, Сирии, Гватемале или Бразилии — там рак легких практически не встречается.
Истинные механизмы трансформации нормальных клеток в раковые еще до конца не изучены. Однако благодаря множеству научных исследований стало понятно, что существует целая группа химических веществ, которые обладают способностью вызывать злокачественное перерождение клеток. Такие вещества называют канцерогенами.
Факторы риска рака легких
- Главная причина развития рака легких — вдыхание канцерогенов. Около 90% всех случаев заболеваний связано с курением, точнее с действием канцерогенов, содержащихся в табачном дыме. При выкуривании двух и более пачек сигарет в день вероятность рака легких возрастает в 25—125 раз.
- К раку легких имеет самое непосредственное отношение загрязнение атмосферы. Например, в индустриальных районах с горнодобывающей и перерабатывающей промышленностью люди болеют в 3—4 раза чаще, чем в глухих деревушках.
- Контакт с асбестом, радоном, мышьяком, никелем, кадмием, хромом, хлорметиловым эфиром.
- Радиоактивное облучение.
- Застарелые болезни легких: пневмония, туберкулез.
Виды рака легкого
В зависимости от места появления (анатомическая классификация) бывает центральный рак (опухоль находится в центре легкого, где располагаются крупные бронхи и сосуды) и периферический (опухоль растет на периферии легкого). Выделяют еще смешанный рак лёгкого и медиастинальный, или верхушечный – это такой вариант периферического рака, когда опухоль располагается на верхушке легкого. Возможен рак правого легкого или левого легкого, либо в процесс вовлекаются оба легких.
При проведении гистологического анализа устанавливают тип клеток опухоли.
Чаще всего (до 95% случаев) опухоль развивается из эпителиальных клеток, которые выстилают крупные и средние бронхи (поэтому иногда говорят о раке бронхов или бронхогенной карциноме).
Реже опухоль развивается из клеток плевры (тогда ее называют мезотелиома).
Есть также морфологическая (в зависимости от вида клеток опухоли) классификация рака легкого:
мелкоклеточный рак:
- овсяноклеточный
- промежуточный
- комбинированный;
немелкоклеточный рак:
- плоскоклеточный
- аденокарцинома
- крупноклеточный.
Морфологическая классификация имеет значение для определения степени злокачественности опухоли. Быстрее растет (почти в три раза) и активнее метастазирует мелкоклеточный рак легких.
Симптомы рака легкого
Признаки рака легкого присутствуют не всегда, их довольно сложно выявить и отличить от симптомов других заболеваний дыхательной системы.
Появление таких признаков как постоянный кашель, прожилки крови в мокроте, одышка, боли в грудной клетке, снижение веса, сопровождающихся вялостью, повышенной утомляемостью, апатией – требует визита к врачу и проведения обследования. Нужно обращать внимание на повышение температуры, даже небольшое. При бронхите или пневмонии обязательно проводят рентген легких, в том числе для того, чтобы уточнить, нет ли опухоли.
В 15% случаев на начальных стадиях опухоль легкого никак не проявляется, и выявить ее можно только при тщательно проведенной рентгенографии или МРТ.
Курильщики со стажем, будьте бдительны! Постоянный кашель, мокрота с прожилками крови, боли в грудной клетке и повторяющиеся пневмонии и бронхиты — это не просто неприятные симптомы. Не исключено, что в ваших легких развивается серьезный болезнетворный процесс: рак легких.
К сожалению, большинство больных обращаются к врачам уже на поздних стадиях рака легких. Поэтому очень важно регулярно проходить профилактические осмотры, делать флюорографию и обращаться к врачу-пульмонологу при любых симптомах легочных заболеваний, длящихся более 3 дней.
Распространение и метастазирование рака легкого
Раковые клетки быстро делятся, опухоль начинает увеличиваться в размерах. При отсутствии лечения она прорастает в соседние органы — сердце, крупные сосуды, пищевод, позвоночник, вызывая их повреждение.
Вместе с кровью и лимфой раковые клетки разносятся по всему организму, образуя новые опухоли (метастазы). Чаще всего метастазы развиваются в лимфатических узлах, другом легком, печени, головном мозге, костях, надпочечниках и почках.
Стадии рака легкого
Стадия рака легкого определяется в зависимости от размера опухоли, ее морфологии, степени разрастания в окружающие ткани, а также от наличия поражения лимфоузлов или удаленных метастазов.
Стадии опухоли определяют методы лечения рака легкого, их предполагаемую эффективность и прогноз.
Первая стадия
Опухоль небольшая (на рентгенограмме до 3 см), без прорастания в плевру, без поражения регионарных лимфоузлов и отдаленных метастазов
Вторая стадия
Размер опухоли от 3 до 6 см или любой другой размер опухоли, достаточный для закупорки (обструкции) бронха, или уплотнение легочной ткани в пределах одной доли легкого. Возможно вовлечение в процесс регионарных лимфатических узлов с одной стороны.
Третья стадия
Размер более 6 см, или опухоль распространяется на грудную стенку, поражает область разделения (бифуркации) главных бронхов, затрагивает диафрагму, поражены отдаленные лимфоузлы на стороне поражения или в области бифуркации, или есть признаки появления отдаленных метастазов.
Четвертая стадия
Размер опухоли не важен, она распространена на соседние органы (сердце, пищевод, желудок), поражено множество лимфоузлов и на больной стороне, и на противоположной, есть множественные отдаленные метастазы.
Диагностика рака легкого
Известный способ выявить рак легких — сделать рентгенографию легких. Однако этот способ не всегда эффективен на ранних стадиях заболевания, когда опухоль очень мала, или при нетипичном ее расположении.
Для постановки диагноза может потребоваться проведение компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) легкого.
Самые современные методы диагностики применяются на ранних стадиях процесса для уточнения диагноза и включают:
- Многослойную спиральную компьютерную томографию, которая позволяет обнаружить опухоли до 1-3 мм
- Позитронно-эмиссионную томографию в сочетании с компьютерной томографией (ПЭТ-КТ), минимальные размеры выявляемой опухоли 5-7 мм.
Для уточнения диагноза применяют эндоскопическую бронхографию, которая позволяет выяснить расположение опухоли и ее размеры, а также сделать биопсию — взять кусочек ткани для цитологического исследования.
Лечение рака легкого
Лечением больных с раком легкого занимается врач-онколог. Он выбирает метод в зависимости от стадии рака, вида злокачественных клеток, особенностей опухоли, наличия метастазов и т п.
Для этого следует установить не только тип рака, его морфологию, но и в некоторых случаях (для немелкоклеточного рака легкого) выявить генетические особенности опухоли (наличие или отсутствие определенных генных мутаций: например, мутации гена EGFR).
Обычно для избавления пациента от болезни сочетают сразу три метода: хирургический, лекарственный и лучевой.
Хирургическое лечение рака легкого предполагает удаление опухоли вместе с частью легкого, при необходимости одновременно убирают и поврежденные лимфоузлы.
Химиотерапия подразумевает внутривенное введение препаратов, подавляющих рост опухолевых клеток. Лучевая терапия – воздействие на опухоль радиоизлучением.
При некоторых формах рака (мелкоклеточном) применяют только химиотерапию. Химиотерапию могут проводить перед операцией с целью уменьшения размера опухоли. При этом химиотерапия оказывает токсическое действие на весь организм, вызывая побочные эффекты.
Именно поэтому постоянно проводят научные исследования и появляются новые методы лечения, включая гормональную терапию, таргетную иммунотерапию. Таргетные препараты легче переносятся больными, так как воздействуют только на клетки опухоли.
Успех лечения зависит от возраста пациента и правильности подбора терапии. Если лечение было начато на ранних стадиях болезни, у 45-60% пациентов есть шанс полностью выздороветь. Если болезнь обнаружили слишком поздно, когда уже появились метастазы, гарантий нет никаких.
ГИСТОЛОГИЧЕСКИЕ И ИММУНОГИСТОХИМИЧЕСКИЕ ИССЛЕДОВАНИЯ В УТОЧНЕНИИ ГИСТОГЕНЕЗА РАКА ЛЕГКОГО
Многолетние статистические исследования свидетельствуют о том, что наиболее частое злокачественное новообразование у мужчин — рак легкого (РЛ) [14]. Более 55% больных погибают до года с дня установления диагноза [16]. Только ранняя диагностика РЛ позволяет улучшить прогноз [1, 9]. Одним из проблемных является вопрос гистогенеза РЛ. Его решение может способствовать возникновению новых подходов к профилактике, диагностике и лечению РЛ. До настоящего времени проблема гистогенеза РЛ остается открытой. Существует наиболее распространенная точка зрения о том, что РЛ развивается из слизистой оболочки бронхов, и поэтому его еще называют бронхогенным [11]. Высказывают мнение [9, 10, 13], что центральные формы РЛ развиваются в крупных бронхах вплоть до проксимальных отделов сегментарных. Полагают также, что периферический РЛ развивается из эпителия мелких бронхов (начиная с дистальных отделов сегментарных), бронхиол и, вероятно, альвеол; сделан вывод о едином гистогенезе различных типов РЛ из полии унипотентных клеток-предшественниц. Такими клетками могут быть: цилиндрическая секреторная клетка, ее аналог на периферии — клетка Клара или же базальная клетка. Параллельно проведенные рентгенологические, бронхоскопические и морфологические исследования позволили установить [3] в большинстве наблюдений перибронхиально растущий РЛ. Отмечены также интактные бронхи среди разрастаний бронхиолоальвеолярного рака [16]. Все сказанное свидетельствует о неоднозначности гистогенеза РЛ. В связи с этим мы предприняли попытку изучения гистогенеза РЛ как по данным литературы, так и по материалам собственных исследований.
Поиск литературы проводился по различным научным направлениям. Так, изучены труды об исследовании эпителиальных клеток легкого [6, 15], по которым можно проследить период обновления, митотической активности и других параметров эпителия легочной ткани в эксперименте. Авторы установили, что митотическая активность эпителия трахеи составляет 3,4 на тысячу клеток, в бронхах среднего калибра 1–1,5, в мелких бронхах — 0,5–1,5, а в клетках межальвеолярных перегородок — 8,25. Отмечено также, что на долю пневмоцитов ІІ типа приходится 50% всех митозов, то есть именно они обладают наиболее высокими потенциями к пролиферации, а значит, и возможностью безудержного роста с явлениями озлокачествления. Время обновления эпителия трахеи составляет 47,6 сут, в крупных бронхах — 18,1, в средних — 7–10, в мелких — 167–200, а в клетках межальвеолярных перегородок наиболее короткое время обновления клеток — 3–7 сут. Это означает, что альвеолярный эпителий (АЭ) наиболее подвержен пролиферации, размножению и опухолевой трансформации. Естественно, что полученные в эксперименте данные нельзя полностью переносить на человеческий организм, но предположить общность данной тенденции представляется возможным. Независимо от других авторов ультраструктурные исследования [8] подтверждают данные о наибольшей пролиферативной активности клеток АЭ и, в частности, пневмоцитов ІІ типа по сравнению с другими эпителиальными клетками легкого. Эти исследования также доказывают, что пневмоциты ІІ типа можно отнести к стволовым клеткам легкого, то есть к таким, из которых могут развиваться разные патологические разрастания, в том числе и злокачествен-
ные. Согласно классическим данным [7], все патологические процессы в легком начинаются из бронхиол и реакции выстилочного АЭ; это положение принято и международными экспертами. С другой стороны, показано [12], что бронхиальный эпителий (БЭ) является наиболее устойчивым к вредным воздействиям по сравнению с другими эпителиальными структурами легкого. Уместно вспомнить микрофотографии крупных монографий, многотомных руководств по патологической анатомии, где демонстрируется РЛ. На фотографиях, независимо от локализации опухоли, — в центральном или в периферическом отделе легкого, виден обширный перибронхиальный компонент опухоли и небольшой экзофит в бронхе. Наконец, экспериментальные данные известной школы Л.М. Шабада по канцерогенезу РЛ [4, 5, 17] подтверждают начало развития и дальнейшую малигнизацию эпителия в субплевральных зонах независимо от пути введения канцерогена — эндобронхиально, внутрибрюшинно или других. Эти работы также, независимо от приведенных, подтверждают развитие РЛ не из БЭ, а из субплевральных отделов, то есть из АЭ. Таким образом, все полученные результаты экспериментальных, патологоанатомических, гистологических и иммуногистохимических исследований (ИГХ) сводятся к тому, что АЭ, а именно пневмоциты ІІ типа, являются стволовыми клетками легкого, поэтому логично предположить начало развития РЛ именно из них. Для уточнения этого вопроса нами проведено настоящее исследование.
ОБЪЕКТ И МЕТОДЫ ИССЛЕДОВАНИЯ
Изучен операционный материал 120 больных, которым выполнены лобэктомии, билобэктомии или пульмонэктомии по поводу РЛ ІІІ стадий в период 2006–2008 гг. Среди них — 49 больных с плоскоклеточным РЛ (ПРЛ), 66 — с железистым (ЖРЛ), 3 — с альвеолярноклеточным типом (АКРЛ) и 5 больных — с мелкоклеточной (недифференцированной) формой РЛ (МКРЛ). Наиболее часто отмечались пациенты в возрасте 50–70 лет. Мужчин было 79 (66%), женщин — 41 (34%). После классической проводки и окраски материала гематоксилином и эозином гистологические препараты тщательно изучали. При этом во всех препаратах и по всей площади срезов изучали особенности морфологической структуры РЛ. Особое внимание обращали на наличие роста опухоли в альвеолах, в которых идентифицируется рядность клеток и их наслоившийся рост от базальной мембраны к ее центру. Гистологический тип опухолей легкого оценивали по характерным структурным признакам с учетом новой Международной гистологической классификации [20]. Проведено также ИГХ-исследование опухолей с использованием МкАТ («ДАКО») к Ki67, PCNA, Bcl-2 и p53. При проведении ИГХ-реакций руководствовались инструкциями фирмы «ДАКО» и опытом других лабораторий.
РЕЗУЛЬТАТЫ И ИХ ОБСУЖДЕНИЕ
Изучение макроскопических особенностей направленности роста и распространенности РЛ по отношению к стенке бронха, в том числе к его слизистой оболочке, позволило установить ряд закономерностей. Одной из главных, имеющих отношение к изучению гистогенеза РЛ, можно считать соотношение эндобронхиальной и перибронхиальной части опухоли. Преобладание перибронхиальной части опухоли замечено нами ранее [2]. Продолжение исследований в настоящее время позволило убедиться, что экзофитно растущая в просвет бронха часть РЛ составляет небольшую часть — от 1/4 до 1/40 всей опухоли, а остальная часть растет перибронхиально. Из 120 больных у 94 (78%) мы не смогли найти эндобронхиальное поражение слизистой оболочки бронха, то есть опухоль росла только перибронхиально.
Исследования гистологических препаратов, окрашенных гематоксилином и эозином, показали, что во всех препаратах есть участки, где виден рост раковых клеток от базальных мембран альвеол по направлению к их центру (рис. 1).
Рис. 1. Межальвеолярные перегородки. Рост ПРЛ от базальной мембраны. Гематоксилин, эозин; х200
Подтверждением того, что рост опухоли в легком начинается от базальной мембраны альвеолы, может быть исследование формы, размеров и тинкториальных свойств клеток опухоли и направленности роста. Отмечается закономерность построения рядов опухолевых клеток в альвеолах, которые растут от базальных мембран к центру альвеол, где выявляется содержимое предсуществующих альвеол — макрофаги, лейкоциты; в некоторых случаях — гибнущие опухолевые клетки (рис. 2). Кроме того, прослеживаются наслаивающиеся ряды клеток. При сравнении структуры клеток, расположенных в разных рядах альвеол, четко отмечаются признаки незрелых клеток у базальной мембраны по сравнению с теми, которые находятся над ними. Они отличаются меньшим размером, более интенсивно окрашенной базофильной цитоплазмой, увеличенным ядерно-цитоплазматическим соотношением и более гиперхромными, относительно укрупненными ядрами. Отмечаются отдельные альвеолы, в одной
части которых виден АЭ без патологических изменений, а в другой — с выраженными признаками атипии, характерными для рака.
Рис. 2. ПРЛ: некроз в центре опухоли в альвеоле. Гематоксилин, эозин; х400
Следует подчеркнуть, что подобный рост опухоли в альвеолах отмечается при всех основных формах РЛ — ПРЛ, ЖРЛ, МКРЛ. Однако их не всегда просто выявить, так как каждый гистологический тип характеризуется классическими морфологическими особенностями, на основании которых устанавливается вариант опухоли. Кроме того, в операционном материале, как правило, хорошо развитый и далеко зашедший опухолевый процесс и поэтому выявить начальные этапы его роста не так просто. В ежедневной гистологической диагностике этим вопросом мало кто интересуется. При тщательном исследовании гистологических препаратов ПРЛ, ЖРЛ, МКРЛ нам удалось найти отдельные или целые поля альвеол, в которых прослеживается рост РЛ от базальной мембраны. При исследовании гистологических препаратов АКРЛ опухолевые клетки с признаками различной степени атипии растут преимущественно в альвеолах одним рядом, реже отмечаются места, в которых видно несколько рядов опухолевых клеток и папиллярные структуры АЭ.
Для подтверждения замеченного нами начала роста РЛ из альвеол проведено ИГХ-исследование с применением МкАТ, которые характеризуют уровень пролиферативной активности опухолевых клеток (по наличию Кi-67 и PCNA) либо позволяют оценить их склонность к апоптозу (по экспрессии Bcl-2 и p53). Ki-67 и PCNA изучены в ИГХ-препаратах 23 больных РЛ (у 11 был ПРЛ, у 12 — ЖРЛ). Интересно отметить, что только базальные клетки имели позитивную реакцию на Ki-67 и PCNA, отражающую выраженную пролиферативную активность, а также морфологические признаки опухолевой трансформации АЭ. Это прослеживалось как при ПРЛ, так и при ЖРЛ; таким образом, можно трактовать это явление как закономерность. Найдены типичные структуры, в которых четко выявляются клетки ростковой зоны опухоли от базальной мембраны альвеол (рис. 3, 4).
Рис. 3. ЖРЛ: ИГХ-реакция на антиген Кі-67; х200
Рис. 4. ЖРЛ: ИГХ-реакция на антиген PCNA; х400
Наряду с этим, клетки, растущие над базальными рядами, не реагируют с названными МкАТ, то есть они соответствуют более зрелым элементам и утрачивают пролиферативную активность по сравнению с базальными клетками. Применение МкАТ к Вcl- 2 и p53 выявило, что в базальных ростковых зонах опухолевые клетки практически не содержат названных антигенов; в то время как клетки, приближающиеся к центру предсуществующих альвеол, имели позитивную реакцию.
Полученные данные подтверждают известные морфологические закономерности роста, последующей дифференцировки и гибели клеточных элементов. При этом по цитоморфологическим признакам начального роста клетки относятся к незрелым, приобретают признаки опухолевой атипии, затем дифференцируются (созревают) и, наконец, претерпевают апоптотические изменения и гибнут. Эти данные принципиально схожи с результатами других исследователей [18, 19].
ВЫВОДЫ
Изучение особенностей морфологической структуры РЛ разных гистологических типов позволило выявить, кроме типичных признаков, характерных для определенного варианта РЛ, общую закономерность роста раковой опухоли от базаль-
ной мембраны альвеолы к ее центру, в котором выявляются клетки АЭ, макрофаги, лейкоциты — характерное содержимое предсуществующих альвеол.
ИГХ-исследования с использованием МкАТ подтверждают выявленные при гистологическом изучении признаки роста раковых клеток от базальной мембраны предсуществующих альвеол (Ki-67 и PCNA-положительные) с нарастанием в клетках, приближающихся к их центру, признаков зрелости и склонности к апоптозу, что свидетельствует об альвеологенном генезе.
При макроскопическом и микроскопическом исследованиях РЛ, который развивается в периферических отделах, не найдено морфологических признаков связи с какими-либо бронхами, что не подтверждает развитие РЛ из слизистой оболочки бронха.
Исследование операционного материала центральных форм РЛ позволило установить общую закономерность в виде наличия практически во всех случаях небольшой части ткани опухоли, растущей эндобронхиально или без эндобронхиального роста, и основного массива опухоли, растущего перибронхиально, что также не подтверждает развитие РЛ из эпителия бронхов.
ЛИТЕРАТУРА
Арсеньев АИ, Барчук АС, Канаев СВ. Паллиативное лечение распространенного рака легкого. Вопр онкол 2006; 52 (4): 464–71.
Болгова ЛС. О гистогенезе рака легкого. Онкология 1999; (3): 195–8.
Вагнер РИ, Барчук АС, Друкин ЭЯ и др. Итоги и перспективы выявления доклинических форм рака легкого. II Всероссийский съезд онкологов. Омск. Тез докл 1980; 26–30.
Веснушкин ГМ, Плотникова НА, Семенченко АВ и др. Мелатонин угнетает канцерогенез легких, индуцированный уретаном у мышей. Вопр онкол 2006; 52 (2): 164–8.
Грицюте ЛА. Экспериментальные опухоли легких. М: Медицина, 1975. 166 с.
Клеточная биология легких в норме и при патологии. / Под ред: ВВ Ерохин, ЛК Романова / М.: Медицина, 2000, 496 с.
Есипова ИК. Легкое в патологии. ч II. Новосибирск: Наука, 1975. 248 с.
Загорулько АК, Аскари ТА. Атлас ультраструктурной морфологии респираторного отдела легких. Симферополь: AZ–PRESS–СОНАТ, 2002. 142 с.
Коган ЕА, Кодолова ИМ, Секамова СМ. Морфогенез периферического рака легкого. Арх патол 1988; 50 (6): 26–34.
Коган ЕА, Швец СИ, Коваленко ВЛ и др. Соотношение процессов пролиферации, апоптоза, ангиогенеза и метастазирования в различных гистогенетических типах рака легкого (иммуногистохимическое исследование). Арх патол 2004; 66 (6): 33–8.
Мацко ДЕ, Желбунова ЕА, Имянитов ЕН. Рак легкого: гистопатология и молекулярный патогенез. М: Медицина, 2007. 24 с. (Приложение к ж: Архив патологии 2007; 69).
Непомнящих ГИ. Биопсия бронхов: Морфогенез общепатологических процессов в легких. М: РАМН, 2005. 384 с.
Паклина ОВ, Галил–Оглы ГА, Берщанская АМ и др. Атипичная аденоматозная гиперплазия легких. Арх патол 2000; 62 (3): 21–3.
Рак в Україні, 2008–2009, захворюваність, смертність, показники онкологічної служби. Бюл національного канцерреєстру України 2010; (11). 111 с.
Романова ЛК. Регуляция восстановительных процессов. М: Изд-во Московского ун-та, 1984. 174 с.
Харченко ВП, Галил-Оглы ГА, Коган ЕА и др.
Бронхиолоальвеолярный рак. Арх патол 2000; 62 (3): 10–6.
Шабад ЛМ. Предрак в экспериментально-морфологическом аспекте. М., 1967. 382 с.
Kerr KM, Carey FA, Lamb D. Evidence that pulmonary atypical alveolar hyperplasija in human lung is premalignant. J Pathol 1994; 174: 154–9.
Tomida Shuta, Yatabe Yasushi, Yanagisawa Kiyoshi Takashi. Throwing new light on lung cancer pathogenesis: Update on the on three recents topics. Сancer Sci 2005; 96 (2): 63–8.
World Health Organization Classification of Tumors of the Lung, Pleura, Thymus and Heart. Lyon, 2004. 341 p.
Лечение рака легких в Москве в клинике Меланома Юнит
Рак легких является одним из часто диагностируемых видов рака. Данный вид рака развивается, чаще всего при возникновении аномалий в легких или бронхах.
Научно доказано, что курящие люди имеют больший риск развития онкопатологии легких, по сравнению с людьми, которые никогда не курили. По статистике, курящие женщины имеют большую склонность к заболеванию, нежели мужчины. Но рак легких может развиться у человека, который никогда не курил и вел здоровый образ жизни.
Два основных типа рака легких
В зависимости от того, в каких клетках начался злокачественный процесс, выделяют два типа рака легких – мелкоклеточный и немелкоклеточный.
Немелкоклеточный рак легких встречается чаще и имеет менее агрессивную форму роста и метастазирования опухоли, по сравнению с немелкоклеточным раком.
Поскольку мелкоклеточный тип рака имеет тенденцию к быстрому росту и метастазированию, основным методом лечения является химиотерапия. Лечение немелкоклеточного рака включает в себя хирургическое вмешательство
Немелкоклеточный рак легких (NSCLC)
Немелкоклеточный рак кожи является самым распространенным типом рака легких, который в большинстве случаев лечится хирургическим путем. Эта форма опухоли развивается из эпителиальных клеток легкого, которые в определенный момент начинают бесконтрольно делиться.
Три типа немелкоклеточного рака легких
- Аденокарцинома – опухоль, которая трансформируется из клеток альвеол легких, в которых происходит обмен кислорода и углекислого газа.
- Плоскоклеточный тип рака– опухоль, которая образуется из клеток бронхов .
- Крупноклеточный рак или недифференцированный рак легких, который не принадлежит к двум типам рака, описанных выше. Данные клетки по структуре практически не похожи на здоровые клетки организма.
Немелкоклеточные формы рака легких имеют дополнительную дифференцировку, исходя из генетических мутаций в их основе. Лаборатория патоморфологии МеланомаЮнит может определить эти мутации во время диагностического тестирования и использовать эту информацию для подбора максимально эффективной терапии индивидуально для каждого пациента.
Узнайте больше о том, как мы используем персонализированную медицину для принятия решений о лечении.
Мелкоклеточный рак кожи
По статистике, на мелкоклеточный рак легких приходится до 13 % случаев. Опухоль в большинстве случаев образуется в бронхах, а также в желудочно-кишечном тракте. Данному заболеванию в равной степени подвержены как мужчины, так и женщины. Курение является самым большим фактором риска развития мелкоклеточного рака легких. Также имеет значение воздействие радона и асбеста на организм. Мелкоклеточный рак легких может возникать у людей с определенными электролитными и неврологическими нарушениями.
Мелкоклеточный рак кожи имеет высокую степень агрессивности, быстро метастазирует в лимфоузлы и в другие органы. Поэтому лечение данного типа рака обычно включает в себя химиотерапию.
Нейроэндрокринные опухоли легких
Нейроэндокринные клетки в человеческом организме выполняют функцию «заживления». Когда поверхность тела или органов травмирована, нейроэндокринные клетки, известные как эпителий, способствуют заживлению поверхности поврежденного участка организма. Когда в эпителиальных клетках возникает серьезный сбой и они становятся сверхактивными, есть большая вероятность их перерождения в раковые.
На нейроэндокринные опухоли приходится небольшой процент рака легких. Однако, поскольку нейроэндокринные клетки находятся везде, раковый процесс может начаться на любом участке тела или органе.
Существует несколько типов нейроэндокринным опухолей
Карциноидные опухоли легких – до 25% всех карциноидных опухолей развиваются в легких, причем большинство из них в бронхах. На данный момент отсутствуют прямые доказательства о связи курения с развитием карциноидного рака. Но научные исследования показывают, что у курильщиков данный тип опухоли встречается намного чаще.
Классификация легочных карциноидных опухолей:- Типичные карциноидные опухоли — рак с медленным развитием и прогрессированием.
- Атипичные карциноидные опухоли – имеют высокую степень роста опухолевых клеток, но они менее агрессивные, по сравнению с некарциноидными опухолями.
- Нейроэндокринные крупноклеточные карциномы — имеют высокую степень роста и небольшой процент случаев заболеваемости среди всех видов рака. Крупноклеточный нейроэндокринный рак легких встречается у мужчин в четыре раза чаще, чем у женщин. Курение является существенным фактором риска развития этого вида рака легких.
- кашель
- кровохарканье
- хрипы
- частые пневмонии
У некоторых пациентов отмечается боль в грудной клетке, но в большинстве случаев симптомы при карциноидных опухолях легких отсутствуют.
Карциноидный рак легких может вызывать различные симптомы, которые известны как карциноидный синдром, который проявляется диареей, повышением температуры тела, свистящем дыханием.
Данные симптомы возникают, когда опухоли вырабатывают избыточное количество серотонина, содержащегося в тромбоцитах крови, пищеварительном тракте и головном мозге. В редких случаях карциноидные опухоли легких могут продуцировать слишком много АКТГ, вещества, которое заставляет надпочечники вырабатывать излишки кортизола и других гормонов. Это может способствовать увеличению веса, слабости, повышенному росту волос на теле и лице. Менее распространенные симптомы карциноидных опухолей легких — внезапный рост рук и ног (акромегалия) и повышенный кальций крови (гиперкальциемия).
Признаки и симптомы рака легких.
Как заподозрить рак легких?В подавляющем большинстве случаев рак легких на начальных стадиях протекает бессимптомно, поэтому обнаруживается чаще всего при диспансеризации или выполнении ежегодной рентгенографии легких. Опухоль легких может никак не проявлять себя, до тех пор, пока не достигнет крупных размеров.
Обычно первый симптом заболевания – упорный сухой кашель и субфебрильная температура тела, повышающаяся до 37,5 градусов, но сохраняющаяся в течение длительного времени. Также могут беспокоить неспецифические для рака легких симптомы — как повышенная утомляемость, слабость, снижение работоспособности.
Во время дыхания можно слышать свист, голос становится охриплым. Со временем кашель становится все более мучительными изнуряющим, пациенты отмечают в мокроте примесь слизи и крови.
К сожалению, в легких нет рецепторов, чувствительных к боли, поэтому болевых ощущений на начальных стадиях рака не бывает. Только тогда, когда опухоль достигает больших размеров, она начинает распространяться на плевру и межреберные нервы, вызывая длительные мучительные боли в грудной клетке.
Нарастание одышки, то есть ощущения нехватки воздуха, может свидетельствовать о росте опухоли и все большем поражении легочной ткани.
На что обратить внимание?Важное значение имеют:
- Продолжительный кашель, в том числе с мокротой, слизью или кровью
- Одышка
- Боль в груди
- Снижение аппетита
- Повышенная усталость
Обнаружив у себя или своих близких такие симптомы, рекомендуется без промедления проконсультироваться с онкологом.
Профилактика рака легких
Одним из основных факторов риска возникновения рака легких является курение. Никотин сам по себе не является канцерогенным веществом, однако эту роль с успехом выполняют остальные 70 составляющих табачного дыма. Курение в 10-20 раз повышает риск рака легкого, а также служит благодатной почвой для развития рака печени, поджелудочной железы, желудка, шейки матки и крови. Даже пассивные курильщики, которые дышат дымом, находясь рядом с курящим человеком, имеют повышенный риск в отношении этого грозного заболевания.
Исследования показывают, что отказ от курения даже во время болезни существенно улучшает эффективность химиотерапии и повышают шансы на благоприятный исход лечения.
Основным методом профилактики рака легких является регулярный скрининг, который включает:
- Компьютерную томографию, в том числе ПЭТ-исследование
- Рентгенографию легких
- Фибробронхоскопию
Регулярный скрининг 1-2 раза в год увеличивает шансы обнаружить заболевание на ранней стадии. По статистике, рак легких, диагностированный на 1 стадии, имеет 95% вероятность полного излечения.
Стоимость лечения рака легких в «Меланома Юнит»
Стоимость лечения определяется после диагностики в каждом случае индивидуально. Ниже приведены цены на консультацию в нашей клинике.
| Прайс-лист на консультации | ||
| Прием врача-онколога | 5000 ₽ | |
| Прием врача-онколога. Синельников И.Е. | 7000 ₽ | |
| Прием врача-онколога при установленном диагнозе | 9000 ₽ | |
| Прием врача-дерматовенеролога. С осмотром меланоцитарных образований | 7000 ₽ | |
| Прием врача-дерматовенеролога по заболеваниям кожи | 4000 ₽ | |
| Прием врача-хирурга, первичный | 3500 ₽ | |
| Консультация врача-хирурга перед хирургическими манипуляциями (в тот же день) | бесплатно | |
| Прием врача-хирурга, повторный | 3000 ₽ | |
| Консультация врача ультразвуковой диагностики (без ультразвуковой диагностики) | 1500 ₽ | |
| Прайс-лист на дистанционные консультации | ||
| Консультация врача при злокачественном установленном диагнозе | 6900 ₽ | |
| Консультация врача при текущем доброкачественном заболевании | 3000 ₽ | |
| Расшифровка гистологического заключения | 1400 ₽ | |
Рак мочевого пузыря
Что такое рак легких? | Типы рака легких
Рак легких — это тип рака, который начинается в легких. Рак начинается, когда клетки тела начинают бесконтрольно расти. Чтобы узнать больше о том, как рак начинается и распространяется, см. Что такое рак?
Нормальное строение и функция легких
Ваши легкие — это два губчатых органа в груди. Правое легкое состоит из 3 частей, называемых долей . У вашего левого легкого 2 доли. Левое легкое меньше, потому что сердце занимает больше места на этой стороне тела.
Когда вы вдыхаете, воздух входит через рот или нос и попадает в легкие через трахею (дыхательное горло). Трахея делится на трубки, называемые , бронхи , которые входят в легкие и делятся на более мелкие бронхи. Они делятся на более мелкие ветви, называемые бронхиолами . В конце бронхиол находятся крошечные воздушные мешочки, известные как альвеол .
Альвеолы поглощают кислород в вашу кровь из вдыхаемого воздуха и удаляют углекислый газ из крови при выдохе.Поглощение кислорода и избавление от углекислого газа — основные функции ваших легких.
Рак легких обычно начинается в клетках, выстилающих бронхи и части легких, такие как бронхиолы или альвеолы.
Легкие окружает тонкий слой подкладки, называемый плеврой . Плевра защищает ваши легкие и помогает им скользить вперед и назад по грудной стенке, поскольку они расширяются и сжимаются во время дыхания.
Под легкими тонкая куполообразная мышца, называемая диафрагмой , отделяет грудную клетку от брюшной полости.Когда вы дышите, диафрагма движется вверх и вниз, заставляя воздух входить и выходить из легких.
Типы рака легких
Существует 2 основных типа рака легких, и их лечат по-разному.
Немелкоклеточный рак легкого (НМРЛ)
Около 80–85% случаев рака легких являются НМРЛ. Основными подтипами НМРЛ являются аденокарцинома, плоскоклеточный рак и крупноклеточный рак. Эти подтипы, которые начинаются с разных типов клеток легких, объединены в группу НМРЛ, поскольку их лечение и прогнозы (прогнозы) часто схожи.
Аденокарцинома: Аденокарциномы возникают в клетках, которые обычно выделяют такие вещества, как слизь.
Этот тип рака легких встречается в основном у нынешних или бывших курильщиков, но он также является наиболее распространенным типом рака легких у некурящих. Он чаще встречается у женщин, чем у мужчин, и чаще встречается у молодых людей, чем другие типы рака легких.
Аденокарцинома обычно обнаруживается во внешних частях легких и с большей вероятностью будет обнаружена до того, как она распространилась.
Люди с типом аденокарциномы, называемым аденокарциномой in situ (ранее называвшейся бронхиолоальвеолярной карциномой ), как правило, имеют лучший прогноз, чем люди с другими типами рака легких.
Плоскоклеточный рак: Плоскоклеточный рак начинается в плоскоклеточных клетках, которые представляют собой плоские клетки, выстилающие внутреннюю часть дыхательных путей в легких. Они часто связаны с курением в анамнезе и, как правило, обнаруживаются в центральной части легких, рядом с главными дыхательными путями (бронхами).
Крупноклеточная (недифференцированная) карцинома: Крупноклеточная карцинома может появиться в любой части легкого. Он имеет тенденцию быстро расти и распространяться, что затрудняет лечение. Подтип крупноклеточной карциномы, известный как крупноклеточная нейроэндокринная карцинома , представляет собой быстрорастущий рак, очень похожий на мелкоклеточный рак легкого.
Другие подтипы: Несколько других подтипов НМРЛ, такие как аденосквамозная карцинома и саркоматоидная карцинома, встречаются гораздо реже.
Мелкоклеточный рак легкого (МРЛ)
Приблизительно от 10% до 15% всех случаев рака легких являются SCLC, и его иногда называют раком овсяных клеток .
Этот тип рака легких имеет тенденцию расти и распространяться быстрее, чем НМРЛ. Около 70% людей с МРЛ будут иметь рак, который уже распространился на момент постановки диагноза. Поскольку этот рак быстро растет, он хорошо поддается химиотерапии и лучевой терапии. К сожалению, для большинства людей в какой-то момент рак вернется.
Другие виды опухолей легких
Наряду с основными видами рака легких в легких могут возникать и другие опухоли.
Карциноидные опухоли легких: Карциноидные опухоли легких составляют менее 5% опухолей легких. Большинство из них растут медленно. Для получения дополнительной информации об этих опухолях см. Карциноидная опухоль легких.
Другие опухоли легких: Другие типы рака легких, такие как аденоидно-кистозные карциномы, лимфомы и саркомы, а также доброкачественные опухоли легких, такие как гамартомы, встречаются редко.Они лечатся иначе, чем более распространенные виды рака легких, и здесь не обсуждаются.
Рак, который распространяется на легкие: Рак, который начинается в других органах (например, груди, поджелудочной железе, почках или коже), иногда может распространяться (метастазировать) в легкие, но это не рак легких. Например, рак, который начинается в груди и распространяется на легкие, по-прежнему является раком груди, а не раком легких. Лечение метастатического рака в легкие зависит от того, где он начался (первичный очаг рака).
типов рака легкого: общие, редкие и другие разновидности
Существует два основных типа рака легких: мелкоклеточный рак легкого (SCLC) и немелкоклеточный рак легкого (NSCLC). НМРЛ составляет почти девять из каждых 10 диагнозов и обычно растет медленнее, чем МКРЛ.
Мелкоклеточный рак легкого
Мелкоклеточный рак легких также известен как «овсяно-клеточный» рак, потому что под микроскопом клетки выглядят как овес. Часто он начинается в бронхах, затем быстро разрастается и распространяется на другие части тела, включая лимфатические узлы.Этот тип рака легких составляет менее 20 процентов всех случаев рака легких и обычно вызывается курением табака.
Мелкоклеточный рак легкого делится на два типа, названных в честь типов клеток, обнаруженных в раке, и того, как эти клетки выглядят под микроскопом:
- Мелкоклеточный рак (рак овса)
- Комбинированная мелкоклеточная карцинома
Мелкоклеточный рак легкого может быть очень агрессивным и требует немедленного лечения. Лечение мелкоклеточного рака легкого включает:
Немелкоклеточный рак легкого
Немелкоклеточный рак легкого — наиболее распространенный тип рака легкого.На него приходится почти девять из каждых 10 случаев, и он обычно растет медленнее, чем SCLC. Чаще всего он развивается медленно и вызывает незначительные симптомы или не вызывает их до тех пор, пока не разовьется.
Существует три основных типа немелкоклеточного рака легкого:
Аденокарцинома легкого: Аденокарцинома легкого — наиболее распространенная форма рака легкого, на которую приходится 30 процентов всех случаев в целом и около 40 процентов всех случаев немелкоклеточного рака легкого. Аденокарциномы обнаруживаются при нескольких распространенных формах рака, включая рак груди, простаты и колоректальный рак.Аденокарциномы легких обнаруживаются во внешней области легких, в железах, которые выделяют слизь и помогают нам дышать. Симптомы включают кашель, охриплость голоса, потерю веса и слабость.
Подробнее об аденокарциноме легкого
Плоскоклеточный: Этот тип рака легкого обнаруживается в центре легкого, где более крупные бронхи соединяются с трахеей и легким, или в одной из основных ветвей дыхательных путей. Плоскоклеточный рак легкого является причиной около 30 процентов всех немелкоклеточных форм рака легкого и, как правило, связан с курением.
Крупноклеточная недифференцированная карцинома: Крупноклеточная недифференцированная карцинома Рак легких быстро растет и распространяется и может быть обнаружен в любом месте легких. На этот тип рака легких обычно приходится от 10 до 15 процентов всех случаев НМРЛ. Крупноклеточная недифференцированная карцинома имеет тенденцию к быстрому росту и распространению.
Лечение немелкоклеточного рака легкого включает:
- Химиотерапия
- Криотерапия
- Иммунотерапия
- Лазерная терапия
- Фотодинамическая терапия
- Лучевая терапия
- Хирургия
- Таргетная терапия
Узелки в легких
Узелки в легких — это небольшие образования внутри легких.Узелки в легких, также называемые легочными узелками, могут не проявлять никаких симптомов и часто обнаруживаются во время тестов для диагностики другого состояния. Хотя большинство узелков в легких доброкачественные и меньше мяча для гольфа, некоторые из них могут перерасти в раковые опухоли и со временем разрастаться, вызывая проблемы с дыханием и другие симптомы. Если во время визуализации обнаружен узелок в легких, ваш врач может захотеть проверить его, чтобы увидеть, растет ли он или меняет форму.
Очень важно получить быструю и точную диагностику.Когда болезнь диагностируется на ранних стадиях, у пациентов появляется больше вариантов лечения, чем на поздних стадиях.
Узнайте больше о быстрой диагностике узелков в легких в CTCA Chicago и CTCA Tulsa
Метастатический рак легкого
Поскольку при раке легких симптомы не всегда развиваются, рак часто дает метастазы до того, как его диагностируют. Даже если рак мог образовать опухоль в новом месте тела,
Подробнее о метастатическом раке легких
Редкие формы рака легких
Несколько типов и подтипов рака легких очень редки.В их числе:
- Аденосквамозная карцинома легкого, гибрид аденокарциномы и плоскоклеточного рака легкого
- Крупноклеточная нейроэндокринная карцинома, агрессивный подтип немелкоклеточного рака легкого
- Карцинома легких по типу слюнных желез, которая чаще всего обнаруживается в центральных дыхательных путях легких
- Карциноиды легких, редкий тип рака, часто обнаруживаемый у больных раком легких моложе среднего возраста
- Мезотелиома, редкий тип рака, который развивается в тонкой ткани, называемой мезотелием, которая выстилает легкие и брюшную полость
К другим чрезвычайно редким формам рака легких относятся саркоматоидная карцинома легкого и злокачественные гранулярно-клеточные опухоли легких.
Наши центры рака легких
В Центрах лечения рака Америки ® (CTCA) наши центры рака легких объединяют многопрофильные группы врачей и других клиницистов, обладающих опытом лечения всех стадий рака легких. Специалисты наших центров по лечению рака легких ежедневно сотрудничают, предлагая индивидуальные методы лечения, адаптированные к целям и потребностям каждого пациента. Их исключительное внимание к раку легких позволяет нашим онкологам быть в курсе новых и появляющихся методов лечения и технологий, что позволяет нам помочь вам принимать обоснованные решения о доступных вариантах лечения не только болезни, но и побочных эффектов, которые могут возникнуть.
Следующая тема: Что такое аденокарцинома рака легкого?
Рак легкого 101 | Lungcancer.org
Типы и стадия рака легкого
Существует два основных типа рака легких: немелкоклеточный рак легкого (НМРЛ) и мелкоклеточный рак легкого (МРЛ) . Стадия рака легких зависит от того, является ли рак локальным или распространился из легких на лимфатические узлы или другие органы. Поскольку легкие большие, опухоли могут расти в них долгое время, прежде чем они будут обнаружены.Даже когда симптомы, такие как кашель и усталость, действительно появляются, люди думают, что они вызваны другими причинами. По этой причине рак легких на ранней стадии (стадии I и II) трудно обнаружить.
Немелкоклеточный рак легкого
Немелкоклеточный рак легкого составляет около 85 процентов случаев рака легкого на и включает:
- Аденокарцинома , наиболее распространенная форма рака легких в США среди мужчин и женщин;
- Плоскоклеточный рак , на который приходится 25 процентов всех случаев рака легких;
- Крупноклеточная карцинома , на долю которой приходится около 10 процентов опухолей НМРЛ.
Стадии немелкоклеточного рака легкого
Стадия I : Рак находится только в легких и не распространился на лимфатические узлы.
Стадия II : Рак легкого и близлежащих лимфатических узлов.
Стадия III : Рак обнаруживается в легких и лимфатических узлах в средней части грудной клетки, также описывается как местнораспространенное заболевание. Этап III имеет два подтипа:
- Если рак распространился только на лимфатические узлы на той же стороне грудной клетки, где он начался, это называется стадией IIIA.
- Если рак распространился на лимфатические узлы на противоположной стороне грудной клетки или выше ключицы, это называется стадией IIIB.
Стадия IV : Это самая запущенная стадия рака легких, которая также описывается как запущенная болезнь. Это когда рак распространился на оба легких, на жидкость в области вокруг легких или на другую часть тела, такую как печень или другие органы.
Мелкоклеточный рак легкого
Мелкоклеточный рак легкого На приходится оставшиеся 15 процентов случаев рака легкого в Соединенных Штатах.Они имеют тенденцию расти быстрее, чем опухоли НМРЛ. Обычно SCLC более чувствителен к химиотерапии, чем NSCLC.
Стадии мелкоклеточного рака легкого
Ограниченная стадия : На этой стадии рак обнаруживается на одной стороне грудной клетки, затрагивая только одну часть легкого и близлежащие лимфатические узлы.
Обширная стадия: На этой стадии рак распространился на другие области грудной клетки или другие части тела.
Американская объединенная комиссия по раку внедрила более подробную систему стадирования, в которой стадии мелкоклеточного рака легкого описываются римскими цифрами и буквами (например, стадия IIA).Это тот же метод, который используется для немелкоклеточного рака легкого при описании роста и распространения рака.
«Диагностика рака легких Лечение немелкоклеточного рака легких »Очерки патологии — классификация ВОЗ
Легкое
Общее
Классификация ВОЗ
Тема завершена: 20 января 2020 г.
Незначительные изменения: 24 августа 2020 г.
Авторские права : 2020, PathologyOutlines.com, Inc.
Поиск в PubMed : Опухоль легкого Классификация ВОЗ
просмотров страниц в 2020 г .: 8,209
просмотров страниц в 2021 г. на сегодняшний день: 3,005
Цитируйте эту страницу: Бычков А. Классификация ВОЗ. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/lungtumorwho.html. По состоянию на 13 марта 2021 г.
ВОЗ (2015)
Классификация ВОЗ опухолей легких (Трэвис: Классификация опухолей легких, плевры, тимуса и сердца ВОЗ, 4-е издание, 2015 г.)- Эпителиальные опухоли Коды ICD-O
- Аденокарцинома 8140/3
- лепидная аденокарцинома 8250/3
- Ацинарная аденокарцинома 8551/3
- Папиллярная аденокарцинома 8260/3
- Аденокарцинома микропапиллярная 8265/3
- Солидная аденокарцинома 8230/3
- Инвазивная муцинозная аденокарцинома 8253/3
- Смешанная инвазивная муцинозная и немлизистая аденокарцинома 8254/3
- Коллоидная аденокарцинома 8480/3
- Аденокарцинома плода 8333/3
- Кишечная аденокарцинома 8144/3
- Минимально инвазивная аденокарцинома
- Nonmucinous 8256/3
- Муцинозный 8257/3
- Преинвазивные поражения
- Атипичная аденоматозная гиперплазия 8250/0
- Аденокарцинома in situ 8140/2
- Без слизистых 8250/2
- Муцинозный 8253/2
- Плоскоклеточный рак 8070/3
- Кератинизирующий плоскоклеточный рак 8071/3
- Плоскоклеточный рак без ороговения 8072/3
- Базалоидный плоскоклеточный рак 8083/3
- Преинвазивное поражение
- Плоскоклеточный рак in situ 8070/2
- Нейроэндокринные опухоли
- Мелкоклеточная карцинома 8041/3
- Комбинированная мелкоклеточная карцинома 8045/3
- Крупноклеточная нейроэндокринная карцинома 8013/3
- Комбинированная крупноклеточная нейроэндокринная карцинома 8013/3
- Карциноидные опухоли
- Типичный карциноид 8240/3
- Атипичный карциноид 8249/3
- Преинвазивное поражение
- Диффузная идиопатическая гиперплазия нейроэндокринных клеток легких 8040/0
- Мелкоклеточная карцинома 8041/3
- Крупноклеточная карцинома 8012/3
- Аденосквамозная карцинома 8560/3
- Плеоморфная карцинома 8022/3
- Веретено-клеточная карцинома 8032/3
- Гигантоклеточная карцинома 8031/3
- Карциносаркома 8980/3
- Легочная бластома 8972/3
- Другие и неклассифицированные карциномы
- Лимфоэпителиомоподобный рак 8082/3
- ОРЕХОВАЯ карцинома 8023/3
- Опухоли типа слюнных желез
- Мукоэпидермоидная карцинома 8430/3
- Аденоидно-кистозная карцинома 8200/3
- Эпителиальный миоэпителиальный рак 8562/3
- Плеоморфная аденома 8940/0
- Папилломы
- Плоскоклеточная папиллома 8052/0
- Экзофитический 8052/0
- перевернутый 8053/0
- Папиллома железы 8260/0
- Смешанная плоскоклеточная и железистая папиллома 8560/0
- Плоскоклеточная папиллома 8052/0
- Аденомы
- Склерозирующая пневмоцитома 8832/0
- Альвеолярная аденома 8251/0
- Папиллярная аденома 8260/0
- Муцинозная цистаденома 8470/0
- Аденома слизистой железы 8480/0
- Гамартома легкого 8992/0
- Хондрома 9220/0
- PECоматозные опухоли
- Лимфангиолейомиоматоз 9174/1
- PEComa, доброкачественная 8714/0
- PECома злокачественная 8714/3
- Врожденная перибронхиальная миофибробластическая опухоль 8827/1
- Диффузный лимфангиоматоз легких
- Воспалительная миофибробластическая опухоль 8825/1
- Эпителиоидная гемангиоэндотелиома 9133/3
- Плевропульмональная бластома 8973/3
- Синовиальная саркома 9040/3
- Саркома интимы легочной артерии 9137/3
- Легочная миксоидная саркома с транслокацией EWSR1-CREB1 8842/3
- Миоэпителиальные опухоли
- Миоэпителиома 8982/0
- Миоэпителиальная карцинома 8982/3
- Лимфома экстранодальной маргинальной зоны слизистой, ассоциированной лимфоидной ткани (MALT лимфома) 9699/3
- Диффузная В-крупноклеточная лимфома 9680/3
- Лимфоматоидный гранулематоз 9766/1
- Внутрисосудистая крупноклеточная В-клеточная лимфома 9712/3
- Легочный гистиоцитоз из клеток Лангерганса 9751/1
- Болезнь Эрдхейма-Честера 9750/1
- Опухоли зародышевых клеток
- Тератома, зрелая 9080/0
- Тератома незрелая 9080/1
- Внутрилегочная тимома 8580/3
- Меланома 8720/3
- Менингиома, NOS 9530/0
- Примечание ICD-O : поведение кодируется: / 0 для доброкачественных опухолей; / 1 для неопределенного, пограничного или неопределенного поведения; / 2 для карциномы in situ и интраэпителиальной неоплазии III степени; и / 3 для злокачественных опухолей
Основные обновления
- Концептуальные изменения (J Thorac Oncol 2015; 10: 1243)
- Использование иммуногистохимии во всей классификации
- Новый акцент на генетических исследованиях, в частности, на интеграции молекулярного тестирования, чтобы помочь персонализировать стратегии лечения пациентов с запущенным раком легких
- Новая классификация малых биопсий и цитологии, аналогичная предложенной в классификации 2011 IASLC / ATS / ERS
- Изменения в терминологии и диагностических критериях (J Thorac Oncol 2015; 10: 1243)
- Пересмотренная классификация аденокарциномы легкого
- Ограничение диагностики крупноклеточной карциномы только резецированными опухолями, не имеющими четкой морфологической или иммуногистохимической дифференциации, с переклассификацией оставшихся бывших подтипов крупноклеточной карциномы в разные категории
- Плоскоклеточный рак переклассифицирован на ороговевающий, некератинизирующий и базалоидный подтипы с некератинизирующими опухолями, требующими иммуногистохимического доказательства плоскоклеточной дифференцировки
- Нейроэндокринные опухоли, сгруппированные в одну категорию
- Добавлена карцинома NUT
- Термин склерозирующая гемангиома изменен на склерозирующую пневмоцитому
- Изменено название гамартома на легочную гамартому
- Создана группа PEComatous опухолей, которые включают (a) лимфангиолейомиоматоз, (b) PEComa, доброкачественную (со светлоклеточной опухолью в качестве варианта) и (c) PEComa, злокачественную
- Представлен субъект миксоидной саркомы легких с транслокацией EWSR1-CREB1
- Добавлены сущности миоэпителиома и миоэпителиальная карцинома, которые могут обнаруживать перестройки гена EWSR1
- Признание полезности слияния WWTR1-CAMTA1 в диагностике эпителиоидных гемангиоэндотелиом
- Добавлена болезнь Эрдхейма-Честера к лимфопролиферативной опухоли и группа опухолей эктопического происхождения, включающая опухоли зародышевых клеток, внутрилегочную тимому, меланому и менингиому
Вопрос в стиле обзора Правления № 1
- Какой новый объект был добавлен в классификацию ВОЗ для опухолей легких 2015 года?
- Аденосквамозная карцинома
- MALT лимфома
- NUT карцинома
- Склерозирующая гемангиома
- Гиалинизирующая гранулема
Стиль проверки совета директоров, ответ № 1
C .ОРЕХОВАЯ карцинома. Срединная карцинома NUT — это недавно признанная высокоагрессивная опухоль, определяемая слиянием NUT. Поскольку он встречается исключительно редко в легких, он был включен в классификацию опухолей легких ВОЗ 2015 года. Аденосквамозная карцинома и лимфома MALT входят в классификацию ВОЗ, но не являются новыми образованиями в издании 2015 года. Склерозирующая гемангиома — устаревший термин; эта опухоль недавно была переименована в склерозирующую пневмоцитому. Гиалинизирующая гранулема — это воспалительное поражение, а не опухоль.Ссылка: классификация ВОЗ
Комментарий здесь
Вопрос № 2 стиля проверки совета директоров
- Как называется аденокарцинома с таким типом роста в соответствии с классификацией опухолей легких ВОЗ 2015 г.?
- Ацинар
- Бронхиолоальвеолярный
- лепидовый
- Микропапиллярный
- Папиллярный
Стиль проверки совета директоров, ответ № 2
C .Лепидовый. Лепидная аденокарцинома состоит из неопластических клеток, растущих вдоль поверхности альвеолярных стенок (лепидный рисунок) без архитектурных нарушений и лимфоваскулярной / плевральной инвазии. Ранее она была известна как бронхиолоальвеолярная карцинома (устаревший термин).Ссылка: классификация ВОЗ
Комментарий здесь
Вернуться наверхСтадия рака легкого | LUNGevity Foundation
Что такое стадирование рака легких и почему это важно?
Чтобы помочь вам понять и поделиться этой информацией, вы можете запросить наши бесплатные буклеты по немелкоклеточному раку легкого I, II, III и IV стадий, в которых содержится подробная информация в следующих разделах.
Стадия рака легкого — это способ описания того, где находится рак легких, распространился ли он или где он, а также влияет ли он на другие части тела. Варианты лечения доступны для всех стадий рака легких, и знание стадии поможет вашей медицинской бригаде:
• Понять, насколько далеко у вас рак легких
• Порекомендовать те варианты лечения, которые могут быть наиболее эффективными для вас
• Оценить свой ответ на лечение
Когда ставят стадию рака легких?
Рак легкого может быть поставлен один или два раза.Первая стадия, которую должны пройти все пациенты, проводится при первоначальном диагнозе пациента; его следует завершить до начала лечения. Этот тип стадирования называется клиническим стадированием. Клиническая стадия основана на результатах различных тестов, более подробно обсуждаемых в разделе «Диагностика рака легких» статьи «Рак легкого 101», включая визуализационные тесты и биопсию. Клиническая стадия — это не только основа для принятия решения о плане лечения пациента, но также основа для сравнения при проверке реакции пациента на лечение.Вторая стадия, называемая патологической или хирургической, добавляет к определению стадии то, что известно о раке пациента в результате хирургического лечения. Если патологическая стадия отличается от клинической стадии (что может быть, например, если очевидно, что рак легких распространился больше, чем первоначально предполагалось), то медицинская бригада может более точно скорректировать лечение. 1,2
Система стадирования рака легких TNM
Описанная здесь система стадирования — это система, используемая для немелкоклеточного рака легкого (НМРЛ).включая аденокарциному легкого, плоскоклеточный рак легкого и крупноклеточный рак легкого. Классификация стадий основана на 8-м издании классификации стадий рака легкого Американского объединенного комитета по раку. 3,4,5,6,7,8
Система стадирования TNM также может использоваться для мелкоклеточного рака легкого, хотя другая система стадирования для мелкоклеточного рака легкого имеет только две стадии, ограниченная стадия Рак, который находится в легком, где он начался, и мог распространиться на область между Рак, который широко распространился по легкому, другому легкому, лимфатическим узлам на другой стороне грудной клетки или отдаленным органам, более широко используется в легких или лимфатических узлах над ключицей и на обширной стадии. 9
стадий TNM основаны на значениях, присвоенных раку легкого пациента в трех категориях — T (опухоль — аномальная масса ткани, которая возникает, когда клетки делятся больше, чем должны, или не умирают, когда должны), N (узел, лимфатический узел — округленное значение). масса лимфатической ткани, окруженной капсулой из соединительной ткани) и M (метастаз — распространение рака из первичного очага или места его возникновения в другие места тела):
T: размер первичной опухоли и наличие прилежащих структур.Первичная опухоль является исходной, или первой, опухолью
N: поражены ли раком регионарные лимфатические узлы — округлая масса лимфатической ткани, окруженная капсулой соединительной ткани, и как. Лимфатические узлы — это небольшие бобовидные структуры, которые являются частью кровеносной и иммунной систем организма: региональные лимфатические узлы — это те, которые находятся в области вокруг опухоли
M: есть ли отдаленные метастазы. Дистанционное метастазирование — это распространение раковых клеток от места, где они впервые образовались, к отдаленным органам, таким как надпочечник — небольшая железа, вырабатывающая гормоны; он помогает контролировать частоту сердечных сокращений, артериальное давление и другие важные функции организма.Над каждой почкой, костями, мозгом или другим легким или отдаленными лимфатическими узлами находится надпочечник.
Конкретная комбинация значений TNM, присвоенная раку легких пациента, определяет его стадию.
Этапы, использующие классификации TNM, обозначаются цифрами от нуля (0) до четырех. От первого до четвертого используются римские цифры от I до IV. Чем ниже номер стадии, тем менее запущен рак и тем лучше, вероятно, будет исход; чем выше номер стадии, тем более развит рак.Этапы I-IV далее делятся на подэтапы.
Этап 0
Это называется заболеванием «in situ», что означает, что рак находится «на месте» и не распространился с того места, где он впервые развился. 4,5,6,7,8,10,11
I этап
Рак легких стадии I — это небольшие первичные опухоли, которые находятся только в одном легком. Рак легких I стадии не распространился на лимфатические узлы и не дал метастазов. Рак легкого I стадии подразделяется на две подстадии, стадию IA и стадию IB, в зависимости от размера опухоли.
Более мелкие опухоли, не более 3 сантиметров (см) в наибольшем измерении, относятся к стадии IA, а опухоли немного большего размера — более 3 см, но не более 4 см в наибольшем измерении — к стадии IB. Опухоли стадии IB могут прорасти, а могли и не прорасти в главный бронх или внутреннюю оболочку легкого, или вызвать коллапс или отек легкого. 4,5,6,7,8,10,11
II этап
Подобно раку легких I стадии, рак легких II стадии локализован в легком, где он возник.Рак легких II стадии не метастазирует в отдаленные части тела.
Рак легких II стадии делится на две стадии: стадия IIA и стадия IIB. 4,5,6,7,8,10,11
Опухоли стадии IIA более 4 см, но не более 5 см в наибольшем измерении и не распространились на близлежащие лимфатические узлы. Опухоли могут прорасти или не прорасти в главный бронх или во внутреннюю оболочку легкого, либо вызвали коллапс или отек легкого.
Опухоли стадии IIB:
- более 5 см, но не более 7 см в наибольшем измерении и не распространились на близлежащие лимфатические узлы.Они прорастают во внешнюю оболочку легких или близлежащие участки, включая грудную стенку, диафрагмальный нерв — нерв, идущий от спинного мозга к диафрагме (тонкая мышца под легкими и сердцем, отделяющая грудную клетку от брюшной полости). Это заставляет диафрагму сокращаться и расслабляться, что помогает контролировать дыхание, или слизистую оболочку сердца, или первичные и вторичные опухоли в одной и той же долеA части органа, такой как легкое
ИЛИ
- не более 5 см в наибольшем измерении и распространились на перибронхиальные области, относящиеся к тканям, окружающие бронх, влияющие на них или являющиеся тканями, окружающими бронх, узлами и / или корнем, связанными с воротами, на медиальной стороне каждого легкое, где главный бронх, легочные артерии, бронхиальные артерии и нервы входят в легкое, и где легочные вены, бронхиальные вены и лимфатические сосуды выходят из легкого и внутрилегочные; расположены внутри, возникают внутри или вводятся через легкие; узлы легкого. с первичной опухолью.Они могли прорасти в главный бронх или во внутреннюю оболочку легкого, либо вызвали коллапс или отек легкого. 4,5,6,7,8,10,11
III этап
Рак легких стадии III распространился по грудной клетке, но не метастазировал в отдаленные части тела. Иногда его называют местно-развитым.
Рак легкого III стадии подразделяется на три стадии: стадия IIIA, стадия IIIB и стадия IIIC. 4,5,6,7,8,10,11
Опухоли стадии IIIA:
- более 7 см в наибольшем измерении и не распространились на близлежащие лимфатические узлы.Возможно, они вросли в диафрагму, тонкую мышцу под легкими и сердцем, которая отделяет грудную клетку от брюшной полости, средостение, область между легкими. Органы в этой области включают сердце и его большие кровеносные сосуды, трахею, пищевод, тимус и лимфатические узлы, но не легкие, сердце или его основные кровеносные сосуды, трахею, возвратный гортанный нерв. гортань, которая поднимается ниже ларникса, проходит под подключичной артерией с правой стороны и под дугой аорты слева и возвращается вверх в гортань, чтобы снабжать все мышцы щитовидной железы, кроме перстневидного сустава, гребень киля у основания трахеи, которая разделяет отверстия правого и левого главных бронхов, пищевода или позвоночника, или есть вторичные опухоли в том же легком, но в другой доле, чем первичная опухоль
ИЛИ
- более 5 см в наибольшем измерении и распространились на перибронхиальные узлы и / или внутригрудные и внутрилегочные узлы легкого с первичной опухолью.Опухоли выросли во внешнюю оболочку легкого или близлежащие участки, включая грудную стенку, диафрагмальный нерв или слизистую оболочку сердца, либо в той же доле есть первичные или вторичные опухоли; и / или опухоли прорастают в диафрагму, средостение, сердце или его основные кровеносные сосуды, дыхательное горло, возвратный гортанный нерв, киль, пищевод или позвоночник, или есть вторичные опухоли в том же легком, но в другой доле, чем первичная опухоль
ИЛИ
- не более 5 см в наибольшем измерении и распространились на средостенные лимфатические узлы, включая субкаринальные, расположенные чуть ниже киля трахеи, где он разделяется на правый и левый узловые узлы главных бронхов, рядом с легким с первичной опухолью.Они могли прорасти, а могли и не прорасти в главный бронх или внутреннюю оболочку легкого, или вызвали коллапс или отек легкого.
Опухоли стадии IIIB:
- более 5 см в наибольшем измерении и распространились на средостенные лимфатические узлы, включая субкаринальные узлы, рядом с легким с первичной опухолью. Опухоли выросли во внешнюю оболочку легкого или близлежащие участки, включая грудную стенку, диафрагмальный нерв или слизистую оболочку сердца, либо в той же доле есть первичные или вторичные опухоли; и / или опухоли выросли в диафрагме, средостении, сердце или его основных кровеносных сосудах, дыхательном горле, возвратном гортанном нерве, киле, пищеводе или позвоночнике, или есть вторичные опухоли в том же легком, но в другой доле, чем первичная опухоль
ИЛИ
- не более 5 см в наибольшем измерении и распространились на средостенные или прикорневые узлы рядом с легким без первичной опухоли или на любые надключичные лимфатические узлы, расположенные или расположенные над ключицей или лестничной клеткой.Они могли прорасти, а могли и не прорасти в главный бронх или внутреннюю оболочку легкого, или вызвали коллапс или отек легкого.
Опухоли стадии IIIC имеют размер более 5 см в наибольшем измерении и распространились на средостенные или прикорневые узлы рядом с легким без первичной опухоли или на любые надключичные или лестничные лимфатические узлы. Опухоли выросли во внешнюю оболочку легкого или близлежащие участки, включая грудную стенку, диафрагмальный нерв или слизистую оболочку сердца, или есть первичные или вторичные опухоли в той же доле, и / или опухоли выросли в диафрагму, средостение, сердце. или его основные кровеносные сосуды, дыхательное горло, рекуррентный гортанный нерв, киль, пищевод или позвоночник, или есть вторичные опухоли в том же легком, но в другой доле, чем первичная опухоль.
IV этап
В отличие от рака легких на ранних стадиях, рак легкого на четвертой стадии метастазирует в отдаленные части тела. Опухоли могут быть любого размера и могут распространяться или не распространяться на лимфатические узлы.
Рак легкого IV стадии делится на две стадии: IVA и IVB. 4,5,6,7,8,10,11
Опухоли стадии IVA могут иметь любой размер, могут распространяться или не распространяться на какие-либо лимфатические узлы и метастазировать из одного легкого в другое легкое в слизистую оболочку легкого (и образовывать вторичные узелки) в оболочку сердца. (и образовали вторичные узелки) или в жидкость вокруг легких или сердца; и / или опухоли распространяются на один участок за пределами грудной клетки (например,g., надпочечник или кости).
Опухоли стадии IVB могут иметь любой размер, могут распространяться или не распространяться на какие-либо лимфатические узлы и метастазировать во множество участков за пределами грудной клетки (например, надпочечники и кости). 4,5,6,7,8,10,11
Повторение
Рецидивирующий рак легких Рак легких, который вернулся после периода времени, в течение которого рак не мог быть обнаружен. Рак легкого может вернуться в легкое рядом с исходной опухолью, в лимфатических узлах или в отдаленном органе.это рак легких, который вернулся после лечения. Если есть рецидив, может потребоваться повторная стадия рака («повторная стадия») с использованием системы, описанной выше. 8
Обновлено 19 февраля 2021 г.
Список литературы
1. Стадия рака. Веб-сайт Американского онкологического общества. https://www.cancer.org/treatment/understanding-your-diagnosis/staging. Пересмотрено 18 июня 2020 г. Проверено 12 февраля 2021 г.
2. Стадия рака. Веб-сайт Национального института рака NIH.https://www.cancer.gov/about-cancer/diagnosis-staging/staging. Размещено 25 марта 2015 г. По состоянию на 12 февраля 2021 г.
3. Стадии немелкоклеточного рака легких. https://www.cancer.org/cancer/non-small-cell-lung-cancer/detection-diagnosis-staging/staging.html. Пересмотрено 1 октября 2019 г. Проверено 19 июля 2018 г.
4. Рак легкого — немелкоклеточный: стадии. Сайт Cancer.Net. https://www.cancer.net/Cancer-types/lung-cancer-non-small-cell/stages. Утверждено в мае 2020 г. По состоянию на 12 февраля 2021 г.
5.Деттербек Ф., Боффа Д., Ким А., Тануэ Л. Восьмое издание классификации стадий рака легких. СУНДУК 2017; 151 (1): 193-203 . https://journal.chestnet.org/article/S0012-3692(16)60780-8/fulltext . По состоянию на 12 февраля 2021 г.
6. Kay FU, Kandathil A, Batra K, et al. Изменения в стадии опухоли, узла, метастазирования рака легкого (8-е издание): обоснование, рентгенологические данные и клиническое значение. Всемирный радиологический журнал . 2017 июн 28: 9 (6): 269-279.https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5491654/. По состоянию на 12 февраля 2021 г.
7. Рекомендации NCCN для пациентов®: Рак легкого: метастатический — немелкоклеточный рак легкого. Версия 5.2019. https://www.nccn.org/patients/guidelines/content/PDF/lung-metastatic-patient.pdf. Размещено 7 июня 2019 г. По состоянию на 12 февраля 2021 г.
8. Рами-Порта Р., Асамура Х, Трэвис В., Раш В. Рак легких — основные изменения в восьмом издании руководства по стадированию рака Американского объединенного комитета по раку. CA: Журнал онкологических заболеваний для клиницистов. Том 67, Выпуск 2. Март / Апрель 2017. Стр. 138-155. https://onlinelibrary.wiley.com/doi/10.3322/caac.21390/full. По состоянию на 12 февраля 2021 г.
9. Стадии мелкоклеточного рака легких. https://www.cancer.org/cancer/small-cell-lung-cancer/detection-diagnosis-staging/staging.html. Пересмотрено 1 октября 2019 г. Проверено 12 февраля 2021 г.
10. Деттербек, ФК. Восьмое издание TNM-классификации стадий рака легких: что это значит на главной улице? Журнал торакальной и сердечно-сосудистой хирургии.Том 155, номер 1. Январь 2018 г. https://www.jtcvs.org/article/S0022-5223(17)32136-0/pdf. По состоянию на 19 февраля 2021 г.
11. Лечение немелкоклеточного рака легких (PDQ®) — Версия для пациентов. Веб-сайт Национального института рака NIH. https://www.cancer.gov/types/lung/patient/non-small-cell-lung-treatment-pdq. Обновлено 3 декабря 2020 г. Проверено 18 февраля 2021 г.
Стадии и степени рака легкого
Стадия рака показывает, насколько он велик и распространился ли он.Знание стадии может помочь вашему врачу решить, какое лечение вам нужно.
Тесты и сканирование, необходимые для диагностики рака, дают некоторую информацию о стадии. Иногда невозможно точно определить стадию рака до операции.
Врачи могут использовать числовую систему или систему TNM для определения стадии рака. Существует также упрощенная система стадий, называемая ограниченной и обширной стадиями для мелкоклеточного рака легкого. Врачи начинают использовать его реже, поскольку мы больше узнаем о мелкоклеточном раке легких.
Узнайте о
Степени рака легких
Градация — это способ разделения раковых клеток на группы в зависимости от того, как клетки выглядят под микроскопом. Это дает вам и вашим врачам представление о том, насколько быстро или медленно может расти рак и есть ли вероятность его распространения.
Для большинства видов рака легких не существует специальной системы оценки, используемой врачами. Но обычно:
1 класс
Клетки очень похожи на нормальные клетки.Они, как правило, медленно растут и имеют меньшую вероятность распространения, чем раковые клетки более высокого уровня. Их называют низкосортными.
2 класс
Клетки выглядят более ненормально и с большей вероятностью распространяются. Этот сорт также называют умеренно хорошо дифференцированным или умеренным.
3 и 4 классы
Клетки выглядят очень ненормально и не похожи на нормальные клетки.Они имеют тенденцию быстро расти и с большей вероятностью распространятся. Их называют малодифференцированными или высокосортными.
Типы рака легких | Исследования рака, Великобритания
Тип рака легких, который у вас есть, говорит вам о типе клетки, в которой начался рак. Эта информация поможет вашему врачу решить, какое лечение вам нужно.
Рак, который начинается в легком, называется первичным раком легких. Если рак распространяется в легкие из других частей тела, это вторичный рак легких.
Существуют различные типы первичного рака легких, которые делятся на 2 основные группы:
- мелкоклеточный рак легкого (SCLC)
- немелкоклеточный рак легкого (NSCLC)
Наиболее распространенным типом является немелкоклеточный рак легкого.
Мелкоклеточный рак легкого (SCLC)
Примерно 15–20 из каждых 100 диагностированных случаев рака легкого (около 15–20%) относятся к этому типу. Обычно это вызвано курением. Эти виды рака имеют тенденцию распространяться довольно рано.
Мелкоклеточный рак легкого также относится к нейроэндокринным опухолям. Нейроэндокринные опухоли (НЭО) — это редкие опухоли, которые развиваются в клетках нейроэндокринной системы. При мелкоклеточном раке легкого опухоль начинается в нейроэндокринных клетках легкого.
Немелкоклеточный рак легкого (НМРЛ)
Около 80–85 из 100 случаев рака легких (около 80–85%) в Великобритании относятся к немелкоклеточному раку легкого (НМРЛ). Три основных типа — аденокарцинома, плоскоклеточный рак и крупноклеточный рак.
Они сгруппированы вместе, потому что ведут себя одинаково и одинаково реагируют на лечение.
Аденокарцинома
Это наиболее распространенный тип, он начинается в слизи, вырабатывающей клетки желез в слизистой оболочке дыхательных путей.
Плоскоклеточный рак
Этот тип развивается в плоских клетках, покрывающих поверхность дыхательных путей.Он имеет тенденцию расти около центра легкого.
Крупноклеточный рак
Раковые клетки под микроскопом кажутся большими и круглыми.
Другие виды немелкоклеточного рака
Если ваши раковые клетки под микроскопом выглядят очень неразвитыми, ваш врач не сможет определить, какой у вас тип рака.Есть и другие тесты, которые команда может провести, чтобы получить больше информации из образца.
Другие виды рака легких
В легких встречаются и другие типы опухолей. Они встречаются гораздо реже. Примеры:
- Опухоли типа слюнных желез
- саркома легкого
- лимфома легкого
Лечение для них отличается от лечения SCLC и NSCLC.


 Многие исследования показывают, что сочетание курения и воздействия асбеста особенно опасно. Курильщики, работа которых связана с асбестом в таких областях, как судостроение, добыча асбеста, изоляция помещений или ремонт автомобильной тормозной системы, имеют более высокий риск развития НМРЛ. Использование средств защиты дыхания снижает этот риск.
Многие исследования показывают, что сочетание курения и воздействия асбеста особенно опасно. Курильщики, работа которых связана с асбестом в таких областях, как судостроение, добыча асбеста, изоляция помещений или ремонт автомобильной тормозной системы, имеют более высокий риск развития НМРЛ. Использование средств защиты дыхания снижает этот риск.

