Лимфолейкоз: симптомы и лечение хронического лимфолейкоза, прогнозы на выздоровление и продолжительность жизни
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [Ф] Фагоциты .. Фитотерапия
Хронический лимфолейкоз: лечение, симптомы, стадии, прогноз
Хронический лимфолейкоз является процессом злокачественного характера и относится к неходжкинским лимфомам. Это опухолевая форма лейкоза, во время которой в организме человека накапливаются атипичные зрелые лимфоциты. Они обнаруживаются в ткани селезенки и печени, костном мозге, крови, периферических лимфатических узлах. Лимфолейкоз является распространенным во всех странах, но самый большой процент больных регистрируется в Европе. От лимфолейкоза часто страдают пожилые люди, женщины в два раза меньше подвержены возникновению данного недуга. Сама патология имеет низкую злокачественность, но она опасна своими осложнениями. На фоне постоянно низкого иммунитета могут развиваться другие опухоли.
Очень редко причиной патологии становятся Т-лимфоциты (от двух до пяти процентов случаев), обычно начинают неконтролируемое деление и скопление В-лимфоциты. Нормальный лимфоцит имеет стадийное развитие, в конце которого он образует плазматическую клетку, отвечающую за работу гуморальной иммунной системы. Лимфоциты, имеющие атипичное строение, которые наблюдаются при лимфолейкозе хронического течения не доходят до этой стадии развития, что приводит к нарушению иммунитета. Даная форма лейкоза медленно прогрессирует, течение болезни может быть бессимптомным на протяжении нескольких лет.

Причины
Причины развития данной патологии отличаются от причин других онкологических процессов. Это единственный вид лейкоза, который не возникает из-за воздействия канцерогенов или ионизирующего излучения. На сегодня исследователи сходятся во мнении, что лимфолейкоз хронического течения имеет генетическую природу. По мере того как лимфолейкоз развивается, патологические лимфоциты сначала заменяют здоровые лимфоциты, а потом и другие клетки, входящие в состав крови.
К факторам, которые могут спровоцировать патологию, относятся:
- Кишечные инфекции;
- Постоянный стресс;
- Оперативные вмешательства в анамнезе;
- Развитие инфекционных заболеваний;
- Длительное лечение сильными антибиотиками.
Все эти факторы не являются доказанными, но часто выявляются у больного при постановке диагноза.
Классификация
При В-клеточном хроническом лимфолейкозе классификация зависит от морфологических признаков, общей симптоматики, скорости деления клеток и реакции на лечебные мероприятия. Существуют такие виды лимфоцитарного лейкоза:
- Хронический доброкачественного течения. При данной форме увеличение количества лейкоцитов в крови происходит очень медленно. Патология длительное время не выражается клинической симптоматикой. Сильное поражение лимфатических узлов и их стойкое увеличение может возникнуть только через несколько лет, а то и десятилетий после начала лимфолейкоза.
- Классический лимфолейкоз. Патология протекает так же, как и лейкоцитоз прогрессирующий. На протяжении нескольких месяцев или лет происходит постепенное увеличение числа пораженных групп лимфатических узлов.
- Опухолевый вид. Отмечается сильное увеличение лимфоузлов на фоне не очень повышенного количества лейкоцитов.
- Костномозговой лимфолейкоз. Возникает развитие тромбоцитопении, но отсутствует увеличение групп лимфоузлов, печени, селезенки.
- Лимфолейкоз хронического течения, главным признаком которого является увеличение лимфоузлов. Также значительно увеличена селезенка.
- Прелимфоцитарный тип. В лимфоцитах костного мозга, лимфоузлов, селезенки содержатся нуклеолы.
- Волосатоклеточный вид. К симптомам относится спленомегалия и цитопения, но лимфатические узлы не увеличены. Лимфоциты имеют моложавое ядро, неровную обрывчатую цитоплазму, а также волосковые или ворсинчатые ростки.
Т-клеточный вид хронического лимфолейкоза очень редкий, быстро прогрессирует. Иногда совместно с Т-клеточным лимфолейкозом у человека протекает миелолейкоз лимфобластный, что ухудшает прогноз.
Клинические симптомы
Первые симптомы хронического лимфолейкоза, как правило, возникают задолго после возникновения патологии. Возникновение признаков лимфолейкоза у детей отмечается раньше, однако малыши крайне редко сталкиваются с данной формой болезни. На начальном этапе развития болезни выявить ее можно только сдав анализ крови, который покажет уровень лейкоцитов на границе нормы и повышения. Самые первые признаки не являются специфическими, они могут возникать и при других патологических состояниях. К ним относятся:
- Общая слабость;
- Быстрая утомляемость;
- Недомогание;
- Бессонница;
- Головокружение;
- Снижение веса;
- Усиленное потоотделение.

Развитие лимфолейкоза сопровождается характерной для него симптоматикой:
- Аутоиммунные процессы (гемолитическая анемия и тромбоципения) – увеличение лимфоузлов, анемия острого течения, гипертермия, механическая желтуха, повышенный риск кровотечений.
- Понижение общей сопротивляемости организма – частые инфекционные заболевания в тяжелой длительной форме с осложнениями.
- Тромбоципения, гранулоципения, анемия – бледность кожи, головокружения, пониженная выносливость, слабость, быстрая утомляемости. Кровь плохо сворачивается, любая рана сильно кровоточит и долго заживает. На кожном покрове иногда появляется геморрагическая сыпь.
- Гепатомегалия и спленомегалия. У больного возникают болезненные ощущения, чувство тяжести в подреберье справа и слева из-за увеличения печени и селезенки. Такое увеличение и смещение граней печени можно определить посредством пальпаторного обследования. Иногда возникает желтуха с присущими ей признаками.
- Увеличение и уплотнение лимфоузлов. На ощупь лимфатические узлы могут напоминать тесто, но при пальпации они не являются болезненными.
Длительное время состояние больного находится в норме, но прогрессируя, патология добавляет новые осложнений.
Стадии болезни
Каждая стадия хронического лимфолейкоза имеет свои особенности:
- При нулевой стадии повышение лимфоцитов отмечается только в костном мозге, анемия отсутствует, тромбоциты в пределах нормы, лимфатические узлы не увеличены.
- На первой степени лимфоциты повышаются в крови, лимфоузлах, печени, селезенке. Анемии еще нет, тромбоциты в норме или около нее, происходит увеличение лимфоузлов.
- Вторая стадия характеризуется отсутствием анемии. Селезенка увеличивается, печень остается в норме.
- При 3 стадии возникает анемия, уровень тромбоцитов нормальный, состояние селезенки и печени идентично второй степени болезни.
- На четвертой стадии присутствует выраженная анемия, понижается количество тромбоцитов в крови.
По уровню гемоглобина, тромбоцитов, количества зон поражения патология также делится на стадии A, B, C.
Методы диагностики
Лимфолейкоз хронический очень просто диагностируется при помощи лабораторных исследований. Диагностика включает расшифровку показателей анализов крови, а именно:
- общеклинического анализа – определяет повышение уровня лимфоцитов, лейкоцитов;
- миелограммы – показывает, что клетки красного костного мозга заменила лимфопролиферативная ткань;
- биохимического анализа крови – помогает определить неполадки в работе иммунной системы, печени, селезенки и других органов;
- иммунофенотипирования – выявляет специфические белки – клеточные онкомаркеры.


Для постановки точного диагноза доктор может назначить биопсию увеличенного лимфоузла, после чего взятый материал отправляется на цитогенетическое и гистологическое исследование. Дополнительно проводится компьютерная или магнитно-резонансная томография и ультразвуковое исследование. После окончания диагностических мероприятий доктор назначает терапию, в зависимости от степени злокачественности лимфолейкоза, его распространения по организму, симптоматики и сопутствующих патологий.
Лечение
При хроническом лимфолейкозе лечение не способно полностью избавить человека от заболевания, однако ранняя диагностика дает шанс на улучшение качества и длительности жизни больного. Однако даже с самым хорошим лечением хронический лимфолейкоз продолжает медленно прогрессировать. Когда ХЛЛ только начинает развитие, доктора выбирают наблюдательную тактику. Если течение болезни стабильное и медленное, то самочувствие пациента не требует приема лекарственных средств. Если же болезнь начала прогрессировать, что выражается в резком повышении лимфоцитов, а также увеличении селезенки и лимфоузлов, то лечение препаратами просто необходимо.


Консервативный метод терапии заключается в комплексном приеме:
- Ритуксимаба – моноклональные антитела;
- Флюдарабина – пуриновый цитостатик;
- Циклофосфамида — противоопухолевый, цитостатический, алкилирующий и имунодепрессивный препарат;
- Хлорамбуцила – блокатор синтеза ДНК.
При дальнейшем активном прогрессировании лимфолейкоза назначаются сильные гормональные препараты в больших дозах. Если присутствует аутоиммунная цитопения, назначается Преднизолон. Такое лечение должно длиться от полугода до года
Хронический лимфолейкоз — причины, симптомы, диагностика и лечение, прогноз

Хронический лимфолейкоз – это онкологическое заболевание, сопровождающееся накоплением атипичных зрелых В-лимфоцитов в периферической крови, печени, селезенке, лимфоузлах и костном мозге. На начальных стадиях проявляется лимфоцитозом и генерализованной лимфоаденопатией. При прогрессировании хронического лимфолейкоза наблюдаются гепатомегалия и спленомегалия, а также анемия и тромбоцитопения, проявляющиеся слабостью, утомляемостью, петехиальными кровоизлияниями и повышенной кровоточивостью. Отмечаются частые инфекции, обусловленные снижением иммунитета. Диагноз устанавливается на основании лабораторных исследований. Лечение – химиотерапия, пересадка костного мозга.
Общие сведения
Хронический лимфолейкоз – заболевание из группы неходжкинских лимфом. Сопровождается увеличением количества морфологически зрелых, но неполноценных В-лимфоцитов. Хронический лимфолейкоз является самой распространенной формой гемобластозов, составляет треть всех лейкозов, диагностируемых в США и странах Европы. Мужчины страдают чаще женщин. Пик заболеваемости приходится на возраст 50-70 лет, в этом периоде выявляется около 70% от общего количества хронических лимфолейкозов.
Пациенты молодого возраста страдают редко, до 40 лет первые симптом болезни возникают всего у 10% больных. В последние годы специалисты отмечают некоторое «омоложение» патологии. Клиническое течение хронического лимфолейкоза очень вариативно, возможно как продолжительное отсутствие прогрессирования, так и крайне агрессивный вариант с летальным исходом в течение 2-3 лет после постановки диагноза. Существует ряд факторов, позволяющих прогнозировать течение заболевания. Лечение осуществляют специалисты в области онкологии и гематологии.
Хронический лимфолейкоз
Причины
Причины возникновения окончательно не выяснены. Хронический лимфолейкоз считается единственным лейкозом с неподтвержденной связью между развитием заболевания и неблагоприятными факторами внешней среды (ионизирующим излучением, контактом с канцерогенными веществами). Специалисты считают, что основным фактором, способствующим развитию хронического лимфолейкоза, является наследственная предрасположенность. Типичные хромосомные мутации, вызывающие повреждения онкогенов на начальной стадии болезни, пока не выявлены, однако исследования подтверждают мутагенную природу заболевания.
Патогенез
Клиническая картина хронического лимфолейкоза обусловлена лимфоцитозом. Причиной лимфоцитоза становится появление большого количества морфологически зрелых, но иммунологически дефектных В-лимфоцитов, неспособных к обеспечению гуморального иммунитета. Ранее считали, что аномальные В-лимфоциты при хроническом лимфолейкозе являются долго живущими клетками и редко подвергаются делению. В последующем эта теория была опровергнута.
Исследования показали, что В-лимфоциты быстро размножаются. Ежедневно в организме больного образуется 0,1-1% от общего количества атипичных клеток. У разных больных поражаются различные клоны клеток, поэтому хронический лимфолейкоз можно рассматривать как группу близкородственных заболеваний с общим этиопатогенезом и сходной клинической симптоматикой.
При изучении клеток выявляется большое разнообразие. В материале могут преобладать широкоплазменные либо узкоплазменные клетки с молодыми либо сморщенными ядрами, почти бесцветной либо ярко окрашенной зернистой цитоплазмой. Пролиферация аномальных клеток происходит в псевдофолликулах – скоплениях лейкозных клеток, располагающихся в лимфоузлах и костном мозге.
Причинами цитопении при хроническом лимфолейкозе являются аутоиммунное разрушение форменных элементов крови и подавление пролиферации стволовых клеток, обусловленное повышением уровня Т-лимфоцитов в селезенке и периферической крови. Кроме того, при наличии киллерных свойств разрушение кровяных клеток могут вызывать атипичные В-лимфоциты.
Классификация
С учетом симптомов, морфологических признаков, скорости прогрессирования и реакции на терапию различают следующие формы болезни:
- Хронический лимфолейкоз с доброкачественным течением. Состояние больного долго остается удовлетворительным. Отмечается медленное увеличение количества лейкоцитов в крови. С момента постановки диагноза до стабильного увеличения лимфоузлов может пройти несколько лет или даже десятилетий. Больные сохраняют трудоспособность и привычный образ жизни.
- Классическая (прогрессирующая) форма хронического лимфолейкоза. Лейкоцитоз нарастает в течение месяцев, а не лет. Отмечается параллельное увеличение лимфоузлов.
- Опухолевая форма хронического лимфолейкоза. Отличительной особенностью этой формы является нерезко выраженный лейкоцитоз при выраженном увеличении лимфоузлов.
- Костномозговая форма хронического лимфолейкоза. Выявляется прогрессирующая цитопения при отсутствии увеличения лимфатических узлов, печени и селезенки.
- Хронический лимфолейкоз с увеличением селезенки
- Хронический лимфолейкоз с парапротеинемией. Отмечаются симптомы одной из вышеперечисленных форм заболевания в сочетании с моноклональной G- или M-гаммапатией.
- Прелимфоцитарная форма хронического лимфолейкоза. Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
- Волосатоклеточный лейкоз. Выявляются цитопения и спленомегалия при отсутствии увеличения лимфоузлов. При микроскопическом исследовании обнаруживаются лимфоциты с характерным «моложавым» ядром и «неровной» цитоплазмой с обрывами, фестончатыми краями и ростками в виде волосков либо ворсинок.
- Т-клеточная форма хронического лимфолейкоза. Наблюдается в 5% случаев. Сопровождается лейкемической инфильтрацией дермы. Обычно быстро прогрессирует.
Выделяют три стадии клинических стадии хронического лимфолейкоза: начальную, развернутых клинических проявлений и терминальную.
Симптомы хронического лимфолейкоза
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
Осложнения
В числе возможных осложнений хронического лимфолейкоза – инфильтрация преддверно-улиткового нерва, сопровождающаяся расстройствами слуха и шумом в ушах. В терминальной стадии хронического лимфолейкоза может наблюдаться инфильтрация мозговых оболочек, мозгового вещества и нервных корешков. По анализам крови выявляются тромбоцитопения, гемолитическая анемия и гранулоцитопения.
Возможна трансформация хронического лимфолейкоза в синдром Рихтера – диффузную лимфому, проявляющуюся быстрым ростом лимфоузлов и формированием очагов за пределами лимфатической системы. До развития лимфомы доживает около 5% пациентов. В остальных случаях смерть наступает от инфекционных осложнений, кровотечений, анемии и кахексии. У некоторых больных хроническим лимфолейкозом развивается тяжелая почечная недостаточность, обусловленная инфильтрацией почечной паренхимы.
Диагностика
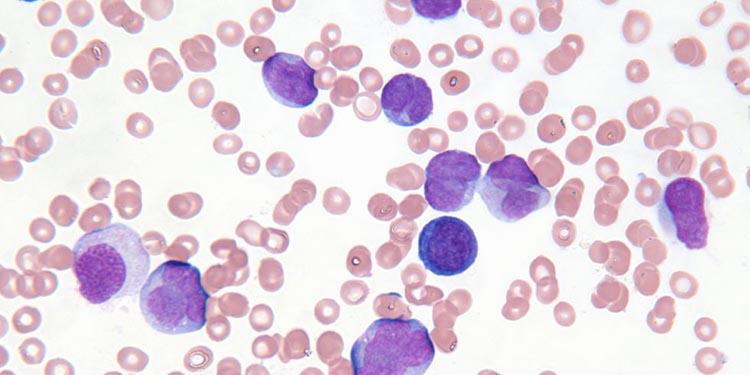
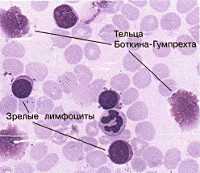
В половине случаев патологию обнаруживают случайно, при обследовании по поводу других заболеваний или при проведении планового осмотра. При постановке диагноза учитывают жалобы, анамнез, данные объективного осмотра, результаты анализов крови и иммунофенотипирования. Диагностическим критерием хронического лимфолейкоза является увеличение количества лейкоцитов в анализе крови до 5×109/л в сочетании с характерными изменениями иммунофенотипа лимфоцитов. При микроскопическом исследовании мазка крови выявляются малые В-лимфоциты и тени Гумпрехта, возможно – в сочетании с атипичными или крупными лимфоцитами. При иммунофенотипировании подтверждается наличие клеток с абберантным иммунофенотипом и клональность.
Определение стадии хронического лимфолейкоза осуществляют на основании клинических проявлений заболевания и результатов объективного осмотра периферических лимфоузлов. Для составления плана лечения и оценки прогноза при хроническом лимфолейкозе проводят цитогенетические исследования. При подозрении на синдром Рихтера назначают биопсию. Для определения причин цитопении выполняют стернальную пункцию костного мозга с последующим микроскопическим исследованием пунктата.
Лечение хронического лимфолейкоза
На начальных стадиях хронического лимфолейкоза применяют выжидательную тактику. Пациентам назначают обследование каждые 3-6 месяцев. При отсутствии признаков прогрессирования ограничиваются наблюдением. Показанием к проведению активного лечения является увеличение количества лейкоцитов вдвое и более в течение полугода. Основным методом лечения хронического лимфолейкоза является химиотерапия. Наиболее эффективной комбинацией лекарственных препаратов обычно становится сочетание ритуксимаба, циклофосфамида и флударабина.
При упорном течении хронического лимфолейкоза назначают большие дозы кортикостероидов, осуществляют пересадку костного мозга. У больных пожилого возраста с тяжелой соматической патологией использование интенсивной химиотерапии и пересадка костного мозга могут быть затруднены. В подобных случаях проводят монохимиотерапию хлорамбуцилом или применяют данный препарат в сочетании с ритуксимабом.
При хроническом лимфолейкозе с аутоиммунной цитопенией назначают преднизолон. Лечение осуществляют до улучшения состояния больного, при этом продолжительность курса терапии составляет не менее 8-12 месяцев. После стабильного улучшения состояния пациента лечение прекращают. Показанием для возобновления терапии является клиническая и лабораторная симптоматика, свидетельствующая о прогрессировании болезни.
Прогноз
Хронический лимфолейкоз рассматривается как практически неизлечимое длительно текущее заболевание с относительно удовлетворительным прогнозом. В 15% случаев наблюдается агрессивное течение с быстрым нарастанием лейкоцитоза и прогрессированием клинической симптоматики. Летальный исход при этой форме хронического лимфолейкоза наступает в течение 2-3 лет. В остальных случаях отмечается медленное прогрессирование, средняя продолжительность жизни с момента постановки диагноза колеблется от 5 до 10 лет. При доброкачественном течении срок жизни может составлять несколько десятилетий. После прохождения курса лечения улучшение наблюдается у 40-70% больных хроническим лимфолейкозом, однако полные ремиссии выявляются редко.
лечение и продолжительность жизни консультация в Европейской клинике
Хронический лимфолейкоз — злокачественное лимфопролиферативное заболевание, при котором опухолевыми клетками являются патологические В-лимфоциты, способные накапливаться в костном мозге, периферической крови и лимфатических узлах. В норме В-лимфоциты в течение своей жизни превращаются в иммуноглобулинсекретирующую клетку, которая обеспечивает приобретённый иммунитет. Опухолевые В-лимфоциты такой функции лишены, и, таким образом, иммунитет больного страдает, и повышается риск присоединения инфекционных заболеваний. Помимо этого, по мере прогрессирования заболевания нарушается выработка эритроцитов, нейтрофилов и тромбоцитов, возможно развитие аутоиммунных процессов. Наконец, хронический лимфолейкоз может трансформироваться в В-клеточный пролимфоцитарный лейкоз, в высокодифференцированную неходжкинскую лимфому, в частности — в диффузную В-крупноклеточную лимфому.
Причины развития лимфолейкоза
Хронический лейкоз является самым распространённым видом лейкоза, составляя до 30% в общей структуре заболеваемости. Частота встречаемости составляет 4 случая на 100 тысяч населения; у лиц старше 80 лет частота составляет более 30 случаев на 100 тысяч населения.
Факторами риска развития хронического лимфолейкоза являются:
- Пожилой возраст. До 70% всех выявленных случаев приходится на людей старше 60 лет,
- Мужской пол. Мужчины заболевают в два раза чаще женщин,
- Воздействие ионизирующего излучения,
- Контакт с бензолом и бензином.
Симптомы
Для хронического лимфолейкоза характерно длительное бессимптомное течение; основной причиной обращения к врачу являются изменения в общем анализе крови, сданном в рамках профилактического осмотра или по поводу иного заболевания. Активных жалоб на момент первичного осмотра пациент может и не предъявлять, но при этом зачастую даже в этой ситуации уже выявляется увеличение лимфатических узлов и изменение их консистенции до тестоватой. Сами лимфоузлы не уплотнены, сохраняют подвижность относительно окружающих тканей. В случае присоединения инфекции лимфатические узлы значительно увеличиваются; по мере прогрессирования хронического лимфолейкоза лимфоузлы — в первую очередь брюшной полости — способны
Первые возникающие жалобы обычно не носят специфического характера: повышенная утомляемость, слабость, выраженная потливость. По мере развития заболевания могут возникнуть аутоиммунные проявления, в первую очень гемолитические анемии (в 10-25% случаев) и тромбоцитопении (в 2-3% случаев). Гемолитическая анемия развивается в связи с разрушением самим организмом эритроцитов; чаще всего развивается, как и сам хронический лимфолейкоз, постепенно, но может проявиться и острым кризом — с повышением температуры, появлением желтухи, потемнения мочи. Тромбоцитопения может быть гораздо более опасным состоянием в связи с развитием кровотечений, в том числе и жизнеугрожающих (например, кровоизлияния в головной мозг).
Кроме того, так как В-лимфоциты относятся к клеткам, обеспечивающим иммунитет, типичным является присоединение инфекционных осложнений, в том числе оппортунистических, то есть вызванных микроорганизмами, постоянно находящимися в человеческом организме и не проявляющими себя при адекватном иммунном ответе. Чаще всего оппортунистическими инфекциями поражаются лёгкие.
Диагностика хронического лимфолейкоза
Диагноз хронического лимфолейкоза может быть заподозрен при оценке результатов обычного клинического анализа крови — обращает на себя внимание увеличение абсолютного количества лимфоцитов и лейкоцитов. Основным диагностическим критерием является абсолютное количество лимфоцитов, превышающее 5×10 9 \л и прогрессивно увеличивающееся по мере развития лимфолейкоза, достигая цифр 100-500×10 9 \л. Важно обращать внимание не только на абсолютное число, — если в начале заболевания лимфоциты составляют до 60-70% от всего количества лейкоцитов, то при его дальнейшем развитии они могут составлять 95-99%. Другие показатели крови, такие, как гемоглобин и тромбоциты, могут быть в норме, но при прогрессировании заболевания может быть выявлено их снижение. Абсолютным критерием для установки диагноза «хронический лимфолейкоз» является выявление более 5000 клональных В-лимфоцитов в 1 мкл периферической крови.
В биохимическом анализе крови может быть выявлено снижение общего белка и количества иммуноглобулинов, но это характерно для более поздних стадий заболевания. Обязательным этапом в диагностическом поиске является трепанбиопсия костного мозга. При гистологическом исследовании полученного пунктата на ранних этапах заболевания так же, как и в общем анализе крови, обнаруживается небольшое содержание лимфоцитов (40–50%), но при высоком лейкоцитозе лимфоциты могут составлять 95–98% костномозговых элементов.
Так как изменения в костном мозге являются неспецифическими, окончательный диагноз хронического лимфолейкоза устанавливается на основании данных иммуногистохимического исследования. Характерный иммунофенотип хронического лимфолейкоза включает экспрессию антигенов CD19, CD5, CD20, CD23, также отмечается слабая экспрессия на поверхности клеток иммуноглобулинов IgM (нередко одновременно с IgD) и антигенов CD20 и CD22. Главным цитогенетическим маркером, непосредственно влияющим на выбор терапии, является делеция 17p. Желательно выполнять анализ, направленный на выявлении этой делеции, до начала лечения, так как её выявление приводит к изменению тактики ведения пациента. Помимо биопсии костного мозга, в случае значительного увеличения отдельных лимфатических узлов показана пункция и их с целью исключения лимфомы.
Из инструментальных методов диагностики проводятся рентгенография органов грудной клетки и УЗИ наиболее часто поражаемых групп лимфоузлов и органов брюшной полости — в первую очередь печени и селезёнки, так как именно эти органы чаще всего поражаются при хроническом лимфолейкозе.
Стадии заболевания
В настоящее время стадирование осуществляется согласно классификации, предложенной Binet:
- A — содержание гемоглобина более 100 г\л, тромбоцитов — более 100×10 9 \л, поражено менее трёх лимфатических областей (к ним относятся: шейные лимфоузлы, подмышечные лимфоузлы, паховые лимфоузлы, печень, селезёнка),
- B — содержание гемоглобина более 100 г\л, тромбоцитов — более 100×10 9 \л, поражено более трёх лимфатических областей,
- C — содержание гемоглобина менее 100 г\ или тромбоцитов — менее 100×10 9 \л.
Помимо классификации по Binet, используется классификация по Rai, используемая преимущественно в США. Согласно ей, выделяют четыре стадии заболевания:
- 0 — клинические проявления включают в себя только повышение лимфоцитов более 15×10 9 в периферической крови и более 40% в костном мозге,
- I — повышено количество лимфоцитов, диагностируется увеличение лимфоузлов,
- II — повышено количество лимфоцитов, диагностируется увеличение печени и\или селезёнки вне зависимости от увеличения лимфоузлов,
- III — наблюдается повышение количества лимфоцитов и снижение уровня гемоглобина менее 110 г\л вне зависимости от увеличения селезёнки, печени и лимфоузлов,
- IV — наблюдается повышение количества лимфоцитов и снижение числа тромбоцитов менее 100×10 9 вне зависимости от уровня гемоглобина, увеличения органов и лимфоузлов.
0 стадия характеризуется благоприятным прогнозом, I и II — промежуточным, III и IV — неблагоприятным.
Лечение
В настоящее время хронический лимфолейкоз хорошо поддаётся лечению благодаря широкому спектру химиотерапевтических препаратов. Важно отметить, что современные руководства не рекомендуют начинать агрессивное лечение сразу же после установки диагноза — в случаях, когда клинические проявления минимальны, возможно активное динамическое наблюдение до момента возникновения показаний к проведению специфического лечения, к коим относятся:
- Возникновение или нарастание интоксикации, которая проявляется потерей массы тела более чем на 10% за полгода, ухудшением общего состояния; появление лихорадки, субфебрильной температуры, ночных потов.
- Нарастание явлений анемии и/или тромбоцитопении;
- Аутоиммунная анемия и/или тромбоцитопения — в случае, если состояние не корректируется преднизолоном;
- Значительные размеры селезёнки — нижний край на расстоянии >6 см и более ниже рёберной дуги;
- Размер поражённых лимфатических узлов более 10 см или его прогрессивное увеличение;
- Увеличение количества лимфоцитов более, чем на 50% за 2 месяца, или вдвое за 6 месяцев.
Основным методом лечения хронического лимфолейкоза на данный момент является химиотерапия. Один из первых химиотерапевтических агентов, показавших свою эффективность в лечении хронического лимфолейкоза, хлорамбуцил, используется и в настоящее время, хоть и ограниченно. С течением времени вместо хлорамбуцила стали использовать циклофосфамид, в комбинации с другими препаратами, и соответствующие схемы (например, CHOP, COP, CAP) на данный момент применяются у пациентов молодого возраста с хорошим соматическим статусом.
Впервые введённый в клиническую практику в 80-х годах прошлого века флударабин показал эффективность в отношении достижения стойкой ремиссии, превышающую эффективность хлорамбуцила, особенно в сочетании с циклофосфамидом. Важно отметить, что эта схема эффективна даже в случае развития рецидива заболевания. Последним словом в лечении хронического лейкоза в настоящее время является применение иммунотерапевтических средств — препаратов из группы моноклональных тел. В рутинную клиническую практику прочно вошел ритуксимаб. Данный препарат взаимодействует с антигеном CD20, который ограниченно экспрессируется при хроническом лимфолейкозе, поэтому для эффективного лечения требуется сочетание ритуксимаба с какой-либо из принятых схем химиотерапии, чаще всего с флударабином или COP. Ритуксимаб в монорежиме может применяться как поддерживающая терапия при частичном ответе на лечение.
Перспективным выглядит применение препарата алемтузумаб, который взаимодействует с антигеном CD52. Его также используют как в монорежиме, так и в комбинации с флударабином.
Отдельно хотелось бы упомянуть хронический лимфолейкоз с делецией 17p. Этот подтип лимфолейкоза часто бывает резистентен к стандартным схемам химиотерапии.
Определённые успехи в лечении этого подвида лимфолейкоза достигнуты благодаря применению упомянутого выше алемтузумаба. Кроме того, перспективным средством в этой ситуации является ибрутиниб. В настоящее время этот препарат применяется в монорежиме, сочетание его с различными схемами химиотерапии исследуется; определённое преимущество показала схема, включающая ибрутиниб, ещё одно моноклональное тело — ритуксимаб, и бендамустин.
Лучевая терапия, которая столетие назад была практически единственной возможностью лечения таких больных, и по сей день не утратила актуальности: рекомендуется её проведение в рамках комплексного подхода на область поражённых лимфоузлов, если наблюдается их продолженный рост на фоне стабилизации остальных проявлений заболевания. В этом случае необходимая суммарная доза составляет 20-30 Гр. Также лучевой метод может быть применён при рецидивах заболевания.
В лечении хронического лимфолейкоза нашёл своё место и хирургический метод, заключающийся в удалении поражённой селезёнки. Показаниями к данному вмешательству являются:
- Увеличение селезёнки в сочетании с тяжелой анемией и/или тромбоцитопенией, особенно если наблюдается химиорезистентность,
- Массивное увеличение селезёнки при условии отсутствия ответа на химиотерапию,
- Тяжёлая аутоиммунная анемия и/или тромбоцитопения при резистентности к медикаментозному лечению.
При развитии резистентности к применяемым ранее химиотерапевтическим агентам или же при быстром прогрессировании после проведённого лечения может быть проведена трансплантация костного мозга. Трансплантация костного мозга показана в первой ремиссии пациентам из группы высокого риска, молодым пациентам в отсутствие эффекта от проводимого лечения, пациентам с делецией 17p/мутацией TP53 при наличии прогрессии заболевания, Важно отметить, что после проведённой трансплантации рекомендуется применение ритуксимаба и леналидомида в качестве поддерживающей терапии с целью предотвращения рецидива.
Наконец, пациентам требуется проведение и поддерживающей терапии, которая включает:
- Переливание эритроцитарной массы при анемии;
- Переливание тромбоцитарной массы при кровотечении, вызванном тромбоцитопенией;
- Противомикробные средства при присоединении бактериальной, грибковой или вирусной инфекции, а также для её профилактики;
- Применение преднизолона в дозе 1-2 мг\кг при развитии аутоиммунных процессов.
В случае развития рецидива заболевания тактика лечения зависит от ряда факторов, таких как: проведённая ранее терапия, срок наступления рецидива, клиническая картина. В случае раннего (то есть возникшего в периоде 24 месяцев и ранее) рецидива основным препаратом является ибрутиниб. Он применяется как самостоятельно, так и в составе упомянутой выше схемы лечения (ибрутиниб+ритуксимаб+бендамустин).
Альтернативным препаратом выбора может быть алемтузумаб. Демонстрируя сопоставимую с ибрутинибом эффективность, он, однако, демонстрирует значительно большую токсичность.
Наконец, у ряда пациентов по поводу раннего рецидива хронического лимфолейкоза может быть выполнена трансплантация костного мозга.
В случае позднего (возникшего в срок более 24 месяцев с момента завершения лечения) рецидива основным критерием выбора является проведённая ранняя терапия.
- Если проводимая ранее терапия на основе флударабина не сопровождалась значительной токсичностью, то можно вернуться к этой схеме, а также дополнить её ритуксимабом.
- В случае выявления цитопении возможно применение ритуксимаба в сочетании с высокими дозами глюкокортикостероидов.
- При проведённом ранее лечении хлорамбуцилом показано применение схем с флударабином или сочетанием бендамустина и ритуксимаба.
- Монотерапия ибрутинибом или его сочетание с одной из схем полихимиотерапии также может быть эффективна при рецидиве хронического лимфолейкоза.
Оценка эффективности лечения
Диагностические исследования, направленные на оценку эффекта от проведённого лечения, проводятся не ранее, чем через 2 месяца после окончания последнего курса химиотерапии. Результат может быть оценён следующим образом:
- Полная ремиссия: уменьшение до нормальных размеров печени, селезёнки, лимфоузлов (допустимо их увеличение в размере не более чем 1,5 см), снижение числа лимфоцитов менее 4×10 9 \л в периферической крови и менее 30% в костном мозге, повышение числа тромбоцитов более 100×10 9 \л, гемоглобина — более 110 г\л, нейтрофилов — более 1,54×10 9 \л.
- Частичная ремиссия: уменьшение размеров лимфоузлов, печени и селезёнки на 50% и более, снижение количества лимфоцитов в периферической крови на 50%, повышение числа тромбоцитов более 100×10 9 \л, гемоглобина — более 110 г\л, нейтрофилов — более 1,54×10 9 \л или же повышение любого из этих параметров более чем на 50% от исходного уровня.
- Признаками прогрессирования заболевания являются, напротив, увеличение размеров лимфоузлов, печени и селезёнки на 50% и более, а также уменьшение количества тромбоцитов на 50% и более от исходного уровня и уменьшение количества тромбоцитов на 20 г\л и более.
Для установления полной ремиссии необходимо соблюдение всех перечисленных критериев, частичной — по крайней мере 2 критерия, касающихся состояния внутренних органов, и минимум одного критерия, касающегося клеточного состава крови.
Следует учитывать, что терапия ибрутинибом может привести к полному ответу со стороны лимфатических узлов и селезёнки, но с сохранением лейкоцитоза в периферической крови. Это состояние обозначается, как частичный ответ с лимфоцитозом.
Прогноз
Значительные успехи в терапии хронического лимфолейкоза позволили сделать это заболевание потенциально излечимым или же достаточно долго поддерживать жизнь человека без прогрессирования основного заболевания с сохранением её качества.
Напротив, без лечения заболевание медленно, но неуклонно прогрессирует, что способно стать причиной гибели пациента спустя несколько лет после дебюта заболевания, поэтому своевременное обращение к врачу и начало адекватной терапии очень важны.
Список литературы:
- Клинические рекомендации по обследованию и лечению больным хроническим лимфолейкозом. Рекомендации Национального Гематологического общества. 2014.
- Волкова М.А. Хронический лимфолейкоз и его лечение. Лечащий врач. 2007, № 4.
- Michael Hallek. Хронический лимфолейкоз. Онкогематология. 2010, том 3, № 1. С. 181-182.
- Федоров А.Б. В-клеточный хронический лимфолейкоз. Клиническая онкогематология. Фундаментальные исследования и клиническая практика. 2008. С.275-277.
- Фиясь А.Т., Френкель Б.И. Хронический лимфолейкоз: диагностика и лечение. Журнал Гродненского государственного медицинского университета. 2011. № 4. С. 93-97.
- Никитин Е.А. Ибрутиниб в лечении хронического лимфолейкоза. Клиническая онкогематология. 2017. 10(3), с. 282-286.
- Кравченко Д.В., Свирновский А.И. Хронический лимфоцитарный лейкоз: клиника, диагностика, лечение. Практическое пособие для врачей. Гомель, 2017.
Хронический лимфолейкоз и его лечение | #04/07
Хронический лимфолейкоз (ХЛЛ) — опухолевое заболевание, возникающее вследствие мутаций в геноме В-лимфоцита. Основная функция В-лимфоцитов — обеспечение гуморального иммунитета. Конечная стадия развития В-лимфоцита в организме — иммуноглобулинсекретирующая плазматическая клетка. В-лимфоциты при ХЛЛ вследствие изменений в клеточном геноме не развиваются до плазматических клеток. Это ведет к резкому уменьшению в организме больного выработки иммуноглобулинов, к которым относятся все антитела.
ХЛЛ — наиболее распространенный вид лейкоза в странах Европы и Северной Америки, в которых на его долю приходится около 30% всех лейкозов. Ежегодная заболеваемость им составляет 3–3,5 случая на 100 000 человек, увеличиваясь для лиц старше 65 лет до 20, а старше 70 — до 50 случаев на 100 000 человек.
Как самостоятельное заболевание ХЛЛ выделен в 1856 г. знаменитым немецким патологом Р. Вирховым.
Мужчины заболевают ХЛЛ в 2 раза чаще женщин. ХЛЛ в основном болезнь людей пожилого возраста, средний возраст заболевших составляет 65—69 лет. Более 70% заболевают в возрасте старше 60 лет, менее 10% — до 40 лет.
Не наблюдается увеличения частоты ХЛЛ среди лиц, подвергавшихся воздействию ионизирующей радиации или часто контактировавших с бенолом и автомобильным бензином, т. е. факторами, играющими ведущую роль в возникновении миелоидных лейкозов.
Диагностика ХЛЛ в подавляющем большинстве случаев не вызывает трудностей. Это заболевание должно быть заподозрено при увеличении в крови количества лейкоцитов и лимфоцитов. Если абсолютное количество лимфоцитов достигает 5х109/л, диагноз ХЛЛ становится очень вероятным. Нужно иметь в виду, что абсолютное количество лимфоцитов 5х109/л — это 55% при общем количестве лейкоцитов 9х109/л, и такая картина крови часто не привлекает внимания врача. Иногда на протяжении 2–3 лет при нормальном количестве лейкоцитов наблюдается постепенно нарастающий лимфоцитоз — 55–60–70% лимфоцитов в формуле крови. Пациенту с такой картиной крови обязательно нужно повторять анализ крови не реже 1 раза в полгода, так как после длительного периода спокойного течения может начаться быстрое прогрессирование заболевания. В настоящее время в терапии ХЛЛ имеются широкие возможности, поэтому каждый больной с подозрением на это заболевание должен быть проконсультирован гематологом, независимо от наличия у него другой патологии.
В большинстве случаев при установлении диагноза ХЛЛ количество лейкоцитов составляет 20–50х109/л, но иногда при первом обращении к врачу имеется высокий лейкоцитоз, достигающий 100–500х109/л и свидетельствующий о длительном недиагностированном периоде заболевания. При подсчете лейкоцитарной формулы содержание лимфоцитов обычно составляет 60–70%, при высоком лейкоцитозе достигает 95–99%. Уровень гемоглобина и число тромбоцитов обычно бывают нормальными, но при высоком лейкоцитозе и лимфоцитозе, превышающем 85–90%, может быть некоторое снижение показателей гемоглобина и числа эритроцитов и тромбоцитов. При биохимическом анализе крови вначале никаких изменений не отмечается, с течением времени в большинстве случаев выявляются гипопротеинемия и гипогаммаглобулинемия.
В костно-мозговом пунктате на ранних этапах болезни обнаруживается небольшое содержание лимфоцитов (40–50%), при высоком лейкоцитозе лимфоциты могут составлять 95–98% костно-мозговых элементов.
Только морфологического исследования недостаточно для установления диагноза ХЛЛ, поскольку аналогичная картина крови и костного мозга может наблюдаться при некоторых видах лимфом. Согласно современным критериям, диагноз ХЛЛ может считаться установленным только после иммунологического исследования. Лимфоциты при ХЛЛ имеют абсолютно характерный иммунофенотип. Они экспрессируют на своей поверхности антигены CD19, CD5, CD23, также отмечается слабая экспрессия на поверхности клеток иммуноглобулинов (экспрессируются IgM, нередко одновременно с IgD) и антигенов CD20 и CD22.
ХЛЛ чаще всего начинается исподволь и в большинстве случаев на ранних этапах развивается очень медленно, а у ряда больных признаки прогрессирования могут отсутствовать годами. При первом обращении к врачу-гематологу больные чаще всего не предъявляют жалоб, а причиной визита являются изменения в анализе крови, сделанном по другому поводу. В большинстве случаев даже при нерезко выраженных изменениях крови при осмотре удается обнаружить небольшое увеличение лимфоузлов. Они имеют «тестоватую» консистенцию, мягкие, подвижные, не спаянные между собой и с окружающими тканями. Без сопутствующей инфекции лимфоузлы совершенно безболезненны. Иногда реакция лимфоузлов на инфекцию —первый признак их поражения: больной жалуется, что при острых респираторных заболеваниях у него появляются увеличенные лимфоузлы на шее. Нередко в этот момент у больного снижается слух и появляется чувство «заложенности» в ушах, вызванное разрастанием лимфатической ткани в устьях евстахиевых труб и ее отеком в момент инфекции. У некоторых больных имеется значительное увеличение глоточных миндалин, иногда при присоединении респираторной инфекции появляется легкое затруднение при глотании твердой пищи.
При значительном увеличении периферических лимфоузлов, как правило, оказываются увеличенными лимфоузлы брюшной полости, что выявляется при УЗИ. Лимфоузлы могут сливаться между собой, образуя конгломераты. Медиастинальные лимфоузлы увеличиваются редко и обычно незначительно. Размеры лимфоузлов у разных больных могут изменяться в очень широких пределах — от 1,5–2 до 10–15 см в диаметре. У одного больного эти размеры в разных областях варьируются, однако резкое увеличение лимфоузлов какой-либо одной области нехарактерно. В подобных случаях обязательна пункция или биопсия данного узла для исключения трансформации ХЛЛ в агрессивную лимфому.
Спленомегалия у большинства больных появляется позже, чем увеличение лимфоузлов. Увеличение селезенки без увеличения лимфоузлов совершенно не характерно для ХЛЛ и чаще всего в таких случаях речь идет о других заболеваниях. Гепатомегалия наблюдается нечасто и обычно появляется позже, чем спленомегалия.
В начале заболевания жалобы обычно отсутствуют. С течением времени появляются жалобы на повышенную утомляемость, слабость и главным образом на резкую потливость, особенно в жаркое время года.
Темпы развития болезни, скорость увеличения количества лейкоцитов, размеров лимфоузлов и селезенки колеблются в широких пределах. У ряда больных болезнь неуклонно прогрессирует, и, несмотря на лечение, даже при современной терапии продолжительность жизни составляет всего 4–5 лет. В то же время примерно у 15–20% больных клинические и гематологические признаки заболевания на протяжении многих лет остаются стабильными и минимально выраженными. В течение 10–15 лет, а в отдельных случаях 20–30 лет имеется увеличение количества лейкоцитов до 10–20х109/л, увеличение лимфоцитов в крови — до 60–70%, в костном мозге до — 45–55%; содержание гемоглобина, число эритроцитов и тромбоцитов — нормальные. При этой «застывшей», или «тлеющей», форме ХЛЛ продолжительность жизни может вообще не зависеть от наличия данного заболевания. У некоторых больных, однако, спустя несколько лет и при этом варианте также появляются признаки прогрессирования.
У большинства пациентов процесс отличается медленным развитием и в течение ряда лет довольно успешно контролируется терапией. При современной терапии продолжительность жизни большинства больных составляет 7–10 лет и более.
Существуют две современные классификации ХЛЛ, делящие его на стадии в зависимости от клинических проявлений. Одна из них предложена в 1975 г. американскими учеными K. Rai и его коллегами, она используется преимущественно в США (табл. 1). Другая классификация опубликована в 1981 г. французскими учеными J. L. Binet и соавторами, она получила распространение в Европе и в нашей стране (табл. 2). В основу обеих классификаций положен единый принцип: учет массы опухоли и ее распространения, отражением чего являются: количество лейкоцитов, лимфоцитоз, размеры лимфоузлов, печени и селезенки, наличие или отсутствие угнетенных здоровых ростков кроветворения. Этот последний фактор оказывает даже большее влияние на продолжительность жизни больных, чем объем опухолевой массы.
В связи с гипогаммаглобулинемией, которая постепенно углубляется по мере прогрессирования заболевания и к 7–8 годам болезни отмечается у 70% больных, при ХЛЛ имеется повышенная склонность к развитию оппортунистических инфекций, чаще всего легочных.
Инфекционные осложнения при ХЛЛ могут возникнуть в любой стадии заболевания, в том числе и в начальной, но гораздо чаще они развиваются у больных с выраженными клинико-гематологическими проявлениями болезни. Этот факт показывает, что не следует откладывать лечение больного даже в пожилом возрасте и при наличии других заболеваний, если есть признаки прогрессирования ХЛЛ.
Терминальная стадия ХЛЛ чаще всего характеризуется рефрактерностью к терапии и учащением инфекционных эпизодов без каких-либо изменений прежней картины крови. Инфекции становятся причиной смерти большинства больных. Лечение инфекций у больных ХЛЛ должно начинаться немедленно при их возникновении и до получения данных бактериологического анализа проводиться антибиотиками широкого спектра, лучше всего в стационаре.
Помимо инфекционных, для ХЛЛ характерны аутоиммунные осложнения — аутоиммунная гемолитическая анемия (АИГА) и аутоиммунная тромбоцитопения. АИГА развивается в течение заболевания у 10–25% больных ХЛЛ. Аутоиммунный гемолиз эритроцитов может носить характер остро и бурно развившегося гемолитического криза, сопровождаясь повышением температуры, появлением желтушного окрашивания кожи и темной окраски мочи, увеличением содержания непрямого билирубина в сыворотке. Быстрое развитие и прогрессирование анемии становится причиной резкого ухудшения состояния больного и может быть опасным для жизни, особенно при наличии сопутствующих заболеваний сердца или легких. Чаще аутоиммунный гемолиз развивается постепенно. Иммунная тромбоцитопения встречается реже, чем АИГА, всего в 2–3% случаев, но может быть опасней, чем АИГА, из-за часто возникающих жизненно опасных кровотечений или кровоизлияний в головной мозг, становящихся причиной смерти больных.
Аутоиммунные осложнения всегда требуют лечения. Чаще всего для этого применяются кортикостероидные гормоны в высоких дозах — 1–2 мг/кг веса в расчете на преднизолон.
В лечении ХЛЛ в настоящее время имеются широкие возможности. До начала ХХ в. терапия всех лейкозов была одинаковой: мышьяк, уретан, симптоматическое лечение. С 1902 г. основным средством лечения хронических лейкозов стала рентгенотерапия, которая при ХЛЛ оставалась ведущим лечебным методом на протяжении 50 лет. Она давала хороший местный эффект, но не меняла темпов развития болезни: средняя продолжительность жизни при симптоматическом лечении составляла 40 мес, при рентгенотерапии — 42 мес.
Современная эра в терапии ХЛЛ началась с середины ХХ столетия, когда были получены данные об уменьшении лимфоидной пролиферации под влиянием стероидных гормонов. Широкий диапазон действия быстро сделал стероидные гормоны универсально используемым средством при этом заболевании. Однако кратковременность достигнутого эффекта, неизбежно наступающая при длительном приеме, снижение эффективности, наличие серьезных побочных явлений и нередкие осложнения сузили область применения гормональной терапии при ХЛЛ, оставив на первом месте среди показаний к ее назначению аутоиммунные осложнения.
Важнейшим событием в развитии терапии ХЛЛ было появление алкилирующих препаратов. Первый из них — хлорамбуцил — используется в настоящее время. Терапия хлорамбуцилом или его комбинация с преднизолоном в случаях медленного нарастания лейкоцитоза позволяет на определенное время контролировать проявления болезни. Продолжительность жизни больных ХЛЛ при такой терапии составляет 55–60 мес. Вместо хлорамбуцила нередко используется циклофосфамид. Терапия хлорамбуцилом или циклофосфамидом и их комбинация с преднизолоном у подавляющего числа больных позволяют получать лишь частичные ремиссии. Стремление улучшить имеющиеся результаты привело к созданию в 70–80-е годы ХХ в. комбинированных лечебных схем, включающих циклофосфамид, преднизолон, винкристин и какой-либо из антрациклинов (Рубомицин, Адрибластин или Идарубицин). Наибольшее распространение получили схемы COP, CHOP и CAP. Эти схемы позволяют у большинства больных добиться сокращения размеров лимфоузлов и селезенки и уменьшить количество лейкоцитов, а в результате проведения нескольких курсов у 30–50% больных получить даже полные ремиссии, которые, однако, всегда оказываются кратковременными. Международные рандомизированные исследования показали, что продолжительность жизни при использовании этих лечебных схем не превосходит полученную при лечении ХЛЛ хлорамбуцилом и преднизолоном.
В 80-х годах ХХ в. произошло важнейшее событие в терапии ХЛЛ — были синтезированы и внедрены в клиническую практику пуриновые аналоги, появление которых было названо «мирной революцией» в лечении ХЛЛ. Наиболее эффективным из них при ХЛЛ является флударабин.
При лечении флударабином ремиссии, нередко полные, удается получить у большинства больных, в том числе и рефрактерных ко всем другим средствам. Однако со временем выяснилось, что даже полные ремиссии после лечения флударабином, хоть и являются, как правило, довольно длительными, все же временны. Это стало причиной разработки комбинированных схем терапии, содержащих флударабин и какой-либо другой препарат — циклофосфамид, митоксантрон, доксорубицин.
Наиболее эффективным и вызывающим менее всего серьезные побочные явления оказалось сочетание флударабина с циклофосфамидом. Многочисленные исследования, проведенные в разных странах, показали, что эта комбинация препаратов позволяет получить ремиссии у 70–80% ранее леченных и у 90–95% ранее нелеченных больных ХЛЛ, при этом у многих ремиссии, особенно полные, имеют продолжительность 20–28 мес. Эта комбинация оказалась эффективной даже у ряда больных, рефрактерных к предыдущей комбинированной терапии и, что не менее важно, при повторном использовании в случае возникновения рецидива.
В конце 1990-х годов появился флударабин для перорального приема. Его эффективность в соответствующей дозе аналогична эффективности внутривенного препарата. Появление флударабина для приема внутрь позволяет комбинировать его с пероральной формой циклофосфамида. Эта комбинация очень удобна для больных, особенно пожилого возраста, так как избавляет их от необходимости посещения поликлиники для внутривенных инъекций препаратов.
Новым и важнейшим этапом в лечении ХЛЛ стало появление и внедрение в клиническую практику моноклональных антител. Первым в терапии ХЛЛ стал применяться препарат ритуксимаб (Мабтера) — моноклональные антитела к антигену CD20. Антиген CD20 — это фосфопротеин, часть молекулы которого располагается на поверхности клетки, другая — в цитоплазме. Он участвует в доставке кальция к ядру клетки. Антитела к антигену CD20 — это химерные антитела, имеющие вариабельный мышиный и константный человеческий регион IgG. Соединение антител с антигеном CD20 индуцирует в клетке сигналы апоптоза.
При ХЛЛ имеется малая плотность молекул антигена CD20 на лимфоцитах, поэтому антитела к этому антигену при ХЛЛ в монорежиме оказались эффективными лишь в больших дозах. Ко времени появления ритуксимаба (Мабтеры) флударабин показал себя как наиболее эффективный препарат в терапии ХЛЛ, поэтому были предприняты исследования эффективности сочетания ритуксимаба и флударабина. Они показали, что это сочетание высокоэффективно как у ранее леченных, так и у нелеченых больных: частота ремиссий у ранее леченных составляет 60–70%, у нелеченых — 90–95%, у половины больных достигаются полные ремиссии. После такого лечения у большинства ранее нелеченных больных ремиссии сохраняются 2 года и дольше. Сочетание флударабина, циклофосфамида и ритуксимаба позволяет получить эффект у 95–100% ранее нелеченных больных и у ранее получавших терапию хлорамбуцилом (Лейкераном) или сочетанием преднизолона, винкристина, циклофосфамида (СОР), а у 70–75% больных достигаются полные ремиссии.
Терапия ритуксимабом оказалась эффективной и у ряда больных с аутоиммунной анемией и тромбоцитопенией. В этих случаях ее применяют либо в монорежиме, либо в сочетании с преднизолоном или с СОР.
Еще более высокие результаты могут быть достигнуты при использовании антител к антигену CD52 (Alemtuzumab, Campath-1H).
Антиген CD52 — это гликопротеин, который экспрессирован на мембране большинства зрелых нормальных и опухолевых Т- и В- лимфоцитов, эозинофилов, моноцитов и макрофагов, но не обнаружен на мембране стволовых клеток, эритроцитов и тромбоцитов. Его функция в клетке до сих пор не выяснена. В то время как антиген CD20 экспрессирован на патологических лимфоцитах при ХЛЛ с плотностью примерно 8000 молекул на клетку, плотность молекул антигена CD52 очень высока — примерно 500 000 молекул на клетку.
Campath-1H — это гуманизированные антитела, в которых только маленький участок, непосредственно связывающийся с антигеном, является крысиным IgG2a, вся остальная часть молекулы антитела — человеческий IgG1.
Применение Campath-1H часто оказывается эффективным даже у больных, получивших несколько курсов лечения флударабином и ставших к нему резистентными. В большом многоцентровом международном исследовании Campath-1H получили 152 пациентов, рефрактерных к флударабину, у 42% получены ремиссии, в том числе у 5% — полные. Этот результат свидетельствует о высокой эффективности Campath-1H, поскольку резистентность к флударабину — крайне неблагоприятный прогностический признак.
Чрезвычайно обнадеживающей оказалась эффективность препарата у ряда больных с делецией короткого плеча хромосомы 17(17р-) или мутацией локализованного в этом регионе гена ТР53. Этот ген называют «стражем генома», при всех нарушениях ДНК в клетке ген ТР53 активизируется, в результате чего включается сигнал апоптоза и такая клетка погибает. До появления Campath-1H больные ХЛЛ с делецией 17р считались рефрактерными к терапии, поскольку в большинстве случаев эффекта от лечения либо не было, либо он оказывался очень непродолжительным. При использовании Campath-1H у больных с делецией 17р ремиссии, в том числе и полные, удается получить в 30–40% случаев. В нашем наблюдении у больной с делецией 17р, у которой терапия флударабином была неэффективна, удалось получить не только полную клинико-гематологическую, но и молекулярную ремиссию — ни в крови, ни в костно-мозговом пунктате при иммунологическом исследовании не обнаружено патологических лимфоцитов.
Дальнейшие исследования показали, что применение препарата у ранее нелеченных больных позволяет получить эффект в 80% случаев, у 2/3 больных можно получить полную костно-мозговую ремиссию.
Еще лучшие результаты были получены при комбинации Campath-1H с флударабином (FluCam) у 36 больных ХЛЛ, которые ранее получали флударабин с ритуксимабом или ритуксимаб в сочетании с комбинацией препаратов, включающей алкилирующие агенты. Эффект был достигнут у 83% этих тяжелых и плохо отвечающих на терапию больных, при этом у 30% были получены полные ремиссии. Медиана продолжительности жизни в этой группе составила 35,6 мес и не была достигнута за время наблюдения у больных с полной ремиссией. У двух больных с аутоиммунной анемией, имевшейся до начала лечения, к концу терапии уровень гемоглобина полностью нормализовался без гемотрансфузий и все признаки гемолиза исчезли.
В нескольких исследованиях Campath-1H был использован в качестве консолидирующей терапии у больных, эффективно леченных флударабином. В самом большом исследовании, включившем 56 больных, после флударабина полные ремиссии отмечены у 4%, частичные у 52% больных, после добавочного лечения Campath-1H число полных ремиссий возросло до 42%, число частичных ремиссий составило 50%, таким образом общий эффект увеличился с 56% после лечения флударабином до 92% после добавочного лечения Campath-1H.
Лечение Campath-1H должно проводиться только в стационаре под наблюдением гематологов, так как в связи с резким уменьшением в результате лечения количества не только В-, но и Т-лимфоцитов без профилактических мер у больного часто развиваются осложнения. Наиболее грозное осложнение лечения Campath-1H — частое присоединение инфекций. Самым опасным является развитие септицемии, пневмоцистной пневмонии, системного аспергиллеза или кандидоза, появление распространенного herpes zoster, реактивация цитомегаловирусной инфекции. Учитывая эту опасность, при проведении лечения и не менее 2 мес после его окончания больной профилактически должен получать Бисептол (для профилактики пневмоцистной пневмонии), противогрибковые и антивирусные средства. При обнаружении реактивации цитомегаловируса проводится лечение ганцикловиром, при появлении грибковой инфекции — лечение противогрибковыми препаратами высокой эффективности.
Несмотря на возможные осложнения, применение Campath-1H становится все более распространенным. Те положительные результаты, которые достигаются при его применении, поставили его в ряд наиболее эффективных препаратов в терапии ХЛЛ.
Анализ возможностей терапии ХЛЛ на протяжении столетия показывает, что в течение последних двух десятилетий ХЛЛ из неизлечимого заболевания превратился в заболевание, которое в большинстве случаев при своевременном начале можно успешно лечить, продлевая жизнь и соматическое благополучие больных, и которое в настоящее время стало принципиально излечимым.
Литература
- Руководство по гематологии/ под ред. А. И. Воробьева. М.: Ньюдиамед, 2005.
- Клиническая онкогематология / под ред. М. А. Волковой. М.: Медицина, 2001.
- Chronic lymphoid leukemias edited by B. D. Cheson, Marcell Dekker A.G. New York, 2001.
- Волкова М. А., Бялик Т. Е. Ритуксимаб в терапии аутоиммунных осложнений при хроническом лимфолейкозе// Гематология и трансфузиология. 2006. № 3. С. 11–17.
- Волкова М. А. Моноклональные антитела к антигену CD52: оптимизация терапии хронического лимфолейкоза// Гематология и трансфузиология. 2006. № 2. С. 27–33.
М. А. Волкова, доктор медицинских наук, профессор
Онкологический научный центр им. Н. Н. Блохина РАМН, Москва
Хронический лимфолейкоз — анализы крови, продолжительность жизни, лечение
Хронический лимфоцитарный лейкоз — одно из самых распространённых онкогематологических заболеваний, на долю которого приходится треть всех лейкозов. Болеют, как правило, люди старше 60 лет, мужчины — в 2-3- раза чаще женщин. Часто используется аббревиатура — ХЛЛ.Причина болезни до сих пор неизвестна. Основной теорией считается (т.е. неясно вообще ничего) генетическая.
При хроническом лимфолейкозе в костном мозге вырабатываются зрелые, но ненормальные лимфоциты. Атипичные клетки (в 2-5% случаев — Т-лимфоциты, в остальных — В-лимфоциты) постепенно скапливаются в костном мозге, вытесняя клетки других ростков крови, а затем попадают в другие органы.
Узнать точные ценыЛучшие клиники Израиля по лечению рака
Симптомы хронического лимфолейкоза
Опухолевый процесс развивается очень медленно. Чаще всего заболевание выявляют случайно при сдаче планового анализа крови. Его симптомы похожи на симптомы других опухолей крови:
- слабость;
- похудение;
- потливость;
- увеличение лимфузлов в области шеи, подмышек, паха;
- боль или чувство распирания в животе при увеличении селезенки.
На поздних стадиях болезни возникает анемия и тромбоцитопения. Клинически они проявляются:
- одышкой;
- повышенной утомляемостью;
- повышенной кровоточивостью слизистых;
- образованием на коже синяков.
При лимфолейкозе у больных резко снижается сопротивляемость инфекции. Они часто страдают опоясывающим лишаем, воспалением легких, даже укусы комаров могут вызвать тяжелую интоксикацию. Инфекционный процесс может стать причиной смерти пациента.
К другим тяжелым осложнениям болезни относятся саркомный рост лимфузла (он приобретает каменистую плотность, сдавливает соседние ткани и прорастает в них, вызывая боль) и почечная недостаточность (внезапное прекращение мочевыделения).
Ведущие израильские онкологи
Диагностика лимфолейкоза — анализы крови, другие методы
В норме содержание лимфоцитов составляет 19-39% от всех лейкоцитов. Если их количество возрастает до 40% и более, можно заподозрить наличие хронического лимфолейкоза.
80-90% лимфоцитов говорит о практически полном замещении атипичными клетками костного мозга.
Характерный признак заболевания – т.н. «тени Гумпрехта» в мазке крови, представляющие собой полуразрушенные ядра лимфоцитов.
Чтобы подтвердить диагноз, проводятся следующие исследования:
- костномозговая пункция;
- клеточное иммунофенотипирование;
- биопсия пораженного лимфузла;
- определение уровня иммуноглобулинов;
- определение уровня бета2-микроглобулина.
Лечение хронической формы лимфолейкоза
На ранней стадии хронического лимфолейкоза лечение не проводится. У большинства людей он протекает так медленно, что они могут долго обходиться без медицинского вмешательства, нормально себя чувствуя. Не бегите «впереди паровоза» — можно навредить себе.
Тактика лечения зависит от стадии лимфолейкоза:
- А — увеличены одна-две группы лимфузлов, тромбоцитопении и анемии нет;
- В – увеличены 3 или более групп лимфузлов, тромбоцитопении и анемии нет;
- С – есть анемия или тромбоцитопения, независимо от числа увеличенных лимфузлов.
Лечение начинают при признаках прогрессирования процесса:
- быстром нарастании в крови числа лимфоцитов;
- прогрессирующем увеличении лимфузлов;
- выраженном увеличении селезенки;
- нарастании тромбоцитопении и анемии;
- появлении признаков опухолевой интоксикации.
Какие методы лечения показаны при хроническом лимфолейкозе?
Рассчитать стоимость леченияПрогноз для хронического лимфолейкоза
Хронический лимфолейкоз считается неизлечимым заболеванием. Неблагоприятными в плане прогноза являются анемия и тромбоцитопения, двукратное увеличение лимфоцитов в крови меньше чем за год, повышение бета2-микроглобулина. При появлении осложнений прогноз значительно ухудшается.
Продолжительность жизни пациентов колеблется в широких пределах — от 10-12 лет в стадии А до 1-2 лет в стадии С.
Вывод: если у Вас случайно обнаружили хронический лимфолейкоз, желательно вести «умеренно-здоровый» образ жизни без существенных физических нагрузок — есть шанс «пережить» заболевание.
лечение, показатели анализа крови, симптомы, причины, стадии и продолжительность жизни
Лимфолейкоз – это злокачественная опухоль, поражающая клетки лимфоидной ткани, из которой состоят лимфоузлы и другие внутренние органы. Согласно международной классификации заболеваний присвоен код по МКБ-10 С91.
Находящиеся в крови клетки – лейкоциты призваны для защиты человеческого организма от заболеваний и формируют иммунитет. При лимфолейкозе анализ крови показывает, что лимфоцит мутировал и изменил строение. Постепенно накопленные мутированные клетки начинают вытеснять здоровые и, когда превышают количество, отмечается снижение иммунитета. На последней стадии болезни анализ крови включает 98% нетипичных клеток и 2% здоровых.
Признаки лимфолейкоза
Проявления патологии отмечаются на последней стадии болезни. Но возникают тревожные признаки заболевания, на которые стоит обратить внимание. Симптомы лимфолейкоза:
- воспаление лимфоузлов, которое диагностируется при прощупывании;
- болезненные ощущения в селезенке и печени из-за увеличения размера;
- появление желтушного оттенка кожи;
- признаки анемии: предобморочные состояния, бледная кожа;
- ломота в суставах, слабость;
- частые простудные заболевания.
По статистике, заболеванию подвергаются дети возрастом от 5 лет, а также возможно возникновение у пожилых людей после 70 лет.
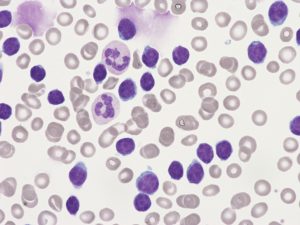

Кровь под микроскопом при лимфолейкозе
Медицина не может сказать, каковы причины возникновения патологии. Одна из главных версий – генетическая предрасположенность. На генетическом уровне в хромосомах лимфоцитов происходит бесконтрольное деление и рост. Предрасположенность, передающаяся по наследству, зафиксирована при хроническом лимфолейкозе. Ученые выяснили, что в семьях со случаями болезни риск заболевания родственников увеличивается в 6 раз.
Выделяют 2 формы лимфоидного лейкоза: острую и хроническую.
Хронический лимфолейкоз
Хронический лимфатический лейкоз – это процесс, при котором нарушается b-клеточный круговорот лимфоцитов. Изменённые лимфоциты воспроизводятся, не погибают и накапливаются в органах. Создаваемые антитела не выполняют защитную функцию.
Распространённость ХЛЛ составляет третью часть заболеваний. В 90% случаев болезнь развивается после 50 лет, при этом мужчины болеют чаще в 2 раза. Причины возникновения заболевания: наследственность, иммунитет, нарушения на генетическом уровне. Для хронического лимфолейкоза характерно развитие иммунодефицита, который повышает чувствительность к вирусам и порождает опухолевые клетки.
Виды и стадии заболевания
Классификация форм хронического типа:
- Доброкачественный лимфолейкоз характеризуется удовлетворительным состоянием пациента. Показатели лейкоцитов в крови растут медленно. Продолжительность жизни с момента констатирования болезни составляет 15-30 лет.
- Прогрессирующий лимфоидный лейкоз начинается так же, как и доброкачественный. Однако повышение лейкоцитов в крови наблюдается из месяца в месяц. Отмечается характерный симптом: увеличение лимфоузлов с мягкой консистенцией.
- Спленомегалическая форма характеризуется увеличением селезёнки и выраженными признаками анемии.
- Опухолевый вид ХХЛ характеризуется такой клинической картиной: лимфоузлы увеличены, с плотной консистенцией. Из-за поражения медиастинальных лимфоузлов происходит сдавливание органов. Показатель лейкоцитов в крови около 100 тыс.
- Т-клеточный лимфолейкоз может характеризоваться увеличением лимфоузлов, поражением кожи в виде бляшек, язв и опухоли.

Обследование лимфатических узлов
Выделяют стадии протекания болезни: начальную, развернутую и терминальную. При начальной стадии жалобы отсутствуют. Но с течением времени человек ощущает постоянную утомляемость, слабость, повышенную потливость. В крови количество лейкоцитов превышают 50 тыс., констатируется наличие клеток Боткина-Гумпрехта. Костный мозг характеризуется большим количеством лимфоцитов. Развёрнутая стадия представляет генерализованное увеличение лимфоузлов, увеличение размеров печени и селезенки. Из характерных признаков: отек лица, анемия, шум в ушных раковинах. При хроническом лимфолейкозе терминальной стадии выражен интоксикационный синдром. Увеличенные лимфоузлы сдавливают ткани, на фоне этого возникает болевой синдром. Развивается бластный криз.
Инфекционные осложнения при ХЛЛ возникают на любой стадии, наиболее часто проявляются в виде лёгочных инфекций.
Помимо доброкачественного течения болезни, хронический лимфоцитарный лейкоз становится причиной развития таких патологий, как волосатоклеточный лейкоз (ВЛЛ) и болезнь Рихтера. ВВЛ – редкая опухоль, поражающая лимфоидные клетки костного мозга, селезенки и крови. Синдром Рихтера – заболевание, при котором происходит развитие крупноклеточного образования – лимфомы.
Лечение
Хронический лимфолейкоз обычно имеет доброкачественный характер. Начальные стадии отличаются отсутствием симптоматики. При большой скорости прогрессирования назначается химиотерапия. Показаниями к терапии являются такие симптомы: увеличение лимфоузлов, провоцирующих сдавливание внутренних органов, потеря веса и анемические признаки. Выбор терапии основан на 3 факторах: характер болезни, возраст и состояние пациента, наличие сопутствующих осложнений. В зависимости от возрастной категории, в развитии патологии выделяют пациентов молодого, преклонного и старческого возраста.
Используется также метод лучевой терапии. Он эффективен при лечении лимфоузлов, находящихся в локальной зоне.

Острый лимфолейкоз
Острый лимфолейкоз – злокачественный вид поражения кровеносной системы, характеризующийся увеличением количества лимфобластов. Для типичного течения болезни характерно наличие анемии, увеличения лимфоузлов, постоянная кровоточивость, расстройство дыхательной системы и поражение центральной нервной системы.
ОЛЛ – онкологическое образование, которое имеет распространение среди детей дошкольного возраста. У детей наблюдается первичное появление болезни, у взрослых выступает в виде осложнения после хронического лимфолейкоза. Прогнозы выздоровления у ребенка являются неоднозначными, так как патология характеризуется рецидивами.
Причины возникновения
Этиология болезни основана на предположениях ученых о возможных факторах риска. Болезнь возникает из-за образования быстроразмножающихся клеток. Генетические нарушения, вызывающие патологические изменения, возникают ещё в утробе матери.
В группу повышенного риска также попадают люди, подвергнутые воздействию радиационных лучей.
Лучевые воздействия от радиотерапии, которыми устранялась опухоль другого вида, или облучение рентгенологическим аппаратом тоже могут способствовать развитию патологии. Риск развития острого лейкоза повышается при контакте беременной женщины с некоторыми группами токсических веществ.
Симптомы
Болезнь характеризуется стремительным развитием и разнообразной симптоматикой. Наиболее часто начало болезни носит симптомы: повышенная и субфебрильная температура, слабость, признаки интоксикации, дискомфорт и ощущение распирания в животе, частые боли. А также кровотечения из носа, отёки ног, появление кожных высыпаний, ноющие суставы.

Группы симптомов формируют синдромы, приводящие к сбою работы внутренних органов:
- анемический синдром – характеризуется субфебрильной температурой, предобморочным состоянием, быстрой утомляемостью;
- гиперпластический – внутренние органы увеличиваются в размере;
- геморрагический – кровоизлияния на кожных участках проявляются в виде мелких точек и крупных бляшек;
- болевой синдром – из-за интоксикации организма ощущается боль и ломота в суставах.
Происходит повреждение костной системы, головного мозга, черепно-мозговых нервов, органов пищеварения, почек. Есть вероятность лейкозной инфильтрация яичников.
Рак может привести также к патологии под названием миелолейкоз, при которой поражаются стволовые клетки костного мозга.
Диагностика
Формулировка диагноза осуществляется с помощью результатов ОАМ и биохимического анализа крови. Обязательный метод исследования – миелограмма. С его помощью берут мазок из костного мозга для дальнейшего исследования. В крови выявляется повышенное СОЭ, анемия и лейкоцитоз. Результат миелограммы говорит о наличии бластных клеток. Чтобы отследить онкологический процесс, назначается спинномозговая пункция. С помощью этого метода отслеживается состояние нервной системы.
На основании результатов исследования пациенту присваивают группу риска и назначают лечение. УЗИ проводят с целью обследовать селезёнку и печень, отследить размеры и степень поражения. Рентген помогает выявить распространение метастазов.
Дополнительная диагностика осуществляется методом иммунофенотипирования. Он дает возможность определить иммунофенотип бластных клеток опухолевого образования костного мозга. Это помогает достоверно диагностировать патологию, разделить пациентов на группы риска и предупредить возможные рецидивы.
Проводится также дифференциальная диагностика, исключающая все возможные варианты болезней и помогающая поставить правильный диагноз.
Лечение
Для лечения ОЛЛ используется химиотерапия. Выделяют регионарную, комбинированную и интратекальную химиотерапии.

Проведение процедуры химиотерапии
При регионарной химиотерапии вещество препарата вводится во внутренние органы. Комбинированная терапия предполагает введение нескольких противораковых препаратов. При интратекальной терапии препараты вводятся прямо в позвоночник, при наличии опухоли в спинном мозге. При этом пациент дополнительно лечится с помощью внутримышечных инъекций.
Химическая терапия имеет 3 этапа:
- Этап индукции характеризуется введением в организм вещества с целью достичь первой ремиссии. На этапе индукции происходит разрушение раковых клеток. Длительность лечения составляет 2 недели.
- На этапе консолидации уничтожается оставшаяся часть клеток. Для этой цели препараты вводятся через вену.
- Этап реиндукции длится несколько лет для поддержки ремиссии и исключения вероятности рецидивов. Во время поддерживающей терапии применяются антибиотики.
Переносимость химиотерапии носит личностный характер. Применение противоопухолевых препаратов имеет достаточно тяжелые последствия для организма. Это связано с активным распадом злокачественных клеток, которые приводят к образованию большого количества продуктов обмена, что вызывает интоксикацию организма. Также из-за низкого содержания лейкоцитов в крови высока вероятность заражения инфекциями. Поэтому важно соблюдать принципы ухода за пациентами в клиниках: полная изоляция, частые влажные уборки в палате, использование стерильной одежды медперсонала.
Если по истечению 33 дней терапии не наступает улучшений либо происходят ранние рецидивы, пациенту назначается пересадка костного мозга.


Внутренняя и внешняя лучевая терапия используются при распространении опухоли в спинном мозге. Применяется в виде излучения радиации в области опухолевого образования или введения специального вещества в ткань опухоли.
Лечить острый лимфолейкоз у детей и взрослых наиболее эффективно в зарубежных странах. В благоприятном исходе лечения способна помочь клиника в Израиле. Медики страны применяют в своей практике высококачественные препараты и современные технологии.
Прогноз жизни
Хронический лимфолейкоз – заболевание, не поддающееся лечению, но имеющее удовлетворительный прогноз. Агрессивное течение болезни с возможным летальным исходом составляет 15%. В других случаях продолжительность жизни составляет 15-20 лет с момента заболевания. Пациент может жить полноценной жизнью, выполняя при этом клинические рекомендации – систематически обследоваться, соблюдать здоровый образ жизни, наладить питание и исключить алкоголь. Обязательным условием является постоянная диета.
Острый лимфолейкоз имеет большую вероятность неблагоприятных прогнозов. По статистике, дети лучше поддаются лечению. У 70% детей после лечения наступает 5-летний период ремиссии. Взрослые поддаются ремиссии в 40-45% случаев. Детям с диагнозом возможно оформить инвалидность и получать денежное пособие.
Если своевременно начать лечить заболевание у детей, есть вероятность полного выздоровления. Для взрослых вероятность подобного исхода достаточно низкая.
Типичное лечение хронического лимфоцитарного лейкоза
Варианты лечения хронического лимфолейкоза (CLL) может сильно различаться.
Многие люди долго живут с ХЛЛ, но в целом его очень трудно вылечить, и не было показано, что раннее лечение помогает людям жить дольше. Из-за этого, а также из-за того, что лечение может вызвать побочные эффекты, врачи часто советуют подождать, пока болезнь не начнет прогрессировать или не появятся неприятные симптомы, прежде чем начинать лечение.
Если необходимо лечение, следует учитывать такие факторы, как возраст и общее состояние здоровья пациента, а также прогностические факторы. такие как наличие делеций в хромосомах 17 или 11 или высокие уровни ZAP-70 и CD38.
Первичное лечение ХЛЛ
Разрешенные к употреблению лекарственные средства
В качестве первого средства лечения ХЛЛ можно использовать множество различных препаратов и их комбинаций. Варианты включают моноклональные антитела, другие таргетные препараты, химиотерапию и различные их комбинации.
Некоторые из наиболее часто используемых методов лечения включают:
- Ибрутиниб (Имбрувика), отдельно или с ритуксимабом (Ритуксан)
- Акалабрутиниб (Calquence), отдельно или с обинутузумабом (Газива)
- Venetoclax (Venclexta) и обинутузумаб
- Venetoclax отдельно или с ритуксимабом
- Бендамустин и ритуксимаб (или другое моноклональное антитело)
- Преднизон и ритуксимаб в высоких дозах
- FCR: флударабин, циклофосфамид и ритуксимаб
- ПЦР: пентостатин, циклофосфамид и ритуксимаб
- Хлорамбуцил и ритуксимаб (или другое моноклональное антитело)
- Обинутузумаб
- Ибрутиниб и обинутузумаб
- Алемтузумаб (Кампат), отдельно или с ритуксимабом
Также могут использоваться другие препараты или комбинации препаратов.
Радиация или хирургия
Если единственная проблема заключается в увеличении селезенки или увеличении лимфатических узлов в одной части тела, можно использовать локализованное лечение низкими дозами лучевой терапии. Спленэктомия (операция по удалению селезенки) — еще один вариант, если увеличенная селезенка вызывает симптомы.
Лейкаферез
Иногда очень большое количество клеток CLL в крови вызывает проблемы с нормальным кровообращением. Это называется лейкостаз .Химиотерапия может снизить количество клеток только через несколько дней после первой дозы, поэтому перед проведением химиотерапии может потребоваться удаление некоторых клеток из крови с помощью процедуры, называемой лейкаферез . Это лечение сразу снижает показатели крови. Эффект длится недолго, но может помочь, пока химиотерапия не подействует. Лейкаферез также иногда используют перед химиотерапией, если имеется очень большое количество лейкозных клеток (даже если они не вызывают проблем), чтобы предотвратить синдром лизиса опухоли.(Это обсуждалось в разделе химиотерапии.)
Трансплантация стволовых клеток
Некоторые люди с очень высоким риском заболевания (на основании прогностических факторов). ) может быть направлен на возможную трансплантацию стволовых клеток (SCT) на ранней стадии лечения.
Лечение ХЛЛ второй линии
Если первоначальное лечение больше не работает или болезнь возвращается, часто помогает другой вид лечения. Если первоначальный ответ на лечение длился долгое время (обычно не менее нескольких лет), то же лечение можно было бы использовать снова.Если первоначальный ответ не был продолжительным, использование того же лечения вряд ли будет полезным. Варианты будут зависеть от того, каким было лечение первой линии и насколько хорошо оно сработало, а также от общего состояния здоровья человека.
Многие из препаратов и комбинаций, перечисленных выше (а также другие), также могут быть вариантами лечения второго ряда. Таргетная терапия и препараты моноклональных антител обычно используются по отдельности или в комбинации. Также можно попробовать другие химиопрепараты.
Если лейкемия подействует, для некоторых пациентов возможна трансплантация стволовых клеток.
У некоторых людей может быть хороший ответ на лечение первой линии (например, флударабин), но все же могут быть некоторые свидетельства наличия небольшого количества лейкозных клеток в крови, костном мозге или лимфатических узлах. Это известно как минимальная остаточная болезнь . CLL невозможно вылечить, поэтому врачи не уверены, поможет ли немедленное дальнейшее лечение. Некоторые небольшие исследования показали, что алемтузумаб иногда помогает избавиться от этих оставшихся клеток, но пока не ясно, улучшает ли это выживаемость.
Лечение осложнений ХЛЛ
Одним из наиболее серьезных осложнений ХЛЛ является изменение (трансформация) лейкемии в неходжкинскую лимфому высокой степени злокачественности или агрессивный тип неходжкинской лимфомы (НХЛ), называемую диффузной большой B-клеточной лимфомой (DLBCL) или лимфомой Ходжкина. Это происходит от 2% до 10%. случаев ХЛЛ и известна как преобразование Рихтера . Лечение часто такое же, как и при лимфоме, и может включать трансплантацию стволовых клеток, потому что эти случаи часто трудно поддаются лечению.
Реже ХЛЛ может прогрессировать до пролимфоцитарного лейкоза. Как и синдром Рихтера, это тоже может быть трудно лечить. Некоторые исследования показали, что некоторые препараты, такие как кладрибин (2-CdA) и алемтузумаб, могут быть полезными.
У редких пациентов с ХЛЛ лейкоз трансформируется в острый лимфоцитарный лейкоз (ОЛЛ). Если это произойдет, лечение, вероятно, будет аналогично лечению пациентов с ОЛЛ.
Острый миелоидный лейкоз (ОМЛ) — еще одно редкое осложнение у пациентов, лечившихся от ХЛЛ.Такие препараты, как хлорамбуцил и циклофосфамид, могут повредить ДНК кроветворных клеток. Эти поврежденные клетки могут перерасти в рак, что приведет к ОМЛ, который очень агрессивен и часто трудно поддается лечению.
CLL может вызвать проблемы с низким показателем крови и инфекциями. Они обсуждаются в разделе «Поддерживающая терапия при хроническом лимфоцитарном лейкозе».
,Хронический лимфолейкоз — Диагностика и лечение
Диагноз
Анализы крови
Тесты и процедуры, используемые для диагностики хронического лимфолейкоза, включают анализы крови, предназначенные для:
- Подсчитайте количество клеток в образце крови. Для подсчета количества лимфоцитов в образце крови можно использовать общий анализ крови. Большое количество В-клеток, один из типов лимфоцитов, может указывать на хронический лимфолейкоз.
Определите тип вовлеченных лимфоцитов. Тест, называемый проточной цитометрией или иммунофенотипированием, помогает определить, вызвано ли повышенное количество лимфоцитов хроническим лимфолейкозом, другим заболеванием крови или реакцией вашего организма на другой процесс, например инфекцию.
При хроническом лимфолейкозе проточная цитометрия также может помочь проанализировать лейкозные клетки на предмет характеристик, которые помогают предсказать, насколько они агрессивны.
- Анализируйте лимфоциты на генетические аномалии. Тест, называемый флуоресцентной гибридизацией in situ (FISH), исследует хромосомы внутри аномальных лимфоцитов на предмет аномалий. Иногда врачи используют эту информацию, чтобы определить ваш прогноз и выбрать лечение.
Другие тесты
В некоторых случаях ваш врач может назначить дополнительные тесты и процедуры для помощи в диагностике, например:
- Тесты лейкозных клеток для выявления характеристик, которые могут повлиять на ваш прогноз
- Биопсия и аспирация костного мозга
- Визуализирующие обследования, такие как компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ)
Стадия
После подтверждения диагноза врач определяет степень (стадию) хронического лимфолейкоза.Ваш врач будет использовать информацию о вашем раке, чтобы определить стадию (раннюю, промежуточную или продвинутую), которая указывает на прогрессирование вашего хронического лимфолейкоза.
Как правило, людям с ранней стадией заболевания не требуется немедленное лечение. Пациентам с заболеванием на промежуточной или поздней стадии может быть предоставлена возможность начать лечение сразу же.
Дополнительная информация
Показать дополнительную связанную информациюЛечение
Варианты лечения хронического лимфолейкоза зависят от нескольких факторов, таких как стадия рака, наличие у вас признаков и симптомов, общее состояние здоровья и ваши предпочтения.
На ранних стадиях лечения может не потребоваться
Люди с хроническим лимфолейкозом на ранней стадии обычно не получают лечения. Исследования показали, что раннее лечение не продлевает жизнь людям с хроническим лимфолейкозом на ранней стадии.
Вместо того, чтобы объяснять вам возможные побочные эффекты и осложнения лечения до того, как оно вам понадобится, врачи внимательно следят за вашим состоянием и назначают лечение на случай прогрессирования лейкемии.Врачи называют это настороженным ожиданием.
Ваш врач составит для вас график осмотров. Вы можете встречаться со своим врачом и каждые несколько месяцев сдавать анализ крови, чтобы контролировать свое состояние.
Лечение людей с хроническим лимфолейкозом на ранней стадии предлагается только в рамках клинических испытаний. Исследования, которые оценивают, может ли раннее лечение быть полезным, могут быть вариантом для людей с ранней стадией заболевания, которая имеет высокий риск прогрессирования. Поговорите со своим врачом о возможных вариантах.
Лечение для промежуточных и продвинутых стадий
Ваш врач использует стадию хронического лимфолейкоза, результаты различных анализов, включая лабораторный анализ ваших раковых клеток, и ваше общее состояние здоровья, чтобы дать рекомендации по лечению.
Если ваш врач определит, что ваш хронический лимфолейкоз прогрессирует или находится на промежуточной или поздней стадии, варианты лечения могут включать:
- Химиотерапия. Химиотерапия — это лекарственное лечение, которое убивает быстрорастущие клетки, в том числе раковые. Химиотерапевтические процедуры можно вводить через вену или принимать в виде таблеток. В зависимости от вашей ситуации ваш врач может использовать один химиотерапевтический препарат или вы можете получить комбинацию лекарств.
- Таргетная лекарственная терапия. Таргетные препараты предназначены для использования конкретных уязвимостей ваших раковых клеток. Ваши раковые клетки проверяются, чтобы определить, какие лекарственные препараты могут быть полезны.
- Иммунотерапия. Иммунотерапия — это лечение, при котором иммунная система вашего организма борется с раком. Иммунотерапия может облегчить вашей иммунной системе идентификацию раковых клеток или научить клетки вашей иммунной системы бороться с раковыми клетками.
Пересадка костного мозга. При трансплантации костного мозга, также известной как трансплантация стволовых клеток, используются сильнодействующие химиотерапевтические препараты для уничтожения стволовых клеток в костном мозге, которые создают больные лимфоциты.Затем здоровые взрослые стволовые клетки крови от донора вливаются в вашу кровь, откуда они попадают в костный мозг и начинают производить здоровые клетки крови.
По мере разработки новых и более эффективных комбинаций лекарств трансплантация костного мозга стала менее распространенной в лечении хронического лимфолейкоза. Тем не менее в некоторых случаях это может быть вариантом лечения.
Процедуры можно использовать отдельно или в сочетании друг с другом.
Поддерживающая терапия
Ваш врач будет регулярно встречаться с вами для наблюдения за любыми осложнениями, которые могут у вас возникнуть.Поддерживающие меры могут помочь предотвратить или облегчить любые признаки или симптомы.
Поддерживающая терапия может включать:
- Скрининг рака. Ваш врач оценит ваш риск развития других видов рака и может порекомендовать пройти обследование для выявления признаков других видов рака. Например, ваш врач может порекомендовать осмотр кожи раз в год или два для выявления признаков рака кожи.
- Прививки от инфекций. Ваш врач может порекомендовать определенные вакцины, чтобы снизить риск инфекций, таких как пневмония и грипп.
- Мониторинг других проблем со здоровьем. Ваш врач может порекомендовать регулярные осмотры для контроля вашего здоровья во время и после лечения хронического лимфолейкоза.
Клинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или управления этим заболеванием.
Альтернативная медицина
Не было доказано, что альтернативные методы лечения хронического лимфолейкоза.
Альтернативные методы лечения усталости
Некоторые методы альтернативной медицины могут помочь вам справиться с усталостью, с которой обычно сталкиваются люди с хроническим лимфолейкозом. Врач может лечить усталость, контролируя первопричины, но часто одних лекарств недостаточно. Вы можете найти облегчение с помощью альтернативных методов лечения, таких как:
- Упражнение
- Массаж
- Медитация
- Техники релаксации
- Йога
Поговорите со своим врачом о возможных вариантах.Вместе вы сможете разработать план, который поможет вам справиться с усталостью.
Экстракт зеленого чая для людей с ранней стадией лейкемии
Экстракт зеленого чая показал некоторые перспективы в начальных клинических испытаниях для лечения хронического лимфолейкоза. Лабораторные исследования показали, что соединение в экстракте зеленого чая, называемое EGCG, может убивать клетки хронического лимфоцитарного лейкоза. Исследование людей с хроническим лимфолейкозом на ранней стадии показало, что EGCG в форме таблеток уменьшает некоторые признаки болезни.Но испытания зеленого чая не были окончательными, и этот вопрос требует дополнительного изучения, прежде чем врачи смогут прийти к единому мнению о достоинствах этого лечения.
Копирование и опора
- Mayo Clinic Connect: рак и заболевания крови
Хронический лимфолейкоз — это обычно медленнорастущий рак, который может не требовать лечения. Хотя некоторые люди могут назвать это «хорошим» типом рака, на самом деле это не облегчает постановку диагноза рака.
Хотя поначалу вы можете быть шокированы и обеспокоены своим диагнозом, в конечном итоге вы найдете свой собственный способ справиться с хроническим лимфолейкозом. А пока попробуйте:
- Узнайте достаточно о своем раке, чтобы принимать решения о лечении. Запишите вопросы, которые следует задавать врачу перед каждым приемом, и поищите информацию в своей местной библиотеке и в Интернете. Хорошие источники включают Национальный институт рака, Американское онкологическое общество и Общество лейкемии и лимфомы.
- Обратитесь за поддержкой к семье и друзьям. Оставайтесь на связи с семьей и друзьями для поддержки. Говорить о своем диагнозе может быть сложно, и, вероятно, вы получите ряд реакций, когда поделитесь новостью. Но разговор о своем диагнозе и передача информации о вашем раке могут помочь. Так же могут возникать и предложения помощи, которые часто возникают.
- Связаться с другими выжившими после рака. Подумайте о том, чтобы присоединиться к группе поддержки, будь то в вашем сообществе или в Интернете.Группа поддержки людей с таким же диагнозом может быть источником полезной информации, практических советов и поддержки.
- Узнайте, как справиться с ноющей хронической болезнью. Если у вас хронический лимфоцитарный лейкоз, вы, вероятно, столкнетесь с постоянными тестами и постоянными опасениями по поводу количества лейкоцитов. Попробуйте найти занятия, которые помогут вам расслабиться, будь то йога, упражнения или работа в саду. Поговорите с психологом, терапевтом или социальным работником, если вам нужна помощь в преодолении эмоциональной проблемы этого хронического заболевания.
Подготовка к приему
Если у вас есть какие-либо признаки или симптомы, которые вас беспокоят, начните с записи на прием к семейному врачу. Если ваш врач определит, что у вас может быть хронический лимфолейкоз, вас могут направить к врачу, специализирующемуся на заболеваниях крови и костного мозга (гематологу).
Поскольку встречи могут быть краткими и часто необходимо обсудить много вопросов, хорошо подготовиться.Вот некоторая информация, которая поможет вам подготовиться и узнать, чего ожидать от врача.
Что вы можете сделать
- Имейте в виду любые ограничения, связанные с предварительной записью. Во время записи на прием спросите, нужно ли вам что-нибудь сделать заранее, например, ограничить свой рацион.
- Запишите ключевую личную информацию, , включая любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга. Иногда бывает трудно запомнить всю информацию, предоставленную во время встречи. Кто-то из ваших сопровождающих может вспомнить то, что вы пропустили или забыли.
- Запишите вопросы, которые задайте своему врачу.
Ваше время с врачом ограничено, поэтому подготовка списка вопросов поможет вам максимально эффективно проводить время вместе. Перечислите свои вопросы от наиболее важных до наименее важных на случай, если время истечет.Для хронического лимфолейкоза можно задать несколько основных вопросов:
- Что означают мои результаты теста?
- Мне нужно лечение прямо сейчас?
- Если я не начну лечение прямо сейчас, ограничит ли это мои возможности лечения в будущем?
- Стоит ли проходить дополнительные анализы?
- Какие у меня варианты лечения?
- Какие побочные эффекты связаны с каждым лечением?
- Есть ли какое-либо лечение, которое настоятельно рекомендуется для человека с моим диагнозом?
- Как лечение повлияет на мою повседневную жизнь?
- У меня другие проблемы со здоровьем.Как мне лучше всего управлять ими вместе?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать вопросы, которые возникают у вас во время приема.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет время обсудить другие вопросы, которые вы хотите затронуть.Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Ваши симптомы были постоянными или случайными?
- Насколько серьезны ваши симптомы?
- Что может улучшить ваши симптомы?
- Что может ухудшить ваши симптомы?
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление 5 февраля 2020 г.
Что такое хронический лимфоцитарный лейкоз (ХЛЛ)?

Хронический лимфолейкоз (ХЛЛ) — это рак, который возникает, когда костный мозг производит слишком много лимфоцитов, типа белых кровяных телец. ХЛЛ обычно растет медленно по сравнению с другими лейкозами и может не вызывать симптомов в течение некоторого времени.
CLL — один из четырех основных типов лейкемии.Это второй по распространенности тип лейкемии у взрослых; большинство людей с ХЛЛ — люди среднего и старшего возраста. Заболевание у детей встречается очень редко.
Обычно незрелые стволовые клетки крови человека развиваются в миелоидные и лимфоидные стволовые клетки. Миелоидные клетки становятся зрелыми клетками крови: лейкоцитами, эритроцитами и тромбоцитами. Лимфоидные стволовые клетки развиваются в три типа лимфоцитов, борющихся с инфекциями:
В-лимфоциты, вырабатывающие антитела для защиты организма от микробов
Т-лимфоцитов, которые могут уничтожать инфицированные вирусом клетки, чужеродные и раковые клетки
Естественные клетки-киллеры, которые также могут убивать раковые клетки и вирусы.
При ХЛЛ слишком много стволовых клеток крови превращаются в аномальные лимфоциты. Эти клетки не функционируют должным образом и не удаляются из кровотока. Даже в большом количестве они не могут бороться с инфекцией так же хорошо, как нормальные клетки. Накапливаясь в крови и костном мозге, они вытесняют здоровые лейкоциты, эритроциты и тромбоциты. Это может привести к инфекции, анемии и легкому кровотечению. ХЛЛ чаще всего развивается из В-лимфоцитов.
ХЛЛ начинается в костном мозге, но затем, по мере размножения аномальных лимфоцитов, они обычно попадают в кровоток. Со временем он может распространиться на другие части тела, которые обычно содержат лимфоциты, такие как лимфатические узлы (в шее, животе и паху, под мышками и вокруг ключицы), а также на печень и селезенку. , Затем эти ткани могут увеличиваться.
Определенные факторы могут увеличить вероятность развития ХЛЛ.К ним относятся
, имеющие родственников с ХЛЛ или раком лимфатической системы
подвергается воздействию определенных химических веществ
люди среднего возраста и старше
мужчина и белый
имеет североамериканское или европейское происхождение.
Однако имейте в виду, что наличие одного или нескольких факторов риска ХЛЛ не означает, что у вас разовьется болезнь.
Симптомы
Люди с ХЛЛ часто не имеют признаков или симптомов на ранних стадиях заболевания. Это может быть обнаружено во время обычного анализа крови или осмотра, или когда анализ крови проводится по поводу другой проблемы со здоровьем.
Возможные признаки ХЛЛ включают
слабость и утомляемость
Увеличение лимфатических узлов в области шеи, подмышек, желудка или паха
одышка при нормальной активности
боль или чувство распирания под ребрами
лихорадка
необъяснимая потеря веса
ночные поты
кровоподтеки или легкие кровотечения
рецидивирующих инфекций.
Эти симптомы могут быть связаны с другими видами рака и многими незлокачественными заболеваниями. Сообщите своему врачу, если у вас возникнут какие-либо из них.
Симптомы поздней стадии ХЛЛ возникают при нехватке здоровых клеток крови:
Люди с низким уровнем эритроцитов могут чувствовать слабость, усталость или одышку во время обычной активности.
У людей с низким содержанием тромбоцитов легко появляются синяки и кровотечения.
Люди, у которых отсутствуют нормальные лейкоциты, склонны к инфекциям и лихорадке, потому что их иммунная система не работает должным образом. (Инфекции могут варьироваться от частых простуд и герпеса до пневмонии.) Однако у некоторых людей с ХЛЛ может быть высокое количество лейкоцитов из-за накопления лимфоцитов.
Диагностика
Ваш врач спросит вас, есть ли у вас такие симптомы, как усталость, одышка или легкие синяки. За этим последует медицинский осмотр. Ваш врач проверит увеличенную селезенку и лимфатические узлы.
Чаще всего ХЛЛ можно диагностировать с помощью простого анализа крови. Первая подсказка — аномально высокое количество лимфоцитов. Патолог часто может подтвердить диагноз на основании наличия большого количества лимфоцитов ненормального вида.
Клетки лейкемии в крови очень похожи на клетки лимфомы низкой степени злокачественности. Вот почему бывает трудно отличить ХЛЛ от этого типа рака лимфатических узлов. Но оба состояния развиваются медленно, и лечение часто бывает одинаковым.
Ваш врач может назначить дополнительные анализы и процедуры для диагностики ХЛЛ:
Цитогенетический анализ. Этот тест ищет специфические изменения в хромосомах клеток CLL. Например, может отсутствовать часть хромосомы, содержащая генетическую информацию. (В большинстве случаев ХЛЛ происходит изменение по крайней мере в одной хромосоме.) Информация о хромосомных изменениях может помочь врачам выбрать лечение или определить, работает ли лечение.
Проточная цитометрия. В этом тесте используются светочувствительные красители и лазеры для выявления определенных характеристик в ваших клетках.Например, специалисты проверят наличие онкомаркеров на поверхности ваших клеток. Тест также может помочь определить, возникли ли раковые клетки из В-лимфоцитов или Т-лимфоцитов.
Биопсия лимфатического узла. Во время этой процедуры ваш врач определит местонахождение участка на вашей коже, который лежит над лимфатическим узлом. После обезболивания кожи местным анестетиком он или она сделает небольшой разрез.Лимфатический узел удаляется и отправляется в лабораторию для исследования под микроскопом.
Аспирация и биопсия костного мозга. Во время этой процедуры ваш врач берет небольшой образец кости и жидкого костного мозга из тазовой кости или грудины с помощью длинной иглы. Патолог (специально обученный врач) исследует образец под микроскопом на наличие таких факторов, как количество клеток ХЛЛ и их рисунки в костном мозге.
Если вам поставили диагноз ХЛЛ, вас могут направить к гематологу / онкологу, врачу, который специализируется на онкологических заболеваниях крови и костного мозга.
После того, как вам поставят диагноз, ваш врач может провести дополнительные анализы, чтобы определить степень ХЛЛ, то есть насколько далеко распространился рак. Этот шаг называется стадированием, и он помогает врачу спланировать лечение. Например, ваш врач может назначить рентген грудной клетки, МРТ, компьютерную томографию и / или УЗИ.Эти визуализационные тесты создают изображения внутренних органов вашего тела. Они могут показать аномалии в органах или спинном мозге.
Вам также может быть сделана люмбальная пункция (спинномозговая пункция). Во время этой процедуры врач использует иглу для забора жидкости из позвоночника. Это может быть сделано, если он или она подозревают, что клетки ХЛЛ распространились на головной или спинной мозг.
Существует пять стадий ХЛЛ, от стадии 0 до стадии IV. Стадия 0 означает, что в крови слишком много лимфоцитов, но у пациента нет других симптомов лейкемии.На другом конце спектра стадия IV означает, что лимфоцитов слишком много, а тромбоцитов слишком мало. У пациента может быть анемия (недостаток железа, вызванный слишком малым количеством эритроцитов) и увеличенные лимфатические узлы, печень или селезенка. Эти стадии можно разделить на группы низкого, среднего и высокого риска.
Рефрактерный ХЛЛ — это рак, который не проходит при лечении.
Ожидаемая длительность
ХЛЛ обычно растет медленно, и люди могут жить долгие периоды, иногда десятилетия, без лечения.Однако некоторые случаи ХЛЛ растут относительно быстро и требуют раннего лечения.
Профилактика
Нет известного способа предотвратить CLL.
Лечение
CLL обычно нельзя вылечить. Цели лечения — замедлить накопление клеток CLL, поддержать здоровье пациента и помочь пациенту избежать инфекции. Это хроническое заболевание, и пациенты могут жить в течение продолжительных периодов времени с минимальным снижением качества жизни или без него.
Решение о лечении ХЛЛ зависит от нескольких факторов. К ним относятся
стадия болезни
возраст человека и общее состояние здоровья
подсчет клеток крови (эритроцитов, лейкоцитов и тромбоцитов)
есть ли у человека симптомы
увеличены ли печень, селезенка или лимфатические узлы
реакция пациента на начальную терапию
, вернулся ли CLL (повторился).
Пациенты с ХЛЛ низкого риска (стадия 0), которые не растут или растут медленно и у которых отсутствуют симптомы, могут подождать, чтобы начать лечение, но продолжить последующие обследования. Такой подход, называемый бдительным ожиданием, позволяет пациенту избежать побочных эффектов лечения до появления или изменения симптомов. Однако проблемы, вызванные заболеванием, например инфекция, обычно лечат.
Пациенты с ХЛЛ среднего и высокого риска (стадии I – IV), у которых нет симптомов, могут отложить лечение, продолжая наблюдение.Лечение быстрорастущей болезни может включать
химиотерапия со стероидами или моноклональными антителами (белки иммунной системы человека) или без них
стали доступны несколько новых лекарств, которые улучшили перспективы для пациентов как при начальном лечении, так и после того, как другие методы лечения перестали работать.
лучевая терапия в областях, где обнаружен рак
трансплантация стволовых клеток, процедура, которая включает замену аномальных кроветворных клеток человека здоровыми
операция по удалению селезенки
антибиотиков для лечения инфекций.
Некоторые люди, получающие лечение ХЛЛ, могут не испытывать побочных эффектов, в то время как другие сталкиваются с серьезными и продолжительными. Некоторые возможные побочные эффекты:
анемия
крайняя усталость
заражение
тошнота
выпадение волос.
Заболевание и его лечение могут привести к другим осложнениям. Например, у вас может развиться другой рак в будущем или у вас может развиться состояние, при котором ваша иммунная система атакует ваши собственные клетки крови.
Недавно было одобрено несколько новых препаратов для лечения ХЛЛ, которые потенциально могут вызывать и поддерживать ремиссию в течение длительного периода времени.
Когда звонить профессионалу
Позвоните своему врачу, если у вас есть симптомы лейкемии.Если вам поставили диагноз ХЛЛ, важно обратиться к врачу, который специализируется на онкологических заболеваниях, связанных с кровью. Этих специалистов называют гематологами и онкологами.
Кроме того, во время обычного осмотра ваш врач может сказать вам, что у вас повышен уровень лейкоцитов, и это может потребовать посещения специалиста по крови.
Прогноз
От ХЛЛ нет лекарства, но многие люди годами живут с хорошим здоровьем.Перспектива зависит от нескольких факторов. К ним относятся
, есть ли изменение в ДНК (генетическом материале) аномальных клеток и, если да, то тип изменения
Распространены ли аномальные лимфоциты по костному мозгу
стадия заболевания
улучшится ли болезнь после лечения или вернулась ли она
переходит ли болезнь в более агрессивную стадию
общее состояние здоровья человека.
Подробнее о хроническом лимфоцитарном лейкозе (ХЛЛ)
Сопутствующие препараты
IBM Watson Micromedex
Mayo Clinic Reference
Внешние ресурсы
Национальный институт рака (NCI), Офис общественных запросов NCI 6116 Executive BoulevardRoom 3036ABethesda, MD 20892-83221-800-4-CANCER (1-800-422-6237) Телетайп: 1-800-332-8615www.cancer.gov/
Американское онкологическое общество (ACS) P.O. Box 56566Atlanta, GA 30343 (бесплатно): 1-800-ACS-2345 (1-800-227-2345) TTY: 1-866-228-4327www.cancer.org/
Общество лейкемии и лимфомы 1311 Mamaroneck Ave, White Plains, NY 10605 (бесплатно): 1-800-955-4572
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
.Хронический лимфолейкоз (ХЛЛ): симптомы, стадии, лечение и перспективы
Каковы факторы риска хронического лимфоцитарного лейкоза?
Факторы риска, которые могут увеличить ваши шансы на развитие ХЛЛ, включают:
- Возраст Более подвержены риску пожилые люди.
- Раса У представителей европеоидной расы более высокая вероятность развития ХЛЛ по сравнению с людьми других рас.
- Семейный анамнез Наличие в семье членов семьи, у которых был ХЛЛ или другой рак крови, также может повысить ваш риск заболеть раком.
- Воздействие химических веществ Нахождение рядом с определенными токсинами, такими как гербициды и инсектициды, может повысить ваши шансы на ХЛЛ. Люди, которые подвергались воздействию Agent Orange во время войны во Вьетнаме, также подвергаются повышенному риску заболевания ХЛЛ. (3)
Диагностика хронического лимфоцитарного лейкоза
Ваш врач может диагностировать ХЛЛ или определить степень вашего заболевания, изучив историю болезни и проведя медицинский осмотр, а также выполнив определенные тесты, в том числе:
- Кровь Тесты Выполняются различные лабораторные тесты, чтобы ваш врач мог проверить количество клеток крови и узнать больше о лимфоцитах, участвующих в развитии рака.
- Биопсия костного мозга Это процедура, при которой образцы костного мозга, губчатой ткани внутри больших костей, где образуются лимфоциты, берутся с помощью иглы.
- Визуальные тесты Компьютерная томография (КТ) или позитронно-эмиссионная томография (ПЭТ) позволяет врачу проверить наличие признаков рака в мягких тканях тела. (3)
Как лечить хронический лимфоцитарный лейкоз
Ваше лечение будет зависеть от того, насколько продвинуто ваше заболевание, от типа вашего ХЛЛ и от того, вернулся ли ваш рак.
Варианты могут включать химиотерапию, таргетную терапию, которая предназначена для подавления определенных белков, облучение, определенные процедуры или полное отсутствие лечения. Иногда несколько процедур используются вместе.
Химиотерапия При химиотерапии лекарства используются для уничтожения раковых клеток. Его можно вводить внутривенно (IV) или принимать в виде таблеток. Ваш врач может порекомендовать один химиотерапевтический препарат или их комбинацию. (3)
Таргетированная терапия Таргетная терапия сосредоточена на различных изменениях внутри клеток, которые вызывают их злокачественность.Эти лекарства обычно вызывают менее серьезные побочные эффекты, чем химиотерапия. Примеры включают:
Моноклональные антитела Моноклональные антитела — это белки, производимые в лаборатории, которые реагируют или присоединяются к определенным антигенам на раковых клетках. Это форма иммунотерапии, поскольку они действуют — частично — путем привлечения ваших иммунных клеток к раковым клеткам, позволяя иммунным клеткам затем убивать раковые клетки. Вот некоторые моноклональные антитела, используемые для лечения ХЛЛ:
Иммунотерапия Иммунотерапия использует иммунную систему вашего организма для нацеливания и борьбы с раком.Новое лечение, известное как CAR T-клеточная терапия, включает удаление определенных иммунных клеток из крови и их усиление в лаборатории, чтобы сделать их более активными против рака пациента. Затем клетки возвращаются в организм пациента, чтобы они могли найти и уничтожить лейкозные клетки. Эта терапия показала себя многообещающей при других типах лейкемии, но все еще считается экспериментальной при ХЛЛ.
Исследователи также изучают, могут ли определенные вакцины, сделанные из клеток CLL пациента и белка, который стимулирует иммунную систему, помочь в борьбе с CLL.(6)
Трансплантация стволовых клеток Трансплантация стволовых клеток обычно не требуется при ХЛЛ, но может быть вариантом. Процедура включает введение высоких доз химиотерапии, а иногда и облучения, чтобы уничтожить пораженный костный мозг пациента. После этого пациенты получают трансплантат кроветворных стволовых клеток для восстановления костного мозга. (7)
Радиация Радиация использует рентгеновские лучи или другие виды энергии для уничтожения раковых клеток.Это лечение необычно для людей с ХЛЛ, но некоторым оно помогает. (8)
Хирургия Иногда, если у вас ХЛЛ, проводится операция по удалению селезенки, известная как спленэктомия. Спленэктомия не излечит рак, но может улучшить ваши симптомы. (9)
Лейкаферез Иногда большое количество клеток ХЛЛ в крови вызывает проблемы с кровообращением. Если это произойдет, может быть рекомендована процедура, называемая лейкаферезом, при которой кровь удаляется из организма и обрабатывается с помощью аппарата, удаляющего лейкоциты и лейкозные клетки, чтобы помочь снизить количество лейкоцитов.(10)
Бдительное ожидание Если ХЛЛ очень медленно растет или находится на ранних стадиях, врач может порекомендовать наблюдать за болезнью, пока она не начнет прогрессировать. Врачи называют это «бдительным ожиданием». Исследования показали, что раннее лечение не продлевает выживаемость людей с ранней стадией ХЛЛ. (3)
