Гипертонические кризы
Определение. Криз — квинтэссенция гипертонической болезни, ее сгусток (А.Л.Мясников) Гипертонический криз — внезапное повышение систолического и диастолического АД (или одного из них), у больных, страдающих гипертонической болезнью или симптоматическими (вторичными) артериальными гипертензиями, сопровождающееся клиническими симптомами и требующее немедленного снижения (не обязательно до нормальных значений) для предупреждения поражения органов мишеней. Внезапные перепады АД ниже 90/60 и выше 180/110 мм рт.ст. приводят к нарушению ауторегуляции и повреждению жизненно важных органов.
Классификация гипертонических кризов а.Л.Мясникова
I тип
легкие, кратковременные головная боль, может быть головокружение, тошнота
возбуждение
сердцебиение и дрожь в теле красные пятна на коже
ДАД до100-105
САД до 180-190
повышено пульсовое артериальное давление (ПАД)
повышен адреналин, сахар крови, свертываемость крови,
лейкоцитоз
обильное мочеиспускание
II тип (осложненный) тяжелый,
до нескольких дней сильнейшие головные боли, головокружения, тошнота, рвота
преходящие нарушения зрения сжимающие боли в сердце
ДАД-120 и выше
ПАД не растет
пульс не учащается
повышен норадреналин, свертываемость крови
лейкоцитоз
на ЭКГ уширение комплекса QRS и снижение интервала S — Т
Осложнения:
В зарубежной литературе традиционным диагностическим критерием гипертонического криза является повышение диастолического АД выше 120 мм рт.ст.
Выделяются:
А. Осложненные гипертонические кризы, угрожающие жизни, требующие обязательной госпитализации с целью немедленного снижения АД путем парентерального введения препаратов:
геморрагический или ишемический инсульт
субарахноидальное кровоизлияние
гипертоническая энцефалопатия
отек мозга
расслаивающая аневризма аорты
сердечная астма и отек легких
нестабильная стенокардия
ОИМ эклампсия
ОПН
гематурия
тяжелая ретинопатия
Б. Неосложненный гипертонический криз — ДАД -120 мм рт.ст. и выше, но отсутствуют существенные органные повреждения. Требуется неотложная терапия, госпитализация необязательна.
Примеры формулировки диагноза. При формулировке диагноза следует указать и стадию, и степень риска. У лиц с впервые выявленной АГ и не получающих антигипертензивную терапию указывается степень АГ. Кроме того, рекомендуется детализация имеющихся поражений органов мишеней, факторов риска и сопутствующих клинических состояний.
1. ГБ 2 стадии, 2 степени, ГЛЖ, гипертоническая ангиопатия 1 степени, риск 3, ХНК 0. Гиперлипидемия.
2. ГБ 3 стадии, гипертоническое сердце 3 стадии, гипертоническая ангиопатия 2 степени, риск 4. ИБС, стабильная стенокардия 2 ФК, ХНК 1 ФК.
3. ГБ 1 стадии, 2 степени, риск 2, ХНК 0. Гиперлипидемия.
4. ГБ 3 стадии, ГЛЖ, протеинурия, риск 4, ИБС, стенокардия напряжения 3 ФК, ПИКС (2000 г.), ХНК 2 ФК.
5. ГБ 2 стадии, гипертонический криз 1 типа, ГЛЖ, гипертоническая ангиопатия, риск 3. ХНК 0. Гиперлипидемия
6. ГБ 3 стадии, гипертонический криз, осложненный гипертонической энцефалопатией, гипертоническое сердце 3 стадии, риск 4. ИБС. стабильная стенокардия ФК 3, атеросклероз аорты, церебральных сосудов с транзиторными ишемическими атаками, ХНК 2 ФК.
studfiles.net
Гипертонические кризы
Определение. Криз — квинтэссенция гипертонической болезни, ее сгусток (А.Л.Мясников) Гипертонический криз — внезапное повышение систолического и диастолического АД (или одного из них), у больных, страдающих гипертонической болезнью или симптоматическими (вторичными) артериальными гипертензиями, сопровождающееся клиническими симптомами и требующее немедленного снижения (не обязательно до нормальных значений) для предупреждения поражения органов мишеней. Внезапные перепады АД ниже 90/60 и выше 180/110 мм рт.ст. приводят к нарушению ауторегуляции и повреждению жизненно важных органов.
Классификация гипертонических кризов а.Л.Мясникова
I тип
легкие, кратковременные головная боль, может быть головокружение, тошнота
возбуждение
сердцебиение и дрожь в теле красные пятна на коже
ДАД до100-105
САД до 180-190
повышено пульсовое артериальное давление (ПАД)
повышен адреналин, сахар крови, свертываемость крови,
лейкоцитоз
обильное мочеиспускание
II тип (осложненный) тяжелый,
до нескольких дней сильнейшие головные боли, головокружения, тошнота, рвота
преходящие нарушения зрения сжимающие боли в сердце
ДАД-120 и выше
ПАД не растет
пульс не учащается
повышен норадреналин, свертываемость крови
лейкоцитоз
на ЭКГ уширение комплекса QRS и снижение интервала S — Т
Осложнения:
В зарубежной литературе традиционным диагностическим критерием гипертонического криза является повышение диастолического АД выше 120 мм рт.ст.
Выделяются:
А. Осложненные гипертонические кризы, угрожающие жизни, требующие обязательной госпитализации с целью немедленного снижения АД путем парентерального введения препаратов:
геморрагический или ишемический инсульт
субарахноидальное кровоизлияние
гипертоническая энцефалопатия
отек мозга
расслаивающая аневризма аорты
сердечная астма и отек легких
нестабильная стенокардия
ОИМ эклампсия
ОПН
гематурия
тяжелая ретинопатия
Б. Неосложненный гипертонический криз — ДАД -120 мм рт.ст. и выше, но отсутствуют существенные органные повреждения. Требуется неотложная терапия, госпитализация необязательна.
Примеры формулировки диагноза. При формулировке диагноза следует указать и стадию, и степень риска. У лиц с впервые выявленной АГ и не получающих антигипертензивную терапию указывается степень АГ. Кроме того, рекомендуется детализация имеющихся поражений органов мишеней, факторов риска и сопутствующих клинических состояний.
1. ГБ 2 стадии, 2 степени, ГЛЖ, гипертоническая ангиопатия 1 степени, риск 3, ХНК 0. Гиперлипидемия.
2. ГБ 3 стадии, гипертоническое сердце 3 стадии, гипертоническая ангиопатия 2 степени, риск 4. ИБС, стабильная стенокардия 2 ФК, ХНК 1 ФК.
3. ГБ 1 стадии, 2 степени, риск 2, ХНК 0. Гиперлипидемия.
4. ГБ 3 стадии, ГЛЖ, протеинурия, риск 4, ИБС, стенокардия напряжения 3 ФК, ПИКС (2000 г.), ХНК 2 ФК.
5. ГБ 2 стадии, гипертонический криз 1 типа, ГЛЖ, гипертоническая ангиопатия, риск 3. ХНК 0. Гиперлипидемия
6. ГБ 3 стадии, гипертонический криз, осложненный гипертонической энцефалопатией, гипертоническое сердце 3 стадии, риск 4. ИБС. стабильная стенокардия ФК 3, атеросклероз аорты, церебральных сосудов с транзиторными ишемическими атаками, ХНК 2 ФК.
studfiles.net
Диагноз гипертонический криз — Lady Citytile
^ Основные клинические характеристики гипертонического криза
Артериальное давление: диастолическое в большинстве случаев выше 140 мм рт.ст.
Трансформации глазного дна: геморрагии, экссудаты, отек соска зрительного нерва.
Неврологические трансформации: головокружение, головные боли, спутанность сознания, сонливость, ступор, тошнота, рвота, потеря зрения, очаговые симптомы (неврологический недостаток), потеря сознания, кома.
В зависимости от преобладания тех либо иных клинических признаков, время от времени выделяют типы гипертонических кризов: нейровегетативный, отечный, судорожный.
Формулировка заключений при отдельных болезнях сердечнососудистой системы
Примеры формулировки диагноза
Главное заболевание: Гипертоническая заболевание 2-й степени, стадия II, риск 3. Атеросклероз аорты, сонных артерий.
Кодируется I^ 10 как эссенциальная (первичная) артериальная гипертензия.
Главное заболевание: Гипертоническая заболевание 2-й степени, стадия III, риск 4. Атеросклероз аорты, коронарных артерий. Осложнения: ХСН IIА стадии (ФК II). Сопутствующее заболевание: Последствия ишемического инсульта (март 2001 г.)
Кодируется I11.0 как гипертоническая заболевание с преимущественным поражением сердца с застойной сердечной не хватаетстью.
Главное заболевание: Гипертоническая заболевание 2-й степени, стадия III, риск 4. Атеросклероз аорты, коронарных артерий. ИБС. Стенокардия напряжения, ФК П. Постинфарктный кардиосклероз. Осложнения: Аневризма левого желудочка. ХСН IIА стадии (ФК II). Правосторонний гидроторакс. Нефросклероз. Хроническая почечная недостаточность. Сопутствующее заболевание: Хронический гастрит.
Кодируется I13.2 как гипертоническая заболевание с преимущественным поражением сердца и почек с застойной сердечной недостаточностью и почечной недостаточностью. Данный диагноз корректен, в случае если обстоятельством госпитализации больного послужила гипертоническая заболевание. В случае если гипертоническая заболевание выступает фоновым заболеванием, кодируют ту либо иную форму ише-мической болезни сердца (см. ниже).
В случае гипертонического криза применяют коды I11—I13 (в зависимости от наличия вовлечения сердца и почек). Код ПО может быть лишь в том случае, если показатели поражения сердца либо почек не распознаны.
В силу сказанного выше будет неправильным диагноз:
^ Главное заболевание: Гипертоническая заболевание, стадия III. Сопутствующее заболевание: Варикозное расширение вен нижних конечностей.
Основная ошибка содержится в том, что доктором обозначена третья стадия гипертонической болезни, устанавливаемая при наличии одного либо нескольких ассоциированных болезней, но в диагнозе они не указаны. В этом случае возможно использован код ПО, что наиболее возможно не будет соответствовать истине. 38
^ Формулировка заключений при отдельных болезнях сердечно-сосудистой системы
Вторичные (симптоматические) артериальные гипертензии
I15 Вторичная гипертензия
I15.0 Реноваскулярная гипертензия
I15.1 Гипертензия вторичная по отношению к другим
поражениям почек
I15.2 Гипертензия вторичная по отношению к эндо
кринным нарушениям
I15.8 Другая вторичная гипертензия
I15.9 Вторичная гипертензия неуточненная.
В случае если артериальная гипертензия есть вторичной, другими словами может рассматриваться как симптом какого-либо заболевания, то клинический диагноз формируют в соответствии с правилами, относящимися к этому заболеванию. Коды МКБ—10 I15 используют в том случае, если артериальная гипертензия как ведущий симптом определяет основные затраты на диагностику и лечение больного.
Примеры формулировки диагноза
У больного, обратившегося в связи с артериальной гипертен-зией, было распознано увеличение креатинина сыворотки крови, протеинурия. Как мы знаем, что он в течение долгого времени страдает сахарным диабетом 1 типа. Приведем пара формулировок заключений, каковые видятся при данной ситуации.
- ^ Главное заболевание: Сахарный диабет 1 типа, стадия компенсации. Осложнение: Диабетическая нефропатия. направлятьсяная гипертензия. Хроническая почечная недостаточность, I стадия
- ^ Главное заболевание: Гипертоническая заболевание 3-й степени, стадия III.Осложнения: Нефросклероз. Хроническая почечная недостаточность, I стадия. Сопутствующее заболевание: Сахарный диабет 1 типа, стадия компенсации.
- ^ Главное заболевание: Артериальная гипертензия, стадия III, на фоне диабетической нефропатии. Осложнение: Хроническая почечная недостаточность, I стадия. Сопутствующее заболевание: Сахарный диабет 1 типа, стадия компенсации.
Принимая к сведенью то, что артериальная гипертензия у больного связана с диабетической нефропатией, сахарный диабет компенсирован, и основные медицинские мероприятия были направлены на коррекцию большого Преисподняя, верным будет тре-
Формулировка заключений при отдельных болезнях сердечно-сосудистой системы
тий вариант диагноза5. Случай кодируется I15.2 как гипертензия вторичная по отношению к эндокринным нарушениям, в этом случае сахарному диабету с поражением почек.
Первый вариант ошибочен, поскольку при формулировке клинического диагноза сделан выговор не на конкретное состояние, явившееся главной причиной лечения и обследования, а на этиологию синдрома, которая в этом случае имеет относительно формальное значение. Как следствие в статистику попадет код ЕЮ. Второй вариант, напротив, совсем не учитывает этиологию гипертензии, и исходя из этого кроме этого неверен.
^ 2.5. ИШЕМИЧЕСКИЕ БОЛЕЗНИ СЕРДЦА
Термин ишемические болезни сердца есть групповым понятием.
I20 Стенокардия (грудная жаба)
I20.0 Нестабильная стенокардия
Стенокардия
- нарастающая
- напряжения, в первый раз появившаяся
- напряжения прогрессирующая
I20.1 Стенокардия с документально подтвержденным
спазмом
Стенокардия
- ангиоспастическая
- Принцметала
- обусловленная спазмом
- вариантная
I20.8 Другие формы стенокардии
Стенокардия напряжения
I20.9 Стенокардия неуточненная
I21 Острый инфаркт миокарда
I22 Повторный инфаркт миокарда
I23 Кое-какие текущие осложнения острого инфаркта мио
карда
I24 Другие формы острой ишемической болезни сердца
5 — современные подходы к формулировке диагноза допускают потребление оборота на фоне (заболевания/состояния [Какорина Е.П. и соавт.].
формулировка заключений при отдельных болезнях сердечно-сосудистой системы
I24.0 Коронарный тромбоз, не приводящий к инфаркту
миокарда
I24.1 Синдром Дресслера
I24.9 Острая ишемическая заболевание сердца неуточненная I25 Хроническая ишемическая заболевание сердца
I25.0 Атеросклеротическая сердечно-сосудистая бо
лезнь, так обрисованная
I25.1 Атеросклеротическая заболевание сердца
I25.2 Перенесенный в прошлом инфаркт миокарда
I25.3 Аневризма сердца
I25.4 Аневризма коронарной артерии (исключена врож
денная коронарная аневризма Q24.5)
I25.5 Ишемическая кардиомиопатия
I25.6 Бессимптомная ишемия
I25.8 Другие формы хронической ишемической болезни
сердца
I25.9 Хроническая ишемическая заболевание сердца неуточ
ненная
Клиническая классификация ИБС
(основана на МКБ IX и советах Комитета специалистов ВОЗ с правками ВКНЦ АМН СССР, 1984)
1. Стенокардия напряжения
- Стенокардия напряжения в первый раз появившаяся
- Стенокардия напряжения стабильная (с указанием функционального класса)
- Стенокардия напряжения прогрессирующая
- Стенокардия спонтанная.

- Крупноочаговый (трансмуральный) инфаркт миокарда — первичный, повторный (с указанием даты).
- Мелкоочаговый инфаркт миокарда — первичный, повторный (с указанием даты).
- Постинфарктный очаговый кардиосклероз.
- Нарушение сердечного ритма (с указанием формы).
- Сердечная недостаточность (с указанием формы и стадии).
- Безболевая форма ИБС.
- Неожиданная коронарная смерть.
41
Формулировка заключений при отдельных болезнях сердечно-сосудистой системы
Обратим внимание: в настоящее время не употребляется термин острая очаговая дистрофия миокарда, предложенный в 1965 г. А.Л. Мясниковым, которым обозначали затянувшийся приступ стенокардии при отсутствии увеличения активности кардио-специфических ферментов в сочетании с трансформациями зубца Т и сегмента ST на ЭКГ, сохраняющихся в течение нескольких дней.
Диагноз стенокардии есть клиническим и возможно установлен на основании жалоб и анамнеза, в случае если основной симптом — боль (неудобство) в области сердца — соответствует хотя бы двум из следующих черт:
- локализация — за грудиной, с вероятной иррадиацией в обе стороны грудной клетки и в левую руку (редко — в правую), а также в шею и челюсть, в спину, эпигастральную область;
- темперамент — чувство тяжести, (с)давления, жжения, сжимания и т.п.; быстро снимается нитроглицерином;
- продолжительность — не более 10—15 мин.;
- связь с нагрузкой — провоцируется физическим напряжением, эмоциональным стрессом, холодным воздухом.
Первичный клинический диагноз подтверждают данными инструментальных изучений: ЭКГ в покое и пробы с нагрузкой (велоэргометрия, тредмил), перфузионной сцинтиграфии миокарда в покое и при пробе с нагрузкой, стресс-эхокардиографии, коронароангиографии. Диагностически значимыми на ЭКГ являются трансформации ST—T, в отведениях, отражающих территорию миокарда, находящуюся в состоянии ишемии.
0стабильном характере стенокардии делают выводы по тому, что бо
левые приступы относительно однотипные, появляются при при
мерно однообразных условиях (табл. 24).
В соответствии с классификации Канадского Общества по изучению сердечно-сосудистых болезней (1976), выделяются четыре функциональных класса стабильной стенокардии.
1 Простая нагрузка не приводит к боли; приступы появляются
лишь при необычно большой либо быстро делаемой нагруз
ке (экстремальном напряжении).

II Приступы стенокардии при простой физической деятельности: при стремительной ходьбе либо подъеме по лестнице (более чем 42
формулировка заключений при отдельных болезнях сердечно-сосудистой системы.
один-два пролета), по окончании еды, эмоционального стресса, в сочетании с отягощающими факторами (морозная погода, холодный ветер), первые часы по окончании пробуждения.
- Приступы стенокардии приводят к заметному ограничению физической активности: боль появляется при ходьбе в среднем темпе, подъеме на один-два пролета лестницы простым шагом при простых условиях, иногда в покое.
- Неспособность к любой физической активности без ощущения дискомфорта — боль появляется при минимальных нагрузках либо в покое.
^ Таблица 24.Клинико-функциональная классификация стенокардии*
Пороговая мощность, Вт
Внутренний порог, усл. ед.
В первый раз появившиеся тяжелые приступы стенокардии либо прогрессирующие приступы; болей в покое нет
Приступы стенокардии в покое в течение месяца, но не в предшествующие 48 часов (стенокардия спокойствия, подострая)
Приступы стенокардии в предшествующие 48 часов (стенокардия спокойствия, подострая)
Появляется при наличии экстракардиальных состояний, каковые усиливают миокардиальную ишемию
Появляется при отсутствии экстракардиальных состояний
Появляется в первые 14 дней по окончании острого инфаркта миокарда
В зависимости от времени происхождения нестабильной стенокардии по отношению к предшествующему лечению пациентов разделяют на три группы:
1) при отсутствии лечения стабильной стенокардии
2) на протяжении лечения стабильной стенокардии
3) не обращая внимания на большую противоишемическую терапию
• с трансформациями ST-T на протяжении приступа стенокардии
• без трансформаций ST-T на протяжении приступа стенокардии
Критерии степени риска трансформации нестабильной стенокардии в острый инфаркт миокарда (Braunwald E. 1994) Класс 1. Большой риск:
- долгий (более 20 мин.) ангинозный приступ в покое;
- отек легких, либо появление мокрых хрипов в легких, связанный с ишемией миокарда;
•стенокардия в покое с преходящими трансформациями сегмента ST более 1 мм;
•стенокардия, сопровождающаяся возникновением либо усилением шума митральной регургитации;
•стенокардия, сопровождающаяся артериальной гипотонией (Преисподняя систолическое ниже 90—100 мм рт. ст.). 44
^ Формулировка заключений при отдельных болезнях сердечно-сосудистой системы
Класс 2. Промежуточный риск — нет факторов большого риска, но имеется, по крайней мере, один из следующих факторов:
•купированный долгий (более 20 мин.) ангинозный приступ в покое у больного с диагностированной ранее ИБС либо наличии высокой возможности данного заболевания;
- стенокардия в покое;
- ночная стенокардия;
•стенокардия, сопровождающаяся преходящими трансформациими зубца Т;
• в первый раз появившаяся стенокардия, анамнез которой образовывает
не меньше 2-х недель;
•патологический зубец Q либо депрессия сегмента ST менее 1 мм в нескольких отведениях ЭКГ, снятой вне приступа;
• возраст старше 65 лет.
Класс 3. Низкий риск — нет факторов большого и промежуправильного риска, но имеется, по крайней мере, один из следующих факторов:
•повышение частоты, тяжести и длительности приступов стенокардии;
- стенокардия появляется при физической нагрузке, значительно меньшей, чем простая;
- в первый раз появившаяся стенокардия, анамнез которой образовывает 2—4 недели;
Клинические варианты острого коронарного синдрома
•Острый коронарный синдром с подъемом ST — наличие боли либо дискомфорта в грудной клетке со стойкими подъемами сегмента ST либо в первый раз появившейся блокадой левой ножки пучка Гиса на ЭКГ. Стойкие подъемы сегмента ST на ЭКГ отражают наличие полной окклюзии коронарной артерии и развитие острого инфаркта миокарда.
• Острый коронарный синдром без подъема сегмента ST — на
личие болей в грудной клетке в сочетании с трансформациями
ЭКГ, свидетельствующими об острой ишемии миокарда (де
прессия сегмента ST, инверсия, сглаженность, либо псевдо
нормализация зубца Т), но без подъема сегмента ST.
Термины острый коронарный синдром без подъемов сегмента ST и нестабильная стенокардия/инфаркт миокарда без Подъемов сегмента ST являются синонимами (табл. 26-28).
^ Формулировка заключений при отдельных болезнях сердечно-сосудистой системы
Таблица 26.Возможность, что показатели и симптомы острого коронарного синдрома связаны с обострением ИБС
citytile.ru
Гипертонический криз (гк).
Гипертонический (гипертензивный) криз – внезапное повышение АД, сопровождающееся клиническими симптомами и требующее немедленного его снижения. Количественный критерий ГК – повышение ДАД более 120 мм рт.ст., признается практически всеми исследователями, реже указывается как критерий САД более 220 (или 210) мм рт.ст. Однако наличие и степень поражения органов-мишеней зачастую не связаны с уровнем повышения АД. Кроме того, увеличение АД всего до цифр 160-180/100 у исходно нормотензивного лица может привести к трагическим последствиям из-за отсутствия механизма адаптации к этому. Поэтому границы АД при ГК всегда надо устанавливать индивидуально.
Среди клинических симптомов наиболее характерна триада таких признаков как головная боль, головокружение и тошнота. При сочетании внезапного повышения АД с интенсивной головной болью диагноз гипертонического криза вероятен, а при наличии других жалоб в сочетании с повышением АД до индивидуально высоких величин – несомненен.
Этиология и патогенез. Причины, способствующие развитию гипертонического криза:
1. Экзогенные:
физическая нагрузка
психоэмоциональный стресс
метеорологические влияния
избыточное потребление поваренной соли
злоупотребление алкоголем
прием гормональных контрацептивов
внезапная отмена гипотензивных препаратов
острая ишемия головного мозга при резком снижении АД
реанимационные мероприятия во время и после операций
2. Эндогенные:
у женщин на фоне гормональных расстройств в климактерическом периоде
обострение ИБС (острая коронарная недостаточность, сердечная астма), ишемия головного мозга
нарушения уродинамики при аденоме предстательной железы
резкое нарушение почечной гемодинамики (включая гиперпродукцию ренина, вторичный альдостеронизм)
серповидно-клеточный криз
психогенная гипервентилляция
синдром апноэ во сне
Наиболее часто ГК возникают при эссенциальной артериальной гипертензии (около 70%), среди других причин реноваскулярная гипертензия (до 10%), диабетическая нефропатия (до 10%), заболевания нервной системы (6,7%) и феохромоцитома (около 3%).
Среди более редких причин первичный гиперальдестеронизм (менее 1%), употребление симпатомиметиков (кокаина, амфетамина, ЛСД), преэклампсия и эклапмсия, коллагенозы и другие редкие патологии. Несоблюдение режима приема гипотензивных препаратов – одна из важных и главных причин. По данным ННПОСМП среди больных, вызывающих СМП 55,4% не получали постоянной гипотензивной терапии. Кроме того, пациенты с ГК, характеризуются высоким привычным АД, а диастолическое АД при ГК, в большей степени отражающее вероятность поражения органов мишеней также выше у лиц не получающих лечение АГ. Особое значение имеет развитие ятрогеных ГК, связанных с использованием различных лекарственных препаратов, среди них:
Синдромы отмены гипотензивных средств (клонидин, бета-блокаторы, медилдопа и др.)
Побочные гипертензивные эффекты (бета-адреномиметики, псевдоэфедрин, НПВС, глюкокортикостероиды и др.)
Лекарственное взаимодействие.
Общеизвестна необходимость избегать совместного назначения бета-адреномиметиков (изадрин), периферических a-адреномиметиков (нафазолин, ксилометазолин) с ингибиторами моноаминоксидазы из-за опасности развития гипертонических кризов. Имеются указания на клинически значимый гипертензивный эффект сочетания клонидина с имипрамином или дезипрамином, метилдопа с любыми трициклическими антидепрессантами.
В патогенезе ГК выделяют сосудистый и кардиальный механизм. Сосудистый — за счет повышения общего периферического сопротивления в результате увеличения вазомоторного (нейрогуморальные влияния) и базального (при задержке натрия) тонуса артериол. Кардиальный — при увеличении сердечного выброса в ответ на повышение частоты сердечных сокращений (ЧСС), объема циркулирующей крови (ОЦК), сократимости миокарда и увеличения фракции изгнания. Возникновение кризов и их тенденция к повторению свидетельствуют о дисфункции гипоталамических структур мозга и ограничении адаптационных резервов. Патогенетическими факторами, способствующими развитию ГК, являются: генетическая предрасположенность к вазоспазмам, высокое содержание циркулирующего в крови ангиотензина II и норадреналина, недостаточность кининогена, простациклинов, повреждение эндотелия сосудов и снижение выделения вазодилатирующих веществ. В различных сосудистых регионах происходит нарушение кровоснабжения по типу ишемии, стазов или тромбозов, отека ткани, диапедезного кровотечения. Минимально допустимое артериальное давление определяют исходя из того, что кровоснабжение головного мозга зависит от перфузионного церебрального давления, т.е. разницы между средним артериальным и внутричерепным давлением. Минимальное артериальное давление, при котором сохраняется саморегуляция мозгового кровообращения, примерно на 25% ниже привычных значений среднего артериального давления в покое. Указанное значение определяет предельное снижение артериального давления, при котором еще сохраняется саморегуляция кровотока и в других жизненно важных органах (сердце, почках).
Необходимо отметить, что колебания АД, как в сторону повышения, так и в сторону снижения приводят к несостоятельности ауторегуляции мозгового кровотока с усугублением или возникновением его ишемии. Поэтому снижение АД в начале лечения не должно превышать 20-25% от исходного. Подобный головному мозгу в миокарде также существует механизм ауторегуляции, имеющий свои особенности. Церебральный кровоток чувствителен к изменению концентрации углекислоты и в случаях ишемии мозг экстрагирует из крови больше кислорода. В отличие от этого коронарный кровоток, зависит от насыщения артериальной крови кислородом и даже в состоянии покоя извлекает максимальное его количество. В связи с этим гипертрофированный миокард при длительно существующей гипертензии крайне чувствителен к гипотонии. Наиболее уязвимым при снижении перфузионного АД является субэндокард, что вероятно, связано с большим давлением на сосуды эндокарда в систолу. При резком снижении системного АД, сопровождающимся соответственным снижением коронарного кровотока ауторегуляция вначале истощается в субэндокарде, а затем в субэпикарде. При длительной гипертензии в головном мозге происходит смещение зоны ауторегуляции, чего не наблюдается в миокарде, поэтому резкое снижение АД наиболее опасно возникновением или усугублением ишемии именно в сердечной мышце. Острое повышение АД особенно повторяющееся, сопровождающееся некрозом миоцитов сосудистой стенки, плазморрагией и ее фибриноидным некрозом, может привести, по крайней мере, к двум патологическим результатам: формированию милиарных аневризм с развитием в дальнейшем кровоизлияния в мозг, а также к набуханию стенок, сужению или закрытию просветов артериол с развитием малых глубинных (лакунарных) инфарктов мозга. Характерные для гипертонической ангиопатии и ангаоэнцефолопатии изменения (гиалиноз с утолщением стенок и сужением просвета аневризмы, очаги переваскулярного энцефалолизиса, малые глубинные инфаркты и др.) развиваются не только в сосудах базальных ядер, таламуса, варолиева моста и мозжечка, но и в артериях белого вещества полушарий мозга. Наряду с различными формами очаговых изменений белого вещества при АГ обнаруживаются также диффузные его изменения (персистирующий отек, деструкция миелиновых волокон, спонгиоз), локализирующиеся вокруг желудочков мозга. Эта патология может приводить к сосудистой деменции. Острое повышение АД может приводить к развитию малых глубинных (лакунарных) инфарктов мозга.
Приведенные данные о патофизиологии процессов, происходящих при остром повышении АД в наиболее уязвимых органах, как миокард и головной мозг необходимо учитывать при выборе гипотензивной терапии при осложненном ГК. В большинстве случаев при острой артериальной гипертензии достаточно снизить артериальное давление до привычных, «рабочих», уровней значений. Независимо от достигнутого уровня артериального давления его снижение следует считать чрезмерным и опасным, если в процессе проведения гипотензивной терапии появляется или нарастает неврологическая симптоматика или ангинозная боль.
Клиническая картина.
Клиническая картина ГК характеризуется относительно внезапным началом (от нескольких минут до нескольких часов), индивидуально высоким уровнем АД наличием жалоб церебрального, кардиального и невротического характера: жалобы церебрального характера: интенсивная головная боль, головокружение, тошнота, рвота, нарушение зрения, преходящая слепота, двоение в глазах, мелькание «мушек» перед глазами. Возможно развитие очаговой мозговой симптоматики: онемение рук, лица, снижении болевой чувствительности в области лица, губ, языка, ощущение ползания мурашек, легкой слабости в дистальных отделах рук. Возможны преходящие гемипарезы (до одних суток), кратковременная афазия, судороги; жалобы кардиального характера: боль в области сердца, сердцебиение, ощущение перебоев, возможно появление одышки; жалобы невротического характера и признаки вегетативной дисфункции: озноб, чувство страха, раздражительность, потливость, иногда чувство жара, жажда, в конце криза – учащенное, обильное мочеиспускание с выделением светлой мочи.
Клинически ГК проявляется субъективными и объективными признаками:
Объективные признаки:
Нарушение эмоционального статуса (возбуждение, заторможенность)
Тремор конечностей
-Приходящие симптомы очаговых нарушений ЦН
-Тахикардия (> 100 в мин.), брадикардия (< 60 в мин.)
Возможно: акцент и расщепление II тона над аортой
Субъективные признаки:
Дифференциальную диагностику ГК следует проводить со следующими состояниями:
Панические атаки (вегетативные кризы)
Головная боль напряжения
Кластерная головная боль
Делирий
Гипертиреоз
Синдром Кушинга
Острый инфаркт миокарда (ОКС)
Инсульт
Классификация ГК.
Существует множество классификации ГК, но с точки зрения определения объема необходимой лекарственной терапии на СМП и оценки прогноза представляют интерес две классификации, основанные на особенностях центральной гемодинамики (гиперкинетические, эукинетические и гипокинетические кризы) (А.П.Голиков) и в зависимости от тяжести течения, определяемой по наличию признаков поражения органов мишеней, на неосложненные и осложненные (соответствующие hypertensive urgency и hypertensive emergency в зарубежной литературе).
ГК первого типа или первого порядка характеризуются быстрым началом (несколько часов) и выраженными вегетативными нарушениями (головная боль, дрожь в теле, сердцебиение, ощущение приливов, жара, похолодание конечностей, сухость во рту, общее психомоторное возбуждение, учащенное мочеиспускание и др.). Кризы второго типа или второго порядка отличаются медленным развитием (десятки часов или даже несколько суток), на фоне длительно существующей артериальной гипертензии (АГ) с выраженной симптоматикой отека мозга, задержкой жидкости, явлениями нарастающего периферического вазоспазма, прогрессирования сердечной недостаточности.
В зависимости от типа гемодинамики клинические проявления ГК могут быть следующими:
Гиперкинетические ГК — наблюдаются чаще на ранних стадиях АГ, развиваются остро, сопровождаются возбуждением больных, обилием «вегетативных знаков» (мышечная дрожь, усиленное потоотделение, красные пятна на коже, сердцебиение, к концу криза полиурия, иногда обильный жидкий стул) и протекают кратковременно (не более 3-4 ч). Для этих кризов характерно преимущественное повышение систолического АД, нарастание пульсового давления, учащение пульса, преобладание в крови адреналина, который, как известно, обладает способностью повышать обмен веществ, вызывать гипергликемию, тахикардию, рост систолического АД. Гипокинетический ГК возникает, как правило, на поздних стадиях заболевания на фоне высокого исходного уровня АД, свойственны менее острое начало, более постепенное развитие (от нескольких часов до 4-5 дней) и тяжелое течение. Эти больные выглядят вялыми, заторможенными. У них особенно резко выражены мозговые и сердечные симптомы. Систолическое и диастолическое АД в этих случаях очень высоко, но преобладает подъем диастолического АД. Тахикардия отсутствует или выражена незначительно. Для этого ГК характерно преобладание в крови норадреналина, который, прежде всего, повышает периферическое сосудистое сопротивление и соответственно диастолическое АД.
Криз эукинетического типа развивается быстро, повышается как систолическое, так и диастолическое давление. Этот тип криза чаще осложняется острой левожелудочковой недостаточностью, приводящей к развитию отека легких.
М.С. Кушаковский выделяют три формы кризов: нейровегетативную, водно-солевую и судорожную.
Для нейровегетативной формы криза характерны внезапное начало, возбуждение, гиперемия и влажность кожи, тахикардия, учащенное обильное мочеиспускание, преимущественное повышение систолического давления с увеличением пульсовой амплитуды. Такие кризы иначе называют адреналовыми, или кризами I типа. Кризы I типа обычно протекают относительно благоприятно, хотя могут приводить к возникновению пароксизмальных расстройств сердечного ритма или стенокардии, а в тяжелых случаях – к развитию инфаркта миокарда.
При водно-солевой форме криза ухудшение состояния нарастает постепенно, отмечаются сонливость, адинамия, вялость, дезориентированность, бледность и одутловатость лица, отечность. Систолическое и диастолическое давление повышаются равномерно или с преобладанием последнего и уменьшением пульсового. Такие кризы называют кризами II типа, а иногда не совсем точно – норадреналовыми. Кризы II типа, как правило, протекают тяжело и могут осложнятся инфарктом миокарда, инсультом, острой левожелудочковой недостаточностью.
Судорожная форма ГК (острая тяжелая гипертоническая энцефалопатия) развивается при злокачественной или вторичной АГ, например, при позднем токсикозе беременных или остром гломерулонефрите. Кризы начинаются с сильной пульсирующей, распирающей головной боли, психомоторного возбуждения, многократной рвоты, не приносящей облегчения, расстройства зрения; быстро наступает потеря сознания и появляются клонико-тонические судороги. У больных с недавно возникшей АГ) например, при остром гломерулонефрите) судорожный гипертензивный криз может развиться при относительно небольшом повышении АД.
Осложненный ГК, составляющий около 3% от всех неотложных состояний при артериальной гипертензии (АГ) характеризуется, как правило, высокими цифрами артериального давления (АД), особенно диастолического (ДАД) выше 120 мм рт.ст. в сочетание с церебральными или кардиальными симптомами. Реже могут выявляться клинические признаки острой левожелудочковой недостаточности, поражения сетчатки глаза, почек, расслоения аорты:
У 1-5% с АГ разовьется гипертонический криз: у ¾ — неосложненный, и у ¼ — осложненный:
•24% — инфаркт мозга •22% — отек легких •17% — гипертензивная энцефалопатия •14% — острая сердечная недостаточность •12% — ИМ или нестабильная стенокардия •4,6% — геморрагический инсульт или субарахноидальное кровоизлияние •4,6% — эклампсия •1,9% — расслоение аорты
Лечение ГК.
При анализе клинической картины с целью установления диагноза «гипертонический криз» врач скорой помощи должен получить ответы на следующие вопросы:
1. Регистрировались ли ранее подъемы АД. Как правило, ГК становится обострением симптомов, присущих артериальной гипертензии, но нередко больные не знают о своем заболевании.
2. Каковы привычные и максимальные цифры АД. Как правило, при ГК ДАД превышает 100–120 мм рт. ст. У молодых пациентов клиника криза может появиться и при более низких цифрах АД. Пожилые больные могут быть адаптированы к высокому уровню АД (200/110–120 мм рт. ст.).
3. Чем обычно субъективно проявляется повышение АД, каковы клинические проявления в настоящее время. Необходимо уточнить клинику ГК у данного пациента. Бессимптомное повышение АД не требует неотложной терапии.
4. Получает ли пациент регулярную гипотензивную терапию. Криз может развиться на фоне неадекватной гипотензивной терапии или при отмене терапии (например, бета-адреноблокаторов, клофелина).
5. Когда появилась симптоматика и сколько длится криз. При кризе АД нарастает в течение минут или часов.
6. Были ли попытки самостоятельно купировать ГК, чем раньше удавалось снизить АД и был ли эффект. Эффективность ранее применявшихся препаратов должна учитываться при выборе гипотензивного средства. Если больной уже принял какие-либо лекарства, необходимо учитывать возможность их взаимодействия с назначаемым препаратом.
При проведении экстренной гипотензивной терапии следует иметь в виду три величины артериального давления:
артериальное давление в момент оказания неотложной помощи;
привычное, «рабочее» артериальное давление;
минимально допустимое артериальное давление.
Общие принципы лечения ГК с точки зрения доказательной медицины:
На догоспитальном этапе возможно применение следующих антигипертензивных препаратов:
клонидин внутрь 0,075-0,15 мг — медленнее и продолжительнее снижает АД, чем нифедипин, но чаще вызывает значительную седатацию
эналаприлат 0,625 в/в или каптоприл 25 мг с/л
нифедипин10-20мг per os
лабеталол внутрь (при феохромоцитоме)
Показания к парентеральной терапии другими средствами (обычно короткодействующими и легко титруемыми) не определены, предполагается их использование при выраженном поражении органов-мишеней
Лечение гипертонического криза в реальной практике также основывается на нескольких принципах:
Обязательное применение антигипертензивных препаратов.
При неосложненном гипертоническом кризе необходимо применять пероральные лекарственные препараты.
Начальной целью лечения является снижение АД (в течение от нескольких минут до двух часов) не более чем на 25%, а в течении последующих 2-6 часов до 160-100 мм рт.ст.
Снижение САД ниже 180 мм.рт.ст
Снижение АД на 15-25 % от исходного уровня.
Снижение артериального давления необходимо производить с осторожностью, т.к. нельзя допускать резкого снижения АД, вследствие появления при данных обстоятельствах гипоперфузии внутренних органов и развития осложнений в виде острого нарушения мозгового кровообращения, почечной недостаточности и др.
Необходимо создать предпосылки для адекватного подбора дальнейшей базовой гипотензивной терапии.
При неосложненном гипертоническом кризе необходимо применение пероральных лекарственных препаратов, а в случае осложненного гипертонического криза – парентеральные.
Требования к пероральным препаратам для лечения ГК
Быстрое (20-30 мин) начало действия при пероральном приеме, продолжающееся 4-6 часов, что дает возможность назначить базовое средство.
Дозозависимый предсказуемый гипотензивный эффект
Возможно применять у большинства пациентов (отсутствие побочных эффектов)
Доступность
Требования к парентеральному препарату для лечения ГК:
Короткое время наступления фармакодинамического эффекта при его удержании 3-4 часа после прекращения введения
Дозозависимый предсказуемый эффект
Минимальное влияние на мозговой и почечный кровоток, сократимость миокарда
Эффективен у большинства больных
Отсутствие противопоказаний для использования у большинства больных
Минимальный спектр побочных эффектов
Недостатки большинства парентеральных гипотензивных препаратов
Эффект «на игле», прекращающийся с концом инфузии (нитропруссид)
Ниже приводятся конкретные клинические ситуации лечения ГК: 1. Внезапное повышение АД, не сопровождающееся бурной клинической картиной, развитием осложнений при отсутствии значительной тахикардии служит показанием к применению нифедипина в дозе 5-20 мг (разжевать) с повторением приема через 30 мин при отсутствии эффекта. В случае непереносимости нифедипина показан прием каптоприла сублингвально в дозе 25—50 мг. При внезапном повышении АД и выраженной тахикардии показан прием 10—20 мг пропранолола или 25-50 мг метопролола п/я.
2. Гипертензивный криз с гипертонической энцефалопатией требует быстрого осторожного снижения АД. Может использоваться однократный сублингвальный прием нифедипина (5-20 мг). Показано в/в введение 30 мг бендазола. При судорожном синдроме вводят диазепам (в/в 10 мг) и магния сульфат (1000-2500 мг в/в медленно в течение 7-10 мин. Учитывая соблюдать необходимость поддержания ауторегуляции мозгового кровообращения и минимальное влияние на него ингибиторов АПФ допустимо использование эналаприлата в/в струйно в дозе 0,625-1,25 мг.
3. Гипертензивный криз у больных с обострением ишемической болезни сердца, хронической застойной сердечной недостаточностью. Показано в/в струйное введение эналаприлата в течение 5 мин в дозе 0,625-1,25 мг.
4. Гипертензивный криз с расслаиванием аорты. Параллельно с купированием болевого синдрома в/в введением морфина необходимо уменьшение сократимости миокарда и быстрое снижение АД до оптимального уровня (100-120 мм рт.ст. для систолического и не более 80 мм рт.ст. для диастолического). Препаратами выбора служат пропранолол (в/в по 1 мг каждые 3-5 мин до достижения ЧСС 50-60 в минуту, уменьшения пульсового давления до 60 мм рт. ст., появления побочных эффектов или достижения общей дозы 0,15 мг/кг) и нитроглицерин или изосорбида динитрат в виде в/в инфузии. Приемлемо сублингвальное применение нифедипина (п/я 10-20 мг, разжевать). Введение бета-адреноблокаторов должно предшествовать введению любых средств, способных вызвать тахикардию; при противопоказаниях к бета-адреноблокаторам используют верапамил (0,05 мг/кг в/в).
5. Гипертензивный криз с выраженной вегетативной и психоэмоциональной окраской. Следует избегать парентерального введения препаратов; сублингвально назначают пропранолол (20 мг) и (или) диазепам (5—10 мг).
6. Гипертензивный криз в результате прекращения приема клонидина. Назначают клонидин п/я в дозе 0,075—0,15 мг.
7. Острый коронарный синдром.Диагноз острой коронарной недостаточности или инфаркта миокарда подтверждается при регистрации ЭКГ. Больные должны быть госпитализированы в отделение интенсивной терапии. Для лечения гипертензии рекомендуется инфузия нитроглицерина и, адекватное обезболивание (с помощью наркотических анальгетиков) при отсутствии признаков острой сердечной недостаточности, внутривенное введение бета-адреноблокаторов (пропранолол, метопрлол), в/в струйное введение эналаприлата в течение 5 мин в дозе 0,625-1,25 мг. Не рекомендуют применять без особой необходимости дигидропиридиновые антагонисты кальция.
8. Острый гломерулонефрит.ГК при этом состоянии обусловлен значительно увеличенным внутрисосудистым объемом жидкости с, как правило, повышенным сердечным выбросом. Для снижения АД предпочтение отдают препаратам без почечного пути элиминации – a-адреноблокаторам короткого действия (фентоламин) или дигидропиридиновым антагонистам кальция. С целью уменьшения объема внутрисосудистой жидкости назначают большие дозы диуретиков. Проводят также гемодиализ или ультрафильтрацию крови.
9. Эклампсия.Для снижения АД используют разные препараты и их комбинации. Следует помнить, что при использовании некоторых из них (диазоксид, антагонисты кальция) происходит расслабление гладкой мускулатуры во всем организме, что приводит к ослаблению родовой деятельности. Препаратом выбора считают гидралазин. Возможно также парентеральное использование препаратов центрального действия – метилдофы или клонидина, сернокислой магнезии. При неэффективности указанных средств применяют лабеталол или b-адреноблокаторы. Для профилактики используют прием малых доз аспирина, который, как считают, нормализует дисбаланс между сосудосуживающими и сосудорасширяющими эффектами эйкозаноидов. Если гестоз угрожает жизни пациентки, то следует, независимо от срока беременности, прибегнуть к экстренному родоразрешению.
10. Препаратами выбора при феохромоцитоме являются альфа-адреноблокаторы (фентоламин, тропафен) или лабеталол. Неотложную помощь в случаях криза при феохромоцитоме начинают с подъема головного конца кровати на 45 градусов, что способствует снижению АД. При отсутствии фентоламина можно назначить празозин под язык по 1 мг повторно. С этой же целью можно использовать капельное вливание 30 мг натрия нитропруссида в 300 мл 5% раствора глюкозы. Как дополнительный препарат может быть полезен дроперидол (5-10 мг в/в). Для подавления тахикардии, но только после введения альфаадреноблокаторов внутрь назначают пропранолол в дозе 20-40 мг.
Показания к госпитализации.
ГК, некупирующийся на догоспитальном этапе.
ГК с выраженными проявлениями гипертонической энцефалопатии.
Осложнения, требующие интенсивной терапии и постоянного врачебного наблюдения (инсульт, субарахноидальное кровоизлияние, остро возникшие нарушения зрения, отек легких).
Обследование пациентов с ГК. В дальнейшем на амбулаторном или стационарном этапе необходимо провести обследование пациента с ГК, которое определит тактику лечения, прогноз заболевания и позволит наметить пути профилактики возникновения ГК в дальнейшем. Обязательные методы:
Общий анализ мочи с изучением осадка (измененные эритроциты и цилиндры)
Общий анализ крови
ЭКГ
Креатинин
Глюкоза, мочевина, электролиты
Рентгенологическое исследование органов грудной клетки
Осмотр глазного дна
Ультразвуковое исследование почек с допплером почечных артерий
Дополнительные методы:
КТ головного мозга
Люмбальная пукция
Исследование ренина, альдостерона, катехоламинов
Ангиография
Биопсия почек
Необходимо отметить, что может потребоваться любое обследование, которое определит прогноз.
Часто встречающиеся ошибки терапии.
Парентеральное введение клонидина и сульфата магния, а также не дифференцированное в зависимости от типа ГК лечение (дибазол внутривенно или внутримышечно, обзидан, дроперидол внутривенно) вызывают серьезные возражения.
Использование клонидина ограничивают недостаточная предсказуемость эффекта (от развития коллапса до повышения АД из-за первоначальной стимуляции периферических альфа-адренорецепторов) и высокая вероятность побочного действия (сухость во рту, сонливость).
Внутримышечное введение сульфата магния не только болезненно, но и чревато осложнениями, в частности образованием инфильтратов в месте инъекции.
Дибазол не оказывает выраженного гипотензивного действия, его применение оправдано только при подозрении на нарушение мозгового кровообращения.
Внутривенное введение обзидана требует от врача определенного навыка и чревато серьезными осложнениями, а дроперидол показан только при выраженном возбуждении больного.
Применение препаратов, не обладающих гипотензивным свойством (анальгин, димедрол, но-шпа, папаверин и т.п.), при ГК не оправдано.
Применение диуретиков (лазикса) может усугубить имеющиеся нарушения гемореологии и привести к тромбообразованию и ишемическим событиям (инфаркту и инсульту).
studfiles.net
Гипертонические кризы
Гипертонический криз – выраженное повышение АД, сопровождающееся появлением или усугублением клинических симптомов и требующее быстрого контролируемого снижения АД для предупреждения или ограничения повреждения органов-мишеней. Жесткие количественные параметры АД для диагностики гипертонического криза отсутствуют. Возникновение и выраженность острого повреждения органов-мишеней обусловлены не абсолютным уровнем АД, а степенью его относительного повышения у данного пациента. Симптомы при гипертоническом кризе определяются повреждением органов-мишеней. Контролируемое снижение АД не означает быстрого снижения АД до нормальных цифр, скорость снижения АД зависит от отсутствия или наличия осложнений и их характера.
Классификация гипертонических кризов
А. Осложненные
Эссенциальная и вторичная АГ, осложнившаяся острым повреждением органов-мишеней:
Острая гипертоническая энцефалопатия.
Нарушение мозгового кровообращения,
Инфаркт миокарда,
Нестабильная стенокардия,
Острая левожелудочковая недостаточность,
Быстро прогрессирующая почечная недостаточность,
Острое расслоение аорты;
Эклампсия во время беременности;
Криз при феохромоцитоме;
Травма головы;
Тяжелые артериальные кровотечения;
Б. Неосложненные.
Неотложная терапия
При неосложненных кризах добиваются снижения АД на 15-20% в течение 12-24 часов. Терапия проводится в амбулаторных условиях таблетированными препаратами. Возможно применение клофелина 0,075-0,15 мг per os, при необходимости повторный прием каждый час до суммарной дозы 0,6 мг. Используется каптоприл 12,5 — 25,0 мг под язык, нифедипин.
При осложненном гипертоническом кризе необходима госпитализация и снижение АД на 15-20% в течение 1-2 часов внутривенным введением препаратов. Исключение составляют острое нарушение мозгового кровообращения, когда необходимо более медленное снижение АД, и острое расслоение аневризмы аорты, при котором показано снижение АД на 25% в течение 5-10 мин и быстрое достижение целевого уровня систолического АД до 100 мм рт.ст.
При гипертонической энцефалопатии наблюдаются головная боль, тошнота, рвота, расстройства сознания (оглушенность), возможны судороги. При наличии подобной клиники необходимо исключать инсульт, субарахноидальное кровоизлияние. Гипотензивная терапия проводится при АДд>110 мм рт.ст., препаратами выбора являются нитропруссид натрия или лабетолол в/в. При судорожном синдроме показаны противосудорожные препараты (бензодиазепины, барбитураты), сульфат магния парентерально. При внутримозговом и субарахноидальном кровоизлиянии неконтролируемое чрезмерно высокое АД создает угрозу продолжения кровотечения, однако при быстром снижении АД ухудшается коллатеральный мозговой кровоток. Показанием для гипотензивной терапии являются АДс>180 мм рт.ст. и АДд>105 мм рт.ст. Рекомендуется применение нитропруссида натрия или лабетолола в/в.
Таблица 12. Выбор препаратов при ГК.
Острый коронарный синдром | Нитроглицерин 10-100 мкг/мин Лабетолол 20 мг в/в за 2 мин, затем 40 мг каждые 10 мин или метопролол 5-15 мг в/в или пропранолол 1 мг/мин в/в |
Отек легких | Нитроглицерин 10-100 мкг/мин Фуросемид 40-80 мг в/в |
Расслаивающая аневризма аорты | Нитропруссид натрия 0,25-10 мкг/кг/мин в/в + b-блокаторы в/в |
Быстропрогрессирующая почечная недостаточность | Нитропруссид натрия 0,25-10 мкг/кг/мин в/в Антагонисты кальция в/в |
Феохромоцитома | Фентоламин 5-10 мг/мин в/в |
Эклампсия | Сульфат магния 4-6 г в/в за 5-20 мин, затем 1-2 г/ч |
При ишемическом инсульте повышение АД обеспечивает повышение перфузионного давления в близлежащих артериальных системах, что способствует улучшению кровоснабжения в ишемизированном участке. В связи с этим снижение АД необходимо только в случае его чрезмерного повышения.
Таблица 13. Неотложные меры по контролю АД у пациентов с ишемическим инсультом (АНА, 1999)
Артериальное давление мм рт.ст. | Терапия |
Тромболизис не планируется | |
АДд>140 | Нитропруссид натрия в/в кап. Снижение АДд на 10-20% |
АДс>220 или АДд 121-140 | Лабетолол 50 мг в/в струйно в течение 1-2 мин. Повторное введение каждые 20 мин. |
АДс<220 или АДд<120 | Интенсивная гипотензивная терапия не показана |
Планируется тромболизис | |
АДс>185 или АДд>110 | Нитроглицерин в/в кап. или лабетолол в/в струйно |
При отсутствии эффекта от вышеперечисленных препаратов необходимо использование парентеральных лекарственных средств.
Таблица 14. Парентеральные препараты.
Препарат | Доза и способ введения | Начало действия | Продолжительность действия |
Нитропруссид натрия | 0.25-10 мкг/кг/мин в/в | Немедленное | 2-5 мин |
Нитроглицерин | 5-100 мкг/мин, в/в | 2-5 мин | 3-5 мин |
Эналаприлат | 1,25-5 мг каждые 6 час в/в | 15-30 мин | 6 час |
Клонидин | 0,1-0,2 мг в/в медл, или 0,1 мг в/м | 3-6 мин | 2-8 час |
После стабилизации состояния пациенту следует обратиться к врачу для подбора адекватной гипотензивной терапии.
studfiles.net
Гипертонический криз формулировка диагноза — Все про гипертонию
Содержание статьи
Эссенциальная гипертензия: причины, симптомы, диагностика, лечение, прогноз
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Эссенциальная гипертензия – одно из наиболее частых заболеваний сердечно-сосудистой системы, которое не имеет географических границ и все чаще поражает людей молодого возраста. Причины его до сих пор остаются не до конца разгаданными, хотя факторы риска и вероятные предпосылки известны хорошо.
Первичная, или эссенциальная, гипертензия – это хроническое увеличение артериального давления, начиная с показателя 140 мм рт. ст. для систолического («верхнего») и 90 мм рт. ст. для диастолического («нижнего»). Возможно как изолированное повышение первой цифры, так и одновременное увеличение обеих.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
О хронически повышенном давлении и его опасности в виде инсульта, которую оно несет, не слышал разве что ленивый. Тем не менее, далеко не каждый человек, знающий о том, что давление «скачет», тут же идет к врачу. Среди дошедших немало тех, кто не выполняет предписания специалистов, не принимает лекарства или хватается за них тогда, когда настиг гипертонический криз.
Отсутствие должного внимания к артериальному давлению, непостоянный прием препаратов или отказ от лечения ведут к многократному повышению риска острых сосудистых катастроф в головном мозге, в то время как поддержание АД на уровне нормы, пусть даже с помощью лекарств, не только улучшает самочувствие, но и продлевает жизнь сосудам, сердцу и мозгу.
В век повышенных психоэмоциональных нагрузок и хронических стрессов, при ухудшающихся постоянно экологических условиях, образе жизни, питании очень важно следить не только за отдельными симптомами, которые могут говорить о запущенной стадии заболевания, но и регулярно посещать врача с целью профилактики и ранней диагностики коварной гипертонии. Это касается, в первую очередь, людей старшего поколения, но и молодым к 30-35-летнему возрасту тоже не помешает.
Причины первичной гипертонии
Эссенциальную артериальную гипертензию называют первичной. Это значит, что конкретной причины в виде болезни органов, выступающих регуляторами артериального давления, найти не удалось. Можно считать, что диагноз эссенциальной гипертензии – диагноз исключения, когда путем обследований было подтверждено, что давление повышается как бы само по себе, при здоровых почках, сердце, эндокринной системе (в отличие от роста АД при вторичной гипертензии).
Однако, не стоит думать, что причины как таковой не существует, и давление действительно колеблется само по себе. Точный фактор, провоцирующий гипертонию, не сформулирован, но ученые назвали те условия, при которых развивается заболевание. На сегодняшний день, первичная гипертензия признана многофакторной патологией, в появлении которой активно участвует сочетание различных причин.
Наиболее значимыми причинами хронического длительного первичного повышения давления считают:
- Наследственную предрасположенность, которая подтверждается практически у половины больных эссенциальной гипертензией;
- Избыточный вес, увеличивающий риск гипертонии до пяти раз;
- Курение, служащее также фактором риска ишемических изменений в сердце;
- Низкую двигательную активность, нередко сочетающуюся с лишним весом, что вполне закономерно;
- Особенности питания – избыток соли и жидкости, недостаток микроэлементов (магний, прежде всего), витаминов, злоупотребление кофе, чаем, алкоголем;
- Стресс и психоэмоциональные перегрузки.
Традиционно эссенциальную гипертонию еще недавно относили к болезням пожилых людей, но сегодня ситуация меняется, все большее число пациентов с таким диагнозом не достигли и 50 лет. Это говорит, прежде всего, о роли стрессов и образа жизни, нежели о факторах риска, связанных с возрастными изменениями.
Среди неблагоприятных условий, которые в разы увеличивают риск повышения давления — сахарный диабет, нарушения жирового обмена, которые отражаются в липидограмме, нездоровый образ жизни. Лица после 55 лет также очень подвержены патологии.
Степени и стадии первичной гипертензии
Для того, чтобы более точно судить о возможных рисках осложнений гипертонии, а также отразить особенности ее течения, были рассчитаны степени повышения давления. Комбинация степени в соответствии и цифрами давления и определенных факторов риска, а также сопутствующих заболеваний, говорит о риске опасных осложнений – инсультов, инфарктов сердца, острой почечной или сердечной недостаточности.
Выделены три степени эссенциальной гипертензии:
- АГ 1 степени, когда систолическое давление равняется 140-159 мм рт. ст., диастолическое 90-99 мм рт. ст.
- При 2 степени показатели давления составляют соответственно 160-179 и 100-109 мм рт. ст.
- 3 степень – наиболее тяжелая, когда давление достигает 180/110 мм рт. ст. и выше.
В диагнозе обычно фигурирует степень, стадия заболевания и риск осложнений. Так, степень определяют по выше указанным параметрам, при этом важно не однократное повышение давления, а постоянное, не менее чем в трех-четырех измерениях на протяжении месяца.
Стадию первичной гипертензии определяют по характерной симптоматике и признакам вовлечения внутренних органов. На первой стадии могут отсутствовать и симптомы, и признаки изменений в органах-мишенях, а о наличии гипертензии говорят лишь цифры на тонометре. При второй стадии прогрессируют изменения в стенках сосудов, становится заметной некоторая гипертрофия миокарда, но эти явления пока еще не влияют на деятельность сердца и других органов. Третья стадия – ее еще называют стадией органных изменений – несет в себе признаки явной сосудистой патологии и расстройств работы органов-мишеней в связи с ней.
Суммируя степень эссенциальной гипертензии, имеющиеся факторы риска и особенности поражения органов-мишеней врач без труда определяет риск – незначительный, низкий, высокий, очень высокий, определяющий вероятность смертельно опасных осложнений.
Важно заметить, что даже первая степень гипертензии может сопровождаться очень высоким риском осложнений при наличии диабета, поражений органов-мишеней, сочетания более чем трех факторов риска, перенесенных в прошлом транзиторных ишемических атак или инсультов. Пациентам с такими отягчающими факторами следует быть предельно бдительными, даже если давление «не перевалило» за 140-149 мм рт. ст.
Несколько слов об органах-мишенях
Артериальное давление – показатель общеорганизменный, оно влияет не только на сосуды и самочувствие, но и вызывает поражение различных органов. Страдают сердце, почки, центральная нервная система, сетчатка глаз. Эти органы традиционно считают мишенями при эссенциальной гипертонии.
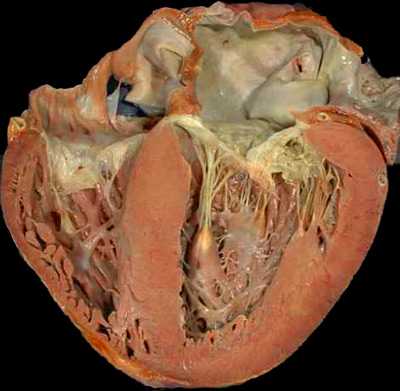
Сердце работает с большим напряжением, результат – гипертрофия миокарда. На начальных этапах гипертрофия обеспечивает адекватный кровоток в органах и считается механизмом адаптации к новым условиям, а в последствии сердце истощается и испытывает недостаток питания. Этим обстоятельством объясняется большая склонность пациентов с гипертонией к инфаркту, нарушениям ритма, внезапной коронарной смерти.
Почки – важный орган, регулирующий давление. Они же в значительной степени и страдают от его повышения: развивается склероз и дистрофия артериол, сосудистых петель клубочков, вовлекаются канальцы. При большом стаже гипертензии высока вероятность хронической почечной недостаточности, которая вторична по отношению к эссенциальной гипертонии, но существенно ее усугубляет.
Головной мозг испытывает «груз» гипертонии уже с начальных стадий заболевания. Сосудистые изменения приводят к нарушению его питания, микроинфарктам, дистрофии нервной ткани, а в исходе – тяжелая сосудистая деменция. С поражением мозга связывают большинство симптомов патологии – головную боль, шум в ушах или голове, снижение памяти и умственной деятельности и т. д. Особую опасность представляют кровоизлияния и инфаркты, часто случающиеся на фоне гипертонических кризов.
Сетчатка глаз тоже считается органом-мишенью. Ее сосуды приобретают характерные черты, и уже обычный осмотр глазного дна на первой стадии гипертонии может помочь в постановке правильного диагноза. Со временем пациент отмечает снижение зрения, возможна и отслойка сетчатки при значительных цифрах давления.
Проявления эссенциальной гипертензии
Основным и самым первым проявлением эссенциальной артериальной гипертензии становится превышение показателей давления на тонометре, зафиксированное многократно. Какое-то время пациент живет с начальной гипертонией и даже не замечает ее. Это понятно, ведь сосудистые стенки еще не изменены и способны контролировать свой тонус и ширину просвета, «подстраиваясь» под цифры давления, поэтому и симптомы могут отсутствовать. Часть больных в эту стадию, даже если и отмечают некоторые симптомы, не придают им должного внимания ввиду кажущейся незначительности.
Избыточное артериальное давление только до поры до времени может протекать бессимптомно. Постепенно и неизбежно меняется структура сосудов – артерий и артериол прежде всего, страдает сердце. Без лечения патология приобретает клинически выраженный характер, и в такой стадии больной практически всегда попадает к врачу.
На начальной стадии среди признаков неблагополучия пациенты отмечают головные боли, головокружение, слабость, возможно – шум в ушах, потемнение в глазах. Эти симптомы не беспокоят непрерывно, они возникают периодически, нередко – при сильных физических или психоэмоциональных нагрузках, после погрешностей в диете.
Подобные явления не считают специфическими признаками именно гипертензии, ведь они часто случаются и у людей с нормальным давлением, однако насторожиться все же надо. Нарастание головных болей, их длительности и интенсивности, отсутствие эффекта от привычных анальгетиков должны стать первым поводом для измерения давления дома либо обращения к врачу.
На второй стадии симптомы патологии становятся все более отчетливы, нередки гипертонические кризы с яркой симптоматикой повышенного давления:
- Беспокойство, покраснение лица, потливость;
- Сильная головная боль, чувство пульсации в голове;
- Возможна тошнота и даже рвота;
- Ощущение давления, боли в груди, одышка;
- Мелькание мушек перед глазами, потемнение в глазах.
Эти признаки – наиболее характерны, но случается, что при относительно невысоких цифрах давления пациент испытывает сильнейшую головную боль, апатичен, бледен. Нередко такие кризы сопутствуют склонности к отекам.
Если гипертонический криз был купирован медикаментозно, то пациент продолжает свою привычную жизнь, причем, не всегда уделяя должное внимание показателям тонометра и своевременному приему лекарств. Если диагноз эссенциальной гипертензии уже не вызывает сомнений, криз случался неоднократно, то надеяться на самопроизвольное улучшение или выздоровление нельзя – болезнь хроническая, прогрессирующая, опасная осложнениями.
Постепенно избыток давления крови приводит к изменениям во внутренних органах, что связано, в первую очередь, с сосудистым фактором. Сосудистые стенки первыми берут на себя удар гипертонии. Какое-то время он приспосабливаются к колебаниям давления, то расширяя свой просвет, то уменьшая его до нужного диаметра, но до бесконечности это происходить не может.
Постоянная нагрузка способствует необратимым изменениям вплоть до склероза, когда стенки артерий и артериол становятся плотными, ломкими и неспособными к быстрой реакции на смену давления. В результате эссенциальная гипертония приобретает постоянный характер, степень ее повышается, риск становится максимальным.
Параллельно с сосудами происходит и приспособление к новым условиям со стороны миокарда. Сердце толкает кровь с большей, чем в норме, силой, волокна его гипертрофируются, стенки – утолщаются. С гипертрофией миокарда можно связать боли в груди и области сердца, которые фигурируют у ряда пациентов в качестве симптомов. На более поздних стадиях болезни явно выражена ишемия сердечной мышцы, характерен коронарный атеросклероз, возникают симптомы стенокардии, срыв ритма сердца, острая левожелудочковая недостаточность (отек легких).
Лица с третьей стадией эссенциальной гипертензии имеют целый ряд признаков со стороны других органов, что делает их жалобы весьма разнообразными. К симптомам, перечисленным выше, присоединяются признаки сосудистой энцефалопатии – снижение интеллектуальных способностей, внимания, памяти, поведенческие изменения, склонность к апатии или депрессии. У многих больных теряется зрение, его снижение может носить быстро прогрессирующий характер. Нарастают признаки сердечной недостаточности, а поражение почек влечет расстройства метаболизма (нарастание креатинина в крови, появление белка в моче и др.).
Лечение эссенциальной гипертензии
Лечение эссенциальной артериальной гипертензии направлено на нормализацию давления, образа жизни и улучшение функции органов-мишеней. Оно включает как медикаментозную терапию, так и меры общего характера.
Когда диагноз поставлен, в первую очередь следует менять образ жизни. Отказ от вредных привычек, изменение характера питания, борьба с ожирением и низкой двигательной активностью – первое, что нужно предпринять. Кроме того, эти меры и самые простые, не требуют походов в аптеку и траты больших сумм денег.
Врачи поликлиник неустанно твердят всем пациентом с эссенциальной гипертонией о необходимости постоянного, систематического приема лекарственных препаратов по рекомендованной схеме. Несмотря на это, многие больные если и принимают таблетки, то периодически, когда болезнь даст о себе знать гипертоническим кризом.
В случае с эссенциальной гипертензией откладывать лечение или экономить на лекарствах очень опасно. В любой момент может случиться критическое увеличение давления с самыми разными последствиями, в том числе – смертельно опасными.
Медикаментозное лечение эссенциальной гипертензии назначается врачом. Недопустимым считается самостоятельный прием препаратов, даже в том случае, если тонометр показал гипертонию, а таблетка, предложенная родственником или соседкой, им помогает. В случае с этим заболеванием успех от лечения зависит от правильности назначенной терапии, а достичь этого можно только при помощи специалиста.
В настоящее время приняты подходы в комплексном лечении первичной гипертонии, когда допускается назначение сразу нескольких препаратов из разных групп. Используются:
- Мочегонные;
- Ингибиторы АПФ;
- Антагонисты кальция;
- Бета-адреноблокаторы;
- Антагонисты рецепторов ангиотензина II;
- Агонисты имидазолиновых рецепторов.
Препараты из каждой группы имеют свои противопоказания, поэтому должны назначаться только врачом исходя из стадии заболевания, ответа на лечение, сопутствующего фона. Сначала может быть назначен какой-то один препарат в виде монотерапии (ингибитор АПФ, как правило), при недостаточном эффекте к нему добавляют средства из других групп. Такое сочетание позволяет применять лекарства не в максимальной дозе, благодаря чему снижается вероятность побочных эффектов.
Ингибиторы АПФ – наиболее часто употребляемые средства. Назначаются капроприл (эффективен также при кризе), эналаприл, лизиноприл. Эти средства снижают вероятность осложнений, хорошо переносятся больными и могут приниматься длительное время. Особенно показаны они при сердечной и почечной патологии, безопасны для приема в пожилом возрасте, при беременности, нарушениях углеводного и жирового обмена.
Блокаторы рецепторов ангиотензина II (лосартан, валсартан) – одна из самых современных групп лекарств от первичной гипертензии. Они действуют избирательно, поэтому практически лишены побочного действия. Назначаются они довольно часто, но недостатком может стать высокая стоимость.
Мочегонные средства применяют для лечения эссенциальной гипертензии не один десяток лет, но они не теряют своей актуальности. Назначаются гидрохлортиазид, верошпирон, фуросемид, торасемид и др. Диуретики показаны как для длительного приема, так и для купирования гипертензивного криза. Они могут входить в состав комбинированных гипотензивных средств вместе с препаратами из других групп.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Антагонисты кальция (амлодипин, дилтиазем, верапамил) способствуют расслаблению сосудистых стенок, а спазм, как известно, составляет основное звено патогенеза гипертонии. Они имеют преимущества для больных с ишемической болезнью сердца, нарушениями ритма, выраженной гипертрофией миокарда.
Бета-адреноблокаторы (атенолол, метопролол) не только снижают давление, но и уменьшают нагрузку на миокард, оказывают обезболивающий эффект при стенокардии, нормализуют ритм сердца, поэтому их обычно назначают при сердечной патологии – ишемической болезни, тахиаритмиях, кардиосклерозе. С осторожностью следует их применять при диабете, ожирении и других метаболических расстройствах.
Агонисты имидазолиновых рецепторов (моксонидин) обладают рядом преимуществ по сравнению с другими средствами, среди которых основным считают не только отсутствие негативного влияния на обменные процессы, но и улучшение их. Моксонидин хорош при эссенциальной гипертонии у больных с ожирением, сахарным диабетом.
Помимо перечисленных групп, возможно назначение ноотропных препаратов при симптомах дисциркуляторной гипертензивной энцефалопатии, витаминов и микроэлементов при изменениях в миокарде, седативных средств при высоком уровне стресса и эмоциональной лабильности. Допускается прием растительных экстрактов, чая с гипотензивными свойствами, но увлекаться народной медициной не стоит – лечение травами не заменит медикаментозной терапии, назначенной врачом.
Диагноз эссенциальной гипертензии – не приговор, и совершенно необязательно она закончится инсультом или инфарктом миокарда. Чтобы не допустить такого развития событий, важно контролировать давление дома, периодически посещать врача и обязательно принимать все назначенные лекарства, даже если придется это делать пожизненно. Принять таблетку намного проще, нежели бороться с тяжелыми и очень опасными осложнениями гипертонии.
Видео: серия лекций по артериальной гипертензии и её типам
Для правильного и точного понимания уровня здоровья человека и единого понимания заболеваний используется МКБ-10. Гипертоническая болезнь (ГБ) код по МКБ-10 может быть различным в зависимости от осложнений заболевания, степени тяжести, формы, силы поражения висцеральных органов и остальных характерных черт недуга. Каждый код способен дополнить информацию о типе поражения организма и им можно пользоваться в различных странах, так как классификацией пользуются многие развитые страны.
Коды заболеваний по МКБ
Все страны имеют собственный уровень медицины, это зависит от развитости приборов, аппаратуры, технического оборудования, навыков и знаний самих специалистов, но везде установлено общее понятие МКБ-10, оно определено и в отношении гипертонической болезни. В списке существуют многочисленные недуги и их формы, в том числе в МКБ содержится гипертония.
За создание единой классификации отвечает Всемирная организация здравоохранения, она не только создала её, но и продолжает поддерживать, периодически пересматривая и добавлять новые пункты.
В основе МКБ-10 используется разделение на 21 группу. В зависимости от системы поражения, типа заболевания и общего состояния здоровья пациента, гипертония относится к поражениям ССС. Для обозначения кода используются цифры и буквы, для каждого типа присуждены особые идентификаторы, которые между собой не пересекаются, во избежание недопонимания и путаницы. Во всех кодах используется стандартная система – 1 буквенный и 2 цифровых символа. Может использоваться и ещё одна цифра, но она лишь уточняет тип недуга.
 У каждого заболевания есть свой код в особом классификаторе болезней
У каждого заболевания есть свой код в особом классификаторе болезней
ВОЗ начала активно развивать классификацию кодов по МКБ с 1948 года, тогда был проведён 6 пересмотр документа, туда же вошла гипертония. Обозначение 10 по МКБ означает, что сегодня используется классификация 10 пересмотра. К формированию документа специалисты подошли тщательно, уделив много времени согласованию всех нюансов, что позволило достичь компромисса по всем неоднозначным показателям.
Цели классификации болезней
Гипертоническая болезнь, как и остальные заболевания, классифицированы по МКБ-10 для достижения 3 основных целей:
- Сбор статистических данных. Помогает определить региональные особенности болезни, поведение недуга и позволяет сделать прогнозы дальнейшего развития.
- Единое понимание болезней. Значительно легче оперировать кодом из единого реестра, чем переводить их для каждой страны.
- Облегчение обработки данных.
МКБ предоставляется общий подход к изучению и анализу заболеваний, создавая методические данные.
С помощью реестра появилась возможность сравнивать условия поведения заболевания, риск наступления смертности, группы предрасположенности и влияние различных региональных особенностей: температуры, климата, влажности, близости к морю и остальных параметров. С внедрением этих кодов в системе здравоохранения удалось сформировать общие понятия по назначению препаратов, тяжести состояния, риске осложнений, причине назначения инвалидности и остальных состояний.
 Существует единая международная классификация болезней
Существует единая международная классификация болезней
Чаще всего МКБ используется для предотвращения эпидемии, изучения эпидемиологического поведения отдельного заболевания и контроль над распространением недугов. Именно благодаря ВОЗ, которая ввела код по МКБ, удалось определить, что артериальная гипертония стала значительно чаще встречаться и «помолодела».
Артериальная гипертония по коду МКБ может иметь различные шифры, так как классификатор идентифицирует не только общий диагноз, но и степень вовлечения органов-мишеней.
Органы-мишени при гипертонической болезни
Гипертоническая болезнь в современном мире крайне распространена, она является одной из опаснейших и частых болезней, соответственно, для неё выделен не один код. Из-за разнообразия форм и «омоложения» недуга, его можно встретить как в возрасте 18, так и 70 лет.
С возрастом состояние сильно усугубляется, а риски осложнений становятся многократно выше. Код МКБ-10 не изменяется в зависимости от возраста пациента, гипертоническая болезнь имеет одинаковый идентификатор, кроме случаев с появлением осложнений. Именно на основании органа, который был вовлечён в патологический процесс и устанавливается код по МКБ-10 в отношении гипертонии.
Среди органов-мишеней с наибольшей частотой вовлечения:
- органы зрения;
- головной мозг;
- сердечная мышца;
- почки.
 Гипертензия способна выводить из строя различные органы
Гипертензия способна выводить из строя различные органы
В каждом случае поражение возникает из-за избыточного давления в сосудах, которое приводит к перенапряжению, кровоизлиянию, необходимости работать в экстремальном режиме и т. д.
Весь организм разделён на системы по принципу работы и вовлечения в процессы, соответственно, поражение часто происходит не в отношении отдельного органа, а целой системы или комбинации. Самым распространённым осложнением по МКБ-10 от артериальной гипертонии является повреждение сердца и почек. На основании степени вовлечения только эта комбинация имеет 4 кода.
Место гипертонии в международной классификации болезни
Согласно МКБ, гипертоническая болезнь причисляется к IX классу, который включает нарушения в работе сердечно-сосудистой системы.
Артериальная гипертония по МКБ может иметь код от l10 до l15, но исключением является l14. Дополнительно введена система шифров по МКБ-10, они устанавливаются для уточнения формы гипертонической болезни. Единственным исключением является l10, код не имеет уточняющей третьей цифры.
Не все идентификаторы точны, существует возможность устанавливать заболевание без уточняющей информации. Чаще артериальную гипертонию по МКБ-10 не дополняют точными данными диагноза при одновременном вовлечении сердечной мышцы и почек, но нередко встречается неуточнённая форма вторичной ГБ.
 По данным ВОЗ гипертензия находится в IX классе
По данным ВОЗ гипертензия находится в IX классе
Чаще всего неточное обозначение устанавливается временно, а после тщательного изучения анализов и проведения обследований код уточняют. Послужить причиной для пересмотра может появление дополнительных симптомов, тогда гипертоническая болезнь по МКБ приобретает уточняющий шифр.
Коды МКБ-10 для различных видов артериальной гипертензии
Преимущественно при гипертонической болезни устанавливается код по МКБ l11, а через точку цифра от 0 до 9. Чаще всего шифры от l11.0 до l11.9 – это нарушения, связанные с вовлечением сердца, кроме комбинации с почками.
Если артериальная гипертония привела к нарушению работы почек и сердца, устанавливается код по МКБ-10 – l13 с 4 уточняющими цифрами: от 0 до 2 и 9.
По МКБ обозначаются повреждения почек, связанные с гипертонической болезнью с помощью идентификатора l12. Недостаточность почек из-за повышения артериального давления обозначается шифром 0 (l12.0). Если повреждения почек установлены лабораторным путём, но не было выявлено недостаточности, устанавливают l12.9.
Вторичная форма гипертонической болезни по МКБ-10 обозначается кодом l15 с шифром 0–2, 8, 9. Первичная форма заболевания устанавливается в единственном формате l10, чаще таким обозначением отмечают наступление кризов.
 Коды I12 предназначены для гипертонии с поражением почек
Коды I12 предназначены для гипертонии с поражением почек
Гипертонический криз по МКБ
Эссенциальная форма недуга нередко сопровождается сильным скачком давления, приводящим к серьёзным осложнениям и даже риску смерти. Если состояние было вовремя купировано и перенесено без последствий, устанавливают класс l10. Изменение на остальные перечисленные коды необходимо в случае повреждения внутренних органов или после диагностики. Чаще состояние отмечается у пациентов, имеющих вовлечённые патологии других органов.
Россия не ввела единой классификации для кризов, соответственно, врачам приходится пользоваться устаревшими обозначениями.
В сфере здравоохранения США уже введено 2 основных типа состояния:
- простая форма, при которой осложнение не наблюдается;
- осложнённая форма.
Во втором случае показан вызов скорой помощи и последующая госпитализация, не имеет принципиального значения какой код МКБ у гипертонической болезни пациента. Для купирования простой формы можно заниматься лечением в домашних условиях или воспользоваться стационаром. Все данные предназначены для обработки в сфере статистики.
 Гипертонический криз по коду мкб 10 относится к эссенциальной гипертензии
Гипертонический криз по коду мкб 10 относится к эссенциальной гипертензии
Применение статистических данных по кодам МКБ
Все страны обладают собственными региональными центрами для приёма и обработки данных по болезням. С помощью общей классификации стало значительно проще получать и обрабатывать огромные потоки данных.
Цель обработки заключается в определении распространённости поражения в отдельном регионе или в государстве. Благодаря наличию 2 десятков кодов намного легче обрабатывать информацию, без МКБ пришлось бы вчитываться в диагнозы, порой они доходят до 20–25 наименований.
После анализа переданных данных государственный регулятор принимает решение о целесообразности и возможности мобилизации сил для борьбы с недугом. Правильная реакция государства позволяет предотвращать ещё большее усугубление состояния и обеспечивает защиту от эпидемии.
Со стороны государства могут быть приняты меры:
- внедрение дополнительных уточняющих процедур для детальной диагностики заболевания;
- противоэпидемиологические действия;
- вложение средств в отдельный сектор научных исследований для борьбы с болезнью;
- работа с населением, докторами, медсёстрами;
- разработка брошюр для информирования населения о рисках и способах предотвращения или борьбы с болезнью;
- проведение профилактических мероприятий.
Профилактика гипертонической болезни
Для предотвращения занесения дополнительной единицы в статистику ГБ каждый человек может заниматься профилактикой, которая многократно снижает риски заболевания.
Профилактические мероприятия довольно простые и единые для многих патологий, среди них:
- приём достаточного количества полезных веществ: микро- и макроэлементов, витаминов;
- отказ от алкогольных напитков и табакокурения;
- нормализация рациона;
- активная жизненная позиция, связанная с достаточной активностью. Рекомендуется прибегать к упражнениям с интенсивностью не ниже средней от 2,5 часа в неделю;
- сохранение нормального веса или приведение его в норму;
- снижение количества соли;
- максимальное предотвращение стрессовых состояний.
Если придерживаться приведённых рекомендаций, человеку не придётся заботиться об излечении тяжёлого заболевания и беспокоиться о классификации своего состояния.
Что такое гипертоническое сердце?
Массаж при гипертонии: виды и техники
Можно ли летать на самолете при гипертонии?
Какое давление в легочной артерии является нормой?
Что может стать причиной гипертонической болезни человека?
Как связаны температура и давление?
Можно ли заниматься спортом при гипертонии?
Почему ночью во время сна поднимается давление?
Диагностика при инфаркте миокарда: клинические и ЭКГ признаки, фото с расшифровкой
Клиническая картина острой формы
Симптомы, которыми характеризуется инфаркт миокарда, отличаются и зависят от формы заболевания. Гипертонический криз, чрезмерное переутомление, сильная физическая нагрузка или стресс — факторы, которые способствуют проявлению заболевания.
- Предынфарктное состояние. Встречается только в половине случаев инфаркта миокарда. Проявляется в нестабильной стенокардии, которая имеет прогрессирующее течение.

Острейшее состояние. Основной симптом — это болевой синдром разной степени выраженности. Его интенсивность зависит от площади поражения миокарда.Боль бывает различного характера:
- сжимающая;
- острая;
- жгучая;
- распирающая;
- давящая.
Особенность болевых ощущений при инфаркте миокарда в том, что они иррадиируют в шею, ключицу, левое плечо, ухо, нижнюю челюсть, зубы или под лопатку. Боль длится от получаса до нескольких суток и не прекращается после приема нитратов.
- Острое состояние. Нарастают признаки сердечной недостаточности и гипотонии. Боль проходит, кроме случаев, когда присоединяется перикардит. Некроз, воспаление и миомаляция вызывают лихорадку. Чем больше площадь некроза. Тем выше и длительнее повышается температура.
- Подострое состояние. Самочувствие пациента улучшается. Болей нет, температура тела нормальная. Систолический шум и тахикардия проходят. Сердечная недостаточность не выражена.
- Постинфарктное состояние. Не определяются отклонения в лабораторных и физикальных показателях. Клинические симптомы отсутствуют.
Атипичные формы инфаркта. У пожилых пациентов с признаками атеросклероза, могут возникать нетипичные формы инфаркта. Такая клиническая картина часто наблюдается на фоне повторного инфаркта миокарда.
Атипичность связана с необычной локализацией боли или ее отсутствием:

- Симптомы панкреатита — боль в верхней части живота и правом подреберье, тошнота, рвота, икота, метеоризм.
- Симптомы приступа астмы — нарастающая одышка.
- Иррадиация болей из груди в плечо, нижнюю челюсть, руку, подвздошную ямку.
- Безболевая ишемия при нарушении чувствительности, например, при сахарном диабете.
- Неврологические симптомы — головокружение, нарушение сознания.
- Симптомы межреберной невралгии у пациентов с остеохондрозом.
Догоспитальные диагностические мероприятия
Доклиническое определение диагноза заключается в опросе больного и выявлении симптомов. К особенностям развития инфаркта относятся:
- нетипично длительный болевой синдром;
- отсутствие эффекта от приема нитратов;
- отсутствие зависимости боли от положения тела;
- большая интенсивность симптомов, в сравнении с приступами, которые возникали ранее и не закончились инфарктом.
Инструментальная диагностика
Основными в постановке диагноза являются инструментальные методы исследования, такие как ЭГК и ЭхоКГ.
Электрокардиография
ЭКГ — наиболее частый способ обнаружения инфаркта миокарда, даже в случае его бессимптомного течения. Острая стадия и процесс выздоровления характеризуются отрицательным зубцом Т. При крупноочаговом инфаркте обнаруживается патологический комплекс QRS или зубец Q. Заживший инфаркт миокарда проявляется в снижении амплитуды зубца R и сохранении зубца Q.
На фото-картинках ниже представлены варианты, как выглядят изменения на ЭКГ при инфаркте миокарда с расшифровкой и описанием, признаки по стадиям (от острой до постинфарктной) и локализации.

Щелкните на картинку выше, чтобы увидеть ее полностью.




ЭхоКГ
Эхокардиография выявляет истончение стенки желудочка и снижение его сократимости. Точность исследования зависит от качества полученного изображения.
Лабораторные методы
Наблюдаются изменения в биохимических показателях крови, поэтому этот анализ проводится при диагностике на инфаркт миокарда.

- Количество нейтрофилов растет в первые двое суток, достигая пика на третий день. После чего возвращается до нормальных показателей.
- СОЭ нарастает.
- Возрастает активность печеночных ферментов-трансфераз АсАт и АлАт.
Такие изменения объясняются воспалительным процессом в ткани миокарда и образованием рубца. Также в крови обнаруживается изменения уровня ферментов и белков, что значимо для постановки диагноза.
- Увеличение количества миоглобина — в течение 4—6 часов после возникновения болевого синдрома.
- Креатинфосфокиназа (КФК) увеличивается на 50% через 8—10 часов после начала заболевания. Через двое суток возвращается к норме.
- Лактатдегидрогеназа (ЛДГ) — активность фермента повышается на вторые сутки заболевания. Значения возвращаются к норме спустя 1 — 2 недели.
- Тропонин — сократительный белок, количество которого возрастает при нестабильной стенокардии. Его изоформы высокоспецифичны для инфаркта миокарда.
Дополнительные исследования
В отдельных случаях вышеперечисленных исследований может быть недостаточно. Для окончательного установления диагноза или уточнения нюансов течения заболевания могут потребоваться следующие процедуры:
- Рентген грудной клетки. Инфаркт миокарда может сопровождаться застоем в легких. Это заметно на рентгенологическом снимке. Подтверждение осложнения требует корректировки схемы лечения.
- Коронарография. Ангиография коронарной артерии помогает обнаружить ее тромботическую окклюзию. Определяет степень снижения желудочковой сократимости. Это исследование проводят перед оперативными вмешательствами — ангиопластикой или аортокоронарным шунтированием, которые способствуют восстановлению кровотока.
Для предупреждения инфаркта следует проводить лечение имеющейся стенокардии и ишемической болезни сердца, избегать стрессов, чрезмерных нагрузок, физического и эмоционального переутомления.
krov.giperton-med.ru
Гипертонический криз — причины, симптомы, диагностика и лечение
Гипертонический криз – состояние, сопровождающееся внезапным критическим повышением АД, на фоне которого возможны нейровегетативные расстройства, нарушения церебральной гемодинамики, развитие острой сердечной недостаточности. Гипертонический криз протекает с головными болями, шумом в ушах и голове, тошнотой и рвотой, нарушениями зрения, потливостью, заторможенностью, расстройствами чувствительности и терморегуляции, тахикардией, перебоями в сердце и т. д. Диагностика гипертонического криза основывается на показателях артериального давления, клинических проявлениях, данных аускультации, ЭКГ. Мероприятия по купированию гипертонического криза включает постельный режим, постепенное контролируемое снижение АД с использованием медикаментов (антагонистов кальция, ингибиторов АПФ, вазодилататоров, мочегонных средств и т. д.).
Общие сведения
Гипертонический криз расценивается в кардиологии как неотложное состояние, возникающее при внезапном, индивидуально чрезмерном скачке артериального давления (систолического и диастолического). Гипертонический криз развивается примерно у 1% пациентов с артериальной гипертензией. Гипертонический криз может длиться от нескольких часов до нескольких суток и приводить не только к возникновению преходящих нейровегетативных расстройств, но и нарушений церебрального, коронарного и почечного кровотока.
При гипертоническом кризе существенно возрастает риск тяжелых жизнеугрожающих осложнений (инсульта, субарахноидального кровоизлияния, инфаркта миокарда, разрыва аневризмы аорты, отека легких, острой почечной недостаточности и др.). При этом повреждение органов-мишеней может развиваться как на высоте гипертонического криза, так и при быстром снижении АД.
Гипертонический криз
Причины
Обычно гипертонический криз развивается на фоне заболеваний, протекающих с артериальной гипертензией, однако может возникать и без предшествующего стойкого повышения АД.
Гипертонические кризы возникают примерно у 30% пациентов с гипертонической болезнью. Наиболее часто они встречаются у женщин, переживающих климактерический период. Нередко гипертонический криз осложняет течение атеросклеротического поражения аорты и ее ветвей, заболеваний почек (гломерулонефрита, пиелонефрита, нефроптоза), диабетической нефропатии, узелкового периартериита, системной красной волчанки, нефропатии беременных. Кризовое течение артериальной гипертензии может отмечаться при феохромоцитоме, болезни Иценко-Кушинга, первичном гиперальдостеронизме. Достаточно частой причиной гипертонического криза выступает так называемый «синдром отмены» — быстрое прекращение приема гипотензивных средств.
При наличии вышеназванных условий спровоцировать развитие гипертонического криза могут эмоциональное возбуждение, метеорологические факторы, переохлаждение, физические нагрузки, злоупотребление алкоголем, избыточное потребление с пищей поваренной соли, нарушение электролитного баланса (гипокалиемия, гипернатриемия).
Патогенез
Механизм развития гипертонических кризов при различных патологических состояниях неодинаков. В основе гипертонического криза при гипертонической болезни лежит нарушение нейрогуморального контроля изменений сосудистого тонуса и активизация симпатического влияния на систему кровообращения. Резкое повышение тонуса артериол способствует патологическому приросту АД, создающему дополнительную нагрузку на механизмы регуляции периферического кровотока.
Гипертонический криз при феохромоцитоме обусловлен повышением уровня катехоламинов в крови. При остром гломерулонефрите следует говорить о почечных (снижение почечной фильтрации) и внепочечных факторах (гиперволемия), обусловливающих развитие криза. В случае первичного гиперальдостеронизма повышенная секреция альдостерона сопровождается перераспределением электролитов в организме: усиленным выведением калия с мочой и гипернатриемией, что в конечном итоге приводит к повышению периферического сопротивления сосудов и т. д.
Таким образом, несмотря на различные причины, общими моментами в механизме развития различных вариантов гипертонических кризов являются артериальная гипертензия и нарушение регуляции сосудистого тонуса.
Классификация
Гипертонические кризы классифицируются по нескольким принципам. С учетом механизмов повышения АД выделяют гиперкинетический, гипокинетический и эукинетический типы гипертонического криза. Гиперкинетические кризы характеризуются увеличением сердечного выброса при нормальном либо пониженном тонусе периферических сосудов – в этом случае происходит повышение систолического давления. Механизм развития гипокинетического криза связан со снижением сердечного выброса и резким увеличением сопротивления периферических сосудов, что приводит к преимущественному повышению диастолического давления. Эукинетические гипертонические кризы развиваются при нормальном сердечном выбросе и повышенном тонусе периферических сосудов, что влечет за собой резкий скачок как систолического, так и диастолического давления.
По признаку обратимости симптомов различают неосложненный и осложненный вариант гипертонического криза. О последнем говорят в тех случаях, если гипертонический криз сопровождается поражением органов-мишеней и выступает причиной геморрагического или ишемического инсульта, энцефалопатии, отека мозга, острого коронарного синдрома, сердечной недостаточности, расслаивания аневризмы аорты, острого инфаркта миокарда, эклампсии, ретинопатии, гематурии и т. д. В зависимости от локализации осложнений, развившихся на фоне гипертонического криза, последние подразделяются на кардиальные, церебральные, офтальмологические, ренальные и сосудистые.
С учетом преобладающего клинического синдрома различают нейро-вегетативную, отечную и судорожную форму гипертонических кризов.
Симптомы гипертонического криза
Гипертонический криз с преобладанием нейро-вегетативного синдрома связан с резким значительным выбросом адреналина и обычно развивается вследствие стрессовой ситуации. Нейро-вегетативный криз характеризуется возбужденным, беспокойным, нервозным поведением больных. Отмечаются повышенная потливость, гиперемия кожи лица и шеи, сухость во рту, тремор рук. Течение данной формы гипертонического криза сопровождается ярко выраженными церебральными симптомами: интенсивными головными болями (разлитыми или локализованными в затылочной либо височной области), ощущением шума в голове, головокружением, тошнотой и рвотой, ухудшением зрения («пелена», «мелькание мушек» перед глазами). При нейро-вегетативной форме гипертонического криза выявляется тахикардия, преимущественное повышение систолического АД, увеличение пульсового давления. В период разрешения гипертонического криза отмечается учащенное мочеиспускание, в процессе которого выделяется повышенный объем светлой мочи. Длительность гипертонического криза составляет от 1 до 5 часов; угроза для жизни пациента обычно не возникает.
Отечная или водно-солевая форма гипертонического криза чаще встречается у женщин с избыточным весом. В основе криза лежит дисбаланс ренин-ангиотензин-альдостероновой системы, регулирующей системный и почечный кровоток, постоянство ОЦК и водно-солевого обмена. Пациенты с отечной формой гипертонического криза подавлены, апатичны, сонливы, плохо ориентированы в обстановке и во времени. При внешнем осмотре обращает внимание бледность кожных покровов, одутловатость лица, отечность век и пальцев рук. Обычно гипертоническому кризу предшествует уменьшение диуреза, мышечная слабость, перебои в работе сердца (экстрасистолы). При отечной форме гипертонического криза отмечается равномерное повышение систолического и диастолического давления или уменьшение пульсового давления за счет большого прироста диастолического давления. Водно-солевой гипертонический криз может длиться от нескольких часов до суток и также имеет относительно благоприятное течение.
Нейро-вегетативная и отечная формы гипертонического криза иногда сопровождаются онемением, ощущением жжения и стягивания кожи, снижением тактильной и болевой чувствительности; в тяжелых случаях – преходящими гемипарезами, диплопией, амаврозом.
Наиболее тяжелое течение свойственно судорожной форме гипертонического криза (острой гипертонической энцефалопатии), которая развивается при нарушении регуляции тонуса мозговых артериол в ответ на резкое повышение системного артериального давления. Возникающий при этом отек мозга может держаться до 2-3 суток. На высоте гипертонического криза у больных отмечаются клонические и тонические судороги, потеря сознания. Некоторое время после окончания приступа больные могут оставаться в бессознательном состоянии или быть дезориентированы; сохраняется амнезия и преходящий амавроз. Судорожная форма гипертонического криза может осложняться субарахноидальным или внутримозговым кровоизлиянием, парезами, комой и летальным исходом.
Диагностика гипертонического криза
О гипертоническом кризе следует думать при подъеме АД выше индивидуально переносимых значений, относительно внезапном развитии, наличии симптомов кардиального, церебрального и вегетативного характера. При объективном обследовании может выявляться тахикардия или брадикардия, нарушения ритма (чаще экстрасистолия), перкуторное расширение границ относительной тупости сердца влево, аускультативные феномены (ритм галопа, акцент или расщепление II тона над аортой, влажные хрипы в легких, жесткое дыхание и др.).
Артериальное давление может повышаться в разной степени, как правило, при гипертоническом кризе оно выше 170/110-220/120 мм рт. ст. Измерение АД производится каждые 15 минут: первоначально на обеих руках, затем на руке, где оно выше. При регистрации ЭКГ оценивается наличие нарушений сердечного ритма и проводимости, гипертрофии левого желудочка, очаговых изменений.
Для осуществления дифференциальной диагностики и оценки тяжести гипертонического криза к обследованию пациента могут привлекаться специалисты: кардиолог, офтальмолог, невролог. Объем и целесообразность дополнительных диагностических исследований (ЭхоКГ, РЭГ, ЭЭГ, суточное мониторирование АД) устанавливается индивидуально.
Лечение гипертонического криза
Гипертонические кризы различного типа и генеза требуют дифференцированной лечебной тактики. Показаниями к госпитализации в стационар служат некупирующиеся гипертонические кризы, повторные кризы, необходимость проведения дополнительных исследований, направленных на уточнение природы артериальной гипертензии.
При критическом подъеме АД больному обеспечивается полный покой, постельный режим, специальная диета. Ведущее место в купировании гипертонического криза принадлежит экстренной медикаментозной терапии, направленной на снижение АД, стабилизацию сосудистой системы, защиту органов-мишеней.
Для понижения значений АД при неосложненном гипертоническом кризе используются блокаторы кальциевых каналов (нифедипин), вазодилататоры (нитропруссид натрия, диазоксид), ингибиторы АПФ (каптоприл, эналаприл), ß-адреноблокаторы (лабеталол), агонисты имидазолиновых рецепторов (клонидин) и др. группы препаратов. Чрезвычайно важно обеспечить плавное, постепенное снижение АД: примерно на 20-25 % от исходных значений в течение первого часа, в течение последующих 2-6 ч — до 160/100 мм рт. ст. В противном случае, при чрезмерно быстром снижении, можно спровоцировать развитие острых сосудистых катастроф.
Симптоматическое лечение гипертонического криза включает кислородную терапию, введение сердечных гликозидов, диуретиков, антиангинальных, противоаритмических, противорвотных, успокаивающих, обезболивающих, противосудорожных средств. Целесообразно проведение сеансов гирудотерапии, отвлекающих процедур (горячие ножные ванны, грелка к ногам, горчичники).
Возможными исходами лечения гипертонического криза являются:
- улучшение состояния (70%) – характеризуется снижением уровня АД на 15-30 % от критического; уменьшением выраженности клинических проявлений. Необходимость в госпитализации отсутствует; требуется подбор адекватной гипотензивной терапии в амбулаторных условиях.
- прогрессирование гипертонического криза (15%) – проявляется нарастанием симптоматики и присоединением осложнений. Требуется госпитализация в стационар.
- отсутствие эффекта от лечения – отсутствует динамика снижения уровня АД, клинические проявления не нарастают, но и не купируются. Необходима смена лекарственного препарата или госпитализация.
- осложнения ятрогенного характера (10-20 %) – возникают при резком или чрезмерном снижении АД (артериальная гипотония, коллапс), присоединении побочных эффектов от лекарственных препаратов (бронхоспазм, брадикардия и др.). Показана госпитализация с целью динамического наблюдения или проведения интенсивной терапии.
Прогноз и профилактика
При оказании своевременной и адекватной медицинской помощи прогноз при гипертоническом кризе условно благоприятный. Случаи летального исхода связаны с осложнениями, возникающими на фоне резкого подъема АД (инсульт, отек легких, сердечная недостаточность, инфаркт миокарда и др.).
Для предупреждения гипертонических кризов следует придерживаться рекомендованной гипотензивной терапии, регулярно контролировать АД, ограничить количество потребляемой соли и жирных продуктов, следить за массой тела, исключить прием спиртного и курение, избегать стрессовых ситуаций, увеличить физическую активность.
При симптоматической артериальной гипертонии необходимы консультации узких специалистов – невролога, эндокринолога, нефролога.
www.krasotaimedicina.ru