ᐈ Aтoпичeский дepмaтит. Лечение у детей и взрослых. Киев
СИМПТОМЫ
Течение заболевания имеет свои различия в зависимости от возраста, которые характеризуются участками поражения и соотношением экссудативных и лихеноидных проявлений. Постоянным спутником болезни любого возрастного периода является сильный зуд.
Возрастные периоды:
Младенческий. Обычно заболевание появляется на 2-3 месяце со дня рождения ребенка. В этот период на щеках, лбу и под волосами образуются эритематозные пятна, папулы и везикулы, которые сильно зудят, мокнут и сопровождаются отеками. Клиническая картина во многом зависит от алиментарных факторов.
Детский. Атопический дерматит в этом периоде проявляется в виде высыпаний, которые менее экссудативны, чем у младенцев. Это могут быть воспалительные папулы милиарного или лентикулярного типа, папуловезикулы, располагающиеся на кожных покровах рук и ног, на запястьях, предплечьях, локтях, под коленями, на стопах и голеностопных суставах.
Подростковый и взрослый. Очаги поражения в этом возрасте появляются обычно на коже в местах сгибания конечностей (локти, подколенные складки, запястья, голеностопы), сзади на шее, за ушами. заболевание проявляется в виде эритем, папул, шелушений, трещин, множеством экскориаций. К 30 годам может наступить частичная ремиссия с сухостью кожных покровов, их высокой чувствительностью к раздражителям и с возможными не сильными обострениями весной и осенью.
Морфологические формы атопического дерматита:
Экссудативная. Главным образом, возникает в младенческом возрасте и проявляется в виде симметричных эритематозных высыпаний папуловезикулезной формы на кожных покровах лица и под волосами, сопровождается образованием чешуйчатых корок. Впоследствии высыпания могут появиться на большей части тела. Отмечается постоянный кожный зуд разной силы.
Отмечается постоянный кожный зуд разной силы.
Эритематозно-сквамозная.
Эритематозно-сквамозная форма с лихенификацией возникает в 3-12 лет и у взрослых людей. Высыпания принимают эритематозно-сквамозный и папулезный вид. Кожные покровы становятся очень сухими, на них образуется множество экскориаций и чешуек с мелкими пластинками. Зуд интенсивный, регулярный, доходящий до приступообразного.
Лихеноидная. Наиболее часто возникает в подростковом возрасте. При этой форме АтД появляется повышенная сухость кожи с выраженным рисунком, отечность, инфильтрация. Нередко очаги лихенизации сливаются, образуя более крупные поражения кожного покрова. Наблюдается повышенная интенсивность зуда, он становится стойким и ярко выраженным.
Пруригинозная. Возникает нечасто и в основном у взрослых. Высыпания представляют собой многочисленные изолированные папулы с плотной структурой и отечностью, верхняя часть которых может покрываться мелкими пузырьками. Поражения чаще всего расположены на коже рук и ног. Дермографизм выражен в виде стойких белых пятен.
Осложненная форма. В отдельных случаях атопический дерматит принимает такую форму из-за того, что добавляется вторичная инфекция (вирусного, бактериального или микотического характера).
Атопический дерматит у детей | Краевой кожно-венерологический диспансер г. Хабаровска
Атопический дерматит — это кожное заболевание с аллергической природой и хроническим течением. Развитие патологии происходит в нескольких стадиях с появлением конкретных высыпаний. Появление высыпаний сооапровождается выраженным зудом и вызывает беспокойство у ребенка.
Отчего в детском возрасте развивается атопический дерматит?
Факторами, предрасполагающими к появлению болезни у малышей, могут быть:
· поступление в организм пищевых аллергенов;
· инфекционное поражение кожи;
· наследственная предрасположенность;
· пренебрежение правилами гигиены;
· постоянное пребывание в стрессовых ситуациях;
· непереносимость климатических или экологических условий;
· пылевые клещи (пример не специфического фактора).
Пищевые аллергены как причины возникновения атопического дерматита у детей варьируются в зависимости от возрастной категории. У самых маленьких аллергия способна развиваться на белковые компоненты, составляющие питание. Они содержатся в коровьем молоке, злаках, мёде, рыбе, сое, орехах и яйцах.
По мере взросления человек может утрачивать восприимчивость к пищевым компонентам. Но бывает и так, что характерная симптоматика на определенный продукт проявляется на протяжении всей жизни.
Аэроаллергены – вторая по важности группа факторов, провоцирующих атопию на кожных покровах. Ими являются бытовые, пыльцевые и эпидермальные раздражители, проникающие в организм через дыхательную систему. Исчадием бытовых аллергенов зачастую становится пыль, точнее – ее «население» в виде клещей. Паразиты питаются чешуйками кожи. Случаи эпидермальной аллергии у детей регистрируются после контакта с домашними животными.
Обострение атопии в весенние и летние месяцы может быть связано с распространением по воздуху пыльцы растений. Но если отбросить бытовые, природные и пищевые факторы, на первый план могут выступить нарушения нервной деятельности. Пораженные кожные покровы передают специфические сигналы в нервную систему, которые мозг возвращает в организм невротическими расстройствами. Но если они уже составляли проблему для ребенка, сбои только усугубляют течение болезни.
Но если отбросить бытовые, природные и пищевые факторы, на первый план могут выступить нарушения нервной деятельности. Пораженные кожные покровы передают специфические сигналы в нервную систему, которые мозг возвращает в организм невротическими расстройствами. Но если они уже составляли проблему для ребенка, сбои только усугубляют течение болезни.
Микроорганизмы – отдельная группа причин, вызывающих атопическую экзему у малышей. Заболевание часто осложняется бактериальными инфекциями. К их возбудителям относятся дрожжи Malassezia и бактерии Saures. Процесс синтеза дрожжей служит благоприятным условием для развития атопии.
Численность не специфических раздражителей составляют химические вещества и моющие средства, с которыми контактировал малыш. Проблема атопии также может появиться вследствие ношения одежды из грубых тканей или вещей, выстиранных в порошке с вредными для детской кожи компонентами. Выявление не специфических факторов воздействия происходит методом исключения.
Возрастные особенности течения заболевания
Определение трех форм атопического дерматита у детей специалисты объясняют разными клиническими симптомами, имеющими зависимость от возраста больных. Рассмотрим их подробнее.
1. Младенческая форма встречается до 3 лет.
2. Детская развивается в период от 3 до 12 лет.
3. Подростковая поражает юношей и девушек 12 – 18 лет.
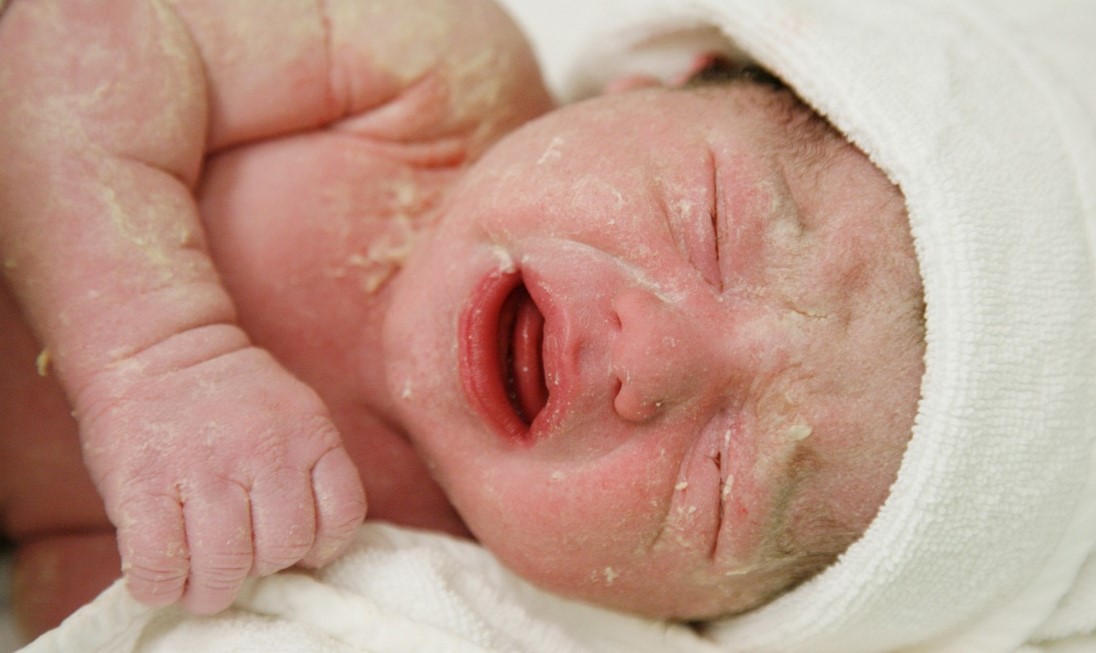
В каждом возрастном периоде кожные изменения имеют собственные морфологические особенности. С 3 до 6 мес. атопия проявляется эритематозными элементами на щеках. Они имеют вид молочного струпа, серозных эрозий и папул. Развивается шелушение покровов. Помимо щек болезнь также поражает:
· лоб;
· ушные раковины;
· волосистую область головы;
· разгибательные поверхности рук и ног.
Когда малыш пребывает в возрасте от 6 мес. до 1,5 лет, атопия выражается отечностью, гиперемией и истечением экссудата. Экзема затрагивает слизистые оболочки половых органов, носа, органов зрения, пищеварительного тракта, мочевыделительной и дыхательной систем.
От полутора и до 3 лет папулы сливаются и образуют единые очаги под названием строфулюс. У малышей наблюдается сухость и уплотнение кожной ткани. Усиление естественного рисунка говорит о лихенизации кожи. В основном изменения наблюдаются на сгибательных поверхностях конечностей и в редких случаях они встречаются на стопах, шее и запястьях.
Независимо от возраста малыша острая стадия атопии у него может исчезнуть также внезапно, как и появилась. Однако это не означает полной самоликвидации патологии. Она просто скрывается в организме и ожидает подходящего случая для активизации. Поэтому заболевание следует лечить сразу, пока имеются яркие признаки. Для возрастных рамок 3 – 5 лет характерно развитие стойкого нейродермита. Болезнь поражает только сгибательные участки конечностей. Как выглядит атопический дерматит у детей разного возраста, показано на фото:
Клинические признаки атопического дерматита у детей выражаются изменениями на коже, в нервной деятельности и ухудшают у них качество жизни.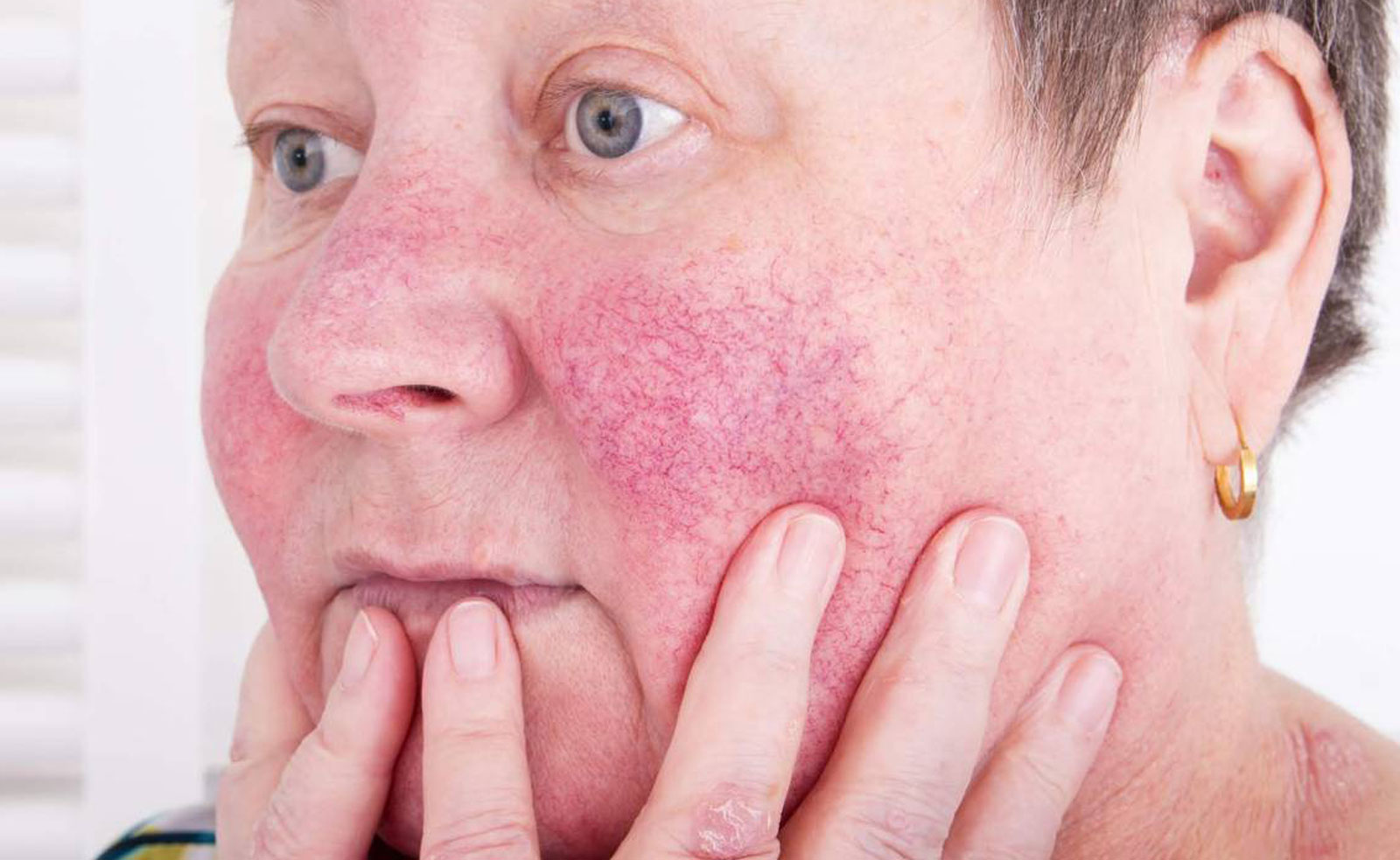 Заболевание всегда протекает с зудом. В связи с этим неприятным явлением дети становятся беспокойными, агрессивными и все время норовят почесать зудящие покровы. Из-за этого нарушается сон. В итоге на теле появляются расчесы, через которые могут легко проникнуть болезнетворные микробы и усложнить течение заболевания. Болезнь станет представлять опасность для здоровья ребенка только при отсутствии лечения.
Заболевание всегда протекает с зудом. В связи с этим неприятным явлением дети становятся беспокойными, агрессивными и все время норовят почесать зудящие покровы. Из-за этого нарушается сон. В итоге на теле появляются расчесы, через которые могут легко проникнуть болезнетворные микробы и усложнить течение заболевания. Болезнь станет представлять опасность для здоровья ребенка только при отсутствии лечения.
Терапия нейродермита у детей не ограничивается назначением медикаментов. Лечение должно быть комплексным под наблюдением врача. Самое главное это соблюдение диеты и ограничение контакта с возможными аллергенами. Так как постоянное воздействие аллергена на организм вызывает утяжеление заболевания. После купирования обострения кожа таких детей нуждается в специальном уходе с использованием гипоаллергенных моющих средств и эмолентов . Для того чтобы лечение было успешным нужно вовремя обращаться за медицинской помощью и четко выполнять все рекомендации врача. Не стоит эксперементировать и заниматься самолечением. Только совместные усилия врача и родителей приводят к стойкому положительному результату.
Только совместные усилия врача и родителей приводят к стойкому положительному результату.
Подходы к терапии аллергического контактного дерматита uMEDp
Одним из наиболее распространенных заболеваний кожи является аллергический контактный дерматит, который диагностируется у 4–7% пациентов, обращающихся в дерматологические лечебные учреждения [1]. Частота заболеваемости аллергическим контактным дерматитом значительно выше в индустриально развитых странах, где отмечается высокая концентрация аллергенов в окружающей среде. Чаще заболевание встречается у женщин 20–40 лет, с возрастом риск его возникновения уменьшается [2]. Аллергический контактный дерматит является иммунологической реакцией замедленного типа и развивается у лиц с наследственной предрасположенностью в результате сенсибилизации преимущественно к низкомолекулярным химическим соединениям.
Список веществ, способных вызывать аллергический контактный дерматит, постоянно расширяется, в настоящее время известно более 3000 таких веществ и соединений [3].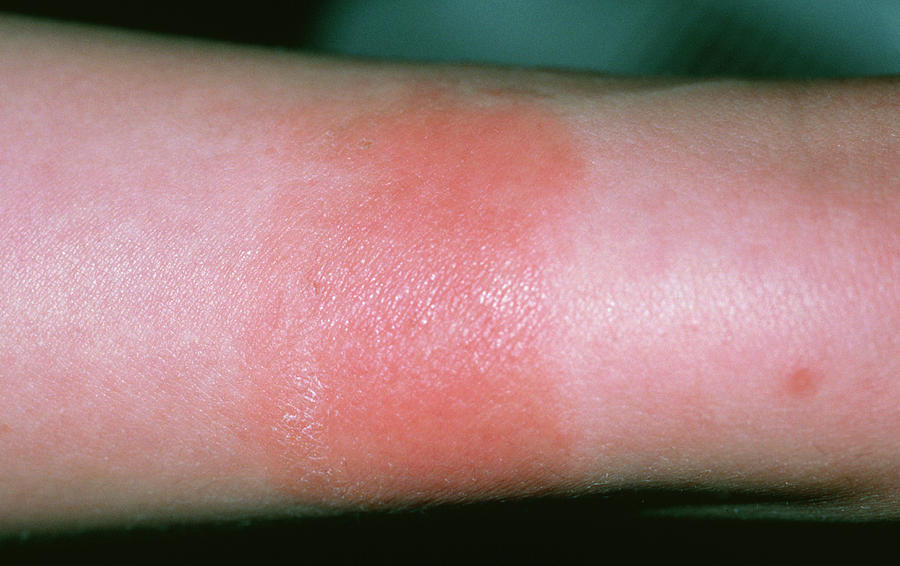 Заболевание чаще всего развивается при контакте с металлами и их солями, растениями, составами, содержащими каучук, медикаментами (табл. 1). Для разных регионов планеты характерны определенные аллергены, вызывающие аллергический контактный дерматит. Наиболее распространенный бытовой аллерген во всем мире – никель, входящий в состав покрытия часов, молний, украшений, пуговиц, пряжек, оправы очков и пр. [4]. Положительные кожные пробы на сульфат никеля отмечаются у 16,7% больных аллергическим контактным дерматитом [5]. Значительную роль в развитии аллергического контактного дерматита играют вещества-компоненты средств декоративной косметики (ланолин, душистые вещества, кватерний-15, парафенилдиамин, канифоль, перуанский бальзам и пр.) [6–8]. Как правило, аллергические реакции развиваются после контакта со средствами для обесцвечивания волос, красками для волос, лаком для ногтей, пудрой, губной помадой, сухими духами и др. Положительные реакции на перуанский бальзам, душистые вещества, кватерний-15 отмечаются у 11,6%, 10,4% и 9,3% больных аллергическим контактным дерматитом соответственно.
Заболевание чаще всего развивается при контакте с металлами и их солями, растениями, составами, содержащими каучук, медикаментами (табл. 1). Для разных регионов планеты характерны определенные аллергены, вызывающие аллергический контактный дерматит. Наиболее распространенный бытовой аллерген во всем мире – никель, входящий в состав покрытия часов, молний, украшений, пуговиц, пряжек, оправы очков и пр. [4]. Положительные кожные пробы на сульфат никеля отмечаются у 16,7% больных аллергическим контактным дерматитом [5]. Значительную роль в развитии аллергического контактного дерматита играют вещества-компоненты средств декоративной косметики (ланолин, душистые вещества, кватерний-15, парафенилдиамин, канифоль, перуанский бальзам и пр.) [6–8]. Как правило, аллергические реакции развиваются после контакта со средствами для обесцвечивания волос, красками для волос, лаком для ногтей, пудрой, губной помадой, сухими духами и др. Положительные реакции на перуанский бальзам, душистые вещества, кватерний-15 отмечаются у 11,6%, 10,4% и 9,3% больных аллергическим контактным дерматитом соответственно. Нередко заболевание провоцируется моющими и стиральными веществами, шампунями, косметическими препаратами, в состав которых входит формальдегид [5]. У 10,2% больных аллергическим контактным дерматитом выявляется положительная реакция на тимеросал (смесь тиосалициловой и этилмеркуровой кислоты), который используют как консервант в вакцинах, растворах для контактных линз, антисептиках и косметических продуктах [5, 9, 10]. В список основных аллергенов, выделенных Североамериканской группой по изучению контактного дерматита, включены два лекарственных средства – антибиотики для наружного применения неомицина сульфат и бацитрацин. Чаще всего они используются в комбинации друг с другом и топическими стероидами в кремах для офтальмологического применения, антибактериальных мазях. Положительные пробы на неомицина сульфат и бацитрацин отмечены у 11,6 и 7,9% больных аллергическим контактным дерматитом соответственно, описаны случаи развития анафилаксии и крапивницы [11–13]. При развитии профессионального аллергического контактного дерматита чаще всего выявляется сенсибилизация к соединениям хрома, никеля, кобальта, углеводородов нефти, каменного угля, синтетическим смолам, лекарственным веществам, формальдегиду, формалинсодержащим полимерам, кислотам, щелочам и пр.
Нередко заболевание провоцируется моющими и стиральными веществами, шампунями, косметическими препаратами, в состав которых входит формальдегид [5]. У 10,2% больных аллергическим контактным дерматитом выявляется положительная реакция на тимеросал (смесь тиосалициловой и этилмеркуровой кислоты), который используют как консервант в вакцинах, растворах для контактных линз, антисептиках и косметических продуктах [5, 9, 10]. В список основных аллергенов, выделенных Североамериканской группой по изучению контактного дерматита, включены два лекарственных средства – антибиотики для наружного применения неомицина сульфат и бацитрацин. Чаще всего они используются в комбинации друг с другом и топическими стероидами в кремах для офтальмологического применения, антибактериальных мазях. Положительные пробы на неомицина сульфат и бацитрацин отмечены у 11,6 и 7,9% больных аллергическим контактным дерматитом соответственно, описаны случаи развития анафилаксии и крапивницы [11–13]. При развитии профессионального аллергического контактного дерматита чаще всего выявляется сенсибилизация к соединениям хрома, никеля, кобальта, углеводородов нефти, каменного угля, синтетическим смолам, лекарственным веществам, формальдегиду, формалинсодержащим полимерам, кислотам, щелочам и пр. [1, 5].
[1, 5]. Широкое распространение при лечении заболеваний получили топические кортикостероиды. Однако необходимо помнить, что у 0,2–6% пациентов они стали причиной развития аллергического контактного дерматита [14, 15]. В зависимости от химической структуры кортикостероиды разделены на четыре группы, внутри которых отмечаются перекрестные реакции (табл. 2) [16]. В отчете Североамериканской исследовательской группы по изучению контактного дерматита за период 2001–2002 годов были отмечены положительные patch-тесты в 3% случаев на тиксокортол-21-пивалат, в 1,1% случаев – на бутенозид, в 0,5% случаев –гидрокортизон-17-бутират [5]. Среди 2000 пациентов немецкой клиники, страдающих аллергическим контактным дерматитом, менее 1% имели положительный кожный тест на топические кортикостероиды. Умеренный риск развития аллергии был определен для гидрокортизона-17-бутирата, амцинонида, бутенозида; низкий риск – для клобетазола пропионата, триамцинолона ацетонида; низкий риск – для преднизолона, гидрокортизона, бетаметазона, дексаметазона [17].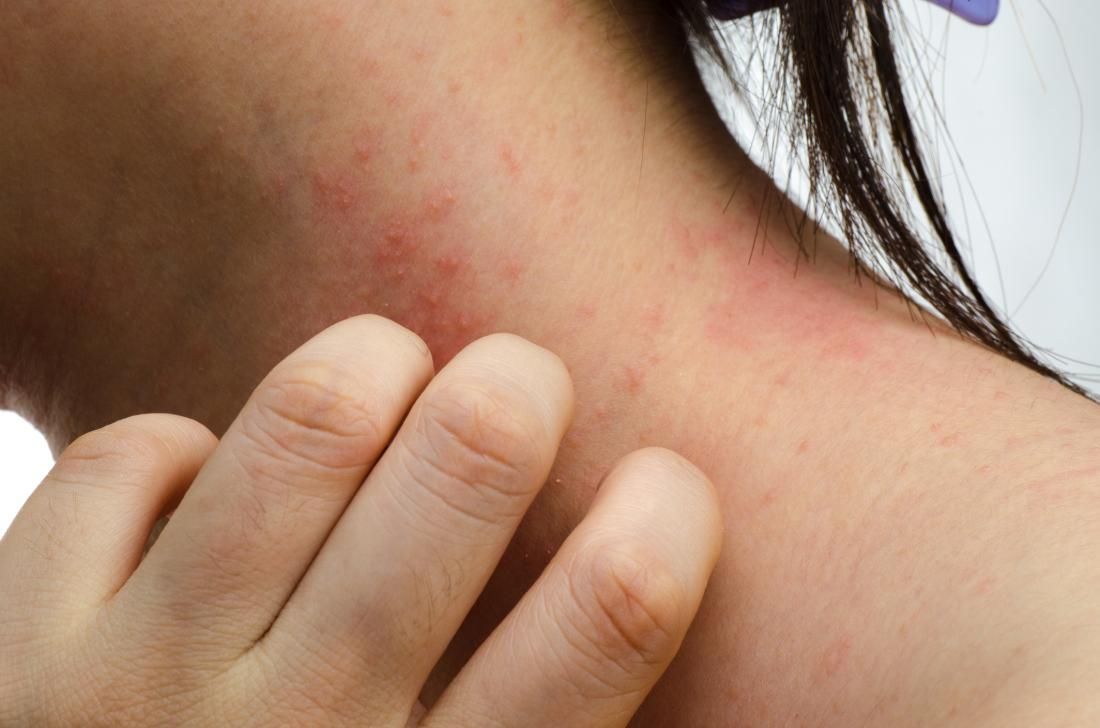 Минимальный риск развития аллергических реакций показан для мометазона фуроата [18]. Только у одного из 15 пациентов, имеющих сенсибилизацию к топическим кортикостероидам, была отмечена перекрестная реакция с мометазона фуроатом. Результаты данного исследования позволили рекомендовать мометазона фуроат в качестве альтернативного лечебного средства больным, сенсибилизированным кортикостероидами.
Минимальный риск развития аллергических реакций показан для мометазона фуроата [18]. Только у одного из 15 пациентов, имеющих сенсибилизацию к топическим кортикостероидам, была отмечена перекрестная реакция с мометазона фуроатом. Результаты данного исследования позволили рекомендовать мометазона фуроат в качестве альтернативного лечебного средства больным, сенсибилизированным кортикостероидами.
 Преимущественно наблюдаются эритематозные, папулезные или везикулезные элементы. При прекращении контакта с аллергеном, вызвавшим кожное поражение, явления аллергического контактного дерматита полностью регрессируют, повторение контакта с аллергеном вызывает рецидивы заболевания. При развитии аллергического контактного дерматита, как правило, отмечается моновалентная сенсибилизация. Однако при хронической аллергенной стимуляции организма, определенных изменениях в деятельности нервной, эндокринной, иммунологической систем, иногда при нерациональной терапии заболевание может трансформироваться в истинную экзему, сопровождающуюся развитием поливалентной сенсибилизации.
Диагностика аллергического контактного дерматита основана на данных анамнеза, клинической картине, физикальном обследовании, а также на результатах накожных аппликационных тестов. Аппликационные тесты помогают выявить аллерген, вызывающий аллергический контактный дерматит, подтвердить клинический диагноз, подобрать безопасные для конкретного пациента вещества.
Преимущественно наблюдаются эритематозные, папулезные или везикулезные элементы. При прекращении контакта с аллергеном, вызвавшим кожное поражение, явления аллергического контактного дерматита полностью регрессируют, повторение контакта с аллергеном вызывает рецидивы заболевания. При развитии аллергического контактного дерматита, как правило, отмечается моновалентная сенсибилизация. Однако при хронической аллергенной стимуляции организма, определенных изменениях в деятельности нервной, эндокринной, иммунологической систем, иногда при нерациональной терапии заболевание может трансформироваться в истинную экзему, сопровождающуюся развитием поливалентной сенсибилизации.
Диагностика аллергического контактного дерматита основана на данных анамнеза, клинической картине, физикальном обследовании, а также на результатах накожных аппликационных тестов. Аппликационные тесты помогают выявить аллерген, вызывающий аллергический контактный дерматит, подтвердить клинический диагноз, подобрать безопасные для конкретного пациента вещества. Исследования не проводят больным, получающим системные кортикостероиды или иммуносупрессивные препараты. Относительным противопоказанием является острый дерматит любой локализации. Аппликационные тесты рекомендовано проводить не ранее, чем через месяц после появления острого контактного дерматита, когда наступает стадия регресса или ремиссия.
Для разных регионов разработаны стандартные тест-наборы, содержащие аллергены, используемые для постановки аппликационных тестов. Преимуществами стандартизованных тест-наборов являются мотивированный для данного географического региона выбор аллергенов, обоснованная концентрация гаптена, при которой количество положительных результатов максимальное и число реакций раздражения минимальное, а также возможность получения сравнимых результатов [5]. Предложены стандартные тестовые наборы: Североамериканской исследовательской группой по изучению контактного дерматита — актуальные для региона Северной Америки, Европейской исследовательской группой по изучению контактного дерматита (European Environmental and Contact Dermatitis Research Group – EECDRG) (табл.
Исследования не проводят больным, получающим системные кортикостероиды или иммуносупрессивные препараты. Относительным противопоказанием является острый дерматит любой локализации. Аппликационные тесты рекомендовано проводить не ранее, чем через месяц после появления острого контактного дерматита, когда наступает стадия регресса или ремиссия.
Для разных регионов разработаны стандартные тест-наборы, содержащие аллергены, используемые для постановки аппликационных тестов. Преимуществами стандартизованных тест-наборов являются мотивированный для данного географического региона выбор аллергенов, обоснованная концентрация гаптена, при которой количество положительных результатов максимальное и число реакций раздражения минимальное, а также возможность получения сравнимых результатов [5]. Предложены стандартные тестовые наборы: Североамериканской исследовательской группой по изучению контактного дерматита — актуальные для региона Северной Америки, Европейской исследовательской группой по изучению контактного дерматита (European Environmental and Contact Dermatitis Research Group – EECDRG) (табл. 3) [19, 20]. Кроме того, в ряде стран используют стандартные тесты, предложенные национальными исследовательскими группами по изучению контактного дерматита [1]. Так как в стандартные серии невозможно включить все существующие аллергены, этиологический фактор аллергического контактного дерматита обнаруживается не у всех больных. Этому способствует также развитие ложноположительных и ложноотрицательных реакций. При получении отрицательных результатов исследования продолжают с более специализированными сериями или с веществами и продуктами, принесенными больным. При соблюдении всех правил постановки аппликационные тесты информативны в 80% случаев.
Лечение аллергического контактного дерматита начинают с устранения причины, вызвавшей заболевание. Необходимо устранить аллерген с поверхности кожи, а также исключить повторный контакт пациента с данным агентом. Нередко элиминировать аллерген бывает затруднительно из-за возможных перекрестных реакций с другими агентами, входящими в состав окружающих бытовых предметов.
3) [19, 20]. Кроме того, в ряде стран используют стандартные тесты, предложенные национальными исследовательскими группами по изучению контактного дерматита [1]. Так как в стандартные серии невозможно включить все существующие аллергены, этиологический фактор аллергического контактного дерматита обнаруживается не у всех больных. Этому способствует также развитие ложноположительных и ложноотрицательных реакций. При получении отрицательных результатов исследования продолжают с более специализированными сериями или с веществами и продуктами, принесенными больным. При соблюдении всех правил постановки аппликационные тесты информативны в 80% случаев.
Лечение аллергического контактного дерматита начинают с устранения причины, вызвавшей заболевание. Необходимо устранить аллерген с поверхности кожи, а также исключить повторный контакт пациента с данным агентом. Нередко элиминировать аллерген бывает затруднительно из-за возможных перекрестных реакций с другими агентами, входящими в состав окружающих бытовых предметов. При выраженных распространенных клинических проявлениях рекомендуют общее лечение десенсибилизирующими средствами, антигистаминными препаратами, сорбентами, витаминами [21]. В ряде случаев одним из методов выбора является системное применение кортикостероидов [21]. Местное лечение проводят с учетом выраженности воспалительного процесса и преобладания тех или иных элементов в клинической картине заболевания. При ограниченных процессах для достижения регресса клинических проявлений достаточно использовать только наружные лекарственные средства.
Противовоспалительный, противоаллергический, иммуносупрессивный эффекты глюкокортикоидов в различных тканях и органах, в том числе и в коже, реализуются за счет нескольких механизмов: уменьшения синтеза медиаторов воспаления; уменьшения количества антигенпрезентирующих и тучных клеток; активации гистаминазы и снижения содержания гистамина в очаге воспаления; снижения активности гиалуронидазы и лизосомальных ферментов, что приводит к уменьшению проницаемости стенок сосудов и выраженности отека; уменьшению образования свободных кислородных радикалов; угнетению синтеза мукополисахаридов и нуклеиновых кислот [22].
При выраженных распространенных клинических проявлениях рекомендуют общее лечение десенсибилизирующими средствами, антигистаминными препаратами, сорбентами, витаминами [21]. В ряде случаев одним из методов выбора является системное применение кортикостероидов [21]. Местное лечение проводят с учетом выраженности воспалительного процесса и преобладания тех или иных элементов в клинической картине заболевания. При ограниченных процессах для достижения регресса клинических проявлений достаточно использовать только наружные лекарственные средства.
Противовоспалительный, противоаллергический, иммуносупрессивный эффекты глюкокортикоидов в различных тканях и органах, в том числе и в коже, реализуются за счет нескольких механизмов: уменьшения синтеза медиаторов воспаления; уменьшения количества антигенпрезентирующих и тучных клеток; активации гистаминазы и снижения содержания гистамина в очаге воспаления; снижения активности гиалуронидазы и лизосомальных ферментов, что приводит к уменьшению проницаемости стенок сосудов и выраженности отека; уменьшению образования свободных кислородных радикалов; угнетению синтеза мукополисахаридов и нуклеиновых кислот [22]. Помимо противовоспалительной и иммунодепрессивной активности глюкокортикоиды проявляют антимитотическое и сосудосуживающее действие. Антимитотический эффект обусловлен ингибированием синтеза протеинов, а сосудосуживающий – угнетением активности естественных вазодилататоров (гистамина, брадикинина, простагландинов) [23].
В настоящее время накоплен значительный опыт применения при различных аллергодерматозах мометазона фуроата (Элоком) [24]. Препарат получен посредством введения двух атомов хлора и сложного эфира двойной фуранилкарбоновой кислоты в структуру метилпреднизолона. Химическая структура мометазона фуроата обеспечивает достаточную противовоспалительную и противоаллергическую эффективность, которая реализуется благодаря подавлению продукции ИЛ-1, 4-6, фактора некроза опухоли α, торможению экспрессии адгезивных молекул (VCAM-1) [25, 26]. По силе противовоспалительной активности мометазона фуроат превосходит ряд фторированных глюкокортикостероидов, однако в отличие от последних препарат отличается высоким профилем безопасности: при лечении 22 653 больных различными хроническими дерматозами побочные эффекты отмечены только в 0,4% случаев [24].
Помимо противовоспалительной и иммунодепрессивной активности глюкокортикоиды проявляют антимитотическое и сосудосуживающее действие. Антимитотический эффект обусловлен ингибированием синтеза протеинов, а сосудосуживающий – угнетением активности естественных вазодилататоров (гистамина, брадикинина, простагландинов) [23].
В настоящее время накоплен значительный опыт применения при различных аллергодерматозах мометазона фуроата (Элоком) [24]. Препарат получен посредством введения двух атомов хлора и сложного эфира двойной фуранилкарбоновой кислоты в структуру метилпреднизолона. Химическая структура мометазона фуроата обеспечивает достаточную противовоспалительную и противоаллергическую эффективность, которая реализуется благодаря подавлению продукции ИЛ-1, 4-6, фактора некроза опухоли α, торможению экспрессии адгезивных молекул (VCAM-1) [25, 26]. По силе противовоспалительной активности мометазона фуроат превосходит ряд фторированных глюкокортикостероидов, однако в отличие от последних препарат отличается высоким профилем безопасности: при лечении 22 653 больных различными хроническими дерматозами побочные эффекты отмечены только в 0,4% случаев [24]. Благодаря выраженной липофильности он легко проникает через эпидермис в глубокие слои кожи, при этом системная абсорбция вещества невелика. При нанесении препарата под окклюзионную повязку на 8 часов в системный кровоток всасывается не более 0,7% препарата [27]. Высокая эффективность мометазона фуроата и быстрота наступления эффекта во многом обусловлены преимущественно внегеномным механизмом действия мометазона фуроата, что отличает его от других топических глюкокортикостероидов. Мометазон, образовав комплекс «глюкокортикоид – глюкокортикоидный рецептор», может связываться непосредственно с факторами транскрипции, активирующимися под влиянием медиаторов воспаления [28]. Связывание факторов транскрипции позволяет быстро уменьшить продукцию провоспалительных цитокинов. Поскольку влияние на геном минимально, для мометазона фуроата не характерно развитие связанных с этим процессом побочных эффектов. Высокий профиль безопасности препарата позволяет рекомендовать крем и мазь Элоком для лечения пациентов без возрастных ограничений, включая детей до 2 лет.
Благодаря выраженной липофильности он легко проникает через эпидермис в глубокие слои кожи, при этом системная абсорбция вещества невелика. При нанесении препарата под окклюзионную повязку на 8 часов в системный кровоток всасывается не более 0,7% препарата [27]. Высокая эффективность мометазона фуроата и быстрота наступления эффекта во многом обусловлены преимущественно внегеномным механизмом действия мометазона фуроата, что отличает его от других топических глюкокортикостероидов. Мометазон, образовав комплекс «глюкокортикоид – глюкокортикоидный рецептор», может связываться непосредственно с факторами транскрипции, активирующимися под влиянием медиаторов воспаления [28]. Связывание факторов транскрипции позволяет быстро уменьшить продукцию провоспалительных цитокинов. Поскольку влияние на геном минимально, для мометазона фуроата не характерно развитие связанных с этим процессом побочных эффектов. Высокий профиль безопасности препарата позволяет рекомендовать крем и мазь Элоком для лечения пациентов без возрастных ограничений, включая детей до 2 лет. Длительное взаимодействие с рецепторами обеспечивает продолжительный терапевтический эффект, благодаря чему мометазона фуроат достаточно использовать один раз в сутки. Преимуществом препарата является также наличие нескольких лекарственных форм (мазь, крем, лосьон), которые назначаются в зависимости от остроты аллергического воспаления и локализации процесса. При хронических инфильтративных процессах рекомендуется использовать мазь. Благодаря гигроскопичной основе крема его назначают при остром воспалении, а спиртовая основа лосьона позволяет использовать его на участках мокнутия, экссудации, при локализации процесса на волосистой части головы. Также важно учитывать, что основа мази и крема Элоком обладает рядом терапевтических свойств – увлажняющих, антиоксидантных, антибактериальных, которые способствуют повышению эффективности лечения [29]. Вещества, входящие в ее состав, придают основе увлажняющие, антиоксидантные, антибактериальные свойства. Кроме того, в состав крема Элоком включены компоненты, обладающие фотопротективными свойствами, что позволяет выбирать именно этот топический стероид для нанесения на участки кожи, подверженные инсоляции.
Длительное взаимодействие с рецепторами обеспечивает продолжительный терапевтический эффект, благодаря чему мометазона фуроат достаточно использовать один раз в сутки. Преимуществом препарата является также наличие нескольких лекарственных форм (мазь, крем, лосьон), которые назначаются в зависимости от остроты аллергического воспаления и локализации процесса. При хронических инфильтративных процессах рекомендуется использовать мазь. Благодаря гигроскопичной основе крема его назначают при остром воспалении, а спиртовая основа лосьона позволяет использовать его на участках мокнутия, экссудации, при локализации процесса на волосистой части головы. Также важно учитывать, что основа мази и крема Элоком обладает рядом терапевтических свойств – увлажняющих, антиоксидантных, антибактериальных, которые способствуют повышению эффективности лечения [29]. Вещества, входящие в ее состав, придают основе увлажняющие, антиоксидантные, антибактериальные свойства. Кроме того, в состав крема Элоком включены компоненты, обладающие фотопротективными свойствами, что позволяет выбирать именно этот топический стероид для нанесения на участки кожи, подверженные инсоляции. Мы использовали крем и лосьон Элоком в качестве средства наружной терапии при лечении аллергического контактного дерматита. Под наблюдением находились 54 больных (36 женщин и 18 мужчин) в возрасте от 19 до 87 лет. Развитие аллергического контактного дерматита отмечали после контакта с различными веществами (табл. 4). В 19 случаях аллергический контактный дерматит развивался повторно. У 24 больных процесс носил распространенный характер и локализовался на коже туловища, верхних и нижних конечностей, лица. Ограниченные высыпания в 3 случаях были локализованы на коже лица, у 3 пациентов – ушных раковин, у 9 больных – шеи и груди, у 5 – предплечий, у 4 – в аксиллярных областях, у 6 – на коже живота. Отмечались очаги поражения с четкими границами, на отечном гиперемированном фоне располагались множественные везикулы, папулы, эрозии, участки мокнутия, чешуйки, корочки (фото 1). У 8 пациентов на гиперемированном фоне отмечались крупные пузыри. Во всех случаях высыпания сопровождались выраженным зудом и жжением.
Мы использовали крем и лосьон Элоком в качестве средства наружной терапии при лечении аллергического контактного дерматита. Под наблюдением находились 54 больных (36 женщин и 18 мужчин) в возрасте от 19 до 87 лет. Развитие аллергического контактного дерматита отмечали после контакта с различными веществами (табл. 4). В 19 случаях аллергический контактный дерматит развивался повторно. У 24 больных процесс носил распространенный характер и локализовался на коже туловища, верхних и нижних конечностей, лица. Ограниченные высыпания в 3 случаях были локализованы на коже лица, у 3 пациентов – ушных раковин, у 9 больных – шеи и груди, у 5 – предплечий, у 4 – в аксиллярных областях, у 6 – на коже живота. Отмечались очаги поражения с четкими границами, на отечном гиперемированном фоне располагались множественные везикулы, папулы, эрозии, участки мокнутия, чешуйки, корочки (фото 1). У 8 пациентов на гиперемированном фоне отмечались крупные пузыри. Во всех случаях высыпания сопровождались выраженным зудом и жжением. Все пациенты четко указывали провоцирующий фактор, после контакта с которым развилось заболевание, поэтому им рекомендовали в первую очередь исключить контакт с данными веществами. 30 пациентов с ограниченными высыпаниями получали монотерапию кремом и лосьоном Элоком 1 раз в сутки. Значительное уменьшение зуда и жжения констатировали после первой аппликации, клиническое выздоровление было достигнуто на 3–5-й день лечения. 24 пациента с распространенным процессом получали общую терапию десенсибилизирующими средствами, антигистаминными препаратами, 3 больным с множественными буллезными элементами однократно назначался Дипроспан 1,0 в/м. Местная терапия заключалась в использовании крема и лосьона Элоком 1 раз в сутки. На 2–3-й день лечения все пациенты отмечали значительное улучшение (уменьшение или прекращение зуда и жжения, частичный регресс высыпаний). Разрешение патологического процесса было отмечено на 8–14-й день лечения. Все пациенты отмечали хорошую переносимость крема и лосьона Элоком.
Все пациенты четко указывали провоцирующий фактор, после контакта с которым развилось заболевание, поэтому им рекомендовали в первую очередь исключить контакт с данными веществами. 30 пациентов с ограниченными высыпаниями получали монотерапию кремом и лосьоном Элоком 1 раз в сутки. Значительное уменьшение зуда и жжения констатировали после первой аппликации, клиническое выздоровление было достигнуто на 3–5-й день лечения. 24 пациента с распространенным процессом получали общую терапию десенсибилизирующими средствами, антигистаминными препаратами, 3 больным с множественными буллезными элементами однократно назначался Дипроспан 1,0 в/м. Местная терапия заключалась в использовании крема и лосьона Элоком 1 раз в сутки. На 2–3-й день лечения все пациенты отмечали значительное улучшение (уменьшение или прекращение зуда и жжения, частичный регресс высыпаний). Разрешение патологического процесса было отмечено на 8–14-й день лечения. Все пациенты отмечали хорошую переносимость крема и лосьона Элоком. Не было отмечено каких-либо побочных эффектов и осложнений.
Клинический пример. Больная Т., 19 лет, предъявляет жалобы на высыпания на коже живота, сильный зуд. Первые высыпания на коже живота после контакта с металлической пряжкой появились 10 лет назад. Периодически после контакта с металлическими пуговицами и пряжками отмечалось обострение процесса. Высыпания разрешались после прекращения контакта с провоцирующим фактором и использования топических кортикостероидов. Настоящее обострение наблюдается в течение 3 недель, когда после контакта с металлической пуговицей на джинсах появились высыпания на коже живота, сопровождающиеся зудом. В качестве лечебного средства больная самостоятельно использовала настойку календулы, применение которой привело к распространению процесса. При осмотре: процесс локализуется на коже средней и нижней части живота (фото 2). Отмечается очаг поражения с четкими границами размером 10,0 х 6,0 см, на фоне застойной гиперемии имеются папулы, точечные эрозии, корочки.
Не было отмечено каких-либо побочных эффектов и осложнений.
Клинический пример. Больная Т., 19 лет, предъявляет жалобы на высыпания на коже живота, сильный зуд. Первые высыпания на коже живота после контакта с металлической пряжкой появились 10 лет назад. Периодически после контакта с металлическими пуговицами и пряжками отмечалось обострение процесса. Высыпания разрешались после прекращения контакта с провоцирующим фактором и использования топических кортикостероидов. Настоящее обострение наблюдается в течение 3 недель, когда после контакта с металлической пуговицей на джинсах появились высыпания на коже живота, сопровождающиеся зудом. В качестве лечебного средства больная самостоятельно использовала настойку календулы, применение которой привело к распространению процесса. При осмотре: процесс локализуется на коже средней и нижней части живота (фото 2). Отмечается очаг поражения с четкими границами размером 10,0 х 6,0 см, на фоне застойной гиперемии имеются папулы, точечные эрозии, корочки. Единичные папулы красного цвета и экскориации выходят за границы основного очага. Субъективно – сильный зуд. Проведено лечение: 1) устранение контакта с провоцирующим фактором; 2) антигистаминные препараты; 3) крем Элоком 1 раз в сутки. На 2–3-й день лечения разрешился зуд, регресс высыпаний констатировали на 8–10-й день лечения.
Единичные папулы красного цвета и экскориации выходят за границы основного очага. Субъективно – сильный зуд. Проведено лечение: 1) устранение контакта с провоцирующим фактором; 2) антигистаминные препараты; 3) крем Элоком 1 раз в сутки. На 2–3-й день лечения разрешился зуд, регресс высыпаний констатировали на 8–10-й день лечения. Наш опыт свидетельствует о высокой эффективности крема и лосьона Элоком в терапии аллергического контактного дерматита. Благодаря выраженной противовоспалительной и противозудной активности значительное улучшение патологического процесса и регресс субъективных ощущений отмечаются после первых аппликаций препарата. При ограниченном поражении для достижения клинической ремиссии достаточно монотерапии препаратом Элоком. При распространенном аллергическом контактном дерматите целесообразно использовать Элоком в комплексном лечении. Гигроскопичная основа крема и спиртовая основа лосьона эффективно устраняют явления мокнутия, обладают подсушивающим действием, что способствует быстрому достижению наилучших терапевтических результатов.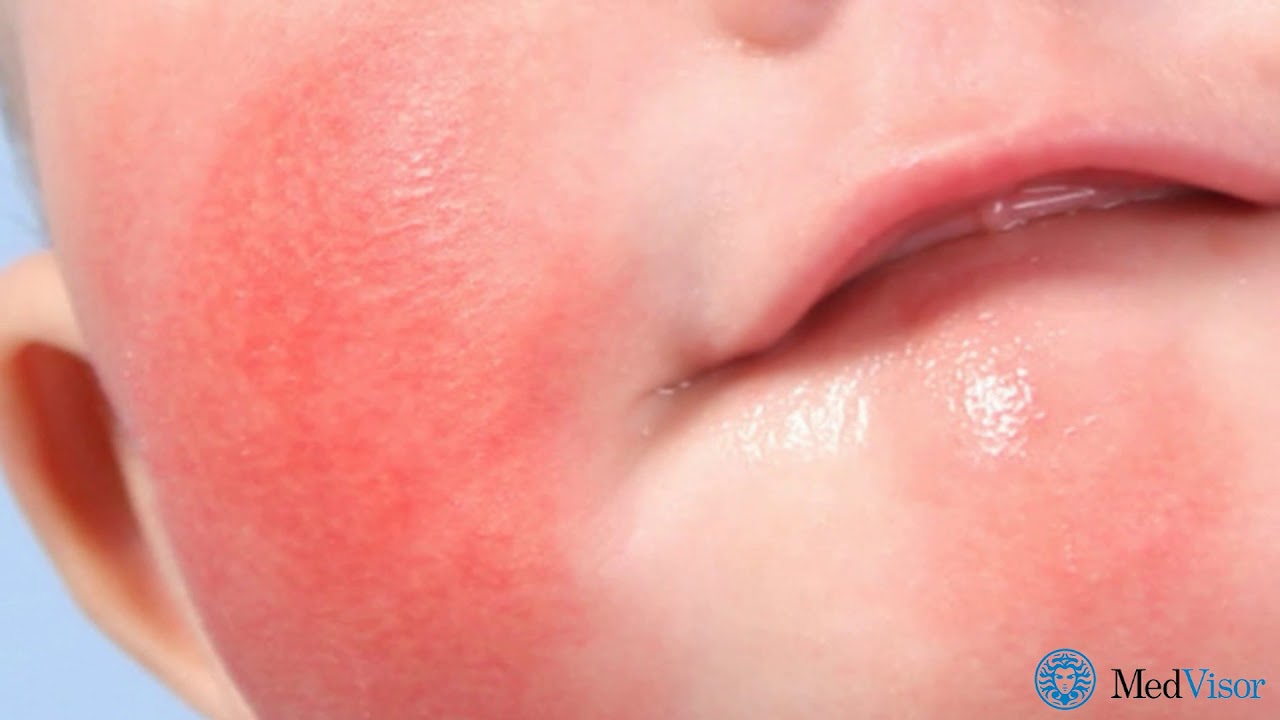 Минимальный риск развития аллергии на мометазона фуроат делает препарат особенно привлекательным в терапии аллергического контактного дерматита.
Минимальный риск развития аллергии на мометазона фуроат делает препарат особенно привлекательным в терапии аллергического контактного дерматита.
Эритематозная опрелость — описание болезни дерматит травматический, признаки и причины заболевания интертриго, а также профилактика при осложнении и определение рецидива, диагноз и симптомы болезни опрелость
ЭО чаще всего наблюдается в межпальцевых складках ног, в пахово-бедренных и межъягодичных складках, в подмышечных впадинах, под молочными железами,в местах постоянной травматизации кожи(тесной одеждой,ремнем), в складках живота и шеи у тучных людей и грудных детей.
На начальных стадиях ЭО клинически проявляется в виде покраснения кожи, которое без резких границ переходит на здоровую кожу. В глубине складок образуются поверхностные некровоточащие трещины. В дальнейшем верхний слой эпидемиса мацерируется и отторгается, вследствие чего появляются ссадины с нечеткими очертаниями. Опрелость часто осложняется стрептококком , реже дрожжеподобным грибком Candida.
Опрелость часто осложняется стрептококком , реже дрожжеподобным грибком Candida.
Стрептококковые формы опрелости в большинстве случаев локализуются в заушных складках, дрожжевые и смешанные — в межъягодичных и пахово-бедренных.
ЭО,осложненная инфекцией, характеризуется образованием очагов интенсивного покраснения кожи, иногда инфильтрированных , окруженных узким воротничком отслаивающегося эпидермиса. Контуры их четкие, крупнофестончатые. Поверхность мокнущая или покрытая пластинчатыми корками и чешуйками, но может быть сухой и гладкой. В глубине складок продольно располагаются поверхностные некровоточащие трещины, а вокруг очага- пятнистые пузырьковые элементы.
Больные испытывают боль, жжение. Для стрептококковой опрелости в отличие от дрожжеподобной, характерно более интенсивное мокнутие, образование сплошной эрозии.
Дрожжевая опрелость чаще имеет лишь влажную блестящую поверхность с вишневым оттенком и пузырковой сыпью по периферии.
Кожа складок отекает и краснеет, покрывается серозно-гнойным налетом, обладающим неприятным запахом. В глубине складок, могут возникать болезненные трещины, вызывающие зуд и жжение. Если возбудителями эритематозной опрелости стали дрожжеподобные грибы, роговой слой кожи будет отделяться, и под ним будет заметна блестящая влажная поверхность темно-красного цвета и с белой каемкой по краям. На границах со здоровой тканью могут формироваться небольшие зудящие участки воспаления.
В глубине складок, могут возникать болезненные трещины, вызывающие зуд и жжение. Если возбудителями эритематозной опрелости стали дрожжеподобные грибы, роговой слой кожи будет отделяться, и под ним будет заметна блестящая влажная поверхность темно-красного цвета и с белой каемкой по краям. На границах со здоровой тканью могут формироваться небольшие зудящие участки воспаления.
Симптомы: покраснение кожи, трещины на коже, зуд и жжение кожи
Опрелость следует дифференцировать от экземы, эритразмы, эпидермофитии. Экзема изолированно в складках кожи встречается крайне редко и характеризуется высыпанием микропузырьковой сыпи и капельным мокнутием. При эритразме отсутствуют воспалительные явления. Очаги паховой эпидермофитии отличаются воспалительным валиком по периферии и признаками разрешения в центре. Интертригинозная эпидермофития стоп поражает обычно третьи и четвертые межпальцевые складки, в то время как стрептококки и дрожжеподобные грибы размножаются во всех складках кожи.
Очаги паховой эпидермофитии отличаются воспалительным валиком по периферии и признаками разрешения в центре. Интертригинозная эпидермофития стоп поражает обычно третьи и четвертые межпальцевые складки, в то время как стрептококки и дрожжеподобные грибы размножаются во всех складках кожи.
Иногда опрелость следует дифференцировать от псориаза, локализующегося изолированно в складках кожи. Для псориаза характерен четко отграниченный инфильтрат.
Следует различать: эритематозная опрелость, экзема, эритразма, эпидермофития паховая
В связи с присоединением бактериальной флоры,развивается вторичный воспалительный процесс,с интоксикацией организма,повышением температуры до 38-40С(чаще у детей).
Осложнения: местная инфекция кожи и подкожной клетчатки неуточненная, пиодермия
В основе лечения первостепенно:гигиена кожи и устранение причин повышенного потоотделения (вегетативный невроз, ожирение, нерациональная воздухонепроницаемая одежда).
Лицам, склонным к опрелости, рекомендуют частые обмывания соприкасающихся кожных поверхностей с высушиванием их досуха и последующим припудриванием. При выраженных воспалительных процессах назначают холодные примочки, а при наличии вторичной инфекции примочки из 0,25% раствора нитрата серебра, 0,5—1—2% раствора резорцина, раствора фурацилина 1:5000 и др.
По мере снижения воспалительных явлений целесообразно применять взбалтываемые взвеси, дезинфицирующие присыпки, анилиновые краски.
Показать лекарственные средства…
- Акридерм® ГЕНТА
- , Кутерид Г
- , Кутивейт®
- , Лоринден®
- , Оксикорт
- , Пантодерм®
- , Полькортолон
- , Синалар
- , Фитостимулин
- , Целестодерм®-В
- , Целестодерм®-В с гарамицином®
- , Целестон®
- , Циндол
- , Цитеал
- , Эзацинон
- , Экзифин®
- , Кутерид
- , Календула
- , Бифоназола крем 1%
- , Бифоназола присыпка 1%
- , Бифоназола раствор 1%
- , Бифосин®
- , Гидрокортизон Никомед
- , Д-Пантенол
- , Декспантенол-Хемофарм
- , Депантол®
- , Деперзолон
- , Дермозолон
- , Деситин
- , Диадерм
- , Драполен®
- , Атифин®
- , Витаон®
- , Эозин Жифрер
- .

Пиотравматический дерматит у немецкой овчарки
В клинику Свой доктор филиала Красногорск в июне 2018 года поступил кобель породы немецкая овчарка в возрасте 10 месяцев. Владельцы заметили несколько дней назад кожное поражение в районе шеи.
Анамнез:
Собака живет в вольере, от блох и иксодовых клещей обработана месяц назад каплями на холку, содержащими в качестве действующего вещества фипронил. Хронических патологий не выявлено, общее самочувствие животного в норме. Раньше проблем с кожей не было. Несколько дней периодически чешет кожу в районе поражения.
При осмотре на вентральной поверхности шеи была выявлена эритематозная, влажная алопеция со свалявшимся волосом вокруг. Данная клиническая картина характерна для Пиотравматического дерматита. Это наиболее часто встречаемая кожная патология собак, особенно в жаркую и влажную погоду.
Как правило, возникает данная проблема в следствие самотравмирования из-за зуда, причиной которого является аллергия или укусы эктопаразитов (блох, мошек, комаров, клещей). Нередко заболевание возникает после груминга или активных игр с другими животными, приводящих к нарушению целостности кожного покрова. Предрасположены к пиотравматическому дерматиту животные крупных пород с густым и плотным шерстным покровом. Чаще всего страдают такие породы как лабрадоры, золотистые ретриверы, колли, немецкие овчарки, бернские зенненхунды. Возрастная и половая предрасположенности отсутствуют. В процесс воспаления чаще всего вовлекаются поверхностные слои кожи, но, чем дольше существует проблема, тем больше шансов, что затронутыми окажутся и глубокие слои (что затруднит дальнейшее лечение болезни).
Нередко заболевание возникает после груминга или активных игр с другими животными, приводящих к нарушению целостности кожного покрова. Предрасположены к пиотравматическому дерматиту животные крупных пород с густым и плотным шерстным покровом. Чаще всего страдают такие породы как лабрадоры, золотистые ретриверы, колли, немецкие овчарки, бернские зенненхунды. Возрастная и половая предрасположенности отсутствуют. В процесс воспаления чаще всего вовлекаются поверхностные слои кожи, но, чем дольше существует проблема, тем больше шансов, что затронутыми окажутся и глубокие слои (что затруднит дальнейшее лечение болезни).
При лечении пиотравматического дерматита необходимо очистить место поражения от налипшей шерсти и экссудата. Поврежденная область должна всегда оставаться чистой и сухой.
На приеме шерсть выстригли с захватом здоровой области вокруг пораженного участка. На поверхности кожи были обнаружены две близко расположенные друг к другу раны. Во время прогулки несколько дней назад собаке надевали ошейник с электрошоком, на поверхности которого расположены два штыря, коими и была нанесена травма.
Во время прогулки несколько дней назад собаке надевали ошейник с электрошоком, на поверхности которого расположены два штыря, коими и была нанесена травма.
В качестве лечения было назначено:
— использование кожного антисептика для предотвращения развития патогенной микрофлоры
— мазь с глюкокортикостероидом на короткий срок
— непосредственно в раны — мазь с антибиотиком до полного заживления
Было рекомендовано не использовать в ближайшее время ошейник с электрошоком. В дальнейшем четко следовать инструкции по эксплуатации прибора.
Через 3 недели хозяин позвонил в клинику. Раны затянулись, начался рост новой шерсти.
Ветеринарный врач-дерматолог CВК «Свой Доктор», филиал Красногорск Воробьёва (Водина) Е.В.
Здоровья Вам и Вашим питомцам!
Предраковые заболевания кожи — Кожные заболевания
Несмотря на то, что злокачественный процесс кожи находится в визуальной доступности, тем не менее, стадийность и вариабельность его развития, а также большое разнообразие доброкачественной дерматологической патологии часто не позволяют своевременно распознать раковую опухоль.
В связи с вышесказанным огромную актуальность в дерматологии и онкологии приобрела проблема ранней диагностики и лечения «предболезненного» заболевания или патологического состояния, то есть предрака, на фоне которого с большей или меньшей степенью вероятности возможно развитие злокачественного новообразования.
Предраковые болезни кожи представляют собой множественные или единичные папулы, узелки, разрастания, пятна, очаги гиперкератоза или раздражения различной формы, окраски и размеров и т. д. Они являются доброкачественными эпителиальными образованиями и патологическими состояниями неопухолевого происхождения, но которые способны трансформироваться в злокачественные опухоли.
Причиной озлокачествления могут стать:
- различные внешние факторы неспецифического характера — частые или постоянные механические раздражения или травмы, длительный контакт с химическими веществами (анилиновые красители, производные нефти, каменного угля, мышьяка, ядохимикаты), воздействие температурных факторов (обморожения и ожоги), избыточное солнечное облучение, ионизирующее излучение, обветривание;
- эндогенные факторы (в самом организме) — эндокринные нарушения, нарушения функции иммунной системы и некоторые другие;
- отсутствие проведения своевременного лечения доброкачественной патологии;
- возраст — среди людей среднего и пожилого возраста трансформация в рак происходит значительно чаще.

Диагностика и лечение предраковых кожных патологий осуществляются специалистами дерматологического или онкологического профиля.
Классификация и диагностика
Общепринятая классификация предраковых патологий кожного покрова до сих пор не разработана из-за отсутствия достаточно четких теоретических представлений об этих патологических состояниях. Поэтому основные из них очень условно разделены на 2 группы:
- Облигатные.
- Факультативные.
Облигатные предраковые заболевания кожи
Облигатные патологические состояния характеризуются высокой степенью вероятности трансформации в злокачественное образование. К ним относятся:
- пигментная ксеродерма;
- ограниченный предраковый гиперкератоз кожи красной каймы губ;
- болезнь Боуэна;
- эритроплазия Кейра;
- болезнь Педжета.
Три последние патологии в настоящее время рассматриваются в качестве особой формы кожного рака (рак in situ — на месте), представляющей собой локальный прединвазивный (внутриэпителиальный) злокачественный процесс, не выходящий за пределы кожного покрова. Однако традиционно их все-таки относят к предраковым патологическим состояниям.
Однако традиционно их все-таки относят к предраковым патологическим состояниям.
Пигментная ксеродерма
Является генетически обусловленным стадийно протекающим заболеванием, для которого характерна чрезмерная чувствительность к даже незначительному солнечному излучению. Первые симптомы этой патологии с поражением кожи лица и кистей рук возникают уже в первые 3 года жизни ребенка.
После кратковременного пребывания на солнце на открытых участках кожных покровов возникают ограниченные эритематозные пятна и возвышающиеся над кожной поверхностью мелкие пигментные желтовато-коричневатые пятна, которые напоминают веснушки. Число их постепенно увеличивается, кожа в этих местах становится сухой и шелушащейся.
В дальнейшем на их месте развиваются атрофические изменения, появляются участки с телеангиоэктазиями и гладкой блестящей поверхностью. Еще позже на этом фоне возникают изъязвления и трещины, разрастания папилломатозного и бородавчатого характера, трансформирующиеся в базальноклеточную или плоскоклеточную форму рака, в меланому или саркому.
Озлокачествление происходит в 100% случаев. Злокачественные образования имеют высокую склонность к распаду и метастазированию. Большинство больных погибают до 15 – 20-летнего возраста из-за генерализации опухолевого процесса. Однако, хотя ген этой патологии встречается приблизительно у 0,28% людей, он наследуется по аутосомно-рецессивному типу, в связи с чем заболевание развивается только в одном из 250 тысяч случаев.
Лечение пигментной ксеродермы проводится после гистологического исследования. При единичных разрастаниях оно заключается в электроэксцизии, лазерной или криодеструкции, при множественных — в проведении курса близкофокусной рентгенотерапии.
Ограниченный предраковый гиперкератоз кожи красной каймы губ
В отличие от других облигатных предраковых заболеваний, чаще поражает лиц молодого и среднего возрастов. В числе всей предраковой патологии губ 80% приходится именно на эту форму заболевания. Очаг поражения многоугольной формы и размерами от 2 мм до 1,5 см локализуется, в основном, на нижней губе непосредственно на красной кайме.
Он окружен беловатым тонким валиком, располагается приблизительно посередине между углом рта и центром губы, мягкий и болезненный при пальпации. Уровень его поверхности у большинства больных находится несколько ниже уровня окружающей красной каймы губы, из-за чего очаг поражения кажется запавшим. Поверхность покрыта серовато-коричневатыми плотно расположенными чешуйками.
Обычно образование существует несколько лет в доброкачественном состоянии, но иногда оно трансформируется в злокачественную опухоль уже в течение первого года и даже первых месяцев с момента своего появления. Основные симптомы, частично помогающие в диагностике малигнизации образования — это:
- возникновение уплотнения в его основании;
- появление эрозии на его поверхности;
- усиление процессов ороговения.
Лечение состоит в электроэксцизии, лазерной деструкции или хирургическом иссечении в пределах здоровых тканей с последующим проведением гистологического исследования.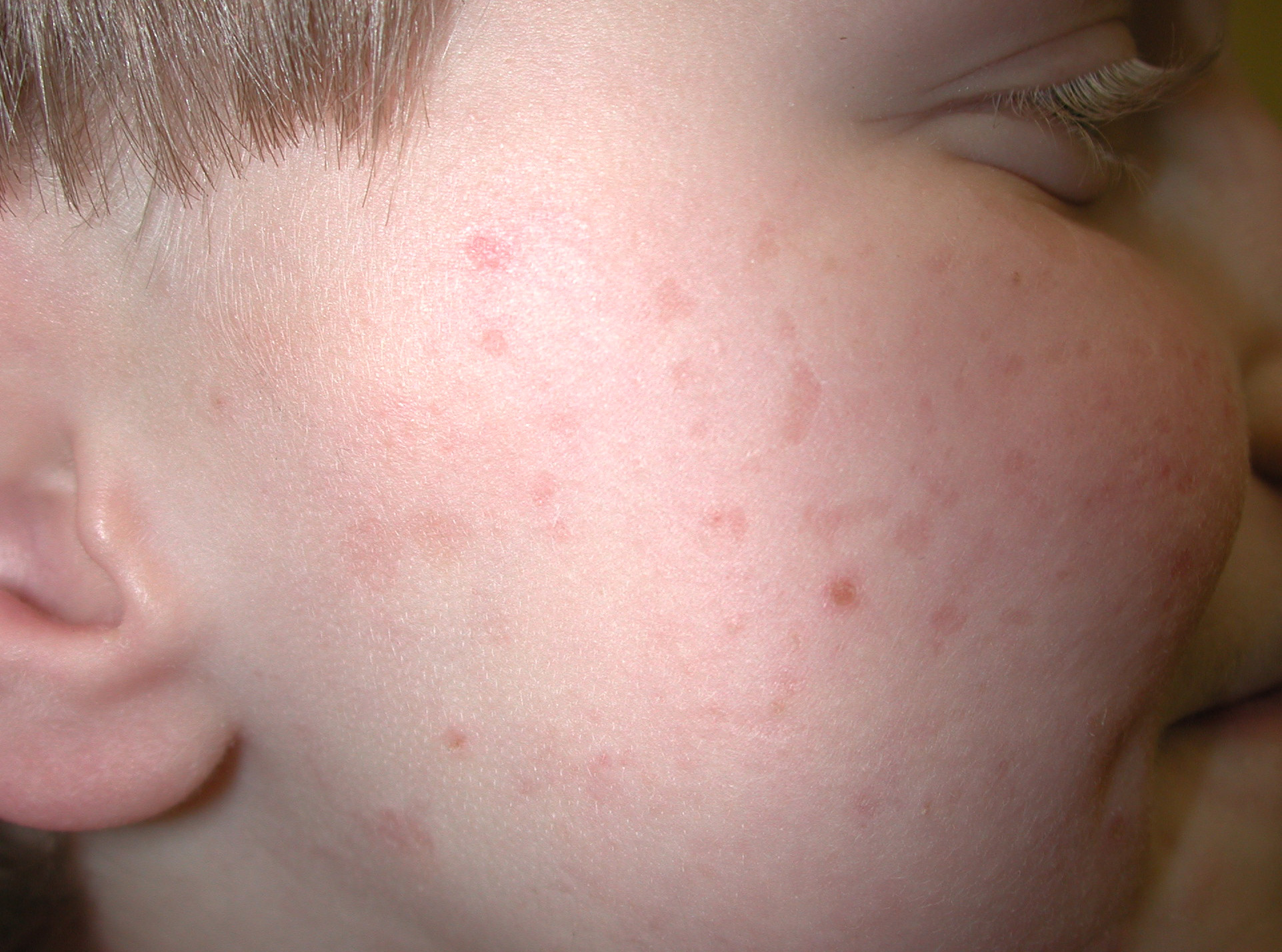 От результатов последнего зависит решение вопроса о дальнейшем лечении.
От результатов последнего зависит решение вопроса о дальнейшем лечении.
Болезнь Боуэна
Встречается с одинаковой частотой среди мужчин и женщин старше 40 лет. Провоцирующими развитие предракового состояния факторами являются ультрафиолетовые лучи и некоторые токсические вещества (мышьяк, смола, деготь). Поражаться могут любые участки кожных покровов, но чаще всего — закрытые (туловище, половые органы), реже — лицо и шея.
В зависимости от клинических проявлений различают 4 формы заболевания:
- папулезно-чешуйчатую;
- папулезно-корковую;
- атрофическую;
- мокнущую.
Как правило, заболевание проявляется единичными или множественными бляшками размером от 1 мм до 10 см. Они склонны к периферическому росту и имеют овальные или неправильные очертания, незначительно возвышающиеся над поверхностью кожи, четкие или размытые границы, желто-красную, а в последующем желто-коричневую окраску. Характерно наличие атрофического участка ткани или рубчика в центральной части бляшки.
Иногда элементы покрыты неровными корками или чешуйками, чем напоминают псориатические элементы. При удалении этих корок или чешуек могут обнажаться разрастания в виде сосочков, имеющих гладкую или бородавчатую поверхность. При пальпации папул определяется плотность бумаги или картона.
Течение болезни Боуэна длительное (годами). На ее фоне происходит развитие папиллярного (разновидность плоскоклеточного) рака.
Эритроплазия Кейра
Представляет собой вариант предыдущей патологии и встречается только у 40 – 70-летних мужчин в области головки полового члена или, реже — на крайней плоти. У мужчин пожилого возраста патология характерна более злокачественным течением.
Заболевание проявляется одиночной или множественными бляшками с выраженными границами. Элементы имеют приподнятые края и правильные очертания, гладкую бархатистую поверхность красноватой или ярко-красной окраски. В случае присоединения инфекции возможны гнойные или крошковидные белые налеты.
Лечение болезни Боуэна и эритроплазии Кейра заключается в электроэксцизии или криодеструкции одиночных очагов поражения, имеющих небольшие размеры. В остальных случаях рекомендуется применение близкофокусной рентгенотерапии.
В остальных случаях рекомендуется применение близкофокусной рентгенотерапии.
Болезнь Педжета
Представляет собой очаг эритемы, сопровождающийся локальной болезненностью, зудом, покалыванием, жжением. На его розоватой и слегка пигментированной поверхности, напоминающей внешним видом экзему, появляются чешуйки эпителия, изъязвления и эрозии.
Очаг поражения имеет четко очерченные границы и обладает склонностью к постепенному медленному (в течение нескольких лет) расширению и распространению на соседние ткани. Локализация — преимущественно в околососковой зоне, но в 20% — в области лица, головы, спины, бедер и ягодиц, промежности и наружных половых органов, на коже подмышечных впадин.
Заболевание встречается после 50-60 лет, в основном у женщин, однако у мужчин характер течения более агрессивный. Несмотря на медленное развитие, всегда происходит трансформация предраковой патологии в инвазивную злокачественную опухоль. Лечение состоит в радикальной резекции молочной (грудной) железы или полной мастэктомии в сочетании с гормональной терапией, химио- и радиотерапией.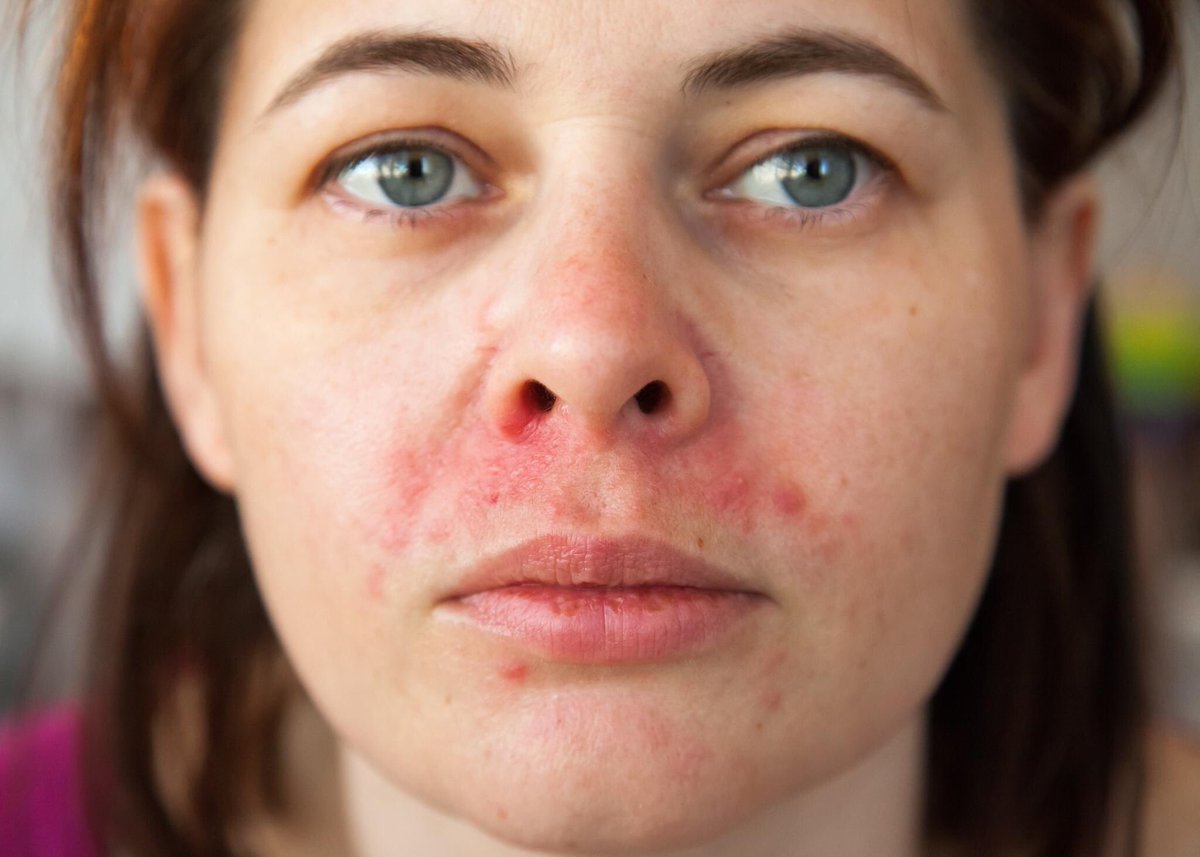 Объем лечения зависит от распространения очага поражения и осуществляется после гистологического исследования.
Объем лечения зависит от распространения очага поражения и осуществляется после гистологического исследования.
Факультативные предраковые заболевания кожи
Заболевания этой группы объединены относительно невысокой степенью вероятности перерождения в рак. К ним относятся в основном:
- актинический, или солнечный, старческий (сенильный) кератоз;
- кожный рог;
- кератоакантома;
Актинический кератоз
Развивается, как правило, в зрелом и пожилом возрасте у людей со светлой кожей на открытых ее участках, которые подвержены длительному (не меньше 10-20 лет) солнечному облучению. Основой заболевания являются диспластические процессы эпителия, в результате которых оно способно перерождаться в плоскоклеточный рак.
Обычно сенильный кератоз локализуется на измененной (с неравномерной пигментацией, истонченной) солнцем коже в области спинки носа, щек, ушных раковин, волосистой части головы, нижней губы и кистей рук. В зависимости от выраженности клинической симптоматики выделяют стадии или типы поражения:
В зависимости от выраженности клинической симптоматики выделяют стадии или типы поражения:
- Эритематозную, являющуюся началом заболевания и характеризующуюся возникновением красновато-розовых бляшек и пятен с резко очерченными границами. Диаметр элементов вначале не превышает нескольких миллиметров, а затем постепенно увеличивается до 1-2 см. Пятна и бляшки могут иметь неправильную, овальную или округлую форму и бугристую шероховатую поверхность, на фоне которой отмечается «просвечивание» телеангиоэктазий и возникает кровоточивость после легкого поскабливания.
- Кератотипическая стадия предракового состояния представляет собой дальнейшее развитие очагов поражения. Они приобретают желтовато-коричневый или серовато-черный цвет из-за плотных, легко отделяемых жирноватых наслоений рогового эпителия в виде корок. Очаги окружены узкой воспалительной каймой.
- Выраженный гиперкератоз — элементы значительно выступают над окружающей кожной поверхностью и могут трансформироваться в кожный рог.

Развитие сенильного кератоза медленное (на протяжении нескольких лет), после чего возможна малигнизация в виде плоскоклеточного рака (в 20-25%). При злокачественном перерождении возникают зуд, усиление воспалительной симптоматики, уплотнение основания и увеличение толщины очага поражения, образование эрозивной легко кровоточащей поверхности.
Одиночные крупные очаги удаляются хирургическим способом, методом электроэксцизии, криодеструкции или лазерной терапией. Терапия множественных очагов осуществляется посредством аппликаций мази фторурацила, третиноина, крема с имиквимодом.
Кожный рог
Представляющий собой эпителиальную опухоль с резко выраженным гиперкератозом и рассматривается в настоящее время в качестве варианта сенильного кератоза. Образование может развиваться как на фоне рубцов, красной волчанки, красного плоского лишая и других кератозов, так и на внешне неизмененных кожных покровах.
Кожный рог локализуется, преимущественно, на голове, лице, а также на участках тела, подвергающихся постоянному или частому трению или давлению. В редких случаях он может возникать в области красной каймы губ.
В редких случаях он может возникать в области красной каймы губ.
Клинически кожный рог — цилиндрическое, конусовидное или разветвленное образование, состоящее из плотного скопления масс рогового эпителия беловатой, грязновато-сероватой, коричневато-серой или желтовато-коричневой окраски. Он прочно спаян со своим основанием, растет достаточно медленно, достигая размеров, в основном, 0,5-1 см, но нередко и 4-5 см.
Озлокачествление не зависит от длительности заболевания и возможно в 12-15% случаев. Его начало сопровождается появлением болезненности, уплотнением основания, воспалительными явлениями вокруг опухоли и иногда — резким ускорением ороговения.
Лечение только хирургическое. Образование удаляется вместе с близлежащими здоровыми тканями.
Кератоакантома
Является, как правило, одиночной, реже множественной эпидермальной опухолью, встречающейся у пожилых людей (обычно в 60 – 65-летнем возрасте). Для нее характерны быстрый рост, цикличное течение и самопроизвольная регрессия. Озлокачествление возникает достаточно редко (в 7%).
Озлокачествление возникает достаточно редко (в 7%).
Развитие кератоакантомы провоцируют длительное и интенсивное солнечное излучение, воспалительные формы дерматозов (себорейный дерматит, экзема), воздействие химических веществ, хроническое травмирование кожи. Заболевание начинается с появления мелкой папулы, которая в диаметре увеличивается до 1,5-2 см в течение 3-4 недель.
Морфологической основой предраковой опухоли является, так называемая, «роговая чаша». Сформировавшееся образование имеет серовато-розовую окраску, плотную консистенцию и полушаровидную форму. Оно возвышается над окружающей поверхностью, не спаяно с подлежащей тканью (подвижно при попытке смещения). В «западающей» центральной части образования находятся сероватые плотные роговые массы, окруженные зоной, возвышающейся в виде валика. Вокруг «роговой чаши» рельеф кожи сглажен.
В случае отсутствия самостоятельного обратного развития одиночной кератоакантомы необходимо лечение методом криодеструкции, лазерной деструкции или хирургическим иссечением, в редких случаях — с использованием лучевой терапии. При множественных образованиях назначается прием внутрь метотрексата.
При множественных образованиях назначается прием внутрь метотрексата.
Хотя первичная диагностика предраковых заболеваний кожи и основана на описанной выше клинической картине, но основную роль играет гистологическое исследование. В практическом плане значение понятия «кожная предраковая патология» состоит в том, что оно дает возможность выделять из значительного числа лиц с дерматологической патологией группы с повышенным риском развития рака и осуществлять систематическое наблюдение за этими пациентами с проведением более глубоких исследований. В медицине в настоящее время стратегия борьбы со злокачественной патологией основана на раннем выявлении и проведении лечения именно различных форм предраковой патологии.
Пеленочный дерматит дифференциальная диагностика, лечение, симптомы, фото
Пеленочный дерматит очень часто встречается у маленьких деток вследствие особенностей их нежной кожи и факторов риска, которые имеются в раннем возрасте. Профилактика и лечение пеленочного дерматита довольно простые, но иногда вы не видите эффекта от того, что вы делаете. Почему такое бывает? Дело в том, что очень похожие изменения вызывают не только пеленочный дерматит, но и кандидозный, аллергический контактный, атопический, себорейный и другие дерматиты, которые хотя и имеют похожую симптоматику, но лечатся по-другому.
Профилактика и лечение пеленочного дерматита довольно простые, но иногда вы не видите эффекта от того, что вы делаете. Почему такое бывает? Дело в том, что очень похожие изменения вызывают не только пеленочный дерматит, но и кандидозный, аллергический контактный, атопический, себорейный и другие дерматиты, которые хотя и имеют похожую симптоматику, но лечатся по-другому.
Как отличить и правильно лечить различные дерматиты у детей раннего возраста?
Видео: Пеленочный дерматит у новорожденных — дифференциальная диагностика и лечение
Причины пеленочного дерматита у детей
С одной стороны это возрастные особенности очень нежной и еще не совершенной кожи ребенка, с другой стороны это может быть действие раздражающих факторов, не очень хорошего ухода, нарушений метаболизма ребенка, его иммунных функций или наследственности. Наиболее часто при неправильном уходе за кожей у детей раннего возраста, обычно в возрасте 2 месяцев возникает пеленочный или ирритативный дерматит или как его иногда называют — пеленочная сыпь, опрелости, при котором появляется воспаление кожи в местах контакта с подгузником, пеленками.
Наиболее часто при неправильном уходе за кожей у детей раннего возраста, обычно в возрасте 2 месяцев возникает пеленочный или ирритативный дерматит или как его иногда называют — пеленочная сыпь, опрелости, при котором появляется воспаление кожи в местах контакта с подгузником, пеленками.
Обычно этому способствует длительный контакт кожи с влажной поверхностью подгузника, что ведет к мацерации и нарушению защитной функции кожи.
Раздражающее действие:
- мочи, кала,
- пищеварительных ферментов,
- изменение кислотности кожи под подгузником,
- бактериальная и грибковая инфекция
Все эти раздражители играют важную роль в развитии и поддержании воспалительного процесса. У такого ребенка появляется покраснение, еритема, небольшое шелушение, потом могут появиться поверхностные эрозии т. е. дефекты эпителия, заживающие без образования рубца на выпуклых поверхностях половых органов и ягодиц, там, где есть хороший контакт с подгузником. Ребенок обычно становится беспокойным, плачет во время смены подгузников, при туалете кожи ягодиц и генитальной зоны. При этом сначала нет покраснения в складках кожи, а вот выпуклая поверхность ягодиц, бедра, нижняя часть живота и паховая область страдают почти всегда.
е. дефекты эпителия, заживающие без образования рубца на выпуклых поверхностях половых органов и ягодиц, там, где есть хороший контакт с подгузником. Ребенок обычно становится беспокойным, плачет во время смены подгузников, при туалете кожи ягодиц и генитальной зоны. При этом сначала нет покраснения в складках кожи, а вот выпуклая поверхность ягодиц, бедра, нижняя часть живота и паховая область страдают почти всегда.
У детей до 4 месяцев жизни первым проявлением болезни бывает легкая эритема в перианальной области. Выделяют три степени тяжести пеленочного дерматита: легкую, для которой характерно появление гиперемии и единичных мелких папул, кожных высыпаний, в виде бесполостных образований, возвышающихся над уровнем кожи, локализующихся в паховой или ягодичной области.
При средней и тяжелой степени пеленочной сыпи — покраснение кожи и папулезная сыпь более выражены, возможно появление эрозий и даже пустул: полостных элементов, которые содержат прозрачную жидкость или гной.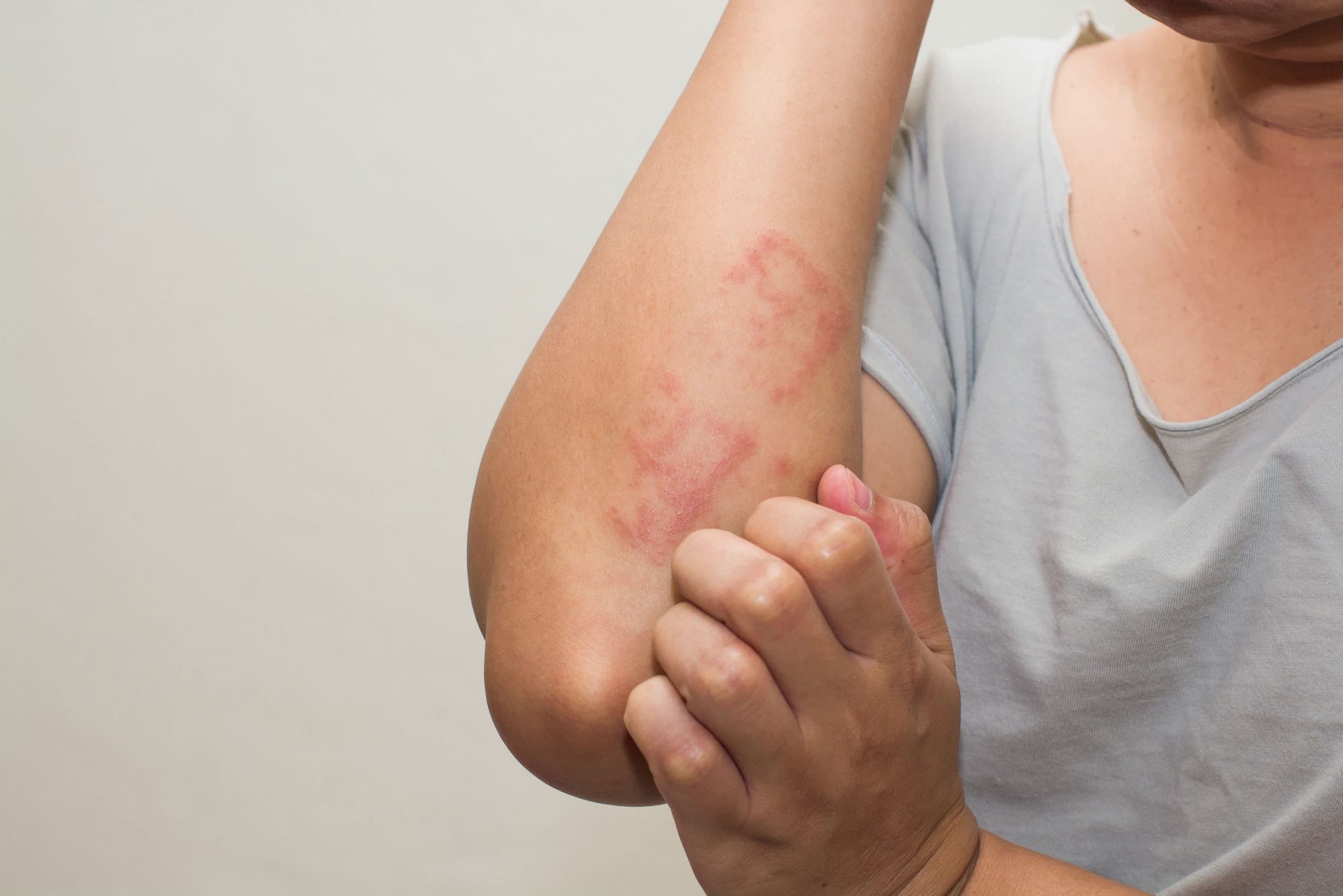 В более тяжелых случаях в процесс распространяется на другие участки тела, может присоединиться вторичная инфекция, чаще всего моче-половой системы.
В более тяжелых случаях в процесс распространяется на другие участки тела, может присоединиться вторичная инфекция, чаще всего моче-половой системы.
В некоторых случаях может развиться тяжелый, но к счастью редкий вариант пеленочного дерматита, который называется эрозивный дерматит Севестра-Жаке – при котором появляются язвы с четкими краями и эрозии с приподнятыми краями.
Пеленочный дерматит лечение и методы профилактики
Основным методом профилактики и лечения пеленочного дерматита является использование средств, которые усиливают естественную защиту кожи, улучшают ее регенерацию и создают защитный барьер между кожей и внешними раздражителями. Одним из самых лучших, на сегодняшний день, средств для профилактики и лечения пеленочного дерматита – это мази и кремы, которые содержат декспантенол и ланолин.
Именно комбинация дексапантенола и ланолина показала отличный профилактический эффект, создавая идеальный длительный барьер между кожей и подгузником или пеленками, оказывает регенерирующее, заживляющее, успокаивающее и противовоспалительное действие, что подтверждено клинической практикой.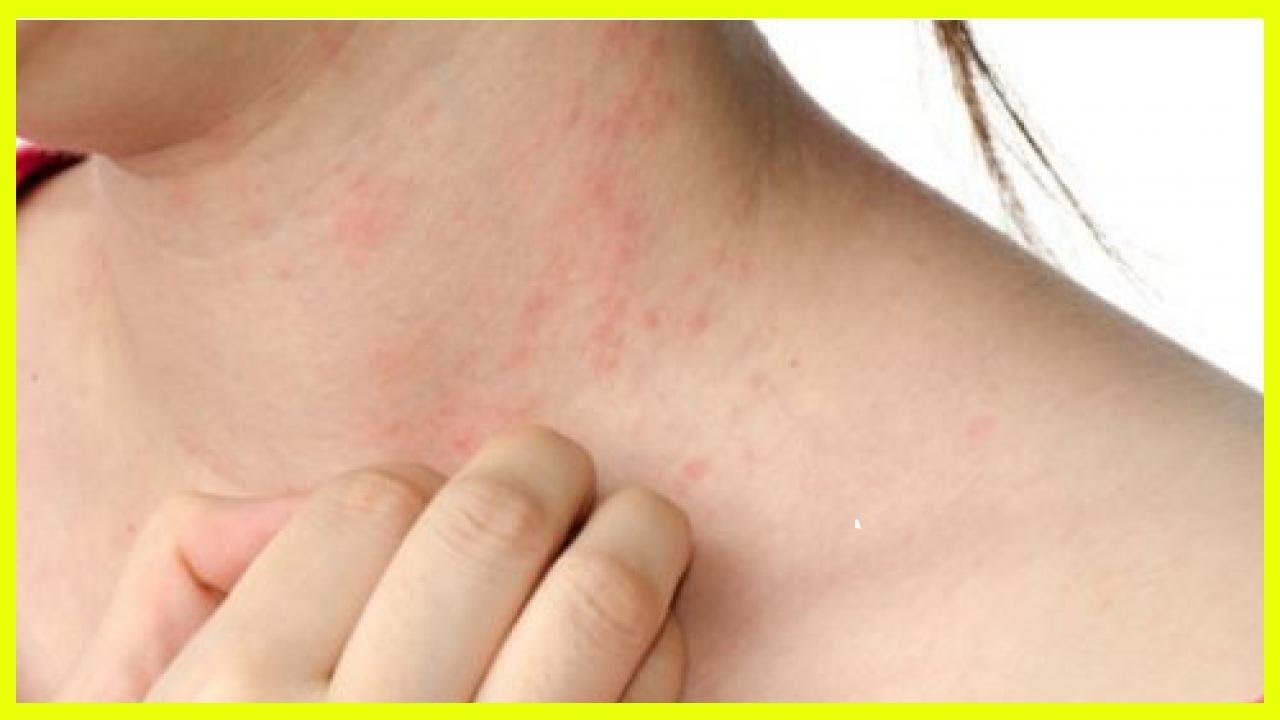
Пеленочный дерматит дифференциальная диагностика
С чем нужно дифференцировать обычный пеленочный дерматит? Для начала, с его осложненными формами. Пеленочный дерматит может осложниться развитием грибкового, кадидозного поражения кожи.
Грибковый кандидозный дерматит у детей
Клинические признаки болезни — эритематозные пятна с типичным шелушенем по периферии, воротничковое шелушение, на эритематозном основании, появляются бляшки, а также небольшие розовые папулы, которые могут распространяться на половые органы, перианальную область и складки. Вовлечение складок кожи, появление похожих очагов, их назвают сателитными очагами, в области бедер и живота является важным критерием для дифференциальной диагностики кандидоза от первичного пеленочного дерматита.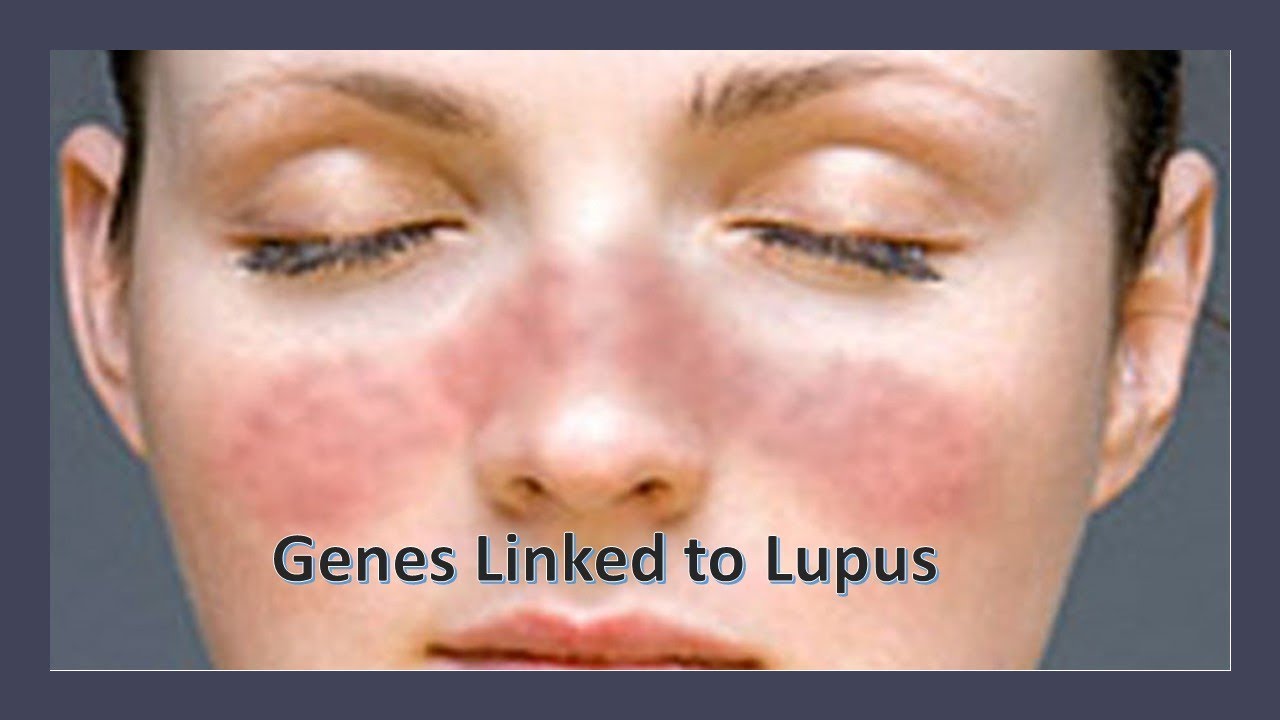
Кандидозный дерматит следует заподозрить и тогда, когда обычные меры профилактики и лечения оказываются неэффективными, Вы все делаете правильно, но особого эффекта не видите. Подтвердить диагноз может соскоб кожи на грибки с периферии эритемы, папул или пустул.
Грибковый кандидозный дерматит лечение
Если вы подозреваете у ребенка кандидозное осложнение, крайне желательно обратиться к вашему доктору. Он назначит противогрибковые средстванистатин, клотримазол, миконазол как местно так и в некоторых случаях внутрь. В устойчивых случаях – назначается курс флуконазола в дозе 5мг/кг масы в день, обязательно под контролем врача. Если есть эрозии – хорошо сделать сидячую ванну со слабым, раствором марганцовки, после чего область подгузников высушить промакивая кожу и нанести водный раствор метиленового синего.
Аллергический контактный дерматит
Следующее, с чем нужно дифференцировать пеленочный дерматит это аллергический контактный дерматит, который может быть как отдельной болезнью, так и осложнением ранее существующего дерматита. Он проявляется в виде легкой эритемы и раздражения кожи, могут присутствовать пузырьки и папулы.
Аллергический контактный дерматит редко встречается у детей в возрасте до 2 лет. Его подозревают в тех случаях, когда не удается получить адекватный ответ на различные варианты лечения. Наиболее частыми причинами развития аллергического контактного дерматита является:
- Контакт кожи с некоторыми конкретными химическими аллергенами, например с парабеном
- Соединениями ртути
- Неомицином
- Латексом, в т.ч. используемых в подгузниках, сосках
- Моющими, косметическими парфюмерными средствами
- Медикаментами
- Красителями
Диагноз ставится на основании клинических симптомов и патч-тестов. Клинически диагноз ставится относительно легко. При этой форме дерматита всегда будет довольно интенсивный зуд, и ребенок сразу это вам покажет, как только вы его разденете, он потянется ручками к пораженным участкам кожи.
Клинически диагноз ставится относительно легко. При этой форме дерматита всегда будет довольно интенсивный зуд, и ребенок сразу это вам покажет, как только вы его разденете, он потянется ручками к пораженным участкам кожи.
Аллергический дерматит редко встречается у детей до года, его любимые места локализации — это локтевые сгибы, подколенные ямки, передняя поверхность лодыжек, шея, лицо, при этом края гиперемии довольно четко ограничены. У родителей или родственников такого ребёнка часто можно обнаружить аллергические заболевания: астму, ринит, полиноз и другие подобные проблемы. Кожа такого ребенка довольно часто бывает суховатой.
Аллергический контактный дерматит лечение
Лечение аллергического дерматита состоит в прекращении контакта кожи с действующим аллергеном, ограничение использования синтетических моющих средств, врач может назначить мази с слабыми или средней силы кортикостероидными гормонами, если есть присоединение вторичной инфекции могут применяться сложные мази содержащие глюкокортикоид, антибиотик, противогрибковый препарат. В более тяжёлых случаях может быть назначена местная терапия топическими ингибиторами кальциневрина: такролимус или пимекролимус. Могут быть назначены антигистаминные препараты. Но пожалуйста, не лечите этими мазями и препаратами самостоятельно, это уже работа врача. Если нет эффекта, нужна консультация аллерголога, дерматолога.
В более тяжёлых случаях может быть назначена местная терапия топическими ингибиторами кальциневрина: такролимус или пимекролимус. Могут быть назначены антигистаминные препараты. Но пожалуйста, не лечите этими мазями и препаратами самостоятельно, это уже работа врача. Если нет эффекта, нужна консультация аллерголога, дерматолога.
Атопический дерматит
Следующим, к сожалению, достаточно частым дерматитом у детей раннего возраста является атопический дерматит. Это мультифакториальное воспалительное заболевание кожи, которое обычно начинается в раннем детском возрасте, характеризующееся зудом, хроническим рецидивирующим течением и довольно четкими возрастными особенностями локализации, характером изменения кожи. Обычно у родственников можно найти разные форма аллергопатологии, такие как бронхиальная астма, аллергический ринит, конъюнктивит, пищевая аллергия. Какие особенности атопического дерматита? Это зависит от возраста. С 2 месяцев и до 2 лет это младенческая стадия атопического дерматита. На лице, голенях, бедрах, разгибательных поверхностях конечностей, за ушами появляется сухость кожи, симметричное покраснение, эртема, эксудация, инфильтрация и отек участков кожи, могут появиться небольшие везикулы, такие пузырьки с прозрачным или мутноватым содержимым, вялой покрышкой, быстро вскрывающиеся с образованием, экзематозных колодцев.
Какие особенности атопического дерматита? Это зависит от возраста. С 2 месяцев и до 2 лет это младенческая стадия атопического дерматита. На лице, голенях, бедрах, разгибательных поверхностях конечностей, за ушами появляется сухость кожи, симметричное покраснение, эртема, эксудация, инфильтрация и отек участков кожи, могут появиться небольшие везикулы, такие пузырьки с прозрачным или мутноватым содержимым, вялой покрышкой, быстро вскрывающиеся с образованием, экзематозных колодцев.
Могут появиться экзематозные папулы в виде мелких округлых узелков до 1 мм, которые немного возвышаются над кожей, утолщение и шелушение кожи. И все это может сопровождаться зудом и жжением. Поэтому ребенок становится беспокойным, он плачет, расчесывает кожу, оставляя на ней характерные следы, при присоединении инфекции появляются серозно-кровянисто-гнойные корочки.
Диагноз атопический дерматит — это клинический диагноз, ставится на ставится на основании анамнеза, т.е. опроса, тщательного осмотра ребенка, аллергологического обследования, кожные пробы, определение специфических IgE в крови. При ограниченной форме высыпания локализуются на лице в области щек, лба и подбородка и симметрично на кистях рук. При распространенной форме на коже кожи туловища, конечностей. Эритема часто усиливается вечером и уменьшается утром.
Атопический дерматит лечение
Следует сказать, что именно в раннем возрасте, в отличие от старших детей, важным фактором является пищевая аллергия, поэтому рекомендуют строгую элиминационную диету минимум на 4 недели, в первую очередь исключаются молочные продукты, из рациона матери кормящей грудью, если эффект не наблюдается, то нет особого смысла продолжать такую диету.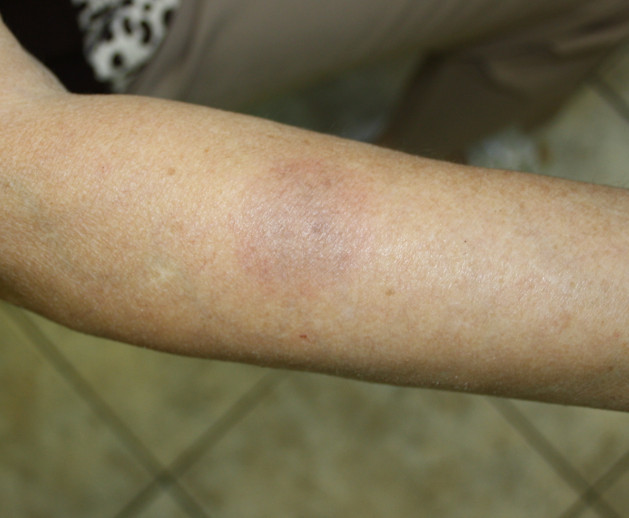
Дети на искусственном вскармливании должны получать смеси с глубоким, экстенсивным гидролизом белка. Очень важным является тщательный и длительный уход за кожей, с использованием эмулентов, увлажнителей, специальных кремов и мазей под контролем аллерголога или дерматолога.
Себорейный дерматит
Следующий дерматит, который можно встретить у маленьких деток – это себорейный дерматит, или молочные корочки, гнейс. Это заболевание кожи, связанное с повышенной секрецией кожного сала, при котором в зонах с большим количеством сальных желез – на волосистой части головы, ушных раковин, лице, груди, верхней трети спины.
Раньше его связывали с грибом Malassezia furfur, но последние исследования отрицают роль этого гриба в поражении кожи именно в раннем возрасте. Поэтому тут не совсем понятно.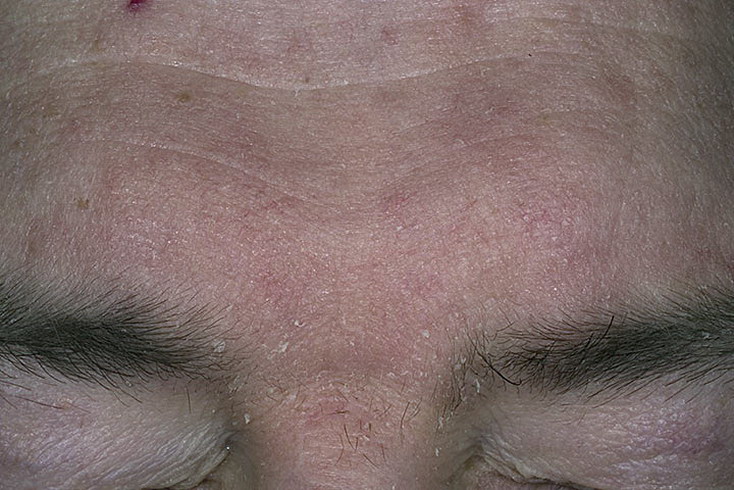 Это довольно частая патология, у деток болезнь развивается в первые 2-3 месяца жизни, и наблюдается почти у 70% малышей этого возраста. На коже волосистой части головы, реже на лбу, щеках, в заушных складках появляются скопления жирных, сальных чешуек (гнейс или молочная корка), наблюдается гиперемия, шелушение за линией роста волос и за ушными раковинами, эритематозные очаги, мацерация на коже шейных, подмышечных, паховых складок, в складках кожи туловища и конечностей может возникнуть пятнисто-папулезная сыпь, которая тоже может покрываться чешуйками на периферии. Сыпь может быть также в области наружного слухового прохода, на грудине, на шее, в подмышечной и паховых зонах.
Это довольно частая патология, у деток болезнь развивается в первые 2-3 месяца жизни, и наблюдается почти у 70% малышей этого возраста. На коже волосистой части головы, реже на лбу, щеках, в заушных складках появляются скопления жирных, сальных чешуек (гнейс или молочная корка), наблюдается гиперемия, шелушение за линией роста волос и за ушными раковинами, эритематозные очаги, мацерация на коже шейных, подмышечных, паховых складок, в складках кожи туловища и конечностей может возникнуть пятнисто-папулезная сыпь, которая тоже может покрываться чешуйками на периферии. Сыпь может быть также в области наружного слухового прохода, на грудине, на шее, в подмышечной и паховых зонах.
Характерной особенностью себорейного дерматита является отсутствие зуда, преимущественное поражение волосистой части головы и пеленочной области у детей. Аллергических заболеваний у родственников, как правило не наблюдается.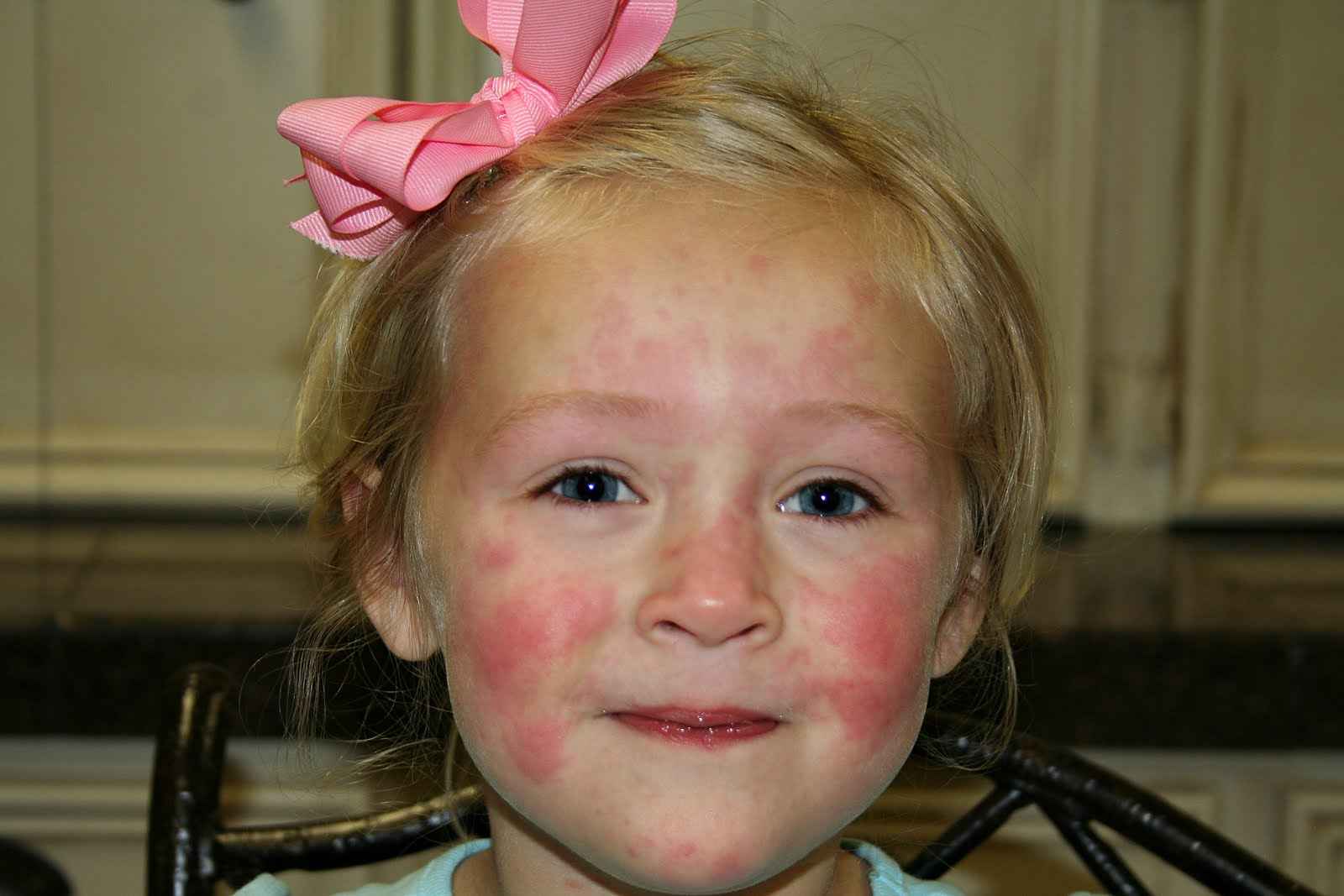 Диагноз ставится на основании клинических данных и визуального осмотра, во втором полугодии жизни у большинства симптоматика проходит.
Диагноз ставится на основании клинических данных и визуального осмотра, во втором полугодии жизни у большинства симптоматика проходит.
Себорейный дерматит лечение
Хотя себорейный дерматит в раннем возрасте обычно проходит самостоятельно, но мы же хотим как-то помочь ребенку. Лечение довольно простое – тщательный систематический уход за кожей. Нам нужно разрыхлить и удалить чешуйки и корочки, уменьшить эритему, покраснение, и не допустить развитие вторичной инфекции. При поражении волосистой части головы используют кератолитические средства: крем с 1–2% салициловой кислотой, теплые компрессы с растительным маслом (оливковое, персиковое, миндальное) масло карите, ши, глицерин. Для подавления возможной диссеминации грибов Malassezia на коже волосистых частей головы и туловища применяют шампуни, содержащие противогрибковые компоненты, например кетоконазол. При наличии влажных элементов к лечению присоединяют водные растворы анилиновых красителей и цинксодержащие пасты, но в этом случае, как и при наличии инфицирования, лучше обратиться к дерматологу.
При наличии влажных элементов к лечению присоединяют водные растворы анилиновых красителей и цинксодержащие пасты, но в этом случае, как и при наличии инфицирования, лучше обратиться к дерматологу.
Псориаз
Следующий вид дерматита ребенка — это псориаз. Псориаз у детей первого года жизни встречается редко, но может начаться папулезной сыпью в паховой области и в зоне пупка. Однако для данного недуга более типичны поражения других мест: локти, колени, лицо, волосистая часть головы, туловище. Среди детей псориазом чаще болеют девочки. Примерно в половине случаев отягощен семейный анамнез. У маленьких деток трудно бывает различить атопический дерматит и псориаз.
Стоит обратить внимание на локализацию поражения: при атопическом дерматите высыпания редко встречаются в области промежности, тогда как для псориаза эта область типичная. Это происходит из-за особенностей кожи маленького ребенка, она легкоранима и склонна к развитию мацераций при даже незначительных неблагоприятных воздействиях, нарушение гигиены, частые купания и использование мыла, тугое пеленание. В крупных складках появляется резко очерченная гиперемия, отек с мацерацией и десквамацией эпидермиса по краям, по внешнему виду это может напоминать напоминает кандидоз, импетиго, стрептококковое поражение кожи.
Это происходит из-за особенностей кожи маленького ребенка, она легкоранима и склонна к развитию мацераций при даже незначительных неблагоприятных воздействиях, нарушение гигиены, частые купания и использование мыла, тугое пеленание. В крупных складках появляется резко очерченная гиперемия, отек с мацерацией и десквамацией эпидермиса по краям, по внешнему виду это может напоминать напоминает кандидоз, импетиго, стрептококковое поражение кожи.
Это обусловлено тем, что у новорожденных рН кожи имеет нейтральную реакцию, а в себорейных зонах и складках, за счет казеозной смазки, щелочную. Только со 2-4-й недели жизни ребенка реакция кожи начинает сдвигаться в кислую сторону. В стационарной стадии бляшки как-бы западают в центре, чешуйчатые наслоения резко выражены.
Поэтому если вы долго лечите непонятный аллергический дерматит, атопический дерматит, грибковое поражение кожи, контактный дерматит стоит обратить внимание на особенности течения заболевания, анамнез болезни и наследственную предрасположенность и обязательно обратиться к дерматологу. Самостоятельно поставить диагноз псориаз родителям практически невозможно, да и не всякий врач задумается о таком диагнозе.
Самостоятельно поставить диагноз псориаз родителям практически невозможно, да и не всякий врач задумается о таком диагнозе.
Псориаз лечение
Методы лечение подбираются врачом-дерматологом для каждого ребенка индивидуально. В большинстве случаев назначается местное лечение мазями и лекарственными кремами, витаминными препаратами. Для лечения псориаза у детей обычно используют только местное лечение. Самое главное — увлажнение кожи, особенно с помощью увлажняющего крема и ванн с добавлением смягчающих средств. Можно использовать уже знакомые нам мази и кремы, которые содержат декспантенол и ланолин. В некоторых случаях врач может назначить мази с глюкокортикоидами.
Энтеропатический акродерматит
Энтеропатический акродерматит — это редкое наследственное заболевание, когда определенные генетические нарушения есть как у мамы так и у отца.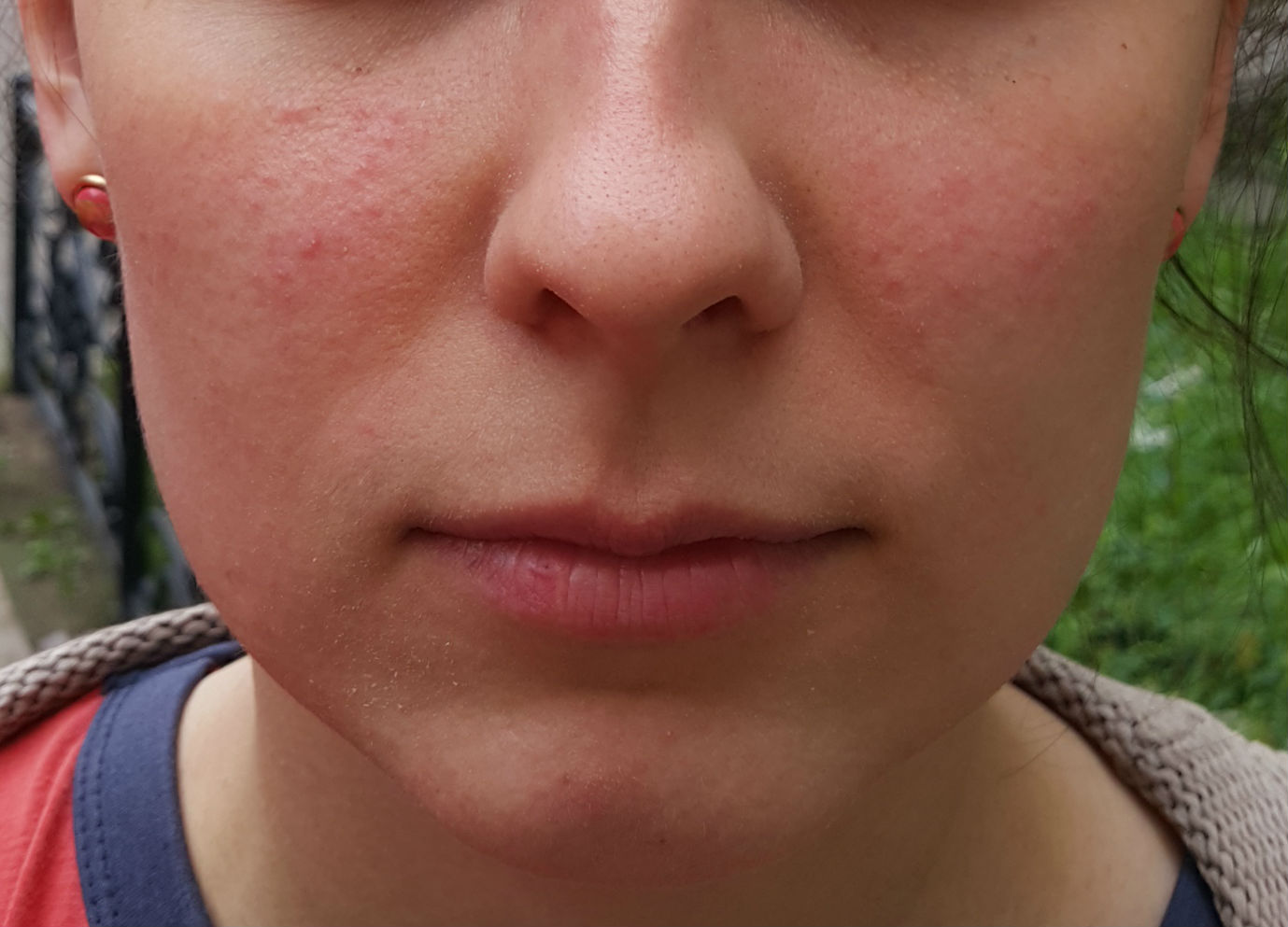 Предполагается, что заболевание вызвано дефицитом цинка в крови в результате нарушения его всасывания в тонких кишках. Болезнь начинается в раннем возрасте, чаще у девочек, приблизительно через 2 недели при замене грудного вскармливания на коровье молоко или раньше, если ребенок получал его с момента рождения. Локализация начальных проявлений – вокруг естественных отверстий. При этом в перианальной области т.е. в пеленочной области появляются эритематозные высыпания, затем появляются симметричные везикулобуллезные и экзематозные высыпания вокруг рта, а потом уже на щеках, коленных и локтевых суставах. Со временем эритематозные и эрозивные элементы становятся сухими, утолщенными и могут напоминать псориаз.
Предполагается, что заболевание вызвано дефицитом цинка в крови в результате нарушения его всасывания в тонких кишках. Болезнь начинается в раннем возрасте, чаще у девочек, приблизительно через 2 недели при замене грудного вскармливания на коровье молоко или раньше, если ребенок получал его с момента рождения. Локализация начальных проявлений – вокруг естественных отверстий. При этом в перианальной области т.е. в пеленочной области появляются эритематозные высыпания, затем появляются симметричные везикулобуллезные и экзематозные высыпания вокруг рта, а потом уже на щеках, коленных и локтевых суставах. Со временем эритематозные и эрозивные элементы становятся сухими, утолщенными и могут напоминать псориаз.
Для энтеропатического акродерматита типично: сыпь вокруг рта и анального отверстия, периоральный и акральный дерматиты, на конечностях, алопеция, облысение и понос.
В анамнезе у таких детей можно отметить неэффективность местной противогрибковой терапии, хронический понос, отеки из-за сниженного количества белка в сыворотке крови, глазную симптоматику (боязнь яркого света, конъюнктивит, блефарит, дистрофия роговицы), довольно часто бывает стоматит, паронихии, отставание в росте и бактериальные и грибковые инфекции, в первую очередь кандидоз кожи, слизистых, кишечника. Диагноз энтеропатический акродерматит ставится на основании определения концентрации цинка в крови и уровня щелочной фосфатазы (фермента, который зависим от цинка), а также клиники заболевания.
Диагноз энтеропатический акродерматит ставится на основании определения концентрации цинка в крови и уровня щелочной фосфатазы (фермента, который зависим от цинка), а также клиники заболевания.
Энтеропатический акродерматит лечение
Лечение – прием препаратов цинка, рекомендуемая начальная дозировка составляет обычно 5-10 мг/кг/сут элементного цинка, поддерживающая доза 1-2 мг/кг/сут. Может использоваться сульфат, ацетат, глюконат цинка или аминокислотный хелат. Уровни цинка и меди должны регулярно проверяться. Цинк таким людям нужно принимать всю жизнь. Лечение назначает только врач.
Следует сказать, что существует и как бы более легкая форма дерматита, связанного с временным недостатком цинка, который может возникнуть у недоношенных детей в возрасте 2,5-3 месяцев, которые находятся на грудном вскармливании. В этом возрасте у них повышается потребность в цинке, а его содержание в молоке матери уменьшается. И возникает как бы легкая симптоматика акродерматита, который устойчивый к обычному лечению, но быстро проходит при назначении препаратов цинка. В дальнейшем такой ребенок будет полностью здоров.
В этом возрасте у них повышается потребность в цинке, а его содержание в молоке матери уменьшается. И возникает как бы легкая симптоматика акродерматита, который устойчивый к обычному лечению, но быстро проходит при назначении препаратов цинка. В дальнейшем такой ребенок будет полностью здоров.
Дерматитах которые редко встречаются у маленьких деток
Многоформная эритема: симптомы, изображения, причины, лечение
Многоформная эритема — это кожная иммунная реакция, которую может вызвать инфекция или лекарство. Его название сочетает в себе латинские слова «erythema» (покраснение), «multi» (много) и «forme» (формы) и описывает главный симптом — сыпь на теле, где каждая отметина напоминает яблочко.
Многоформная эритема может поражать людей любого возраста, причем дети составляют 20 процентов случаев. Однако чаще всего это происходит у молодых людей в возрасте от 20 до 30 лет.Это чаще встречается у мужчин, поражая пять мужчин на каждую женщину.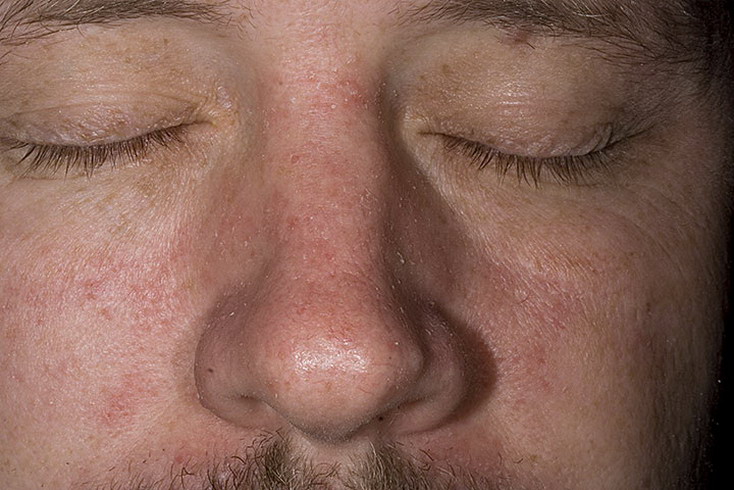
Многоформная эритема может быть незначительной или большой. Незначительная многоформная эритема — это обычно легкое заболевание, вызывающее кожную сыпь. Большая многоформная эритема может быть более серьезной и обычно требует более обширного лечения.
Многоформная эритема — это кожная иммунная реакция, которая развивается в ответ на инфекцию, но иногда может возникать в результате приема лекарств.
Как это выглядит?
Малая многоформная эритема проявляется в виде выпуклого, похожего на сыпь поражения красного, розового, пурпурного или коричневого цвета.
Обычно оно круглой формы, размером менее 3 сантиметров и похоже на яблочко по внешнему виду. Внешний круг имеет четко очерченную границу, а центр может быть волдырем.
Люди могут думать, что многоформная большая эритема похожа на малую многоформную эритему. Однако наиболее существенная разница между основным типом — это количество слизи и размер пораженных участков.
Сыпь по-прежнему имеет форму яблока у основного типа, но она может быть немного больше, а круги могут переходить друг в друга.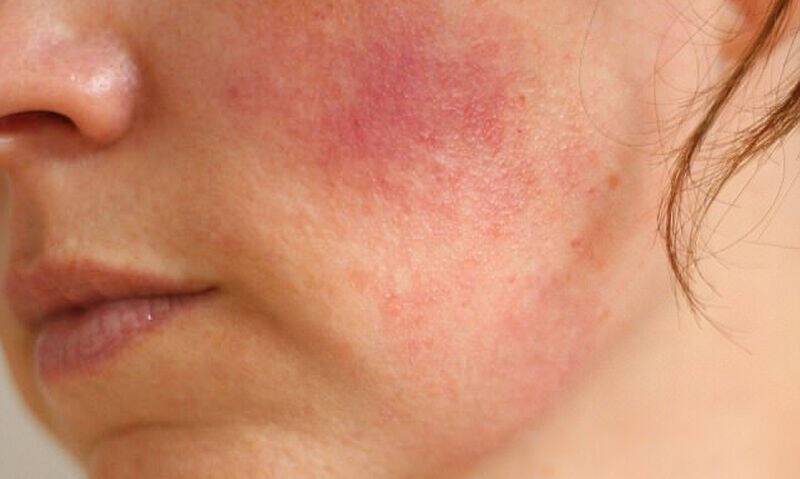 Повреждения более склонны к образованию пузырей и разрывов, а эти участки кожи могут болеть и сочиться. В зависимости от места расположения поражения могут также выделять слизь.
Повреждения более склонны к образованию пузырей и разрывов, а эти участки кожи могут болеть и сочиться. В зависимости от места расположения поражения могут также выделять слизь.
При большой многоформной эритеме, по крайней мере, на двух участках тела обычно появляются поражения со слизью. Одной из этих областей часто является рот.
Где это появляется?
Незначительная многоформная эритема может поражать ступни, лицо, уши, ладони и тыльную сторону кистей рук. Часто он сначала появляется на руках или ногах, а затем переходит к туловищу.
Большая многоформная эритема может возникать в одних и тех же областях, но также может поражать ротовую полость, губы, горло, глаза и гениталии. Поражения в этих областях обычно содержат слизь.
Другие симптомы
Человек с мультиформной эритемой может также испытывать следующие симптомы:
- кашель и затрудненное дыхание, которые являются признаками инфекции, вызывающей состояние
- лихорадка или температура тела 38 ° C или выше
- общее недомогание, иногда до появления сыпи
- Боль в суставах и отек
- болезненные очаги поражения при наличии слизи
Большинство многоформных очагов эритемы не болезненны, хотя некоторые люди могут испытывать чувство жжения.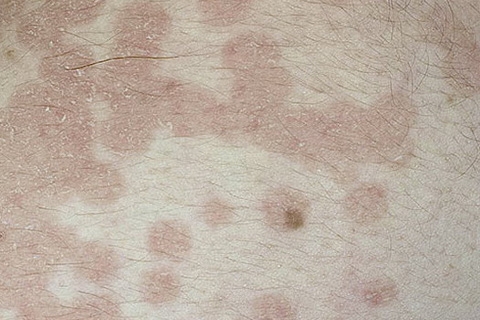 Однако поражения слизью, например, во рту, горле, гениталиях или глазах, могут быть болезненными.
Однако поражения слизью, например, во рту, горле, гениталиях или глазах, могут быть болезненными.
В большинстве случаев инфекция вызывает многоформную эритему. В очень редких случаях эту иммунную реакцию могут вызывать лекарства.
Вирус простого герпеса
Простой герпес является основной причиной многоформной эритемы, и вирус присутствует в 70 процентах случаев рецидивирующей многоформной эритемы.
Оба типа вируса простого герпеса (ВПГ) могут вызывать это состояние, но ВПГ-1, который также вызывает герпес, является причиной большинства случаев.
Вспышки герпеса обычно происходят за 7–10 дней до развития многоформной эритемы. Однако возможно развитие мультиформной эритемы без каких-либо симптомов герпеса.
Mycoplasma pneumonia
Другой причиной мультиформной эритемы является микоплазменная пневмония, инфекционная респираторная инфекция, вызываемая бактериями Mycoplasma pneumoniae . У детей мультиформная эритема является осложнением от 2 до 10 процентов случаев микоплазменной пневмонии.
Если врачи подозревают, что микоплазменная пневмония является причиной мультиформной эритемы, они, скорее всего, немедленно приступят к ее лечению.
Другие инфекционные причины
Другие причины мультиформной эритемы включают вирусные инфекции, такие как:
- аденовирусы
- грипп или грипп
- Эпштейна-Барра, вызывающий моно
- гепатит
- Коксаки, который может привести к поражению, ящур
- парвовирус
- ВИЧ
К другим бактериальным инфекциям, которые могут вызвать многоформную эритему, относятся:
Лекарства
В очень редких случаях лекарственные препараты могут вызвать многоформную эритему.
Лекарства, которые связаны с мультиформной эритемой, включают:
- силденафил (Виагра)
- барбитураты, иногда назначаемые при тревоге или расстройствах сна
- гидантоины, используемые для лечения некоторых случаев эпилепсии
- нестероидные противовоспалительные препараты, часто болеутоляющие успокаивающие
- пенициллины
- фенотиазины, для лечения психических и эмоциональных расстройств
- сульфаниламиды, антибактериальные препараты, которые врачи могут использовать для лечения язвенного колита
Анализы крови не нужны для диагностики многоформной эритемы, которую врачи обычно могут определить, глядя на сыпь.
Иногда может потребоваться биопсия кожи, чтобы исключить другие заболевания. Для этого врач возьмет небольшой образец кожи с пораженного участка и отправит его в лабораторию для анализа.
Врачи могут сделать рентген грудной клетки, если подозревают, что причиной является микоплазменная пневмония.
Люди иногда путают мультиформную эритему с синдромом Стивенса-Джонсона или токсическим эпидермальным некролизом, поскольку кожные реакции этого типа имеют схожие симптомы.
Малая многоформная эритема обычно проходит сама по себе, но иногда необходимо лечение.Врач может назначить местные стероиды, если симптомы не исчезнут.
Большая многоформная эритема требует более длительного лечения. Людям с мокнущими поражениями потребуются повязки и обезболивающие. Если они теряют много жидкости из волдырей, им также может потребоваться внутривенное введение жидкости через капельницу, возможно, в условиях больницы, если поражения обширные.
Если ВПГ вызывает кожную реакцию, некоторые врачи предлагают использовать пероральный противовирусный препарат ацикловир.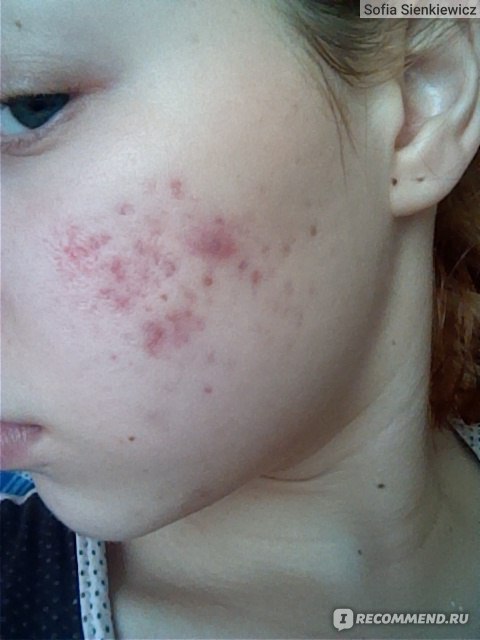 Ацикловир может быть особенно полезным в качестве метода профилактики рецидивирующих случаев мультиформной эритемы, вызванной ВПГ.
Ацикловир может быть особенно полезным в качестве метода профилактики рецидивирующих случаев мультиформной эритемы, вызванной ВПГ.
Если сыпь вызвана микоплазменной пневмонией, врачи могут назначить антибиотики, такие как макролид, тетрациклин или азитромицин.
Многоформная эритема — это кожное заболевание, которое развивается в ответ на инфекцию или, в редких случаях, прием некоторых лекарств. В своей незначительной форме мультиформная эритема обычно проходит через 2–4 недели. Врачи попытаются выявить и устранить причину мультиформной эритемы, но могут также назначить местные методы лечения сыпи.
Большая многоформная эритема требует более обширного лечения, которое может включать лечение ран, прием обезболивающих и, возможно, госпитализацию.
Многоформная эритема — NHS
Многоформная эритема — это кожная реакция, которая может быть вызвана инфекцией или некоторыми лекарствами. Обычно она легкая и проходит через несколько недель.
Существует также редкая тяжелая форма, которая может поражать ротовую полость, гениталии и глаза и может быть опасной для жизни.Это явление известно как большая многоформная эритема.
Многоформная эритема поражает в основном взрослых в возрасте до 40 лет, хотя может возникнуть в любом возрасте.
Симптомы многоформной эритемы
У большинства людей с мультиформной эритемой просто появляется сыпь, но иногда могут возникать и другие симптомы.
Сыпь
Кредит:НАУЧНАЯ ФОТОБИБЛИОТЕКА BSIP SA / Alamy Stock Photo
https: // www.sciencephoto.com/media/437171/view
https://www.alamy.com/stock-photo-erythema-multiforme-49183245.html?pv=1&stamp=2&imageid=66A89E58-F742-4381-A01C-09EFB5EE6A7C&p=163945&n=0&orientation&Search&Pn=schim=0&orientation&se=sarch=sarch=sarch=sch&pn=2 = foo% 3Dbar% 26st% 3D0% 26sortby% 3D2% 26qt% 3DCT0DMD% 26qt_raw% 3DCT0DMD% 26qn% 3D% 26lic% 3D3% 26edrf% 3D0% 26mr% 3D0% 26pr% 3D0% 26aoa% 3D1% 26creative% 3D% 26videos % 3D% 26nu% 3D% 26ccc% 3D% 26bespoke% 3D% 26apalib% 3D% 26ag% 3D0% 26hc% 3D0% 26et% 3D0x000000000000000000000% 26vp% 3D0% 26loc% 3D0% 26ot% 3D0% 26imgt% 3D0% 26dtfr% 3D % 26dtto% 3D% 26size% 3D0xFF% 26blackwhite% 3D% 26cutout% 3D% 26archive% 3D1% 26name% 3D% 26groupid% 3D% 26pseudoid% 3D731695% 26userid% 3D% 26id% 3D% 26a% 3D% 26xstx% 3D0% 26cbstore % 3D1% 26resultview% 3DsortbyPopular% 26lightbox% 3D% 26gname% 3D% 26gtype% 3D% 26apalic% 3D% 26tbar% 3D1% 26pc% 3D% 26simid% 3D% 26cap% 3D1% 26customgeoip% 3D% 26vd% 3D0% 26cid% 3D % 26pe% 3D% 26so% 3D% 26lb% 3D% 26pl% 3D0% 26plno% 3D% 26fi% 3D0% 26langcode% 3Den% 26upl% 3D0% 26cufr% 3D% 26cuto% 3D% 26howler% 3D% 26cvrem% 3D0% 26cvtype % 3D0% 26cvloc% 3D0% 26cl% 3D0% 26upfr% 3D% 26upto% 3D% 26primcat% 3D% 26seccat% 3D% 26 cvcategory% 3D *% 26restriction% 3D% 26random% 3D% 26ispremium% 3D1% 26flip% 3D0% 26contributorqt% 3D% 26plgalleryno% 3D% 26plpublic% 3D0% 26viewaspublic% 3D0% 26isplcurate% 3D0% 26imageurl% 3D% 26saveedQryial% 3D% % 3D1% 26t% 3D0% 26едоптин% 3D
Сыпь начинается внезапно и развивается в течение нескольких дней. Как правило, он начинается на руках или ногах, а затем распространяется на конечности, верхнюю часть тела и лицо.
Как правило, он начинается на руках или ногах, а затем распространяется на конечности, верхнюю часть тела и лицо.
Сыпь:
- начинается с маленьких красных пятен, которые могут стать выступающими пятнами размером в несколько сантиметров
- часто имеет пятна, похожие на цель или «бычий глаз», с темно-красным центром, который может иметь волдырь или корку, окруженные бледно-розовым кольцом и более темным внешним кольцом.
- может вызывать легкий зуд или дискомфорт
- обычно исчезает в течение 2-4 недель
В более тяжелых случаях пятна могут соединяться вместе, образуя большие красные области, которые могут быть грубыми и болезненными.
Другие симптомы
Дополнительные симптомы мультиформной эритемы могут включать:
- высокая температура
- головная боль
- общее самочувствие
- сырые язвы во рту, из-за которых трудно есть и пить
- опухшие губы, покрытые коркой
- язвы на гениталиях, из-за которых мочиться больно
- болит, красные глаза
- Чувствительность к свету и нечеткость зрения
- ноющие суставы
Эти симптомы чаще встречаются при большой многоформной эритеме или подобном состоянии, называемом синдромом Стивенса-Джонсона.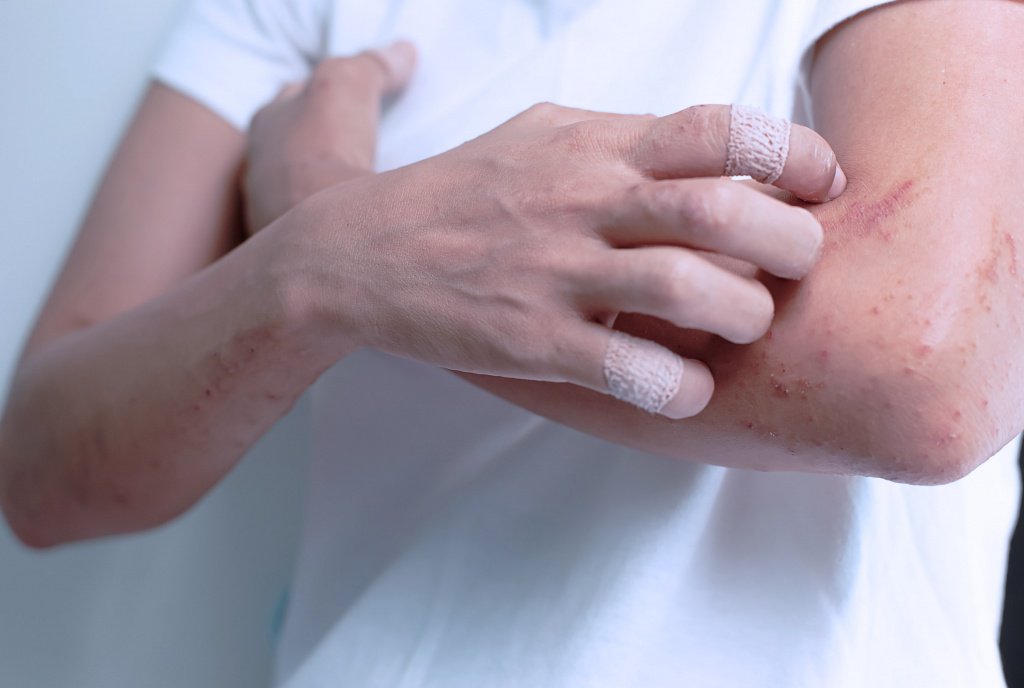
Когда обращаться за медицинской помощью
Как можно скорее обратитесь к терапевту, если вы считаете, что у вас или вашего ребенка может быть многоформная эритема.
Врач общей практики может диагностировать это, просто посмотрев на сыпь, но он может направить вас к кожному специалисту (дерматологу), если он не уверен.
При подозрении на многоформную эритему или синдром Стивенса-Джонсона вас немедленно направят в больницу, поскольку эти состояния могут быть серьезными.
Если вы не можете обратиться к терапевту, позвоните в NHS 111 или перейдите по телефону 111.nhs.uk
Причины многоформной эритемы
Причина мультиформной эритемы часто неясна, но в некоторых случаях это результат реакции на инфекцию или лекарство.
Состояние не может передаваться от человека к человеку.
Инфекции
Большинство случаев вызвано вирусной инфекцией — часто вирусом простого герпеса (герпеса). Этот вирус обычно неактивен в организме, но время от времени он может реактивироваться.
Этот вирус обычно неактивен в организме, но время от времени он может реактивироваться.
Некоторые люди заболевают герпесом за несколько дней до появления сыпи.
Многоформная эритема также может быть вызвана микоплазмами — типом бактерий, которые иногда вызывают инфекции грудной клетки.
Лекарства
Некоторые лекарства могут иногда вызывать более тяжелую форму многоформной эритемы. Возможные триггеры лекарств включают:
Средства для лечения многоформной эритемы
Лечение направлено на устранение основной причины заболевания, облегчение симптомов и предотвращение инфицирования кожи.
Ваш врач может порекомендовать:
- прекратить прием любого лекарства, которое может вызвать у вас симптомы — не пытайтесь это сделать, не посоветовавшись предварительно с врачом
- антигистаминные и увлажняющие кремы (смягчающие) для уменьшения зуда
- Крем стероидный для уменьшения покраснения и отека (воспаления)
- обезболивающие от любой боли
- противовирусные таблетки, если причина вирусная инфекция
- жидкость для полоскания рта с анестезией для облегчения дискомфорта от любых язв во рту
В более тяжелых случаях можно лечить в больнице с помощью:
- более сильные обезболивающие
- повязки для предотвращения заражения ран
- смягченная или жидкая диета при сильном поражении ротовой полости — некоторым людям может потребоваться капельное введение жидкости в вену
- стероидные таблетки для контроля воспаления
- антибиотики, если у вас есть или развивается бактериальная инфекция
- глазные капли или мазь при поражении глаз
Осложнения многоформной эритемы
Большинство людей с мультиформной эритемой полностью выздоравливают в течение нескольких недель. Обычно проблем больше не возникает, и кожа заживает без рубцов.
Обычно проблем больше не возникает, и кожа заживает без рубцов.
Существует риск, что в какой-то момент заболевание может вернуться, особенно если оно было вызвано вирусом простого герпеса.
Вам могут дать противовирусное лекарство для предотвращения приступов, если вы испытываете их часто.
В тяжелых случаях возможные осложнения могут включать:
- сепсис
- Кожная инфекция (целлюлит)
- Необратимые повреждения кожи и рубцы
- Необратимое повреждение глаз
- Воспаление внутренних органов, например легких или печени
Последняя проверка страницы: 13 сентября 2019 г.
Срок следующей проверки: 13 сентября 2022 г.
Типы, причины, симптомы и методы лечения
Существует несколько типов эритемы, и она может проявляться на всех частях тела с различными узорами и вариациями цвета, такими как красный, фиолетовый или коричневый.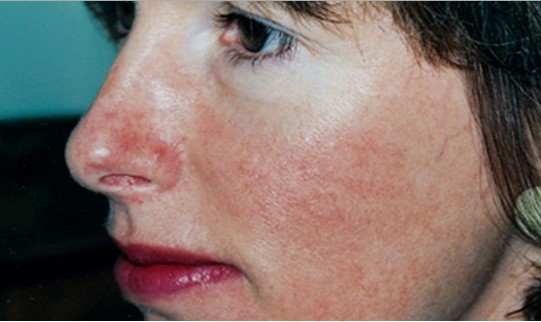 Некоторые формы сыпи могут вызвать появление волдырей, которые лопаются и приводят к язвам.
Некоторые формы сыпи могут вызвать появление волдырей, которые лопаются и приводят к язвам.
Причины, симптомы и лечение зависят от типа эритемы. Более легкие случаи проходят без лечения через несколько дней или недель. В более серьезных случаях требуются лекарства или стационарное лечение.
Пример многоформной эритемы, наиболее распространенного типа эритемы.
Фото: Джеймс Хейлман, Мэриленд
Многоформная эритема
Многоформная эритема (МЭ) — наиболее распространенный тип эритемы.Его вызывают вирусные и бактериальные инфекции. Двумя наиболее частыми причинами являются инфекции вируса простого герпеса (ВПГ) 1 и 2 типов и инфекции Mycoplasma pneumoniae.
По данным Национальной медицинской библиотеки, реже это может быть реакция на лекарство или вакцину.
Лекарства, которые могут вызвать ЭМ, включают:- Лекарство от подагры под названием аллопуринол
- Некоторые антибиотики (аминопенициллины, сульфаниламиды)
- Противосудорожные препараты
Эта сыпь обычно поражает людей в возрасте от 20 до 30 лет.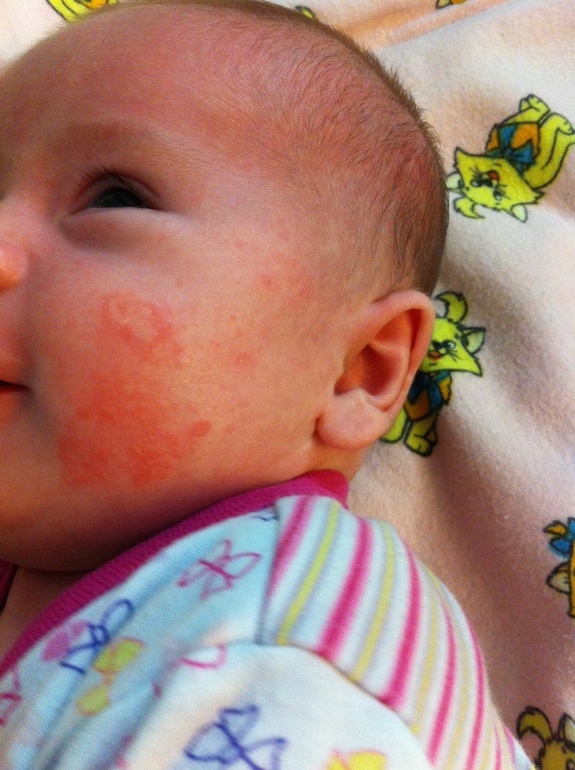 Двадцать процентов заболевших — дети.
Двадцать процентов заболевших — дети.
Нет анализов крови на ЭМ, и врачи диагностируют его, глядя на него. Но в некоторых случаях они могут сделать некоторые тесты, чтобы исключить другие заболевания.
Типы
Есть два типа EM: минор и мажор.
Малая многоформная эритема (ЭМ малая) обычно возникает на периферических частях тела, таких как пальцы рук и ног. В редких случаях это может проявляться в виде легких язв во рту. Обычно это проходит само по себе.
Поражения кожи с большой многоформной эритемой (EM Major) являются более обширными и серьезными. Скорее всего, они вызваны реакцией на лекарство, а не инфекцией. По этой причине мажорная ЭМ может также быть известна как синдром Стивенса-Джонсона (SJS), потенциально опасная для жизни кожная сыпь, вызванная лекарством.
В отличие от незначительной ЭМ, при большой ЭМ возникают обширные волдыри на губах и во рту. Также они могут появиться на глазах и гениталиях.
Симптомы
У человека с ЭМ могут быть все или некоторые из следующих симптомов, от легких до тяжелых.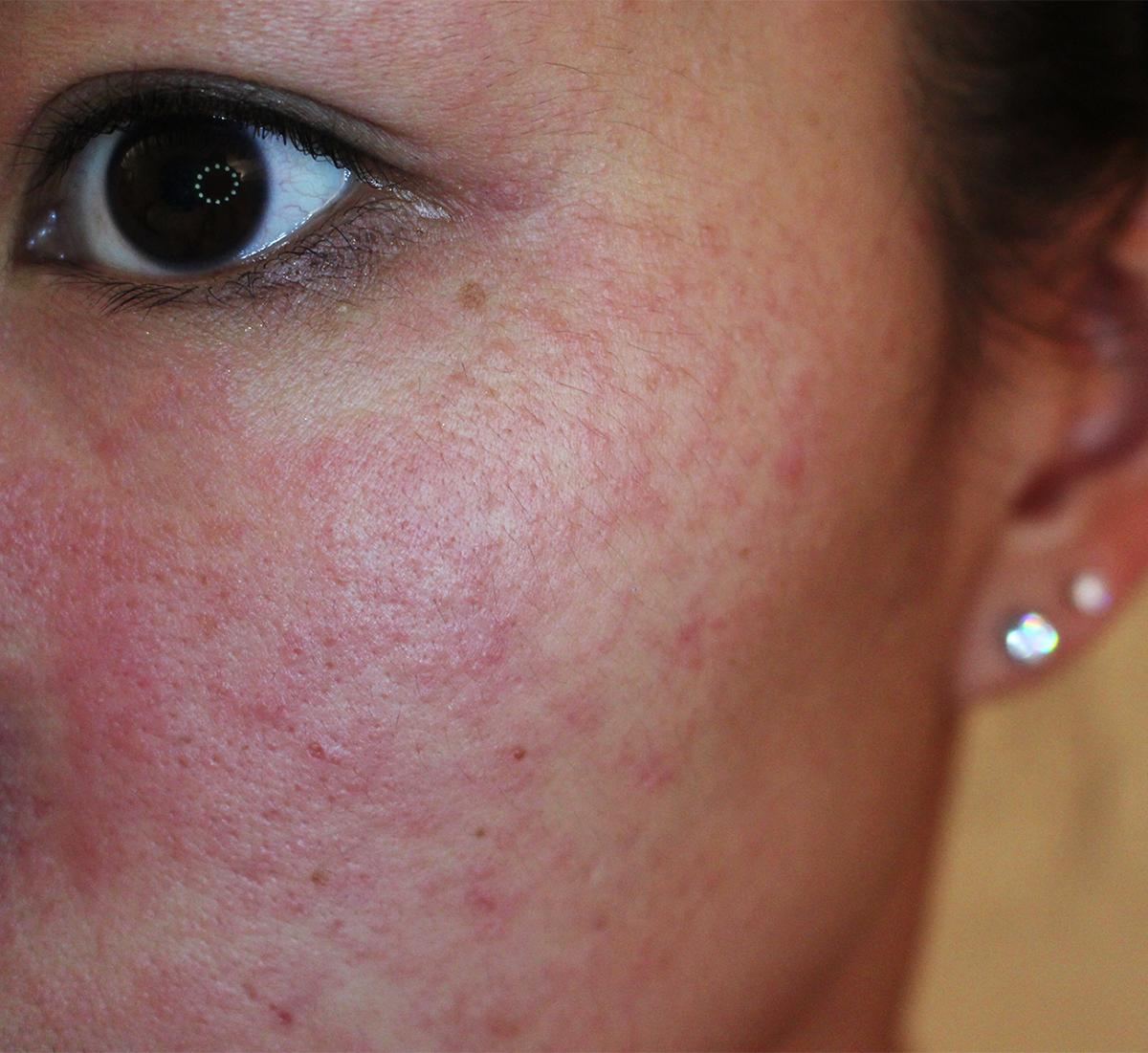
- Круглые красные шишки на подошвах, ладонях, руках, лице и ногах, переходящие в круги, которые могут выглядеть как мишени
- Зуд, в отдельных случаях
- Болезненные язвы или волдыри на губах, рту, глазах и половых органах
- Красные пятна с бледными кольцами внутри пятна с пурпурными центрами и небольшими волдырями, называемые целевыми поражениями
- Лихорадка
- Боль в суставах
Лечение
EM обычно проходит сам по себе через несколько недель.EM Major требуется больше времени, чтобы уйти. Врачи часто рекомендуют местные кортикостероиды и анестетики для контроля симптомов. Если во рту есть язвы, врачи могут порекомендовать жидкость для полоскания рта.
Симптомы могут исчезнуть и вернуться. Если врачи подозревают, что обострения герпеса вызывают рецидивы ЭМ, они могут назначить противовирусную терапию, такую как ацикловир или валацикловир.
Многоформная эритема более серьезна и требует стационарного лечения с внутривенным введением жидкости и поддерживающей терапии.
Узловатая эритема
Узловатая эритема проявляется в виде красных болезненных шишек на голенях. Большинство узелков появляется на нижних конечностях. Основные причины — реакция на болезнь или лекарства.
В целом от этой сыпи страдает от одного до пяти из 100000 человек.
Может возникнуть в любом возрасте, но чаще всего поражает людей в возрасте от 20 до 30 лет.Стрептококковые инфекции — самая частая причина среди детей. Реакции на лекарства, гормональные реакции и воспалительные заболевания кишечника являются одними из наиболее частых причин у взрослых.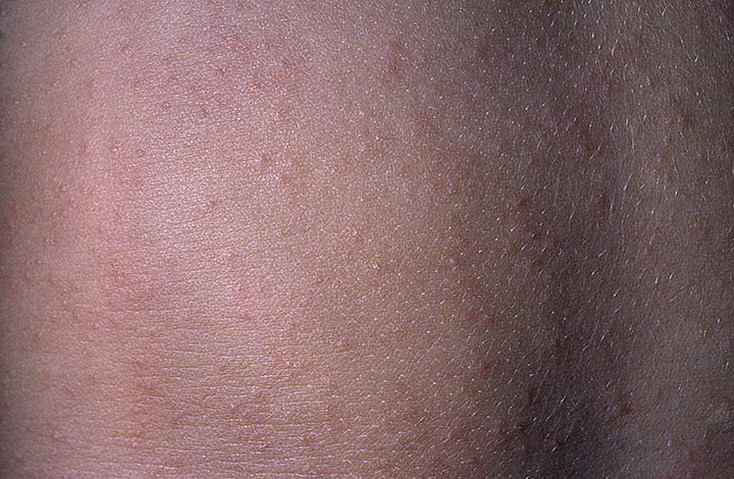
Помимо красных шишек, симптомы включают жар, боль в суставах и увеличение лимфатических узлов в груди.
По данным Johns Hopkins Medicine, это состояние обычно не является серьезным и проходит примерно через шесть недель. Лечение включает кортикостероиды, антибиотики, нестероидные противовоспалительные препараты (НПВП) и постельный режим.
Маргинальная эритема
Маржинальная эритема — это кожная сыпь, которая обычно появляется на конечностях и туловище. Он может выглядеть как бледно-розовый центр с более темным красным контуром.
Эти пятна обычно круглые, но могут иметь неправильную или удлиненную форму. Обычно они не вызывают зуда или боли.
Чаще всего возникает в ответ на ревматизм.Другие причины включают болезнь Лайма, аллергические реакции на лекарства или наследственный ангионевротический отек.
Сыпь обычно проходит сама по себе, но врачи могут назначить лекарства от любых основных заболеваний.
Токсичная эритема
Токсическая эритема или токсическая эритема новорожденных — это распространенная кожная сыпь, от которой страдают от 40 до 70 процентов доношенных новорожденных, по данным американского семейного врача.Это может произойти при рождении, но у большинства детей это случается на второй или третий день жизни.
Это выглядит как пустулы, окруженные пятнистыми красными пятнами, которые часто описываются как «откушенные блохами». Эти пустулы могут быть заполнены жидкостью, но это не указывает на инфекцию. Сыпь может появиться где угодно на туловище, лице и конечностях, но подошвы и ладони не поражаются.
Врачи не знают, что вызывает заболевание, но оно не является серьезным и обычно проходит в течение пяти-семи дней без лечения.Иногда это может повториться.
Пятая болезнь
Инфекционная эритема также называется пятой болезнью.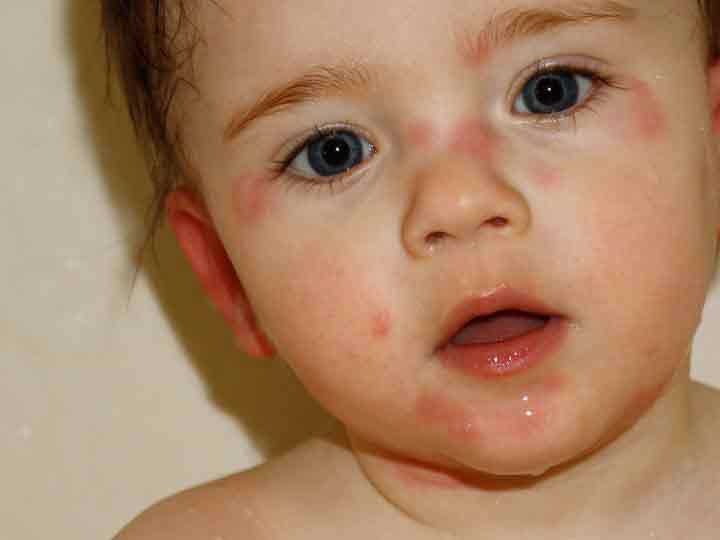 Это легкая сыпь, вызванная парвовирусом B19, и чаще встречается у детей.
Это легкая сыпь, вызванная парвовирусом B19, и чаще встречается у детей.
Наиболее заметной особенностью является красная сыпь на лице, которую иногда называют сыпью «пощечину», согласно данным Центров по контролю за заболеваниями и инфекциями. Появляется через 14 дней после заражения парвовирусом.
Другие симптомы включают жар, головную боль и насморк. Сыпь может распространяться с лица на шею, грудь, ягодицы, ноги, руки или подошвы ступней через несколько дней после попадания на лицо. Люди с пятым заболеванием также могут испытывать боли в суставах, продолжающиеся от одной до трех недель. У некоторых людей это может длиться месяцами или дольше, но не вызывает долгосрочных проблем.
Симптомы обычно проходят в течение семи-десяти дней. Лечение включает поддерживающую терапию для снятия зуда, лихорадки и отека.
Ладонная эритема
Ладонная эритема — это красная сыпь на ладонях, а иногда и на пальцах рук. Он слегка теплый, но без боли и зуда. Это происходит на обеих руках. Он может краснеть при изменении температуры, давлении на ладонь, эмоциональном состоянии или поднятии руки.
Он слегка теплый, но без боли и зуда. Это происходит на обеих руках. Он может краснеть при изменении температуры, давлении на ладонь, эмоциональном состоянии или поднятии руки.
Это состояние вызвано беременностью, основным заболеванием или реакцией на лекарства.В зависимости от причины это называется первичной ладонной эритемой или вторичной ладонной эритемой.
Причины первичной ладонной эритемы включают:- Наследственность
- Неизвестные аллергии или причины
- Беременность — встречается примерно у 30 процентов беременных женщин
- Аутоиммунные заболевания, такие как ревматоидный артрит
- Диабет
- Реакции на лекарства
- Инфекции и заболевания, такие как рак, хроническая обструктивная болезнь легких
- Заболевание печени
- Тиреотоксикоз
Ладонная эритема не лечится. Врачи проверит вас на предмет основных заболеваний, которые могут быть его причиной, и порекомендуют лечение этих проблем со здоровьем. Если они думают, что сыпь была вызвана лекарством, они могут порекомендовать прекратить лечение.
Врачи проверит вас на предмет основных заболеваний, которые могут быть его причиной, и порекомендуют лечение этих проблем со здоровьем. Если они думают, что сыпь была вызвана лекарством, они могут порекомендовать прекратить лечение.
Erythema Chronicum Migrans
Мигрирующая хроническая эритема, или мигрирующая эритема, — это кожная сыпь, которая возникает у людей с ранней стадией болезни Лайма, заболеванием, вызванным укусом инфицированного клеща.По данным CDC, мигрирующая эритема начинается на месте укуса клеща примерно у 70-80 процентов людей, инфицированных болезнью Лайма.
В среднем сыпь появляется примерно через семь дней после укуса клеща, хотя она может появиться в любом месте от трех до 30 дней на месте укуса клеща.
Сыпь постепенно разрастается, образуя красное пятно, окруженное большим красным кольцом, как в яблочко. Сыпь может увеличиваться примерно до 12 дюймов в поперечнике. Но иногда это выглядит как красное пятно с центральным затвердением и волдырями.Интенсивность цвета варьируется от светло-розового до темно-фиолетового.
Но иногда это выглядит как красное пятно с центральным затвердением и волдырями.Интенсивность цвета варьируется от светло-розового до темно-фиолетового.
Сыпь этого типа редко бывает болезненной, но может быть чувствительной и теплой на ощупь, а также зудящей. Человек с этой сыпью может также испытывать другие симптомы болезни Лайма, такие как боли в суставах, головная боль, жар и озноб.
Не существует специального лечения мигрирующей эритемы, за исключением поддерживающей терапии для контроля зуда. Если болезнь Лайма лечить антибиотиками, сыпь обычно проходит через несколько недель.
Erythema Ab Igne
Erythema ab igne — необычная сыпь, вызванная многократным воздействием инфракрасного излучения или прямого воздействия тепла на кожу. Источники тепла включают бутылки с теплой водой, грелки, портативные компьютеры и обогреватели.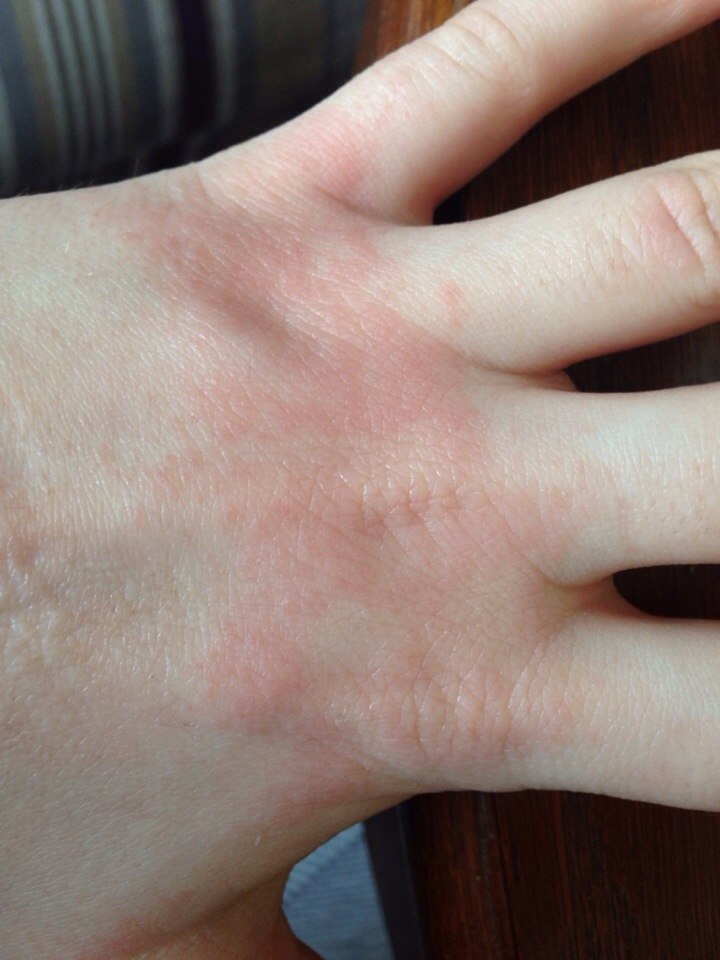
Поражения выглядят как пятнистые, слегка розовые пятна, затем становятся красными или фиолетовыми, а затем коричневыми. Эти пятна образуют узор в виде кружева или сетки.Обычно они не вызывают симптомов, но могут вызывать зуд, жжение или боль.
Лечение заключается в удалении источника тепла, который может вызвать сыпь. Легкие случаи могут пройти через несколько месяцев. Но более запущенные случаи могут длиться годами или быть постоянными. В этих случаях лечение включает третиноин, 5-фторурацил или лазерную терапию для улучшения внешнего вида.
Редко, эритема ab igne может привести к раку. Дерматолог должен следить за высыпанием и может порекомендовать биопсию для стойких высыпаний.
Erythema Annulare Centrifugum
Кольцевидная эритема центрифуги (EAC) — это редкая кожная сыпь, характеризующаяся крошечными красными бугорками, распространяющимися от центрального участка кожи. Они могут образовывать неправильную форму, но чаще они образуют круглый, кольцеобразный узор.
Они могут образовывать неправильную форму, но чаще они образуют круглый, кольцеобразный узор.
EAC чаще всего поражает бедра или ноги. Это более вероятно в среднем возрасте, но также были сообщения о сыпи у младенцев.
Исследователи не уверены, что вызывает эту сыпь, но она связана с грибковыми инфекциями, вирусами и бактериями. Некоторые лекарства и продукты также могут вызвать его.
В редких случаях EAC может произойти, когда иммунная система имеет ненормальный ответ на раковые клетки, называемый паранеопластическим феноменом. В этих случаях это называется паранеопластической кольцевидной эритемой, извержением центрифуги, или МИР. Это чаще встречается у женщин.
Если врач подозревает МИР, он или она сделает тест на рак.Некоторые виды рака, связанные с EAC, включают лимфому, лейкоз, солидные опухоли и лимфопролиферативные заболевания.
Многоформная эритема после аллергического контактного дерматита: отчет о болезни и обзор литературы | HTML
Катарина Видемейер, Александр Энк и Ута Джаппе
Кафедра дерматологии Гейдельбергского университета, Voss-Str. 2, DE-69115 Heidelberg, Германия. Электронная почта: katharina_wiedemeyer@med.uni-heidelberg.de
2, DE-69115 Heidelberg, Германия. Электронная почта: katharina_wiedemeyer@med.uni-heidelberg.de
Принята в печать 12 апреля 2007 г.
Sir,
Многоформная эритема (EM) характеризуется симметрично распределенными целевыми поражениями или поражениями радужки со специфическими гистопатологическими особенностями, которые могут сопровождаться поражением слизистой оболочки (1). Наиболее частой и наиболее описанной причиной ЭМ является недавно перенесенная инфекция вирусом простого герпеса (ВПГ) 1 или 2 типа. Другие общие факторы включают микоплазменную инфекцию, гиперчувствительность к лекарствам, особенно к противосудорожным средствам и антибиотикам, вакцинацию и взаимодействие лекарств и вирусов (2).ЭМ, вызванная контактным дерматитом, встречается редко (3).
ДЕЛО
Больная 14 лет поступила в поликлинику нашего отделения с тяжелым эрозивным дерматитом на голове и шее (рис. 1). Неделей ранее она нанесла черную краску для волос, которая сразу же вызвала зуд и эритему всего капиллита.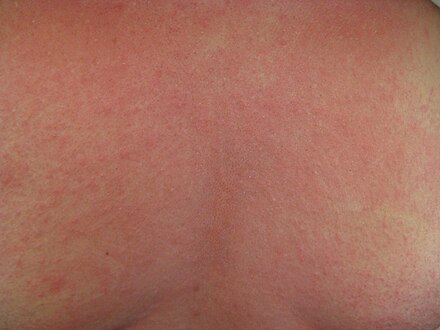 Предаурикулярные и яремные лимфатические узлы увеличены и чувствительны при пальпации. Интересно, что через 3 дня (13 дней после нанесения краски для волос) у пациентки появились дополнительные поражения: эти поражения были расположены в основном на ее руках и руках и выглядели как мишеневидные поражения, характерные для ЭМ (рис.2). Слизистые оболочки полости рта и глаз не пострадали. Значения IgM и IgG к HSV 1 и 2 типа были отрицательными. Она не принимала никаких лекарств и в последнее время не делала прививок. Единственной установленной причиной ЭМ была обширная контактная аллергия на сильный аллерген. Хотя острый дерматит быстро разрешился после местного лечения сильнодействующими глюкокортикостероидами, за мишеневыми поражениями последовала гиперпигментация, которая сохранялась в течение нескольких месяцев. Серьезно подозревались ингредиенты красок для волос, а поскольку краска была черной, предполагаемым возбудителем был парафенилендиамин (PPD), который, как позже выяснилось, входил в состав применяемой краски.
Предаурикулярные и яремные лимфатические узлы увеличены и чувствительны при пальпации. Интересно, что через 3 дня (13 дней после нанесения краски для волос) у пациентки появились дополнительные поражения: эти поражения были расположены в основном на ее руках и руках и выглядели как мишеневидные поражения, характерные для ЭМ (рис.2). Слизистые оболочки полости рта и глаз не пострадали. Значения IgM и IgG к HSV 1 и 2 типа были отрицательными. Она не принимала никаких лекарств и в последнее время не делала прививок. Единственной установленной причиной ЭМ была обширная контактная аллергия на сильный аллерген. Хотя острый дерматит быстро разрешился после местного лечения сильнодействующими глюкокортикостероидами, за мишеневыми поражениями последовала гиперпигментация, которая сохранялась в течение нескольких месяцев. Серьезно подозревались ингредиенты красок для волос, а поскольку краска была черной, предполагаемым возбудителем был парафенилендиамин (PPD), который, как позже выяснилось, входил в состав применяемой краски. Тщательное обследование всей кожи показало депигментированный участок на правом плече в форме дельфина. Пятью годами ранее она сделала полупостоянную татуировку хной на правом плече; дельфин во время отпуска в Греции. Татуировка была перекрашена незадолго до того, как пациент отправился домой, как это принято с такого рода сувенирами (4). Впоследствии дерматит развился в области татуировки, которую лечили местно стероидами и антибиотиками.Затем дерматит вызвал поствоспалительную псевдолейкодермию. Эта история предполагает сенсибилизацию к PPD, вызванную татуировкой хной, нанесенной краской.
Тщательное обследование всей кожи показало депигментированный участок на правом плече в форме дельфина. Пятью годами ранее она сделала полупостоянную татуировку хной на правом плече; дельфин во время отпуска в Греции. Татуировка была перекрашена незадолго до того, как пациент отправился домой, как это принято с такого рода сувенирами (4). Впоследствии дерматит развился в области татуировки, которую лечили местно стероидами и антибиотиками.Затем дерматит вызвал поствоспалительную псевдолейкодермию. Эта история предполагает сенсибилизацию к PPD, вызванную татуировкой хной, нанесенной краской.
Рис. 1. Обширный контактный дерматит, вызванный темной краской для волос: через 10 дней после нанесения краски для волос на капиллитии и шее пациента видны множественные пузырьки, эрозии на распространенной эритеме.
Рис. 2. Типичные для мультиформной эритемы (ЭМ) множественные мишеневидные поражения на ладонях рук через 13 дней после нанесения краски для волос.
После того, как кожные поражения рассосались, подозрение на аллергию на PPD было подтверждено патч-тестом. Из-за обширного контактного дерматита, перенесенного пациентом, мы разбавили обычно рекомендуемую тестовую концентрацию 1% PPD в петролатуме, который был исключен из стандартной серии из-за его сенсибилизационного потенциала (5), до 0,1, 0,25 и 0,5% PPD в петролатуме. . Этот материал был протестирован на левом плече; измерения были выполнены через 2 и 3 дня. Пациент показал (+++) — положительную реакцию патч-теста на все три концентрации PPD.Пациентка и ее мать отказались от дальнейших патч-тестов, поскольку они были обеспокоены сильной реакцией теста на PPD, даже несмотря на то, что была объяснена важность возможной перекрестной реактивности между PPD, азокрасителями и другими пара-аминосоединениями.
Из-за обширного контактного дерматита, перенесенного пациентом, мы разбавили обычно рекомендуемую тестовую концентрацию 1% PPD в петролатуме, который был исключен из стандартной серии из-за его сенсибилизационного потенциала (5), до 0,1, 0,25 и 0,5% PPD в петролатуме. . Этот материал был протестирован на левом плече; измерения были выполнены через 2 и 3 дня. Пациент показал (+++) — положительную реакцию патч-теста на все три концентрации PPD.Пациентка и ее мать отказались от дальнейших патч-тестов, поскольку они были обеспокоены сильной реакцией теста на PPD, даже несмотря на то, что была объяснена важность возможной перекрестной реактивности между PPD, азокрасителями и другими пара-аминосоединениями.
ОБСУЖДЕНИЕ
В литературе сообщается, что несколько аллергенов вызывают контактный дерматит, за которым следует ЭМ (Таблица I). Все они являются сильнодействующими сенсибилизаторами и включают металлы, такие как никель, экзотические растения, химические вещества, внешние антибиотики и антифлогистические средства (6). Менее сильные аллергены также могут привести к тяжелому контактному дерматиту и ЭМ; однако в этих случаях необходимо повторное воздействие и / или высокие концентрации аллергена (7). Ложные татуировки хной содержат не только натуральный красноватый краситель хны 2-гидрокси-1,4-нафтохинон (Лоусон), но и PPD, который отвечает за черный цвет типичных татуировок, приобретаемых туристами во время отпуска в Страны Средиземноморья. Вероятно, что у нашей пациентки развилась сенсибилизация к PPD из-за полупостоянной татуировки хной на ее руке 5 лет назад, и у нее был первый контактный дерматит из-за PPD, когда татуировка была перекрашена, что привело к сильному воспалению.Не зная о своей сенсибилизации к PPD, ей нанесли черную краску для волос, и впоследствии у нее развился сильный аллергический иммунный ответ, за которым последовал редкий феномен EM. После исчезновения поражений подозрение на аллергию на PPD было подтверждено патч-тестом. Исследование возможной перекрестной реактивности между PPD и другими пара-аминосоединениями и ингредиентами красок для волос было бы большим интересом и ценностью для пациента.
Менее сильные аллергены также могут привести к тяжелому контактному дерматиту и ЭМ; однако в этих случаях необходимо повторное воздействие и / или высокие концентрации аллергена (7). Ложные татуировки хной содержат не только натуральный красноватый краситель хны 2-гидрокси-1,4-нафтохинон (Лоусон), но и PPD, который отвечает за черный цвет типичных татуировок, приобретаемых туристами во время отпуска в Страны Средиземноморья. Вероятно, что у нашей пациентки развилась сенсибилизация к PPD из-за полупостоянной татуировки хной на ее руке 5 лет назад, и у нее был первый контактный дерматит из-за PPD, когда татуировка была перекрашена, что привело к сильному воспалению.Не зная о своей сенсибилизации к PPD, ей нанесли черную краску для волос, и впоследствии у нее развился сильный аллергический иммунный ответ, за которым последовал редкий феномен EM. После исчезновения поражений подозрение на аллергию на PPD было подтверждено патч-тестом. Исследование возможной перекрестной реактивности между PPD и другими пара-аминосоединениями и ингредиентами красок для волос было бы большим интересом и ценностью для пациента. К сожалению, пациентка и ее мать отказались от дальнейших патч-тестов, потому что тестовые реакции на PPD были очень сильными и привели к временной гиперпигментации области патч-теста.Это второй случай контактного дерматита, вызванного PPD, с последующей ЭМ, наблюдаемый в нашей клинике (4).
К сожалению, пациентка и ее мать отказались от дальнейших патч-тестов, потому что тестовые реакции на PPD были очень сильными и привели к временной гиперпигментации области патч-теста.Это второй случай контактного дерматита, вызванного PPD, с последующей ЭМ, наблюдаемый в нашей клинике (4).
EM возникает во время острого контактного дерматита или после того, как первичный очаг воспаления почти исчез. ЭМ, вызванная контактным дерматитом, имеет те же особенности, что и обычная ЭМ, вызванная инфекцией. Основной патогенетический механизм еще не выяснен. Возможное объяснение — острая гиперчувствительность IV типа, характеризующаяся цитотоксическими Т-клетками. Другая гипотеза обсуждает абсорбцию аллергена через кожу и последующую аллергическую реакцию III типа с участием циркулирующих иммунных комплексов, которые откладываются в кожном микрососуде (8).Фактически, отложения IgM, IgA, C3 и фибрина могут быть обнаружены в поверхностных кровеносных сосудах некоторых поражений радужки при ЭМ.
Таблица I. Аллергены, которые, как сообщалось, вызывают контактный дерматит с последующей многоформной эритемой (ЭМ) у сенсибилизированных пациентов
0003 РастенияКолофония
Колофония
маслоПрим.
Химические вещества | Лекарства | Разные аллергены | |||
Бромфлуорен | Противовоспалительное средство (буфексамак) | Никель | Ядовитый плющ | ||
Ароматизаторы | Производные прогестерона | Сорняки | |||
Эпихлоргидрин | Триамцинолона ацетонид | Эфирное масло туи | |||
1,2 этандитиол | Дезоксиметазон | 92 | |||
Эпоксидная смола |
Работы Aurelian et al.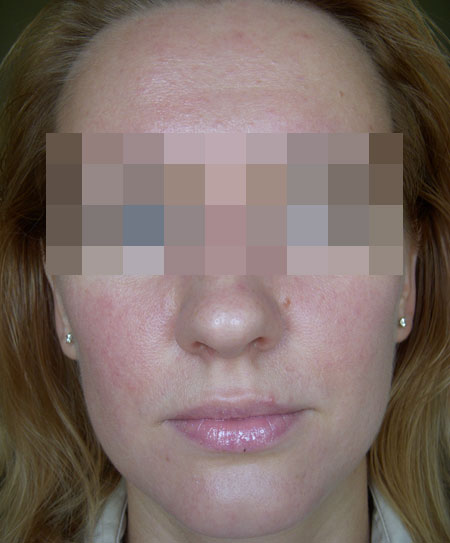 (9) и Brice et al. (10) разъяснили понимание постгерпетической ЭМ. Частицы ВПГ присутствуют в мононуклеарных клетках периферической крови пациентов с постгерпетической ЭМ. Считается, что фрагментированная форма ВПГ преимущественно перемещается в CD34 + -клетках, которые дифференцируются в эпидермальные клетки Лангерганса. Однако весь геном HSV не может быть выделен из поражений EM. Обсуждается, что клетки Лангерганса окончательно очистятся от фрагментированных вирусных частиц и перестанут поддерживать воспалительный процесс.По крайней мере, in vitro было показано, что клетки CD34 + становились HSV-отрицательными после 7 дней культивирования. В рекуррентных ЭМ эта функция клиринга может быть изменена (10, 11).
(9) и Brice et al. (10) разъяснили понимание постгерпетической ЭМ. Частицы ВПГ присутствуют в мононуклеарных клетках периферической крови пациентов с постгерпетической ЭМ. Считается, что фрагментированная форма ВПГ преимущественно перемещается в CD34 + -клетках, которые дифференцируются в эпидермальные клетки Лангерганса. Однако весь геном HSV не может быть выделен из поражений EM. Обсуждается, что клетки Лангерганса окончательно очистятся от фрагментированных вирусных частиц и перестанут поддерживать воспалительный процесс.По крайней мере, in vitro было показано, что клетки CD34 + становились HSV-отрицательными после 7 дней культивирования. В рекуррентных ЭМ эта функция клиринга может быть изменена (10, 11).
Мы предполагаем, что PPD может наконец достичь кожи в местах, удаленных от первичного контакта, перемещаясь в периферических мононуклеарных клетках через кровоток. Эпидермальная экспрессия молекулы адгезии, молекула межклеточной адгезии-1 (ICAM-1) увеличивается при мишеневидных поражениях, как и количество CD4 + Т-клеток (12, 13). ICAM-1 может способствовать эпидермальной инвазии лимфоцитов в мишеневидные поражения, где имеет место экспрессия удерживаемых частиц аллергена. Поскольку не у всех пациентов с тяжелым контактным дерматитом или инфекцией ВПГ развивается ЭМ, также должны быть предрасполагающие факторы. EM особенно связана с повышенной экспрессией HLA-B15, HLA-B35 и HLA-DR53. Кроме того, взаимодействие вирусов с лекарственными средствами может играть важную роль в патогенезе ЭМ. Сообщалось о развитии ЭМ в амоксициллин при одновременной инфекции вируса Эпштейна-Барра (14).Более того, светочувствительность или фотоактивация и одновременный прием лекарств являются провоцирующими факторами ЭМ. Точный патогенетический механизм ЭМ остается неясным. Неизвестно, что инициирует воспалительный процесс в коже, вызывающий морфологию поражения радужной оболочки, и каковы детали этой иммунной реакции. Гистопатологически повышенная экспрессия межклеточных молекул ICAM-1 и HLA-DR кератиноцитами обнаруживается в эпидермисе.
ICAM-1 может способствовать эпидермальной инвазии лимфоцитов в мишеневидные поражения, где имеет место экспрессия удерживаемых частиц аллергена. Поскольку не у всех пациентов с тяжелым контактным дерматитом или инфекцией ВПГ развивается ЭМ, также должны быть предрасполагающие факторы. EM особенно связана с повышенной экспрессией HLA-B15, HLA-B35 и HLA-DR53. Кроме того, взаимодействие вирусов с лекарственными средствами может играть важную роль в патогенезе ЭМ. Сообщалось о развитии ЭМ в амоксициллин при одновременной инфекции вируса Эпштейна-Барра (14).Более того, светочувствительность или фотоактивация и одновременный прием лекарств являются провоцирующими факторами ЭМ. Точный патогенетический механизм ЭМ остается неясным. Неизвестно, что инициирует воспалительный процесс в коже, вызывающий морфологию поражения радужной оболочки, и каковы детали этой иммунной реакции. Гистопатологически повышенная экспрессия межклеточных молекул ICAM-1 и HLA-DR кератиноцитами обнаруживается в эпидермисе.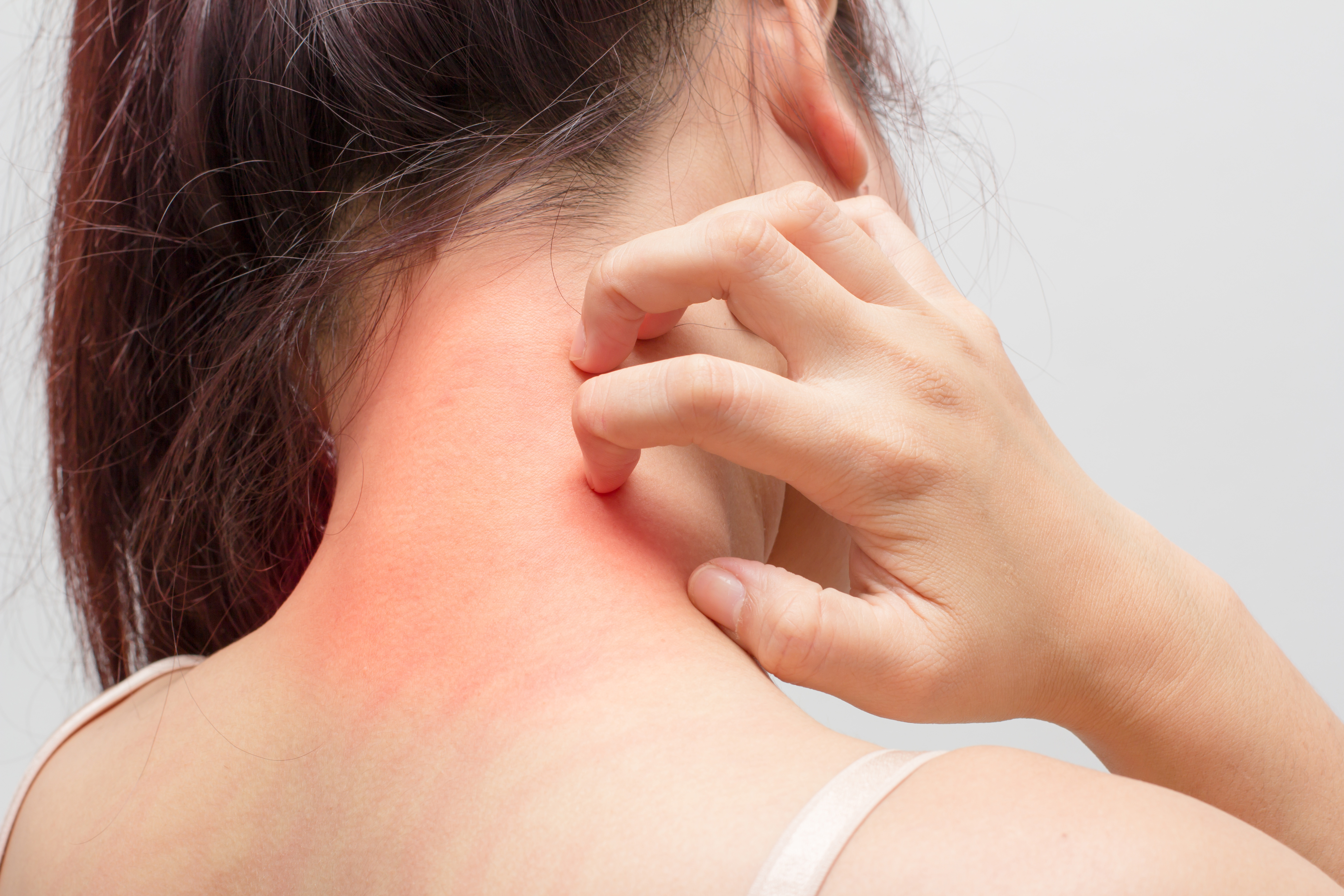 Воспалительный инфильтрат состоит из лимфоцитов, в основном Т-хелперов и цитотоксических Т-клеток, а также гистиоцитов.Также увеличивается количество клеток Лангерганса. Для полного понимания основного иммунного феномена ЭМ необходимы дальнейшие исследования. Фактически, есть сообщения о случаях, когда ЭМ обсуждается как редкий вариант id-реакции при инфекции Trichophyton mentagrophytes (14). Интересно, что есть сообщения об ЭМ после полиморфной световой сыпи (PLE), которая, как считается, является аномальным иммунным ответом на эндогенный кожный антиген, вызванный УФ-излучением. Развитие ЭМ опровергает теорию о том, что PLE представляет собой опосредованную Т-клетками реакцию гиперчувствительности IV типа на фотоиндуцированный антиген в коже (15).
Воспалительный инфильтрат состоит из лимфоцитов, в основном Т-хелперов и цитотоксических Т-клеток, а также гистиоцитов.Также увеличивается количество клеток Лангерганса. Для полного понимания основного иммунного феномена ЭМ необходимы дальнейшие исследования. Фактически, есть сообщения о случаях, когда ЭМ обсуждается как редкий вариант id-реакции при инфекции Trichophyton mentagrophytes (14). Интересно, что есть сообщения об ЭМ после полиморфной световой сыпи (PLE), которая, как считается, является аномальным иммунным ответом на эндогенный кожный антиген, вызванный УФ-излучением. Развитие ЭМ опровергает теорию о том, что PLE представляет собой опосредованную Т-клетками реакцию гиперчувствительности IV типа на фотоиндуцированный антиген в коже (15).
СПРАВОЧНАЯ ИНФОРМАЦИЯ
1. Bachot N, Roujeau JC. Дифференциальная диагностика тяжелых кожных высыпаний, связанных с лекарствами. Am J Clin Dermatol 2003; 4: 561–572.
2. Rzany B, Hering O, Mockenhaupt M, Schroder W., Goerttler E, Ring J, Schopf E. Гистопатологические и эпидермологические характеристики пациентов с большой многоформной экссудативной эритемой, синдромом Стивенса-Джонсона и токсическим эпидермальным некролизом. Br J Dermatol. 1996; 135: 6–11.
Гистопатологические и эпидермологические характеристики пациентов с большой многоформной экссудативной эритемой, синдромом Стивенса-Джонсона и токсическим эпидермальным некролизом. Br J Dermatol. 1996; 135: 6–11.
3. Вейен Н.К., Хаузен Б.М.Контактный дерматит, связанный с многоформной эритемой высыпаниями. J Контактный дерматит 2000; 11: 235–237.
4. Яппе У., Хаузен Б.М., Петцольдт Д. Многоформная эритемоподобная сыпь и депигментация после аллергического контактного дерматита из-за нанесенной краской татуировки хны из-за контактной гиперчувствительности к пара-фенилендиамину. Контактный дерматит 2001; 45: 249–250.
5. Хиллен Ю., Джаппе Ю., Фрош П. Дж., Беккер Д., Браш Дж., Лили М. и др. Поздние реакции на препараты пара-фенилендиамина и эпоксидной смолы для патч-тестов: перспективное многоцентровое исследование Немецкой исследовательской группы по контактному дерматиту.B J Dermatol 2006; 154: 665–670.
6. Кох П., Бахмер Ф.А. Многоформная эритема, папулезная крапивница и бляшечные высыпания от буфексамака: сообщение о 4 случаях. Контактный дерматит 1994; 31: 97–101.
Контактный дерматит 1994; 31: 97–101.
7. Аджит К., Догра С., Ханда С. Локализованный многоформный контактный дерматит, похожий на эритему, от хозяйственного мыла. Контактный дерматит 2005; 52: 112–113.
8. Бушкелл LL, Mackel SE, Jordon RE. Многоформная эритема: прямые исследования иммунофлуоресценции и обнаружение циркулирующих иммунных комплексов.J Invest Dermatol 1980; 74: 372–374.
9. Аурелиан Л., Оно Ф., Шарма Б. К., Смит С. К., Бернетт Дж. У. Клетки CD34 + в периферической крови переносят фрагменты ДНК вируса простого герпеса (ВПГ) на кожу пациентов с мультиформной эритемой (НАЕМ). J Invest Dermatol 2005; 124: 1215–1224.
10. Брайс С.Л., Лихи М.А., Онг Л., Крейчи С., Стокерт С.С., Хафф Дж.С., Уэстон В.Л. Исследование непораженной кожи, ранее пораженной кожи и периферической крови на ДНК вируса простого герпеса у пациентов с рецидивирующей мультиформной эритемой, связанной с герпесом.Дж. Кутан Патол, 1994; 21: 408–412.
11. Пуиг Л., Фернандес-Фигерас М. Т., Монтеро М.А., Феррандис С., Алонар А. Многоформная эритема из-за местных контактирующих веществ: экспрессия молекул адгезии и их лигандов и характеристика инфильтрата. Контактный дерматит 1995; 33: 329–332.
Т., Монтеро М.А., Феррандис С., Алонар А. Многоформная эритема из-за местных контактирующих веществ: экспрессия молекул адгезии и их лигандов и характеристика инфильтрата. Контактный дерматит 1995; 33: 329–332.
12. Шиохара Т., Чиба М., Танака Ю., Нагашима М. Лекарственная, светочувствительная, мультиформная эритема-подобная высыпание: возможная роль молекул клеточной адгезии в обострении, вызванном дерматитом Rhus.J Am Acad Dermatol 1990; 22: 647–650.
13. Гонсалес-Дельгадо П., Бланес М., Сориано В., Монторо Д., Лоэда С., Нивейро Э. Многоформная эритема амоксициллина с сопутствующей инфекцией вирусом Эпштейна-Барра. Allergol Immunopathol 2006; 34: 76–78.
14. Atzori L, Pau M, Aste M. Мультиформная идентификационная реакция эритемы при атипичном дерматофитозе: клинический случай. JEADV 2003; 17: 699–701.
15. Фрейзер-Эндрюс Э.А., Моррис-Джонс Р., Новакович Л., Хок JLM. Многоформная эритема после полиморфной световой сыпи: сообщение о двух случаях.Clin Exp Dermatol 2005; 30: 232–234.
Многоформная эритема — Детская больница Джонса Хопкинса
У Сораи внезапно появилась странная сыпь. Это было похоже на кучу крошечных мишеней на ее голенях. Она слышала, что болезнь Лайма может вызывать сыпь в форме мишени, поэтому они с мамой записались на прием к врачу. Врач объяснил, что у Сораи не было болезни Лайма, но у нее было состояние, называемое мультиформной эритемой.
Что такое мультиформная эритема?
Многоформная эритема (произносится: воздух-э-э-э-мух мул-ту-ФОР-меня) — это сыпь, которая образуется в ответ на инфекцию.Иногда у человека также может появиться сыпь после приема лекарств. В более тяжелых случаях (называемых большой многоформной эритемой) она может поражать губы и внутреннюю часть рта.
Многоформная эритема обычно выглядит как розовые или красные пятна. Пятна за несколько дней превращаются в круглые мишени (часто называемые «бычий глаз») с красными, розовыми и бледными кольцами. У целевых форм иногда есть волдыри или струпья в середине.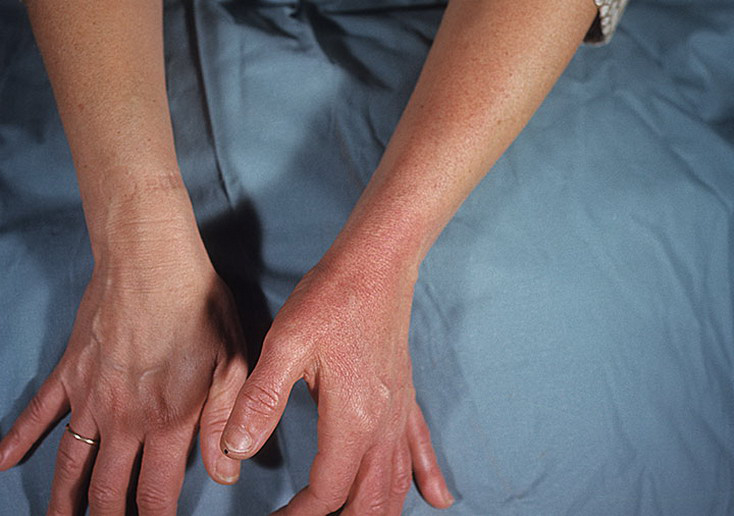 Сыпь сильно чешется и может даже гореть.
Сыпь сильно чешется и может даже гореть.
Многоформная эритема сыпь обычно появляется на обеих сторонах тела, часто на руках, руках, ногах и ступнях.У некоторых людей он также появляется на лице, шее и туловище, а иногда и на губах и во рту. По мере того, как сыпь проходит (обычно это занимает пару недель), она может стать коричневатой.
Сыпь может появиться сама по себе, хотя у некоторых людей также могут быть следующие проблемы:
- усталость (чувство сильной усталости)
- Язвы или волдыри во рту
- субфебрильная температура
- небольшая боль в суставах и мышцах
Причины этого?
Врачи считают, что в большинстве случаев многоформная эритема возникает, когда инфекция заставляет иммунную систему организма повреждать клетки кожи. Мультиформная эритема часто связана с вирусом простого герпеса (вирусом, вызывающим герпес). Но бактерии, грибки и другие вирусы также могут вызвать у кого-то заболевание.
У некоторых людей может появиться сыпь после приема определенных лекарств, таких как противосудорожные препараты, обезболивающие, нестероидные противовоспалительные препараты (например, ибупрофен), антибактериальные препараты и пенициллин или другие антибиотики. Если вы принимаете какое-либо из этих лекарств и заметили, что начинается многоформная эритема сыпь, позвоните своему врачу, но не прекращайте прием лекарства, если врач не предложит этого.
Иногда у человека может развиться мультиформная эритема после иммунизации, например вакцины против столбняка, дифтерии и бесклеточного коклюша (Tdap) или вакцины против гепатита B. Иногда врачи не знают, что вызвало появление сыпи, но все же могут помочь кому-то вылечиться.
Многоформная эритема не заразна. Так что, если она у вас есть, вы никому ее не отдадите. Если он есть у кого-то из ваших знакомых, его нельзя передать вам.
Что делать?
Позвоните своему врачу, если у вас появилась сыпь типа «мишень» любого вида. Обычно врачи могут распознать многоформную эритему, просто взглянув на сыпь.
Обычно врачи могут распознать многоформную эритему, просто взглянув на сыпь.
Чтобы выяснить, почему у вас появилась сыпь, ваш врач задаст вопросы, например, были ли у вас недавние инфекции или какие лекарства вы принимаете.
Многоформная эритема со временем проходит сама по себе. Однако в большинстве случаев врач попытается вылечить то, что вызвало у вас реакцию. Если похоже, что инфекция вызвала реакцию, врач может порекомендовать антибиотик.Если вы считаете, что причиной этого было лекарство, врач, вероятно, посоветует вам прекратить его прием.
Чтобы помочь вам почувствовать себя лучше, врач может порекомендовать:
- положить прохладные компрессы на сыпь
- прием ацетаминофена или антигистаминных препаратов или использование кремов для местного применения для облегчения зуда или болезненности
Эти вещи могут облегчить боль или зуд, но не заставят сыпь пройти быстрее. В тяжелых случаях (большая многоформная эритема) человека необходимо госпитализировать, и ему могут потребоваться внутривенные (внутривенные) лекарства, такие как антибиотики или стероиды.
Как долго это длится?
Большинство людей с мультиформной эритемой не имеют длительных проблем. Сыпь обычно проходит через 1-2 недели, но может длиться до 4 недель. Многоформная эритема не оставляет шрамов, но некоторые люди могут заметить темные пятна, которые сохраняются в течение нескольких месяцев после исчезновения сыпи.
Многоформная эритема может вернуться (повториться), особенно если вы повторно подвергнетесь воздействию того, что изначально ее вызвало. В тех случаях, когда считается, что вирус простого герпеса вызывает возвращение сыпи, врачи могут прописать ежедневное противовирусное лекарство./ p>
Примечание: Вся информация предназначена только для образовательных целей. Для получения конкретных медицинских рекомендаций, диагностики и лечения проконсультируйтесь с врачом.© 1995-2021 KidsHealth® Все права защищены. Изображения предоставлены iStock, Getty Images, Corbis, Veer, Science Photo Library, Science Source Images, Shutterstock и Clipart.
 com
com Многоформная эритема | Johns Hopkins Medicine
Что такое мультиформная эритема?
Многоформная эритема — это кожное заболевание, которое считается аллергической реакцией на лекарство или инфекцию.Симптомы — это симметричные красные приподнятые участки кожи, которые могут появляться по всему телу. Они кажутся более заметными на пальцах рук и ног. Эти пятна часто выглядят как «мишени» (темные круги с пурпурно-серыми центрами). Состояние кожи может повторяться снова и снова и обычно длится от 2 до 4 недель каждый раз.
Чаще всего причиной этого заболевания является вирус простого герпеса. Он также был связан с Mycoplasma pnemoniae, а также с грибковыми инфекциями. Среди других причин могут быть следующие:
Каковы симптомы многоформной эритемы?
Ниже приведены наиболее частые симптомы мультиформной эритемы:
Внезапные красные пятна и волдыри, обычно на ладонях, подошвах стоп и лице
Плоские круглые красные «мишени» (темные круги с пурпурно-серыми центрами)
Зуд
Герпес
Усталость
Боли в суставах
Лихорадка
Симптомы многоформной эритемы могут напоминать другие кожные заболевания. Всегда говорите со своим врачом для постановки диагноза.
Всегда говорите со своим врачом для постановки диагноза.
Лечение мультиформной эритемы
Специфическое лечение мультиформной эритемы будет обсуждаться с вами вашим лечащим врачом на основе:
вашего возраста, общего состояния здоровья и истории болезни
серьезности состояния
Стадия состояния
Ваша переносимость определенных лекарств, процедур или методов лечения
Ожидания в отношении течения состояния
Ваше мнение или предпочтения
Малая мультиформная эритема не очень серьезна и обычно очищается с помощью лекарств для контроля инфекции или воспаления.Однако если у человека разовьется более тяжелая форма многоформной эритемы (большая многоформная эритема), состояние может стать фатальным. Большая мультиформная эритема также известна как синдром Стивенса-Джонсона. Обычно это вызвано реакцией на лекарство, а не инфекцией.
Лечение может включать:
Если у вас есть симптомы многоформной эритемы, рекомендуется обратиться в отделение неотложной помощи или позвонить по номеру 911.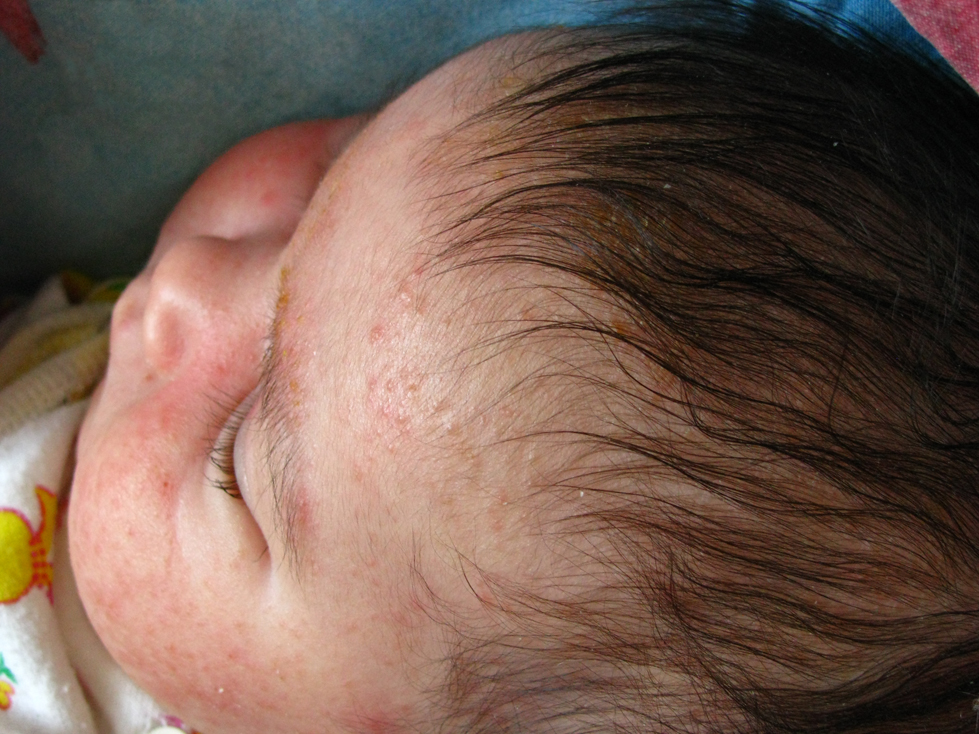 Если поражен большой участок кожи, это чрезвычайная ситуация.
Если поражен большой участок кожи, это чрезвычайная ситуация.
Marginatum — обзор
Erythema Marginatum и ревматическая лихорадка
Erythema marginatum — отличительная форма кольцевидной эритемы, которая возникает на туловище (особенно на животе) и проксимальных конечностях у пациентов с активной ревматической лихорадкой. 172,173 Это чаще встречается у детей, чем у взрослых с ревматической лихорадкой, но все же встречается только у 6% пораженных детей. 174 Возникновение маргинальной эритемы часто следует за началом мигрирующего артрита через несколько дней, но иногда может возникать и через несколько месяцев после кардита.
Повреждения, которые часто легко не заметить, представляют собой мимолетные розовые пятна или папулы, которые исчезают в центре в течение от нескольких часов до нескольких дней, оставляя бледный или иногда пигментированный центр.Они быстро распространяются, образуя незудящие кольца или сегменты колец с приподнятыми сетчатыми, полициклическими или серпигинозными границами и могут повторяться в культурах в различных областях. Поражения чаще видны во второй половине дня, а слияние полициклических повреждений часто приводит к появлению характерного вида, напоминающего проволочную сетку. Мягкое нагревание кожи улучшает визуализацию бледных или едва заметных поражений. Хотя высыпание редко длится более нескольких недель, иногда оно может повторяться с периодичностью от нескольких месяцев до лет.
Поражения чаще видны во второй половине дня, а слияние полициклических повреждений часто приводит к появлению характерного вида, напоминающего проволочную сетку. Мягкое нагревание кожи улучшает визуализацию бледных или едва заметных поражений. Хотя высыпание редко длится более нескольких недель, иногда оно может повторяться с периодичностью от нескольких месяцев до лет.
Erythema marginatum представляет собой клиническую картину, которая характерно напоминает различные дерматозы, включая крапивницу, многоформную эритему и другие преходящие фигурные эритемы. 175 В отличие от сыпи, характерной для ювенильного идиопатического артрита (см. Гл. 22), маржевая эритема крупнее, распространяется центробежно с центральным просветом и ограничивается туловищем, а иногда и проксимальными конечностями. Гистологические особенности нейтрофильного периваскулярного инфильтрата в сосочковом слое дермы помогают в диагностике.
Наиболее частыми сопутствующими симптомами являются кардит (76–93% пациентов), лихорадка (62%), застойная сердечная недостаточность (44%) и артрит (39–53% пациентов). Хорея Сиденхема встречается редко. Приблизительно у 2% пациентов наблюдаются уртикарные поражения без кольцевых колец 176 и до 2% имеют подкожные узелки, как правило, с поздним проявлением. Узелки при ревматической лихорадке меньше, чем при ювенильном идиопатическом артрите, и обычно исчезают в течение месяца. Они, как правило, встречаются в сельскохозяйственных культурах, распределены симметрично, безболезненны и скорее ощущаются, чем видны, что требует тщательного поиска.Дифференцировать подкожные узелки ревматической лихорадки от ревматоидных узелков и кольцевидной гранулемы невозможно только по клиническим или гистологическим признакам и требует наличия других признаков.
Хорея Сиденхема встречается редко. Приблизительно у 2% пациентов наблюдаются уртикарные поражения без кольцевых колец 176 и до 2% имеют подкожные узелки, как правило, с поздним проявлением. Узелки при ревматической лихорадке меньше, чем при ювенильном идиопатическом артрите, и обычно исчезают в течение месяца. Они, как правило, встречаются в сельскохозяйственных культурах, распределены симметрично, безболезненны и скорее ощущаются, чем видны, что требует тщательного поиска.Дифференцировать подкожные узелки ревматической лихорадки от ревматоидных узелков и кольцевидной гранулемы невозможно только по клиническим или гистологическим признакам и требует наличия других признаков.
В настоящее время принятые критерии диагностики ревматической лихорадки включают два основных или одно незначительное проявление и свидетельства недавнего стрептококкового заболевания группы А. Основные проявления включают маргинальную эритему, кардит, полиартрит, хорею и подкожные узелки. Незначительные проявления включают лихорадку, артралгии, предыдущую ревматическую лихорадку или ревматическую болезнь сердца, лейкоцитоз, повышенную скорость оседания эритроцитов или положительный C-реактивный белок, а также удлиненный интервал PR.