Симптомы синдрома раздраженного кишечника и какими препаратами его лечить
Синдром раздраженного кишечника не является самостоятельным заболеванием, тем не менее, данное состояние требует обязательного наблюдения со стороны врача. Для устранения неприятных симптомов можно принимать как аптечные средства, так и использовать методы нетрадиционной медицины.
Синдром раздраженного кишечника относится к функциональным расстройствам. Патология сопровождается нарушением работы кишечника и выражается в проблемах с дефекацией. Длительное нарушение стула является первым признаком развития СРК. Чаще всего заболевание диагностируется у людей в возрасте от 25 до 40 лет. При этом подавляющее большинство пациентов — женщины.
В зависимости от индивидуальных особенностей организма синдром раздраженного кишечника может протекать в следующих формах:
- с преобладанием жидкого стула. Чаще всего наблюдается у мужчин;
- с преобладанием запоров. Обычно диагностируется у женщин;
- смешанного типа.

Симптомы заболевания
Синдром раздраженного кишечника сопровождается симптомами нескольких групп. Они могут проявляться по отдельности или возникать сразу группой. Ниже представлены наиболее распространенные симптомы патологии.
Болевые симптомы
Сюда относятся:
- схваткообразные боли в животе, не имеющие четкой локализации;
- усиление боли перед дефекацией или сразу после принятия пищи;
- улучшение состояния после дефекации;
- ложные позывы к дефекации, сопровождающиеся болью;
- возникновение боли в любое время суток.
Диспепсические симптомы
Основные симптомы данной группы:
- запоры, которые могут длиться до недели;
- «овечий кал»;
- диарея до 3 раз за день;
- водянистый стул;
- чередование запоров и поноса;
- повышенный метеоризм;
- вздутие живота;
- чувство не полностью опорожненного кишечника;
- наличие слизи в каловых массах.

Психологические
Психологические симптомы выражаются в следующем:
- повышение уровня тревожности;
- склонность преувеличивать значимость любого события;
- частые депрессии;
- плаксивость;
- симптомы нарушения сна;
- беспричинная тоска;
- снижение половой активности;
- резкие перепады настроения.
Кроме перечисленного, синдром раздраженного кишечника могут сопровождать другие симптомы:
- головные боли;
- приступы мигрени;
- потливость;
- боли в области поясницы;
- неприятные ощущения в зоне мочевого пузыря у мужчин и женщин.
Причины развития патологии
Современная медицина выделяет несколько причин развития кишечного расстройства. К ним относятся:
- дисбактериоз.
Происходит подавление полезной микрофлоры в кишечнике. В результате
начинают развиваться патогенные микроорганизмы.

- наследственность. Если у человека есть родственники, страдающие от кишечных заболеваний, он попадает в группу риска;
- нарушение питания. Злоупотребление жирной, острой и тяжелой пищей ведет к проблемам с кишечником. Особенно опасно бесконтрольное употребление фаст-фуда. Большой вред работе органа наносят газированные напитки, алкоголь и крепкий кофе;
- стрессы и перенапряжение. Постоянные переживания, склонность к депрессии и отсутствие полноценного отдыха сказываются на работе ЖКТ;
- малоподвижный образ жизни. Отсутствие активности у мужчин и женщин ведет к нарушению перистальтики. Кишечник замедляет свою работу, что ведет к возникновению запоров;
- острые и хронические
заболевания ЖКТ. В
этом случае нарушается баланс микрофлоры. Кишечник не справляется с
возложенной на него нагрузкой.

Кроме перечисленного, синдром раздраженного кишечника может возникать на фоне перенесенных травм или оперативных вмешательств. Определить точную причину патологии может только врач.
Какие анализы необходимо сдать для постановки диагноза?
- Общий анализ крови. По результатам анализа можно определить наличие инфекционного или воспалительного очага в организме. Также ОАК показывает анемию. В первую очередь внимание обращают на количество лейкоцитов, уровень СОЭ, гемоглобина и эритроцитов.
- Лабораторное исследование каловых масс. С помощью копрограммы можно определить наличие гельминтов в организме. Узнать, есть ли в кишечнике воспалительный процесс. Также в каловых массах можно заметить следы крови, гноя и слизи, незаметных невооруженному глазу.
- Биохимический анализ крови. Исследование позволяет обнаружить проблемы в работе некоторых органов пищеварения.
 com
comАнализы помогают исключить заболевания, схожие по своей симптоматике на синдром раздраженного кишечника. Благодаря этому врач имеет возможность назначить эффективное лечение и избежать ошибок.
Инструментальная диагностика СРК
Помимо анализов пациентам с подозрением на СРК назначают инструментальное обследование. Сюда относятся:
- колоноскопия. Позволяет изучить состояние толстого кишечника. Исключает наличие полипов, язв и различных новообразований;
- ректороманоскопия. Необходима для изучения верхних отделов пищевода. Позволяет исключить язвенный колит и опухоли прямой кишки;
- МРТ и КТ. Назначаются в том случае, когда остальные способы диагностики не дают нужного результата. С помощью процедуры можно обнаружить раковые заболевания, закупорку кишечника каловыми камнями, аппендицит и т.п.
Любые методы
диагностики синдрома раздраженного кишечника направлены на исключение
патологий, имеющих схожие симптомы.
Диета при наличии синдрома раздраженного кишечника
В ходе терапии СРК огромное значение играет нормализация питания. Необходимо строго следовать определенным правилам:
- питание должно быть дробным. Принимать пищу необходимо через каждые 3-4 часа. Порции должны быть небольшими;
- отдавать предпочтение белковым продуктам. В рацион необходимо включить белковые продукты. Предпочтение отдается нежирным сортам рыбы и мяса;
- исключить из рациона продукты, ведущие к повышенному газообразованию. Сюда можно отнести капусту, бобовые, молочные продукты и т.п;
- есть пищу теплой. Это позволит повысить процент усвоения питательных веществ и витаминов.
Кроме того. Не рекомендуется злоупотреблять жареными, жирными и острыми продуктами. Блюда следует готовить на пару, отваривать или запекать.
Фото: PublicDomainPictures / Pixabay.comЛекарственные препараты для терапии синдрома
Лекарства для лечения
синдрома раздраженного кишечника подбираются врачом-гастроэнтерологом.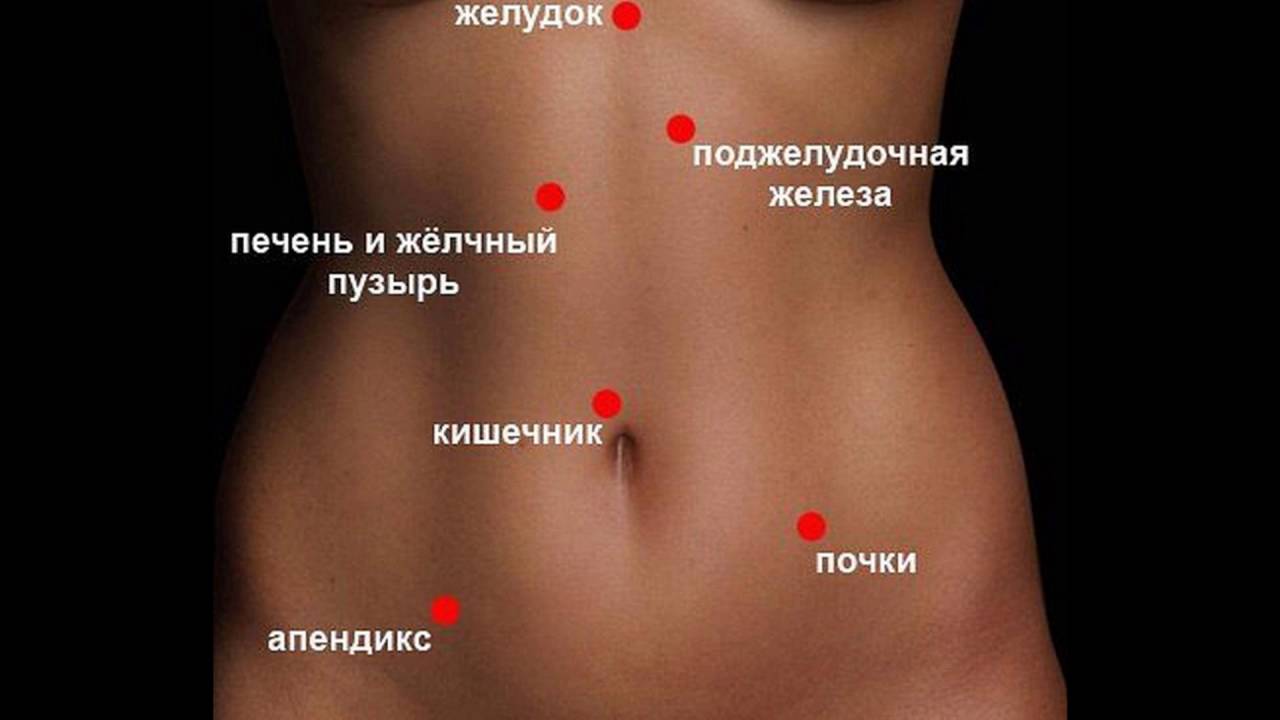
Терапия СРК с преобладанием жидкого стула
Противодиарейные препараты можно принимать не дольше 3 дней. Более длительное применение средств данной группы может спровоцировать запор. Сюда относятся:
- Имодиум. Препарат предупреждает обезвоживание организма, снимает спазмы в кишечнике. Лекарственное средство не назначают, если в каловых массах присутствуют следы крови;
- Лоперамид. Распространенный препарат от поноса. Продается в форме таблеток. Лекарство не назначают беременным и детям до 2 лет.
Энтеросорбенты
Препараты этой группы связывают токсины и патогенные микроорганизмы, способствуя их быстрой утилизации из организма. Среди энтеросорбентов выделяются:
- Смекта. Продается в виде порошка для приготовления суспензии. Можно применять для терапии как у детей, так и взрослых;
- Энтеросгель.
Выпускается в виде геля.
 Помогает бороться с диареей. Перед применением
препарат смешивают с водой. Средство подходит для терапии синдрома
раздраженного кишечника у детей и взрослых;
Помогает бороться с диареей. Перед применением
препарат смешивают с водой. Средство подходит для терапии синдрома
раздраженного кишечника у детей и взрослых; - Активированный уголь. Лекарственное средство в форме таблеток черного цвета. Дозировка угля рассчитывается индивидуально и зависит от веса пациента.
Терапия СРК с преобладанием запоров
Длительные запоры чреваты серьезной интоксикацией организма. При наличии сложностей с дефекацией пациентам прописываются слабительные средства. Препараты этой группы способствуют повышению перистальтики. Сюда относятся:
- Форлакс. Препарат продается в форме порошка. Можно использовать для лечения детей с 8 лет. Продолжительность терапии рассчитывается лечащим врачом. Данное средство подходит для длительного применения;
- Гутталакс. Лекарственное средство раздражающего действия. Средство продается в виде капель. Принимается один раз в сутки перед сном;
- Бисакодил.
 Слабительный препарат в виде таблеток. Так же как и предыдущее средство
принимает на ночь. Единовременно дозировка составляет 1 таблетку. Если
эффект от приема препарата не наступает дозировку увеличивают. Можно
давать детям с шести лет;
Слабительный препарат в виде таблеток. Так же как и предыдущее средство
принимает на ночь. Единовременно дозировка составляет 1 таблетку. Если
эффект от приема препарата не наступает дозировку увеличивают. Можно
давать детям с шести лет; - Микролакс. Лекарственное средство, направленное на размягчение каловых масс. Это раствор для ректального введения в организм. За один раз используют только одну микроклизму. Подходит для применения у детей с 3 лет;
- Норгалакс. Это ректальный гель, который вводится в анальное отверстие один раз в сутки. Препарат можно использовать для лечения детей и взрослых.
Пребиотики
Одной из причин возникновения синдрома раздраженного кишечника является нарушение микрофлоры. Для ее восстановления рекомендуется использовать специальные препараты-пребиотики. Это вещества, способствующие созданию благоприятной среды для размножения полезных микроорганизмов.
Пребиотики позволяют нормализовать стул. Могут назначаться взрослым и детям в любом возрасте. Они помогают бороться с
запорами и обладают мягким и безопасным действием. Сюда относятся:
Могут назначаться взрослым и детям в любом возрасте. Они помогают бороться с
запорами и обладают мягким и безопасным действием. Сюда относятся:
- Нормазе. Сироп для приема внутрь. Можно использовать для лечения детей с года. Курс лечения и дозировка подбираются индивидуально лечащим врачом. Минимальная продолжительность приема — 1 месяц;
- Линекс. Комплексный препарат, содержащий в своем составе полезные микроорганизмы. Помогает бороться с распространенными симптомами СРК.
Лекарства от вздутия живота
Нередко синдром раздраженного кишечника сопровождается вздутием. Для устранения этого симптома назначают ветрогонные препараты. Лекарства этой группы способствуют выведению газов и препятствуют их дальнейшему образованию.
К этой категории относятся:
- Эспумизан. Препарат выпускается в виде капель или эмульсии. Может назначаться как детям, так и взрослым. Для новорожденных детей Эспумизан можно смешивать с грудным молоком;
- Метеоспазмил.
 Препарат обладает сразу комплексным действием. Он помогает снять спазм и
борется с вздутием. Продается лекарство в виде капсул.
Препарат обладает сразу комплексным действием. Он помогает снять спазм и
борется с вздутием. Продается лекарство в виде капсул.
Спазмолитики в составе комплексной терапии
Если пациента мучают боли, ему рекомендуют прием спазмолитиков. Это препараты, купирующие болевой синдром, но не устраняют его причину. К средствам данной группы относятся:
- Дротаверин. Препарат снижает перистальтику кишечника, расслабляет мышцы, находящиеся в тонусе. Таблетки можно пить при беременности, но только после консультации с лечащим врачом;
- Спазмалгон. Лекарственное средство с комбинированным составом. Все ингредиенты препарата при взаимодействии усиливают свойства друг друга. Лекарство нельзя пить при кишечной непроходимости.
- Метеоспазмил. Препарат комплексного действия. Он не только снимает спазмы и боль, но и устраняет повышенное газообразование.
Народные методы терапии
Народная медицина
является прекрасным дополнением для фармацевтических средств.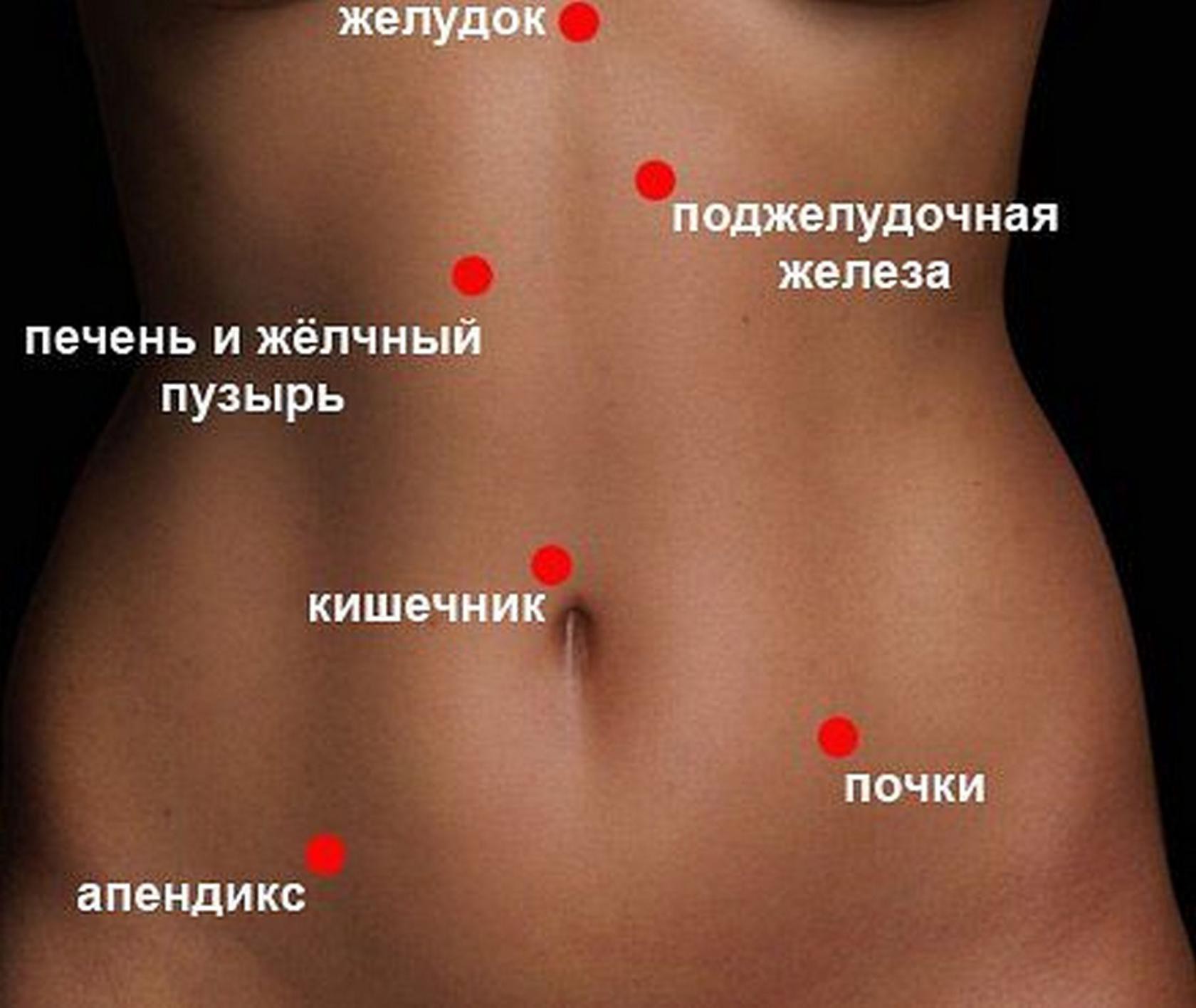 Однако перед
началом лечения необходимо проконсультироваться с лечащим врачом. Выбор средств
также зависит от характера кишечного расстройства.
Однако перед
началом лечения необходимо проконсультироваться с лечащим врачом. Выбор средств
также зависит от характера кишечного расстройства.
Лечебные напитки и коктейли
Особой эффективностью обладают добавленные к основному рациону напитки:
- смузи из морковного, капустного и сельдереевого сока. Все ингредиенты берутся в равных пропорциях и тщательно взбиваются в блендере. Затем к массе добавляют чайную ложку меда. Полученный коктейль пьют за час до основного приема пищи;
- бананово-йогуртовый коктейль. Для его приготовления парируют один банан и добавляют к нему стакан натурального йогурта. Полученную смесь употребляют на полдник вместо полноценного приема пищи.
Настой укропных семян
Настой эффективен для борьбы с газообразованием. Также он облегчает спазмы и колики. Для его приготовления необходимо взять:
- столовую ложку сухих семян укропа;
- стакан кипятка.

Семена заливают кипятком и убирают в термос для настаивания. Спустя пару часов настой процеживают и сливают в стакан. Принимают по ½ стакана 2 раза в сутки. Если напиток кажется неприятным в него можно добавить немного меда.
Слабительный сбор
Для борьбы с запорами можно использовать специальный слабительный сбор. Для его приготовления необходимо взять:
- фенхель;
- семена укропа;
- перечную мяту;
- крушину;
- ромашку.
Все травы берутся в равных пропорциях и перемешиваются. Для приготовления целебного напитка потребуется столовая ложка готового сбора. Траву необходимо залить кружкой кипятка, накрыть крышкой и настаивать около получаса. После этого настой процеживают и пьют сразу после остывания 3-4 раза в день.
Профилактика синдрома
Любое заболевание проще всего предотвратить на этапе развития. Чтобы сократить риск возникновения СРК, необходимо придерживаться следующих правил:
- откажитесь
от приема продуктов, которые вызывают у вас дискомфорт.
 Внимательно
прислушивайтесь к реакции собственного организма. При желании некоторые из
них можно заменить аналогами;
Внимательно
прислушивайтесь к реакции собственного организма. При желании некоторые из
них можно заменить аналогами; - употребляйте больше клетчатки. Это могут быть отруби, купленные в магазине или свежие фрукты и овощи;
- питайтесь правильно. Старайтесь исключить из меню острые, жирные или тяжелые продукты. Предпочтение отдавайте кашам и супам. Большая часть ваших блюд должна быть сварена, запеченная или приготовленная на пару;
- ешьте небольшими порциями. Это позволит избежать чувства тяжести, характерного для переедания. В начале вам может быть сложно соблюдать пропорции, однако со временем вы научитесь этому;
- избегайте стрессов и перенапряжений. Нормализуйте режим сна и бодрствования. Не нервничайте по пустякам. В случае склонности к депрессии обратитесь за помощью к психологу или психотерапевту;
- пейте
много чистой воды. Взрослый человек должен выпивать до двух литров воды в
сутки.
 Это позволит избежать обезвоживания и запоров. Кроме того, это
окажет благотворное воздействие на весь организм в целом;
Это позволит избежать обезвоживания и запоров. Кроме того, это
окажет благотворное воздействие на весь организм в целом; - ведите активный образ жизни. Посещайте спортзал, а в свободное время как можно больше гуляйте. Даже если ваша работа предполагает постоянное сидение на одном месте, время от времени вставайте из-за стола и делайте зарядку.
Синдром раздраженного кишечника не является самостоятельным заболеванием. В его основе могут лежать различные нарушения. Именно поэтому, при возникновении проблем с кишечником необходимо сразу обратиться к врачу. Доктор поможет подобрать эффективное лечение и исключит риск возникновения более опасных патологий.
Насколько полезен был этот пост?
Нажмите на звезду, чтобы оценить его!
Submit RatingСредний рейтинг / 5. Подсчет голосов:
Почему болит живот? — БУ «Больница скорой медицинской помощи» Минздрава Чувашии
Источник: www. dr20.ru
dr20.ru
Боли в животе – очень распространенная жалоба пациентов. Тем не менее, сами ощущения могут радикально отличаться, так как в животе находятся несколько органов, каждый из которых может стать причиной боли. Человек может испытывать боль в желудке, поджелудочной железе, печени, желчном пузыре, почках, кишечнике, яичниках. При этом один и тот же орган может болеть по-разному, так как разные заболевания вызывают разные симптомы. В любом случае, если болит живот, следует незамедлительно обратиться к врачу.
Почему болит живот? Чаще всего боль спровоцирована едой, которую съел человек. Давящая боль возникает из-за раздражения в области пищевода, ее вызывает холодная или очень горячая пища, а также большое количество соли в еде. Употребление жирных блюд, в которых слишком много холестерина, может вызвать появление желчных камней или их перемещение, а значит, боль от желчной колики. Кроме того, болит живот после еды у тех, кто имеет непереносимость некоторых пищевых продуктов, например, лактозы. После того как такой продукт попадает в организм, у человека начинается боль в животе, открывается понос, наблюдается вздутие живота.
После того как такой продукт попадает в организм, у человека начинается боль в животе, открывается понос, наблюдается вздутие живота.
Боль в животе обычно не является единственным симптомом заболевания. Чаще всего больные отмечают тошноту, урчание в животе, рвоту, повышенное потоотделение, неприятные ощущения в определенной позиции. Каждый из этих симптомов важен для постановки правильного диагноза, о них обязательно нужно рассказать врачу. Они могут стать признаком воспаления в поджелудочной железе, нарушении работы кишечника или желудка, воспалительном процессе желчных путей и т. д. При возникновении лихорадочных состояний врач заподозрит опасные заболевания, такие как закупорка протоков, по которым движется желчь. На это указывает, и потемнение мочи, и неестественно светлый цвет кала. Если боль очень сильная, а при этом стул окрашивается в черный цвет или сопровождается появлением крови, то необходима экстренная госпитализация, так как речь может идти о внутреннем кровотечении.
Длительность болезненных ощущений также важна. Как правило, если боль возникла, но длилась лишь несколько секунд, то тревожиться не стоит.
Если боль не проходит в течение нескольких часов, а тем более суток, то следует отнестись к этому как к признаку серьезного заболевания и в самый краткий срок обратиться в больницу или вызвать врача на дом.
Время появления болезненных ощущений также необходимо фиксировать. Боль в области живота появляется в разное время, однако есть разновидности боли, которые ощущается в строго определенный период.
Некоторые больные ощущают сильную боль ночью, она заставляет их просыпаться. Другие жалуются на боль перед едой или непосредственно после еды. Боль в животе может возникать перед стулом или после дефекации. Например, резь в животе перед едой – один из признаков язвы кишечника. После приема пищи ощущается интенсивная боль при панкреатите или при камнях в желчном пузыре.
Чаще всего боль в животе вызвана синдромом раздраженного кишечника, также причиной может стать нарушение моторной функции желчных путей (дискинезия). Больные, подверженные синдрому раздраженного кишечника, ощущают болезненные проявления после приема пищи, у них наблюдается вздутие живота, гиперактивное пищеварение, урчание в животе, жидкий стул, слишком редкий стул. Обычно после опорожнения кишечника боль постепенно проходит, также как и после отхождения газов. При этом заболевании ночью боль не возникает. Других симптомов, такие как анемия, повышение температуры, снижение веса, не наблюдается.
Если в кишечнике возникло воспаление, сопровождаемой диареей, то больной ощущает болезненные спазмы, как до акта дефекации, так и после него. Боли в животе могут быть вызваны психогенными факторами, у таких больных абдоминальные боли наблюдаются в 30% общего числа случаев.
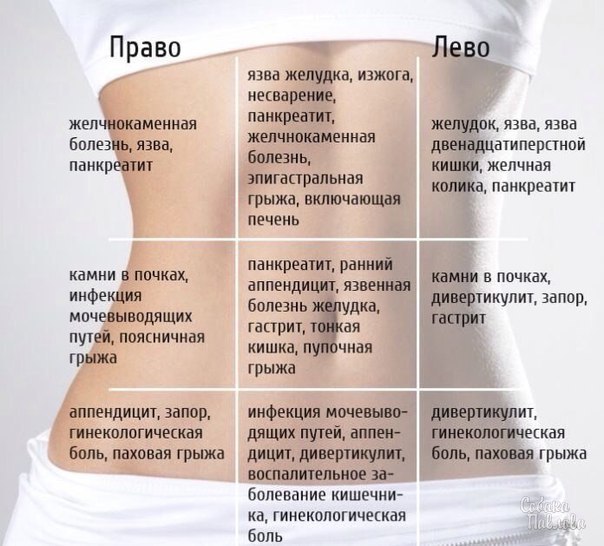
Немаловажно также точно определить, в каком месте живота концентрируется боль. При постановке диагноза этот фактор является одним из определяющих. Если больной жалуется на боль вверху живота, то врач предполагает патологии функционирования кишечника, пищевода, поджелудочной железы, печени, желчевыводящих путей. Если больной указывает на боли в боку справа, то речь идет о желчекаменной болезни, заболеваниях печени, особенно если боль отдает под лопатку с правой стороны. Если боль отдает в спину, то врач может заподозрить панкреатит или язву желудка. Если пациент указывает на боль вокруг пупка, то причиной боли является тонкий кишечник. Боли ниже пупка вызваны нарушениями работы толстого кишечника. Если больной ощущает боли внизу живота, то он также может указывать на неприятные ощущения в ректальной области, в этом случае причиной болезни являются органы малого таза. При этом важно и то, как именно болит живот: наблюдается ли тупая боль или острая, постоянная или периодическая. Как правило, большая часть проявлений абдоминальных болей сопровождается запором или диареей.
Обязательно следует обратиться к врачу, если нижеприведенные утверждения подходят вашему случаю:
▪ вы периодически ощущаете боль в области живота;
▪ боль в животе мешает вам выполнять вашу работу, нарушает привычный распорядок вашего дня;
▪ у вас снижен аппетит, вы теряете вес;
▪ вы ощущаете боль, тошноту, у вас бывает рвота;
▪ у вас нарушен стул;
▪ ночью вы можете проснуться от сильной боли в животе;
▪ у вас уже были болезни кишечника, вам делали операцию на органах брюшной полости, вам ставили диагноз «язва» или «желчекаменная болезнь»;
▪ вы постоянно принимаете лекарственные средства, среди побочных действий которых указаны нарушения функционирования желудочно-кишечного тракта.
Деликатный вопрос. Кишечные проблемы во время беременности
Не секрет, что во время беременности женщинам приходится сталкиваться с разного рода недомоганиями: это и токсикоз, и судороги, и повышенное мочеиспускание, и частые немотивированные смены настроения… Повышенную нагрузку испытывают все органы и системы будущей мамы. Нелегко приходится и пищеварительной системе.
К наиболее распространенным проблемам, возникающим во время беременности в этой сфере, относятся запор, геморрой, изжога, а также расстройство кишечника и связанные с ним вздутие живота, диарея, повышенное газообразование, ощущение дискомфорта и боли. Даже если настигшее заболевание не несет в себе опасности для здоровья мамы и малыша, оно способно доставить массу неприятных ощущений, значительно снижая качество жизни. А значит пускать недомогания на самотек нельзя!
Запор
С медицинской точки зрения запором считается отсутствие стула в течение трех и более суток. Акт дефекации при этом, как правило, затруднен, сопровождается болезненными ощущениями. Частыми спутниками запоров могут быть боли в животе, чувство неполного опорожнения кишечника, вздутие живота, тошнота, горечь во рту.
Откуда проблема? Одной из причин, провоцирующих нарушения естественного опорожнения кишечника, является гормональная перестройка организма. Гормон прогестерон, на фоне которого протекает беременность, действует на мускулатуру кишечника расслабляющее, что способствует замедлению продвижения каловых масс. Со временем растущая матка начинает давить на кишечник, что нарушает его двигательную функцию, еще больше усугубляя проблему. Вносит свою лепту и неправильное питание – известно, что в этот период у будущих мам изменяются вкусовые пристрастия, повышается аппетит. Специалисты не отрицают и психологическую природу запоров. Страхи, которым подвержены будущие мамы, нестабильный эмоциональный фон также могут способствовать развитию запоров.
Как быть? Основным методом борьбы с запорами должна стать коррекция рациона питания. Ни в коем случае нельзя допускать больших промежутков между приемами пищи, а также переедания. В обязательном порядке ежедневно в свой рацион необходимо включать продукты, усиливающие перистальтику кишечника: хлеб с отрубями, сырые овощи и фрукты (особенно яблоки, морковь, тыкву), сухофрукты, гречневую, ячневую и овсяную крупы, мясо с большим количеством соединительной ткани, кисломолочные продукты с содержанием бифидобактерий. Важно следить за достаточным поступлением в организм жидкости. Предпочтение следует отдавать питьевой негазированной воде, а также неосветленным сокам с мякотью, богатым клетчаткой (абрикосовому, персиковому и др.). Утром натощак полезно выпивать стакан сырой холодной воды с добавлением ложки меда.
Отказаться придется от продуктов, способствующих запорам. К ним относятся мучное, сладкое, соленое, острое, копченое, жареное и т.д. Рекомендуется исключить из рациона продукты, вызывающие повышенное газообразование: бобовые, капусту, лук, чеснок, редьку, редис, яблочный и виноградный соки.
Обратите внимание, что слабительные препараты во время беременности назначаются редко, так как усиливая перистальтику кишечника они могут привести в тонус матку. Однако в ряде случаев целесообразнее все же прибегнуть к медикаментозному лечению, нежели страдать от постоянных запоров, грозящих привести к развитию геморроя.
Геморрой
Геморрой – это варикозное расширение вен в области заднего прохода. Согласно статистике, во время беременности с этой проблемой приходится сталкиваться более 50% будущих мам.
К основным симптомам этой неприятной патологии можно отнести слизистые выделения, рези, жжение, зуд и ощущение дискомфорта в области анального отверстия. Также могут отмечаться болезненные ощущения во время дефекации, появление в кале крови.
Клинические проявления заболевания зависят также от его стадии. При 1-й стадии женщину, как правило, ничего не беспокоит, геморроидальные узлы не выходят наружу или немного выходят при натуживании. При 2-ой стадии узлы выходят при натуживании, но самостоятельно вправляются обратно. Когда заболевание запущено до 3-й стадии, геморроидальные узлы выходят наружу и обратно не вправляются.
Если какие-либо жалобы у женщины отсутствуют, то при наружном осмотре доктор может диагностировать геморрой лишь 2-й стадии, так как только тогда виден воспалительный процесс. Для постановки диагноза на 1-й стадии заболевания врач опирается на жалобы пациентки и осмотр прямой кишки.
Откуда проблема? Ну, конечно же, снова виноваты гормоны! Все те же гормоны прогестеронового ряда обладают спазмолитическим действием: расслабляют все органы, включая и вены. Кроме того, в период беременности увеличивается кровоснабжение матки, и, как следствие, кровоток в область малого таза. Да и постепенный рост плода способствует тому, что его головка давит на сосуды и ухудшает кровоток.
Так как во время беременности значительно увеличивается объем циркулирующей крови и ее свертывающийся способность, то тромбоз любой локализации может стать очень грозным осложнением!
Как быть? Лечение геморроя зависит от того, в какой стадии находится заболевание. Если речь идет о мало симптомном геморрое 1-й и 2-й стадий, то в большинстве случаев бывает достаточно решить проблему запоров, скорректировав питание, и прибегнуть к помощи физических упражнений.
При неосложненном геморрое 2-й и 3-й стадий пациентку чаще всего приходится госпитализировать, но без хирургического вмешательства. Осложненный геморрой с кровотечением требует оперативного вмешательства, однако до такого запущенного состояния заболевание доходит крайне редко.
Безусловно, заболевание легче предотвратить, нежели лечить. Избежать геморроя несложно. Для этого нужно следить за регулярным опорожнением кишечника – как минимум один, а лучше два раза в день. В идеале оно должно происходить в одно и то же время. После каждого акта дефекации обязательно подмываться, используя мыло и холодную воду. Большую роль в профилактике запоров играет отказ от малоподвижного образа жизни. Умеренные физические нагрузки – специальные упражнения для беременных, пешие прогулки, плавание – помогут вам избежать многих проблем. Полезны также упражнения Кегеля – втягивание в себя и расслабление мышц промежности и заднего прохода.
Отдельным пунктом в мерах профилактики геморроя следует выделить правильное сбалансированное питание.
Изжога
Изжога – это ощущение жжения в верхнем отделе брюшной полости, иногда доходящее до пищевода и горла, вызванное забросом кислого содержимого желудка в пищевод. Помимо этого изжоге могут сопутствовать метеоризм, тошнота, отрыжка, неприятный вкус во рту. Обычно чувство дискомфорта возникает после приема пищи или в положении лежа.
Откуда проблема? К сожалению, изжога – частая спутница беременности. Под влиянием уже известного нам прогестерона расслабляются гладкие мышцы сфинктера, расположенного между желудком и пищеводом, что и способствует забросу содержимого желудка в пищевод. Во второй половине беременности проблема еще больше усугубляется тем, что растущая матка давит на желудок.
Спровоцировать изжогу могут также переедание, недостаточное пережевывание пищи, неправильное питание.
Как быть? Для борьбы с изжогой специалисты рекомендуют обратить внимание на свой рацион питания. Во-первых, питание должно быть дробным: есть нужно часто и небольшими порциями. Во-вторых, следует отказаться от слишком жирной пищи (особенно мяса и рыба), газированных напитков, свежего хлеба, сдобы, черного кофе, а также кислых и острых блюд. После приема пищи в течение 30–40 минут нельзя принимать горизонтальное положение. Для облегчения симптомов изжоги доктор может порекомендовать прием антацидных препаратов.
Расстройство кишечника
Под расстройством кишечника чаще всего принято подразумевать банальную диарею. Однако в зависимости от тяжести расстройства оно может сопровождаться рвотой, болями в животе, вздутием живота, повышением температуры тела, симптомами интоксикации организма (бледностью кожных покровов, слабостью, потливостью и т.д.).
Откуда проблема? Расстройство кишечника может быть вызвано двумя основными причинами. К первой относятся погрешности питания. Как мы уже отмечали, во время беременности зачастую существенно изменяются вкусовые пристрастия, усиливается аппетит. Как результат – переедание и сочетание несовместимых продуктов вполне могут вызвать несварение желудка с последующим расстройством. Вторая причина связана с инфекционным фактором, то есть проникновением в организм болезнетворных бактерий, например, посредством употребления недоброкачественных продуктов питания.
Как быть? Если симптомы расстройства незначительны и не связаны с бактериальной природой, достаточно будет временно ограничить рацион питания, пить как можно больше жидкости. Скорее всего, доктор назначит лечебную диету. Для облечения состояния можно принять активированный уголь и спазмалитик.
Если же расстройство кишечника вызвано бактериальной инфекцией, без назначения серьезных медикаментов не обойтись. В любом случае определить природу заболевания может только доктор – в данном случае заниматься самолечением не стоит.
Чтобы избежать расстройства кишечника достаточно придерживаться нехитрых правил. Помните, что беременность – не самое лучшее время для экспериментов с новыми продуктами и знакомства с экзотическими блюдами – старайтесь придерживаться привычных продуктов. Овощи, фрукты и ягоды перед употреблением тщательно мойте в теплой воде. Внимательно изучайте сроки годности продуктов, соблюдайте условия их хранения. Если вид, запах или вкус продукта вызывает у вас сомнение, не рискуйте – отправьте его восвояси.
Будьте здоровы!
Заведующий женской консультацией Корбан А.Г.
Из практики врачей родильного дома в составе многопрофильного стационара
Из практики врачей родильного дома в составе многопрофильного стационара
Хотим поделиться с коллегами и читателями нашего сайта интересным с нашей точки зрения случаем из совместной практики акушеров и хирургов. Данный клинический случай акцентирует внимание акушеров-гинекологов на масках хирургической патологии у беременных женщин. Пациентки связывают наличие болей в животе с угрозой прерывания беременности и поступают в родильный дом с таким диагнозом. При подозрении на хирургическую патологию органов брюшной полости у беременных преимуществом работы родильного дома в структуре многопрофильного стационара является консультация врача-хирурга по cito.
В родильный дом филиала ГКБ №52 бригадой СМП доставлена беременная пациентка с жалобами на тянущие боли внизу живота и в пояснице. В приемном отделении установлен диагноз: Беременность 32-33 недели. Поперечное положение плода. Угроза преждевременных родов. После дообследования принято решение в условиях отделения патологии беременности провести динамическое наблюдение за беременной, состоянием внутриутробного плода и начать терапию, направленную на пролонгирование беременности.
Утром следующего дня у пациентки появились схваткообразные боли в нижних отделах живота и левой подвздошной области, тошнота, общая слабость. Была назначена терапия, снижающая тонус матки, взяты анализы крови и мочи. В связи с нарастанием болевого синдрома осмотрена хирургом. В анализе крови – повышение уровня лейкоцитов. При ультразвуковом исследовании органов брюшной полости обращали на себя внимание очаговые изменения участка тонкой кишки в виде отека, отсутствие перистальтики, сепарация листков брюшины до 1 см, выпот в брюшной полости в незначительном количестве. С предварительным диагнозом «перитонит?» пациентка переведена в отделение реанимации и интенсивной терапии ГКБ №52.
Исходя из истории заболевания, клинического состояния, данных обследования, консилиумом выставлен диагноз «перитонит». Пациентке было показано оперативное вмешательство в экстренном порядке по жизненным показаниям. Операцию предполагалось провести в два этапа: кесарево сечение внебрюшинным доступом бригадой акушеров-гинекологов, с последующей лапаротомией и ревизией брюшной полости бригадой хирургов. Такая тактика предупреждала распространение инфекции на матку и инфицирование ребенка.
Проведена операция в объеме: 1.Кесарево сечение в нижнем маточном сегменте. 2.Срединная лапаротомия. Обструктивная резекция сигмовидной кишки. Санация и дренирование брюшной полости.
В ходе первого этапа операции — кесарева сечения — извлечена живая недоношенная девочка массой 1940 гр, 43 см, с оценкой по шкале Апгар 6-7 баллов. В ходе второго этапа бригада хирургов определила, что имеет место гнойное расплавление воспалительного инфильтрата стенки сигмовидной кишки. Наиболее частой причиной образования подобных инфильтратов является дивертикулез (воспаление патологического выпячивания стенки кишки). Принято решение о необходимости обструктивной резекции сигмовидной кишки (удаление участка кишки) с выведением колостомы на переднюю брюшную стенку для того, чтобы временно выключить из процесса пищеварения разрушенную гнойным расплавлением часть толстой кишки.
Послеоперационный период протекал без осложнений. Дренажи из брюшной полости удалены на 4-5 сутки. На 6 сутки пациентка выписана. Женщине предстоит наблюдение хирургом и гинекологом по месту жительства с дальнейшим решением вопроса об операции по восстановлению целостности кишечника (через 2-3 месяца). В ГКБ №52 реконструктивные операции по показаниям выполняются лапароскопически и требуют госпитализации примерно на неделю.
При гистологическом исследовании удаленного участки кишки установлено экстрагенитальное эндометриоидное поражение стенки сигмовидной кишки с характерной децидуальной трансформацией, перфорацией и фибринозно-гнойным перитонитом.
Новорожденная в течение 2-х суток находилась под наблюдением детских реаниматологов родильного дома, затем была переведена в Детскую городскую клиническую больницу им. Н.Ф.Филатова. После выписки мамы из больницы девочка также выписана домой.
Для неспециалистов:
Эндометриоз (endometriosis: греч. endo внутри + metra матка +osis патология) — заболевание, при котором в различных органах наблюдается патологический рост ткани, похожей по своему строению и функции на эндометрий (слизистую оболочку тела матки). При экстрагенитальном эндометриозе патологический процесс чаще локализуется в прямой, сигмовидной, слепой кишке и аппендиксе, мочеточниках, мочевом пузыре, реже — в тонкой кишке.
Поскольку при беременности защитные силы организма определенным образом ослабевают, клиническая картина воспалительных заболеваний в брюшной полости может носить стертый характер, и типичные симптомы заболевания могут проявляться только при распространенном процессе. Боли в животе могут быть не столь выраженными, при этом на первый план выходят симптомы интоксикации, повышение температуры, тошнота, рвота, вздутие живота, нарушение перистальтики. Важное диагностическое значение имеет картина крови (лейкоцитоз), который позволяет предполагать наличие деструктивного процесса с высокой долей вероятности при четком локальном характере боли.
Эндометриоидное поражение кишечника с децидуальными изменениями, с формированием специфических эпителиоидно-клеточных гранулем с изъязвлением и прободением, приведшей к фибринозно-гнойному перитониту – редкий случай в практике хирургов и акушеров-гинекологов.
Толстый кишечник, симптомы болезней — Клиника Здоровье 365 г. Екатеринбург
Признаки заболеваний толстой и прямой кишки весьма разнообразны, однако можно выделить ряд важных симптомов, при появлении которых мы настоятельно рекомендуем Вам записаться на прием к колопроктологу Екатеринбурга. Проктологи Кузьмин С.Н. (высшая категория, заслуженный врач РФ) и Рямов Ю.С. (заведующий хирургическим отделением, высшая категория) ведут прием в клинике «Здоровье 365».
Боли в животе — достаточно характерный симптом заболеваний ободочной и ампулярного отдела прямой кишки, но их нельзя считать ранним проявлением. Боли могут быть постоянными или схваткообразными и иррадиировать в поясничную область, спину, надключичные пространства (чаще при раздражении брюшины диафрагмы). Схваткообразные боли обычно свидетельствуют об ограниченном сужении кишки в результате различных патологических процессов (рубцовые стриктуры при неспецифическом язвенном колите и болезни Крона толстой кишки, спаечная болезнь как исход воспалительного процесса в области межкишечного анастомоза, доброкачественные и злокачественные опухоли). Реже они отмечаются при дискинезии кишечника с преобладанием спастического компонента.
Постоянные боли в животе более характерны для прогрессирующего воспалительного поражения, они наблюдаются при гранулематозном и неспецифическом язвенном колите, синдроме раздраженной кишки, опухоли кишки с перифокальным воспалением, дивертикулезе с дивертикулитом и образованием воспалительного инфильтрата или развитием перитонита. Тупые боли в эпигастральной области часто бывают первым проявлением диффузного семейного полипоза толстой кишки и могут быть объяснены нарушением секреторной и моторной деятельности желудка.
Боли в области заднего прохода и промежности нередко носят постоянный, распирающий характер или бывают дергающими и жгучими. При острой анальной трещине, остром тромбозе геморроидальных узлов, остром парапроктите после акта дефекации они могут становиться нестерпимыми. Ряд заболеваний прямой кишки (доброкачественные опухоли, хронические свищи, рак и др.) может длительно протекать без болевого синдрома. При самом распространенном заболевании прямой кишки — неосложненном геморрое — болей обычно не бывает или они слабо выражены (чувство набухания).
Выделение слизи и гноя из заднего прохода может отмечаться только во время дефекации или носить постоянный характер (при свищах прямой кишки и недостаточности сфинктера заднего прохода). В последнем случае часто происходит мацерация перианальной кожи, возникают множественные эрозии и плохо заживающие глубокие трещины, что сопровождается зудом, жжением и острыми болями. Примесь слизи и гноя к каловым массам обычно наблюдается при хроническом и остром проктите, проктосигмоидите, неспецифическом язвенном и гранулематозном колите, а также при ворсинчатых опухолях и раке прямой и сигмовидной кишки. Выделение слизи и гноя в этих случаях нередко сочетается с примесью крови. Выделение слизи с калом часто сопровождает такую патологию, как синдром раздраженного кишечника.
Кровотечение или примесь крови к испражнениям является одним из часто встречающихся симптомов заболеваний прямой и ободочной кишки. Выделение капель алой крови или даже струйное кровотечение, чаще в конце акта дефекации, характерно для геморроя и анальной трещины. Иногда такая геморрагия приводит к потере 100-200 мл крови в сутки и при частых повторениях обусловливает развитие малокровия.
Видимые в каловых массах прожилки крови и кровяные сгустки обычно наблюдаются при воспалительных процессах (колиты), дивертикулезе и опухолях. Чем проксимальнее располагается источник кровотечения в толстой кишке, тем однороднее примесь крови к каловым массам и тем темнее их цвет. При кровотечении из слепой и восходящей кишки кровь может настолько сильно измениться под воздействием кишечных ферментов, что каловые массы принимают типичный дегтеобразный вид, как при кровотечениях из верхних отделов желудочно-кишечного тракта.
Малоизмененная кровь в жидком состоянии или в виде сгустков может выделяться во время дефекации у больных неспецифическим язвенным колитом и с болезнью Крона толстой кишки, при дивертикулезе, а также при распадающихся и изъязвленных ворсинчатых и раковых опухолях. Профузные кровотечения редко наблюдаются при заболеваниях толстой кишки. Они могут возникнуть при дивертикулезе толстой кишки, реже — при неспецифическом язвенном колите и болезни Крона толстой кишки.
Анемия при заболеваниях толстой кишки чаще развивается вследствие хронической или острой кровопотери. При раке, локализующемся в правых отделах толстой кишки, анемия наблюдается часто и бывает обусловлена как хронической кровопотерей, так и нарушением гемопоэза вследствие интоксикации, рано и быстро развивающейся при этой локализации опухоли.
Запор — затруднение акта дефекации и задержка стула вплоть до отсутствия его в течение нескольких дней и недель — является частым симптомом как функциональных, так и органических заболеваний толстой кишки.
Функциональный запор может быть атоническим и спастическим и в зависимости от этого протекать с менее или более выраженным болевым синдромом. При органических сужениях толстой кишки (рубцовые стриктуры, опухоли, сдавление извне и пр.) запор обычно предшествует или является одним из симптомов частичной кишечной непроходимости, нередко прогрессирующей вплоть до полной обструкции. Чередование запоров и поносов часто является симптомом синдрома раздраженного кишечника.
Непроходимость толстой кишки — синдром нарушения пассажа содержимого по толстой кишке, проявляющийся в отсутствии или задержке стула, затруднении отхождения газов, вздутии и растяжении живота, постоянных и схваткообразных болях, нарастании других дискинетических явлений (нарушение аппетита, тошнота, рвота и т. п.). Непроходимость может быть частичной или полной и чаще наблюдается при органических поражениях толстой кишки, но встречается и при функциональных (атонические и спастические запоры, копростаз и т. п.).
При прогрессировании непроходимости толстой кишки нарастают как местные (вздутие живота, появление признаков воспаления брюшины), так и общие (симптомы интоксикации и нарушения обменных процессов) нарушения. Для частичной непроходимости толстой кишки характерны периодическое, но неполное отхождение стула и газов, иногда смена запора поносом, временное прекращение болей и вздутия живота, кратковременные или длительные периоды ремиссии с улучшением общего состояния, особенно под влиянием лечебных мероприятий (клизмы, легкие слабительные).
Вздутие живота может возникать не только при запоре и непроходимости кишечника. Оно нередко связано с метеоризмом, обусловленным алиментарными нарушениями, врожденной или приобретенной ферментативной недостаточностью (особенно в верхних отделах желудочно-кишечного тракта), а также дисбактериозом толстой кишки, синдромом раздраженного кишечника. В современных условиях дисбактериоз встречается особенно часто из-за широкого применения различных антибактериальных и антисептических препаратов. Есть также основания полагать, что дисбактериоз и связанное с ним вздутие живота в значительной мере определяются нерациональным питанием, особенно у городского населения (преобладание высококалорийных продуктов животного происхождения с большим содержанием жиров и белков, малое количество растительной клетчатки).
Понос — частый жидкий стул — является характерным симптомом ряда неинфекционных заболеваний толстой кишки (колиты, диффузный полипоз). При неспецифическом язвенном и гранулематозном колите понос часто сопровождается тенезмами. Понос может являться симптомом дисбактериоза, синдрома раздраженного кишечника.
Тенезмы — частые ложные позывы к дефекации (без выделения кала или с отделением незначительного количества слизи, крови или жидкого кишечного содержимого) — изнуряют больных и могут сопровождаться мацерацией перианальной кожи, образованием трещин и эрозий. Тенезмы являются следствием рефлекторного возбуждения моторной деятельности дистальных отделов толстой кишки, особенно прямой, в результате воспалительных изменений сенсорной зоны слизистой оболочки анального отдела прямой кишки.
Недержание кала и газов наблюдается при врожденных или приобретенных анатомических поражениях сфинктерного аппарата прямой кишки или нарушении его рефлекторной регуляции центрального, в том числе психологического, или периферического характера. Большинство специалистов различают три клинически определяемые степени недостаточности сфинктера заднего прохода: I степень- недержание газов, II степень — недержание газов и жидкого кала, III степень-недержание газов, жидкого и твердого кала.
Связанные статьи:
Ротавирусная инфекция
Ротавирусная инфекция – это острое инфекционное заболевание, вызываемое ротавирусами и характеризующееся поражением желудочно-кишечного тракта, симптомами общей интоксикации, дегидратацией.
Возбудитель – ротавирусы – содержат РНК, подразделяются на два антигенных варианта, устойчивы по внешней среде.
Источники инфекции – больной человек или вирусоноситель. Пути передачи – контактно-бытовой, алиментарный. Характерна выраженная осенне-зимняя сезонность.
Размножение и накопление ротавирусов происходит преимущественно в верхних отделах желудочно-кишечного тракта, где и происходит прямое поражение клеток кишечного эпителия тонкой кишки. После перенесенного заболевания формируется непродолжительный иммунитет. Характерны большие потери жидкости и электролитов, что приводит к дегидратации I—III степени.
Инкубационный период длится от 15 ч до 7 дней (чаще 1—2 дня). Заболевание начинается остро или постепенно. У большинства больных одновременно выявляются симптомы поражения респираторного тракта (покашливания, заложенность носа, гиперемия небных дужек и задней стенки глотки). Развернутая картина болезни формируется уже через 12—24 ч от начала заболевания. Рвота – обязательный симптом болезни. Она появляется в первые сутки и держится 2—3 дня. Интоксикация незначительная. Характерен обильный жидкий водянистый стул без примеси слизи или иногда с небольшим количеством нитевидной слизи, без крови. Диарея сохраняется до 5—7 дней. Боли в животе носят схваткообразный характер и не имеют четкой локализации. Более тяжелое течение обычно обусловлено наслоением вторичной инфекции. При выраженной интоксикации и субфебрильной температуре появляются боль в эпигастральной области, рвота, понос. Редко рвота повторяется на 2—3-й день болезни. У всех больных наблюдается обильный водянистый стул с резким запахом, иногда мутновато-белесоватые испражнения могут напоминать испражнения холерного больного. Наблюдается громкое урчание в животе. Позывы к дефекации императивного характера, ложных позывов не бывает. У некоторых больных в испражнениях обнаруживают примесь слизи и крови, что всегда говорит о сочетании ротавирусного заболевания с бактериальной инфекцией (шигеллезом, эшерихиозом). У таких больных отмечается более выраженная лихорадка и интоксикация. При обильном жидком стуле может развиться обезвоживание; у95—97% больных обезвоживание бывает I или III степени, у детей иногда наблюдается тяжелая дегидратация с декомпенсированным метаболическим ацидозом. Здесь возможны острая почечная недостаточность и гемодинамические расстройства. Пальпация живота сопровождается болезненностью в эпигастральной и пупочной областях, грубым урчанием в правой подвздошной области. Печень и селезенка не увеличены.
Диагноз устанавливается на основании жалоб, клинических и лабораторных данных.Дифференциальный диагноз проводится с холерой, дизентерией, эшерихиозом, кишечным иерсиниозом.
Лечение. Диетотерапия (ограничение молока, молочных и богатых углеводами продуктов). Основой являются патогенетические методы терапии, прежде всего восстановление потерь жидкости и электролитов. Рекомендуются солевые растворы, которые дают пить малыми дозами через каждые 5—10 мин. Помимо солевых растворов можно пить другие жидкости (чай, морс, минеральная вода без газов). Назначают энтеросорбентную терапию ( полифепан, смекту), ферментотерапию ( панкреатин, мезим-форте, фестал.креон). Назначение антибиотиков противопоказано Прогноз носит благоприятный характер.
Профилактика ротавирусной инфекции сводится к следующим дующим мероприятиям:
- соблюдение правил личной гигиены;
- употребление кипяченой, бутилированной воды;
- мытье овощей, фруктов перед употреблением проточной водой, а для маленьких детей – кипяченой;
- тщательная термическая обработка необходимой пищи перед употреблением;
- краткосрочное хранение скоропортящихся продуктов в холодильнике;
- не скапливать мусор;
- следить за поддержанием чистоты в квартире.
Автор: врач-инфекционист УЗ «Брестская центральная поликлиника» Чаботько В.В.
От чего болит живот? Разные причины одной проблемы. Куда жаловаться?
Боль в животе — одна из самых распространённых жалоб человека. Однако причины этого частого симптома столь разнообразны и многолики, что потребуется вероятно целое собрание сочинений для полного их описания.
Одной из наиболее встречающихся причин обращений пациентов является болезненные чувства в области живота. Болезненные ощущения могут проявляться абсолютно по-разному, учитывая расположение в брюшной полости множества таких органов, как: печень, желчный пузырь, поджелудочная железа, кишечник и желудок, а так же почки и яичники. Каждый орган сопровождают свои болезненные ощущения, и каждый из них требует индивидуального лечения.
Прежде всего, попробуйте произвести несложные манипуляции для определения места и характера боли. Лучше всего проводить пальпацию лежа на спине и мягко надавливая пальцами на живот, определяя при этом место с наиболее болезненными ощущениями. Боль может быть острая, ноющая, тупая, сжимающая, распирающая. Она может усиливаться при наклоне, кашле, движении, а так же сопровождаться температурой, тошнотой, рвотой и т.п. Все эти проявления имеют значение для установления более точного диагноза. Проанализируйте, когда возникла боль, и какой примерно промежуток времени прошел от начала приступа боли. Обратите внимание, были ли болезненные ощущения сразу тупые, резкие, или несильные и потом усиливающиеся, а возможно боль сменила локализацию. При аппендиците, например, боль проявляется вначале в области желудка, опускаясь потом в нижнюю правую часть живота. А если боли возникают в области пупка, перемещаясь в нижнюю правую сторону брюшной полости, это может означать наличие у Вас воспаления аппендикса, для удаления которого обычно необходимо хирургическое вмешательство. Если у Вас повысилась чувствительность справа в нижней области живота и появилась острая боль, учитывая боль при ходьбе, поднялась температура, появилась тошнота либо рвота требуется в срочном порядке нанести визит к врачу.
Появление болезненных ощущений в животе в нижней левой части, а так же температура, озноб, тошнота,судороги, рвота и запор могут быть симптомами заболевания дивертикулит. Это заболевание возникает при инфицировании и воспалении небольших шарообразных капсул (дивертикул), образующихся в стенках толстой кишки. Обычно лечение включает очищение толстой кишки, назначение жидкой диеты и постельного режима, возможно обезболивающие средства и антибиотики. В некоторых случаях при осложнении требуется хирургическое вмешательство и стационар. Помочь предотвратить дивертикулит может диета, насыщенная клетчаткой.
Острая боль, усиливающаяся обычно после употребления пищи, в области правого подреберья является симптомом поражения желчного пузыря, к болезням которого относятся холецистит и камни. Такие симптомы, как: стремительное повышение температуры тела, чувство озноба и желтуха указывают на появление осложнений заболевания. Надлежит немедленно обратиться к доктору при регулярных появляющихся болях в правом подреберье. Нередки случаи, когда у некоторых пациентов вообще может не возникнуть никаких симптомов, и это при содержащихся в желчном пузыре камнях.
Боль, появляющаяся в брюшной полости и сопровождающаяся запором или диареей, и утихающая после дефекации, может свидетельствовать о наличии синдрома раздраженной толстой кишки. Это нарушение в работе желудочно-кишечного тракта, при котором стенки кишечника чрезмерно сильно или слабо сжимаются, а иногда чрезмерно быстро или медленно. Первыми симптомами этой болезни являются: повышенное газообразование, вздутие живота, слизистый стул, частые позывы к опорожнению кишечника.
Жгучая острая боль, возникающая в средней и верхней области живота, может свидетельствовать о язве. Проще говоря, это рана в тканях желудка или высшей области кишечника. Масса факторов могут повлиять на возникновение язвы. Это и курение, применение ацетилсалициловой кислоты и прочих противовоспалительных препаратов. Так же избыток сильнодействующего желудочного сока.
Боли в животе у женщин могут являться симптомом наличия осложнений с репродуктивной системой. Проявление болезненности в нижней части брюшной полости, возможно, указывает на воспаление органов таза (инфицирование яичников или матки, фаллопиевых труб). Болезненные проявления у женщин также могут возникать при фиброме матки и кисте яичника. Наличие резкой колющей и острой боли в животе, которой сопутствует вагинальное кровотечение, нарушение менструального цикла,вероятно может быть признаком внематочной беременности.
Другие болевые чувства в брюшной полости могут означать проявление таких болезней, как: пищевые отравления, инфекции мочевых пузырей, аллергии, камни в почках, грыжа. Но и вполне безобидными причинами болей в животе могут являться такие факторы, как переедание либо эмоционально расстройство. В любом случае, после проявления первых болевых симптомов, обязательно необходимо прибегнуть к помощи специалиста для установления точного диагноза.
Мы не претендуем на энциклопедичность наших интернет страниц и не стремимся создать аналог Википедии.Мы стремимся быть максимально полезными нашему читателю и оказывать реальную помощь.
Данный радел сайта гастроцентра «АС Медикэл» призван помочь нашему посетителю пойти в правильном направлении, выбрать правильно специализацию доктора для первой консультации, а также, при необходимости, оказать себе первую помощь. Также будут даны такие редкие рекомендации, как куда конкретно можно обратиться с жалобами на боли в животе в городе Мариуполе.
Для начала необходимо систематизировать боли в животе по характерным признакам и по вопросам, возникающим у нашего читателя при возникновении данной жалобы.
Боли в животе по характеру могут быть:
- постоянные боли в животе
- приступообразные боли в животе
- схваткообразные боли в животе
- острые боли в животе
- тупые боли в животе
- режущие боли в животе
По области возникновения болеть может:
- боли по всему животу
- боли в правом подреберье
- боли в левом подреберье
- боли в левом боку
- боли в правом боку
- боли внизу живота
- боли около пупка
- боли в области аппендикса
- боли справа внизу живота
- боли слева внизу живота
По времени и причине возникновения:
- боли в животе ночью
- боли в животе днём
- боли в животе натощак
- боли в животе после еды
- боли в животе после спиртного
- боли в животе после антибиотиков
- боли в животе при отравлении
- боли в животе при запоре
- боли в животе при поносе
- боли в животе при месячных
- боли в животе при овуляции
- боли в животе при беременности
- боли в животе после родов
- боли в животе при ходьбе
- боли в животе лёжа
- боли в животе после физической нагрузки
По возрасту живот болит:
- боли в животе у новорожденного
- боли в животе у грудного ребёнка
- боли в животе у ребёнка 1-3 года
- боли в животе у ребёнка 3-6 лет
- боли в животе у ребёнка школьного возроста
- боли в животе у подростка
- боли в животе у взрослого
- боли в животе у пожилого человека
Почему мне больно, когда я какаю? 8 причин болезненного опорожнения кишечника
Боль при кашле — это не то, с чем вам «просто нужно жить». Это симптом другой проблемы со здоровьем, и вы можете легко вылечить большинство из них.
Если у вас возникли проблемы с туалетом, это поможет узнать причины, чтобы вы и ваш врач могли найти лучший способ решить эту проблему.
Запор
Если пища не проходит через пищеварительный тракт достаточно быстро, толстая кишка поглощает слишком много воды.Стул остается твердым и сухим, поэтому его больно выталкивать. Многие вещи могут вызвать запор, в том числе некоторые лекарства, недостаток жидкости или клетчатки в вашем рационе, отсутствие физических упражнений и большие изменения в ваших привычках или образе жизни, например, путешествия или беременность.
Помимо боли при стуле, запор может вызвать у вас вялость и вздутие живота, а также боль в животе. В большинстве случаев может помочь здоровое питание, пить больше воды и больше тренироваться.
Позвоните своему врачу, если клетчатка, упражнения и больше воды не помогают.Если вы считаете, что у вас запор вызывает какое-то лекарство, спросите своего врача, можно ли вам перейти на другой препарат, у которого нет этого побочного эффекта.
Геморрой
Почти у 3 из 4 человек появляются опухшие вены вокруг ануса. Они могут произойти, если вы слишком долго сидите на унитазе или слишком сильно напрягаетесь во время дефекации. Беременность и ожирение также могут повысить ваши шансы на их получение.
Если ваш геморрой образует сгусток крови, вы можете испытывать боль, когда кормите, сидите или ходите.
Если геморрой вызывает болезненные ощущения при дефекации, у вас также может быть:
- Кровотечение во время дефекации или небольшое количество ярко-красной крови на туалетной бумаге или в туалете
- Зуд или раздражение вокруг ануса
- Боль или дискомфорт
- Отек вокруг ануса
- Шишка возле ануса, которая может быть чувствительной или болезненной
Могут помочь теплые ванны, смягчители стула и безрецептурный крем от геморроя.
Позвоните своему врачу, если ваша боль не исчезнет в течение нескольких дней. Сгусток может потребоваться удалить. Это быстрая процедура, которую некоторые врачи проводят в своем офисе.
Анальные трещины
Небольшие разрывы обычно появляются внутри или вокруг ануса, отверстия, в котором выходят фекалии. Эти анальные трещины часто возникают из-за обильного или очень твердого стула. Они вызывают спазм мышц вокруг ануса, вызывая боль при дефекации.
Продолжение
Если эти слезы являются источником вашей боли, вы можете попробовать пить больше жидкости и добавить в свой рацион дополнительную клетчатку.Это сделает стул более мягким и не причинит ему такой боли.
Анальные трещины часто заживают в течение нескольких недель. В противном случае ваш врач может назначить лекарство, которое помогает остановить спазмы и позволяет области заживать быстрее. В редких случаях пациенты могут перенести операцию по поводу трещин заднего прохода.
Воспалительное заболевание кишечника
Язвенный колит — это тип воспалительного заболевания кишечника (ВЗК), которое вызывает отек, болезненность и язвы в толстой (ободочной) и прямой кишке, из-за которых какание становится болезненным.
Другой тип ВЗК, называемый болезнью Крона, имеет симптомы, похожие на язвенный колит.
У вас также могут быть спазмы желудка или диарея с кровью или гноем. Некоторые люди с язвенным колитом срочно нуждаются в какашках или чувствуют, что не все их какашки выходят наружу.
Хотя язвенный колит сохраняется на всю жизнь, ему могут помочь многие лекарства. Некоторые успокаивают сверхактивную иммунную систему — защиту вашего организма от микробов — что, по мнению врачей, может быть причиной.Другие управляют вашими симптомами. Хотя операция может навсегда избавить вас от язвенного колита, это часто означает удаление толстой и прямой кишки.
Кожные заболевания
Долгосрочные кожные проблемы, такие как экзема, псориаз и бородавки, могут повлиять на область вокруг ануса. Помимо боли до, после и во время испражнения, вы можете заметить зуд и кровотечение в области дефекации.
Если вы думаете, что какой-то из этих факторов может вызывать у вас болезненные какашки, вам следует обратиться к врачу раньше, чем позже.Вашему врачу может потребоваться взять небольшой образец с вашей кожи, чтобы отправить его в лабораторию. Это подтвердит причину вашего дискомфорта и то, как лучше всего ее лечить.
Инфекции
Некоторые инфекции могут вызывать анальную боль до, во время или после дефекации. К ним относятся:
- Анальный абсцесс (гнойный карман возле ануса или прямой кишки), который также может сопровождаться болью, покраснением или припухлостью вокруг заднего прохода
- Инфекции, передающиеся половым путем (ИППП), такие как хламидиоз, гонорея, герпес и т. Д. сифилис, который может сопровождаться анальной болью, кровотечением, выделениями или зудом
- Грибковые инфекции, которые могут включать легкую или сильную ректальную боль
Если вы подозреваете, что у вас инфекция, обратитесь к врачу.Скорее всего, вы получите лекарство в виде крема или таблетки. В некоторых случаях, если у вас глубокий абсцесс, вам также может потребоваться операция. Как только ваша инфекция пройдет, ваш кишечник больше не будет болеть.
Эндометриоз
Хотя причины этого не ясны, тип ткани, которая растет внутри матки женщины, иногда распространяется на другие органы таза. Затем он накапливается и кровоточит так же, как слизистая оболочка вашей матки в течение месячного периода. Это заболевание, известное как эндометриоз, вызывает отек, воспаление и хроническую боль.Это также может вызвать у вас стреляющую боль, когда вы какаете.
Ваш врач может найти признаки эндометриоза с помощью визуализационных тестов. Гормональная терапия может принести некоторое облегчение. В тяжелых случаях также поможет операция по удалению смещенной ткани.
Вам следует обратиться к врачу по поводу эндометриоза, если с вами произойдет что-либо из этого:
- Боль в течение нескольких дней во время менструального цикла
- Менструальная боль, из-за которой вы пропускаете работу
- Боль, которая заставляет вас избегать полового акта
- Вы меняете свой образ жизни из-за боли
Рак анального канала
Хотя это не так вероятно, как другие причины, рак анального канала может вызывать болезненное мочеиспускание.Помимо болезненности и давления при дефекации, ранним признаком часто является кровотечение. У вас также может быть анальный зуд, выделения или вы заметите, что ваш стул выглядит более узким, чем обычно.
Если боль или кровотечение не проходят или через несколько дней они ухудшаются, обратитесь к врачу. Они проведут медицинский осмотр, чтобы проверить наличие признаков рака. Если у вас есть анальная опухоль, врачи будут лечить ее хирургическим путем, химиотерапией или лучевой терапией.
Почему больно, когда я какаю? 8 причин болезненного опорожнения кишечника
Боль, когда вы качаете, — это не то, с чем вам «просто нужно жить».»Это симптом другой проблемы со здоровьем, и вы можете легко вылечить большинство из них.
Если у вас возникли проблемы с туалетом, это поможет узнать причины, чтобы вы и ваш врач могли найти лучший способ решить эту проблему. проблема.
Запор
Если пища не проходит через пищеварительный тракт достаточно быстро, толстая кишка поглощает слишком много воды. Из-за этого стул становится твердым и сухим, поэтому его больно выталкивать. Многие вещи могут вызвать запор, включение некоторых лекарств, слишком мало жидкости или клетчатки в вашем рационе, недостаток физических упражнений и большие изменения в ваших привычках или образе жизни, например, путешествия или беременность.
Помимо боли при стуле, запор может вызвать у вас вялость и вздутие живота, а также боль в животе. В большинстве случаев может помочь здоровое питание, пить больше воды и больше тренироваться.
Позвоните своему врачу, если клетчатка, упражнения и больше воды не помогают. Если вы считаете, что у вас запор вызывает какое-то лекарство, спросите своего врача, можно ли вам перейти на другой препарат, у которого нет этого побочного эффекта.
Геморрой
Почти у 3 из 4 человек появляются опухшие вены вокруг ануса.Они могут произойти, если вы слишком долго сидите на унитазе или слишком сильно напрягаетесь во время дефекации. Беременность и ожирение также могут повысить ваши шансы на их получение.
Если ваш геморрой образует сгусток крови, вы можете испытывать боль, когда кормите, сидите или ходите.
Если геморрой вызывает болезненные ощущения при дефекации, у вас также может быть:
- Кровотечение во время дефекации или небольшое количество ярко-красной крови на туалетной бумаге или в туалете
- Зуд или раздражение вокруг ануса
- Боль или дискомфорт
- Отек вокруг ануса
- Шишка возле ануса, которая может быть чувствительной или болезненной
Могут помочь теплые ванны, смягчители стула и безрецептурный крем от геморроя.
Позвоните своему врачу, если ваша боль не исчезнет в течение нескольких дней. Сгусток может потребоваться удалить. Это быстрая процедура, которую некоторые врачи проводят в своем офисе.
Анальные трещины
Небольшие разрывы обычно появляются внутри или вокруг ануса, отверстия, в котором выходят фекалии. Эти анальные трещины часто возникают из-за обильного или очень твердого стула. Они вызывают спазм мышц вокруг ануса, вызывая боль при дефекации.
Продолжение
Если эти слезы являются источником вашей боли, вы можете попробовать пить больше жидкости и добавить в свой рацион дополнительную клетчатку.Это сделает стул более мягким и не причинит ему такой боли.
Анальные трещины часто заживают в течение нескольких недель. В противном случае ваш врач может назначить лекарство, которое помогает остановить спазмы и позволяет области заживать быстрее. В редких случаях пациенты могут перенести операцию по поводу трещин заднего прохода.
Воспалительное заболевание кишечника
Язвенный колит — это тип воспалительного заболевания кишечника (ВЗК), которое вызывает отек, болезненность и язвы в толстой (ободочной) и прямой кишке, из-за которых какание становится болезненным.
Другой тип ВЗК, называемый болезнью Крона, имеет симптомы, похожие на язвенный колит.
У вас также могут быть спазмы желудка или диарея с кровью или гноем. Некоторые люди с язвенным колитом срочно нуждаются в какашках или чувствуют, что не все их какашки выходят наружу.
Хотя язвенный колит сохраняется на всю жизнь, ему могут помочь многие лекарства. Некоторые успокаивают сверхактивную иммунную систему — защиту вашего организма от микробов — что, по мнению врачей, может быть причиной.Другие управляют вашими симптомами. Хотя операция может навсегда избавить вас от язвенного колита, это часто означает удаление толстой и прямой кишки.
Кожные заболевания
Долгосрочные кожные проблемы, такие как экзема, псориаз и бородавки, могут повлиять на область вокруг ануса. Помимо боли до, после и во время испражнения, вы можете заметить зуд и кровотечение в области дефекации.
Если вы думаете, что какой-то из этих факторов может вызывать у вас болезненные какашки, вам следует обратиться к врачу раньше, чем позже.Вашему врачу может потребоваться взять небольшой образец с вашей кожи, чтобы отправить его в лабораторию. Это подтвердит причину вашего дискомфорта и то, как лучше всего ее лечить.
Инфекции
Некоторые инфекции могут вызывать анальную боль до, во время или после дефекации. К ним относятся:
- Анальный абсцесс (гнойный карман возле ануса или прямой кишки), который также может сопровождаться болью, покраснением или припухлостью вокруг заднего прохода
- Инфекции, передающиеся половым путем (ИППП), такие как хламидиоз, гонорея, герпес и т. Д. сифилис, который может сопровождаться анальной болью, кровотечением, выделениями или зудом
- Грибковые инфекции, которые могут включать легкую или сильную ректальную боль
Если вы подозреваете, что у вас инфекция, обратитесь к врачу.Скорее всего, вы получите лекарство в виде крема или таблетки. В некоторых случаях, если у вас глубокий абсцесс, вам также может потребоваться операция. Как только ваша инфекция пройдет, ваш кишечник больше не будет болеть.
Эндометриоз
Хотя причины этого не ясны, тип ткани, которая растет внутри матки женщины, иногда распространяется на другие органы таза. Затем он накапливается и кровоточит так же, как слизистая оболочка вашей матки в течение месячного периода. Это заболевание, известное как эндометриоз, вызывает отек, воспаление и хроническую боль.Это также может вызвать у вас стреляющую боль, когда вы какаете.
Ваш врач может найти признаки эндометриоза с помощью визуализационных тестов. Гормональная терапия может принести некоторое облегчение. В тяжелых случаях также поможет операция по удалению смещенной ткани.
Вам следует обратиться к врачу по поводу эндометриоза, если с вами произойдет что-либо из этого:
- Боль в течение нескольких дней во время менструального цикла
- Менструальная боль, из-за которой вы пропускаете работу
- Боль, которая заставляет вас избегать полового акта
- Вы меняете свой образ жизни из-за боли
Рак анального канала
Хотя это не так вероятно, как другие причины, рак анального канала может вызывать болезненное мочеиспускание.Помимо болезненности и давления при дефекации, ранним признаком часто является кровотечение. У вас также может быть анальный зуд, выделения или вы заметите, что ваш стул выглядит более узким, чем обычно.
Если боль или кровотечение не проходят или через несколько дней они ухудшаются, обратитесь к врачу. Они проведут медицинский осмотр, чтобы проверить наличие признаков рака. Если у вас есть анальная опухоль, врачи будут лечить ее хирургическим путем, химиотерапией или лучевой терапией.
Дивертикулярная болезнь и дивертикулит: обзор — InformedHealth.org
Введение
Дивертикулы — это мешочки в слизистой оболочке кишечника. Они возникают, когда стенка кишечника выпячивается через слабые участки кишечной мышцы. Мешочки обычно маленькие и имеют форму шара, и в них может попасть содержимое кишечника (кал или «фекалии»). Хотя дивертикулы часто безвредны, они могут вызывать проблемы с кишечником и вызывать боль. Проще говоря, существует три различных состояния:
Дивертикулез: слизистая оболочка кишечника выпячивается в нескольких местах, но это не вызывает никаких симптомов или проблем.
Дивертикулярная болезнь: выпуклые карманы вызывают симптомы или приводят к проблемам (осложнениям).
Дивертикулит: мешочки воспалены или инфицированы.
Дивертикулы могут вызывать повторяющиеся или постоянные симптомы. Это называется хронической дивертикулярной болезнью. Дивертикулит обычно поддается эффективному лечению, но может иметь серьезные последствия, если воспаление распространяется.
Дивертикулы и дивертикулит
Симптомы
Большинство дивертикулов не вызывают никаких симптомов.Дивертикулярная болезнь обычно связана с болью в нижней левой части живота (в животе) или, что реже, в правой стороне. Это также может привести к вздутию живота, запору или диарее. Симптомы часто проходят на время, но могут оставаться постоянными. Обычно им становится хуже после еды, а затем снова становится лучше после посещения туалета и дефекации. Иногда к кровотечению приводят и дивертикулы.
Если они воспаляются (дивертикулит), они вызывают внезапную тупую боль в животе, сопровождающуюся легкой лихорадкой.Другие симптомы включают запор, диарею, вздутие живота, тошноту, а иногда и спазмы. Дивертикулит редко приводит к рвоте. Если врач оказывает давление на живот, мышцы живота автоматически напрягаются (рефлекс, известный как мышечная защита). Если они внезапно отпускают, боль усиливается.
Причины и факторы риска
Дивертикулы образуются в слабых участках мышц кишечника. Обычно они возникают в сигмовидной кишке. Этот s-образный участок толстой кишки имеет длину примерно от 40 до 45 сантиметров и находится прямо перед прямой кишкой.Именно здесь содержимое кишечника оказывает наибольшее давление на мышечную стенку.
У некоторых людей более вероятно развитие дивертикулов из-за их генов. К другим факторам риска относятся слабая соединительная ткань и проблемы с волнообразными движениями стенки кишечника. Пожилые люди с избыточным весом также подвержены большему риску.
Влияние факторов образа жизни еще не определено должным образом. Диета с низким содержанием клетчатки может привести к запорам и твердому стулу, поэтому кажется логичным, что слишком мало клетчатки увеличивает риск дивертикулярной болезни.Факторами риска также считаются употребление большого количества красного мяса, курение и недостаточная подвижность.
До сих пор не ясно, как воспаляются дивертикулы и что увеличивает риск этого. Но считается, что воспаление более вероятно в областях с пониженным кровоснабжением и если в дивертикулах образуются твердые комки стула.
Осложнения чаще встречаются у людей с ослабленной иммунной системой (например, после трансплантации органа) или тяжелым заболеванием почек.Длительный прием определенных лекарств, вероятно, увеличивает риск более серьезных осложнений. Эти лекарства включают нестероидные противовоспалительные препараты (НПВП), стероиды, ацетилсалициловую кислоту (препарат в таких лекарствах, как аспирин) и опиаты.
Распространенность
Многие люди страдают дивертикулами, даже не подозревая об этом. Они чаще встречаются в пожилом возрасте: около 10% людей в возрасте до 50 лет имеют дивертикулы и около 50% людей старше 70 лет. Они одинаково часто встречаются у мужчин и женщин.
Около 1% всех людей с дивертикулами заболевают дивертикулитом в течение десяти лет. Это воспаление может возникнуть в любом возрасте.
Эффекты
Дивертикулы часто остаются незамеченными, если не вызывают никаких симптомов. Но иногда они приводят к хроническим проблемам с пищеварением и боли или даже могут воспаляться или инфицироваться.
Дивертикулит обычно поддается эффективному лечению, но проходит через несколько недель. Но около 20% заболевших снова заболевают дивертикулитом в течение нескольких лет.
Дивертикулит может привести к осложнениям, если воспаление распространяется на стенку кишечника, окружающие ткани или близлежащие органы. Могут развиться абсцессы (скопления гноя) или свищи. Свищ — это неестественный туннельный проход между двумя органами, например, между кишечником и мочевым пузырем.
Одно редкое, но серьезное осложнение может возникнуть при разрыве стенки кишечника (перфорация кишечника). Если содержимое кишечника затем просочится в брюшную полость, внутренняя оболочка живота (брюшина) может воспалиться, что приведет к опасному для жизни состоянию, известному как перитонит.Обычно это вызывает сильную боль в животе, твердую брюшную стенку, лихорадку, тошноту, учащенное сердцебиение и общую слабость. Важно распознать эти симптомы перитонита и быстро обратиться за медицинской помощью.
У некоторых людей дивертикулы продолжают воспаляться, несмотря на успешное лечение в прошлом. Это может привести к рубцеванию, которое приводит к сужению кишечника (стенозу), что затрудняет прохождение стула через него. В крайних случаях кишечник блокируется (кишечная непроходимость).У некоторых людей наблюдаются постоянные симптомы дивертикула, хотя их кишечник не воспален. Риск осложнений наиболее высок, когда кто-то впервые заболевает дивертикулитом. После этого рецидивирующие воспаления с меньшей вероятностью приведут к осложнениям. Основными последствиями рецидивирующего дивертикулита являются хронические симптомы, такие как нерегулярная дефекация, вздутие живота и боли в животе.
Хорошо знать, что дивертикулы не перерастают в рак кишечника. Этот вид рака развивается из полипов в кишечнике.
Диагноз
Если вы обратитесь к врачу по поводу своих симптомов, он спросит вас о различных вещах, например о вашей истории болезни и о том, принимаете ли вы лекарства. Затем следует физический осмотр, при котором они слушают ваш животик, а также прощупывают живот и прямую кишку. В зависимости от симптомов вам могут сдать анализы крови и мочи, а также измерить температуру. Обычно вам также делают УЗИ. Если четкого диагноза по-прежнему нет, вам может потребоваться компьютерная томография (компьютерная томография) и, возможно, также колоноскопия (осмотр внутренней части кишечника с помощью камеры).
Это может помочь исключить другие заболевания — симптомы дивертикулярной болезни аналогичны симптомам таких состояний, как аппендицит или синдром раздраженного кишечника (СРК).
Колоноскопия слишком опасна при остром дивертикулите. Но людям часто советуют пройти колоноскопию через 4-6 недель после исчезновения симптомов. Это необходимо для того, чтобы убедиться, что они не были вызваны полипами, раком кишечника или другим заболеванием.
Профилактика
Употребление достаточного количества клетчатки помогает убедиться, что стул не становится слишком твердым.Таким образом, казалось бы логичным, что клетчатка должна предотвращать боль и воспаление у людей с дивертикулами. В цельнозерновых продуктах, овощах, бобовых (например, бобах, чечевице) и фруктах много клетчатки. Физические упражнения тоже стимулируют пищеварение, но неясно, могут ли они предотвратить симптомы.
Иногда людям советуют избегать определенных продуктов, особенно орехов, злаков, кукурузы и попкорна. Долгое время считалось, что фрагменты этих продуктов могут застрять в дивертикулах и вызвать дивертикулит.Но исследования показали, что это не так. Так что вам не нужно, например, избегать орехов.
Лечение
Дивертикулы, не вызывающие никаких симптомов, лечить не нужно. Варианты лечения дивертикулита зависят от его тяжести.
Цель лечения:
избежать возможных осложнений и облегчить острые симптомы,
предотвратить их повторное появление, а
облегчить хронические симптомы.
Воспаления при дивертикулите вызваны бактериальной инфекцией, поэтому их можно лечить антибиотиками. Но людям обычно нужно использовать антибиотики только в случае возникновения осложнений или если есть повышенный риск их возникновения. Осложнения, возможно, придется лечить в больнице.
Если острый дивертикулит не проходит или у кого-то есть постоянные симптомы, пораженную часть толстой кишки можно удалить хирургическим путем. Из-за связанных с этим рисков важно в первую очередь тщательно обдумать плюсы и минусы операции.Однако серьезные осложнения, такие как перитонит, требуют немедленного хирургического вмешательства.
Людям с хроническими симптомами стоит попробовать есть больше клетчатки. Пока еще недостаточно хороших исследований, чтобы сказать, могут ли пищевые продукты с пробиотиками помочь.
В настоящее время есть все основания полагать, что антибиотики и хирургическое вмешательство часто не так необходимы, как считалось ранее.
Дополнительная информация
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к своему семейному врачу.Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем следует помнить.
Источники
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
Причины боли при дефекации
Боль никогда не бывает приятной, но боль во время дефекации может вызывать особенно беспокойство.Во-первых, может возникнуть тревожное ожидание, потому что вы знаете, что в какой-то момент вам предстоит следующий поход в туалет.
Tetra Images / Getty ImagesБоль во время дефекации также может вызывать беспокойство из-за страха, что что-то может быть серьезно не так. Случайные кратковременные приступы боли могут не иметь большого значения, но продолжающаяся или сильная боль является признаком того, что что-то не так, и ее нельзя игнорировать.
В этом обзоре мы обсудим некоторые из наиболее распространенных причин боли при дефекации.
Анальная или ректальная боль
У некоторых людей боль во время дефекации связана с выходом стула из тела. Вот две наиболее частые причины этого симптома.
Геморрой
Геморрой — это опухшие вены в заднем проходе и прямой кишке, чаще всего вызванные запорами. Помимо боли во время дефекации, к другим симптомам геморроя относятся зуд прямой кишки и появление небольших количеств ярко-красной крови на туалетной бумаге во время вытирания.Взаимодействие с другими людьми
Анальные трещины
Анальная трещина — это разрыв слизистой оболочки заднего прохода. Такие разрывы часто возникают в результате отхождения твердого стула. Помимо боли во время дефекации, к другим симптомам анальной трещины относятся зуд и ярко-красная кровь на стуле.
Вообще говоря, ярко-красная кровь указывает на то, что кровотечение расположено ближе к прямой кишке и анусу. Темная кровь или дегтеобразный стул — признаки того, что кровотечение продолжается в кишечнике или желудке.
Кишечные причины
Ниже приведены три наиболее распространенных состояния здоровья, при которых боль в виде кишечных спазмов и спазмов связана с дефекацией.
Воспалительное заболевание кишечника (ВЗК)
Боль в животе также является симптомом воспалительного заболевания кишечника, группы воспалительных заболеваний, состоящих из болезни Крона и язвенного колита. Боль является результатом воспаления кишечника, характерного для обоих заболеваний.
Другие симптомы ВЗК включают кровь и / или слизь в стуле, диарею, лихорадку, аппетит и / или потерю веса.
Синдром раздраженного кишечника (СРК)
Боль, связанная с дефекацией, является отличительным признаком синдрома раздраженного кишечника, хотя точно не известно, что стоит за болью. Другие симптомы включают запор, диарею, газы и вздутие живота, слизь в стуле и чувство неполного опорожнения.
Согласно диагностическим критериям Рима IV, боль при СРК может уменьшаться или уменьшаться до, во время или после дефекации.Это изменение по сравнению с предыдущими критериями Рима III, в которых говорилось, что боль должна уменьшаться при дефекации.
Рак толстой кишки
Рак толстой кишки возникает в толстой кишке и, как известно, влияет на работу кишечника. Симптомы включают спазмы, вздутие живота и боль в животе. Хотя боль во время дефекации может возникнуть, а может и не возникнуть, ректальное кровотечение является обычным явлением.
В отличие от геморроя и анальных трещин, ректальная кровь, наблюдаемая при раке толстой кишки, обычно будет темной, а не ярко-красной.Также может быть кровь в стуле или дегтеобразный стул.
Беременность
Беременность творит с вашим телом множество странных вещей. У некоторых людей это включает проблему с болью при дефекации. Частично проблема может заключаться в том, что гормональные изменения, связанные с беременностью, влияют на функционирование и чувствительность кишечника.
Еще одним фактором может быть то, что вес развивающегося плода оказывает давление на органы пищеварительного тракта.Эти изменения могут увеличить риск болезненного испражнения, а также запора, вздутия живота, геморроя и метеоризма.
Эндометриоз
Если вы женщина и ваши боли при дефекации сопровождаются другими гинекологическими симптомами, проблема может заключаться в эндометриозе. Эндометриоз — это результат роста ткани эндометрия за пределами матки.
Эндометриоз чаще встречается у женщин, которые никогда не рожали, у которых начались менструации в раннем возрасте, у которых в более старшем возрасте наступает менопауза, или у женщин с короткими или особенно тяжелыми менструациями.
Симптомы эндометриоза очень разнообразны, среди которых болезненные испражнения являются одними из наиболее заметных.
Слово от Verywell
Важно никогда не самостоятельно диагностировать причину болезненного опорожнения кишечника, особенно если состояние тяжелое, стойкое или ухудшающееся. Вместо этого сообщите своему врачу о своих симптомах, чтобы вы могли получить точный диагноз и эффективный план лечения.
Если вы все еще не можете найти облегчение, попросите своего врача направить его к гастроэнтерологу, который специально обучен выявлять и лечить заболевания кишечника и кишечного тракта.
Причины и время обращения к врачу
NIDDK определяет запор как испражнение менее трех раз в неделю.
Другие симптомы запора включают:
- боль в животе
- затруднение или боль при дефекации
- твердый, сухой или комковатый стул
- ощущение, что кишечник не опорожняется после дефекации
боль в животе могут различаться по типу, серьезности и продолжительности. При запоре боль в животе может вызывать следующее:
- тупая боль в животе
- схваткообразная боль
- вздутие живота или избыток газов
- потеря аппетита
Существует множество причин боли в животе и запора.Мы обсуждаем некоторые из них ниже:
Выбор диеты
Диета с низким содержанием клетчатки увеличивает риск запора и болей в животе. Пищевые волокна необходимы для здорового опорожнения кишечника, поскольку они помогают увеличить объем и смягчить стул, что позволяет ему легче проходить через кишечник.
Мета-анализ 2012 года показал, что потребление пищевых волокон увеличивает частоту испражнений у людей с запорами.
Согласно NIDDK, люди должны стремиться съедать от 25 до 31 грамма (г) клетчатки каждый день.Однако людям, которые хотят добавлять больше клетчатки в свой рацион, следует делать это постепенно.
Внезапное или резкое изменение привычек питания также может вызвать изменения в испражнениях. Гидратация также важна для облегчения запора, поскольку вода смягчает стул и помогает ему продвигаться по кишечнику.
Стресс и тревога
Между нервной системой и пищеварительной системой существует связь, которую ученые называют осью кишечник-мозг. Исследования показывают, что стресс и беспокойство могут влиять на бактерии в кишечнике, что приводит к проблемам с кишечником.
Депрессия и другие расстройства настроения, а также факторы образа жизни, способствующие стрессу, также могут вызывать у некоторых людей боль в животе и запоры.
Лекарства и добавки
Некоторые лекарства и пищевые добавки могут ухудшить состояние или вызвать запор. По данным NIDDK, следующие виды лекарств могут способствовать запору:
- антациды, содержащие алюминий и кальций
- холинолитики
- спазмолитики
- противосудорожные средства
- блокаторы кальциевых каналов
- диуретики
- наркотические средства для снятия боли
- некоторые антидепрессанты
Минеральные добавки, которые могут вызвать запор, включают железо и кальций.
Недостаток физической активности
Поделиться на Pinterest Упражнения могут усилить сокращение мышц в кишечнике, что способствует продвижению стула.Сидячий образ жизни может привести к болям в животе и запорам. Регулярная физическая активность сокращает время, необходимое для прохождения пищи через кишечник.
Упражнения также увеличивают частоту сердечных сокращений и сокращение мышц по всему телу, в том числе в кишечнике. Когда мышцы кишечника сокращаются, они помогают продвигать стул.
Исследование подростков из Гонконга, проведенное в 2012 году, показало, что существует зависимость «доза-реакция» между физической активностью и запором, при этом симптомы улучшаются по мере того, как человек делает больше упражнений.
Ослабленные мышцы таза
Мышцы тазового дна поддерживают кишечник, а также мочевой пузырь и матку. Ослабленные мышцы таза могут затруднить дефекацию. У них также могут возникать проблемы с мочеиспусканием.
Факторы, которые могут ослабить мышцы таза, включают:
- старение
- роды и беременность
- ожирение
- напряжение из-за длительного запора
целиакия
целиакия — это иммунная реакция на употребление глютена, a белок, который естественным образом присутствует в пшенице, ячмене и ржи.
По данным Фонда глютеновой болезни, около 1 из 100 человек в мире страдает этим заболеванием. Люди с большей вероятностью заболеют глютеновой болезнью, если у их близкого родственника есть заболевание.
Когда люди с глютеновой болезнью едят глютен, это вызывает повреждение тонкой кишки и может вызвать ряд пищеварительных систем и другие проблемы. Однако симптомы могут различаться у разных людей и, как правило, по-разному влияют на детей и взрослых.
Некоторые общие симптомы целиакии могут включать:
- боль в животе или спазмы
- хроническая диарея
- запор
- вздутие живота и газы
- тошнота и рвота
- потеря веса
- усталость
синдром раздраженного кишечника
Синдром раздраженного кишечника (СРК) — это хроническое заболевание, включающее несколько различных пищеварительных симптомов, которые, как правило, возникают вместе.СРК — это функциональное расстройство, что означает, что оно не вызывает каких-либо заметных изменений в клетках или тканях кишечника.
СРК — распространенное заболевание, которым страдают около 10-15% людей во всем мире, по данным Международного фонда желудочно-кишечных заболеваний.
Симптомы СРК могут включать:
- боль в животе и спазмы
- запор, диарею или и то и другое
- вздутие живота и газы
- беловатая слизь в стуле
Врачи не до конца понимают, что вызывает СРК, но стресс , гормональный дисбаланс и повышенная чувствительность к пище могут вызывать симптомы у некоторых людей.
Воспалительное заболевание кишечника
Воспалительное заболевание кишечника (ВЗК) является общим термином для нескольких хронических желудочно-кишечных заболеваний, включая болезнь Крона и язвенный колит.
ВЗК вызывает воспаление пищеварительного тракта, которое может привести к повреждению кишечника и целому ряду систем, которые имеют тенденцию периодически появляться и исчезать. Люди с ВЗК имеют повышенный риск колоректального рака.
По данным Фонда Крона и колита, ВЗК поражает около 1 человека.6 миллионов человек в США.
ВЗК имеет тенденцию вызывать рецидивирующую кровавую диарею, но иногда также может вызывать запор. Другие общие симптомы могут включать:
- боль и спазмы в животе
- усталость
- потеря аппетита
- тошнота и рвота
- потеря веса
Колоректальный рак
Колоректальный рак — это термин, который врачи используют для обозначения рака толстой кишки. или прямая кишка.
По данным Американского онкологического общества, пожизненный риск развития колоректального рака составляет примерно 1 из 24 для женщин и 1 из 22 для мужчин.
Признаки и симптомы колоректального рака включают:
- стойкие изменения в привычках кишечника, такие как запор или диарея
- боль в животе и спазмы
- кровь или слизь в стуле
- изменения консистенции стула
- ощущение неполное опорожнение кишечника после дефекации
- слабость и утомляемость
- неожиданная потеря веса
Другие проблемы с кишечником
Многие состояния, поражающие толстую кишку, могут вызывать боль в животе и запоры.К ним могут относиться:
- Анальная трещина : разрыв ткани, выстилающей задний проход.
- Непроходимость кишечника : потенциально опасное для жизни состояние, которое возникает, когда что-то блокирует тонкий или толстый кишечник.
- Дивертикулит : Воспаление дивертикулов (небольших мешочков), образующихся в стенках кишечника.
Травмы и заболевания головного или спинного мозга
Спинной мозг и головной мозг контролируют способность человека опорожнять стул.Травмы или состояния, повреждающие головной и спинной мозг, могут повлиять на эту способность.
Например, человек может больше не испытывать ощущения, которое дает ему знать, когда ему нужно опорожнить кишечник, или он может потерять добровольный контроль над дефекацией.
Повреждение головного и спинного мозга может возникнуть в результате:
Многие случаи запоров и болей в животе исчезнут с помощью домашних средств или изменения образа жизни.
Если они не работают, врач может порекомендовать лекарства от запора.В тяжелых случаях может потребоваться операция.
Мы обсуждаем эти различные варианты лечения ниже:
Домашние средства и изменения образа жизни
Поделиться на PinterestЧеловек может облегчить или предотвратить запор, соблюдая диету, богатую клетчаткой.Следующие советы могут помочь облегчить или предотвратить запор и другие проблемы с кишечником:
- есть больше продуктов, богатых клетчаткой, таких как фрукты, овощи, цельнозерновые и бобовые
- пить много воды, чтобы оставаться гидратированным
- регулярно заниматься спортом
- принимать пробиотические добавки для поддержания здорового баланса бактерий в кишечнике
- не откладывать опорожнение кишечника при возникновении позывов
- не спешить с дефекацией и следить за тем, чтобы весь стул вышел из тела
- выполняя упражнения для тазового дна, чтобы помогает при дефекации и предотвращает недержание мочи
Лекарства
Некоторые лекарства, отпускаемые без рецепта (OTC) и рецептурные, могут помочь в лечении запора.Врач или фармацевты могут посоветовать человеку подходящие варианты лечения.
Согласно NIDDK, варианты безрецептурного слабительного включают:
- пищевые добавки, включая Citrucel, FiberCon и Metamucil
- смягчители стула, такие как Colace и Docusate
- осмотические агенты, такие как Milk of Magnesia и смазочные материалы Miralax
- , такие как минеральное масло
- стимулирующие слабительные, такие как Correctol и Dulcolax
Лекарства от запора, отпускаемые по рецепту, включают любипростон, линаклотид, плеканатид и прукалоприд.
Хирургия
Врач может порекомендовать человеку операцию, если запор вызван структурной проблемой, такой как закупорка или мышечные проблемы. Однако врачи обычно назначают операцию на тот случай, если другие методы лечения оказались безуспешными.
Хроническая тазовая боль у женщин | HealthLink BC
Обзор темы
Подходит ли вам эта тема?
Эта тема посвящена боли в области таза, которая длилась более 6 месяцев. Если у вас возникла новая внезапная боль в области таза, как можно скорее обратитесь к врачу.Чтобы узнать больше о новой боли в области таза, см. Тему Боль в животе, возраст 12 и старше.
Что такое хроническая тазовая боль у женщин?
Женская тазовая боль — это боль ниже пупка женщины. Он считается хроническим (то есть продолжительным), если он у вас не менее 6 месяцев и не связан с беременностью. Тип боли варьируется от женщины к женщине. У некоторых женщин это легкая боль, которая приходит и уходит. У других боль настолько постоянная и сильная, что мешает спать, работать или наслаждаться жизнью.
Если ваш врач может определить причину боли, устранение причины может ее устранить. Если причина не найдена, ваш врач может помочь вам найти способы облегчить боль и вернуть вам качество жизни.
Что вызывает хроническую женскую тазовую боль?
Некоторые частые причины включают:
- Проблемы репродуктивной системы, например:
- Рубцовая ткань (спайки) в области таза после инфекции или операции.
- Заболевания мочевыводящих путей или кишечника, например:
- Проблемы с мышцами, суставами и связками таза, поясницы или бедер.
Врачи не понимают всего, что может вызвать хроническую тазовую боль. Так что иногда, даже после тщательного тестирования, причина остается загадкой. Это не значит, что нет причины или что ваша боль ненастоящая.
Иногда после лечения болезни или заживления травмы пораженные нервы продолжают посылать болевые сигналы. Это называется невропатической болью. Это может помочь объяснить, почему так сложно найти причину хронической тазовой боли.
Каковы симптомы?
Тип боли может широко варьироваться и может быть связан или не связан с менструальным циклом.Хроническая тазовая боль может включать:
- Боль от легкой до сильной.
- Боль от тупой до острой.
- Сильные спазмы во время менструации.
- Боль во время секса.
- Боль при мочеиспускании или дефекации.
- Боль в определенных позах или положениях.
Хроническая боль может мешать спать, работать или наслаждаться жизнью. Это может привести к депрессии. Депрессия может вызвать у вас грусть или безнадежность, плохое питание и сон и медленные движения.
Как диагностируется хроническая тазовая боль у женщин?
При первом посещении врач проведет полное обследование органов малого таза, чтобы выявить проблемы с репродуктивной системой. Врач также задаст вопросы о вашем прошлом и настоящем здоровье и о ваших симптомах. Вы можете пройти несколько тестов, например:
Эмоциональные проблемы могут играть большую роль в хронической боли. Ваш врач может задать вопросы, чтобы выяснить, усугубляют ли вашу проблему депрессия или стресс. Вас также могут спросить о сексуальном или физическом насилии в прошлом или настоящем.Об этом может быть трудно говорить, но важно сделать это, чтобы вы могли получить правильное лечение.
Если первые тесты не обнаруживают причины, вы можете пройти другие тесты, которые покажут изображения органов в вашем животе. К ним могут относиться:
У вас также может быть небольшая операция, называемая лапароскопией (скажем, «лап-э-э-рос-ку-пи»). Во время этой операции врач вводит тонкую трубку с подсветкой с крошечной камерой через небольшой разрез в вашем животе. Это позволяет врачу искать такие проблемы, как наросты или рубцы внутри вашего живота.
Поиск причины боли в области таза может быть долгим и утомительным процессом. Вы можете помочь, записав, какой у вас тип боли, когда она возникает и что ее вызывает. Покажите эти записи своему врачу. Они могут подсказать, что вызывает проблему, или лучший способ ее лечения. И независимо от того, будет ли причина обнаружена, ваш врач может предложить лечение, которое поможет вам справиться с болью.
Как лечится?
Если ваш врач обнаружил проблему, которая может вызывать у вас боль в тазу, вам предложат лечение от этой проблемы.Некоторые распространенные методы лечения включают:
- Противозачаточные таблетки или гормональное лечение проблем, связанных с вашими менструациями.
- Операция по удалению новообразования, кисты или опухоли.
- Лекарство для лечения проблемы, например антибиотик от инфекции или лекарство от синдрома раздраженного кишечника.
Хроническая боль сама по себе может стать проблемой со здоровьем. Независимо от того, будет ли причина обнаружена, ваш врач может предложить лечение, которое поможет вам справиться с болью. Вы можете получить наилучшие результаты от комбинации таких методов лечения, как:
- Обезболивающие, называемые НПВП, например ибупрофен (например, Адвил или Мотрин) или напроксен (например, Алив).Вы можете купить их без рецепта, или ваш врач может назначить более сильные. Эти лекарства работают лучше всего, если вы принимаете их регулярно, а не только при болях. Ваш врач может сказать вам, сколько принимать и как часто. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
- Трициклические антидепрессанты или противосудорожные препараты, которые могут помочь при боли и депрессии.
- Когнитивно-поведенческая терапия или биологическая обратная связь, чтобы помочь вам изменить то, как вы думаете о боли или реагируете на нее.
- Консультации для эмоциональной поддержки и снижения стресса.
- Физиотерапия, которая поможет расслабить мышцы, улучшить осанку и стать более активными.
- Обезболивающие, которые вводятся (местный анестетик) в определенные области для облегчения боли.
Возможно, вам придется попробовать множество методов лечения, прежде чем вы найдете те, которые помогут вам больше всего. Если то, что вы используете, не помогает, спросите своего врача, что еще вы можете попробовать. Активное участие в лечении может помочь вам обрести больше надежды.
Причина
Женская тазовая боль обычно вызвана заболеванием репродуктивных органов, мочевыводящих путей, нижних отделов желудочно-кишечного тракта, нервов или мышц брюшной стенки, бедер или тазового дна. Некоторые причины всегда носят краткосрочный характер (острые), а другие могут стать длительными (хроническими), если их не лечить успешно. Иногда не удается найти причину.
Боль без известной причины
Специалисты еще не понимают всех возможных причин тазовой боли, особенно когда она стала хронической.Таким образом, даже после множества тестов многие женщины так и не узнают причину своей боли.
Одной из причин может быть так называемая невропатическая боль. Спустя долгое время после того, как болезнь или травма зажили, нервы могут продолжать посылать болевые сигналы. Считается, что это вызвано перегрузкой нервной системы сильной или продолжительной болью.
Отсутствие причины не означает, что ее нет или нет возможности лечения.
Проблемы с репродуктивной системой, которые могут вызывать хроническую боль
- Эндометриоз . Это когда ткань, выстилающая внутреннюю часть матки, начинает расти за пределами матки.
- Аденомиоз . Это когда слизистая оболочка матки начинает врастать в мышцу матки.
- Доброкачественные (доброкачественные) опухоли матки, такие как миома или полипы.
Другие проблемы в области таза, которые могут вызывать хроническую боль
- Рубцовая ткань (спайки) внутри таза и живота.Обычно это вызвано воспалительным заболеванием органов малого таза, лучевой терапией или хирургическим вмешательством.
- Проблемы с кишечником , например синдром раздраженного кишечника.
- Проблемы с мочевыводящими путями , например воспаление мочевого пузыря.
- Различные виды рака , возникающие в области малого таза.
- Мышечный спазм или боль в мышцах нижней брюшной стенки. Иногда это связано с прошлой операцией в этой области.
- Синдром тазовой заложенности. Это проблема, возникающая из-за того, что вены в тазу не отводятся должным образом и в результате расширяются или перекручиваются.
- Невралгия половых органов. Это редкая проблема с нервом, который проходит через тазовую область, включая ваши гениталии, уретру, задний проход и область между анусом и гениталиями (промежность).
- Боль в животе, пояснице или бедре, которая может вызывать боль в области таза.
Физическое или сексуальное насилие
Хотя связь не совсем понятна, прошлое или текущее насилие тесно связано с хронической тазовой болью.
Симптомы
Симптомы женской тазовой боли могут включать:
- Боль от легкой до сильной.
- Боль от тупой до острой.
- Сильные спазмы во время менструации.
- Сильное или нерегулярное вагинальное кровотечение.
- Боль во время секса.
- Боль при мочеиспускании или дефекации.
Симптомы депрессии обычно связаны с хронической болью. Признаки депрессии включают:
- Проблемы со сном.
- Изменения аппетита.
- Чувства пустоты и печали.
- Замедленные движения и реакции тела.
Для наилучшего избавления от боли депрессию необходимо лечить вместе с любыми известными физическими причинами боли.
Что происходит
Иногда бывает трудно понять, как долго продлится тазовая боль и как лучше ее лечить.У каждой женщины все по-своему. Но в целом:
- Когда причина обнаружена и вылечена, например киста яичника, боль, скорее всего, исчезнет.
- Когда трудно найти причину, ваш врач может провести ряд анализов и попробовать определенные методы лечения, чтобы проверить, работают ли они.
- Симптомы, вызванные колебаниями гормонов, часто проходят без лечения, когда наступает менопауза и утихают подъемы и спады уровней гормонов.
Что увеличивает ваш риск
Факторы риска — это факторы, которые увеличивают ваши шансы получить определенное состояние или заболевание.Факторы риска перерастания тазовой боли в хроническую включают:
- Воспалительные заболевания органов малого таза в анамнезе.
- История физического или сексуального насилия. Женщины с хронической женской тазовой болью чаще сообщают о жестоком обращении в прошлом. сноска 1
- История лучевого лечения или хирургии брюшной полости или таза. Сюда входят некоторые операции по поводу недержания мочи.
- История депрессии. Кажется, что боль и депрессия связаны.
- Расстройство, связанное с употреблением психоактивных веществ.
- Что-то ненормальное в строении женских органов.
- Беременность и роды, вызывающие нагрузку на спину и таз, например, рождение большого ребенка, тяжелые роды, щипцы или вакуумные роды.
Когда вам следует позвонить своему врачу?
Обратитесь к врачу для неотложной помощи , если у вас возникла внезапная сильная тазовая боль с вагинальным кровотечением или без него.
Обратитесь к врачу, если:
- Ваши месячные изменились с относительно безболезненных на болезненные.
- Боль мешает вашей повседневной деятельности.
- У вас начались боли во время полового акта.
- У вас болезненное мочеиспускание, кровь в моче или неспособность контролировать мочеиспускание.
- У вас кровь в стуле или значительное необъяснимое изменение дефекации.
- Вы заметили какие-либо новые симптомы со стороны малого таза.
- Вы еще не обращались к врачу по поводу хронической тазовой боли.
Бдительное ожидание
Бдительное ожидание — это период времени, в течение которого вы и ваш врач наблюдаете за симптомами тазовой боли, не прибегая к медицинской помощи.
В течение этого периода вы можете ежедневно записывать свои симптомы и менструальный цикл, а также любые другие жизненные события, которые вы считаете важными. Период осторожного ожидания может длиться от нескольких дней до недель или, возможно, месяцев.
К кому обращаться
Ваш семейный врач, терапевт или медсестра обычно могут оценить и помочь вам справиться с симптомами женской тазовой боли.
Для получения более продвинутых методов лечения вас могут направить к гинекологу или урологу, специализирующемуся на заболеваниях женского таза.
Если вы когда-либо подвергались физическому или сексуальному насилию, эта травма может сыграть роль в вашей боли. Поэтому вам нужно сообщить своему врачу о злоупотреблении. Это может быть трудно для вас, но может быть проще, если вы найдете врача, с которым вам будет комфортно разговаривать.
Обследования и анализы
Хотя ваше состояние может быть диагностировано во время вашего первого обследования, не удивляйтесь, если вам понадобится ряд медицинских приемов и анализов.Для многих женщин, страдающих тазовой болью, диагностика причины — это процесс устранения, который требует времени.
Даже если тесты не обнаруживают проблем, это не означает, что у вашей хронической боли нет физической причины. Тесты пока не могут выявить все причины.
Начальные тесты
Хорошей идеей будет составить календарь или дневник своих симптомов, менструального цикла, сексуальной активности и физических нагрузок. И отслеживайте любые другие вещи, которые вы считаете важными, например, стрессовые события или болезни.Возьмите его с собой на прием к врачу.
Чтобы сузить список возможных причин вашей боли, ваш врач просмотрит ваш дневник симптомов и:
- Спросите о вашем анамнезе. Это включает в себя историю вашего менструального цикла и любые операции на органах малого таза, лучевое лечение, инфекции, передаваемые половым путем, беременность или роды.
- Проведите гинекологический осмотр на предмет аномалий. Вы также можете пройти пальцевое ректальное исследование.Ваш врач может проводить эти обследования медленно и тщательно, внимательно проверяя наличие болезненных участков.
У вас также могут быть тесты, например:
Дальнейшее тестирование
Иногда необходимы дополнительные тесты. Ваш врач может порекомендовать одно или несколько из следующего:
- Визуализирующие тесты (тесты, которые делают снимки области таза), например:
- УЗИ брюшной полости и / или трансвагинальное УЗИ области таза с использованием небольшого ультразвукового устройства. вставлен во влагалище.
- Внутривенная пиелограмма, при которой вводится краситель в сочетании с рентгеновскими лучами для создания изображений почек, мочевого пузыря, мочеточников и уретры.
- Компьютерная томография, при которой рентгеновские лучи используются для создания изображений органов и костей.
- МРТ, использующий магнитное поле и импульсы радиоволновой энергии для создания изображений органов и костей.
- Лапароскопия . В этой хирургической процедуре используется тонкий световой инструмент для просмотра, который вводится через небольшой разрез на животе.При необходимости во время процедуры можно удалить рубцовую ткань или нарост.
- Цистоскопия , при которой используется инструмент для просмотра, вводимый через уретру в мочевой пузырь.
- Уродинамические исследования . В этих тестах катетер вводится через уретру в мочевой пузырь для проверки наличия проблем с мочевым пузырем.
- Другие оценки:
- Для синдрома раздраженного кишечника.
- Для «триггерных точек» брюшной стенки. Это определенные места на животе, которые вызывают боль при нажатии.
Ваше психическое здоровье
Хроническая боль может оказывать изнашивающее воздействие на разум и эмоции, что, в свою очередь, может затруднить управление болью.
Ваш врач может порекомендовать оценку психического здоровья. Вам будут заданы вопросы, чтобы выяснить, усиливают ли такие состояния, как депрессия, бессонница или стресс, вашу хроническую боль или они ее вызывают.
Для наилучшего избавления от боли вам потребуется лечение подобных эмоциональных проблем, а также лечение любых известных физических причин боли.
Обзор лечения
К лечению хронической женской тазовой боли можно подойти двумя способами: лечение известной конкретной причины боли или лечение самой боли как медицинского состояния. По возможности ваш врач сделает и то, и другое.
Лечение известной или предполагаемой причины
В зависимости от причины лечение может включать:
- Лекарство для контроля или остановки цикла овуляции. Это делается, если вам кажется, что циклические гормональные изменения ухудшают ваши симптомы.
- Лекарства для лечения других заболеваний, например антибиотики от инфекций или лекарства от синдрома раздраженного кишечника.
- Когнитивно-поведенческая терапия, консультирование или биологическая обратная связь для лечения депрессии или других проблем психического здоровья.
- Операция по удалению болезненных новообразований, кист или опухолей.
- Выбор здорового образа жизни, например регулярные упражнения для снятия стресса и улучшения силы, настроения и общего состояния здоровья, а также изменения в питании, например, рекомендованные для лечения синдрома раздраженного кишечника.
Лечение самой боли
Поиск эффективного лечения может занять некоторое время. Женщины часто пробуют множество методов лечения, прежде чем найдут одно или несколько из них.
Лекарства , которые могут помочь справиться с болью, включают:
- Нестероидные противовоспалительные препараты (НПВП). Эти лекарства являются препаратом первого выбора для снятия боли и воспаления. Они хорошо помогают при менструальных болях. Будьте осторожны с лекарствами.Прочтите и следуйте всем инструкциям на этикетке.
- Лекарства, контролирующие уровень гормонов, например противозачаточные таблетки. Иногда они хорошо помогают при боли, которая, кажется, вызвана или усугубляется менструацией.
- Некоторые антидепрессанты. Они также используются для лечения хронической боли в других частях тела.
Консультирование и обучение умственным навыкам , например, когнитивно-поведенческая терапия, помогут вам справиться с болью и стрессом, который усугубляет ее.Для получения дополнительной информации см. Другое лечение.
Альтернативные методы лечения боли , которые могут помочь вам справиться с болью, включают такие вещи, как иглоукалывание и чрескожная стимуляция нервов (TENS). Для получения дополнительной информации см. Другое лечение.
Если ваша хроническая боль не поддается лечению или кажется, что она не имеет физической причины, у вас может быть невропатическая боль. Это означает, что ваши нервы по-прежнему посылают болевые сигналы еще долгое время после того, как первоначальная травма или болезнь зажили.Если ваш врач подозревает, что у вас невропатическая боль, он может направить вас в клинику по обезболиванию для оценки и лечения.
Что думать
Принимать решения сложно, когда вы рассматриваете возможность лечения хронической тазовой боли. Подумайте над этими вопросами и поговорите о них со своим врачом:
- Достаточно ли беспокоят симптомы, чтобы потребовать лечения?
- Вы хотите иметь ребенка или несколько детей?
- Была ли обнаружена конкретная причина боли? Или причина неясна?
- Наступит ли в ближайшее время менопауза, которая может купировать симптомы?
- Было бы полезно мнение другого врача?
- Может ли быть полезным заключение врача, специализирующегося на хронической боли?
Если вы близки к менопаузе (обычно в возрасте около 50 лет) и ваши симптомы, вероятно, связаны с гормонами, лучшим вариантом может быть лечение в домашних условиях и лекарства, пока вы ждете менопаузы.
Гормональные изменения менопаузы могут избавить вас от хронической боли, но боль может вернуться, если вы будете использовать гормональную терапию. Если вы приближаетесь к менопаузе, поговорите со своим врачом о возможных вариантах.
Профилактика
Ранняя диагностика и лечение тазовой боли может помочь предотвратить перерастание боли в хроническую.
Одной из причин хронической тазовой боли является воспалительное заболевание тазовых органов. Вы можете значительно снизить риск заражения этой болезнью, если будете практиковать более безопасный секс. Более безопасный секс предполагает использование презервативов и их правильное использование.
Домашнее лечение
Чтобы облегчить боль в области таза, вы можете попробовать эти шаги дома:
- Попробуйте лекарство, отпускаемое без рецепта, например ибупрофен (например, Адвил или Мотрин) или ацетаминофен (например, Тайленол).
- Попробуйте нагреться. Приложите грелку, грелку или теплый компресс к нижней части живота или примите теплую ванну. Тепло улучшает кровоток и может облегчить боль.
- При болях в спине лягте и приподнимите ноги, подложив подушку под колени.Лежа на боку, подтяните колени к груди.
- Попробуйте техники релаксации , например:
- Регулярно занимайтесь спортом. Улучшает кровоток, увеличивает количество обезболивающих эндорфинов, естественным образом вырабатываемых организмом, и уменьшает боль.
- Попробуйте половую активность , которая может облегчить спазмы таза и боли в спине. Однако, если ваша боль связана с эндометриозом, секс может усилить боль.
Лекарства
Лекарство не вылечит женскую тазовую боль. Но это может помочь контролировать боль и не дать ей усугубиться или стать хронической. Не существует одного лекарства, подходящего для всех женщин.
Лекарства для контроля гормонов
- Противозачаточные таблетки обычно используются при менструальной боли. Их также часто назначают при болях, связанных с эндометриозом.
- Высокие дозы прогестина иногда назначают при боли, связанной с эндометриозом.
- Агонисты гонадотропин-рилизинг-гормона могут облегчить боль при эндометриозе, останавливая выработку гормонов, ухудшающих эндометриоз. Это лечение также может облегчить тазовую боль, которая возникает циклически, но не связана с эндометриозом и тазовой болью, связанной с синдромом раздраженного кишечника. Однако это краткосрочное лечение вызывает симптомы менопаузы с побочными эффектами, такими как приливы и потеря плотности костей, пока вы его принимаете.
Лекарства для снятия боли
- Нестероидные противовоспалительные препараты (НПВП), отпускаемые по рецепту, которые принимаются регулярно, помогают облегчить боль, вызванную воспалением или менструацией.Если один тип вам не подходит, врач может порекомендовать другой.
- Трициклические антидепрессанты иногда используются для лечения хронической боли в других частях тела. Ограниченные исследования показывают, что они помогают облегчить хроническую тазовую боль у некоторых женщин. сноска 2
- Противосудорожные препараты, такие как габапентин, иногда используются для лечения хронической тазовой боли.
- Опиоидные обезболивающие рекомендуется только в качестве последнего средства лечения сильной тазовой боли.
Хирургия
Хирургия, скорее всего, поможет, если она проводится при определенном заболевании, таком как миома или эндометриоз.
Гистерэктомия, удаление матки, иногда используется в качестве последнего средства лечения. В зависимости от причины, у некоторых женщин гистерэктомия может облегчить боль.
Большинство исследований показали, что операция по удалению рубцовой ткани (спаек) после предыдущей операции, воспалительного заболевания органов малого таза или эндометриоза не уменьшает боли. сноска 3
При любой операции по поводу хронической тазовой боли, такой как гистерэктомия или разрезание определенных нервов в области таза, существует риск постоянной боли или боли, которая усиливается после операции. И это может иметь серьезные побочные эффекты.
Лапароскопия для диагностики хронической тазовой боли может быть выполнена перед другим лечением. Во время лапароскопии участки эндометриоза или рубцовой ткани могут быть удалены или разрушены.
Другое лечение
Хроническая тазовая боль требует времени, чтобы развиться, и может потребоваться много времени для лечения.Возьмите на себя ответственность за то, как вы справляетесь с болью, используя один или несколько вариантов лечения, указанных ниже. Сочетание вашего лечения с этими методами поможет вам сохранить позитивное настроение.
Консультации и управление стрессом
Консультирование и обучение умственным навыкам помогут вам изучить умственные и эмоциональные инструменты для управления хронической болью и стрессом, который усугубляет ее. Сочетание медицинского и психологического лечения увеличивает ваши шансы на успех лечения.
Обычно используемые методы лечения включают:
- Когнитивно-поведенческая терапия, направленная на изменение вашего образа мыслей и умственного управления болью.Обратитесь к психологу, лицензированному консультанту или социальному работнику, специализирующемуся на лечении боли.
- Биологическая обратная связь. Это сознательный контроль функций тела, который обычно контролируется неосознанно.
- Межличностное консультирование, направленное на управление вашими жизненными событиями, факторами стресса и отношениями.
Физиотерапия
Физиотерапия может помочь вам изучить определенные упражнения для растяжки и укрепления определенных групп мышц. Это поможет вам улучшить осанку, походку и мышечный тонус.
Альтернативные методы лечения боли
Альтернативные методы лечения хронической женской тазовой боли недостаточно изучены. Но они считаются полезными для управления стрессом и умения справляться с болью.
Иглоукалывание и чрескожная нервная стимуляция (ЧЭНС) показали некоторый успех в облегчении болезненных менструальных периодов. Иглоукалывание и ЧЭНС также использовались для лечения неменструальной хронической тазовой боли, но это еще недостаточно изучено. сноска 3
Другие альтернативные обезболивающие с низким уровнем риска, которые многие люди используют для облегчения боли, включают:
Ссылки
Цитаты
- Эндрюс Дж. И др.(2012). Нециклические методы лечения хронической тазовой боли для женщин . Сравнительный обзор эффективности № 41 (Публикация AHRQ № 11 (12) -EHC088-1). Роквилл, Мэриленд: Агентство медицинских исследований и качества. Доступно на сайте http://www.ncbi.nlm.nih.gov/books/NBK84586.
- Рапкин А.Дж., Натан Л. (2012). Тазовая боль и дисменорея. В JS Berek, ed., Berek and Novak’s Gynecology , 15th ed., Pp. 470–504. Филадельфия: Липпинкотт Уильямс и Уилкинс.
- Эндрюс Дж. И др. (2012). Нециклические методы лечения хронической тазовой боли для женщин . Сравнительный обзор эффективности № 41 (Публикация AHRQ № 11 (12) -EHC088-1). Роквилл, Мэриленд: Агентство медицинских исследований и качества. Доступно на сайте http://www.ncbi.nlm.nih.gov/books/NBK84586.
Кредиты
Текущий по состоянию на: 8 ноября 2019 г.,
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл MD — Семейная медицина
Томас М.Бейли — семейная медицина
Кэтлин Ромито — семейная медицина
Адам Хусни — семейная медицина
Мартин Дж. Габика — семейная медицина
Киртли Джонс — акушерство и гинекология
Кевин К. Кили — акушерство и гинекология
Синдром раздраженного кишечника (СРК) — расстройства пищеварения
Оценка врача по Римским критериям
Лабораторные тесты и визуализирующие исследования для выявления других заболеваний
Большинство людей с СРК кажутся здоровыми.Врачи ставят диагноз синдрома раздраженного кишечника на основе симптомов пациента. Врачи также используют стандартизированные критерии, основанные на симптомах, для диагностики СРК, называемые римскими критериями. Они также могут проводить тесты для диагностики распространенных заболеваний, которые могут вызывать аналогичные симптомы, особенно если люди старше 40 лет или имеют такие предупреждающие признаки, как лихорадка, потеря веса, ректальное кровотечение или рвота.
Врачи используют Римские критерии для диагностики СРК у людей, которые страдали абдоминальной болью не менее 1 дня в неделю в течение последних 3 месяцев вместе с 2 или более из следующих:
Боль, связанная с дефекацией.
Боль связана с изменением частоты стула (запор или диарея).
Боль связана с изменением консистенции стула.
Медицинский осмотр обычно не выявляет ничего необычного, за исключением иногда болезненности в толстой кишке. Врачи проводят пальцевое ректальное исследование, при котором палец в перчатке вводится в прямую кишку человека.Женщины также проходят гинекологическое обследование.
Врачи обычно проводят некоторые анализы, например анализы крови, стула, чтобы отличить СРК от болезни Крона, язвенного колита, рака (в основном у людей старше 40 лет), коллагенового колита, лимфоцитарного колита, целиакии и многих других заболеваний. и инфекции, которые могут вызвать боль в животе и изменения в работе кишечника. У людей с хронической диареей также проверяют стул на паразитические лямблии. Эти результаты тестов обычно нормальны для людей с СРК.
Врачи обычно проводят больше анализов, таких как УЗИ брюшной полости, рентген кишечника или колоноскопия, у пожилых людей и у людей с необычными для СРК симптомами, такими как лихорадка, кровавый стул, потеря веса и т. Д. и рвота. Врачи могут провести тест, чтобы исключить непереносимость лактозы или избыточный бактериальный рост, а также задать вопросы, чтобы исключить злоупотребление слабительными.
Другие заболевания пищеварительного тракта (такие как аппендицит, заболевание желчного пузыря, язвы и рак) могут развиваться у человека с СРК, особенно после 40 лет.Таким образом, если симптомы у человека значительно меняются, если появляются новые симптомы или если симптомы необычны для СРК, может потребоваться дальнейшее тестирование.
Поскольку симптомы СРК могут быть вызваны стрессом и эмоциональными конфликтами, врачи задают вопросы, чтобы помочь определить стресс, тревогу или расстройства настроения.
.
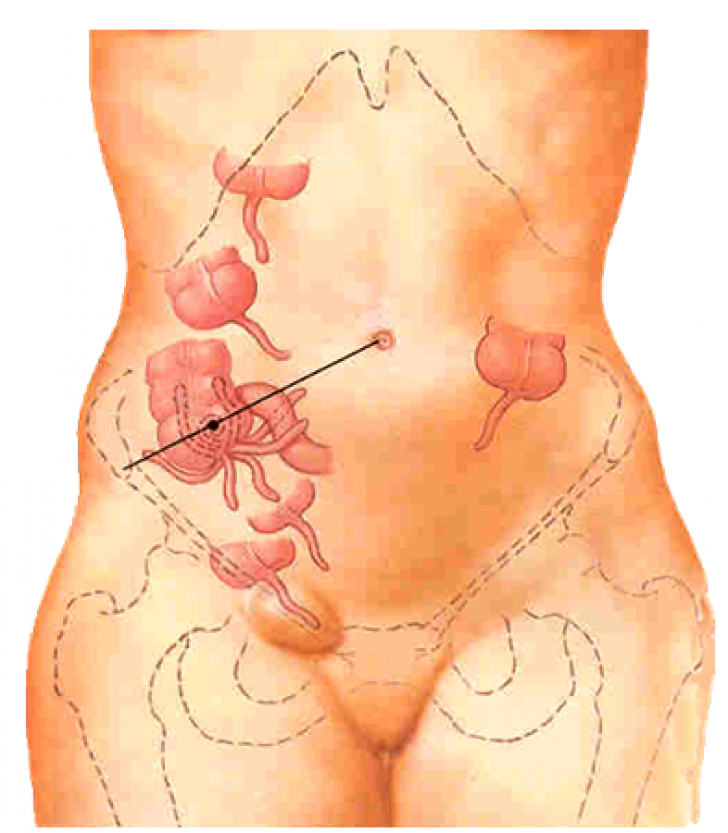
/GettyImages-681751516-5ab7b3feba61770037226a64.jpg)


 Помогает бороться с диареей. Перед применением
препарат смешивают с водой. Средство подходит для терапии синдрома
раздраженного кишечника у детей и взрослых;
Помогает бороться с диареей. Перед применением
препарат смешивают с водой. Средство подходит для терапии синдрома
раздраженного кишечника у детей и взрослых; Слабительный препарат в виде таблеток. Так же как и предыдущее средство
принимает на ночь. Единовременно дозировка составляет 1 таблетку. Если
эффект от приема препарата не наступает дозировку увеличивают. Можно
давать детям с шести лет;
Слабительный препарат в виде таблеток. Так же как и предыдущее средство
принимает на ночь. Единовременно дозировка составляет 1 таблетку. Если
эффект от приема препарата не наступает дозировку увеличивают. Можно
давать детям с шести лет; Препарат обладает сразу комплексным действием. Он помогает снять спазм и
борется с вздутием. Продается лекарство в виде капсул.
Препарат обладает сразу комплексным действием. Он помогает снять спазм и
борется с вздутием. Продается лекарство в виде капсул.
 Внимательно
прислушивайтесь к реакции собственного организма. При желании некоторые из
них можно заменить аналогами;
Внимательно
прислушивайтесь к реакции собственного организма. При желании некоторые из
них можно заменить аналогами; Это позволит избежать обезвоживания и запоров. Кроме того, это
окажет благотворное воздействие на весь организм в целом;
Это позволит избежать обезвоживания и запоров. Кроме того, это
окажет благотворное воздействие на весь организм в целом;