Хроническое воспаление поджелудочной железы: симптомы и лечение
Панкреатит представляет собой прогрессирующее хроническое воспаление поджелудочной железы, периоды обострения которого часто сменяются периодами затишья. На фоне развития заболевания наблюдается увеличение выраженности дистрофических изменений в результате которых страдают ее функциональные возможности. В моменты обострения больные ощущают боль в левом подреберье, сопровождающуюся диспепсическими симптомами и желтушностью кожи и слизистых оболочек. При отсутствии своевременного лечения патологические процессы стремительно развиваются и приводят к серьезным необратимым изменениям.
Содержание статьи
Причины развития хронического панкреатита
Основными причинами, которые чаще всего вызывают развитие хронического панкреатита, служат желчнокаменная болезнь, несоблюдение правильного питания и злоупотребление алкоголя, так как именно содержание спирта в алкогольных напитках является токсичным по отношению к паренхиме железы. При развитии ЖКБ поджелудочная железа подвергается воспалению в результате распространения инфекции из желчных протоков, при развитии гипертензии желчевыводящих путей, а также нередко от прямого заброса желчи в железу из желчного пузыря.
Помимо этих, причинами развития хронического панкреатита могут быть и другие факторы, а именно:
- Наличие муковисцидоза и гипертриглицеринэмии;
- Прогрессирующее увеличение ионов кальция в составе крови;
- Прием некоторых лекарственных препаратов в виде эстрогенов, тиазидных диуретиков, кортикостероидов, азатиоприна.
- Застой секрета поджелудочной железы в результате непроходимости сфинктера Одди;
- Развитие аутоиммунного панкреатита;
- Генетически обусловленный панкреатит;
- Панкреатит, этиология которого не выяснена.
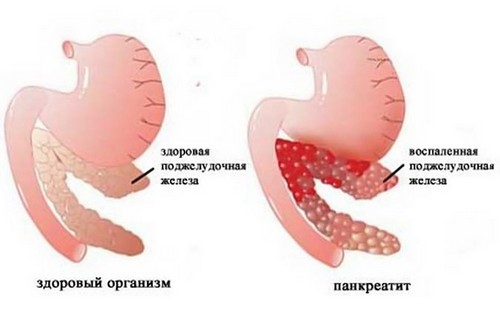
Причиной перехода панкреатита в хроническую форму может послужить самые различные изменения в состоянии не только поджелудочной железы, но и таких органов, как желчный пузырь, печень и другие. Медицина не всегда способна предупредить такие процессы и единственной мерой профилактики остается только наблюдение за своим организмом и своевременное обращение к специалистам.
Симптомы хронического панкреатита
Нередко начальные стадии хронического панкреатита не проявляют выраженной симптоматики, хотя уже на этом этапе в поджелудочной железе происходят существенные изменения. Это приводит к тому, что при первых выраженных обострениях патологические нарушения в состоянии этого органа уже значительны.
Основным симптомом обострения хронического панкреатита является чувство дискомфорта и опоясывающая боль в левом подреберье. Боль может присутствовать постоянно или ощущаться в виде приступов. Нередко больные жалуются на болезненность в области сердца, так как боль при воспалении поджелудочной железы способна иррадиировать в это место. Помимо боли, пациенты нередко ощущают приступы тошноты, переходящие в рвоту, изжогу и вздутие живота. Характерной особенностью панкреатита, носящего хронический характер, является отсутствие облегчения после приступа рвоты.
Стул больных становится переменчивым, запоры резко сменяются диареей. Расстройства в системе пищеварения и снижение аппетита приводит к резкой потере массы тела и больные стремительно худеют.
По мере того как заболевание будет прогрессировать, количество обострений также будет возрастать. В дальнейшем воспаление приводит к повреждению тканей поджелудочной железы, которое вскоре переходит на окружающие ее ткани. Несмотря на такие серьезные изменения в состоянии поджелудочной железы, клинические проявления болезни могут проявиться через несколько лет.
У больных с хронической формой панкреатита имеются и внешние признаки, по которым можно заметить нарушения в состоянии поджелудочной железы. Первым признаком служит изменение цвета кожи и склер, которые приобретают желтушный оттенок. Отмечается бледность кожного покрова, сопровождаемая неестественной его сухостью. На коже груди и живота могут проявиться красноватые пятна небольшого размера, которые не исчезают и не становятся бледнее после надавливания на них.
Во время обследования с использованием пальпации, отмечается, что область живота в расположении эпигастрия немного вздута, а в месте расположения поджелудочной железы наблюдаются атрофические явления в верхней жировой клетчатке. При надавливании обычно ощущается боль вверху живота, в расположении пупка и в левом подреберье.
Тактика действий во время приступа
Приступ панкреатита является обязательным для вызова скорой помощи. До того момента, когда приезд медиков сможет облегчить состояние больного с обострением воспаления поджелудочной железы, можно попытаться самостоятельно уменьшить выраженность приступа. Первая помощь больному с приступом острого панкреатита имеет несколько отличий от тех мер, которые применяют в отношении пациентов с хронической формой заболевания и больной и его близкие должны знать об этом.
Основным проявлением острого панкреатита служит внезапно возникшая острая боль в области эпигастрия и вверху, под левым подреберьем. Нередко болевые ощущения при хронической форме бывают настолько нетипичными, что их воспринимают за сердечные боли, вызываемые стенокардией. Больные вынуждены искать позу, чтобы уменьшить выраженность боли, чаще всего это удается сделать лишь находясь в полусидящем положении с наклоном вперед или лежа на боку, приняв позу эмбриона.

Помощь больным с таким приступом до приезда врача может быть оказана следующими действиями родных:
- Постараться обеспечить больному состояние полного покоя.
- Освободить его от тесной сдавливающей одежды.
- Предложить ему принять позу с наклоном вперед.
- Дыхание больного при приступе должно быть неглубоким и поверхностным.
- Не принимать никакой пищи, допустимо питье небольшими порциями по 50 мл через каждые полчаса. Лучше, если это будет прохладная кипяченая вода, но допускается и минеральная без газа.
- При позывах к рвоте помочь больному освободить желудок при помощи легкого надавливания на корень языка.
- Если приезд скорой помощи задерживается, а боль, ощущаемая больным, становится нестерпимой, можно ввести ему один из спазмолитиков в виде Но-Шпы, Папаверина, Атропина, а при невозможности сделать инъекция, заменить их на препараты в таблетках.
- Не разрешается давать больному до приезда врача любые анальгетики и обезболивающие средства, так как подобное способно привести к трудности постановки диагноза. То же самое относится и к лекарствам с содержанием ферментов.
Запрещается прикладывать холод на область живота, так как это способно увеличить спазм в сосудах, и тем самым еще более ухудшить состояние поджелудочной железы.
Диагностика и обследование хронического панкреатита
Несмотря на то что у современной медицины появилось немало возможностей выявить заболевание хронической формы панкреатита, к сожалению, большая их часть доступна лишь в немногих специализированных клиниках, располагающих дорогостоящим лабораторным оборудованиям и инструментальными методами диагностики. В них можно пройти диагностическое иммунологическое тестирование, сделать анализ на биопсию поджелудочной железы, воспользоваться методом компьютерной и магнитно-резонансной томографии и многими другими методами диагностики. Несмотря на это и в обычных поликлиниках возможно воспользоваться многими диагностическими процедурами, которые не требуют создания специальных условий и привлечения специального оборудования, тем не менее врачам удается также качественно провести обследование пациентов и поставить им правильный диагноз.
Не последняя роль в диагностике болезни отводится изучению анамнеза пациента и симптомов, которые ощущает больной. Причем на этом этапе сам больной должен быть не менее внимателен, чем его лечащий врач, и рассказать врачу обо всех своих проявлениях болезни в виде присутствия боли, тошноты, имеющихся характерных особенностях кала больного, а также случаев повышения температуры и головной боли.
Нередко ему назначают сдачу копрологического анализа, позволяющего обнаружить случаи ферментной недостаточности поджелудочной железы.
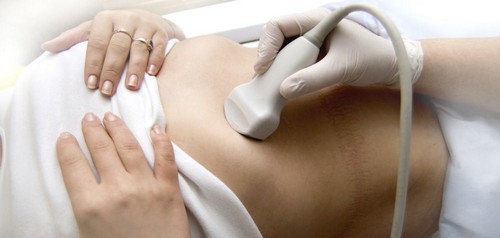
При проведении УЗИ поджелудочной железы выявляется повышение плотности тканей, образующих орган, что служит одним из основных признаков хронической формы заболевания. Для достоверности диагностики могут быть проведены анализы крови на определение количества ферментов, вырабатываемых поджелудочной железой, а также анализ на глюкозу.
Осложнения хронического панкреатита
Заболевание хроническим панкреатитом может осложниться поражением самых различных органов, которые функционально связаны с поджелудочной железой. Чаще всего такому воздействию подвергаются желчевыводящие пути и печень, а также происходит развитие заболеваний в виде пневмонии и реактивного выпотного плеврита, так как поджелудочная железа находится в непосредственной близости от диафрагмы и от плевральной плоскости. Осложнением может быть образование кисты или псевдокисты, причем почти в 80% случаев у больного обнаруживают именно псевдокисту.
Имеется связь, которая доказана практикой, между хронической формой панкреатита и раком поджелудочной железы. В том случае, когда воспаление поджелудочной железы вызвано злоупотреблением спиртных напитков, возрастает вероятность развития диабета. Осложнением панкреатита часто служит развитие эрозивно-язвенных изменений в состоянии слизистой пищеварительного тракта. В этом случае почти всегда положение отягощается появлением железодефицитной анемии из-за нарушений всасываемости железа пораженной слизистой оболочкой.
У определенной части пациентов, находящихся под наблюдением, в течение десяти лет происходит развитие гастроэзофагально-рефлюксной болезни.
Редким осложнением хронического панкреатита, которое тем не менее возможно, является дуоденальная непроходимость, возникающая при ошибочной подаче импульсов к мышцам, отвечающим за работу мышечной ткани в просвете между двенадцатиперстной кишкой и поджелудочной железой.
Медикаментозное лечение хронического панкреатита
При лечении хронического панкреатита стараются ограничиться медикаментозной терапией при помощи лекарственных препаратов. Весь курс обычно состоит из нескольких направлений, поэтапно переходящих один в другой:
- Способы, направленные на устранение боли. Для облегчения состояния больного и снижения боли, назначают сильные обезболивающие препараты. Непосредственно для устранения спазмов применяют спазмолитики.
- Лечение, направленное для уменьшения количества секрета, производимого в поджелудочной железе. Благодаря таким действиям лечение проходит с большим успехом. Для угнетения функций поджелудочной железы применяют кислотоснижающие и антисекреторные средства в виде Омепразола и Кортикала. После устранения основных острых симптомов обязательно проводят заместительную терапию, приводящую концентрацию желудочного сока в норму.
- Подавление инфекции. Принимают меры, направленные на подавление источника инфекции, так как возрастает возможность распространения инфекционного возбудителя из пораженного органа по всему организму. Для этого используют антибиотики, а также для нормализации водного и электролитного баланса – физиологический и солевой раствор в виде внутривенных инъекций.
В целях нормализации состояния поджелудочной железы и восстановления ее функций, назначаются следующие лекарственные средства:
- Препараты с содержанием ферментов;
- Антациды – для снижения кислотности;
- Спазмолитики и анальгетики;
- Антибиотики;
- Противоязвенные средства;
- Витаминные комплексы;
- Сахаросжигающие препараты.

Универсального курса терапии для всех случаев воспаления в поджелудочной железе не существует, лечение проводится сугубо индивидуально, с учетом особенностей клинической картины болезни каждого пациента. Медикаменты, используемые для лечения, также подбирают с учетом этих особенностей и корректируются в процессе лечебного процесса. Обычно курс терапии, в зависимости от самочувствия больного и на основании его анализов, продолжается в течение 1 — 2 месяцев. Прекращать его или принимать решение о замене препаратов может только лечащий врач.
Диета как часть терапии
Одним из обязательных условий, соблюдение которого необходимо при воспалении поджелудочной железы, является соблюдение диеты. Независимо от характера заболевания и развития воспаления в этом органе, таким больным назначают особую диету 5п, предназначенную для больных хроническим панкреатитом в стадии восстановления, то есть после устранения острого периода болезни.
Основным условием остается дробное питание с содержанием небольших по объему порций блюд. Количество калорий, потребляемых такими больными за сутки, не должно быть выше 2800 ккал, основное место в которых занимают легкие углеводы (400 г) и белки (120 г) с минимальным количеством соли (до 10 г) и жиров (до 80 г).
За день необходимо довести потребление простой воды до полутора литров и стараться придерживаться этой норме.
Основной целью диеты при панкреатите является сведение к минимуму химического воздействия на воспаленную поджелудочную железу, поэтому из употребления следует полностью исключить все продукты с содержанием экстрактивных веществ, а также блюда, приготовленные методом жарки. При готовке продукты можно отваривать, запекать, готовить их на пару или тушить, главное, чтобы при приготовлении на них не образовывалась поджаристая корочка. Температура готовых блюд должна быть теплой, обжигающие и охлажденные – не допускаются.

Что касается первых двух — трех дней после обострения, то в этот период больным следует совсем отказаться от употребления какой-либо пищи и поголодать, в эти дни разрешена только вода и отвар шиповника без добавления сахара.
Особенности питания больных хроническим панкреатитом предусматривает:
- Ограничение сливочного масла;
- Полный отказ от наваристых бульонов, жирных видов мяса и рыбы, грибов, маринадов, копченостей, кондитерских изделий, кофе, сдобной выпечки, напитков с содержанием газа, алкоголя.
- Желательно не употреблять в пищу сырые овощи.
- Крупы в виде каш варят только на воде.
При воспалении поджелудочной железы особенно рекомендуется творог и все блюда из него. При их приготовлении необходимо придерживаться общих рекомендаций, и по минимуму добавлять сахар, сметану или вовсе отказаться от них.
Народная медицина
Способы лечения народной медицины при воспалении поджелудочной железы направлены на исцеление больных, причем обещая облегчить их состояние за довольно короткий срок. Однако, несмотря на всю пользу, которую они способны принести, начинать их применение нужно только с рекомендации врача и при отсутствии противопоказаний. Имеется огромное количество рецептов в виде отваров и настоев, в составе которых содержаться лекарственные растения, способные благоприятно повлиять на поджелудочную железу.
Многие из них не только сами способствуют восстановлению утраченных функций этим органом, но и выступают в качестве эффективного средства, усиливающего лечебное действие назначенных врачом, лекарственных препаратов.
Профилактика
В качестве мер профилактики, предупреждающих развитие воспалительного процесса в поджелудочной железе, важно изначально вести правильный образ жизни и придерживаться правил, которые пойдут на пользу не только этому органу, но и всему организму в целом. Основными из них являются:
- Ограничение употребления спиртных напитков, соблюдение правил рационального питания, сбалансированный набор продуктов в ежедневном меню, недопущение случаев переедания, отказ от блюд с большим количеством жира и углеводов;
- Отказ или, по мере возможности, сокращение курения;
- Соблюдение питьевого режима с потреблением не менее 1.5 л воды в день;
- Потребление достаточного количества витаминов и микроэлементов, важных для организма;
- При появлении первых симптомов неблагополучия в работе ЖКТ, своевременно обращаться к врачу.
- Строго выполнять все врачебные назначения, не допускать пропусков в лечении, не прерывать назначенный курс самостоятельно.
Для профилактики обострения уже имеющегося панкреатита, принявшего хроническую форму, важно не менее двух раз в год проходить обследование. Необходимо самостоятельно научиться следить за состоянием своей поджелудочной железы и создавать для нее благоприятные условия.
Прогноз
Если следовать всем рекомендациям по профилактике обострения хронической формы панкреатита, то удается быстро стабилизировать свое состояние. Болезнь в этом случае, если и не устраняется окончательно, то протекает легко, без длительных рецидивов, сопровождающихся ощутимыми болезненными симптомами. Если в отношении пациента были проведены адекватные и своевременные методы лечения, то обострения могут стать единичными и годами не беспокоить больных. В этом случае прогноз почти всегда благоприятный и выживаемость составляет почти сто процентов.
Когда больной с таким заболеванием легкомысленно относится к своему здоровью, нарушает либо вовсе не придерживается диеты, курит, употребляет алкоголь, не принимает прописанные врачом лекарства, то в результате такого пренебрежения в поджелудочной железе с быстротой происходят дистрофические изменения в тканях, образующих этот орган. В итоге обязательно разовьются тяжелые осложнения, нередко угрожающие жизни, требующие немедленного хирургического вмешательства и способные привести к летальному исходу.
Цены на лечение
Хронический панкреатит является воспалительным прогрессирующим заболеванием, развивающимся в поджелудочной железе и заканчивающееся дистрофическими изменениями в этом органе. От состояния этого органа во многом зависит самочувствие человека, а патологии железы требуют немедленного лечения. При симптомах, свидетельствующих о нарушениях в работе поджелудочной железы необходимо обращаться к врачу — гастроэнтерологу, который обследует, направит на сдачу лабораторных анализов, поставит диагноз и проведет лечение.

Стоимость предоставляемых услуг зависит от объема оказанной медицинской помощи. Так, средняя цена во многих клиниках будет равняться:
- Первичный амбулаторный прием гастроэнтеролога – 1800;
- Повторные приемы – 1800;
- Консультация профессора медицины – 3200;
- Обследование с помощью эзофагогастродуоденоскопии (включая тесты на Helicobacter pylori) – 4300.
Полный перечень услуг и их стоимость можно получить при обращении в медицинское учреждение. Там же вам предоставят возможность в случае необходимости проконсультироваться у других узкопрофильных специалистов.
Отзывы
Уважаемые читатели, была ли полезна эта статья? Что вы думаете о хроническом воспалении поджелудочной железы. Оставьте обратную связь в комментариях! Нам важно ваше мнение!

Алена:
У меня именно такое заболевание, а хроническую форму я заработала по своей вине. Первые симптомы заболевания проявились давно, но были не очень сильными, боль я унимала таблетками, две штуки Но-Шпы и все в порядке. Но как оказалось, это только видимость благополучия, так как патологический процесс со всеми вытекающими изменениями все это время продолжался. В итоге я теперь постоянно сижу на специальной диете, прохожу лечение, но улучшения особого нет. Обострения возникают все чаще и все труднее их купировать. Как известно, только умные учатся на чужих ошибках, а остальные – на своих.
Светлана:
Согласна, никогда не нужно бояться посетить врача и лишний раз пройти обследование. Устранять боль таблетками, это не выход, только оттягиваешь визит в больницу, а идти все равно придется, только лечиться дольше будет нужно и нет гарантии, что полностью вылечишься.
Видео
ogkt.ru
симптомы и лечение у взрослых
Хронический панкреатит (pancreatitis, лат.) – прогрессирующее воспалительное заболевание поджелудочной железы (pancreas, лат.), характеризующееся образованием множественных очагов деструкции в ткани органа, протекающее со снижением его пищеварительной функцией и симптомами внешне- и внутрисекреторной недостаточности.
Хронический панкреатит ежегодно делает инвалидами 0,5% населения России. Больные – люди в возрасте от 45 до 65 лет. Однако в последние годы отмечается тенденция к снижению возраста первичного установления диагноза. Такое «омоложение» заболевания поднимает большой интерес к данной патологии. Pancreatitis опасен своими осложнениями, лечение которых затруднительно. В течение первых 10 лет от осложнений погибает 20% больных, в течение 20 лет – больше половины. Вовремя установленный диагноз и своевременно начатое лечение поможет не только снизить летальность и инвалидизацию, но избежать тяжёлых осложнений, в отдельных случаях добиться стойкой ремиссии, предотвратить обострение.
Классификация
Попытки классифицировать панкреатит предпринимали сотни врачей. В результате до сих пор нет единого мнения о том, какая же классификация верна. Существуют десятки вариантов, вот некоторые из них.
| По стадии заболевания: | Морфологические варианты: | По форме течения: |
| Стадия обострения. | Обструктивный. | Отёчный. |
| Стадия ремиссии. | Кальцифицирующий. | Жировой панкреонекроз. |
| Воспалительный (паренхиматозный). | Геморрагический панкреонекроз. | |
| Фиброзно-индуративный. | Гнойный (инфицированный панкреонекроз). |
Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…Читать далее
Этиология
Хронический панкреатит у взрослых людей развивается двумя путями:
- На фоне инфекционных заболеваний билиарной системы и желудочно-кишечного тракта (инфекция заносится гематогенным путём).
- На фоне длительного злоупотребления спиртными напитками и курения (прямое токсическое влияние).

Холецистопанкреатит
Развивается вторично, то есть на фоне хронических инфекционных заболеваний желчного пузыря и двенадцатиперстной кишки. В этиологии немаловажную роль играют нарушения питания (переедание, чрезмерное употребление жирной, жареной пищи, неправильное употребление витаминов и медикаментозных препаратов).
Чаще всего панкреатит развивается на фоне желчнокаменной болезни, когда в протоках образуются конкременты, мешающие нормальной циркуляции секрета поджелудочной железы. В результате этого развивается внутрипротоковая гипертензия и застой желчи, что ведёт к её обратному забрасыванию. Агрессивные вещества, содержащиеся в желчи и панкреатическом соке, токсически воздействуют на ткань органа, приводя к хроническому асептическому воспалению и отёку. Возникает первая стадия заболевания. При дальнейшем прогрессировании присоединяется инфекция, образуются гнойные очаги, болезнь принимает тяжёлое течение с характерными клиническими симптомами обострения.
Воспаление может развиться и на фоне холецистита (воспаление желчного пузыря) или хронического гастродуоденита. В этом случае отмечается стремительное течение болезни.

Алкогольный хронический панкреатит
Развивается после длительного употребления алкогольных и спиртных напитков в анамнезе. Здесь воспаление возникает на фоне хронической интоксикации организма. Алкоголь токсически воздействует на ткань железы (повышая её секреторную активность), слизистую оболочку желудка и печень. Всё это в условиях непрерывного воздействия приводит к постепенному угнетению всех функций органа из-за омертвения отдельных клеточных элементов. На их месте образуется фиброзная ткань, участок железы воспаляется. Постепенно процесс охватывает орган целиком, приводя к хроническому панкреатиту с возникновением клинических симптомов.
Важно! Pancreatitis развивается не только на фоне длительного злоупотребления алкоголем. Известны случаи, когда острый воспалительный процесс возникал после однократного приёма больших доз спиртных напитков. На фоне проводимого лечения острый процесс стихал и переходил в хронический.

Симптомы
Болевые симптомы
Особенно характерны для фазы обострения. Боли постоянные или рецидивирующие, колющего характера. Локализоваться могут по всему животу либо в эпигастральной области (правом или левом подреберье). Иррадиируют боли в лопатку, поясницу, вниз живота. Отличительный признак панкреатита у взрослых – опоясывающий характер болей. Зачастую только по этому симптому удаётся дифференцировать диагноз. Они как обруч сжимают верхнюю часть живота. Симптом усиливается после приёма обильной пищи либо после жирных блюд, но могут и не иметь связи с приёмом пищи.
В фазу обострения хронического процесса боли нестерпимые, не купируются приёмом анальгетиков. Больной не может найти себе покоя, принимает вынужденное положение (лежа на боку с приведёнными к телу ногами). Обострение возникает на фоне нарушений диеты или после длительного нервно-психического перенапряжения.

Диспепсические нарушения
На первый план при хроническом панкреатите выходит рвота и метеоризм. Рвота в фазу обострения возникает перед возникновением болей либо на высоте болевого синдрома. Отличительная особенность симптомов – рвота не приносит облегчения состояния, как при других патологиях.
Метеоризм, отрыжка горьким, горький привкус во рту – все это связано с трудностями пищеварения, которые возникают из-за снижения ферментативной функции поджелудочной железы при хроническом pancreatitis. Помимо этого наблюдается жидкий стул с увеличенным содержанием в нём жиров, потеря аппетита, снижение веса.
Общесоматические симптомы
Слабость, вялость, усталость. Повышение температуры тела, которое особенно отмечается при обострении заболевания, незначительное. При билиарнозависимом панкреатите может наблюдаться желтушное окрашивание склер, слизистых оболочек и кожи.
Важно! Подъём температуры до 39°-40° С говорит о присоединении инфекционных осложнений. Если в сочетании с этим симптомом больной находится в критическом состоянии (состоянии шока, коллапса, бред, галлюцинации и другие нарушения деятельности центральной нервной системы, поверхностное частое дыхание, слабый нитевидный пульс), то его нужно срочно госпитализировать в отделение интенсивной терапии и последующего лечения.

Диагностика
Для подтверждения диагноза врач собирает жалобы, анализирует симптомы, проводит осмотр и назначает следующие анализы:
- Общий анализ крови для подтверждения воспалительного процесса. В пользу панкреатита говорит увеличение количества лейкоцитов, С-реактивного белка, ускорение скорости оседания эритроцитов.
- Биохимический анализ крови, где определяют уровень амилазы, щелочной фосфатазы, АсАТ, АлАТ. Также обращают внимание на количество билирубина, фибриногена и общего белка. Основной признак обострения воспалительного процесса – пятикратное увеличение уровня амилазы в крови.
- Биохимический анализ мочи для определения уровня амилазы (диастазы).
- Ультразвуковое исследование, которое позволит не только визуализировать поджелудочную железу, но и другие органы брюшной полости (желчный пузырь и его протоки, печень, селезёнку).
- В случае если вопрос стоит о хирургическом вмешательстве, то назначается диагностическое МРТ, МСКТ или лапароскопия. Эти обследования позволяют судить о степени деструктивного процесса.

Медикаментозное лечение
В фазе ремиссии
Больной должен соблюдать только основные принципы щадящей диеты. Медикаментозное лечение в эту фазу не назначается. Диета должна стать своеобразным образом жизни для пациента. Если пациент строго придерживался правил, то правильное питание может вывести заболевание в период стойкой ремиссии, либо «оттянуть» следующее обострение, тем самым остановив дальнейшее разрушение ткани железы.
У взрослых людей при хроническом панкреатите питание должно быть пятиразовым в одно и то же время. В рацион включается больше белковой пищи, жирные, жареные, острые блюда исключаются, так как они увеличивают нагрузку на поджелудочную железу. Также исключаются газированные и спиртные напитки, кофе, квас. Пациенту рекомендуют полностью отказаться от курения.
На завтрак употребляют основную часть углеводных продуктов. Это различные каши на молоке, картофельное пюре с отварным мясом.
Обед должен состоять из двух блюд: первое и второе. Первое блюдо – суп. Его готовят на нежирном мясном или овощном бульоне. На второе отваривают или готовят на пару нежирное мясо или рыбу. В качестве гарнира подойдут овощи, которые также отваривают или готовят на пару.
Ужин состоит из кисломолочных продуктов, творожных запеканок, нежирных сортов рыбы. Он должен быть очень лёгким и легко усваиваемым.
В качестве второго завтрака и полдника отлично подойдёт печёные груши и яблоки, пудинги, запеканки, овощи. Из напитков употребляют чаи, компоты, отвары трав, кисели. За день можно употребить кусочек подсушенного несвежего хлеба и десертную ложку сахара. В качестве подсластителя используют мед, но в небольшом количестве. От употребления свежего молока лучше отказаться, так как оно затруднительно для пищеварения.

В фазе обострения
В первые дни острой симптоматики показан полный голод, затем щадящая диета. Диету сочетают с медикаментозным лечением.
Для лечения боли больному назначаются анальгетики. Препараты первой линии – нестероидные противовоспалительные препараты. Они одномоментно снимают воспаление и боль, не вызывая при этом привыкания. В тяжёлых случаях в качестве альтернативы в лечении могут быть использованы наркотические анальгетики и блокада нервных стволов и сплетения. Если болевой симптом вызван закупоркой протока камнем, то назначаются спазмолитики (но-шпа, папаверин, платифиллин).
Кроме этого, в лечение добавляют глюкокортикостероиды и антигистаминные препараты. Они подавляют иммунный ответ организма, что в итоге приводит к снижению аутоагрессии против своих же клеток поджелудочной железы.
Для профилактики инфекционных осложнений при обострении активно применяются антибиотики широкого спектра действия (цефалоспорины III поколения). С целью восстановления объёма циркулирующей крови и выведения воспалительных токсинов, назначаются инфузионные вливания в больших объёмах. В тяжёлых случаях инфузионную терапию заменяет форсированный диурез.
В случае тяжёлого состояния пациента, он срочно госпитализируется в отделение интенсивной терапии, где проводят реанимационные мероприятия по лечению и восстановлению деятельности жизненно важных органов и систем организма. После стабилизации состояния пациента, решается вопрос об оперативном вмешательстве.

Хирургическое лечение
Операция проводится строго по показаниям. Зачастую это является жизнесберегающим мероприятием.
В плановом порядке оперируются вторичные pancreatitis, которые возникли на фоне заболеваний билиарной системы. В этом случае лечится основное заболевание: холецистит либо желчнокаменную болезнь. После восстановительного периода симптомы исчезают, а заболевание переходит в стойкую ремиссию. Операции, проводимые при хроническом билиарнозависимом панкреатите:
- Холецистэктомия (лапароскопическим или лапаротомным доступом).
- Малоинвазивные вмешательства по поводу лечения и удаления конкрементов желчного пузыря. В условиях отсутствия оптической техники или при камнях больших размеров данное оперативное вмешательство проводится открытым лапаротомным доступом.
Экстренное оперативное вмешательство проводится при обширном панкреонекрозе, или при возникновении осложнений. В этом случае показания к операции следующие:
- Тотальный или субтотальный панкреонекроз.
- Подтверждённое данными КТ или МРТ наличие кист, абсцессов, псевдокист в ткани органа.
- Наличие сообщений (свищей) поджелудочной железы с соседними органами или с внешней средой.
- Подтверждённый данными КТ, МРТ и биопсией тканей рак поджелудочной железы.
После проведённого лечения пациенту назначается пожизненная заместительная ферментная терапия (Панкреатин и его аналоги), а также инсулинотерапия.

Образ жизни и режим питания
Обострение заболевания не имеет какой-либо периодичности и сезонности. Оно зависит от того, соблюдает ли пациент принципы диеты. Весь режим дня больного должен быть построен таким образом, чтобы он смог соблюдать основное время приёмов пищи, при этом готовить блюда согласно своему рациону питания. Отказ от жирных продуктов питания и блюд, увеличивающих нагрузку на железу, помогает устранить симптомы хронического панкреатита и его обострения.
Для скорейшего выздоровления, предотвращения очередного обострения и лечения в стационаре пациент должен полностью отказать от употребления алкоголя и курения сигарет, особенно если ему поставлен диагноз хронического алкогольного панкреатита. Раз в полгода проходите консультацию у своего лечащего врача, чтобы наблюдать в динамике за процессами, происходящими в поджелудочной железе. Эти простые советы помогут вам справиться с таким непростым недугом или предотвратить очередную госпитализацию в стационар.
Видео: Хронический панкреатит у взрослых
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…Читать далее
pankreatit.su
причины панкреатита, симптомы, виды терапии панкреатита. Препараты, диета, хирургическое лечение
Панкреатит – заболевание поджелудочной железы воспалительного характера. В зависимости от клинической картины выделяют острый и хронический панкреатит. Эти две формы панкреатита различаются как по механизму возникновения, этиологии панкреатитов, так и по выбору основной терапии и прогнозам выздоровления.

Фото: Syda Productions / Shutterstock.com
Что такое панкреатит?
Панкреатит – воспалительный процесс, при котором поражаются ткани поджелудочной железы, органа внутри- и внешнесекреторной функции. Сама поджелудочная железа располагается за желудком, в забрюшинной области, примыкая к двенадцатиперстной кишке. Название «поджелудочная» железа получила из-за расположения ближе к спине, таким образом, при обследовании лежа она находится «под желудком».
Основное назначение данного органа – выработка панкреатического сока с ферментами и бикарбонатами, принимающими участие в процессе пищеварения организма. При ожидании пищи и при поступлении ее в желудок ферменты и соки начинают транспортироваться из поджелудочной железы через соединительный проток в тонкую кишку, обеспечивая процесс ферментной обработки пищевых веществ, участвуя в метаболизме, способствуя всасыванию питательных веществ через стенки тонкого кишечника.
Панкреатическая жидкость нейтрализует кислую среду желудочного сока непосредственно в кишечнике, где пищеварительные ферменты активизируются и начинают выполнять свои функции расщепления и переработке веществ.
Основными пищеварительными ферментами, вырабатываемыми поджелудочной железой, являются:
- амилаза, способствующая переработке крахмала в сахара;
- липаза, фермент, расщепляющий жиры;
- трипсин, химотрипсин – ферменты, участвующие в расщеплении белков;
- инсулин, полипептид, глюкагон и другие.
Причины панкреатита – в нарушени
med.vesti.ru
симптомы и лечение, у взрослых, как лечить, признаки
В группу заболеваний поджелудочной железы входит хронический панкреатит. Эта патология протекает длительно и плохо поддается лечению. При несвоевременной терапии она приводит к осложнениям (сахарному диабету, желтухе, энцефалопатии, портальной гипертензии, абсцессу, флегмоне, перитониту).

Хроническое воспаление поджелудочной
Поджелудочная железа — важный орган пищеварительной системы. Она выполняет эндокринную и экзокринную функции. В железе вырабатываются важные ферменты и гормоны (трипсин, липаза, амилаза, химотрипсин, инсулин, глюкагон). Хроническим панкреатитом называется преимущественно инфекционное заболевание воспалительного характера, исходом которого является секреторная недостаточность органа вследствие фиброза (склероза).
Данная патология у большинства людей развивается на фоне острого воспалительного процесса. Для хронического панкреатита у взрослых и детей характерно волнообразное течение. Обострение заболевания сменяется стиханием симптомов. В последние годы признаки хронического панкреатита возникают у населения все чаще. Основными причинами являются неправильное питание, употребление некачественного алкоголя и курение.
У женщин заболевание диагностируется чаще.
Связано это с тем, что у них данная патология развивается на фоне холецистита. Болеют женщины в возрасте 50-60 лет. Симптомы хронического панкреатита нередко появляются у подростков. У них основной причиной воспаления железы является муковисцидоз. Известны следующие виды хронического панкреатита у женщин и мужчин:
- первичный;
- вторичный;
- псевдотуморозный;
- болевой;
- латентный;
- сочетанный;
- гипосекреторный;
- гиперсекреторный;
- обтурационный;
- дуктулярный.
Заболевание протекает в легкой, средней или тяжелой форме. В зависимости от этиологии различают алиментарный, алкогольный, токсический, билиарный, холестатический и другие формы воспаления. Панкреатит бывает обструктивным, кальцифицирующим, фиброзно-склеротическим и инфильтративно-фиброзным.
Этиологические факторы
Хроническое воспаление обусловлено несколькими факторами. Основными причинами являются:
- погрешности в питании;
- алкоголизм;
- курение;
- желчнокаменная болезнь;
- гастроэнтерит;
- язвенная болезнь желудка и 12-типерстной кишки;
- врожденные аномалии развития органа;
- генетические нарушения;
- застой венозной крови;
- паротит;
- туберкулезная инфекция;
- заболевания печени;
- воздействие токсических веществ;
- отягощенная наследственность;
- муковисцидоз;
- системные заболевания;
- васкулит;
- травмы;
- отравления;
- энтеровирусные инфекции;
- метаболические нарушения;
- цитомегаловирусная инфекция;
- описторхоз.
Опытным врачам известна не только классификация хронического панкреатита, но и почему он развивается. У мужчин наиболее частой причиной является длительное употребление спирта в количестве более 20-80 г ежедневно. Воспаление развивается не сразу, а спустя 8-12 лет. У женщин панкреатит часто развивается на фоне патологии желчного пузыря.
Данная причина выявляется в 30-35% случаев заболевания. Обусловлено это тем, что протоки железы и пузыря соединяются и при наличии камней нарушается выведение сока. Причины панкреатита у мужчин и женщин включают воспаление, сужение или опухоль сфинктера Одди. У молодых людей воспаление железы возможно на фоне язвы. Причина — пенетрация.
Хроническое воспаление поджелудочной железы — результат нерационального питания. Факторами риска являются пристрастие к жирной и острой пище, переедание, большие интервалы и употребление жареной еды. Панкреатит хронический бывает первичным (врожденным).
В данном случае причиной воспаления становится нарушение проходимости протока.
Поражение поджелудочной железы нередко происходит вследствие воздействия токсических веществ. Это могут быть лекарства (цитостатики, эстрогены, диуретики), химикаты (пестициды). Отек и воспаление тканей железы возможны при сосудистой патологии. Это наблюдается при системном васкулите, сердечной и печеночной недостаточности.
Механизм развития панкреатита
Патогенез заболевания известен не каждому. В основе развития воспаления лежат следующие патологические процессы:
- затруднение оттока панкреатического сока;
- переваривание железы ферментами;
- склероз тканей;
- нарушение кровоснабжения;
- отек.
При хроническом панкреатите клиника возникает на фоне нарушения выработки ферментов. Они начинают переваривать железу изнутри. Развиваются отек тканей и воспаление. При отсутствии лечения возможно нагноение. Со временем разрастается соединительная ткань. Количество желез уменьшается. Это приводит к секреторной недостаточности и нарушению процесса пищеварения.
Панкреатический сок вместе с желчью попадает в просвет 12-типерстной кишки. Там происходит разрушение питательных веществ (белков, жиров и углеводов). При хроническом панкреатите этот процесс нарушается, в результате чего возникает диспепсия в виде боли, вздутия, нарушения стула, тошноты, рвоты и отсутствия аппетита.
Клинические проявления панкреатита
Нужно знать не только патогенез и причины хронического панкреатита, но и его симптомы. При воспалении поджелудочной железы возможны следующие признаки:
- боль;
- тошнота;
- рвота;
- вздутие;
- диарея;
- отрыжка.
Заболевание характеризуется медленным прогрессирующим течением. На ранних стадиях жалобы могут отсутствовать. Приступ панкреатита проявляется болью. Она возникает вследствие поражения нервных окончаний, отека и нарушения оттока панкреатического сока. Боль при хроническом панкреатите имеет следующие особенности:
- тупая, давящая или жгучая;
- может иррадиировать в спину и сердце;
- локализуется в эпигастральной зоне, левом подреберье или является опоясывающей;
- возникает после приема пищи или алкоголя;
- стихает при голодании и в положении полусидя.
Болевой приступ провоцируется жирной пищей. Во время ремиссии данный симптом отсутствует. Возможно ощущение тяжести. При хроническом панкреатите симптомы включают диспепсию. Она обусловлена нарушением переваривания пищи вследствие недостаточного поступления ферментов.
Метеоризм — результат повышенного образования газов в желудке и тонкой кишке. Приступ хронического панкреатита проявляется рвотой. Она бывает повторной и изнуряющей. После рвоты больным не становится лучше. Изначально в рвотных массах присутствует пища. Затем выделяется желчь. Больные предъявляют жалобы на горький привкус во рту.
Приступ хронического панкреатита характеризуется нарушением стула. Это связано с неполным усвоением пищи в тонкой кишке. Она поступает в толстый кишечник, где способствует активизации микробов. Стул больных становится кашицеобразным. Нередко жидкий стул сменяется запором. Для хронического панкреатита характерна стеаторея. Кал становится жирным и блестящим.
К диспепсии относится отрыжка. Она горькая или воздушная. Косвенные признаки заболевания включают снижение аппетита. У некоторых больных появляется отвращение к мясным блюдам. К симптомам внешнесекреторной недостаточности железы относится снижение веса. Если не вылечить хронический панкреатит навсегда, то возможно развитие гиповитаминоза. Он проявляется тусклостью волос, их ломкостью, сухостью кожи и изменением ногтей.
Возможные осложнения заболевания
Врачи должны знать не только патогенез развития хронического панкреатита, но и чем он опасен. При неправильном лечении или запоздалой диагностике возможно развитие осложнений. Если приступ обострения остается без внимания, то могут развиться:
- сахарный диабет;
- кахексия;
- энцефалопатия;
- гиповитаминоз;
- гепатит;
- холецистит;
- портальная гипертензия;
- гнойное воспаление брюшины;
- флегмона;
- абсцессы;
- ложные кисты;
- левосторонний плеврит;
- ателектаз легкого;
- желтуха;
- воспаление клетчатки вокруг поджелудочной железы;
- спленомегалия;
- инфаркт селезенки;
- холангит;
- почечная недостаточность;
- синдром диссеминированного внутрисосудистого свертывания;
- кровотечение;
- варикозное расширение вен пищевода.
Если лечение хронического панкреатита долгое время не проводится, то это повышает риск развития злокачественной патологии. Грозным осложнением заболевания является развитие вторичного сахарного диабета. В поджелудочной железе вырабатывается гормон инсулин, который отвечает за утилизацию глюкозы. При панкреатите его выработка затрудняется, что приводит к гипергликемии.
У таких людей наблюдаются жажда, сухость кожи и полиурия.
Увеличивается объем выделяемой мочи. Возможно обезвоживание. Чем опасен хронический панкреатит, известно не каждому. Возможные негативные последствия заболевания включают нагноение тканей. Возникают флегмона и абсцесс. Последний образуется медленно. На наличие абсцесса указывают такие симптомы, как лихорадка, озноб, тахикардия, выраженная боль, напряжение мышц живота, тошнота и рвота.
В случае распространения инфекции в процесс вовлекаются другие органы (легкие, сердце). Развиваются плеврит, пневмония и перикардит. Если панкреатит полностью не вылечить, то повышается давление в желчных протоках. Это приводит к развитию билиарной гипертензии. Грозным осложнением является энцефалопатия. При ней поражается головной мозг. Появляются жалобы неврологического характера.
План обследования пациентов
Перед тем как лечить хронический панкреатит, необходимо уточнить предварительный диагноз. Выявить воспаление на основании жалоб невозможно, так как симптомы неспецифичны и встречаются при другой патологии. Обследование больных должно быть комплексным. Для постановки диагноза понадобятся:
- общий и биохимический анализы крови;
- ретроградная холангиопанкреатография;
- копрограмма;
- общий анализ мочи;
- УЗИ;
- тест с секретином и холецистокинином;
- анализ на амилазу и липазу;
- КТ и МРТ.
Необходимо знать лабораторные признаки панкреатита. При этой патологии выявляются следующие изменения:
- снижение в крови общего белка, альбуминов и глобулинов;
- лейкоцитоз;
- повышение СОЭ;
- увеличение амилазы в крови и моче;
- гипокальциемия;
- снижение общего холестерина;
- высокие концентрации трипсина, липазы и глюкозы;
- наличие в кале большого количества липидов, мышечных волокон и крахмала.
Для оценки секреторной функции проводятся функциональные тесты. При стимуляции органа секретином усиливается образование воды и бикарбонатов поджелудочной железой. Для оценки состояния органа требуется использование диагностического оборудования. Очень информативно УЗИ органов брюшной полости.
На наличие хронического панкреатита указывают такие признаки, как расширение протока железы, изменение ее размеров, участки уплотнения (кальцификаты), неровность контуров и признаки склероза. Нередко обнаруживаются кистозные образования. Более детальный осмотр позволяет осуществить эндоскопическая ультрасонография в сочетании с УЗИ.
При хроническом панкреатите лечение проводится после оценки проходимости желчных протоков. С этой целью вводится красящее вещество. Данное исследование называется ретроградной холангиопанкреатографией. Дифференциальная диагностика хронического панкреатита в фазу обострения проводится с прободной язвой желудка и 12-типерстной кишки, острым холециститом, инфарктом и кишечной непроходимостью.
При воспалении желчного пузыря боль локализуется преимущественно справа в области подреберья. Панкреатит нужно дифференцировать от кишечной непроходимости. В последнем случае в процессе рентгенографии выявляются чаши Клойбера и воздушные арки. Для прободной язвы характерна очень острая (кинжальная) боль.
Методы лечения больных
Терапия во многом зависит от жалоб и фазы воспаления. В острый период требуется:
- прием симптоматических лекарств;
- временное голодание;
- соблюдение покоя;
- отказ от спиртных напитков и курения;
- применение антацидных и антисекреторных средств;
- использование аналогов соматостатина.
Как вылечить хронический панкреатит, должен знать каждый гастроэнтеролог. В острый период проводится симптоматическая терапия. При рвоте назначается Веро-Метоклопрамид, Церукал или Перинорм. Отзывы врачей к данным лекарствам положительные. В случае высокой температуры применяются антипиретики (Парацетамол МС, Панадол и Эффералган). Схема лечения включает использование обезболивающих лекарств. К ним относятся анальгетики и спазмолитики.
Рекомендации врача по лечению должны строго выполняться. При хроническом панкреатите нарушается синтез бикарбонатов, которые необходимы для защиты слизистой желудка от кислоты. Работа железы зависит от выработки желудочного сока.
В связи с этим при панкреатите показаны антациды и антисекреторные препараты (блокаторы протонной помпы).
К ним относятся Гастал, Алмагель, Фосфалюгель, Гевискон, Омез, Париет и Рабиет. Если в процессе лечения хронического панкреатита спазмолитики не помогают, то применяются аналоги соматостатина. К ним относятся Октреотид, Сандостатин, Октрид и Октретекс. При хроническом панкреатите в фазу ремиссии требуется соблюдать диету и принимать ферментные препараты.
При секреторной недостаточности назначается Креон, Мезим или Панзинорм. Это стандарт по лечению хронического панкреатита. Ферменты противопоказаны в острую фазу воспаления. При развитии гнойных осложнений внутримышечно или внутривенно вводятся антибиотики. Проводится инфузионная терапия. Дополнительно больным назначают витамины. При развитии сахарного диабета необходимо контролировать концентрацию в крови глюкозы. Могут назначаться гипогликемические лекарства.
Диета при панкреатите
Можно ли вылечить хронический панкреатит, известно не всем. После временного голодания и устранения боли назначается диета № 5б. Основная ее цель — предупреждение последующих обострений. Лечебное питание предполагает максимальное щажение органов желудочно-кишечного тракта. При хроническом панкреатите ремиссия будет стойкой, если придерживаться следующих рекомендаций:
- исключить из меню жирные и жареные блюда;
- отказаться от экстрактивных веществ, солений и маринадов;
- питаться дробно 5-6 раз в день;
- не есть перед сном;
- употреблять пищу в измельченном или полужидком виде;
- отказаться от грубых продуктов;
- готовить пищу на пару или отваривать;
- уменьшить количество потребляемой поваренной соли;
- отказаться от алкоголя и кофе;
- употреблять блюда комнатной температуры;
- соблюдать равные интервалы между приемами пищи;
- не переедать;
- постепенно расширять список продуктов и блюд.
Это стандарт лечебного питания при данной патологии поджелудочной железы. Больным необходимо уменьшить потребление сладостей, тугоплавких жиров, холестерина, пуринов, грубой клетчатки и эфирных масел. Из меню нужно исключить свежий ржаной хлеб, сдобную выпечку, окрошку, наваристые супы, газированную воду, кофе, жирные сорта мяса и рыбы (утку, свинину, скумбрию), субпродукты, колбасы, сливки, сметану, копчености, соленья, специи, майонез, яичные желтки, чипсы, сухарики, жареный омлет, грибы, сырые овощи и зелень, непротертые кисло-сладкие ягоды, острые соусы, холодные напитки, маргарин и консервы.
При данной патологии можно есть овощные супы, подсушенный хлеб, нежирное мясо, морепродукты, постный творог, нежирную рыбу, крупы, кефир, простоквашу, протертые и отварные овощи (картофель, морковь, кабачки, баклажаны, тыкву), белковые омлеты на молоке, яйца всмятку, тефтели и запеченные яблоки. Из напитков при панкреатите разрешены некрепкий чай, сладкие соки, компоты, кисели и отвар шиповника. Прогноз при хроническом панкреатите зависит не только от лечащего врача, но и от самого больного.
Диеты нужно придерживаться 1-2 месяца.
Хирургические методы лечения
Если при хроническом панкреатите диагностика была запоздалой, то возможны осложнения. В этом случае больным оказывается хирургическая помощь. Показаниями к ней могут быть:
- кисты;
- абсцессы;
- флегмона;
- сопутствующий калькулезный холецистит;
- некроз тканей поджелудочной железы;
- перитонит;
- выраженный склероз;
- стеноз сфинктера Одди;
- обструкция желчных протоков;
- наличие кальцификатов.
Лечится ли осложненный панкреатит, известно не каждому. В данном случае могут потребоваться следующие виды хирургического вмешательства:
- санация;
- дренирование;
- сфинктеротомия;
- иссечение нервов;
- частичная резекция желудка;
- холецистэктомия;
- вирсунгодуоденостомия;
- удаление камней;
- вскрытие кист.
Наличие абсцесса — абсолютное показание к операции. Предпочтительно проводить эндоскопическое лечение. Некротические ткани иссекаются. Абсцесс вскрывается и дренируется. Обязательно оценивается состояние окружающих тканей.
Прогноз для здоровья и профилактика
Необходимо знать не только симптомы и лечение у взрослых панкреатита, но и каков прогноз при этом заболевании. При соблюдении всех рекомендаций гастроэнтеролога наступает стойкая ремиссия. Прогноз благоприятный. При развитии гнойных осложнений он ухудшается. При наличии абсцесса и отсутствии хирургической помощи риск летального исхода очень велик.
После операции выживаемость составляет около 40-50%. Если заболевание продолжается более 20 лет, то имеется вероятность злокачественного перерождения тканей. У 4% больных развивается аденокарцинома. Специфическая профилактика хронического панкреатита отсутствует. Чтобы снизить риск развития данной патологии, необходимо:
- придерживаться здорового питания;
- пить больше чистой воды;
- проводить санацию очагов хронической инфекции;
- своевременно лечить холецистит, гепатит и другую патологию органов пищеварения;
- отказаться от курения;
- предупреждать травмы живота;
- повысить стрессоустойчивость;
- не употреблять спиртные напитки;
- принимать лекарства строго по назначению врача и в разрешенной дозировке;
- предупреждать застой венозной крови;
- вести подвижный образ жизни.
Основными мерами профилактики хронического панкреатита являются отказ от алкоголя и соблюдение диеты. Нельзя переедать, есть жирную и острую пищу. Чтобы избежать осложнений, рекомендуется 1-2 раза в год проходить обследование. Таким образом, хроническая форма панкреатита развивается на фоне острого воспаления. Наличие боли после еды, тошноты, рвоты и других симптомов является поводом для проведения УЗИ и сдачи анализов. Лечение без врачебной консультации может привести к осложнениям.
medicalok.ru
симптомы и лечение у взрослых. Воспаление поджелудки.
Больных панкреатитом становится все больше как среди взрослых, так и детей. Медики называют это болезнью цивилизации, потому как изменились условия жизни и питание.
Содержание этой статьи
Симптомы и лечение панкреатита у взрослых и детей должны быть известны всем, кто хоть раз столкнулся с этим заболеванием.

По данной теме есть похожая статья — Диета при панкреатите поджелудочной железы: примерное меню.
Панкреатит – что это за болезнь?
Панкреатит относится к тяжелым патологиям, характеризующимся воспалением тканей поджелудочной железы. Она расположена в верхней части живота, плотно прилегая к желудку, задней его стенке. Железа вырабатывает ферменты, которые вместе с желчью в двенадцатиперстной кишке переваривают остатки пищи. Также она выделяет важные для поддержания уровня сахара в крови гормоны – инсулин и глюкагон.
Необходимо отметить, что поджелудочная железа выполняет огромную роль в работе организма, и ее воспаление крайне нежелательно. Если не происходит заброса ферментов в кишку, то они становятся активными и начинают поедать клетки поджелудочной железы, и все это может кончиться плачевно.

Заболевание чаще развивается у мужской половины населения, потому как они больше женщин употребляют алкоголь.
У женщин панкреатит чаще формируется вследствие развития желчекаменной болезни. Это два главных фактора, влияющих на развитие панкреатита. Помимо этих, есть и другие причины развития представленного заболевания:
- Ожирение.
- Патологии печени, желудка, в том числе язва и желчекаменная болезнь.
- Постоянное употребление жирной, острой пищи, газированной воды, майонеза и фастфуда.
- Лечение некоторыми гормональными средствами и антибиотиками.
- Хирургические вмешательства в области живота или травмы, к примеру, ушиб или ранение.
- Осложнения после инфекционных заболеваний: паротит, вирусный гепатит В и С.
- Глистные поражения: описторхоз или лямблиоз.
- Опухоли или аномалии железы.
- Наследственная предрасположенность.
Воспаление поджелудочной также часто встречается у детей, которые предпочитают питаться сладостями, чипсами и прочими вредными вкусностями. Представленные продукты оказывают раздражение на стенки желудка, отчего начинает страдать весь пищеварительный тракт.
Панкреатит. Лечение и диета. Видео:
Воспаление поджелудочной железы: симптомы и лечение
Панкреатит бывает трех видов: острый, хронический и реактивный. Признаки панкреатита разнятся в зависимости от вида заболевания.
Острый панкреатит
Острый панкреатит развивается молниеносно и является опасным для жизни своими осложнениями. К нему можно отнести следующие симптомы:
- В зависимости от того, какая часть железы воспалена, возникают сильные боли в верхней части живота. Если она воспалилась вся, то боль будет острая и опоясывающая, отдавать под левую лопатку, в спину или грудину.
- Аппетит пропадает, чувствуется тошнота, часто бывает рвота.
- Состояние больного плохое.
- Живот становится вздутый и тугой.
- Иногда развивается желтуха.
- Температура поднимается до субфебрильных отметок.
Нередко при остром панкреатите на фоне высокой температуры у больного начинаются судороги, что чревато последующим кровоизлиянием в мозг и смертью.
Во избежание опасных последствий при высокой температуре следует немедленно вызвать бригаду скорой помощи.

Хронический панкреатит
При хроническом панкреатите все симптомы повторяются, но к ним добавляется ощутимая потеря веса и жирный кал бледного цвета. Это отмечается в период обострения, при ремиссии симптомов не наблюдается.
Реактивный панкреатит
Реактивный панкреатит – это приступ острого с одновременным сочетанием обострений заболеваний желудка, печени, желчного пузыря и двенадцатиперстной кишки. Заболевание не щадит даже детей, причем он часто развивается даже у грудничков. Причина их возникновения – обычное ОРЗ. У грудничков подобное отмечается вследствие врожденной патологии строения органа и протоков.
Также болезнь провоцируют неправильное питание, отсутствие режима и преждевременное приобщение малыша к взрослой пище.
Заболевание у детей
Панкреатит у детей протекает с теми же симптомами, что и у взрослых – резкая боль, тошнота, диспепсия. Но у детей выявляют и свои специфические признаки:
- Расстройство стула – это запор, диарея, кал желтеет и идет со слизью.
- Моча имеет насыщенный желтый цвет.
- Возникает пожелтение кожи.
- Малыши до года могут начать резко плакать или кричать.
Детская болезнь требует срочного вмешательства врачей, особенно если он реактивный. Это тяжелая патология, опасная своими последствиями и осложнениями.

Особенности симптоматики у женщин
Симптомы панкреатита у женщин отличаются от мужских вследствие причины его развития. Начинается болезнь с легкой тошноты и отвращения к жирному, острому и жареному. Это напоминает токсикоз при беременности. Но чаще болезнь проявляется резкими болями в верхней части живота, которая немного отступает, если лечь в позу эмбриона.
Симптомы заболевания часто возникают при употреблении острой и жирной пищи, если ее приправить спиртным. Также причиной развития у женщин выступает постоянная практика неправильных диет.
Особенности симптоматики у мужчин
Симптомы панкреатита у мужчин немного иные, потому как болезнь у них переходит в хроническую форму. Поэтому у них часто возникает сильная опоясывающая боль, вздутие живота, повышенное газообразование и понос. Желудок плохо работает и не переваривает пищу полностью. При этом часто отмечается учащенный сердечный пульс. Поскольку у мужчин панкреатит переходит в хроническую форму, то и симптомы у него нечеткие и смазанные.
Первая помощь при панкреатите
Приступ панкреатита снимать самостоятельно не рекомендуется. Неправильное лечение может привести к непоправимым последствиям. Но до приезда «скорой» или попадания на прием к врачу больному необходимо помочь справиться с болью. Для этого требуется выполнить следующие мероприятия:

Оградить больного от резких движений. Он должен лечь на бок, прижав ноги к животу.

Больному нельзя ничего есть. Следует давать ему чистую воду по четверти стакана каждые полчаса.

Запрещается давать ему препараты, имеющие в составе ферменты поджелудочной железы: Панзинорм или Креон. Данные лекарства только усилят симптоматику.

Для обезболивания можно дать выпить больному 0,8 мг Но-шпы или Дротаверина гидрохлорида. Можно сделать инъекцию 2 мл Папаверина или такого же объема Но-шпы. Чтобы был нормальный отток желчи, требуется дать больному Аллохол.

Со стороны спины в место расположения железы следует приложить грелку со льдом и держать ее не дольше 20 минут, продолжать мероприятия до устранения болевого синдрома с перерывами.
Помимо прочего, необходимо в обязательном порядке очистить желудок от еды, если рвота не возникла естественным путем. Следует надавить двумя пальцами на корень языка и вызвать рвоту.
Во время обострения рекомендуется отказаться от еды совсем. Как утверждают специалисты, главными лекарями приступа воспаления поджелудочной – это голод, холод и покой больного.
5 упражнений от панкреатита. Видео:
Как лечить панкреатит?
Начинается терапия с посещения врача, который назначает дополнительное обследование для того, чтобы увидеть полную картину заболевания. Лечение поджелудочной железы включает в себя следующее:

Медикаментозная терапия. Здесь используются препараты, воздействующие на снятие болевого синдрома, оказывающие антиферментное лечение, восстановление кислотно-щелочного баланса, насыщение витаминами, восстановление работы ЖКТ. Нередко используется введение питания внутривенно.

Соблюдение диеты здорового питания.

Хирургическое вмешательство, если возникла необходимость.

Санаторное лечение.
Острые проявления заболевания лечатся только в условиях стационара. Поэтому при сильных болевых приступах следует немедленно обратиться к врачу, а не пытаться вылечить заболевание дома.
Лечение панкреатита медикаментами
Лекарственные средства назначаются лечащим врачом строго индивидуально с учетом течения заболевания и некоторых особенностей пациента. Назначаются следующие препараты для лечения патологии:
1. Избавление от боли. Назначаются спазмолитики – Но-шпа, Спазмалгон, Максиган и М-Холинолитики – Атропин, Металин. Если боль долго не снимается, то применяют Н2-блокаторы – Ранитидин.

2. Антиферментная терапия. Ее применяют для остановки разрушительных действий тканей поджелудочной железы. Прием препаратов направлен на блокировку синтеза многих ферментов, а также протеина. Это уменьшает боли, снимает отеки, микроциркуляторные расстройства.
Самые эффективные антисекреторные лекарства – цитостатики (Рибонуклеаза, Гордокс) и блокаторы протонной помпы (Омепразол, Нексиум). Блокаторы также снижают кислотность желудка, чем ослабляют болевые ощущения при приступе. Если форма болезни отечная, то применяется Аспаркам.

3. Применение панкреатических ферментов. Для снижения нагрузки на больной орган и при снижении ее секреторной деятельности применяются панкреатические ферменты. Это те ферменты, которые выделяет железа для переваривания пищи. При поступлении их извне нагрузка на больной орган снижается колоссально.
Обычно это Фестал, Панкреатин, Мезим. Их требуется пить после еды и запивать щелочной негазированной минералкой. Эта группа лекарств снимает тошноту, вздутие живота, расстройство стула и быструю потерю веса.
Наиболее часто назначаемый препарат из панкреатических ферментов — это препарат Пензитал.

Пензитал – препарат на основе панкреатина. Улучшает состояние желудочно-кишечного тракта и нормализует процессы пищеварения человека. Возвращает ощущение легкости после переедания, и компенсирует другие погрешности в питании: употребление жирной, острой, экзотической пищи, ненормированное питание и др. Регулирует секрецию поджелудочной железы, а входящие в состав панкреатина ферменты, способствуют расщеплению, белков, жиров и углеводов до более простых компонентов, что позволяет им усваиваться легче.
В составе Пензитала отсутствуют компоненты желчи, поэтому он не вызывает усиления секреции поджелудочной железы и его можно применять при заболеваниях печени и желчного пузыря.
Пензитал назначается людям с хроническим панкреатитом, диспепсией, муковисцидозом; людям с метеоризмом и неинфекционной диареей.
Можно применять:

при нарушении усвоения пищи после резекции желудка и тонкого кишечника;

при нарушениях жевательной функции в пожилом возрасте, малоподвижном образе жизни, длительной иммобилизации;

при подготовке к рентгенологическому исследованию и УЗИ органов брюшной полости.
Выпускается в упаковках по 20 и 80 таблеток. Применяется внутрь, во время или после еды. По 1-2 таблетки 3 раза в сутки.
4. Восстановление кислотно-щелочного баланса. Во время приступа в органах пищеварения преобладает кислая среда. Для этого назначаются препараты, нормализующие рН в пищеварительных органах. К ним относятся: Гастал, Алмагель, Маалокс.

5. Насыщение витаминами. При лечении хронической формы заболевания обязательно назначаются следующие витамины: А, Е, С, D, К и группы В. Помимо них необходимо принимать Кокарбоксилазу и Липоевую кислоту.

6. Улучшение функций органов ЖКТ. Иногда в сложных случаях назначаются препараты для стимулирования органов ЖКТ: Мотилиум, Церукал.

7. Парентеральное питание. При тяжелом течении болезни и плохом всасывании пищи в кишечнике назначают насыщение внутривенно. К парентеральному питанию относятся: смесь необходимых аминокислот Альвезин, Аминосол по 250-400 мл.
А также растворы электролитов: 10% раствор калия хлорида (10-15 мл) и 10% раствор кальция глюконата (10 мл). Их вводят внутривенно в виде капельницы.
Лечение поджелудочной железы лекарственными препаратами должно происходить комплексно и по продуманной схеме. Иначе оно не принесет облегчение, а вызовет массу побочных эффектов, среди которых: запор, нарушение в выработке желчи печенью, высокая температура тела, повышенная утомляемость.
Диета
Острую форму панкреатита невозможно излечить без соблюдения диеты, а при хронической патологии ее требуется держать всю жизнь.
При обострении необходимо ограничить себя в еде на 3 дня, но при этом много пить простую воду, минералку без газа или отвар шиповника.
Диета при данном заболевании предполагает употребление пищи, богатой белками и витаминами. Кроме этого, необходимо сократить в рационе пищу, содержащую жиры и углеводы.
При панкреатите разрешается употреблять:

нежирные сорта мяса и рыбы;

вегетарианские или молочные супы;

крупы, хлеб и макароны ограниченно;

кисломолочные нежирные продукты, молоко с осторожностью;

некоторые овощи;

сладкие яблоки, соки и компоты из фруктов;

мед, фруктовое желе и немного шоколада.
Блюда следует готовить на пару или варить, можно запекать в духовке. Есть по 5-6 раз в день небольшими порциями. Употреблять пищу только в теплом виде, не есть горячие или холодные блюда.
Категорически запрещено есть жареную, острую, копченую и соленую пищу, а также те продукты, которые имеют много клетчатки. Нельзя употреблять продукты, повышающие кислотность желудка или влекущие газообразование. Запрету подвергаются все виды алкоголя, даже слабого.

Оперативное вмешательство
К хирургическому методу прибегают при запущенной форме заболевания. Обычно это лапароскопия с установкой дренажей. После операции пациенту делают уколы антибиотиков и лечат другими препаратами, снимающие симптомы воспаления органа.
Санаторное лечение
Хорошо помогают в лечении представленного заболевания посещения специальных курортов и санаториев, которые направлены на терапию органов пищеварения.
В таких санаториях проводится лечение минеральными водами прямо из источника. Идеальными санаториями на территории России считаются «Кисловодск», «Пятигорск», «Железноводск» и другие курорты.
Лечение панкреатита народными средствами
Средства народной медицины являются хорошими помощниками в лечении панкреатита наряду с медикаментозной терапией.
Они совершенно безопасны, не имеют побочных действий и противопоказаний. Исключение составляет склонность к аллергии на ту или иную травку.
Приготовить снадобья совсем несложно, для чего приводятся в пример следующие рецепты:
- Желчегонное средство на основе трав. Смешать по одной части девясила и мать-и-мачехи и 2 части череды. Настой готовить из расчета пол-литра кипятка на 3 ложки травы. Смесь трав поместить в кастрюлю и залить кипятком, прокипятить ее минут 4-5 и оставить под крышкой на 2 часа. Процеженный отвар необходимо пить теплым за 30 минут до трапезы. Продолжительность лечения 25 суток.
- Довольно эффективно помогает избавлению от панкреатита прополис. Важно, чтобы продукт пчеловодства был свежим и натуральным. Здесь необходимо приготовить настойку из прополиса на спирту или купить ее готовую. Перед сном накапать в 100 мл теплого молока 15 капель настойки, перемешать и выпить. Лечение продолжить в течение недели, чтобы прошел приступ.

- Воспаление хорошо устраняет и овес. Для этого требуется промыть стакан овса и прокрутить его на мясорубке. Измельченный овес разбавить литром воды и на небольшом огне проварить минут 10. Пить остуженный отвар по половине стакана трижды в день за полчаса до еды. Принимать мелкими глотками.
Важно правильно установить диагноз, прежде чем заниматься самолечением с помощью народных рецептов, а это может сделать только врач.
Лечение панкреатита в домашних условиях
Дома можно лечить обострение хронического панкреатита, если это не тяжелая форма. Обычно обострение происходит при нарушении диеты, когда употребили слишком жирную, соленую или острую пищу. Зачастую приступ провоцирует нарушение в работе желчного пузыря. Возникают резкие боли, тошнота и рвота, повышение температуры тела, покалывания.
Народные средства от кашля для детей и взрослых. — здесь больше полезной информации.
В этом случае необходимо срочно принять меры по оказанию помощи больному следующим образом:

Периодически ставить холодный компресс на короткое время на больное место.

Ничего не есть, а пить только негазированную воду.

Принять обезболивающее.

Для снятия боли ненадолго задерживать дыхание.

Полный желудок следует освободить, вызвав рвоту.
В течение 2-3 дней важно отказаться от еды, разрешается пить только воду. Можно лечиться народными средствами, различными отварами. В период обострения без ограничения разрешается пить овсяный кисель.
Вас заинтересует эта статья — Болезнь Паркинсона: симптомы и признаки у женщин и мужчин.
Можно ли вылечить панкреатит полностью?
Лечение обостренной формы панкреатита направлено на восстановление органа. Если правильно подобрать лечение и пациент будет соблюдать все требования по отказу от вредных привычек и правильно питаться, то острый панкреатит можно вылечить без опасности рецидивов.
Хроническую форму заболевания излечить насовсем невозможно. При соблюдении правил питания и образа жизни хроническую форму болезни можно вогнать в длительную ремиссию, но до конца от нее избавиться нельзя.
Всю жизнь требуется соблюдать диету, бросить употреблять алкоголь и не курить.
Когда больной не хочет реагировать на явные симптомы, занимается самолечением, то итог может быть плачевным: панкреатит опасен своими осложнениями. Поэтому при первых признаках проблем с поджелудочной железой срочно обратитесь к врачу, чтобы провести правильное лечение.
– оцените статью, 4.46 / 5 (кол-во голосов — 13) You need to enable JavaScript to voteПонравилась статья – 11 ? Покажите её друзьям:
HealFolk.ru
healfolk.ru
Панкреатит — симптомы, лечение, причины, признаки приступа
Панкреатит — это воспалительно-дегенеративный процесс в поджелудочной железе. Каждый год растет число людей, страдающих панкреатитом. Симптомы и лечение этого недуга напрямую зависят от остроты воспалительного процесса, степени выраженности поражения поджелудочной железы.
Основными жертвами панкреатита чаще всего становятся люди, склонные к перееданию, любители жирной пищи, алкоголя. Под действием определенных провоцирующих факторов в поджелудочной железе активизируется выработка протеолитических ферментов, что и вызывает воспалительные процессы.
Причины возникновения панкреатита
Чаще всего, у человека, страдающего панкреатитом, существует несколько факторов, способствовавших его развитию, которые стоит установить и по возможности устранить. 98% всех случаев появления острого панкреатита связаны либо со злоупотреблением алкоголя, либо с желчнокаменной болезнью. Подробности патологических процессов, происходящих в поджелудочной железе при воспалении, а также дополнительные факторы риска развития панкреатита читайте в статье Причины панкреатита.
Симптомы острого панкреатита
Поджелудочная железа — не очень крупный орган, однако, она выполняет важнейший функции в организме человека, самые главные из которых — секреция пищевых ферментов для нормального пищеварения и выработка инсулина, дефицит которого приводит к такому серьезному заболеванию как сахарный диабет. Что происходит при воспалении железы? В период острого панкреатита, симптомы развиваются как при сильном отравлении. Ферменты, вырабатываемые поджелудочной железой, задерживаются в ней или ее протоках, и начинают разрушать саму железу, а попадая в кровь вызывают симптомы общей интоксикации:
Фаст-фуд — один из основных врагов поджелудочной
- Боль. Это самый выраженный симптом, боль при панкреатите обычно очень интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. При несвоевременном оказании медицинской помощи и снятию боли у пациента может произойти болевой шок. Локализуется боль под ложечкой, подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
- Высокая температура, низкое или наоборот высокое давление. При стремительном развитии воспалительного процесса, самочувствие пациента быстро ухудшается, может подняться температура до высоких цифр, а также снизиться или подняться артериальное давление.
- Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
- Икота, тошнота. Также панкреатиту свойственны такие симптомы, как сухость во рту, икота, отрыжка и тошнота.
- Рвота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
- Диарея или запор. Стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Рвота может быть и съеденной пищей (когда рвет желудочным содержимым в начале приступа), затем появляется желчь из 12 перстной кишки. Однако, бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
- Одышка. Одышка обусловлена также потерей электролитов при рвоте. Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке.
- Вздутие живота. Желудок и кишечник во время приступа не сокращаются, поэтому при осмотре врач определяет сильное вздутие живота, при пальпации не определяется напряжение мышц живота.
- Синюшность кожи. Вокруг пупка или на пояснице могут появится синюшные пятна, придающие кожным покровам мраморный оттенок, в области паха цвет кожи может приобретать сине-зеленый оттенок. Это объясняется тем, что из воспаленной железы кровь может проникать под кожу живота.
- Желтушность склер, кожи. При склерозирующей форме панкреатита может возникнуть механическая желтуха, которая появляется вследствие сдавливания части общего желчного протока уплотненной тканью железы.
- При таких симптомах панкреатита у человека с каждой минутой состояние ухудшается, медлить в таки случаях нельзя и следует как можно скорее вызвать «скорую помощь».
Лечение острого панкреатита
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Иногда несвоевременное оказание медицинской помощи может стоить человеку жизни. Первую помощь, которую можно оказать человеку с приступом панкреатита, симптомы которого очевидны, заключается в прикладывании холода на живот, приеме спазмолитика — На-шпа, Папаверин, а также отказ от приема любой пищи и постельный режим до приезда Скорой помощи.
Главные 3 кита, на которых основано лечение острого панкреатита: ГОЛОД, ХОЛОД И ПОКОЙ
Экстренная помощь, которую оказывают в Скорой помощи:
- вену пунктировать, капельницу с физраствором
- противорвотное — метоклопрамида (церукала)10 мг
- обезболивающее — кеторолак
- антисекреторное — октреотид (сандостатин) 250 мг или квамател (омепразол) 40 мг
В условиях стационара обычно проводят:
- В стационаре внутривенное введение хлорид натрия (физраствор), реополиглюкин + контрикал
- Используют мочегонные препараты, они предотвращают отек поджелудочной, а также способствуют выведению ферментов из крови, токсинов из организма. Из мочегонных либо Фуросемид (лазикс) во время инфузионной терапии (в резинку после капельницы) либо Диакарб в таблетках под прикрытием препаратов калия.
- Омепразол 80 мг на сутки, есть формы для внутривенного введения во время капельницы — Квамател.
- Спазмолитики — дротаверина гидрохлорид, но-шпа
- При сохраняющейся рвоте – метоклопрамид внутримышечно
- При болях – обезболивающие
- При тяжелом или гнойном панкреатите – антибиотики (цефалоспорины 3-4 поколения или фторхинолоны).
- В острый период показаны ингибиторы ферментов (контрикал и гордокс).
- Витаминотерапия также входит в комплексное поддержание ослабленного организма, особенно показаны витамин С, и витамины группы В.
- На 4-5 дней больному назначается голод и питье теплой воды без газов. При тяжелых панкреатитах, когда голодают по несколько недель показано парентеральное питание (внутривенно вводят белковые гидрализаты и жировые эмульсии, если холестерин в крови в норме).
- Только по прошествии этого времени пациенту разрешается прием пищи, сначала можно пить только простоквашу, постепенно добавляя в меню творог и через 3-4 дня постепенно больной может принимать диетическую пищу по специальной диете 5П.
Оперативное лечение показано при подозрении на деструктивный панкреатит и при признаках воспаления брюшины, а также при неэффективности консервативной терапии.
При этом лапараскопия показана при подозрении на жидкость в брюшной полости или признаки перитонита. Также ее выполняют для дифференциальной диагностики острого панкреатита с другими заболеваниями.
Лапаратомия (широкий операционный доступ с рассечением от грудины до паха) проводится при ранее выполнявшихся оперативных вмешательствах на животе, вентральных грыжах, нестабильном кровообращении (шоке).
Симптомы и признаки хронического панкреатита
Хронический панкреатит считается преимущественно воспалительным заболеванием поджелудочной железы, при котором происходят структурные изменения ткани органа. Большинство исследователей считают, что отличительным признаком хронического панкреатита является то, что после устранения действия провоцирующих факторов, патологические изменения в железе не только сохраняются, но и продолжают прогрессировать функциональные, морфологические нарушения работы железы. При этом формируется экзогенная и эндогенная недостаточность этого органа.
В возникновении хронического панкреатита определяются два периода, начальный — который может длиться годами и то проявлять себя характерными симптомами, то затихать, и период — когда нарушения, повреждения в поджелудочной железе носят выраженный характер и беспокоят человека постоянно.
- В периоде начала заболевания, который обычно длится десятилетиями, человек испытывает только периодические болевые ощущения, возникающие спустя 15 минут после еды и длятся от нескольких часов до нескольких суток. Боль локализуется чаще всего в верхнем отделе живота, иногда в области сердца, в левой стороне грудной клетки, слева в поясничной области, также может быть опоясывающего характера. Ее интенсивность уменьшается, когда человек наклоняется вперед, когда сидит.
- В основном появление характерных болей провоцируются чрезмерным употреблением жирной, жареной пищей, алкоголем или обилием газированных напитков, а также шоколада, кофе. Хуже всего приходится человеку, если произошел прием большого количества различных блюд одновременно. Поджелудочной железе тяжело справиться с разными видами белков, жиров и углеводов. Поэтому люди, придерживающиеся принципов раздельного питания менее подвержены заболеваниям поджелудочной железы.
- При болях также могут быть диспепсические расстройства, такие как рвота, тошнота, хроническая диарея, вздутие живота, похудание. Однако, это бывает не всегда, и боли, и диспепсия при адекватном симптоматическом лечении проходят, функция железы по выработке ферментов сильно не нарушается и больной продолжает спокойную жизнь, до следующего переедания или сбоя.
- В случае длительного существования хронического панкреатита начинает разрушаться структура ткани железы, сокращается выработка ферментов и гормонов, постепенно формируется секреторная недостаточность. При этом болевой синдром может отсутствовать совсем, либо быть слабовыраженным, а диспепсия скорее наоборот, становится преобладающим симптомом хронического панкреатита с секреторной недостаточностью.
- Также для хронического панкреатита характерна незначительная желтушность кожи, склер, она бывает не у всех и также может периодически исчезать.
- На поздних стадиях панкреатита, когда железа начинает атрофироваться, может развиться сахарный диабет.
Исходя из различных симптоматических комплексов, которые испытывают пациенты с хроническим панкреатитом, выделяют несколько видов заболевания:
- Диспепсический вид — при этой форме панкреатита больной страдает хронической диареей, вздутием живота, снижением массы тела.
- Бессимптомный вид — эта форма самая странная, поскольку панкреатит годами не проявляется никакими признаками, симптомами и человек не догадывается о происходящих нарушениях.
- Псевдоопухолевый вид — эта форма панкреатита течением и симптомами напоминает рак поджелудочной железы. Основной признак этого заболевание — появляющаяся желтушность кожи, склер и пр.
- Болевой вид — из названия ясно, что он характеризуется болезненным синдромом, который бывает очень часто после приема пищи и особенно алкоголя.
Что делать при подозрении на хронический панкреатит?
Конечно, при подозрении на хронический панкреатит следует обратиться за комплексной диагностикой к гастроэнтерологу. Врач на основании жалоб пациента, анамнеза заболевания и следующих диагностических мероприятий, установит точный диагноз:
- Лабораторная диагностика хронического панкреатита – изменение уровня эластазы в кале.
- Анализ кала может определить существует ли стеаторея, то есть содержание не переваренного жира в кале, что укажет на сбои в работе железы.
- Тест специальными препаратами на стимуляцию поджелудочной.
- УЗИ также может помочь в установлении правильного диагноза.
- В случае сомнений или для большей определенности диагноза помогает также компьютерная томография.
- Следует сдать анализ крови на содержание глюкозы, для выявления сахарного диабета, а также можно пройти тест на толерантность к глюкозе.
Диагноз только на основании данных УЗИ не является достоверным, поскольку нет специфических признаков, а могут быть лишь незначительные диффузные изменения структуры или отечность в период обострения. Чаще всего вообще нет никаких УЗИ-проявлений.
Лечение хронического панкреатита
Симптомы хронического панкреатита могут быть слабо- и ярковыраженными. Как правило, при обострении хронического панкреатита также показана госпитализация и аналогичная терапия, как при остром процессе.
Больной должен пожизненно соблюдать диету, принимать препараты при секреторной недостаточности поджелудочной железы, спазмолитики. Очень полезно посещать 2 раза в год санатории, особенно Ставропольского Края, такие как Пятигорск, Железноводск, Кисловодск, с комплексным лечением и приемом натуральной минеральной воды из источников (особенно эффективна Славяновская и Смирновская вода). Основные принципы лечения:
Диета при хроническом течении
Это самый тяжелый для исполнения принцип лечения, поскольку диета при панкреатите исключает все вкусные продукты, которые любят все — шашлыки, шоколад, сладости, грибы, острые, жареные блюда, фаст-фуд. Все продукты вплоть до фруктов и овощей следует измельчать, только варить, запекать.
Питание должно быть частым и небольшими порциями, то есть кушать следует каждые 3 часа, при этом желательно не смешивать за один прием пищи различные виды белка, жиров или углеводов. Подробнее о диете читайте в нашей статье Что можно есть при панкреатите.
Как устранять боль при хроническом панкреатите
Алкоголь -злейший враг поджелудочной
При соблюдении диеты боль гораздо реже дает о себе знать, но стоит немного отойти от нее, позволить себе жирного или жаренного и все — нужны обезболивающие.
- При интенсивной боли врачом могут быть назначены спазмолитики — Но-Шпа, Дротаверин, которые уменьшают воспаление в поджелудочной железе и соответственно снижают боль.
- На сегодняшний день врач также может назначить мебеверин (Дюспаталин, Спарекс) — спазмолитик, миотропного действия, устраняет спазмы ЖКТ.
- Можно на короткий курс назначить антисекреторные (омепразол) и диуретические средства (диакарб по таблетке на три дня под прикрытием аспаркама при отечной форме).
- Также применяют Октреотид, лекарственный препарат, подавляющий выработку гормонов железой, поскольку они стимулируют ее и тем самым вызывают боль. Это лекарство назначают только в стационарах.
Панкреатические ферменты для коррекции нарушения функций поджелудочной железы
При длительном протекании хронического панкреатита происходит замещение нормальных тканей этого органа, утрате нормальной ее функции, поэтому появляется сахарный диабет и нарушается пищеварение. Чтобы дать отдых для поджелудочной железы и снизить болевые ощущения у больных, необходим прием дополнительных панкреатических ферментов:
- Фестал – его следует пить 3 р/день по 1 таблетке во время еды, обычно его сочетают с гистаминовыми блокаторами для уменьшения кислотности в желудке — фамотидин, циметидин.
- Панкреатин (Эрмиталь, Креон, Пензитал, Панзинорм, Пангрол, Микразим, Мезим, Биозим, Гастенорм, Энзистал) – это ферменты поджелудочной железы, принимаемые также 3 р/день по 2 табл. во время приема пищи, желательно запивать щелочной минеральной водой. Они помогают расщеплять жиры, углеводы, белки.
- Говоря о ферментах, надо помнить об их активности, 10 000 ЕД по липазе (таблетка мезим-форте) трижды в день – стандартная потребность при заместительной терапии. Оригинальный мезим имеет не очень приятный запах, если запаха нет – это подделка (толченый мел).
При хроническом панкреатите, когда симптомы наблюдаются очень длительное время — снижается уровень инсулина, что рано или поздно влечет за собой развитие сахарного диабета. В случае его диагностики, пациенту следует обратиться за консультацией к эндокринологу для уточнения схемы терапии и соблюдения диеты.
zdravotvet.ru
Симптомы и лечение панкреатита — Medside.ru
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Люмбальная пункция
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т]
medside.ru

























