Причины возникновения рака головного мозга
Среди самых серьезных и опасных заболеваний является рак головного мозга, причины возникновения которого до конца не изучены учеными. Данное заболевание довольно трудно поддается лечению. Опасность заболевания заключается в бессимптомном его протекании, что влечет перерастание опухоли в последнюю стадию. Довольно часто пациенты обращаются к врачу с симптоматикой, которая указывает на другие заболевания. Очень важно в этот момент провести грамотную диагностику, которая позволит своевременно определить раковое образование.
Виды новообразований в головном мозге
Онкология мозга явление не частое, но несет огромную опасность. Образования не всегда являются смертоносными. Опухоли делятся на два типа:
- Доброкачественные новообразования удаляются хирургическим методом. Характеризуется данный вид небольшими размерами и четкими границами. Раковые клетки доброкачественного образования не имеют свойства разрастаться, что исключает летальный исход. Возможны осложнения в виде труднодоступного расположения. Несмотря на то что опухоль не опасна для жизни, она вызывает ряд негативных последствий, таких как высокое внутричерепное давление.
- Злокачественная опухоль несет серьезную угрозу для жизни человека. Раковые клетки имеют свойство к быстрому росту и поражению других здоровых тканей. В процессе роста ткани поражаются полностью. Иногда встречаются случаи точечного образования опухолей. Она ограничена костями черепа, поэтому метастазы не имеют возможности поражать здоровые ткани.
Опухоли, которые развиваются из оболочки мозга имеют название менингиома. Новообразование, образовавшееся непосредственно в тканях головного мозга, называют астроцитомой. Злокачественные образования затрагивают оболочку черепных нервов, поэтому имеют название невриномы.

Причины возникновения опухоли мозга
Чтобы обезопасить себя и близких, важно знать, отчего появляется рак головного мозга. На вопрос: почему возникает рак, ученые не могут дать исчерпывающий ответ, но на сегодняшний день составлен список самых распространенных факторов, которые вызывают это заболевание. Основные причины образования раковых опухолей такие:
- Генетическая предрасположенность. Онкология мозга появляется вследствие наследственных заболеваний, таких как синдромы Ли-Фраумени и Горлина, болезнь Бурневилля, туберкулезный склероз. Нарушения гена АРС также вызывает развитие онкологии.
- Основные причины рака головного мозга у женщин являются вредные привычки, такие как злоупотребление алкогольными напитками и никотиновой продукцией. Никотин и алкоголь вызывают мутацию клеток, что провоцирует образование именно злокачественных образований.
- Радиация и канцерогенные вещества также являются виновниками образования опухоли. Автоматически в группу риска попадают люди, чья профессиональная деятельность связана с вредным производством и радиоактивным облучением, такими как химическая и атомная промышленность.
- Даже незначительные травмы могут стать поводом для развития онкологического процесса. Любые внутричерепные повреждения или ушибы негативно сказываются на функциональность органа.
- Различные патологии провоцируют образование опухолей разного типа.
Многочисленные исследования доказали, что чаще всего от этого недуга страдают женщины и люди со светлой кожей. Чаще всего рак головного мозга наблюдается у взрослых пациентов. У детей данное заболевание встречается намного реже. Локализуется опухоль в оболочке мозга, поражая шишковидное тело и гипофиз. У детей заболевание оказывает негативное влияние на мозжечок и ствол органа. Также рак головного мозга может образовываться при наличии раковых опухолей в других органах организма. Метастазы проникают в кровеносную систему, отчего раковые клетки с легкостью проходят через череп в ткани мозга.
Стадии развития рака мозга
Для определения терапевтических и хирургических методов необходимо знать, как развивается рак мозга. Рак головного мозга имеет следующие стадии развития:
- Первая или начальная стадия несет меньше всего угрозы. При этой стадии у пациента наблюдается небольшое количество злокачественных клеток. Опухоль на данной стадии небольшая и практически не растет. Симптоматика данной стадии практически не выражается, пациент может ощущать легкое недомогание.

- Вторая стадия характеризуется заметным увеличением опухоли. Наблюдается соединение зараженных тканей с другими тканями органа. Основной симптом — это низкое давление.
- На третьей стадии прослеживается быстрый рост опухоли. Раковые клетки поражают большие участки здоровых тканей. Стадия не поддается лечению.
- Четвертая стадия является самой опасной, так как приводит к летальному исходу. Опухоль покрывает все ранее здоровые ткани органа.
Распознать заболевание на первых стадия поможет ранее определение симптоматики.
Ранняя симптоматика рака головного мозга
Для своевременного выявления недуга необходимо знать, как проявляется рак мозга на первичных стадиях. Первое, что нужно знать, это то, что признаки заболевания могут быть одиночными и проявляться практически незаметно. Независимо от локализации рак на ранней стадии имеет одинаковые симптомы. Они бывают очаговыми и общемозговыми. Второй вид проявляется именно на первых стадиях:
- Головная боль возникает в закономерном порядке. Болевые ощущения имеют пульсирующий характер, следствием чего может быть помутнение сознания или рвотные позывы. Головные боли чаще всего возникают в утренние часы и проходят спустя некоторое время.
- Головокружение может возникнуть беспричинно.
- Резкое снижение массы тела является симптоматикой поражения здоровых клеток органа.
- Повышенная температура тела появляется вследствие ослабления иммунной системы, которая поражена раковыми клетками.
- Быстрая утомляемость и постоянное чувство усталости. Симптом возникает из-за выделения продуктов жизнедеятельности раковых клеток, которые отравляют весь организм.
- При поражении сосудистой системы у пациента появляется анемия.
- В начале заболевания может появиться постоянная тошнота и рвота по утрам.

Очаговая симптоматика зависит от локализации опухоли и проявляется в виде:
- частичное или полное нарушение подвижности определенных участков тела;
- изменения в психоэмоциональном состоянии;
- нарушение в работе мочеполовой системе.
Данная симптоматика может быть признаком и других опасных заболеваний. Поэтому при появлении хоть одного из симптомов следует обратиться к врачу, который назначит ряд диагностических процедур.
Симптоматика на поздних стадиях развития
Важно знать, как проявляется рак головного мозга на поздних стадиях, чтобы принять меры по улучшению состояния пациента. На более поздних стадиях проявляются такие симптомы:
- Ухудшение или потеря зрения. Появляется данный симптом вследствие давления опухоли на зрительный нерв. Если не принять меры, нерв отмирает. При таких условиях восстановить зрение будет невозможно.
- Если опухоль оказывает давление на слуховой нерв, пациент перестает слышать.
- Развитие эпилепсии — это очень опасный признак, который появляется внезапно у молодых людей при опухоли второй стадии.
- Различные гормональные нарушения наблюдаются у пациентов с аденоматозной опухолью.
- Когда раковые клетки поражают мозговой ствол, наблюдаются нарушения функции дыхания и глотания. Теряется функция обоняния. Данные симптомы значительно ухудшают качество жизни пациента.
- Образование в височной доле мозга вызывает у пациента слуховые и визуальные галлюцинации.
- Опухоль в затылочной области мозга влияет на восприятие цветовой гаммы.
Данная симптоматика делает человека неработоспособным и несамостоятельным. Поэтому не стоит затягивать с визитом к врачу.
Рак головного мозга у детей
Врачами установлено, что 16% пациентов, страдающих раком, являются дети. Такие опухоли называются медуллабластомы. Этот вид редко дает метастазы, а симптомы проявляются в давлении новообразования на определенные участки мозга. Основным признаком развития опухоли у детей считается увеличение окружности головы, а у грудничков набухает родничок. У детей старшего возраста наблюдается сильное повышение внутричерепного давления, вследствие чего происходит расхождение швов черепа. В основном вся симптоматика рака головного мозга протекает одинаково у взрослых и детей. Проблема в том, что маленький ребенок не может объяснить свои ощущения. Догадаться о проблеме можно наблюдая за его поведением. Как правило, дети становятся нервными, часто плачут, постоянно тянут руки к головке. Врачи могут определить недуг по глазному дну ребенка. При обследовании видны отеки и кровоизлияния в области сетчатки. Данные симптомы условны и поставить точный диагноз можно только после проведения ряда диагностических процедур.
Диагностика заболевания рака мозга
Понять, что у тебя рак мозга, без определенного обследования просто нереально. При появлении любого симптома необходимо пройти обследование, которое назначит врач после сбора анамнеза. Диагностика рака мозга включает в себя:
- Тщательный осмотр врача, который проводится для сбора информации об общем состоянии пациента. Для этого исследуются определенные тесты для обнаружения нарушений координации, тактильной и моторной функции. Также проверяется сухожильный рефлекс.
- Магнитно резонансная томография назначается при выявлении отклонения от нормы. Данная диагностика позволяет выявить опухоль на любой стадии развития, определить ее месторасположение.
- Проведение пункции тканей головного мозга позволит определить наличие раковых клеток, степень изменения тканей и стадию ракового процесса. Данная процедура не может быть проведена, если опухоль находится в труднодоступной области.
- Рентгенография необходима для определения локализации опухоли по отображённым на снимке кровеносным сосудам.
- Краниография помогает выявить изменения в костной структуре и наслоение кальция.
На основе полученных результатов врач определяет самый подходящий метод лечения с учетом всех особенностей организма пациента и протекания болезни.
Какие методы лечения рака мозга существуют?
Терапия возможна всего лишь тремя способами:
- хирургическое вмешательство;
- химиотерапия;
- лучевая терапия.
Довольно часто врачи назначают комбинированную терапию, которая включает в себя несколько методов лечения. Способы борьбы с раком головного мозга имеют массу особенностей и нюансов. Например, химиотерапия является малоэффективным методом и используется как дополнительная терапия. В большинстве случаев назначается оперативное лечение посредством удаления опухоли. Но иногда и этот метод не может избавить пациента полностью от новообразования, так как опухоль может размещаться в жизненно важных структурах. В таких случаях опухоль удаляют частично, а на оставшуюся часть воздействуют облучением.
На сегодняшний день прогресс и развитие новых технологий позволяет проводить операции, не задевая жизненно важных участков с минимальным нанесением травм пациенту. К данной категории можно отнести кибернож и гамма-нож.
Также пациенту могут назначить криохирургию. Данный метод позволяет заморозить новообразование при помощи жидкого азота. Данная методика достаточно эффективна при невозможности проведения операции.
На сегодняшний день ученые не стоят на месте и разрабатывают все больше новых методов лечения, которые менее болезненные и не требуют долгого периода реабилитации.
Профилактические меры
Прежде всего каждому человеку необходимо посетить лекции, где рассказывается от чего бывает рак мозга и как не стать жертвой этого недуга. Информация на эту тему поможет многим людям выявить болезнь на первых стадиях. Любые профилактические меры направлены на устранение факторов риска.
Для того чтобы избежать рака головного мозга необходимо:
- отказаться от употребления копченостей;
- не употреблять табачные изделия;
- ограничить свой организм от частого воздействия сотовых телефонов;
- отказаться от употребления алкоголя и энергетических напитков;
- отказаться от приема продуктов, которые в своем составе имеют канцерогены;
- некоторые исследования показали, что рак могут вызывать некоторые виды витаминных добавок и БАДы.
Основным профилактическим действием считается регулярное прохождение планового осмотра у врача невролога. Для того чтобы обезопасить свой организм врачи рекомендуют:
- добавить в рацион больше овощей и фруктов;
- необходимо вести здоровый образ жизни, регулярно делать физические нагрузки;
- больше проводить времени на свежем воздухе;
- организовать правильный режим сна для полноценной выработки мелатонина;
- ограничить себя от частых стрессовых ситуаций.
Очень важно поддерживать иммунную систему. Укрепить иммунитет поможет употребление лука и чеснока. Положительно влияет на иммунную систему употребление цельнозерновых злаков. Чтоб тело всегда было здоровым, необходимо больше отдыхать, правильно питаться, закалять организм и заниматься физической нагрузкой.
Подведя итог, можно установить, что рак головного мозга является одной из опаснейших болезней, которая трудно лечится и тяжело переносится. Из-за чего может быть рак мозга ученые выясняют по сегодняшний день. Как правило, причиной становится наследственность, плохое питание, вредные привычки и профессиональная деятельность. Данное заболевание проявляет коварность в бессимптомном протекании. Узнать, что у тебя рак мозга на ранних стадиях, поможет лишь качественная диагностика. Сегодня основным методом диагностики является МРТ с контрастным веществом, которое предоставляет данные о месте расположения, размере и стадии опухоли. Для лечения используются самые эффективные методы, которые подбираются с учетом всех нюансов и особенностей пациента. Лечение рака требует много времени и сил. Но если заболевание выявлено на первой стадии, шанс на выздоровление повышается.
rakmozg.ru
Опухоль головного мозга — Википедия
О́пухоли головно́го мо́зга — гетерогенная группа различных внутричерепных новообразований, доброкачественных или злокачественных, возникающих вследствие запуска процесса аномального неконтролируемого деления клеток, которые в прошлом являлись нормальными составляющими самой ткани мозга (нейроны, глиальные клетки, астроциты, олигодендроциты, эпендимальные клетки), лимфатической ткани, кровеносных сосудов мозга, черепных нервов, мозговых оболочек, черепа, железистых образований мозга (гипофиза и эпифиза), или возникающих вследствие метастазирования первичной опухоли, находящейся в другом органе.
Тип опухоли определяется клетками, её формирующими. В зависимости от локализации и гистологического варианта формируется симптоматика заболевания.
Опухоли мозга можно разделить на группы по следующим признакам[1]:
- По первичному очагу
- Первичные опухоли — опухоли, развивающиеся из тканей головного мозга, его оболочек и черепных нервов (глиобластома, глиома).
- Вторичные опухоли — опухоли метастатического происхождения[2].
- По клеточному составу
Современная гистологическая классификация опухолей центральной нервной системы, разработанная экспертами ВОЗ в 2007 году, позитивно отличается от предыдущих редакций 1979, 1993, 2000 годов. В первую очередь тем, что в ней достаточно полно нашли отражение изменения во взглядах на гистогенез и степень злокачественности ряда новообразований, которые произошли в результате широкого использования в нейроморфологии целого ряда новейших методик, в частности — иммуногистохимии и молекулярно-генетического анализа. В ней описано более 100 различных гистологических подтипов опухолей ЦНС, объединённых в 12 категорий. Наиболее часто встречающиеся морфологические подтипы приведены ниже:
- Нейроэпителиальные опухоли (эпендимома, глиома, астроцитома). Развиваются непосредственно из мозговой ткани. Составляют порядка 60 %.
- Оболочечные опухоли (менингиома). Развиваются из тканей мозговых оболочек.
- Опухоли гипофиза (аденома гипофиза). Формируются из клеток гипофиза.
- Опухоли черепных нервов (невриномы). Возникают по ходу черепных нервов.
- Метастазы из внемозговых очагов. Попадают в мозг из других очагов путём метастазирования.
- Дизэмбриогенетические опухоли. Возникают в процессе эмбриогенеза. Достаточно редкий, но серьёзный вид патологии.
Клинические проявления опухолей головного мозга определяются их расположением в ограниченном объёме полости черепа. Сдавливание или разрушение ткани мозга в области опухоли (за счёт прорастания новообразования) обуславливает так называемую первичную, или очаговую, симптоматику. По мере прогрессирования заболевания проявляется так называемая общемозговая симптоматика, обусловленная нарушением гемодинамики и внутричерепной гипертензией[1].
Очаговая симптоматика[править | править код]
Очаговая симптоматика во многом определяется локализацией опухоли. Можно выделить следующие группы:
- Нарушение чувствительности
- Снижается или исчезает способность воспринимать внешние раздражители, действующие на кожу — термические, болевые, тактильные. Может утрачиваться способность определять положение частей своего тела в пространстве. Например, с закрытыми глазами больной не способен сказать, держит он руку ладонью вверх или вниз.
- Нарушение памяти
- При поражении коры мозга, отвечающей за память, происходит полная или частичная потеря памяти. От невозможности узнать своих близких до невозможности распознавать или узнавать буквы.
- Двигательные нарушения (парезы, параличи)
- Снижается мышечная активность в связи с поражением путей, передающих двигательную импульсацию. В зависимости от локализации опухоли отличается и картина поражения. Могут развиваться как поражения отдельных частей тела, так и полные или частичные поражения конечностей и туловища. При нарушении передачи двигательной импульсации из коры головного мозга возникают параличи центрального типа, то есть сигнал из спинного мозга к мышцам поступает, они в гипертонусе, но управляющие сигналы головного мозга не поступают в спинной мозг, произвольные движения невозможны. При поражении спинного мозга развиваются периферические параличи, сигнал из головного мозга попадает в спинной мозг, но спинной мозг не может передать его мышцам, мускулатура в гипотонусе.
- Эпилептические припадки
- Появляются судорожные припадки, возникающие из-за формирования очага застойного возбуждения в коре.
- Нарушение слуха и распознавания речи
- При поражении слухового нерва происходит утрата способности получать сигнал от органов слуха. При поражении участка коры, отвечающего за распознавание звука и речи, для больного все слышимые звуки превращаются в бессмысленный шум.
- Нарушение зрения, распознавания предметов и текста
- При расположении опухоли в районе зрительного нерва или четверохолмия наступает полная или частичная утрата зрения в связи с невозможностью доставить сигнал от сетчатки к коре головного мозга. При поражении областей в коре, отвечающих за анализ изображения, происходят разнообразные нарушения — от неспособности понимать поступающий сигнал до неспособности понимать письменную речь или узнавать движущиеся предметы.
- Нарушение речи устной и письменной
- При поражении областей коры, отвечающих за письменную и устную речь, происходит их полная или частичная утрата. Процесс этот, как правило, постепенный и усиливается по мере роста опухоли — сначала речь больного становится невнятной (как у 2-3-летнего ребёнка), постепенно изменяется почерк, затем изменения нарастают до полной невозможности понять его речь и почерка в виде зубчатой линии.
- Вегетативные расстройства
- Появляются слабость, утомляемость, больной не может быстро встать, у него кружится голова, происходят колебания пульса и артериального давления. Это связано с нарушением контроля за тонусом сосудов и влиянием блуждающего нерва.
- Гормональные расстройства
- Изменяется гормональный фон, может колебаться уровень всех гипоталамо-гипофизарно зависимых гормонов.
- Нарушение координации
- При поражении мозжечка и среднего мозга нарушается координация, изменяется походка, больной без контроля зрения не способен совершать точные движения. Например, он промахивается, пытаясь с закрытыми глазами достать до кончика носа. Неустойчив в позе Ромберга.
- Психомоторные и когнитивные нарушения
- Нарушается память и внимание, больной становится рассеян, раздражителен, изменяется характер. Тяжесть симптомов зависит от величины и локализации области поражения. Спектр симптомов колеблется от рассеянности до полной утраты ориентации во времени, пространстве и собственной личности.
- Нарушения интеллекта и эмоциональной сферы
- При поражении мозга за счёт объемных образований в наибольшей степени страдают интеллектуальные функции и те личностные характеристики, которые отражают особенности социального взаимодействия: социальная конформность и психотизм. Латеральные особенности этого эффекта заключаются в том, что при нарушении функций левого полушария за счёт развития опухоли в большей степени усиливается психотизм, а при дефиците функционирования правого – социальная конформность. Полушарные особенности в изменениях когнитивного статуса при объемных образованиях головного мозга выражены в меньшей степени, чем изменения личностных характеристик. Следует, однако, отметить, что поражение левого полушария вызывает сравнительно большее снижение интеллекта, а правого — творческих показателей. А.М. Перфильев, О.М. Разумникова, В.В. Ступак «Особенности изменения психических функций у пациентов с опухолями головного мозга: значение левосторонней и правосторонней локализации».
- Галлюцинации
- При поражении областей в коре мозга, отвечающих за анализ изображения, у больного начинаются галлюцинации (как правило, простые: больной видит вспышки света, солнечное гало).
- Слуховые галлюцинации
- Больной слышит монотонные звуки (звон в ушах, бесконечные стуки).
Общемозговая симптоматика[править | править код]
Общемозговая симптоматика — это симптомы, возникающие при повышении внутричерепного давления, сдавливании основных структур мозга.
- Головная боль
- Отличительной особенностью при онкологических заболеваниях является постоянный характер и высокая интенсивность головной боли, её плохая купируемость ненаркотическими анальгетиками. Снижение внутричерепного давления приносит облегчение.
- Рвота (вне зависимости от приёма пищи)
- Рвота центрального генеза, как правило, возникает из-за воздействия на рвотный центр в среднем мозге. Тошнота и рвота беспокоят больного постоянно, при изменениях внутричерепного давления срабатывает рвотный рефлекс. Также больной не способен принимать пищу, иногда и пить воду из-за высокой активности рвотного центра. Любой инородный предмет, попадающий на корень языка, вызывает рвоту.
- Головокружение
- Может возникать в результате сдавливания структур мозжечка. Нарушается работа вестибулярного анализатора, у больного головокружение центрального типа, горизонтальный нистагм, зачастую возникает ощущение, что он, оставаясь неподвижным, поворачивается, сдвигается в ту или иную сторону. Также головокружение может вызываться ростом опухоли, приводящим к ухудшению кровоснабжения головного мозга.
Диагностика, вследствие локализации опухоли внутри черепа, затруднена. Диагноз онкологического заболевания окончательно ставится только после гистологического заключения, без гистологического или цитологического исследования диагноз неправомочен. В связи с тем, что опухоль находится в полости черепа и прорастает в ткань мозга, забор биоптата представляет собой сложную нейрохирургическую операцию. Диагноз «опухоль мозга» выставляется поэтапно — сначала амбулаторно, затем подтверждается в стационаре. Можно выделить три этапа в диагностике[3][4][5].
Обнаружение[править | править код]
Больной поступает, как правило, к терапевту (реже к неврологу или врачу другой специальности). Обратиться больного вынуждает прогрессирование очаговой или общемозговой симптоматики — пока клиника выражена слабо, больные редко попадают в поле зрения врачей, и только когда ситуация начинает быстро ухудшаться, человек обращается за помощью к специалисту.
Врач оценивает состояние поступившего больного и, в зависимости от его тяжести, принимает решение о госпитализации или амбулаторном лечении. Критерием оценки тяжести состояния является наличие и выраженность очаговой и общемозговой симптоматики, а также наличие и тяжесть сопутствующих заболеваний. При обнаружении у больного неврологической симптоматики он направляется для консультации к неврологу. При впервые возникшем эпилептическом или судорожном припадке обязательно проводится компьютерная томография головного мозга для выявления онкологической патологии.
Обследование[править | править код]
Невролог оценивает тяжесть симптомов и производит дифференциальную диагностику. В его задачу входит поставить, как минимум, предварительный, а после дообследований — и клинический диагноз. Врач, на основании жалоб больного и доступных ему методов обследования, должен принять решение, о каких заболеваниях ему думать, какие инструментальные и лабораторные методы обследования следует назначить.
Опухоль головного мозга у 28-летнего мужчины выявлена с помощью МРТ.К обязательным методам обследования относятся определение активности сухожильных рефлексов, проверка тактильной и болевой чувствительности. Диагностические мероприятия могут быть расширены в зависимости от жалоб больного и с целью дифференциальной диагностики. Так, например, если больной отмечает нарушения координации, следует провести пальце-носовую пробу, проверить устойчивость в позе Ромберга. Если возникает подозрение на опухоль мозга, то больной направляется на компьютерную (КТ) или магнитно-резонансную томографию (МРТ). МРТ с контрастным усилением является «золотым стандартом» в диагностике опухолей головного мозга[6]. При обнаружении на томограмме объёмного образования решается вопрос о госпитализации больного в специализированный стационар.
Подтверждение[править | править код]
После поступления в онкологический диспансер проводится ряд обследований с целью решить вопрос о тактике лечения данного больного, требуется ли ему хирургическое вмешательство и, если требуется, то как он его перенесёт, целесообразно ли его стационарное лечение. Проводится повторная КТ или МРТ головного мозга. Определяются режимы и дозы лучевой и химиотерапии, картируется опухоль, определяются её границы, размеры, точная локализация. Если больному показано хирургическое лечение, то берут биоптат опухоли и производят её гистологическую верификацию с целью подбора оптимального режима последующей терапии. Также препарат ткани опухоли может быть получен путём стереотаксической биопсии.
Лечение опухолей головного мозга, как и всех онкологических заболеваний, комплексное и довольно дорогостоящее мероприятие. Все мероприятия, проводимые в ходе курса лечения, можно разбить на следующие группы[5][7].
Симптоматическая терапия[править | править код]
Все мероприятия, относящиеся к этой группе, не влияют на саму причину заболевания, а лишь смягчают его течение, позволяя сохранить жизнь больному или улучшить его качество жизни.
- Глюкокортикостероиды (преднизолон) — снимают отёк ткани головного мозга и снижают общемозговую симптоматику.
- Противорвотные препараты (метоклопрамид) — снимают рвоту, возникающую в результате нарастания общемозговой симптоматики или после комбинированной химио-лучевой терапии.
- Седативные препараты — назначаются в зависимости от уровня психомоторного возбуждения и тяжести психических нарушений.
- Нестероидные противовоспалительные средства (НПВС — например, кетонал) — купируют болевой синдром.
- Наркотические анальгетики (морфин, омнопон) — купируют болевой синдром, психомоторное возбуждение, рвоту центрального генеза.
Хирургическое лечение[править | править код]
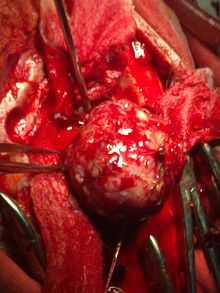 Хирургическое удаление довольно большой опухоли, сдавливающей левую теменную долю и сросшейся с твёрдой мозговой оболочкой. Размер опухоли 4-5 см.
Хирургическое удаление довольно большой опухоли, сдавливающей левую теменную долю и сросшейся с твёрдой мозговой оболочкой. Размер опухоли 4-5 см.Хирургическое лечение опухолей головного и спинного мозга является основным, наиболее эффективным методом, однако удаление опухоли из ткани мозга представляет значительную трудность. Каждое такое вмешательство — это сложная нейрохирургическая операция. Так как хирургу необходимо иссечь опухоль в пределах здоровых тканей (чтобы избежать рецидива), то каждая такая операция травматична, а зачастую и вовсе невозможна из-за больших размеров опухоли или её локализации в жизненно важных участках мозга. В зависимости от размеров, локализации, типа опухоли, состояния больного, принимается решение о необходимости проведения операции, объёме оперативного вмешательства и способе его проведения. Применение современной лазерной и ультразвуковой техники в хирургии опухолей головного мозга позволило несколько повысить её эффективность. Конкретный путь вмешательства и метод его осуществления индивидуален и зависит от локализации опухоли, её размеров и клеточного состава[8].
Лучевая терапия[править | править код]
Лучевая терапия играет важную роль в лечении опухолей головного мозга. Лучевая терапия может проводиться как в дополнение к хирургическому лечению, так и самостоятельно в случаях невозможности проведения хирургического лечения либо отказе пациента от оперативного вмешательства. При планировании лучевой терапии больным с опухолями головного мозга очень важно определить рациональный объём облучения. Для этой цели необходимо использовать данные, полученные во время операции, пред- и послеоперационной компьютерной томографии, магнитно-резонансного исследования, ангиографии, позитронно-эмиссионной томографии. Определение рационального уровня излучения позволит избежать или минимизировать негативные последствия терапии. В основе действия лучевой терапии лежит влияние ионизирующего излучения на клетки тканей, находящихся на пути пучка излучения. Для лечения опухолей головного мозга применяют дистанционную лучевую терапию. Оптимальные сроки начала — через 14-21 дней после оперативного вмешательства, и желательно не позже, чем через 2 месяца. Облучение проводится локально на область самой опухоли, ложа опухоли, остаточной опухоли, рецидива или метастаза. Также возможно проведение тотального облучения на весь головной мозг при множественных (>3) метастазах или определённых гистологических типах опухолей (глиобластома, астроцитома и другие). Лучевая терапия обычно проводится за один курс в 10-30 фракций (процедур), суммарная изоэффективная (то есть эквивалентная дозе с фракционированием по 2 Гр) доза ионизирующего излучения при тотальном облучении головного мозга не должна превышать 50-60 Гр, при локальном — 70 Гр. Размер разовой дозы излучения (за 1 сеанс) колеблется от 0,8 до 3 Гр. Лучевая терапия подбирается индивидуально в зависимости от клеточного состава опухоли, её размеров и локализации[7]. Несмотря на эффективность, лучевая терапия — достаточно тяжёлая для больного процедура, её применение сопровождается лучевыми реакциями, которые обычно купируются корректирующей противоотёчной терапией. В зависимости от типов опухолей формируются различные схемы лучевой терапии и комбинаций с химиотерапией.
Радиохирургия[править | править код]
Стереотаксическая радиохирургия является частью лучевой терапии, но, в связи с возрастающей значимостью для лечения опухолей головного мозга, заслуживает отдельного внимания. Стереотаксическая радиохирургия была впервые использована Шведским нейрохирургом Ларсом Лекселлом в 1969 году как замена хирургической операции для пациентов, которым проведение оперативного лечения противопоказано или нежелательно вследствие высокого риска осложнений. Радиохирургия использует комбинацию преимуществ стереотаксической навигации (пространственной навигации с субмиллиметровой точностью) и избирательного действия ионизирующего излучения именно на опухолевые клетки, характерного для лучевой терапии. Это позволяет добиться полного уничтожения опухолевого очага без инвазивного, высокотравматичного оперативного лечения, но с минимальными осложнениями в сравнении с классической лучевой терапией. Основными случаями, когда показано проведение радиохирургии, являются: метастатическое поражение головного мозга (при выявленной первичной локализации опухоли и небольшом количестве метастазов), рецидив первичной опухоли мозга после проведённого хирургического и/или лучевого лечения. При доброкачественных новообразованиях головного мозга радиохирургия является полной альтернативой хирургическому лечению, и рассматривается как метод выбора пациента. При противопоказаниях или отказе от хирургического лечения возможно проведение радиохирургии как самостоятельного метода лечения, если есть гистологическая верификация диагноза. Иногда возможно проведение радиохирургии в комбинации с тотальным облучением головного мозга.
Химиотерапия[править | править код]
Перед проведением химиотерапии обязательно необходимо провести гистологическую верификацию опухоли для подбора адекватной дозы и наиболее эффективного препарата. Если хирургическое вмешательство не проводилось, то диагноз следует подтвердить путём стереотаксической биопсии. Применение химиотерапии существенно ограничено малым количеством препаратов, проникающих через гемоэнцефалический барьер. Обязательным условием химиотерапии является определение индивидуальной чувствительности больного к препарату. Путь введения выбирается исходя из возможности создания наибольшей концентрации препарата в тканях опухоли. Для проведения химиотерапии применяют препараты алкилирующей группы, антиметаболиты, препараты природного происхождения, антибластические антибиотики, синтетические и полусинтетические препараты. Наиболее эффективна химиотерапия в сочетании с лучевой терапией и курс, состоящий из нескольких препаратов.
Введение препаратов производится курсами длительностью от 1 до 3 недель, с промежутками в 1-3 дня, пока не будет введена вся назначенная доза препарата. Введение препарата проводится под контролем картины крови, так как все препараты, используемые в терапии, поражают наиболее активно делящиеся клетки, в том числе и клетки костного мозга. По результатам анализов курс терапии может прерываться, а в некоторых случаях и вовсе отменяться[5]. Также большое значение для больного имеет сопутствующая противорвотная терапия. Важным с точки зрения качества жизни больного является такой параметр, как эметогенность — способность вызывать рвоту. Высокая эметогенность свидетельствует о том, что у 90 % получавших препарат без противорвотной терапии возникала рвота. По данному признаку выделяют 4 группы:
- > 90 % — высокая
- 30-90 % — средняя
- 10-30 % — низкая
- < 10 % — минимальная
Адекватность противорвотной терапии достигается сочетанием препаратов, угнетающих активность рвотного центра, совместно с седативными препаратами. Выбор конкретного сочетания зависит от индивидуальной чувствительности, длительности химиотерапии и финансовых возможностей[9].
Для детских глиом эффективность темоцоломида не подтверждена[источник не указан 1210 дней].
Криохирургия[править | править код]
Целью криохирургии является криодеструкция клеток в заданном объёме замораживаемой патологической ткани, как на поверхности тела, так и в глубине органа без повреждения окружающих здоровых клеток. В криохирургии используют два основных вида аппаратов: криоаппликаторы и криозонды. Криоаппликаторы предназначены для деструкции крупных массивов биологической ткани, так как находятся в контакте с поверхностью замораживаемого объекта и обладают достаточно крупными размерами. Поэтому криоаппликаторы получили широкое распространение в дерматологии, маммологии, гастроэнтерологии и хирургии печени. Криозонды используются для малоинвазивного воздействия в глубине ткани или органа на патологический очаг малого размера, когда необходимо щадящее отношение к окружающим тканям. Криохирургия при опухолях головного мозга может как дополнять основной этап хирургического удаления, так и являться самостоятельным видом воздействия на опухолевую ткань. Криодеструкцию применяют при: 1. опухолях расположенных в функционально-значимых зонах головного мозга. 2. опухолях неудалимых традиционными методами хирургии. 3. глубинно расположенных множественных образованиях (метастазы в головной мозг). 4. не удалённых фрагментах опухоли (остаточная ткань менингиом). 5. опухолях хиазмально-селлярной локализации. 6. метастатических поражениях позвонков. Криохирургию можно сочетать с лучевой или химиотерапией и обычными хирургическими воздействиями.
Звенья патогенеза крионекроза: 1.деполимеризация трехмерной сети белков цитоскелета клетки, поскольку от их состояния и свойств зависят такие важные клеточные параметры, как форма, барьерные и структурные свойства плазматических и внутренних мембран, транспорт ионов и метаболитов, энергообеспечение и синтетические процессы; 2.значительная дегидратация клеток в процессе образования льда экстра- и интрацеллюлярно, ведущая к резкому повышению «летальной концентрации» электролитов вне- и внутри клеток, а также изменению структурного состояния белков цитоскелета; 3.механическое повреждение клеточных мембран кристаллами льда, а также сдавление этими кристаллами внутриклеточных структур; 4.нарушение клеточного метаболизма, накопление токсических продуктов в летальных концентрациях; 5.ишемическая гипоксия из-за нарушения тканевого кровообращения в результате слайджирования и тромбообразования; 6.иммунологическая реакция вследствие формирования антител к замороженной ткани (В настоящее время данный эффект не доказан).
Криохирургический метод обладает большим диапазоном объёмов воздействия, так же актуален при труднодоступных или распространённых опухолях, особенно у больных преклонного возраста и при наличии сопутствующих заболеваний[10].
Сочетание лучевой и химиотерапии[править | править код]
Недавние клинические исследования показали, что при глиомах с низкой степенью злокачественности более высокая трехлетняя выживаемость обеспечивается сочетанием лучевой и химиотерапии. Такие глиомы со временем способны прогрессировать до III — IV стадии, переходя в глиобластому.
Вопрос о том, какое средство наиболее эффективно для лечения глиом, является спорным. Исследования II фазы, проведенные совместно центром раковых заболеваний университета Огайо и университетом Мэриленд, Онтарио, показывает, что сочетание лучевой терапии с химиотерапией темозоломидом улучшает прогноз по сравнению с контрольной группой, в которой применялась только лучевая терапия. Пациенты с глиомами низкой степени злокачественности и высоким риском рецидива показали в ходе исследования трехлетнюю выживаемость 73%, если лечение проводится с одновременным применением химиотерапии и лучевой терапии. В контрольной группе, получавшей только лучевую терапию, трехлетняя выживаемость составила 54%[11][12].
При подозрении на опухолевое поражение головного мозга больной направляется в онкологический диспансер по месту жительства, где проходит комплекс обследований, призванных подтвердить или снять диагноз — опухоль головного мозга. В случае подтверждения диагноза производится постановка больного на диспансерный учёт. Назначается и проводится курс лечения. После завершения лечения больной выписывается, но продолжает состоять на диспансерном учёте. Ему рекомендуют явиться в диспансер для проведения повторных исследований. Эта система направлена на своевременное выявление рецидивов опухолевого процесса. После выписки больному рекомендуют три раза обратиться через месяц после предыдущего посещения, затем два раза через три месяца, затем два раза через шесть месяцев, в дальнейшем 1 раз в год. Диспансерное наблюдение лиц, состоящих на учёте у онколога, является пожизненным и бесплатным.
Возможность успешного и полноценного излечения зависит от своевременности и адекватности диагностики. При полноценном трёхступенчатом лечении, начавшемся на ранней стадии развития опухоли, пятилетняя выживаемость больных составляет, в зависимости от гистологического варианта опухоли, 60—80 %[13]. При позднем обращении и невозможности оперативного лечения пятилетняя выживаемость, в зависимости от гистологического варианта и размеров опухоли, не превышает 30—40 %[13].
ru.wikipedia.org
От чего бывает опухоль головного мозга?
Что такое рак мозга
Рак мозга представляет собой новообразование, которое базируется посередине черепной коробки, либо в спинномозговом канале. Формируется оно посредством неуправляемого клеточного деления.
Если данное образование не имеет ускоренный рост, сдавливает окружающие его ткани, но не пускает в них метастазы и имеет с тканями похожие клетки, то опухоль считается доброкочественной. Она поддается результативному хирургическому вмешательству.
Но, несмотря, на всю ее «безопасность», с первого взгляда, такое новообразование может все же перерасти в злокачественное. Данное перерождение обусловлено тем, что клетки и ткани опухоли быстро и бесконтрольно разрастаются.
Именно эти злокачественные клетки и называются раком. Опухоль головного мозга – это около 2% всех известных случаев раковых заболеваний.
Как заявляют врачи, практически всех онкологических больных связывает то, что, каждый случай сопровождается запущенной стадией, когда шансы на выздоровление – очень низкие.
Наибольшая опасность в данном новообразовании заключается в том, что при последней, четвертой стадии рака, какое-либо лечение остается практически безрезультатным. Пациенты, которые достигли такого периода, не получают утешительных прогнозов на счет полного выздоровления.
Кроме этого, до сих пор не выявлен точный перечень причин возникновения рака. Достоверно известно лишь о некоторых катализаторах болезни. К тому же, чем человек моложе, тем эти факторы становятся опаснее. Таким образом, дети более подвержены появлению первичной опухоли, чем взрослые. Поэтому очень важно, вовремя обнаружить хотя бы известную симптоматику болезни.
От чего бывает опухоль головного мозга
Установить точные признаки рака мозга на ранних стадиях – довольно непростой процесс. Объясняется это тем, что симптомы полностью подчиняются месту, где располагается очаг опухоли.
Так, к очаговым симптомам относится следующее:
- Когда какие-либо участки тела полностью или частично теряют свою подвижность, нарушается чувствительность, по-другому ощущается температура и т.п.
- Постоянно меняется характер и настроение человека.
- Происходит сбой в работе органов речи, зрения (в том числе, пациент часто видит так называемые «мушки»), слуха.
- Появляются гормональные сбои, а также ухудшается работа вегетативной системы.
- Затрудняется мочеиспускание.
- Также искажаются вкусовые предпочтения, обоняние, цветовые восприятия.
- Нарушается равновесие, появляются судороги.
- Человека одолевают галлюцинации или эпилептические припадки и многое другое.
Но при заболевании, человек может чувствовать также такую общую симптоматику, как: ярко выраженная болезненная пульсация в голове, головокружение, частая рвота, а также головная боль (распирающие и тупые боли в голове).
Чтобы определить соответствуют ли эти признаки новообразованию или появляются по другой причине, нужно обратиться к квалифицированному специалисту.
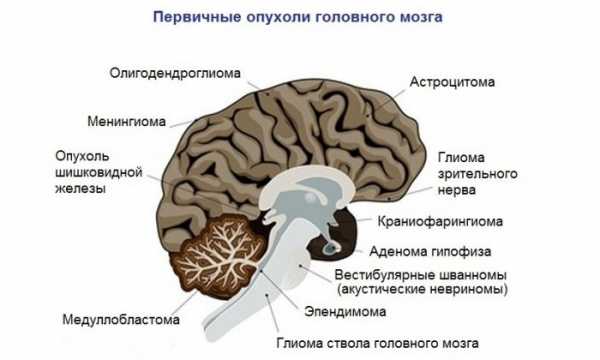
Другие причины возникновения опухоли головного мозга
- Генетическая предрасположенность. Существует большой риск заболеть, если в семье или в роду уже кто-то имел рак мозга. Образование появляется вследствие предрасположенности к аномальному развитию раковых клеток.
- Работа при вредных условиях. У взрослых людей рак опухоль может развиться в результате работы на предприятии, где имеется определенная доля радиации.
- Плохие экологические условия. Люди могут заболеть, если проживают в неблагоприятной среде.
- По статистике, чаще всего, рак головного мозга появляется у мужчин.
- Рак не выбирает возраст, но взрослые автоматически попадают в зону риска, когда достигают 65-70 лет.
- Люди с белой кожей имеют больше шансов заболеть и т.д.
Несомненно, у каждого, болезнь протекает индивидуально. У кого-то могут наблюдаться сразу несколько симптомов или только один. Главное, вовремя обнаружить у себя те или иные признаки опухоли и вовремя обратиться к врачу. При отсутствии симптоматики, все равно лучше постоянно проверяться и сдавать анализы, чтобы точно быть уверенным в своем здоровье.
rakmozg.ru
Рак мозга: симптомы, причины, стадии, диагностика и лечение злокачественных опухолей мозга
Согласно статистике, опухоли головного мозга и вообще нервной системы находится на 10 месте среди причин смертности взрослых людей. Существует много типов опухолей мозга — всего около 40. Среди них встречаются как доброкачественные, так и злокачественные.
Первичные и вторичные опухоли головного мозга
Опухоль называют первичной, если она изначально возникла в головном мозге. Собственно, об этом типе рака и пойдет речь в данной статье. Вторичные опухоли — это метастазы в головном мозге, которые распространились из других органов. Чаще всего в головной мозг метастазирует рак мочевого пузыря, молочных желез, легких, почек, лимфома, меланома. Зачастую очаги в нервной системе обнаруживаются при лимфомах. Вторичные опухоли головного мозга встречаются намного чаще, чем первичные.
Очень часто можно услышать термин «рак головного мозга». Так говорить не совсем правильно. Рак — это лишь одна из разновидностей злокачественных опухолей, те, которые развиваются из эпителиальных (покровных) тканей. В центральной нервной системе развиваются другие типы доброкачественных и злокачественных новообразований. Строго говоря, это не рак. Чаще всего речь идет о глиоме и ее более злокачественном варианте — глиобластоме. На нее приходится до 60% всех случаев. Как следует из названия, такие опухоли происходят из глиальных клеток, которые заполняют пространство между нейронами, участвуют в их регенерации, обмене веществ, помогают в проведении нервных импульсов.
В зависимости от типа клеток, из которых состоят глиомы, их делят на астроцитомы, олигодендроглиомы, эпендимомы.
Почему в головном мозге возникают опухоли?
Точные причины возникновения злокачественных опухолей мозга, как и других онкологических заболеваний, неизвестны. Существует много факторов риска, которые повышают вероятность развития заболевания:
Опухоль может возникнуть в любом возрасте, но чаще всего болеют пожилые люди.
Риски повышены у людей, которые подвергались воздействию ионизирующего излучения. Чаще всего это связано с лучевой терапией по поводу других онкологических заболеваний. В ходе проведенных исследований не было обнаружено связи между опухолями головного мозга и излучениями от линий электропередач, мобильных телефонов, микроволновых печей.
Определенную роль играет наследственность. Если злокачественными опухолями головного мозга страдали ваши близкие родственники, ваши риски также повышены.
Мужчины болеют чаще, чем женщины.
Eсть мнение, что риск заболеть повышается при частых контактах с токсичными веществами: пестицидами, растворителями, винилхлоридом, некоторыми резинами, нефтепродуктами. Но научных доказательств нет.
Возбудитель инфекционного мононуклеоза, вирус Эпштейна-Барр, связан с повышенным риском лимфомы головного мозга. В некоторых опухолях обнаружены цитомегаловирусы — их роль еще предстоит изучить.
Не совсем понятна роль черепно-мозговых травм и сильных стрессов. Возможно, они тоже являются факторами риска, но это пока не доказано.
Наличие одного или даже нескольких факторов риска еще не гарантирует того, что у человека будет диагностирована опухоль головного мозга. Иногда болезнь развивается у людей, у которых вообще нет никаких факторов риска.
Развитие злокачественных опухолей головного мозга
Первичные опухоли возникают непосредственно в головном мозге или в структурах, которые находятся рядом:
- Мозговых оболочках.
- Черепно-мозговых нервах.
- Гипофизе (шишковидной железе).
Общий механизм развития новообразований в головном мозге состоит в том, что появляются «неправильные» клетки, в которых происходит мутация ДНК. Некоторые мутации приводят к тому, что клетки начинают бесконтрольно размножаться, вырабатывают защиту против иммунитета и естественного механизма клеточной гибели.
Какими симптомами проявляются опухоли головного мозга?
Симптомы неспецифичны, они напоминают проявления других заболеваний. Важно внимательно относиться к своему здоровью. Нужно обращать внимание на любые новые, нехарактерные симптомы. Их возникновение — это повод посетить врача и провериться.

Наиболее распространенные признаки злокачественных опухолей мозга:
- Головные боли, особенно если они появились впервые или стали не такими, как раньше, если они беспокоят все чаще и становятся все более сильными.
- Тошнота и рвота без видимых причин.
- Нарушения зрения: потеря резкости, двоение в глазах, расстройство периферического зрения.
- Судорожные припадки, которые возникли впервые.
- Онемение, нарушение движений в определенной части тела.
- Нарушения речи, памяти, поведения, личности.
- Снижение слуха.
- Шаткость походки, нарушение чувства равновесия.
- Повышенная утомляемость, постоянная слабость, сонливость.
Все эти симптомы связаны с тем, что опухоль растет и сдавливает мозг. Проявления в конкретном случае будут зависеть от того, какие размеры имеет очаг, где он находится, какие отделы мозга расположены по соседству.
Как диагностируют опухоли головного мозга?
Обычно человек, которого начинают беспокоить симптомы из списка выше, в первую очередь обращается к неврологу. Врач выслушивает жалобы пациента, проверяет рефлексы, мышечную силу и чувствительность, пытается обнаружить неврологические симптомы и признаки нарушения работы тех или иных отделов нервной системы. Если пациент жалуется на нарушение зрения или слуха, его направляют на консультацию к окулисту, ЛОР-врачу.
Лучше всего опухоли и другие образования в головном мозге помогает обнаруживать магнитно-резонансная томография, в том числе ее модификации:
- МРТ с контрастированием.
- Функциональная МРТ помогает оценить активность той или иной области головного мозга.
- Перфузионная МРТ — исследование с введением контрастного вещества в вену, позволяет оценить кровоток в мозге.
- Магнитно-резонансная спектроскопия помогает оценить обменные процессы в том или ином участке головного мозга.
Также применяют компьютерную томографию, позитронно-эмиссионную томографию. Они помогают обнаружить метастазы в разных частях тела.
Отличить доброкачественное образование от злокачественного и оценить степень злокачественности помогает биопсия — забор фрагмента ткани с его последующим изучением под микроскопом. Биопсию можно провести с помощью иглы под контролем КТ или МРТ.
Лечение опухолей головного мозга
Выбор методов лечения зависит от типа, размера, локализации опухоли, состояния здоровья пациента. Применяют хирургию (в том числе радиохирургию), лучевую терапию, химиотерапию, таргетную терапию.
Хирургическое лечение
Некоторые опухоли имеют удобное расположение и легко отделяются от здоровых тканей — в таких случаях прибегают к хирургическому лечению. Если очаг расположен близко к важным структурам головного мозга, находится глубоко и неудобен для доступа, врач может попытаться удалить некоторую часть опухоли головного мозга. Зачастую это помогает сильно облегчить симптомы.
Стереотаксическая радиохирургия
Радиохирургическое лечение, строго говоря, не относится к хирургическим методикам. Скорее, это разновидность лучевой терапии. При помощи нее можно удалить небольшие опухоли мозга. Если объяснять простыми словами, то суть метода в том, что тело пациента облучают со всех сторон небольшими дозами излучения. Все лучи сходятся в точке, где находится очаг, он получает большую дозу, которая уничтожает его. При этом окружающие здоровые ткани остаются нетронутыми.
Существуют разные установки для стереотаксической радиохирургии, одна из самых популярных в России — гамма-нож.
Лучевая терапия
При опухолях головного мозга применяют разные модификации лучевой терапии. Облучать можно прицельно очаг или весь головной мозг. Ко второму варианту прибегают при вторичном раке, чтобы уничтожить все возможные метастазы.
Химиотерапия
Из химиопрепаратов при опухолях головного мозга чаще всего применяют темозоломид (Темодар). Существуют и другие. Основные показания к химиотерапии:
- После хирургического лечения (адъювантная химиотерапия) для уничтожения оставшихся опухолевых клеток и предотвращения рецидива.
- При рецидиве после операции, зачастую в сочетании с лучевой терапией.
- С целью замедления роста опухоли.
- С целью борьбы с симптомами.
Эффективность химиотерапии контролируют с помощью регулярных МРТ. Если на фоне лечения очаги продолжают расти, это говорит о том, что препараты не работают.
Таргетная терапия
Таргетные препараты действуют более прицельно по сравнению с химиопрепаратами. Они блокируют определенные вещества в опухолевых клетках, тем самым нарушая их размножение и вызывая гибель. При злокачественных новообразованиях головного мозга применяют бевацизумаб (Авастин) — таргетный препарат, блокирующий ангиогенез (образование новых сосудов, которые обеспечивают опухоль кислородом и питательными веществами).
Реабилитация
Опухоль может затрагивать зоны головного мозга, которые отвечают за важные функции, такие как речь, движения, работа органов чувств, мышление, память. Поэтому многим пациентам нужен курс реабилитационного лечения. Он может включать разные мероприятия, например:
- Занятия с логопедом, речевая терапия.
- Индивидуальное обучение, занятия с репетитором для школьников и студентов.
- Лечебная физкультура помогает восстановить двигательные навыки.
- Трудотерапия, профориентация, при необходимости — обучение новой профессии.
- Препараты, которые помогают справиться с симптомами опухоли и побочными эффектами лечения: средства для улучшения памяти, борьбы с повышенной утомляемостью и др.

После успешного лечения может произойти рецидив, поэтому важно регулярно являться на осмотры к врачу, проходить МРТ.
Прогноз выживаемости
Прогноз при опухолях головного мозга зависит от некоторых факторов:
- Особенности гистологического строения опухоли, степень злокачественности.
- Неврологический статус, характер и степень выраженности нарушений со стороны нервной системы.
- Возраст пациента.
- Местоположение опухоли.
- Количество опухолевой ткани, которое осталось после операции по удалению опухоли мозга.
Эффективность лечения оценивают по показателю пятилетней выживаемости — проценту пациентов, которые остаются живы в течение 5 лет с момента, когда у них диагностировали опухоль. При злокачественных новообразованиях головного мозга этот показатель сильно колеблется, в среднем составляет 34% для мужчин и 36% для женщин.
Запись на консультацию круглосуточно
www.euroonco.ru
Что вызывает рак мозга?
Опухоли головного мозга в зависимости от характера роста мутированных тканей могут иметь доброкачественный или злокачественный характер. Образование патологии в мозговой ткани может происходить по первичному типу в виде самостоятельной мозговой онкологии или развиваться как метастатическое поражения, при котором первичный очаг мутации находится в другом органе тела.
Что вызывает рак головного мозга: причины развития мозговых опухолей
Достоверной причины, которая запускает патологический процесс на сегодняшний день не установлено.
Рак головного мозга первичного происхождения локализуются непосредственно в мозговой ткани или на периферии (оболочках головного мозга). Данные новообразования возникают вследствие генетической мутации в ДНК клетки, после чего нарушаются нормальные процессы роста мозговой ткани и происходит бесконтрольное и хаотичное деление клеточных элементов. Со временем в таком участке формируется раковая опухоль, которая постепенно увеличивается в размерах.
Образование первичных очагов мутации в головном мозге достаточно редкостное явление. Эти злокачественные новообразования классифицируются в зависимости от типа первично пораженной ткани.
Метастатическое поражение головного мозга считается очень распространенным онкологическим заболеванием, которое является результатом агрессивного первичного опухолевого роста в других тканях организма. Раковые заболевания, которые вызывают рак головного мозга: онкология молочной железы, кишечника, почек и легких наиболее часто дают метастазы в головной мозг.
Что вызывает рак мозга: факторы риска
- Возрастные особенности:
По статистике количество клинических случаев злокачественных новообразований головного мозга возрастает прямо пропорционально возрасту пациента. Особенно восприимчивы к онкологическим заболеваниям люди в возрасте старше 45 лет. В очень редкий случаях раковые процессы мозговой ткани образовываются в раннем возрасте (медулобласттома, астроцитомы).
- Воздействие радиационного излучения:
Пребывание в зоне действия радиологического облучения в несколько раз увеличивает шансы образования злокачественного новообразования. Источниками высокоактивного рентгенологического излучения могут быть аппарат лучевой терапии или последствия техногенной катастрофы (атомный взрыв, аварии на атомных реакторах). Проникновение ионизирующих лучей в ткани организма вызывает необратимые изменения в клеточной ДНК, что может спровоцировать раковое преобразование мозговой ткани.
- Вредные условия работы:
Не некоторых производствах (нефтепереработка, электротехника, химическая промышленность) существует повышенный контакт человека с агрессивными веществами, которые могут вызывать злокачественные процессы в организме.
- Генетическая предрасположенность:
Наличие ракового заболевания центральной нервной системы у одного из прямых родственников существенно увеличивает риск развития мозговой онкологии.
- Вредные привычки и злоупотребление крепкими алкогольными напитками:
Как известно табак и алкоголь могут стимулировать увеличение количества генетических мутаций, что в совокупности с другими факторами риска может вызвать онкологическое заболевание.
Рак мозга: общие симптомы и диагностика
Общие признаки головной опухоли могут включать:
- Учащение приступов головной боли, которая в отличие от обычных мигреней может носить выраженный ночной характер или усиливаться при горизонтальном положении больного.
- Самопроизвольная тошнота и рвота, возникновение которых не связано с отравлением и интоксикацией организма.
- В некоторых больных могут наблюдаться нарушения в работе зрительного органа в виде ухудшения резкости зрения, двоения или отсутствия периферического зрения.
- Прогрессирование опухолевого роста, как правило сопровождается расстройствами тактильных ощущений и нарушением работы вестибулярного аппарата.
- Периодические речевые нарушения.
- На поздних стадиях заболевания многие больные отмечают спутанность сознания, резкую потерю массы тела, нарушение аппетита, быструю утомляемость и общее недомогание.
Диагностику мозговой патологии проводит врач-невролог, который в ходе обследования выясняет состояние органов чувствительности и качество неврогенных рефлексов. Данное обследование позволяет установить приблизительную локализацию патологического очага.
Вторым этапом в процессе постановки неврологического диагноза является магнитно-резонансная томография, которая дает возможность получить графическое состояние мозговых тканей и существующих злокачественных новообразований. Данная методика с высокой точностью показывает границы и структуру онкологии мозга.
Наиболее точный способ определения вида и стадии рака считается биопсия. К сожалению, такое исследование можно произвести только в процессе оперативного удаления опухолевых тканей. Лабораторное исследование биологического материала устанавливает гистологическую принадлежность и стадию развития опухоли.
В многих случаях пациентам параллельно проводится общее обследование организма для выявления возможных первичных очагов патологического процесса, которое включает ультразвуковое исследование, рентгенографию, общий анализ крови.
Больным необходимо помнить, что раковые заболевания мозга на ранних стадиях развития поддаются полноценному излечению в отличие от поздних этапов онкологии, когда прогноз болезни считается неблагоприятным.
orake.info
Причины рака мозга, от чего возникает рак мозга
Симптомы и причины рака мозга зависят от локализации опухоли. Тем не менее врачи выделяют и общую симптоматику. Несмотря на то что ученые проводят многочисленные исследования головного мозга и природы происхождения опухолей, до сих пор не изучены все факторы, которые могут спровоцировать развитие онкологии. Некоторые из факторов не подтвердились, а другие еще требуют дополнительного исследования.
Симптомы рака головного мозга
Рак мозга диагностируют в 2% случаев от всех других разновидностей злокачественных опухолей. Сложность этого недуга заключается в том, что удалить опухоль радикальным путем невозможно. Врачи и хотели бы быть в силах излечивать людей от этого недуга, однако когда его диагностируют, речь в большей мере идет об улучшении качества жизни человека, а не о эффективном лечении.
Опухоль в головном мозге может быть доброкачественной и злокачественной. В зависимости от типа, развитие недуга может носить разный характер. Так, при доброкачественной опухоли симптоматика развивается постепенно в течение нескольких лет. Часто болезнь не дает о себе знать, а ее симптомы могут появиться в виде обострения.
При злокачественной мозговой опухоли симптомы проявляются внезапно, носят ярко выраженный характер и нарастают по мере развития болезни. Как правило, недуг проявляется в виде инсульта или другого сосудистого заболевания, менингоэнцефалита или инфекционной болезни.
Врачи разделяют симптоматику рака мозга на несколько групп.
Типы симптоматики при раке мозга
В медицине принято выделять очаговую и общемозговую симптоматику при злокачественной опухоли головного мозга.
Очаговые симптомы зависят от локализации опухоли. В зависимости от этого опухоль воздействует на разные центры мозга, чем и объясняется отличие симптоматики.
Врачи относят к очаговым следующие симптомы:
- Амнезия. Потеря памяти — распространенный признак, который может появляться при раке мозга. Проявляется в том, что люди забывают значимые события, даты, близких людей и пр.
- Нарушение речи. Человек может испытывать трудности с письмом, чтением, может быть нарушена и устная речь.
- Нарушение чувствительности. Больной может неадекватно оценивать тепло, холод, болезненные ощущения, собственное тело.
- Личностные изменения. Может измениться характер человека, черты личности.
- Паралич, парез. Вызванный раком паралич или парез можно ошибочно принять за последствие инсульта.
Кроме того, могут произойти сбои гормональной системы или нарушиться акт мочеиспускания или дефекации (процесс может стать затрудненным или, напротив, неконтролируемым).
Общемозговая симптоматика

Эта группа симптомов сопровождает заболевание независимо от того, какую область мозга поразил раковый очаг. Из-за чего возникает такая симптоматика? Врачи связывают ее с повышенным внутричерепным давлением. Онкология вызывает такие симптомы:
- Головные боли. В большинстве случаев именно головная боль — первый признак, возникающий на фоне онкологии. Боли настолько интенсивные, что обычные обезболивающие оказываются слабыми. Поэтому приходится купировать боли при помощи более сильных препаратов.
- Чувство тошноты. Тошнота появляется по причине воздействия ракового очага на определенный центр в мозге. Иногда она может быть настолько сильной, что больному приходится принимать специальные препараты, чтобы устранить неприятный симптом.
- Рвота. Тошнота часто становится причиной возникновения и рвоты. Однако нередко рвота — это последствие поражения того или иного центра. Обычно рвота не связана с приемом пищи или жидкости. Как правило, она бывает внезапной, очень сильной, бьет фонтаном. В этом случае необходимо контролировать, чтобы не произошло обезвоживание организма, поскольку больной вместе со рвотой теряет большой объем жидкости. Нередко, чтобы препятствовать обезвоживанию и восполнять утраченную жидкость, человеку нужно принимать специальные препараты.
- Нарушения в работе вестибулярного аппарата. Очень часто нарушается координация движений, кружится голова. Когда начинается головокружение, больные жалуются на шум и звон в ушах, ухудшение слуха.
Еще одна группа симптомов — психические.
Психическая симптоматика при раке
На фоне повышенного внутричерепного давления, нарушения кровообращения и лимфооттока, гипоксии, дистрофических процессов структуры коры больших полушарий, интоксикации и пр. может развиться и психическая симптоматика.
Врачи указывают на следующие признаки:
- нарушение концентрации внимания;
- оглушенное состояние;
- нарушение памяти;
- снижение или отсутствие критического отношения к себе, к другим людям, своему состоянию здоровья;
- отсутствие инициативы;
- апатия, безразличие;
- нарушение ассоциативных процессов.
Нередко онкология сопровождается психическими синдромами, которые имеют диагностическую ценность.
Связь между локализацией опухоли и симптоматикой
Врачи указывают, что симптомы могут меняться или дополняться в зависимости от того, какую область мозга поразила опухоль.
- Поражение лобной доли. Происходит изменение личности и характера человека. Больной вялый, безучастный ко всему, инертный, страдают интеллект и память. Отмечаются резкие перепады настроения — от агрессивности и возбуждения до эйфории и добродушия. Человек теряет критическое отношение к себе и своему состоянию, становится легкомысленным и неопрятным (особенно в отношении мочи, кала). Поведение становится странным.
- Поражение височной доли. У человека начинаются галлюцинации — слуховые, вкусовые, обонятельные.
- Поражение височно-затылочной доли. У больного возникают зрительные галлюцинации.
- Поражение теменной доли. Человек жалуется на болезненные ощущения в руках и ногах.
Врачи указывают на то, что на ранних стадиях развития недуга у больных может возникать эпилептический синдром.
Причины рака мозга
Несмотря на то что врачи проводят массу исследований головного мозга, до сих пор окончательно не ясно, почему развивается онкология мозга. Тем не менее врачи указывают, что рак головного мозга причины может иметь следующие:
- Черепно-мозговая травма. Механическое воздействие может стать причиной развития рака. Поэтому при любой травме головы лучше показаться врачу и при необходимости пройти обследование.
- Генетическая предрасположенность (наследственность). Врачам пока не удалось окончательно доказать влияние генов на развитие онкологии мозга, но разработки в этом направлении ведутся.
- Плохая экология. В частности, фактор, вызывающий рак мозга, — это радиация.
- Работа на вредном производстве. Например, вещества-канцерогены повышают риск развития рака.
По мнению врачей, эти 4 фактора с наибольшей степенью вероятности влияют на развитие рака мозга.
Такие факторы, как сотовые телефоны, никотиновая зависимость и вирусные заболевания, не повышают риска развития злокачественной опухоли головного мозга. Исследования, которые проводились врачами, не доказали взаимосвязи между этими факторами и развитием недуга.
Таким образом, причины рака мозга не отличаются от тех, которые провоцируют развитие злокачественной опухоли в других частях тела человека.
Посмотрите видео по теме
oncologypro.ru
Опухоли головного мозга — причины, симптомы, диагностика и лечение
Опухоли головного мозга — внутричерепные новообразования, включающие как опухолевые поражения церебральных тканей, так и нервы, оболочки, сосуды, эндокринные структуры головного мозга. Проявляются очаговой симптоматикой, зависящей от топики поражения, и общемозговыми симптомами. Диагностический алгоритм включает осмотр невролога и офтальмолога, Эхо-ЭГ, ЭЭГ, КТ и МРТ головного мозга, МР-ангиографию и пр. Наиболее оптимальным является хирургическое лечение, по показаниям дополненное химио- и радиотерапией. При его невозможности проводится паллиативное лечение.
Общие сведения
Опухоли головного мозга составляют до 6% всех новообразований в организме человека. Частота их встречаемости колеблется от 10 до 15 случаев на 100 тыс. человек. Традиционно к церебральным опухолям относят все интракраниальные новообразования — опухоли церебральной ткани и оболочек, образования черепных нервов, сосудистые опухоли, новообразования лимфатической ткани и железистых структур (гипофиза и шишковидной железы). В связи с этим опухоли головного мозга делят на внутримозговые и внемозговые. К последним относят новообразования церебральных оболочек и их сосудистых сплетений.
Опухоли головного мозга могут развиваться в любом возрасте и даже носить врожденный характер. Однако среди детей заболеваемость ниже, не превышает 2,4 случая на 100 тыс. детского населения. Церебральные новообразования могут быть первичными, изначально берущими свое начало в тканях мозга, и вторичными, метастатическими, обусловленными распространением опухолевых клеток вследствие гемато- или лимфогенной диссеминации. Вторичные опухолевые поражения встречаются в 5-10 раз чаще, чем первичные новообразования. Среди последних доля злокачественных опухолей составляет не менее 60%.
Отличительной особенностью церебральных структур является их расположение в ограниченном интракраниальном пространстве. По этой причине любое объемное образование внутричерепной локализации в той или иной степени приводит к сдавлению мозговых тканей и повышению интракраниального давления. Таким образом, даже доброкачественные по своему характеру опухоли головного мозга при достижении определенного размера имеют злокачественное течение и могут привести к летальному исходу. С учетом этого особую актуальность для специалистов в области неврологии и нейрохирургии приобретает проблема ранней диагностики и адекватных сроков хирургического лечения церебральных опухолей.
Опухоли головного мозга
Причины опухоли головного мозга
Возникновение церебральных новообразований, как и опухолевых процессов другой локализации, связывают с воздействием радиации, различных токсических веществ, существенным загрязнением окружающей среды. У детей высока частота врожденных (эмбриональных) опухолей, одной из причин которых может выступать нарушение развития церебральных тканей во внутриутробном периоде. Черепно-мозговая травма может служить провоцирующим фактором и активизировать латентно протекающий опухолевый процесс.
В ряде случаев опухоли головного мозга развиваются на фоне проведения лучевой терапии пациентам с другими заболеваниями. Риск появления церебральной опухоли повышается при прохождении иммуносупрессивной терапии, а также у других групп иммунокомпрометированных лиц (например, при ВИЧ-инфекции и нейроСПИДе). Предрасположенность к возникновению церебральных новообразований отмечается при отдельных наследственных заболеваниях: болезни Гиппеля-Линдау, туберозном склерозе, факоматозах, нейрофиброматозе.
Классификация
Среди первичных церебральных новообразований преобладают нейроэктодермальные опухоли, которые классифицируют на:
- опухоли астроцитарного генеза (астроцитома, астробластома)
- олигодендроглиального генеза (олигодендроглиома, олигоастроглиома)
- эпендимарного генеза (эпендимома, папиллома хориоидного сплетения)
- опухоли эпифиза (пинеоцитома, пинеобластома)
- нейрональные (ганглионейробластома, ганглиоцитома)
- эмбриональные и низкодифференцированные опухоли (медуллобластома, спонгиобластома, глиобластома)
- новообразования гипофиза (аденома)
- опухоли черепно-мозговых нервов (нейрофиброма, невринома)
- образования церебральных оболочек (менингиома, ксантоматозные новообразования, меланотичные опухоли)
- церебральные лимфомы
- сосудистые опухоли (ангиоретикулома, гемангиобластома)
Внутримозговые церебральные опухоли по локализации классифицируют на суб- и супратенториальные, полушарные, опухоли серединных структур и опухоли основания мозга.
Метастатические опухоли мозга диагностируются в 10-30% случаев ракового поражения различных органов. До 60% вторичных церебральных опухолей имеют множественный характер. Наиболее частыми источниками метастазов у мужчин выступают рак легких, колоректальный рак, рак почки, у женщин — рак молочной железы, рак легких, колоректальный рак и меланома. Около 85% метастазов приходится на внутримозговые опухоли полушарий мозга. В задней черепной ямке обычно локализуются метастазы рака тела матки, рака простаты и злокачественных опухолей ЖКТ.
Симптомы опухолей головного мозга
Более ранним проявлением церебрального опухолевого процесса является очаговая симптоматика. Она может иметь следующие механизмы развития: химическое и физическое воздействие на окружающие церебральные ткани, повреждение стенки мозгового сосуда с кровоизлиянием, сосудистая окклюзия метастатическим эмболом, кровоизлияние в метастаз, компрессия сосуда с развитием ишемии, компрессия корешков или стволов черепно-мозговых нервов. Причем вначале имеют место симптомы локального раздражения определенного церебрального участка, а затем возникает выпадение его функции (неврологический дефицит).
По мере роста опухоли компрессия, отек и ишемия распространяются вначале на соседние с пораженным участком ткани, а затем на более удаленные структуры, обуславливая появление соответственно симптомов «по соседству» и «на отдалении». Общемозговая симптоматика, вызванная внутричерепной гипертензией и отеком головного мозга, развивается позже. При значительном объеме церебральной опухоли возможен масс-эффект (смещение основных мозговых структур) с развитием дислокационного синдрома — вклинения мозжечка и продолговатого мозга в затылочное отверстие.
- Головная боль локального характера может быть ранним симптомом опухоли. Она возникает вследствие раздражения рецепторов, локализующихся в черепных нервах, венозных синусах, стенках оболочечных сосудов. Диффузная цефалгия отмечается в 90% случаев субтенториальных новообразований и в 77% случаев супратенториальных опухолевых процессов. Имеет характер глубокой, достаточно интенсивной и распирающей боли, зачастую приступообразной.
- Рвота обычно выступает общемозговым симптомом. Основная ее особенность — отсутствие связи с приемом пищи. При опухоли мозжечка или IV желудочка она связана с прямым воздействием на рвотный центр и может являться первичным очаговым проявлением.
- Системное головокружение может протекать в виде ощущения проваливания, вращения собственного тела или окружающих предметов. В период манифестации клинических проявлений головокружение рассматривается как очаговый симптом, указывающий на поражение опухолью вестибулокохлеарного нерва, моста, мозжечка или IV желудочка.
- Двигательные нарушения (пирамидные расстройства) бывают в роли первичной опухолевой симптоматики у 62% пациентов. В остальных случаях они возникают позже в связи с ростом и распространением опухоли. К наиболее ранним проявлениям пирамидной недостаточности относится нарастающая анизорефлексия сухожильных рефлексов с конечностей. Затем появляется мышечная слабость (парез), сопровождающаяся спастичностью за счет мышечного гипертонуса.
- Сенсорные нарушения в основном сопровождают пирамидную недостаточность. Клинически проявлены примерно у четверти пациентов, в остальных случаях выявляются только при неврологическом осмотре. В качестве первичного очагового симптома может рассматриваться расстройство мышечно-суставного чувства.
- Судорожный синдром больше характерен для супратенториальных новообразований. У 37% пациентов с церебральными опухолями эпиприступы выступают манифестным клиническим симптомом. Возникновение абсансов или генерализованных тонико-клонических эпиприступов более типично для опухолей срединной локализации; пароксизмов по типу джексоновской эпилепсии — для новообразований, расположенных вблизи мозговой коры. Характер ауры эпиприступа зачастую помогает установить топику поражения. По мере роста новообразования генерализованные эпиприступы трансформируются в парциальные. При прогрессировании интракраниальной гипертензии, как правило, наблюдается снижение эпиактивности.
- Расстройства психической сферы в период манифестации встречается в 15-20% случаев церебральных опухолей, преимущественно при их расположении в лобной доле. Безынициативность, неряшливость и апатичность типичны для опухолей полюса лобной доли. Эйфоричность, самодовольство, беспричинная веселость указывают на поражение базиса лобной доли. В таких случаях прогрессирование опухолевого процесса сопровождается нарастанием агрессивности, злобности, негативизма. Зрительные галлюцинации характерны для новообразований, расположенных на стыке височной и лобной долей. Психические расстройства в виде прогрессирующего ухудшения памяти, нарушений мышления и внимания выступают как общемозговые симптомы, поскольку обусловлены растущей интракраниальной гипертензией, опухолевой интоксикацией, повреждением ассоциативных трактов.
- Застойные диски зрительных нервов диагностируются у половины пациентов чаще в более поздних стадиях, однако у детей могут служить дебютным симптомом опухоли. В связи с повышенным внутричерепным давлением может появляться преходящее затуманивание зрения или «мушки» перед глазами. При прогрессировании опухоли отмечается нарастающее ухудшение зрения, связанное с атрофией зрительных нервов.
- Изменения полей зрения возникают при поражении хиазмы и зрительных трактов. В первом случае наблюдается гетеронимная гемианопсия (выпадение разноименных половин зрительных полей), во втором — гомонимная (выпадение в полях зрения обоих правых или обоих левых половин).
- Прочие симптомы могут включать тугоухость, сенсомоторную афазию, мозжечковую атаксию, глазодвигательные расстройства, обонятельные, слуховые и вкусовые галлюцинации, вегетативную дисфункцию. При локализации опухоли головного мозга в области гипоталамуса или гипофиза возникают гормональные расстройства.
Диагностика
Первичное обследование пациента включает оценку неврологического статуса, осмотр офтальмолога, проведение эхо-энцефалографии, ЭЭГ. При исследовании неврологического статуса особое внимание невролог обращает на очаговую симптоматику, позволяющую установить топический диагноз. Офтальмологические исследования включают проверку остроты зрения, офтальмоскопию и определение полей зрения (возможно, при помощи компьютерной периметрии). Эхо-ЭГ может регистрировать расширение боковых желудочков, свидетельствующее о внутричерепной гипертензии, и смещение серединного М-эхо (при больших супратенториальных новообразованиях со смещением церебральных тканей). На ЭЭГ отображается наличие эпиактивности определенных участков головного мозга. По показаниям может быть назначена консультация отоневролога.
Подозрение на объемное образование головного мозга является однозначным показанием к проведению компьютерной или магнитно-резонансной томографии. КТ головного мозга позволяет визуализировать опухолевое образование, дифференцировать его от локального отека церебральных тканей, установить его размер, выявить кистозную часть опухоли (при наличии таковой), кальцификаты, зону некроза, кровоизлияние в метастаз или окружающие опухоль ткани, наличие масс-эффекта. МРТ головного мозга дополняет КТ, позволяет более точно определить распространение опухолевого процесса, оценить вовлеченность в него пограничных тканей. МРТ более результативна в диагностике не накапливающих контраст новообразований (например, некоторых глиом головного мозга), но уступает КТ при необходимости визуализировать костно-деструктивные изменения и кальцификаты, разграничить опухоль от области перифокального отека.

МРТ головного мозга. Вторичная опухоль в области базальных ядер слева, накапливающая контраст
Помимо стандартной МРТ в диагностике опухоли головного мозга может применяться МРТ сосудов головного мозга (исследование васкуляризации новообразования), функциональная МРТ (картирование речевых и моторных зон), МР-спектроскопия (анализ метаболических отклонений), МР-термография (контроль термодеструкции опухоли). ПЭТ головного мозга дает возможность определить степень злокачественности опухоли головного мозга, выявить опухолевый рецидив, картировать основные функциональные зоны. ОФЭКТ с использованием радиофармпрепаратов, тропных к церебральным опухолям позволяет диагностировать многоочаговые поражения, оценить злокачественность и степень васкуляризации новообразования.
В отдельных случаях используется стереотаксическая биопсия опухоли головного мозга. При хирургическом лечении забор опухолевых тканей для гистологического исследования проводится интраоперационно. Гистология позволяет точно верифицировать новообразование и установить уровень дифференцировки его клеток, а значит и степень злокачественности.
Лечение опухоли головного мозга
Консервативная терапия опухоли головного мозга осуществляется с целью снижения ее давления на церебральные ткани, уменьшения имеющихся симптомов, улучшения качества жизни пациента. Она может включать обезболивающие средства (кетопрофен, морфин), противорвотные фармпрепараты (метоклопрамид), седативные и психотропные препараты. Для снижения отечности головного мозга назначают глюкокортикостероиды. Следует понимать, что консервативная терапия не устраняет первопричины заболевания и может оказывать лишь временный облегчающий эффект.
Наиболее эффективным является хирургическое удаление церебральной опухоли. Техника операции и доступ определяются местоположением, размерами, видом и распространенностью опухоли. Применение хирургической микроскопии позволяет произвести более радикальное удаление новообразования и минимизировать травмирование здоровых тканей. В отношении опухолей малого размера возможна стереотаксическая радиохирургия. Применение техники КиберНож и Гамма-Нож допустимо при церебральных образованиях диаметром до 3 см. При выраженной гидроцефалии может проводиться шунтирующая операция (наружное вентрикулярное дренирование, вентрикулоперитонеальное шунтирование).
Лучевая и химиотерапия могут дополнять хирургическое вмешательство или являться паллиативным способом лечения. В послеоперационном периоде лучевая терапия назначается, если гистология тканей опухоли обнаружила признаки атипии. Химиотерапия проводится цитостатиками, подобранными с учетом гистологического типа опухоли и индивидуальной чувствительности.
Прогноз при опухолях мозга
Прогностически благоприятными являются доброкачественные опухоли головного мозга небольших размеров и доступной для хирургического удаления локализации. Однако многие из них склонны рецидивировать, что может потребовать повторной операции, а каждое хирургическое вмешательство на головном мозге сопряжено с травматизацией его тканей, влекущей за собой стойкий неврологический дефицит. Опухоли злокачественной природы, труднодоступной локализации, больших размеров и метастатического характера имеют неблагоприятный прогноз, поскольку не могут быть радикально удалены. Прогноз также зависит от возраста пациента и общего состояния его организма. Пожилой возраст и наличие сопутствующей патологии (сердечной недостаточности, ХПН, сахарного диабета и др.) затрудняет осуществление хирургического лечения и ухудшает его результаты.
Профилактика
Первичная профилактика церебральных опухолей заключается в исключении онкогенных воздействий внешней среды, раннем выявлении и радикальном лечении злокачественных новообразований других органов для предупреждения их метастазирования. Профилактика рецидивов включает исключение инсоляции, травм головы, приема биогенных стимулирующих препаратов.
www.krasotaimedicina.ru



