Эритема многоформная. Клинические рекомендации.
Оглавление
Ключевые слова
Многоформная эритема
Иммуноопосредованные воспалительные заболевания кожи
Герпетическая инфекция
Список сокращений
ДНК – дезоксирибонуклеиновая кислота
МКБ – международная классификация болезней
МЭ – многоформная эритема
РКИ – рандомизированные контролируемые исследования
СОЭ – скорость оседания эритроцитов
Термины и определения
Многоформная эритема – острая иммуноопосредованная воспалительная реакция кожи и, в ряде случаев, слизистых оболочек на различные стимулы, характеризующаяся мишеневидными очагами поражения с периферической локализацией, склонная к рецидивированию и саморазрешению.
.
1. Краткая информация
1.1 Определение
Многоформная эритема (МЭ) – острая иммуноопосредованная воспалительная реакция кожи и, в ряде случаев, слизистых оболочек на различные стимулы, характеризующаяся мишеневидными очагами поражения с периферической локализацией, склонная к рецидивированию и саморазрешению.
1.2 Этиология и патогенез
На сегодняшний день причины и механизмы развития многоформной эритемы окончательно не изучены. В большинстве случаев развитие МЭ связано с герпетической инфекцией; также возможна манифестация заболевания под влиянием вирусов гепатитов В и С, Эпштейна-Барра, аденовирусов, Mycoplasma pneumonia, бактериальных и грибковых инфекционных агентов. ДНК вируса простого герпеса обнаруживают в коже в области высыпаний у 60–90% больных. Причинами заболевания могут являться: прием лекарственных препаратов (сульфаниламиды, пенициллины, барбитураты, аллопуринол, фенилбутазон), системные заболевания (саркоидоз, узелковый периартериит, гранулематоз Вегенера, лимфома, лейкоз). Воспалительный процесс при МЭ обусловлен сенсибилизированными Т-хелперами (CD4+ Т-лимфоцитами).
1.3 Эпидемиология
МЭ наблюдается у пациентов всех возрастов, но чаще – у подростков и молодых людей. Среди больных преобладают мужчины (соотношение мужчин и женщин составляет 3:2). Примерно в 30% случаев заболевание рецидивирует. В детском возрасте встречается нечасто (20% случаев).
Примерно в 30% случаев заболевание рецидивирует. В детском возрасте встречается нечасто (20% случаев).
1.4 Кодирование по МКБ 10
L51.0 – Небуллезная эритема многоформная
L51.8 – Другая эритема многоформная
L51.9 – Эритема многоформная неуточненная
1.5 Классификация
Общепринятой классификации МЭ не существует.
В зависимости от выраженности клинических проявлений выделяют две формы МЭ:
- легкую (малую) форму, при которой отсутствует поражение слизистых оболочек, общее состояние больного не нарушено;
- тяжелую (большую) форму, характеризующуюся распространенными кожными высыпаниями, поражением слизистых оболочек, общим недомоганием.
1.6 Клиническая картина
МЭ характеризуется острым началом. Заболевание часто начинается с продромальных явлений (повышение температуры тела, недомогание, боли в мышцах и суставах, боль в горле).
После продромального периода толчкообразно (в течение 10–15 суток и более) появляются полиморфные высыпания на коже – эритемы, папулы, везикулы.
Для МЭ характерно наличие мишеневидных очагов менее 3 см в диаметре с четко очерченными краями, в структуре которых выделяют три различные зоны: центральный диск темной эритемы или пурпуры, который может стать некротическим или трансформироваться в плотную везикулу; кольцо пальпируемого бледного отечного участка; наружное кольцо эритемы. Встречаются и атипичные очаги поражения.
Первичными морфологическими элементами при МЭ являются гиперемические пятна (эритемы), папулы и пузырьки. Папулы округлой формы с четкими границами, величиной от 0,3 до 1,5 см, красно-синюшного цвета, плоские, плотные при пальпации, склонные к центробежному росту с западением центральной части. По периферии папул образуется отечный валик, а центр элемента, постепенно западая, приобретает цианотичный оттенок (симптом «мишени», или «радужной оболочки», или «бычьего глаза»). Субъективно высыпания сопровождаются зудом. Везикулы округлой формы, небольшие, плоские, имеют толстую покрышку, наполнены опалесцирующей жидкостью, расположены, как правило, в центре папул.
Вторичными морфологическими элементами при МЭ являются эрозии, корки, чешуйки, гиперпигментные пятна, не имеющие клинических особенностей.
На слизистых оболочках могут образовываться пузыри, которые вскрываются с образованием болезненных эрозий.
Высыпания обычно появляются внезапно, располагаются чаще по периферии, симметрично на коже тыльной поверхности стоп и кистей, разгибательных поверхностях предплечий и голеней, красной кайме губ с образованием корочек, слизистой оболочке полости рта. Поражение глаз и гениталий наблюдается реже.
Разрешение высыпаний продолжается в течение 2–3 недель, не оставляя рубцов. Пигментные пятна, появляющиеся на месте бывших папул, отличаются желтовато-коричневой окраской.
2. Диагностика
2.1 Жалобы и анамнез
Субъективные клинические проявления МЭ описаны в разделе «Клиническая картина».
2.2 Физикальное обследование
Объективные клинические проявления МЭ, выявляемые при физикальном обследовании, описаны в разделе «Клиническая картина».
2.3 Лабораторная диагностика
- При тяжелом течении заболевания рекомендуется проведение клинического анализа крови.
Комментарии: при тяжелом течении заболевания отмечается повышение СОЭ, умеренный лейкоцитоз.
- В случае затруднений в диагностике МЭ рекомендуется гистологическое исследование биоптата кожи.
2.
 4 Инструментальная диагностика
4 Инструментальная диагностикаНе применяется.
2.5 Иная диагностика
- Рекомендуются консультации врача-офтальмолога (при поражении слизистых оболочек глаза), врача-оториноларинголога (при поражении слизистых оболочек полости рта и носа) с целью коррекции терапии.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
3. Лечение
3.1 Консервативное лечение
Наружная терапия:
- Рекомендуется назначение одного из следующих топических глюкокортикостероидных препаратов наружно:
метилпреднизолона ацепонат 0,1%, крем 2 раза в сутки на очаги поражения в течение 7-10 дней [1, 2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
или
гидрокортизона бутират 0,1% 2 раза в сутки на очаги поражения в течение 7-10 дней [1,2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
или
бетаметазона дипропионат** 0,05%, спрей 2 раза в сутки на очаги поражения в течение 10-14 дней [1, 2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
- Рекомендуется назначение комбинированных препаратов (глюкокортикостероидные препараты + антибактериальные препараты) наружно:
бетаметазона дипропионат + гентамицина сульфат 2 раза в сутки на очаги поражения в течение 7-10 дней [1, 2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
Системная терапия:
- При вторичном инфицировании или ассоциации МЭ с Mycoplasma pneumoniae рекомендуется назначение системных антибактериальных препаратов:
эритромицин 0,5–1,0 г перорально 3 раза в сутки в течение 7-10 дней [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++)
- Рекомендуется назначение одного из следующих антигистаминных препаратов:
хлоропирамин** 25 мг перорально или внутримышечно 2–3 раза в сутки в течение 7–10 дней [1,2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
или
лоратадин** 10 мг перорально 1 раз в сутки в течение 7–10 дней [1, 2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
или
цетиризин** 10 мг перорально 1 раз в сутки в течение 7–10 дней [1, 2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
- При тяжелой форме МЭ рекомендуется назначение одного из следующих глюкокортикостероидных препаратов системного действия:
преднизолон** 40–60 мг в сутки или 0,5–1 мг на кг массы тела перорально с постепенным снижением дозы в течение 2 недель [1, 2, 4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
или
дексаметазон** 4–8 мг в сутки перорально [1, 2, 4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
Комментарии: при регрессе высыпаний дозу системных глюкокортикостероидных препаратов постепенно снижают до полной отмены.
- При ассоциации МЭ с вирусом простого герпеса рекомендуется назначение одного из следующих противовирусных препаратов:
ацикловир 200 мг перорально 5 раз в сутки в течение 5–7 дней [5-7].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
или
валацикловир (A) 500 мг перорально 2 раза в сутки в течение 5–10 дней [6-8].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
или
фамцикловир (A) 250 мг перорально 2 раза в сутки в течение 7 дней [6-8].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
- В случае торпидного течения МЭ рекомендуется профилактическое, противорецидивное, превентивное лечение ацикловиром 400 мг перорально 2 раза в сутки длительными курсами (6-12 месяцев) [8].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++)
- У больных МЭ без ассоциации с инфекцией простого герпеса рекомендуется назначение одного из следующих иммуносупрессивных препаратов:
дапсон 100–150 мг в сутки в течение 10-14 дней [2,8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2++)
Или
гидроксихлорохина 200- 400 мг в сутки в течение 10-14 дней [2,8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2++)
Лечение детей
Детям раннего детского возраста с обширными поражениями слизистой полости рта рекомендуется обеспечить достаточное поступление жидкости в организм, проводить инфузионную терапию.
3.2 Хирургическое лечение
Не применяется.
3.3 Иное лечение
Не применяется.
4. Реабилитация
Не применяется.
5. Профилактика и диспансерное наблюдение
Курсовой прием противовирусных препаратов, особенно в весенний период, снижает вероятность рецидивов МЭ, обусловленных вирусом простого герпеса[5-8].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1+)
Критерии оценки качества медицинской помощи
|
№№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности доказательств |
|
1 |
Выполнено подтверждение диагноза лабораторными методами исследования |
4 |
D |
|
2 |
Проведена наружная терапия топическими глюкокортикостероидными препаратами |
2+ |
С |
|
3 |
Проведена системная терапия: антигистаминные, глюкокортикостероидные и противовирусные препараты |
1+, 2++, 2+ |
A, B, C |
|
4 |
Достигнуто исчезновение клинических симптомов заболевания (клиническое выздоровление) |
4 |
D |
Список литературы
- Katsambas A.
 D., Lotti T.M. European handbook of dermatological treatments. Springer. 2003; 515–517.
D., Lotti T.M. European handbook of dermatological treatments. Springer. 2003; 515–517. - Samim F, Auluck A, Zed C, Williams PM. Erythema multiforme: a review of epidemiology, pathogenesis, clinical features, and treatment. Dent Clin North Am. 2013 Oct;57(4):583-96.
- Canavan TN, Mathes EF, Frieden I, Shinkai K. Mycoplasma pneumoniae-induced rash and mucositis as a syndrome distinct from Stevens-Johnson syndrome and erythema multiforme: a systematic review. J Am Acad Dermatol. 2015 Feb;72(2):239-45.
- Martinez A.E., Atherton D.J. High-dose systemic corticosteroids can arrest recurrences of severe mucocutaneous erythema multiforme. Pediatr Dermatol 2000; 17: 87–90.
- Tatnall F.M., Schofield J.K., Leigh I.M. A double-blind, placebo-controlled trial of continuous acyclovir therapy in recurrent erythema multiforme. Br J Dermatol 1995; 132: 267–270.
- Kerob D., Assier-Bonnet H., Esnault-Gelly P. et al. Recurrent erythema multiforme unresponsive to acyclovir prophylaxis and responsive to valacyclovir continuous therapy.
 Arch Dermatol 1998; 134 (7): 876–877.
Arch Dermatol 1998; 134 (7): 876–877. - Inoue K., Kano Y., Kagawa H. et al. Herpes virus-associated erythema multiforme following valacyclovir and systemic corticosteroid treatment. Eur J Dermatol 2009; 19 (4): 386–387.
- Staikuniene J, Staneviciute J. Long-term valacyclovir treatment and immune modulation for Herpes-associated erythema multiforme. Cent Eur J Immunol. 2015;40(3):387-90.
Приложение А1. Состав рабочей группы
- Горланов Игорь Александрович – доктор медицинских наук, профессор, член Российского общества дерматовенерологов и косметологов.
- Самцов Алексей Викторович – профессор, доктор медицинских наук, Заслуженный деятель науки РФ, Заслуженный врач РФ, член Российского общества дерматовенерологов и косметологов.
- Хайрутдинов Владислав Ринатович – доктор медицинских наук, член Российского общества дерматовенерологов и косметологов.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
- Врачи-специалисты: дерматовенерологи, педиатры.

- Ординаторы и слушатели циклов повышения квалификации по указанным специальностям.
Таблица П1- Уровни достоверности доказательств
|
Уровни достоверности доказательств |
Описание |
|
1++ |
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
|
1+ |
Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
|
1- |
Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
|
2++ |
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. |
|
2+ |
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2- |
Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
3 |
Неаналитические исследования (например, описания случаев, серий случаев) |
|
4 |
Мнение экспертов |
Таблица П2 – Уровни убедительности рекомендаций
|
Уровень убедительности доказательств |
Характеристика показателя |
|
А |
По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
|
В |
Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
|
С |
Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
|
D |
Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Порядок обновления клинических рекомендаций
Рекомендации в предварительной версии рецензируются независимыми экспертами. Комментарии, полученные от экспертов, систематизируются и обсуждаются членами рабочей группы. Вносимые в результате этого изменения в рекомендации или причины отказа от внесения изменений регистрируются.
Комментарии, полученные от экспертов, систематизируются и обсуждаются членами рабочей группы. Вносимые в результате этого изменения в рекомендации или причины отказа от внесения изменений регистрируются.
Предварительная версия рекомендаций выставляется для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Для окончательной редакции и контроля качества рекомендации повторно анализируются членами рабочей группы.
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
- Порядок оказания медицинской помощи по профилю «дерматовенерология», утвержденный Приказом Министерства здравоохранения Российской Федерации № 924н от 15 ноября 2012 г.
Приложение Б. Алгоритмы ведения пациента
Приложение В.
 Информация для пациентов
Информация для пациентов- Многоформная эритема – это острое инфекционно-аллергическое заболевание, которое часто развивается после перенесенной инфекции, вызванной вирусами группы герпеса или микоплазмой, реже – после приема некоторых лекарственных препаратов. Заболевание протекает остро, характеризуется своеобразным поражением кожи и слизистых оболочек, часто наблюдаются продромальные явления – недомогание, головная боль, лихорадка.
- Частые обострения МЭ могут наблюдаться также при хронических вирусных гепатитах В и С, онкологических заболеваниях, поэтому может потребоваться стационарное обследование.
Многоформная экссудативная эритема (Мээ) — признаки, причины, симптомы, лечение и профилактика
Диагностика
Постановка МЭЭ-диагноза осуществляется на основании обнаружения специфической симптоматики, установления связи с этиологическими факторами, результатов гистопатологических и иммунологических тестирований.
Общеклиническое исследование крови, особенно при тяжелом течении, показывает лейкоцитоз со сдвигом формулы влево, а также повышение СОЭ.
Для объективной диагностики рекомендуется проводить гистологический анализ биоптата. В отобранном материале выявляют инфильтрат, состоящий из эозинофилов, лимфоцитов и нейтрофилов. В клетках базального слоя эпидермиса наблюдается гидропическая дистрофия, в сосочковом слое дермы – отечность.
В затруднительных ситуациях используется практика коллегиальных консультаций дерматолога, инфекциониста, аллерголога, иммунолога, способствующая точной постановке окончательного диагноза.
Лечение
Терапевтическая тактика формируется индивидуально с учетом тяжести недуга. Ее основная цель – снизить лихорадочные проявления и тяжесть высыпаний, сократить сроки госпитализации и исключить возможные осложнения.
Важно незамедлительно устранить причинный фактор, для чего исключается прием отдельных лекарств, производится санация очагов хронической инфекции, назначается ограничительная диета.
В комплекс системной терапии включают антибиотики широкого спектра действия, антигистаминные, витаминные, глюкокортикостероидные и десенсибилизирующие препараты.
Для обезболивания слизистых оболочек предварительно применяются анестезирующие ванночки. Затем они, как и пораженная кожа, обрабатываются анилиновыми красителями, антисептиками, глюкокортикостероидными наружными средствами.
Практически всем больным, проходящим курс МЭЭ-лечения, рекомендуются иммунокорригирующие лечебные мероприятия.
Профилактика
В целях специфической МЭЭ-профилактики показана санация и закаливание организма. Для предупреждения рецидивов используются повторные курсы введения гамма-глобулинов, приема противовирусных и иммуномоделирующих фармпрепаратов.
Литература и источники
 С. Бутова, Ю.К. Скрипкина, О.Л. Иванова
С. Бутова, Ю.К. Скрипкина, О.Л. ИвановаВидео по теме:
Роль сочетанной микоплазменной и герпесвирусной инфекции при поражениях кожи у детей | Кувардина
1. Nilsson A.C., Bjоrkman P., Persson K. Polymerase chain reaction is superior to serology for the diagnosis of acute Mycoplasma pneumoniae infection and reveals a high rate of persistent infection. BMC Microbiology. 2008; 8:93. doi:10.1186/1471-2180-8-93.
2. Yamazaki T., Kenri T. Epidemiology of Mycoplasma pneumoniae infections in Japan and therapeutic strategies for macrolid resistant M. pneumonia. Front Microbiol. 2016; 23 (7): 693.
3. Ющук Н.Д., Огиенко О.Л. Микоплазмозы. М.: ГЭОТАР-Медиа, 2011:23. (в Национальном руководстве «Инфекционные болезни»). Yushchuk N.D., Ogienko O.L. Mycoplasmosis. M.: GEOTAR-Media, 2011: 23. (In Russ.)
Yushchuk N.D., Ogienko O.L. Mycoplasmosis. M.: GEOTAR-Media, 2011: 23. (In Russ.)
4. Hoek K.L., Duffy L.B., Cassell G.H., Atkinson T.P. A role for the Mycoplasma pneumoniae adhesin P1 in Interleukin (IL)-4 synthesis and release from rodent mast cells. Microb Pathog. 2005; 39:149—158.
5. Попова Н.В., Деев И.Е., Петренко А.Г. Клатрин-зависимый эндоцитоз и белки-адаптеры. Acta Naturae. 2013. 3(48):66—77. Popova N.V., Deev I.E., Petrenko A.G. Clathrin-dependent endocytosis and adapter proteins. Acta Naturae. 2013. 3(48): 66–77. (In Russ.)
6. Mikerov A.N. Role of the surfactant protein A in the lung immune defense. Fundamental Research. 2012. 2:204—207.
7. Chmura K., Lutz R.D. , Chiba H., Numata M.S., Choi H.J., Fantuzzi G., Voelker D.R., Chan E.D. Mycoplasma pneumoniae antigens stimulate interleukin-8. Chest. 2003. 123:425.
, Chiba H., Numata M.S., Choi H.J., Fantuzzi G., Voelker D.R., Chan E.D. Mycoplasma pneumoniae antigens stimulate interleukin-8. Chest. 2003. 123:425.
8. Shimizu T., Kimura Y., Kida Y. et al. Cytadherence of Mycoplasma pneumoniae Induces Inflammatory Responses through Autophagy and Toll-Like Receptor 4. Infect Immun. 2014. 82(7): 3076—86.
9. Shimizu T. Pathogenic factors of mycoplasma. Nihon Saikingaku Zasshi. 2015. 70 (4):369—374.
10. Naghib M., Hatam-Jahromi M., Niktab M. et. al. Mycoplasma pneumoniae and toll-like receptors: A mutual avenue. Allergol Immunopathol (Madr). 2018. 46(5): 508—513.
11. Kumar S. Mycoplasma pneumoniae: A significant but underrated pathogen in paediatric community-acquired lower respiratory tract infections. Indian J Med Res. 2018 Jan; 147(1):23—31. doi: 10.4103/ijmr.IJMR_1582_16.
Indian J Med Res. 2018 Jan; 147(1):23—31. doi: 10.4103/ijmr.IJMR_1582_16.
12. Naghib M., Hatam-Jahromi M., Niktab M. et. al. Mycoplasma pneumoniae and toll-like receptors: A mutual avenue. Allergol Immunopathol (Madr). 2018. 46 (5): 508—513.
13. Bajantri B., Venkatram S., Diaz-Fuentes G. Mycoplasma pneumoniae: A Potentially Severe Infection. J Clin Med Res. 2018. 10(7):535—544.
14. Nodasaka Y., Hasebe A., Okuzawa T., Nakamura J., Ohata N., Shibata K. Mycoplasmal lipoproteins induce toll-like receptor 2-and caspases mediated cell death in lymphocytes and monocytes. Microbiol Immunol. 2002. 46: 265—276.
15. Segovia J.A., Chang T.H. et.al. Cell Response during Mycoplasma pneumonia Infection. Infect Immun. 2017. 86(1):e00548—17.
Infect Immun. 2017. 86(1):e00548—17.
16. Nicolson G.L., Marwan, Nasralla Y., Haier J., Erwin R., Nicolson N.L., Ngwenya R. Mycoplasmal Infections in Chronic Illnesses. Med. Sent. 1999; 4(5):172—176.
17. Narita M. Pathogenesis of extrapulmonary manifestations of Mycoplasma pneumonia infection with special reference to pneumonia. J Infect Chemother. 2010;16:162—169.
18. Graw-Panzer K.D., Verma S., Rao S., Miller S. T., and Lee H. Venous thrombosis and pulmonary embolism in a child with pneumonia due to Mycoplasma pneumoniae. J. Natl. Med. Assoc. 2009. 101:956—958. doi: 10.1016/S0027-9684(15)31045-2
19. Trčko K., Marko P. B., and Miljković J. Leukocytoclastic vasculitis induced by Mycoplasma pneumoniae infection. Acta Dermatovenerol. Croat. 2012. 20:118—121.
Acta Dermatovenerol. Croat. 2012. 20:118—121.
20. Flateau C., Asfalou I., Deman A.-L., Ficko C., Andriamanantena D., Fontan E., et al. Aortic thrombus and multiple embolisms during a Mycoplasma pneumoniae infection. Infection. 2013. 41:867— 873. doi: 10.1007/s15010-013-0475-2
21. Narita M. Pathogenesis of extrapulmonary manifestations of Mycoplasma pneumonia infection with special reference to pneumonia. J Infect Chemother. 2010;16:162—169.
22. Выставкина Г.В., Харламова Ф.С., Оксамитная Л.Н., Анджель А.Е., Романова Ю.В., Красикова Е.Г. Синдром Стивенса-Джонсона как проявление генерализованной микоплазменной инфекции у детей. Детские инфекции. 2005; 4(2):67—71. Vystavkina G.V., Kharlamova F.S., Oxamitnaya L.N., Angel A.E., Romanova Yu.V., Krasikova E. G. Stevens-Johnson syndrome as a manifestation of generalized mycoplasma infection in children. Detskie Infektsii=Children’s Infections. 2005; 4 (2): 67—71. (In Russ.)
G. Stevens-Johnson syndrome as a manifestation of generalized mycoplasma infection in children. Detskie Infektsii=Children’s Infections. 2005; 4 (2): 67—71. (In Russ.)
23. Харламова Ф.С., О.В. Шамшева, И.В. Полеско, Р.Ю. Юдин, О.С. Остапущенко, Э.Р. Самитова, Д.А. Воробьева, Е.В. Симонова, Н.Л. Вальтц, Н.К. Карасева, А.А. Захарова.Роль сочетанной микоплазменной и герпесвирусной инфекций в формировании патологии сердечно-сосудистой и ЦНС у детей. Педиатрия. 2017; 96(4):48—59. Kharlamova F.S., O.V. Shamsheva, I.V. Polesko, R.Yu. Yudin, O.S. Ostapuschenko, E.R. Samitova, D.A. Vorobeva, E.V. Simonova, N.L. Waltz, N.K. Karaseva, A.A. Zakharova.The role of combined mycoplasma and herpes virus infections in the formation of pathology of the cardiovascular and central nervous system in children. Pediatriya=Pediatrics. 2017; 96 (4): 48—59. (In Russ.)
24. Narita M. Classification of extrapulmonary manifestations due to mycoplasma pneumoniae infection on the basis of possible pathogenesis. Front. Microbiol. 2016. 7(23):1—9.
Narita M. Classification of extrapulmonary manifestations due to mycoplasma pneumoniae infection on the basis of possible pathogenesis. Front. Microbiol. 2016. 7(23):1—9.
25. Szymanski M., Petric M., Saunders F.E. et al: Mycoplasma pneumonia pericarditis demonstrated by polymerase chain reaction and electron microscopy. Clin Infect Dis. 2002. 34:E16.
26. Li C.M., Gu L., Yin S.J., Yang R., Xie Y., Guo X.Z., Fu Y.X., Cheng D. Age-specific Mycoplasma pneumoniae pneumonia-associated myocardial damage in children. J Int Med Res. 2013 Oct; 41(5):1716—23. doi: 10.1177/0300060513497559.
27. Fan Q., Meng J., Li P., Liu Z., Sun Y. and Yan P: Pathogenesis and association of Mycoplasma pneumoniae infection with cardiac and hepatic damage. Microbiol Immunol. 2015. 59:375—380.
59:375—380.
28. Shin S.R., Park S.H., Kim J.-H., Ha J.-W., Kim Y. J., Jung S.W. et al. Clinical characteristics of patients with Mycoplasma pneumoniaerelated acute hepatitis. Digestion. 2012. 86: 302—308. doi: 10.1159/000341401
29. Yang A., Kang B., Choi S.Y., Cho J.B., Kim Y.-J., Jeon T.Y. et al. Acute necrotizing pancreatitis associated with Mycoplasma pneumoniae infection in a child. Pediatr. Gastroenterol. Hepatol. Nutr. 2015. 18:209—215. doi: 10.5223/pghn.2015.18.3.209
30. Shiihara T., and Takahashi Y. Correspondence: a further case of opsoclonus-myoclonus syndrome associated with Mycoplasma pneumoniae infection. Eur. J. Pediatr. 2010. 169:639.
31. Bae J.-W., Kim H.-J. , Chang G.Y., and Kim,E.-J. Combined striatum, brain stem, and optic nerve involvement due to Mycoplasma pneumoniae in an ambulatory child. Case Rep. Neurol. 2011. 3: 109—112. doi: 10.1159/000328836
, Chang G.Y., and Kim,E.-J. Combined striatum, brain stem, and optic nerve involvement due to Mycoplasma pneumoniae in an ambulatory child. Case Rep. Neurol. 2011. 3: 109—112. doi: 10.1159/000328836
32. Koga S., Ishiwada N., Honda Y., Okunushi T., Hishiki H., Ouchi K., et al. A case of meningoencephalitis associated with macrolide-resistant Mycoplasma pneumoniae infection. Pediatr. Int. 2012. 54: 724—726. doi: 10.1111/j.1442-200X.2012.03588.
33. Schmucker R.D., Ehret A., and Marshall G.S. Cerebellitis and acute obstructive hydrocephalus associated with Mycoplasma pneumoniae infection. Pediatr. Infect. Dis. J. 2014. 33:529—532. doi: 10.1097/INF.0000000000000140
34. Mellick L.B., Verma N. The Mycoplasma pneumoniae and bullous myringitis myth. Pediatr Emerg Care. 2010 Dec. 26(12):966—8.
2010 Dec. 26(12):966—8.
35. Greco F., Sorge A., Salvo V., and Sorge G. Cutaneous vasculitis associated with Mycoplasma pneumoniae infection: case report and literature review. Clin. Pediatr. (Phila). 2007. 46:451—453. doi: 10.1177/000992280629863
36. Schalock P.C., and Dinulos J.G.H. Mycoplasma pneumoniae-induced cutaneous disease. Int. J. Dermatol. 2009. 486 673—681. doi: 10.1111/j.1365—4632.2009.04154.x
37. Lee H., Moon K. C., and Kim S. Cutaneous vasculitis and renal involvement in Mycoplasma pneumoniae infection. Korean J. Intern. Med. 2015. 3:402—405. doi: 10.3904/kjim.2015.30.3.402
38. Terraneo L., Lava S.A.G., Camozzi P., Zgraggen L., Simonetti G. D., Bianchetti M. G. et al. Unusual eruptions associated with Mycoplasma pneumoniae respiratory infections: review of the literature. Dermatology. 2015. 231:152—157. doi: 10.1159/000430809
G. et al. Unusual eruptions associated with Mycoplasma pneumoniae respiratory infections: review of the literature. Dermatology. 2015. 231:152—157. doi: 10.1159/000430809
39. Lee M.N., Cha J. H., Ahn H.M., Yoo J.H., Kim H.S., Sohn S., et al. Mycoplasma pneumoniae infection in patients with Kawasaki disease. Korean J. Pediatr. 2011. 54:123—127. doi: 10.3345/kjp.2011.54.3.123
40. Kakuya F., Kinebuchi T., Fujiyasu H., Tanaka R., and Kano H. Mycoplasma pneumoniae infection-induced erythema nodosum, anaphylactoid purpura, and acute urticaria in 3 people in a single family. J. Am. Acad. Dermatol. 2014. 57(2 Suppl.):S33—S35. doi: 10.1016/j.jaad.2005.08.027.
41. Cherry J.D. Anemia and mucocutaneous lesions due to Mycoplasma pneumoniae infections. Clin Infect Dis. 1993, 17:S47—S51. 10.1093/clinics
1993, 17:S47—S51. 10.1093/clinics
42. Moon H.J., Yang J.K., In D.H., Kwun D.H., Jo H.H., Chang S.H. A Case of a 14-year-old Girl Who Developed Dermatomyositis Associated with Mycoplasma pneumonia Infection. Soonchunhyang Med Sci. December 2015. 21:130—33.
43. Schwartz R.A., P.H. McDonough, and B.W. Lee. Toxic epidermal necrolysis: part I. Introduction, history, classification, clinical features, systemic manifestations, etiology, and immunopathogenesis. Journal of the American Academy of Dermatology. 2013. 69(2):173.e1—173.e13.
44. Olson D., Watkins L.K.F., Demirjian A., Lin X., Robinson C.C., Pretty K., et al. Outbreak of Mycoplasma pneumoniae-associated StevensJohnson syndrome. Pediatrics. 2015. 136:e386—e394. doi: 10.1542/peds.2015—0278
45. Canavan T.N., Mathes E.F., Frieden I., and Shinkai K. Mycoplasma pneumoniae-induced rash and mucositis as a syndrome distinct from Stevens-Johnson syndrome and erythema multiforme: a systematic review. J. Am. Acad. Dermatol. 2015. 72:239—245. doi: 10.1016/j.jaad.2014.06.026
Canavan T.N., Mathes E.F., Frieden I., and Shinkai K. Mycoplasma pneumoniae-induced rash and mucositis as a syndrome distinct from Stevens-Johnson syndrome and erythema multiforme: a systematic review. J. Am. Acad. Dermatol. 2015. 72:239—245. doi: 10.1016/j.jaad.2014.06.026
46. Alerhand S., C. Cassella, and A. Koyfman. Stevens-Johnson Syndrome and Toxic Epidermal Necrolysis in the Pediatric Population: A Review. Pediatric Emergency Care, 2016. 32(7): 472—478.
47. Cho Y.T., Chu C.Y. Treatments for Severe Cutaneous Adverse Reactions. J.Immunol.Res. 2017. 1503709. DOI:10.1155/2017/1503709.
48. Espinoza-Camacho D., Monge-Ortega O.P., Sedo-Mejia G. Mycoplasma pneumoniae-induced atypical Steven-Johnson syndrome: a diagnostic challenge. Rev Alerg Mex. 2018. 65(4):437—441.
65(4):437—441.
49. Халдина М.В., О.Л. Иванов, А.А. Халдин, В.В. Малиновская, Е.Н.Мешкова. Опыт применения виферона в профилактике герпесассоциированной многоформной экссудативной эритемы. Российский журнал кожных и венерических болезней. 2005; 5:51—53. Khaldina M.V., O.L. Ivanov, A.A. Haldin, V.V. Malinovskaya, E.N. Meshkova. Experience in the use of viferon in the prevention of herpes-associated multiforme exudative erythema. Rossiyskiy Zhurnal Kozhnykh i Venericheskikh Bolezney=Russian Journal of Skin and Sexually Transmitted Diseases. 2005; 5: 51—53. (In Russ.)
50. Кузьмук-Хрусталева Д.Ю., Короткий Н.Г., Кубылинский А.А., Уджуху В.Ю., Стовбун С.В., Кучеров В.А. Эффективность нового вида иммуномодулирующей терапии больных многоформной экссудативной эритемой. Вестник Российского государственного медицинского университета. Дерматология. 2011; 2:50—58. Kuzmuk-Khrustaleva D.Yu., Korotky N.G., Kubylinsky A.A., Ujuhu V.Yu., Stovbun S.V., Kucherov V.A. The effectiveness of a new type of immunomodulating therapy in patients with erythema multiforme exudative. Bulletin of the Russian State Medical University. Dermatology. 2011; 2: 50-58. (In Russ.)
2011; 2:50—58. Kuzmuk-Khrustaleva D.Yu., Korotky N.G., Kubylinsky A.A., Ujuhu V.Yu., Stovbun S.V., Kucherov V.A. The effectiveness of a new type of immunomodulating therapy in patients with erythema multiforme exudative. Bulletin of the Russian State Medical University. Dermatology. 2011; 2: 50-58. (In Russ.)
51. Susheera Chatproedprai, Vanvara Wutticharoenwong, Therdpong Tempark, and Siriwan Wananukul. Clinical Features and Treatment Outcomes among Children with Stevens-Johnson Syndrome and Toxic Epidermal Necrolysis: A 20-Year Study in a Tertiary Referral Hospital. Dermatology Research and Practice. Volume 2018 May 7, Article ID 3061084, 9 https://doi.org/10.1155/2018/3061084
52. Sneddon I.B., Wilkinson D.S. Subcorneal pustular dermatosis. Br J Dermatol. 1956. 68:385.
53. Sneddon I.B., Wilkinson D.S. Subcorneal pustular dermatosis. Br J Dermatol. 1979;100(1):61—8.
Sneddon I.B., Wilkinson D.S. Subcorneal pustular dermatosis. Br J Dermatol. 1979;100(1):61—8.
54. Winnock T., Wang J., Suys E., De Coninck A., Roseeuw D. Vesiculopustular eruption associated with Mycoplasma pneumoniae pneumopathy. Dermatology. 1996;192(1):73—4.
55. Papini M., Cicoletti M., Landucci P. Subcorneal pustular dermatosis and Mycoplasma pneumoniae respiratory infection. Acta Derm Venereol. 2003; 83(5):387—8.
56. Lombart F., Dhaille F., Lok C., Dadban A. Subcorneal pustular dermatosis associated with Mycoplasma pneumoniae infection. J Am Acad Dermatol. 2014; 71(3):85—6. 52.
57. Bohelay G., Duong T.A., Ortonne N., Chosidow O., ValeyrieAllanore L. Subcorneal pustular dermatosis triggered by Mycoplasma pneumoniae infection: a rare clinical association. J Eur Acad Dermatol Venereol. 2015; 29(5):1022—55.
J Eur Acad Dermatol Venereol. 2015; 29(5):1022—55.
58. Cheng S., Edmonds E., Ben-Gashir M., Yu R.C. Subcorneal pustular dermatosis: 50 years on. Clin Exp Dermatol. 2008; 33(3):229—33.
59. Abreu Velez A.M., Smith J.G.Jr, Howard M.S. Subcorneal pustular dermatosis an immnohisto-pathological perspective. Int J Clin Exp Pathol. 2011; 4(5):526—9.
60. Scalvenzi M., Palmisano F., Annunziata M.C., Mezza E., Cozzolino I., Costa C. Subcorneal pustular dermatosis in childhood: a case report and review of the literature. Case Rep Dermatol Med. 2013. doi: 10.1155/2013/424797.
61. Prat L., Bouaziz J.D., Wallach D., Vignon-Pennamen M.D., Bagot M. Neutrophilic dermatoses as systemic diseases. Clin Dermatol. 2014; 32(3):376—88.
Clin Dermatol. 2014; 32(3):376—88.
62. Maalouf D., Battistella M., Bouaziz J.D. Neutrophilic dermatosis: disease mechanism and treatment. Curr Opin Hematol. 2015; 22(1):23—9.
63. Paula Jean Watts, Amor, Khachemoune. Subcorneal Pustular Dermatosis: A Review of 30 Years of Progress. American Journal of Clinical Dermatology; December 2016. 17(6):653—671.
7.4.2. Многоформная экссудативная эритема
7.4.2. Многоформная экссудативная эритема
Это заболевание
возникает в результате аллергических
реакций на аллергены внешней среды
(сигаретный дым, бытовые аэрозоли),
лекарственные препараты, биологические
вещества, пищевые продукты. Такая
эритема может появиться у детей старше
5—7 лет, течение ее сезонное либо
круглогодичное. Часто из анамнеза
выявляют, что аллергические заболевания
имеются у родственников больного
ребенка. Тщательно собранный анамнез
помогает объяснить возникновение
симптомов воздействием определенного
аллергена. Нужно иметь в виду, что на
первый план могут выступать клинические
проявления реакции замедленного, а не
немедленного типа, что затрудняет
сопоставление времени контакта с
аллергеном и начала заболевания. У детей
5—7 лет соединительная ткань слизистой
оболочки приобретает функциональную
зрелость, аллергическую компетентность,
клеточные элементы становятся
способными участвовать в формировании
аллергической реакции.
Такая
эритема может появиться у детей старше
5—7 лет, течение ее сезонное либо
круглогодичное. Часто из анамнеза
выявляют, что аллергические заболевания
имеются у родственников больного
ребенка. Тщательно собранный анамнез
помогает объяснить возникновение
симптомов воздействием определенного
аллергена. Нужно иметь в виду, что на
первый план могут выступать клинические
проявления реакции замедленного, а не
немедленного типа, что затрудняет
сопоставление времени контакта с
аллергеном и начала заболевания. У детей
5—7 лет соединительная ткань слизистой
оболочки приобретает функциональную
зрелость, аллергическую компетентность,
клеточные элементы становятся
способными участвовать в формировании
аллергической реакции.
Заболевание
начинается остро, с подъема температуры
тела до 37,5—38,5 °С, головной боли, болей
в горле, мышцах рук и ног, суставах,
и только через 1—3 дня в полости рта
на фоне гиперемии и отека появляются
высыпания. Поражение слизистой оболочки
полости рта редко бывает изолированным. На коже тыльной поверхности рук,
предплечий, голеней возникают пятна
розового цвета (кокарды), которые резко
увеличиваются, принимают синюшный
оттенок (рис. 7.11).
На коже тыльной поверхности рук,
предплечий, голеней возникают пятна
розового цвета (кокарды), которые резко
увеличиваются, принимают синюшный
оттенок (рис. 7.11).
Тяжесть течения многоформной экссудативной эритемы зависит от степени поражения слизистой оболочки полости рта (рис. 7.12). Заболевание начинается с появления эритемы на губах, затем через 1—2 дня на ее фоне образуются пузыри, которые могут вскрываться, и на их месте возникают обширные эрозивные поверхности. Иногда пузыри подсыхают, образуя бурые кровянистые корки. При распространенных высыпаниях пузыри вскрываются, к ним присоединяется вторичная инфекция, эрозии покрываются желтовато-серым налетом. В первые дни после вскрытия пузырей по периферии эрозий имеются обрывки оставшегося эпителия. Симптом Никольского отрицательный.
Рис. 7.11. Многоформная экссудативная Рис. 7.12. Многоформная экссудативная
эритема. «Кокарды» на фалангах пальцев.
эритема.
«Кокарды» на фалангах пальцев.
эритема.
При среднетяжелом и тяжелом поражении слизистой оболочки полости рта вследствие сильной болезненности дети отказываются от еды, у них затруднен прием даже жидкой пищи. Это истощает, ослабляет ребенка, еще больше снижает его защитные силы. Плохое гигиеническое состояние полости рта, наличие кариозных и разрушенных зубов отягощают и без того тяжелое состояние полости рта. Этиологический фактор и состояние иммунитета у ребенка определяют длительность течения многоформной экссудативной эритемы, которая может иметь рецидивирующий характер и спонтанно исчезнуть к 15—17 годам или периодически возникает в течение всей жизни.
Синдром
Стивенса—Джонсона —
тяжелая форма многоформной экссудативной
эритемы. Этот синдром впервые описан в
1922 г. американскими педиатрами
Стивенсом и Джонсоном. Клиническая
картина синдрома Стивенса—Джонсона
характеризуется тяжелой общей
симптоматикой: высокой температурой,
генерализацией процесса с поражением
обширных участков кожных покровов,
слизистой оболочки полости рта, носа,
глаз. Иногда наблюдается поражение
половых органов. Отмечаются высыпания
на губах, языке, мягком и твердом небе,
на дужках гортани. После вскрытия пузыри
образуют одну огромную эрозивную
поверхность, кровоточащую, резко
болезненную. Конъюнктивит и кератит
еще более отягощают состояние ребенка.
Иногда наблюдается поражение
половых органов. Отмечаются высыпания
на губах, языке, мягком и твердом небе,
на дужках гортани. После вскрытия пузыри
образуют одну огромную эрозивную
поверхность, кровоточащую, резко
болезненную. Конъюнктивит и кератит
еще более отягощают состояние ребенка.
Лечение многоформной экссудативной эритемы
и синдрома Стивена—Джонсона проводят,
как правило, в аллергологических
отделениях многопрофильной педиатрической
больницы совместно с аллергологом-педиатром,
который берет на себя заботу об общем
статусе пациента. Задача стоматолога
при рассматриваемой патологии
заключается в устранении всасывания
с поверхности пораженной слизистой
оболочки полости рта микроорганизмов,
их токсинов, продуктов распада тканей
и жизнедеятельности бактерий, т.е.
дополнительной интоксикации и аллергизации
организма. В связи с этим проводится
антисептическая обработка слизистой
оболочки рта растворами ферментов
(трипсин, химотрипсин), слабодействующих
антисептиков (перманганат калия 1:5000,
настойка ромашки, раствор фурацилина). Следует тщательно отмывать мягкий
налет с поверхности зубов. После
обработки раневые поверхности покрывают
мазями, содержащими антигистаминные
препараты («Оксикорт», «Геоксизон»,
«Лоринден С»). В период стихания острых
явлений следует переходить на
кератопластические средства: кератолин,
масло шиповника или облепихи, 5 %
метилурациловую мазь.
Следует тщательно отмывать мягкий
налет с поверхности зубов. После
обработки раневые поверхности покрывают
мазями, содержащими антигистаминные
препараты («Оксикорт», «Геоксизон»,
«Лоринден С»). В период стихания острых
явлений следует переходить на
кератопластические средства: кератолин,
масло шиповника или облепихи, 5 %
метилурациловую мазь.
Для обезболивания слизистой оболочки полости рта перед едой рекомендуется ее обработка 5 % анестезиновой эмульсией на персиковом масле, 0,5 % раствора новокаина или лидохлоргелем. Учитывая возможности рецидива заболевания, необходимо выявить очаги одонтогенной инфекции и ликвидировать их с применением самых современных и эффективных методов.
Эритема:Причины,Симптомы,Лечение | doc.ua
Причины
Эритема может иметь как физиологический, так и нефизиологический характер. В первом варианте, эритема может возникнуть как результат различных психоэмоциональных состояний или кратковременных аномальных явлений. Такого рода покраснение проходит очень быстро само по себе и не является причиной определенных нарушений в организме. Если же эритема имеет нефизиологическое происхождение, то ее можно считать отдельным заболеванием, которое сопровождается долгим покраснением кожи и наличием процесса воспаления.
Такого рода покраснение проходит очень быстро само по себе и не является причиной определенных нарушений в организме. Если же эритема имеет нефизиологическое происхождение, то ее можно считать отдельным заболеванием, которое сопровождается долгим покраснением кожи и наличием процесса воспаления.
Эритема может иметь множество причин развития. Это вирусы, инфекции, различные заболевания кожи и соединительных тканей, а также физиотерапевтические процедуры, которые предполагают использование источников теплового или химического действия. Также причины эритемы могут включать в себя нарушение кровообращения, аллергические реакции, регулярное трение кожи, действие холода или химических веществ.
Часто покраснения участков кожи являются следствием болезни Крона, язвенного колита и беременности. Могут спровоцировать эритему и такие медикаменты, как пенициллин, средства гормональной контрацепции (таблетки), нестероидные противовоспалительные препараты, противосудорожные и сульфаниламидные препараты.
Симптомы
Эритему принято разделять на несколько видов. Каждый из них имеет свои специфичные симптомы, а также общие для эритемы симптомы – сыпь и покраснение.
Эритема делится на две группы – инфекционная и неинфекционная. Первая возникает на фоне различных инфекционных болезней, причинами которых становятся вирусы и другие микроорганизмы.
Инфекционная эритема Розенберга
Преимущественно ей подвержены старшие школьники и люди до 25 лет. Признаки достаточно острые: пациент может ощущать сильную лихорадку, сильную головную боль, страдать бессонницей и болями в суставах. Через несколько дней кожа может покрыться асимметричной пятнистой сыпью красного оттенка. Также эритема поражает слизистую оболочку рта. Сыпь проходит через 5–6 дней после ее появления и оставляет после себя пластинчатое шелушение кожи. Болезнь длится на протяжении 7–13 дней.
Инфекционная эритема Чамера
Возбудителем этого типа принято считать парвовирус. Обычно подвержены ей дети, а протекает она нередко без каких-либо симптомов. Если они все же имеются, то проявляются с первого дня. Это мелкая сыпь на лице, которая со временем сливается в одно крупное пятно. Также высыпания могут возникнуть на коже рук, ног, торса и со временем приобрести бледный оттенок. Нередко происходят рецидивы заболевания. В целом такая эритема проходит легко и длится не более 2-х недель.
Если они все же имеются, то проявляются с первого дня. Это мелкая сыпь на лице, которая со временем сливается в одно крупное пятно. Также высыпания могут возникнуть на коже рук, ног, торса и со временем приобрести бледный оттенок. Нередко происходят рецидивы заболевания. В целом такая эритема проходит легко и длится не более 2-х недель.
Узловатая эритема
Основным ее симптомом является возникновение узловых подкожных воспалений, которые преимущественно находятся на передних частях нижних конечностей, на предплечьях и на бедрах. Их отличает круглая форма и заметняа припухлость, структуру они имеют плотную, а размеры их могут колебаться в рамках 1–10 см в диаметре. Эти воспаленные участки могут быть болезненными, особенно в случае механического воздействия (нажатие и т.д.). Среди прочих симптомов выделяется боль в суставах и чувство усталости.
Узловая эритема может быть симптомом более серьезного заболевания, такого как ревматизм или туберкулез, или носить самостоятельный характер. В последнем случае происхождение заболевания часто остается невыясненным, хотя часто причиной становится стрептококковая инфекция, мононукулеоз или прием противозачаточных и сульфаниламидных препаратов. Болезнь может протекать как две недели, так и полтора месяца. Со временем покраснения и припухлости спадают, а на пораженных участках могут остаться синяки, которые проходят сами по себе.
В последнем случае происхождение заболевания часто остается невыясненным, хотя часто причиной становится стрептококковая инфекция, мононукулеоз или прием противозачаточных и сульфаниламидных препаратов. Болезнь может протекать как две недели, так и полтора месяца. Со временем покраснения и припухлости спадают, а на пораженных участках могут остаться синяки, которые проходят сами по себе.
Многоформная или полиформная экссудативная эритема
Данная форма заболевания проявляется лихорадкой, головной болью, болями в суставах и неприятными ощущениями в мышцах. Через несколько дней кожа тела и конечностей может покрыться сильной сыпью, которая может провоцировать зуд и жжение. Многоформная эритема может сопровождаться образованием пузырей, наполненных экссудатом. После их разрыва может оставаться болезненная эрозия.
Еще более тяжелые формы болезни могут проявляться в виде симптома Стивенса-Джонсона, который характеризуется появлением пузырей на слизистых оболочках рта, глаз, горла, половых органов. Также может возникнуть синдром Лайелла, который сопровождается кожной сыпью, превращающейся в большие пузыри с серозно-геморрагическим содержанием. У половины пациентов при этом не удается выявить точную причину заболевания. В других ситуациях проявления такого вида заболевания, как эритема экссудативная многоформная провоцируют инфекционно-вирусные микроорганизмы – корь, герпес, скарлатина и т.д. либо прием определенных медикаментов.
Также может возникнуть синдром Лайелла, который сопровождается кожной сыпью, превращающейся в большие пузыри с серозно-геморрагическим содержанием. У половины пациентов при этом не удается выявить точную причину заболевания. В других ситуациях проявления такого вида заболевания, как эритема экссудативная многоформная провоцируют инфекционно-вирусные микроорганизмы – корь, герпес, скарлатина и т.д. либо прием определенных медикаментов.
Внезапная эритема
Как можно судить из названия, развивается данный вид эритемы достаточно быстро. Среди симптомов выделяется резкое повышение температуры тела с увеличением лимфоузлов под челюстью, головная боль, ломота в суставах и общая слабость. В течение четырех дней температура приходит в норму, а после этого кожа лица, конечностей и туловища покрывается пятнистой сыпью. Иногда пятна могут сливаться и превращаться в эритематозные поля.
Мигрирующая эритема
Может быть признаком болезни Лайма, которая преимущественно передается с укусом клеща, при этом причина часто остается невыясненной. Инкубационный период длится на протяжении 1–3 недель. На месте укуса возникает пятно кольцевидной формы. Оно быстро увеличивается и достигает 30 см в диаметре. Далее это кольцо может побледнеть и пропасть вовсе. Болезнь может продолжаться от 2 недель до пары месяцев. Эритема кольцевидная не поддается лечению и со временем проходит самостоятельно. Особую опасность такой вид представляет для беременной женщины и ее малыша.
Инкубационный период длится на протяжении 1–3 недель. На месте укуса возникает пятно кольцевидной формы. Оно быстро увеличивается и достигает 30 см в диаметре. Далее это кольцо может побледнеть и пропасть вовсе. Болезнь может продолжаться от 2 недель до пары месяцев. Эритема кольцевидная не поддается лечению и со временем проходит самостоятельно. Особую опасность такой вид представляет для беременной женщины и ее малыша.
Если говорить о второй, неинфекционной форме эритем, то сюда относят заболевания, которые появляются как реакция на определенный раздражитель, либо как проявление аллергии. Сюда относят следующие виды патологий:
Рентгентовская эритема
Она проявляется воспалением кожных покровов и характеризуется сыпью в ответ на длительное или многократное действие волн рентгеновского излучения. Данный вид эритемы проявляется на облученном участке кожи ярко выраженным красным пятном, возникающим примерно через 7 дней после облучения. Такое пятно держится 10 дней, после чего темнеет и приобретает коричневатый оттенок. Также на месте поражения может появиться шелушение.
Также на месте поражения может появиться шелушение.
Инфракрасная или тепловая эритема
Проявляется по причине продолжительного либо регулярного влияния тепла, которого недостаточно для полноценного ожога. Проявляется как выступление на покрове кожи сетчатой или пигментной сыпи.
Стойкая возвышающая эритема
Является признаком аллергического васкулита. У болезни есть две формы: симптоматическая, проявляющаяся как побочное действие, то есть как аллергия на прием определенных медикаментов, либо на фоне полиартрита, и идиоматическая, которая связана с наследственной этиологией, и проявляется узелковой сыпью фиолетового тона.
Диагностика
Диагностику эритемы проводит врач дерматолог, дерматовенеролог или аллерголог. Диагностика эритемы включает в себя сбор анамнеза пациента, внешний осмотр, взятие соскоба с сыпи, общие анализы мочи и крови, мазок на стрептококковую инфекцию. Если эритема имеет ревматологический характер, требуется консультация врача-ревматолога, проведение рентгенографии, КТ, МРТ.
Лечение
Курс лечения при эритеме зависит от степени поражения кожи и индивидуальных особенностей кожи пациента. Прежде всего, необходима санация очагов инфекций, отказ от физического воздействия, которое может поразить кожу (массаж, солнечные ванны и т.д.), устранение контактов покрова кожи и химических раздражителей.
При заболевании эритема лечение должно включать в себя примем антибиотиков, кортикостероидных препаратов, йодистых щелочей, агниопротекторов, которые улучшают реологические свойства и микроциркуляцию крови, а также дезагрегантов, гемокинаторов, адаптогенов и специальных препаратов, которые укрепляют стенки сосудов. При местной терапии используются окклюзионные повязки с кортикостероидной и бутадиеновой мазью и аппликациями димексида.
Больному эритемой нужно соблюдать постельный режим, особенно тогда, когда эритематозные очаги сосредоточены на ногах. Также очень полезна гимнастика, которая помогает улучшить кровообращение. Специалисты советуют придерживаться здорового рациона, в который не входит жареная, соленая и копченая пища, консерванты, алкоголь, крепкий кофе и чай, шоколад. Также лучше исключить факторы, которые могут стать причиной рецидива: длительная ходьба или стояние, курение, воздействие низких температур, подъемы тяжестей.
Также лучше исключить факторы, которые могут стать причиной рецидива: длительная ходьба или стояние, курение, воздействие низких температур, подъемы тяжестей.
Поиск в аптеках Киева препаратов, назначеных врачом при эритеме можно совершить через наш сайт.
Раздел 8 заболевания слизистой оболочки полости рта
001. Ребенок 2 лет заболел остро. Подъем температуры до 38°С. Плохо спал. Отказывался от еды. Мама заметила, что при завязывании платка и дотрагивания до подчелюстной области ребенок плачет. Объективно: состояние средней тяжести, ребенок плаксив, вял. На коже лица в приротовой области определяется группа пузырьков. В подчелюстной области с обеих сторон пальпируются значительно увеличенные, плотные, болезненные лимфатические узлы (с чем и направлен ребенок в хирургический кабинет). Кожа над лимфатическими узлами несколько гиперемирована, собирается в складку. Флюктуация не определяется. Предполагаемый диагноз
а) острый серозный одонтогенный лимфаденит
б) острый серозный стоматогенный лимфаденит
в) абсцедирующий лимфаденит
г) аденофлегмона подчелюстной области
002. Ребенок 2 лет заболел остро. Подъем температуры до 38°С. Плохо спал. Отказывался от еды. Мама заметила, что при завязывании платка и дотрагивания до подчелюстной области ребенок плачет. Объективно: состояние средней тяжести, ребенок плаксив, вял. На коже лица в приротовой области определяется группа пузырьков. В подчелюстной области с обеих сторон пальпируются значительно увеличенные, плотные, болезненные лимфатические узлы (с чем и направлен ребенок в хирургический кабинет). Кожа над лимфатическими узлами несколько гиперемирована, собирается в складку. Флюктуация не определяется. Скорее всего подтвердит предполагаемый диагноз
Ребенок 2 лет заболел остро. Подъем температуры до 38°С. Плохо спал. Отказывался от еды. Мама заметила, что при завязывании платка и дотрагивания до подчелюстной области ребенок плачет. Объективно: состояние средней тяжести, ребенок плаксив, вял. На коже лица в приротовой области определяется группа пузырьков. В подчелюстной области с обеих сторон пальпируются значительно увеличенные, плотные, болезненные лимфатические узлы (с чем и направлен ребенок в хирургический кабинет). Кожа над лимфатическими узлами несколько гиперемирована, собирается в складку. Флюктуация не определяется. Скорее всего подтвердит предполагаемый диагноз
а) определение индекса КПУ
б) исследование состояния слизистой оболочки полости рта
в) пунктирование лимфатического узла
г) клинический анализ крови
д) рентгенография
003. Ребенок 2 лет заболел остро. Подъем температуры до 38°С. Плохо спал. Отказывался от еды. Мама заметила, что при завязывании платка и дотрагивания до подчелюстной области ребенок плачет. Объективно: состояние средней тяжести, ребенок плаксив, вял. На коже лица в приротовой области определяется группа пузырьков. В подчелюстной области с обеих сторон пальпируются значительно увеличенные, плотные, болезненные лимфатические узлы (с чем и направлен ребенок в хирургический кабинет). Кожа над лимфатическими узлами несколько гиперемирована, собирается в складку. Флюктуация не определяется. Наиболее целесообразный метод лечения в данном случае
Подъем температуры до 38°С. Плохо спал. Отказывался от еды. Мама заметила, что при завязывании платка и дотрагивания до подчелюстной области ребенок плачет. Объективно: состояние средней тяжести, ребенок плаксив, вял. На коже лица в приротовой области определяется группа пузырьков. В подчелюстной области с обеих сторон пальпируются значительно увеличенные, плотные, болезненные лимфатические узлы (с чем и направлен ребенок в хирургический кабинет). Кожа над лимфатическими узлами несколько гиперемирована, собирается в складку. Флюктуация не определяется. Наиболее целесообразный метод лечения в данном случае
а) УВЧ-терапия
б) мазевые повязки
в) санация полости рта
г) лечение основного заболевания + мазевые повязки
д) санация полости рта + мазевые повязки
004. У ребенка полутора лет, перенесшего две недели тому назад ОРЗ, второй день повышена температура тела до 39°С, рвота. Ребенок отказывается от пищи, капризничает. Педиатром был поставлен диагноз ОРЗ. В момент настоящего обследования: лимфаденит подчелюстных лимфоузлов, обильное слюнотечение, на резко гиперемированной слизистой оболочке обеих губ, кончика языка и щек — мелкие множественные эрозии с четкими очертаниями, покрытые фиброзным налетом. Десна отечна, кровоточит. Укажите основные симптомы, свидетельствующие о диагнозе острого герпетического стоматита
Ребенок отказывается от пищи, капризничает. Педиатром был поставлен диагноз ОРЗ. В момент настоящего обследования: лимфаденит подчелюстных лимфоузлов, обильное слюнотечение, на резко гиперемированной слизистой оболочке обеих губ, кончика языка и щек — мелкие множественные эрозии с четкими очертаниями, покрытые фиброзным налетом. Десна отечна, кровоточит. Укажите основные симптомы, свидетельствующие о диагнозе острого герпетического стоматита
а) клиническая картина острого инфекционного заболевания
б) лимфаденит
в) гингивит
г) высыпания в полости рта
д) все перечисленные выше симптомы
005. У ребенка полутора лет, перенесшего две недели тому назад ОРЗ, второй день повышена температура тела до 39°С, рвота. Ребенок отказывается от пищи, капризничает. Педиатром был поставлен диагноз ОРЗ. В момент настоящего обследования: лимфаденит подчелюстных лимфоузлов, обильное слюнотечение, на резко гиперемированной слизистой оболочке обеих губ, кончика языка и щек — мелкие множественные эрозии с четкими очертаниями, покрытые фиброзным налетом. Десна отечна, кровоточит. Ведущую роль в патогенезе данного заболевания сыграл
Десна отечна, кровоточит. Ведущую роль в патогенезе данного заболевания сыграл
а) контакт с больным ребенком
б) снижение уровня иммунитета
в) переохлаждение
г) недавно перенесенное ОРЗ
д) все перечисленное выше
006. У ребенка полутора лет, перенесшего две недели тому назад ОРЗ, второй день повышена температура тела до 39°С, рвота. Ребенок отказывается от пищи, капризничает. Педиатром был поставлен диагноз ОРЗ. В момент настоящего обследования: лимфаденит подчелюстных лимфоузлов, обильное слюнотечение, на резко гиперемированной слизистой оболочке обеих губ, кончика языка и щек — мелкие множественные эрозии с четкими очертаниями, покрытые фиброзным налетом. Десна отечна, кровоточит. Основным средством лечения данному ребенку можно назначить
а) противовирусное
б) жаропонижающее
в) обезболивающее
г) антисептическое
д) стимулирующее иммунитет
007. Острый герпетический стоматит — это
Острый герпетический стоматит — это
а) повреждение слизистой оболочки полости рта
б) заболевания слизистой оболочки полости рта
в) изменение слизистой оболочки полости рта
г) острое респираторное заболевание
д) рецидивирующее заболевание слизистой оболочки полости рта
008. Ребенок, больной ОГС, не является распространителем вируса
а) после полной эпителизации всех высыпаний
б) через 5 дней после последних высыпаний
в) в период остаточного гингивита
г) после угасания лимфаденита
д) в любой из перечисленных периодов
009. В меньшей степени подвержены риску заражения ОГС
а) дети старше 3 лет
б) брюнеты
в) дети, естественно вскармливающиеся до 1 года жизни
г) все названные
д) ни один из названных
010. Причиной острого герпетического стоматита является
Причиной острого герпетического стоматита является
а) вирус герпеса
б) вирусно-микробные ассоциации полости рта
в) микрофлора полости рта, приобретающая патогенные свойства при снижении реактивности организма
г) вирусная Мих.инфекция
д) не названа
011. При остром герпетическом стоматите встречается
а) корочка
б) волдырь
в) пузырек
г) гнойничок
д) узелок
012. Появлению ОГС способствуют
а) переохлаждение
б) прием иммунодепресантов
в) эмоциональные и гормональные сдвиги
г) любое перенесенное заболевание
д) каждый из перечисленных
013. Для ранней диагностики и начала профилактических мероприятий в отношении стоматита могут быть использованы такие признаки ОГС, как
Для ранней диагностики и начала профилактических мероприятий в отношении стоматита могут быть использованы такие признаки ОГС, как
а) герпетические высыпания на коже лица, рук
б) подъем температуры, ухудшение общего самочувствия, отказ от еды, слюнотечение
в) катаральный гингивит и лимфаденит
г) катаральный гингивит, лимфаденит, герпетические высыпания на коже
д) не знаю
014. В основе определения периода развития острого герпетического стоматита лежат
а) состояние лимфоузлов
б) характер элементов поражения слизистой оболочки рта на фоне сопутствующих симптомов болезни
в) состояние десен
г) наличие симптомов общей интоксикации организма
д) не знаю
015. Для клиники ОГС характерно
Для клиники ОГС характерно
а) повышенная температура тела
б) лимфаденит
в) наличие эрозии в полости рта
г) наличие гингивита
д) все перечисленные
016. Для легкой формы ОГС характерны
а) лимфаденит
б) повышенная температура тела
в) гингивит
г) эрозии на слизистой оболочке полости рта
д) все перечисленные симптомы
017. Для тяжелой формы ОГС характерны
а) лимфаденит
б) повышенная температура тела
в) гингивит
г) эрозия на слизистой оболочке полости рта
д) все перечисленные симптомы
018. Для среднетяжелой формы ОГС характерны
Для среднетяжелой формы ОГС характерны
а) лимфаденит
б) повышенная температура тела
в) гингивит
г) эрозия на слизистой оболочке полости рта
д) все перечисленные симптомы
019. Ведующим симптомом, характерным для тяжелой формы ОГС, является
а) гингивит
б) повышение температуры тела до 39-40°С
в) лимфаденит подчелюстных узлов
г) высыпания в полости рта
д) любой из названных
020. Первыми клиническими признаками острого герпетического стоматита (ОГС) средней тяжести у детей являются
а) повышение температуры тела
б) нарушение поведения малыша: вялость, сонливость или повышенная возбудимость, плач, беспокойный сон и др.
в) диспептические явления: отказ от еды, рвота, жидкий стул
г) лимфаденит поднижнечелюстных, подподбородочных, шейных узлов, гингивит
д) пузырьковые высыпания на коже, единичные и множественные афты на слизистой рта
021. Длительность периода высыпаний при ОГС средней тяжести
а) менее одних суток
б) не более 29 часов
в) один-два дня
г) два-три дня
д) не менее недели
022. Роль эндогенной микробной флоры полости рта при ОГС следующая
а) не влияет на течение заболевания
б) препятствует размножению вируса герпеса
в) влияет на течение заболевания незначительно
г) способствует переходу от острого катарального гингивита в хронический и подострый
д) является причиной длительного течения заболевания и пиогенных осложнений
023. Суть противовирусной терапии при ОГС в периоде высыпаний
Суть противовирусной терапии при ОГС в периоде высыпаний
а) способствовать быстрейшей эпителизации элементов поражения
б) способствовать снижению температурной реакции организма
в) стимулировать неспецифическую реактивность организма ребенка
г) предупредить рецидив высыпаний новых элементов поражения
д) способствовать дезинтоксикации организма
024. При высокой температуре ребенка 1.5-2 лет, больного ОГС (выше 39°С), показаны
а) антибиотики
б) сульфаниламиды
в) 2% раствор салициллата натрия
г) клизма с анальгином (1 мл 50% раствора в 25 мл воды)
д) интерферон
025. Для местного лечения ОГС в первые 3 дня наиболее показаны
а) противовирусные препараты
б) кератопластические средства
в) антисептические средства
г) противовирусные мази и обезболивающие вещества
д) все перечисленные выше вещества
026. Для местного лечения ОГС в катаральном периоде наиболее показаны
Для местного лечения ОГС в катаральном периоде наиболее показаны
а) противовирусные препараты
б) кератопластические средства
в) антисептические вещества
г) противовирусные мази и обезболивающие средства
д) все перечисленные выше вещества
027. Ведущими лекарственными препаратами в местной терапии ОГС в период угасания болезни являются
а) противовирусные средства
б) антисептики
в) кератопластические средства
г) протеолитические средства
д) ни один из указанных
028. Целесообразнее назначать ребенку с ОГС противовирусную терапию
а) в период высыпаний
б) в момент появления лимфаденита
в) в продромальный период
г) в период появления гингивита
д) во все указанные периоды
029. Более эффективны в фазе неспецифического воспаления во время лечения ОГС и РГС
Более эффективны в фазе неспецифического воспаления во время лечения ОГС и РГС
а) раствор хлорамина
б) раствор перекиси водорода
в) сок каланхоэ
г) настойка календулы
д) раствор фурациллина
030. Противовирусным действием обладают
а) бонафтоновая 0.5% мазь
б) флуцинар
в) неомициновая мазь
г) полимиксиновая мазь
д) нистатиновая мазь
031. Наименее эффективной противовирусной мазью, применяемой местно для лечения герпетических поражений СОПР, является
а) бонафтоновая мазь 0.5%
б) мазь флореналя 0.5%
в) теброфеновая мазь 0.25%
г) риодоксоловая мазь 0. 5%
5%
д) оксолиновая мазь 0.25%
032. Для лечения ОГС и РГС у ребенка используется
а) адималевая мазь 0.5%
б) алпизариновая мазь 2%
в) линимент госсипола 3%
г) мегосиновая мазь 3%
д) любая из перечисленных выше
033. Наиболее показаны при лечении ОГС следующие методы антисептической обработки полости рта —
а) орошение полости рта антисептиками
б) антисептическая гигиеническая обработка зубов
в) оксигено-терапия
г) все перечисленные выше методы
д) ни один из перечисленных выше методов
034. Прием больных с ОГС предпочтительно должен осуществляться
а) в отдельном кабинете
б) в общем кабинете, специальным набором инструментов
в) в общем кабинете
г) ни один из перечисленных
д) любой из перечисленных
035. Ведущим в противоэпидемических мероприятиях при вспышке ОГС в детском саду является
Ведущим в противоэпидемических мероприятиях при вспышке ОГС в детском саду является
а) дезинфекция помещения
б) изоляция и лечение больных детей
в) установление источника инфекции
г) обезвреживание предметов общего пользования
д) определение путей передачи инфекции
036. Первоочередными противоэпидемическими мерами при ОГС и РГС являются
а) индивидуальная гигиена полости рта, индивидуальная посуда
б) ежедневные осмотры детей с целью диагностики и изоляции больных
в) все перечисленное
г) дезинфекция помещений и предметов общего пользования
д) проведение всем контактированным детям без клинических симптомов профилактических мероприятий с использованием противовирусных мазей (3-4 раза в день)
037. Врачи-стоматологи при приеме больных ОГС и РГС в период обострения должны соблюдать следующие профилактические меры
а) специфическая дезинфекция рабочего инструментария
б) наличие марлевой повязки на лице во время приема
в) кварцевание рабочего кабинета
г) все названные
д) ни один из них
038. Наиболее эффективная профилактика ОГС в условиях стоматологической поликлиники заключается
а) в выделении специализированного кабинета для лечения детей с заболеваниями слизистой оболочки полости рта
б) в ведении приема больных ОГС в лечебном кабинете общего профиля
в) в установлении определенных часов приема для впервые обратившихся и повторно вызванных детей
г) в диспансеризации детей с рецидивирующей герпетической инфекцией в полости рта
д) в употреблении масок врачом и мед.персоналом
039. Хронизации герпетической инфекции (развитию РГС) способствует
а) заболевание ОГС в определенное время года
б) возраст ребенка
в) пол ребенка
г) состояние иммунной системы ребенка
д) травма слизистой оболочки рта
040. Для подтверждения диагноза РГС необходимо провести ряд исследований. Наиболее целесообразным путем уточнения диагноза является
а) исследование содержимого пузырьков на микрофлору
б) исследование мазков-отпечатков на наличие симпластов, гигантских клеток (цитологический метод)
в) метод прямой электронной микроскопии для исследования мазков-отпечатков с эрозией пузырьков
г) бактериологический метод
д) клиническое исследование
041. Для РГС характерны
а) неровные края эрозии, отсутствие инфильтрата в основании, рецидивирующий характер
б) эрозия округлых очертаний с четкими границами, рецидивирующий характер
в) эрозия, имеющая округлые очертания с приподнятыми краями, одиночный элемент
г) ни один из названных
д) язва
042. Главным в местном лечении хронического рецидивирующего герпетического стоматита является
а) применение средств, стимулирующих местный иммунитет
б) длительное местное лечение с использованием противовирусных препаратов
в) применение кератопластических средств
г) применение обезболивающих средств
д) ни один из названных
043. Наиболее важным в тактике лечения хронического рецидивирующего герпетического стоматита у детей является
а) применение противовирусных средств
б) применение противовоспалительных, обезболивающих и кератопластических средств
в) выявление и ликвидация инфекционно-аллергического очага в организме
г) курс лечения противовирусными препаратами в сочетании с повышением уровня системы иммунитета
д) не знаю
044. Укажите схему противорецидивной терапии для рецидивирующего герпетического стоматита (при перманентном течении заболевания)
а) бонафтон 1 табл. 3 раза в день в течение 10 дней. Иммуноглобулин противогерпетический по 1.5 мл через день в/м. Курс 6 инъекций.
б) гамма-глобулин антистафилоккоковый 3 мл в/м через 3-4 дня. Курс 6 инъекций. Аскорутин по 1 таб. 3 раза в день. Преднизалон — 20 мг.
в) аевит по 1 капсуле 2-3 раза в день
г) дезоксирибонуклеаза — 25 мг в/м
д) любая из перечисленных
045. Какие из перечисленных лекарственных средств системного назначения показаны больным с рецидивирующим герпесом (легкая степень тяжести, частота рецидивов 1-2 раза в год)?
а) антигистаминные
б) кортикостероиды
в) специфические антивирусные препараты
г) иммунотерапия
д) витаминотерапия
046. Укажите специфические антивирусные препараты для лечения рецидивирующего герпеса полости рта
а) интерферон
б) продигиозан
в) лизоцим
г) ДНК-аза
д) алпизарин
047. Укажите препараты, относящиеся к патогенетическим средствам общей терапии РГС
а) левамизол
б) фенкарол
в) нуклеинат натрия
г) нистатин
д) преднизалон
048. Укажите лекарственные средства системного назначения, которые показаны больным с рецидивирующим герпесом губ средней степени тяжести
а) фенкарол
б) декарис
в) гамма-глобулин противокоревой
г) противогерпетическая вакцина
д) витаминотерапия (С)
049. Рецидивирующий герпетический стоматит дифференцируют
а) с опоясывающим лишаем
б) с острым герпетическим стоматитом
в) с рецидивирующими афтами полости рта
г) с каждым из названных
д) ни с одним из названных
050. Возбудителем герпангины является
а) вирус обычного герпеса
б) вирус ЕСНО и Коксаки
в) Candida
г) гемолитический стрептококк А
д) ни один из перечисленных
051. Патогенетическое лечение герпангины заключается
а) притивовирусное, кератопластическое
б) противовирусное лечение
в) применение средств физиотерапии
г) не знаю
д) ни один из названных
052. Дифференциально-диагностическим признаком между ОГС и герпангиной является
а) при герпангине отсутствуют явления катарального гингивита
б) длительность заболевания
в) характер элементов поражения
г) локализация элементов поражения
д) ни один из названных
053. Опоясывающий лишай необходимо дифференцировать
а) с красным плоским лишаем
б) с пузырчаткой
в) с первичным сифилисом
г) с острым герпетическим стоматитом
д) ни с одним из них
054. Характерной локализацией высыпаний при герпесе Зостер является
а) локализация диффузно, на слизистой оболочке полости рта
б) локализация на коже
в) локализация по ходу сосудисто-нервных пучков
г) локализация на коже грудной клетки
д) ни одна из названных локализаций
055. Форма тяжести при рецидивирующем герпетическом стоматите определяется
а) на основании клинических данных
б) в зависимости от количества рецидивов
в) от уровня подъема температуры тела
г) от локализации высыпаний
д) от длительности рецидива
056. При опоясывающем герпесе встречаются следующие элементы поражения слизистой оболочки полости рта
а) эритема
б) волдырь
в) пузырек
г) гнойничок
д) эрозии с фестончатыми очертаниями
057. Главная задача лечения коревого стоматита заключается
а) в применении противовирусных средств
б) в хорошем гигиеническом уходе за полостью рта
в) в применении кератопластических средств
г) в применении анестезирующих препаратов
д) не знаю
058. Лечение стоматита при ветряной оспе заключается
а) в применении противовирусных препаратов в течение всей болезни
б) в антисептической обработке полости рта, обезболивании
в) в применении в начале болезни противовирусных препаратов, в периоде развития заболевания — противовоспалительных, в периоде угасания — кератопластических
г) в назначении противовоспалительных средств
д) не знаю
059. Наиболее типичен для первого года жизни ребенка
а) острый гингивит
б) хронический гингивит
в) хейлит
г) многоформная экссудативная эритема
д) ни одно из перечисленных заболеваний
060. Для 2-летнего возраста наиболее типичен
а) кандидоз
б) ОГС
в) афта Бернара
г) хейлит
д) У-образный атрофический гингивит
061. Наиболее часто встречается в возрасте 4 лет
а) афта Бернара
б) ОГС
в) многоформная экссудативная эритема
г) симптом рецидивирующих афт
д) все указанные заболевания
062. Наиболее типично для периода школьного возраста
а) ОГС
б) хейлит
в) У-образный атропический гингивит
г) афта Бернара
д) ни одно из перечисленных заболеваний
063. Для периода школьного возраста типично
а) ОГС
б) афта Бернара
в) многоформная экссудативная эритема
г) гингивит
д) ни одно из перечисленных заболеваний
064. Кровоизлияния в слизистую оболочку рта возможны
а) при нарушениях функции почек
б) при диатезах
в) при тромбоцитопениях разного происхождения
г) при гипопластической (опластической) анемии
д) при доброкачественных нейтропениях
065. Что важнее положить в основу классификации заболеваний слизистой оболочки полости рта для составления диагноза заболевания?
а) характер элементов поражения и тяжесть клинического развития болезни
б) локализацию патологических изменений
в) причины патологии
г) течение, вид и локализацию патологических изменений, этиологические факторы
д) не знаю
066. Какое понятие характеризует патологическое состояние, при котором происходит нарушение целостности слизистой оболочки полости рта, сопровождающееся расстройством функции?
а) заболевание
б) повреждение слизистой оболочки полости рта
в) изменение слизистой оболочки полости рта
г) не знаю
д) любой из названных
067. Какое понятие характеризует патологическое состояние, при котором развивается нарушение жизнедеятельности организма под влиянием чрезвычайных раздражителей внешней и внутренней среды, понижением приспосабливаемости при одновременной мобилизации защитных сил организма?
а) заболевание
б) повреждение
в) изменение
г) не знаю
д) не названо
068. Проявления в полости рта у ребенка имеют
а) корь
б) ветряная оспа
в) грипп
г) любое из названных
д) ни одно из названных
069. Проявления в полости рта у ребенка имеют
а) Х-гистиоцитоз
б) нейтропения
в) диабет
г) любое из названных
070. Проявления в полости рта у ребенка имеют
а) фосфат-диабет
б) сахарный диабет
в) кератодермия
г) любое из названных
д) ни одно из них
071. Многоформная экссудативная эритема — это
а) заболевание
б) повреждение слизистой оболочки полости рта
в) изменение слизистой оболочки полости рта
г) любое из названных
д) ни одно из названных
072. Симптом малинового языка относится
а) к заболеванию слизистой оболочки полости рта
б) к повреждению слизистой оболочки полости рта
в) к изменению слизистой оболочки
г) к любому из названных
д) ни к одному из названных
073. Какое понятие характеризует патологическое состояние, при котором на слизистой оболочке полости рта в виде отдельных симптомов проявляются заболевания организма?
а) заболевание слизистой оболочки полости рта
б) повреждение слизистой оболочки полости рта
в) изменение слизистой оболочки полости рта
г) любой из названных
д) ни одно из названных
074. Симптом «гунтеровского» языка относится
а) к заболеванию слизистой оболочки полости рта
б) к повреждению слизистой оболочки полости рта
в) к изменению слизистой оболочки полости рта
г) к любому из названных
д) ни к одному из названных
075. Некрозы слизистой оболочки рта наблюдаются
а) при заболеваниях ЦНС
б) при хронических заболеваниях ЛОР-органов
в) при болезнях крови и кроветворных органов
г) при заболеваниях органов дыхания
д) при хронических заболеваниях желудка и других отделов пищеварительного тракта
076. Появлению хронических, рецидивирующих афт на слизистой оболочке рта детей способствуют
а) вредная привычка прикусывать слизистую оболочку рта и щек
б) наличие рецидивирующих герпетических поражений губ и кожи лица у членов семьи
в) пломбы из разных металлов (галодент, серебряная и медная амальгамы), ортодонтические коронки
г) хронические заболевания ЛОР-органов, желудочно-кишечного тракта и др.
д) наследственные факторы, влияющие на особенности реактивности организма
077. При каком ритме рецидивов афт в полости рта можно назвать тяжелой форму заболевания?
а) ежемесячно
б) один раз в несколько лет
в) один раз в квартал
г) один раз в год
д) любой из названных
078. Стоматит Сеттона в период ремиссии характеризует
а) пузырек
б) волдырь
в) рубец
г) эрозия
д) пятно
079. При каких изменениях языка дети иногда жалуются на боли в языке от некоторых видов пищи?
а) складчатый язык
б) обложенный язык
в) «волосатый» язык
г) «географический» язык
д) сочетание складчатого и «географического» языка
080. Причинами хейлитов у детей являются
а) нарушение носового дыхания
б) ослабление тонуса мимической мускулатуры рта
в) нарушение управления круговой мышцей рта
г) ни один из названных
д) все названное
081. Ведущим при лечении хейлитов у детей является
а) применение мазей, содержащих кортикостероиды
б) применение антибиотиков
в) восстановление функции смыкания губ
г) ликвидация вредных привычек
д) все перечисленное
082. Красная кайма, углы рта и прилежащая кожа поражаются
а) при сухой форме эксфолиативного хейлита
б) при экссудативной форме эксфолиативного хейлита
в) при атопическом (экзематозном) хейлите
г) при грандулярном хейлите
д) при образивном хейлите Манганотти
083. Главным в лечении хронических трещин губ (заеды) является
а) противовоспалительное лечение
б) противомикробное лечение
в) антимикотическое лечение
г) ортодонтическое лечение
д) миотерапия
084. Признаками стрепто-стафилококковых поражений (пиодермия) красной каймы губ, кожи лица и слизистой оболочки рта являются
а) повышение температуры тела предшествует высыпаниям
б) температура тела повышается при значительном распространении высыпаний
в) геморрагические корки на губах
г) единичные и сливающиеся эрозии, поверхностные изъязвления преимущественно на слизистой оболочке губ, кончика языка, реже единичные глубокие язвы с некротическим дном, плотными краями
д) толстые, желтые («медовые») корки, пустулезные высыпания на коже и красной кайме губ
085. Основным фактором для возникновения кандидоза у детей грудного возраста является
а) дисбактериоз
б) нарушения пищеварения
в) хроническая или острая травма (соской-пустышкой)
г) гиповитаминоз
д) ни один из названных
086. При кандидомикозе (молочнице) слизистой оболочки рта назначают
а) мази с антибиотиками
б) противовирусные мази
в) клотримазол (кавистен) — мазь или раствор после кормления ребенка
г) те же средства до кормления ребенка
д) ни одно из этих средств
087. Какое средство гигиены полости рта необходимо назначить ребенку с грибковым стоматитом?
а) зубную пасту «Ремодент» (содержит препарат «ремодент»)
б) зубную пасту «Ягодка» (содержит смесь буры с глицерином)
в) зубной эликсир «Здоровье» (содержит экстракт зверобоя)
г) зубную пасту «Лесная» (содержит хлорофилл: аскорбиновую кислоту)
д) гигиенический зубной порошок «С добрым утром!»
088. Клиническими признаками, характерными для многоформной экссудативной эритемы, являются
а) везикулярные высыпания на губах и окружающей коже
б) папулы на кистях, предплечьях, лице и других участках тела
в) корки на губах и коже
г) эрозии разных размеров и форм на любых участках слизистой оболочки рта на фоне разлитой гиперемии
д) все перечисленные
089. Наиболее характерной локализацией поражения кожи при многоформной экссудативной эритемии является локализация
а) в подмышечной и паховой области
б) на тыльной поверхности кистей рук
в) на любых участках
г) поражения кожи не встречаются
д) все названные
090. Оптимальным для выявления источника аллергизации при многоформной экссудативной эритеме является
а) острый начальный период заболевания
б) период высыпания на слизистой оболочке полости рта
в) период ремиссии
г) повторный рецидив
д) любой из названных
091. Язвенно-некротический гингивостоматит Венсана вызывают
а) резкое снижение сопротивляемости организма в связи с неблагоприятными социальными факторами или тяжелыми заболеваниями
б) наличие кариозных зубов, отсутствие гигиены рта
в) препубертатный и пубертатный периоды развития
г) наличие фузоспириллярного симбиоза в десневом желобке
д) применение жесткой зубной щетки для чистки зубов
092. При стоматите Венсана используют
а) орошение полости рта антисептиками
б) оксигено-терапия
в) антисептическая гигиеническая обработка зубов
г) все перечисленные выше методы
д) ни один из перечисленных выше методов
093. При язвенно-некротическом гингиво-стоматите целесообразны
а) удаление только мягкого налета на зубах
б) удаление наддесневого и поддесневого зубного камня
в) удаление некротических участков в области поражения
г) глубокий кюретаж зубодесневых карманов
д) применение антибактериальных препаратов широкого спектра действия и средств, повышающих сопротивление организма, гигиена полости рта
094. Мягкую лейкоплакию в полости рта характеризует
а) пузырек
б) волдырь
в) рубец
г) эрозия
д) ни один из названных
Лечение эритемы в Санкт-Петербурге — клиника Россимед
В клинике «Россимед» ведет прием опытный врач-дерматолог. Мы используем современные методы диагностики и эффективные способы лечения кожных заболеваний.
Всем знакомы состояния эмоционального возбуждения, при которых от прилива крови к лицу образуется румянец. С медицинской точки зрения, такое явления не считается патологией. Однако когда покраснение кожных покровов приобретает стойкий характер, то встает вопрос о диагностировании одного из многочисленных видов заболевания под названием эритемы.
Патологическое состояние изменения цвета и развития индуративного отека может быть вызвано различными причинами, например, воздействием высоких температур, при жаркой погоде или приеме горячей ванны, механическим раздражением при растирании или массаже. Вызывают покраснение кожи химические, лучевые или термические ожоги, а также вирусные или бактерицидные инфекции. Кроме того, изменение цвета возможно вследствие аллергической реакцией.
Что это такое
Название эритема имеет греческий корень и переводится, как «красный». Патологическая пигментация кожи в пунцовый цвет обусловлена наполнением капилляров кровью, расположенных на поверхности дермы и отсутствием оттока. Это процесс вызываются различными причинами, в зависимости от которых классифицируется эритема, симптомы ее многообразны.
Заболеванию подвергаются чаще дети. Причиной покраснений и сыпи становятся опрелости, инфекции. У новорожденного ребенка патология вызвана привыканием к условиям послеутробной жизни.
Причины возникновения
Рассматриваемое явление может носить естественный характер, например, быть вызвано повышенной физической нагрузкой, яркими чувствами страха, стыда, волнения либо УФ-облучением. В этих ситуация покраснение проходит самостоятельно в кратчайшие сроки, когда причины устраняются.
Однако лечения требуют проявления устойчивой эритемы, которая развивается в результате аллергии, инфекции, химических или тепловых ожогов.
Иногда покраснение кожи возникает в связи с укусом насекомых. Этот тип эритемы носит названия кольцевидной. Поскольку пораженные участки имеют овальную форму с красными очертаниями и светлым оттенком в середине. Типичными симптомом являются возвышенные и горячие зоны поражения.
Однако яд насекомых способен мигрировать с током крови во все участки тела, где и образуются красные пятна.
Прием некоторых видов медикаментов также способен вызвать эртематозную гастродуоденопатию. Она проявляется пигментацией и отеками кожи.
При ряде патологий внутренних органов также возникает эритема, например, пальмарная форма встречается при нарушении функции печение. При язве желудка, кровотечениях ЖКТ, нерациональном питании с обильным приемом острых продуктов и алкоголя, при наличии инфекции в кишечнике развивается антральная гастропатия.
Метод терапии подбирается индивидуально для каждой формы заболевания.
Виды и симптомы
Сегодня медики насчитывают свыше 20 видов эритемы. Для каждой характерны основные и вторичные признаки.
Они проявляются у пациента с разной интенсивностью, это связано с индивидуальными особенностями организма. Например, у одних пятна могут носить выраженный характер и достигать яркого пунцового оттенка, а у других проявляться лишь легким розовым румянцем.
- Симптоматическая эритема бывает вызвана сильными эмоциями, такими как страх, стеснение, гнев. Носит кратковременный характер, поэтому не нуждается в терапии. Процесс прекращается самостоятельно, когда человек успокаивается.
- Стойкая эритема – это редкая форма заболевания, этиология которой точно не установлена. Однако известно, что высыпание миниатюрных папул, сливающихся в обширные зоны воспаления, бывает обусловлено неблагоприятной наследственностью и инфицированием.
- Стойкий пепельный дерматоз Рамиреса (дисхромическая эритема) отличается цветом очагов поражения, которые приобретают сероватый оттенок. Пятна проходят самостоятельно с течением времени.
- Пальмарная эритема – это особый вид заболевания, встречающееся у пациентов с нарушением функции печени. Проявляется покраснением ладоней, преимущественно в районе возвышений под большим пальцем и мизинцем.
- Многоформная экссудативная эритема имеет частые рецидивы и периоды ремиссии. Высыпания располагаются симметрично на ногах и руках. Пораженные зоны кожи приобретают синюшный оттенок. Вовлекаются и края губ, на которых формируются папулы с последующим возникновением кровянистых корок. Они исчезают через неделю. Общее самочувствие пациента ухудшается, в местах поражения ощущается болезненность и зуд.
- Полиморфная эритема иначе называется многоформной. Это обусловлено тем, что зоны поражения носят мультиформный характер. Они могут быть покрыты папулами узелковой сыпи, везикулами с жидким наполнением, геморрагий, которые представляют собой точечные внутридермальные кровоизлияния. Эта форма заболевания бывает вызвана приемом некоторых видов медикаментов и сопровождается проявлением признаков интоксикации.
- Физиологическая эритема не считается медиками патологией, поэтому в лечении не нуждается. У взрослых симптомы проявляются в результате эмоциональных переживаний, реакцией на резкий перепад температуры воздуха. У новорожденных связано с изменением условий жизни вне материнского чрева, например, желудочным питанием.
- Вирусная эритема похожа на инфекционные и простудные заболевания. Проявляется у детей со сниженным иммунитетом в виде сыпи, повышения температуры, неприятных ощущений в носу и горле, насморком и головной болью. Лишь спустя 2-3 дня становятся заметными красные пятнышки на разных участках тела. Они вскоре проходят, но инфекция проникает внутрь организма. Поэтому важно вовремя диагностировать болезнь и приступить к терапии.
- Инфекционная эритема отмечается у пациентов детского возраста, имеет легкое течение. Причиной становится парвовирус В19. Симптомы − выраженный красный оттенок щек и кружевная сыпь. Проходит через 14 дней. Взрослые переносят тяжело. Вирус представляет опасность для беременных.
- Эритема Чамера проявляется типичной геометрией высыпаний похожих на бабочку. Течение легкое, отмечаются типичные, но маловыраженные признаки интоксикации. Встречается у пациентов всех возрастных групп. Однако у взрослых сопровождается суставными болями и отеками.
- Центробежная эритема Биетта – это разновидность эритематоза, который в народе принято называть красной волчанкой. Характерным признаком выступает локализация покраснений в центре лица с растяжкой к периферии. Пациентов не беспокоит зуд.
- Центробежная эритема Дарье проявляется появлением круглых розовых пятнышек с западением по центру очага. Причины патологии не установлены, но не исключается вирусная, бактерицидная и грибковая природа.
- Солнечная эритема. Как видно из названия, причиной становится длительное нахождение под лучами дневного светила. Краснеет кожа свободных от одежды участках. В тяжелых случаях может повыситься температура. Боль отмечается при прикосновении к пораженным зонам, где отмечается отечность. Пациентам рекомендуется использовать солнцезащитные кремы и спреи при выходе на улицу в любое время года.
- Ультрафиолетовая эритема проявляется аналогичными с солнечной формой болезнью, однако, причиной поражения кожи становятся искусственные источники УФ-лучей – приборы, лампы, солярии.
- Фиксированная эритема бывает вызвана различными видами антибиотиков и гормональных медикаментов. При приеме которых у гиперчувствительных пациентов появляются красные пятна в строго определенных местах. Зоной поражения становятся естественные складки кожи, лицо, область гениталий.
- Кольцевидная эритема развивается вследствие снижения иммунитета и нарушения гормонального баланса, а также бывает вызвана гельминтозом, инфекциями, онкологией. Иногда наблюдается ревматоидная форма. Лечение назначается по выявлении первопричин.
- Токсическая эритема встречается у новорожденных и является результатом проникновения в кровь аллергенов. Отмечаются гиперемированные зоны поражения. У взрослых причинами развития считаются экзогенные и эндогенные факторы.
- Узловатая эритема бывает вызвана различными видами микробов, например, токсоплазмозом, туберкулезной палочкой, стрептококками. Типичным признаком являются множественные или единичные зоны поражения, локализованные на голенях, которые имеют розоватый или синюшный оттенок, болят, иногда столь сильно, что пациент не может свободно передвигаться.
- Нодозная эритема проявляется похожими на узловатую форму симптомами. Терапия в обоих случаях проводится в стационаре и предполагает устранение основной причины.
Диагностика
Для установления формы эритемы и ее дифференциации от других кожных болезней врач проводит тщательный осмотр пациента, а также собирает анамнез, выясняя время образования сыпи и предшествующие симптомы.
Опытному дерматологу в большинстве случаев этого достаточно для постановки предварительного диагноза, который подтверждается результатами лабораторных исследований – посевом крови, изучением эксудата папул, алергопробами.
Цены на услуги
| Услуги | Цена |
| Прием (осмотр, консультация) врача- дерматолога высшей категории/К.М.Н. первичный | 1200 |
| Прием (осмотр, консультация) врача- дерматолога высшей категории/к.м.н. повторный | 1000 |
| Взятие соскоба | 250 |
| Назначение индивидуального комплексного лечения (без стоимости препаратов) | 1000 |
| Прокол мочек ушей пистолетом | 800 |
| Прокол мочек уха (хряща,козелка) иглой | 1000 |
| Пирсинг пупка | 1500 |
| Пирсинг губы | 1000 |
| Пирсинг бровей (или языка) | 1500 |
| Пирсинг соска | 2000 |
| Пирсинг носа | 2000 |
| Стерильные серьги-украшения | 300 |
| Инструментальная диагностика на грибы (лампа ВУДУ) | 300 |
| Дерматоскопия | 200 |
Наши врачи
Врач дерматовенеролог.
Многоформная эритема у детей
Can Fam Physician. 2013 июн; 59 (6): 635-636.
Язык: английский | Французский
Обсуждение стероидов
Переписка: Д-р Ран Д. Голдман , Детская больница Британской Колумбии, Отделение педиатрии, Комната K4-226, Здание Амбулаторной помощи, 4480 Оук-Стрит, Ванкувер, Британская Колумбия V6H 3V4; телефон 604875-2345, добавочный 7333; факс 604875-2414; e-mail ac.cb.wc@namdlogr Авторские права © Колледж семейных врачей Канады Эта статья цитируется в других статьях в PMC.Реферат
Вопрос В моем офисе я иногда вижу детей, у которых есть высыпания с «целевыми высыпаниями» и которым поставлен диагноз многоформной эритемы (МЭ). Когда эти дети должны получать стероиды, а когда можно позволить болезни развиваться своим естественным течением без лечения стероидами?
Ответ Многоформная эритема относительно часто встречается у детей. Текущие рекомендации предлагают не лечить EM minor системными стероидами и что местные стероиды могут принести пользу.Использование системных стероидов для лечения мажорной ЭМ остается спорным, поскольку есть доказательства как за, так и против лечения, а рандомизированных контролируемых исследований не проводилось. Необходимы дальнейшие исследования, посвященные преимуществам стероидов, а тем временем врачи должны выбрать лечение в зависимости от степени тяжести EM и после консультации с дерматологом, если таковой имеется.
Резюме
Вопрос Je vois случайный элемент в шкафу для младенцев, который вызвала сокрытие «lésions ciblées», которое было проведено по диагностике полиморфной эритемы (EP).Quand ces enfants devraient-ils recvoir des stéroïdes et quand devrait-on laisser le problème suivre son cours naturel sans traitement aux stéroïdes?
Ответ L’érythème polymorphe est relativement courant chez les enfants. Актуальные рекомендации, не относящиеся к прошлому разу по системным системам, tout en indiquant que les stéroïdes topiques pourraient apporter des bienfaits. L’utilisation des stéroïdes systémiques demeure controversée, car il y a des données probantes en faveur et contre ce traitement, и aucune étude contrôlée randomisée n’a été effectuée.Il faudrait que d’autres études se penchent sur les bienfaits des stéroïdes; Entre-temps, les médecins devraient décider du traitement en fonction de la gravité de l’EP и консультации avec un dermatologue, если возможно.
Многоформная эритема (МЭ) — это иммуноопосредованное кожно-слизистое заболевание, характеризующееся «целевыми» поражениями. 1 Классически EM были разделены на 2 подгруппы: EM без поражения слизистой оболочки (EM minor) и EM с поражением слизистой оболочки (EM major).При незначительной ЭМ поражения часто представляют собой папулы, которые могут увеличиваться в размерах и в конечном итоге образовывать типичное целевое поражение с эритемой, окружающей область центрального просвета. Затем они могут развиваться дальше, приводя к более сливающимся пятнам или кольцевым поражениям. 1 Сыпь при EM minor преимущественно поражает конечности, особенно разгибательные поверхности; однако его также можно увидеть по всему телу, за исключением слизистых оболочек. Хотя обычно это самоограниченное состояние, длящееся менее 4 недель, у некоторых пациентов могут наблюдаться стойкие или рецидивирующие поражения.
От 20% до 60% пациентов с ЭМ (педиатрических и взрослых) поступают с большим ЭМ, при котором поражаются слизистые оболочки. 1 — 4 Чаще всего поражается слизистая оболочка полости рта, первоначально с отеком, который прогрессирует до поверхностных эрозий. 1 , 5 Другие поверхности, которые могут быть затронуты, включают слизистую оболочку аногенитальной области, глаз и носа.
В настоящее время считается, что ЭМ является результатом иммунной реакции на возбуждающий инфекционный или фармакологический антиген.Хотя полный механизм не изучен, отчасти это связано с иммунным ответом гиперчувствительности типа IV, опосредованным Т-лимфоцитами. 2 , 3 Наиболее распространенными инфекционными организмами при ЭМ являются вирус простого герпеса 1 и 2 типов, а также Mycoplasma pneumonia . 1 , 6 Нестероидные противовоспалительные препараты, противоэпилептические средства и антибиотики (особенно пенициллины и сульфаниламиды) являются одними из наиболее распространенных лекарств, вызывающих нарушение. 1 , 5 Также предполагалась генетическая предрасположенность к развитию ЭМ. 1 Диагноз обычно ставится клинически, поскольку для этого процесса нет диагностических лабораторных тестов. 1 , 3 Для подтверждения необходима биопсия.
Дифференциация EM и синдрома Стивенса-Джонсона
Хотя ранее считалось, что он находится в схожем континууме EM и гистологически выглядит одинаково, 1 Синдром Стивенса-Джонсона (SJS) все чаще считается отдельным заболеванием. 1 , 6 , 7 Сыпь при SJS имеет те же кожно-слизистые поражения, что и при EM, но имеет более широкое распространение; поражения чаще встречаются на туловище, конечности поражаются реже и поражаются множественные слизистые оболочки. Сыпь также более макулярная, чем при EM. 1 , 2 Для детей с подозрением на SJS следует обращаться за экспертным заключением, поскольку осложнения могут быть опасными для жизни. Другие различия, которые необходимо учитывать при диагностике ЭМ, включают фиксированные лекарственные реакции, васкулит мелких сосудов (например, пурпуру Шенлейна-Геноха) и крапивницу.
Почему стоит рассматривать стероиды?
Первым направлением лечения ЭМ является устранение побуждающего фактора, когда это возможно. 8 Когда считается, что причиной является инфекция, вызванная вирусом простого герпеса, для лечения ребенка рекомендуется пероральный прием ацикловира. В случаях, когда подозревается инфекция Mycoplasma , рекомендации по лечению включают макролид или тетрациклин. 3 Пациентам с малой EM местные стероиды также могут принести некоторую пользу, и их можно попробовать. 1 , 5 , 9
Системные стероиды были предложены в качестве адъювантной терапии на основании их иммунодепрессивного действия. 6 Они подавляют цитокиновый и хемокиновый ответ, а также функцию Т-клеток и уменьшают адгезию воспалительных молекул к эндотелию кровеносных сосудов. 6 , 10 На сегодняшний день их использование ограничено EM-мажором, поскольку EM-минор является самоограниченным. 9
В настоящее время не существует опубликованных рандомизированных контролируемых испытаний пероральных стероидов в ЭМ.Было высказано предположение, что стероиды, используемые для лечения основных ЭМ, уменьшают продолжительность и тяжесть симптомов. 11 В ретроспективном обзоре 22 взрослых пациентов с EM Major или EM minor 13 получали пероральные стероиды (60 мг флуоцинолона или преднизона в течение 5-7 дней) и сообщили об уменьшении продолжительности симптомов (15,7 дней, по сравнению с заявленным типичным курсом в 1 месяц) и без осложнений. 2 В другом исследовании с участием 11 пациентов в возрасте от 9 до 38 лет с рецидивирующими пероральными ЭМ авторы предположили, что стероиды способствовали более быстрому лечению; однако данных, подтверждающих это, представлено не было. 12 Однако в обоих исследованиях 2 , 12 рецидив заболевания не отличался от стероидной терапии. Какуру и др. Сообщили, что системные стероиды уменьшали среднюю (SD) продолжительность высыпаний (7,0 [3,3] дней против 9,8 [3,0] дней; P = 0,08), а также тяжесть сыпи у детей с большим ЭМ. в небольшом проспективном исследовании стероидов по сравнению с только поддерживающей терапией. 13 Те, кто поддерживает использование стероидов, полагают, что раннее лечение важно и может предотвратить осложнения при использовании стероидов. 6 , 13 , 14
Другие врачи и исследователи выступают против использования системных стероидов, предполагая, что лечение стероидами может увеличить время восстановления, а также увеличить риск инфекций и других осложнений. 6 , 15 В ретроспективном обзоре EM major и SJS у педиатрических пациентов 15 Расмуссен обследовал 32 ребенка (в возрасте от 8 месяцев до 14 лет), 17 из которых получали стероиды, и сообщил, что были повышенными осложнениями в группе стероидов и, следовательно, более длительным пребыванием в больнице (21 день в группе стероидов против 13 дней в группе поддерживающей терапии; P <.01). 15 Наиболее частым осложнением была инфекция (n = 9) с последующим кровотечением из верхних отделов желудочно-кишечного тракта (n = 3). 15 Два последующих исследования показали аналогичные результаты, но не свидетельствовали о более быстром разрешении симптомов ЭМ у тех пациентов, которые получали стероиды, по сравнению с теми, кто этого не делал. 11 , 16
Рекомендации
В настоящее время системные стероиды не рекомендуются для несовершеннолетних EM; однако местные стероиды могут принести пользу. 1 , 5 , 9 Для пациентов с большой ЭМ существуют доказательства как за, так и против лечения стероидами, но нет четких рекомендаций. 6 Если используются стероиды, лечение следует начинать на ранней стадии болезни. Дозировки не должны превышать 40-60 мг / сут, а после прекращения приема стероидов необходимо постепенное снижение дозы. Альтернативой является суточная доза преднизолона от 0,5 до 1,0 мг / кг в течение 7-10 дней. 3
Примечания
PRETx
Обновление здоровья детей выпускается программой педиатрических исследований в области неотложной терапии (PRETx) ( www.pretx.org ) в Детской больнице Британской Колумбии в Ванкувере, Британская Колумбия. Д-р Чен является членом, а Д-р Голдман является директором программы PRETx. Миссия программы PRETx заключается в укреплении здоровья детей посредством научно-обоснованных исследований в области терапии в педиатрической неотложной медицинской помощи.
У вас есть вопросы о влиянии лекарств, химикатов, радиации или инфекций на детей? Мы приглашаем вас отправить их в программу PRETx по факсу 604 875–2414; они будут рассмотрены в будущих обновлениях Child Health Updates .Опубликованные обновлений о здоровье детей доступны на веб-сайте Canadian Family Physician ( www.cfp.ca ).
Сноски
Конкурирующие интересы
Не заявлены
Ссылки
1. Сокумби О., Веттер Д.А. Клинические особенности, диагностика и лечение мультиформной эритемы: обзор для практикующего дерматолога. Int J Dermatol. 2012. 51 (8): 889–902. [PubMed] [Google Scholar] 2. Санчис Дж. М., Баган СП, Гавальда С., Мурильо Дж., Диас Дж. М..Многоформная эритема: диагностика, клинические проявления и лечение в ретроспективном исследовании 22 пациентов. J Oral Pathol Med. 2010. 39 (10): 747–52. DOI: 10.1111 / j.1600-0714.2010.00912.x. [PubMed] [CrossRef] [Google Scholar] 3. Скалли С., Баган Дж. Заболевания слизистой оболочки полости рта: мультиформная эритема. Br J Oral Maxillofac Surg. 2008. 46 (2): 90–5. Epub 2007 4 сентября [PubMed] [Google Scholar] 4. Форман Р., Корен Дж., Шир Н.Х. Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз у детей: обзор 10-летнего опыта.Drug Saf. 2002. 25 (13): 965–72. [PubMed] [Google Scholar] 5. Чанг Ю.С., Хуанг ФК, Цзэн Ш., Хсу СК, Хо Ц., Шеу Х.М. Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз: острые глазные проявления, причины и лечение. Роговица. 2007. 26 (2): 123–9. [PubMed] [Google Scholar] 6. Майклс Б. Роль системной кортикостероидной терапии при большой многоформной эритеме и синдроме Стивенса-Джонсона: обзор прошлых и текущих мнений. J Clin Aesthet Dermatol. 2009; 2 (3): 51. [Бесплатная статья PMC] [PubMed] [Google Scholar] 7.Бастуджи-Гарин С., Рзани Б., Стерн Р.С., Шир Н.Х., Налди Л., Ружо Дж. Клиническая классификация случаев токсического эпидермального некролиза, синдрома Стивенса-Джонсона и многоформной эритемы. Arch Dermatol. 1993. 129 (1): 92–6. [PubMed] [Google Scholar] 8. Гарсия-Доваль I, ЛеКлич L, Боке Н, Отеро XL, Ружо JC. Токсический эпидермальный некролиз и синдром Стивенса-Джонсона: снижает ли ранняя отмена препаратов, вызывающих заболевание, риск смерти? Arch Dermatol. 2000. 136 (3): 323–7. [PubMed] [Google Scholar] 9. Райли М, Дженнер Р.На пути к доказательной медицине неотложной помощи: лучшие ставки из Королевского лазарета Манчестера. Ставка 2. Стероиды у детей с мультиформной эритемой. Emerg Med J. 2008; 25 (9): 594–5. DOI: 10.1136 / emj.2008.064741. [PubMed] [CrossRef] [Google Scholar] 10. Pitzalis C, Pipitone N, Bajocchi G, Hall M, Goulding N, Lee A и др. Кортикостероиды подавляют связывание лимфоцитов с эндотелием и межклеточную адгезию: дополнительный механизм их противовоспалительного и иммунодепрессивного действия. J Immunol. 1997. 158 (10): 5007–16.[PubMed] [Google Scholar] 11. Тинг ХК, Адам Б.А. Многоформная эритема — ответ на кортикостероиды. Dermatologica. 1984. 169 (4): 175–8. [PubMed] [Google Scholar] 12. Бин С.Ф., Кесада РК. Рецидивирующая многоформная эритема полости рта. Клинический опыт с 11 пациентами. ДЖАМА. 1983. 249 (20): 2810–2. [PubMed] [Google Scholar] 13. Какуру Т., Клонца Д., Сотеропулу Ф., Каттамис С. Кортикостероидное лечение большой мультиформной эритемы (синдром Стивенса-Джонсона) у детей. Eur J Pediatr. 1997. 156 (2): 90–3. [PubMed] [Google Scholar] 15.Расмуссен JE. Многоформная эритема у детей. Ответ на лечение системными кортикостероидами. Br J Dermatol. 1976; 95 (2): 181–6. [PubMed] [Google Scholar] 16. Нетеркотт-младший, Чой, Британская Колумбия. Многоформная эритема (синдром Стивенса-Джонсона) — обзор схемы 123 госпитализированных пациентов. Dermatologica. 1985. 171 (6): 383–96. [PubMed] [Google Scholar]Многоформная эритема у детей
Can Fam Physician. 2013 июн; 59 (6): 635-636.
Язык: английский | Французский
Стероидные дебаты
Для корреспонденции: Д-р Ран Д.Goldman , Детская больница Британской Колумбии, отделение педиатрии, комната K4-226, здание амбулаторной помощи, 4480 Оук-стрит, Ванкувер, Британская Колумбия V6H 3V4; телефон 604875-2345, добавочный 7333; факс 604875-2414; e-mail ac.cb.wc@namdlogr Авторские права © Колледж семейных врачей Канады Эта статья цитируется в других статьях в PMC.Реферат
Вопрос В моем офисе я иногда вижу детей, у которых есть высыпания с «целевыми высыпаниями» и которым поставлен диагноз многоформной эритемы (МЭ).Когда эти дети должны получать стероиды, а когда можно позволить болезни развиваться своим естественным течением без лечения стероидами?
Ответ Многоформная эритема относительно часто встречается у детей. Текущие рекомендации предлагают не лечить EM minor системными стероидами и что местные стероиды могут принести пользу. Использование системных стероидов для лечения мажорной ЭМ остается спорным, поскольку есть доказательства как за, так и против лечения, а рандомизированных контролируемых исследований не проводилось.Необходимы дальнейшие исследования, посвященные преимуществам стероидов, а тем временем врачи должны выбрать лечение в зависимости от степени тяжести EM и после консультации с дерматологом, если таковой имеется.
Резюме
Вопрос Je vois случайный элемент в шкафу для младенцев, который вызвала сокрытие «lésions ciblées», которое было проведено по диагностике полиморфной эритемы (EP). Quand ces enfants devraient-ils recvoir des stéroïdes et quand devrait-on laisser le problème suivre son cours naturel sans traitement aux stéroïdes?
Ответ L’érythème polymorphe est relativement courant chez les enfants.Актуальные рекомендации, не относящиеся к прошлому разу по системным системам, tout en indiquant que les stéroïdes topiques pourraient apporter des bienfaits. L’utilisation des stéroïdes systémiques demeure controversée, car il y a des données probantes en faveur et contre ce traitement, и aucune étude contrôlée randomisée n’a été effectuée. Il faudrait que d’autres études se penchent sur les bienfaits des stéroïdes; Entre-temps, les médecins devraient décider du traitement en fonction de la gravité de l’EP и консультации avec un dermatologue, если возможно.
Многоформная эритема (МЭ) — это иммуноопосредованное кожно-слизистое заболевание, характеризующееся «целевыми» поражениями. 1 Классически EM были разделены на 2 подгруппы: EM без поражения слизистой оболочки (EM minor) и EM с поражением слизистой оболочки (EM major). При незначительной ЭМ поражения часто представляют собой папулы, которые могут увеличиваться в размерах и в конечном итоге образовывать типичное целевое поражение с эритемой, окружающей область центрального просвета. Затем они могут развиваться дальше, приводя к более сливающимся пятнам или кольцевым поражениям. 1 Сыпь при EM minor преимущественно поражает конечности, особенно разгибательные поверхности; однако его также можно увидеть по всему телу, за исключением слизистых оболочек. Хотя обычно это самоограниченное состояние, длящееся менее 4 недель, у некоторых пациентов могут наблюдаться стойкие или рецидивирующие поражения.
От 20% до 60% пациентов с ЭМ (педиатрических и взрослых) поступают с большим ЭМ, при котором поражаются слизистые оболочки. 1 — 4 Чаще всего поражается слизистая оболочка полости рта, первоначально с отеком, который прогрессирует до поверхностных эрозий. 1 , 5 Другие поверхности, которые могут быть затронуты, включают слизистую оболочку аногенитальной области, глаз и носа.
В настоящее время считается, что ЭМ является результатом иммунной реакции на возбуждающий инфекционный или фармакологический антиген. Хотя полный механизм не изучен, отчасти это связано с иммунным ответом гиперчувствительности типа IV, опосредованным Т-лимфоцитами. 2 , 3 Наиболее распространенными инфекционными организмами при ЭМ являются вирус простого герпеса 1 и 2 типов, а также Mycoplasma pneumonia . 1 , 6 Нестероидные противовоспалительные препараты, противоэпилептические средства и антибиотики (особенно пенициллины и сульфаниламиды) являются одними из наиболее распространенных лекарств, вызывающих нарушение. 1 , 5 Также предполагалась генетическая предрасположенность к развитию ЭМ. 1 Диагноз обычно ставится клинически, поскольку для этого процесса нет диагностических лабораторных тестов. 1 , 3 Для подтверждения необходима биопсия.
Дифференциация EM и синдрома Стивенса-Джонсона
Хотя ранее считалось, что он находится в схожем континууме EM и гистологически выглядит одинаково, 1 Синдром Стивенса-Джонсона (SJS) все чаще считается отдельным заболеванием. 1 , 6 , 7 Сыпь при SJS имеет те же кожно-слизистые поражения, что и при EM, но имеет более широкое распространение; поражения чаще встречаются на туловище, конечности поражаются реже и поражаются множественные слизистые оболочки.Сыпь также более макулярная, чем при EM. 1 , 2 Для детей с подозрением на SJS следует обращаться за экспертным заключением, поскольку осложнения могут быть опасными для жизни. Другие различия, которые необходимо учитывать при диагностике ЭМ, включают фиксированные лекарственные реакции, васкулит мелких сосудов (например, пурпуру Шенлейна-Геноха) и крапивницу.
Почему стоит рассматривать стероиды?
Первым направлением лечения ЭМ является устранение побуждающего фактора, когда это возможно. 8 Когда считается, что причиной является инфекция, вызванная вирусом простого герпеса, для лечения ребенка рекомендуется пероральный прием ацикловира.В случаях, когда подозревается инфекция Mycoplasma , рекомендации по лечению включают макролид или тетрациклин. 3 Пациентам с малой EM местные стероиды также могут принести некоторую пользу, и их можно попробовать. 1 , 5 , 9
Системные стероиды были предложены в качестве адъювантной терапии на основании их иммунодепрессивного действия. 6 Они подавляют цитокиновый и хемокиновый ответ, а также функцию Т-клеток и уменьшают адгезию воспалительных молекул к эндотелию кровеносных сосудов. 6 , 10 На сегодняшний день их использование ограничено EM-мажором, поскольку EM-минор является самоограниченным. 9
В настоящее время не существует опубликованных рандомизированных контролируемых испытаний пероральных стероидов в ЭМ. Было высказано предположение, что стероиды, используемые для лечения основных ЭМ, уменьшают продолжительность и тяжесть симптомов. 11 В ретроспективном обзоре 22 взрослых пациентов с EM Major или EM minor 13 получали пероральные стероиды (60 мг флуоцинолона или преднизона в течение 5-7 дней) и сообщили об уменьшении продолжительности симптомов (15.7 дней по сравнению с обычным курсом в 1 месяц) и без осложнений. 2 В другом исследовании с участием 11 пациентов в возрасте от 9 до 38 лет с рецидивирующими пероральными ЭМ авторы предположили, что стероиды способствовали более быстрому лечению; однако данных, подтверждающих это, представлено не было. 12 Однако в обоих исследованиях 2 , 12 рецидив заболевания не отличался от стероидной терапии. Kakourou et al сообщили, что системные стероиды уменьшали среднюю (SD) продолжительность высыпаний (7.0 [3,3] дня против 9,8 [3,0] дня; P = 0,08), а также тяжесть сыпи у детей с большим ЭМ в небольшом проспективном исследовании стероидов по сравнению с только поддерживающей терапией. 13 Те, кто поддерживает использование стероидов, полагают, что раннее лечение важно и может предотвратить осложнения при использовании стероидов. 6 , 13 , 14
Другие врачи и исследователи выступают против использования системных стероидов, предполагая, что лечение стероидами может увеличить время восстановления, а также увеличить риск инфекций и других осложнений. 6 , 15 В ретроспективном обзоре EM major и SJS у педиатрических пациентов 15 Расмуссен обследовал 32 ребенка (в возрасте от 8 месяцев до 14 лет), 17 из которых получали стероиды, и сообщил, что были увеличены осложнения в группе стероидов и, следовательно, более длительное пребывание в больнице (21 день в группе стероидов против 13 дней в группе поддержки; P <0,01). 15 Наиболее частым осложнением была инфекция (n = 9) с последующим кровотечением из верхних отделов желудочно-кишечного тракта (n = 3). 15 Два последующих исследования показали аналогичные результаты, но не свидетельствовали о более быстром разрешении симптомов ЭМ у тех пациентов, которые получали стероиды, по сравнению с теми, кто этого не делал. 11 , 16
Рекомендации
В настоящее время системные стероиды не рекомендуются для несовершеннолетних EM; однако местные стероиды могут принести пользу. 1 , 5 , 9 Для пациентов с большой ЭМ существуют доказательства как за, так и против лечения стероидами, но нет четких рекомендаций. 6 Если используются стероиды, лечение следует начинать на ранней стадии болезни. Дозировки не должны превышать 40-60 мг / сут, а после прекращения приема стероидов необходимо постепенное снижение дозы. Альтернативой является суточная доза преднизолона от 0,5 до 1,0 мг / кг в течение 7-10 дней. 3
Примечания
PRETx
Обновление здоровья детей выпускается программой педиатрических исследований в области неотложной терапии (PRETx) ( www.pretx.org ) в Детской больнице Британской Колумбии в Ванкувере, Британская Колумбия. Д-р Чен является членом, а Д-р Голдман является директором программы PRETx. Миссия программы PRETx заключается в укреплении здоровья детей посредством научно-обоснованных исследований в области терапии в педиатрической неотложной медицинской помощи.
У вас есть вопросы о влиянии лекарств, химикатов, радиации или инфекций на детей? Мы приглашаем вас отправить их в программу PRETx по факсу 604 875–2414; они будут рассмотрены в будущих обновлениях Child Health Updates .Опубликованные обновлений о здоровье детей доступны на веб-сайте Canadian Family Physician ( www.cfp.ca ).
Сноски
Конкурирующие интересы
Не заявлены
Ссылки
1. Сокумби О., Веттер Д.А. Клинические особенности, диагностика и лечение мультиформной эритемы: обзор для практикующего дерматолога. Int J Dermatol. 2012. 51 (8): 889–902. [PubMed] [Google Scholar] 2. Санчис Дж. М., Баган СП, Гавальда С., Мурильо Дж., Диас Дж. М..Многоформная эритема: диагностика, клинические проявления и лечение в ретроспективном исследовании 22 пациентов. J Oral Pathol Med. 2010. 39 (10): 747–52. DOI: 10.1111 / j.1600-0714.2010.00912.x. [PubMed] [CrossRef] [Google Scholar] 3. Скалли С., Баган Дж. Заболевания слизистой оболочки полости рта: мультиформная эритема. Br J Oral Maxillofac Surg. 2008. 46 (2): 90–5. Epub 2007 4 сентября [PubMed] [Google Scholar] 4. Форман Р., Корен Дж., Шир Н.Х. Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз у детей: обзор 10-летнего опыта.Drug Saf. 2002. 25 (13): 965–72. [PubMed] [Google Scholar] 5. Чанг Ю.С., Хуанг ФК, Цзэн Ш., Хсу СК, Хо Ц., Шеу Х.М. Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз: острые глазные проявления, причины и лечение. Роговица. 2007. 26 (2): 123–9. [PubMed] [Google Scholar] 6. Майклс Б. Роль системной кортикостероидной терапии при большой многоформной эритеме и синдроме Стивенса-Джонсона: обзор прошлых и текущих мнений. J Clin Aesthet Dermatol. 2009; 2 (3): 51. [Бесплатная статья PMC] [PubMed] [Google Scholar] 7.Бастуджи-Гарин С., Рзани Б., Стерн Р.С., Шир Н.Х., Налди Л., Ружо Дж. Клиническая классификация случаев токсического эпидермального некролиза, синдрома Стивенса-Джонсона и многоформной эритемы. Arch Dermatol. 1993. 129 (1): 92–6. [PubMed] [Google Scholar] 8. Гарсия-Доваль I, ЛеКлич L, Боке Н, Отеро XL, Ружо JC. Токсический эпидермальный некролиз и синдром Стивенса-Джонсона: снижает ли ранняя отмена препаратов, вызывающих заболевание, риск смерти? Arch Dermatol. 2000. 136 (3): 323–7. [PubMed] [Google Scholar] 9. Райли М, Дженнер Р.На пути к доказательной медицине неотложной помощи: лучшие ставки из Королевского лазарета Манчестера. Ставка 2. Стероиды у детей с мультиформной эритемой. Emerg Med J. 2008; 25 (9): 594–5. DOI: 10.1136 / emj.2008.064741. [PubMed] [CrossRef] [Google Scholar] 10. Pitzalis C, Pipitone N, Bajocchi G, Hall M, Goulding N, Lee A и др. Кортикостероиды подавляют связывание лимфоцитов с эндотелием и межклеточную адгезию: дополнительный механизм их противовоспалительного и иммунодепрессивного действия. J Immunol. 1997. 158 (10): 5007–16.[PubMed] [Google Scholar] 11. Тинг ХК, Адам Б.А. Многоформная эритема — ответ на кортикостероиды. Dermatologica. 1984. 169 (4): 175–8. [PubMed] [Google Scholar] 12. Бин С.Ф., Кесада РК. Рецидивирующая многоформная эритема полости рта. Клинический опыт с 11 пациентами. ДЖАМА. 1983. 249 (20): 2810–2. [PubMed] [Google Scholar] 13. Какуру Т., Клонца Д., Сотеропулу Ф., Каттамис С. Кортикостероидное лечение большой мультиформной эритемы (синдром Стивенса-Джонсона) у детей. Eur J Pediatr. 1997. 156 (2): 90–3. [PubMed] [Google Scholar] 15.Расмуссен JE. Многоформная эритема у детей. Ответ на лечение системными кортикостероидами. Br J Dermatol. 1976; 95 (2): 181–6. [PubMed] [Google Scholar] 16. Нетеркотт-младший, Чой, Британская Колумбия. Многоформная эритема (синдром Стивенса-Джонсона) — обзор схемы 123 госпитализированных пациентов. Dermatologica. 1985. 171 (6): 383–96. [PubMed] [Google Scholar]Многоформная эритема у детей
Can Fam Physician. 2013 июн; 59 (6): 635-636.
Язык: английский | Французский
Стероидные дебаты
Для корреспонденции: Д-р Ран Д.Goldman , Детская больница Британской Колумбии, отделение педиатрии, комната K4-226, здание амбулаторной помощи, 4480 Оук-стрит, Ванкувер, Британская Колумбия V6H 3V4; телефон 604875-2345, добавочный 7333; факс 604875-2414; e-mail ac.cb.wc@namdlogr Авторские права © Колледж семейных врачей Канады Эта статья цитируется в других статьях в PMC.Реферат
Вопрос В моем офисе я иногда вижу детей, у которых есть высыпания с «целевыми высыпаниями» и которым поставлен диагноз многоформной эритемы (МЭ).Когда эти дети должны получать стероиды, а когда можно позволить болезни развиваться своим естественным течением без лечения стероидами?
Ответ Многоформная эритема относительно часто встречается у детей. Текущие рекомендации предлагают не лечить EM minor системными стероидами и что местные стероиды могут принести пользу. Использование системных стероидов для лечения мажорной ЭМ остается спорным, поскольку есть доказательства как за, так и против лечения, а рандомизированных контролируемых исследований не проводилось.Необходимы дальнейшие исследования, посвященные преимуществам стероидов, а тем временем врачи должны выбрать лечение в зависимости от степени тяжести EM и после консультации с дерматологом, если таковой имеется.
Резюме
Вопрос Je vois случайный элемент в шкафу для младенцев, который вызвала сокрытие «lésions ciblées», которое было проведено по диагностике полиморфной эритемы (EP). Quand ces enfants devraient-ils recvoir des stéroïdes et quand devrait-on laisser le problème suivre son cours naturel sans traitement aux stéroïdes?
Ответ L’érythème polymorphe est relativement courant chez les enfants.Актуальные рекомендации, не относящиеся к прошлому разу по системным системам, tout en indiquant que les stéroïdes topiques pourraient apporter des bienfaits. L’utilisation des stéroïdes systémiques demeure controversée, car il y a des données probantes en faveur et contre ce traitement, и aucune étude contrôlée randomisée n’a été effectuée. Il faudrait que d’autres études se penchent sur les bienfaits des stéroïdes; Entre-temps, les médecins devraient décider du traitement en fonction de la gravité de l’EP и консультации avec un dermatologue, если возможно.
Многоформная эритема (МЭ) — это иммуноопосредованное кожно-слизистое заболевание, характеризующееся «целевыми» поражениями. 1 Классически EM были разделены на 2 подгруппы: EM без поражения слизистой оболочки (EM minor) и EM с поражением слизистой оболочки (EM major). При незначительной ЭМ поражения часто представляют собой папулы, которые могут увеличиваться в размерах и в конечном итоге образовывать типичное целевое поражение с эритемой, окружающей область центрального просвета. Затем они могут развиваться дальше, приводя к более сливающимся пятнам или кольцевым поражениям. 1 Сыпь при EM minor преимущественно поражает конечности, особенно разгибательные поверхности; однако его также можно увидеть по всему телу, за исключением слизистых оболочек. Хотя обычно это самоограниченное состояние, длящееся менее 4 недель, у некоторых пациентов могут наблюдаться стойкие или рецидивирующие поражения.
От 20% до 60% пациентов с ЭМ (педиатрических и взрослых) поступают с большим ЭМ, при котором поражаются слизистые оболочки. 1 — 4 Чаще всего поражается слизистая оболочка полости рта, первоначально с отеком, который прогрессирует до поверхностных эрозий. 1 , 5 Другие поверхности, которые могут быть затронуты, включают слизистую оболочку аногенитальной области, глаз и носа.
В настоящее время считается, что ЭМ является результатом иммунной реакции на возбуждающий инфекционный или фармакологический антиген. Хотя полный механизм не изучен, отчасти это связано с иммунным ответом гиперчувствительности типа IV, опосредованным Т-лимфоцитами. 2 , 3 Наиболее распространенными инфекционными организмами при ЭМ являются вирус простого герпеса 1 и 2 типов, а также Mycoplasma pneumonia . 1 , 6 Нестероидные противовоспалительные препараты, противоэпилептические средства и антибиотики (особенно пенициллины и сульфаниламиды) являются одними из наиболее распространенных лекарств, вызывающих нарушение. 1 , 5 Также предполагалась генетическая предрасположенность к развитию ЭМ. 1 Диагноз обычно ставится клинически, поскольку для этого процесса нет диагностических лабораторных тестов. 1 , 3 Для подтверждения необходима биопсия.
Дифференциация EM и синдрома Стивенса-Джонсона
Хотя ранее считалось, что он находится в схожем континууме EM и гистологически выглядит одинаково, 1 Синдром Стивенса-Джонсона (SJS) все чаще считается отдельным заболеванием. 1 , 6 , 7 Сыпь при SJS имеет те же кожно-слизистые поражения, что и при EM, но имеет более широкое распространение; поражения чаще встречаются на туловище, конечности поражаются реже и поражаются множественные слизистые оболочки.Сыпь также более макулярная, чем при EM. 1 , 2 Для детей с подозрением на SJS следует обращаться за экспертным заключением, поскольку осложнения могут быть опасными для жизни. Другие различия, которые необходимо учитывать при диагностике ЭМ, включают фиксированные лекарственные реакции, васкулит мелких сосудов (например, пурпуру Шенлейна-Геноха) и крапивницу.
Почему стоит рассматривать стероиды?
Первым направлением лечения ЭМ является устранение побуждающего фактора, когда это возможно. 8 Когда считается, что причиной является инфекция, вызванная вирусом простого герпеса, для лечения ребенка рекомендуется пероральный прием ацикловира.В случаях, когда подозревается инфекция Mycoplasma , рекомендации по лечению включают макролид или тетрациклин. 3 Пациентам с малой EM местные стероиды также могут принести некоторую пользу, и их можно попробовать. 1 , 5 , 9
Системные стероиды были предложены в качестве адъювантной терапии на основании их иммунодепрессивного действия. 6 Они подавляют цитокиновый и хемокиновый ответ, а также функцию Т-клеток и уменьшают адгезию воспалительных молекул к эндотелию кровеносных сосудов. 6 , 10 На сегодняшний день их использование ограничено EM-мажором, поскольку EM-минор является самоограниченным. 9
В настоящее время не существует опубликованных рандомизированных контролируемых испытаний пероральных стероидов в ЭМ. Было высказано предположение, что стероиды, используемые для лечения основных ЭМ, уменьшают продолжительность и тяжесть симптомов. 11 В ретроспективном обзоре 22 взрослых пациентов с EM Major или EM minor 13 получали пероральные стероиды (60 мг флуоцинолона или преднизона в течение 5-7 дней) и сообщили об уменьшении продолжительности симптомов (15.7 дней по сравнению с обычным курсом в 1 месяц) и без осложнений. 2 В другом исследовании с участием 11 пациентов в возрасте от 9 до 38 лет с рецидивирующими пероральными ЭМ авторы предположили, что стероиды способствовали более быстрому лечению; однако данных, подтверждающих это, представлено не было. 12 Однако в обоих исследованиях 2 , 12 рецидив заболевания не отличался от стероидной терапии. Kakourou et al сообщили, что системные стероиды уменьшали среднюю (SD) продолжительность высыпаний (7.0 [3,3] дня против 9,8 [3,0] дня; P = 0,08), а также тяжесть сыпи у детей с большим ЭМ в небольшом проспективном исследовании стероидов по сравнению с только поддерживающей терапией. 13 Те, кто поддерживает использование стероидов, полагают, что раннее лечение важно и может предотвратить осложнения при использовании стероидов. 6 , 13 , 14
Другие врачи и исследователи выступают против использования системных стероидов, предполагая, что лечение стероидами может увеличить время восстановления, а также увеличить риск инфекций и других осложнений. 6 , 15 В ретроспективном обзоре EM major и SJS у педиатрических пациентов 15 Расмуссен обследовал 32 ребенка (в возрасте от 8 месяцев до 14 лет), 17 из которых получали стероиды, и сообщил, что были увеличены осложнения в группе стероидов и, следовательно, более длительное пребывание в больнице (21 день в группе стероидов против 13 дней в группе поддержки; P <0,01). 15 Наиболее частым осложнением была инфекция (n = 9) с последующим кровотечением из верхних отделов желудочно-кишечного тракта (n = 3). 15 Два последующих исследования показали аналогичные результаты, но не свидетельствовали о более быстром разрешении симптомов ЭМ у тех пациентов, которые получали стероиды, по сравнению с теми, кто этого не делал. 11 , 16
Рекомендации
В настоящее время системные стероиды не рекомендуются для несовершеннолетних EM; однако местные стероиды могут принести пользу. 1 , 5 , 9 Для пациентов с большой ЭМ существуют доказательства как за, так и против лечения стероидами, но нет четких рекомендаций. 6 Если используются стероиды, лечение следует начинать на ранней стадии болезни. Дозировки не должны превышать 40-60 мг / сут, а после прекращения приема стероидов необходимо постепенное снижение дозы. Альтернативой является суточная доза преднизолона от 0,5 до 1,0 мг / кг в течение 7-10 дней. 3
Примечания
PRETx
Обновление здоровья детей выпускается программой педиатрических исследований в области неотложной терапии (PRETx) ( www.pretx.org ) в Детской больнице Британской Колумбии в Ванкувере, Британская Колумбия. Д-р Чен является членом, а Д-р Голдман является директором программы PRETx. Миссия программы PRETx заключается в укреплении здоровья детей посредством научно-обоснованных исследований в области терапии в педиатрической неотложной медицинской помощи.
У вас есть вопросы о влиянии лекарств, химикатов, радиации или инфекций на детей? Мы приглашаем вас отправить их в программу PRETx по факсу 604 875–2414; они будут рассмотрены в будущих обновлениях Child Health Updates .Опубликованные обновлений о здоровье детей доступны на веб-сайте Canadian Family Physician ( www.cfp.ca ).
Сноски
Конкурирующие интересы
Не заявлены
Ссылки
1. Сокумби О., Веттер Д.А. Клинические особенности, диагностика и лечение мультиформной эритемы: обзор для практикующего дерматолога. Int J Dermatol. 2012. 51 (8): 889–902. [PubMed] [Google Scholar] 2. Санчис Дж. М., Баган СП, Гавальда С., Мурильо Дж., Диас Дж. М..Многоформная эритема: диагностика, клинические проявления и лечение в ретроспективном исследовании 22 пациентов. J Oral Pathol Med. 2010. 39 (10): 747–52. DOI: 10.1111 / j.1600-0714.2010.00912.x. [PubMed] [CrossRef] [Google Scholar] 3. Скалли С., Баган Дж. Заболевания слизистой оболочки полости рта: мультиформная эритема. Br J Oral Maxillofac Surg. 2008. 46 (2): 90–5. Epub 2007 4 сентября [PubMed] [Google Scholar] 4. Форман Р., Корен Дж., Шир Н.Х. Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз у детей: обзор 10-летнего опыта.Drug Saf. 2002. 25 (13): 965–72. [PubMed] [Google Scholar] 5. Чанг Ю.С., Хуанг ФК, Цзэн Ш., Хсу СК, Хо Ц., Шеу Х.М. Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз: острые глазные проявления, причины и лечение. Роговица. 2007. 26 (2): 123–9. [PubMed] [Google Scholar] 6. Майклс Б. Роль системной кортикостероидной терапии при большой многоформной эритеме и синдроме Стивенса-Джонсона: обзор прошлых и текущих мнений. J Clin Aesthet Dermatol. 2009; 2 (3): 51. [Бесплатная статья PMC] [PubMed] [Google Scholar] 7.Бастуджи-Гарин С., Рзани Б., Стерн Р.С., Шир Н.Х., Налди Л., Ружо Дж. Клиническая классификация случаев токсического эпидермального некролиза, синдрома Стивенса-Джонсона и многоформной эритемы. Arch Dermatol. 1993. 129 (1): 92–6. [PubMed] [Google Scholar] 8. Гарсия-Доваль I, ЛеКлич L, Боке Н, Отеро XL, Ружо JC. Токсический эпидермальный некролиз и синдром Стивенса-Джонсона: снижает ли ранняя отмена препаратов, вызывающих заболевание, риск смерти? Arch Dermatol. 2000. 136 (3): 323–7. [PubMed] [Google Scholar] 9. Райли М, Дженнер Р.На пути к доказательной медицине неотложной помощи: лучшие ставки из Королевского лазарета Манчестера. Ставка 2. Стероиды у детей с мультиформной эритемой. Emerg Med J. 2008; 25 (9): 594–5. DOI: 10.1136 / emj.2008.064741. [PubMed] [CrossRef] [Google Scholar] 10. Pitzalis C, Pipitone N, Bajocchi G, Hall M, Goulding N, Lee A и др. Кортикостероиды подавляют связывание лимфоцитов с эндотелием и межклеточную адгезию: дополнительный механизм их противовоспалительного и иммунодепрессивного действия. J Immunol. 1997. 158 (10): 5007–16.[PubMed] [Google Scholar] 11. Тинг ХК, Адам Б.А. Многоформная эритема — ответ на кортикостероиды. Dermatologica. 1984. 169 (4): 175–8. [PubMed] [Google Scholar] 12. Бин С.Ф., Кесада РК. Рецидивирующая многоформная эритема полости рта. Клинический опыт с 11 пациентами. ДЖАМА. 1983. 249 (20): 2810–2. [PubMed] [Google Scholar] 13. Какуру Т., Клонца Д., Сотеропулу Ф., Каттамис С. Кортикостероидное лечение большой мультиформной эритемы (синдром Стивенса-Джонсона) у детей. Eur J Pediatr. 1997. 156 (2): 90–3. [PubMed] [Google Scholar] 15.Расмуссен JE. Многоформная эритема у детей. Ответ на лечение системными кортикостероидами. Br J Dermatol. 1976; 95 (2): 181–6. [PubMed] [Google Scholar] 16. Нетеркотт-младший, Чой, Британская Колумбия. Многоформная эритема (синдром Стивенса-Джонсона) — обзор схемы 123 госпитализированных пациентов. Dermatologica. 1985. 171 (6): 383–96. [PubMed] [Google Scholar]Многоформная эритема | DermNet NZ
Автор: д-р Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, 1997 г. Обновлено д-ром Делвин Дайалл-Смит, 2009 г.Дополнительные сведения предоставила д-р Аманда Окли, октябрь 2015 г.
Что такое мультиформная эритема?
Многоформная эритема — это реакция гиперчувствительности, обычно вызываемая инфекциями, чаще всего вирусом простого герпеса (ВПГ). Он представляет собой кожную сыпь, характеризующуюся типичным целевым поражением. Возможно поражение слизистой оболочки. Это острое и самоограничивающееся заболевание, обычно проходящее без осложнений.
Многоформная эритема подразделяется на большую и малую формы и в настоящее время считается отличной от синдрома Стивенса – Джонсона (SJS) и токсического эпидермального некролиза (TEN).
У кого возникает многоформная эритема?
Многоформная эритема чаще всего поражает людей молодого возраста (20–40 лет), однако она может поражать все возрастные группы и расы. Есть мужское преобладание.
Имеется генетическая склонность к многоформной эритеме. Определенные типы тканей чаще встречаются у людей с мультиформной эритемой, связанной с герпесом (HLA-DQw3), и рецидивирующей мультиформной эритемой (HLA-B15, -B35, -A33, -DR53, -DQB1 * 0301).
Что вызывает многоформную эритему?
Инфекции
Инфекции, вероятно, связаны как минимум с 90% случаев мультиформной эритемы.
Самым частым триггером развития мультиформной эритемы является инфекция, вызванная вирусом простого герпеса (ВПГ), обычно лабиальным герпесом (герпес на губе) и реже генитальным герпесом. ВПГ 1-го типа чаще встречается, чем 2-го типа. Герпетическая инфекция обычно предшествует кожной сыпи на 3–14 дней.
Mycoplasma pneumonia (легочная инфекция, вызываемая бактериями Mycoplasma pneumoniae ) является следующим по распространенности триггером.
Сообщалось о многих различных вирусных инфекциях, вызывающих мультиформную эритему, включая:
Сообщалось также о грибковых инфекциях дерматофитами (опоясывающий лишай), связанных с мультиформной эритемой.
Лекарства
Лекарства, вероятно, являются редкой причиной (<10%) мультиформной эритемы. Если этот диагноз серьезно рассматривается, то следует исключить альтернативные лекарственные высыпания, такие как SJS / TEN, генерализованная фиксированная лекарственная сыпь, полиморфная экзантематозная лекарственная сыпь и крапивница.
Сообщается, что многие лекарственные препараты вызывают мультиформную эритему, включая барбитураты, нестероидные противовоспалительные препараты, пенициллины, сульфаниламиды, нитрофурантоин, фенотиазины и противосудорожные средства.
Клинические признаки многоформной эритемы
Общие симптомы
При малой многоформной эритеме продромальные симптомы обычно отсутствуют. Однако большой многоформной эритеме могут предшествовать легкие симптомы, такие как лихорадка или озноб, слабость или болезненность суставов.
Поражения кожи
Обычно при многоформной эритеме в течение 24 часов прорезываются от нескольких до сотен кожных повреждений. Поражения сначала видны на тыльной стороне кистей рук и / или на верхушках стоп, а затем распространяются по конечностям по направлению к туловищу.Чаще поражаются верхние конечности, чем нижние. Могут быть задействованы ладони и подошвы. Часто встречаются лицо, шея и туловище. Поражения кожи часто группируются на локтях и коленях. Может возникнуть связанный с ним легкий зуд или жжение.
Первоначальные поражения резко разграничены, круглые, красные / розовые и плоские (пятна), которые становятся приподнятыми (папулы / пальпируются) и постепенно увеличиваются, образуя бляшки (плоские приподнятые пятна) до нескольких сантиметров в диаметре. Центр папулы / бляшки темнеет, и на поверхности появляются изменения (эпидермальные), такие как образование пузырей или корок.Поражения обычно развиваются в течение 72 часов.
Типичное целевое поражение (также называемое поражением радужной оболочки) мультиформной эритемы имеет острый край, правильную круглую форму и три концентрические цветовые зоны:
- Центр темного или темно-красного цвета с волдырем или коркой
- Следующее кольцо более бледно-розового цвета и приподнято из-за отека (отека жидкости)
- Наружное кольцо ярко-красного цвета.
На атипичных поражениях-мишенях видны только две зоны и / или нечеткая граница.
Извержение полиморфное (много форм), отсюда и «многоформность» в названии. Поражения могут находиться на разных стадиях развития с одновременным присутствием как типичных, так и атипичных целей. Для поиска типичных целей может потребоваться полное обследование кожи, так как их может быть немного.
Поражения проявляют феномен Кебнера (изоморфизм), что означает, что они могут развиваться на участках предшествующей (но не одновременной или последующей) травмы кожи.
Нет сопутствующего отека лица, рук или ног, несмотря на то, что это частые места распространения сыпи.Однако губы часто опухают, особенно при большой многоформной эритеме.
Многоформная эритема
См. Другие изображения мультиформной эритемы.
Поражение слизистой оболочки
Поражения слизистой оболочки, если они есть, обычно развиваются через несколько дней после появления кожной сыпи.
При малой многоформной эритеме поражение слизистой оболочки отсутствует или незначительно. Изменения слизистой оболочки, если они присутствуют, первоначально заключаются в покраснении губ и внутренней части щеки. Иногда волдыри образуются и быстро разрушаются, образуя эрозии и язвы.
При большой многоформной эритеме обычно поражаются одна или несколько слизистых оболочек, чаще всего слизистая оболочка полости рта:
- Чаще всего губы, внутри щек, язык
- Реже дно рта, неба, десен.
Другие пораженные участки слизистой оболочки могут включать:
- Глаз
- Анус и гениталии
- Трахея / бронхи
- Желудочно-кишечный тракт.
Поражения слизистой оболочки состоят из припухлости и покраснения с образованием пузырей.Волдыри быстро лопаются, оставляя большие неглубокие болезненные язвы неправильной формы, покрытые беловатой псевдомембраной. Обычно на губах появляются геморрагические корочки. Пациенту может быть трудно говорить или глотать из-за боли.
При микоплазменной пневмонии слизистые оболочки могут быть единственными пораженными участками (мукозит). Это может быть серьезным заболеванием и потребовать госпитализации из-за трудностей с едой и питьем. Не установлено, является ли это ограниченной формой многоформной эритемы.Он также известен как синдром Фукса, а мультиформная эритема слизистой оболочки иногда может быть вызвана рецидивирующим простым герпесом.
Многоформная эритема: поражение слизистых оболочек
Рецидивирующая многоформная эритема
Многоформная эритема может быть рецидивирующей, с множественными эпизодами в год в течение многих лет. Считается, что это почти всегда связано с инфекцией ВПГ-1.
Как ставится диагноз мультиформной эритемы?
Многоформная эритема — это клинический диагноз, хотя для исключения других состояний может потребоваться биопсия кожи.Гистология многоформной эритемы характерна, но не является диагностической. Это зависит от возраста поражения, его внешнего вида и того, в какой части проводится биопсия.
Другие анализы могут быть выполнены для выявления инфекций, обычно связанных с мультиформной эритемой, таких как микоплазма.
Подробнее см. Многоформная эритема: гистология и механизмы.
Лечение мультиформной эритемы
В большинстве случаев лечение не требуется, так как сыпь проходит сама по себе в течение нескольких недель без осложнений.
Может потребоваться лечение, направленное на любую возможную причину, например пероральный ацикловир (не местный) для HSV или антибиотики (например, эритромицин) для Mycoplasma pneumoniae . Если есть подозрение на лекарственную причину, необходимо прекратить прием лекарственного средства, которое может вызвать нарушение.
Может потребоваться поддерживающее / симптоматическое лечение.
- Зуд — могут помочь пероральные антигистаминные препараты и / или местные кортикостероиды.
- Боль во рту — жидкости для полоскания рта, содержащие местные анестетики и антисептики, уменьшают боль и вторичную инфекцию.
- Поражение глаза должно быть осмотрено и лечиться у офтальмолога.
- Большая многоформная эритема может потребовать госпитализации для поддерживающей терапии, особенно если тяжелое поражение полости рта ограничивает употребление алкоголя.
Роль пероральных кортикостероидов остается спорной, поскольку никакие контролируемые исследования не показали какой-либо пользы. Однако при тяжелом течении заболевания преднизон или преднизолон в дозе 0,5–1 мг / кг / сут часто используются на ранних стадиях заболевания.
Рецидивирующую мультиформную эритему обычно лечат сначала непрерывным пероральным приемом ацикловира в течение 6 месяцев в дозе 10 мг / кг / день в разделенных дозах (например, 400 мг два раза в день), даже если HSV не был очевидным триггером для пациента многоформная эритема.Это показало свою эффективность в плацебо-контролируемых двойных слепых исследованиях. Тем не менее, многоформная эритема может повториться после прекращения приема ацикловира. Если ацикловир не помог, следует попробовать другие противовирусные препараты, такие как валацикловир (500–1000 мг / сут) и фамцикловир (250 мг два раза в сутки); эти препараты недоступны в Новой Зеландии.
Другие методы лечения (применяемые постоянно), которые, как сообщается, помогают подавить рецидивирующую многоформную эритему, включают:
Каковы перспективы многоформной эритемы?
Малая многоформная эритема обычно проходит спонтанно без образования рубцов в течение 2–3 недель.Для исчезновения многоформной эритемы может потребоваться до 6 недель. Многоформная эритема не прогрессирует до SJS / TEN.
На коже могут быть остаточные пятна. Значительное поражение глаз при большой многоформной эритеме редко может приводить к серьезным проблемам, включая слепоту.
Многоформная эритема — NHS
Многоформная эритема — это кожная реакция, которая может быть вызвана инфекцией или некоторыми лекарствами. Обычно она легкая и проходит через несколько недель.
Существует также редкая тяжелая форма, которая может поражать ротовую полость, гениталии и глаза и может быть опасной для жизни. Это называется большой многоформной эритемой.
Многоформная эритема поражает в основном взрослых в возрасте до 40 лет, хотя может возникнуть в любом возрасте.
Симптомы многоформной эритемы
У большинства людей с мультиформной эритемой просто появляется сыпь, но иногда могут возникать и другие симптомы.
Сыпь
Кредит:
Сыпь начинается внезапно и развивается в течение нескольких дней.Обычно он начинается на руках или ногах, а затем распространяется на конечности, верхнюю часть тела и лицо.
Сыпь:
- начинается с маленьких красных пятен, которые могут стать выступающими пятнами размером в несколько сантиметров
- часто имеет пятна, похожие на мишень или «бычий глаз», с темно-красным центром, который может иметь волдырь или корку, окруженные бледно-розовым кольцом и более темным крайним кольцом.
- может вызывать легкий зуд или дискомфорт
- обычно исчезает в течение 2-4 недель
В более тяжелых случаях пятна могут соединяться вместе, образуя большие красные области, которые могут быть грубыми и болезненными.
Другие симптомы
Дополнительные симптомы мультиформной эритемы могут включать:
- высокая температура
- головная боль
- самочувствие в целом плохое
- сырые язвы во рту, из-за которых трудно есть и пить
- опухшие губы, покрытые коркой
- язвы на гениталиях, из-за которых мочиться больно
- болит, красные глаза
- Чувствительность к свету и нечеткость зрения
- ноющие суставы
Эти симптомы чаще встречаются при большой многоформной эритеме или подобном состоянии, называемом синдромом Стивенса-Джонсона.
Когда обращаться за медицинской помощью
Как можно скорее обратитесь к терапевту, если вы считаете, что у вас или вашего ребенка может быть многоформная эритема.
Врач общей практики может диагностировать это, просто посмотрев на сыпь, но он может направить вас к кожному специалисту (дерматологу), если он не уверен.
Если есть подозрение на многоформную эритему или синдром Стивенса-Джонсона, вас немедленно направят в больницу, поскольку эти состояния могут быть серьезными.
Если вы не можете обратиться к терапевту, позвоните в NHS 111 или перейдите по телефону 111.nhs.uk
Причины многоформной эритемы
Причина мультиформной эритемы часто неясна, но в некоторых случаях это результат реакции на инфекцию или лекарство.
Состояние не может передаваться от человека к человеку.
Инфекции
Большинство случаев вызвано вирусной инфекцией — часто вирусом простого герпеса (герпеса). Этот вирус обычно неактивен в организме, но время от времени он может реактивироваться.
Некоторые люди заболевают герпесом за несколько дней до появления сыпи.
Многоформная эритема также может быть вызвана микоплазменными бактериями — типом бактерий, которые иногда вызывают инфекции грудной клетки.
Лекарства
Некоторые лекарства могут иногда вызывать более тяжелую форму многоформной эритемы. Возможные триггеры лекарств включают:
Средства для лечения многоформной эритемы
Лечение направлено на устранение основной причины заболевания, облегчение симптомов и предотвращение инфицирования кожи.
Ваш врач может порекомендовать:
- прекратить прием любого лекарства, которое может вызвать у вас симптомы — не пытайтесь это сделать, не посоветовавшись предварительно со своим врачом
- антигистаминные и увлажняющие кремы (смягчающие) для уменьшения зуда
- стероидный крем для уменьшения покраснения и отека (воспаления)
- обезболивающие от любой боли
- противовирусные таблетки, если причина вирусная инфекция
- жидкость для полоскания рта с анестезией для облегчения дискомфорта от любых язв во рту
В более тяжелых случаях можно лечить в больнице с помощью:
- более сильные обезболивающие
- повязки для предотвращения инфицирования ран
- смягченная или жидкая диета при сильном поражении ротовой полости — некоторым людям может потребоваться капельное введение жидкости в вену
- стероидные таблетки для контроля воспаления
- антибиотики, если у вас есть или развивается бактериальная инфекция
- глазные капли или мазь при поражении глаз
Осложнения многоформной эритемы
Большинство людей с мультиформной эритемой полностью выздоравливают в течение нескольких недель.Обычно проблем больше не возникает, и кожа заживает без рубцов.
Существует риск, что в какой-то момент заболевание может вернуться, особенно если оно было вызвано вирусом простого герпеса.
Вам могут дать противовирусное лекарство для предотвращения приступов, если вы испытываете их часто.
В тяжелых случаях возможные осложнения могут включать:
- сепсис
- кожная инфекция (целлюлит)
- Необратимые повреждения кожи и рубцы
- Необратимое повреждение глаз
- Воспаление внутренних органов, например легких или печени
Последняя проверка страницы: 13 сентября 2019 г.
Срок следующей проверки: 13 сентября 2022 г.
Многоформная эритема: симптомы, изображения, причины, лечение
Многоформная эритема — это кожная иммунная реакция, которую может вызвать инфекция или лекарство.Его название сочетает в себе латинские слова «erythema» (покраснение), «multi» (много) и «forme» (формы) и описывает основной симптом — сыпь на теле, где каждая отметина напоминает яблочко.
Многоформная эритема может поражать людей любого возраста, при этом дети составляют 20 процентов случаев. Однако чаще всего это происходит у молодых людей в возрасте от 20 до 30 лет. Это чаще встречается у мужчин, поражая пять мужчин на каждую женщину.
Многоформная эритема может быть незначительной или большой. Незначительная многоформная эритема — это обычно легкое заболевание, вызывающее кожную сыпь.Большая многоформная эритема может быть более серьезной и обычно требует более обширного лечения.
Многоформная эритема — это кожная иммунная реакция, которая развивается в ответ на инфекцию, но иногда может возникать в результате приема лекарств.
Как это выглядит?
Малая многоформная эритема проявляется в виде выпуклого, похожего на сыпь поражения красного, розового, пурпурного или коричневого цвета.
Обычно оно круглой формы, размером менее 3 сантиметров и по внешнему виду похоже на яблочко.Крайний круг имеет четко очерченную границу, а центр может быть волдырем.
Люди могут думать, что многоформная большая эритема похожа на малую многоформную эритему. Однако наиболее существенная разница между основным типом — это количество слизи и размер пораженных участков.
Сыпь по-прежнему имеет форму яблока у основного типа, но она может быть немного больше, а круги могут переходить друг в друга. Повреждения более склонны к образованию пузырей и разрывов, а эти участки кожи могут болеть и сочиться.В зависимости от местоположения поражения могут также выделять слизь.
При большой многоформной эритеме по крайней мере две области тела обычно имеют поражения со слизью. Одной из этих областей часто является рот.
Где это появляется?
Малая многоформная эритема может поражать ступни, лицо, уши или ладони и тыльную сторону кистей рук. Часто он сначала появляется на руках или ногах, а затем переходит к туловищу.
Большая многоформная эритема может возникать в одних и тех же областях, но также может поражать ротовую полость, губы, горло, глаза и гениталии.Поражения в этих областях обычно содержат слизь.
Другие симптомы
Человек с мультиформной эритемой может также испытывать следующие симптомы:
- кашель и затрудненное дыхание, которые являются признаками инфекции, вызывающей состояние
- лихорадка или температура тела 38 ° C или выше
- общее недомогание, иногда до появления сыпи
- боль в суставах и отек
- болезненные очаги поражения при наличии слизи
Большинство очагов мультиформной эритемы безболезненны, хотя некоторые люди могут испытывать чувство жжения.Однако поражения слизью, например, во рту, горле, гениталиях или глазах, могут быть болезненными.
В большинстве случаев инфекция вызывает многоформную эритему. В очень редких случаях эту иммунную реакцию могут вызывать лекарства.
Вирус простого герпеса
Простой герпес является основной причиной многоформной эритемы, и вирус присутствует в 70 процентах случаев рецидивирующей многоформной эритемы.
Оба типа вируса простого герпеса (ВПГ) могут вызывать это состояние, но ВПГ-1, который также вызывает герпес, является причиной большинства случаев.
Вспышки герпеса обычно происходят за 7–10 дней до развития многоформной эритемы. Однако возможно развитие мультиформной эритемы без каких-либо симптомов герпеса.
Mycoplasma pneumonia
Другой причиной мультиформной эритемы является микоплазменная пневмония, инфекционная респираторная инфекция, вызываемая бактериями Mycoplasma pneumoniae . У детей мультиформная эритема является осложнением от 2 до 10 процентов случаев микоплазменной пневмонии.
Если врачи подозревают, что микоплазменная пневмония является причиной мультиформной эритемы, они, скорее всего, немедленно приступят к ее лечению.
Другие инфекционные причины
Другие причины мультиформной эритемы включают вирусные инфекции, такие как:
- аденовирусы
- грипп или грипп
- Эпштейна-Барра, вызывающий моно
- гепатит
- Коксак ящур
- парвовирус
- ВИЧ
К другим бактериальным инфекциям, которые могут вызывать многоформную эритему, относятся:
Лекарства
В очень редких случаях лекарства могут вызвать мультиформную эритему.
Лекарства, которые связаны с мультиформной эритемой, включают:
- силденафил (Виагра)
- барбитураты, иногда назначаемые при тревоге или расстройствах сна
- гидантоины, используемые для лечения некоторых случаев эпилепсии
- нестероидные противовоспалительные препараты, часто болеутоляющие успокаивающие
- пенициллины
- фенотиазины, для лечения психических и эмоциональных расстройств
- сульфаниламиды, антибактериальные препараты, которые врачи могут использовать для лечения язвенного колита
Анализы крови не нужны для диагностики многоформной эритемы, которую врачи обычно могут определить, глядя на сыпь.
Иногда может потребоваться биопсия кожи, чтобы исключить другие заболевания. Для этого врач возьмет небольшой образец кожи с пораженного участка и отправит его в лабораторию для анализа.
Врачи могут сделать рентген грудной клетки, если подозревают, что причиной является микоплазменная пневмония.
Люди иногда путают мультиформную эритему с синдромом Стивенса-Джонсона или токсическим эпидермальным некролизом, поскольку кожные реакции этого типа имеют схожие симптомы.
Малая многоформная эритема обычно проходит сама по себе, но иногда необходимо лечение.Если симптомы не исчезнут, врач может назначить местные стероиды.
Большая многоформная эритема требует более длительного лечения. Людям с мокнущими поражениями потребуются повязки и обезболивающие. Если они теряют много жидкости из волдырей, им также может потребоваться внутривенное введение жидкости через капельницу, возможно, в условиях больницы, если поражения обширные.
Если ВПГ вызывает кожную реакцию, некоторые врачи предлагают использовать пероральный противовирусный препарат ацикловир.Ацикловир может быть особенно полезным в качестве метода профилактики рецидивирующих случаев мультиформной эритемы, вызванной вирусом простого герпеса.
Если микоплазменная пневмония вызывает сыпь, врачи могут назначить антибиотики, такие как макролид, тетрациклин или азитромицин.
Многоформная эритема — это кожное заболевание, которое развивается в ответ на инфекцию или, в редких случаях, прием некоторых лекарств. В своей незначительной форме мультиформная эритема обычно проходит через 2–4 недели. Врачи попытаются определить и устранить причину многоформной эритемы, но могут также назначить местные методы лечения сыпи.
Большая многоформная эритема требует более обширного лечения, которое может включать лечение ран, прием обезболивающих и, возможно, госпитализацию.
Многоформная эритема — NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Beers MH, Berkow R., eds. Руководство Merck, 17-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 1999: 757-58, 824.
Берков Р., изд. Руководство Merck — домашнее издание, 2-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 2003: 1200.
Champion RH, Burton JL, Ebling FJG, ред. Учебник дерматологии. 5-е изд. Научные публикации Блэквелла. Лондон, Великобритания; 1992: 1834-37.
ОБЗОР СТАТЬИ
Williams PM, Conklin RJ. Многоформная эритема: обзор и контраст от синдрома Стивенса-Джонсона / токсического эпидермального некролиза. Dent Clin North Am. 2005; 49: 67-76.
Сидбери Р. Что нового в детской дерматологии: новости для педиатра. Curr Opin Pediatr. 2004; 16: 410-14.
Ахмед И., Райхенберг Дж., Лукас А. и др.Многоформная эритема, связанная с фенитоином и краниальной лучевой терапией: отчет трех пациентов и обзор литературы. Int J Dermatol. 2004; 43: 67-73.
Bachot N, Roujeau JC. Внутривенные иммуноглобулины при лечении тяжелых высыпаний. Curr Opin Allergy Clin Immunol. 2003; 3: 269-74.
Конеджо-Мир JS. дель Канто С., Муньос М.А. и др. Талидомид как плановое лечение стойкой многоформной эритемы; отчет о двух случаях. J Drugs Dermatol. 2003; 2: 40-44.
Аурелиан Л., Оно Ф, Бернетт Дж.Мультиформная эритема, ассоциированная с вирусом простого герпеса (ВПГ) (НАЕМ): вирусное заболевание с аутоиммунным компонентом.

 D., Lotti T.M. European handbook of dermatological treatments. Springer. 2003; 515–517.
D., Lotti T.M. European handbook of dermatological treatments. Springer. 2003; 515–517. Arch Dermatol 1998; 134 (7): 876–877.
Arch Dermatol 1998; 134 (7): 876–877.
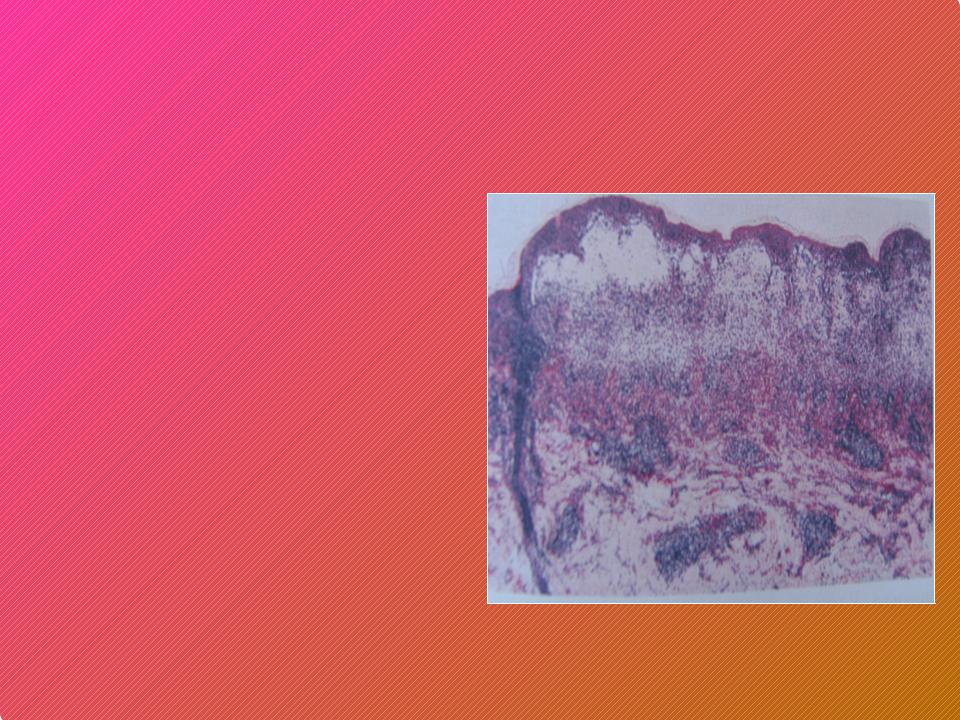 Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи