Колит — и колет, и болит
Образ жизни современного городского человека неразрывно связан с влиянием целого ряда неблагоприятных факторов — однообразным питанием, избыточным потреблением мучной и животной пищи, низкой двигательной активностью, стрессом, недосыпанием, злоупотреблением острой пищей и алкоголем. Разумеется, столь обширный перечень вредных привычек самым негативным образом сказывается на здоровье человека, и в частности на нормальном функционировании толстой кишки.
Острое или хроническое воспаление слизистой оболочки толстой кишки именуется обобщающим термином «колит», который в зависимости от причинных факторов бывает нескольких разновидностей. Инфекционный колит вызывают кишечные паразиты, бактерии (сальмонеллы, шигеллы) или патогенные грибы, проникающие в организм человека при употреблении загрязненной воды и плохо вымытых овощей и фруктов, несоблюдении правил личной гигиены. Ишемический колит является следствием нарушения кровоснабжения кишечника, когда на фоне атеросклероза у пожилых людей происходит сужение брыжеечных артерий.
Основными симптомами заболевания являются вздутие живота, неустойчивость стула (чередование запора с диареей), боль в животе схваткообразного, тупого или ноющего характера, наличие в каловых массах крови и слизи, потеря аппетита, общая слабость, снижение массы тела. Интенсивность боли в животе обычно усиливается после приема пищи или перед дефекацией и может ослабевать после стула, отхождения газов или очистительной клизмы. Пациента также может беспокоить чувство неполного опорожнения кишечника, когда во время дефекации выделяется небольшое количество кашицеобразных каловых масс. Обострение воспалительного процесса сопровождается появлением ложных позывов на дефекацию, сопровождающихся отхождением газов с отдельными комочками каловых масс или слизи с прожилками крови.
Пациента также может беспокоить чувство неполного опорожнения кишечника, когда во время дефекации выделяется небольшое количество кашицеобразных каловых масс. Обострение воспалительного процесса сопровождается появлением ложных позывов на дефекацию, сопровождающихся отхождением газов с отдельными комочками каловых масс или слизи с прожилками крови.
Характер лечебных мероприятий зависит от конкретной причины, вызвавшей колит. Например, в случае инфекционного колита применяются антибактериальные или противопаразитарные препараты, при токсическом колите — солевые слабительные средства, а при ишемическом — как правило, не обойтись без хирургического вмешательства. После курса антибактериальной терапии необходимо провести лечение, направленное на восстановление нормальной кишечной микрофлоры, препаратами, содержащими бифидо– и лактобактерии. Разумеется, что правильное лечение может назначить только специалист, проведя целый ряд лабораторных и инструментальных исследований. Однако в основе лечения колита лежит в первую очередь соблюдение правильно подобранной диеты, которая должна быть не только щадящей, но и содержащей все необходимые нутриенты для полноценного функционирования организма.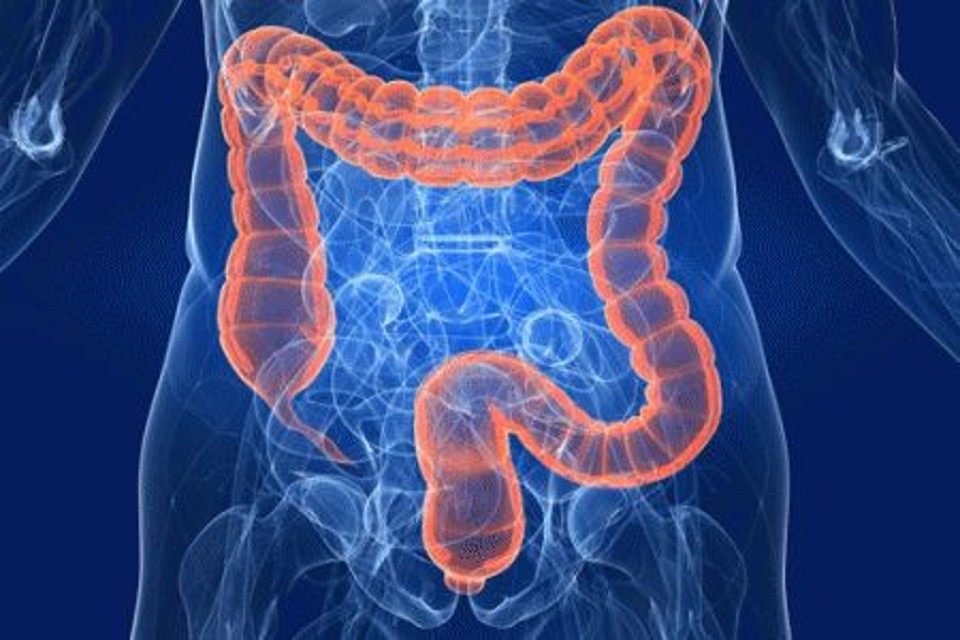
Прежде всего, необходимо исключить острые, кислые, соленые блюда, алкогольные напитки, растительную пищу. При обострении заболевания питание должно быть дробным (6 — 7 раз в сутки), рекомендуется тщательно пережевывать или предварительно измельчать пищу. В рационе питания предпочтение следует отдавать слизистым супам, мясу, птице и рыбе нежирных сортов, фрикаделькам, паровым котлетам, отварным овощам в виде пюре. Из напитков рекомендуются чаи, некрепкий кофе без добавления молока, фруктовые и ягодные соки (кроме виноградного, сливового и абрикосового), кисели, отвары шиповника и черной смородины. Нельзя употреблять в пищу свежие овощи и фрукты, сладости, газированные напитки. Если колит сопровождается запорами, необходимо увеличить в рационе количество продуктов, богатых растительной клетчаткой (протертые овощи и фрукты). Весьма полезными будут лечебная физкультура, массаж живота, растительные слабительные средства. Далеко не последнее место в лечении хронического колита занимают физиотерапия (диатермия, грязевые аппликации) и санаторно–курортное лечение.
Избавьтесь от вредных привычек и сохраните свой кишечник здоровым!
Владимир ХРЫЩАНОВИЧ, доктор медицинских наук.
Советская Белоруссия № 177 (25059). Четверг, 15 сентября 2016
причины, симптомы, лечение, что делать при острых болях
Если человек говорит: «У меня — боли в животе», то важно понимать: за болью в животе могут скрываться проблемы любых органов брюшной полости, забрюшинного пространства, малого таза.
Если человек говорит: «У меня — боли в животе», то важно понимать: за болью в животе могут скрываться проблемы любых органов брюшной полости, забрюшинного пространства, малого таза. В живот болезненными ощущениями могут отдавать кишечник (подвздошная, тощая, толстая, сигмовидная, ободочная, поперечная кишка), аппендикс, желудок, печень, двенадцатиперстная кишка, селезёнка, мочеточники, почки, мезентериальные (брыжеечные) сосуды кишечника. Поэтому патологии могут быть гастроэнтерологического, хирургического, гинекологического, урологического характера.
Виды боли
Боли в животе бывают очень разными:
- Острыми и хроническими. Острые боли возникают внезапно, хронические – развиваются постепенно, их интенсивность нарастает пошагово – иногда на протяжении нескольких недель. При этом особую разновидность образуют хронически-рецидивирующие боли в животе. Они могут внезапно давать о себе знать, а затем также внезапно проходить и возобновляться спустя некоторый отрезок времени.
- Тоническими и клоническими. При тонических болях сильно напряжены мышцы, на животе появляются уплотнённые участки наблюдается неконтролируемое сокращение мышц. Тонические же боли сопровождаются достаточно ритмичными спастическими спазмами.
- Жгучими (режущими) и ноющими – напоминающими чувство голода.
Локализацией болей могут выступать брюшная полость, подреберье, зоны над или под ними.
Симптомы
У человека, который жалуется на боли в животе, симптоматика может быть различной. Чаще всего она проявляется в виде спазмов, колик.
Чаще всего она проявляется в виде спазмов, колик.
- Колики –приступы, прежде всего колющей (отсюда и название) боли. При колите у человека колит в обоих боках, при аппендиците или воспалении яичников – в нижней части живота, при отравлении локализация колик может быть в разных частях живота и чаще всего появляется дополнительный симптом (рвота, понос).
- Спазмы – боли, которые сопровождаются непроизвольным сокращением мышц. При этом кожный покров бледнеет. Из-за боли человек может терять сознание. Если спазмы – при воспалительных заболеваниях кишечника, желудка они сопровождаются лихорадкой. На проблемы гинекологического характера указывают спазмы, сопровождающиеся кровотечением.,
- Ангинозная боль – неприятное ощущение с сильным ощущением жжения.
- Резкая боль в зоне выше пупка – распространённое явление при аппендиците.
- Чувство «распирания» в пояснице может указывать на проблемы с толстой кишкой
- Цикличные боли (то усиливаются, то утихают) – характерные симптомы при заболеваниях мочевого пузыря, кишечника.

- Боль, сопровождающаяся сильным газообразованием, указывает на неправильную работу толстой кишки.
- Болевые ощущения на фоне зуда ануса – симптомы поражения прямой кишки.
- Неприятные ощущения в животе, усиливающиеся в состояние покоя и исчезающие при движении – результат проблем кровообращением.
Причины
Какие причины болей в животе, нарушений работы органов брюшной полости и забрюшинного пространства?
Причиной колик могут выступать аппендицит, воспаление яичников (в этих случаях колики в нижней части живота), отравление, колит. При колите у человека колит в обоих боках. Если колики схваткообразные и при этом локализуются и в области живота, и в пояснице боль при этом – более интенсивная, причина чаще всего – в мочекаменной болезни, травмах почек или пиелонефрите. Колики в районе пупка могут быть ответной реакцией на раздражители чувствительных брыжеечных сплетений кишечника.
Среди распространённых причин приступообразных спазмов – кишечная непроходимость, гастродуоденит. А за спазмами при мочеиспускании у женщин чаще всего стоит эндометриоз матки.
А за спазмами при мочеиспускании у женщин чаще всего стоит эндометриоз матки.
Если боли в животе сопровождаются повышенным газообразованием, частыми позывами к дефекации, то причина чаще всего будет связана с заболеваниями толстой кишки.
Ели боли в животе – ангинозные, и при этом пациента беспокоит выразительное чувство жжения – причина чаще всего гастрит (воспаление слизистой желудка) или панкреатит (воспаление поджелудочной железы). Если же боли и жжение сопровождаются сильным напряжением мышц брюшной стенки, а человек жалуется на то, что давит в груди, причина может быть связана с патологиями сердца: в частности, такие боли характерны для 60% пациентов с инфарктом миокарда.
Причиной болей в животе, сопровождающихся субфебрильной температурой (длительное время температура держится на уровне 37,1—37,5 °C) чаще всего выступают воспалительные заболевания кишечника.
Заболевания
Чаще всего за болями в животе стоят заболевания кишечника, желудка, поджелудочной железы, проблемы с желчным пузырём, а также образовавшиеся грыжи.
Заболевания кишечника
- Язвенный колит – диффузное воспаление. Поражается слизистая прямой кишки. При начальных формах язвенного колита воспаление затрагивает только проксимальный отдел (вход в кишечник), при запущенных – проблемы касаются всей толстой кишки. При прогрессировании, обострении заболевания пациент чувствует резкое ухудшение самочувствия, у него начинается интоксикация организма, учащается пульс, в каловых массах в большинстве случаев появляется кровь. Если болезнь не лечить, то организм может отравить сам себя, может развиться перитонит — поражение брюшной полости, создающий угрозу жизни.
- Энтерит. Воспаляется тонкая кишка. На первых порах болезнь «маскируется» под отправление, а часто является сопровождением этой проблемы. Если болезнь начать лечить несвоевременно, то функции тонкой кишки нарушаются. Пища начинает плохо всасываться стенками кишечника. Нарушаются процессы переваривания.
- Болезнь Крона.
 Воспалиться может как один, так и несколько участков кишечника. Но при этом практически всегда всего воспаление затрагивает место соединения толстой и тонкой кишки. Одним из самых неприятных моментов является то, что воспаление затрагивает всю толщину стенки, а осложнением заболевания является синдром кишечная непроходимость, лечение которой требует принятие комплекса мер, связанных с симуляцией моторики и восстановление работы кишечника.
Воспалиться может как один, так и несколько участков кишечника. Но при этом практически всегда всего воспаление затрагивает место соединения толстой и тонкой кишки. Одним из самых неприятных моментов является то, что воспаление затрагивает всю толщину стенки, а осложнением заболевания является синдром кишечная непроходимость, лечение которой требует принятие комплекса мер, связанных с симуляцией моторики и восстановление работы кишечника. - Дисбактериоз – нарушение микрофлоры кишечника. В кишечнике сокращается количество полезных бактерий, и развивается патогенная микрофлора. В итоге возникает газообразование, человек не может переварить пищу, нарушается стул. Очень часто развитие дисбактериоза – следствие некорректной терапией антибиотиками либо реакция на стресс.
Болезни поджелудочной железы
- Панкреатит. Самое распространённое заболевание, касающееся поджелудочной железы, это панкреатит. При воспалении поджелудочной железы человек ощущает сильный дискомфорт в верхней части живота, организму становится сложно переваривать белки, жиры.
 Часто в быту в этом случае говорят: «Не хватает ферментов». И это действительно отражает реальную картину. У поражённой поджелудочной железы существенно уменьшена выработка липазы, химотрипсина, трипсина.
Часто в быту в этом случае говорят: «Не хватает ферментов». И это действительно отражает реальную картину. У поражённой поджелудочной железы существенно уменьшена выработка липазы, химотрипсина, трипсина. - Муковисцидоз – заболевание, которое нарушает работу поджелудочной железы и органов дыхания. Является патологией не воспалительного характера. Причина – в наследственных факторах. Осложнением заболевания может стать образование язвы двенадцатиперстной кишки.
Болезни желудка
Одни из самых распространённых заболеваний, которые затрагивают лиц всех возрастов, сопровождаются болями в животе – это патологии желудка, особенно её слизистой. Лидеры–гастрит, язва, гастроэзофагеальная рефлюксная болезнь.
- Гастрит. Представляет собой воспаление слизистой оболочки желудка. Воспалятся может весь желудок или отдельные его участки. При гастрите преобладают боли с жжением, спазмы. Пациента беспокоит дискомфорт после еды, чувство заполненного желудка либо, напротив, «подсасывание» и постоянное чувство голода.
 Спутники заболевания в острой стадии – рвота и тошнота.
Спутники заболевания в острой стадии – рвота и тошнота. - Язва желудка. Боли возникают на фоне характерных язвенных повреждений слизистых желудка. Выражены диспепсические явления: тяжесть в желудке, чувство перенасыщения желудка, рези в подложечной области.
- Гастроэзофагеальная рефлюксная болезнь (в народе – «рефлюкс»). Заболевание связано с ослаблением клапана между желудком и пищеводом. Результат такого ослабления – боль, сопровождающаяся изжогой. Очень часто гастроэзофагеальная рефлюксная болезнь появляется у пациентов, которые уже сталкивались с гастритом или язвой желудка.
Грыжи
Часто боли в животе вызваны брюшинными грыжами. Они могут быть пупочными, паховыми, диафрагмальными. Пупочные грыжи чаще образуются во время беременности либо в послеродовый период, паховые – при чрезмерных нагрузках, диафрагмальные грыжи – дефекты брюшной стенки, которые образуются как реакция на неправильную работу кишечника, некорректно подобранный корсет, подъём тяжестей. Коварство диафрагмальных грыж состоит в том, что на начальной стадии заболевании человек полагает что у него типичный гастрит – с изжогой и отрыжкой, но традиционная терапия лечения не даёт, а УЗИ показывает – причина не в воспалении желудка, а именно в наличии грыжи. В тоге для борьбы с патологией требуется не снятие воспаления, устранение спазмов, а хирургическое лечение, которое направлено на укрепление брюшной стенки.
Коварство диафрагмальных грыж состоит в том, что на начальной стадии заболевании человек полагает что у него типичный гастрит – с изжогой и отрыжкой, но традиционная терапия лечения не даёт, а УЗИ показывает – причина не в воспалении желудка, а именно в наличии грыжи. В тоге для борьбы с патологией требуется не снятие воспаления, устранение спазмов, а хирургическое лечение, которое направлено на укрепление брюшной стенки.
Заболевания желчного пузыря и желчевыводящих протоков
Особую группу составляют заболевания, связанные с желчным пузырём и желчным протоком.
- Холангит. Воспаление желчевыводящих протоков. Боль нестерпимая. Преимущественно – в правом боку. Затрудняется тем, что требует не только быстрого снятия приступа самих болей, но и нормализации кровяного давления.
- Холецистит. Острые боли на фоне приёма жирной пищи. Нередко за самой болью следует рвота с примесью желчи. Может беспокоить метеоризм (газообразование) и рвота.

- Желчекаменная болезнь – образование в желчи твёрдых структур – камней. Боли при заболевании приступообразные. Особенно, если камни передвигаются по желчному пузырю и протокам.
Противопоказания
Неверная постановка диагноза, чревата тем, что лечение не просто будет бесполезно, а спровоцирует тяжёлые осложнения. Ведь многие лекарства, физиотерапевтические методики, эффективные при одних заболеваниях, сопровождающихся болями в животе – это строгие противопоказания для других заболеваний со схожей симптоматикой.
Например, если ряд лекарств, назначаемых при панкреатите, назначить пациентам с печёночной коликой, реакция может быть непредсказуемой. А лечение ряда болезней желудка антибиотика может вызвать серьёзный дисбактериоз.
А абсолютным противопоказаниям при возникновении болей в животе, желудке является самолечение – особенно самостоятельное принятие решения принять обезболивающее средство или спазмолитик. Если, например, такие препараты употребит человек, у которого воспалился аппендикс, то на время последует облегчение. Но это будет не помощь, а лжепомощь себе. Нередки случаи, когда у пациентов, которые несвоевременно попадали, к хирургу для удаления аппендицита, начинался некроз тканей соседних органов.
Но это будет не помощь, а лжепомощь себе. Нередки случаи, когда у пациентов, которые несвоевременно попадали, к хирургу для удаления аппендицита, начинался некроз тканей соседних органов.
Ни в коем случае без постановки диагноза нельзя хвататься даже за, казалось бы, «безобидные» средства для борьбы повышенной кислотностью. То, что кажется просто выбросом избытка соляной кислоты и воспалением желудка может оказаться симптомом совершенно другого заболевания, например, инфаркта.
Также при болях в животе при невыясненном диагнозе нельзя прикладывать грелку с горячей водой. При ряде патологий тепло только ускоряет воспалительный процесс, активизирует кровотечение.
Обследования
Эффективное обследование пациента, которого беспокоят боли в животе, состоит из опроса, прощупывания живота, лабораторной, функциональной диагностики.
Для постановки диагноза врачу важны малейшие детали. Например, очень многое при болях в животе может прояснить даже элементарная оценка кала.
- Твердые комки («овечий» кал) частый спутник колита, удлинения сигмовидной кишки, язвы желудка.
- Водянистый стул часто сопровождает отравления, инфекционные заболевания.
- При паразитарном заболевании (наличии глистов в кишечнике), дисбактериозе частицы кала, как правило очень рыхлые.
Также для выбора инструмента, технологии диагностики важен устный опрос пациента. Врач уточняет у пациента, как долго длится боль, есть ли приступы, что именно вызывает боль – физические движения, посещение туалета, приём пищи, приём определённой позы.
Диагностика
Особенно для выявления причины заболевания и нахождения методов лечения при патологиях брюшной полости ценны следующие виды исследований:
- УЗИ брюшной полости. Одна из наиболее оперативных мер при диагностике заболеваний органов брюшной полости и малого таза, выявлении причины болей в животе – ультразвуковая диагностика. С помощью УЗИ можно выявить патологии печени, желчного пузыря, селезёнки, почек, матки, яичников.
 Многие задаются вопросом: а виден ли на УЗИ желудок и кишечник. Желудок с помощью УЗИ обследовать нельзя, кишечник — частично. Если аппаратура – с хорошим разрешением на ней, например, видны объёмные образования в этой области.
Многие задаются вопросом: а виден ли на УЗИ желудок и кишечник. Желудок с помощью УЗИ обследовать нельзя, кишечник — частично. Если аппаратура – с хорошим разрешением на ней, например, видны объёмные образования в этой области. - ФГДС (гастроскопия, зондирование, глотание «кишки) — метод диагностики, с помощью которого можно получить объективную картину о состоянии желудка, двенадцатиперстной кишки, пищевода. При необходимости можно сразу провести экспресс-тест на Хеликобактер пилори (Helicobacter pylori) (является причиной развития язвы), сделать цитологию и биопсию – для исключения онкологической природы заболевания, определить «кислотность».
- Рентген. Давний, но до сих пор практикуемый способ диагностики. Может применяться как экстренная мера для обследования желудка, если по каким-то причинам нельзя сделать ФГДС. Кроме того, рентген информативен при выявлении заболеваний, сопровождающихся симптоматикой кишечной непроходимости. В зависимости от характера болей и жалоб пациента может применяться традиционный рентген или рентген с контрастным усилением (ирригоскопия).

- МРТ – прогрессивный метод диагностики при травмах живота, увеличении печени, неинформативной картине брюшной полости при УЗИ (например, из-за сильного метеоризма).
- Колоноскопия. Один из наиболее точных методов для обследования кишечника. Осуществляется с помощью фиброколоноскопа. С помощью прибора можно исследовать все – даже самые сложные участки, включая внутреннюю поверхность толстой кишки.
- Холесцинтиграфия. Изотопное исследование. Проводится с применением радио фармакологическим препаратом. Информативно при проблемах с желчным пузырём и желчными протоками.
- Анализ крови, мочи и канала. В анализе крове особый акцент делается на СОЭ (по скорости оседания эритроцитов можно определить воспаление), биохимические показатели, кала же при многих видах обследования при болях в животе исследуется на скрытую кровь.
Что делать?
Итак, главное при болях в животе – не заниматься самолечением, не затягивать с визитом к врачу и диагностикой.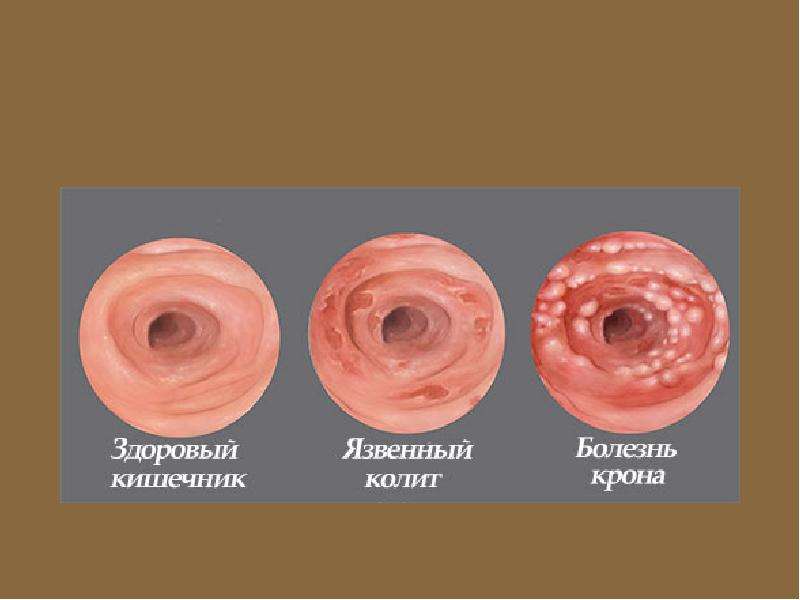
При этом в ряде случаев, важно не просто записаться в поликлинику, а сразу звонить в скорую помощь. При каких же случаях требуется скорая помощь?
- Боли в животе очень интенсивны.
- Проступает холодный пот.
- Начинается сильная рвота с кровью.
Если же боль не острая, крови во рвотных массах нет, температура отличается от температуры здорового человека, но нет лихорадки, рекомендуется консультация у терапевта, гастроэнтеролога и диагностика.
Своевременная постановка диагноза – гарант того, что для борьбы с заболеванием будут применяться максимально щадящие методы. Даже, если речь идёт о хирургии.
- Для удаления желчных камней и аппендицита (если ситуация не запущена) применяется лапароскопия.
- Для лечения гастроэзофагеальной рефлюксной болезни применяется лапораскопическая фундупликация.
- Для эффективного решения проблем с грыжами и укрепления брюшной стенки используется хирургическая герниопластика.

Если показаний к хирургическому лечению нет, лечебный эффект при многих заболеваниях кишечника, желудка обеспечивает комплексный подход, который базируется на диетотерапии, физиолечении и медикаментозной терапии – антибиотиками, противопаразитарными средствами, кортикостероидами, прокинетиками для улучшения моторики кишечника.
Куда обратиться?
Большой опыт в проведении лапароскопических операций, герниопластики в Минске – у врачей 5-й клинической больницы.
Кроме приёма пациентов, являющихся гражданами Беларуси,5-я городская больница Минска ведёт и приём иностранных граждан (на платной основе). Каждый из них может пройти комплексную диагностику и лечение на базе хирургического, терапевтического отделения.
На базе больницы работает собственная клинико-диагностическая лаборатория, рентгеновское отделение, кабинеты РКТ И МРТ. В физиотерапевтическом отделении созданы все условия для проведения реабилитационных программ.
Профилактика
Врачи 5-й больницы не только подберут оптимальный вариант диагностики и лечения для каждого пациента, но и проконсультируют по вопросам недопущения рецидивов.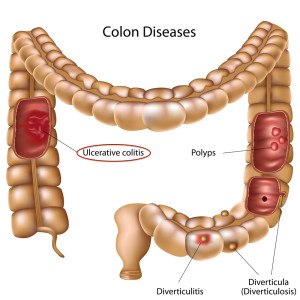
Особое место среди мер по профилактике заболеваний кишечника, желудка занимает диета. В питании важно научиться соблюдать баланс. Нельзя переедать, пережёвывать пищу следует тщательно и не торопясь. В досточном количестве должна употребляться вода, чай либо мате, кофе в данном случае не рекомендуется. При этом при подборе диеты опытные врачи учитывают все факторы:
- функциональное состояние кишечника, печени, поджелудочной железы
- секреторную функцию желудка,
- моторики кишечника,
- наличие других сопутствующих заболеваний.
Помимо рациона важно пересмотреть то, как вы храните продукты и обрабатываете их. Не оставляйте продукты в открытом виде на солнце. Избегайте и влажных мест хранения продуктов. Иначе они могут начать плесневеть, гнить. Исключите контакт между сырыми продуктами и блюдами, которые прошли термообработку.
Большое значение в комплексе профилактических мер принадлежит и ЛФК. Инструкторы-методисты подбирают для каждого пациента свои нагрузки и упражнения.
ABC-медицина
Одна из распространенных форм воспаления толстой кишки – спастический колит. Нарушения двигательных функций кишечника и нарушения моторики толстой кишки приводят к болезненным непроизвольным сокращениям кишечника. Спазмы возникают в различных отделах. Данное заболевание может привести к множеству функциональных расстройств.
Причины
На данный момент нет точных данных о том, что может явиться причиной спастического колита, то есть неясно, какие именно триггеры вызывают данное заболевание. Связано это с тем, что у большинства пациентов причины возникновения колита зачастую неодинаковы.
Этиология спастического колита в числе основных причин появления спазмов в кишечнике выделяет неврогенные факторы. Это могут быть продолжительные стрессы и страхи, регулярно возникающие конфликтные ситуации, гормональный дисбаланс, переутомление. По всей видимости, именно поэтому спастический колит более свойственен женщинам, так как колебания гормонального баланса, связанные с менструальным циклом, оказывают значительное влияние на эмоциональное состояние.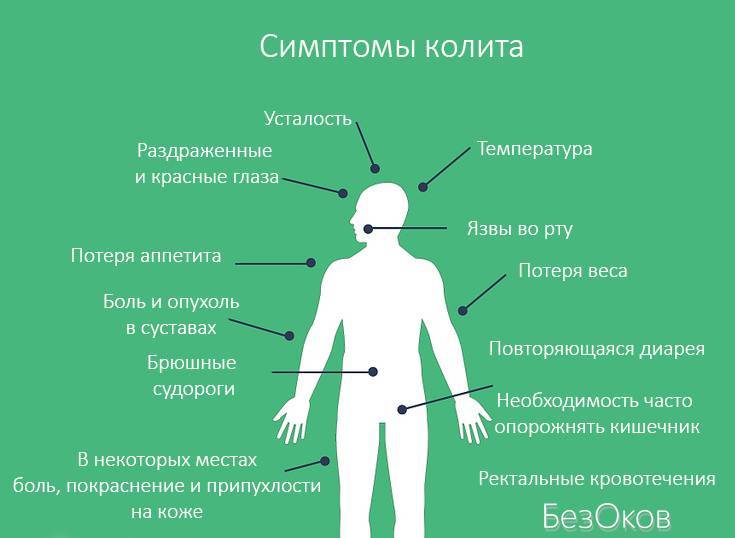
Около 30 % обратившихся за помощью больных приобрели спастический колит после кишечных острых инфекций. Среди них основными были сальмонеллез и дизентерия. Заболевание часто предваряется дисбиозом, который развивается вследствие продолжительной антибактериальной терапии.
Симптомы
- Расстройство моторики толстой кишки, сопровождающееся болезненными спазмами, нечетко локализованными в животе. Зачастую спастические боли возникают утром и после приема пищи.
- Такой колит проявляется последовательным чередованием спастических запоров и поносов. Пациенты отмечают вздутие, метеоризм (высокий уровень газов в кишечнике), болезненные ощущения в толстой кишке. На смену запорам приходит диарея с жидким либо кашицеобразным стулом.
- При тяжелом течении заболевания в кале появляется слизь или примеси крови.
Диагностическое обследование выявляет другие симптомы спастического колита: гиперемию стенок толстой кишки, отечность. Пальпация живота позволяет определить спастические перетяжки, которые представляют собой обширные болезненные участки.
Диагностика
Чтобы получить данные о нижних отделах пищеварительного тракта, назначается фиброколоноскопия или ретроманоскопия. Эти исследования позволяют обнаружить очаги воспаления на слизистой, определить тонус кишечника, его эвакуаторную силу. Очаги воспаления и другие изменения на слизистой – веское основание для определения колита. Среди прочих исследований проводится анализ состояния микрофлоры кишечника. С целью исключить иные заболевания пищеварительного тракта врач может назначить анализ крови, кала, УЗИ, копрограмму.
Лечение
Диета. Основная цель диеты – ограничение потребления острой, жирной, соленой и прочей пищи, которая обладает раздражающим воздействием на кишечник. Кроме этого, нужно включить в рацион следующие продукты: фрукты, цельнозерновой хлеб, бобы, овощи. Рекомендуется дробное питание 5−6 раз в день малыми порциями. Это дает возможность снизить интенсивность диареи, уровень газообразования, стабилизировать состояние пациента.
Медикаментозное лечение. Изначально лечение спастического колита начинается с назначения нестероидных противовоспалительных средств (НПВС) и антибактериальных препаратов. Рекомендованы общеизвестные средства: анальгин, ибупрофен, баралгин, спазмалгон, кеторол. Однако необходимо помнить, что их длительное употребление может спровоцировать ухудшение течения болезни и изъязвления слизистой оболочки ЖКТ. Также используются антибиотики широкого спектра действия: цефтриаксон, цефазолин, оксамп. Кроме противовоспалительных средств, врач назначает обволакивающие препараты, которые способствуют снижению интенсивности воспалительного процесса.
Чтобы записаться в клинику «ABC-Медицина» для лечения спастического колита, позвоните по телефону +7 (495) 223-38-83.
симптомы, диагностика, лечение хронического колита – Отделение государственной больницы ЦКБ РАН
Хронический колит – заболевание, локализующееся в области толстой кишки.
Причины возникновения и факторы риска
Хронический колит кишечника может быть спровоцирован целым рядом причин:
- Неправильное питание – самая распространенная причина появления заболевания. Однообразие, минимум витаминов, много белков и углеводов, мало клетчатки – все это факторы, которые могут повлиять на развитие патологии.
- Низкая подвижность, употребление алкоголя.
- Заболевания желудка и пищеварительной системы в целом – гастрит, панкреатит, энтерит, холецистит, в результате которых пища неправильно обрабатывается ферментами.
- Последствия острых кишечных инфекций, поражения глистами и другими паразитами.
- Нарушенная функция кишечника, в том числе врожденная.

- Следствие приема препаратов, влияющих на среду кишечника.
- Экзогенная интоксикация ртутью, мышьяком, солями фосфора, свинцом.
- Эндогенная интоксикация, вызванная уремией, гипертиреозом.
- Печеночная недостаточность.
- Воздействие радиации, лучевая терапия.
- Атеросклероз — вызывает ишемический колит у пациентов старшего возраста.
- У женщин во время беременности.
- После
Большую часть упомянутых факторов риска объединяет нарушение переваривания пищи, в результате которого ускоряется размножение болезнетворных бактерий. Процесс усвоения основных элементов из пищи нарушается, начинается дисбактериоз.
Симптомы заболевания
Появление и обострение хронического колита у взрослых и у детей характеризуется рядом признаков:
- В первую очередь проявлением заболевания становится боль спастического ноющего характера.
 Зачастую локализация – левосторонняя подвздошная область, желудок. При осмотре врач определяет расширенные участки прямой кишки. Боль становится более выраженной после еды и проходит после опорожнения кишечника и выхода газов.
Зачастую локализация – левосторонняя подвздошная область, желудок. При осмотре врач определяет расширенные участки прямой кишки. Боль становится более выраженной после еды и проходит после опорожнения кишечника и выхода газов. - Появление проблем со стулом – часто с запорами и выделением кала, фрагментированного и покрытого слизью или диареей. Также наблюдается «запорный понос» — выделение жидкого кала после порции нормального.
- Боли при позывах к опорожнению кишечника.
- Вздутие живота, урчание, повышенное образование газов.
Виды колита
Классификация колита в зависимости от основного признака:
По этиологии возникновения различают следующие виды:
- Первичный:
- Инфекционный – вызывают патогенные грибки.
- Токсический – интоксикация химическими веществами.
- Паразитарный – вызванный паразитами.
- Аллергический – реакция на лекарства или пищу.

- Радиационный.
- Лимфоцитарный, коллагеновый и другие – этиология пока неизвестна.
- Механический – следствие множественных запоров.
- Медикаментозный – реакция на прием антибиотиков и других лекарств.
- Вторичный – является следствием других заболеваний, как лечить его зависит от обстоятельств, спровоцировавших заболевание.
Неспецифический язвенный колит возникает, вероятнее всего, по причине аллергии. Он проявляется редко и проходит с воспалением и образованием язвенно-некротических процессов.
Диагностика
Хронический колит выявляется при помощи проведения следующих этапов обследования:
- Копрологические исследования – анализ кала с целью определения качества обменных процессов и состояния пищеварительной системы в целом. Признаками колита обычно являются лейкоциты и эритроциты в исследуемых образцах, а также слизь в больших количествах.

- Ирригография или рентгеновский снимок кишечника для определения локализации заболевания, оценки состояния слизистой, определения дискинезии.
- Ректороманоскопия и колоноскопия – важные исследования, помогающие диагностировать катаральные и атрофические изменения толстой кишки.
Лечение хронического колита
Выбранное лечение зависит от состояния пациента, точного диагноза. Если можно вылечить пациента амбулаторно, ему не нужно находиться в стационаре. Схема лечения зависит от того, какой врач лечит и насколько серьезная ситуация.
В первую очередь важно соблюдение диеты. Пациент получает рекомендации по меню, перечень того, что нельзя есть, советы по режиму питания. Основное правило – дробное питание только разрешенными продуктами. В стадии обострения болезни запрещается работа, связанная с командировками и препятствующая соблюдению правильного режима дня.
Соблюдение диеты дополняется медикаментозным лечением и приемом обезболивающих таблеток. Обычно это антибактериальные средства, витамины, ферменты, сорбенты, отвары и настойки трав. Физиотерапия также благотворно влияет на процесс выздоровления. Это электрофорез, амплипульс, диадинамические токи, иглорефлексотерапия.
Обычно это антибактериальные средства, витамины, ферменты, сорбенты, отвары и настойки трав. Физиотерапия также благотворно влияет на процесс выздоровления. Это электрофорез, амплипульс, диадинамические токи, иглорефлексотерапия.
Возможные осложнения
При несвоевременном или неправильном лечении, а также невыполнении рекомендаций пациент рискует получить:
- Кишечное кровотечение.
- Перфорацию язвы.
- Появление спаек.
- Дивертикулез
- Кишечную непроходимость.
К какому врачу обратиться
При появлении первых тревожных признаков необходимо записаться к гастроэнтерологу. Лечение хронического колита в острой стадии в стационаре требует записи к врачу проктологу. Лучше врачи проктологи Москвы доступны в клинике ЦКБ РАН. В арсенале специалистов — собственная современная диагностическая лаборатория, новейшие методы обследования и большой опыт эффективного лечения заболеваний. Обратитесь к врачу вовремя, чтобы избежать осложнений, узнать больше о профилактике, диагностике и лечении хронического колита толстого кишечника.
Обратитесь к врачу вовремя, чтобы избежать осложнений, узнать больше о профилактике, диагностике и лечении хронического колита толстого кишечника.
Колит: признаки, симптомы, лечение — МедКом
Причины возникновения заболевания
Появление симптомов колита может быть связано с различными причинами. Наиболее распространенными провоцирующими факторами являются:
- Попадание инфекции. При колите причиной размножения патогенной флоры на слизистой оболочке органа может стать употребление продуктов питания с истекшим сроком годности. Острая реакция организма на воздействие токсических веществ приводит к активному размножению инфекции в кишечнике. Кроме этого, в организм могут проникать различные инфекционные агенты — кишечная палочка, сальмонелла, дизентерийная амеба и другие.
- Нарушение режима питания. Симптомы могут быть вызваны недостатком клетчатки и других полезных веществ в организме наряду с преобладанием некачественных продуктов.
 Это является частой причиной колитов.
Это является частой причиной колитов. - Прием некоторых групп лекарственных средств, которые приводят к нарушению перистальтики кишечника, негативно воздействуют на кишечную микрофлору и вызывают колит.
- Врожденные аномалии.
- Наличие сопутствующих заболеваний.
- Отравления. Попадание ядовитых веществ приводит к острой интоксикации всего организма и вызывает колит.
- Аллергические реакции при приеме определенных продуктов, которые вызывают нежелательные симптомы.
- Механические раздражения. Частое использование ректальных свечей или очистительных клизм может привести к повреждению слизистой оболочки и колиту.
Эффективно лечить колит удастся только после того, как будет найдена причина его возникновения.
Симптоматика
Интенсивность и степень нарастания симптомов при колите зависит от формы заболевания. В острой фазе признаки заболевания проявляются очень выраженно и стремительно нарастают. В первую очередь колит проявляется болезненными ощущениями, которые могут усиливаться во время ходьбы или бега, при механическом воздействии и различных терапевтических процедурах.
В первую очередь колит проявляется болезненными ощущениями, которые могут усиливаться во время ходьбы или бега, при механическом воздействии и различных терапевтических процедурах.
Стул при колите становится нерегулярным и имеет нестабильный характер: диарея сменяется запорами. Еще одним признаком заболевания является обнаружение в каловых массах крови, зеленоватых или бесцветных слизистых прожилок. Человек ощущает постоянный дискомфорт в связи с частыми позывами к дефекации, которые остаются ложными. Симптомы могут беспокоить в ночное время суток и оканчиваются не полным опорожнением кишечника и выходом небольшого количества кала.
Также при колите может ощущаться вздутие и тяжесть в животе, появляется метеоризм. При своевременно начатом лечении колит удается устранить за короткий срок. В противном случае острый колит сменяется хроническим процессом, и тогда продолжительность лечения может быть значительной.
Колит в запущенных случаях имеет вялые проявления признаков заболевания, которые могут тревожить даже в периоды ремиссии. Для такого состояния характерно появление кожной сыпи и тошноты, что объясняется токсическим поражением организма при колите.
Для такого состояния характерно появление кожной сыпи и тошноты, что объясняется токсическим поражением организма при колите.
Дифференциальная диагностика заболевания
Для точной постановки диагноза «Колит» используются лабораторные и инструментальные методики диагностирования. На первичном приеме лечащий врач проведет опрос пациента, в ходе которого выявит интенсивность характерных для колитов симптомов и частоту их проявления. Для лабораторного исследования потребуется сдать анализы:
- Крови — для определения уровня гемоглобина, показателя СОЭ, уровня лейкоцитов и концентрации тромбоцитов.
- Кала — для выявления наличия примесей крови, лейкоцитов и эритроцитов.
- Мочи — для определения наличия воспаления.
Анализы исследуются также на предмет наличия инфекционных и бактериальных агентов, а также их типа. Во время проведения УЗИ удается установить изменения структуры стенок кишечника и просвета кишки. Также исследуется состояние других органов брюшной полости, что позволяет выявить наличие сопутствующих колиту заболеваний.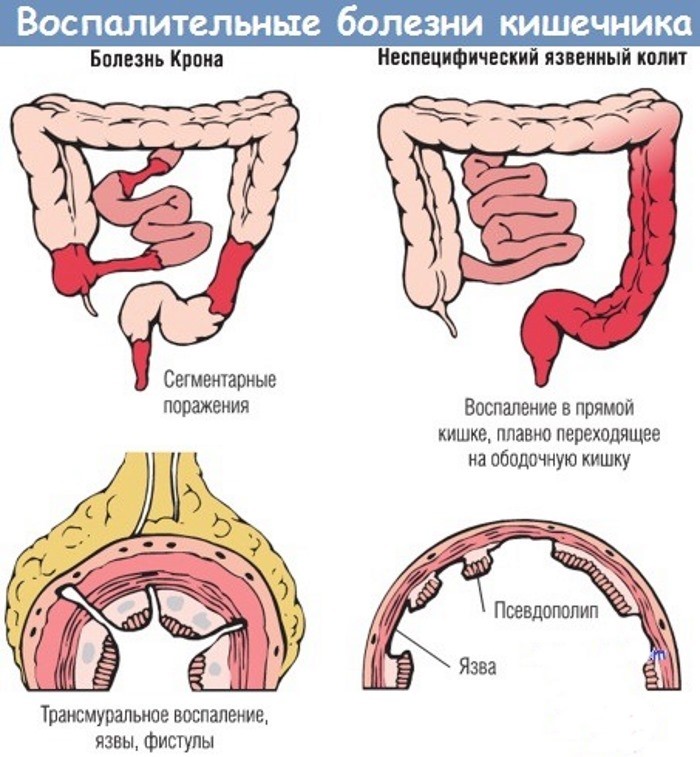 Это поможет назначить правильное комплексное лечение в дальнейшем.
Это поможет назначить правильное комплексное лечение в дальнейшем.
Степень изменений органа устанавливается с помощью метода контрастной ирригоскопии, которая подразумевает введение в прямую кишку специального вещества с дальнейшим проведением рентгенографии. Для исключения разрастания злокачественных образований подозрительные фрагменты кишечника могут быть отправлены на биопсию.
Лечение колита
Одним из основополагающих звеньев всего процесса лечения колита является диетотерапия. Это связано с высокой степенью раздражения слизистой оболочки кишечника, спровоцированного колитом. Именно поэтому вся употребляемая пища должна быть щадящей и легкоусвояемой, что позволит сократить нагрузку на орган до минимума и устранить симптомы.
В ходе лечения пациенту могут быть назначены антибактериальные препараты, основное действие которых заключается в подавлении процесса размножения инфекционных возбудителей и полного их устранения. Колит провоцирует сильные болевые ощущения, подавить которые способны обезболивающие лекарственные средства и спазмалитики.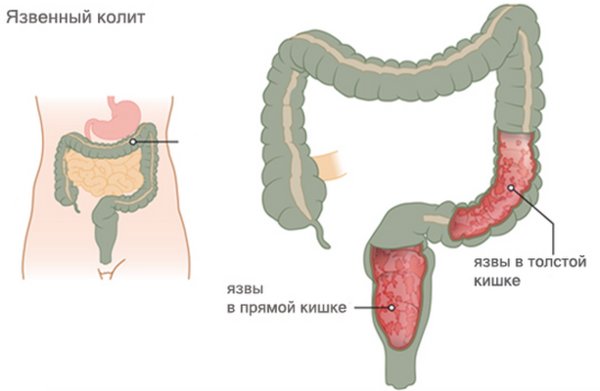
Еще одним важным этапом лечения является нормализация стула. Нежелательные симптомы устраняются с помощью очистительной клизмы или вяжущих средств.
Восстановление стабильности перистальтики кишечника возможно только при нормализации микрофлоры. Снять симптомы позволяют энтеросорбенты, искусственные ферменты и пробиотики. При наличии сопутствующих заболеваний лечение подбирается в зависимости от того, какой орган поражен. Более радикальные меры при колите используются при осложнениях или отсутствии возможности устранить признаки заболевания классическими методами лечения.
Для эффективного лечения следует своевременно обращаться за помощью в медицинское учреждение при появлении первых симптомов, придерживаться рекомендаций лечащего врача относительно медикаментозной терапии при колите и назначенной диеты.
Синдром раздраженного кишечника
18 августа 2014
СтатьиКишечник человека представляет собой гофрированную трубку, длиной 7-8 м. Она подразделяется на два отдела — тонкую и толстую кишку. Тонкая кишка (длина ее колеблется от 5 до 6 м) связывает желудок с толстой кишкой. Главная функция тонкой кишки – переваривание пищи, поступившей из желудка, и всасывание необходимых организму питательных веществ. Толстая кишка, длиной до 1,5 м заканчивается прямой кишкой и задним проходом. Основное назначение толстой кишки – всасывание воды и формирование каловых масс.
Она подразделяется на два отдела — тонкую и толстую кишку. Тонкая кишка (длина ее колеблется от 5 до 6 м) связывает желудок с толстой кишкой. Главная функция тонкой кишки – переваривание пищи, поступившей из желудка, и всасывание необходимых организму питательных веществ. Толстая кишка, длиной до 1,5 м заканчивается прямой кишкой и задним проходом. Основное назначение толстой кишки – всасывание воды и формирование каловых масс.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Основное отличие состоит в отсутствии морфологической основы заболевания. Что это означает? Хорошо известно, что, например, при язвенной болезни существует дефект слизистой оболочки желудка или двенадцатиперстной кишки, при воспалении легких — участок уплотнения легочной ткани, при остеохондрозе – уменьшение высоты межпозвонкового пространства. То есть, во всех вышеперечисленных примерах есть так называемый субстрат заболевания – то, что вызывает жалобы. При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно «Римским критериям», на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции.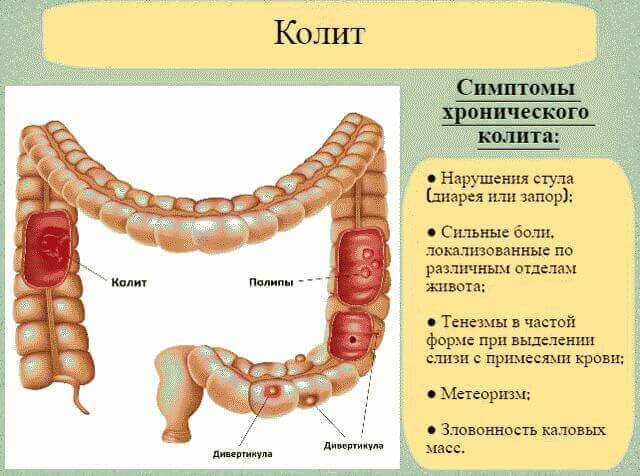 Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов» и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу. Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу. Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Лекарства, излечивающего синдром раздраженного кишечника, не существует. Имеются лишь лекарственные препараты, облегчающие симптомы заболевания. Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Механизм развития клинических признаков (симптомов) при синдроме раздраженного кишечника можно представить следующим образом: под влиянием психологического стресса или хронической психотравмирующей ситуации; значительно реже — кишечной инфекции, у некоторых людей, к которым принадлежите и Вы, кишка становится чрезмерно чувствительной.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить «дорожку», по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Во всем мире признана эффективность как медикаментозных, так и немедикаментозных методов воздействия. К немедикаментозным методам относится, например, проведение индивидуальной и групповой психотерапии, гипнотерапии; к медикаментозным — применение трициклических антидепрессантов, селективных ингибиторов обратного захвата серотонина.
Помните! Выбор метода лечения определяет врач!
Синдром раздраженного кишечника не предрасполагает к развитию опухолей или воспалительных заболеваний кишечника. Однако, для того, чтобы жить полноценной жизнью, необходимо стараться избегать переутомления, стрессовых ситуаций, употребления продуктов, приводящих к возникновению симптомов заболевания; а при ухудшении самочувствия, или в случае появления новых симптомов — посещать своего врача.
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор
Ф.И. Мухутдинова
Поделиться в соц. сетях
сетях
Острая боль в животе — Заболевания желудочно-кишечного тракта
Вздутие живота, особенно при наличии послеоперационных рубцов, тимпаническом характере перкуторного звука и усилении перистальтических шумов или урчании, переливании в животе в период нарастания боли, убедительно свидетельствует о наличии кишечной непроходимости.
Интенсивная боль при ослаблении перистальтических шумов у пациента, старающегося занимать неподвижное положение, указывает на перитонит; место болезненности помогает определить характер патологии (например, болезненность в правом верхнем квадранте указывает на вероятный холецистит, в правом нижнем квадранте – на аппендицит), однако это не всегда имеет диагностическую ценность.
Боль в спине и признаки шока указывают на вероятность разрыва аневризмы брюшной аорты (АБА), особенно если пальпируется болезненное, пульсирующее образование.
Экхимозы в реберно-позвоночных углах (симптом Грея Тернера) или вокруг пупка (симптом Куллена) указывают на геморрагический панкреатит, однако эти признаки не обладают достаточной чувствительностью.
Анамнез часто наводит на верную мысль (см. таблицуАнамнез пациентов с острой абдоминальной болью [History in Patients with Acute Abdominal Pain]). Слабо или умеренно выраженная боль при наличии активной перистальтики нормальной звучности указывает на нехирургический характер патологии (например, гастроэнтерит), однако может быть ранним признаком более серьезной патологии. Если пациент тщетно предпринимает попытки найти положение, облегчающее боль, наболее вероятно обструктивное происхождение боли (например, почечная или желчная колика).
Указания на перенесенное хирургическое вмешательство может свидетельствовать о спаечной непроходимости. При распространенном атеросклерозе повышается вероятность инфаркта миокарда, аневризмы брюшной аорты и мезентериальной ишемии. При инфекции ВИЧ более вероятно наличие инфекционной патологии.
Заворот средней кишки из-за дивертикулов тощей кишки: история болезни
СЛУЧАЙНЫЙ СЛУЧАЙ
В наше отделение поступила 57-летняя женщина с 5-летней историей все более перемежающейся боли в верхней части живота, которая возникала после еды и проходила в правом боковом пролежне. Она отрицала какие-либо изменения в поведении кишечника или мочевого пузыря или наличие других желудочно-кишечных симптомов. Других соответствующих медицинских, семейных или хирургических историй в прошлом не было. При физикальном обследовании обнаружена болезненность в левом подреберье.
Она отрицала какие-либо изменения в поведении кишечника или мочевого пузыря или наличие других желудочно-кишечных симптомов. Других соответствующих медицинских, семейных или хирургических историй в прошлом не было. При физикальном обследовании обнаружена болезненность в левом подреберье.
Первоначальная КТ брюшной полости с контрастным усилением показала брыжейку и верхнюю брыжеечную артерию с признаками «водоворота» (рис. 1). Однако большинство признаков вихря, обнаруженных на КТ, предполагают, но не доказывают, что они указывают на заворот тонкой кишки [ 2 ] . Таким образом, пациентка была направлена на ангиографию из-за подозрения на сосудистую изменчивость как причину, объясняющую ее периодическую боль в верхней части живота. На ангиографии верхняя брыжеечная артерия оказалась перекрученной.Последующее контрастное исследование с барием было выполнено при подозрении на заворот кишечника. Исследование верхних отделов желудочно-кишечного тракта с барием показало дивертикул двенадцатиперстной кишки, множественные гигантские дивертикулы тощей кишки и сертифицированный заворот средней кишки (рис. 2 и 3).
2 и 3).
Рис. 1. Первоначальная компьютерная томография брюшной полости с контрастным усилением показала брыжейку и верхнюю брыжеечную артерию с признаками «водоворота» (стрелка).
Рис. 2 Исследования бария в верхних отделах желудочно-кишечного тракта продемонстрировали дивертикул двенадцатиперстной кишки (белая стрелка) и конфигурацию «штопор» (черная стрелка) проксимального отдела тонкой кишки.
Рис. 3. Исследование бария в верхних отделах желудочно-кишечного тракта показало множественные гигантские дивертикулы тощей кишки.
На четвертый день госпитализации у больного усилились боли. При физикальном обследовании обнаружена болезненность во всем животе со звенящими звуками кишечника. Рентген брюшной полости показал расширенные петли кишечника и уровни жидкости и воздуха.Хирургическое вмешательство было показано на основании клинических проявлений, симптомов непроходимости и результатов обследования.
Рентген брюшной полости показал расширенные петли кишечника и уровни жидкости и воздуха.Хирургическое вмешательство было показано на основании клинических проявлений, симптомов непроходимости и результатов обследования.
Ей была сделана экстренная лапаротомия, в результате которой был обнаружен диффузный гигантский дивертикулез тощей кишки и заворот средней кишки. Диаметр этих дивертикулов составлял от 3,5 см до 8 см. Вся тонкая кишка и ее брыжейка были обнаружены скрученными по часовой стрелке на 540 градусов в основании брыжейки. Проксимальная половина тонкой кишки была расширена, перегружена и отечна (рис. 4). Выполнено иссечение тонкой кишки с множественными дивертикулами тощей кишки и анастомоз тощей кишки конец в конец.Послеоперационное выздоровление прошло без осложнений, и он был выписан на 12-й день после операции.
Рис. 4 После искажения видны сильно увеличенные jejuna. Увеличение начинается на 20 см дистальнее связки Treitz и достигает 120 см.
ОБСУЖДЕНИЕ
Дивертикулез тощей кишки — редкое заболевание с частотой от 0.От 3% -1,3% в серии вскрытий до 2,3% по результатам рентгенологического исследования [ 1 ] . Этиология дивертикулеза тощей кишки до сих пор не ясна. Повышенное внутрипросветное давление может сыграть важную роль. Во всех опубликованных исследованиях средний возраст пациентов с симптомами заболевания составляет до 60 лет. Сообщается, что дивертикулез тощей кишки, связанный с висцеральной невропатией, может приводить к повышению внутрипросветного давления, и он обычно наблюдается при заболеваниях соединительной ткани, таких как системная красная волчанка [ 3 — 6 ] .
Около 80% случаев дивертикулеза тощей кишки протекает бессимптомно, а хронические клинические проявления могут быть ошибочно диагностированы как диспепсия и синдром раздраженного кишечника, что отсрочило постановку правильного диагноза на ранней стадии.
Несколько пациентов с симптомами могут объяснить хроническую постпрандиальную боль в животе, тошноту и рвоту, урчание в животе, чередование диареи и запора, потерю веса, анемию, стеаторею, болезненность и лихорадку [ 7 ] .Мы должны обращать внимание на эти симптомы, которые отражают воспаление, мальабсорбцию, кровотечение или механическую непроходимость.
Механическая кишечная непроходимость встречается в 2,3–4,6% случаев дивертикулеза тощей и подвздошной кишки [ 8 ] . Обструкция может быть вызвана воспалительным стенозом, инвагинацией кишечника и объемными камнями тощей кишки. Кроме того, при дивертикулезе тонкой кишки и подвздошной кишки заворот сегмента, содержащего дивертикулы, является причиной кишечной непроходимости.Задействованный сегмент, который заполнен жидкостью и тяжелее, чем не вовлеченный, может быть ответственным за инициирование заворота [ 8 ] . Сообщается, что большой дивертикул тонкой кишки гораздо чаще встречался у пациентов с заворотом тонкой кишки (35%), чем у пациентов с заворотом тонкой кишки (1%) ( P <0,001) [ 9 ] .
Диагностическое обследование у бессимптомных пациентов может начинаться с простого рентгена брюшной полости или КТ.Но в некоторых случаях эти методы не позволяют выявить типичные дивертикулы тощей кишки. Поскольку они расположены вдоль границы брыжейки, это затрудняет диагностику. Специфическая диагностика дивертикулов тонкой кишки возможна с помощью рентгенологических контрастных исследований с использованием различных форм бария [ 10 , 11 ] . Радиологический метод энтероклиза специфичен для тощей кишки и подвздошной кишки, а бариевая мука — для двенадцатиперстной кишки [ 12 ] .Подобно дивертикулиту толстой кишки, перфорация является наиболее частым осложнением дивертикулита тонкой кишки [ 13 ] . Перфорация в большинстве случаев связана с перитонитом. Таким образом, при подозрении на перфорацию следует выбирать контраст с йодом вместо бария, учитывая высокую смертность от перитонита с раствором бария.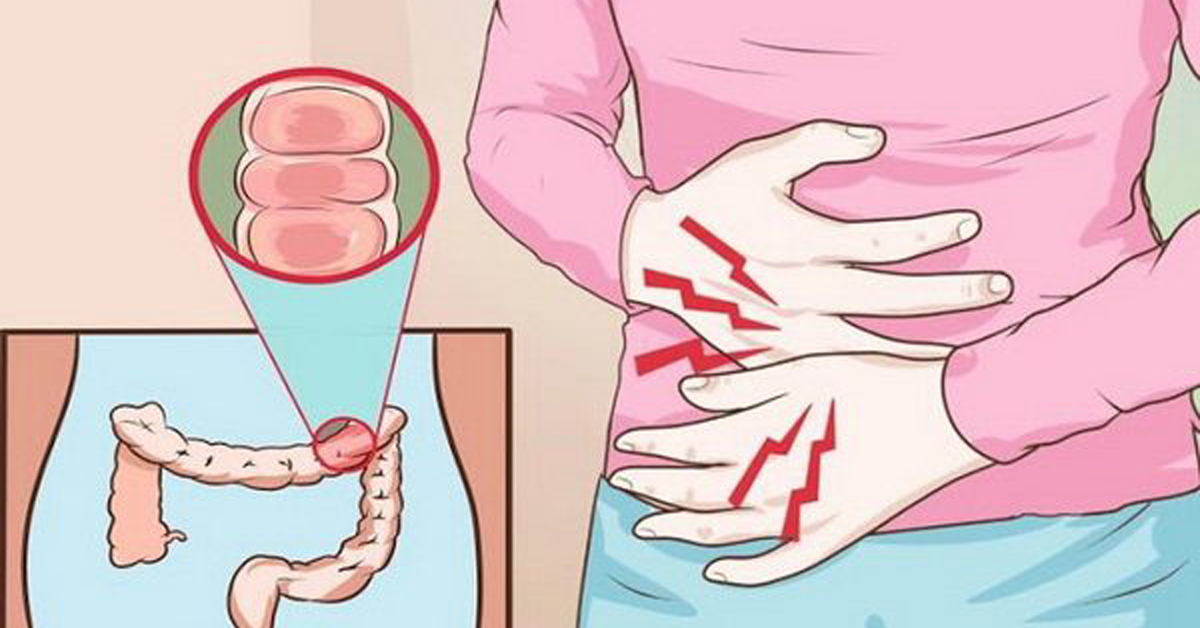 Энтероскопия может быть другим возможным методом диагностики дивертикулеза тонкой кишки [ 10 , 14 ] .В последние годы эндоскопия пришла на смену энтероклизу и стала наиболее распространенным методом диагностики дивертикулов тонкой кишки [ 15 ] .
Энтероскопия может быть другим возможным методом диагностики дивертикулеза тонкой кишки [ 10 , 14 ] .В последние годы эндоскопия пришла на смену энтероклизу и стала наиболее распространенным методом диагностики дивертикулов тонкой кишки [ 15 ] .
В случае острой боли в животе, вызванной заворотом тонкой кишки, рекомендуется повторный медицинский осмотр и рентгеновские снимки. Кроме того, в диагностике помогают КТ и ангиографическое исследование. «Знак вихря» на КТ брюшной полости относится к закрученной или спиральной форме брыжеечных сосудов, которые могут сопровождать петли кишечника и их питающие сосуды [ 2 , 16 ] .Фишер сначала описал это как обнаружение компьютерной томографии, указывающее на заворот средней кишки [ 17 ] . Это чувствительный маркер заворота с чувствительностью 60% и отношением шансов 25,3 при прогнозировании наличия непроходимости тонкой кишки, требующей хирургического вмешательства [ 18 ] . Осведомленность о знаке КТ-вихря важна при сортировке пациентов, которым требуется экстренное хирургическое вмешательство [ 19 ] . Хотя ангиография не применима для всех предполагаемых случаев заворота кишечника из-за ее инвазивного характера и высокой стоимости, она по-прежнему является хорошим методом для предоперационной оценки «водоворота» и «палки парикмахера» [ 16 ] .
Осведомленность о знаке КТ-вихря важна при сортировке пациентов, которым требуется экстренное хирургическое вмешательство [ 19 ] . Хотя ангиография не применима для всех предполагаемых случаев заворота кишечника из-за ее инвазивного характера и высокой стоимости, она по-прежнему является хорошим методом для предоперационной оценки «водоворота» и «палки парикмахера» [ 16 ] .
Обычно неосложненный дивертикулез тощей кишки не требует оперативного лечения. Однако хирургическое вмешательство обязательно у пациентов с осложнениями дивертикулеза тощей кишки. Хирургическое лечение дивертикулеза тощей кишки с заворотом тонкой кишки заключается в раскручивании или резекции пораженного сегмента. Сообщалось о 25% смертности [ 8 ] .
В нашем случае основным клиническим симптомом в анамнезе пациента была нарастающая перемежающаяся боль от укола булавкой в верхней части живота с рвотой. Это было вызвано чрезмерным растяжением объемных дивертикулов. Утолщенный и увеличенный тонкий кишечник, обнаруженный при лапаротомии, предполагает, что частичная непроходимость присутствовала в течение некоторого времени до острого эпизода.
Это было вызвано чрезмерным растяжением объемных дивертикулов. Утолщенный и увеличенный тонкий кишечник, обнаруженный при лапаротомии, предполагает, что частичная непроходимость присутствовала в течение некоторого времени до острого эпизода.
Итак, мы представляем случай заворота средней кишки, который был вызван дивертикулами тощей кишки. Дивертикулез тощей кишки остается бессимптомным примерно в 80% случаев, что затрудняет диагностику и задерживает ее. Диагноз часто начинают в случаях связанных с ним осложнений, таких как кровотечение, перфорация или непроходимость.Кишечная непроходимость может быть вызвана воспалительным стенозом, камнями тощей кишки, инвагинацией или заворотом кишечника. Предполагается, что большой дивертикул тонкой кишки может способствовать возникновению заворота тонкой кишки у взрослых. Энтероклич, пожалуй, самый надежный метод диагностики дивертикулеза тонкой кишки. В случае острой боли в животе из-за заворота тонкой кишки КТ показывает типичные признаки этого заболевания.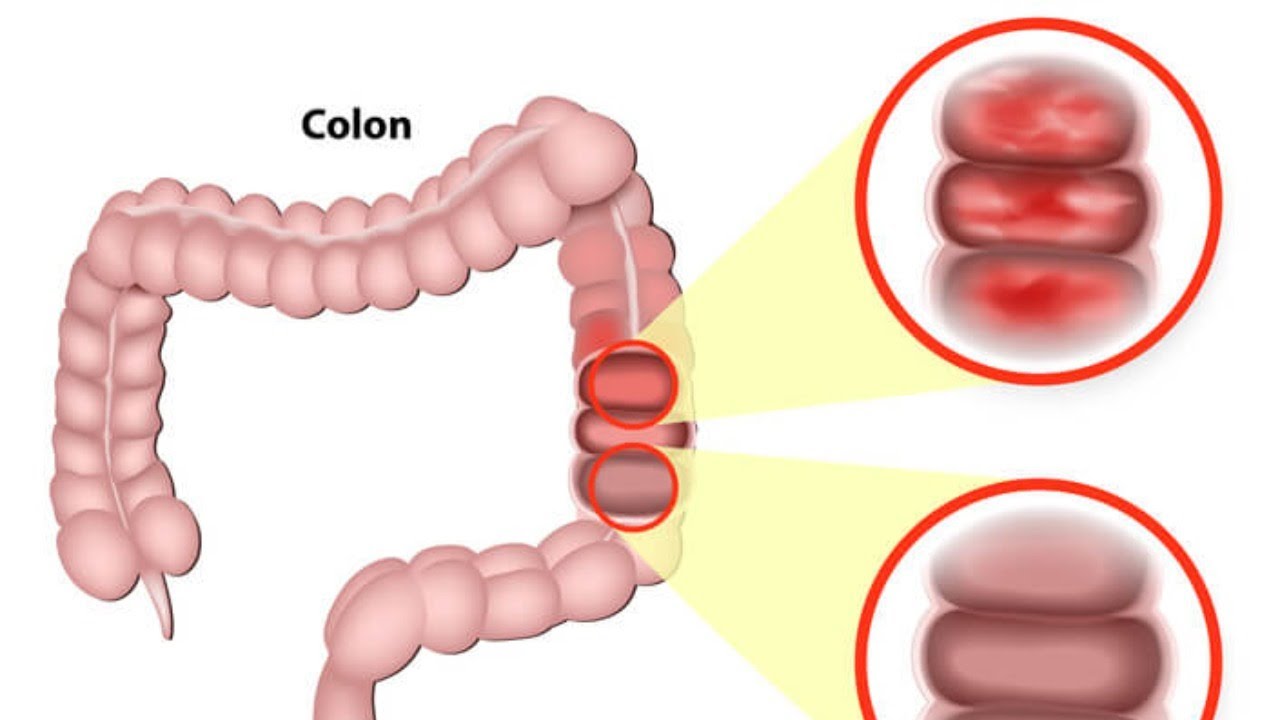 Признаки вихря, обнаруженные на КТ, имеют высокую специфичность для заворота тонкой кишки.Методом выбора является хирургическое иссечение пораженного сегмента тощей кишки с первичным анастомозом конец в конец.
Признаки вихря, обнаруженные на КТ, имеют высокую специфичность для заворота тонкой кишки.Методом выбора является хирургическое иссечение пораженного сегмента тощей кишки с первичным анастомозом конец в конец.
Боль в желудке? Вот 9 самых распространенных источников и что делать
Боль в желудке?
Вот 9 самых распространенных источников и что делать
Боль в животе невероятно распространена, в тот или иной момент затрагивая практически всех. Иногда, например, если вы только что съели огромную тарелку острого перца чили, причина очевидна.Другие, а чаще вы, возможно, не знаете, что вызывает боль.
Запор — самая частая причина боли в животе у детей, как показывают новые исследования. |
Поскольку в брюшной полости находится множество органов (желудок, тонкий кишечник, толстая кишка, печень, желчный пузырь и поджелудочная железа), первый шаг к определению причины боли в желудке — это выяснить, где она болит. По данным клиники Майо, вы можете соответственно сузить источник.
По данным клиники Майо, вы можете соответственно сузить источник.
Пупок: Боль возле пупка может быть связана с заболеванием тонкой кишки или воспалением аппендикса.
Средняя часть живота: Боль в верхней средней части живота, чуть выше живота, может быть признаком заболевания желудка. Постоянная боль в верхней средней части живота может быть связана с поджелудочной железой или желчным пузырем.
Верхняя левая часть живота: Боль в этой области встречается редко, но может указывать на проблемы с желудком, толстой кишкой, селезенкой или поджелудочной железой.
Верхняя правая часть живота: Боль в правом верхнем углу живота (которая также может распространяться на вашу спину) может быть связана с воспалением желчного пузыря или в некоторых случаях может быть вызвана воспалением поджелудочной железы, толстой кишки или двенадцатиперстной кишки.
Нижняя часть средней части живота: Боль, которая распространяется в любую сторону ниже пупка, может указывать на заболевание толстой кишки, камни в почках или инфекцию мочевыводящих путей.
У женщин это также может указывать на воспалительное заболевание органов малого таза.
Нижняя левая часть живота: Это указывает на проблему с нижней частью толстой кишки, откуда выделяются пищевые отходы.Это может быть воспалительное заболевание кишечника или дивертикулит.
Нижняя правая часть живота: Боль в этой области может быть вызвана воспалением кишечника, распространяющейся болью от аппендицита, грыжи или внематочной беременности.
Мигрирующая боль: Поскольку в брюшной полости проходят глубокие нервные пути, боль может мигрировать в другие части тела. Например, воспаление желчного пузыря может вызвать боль в груди и правом плече, а боль, связанная с поджелудочной железой, может перемещаться между лопатками.
Наиболее частые причины боли в животе
В большинстве случаев боль в животе не является серьезной, однако в некоторых случаях она может быть признаком серьезного основного заболевания. Чаще всего боль в животе возникает по одной из следующих причин:
Чаще всего боль в животе возникает по одной из следующих причин:
1. Несварение: Это приводит к жжению в желудке или верхней части живота, а также к вздутию живота, отрыжке и газам. Несварение желудка может быть признаком гастроэзофагеальной рефлюксной болезни (ГЭРБ), язвы или болезни желчного пузыря.Большинство случаев несварения желудка проходят в течение нескольких часов, но если ваши симптомы ухудшатся, вам следует обратиться к врачу.
2. Запор: Вздутие живота и боль в животе — обычное явление при запоре. В частности, у детей запор является наиболее частой причиной боли в животе, согласно недавнему исследованию, опубликованному в Journal of Pediatrics. Запор часто можно снять с помощью:
- Выпивать от двух до четырех дополнительных стаканов воды в день
- Пить теплые жидкости, особенно по утрам
- Есть больше фруктов и овощей
- Есть чернослив или хлопья с отрубями
3. Желудочный грипп : Более 90 процентов вспышек желудочного гриппа в Соединенных Штатах каждый год вызываются группой родственных вирусов, называемых норовирусом. Болезнь, как правило, проходит самостоятельно и проходит через день или два (хотя вы можете оставаться заразным в течение как минимум трех дней и до трех недель после исчезновения симптомов).
Болезнь, как правило, проходит самостоятельно и проходит через день или два (хотя вы можете оставаться заразным в течение как минимум трех дней и до трех недель после исчезновения симптомов).
4. Менструальные спазмы : По оценкам, три из каждых четырех менструирующих женщин испытывают менструальный стресс в той или иной форме, например, менструальные спазмы.Менструальные спазмы могут быть вызваны простагландинами, которые являются гормоноподобными веществами, участвующими в боли и воспалении, которые заставляют вашу матку сокращаться, чтобы изгнать ее слизистую оболочку. Упражнения, отдых, массаж, йога и медитация могут помочь облегчить симптомы.
Если боль в животе сопровождается одышкой, головокружением, кровотечением, рвотой или высокой температурой, вам следует немедленно обратиться за помощью. |
5. Пищевое отравление: Пищевое отравление может быть вызвано более чем 250 различными заболеваниями, но некоторые из наиболее распространенных заболеваний — это инфекции, вызываемые бактериями, такими как Campylobacter, Salmonella, Shigella, E. coli O157: H7, Listeria и ботулизм. Большинство случаев пищевого отравления проходят сами по себе в течение нескольких дней, но если состояние стойкое или тяжелое, вам следует обратиться к врачу.
coli O157: H7, Listeria и ботулизм. Большинство случаев пищевого отравления проходят сами по себе в течение нескольких дней, но если состояние стойкое или тяжелое, вам следует обратиться к врачу.
6. Пищевая аллергия: Чтобы узнать, вызывает ли пищевая аллергия боль и спазмы в животе, обратите внимание на повторяющиеся симптомы, связанные с определенными продуктами питания. Чтобы помочь вам сузить круг возможных причин ваших симптомов, Сеть пищевой аллергии и анафилаксии предлагает отслеживать и записывать следующее:
- Как ощущались симптомы
- Как скоро они появились после еды
- Сколько они длились после еды?
- Еда или продукты, съеденные до появления симптомов
- Количество каждой съеденной пищи
- Были ли подобные реакции до
Есть также два теста, которые можно использовать для определения наличия аллергии, и они работают, показывая, присутствует ли IgE.Их:
- Кожный укол: врач помещает каплю исследуемого вещества на ваше предплечье или спину, а затем прокалывает кожу.
 Если у вас аллергия, в течение 15 минут это место начнет опухать.
Если у вас аллергия, в течение 15 минут это место начнет опухать. - Анализ крови: они включают RAST (радиоаллергосорбентный тест) или CAP ELISA (иммуноферментный анализ). Образец крови отправляется в лабораторию, где проводятся анализы с определенными продуктами питания, чтобы определить, есть ли у вас антитела IgE к этим продуктам. Результаты обычно занимают около недели.
В идеале пищевая аллергия должна быть диагностирована на основе истории еды / симптомов, которую вы вели, а также укола кожи или анализа крови.
В настоящее время нет способа вылечить пищевую аллергию, поэтому лучший и единственный способ избежать реакции — это строго избегать продуктов, вызывающих аллергию. Если вы считаете, что у вас пищевая аллергия, обязательно запишитесь на прием как можно скорее, чтобы рассказать о своих конкретных симптомах и о том, что, по вашему мнению, может быть связано с продуктами питания, чтобы обсудить, какие пищевые триггеры могут быть, как их избежать и какие альтернативы.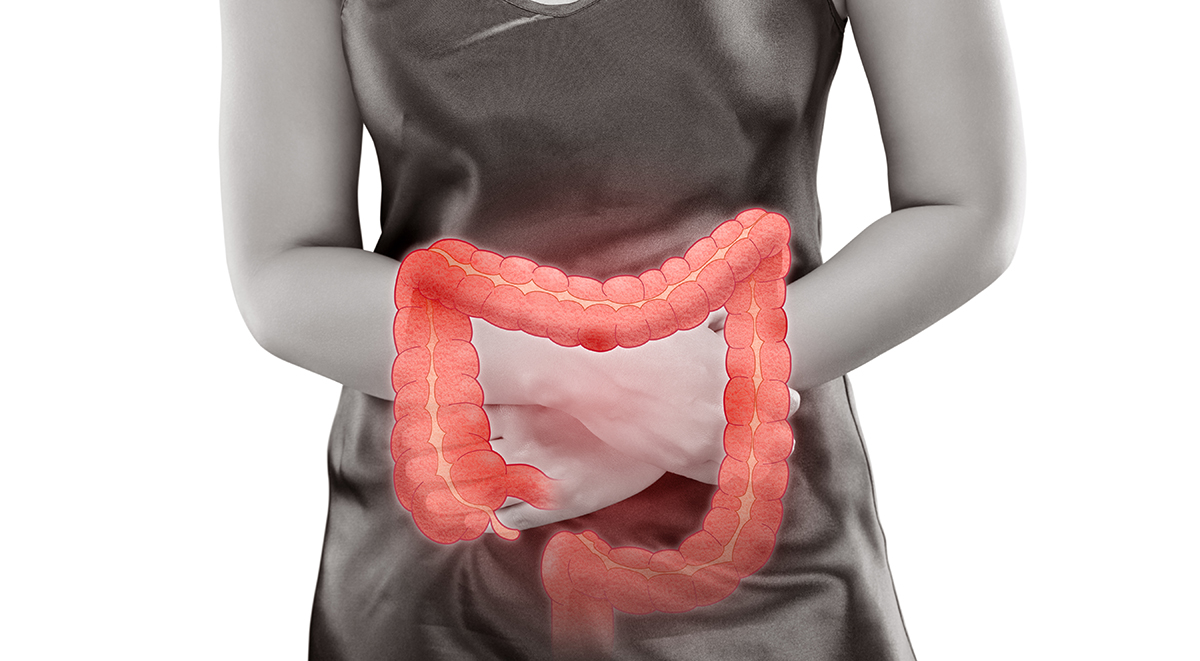
7. Газ: По данным Американского колледжа гастроэнтерологии, от 10 до 18 пассажей в день являются нормальными. Несмотря на частоту, прохождение газа — это то, что почти никогда не обсуждается… кроме как среди учеников начальной школы. Это означает, что миллионы североамериканцев, которые время от времени страдают от избыточного газа и вздутия живота, в основном страдают в молчании (по крайней мере, они на это надеются). Говорят, что у веганов часто наблюдается меньшее вздутие живота и метеоризм. Традиционно одна из главных рекомендаций по минимизации газообразования — определить в своем рационе продукты, которые считаются газообразующими, а затем избегать или уменьшать их.К таким продуктам, которые обычно относились к категории очень подозрительных, относились:
- Брокколи
- Фасоль запеченная и другая фасоль
- Капуста
- Цветная капуста
- Брюссельская капуста
- Лук
Однако сейчас многие эксперты говорят, что отказ от этих продуктов, особенно продуктов с высоким содержанием клетчатки, может быть движущей силой газа.
Решение: обязательно включайте эти продукты в свой рацион регулярно , но начинайте переход очень медленно .
8. Непереносимость лактозы: Это неспособность полностью переваривать лактозу или молочный сахар в молочных продуктах. Это вызвано дефицитом лактазы — фермента, вырабатываемого тонкой кишкой и расщепляющего лактозу.
Если вы любите молочные продукты, но не переносите лактозу, есть хорошие новости: это не значит, что вы никогда не сможете есть молочные продукты. Потребление молочных продуктов в небольших количествах и с другими продуктами обычно помогает обойти симптомы. Кроме того, некоторые молочные продукты, такие как твердые сыры, содержат небольшое количество лактозы, и большинству людей их можно отведать.Кисломолочные продукты, такие как йогурт и кефир, также являются хорошим выбором, поскольку они содержат полезные бактерии, которые помогают расщеплять лактозу.
Другие варианты для людей с непереносимостью лактозы включают прием пробиотиков — полезных бактерий, которые могут помочь вашему организму переваривать лактозу — и прием таблеток фермента лактазы непосредственно перед едой или перекусом.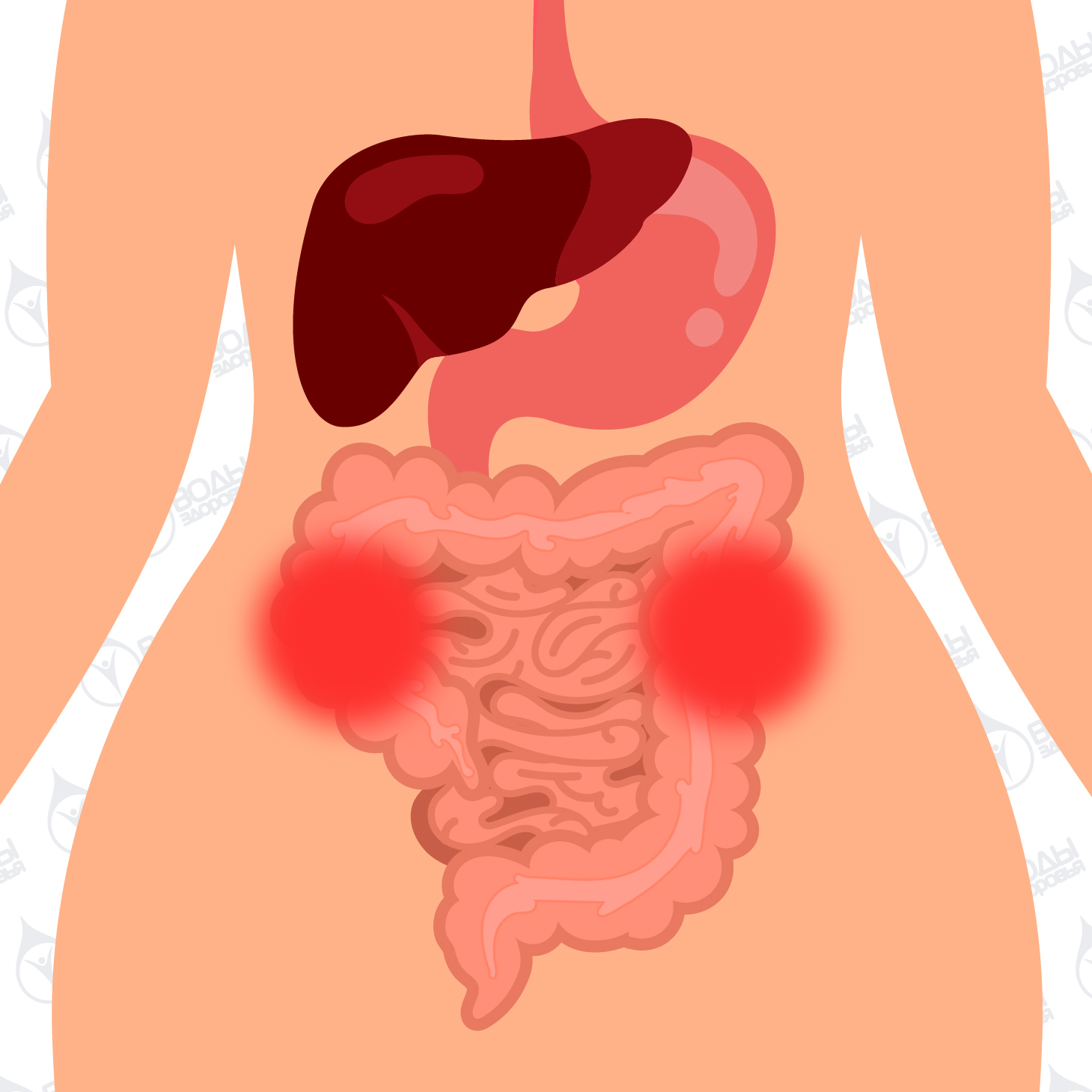
9. Язвы: Язвы вызывают жгучую боль в средней или верхней части желудка между приемами пищи или ночью. У вас также может быть вздутие живота.Чтобы вылечить и предотвратить язву, устраните вещества, которые могут ее вызывать, например алкоголь и сигареты. Чрезмерное употребление некоторых лекарств (НПВП) также может быть проблемой. Если ваша язва вызвана бактериями, известными как H. pylori, для устранения язвы могут потребоваться антибиотики.
Когда обращаться за помощью
Если боль в животе сильная, периодическая, постоянная, мешает вам есть, сопровождается лихорадкой или ознобом или ухудшается, вам следует обратиться к врачу.Однако вам следует немедленно обратиться за помощью, если вы заметили:
- Боль, сопровождающаяся одышкой, головокружением, кровотечением, рвотой или высокой температурой
- Внезапная или сильная боль в животе
- Боль в животе, отдающая в грудь, шею или плечо
- Рвота кровью
- Кровь в стуле
- Stoll, который становится черным
- Кровь в моче
- Вздутие или болезненность живота
Источники
WebMD. com Заболевания пищеварения: боли в животе
com Заболевания пищеварения: боли в животе
MayoClinic.com Боль в животе
MedicalNewsToday.com
Сеть пищевой аллергии и анафилаксии
Новости пищевой аллергии
Боль в животе при беременности: симптомы, причины, лечение
Если вы испытываете какие-либо боли в животе во время беременности, то это обычное явление, поскольку ваше тело меняет свое состояние, чтобы вместить растущего ребенка.Хотя для многих это нормально, для некоторых это может оказаться серьезным. Более того, будущая мать должна узнать о различных симптомах, которые могут возникнуть у нее в течение 9 месяцев вынашивания ребенка.
Боль в животе во время беременности можно разделить на два типа, а именно: нормальную боль и ненормальную боль, которая причиняет вред вашим родам. Прежде чем мы поймем основные причины боли в животе во время беременности, давайте взглянем на то, что такое боль в животе во время беременности и что считается нормальным.
Что такое боль в животе во время беременности?
Боль в животе, или просто боль в животе, обычно возникает в грудной и тазовой областях тела человека. Эта боль может быть очень болезненной, острой и спазматической, особенно для беременных. Одной из основных причин боли в животе является воспаление, которое поражает различные органы в брюшной полости, такие как тонкий и толстый кишечник, селезенка, желчный пузырь, поджелудочная железа, печень, почки и желудок.
Точно так же боль в животе, возникающая во время беременности, может быть как нормальной, так и ненормальной.Эти боли могут различаться по характеру и могут быть как хорошими, так и привести к летальному исходу.
- Нормальная боль: Нормальная боль — это фаза, когда ваши органы постоянно смещаются, матка расширяется, а связки растягиваются.
- Ненормальная боль: Напротив, ненормальную боль можно понимать как состояние болей и болей, которые обычно очень несвоевременны и причиняют боль.
 Если вы испытываете какие-либо аномалии боли, с которыми вы можете столкнуться, рекомендуется как можно скорее проконсультироваться с врачом.
Если вы испытываете какие-либо аномалии боли, с которыми вы можете столкнуться, рекомендуется как можно скорее проконсультироваться с врачом.
Примечание: Если вы испытываете ненормальную боль, вам необходимо немедленно проконсультироваться с врачом, и он / она поможет вам решить вашу проблему.
Симптомы боли в животе во время беременности:
Боль в животе может быть нормальной или ненормальной. Аномальная боль считается очень серьезной, так как она может привести к прерыванию беременности. Тем не менее, это можно вылечить, если вы пройдете предварительную медицинскую помощь. Более того, вот некоторые симптомы и признаки, по которым вам придется немедленно обратиться за медицинской помощью.
- Сильное кровотечение
- Лихорадка и озноб
- Выделения из влагалища
- Ощущение дискомфорта, особенно при мочеиспускании
- Тошнота и рвота
- Бесконечная боль
Примечание: Если вы испытываете какие-либо из перечисленных выше симптомов боли в животе, вам необходимо как можно скорее обратиться к врачу.
Причины боли в животе во время беременности:
Боль в животе во время беременности может быть как нормальной, так и ненормальной, и у каждой причины есть свои симптомы.Однако нормальная боль, возникающая во время беременности, считается хорошим знаком для будущей матери и может символизировать, что у вас может быть здоровый ребенок и что процесс вынашивания ребенка идет в правильном направлении. Причины боли в животе во время беременности можно разделить на две категории:
1. Нормальная боль:
Нормальная боль может означать, что вынашивание ребенка идет правильно. Вот что может почувствовать будущая мама, столкнувшись с обычной болью.
Газы и запор:
Когда выделяется больше гормонов прогестерона, желудочно-кишечный тракт матери замедляется, что замедляет перемещение пищи. Тем не менее, употребление продуктов, богатых клетчаткой, ежедневные упражнения и обильное питье могут решить проблему газов и запоров.
Сокращения Брэкстона-Хикса:
Брэкстон-Хикс относится к сокращению мышц живота, которое заставляет его чувствовать себя твердым и твердым. Обычно это происходит из-за обезвоживания, поэтому решение этой проблемы — пить много воды.Схватки Брэкстона-Хикса могут длиться дольше и быть очень болезненными. Это может затруднить дыхание, но вы сможете заниматься повседневными делами. Хитрость в том, что вы потребляете много воды и сразу почувствуете себя лучше.
Обычно это происходит из-за обезвоживания, поэтому решение этой проблемы — пить много воды.Схватки Брэкстона-Хикса могут длиться дольше и быть очень болезненными. Это может затруднить дыхание, но вы сможете заниматься повседневными делами. Хитрость в том, что вы потребляете много воды и сразу почувствуете себя лучше.
Острая колющая боль:
Этот тип боли также называется болью в круглой связке, и человек, испытывающий ее, может почувствовать резкую колющую боль, особенно когда вы меняете положение. Эта боль обычно возникает, когда две связки, идущие от матки к паху, начинают расти по мере развития ребенка.Этот тип боли считается нормальным и отмечается во втором триместре.
Другие неудобства:
Существуют и другие виды дискомфорта, с которыми будущая мать может столкнуться во время беременности. Однако это не опасно для жизни. Такие случаи, как растущая матка, желудочные вирусы, повышенная чувствительность к пище и камни в почках, являются нормальным явлением для живота и безвредны.
Также прочтите: Что вызывает запор во время беременности и как получить облегчение
2.Аномальная боль:
Любая боль, причиняющая вам боль и вызывающая дисфункцию органов, считается вредной. Что касается боли в животе во время беременности, мать, страдающая этой болью, может получить травму во время родов. Аномальная боль в животе может представлять серьезный риск для ребенка, а также для матери. Вот несколько причин ненормальной боли во время беременности.
Выкидыш:
Самая частая форма потери беременности — выкидыш. Этот вид аборта, также называемый самопроизвольным абортом, обычно происходит в первые тринадцать недель беременности.Некоторые признаки того, что у вас может быть выкидыш, включают сильную боль в спине, коричневато-красное кровотечение с судорогами, а иногда и без них, а также уменьшающиеся признаки беременности.
В худших случаях беременная женщина может почувствовать, как ткань, похожая на ткань, выходит из ее влагалища, и это может показаться очень тревожным. Если вы испытываете какие-либо из перечисленных выше симптомов выкидыша, обязательно как можно скорее проконсультируйтесь с врачом.
Если вы испытываете какие-либо из перечисленных выше симптомов выкидыша, обязательно как можно скорее проконсультируйтесь с врачом.
Инфекция мочевыводящих путей:
Инфекцию мочевыводящих путей можно легко вылечить во время беременности, но, если ее избежать, она может вызвать осложнения при родах и жизни.Как узнать, есть ли у вас инфекция мочевыводящих путей? Что ж, если у вас жжение при мочеиспускании, сильная боль и дискомфорт в животе, то это может означать, что вы страдаете инфекцией мочевыводящих путей.
Некоторые из других часто наблюдаемых симптомов инфекции мочевыводящих путей включают боль под грудной клеткой, сильную лихорадку, тошноту, потливость и озноб. Однако это также может означать, что инфекция распространилась на ваши почки. Чтобы вылечить эту инфекцию, вам потребуется немедленная медицинская помощь.
Внематочная беременность:
Это редкое явление во время беременности, и при этом типе беременности яйцеклетка имплантируется где угодно, кроме матки. Яйцеклетка обычно имплантируется в маточную трубу, и это опасный тип беременности, потому что мать может испытывать сильную боль и кровотечение с 6 по 10 неделю беременности.
Отслойка плаценты:
Это опасное для жизни заболевание, при котором плацента отделяется от матки еще до рождения ребенка.Одним из основных симптомов отслойки плаценты является то, что ваш желудок будет оставаться твердым в течение более длительного периода времени без каких-либо признаков улучшения. Некоторые из других распространенных симптомов отслойки плаценты включают сильную боль в спине, болезненность в животе и жидкие выделения с кровью.
Преэклампсия:
Преэклампсия — это состояние, вызванное высоким кровяным давлением и белком, обнаруживаемым при мочеиспускании беременной матери. Это происходит после 20 недель беременности. Некоторые из наиболее распространенных симптомов преэклампсии включают тошноту и рвоту, ощущение высокого давления на живот.Если вы столкнулись с каким-либо из вышеперечисленных симптомов, вам необходимо немедленно обратиться за медицинской помощью.
Примечание: Если вы столкнулись с каким-либо из вышеперечисленных симптомов, вам необходимо как можно скорее обратиться к врачу, поскольку это может представлять серьезную опасность для вашей жизни. Во время беременности жизнь матери, а также здоровье ребенка имеют наибольшее значение, и эти деликатные проблемы со здоровьем необходимо учитывать, как только вы обнаружите что-то очень ненормальное.
Лечение боли в животе во время беременности:
Существуют различные способы лечения ненормальной боли во время беременности. Однако нужно помнить, что беременность — это деликатный вопрос, который может быть опасен для жизни, если его не лечить. Некоторые методы лечения боли в животе во время беременности могут представлять серьезный риск для матери, а также для плода. Вы можете использовать домашние средства для снятия ненормальной боли во время беременности. Вот следующие способы.
- Опора длинная
- Примите теплый душ
- Регулярно занимайтесь спортом (ходьба и бег трусцой) не менее 15 минут
Примечание: Перечисленные выше домашние средства позволят выиграть время и улучшить самочувствие.Но вам необходимо проконсультироваться с врачом и объяснить свое состояние.
Также читайте: 10 упражнений для беременных
Профилактика боли в животе во время беременности:
Наиболее частыми симптомами боли в животе во время беременности являются боли в спине, дискомфорт в груди, одышка, запор, головокружение и сильные головные боли. От этого никуда не деться, поэтому вопрос в том, как с этим бороться? Что ж, следуйте этим простым советам, и вы избавитесь от симптомов боли в животе во время беременности.
Одышка:
Одышка часто встречается у женщин во время беременности. Чтобы избавиться от этого, вам нужна хорошая осанка, особенно когда вы спите или сидите. Во время сна рекомендуется спать на левом боку, а не на спине.
Дискомфорт в груди:
Если вы испытываете дискомфорт в груди, рекомендуется носить бюстгальтер, поддерживающий увеличенную грудь. Если грудь протекает, набейте бюстгальтер подушечками для кормления.
Запор:
Чтобы избежать запоров и сохранить мягкий стул, пейте много воды, ешьте много свежих фруктов, овощей, цельнозерновых круп, хлеба и сухофруктов. Кроме того, возьмите за правило регулярно заниматься спортом хотя бы пятнадцать минут в день.
Головная боль:
Возьмите за правило достаточно отдыхать и выпивать не менее 6–10 стаканов воды в день. Избегайте приема аспирина и других лекарств при подобных простых проблемах. Вместо этого рекомендуется заниматься йогой или медитацией.Вместо этого примите горячий душ, и вы почувствуете себя лучше.
Головокружение:
Если у вас головокружение, когда вы сразу встаете, возможно, у вас проблема, называемая постуральной гипотензией. Есть один важный способ решить эту проблему. Все, что вам нужно сделать, это подышать свежим воздухом или мягко сесть и расслабиться. Вы также можете прилечь на левый бок или сесть, положив голову между колен.
Другие способы предотвращения боли в животе во время беременности:
Есть и другие способы избежать боли в животе во время беременности. Все, что вам нужно сделать, — это следовать этим простым советам, и ваша беременность будет счастливой.
- Ешьте меньше здоровой пищи
- Регулярно делайте физические упражнения хотя бы 15 минут в день
- Ешьте продукты, богатые клетчаткой, включая фрукты и овощи
- Пейте много воды
- Практикуйте чистый сон. Это поможет вам и вашему ребенку почувствовать себя свежим и здоровым.
Примечание: Если у вас есть какие-либо признаки аномальной боли во время беременности, вам необходимо проконсультироваться с врачом и немедленно обратиться за медицинской помощью. Не избегайте боли во время беременности.Расскажите своему врачу о том, с чем вы столкнулись. На основании этого ваш врач сможет диагностировать ваше состояние, и, если оно было выявлено ранее, оно может быть излечимо.
Часто задаваемые вопросы:
Боль в животе во время беременности — обычное явление, но иногда она может быть серьезной. Поэтому обязательно расскажите об этом своему врачу, и он / она разработает соответствующее лекарство или лечение. Вот несколько часто задаваемых вопросов, которые помогут вам подробно разобраться в боли в животе.
1. Как избавиться от живота при беременности?
Боль в животе — обычная проблема для большинства беременных женщин, но при определенных условиях она может различаться. Однако, если боли в животе очень регулярные, вам нужно поговорить с врачом. Вот несколько советов, как избавиться от боли в животе в домашних условиях.
- Во-первых, сядьте и дайте ногам отдохнуть. Комфортный отдых принесет немедленное облегчение
- Положите на живот пакет с горячей водой
- Пейте много воды и фруктовых соков
Примечание: Если боль в животе не уменьшается, вам необходимо как можно скорее добраться до ближайшей больницы.Не избегайте этого, потому что вы никогда не знаете, что встречается на вашем пути.
2. Какие боли часто возникают при беременности?
Спазмы считаются наиболее частой болью, которая обычно начинается при расширении матки. Газы и вздутие живота также являются распространенной проблемой, с которой сталкиваются все беременные женщины. Большинство беременных женщин чаще всего жалуются на острую боль, и это колющая боль в животе. Однако все это хороший знак того, что вы и ваш ребенок переживаете процесс беременности и родов.Острая боль обычно возникает во втором триместре, и боль может быть разрушительной для того, кто ее переживает.
3. Можно ли навредить ребенку, если спит задом наперед?
Даже случайный сон на спине во время беременности может повлиять на состояние вашего ребенка. Вам следует избегать сна в таком положении, иначе в первом триместре вам будет очень трудно спать. Откажитесь от привычки спать на спине, поскольку по мере роста ребенка вам может стать очень неудобно.
Боль в животе во время беременности — очень частый факт, о котором знает большинство беременных женщин. Но это также может привести к опасным для жизни матери и ее ребенку обстоятельствам. Итак, все, что вам нужно сделать, это сообщить своему врачу о любой боли, с которой вы столкнулись, и он / она поможет вам решить вашу проблему. Кроме того, чем раньше будет обнаружена боль, тем безопаснее это будет для вас и вашего ребенка.
Также читайте: Антибиотики во время беременности: побочные эффекты, риски и способы применения
Новости о боли в животе
Поедание металлов и острых предметов: любопытный случай боли в животе у женщины в Ахмедабаде
— 23 ноября 2018 г.
Врачи из гражданской больницы Ахмедабада стали свидетелями недавно очень любопытного случая, когда женщина пришла в больницу с жалобами на сильную боль в животе.Врачи отметили, что живот женщины раздулся, и она чувствовала себя очень слышно при прикосновении. Тесты и сканирование показали, что живот женщины был полон острых металлических предметов. В результате экстренной операции было извлечено несколько острых металлических предметов, таких как булавки для большого пальца, английские булавки, заколки для волос и даже мангалсутра. Врачи также заметили, что одна из английских булавок пробила ей легкие, а другая повредила слизистую оболочку желудка. Врачи считают, что женщина страдала акуфагией, разновидностью болезни Пика.
Болезнь пика — это психологическое заболевание, при котором человек вынужден есть предметы, которые не считаются съедобными. Болезнь Pica — это общий термин, который далее подразделяется на типы в зависимости от типа несъедобной вещи, от которой человек пристрастился или чувствует себя обязанным есть. Акуфагия — это термин, используемый для описания психологического принуждения к поеданию острых металлических предметов. Официальных статистических данных о процентной доле заболеваемости паразитом пика в мире нет, однако эксперты полагают, что вероятность того, что пациенты с болезнью пика будут больше в развивающихся странах, выше.
Болезнь Бехчета — Симптомы — NHS
Болезнь Бехчета может вызывать широкий спектр симптомов, но редко у человека, страдающего этим заболеванием, проявляются все сразу.
Большинство людей испытывают времена, когда симптомы улучшаются (ремиссия), и времена, когда они ухудшаются (обострения или рецидивы).
Язвы во рту
Почти у каждого человека с болезнью Бехчета появляются язвы во рту.Язвы выглядят так же, как обычные язвы во рту, но могут быть более многочисленными и болезненными. Чаще всего они развиваются на языке, губах, деснах и внутренней стороне щек.
Язвы обычно заживают в течение пары недель, не оставляя рубцов, хотя часто они возвращаются.
Язвы на половых органах
Как и язвы во рту, рецидивирующие язвы на половых органах также являются частым симптомом болезни Бехчета.
У мужчин язвы обычно появляются на мошонке.У женщин они обычно появляются на шейке матки (шейке матки), вульве или влагалище. Однако генитальные язвы могут появиться где угодно в области паха, в том числе на половом члене.
Язвы половых органов обычно болезненны и оставляют рубцы примерно в половине случаев. Мужчины также могут испытывать воспаление (отек) яичек, а женщины могут обнаружить, что язвы делают секс болезненным.
Язвы половых органов, вызванные болезнью Бехчета, не заразны и не передаются половым путем.
Поражения кожи
У многих людей с болезнью Бехчета также возникают кожные поражения. Поражение — это любой тип необычного роста или аномалии, развивающийся на вашей коже, например шишка или обесцвеченный участок кожи.
Кожные поражения, которые могут возникать при болезни Бехчета, включают красные болезненные опухоли на ногах, называемые узловатой эритемой, и более распространенные прыщи, похожие на угри, называемые псевдофолликулитом.
Поражения кожи часто заживают в течение 14 дней, хотя могут часто возвращаться.Узловатая эритема может привести к необратимому обесцвечиванию участков кожи.
Воспаление суставов
Болезнь Бехчета поражает суставы примерно у 1 из 2 больных, вызывая симптомы артрита, такие как боль, скованность, отек, тепло и нежность.
Чаще всего поражаются колени, лодыжки, запястья и мелкие суставы рук.
В отличие от некоторых состояний, поражающих суставы, необратимое повреждение суставов при болезни Бехчета встречается редко, и симптомы обычно можно успешно контролировать.
Воспаление глаз
Воспаление глаз — еще один частый симптом болезни Бехчета, встречающийся примерно в 7 из 10 случаев. Часто развивается очень внезапно.
Воспаление часто поражает увеальный тракт, который представляет собой группу связанных структур внутри глаза. Иногда могут поражаться оба глаза одновременно.
Воспаление увеального тракта, известное как увеит, может вызывать следующие симптомы:
- болезненные красные глаза
- плавающие точки (точки, которые перемещаются по полю зрения)
- помутнение зрения
В наиболее тяжелых случаях при болезни Бехчета воспаление глаз может привести к необратимой потере зрения.Однако это гораздо менее вероятно при своевременном и надлежащем лечении.
Чувствительная кожа
У некоторых людей с болезнью Бехчета кожа особенно чувствительна к травмам или раздражениям. Это известно как патергия.
Например, если использовать иглу для укола кожи человека с патологией, в течение 1-2 дней появится большая красная шишка, которая будет непропорциональна первоначальному уколу иглой.
Желудочно-кишечные симптомы
Болезнь Бехчета может вызывать воспаление желудка и кишечника, которое может вызывать такие симптомы, как:
Иногда воспаление может вызвать повреждение кишечника и кровотечение.Наличие крови в фекалиях — возможный симптом воспаления внутренней оболочки кишечника.
Тромбы
Воспаление слизистой оболочки кровеносных сосудов, связанное с болезнью Бехчета, иногда может вызывать образование тромбов.
Одним из наиболее распространенных типов тромбов, поражающих людей с болезнью Бехчета, является тромбоз глубоких вен (ТГВ), при котором сгусток крови образуется в одной из глубоких вен тела, обычно в ногах.
Симптомы ТГВ включают:
- боль, отек и болезненность в одной из ваших ног (обычно в голени)
- сильная боль в пораженной области
- теплая кожа в области сгустка
- покраснение вашего кожа, особенно на тыльной стороне ноги ниже колена
ТГВ требует немедленной медицинской помощи. Если вы подозреваете ТГВ, немедленно обратитесь в ближайшее отделение неотложной помощи (A&E).
У людей с болезнью Бехчета необходимо тщательное обследование, чтобы определить, безопасно ли использовать разжижающие кровь препараты для лечения этого осложнения.Лечение воспаления обычно более эффективно.
Церебральный венозный тромбоз
Менее распространенным типом тромба, связанным с болезнью Бехчета, является венозный тромбоз головного мозга (ЦВТ). Это происходит, когда внутри кровеносных сосудов образуется тромб, который проходит по каналам, расположенным между внешним и внутренним слоями мозга.
Сгусток крови может увеличить давление внутри черепа, а также привести к нарушению кровоснабжения мозга (инсульту).
Симптомы вариатора включают:
- сильную головную боль — это описывается как пульсирующая, пронзительная, полоса боли или как очень сильная боль, которая внезапно появляется из ниоткуда
- невнятная речь
- припадки (подходит )
- потеря слуха
- двоение в глазах
- симптомы инсульта, такие как мышечная слабость или паралич — но, в отличие от большинства инсультов, могут быть затронуты обе стороны тела
CVT требует неотложной медицинской помощи.Если вы подозреваете инсульт, немедленно наберите 999 и вызовите скорую помощь.
Аневризмы
Воспаление кровеносных сосудов может привести к ослаблению стенок кровеносных сосудов. Это заставляет стенки выпирать наружу в результате артериального давления. Выпуклость известна как аневризма.
Аневризмы обычно не вызывают каких-либо заметных симптомов, если только стенка кровеносного сосуда не становится настолько слабой, что увеличивается или разрывается. Это может оказать давление на близлежащие области и иногда может привести к внутреннему кровотечению или дисфункции органов.
Симптомы разрыва аневризмы могут различаться в зависимости от того, в какой части тела аневризма развилась. Возможные симптомы включают:
Воспаление нервной системы
Воспаление центральной нервной системы (ЦНС) вызывает наиболее серьезные симптомы, связанные с болезнью Бехчета.
Симптомы воспаления ЦНС обычно быстро развиваются в течение нескольких дней и могут включать:
- головную боль
- двоение в глазах
- потеря равновесия
- припадки (припадки)
- частичный паралич с одной стороны тело
- изменения поведения или личности
Общие симптомы
Люди с болезнью Бехчета также часто испытывают более общие симптомы в результате этого состояния, включая периоды крайней физической или психической усталости (утомляемости).Это может повлиять на способность человека выполнять любые действия.
Последняя проверка страницы: 20 ноября 2019 г.
Срок следующего рассмотрения: 20 ноября 2022 г.
Непереносимость гистамина: причины, симптомы и диагностика
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Что такое непереносимость гистамина?
Непереносимость гистамина — это не чувствительность к гистамину, а показатель того, что у вас его слишком много.
Гистамин — это химическое вещество, отвечающее за несколько основных функций:
- передает сообщения в ваш мозг
- запускает высвобождение желудочной кислоты, чтобы помочь пищеварению
- высвобождается после травмы или аллергической реакции как часть вашего иммунного ответа
Когда гистамин уровни становятся слишком высокими или когда он не может правильно расщепляться, это может повлиять на ваши нормальные функции организма.
Гистамин связан с общими аллергическими реакциями и симптомами.Многие из них похожи на непереносимость гистамина.
Хотя они могут различаться, некоторые общие реакции, связанные с этой непереносимостью, включают:
В более тяжелых случаях непереносимости гистамина вы можете испытать:
Вы естественным образом вырабатываете гистамин вместе с ферментом диаминоксидазой (DAO). DAO отвечает за расщепление гистамина, который вы получаете с пищей.
Если у вас развивается дефицит DAO и вы не можете расщеплять гистамин, у вас может развиться непереносимость.
Некоторые причины, по которым могут быть затронуты уровни вашего фермента DAO, включают:
- лекарства, которые блокируют функции DAO или препятствуют его производству
- желудочно-кишечные расстройства, такие как синдром дырявого кишечника и воспалительные заболевания кишечника
- продукты, богатые гистамином, которые вызывают функционирование ферментов DAO неправильно
- продукты, которые блокируют ферменты DAO или вызывают высвобождение гистамина
Избыточный бактериальный рост — еще один фактор, способствующий развитию непереносимости гистамина.Бактерии размножаются, когда пища не переваривается должным образом, вызывая перепроизводство гистамина. Нормальный уровень ферментов DAO не может разрушить повышенный уровень гистамина в организме, вызывая реакцию.
Продукты, которых следует избегать
Здоровая диета содержит умеренный уровень гистамина. Однако есть продукты с высоким содержанием гистамина, которые могут вызывать воспалительные реакции и другие негативные симптомы.
Продукты, богатые гистамином:
Существует также ряд продуктов, которые вызывают высвобождение гистамина в организме, например:
К продуктам, блокирующим производство DAO, относятся:
Продукты для употребления в пищу
Если у вас непереносимость гистамина , включение в рацион продуктов с низким содержанием гистамина может помочь уменьшить симптомы.Нет такой вещи, как диета без гистамина. Проконсультируйтесь с диетологом, прежде чем исключить какие-либо продукты из своего рациона.
Некоторые продукты с низким содержанием гистамина включают:
Магазин оливкового масла.
Прежде чем поставить диагноз, ваш врач устранит другие возможные нарушения или аллергии, вызывающие аналогичные симптомы.
Врачи могут также порекомендовать соблюдать элиминационную диету в течение 14–30 дней. Эта диета требует, чтобы вы удалили все продукты с высоким содержанием гистамина или триггеров гистамина и медленно возвращали их, чтобы следить за новыми реакциями.
Ваш врач может также взять образец крови для анализа, есть ли у вас дефицит DAO.
Еще один способ диагностировать непереносимость гистамина — это прокол. В исследовании 2011 года изучалась эффективность укола для диагностики непереносимости гистамина. Исследователи прокололи кожу 156 человек и применили 1-процентный раствор гистамина. У пациентов с подозрением на непереносимость гистамина укол-тест был положительным на 79 процентов, обнаружив небольшую красную зудящую шишку на исследуемой области, которая не исчезла в течение 50 минут.
Непереносимость гистамина может вызывать неприятные симптомы, но ее можно лечить с помощью диеты с низким содержанием гистамина.
Непереносимость гистамина не следует диагностировать самостоятельно, поскольку симптомы аналогичны симптомам других аллергенов, расстройств или инфекций. Если вы считаете, что у вас непереносимость или нерегулярные симптомы, поговорите со своим врачом.
Наследственная геморрагическая телеангиэктазия (HHT)
Симптомы HHT и диагностика HHT
HHT чаще всего диагностируется, когда АВМ начинают вызывать симптомы.Клинический диагноз HHT может быть поставлен, если известно, что у кого-то есть три из четырех общих признаков:
- Частые носовые кровотечения
- Телеангиэктазии рта, губ, языка и кончиков пальцев
- Внутренние АВМ, обнаруженные в легких, головном мозге, печени и кишечнике
- Семейная история HHT
Носовые кровотечения вызваны телеангиэктазиями носа. Почти у всех людей с HHT будут развиваться частые носовые кровотечения, не связанные с травмой.Носовые кровотечения могут возникать несколько раз в день, но часто бывают реже. Носовое кровотечение обычно возникает в одночасье без причины. Вероятность кровотечения из носа увеличивается с возрастом.
Телеангиэктазии чаще всего встречаются на губах, языке, рту и кончиках пальцев. Их также можно увидеть на пальцах, ушах, лице и груди. У людей с ГГТ обычно бывает от нескольких до многих телеангиэктазий. Вероятность развития телеангиэктазий увеличивается с возрастом.
Внутренние АВМ не могут быть замечены врачом при медицинском осмотре, поэтому люди с ВГТ могут не знать, что они у них есть.Для выявления внутренних АВМ часто необходимы изображения, такие как компьютерная томография, МРТ и пузырьковое эхо. Некоторые люди с внутренними AVM будут иметь признаки AVM, даже не подозревая о них. Например, у человека с АВМ легкого могут быть проблемы с дыханием и повышенная утомляемость.
HHT Причины
HHT вызывается генетическими изменениями в одном из трех генов ( ACVRL1 , ENG и SMAD4 ). Почти у всех с клиническим диагнозом HHT будет изменение одного из этих генов.Также недавно были обнаружены три других гена с HHT-подобными признаками ( GDF2, RASA1 и EPh5 ). В целом, около 10-15% людей с HHT не имеют генетических изменений в каком-либо гене. Следовательно, у некоторых людей есть ГГТ, но невозможно идентифицировать генетические изменения, вызвавшие их.
HHT — преобладающее состояние. Если у вас есть HHT, у вас есть 50-процентная вероятность передать его каждому из ваших детей. Если будет проведено генетическое тестирование и будет обнаружено изменение, члены вашей семьи могут пройти тестирование, чтобы выяснить, есть ли у них также HHT.Очень редко HHT не наследуется от родителя. Он может быть новым или «de novo», а может быть «мозаичным». В этих случаях другие люди в семье не болеют ГГТ; но у человека с диагнозом ГГТ все еще есть 50-процентная вероятность передать его каждому ребенку.
Возможные осложнения
Возможны несколько осложнений с HHT:
АВМ мозга: Около 20 процентов людей с ВГТ будут иметь АВМ мозга. АВМ головного мозга могут кровоточить, вызывая неврологические проблемы.Симптомы могут включать головокружение, головную боль, изменения зрения, судороги и инсульт.
АВМ легкого: У 15–50 процентов людей с HHT будет АВМ легкого. При таком типе АВМ всегда есть риск разрыва. Риск увеличивается во время беременности. Люди с АВМ легкого также подвержены риску инсульта или абсцесса мозга. Другие симптомы включают мигрень и хроническую усталость.
AVM печени : 30-80 процентов людей с HHT будут иметь AVM печени.Большинство людей с АВМ печени не получают лечения, потому что они обычно не кровоточат и не вызывают внезапных заболеваний. В редких случаях в более зрелом возрасте может развиться печеночная или сердечная недостаточность.
АВМ спинного мозга: АВМ спинного мозга при ГГТ встречаются редко. Они могут вызвать боль и / или потерю чувствительности или функции руки или ноги.
GI телеангиэктазия: Около 80 процентов людей с HHT имеют телеангиэктазии в желудке и кишечнике; но только у 20 процентов развивается кровотечение, чаще всего в более позднем возрасте.Признаки кровотечения включают кровь в стуле (черный или кровянистый стул) и анемию. Анемия может вызвать утомляемость, одышку, боль в груди или головокружение.
Носовые телеангиэктазии: Носовые телеангиэктазии могут привести к носовым кровотечениям. У девяноста пяти процентов людей с HHT будут развиваться частые носовые кровотечения. Вероятность кровотечения из носа увеличивается с возрастом. Частота и продолжительность носовых кровотечений варьируются от человека к человеку. В зависимости от количества потерянной крови кровотечение из носа также может вызвать анемию.
Кожно-слизистые телеангиэктазии (руки, лицо, губы, рот): 95 процентов людей с HHT имеют телеангиэктазии на руках, лице, губах или во рту. Вероятность их развития увеличивается с возрастом. Телеангиэктазии могут кровоточить, но они менее вероятны, чем носовые.
Обработка HHT
Лечение АВМ
ПТрМ мозга:- Наблюдение: небольшие АВМ иногда наблюдаются с течением времени на предмет любых изменений или роста.
- Хирургическое иссечение (удаление): этот метод похож на другие операции на головном мозге. Расположение АВМ и риски ее удаления помогут вашим врачам решить, является ли хирургическое удаление или другое лечение лучшим вариантом для вас.
- Эмболизация : В этом методе врач вводит катетер в артерию в паху. Затем он вводится через ваши артерии в питающую артерию АВМ. Затем вводится вещество (например, клей), чтобы заблокировать кровоток в АВМ.
- Стереотаксическая радиохирургия (SRS): Сфокусированное излучение используется для разрушения АВМ.
АВМ легких:
- Наблюдение: небольшие АВМ иногда наблюдаются с течением времени, чтобы следить за любыми изменениями или ростом.
- Эмболизация : В этом методе врач вводит катетер в артерию в паху. Затем он вводится через ваши артерии в питающую артерию АВМ. Затем вводится вещество (например, спираль), чтобы заблокировать кровоток в АВМ.
- Лобэктомия: при этой технике удаляется часть легкого, в которой находится АВМ.
Лечение носовых кровотечений
- Использование увлажнителя
- Использование назальной смазки на водной основе
- Возможное использование пероральных или местных лекарств изучается
- Коагуляционная терапия (лазеркоагуляция, прижигание)
- Хирургия (дермопластика перегородки, процедура Юнга)
Ресурсы HHT
Поскольку HHT может влиять на многие системы организма, людям нужна целая команда врачей и медицинских работников для лечения каждой системы организма.
Детский центр HHT в Цинциннати состоит из специалистов самых разных профессий, которые заботятся как о детях, так и о взрослых с HHT. Сюда входят:
- Кардиология
- Стоматология
- Дерматология
- ЛОР
- GI
- Гематология / онкология
- Генетика человека
- Интервенционная радиология
- Неврология
- Нейрорадиология
- Нейрохирургия
- Нейроинтервенционная радиология
- Пульмонология
- Социальная работа
Клиника проводится два раза в месяц в Детском Цинциннати.Педиатрическая бригада тесно сотрудничает со взрослыми специалистами, чтобы обеспечить полный уход за пациентами любого возраста. Пациенты получают диагноз, включая координацию генетического тестирования, лечения и ведения HHT через Центр HHT.
Другие ресурсы, которые помогут родителям и семьям узнать больше о HHT, включают:
- Cure HHT — всемирная некоммерческая группа, целью которой является поддержка пациентов и их семей и обучение медицинских специалистов.
- NCBI предлагает подробную клиническую и генетическую информацию о HHT.
- ClinicalTrials.gov — это реестр и база данных результатов клинических исследований, проведенных по всему миру.
Эзофагит: причины, симптомы и лечение
Эзофагит — это воспаление пищевода — мышечной трубки, по которой пища и питье передаются изо рта в желудок. Это может привести к повреждению пищевода.
В некоторых тяжелых случаях нелеченный эзофагит может привести к изменениям в структуре и функции пищевода.
Лечение направлено на устранение причины воспаления и предотвращение провоцирующих факторов, таких как определенные продукты или аллергены.В некоторых случаях может помочь лечение воспаления с помощью лекарств. При быстрой диагностике и правильном лечении прогноз эзофагита хороший.
Краткие сведения об эзофагите:
- Эзофагит поражает от 2 до 5 процентов людей в возрасте 55 лет и старше.
- Прогноз при эзофагите обычно хороший.
- Эзофагит может быть вызван определенными аллергиями.
- Избыточный вес увеличивает риск эзофагита.
- В зависимости от причины эзофагита существуют различные варианты лечения.
Эзофагит может вызывать несколько состояний. Иногда состояние может быть вызвано более чем одним фактором.
К ним относятся:
ГЭРБ
Это наиболее частая причина, известная как рефлюкс-эзофагит. В нижнем конце пищевода находится клапан, который не позволяет кислотам из желудка возвращаться обратно в пищевод. Это называется сфинктером пищевода.
Если пищеводный сфинктер неисправен — он не закрывается и не открывается должным образом — содержимое желудка может вернуться обратно в пищевод (рефлюкс). ГЭРБ может раздражать пищевод, что приводит к эзофагиту.
Аллергия
Определенные виды аллергии могут вызывать эозинофильный эзофагит, вызванный аллергической реакцией. Эозинофилы — это разновидность белых кровяных телец. Когда возникает аллергическая реакция или инфекция, количество эозинофилов в крови повышается и вызывает воспаление.
Лекарства
Некоторые лекарства могут вызывать эзофагит, это известно как лекарственный эзофагит. Если лекарство слишком долго находится в контакте со слизистой оболочкой пищевода или большая таблетка вызывает раздражение при проглатывании, это может вызвать воспаление.
Это может произойти, если таблетки проглотить, не запивая их достаточным количеством воды. Остатки таблетки, пилюли или капсулы могут оставаться в пищеводе. Чаще всего это происходит с некоторыми обезболивающими, антибиотиками, лекарствами для лечения дефицита калия и некоторыми лекарствами для лечения остеопороза.
Инфекции
Инфекционный эзофагит может возникнуть у людей с ослабленной иммунной системой. Это может быть вызвано грибковыми инфекциями, такими как кандида, или вирусными инфекциями, такими как простой герпес или цитомегаловирус. С помощью эндоскопии квалифицированный врач может определить источник инфекции.
Другие причины
К другим причинам эзофагита относятся злоупотребление алкоголем, лучевая терапия, назогастральный зонд и химическое повреждение от проглатывания щелочных или кислотных растворов.Химическая травма может возникнуть, если ребенок выпьет чистящие растворы или если взрослый проглотит едкие вещества во время попытки самоубийства.
Поделиться на Pinterest Рвота — один из самых распространенных симптомов эзофагита, помимо боли в горле.Это признаки и симптомы, наиболее часто связанные с эзофагитом:
- боль в животе
- боль и затруднения при глотании
- застревание пищи в пищеводе
- отсутствие аппетита
- тошнота и, возможно, рвота
- боль в груди во время еды, изжога
- язвы во рту
Симптомы у детей и младенцев включают затруднения при кормлении и возможную задержку роста или трудности с набором адекватного веса.В этом возрасте большинство пациентов слишком молоды, чтобы описать свои симптомы.
Лечение будет почти полностью зависеть от причины воспаления:
Гастроэзофагальная рефлюксная болезнь (ГЭРБ)
- Блокаторы кислоты, включая h3-блокаторы и ингибиторы протонной помпы: Это препараты, которые имеют длительный эффект на снижение производство желудочного сока.
- Фундопликация: Это операция по лечению ГЭРБ. Часть желудка оборачивается вокруг нижнего сфинктера пищевода, что укрепляет его и препятствует попаданию желудочной кислоты обратно в пищевод.
Аллергия
- Кортикостероиды: Эти пероральные препараты могут уменьшить воспаление, связанное с аллергией, что приводит к уменьшению воспаления в пищеводе, позволяя ему зажить.
- Ингаляционные стероиды: Ингаляционные стероиды, используемые в основном для лечения астмы, могут помочь уменьшить симптомы эозинофильного эзофагита.
- Ингибиторы протонной помпы: Пациенты с эзофагитом, вызванным аллергией, могут иметь хорошие результаты при назначении ингибиторов протонной помпы, если также имеется определенное количество рефлюкса.
- Пищевая аллергия: Лечение заключается в простом исключении продуктов, вызывающих аллергию. Врач обычно направляет пациента к квалифицированному диетологу или, в некоторых случаях, к аллергологу для тестирования, если неясно, какие продукты связаны.
- Эзофагит, вызванный некоторыми лекарствами: Врач может прописать альтернативное лекарство или изменить способ его приема — например, с твердой формы на жидкую.
- Эзофагит, вызванный инфекциями: Врач, вероятно, назначит конкретное лекарство для борьбы с инфекцией, в зависимости от того, является ли возбудитель вирусом, грибком, паразитом или бактерией.
- Сильное сужение пищевода: Может быть проведена процедура для расширения пищевода.
Ниже перечислены факторы риска ГЭРБ, которые также повышают шансы развития рефлюкс-эзофагита:
- избыточный вес или ожирение
- регулярное употребление определенных продуктов и напитков в больших количествах, таких как продукты на основе томатов, цитрусовые фрукты, шоколад, чеснок, лук, острая пища, алкоголь и кофеин
- лекарства, особенно необходимость глотать большие таблетки
- лежа сразу после еды
- прием лекарств в положении лежа или прием лекарств перед сном
- инфекций, так как ослабленная иммунная система может повысить риск развития инфекционного эзофагита
После того, как пациент расспросит пациента об их симптомах, его истории болезни и проведет физический осмотр, врач может назначить некоторые дополнительные диагностические тесты:
Рентгеновский снимок с барием: Это дает четко определенный Рентген пищевода, который помогает врачу определить, есть ли в пищеводе сужение или структурные изменения.


 Воспалиться может как один, так и несколько участков кишечника. Но при этом практически всегда всего воспаление затрагивает место соединения толстой и тонкой кишки. Одним из самых неприятных моментов является то, что воспаление затрагивает всю толщину стенки, а осложнением заболевания является синдром кишечная непроходимость, лечение которой требует принятие комплекса мер, связанных с симуляцией моторики и восстановление работы кишечника.
Воспалиться может как один, так и несколько участков кишечника. Но при этом практически всегда всего воспаление затрагивает место соединения толстой и тонкой кишки. Одним из самых неприятных моментов является то, что воспаление затрагивает всю толщину стенки, а осложнением заболевания является синдром кишечная непроходимость, лечение которой требует принятие комплекса мер, связанных с симуляцией моторики и восстановление работы кишечника. Часто в быту в этом случае говорят: «Не хватает ферментов». И это действительно отражает реальную картину. У поражённой поджелудочной железы существенно уменьшена выработка липазы, химотрипсина, трипсина.
Часто в быту в этом случае говорят: «Не хватает ферментов». И это действительно отражает реальную картину. У поражённой поджелудочной железы существенно уменьшена выработка липазы, химотрипсина, трипсина. Спутники заболевания в острой стадии – рвота и тошнота.
Спутники заболевания в острой стадии – рвота и тошнота.
 Многие задаются вопросом: а виден ли на УЗИ желудок и кишечник. Желудок с помощью УЗИ обследовать нельзя, кишечник — частично. Если аппаратура – с хорошим разрешением на ней, например, видны объёмные образования в этой области.
Многие задаются вопросом: а виден ли на УЗИ желудок и кишечник. Желудок с помощью УЗИ обследовать нельзя, кишечник — частично. Если аппаратура – с хорошим разрешением на ней, например, видны объёмные образования в этой области.
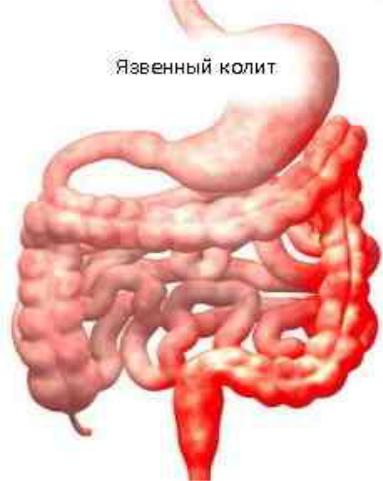
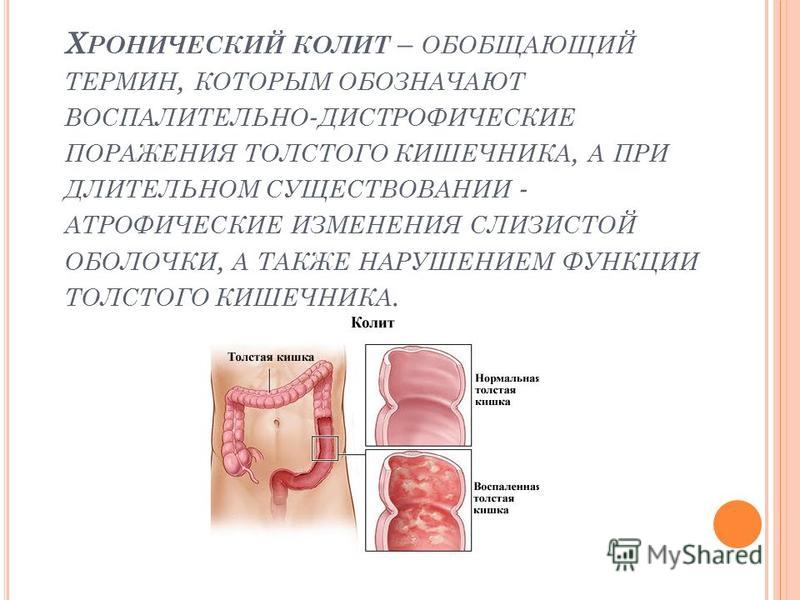
 Зачастую локализация – левосторонняя подвздошная область, желудок. При осмотре врач определяет расширенные участки прямой кишки. Боль становится более выраженной после еды и проходит после опорожнения кишечника и выхода газов.
Зачастую локализация – левосторонняя подвздошная область, желудок. При осмотре врач определяет расширенные участки прямой кишки. Боль становится более выраженной после еды и проходит после опорожнения кишечника и выхода газов.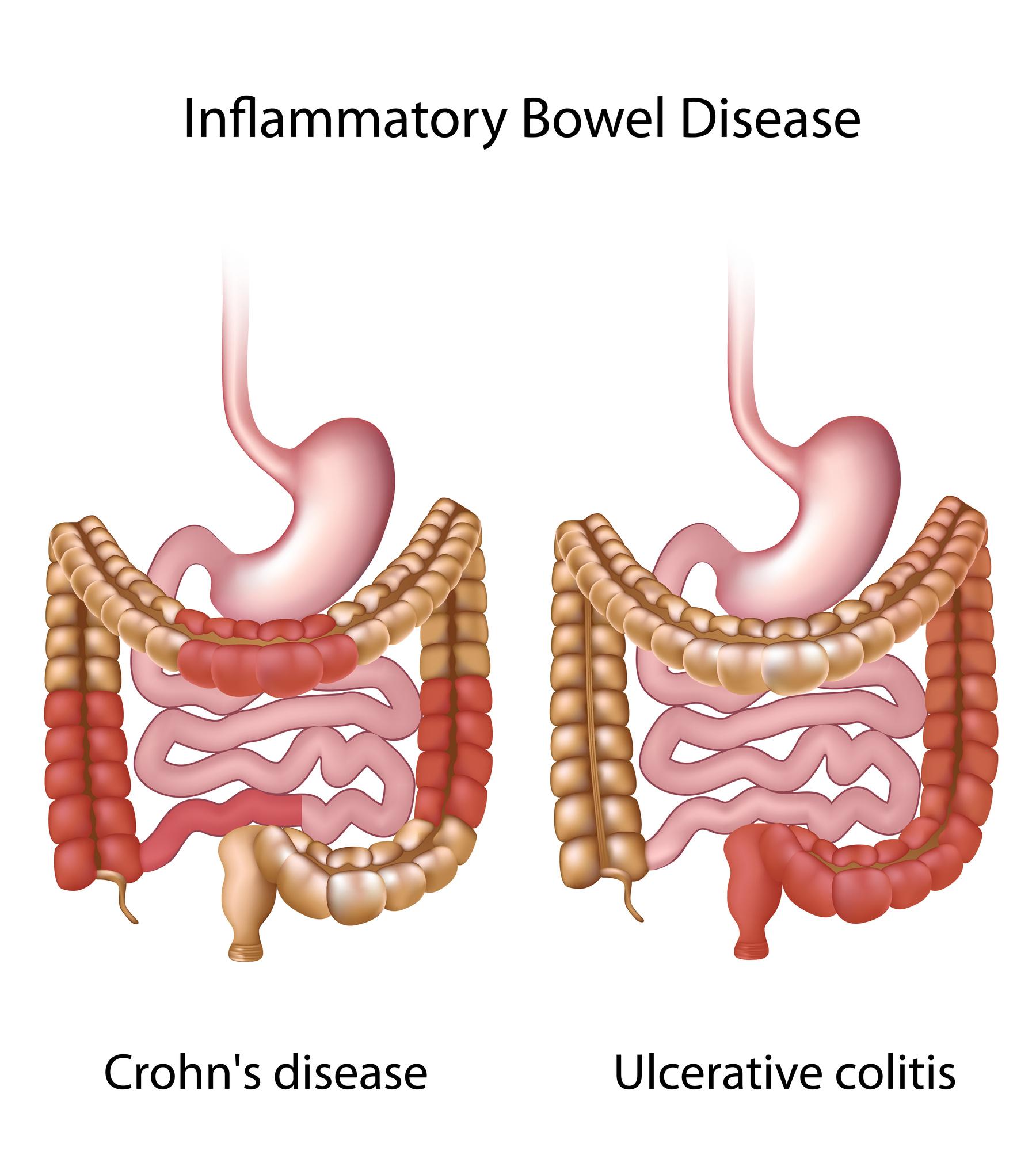

 Это является частой причиной колитов.
Это является частой причиной колитов. У женщин это также может указывать на воспалительное заболевание органов малого таза.
У женщин это также может указывать на воспалительное заболевание органов малого таза.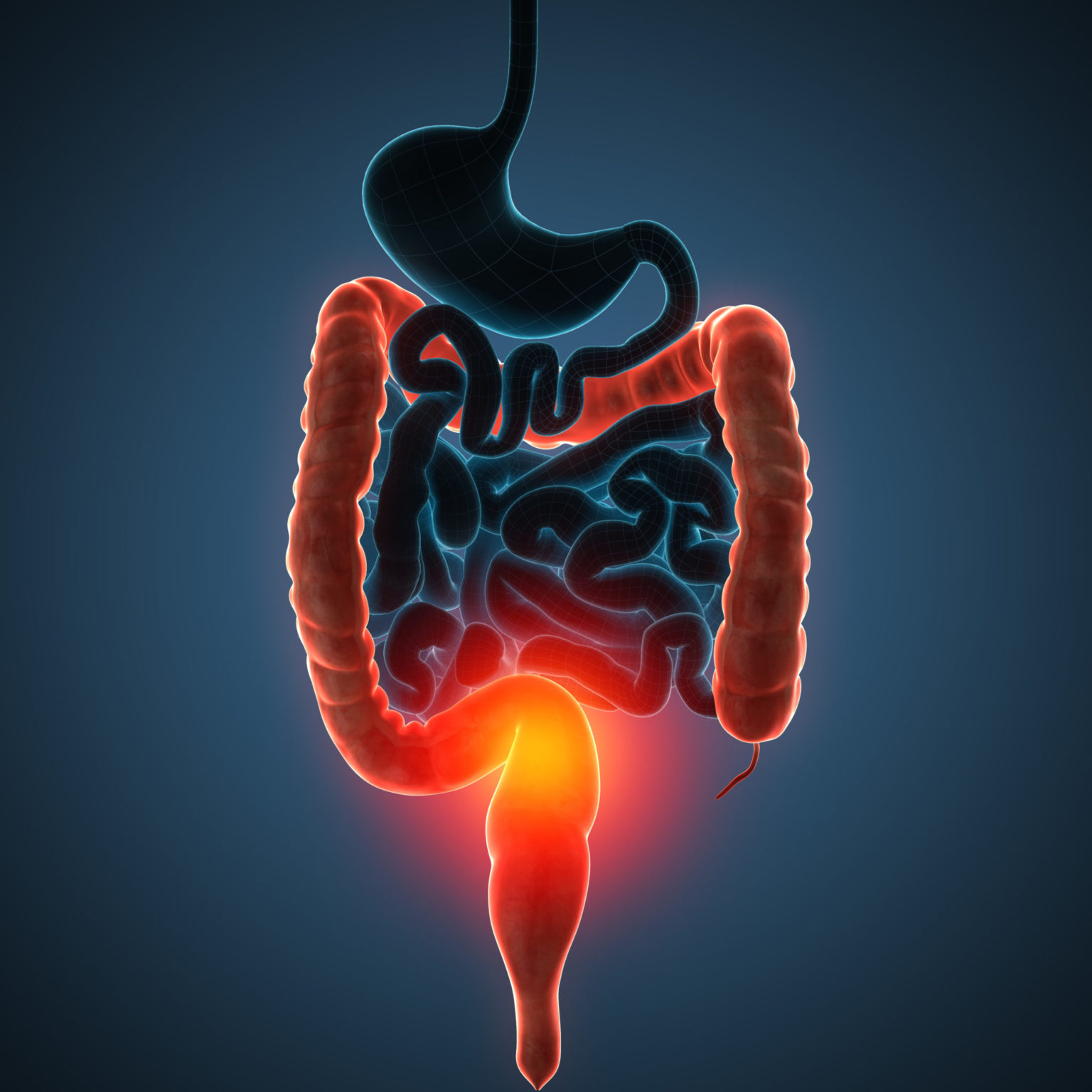 Если у вас аллергия, в течение 15 минут это место начнет опухать.
Если у вас аллергия, в течение 15 минут это место начнет опухать. Если вы испытываете какие-либо аномалии боли, с которыми вы можете столкнуться, рекомендуется как можно скорее проконсультироваться с врачом.
Если вы испытываете какие-либо аномалии боли, с которыми вы можете столкнуться, рекомендуется как можно скорее проконсультироваться с врачом.