симптомы, причины и как лечить — Клиника ISIDA Киев, Украина
Содержание
Молочница (вагинальный кандидоз) – воспалительное заболевание женских половых органов, вызванное дрожжевыми грибами рода Candida.
Зуд, жжение, боль в области наружных половых органов — все это может быть признаками молочницы. Данное состояние очень распространено и имеет характерные симптомы. Диагностика самой молочницы, достаточно, проста, а вот чтобы понять, что является истинной причиной данной проблемы, иногда, приходится поломать голову.
Что такое молочница (вагинальный кандидоз)
Грибковое поражение слизистой оболочки стенок влагалища — вагинальный кандидоз. Это воспалительное состояние, которое чаще возникает женщин детородного возраста. Возбудитель — условно-патогенные дрожжевые грибы рода Candida. В небольшом количестве они присутствуют на слизистой любого здорового человека. При нарушении баланса микрофлоры количество микроорганизмов увеличивается и возникают симптомы молочницы. Таким образом, молочница является вариантом дисбактериоза.
Таким образом, молочница является вариантом дисбактериоза.
Заболевание встречается в двух клинических формах:
- Острый воспалительный процесс.
- Ярко выраженные клинические признаки патологии.
Хроническая молочница. Характерно периодическое возникновение и исчезновение симптомов.
Каждая из форм требует диагностики и правильного лечения.
Причины возникновения
Факторов способствующих развитию заболевания множество, к основным относят:
- Прием антибиотиков. При использовании антибактериальных средств значительно нарушается микрофлора.
- Стрессы. Частые конфликты, выяснения отношений, ссоры значительно снижают защитные силы организма. На этом фоне может активироваться дрожжевая микрофлора и возникнуть симптомы кандидоза у женщин.
- ОРВИ, острые пищевые отравления.
- Хронические заболевания передающиеся половым путем, например, молочница может маскировать трихомониаз или хламидиоз, итд.
 Часто манифест молочницы связан со сменой полового партнера.
Часто манифест молочницы связан со сменой полового партнера. - Гормональные изменения. Молочница может возникнуть во время беременности, в менопаузе.
- Это может быть реакция на тампоны или прокладки, на средства личной гигиены.
- Нижнее белье. Модели из синтетических материалов, неправильно подобранные по размеру будут причиной активации грибковой флоры. Важно выбирать белье свободное, из качественной, натуральной ткани.
- Эндокринные заболевания.
- Нарушение диеты. Повышенное количество углеводов в рационе приводит к активации роста дрожжевых грибов и развитию кандидоза.
- К развитию вагинального кандидоза может привести резкая смена климата
- итд.
Методы исследования
Для диагностики заболевания помимо осмотра гинеколога требуется дополнительное исследование анализа вагинальных выделений (бактериоскопия и бак.посев). Иммуноферментный анализ и полимеразная цепная реакция не получили распространения из-за отсутствия диагностических преимуществ.
Симптомы молочницы у женщин
Клиническая картина заболевания часто очень яркая. Для молочницы характерны такие проявления:
- Выделения. Значительно увеличивается их количество. Выделения становятся творожистыми, белыми, обильными, без сильного запаха.
- Слизистая оболочка влагалища, малых и больших половых губ становится отечной, гиперемированной.
- Зуд и жжение наружных половых органов, усиливающиеся после мочеиспускания и во время полового акта.
Как лечат молочницу
При отсутствии симптомов заболевания терапия не применяется.
Если болезнь имеет острый характер, яркое начало и понятные причины возникновения, например: курс антибактериальной терапии по поводу острой пневмонии, то доктору понятно, во-первых, что молочницу вызвало снижение иммунитета, болезнь и антибактериальная терапия, а, во-вторых, как это лечить (противогрибковые препараты и пробиотики).
На время лечения, конечно, назначается половой покой, т. к. половые контакты в это время будут, во-первых, провоцировать рецидивы, а, во-вторых, могут вызвать заболевание у партнера.
к. половые контакты в это время будут, во-первых, провоцировать рецидивы, а, во-вторых, могут вызвать заболевание у партнера.
Если же у пациентки хроническая, рецидивирующая форма заболевания, то необходимо разбираться, что это? Хронические стрессы?Нарушение менструального цикла? Эндокринные проблемы (сахарный диабет, гипотиреоз итд)? А может это аллергия на новое средство гигиены или реакция на синтетическое нижнее бельё? И, в зависимости от этого, назначать успокоительные препараты или диету, проконсультироваться у эндокринолога или просто поменять средство личной гигиены, а синтетические трусики на трусики и натуральной ткани.
Профилактика заболевания
Лучше заболевание предупредить, чем лечить молочницу. Для этого важно придерживаться таких принципов:
- Правильное питание лежит в основе здорового образа жизни и профилактики молочницы в том числе. А если учесть, что дисбактериоз во влагалище всегда сопутствует дисбактериозу кишечника, то становится понятным почему это первый принцип профилактики.

- Отказ от привычных интоксикаций.
- Половая жизнь с постоянным половым партнером. При смене полового партнера риск заболеваний передающихся преимущественно половым путем возрастает.
- Для водных процедур нужно использовать или чистую воду или средства для интимной гигиены (они имеют оптимальный рН и не приводят к нарушению влагалищной микрофлоры).
- Антибактериальные средства — это мощное лекарство, которым можно помочь, а можно и навредить, если неправильно принимать препарат. Поэтому важно не заниматься самолечением, а принимать антибактериальные препараты только по назначению врача. Доктора, зная побочные действия, назначают и препараты для профилактики молочницы, и пробиотики, которые будут восстанавливать нормальную микрофлору.
- Тщательно выбирать нижнее белье.
- При наличии эндокринных заболеваний стараться выполнять все рекомендации врача, чтобы не допустить гормональных сбоев.
Если возникают непонятные симптомы, то ни в коем случае не пытаться самостоятельно назначать себе препараты, а обратиться к доктору за адекватной диагностической и лечебной помощью.
Вагинальный кандидоз: 7 наболевших вопросов
Оглавление
Кандидоз («молочница») – грибковое поражение слизистого эпителия (от латинского наименования дрожжеподобных грибов: Candida – «белый»).
Грибок-возбудитель имеет несколько разновидностей, в наших широтах преобладает Candida albicans, который относится к условно-патогенной микрофлоре – при нормальной работе иммунитета его носительство не является заболеванием и не вызывает дискомфорта. Симптомы появляются при нарушениях иммунного статуса или под воздействием внешних факторов – грибок поражает слизистые оболочки (ротовую полость, кишечник и т. д.).
У женщин чаще всего встречается кандидоз влагалища.
Что приводит к кандидозу?
- ВИЧ, иммунодефициты
- Беременность
- Мощные стрессы
- Длительный прием эстрогенов
- Глюкокортикоиды
- Травмирование слизистой: конизация шейки матки, аборты, роды, эрозии
- Антибактериальная терапия: уничтожая патогенные бактерии, антибиотики также удаляют микробы нормофлоры – естественную защиту слизистых от внедрения грибков
- Прием цитостатиков (химиопрепаратов, подавляющих рост опухолей)
- Иммунодепрессанты (подавляющие иммунитет)
- Радиотерапия (облучение)
- Проникновение извне нетипичных грибков – Candida tropicalis или др.

Как развивается кандидоз?
Естественную защиту обеспечивают не только гуморальные факторы (белки крови), но и собственная нормофлора: преобладание лактобактерий во влагалище подавляет рост грибков. Нарушение микрофлоры из-за травмы, приема лекарств, а также проникновения грибков извне, при нарушении гигиены, позволяет кандидам интенсивно размножаться.
Оседая на стенках полового тракта грибки травмируют эпителий и плотно спаиваются со слизистой. Продукты их жизнедеятельности закисляют среду влагалища и раздражают чувствительные нервы. При попадании этих продуктов в кровь запускается иммунная реакция, проявляющаяся воспалением. При чрезмерном иммунном ответе возникают аллергические реакции, которые ухудшают симптомы заболевания.
Результатом поражения половых путей грибками Candida становятся белые выделения, напоминающие творожные хлопья, состоящие из слущенного эпителия, слизи и массы грибков, а также комплекс легко узнаваемых симптомов.
Как проявляется молочница?
Наиболее показательными для диагностики заболевания являются творожистые выделения, которые могут отличаться объемами, плотностью, консистенцией, иметь желтоватый оттенок и даже принимать форму довольно крупных комочков.
Почти всегда выделениям сопутствует зуд, часто нестерпимый, жжение, ощущение тяжести, распирания во влагалище, отечность и покраснение видимых слизистых. Может появляться болезненное мочеиспускание, боли во время полового акта.
Симптомы могут усиливаться после тепловых процедур, в жаркую погоду, при долгом сидении.
При хроническом течении грибковой инфекции, частых рецидивах клиническая картина может стираться, некоторые симптомы отсутствуют – грибковая инфекция выявляется случайно при анализе мазка.
Как протекает вагинальный кандидоз?
Выделяют 4 формы заболевания:
- Острый кандидоз – характерны обильные выделения, зуд, боль, жжение половых органов. Яркие клинические проявления сохраняются до недели, затем постепенно стихают. Симптомы общей интоксикации отсутствуют, температура нормальная
- Хронический кандидоз – заболевание возвращается при наличии располагающих факторов, но протекает не столь бурно, часто бессимптомно.

- Рецидивирующий кандидоз – чередование обострений (более 4-х в год) и ремиссий
- Носительство – грибки постоянно живут на слизистой половых путей, но не размножаются, так как подавляются нормофлорой и факторами иммунной защиты
Чем опасен кандидоз для беременных?
У беременных вагинальный кандидоз требует лечения, несмотря на то, что прямо не влияет на вынашивание ребенка и течение родов:
- Повреждающее действие грибка на слизистую и сильное воспаление могут спровоцировать развитие вторичной инфекции в условиях сниженного иммунитета при незначительных погрешностях в гигиене, что может привести к внутриутробному инфицированию плода
- При прохождении ребенка по родовым путям может произойти обсеменение, которое проявится у новорожденного стоматитом, отитом, синуситом или поражением ЖКТ
Лечение вагинального кандидоза беременных предполагает тщательный выбор терапии, взвешенное соотнесение пользы и вреда.
Как устанавливается диагноз?
Диагностикой и лечением кандидоза занимается врач-гинеколог. Он проводит визуальный осмотр на кресле, берет биологический материал (урогенитальный мазок).
Исследование материала может производиться двумя методами:
- Микроскопия мазка – это рассматривание мазка на предметных стеклах под микроскопом. Позволяет определить количество грибка, оценить уровень воспаления по количеству лейкоцитов
- Бакпосев (анализ на микрофлору) – помещение материала на питательную среду и выращивание с целью выявления возбудителя. Позволяет также определить чувствительность грибка к лекарствам
Как лечить кандидоз?
Лечение вагинального кандидоза включает:
- Прием противогрибковых препаратов
- Антибиотиков
- Глюкокортикостероидов (в комплексной терапии)
- Комбинированных препаратов (противогрибковые антибиотики трех разных групп, антибиотики + противомикробное + противогрибковое средство + глюкокортикостероид)
- Спринцевания или ванны с раствором соды
Большая часть современных лекарств выпускается не только в таблетированном виде, но и в форме вагинальных таблеток, капсул, свечей, кремов. Они применяются местно и не оказывают системного действия, поэтому могут назначаться беременным и кормящим женщинам.
Они применяются местно и не оказывают системного действия, поэтому могут назначаться беременным и кормящим женщинам.
Преимущества проведения процедуры в МЕДСИ
- Практикующие акушеры-гинекологи МЕДСИ следят за актуальными мировыми тенденциями в лечении
- Возможность экспресс-диагностики
- Индивидуальный подход к каждому пациенту, подбор схемы лечения с учетом особенностей организма
- Наблюдение в динамике, коррекция схемы лечения, скидка на повторный прием
Для записи на прием звоните по телефону 8 (495) 7-800-500 (работает круглосуточно).
Лечение молочницы у женщин и мужчин
Наиболее часто молочница встречается у женского пола, однако и мужчины вполне могут обнаружить ее симптомы. Возбудителем заболевания является грибок рода кандида, и он — житель нормальной человеческой микрофлоры. Причины его агрессивного поведения и методы борьбы с этим состоянием будут рассмотрены далее.
Что такое молочница
Молочница представляет собой состояние, которое было спровоцировано расцветом грибков рода кандида, из-за чего и произошло нарушение естественной микрофлоры. Кандидоз вызывает дискомфорт в области наружных половых органов.
Опасность кандидоза
Молочница не является опасным состоянием, так как она не относится к какому-либо отдельному заболеванию и не может оказать влияние на состояние шейки матки и стенок влагалища у женщин. Возникновение такого состояния как кандидоз свидетельствует о нарушениях работы организма. Поэтому повторяющаяся молочница требует проведения обследования, чтобы выяснить причину ее возникновения. Если избавиться от причины, то можно забыть о дальнейшем появлении кандидоза.
Причины
Причины, по которым может возникнуть молочница у женщин:
- беременность;
- нарушение микрофлоры;
- ослабление иммунитета;
- эндокринные болезни;
- использование противозачаточных препаратов;
- несоблюдение гигиенических норм.

Причины молочницы у мужчин:
- несоблюдение гигиенических норм;
- результат незащищенного полового акта, передача возбудителя кандиды от партнерши с молочницей;
- резкая смена климатических условий;
- применение агрессивных моющих средств;
- ослабление иммунитета;
- длительное применение антибиотика.
Симптомы
При молочнице у женщин наиболее часто наблюдаются следующие симптомы:
- Болевые ощущения возникающие при половом акте.
- Отечность и покраснение слизистых.
- Боли с резью при мочеиспускании.
- Боли с выделением творожистого содержимого из половых путей, не имеющие запаха.
- Наблюдается зуд и жжение во влагалище, способное периодически или регулярно усиливаться во время сна, после полового акта, после купания и в период менструации.
У мужчин же отмечается жжение и болевые ощущения во время опорожнения мочевого пузыря, постоянный или периодический зуд, белый налет на головке полового органа.
Диагностика
Чтобы определить наличие кандидоза потребуется взять соскоб и отправить его на дальнейшие исследования в лабораторию по выявлению патогенной микрофлоры.
Главная цель лабораторной диагностики заключается в установлении наличия грибка кандида. Если диагностика проводится у женщин, то диагноз молочница устанавливается только при большом показателе дрожжеподобных грибов, а также дополнительных симптомов дисбактериоза влагалища.
Кандидоз у мужчин устанавливается при небольшом количестве грибков, что указывает на наличие инфекции. Выраженная симптоматика позволит урологу провести более детальное обследование.
К какому врачу обратиться
При проявлении симптомов, которые указывают на кандидоз, женщине следует обратиться к гинекологу, а мужчине к урологу.
Лечение
Все лечебные процедуры, связанные с кандидозом, должны проводится только под контролем лечащего врача. При попытке самостоятельного лечения возможен переход молочницы в острую форму, в хроническую, а также возникает вероятность обострения состояния, что приведет к дальнейшему затруднительному лечению.
Лечение молочницы включает:
- Антибиотикотерапия, соблюдение личной гигиены, поддержка и защита иммунитета.
- Соблюдение диетического питания, в котором потребуется ограничить потребление углеводов.
- Полный отказ от вредных привычек.
- Применение назначенных лекарственных средств для борьбы с молочницей.
Медикаменты
В лечении молочницы, которая протекает в легкой стадии, достаточно будет использовать местные средства в качестве вагинальных мазей, свечей и таблеток. К наиболее популярным препаратам относят:
- Натамицин;
- Нистатин;
- Миконазол;
- Клотримазол;
- Изоконазол;
- Кетоконазол.
Врачи наиболее часто назначают препараты с клотримазолом, а использования вагинальных таблеток сторонятся, так как они способны подавить нормальную микрофлору влагалища.
Таблетки от кандидоза специалисты назначают в более запущенном случае, а также при хроническом течении молочницы. Практически у всех лекарственных средств действующим веществом является флуконазол, в качестве альтернативы может быть итраконазол.
Практически у всех лекарственных средств действующим веществом является флуконазол, в качестве альтернативы может быть итраконазол.
В сравнении с женщинами молочница у мужчин протекает более в легко и в качестве лечения опытный специалист назначит местное лечение в виде мазей, которые потребуется наносить на пораженные места. В более тяжелых случаях могут быть назначены препараты для внутреннего применения, такие как Дифлюкан и Флуконазол.
Диета
При молочнице у женщин план диеты должен основываться на потреблении продуктов, которые обладают антибактериальным и противогрибковым эффектом. К ним можно отнести:
- чеснок;
- морепродукты;
- петрушка;
- гречка;
- белый рис;
- брокколи;
- натуральные йогурты;
- овсянка;
- огурцы.
Для мужчин при диагностике кандидоза диеты следует придерживаться до 12 месяцев, минимум составляет 4 месяца. На это время следует:
- Исключить потребление острых продуктов и различных соусов.

- Полностью отказаться от спиртного на весь период лечения.
- Есть только нежирные блюда, те, которые приготовлены на пару, вареные либо тушеные.
Профилактика
Профилактика молочницы:
- важно носить белье, изготовленное исключительно из натуральных тканей. Оно должно быть таким, чтобы нигде не натирало;
- при занятии спортом рекомендуется как можно чаще стирать свою спортивную форму;
- с целью соблюдения гигиены половых органов мыть их следует только водой, при этом используя специальное мягкое мыло;
- средства гигиены не должны иметь красителей и отдушек;
- для тех, кто страдает сахарным диабетом, контроль сахара в крови должен быть постоянным;
- придерживаться правильного питания и активно гулять на свежем воздухе, чтобы поддержать иммунитет.
причины, симптомы, диагностика и методы лечения на сайте «Альфа-Центр Здоровья»
Грибковая инфекция, поражающая слизистую оболочку органов мочеполовой системы. Симптомы – обильные бели, зуд и жжение в области вульвы, болезненное мочеиспускание.
Симптомы – обильные бели, зуд и жжение в области вульвы, болезненное мочеиспускание.Кандидоз – воспалительное заболевание слизистых оболочек, которое вызвано грибковыми микроорганизмами рода Candida. Характерные признаки вагинального кандидоза – белый, творожистый налет на слизистой, поэтому часто применяется название молочница. Приступы обострения встречаются несколько раз у 70-75% женщин в репродуктивном возрасте и являются одним из частых поводов обращения к гинекологу.
Причины и симптомы вагинального кандидоза
Возбудитель молочницы – микроскопический дрожжеподобный грибок рода Candida. В 80-90% случаев это разновидность Candida albicans, хотя есть около 20 других видов этого рода грибков. Кандиды – это условно-патогенные грибы, которые в норме обитают в человеческом организме. Заражение ими происходит еще внутриутробно или при родах. Естественное подавление активности грибов обеспечивают лакто- и бифидобактерии в микрофлоре влагалища. С признаками вагинального кандидоза можно столкнуться при снижении иммунитета и от воздействия внешних факторов. Грибы начинают активно размножаться и вызывают воспаление кожных и слизистых покровов. Затрагиваются ногти, кожа, белый налет может быть во рту или на половых органах (наиболее частое проявление у женщин). Воспалительная реакция объясняется изменением pH-уровня слизистой и иммунной реакцией на попадание в кровь продуктов жизнедеятельности микроорганизмов.
Грибы начинают активно размножаться и вызывают воспаление кожных и слизистых покровов. Затрагиваются ногти, кожа, белый налет может быть во рту или на половых органах (наиболее частое проявление у женщин). Воспалительная реакция объясняется изменением pH-уровня слизистой и иммунной реакцией на попадание в кровь продуктов жизнедеятельности микроорганизмов.
К обострению приводят:
- беременность – рост грибов происходит у трети женщин, из-за повышения кислотности влагалища и гормональным изменениям;
- прием антибиотиков и гормональных препаратов с эстрогенами, химиотерапия;
- стрессы;
- инфекционные заболевания, иммунодефициты, сахарный диабет;
- травмы слизистой при гинекологических манипуляциях, по время родов;
- инфицирование нетипичными грибками – вида Candida tropicalis или другими;
- несбалансированное питание;
- синтетическое, тесное белье.
Типичными симптомами вагинального кандидоза служат:
- обильные выделения белого цвета;
- зуд, дискомфорт в гениталиях;
- болезненность полового акта, мочеиспускания;
- покрасневшая, отечная слизистая вульвы.

Проявления могут усиливаться в жару, ослабевать при хроническом течении (после 7-10 дней острой фазы). В этом случае рецидивы могут происходить 3-4 раза в год, провоцировать появление других инфекций на воспаленной слизистой.
Как лечить вагинальный кандидоз
Диагностика проводится гинекологом. Предварительный диагноз можно поставить по жалобам пациента и внешним признакам, которые заметны при гинекологическом осмотре. Для точной диагностики применяют:
- микроскопическое исследование выделений, чтобы оценить количество микроорганизмов и степень воспаления;
- бактериальный посев выделений для выявления типа возбудителя и его чувствительность к медикаментам.
Для лечения вагинального кандидоза применяют:
- противогрибковые, противомикробные препараты;
- антибиотики;
- глюкокортикостероиды для комплексной терапии;
- местные спринцевания.
Схему, как и чем лечить вагинальный кандидоз, назначит врач. Требуется комплексный подход, чтобы снять воспаление, нормализовать микрофлору, вылечить сопутствующие заболевания, причины рецидивов.
Требуется комплексный подход, чтобы снять воспаление, нормализовать микрофлору, вылечить сопутствующие заболевания, причины рецидивов.
Лечение вагинального кандидоза народными методами не даст результата. Они подойдут для укрепления иммунитета, облегчения симптомов воспаления, но никак не воздействуют на сам грибок. При обострении молочницы уделяют внимание и диете. Из рациона исключают сладкое, алкоголь, увеличивают количество фруктов, овощей, молочнокислых продуктов.
Кандидоз (молочница)
Кандидоз (молочница) – заболевание, вызванное дрожжеподобными грибами рода Candida. Эти микроорганизмы входят в состав нормальной микрофлоры кожи, слизистых оболочек рта, влагалища и толстой кишки всех здоровых людей. И возникновение признаков болезни обусловлено не просто наличием этих грибов, а их избыточным размножением. Хотя возбудители кандидоза и могут передаваться половым путем, но в большинстве случаев кандидоз не связан с половыми контактами и не относится к венерическим болезням.
Кандидоз. Диагностика, лечение, профилактика
Чаще всего заболевание возникает при снижении общего и местного иммунитета. Кроме этого, способствуют развитию кандидоза: недавний прием антибиотиков широкого спектра действия, беременность (особенно в последний триместр), гормональная контрацепция, а также сахарный диабет. Орально-генитальные контакты также могут привести к развитию заболевания, т.к. многие люди являются носителями Candida в полости рта.
У женщин при кандидозе обычно поражается влагалище и наружные половые органы. Заболевание проявляется зудом или жжением в области наружных половых органов, увеличением количества белей с неприятным запахом, белыми сливкообразными или творожистыми выделениями из влагалища, резкой болью при половом акте. Симптомы молочницы обычно появляются за неделю до менструации. Зуд более выражен у женщин, предрасположенных к аллергии, часто он усиливается к вечеру и в тепле (после ванны, в постели).
Как наши врачи диагностируют кандидоз?
В первую очередь – по результатам микроскопии мазка и посева (получения культуры гриба, выросшей из соскоба). Заметим, что просто получить рост Candida – недостаточно, так как они в норме имеются во влагалище большинства женщин. Исследование только тогда результативно, когда из соскоба вырастает определенное количество колоний грибов (более 10 000 КОЕ/мл). Важно и определение вида Candida, и его чувствительности к противогрибковым препаратам, особенно если предшествующее лечение долгое время было безуспешным. А вот ПЦР-метод, являясь не количественным, а лишь качественным исследованием (варианты ответа только «да» и «нет»), не годится для диагностики вагинального кандидоза.
Заметим, что просто получить рост Candida – недостаточно, так как они в норме имеются во влагалище большинства женщин. Исследование только тогда результативно, когда из соскоба вырастает определенное количество колоний грибов (более 10 000 КОЕ/мл). Важно и определение вида Candida, и его чувствительности к противогрибковым препаратам, особенно если предшествующее лечение долгое время было безуспешным. А вот ПЦР-метод, являясь не количественным, а лишь качественным исследованием (варианты ответа только «да» и «нет»), не годится для диагностики вагинального кандидоза.
Существует множество препаратов для лечения этого заболевания. Одни из них применяют местно (крем, вагинальные таблетки или свечи), другие – внутрь (таблетки или капсулы для приема внутрь). Без лечения вагинальный кандидоз принимает затяжное течение и вызывает осложнения. Будьте уверены – эта болезнь излечима, и лишь при сохранении факторов, способствующих развитию кандидоза, может принять рецидивирующий характер.
Почему противогрибковые препараты в лечении кандидоза помогают не всегда? Вовсе не потому, что они малоэффективны.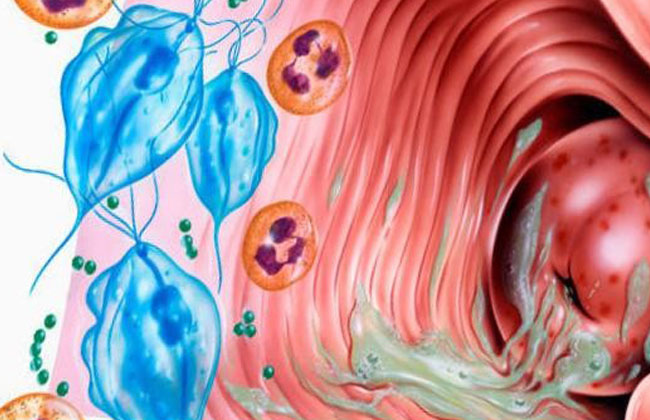 Причин несколько:
Причин несколько:
- лечение проводилось слишком малыми дозами препаратов или неоправданно коротким курсом;
- лечение проводилось бессистемно (например, как самолечение – от случая к случаю), что привело к возникновению устойчивости данного вида грибков Candida к некоторым лекарствам;
- имеет место смешанная (вызванная несколькими различными микробами) инфекция, и какие-то возбудители остались нетронутыми.
Профилактика кандидоза сводится к назначению противогрибковых препаратов для местного или системного применения в процессе лечения антибиотиками широкого спектра действия. По современным представлениям, обследование и лечение полового партнера в отсутствие у него симптомов заболевания необязательно.
Кандидоз — КВД №2
Что такое «молочница» (кандидоз)?
Около 75% женщин в течение детородного возраста переносят молочницу или кандидоз, который вызывается дрожжеподобными грибами рода Кандида. Заболевание это протекает в виде кандидозного вагинита или вульвовагинита. Эти грибы в норме обитают на коже, во рту, в кишечнике и во влагалище. У 20% здоровых женщин детородного возраста в половых путях обнаруживаются грибы рода Кандида. Ненормально быстрый рост грибов, замещает «хорошие» бактерии и вызывает воспаление влагалища с клиническими проявлениями. Наиболее часто это происходит у молодых сексуально активных женщин и это часто диагностируемое заболевание.
Эти грибы в норме обитают на коже, во рту, в кишечнике и во влагалище. У 20% здоровых женщин детородного возраста в половых путях обнаруживаются грибы рода Кандида. Ненормально быстрый рост грибов, замещает «хорошие» бактерии и вызывает воспаление влагалища с клиническими проявлениями. Наиболее часто это происходит у молодых сексуально активных женщин и это часто диагностируемое заболевание.
Кандидозный вагинит (КВ), в общем, не входит в группу инфекций, передаваемых половым путем, однако возможно заражение этой инфекцией от партнеров, у которых грибы присутствуют во рту или половых путях. Мужчины с половой кандидозной инфекцией, как правило, не имеют клинических проявлений.
Причины заболевания и факторы риска
Кандидозный вагинит – инфекция, связанная с факторами риска, которые приводят к нарушению нормальной флоры влагалища («хороших» бактерий) вследствие чего происходит быстрый рост грибковых дрожжей.
Факторы риска:
- Нарушение нормальной микрофлоры половых органов
- Длительный прием антибиотиков
- Длительное применение местных антисептиков
- Наличие урогенитальных половых инфекций
- Использование презервативов, содержащих спермициды (ноноксинол-9)
- Нарушение гормонального обмена — Длительный прием гормональных препаратов
- Применение гормональной контрацепции
- Беременность
- Повышение уровня сахара в крови — Сахарный диабет и преддиабет
- Злоупотребление продуктами, содержащими сахар
- Вторичный иммунодефицит — ВИЧ-инфекция
- Длительная терапия иммунодепрессантами
- Хронические воспалительные заболевания
- Злокачественные новообразования
- Туберкулез
- Радиоактивное облучение
Проявления болезни
Острый кандидозный вагинит проявляется ярко выраженной картиной, длительность заболевания острой формой не превышает 2 месяцев.
Проявления:
- Обильные или умеренные творожистые выделения из влагалища;
- Гиперемия, отек, высыпание на коже и слизистых оболочках вульвы и влагалища;
- Зуд, жжение, раздражение в области наружных половых органов;
- Усиление зуда во время сна или после водных процедур и полового акта;
- Неприятный запах, усиливающийся после половых контактов.
Диагностика
Диагностика заболевания проводится на основании характерных жалоб больной, клинического осмотра и лабораторных исследований.
Лабораторная диагностика включает:
- микроскопия (исследование мазка под микроскопом), мазок должен быть свежим, не более 2 часов от взятия. При правильном взятии и подготовке мазка чувствительность метода достигает 40 — 60%;
- определение кислотности влагалищного содержимого;
- бактериологический посев вагинального содержимого – наиболее чувствительный метод для подтверждения диагноза. Это очень важный тест, поскольку до 40% грибов не чувствительны к обычно назначаемым в женских консультациях антимикотикам;
- ПЦР (полимеразная цепная реакция) – позволяет быстро определить возбудителя в мазке;
- дополнительные исследования крови, консультации специалистов необходимы для выяснения причин кандидоза.

Лечение заболевания
Общие рекомендации:
- соблюдение личной гигиены;
- отказ от обтягивающего синтетического нижнего белья, замена его хлопковым;
- во время месячных предпочтительнее использование гигиенических прокладок, чем тампонов.
Лечение проводится специальными противогрибковыми антибиотиками – антимикотиками – которые могут применяться местно или приниматься внутрь. Обязательным условием является определение чувствительности грибов рода Кандида к антимикотикам. Назначение «вслепую» флюконазола («Дифлюкан», Флюкостат») недопустимо.
Очень важно устранить предрасполагающие условия и факторы риска развития кандидоза, определить наличие сопутствующих заболеваний.
Контроль излеченности проводится спустя 7-10 дней после завершения лечения.
Профилактика
Наилучший путь профилактики инфекций, передаваемых половым путем – это долговременные половые контакты с одним здоровым половым партнером. Важно обсудить вопросыИППП с половым партнером до секса. Предотвращение инфекций возможно, если партнеры знают о заболеваниях и путях их распространения.
Предотвращение инфекций возможно, если партнеры знают о заболеваниях и путях их распространения.
Мужские презервативы из латекса, при правильном применении снижают риск передачи инфекций.
Любые проявления, такие как боль или неприятные ощущения при мочеиспускании, необычная сыпь, выделения могут являться признаком ИППП. Это является сигналом для прекращения половых контактов и немедленного обследования в условиях специализированной клиники – КВД. Если у больного обнаружены ИППП, он должен сообщить об этом своим половым партнерам, для того чтобы они также прошли полное обследование и соответствующее лечение. Это снизит риск развития серьезных осложнений и предотвратит возможность повторного заражения.
Больные ИППП должны воздержаться от незащищенного секса во время лечения, в противном случае возможно повторное заражение полового партнера.
Кандидоз у детей — причины появления, способы профилактики
Это поражение организма ребенка грибами из рода Кандида в возрасте от рождения до 18 лет. Заражение может произойти и во время родов, и позже — бытовым путем. Кандиды живут на поверхности кожи и слизистых и активизируются в условиях снижения иммунитета — как местного, так и общего, и проявиться инфицирование может даже спустя несколько месяцев или лет от момента заражения.
Заражение может произойти и во время родов, и позже — бытовым путем. Кандиды живут на поверхности кожи и слизистых и активизируются в условиях снижения иммунитета — как местного, так и общего, и проявиться инфицирование может даже спустя несколько месяцев или лет от момента заражения.
Причины
Инфицирование от больной матери как во время родов, так и в первые дни жизни ребенка (грудной ребенок). Стрессовая ситуация при поступление в сад или школу. Новый коллектив несет в себе новую активную микробную нагрузку, сильно напрягающую систему иммунитета. Изменяется и ритм жизни — сон, режим дня и особенно питание.
- Сниженный иммунитет.
- Недоношенность.
- Частые простуды у малыша.
- Периоды прорезывания зубов.
Симптомы
Симптомы кандидозного стоматита (поражение ротовой полости):
- Беловатый налет в ротовой полости.
- Покраснение слизистой оболочки в ротовой полости.

- Отказ от еды.
- Капризы ребенка.
Симптомы кандидозного вагинита:
- Выделения из влагалища белого цвета, творожистой консистенции, с запахом дрожжей или кислоты.
- Зуд половых органов.
- Покраснения половых органов.
Чтобы поставить правильный диагноз в случае молочницы у детей, необходимо взять мазок выделений из пораженной области (влагалище или ротовая полость). Врач наносит содержимое выделений на предметное стекло, просушивает, окрашивает специальным образом и осматривает в микроскоп. Диагноз подтверждается при наличии колоний грибков в поле зрения. Лечить кандидоз самостоятельно нельзя — это может привести к хронической инфекции.
Профилактика
У грудных детей:
- Стерилизовать пустышки и соски от бутылочек.
- Следить за состоянием здоровья желудочно-кишечного тракта.
- Не купать в загрязненной ванной.

- Своевременно лечить молочницу во время беременности.
У детей дошкольного и школьного возраста:
- При приеме антибиотиков принимать для профилактики противогрибковые препараты.
- Носить белье из хлопчатобумажной ткани.
- Следить за состоянием здоровья желудочно-кишечного тракта.
Вагинальный кандидоз | Грибковые заболевания
Около
Кандидоз — это инфекция, вызываемая дрожжевым грибком (разновидность грибка) под названием Candida . Кандида обычно живет внутри тела (в таких местах, как рот, горло, кишечник и влагалище) и на коже, не вызывая никаких проблем. Иногда Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту. Кандидоз во влагалище обычно называют «вагинальной дрожжевой инфекцией».Другие названия этой инфекции — «вагинальный кандидоз», «вульвовагинальный кандидоз» или «кандидозный вагинит».
Симптомы
Симптомы вагинального кандидоза включают: 1,2
- Зуд или болезненность влагалища
- Боль при половом акте
- Боль или дискомфорт при мочеиспускании
- Аномальные выделения из влагалища
Хотя чаще всего вагинальный кандидоз протекает в легкой форме, у некоторых женщин могут развиться серьезные инфекции, включая покраснение, отек и трещины на стенке влагалища.
Обратитесь к своему врачу, если у вас есть какие-либо из этих симптомов. Эти симптомы похожи на симптомы других типов вагинальных инфекций, которые лечат различными лекарствами. Медицинский работник может сказать вам, есть ли у вас вагинальный кандидоз и как его лечить.
Риск и предотвращение
Кто заболевает вагинальным кандидозом?
Вагинальный кандидоз является распространенным явлением, хотя необходимы дополнительные исследования, чтобы понять, сколько женщин страдают от него. Среди женщин с большей вероятностью заражения вагинальным кандидозом:
- Беременные
- Используйте гормональные контрацептивы (например, противозачаточные таблетки)
- Болеют диабетом
- Имеют ослабленную иммунную систему (например, из-за ВИЧ-инфекции или лекарств, ослабляющих иммунную систему, таких как стероиды и химиотерапия)
- Принимаете или недавно принимали антибиотики
Как предотвратить вагинальный кандидоз?
Ношение нижнего белья из хлопка может снизить вероятность заражения дрожжевым грибком. 2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
Источники
По оценкам ученых, около 20% женщин обычно имеют Candida во влагалище без каких-либо симптомов. 2 Иногда Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту.Это может произойти из-за гормонов, лекарств или изменений в иммунной системе.
Диагностика и тестирование
Медицинские работники обычно диагностируют вагинальный кандидоз, беря небольшой образец выделений из влагалища для исследования под микроскопом в медицинском кабинете или отправки в лабораторию на предмет грибковой культуры. Однако положительный результат посева на грибок не всегда означает, что Candida вызывает симптомы, потому что у некоторых женщин Candida может находиться во влагалище без каких-либо симптомов.
Лечение
Вагинальный кандидоз обычно лечат противогрибковыми препаратами. 3 Для большинства инфекций лечение представляет собой противогрибковое лекарство, вводимое во влагалище, или однократную дозу флуконазола, принимаемую внутрь. Другие методы лечения могут потребоваться для более серьезных инфекций, которые не проходят или которые продолжают возвращаться после улучшения. Эти методы лечения включают прием больших доз флуконазола внутрь или других лекарств, вводимых во влагалище, таких как борная кислота, нистатин или флуцитозин.
Если вы являетесь поставщиком медицинских услуг, обратитесь по адресу:
Статистика
Вагинальный кандидоз — распространенное явление. В Соединенных Штатах это второй по распространенности тип вагинальной инфекции после бактериальных вагинальных инфекций. 2 Приблизительно 1,4 миллиона амбулаторных посещений по поводу вагинального кандидоза ежегодно происходят в США. 4 Число случаев вагинального кандидоза в США неизвестно.
- Gonçalves B, Ferreira C, Alves CT, Henriques M, Azeredo J, Silva S.Вульвовагинальный кандидоз: эпидемиология, микробиология и внешние факторы риска. Criti Rev Microbiol 2016; 42: 905-27.
- Sobel JD. Кандидозный вульвовагинальный наружный значок. Ланцет 2007; 369: 1961-71.
- Pappas PG, Kauffman CA, Andes DR, Clark CJ, Marr KA, Ostrosky-Zeichner L, et al. Руководство по клинической практике по лечению кандидоза: обновление 2016 г., опубликованное Американским обществом инфекционных болезней, внешний значок. Clin Infect Dis 2016; 62: e1-50.
- Бенедикт К., Джексон Б.Р., Чиллер Т, пиво К.Д.Оценка прямых затрат на лечение грибковых заболеваний в США. Clin Infect Dis. 2018 10 сентября
Грибковая инфекция (вагинальная) — симптомы и причины
Обзор
Влагалищная дрожжевая инфекция — это грибковая инфекция, которая вызывает раздражение, выделения и сильный зуд влагалища и вульвы — тканей у входа во влагалище.
Также называемый вагинальным кандидозом, вагинальная дрожжевая инфекция поражает до 3 из 4 женщин в определенный момент их жизни.Многие женщины переживают как минимум два эпизода.
Вагинальная дрожжевая инфекция не считается инфекцией, передающейся половым путем. Но есть повышенный риск вагинальной дрожжевой инфекции во время первого регулярного полового акта. Есть также некоторые доказательства того, что инфекции могут быть связаны между ртом и генитальным контактом (орально-генитальный секс).
Лекарства могут эффективно лечить вагинальные дрожжевые инфекции. Если у вас повторяющиеся грибковые инфекции — четыре или более в течение года — вам может потребоваться более длительный курс лечения и план поддерживающей терапии.
Симптомы
Симптомы дрожжевой инфекции могут варьироваться от легких до умеренных и включают:
- Зуд и раздражение во влагалище и вульве
- Чувство жжения, особенно при половом акте или мочеиспускании
- Покраснение и припухлость вульвы
- Боль и болезненность влагалища
- Вагинальная сыпь
- Густые белые выделения из влагалища без запаха, напоминающие творог
- Водянистые выделения из влагалища
Осложненная дрожжевая инфекция
У вас может быть осложненная дрожжевая инфекция, если:
- У вас серьезные признаки и симптомы, такие как сильное покраснение, отек и зуд, которые приводят к слезам, трещинам или язвам
- У вас четыре или более дрожжевых инфекции за год
- Ваша инфекция вызвана менее типичным грибком
- Вы беременны
- У вас неконтролируемый диабет
- Ваша иммунная система ослаблена из-за некоторых лекарств или состояний, таких как ВИЧ-инфекция
Когда обращаться к врачу
Запишитесь на прием к врачу, если:
- Симптомы дрожжевой инфекции появились у вас впервые
- Вы не уверены, есть ли у вас грибковая инфекция
- Ваши симптомы не уменьшаются после лечения безрецептурными противогрибковыми вагинальными кремами или суппозиториями
- У вас появились другие симптомы
Причины
Грибок Candida albicans вызывает большинство вагинальных дрожжевых инфекций.
Естественно, ваше влагалище содержит сбалансированную смесь дрожжей, в том числе кандида, и бактерий. Некоторые бактерии (лактобациллы) предотвращают чрезмерный рост дрожжей.
Но этот баланс может быть нарушен. Разрастание кандида или проникновение грибка в более глубокие слои клеток влагалища вызывает признаки и симптомы дрожжевой инфекции.
Разрастание дрожжей может быть следствием:
- Использование антибиотиков, вызывающее нарушение баланса естественной микрофлоры влагалища
- Беременность
- Сахарный диабет неконтролируемый
- Нарушение иммунной системы
- Прием оральных контрацептивов или гормональной терапии, повышающих уровень эстрогена
Candida albicans — наиболее распространенный тип грибка, вызывающий дрожжевые инфекции.Дрожжевые инфекции, вызванные другими типами грибка кандида, труднее поддаются лечению, и, как правило, требуются более агрессивные методы лечения.
Факторы риска
Факторы, повышающие риск развития дрожжевой инфекции, включают:
- Использование антибиотиков.
 Грибковые инфекции часто встречаются у женщин, принимающих антибиотики. Антибиотики широкого спектра действия, которые убивают ряд бактерий, также убивают здоровые бактерии во влагалище, что приводит к чрезмерному росту дрожжей.
Грибковые инфекции часто встречаются у женщин, принимающих антибиотики. Антибиотики широкого спектра действия, которые убивают ряд бактерий, также убивают здоровые бактерии во влагалище, что приводит к чрезмерному росту дрожжей. - Повышенный уровень эстрогена. Дрожжевые инфекции чаще встречаются у женщин с более высоким уровнем эстрогена, таких как беременные женщины или женщины, принимающие противозачаточные таблетки с высокими дозами эстрогена или гормональную терапию эстрогеном.
- Неконтролируемый диабет. Женщины с плохо контролируемым уровнем сахара в крови подвергаются большему риску дрожжевых инфекций, чем женщины с хорошо контролируемым уровнем сахара в крови.
- Нарушение иммунной системы. Женщины с пониженным иммунитетом — например, принимающие кортикостероиды или ВИЧ-инфекцию — более подвержены дрожжевым инфекциям.
Профилактика
Чтобы снизить риск вагинальных дрожжевых инфекций, носите нижнее белье с хлопковой промежностью и не слишком плотное прилегание.
Также может помочь избежать:
- Колготки обтягивающие
- Спринцевание, которое удаляет из влагалища некоторые нормальные бактерии, защищающие от инфекции
- Ароматические женские товары, включая пену для ванн, подушечки и тампоны
- Гидромассажные ванны и очень горячие ванны
- Ненужное использование антибиотиков, например, при простуде или других вирусных инфекциях
- Продолжительное ношение мокрой одежды, такой как купальники и спортивная одежда
Янв.08, 2021
Показать ссылки- AskMayoExpert. Вульвовагинит. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2018.
- Ferri FF. Вагинит, грибковый. В: Клинический советник Ферри, 2019. Филадельфия, Пенсильвания: Эльзевьер; 2019. https://www.clinicalkey.com. Доступ 26 августа 2018 г.

- Лобо Р.А. и др. Инфекции половых путей: вульва, влагалище, шейка матки, синдром токсического шока, эндометрит и сальпингит. В кн .: Комплексная гинекология.7-е изд. Филадельфия, Пенсильвания: Эльзевир; 2017. https://www.clinicalkey.com. Доступ 26 августа 2018 г.
- Cohen J, et al., Eds. Вагинит, вульвит, цервицит и кожные поражения вульвы. В кн .: Инфекционные болезни. 4-е изд. Филадельфия, Пенсильвания: Эльзевир; 2017. https://clinicalkey.com. Доступ 26 августа 2018 г.
- Батлер Тобах Ю.С. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 5 сентября 2018 г.
- Blostein F, et al. Рецидивирующий кандидозный вульвовагинит. Анналы эпидемиологии.2017; 27: 575.
- Bope ET, et al. Вульвовагинит. В: Текущая терапия Конна 2018. Филадельфия, Пенсильвания: Эльзевир; 2018. https://www.clinicalkey.com. Доступ 26 августа 2018 г.
- Вагинальные дрожжевые инфекции. Управление по женскому здоровью. https://www.womenshealth.
 gov/a-z-topics/vaginal-yeast-infections. Доступ 26 августа 2018 г.
gov/a-z-topics/vaginal-yeast-infections. Доступ 26 августа 2018 г.
Грибковая инфекция (вагинальная)
Дрожжевые инфекции, молочница, сыпь Daiper
В организме человека обитают многие виды грибков.Один тип называется кандида. Это тип дрожжей, которые обычно обитают в небольших количествах в таких местах, как ваш рот и живот, или на коже, не вызывая никаких проблем. Но когда окружающая среда благоприятная, дрожжи могут размножаться и бесконтрольно расти.
Вызываемая им инфекция называется кандидозом. Есть несколько его видов. Большинство из них легко поддается лечению с помощью безрецептурных или рецептурных лекарств.
Молочница (орофарингеальный кандидоз)
Когда дрожжевой грибок Candida распространяется по рту и горлу, он может вызвать инфекцию, называемую молочницей.Чаще всего встречается у новорожденных, пожилых людей и людей с ослабленной иммунной системой. Также чаще заболевают взрослые, которые:
Также чаще заболевают взрослые, которые:
Симптомы включают:
- Белые или желтые пятна на языке, губах, деснах, нёбе и внутренней поверхности щёк
- Покраснение или болезненность во рту и горле
- Трещины в уголках рта
- Боль при глотании, если она распространяется на горло
Молочница лечится противогрибковыми лекарствами, такими как нистатин, клотримазол и флуконазол.Полоскание рта жидкостью для полоскания рта с хлоргексидином (CHX) может помочь предотвратить инфекции у людей с ослабленной иммунной системой.
Генитальная дрожжевая инфекция (генитальный кандидоз)
Три из четырех взрослых женщин заразятся хотя бы одной дрожжевой инфекцией в течение своей жизни. Это происходит, когда во влагалище разрастается слишком много дрожжей. (Мужчины также могут заразиться генитальным дрожжевым грибком, но гораздо реже).
Грибковая инфекция обычно возникает при изменении баланса во влагалище. Это может быть вызвано беременностью, диабетом, использованием некоторых лекарств, лубрикантов или спермицидов, либо ослабленной иммунной системой. Иногда инфекция может передаваться от человека к человеку во время секса.
Иногда инфекция может передаваться от человека к человеку во время секса.
Симптомы включают:
- Сильный зуд во влагалище
- Покраснение и отек влагалища и вульвы (наружная часть женских половых органов)
- Боль и жжение при мочеиспускании
- Дискомфорт во время секса
- Толстый , белые «творожные» выделения из влагалища
У мужчины с дрожжевой инфекцией может появиться зудящая сыпь на половом члене.
Продолжение
Поскольку симптомы у женщин могут быть похожи на симптомы других инфекций, таких как бактериальный вагиноз (избыточный бактериальный рост во влагалище) и заболевания, передаваемые половым путем, важно посетить врача.
В большинстве случаев противогрибковые суппозитории, таблетки или крем, отпускаемые без рецепта, нейтрализуют инфекцию. Ваш врач может также прописать разовую дозу противогрибкового лекарства, отпускаемого по рецепту, например флуконазола. Сообщите своему врачу, если вы заражаетесь дрожжевой инфекцией более четырех раз в год. Они могут порекомендовать регулярные дозы противогрибковых препаратов в течение нескольких месяцев для борьбы с повторными инфекциями.
Они могут порекомендовать регулярные дозы противогрибковых препаратов в течение нескольких месяцев для борьбы с повторными инфекциями.
Сыпь от подгузников, вызванная дрожжевой инфекцией
Хотя сыпь от подгузников обычно возникает из-за слишком долгого хранения влажных или загрязненных подгузников, при раздражении кожи ребенка вероятность заражения повышается.Если сыпь от подгузников не проходит, проверьте, не стала ли у них красная и чувствительная попа, и есть ли красная граница вокруг язв. Если да, обратитесь к педиатру на предмет кандидоза. Его можно лечить противогрибковым кремом.
Содержание попы вашего ребенка в чистоте и сухости — хорошее начало для предотвращения опрелостей и кандидоза.
Инвазивный кандидоз
Если дрожжевой грибок кандида попадает в кровоток (обычно через медицинское оборудование или устройства), он может попасть в сердце, мозг, кровь, глаза и кости.Это может вызвать серьезную опасную для жизни инфекцию.
Чаще всего это случается с людьми, которые недавно были госпитализированы или проживают в медицинском учреждении, например, в доме престарелых. Как и другие типы дрожжевых инфекций, если у вас диабет, ослабленная иммунная система, почечная недостаточность или вы принимаете антибиотики, у вас больше шансов заразиться им.
Как и другие типы дрожжевых инфекций, если у вас диабет, ослабленная иммунная система, почечная недостаточность или вы принимаете антибиотики, у вас больше шансов заразиться им.
Продолжение
Симптомы включают жар и озноб. Поскольку человек с этой инфекцией, скорее всего, уже болен другим заболеванием, диагностировать его может быть сложно.
Инвазивный кандидоз лечится пероральным или внутривенным введением противогрибковых препаратов. Если вам предстоит операция и у вас больше шансов на грибковую инфекцию, ваш врач может прописать перед процедурой ряд противогрибковых препаратов.
Лечение рецидивирующего вульвовагинального кандидоза
1. Гейгер А.М., Фоксман Б, Gillespie BW. Эпидемиология кандидозного вульвовагинита среди студентов вузов. Am J Общественное здравоохранение . 1995; 85: 1146–8….
2. Sobel JD.
Кандидозный вульвовагинит. Clin Obstet Gynecol .
1993; 36: 153–65.
3. Йованович Р., Конгема E, Nguyen HT. Противогрибковые средства против борной кислоты для лечения хронического грибкового вульвовагинита. Дж Репрод Мед . 1991; 36: 593–7.
4. Spinillo A, Капуццо Э, Гульминетти Р., Мароне П., Колонна L, Пьяцца Г. Распространенность и факторы риска грибкового вагинита, вызванного другими видами. Am J Obstet Gynecol . 1997. 176: 138–41.
5. Horowitz BJ. Микотический вульвовагинит: широкий обзор. Am J Obstet Gynecol . 1991; 165: 1188–92.
6. Фонг И.В., Баннатын Р.М., Вонг П. Отсутствие устойчивости Candida albicans к кетоконазолу, итраконазолу и клотримазолу in vitro у женщин, лечившихся от рецидивирующего вагинального кандидоза. Генитурин Мед . 1993; 69: 44–6.
7. О’Коннор, штат Мичиган,
Собель JD.Эпидемиология рецидивирующего кандидозного вульвовагинита: идентификация и штаммовая дифференциация Candida albicans. J Заразить Dis .
1986; 154: 358–63.
J Заразить Dis .
1986; 154: 358–63.
8. Рид Б. Факторы риска кандидозного вульвовагинита. Акушерское гинекологическое обследование . 1992; 47: 551–60.
9. Spinillo A, Капуццо Э, Acciano S, Де Сантоло А, Зара Ф. Влияние использования антибиотиков на распространенность симптоматического вульвовагинального кандидоза. Am J Obstet Gynecol . 1999; 180: 14–7.
10. Bohannon NJ. Лечение кандидозного вульвовагинита у больных сахарным диабетом. Уход за диабетом . 1998; 21: 451–6.
11. Sobel JD, Фаро С, Force RW, Фоксман Б, Ledger WJ, Nyirjesy PR, и другие. Вульвовагинальный кандидоз: эпидемиологические, диагностические и терапевтические соображения. Am J Obstet Gynecol . 1998. 178: 203–11.
12. Sobel JD.
Патогенез и лечение рецидивирующего кандидозного вульвовагинита. Клиническая инфекция .
1992; 14 (приложение 1): S148–53.
Клиническая инфекция .
1992; 14 (приложение 1): S148–53.
13. Hilton E, Чандрасекаран V, Риндос П., Isenberg HD. Связь рецидивирующего кандидозного вагинита с наследованием антигенов группы крови Льюиса. J Заразить Dis . 1995; 172: 1616–9.
14. Spinillo A, Пиццоли G, Колонна L, Никола С, Де Сета Ф, Гуашино С.Эпидемиологическая характеристика женщин с идиопатическим рецидивирующим кандидозным вульвовагиналом. Акушерский гинекол . 1993. 81: 721–7.
15. Фонг И.В. Значение лечения кетоконазолом половых партнеров женщин с рецидивирующим вагинальным кандидозом. Генитурин Мед . 1992; 68: 174–6.
16. Горовиц Б.Дж., Джакинта Д., Ито С. Развивающиеся патогены кандидозного вульвовагинита: значение для ухода за пациентами. J Clin Pharmacol .1992; 32: 248–55.
17. Фонг И.В.
Ценность профилактического (ежемесячного) клотримазола по сравнению с эмпирическим самолечением при рецидивирующем вагинальном кандидозе. Генитурин Мед .
1994; 70: 124–6.
Генитурин Мед .
1994; 70: 124–6.
18. Собель Ю.Д., Шмитт С, Штейн G, Маммама N, Кристенсен С, Мериуэзер К. Начальное лечение рецидивирующего кандидозного вульвовагинита с помощью перорального кетоконазола и местного клотримазола. Дж Репрод Мед . 1994; 39: 517–20.
19. Sobel JD. Рецидивирующий кандидозный вульвовагинит. Проспективное исследование эффективности поддерживающей терапии кетоконазолом. N Engl J Med . 1986; 315: 1455–8.
20. Stein GE, Маммама NL, Schooley SL. Профилактика рецидивирующего вагинального кандидоза с помощью крема терконазола еженедельно. Энн Фармакотер . 1996; 30: 1080–3.
21. Фонг И.В. Значение хронической супрессивной терапии итраконазолом по сравнению с клотримазолом у женщин с рецидивирующим вагинальным кандидозом. Генитурин Мед . 1992; 68: 374–7.
22. Sobel JD. Поддерживающая терапия флуконазолом при рецидивирующем кандидозном вульвовагините. Int J Gynecol Obstet .
1992; 37 (приложение 1): 17–24.
Поддерживающая терапия флуконазолом при рецидивирующем кандидозном вульвовагините. Int J Gynecol Obstet .
1992; 37 (приложение 1): 17–24.
23. Creatsas GC, Хараламбидис В.М., Загоциду Э.Х., Anthopoulou HN, Михайлидис Д.К., Аравантинос Д.И. Хронический или рецидивирующий вагинальный кандидоз: кратковременное лечение и профилактика итраконазолом. Clin Ther .1993; 15: 662–71.
24. Spinillo A, Колонна L, Пьяцци G, Балтаро Ф, Монако А, Феррари А. Лечение рецидивирующего кандидозного вульвовагинита. Прерывистая профилактика итраконазолом. Дж Репрод Мед . 1997; 42: 83–7.
25. Тайский L, Hart LL. Суппозитории вагинальные с борной кислотой. Энн Фармакотер . 1993; 27: 1355–7.
26. Hilton E,
Изенберг HD,
Альперштейн П.,
Франция К,
Боренштейн MT.Проглатывание йогурта, содержащего Lactobacillus acidophilus, для профилактики кандидозного вагинита. Энн Интерн Мед. .
1992; 116: 353–7.
Энн Интерн Мед. .
1992; 116: 353–7.
27. Шалев Е, Баттино С, Вайнер Э, Колоднер Р, Кенесс Ю. Проглатывание йогурта, содержащего Lactobacillus acidophilus, по сравнению с пастеризованным йогуртом в качестве профилактики рецидивирующего кандидозного вагинита и бактериального вагиноза. Арк Фам Мед . 1996; 5: 593–6.
28. Фонг И.В.Клинические и стоимостные аспекты фармакотерапии кандидозного вульвовагинита. Фармакоэкономика . 1996; 9: 497–505.
29. Кетоконазол [вкладыш в упаковке]. Титусвилл, штат Нью-Джерси: Janssen Pharmaceutica Inc., 1997.
30. Sobel JD,
Букер Д,
Штейн Г.Е.,
Томасон Дж. Л.,
Вермелинг Д.П.,
Брэдли Б,
и другие.
Разовая пероральная доза флуконазола по сравнению с традиционной местной терапией клотримазолом кандидозного вагинита.Группа по изучению флуконазолового вагинита. Am J Obstet Gynecol . 1995; 172: 1263–8.
1995; 172: 1263–8.
31. Десаи ПК, Джонсон Б.А. Флуконазол для приема внутрь при вагинальном кандидозе. Ам Фам Врач . 1996; 54: 1337–40.
Пенильная дрожжевая инфекция: симптомы, лечение и многое другое
Мы включаем продукты, которые, по нашему мнению, полезны для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Что такое грибковая инфекция полового члена?
Грибковую инфекцию часто считают проблемой женского здоровья, но она может затронуть кого угодно, включая мужчин.Если не лечить дрожжевую инфекцию полового члена, она может вызвать широкий спектр болезненных, неприятных и потенциально неприятных симптомов. Это также может привести к серьезным осложнениям, если инфекция попадает в кровоток.
Лекарства, отпускаемые без рецепта (OTC), часто помогают избавиться от дрожжевой инфекции, а некоторые основные меры профилактики могут помочь вам избежать этого довольно распространенного состояния.
Ранние симптомы дрожжевой инфекции полового члена часто включают красную сыпь и иногда белые блестящие пятна на половом члене.Кожа на половом члене может быть влажной, а под крайней плотью или другими складками кожи можно обнаружить густое белое вещество. Вы также можете испытывать зуд и жжение на половом члене.
Покраснение, зуд и боль в половом члене могут быть признаками других более серьезных заболеваний, включая некоторые заболевания, передающиеся половым путем (ЗППП), поэтому не игнорируйте симптомы, когда они появляются. Уролог или ваш лечащий врач могут диагностировать заболевание, часто за один прием.
Подробнее: Кто такой уролог? »
Грибковая инфекция вызывается грибком кандида.На теле обычно присутствует небольшое количество кандиды. Все, что нужно, — это чрезмерный рост кандиды, чтобы развить дрожжевую инфекцию. Влажная среда идеально подходит для распространения кандиды.
Одной из наиболее частых причин дрожжевой инфекции полового члена является незащищенный половой акт с женщиной, у которой есть вагинальная дрожжевая инфекция.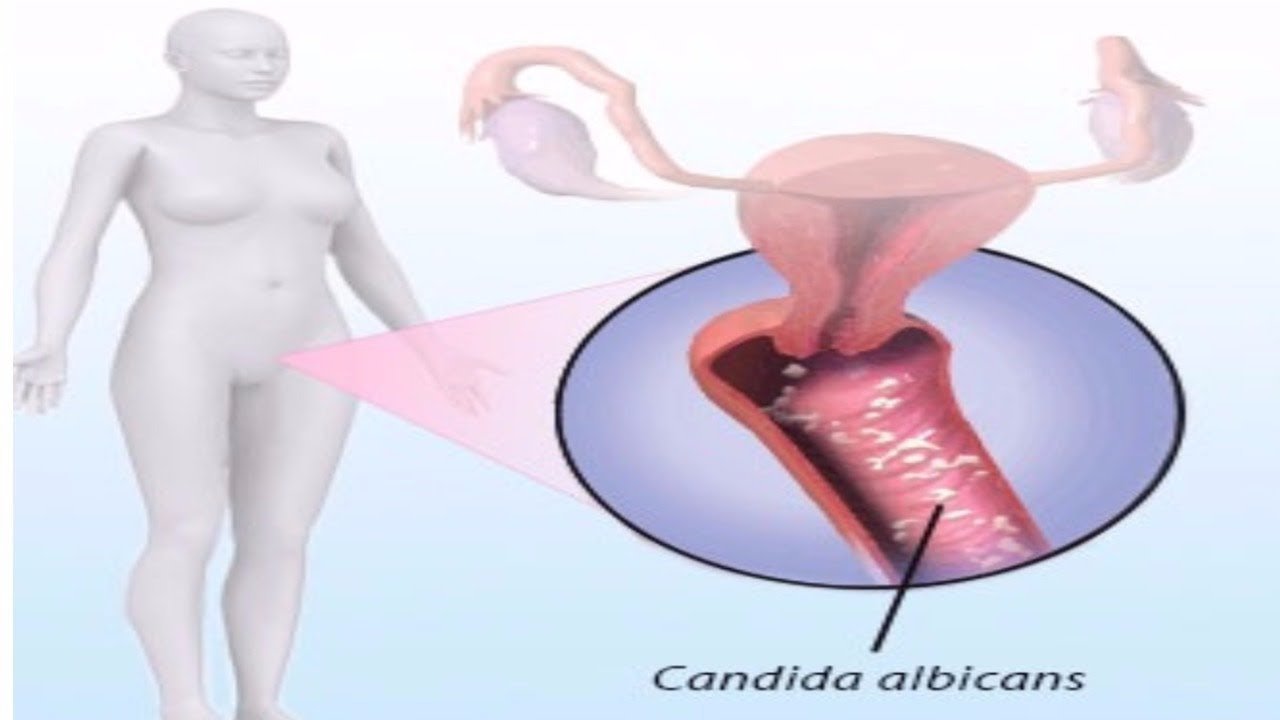 Вы также можете развить его без сексуальной активности. Например, плохая гигиена может сделать вас уязвимым для дрожжевой инфекции.
Вы также можете развить его без сексуальной активности. Например, плохая гигиена может сделать вас уязвимым для дрожжевой инфекции.
Помимо секса с партнером, который болен дрожжевой инфекцией, несколько других факторов риска могут увеличить ваши шансы на развитие дрожжевой инфекции полового члена.Необрезание — главный фактор риска, так как область под крайней плотью может быть питательной средой для кандидоза. Если вы не принимаете регулярно ванну и не чистите гениталии должным образом, вы также подвергаете себя риску.
К другим факторам риска относятся длительный прием антибиотиков, а также диабет или ожирение. Если у вас ослаблена иммунная система из-за лечения рака, ВИЧ или по другой причине, вы также можете подвергаться более высокому риску дрожжевой инфекции.
Ваш врач осмотрит ваши гениталии и изучит ваши симптомы.Часть белого вещества, образующегося на половом члене, можно исследовать под микроскопом или культивировать, чтобы подтвердить тип грибка, вызывающего ваши симптомы.
Если вы не можете попасть на прием к врачу или урологу, подумайте о посещении центра неотложной помощи или даже отделения неотложной помощи. Чем раньше будет диагностирована проблема и начато лечение, тем больше шансов избежать осложнений. Если у вас еще нет уролога, инструмент Healthline FindCare поможет вам найти врача в вашем районе.
Не ставьте диагноз и не начинайте лечение самостоятельно. Если присутствуют симптомы дрожжевой инфекции, обратитесь к врачу.
В большинстве случаев противогрибковые мази и кремы местного действия достаточно, чтобы избавиться от инфекции. Многие из противогрибковых кремов, рекомендуемых при дрожжевой инфекции, включают:
Большинство из них доступны как безрецептурные препараты, а это означает, что вам не потребуется рецепт. Более серьезные или длительные инфекции могут потребовать приема рецептурных лекарств.
Пероральный флуконазол (дифлюкан) и крем с гидрокортизоном могут быть рекомендованы при серьезных инфекциях, например тех, которые переросли в потенциально серьезное состояние, называемое баланитом.
Иногда дрожжевые инфекции возвращаются после того, как кажутся излеченными. Если это произойдет, ваш врач, скорее всего, порекомендует еженедельное лечение в течение нескольких месяцев после пары недель ежедневного лечения.
Большинство противогрибковых кремов переносятся хорошо. У вас вряд ли появятся серьезные побочные эффекты. Однако проверьте этикетку и спросите своего врача и фармацевта, на что обращать внимание, если у вас плохая реакция.
Если ваша инфекция плохо реагирует на противогрибковую мазь и вы не обрезаны, вам могут посоветовать сделать обрезание.Хотя эту хирургическую процедуру обычно делают младенцам, ее можно безопасно делать мужчинам любого возраста.
Подробнее: Обрезание »
Помимо использования лечебного крема, вы должны также соблюдать правила гигиены, чтобы помочь избавиться от любой сохраняющейся инфекции. Такие факторы, как диабет и подавленная иммунная система, могут повышать риск дрожжевой инфекции.
Если у вас диабет, проконсультируйтесь с лечащим врачом, чтобы убедиться, что уровень сахара в крови находится под хорошим контролем. Если у вас подавленная иммунная система, ваш врач может порекомендовать способы сохранить вашу иммунную систему как можно более здоровой.
Если у вас подавленная иммунная система, ваш врач может порекомендовать способы сохранить вашу иммунную систему как можно более здоровой.
Одно из потенциальных осложнений дрожжевой инфекции полового члена — баланит. Баланит — это воспаление крайней плоти или головки полового члена. Диабет увеличивает риск развития баланита.
Подробнее: Баланит »
Если баланит не лечить эффективно, может возникнуть рубцевание крайней плоти. Это также может вызвать спайки на половом члене.Состояние может быть болезненным и затруднять мочеиспускание. При отсутствии лечения баланит может вызвать опухшие и болезненные железы, а также слабость и утомляемость.
Грибковая инфекция может попасть в кровоток. Это известно как кандидемия или инвазивный кандидоз. Это чаще всего встречается у мужчин, которые ждут лечения, пока инфекция не распространилась за пределы полового члена. Это также чаще встречается у мужчин с ослабленной иммунной системой.
Если вы были в больнице и использовали катетер для мочеиспускания, у вас может быть больше шансов столкнуться с инвазивным кандидозом. Эта запущенная форма дрожжевой инфекции очень серьезна. Пероральные противогрибковые препараты могут потребоваться в течение нескольких недель. В некоторых случаях препараты вводятся внутривенно.
Эта запущенная форма дрожжевой инфекции очень серьезна. Пероральные противогрибковые препараты могут потребоваться в течение нескольких недель. В некоторых случаях препараты вводятся внутривенно.
Если ваша инфекция лечится на ранней стадии и хорошо поддается лечению противогрибковыми препаратами, она может пройти в течение недели. Если вы ведете половую жизнь, вашему партнеру также следует лечить дрожжевую инфекцию, чтобы избежать повторного заражения. Ваш партнер должен лечиться независимо от того, передалась ли инфекция вам или нет.
Если у вас рецидивирующая дрожжевая инфекция, и вы можете исключить такие причины, как гигиена и половой контакт, поговорите со своим врачом о других возможных причинах. У вас может быть основное заболевание, например диабет.
Мужчины, как правило, намного реже, чем женщины, заболевают дрожжевой инфекцией, но важно знать, как может развиться такая инфекция и как распознать обычные симптомы.
Вы можете помочь предотвратить дрожжевую инфекцию полового члена, избегая половых контактов с партнером, у которого есть дрожжевая инфекция. Вам также следует избегать секса с кем-либо, если у вас активная грибковая инфекция. Вы можете передать инфекцию своему партнеру, и вы двое можете обмениваться инфекцией взад и вперед.
Вам также следует избегать секса с кем-либо, если у вас активная грибковая инфекция. Вы можете передать инфекцию своему партнеру, и вы двое можете обмениваться инфекцией взад и вперед.
Чтобы избежать заражения или передачи инфекции дрожжевым грибком, сделайте следующее:
- Носите презерватив, чтобы снизить вероятность развития дрожжевой инфекции.
- Практикуйте сексуальную моногамию, чтобы снизить риск дрожжевой инфекции.
- Соблюдайте правила гигиены и содержите пенис и гениталии в чистоте и сухости.
- Если вы не обрезаны, промойте крайнюю плоть под крайней плотью с мылом и верните крайнюю плоть в обычное положение после полового акта.
Грибковые инфекции полового члена встречаются редко. Они могут быть результатом плохой гигиены или секса без презервативов с партнером, который болен вагинальной дрожжевой инфекцией. Симптомы включают небольшие белые пятна и покраснение на коже, а также зуд или жжение. В большинстве случаев местные противогрибковые мази и кремы могут вылечить инфекцию.
Все, что вы хотите знать о вагинальных дрожжевых инфекциях
Мы включаем продукты, которые мы считаем полезными для наших читателей.Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Влагалищная дрожжевая инфекция, также известная как кандидоз, является распространенным заболеванием. В здоровом влагалище содержатся бактерии и некоторые дрожжевые клетки. Но когда баланс бактерий и дрожжей меняется, дрожжевые клетки могут размножаться. Это вызывает сильный зуд, отек и раздражение.
Лечение вагинальной дрожжевой инфекции может облегчить симптомы в течение нескольких дней. В более тяжелых случаях это может занять до 2 недель.
Вагинальные дрожжевые инфекции не считаются инфекциями, передаваемыми половым путем (ИППП), широко известными как заболевания, передаваемые половым путем (ЗППП). Сексуальный контакт может распространять его, но женщины, не ведущие половую жизнь, также могут заразиться им.
Если вы заразитесь дрожжевой инфекцией, у вас также больше шансов заразиться новой.
Влагалищные дрожжевые инфекции имеют общий набор симптомов, таких как:
Беловато-серые и комковатые выделения из влагалища — еще один характерный симптом. Некоторые говорят, что эти выделения похожи на творог.Иногда выделения также могут быть водянистыми.
Обычно продолжительность отсутствия лечения дрожжевой инфекции напрямую влияет на то, насколько серьезными могут стать ваши симптомы.
Грибок Candida — это естественный микроорганизм, встречающийся во влагалище. Бактерии Lactobacillus контролируют свой рост.
Но если в вашей системе есть дисбаланс, эти бактерии не будут работать эффективно. Это приводит к чрезмерному росту дрожжевых грибков, что вызывает симптомы вагинальных дрожжевых инфекций.
Несколько факторов могут вызвать дрожжевую инфекцию, в том числе:
Особый вид дрожжей, называемый Candida albicans , вызывает большинство дрожжевых инфекций. Эти инфекции легко поддаются лечению.
Если у вас повторяющиеся грибковые инфекции или проблемы с избавлением от дрожжевых инфекций с помощью обычного лечения, то причиной может быть другая версия Candida . Лабораторный тест может определить, какой у вас тип Candida.
Лабораторный тест может определить, какой у вас тип Candida.
Грибковые инфекции легко диагностировать.Ваш врач спросит о вашей истории болезни. Это включает в себя наличие у вас дрожжевых инфекций ранее. Они также могут спросить, были ли у вас когда-нибудь ИППП.
Следующий шаг — тазовый осмотр. Врач осмотрит стенки влагалища и шейку матки. Они также осмотрят окрестности на предмет внешних признаков инфекции.
В зависимости от того, что видит ваш врач, следующим шагом может быть забор некоторых клеток из влагалища. Эти клетки отправляются в лабораторию для исследования. Лабораторные анализы обычно назначают женщинам, которые регулярно болеют дрожжевыми инфекциями, или для инфекций, которые не проходят.
Каждая дрожжевая инфекция индивидуальна, поэтому врач подберет наиболее подходящее для вас лечение. Лечение обычно определяется в зависимости от тяжести ваших симптомов.
Простые инфекции
При простых дрожжевых инфекциях ваш врач обычно прописывает от 1 до 3 дней противогрибковый крем, мазь, таблетку или суппозиторий. Эти лекарства могут быть как по рецепту, так и без рецепта (OTC).
Эти лекарства могут быть как по рецепту, так и без рецепта (OTC).
Общие лекарства включают:
- бутоконазол (гиназол)
- клотримазол (лотримин)
- миконазол (монистат)
- терконазол (теразол)
- флуконазол (дифлюкан)
Женщинам с простыми дрожжевыми инфекциями следует наблюдать врачей, чтобы убедиться, что лекарство подействовало.
Вам также понадобится повторный визит, если симптомы вернутся в течение двух месяцев.
Если вы обнаружили у себя дрожжевую инфекцию, вы также можете лечить себя дома с помощью безрецептурных препаратов.
Осложненные инфекции
Ваш врач с большей вероятностью будет лечить вашу дрожжевую инфекцию, как если бы это был тяжелый или сложный случай, если у вас:
- сильное покраснение, отек и зуд, которые приводят к появлению язв или разрывов в тканях влагалища
- имели более четырех дрожжевых инфекций в год
- имели инфекцию, вызванную Candida , кроме Candida albicans
- беременны
- имеют неконтролируемый диабет или слабую иммунную систему от лекарств
- имеют ВИЧ
Возможные методы лечения тяжелых или осложненных дрожжевых инфекций включают:
- 14-дневное вагинальное лечение кремом, мазью, таблеткой или суппозиторием
- две или три дозы флуконазола (дифлюкан)
- длительный прием флуконазола однократно в неделю в течение 6 недель или длительное использование противогрибковых препаратов местного действия
Если ваша инфекция рецидивирует При мочеиспускании вы также можете проверить, не заражен ли ваш сексуальный партнер дрожжевой инфекцией. Не забудьте использовать барьерные методы, такие как презервативы, во время полового акта, если вы подозреваете, что у кого-то из вас есть грибковая инфекция. Обсудите со своим врачом все варианты лечения дрожжевой инфекции.
Не забудьте использовать барьерные методы, такие как презервативы, во время полового акта, если вы подозреваете, что у кого-то из вас есть грибковая инфекция. Обсудите со своим врачом все варианты лечения дрожжевой инфекции.
Вы можете лечить вагинальные дрожжевые инфекции естественными средствами, если не хотите принимать лекарства по рецепту, но они не так эффективны и надежны, как указанные лекарства. Вот некоторые популярные натуральные средства:
Перед нанесением кремов или масел на влагалище всегда проверяйте чистоту рук.
Вы также можете поговорить с врачом, прежде чем пробовать природные средства. Это важно, потому что, если ваши симптомы вызваны чем-то другим, а не простой дрожжевой инфекцией, ваш врач может помочь диагностировать ваше состояние.
Поговорите со своим врачом о лечебных травах, если вы принимаете безрецептурные или отпускаемые по рецепту лекарства. Некоторые травы могут взаимодействовать с лекарствами, которые вы принимаете, или вызывать другие нежелательные побочные эффекты.
Хотя вагинальные дрожжевые инфекции более распространены, мужчины также могут заразиться дрожжевыми инфекциями.Когда это поражает половой член, это называется дрожжевой инфекцией полового члена.
Все тела имеют Candida — не только женское тело. Когда этот грибок разрастается, это может привести к дрожжевой инфекции. Область паха особенно подвержена разрастанию Candida из-за кожных складок и влаги.
Тем не менее, дрожжевые инфекции полового члена чаще всего возникают в результате незащищенного вагинального полового акта с женщиной, которая тоже инфицирована. Вы можете предотвратить дрожжевую инфекцию, используя презервативы во время секса.Также может помочь регулярное купание.
Симптомы дрожжевой инфекции у мужчин могут быть не такими выраженными, хотя вы можете увидеть покраснение и белые пятна вдоль полового члена, а также ощущение жжения и зуда. Обратитесь к врачу для постановки правильного диагноза, если вы подозреваете, что у вас грибковая инфекция полового члена.
Грибковые инфекции чрезвычайно распространены среди женщин. Фактически, по оценкам, 3 из 4 женщин заразятся более чем двумя вагинальными дрожжевыми инфекциями.
Несмотря на их распространенность, очень важно лечить вагинальные дрожжевые инфекции на ранней стадии.Вы не только уменьшите неприятные симптомы, но и уменьшите вероятность того, что инфекция станет более распространенной в вашем организме.
Рецидивирующие дрожжевые инфекции являются обычным явлением, особенно если вы беременны, страдаете диабетом или имеете ослабленную иммунную систему. Поговорите со своим врачом, если у вас более четырех случаев дрожжевой инфекции в год.
Хотя дрожжевые инфекции обычно связаны с вагинальными инфекциями, младенцы также могут заразиться ими.
Самая распространенная грибковая инфекция у ребенка — это опрелости.Однако не все опрелости возникают в результате разрастания дрожжевых грибков.
Вы можете сказать, что это нечто большее, чем просто опрелостей, если кожа вашего ребенка очень красная и есть пятна в области подгузника / паха, несмотря на использование крема от опрелостей. Дрожжевые инфекции также могут быть представлены в других складках кожи, например, под мышками.
Дрожжевые инфекции также могут быть представлены в других складках кожи, например, под мышками.
Педиатр вашего ребенка, скорее всего, пропишет противогрибковый крем для местного применения для лечения грибковых инфекций кожи. Если у вашего ребенка молочница (грибковая инфекция полости рта), может потребоваться пероральный прием.Хотя дрожжевые инфекции у младенцев обычно безвредны, при отсутствии лечения они могут привести к более серьезным инфекциям.
Грибковые инфекции не считаются ИППП, но они все же могут быть заразными. Вы можете заразиться дрожжевой инфекцией во время орального или вагинального полового акта. Также можно передать инфекцию через секс-игрушки и поцелуи с больным оральным молочницей (грибковая инфекция полости рта).
Грибковая сыпь от подгузников также может появиться у ребенка при родах, если у матери во время родов возникла вагинальная дрожжевая инфекция.Вы также можете передать грибковую инфекцию во рту вашего ребенка во время кормления грудью, если Candida чрезмерно разрастается в области груди.
Хотя дрожжевую инфекцию можно передать другому человеку, она не так заразна, как другие инфекции. Вы не «подхватите» инфекцию, например, по воздуху или в том же душе, что и инфицированный. Если вас беспокоит передача, поговорите со своим врачом обо всех случаях, когда дрожжевые инфекции могут быть заразными в вашей ситуации.
Грибковые инфекции часто возникают во время беременности из-за колебаний гормонов. Если вы беременны и подозреваете дрожжевую инфекцию, обратитесь к врачу, чтобы поставить правильный диагноз.
Грибковая инфекция во время беременности не всегда лечится так же, как у небеременных женщин. Вы не сможете принимать пероральные противогрибковые препараты из-за возможных врожденных дефектов. Противогрибковые препараты местного действия безопасны для использования во время беременности.
Хотя дрожжевые инфекции не повредят вашему ребенку, грибок Candida может передаваться ему во время родов.Это может привести к появлению опрелостей и молочницы у ребенка. Очень важно лечить дрожжевую инфекцию на ранней стадии, особенно если вы беременны, чтобы предотвратить подобные осложнения.
Очень важно лечить дрожжевую инфекцию на ранней стадии, особенно если вы беременны, чтобы предотвратить подобные осложнения.
Другой распространенной инфекцией у женщин является инфекция мочевыводящих путей (ИМП). Хотя возможно заразиться одной или другой или даже двумя инфекциями одновременно, ИМП и дрожжевые инфекции — это два разных состояния.
ИМП — это бактериальная инфекция, поражающая мочевыводящую систему. Эта сложная система включает вашу уретру, а также мочевой пузырь и почки.Секс, ИППП и нерегулярное мочеиспускание могут привести к ИМП.
Симптомы ИМП также отличаются от дрожжевой инфекции. Заметных выделений нет, но в моче может быть небольшое количество крови. ИМП также может вызывать частое мочеиспускание, а также боль в области таза и живота.
Без лечения ИМП может привести к более серьезным осложнениям со стороны почек. Вы должны обратиться к врачу, чтобы получить антибиотики. Обратитесь к врачу за дополнительной информацией о различиях между дрожжевой инфекцией и ИМП.
Если это ваше первое подозрение на дрожжевую инфекцию, вам следует получить точный диагноз у врача. Это гарантирует, что ваши симптомы определенно связаны с чрезмерным ростом Candida , а не с другим более серьезным заболеванием.
Ваш врач сначала проведет осмотр органов малого таза, отметив все видимые выделения, покраснение и отек. Они спросят вас о других симптомах, которые вы испытываете, например о жжении и болезненном мочеиспускании.
При необходимости ваш врач может назначить анализ вагинальной жидкости.Сначала они собирают образец выделений из влагалища с помощью ватного тампона, который затем отправляется в лабораторию для исследования под микроскопом. Как только ваш врач определит, что это действительно грибковая инфекция или другой тип инфекции, он сможет назначить правильный тип лечения.
Хотя после полового акта возможно развитие дрожжевой инфекции, сама дрожжевая инфекция является , а не ИППП. Вместо этого есть другие факторы, которые могут нарушить баланс Candida во влагалище. Вагинальный половой акт, а также проникновение через секс-игрушки и пальцы могут заносить бактерии.
Вагинальный половой акт, а также проникновение через секс-игрушки и пальцы могут заносить бактерии.
Другая возможность — вагинальный половой акт с мужчиной, у которого есть грибковая инфекция полового члена. Может произойти и прямо противоположное, когда у мужчины может развиться дрожжевая инфекция полового члена от женщины, у которой есть вагинальная дрожжевая инфекция. Оральный секс также может уничтожить бактерии во рту, влагалище и областях полового члена.
Также возможно, что заражение дрожжевым грибком произошло случайно. Существует множество основных факторов риска дрожжевой инфекции, и половой акт является лишь одним из них.
Бактериальный вагиноз (БВ) является наиболее распространенным типом. Надежный источник вагинальной инфекции у женщин в возрасте от 15 до 44 лет. Его основные причины — бактериальный дисбаланс в результате спринцевания и секса, а не грибковая инфекция, как типичная дрожжевая инфекция. Говорят, что BV также имеет сильный рыбный запах.
BV имеет симптомы, похожие на дрожжевую инфекцию, включая выделения, жжение и зуд. Это может затруднить различение двух инфекций. Но в то время как вагинальная дрожжевая инфекция не вызывает долгосрочных осложнений, невылеченный БВ может.
Это может затруднить различение двух инфекций. Но в то время как вагинальная дрожжевая инфекция не вызывает долгосрочных осложнений, невылеченный БВ может.
Среди осложнений — проблемы с фертильностью и преждевременные роды (если вы заразились во время беременности), а также более высокий риск заражения ИППП.
В отличие от дрожжевой инфекции вам понадобится рецептурный антибиотик, чтобы избавиться от БВ. Ваш врач сможет помочь вам отличить дрожжевую инфекцию от BV.
Скорее всего, вы точно знаете, что привело к дрожжевой инфекции. Например, у некоторых женщин эти инфекции возникают каждый раз, когда они принимают антибиотики.Независимо от того, знаете ли вы точную причину, вот несколько привычек, которые вы можете принять и избегать, чтобы предотвратить повторные инфекции.
Возьмите:
- придерживаться сбалансированной диеты
- есть йогурт или принимать добавки с лактобациллами
- носить натуральные волокна, такие как хлопок, лен или шелк
- стирать нижнее белье в горячей воде
- часто заменять женские товары
Избегайте:
- носить узкие брюки, колготки, колготки или леггинсы
- использовать женский дезодорант или ароматические тампоны или прокладки
- сидеть без дела в мокрой одежде, особенно в купальных костюмах
- сидеть в горячих ваннах или часто принимать горячие ванны
- спринцевание
Эфирные масла привлекли большое внимание в последние несколько лет как «естественные» средства от распространенных заболеваний. Эти продукты на растительной основе могут быть мощными, но до сих пор ни одно исследование не показало, что эфирные масла работают лучше при дрожжевых инфекциях, чем обычные методы.
Эти продукты на растительной основе могут быть мощными, но до сих пор ни одно исследование не показало, что эфирные масла работают лучше при дрожжевых инфекциях, чем обычные методы.
Одна проблема с эфирными маслами заключается в том, что у некоторых людей на них может быть аллергия. Перед нанесением на более крупные участки кожи рекомендуется провести тест-патч на небольшом участке кожи. Это особенно важно при рассмотрении чувствительных участков, таких как влагалище.
Также важно правильно разбавить масла перед использованием.Перед тем, как использовать эфирные масла в качестве лечения, убедитесь, что ваши симптомы действительно вызваны дрожжевой инфекцией. Затем вы можете спросить их о более безопасных маслах, таких как кокосовое масло, от дрожжевой инфекции.
И дрожжевая инфекция, и менструация могут казаться двойным ударом. Однако это не редкость. Грибковые инфекции чаще всего возникают у женщин в последние дни перед менструацией.
Колебания гормонов считаются причиной дрожжевых инфекций перед менструацией, вызывая дисбаланс здоровых бактерий во влагалище.
Если за неделю до менструации у вас появились выделения от белого до желтого цвета, это не означает, что это грибковая инфекция автоматически. Главное, если вы испытываете и другие отличительные симптомы, такие как покраснение, жжение и зуд.
Несмотря на то, что лечение на раннем этапе доставляет неудобства, оно может помочь избавиться от дрожжевой инфекции до начала менструации. Обратитесь к врачу, если симптомы дрожжевой инфекции не улучшатся после окончания менструации. Вы также можете увидеть их, если продолжаете заражаться дрожжевой инфекцией перед месячными каждый месяц.
Дрожжевые инфекции — обычное явление, но своевременное лечение может помочь уменьшить неприятные симптомы в течение нескольких дней. Распознавая собственные факторы риска, вы можете предотвратить заражение в будущем.
Поговорите со своим врачом, если у вас есть повторяющиеся грибковые инфекции, которые длятся более двух месяцев.
Прочтите эту статью на испанском языке
Лечение вульвовагинального кандидоза без рецепта
Фарм США . 2015; 40 (9): 13-19.
2015; 40 (9): 13-19.
Жалобы на вульвовагинал являются одной из наиболее частых причин обращения женщин за медицинской помощью. Вагинит , определяемый как различные воспалительные состояния, которые могут приводить к вагинальным, а иногда и к вульварным симптомам, таким как зуд, жжение, раздражение, запах и выделения из влагалища, ежегодно вызывает около 10 миллионов посещений врача. 1,2 Среди многих причин вагинита кандидозный вульвовагинит (ВВК), также называемый дрожжевой инфекцией , является второй по частоте причиной после бактериального вагиноза. 3 ВВК, вызываемый грибами рода Candida, , диагностируется у 40% женщин с вагинальными жалобами в учреждениях первичной медицинской помощи. 1 Распространенность ВВК наиболее высока среди женщин репродуктивного возраста; по оценкам, около 75% женщин будут иметь по крайней мере один эпизод ВВК, а у 40–45% — два или более эпизода. 4 Приблизительно от 5% до 8% случаев ВВК являются рецидивирующими, что определяется как четыре или более эпизода в год. 5
5
ВВК — единственная вагинальная инфекция, от которой доступны безрецептурные препараты, позволяющие женщинам самостоятельно диагностировать и лечить свое состояние.С момента появления этих безрецептурных препаратов в начале 1990-х годов у многих женщин симптомы вагинита ассоциировались с дрожжевыми инфекциями, что привело к увеличению самолечения предполагаемой ВВК. С 1993 по 1997 год безрецептурные продажи вагинальных противогрибковых препаратов и средств женской гигиены увеличились с 90 миллионов долларов до 250 миллионов долларов 6 ; За этот же период количество посещений врача по поводу вагинальных заболеваний и выписанных рецептов сократилось на 15%. 7 Сегодня затраты на здравоохранение оцениваются в размере от 4 до 5 миллиардов долларов в год, при этом внебиржевые продажи достигают 295 миллионов долларов. 8,9
Хотя наличие легкодоступных вагинальных противогрибковых средств дает много преимуществ, существует вероятность несоответствующей терапии. У некоторых женщин могут возникнуть трудности с определением ВВК только на основании симптомов, а у других могут возникнуть проблемы с выбором и правильным использованием этих продуктов. Одно исследование показало, что только треть женщин поставили себе правильный диагноз; предшествующий диагноз лишь умеренно повлиял на их способность правильно диагностировать вагинальную инфекцию Candida . 10 Аналогичным образом, другое исследование показало, что многие женщины, купившие безрецептурный противогрибковый вагинальный продукт, не имели ВВК, и многие использовали этот продукт до трех раз в течение 6 месяцев. 11 Фармацевты играют ключевую роль в лечении ВВК, помогая пациентам понять важность правильной диагностики, выбора продуктов и их использования.
У некоторых женщин могут возникнуть трудности с определением ВВК только на основании симптомов, а у других могут возникнуть проблемы с выбором и правильным использованием этих продуктов. Одно исследование показало, что только треть женщин поставили себе правильный диагноз; предшествующий диагноз лишь умеренно повлиял на их способность правильно диагностировать вагинальную инфекцию Candida . 10 Аналогичным образом, другое исследование показало, что многие женщины, купившие безрецептурный противогрибковый вагинальный продукт, не имели ВВК, и многие использовали этот продукт до трех раз в течение 6 месяцев. 11 Фармацевты играют ключевую роль в лечении ВВК, помогая пациентам понять важность правильной диагностики, выбора продуктов и их использования.
В нормальных условиях влагалище поддерживает баланс между организмами, составляющими микрофлору влагалища.Уровень pH влагалища составляет от 3,8 до 4,2 Lactobacillus acidophilus, дифтероидов и Staphylococcus epidermidis. 12,13 Нормальная среда влагалища защищает женщин от вагинальных инфекций. Любые изменения в этой среде приводят к чрезмерному росту обычно подавляемых организмов, включая Candida.
12,13 Нормальная среда влагалища защищает женщин от вагинальных инфекций. Любые изменения в этой среде приводят к чрезмерному росту обычно подавляемых организмов, включая Candida.
Candida albicans — наиболее частый выявленный патоген, ответственный за от 85% до 95% эпизодов ВВК. 14 Бессимптомная колонизация также обычна; он выявляется почти у трети женщин без каких-либо симптомов. 15 Вторым по распространенности возбудителем является Candida glabrata , который выделяется в 7–16% всех случаев. 5 Заболеваемость не- C albicans VVC увеличивается, и это может быть связано с чрезмерным использованием безрецептурных противогрибковых вагинальных продуктов, однократным лечением и схемами поддерживающей терапии низкими дозами азола. 14
Хотя у многих женщин ВВК развивается спорадически, есть несколько факторов, которые могут увеличить риск. 13-15 Эти факторы включают использование антибиотиков, гормоны, статус иммунной системы, диабет и образ жизни. Использование антибиотиков широкого спектра действия изменяет бактериальную микрофлору, что приводит к чрезмерному росту организмов Candida . Колонизация C albicans увеличилась с 10% до 30%, а ВВК был диагностирован в 28-33% случаев. 14 Женщины, которые уже колонизированы, могут подвергаться большему риску. 16 Однако некоторые исследования не смогли показать связь между применением антибиотиков и развитием ВВК. 17 Повышенный уровень эстрогена в результате приема оральных контрацептивов, заместительной гормональной терапии или беременности, усиливает прилипание Candida к вагинальным эпителиальным клеткам. 13,14 Иммуносупрессия снижает способность пациента бороться с инфекциями, снижая защиту влагалища с помощью иммуноглобулинов. 13 Неконтролируемые пациенты с диабетом более предрасположены к ВВК, поскольку гипергликемия также усиливает связывание Candida с эпителиальной стенкой влагалища. 13 Те, кто не страдают диабетом, но придерживаются диеты с высоким содержанием рафинированного сахара, также могут быть восприимчивы к ВВК.
Использование антибиотиков широкого спектра действия изменяет бактериальную микрофлору, что приводит к чрезмерному росту организмов Candida . Колонизация C albicans увеличилась с 10% до 30%, а ВВК был диагностирован в 28-33% случаев. 14 Женщины, которые уже колонизированы, могут подвергаться большему риску. 16 Однако некоторые исследования не смогли показать связь между применением антибиотиков и развитием ВВК. 17 Повышенный уровень эстрогена в результате приема оральных контрацептивов, заместительной гормональной терапии или беременности, усиливает прилипание Candida к вагинальным эпителиальным клеткам. 13,14 Иммуносупрессия снижает способность пациента бороться с инфекциями, снижая защиту влагалища с помощью иммуноглобулинов. 13 Неконтролируемые пациенты с диабетом более предрасположены к ВВК, поскольку гипергликемия также усиливает связывание Candida с эпителиальной стенкой влагалища. 13 Те, кто не страдают диабетом, но придерживаются диеты с высоким содержанием рафинированного сахара, также могут быть восприимчивы к ВВК. 14
14
Образ жизни также играет важную роль, поскольку вносит микроорганизмы во влагалищную среду и изменяет нормальную флору, например, из-за неправильного очищения после дефекации или ношения плотно облегающей одежды, создающей теплую влажную среду.ВВК часто ассоциируется с сексуальной активностью, хотя у женщин, не ведущих половую жизнь, могут развиться инфекции. Бессимптомная колонизация мужских гениталий Candida в четыре раза чаще встречается у половых партнеров инфицированных женщин. 14 Использование диафрагм, внутриматочных спиралей и губок также может представлять опасность; Эти продукты могут увеличить прилипание дрожжей, потенцируя развитие ВВК у восприимчивых пациентов. 18,19
Классификация ВВК можно классифицировать как несложные или сложные в зависимости от клинической картины, микробиологии, факторов хозяина и реакции на терапию. 4 Неосложненный ВВК возникает спорадически или нечасто, имеет легкую или умеренную природу, чаще всего вызывается C albicans и поражает женщин без иммунодефицита. ВВК считается осложненным, если он рецидивирующий, тяжелый по своей природе и вызывается не albicans , или если он поражает женщин с диабетом, иммунодефицитными состояниями, ослабленными или находящимися на иммуносупрессивной терапии.
ВВК считается осложненным, если он рецидивирующий, тяжелый по своей природе и вызывается не albicans , или если он поражает женщин с диабетом, иммунодефицитными состояниями, ослабленными или находящимися на иммуносупрессивной терапии.
Симптомы ВВК обычно неспецифичны и могут быть вызваны множеством причин.Отличительными симптомами у большинства женщин являются зуд и жжение вульвы. Обычно это сопровождается болезненностью и раздражением, что в более тяжелых случаях может привести к диспареунии и дизурии. 1 Другие общие симптомы включают болезненность, раздражение и белые выделения из влагалища, которые варьируются от водянистых до однородно густых, обычно описываемых как похожие на творог. 14 Если есть запах, обычно он очень слабый. 14 При осмотре половые губы и вульва покраснели и опухли.Примерно у 25% пациентов на наружных половых органах появляются трещины и ссадины. 20 Обычно симптомы ухудшаются за неделю до менструации и во время беременности. 14,20
14,20
Самолечение доступными безрецептурными вагинальными противогрибковыми препаратами уместно только у пациентов с неосложненными, нечастыми эпизодами ВВК с симптомами от легкой до умеренной степени тяжести. Важно уметь различать ВВК и другие причины вагинита, включая бактериальный вагиноз и трихомониаз, чтобы соответствующее лечение не откладывалось. 1,21 Фармацевт может помочь пациентам определить наиболее подходящий курс действий, предварительно получив соответствующую информацию об их симптомах. Фармацевты также могут рекомендовать использование наборов для вагинального скрининга, чтобы помочь пациентам идентифицировать, подтвердить или исключить ВВК. По сравнению со стандартным диагностическим тестированием на ВВК, быстрое тестирование оказалось точным и доступным. 22 Пациентку следует направить для медицинского диагноза, если это ее первый эпизод ВВК; она беременна; испытывает рецидивирующие эпизоды или повторение симптомов в течение 2 месяцев после лечения; испытывает стойкие симптомы, несмотря на лечение; сопутствующие симптомы в виде лихорадки, боли внизу живота или боли в спине или плечах; есть выделения из влагалища с неприятным запахом; или младше 12 лет. 4,13,23
4,13,23
Все безрецептурные вагинальные противогрибковые препараты одобрены для лечения ВВК. Было показано, что краткосрочные препараты для местного применения или однократное пероральное лечение эффективно лечат до 90% неосложненных ВВК. 4 Ни один агент, местный или пероральный, не продемонстрировал превосходства; все они показали одинаковые результаты. 24 Различные доступные безрецептурные азолы для местного применения включают клотримазол, миконазол и тиоконазол.Они выпускаются в виде схем на 1, 3 и 7 ночей, в различных формах, включая суппозитории (вагинальные таблетки / яйцеклетки), кремы и мази, а также в комбинированных упаковках ( ТАБЛИЦА 1 ). 4,25,26
Эти продукты обычно считаются безопасными, хотя некоторые пациенты жаловались на чувство жжения. 14 Однодозовая или краткосрочная местная терапия является предпочтительным режимом CDC. 4 Исследования на сегодняшний день не продемонстрировали, что одна продолжительность терапии значительно лучше. 27,28 Комбинированные продукты, содержащие как вагинальный вкладыш, так и крем для наружного применения, имеют дополнительное применение для облегчения зуда и раздражения на коже вне вульвы. Одно сравнительное исследование пришло к выводу, что комбинированное использование вагинальных суппозиториев с клотримазолом и крема с клотримазолом для наружного применения лучше при лечении ВВК, чем одних суппозиториев. 29
4 Исследования на сегодняшний день не продемонстрировали, что одна продолжительность терапии значительно лучше. 27,28 Комбинированные продукты, содержащие как вагинальный вкладыш, так и крем для наружного применения, имеют дополнительное применение для облегчения зуда и раздражения на коже вне вульвы. Одно сравнительное исследование пришло к выводу, что комбинированное использование вагинальных суппозиториев с клотримазолом и крема с клотримазолом для наружного применения лучше при лечении ВВК, чем одних суппозиториев. 29
Выбор продукта будет в основном основываться на предпочтениях пациента. Факторы, которые следует учитывать, включают стоимость, продолжительность терапии, формулировку, удобство и простоту использования.Кремы следует использовать перед сном, желательно с гигиенической прокладкой, чтобы помочь впитать протекание. У яйцеклеток есть то преимущество, что их можно использовать в любое время дня. Если пациент в настоящее время принимает варфарин, любой продукт, содержащий миконазол, следует использовать с осторожностью. Хотя абсорбция местных средств ограничена, зарегистрировано повышение МНО при одновременном применении варфарина и интравагинального миконазола. 30
Хотя абсорбция местных средств ограничена, зарегистрировано повышение МНО при одновременном применении варфарина и интравагинального миконазола. 30
Консультации пациента должны включать информацию о правильном использовании, в том числе инструкции по очистке аппликатора при использовании многоразовых аппликаторов.Симптомы должны улучшиться в течение 2–3 дней после начала терапии. Пациенты должны быть проинформированы о том, что продолжительность терапии не указывает на то, когда произойдет исчезновение симптомов; полное разрешение обычно занимает до 1 недели. Полный курс терапии следует пройти даже после исчезновения симптомов. Терапию также следует продолжать, даже если у пациентки начинается менструальный цикл. Кроме того, пациенты должны быть проинформированы о том, что кремы и суппозитории на масляной основе, что может ослабить латексные презервативы и диафрагмы. 4
Некоторые пациенты обращались к пробиотикам для предотвращения ВВК. При инфекциях VVC бактерий Lactobacillus помогают поддерживать нормальную микрофлору влагалища и предотвращают чрезмерный рост организмов Candida . Опубликованные исследования показали противоречивые результаты, но Lactobacillus rhamnosus GR-1, Lactobacillus fermentum RC-14 , и L acidophilus оказались в некоторой степени эффективными; Ежедневное употребление 8 унций йогурта с живыми культурами также может принести определенную пользу. 31 Прежде чем давать конкретные рекомендации по его использованию, необходимы дальнейшие исследования.
Опубликованные исследования показали противоречивые результаты, но Lactobacillus rhamnosus GR-1, Lactobacillus fermentum RC-14 , и L acidophilus оказались в некоторой степени эффективными; Ежедневное употребление 8 унций йогурта с живыми культурами также может принести определенную пользу. 31 Прежде чем давать конкретные рекомендации по его использованию, необходимы дальнейшие исследования.
ВВК — очень распространенное гинекологическое заболевание, которое поражает почти каждую женщину хотя бы раз в жизни. Благодаря наличию множества вариантов безрецептурного лечения женщины могут быстро и эффективно вылечить это состояние; однако фармацевты играют важную роль в помощи пациентам в точной оценке и правильном использовании этих продуктов.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТАЧто вызывает вульвовагинальный кандидоз (ВВК)?
VVC чаще всего вызывается грибком, известным как Candida albicans (он также может быть вызван другими грибами). C albicans обычно находится во влагалищной среде; чрезмерный рост этого грибка или любых других грибов может привести к ВВК. Некоторые условия и модели поведения допускают чрезмерный рост грибков, что предрасполагает людей к ВВК.Состояния включают беременность, диабет, ВИЧ / СПИД или любое состояние с ослабленным иммунитетом. Поведенческие факторы риска включают использование оральных контрацептивов с высокими дозами эстрогенов, антибиотиков, системных кортикостероидов, тесного синтетического нижнего белья, спермицидов и оральных половых контактов.
C albicans обычно находится во влагалищной среде; чрезмерный рост этого грибка или любых других грибов может привести к ВВК. Некоторые условия и модели поведения допускают чрезмерный рост грибков, что предрасполагает людей к ВВК.Состояния включают беременность, диабет, ВИЧ / СПИД или любое состояние с ослабленным иммунитетом. Поведенческие факторы риска включают использование оральных контрацептивов с высокими дозами эстрогенов, антибиотиков, системных кортикостероидов, тесного синтетического нижнего белья, спермицидов и оральных половых контактов.
Крайне важно различать дрожжевые инфекции и бактериальные инфекции; только дрожжевые инфекции поддаются самолечению. Противогрибковые препараты не будут эффективными при лечении бактериальных инфекций.Симптомы ВВК включают жгучую боль, зуд, отек и покраснение вульвы, что может привести к болезненному / затрудненному мочеиспусканию. Густые выделения без запаха, похожие на творог, являются главным предиктором ВВЦ; бактериальные инфекции, как правило, имеют неприятный запах.
Если невозможно определить грибковое происхождение инфекции, можно использовать безрецептурный скрининговый набор (например, Fem-V или Vagisil Screening Kit). Они проверяют pH вагинального секрета. PH выше 4,5 указывает на то, что инфекция, скорее всего, не является грибковой, что делает противогрибковые препараты бесполезными.Вы не можете использовать эти наборы до 72 часов после использования любого вагинального или противогрибкового продукта, 48 часов после полового акта или спринцевания и / или 5 дней после менструации.
Сравнение несложных инфекций и осложненийНеосложненные инфекции можно лечить самостоятельно, но в сложных случаях требуется консультация врача. Осложненные инфекции включают рецидивирующий ВВК (4 или более эпизода в течение 12 месяцев или повторяющиеся симптомы в течение 2 месяцев), ВВК с тяжелыми симптомами и / или ВВК во время беременности, диабета или иммунодефицита.
Безрецептурные препараты Есть много безрецептурных противогрибковых средств, которые могут лечить ВВК. Обычно они различаются по стоимости, составу и продолжительности лечения (1, 3 или 7 дней), но все они одинаково эффективны. К ним относятся миконазол (Монистат), тиоконазол (Вагистат) и клотримазол (Гин-Лотримин). Хотя побочные эффекты встречаются нечасто, вы можете испытывать жжение и / или раздражение во влагалище. Жизненно важно знать, что продолжительность лечения не всегда соответствует исчезновению симптомов, особенно при более коротких курсах лечения; Симптомы могут исчезнуть в течение недели.
Обычно они различаются по стоимости, составу и продолжительности лечения (1, 3 или 7 дней), но все они одинаково эффективны. К ним относятся миконазол (Монистат), тиоконазол (Вагистат) и клотримазол (Гин-Лотримин). Хотя побочные эффекты встречаются нечасто, вы можете испытывать жжение и / или раздражение во влагалище. Жизненно важно знать, что продолжительность лечения не всегда соответствует исчезновению симптомов, особенно при более коротких курсах лечения; Симптомы могут исчезнуть в течение недели.
Сидячая ванна может быть использована для быстрого облегчения. Ежедневное употребление йогурта с живыми культурами может помочь предотвратить рецидивы ВВК. Также важно воздерживаться от половых контактов во время и в течение 3 дней после лечения; противогрибковые препараты могут повредить презервативы и диафрагмы, что приведет к ненадежной контрацепции.
Когда обращаться за медицинской помощью Консультация врача требуется по нескольким причинам. К ним относятся возраст до 12 лет; беременность; высокая температура; боль внизу живота, пояснице или плече; сложный ВВЦ; использование кортикостероидов, противоопухолевых препаратов или иммунодепрессантов; и отсутствие исчезновения симптомов после 1 недели лечения.
Помните: если у вас есть вопросы, проконсультируйтесь с фармацевтом.
СПРАВОЧНИК 1. Андерсон М.Р., Клинк К., Корссен А. Оценка вагинальных жалоб. JAMA . 2004; 291 (11): 1368-1379.
2. Хайнер Б.Л., Гибсон М.В. Вагинит. Ам Фам Врач . 2011; 83 (7): 807-815.
3. Мартин Лопес JE. Кандидоз (вульвовагинальный). BMJ Clin Evid . 2015; 2015: pii0815.
4. Workowski KA, Bolan GA. Рекомендации по лечению заболеваний, передающихся половым путем, 2015. MMWR Recomm Rep . 2015; 64 (RR-03): 1-137.
5. Довник А., Голле А., Новак Д. и др. Лечение кандидозного вульвовагинита: обзор литературы. Acta Dermatovenerol Alp Pannonica Adriat . 2015; 24 (1): 5-7.
6. Теру Р. Факторы, влияющие на решение женщины самостоятельно лечить вагинальные симптомы. Практика медсестры J Am Acad . 2005; 17 (4): 156-162.
7. Липский М.С., Уотерс Т., Шарп Л.К. Влияние вагинальных противогрибковых продуктов на использование медицинских услуг: данные посещений врача. J Am Board Fam Pract . 2000; 13 (3): 178-182.
J Am Board Fam Pract . 2000; 13 (3): 178-182.
8. Ассоциация потребителей товаров медицинского назначения. Внебиржевые продажи по категориям 2011-2014 гг. www.chpa.org/OTCsCategory.aspx. Проверено 20 июля 2015 г.
9. NovaDigm Therapeutics. Вульвовагинальный кандидоз. www.novadigm.net/development-programs/vulvovaginal-candidiasis.php. По состоянию на 30 июля 2015 г.
10. Феррис Д.Г., Ньирджеси П., Собель Д.Д. и др. Злоупотребление безрецептурными противогрибковыми препаратами, связанное с диагностированным пациентом вульвовагинальным кандидозом. Акушерский гинекол .2002; 99 (3): 419-425.
11. Сихво С., Ахонен Р., Микандер Х., Хемминки Э. Самолечение вагинальными противогрибковыми препаратами: опыт врачей и модели использования женщин. Фам Прак . 2000; 17 (2): 145-149.
12. Иган М.Е., Липский М.С. Диагностика вагинита. Ам Фам Врач . 2000; 62 (5): 1095-1104.
13. Шлессельман Л. Поверхностные грибковые инфекции. В: Chisholm-Burns MA, Wells BG, Schwinghammer TL, et al, eds. Фармакотерапия: принципы и практика .3-е изд. Нью-Йорк, Нью-Йорк: Макгроу-Хилл; 2013: 1425-1438.
Фармакотерапия: принципы и практика .3-е изд. Нью-Йорк, Нью-Йорк: Макгроу-Хилл; 2013: 1425-1438.
14. Sobel JD. Вульвовагинальный кандидоз. Ланцет . 2007; 369 (9577): 1961-1971.
15. Ачкар Дж. М., Фрайз BC. Кандидозные инфекции мочеполовых путей. Clin Microbiol Ред. . 2010; 23 (2): 253-273.
16. Пиротта М.В., Гарланд С.М. Генитальные виды Candida обнаружены в образцах, взятых у женщин в Мельбурне, Австралия, до и после лечения антибиотиками. Дж. Клин Микробиол . 2006; 44 (9): 3213-3217.
17. Гловер Д. Д., Ларсен Б.Связь терапии грибкового вагинита с предшествующим воздействием антибиотиков. Инфекция Dis Obstet Gynecol . 2003; 11 (3): 157-160.
18. Камачо Д.П., Консоларо М.Э., Патусси Э.В. и др. Привязка вагинальных дрожжей к комбинированному противозачаточному вагинальному кольцу (CCVR). Контрацепция . 2007; 76 (6): 439-443.
19. Шассо Ф., Негри М.Ф., Свидзинский А.Е. и др. Могут ли внутриматочные контрацептивы быть резервуаром для Candida albicans ? Контрацепция . 2008; 77 (5): 355-359.
2008; 77 (5): 355-359.
20. Илькит М, Гузель А.Б. Эпидемиология, патогенез и диагностика вульвовагинального кандидоза: микологическая перспектива. Crit Rev Microbiol . 2011; 37 (3): 250-261.
21. Фараж М.А., Миллер К.В., Леджер В.Дж. Определение причины вульвовагинальных симптомов. Акушерское гинекологическое обследование . 2008; 63 (7): 445-464.
22. Chatwani AJ, Mehta R, Hassan S, et al. Экспресс-тест на выявление вагинальных дрожжей: проспективное исследование. Am J Obstet Gynecol . 2007; 196 (4): 309.e1-309.e4.
23. Goad JA, Hess KM. Заболевания, передающиеся половым путем. В: Аллдредж Б.К., Корелли Р.Л., Эрнст М.Э. и др., Ред. Прикладная терапия: клиническое использование лекарств . 10-е изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2013: 1619-1647.
24. Pappas PG, Kauffman CA, Andes D, et al. Руководство по клинической практике лечения кандидоза: обновление 2009 г., подготовленное Американским обществом инфекционных болезней. Клиническая инфекция . 2009; 48 (5): 503-535.
Клиническая инфекция . 2009; 48 (5): 503-535.
25. Информация о продукте Monistat.Prestige Brands Holdings, Inc. 2015. www.monistat.com. По состоянию на 30 июля 2015 г.
26. Информация о продукте Vagistat. Novartis Consumer Health, Inc., 2015. www.vagistat.com. Проверено 30 июля 2015 г.
27. Эдельман Д.А., Грант С. Однодневная терапия вагинального кандидоза. Обзор. Дж Репрод Мед . 1999; 44 (6): 543-547.
28. Upmalis DH, Cone FL, Lamia CA, et al. Однократная доза миконазола нитрата во влагалище при лечении кандидозного вульвовагинита: два одинарных слепых контролируемых исследования по сравнению с кремом миконазола нитрата 100 мг в течение 7 дней. J Womens Health Gend Based Med . 2000; 9 (4): 421-429.
29. Mendling W, Schlegelmilch R. Трехдневное комбинированное лечение кандидозного вульвовагинала с использованием вагинальных суппозиториев с клотримазолом 200 мг и крема клотримазола для вульвы значительно лучше, чем лечение только вагинальными суппозиториями — более раннее, многоцентровое, плацебо-контролируемое двойное лечение. слепое исследование. Geburtshilfe Frauenheilkd . 2014; 74 (4): 355-360.
слепое исследование. Geburtshilfe Frauenheilkd . 2014; 74 (4): 355-360.
30. Вултортон Э. Рекомендации по лекарствам: взаимодействие варфарина и вагинального миконазола. CMAJ Can Med Assoc J . 2001; 165 (7): 938.
31. Falagas ME, Betsi GI, Athanasiou S. Пробиотики для профилактики рецидивирующего вульвовагинального кандидоза: обзор. J Антимикробный препарат Chemother . 2006; 58 (2): 266-272.
Чтобы прокомментировать эту статью, свяжитесь с rdavidson@uspharmacist.com.
.

 Часто манифест молочницы связан со сменой полового партнера.
Часто манифест молочницы связан со сменой полового партнера.







 Грибковые инфекции часто встречаются у женщин, принимающих антибиотики. Антибиотики широкого спектра действия, которые убивают ряд бактерий, также убивают здоровые бактерии во влагалище, что приводит к чрезмерному росту дрожжей.
Грибковые инфекции часто встречаются у женщин, принимающих антибиотики. Антибиотики широкого спектра действия, которые убивают ряд бактерий, также убивают здоровые бактерии во влагалище, что приводит к чрезмерному росту дрожжей.
 gov/a-z-topics/vaginal-yeast-infections. Доступ 26 августа 2018 г.
gov/a-z-topics/vaginal-yeast-infections. Доступ 26 августа 2018 г.