Рубрика здоровье: лечение панкреатита — Официальный сайт Администрации Санкт‑Петербурга
Диагноз «панкреатит» — сегодня не редкость. Это заболевание представляет собой воспаление поджелудочной железы. Часто имеющиеся проблемы с пищеварением нами осознаются лишь, как простые погрешности в еде, которые сами по себе должны пройти. К сожалению, на практике все происходит иначе. О панкреатите и о том, как его предупредить эта публикация.
Отчего возникает воспаление при панкреатите?
Функционирование поджелудочной железы может нарушить чрезмерно острая, жирная и жареная пища, переедание, острое или хроническое отравление алкоголем, а также нервно-психическое перевозбуждение, что резко повышает выделение панкреатического сока. Приступ вызывается тем, что поврежденные протоки поджелудочной железы не в состоянии отвести сок, и он вместо кишечника попадает в ткани поджелудочной железы, вызывая ее воспаление.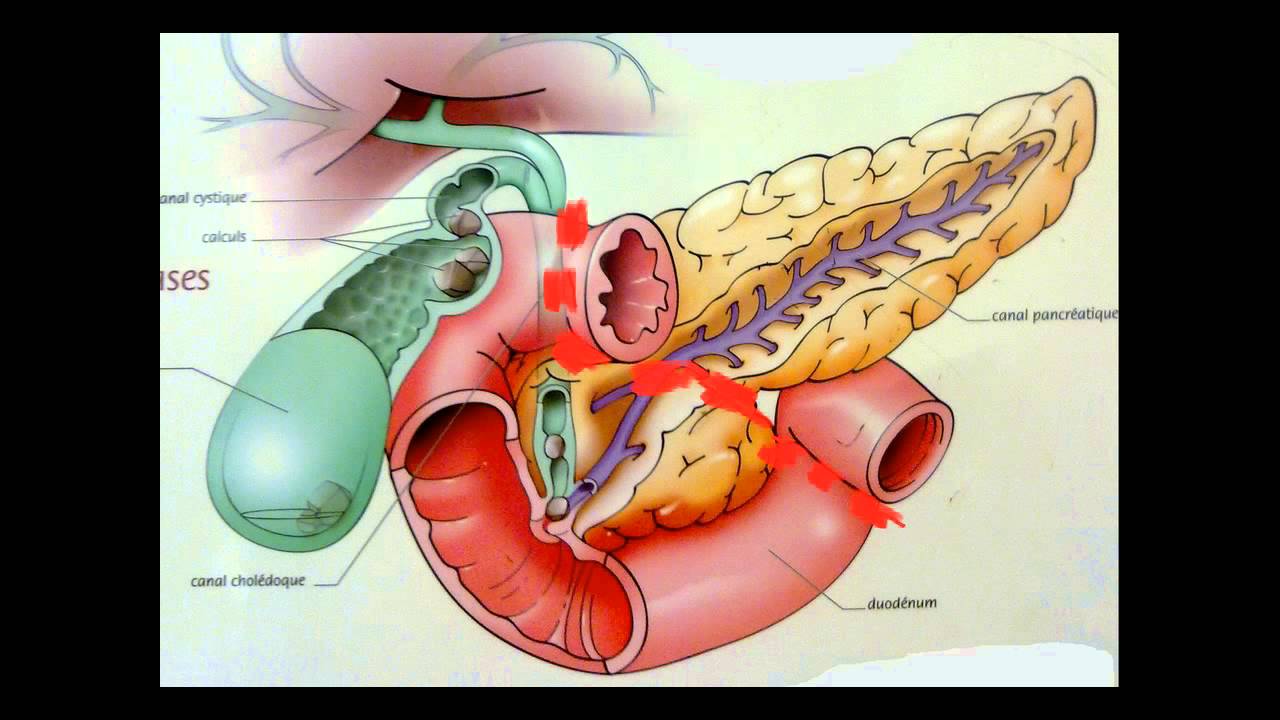
Какими симптомами сопровождается панкреатит?
Симптомы острого панкреатита – сильная боль в области живота. При этой болезни локализация боли возможна в различных местах живота: если воспаляется головка поджелудочной железы, то болит в правом подреберье, если тело железы, то – в подложечной области, если хвост, то – в левом подреберье. Но иногда боли носят опоясывающий характер (когда воспалена вся поджелудочная железа).
Симптомы хронического панкреатита таковы: плохой аппетит, рвота, тошнота, вздутие живота, отрыжка, повышенное слюноотделение, различные нарушения работы пищеварительного тракта, боли в верхнем отделе живота и спине (локализация боли аналогична острой форме заболевания). От жирной и острой пищи или алкоголя у больного хроническим панкреатитом возможны обострения течения болезни в форме жгучей, часто даже сверлящей боли.
Как подтвердить диагноз панкреатита?
Обнаружить панкреатит бывает довольно сложно: поджелудочная железа – орган, расположенный очень глубоко в теле человека, поэтому ее заболевания диагностировать очень сложно. Установить наличие хронического панкреатита у пациента можно с помощью современных методов: например, УЗИ, ангиография сосудов железы, исследование активности ферментов крови и мочи. Важно помнить, что поджелудочная железа вырабатывает кроме панкреатического сока еще и инсулин – поэтому хронический панкреатит может стать причиной сахарного диабета.
Как лечат панкреатит?
Острый панкреатит лечится только в хирургическом стационаре: пациента держат на жесткой диете, внутривенно капельно вводятся медикаменты. Критический период (с сильными болями) длится 2-7 дней.
При хроническом панкреатите для снятия боли можно применять но-шпу. Для подавления повышенной секреции поджелудочной железы рекомендуется фосфолюгель, альмагель. Иногда назначаются ферментные препараты, которые восполняют нехватку панкреатического сока: мезим форте, панзинорм и другие. Назначить конкретное лечение при хроническом панкреатите может только лечащий врач, знакомый с особенностями течения болезни.
Очевидно, что необходимо соблюдать диету при хроническом панкреатите?
При хроническом панкреатите это особенно важно. Необходимо увеличить потребление белка и уменьшить употребление жиров и углеводов, в частности сахара. Следует отказаться от грубой клетчатки, исключить жареные блюда. Следует стремиться потреблять больше витаминов. Желательно установить режим питания – 5–6 раз в день.
Желательно установить режим питания – 5–6 раз в день.
Примерное меню на день выглядит следующим образом:
-Первый завтрак: на первое можно сварить мясо, на второе – овсянку с молоком, чай.
-Обед: суп вегетарианский из нашинкованных овощей, любое блюдо из отварного мяса, в качестве гарнира вареный картофель, компот из сухофруктов.
-Полдник: творог кальцинированный, чай с молоком.
-Ужин: приготовить рыбу, морковное пюре, чай с молоком.
-На ночь: выпить стакан кефира.
При этом в рационе должны присутствовать только нежирные сорта мяса и рыбы в отварном, желательно измельченном виде, никаких жареных блюд. Допускаются молочные продукты, но с минимальным процентом жирности. Пить рекомендуется только натуральные соки, не содержащие сахар, а также чай и отвары сухих фруктов. При панкреатите не допускается употребление острой пищи, различных консерваций, копченых и маринованных продуктов, газированных и алкогольных напитков, сладкого.
Можно ли использовать сборы лекарственных трав?
Чтобы не было повторных приступов заболевания используются следующие сборы. При хроническом панкреатите фитотерапия необходима практически постоянно, при разовых обострениях в качестве профилактики необходимо прибегать к помощи сборов раза два в год курсами по 1-2 месяца:
-Эффективен такой сбор: 3 столовые ложки травы череды, травы девясила, листьев мать-и-мачехи в пропорции 2:1:1 залить 0,5 л воды, кипятить 4 минуты, настоять в закрытой посуде 2 часа. Принимать маленькими глотками в теплом виде за 30 минут до еды 20 дней.

Что еще можно порекомендовать пациентам?
Для профилактики панкреатита медики рекомендуют освоить приемы мягкого массажа поджелудочной железы с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков из поджелудочной железы и печени, уменьшат воспаление, отек и застойные явления, сопутствующие хроническому панкреатиту.
Выполняйте упражнения несколько раз в день в любом положении — сидя, лежа или стоя. Начните с 3—4 повторов, затем постепенно увеличивайте нагрузку до 9 раз. Следите за своим самочувствием: во время гимнастики вы не должны испытывать усталость и болевые ощущения.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы как можно сильнее надуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Одновременно с выдохом сильно втянуть живот. Задержав дыхание на несколько секунд, расслабить мышцы брюшного пресса. Активно надуть живот на вдохе и снова втянуть его на выдохе.
Лечение заболеваний поджелудочной железы — лечение в Медлайн в Кемерово
Панкреатит (воспаление поджелудочной железы)
Панкреатит — острое или хроническое воспаление поджелудочной железы. При панкреатите происходят воспалительные изменения и распад ткани поджелудочной железы.
Панкреатитом, по данным специалистов, чаще всего болеют женщины, а также пожилые люди и склонные к полноте. Острый панкреатит может переходить в хроническое состояние. Хронический панкреатит сопровождается болями, отрыжкой, тошнотой, испражнениями непереваренной пищи.
Причины панкреатита
- Поражения сосудов поджелудочной железы
- Инфекционные заболевания
- Травма
- Воспалительные процессы в брюшной полости
- лекарственная аллергия
- острый холецистит
- воздействие алкоголя
- заболевания желчного пузыря
- воспаление сосочка, через который проток поджелудочной железы выходит в просвет двенадцатиперстной кишки
- значительные пищевые нагрузки (жирные и острые блюда)
Воспаление поджелудочной железы возникает, если проток железы перекрывается камнями из желчного пузыря, опухолью или кистой. В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
Скопившиеся панкреатические ферменты воздействуют на ткани самой железы, а поджелудочная железа включается в процесс самопереваривания. Это может привести к полному разрушению ткани железы, а также расположенных поблизости кровеносных сосудов и других органов брюшной полости.
Симптомы панкреатита
Как правило, при возникновении панкреатита человека мучают боли в животе – постоянные, тупые или режущие.
С развитием заболевания боли нарастают, иногда приводят к шоку. Локализация — высоко под ложечкой, в правом или левом подреберье, при поражении всей железы носят опоясывающий характер. Возможна частая рвота, не приносящая облегчения. В рвотных массах наблюдается примесь желчи.
Кроме того, общее состояние больного быстро ухудшается: повышается температура тела, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, далее приобретают землисто-серый цвет, черты лица заостряются.
Острый панкреатит: опасно для жизни!
В некоторых случаях при остром панкреатите необходима операция. Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Симптомы хронического панкреатита
- Скудный стул маслянистого вида со зловонным запахом
- Потеря в весе и признаки витаминной недостаточности
- Нередко возникает диабет, поскольку происходит разрушение клеток, производящих инсулин
Все другие симптомы схожи с симптомами острого панкреатита.
Лечение панкреатита
Больному, которому поставлен диагноз «острый панкреатит», стоит знать: лечение, начатое в первые часы обострения, может остановить воспаление на начальных этапах.
В первые 3-4 дня назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), лед на живот. При упорной рвоте иногда показано откачивание содержимого желудка через зонд с последующим введением щелочных питьевых растворов. В лечении острого панкреатита чрезвычайно важно интенсивное наблюдение, голод, введение назогастрального зонда для постоянной откачки желудочного содержимого, питание только парентеральное (глюкоза, электролиты, аминокислоты и тому подобное), введение спазмолитических препаратов и наркотических обезболивающих, назначение антибиотиков широкого спектра действия (цефалоспорины, ампициллин), соматостатин.
Дальнейшая терапия включает в себя средства, регулирующие желудочную секрецию, ферментные и антимикробные препараты. Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Обратите внимание! Полного выздоровления при хроническом панкреатите не наступает. Задачей терапии является предупреждение дальнейшего разрушения железы. В комплекс лечебных мероприятий входят: исключение алкоголя и кофеина; употребление нежирной легкой пищи; прием панкреатических ферментов, витаминных препаратов и лечение диабета, если он имеется.
Рекомендации по питанию при панкреатите
- Ограничить прием сливочного масла
- Употреблять в пищу каши, сваренные только на воде
- Исключить из рациона наваристые супы и бульоны, жирные сорта мяса, грибы, консервы, соленья, маринады, белокочанную капусту, бобовые, лук, чес-нок, редис, торты, пироги, блины, конфеты, газированные напитки, кофе
- Полезен обезжиренный творог и творожные изделия
Панкреатит может привести к очень тяжелым осложнениям и последствиям!
цены на лечение, симптомы и диагностика гастроэнтерологом в «СМ-Клиника»
Нужна дополнительная информация?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Нужна дополнительная информация?
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалистыпроконсультируют Вас.
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Спасибо за обращение.
Ваша заявка принята.
Наш специалист свяжется с Вами в ближайшее время
Общая информация
Панкреатит – это одно из самых распространенных заболеваний пищеварительной системы. Острое воспаление поджелудочной железы может привести к разрушению тканей органа и нарушению жизненно важных функций. При несвоевременном лечении воспалительный процесс осложняется бактериальной инфекцией, способной распространяться на другие ткани. Обычно первым симптомом патологии является сильная боль в левом подреберье, однако хроническая форма панкреатита может иметь скрытое течение.
При несвоевременном лечении воспалительный процесс осложняется бактериальной инфекцией, способной распространяться на другие ткани. Обычно первым симптомом патологии является сильная боль в левом подреберье, однако хроническая форма панкреатита может иметь скрытое течение.Поджелудочная железа является важным органом пищеварительной системы, необходимым для усвоения питательных веществ. Этот орган выделяет ферменты, расщепляющие белки, жиры и сложные углеводы в кишечнике. Еще одной функцией поджелудочной железы является эндокринная регуляция, необходимая для запасания и использования глюкозы в организме. При остром воспалении пищеварительные ферменты задерживаются в органе и начинают разрушать ткани.
Симптомы панкреатита
Признаки заболевания зависят от формы воспалительного процесса. Острый панкреатит проявляется интенсивным болевым ощущением в левом подреберье и верхней части живота (под грудиной). Хронический панкреатит может долго оставаться бессимптомным.Другие симптомы и признаки:
- Тошнота и рвота;
- Увеличение температуры тела;
- Вздутие живота;
- Диарея или задержка стула;
- Пожелтение кожных покровов и склер;
- Учащенное сердцебиение;
-
Необъяснимое уменьшение массы тела.

Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Иногда боль является важным признаком, позволяющим определить форму болезни. При остром воспалении поджелудочной железы интенсивная боль в левом подреберье обычно возникает внезапно и не проходит без лечения. Напротив, при хроническом панкреатите чаще наблюдается приступообразная боль, усиливающаяся после приема пищи.
Причины панкреатита
Главным механизмом формирования панкреатита является преждевременная активация пищеварительных ферментов. В норме эти вещества транспортируются в кишечник в неактивном виде, однако при патологических состояниях ферменты начинают разрушать поджелудочную железу. Болезнетворные микроорганизмы могут мигрировать в орган из других отделов пищеварительной системы через кровь и лимфу.Факторы, обуславливающие воспаление поджелудочной железы:
- Злоупотребление алкогольными напитками;
- Желчнокаменная болезнь;
- Неконтролируемый прием лекарственных средств;
- Вирусные и бактериальные инфекции;
- Курение;
- Высокая концентрация триглицеридов и кальция в крови;
- Нарушение функций иммунной системы;
- Анатомические дефекты, при которых происходит задержка ферментов в органе;
- Воспаление кишечника и желчных протоков;
- Травма живота;
-
Злокачественная опухоль поджелудочной железы.

Причины острого и хронического панкреатита могут различаться, однако к главным негативным факторам, влияющим на орган, гастроэнтерологи всегда относят алкоголизм и болезни желчных путей.
Диагностика панкреатита в «СМ-Клиника»
При появлении симптомов панкреатита необходимо обратиться к врачу. Гастроэнтерологи «СМ-Клиника» проводят первичный осмотр и быстро выявляют основные признаки заболевания. После обнаружения объективных симптомов специалист нашей клиники назначает инструментальные и лабораторные обследования для постановки окончательного диагноза и выбора метода лечения.Необходимые исследования:
- Общий и биохимический анализ мочи. Специалисты нашей клиники производят забор венозной крови для обнаружения основных признаков болезни. Повышенная активность поджелудочных ферментов и высокий уровень лейкоцитов указывают на воспалительный процесс в органе;
-
Анализ мочи и кала – дополнительные лабораторные исследования, позволяющие обнаружить клинические признаки панкреатита.
 При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле;
При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле; - Ультразвуковое обследование органов брюшной полости. Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления;
- Эндосонография – передовой способ исследования, объединяющий достоинства УЗИ и эндоскопии. Для более точного осмотра тканей поджелудочной железы врач вводит в желудочно-кишечный тракт пациента гибкую трубку, оснащенную специальным датчиком;
- Компьютерная или магнитно-резонансная томография – методы эффективной визуальной диагностики. Послойные изображения, получаемые с помощью КТ или МРТ, необходимы для более точного диагностического поиска;
- Рентгеноконтрастная визуализация протоков поджелудочной железы, применяемая для определения первопричины воспаления органа.
Диагностика разных форм панкреатита может различаться, поэтому гастроэнтерологи «СМ-Клиника» подбирают только самые необходимые обследования.

Терапевтическое лечение панкреатита в «СМ-Клиника»
Для улучшения самочувствия пациента и предотвращения развития опасных осложнений необходимо устранить воспалительный процесс в поджелудочной железе. Врачи нашей клиники обнаруживают первопричину болезни по результатам диагностики и подбирают наиболее эффективную терапию недуга. При остром панкреатите лечение проводится в стационаре. Хроническая форма болезни вне обострения может быть вылечена в амбулаторном режиме под строгим контролем гастроэнтеролога «СМ-Клиника».Терапия острого панкреатита, проводимая в нашей клинике:
- Врачи назначают обезболивающие препараты и спазмолитики для облегчения состояния пациента;
- Производится восстановление баланса жидкости и питательных веществ в организме с помощью внутривенного введения специальных растворов. Такая процедура также способствует выведению токсинов из организма;
- Гастроэнтерологи назначают дополнительные средства для очищения организма от токсинов;
-
Внутривенное введение противомикробных препаратов широкого спектра действия.
 Это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии.
Это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии.
В первые дни лечения требуется воздержание от самостоятельного приема пищи для восстановления поджелудочной железы. Врачи вводят все необходимые питательные вещества внутривенно.
Терапия хронического панкреатита вне обострения в «СМ-Клиника»:
- Лечебная диета. Наши гастроэнтерологи назначают пациентам с панкреатитом оптимальный рацион, снижающий нагрузку на поджелудочную железу;
- Назначение ферментов поджелудочной железы в виде препаратов. Воспаленный орган не всегда выделяет достаточное количество ферментов для обеспечения пищеварительной функции, поэтому поступление веществ извне помогает улучшить усвоение питательных веществ.
Важно понимать, что правильное питание играет ключевую роль в терапии болезни, поэтому строгое соблюдение рекомендаций врачей нашей клиники позволяет достичь положительных результатов.
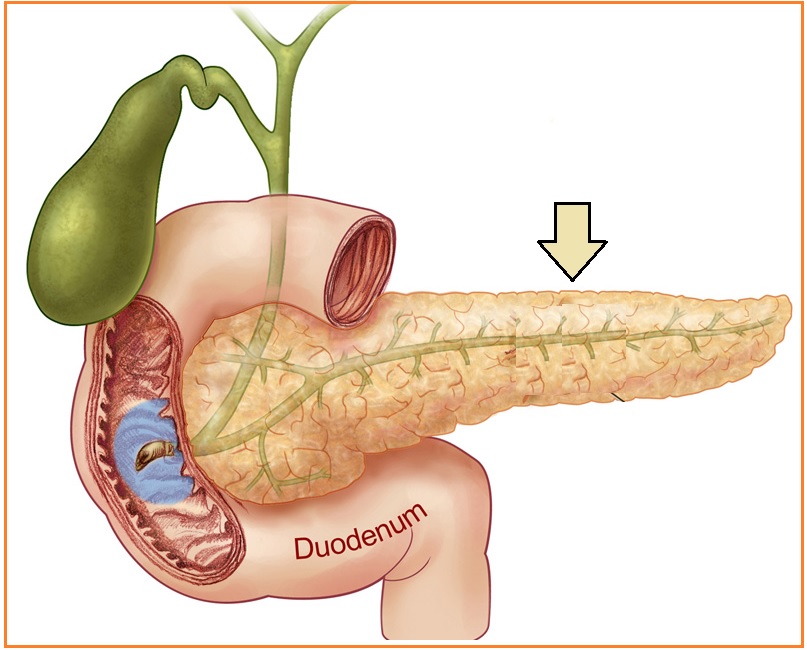
Хирургическое лечение панкреатита в «СМ-Клиника»
При гнойных процессах, закупорке протоков железы, некрозе органа и других тяжелых осложнениях проводится оперативное вмешательство. «СМ-Клиника» обеспечена собственным хирургическим отделением и скорой помощью, поэтому наши врачи своевременно устраняют опасные патологии. При сильной боли в левом подреберье и лихорадке рекомендуется как можно скорее обратиться за врачебной помощью, поскольку осложнения панкреатита могут угрожать жизни пациента.В зависимости от диагностических показаний назначаются следующие варианты лечения:
- Вскрытие очагов нагноения и удаление нежизнеспособных тканей. После удаления мертвых тканей врач устанавливает дренаж для последующего выведения гноя;
- Удаление желчного пузыря при остром панкреатите, обусловленном желчнокаменной болезнью;
- Дренирование кисты органа: проводится удаление жидкостного образования поджелудочной железы;
- Частичное или полное удаление поджелудочной железы при обширном поражении тканей органа;
- Удаление конкрементов из протоков поджелудочной железы;
- Рассечение большого сосочка двенадцатиперстной кишки при сужении сфинктера Одди. Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник;
- Создание искусственного сообщения (анастомоза) между главным протоком органа и просветом двенадцатиперстной кишки.
Основные хирургические методы лечения болезни направлены на улучшение оттока поджелудочного сока и желчи. Хирурги «СМ-Клиника» проводят наиболее безопасные вмешательства с применением эндоскопической техники.
Профилактика панкреатита
Воспаление поджелудочной железы можно предотвратить с помощью простых мероприятий. Консультация гастроэнтеролога нашей клиники поможет пациенту узнать об индивидуальном риске возникновения панкреатита и необходимых способах профилактики болезни. В «СМ-Клиника» можно пройти обследования для раннего обнаружения патологии, вызывающей воспаление поджелудочной железы.Эффективные способы профилактики:
- Отказ от алкогольных напитков. Этиловый спирт оказывает токсическое воздействие на ткани поджелудочной железы;
- Отказ от курения и необоснованного приема медикаментов, включая гормональные препараты, диуретики и кортикостероиды;
- Своевременное лечение заболеваний органов брюшной полости.
Опытные гастроэнтерологи нашей клиники также помогают предотвращать осложнения хронического панкреатита с помощью профилактических мер.
Наши преимущества:
Более 40 ведущих гастроэнтерологов
Все специалисты
в одной клинике
Передовое медицинское оборудование
Гарантия качества обслуживания
Хотите, мы Вам перезвоним?
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Методы лечения людей с некротическим панкреатитом (разрушение поджелудочной железы вследствие eё воспаления)
Вопрос обзора
Как следует лечить людей с некротическим панкреатитом?
Актуальность
Поджелудочная железа — это орган в брюшной полости (животе), который секретирует несколько пищеварительных ферментов (вещества, которые обеспечивают и ускоряют химические реакции в организме) в протоковую систему поджелудочной железы, которые выделяются в тонкий кишечник. Она также содержит островки Лангерганса, которые секретируют несколько гормонов, включая инсулин (помогает регулировать сахар в крови). Острый панкреатит — внезапное воспаление поджелудочной железы, которое приводит к ее разрушению (некроз поджелудочной железы.) Некроз поджелудочной железы может быть инфицированным или неинфицированным (стерильным). Некроз поджелудочной железы может приводить к недостаточности других органов, таких как легкие и почки, и является жизнеугрожающим заболеванием. Основные виды лечения некроза поджелудочной железы включают в себя удаление мертвой ткани (удаление некротических тканей или некрэктомия), перитонеальный лаваж (вымывание мертвых тканей из брюшной полости), дренаж (установка трубки или «дренажа» для удаления скапливающейся вокруг поджелудочной железы жидкости), или первичный дренаж с последующей некрэктомией, при необходимости (так называемый, минимально инвазивный поэтапно возрастающий [«step-up»] подход). Минимально инвазивный поэтапно возрастающий подход может быть выполнен разными способами. Например, при минимально инвазивном поэтапно возрастающем подходе с видео-ассистированием, некрэктомия производится после периода дренирования с помощью операции через минимальный доступ, некрэктомия производится с помощью эндоскопа (инструмент, используемый, чтобы посмотреть внутрь брюшной полости).
Лучший способ лечения людей с некротическим панкреатитом не ясен. Мы стремились решить эту проблему путем поиска существующих исследований на эту тему. Мы включили все рандомизированные контролируемые испытания (клинические исследования, где люди случайным образом распределены в одну из двух или более групп лечения), результаты которых были опубликованы до 7 апреля 2015 года.
Характеристика исследований
Восемь испытаний, включающие 311 участников, соответствовали критериям включения в обзор, из которых 306 участников были включены в различные сравнения. Лечение, сравнивавшееся в пяти испытаниях, включало некрэктомию, перитонеальный лаваж и поэтапно возрастающий подход. Три других испытания сравнивали вариации в сроках некрэктомии и методах поэтапно возрастающего подхода. Участники испытаний имели инфицированный или стерильный некроз поджелудочной железы в результате различных причин.
Основные результаты
В целом, уровень краткосрочной смертности (смертность в течение короткого времени) был 30% и уровень серьезных неблагоприятных событий (побочных эффектов или осложнений) был 139 на 100 участников. Различия в краткосрочной смертности или в проценте людей с серьезными неблагоприятными событиями были неточными во всех сравнениях. Число серьезных неблагоприятных событий и неблагоприятных событий было меньше при минимально инвазивном поэтапно возрастающем подходе по сравнению с открытой некрэктомией. Осложнения в результате заболевания и лечения включали сердечную недостаточность (сердце не перекачивает достаточно крови по телу при соответствующем давлении), легочная недостаточность (легкие не удаляют продукты жизнедеятельности из крови) и заражение крови (микроорганизмы и их отравляющие вещества в крови). Процент людей с недостаточностью органов и средняя стоимость были ниже при минимально инвазивном поэтапно возрастающем подходе по сравнению с открытой некрэктомией. Число неблагоприятных событий было больше при минимально инвазивном поэтапно возрастающем подходе с видео ассистированием по сравнению с минимально инвазивным поэтапно возрастающим подходом с эндоскопическим ассистированием, но общее число выполненных процедур было меньше при минимально инвазивном поэтапно возрастающем подходе с видео ассистированием по сравнению с эндоскопическим минимально инвазивным возрастающим подходом. Различия в каких-либо других сравнениях по числу серьезных неблагоприятных событий, процент людей с недостаточностью органов, число неблагоприятных событий, длительность пребывания в больнице и пребывание в отделении интенсивной терапии были либо неточными, либо непоследовательными (несогласованными). Ни одно из испытаний не сообщало о долгосрочной смертности, инфицированном некрозе поджелудочной железы (в испытаниях, которые включали участников со стерильным некрозом), качестве жизни, связанном со здоровьем (которое измеряет физическое, умственное, эмоциональное и социальное функционирование), о проценте людей с неблагоприятными событиями, о необходимости дополнительных инвазивных вмешательств, о времени возвращения к нормальной активности и времени возвращения к работе.
Качество доказательств
Общее качество доказательств было низким или очень низким для всех измерений, потому что испытания были с высоким риском смещений (например, предубеждение людей, которые проводили испытание и участники испытаний, которые предпочитали один вид лечения другому), и испытания были малыми. В результате, необходимы дальнейшие исследования по этой теме.
Лечение боли в поджелудочной железе
- Доказательная медицина
- Под патронажем специалистов клиники Pain management США
- Блокады выполняются под контролем С-дуги в рентген операционной
- Контроль пациентов в течение 6 месяцев
Вы страдаете от мучительных болей в животе? Подозреваете, что причиной тому патология поджелудочной железы? Не откладывайте визит к врачу! Промедление с лечением заболеваний поджелудочной железы грозит серьезными осложнениями и даже летальным исходом. Помогите своему организму выздороветь – обратитесь в Клинику лечения боли!
Симптомы боли в поджелудочной железе
Где и как болит поджелудочная железа? Каковы дополнительные симптомы, которые говорят о её патологии?
Часто врач понимает, что причиной боли в животе является поджелудочная железа, по следующим признакам:
- Боль в верхней части живота под ребрами. Может быть опоясывающей, возникать после еды (но не обязательно), усиливаться в положении лежа на спине.
- Тошнота, рвота.
- Повышение температуры.
- Тяжесть в животе и другие.
Заметили у себя один из перечисленных признаков? Как можно скорее обратитесь к специалисту и не пытайтесь лечить боль самостоятельно! Это может привести к невольному игнорированию реальной патологии.
Болит поджелудочная железа – что делать?
При острой, невыносимой боли в животе как можно скорее вызовите скорую. Пока вы ожидаете врача:
- Не принимайте обезболивающих таблеток
- Откажитесь от еды и питья
- Не кладите грелку на живот
Терпеть боль может быть опасно! Вовремя вызвав скорую помощь, вы можете спасти себе жизнь!
Специалисты клиники управления болью
Причины боли в поджелудочной железе
Отчего может болеть поджелудочная железа? Приведем список наиболее частых патологий:
- Заболевания поджелудочной железы:
- Острый и хронический панкреатит
- Рак поджелудочной железы
- Заболевания других систем организма:
- Желчнокаменная болезнь
- Язва желудка
- Кишечная инфекция
- Воспаление желчного пузыря
Помните, что многие из перечисленных патологий возникают не просто так: часто мы сами способствуем их возникновению – переедаем, злоупотребляем жирной, вредной пищей, алкоголем и т.д. Помогите своему организму оставаться здоровым дольше – ведите здоровый образ жизни и следите за своим питанием!
Диагностика и лечение боли в поджелудочной железе
Боли поджелудочной железы – повод, в первую очередь, записаться на консультацию к гастроэнтерологу, который помимо простого осмотра и прощупывания, может направить вас на дополнительные методы диагностики:
МРТ
УЗИ
Рентген
Лабораторные анализы
Лишь когда причина боли выявлена, врач назначает лечение:
- Диету
- Медикаментозную терапию
- В опасных случаях – операцию
Лечение боли при раке поджелудочной железы
В случае нестерпимых болей при раке поджелудочной железы наши специалисты Клиники лечения боли используют следующие методы:
- Имплантация порта для химиотерапии и обезболивания.
- Химическая денервация солнечного сплетения при болях, связанных с раком поджелудочной железы.
Клиника лечения боли – это ваш шанс вернуть жизнь без боли! К вашим услугам опытные врачи, новейшие методики лечения и высокоточное оборудование!
Болит поджелудочная железа? Симптомы и лечение
Поджелудочная железа – уникальный орган, потому как относится одновременно к двум системам в организме человека, выполняя одну из самых важных ролей. Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.
Инсулин – очень важный гормон поджелудочной железы, потому как он влияет абсолютно на все клетки организма. Основной его функцией является снижение количества глюкозы в крови человека.
Именно поэтому, при первых симптомах боли в поджелудочной железе, необходимо срочно обратиться в медицинское учреждение.
Основные симптомы болезни поджелудочной железы:
- Боль, появляющаяся после приема жирной, тяжелой пищи, после употребления алкоголя и переедания. Чаще всего появляется опоясывающая боль.
- Боль, которая сопровождается тошнотой и рвотой.
- При надавливании на живот появляются неприятные ощущения в области пупка.
- Резкое повышение температуры – самый распространенный признак заболеваний поджелудочной железы.
- Частые приступы диареи.
- Боль снижается при наклоне вперед.
Лечение заболеваний поджелудочной железы
Самая распространенная проблема в том, что симптомы, характерные для заболеваний поджелудочной железы, очень часто путают с признаками других различных заболеваний. Соответственно, неправильный диагноз – неподходящее лечение, которое отнимает драгоценное время. А именно болезни, поражающие поджелудочную железу, как правило, развиваются очень стремительно, из-за чего, даже самая маленькая проблема может быстро перерасти в хроническую форму.
Самые распространенные болезни поджелудочной железы:
- Сахарный диабет.
- Панкреатит.
- Рак.
- Киста.
- Муковисцидоз.
- Панкреонекроз.
Последние три заболевания встречаются крайне редко.
Рассмотрим две самые распространенные болезни поджелудочной железы:
Сахарный диабет – самая коварная болезнь поджелудочной железы, вызванная дефицитом инсулина в организме и нуждающаяся в срочном лечении.
Симптомы сахарного диабета:
- сильная усталость постоянного характера;
- длительное заживление ран;
- резкое похудение без видимой причины;
- покалывание в конечностях;
- ухудшение слуха, зрения;
- постоянная неутолимая жажда.
Панкреатит – воспаление поджелудочной железы, возникающее при перекрывании ее протока. Многие путают панкреатит с другими болезнями, например остеохондрозом, пиелонефритом или с опоясывающим лишаем. Однако начало болезни панкреатитом всегда проходит с острой болью, поэтому опытный врач сразу же сможет определить воспаление поджелудочной железы с помощью пальпации. Ведь при панкреатите постукивания в области, где болит – не ощущаются, а при других болезнях – вполне ощутимы.
Для того, чтобы поджелудочная железа была здорова, необходимо вести правильный образ жизни. Ведь именно от злоупотребления алкоголем и вредной пищей нарушается работа поджелудочной железы, после чего происходит застой сока в организме. Соответственно дает сбой процесс переваривания пищи и человек начинает страдать от воспаления поджелудочной железы – острого панкреатита.
Острая форма панкреатита лечится строго в стационаре. Причем врачам действовать нужно быстро, для того чтобы «успокоить» поджелудочную железу, иначе может быть летальный исход для пациента. Острая форма болезни в 15% случаев приводит к смертности. В основном смерть происходит из-за несвоевременного обращения к специалисту. Поэтому, при первых же симптомах боли в области поджелудочной железы, нужно срочно обратиться к врачу.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль вокруг пупка;
- тахикардия;
- диарея;
- повышение температуры;
- рвота.
Существует так же хроническая форма панкреатита. Она формируется из-за различных болезней желудочно-кишечного тракта. К примеру, холециститом, желчнокаменной болезнью или гепатитом.
Симптомы хронической формы болезни поджелудочной железы:
- резкая потеря веса;
- при физических нагрузках ощущается боль в подреберье;
- потеря аппетита;
- отвращение к жирной пище;
- нарушение стула.
В зависимости от симптомов, выделяются 4 формы хронического заболевания поджелудочной железы:
- Бессимптомная, когда пациент и не подозревает о своем заболевании;
- Болевая, когда пациент иногда ощущает боль в подреберье;
- Рецидивирующая – постоянно проявляются болевые ощущения;
- Псевдоопухолевая, когда головка поджелудочной железы увеличивается и зарастает фиброзной тканью.
Препараты, необходимые для лечения воспаления поджелудочной железы:
Не стоит заниматься самолечением, потому как врачи подбирают препараты для каждого пациента индивидуально, исходя из состояния больного и поставленного диагноза. Однако, абсолютно всем пациентам, страдающим заболеванием поджелудочной железы, несколько месяцев нужно будет соблюдать строжайшую диету. Отказ от жареного, сильно соленого, кислого и острого, а так же тяжелых продуктов. Обязательно нужно пить очищенную минеральную воду, что касается не только больных, но и здоровых людей.
Автор: Врач гастроэнтеролог-терапевт Бурбаева С.А.
Острый панкреатит — Клиника 29
Панкреатит — группа заболеваний и синдромов, при которых наблюдается воспаление поджелудочной железы.
При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её (самопереваривание).
Ферменты и токсины, которые при этом выделяются, часто сбрасываются в кровоток и могут серьёзно повредить другие органы, такие, как мозг, лёгкие, сердце, почки и печень.
Острый панкреатит — очень серьёзное состояние организма, которое требует незамедлительного лечения. Первой помощью при остром панкреатите является наложение льда на область поджелудочной железы, этим можно замедлить развитие острого процесса. Острый панкреатит требует лечения в стационаре.
Этиология
Согласно современным статистическим данным:
50 % больных деструктивным панкреатитом или панкреонекрозом — это лица, злоупотребляющие алкоголем.
20 % это лица, у которых панкреатит развился как осложнение желчно-каменной болезни.
Также причинами панкреатита могут быть: отравления, травмы, вирусные заболевания, инфекционные заболевания, включая Helicobacter pylori, грибковые поражения, паразитические заболевания: описторхоз, трематода и др. Осложнения после операции и эндоскопические манипуляции (статистически около 5 %).
Клинические проявления
Среди типичных признаков острого панкреатита: интенсивная боль в эпигастрии, боль внезапная, сильная, постоянная в верхней половине живота. Иррадиация в левую половину туловища. Рвота — неукротимая, с примесью желчи и не приносящая облегчения. Часто развивается вздутие живота. Как правило, из-за интоксикации и рвоты наступает нарушение водно-электролитного баланса, обезвоживание, которое играет важную роль в патогенезе заболевания. Могут появляться геморрагические синюшные пятна на левой боковой стенке живота, иногда с желтоватым оттенком (симптом Грея Тернера). Возможно возникновение пятен у пупка (симптом Куллена).
При увеличении головки поджелудочной железы — возможна механическая желтуха (нарушение оттока желчи, приводящее к накоплению желчных пигментов в крови и тканях организма), сопровождающаяся желтизной кожи, окраской мочи в тёмный цвет и осветлением кала.
Тяжесть состояния больных острым панкреатитом в основном обусловлена тяжелой эндогенной интоксикацией. Основную роль в этом играют активированные ферменты поджелудочной железы, среди которых ведущее место отводилось трипсину. При изучении влияния трипсина, было замечено сходство в действии с ядами различных видов змей. Реакция трипсина очень напоминала действие антигена при анафилактическом шоке.
Диагностика
Помимо стандартных методов физикального обследования, безусловно необходимых для постановки предварительного диагноза, для диагностики используются лабораторные и инструментальные методики.
Лабораторная и инструментальная диагностика
Биохимические тесты
Для диагностики производятся индикаторные (амилаза, трансаминазы) и патогенетические (липаза, трипсин) биохимические тесты.
Активность амилазы в моче и крови при остром панкреатите резко повышается.
УЗИ
При ультразвуковом исследовании обнаруживают снижение эхогенности паренхимы железы и появление отсутствующего в норме просвета сальниковой сумки за счёт скопления в ней выпота в виде эхопрозрачной полосы между задней стенкой желудка и передней поверхностью железы.
Рентгенография
Рентгеновское исследование брюшной полости обычно малоинформативно, однако иногда позволяет выявить как косвенные признаки воспалительного процесса в поджелудочной железе (симптом «сторожевой петли»), так и возможную сочетанную патологию (тени конкрементов в желчном пузыре и т.д.).
Компьютерная томография (КТ)
КТ имеет преимущество перед ультразвуковым исследованием, так как обеспечивает лучшую специфическую визуализацию ткани поджелудочной железы и ретроперитонеальных образований.
Магнитно-резонансная томография (МРТ)
МРТ позволяет оценить уровень тканевого метаболизма, наличие ишемии, некроз панкреатоцитов. Это важно при оценке течения заболевания до развития тяжёлых состояний и осложнений.
Лапароскопия
Лапароскопия позволяет уточнить форму и вид заболевания, диагностировать панкреатогенный перитонит, парапанкреатический инфильтрат, деструктивный холецистит (как сопутствующее заболевание) и найти показания к лапаротомии. При лапароскопии могут быть выявлены достоверные и косвенные признаки острого панкреатита.
К косвенным признакам отёчного панкреатита относятся: отёк малого сальника и печёночно-двенадцатиперстной связки, выбухание желудка кпереди, умеренная гиперемия висцеральной брюшины верхних отделов брюшной полости, небольшой серозный выпот в правом подпечёночном пространстве. Достоверным признаком жирового панкреонекроза являются очаги жирового некроза на париетальной и висцеральной брюшине, малом и большом сальнике.
Основным эндоскопическим симптомом геморрагического панкреонекроза является геморрагическая имбибиция большого сальника и брыжейки поперечной ободочной кишки, и наличие в брюшной полости выпота с геморрагическим оттенком.
Лечение
Консервативное лечение
При остром панкреатите необходим строгий голод.
Терапия должна подбираться строго индивидуально, в зависимости от патогенетических факторов, той или иной стадии и формы деструктивного панкреатита.
Проводится декомпрессия желудка путём установки назогастрального зонда.
Применение соматостатина и его аналогов оказывают хороший эффект как на процесс самого заболевания, так и на его исход. Эти препараты снижают панкреатическую секрецию, устраняют необходимость аналгезирующей терапии, снижают частоту осложнений и летальность.
Инфузия соматостатина улучшает индекс клубочковой фильтрации и повышает почечный кровоток, что важно для профилактики осложнений со стороны почек при деструктивных формах острого панкреатита.
В последнее время при комплексном лечении острого панкреатита широко применяются различные методы экстракорпоральной детоксикации (с использованием комплекса Prisma).
Хирургическое лечение
Тактика хирургического вмешательства определяется в первую очередь глубиной анатомических изменений в самой поджелудочной железе.
Лапароскопию следует рассматривать как основной метод хирургического лечения. Применение лапароскопии позволяет избежать необоснованных лапаротомий, обеспечить адекватное дренирование и эффективное лечение и обосновать показания к лапаротомии.
Оперативное вмешательство не всегда устраняет возможность развития гнойных осложнений. В связи с этим порой возникает необходимость в повторных операциях, что увеличивает послеоперационную летальность.
Панкреатит — Диагностика и лечение
Диагностика
Тесты и процедуры, используемые для диагностики панкреатита, включают:
- Анализы крови на повышенный уровень ферментов поджелудочной железы
- Тесты стула при хроническом панкреатите для измерения уровня жира, которые могут указывать на то, что ваша пищеварительная система недостаточно усваивает питательные вещества
- Компьютерная томография (КТ) для поиска камней в желчном пузыре и оценки степени воспаления поджелудочной железы
- УЗИ брюшной полости для поиска камней в желчном пузыре и воспаления поджелудочной железы
- Эндоскопическое ультразвуковое исследование для выявления воспаления и закупорки протока поджелудочной железы или желчного протока
- Магнитно-резонансная томография (МРТ) для поиска аномалий желчного пузыря, поджелудочной железы и протоков
Ваш врач может порекомендовать другие тесты, в зависимости от вашей конкретной ситуации.
Дополнительная информация
Показать дополнительную связанную информациюЛечение
Первичное лечение в больнице может включать:
Пост. В больнице вы перестанете есть на пару дней, чтобы поджелудочная железа могла выздороветь.
После того, как воспаление поджелудочной железы куплено, вы можете начать пить прозрачные жидкости и есть мягкую пищу. Со временем вы сможете вернуться к своей обычной диете.
Если панкреатит не проходит и вы все еще испытываете боль во время еды, ваш врач может порекомендовать вам зонд для кормления, чтобы облегчить вам питание.
- Обезболивающие. Панкреатит может вызывать сильную боль. Ваша медицинская бригада даст вам лекарства, которые помогут справиться с болью.
- Внутривенные (IV) жидкости. Поскольку ваше тело тратит энергию и жидкости на восстановление поджелудочной железы, вы можете обезвоживаться. По этой причине во время пребывания в больнице вы будете получать дополнительную жидкость через вену на руке.
Как только панкреатит будет взят под контроль, ваша медицинская бригада сможет вылечить основную причину панкреатита. В зависимости от причины панкреатита лечение может включать:
Процедуры по удалению закупорки желчных протоков. Панкреатит, вызванный сужением или закупоркой желчного протока, может потребовать процедур по открытию или расширению желчного протока.
- Хирургия желчного пузыря. Если панкреатит вызван камнями в желчном пузыре, врач может порекомендовать операцию по удалению желчного пузыря (холецистэктомия).
- Хирургия поджелудочной железы. Может потребоваться хирургическое вмешательство для слива жидкости из поджелудочной железы или удаления пораженной ткани.
- Лечение алкогольной зависимости. Употребление нескольких напитков в день в течение многих лет может вызвать панкреатит. Если это причина вашего панкреатита, ваш врач может порекомендовать вам пройти программу лечения алкогольной зависимости. Продолжение питья может обострить панкреатит и привести к серьезным осложнениям.
Процедура, называемая эндоскопической ретроградной холангиопанкреатографией (ERCP), использует длинную трубку с камерой на конце для исследования поджелудочной железы и желчных протоков.Трубка проходит по горлу, и камера отправляет изображения вашей пищеварительной системы на монитор.
ERCP может помочь в диагностике проблем в желчном протоке и протоке поджелудочной железы, а также в ремонте. У некоторых людей, особенно пожилых, ЭРХПГ также может привести к острому панкреатиту.
Дополнительные методы лечения хронического панкреатита
В зависимости от вашей ситуации при хроническом панкреатите могут потребоваться дополнительные методы лечения, в том числе:
Обезболивание. Хронический панкреатит может вызывать постоянные боли в животе. Ваш врач может порекомендовать лекарства для снятия боли и направить вас к специалисту по боли.
Сильную боль можно облегчить с помощью таких методов, как эндоскопическое ультразвуковое исследование или хирургическое вмешательство, чтобы заблокировать нервы, которые посылают сигналы боли от поджелудочной железы в мозг.
- Ферменты для улучшения пищеварения. Добавки ферментов поджелудочной железы могут помочь вашему организму расщеплять и перерабатывать питательные вещества из продуктов, которые вы едите.Ферменты поджелудочной железы принимаются с каждым приемом пищи.
- Изменения в диете. Ваш врач может направить вас к диетологу, который поможет вам составить рацион с низким содержанием жиров и высоким содержанием питательных веществ.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
После выписки из больницы вы можете предпринять шаги для продолжения выздоровления от панкреатита, например:
- Прекратите употреблять алкоголь. Если вы не можете самостоятельно отказаться от употребления алкоголя, обратитесь за помощью к врачу. Ваш врач может направить вас в местные программы, чтобы помочь вам бросить пить.
- Бросьте курить. Если вы курите, бросьте. Если вы не курите, не начинайте. Если вы не можете бросить курить самостоятельно, обратитесь за помощью к врачу. Лекарства и консультации могут помочь вам бросить курить.
- Выберите диету с низким содержанием жиров. Выберите диету, которая ограничивает потребление жиров и делает упор на свежие фрукты и овощи, цельнозерновые продукты и нежирный белок.
- Пейте больше жидкости. Панкреатит может вызвать обезвоживание, поэтому пейте больше жидкости в течение дня. Может оказаться полезным иметь при себе бутылку с водой или стакан воды.
Альтернативная медицина
Альтернативные методы лечения не могут лечить панкреатит, но некоторые альтернативные методы лечения могут помочь вам справиться с болью, связанной с панкреатитом.
Люди с хроническим панкреатитом могут испытывать постоянную боль, которую нелегко контролировать с помощью лекарств.Использование дополнительных и альтернативных методов лечения вместе с лекарствами, прописанными вашим врачом, может помочь вам лучше контролировать свою боль.
Примеры альтернативных методов лечения, которые могут помочь вам справиться с болью, включают:
- Медитация
- Расслабляющие упражнения
- Йога
- Иглоукалывание
Подготовка к приему
Начните с посещения семейного врача или терапевта, если у вас есть какие-либо признаки или симптомы, которые вас беспокоят.Если ваш врач подозревает, что у вас панкреатит, вас могут направить к врачу, специализирующемуся на пищеварительной системе (гастроэнтерологу).
Поскольку встречи могут быть краткими и часто есть что обсудить, хорошо подготовиться. Вот некоторая информация, которая поможет вам подготовиться и узнать, чего ожидать от врача.
Что вы можете сделать
- Имейте в виду любые ограничения, накладываемые предварительной записью. Во время записи на прием обязательно спросите, есть ли что-нибудь, что вам нужно сделать заранее, например, ограничить свой рацион.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Запишите ключевую личную информацию, включая любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, , а также любых витаминов и добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга. Иногда бывает трудно усвоить всю информацию, предоставленную во время встречи. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Запишите вопросы, которые задайте своему врачу.
При панкреатите некоторые основные вопросы, которые следует задать своему врачу, включают:
- Что, вероятно, вызывает мои симптомы или состояние?
- Каковы другие возможные причины моих симптомов или состояния?
- Какие тесты мне нужны?
- Является ли мое состояние временным или хроническим?
- Как лучше всего действовать?
- Какие альтернативы основному подходу вы предлагаете?
- У меня другие проблемы со здоровьем.Как мне лучше всего управлять панкреатитом наряду с этими состояниями?
- Есть ли какие-то ограничения, которым я должен следовать?
- Стоит ли обратиться к специалисту? Сколько это будет стоить и покроет ли моя страховка?
- Есть ли альтернатива лекарству, которое вы прописываете?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете?
- От чего будет зависеть, стоит ли мне планировать повторный визит?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать и другие вопросы.
Чего ожидать от врача
Ваш врач, вероятно, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет больше времени, чтобы осветить вопросы, которые вы хотите затронуть. Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Ваши симптомы были постоянными или случайными?
- Насколько серьезны ваши симптомы?
- Что может улучшить ваши симптомы?
- Что может ухудшить ваши симптомы?
- Были ли у вас эти симптомы раньше?
- Был ли у вас ранее диагностирован панкреатит?
- Вы употребляете алкоголь? Если да, то сколько и как часто вы пьете?
- Вы начали принимать какие-либо новые лекарства до того, как у вас появились симптомы?
- Есть ли в семейном анамнезе какое-либо заболевание поджелудочной железы?
Острый панкреатит — Лечение — NHS
Острый панкреатит лечат в больнице, где вы будете находиться под тщательным наблюдением на предмет наличия признаков серьезных проблем и получить поддерживающее лечение, например жидкости и кислород.
Люди с острым панкреатитом легкой степени обычно начинают поправляться в течение недели и либо больше не испытывают никаких проблем, либо проблемы, которые проходят в течение 48 часов.
Многие люди достаточно хорошо себя чувствуют, чтобы покинуть больницу через несколько дней.
У пациентов с тяжелым острым панкреатитом могут развиться осложнения, требующие дальнейшего лечения, и может потребоваться госпитализация в отделение интенсивной терапии или отделение интенсивной терапии (ОИТ). Выздоровление от тяжелого острого панкреатита может занять гораздо больше времени и может привести к летальному исходу.
Прочтите об осложнениях острого панкреатита, чтобы получить дополнительную информацию о тяжелых случаях.
Жидкости
Острый панкреатит может вызвать обезвоживание, поэтому жидкость вводится через трубку в вену (внутривенно или внутривенно), чтобы предотвратить обезвоживание.
Кислород
Чтобы ваше тело получало достаточно кислорода, вам могут вводить кислород через трубки в носу.Трубки можно будет удалить через несколько дней, когда ваше состояние улучшится.
Если у вас острый панкреатит в тяжелой форме, для облегчения дыхания можно использовать вентиляционное оборудование.
Обезболивающие
Острый панкреатит часто вызывает сильную боль в животе, поэтому вам, вероятно, понадобятся обезболивающие. Некоторые из них могут вызвать сильную сонливость.
Если вы навещаете кого-то, кто находится в больнице с острым панкреатитом, не пугайтесь и не беспокойтесь, если он покажется сонливым или не реагирует.
Возможно, вам потребуется принимать антибиотики, если у вас есть инфекция, а также панкреатит, например, если у вас инфекция грудной клетки или мочевыводящих путей.
Нутритивная поддержка
Если у вас острый панкреатит легкой степени, но вы не чувствуете себя, не болеете и не испытываете боли в животе, вы можете нормально есть.
Но если ваше состояние более тяжелое, вам могут посоветовать не есть твердую пищу в течение нескольких дней или дольше.Это связано с тем, что попытка переваривать твердую пищу может вызвать слишком большую нагрузку на поджелудочную железу.
Если вам нужно избегать твердой пищи, вам могут дать специальную жидкую пищевую смесь с необходимыми питательными веществами через зонд в животе (энтеральное питание).
Лечение основной причины
Как только заболевание находится под контролем, может потребоваться лечение основной причины.
Камни в желчном пузыре
Если желчный камень вызывает панкреатит, вам может потребоваться процедура, называемая эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ), или вам может потребоваться удаление желчного пузыря.
Если вам нужна ERCP, у вас будет длинная тонкая трубка с камерой (эндоскопом), проходящая через ваш рот в живот. Это используется для удаления камней в желчном пузыре.
Операция по удалению желчного пузыря может быть сделана во время вашего пребывания в больнице или запланирована на несколько недель.
Удаление желчного пузыря не должно сильно повлиять на ваше здоровье, но может затруднить переваривание определенных продуктов, например жирной или острой пищи.
В идеале желчный пузырь следует удалить в течение 2 недель после приступа панкреатита, если вы не слишком плохо себя чувствуете для операции.
Употребление алкоголя
После выздоровления от острого панкреатита вам следует полностью отказаться от алкоголя, если он был причиной вашего состояния.
Некоторые люди с острым панкреатитом зависимы от алкоголя и нуждаются в помощи и поддержке, чтобы бросить пить. Если это относится к вам, обратитесь за помощью к терапевту.
В курс лечения алкогольной зависимости входят:
Подробнее о лечении злоупотребления алкоголем.
Последняя проверка страницы: 29 октября 2018 г.
Срок следующей проверки: 29 октября 2021 г.
Лечение острого, хронического и тяжелого панкреатита
При панкреатите воспаляется поджелудочная железа — железа, расположенная позади желудка и около первой части тонкой кишки.Существуют различные степени тяжести состояния, но боль в животе, тошнота и рвота являются одними из наиболее распространенных симптомов как острого, так и хронического панкреатита.
Как лечить острый панкреатит?
Больные средним и тяжелым острым панкреатитом проходят лечение в стационаре. Посещение должно длиться всего несколько дней. Врачи назначат вам анализ крови и визуализацию для постановки диагноза, а затем приступят к лечению.
Из-за потери жидкости из-за рвоты и уменьшения приема пищи начальное лечение панкреатита — это гидратация с использованием внутривенной (IV) терапии одним из нескольких различных видов растворов.
Чаще всего пациенты получают так называемую «агрессивную гидратацию», которая может включать от 250 до 500 миллилитров жидкости, вводимой каждый час. (1)
Исследования показывают, что введение жидкости через внутривенное введение в первые несколько часов после начала заболевания может помочь предотвратить превращение острого панкреатита в тяжелый панкреатит. (2)
По данным Американского колледжа гастроэнтерологии, агрессивная внутривенная терапия, по-видимому, наиболее эффективна в течение первых 12–24 часов лечения, но после этого может мало помочь.(3)
Через несколько дней вам может быть разрешено начать есть твердую мягкую пищу. Но если еда вызывает слишком сильную боль, вам могут вводить питательные вещества через зонд для кормления, который вводится через нос и достигает желудка.
Не существует лекарств, останавливающих цепную химическую реакцию в поджелудочной железе, вызывающую боль. Но иногда назначают лекарства, чтобы облегчить эту боль. Врачи могут использовать опиоиды, такие как морфин и фентанил.
Как только боль утихнет и ваши жидкости и другие жизненно важные функции стабилизируются, вас отпустят домой.
Как лечить хронический панкреатит?
Хронический панкреатит неизлечим, но связанные с ним боль и симптомы можно контролировать или даже предотвращать. Поскольку хронический панкреатит чаще всего вызывается употреблением алкоголя, воздержание от алкоголя часто является одним из способов облегчить боль.
Для обезболивания прописываются следующие препараты:
Хронический панкреатит обычно приводит к нарушению всасывания, неспособности организма перерабатывать важные питательные вещества. Таким образом, ваш врач может назначить витамины и лекарства, которые могут помочь пищеварению.
Хирургическое вмешательство может помочь облегчить хроническую боль при этом заболевании, но не всегда.
Доктора не знают, почему боль при хроническом панкреатите так сильна. Более поздние теории утверждают, что воспаленные нервы поджелудочной железы стимулируют систему передачи сигналов о боли в позвоночнике, что увеличивает чувствительность и частоту боли. (4)
Долгое время считалось, что воспаленная головка поджелудочной железы или закупорка протока поджелудочной железы вызывают боль. В тех случаях, когда врачи считают, что это проблема, будет проведена операция по удалению головки поджелудочной железы.Если есть подозрение, что причиной является закупорка протока поджелудочной железы, будет выполнено эндоскопическое лечение для удаления закупорки.
Также проводится операция тем, чьи боли не поддаются лечению. Во время этой процедуры, известной как трансплантация аутологичных островковых клеток, удаляется вся поджелудочная железа, и производящие инсулин клетки поджелудочной железы повторно вводятся в печень с помощью катетера.
После успешной трансплантации пациенты могут вырабатывать инсулин без поджелудочной железы.
СВЯЗАННЫЕ С: Что такое инсулин? Все, что нужно знать, если у вас диабет
Как лечить тяжелый панкреатит?
Около 20 процентов случаев панкреатита являются тяжелыми, что означает, что они приводят к полиорганной недостаточности, которая не проходит естественным образом в течение 48 часов. (3)
Людей с тяжелым панкреатитом, возможно, потребуется перевести в отделение интенсивной терапии для длительного лечения, которое может длиться более недели.
Из-за рвоты, потоотделения и пониженного потребления пищи и жидкости тяжелый панкреатит часто вызывает гиповолемию — уменьшение объема крови, циркулирующей в организме.
Одним из наиболее частых осложнений тяжелого панкреатита является инфекция некротической ткани поджелудочной железы или ткани, которая погибла из-за отсутствия кровоснабжения. Эти инфекции лечат антибиотиками. Отмершие или поврежденные ткани могут нуждаться в хирургическом удалении.
Хотя некоторые исследования предполагают, что могут быть преимущества, эксперты сходятся во мнении, что пробиотики, по-видимому, не снижают риск инфекционных осложнений при тяжелом панкреатите. (5)
Людям с тяжелым панкреатитом может потребоваться несколько недель назогастрального кормления, при котором через зонд для кормления пища доставляется в желудок через нос.
Как лечат осложнения панкреатита?
Антибиотики также могут потребоваться, если развилась внепанкреатическая (за пределами поджелудочной железы) инфекция.
Согласно отчету, опубликованному в 2014 году в журнале Pancreatology , до одной трети людей с панкреатитом заболевают внепанкреатической инфекцией. (6) Внезапные инфекции поджелудочной железы могут варьироваться от инфекций мочевыводящих путей до пневмонии.
Желчные камни — причина номер один панкреатита.В большинстве этих случаев камни в желчном пузыре имеют небольшие размеры и не остаются надолго в желчных протоках или протоках поджелудочной железы.
Но иногда непроходимость не проходит без лечения, и врачам необходимо удалить ее с помощью процедуры, называемой эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ).
Если в желчном пузыре обнаружены камни в желчном пузыре, может потребоваться хирургическое удаление желчного пузыря, чтобы предотвратить рецидив панкреатита после лечения.
Как лечить панкреатит в домашних условиях?
В дополнение к стационарному лечению, для ускорения выздоровления и, возможно, предотвращения панкреатита рекомендуются следующие изменения образа жизни:
- Пейте много воды
- Прекратите или сократите потребление алкоголя
- Бросьте курить, потому что эта привычка увеличивает риск панкреатита
- Воздержитесь от продуктов с высоким содержанием жира
Что такое диета поджелудочной железы?
Не существует какой-либо конкретной диеты поджелудочной железы, которая могла бы лечить хронический панкреатит.
Но есть некоторые общие правила питания при заболевании. Крайне важно избегать, например, алкоголя, а также продуктов с высоким содержанием жиров, потому что они увеличивают нагрузку на и без того перегруженную поджелудочную железу.
Национальный институт здоровья утверждает, что пациенты с панкреатитом должны потреблять не более 30 граммов жира в день. (7)
СВЯЗАННЫЕ: Лучшие и худшие способы бросить курить
Дополнительный отчет Карлин Бауэр.
Риски и лечение — Национальный фонд поджелудочной железы
Стратификация риска острого панкреатита
В большинстве случаев острый панкреатит разрешается с помощью терапии, но примерно у 15% пациентов развивается тяжелое заболевание. 3 Тяжелый острый панкреатит может привести к опасной для жизни недостаточности многих органов и инфекции. Поэтому крайне важно обратиться к врачу при появлении признаков или симптомов острого панкреатита. Доступно несколько систем клинической оценки риска, которые помогают врачам предсказать, у кого с наибольшей вероятностью разовьется тяжелый острый панкреатит. Эти оценки основаны на нескольких клинических данных, собранных при поступлении и в течение первых 48 часов госпитализации. Обычно используемые системы оценки включают:
- Прикроватный индекс тяжести острого панкреатита (BISAP)
- Критерии Рэнсона
- Оценка APACHE II
Лечение острого панкреатита
Жидкости
Одним из основных методов лечения острого панкреатита является адекватная ранняя жидкостная реанимация, особенно в течение первых 24 часов после начала заболевания.Панкреатит связан с большим количеством отеков и воспалений. Внутривенное введение жидкости предотвращает обезвоживание и гарантирует, что остальные органы тела получают адекватный кровоток для поддержки процесса заживления.
Нутритивная поддержка
Изначально питание поджелудочной железы и кишечника не дается в течение первых 24–48 часов. Через 48 часов следует выполнить план обеспечения питания, поскольку острый панкреатит — это высокоактивное состояние воспаления и травмы, которое требует большого количества калорий для поддержки процесса заживления.В большинстве случаев пациенты могут начать принимать пищу самостоятельно к 48 часам. Если это невозможно, то для обеспечения питания можно использовать зонд для кормления, который вводят через нос в кишечник. Этот метод безопаснее, чем внутривенное питание. Нет пользы от использования пробиотиков при остром панкреатите.
Обезболивание
Внутривенные препараты, обычно сильнодействующие наркотические обезболивающие, эффективны для купирования боли, связанной с острым панкреатитом.Тошнота — распространенный симптом, который может быть вызван воспалением поджелудочной железы, а также замедлением работы кишечника. Существуют эффективные внутривенные лекарства от тошноты. По мере разрешения воспаления боль и тошнота уменьшатся.
Обработка основных проблем
Помимо поддерживающей терапии, необходимо незамедлительно оценить первопричины. Если предполагается, что острый панкреатит вызван желчными камнями, приемом лекарств, высоким уровнем триглицеридов или высоким уровнем кальция в организме пациента (или другими внешними причинами), может быть применена направленная терапия.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
ERCP — это процедура, при которой врач со специальной подготовкой проводит гибкую тонкую трубку с камерой, прикрепленной к концу, через рот пациента в первую часть тонкой кишки, где выходят желчный проток и проток поджелудочной железы. С помощью этого устройства в желчный проток можно ввести небольшой катетер, чтобы удалить камни в желчном пузыре, которые могли застрять и стать причиной панкреатита. В определенных ситуациях в проток поджелудочной железы также можно ввести специальный катетер, чтобы помочь поджелудочной железе заживать.Для получения дополнительной информации об ERCP щелкните здесь.
С помощью ERCP можно выполнять следующие процедуры:
Сфинктеротомия
Используя небольшую проволоку на эндоскопе, врач находит мышцу, которая окружает проток поджелудочной железы или желчный проток, и делает крошечный надрез, чтобы увеличить отверстие протока. При наличии псевдокисты проток дренируют.
Удаление камней в желчном пузыре
Эндоскоп используется для удаления камней поджелудочной железы или желчных протоков с помощью крошечной корзины.Удаление камней в желчном пузыре иногда выполняется одновременно со сфинктеротомией.
Установка стента
С помощью эндоскопа врач помещает крошечный кусок пластика или металла, который выглядит как соломинка, в суженный проток поджелудочной железы или желчного протока, чтобы он оставался открытым.
Баллонное расширение
В некоторых эндоскопах есть небольшой баллон, который врач использует для расширения или растяжения суженного протока поджелудочной железы или желчного протока. Временный стент можно установить на несколько месяцев, чтобы канал оставался открытым.
Хорошо задокументировано, что одним из основных побочных эффектов ERCP является панкреатит; однако есть несколько четко определенных ситуаций, когда неотложная ЭРХПГ показана при остром панкреатите.
Антиоксидантная терапия
Основные и клинические данные свидетельствуют о том, что развитие острого панкреатита (ОП) и хронического панкреатита (ХП) может быть связано с окислительным стрессом. Полученные данные показывают, что показатели активности свободных радикалов и окислительного стресса выше в крови и дуоденальном соке больных панкреатитом.
Основываясь на этих выводах, идея использования антиоксидантных режимов при лечении как AP, так и CP в качестве дополнения и дополнения в сочетании с его традиционной терапией, является разумной. Однако на практике общая эффективность антиоксидантов не известна, и неясно, какое сочетание агентов и наилучших дозировок. В настоящее время целесообразно испытание смеси антиоксидантов, содержащих витамин C, витамин E, селен и метионин, в качестве одного из компонентов общего лечения.
Таким образом, нет определенного консенсуса относительно дозировки, продолжительности терапии и, в конечном счете, преимуществ антиоксидантной терапии при лечении АП или ХП. Необходимы дальнейшие хорошо спланированные клинические исследования для определения подходящей комбинации агентов, времени начала и продолжительности терапии.
Рекомендации по лечению тяжелого острого панкреатита
Некротический панкреатит
:Определение тяжелого острого панкреатита включает случаи, когда часть ткани поджелудочной железы теряет жизнеспособность из-за повреждения — это называется некрозом.Со временем тело рассосет эту мертвую ткань. В некоторых случаях эта отмершая ткань может стать источником инфекции. При подозрении на инфекцию диагноз может быть поставлен с помощью игольной биопсии, и в случае подтверждения требуется лечение антибиотиками с учетом дренажа.
При остром панкреатите время имеет значение
Острый панкреатит в последнее время привлекает внимание исследователей желудочно-кишечного тракта, поскольку они работали над усовершенствованием диагностического процесса для состояния, которое может быть опасным для жизни у хорошего процента пациентов.
Во-первых, была разработана широко используемая Атланта система классификации острого панкреатита. в 1992 году, был обновлен в январе 2013 года (и опубликован в Gut ), чтобы отразить прогресс в знаниях и устранить путаницу в терминологии. В В исправленной версии указано, что диагноз должен соответствовать как минимум 2 из следующих критерии: сильная, стойкая боль в эпигастрии, обычно отдающая в спину; сыворотка уровни липазы или амилазы по крайней мере в 3 раза превышающие верхний предел нормы; или данные компьютерной томографии с контрастным усилением (КЭКТ) или магнитного резонанса визуализация (МРТ).
Изображение с Thinkstock.В этом году также были опубликованы 2 важных руководства по острому панкреатиту: Американский журнал гастроэнтерологии Американского колледжа гастроэнтерологии (ACG), а другой — Pancreatology Американской ассоциации панкреатологии и Международной ассоциации панкреатологов. Оба рекомендовали те же критерии, что и обновленная классификация Атланты, с помните, что КЭКТ или МРТ поджелудочной железы следует использовать только при установленном диагнозе. неясно или состояние пациента не улучшается в течение первых 48-72 часов после поступления.
Это новое руководство важно для госпиталистов, чтобы они запомнили его, поскольку острый панкреатит является основной причиной госпитализаций по поводу желудочно-кишечного тракта, более 300 000 согласно статье, опубликованной в журнале Annals of Epidemiology за июль 2007 года. Хотя 85% случаев относятся к легкой или средней степени тяжести и обычно разрешаются при общей поддерживающей терапии. уход или с некоторыми вмешательствами, оставшиеся 5% могут быть очень серьезными, что приведет к органная недостаточность, пребывание в реанимации и даже смерть.
Диагностика
Острый панкреатит — это в основном клинический диагноз, поскольку другие состояния имеют схожие — сказал Патрик А. Рендон, доктор медицины, член ACP, доцент кафедры. внутренней медицины в Университете Нью-Мексико в Альбукерке, который написал учебные материалы по острому панкреатиту.
«В брюшной полости есть несколько состояний, которые могут имитировать острый панкреатит», Доктор- сказал Рендон. «Это могла быть язва желудка или двенадцатиперстной кишки или непроходимость кишечника. Аневризма брюшной аорты также может возникнуть в этой области, и воспаление печени может иметь аналогичные признаки ».
Из-за возможности имитации тесты очень полезны, но с некоторыми оговорками. сказал Санти Сваруп Веге, доктор медицины, FACP, директор Группы интересов поджелудочной железы и профессор врача и консультант отделения гастроэнтерологии и гепатологии Клиника Мэйо в Рочестере, Миннесота.
«Помните, что уровень амилазы может быть повышен при нескольких состояниях, которые вызывают абдоминальные боль [например, холецистит или кишечная непроходимость], и у некоторых пациентов с острым панкреатит может не иметь повышенного уровня амилазы », — сказал д-р Веге, соавтор руководящих принципов ACG, руководящих принципов IAP / APA, международного консенсуса по управлению панкреонекроза и пересмотр классификации Атланты.»Контрольная работа как для амилазы, так и для липазы, но если вы [должны] выбирать, липаза лучше, потому что он остается в приподнятом состоянии дольше ».
Старые методы прогнозирования тяжести острого панкреатита и состояния пациента. шансы прогрессировать до осложнений, таких как критерии Рэнсона и острый Оценка физиологии и хронического здоровья (APACHE) отошла на второй план в пользу оценки безвредного острого панкреатита (HAPS) и прикроватного индекса для Тяжесть острого панкреатита (BISAP), сказал Питер Р.Макнелли, DO, FACP, начальник гастроэнтерология в больнице Evans Army в Ft. Карсон, Колорадо.
Чтобы получить максимальную отдачу от этих оценок, они должны быть выполнены как можно скорее, Доктор МакНалли сказал: «HAPS следует оценивать в течение 30 минут после поступления. и BISAP в течение 24 часов с момента поступления. Это важно, потому что они могут помочь вы ожидаете более высокой смертности и доставляете пациентов в центры, готовые к работе. с осложнениями.”
И пересмотренная классификация Атланты, и статья, опубликованная в журнале Cleveland Clinic Journal of Medicine в июне прошлого года, отмечают полезность оценки синдрома системного воспалительного ответа (SIRS), поскольку когда SIRS присутствует и устойчиво, существует повышенный риск персистирующего органа сбой в одном или нескольких органах.
Рекомендации ACG рекомендуют трансабдоминальное УЗИ всем пациентам с острым панкреатит.«Ультразвук важен, потому что это лучший тест для поиска. на камни в желчном пузыре, которые являются наиболее частой причиной острого панкреатита в США », сказал Скотт М. Теннер, доктор медицины, магистр здравоохранения, FACP, директор по медицинскому образованию и исследованиям в отделение гастроэнтерологии Медицинского центра Маймонида в Бруклине, младший сотрудник профессор Государственного университета Нью-Йорка и соавтор рекомендаций ACG.
Руководства ACG, а также Американской гастроэнтерологической ассоциации (AGA) Заявление о позиции института по острому панкреатиту, опубликованное в мае 2007 г. в журнале Gastroenterology, призыв к эндоскопической ретроградной холангиопанкреатографии (ECRP) у пациентов с камнями в желчном пузыре. панкреатит, который также болеет холангитом.Однако, поскольку острый панкреатит является осложнением, ERCP, рекомендации ACG рекомендуют стенты протока поджелудочной железы или послеоперационные ректальные Суппозитории НПВП у пациентов из группы высокого риска.
Лечение
«Как только диагноз острого панкреатита подтвержден, время имеет значение», — сказал он. Доктор МакНелли. «Первые 24 часа — это золотые часы управления, позволяющие свести к минимуму заболеваемость и максимальную выживаемость.”
Адекватная гидратация имеет первостепенное значение для поддержания микроциркуляции поджелудочной железы, добавил он. «Исследования показывают, что можно снизить абсолютный риск смертности на 5% с помощью соответствующих регидратация, — сказал доктор МакНалли. Рекомендации ACG рекомендуют от 250 до 500 мл раствора Рингера с лактатом в час, если у пациента нет сердечно-сосудистых, почечных, гиперкальциемия или другие сопутствующие заболевания.
«Будьте осторожны с пожилыми людьми», — сказал Джонатан С. Аппельбаум, доктор медицины, FACP, директор по внутренним болезням медицинского колледжа Университета Флориды в Таллахасси и автор модуля ACP Smart Medicine по острому панкреатиту. «В пожилые люди нуждаются в регидратации, но слишком быстрое вливание жидкости в большом количестве может привести к у этих пациентов застойная сердечная недостаточность.”
Д-р Теннер подчеркнул необходимость соответствующего количества жидкости в зависимости от размера пациента.
«Если пациент 5’4» и 125 фунтов, и вы дадите 200 кубических сантиметров в час, это может сработать, но если ваш пациент ростом 6 футов 3 дюйма и 300 фунтов, этого будет недостаточно, — сказал доктор Теннер. «Распространенная проблема — что пациенты не получают достаточного количества жидкости, и поэтому мы видим больше осложнений у более крупных пациентов.”
И модуль ACP Smart Medicine, и рекомендации ACG отмечают необходимость обезболивания. и исправление любых отклонений в электролитах.
«Также необходимо дать перерыв поджелудочной железе», — сказал доктор Рендон. «Мы в целом не давайте пациентам пищи в течение, по крайней мере, первых 24 часов, с постоянной переоценкой. Как только боль уменьшится вместе с уменьшением тошноты и рвоты, пероральное питание может быть запущен.Если они снова едят слишком быстро, это может вызвать рвоту и воспаление. а затем [острый приступ] обостряется », — отметил он.
Доктор Рендон предостерег госпиталистов, лечащих пациентов с диабетом и острым панкреатитом. обращать внимание на статус питания: «Когда патентам не разрешается есть, вы должны быть осторожны с уровнем глюкозы в крови и количеством вводимого вами инсулина.Сильный стресс острого панкреатита также может вызвать диабетический кетоацидоз, который может усугубиться обезвоживанием ».
Кроме того, лечение направлено на устранение причины, которая в большинстве случаев быть либо желчными камнями, либо длительным злоупотреблением алкоголем. Несколько исследований показывают, что 40% до 70% случаев острого панкреатита вызваны желчными камнями, а от 25% до 35% вызваны длительным злоупотреблением алкоголем.
«Если проблема с желчным пузырем, мы удаляем желчный пузырь. Если проблема связана с алкоголем, мы советуем не пить », — сказал д-р Веге. «Другой причины, такие как чрезвычайно высокий уровень триглицеридов, также следует лечить ».
Доктор Теннер предупреждает госпиталистов различать острое злоупотребление алкоголем и хроническое злоупотребление алкоголем.«Это больше похоже на полбутылки водки в день на 5 или 10 лет. Алкоголь обычно не вызывает острого панкреатита, иначе возникнет неотложная ситуация. комнаты заполняются студентами каждые выходные », — сказал он. Он добавил, что алкоголики у тех, кто курит, риск развития острого панкреатита выше, чем у курящих.
Осложнения
Пересмотренная классификация Атланты выделяет 2 фазы острого панкреатита, ранний и поздно, и осложнения для каждой стадии различаются в зависимости от степени тяжести атака.Ранняя фаза обычно заканчивается к концу первой недели и характеризуется по SIRS в легких случаях.
К счастью, в большинстве случаев острый панкреатит протекает в легкой форме и разрешается с помощью поддерживающей терапии. — сказал доктор Рендон. «Обычно наше среднее пребывание в больнице составляет от 3 до 5 дней».
Однако, если приступ средней или тяжелой степени тяжести, могут возникнуть более обширные осложнения. присутствуют, требующие более интенсивного лечения и более длительного пребывания, в том числе преходящие органная недостаточность.«Примерно 20% пациентов будут иметь дополнительные инфекции поджелудочной железы, бактериемия, инфекции мочевыводящих путей и пневмония. Учитывайте не только поджелудочную железу как повод для лихорадки. Поищите и другие проблемы », — сказал доктор МакНелли.
Поздняя фаза острого панкреатита, которая чаще встречается у пациентов с среднетяжелые или тяжелые случаи, характеризуются наличием осложнений такие как временная или постоянная недостаточность органов дыхательной, почечной или сердечно-сосудистой систем. системы и местные осложнения, такие как сбор перипанкреатической жидкости, стерильные или инфицированный некроз и псевдокисты.
Осложнения, такие как псевдокисты, непроходимость желчных и желудочных путей и поджелудочной железы. разрыв протока обычно лечат хирургическим путем. Если визуализация выявляет некроз поджелудочной железы, основное внимание следует уделять предотвращению заражения, с оговоркой, что оба руководства ACG и в заявлении о позиции Института AGA рекомендуется не использовать антибиотики. при стерильном некрозе.Для пациентов с инфицированным некрозом рекомендации ACG призывают для антибиотиков, таких как карбапенемы, хинолоны и метронидазол.
Доктор МакНелли отметил, что острый панкреатит рецидивирует почти у 20% пациентов, обычно в первые 12 месяцев. «Тогда вы снова будете искать обычные вещи, например пропустил камни или алкоголизм », — сказал он. «Просмотрите свой большой список дифференциальные диагнозы, когда общие причины не обнаружены.”
Терри Д’Арриго — писатель-фрилансер из Холбрука, штат Нью-Йорк.
Симптомы и лечение панкреатита | GW Hospital
Панкреатит, или воспаление поджелудочной железы, возникает, когда пищеварительные ферменты атакуют поджелудочную железу, а не расщепляют пищу в тонком кишечнике.
Острый панкреатит обычно представляет собой единичный приступ, при котором поджелудочная железа воспаляется, а затем возвращается в норму.Хронический панкреатит характеризуется продолжающимся воспалением и может привести к необратимому повреждению поджелудочной железы и ее функции.
Факторы риска
Желчные камни являются ведущим фактором риска острого панкреатита, в то время как алкоголизм является значительным фактором риска хронического панкреатита.
Другие факторы риска включают заболевания желчного пузыря, семейный анамнез панкреатита, прием некоторых лекарств, травмы живота, курение сигарет и язвы.
Симптомы возможного панкреатита
Ниже приведены наиболее частые симптомы возможного панкреатита.Однако каждый человек может испытывать симптомы по-разному.
- Сильная боль в животе в верхней части живота, отдающая в спину, а иногда и в грудь
- Тошнота
- Рвота
- Учащенный пульс
- Лихорадка
- Припухлость в верхней части живота
- Асцит (скопление жидкости в брюшной полости)
- Снижение артериального давления
- Легкая желтуха (пожелтение кожи и глаз)
Причины
Чрезмерное употребление алкоголя или камни в желчном пузыре вызывают большинство случаев панкреатита.Менее распространенные причины включают прием некоторых лекарств, инфекции, травмы, нарушения обмена веществ и хирургическое вмешательство. Примерно в 10-15% случаев острого панкреатита причина неизвестна. Очень редко панкреатит обусловлен генетикой (наследственный панкреатит).
Обнаружение и диагностика
При постановке диагноза врач проверяет наличие признаков желтухи, слабости, истощения, диареи и / или зловонного стула. Пациенты с семейным анамнезом панкреатита, злоупотреблением алкоголем или несколькими приступами сильной боли в животе должны быть проверены на хронический панкреатит.Врач будет использовать один или несколько из следующих тестов:
- Анализы крови: Для выявления аномалий, связанных с хроническим панкреатитом, и исключения острого воспаления.
- Анализ стула: Для измерения содержания жира в кале. Хронический панкреатит часто вызывает избыток жира в стуле, потому что он не переваривается и не всасывается в тонком кишечнике.
- Ультразвук: Эндоскопическое ультразвуковое исследование может предоставить изображения поджелудочной железы, желчных и панкреатических протоков, превосходящие изображения, полученные с помощью стандартного ультразвука.Врачи продвигают тонкую гибкую трубку (эндоскоп) с небольшим ультразвуковым устройством через желудок. Затем устройство генерирует подробное изображение на экране компьютера.
- Рентгеновский снимок желчных протоков и протоков поджелудочной железы: Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) позволяет врачам провести эндоскоп через горло и через желудок к отверстию желчных и панкреатических протоков в двенадцатиперстной кишке. Краситель, пропущенный через тонкую гибкую трубку (катетер) внутри эндоскопа, позволяет делать рентгеновские снимки протоков.
- Тест функции поджелудочной железы: Этот тест может быть проведен, если пациент похудел или врач подозревает нарушение всасывания. Существует несколько тестов, но все они измеряют способность поджелудочной железы секретировать ферменты или другие вещества, необходимые для пищеварения.
Лечение
- Острый панкреатит — острый приступ панкреатита обычно длится всего несколько дней, если нет осложнений. Лечение острого панкреатита обычно включает внутривенное введение жидкости, антибиотики и обезболивающие.Острый приступ панкреатита, вызванный желчными камнями, может потребовать удаления желчного пузыря или эндоскопической хирургии желчного протока. После удаления камней в желчном пузыре и исчезновения воспаления поджелудочная железа обычно приходит в норму.
- Хронический панкреатит — Врачи могут попытаться облегчить боль пациента и решить проблемы с питанием и обменом веществ, возникающие в результате потери функции поджелудочной железы. Лечение хронического панкреатита может включать внутривенное введение жидкости, обезболивающие, питательную диету с низким содержанием жиров и ферментные добавки.Хирургическое вмешательство может помочь облегчить боль в животе, восстановить отток секрета поджелудочной железы, вылечить хронический панкреатит, вызванный закупоркой протока поджелудочной железы, или снизить частоту приступов.
- Операция на желчном пузыре — Если камни в желчном пузыре являются причиной панкреатита, врач может порекомендовать операцию по удалению желчного пузыря (холецистэктомия).
- Операция на поджелудочной железе — Может потребоваться операция для удаления жидкости из поджелудочной железы или удаления пораженной ткани.
Лечение алкогольной зависимости
Если алкоголизм является причиной панкреатита, врач может порекомендовать программу лечения алкогольной зависимости.
Панкреатит — Бригам и женская больница
Панкреатит — это воспаление или отек поджелудочной железы, которое может быть вызвано желчными камнями, злоупотреблением алкоголем, некоторыми лекарствами или лекарствами или даже травмой. Воспаление может быть внезапным (острым) или продолжающимся (хроническим). Острый панкреатит обычно включает однократный «приступ», после которого поджелудочная железа приходит в норму. При хроническом панкреатите происходит необратимое повреждение поджелудочной железы, что часто приводит к разрушению ткани поджелудочной железы и увеличивает риск диабета, кист поджелудочной железы и рака поджелудочной железы.Узнайте больше о панкреатите.
Большинству людей с панкреатитом хирургическое вмешательство не требуется, но в этом случае оно используется для облегчения симптомов и осложнений. К ним относятся инфекция, кровотечение, закупорка протоков поджелудочной железы, утечка панкреатической жидкости (иногда называемая фистулой) или хроническая боль. Бригам и женская больница (BWH) — один из немногих медицинских центров на северо-востоке, имеющий большой опыт в хирургии панкреатита. Наши сертифицированные общие и желудочно-кишечные хирурги предлагают традиционные хирургические варианты и новейшие методы минимально инвазивной хирургии при панкреатите, включая трансплантацию островковых клеток и тотальную панкреатэктомию, процедуру Уиппла (панкреатодуоденэктомию), а также эндоскопическое и лапароскопическое дренирование кисты поджелудочной железы.
Диагностика панкреатита
Общие и желудочно-кишечные хирурги в BWH предлагают ряд процедур для диагностики панкреатита:
Узнайте о диагностических тестах на панкреатит.
Лечение панкреатита
Нехирургическое лечение панкреатита
Панкреатит часто можно вылечить, проведя несколько дней в больнице, где вам будут вводить внутривенные жидкости, лекарства для облегчения боли и нутритивную поддержку. Варианты безоперационного лечения включают:
- Внутривенные (в / в) жидкости
- Антибиотики
- Обезболивание
- Нутритивная поддержка
- Отказ от алкоголя
- Питательная диета с низким содержанием жиров
- Добавки ферментные
- Лекарство, снижающее кислотность желудочного сока
Хирургическое лечение острого панкреатита
Когда нехирургические методы лечения не работают и осложнения панкреатита продолжаются, хирурги общего профиля и желудочно-кишечные хирурги BWH предлагают обширный опыт:
- Эндоскопическая ретроградная холангиопанкреатография (ERCP) для удаления камней в желчном пузыре или открытия любых разрушенных протоков со сфинктеротомией и установкой стента или без них.Этим занимаются гастроэнтерологи BWH.
- Лапароскопическая, роботизированная и открытая холецистэктомия для удаления желчного пузыря и предотвращения дальнейшего панкреатита, связанного с желчными камнями.
- Хирургическая некросэктомия и санация поджелудочной железы для удаления умирающей или мертвой (некротической) ткани поджелудочной железы.
- Чрескожный катетерный дренаж под визуализацией для отвода жидкости из поджелудочной железы.
- Эндоскопическая некрэктомия для доступа к некротизированной ткани поджелудочной железы без разрезов и внутреннего дренажа в желудок.
Хирургическое лечение хронического панкреатита
Наши общие и желудочно-кишечные хирурги предлагают самые современные хирургические методы лечения пациентов с тяжелым хроническим панкреатитом:
- ERCP и EUS (эндоскопический ультразвук) для удаления камней в желчном пузыре, открытия любых закупоренных протоков, диагностики и дренажа скоплений жидкости.
- Некрэктомия для удаления умирающей или мертвой (некротической) ткани поджелудочной железы. Это часто можно выполнить эндоскопически, без разрезов, с использованием ультразвукового контроля для очистки поджелудочной железы через желудок.
- Лапароскопическая, роботизированная и открытая холецистэктомия
- Дренаж кисты поджелудочной железы Хронические скопления жидкости поджелудочной железы или некроз связаны с желудком (цистогастростомия) или тонкой кишкой (цистоеюностомия), чтобы обеспечить внутренний дренаж содержимого кисты. Это можно сделать эндоскопически, лапароскопически или с помощью традиционных открытых хирургических методов.
- Панкреатэктомия — это хирургическое удаление всей или части поджелудочной железы.
- Панкреатодуоденэктомия — это операция, при которой хирургическим путем удаляются головка поджелудочной железы, желчный пузырь, близлежащие лимфатические узлы, а также часть желудка, тонкой кишки и желчного протока. Также называется процедурой Уиппла.
- Дистальная резекция поджелудочной железы — это операция по удалению тела и хвоста поджелудочной железы. Также может быть удалена селезенка.
- Сегментарная панкреатэктомия
- Тотальная резекция поджелудочной железы — удаление всей поджелудочной железы
- Боковая панкреатикоеюностомия (LPJ) , также известная как процедура Пуэстоу, представляет собой сложную процедуру, выполняемую при хроническом панкреатите, когда проток поджелудочной железы расширен и не может отводиться должным образом.
- Тотальная панкреатэктомия с аутотрансплантацией островков (TP-IAT) В тяжелых случаях необходимо удалить поджелудочную железу для лечения неослабевающего панкреатита. BWH — один из немногих центров, выполняющих аутотрансплантацию островков. Вырабатывающие инсулин островковые клетки собираются из вашей собственной поджелудочной железы и трансплантируются в печень во время удаления поджелудочной железы, что помогает предотвратить развитие диабета.
Чего следует ожидать
Вы пройдете тщательное диагностическое обследование, чтобы оценить, есть ли у вас панкреатит, и определить, какой курс лечения вам необходим.Тщательный мониторинг и участие опытного общего хирурга и хирурга желудочно-кишечного тракта важны для успешного исхода лечения пациентов с заболеваниями поджелудочной железы.
Если вам предстоит операция или процедура, вам, скорее всего, будет назначено посещение центра предоперационной оценки Weiner для получения предоперационной информации и тестов.
В день операции о вас позаботятся в операционной хирурги, анестезиологи и медсестры, специализирующиеся на хирургии пациентов с панкреатитом.После операции вы отправитесь в отделение послеоперационной помощи, где вам окажут комплексную помощь опытный хирургический и медперсонал.
Узнайте больше о вашем пребывании в больнице и возвращении домой.
Многопрофильная помощь
Brigham and Women’s Hospital предлагает многопрофильный подход к уходу за пациентами, сотрудничая с коллегами, имеющими большой опыт диагностики и лечения панкреатита.


 При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле;
При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле; Это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии.
Это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии.