Диагностика панкреатита: как выявить заболевание
Диагностика панкреатита (pancreatitis, лат.) – это сложный и многоэтапный процесс, включающий в себя сбор жалоб, подробного анамнеза, проведение ряда лабораторных и инструментальных исследований. Такое разнообразие диагностических методов обусловлено тем, что панкреатит может протекать под «маской» заболеваний других органов брюшной полости. Чтобы провести точную диагностику и дифференциальный диагноз, необходимо комплексное обследование пациента. Начнём по порядку.
Жалобы больного
Уже по первым жалобам пациента можно достаточно точно диагностировать острое или хроническое воспаление в поджелудочной железе, тем самым провести дифференциальный диагноз на этапе опроса. На заболевание указывают следующие жалобы:
- Боли интенсивные, возникающие через полчаса после приёма жирной или жареной пищи, после употребления алкогольных напитков. Они носят опоясывающий характер, распространяются по всему животу с иррадиацией в поясницу, лопатку. Болевой синдром сохраняется длительное время, не купируется приёмом привычных анальгетиков.
Важно! Не у всех пациентов отмечаются боли. В 15% случаев патология протекает безболезненно или бессимптомно, что приводит к ошибкам в постановке диагноза.
- Жалобы на отрыжку, рвоту, метеоризм, жидкий, частый стул. Нарушения пищеварения обусловлены атонией двенадцатиперстной кишки и обратным забрасыванием панкреатического сока в протоки. И для острого, и для хронического панкреатита специфична рвота, не приносящая облегчения состояния. Напротив, больной продолжает ощущать тошноту. При этом отмечается горький привкус во рту или горький привкус рвотных масс.
- Потеря массы тела, мышечная слабость, авитаминоз. Данные жалобы обусловлены ферментной недостаточностью поджелудочной железы.
- Жажда, сухость во рту, «голодные» обмороки – симптомы, характерные для сахарного диабета. Связаны они с тем, что пораженный орган не вырабатывает достаточного количества сахароснижающего гормона инсулина.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…Читать далее
Сбор анамнеза
Не менее важный этап для постановки диагноза. У пациента выясняют время возникновения болей, связано ли их появление с приёмом пищи. При хроническом панкреатите боли носят постоянный характер либо возникают после приёма жирных и жареных блюд, а также других погрешностей в диете. Первые болевые ощущения появляются уже через 30-40 мин. после приёма пищи. Также важно, чем купировал пациент болевой приступ, помогло ли это ему. При остром процессе – боли более интенсивные.
Врач интересуется, было ли снижение аппетита накануне обострения, ощущение сухости или горечи во рту. При остром панкреатите все эти симптомы у пациента присутствуют. Время возникновения диспепсический расстройств и характер рвотных масс также значимы для постановки диагноза. Ещё один критерий диагноза – характер стула. И при остром, и при хроническом панкреатите стул жидкий, жёлтого цвета, с примесью в кале жиров (стеаторея).

Внешний осмотр
При осмотре обращают внимание на кожные покровы. При хроническом билиарнозависимом панкреатите из-за механической желтухи кожа, склеры, слизистая оболочка рта могут быть окрашены в желтушный цвет.
Затем врач пальпирует живот, при этом больной отмечает боль в точке проекции желчного пузыря на брюшную стенку. Увеличенный желчный пузырь, который легко можно пальпировать, также поможет заподозрить диагноз хронического билиарнозависимого панкреатита.
При осмотре отмечаются следующие симптомы: отсутствие пульсации брюшной аорты при пальпации (из-за отёкшей поджелудочной железы), положительный френикус-симптом (болезненность, возникающая в ответ на пальпацию между ножками грудинно-ключично-сосцевидной мышцы), истончение подкожно-жировой клетчатки в области проекции поджелудочной железы.
Лабораторные методы диагностики
Определение содержания амилазы в крови
Не достаточно информативное исследование, так как в крови амилаза при остром панкреатите определяется только в первые сутки заболевания. Амилаза попадает в кровь из разрушенных клеток поджелудочной железы. Увеличение данного фермента не всегда говорит в пользу патологии, так как большая часть этого соединения поступает в кровь из слюны, а не из железы. Тем не менее, если больной поступил в первые часы от начала болевого синдрома и биохимический анализ крови показал повышение уровня амилазы, то это позволяет заподозрить заболевание.
Определение в анализе крови ферментов поджелудочной железы
Основные исследуемые ферменты – липаза и эластаза.
Важно! Все показатели (при воспалении повышаются). Это более чувствительный анализ, однако, не разрешает с полной гарантией говорить об остром или хроническом панкреатите, так как данные соединения содержатся в большом количестве и в других органах.
Функциональные тесты
Призваны оценить экскреторную функцию поджелудочной железы. Выделяют прямые (зондовые) и непрямые исследования. При этом в заключении указывается, какой тип секреции преобладает у пациента. При остром pancreatitis ферментная функция резко снижается, что приводит к гипосекреции всех гормонов и пищеварительных ферментов.
Анализ кала
Производится с целью определения количественного содержания в нём жиров. В условиях гипосекреции пищеварение нарушается, что приводит к нарушениям распада и всасывания нутриентов. Признаком, указывающим на хронический панкреатит, будет содержание в кале непереваренных жиров (стеаторея). После этого определяют количественное соотношение жиров к другим непереваренным нутриентам. Применяют тест для определения содержания в кале эластазы. Данные исследования — высокоспецифичные для заболевания поджелудочной железы.
Биохимический анализ мочи
Определение содержания амилазы (диастазы) в моче. Также высокоспецифичный анализ, который прост и недорог в применении. Его назначают сразу же, как только пациент с острым или хроническим панкреатитом поступил в стационар. Чётких границ повышения диастазы в моче нет, так как уровень фермента будет зависеть от степени тяжести заболевания и того, какой объём органа подвергся некрозу и распаду. При остром процессе количество амилазы превышает в 5-10 раз нормальный уровень.
Клинический анализ крови
Входит в клинический минимум анализов. При остром и хроническом панкреатите будут отмечаться воспалительные изменения: увеличение количества лейкоцитов вплоть до юных форм, С-реактивного белка, ускорение скорости оседания эритроцитов.
Биохимический анализ крови
Производится с целью определения уровня всех остальных ферментов (трансфераз (АлАТ, АсАТ), ЛДГ и др.), уровня белка (общего белка и соотношение фракций альбуминов и глобулинов), уровня билирубина (прямого и непрямого).
Имеет смысл провести анализ для определения уровня алкоголя в крови. При хроническом алкогольном панкреатите обострение наступает после принятия даже небольших количеств спиртных напитков. При увеличении уровня алкоголя у больного наблюдается алкогольная интоксикация, что позволит предположить наличие pancreatitis.
Таблица основных показателей крови изменяющихся при панкреатите
| Показатель | Значения при панкреатите |
| Амилаза В крови: В моче (диастаза): | ≥150 ед/л ≥320 ЕД |
| Липаза | ≥ 60 МЕ/л |
| Эластаза в 1 г кала | ≤ 200 мкг |
| Лейкоциты крови | ≥9х109 |
| АсАТ | ≥37 ЕД/л |
| АлАТ | ≥45 ЕД/л |
| Общий белок | ≥83 г/л |
| С-реактивный белок | ≥5 мг/л |
| СОЭ | ≥20 мм/ч |
| Прямой билирубин | ≥8 мкмоль/л |
| Непрямой билирубин | ≥19 мкмоль/л |
Инструментальные методы диагностики
По большому счёту всем пациентам с данным заболеванием из инструментальных исследований проводят только ультразвуковое обследование органов брюшной полости. Связано это с тем, что диагноз без труда может быть поставлен уже после опроса, осмотра пациента и получения лабораторных анализов. УЗИ – качественное и надёжное исследование первой линии, так как является недорогим, при этом высокоинформативным. Все другие исследования – малоинформативны и не несут высокой эффективности для диагностики. Их применение обоснованно только тогда, когда не удаётся визуализировать поражённые отделы с помощью ультразвукового обследования или при подозрении на наличие в органе объёмного образования (раковая опухоль, киста, псевдокиста). В этом случае встаёт вопрос о хирургической операции и объёме резекции.
УЗИ-обследование
«Золотой стандарт» постановки диагноза. Врач без лишних затруднений увидит диффузные изменения в ткани поражённого органа, утолщение и отёк капсулы поджелудочной железы. При хроническом панкреатите обнаруживаются кальцификаты и петрификаты, участки деструкции паренхимы. Преимущество данного исследования в том, что он даёт возможность оценить состояние других органов (желчного пузыря, печени и их протоков). Это важно при нарушении оттока секрета из-за конкрементов и наличии холецистита, так как в этом случае создаются все условия для развития заболевания.
Важно! В настоящее время разработаны новые методы ультразвуковой диагностики. В частности, эндоскопическое УЗИ и внутрипротоковое УЗИ поджелудочной железы. Эти исследования позволяют заводить датчики в желудок или в сами протоки, и врач может более детально изучить и дать заключение о состоянии органа. Недостаток этих исследований – инвазивность, что усугубляет воспаление и деструкцию органа.

Компьютерная томография
Чаще всего это исследование назначается уже при возникновении осложнений. Рентгенологическое исследование позволяет подробно изучить структуру органа (в том числе кровеносную систему), оценить степень поражения деструкции, определить количество живой и здоровой ткани.
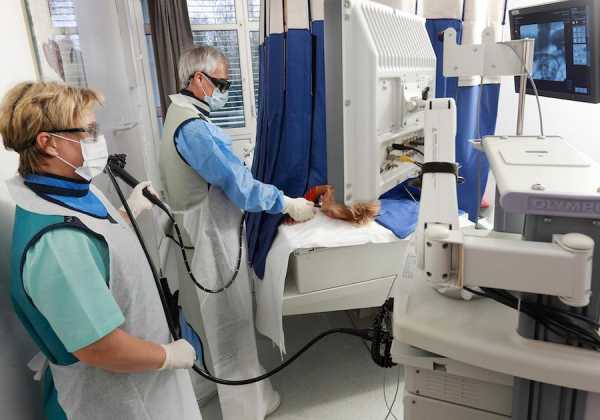
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
При билиарнозависимом панкреатите проводят ЭРХПГ. Специальный зонд заводят в главный проток, отверстие которого открывается на большом дуоденальном сосочке, и подают контрастное вещество. После этого больному делают рентгенологический снимок. Такое обследование позволяет оценить проходимость многих (даже самых мелких) протоков, определить наличие или отсутствие конкрементов и других возможных препятствий (стриктуры, спайки, перегибы). В ходе обследования можно производить удаление камней небольших размеров, которые потом выведутся естественным путём. Такой оперативный метод является малоинвазивным, поэтому сейчас ему отдают предпочтение.
Редко используемые методы инструментальной диагностики
- Фиброгастродуоденоскопия (ФГДС) – позволяет оценить состояние большого сосочка двенадцатиперстной кишки, оценить конечные отделы самого протока, оценить функциональность сфинктера Одди.
- Обзорная рентгенография брюшной полости – исследование, применяемое для дифференциального диагноза. Зачастую при данном заболевании изменений на снимке никаких нет, за исключением тех случаев, когда в поджелудочной железе уже образовались петрификаты (участки обызвествления). Данный признак разрешает с полной гарантией говорить о наличии у больного хронического панкреатита.
- Лапароскопия. Больше лечебный, а не диагностический метод. Применяется при спорных ситуациях, когда вышеперечисленные исследования не смогли полностью визуализировать поражённый орган. В ходе диагностики могут применяться различные хирургические манипуляции в лечебных целях.
Заключение
Панкреатит – один из немногих диагнозов, который может быть выставлен уже на этапе опроса пациента. Лабораторные и инструментальные данные подтверждают наличие данного заболевания. При поступлении пациента в стационар или приёмный покой, ему проводят полный спектр лабораторных анализов и УЗИ. При трудностях постановки диагноза и при тяжёлых формах заболевания, когда требуется оперативное вмешательство, пациенту проводят дополнительные инструментальные методы обследования (КТ или МРТ, ЭРХПГ, ФГДС, лапароскопию). После постановки диагноза больному назначается терапия, и он ещё две недели находится под наблюдением врачей.
Полезное видео: Главные методы и способы диагностики панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…pankreatit.su
Диагностика панкреатита: как определить у взрослых, какие нужно сдавать анализы
Пациент с воспалением поджелудочной железы (панкреатитом) чаще других вызывает «Скорую помощь» из-за сильных болей. Заболевание протекает в острой или хронической форме. Для диагностики панкреатита недостаточно осмотра врача.
Кроме характерной симптоматики, она основывается на результатах обследования, позволяющих судить о степени нарушения функции органа. Только комплексный подход к выявлению патологии позволяет выбрать оптимальное лечение больного.
Как определить панкреатит по симптомам?
Признаки панкреатита чаще всего проявляются после перегрузки поджелудочной железы обильной жирной и мясной пищей, острыми блюдами, алкогольными напитками. Как правило, панкреатиту у взрослых сопутствуют или предшествуют проблемы с желчевыделением, вызванные желчекаменной болезнью, холециститом, дискинезией желчных протоков. Связь объясняется анатомическим расположением единого выводного отверстия в двенадцатиперстной кишке. Симптомы острого и хронического заболевания отличаются по интенсивности.
Проявления острой формы
При остром панкреатите или в период обострения хронического основными признаками воспаления служат:
- Интенсивные боли в области эпигастрия с иррадиацией в спину, по ходу нижних ребер, в лопатку, грудную клетку. Боли имеют постоянный характер, не облегчаются обезболивающими препаратами и спазмолитиками. Пациенты возбуждены, кричат, в случае тяжелого течения возможен шок с потерей сознания.
- Рвота повторная и мучительная, не дает облегчения пациенту, усиливает слабость.
- Вздутие живота, затруднение отхождения газов, стула.
- Пациенты имеют характерный вид: запавшие глаза, бледность лица, синюшность губ, возможны сине-красные пятна на коже ягодиц.
- Повышение температуры указывает на инфицированную форму острого панкреатита. Она обычно держится на уровне 38 градусов, на этом фоне определяется слабый пульс, выраженная тахикардия. Резкие «подскоки» и падение температуры указывают на гнойную инфекцию в соседних тканях, перитонит.
- У больных имеется склонность к колебанию артериального давления.
Возможны жалобы на сухость во рту (отсутствие слюны), выраженный белый налет на языке. 
Дежурящие в стационаре хирурги обычно ожидают поступления пациентов вечером и ночью в праздничные дни
Симптомы хронической формы
Хроническое течение заболевания вызывает нарушения в пищеварении. Оно отражает поражение функции поджелудочной железы и проявляется:
- типичным поносом, при котором увеличена масса кала, он покрыт пленкой непереваренного жира, имеет серый цвет и зловонный запах;
- похудением;
- болями в животе, которые возникают периодически после нарушения диеты, не имеют четкой локализации, могут носить опоясывающий характер, у некоторых пациентов отсутствуют;
- периодической тошнотой, однократной рвотой.
У больных-хроников возможны признаки нарушения эндокринной функции железы (колебание глюкозы в крови), поэтому появляется дрожь в теле, головокружение, чувство голода и жажды, судороги в мышцах конечностей. Симптоматика панкреатита очень схожа с другими заболеваниями брюшной полости.
Диагностировать панкреатит необходимо, как можно раньше, поскольку течение прогрессивно ухудшает состояние поджелудочной железы, ведет к распространенному некрозу и расплавлению тканей, поражению других органов. Дифференциальная диагностика требует знания отличительных особенностей болезней с похожим клиническим течением.
Близость поджелудочной железы к другим органам и солнечному сплетению создает эффект опоясывающих болей при воспалении
Лабораторная диагностика панкреатита
Нужно всегда внимательно и с пониманием относиться к требованию врача сдать анализы. Только лабораторные показатели дают полную картину диагноза, выявляют степень нарушения работы поджелудочной железы, фазу воспаления. Анализы при хроническом панкреатите не настолько показательны как в острую стадию. Наиболее информативными считаются:
Среди анализов крови:
- лейкоцитоз со сдвигом формулы влево, значительное ускорение СОЭ (показывает выраженность воспаления), наличие эозинофилии связывает панкреатит с аутоиммунным механизмом развития, анемия (снижение численности эритроцитов и уровня гемоглобина) имеется у пациентов с хронической формой;
- биохимические тесты на повышенную активность амилазы (изомера Р-изоамилазы) и липазы, аминотрансфераз, щелочной фосфатазы в разы по сравнению с нормой указывают на выход ферментов в кровь, интоксикацию организма, рост билирубина подтверждает связь панкреатита с перекрытием камнем или отеком желчного протока;
- считается, что по снижению содержания кальция можно судить о тяжести заболевания;
- для исследования эндокринной функции проводят определение глюкозы в крови и моче, ацетона, кетоновых тел, возможно потребуется проведение нагрузочного теста, у пациентов с хроническим панкреатитом не исключается развитие сахарного диабета;
- при хроническом панкреатите снижается белок крови (за счет альбуминов), растет холестерин и триглицериды.
В анализах мочи — имеет значение протеинурия (появление белка в моче), увеличение числа цилиндров, эритроцитов, что отражает общие нарушения кровообращения, гипоксию тканей почек. Рост диастазы в суточной моче пропорционален уровню амилазы в крови. Уробилин позволяет судить о нарастании желтухи. В копрограмме отмечается повышенное количество жира, непереваренных волокон, пищевых частиц.
По анализу кала можно распознать характерное нарушение переваривания жиров при хронической форме панкреатита. Определить какие анализы лучше сдать при панкреатите может только врач. Нельзя пытаться самостоятельно расшифровывать результаты. Они имеют значение лишь в комплексе с клиническими проявлениями и данными инструментальных исследований.
Какими тестами определяют функцию поджелудочной железы?
Активность воспалительного процесса при панкреатите диагностируют не только лабораторными, но и функциональными тестами. Зондовые тесты — относят к наиболее точным. Заключаются в получении через гастродуоденальный зонд (прямой метод) путем аспирации содержимого двенадцатиперстной кишки и определении в нем ферментов поджелудочной железы и солей бикарбонатов.
 Биохимический анализ крови при панкреатите
Биохимический анализ крови при панкреатите
Секретинпанреозиминовый тест считается самым информативным. Непрямые методы (тест Лунда) изучают влияние пищевой нагрузки. Беззондовые тесты — дают менее точную информацию. Прямым считается определение содержания в каловых массах ферментов (химотрипсина, эластазы).
Непрямые способы основаны на подсчете при копрологическом исследовании суточного объема расщепления пищевых продуктов, выделенного жира. Аналогичные тесты проводят по суточной моче (панкреолауриловый, Шиллинга), по выдыхаемому воздуху (триглицеридный, протеиновый, амилазный).
Инструментальные методы
Современные мнения врачей на диагностику панкреатита требуют, чтобы лабораторные показатели должны были дополнены результатами возможных инструментальных исследований. Не во всех лечебных учреждениях имеется дорогостоящее оборудование, но минимальный объем с помощью рентгенограмм, аппарата УЗИ способны выполнить на уровне районной больницы.
Что дает обзорная рентгенография?
На снимке брюшной полости выявляется раздутый участок поперечно-ободочной кишки, на фоне панкреонекроза значительно повышено газообразование в петлях тонкого и толстого кишечника. Возможно выявление камней в желчном пузыре или протоке. При хроническом панкреатите нередко видны кальцинаты (отложения солей кальция) в поджелудочной железе.
При обзоре грудной клетки видны косвенные признаки, вызванные последствиями панкреатита: жидкость в левой плевральной полости (редко с обеих сторон), сжатие нижней доли легкого, ограниченная подвижность диафрагмы. Более специфичную информацию получают при рентгеновском обследовании желудка, двенадцатиперстной кишки с контрастирующей бариевой смесью, при холецистографии.
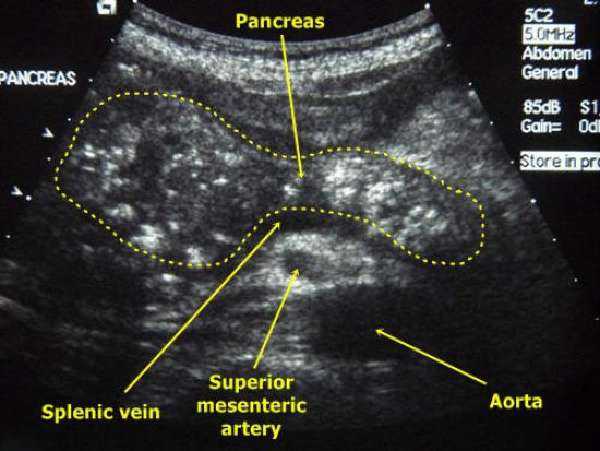
На УЗИ при хроническом панкреатите выявляются кальцинаты в желчных ходах и паренхиме железы
Возможности ультразвуковой диагностики
Заключение УЗИ при панкреатите основано на выявлении:
- увеличения органа;
- ровной линии контуров на стадии отека и размытости, если воспаление переходит на околопанкреатическую клетчатку;
- свойства эхогенности паренхимы выше в стадию ремиссии, падении при обострении, при панкреанекрозе наиболее выраженной неоднородности;
- измененной структуры органа, что показывает псевдокисты, участки расширения центрального протока.
Дополнительными признаками считаются:
- сдавливание крупных вен брюшной полости;
- жидкость в животе;
- увеличение диаметра общего желчного протока;
- спленомегалия;
- крупные лимфоузлы в околоподжелудочной клетчатке.
При длительно протекающем хроническом панкреатите поджелудочная железа становится однородно плотной, уменьшается за счет фиброзирования. УЗИ в режиме допплера выявляет различия рака и панкреатита, определяет измененное кровоснабжение по сосудистому рисунку. Врач-диагност изучает все изменения с учетом возрастных особенностей.
Для более полного исследования в специализированных клиниках применяются методы внутрипротокового УЗИ (заключение о тонусе, проходимости желчевыводящих путей), проводят под контролем УЗИ чрескожную панкреатографию, лапароскопическую эхографию.
Что показывает компьютерная и магниторезонансная томография?
Этими методами наиболее четко диагностируется распространение воспаления с поджелудочной железы на органы брюшной полости, забрюшинное пространство, лимфоузлы. Фиксируются более четкие, чем при УЗИ нарушения за счет отека паренхимы, даже небольшого увеличения размеров и инфильтрации поджелудочной железы, окружающего пространства, псевдокисты, деформация главного протока, кальцинаты.
Компьютерная ангиография позволяет изучить кровообращение в поджелудочной железе. 
Магниторезонансным исследованиям не мешает повышенное газообразование в кишечных петлях
Эндоскопические методы
С помощью эндоскопической ретроградной холангиопанкреатографии выявляются кистозные образования в железе, деформация центрального протока в определенной части органа (редко в хвосте). Лапароскопия (осмотр брюшной полости через небольшой разрез) позволяет заметить наружные изменения органов (стеатонекротические жировые бляшки на брыжейке и кишках), взять на анализ жидкость из брюшной полости, биоматериал из конкретных участков железы.
С какими заболеваниями проводят дифференциальную диагностику?
Клинические проявления «острого живота» — распространенный симптом разных заболеваний не только хирургического, но и терапевтического профиля. Наиболее часто приходится дифференцировать панкреатит в острой форме.
Инфаркт миокарда
Заболевание вызывается тромбозом коронарных артерий. Боли чаще локализуются за грудиной, имеют давящий, «жгучий» характер. Не связаны с перееданием, желчекаменной болезнью. Гастралгический вариант невозможно отличить от воспаления поджелудочной железы.
Но дополнительные анализы при панкреатите покажут высокий лейкоцитоз, СОЭ, рост панкреатических ферментов. Для поражения миокарда более характерно повышение аспарагиновой трансаминазы, лактатдегидрогеназы, креатинфосфокиназы. Нет изменений в моче и кале. Результаты ЭКГ помогают верифицировать диагноз.
Прободная язва
Прободение язвы желудка сопровождается «кинжальной болью». При осмотре выявляются сразу признаки перитонита. Рвота нетипична. Пациенты обычно боятся пошевелиться. На обзорной рентгенограмме выявляется свободный газ в полости брюшины.
Острый холецистит
Заболевание дает интенсивные боли в подреберье справа, иррадиирующие в правую ключицу, плечо, лопатку. Сопровождаются тошнотой, рвотой с горечью.
Непроходимость кишечника
Сомнения может вызвать вздутие живота и неотхождение газов. Боли имеют выраженный схваткообразный характер с периодами ослабления. Вздутие определяется выше участка непроходимости.
Тромбоз мезентериальной артерии
Мезотромбоз характерен для пациентов пожилого возраста с длительным течением сердечно-сосудистых заболеваний. Боли в животе не связаны с приемом пищи или нарушением диеты.
Рак поджелудочной железы
Помогает отличить от панкреатита определение онкомаркеров (раково-эмбрионального антигена и карбоантигена). Они немного повышены при панкреатите, а при раке в десятки раз.
Методы обследования при панкреатите имеют значение не только для правильного диагноза, но и в оценке терапевтических мероприятий, выборе показаний для хирургического лечения. Диспансерное наблюдение у врача гастроэнтеролога требует плановой проверки состояния поджелудочной железы при хроническом течении заболевания.
Загрузка…medboli.ru
Диагностика панкреатита: виды, как диагностировать заболевание поджелудочной железы самому, как проводится лабораторная, дифференциальная диагностика, узи
Осуществление диагностики заболеваний поджелудочной железы и панкреатита в целом, нужна в первую очередь потому, что симптоматика не всегда хорошо себя выдает. Чаще проявляются малоспецифичные признаки, которые наблюдаются при различных патологиях желудка и кишечника. Наиболее точные результаты дают инструментальные и лабораторные исследования, они дают возможность дифференцировать другие нарушения. Разберемся более подробно, как выявить панкреатит?
 Многие пациенты задаются вопросом: как диагностировать панкреатит самостоятельно, имея на руках результаты обследования? Не имея медицинского образования человек не способен поставить себе точный анализ, поскольку не достаточно хорошо знает свой организм.
Многие пациенты задаются вопросом: как диагностировать панкреатит самостоятельно, имея на руках результаты обследования? Не имея медицинского образования человек не способен поставить себе точный анализ, поскольку не достаточно хорошо знает свой организм.
В подобных ситуациях более целесообразным будет определить имеющиеся симптомы и направиться на консультацию к специалисту, который не только поставит правильный диагноз, но и назначит необходимое лечение.
Как диагностировать панкреатит?
Медики сталкиваются с острой и хронической формой панкреатита.
Острый

Проявления:
- Резкое похудение – наблюдается из-за резкого снижения уровня ферментов, что производит поджелудочная железа, поэтому пища не в состоянии хорошо усваиваться.
- Бледность кожных покровов, ощущение сухости.
- Ломкость ногтевых пластин.
- Выпадение волос – происходит из-за недостаточного количества витаминов, на фоне сбоя метаболизма жиров и белков, нарушение усваиваемости витаминов.
- Неприятные ощущения во время и после еды.
- Тошнота, рвота.
- Понос.
- Общая слабость.
 Ранние степени развития панкреатита диагностировать сложно, сделать это способен исключительно квалифицированный гастроэнтеролог после проведения диагностики.
Ранние степени развития панкреатита диагностировать сложно, сделать это способен исключительно квалифицированный гастроэнтеролог после проведения диагностики.
Патология характеризуется ухудшением оттока панкреатической жидкости, что выступает провокатором того, что поджелудочная своими же ферментами разрушает собственные ткани.
Это сопровождается мощным болевым синдромом, который берет свое начало с левой стороны и распространяется на всю окружность, появляется сильная тошнота с приступами рвоты.
Это становится причиной интоксикации организма, его обезвоживания, часто сопровождается резким падением давления, нарушением сознания. Повышается риск развития шока, коллапса. Необходима срочная госпитализация в хирургическое отделение.
Важно! Редкой разновидностью поражения железы считается аутоиммунный панкреатит, который характеризуется нарушением функциональности железы и других внутренних органов и систем.
Нередко, больные при несложном обострении не обращаются в медицинское отделение, тогда наблюдается переход в хроническую форму, которую вылечить практически невозможно, в то время как острая форма поддается терапевтическим мерам.
Выделены некоторые диагностические симптомы патологии, благодаря которым несложно выявить верный диагноз до осуществления инструментальных анализов:
- Признак Воскресенского – не удается ощутить пульсирование аорты под грудиной посредством пальпации.
- Симптом Грея-Турнера – формирование синюшных пятен на стенках брюшной области.
- Симптом Керте – проявляется болевой признак в зоне панкреас.
- Признак Куллена – посинение в зоне пупка. Проявление подобных кровоподтеков указывают на наличие в подкожных слоях продуктов разрушения поджелудочной.
- Симптом Щеткина-Блюмберга – резкий болевой признак в зоне брюшины при механическом воздействии (надавливанием ладони, резком усилении боли при отдёргивании руки).
- Симптом Мейо-Робсона – болевой дискомфорт при пальпации между позвоночником и ребрами слева.
- Признак Раздольского – при простукивании над железой появляются болевые ощущения, которые спровоцированы воспалительной реакцией.
Хронический
 Проявления, диагностика и терапия хронической формы имеет некоторые отличия от острой.
Проявления, диагностика и терапия хронической формы имеет некоторые отличия от острой.
Начальный период относительно долгий, способен продолжаться около 10 лет, пациенты жалуются на дискомфортные ощущения в эпигастральной зоне, нередко иррадиирует к области сердечной мышцы, к поясничному отделу позвоночника, напоминая при этом проявления почечных патологий.
Чаще проявляется спустя 20 минут после еды. Периоды обострения схожи с острой формой. Нередко болевой симптом проявляется после приема жаренной, копченой, жирной пищи. Также его могут спровоцировать спиртные напитки, газировка, крепкий чай, кофе, горький шоколад. Сопровождается тошнотой, рвотными позывами, поносом, повышенным газообразованием. Приступы купируются посредством медикаментозных средств.
Панкреатит у взрослых выявляется с выявления признаков патологии, наиболее характерным считается следующий ряд проявлений:
- Ноющая, тупая боль в подреберье слева, эпигастрии, непосредственно там, где локализуется поджелудочная железа.
- Болевой симптом отдает к позвоночнику, заднюю область грудины.
- Тошнота, рвота.
- Диарея (стул жидкий, зловонный, имеет жирный отблеск).
- Сильная потеря веса.
Панкреатит у взрослых пациентов при хроническом протекании характеризуется продолжительными периодами ремиссии, которые сменяются обострением.
Также хроническому панкреатиту характерны признаки, которые не наблюдаются при остром протекании болезни:
- Малокровие.
- Высокая концентрация глюкозы в крови.
- Нарушения в системе пищеварения: регулярная тошнота, запоры сменяются диареей, вздутие живота.
- Тромбирование вены селезенки.
- Застой желчной жидкости, холестаза, сопровождается симптомами механической желтухи вследствие ухудшения проводимости каналов желчи.
Лабораторная диагностика
 Лабораторная диагностика панкреатита подразумевает проведение исследования в условиях лаборатории.
Лабораторная диагностика панкреатита подразумевает проведение исследования в условиях лаборатории.
Поджелудочная железа – это внутренний орган, вырабатывающий ферменты, принимающие участие в пищеварении и гормоны, способствуют нормализации обменных процессов.
Согласно данному обстоятельству болезни поджелудочной железы приводят к нарушению химического баланса крови, мочи, каловых масс.
Биохимический анализ крови
Подобное исследование крови дает наиболее точные результаты при определении сбоя функции панкреас. При проведении биохимических анализов материала наблюдаются показатели, которые отклоняются от нормы:
- Повышение уровня альфа-амилазы – один из ферментов, вырабатываемых поджелудочной железой, несет ответственность за распад крахмала. Если обнаруживаются повышенные показатели, то это указывает на наличие патологических процессов в железе. Однако повышение концентрации альфа-амилазы не может точно указывать на панкреатит, поскольку подобные отклонения индексов могут спровоцировать и другие заболевания.
- Увеличение концентрации липазы – помогает при переработке жира.
- Высокий показатель глюкозы – указывает на дефицит инсулина.
- Низкий уровень альбумина – белок.
- Высокая активность С-реактивного белка.
- Высокий уровень мочевины – при перетекании воспалительной реакции в почки.
ОАК
 Диагностика заболеваний поджелудочной железы подразумевает и проведение общего исследования крови. При его помощи можно определить воспалительные реакции, на это указывает повышенное количество лейкоцитов, высокая СОЭ. Также выясняется количество эритроцитов, это указывает на недостаток жидкости в крови.
Диагностика заболеваний поджелудочной железы подразумевает и проведение общего исследования крови. При его помощи можно определить воспалительные реакции, на это указывает повышенное количество лейкоцитов, высокая СОЭ. Также выясняется количество эритроцитов, это указывает на недостаток жидкости в крови.
ОАМ
Если при исследовании мочи обнаруживается уровень альфа-амилазы свыше 17Ед/ч., то это вполне может указывать на развитие панкреатита. В тяжелых клинических случаях формируется недостаточность других внутренних органов, включая почки.
Определение водно-электролитного баланса крови
При заболевании проявляется сложная патологическая система, она становится причиной недостатка жидкости в крови, это может вызвать развитие коллапса. Также снижена концентрация кальция, калия и натрия. Подобные отклонения могут спровоцировать серьезные болезни сердца и сосудов.
Инструментальная диагностика панкреатита
Подобные методы дают возможность оценить состояние железы, выяснить присутствие осложнений на пищеварительной системе. Чаще всего назначаются следующие исследования:
Ультразвуковое исследование
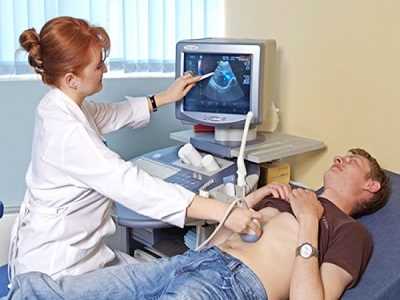 УЗИ дает возможность оценить состояние тканей железы, размер поджелудочной, желчных путей. Выявляется присутствие скопления жидкости в брюшной полости, не исключено, что они носят гнойный либо некротический характер.
УЗИ дает возможность оценить состояние тканей железы, размер поджелудочной, желчных путей. Выявляется присутствие скопления жидкости в брюшной полости, не исключено, что они носят гнойный либо некротический характер.
Рентгенографическое исследование
Определяется присутствие камней в железе и каналах, раздутые петли кишечника.
Компьютерная томография
КТ – дорогостоящий метод, выясняет наличие участков некроза на железе, размер органа. Позволяет увидеть скопление жидкости.
Рентген
Выясняется наличие камней в железе и каналах.
Лапароскопия
Используется как для проведения диагностики, так и в лечебных целях. Проводится хирургическое вмешательство, которое дает возможность в реальности оценить степень патологии органа, назначается в более запущенных клинических случаях.
Эндоскопия
 Внутренние органы исследуются посредством специальной камеры. Благодаря эндоскопическому исследованию оценивается внешнее состояние поджелудочной железы, степень поражения желудка и кишечника, наличие застоя секрета железистого органа. Также выясняется причина, которая спровоцировала заболевание.
Внутренние органы исследуются посредством специальной камеры. Благодаря эндоскопическому исследованию оценивается внешнее состояние поджелудочной железы, степень поражения желудка и кишечника, наличие застоя секрета железистого органа. Также выясняется причина, которая спровоцировала заболевание.
В протоки вводится контрастное вещество и выясняется уровень проводимости, однако при этом существует опасность спровоцировать обострение заболевания, поскольку введенный контраст вызывает раздражение тканей.
Дифференциальная диагностика
Дифференциальная диагностика острого и хронического панкреатита (диф.) предполагает исключение развития других болезней брюшной полости, например:
- Прободная язва – выявляется резкой режущей болью, которая проявляется из-за проникновения содержимого желудка, кишечника в полость брюшины. Это становится причиной сильного напряжения брюшной стенки. Рвотные позывы появляются редко. Пациенты лежат спокойно, в то время как при панкреатите больные мечутся в кровати. Дифференциальная диагностика хронического панкреатита подтверждается после проведения УЗИ, обзорной рентгенографии брюшной полости.
- Обострение холецистита – для холецистита характерны боли справа, иррадиирующие в правое плечё.
- Непроходимость кишечника – основным признаком считаются болевые проявления в виде схваток, панкреатиту же характерна постоянный ноющий признак. При проведении рентгена последнему характерно раздувание кишечника.
- Тромбоз кишечных вен – чаще встречается у людей в возрасте с сопутствующими болезнями миокарда, признаки появляются резко, не зависят от приема пищи. Дифференциальная диагностика острого панкреатита подтверждается лапароскопией, ангиографией.
- Инфарктное состояние – подтверждается проведением ЭКГ.
Важно! Тяжелым осложнением острого панкреатита считается панкреонекроз – деструктивная болезнь поджелудочной железы, приводящее к развитию полиорганной недостаточности. Смертельный исход при подобной патологии составляет 40-60%, это зависит от уровня поражения тканей.
Диагностика панкреонекроза начинается с исследования мочи и крови, где обнаруживается высокая концентрация амилазы. Также пациенту назначается УЗИ, компьютерная и магниторезонансная томография.
Полезное видео
Вконтакте
Google+
netpankreatitu.ru
как определить у взрослых, какие нужно сдавать анализы
Пациент с воспалением поджелудочной железы (панкреатитом) чаще других вызывает «Скорую помощь» из-за сильных болей. Заболевание протекает в острой или хронической форме. Для диагностики панкреатита недостаточно осмотра врача.
Кроме характерной симптоматики, она основывается на результатах обследования, позволяющих судить о степени нарушения функции органа. Только комплексный подход к выявлению патологии позволяет выбрать оптимальное лечение больного.
Как определить панкреатит по симптомам?
Признаки панкреатита чаще всего проявляются после перегрузки поджелудочной железы обильной жирной и мясной пищей, острыми блюдами, алкогольными напитками. Как правило, панкреатиту у взрослых сопутствуют или предшествуют проблемы с желчевыделением, вызванные желчекаменной болезнью, холециститом, дискинезией желчных протоков. Связь объясняется анатомическим расположением единого выводного отверстия в двенадцатиперстной кишке. Симптомы острого и хронического заболевания отличаются по интенсивности.
Проявления острой формы
При остром панкреатите или в период обострения хронического основными признаками воспаления служат:
- Интенсивные боли в области эпигастрия с иррадиацией в спину, по ходу нижних ребер, в лопатку, грудную клетку. Боли имеют постоянный характер, не облегчаются обезболивающими препаратами и спазмолитиками. Пациенты возбуждены, кричат, в случае тяжелого течения возможен шок с потерей сознания.
- Рвота повторная и мучительная, не дает облегчения пациенту, усиливает слабость.
- Вздутие живота, затруднение отхождения газов, стула.
- Пациенты имеют характерный вид: запавшие глаза, бледность лица, синюшность губ, возможны сине-красные пятна на коже ягодиц.
- Повышение температуры указывает на инфицированную форму острого панкреатита. Она обычно держится на уровне 38 градусов, на этом фоне определяется слабый пульс, выраженная тахикардия. Резкие «подскоки» и падение температуры указывают на гнойную инфекцию в соседних тканях, перитонит.
- У больных имеется склонность к колебанию артериального давления.
Возможны жалобы на сухость во рту (отсутствие слюны), выраженный белый налет на языке.
Дежурящие в стационаре хирурги обычно ожидают поступления пациентов вечером и ночью в праздничные дни
Симптомы хронической формы
Хроническое течение заболевания вызывает нарушения в пищеварении. Оно отражает поражение функции поджелудочной железы и проявляется:
- типичным поносом, при котором увеличена масса кала, он покрыт пленкой непереваренного жира, имеет серый цвет и зловонный запах;
- похудением;
- болями в животе, которые возникают периодически после нарушения диеты, не имеют четкой локализации, могут носить опоясывающий характер, у некоторых пациентов отсутствуют;
- периодической тошнотой, однократной рвотой.
У больных-хроников возможны признаки нарушения эндокринной функции железы (колебание глюкозы в крови), поэтому появляется дрожь в теле, головокружение, чувство голода и жажды, судороги в мышцах конечностей. Симптоматика панкреатита очень схожа с другими заболеваниями брюшной полости.
Диагностировать панкреатит необходимо, как можно раньше, поскольку течение прогрессивно ухудшает состояние поджелудочной железы, ведет к распространенному некрозу и расплавлению тканей, поражению других органов. Дифференциальная диагностика требует знания отличительных особенностей болезней с похожим клиническим течением.
Близость поджелудочной железы к другим органам и солнечному сплетению создает эффект опоясывающих болей при воспалении
Лабораторная диагностика панкреатита
Нужно всегда внимательно и с пониманием относиться к требованию врача сдать анализы. Только лабораторные показатели дают полную картину диагноза, выявляют степень нарушения работы поджелудочной железы, фазу воспаления. Анализы при хроническом панкреатите не настолько показательны как в острую стадию. Наиболее информативными считаются:
Среди анализов крови:
- лейкоцитоз со сдвигом формулы влево, значительное ускорение СОЭ (показывает выраженность воспаления), наличие эозинофилии связывает панкреатит с аутоиммунным механизмом развития, анемия (снижение численности эритроцитов и уровня гемоглобина) имеется у пациентов с хронической формой;
- биохимические тесты на повышенную активность амилазы (изомера Р-изоамилазы) и липазы, аминотрансфераз, щелочной фосфатазы в разы по сравнению с нормой указывают на выход ферментов в кровь, интоксикацию организма, рост билирубина подтверждает связь панкреатита с перекрытием камнем или отеком желчного протока;
- считается, что по снижению содержания кальция можно судить о тяжести заболевания;
- для исследования эндокринной функции проводят определение глюкозы в крови и моче, ацетона, кетоновых тел, возможно потребуется проведение нагрузочного теста, у пациентов с хроническим панкреатитом не исключается развитие сахарного диабета;
- при хроническом панкреатите снижается белок крови (за счет альбуминов), растет холестерин и триглицериды.
В анализах мочи — имеет значение протеинурия (появление белка в моче), увеличение числа цилиндров, эритроцитов, что отражает общие нарушения кровообращения, гипоксию тканей почек. Рост диастазы в суточной моче пропорционален уровню амилазы в крови. Уробилин позволяет судить о нарастании желтухи. В копрограмме отмечается повышенное количество жира, непереваренных волокон, пищевых частиц.
По анализу кала можно распознать характерное нарушение переваривания жиров при хронической форме панкреатита. Определить какие анализы лучше сдать при панкреатите может только врач. Нельзя пытаться самостоятельно расшифровывать результаты. Они имеют значение лишь в комплексе с клиническими проявлениями и данными инструментальных исследований.
Какими тестами определяют функцию поджелудочной железы?
Активность воспалительного процесса при панкреатите диагностируют не только лабораторными, но и функциональными тестами. Зондовые тесты — относят к наиболее точным. Заключаются в получении через гастродуоденальный зонд (прямой метод) путем аспирации содержимого двенадцатиперстной кишки и определении в нем ферментов поджелудочной железы и солей бикарбонатов.
Секретинпанреозиминовый тест считается самым информативным. Непрямые методы (тест Лунда) изучают влияние пищевой нагрузки. Беззондовые тесты — дают менее точную информацию. Прямым считается определение содержания в каловых массах ферментов (химотрипсина, эластазы).
Непрямые способы основаны на подсчете при копрологическом исследовании суточного объема расщепления пищевых продуктов, выделенного жира. Аналогичные тесты проводят по суточной моче (панкреолауриловый, Шиллинга), по выдыхаемому воздуху (триглицеридный, протеиновый, амилазный).
Читайте также:
Инструментальные методы
Современные мнения врачей на диагностику панкреатита требуют, чтобы лабораторные показатели должны были дополнены результатами возможных инструментальных исследований. Не во всех лечебных учреждениях имеется дорогостоящее оборудование, но минимальный объем с помощью рентгенограмм, аппарата УЗИ способны выполнить на уровне районной больницы.
Что дает обзорная рентгенография?
На снимке брюшной полости выявляется раздутый участок поперечно-ободочной кишки, на фоне панкреонекроза значительно повышено газообразование в петлях тонкого и толстого кишечника. Возможно выявление камней в желчном пузыре или протоке. При хроническом панкреатите нередко видны кальцинаты (отложения солей кальция) в поджелудочной железе.
При обзоре грудной клетки видны косвенные признаки, вызванные последствиями панкреатита: жидкость в левой плевральной полости (редко с обеих сторон), сжатие нижней доли легкого, ограниченная подвижность диафрагмы. Более специфичную информацию получают при рентгеновском обследовании желудка, двенадцатиперстной кишки с контрастирующей бариевой смесью, при холецистографии.
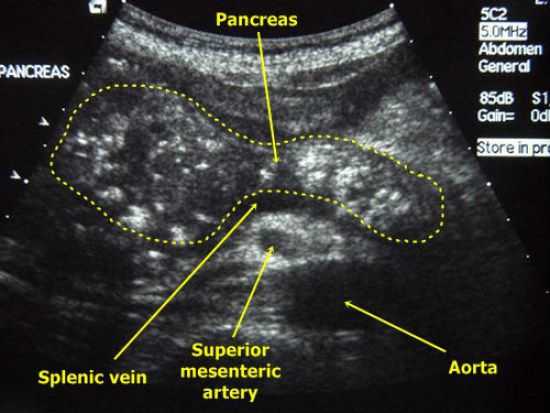
На УЗИ при хроническом панкреатите выявляются кальцинаты в желчных ходах и паренхиме железы
Возможности ультразвуковой диагностики
Заключение УЗИ при панкреатите основано на выявлении:
- увеличения органа;
- ровной линии контуров на стадии отека и размытости, если воспаление переходит на околопанкреатическую клетчатку;
- свойства эхогенности паренхимы выше в стадию ремиссии, падении при обострении, при панкреанекрозе наиболее выраженной неоднородности;
- измененной структуры органа, что показывает псевдокисты, участки расширения центрального протока.
Дополнительными признаками считаются:
- сдавливание крупных вен брюшной полости;
- жидкость в животе;
- увеличение диаметра общего желчного протока;
- спленомегалия;
- крупные лимфоузлы в околоподжелудочной клетчатке.
При длительно протекающем хроническом панкреатите поджелудочная железа становится однородно плотной, уменьшается за счет фиброзирования. УЗИ в режиме допплера выявляет различия рака и панкреатита, определяет измененное кровоснабжение по сосудистому рисунку. Врач-диагност изучает все изменения с учетом возрастных особенностей.
Для более полного исследования в специализированных клиниках применяются методы внутрипротокового УЗИ (заключение о тонусе, проходимости желчевыводящих путей), проводят под контролем УЗИ чрескожную панкреатографию, лапароскопическую эхографию.
Что показывает компьютерная и магниторезонансная томография?
Этими методами наиболее четко диагностируется распространение воспаления с поджелудочной железы на органы брюшной полости, забрюшинное пространство, лимфоузлы. Фиксируются более четкие, чем при УЗИ нарушения за счет отека паренхимы, даже небольшого увеличения размеров и инфильтрации поджелудочной железы, окружающего пространства, псевдокисты, деформация главного протока, кальцинаты.
Компьютерная ангиография позволяет изучить кровообращение в поджелудочной железе.
Магниторезонансным исследованиям не мешает повышенное газообразование в кишечных петлях
Эндоскопические методы
С помощью эндоскопической ретроградной холангиопанкреатографии выявляются кистозные образования в железе, деформация центрального протока в определенной части органа (редко в хвосте). Лапароскопия (осмотр брюшной полости через небольшой разрез) позволяет заметить наружные изменения органов (стеатонекротические жировые бляшки на брыжейке и кишках), взять на анализ жидкость из брюшной полости, биоматериал из конкретных участков железы.
С какими заболеваниями проводят дифференциальную диагностику?
Клинические проявления «острого живота» — распространенный симптом разных заболеваний не только хирургического, но и терапевтического профиля. Наиболее часто приходится дифференцировать панкреатит в острой форме.
Инфаркт миокарда
Заболевание вызывается тромбозом коронарных артерий. Боли чаще локализуются за грудиной, имеют давящий, «жгучий» характер. Не связаны с перееданием, желчекаменной болезнью. Гастралгический вариант невозможно отличить от воспаления поджелудочной железы.
Но дополнительные анализы при панкреатите покажут высокий лейкоцитоз, СОЭ, рост панкреатических ферментов. Для поражения миокарда более характерно повышение аспарагиновой трансаминазы, лактатдегидрогеназы, креатинфосфокиназы. Нет изменений в моче и кале. Результаты ЭКГ помогают верифицировать диагноз.
Прободная язва
Прободение язвы желудка сопровождается «кинжальной болью». При осмотре выявляются сразу признаки перитонита. Рвота нетипична. Пациенты обычно боятся пошевелиться. На обзорной рентгенограмме выявляется свободный газ в полости брюшины.
Острый холецистит
Заболевание дает интенсивные боли в подреберье справа, иррадиирующие в правую ключицу, плечо, лопатку. Сопровождаются тошнотой, рвотой с горечью.
Непроходимость кишечника
Сомнения может вызвать вздутие живота и неотхождение газов. Боли имеют выраженный схваткообразный характер с периодами ослабления. Вздутие определяется выше участка непроходимости.
Тромбоз мезентериальной артерии
Мезотромбоз характерен для пациентов пожилого возраста с длительным течением сердечно-сосудистых заболеваний. Боли в животе не связаны с приемом пищи или нарушением диеты.
Рак поджелудочной железы
Помогает отличить от панкреатита определение онкомаркеров (раково-эмбрионального антигена и карбоантигена). Они немного повышены при панкреатите, а при раке в десятки раз.
Методы обследования при панкреатите имеют значение не только для правильного диагноза, но и в оценке терапевтических мероприятий, выборе показаний для хирургического лечения. Диспансерное наблюдение у врача гастроэнтеролога требует плановой проверки состояния поджелудочной железы при хроническом течении заболевания.
vrbiz.ru
Диагностика панкреатита у взрослых, какие анализы
Диагностика панкреатита – достаточно сложный и многоэтапный процесс. В стандартную схему диагностики входит: сбор жалоб больного, врач подробно начинает изучать анамнез.
После этого, назначается лабораторная, а также инструментальная диагностика. Почему же назначают так много обследований? Дело в том, что заболевание может протекать под «маской» иных болезней, непосредственно органов брюшной полости. Поэтому для постановки точного диагноза, врач назначает комплексное обследование.
Содержание статьи
Сбор жалоб больного при панкреатите
Итак, диагностика панкреатита включает в себя сбор жалоб. На первичном опросе врач может примерно определить течение болезни: острое или хроническое.
 Тошнота и рвота чаще сопутствуют острому панкреатиту и носят рефлекторный характер. Тошнота может быть постоянной и мучительной. Рвота как правило не приносит облегчения.
Тошнота и рвота чаще сопутствуют острому панкреатиту и носят рефлекторный характер. Тошнота может быть постоянной и мучительной. Рвота как правило не приносит облегчения.Клинические проявления панкреатита:
- У больного возникает интенсивная боль. Как правило, болевой признак, который указывает на панкреатит, возникает через 30 минут после приема жареной или жирной пищи. Необходимо отметить, что боль носит опоясывающий характер, поэтому может распространиться на всю область живота. При более тяжелой степени тяжести, боль отдает в область лопатки или в спину.
- Больной при панкреатите начинает жаловаться на отрыжку, метеоризм, а также на жидкий стул. Такие признаки возникают за счет нарушенного пищеварения и атонии 12-перстной кишки. В рвотных массах отмечается неприятный горький привкус.
- Потеря массы тела, появляется сильная мышечная слабость. Часто при панкреатите отмечается авитаминоз. Симптомы возникают на фоне ферментной недостаточности ПЖ.
Помимо этих признаков, при таком заболевании больного мучает жажда, появляются «голодные» обмороки. Такие симптомы указывают на сахарный диабет и возникают за счет недостаточной выработки инсулина.
Сбор анамнеза и внешний осмотр больного
Сбор анамнеза – тоже не менее важный этап диагностики панкреатита.
 Необходимо уточнить, когда больной впервые начал ощущать дискомфорт, обращался ли в медицинские учреждения, какие диагнозы были поставлены, какие исследования проводились и объем проводившегося лечения.
Необходимо уточнить, когда больной впервые начал ощущать дискомфорт, обращался ли в медицинские учреждения, какие диагнозы были поставлены, какие исследования проводились и объем проводившегося лечения.Опрос:
- Больного опрашивают, когда именно возникает боль?
- Что принимали при сильной боли?
- Было ли снижение аппетита накануне?
- Какого цвета стул и сколько раз больной ходит в туалет.
После сбора анамнеза, врач проводит осмотр больного. В первую очередь доктор обращает внимание на кожные покровы. Если заболевание протекает в хронической форме, то в этом случае у больного отмечается желтушность.
При билиарнозависимом панкреатите желтые склеры, кожный покров, а также слизистая оболочка.
Пальпация живота: в проекции желчного пузыря, у больного возникает болевой признак. В момент пальпации, врач может заметить, что желчный пузырь увеличен.
 Областью пальпации определена зона наибольшего искривления стенки желудка и поперечно-ободочной кишки. Эта область намечается заранее для того, чтобы не перепутать ее с зоной расположения поджелудочной железы.
Областью пальпации определена зона наибольшего искривления стенки желудка и поперечно-ободочной кишки. Эта область намечается заранее для того, чтобы не перепутать ее с зоной расположения поджелудочной железы.Основные моменты в момент пальпации:
- Нет пульсации брюшной аорты.
- Отмечается положительный френикус – симптом.
- Истощена подкожно-жировая клетчатка.
Все вышеописанные мероприятия помогают поставить предварительный диагноз. Для постановки точного диагноза, используется лабораторная и инструментальная диагностика.
Лабораторное обследование
Диагностика панкреатита включает в себя лабораторные методы обследования.
Анализы при панкреатите
Назначается анализ крови. В ходе обследования отмечается снижение эритроцитов, гемоглобина. При панкреатите увеличивается СОЭ, а также повышается уровень гематокрита.
 Лабораторные анализы позволяют определить уровень поражения поджелудочной железы, состояние организма пациента, характер патологии, осложнения болезни, контролировать эффективность назначенной терапии.
Лабораторные анализы позволяют определить уровень поражения поджелудочной железы, состояние организма пациента, характер патологии, осложнения болезни, контролировать эффективность назначенной терапии.Норма анализов:
- Эритроциты у мужчин 3.9*1012 до 5,5*1012.
- Эритроциты у женщин 3.9*1012 до 4,7*1012 клеток/л.
- Гемоглобин у мужчин от 135 и до 160, у женщин может варьироваться в пределе от 120-140 г/л.
- СОЭ у мужчин в норме от 0-15, у женщин может наблюдаться увеличение на 5 единиц.
При панкреатите дополнительно назначают биохимический анализ крови.
На воспалительный процесс указывает:
- Повышение уровня амилазы.
- Повышение эластазы, липазы, трипсина.
- Наблюдается недостаточный синтез инсулина.
- Повышение уровня трансаминазы.
Помимо этих показателей, на воспалительный процесс также указывает низкий уровень белка в крови.
Дополнительные анализы при панкреатите:
- Анализ кала. Помогает быстро определить количество жиров в исследуемом материале. При хроническом течении болезни, в материале обнаруживаются непереваренные жиры.
- Биохимический анализ мочи. Помогает определить уровень диастазы. Если у больного отмечается данный показатель, то это говорит о начальной стадии болезни. При запущенном течении, в биохимическом анализе мочи обнаруживаются: лейкоциты и эритроциты.
Очень часто при таком заболевании врачи назначают функциональные тесты. При помощи тестов, можно оценить экскреторную функцию ПЖ. Если заболевание протекает в острой форме, то отмечается снижение функции. Поэтому у больного возникает гипосекреция гормонов.
Инструментальные методы обследования
Как правило, инструментальная диагностика включает в себя ультразвуковое обследование органов брюшной полости. При помощи УЗИ, можно визуализировать пораженные отделы ПЖ, а также выявить образования. Например, такие как: раковую опухоль или кисту.
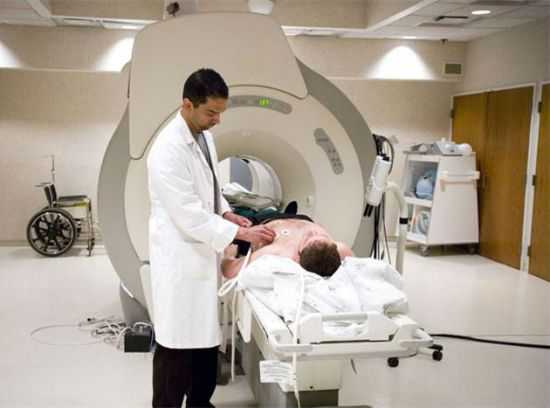
 КТ при панкреатите позволяет более четко по сравнению с ультразвуковым исследованием дифференцировать плотные панкреатические массы от жидкостных образований, абсцессов, псевдокист.l
КТ при панкреатите позволяет более четко по сравнению с ультразвуковым исследованием дифференцировать плотные панкреатические массы от жидкостных образований, абсцессов, псевдокист.lКомпьютерная томография назначается при возникновении у больного осложнений. При помощи данного метода можно более внимательно изучить структуру органа и оценить степень поражения.
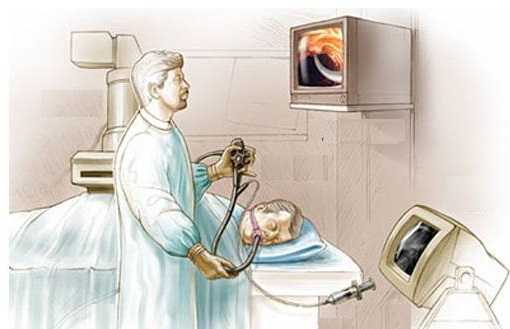 В ряде случаев после ЭРХПГ обнаруживают лабораторные признаки холестаза и цитолиза гспатоцитов.
В ряде случаев после ЭРХПГ обнаруживают лабораторные признаки холестаза и цитолиза гспатоцитов.При панкреатите могут назначить эндоскопическую ретроградную холангиопанкреатографию. Такой метод обследования назначают при билиарнозависимом виде панкреатита.
Основной ход обследования: больному в главный проток вводится специальный зон. На конце зонда имеется отверстие, через него вводится контрастное вещество.
После совершения этих действий, врач выполняет рентгенологический снимок.
Цель обследования: оценить проходимость протоков, выявить конкременты.
Важно! Если в момент обследования выявляют камни небольшого размера, то при помощи данной процедуры их можно удалить.
При панкреатите больного могут отправить на ФГДС, что означает фиброгастродуоденоскопия. При помощи такой процедуры можно быстро определить состояние сосочка 12-персной кишки, посмотреть на состояние конечного протока. Помимо этого ФГДС, помогает оценить функциональность сфинктера Одди.
При тяжелом течении болезни, дополнительно назначается обзорная рентгенография. Такой метод обследования можно также использовать в качестве дифференциального диагноза. На снимках в ходе обследования при панкреатите отмечаются петрификаты, иными словами это участки обызвествления, что указывает на хроническое течение болезни.
В редких случаях врачи используют лапароскопию. Прибегают к такой процедуре только при неэффективности всех вышеописанных мероприятий.
Нельзя сказать точно, что конкретно вам назначат для постановки диагноза. В некоторых случаях достаточно лабораторного обследования и ультразвуковой диагностики. Второй категории назначают полный комплекс диагностических мероприятий.
Дифференциальная диагностика
Симптомы панкреатита могут указывать и на иные заболевания пищеварительной системы. Поэтому важна и дифференциальная диагностика, которая поможет определиться с тактикой лечения.
Схожесть панкреатита:
- Симптомы заболевания очень похожи на язву желудка или кишечника с прободением. Но, если у больного отмечается язва, то в этом случае возникает колющая боль, и практически нет рвоты.
- Часто путают панкреатит с холециститом. При холецистите у больного возникает болевой признак справой стороны. Отметим, что боль может отдавать в правое плечо, это и есть основное отличие от панкреатита.
- При непроходимости кишечника возникает боль схваткообразного характера. Важно! При панкреатите боль носит постоянный характер. Все остальные признаки кишечной непроходимости и панкреатита одинаковые.
Дополнительно проводится дифференциальная диагностика с: мезотромбозом. Клиническая картина очень похожа, несмотря на то, что нет тесной связи с истинным заболеванием. Если имеются подозрения на мезотромбоз, то врачи проводят лапароскопическое обследование.
После получения всех данных, врачи могут определиться уже с тактикой лечения.
В комплексное лечение входит не только прием лекарственных препаратов, врачи назначают и диетическое питание. Если вы столкнулись впервые с панкреатитом, то при соблюдении всех рекомендаций доктора, можно быстро избавиться от болезни и предотвратить развитие хронического течения.
При более тяжелом течении болезни, терапия длительная и состоит из определенных этапов: лекарственные препараты, народные методы, диетическое питание и соблюдение общих рекомендаций.
Профилактика панкреатита
Для того чтобы не допустить развития болезни, необходимо соблюдать простые правила профилактики.
 Мероприятия по профилактике панкреатита совсем несложные, соответствуют основным принципам здорового образа жизни, что обеспечивает прекрасный результат не только в отношении поджелудочной железы, но и для здоровья в целом.
Мероприятия по профилактике панкреатита совсем несложные, соответствуют основным принципам здорового образа жизни, что обеспечивает прекрасный результат не только в отношении поджелудочной железы, но и для здоровья в целом.- Не стоит злоупотреблять спиртными напитками.
- Вести здоровый образ жизни.
- Правильно питаться.
- Не принимать без предварительной консультации с доктором лекарственные препараты и добавки к пище.
Помимо этого, необходимо периодически проходить плановые осмотры у врача, это поможет выявить заболевание на ранней стадии его развития и предотвратить осложнения.
pankreatitos.ru
Как проверить поджелудочную железу: перечень диагностических методов
Правильное обследование больного с подозрением на заболевание поджелудочной железы помогает вовремя установить правильный диагноз и назначить лечение. Диагностические поиски любого квалифицированного специалиста начинаются с общеклинических и лабораторных методов обследования. Подтверждают предварительный диагноз инструментальные методики: компьютерная и магниторезонансная томография, рентген контрастное исследование, ультразвуковое исследование и другие.
Диагностический опрос и осмотр
При первой встрече с больным врач интересуется жалобами и проводит общий осмотр пациента. В ходе беседы доктор узнаёт характеристики болевых ощущений, характер диспепсии, частоту и интенсивность клинической симптоматики. Наибольшую диагностическую ценность при диагностике заболеваний железы имеют следующие симптомы:
- Боли в верхней части живота, преимущественно в эпигастральной и подрёберных областях. Боли зачастую носят опоясывающий характер, возникают после приёма обильной жирной пищи. Тяжесть и боль в животе не проходит долгое время.
- Болевые ощущения иррадиируют в левую лопатку, поясницу, что заставляет человека принимать вынужденное положение для облечения состояния.
- Характерный симптом заболевания поджелудочной железы – рвота и тошнота после приёма жирной пищи. В рвотных массах может присутствовать желчь. Рвота не приносит облегчения болевого симптома.
- При заболеваниях железы из-за недостаточного переваривания жиров и липидов возникает стеаторея – частый жидкий или кашицеобразный стул жёлтого цвета с примесью жиров. Стеаторея – патогномоничный симптом при диагностике панкреатита, опухоли и рака органа
- Больных периодически беспокоят вздутие живота, лихорадка, симптомы интоксикации, желтушное окрашивание кожных покровов, что также указывает на заболевание поджелудочной.
Важная информация! Из-за ферментной недостаточности некоторые пациенты отмечают немотивированное снижение массы тела, что также может говорить в пользу патологии железы. При появлении данного симптома необходимо тут же обратиться к врачу, так как в подавляющем большинстве случаев снижение массы тела – признак развития раковой опухоли в организме.
Внешним осмотром выявляют желтуху, сухость кожных покровов. При пальпации в зонах проекции поджелудочной железы выявляется болезненность, однако полностью обследовать и пропальпировать орган не удаётся из-за его глубокого расположения.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…Читать далее
Лабораторные методы диагностики
Второй этап диагностического поиска – лабораторные тесты. Для этого назначается клинический и биохимический анализ крови, клинический и биохимический анализ мочи, микроскопия кала (копроскопия), функциональные пробы для выявления недостаточности пищеварительных ферментов.
Клинический анализ крови
При воспалении в гемограмме выявляется лейкоцитоз, ускорение СОЭ. Для присоединения гнойной инфекции характерен сдвиг лейкоцитарной формулы. При раке в крови снижается количество гемоглобина, эритроцитов, тромбоцитов.

Биохимический анализ крови
- В первую очередь оценивают количество амилазы (фермент поджелудочной железы), при патологии органа амилаза в крови повышается в десятки раз.
- Далее, если имеется возможность, оценивают количество более специфичных ферментов: липазы, эластазы, количество которых в крови также увеличивается.
- О воспалении органа говорит диспротеинемия (нарушение соотношения белковых фракций), появление С-реактивного белка.
- О вторичном поражении поджелудочной вследствие заболеваний билиарной и гепатолиенальной систем свидетельствует повышение билирубина, трансаминаз (АсАТ, АлАТ), щелочной фосфатазы, ГамаГТП.
- При раке и опухоли нет специфичных изменений в крови. Новообразование может сопровождаться любыми из вышеперечисленных симптомов.
| Биохимический показатель | Норма | Изменения при патологии железы |
|---|---|---|
| Белок | 65-85 г/л | Диспротеинемия: увеличение общего белка преимущественно за счёт глобулиновой фракции. |
| Глюкоза натощак | 3,3-5,5 ммоль/л | Повышение за счёт атрофии паренхимы и снижения выработки инсулина |
| Трансаминазы (АСТ, АЛТ) | АСТ – до 40 Ед./л АЛТ – до 45 Ед./л | Повышение |
| Щелочная фосфатаза | До 145 Ед./л | Повышение при холестазе |
| С-реактивный белок | Отсутствует | Появляется |
| Амилаза | До 50 Ед./л | Повышение в десятки раз |
| Эластаза, липаза | До 5 мг/л | Повышены |
Биохимический анализ мочи на диастазу
Основной метод диагностики острого и хронического панкреатита в фазе обострения. При этом в моче выявляется высокое содержание диастазы (альфа-амилазы) – специфический признак панкреатита.

Исследование кала
Микроскопирование каловых масс проводят с целью диагностики недостаточности пищеварительных ферментов. Положительным тест считается при выявлении непереваренных липидов, жиров, мышечных волокон. Данный симптом характерен как для воспаления, так и для рака железы. Если имеется возможность, в кале определяют количество панкреатической эластазы и липазы, которые также определяются в большом количестве.
Функциональные пробы
Наиболее информативны при выраженной ферментной недостаточности. В настоящее время имеют ограниченное применение, так как появились более эффективные рентгенологические методики обследования больных.
При заболеваниях поджелудочной железы применяют тест Лунда (зондирование двенадцатиперстной кишки после пробного завтрака с последующим отсасыванием содержимого и его биохимического исследования), радиоизотопный тест (для выявления стеатореи), глюкозотолерантный тест (при подозрении на снижение выработки инсулина), панкреатолауриновый тест и др. Расшифровку результатов тестов проводит врач, диагноз ставится только при подтверждении данных клиническими симптомами.
Важно! При подозрении на рак или доброкачественную опухоль кровь в обязательном порядке исследуют на онкомаркеры.
Полезное видео: Точная диагностика заболеваний поджелудочной железы
Инструментальные методы диагностики
Подтверждение диагноза невозможно без инструментальных методов. На современном этапе развития медицины применяют рентгенологические, ультразвуковые и оптоволоконные методы диагностики.
Рентгенологические исследования
- Обзорная рентгенография брюшной полости. Применяется для дифференциальной диагностики синдрома абдоминальной боли. Косвенные признаки поражения поджелудочной – камни и уплотнения в желчном пузыре и желчных протоках.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод также эффективен при вторичном билиарнозависимом панкреатите вследствие застойных явлений в желчных протоках, при камнях в желчном пузыре, при рубцовых сужениях выводных протоков.
- Компьютерная томография. Помогает диагностировать осложнённый панкреатит (кисты, псевдокисты, кальцификаты, атрофичные и некротизированные участки органа). Широко применяется при объемных новообразованиях: доброкачественных опухолях железы, раке, раковых метастазах из соседних органов. При данных патологиях на снимках контуры железы неровные, размеры увеличены, в области одной или двух долей определяется объёмное новообразование.

Ультразвуковое исследование
УЗИ органов брюшной полости и, в частности, поджелудочной железы – золотой стандарт диагностики первичного и холангиогенного панкреатита, жирового и соединительнотканного перерождения паренхимы, рака поджелудочной железы. В заключении врач даёт точное описание структуры органа, выраженность диффузных изменений, их характер и распространённость.
- При камнях в желчном пузыре или в выводных протоках визуализируются плотные конкременты различного размера и плотности.
- При остром и хроническом панкреатите во всех отделах органа выявляются диффузные изменения паренхимы в сочетании с отёком капсулы и междольковых пространств.
- При раке размеры органа увеличены, эхогенность структур не однородная. В мониторе чётко просматривается граница между здоровой паренхимой и раковой тканью. По плотности новообразования можно судить о происхождении опухоли.
Важная информация! При подозрении на рак проводится биопсия ткани поджелудочной с последующим микроскопированием структур. При раке в препарате визуализируется нарушение цитоархитектоники биоптата: в паренхиме множественные атипичные клетки с их неправильным расположением.

Эзофагогастродуоденоскопия
Ещё один метод диагностики патологии поджелудочной железы и билиарного тракта. Метод позволяет выявить рубцовое сужение или закупорку выводного протока камнями при билиарнозависимом панкреатите, а также визуализировать изменения в панкреатодуоденальной зоне, что свидетельствует о первичном панкреатите или раке органа.
Таким образом, диагностика патологии поджелудочной железы – это целый комплекс диагностических исследований, которые проводятся пациенту сразу при поступлении в клинику. Все анализы назначаются врачом-гастроэнтерологом или терапевтом после тщательного осмотра и опроса больного. Этот же врач назначает лечение.
Своевременно поставленный диагноз позволяет быстро определить направление в лечении (направить больного в хирургический или терапевтический стационар), назначить адекватную этиотропную и симптоматическую терапию,улучшает прогноз заболевания.
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…Читать далее
pankreatit.su
что это за болезнь, как проявляется и чем опасно воспаление поджелудочной железы человека?
О такой болезни, как панкреатит, скорее всего, слышали многие, особенно люди среднего и старшего возраста. Но как именно и почему она появляется? Какие имеет формы, симптомы и последствия? Как диагностируется и, самое главное, что делать при ее появлении? Ответы на эти вопросы мы дадим в нашей статье.
Что такое панкреатит и какой он бывает?
Название заболевания «панкреатит» произошло от греческого слова pancreatitis, которое, в свою очередь, состоит из двух частей: pancreas — поджелудочная железа и itis — воспаление. Воспаление поджелудочной железы может вызывать целая группа заболеваний, при этом в клинической практике выделяют две формы панкреатита — острый и хронический. У мужчин панкреатит диагностируется реже, чем у женщин. Кроме того, заболеванию чаще подвержены пожилые люди и лица, страдающие избыточным весом.
Острый панкреатит — это воспалительное поражение поджелудочной железы, вызванное ферментативным аутолизом, или самоперевариванием. Ферменты, вырабатываемые железой, из-за воспаления не могут попасть в двенадцатиперстную кишку и начинают активно действовать в самой поджелудочной, разрушая ее. Чаще острый панкреатит проявляется только в виде воспалительного процесса и отеков того или иного отдела поджелудочной железы, но иногда на смену воспалению приходит фиброз или атрофия, некроз, нагноение, множественные кровоизлияния и абсцессы.
На заметку
Острый панкреатит был выделен как отдельное заболевание в 1870 году Э. Клебсом, а в 1889 году американский врач Р. Фитц впервые диагностировал острый панкреатит при жизни больного[1].
Хронический панкреатит встречается чаще, чем острый: в Европе количество случаев заболевания составляет 25 человек на 1000 ежегодно. В нашей стране регистрируется около 60 тысяч заболевших в год[2]. Обычно хронический панкреатит выявляется у пациентов среднего или пожилого возраста. Врачи различают два типа хронического панкреатита — первичный и вторичный. При первичном типе воспалительный процесс изначально локализуется именно в поджелудочной железе. Вторичный, или сопутствующий, панкреатит всегда возникает на фоне другого заболевания — гастрита, язвенной болезни, желчнокаменной болезни, холецистита, гастрита и других.
При остром панкреатите функционирование поджелудочной железы может практически полностью восстановиться. При хроническом типе заболевания периоды обострения чередуются с ремиссией, но в целом функция поджелудочной железы постоянно снижается.
Что такое ферментная недостаточность поджелудочной железы?
Это разновидность пищевой непереносимости некоторых видов продуктов питания. Она возникает из-за дефицита ферментов, отвечающих за расщепление белков, жиров и углеводов. В результате нарушается пищеварительная функция организма: проявляется ряд определенных симптомов. У людей это заболевание диагностируется чаще, чем хронический панкреатит, но на протяжении долгого времени оно может протекать практически бессимптомно.
Ферментная недостаточность может быть врожденной и приобретенной. Врожденная недостаточность возникает на фоне какого-либо генетического дефекта, нарушающего нормальную работу поджелудочной железы. Приобретенная ферментная недостаточность чаще является результатом развития какого-то заболевания, при этом в подавляющем большинстве случаев причиной нарушения служит панкреатит, из-за которого в тканях поджелудочной железы развиваются патологические процессы, приводящие к ее атрофии и фиброзу. Поджелудочная железа в результате либо перестает вырабатывать ферменты в необходимом количестве (первичная, или экзокринная, недостаточность), либо по каким-то причинам они не активируются, попав в тонкий кишечник (вторичная недостаточность).
Симптомами экзокринной ферментной недостаточности являются жидкий, обильный стул, наличие в каловых массах непереваренных комочков пищи, появляющихся в результате недостаточного количества ферментов поджелудочной железы. Кроме того, из-за развития белково-энергетической недостаточности возникает авитаминоз, анемия и обезвоживание. Возможно резкое снижение массы тела, появление изжоги, тошноты, вздутия живота и рвоты.
Ферментная недостаточность без адекватного лечения может привести к истощению организма, а в редких случаях — даже к летальному исходу.
Какими симптомами проявляется панкреатит?
Для разных форм панкреатита характерны и разные симптомы.
При острой форме заболевания ведущим и постоянным симптомом считается сильная боль в верхней части живота. Если поражена вся железа, то боль может иметь опоясывающий характер. Иногда отмечается иррадиация боли в область сердца или за грудину. Интенсивность болевых ощущений напрямую зависит от степени повышения давления в протоках поджелудочной железы и в общем желчном протоке, от степени раздражения рецепторов. Из-за сильной боли пациент испытывает беспокойство и пытается менять положение тела, не получая при этом облегчения.
Важно!
Хотя боль и является основным симптомом, по ее интенсивности нельзя судить о стадии поражения поджелудочной железы, поскольку при наступлении некроза нервных окончаний боль может ослабевать.
Второй симптом острого панкреатита — тошнота и рвота, не приносящая больному облечения. В первых ее порциях наблюдается остатки пищи, а в последующих только слизистое содержимое желудка и желчь.
Кожа больного часто становится бледной, холодной, покрывается липким потом. Нередко острый панкреатит сопровождается появлением механической желтухи из-за повреждения общего желчного протока желчными камнями. Температура тела повышается вместе с развитием заболевания. Возможно учащение пульса, повышение давления.
При хроническом панкреатите наблюдается боль в надчревной области или левом подреберье, иногда она иррадиирует в спину или принимает опоясывающий характер. Интенсивность боли усиливается в положении лежа на спине, а в некоторых случаях ослабевает в положении сидя при небольшом наклоне вперед. Нередко боль иррадиирует в область сердца, левую лопатку или плечо, а также в подвздошную область. Характер боли и ее интенсивность могут быть различными: постоянная боль, боль после приема пищи или приступообразная боль.
Нередко в дополнение к боли возникают диспепсические расстройства, особенно они характерны при обострении или тяжелом течении заболевания. Наблюдается отрыжка, повышенное слюноотделение, тошнота, рвота, вздутие живота. Из-за развития ферментной недостаточности возникает снижение массы тела больного, а при тяжелых формах возможно появление депрессии, ипохондрии и прочих симптомов.
Возможные причины панкреатита
Острый панкреатит возникает из-за повреждения ацинозных (отвечающих за синтез и секрецию пищеварительных ферментов) клеток поджелудочной железы, повышенного выделения панкреатического сока и затруднения его оттока. В результате ферменты активируются в самой железе и возникает острый панкреатит. Повреждение ацинозных клеток может быть вызвано открытой или закрытой травмой живота, оперативными вмешательствами на органах брюшной полости, отравлениями, тяжелыми аллергическими реакциями, острыми расстройствами кровообращения поджелудочной железы из-за тромба, эмболии или сдавления сосудов.
Кроме того, острый панкреатит может быть спровоцирован заболеваниями желчных протоков, в частности забросом желчи в проток поджелудочной железы. Избыточное употребление пищи с высоким содержанием жиров и углеводов также может стать причиной возникновения заболевания. При этом к разрушению ацинозных клеток приводит и недостаток белковой пищи, даже при ненарушенном оттоке панкреатического сока.
В возникновении острого панкреатита могут сыграть роль и эндокринные нарушения (беременность, длительное лечение кортикостероидами), нарушение жирового обмена и некоторые инфекционные и аллергические заболевания.
Несомненным лидером в списке причин, вызывающих хронический панкреатит, является чрезмерное употребление алкоголя[3]. В России панкреатиты, вызванные алкоголизмом, выявляются примерно у 30 % больных. Также привести к развитию хронической формы панкреатита могут:
- новообразования поджелудочной железы;
- дуоденит;
- псевдокисты поджелудочной железы;
- стеноз большого дуоденального сосочка;
- травмы и оперативные вмешательства на поджелудочной железе.
Как диагностируется воспаление поджелудочной железы?
Диагностика панкреатита обычно трудностей не представляет, поскольку его симптомы всегда довольно ярко выражены. Тем не менее для точной постановки диагноза врач в обязательном порядке проводит целый ряд исследований.
Диагностика панкреатита включает:
- Физикальное исследование: осмотр языка пациента, пальпация передней стенки брюшной полости.
- Лабораторная диагностика:
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
- Инструментальные исследования: Ультразвуковое исследование органов брюшной полости (комплексное), магнитно-резонансная томография, компьютерная томография, рентгенография, целиакография, эзофагогастродуоденоскопия, дуоденоскопия, диагностическая лапароскопия — по показаниям.
Как правило, хронический панкреатит сложнее диагностировать, чем острый, поэтому врачи большое значение придают опросу пациента, из которого можно сделать выводы о характере и типе боли, о режиме питания и наличии вредных привычек.
Что делать при ферментной недостаточности поджелудочной железы?
При остром панкреатите и обострении хронической формы заболевания лечение должно проводиться в стационаре под контролем врача. На начальной стадии лечения пациенту полностью запрещено принимать пищу, для купирования боли назначают обезболивающие средства и спазмолитики. Кроме того, рекомендуется полный покой, холод на живот для замедления производства поджелудочной железой пищеварительных ферментов. В некоторых случаях рекомендовано откачивание желудочного содержимого для снижения нагрузки на железу. В сложных ситуациях проводится хирургическая операция вплоть до удаления пораженного органа. При затруднении оттока секрета поджелудочной железы возможно эндоскопическое вмешательство — удаление камней из протоков поджелудочной железы, расширение протока различными способами.
Внимание!
Прием ферментных препаратов в острый период панкреатита противопоказан!
При хроническом панкреатите без обострения и вызванной им ферментной недостаточности лечение в первую очередь должно быть направлено на поддержку способности организма полноценно переваривать пищу. Для этого пациенту назначают ферментные препараты на основе панкреатина, содержащего протеазу, липазу, альфа-амилазу, трипсин, химотрипсин. Заместительная терапия не может восстановить саму поджелудочную железу, но вполне способна взять на себя работу, с которой железа не справляется. С помощью заместительной ферментной терапии организм больного способен усваивать питательные вещества из пищи в течение многих лет.
Кроме того, действие этих препаратов способно постепенно купировать болевой синдром за счет механизма обратного торможения выработки ферментов: панкреатин в лекарственной форме поступает в просвет двенадцатиперстной кишки, и протеаза инактивирует холецистокинин-релизинг-фактор, что приводит к снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Если же заместительная терапия на основе панкреатина недостаточна, то стимуляция выработки ферментов железой продолжается, ускоряется аутолиз, повышается внутрипротоковое давление и усиливается боль.
Ферментная терапия не только замещает дефицит необходимых ферментов, но и минимизирует секреторную функцию поджелудочной, обеспечивая органу функциональный покой.
Очень важно избавиться от привычек, провоцирующих заболевание, — от злоупотребления алкоголем, курения и нездорового питания.
До сих пор лечение панкреатической ферментной недостаточности остается достаточно сложной задачей, нуждающейся в комплексном подходе. Выбор схемы лечения специалисты рекомендуют делать индивидуально — с учетом степени недостаточности и выраженности эндокринных расстройств и болевого синдрома у пациента. Только знание лечащим врачом принципов ферментной заместительной терапии позволяет выработать адекватную тактику лечения и определить прогноз для пациента.
www.kp.ru

Важно! При подозрении на рак или доброкачественную опухоль кровь в обязательном порядке исследуют на онкомаркеры.
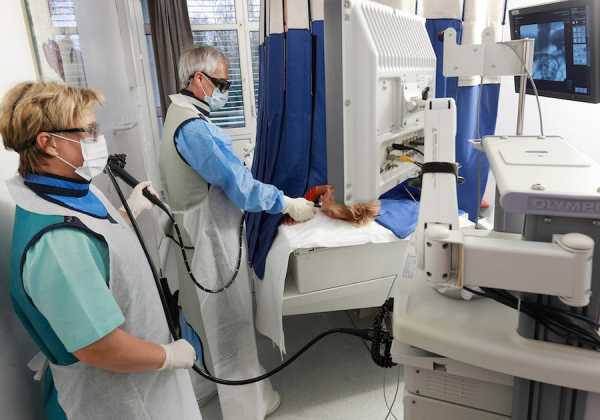
Важная информация! При подозрении на рак проводится биопсия ткани поджелудочной с последующим микроскопированием структур. При раке в препарате визуализируется нарушение цитоархитектоники биоптата: в паренхиме множественные атипичные клетки с их неправильным расположением.
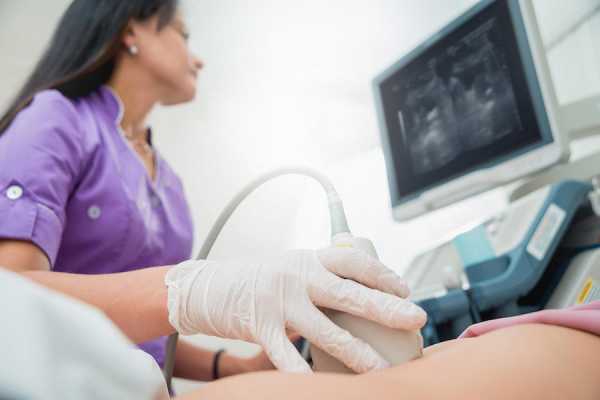
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
