Сердечная недостаточность. ИБС
–механизмы компенсации сердечной недостаточности и их патогенетическую оценку;
–этиологию, патогенез и проявления хронической лево- и правожелудочковой недостаточности;
–механизмы развития гипертрофии миокарда;
–принципы патогенетической терапии сердечной недостаточности. Студен должен приобрести навыки решения ситуационных задач,
включающих общие и частные вопросы патологии сердечно-сосудистой системы, а также уметь по комплексу симптомов дать обоснованное заключение, включающее:
–вывод, о какой типовой форме патологии сердечно-сосудистой системы свидетельствуют указанные симптомы;
–название вида патологии;
–основные механизмы его развития;
–патогенетическую (а в некоторых случаях и прогностическую) оценку приведенному комплексу симптомов.
Контрольные вопросы по смежным дисциплинам:
1. Строение и функции сердечно-сосудистой системы.
2. Особенности возбудимости, проводимости, сократимости миокарда.
3. Сердечный цикл и его анализ.
4. Регуляция сердечной деятельности.
5. Показатели насосной функции сердца и сократимости миокарда. 6. Основы гемодинамики: движение крови по сосудам и его регуляция.
Контрольные вопросы по теме занятия:
1. Недостаточность кровообращения. Определение понятия, виды.
2. Сердечная недостаточность. Определение понятия. Основные причины возникновения сердечной недостаточности. Классификация сердечной недостаточности по патогенезу, локализации, течению, степени тяжести. Понятие о первичной и вторичной сердечной недостаточности.
3. Гемодинамическая классификация сердечной недостаточности. Понятие о систолической и диастолической дисфункции. Этиология, патогенез, нарушения гемодинамики и клинические проявления систолической и диастолической дисфункции.
4. Основные показатели изменений внутрисердечной и системной гемодинамики при всех формах сердечной недостаточности.
5. Этиология, патогенез и проявления острой лево- и правожелудочковой сердечной недостаточности.
6. Коронарная недостаточность. Определение понятия, клинические формы ИБС. Относительная и абсолютная коронарная недостаточность.
7. Инфаркт миокарда. Нарушение метаболизма, биоэлектрических и сократительных свойств миокарда. Патогенез и проявления основных кли- нико-лабораторных синдромов: болевого, острой левожелудочковой недо-
Сердечная недостаточность — причины, симптомы, диагностика и лечение
Общие сведения
Сердечная недостаточность – острое или хроническое состояние, вызванное ослаблением сократительной способности миокарда и застойными явлениями в малом или большом круге кровообращения. Проявляется одышкой в покое или при незначительной нагрузке, утомляемостью, отеками, цианозом (синюшностью) ногтей и носогубного треугольника. Острая сердечная недостаточность опасна развитием отека легких и кардиогенного шока, хроническая сердечная недостаточность ведет к развитию гипоксии органов. Сердечная недостаточность – одна из самых частых причин смерти человека.
Снижение сократительной (насосной) функции сердца при сердечной недостаточности ведет к развитию дисбаланса между гемодинамическими потребностями организма и возможностью сердца в их осуществлении. Этот дисбаланс проявляется превышением венозного притока к сердцу и сопротивления, которое необходимо преодолеть миокарду для изгнания крови в сосудистое русло, над способностью сердца переместить кровь в систему артерий.
Не являясь самостоятельным заболеванием, сердечная недостаточность развивается как осложнение различных патологий сосудов и сердца: клапанных пороков сердца, ишемической болезни, кардиомиопатии, артериальной гипертензии и др.
При некоторых заболеваниях (например, артериальной гипертонии) нарастание явлений сердечной недостаточности происходит постепенно, годами, тогда как при других (остром инфаркте миокарда), сопровождающихся гибелью части функциональных клеток, это время сокращается до дней и часов. При резком прогрессировании сердечной недостаточности (в течение минут, часов, дней), говорят о ее острой форме. В остальных случаях сердечную недостаточность рассматривают как хроническую.
Хронической сердечной недостаточностью страдают от 0,5 до 2% населения, а после 75 лет ее распространенность составляет около 10%. Значимость проблемы заболеваемости сердечной недостаточностью определяется неуклонным увеличением числа страдающих ею пациентов, высоким показателем смертности и инвалидности больных.
Сердечная недостаточность
Причины сердечной недостаточности
Среди наиболее частых причин сердечной недостаточности, встречающихся у 60-70% пациентов, называют инфаркт миокарда и ИБС. За ними следуют ревматические пороки сердца (14%) и дилатационная кардиомиопатия (11%). В возрастной группе старше 60 лет, кроме ИБС, сердечную недостаточность вызывает также гипертоническая болезнь (4%). У пожилых пациентов частой причиной сердечной недостаточности служит сахарный диабет 2-го типа и его сочетание с артериальной гипертонией.
Факторы риска
Факторы, провоцирующие развитие сердечной недостаточности, вызывают ее проявление при снижении компенсаторных механизмов сердца. В отличие от причин, факторы риска потенциально обратимы, и их уменьшение или устранение может задержать усугубление сердечной недостаточности и даже спасти жизнь пациента.
В их число входят:
- перенапряжение физических и психоэмоциональных возможностей
- аритмии, ТЭЛА, гипертензивные кризы, прогрессирование ИБС;
- пневмонии, ОРВИ, анемии, почечная недостаточность, гипертиреоз
- прием кардиотоксических препаратов, лекарств, способствующих задержке жидкости (НПВП, эстрогенов, кортикостероидов), повышающих АД (изадрина, эфедрина, адреналина)
- выраженное и быстро прогрессирующее увеличение массы тела, алкоголизм
- резкое увеличение ОЦК при массивной инфузионной терапии
- миокардиты, ревматизм, инфекционный эндокардит
- несоблюдение рекомендаций по лечению хронической сердечной недостаточности.
Патогенез
Развитие острой сердечной недостаточности часто наблюдается на фоне инфаркта миокарда, острого миокардита, тяжелых аритмий (фибрилляции желудочков, пароксизмальной тахикардии и др.). При этом происходит резкое падение минутного выброса и поступления крови в артериальную систему. Острая сердечная недостаточность клинически сходна с острой сосудистой недостаточностью и иногда обозначается как острый сердечный коллапс.
При хронической сердечной недостаточности изменения, развивающиеся в сердце, длительное время компенсируются его интенсивной работой и приспособительными механизмами сосудистой системы: возрастанием силы сокращений сердца, учащением ритма, снижением давления в диастолу за счет расширения капилляров и артериол, облегчающего опорожнение сердца во время систолы, повышением перфузии тканей.
Дальнейшее нарастание явлений сердечной недостаточности характеризуется уменьшением объема сердечного выброса, увеличением остаточного количества крови в желудочках, их переполнением во время диастолы и перерастяжением мышечных волокон миокарда. Постоянное перенапряжение миокарда, старающегося вытолкнуть кровь в сосудистое русло и поддержать кровообращение, вызывает его компенсаторную гипертрофию. Однако в определенный момент наступает стадия декомпенсации, обусловленная ослаблением миокарда, развитием в нем процессов дистрофии и склерозирования. Миокард сам начинает испытывать недостаток кровоснабжения и энергообеспечения.
В этой стадии в патологический процесс включаются нейрогуморальные механизмы. Активация механизмов симпатико-адреналовой системы вызывает сужение сосудов на периферии, способствующее поддержанию стабильного АД в русле большого круга кровообращения при уменьшении объема сердечного выброса. Развивающаяся при этом почечная вазоконстрикция приводит к ишемии почек, способствующей внутритканевой задержке жидкости.
Повышение секреции гипофизом антидиуретического гормона увеличивает процессы реабсорбции воды, что влечет за собой возрастание объема циркулирующей крови, повышение капиллярного и венозного давления, усиленную транссудацию жидкости в ткани.
Т. о., выраженная сердечная недостаточность приводит к грубым гемодинамическим нарушениям в организме:
Расстройство газового обмена
При замедлении кровотока возрастает поглощение тканями кислорода из капилляров с 30% в норме до 60-70%. Увеличивается артериовенозная разница насыщения крови кислородом, что приводит к развитию ацидоза. Накопление недоокисленных метаболитов в крови и усиление работы дыхательной мускулатуры вызывают активизацию основного обмена.
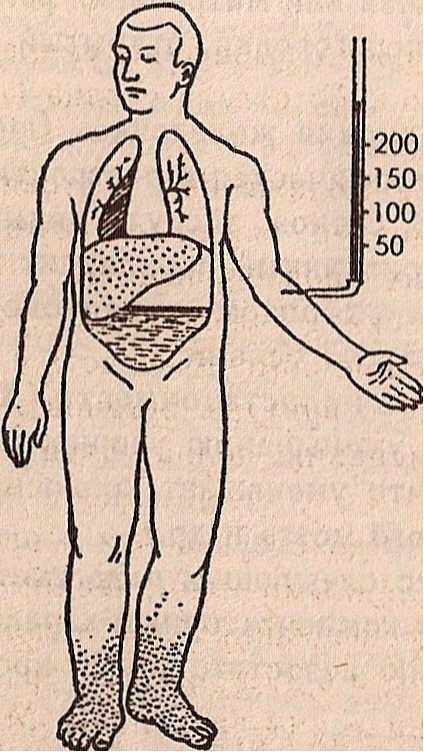
Возникает замкнутый круг: организм испытывает повышенную потребность в кислороде, а система кровообращения неспособна ее удовлетворить. Развитие, так называемой, кислородной задолженности ведет к появлению цианоза и одышки. Цианоз при сердечной недостаточности может быть центральным (при застое в малом круге кровообращения и нарушении оксигенации крови) и периферическим (при замедлении кровотока и повышенной утилизации кислорода в тканях). Так как недостаточность кровообращения более выражена на периферии, у пациентов с сердечной недостаточностью наблюдается акроцианоз: синюшность конечностей, ушей, кончика носа.
Отеки
Отеки развиваются в результате ряда факторов: внутритканевой задержки жидкости при повышении капиллярного давления и замедлении кровотока; задержки воды и натрия при нарушении водно-солевого обмена; нарушения онкотического давления плазмы крови при расстройстве белкового обмена; уменьшения инактивации альдостерона и антидиуретического гормона при снижении функции печени.
Отеки при сердечной недостаточности сначала скрытые, выражаются быстрым увеличением массы тела и уменьшением количества мочи. Появление видимых отеков начинается с нижних конечностей, если пациент ходит, или с крестца, если больной лежит. В дальнейшем развивается полостная водянка: асцит (брюшной полости), гидроторакс (полости плевры), гидроперикард (перикардиальной полости).
застойным изменениям в органах
Застойные явления в легких связаны с нарушением гемодинамики малого круга кровообращения. Характеризуются ригидностью легких, уменьшением дыхательной экскурсии грудной клетки, ограниченной подвижностью легочных краев. Проявляется застойным бронхитом, кардиогенным пневмосклерозом, кровохараканьем. Застойные явления большого круга кровообращения вызывают гепатомегалию, проявляющуюся тяжестью и болью в правом подреберье, а затем и сердечный фиброз печени с развитием в ней соединительной ткани.
Расширение полостей желудочков и предсердий при сердечной недостаточности может приводить к относительной недостаточности предсердно-желудочковых клапанов, что проявляется набуханием вен шеи, тахикардией, расширением границ сердца. При развитии застойного гастрита появляется тошнота, потеря аппетита, рвота, склонность к запорам метеоризм, потеря массы тела. При прогрессирующей сердечной недостаточности развивается тяжелая степень истощения – сердечная кахексия.
Застойные процессы в почках вызывают олигурию, повышение относительной плотности мочи, протеинурию, гематурию, цилиндрурию. Нарушение функций центральной нервной системы при сердечной недостаточности характеризуется быстрой утомляемостью, понижением умственной и физической активности, повышенной раздражительностью, расстройством сна, депрессивными состояниями.
Классификация
По скорости нарастания признаков декомпенсации выделяют острую и хроническую сердечную недостаточность.
Развитие острой сердечной недостаточности может происходить по двум типам:
- по левому типу (острой левожелудочковой или левопредсердной недостаточности)
- острой правожелудочковой недостаточности
В развитии хронической сердечной недостаточности по классификации Василенко-Стражеско выделяют три стадии:
I (начальная) стадия – скрытые признаки недостаточности кровообращения, проявляющиеся только в процессе физической нагрузки одышкой, сердцебиением, чрезмерной утомляемостью; в покое гемодинамические нарушения отсутствуют.
II (выраженная) стадия – признаки длительной недостаточности кровообращения и гемодинамических нарушений (застойные явления малого и большого кругов кровообращения) выражены в состоянии покоя; резкое ограничение трудоспособности:
- Период II А – умеренные гемодинамические нарушения в одном отделе сердца (лево- или правожелудочковая недостаточность). Одышка развивается при обычной физической активности, работоспособность резко снижена. Объективные признаки – цианоз, отечность голеней, начальные признаки гепатомегалии, жесткое дыхание.
- Период II Б – глубокие гемодинамические расстройства с вовлечением всей сердечно-сосудистой системы (большого и малого круга). Объективные признаки – одышка в покое, выраженные отеки, цианоз, асцит; полная нетрудоспособность.
Симптомы сердечной недостаточности
Острая сердечная недостаточность
Острая сердечная недостаточность вызывается ослаблением функции одного из отделов сердца: левого предсердия или желудочка, правого желудочка. Острая левожелудочковая недостаточность развивается при заболеваниях с преимущественной нагрузкой на левый желудочек (гипертонической болезни, аортальном пороке, инфаркте миокарда). При ослаблении функций левого желудочка повышается давление в легочных венах, артериолах и капиллярах, увеличивается их проницаемость, что ведет к пропотеванию жидкой части крови и развитию сначала интерстициального, а затем альвеолярного отека.
Клиническими проявлениями острой недостаточности левого желудочка служат сердечная астма и альвеолярный отек легких. Приступ сердечной астмы обычно провоцируется физическим или нервно-психическим напряжением. Приступ резкого удушья чаще возникает ночью, вынуждая больного в страхе проснуться. Сердечная астма проявляется чувством нехватки воздуха, сердцебиением, кашлем с трудно отходящей мокротой, резкой слабостью, холодным потом.
Пациент принимает положение ортопноэ – сидя с опущенными ногами. При осмотре – кожа бледная с сероватым оттенком, холодный пот, акроцианоз, сильная одышка. Определяется слабый, частого наполнения аритмичный пульс, расширение границ сердца влево, глухие сердечные тона, ритм галопа; артериальное давление имеет тенденцию к снижению. В легких жесткое дыхание с единичными сухими хрипами.
Дальнейшее нарастание застойных явлений малого круга способствует развитию отека легких. Резкое удушье сопровождается кашлем с выделением обильного количества пенистой розового цвета мокроты (из-за наличия примеси крови). На расстоянии слышно клокочущее дыхание с влажными хрипами (симптом «кипящего самовара»). Положение пациента ортопноэ, лицо цианотичное, вены шеи набухают, кожу покрывает холодный пот. Пульс нитевидный, аритмичный, частый, АД снижено, в легких – влажные разнокалиберные хрипы. Отек легких является неотложным состоянием, требующим мер интенсивной терапии, т. к. может привести к летальному исходу.
Острая левопредсердная сердечная недостаточность встречается при митральном стенозе (левого предсердно-желудочкового клапана). Клинически проявляется теми же состояниями, что и острая недостаточность левого желудочка. Острая недостаточность правого желудочка чаще возникает при тромбоэмболиях крупных ветвей легочной артерии. Развивается застой в сосудистой системе большого круга кровообращения, что проявляется отеками ног, болью в правом подреберье, чувством распирания, набухания и пульсации шейных вен, одышкой, цианозом, болями или давлением в области сердца. Периферический пульс слабый и частый, АД резко снижено, ЦВД повышено, сердце расширено вправо.
При заболеваниях, вызывающих декомпенсацию правого желудочка, сердечная недостаточность проявляется раньше, чем при левожелудочковой недостаточности. Это объясняется большими компенсаторными возможностями левого желудочка- самого мощного отдела сердца. Однако при снижении функций левого желудочка сердечная недостаточность прогрессирует с катастрофической скоростью.
Хроническая сердечная недостаточность
Начальные стадии хронической сердечной недостаточности могут развиваться по лево- и правожелудочковому, лево- и правопредсердному типам. При аортальном пороке, недостаточности митрального клапана, артериальной гипертензии, коронарной недостаточности развивается застой в сосудах малого круга и хроническая левожелудочковая недостаточность. Она характеризуется сосудистыми и газовыми изменениями в легких. Возникает одышка, приступы удушья (чаще по ночам), цианоз, приступы сердцебиения, кашель (сухой, иногда с кровохарканьем), повышенная утомляемость.
Еще более выраженные застойные явления в малом круге кровообращения развиваются при хронической левопредсердной недостаточности у пациентов со стенозом митрального клапана. Появляются одышка, цианоз, кашель, кровохарканье. При длительном венозном застое в сосудах малого круга происходит склерозирование легких и сосудов. Возникает дополнительное, легочное препятствие для кровообращения в малом круге. Повышенное давление в системе легочной артерии вызывает увеличенную нагрузку на правый желудочек, обусловливая его недостаточность.
При преимущественном поражении правого желудочка (правожелудочковой недостаточности) застойные явления развиваются в большом круге кровообращения. Правожелудочковая недостаточность может сопровождать митральные пороки сердца, пневмосклероз, эмфизему легких и т. д. Появляются жалобы на боли и тяжесть в правом подреберье, появление отеков, снижение диуреза, распирание и увеличение живота, одышку при движениях. Развивается цианоз, иногда с желтушно-цианотичным оттенком, асцит, набухают шейные и периферические вены, увеличивается в размерах печень.
Функциональная недостаточность одного отдела сердца не может долго оставаться изолированной, и со временем развивается тотальная хроническая сердечная недостаточность с венозным застоем в русле малого и большого кругов кровообращения. Также развитие хронической сердечной недостаточности отмечается при поражении сердечной мышцы: миокардитах, кардиомиопатии, ИБС, интоксикациях.
Диагностика
Поскольку сердечная недостаточность является вторичным синдромом, развивающимся при известных заболеваниях, диагностические мероприятия должны быть направлены на ее раннее выявление, даже при отсутствии явных признаков.
При сборе клинического анамнеза следует обратить внимание на утомление и диспноэ, как самые ранние признаки сердечной недостаточности; наличие у пациента ИБС, гипертензии, перенесенных инфаркта миокарда и ревматической атаки, кардиомиопатии. Выявление отеков голеней, асцита, учащенного низкоамплитудного пульса, выслушивание III тона сердца и смещение границ сердца служат специфическими признаками сердечной недостаточности.
При подозрении на сердечную недостаточность проводят определение электролитного и газового состава крови, кислотно-щелочного равновесия, мочевины, креатинина, кардиоспецефических ферментов, показателей белково-углеводного обмена.
ЭКГ по специфическим изменениям помогает выявлять гипертрофию и недостаточность кровоснабжения (ишемию) миокарда, а также аритмии. На основе электрокардиографии широко применяются различные нагрузочные тесты с использование велотренажера (велоэргометрия) и «бегущей дорожки» (тредмил-тест). Такие тесты с постепенно возрастающим уровнем нагрузки позволяют судить о резервных возможностях функции сердца.
С помощью ультразвуковой эхокардиографии возможно установить причину, вызвавшую сердечную недостаточность, а также оценить насосную функцию миокарда. С помощью МРТ сердца успешно диагностируются ИБС, врожденные или приобретенные пороки сердца, артериальная гипертензия и др. заболевания. Рентгенография легких и органов грудной клетки при сердечной недостаточности определяет застойные процессы в малом круге, кардиомегалию.
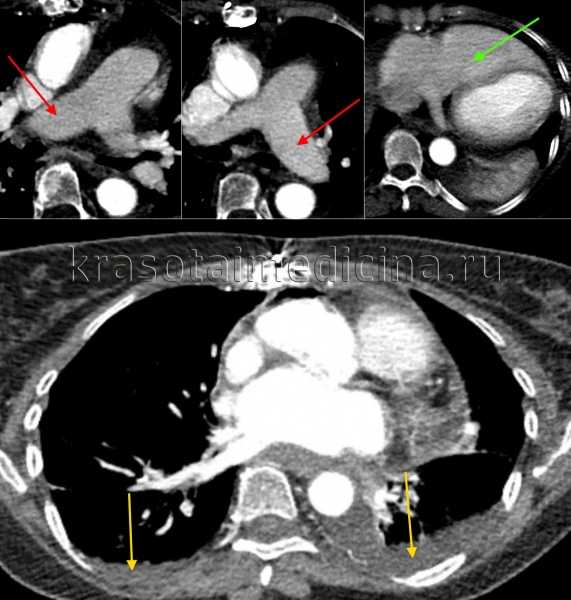
КТ ОГК С+. Расширение долевых легочных артерий (красные стрелки), расширение правого желудочка (зеленая стрелка), двухсторонний выпот в грудной полости (желтые стрелки) у пациентки с застойными явлениями в малом круге кровообращения
Радиоизотопная вентрикулография у пациентов сердечной недостаточностью позволяет с высокой степенью точности оценить сократительную способность желудочков и определить их объемную вместимость. При тяжелых формах сердечной недостаточности для определения поражения внутренних органов проводят УЗИ брюшной полости, печени, селезенки, поджелудочной железы.
Лечение сердечной недостаточности
При сердечной недостаточности проводится лечение, направленное на устранение первичной причины (ИБС, гипертонической болезни, ревматизма, миокардита, и др.). При пороках сердца, сердечной аневризме, слипчивом перикардите, создающих механический барьер в работе сердца, нередко прибегают к хирургическому вмешательству.
При острой или тяжелой хронической сердечной недостаточности назначается постельный режим, полный психический и физический покой. В остальных случаях следует придерживаться умеренных нагрузок, не нарушающих самочувствие. Потребление жидкости ограничивается 500-600 мл в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание.
Фармакотерапия сердечной недостаточности позволяет продлить и значительно улучшить состояние пациентов и качество их жизни.
- сердечные гликозиды (дигоксин, строфантин и др.) – повышают сократимость миокарда, увеличивают его насосную функцию и диурез, способствуют удовлетворительной переносимости физических нагрузок;
- вазодилататоры и ингибиторы АПФ — ангиотензин-превращающего фермента (эналаприл, каптоприл, лизиноприл, периндоприл, рамиприл) — понижают тонус сосудов, расширяют вены и артерии, уменьшая тем самым сопротивление сосудов во время сердечных сокращений и способствуя увеличению сердечного выброса;
- нитраты (нитроглицерин и его пролонгированные формы) – улучшают кровенаполнение желудочков, увеличивают сердечный выброс, расширяют коронарные артерии;
- диуретики (фуросемид, спиронолактон) – уменьшают задержку избыточной жидкости в организме;
- Β-адреноблокаторы (карведилол) – уменьшают частоту сердечных сокращений, улучшают кровенаполнение сердца, повышают сердечный выброс;
- антикоагулянты (ацетилсалициловая к-та, варфарин) – препятствуют тромбообразованию в сосудах;
- препараты, улучшающие метаболизм миокарда (витамины группы В, аскорбиновая кислота, инозин, препараты калия).
При развитии приступа острой левожелудочковой недостаточности (отека легких) пациента госпитализируют и оказывают неотложную терапию: вводят диуретики, нитроглицерин, препараты, повышающие сердечный выброс (добутамин, дофамин), проводят ингаляции кислорода. При развитии асцита проводится пункционное удаление жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция. Пациентам с сердечной недостаточностью ввиду выраженной гипоксии тканей назначается оксигенотерапия.
Прогноз и профилактика
Пятилетний порог выживаемости пациентов с сердечной недостаточностью составляет 50%. Отдаленный прогноз вариабелен, на него оказывают влияние степень тяжести сердечной недостаточности, сопутствующий фон, эффективность терапии, образ жизни и т. д. Лечение сердечной недостаточности на ранних стадиях может полностью компенсировать состояние пациентов; худший прогноз наблюдается при III стадии сердечной недостаточности.
Мерами профилактики сердечной недостаточности служит предотвращение развития вызывающих ее заболеваний (ИБС, гипертонии, пороков сердца и др.), а также факторов, способствующих ее возникновению. Во избежание прогрессирования уже развившейся сердечной недостаточности необходимо соблюдение оптимального режима физической активности, приема назначенных препаратов, постоянное наблюдение кардиолога.
www.krasotaimedicina.ru
Сердечная недостаточность и ишемическая болезнь сердца
Все о заболеваниях сердечно-сосудистой системы
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Болезни сердца и сосудов считаются одной из самых распространенных причин преждевременной смертности людей. Главный симптом, который указывает на возможное развитие патологических процессов, проявляется в виде болевого синдрома в грудной области, отдающего влево. Также больного может беспокоить отечность или одышка. При проявлении малейших признаков, указывающих на возможную дисфункцию системы, необходимо обратиться к врачу. Доктор проведет соответствующие исследования, результаты которых позволят либо подтвердить, либо исключить патологию. О списке распространенных болезней сердца, их симптомах, лечении и причинах развития — далее в этой статье.
Ишемия
 Ишемическая болезнь сердца — это распространенное заболевание, которое характеризуется поражением миокарда. Возникает в результате нарушения кровоснабжения сердечной мышцы и занимает первое место в списке опасных патологий. Проявляется как в острой, так и в хронической форме. Прогрессирование недуга нередко приводит к развитию атеросклеротического кардиосклероза.
Ишемическая болезнь сердца — это распространенное заболевание, которое характеризуется поражением миокарда. Возникает в результате нарушения кровоснабжения сердечной мышцы и занимает первое место в списке опасных патологий. Проявляется как в острой, так и в хронической форме. Прогрессирование недуга нередко приводит к развитию атеросклеротического кардиосклероза.
Среди основных причин и факторов риска появления ибс выделяют тромбоэмболию, атеросклероз коронарных артерий, гиперлипедемию, проблемы с лишним весом (ожирение), вредные привычки (курение, алкоголь), гипертонию. Следует учесть и тот факт, что у представителей мужского пола заболевание встречается чаще. Также его развитию способствует наследственная предрасположенность.
К общим признакам ишемии относят болезненные ощущения приступообразного характера в грудной области, учащенное сердцебиение, головокружения, тошноту, рвоту, обморочные состояния, отечность.
Одной из форм ишемии является нестабильная стенокардия. Согласно таблице классификации по Браунвальду, риск развития инфарктного состояния зависит от классов заболевания:
- Первый класс. Характеризуется обычной стенокардией. Боль возникает на фоне нагрузок. В состоянии покоя приступы отсутствуют на протяжении двух месяцев.
- Второй класс. Стабильная стенокардия в состоянии покоя. Также может наступать от двух до шестидесяти дней.
- Третий класс. Острая форма, возникающая за последние 48 часов.
Лечение зависит от клинической формы ишемии, но всегда направлено на предотвращение осложнений и последствий. Применяется медикаментозная терапия, а также мероприятия по коррекции образа жизни: правильное питание, устранение вредных привычек. В процессе лечения может понадобиться операция — аортокоронарное шунтирование или коронарная ангиопластика.
Хроническая сердечная недостаточность
Сердечная недостаточность — распространенная болезнь сердца, обусловлена плохим кровоснабжением жизненно-важных органов. Нарушения происходят независимо от деятельности человека (как в состоянии покоя, так и во время нагрузок). По мере развития патологии сердце постепенно теряет свою способность к заполнению и опорожнению. Основные симптомы заболевания сердца:
- Отечность периферического характера. Изначально она возникает в области стоп и голеней, а затем распространяется на бедра и поясницу.
- Одышка.
- Общая слабость, быстрая утомляемость.
- Сухой кашель. По мере развития заболевания у больного начинает выделяться мокрота, а затем и кровяные примеси.
Патология вынуждает пациента занимать положение лежа, с приподнятой головой. В противном случае кашель и одышка только усиливаются. Перечень основных факторов, способствующих развитию заболевания, достаточно большой:
- Ишемия.
- Инфаркт.
- Гипертензия.
- Болезни, при которых происходит поражение эндокринной системы (наличие сахарного диабета, проблемы с щитовидной железой, надпочечниками).
- Неправильное питание, которое приводит к развитию кахексии или ожирению.
Среди других факторов, которые являются причинами развития сердечно-сосудистой недостаточности, выделяют врожденные и приобретенные пороки сердца, саркаидоз, перикардит, ВИЧ-инфекции. Чтобы свести к минимуму вероятность возникновения болезни, пациенту рекомендуют исключить из своей жизни употребление алкогольных напитков, кофеина в высоких дозах, курение, следовать системе здорового питания.
Лечение должно быть комплексным и своевременным, в противном случае развитие патологии может привести к необратимым последствиям – это смертельный исход, увеличение сердца, нарушение ритма, образование тромбов. Чтобы избежать возможных осложнений, врачи назначают пациентам специальную лечебную диету, оптимальные физические нагрузки. Медикаментозная терапия основана на приеме ингибиторов, аденоблокаторов, диуретиков, антикоагулянтов. Также может понадобиться имплантация искусственных водителей ритма.
Пороки клапанов сердца
Группа серьезных заболеваний, поражающих сердечные клапаны. Приводят к нарушению основных функций органа — циркуляции крови и герметизации камер. К наиболее распространенным патологиям относят стеноз. Обусловлен сужением аортального отверстия, что создает серьезные препятствия для кровяного оттока из левого желудочка.
Приобретенная форма чаще всего возникает из-за ревматического поражения клапана. По мере прогрессирования недуга створки подлежат сильной деформации, что приводит к их сращиванию и, соответственно, уменьшению кольца. Возникновению болезни также способствует развитие инфекционного эндокардита, почечной недостаточности и ревматоидного артрита.
Нередко врожденную форму удается диагностировать еще в молодом возрасте (до тридцати лет) и даже в подростковом. Поэтому следует учесть и тот факт, что быстрому развитию патологии способствует употребление алкогольных напитков, никотин, систематическое повышение артериального давления.
На протяжении длительного времени (при компенсации стеноза) человек может практически не испытывать никаких симптомов. Внешняя клиническая картинка болезни отсутствует. Первые признаки проявляются в виде одышки при физических нагрузках, учащенных сердцебиений, чувства недомогания, общей слабости, упадка сил.
Обморочные состояния, головокружения, стенокардия и отечность дыхательных путей часто проявляются в стадии коронарной недостаточности. Одышка может беспокоить больного даже в ночное время суток, когда тело не подвержено никаким нагрузкам и находится в состоянии покоя.
Пациенты с сердечными заболеваниями (включая те, которые протекают бессимптомно), должны наблюдаться у кардиолога и проходить обследования. Так, в частности, каждые шесть месяцев больным проводят эхокардиографию. Лекарства назначают с целью купирования недуга и предотвращения возможных осложнений. В превентивных целях необходимо принимать антибиотики.
В то же время основной метод лечения заключается в замене пораженного участка аортального клапана искусственным. После операции пациенты до конца жизни должны принимать антикоагулянты.
Врожденные пороки
Патологию часто диагностируют еще на ранних сроках у грудничков (сразу после появления на свет ребенок подлежит тщательному обследованию). Формируется на стадии внутриутробного развития. Основные признаки болезни сердца:
- Изменение цвета кожных покровов. Они становятся бледными, нередко приобретают синюшный оттенок.
- Прослеживается дыхательная и сердечная недостаточность.
- Наблюдаются шумы в сердце.
- Ребенок может отставать в физическом развитии.
В большинстве случаев основной метод лечения заключается в проведении операции. Нередко устранить дефект полностью не удается или не представляется возможным. При таких обстоятельствах должна быть выполнена пересадка сердца.  Медикаментозная терапия направлена на устранение симптомов, предотвращение развития хронической недостаточности, аритмии.
Медикаментозная терапия направлена на устранение симптомов, предотвращение развития хронической недостаточности, аритмии.
Согласно статистике, в 70% случаях первый год жизни заканчивается для ребенка смертельно. Прогноз значительно улучшается, если болезнь была выявлена на ранних сроках. Основная профилактика заключается в тщательном планировании беременности, что подразумевает соблюдение правильного образа жизни, устранение факторов риска, регулярное наблюдение и выполнение всех рекомендаций лечащего врача.
Аритмия и кардиомиопатия
Кардиомиопатия — заболевание миокарда, которое не связано с ишемическим или воспалительным происхождением. Клинические проявления зависят от формы патологического процесса. К общим признакам относится одышка, возникающая при физических нагрузках, болезненные ощущения в грудной области, головокружения, быстрая утомляемость, ярко выраженная отечность. Преимущественно показан прием диуретиков, антикоагулянтов, лекарственных препаратов противоаритмического характера. Может потребоваться вмешательство хирурга.
Аритмия характеризуется любым нарушением ритма. К данному виду патологии относится тахикардия, брадикардия, мерцательная аритмия. Одной из форм считается и экстрасистолия. В большинстве случаев протекает бессимптомно, но по мере прогрессирования болезни прослеживается учащенное или замедленное сердцебиение, периодическое замирание. Сопровождаются головной болью, головокружениями, болями в грудной области. В процессе лечения используется как медикаментозная терапия, так и хирургические методы.
Воспалительные заболевания
Клинические проявления воспаления сердца зависят от того, какая тканевая структура была задействована во время прогрессирования патологии:
- Эндокардит. Воспалительный процесс поражает сердечные оболочки.
- Миокардит характеризуется поражением сердечной мышцы.
- Перикардит. Для этого заболевания характерна локализация воспаления в области околосердечной сумки.
К общим симптомам относят болезненные ощущения, нарушение сердечного ритма, одышку. Если был вовлечен инфекционный процесс, у пациентов наблюдается повышенная температура тела.
Указаны далеко не все болезни сердца. Список названий можно продолжать. Так, например, нередко психическое (на фоне превалирования блуждающего нерва) или физическое перенапряжение может привести к возникновению невроза, вегетососудистой дистонии, пролапсу митрального клапана (первичная и вторичная форма) или расстройству другого характера.
Современные методы диагностики дают возможность быстро установить наличие патологии и предпринять все необходимые меры. Большинство заболеваний сердца не удается вылечить до конца, но их можно купировать, облегчить общее состояние пациента, минимизировать риски или предотвратить возможную инвалидность.
В группу риска входят как мужчины, так и женщины, но большинство недугов удается диагностировать только в старшем, нередко пожилом возрасте.
Основная проблема при лечении заключается в несвоевременном обращении за квалифицированной помощью, что в дальнейшем может сильно связывать и ограничивать возможности современной медицины. Важно выполнять все рекомендации врача, принимать назначенные лекарства и вести соответствующий образ жизни. Если речь идет о народных методах и средствах лечения, то перед их применением нужно проконсультироваться со специалистом.
Болезни сердца: список и симптомы
Сердце — это тот орган, без правильной работы которого невозможна качественная жизнь человека. Формируется сердце еще на 5-й неделе беременности женщины и сопровождает нас от этого времени до самой смерти, то есть работает гораздо дольше, чем живет человек. В этих условиях понятно, что к сердцу нужно проявлять особое внимание, а при появлении первых признаков нарушения его работы обращаться к врачу. Предлагаем вашему вниманию обзорный список болезней сердца, а также расскажем об основных симптомах, на которые следует обратить внимание в обязательном порядке, чтобы всю жизнь оставаться здоровым и работоспособным.
Краткая классификация заболеваний сердца
 Одно из самых распространенных заболеваний сердечно-сосудистой системы — артериальная гипертензия.
Одно из самых распространенных заболеваний сердечно-сосудистой системы — артериальная гипертензия.
Сердце – орган со сложной анатомией и физиологией, поэтому заболевания сердца, сопровождающиеся нарушением его структуры и функции, разнообразны. Их можно условно объединить в несколько групп.
- Ишемическая болезнь сердца
- Внезапная коронарная смерть;
- Стенокардия напряжения;
- Нестабильная стенокардия;
- Инфаркт миокарда.
- Артериальная гипертензия и гипотензия
- Гипертоническая болезнь;
- Симптоматические артериальные гипертензии;
- Артериальная гипотензия.
- Болезни миокарда
- Миокардиты;
- Поражения миокарда при системных заболеваниях;
- Опухоли сердца;
- Кардиомиопатии.
- Болезни перикарда
- Перикардиты;
- Опухоли и пороки развития перикарда.
- Болезни эндокарда
- Инфекционные эндокардиты;
- Эндокардиты другой этиологии (в том числе ревматический) .
- Пороки сердца
- Приобретенные пороки сердца;
- Врожденные пороки сердца.
- Нарушения ритма и проводимости
- Недостаточность кровообращения
Основные симптомы болезней сердца
Заболевания сердечно-сосудистой системы разнообразны. Они могут сопровождаться следующими основными симптомами:
- боль в груди;
- слабость и утомляемость;
- головная боль;
- головокружения и обмороки;
- сердцебиение;
- одышка.
Боль в груди
Боль слева от грудины или в зоне левого соска – частая жалоба у пациентов старше 40 лет. Загрудинная боль встречается реже, но она является серьезным диагностическим признаком ишемической болезни сердца (ИБС).
Боль при ИБС связана с нехваткой кислорода в сердечной мышце, вызванной недостаточным ее кровоснабжением. Нарушение кровотока в сосудах миокарда возникает в результате образования атеросклеротических бляшек, сужающих просвет артерий. При полной закупорке артерий сердца возникает омертвение миокарда – инфаркт. Кислородное голодание сердца сопровождается ангинозной болью.
Ангинозная боль локализуется чаще всего за грудиной, значительно реже в эпигастрии (верхней трети живота), и очень редко – в области левого соска (область верхушки сердца). Больной не может указать самую болезненную точку. Как правило, зону боли он накрывает ладонью. Очень симптоматичным жестом является сжатый у грудины кулак.
Типичная ангинозная боль носит сжимающий характер, реже она давящая или жгущая. Острые, колющие, режущие боли могут встречаться при других заболеваниях сердца, но для ИБС они не характерны. Иррадиация боли в левое плечо, лопатку далеко не всегда связана со стенокардией, может носить и некоронарный характер. При ИБС боль может отдавать в челюсть, зубы, ключицы, правое ухо, правое плечо.
Ангинозная боль возникает внезапно, приступообразно, чаще всего во время ходьбы, физической нагрузки, при волнении, а также при попадании на холод и ходьбе против ветра. Боли, связанные с движением руками, длительным пребыванием в неудобной позе чаще всего не связаны с болезнями сердца. При некоторых видах стенокардии боль типичного характера возникает ночью.
Ангинозная боль обычно быстро прекращается, через несколько минут после прекращения нагрузки. Если приступ возник при ходьбе, остановка ведет к быстрому прекращению приступа. Иногда говорят о «симптоме витрины», когда пациент из-за боли вынужден на короткое время останавливаться, делая вид, что рассматривает витрину магазина.
Нитроглицерин, принятый под язык, приводит к быстрому прекращению болевого приступа. Если боль в области сердца проходит после приема нитратов не полностью, длится часами или даже днями – это не стенокардия. Исключение составляет инфаркт миокарда, характеризующийся «нечувствительностью» болевого синдрома к нитроглицерину.
Если пациент предъявляет разнообразные жалобы на длительные боли в области сердца (в области левого соска), записывает их для памяти, вспоминает подробности, чаще всего стенокардия у него не подтверждается.
Слабость и утомляемость
Это неспецифические жалобы, однако они могут наблюдаться у многих кардиологических больных. Слабость является одним из ранних признаков недостаточности кровообращения. При этом в результате снижения минутного объема кровообращения возникает кислородное голодание тканей, в частности, мышц.
Слабость может сопутствовать воспалительным заболеваниям сердца (эндокардит, миокардит). Она довольно часто сопровождает нейроциркуляторную дистонию.
Слабость появляется при прогрессировании стенокардии и при инфаркте миокарда.
Головная боль
Головная боль может быть признаком повышенной вязкости крови, что бывает при вторичных эритроцитозах на фоне пороков сердца. При артериальной гипертензии головная боль вызвана спазмом сосудов головного мозга. Боль при нейроциркуляторной дистонии связана с нарушением тонуса сосудов.
Эпизоды головной боли в сочетании с преходящим головокружением появляются при тромбоэмболиях церебральных артерий на фоне фибрилляции предсердий, а также при церебральном атеросклерозе.
Обмороки
Кратковременная потеря сознания может быть проявлением выраженной брадикардии (длительные паузы в работе сердца на фоне фибрилляции предсердий, синоатриальные или атриовентрикулярные блокады). Обмороки также появляются при значительной артериальной гипотензии.
Сердцебиение
Частое сердцебиение – один из ранних признаков сердечной недостаточности. Оно особенно усиливается после еды, приема жидкости (в том числе алкоголя), после физической нагрузки.
В тяжелых случаях сердечной недостаточности больной привыкает к сердцебиению и не жалуется на него. Сочетание жалоб на частый пульс и отсутствие объективного подтверждения – признак невротической реакции.
Неритмичное сердцебиение чаще всего является признаком мерцательной аритмии (фибрилляции предсердий). Нарушения ритма возникают при разных болезнях сердца, часто осложняя их течение.
Одышка
Одышка – один из основных признаков недостаточности кровообращения, осложняющей течение многих болезней сердца. В начале болезни одышка возникает лишь при значительной физической нагрузке. Постепенно толерантность к нагрузке снижается, одышка появляется при обычной активности, а затем и в покое. Появляются приступы удушья по ночам: сердечная астма.
Одышка, вызванная недостаточностью кровообращения, может сопровождаться раздуванием крыльев носа, участием мышц плечевого пояса. Она усиливается при разговоре. В некоторых случаях одышка купируется после приема нитроглицерина, в таком случае она является эквивалентом ангинозной боли.
Первый канал, передача «Жить здорово» с Еленой Малышевой на тему «3 неожиданных признака больного сердца»
Watch this video on YouTube
Одышка: причины, принципы лечения Одышка – чувство затрудненного дыхания, сопровождающееся изменением его ритма, глубины, частоты, длительности вдоха и выдоха и соотношением этих фаз. …
ИБС, стенокардия напряжения: диагностика и лечение В данной статье расскажем о стенокардии напряжения. В центре внимания будут принципы диагностики и лечения недуга, так как крайне важно отличить стено…
Инфаркт миокарда: причины и признаки Инфарктом миокарда называют острое состояние при ишемической болезни сердца, которое сопровождается существенной недостаточностью коронарного кровоток…
«Трудоголизм» приводит к серьезным болезням сердца К такому выводу можно прийти, изучив доклад правительства Японии о состоянии здоровья тружеников разных отраслей. В документе указано, что больше всег…
Всё об ишемической болезни сердца
Ишемическая болезнь сердца является крайне распространенным патологическим состоянием, развивающимся в результате хронической коронарной недостаточности и нарушения насыщения тканей миокарда питательными веществами. ИБС считается самой частой причиной преждевременной потери трудоспособности. Кроме того, это состояние нередко приводит к смерти людей, страдающих от ИБС. Когда развивается ишемическая болезнь сердца, что это такое и причины ее появления, человеку, не имеющему медицинского образования, понять очень сложно. Но при этом очень важно больному в полной мере осознать, чем опасна ишемия, и выполнять рекомендации врача.
Наиболее часто подобное нарушение наблюдается у мужчин, что и становится причиной их преждевременной смерти. У женщин признаки ишемической болезни сердца, как правило, отчетливо проявляются в возрасте старше 50 лет, так как до этого времени организм надежно защищен гормональным фоном. При появлении любых отклонений в работе сердечно-сосудистой системы не стоит заниматься самолечением, так как только своевременное обращение к врачу и раннее начало терапии позволяет избежать самых негативных последствий.
Причины развития ишемической болезни сердца
Для современной медицины этиология этого состояния уже не является загадкой. Примерно в 70% случаев ишемические изменения тканей сердца развиваются на фоне атеросклероза коронарных артерий. Даже незначительное сужение просвета кровеносных русел, питающих миокард, за счет формирования холестериновой бляшки может спровоцировать появление подобного патологического состояния. Как правило, при 75% коронарном стенозе у больных развивается выраженная стенокардия. Этиология ИБС включает и другие эндогенные и экзогенные факторы, в том числе:
- малоподвижный образ жизни;
- ожирение;
- нерациональное питание;
- психоэмоциональное перенапряжение;
- длительный курс приема гормональных контрацептивов;
- курение;
- злоупотребление алкоголем;
- гипертония;
- фибрилляция предсердий;
- повышенный уровень холестерина в крови;
- нарушение водно-электролитного баланса;
- дисфункция щитовидной железы;
- сахарный диабет;
- желчнокаменная болезнь.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Помимо всего прочего, высок риск развития ИБС у тех, кто имеет генетическую предрасположенность. Значительно увеличивается шанс появления этого патологического состояния у людей пожилого возраста, что в большинстве случаев связано с гормональными сбоями. Как показывает практика, выше скорость нарастания ишемического поражения тканей миокарда наблюдается при наличии сочетания неблагоприятных факторов. В некоторых случаях предпосылки для появления этого патологического состояния закладываются при внутриутробном развитии. Особенно опасны пороки сердца, которые не были выявлены и пролечены.
Классификация ишемической болезни
Современная кардиология учитывает массу параметров, характеризующих развитие этого состояния. В зависимости от характеристик имеющихся проявлений выделяются следующие виды ишемической болезни сердца:
- внезапная коронарная смерть;
- стенокардия напряжения;
- безболевая форма ишемии миокарда;
- инфаркт;
- постинфарктный кардиосклероз;
- нарушения проводимости и ритма;
- сердечная недостаточность.
Каждая из этих форм имеет свои особенности развития и течения. К примеру, внезапная коронарная смерть, как правило, является итогом резкого прекращения питания миокарда кислородом в результате тромбоза коронарной артерии. Кроме того, подобное патологическое состояние, сопровождающееся внезапной остановкой сердца, может развиться из-за электрической нестабильности миокарда. В большинстве случаев при таком стремительном усугублении степени ишемии тканей наблюдается гибель больного в считанные минуты. Иногда с момента начала приступа до летального исхода может пройти около 6 часов.
Инфаркт миокарда может быть как крупноочаговым, так и мелкоочаговым. В этом случае наблюдается острая ишемическая болезнь сердца, которая может проявляться характерной симптоматикой. При наличии данного состояния некоторые отделы сердца начинают страдать от недостатка кислорода, поэтому клетки миокарда отмирают. Может развиться легочное сердце. При своевременно оказанной медицинской помощи шансы избежать летального исхода достаточно велики.
После пережитого инфаркта и при наличии хронического атеросклероза наблюдается сначала ишемия сердца, что затем приводит к замещению отмерших миоцитов фиброзной тканью. Этот процесс приводит к формированию сердечной недостаточности. Безболевая ишемия задней стенки миокарда свойственна людям, страдающим от сахарного диабета, а также тем, кто имеет высокий болевой порог. В этом случае мерцательный синдром, то есть спонтанная фибрилляция предсердий, может стать причиной смерти человека, который ранее жаловался на проблемы с сердцем. Такое резкое ухудшение состояния — нередко первый симптом ИБС.
Распространенной формой ишемической болезни является стенокардия напряжения. Она может быть стабильной, нестабильной и спонтанной. Подобная форма ишемической болезни сердца в большинстве случаев длительное время не проявляется выраженной симптоматикой. Обычно это патологическое состояние завершается инфарктом миокарда. В некоторых случаях может иметь место фибрилляция предсердий или тяжелая аритмия.
Стоит отметить: когда имеет место ишемическая болезнь сердца, клиника во многом зависит от ее формы течения и степени выраженности повреждения тканей сердца. В кардиологии в настоящее время все чаще используют термин острый коронарный синдром, под которым скрываются различные виды этого патологического состояния, в том числе:
- инфаркт миокарда;
- нестабильная стенокардия;
- фибрилляция предсердий;
- и внезапная коронарная смерть, являющаяся результатом отмирания тканей.
Симптоматические проявления ишемической болезни
Обычно это патологическое состояние отличается волнообразным течением, характеризующимся периодами рецидивов и ремиссий. Однако примерно у 1/3 больных развивающаяся ишемия сердца, что нередко становится причиной преждевременной гибели, не приводит к какому-либо ухудшению самочувствия и появлению боли.
В большинстве случаев болезнь развивается на протяжении десятилетий, не проявляясь выраженной симптоматикой. Однако после того как изменения в миокарде достигают критической отметки, могут обнаруживаться как общие признаки патологии, так и специфические симптомы, свойственные отдельной форме течения ИБС. К характерным проявлениям ишемии сердца относятся:
- боль в груди, отдающая в руки, нижнюю челюсть или спину;
- ухудшение состояния при физическом или эмоциональном перенапряжении;
- помутнение сознания;
- обмороки;
- общая слабость;
- одышка;
- приступы головокружения;
- чрезмерная потливость;
- отек нижних конечностей.
Как правило, все эти симптомы ишемической болезни сердца проявляются не одновременно. У большинства больных на фоне снижения питания тканей мозга наблюдаются различные неврологические нарушения, в том числе беспричинное чувство беспокойства, апатия, приступы паники и плохое настроение. Наиболее остро проявляется ИБС в форме внезапной коронарной смерти. В этом случае наблюдается остановка дыхания, и перестает выявляться пульс. Кроме того, отмечается потеря сознания, зрачки расширяются, тоны сердца не прослушиваются, кожные покровы приобретают бледно-серый оттенок.
В большинстве случаев при ишемии сердца с таким острым началом смерть больного наблюдается в течение нескольких минут, реже это может занять от 2 до 6 часов. Лишь в редких случаях при своевременно оказанной медицинской помощи врачам удается спасти жизнь больного, хотя это и не гарантирует отсутствия последствий этого состояния. К примеру у больного нередко стойко повышается давление, проявляется аритмия и другие отклонения. Таким образом, очень важно понимать, чем опасна ишемия, и проходить плановые обследования с определенной периодичностью.
Осложнения ишемической болезни сердца
Нарушения гемодинамики в сердечной мышце и усиливающиеся ишемические повреждения тканей провоцируют многочисленные морфологические изменения, которые определяют форму течения и прогноз ИБС. Вследствие развития этого состояния наблюдается появление недостаточности энергетического метаболизма клеток миокарда. У большинства больных из-за поражения тканей сердца наблюдается нарушение сократительной функции левого желудочка, которое носит преходящий характер. Из-за подобных процессов может обнаруживаться стремительное снижение количества кардиомиоцитов. Их замещает соединительная ткань, которая не способна выполнять их функцию.
Помимо всего прочего, наблюдается нарушение диастолической и систолической функции. Из-за поражения тканей сердца отмечается расстройство проводимости, возбудимости и сократительной способности миокарда. Все эти изменения, как правило, носят необратимый характер и приводят к появлению стойкой сердечной недостаточности. Помимо всего прочего, на фоне ИБС проявляются острые состояния, в том числе инфаркты и инсульты.
Методы диагностики ишемической болезни сердца
Так как проявляется ИБС самой разнообразной симптоматикой, нужно доверить определение проблемы врачу. При подозрении на наличие этого патологического состояния обязательно нужно получить консультацию кардиолога и пройти комплексное обследование. В первую очередь врачу необходим максимально полный анамнез, чтобы выяснить условия, при которых появляются те или иные симптомы, продолжительность болевых приступов и характер имеющихся признаков. Кроме того, важным диагностическим критерием является оценка эффективности применения препаратов нитроглицеринового ряда.
Далее проводится аускультация, которая позволяет получить определенные данные, касательно имеющихся патологических изменений, и поставить предварительный диагноз. Для его уточнения обычно в первую очередь назначается электрокардиография и ЭКГ. Это основной метод исследования при ИБС, который позволяет выявить характерные изменения даже в случаях, когда выраженное проявление болезни отсутствует. Кроме того, проводятся лабораторные анализы крови, которые позволяют определить наличие ферментов и веществ, являющихся результатом разрушения кардиомиоцитов. Помимо всего прочего, требуется исследование уровня холестерина и глюкозы, АЛТ и АСТ. Расшифровка полученных данных врачом позволяет ему определить, как будет дальше развиваться это состояние.
Для определения размеров сердца может быть проведена ЭхоКГ. Это метод исследования позволяет оценить сократительные возможности миокарда, определить состояние клапанов и полостей сердца и выявить акустические шумы. В спорных случаях и при наличии подозрений о присутствии других патологических состояний может быть показано проведение стресс-эхокардиографии, которая позволяет выявить наличие ишемии миокарда при дозированной физической нагрузке. Для оценки проводимости нередко выполняется чреспищеводная электрокардиография. Этот метод исследования используется далеко не во всех случаях. Во время этого диагностического теста в пищевод внедряется специальный катетер, посредством его удается зарегистрировать все показатели работы сердца без помех, которые обычно создают кожные покровы и жировая клетчатка. Учитывая, что такое обследование при ишемической болезни сердца не слишком приятно для больного, проводят его далеко не всегда.
Нередко назначается проведение коронарографии для определения проходимости сосудов, питающих миокард. Обычно это исследование позволяет выявить степень необходимости проведения операции на коронарных артериях. Подобный метод диагностики не является на 100% безопасным, так как вполне возможны аллергические реакции, в том числе анафилактический шок.
Комплексное лечение ишемической болезни сердца
Подход к терапии во многом зависит от имеющихся симптоматических проявлений при ИБС, а также общего состояния организма больного. Лечение ишемической болезни сердца может проводиться посредством консервативных методик и хирургических вмешательств различного типа. Способы терапии подбираются лечащим врачом в зависимости от степени выраженности имеющихся симптоматических проявлений.
Если это заболевание выявлено на ранней стадии и не сопровождается выраженными признаками нарушения гемодинамики, будет достаточно немедикаментозного лечения. Обычно врач рекомендует отказ от всех вредных привычек. Помимо всего прочего, больному требуется полостью изменить свой образ жизни. Посильные физические нагрузки, длительные прогулки на свежем воздухе, а также соблюдение щадящей диеты с низким содержанием веществ, способствующих образованию атеросклеротических бляшек, позволяют устранить области повреждения сердечной мышцы и улучшить общее состояние сердечно-сосудистой системы.
Необходимой мерой является снижение уровня потребляемой соли. При наличии лишнего веса назначается специальная низкожировая диета. Пациентам рекомендуется сократить суточную дозу потребляемой воды, чтобы снизить риск развития отеков и других проявлений этого патологического состояния. В таких легких случаях, когда у пациента нет боли в груди, и жалобы ограничиваются периодическими дискомфортными ощущениями, поспособствовать восстановлению работы органа и не допустить дальнейшего развития поражения стенки сердца может санаторно-курортное лечение. Нередко сами больные пренебрегают рекомендациями врачей, считая их необязательными к исполнению, что обычно имеет крайне неблагоприятные последствия.
Если стадия, на которой было выявлено развитие ишемической болезни сердца, является запущенной, помимо методов консервативной терапии, требуется направленное лечение с помощью лекарственных препаратов. Схема приема подобных средств прописывается врачом индивидуально в зависимости от особенностей имеющихся симптоматических проявлений. В большинстве случаев назначаются бета-блокаторы, антиагреганты и гипохолестеринемические средства. Когда у пациента нет противопоказаний, могут быть дополнительно назначены антиаритмические препараты, диуретики, нитраты и другие лекарства.
При наличии тяжелой формы ишемии сердца, когда консервативная терапия не позволяет добиться выраженного эффекта, пациенту назначается консультация у кардиохирурга, чтобы определить, требуется ли оперативное вмешательство. Нередко хирургическая терапия применяется, когда имеется риск развития инфаркта. Для восстановления кровообращения пораженного участка тканей нередко выполняется аортокоронарное шунтирование. Это оперативное вмешательство предполагает наложение аутовенозного анастомоза. Это позволяет крови миновать пораженные участки кровеносных сосудов, что способствуют питанию тканей, поврежденных ишемией. Подобное вмешательство может проводиться как с использованием аппарата искусственного образования, так и на работающем органе. В некоторых случаях может быть проведена малоинвазивная операция, получившая название трансмиссивной коронарной ангиопластики. Эта методика предполагает введение в поврежденные участки артерий катетера с баллоном, который позволяет расширить суженные кровеносные сосуды.
В настоящее время активно используются комбинированные методики лечения, включающие как оперативное устранение имеющихся участков кровеносных сосудов, препятствующих питанию тканей миокарда, так и консервативные методы воздействия. В большинстве случаев подобная терапия в сочетании с изменением образа жизни позволяет вернуть здоровье тканям сердца. Прогноз при ИБС зависит от многих факторов, в том числе стадии запущенности процесса, комплексности терапии и готовности человека следовать рекомендациям врача.
Профилактика ишемической болезни
В настоящее время единственным способом не допустить формирования тяжелых патологий сердечно-сосудистой системы является ведение максимально здорового образа жизни. Очень важно с молодого возраста избегать вредных привычек, в том числе курения и приема алкоголя. Токсические вещества, содержащиеся в этом табачном дыме, и продукты распада спирта, приводят к повреждению тканей сердца и стенок кровеносных сосудов. Кроме того, очень важно поддерживать нормальную массу тела. Следует начать правильно питаться, включая большое количество овощей и фруктов в рацион.
Гиподинамия провоцирует ишемические изменения, поэтому необходимо выполнять физические упражнения, чтобы создать достаточную нагрузку на сердечно-сосудистую систему. Помимо всего прочего, людям, предрасположенным к появлению ишемической болезни сердца, нужно стараться избегать серьезных эмоциональных потрясений. Соблюдение режима работы и отдыха является необходимой мерой, чтобы снизить опасность развития этого патологического состояния.
davlenie.lechenie-gipertoniya.ru
классификация, стадии, диагностика и причины
Недостаточность кровообращения развивается в результате снижения сократительной способности миокарда. Симптомы заболевания могут развиваться остро, либо нарастать постепенно. В последнем случае возникает хроническая сердечная недостаточность (ХСН), которая является частым спутником разнообразных заболеваний сердца.
Причины
Причиной ХСН обычно служат перенесенные поражения сердечной мышцы. Первое место среди них занимает инфаркт миокарда. Далее следует миокардит и кардиомиопатия, а также врожденные или ревматические изменения клапанного аппарата. Помимо этого, хроническая сердечно-сосудистая недостаточность нередко развивается в исходе гипертонической болезни и постоянной формы мерцательной аритмии.
Классификация
В основе классификации ХСН могут лежать различные клинические признаки. В зависимости от того, какие отделы сердца в большей степени задействованы в патологическом процессе, сердечная недостаточность может быть правожелудочковой, либо левожелудочковой.
Выделяют три стадии хронической сердечной недостаточности согласно МКБ 10:
- На первой стадии заболевание проявляется лишь при действии других провоцирующих факторов, например, физической нагрузки.
- На второй стадии патологический процесс затрагивает какой-либо один из кругов кровообращения (малый или большой), соответственно чему и развиваются ведущие симптомы.
- Третья стадия характеризуется необратимыми морфологическими структурными изменениями в органах-мишенях.
Симптомы
Выраженность симптомов ХСН напрямую зависит от степени поражения сердечной мышцы. Основными признаками заболевания являются:
- Одышка, усиливающаяся в положении лежа. При этом пациент вынужден спать с возвышенным изголовьем (подкладывать несколько подушек).
- Кашель и умеренное отхождение розовой мокроты, которое также усиливается в горизонтальном положении.
- Быстрая утомляемость, слабость, усталость, связанные со снижением доставки кислорода к нервной ткани головного мозга.
- Отеки ног, которые нарастают к вечеру, либо при погрешностях в диете и питьевом режиме.
- Полнокровие внутренних органов, проявляющееся нарушением их функции (почечная, печеночная недостаточность), а также болезненными ощущениями в животе.
- Цианоз кончиков пальцев, губ, а затем и всего кожного покрова, связанный с застоем венозной крови с низким содержанием кислорода.
- Тахикардия и аритмия, которые довольно часто присутствуют при хронической сердечной недостаточности.
Человек с ХСН вынужден спать на нескольких подушках из-за одышки и кашля
Диагностика
Заподозрить ХСН можно после расспроса пациента и его осмотра. Однако диагностику сердечной недостаточности необходимо проводить с использованием дополнительных методов обследования:
- На ЭКГ обычно присутствуют признаки гипертрофии и ишемии миокарда. Нередко это исследование позволяет выявить сопутствующую аритмию или нарушение проводимости.
- Проба с физической нагрузкой проводится для определения толерантности к ней, а также изменений, характерных для ишемической болезни сердца (отклонение сегмента ST на ЭКГ от изолинии).
- Суточное холтеровское мониторирование позволяет уточнить состояние сердечной мышцы при типичном поведении пациента, а также во время сна.
- Характерным признаком ХСН является снижение фракции выброса, которое без труда можно увидеть при ультразвуковом исследовании. Если дополнительно провести допплерографию, то станут очевидными пороки сердца, а при должном умении можно даже выявить их степень.
- Коронарография и вентрикулография проводятся для уточнения состояния коронарного русла, а также в плане предоперационной подготовки при открытых вмешательствах на сердце.
Проба с физической нагрузкой позволяет выявить ишемические изменения на ЭКГ
Помимо миокарда, пациентам с ХСН необходимо обследовать и другие органы и системы, чтобы определить выраженность их изменений:
- УЗИ органов брюшной полости;
- рентген легких;
- исследование сосудов нижних конечностей для исключения венозной недостаточности;
- УЗИ плевральных полостей.
Лечение
Всем пациентам с сердечно-сосудистой недостаточностью необходимо обратиться к врачу, который назначит лечение и даст рекомендации относительно питания и образа жизни.
Среди препаратов для лечения синдрома ХСН назначают:
- Гликозиды, которые стимулируют работу сердца, но при передозировке могут провоцировать развитие аритмии, в том числе жизнеугрожающей (фибрилляция желудочков).
- Диуретики, являющиеся незаменимым классом при снижении насосной функции, благодаря отсутствию привыкания и стабильному лечебному эффекту. Однако в случае присоединения почечной недостаточности назначать их следует с осторожностью.
- Ингибиторы АПФ снижают повышенное артериальное давление и замедляют скорость ремоделирования (структурной перестройки) миокарда. Дозу необходимо подбирать под контролем врача.
- Нитраты расширяют коронарные артерии и приводят к нормализации работы сердца при ишемической болезни. Кроме того, возможно повышение фракции выброса за счет увеличения количества активных кардиомиоцитов.
- Бета-блокаторы также повышают сердечный выброс за счет снижения частоты сокращений.
- Дезагреганты и антикоагулянты снижают риск образования тромбов в просвете сосудов и полостях сердца.
- Препараты, улучшающие метаболизм и антиоксиданты также нередко назначаются врачами при ХСН, однако эффективность их не доказана.
Хирургическое лечение показано в случае клапанных пороков, ишемической болезни сердца и некоторых других состояниях. Оно включает:
- аорто-коронарное шунтирование;
- протезирование клапанов;
- баллонирование и стентирование;
- трансплантацию сердца.
В том случае, если пациенту необходима пересадка сердца, но подходящего органа нет, можно устанавливать приборы, которые временно возьмут на себя функцию миокарда.
Аппарат искусственного сердца может временно взять на себя насосную функцию до выполнения трансплантации донорского органа
При декомпенсации ХСН, как правило, показана госпитализация пациента в блок интенсивной терапии. В зависимости от выраженности дыхательной недостаточности, доктор может произвести интубацию трахеи и начать искусственную вентиляцию легких с положительным давлением в конце вдоха. Воздушная смесь при этом должна быть обогащена кислородом, но не более 60%. При критическом снижении частоты сердечных сокращений производят установку временного трансвенозного электрокардиостимулятора, который при необходимости в дальнейшем может быть заменен аппаратом для постоянного использования.
При развитии осложнений (наличие плеврального выпота или асцита) выполняют пункцию соответствующей полости и удаляют скопившуюся жидкость. Манипуляцию при этом нужно проводить в условиях стационара, а после нее за пациентом необходимо наблюдать не менее двух-трех суток, так как при слишком быстром удалении жидкости возможно резкое снижение артериального давления и развитие коллапса.
Профилактика
Меры профилактики направлены на замедление прогрессирования хронической сердечной недостаточности и включают своевременное лечение заболеваний, которые могут ее вызывать (ИБС, гипертония, кардиомиопатия). Очень важно всем пациентам с ХСН радикально изменить образ жизни и придерживаться нескольких правил:
- контролировать и ограничивать употребление жидкости, в том числе в кулинарных блюдах;
- минимизировать количество употребляемой поваренной соли;
- ежедневно в одно и то же время контролировать свой вес и вести соответствующие записи, это поможет вовремя обнаружить скрытые отеки;
- отказаться от курения и употребления алкогольных напитков, так как они негативным образом сказываются на состоянии миокарда;
- заниматься дозированными нагрузками после согласования с врачом.
При выполнении этих рекомендаций, скорость прогрессирования ХСН заметно снизится, а пациент сможет еще долгое время вести нормальную жизнь без потери ее качества.
Хроническая сердечная недостаточность является осложнением большого количества заболеваний миокарда. Она связана с нарушением сократительной способности миоцитов и снижением фракции выброса. В результате происходит застой крови в малом или большом круге. В зависимости от того, какие именно отделы сердца принимают участие в патологическом процессе, недостаточность может быть правожелудочковой или левожелудочковой. Соответственно, будут различаться и симптомы заболевания. Для лечения пациентов с ХСН необходимо максимум усилий направить на терапию первичного заболевания, а также использовать симптоматическое вмешательство.
icvtormet.ru
классификация. Симптомы хронической сердечной недостаточности, лечение
Хроническая сердечная недостаточность, симптомы которой будут описаны далее, представляет собой патологию, проявления которой связаны с нарушением кровоснабжения. Состояние отмечается в покое и при нагрузках и сопровождается задержкой в организме жидкости. Лечение сердечно-сосудистых заболеваний в большинстве осуществляется медикаментозно и комплексно. Своевременное обращение к врачу способствует более быстрому восстановлению кровоснабжения и устранению патологии. Далее подробно рассмотрим, что собой представляет ХСН. Классификация недуга, признаки и терапевтические мероприятия также будут описаны в статье.

Общие сведения
ХСН, классификация которой достаточно обширна, основывается на снижении способности органа, перекачивающего кровь, к опорожнению либо наполнению. Такое состояние обусловлено, в первую очередь, поражением мышцы. Немаловажное значение имеет и нарушения баланса систем, оказывающих влияние на сердечно-сосудистую деятельность.
Клиническая картина
Как проявляет себя хроническая сердечная недостаточность? Симптомы патологии следующие:
- Одышка – неглубокое и частое дыхание.
- Повышенная утомляемость – снижение переносимости обычных физических нагрузок.
- Периферические отеки. Как правило, они появляются на голенях и стопах, с течением времени поднимаются выше, распространяясь на бедра, переднюю стенку брюшины, поясницу и так далее.
- Учащенное сердцебиение
- Кашель. На начальных этапах он сухой, затем начинает выделяться скудная мокрота. Впоследствии в ней могут обнаруживаться включения крови.
- Положение ортопноэ. У пациента возникает необходимость лежать с приподнятой головой (на подушках, к примеру). В ровном горизонтальном положении начинают усиливаться одышка и кашель.
Формы патологии
Несмотря на проведение терапевтических мероприятий, состояние пациента может ухудшаться. В этом случае необходима более тщательная диагностика сердца и кровеносной системы. Глубокие исследования позволят выявить скрытые провоцирующие факторы. Выделяют следующие стадии ХСН:
- Первая (начальная). При этой стадии ХСН отсутствуют нарушения кровообращения. При проведении эхокардиографии обнаруживается скрытая дисфункция в левом желудочке.
- Вторая А (клинически выраженная). Состояние характеризуется нарушениями гемодинамики (кровяного движения) одного из кругов.
- Вторая Б (тяжелая). Для этой стадии характерно нарушение гемодинамики в обоих кругах. Также отмечается поражение структуры органа и кровеносных каналов.
- Вторая (конечная). Состояние сопровождается нарушениями гемодинамики выраженного характера. Тяжелые, зачастую необратимые изменения в структуре органов-мишеней также характерны для данной формы ХСН.
Классификация патологии может также проводиться в соответствии с функциональным типом. Всего их четыре.
Функциональные типы
Как и в предыдущем разделении, изменения могут быть как в сторону улучшения, так и ухудшения даже на фоне проводимых терапевтических мероприятий при обнаруженной ХСН. Классификация в соответствии с функциональными типами следующая:
- Для первого типа характерно отсутствие ограничения физической активности. Привычную организму физическую нагрузку больной может переносить без проявления признаков патологии. Замедленное восстановление состояния либо одышка может появиться при перенапряжении.
- Для второго типа характерно ограничение активности в незначительной степени. Патология никак себя не проявляет при состоянии покоя. Обычная, привычная организму физическая нагрузка переносится пациентами с одышкой, повышенной утомляемостью либо учащением ритма. На данной стадии крайне рекомендована диагностика сердца.
- При третьем типе наблюдается более заметное ограничение активности. Неприятные ощущения у пациента в покое отсутствуют. Менее интенсивная, чем обычно физическая нагрузка сопровождается проявлением признаков патологии.
- При четвертом типе любая активность пациента сопровождается появлением неприятных ощущений. Признаки патологии отмечаются у больного в состоянии покоя, усиливаясь при незначительной физической нагрузке.
Зоны застоя крови
В зависимости от преимущественной локализации нарушения, у пациента может быть выявлена:
- Правожелудочковая недостаточность. В этом случае застой отмечается в малом круге – легочных кровяных каналах.
- Левожелудочковая недостаточность. В этом случае застой локализуется в большом круге – в кровеносных каналах всех органов, исключая легкие.
- Двухжелудочковая (бивентрикулярная) недостаточность. Застой крови в этом случае наблюдается в двух кругах сразу.
Фазы
Лечение сердечно-сосудистых заболеваний подбирается в соответствии с клинической картиной. Проявления патологий зависят от локализации нарушений и провоцирующих факторов. Немаловажное значение при подборе терапии имеет и история болезни. ХСН может быть связана с нарушением диастолы или/и систолы. В соответствии с этим, выделяют несколько фаз патологии. В частности, существует:
- Систолическая недостаточность сердца. Она связана с расстройством систолы – времени сокращения желудочков.
- Диастолическая недостаточность. Эту фазу обуславливают нарушением диастолы – времени расслабления желудочков.
- Смешанную форму. В этом случае имеют место нарушения диастолы и систолы.
Причины
При выборе терапевтического метода для устранения ХСН степени, фазы и формы имеют большое значение. Однако немаловажным является и выявление причин развития патологии. Хроническая недостаточность сердца может являться следствием:
- Инфаркта миокарда. При этом состоянии происходит гибель части сердечной мышцы, что связано с прекращением к ней притока крови.
- ИБС при отсутствии инфаркта.
- Артериальной гипертензии – стойкого повышения давления.
- Приема препаратов. В частности, патология может развиться вследствие применения противоопухолевых средств и медикаментов для восстановления ритма.
- Кардиомиопатии – поражения сердечной мышцы в отсутствии патологий собственных артерий органа и поражений его клапанов, а также артериальной гипертензии.
- Сахарного диабета.
- Поражений щитовидки.
- Нарушений функции надпочечников.
- Ожирения.
- Кахексии.
- Недостатка ряда микроэлементов и витаминов.
- Амилоидоза.
- Саркоидоза.
- ВИЧ-инфекции.
- Терминальной недостаточности почек.
- Мерцательной аритмии.
- Блокады сердца.
- Выпотного и сухого перикардита.
- Врожденных и приобретенных пороков сердца.
Выявление патологии
Диагноз «ХСН» ставится на основании анализа жалоб и анамнеза. В беседе с врачом пациенту следует рассказать, когда появились признаки патологии и с чем больной их связывает. Выясняется также, какие недуги были у человека и его родственников. Специалисту необходимо знать обо всех принимаемых пациентом медикаментов. При физикальном осмотре оценивается цвет кожи, наличие отечности. При прослушивании сердца определяется, присутствуют ли шумы. Выявляется также наличие застоя в легких. В качестве обязательных исследований назначается анализ мочи и крови. Исследования позволяют обнаружить сопутствующие патологии, которые могут оказать влияние на течение ХСН. Лечение в таком случае будет комплексным, направленным на устранение фоновых недугов. Назначается также биохимическое исследование крови. По результатам определяется концентрация холестерина и его фракции, мочевины, креатинина, сахара, калия. Проводится анализ на гормоны щитовидки. Специалист может назначить иммунологическое исследование. В ходе него определяется уровень антител к ткани сердца и микроорганизмам.
Исследования с использованием оборудования
ЭКГ позволяет дать оценку ритмичности сердцебиений, определить нарушения ритма, размеры отделов органа, а также выявить рубцовые изменения желудочков. Для анализа шумов используется фонокардиограмма. С ее помощью в проекции клапанов определяется наличие систолического либо диастолического шума. Для оценки структуры легких и сердца используется обзорная рентгенография грудины. Это исследование позволяет также определить размеры и объем отделов органа, перекачивающего кровь, определить наличие застоев. Эхокардиография применяется для исследования всех участков сердца. В ходе процедуры определяется толщина стенок отделов и клапанов. Также с помощью эхокардиографии можно выявить, насколько выражено повышение давления в легочных сосудах. Анализ движения крови осуществляется при проведении допплерЭхоКГ. Врач может назначить и прочие исследования в дополнение к описанным.
Лечение ХСН: рекомендации
В первую очередь, пациенту назначается специальная диета. В рационе ограничивается количество поваренной соли до трех грамм и жидкости до 1-1,2 литра в день. Продукты должны легко усваиваться, быть достаточно калорийными, содержать витамины и белок в необходимом объеме. Регулярно пациенту следует осуществлять взвешивание. Прибавление веса больше чем на 2 кг в течение 1-3 дней, как правило, свидетельствует о задержке в организме жидкости и декомпенсации ХСН. Лечение может включать в себя и психологическую помощь. Она направлена на ускорение восстановления пациента. Психологическая помощь может оказываться и родственникам больного. Для пациентов нежелательно отказываться от нагрузок полностью. Уровень активности для каждого больного определяется в индивидуальном порядке. Предпочтение следует отдавать динамическим нагрузкам.
Основная медикаментозная терапия
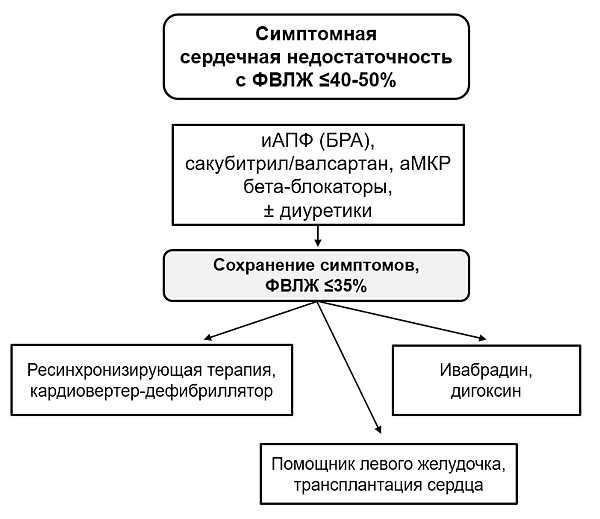
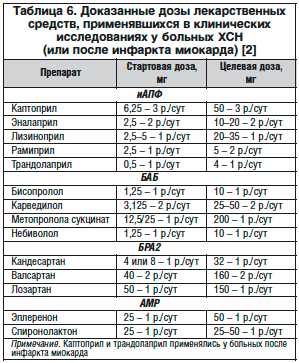
Препараты при сердечной недостаточности разделяются на группы: основную, дополнительную и вспомогательную. В первую входят:
- Ингибиторы АПФ. Они способствуют замедлению прогрессирования патологии, обеспечивают защиту сердца, почек, сосудов, контроль над артериальным давлением.
- Антагонисты рецепторов ангиотензина. Эти средства рекомендуют при непереносимости ингибиторов АПФ либо вместе с ними в комбинации.
- Бета-адреноблокаторы (препараты «Конкор», «Анаприлин» и прочие). Эти средства обеспечивают контроль над давлением и частотой сокращений, оказывают противоаритмический эффект. Бета-адреноблокаторы назначают совместно с ингибиторами АПФ.
- Диуретики (препараты «Амилорид», «Фуросемид» и прочие). Эти средства способствуют устранению из организма избыточной жидкости и соли.
- Сердечные гликозиды. Данные средства назначают преимущественно в малых дозах при мерцательной аритмии.
Дополнительные средства
- Сатины назначают в том случае, если причиной ХСН выступает ИБС.
- Антикоагулянты непрямого действия. Препараты данной группы назначают при высокой вероятности тромбоэмболии и при мерцательной аритмии.
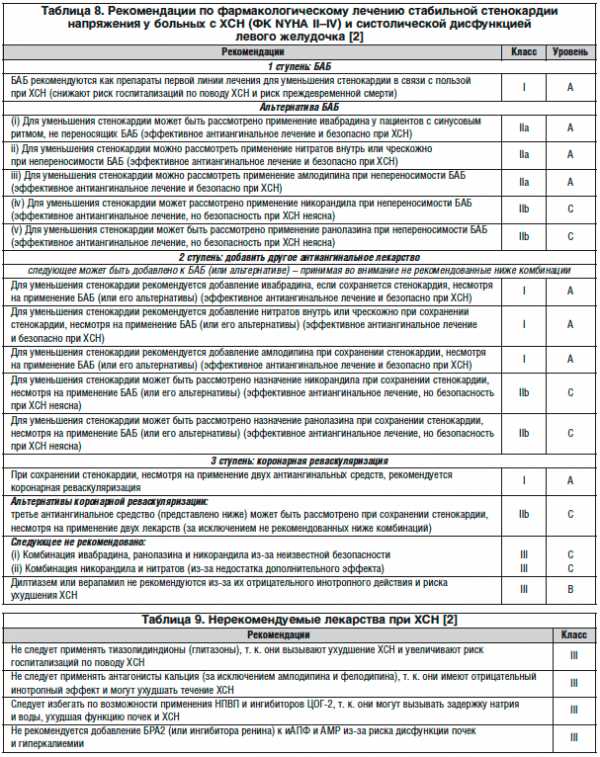
Вспомогательные медикаменты
Эти средства назначаются в особых случаях, при выраженных осложнениях. К ним относят:
- Нитраты. Эти средства улучшают кровоток и расширяют сосуды. Медикаменты этой группы назначаются при стенокардии.
- Антагонисты кальция. Данные медикаменты показаны при упорной стенокардии, артериальной гипертензии (стойкой), повышенном давлении в легочных кровеносных каналах, недостаточности клапанов выраженного характера.
- Антиаритмические средства.
- Дезагреганты. Эти средства обладают способностью ухудшать свертываемость, препятствуя склеиванию тромбоцитов. Медикаменты данной группы показаны при вторичной профилактике инфаркта.
- Инотропные негликозидные стимуляторы. Эти средства применяют при выраженном снижении артериального давления и силы сердца.
Хирургические методы
При отсутствии эффективности медикаментозного воздействия применяют оперативное, механическое вмешательство. В частности, пациенту может быть назначено:
- Аортокоронарное шунтирование. Операция выполняется при выраженном атеросклеротическом повреждении сосудов.
- Хирургическая коррекция пороков клапанов. Вмешательство осуществляется в случае выраженного стеноза (сужения) либо недостаточности клапанов.
- Трансплантация органа. Пересадка сердца является достаточно радикальной мерой. Ее выполнение сопряжено с рядом сложностей:
— вероятным отторжением;
— недостаточным числом донорских органов;
— поражением кровеносных каналов пересаженного органа, слабо поддающегося терапии.
- Применение искусственных аппаратов, обеспечивающих вспомогательное кровообращение. Их внедряют непосредственно в организм пациента. Через кожную поверхность их соединяют с аккумуляторами, расположенными на поясе больного. Однако применение аппаратов также сопровождается проблемами. В частности, вероятны инфекционные осложнения, тромбоэмболии и тромбозы. Препятствует более обширному применению аппаратов и их высокая стоимость.
- Использование эластичного сетчатого каркаса. Им окутывают сердце при дилатационной кардиомиопатии. Эта мера позволяет замедлить увеличение органа в размерах, повысить эффективность медикаментозного воздействия, улучшить состояние пациента.
fb.ru
ИБС и сердечная недостаточность
Ишемическая болезнь сердца (ИБС) – это хроническое заболевание, основная причина которого – нарушение кровоснабжения миокарда на фоне сердечной недостаточности. Это заболевание включает в себя стенокардию, грудную жабу и инфаркт миокарда.
Основная причина возникновения ишемической болезни сердца (ИБС) – это закупорка коронарных артерий холестериновыми бляшками или их стеноз, то есть стойкое сужение. То есть это заболевание является сердечной формой проявления атеросклероза и гипертонической болезни при сердечной недостаточности.
Врачи называют ишемическую болезнь (ИБС) миной замедленного действия. Ишемическая болезнь сердца непредсказуема, может протекать без ярких симптомов и закончится в один момент инфарктом миокарда. Хотя все же чаще всего ИБС проявляется стенокардией.
Как можно заподозрить ишемическую болезнь сердца (ИБС), если нет никаких ярких симптомов?
Это можно сделать по некоторым косвенным внешним признакам.
• Толстый «пивной» живот.
• Полысение, начинающееся с макушки.
• Диагональная складка на мочке уха.
• Некоторая бледность, даже синюшность кожных покровов, особенно губ.
Это конечно не диагностические признаки ишемической болезни (ИБС), но они должны стать сигналом, что вам необходимо очень внимательно отнестись к здоровью своего сердца.
Проявлением ишемической болезни сердца (ИБС) является и сердечная недостаточность.
Сердечная недостаточность – это состояние, при котором сердце не способно обеспечивать нормальное кровообращение. И это не самостоятельное заболевание, а проявление тяжелых заболеваний сердца, в том числе и ишемической болезни (ИБС). Также «усталость сердца», как еще называют недостаточность сердечного кровообращения, может сопутствовать артериальной гипертонии, порокам клапанов, миокардиту и воспалению миокарда. Она может быть острой, например, при инфаркте, или хронической – при гипертонии или стенокардии.
Основные проявления сердечной недостаточности – отдышка, сердцебиение, повышенная утомляемость, в тяжелых случаях – сердечный кашель, хрипы в груди, острые боли. Если у вас проявляются эти симптомы, то можно с большой степенью вероятности предположить ишемическую болезнь сердца (ИБС).
Чтобы улучшить состояние сосудов и почистить их от холестерина, для предотвращения развития ишемической болезни (ИБС) и сердечной недостаточности, можно обратиться к средствам народной медицины. Можно вполне обойтись без лекарств снижающих холестерин, которые нужно принимать только по назначению врача и под его контролем, и воспользоваться следующими рецептами народного лечения, для исключения главного фактора развития ишемической болезни (ИБС) – атеросклероза:
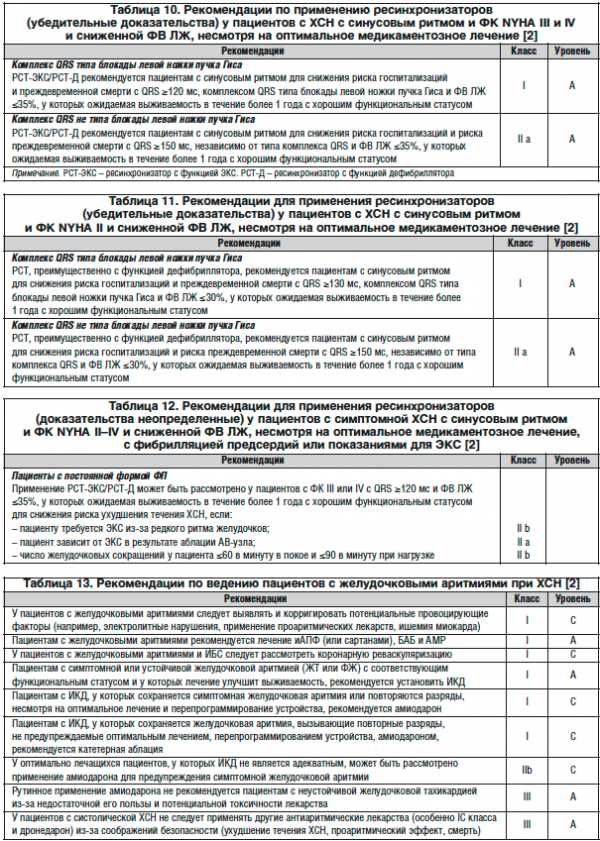
xn——8cdgswacqpojdbh4bbnqfu8hb4ezb.xn--p1ai
