Острая почечная недостаточность — причины, симптомы, диагностика и лечение
Острая почечная недостаточность – это потенциально обратимое, внезапно наступившее выраженное нарушение или прекращение функции почек. Характерно нарушение всех почечных функций (секреторной, выделительной и фильтрационной), выраженные изменения водно-электролитного баланса, быстро нарастающая азотемия. Диагностика осуществляется по данным клинических и биохимических анализов крови и мочи, а также инструментальных исследований мочевыделительной системы. Лечение зависит от стадии ОПН, включает симптоматическую терапию, методы экстракорпоральной гемокоррекции, поддержание оптимального артериального давления и диуреза.
Общие сведения
Острая почечная недостаточность – внезапно развивающееся полиэтиологическое состояние, которое характеризуется серьезными нарушениями функции почек и представляет угрозу для жизни пациента. Патология может провоцироваться заболеваниями мочевыделительной системы, нарушениями со стороны сердечно-сосудистой системы, эндогенными и экзогенными токсическими воздействиями, другими факторами. Распространенность патологии составляет 150-200 случаев на 1 млн. населения. Пожилые люди страдают в 5 раз чаще лиц молодого и среднего возраста. В половине случаев ОПН требуется гемодиализ.
Острая почечная недостаточность
Причины
Преренальная (гемодинамическая) острая почечная недостаточность возникает вследствие острого нарушения гемодинамики, может развиваться при состояниях, которые сопровождаются снижением сердечного выброса (при тромбоэмболии легочной артерии, сердечной недостаточности, аритмии, тампонаде сердца, кардиогенном шоке). Нередко причиной становится уменьшение количества внеклеточной жидкости (при диарее, дегидратации, острой кровопотере, ожогах, асците, вызванном циррозом печени). Может формироваться вследствие выраженной вазодилатации при бактериотоксическом или анафилактическом шоке.
Ренальная (паренхиматозная) ОПН провоцируется токсическим или ишемическим поражением почечной паренхимы, реже — воспалительным процессом в почках. Возникает при воздействии на почечную паренхиму удобрений, ядовитых грибов, солей меди, кадмия, урана и ртути. Развивается при бесконтрольном приеме нефротоксичных медикаментов (противоопухолевые препараты, ряд антибиотиков и сульфаниламидов). Рентгенконстрастные вещества и перечисленные препараты, назначенные в обычной дозировке, могут стать причиной ренальной ОПН у больных с нарушением функции почек.
Кроме того, данная форма ОПН наблюдается при циркуляции в крови большого количества миоглобина и гемоглобина (при выраженной макрогемаглобинурии, переливании несовместимой крови, длительном сдавлении тканей при травме, наркотической и алкогольной коме). Реже развитие ренальной ОПН обусловлено воспалительным заболеванием почек.
Постренальная (обструктивная) ОПН формируется при остро возникшей обструкции мочевыводящих путей. Наблюдается при механическом нарушении пассажа мочи при двухсторонней обтурации мочеточников камнями. Реже возникает при опухолях предстательной железы, мочевого пузыря и мочеточников, туберкулезном поражении, уретритах и периуретритах, дистрофических поражениях забрюшинной клетчатки.
При тяжелых сочетанных травмах и обширных хирургических вмешательствах патология вызывается несколькими факторами (шок, сепсис, переливание крови, лечение нефротоксичными препаратами).
Симптомы ОПН
Выделяют четыре фазы острой почечной недостаточности:начальная, олигоанурическая, диуретическая, выздоровления. На начальной стадии состояние пациента определяется основным заболеванием. Клинически эта фаза обычно не выявляется из-за отсутствия характерных симптомов. Циркуляторный коллапс имеет очень малую продолжительность, поэтому проходит незамеченным. Неспецифичные симптомы ОПН (сонливость, тошнота, отсутствие аппетита, слабость) замаскированы проявлениями основного заболевания, травмы или отравления.
На олигоанурической стадии анурия возникает редко. Количество отделяемой мочи — менее 500 мл в сутки. Характерна выраженная протеинурия, азотемия, гиперфосфатемия, гиперкалиемия, гипернатиемия, метаболический ацидоз. Отмечается понос, тошнота, рвота. При отеке легкого вследствие гипергидратации появляется одышка и влажные хрипы. Больной заторможен, сонлив, может впасть в кому. Нередко развивается перикардит, уремический гастроэнтероколит, осложняющийся кровотечениями. Пациент подвержен инфекции вследствие снижения иммунитета. Возможен панкреатит, стоматит паротит, пневмония, сепсис.
Олигоанурическая фаза ОПН развивается в течение первых трех суток после воздействия, обычно длится 10-14 дней. Позднее развитие олигоанурической фазы считается прогностически неблагоприятным признаком. Период олигурии может укорачиваться до нескольких часов или удлиняться до 6-8 недель. Продолжительная олигурия чаще возникает у пожилых пациентов с сопутствующей сосудистой патологией. При продолжительности фазы более месяца необходимо провести дифференциальную диагностику для исключения прогрессирующего гломерулонефрита, почечного васкулита, окклюзии почечной артерии, диффузного некроза коры почек.
Длительность диуретической фазы составляет около двух недель. Суточный диурез постепенно увеличивается и достигает 2-5 литров. Отмечается постепенное восстановление водно-электролитного баланса. Возможна гипокалиемия вследствие значительных потерь калия с мочой. В фазе восстановления происходит дальнейшая нормализация почечных функций, занимающая от 6 месяцев до 1 года.
Осложнения
Выраженность нарушений, характерных для почечной недостаточности (задержка жидкости, азотемия, нарушение водно-электролитного баланса) зависит от состояния катаболизма и наличия олигурии. При тяжелой олигурии отмечается снижение уровня клубочковой фильтрации, существенно уменьшается выделение электролитов, воды и продуктов азотного обмена, что приводит к более выраженным изменениям состава крови.
При олигурии увеличивается риск развития водной и солевой сверхнагрузки. Гиперкалиемия вызвана недостаточным выведением калия при сохраняющемся уровне его высвобождения из тканей. У больных, не страдающих олигурией, уровень калия составляет 0,3-0,5 ммоль/сут. Более выраженная гиперкалиемия у таких пациентов может говорить об экзогенной (переливание крови, лекарственные препараты, наличие в рационе продуктов, богатых калием) или энодгенной (гемолиз, деструкция тканей) калиевой нагрузке.
Первые симптомы гиперкалиемии появляются, когда уровень калия превышает 6,0-6,5 ммоль/л. Больные жалуются на мышечную слабость. В некоторых случаях развивается вялый тетрапарез. Отмечаются изменения ЭКГ. Снижается амплитуда зубцов P, увеличивается интервал P-R, развивается брадикардия. Значительное повышение концентрации калия может вызвать остановку сердца. На первых двух стадиях ОПН наблюдаются гипокальциемия, гиперфосфатемия, слабо выраженная гипермагниемия.
Следствием выраженной азотемии является угнетение эритропоэза. Развивается нормоцитарная нормохромная анемия. Угнетение иммунитета способствует возникновению инфекционных заболеваний у 30-70% пациентов с острой почечной недостаточностью. Присоединение инфекции утяжеляет течение заболевания и нередко становится причиной смерти больного. Выявляется воспаление в области послеоперационных ран, страдает полость рта, дыхательная система, мочевыводящие пути. Частым осложнением ОПН является сепсис.
Отмечается сонливость, спутанность сознания, дезориентация, заторможенность, чередующаяся с периодами возбуждения. Периферическая нейропатия чаще возникает у пожилых пациентов. При ОПН может развиться застойная сердечная недостаточность, аритмия, перикардит, артериальная гипертензия. Больных беспокоит ощущение дискомфорта в брюшной полости, тошнота, рвота, потеря аппетита. В тяжелых случаях наблюдается уремический гастроэнтероколит, часто осложняющийся кровотечениями.
Диагностика
Основным маркером острой почечной недостаточности является повышение калия и азотистых соединений в крови на фоне значительного уменьшения количества выделяемой организмом мочи вплоть до состояния анурии. Количество суточной мочи и концентрационную способность почек оценивают по результатам пробы Зимницкого. Важное значение имеет мониторинг таких показателей биохимии крови, как мочевина, креатинин и электролиты, что позволяет судить о тяжести ОПН и эффективности проводимых лечебных мероприятий.
Главной задачей в диагностике ОПН является определение ее формы. Для этого проводится УЗИ почек и сонография мочевого пузыря, которые дают возможность выявить или же исключить обструкцию мочевыводящих путей. В некоторых случаях выполняется двусторонняя катетеризация лоханок. Если при этом оба катетера свободно прошли в лоханки, но выделение мочи по ним не наблюдается, можно с уверенностью исключить постренальную форму ОПН. При необходимости оценить почечный кровоток проводят УЗДГ сосудов почек. Подозрение на канальцевый некроз, острый гломерулонефрит или системное заболевание является показанием для биопсии почки.
Лечение ОПН
В начальной фазе терапия направлена, прежде всего, на устранение причины, которая вызвала нарушение функции почек. При шоке необходимо восполнить объем циркулирующей крови и нормализовать артериальное давление. При отравлении нефротоксинами больным промывают желудок и кишечник. Применение в практической урологии таких современных методов лечения как экстракорпоральная гемокоррекция позволяет быстро очистить организм от токсинов, которые стали причиной развития ОПН. С этой целью проводят гемосорбцию и плазмаферез. При наличии обструкции восстанавливают нормальный пассаж мочи. Для этого осуществляют удаление камней из почек и мочеточников, оперативное устранение стриктур мочеточников и удаление опухолей.
В фазе олигурии для стимуляции диуреза больному назначают фуросемид и осмотические диуретики. Для уменьшения вазоконстрикции почечных сосудов вводят допамин. Определяя объем вводимой жидкости, кроме потерь при мочеиспускании, рвоте и опорожнении кишечника, необходимо учитывать потери при потоотделении и дыхании. Пациента переводят на безбелковую диету, ограничивают поступление калия с пищей. Проводится дренирование ран, удаление участков некроза. При выборе дозы антибиотиков следует учитывать тяжесть поражения почек.
Гемодиализ назначается при повышении уровня мочевины до 24 ммоль/л, калия – до 7 ммоль/л. Показанием к гемодиализу являются симптомы уремии, ацидоз и гипергидратация. В настоящее время для предупреждения осложнений, возникающих вследствие нарушений метаболизма, врачи-нефрологи все чаще проводят ранний и профилактический гемодиализ.
Прогноз и профилактика
Летальность в первую очередь зависит от тяжести патологического состояния, ставшего причиной развития ОПН. На исход заболевания влияет возраст больного, степень нарушения функции почек, наличие осложнений. У выживших пациентов почечные функции восстанавливаются полностью в 35-40% случаев, частично – в 10-15% случаев. 1-3% больных необходим постоянный гемодиализ. Профилактика заключается в своевременном лечении заболеваний и предупреждении состояний, которые могут спровоцировать ОПН.
www.krasotaimedicina.ru
причины, симптомы, диагностика и лечение
Острая почечная недостаточность (ОПН) — это быстрое, острое снижение или полное прекращение всех функций почек по причине тяжелого поражения большей части почечной ткани, в результате чего происходит накопление отходов белкового обмена в организме.
Содержание статьи:
Вследствие нарушения экскреторной (выделительной) функции почек в кровь человека попадают азотистые шлаки, которые при нормальной деятельности организма удаляются вместе с мочой. Их количество увеличивается, общее состояние больного ухудшается, значительно нарушается обмен веществ. Заболевание также характеризуется резким уменьшением количества выделяемой мочи (олигурия) до полного ее отсутствия (анурия).
В большинстве случаев ОПН является обратимым процессом, но при отсутствии своевременной медицинской помощи и формирования глубокого поражения почечной ткани процесс становится необратимым и переходит в хроническую форму.
Диагностика заболевания осуществляется на основе данных клинических и биохимических анализов крови и мочи, а также инструментальных исследований мочевыделительной системы.
Лечение зависит от текущей стадии острой почечной недостаточности.
Этиология острой почечной недостаточности (ОПН)
Возникновение и состояние ОПН зависит от причин, которые можно условно разделить на три группы:
- Преренальная. Коллапс, шок, тяжелые аритмии, сепсис, сердечная недостаточность, нарушение кровообращения, значительное снижение объема циркулирующей крови (как следствие обильной потери крови), анафилактический или бактериотоксический шок, уменьшение количества внеклеточной жидкости и многие другие причины могут вызвать состояния, при которых развивается преренальная ОПН.
- Ренальная. Токсическое воздействие на почечную паренхиму ядовитых грибов, удобрений, урана, ртути, солей кадмия и меди. Развивается при бесконтрольном приеме антибиотиков, сульфаниламидов, противоопухолевых препаратов и пр. При циркуляции в крови большого количества гемоглобина и миоглобина (по причине длительного сдавливания тканей при травме, переливании несовместимой крови, алкогольной и наркотической коме и т.д.). Реже наблюдается развитие ренальной ОПН вследствие воспалительного заболевания почек.
Неожиданная дисфункция почек при ОПН приводит к ярко выраженным нарушениям обмена веществ, в случае неоказания своевременной медицинской помощи возникают последствия, несовместимые с жизнью.
Развитие острой почечной недостаточности происходит от нескольких часов до семи дней и может длиться двадцать четыре часа. Если своевременно обратиться за помощью к врачам, то лечение закончится полным восстановлением функций обеих почек.
Симптомы почечной недостаточности (ОПН)
Различают четыре фазы острой почечной недостаточности. В начальной стадии состояние больного определяется основным заболеванием, вызывающим ОПН. Какие-либо характерные симптомы отсутствуют. Неспецифичные симптомы ОПН — ухудшение самочувствия, потеря аппетита, тошнота, рвота, диарея, отеки нижних и верхних конечностей, увеличение объема печени, заторможенность или возбужденность больного — замаскированы проявлениями основного заболевания, отравления или травмы.
При первой стадии заболевания, длящейся от нескольких часов до нескольких дней, также проявляются ярко выраженная бледность кожных покровов, характерные боли в животе, вызванные острой интоксикацией.
При второй фазе (олигоанурической) отмечается резкое уменьшение количества выделяемой мочи. В данный период в крови накапливаются конечные продукты метаболизма, основные из которых азотистые шлаки. По причине прекращения выполнения функций почками нарушаются кислотно-щелочное равновесие и водно-электролитный баланс.
В результате перечисленных процессов возникают следующие симптомы ОПН: тошнота, рвота, потеря аппетита, периферические отеки, нарушение сердечного ритма и нервно-психическое расстройство.
По причине острой задержки жидкости в организме может развиться отек головного мозга, легких, асцит или гидроторакс.
Стадия олигоанурии длится в среднем две недели, ее продолжительность зависит от объема поражения почки, адекватности проводимого лечения и скорости восстановления эпителия почечных канальцев.
Третья стадия (восстановительная) характеризуется постепенным восстановлением диуреза и проходит в два этапа. При первом суточное количество мочи не превышает 400 мл (начальный диурез), затем происходит постепенное увеличение объема мочи — до двух литров и более. Это говорит о регенерации клубочковой функции почки.
Стадия диуреза длится 10-12 дней. В этот период нормализуется деятельность сердечно-сосудистой и дыхательной системы, пищеварительных органов.
Четвертая стадия — стадия выздоровления. Полностью регенерируют функции почек. Восстановление организма после длительного лечения может длиться от нескольких месяцев до одного года и более. В этот период нормализуется объем выделяемой мочи, водно-электролитный и кислотно-щелочной баланс. В отдельных случаях ОПН может перейти в хроническую форму.
Диагностика острой почечной недостаточности (ОПН)
Как уже говорилось выше, основным показателем острой почечной недостаточности является повышение азотистых соединений и калия в крови при значительном уменьшении количества выделяемой организмом мочи вплоть до состояния анурии. Концентрационная способность почек и количество суточной мочи оцениваются по результатам пробы Зимницкого. Большое значение имеет мониторинг показателей мочевины, креатинина и электролитов. Именно они позволяют судить о тяжести ОПН и эффективности проводимого лечения.
Главной задачей в диагностике заболевания является определение ее формы. Для этого проводится УЗИ почек и мочевого пузыря, позволяющее выявить или исключить закупорку мочевыводящих путей. В некоторых случаях проводится двусторонняя катетеризация лоханок. Если оба катетера свободно прошли в лоханки, но выделения мочи по ним не наблюдается, можно с уверенностью исключить постренальную форму ОПН.
С целью определить почечный кровоток проводят УЗДГ сосудов почек. При подозрении на острый гломерулонефрит, канальцевый некроз или системное заболевание проводится процедура биопсии почки.
Осложнения острой почечной недостаточности
Опасность для здоровья и состояния больного ОПН заключается в ее осложнениях.
Нарушение водно-солевого обмена. При олигурии увеличивается риск развития водной и солевой сверхнагрузки. Недостаточное выведение калия при сохраняющемся уровне его высвобождения из тканей организма называется гиперкалиемией. У больных, не страдающих данным заболеванием, уровень калия составляет 0,3-0,5 ммоль/сут. Первые симптомы гиперкалемии возникают при показателях 6,0-6,5 ммоль/сут. Появляется боль в мышцах, отмечаются изменения ЭКГ, развивается брадикардия, а повышенное содержание калия в организме способно вызвать остановку сердца.
Изменение крови. Угнетение эритропоэза является следствием выраженной азотемии. При этом происходит сокращение жизни эритроцитов, развивается нормоцитарная нормохромная анемия.
Иммунные нарушения. Инфекционные заболевания возникают у 30-70% пациентов с ОПН вследствие ослабления иммунитета. Присоединившаяся инфекция осложняет течение заболевания и нередко становится причиной смерти больного. Воспаляется область послеоперационных ран, страдает дыхательная система, полость рта, мочевыводящие пути. Частым осложнением острой почечной недостаточности является сепсис, который может вызываться как грамположительной, так и грамотрицательной флорой.
Неврологические нарушения. У больных ОПН фиксируются сонливость и заторможенность, чередующаяся с периодами возбуждения, наблюдается спутанность сознания, дезориентация в пространстве. Периферическая нейропатия чаще возникает у пациентов пожилого возраста.
Осложнения со стороны сердечно-сосудистой системы. При заболевании ОПН может развиться аритмия, артериальная гипертензия, перикардит, застойная сердечная недостаточность.
Нарушения деятельности ЖКТ. У пациентов с ОПН отмечается ощущение дискомфорта в брюшной полости, потеря аппетита, тошнота и рвота. В тяжелых случаях развивается уремический гастроэнтероколит, осложняющийся кровотечениями.
Лечение острой почечной недостаточности (ОПН)
Самое главное в лечении ОПН — это своевременное выявление всех симптомов, устранение причин, спровоцировавших повреждение почек.
Лечение в начальной фазе. Терапия направлена на устранение причины, вызвавшей нарушение функции почек. При шоке необходимо нормализовать артериальное давление и восполнить объем циркулирующей крови. При отравлении нефротоксинами больным промывается желудок и кишечник. В урологии применяется экстракорпоральная гемокоррекция, позволяющая быстро очистить организм от токсинов, ставшими причиной развития ОПН. С этой целью проводятся гемосорбция и плазмаферез. При наличии обструкции восстанавливают нормальный пассаж мочи. Для этой цели удаляются камни из почек и мочеточников, устраняются стриктуры мочеточников, и удаление опухолей происходит хирургическим путем.
Лечение в фазе олигурии. Больному назначаются фуросемид и осмотические диуретики для стимуляции диуреза. Для уменьшения вазоконстрикции почечных сосудов вводится допамин. Важно учитывать потери при потоотделении и дыхании (400 мл), определяя объем вводимой жидкости, кроме потерь при рвоте, опорожнении кишечника и мочеиспускании. Пациенту ограничивают поступление калия с пищей, его переводят на строгую безбелковую диету. Проводится дренирование ран и удаление участков некроза. При выборе дозы антибиотиков учитывается тяжесть поражения почек.
Показания к гемодиализу. Гемодиализ проводится пациенту с ОПН при повышении уровня мочевины до 24 ммоль/л, калия — до 7 ммоль/л. Симптомы уремии, ацидоз и гипергидратация являются показаниями к проведению гемодиализа. В настоящее время для предупреждения осложнений, возникающих вследствие нарушений метаболизма, нефрологи все чаще проводят ранний и профилактический гемодиализы.
Прогноз при острой почечной недостаточности
На исход заболевания ОПН влияет возраст пациента, степень нарушения функции почек, наличие сопутствующих осложнений. Летальный исход зависит от тяжести патологического состояния, ставшего причиной развития острой почечной недостаточности.
Если при обнаружении острой почечной недостаточности своевременно поставлен диагноз, правильно проведено лечение в стационарных условиях, то выздоровление больных гарантируется на 40%. Частичное восстановление функций почек отмечается в 10-15% случаев, в постоянном гемодиализе нуждаются 1-3% пациентов.
Профилактика острой почечной недостаточности
Проведение профилактических мероприятий во избежание заболевания острой почечной недостаточностью включает необходимость полного устранения различных этиологических факторов. Если у больного в наличии хроническое заболевание почек, то после прохождения обследования и консультации врача требуется постепенно снижать дозу ранее назначенных лекарственных препаратов.
Также для предотвращения проявления острой почечной недостаточности необходимо ежегодно проходить рентгеноконтрастное обследование, за сутки до процедуры введя гипотонический раствор натрия, чтобы развился в большом количестве полиурий.
При эффективной профилактике, своевременном и адекватном лечении такого заболевания, как острая почечная недостаточность, можно предотвратить все его тяжелые последствия, сохранить функцию почек в нормальном состоянии.
www.mosmedportal.ru
Острая почечная недостаточность — причины и симптомы, диагностика и лечение острой почечной недостаточности
Острая почечная недостаточность (ОПН) – это внезапная потеря способности почек выводить из организма избыток жидкости, калий и токсичные вещества.Когда почки теряют свою фильтрующую способность, в крови человека создается опасный уровень солей, продуктов обмена, а также задерживается вода, что вызывает отеки.
Острая почечная недостаточность развивается быстро, обычно за несколько часов или несколько суток. ОПН чаще всего возникает у пациентов в больнице, которые уже были госпитализированы с тяжелыми заболеваниями или травмами.
Острая почечная недостаточность требует немедленного интенсивного лечения. Иногда последствия заболевания необратимы, но в некоторых случаях функции почек удается восстановить. Если в остальном человек здоров, то почки у него могут восстановиться – все зависит от причины.
Причины острой почечной недостаточности
Острая почечная недостаточность возникает, когда почки внезапно теряют свою фильтрующую способность. Это происходит, если что-то повреждает сами почки или нарушается кровоток в почечных сосудах в результате болезни (сосуды нефронов действуют как фильтр – если в фильтре слабый напор, он не работает). Почечная недостаточность также возникает, если токсичные продукты, фильтруемые почками, не могут выводиться из организма с мочой.Заболевания и состояния, которые могут замедлять кровоток в почках:
• Значительная потеря крови.
• Прием лекарств от повышенного давления.
• Тяжелые заболевания сердца.
• Сердечный приступ.
• Инфекция.
• Цирроз печени.
• Прием анальгетиков (ибупрофен, напроксен, аспирин).
• Дегидратация (потеря жидкости).
• Тяжелые ожоги.
Заболевания и состояния, которые непосредственно повреждают почки:
• Отложения холестерина на почечных сосудах.
• Тромбы в сосудах почек.
• Гломерулонефрит.
• Гемолитический уремический синдром.
• Инфекция.
• Системная красная волчанка.
• Прием некоторых препаратов против рака.
• Прием золендроната (Рекласт) против остеопороза.
• Использование рентгеноконтрастных веществ.
• Множественная миелома.
• Склеродермия.
• Васкулит (воспаление сосудов).
• Тромботическая тромбоцитопеническая пурпура.
• Отравление алкоголем, кокаином, тяжелыми металлами.
Заболевания и состояния, которые нарушают нормальное выделение мочи:
• Рак мочевого пузыря.
• Рак шейки матки.
• Рак толстого кишечника.
• Гиперплазия предстательной железы.
• Мочекаменная болезнь.
• Повреждение нервов мочевого пузыря.
• Рак предстательной железы.
Факторы риска острой почечной недостаточности
Острая почечная недостаточность почти всегда возникает в связи с другим тяжелым заболеванием или травмой.Среди факторов риска:
• Пожилой возраст.
• Болезни периферических сосудов.
• Сахарный диабет.
• Гипертония.
• Сердечная недостаточность.
• Болезни почек.
• Болезни печени.
• Госпитализация с тяжелыми заболеваниями.
Симптомы острой почечной недостаточности
Наиболее характерные симптомы острой почечной недостаточности включают:• Задержка жидкости, вызывающая отеки.
• Пониженное выделение мочи.
• Сонливость, вялость.
• Спутанность сознания.
• Одышка.
• Слабость.
• Тошнота и рвота.
• Боль или давящее чувство в груди.
• Припадки и кома в тяжелых случаях.
Иногда острая почечная недостаточность не проявляет себя ярко выраженными симптомами, и ее удается выявить только при помощи лабораторных анализов.
Диагностика острой почечной недостаточности
Если у больного подозревается острая почечная недостаточность, врач может назначить следующие анализы и процедуры для подтверждения диагноза:• Определение объема мочи. Определение количества мочи, выделяемого за сутки, поможет врачу определить тяжесть заболевания и установить вероятную причину.
• Анализы мочи. Для анализов берут образцы мочи больного, чтобы исследовать их в лаборатории на наличие лейкоцитов, красных кровяных телец, белка и других частиц.
• Визуализация. Ультразвуковое исследование и компьютерная томография (КТ) могут использоваться для того, чтобы подробно рассмотреть почки.
• Взятие образца ткани. В некоторых ситуациях врач может назначить биопсию – процедуру по взятию маленького фрагмента пораженного органа, чтобы исследовать его в лаборатории. Для этого пациенту делают обезболивание, а потом вводят специальную иглу для биопсии, при помощи которой и берут образец.
Лечение острой почечной недостаточности
Лечение ОПН, как правило, требует обязательного пребывания в больнице. Большинство людей с этим диагнозом, как уже говорилось, были госпитализированы ранее с другим тяжелым заболеванием. Длительность пребывания в больнице неодинакова и зависит от конкретной причины ОПН и состояния больного. Очень важным моментом является скорейшая диагностика и лечение первоначального заболевания, которое вызвало отказ почек.По мере того как врачи будут лечить причину ОПН, почки будут постепенно восстанавливаться, насколько это возможно. Важной задачей будет предотвратить возможные осложнения отказа почек, пока больной полностью не поправится.
Для этого назначают:
• Лечение для поддержания водно-электролитного баланса. Отказ почек иногда бывает вызван недостатком жидкости в организме. Например, при потере крови. В этом случае врач может назначить внутривенное введение жидкостей. В других случаях ОПН приводит к задержке слишком большого количества жидкости в теле, поэтому врачи назначают мочегонные (диуретики), чтобы вывести жидкость.
• Лекарственные препараты для контроля уровня калия. Если почки плохо фильтруют калий из крови, то врач может назначить кальций, глюкозу или полистирена сульфонат натрия. Это предотвратит накопление калия в крови. Слишком высокий уровень калия может вызывать нарушение ритма сердца (аритмию) и другие проблемы.
• Лекарственные препараты для восстановления уровня кальция. Если концентрация кальция в крови падает слишком низко, то может быть назначено внутривенное введение кальция.
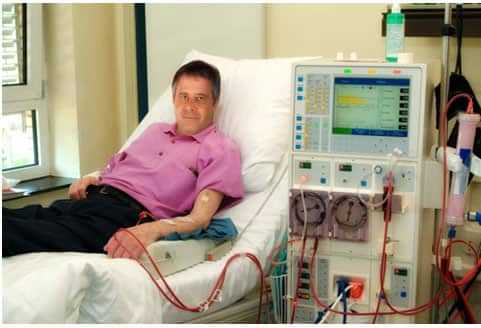
• Диализ для очищения крови от токсинов. Если токсические продукты обмена накапливаются в крови больного, то ему понадобится гемодиализ. Эта процедура заключается в механической очистке крови от токсинов, а при необходимости и от лишнего калия. Во время диализа специальный аппарат прокачивает кровь пациента через сложные фильтры, которые задерживают ненужные вещества. После этого кровь возвращается в сосуды больного.
Советы для больных
В период выздоровления после почечной недостаточности вам понадобится специальная диета, которая поможет поддержать оптимальный уровень всех необходимых нутриентов, и не будет нагружать почки. Ваш врач может направить вас к диетологу, который проанализирует нынешний рацион и внесет необходимые поправки. В зависимости от ситуации диетолог может порекомендовать следующее:
• Отдавать предпочтение продуктам с низким содержанием калия. Такие продукты как бананы, апельсины, картофель, шпинат, томаты придется ограничить. А вот продукты с низким содержанием калия – яблоки, капусту, клубнику, морковь – можно только приветствовать в рационе больного.
• Избегать соленых блюд. Потребуется снизить количество потребляемой поваренной соли. Особенно это касается любителей различных копченостей, сыров, сельди, замороженных супов и фастфуда.
За более детальными разъяснениями нужно обязательно обратиться к своему диетологу. Не следует самостоятельно подбирать себе лечебную диету или слушать советы знакомых. Речь идет о самом главном – о здоровье.
Осложнения острой почечной недостаточности
Возможные осложнения острой почечной недостаточности включают:• Необратимое повреждение почек. Иногда отказ почек заканчивается необратимой, пожизненной потерей их функции, или терминальной стадией почечной недостаточности. Люди с таким повреждением почек до конца жизни зависимы от гемодиализа – механической очистки крови. Другим вариантом лечения является сложная и дорогая пересадка почек.
• Смертельный исход. Острая почечная недостаточность без лечения приводит к смерти больного. По статистике, риск летального исхода выше у людей, которые до возникновения ОПН уже страдали почечными заболеваниями.
Профилактика острой почечной недостаточности
Это тяжелое состояние зачастую просто невозможно предсказать и предупредить. Но каждый человек может сделать несколько простых вещей, чтобы защитить свои почки и уменьшить риск:
• Строго следуйте инструкциям по применению лекарств. Покупая в аптеке любой лекарственный препарат, не забудьте перечитать инструкцию. Особенно это касается таких распространенных и «любимых» лекарств, как ацетилсалициловая кислота (Аспирин, Упсарин), парацетамол (Панадол, Эффералган, Фервекс), ибупрофен (Имет, Ибупром, Нурофен).
• Обращайтесь к врачу при первых признаках заболеваний почек. Огромное количество людей страдает хроническими заболеваниями почек в результате банального безграмотного или экономного самолечения почечных инфекций или цистита. Любая «простуда», которая сопровождается болью в области поясницы, учащенным мочеиспусканием, резями, температурой, требует обращения к врачу.
Почечную недостаточность легче предупредить, чем лечить.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
medbe.ru
Острая почечная недостаточность у детей > Клинические протоколы МЗ РК
Цели лечения:
— Преренальная ОПН — восстановление ОЦК
— Ренальная ОПН — устранить причину ОПН, катаболизм и патогенетическая терапия (иммуносупрессия и т.д.)
— Постренальная ОПН — устранить обструкцию
Тактика лечения: попытка устранить причину, срочная госпитализация
Немедикаментозное лечение: режим постельный, диета, калорийность 1400 ккал/м²/сут.
Медикаментозное лечение
Общие принципы лечения ОПН:
— лечение основного заболевания
— коррекция электролитных нарушении
— предупреждение перенагрузки жидкостью
— предупреждение прогрессирования почечной недостаточности
— обеспечение полноценного питания
— расчет дозы лекарственных препаратов по СКФ
— заместительная почечная терапия
1. При анурии диуретики не назначаются
2. Иммуносупрессивная терапия при гломерулярных заболеваниях
3. Гиперкалиемия при ОПН обусловлена выходом калия из клетки в условиях метаболического ацидоза и снижением его экскреции почками. Коррекция гиперкалиемии начинается при уровне калия плазмы >5,5 ммоль/л:
1) Внутривенное введение 4% р-ра бикарбоната натрия 1-2 мл/кг в течение 20 мин под контролем КОС крови – начало действия через 5-10 мин, продолжительность действия 1-2 часа.
2) Внутривенное введение 20% глюкозы в 1-2 гр/кг с инсулином — начало действия через 30-60 мин, продолжительность действия 2-4 часа.
3) Внутривенное медленное введение 10% р-ра глюконата кальция 0,5-1,0 мл/кг с наблюдением за числом сердечных сокращений. Повторное введение до исчезновения изменений на ЭКГ — начало действия немедленно, продолжительность действия 30-60 мин.
4) Гемодиализ, перитонеальный диализ
4. Коррекция метаболического ацидоза производится при наличии в клинике заболевания ацидотической одышки и снижении уровня SB крови < 15-12 ммоль/л. Рекомендуется назначать бикарбонат натрия в дозе 0,12-0,15 гр/кг или 3-5 мл/кг 4% р-ра в течение суток дробно в 4-6 приемов под контролем КОС крови. Первый прием из расчета 1/2 дозы.
5. Гипонатриемия развивается в результате длительного потребления или введения гипотонических расстройств. Коррекции подлежит только тяжелая гипонатриемия, когда Na плазмы ниже 125 ммоль/л и это сопровождается клинической симптоматикой, важнейшим компонентом которой является отек мозга. При острой гипонатриемии (длительность <48 час.) скорость коррекции около 2 ммоль/л/час до разрешения симптомов: 3% NaCL в дозе 1-2 мл/кг с сопутствующим введением фуросемида. При хронической гипонатриемии (длительность >48 час.): скорость коррекции не выше 1.5 ммоль/л/час, или 15 ммоль/сут., частый неврологический контроль, контроль электролитов мочи и плазмы крови каждые 1-2 часа. Натрий мочи не должен превышать 1.5 ммоль/л/час или 20 ммоль/сут.
6. Антигипертензивная терапия [2]
Рекомендуемая доза антигипертензивных препаратов у детей с почечной недостаточностью
| препараты | нормальная доза | Доза расчета по СКФ (мл/мин/1.73м²) | ||
| 50-30 | 30-10 | ниже 10 | ||
| Антагонисты Са+ | ||||
| Амлодипин | 0,05- 0,15мг/кг/сут | N | N | N |
| Дилтиазем | 1 мг/кг/сут | N | N | N |
| Нифедипин | 0,5-2 мг/кг/сут | N | N | N |
| β блокаторы | ||||
| Атенолол | 0,5-2 мг/кг/сут | N | 50% | 25-50% |
| Бисопролол | 2 мг/кг/сут | N | 66% | 50% |
| Пропраналол | 0,5-1 мг/кг/сут | N | N | N |
| иАПФ | При ОПН иАПФ не используется | |||
Другие виды лечения: Диализ. В литературе нет четких показаний для начала проведения диализной терапии. Решение принимает врач нефролог, который осматривает.
1. Выбор диализной терапии: В зависимости от возраста (у новорожденных, детей раннего и младшего возраста предподчтителен перитонеальный диализ)
Наличие критических симптомов подразумевает начало заместительной терапии не зависимо от степени тяжести:
1. Олигоанурия более 3 сут.
2. Мочевина крови > 30 ммоль/л
3. по рRIFLE, стадии F и L, если креатинин нарастает быстро
4. Гиперкалиемия (К+ > 7,0 ммоль/л)
5. перегрузка объемом более 10% от веса
6. Уремическая энцефалопатия
7. Уремический перикардит
8. для обеспечения адекватного питания
Преимущества и недостатки гемо — и перитонеального диализа [2,4]
| Показатели | Перитонеальный диализ | Гемодиализ |
| Продолженная терапия | Да | Нет |
| Устойчивость гемодинамики | Да | Нет |
| Достигается баланс жидкости | Да/нет изменчиво | Да, нерегулярно |
| Легко выполнять | Да | Нет |
| Метаболический контроль | Да | Да, нерегулярно |
| Продолженное удаление токсина | Нет/да, зависит от структуры токсина- высоко молекулярные токсины не выводится | Нет |
| Антикоагулянт | Нет | Да/нет, нерегулярно |
| Быстрое удаление токсина | Нет | Да |
| Требуется подготовленная медсестра | Да/ нет, зависеть от ситуации | Да |
| Мобильность пациентов | Да, если использовать интермитирующий ПД. | Нет |
| Требует сосудистого доступа | Нет | Да |
| Недавняя операция в брюшной полости | Нет | Да |
| Вентрикулоперитонеальный шунт | Да/нет, относительно противопоказано | Да |
| Контроль на ультрафильтрацией | Да/ нет, изменчиво | Да, нерегулярно |
| Потенциальная инфекция | Да | Да |
Хирургическое вмешательство:
— хирург- биопсия почки, имплантация перитонеального катетера, при обструкции МВС
— анестезиолог- катетеризация центральной вены
Профилактические мероприятия (профилактика осложнений):
— профилактика вирусных, бактериальных, грибковых инфекций
— профилактика нарушений электролитного баланса
Дальнейшее ведение
Принципы диспансеризации:
1. Диета с ограничением продуктов, богатых калием (изюм, курага, бананы, компот, шоколад, сухофрукты, орехи, виноград), копченых, жирных, жареных блюд в течение 1 месяца
2. Наблюдение врача нефролога, участкового педиатра по месту жительства.
3. ОАК, ОАМ 1 раз в 7-10 дней в течение 1 месяца, затем 1 раз в месяц при стабильных показателях.
4. Контрольные биохимические анализы крови (креатинин, мочевина, калий, кальций, натрий) 1 раз в неделю в течение 1 месяца, затем 1 раз в месяц при стабильных показателях.
5. Мед. отвод от прививок на 5 лет.
6. Контрольные анализы крови на ВИЧ, вирусный гепатит В, вирусный гепатит С через 6 месяцев, если проведена гемотрансфузия.
7. Если имеется артериальная гипертензия смотри пункт 15.2.6.
8. Госпитализация в нефрологическое отделение через 3 месяца для оценки функции почек в динамике
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе.
· Восстановление адекватного диуреза
· Нормализация электролитного баланса
· Нормализация АД
· Коррекция ацидоза
· Нормализация уровня гемоглобина
· Нормализация уровня креатинина и мочевины в биохимическом анализе крови
· Выздоровление
· Переход в ХПН
· Летальность
Препараты (действующие вещества), применяющиеся при лечении
| Амлодипин (Amlodipine) |
| Атенолол (Atenolol) |
| Бисопролол (Bisoprolol) |
| Декстроза (Dextrose) |
| Дилтиазем (Diltiazem) |
| Инсулин человеческий короткого действия (Short-acting human insulin) |
| Кальция глюконат (Calcium gluconate) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Нифедипин (Nifedipine) |
| Пропранолол (Propranolol) |
| Фуросемид (Furosemide) |
diseases.medelement.com
симптомы и причины, помощь и лечение
Основная функция почек – контроль химического состава крови. При сбое работы органа нарушается здоровое соотношение фосфора, калия, натрия и кальция в лимфатической системе. Острая почечная недостаточность приводит к разбалансировке микроэлементов, что влечет появление у человека аритмии и судорог. Терапия этого опасного заболевания проводится исключительно под наблюдением нефролога, который определяет причину недуга и подбирает подходящие терапевтические методы.
Статьи по темеЧто такое почечная недостаточность
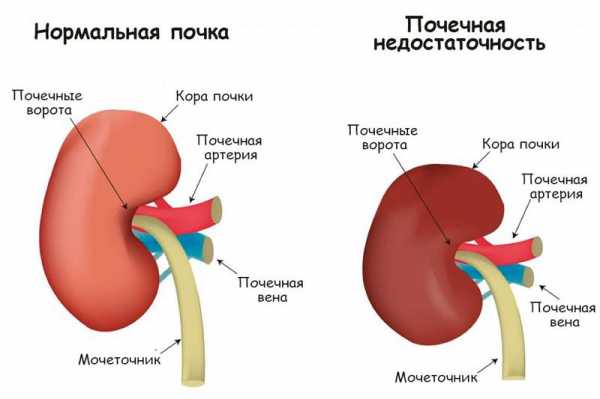
Почки поддерживают в норме кислотно-щелочной и водно-электролитный баланс, а также очищают организм от продуктов распада. Орган выполняет данные функции благодаря почечному кровотоку. Серьезные нарушения работы почек называются почечной недостаточностью – синдром, при котором нарушается pH и водно-электролитный баланс, происходит расстройство гомеостаза. В международной классификации заболеваний, недостаточность почек маркирована как МКБ 10.

Острой называют форму заболевания, при которой резко прекращается деятельность органа вследствие серьезного поражения обширной части поверхности тканей почек. Риск развития недостаточности возрастает при диабете, ожирении, сердечном пороке, гипертонии, хронической почечной недостаточности. Человек, страдающий одним из перечисленных заболеваний, должен тщательно взвешивать решения о приеме каких-либо лекарственных препаратов. Даже привычный аспирин или ибупрофен способны ослабить функцию почек у больных.
Согласно статистике, более половины случаев развития недостаточности в острой форме у мужчин и женщин связаны с травмой или хирургическим вмешательством. Примерно у 40% больных заболевание развилось в период стационарного лечения другого недуга. Острая форма редко встречается у женщин во время беременности (отмечено всего 1-2% из общего количества случаев).
Симптомы
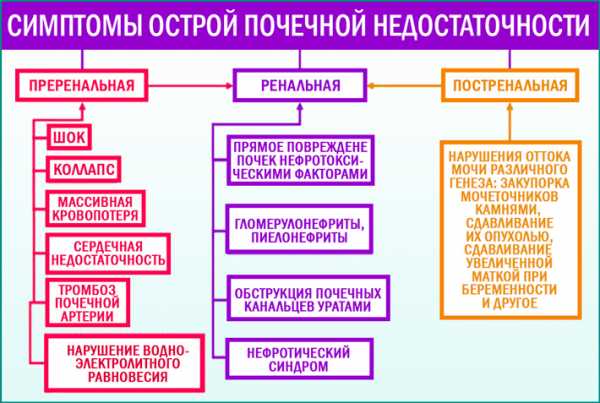
На начальной стадии заметны лишь симптомы, которые присущи болезни-возбудителю. Первые признаки заболевания почек – это шок, отравление, другие приметы первоначального недуга. При развитии патологии постепенно начинает снижаться объем выделяемой больным мочи вплоть до 50 мл в сутки (при конечной стадии острой недостаточности).
Другие признаки болезни почек включают рвоту, тошноту, потерю аппетита, заторможенность, сонливость. Кожа больного становится сухой, нередко возникают отеки. Прослушивается тахикардия, наблюдается повышение артериального давления, нарушение сердечного ритма. Симптомы болезни почек индивидуальны, поэтому диагностировать заболевание может исключительно врач.
Стадии

- Первая стадия острой почечной недостаточности сопровождается болевыми ощущениями в животе, тошнотой, бледностью кожи и другими признаками интоксикации. Симптомы патогенеза обусловлены непосредственным влиянием на организм больного первопричины развития почечного заболевания. Начальная фаза длится от нескольких часов до недели.
- Олигоанурическая (терминальная) стадия характеризуется тяжелым общим состоянием больного, скоплением в крови мочевины или других продуктов распада. Организм больного отравляется, проявляется тахикардия, анемия, повышается давление, может возникать понос. Нередко наблюдается печеночно-почечная дисфункция, характерным симптомом которой является прогрессирующая постренальная азотемия (тяжелая интоксикация организма по причине роста азотистых продуктов обмена в крови).
- Восстановительная стадия острой недостаточности почек делится на две фазы: раннего диуреза и полиурии. Клиническая картина первой совпадает со второй стадией заболевания, для второй характерный увеличенный объем образования мочи и восстановление почечных функций. У больного нормализуется работа сердечно-сосудистой, пищеварительной, дыхательной системы, ЦНС. Стадия длиться около 14-15 дней.
- Выздоровление. Происходит функциональное восстановление почек. Продолжительность стадии может отличаться, но в среднем составляет 4-8 месяцев.
Диагностика
Диагностика почечной острой недостаточности основывается на лабораторных данных и результатах инструментальных исследований. Последние проводятся для определения причин, которые повлияли на развитие заболевания. Ключевым лабораторным диагностическим критерием являются анализы — определение объема остаточного азота в крови больного. При подозрении на наличие заболевания обследование может включать:
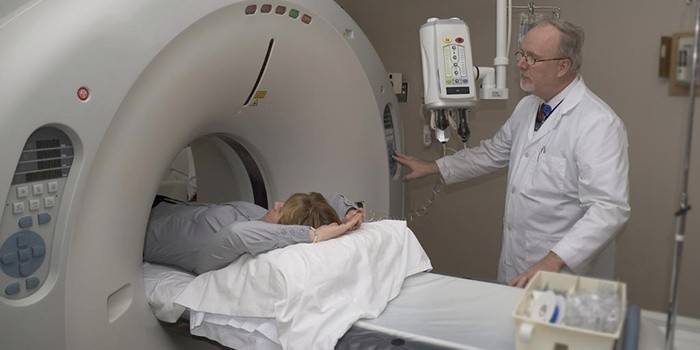
- ЭКГ;
- томографию;
- анализы мочи, крови на креатинин, электролиты;
- УЗИ;
- каваграфию;
- определение общего объема крови в теле больного;
- ретроградную пиелографию;
- изотопное сканирование почек;
- артериографию;
- хромоцистоскопию.
Причины
Для выбора эффективного метода лечения, врач должен сначала определить причины заболевания почек. Цель терапии – устранить их, чтобы ликвидировать главный фактор, повлекший развитие почечной острой недостаточности. Распространенными причинами возникновения хронической формы заболевания почек (ХПН) у взрослых являются застойные воспалительные процессы органа (пиелонефрит, гломурулонефрит). К числу возбудителей острой недостаточности почек относят:
- Травматический шок с массовым повреждением тканей (ожоги, потери крови) или рефлекторный шок. Это может наблюдаться при перенесенных больным несчастных случаях, сложных операций, при инфаркте миокарда, аборте, переливании неподходящей крови.
- Отравление нефротопными видами ядов (ртутью, змеиным ядом, грибами, мышьяком, др.) или интоксикация лекарственными средствами (антибиотиками, сульфаламидами, анальгетиками). Острая недостаточность почек нередко возникает вследствие алкоголизма, наркомании, ионизирующего облучения, токсикомании.
- Инфекционные заболевания часто служат причиной развития болезней почек. Острая почечная недостаточность с тубулярным некрозом может возникнуть при геморрагической лихорадке, холере, дизентерии, бактериальном шоке или лептоспирозе.
- Острый пиелонефрит (воспаление лоханок почек).
- Непроходимость мочевыводящих каналов, которая возникает при наличии каменной болезни, опухолей, тромбоза (характерный при преренальной форме недостаточности), эмболии артерий, травмировании мочеточника.
У ребенка тоже может развиваться острая недостаточность почек, причем заболеванию подвержены даже новорожденные. Причиной возникновения недуга служат разные формы нефрита (инфекционно-аллергическая, токсическая, др.), инфицирование организма, травматический или токсический шок, внутриутробная гипоксия, острый гемолиз, различные патологические состояния.
Неотложная помощь при острой почечной недостаточности
Почечная острая недостаточность проявляется всегда внезапно. Спасение жизни больного напрямую зависит от того, будет ли оказана ему скорая медицинская помощь. При выявлении у человека симптомов заболевания, следует незамедлительно вызвать врача или обеспечить транспортировку больного в клинику. До прибытия «скорой» необходимо провести ряд важных мероприятий, которые одинаковы для взрослых и детей:

- Положить больного на ровную поверхность, слегка приподняв ноги.
- Обеспечить доступ свежего воздуха.
- Освободить тело больного от тесной одежды.
- Накрыть его пледом (согреть).
- Дожидаться приезда медиков.
Методы лечения
Острая недостаточность почек лечится в больничных отделениях реанимации. При травмах и сосудистых катастрофах больные безотлагательно доставляются в стационар, в случае отравлений посещение клиники может быть отстрочено. Врачи рекомендуют обращаться в медицинские учреждения при малейших подозрениях на почечную острую недостаточность. В зависимости от причины и стадии болезни, назначаются подходящие терапевтические методы.
Лекарствами


Традиционная медицина для лечения заболевания почек использует препараты, стимулирующие кровоснабжение органа. К их числу относятся: «Дофамин», «Дротаверин», «Эуфиллин», «Папаверин» и др. Кроме перечисленных средств, для лечения острой недостаточности используются диуретики («Глицерол», «Фуросемид», «Маннитол»). Длительность приема препаратов зависит от степени остроты болезни и ее причин. Для полного выздоровления требуется от полугода до 2 лет.
Народными средствами

- Лечение льном. Заварите в стакане кипятка 1 ч. л. семян, после прокипятите их на медленном огне в течение 2-3 минут. Когда средство настроиться пару часов, отцедите и пейте его по стакана трижды в сутки на протяжении 14 дней.
- Отвар трав. Смешайте по 2 ч. л. тмина песчаного, зверобоя, березовых почек с 1 ч. л. липового цвета. Добавьте в смесь воды (300 мл). Прокипятите средство 15 минут, остудите, добавьте 1 ст. л. меда и 400 мл гранатового сока. Принимайте отвар по 80 мл 3-4 раза в сутки.
- Кожура граната. В равных долях смешайте основной ингредиент и шиповник. Залейте 400 мл кипятка, дайте настояться 40 минут и употребляйте в течение дня, разделив средство на 2-3 приема.
Диетой

Питание при острой почечной недостаточности должно быть малобелковым, чтобы снять нагрузку с органа. Такая диета исключает из меню орехи, сыр, грибы, творог, бананы, цитрусы, виноград, хлебные изделия, макароны. Суточная норма больного – не больше 50 грамм постного мяса и 1 стакан нежирного кефира/молока. В неделю допускается употребление 2-3 яиц. Врачи разрешают кушать сметану, мед, мороженое и сало, чтобы дополнить рацион калориями.
Профилактика
- Потребляйте достаточное количество воды (от 1,5 до 3 литров в сутки).
- Регулярно сдавайте анализы на определение количества электролитов.
- Ежедневно измеряйте вес тела, чтобы сравнить соотношение потребляемой/выведенной жидкости.
- Регулярно измеряйте АД.
- Контролируйте рацион, он должен содержать не меньше 100 грамм углеводов. Ограничивайте потребление белковой пищи.
- Не злоупотребляйте приемом таблеток.
Прогноз
Если у больного нет осложнений в протекании заболевания, вероятность полного возобновления работы почек после перенесенной первой стадии почечной недостаточности равна 90%. Восстановление длится 5-6 недель. После острой формы болезни почки начинают полноценно работать в 40% случаев, в хроническую заболевание переходит редко (до 3% случаев), в остальных работа органа восстанавливается частично. Смерть от почечной недостаточности – явление редкое и может произойти исключительно на запущенных стадиях.
Видео
Острая форма заболевания почек очень опасна, поэтому терапия с применением исключительно народных средств неприемлема. Приоритетным направлением лечения является прием специальных препаратов и осуществление физиотерапевтических процедур. С помощью видео вы узнаете, можно ли вылечить почечную недостаточность и какие методы для этого используются.
 CTV.BY: Почечная недостаточность. Симптомы и лечение
CTV.BY: Почечная недостаточность. Симптомы и лечение
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:Статья обновлена: 13.05.2019
sovets.net
Острая почечная недостаточность: симптомы, клинические рекомендации, лечение
Среди критических, опасных для здоровья и жизни пациента состояний стоит отметить такое достаточно частое нарушение деятельности почек, как острая почечная недостаточность (ОПН). Как правило, она является следствием различных заболеваний не только отделов мочевыделительного тракта, но и других внутренних органов.
Заболевание характеризуется острой, внезапной остановкой работы почек, при которой резко уменьшается или прекращается образование и выделение мочи, в организме нарушается баланс электролитов, в крови нарастает содержание азотистых соединений. Во многих случаях ОПН обратима, если пациенту своевременно оказывается медицинская помощь.
В каких ситуациях развивается патология
Причины острой почечной недостаточности кроются в целом комплексе неблагоприятных факторов, которые прямым или косвенным образом воздействуют на процессы формирования и выделения мочи. В зависимости от этиологии этого состояния, то есть от конкретных причин, разработана и классификация патологии, в соответствии с которой различают три типа ОПН:
- преренальная;
- ренальная;
- постренальная.
Такое разделение удобно в клинической практике, так как позволяет быстро определить уровень и опасность поражения, а также разработать эффективную схему терапии и комплекс профилактических мероприятий для предотвращения ОПН.

Большая кровопотеря приводит к резкому снижению объема циркулирующей крови
Группа преренальных факторов иначе называется гемодинамической и означает наличие острых нарушений кровоснабжения почек, чем и вызывается прекращение их деятельности. К таким опасным изменениям гемодинамики, которые являются пусковыми моментами ОПН, можно отнести резкое снижение ОЦК (объема циркулирующей крови), падение артериального давления, острую сосудистую недостаточность, уменьшение сердечного выброса.
В результате этих механизмов почечный кровоток значительно обедняется, в приносящих артериях органа падает давление и снижается скорость движения крови. Эти явления дополнительно инициируют спазм почечных сосудов, что, наряду с уменьшением поступающей в почки крови, вызывает ишемию (кислородное голодание) паренхимы органа. Дальнейшее развитие этих механизмов приводит к тому, что начинается поражение нефронов и ухудшение клубочковой фильтрации, а это значит, что преренальная острая почечная недостаточность может перерасти в ренальный тип заболевания.
Патогенез (механизмы развития) преренального типа ОПН развиваются при патологии органов, не входящих в мочевыделительную систему. Так, гемодинамические изменения, самым неблагоприятным образом сказывающиеся на деятельности почечных нефронов, наблюдаются главным образом при сердечно-сосудистых нарушениях (коллапс, значительная кровопотеря из-за травм или ранений, шок, аритмии, сердечная недостаточность).

Коллапс и аритмии могут привести к развитию преренальной ОПН
Ренальная острая почечная недостаточность становится результатом непосредственного поражения почечной ткани: клубочко-канальцевой системы. В 75% случаев она развивается из-за некроза канальцев, наступившего внезапно. Причиной этого явления чаще всего является ишемия почечной паренхимы, которая наступает вследствие воздействия преренальных факторов. Из них можно отметить различные виды шока (анафилактический, гиповолемический, кардиогенный, септический), острое обезвоживание, комы. Остальные 25% случаев ренальной ОПН – это инфекционные заболевания паренхимы почек (нефриты, гломерулонефриты), поражения почечных и иных сосудов (тромбоз, аневризма, васкулит), изменение органа при склеродермии или злокачественной гипертонической болезни.
Особо стоит отметить нефротоксическую форму ренальной ОПН, которую имеет каждый десятый пациент, нуждающийся в экстренном гемодиализе. Науке известно более 100 веществ с нефротоксичным действием, приводящих к острому канальцевому некрозу. Из них самыми распространенными являются некоторые медикаменты, промышленные яды (соли мышьяка, ртути, свинца, золота), различные растворители. Из лекарственных препаратов более опасными для почек считаются аминогликозидные антибиотики: почти 15% пациентов при их неадекватном применении получают острую почечную недостаточность с различной степенью тяжести.
К нефротоксической форме можно отнести и миоренальный синдром, развивающийся вследствие деструкции мышечной ткани. Длительное сдавливание или дробление мышечных масс при различных авариях и стихийных бедствиях, называемое краш-синдромом, а также разрушение мягких тканей при острой ишемии, вызывают поступление в кровь огромного количества миоглобина и других продуктов распада. Эти органические соединения, обладая значительным нефротоксичным действием, вызывают разрушение клубочко-канальцевой системы и приводят к острой недостаточности почек.

Одной из причин ренальной формы заболевания является краш-синдром
Постренальная ОПН связана с механизмами, которые вызывают невозможность удаления мочи из почек. Препятствие на пути урины может образоваться как в мочевыводящих путях, так и за их пределами. Поэтому причины ОПН, связанные с мочевыми каналами, – это конкремент при мочекаменной болезни, локализующийся в лоханке, мочеточнике или шейке мочевого пузыря, а также стриктуры уретры, опухоль или шистосомоз мочевого пузыря. К другим факторам, затрудняющим отток мочи извне, относятся патологии предстательной железы, опухоли забрюшинного пространства, травмы и болезни спинного мозга, фиброзный процесс в околопочечной области.
В клинической практике нередко диагностируются и сочетанные формы ОПН. К этому может привести так называемая полиорганная недостаточность, или одновременное поражение многих внутренних органов и даже целых систем. При состоянии сочетанной органной недостаточности страдают легкие, сердце и сосуды, печень и кишечник, кора надпочечников и другие эндокринные железы. Их несостоятельность становится причиной деструкции паренхимы и интерстиция почек, вызывает развитие тяжелейшего осложнения в виде печеночно-почечного синдрома, нарушает гемодинамику и приводит в конечном итоге к острой почечной недостаточности всех трех форм одновременно. Такая ОПН обуславливает крайне тяжелое состояние больного и очень трудно поддается терапии, нередко приводя к печальному исходу.
Признаки острой недостаточности почек
В большинстве случаев ОПН – это обратимое состояние, и при правильном лечении функциональность почек восстанавливается полностью. Тяжесть патологии во многом зависит от фонового состояния организма, от причинного фактора, от своевременности оказанной терапии. В течение заболевания выделяется три стадии:
- Начальная.
- Клинически развернутая.
- Восстановительная.

Наиболее часто отток мочи нарушается при мочекаменной болезни
Начальный этап ОПН всегда кратковремен и представлен признаками, которые не обязательно специфичны для почечных патологий. Эти так называемые предвестники-симптомы острой почечной недостаточности могут выглядеть, как кратковременный обморок, эпизод боли в сердце или сильной тошноты, почечная колика. Если произошло пероральное отравление суррогатами алкоголя или промышленными ядами, то начало почечной недостаточности маскируется острым гастритом или энтероколитом, дыхательными или сердечными нарушениями.
Вторая стадия ОПН длится 2-3 недели. Происходит блокирование всех почечных функций, в результате чего резко уменьшается (олигурия) или прекращается (анурия) выделение мочи. К этому симптому присоединяются отеки, сначала жидкость скапливается в мягких тканях и полостях, затем – в межклеточном пространстве, что может привести к отеку легких или мозга. В крови пациента нарастают биохимические нарушения: увеличивается уровень мочевины (азотемия) и калия, резко падает содержание бикарбонатов, что «закисляет» плазму и вызывает появление метаболического ацидоза.
Эти изменения сказываются на всех внутренних органах: у больного диагностируется большое шумное дыхание Куссмауля, абсцедирующая пневмония, поражается нервная система и желудочно-кишечный тракт, нарушается сердечный ритм, вследствие угнетения иммунитета развиваются массированные острые бактериальные и грибковые инфекции.

Суррогатный алкоголь обладает выраженным нефротоксическим действием
Восстановительный, или полиурический, период у большинства пациентов длится 5-10 дней. Он характеризуется постепенной нормализацией почечных функций, в результате чего суточный диурез повышается, в первые дни даже несколько чрезмерно. Увеличение количества выделяемой урины говорит о том, что опасность для жизни больного миновала, но окончательное выздоровление наступает только через 2-3 месяца. Если же вторая стадия, анурическая, продолжается более 4 недель и нет никаких признаков увеличения диуреза, то, к сожалению, ОПН становится необратимой и приводит к летальному исходу. Такие случаи бывают редко, при двустороннем некрозе паренхимы почек, тяжелом гломерулонефрите, системных васкулитах, злокачественной гипертонической болезни.
Диагностика ОПН
Наряду с многообразием клинических симптомов, наблюдающихся у пациента при ОПН, в диагностике этой патологии используются лабораторные и инструментальные методы. Обследование проводится в стационарных условиях, так как больной с подозрением на острую почечную недостаточность должен быть срочно госпитализирован. В теории диагноз ОПН должен быть установлен на первой стадии патологии, с помощью лабораторного определения в крови повышенного креатинина, калия и мочевины. На практике же ОПН чаще диагностируется во втором, олигурическом, периоде, когда явными становятся нарушения деятельности почек и других внутренних органов.
Диагностика острой недостаточности почек осуществляется в два этапа. На первом лечащий врач должен дифференцировать эту патологию от острой задержки мочи, которая чаще имеет нейрогенное происхождение и связана с невозможностью опорожнить полный мочевой пузырь. Ведущими диагностическими критериями становятся биохимические сдвиги в анализе крови и объем мочи в мочевом пузыре. Поэтому на первом этапе диагностики необходимо у пациента взять кровь на содержание мочевины, креатинина и калия, а также исследовать наполнение мочевого пузыря (с помощью простукивания, установки катетера или ультразвукового сканирования).

Исследование мочевого осадка помогает дифференцировать формы ОПН
На втором диагностическом этапе, если исключена острая задержка мочи, необходимо срочно уточнить, какая форма ОПН у больного: преренальная, ренальная или постренальная. Исключается, прежде всего, постренальная форма, связанная с обструкцией мочевыделительных каналов. Для этого применяется УЗИ, эндоскопия, рентгенография. Чтобы отличить преренальную форму от ренальной, достаточно исследовать порцию мочи пациента на количество натрия и хлора.
При преренальной почечной недостаточности натрий и хлор мочи уменьшен, также изменяется соотношение креатинина в моче и кровяной плазме в сторону увеличения. Если это соотношение изменяется в сторону повышения креатинина в крови, а в моче он снижен, то у пациента диагностируется ренальный тип заболевания.
Дальнейшее исследование мочи и ее осадка помогает установить, по какой причине развилась ренальная ОПН. Если в осадке много белковых или эритроцитарных цилиндров, то это свидетельствует о поражении почечных клубочков, происходящем при различных гломерулонефритах. При появлении клеточного детрита, состоящего из фрагментов разрушенных тканей, и тубулярных цилиндров, следует задуматься об остром некрозе почечных канальцев. Если в моче много лейкоцитов особой формы и эозинофилов, то причиной недостаточности стал тубулоинтерстициальный нефрит.
Но в некоторых случаях анализ мочевого осадка не может играть решающую роль в диагностике. Это происходит тогда, когда на лабораторные показатели влияют такие факторы, как прием мочегонных средств, наличие у пациента хронической нефропатии или острой обструкции мочевыводящих путей. Поэтому диагностировать форму ОПН можно, обязательно используя комплекс клинических, лабораторных и инструментальных способов. В тяжелейших ситуациях это помогает сделать биопсия, которая показана при длительном анурическом периоде заболевания, при сочетании гломерулонефрита и системного васкулита, при патологии неясного происхождения.
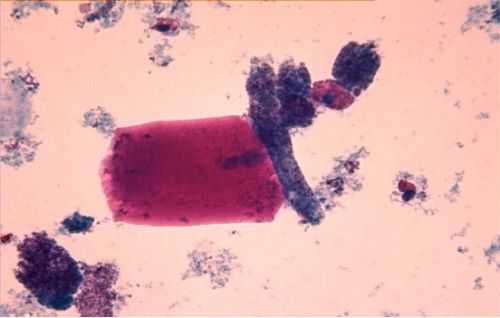
Цилиндры в моче свидетельствуют о ренальном типе заболевания
Можно ли вылечить ОПН
Лечение острой почечной недостаточности осуществляется только в стационарах, нередко в реанимационных отделениях, куда пациент должен быть экстренно доставлен. Тактика терапии и клинические рекомендации имеют некоторые различия в зависимости от типа патологии.
Наиболее благоприятной в плане достижения положительного эффекта считается постренальная форма, при которой все усилия направляются на восстановление нормального оттока мочи. Как только пассаж урины нормализуется, симптомы острой недостаточности почек устраняются. Но в редких случаях при постренальном типе может сохраняться анурия из-за развития уросепсиса или апостематозного нефрита. В этих случаях осуществляется гемодиализ.
Преренальную форму рекомендовано лечить устранением тех факторов, которые вызывают гемодинамические изменения и снижение артериального давления. Необходимо отменить соответствующие лекарственные препараты или заменить их другими средствами, восполнить объем циркулирующей крови, нормализовать кровяное давление. Для этого осуществляется внутривенное введение плазмозаменителей (реополиглюкин, полиглюкин), натуральной плазмы, эритроцитарной массы. Также вводят стероидные препараты, различные солевые растворы под постоянным контролем артериального давления.
Неотложная помощь при острой почечной недостаточности ренальной формы заключается в инфузионной терапии, ее целью является поддержание диуреза и ощелачивание мочи. Этого помогает добиться базисная консервативная терапия, состоящая из назначения диуретиков, маннитола, инфузионного введения жидкостей. При необходимости она дополняется антибактериальными препаратами, иммунодепрессантами, плазмаферезом. Следует отметить, что продолжительность консервативного лечения должна быть не долее 2-3 дней. Дальнейшее продолжение будет безрезультатным и даже опасным.

Соль при ОПН резко ограничивается или полностью исключается из питания
Диализная терапия используется в тяжелых случаях, без предварительного проведения консервативных методов. Показания к диализу, который может быть острым или перитонеальным, таковы:
- быстрое нарастание мочевины крови;
- угроза отека мозга или легких;
- абсолютная ренальная анурия;
- необратимое течение острой недостаточности почек.
Диета пациента будет напрямую зависеть от стадии и формы ОПН. Врачом назначается определенный лечебный стол, который учитывает потерю или задержку в организме белков, жиров, углеводов. В соответствии с этим ограничивается или полностью исключается соль, белки, несколько увеличивается потребление углеводов и жиров. В зависимости от состояния диуреза регулируется питьевой режим.
Прогноз при острой почечной недостаточности в целом благоприятный, полное восстановление почечных функций происходит в половине случаев. Но огромное влияние на исход болезни оказывают факторы, ставшие причиной заболевания. Так, смертность при лекарственных воздействиях на почки составляет 50%, после травм – 70%, при полиорганной недостаточности – почти 100%. Несмотря на использование современных способов лечения, растет число перехода ОПН в хроническую форму, особенно при сочетании с кортикальным почечным некрозом, злокачественной гипертонией, васкулитами, а также после применения контрастирующих веществ при обследовании.
Из всех форм острой недостаточности почек самыми прогностически благоприятными считаются преренальная и постренальная виды патологии. Наиболее опасной для жизни пациента является анурическая ренальная ОПН.
sochi-mebel.ru
Острая почечная недостаточность — причины, симптомы, прогноз, лечение
Острая почечная недостаточность (ОПН) – синдром, проявляющийся быстро нарастающими олигурией с азотемией и нарушениями экскреторной функции почек. Патофизиологической сущностью ОПН является одновременно возникающие выраженные нарушения почечного кровотока, клубочковой фильтрации и канальцевой реабсорбции.
Существует три варианта ОПН:
- преренальная (недостаточность перфузии почек)
- ренальная
- постренальная (обтурация).
Основные причины острой почечной недостаточности | |
Варианты | Причины |
| Преренальная | Шоковая почка: большая потеря жидкости и электролитов, кровотечение, печеночная недостаточность, гемолиз, кардиогенный шок, септицемия, ожоги (потеря жидкости и электролитов, миоглобинурия, гемоглобинурия) |
| Ренальная | Токсическая почка: воздействие токсинов и рентгеноконтрастных веществ, острый гломеруло- нефрит, острый тубулоинтерстициальный нефрит (лекарственная реакция, папиллярный некроз), обструкция артерий и вен, кортикальный некроз при диссеминированном внутри- сосудистом свертывании крови |
| Постренальная | Острая обструкция мочевых путей: простатизм, опухоли мочевого пузыря и забрюшинные, камни, внутрипочечная преципитация (гиперкальциемия, ураты, миеломный белок) |
Симптомы
В течение острой почечной недостаточности выделяют четыре стадии: начальную, олигурическую (азотемическую), полиурическую и восстановление функции почек.
Клинические проявления начальной стадии зависят от этиологии ОПН (шок, гемолиз, септицемия, ожоги, отравления, гломерулонефрит и др.).
В олигурическую стадию, которая обычно развивается к концу первых суток от начала заболевания, выявляют резкое снижение диуреза (олигурия, переходящая в анурию). Быстро нарастают признаки азотемии (тошнота, рвота, адинамия), ацидоза и электролитных нарушений. Характерны одышка, мышечные подергивания и гиперкалиемия, вызывающая нарушения ритма сердца, а иногда – внезапную остановку сердца. Отмечается ежедневный подъем уровня креатинина (1–2 мг%) и азота мочевины (10–15 мг%) в сыворотке крови. Гипонатриемия умеренная (сывороточный натрий 125–135 ммоль/л). Развивается нормохромная анемия средней тяжести. При реальной ОПН обнаруживают снижение относительной плотности мочи. Мочевой осадок при преренальной и постренальной ОПН скуден. Частые симптомы ОПН – боли в животе и увеличение печени. Олигурическая стадия продолжается 7–10 дней.
Полиурическая стадия начинается постепенным увеличением диуреза, сопровождающимся клиническим улучшением и снижением азотемии. Нормализуются биохимические показатели крови, возможна гипокалиемия (менее 3,8 ммоль/л). Продолжительность полиурической стадии колеблется от 6–8 недель до 2–3 месяцев.
Восстановление функции почек проявляется нормализацией в сыворотке крови креатинина и азота мочевины. Но у некоторых больных полностью не восстанавливаются клубочковая фильтрация и концентрационная способность почек.
Лечение
Лечение ОПН обычно ограничивается консервативными методами. Диализ показан при тяжелом поражении почек, осложнениях и сопутствующих заболеваниях. При консервативном лечении обязательны ежедневное взвешивание больного, точное измерение количества выпитой, введенной и выделенной жидкости, 3–4 раза в неделю определение содержания электролитов сыворотки, азота мочевины, креатинина, кальция и фосфатов.
Инфузию жидкости определяют по результатам исследования объема циркулирующей крови (ОЦК) и при отсутствии его дефицита регулируют водно-натриевый баланс для предупреждения гипергидратации. Количество вводимой жидкости рассчитывается по объему скрытой потери (около 500 мл/сут при нормальной температуре) плюс количество жидкости, выделенное с мочой и другими путями. Прием поваренной соли (натрия хлорида) ограничивают 2–4 г/сут. При полиурии необходимо регулярно и тщательно контролировать ОЦК и содержание электролитов в сыворотке.
С целью уменьшения образования азотистых шлаков потребление белка ограничивают ориентировочно до 0,5 г/кг/сут с общей калорийностью пищи 35–50 ккал/кг/сут. При ОПН у больных с ожогами и в послеоперационном периоде, а также истощенных больных показана диета с более высоким содержанием белка. Потребление калия должно быть не более 40 мэкв/сут и фосфора – 80 мг/сут. Следует избегать продуктов, содержащих магний.
При лечении ОПН регулярно контролируется артериальное давление. Развившуюся гипотонию устраняют введением жидкости или вазопрессорных средств (дофамина, добутамина, изопретеренола) под контролем ОЦК. При артериальной гипертонии назначают гипотензивные средства, не снижающие почечный кровоток (клонидин, празозин) или вазодилататоры (гидролазин, нитраты). Гипертонические кризы поддаются лечению нитропруссидом натрия. Но у больных с почечной недостаточностью накапливается тиоцианат, поэтому при инфузии нитропруссида натрия необходимо постоянно контролировать содержание тиоцианата в сыворотке. Нитропруссид натрия может быть заменен лабетололом.
Для снижения содержания фосфата в сыворотке, повышенного при ОПН, рекомендуется ограничение в диете. При отсутствии эффекта целесообразно назначение антацидных препаратов, содержащих гидроокись алюминия по 15–30 мл 3 раза в день во время еды и уменьшающих всасывание фосфатов в кишечнике.
Гиперкалиемия требует коррекции только при содержании калия в крови меньше 6 мэкв/л. Более значительная гиперкалиемия, сопровождаемая изменениями ЭКГ или нервно-мышечными расстройствами, требует срочного лечения. Рекомендуется ограничение калия в диете до 40–60 мэкв/сут и восполнение бикарбонатов из расчета 1,5–2,0 мэкв/кг/сут.
У больных с нормальным АД, без отеков и высоким содержание калия в сыворотке эффективно назначение флудрокортизона (кортинеффа) – 0,1–0,2 мг внутрь 1 раз в сутки.
При артериальной гипертонии и наличии отеков эффективен фуросемид. Гиперкалиемия, рефрактерная к медикаментозному лечению, является прямым показанием к проведению диализа.
Метаболический ацидоз с уровнем бикарбоната в сыворотке больше или равно 16 мэкв/л не требует лечения. Более выраженный ацидоз компенсируется назначением бикарбоната натрия по 325–650 мг 3 раза в сутки. Выраженный декомпенсированный ацидоз (рН сыворотки меньше или равно 7,2) требует срочного внутривенного введения бикарбоната капельно. Рекомендуется к 1000 мл 5% раствора глюкозы добавить 2–3 ампулы 7,5% раствора NaHCO3 (44,6 мэкв в 1 ампуле). При достижении рН 7,2 введение бикарбоната прекращается. Ацидоз, не поддающийся медикаментозной терапии, требует проведения диализа.
Диализ – метод удаления низкомолекулярных неэлектролитов и электролитов из коллоидных растворов и растворов высокомолекулярных веществ, основанный на свойствах некоторых мембран пропускать молекулы и ионы и задерживать коллоидные частицы и макромолекулы. Диализ назначают больным с тяжелой гиперкалиемией, ацидозом или значительной объемной перегрузкой при неэффективности медикаментозной терапии.
В начальных стадиях ОПН диализ не применяют. Но важно не упустить момент резкого ухудшения состояния больного, требующего проведения гемодиализа. Поэтому необходим ежедневный контроль за состоянием больного. Технические аспекты анализа читайте в разделе сайта «Диализ и трансплантация почки».
В фазу восстановления диуреза следует проводить регулярный контроль электролитов сыворотки, ОЦК, диуреза и потерь электролитов с мочой. При высоком диурезе возмещают потери жидкости и электролитов введением 0,45% хлорида натрия.
Прогноз
Острая почечная недостаточность излечима. Выживаемость составляет около 60%. Дальнейшее повышение этого показателя маловероятно из-за частого развития осложнений (сепсиса, легочной недостаточности, хирургических осложнений и ДВС-синдрома).
medicoterapia.ru
