Острая почечная недостаточность — причины, симптомы, диагностика и лечение
Острая почечная недостаточность – это потенциально обратимое, внезапно наступившее выраженное нарушение или прекращение функции почек. Характерно нарушение всех почечных функций (секреторной, выделительной и фильтрационной), выраженные изменения водно-электролитного баланса, быстро нарастающая азотемия. Диагностика осуществляется по данным клинических и биохимических анализов крови и мочи, а также инструментальных исследований мочевыделительной системы. Лечение зависит от стадии ОПН, включает симптоматическую терапию, методы экстракорпоральной гемокоррекции, поддержание оптимального артериального давления и диуреза.
Общие сведения
Острая почечная недостаточность – внезапно развивающееся полиэтиологическое состояние, которое характеризуется серьезными нарушениями функции почек и представляет угрозу для жизни пациента. Патология может провоцироваться заболеваниями мочевыделительной системы, нарушениями со стороны сердечно-сосудистой системы, эндогенными и экзогенными токсическими воздействиями, другими факторами. Распространенность патологии составляет 150-200 случаев на 1 млн. населения. Пожилые люди страдают в 5 раз чаще лиц молодого и среднего возраста. В половине случаев ОПН требуется гемодиализ.
Острая почечная недостаточность
Причины
Преренальная (гемодинамическая) острая почечная недостаточность возникает вследствие острого нарушения гемодинамики, может развиваться при состояниях, которые сопровождаются снижением сердечного выброса (при тромбоэмболии легочной артерии, сердечной недостаточности, аритмии, тампонаде сердца, кардиогенном шоке). Нередко причиной становится уменьшение количества внеклеточной жидкости (при диарее, дегидратации, острой кровопотере, ожогах, асците, вызванном циррозом печени). Может формироваться вследствие выраженной вазодилатации при бактериотоксическом или анафилактическом шоке.
Ренальная (паренхиматозная) ОПН провоцируется токсическим или ишемическим поражением почечной паренхимы, реже — воспалительным процессом в почках. Возникает при воздействии на почечную паренхиму удобрений, ядовитых грибов, солей меди, кадмия, урана и ртути. Развивается при бесконтрольном приеме нефротоксичных медикаментов (противоопухолевые препараты, ряд антибиотиков и сульфаниламидов). Рентгенконстрастные вещества и перечисленные препараты, назначенные в обычной дозировке, могут стать причиной ренальной ОПН у больных с нарушением функции почек.
Кроме того, данная форма ОПН наблюдается при циркуляции в крови большого количества миоглобина и гемоглобина (при выраженной макрогемаглобинурии, переливании несовместимой крови, длительном сдавлении тканей при травме, наркотической и алкогольной коме). Реже развитие ренальной ОПН обусловлено воспалительным заболеванием почек.
Постренальная (обструктивная) ОПН формируется при остро возникшей обструкции мочевыводящих путей. Наблюдается при механическом нарушении пассажа мочи при двухсторонней обтурации мочеточников камнями. Реже возникает при опухолях предстательной железы, мочевого пузыря и мочеточников, туберкулезном поражении, уретритах и периуретритах, дистрофических поражениях забрюшинной клетчатки.
При тяжелых сочетанных травмах и обширных хирургических вмешательствах патология вызывается несколькими факторами (шок, сепсис, переливание крови, лечение нефротоксичными препаратами).
Симптомы ОПН
Выделяют четыре фазы острой почечной недостаточности:начальная, олигоанурическая, диуретическая, выздоровления. На начальной стадии состояние пациента определяется основным заболеванием. Клинически эта фаза обычно не выявляется из-за отсутствия характерных симптомов. Циркуляторный коллапс имеет очень малую продолжительность, поэтому проходит незамеченным. Неспецифичные симптомы ОПН (сонливость, тошнота, отсутствие аппетита, слабость) замаскированы проявлениями основного заболевания, травмы или отравления.
На олигоанурической стадии анурия возникает редко. Количество отделяемой мочи — менее 500 мл в сутки. Характерна выраженная протеинурия, азотемия, гиперфосфатемия, гиперкалиемия, гипернатиемия, метаболический ацидоз. Отмечается понос, тошнота, рвота. При отеке легкого вследствие гипергидратации появляется одышка и влажные хрипы. Больной заторможен, сонлив, может впасть в кому. Нередко развивается перикардит, уремический гастроэнтероколит, осложняющийся кровотечениями. Пациент подвержен инфекции вследствие снижения иммунитета. Возможен панкреатит, стоматит паротит, пневмония, сепсис.
Олигоанурическая фаза ОПН развивается в течение первых трех суток после воздействия, обычно длится 10-14 дней. Позднее развитие олигоанурической фазы считается прогностически неблагоприятным признаком. Период олигурии может укорачиваться до нескольких часов или удлиняться до 6-8 недель. Продолжительная олигурия чаще возникает у пожилых пациентов с сопутствующей сосудистой патологией. При продолжительности фазы более месяца необходимо провести дифференциальную диагностику для исключения прогрессирующего гломерулонефрита, почечного васкулита, окклюзии почечной артерии, диффузного некроза коры почек.
Длительность диуретической фазы составляет около двух недель. Суточный диурез постепенно увеличивается и достигает 2-5 литров. Отмечается постепенное восстановление водно-электролитного баланса. Возможна гипокалиемия вследствие значительных потерь калия с мочой. В фазе восстановления происходит дальнейшая нормализация почечных функций, занимающая от 6 месяцев до 1 года.
Осложнения
Выраженность нарушений, характерных для почечной недостаточности (задержка жидкости, азотемия, нарушение водно-электролитного баланса) зависит от состояния катаболизма и наличия олигурии. При тяжелой олигурии отмечается снижение уровня клубочковой фильтрации, существенно уменьшается выделение электролитов, воды и продуктов азотного обмена, что приводит к более выраженным изменениям состава крови.
При олигурии увеличивается риск развития водной и солевой сверхнагрузки. Гиперкалиемия вызвана недостаточным выведением калия при сохраняющемся уровне его высвобождения из тканей. У больных, не страдающих олигурией, уровень калия составляет 0,3-0,5 ммоль/сут. Более выраженная гиперкалиемия у таких пациентов может говорить об экзогенной (переливание крови, лекарственные препараты, наличие в рационе продуктов, богатых калием) или энодгенной (гемолиз, деструкция тканей) калиевой нагрузке.
Первые симптомы гиперкалиемии появляются, когда уровень калия превышает 6,0-6,5 ммоль/л. Больные жалуются на мышечную слабость. В некоторых случаях развивается вялый тетрапарез. Отмечаются изменения ЭКГ. Снижается амплитуда зубцов P, увеличивается интервал P-R, развивается брадикардия. Значительное повышение концентрации калия может вызвать остановку сердца. На первых двух стадиях ОПН наблюдаются гипокальциемия, гиперфосфатемия, слабо выраженная гипермагниемия.
Следствием выраженной азотемии является угнетение эритропоэза. Развивается нормоцитарная нормохромная анемия. Угнетение иммунитета способствует возникновению инфекционных заболеваний у 30-70% пациентов с острой почечной недостаточностью. Присоединение инфекции утяжеляет течение заболевания и нередко становится причиной смерти больного. Выявляется воспаление в области послеоперационных ран, страдает полость рта, дыхательная система, мочевыводящие пути. Частым осложнением ОПН является сепсис.
Отмечается сонливость, спутанность сознания, дезориентация, заторможенность, чередующаяся с периодами возбуждения. Периферическая нейропатия чаще возникает у пожилых пациентов. При ОПН может развиться застойная сердечная недостаточность, аритмия, перикардит, артериальная гипертензия. Больных беспокоит ощущение дискомфорта в брюшной полости, тошнота, рвота, потеря аппетита. В тяжелых случаях наблюдается уремический гастроэнтероколит, часто осложняющийся кровотечениями.
Диагностика
Основным маркером острой почечной недостаточности является повышение калия и азотистых соединений в крови на фоне значительного уменьшения количества выделяемой организмом мочи вплоть до состояния анурии. Количество суточной мочи и концентрационную способность почек оценивают по результатам пробы Зимницкого. Важное значение имеет мониторинг таких показателей биохимии крови, как мочевина, креатинин и электролиты, что позволяет судить о тяжести ОПН и эффективности проводимых лечебных мероприятий.
Главной задачей в диагностике ОПН является определение ее формы. Для этого проводится УЗИ почек и сонография мочевого пузыря, которые дают возможность выявить или же исключить обструкцию мочевыводящих путей. В некоторых случаях выполняется двусторонняя катетеризация лоханок. Если при этом оба катетера свободно прошли в лоханки, но выделение мочи по ним не наблюдается, можно с уверенностью исключить постренальную форму ОПН. При необходимости оценить почечный кровоток проводят УЗДГ сосудов почек. Подозрение на канальцевый некроз, острый гломерулонефрит или системное заболевание является показанием для биопсии почки.
Лечение ОПН
В начальной фазе терапия направлена, прежде всего, на устранение причины, которая вызвала нарушение функции почек. При шоке необходимо восполнить объем циркулирующей крови и нормализовать артериальное давление. При отравлении нефротоксинами больным промывают желудок и кишечник. Применение в практической урологии таких современных методов лечения как экстракорпоральная гемокоррекция позволяет быстро очистить организм от токсинов, которые стали причиной развития ОПН. С этой целью проводят гемосорбцию и плазмаферез. При наличии обструкции восстанавливают нормальный пассаж мочи. Для этого осуществляют удаление камней из почек и мочеточников, оперативное устранение стриктур мочеточников и удаление опухолей.
В фазе олигурии для стимуляции диуреза больному назначают фуросемид и осмотические диуретики. Для уменьшения вазоконстрикции почечных сосудов вводят допамин. Определяя объем вводимой жидкости, кроме потерь при мочеиспускании, рвоте и опорожнении кишечника, необходимо учитывать потери при потоотделении и дыхании. Пациента переводят на безбелковую диету, ограничивают поступление калия с пищей. Проводится дренирование ран, удаление участков некроза. При выборе дозы антибиотиков следует учитывать тяжесть поражения почек.
Гемодиализ назначается при повышении уровня мочевины до 24 ммоль/л, калия – до 7 ммоль/л. Показанием к гемодиализу являются симптомы уремии, ацидоз и гипергидратация. В настоящее время для предупреждения осложнений, возникающих вследствие нарушений метаболизма, врачи-нефрологи все чаще проводят ранний и профилактический гемодиализ.
Прогноз и профилактика
Летальность в первую очередь зависит от тяжести патологического состояния, ставшего причиной развития ОПН. На исход заболевания влияет возраст больного, степень нарушения функции почек, наличие осложнений. У выживших пациентов почечные функции восстанавливаются полностью в 35-40% случаев, частично – в 10-15% случаев. 1-3% больных необходим постоянный гемодиализ. Профилактика заключается в своевременном лечении заболеваний и предупреждении состояний, которые могут спровоцировать ОПН.
www.krasotaimedicina.ru
причины, симптомы, диагностика и лечение
Острая почечная недостаточность (ОПН) — это быстрое, острое снижение или полное прекращение всех функций почек по причине тяжелого поражения большей части почечной ткани, в результате чего происходит накопление отходов белкового обмена в организме.
Содержание статьи:
Вследствие нарушения экскреторной (выделительной) функции почек в кровь человека попадают азотистые шлаки, которые при нормальной деятельности организма удаляются вместе с мочой. Их количество увеличивается, общее состояние больного ухудшается, значительно нарушается обмен веществ. Заболевание также характеризуется резким уменьшением количества выделяемой мочи (олигурия) до полного ее отсутствия (анурия).
В большинстве случаев ОПН является обратимым процессом, но при отсутствии своевременной медицинской помощи и формирования глубокого поражения почечной ткани процесс становится необратимым и переходит в хроническую форму.
Диагностика заболевания осуществляется на основе данных клинических и биохимических анализов крови и мочи, а также инструментальных исследований мочевыделительной системы.
Лечение зависит от текущей стадии острой почечной недостаточности.
Этиология острой почечной недостаточности (ОПН)
Возникновение и состояние ОПН зависит от причин, которые можно условно разделить на три группы:
- Преренальная. Коллапс, шок, тяжелые аритмии, сепсис, сердечная недостаточность, нарушение кровообращения, значительное снижение объема циркулирующей крови (как следствие обильной потери крови), анафилактический или бактериотоксический шок, уменьшение количества внеклеточной жидкости и многие другие причины могут вызвать состояния, при которых развивается преренальная ОПН.
- Ренальная. Токсическое воздействие на почечную паренхиму ядовитых грибов, удобрений, урана, ртути, солей кадмия и меди. Развивается при бесконтрольном приеме антибиотиков, сульфаниламидов, противоопухолевых препаратов и пр. При циркуляции в крови большого количества гемоглобина и миоглобина (по причине длительного сдавливания тканей при травме, переливании несовместимой крови, алкогольной и наркотической коме и т.д.). Реже наблюдается развитие ренальной ОПН вследствие воспалительного заболевания почек.
Неожиданная дисфункция почек при ОПН приводит к ярко выраженным нарушениям обмена веществ, в случае неоказания своевременной медицинской помощи возникают последствия, несовместимые с жизнью.
Развитие острой почечной недостаточности происходит от нескольких часов до семи дней и может длиться двадцать четыре часа. Если своевременно обратиться за помощью к врачам, то лечение закончится полным восстановлением функций обеих почек.
Симптомы почечной недостаточности (ОПН)
Различают четыре фазы острой почечной недостаточности. В начальной стадии состояние больного определяется основным заболеванием, вызывающим ОПН. Какие-либо характерные симптомы отсутствуют. Неспецифичные симптомы ОПН — ухудшение самочувствия, потеря аппетита, тошнота, рвота, диарея, отеки нижних и верхних конечностей, увеличение объема печени, заторможенность или возбужденность больного — замаскированы проявлениями основного заболевания, отравления или травмы.
При первой стадии заболевания, длящейся от нескольких часов до нескольких дней, также проявляются ярко выраженная бледность кожных покровов, характерные боли в животе, вызванные острой интоксикацией.
При второй фазе (олигоанурической) отмечается резкое уменьшение количества выделяемой мочи. В данный период в крови накапливаются конечные продукты метаболизма, основные из которых азотистые шлаки. По причине прекращения выполнения функций почками нарушаются кислотно-щелочное равновесие и водно-электролитный баланс.
В результате перечисленных процессов возникают следующие симптомы ОПН: тошнота, рвота, потеря аппетита, периферические отеки, нарушение сердечного ритма и нервно-психическое расстройство.
По причине острой задержки жидкости в организме может развиться отек головного мозга, легких, асцит или гидроторакс.
Стадия олигоанурии длится в среднем две недели, ее продолжительность зависит от объема поражения почки, адекватности проводимого лечения и скорости восстановления эпителия почечных канальцев.
Третья стадия (восстановительная) характеризуется постепенным восстановлением диуреза и проходит в два этапа. При первом суточное количество мочи не превышает 400 мл (начальный диурез), затем происходит постепенное увеличение объема мочи — до двух литров и более. Это говорит о регенерации клубочковой функции почки.
Стадия диуреза длится 10-12 дней. В этот период нормализуется деятельность сердечно-сосудистой и дыхательной системы, пищеварительных органов.
Четвертая стадия — стадия выздоровления. Полностью регенерируют функции почек. Восстановление организма после длительного лечения может длиться от нескольких месяцев до одного года и более. В этот период нормализуется объем выделяемой мочи, водно-электролитный и кислотно-щелочной баланс. В отдельных случаях ОПН может перейти в хроническую форму.
Диагностика острой почечной недостаточности (ОПН)
Как уже говорилось выше, основным показателем острой почечной недостаточности является повышение азотистых соединений и калия в крови при значительном уменьшении количества выделяемой организмом мочи вплоть до состояния анурии. Концентрационная способность почек и количество суточной мочи оцениваются по результатам пробы Зимницкого. Большое значение имеет мониторинг показателей мочевины, креатинина и электролитов. Именно они позволяют судить о тяжести ОПН и эффективности проводимого лечения.
Главной задачей в диагностике заболевания является определение ее формы. Для этого проводится УЗИ почек и мочевого пузыря, позволяющее выявить или исключить закупорку мочевыводящих путей. В некоторых случаях проводится двусторонняя катетеризация лоханок. Если оба катетера свободно прошли в лоханки, но выделения мочи по ним не наблюдается, можно с уверенностью исключить постренальную форму ОПН.
С целью определить почечный кровоток проводят УЗДГ сосудов почек. При подозрении на острый гломерулонефрит, канальцевый некроз или системное заболевание проводится процедура биопсии почки.
Осложнения острой почечной недостаточности
Опасность для здоровья и состояния больного ОПН заключается в ее осложнениях.
Нарушение водно-солевого обмена. При олигурии увеличивается риск развития водной и солевой сверхнагрузки. Недостаточное выведение калия при сохраняющемся уровне его высвобождения из тканей организма называется гиперкалиемией. У больных, не страдающих данным заболеванием, уровень калия составляет 0,3-0,5 ммоль/сут. Первые симптомы гиперкалемии возникают при показателях 6,0-6,5 ммоль/сут. Появляется боль в мышцах, отмечаются изменения ЭКГ, развивается брадикардия, а повышенное содержание калия в организме способно вызвать остановку сердца.
Изменение крови. Угнетение эритропоэза является следствием выраженной азотемии. При этом происходит сокращение жизни эритроцитов, развивается нормоцитарная нормохромная анемия.
Иммунные нарушения. Инфекционные заболевания возникают у 30-70% пациентов с ОПН вследствие ослабления иммунитета. Присоединившаяся инфекция осложняет течение заболевания и нередко становится причиной смерти больного. Воспаляется область послеоперационных ран, страдает дыхательная система, полость рта, мочевыводящие пути. Частым осложнением острой почечной недостаточности является сепсис, который может вызываться как грамположительной, так и грамотрицательной флорой.
Неврологические нарушения. У больных ОПН фиксируются сонливость и заторможенность, чередующаяся с периодами возбуждения, наблюдается спутанность сознания, дезориентация в пространстве. Периферическая нейропатия чаще возникает у пациентов пожилого возраста.
Осложнения со стороны сердечно-сосудистой системы. При заболевании ОПН может развиться аритмия, артериальная гипертензия, перикардит, застойная сердечная недостаточность.
Нарушения деятельности ЖКТ. У пациентов с ОПН отмечается ощущение дискомфорта в брюшной полости, потеря аппетита, тошнота и рвота. В тяжелых случаях развивается уремический гастроэнтероколит, осложняющийся кровотечениями.
Лечение острой почечной недостаточности (ОПН)
Самое главное в лечении ОПН — это своевременное выявление всех симптомов, устранение причин, спровоцировавших повреждение почек.
Лечение в начальной фазе. Терапия направлена на устранение причины, вызвавшей нарушение функции почек. При шоке необходимо нормализовать артериальное давление и восполнить объем циркулирующей крови. При отравлении нефротоксинами больным промывается желудок и кишечник. В урологии применяется экстракорпоральная гемокоррекция, позволяющая быстро очистить организм от токсинов, ставшими причиной развития ОПН. С этой целью проводятся гемосорбция и плазмаферез. При наличии обструкции восстанавливают нормальный пассаж мочи. Для этой цели удаляются камни из почек и мочеточников, устраняются стриктуры мочеточников, и удаление опухолей происходит хирургическим путем.
Лечение в фазе олигурии. Больному назначаются фуросемид и осмотические диуретики для стимуляции диуреза. Для уменьшения вазоконстрикции почечных сосудов вводится допамин. Важно учитывать потери при потоотделении и дыхании (400 мл), определяя объем вводимой жидкости, кроме потерь при рвоте, опорожнении кишечника и мочеиспускании. Пациенту ограничивают поступление калия с пищей, его переводят на строгую безбелковую диету. Проводится дренирование ран и удаление участков некроза. При выборе дозы антибиотиков учитывается тяжесть поражения почек.
Показания к гемодиализу. Гемодиализ проводится пациенту с ОПН при повышении уровня мочевины до 24 ммоль/л, калия — до 7 ммоль/л. Симптомы уремии, ацидоз и гипергидратация являются показаниями к проведению гемодиализа. В настоящее время для предупреждения осложнений, возникающих вследствие нарушений метаболизма, нефрологи все чаще проводят ранний и профилактический гемодиализы.
Прогноз при острой почечной недостаточности
На исход заболевания ОПН влияет возраст пациента, степень нарушения функции почек, наличие сопутствующих осложнений. Летальный исход зависит от тяжести патологического состояния, ставшего причиной развития острой почечной недостаточности.
Если при обнаружении острой почечной недостаточности своевременно поставлен диагноз, правильно проведено лечение в стационарных условиях, то выздоровление больных гарантируется на 40%. Частичное восстановление функций почек отмечается в 10-15% случаев, в постоянном гемодиализе нуждаются 1-3% пациентов.
Профилактика острой почечной недостаточности
Проведение профилактических мероприятий во избежание заболевания острой почечной недостаточностью включает необходимость полного устранения различных этиологических факторов. Если у больного в наличии хроническое заболевание почек, то после прохождения обследования и консультации врача требуется постепенно снижать дозу ранее назначенных лекарственных препаратов.
Также для предотвращения проявления острой почечной недостаточности необходимо ежегодно проходить рентгеноконтрастное обследование, за сутки до процедуры введя гипотонический раствор натрия, чтобы развился в большом количестве полиурий.
При эффективной профилактике, своевременном и адекватном лечении такого заболевания, как острая почечная недостаточность, можно предотвратить все его тяжелые последствия, сохранить функцию почек в нормальном состоянии.
www.mosmedportal.ru
Острая почечная недостаточность у детей > Клинические протоколы МЗ РК
Цели лечения:
— Преренальная ОПН — восстановление ОЦК
— Ренальная ОПН — устранить причину ОПН, катаболизм и патогенетическая терапия (иммуносупрессия и т.д.)
— Постренальная ОПН — устранить обструкцию
Тактика лечения: попытка устранить причину, срочная госпитализация
Немедикаментозное лечение: режим постельный, диета, калорийность 1400 ккал/м²/сут.
Медикаментозное лечение
Общие принципы лечения ОПН:
— лечение основного заболевания
— коррекция электролитных нарушении
— предупреждение перенагрузки жидкостью
— предупреждение прогрессирования почечной недостаточности
— обеспечение полноценного питания
— расчет дозы лекарственных препаратов по СКФ
— заместительная почечная терапия
1. При анурии диуретики не назначаются
2. Иммуносупрессивная терапия при гломерулярных заболеваниях
3. Гиперкалиемия при ОПН обусловлена выходом калия из клетки в условиях метаболического ацидоза и снижением его экскреции почками. Коррекция гиперкалиемии начинается при уровне калия плазмы >5,5 ммоль/л:
1) Внутривенное введение 4% р-ра бикарбоната натрия 1-2 мл/кг в течение 20 мин под контролем КОС крови – начало действия через 5-10 мин, продолжительность действия 1-2 часа.
2) Внутривенное введение 20% глюкозы в 1-2 гр/кг с инсулином — начало действия через 30-60 мин, продолжительность действия 2-4 часа.
3) Внутривенное медленное введение 10% р-ра глюконата кальция 0,5-1,0 мл/кг с наблюдением за числом сердечных сокращений. Повторное введение до исчезновения изменений на ЭКГ — начало действия немедленно, продолжительность действия 30-60 мин.
4) Гемодиализ, перитонеальный диализ
4. Коррекция метаболического ацидоза производится при наличии в клинике заболевания ацидотической одышки и снижении уровня SB крови < 15-12 ммоль/л. Рекомендуется назначать бикарбонат натрия в дозе 0,12-0,15 гр/кг или 3-5 мл/кг 4% р-ра в течение суток дробно в 4-6 приемов под контролем КОС крови. Первый прием из расчета 1/2 дозы.
5. Гипонатриемия развивается в результате длительного потребления или введения гипотонических расстройств. Коррекции подлежит только тяжелая гипонатриемия, когда Na плазмы ниже 125 ммоль/л и это сопровождается клинической симптоматикой, важнейшим компонентом которой является отек мозга. При острой гипонатриемии (длительность <48 час.) скорость коррекции около 2 ммоль/л/час до разрешения симптомов: 3% NaCL в дозе 1-2 мл/кг с сопутствующим введением фуросемида. При хронической гипонатриемии (длительность >48 час.): скорость коррекции не выше 1.5 ммоль/л/час, или 15 ммоль/сут., частый неврологический контроль, контроль электролитов мочи и плазмы крови каждые 1-2 часа. Натрий мочи не должен превышать 1.5 ммоль/л/час или 20 ммоль/сут.
6. Антигипертензивная терапия [2]
Рекомендуемая доза антигипертензивных препаратов у детей с почечной недостаточностью
| препараты | нормальная доза | Доза расчета по СКФ (мл/мин/1.73м²) | ||
| 50-30 | 30-10 | ниже 10 | ||
| Антагонисты Са+ | ||||
| Амлодипин | 0,05- 0,15мг/кг/сут | N | N | N |
| Дилтиазем | 1 мг/кг/сут | N | N | N |
| Нифедипин | 0,5-2 мг/кг/сут | N | N | N |
| β блокаторы | ||||
| Атенолол | 0,5-2 мг/кг/сут | N | 50% | 25-50% |
| Бисопролол | 2 мг/кг/сут | N | 66% | 50% |
| Пропраналол | 0,5-1 мг/кг/сут | N | N | N |
| иАПФ | При ОПН иАПФ не используется | |||
Другие виды лечения: Диализ. В литературе нет четких показаний для начала проведения диализной терапии. Решение принимает врач нефролог, который осматривает.
1. Выбор диализной терапии: В зависимости от возраста (у новорожденных, детей раннего и младшего возраста предподчтителен перитонеальный диализ)
Наличие критических симптомов подразумевает начало заместительной терапии не зависимо от степени тяжести:
1. Олигоанурия более 3 сут.
2. Мочевина крови > 30 ммоль/л
3. по рRIFLE, стадии F и L, если креатинин нарастает быстро
4. Гиперкалиемия (К+ > 7,0 ммоль/л)
5. перегрузка объемом более 10% от веса
6. Уремическая энцефалопатия
7. Уремический перикардит
8. для обеспечения адекватного питания
Преимущества и недостатки гемо — и перитонеального диализа [2,4]
| Показатели | Перитонеальный диализ | Гемодиализ |
| Продолженная терапия | Да | Нет |
| Устойчивость гемодинамики | Да | Нет |
| Достигается баланс жидкости | Да/нет изменчиво | Да, нерегулярно |
| Легко выполнять | Да | Нет |
| Метаболический контроль | Да | Да, нерегулярно |
| Продолженное удаление токсина | Нет/да, зависит от структуры токсина- высоко молекулярные токсины не выводится | Нет |
| Антикоагулянт | Нет | Да/нет, нерегулярно |
| Быстрое удаление токсина | Нет | Да |
| Требуется подготовленная медсестра | Да/ нет, зависеть от ситуации | Да |
| Мобильность пациентов | Да, если использовать интермитирующий ПД. | Нет |
| Требует сосудистого доступа | Нет | Да |
| Недавняя операция в брюшной полости | Нет | Да |
| Вентрикулоперитонеальный шунт | Да/нет, относительно противопоказано | Да |
| Контроль на ультрафильтрацией | Да/ нет, изменчиво | Да, нерегулярно |
| Потенциальная инфекция | Да | Да |
Хирургическое вмешательство:
— хирург- биопсия почки, имплантация перитонеального катетера, при обструкции МВС
— анестезиолог- катетеризация центральной вены
Профилактические мероприятия (профилактика осложнений):
— профилактика вирусных, бактериальных, грибковых инфекций
— профилактика нарушений электролитного баланса
Дальнейшее ведение
Принципы диспансеризации:
1. Диета с ограничением продуктов, богатых калием (изюм, курага, бананы, компот, шоколад, сухофрукты, орехи, виноград), копченых, жирных, жареных блюд в течение 1 месяца
2. Наблюдение врача нефролога, участкового педиатра по месту жительства.
3. ОАК, ОАМ 1 раз в 7-10 дней в течение 1 месяца, затем 1 раз в месяц при стабильных показателях.
4. Контрольные биохимические анализы крови (креатинин, мочевина, калий, кальций, натрий) 1 раз в неделю в течение 1 месяца, затем 1 раз в месяц при стабильных показателях.
5. Мед. отвод от прививок на 5 лет.
6. Контрольные анализы крови на ВИЧ, вирусный гепатит В, вирусный гепатит С через 6 месяцев, если проведена гемотрансфузия.
7. Если имеется артериальная гипертензия смотри пункт 15.2.6.
8. Госпитализация в нефрологическое отделение через 3 месяца для оценки функции почек в динамике
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе.
· Восстановление адекватного диуреза
· Нормализация электролитного баланса
· Нормализация АД
· Коррекция ацидоза
· Нормализация уровня гемоглобина
· Нормализация уровня креатинина и мочевины в биохимическом анализе крови
· Выздоровление
· Переход в ХПН
· Летальность
Препараты (действующие вещества), применяющиеся при лечении
| Амлодипин (Amlodipine) |
| Атенолол (Atenolol) |
| Бисопролол (Bisoprolol) |
| Декстроза (Dextrose) |
| Дилтиазем (Diltiazem) |
| Инсулин человеческий короткого действия (Short-acting human insulin) |
| Кальция глюконат (Calcium gluconate) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Нифедипин (Nifedipine) |
| Пропранолол (Propranolol) |
| Фуросемид (Furosemide) |
diseases.medelement.com
Острая почечная недостаточность: определение, классификация, причины, стадии и симптомы, лечение, прогноз и профилактика (Погребной Станислав Леонидович)
Простые люди очень мало знают о том состоянии, которое относится в урологии и нефрологии к критическим. Речь идет об ОПН, или острой почечной недостаточности. Это и понятно, ведь большинство имеет дело со своими диагнозами: мочекаменная болезнь, гломерулонефрит, аденома простаты. Но иногда это состояние возникает внезапно, но не случайно, а закономерно. Поэтому всем урологическим и нефрологическим пациентам нужно знать об этой угрозе. Кто предупрежден, тот вооружен, а лишнее знание никогда не помешает. Прежде всего, нужно начать разговор с того, что такое острая почечная недостаточность (ОПН)?
Определение
Под острой почечной недостаточностью поднимается полное расстройство всех почечных функций. Обычно в обиходе острая почечная недостаточность называется «отказом почек». Если у человека существует одна почка — то это практически полное прекращение работы единственной почки. В результате нарушается фильтрация и очистка крови, перестает концентрироваться вторичная моча, развивается довольно быстрое отравление крови и затем всех тканей организма накопившимися вредными веществами. Прежде всего — это остатки азотистого обмена, закисление крови и нарушение ионного состава.
Рис — Фильтрация крови в почках
Острая почечная недостаточность — это обратимое состояние. К счастью, большинство переживших его, после своевременной и высокоспециализированной медицинской помощи возвращаются к нормальной жизни. Если взять большой город с населением в 1 млн. человек, то, в среднем, в течение года около 40 пациентов этого города будут попадать на больничную койку вследствие развития ОПН. Причём чем старше человек, тем этот риск выше.
Классификация
Какая бывает почечная недостаточность? Классификация острой почечной недостаточности придумана очень давно, но существует долгое время без изменений, поскольку оказалась исключительно удачной. Вся она разделяется по высоте поражения. Можно создать единую ось очистки организма: кровь – почки — мочевыводящие пути. На каждом из этих этапов возможно тяжёлое нарушение почечной функции. Чаще всего, встречаются следующие три вида почечной недостаточности: преренальная, ренальная и постренальная (до почек, почечная, послепочечная).
Преренальная почечная недостаточность
В ее возникновении почки совсем не виноваты, они могут быть полноценными и здоровыми. Просто в крови падает давление, и оно становится настолько низким, что почки не способны фильтровать мочу. Чаще всего возникает такая недостаточность при глубоком угнетении артериального давления (коллапс, шок). Известно, что если систолическое, или «верхнее давление» будет ниже, чем 50 мм ртутного столба, то почки прекращают фильтровать мочу, и она перестает выделяться вообще. Такая ОПН называется функциональной, и встречается в подавляющем большинстве случаев, около 70%.
Ренальная почечная недостаточность
Значит, «поломка» произошла в самих почках. Это примерно 25% от числа всех случаев ОПН. При этом поражается сама паренхима почек, то есть клубочки и (или) канальцевый аппарат. Это может произойти по различным причинам, которые будут рассмотрены ниже.
Постренальная почечная недостаточность
Наконец, каждый 20–й случай острой почечной недостаточности случается вследствие нарушения проходимости верхних мочевыводящих путей. Почки бы и рады продолжать выделять мочу, но в какой-то момент давление «на выходе», в чашечно-лоханочной системе возрастает настолько, что фильтрация прекращается. Это постренальная почечная недостаточность, или возникшая «после почек».
Очень редко появляется так называемая ренопривная острая почечная недостаточность, которая будет освещена ниже.
Является ли острая почечная недостаточность отдельной, самостоятельной болезнью? Как видно из классификации — нет, не является. Острая почечная недостаточность — это синдром, то есть совокупность различных признаков, объединенных одной общей природой. Это состояние может осложнять самые разные болезни (не обязательно почечные), и причины острой почечной недостаточности могут быть также совершенно различны. Рассмотрим их подробнее.
Причины
Проще всего разобраться в причинах, «идя сверху вниз», по классификации ОПН, от плазмы крови до мочевыводящих путей.
Чаще всего встречается преренальная форма. Низкое артериальное давление может возникнуть при любом виде шока. Это:
- инфекционно-токсический шок, который может возникнуть, например, при тяжелой пневмонии и сепсисе;
- кардиогенный шок — при инфаркте миокарда и тампонаде сердца;
- травматический шок при переломе длинных трубчатых костей.
Существует тяжелые нарушения ритма сердца, которые приводят к периодическому ухудшению систолической функции желудочков, что вызывает резкое падение артериального давления. Также остро прогрессирующая сердечная недостаточность с развитием отёка лёгкого и эмболия легочной артерии может привести к прекращению почечной фильтрации.
К ОПН может привести нарушение обмена жидкости в организме. Если она перераспределяется и уходит из плазмы крови в какие-либо полости, например при нефротическом синдроме – в ткани, при циррозе печени, перитоните – в брюшную полость (асцит).
Рис — Жидкость в брюшной полости — асцит
Острая почечная недостаточность разовьется и в том случае, если почкам просто нечего фильтровать. Например, если очень неуклюже пользоваться мочегонными средствами в виде самолечения. Теряет организм жидкость и при очень сильных профузных поносах, например при гастроэнтероколите, при холере. При массивной кровопотере развивается не только с падение артериального давления. Теряется сама кровь, поэтому почкам тоже ничего фильтровать.
При злоупотреблении ингибиторами АПФ (Капотен, Каптоприл) также может развиться это состояние, и особенно на фоне двустороннего сужения, или стеноза почечных артерий. Стеноз почечных артерий является категорическим запретом на прием ингибиторов АПФ.
Эта форма почечной недостаточности может развиться при тяжелых нарушениях проходимости сосудов, несущих кровь в почку. К таким состояниям относится двусторонний тромбоз артерий почек, расслаивающая аневризма брюшной аорты, и другие состояния.
Ренальная ОПН
Во втором типе почечной недостаточности виноваты сами почки. Чаще всего с этим видом расстройством сталкиваются нефрологи. Чаще всего приводит к этому виду острой почечной недостаточности:
- острый канальцевый некроз;
- поражение клубочков;
- острый корковый некроз или острый интерстициальный нефрит.
Практически 80% всех случаев ОПН ренального генеза — связаны с некрозом почечных канальцев, которые занимаются концентрацией мочи и выведением ее в окончательном виде в чашечно-лоханочную систему. Причина же канальцевого некроза может быть двоякой. Это:
- ишемический механизм, вследствие ухудшения кровообращения;
- токсический при поражении различными вредными веществами.
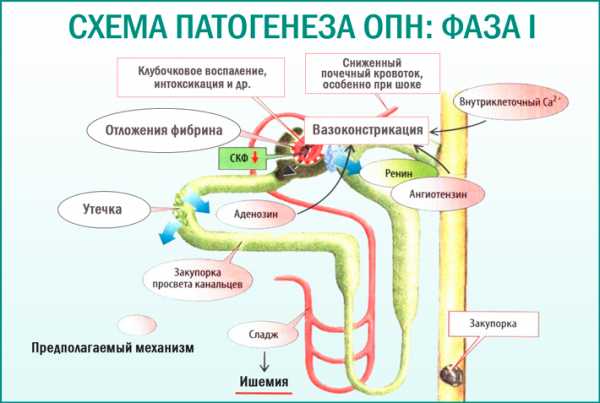
Механизм ишемии довольно сложный, и она может также наблюдаться при преренальной ОПН, при длительном шоке. Отдельные этапы патогенеза острой почечной недостаточности указаны на рисунке ниже.
Рис — Этапы патогенеза острой почечной недостаточности
Часто нефрологи и реаниматологи имеют дело с различными нефротоксичными веществами. Это алкогольные суррогаты и органические растворители, антибиотики и противоопухолевые препараты, наркотические анальгетики. Иногда причиной ОПН могут быть и несертифицированные китайские сборы для похудения, множество других препаратов и средств. Механизм нефротоксичности чаще всего связан с влиянием на эпителий канальцев его повреждением и гибелью.
Очень важно упомянуть миоглобиновую интоксикацию. При синдроме длительного раздавливания, при обширных мышечных травмах возникает распад мышечной ткани, образование миоглобина, который попадает в почки. К такому повышению концентрации миоглобина в плазме крови может приводить тяжелый диабетический кетоацидоз, гипотиреоз. Из лекарств – это средства, борющиеся с высоким холестерином из группы статинов и фибратов. У них нет прямого токсического действия, но в каждой инструкции особенно четко прописана опасность развития, так называемого миоглобинового рабдомиолиза в виде тяжелого осложнения. Также некроз канальцев может осложнить тяжелое течение нефропатии при подагре, при миеломном поражении почек.
Что касается ишемического поражения канальцев, то чаще всего — это различные оперативные вмешательства, при которых необходимо на какое–то время зажимом пережимать почечную артерию. Это связано с различными операциями на магистральных сосудах.
Можно немного упомянуть об остром интерстициальном нефрите, о котором готовится отдельная статья. Поэтому здесь упомянем о нём очень коротко. Этот нефрит развивается чаще всего, в ответ на лечение антибиотиками или противовоспалительными препаратами. Важно помнить, что канальцевый некроз зависит от дозы токсического агента, а нефрит не зависит. При этом лекарство может и не иметь нефротоксического эффекта, и никто не может заподозрить его в инициации интерстициального нефрита. Гораздо реже это причина возникает вследствие системного заболевания соединительной ткани, например, при красной волчанке.
Постренальная и ренопривная ОПН
В данном случае развитие недостаточности связано или с внешним сдавливанием (компрессией) мочевыводящих путей, или с внутренним. В первом случае это избыточное развитие фиброзной ткани, компрессия опухоль. Чаще всего это метастазы в лимфатических узлах, которые возникают в забрюшинном пространстве, где лежат мочеточники. Второй случай — камни, кровяные сгустки.
Ренопривная же недостаточность связана с механическим разрушением почечной ткани. Чаще всего это пациенты, у которых единственная почка необратимо поражена раковой опухолью, и ее необходимо удалить. Само собой, что такая форма недостаточности может быть ликвидирована только с помощью хронического гемодиализа, который пациент, по сути, лишенный выделительной системы, должен получать пожизненно, или в ожидании трансплантации почек. Исключительно редко в практике встречается травматическое разрушение единственной почки, или двустороннее травматическое повреждение почек, несовместимое с их функцией.
Можно немного упомянуть об остром интерстициальном нефрите, о котором готовится отдельная статья. Поэтому здесь упомянем о нём очень коротко. Этот нефрит развивается чаще всего, в ответ на лечение антибиотиками или противовоспалительными препаратами. Важно помнить, что канальцевый некроз зависит от дозы токсического агента, а нефрит не зависит. При этом лекарство может и не иметь нефротоксического эффекта, и никто не может заподозрить его в инициации интерстициального нефрита. Гораздо реже это причина возникает вследствие системного заболевания соединительной ткани, например, при красной волчанке.
Стадии и симптомы
Как развивается ОПН, или каков патогенез острой почечной недостаточности? Появление новых симптомов хорошо согласуется с переходом патологического процесса из стадии в стадию, а стадии острой почечной недостаточности хорошо известны. Рассмотрим классическое течение и клинику ОПН.
Начальный период
В начальном периоде продолжается действие неблагоприятного фактора на паренхиму почек. Начальный период развития острой почечной недостаточности очень часто протекает с ознобом, быстрым понижением артериального давления. У пациента может повыситься температура, появляется бледность и цианотичность кожных покровов. Быстро нарастает желтуха. Моча до наступления быстро темнеет, в ней в значительной степени повышается концентрация белка, увеличивается содержание всех клеточных элементов – лейкоцитов, эритроцитов, много цилиндров. Вне зависимости от причины, вызвавшей этот синдром, в начальном периоде всегда изменяется системная гемодинамика, и давление резко падает.
Олигурическая или анурическая стадия
В олигурическом периоде, главным симптомом которого является уменьшение объема мочи (менее 500 мл/сутки), признаки острой почечной недостаточности обусловлены накоплением в крови ядовитых продуктов обмена, которые не выводятся почками. У пациентов снижен аппетит, развивается головная боль и слабость, появляется сонливость. В крови быстро нарастает концентрация мочевины, фосфатов, креатинина и мочевой кислоты. Резко повышается концентрация калия, который не выводится, и одновременно падает уровень натрия, кальция и хлора.
С этими лабораторными показателями чётко коррелируют признаки нарастающей уремии. Наиболее часто возникают неврологические расстройства. Появляются патологические рефлексы, пациент испытывает приступ возбуждения, возникают судороги, параличи. При осмотре отмечается разница в размерах зрачков, так называемая анизокория, наблюдается вялость сухожильных рефлексов. В тяжелых случаях сонливость сменяется комой, а перед впадением в кому довольно часто возникают психические расстройства, и изменения состояния сознания, такие как делирий, аменция или тяжёлое оглушение.
Практически всегда клиника острой почечной недостаточности в олигурической стадии сопровождается расстройством функций сердечно-сосудистой системы. Возникают приступы сердечной недостаточности, появляются боли в сердце, гиперкалиемия может привести к тяжелым вариантам сердечной аритмии и ухудшению проводимости импульса в тканях сердца. Учащается дыхание, лёгкие пытаются компенсировать развившийся метаболический ацидоз. Поэтому пациенты в этой стадии острой почечной недостаточности могут иметь глубокое и шумное дыхание. В некоторых случаях избыток жидкости, которые не выводится почками, пропотевает через альвеолы и проявляется развитием отёка лёгких.
Постоянным спутником острой почечной недостаточности на этой стадии является анемия. Костный мозг — это ткань, которая очень быстро делится с высокой интенсивностью, производя различные клетки крови, ей необходимы особо сверхчистые условия для производства. Поэтому при накоплении продуктов обмена костный мозг угнетается одним из первых, новые клетки не производятся, а гемолиз (разрушение клеток крови) вследствие неблагоприятной среды в плазме резко увеличивается.
Длительность олигоанурического периода является определяющим степень тяжести: чем он длиннее, тем хуже прогноз.
Стадия восстановления диуреза
Вначале у пациента выделяется немного мочи, всего лишь около пол-литра в сутки. Это стадия начального диуреза. При этом предыдущие симптомы не уменьшаются, или даже нарастают. Через 2 или 3 дня развивается полиурия. Почки резко начинают выделять большое количество мочи, и при этом пациенты резко уменьшают свой вес, возникает сухость кожи, которая шелушится, появляется сухость во рту и жажда. Гиперкалиемия сменяется на ее противоположность, резко уменьшается уровень азота в плазме крови, нормализуется креатинин и мочевина. Этот период продолжается около 20 дней, и почти все симптомы острой почечной недостаточности постепенно исчезают.
Стадия выздоровления
Восстановление почек после острой почечной недостаточности начинается с нормализации мочевины и креатинина, и этот факт можно считать началом клинического выздоровления. В этом периоде постепенно восстанавливаются показатели клубочковой фильтрации, а вот восстановление нормальной концентрационной способности почек длится долго — от полугода до 2 лет.
Так, в случае острого канальцевого некроза восстанавливаются полностью почки через год у 60% больных. В том случае, если в основе острой почечной недостаточности лежал гломерулонефрит, то ситуация хуже. Через год восстанавливается менее 50% пациентов, а 25% требуется хронический гемодиализ.
Лечение
Поскольку при острой почечной недостаточности речь идёт о ситуации, угрожающей жизни, то все больные не только с установленным диагнозом, но даже с подозрением на ОПН экстренно госпитализируются в стационар, где есть возможность подключение аппарата искусственной почки по экстренным показаниям. Лечение при острой почечной недостаточности зависит от ее формы.
Так, если у пациента постренальная форма, то неотложная помощь при острой почечной недостаточности этого типа сводится к восстановлению проходимости мочевыводящих путей. Если же развилась ренопривная форма, то лечение острой почечной недостаточности заключается в постоянной заместительной терапии, то есть в хроническом гемодиализе, пока не будет подобран трансплантат для пересадки почки.
Ренальный вид ОПН требует, в первую очередь, нормализации артериального давления на фоне восстановления объема крови, и стабилизации гемодинамики. Наиболее сложным является лечение ренальной формы. Дело в том, что иногда требуется специфическое лечение конкретного заболевания или назначение антидотов при наличии факта отравления. Зачастую очень сложно определить, какое именно химическое вещество или токсин спровоцировало развитие недостаточности, иногда требуется консультация токсиколога. Особенно трудно бывает узнать причину, если больной находится без сознания.
Диета
Очень важным лечебным фактором является диета при острой почечной недостаточности. Ограничивают белок, его количество не должна превышать 20 г в сутки. Строго дозирован прием жидкости, ограничивают калий. Если идёт восстановление диуреза, в таком случае больному ежедневно назначается на 300 мл больше жидкости, чем в предыдущие сутки. На фоне анурии нужно вводить не более 0,5 литра в сутки. Пить по желанию пациенту разрешается в том случае, если скорость клубочковой фильтрации превышает 15 мл/мин. Напомним, что нормальное значение скорости КФ — от 80 до 120 мл/мин.
Алгоритм неотложной помощи при острой почечной недостаточности включает в себя назначение диуретиков, если у больного ещё нет анурии. В том случае, если проксимальные почечные канальцы страдают, то дозы диуретиков необходимо значительно повышать. Однако есть опасность, что фуросемид может сам быть нефротоксичным, и поэтому назначают осмотический диурез препаратами маннитола. Применение диуретиков является ключевым моментом. Если они помогают, то это существенно упрощает лечение, поскольку появляется возможность начать вводить лекарства внутривенно. Отпадает необходимость проведения гемодиализа, улучшается возможность питания больного, а также становится возможным отслеживать диурез.
В лечении острой почечной недостаточности очень важно жёстко контролировать углеводный обмен. Малейшее повышение сахара в плазме крови сильно ухудшает прогноз на выздоровление, иногда необходимо использовать короткодействующие инсулины. С другой стороны, введение глюкозы с инсулином очень важно для уменьшения гиперкалиемии, которая развивается при этом состоянии. Но в том случае, если калий снижается плохо, или не снижается вообще, необходимо срочно проводить сеанс гемодиализа. Абсолютным показанием является выраженная гиперкалиемия, свыше 7 миллимоль на литр.
Какие ещё существуют показания к подключению искусственной почки?
Кроме гиперкалиемии — это существенное повышение массы тела вследствие задержки жидкости, если пациент пил много жидкости, чтобы самостоятельно увеличить отхождение мочи до развития анурии. Очень важным поводом к диализу является сильное закисление крови, или декомпенсированный ацидоз, резкий рост мочевины и остаточного азота в плазме крови, а также проявление уремической интоксикации. К таким симптомам острой почечной недостаточности у человека относится тошнота, рвота энцефалопатия с выраженным изменением сознания. При этом калий, креатинин и другие метаболиты, даже если они находятся на нормальных значениях, не принимаются в расчёт.
Наконец, на стадии, когда восстанавливается функция почек, пациенту можно пить столько жидкости, сколько он захочет, и не ограничивается поваренная соль. В эту стадию лечение острой почечной недостаточности у взрослых обязательно должно включать в себя терапию основного заболевания, если оно известно. Если же первичная патология неясна, то главным является контроль над содержанием электролитов в плазме крови, не допуская перекосов в сторону защелачивания, или алкалоза.
Прогноз и профилактика
Профилактика острой почечной недостаточности заключается, прежде всего, в контроле над основным заболеванием. Так, если у пациента имеется онкологическая патология, то перед началом химиотерапии необходимо назначать Аллопуринол в достаточно высоких дозах, в связи с потенциально прогнозируемым распадом белка. В случае возникновения высокой, или преренальной формы ОПН, необходимо обеспечить высокие показатели почечного кровотока, скорректировать гиповолемию, или уменьшение объема циркулирующей крови в плановом порядке. А тем пациентам, которым назначаются при необходимости нефротоксичные препараты, необходимо обязательно осторожно подбирать дозировки и учитывать скорость клубочковой фильтрации.
Конечно, не стоит и говорить о полном запрещении суррогатов алкоголя, а в случае риска профессиональной интоксикации на производстве задача охраны здоровья работников опасных профессий лежит на отделе охраны труда.
Источники
- РОССИЙСКОЕ ОБЩЕСТВО УРОЛОГОВ — КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ОСТРОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ Приняты на XIV конгрессе Российского общества урологов (Саратов, Россия, 10-12 сентября 2014 г.)
- Клинический протокол диагностики и лечения ОПН, Экспертный совет от 12.12.2014 МЗ и СР республики Казахстан
- Болезни почек. София, 1976, под ред. проф. Маждракова
Автор
Погребной Станислав Леонидович
Дата обновления: 20.03.2019, дата следующего обновления: 20.03.2022
uran.help
Острая почечная недостаточность: причины, симптомы, диагностика, лечение
Острая почечная недостаточность – это внезапно наступившее, но потенциально обратимое угнетение функций почек. ОПН не является заболеванием, а представляет собой синдром, развивающийся в результате нарушения процессов в органе – местного кровотока, клубочковой фильтрации, канальцевой секреции и реабсорбции. Из-за накопления в плазме крови азотистых продуктов обмена, изменений водно-солевого равновесия и кислотно-основного баланса патология характеризуется как критическая и требует экстренного вмешательства медиков.
Содержание статьи:
Подробная характеристика острой недостаточности почек
Почки являются главным фильтром организма, непрерывно пропускающим через себя кровь, очищая ее от токсинов и излишков жидкости и сохраняя полезные компоненты. Они по праву считаются органом, без которого жизнедеятельность человека становится невозможной. Но на фоне многих заболеваний и патологических процессов часто развиваются тяжелые нарушения их работы, и, чтобы предупредить развитие осложнений, врачи стараются оказать максимальную помощь пациенту. В международной классификации МКБ-10 соматическая патология имеет свой код N-17.
Причины и провоцирующие факторы
Согласно имеющейся статистике ОПН развивается примерно у 200 человек на каждый миллион населения планеты.
Важно знать! Примечательно, что в странах Африканского континента заболевание возникает на фоне вирусной или паразитарной инфекции, тогда как на территории Европейских стран причиной его развития является сахарный диабет или артериальная гипертония.
Основными причинами возникновения острой почечной недостаточности являются:
- политравмы;
- оперативное вмешательство на органах сердечно-сосудистой системы;
- акушерско-гинекологические патологии;
- отравления нефротоксичными лекарственными препаратами;
- интоксикация наркотическими веществами, метиловым спиртом, алкогольным суррогатом.
Заболевание считается полиэтиологичным, но специалисты выделяют три основные формы болезни, каждая из которых развивается под воздействием определенных причин.
Гемодинамическая – преренальная недостаточность. Ее развитие вызывается следующими состояниями.
- Уменьшение объема сердечного выброса крови:
- тромбоэмболия легочной артерии;
- кардиогенный шок;
- сердечная недостаточность с аритмией;
- кровотечения, преимущественно маточные;
- гемотампонада сердца.
- Вазодилатация системного генеза сосудов:
- септический шок;
- тяжелые формы анафилактических реакций;
- прием вазодилататоров, резкое падение артериального давления.
- Снижение уровня внеклеточной жидкости:
- асцит на фоне цирроза печени;
- ожоговая болезнь;
- рвота и диарея;
- значительный кровопотери;
- бесконтрольный прием слабительных средств и диуретиков.
Спровоцировать развитие ОПН могут тяжелые поражения печени с утратой функциональной способности – цирроз, рак.
Паренхиматозная – ренальная недостаточность.
- Постишемическая.
Считается следствием предыдущей формы. Развивается в результате появления вышеописанных причин, если адекватная терапия была неэффективной или вообще отсутствовала. Ведущим механизмом развития является ишемия тканей.
- Экзогенная интоксикация – отравление токсинами:
- укусы ядовитых насекомых, рептилий;
- воздействие ряда медикаментозных препаратов;
- бытовые яды;
- введение диагностического контрастного вещества, употребление антибиотиков.
- Инфекционные заболевания:
- геморрагическая лихорадка;
- лептоспироз;
- вирусные гепатиты;
- ВИЧ-инфекция.
- Массивный гемолиз эритроцитов крови:
- интоксикации;
- подагра;
- миеломная болезнь;
- синдром длительного сдавления;
- тепловой удар;
- тяжелые физические нагрузки;
- кома алкогольного или наркотического генеза.
- Острые воспалительные процессы в парном органе:
- гломерулонефрит;
- поражения почечных сосудов;
- все виды тубулоинтерстициальных нефритов.
Ренальная форма ОПН может развиться вследствие травмирования или удаления единственной здоровой почки.
Обструктивная – постренальная недостаточность. Диагностируется не более чем в 5% всех случаев вследствие таких факторов:
- невропатия, как осложнение сахарного диабета;
- туберкулез почек, уретрит;
- дистрофические поражения забрюшинной клетчатки;
- обтурация выводящих протоков конкрементом при развитии уролитиаза;
- опухоли предстательной железы, мочевого пузыря;
- случайное лигирование (перевязка) мочеточника во время оперативного вмешательства.
Иногда возможно сочетание нескольких факторов, провоцирующих развитие ОПН. Данная форма встречается достаточно редко.
Симптомы разных стадий
Острый процесс имеет несколько стадий течения, каждая из которых проявляется по-своему. Считается очевидным, что по мере прогрессирования патологии будут различаться и симптомы острой почечной недостаточности.
Начальная фаза
Имеет клиническую картину основного заболевания. Развитие инфекционного процесса характеризуется повышением температуры, признаками общей интоксикации. На наличие политравмы указывает стойкий болевой синдром. При отравлении появляется тошнота, рвота, диарея, слабость. У пациента отмечается сонливость, отсутствие аппетита, что считается появлениями обычного недомогания.
Олигоанурическая фаза
Для нее характерно уменьшение диуреза. Количество выделяемой мочи не достигает 500 мл. Постепенно нарастают симптомы отравления: тошнота, головокружение, апатия, слабость, адинамия. При отеке легкого из-за обезвоживания отмечается одышка и влажные хрипы. В моче появляется белок, повышенный уровень азотистых соединений, калия, натрия, фосфатов. На фоне ослабленного иммунитета могут развиться панкреатит, пневмония, стоматит, паротит, сепсис. Нередко возникает перикардит, уремический гастроэнтероколит. Со стороны ЖКТ у 30% больных появляются кровоточащие эрозии, отмечаются боли в животе, непроходящая тошнота.
Острые симптомы сохраняются в течение первых трех дней. Средняя продолжительность фазы составляет 10-14 дней. Затянувшаяся стадия может наблюдаться у пожилых пациентов, имеющих в анамнезе сопутствующую сосудистую патологию. Если олигоанурическая фаза длится более месяца, следует провести дифференциальную диагностику с целью исключения васкулита, гломерулонефрита, некроза коры почек и окклюзии почечной артерии.
Диуретическая фаза
Данная фаза считается третьей и характеризуется восстановлением диуреза. Увеличение мочи – полиурия происходит за счет нарушения реабсорбции поврежденными почечными канальцами. Количество жидкости достигает 2-5 литров. Если инфузионная терапия проводится в недостаточном объеме, у пациента развивается гипергидратация, отмечается снижение ионов калия, фосфора, кальция.
Фаза выздоровления
Продолжительность заключительной фазы составляет от 6 месяцев до 1 года. В идеале утраченные почечные функции в этот период полностью реанимируются. Но при необратимом повреждении нефронов возврат к первоначальному уровню не представляется возможным, и тогда работоспособность органа восстанавливается частично.
Виды патологии и их признаки
В зависимости от степени воздействия повреждающего фактора, приводящего к патологии, различают следующие стадии острой почечной недостаточности:
Гемодинамическая или преренальная. Возникает в результате острого нарушения почечного кровоснабжения, составляет более 50% случаев.
Паренхиматозная или ренальная. Главная причина кроется в поражении функциональных структур почек и почечной ткани.
Обструктивная или постренальная. Основной причиной считается сужение мочеточников с прекращением способности выведения урины.
Переход в хроническую форму и другие осложнения
Осложнения при ОПН чаще всего обусловлены развитием уремии, то есть процесса отравления организма продуктами распада, которые не способны выводиться почками в случае олигурии или низкой скорости клубочковой фильтрации. Патология может привести к таким состояниям, как:
- анемия;
- нарушения сердечной деятельности;
- диспептическим расстройствам;
- повышенному риску инфекций;
- неврологическим нарушениям;
- уремической коме.
Важно знать! Постепенное повышение концентрации токсинов и ядов в плазме крови, неспособность почек справляться с их выведением, приводят к их полному отказу. В этом случае врачи не исключают развитие хронической почечной недостаточности со всеми вытекающими опасными для здоровья и жизни пациента последствиями.
Постановка диагноза
Поскольку первичные признаки ОПН легко спутать с симптоматикой других заболеваний мочевыделительной системы, необходимым шагом является обследование. Острая почечная недостаточность может быть выявлена при правильной диагностике. Но, прежде всего, проводится опрос и осмотр пациента, составляется анамнез его жизни и заболевания.
Лабораторная диагностика
- Клинический анализ крови. Выполняется с целью определения показателей гемоглобина, лейкоцитов, СОЭ.
- Биохимическое исследование крови. Определяется повышенный креатинин, мочевина, калий.
- Проба Зимницкого. Осуществляется контроль суточного диуреза.
- Общий и бактериологический анализ мочи. Определяется количество белка, лейкоцитов, цилиндров.
Инструментальные исследования.
- УЗИ, МРТ, КТ назначается при подозрении на обструкцию мочевыводящих путей, аномалиях и макрогематурии. Дополнительно может быть проведена восходящая пиелография.
- Рентгеноконтрастная ангиография и УЗИ с допплером назначается при подозрении на стенозирование почечной артерии.
- Каваграфия проводится при тромбозе нижней полой вены.
Также дополнительными методами считаются:
- Рентгенография легких.
- Радиоизотопная динамическая сцинтиграфия.
- Хромоцистоскопия.
- Электрокардиография сердца.
- Биопсия почки.
Не назначается экскреторная урография, поскольку уровень креатинина и мочевины превышает пределы нормы, а выделительная функция почек нарушена. Введение контрастного вещества способно вызвать дополнительную интоксикацию, что только усугубит патологический процесс.
Лечебные мероприятия
Лечение острой почечной недостаточности начинается с оказания больному срочной доврачебной помощи, и лишь затем определяется стадия, на которой находится заболевание, и причина, спровоцировавшая острое нарушение функции почек. Успех терапии во многом зависит от взаимодействия медперсонала и пациента.
Неотложные действия
Если возникла острая почечная недостаточность, меры неотложной помощи направлены на купирование острого приступа, снятие симптомов и облегчения самочувствия больного. Они предполагают, прежде всего, вызов бригады «Скорой помощи», или самостоятельное транспортирование его в стационар. В этот период пациенту необходимо обеспечить следующее:
- постельный режим;
- согревание тела;
- выведение из гиповолемии и шокового состояния;
- устранение гипотонии, тахикардии, затруднения дыхания, анурии, обезвоживания;
- активная терапия сепсиса:
- струйное введение солевого раствора «Трисоль»;
- внутривенное капельное введение «Гепарина» и «Допамина».
Внимание! Восстановление функционирования почек возможно лишь после того, как внутрисосудистый объем жидкости достигнет прежних показателей, нормализуется артериальное давление, будет прекращен прием нефротоксичных препаратов и проведена терапия заражения крови.
Дальнейшая терапия
Поскольку ОПН считается острым состоянием, ее лечение проводится в реанимации в палате интенсивной терапии стационара, реже – в нефрологическом отделении больницы. Все мероприятия, предпринимаемые медперсоналом, условно можно разделить на два этапа.
Вначале осуществляется выявление факторов, спровоцировавших внезапное развитие патологического процесса. Далее все действия врачей направлены на устранение причины ОПН, которые заключаются в следующем.
- Быстро очистить организм от токсинов можно с помощью экстракорпоральной гемокоррекции. Для этого проводится гемосорбция.
- Восстановление пассажа мочи при наличии обструкции выполняется посредством медикаментозного литолиза или хирургического вмешательства с целью удаления конкрементов, а также стриктур мочеточников, опухолей, если они выявляются в ходе обследования.
- В случае обнаружения аутоиммунного фактора назначаются глюкокортикостероиды – «Метипред», «Преднизолон», «Пренизол», а также проводится плазмаферез.
- Если имеет место инфекционный процесс, назначаются антибактериальные препараты, но при выборе дозы учитывается тяжесть поражении почек.
Во время олигурии пациент переводится на безбелковую диету с ограниченным количеством калия и поваренной соли. Для восстановления процесса мочеиспускания назначаются диуретики, например, «Фуросемид».
Назначение гемодиализа
Гемодиализ – это процедура очищения крови от продуктов распада и удаления лишней жидкости. Показаниями к его проведению являются такие состояния, как гипергидратация, ацидоз, симптомы уремии, повышение уровня калия до 7 ммоль/л, а мочевины – до 24 ммоль/л. В настоящее время для минимизации рисков развития осложнений все чаще процедура выполняется заранее в профилактических целях. Считается, что ее частое применение приводит к полной утрате почками своих функций с момента начала использования искусственного очищения крови.
Первичная и вторичная профилактика
Острая почечная недостаточность представляет собой серьезный, но обратимый процесс нарушения функций парного органа. Чтобы не допустить формирование патологии, нужно следить за состоянием и работой почек.
Индивидуальная или первичная профилактика включает следующие задачи:
- Сохранение здоровья почек в детстве и в юности.
- Борьба с вредными привычками – курением, употреблением алкоголя.
- Правильное и сбалансированное питание.
- Защита от сквозняков, простуд и переохлаждений.
- Воздержание от приема нефротоксичных лекарственных препаратов.
- Смена тяжелых условий труда на более комфортные и щадящие.
Вторичная профилактика направлена на то, чтобы не допустить обострения болезни и появления повторного приступа. Она содержит перечень иных рекомендаций:
- соблюдать диету, прописанную врачом, ограничить потребление соли, белка;
- контролировать массу тела;
- снизить риск проникновения в организм инфекционных агентов;
- принимать все назначенные медикаменты;
- проходить профилактические осмотры;
- вовремя лечить появляющиеся заболевания.
Отношение к своему здоровью должно быть сознательным, а отказ от вредных привычек, поведенческих установок и соблюдение других правил профилактики – добровольным.
Прогноз
Смерть при ОПН обусловлена тяжестью патологии, которая стала причиной развития недостаточности. Несмотря на то, что заболевание на фоне надлежащего и своевременного лечения имеет благоприятный прогноз, на его исход влияет возраст и пол, наличие осложнений, тяжесть патологии. Как правило, полное восстановление функций почек наблюдается у 35-40% пациентов с ОПН, частичное – у 10-15%, причем отмечается различная степень недостаточности. И только 2-3% больных после перенесенной болезни нуждаются в пожизненном гемодиализе.
Заключение
Острая почечная недостаточность является опасной патологией, отражающейся на здоровье и работе других органов и систем. Главным условием полного излечения считается своевременное обращение в медицинское учреждение для консультации со специалистом узкого профиля и квалифицированной помощи врача-нефролога, а также соблюдение всех предписаний и назначений.
uromir.ru
Острая почечная недостаточность: диагностика, причины, симптомы и лечение
Клиника, диагностика, лечение острой почечной недостаточности (ОПН) представляют собой актуальные темы исследования современной медицины. ОПН – термин, применяемый к синдрому понижения функциональности почечных тканей. При этом в плазме крови растет содержание азотистых шлаков. Синдром сопровождается ослаблением диуреза.
Типы и формы
В 1968 году была предложена система классификации, основанная на проявлениях (клинике) острой почечной недостаточности. Автор системы – доктор Амбурже, разделивший все случаи на ренальные, предшествующие им и последующий за этой фазой. Преренальная ОПН проявляется обезвоживанием организма в острой форме. Пациент находится в шоковом состоянии, в сосудах, питающих почки, выявляются тромбы. Как правило, наблюдается гиповолемия, в нижней полой вене – тромб.
На ренальном этапе лабораторная диагностика острой почечной недостаточности показывает нарушение функциональности клубочков, а также сосудистые патологии, интерстицию. Поражение канальцев почек характеризуется острым некротическим процессом, сопровождающимся отравляющим эффектом на почки. Возможна недостаточность циркуляторного типа. Постренальный шаг проявляет себя обтурирующей опухолью, уретеролитиазом.
Обратить внимание!
При острой почечной недостаточности дифференциальная диагностика обязывает разделять почечные болезни, артериальные нарушения и патологии, связанные с отравлением, гипоксией тканей органа. Почечные болезни, способные стать причиной ОПН: нефрит в острой форме, гломерулонефрит. Артериальные патологии, способные спровоцировать ОПН, могут распространяться на малые артерии или большие. Отравляющие, ишемические поражения в большинстве случаев локализованы в канальцах органа. При определении такого типа заболевания диагностируют канальцевую ОПН.
Что стало причиной?
Симптомы и причины острой почечной недостаточности в современной медицине изучаются достаточно тщательно. Установлено, что высока вероятность ОПН на фоне нарушений целостности, функциональности канальцев. Есть риск развития ОПН при циркуляторных нарушениях. Такие возможны, если пациент пережил хирургическое вмешательство, геморрагический шок, был травмирован. ОПН может появиться при деструктивном воспалении поджелудочной или на фоне септического шока. В ряде случаев причиной становится гемолиз, обусловленный токсическими веществами, змеиным ядом, термическими нарушениями, ошибочным вливанием крови, несовместимой с организмом больного.
На разных стадиях причиной острой почечной недостаточности может быть миолиз, сопровождающий длительное сдавливание, рабдомиолиз. К ОПН может привести поражение электрическим током, а также нарушение работы канальцев из-за воздействия металлов, органических веществ, антимикробных препаратов, средств, применяемых для защиты растений.
Физиология и анатомия
В норме фильтрация через клубочки и кровообращение в почках регулируются биологическими и химическими процессами, свойственными человеческому организму. При показателях давления в промежутке 80-180 единиц никаких изменений тока крови в почках обычно не наблюдается, функциональность органа сохраняется. Если показатель становится меньше 80 единиц, система регулирования нарушается, снижается активность фильтрации крови через клубочки. При показателях давления менее 60-70 единиц возможна олигурия, в то же время остается вероятность обратной резорбции уменьшенных объемов фильтрата. При давлении менее 40 единиц не удается достигнуть необходимых для фильтрации условий, поэтому процесс прекращается.
Биологические нюансы
Если ток крови в почках варьируется около 1,2 л/мин, до 20 % МОС сохраняется, то есть орган принимает участие в централизованном кровообращении. При шоковом состоянии почки первыми отвечают на состояние больного (сосуды сокращаются), и здесь же последним приходит в норму сосудистое сопротивление после устранения фактора. Причина шока не играет роли, периферическое сопротивление и свойственное почечным сосудам меняются одинаково.
Патогенез
При шоковой ситуации ОПН с высокой долей вероятности может развиться из-за связи кровеносной системы и фильтрации через клубочки органа. Критерии тестов при диагностике острой почечной недостаточности призваны определить нюансы состояния. В первую очередь оценивают, имеет ли место функциональная недостаточность, можно ли говорить о шоковой почке.
Если наблюдается функциональная недостаточность, шок становится прямой причиной ослабевания фильтрации через клубочки вплоть до полного исчезновения этого явления. Эффективное давление понижается, поэтому первичная урина не генерируется. Функционально почка сохранения, что видно из восстановления функции клубочков при нормализации параметров тока крови. При наблюдении этого критерия диагностика острой почечной недостаточности предполагает установление перенального типа патологии. Его также именуют функциональной олигоанурией. Кроме шока, причиной такого состояния может стать недостаточность работы сердца, обезвоживание, сопровождающееся гиповолемией.
Особенности патогенеза
При диагностике острой почечной недостаточности необходимо выявить этиологию шока. Если выявлен геморрагический шок, сперва МОС становится слабее, так как ослабевает отток через вену. Далее запускается механизм компенсации, периферическое сосудистое сопротивление растет.
Кардиогенный шок сопровождается некорректными показателями МОС, в силу чего инициируется вазоконстрикция. Септическое состояние сопровождается активной циркуляцией крови на фоне снижения сопротивления на периферии. Постепенно МОС и вазоконстрикция становятся меньше.
Выявив острый некроз, оценивая этиологию, необходимо понять, имеет ли место ишемия или токсический эффект. Оба фактора приводят в конечном счете к нарушению целостности и здоровья эпителиальных клеток. Повреждение постепенно прогрессирует, становится причиной слабой экскреции. Наблюдается канальцевая обструкция. Пораженные некрозом клеточные структуры слущиваются в канальцевый просвет, а на их месте появляются мембранные разрывы базального уровня. В паренхиме при этом растет давление.
Ишемия и патологии
При диагностике острой почечной недостаточности во внушительном проценте случаев выявляется ишемия органа. Длительность такого состояния, его тяжесть от случая к случают разнятся. Пока не удалось определить, в чем причина отличающихся реакций органов. Самыми восприимчивыми областями к ишемии считаются проксимальные прямоканальцевые нефронные сегменты. Они же первыми реагируют при попадании в организм тяжелых металлов.
Пациент перед ОПН мог страдать рядом почечных заболеваний. Чаще всего это нефрит, гломерулонефрит, пиелонефрит. Все эти патологии считаются сопровождающимися риском ОПН. Вероятность возникновения состояния после операции во многом зависит от функциональности органа до вмешательства. Возрастная почечная инволюция – еще один фактор, повышающий опасность ОПН.
Проверяя состояние
Диагностика острой почечной недостаточности начинается с определения истории болезни и оценки диуреза, его приближенности к критическому показателю. Необходимо выявить, есть ли симптомы гипергидратации, нарушения баланса электролитов и жидкости. Образцы урины и крови берут для лабораторного исследования с целью определения показателей наличия электролитов, азотемии, осмолярности.
Активно применяется метод постановки диагноза, исходя из клиренса веществ. Среди инструментальных обследований наиболее информативными считаются ультразвуковое, эндоскопическое, а также урография. Чтобы определить диагноз точно, необходимо в истории болезни выявить предрасполагавшие факторы. Самые часто встречающиеся на практике ведущие критерии диагностики острой почечной недостаточности в анамнезе – травма, шок, заражение крови. При всех таких состояниях высока опасность ОПН. Кроме того, располагают к ОПН аборт, сопровождавшийся заражением, осложнения, связанные с родами, крупное переливание крови, перенесение операции на фоне ХПН. У некоторых анамнез указывает на отравление спиртом, металлами, мышьяком и другими опасными соединениями.
Нюансы состояния
В университетских курсах медицинских вузов обязательно рассказывают, как проявляется острая почечная недостаточность, и особое внимание уделяют показателям диуреза. Приблизительно у 85 % больных наблюдается существенное уменьшение, о критическом состоянии говорит параметр в 1 мл/кг/час. У некоторых пациентов наблюдается олигурия, то есть состояние, при котором темп выделения урины уменьшается – за сутки генерируется до полулитра. Возможна анурия, при которой за день выделяется до 50 мл. При выявлении критического состояния необходимо контролировать и отслеживать показатели диуреза. Больному следует поставить катетер для выведения урины.

При диагностике острой почечной недостаточности необходимо оценить баланс электролитов, выявить возможное азотемическое отравление. Оба параметра легко диагностируются, исходя из лабораторных показателей. При излишках мочевины, креатинина определяют гиперазотемию, которой свойственен катаболический характер, ретенционный – причиной состояния является накопление шлаков из-за недостаточно обильного генерирования урины, а также катаболический статус. Креатинин, выступающий окончательным продуктом метаболизма протеинов, особенно в высокой концентрации, позволяет предположить невротические процессы. При гиперкреатининемии разумно проверить на сочетание ОПН и недостаточности функционирования печени.
Особенности и параметры
Уремия в тяжелой форме может сопровождаться достаточно низкой концентрацией мочевины в кровеносной системе. Как правило, это указывает на тяжелое нарушение печеночной функциональности. Отравление в таком состоянии спровоцировано обычно не мочевиной, а аммиаком, генерируемым в реакции мочевины с ферментами в ЖКТ.
Патогенез невозможно оценить полностью, не выявив специфику водного баланса. Его нарушения чаще наблюдаются в форме гипергидратации. Уточнение состояния требует рентгеновского снимка грудной клетки – возможен легочный отек, связанный с недостаточностью работы почек. Во внушительном проценте случаев такой отек не провоцирует симптомов, но рентген позволяет увидеть специфическую картину симметричного затемнения центральных легочных сегментов с обеих сторон при сохранении прозрачности у основания и в верхней части. Визуально картина напоминает развернувшую крылья бабочку. Одновременно фиксируется повышение давления, жесткое дыхание и сбой частоты сокращения сердца.
Шаг за шагом
ОПН обычно протекает последовательно по шагам: шоковый, олигоанурия, полиурия, восстановительный этап. На шоковом шаге уже есть преренальная ПН, к моменту перехода ко второй стадии наблюдается недостаточность на фоне канальцевых сбоев. Олигурия часто сопровождает ОПН, но не считается обязательным симптомом, иногда отсутствует. В среднем у каждого четвертого больного ОПН имеет неолигоанурический характер.
Полиурия длится от недели до трех – точный срок определяется нюансами состояния. Нередко состояние осложняется инфицированием (до 80 % случаев). Основной процент летальных исходов приходится именно на этап полиурии. При стабилизации содержания азотистых шлаков в кровеносной системе постепенно начинается восстановительный этап, при котором функциональность органа возвращается к исходным показателям полностью или частично.
Как помочь пациенту?
При ОПН необходима срочная госпитализация в отделение интенсивной терапии. Сперва определяют причину, выявляют вид патологии, определяют, доктор какой специализации должен вести больного. Преренальная форма требует устранения первопричины состояния. При потере жидкости следует возместить ее, поэтому назначают курс против обезвоживания, гиповолемии. Нельзя применять салуретики, пока не выявлена причина патологии, так как препараты могут ухудшить состояние пациента.
Ренальная ОПН начинается с устранения опасных факторов и улучшения реологии, циркуляции крови на уровне мелких сосудов. Показан контроль давления, введение реополиглюкина в количестве 0,4 л на день. Дополнительно назначают 0,2-0,3 г пентоксифиллина на 24 часа. В медикаментозном курсе необходимо определить, какие препараты токсичны для почек, и отменить их. Показано мониторить функциональность пострадавшего органа. Сперва практикуют консервативное лечение, стимулируя работу почек. Стабилизировав состояние, больному назначают спазмолитики, ощелачивание, мочегонные петлевого типа.
sammedic.ru
Острая почечная недостаточность: причины, симптомы, лечение
Введение
Острая почечная недостаточность (ОПН) является серьезным заболеванием характеризуется внезапным снижением функциональной способности почек.
Причины острой почечной недостаточности многочисленны. К ним относятся такие состояния и болезни, как, например, инфаркт миокарда, гломерулонефрит или рак мочевого пузыря.
Симптоматическая картина очень широкая и является отражением функциональных нарушений почек.
Если лечение является немедленным и соответствующим причинам, существует высокая вероятность восстановления функции почек.
Краткая анатомия почек
Почки являются главными органами мочевыделительной системы или выделительного аппарата.
Мочевыделительная система представляет собой совокупность анатомических органов и структур, ответственных за выработку и выведение мочи.
Возвращаясь к почкам, они находятся в брюшной полости, по бокам последних грудных позвонков и первых поясничных позвонков; они симметричны и имеют форму, очень напоминающую бобы.
Наиболее важными функциями почек являются:
- фильтрация отходов, вредных и токсичных веществ в крови, перерабатывая их в мочу;
- регуляция водно-солевого баланса крови;
- регуляция кислотно-щелочного баланса крови;
- производство эритропоэтина (гемопоэтин).
Анатомия почек довольно сложна: на рисунке ниже показаны основные общие анатомические элементы почки человека.
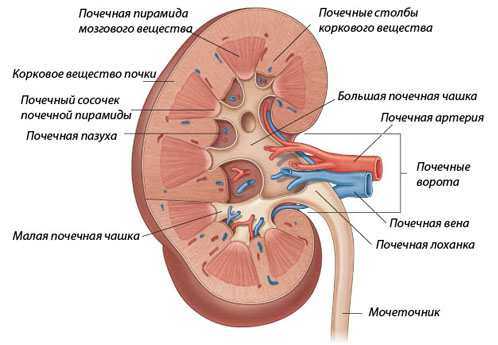
Что такое острая почечная недостаточность?
Острая почечная недостаточность (ОПН) является серьезным заболеванием, которое влияет на почки, характеризующая быстрым и внезапным снижением почечной функции.
Простыми словами, термин «острая почечная недостаточность» относится к обстоятельству, при котором почки теряют свои функциональные возможности внезапным и неожиданным образом.
При своевременном и адекватном лечении острая почечная недостаточность имеет обратимый процесс. Следовательно, его наличие не исключает восстановления функции почек.
Почечная недостаточность: медицинское определение
При почечной недостаточности врачи предполагают неспособность почек правильно выполнять свои функции.
Другой вид почечной недостаточности: хроническая форма
Почечная недостаточность может также возникать постепенно в результате медленно развивающегося механизма.
Когда потеря почечной функции происходит вышеупомянутым образом, доктора говорят о хронической почечной недостаточности.
В отличие от острой почечной недостаточности, хроническая почечная недостаточность является состоянием, последствия которого необратимы и лечение которого только замедляет ее неумолимое ухудшение.
Что происходит при плохой работе почек?
При сбоях в работе почек перестают работать различные механизмы:
- Механизм утилизации отходов, присутствующих в крови. Это приводит к постепенному накоплению этих веществ и, как следствие, к интоксикации крови. Двумя важными параметрами, которые описывают количество отходов, накопленных в крови, являются азотемия и креатининемия. Азотемия — это концентрация небелкового азота (или мочевины) в крови; небелковый азот является отходом белкового обмена. Креатининемия, с другой стороны, представляет собой концентрацию креатинина в крови; Креатинин является продуктом отходов, в результате метаболизма креатина с мышцами. Высокой уровень азотемии и, аналогичным образом, высокие уровни креатинина являются индикаторами неисправности почек.
- Механизм регулирования водно солевого баланса крови. Это взывает накопление жидкости (отек) в различных частях тела, например в ногах или лодыжках.
- Механизм регулирования кислотно-щелочного баланса крови. Это приводит к изменению уровня электролитов в крови, таких как фосфор и калий.
- Механизм производства гормона эритропоэтина, в результате чего нарушается образование эритроцитов в костном мозге.
Причины
Причины острой почечной недостаточности многочисленны и представляют собой довольно сложную тему.
Чтобы облегчить понимание и изучение, врачи решили разделить их на три широкие категории; категории, которые группируют три различных типа условий запуска:
- Категория 1: состояния, которые замедляют или блокируют кровоток в почках. Её вызывают:
- Категория 2: состояния или события, которые вызывают прямое повреждение почек. Её вызывают:
- Категория 3: болезни, которые блокируют поток мочи внутри органов и структур выделительного аппарата (мочевой системы). Они включают:
- рак мочевого пузыря;
- образование тромбов в мочевыводящих путях;
- рак шейки матки у женщин;
- рак толстой кишки;
- доброкачественная гипертрофия предстательной железы у мужчин;
- почечные камни;
- рака простаты у мужчин;
- повреждение нервных структур, которые контролируют мочевой пузырь.
Факторы риска развития острой почечной недостаточности
Наиболее подвержены риску развития острой почечной недостаточности пожилые люди, больные сахарным диабетом, люди с гипертонической болезнью, болезнью сердца, носители заболеваний почек, люди с заболеваниями печени, люди с высоким уровнем холестерина в крови и носители так называемой периферической артериопатии.
Симптомы и осложнения
Типичными симптомами и признаками острой почечной недостаточности являются:
| Состояния: | Следствие: |
| Повышенное содержание в крови производных азота (гиперазотемия). |
| Накопление фосфора в крови (гиперфосфатемия). |
| Накопление калия в крови (гиперкалиемия). |
| Накопление жидкости в тканях. |
| Непроизводство эритропоэтина и связанная с этим анемия. |
| Плохая работа других почечных механизмов. |
Когда обращаться к врачу?
Наличие вышеупомянутых проявлений должно побудить человека немедленно связаться со своим врачом и проконсультироваться с ним о том, что делать.
Острая почечная недостаточность — это заболевание, которое требует надлежащего и своевременного лечения. В противном случае жизнь пациента находится в серьезной опасности.
Осложнения и последствия
Острая почечная недостаточность сама по себе является осложнением других состояний или заболеваний.
При этом дальнейшее ухудшение ситуации может сопровождаться: ухудшением и обострением состояния отека; гиперкалиемией с появлением серьезных нарушений сердечного ритма, необходимостью проходить диализ, в конечном итоге смертью, особенно при отсутствии адекватного или своевременного лечения.
Диагностика ОПН
Для правильного диагноза острой почечной недостаточности и ее пусковых причин важно:
- пройти физическое обследование;
- изучить историю болезни;
- сдать анализы крови, анализ мочи;
- пройти некоторые визуализационные диагностические исследования.
В некоторых ситуациях взятие биопсии почки также может быть необходимым, так как это полезно для выяснения причин.
Анализ крови
Анализ крови может быть использован для измерения азотемии и креатинемии, а также для понимания того, как работают почки.
Анализ мочи
Анализ мочи дает информацию о причинах и характеристиках почечной недостаточности у человека.
Лечение острой почечной недостаточности
Терапия острой почечной недостаточности включает в себя целенаправленное лечение причины (причинная терапия), лечение фокусирующей на улучшение картины симптомов и осложнений (симптоматическая терапия), диализ и смену образа жизни, соответствующего обстоятельствам и состоянию больного.
Как правило, острая почечная недостаточность требует госпитализации больного до восстановления функции почек.
Короче говоря, целью лечения острой почечной недостаточности является устранение причины вышеупомянутого состояния и восстановление нормальной функции почек.
Симптоматическая терапия острой почечной недостаточности
Как правило, симптоматическая терапия, которую врачи применяют при острой почечной недостаточности, включает:
- Применение препаратов против задержки воды (особенно диуретиков).
- Внутривенное введение лекарственных средств, которые предотвращают накопление калия в крови (полистирол сульфонат натрия и тому подобное).
- Инфузионная терапия кальцием, для восстановления нормальной концентрации кальция в крови.
Диализ
Вкратце, диализ — это метод лечение, которое помогает искусственно воспроизводит некоторые функции почек, очищает кровь от избытка продуктов жизнедеятельности и воды.
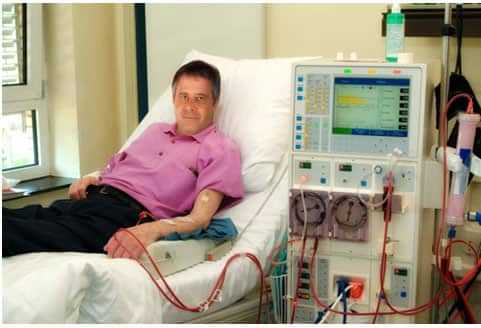
Образ жизни и рекомендации
В целом, каждый пациент с острой почечной недостаточностью получает от своего врача точные указания относительно того, какой тип диеты принимать.
Придерживаться предписанного врачом режима питания является краеугольным камнем лечебного процесса.
Среди наиболее распространенных диетических рекомендаций можно выделить следующие:
- Избегайте слишком соленой пищи.
- Предпочитают продукты с низким содержанием калия.
- Ограничьте употребление в пищу продуктов, богатых белками.
- Ограничьте использование продуктов с высоким содержанием фосфора.
Прогноз
В случае острой почечной недостаточности прогноз зависит от вызывающих причин, своевременности постановки диагноза и лечения и, наконец, от общего состояния здоровья пациента. В большинстве случаев при своевременном лечении функциональность почек восстанавливается.
Профилактика
Ведение здорового образа жизни, немедленное лечение даже наименее тревожных заболеваний почек и внимание к употреблению определенных лекарственных средств являются основными профилактическими мерами против острой почечной недостаточности.
tvojajbolit.ru
