Современный способ лечения лёгочной гипертензии
В мировой современной кардиологии существует ряд заболеваний, которые тяжело поддаются лечению. К одному из таких состояний относится легочная артериальная гипертензия – редкое заболевание, характеризующееся прогрессирующим повышением давления в сосудах легких, развитием сердечной недостаточности и преждевременной гибелью больных. Традиционно лечение таких больных основано на специфической терапии дорогостоящими препаратами. До недавнего времени альтернативы медикаментозному лечению не существовало, кроме тяжелой операции по трансплантации комплекса сердце-легкие.
В 2012 году в Китайской Народной Республике профессором Шао Лианг Ченом, была разработана и впервые применена у человека малоинвазивная, эндоваскулярная методика денервации симпатических нервных волокон легочной артерии. Денервация легочных артерий приводит к снижению давления в малом круге кровообращения и способствует улучшению качества жизни и прогноза течения этого грозного заболевания. Технически, через прокол в бедренной вене, в легочную артерию доставляется мультиэлектродный катетер, при помощи которого осуществляется радиочастотное воздействие, приводящее к разрушению нервных волокон, находящихся в толще сосудистой стенки, что приводит к ослаблению негативного влияния симпатической нервной системы на сосуды легких и снижению давления в них.
16 апреля 2014 года в стенах Российского кардиологического научно-производственного комплекса под непосредственным руководством директора Института клинической кардиологии им. А.Л. Мясникова профессора Чазовой Ирины Евгеньевны была организована конференция «Радиочастотная денервация легочных артерий в лечении больных с легочной гипертензией различной этиологии», в рамках которой впервые в России и в Европе отечественными специалистами совместно с коллегами из КНР была успешно проведена процедура денервации легочных артерий у больной с тяжелой формой легочной артериальной гипертензии. Операция прошла успешно, без осложнений, и в настоящий момент пациентка чувствует себя хорошо. Инновационная методика лечения легочной гипертензии ожидает активного внедрения в клиническую практику отечественной кардиологии.
chazova.com
Легочная гипертензия — не приговор
Специалисты Новосибирского научно-исследовательского института патологии кровообращения имени академика Е.Н. Мешалкина (ННИИПК) впервые в российской клинической практике внедрили технологию лечения легочной гипертензии с помощью радиочастотной энергии.
Легочная гипертензия (ЛГ) – тяжелое заболевание, которое характеризуется прогрессированием повышения давления в легочных артериях и приводит к преждевременной смерти.Одной из основных причин ЛГ является закупорка тромбами легочной артерии. Однако после удаления тромбов до 40% пациентов страдают так называемой остаточной ЛГ.
Чаще всего данной патологией страдают люди работоспособного возраста. Заболевание сопровождается возникновением одышки, снижением физической активности. В течение нескольких лет болезнь прогрессирует в тяжелую форму и пациентам приходится регулярно возвращаться в кардиологические стационары. В Российской Федерации единственным вариантом лечения данной патологии являлась пожизненная дорогостоящая медикаментозная терапия. Специалисты ННИИПК им. акад. Е.Н. Мешалкина первыми в России занялись разработкой и внедрением новой технологии хирургического лечения легочной гипертензии, которая позволяет остановить прогрессирование заболевания, предотвратить развитие сердечной недостаточности и улучшить качество жизни.
«Метод радиочастотной денервации легочных артерий заключается в том, что мы воздействуем на сеть нервных волокон, проходящих вдоль легочных артерий. В результате чего снижается вазоспастический компонент и сопротивление в сосудах малого круга кровообращения. Для нашей страны это новая технология, которая поможет решить проблему данной группы людей», – сообщил доктор медицинских наук, ведущий научный сотрудник центра интервенционной кардиологии ННИИПК им. акад. Е.Н. Мешалкина Александр Романов.
Специалисты ННИИПК используют единственное в стране оборудование с технологией магнитного позиционирования катетера, которое позволяет проводить операцию максимально безопасно для пациента и избежать послеоперационных осложнений. Хирургическое вмешательство представляет собой миниинвазивную процедуру продолжительностью не более двух часов – уже через один-два дня пациент может быть выписан из стационара.
«ННИИПК– автор ряда новых технологий, которые одобрил Минздрав. Внедрение новой технологии денервации легочных артерий проходит в рамках финансирования клинических апробаций Минздравом России», – сообщил заместитель директора по научно-экспериментальной работе, профессор Евгений Анатольевич Покушалов.
Елена Воронова, специалист по связям с общественностью ФГБУ «ННИИПК им. акад. Е.Н. Мешалкина» Минздрава России
academcity.org
Легочная гипертензия — Лечение за рубежом
Легочная гипертензия – это медицинский термин, обозначающий повышение давления в малом круге кровообращения. Патологический процесс характеризуется прогрессирующим увеличением сосудистого сопротивления. В результате развивается правожелудочковая сердечная недостаточность, что приводит к преждевременной смерти пациента.
Легочная гипертензия трудно поддается лечению. Летальность остается на высоком уровне, хотя имеет тенденцию к снижению, особенно в развитых странах.
Причины легочной гипертензии
Легочная гипертензия развивается по разным механизмам. Соответственно, она может иметь весьма разнообразные причины. В числе основных:
- Поражение левого отдела сердца. Патология возникает на фоне систолической, диастолической дисфункции левого желудочка, а также в случае поражения сердечных клапанов в левой половине сердца.
- Патология дыхательной системы. К легочной гипертензии приводит хронический бронхит, профессиональные болезни легких (пневмокониозы), ночные остановки дыхания, пороки развития легких, длительное пребывание в условиях высокогорья.
- Тромбоэмболия легочной артерии. Возникает чаще всего на фоне тромбофлебита. Если тромб, который попадает в легочную артерию, небольшой, он не перекрывает её просвет полностью и не приводит к смерти пациента. Но просвет сосудов сужается, что ведет к повышению давления.
- Другие заболевания. Легочная гипертензия часто ассоциирована с ВИЧ-инфекцией, серповидно-клеточной анемией, β-талассемией, системными заболеваниями соединительной ткани (ревматические патологии), потальной гипертензией, врожденными пороками сердца.
- Мутации. Наследственная форма легочной гипертензии связана с мутациями некоторых генов.
- Токсины. Постоянное воздействие химических веществ, в том числе некоторых медицинских препаратов, приводит к повышению кровяного давления в малом круге кровообращения.

Факторы риска:
- Ожирение
- Беременность
- Наркомания
- ВИЧ-инфекция
- Болезни печени
- Патология щитовидной железы
- Гипертоническая болезнь
В большинстве случаев выявить у конкретного пациента одну основную причину легочной гипертензии невозможно. В развитии патологического состояния играет роль сразу несколько патогенетических факторов.

Симптомы легочной гипертензии
Ранее считалось, что легочная гипертензия – это редкое заболевание. Но в связи с усовершенствованием методов диагностики сегодня известно, что её распространенность очень высокая. Часто легочная гипертензия протекает без симптомов, либо они маскируются клиническими признаками основного заболевания.
Это состояние выявляется:
- При системных заболеваниях соединительной ткани – у 80% пациентов
- При серповидноклеточной анемии – у 30% больных
- При тромбоэмболии легочной артерии в анамнезе – у 4% пациентов
- При портальной гипертензии – в 5 раз чаще, чем в популяции
- При ВИЧ – в 10 раз чаще, чем в популяции
На основании симптомов легочную гипертензию предположить очень трудно. Даже на поздних стадиях признаки неспецифичны:
- Одышка
- Кашель
- Слабость
- Боль в грудной клетке
- Отеки на ногах
- Снижение толерантности к физической нагрузке

Диагностика легочной гипертензии
Функциональные методы диагностики, позволяющие в сочетании с клинической картиной и другими методами диагностики заподозрить легочную гипертензию:
- Тест шестиминутной ходьбы
- Кардиопульмональный нагрузочный тест
- Тредмил-тест
Рентгенография. Обзорная рентгенограмма грудной клетки позволяет выявить изменение сосудистого рисунка лёгких и контуров сердца.
ЭКГ. Дает возможность обнаружить гипертрофию правых отделов сердца, наступающую вследствие легочной гипертензии. Выявляется расширение правого предсердия, отклонение электрической оси сердца вправо. На более поздних стадиях определяются признаки правожелудочковой недостаточности.
Допплерометрия. Метод ультразвуковой диагностики, оценивающий скорость кровотока в сосудах. Позволяет измерить уровень давления в легочной артерии. Преимуществ метода вегонеинвазивности. Недостаток: диагноз не всегда точен.
Катетеризация легочной артерии. Инвазивное исследование, предполагающее проникновение катетера в легочную артерию с измерением в ней кровяного давления. Назначается пациентам с неблагоприятным прогнозом заболевания.
При подозрении на тромбоэмболическое происхождение легочной гипертензии используются:
- Радионуклидноевентилляцинно-перфузионное сканирование легких, а при отсутствии технических возможностей его проведения – компьютерная томография
- Легочная ангиография – инвазивный тест, предполагающий выполнение рентгеновского снимка после введения в сосуды контрастного вещества
Острый вазореактивный тест. Проводится оценка реакции организма на введение вазодилятаторов (сосудорасширяющих препаратов) короткого действия. Назначается в основном при легочной гипертензии неясного происхождения для определения терапевтической тактики и прогноза заболевания.

Лечение легочной гипертензии за рубежом
В большинстве случаев легочная гипертензия – это вторичный синдром. Он возникает на фоне заболеваний дыхательной, сердечно-сосудистой и других систем. Поэтому требуется лечение основной патологии.
Непосредственно легочная гипертензия лечится медикаментозно:
Блокаторы кальциевых каналов. Препараты первой линии. Они назначаются пожизненно, но только при условии положительного вазореактивного теста (около 15% пациентов). Эти препараты расширяют артерии, понижая сосудистое сопротивление. У 50% больных при помощи кальциевых блокаторов достигается клинически значимый гемодинамический эффект.
Простаноиды. Учитывая слабый ответ большинства пациентов на лечение кальциевыми блокаторами, все большее значение в медикаментозной терапии приобретают простаноиды. Они назначаются при неэффективности кальциевых блокаторов или негативном ответе на вазореактивный тест. Простаноиды обязательно используются при тяжелом течении легочной гипертензии.
Другие препараты, которые могут быть назначены в разных клинических ситуациях:
- Антагонисты эндотелиновых рецепторов
- Ингибиторы ФДЭ-5
- Антикоагулянты

При неэффективности медикаментозной терапии назначается хирургическое лечение.
- Предсердная септостомия. Между правым и левым предсердием хирург делает отверстие. В результате часть крови уходит справа налево, что разгружает правую часть сердца. Операция не излечивает легочную гипертензию, а уменьшает последствия для сердца высокого давления в малом круге кровообращения.
- Легочная тромбэндартерэктомия. Операция проводится при наличии центральных тромбов (до сегментарного уровня) в легочных артериях, при обструкции сосудов более 50% (по данным артериографии). Тромбэндартериэктомию проводят пациентам, у которых лечение антикоагулянтами в течение 3 месяцев не привело к растворению тромба.
- Трансплантация комплекса сердце-легкие. Выполняется при неблагоприятном прогнозе и плохом ответе на медикаментозную терапию.
Инновационное лечение легочной гипертензии
Постоянно разрабатываются новые методы лечения легочной гипертензии. Некоторые из них уже доступны для применения в клиниках Германии.
Стволовые клетки. Перспективное направление терапии легочной гипертензии, пока что с ограниченными доказательствами эффективности. Используются аутологичные (собственные) стволовые клетки. Их берут из костного мозга, крови или жировой ткани. Затем клетки культивируют и вводят непосредственно в легочные артерии. Положительный эффект достигается за счет антипролиферативного действия, расширения артерий, неоангиогенеза (образования новых сосудов). Предварительные результаты исследований показывают повышение качества жизни, уменьшение симптомов и улучшение переносимости физических нагрузок в течение 6 месяцев после курса терапии.

Новые схемы медикаментозной терапии. В университетских клиниках Германии и Европы постоянно разрабатываются новые схемы лечения. Используются сочетания препаратов разных групп для получения максимально возможных терапевтических эффектов. Используются:
- Ингибиторы киназыпируватдегидрогеназы
- Апоптотический протеинсурвивин
- Ингибиторы рецепторов сосудистых эндотелиальных факторов роста
- Ингибитор эластазы
- Ингибиторы ангиопоэтина-1
Денервация легочной артерии. Новый хирургический метод лечения. Данные о клинической эффективности противоречивы. Денервация симпатических нервных волокон производится с помощью радиочастотной абляции. Вмешательство внутрисосудистое – оно не требует открытого доступа к органам грудной клетки. После ослабления тонизирующего влияния на сосуды симпатических нервных волокон артерии расширяются, а легочная гипертензия уменьшается.
Генная терапия. Экспериментальный метод лечения. Используется вирус, несущий ген SERCA2a. Он встраивается в клетки пациента, в результате чего начинается выработка фермента, отвечающего за поступление кальция всаркоплазматический ретикулум клеток. Это приводит к устойчивому расширению кровеносных сосудов и снижению кровяного давления в легочных артериях.

Легочная гипертезия — Прогноз
При легочной гипертензии прогноз в значительной мере зависит от сопутствующих заболеваний и качества полученного лечения. В целом он неблагоприятный. Летальность в течение первого года после установления диагноза составляет 15%.
Неблагоприятные прогностические факторы:
- 3-4 функциональный класс легочной гипертензии
- Низкая толерантность к физическим нагрузкам
- Высокое давление в правом предсердии
- Дисфункция правого желудочка и правожелудочковая сердечная недостаточность
- Высокий уровень натрийуретического мозгового пептида
- Системная склеродермия
- Тромбоэмболическое происхождение легочной гипертензии
Благоприятный прогностический признак – это хороший ответ на вазореактивный тест. В этом случае пятилетняя выживаемость пациентов составляет около 95%.
При тяжелой форме легочной гипертензии лучших результатов лечения можно добиться путем трансплантации сердца и легких. В этом случае пятилетняя выживаемость больных составляет около 50%.

Выбирайте лечение за рубежом и Вы, несомненно, получите отличный результат!
Автор: Доктор Вадим Жилюк
Читайте:
Почему Booking Health – Вопросы и ответы
Куда поехать лечиться?
ТОП 10 лучших отделений клиник Германии по лечению сахарного диабета согласно версии журнала Focus
Лечение детей в Германии
Все виды медицинских программ бронируйте на bookinghealth.ru
Booking Health – это международный интернет-портал, где можно изучить информацию о ведущих мировых клиниках и забронировать медицинскую программу в режиме онлайн. Благодаря продуманной структуре и доступному изложению информации, сайтом с легкостью пользуются тысячи людей без медицинского образования. На портале представлены программы по всем основным направлениям медицины. Прежде всего, это диагностические программы, или чек-ап. Также это полный спектр программ лечения, от консервативной терапии до специальных хирургических вмешательств. Программы реабилитации закрепляют результаты проведенного лечения или используются самостоятельно. Интернет-портал Booking Health дает возможность сравнить квалификацию специалистов, методики лечения и стоимость медицинской помощи в разных клиниках. Пациент выбирает наиболее подходящий для него вариант самостоятельно или после бесплатной консультации доктора Booking Health.
отчет о случаях — PubMed сайт на русском
Pulmonary artery ablation to treat pulmonary arterial hypertension: a case reportИсточник: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4681147/
Идиопатическая легочная артериальная гипертензия определяется как группа заболеваний, характеризующихся прогрессирующим увеличением сопротивления сосудов легких, что приводит к правильной сердечной недостаточности и преждевременной смерти. Хотя существует терапия для улучшения гемодинамической нестабильности и симптомов, нет лекарств от легочной артериальной гипертонии, и это остается опасным для жизни состоянием. Недавнее исследование, проведенное в Китае, впервые показало эффект легочной артериальной денервации на функциональную емкость и гемодинамику у пациентов с рефрактерной идиопатической легочной артериальной гипертензией.
Мы сообщаем о случае 60-летнего белого бразильца с контролируемой гипертонией и ожирением в стадии 2, который жаловался на прогрессирующую усталость при умеренном и легком напряжении продолжительностью около 1 года. В течение этого периода он прошел миокардиальную перфузионную сцинтиграфию без признаков обструктивной ишемической болезни. У него не было клинических признаков систолической сердечной недостаточности. За последние три года он перенесла замену биологического митрального клапана для стеноза митрального клапана и абляции атриовентрикулярной таджикардии узлового рецидива 18 месяцев назад. Во время замены клапана у него не было сообщений о наличии артериальной гипертонии. Его эхокардиограмма показала нормальную функцию митрального протеза, нормальную глобальную систолическую функцию левого желудочка (фракция выброса левого желудочка 62%, измеренная с использованием метода Тейхольца), диастолическая дисфункция I стадии и среднее систолическое артериальное давление легких 50 мм рт.ст. В 6-минутном тесте ходьбы пациент прошел 104 метра. Катетеризация его правых камер сердца и легочных артерий подтвердила диагноз легочной гипертензии. Электроанатомическая реконструкция оттока правого желудочка и легочной артерии выполнялась при прямой рентгеноскопической визуализации, и слияние было выполнено с форматированным изображением сердечной компьютерной томографической ангиографии. Затем мы выполнили орошаемую катетерную аблацию легочного ствола.
При трехмесячном наблюдении пациента он показал улучшение функционального класса для усталости при основных нагрузках, увеличенное расстояние проходило в течение 6-минутного теста ходьбы и снижение давления как правых полостей, так и легочной артерии. В настоящее время, с 6-месячным клиническим наблюдением, пациент сохранил свою функциональную классификацию и педалирует свой велосипед.
Идиопатическая легочная артериальная гипертензия определяется как группа заболеваний, характеризующихся прогрессирующим увеличением сопротивления сосудов легких, что приводит к правильной сердечной недостаточности и преждевременной смерти [1-7]. Недавние терапевтические успехи улучшили варианты лечения, включая простаноиды, антагонисты рецептора эндотелина и ингибиторы 5-тифосфатазы типа 5 [8, 9]. Считается, что патогенез идиопатической легочной артериальной гипертензии обусловлен дисбалансом между локально производимыми вазодилататорами и вазоконстрикторами [10]. Недавние исследования показали, что ремоделирование сосудистой стенки также способствует повышению легочного сосудистого сопротивления [11]. Метаанализ 23 рандомизированных контролируемых исследований продемонстрировал снижение смертности пациентов, которые использовали целевые терапии, одобренные для использования у пациентов с легочной артериальной гипертензией [10].
60-летний белый бразильский мужчина с контролируемой гипертонией и ожирением в стадии 2, представленный нашему учреждению с жалобой на прогрессирующую усталость с умеренным и легким напряжением продолжительностью около 1 года. В течение этого периода он подвергся сцинтиграфии перфузии миокарда без признаков обструктивной ишемической болезни. У него не было клинических признаков систолической сердечной недостаточности. За последние три года он перенесла замену биологического митрального клапана на стеноз митрального клапана и подвергся аблации атриовентрикулярной таликардии нодальной рецидивы 18 месяцев назад. Во время замены клапана не было обнаружено признаков артериальной гипертензии легких. Список лекарств пациента включал аспирин 100 мг / день, карведилол 50 мг / день, аторвастатин 10 мг / день и лозартан 25 мг / день. Его эхокардиограмма показала нормальную функцию митрального протеза, систолическую функцию глобального левого желудочка в нормальных пределах (фракция выброса левого желудочка 62%, измеренная с использованием метода Тейхольца), диастолическая дисфункция I стадии и среднее систолическое артериальное давление легочной артерии 50 мм рт.ст. В течение 6-минутной прогулки пациент проходил 104 метра (таблица 1). Катетеризация его правых сердечных камер и легочных артерий подтвердила диагноз легочной гипертензии (табл. 2). В течение последующего периода терапия нифедипином и силденафилом не допускалась вторичной по отношению к ортостатической гипотензии. Пациент был направлен на радиочастотную абляцию ствола легочной артерии для лечения рефрактерной легочной гипертензии. Таблица 16 — Результаты теста минутной ходьбы
Правильная катетеризация и среднее систолическое измерение артериального давления до и после абляции легочной артерии
Процедура проводилась в лаборатории катетеризации с прямой визуализацией с использованием рентгеноскопии и рентгеноконтрастного контрастного красителя. Пациентка оставалась без сознания. Катетеризацию правой бедренной артерии по стандартной методике Селдингера проводили с использованием 8-французской короткинной вставки с короткими ножками после подкожной инъекции местного анестетика. Впоследствии эта оболочка была заменена управляемой длинной оболочкой (Agilis®, St. Jude Medical, St. Paul, MN, США), используя стандартную проволочную технику. Нефракционированный гепарин вводили внутривенно, ориентируя время активированной коагуляции между 250 и 350 секундами. Электроанатомическая реконструкция как прямого желудочкового оттока, так и легочной артерии выполнялась с использованием системы картографической кардиологической кардиологической системы (St.Jude Medical) при прямой рентгеноскопической визуализации, и слияние было выполнено с форматированным изображением, полученным при проведении кардиографической томографической ангиографии (рис. . 1). Оболочка Agilis® была перенесена в отводный желудочек правого желудочка непосредственно перед попаданием в легочный клапан. Через эту длинную оболочку мы вводили абляционный катетер с открытым орошаемым наконечником (St. Jude Medical). Параметры, используемые для каждого приложения в соответствии с нашим протоколом, были следующими: мощность 5 Вт, максимальная температура 48 ° С, 60-секундная длительность в каждом месте, максимальное изменение импеданса 10% от базовых значений и скорость потока орошения 17 мл / мин, что создало круг в стволе легочной артерии. 1Электроанатомическая реконструкция оттока правого желудочка и легочной артерии выполнялась с использованием системы картографирования кардиостимуляции EnSite Velocity, и слияние было выполнено с форматированным изображением, полученным с помощью сердечной компьютерной томографической ангиографии
На следующее утро пациент был выписан. Никаких примечательных изменений до или после процедуры или до выписки в рентгенографических или эхокардиографических лабораторных параметрах пациента не наблюдалось. Артериальное давление пациента как в правых сердечных камерах, так и в легочной артерии определяли с использованием катетеризации до и через 3 и 6 месяцев после процедуры. Результаты показаны в таблице 2. На трехмесячном контрольном обследовании пациента он показал улучшение функционального класса для усталости с большим напряжением. Он также продемонстрировал, что увеличение расстояния проходило в течение 6-минутного теста ходьбы и уменьшения давления как в правых полостях, так и в легочной артерии. В настоящее время, с 6-месячным клиническим наблюдением, он сохранил свое улучшение функциональной классификации и педалирует свой велосипед.
Лекарственной артериальной гипертензии нет лечения, и это остается опасным для жизни расстройством, хотя терапия может улучшить симптомы, гемодинамику и результаты пациентов [12]. Недавнее исследование, проведенное в Китае, впервые показало эффект легочной артериальной денервации на функциональную емкость и гемодинамику у пациентов с рефрактерной идиопатической легочной артериальной гипертензией [13].
Абляция легочной артерии может стать перспективным инструментом в будущем для лечения легочной гипертензии.
Письменное информированное согласие было получено от пациента для публикации этого отчета о случаях заболевания и любых сопроводительных изображений. Копия письменного согласия доступна для рассмотрения Главным редактором этого журнала. Комитет по этике (Паола Баарс Гомес Моисес, Луис Марсело Родригес Паз, Умберто Сезар Тиноко и Джонни Шого Такахаси) в нашем учреждении одобрили исполнение дела.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Вклад авторов
Все авторы прочитали и одобрили рукопись.
Мы благодарим Сержио Оливейру и Пачемед за их техническую поддержку.
rupubmed.com
Карта сайта
|
|
www.dzhmao.ru
Денервация легочной артерии — новый метод лечения легочной гипертензии
Repository KhNMU >
Кафедри >
Кафедра внутрішньої медицини № 1 >
Наукові праці. Кафедра внутрішньої медицини № 1 >
Please use this identifier to cite or link to this item: http://repo.knmu.edu.ua/handle/123456789/14922 |
| Название: | Денервация легочной артерии — новый метод лечения легочной гипертензии |
| Авторы: | Гопций, Елена Викторовна Романенко, Алексей Романович Талалаенко, А.К. |
| Ключевые слова: | Легочная гипертензия денервации легочной артерии эндоваскулярное вмешательство |
| Issue Date: | 2016 |
| Библиографическое описание: | Талалаенко А. К. Денервация легочной артерии — новый метод лечения легочной гипертензии / А. К. Талалаенко, А. Р. Романенко, Е. В. Гопций // Медицинские этюды: Научная сессия молодых ученых и студентов-2016 : тезисы докладов (Н. Новгород, 16-17 марта 2016 г.) / Нижегородская государственная медицинская академия ; под ред. Б. Е. Шахова. – Н. Новгород, 2016. – С. 56-57. |
| Аннотация: | Новая возможность в терапии легочной гипертензии различного генеза – денервация легочной артерии – по данным доступной литературы является перспективным и оправданным для использования методом, улучшающим клинические показатели и уровень жизни пациентов. Однако, не смотря на преимущества данной процедуры для её рутинного применения у большого количества пациентов необходимо увеличение доказательной базы и материального обеспечения медицинских центров. |
| URI: | http://repo.knmu.edu.ua/handle/123456789/14922 |
| Appears in Collections: | Наукові праці. Кафедра внутрішньої медицини № 1 |
Items in DSpace are protected by copyright, with all rights reserved, unless otherwise indicated.
repo.knmu.edu.ua
Диагностика и лечение легочной артериальной гипертензии у детей | #04/14
Повышение давления в малом круге кровообращения у детей представляет собой частое явление и наблюдается при многих заболеваниях сердечно-сосудистой системы.
Первое патологоанатомическое описание легочной гипертензии (ЛГ) датировано 1865 годом, когда немецкий исследователь Julius Klob сообщил о находках при аутопсии в виде выраженных сужений мелких ветвей легочной артерии у пациента, имевшего прогрессирующие отеки, одышку и цианоз [1]. В 1891 году патоморфологическую картину легочной артериальной гипертензии (ЛАГ) неизвестной этиологии с выраженной гипертрофией правого желудочка сердца описал Ernst von Romberg [2]. В 1897 году Victor Eisenmenger представил пациентку, которая с детства страдала одышкой и цианозом. Впоследствии у ней возникло фатальное легочное кровотечение. При аутопсии был выявлен большой дефект межжелудочковой перегородки. Спустя 10 лет в 1901 году аргентинский врач Abel Ayerza сообщил о случае склероза легочных артерий, сопровождавшегося цианозом, одышкой, полицитемией. Два его ученика F. Arrillaga и P. Escudero впоследствии назвали этот синдром болезнью Аэрза [3].
Таким образом, уже около полутора столетий проблема ЛГ не теряет своей актуальности и привлекает внимание широкой медицинской общественности.
Классификация и критерии диагностики легочной гипертензии
Всемирные симпозиумы по проблеме ЛГ созываются каждые 5 лет. Последний 5-й, состоявшийся в 2013 году в Ницце, Франция, оказался рекордным по количеству участников — более 1000 врачей, исследователей, фармацевтов, производителей лекарственных препаратов. На нем было принято решение о поддержании общей философии, разработанной ранее в 1998-м, 2003-м и 2008-м годах в Эвиане, Венеции и Дана Пойнт систематизации ЛГ.
Согласно современной классификации, выделяют 5 групп вариантов легочной гипертензии в соответствии с клиническими, патофизиологическими и терапевтическими особенностями [4]:
I. Легочная артериальная гипертензия
1.1. Идиопатическая (первичная)
1.2. Наследственная
1.2.1. Ген BMPR2
1.2.2. Ген ALK1, эндоглин (с или без наследственной геморрагической телеангиоэктазией)
1.2.3. Неизвестной этиологии
1.3. Связанная с лекарственными и токсическими воздействиями
1.4. Ассоциированная с:
1.4.1. Системными заболеваниями соединительной ткани
1.4.2. ВИЧ-инфекцией
1.4.3. Портальной гипертензией
1.4.4. Врожденными пороками сердца (системно-легочные шунты)
1.4.5. Шистосомозом
1.4.6. Хронической гемолитической анемией
1.5. Персистирующая легочная гипертензия новорожденных
I. Легочная вено-окклюзионная болезнь и/или легочный капиллярный гемангиоматоз
II. Легочная гипертензия, ассоциированная с поражениями левых отделов сердца
2.1. Систолическая дисфункция
2.2. Диастолическая дисфункция
2.3. Поражения клапанного аппарата сердца
III. Легочная гипертензия, ассоциированная с патологией дыхательной системы и/или гипоксией
3.1. Хронические обструктивные заболевания легких
3.2. Интерстициальные заболевания легких
3.3. Легочная патология со смешанными обструктивно-рестриктивными нарушениями
3.4. Нарушения дыхания во время сна
3.5. Альвеолярная гиповентиляция
3.6. Высокогорная легочная гипертензия
3.7. Пороки развития
IV. Легочная гипертензия вследствие хронических тромботических и/или эмболических заболеваний
V. Смешанные формы
5.1. Гематологические заболевания: миелопролиферативные заболевания, спленэктомия
5.2. Системные заболевания: саркоидоз, гистиоцитоз легочных клеток Лангерганса, лимфангиоматоз, нейрофиброматоз, васкулиты
5.3. Метаболические расстройства: с нарушением обмена гликогена, болезнь Гаучера, патология щитовидной железы
5.4. Другие: опухолевая обструкция, фиброзирующий медиастинит, хроническая почечная недостаточность
Согласно представленной классификации, варианты «классической» ЛГ, подразумевающие первичное и/или первоочередное вовлечение легочного артериального русла, объединены в I группу под названием «легочная артериальная гипертензия».
У детей описаны все формы ЛГ, включенные в классификацию. Однако наиболее часто встречаются ЛАГ вследствие пороков сердца и идиопатическая легочная гипертензия.
Критерием диагностики ЛАГ как у взрослых, так и у детей является повышение давления в легочной артерии > 25 мм рт. ст. в покое при нормальном давлении заклинивания в легочных капиллярах ≤ 15 мм рт. ст.
Вместе с тем предпринимаются попытки разработать терминологию, критерии диагностики и классификацию ЛГ применительно к педиатрии.
Учитывая, что системное артериальное давление (АД) у ребенка ниже, чем у взрослого, предлагается диагностировать ЛГ у детей при повышении соотношения систолическое давление в легочной артерии/систолическое системное АД более 0,4 [5].
Рабочей группой Института изучения заболеваний сосудов легких в 2011 году в Панаме была предложена терминология и классификация ЛГ, а наиболее точно гипертензионной сосудистой болезни легких у детей [7]. Согласно их рекомендациям, обязательным критерием гипертензионной сосудистой болезни легких у детей является повышение легочного сосудистого сопротивления более 3 ед. Вуда × м2. Это обусловлено тем, что в ряде случаев, например при левоправых системно-легочных шунтах, повышение давления в легочной артерии не сопровождается увеличением легочного сосудистого сопротивления, и у этих детей необходима скорейшая оперативная коррекция порока, а не медикаментозное лечение. Панамская систематизация является первой классификацией, применимой исключительно в педиатрии. В ней легочные гипертензивные сосудистые заболевания делятся на 10 категорий.
Классификация гипертензионной сосудистой болезни легких у детей
- Пренатальная гипертензионная сосудистая болезнь легких.
- Перинатальное дезадаптация сосудов легких (персистирующая легочная гипертензия новорожденных).
- Сердечно-сосудистые заболевания.
- Бронхолегочная дисплазия.
- Изолированная гипертензионная сосудистая болезнь легких (изолированная легочная артериальная гипертензия).
- Многофакторная гипертензионная сосудистая болезнь легких, ассоциированная с врожденными пороками/синдромами.
- Заболевания легких.
- Тромбоэмболия сосудов легких.
- Гипобарическая гипоксия.
- Гипертензионная сосудистая болезнь легких, ассоциированная с заболеваниями других органов и систем.
Таким образом, легочную артериальную гипертензию, соответствующую 1-му разделу классификации Дана Пойнта, можно встретить во 2-м, 3-м, 5-м и 10-м пунктах Панамской классификации.
По всей видимости, необходимо, объединив усилия экспертов, взять лучшее из двух классификаций и на их основе создать удобную для клиницистов систематизацию ЛГ.
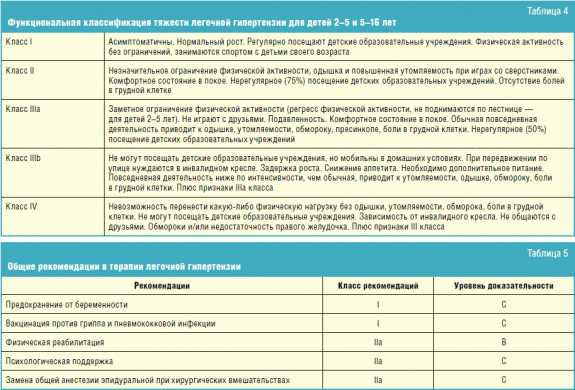
Тактика диагностики и лечения ЛГ оперирует терминами доказательной медицины, такими как класс рекомендаций и уровень доказательности, а также учитывает функциональный класс тяжести заболевания (табл. 1–2).

Для характеристики тяжести ЛГ используется функциональная классификация Нью-Йоркской ассоциации сердца (табл. 3) [7].
В 2011 году в Панаме членами рабочей группы Института изучения заболеваний сосудов легких была предложена функциональная классификация ЛГ у детей отдельно для возрастов до 6 месяцев, 6 месяцев — 1 год, 1–2 года, 2–5 лет, 5–16 лет [6]. Учитывая, что разрешенные в России лекарственные препараты для лечения ЛГ у детей назначаются с 3 лет, в табл. 4 представлены функциональные классы тяжести ЛГ у детей 2–5 и 5–16 лет. Так как в целом представленные возрастные отличия не существенны, мы сочли возможным объединить эти возрастные группы.
Клиническая картина легочной гипертензии
Клиническая картина ЛАГ у детей скудна и неспецифична. Основной жалобой обычно бывает одышка. Вначале одышка выявляется только при физической нагрузке, затем при прогрессировании заболевания появляется в покое, иногда сопровождается приступами удушья. Чем выше давление в легочной артерии, тем ярче выражена одышка [7]. При клиническом осмотре детей с идиопатической ЛГ обращает внимание бледность кожных покровов с яркой окраской щек, мочек ушей, кончиков пальцев, «малиновый» оттенок слизистых губ.
Синкопе у пациентов с идиопатической легочной артериальной гипертензией регистрируются в 30% случаев и являются грозным осложнением заболевания, свидетельствующим о неблагоприятном прогнозе. При возникновении обморока пациент автоматически переходит к IV, самому тяжелому функциональному классу легочной гипертензии, что отражает его важную прогностическую значимость.
Возможны приступы болей в грудной клетке, которые связывают с ишемией правого желудочка.
У детей обращает внимание усиленная пульсация во II межреберье слева и в эпигастральной области, обусловленная гипертрофией правого желудочка.
При аускультации II тон над легочной артерией резко усилен, акцентуирован, иногда приобретает металлический оттенок. Характерно наличие III тона, выслушиваемого справа от грудины, усиливающегося при появлении правожелудочковой недостаточности. Может выслушиваться систолический шум легочного изгнания вдоль левого края грудины, диастолический шум во 2-м межреберье слева из-за недостаточности клапанов легочной артерии (шум Грехэма–Стилла), систолический шум относительной недостаточности трехстворчатого клапана в 5–6 межреберьях слева от грудины и на мечевидном отростке, усиливающийся при вдохе (симптом Риверо–Корвалло).
При возникновении признаков правожелудочковой недостаточности появляются периферические отеки, гепатомегалия, периферический цианоз. Из-за компрессии гортанного нерва расширенной легочной артерией может появиться осиплость голоса (симтом Ortner).
Диагностика легочной гипертензии
Чем раньше диагностируется ЛГ и начинается лечение, тем больше шансов предотвратить ремоделирование сосудов и остановить прогрессирование заболевания.
При обследовании очень важно обнаружить возможные первичные причины легочной гипертензии — пороки сердца, системные заболевания соединительной ткани, тромбоэмболические нарушения, портальную гипертензию, ВИЧ и т. д.
Мы рекомендуем проведение скринингового обследования таких детей.
В диагностике ЛГ используют допплерэхокардиографию, катетеризацию правого желудочка, электрокардиографию (ЭКГ), определение газового состава крови, рентгенографию, определение функции внешнего дыхания, вентиляционно-перфузионную сцинтиграфию легких, компьютерную томографию, магнитно-резонансную томографию.
Однако для установления диагноза «легочная гипертензия» ключевыми являются только те методы обследования, которые позволяют определить давление в легочной артерии. Предварительно диагностировать ЛГ можно с помощью такого неинвазивного метода, как допплерэхокардиография, но наиболее точным методом, так называемым «золотым стандартом» диагностики ЛГ, является инвазивное измерение давления в правых отделах сердца посредством их катетеризации [4, 8].
Нами разработан алгоритм диагностики легочной гипертензии у детей, основанный на первичном эхокардиографическом исследовании у детей с симптомами ЛГ или из групп риска.
Обследование пациента с подозрением на ЛГ включает ряд исследований с целью подтверждения диагноза, определения клинической группы ЛГ и конкретизации нозологии внутри этой группы. ЛАГ и особенно идиопатическая ЛГ являются диагнозами исключения.
Эхокардиографический диагноз ЛГ маловероятен при скорости трикуспидальной регургитации менее 2,8 м/с и систолическом давлении в легочной артерии менее 36 мм рт. ст., при этом отсутствуют дополнительные признаки ЛГ. В случае наличия дополнительных эхокардиографических критериев диагноз ЛГ возможен. Также возможен диагноз ЛГ при скорости трикуспидальной регургитации более 2,9 м/с и систолическом давлении в легочной артерии более 37 мм рт. ст. Если скорость трикуспидальной регургитации более 3,4 м/с и систолическое давление в легочной артерии более 50 мм рт. ст., диагноз ЛГ весьма вероятен.
К дополнительным эхокардиографическим критериям ЛГ относят: увеличение скорости регургитации на клапане легочной артерии, укорочение времени ускорения потока в легочной артерии, увеличение размеров правых камер сердца, нарушение формы и функции межжелудочковой перегородки, гипертрофию правого желудочка, дилатацию легочной артерии.
Определение насыщения крови кислородом имеет значение для дифференциальной диагностики ЛГ.
Снижение насыщения крови кислородом наблюдается при сбросе крови справа налево, а также при легочной гипертензии, сочетающейся с дыхательной недостаточностью (хронические обструктивные заболевания легких, массивная тромбоэмболия легочной артерии).
Исследование функции легких позволяет выявить обструктивные или рестриктивные нарушения.
Вентиляционно-перфузионная сцинтиграфия легких — надежный метод дифференциальной диагностики хронической тромбоэмболии и идиопатической легочной гипертензии.
В диагностике и дифференциальной диагностике ЛГ важную роль играют также такие современные методы исследования, как компьютерная томография, магнитно-резонансная томография. Они дают возможность увидеть размеры полостей, сосудов, состояние стенок сердца, дефекты перегородок, тромбы, опухоли.
Окончание статьи читайте в следующем номере.
Л. И. Агапитов, доктор медицинских наук
Обособленное структурное подразделение научно-исследовательский клинический институт педиатрии ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
Контактная информация: lagapitov@rambler.ru
Купить номер с этой статьей в pdf
www.lvrach.ru
