Гиперпаратиреоз — Википедия
Ги́перпаратирео́з (Бернета синдром, фиброзная генерализованная остеодистрофия, фиброзно-кистозный остит) — заболевание эндокринной системы, обусловленное избыточной продукцией паратгормона вследствие гиперплазии паращитовидных (околощитовидных) желез или их опухолевого поражения[3][4] и характеризующееся выраженным нарушением обмена кальция и фосфора.
Термин «паращитовидная железа» впервые ввёл шведский профессор Ивар Сандстром из города Висбю. В 1891 г. Фон Реклингхаузен, изучая на аутопсийном материале различные поражения костной системы, выявил своеобразное сочетание признаков и назвал его «osteitis fibrosa cystica generalisata». Патогенетическая связь специфического костного поражения, обнаруженного Реклингхаузеном, с опухолью паращитовидных желез была окончательно установлена к 1925 г., тогда же была выполнена первая операция по удалению паращитовидных желез. Её автор Юлиус фон Хоченег Феликс Мандл стал родоначальником хирургии паращитовидных желез. Успех операции вызвал во всём мире большой интерес к проблеме первичного гиперпаратиреоза. Было описано множество клинических форм этого заболевания, проведены фундаментальные исследования, но первичный гиперпаратиреоз ещё долгое время считали сравнительно редкой болезнью, для которой характерны высокие показатели инвалидизации и смертности, а диагностика возможна лишь при появлении тяжёлых осложнений.
В 70-х годах стало доступно рутинное скрининговое исследование сывороточной концентрации ионизированного кальция. Это способствовало бурному развитию диагностики первичного гиперпаратиреоза и позволило некоторым авторам ввести термин «эпидемия гиперпаратиреоза» — большую часть пациентов с первичным гиперпаратиреозом ранее не выявляли, и лечение получали только пациенты с яркими симптомами заболевания. Разработка и внедрение в диагностический алгоритм радиоиммунологического метода определения паратгормона крови позволили дифференцировать между собой заболевания, протекающие с синдромом гиперкальциемии. Активное повсеместное внедрение лабораторной диагностики позволяет выявить пациентов, страдающих первичным гиперпаратиреозом, на стадии минимальных признаков, малодоступных клиническому распознаванию.
В настоящее время первичный гиперпаратиреоз — одна из самых распространённых эндокринопатий, занимающая третье место после сахарного диабета и заболеваний щитовидной железы. Первичным гиперпаратиреозом страдает примерно 1% взрослого населения. Риск его возникновения превышает 2% в возрасте старше 55 лет, женщины страдают этим заболеванием в 2—3 раза чаще мужчин (мужчины 1:2 000, женщины постменопаузального возраста 1:500). Заболеваемость первичным гиперпаратиреозом составляет 20—200 новых наблюдений на 100 000 населения. В США ежегодно регистрируют около 100 000 случаев, это составляет 15,4 на 100 000, а среди пожилых людей — 150 случаев на 100 000 человек. В Европе этот показатель выше, в среднем 300 случаев на 100 000 человек. Согласно докладу отдела народонаселения Организации Объединённых Наций от 2001 г., старение населения практически необратимо. Доля пожилых людей в 1950 г. составляла 8%, в 2000 г. — 10% и, по прогнозам, к 2050 г. достигнет 21%. Таким образом, по мере старения населения частота первичного гиперпаратиреоза будет неуклонно возрастать.
Различают гиперпаратиреоз[5]:
Кроме того, выделяют формы гиперпаратиреоза[4]:
- костную,
- висцеральную и
- смешанную.
В зависимости от причины развития гиперпаратиреоз подразделяют на[3]:
Первичный гиперпаратиреоз — патология собственно паращитовидных желез. Вызывается:
- солита́рной аденомой (80—85%),
- множественной аденомой (2—3%),
- гиперплазией желез (2—12%),
- карциномой паращитовидной железы (менее 5%).
Вторичный гиперпаратиреоз — патология, обусловленная компенсаторным повышением продукции паратгормона в ответ на длительную гипокальциемию.
Причины:
Третичный гиперпаратиреоз — состояние, возникающее с развитием автономно функционирующей аденомы паращитовидной железы на фоне длительно существующего вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз — состояние, возникающее при гиперпродукции паратгормона эктопическими опухолями.
Механизм формирования гиперпаратиреоза заключается в избыточной продукции паратгормона, нарушении кальций-фософорного гомеостаза. Избыток паратгормона повышает резорбцию костей и мобилизацию из них кальция и фосфора, снижает реабсорбцию фосфата в почках, что ведёт к гиперкальциемии (увеличение концентрации кальция в крови выше 2,57 ммоль/л), гипофосфатемии, гиперкальциурии и фосфатурии. Избыточная секреция паратгормона вызывает высвобождение кальция из депо в кровь, что приводит к гиперкальциемии. Эти изменения способствуют нарушению функции почек, образованию камней и кальцификатов в почечной паренхиме. Гиперпаратиреоз провоцирует повышенное образование 1, 25(OH)
Остеопороз[править | править код]
Паратгормон высвобождает кальций из основного депо — костей, что приводит к дистрофии костной ткани с уменьшением её плотности. Декальцификация костей нередко сопровождается болями и переломами. Это явление называют паратиреоидной остеодистрофией.
Нефро- и уролитиаз[править | править код]
Кальций выводится из организма почками. При его избытке образуются камни в мочевыводящих путях. Сопровождается клинической картиной мочекаменной болезни.
Желудочно-кишечные расстройства[править | править код]
Увеличение кальция во внеклеточной жидкости приводит к трансмембранному дисбалансу ионов, развитию дистрофических процессов в тканях, повышения активности симпато-адреналовых влияний на желудочно-кишечный тракт. Что приводит к тошноте, рвоте, ослаблению перистальтики желудка и кишечника, запорам, болям в животе, часто выявляются пептические язвы, анорексия.
Повышение концентрации кальция также приводят к образованию камней в жёлчном пузыре и протоках поджелудочной железы.
Психоневрологические расстройства[править | править код]
Снижение содержания внутриклеточного кальция приводит к нарушению формирования мембранного потенциала покоя, нарушению клеточного метаболизма и пластических процессов. Что проявляется снижением интеллектуальной деятельности, быстрой утомляемостью, летаргией, ступором, комой.
Кардио- и миопатии[править | править код]
Снижение внутриклеточного уровня кальция приводит к нарушению образования потенциала покоя, что сопровождается гипотонией мышц. Сердце хуже перекачивает кровь, возможно развитие аритмии.
Васкулярные расстройства[править | править код]
Увеличение внеклеточной концентрации кальция приводит к повышению жёсткости мембран эритроцитов, уменьшает их способность к деформации при прохождении через капилляры, что ведёт к их повреждению. Кроме того, в кровотоке увеличивается агрегационная способность тромбоцитов, возрастает тонус сосудов.
Микропрепарат аденомы паращитовидной железы.
Микропрепарат аденомы паращитовидной железы.
Микропрепарат аденомы паращитовидной железы.
Микропрепарат аденомы паращитовидной железы.
Зачастую гиперпаратиреоз длительно протекает без выраженной клинической симптоматики. Существует пять основных признаков первичного гиперпаратиреоза, разные сочетания которых формируют его многоликую клиническую картину.
Поскольку специфических признаков заболевания не существует, диагностический поиск базируется на комплексной оценке жалоб, анамнеза и данных объективного обследования.
Наиболее ярким примером клинической картины первичного гиперпаратиреоза служит гиперкальциемический криз, при котором вышеперечисленные признаки гиперкальциемии принимают жизнеугрожающий характер. Это осложнение обычно развивается при подъёме сывороточной концентрации кальция выше 14 мг/дл.
Проявляется тошнотой, неукротимой рвотой, паралитической кишечной непроходимостью, болями в животе, анурией, обезвоживанием организма. Кожа становится сухой, её тургор снижается, отмечается резкая мышечная слабость, пациенты не в состоянии обслуживать себя. Постоянная боль в костях становится изнуряющей, в первые часы криза появляется артериальная гипертензия. Сухожильные рефлексы снижаются. Иногда возникают внутрисосудистые тромбозы, синдром диссеминированного внутрисосудистого свёртывания.
Нейропсихические расстройства при гиперкальциемическом кризе проявляются спутанностью сознания, депрессией, психозами или психомоторным возбуждением. При достижении сывороточной концентрации кальция 15—18 мг/дл возможно угнетение деятельности ЦНС с торможением функции дыхательного и сосудодвигательного центров и развитием необратимого шока. Больные в состоянии гиперкальциемического криза нуждаются в экстренной госпитализации и интенсивной терапии.
- Лабораторная диагностика:
- Рутинные методы:
- Повышение сывороточной концентрации кальция и его ионизированной формы.
- Гиперкальциемия в сочетании со снижением уровня неорганических фосфатов.
- Резко положительная проба Сулковича (экскреция кальция с мочой превышает 200 мг/сут), однако при нарушении функции почек этого может не наблюдаться[4].
- Дифференциальная диагностика гиперкальциемии:
- Положительная проба с тиазидными диуретиками.
- Отрицательная проба с гидрокортизоном.
- Инструментальная диагностика:
- Ультразвуковое исследование — начальный метод лучевой диагностики образований паращитовидных желез — УЗИ может применяться интраоперационно для поиска желёз. Обладает высокой чувствительностью, но, к сожалению, не высокой специфичностью. Поэтому выявленные на УЗИ образования требуют дальнейшей верификации другими методами диагностики.
- Компьютерная томография с внутривенным контрастированием — очень чувствительный метод исследования, его преимущество заключается в том, что можно выявлять загрудинные паращитовидные железы.
- Радионуклидная диагностика — оценка функциональной активности образований паращитовидных желёз.
На сегодняшний день консервативные методы лечения (форсированный диурез, инфузия растворов хлорида или сульфата натрия, введение бифосфонатов и глюкокортикостероидов) не показали эффективности в качестве самостоятельного метода лечения гиперпаратиреоза.
«Золотым стандартом» в лечении гиперпаратиреоза является хирургический метод. В руках опытных хирургов его эффективность достигает 95—98%.
Оперативное вмешательство осуществляется под наркозом (общей анестезией). Для осуществления доступа к паращитовидным железам выполняется разрез передней поверхности шеи длиной 5—7 см. Поиск паращитовидных желез чаще всего затруднён, в связи с чем для топической диагностики паращитовидных желез и контроля эффективности проведенного оперативного вмешательства интраоперационно выполняют: исследование уровня кальция и паратгормона в крови, УЗИ и гамма-детекцию паращитовидных желез. Серьёзным и редким осложнением паратиреодэктомии является — повреждение возвратного гортанного нерва (одно- или двустороннее). Клиническими проявлениями повреждения возвратного гортанного нерва являются: осиплость или отсутствие голоса, стридорозное дыхание. Немаловажно, чтобы оперативное вмешательство осуществлялось в специализированной клинике опытным эндокринным хирургом.
ru.wikipedia.org
Симптомы и лечение гиперпаратиреоза — Medside.ru
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
medside.ru
симптомы и лечение у женщин
Что такое гиперпаратиреоз?
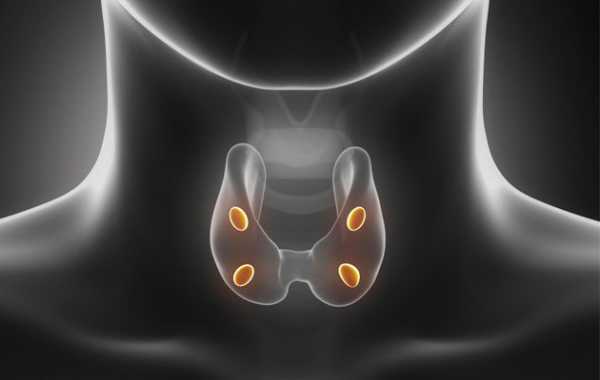
Гиперпаратиреоз – это заболевание, характеризующееся избытком паратиреоидного гормона в кровотоке. Паращитовидные железы расположены в области шеи на поверхности щитовидной железы и выделяют гормон, называемый паратиреоидным гормоном (паратгормон).
Основная задача паращитовидных желез – регулировать уровень кальция и фосфора в организме. У каждого человека четыре маленькие паращитовидные железы, которые обычно имеют размер рисового зерна (3).
Обычно, когда уровень кальция снижается, организм вырабатывает больше паратиреоидного гормона (ПТГ) для восстановления его уровня. И когда уровень кальция увеличивается, организм вырабатывает меньше паратиреоидного гормона, поэтому уровни снижаются. Люди с гиперпаратиреозом имеют слишком много кальция в крови и ниже нормального (или иногда почти нормальное) количества фосфора.
Паратиреоидный гормон выполняет следующие важные функции (4):
- Стимулирует кости выделять кальций и фосфат в кровоток.
- Заставляет почки выделять меньше кальция в мочу.
- Заставляет почки выделять больше фосфата в кровь.
- Стимулирует пищеварительный тракт усваивать большее количество кальция.
- Заставляет почки активировать больше витамина D, что позволяет увеличить усвоение кальция.
Существует два основных типа гиперпаратиреоза:
- Первичный гиперпаратиреоз: Возникает, когда увеличивается одна или несколько паращитовидных желез. Это вызывает избыточное производство паратиреоидного гормона и высокий уровень кальция в крови (гиперкальциемия).
- Вторичный гиперпаратиреоз: Возникает в результате другого заболевания, такого как заболевание почек или дефицит витамина D. Это приводит к низким уровням кальция. Низкий уровень кальция в крови вызывает увеличение производства паратиреоидных гормонов.
- Нормокальцемический первичный гиперпаратиреоз: Это когда уровни паратиреоидных гормонов выше, чем обычно, но уровень кальция в крови нормальный. У многих пациентов с нормокальцемическим первичным гиперпаратиреозом будет продолжать развиваться классический первичный гиперпаратиреоз.
Симптомы и признаки гиперпаратиреоза
Симптомы гиперпаратиреоза у женщин возникают, когда органы или ткани повреждены, или не функционируют должным образом из-за аномально высоких уровней кальция, циркулирующих в крови и моче. Также может наблюдаться слишком мало кальция в костях и повреждение почек.
Минерал кальций очень важен для многих функций организма, за исключением того, что он укрепляет кости. Кальций является самым распространенным минералом в организме, и почти 99% кальция организма хранится в структуре костей и зубов. Кальций необходим для поддержания здоровья зубов, передачи нервных сигналов, сокращения мышц и работы с другими минералами, такими как фосфор и магний для многих других функций.
Часто симптомы гиперпаратиреоза могут быть неспецифическими и очень слабо выраженными, поэтому их можно принять за другую проблему со здоровьем или просто проигнорировать. Когда женщина испытывает симптомы, наиболее распространенными из них являются (5):
- Хрупкие кости, боль в суставах и костях и повышенная восприимчивость к переломам (остеопороз).
- Камни в почках (избыток кальция в моче может вызвать небольшие, твердые отложения кальция, которые очень болезненны).
- Чрезмерное мочеиспускание.
- Боль в животе и запор.
- Усталость, слабость и чувство истощения.
- Тошнота, рвота или потеря аппетита.
- Спутанность сознания, потеря памяти и забывчивость.
- Депрессия.
- Покалывание в руках и ногах.
- Скованность и болезненность мышц.
- Повышенный риск сердечно-сосудистых заболеваний.
- Повышенный риск осложнений у новорожденных, которые рождаются у матерей с нелеченым гиперпаратиреозом.
Может ли гиперпаратиреоз вызвать увеличение массы тела? Некоторые исследования показывают, что многие взрослые женщины с первичным гиперпаратиреозом имеют больший вес, чем взрослые женщины того же возраста без этого заболевания (6).
Первичный гиперпаратиреоз также может быть связан с увеличением распространенности гипертонии, резистентности к инсулину, проблем с липидами/жирами/холестерином и сердечно-сосудистых заболеваний.
Если женщина чувствует себя очень измученной, подавленной и немотивированной, чтобы хорошо питаться или оставаться физически активной, гиперпаратиреоз может привести к увеличению веса. Однако это заболевание также может вызывать потерю аппетита, тошноту и потенциально снижение массы тела.
Причины и факторы риска развития гиперпаратиреоза
Гиперпаратиреоз возникает, когда выделяется слишком много паратиреоидного гормона, что приводит к увеличению абсорбции кальция в пищеварительном тракте и высвобождению накопленного в костях кальция.
Примерно у 90% людей с первичным гиперпаратиреозом основной причиной является нераковая опухоль (аденома) в одной или нескольких паращитовидных железах. У других 10% людей с этим заболеванием паращитовидные железы расширяются и производят слишком много гормона.
В редких случаях гиперпаратиреоз вызывает раковая опухоль, расположенная на одной или нескольких паращитовидных железах. Случаи рака паращитовидной железы составляют менее 1% от общего числа пациентов с первичным гиперпаратиреозом. Когда опухоль образуется или развивается рак, это мешает способности паращитовидной железы регулировать количество вырабатываемого ПТГ.
Факторы риска гиперпаратиреоза включают:
- Женский пол, поскольку это заболевание чаще встречается у женщин (особенно женщин в постменопаузе), чем у мужчин. В развитых странах, по оценкам, примерно одна из 500 женщин старше 60 лет имеет это заболевание (7).
- Пожилой возраст.
- Прохождение лучевой терапии в области шеи, например, для лечения рака.
- Генетическая предрасположенность или семейная история гиперпаратиреоза.
- Множественная эндокринная неоплазия, которая является редким наследственным состоянием.
- История болезни почек или почечной недостаточности. Ваши почки превращают витамин D в форму, которую может использовать ваш организм. Также следует помнить, что витамин D необходим для регулирования уровня кальция. Хроническая почечная недостаточность является наиболее распространенной причиной вторичного гиперпаратиреоза.
- Сильный дефицит кальция.
- Сильный дефицит витамина D, который влияет на усвоение кальция.
- Прием лекарственных препаратов, таких как литий, который чаще всего используется для лечения биполярного расстройства.
Стандартное лечение гиперпаратиреоза
Гиперпаратиреоз обычно обнаруживается посредством обычного анализа крови, который может указывать на то, что у вас повышенный уровень кальция в крови. Общеизвестно, что диагноз может быть сделан еще до того, как у женщины появятся какие-либо заметные симптомы.
К другим тестам, которые могут быть использованы для подтверждения диагноза гиперпаратиреоза, относятся:
- Тест на минеральную плотность кости для измерения уровней кальция и других минералов в костях.
- Анализ мочи, чтобы определить, сколько кальция выделяется в вашей моче.
- Ультразвуковое исследование, чтобы посмотреть на ткань вокруг паращитовидных желез
- УЗИ почек, чтобы проверить аномалии.
- Компьютерная томография с внутривенным контрастированием.
- Радионуклидная диагностика, посредством которой производится оценка функциональной активности образований паращитовидных желез.
Как традиционно лечат гиперпаратиреоз у женщин? Если существует лишь небольшой риск осложнений, таких как низкая плотность костной ткани или камни в почках, лечение обычно не производят. Когда это заболевание требует лечения, обычно это делают следующим образом:
- Хирургия для удаления пораженной паращитовидной железы (паратиреоидэктомия) (8). Хирургия – наиболее распространенный метод лечения первичного гиперпаратиреоза. Цель этой операции – удалить любую аномальную ткань в паращитовидной железе, которая влияет на выработку гормонов. Хирургия гиперпаратиреоза обычно эффективна, так как решает проблему примерно в 90-95% случаев (9).
- Прием кальцимиметиков, таких, как Цинакалцет, которые заставляют паращитовидные железы выделять меньше паратиреоидного гормона, имитируя действие кальция (10).
- Заместительная гормональная терапия, которая может помочь костям удерживать кальций.
- Прием бисфосфонатов, которые помогают остановить потерю кальция в костях и снизить риск переломов.
Когда считается уровень паратиреоидного гормона (ПТГ) высоким? Нормальный/средний уровень ПТГ составляет от 10 до 65 пг/мл. Гиперпаратиреоз можно диагностировать или подозревать, когда уровни ПТГ выше этого нормального диапазона. Однако, как правило, необходимы другие тесты для подтверждения гиперпаратиреоза, а не только одно это значение (11).
6 естественных способов лечения симптомов гиперпаратиреоза
Существует несколько естественных способов безмедикаментозного лечения гиперпаратиреоза у женщин, о которых и пойдет речь ниже.
1. Диета при гиперпаратиреозе
Какие продукты вы должны есть при гиперпаратиреозе?
Чтобы предотвратить дефицит кальция, который может усугубить симптомы и осложнения гиперпаратиреоза, важно употреблять в пищу продукты с высоким содержанием кальция. Взрослым женщинам в возрасте от 10 до 50 лет требуется около 1000 миллиграммов кальция в день, или 1200 миллиграммов в день для женщин в возрасте от 51 года и старше.
- К лучшим источникам кальция относятся: Молочные продукты (коровье и козье молоко, кефир, йогурт или выдержанные твердые сыры), зеленые листовые и другие овощи, такие как брокколи, брокколи рааб (рапини), кудрявая капуста, пекинская капуста, ботва, окра, швейцарский мангольд, стручковая фасоль, морковь, репа, ревень и кресс-салат, миндаль, фасоль белая Нэви, коровий горох, органический эдамамэ/тофу, тортильи с лаймом, сардины, камбала, моллюски, морские водоросли, семена кунжута, семена подсолнечника, картофель, ягоды, инжир и апельсины.
- К другим продуктам, которые могут помочь в лечении гиперпаратиреоза, относятся: Продукты с высоким содержанием магния, такие как все виды зеленых листовых овощей, какао, авокадо, бананы, полезные жиры, такие как оливковое масло и кокосовое масло, органическое мясо, свежие травы и специи.
- Обязательно пейте много воды: Чтобы предотвратить образование камней в почках выпивайте один стакан воды каждые 1-2 часа или пока вы не заметите, что ваша моча очень светло-желтая. Чтобы защитить почки, лучше пить по крайней мере шесть-восемь стаканов воды каждый день.
- Избегайте употребления некоторых продуктов: Вы получите максимальную пользу от кальция, если будете избегать продуктов, вызывающих воспаление, ухудшение здоровья кишечника и препятствующих усвоению питательных веществ. К воспалительным продуктам, которых следует избегать, относятся продукты с добавленным сахаром, обработанные зерна, рафинированные растительные масла и синтетические ингредиенты.
Имейте в виду, что, если вы подверглись хирургическому вмешательству при гиперпаратиреозе, у вас могут возникнуть боль в горле и проблемы с жеванием в течение нескольких дней или более после операции. В связи с этим попробуйте несколько дней употреблять в пищу мягкие или полутвердые продукты, такие как коктейли, овсянка, авокадо, банан, картофельное пюре, супы или пудинги.
2. Минимизация боли в костях и суставах
Постарайтесь на сколько это возможно оставаться физически активными и ежедневно заниматься растяжками для поддержания гибкости и уменьшения скованности. Регулярные физические упражнения, особенно силовые тренировки, также важны для поддержания сильных костей. Кроме того, упражнения могут помочь снизить риск возникновения таких осложнений, как сердечно-сосудистые заболевания.
Вот также другие способы лечения боли в костях и суставах:
- Применение эфирного масла перечной мяты в пораженной области
- Занятия йогой или тайцзицюань
- Прием теплых ванн с солью Эпсома
- Массажная терапия или иглоукалывание
- Прием противовоспалительных добавок, включая куркуму и омега-3 жирные кислоты
- Получение достаточного количества сна
3. Борьба с тошнотой и потерей аппетита
Если вы боретесь с тошнотой, рвотой или потерей аппетита, эти советы могут помочь:
- Избегайте продуктов, которые могут ухудшить пищеварение, включая жирные продукты, продукты с высоким содержанием натрия, слишком много животного белка, специи, растительное масло или сыр. Ешьте меньшими порциями в течение дня, а не от одного до трех больших блюд.
- Удостоверьтесь, что вы пьете много жидкости, например, питьевой воды или травяного чая, и едите свежие фрукты и овощи.
- Добавьте лимонный и лаймовый сок в воду и выпейте ее в течение дня.
- Попробуйте употреблять имбирный корень, имбирный чай, используя имбирные эфирные масла или принимайте имбирные капсулы несколько раз в день. Прием витамина B6 один-три раза в день, может также сдерживать тошноту.
- Бывайте на свежем воздухе. Постарайтесь на свежем воздухе как можно дольше выполнять легкие упражнения, поскольку это может помочь вам отрегулировать ваш аппетит.
- Вот также эфирные масла, которые могут помочь успокоить ваш желудок и улучшить ваше настроение или аппетит: имбирное, ромашковое, лавандовое, масло ладана, перечной мяты и лимона.
- Получайте достаточное количество сна, так как усталость может вызвать у вас плохое самочувствие.
4. Контроль депрессии и усталости
Если вы чувствуете себя подавленными, вялыми и не похожими на себя, рассмотрите психотерапию, решение-фокусированную психотерапию, когнитивно-поведенческую психотерапию или интерперсональную (межличностную) психотерапию.
Также старайтесь есть цельные продукты, которые поддерживают производство нейромедиаторов, контролирующих ваше настроение, уровни энергии и аппетит. Кроме того, поднять настроение вам могут помочь добавки, такие как омега-3, пробиотики, витамины группы B, зверобой и адаптогенные травы, такие как родиола и ашваганда.
Вот также другие способы контроля стресса и поддержки психического здоровья: физические упражнения, полноценный сон, поиск социальной поддержки, проведение времени на свежем воздухе, медитация, иглоукалывание, ведение журнала, чтение и волонтерство.
5. Предотвращение дефицита витамина D
Витамин D помогает поддерживать надлежащие уровни кальция в крови и помогает вашей пищеварительной системе усваивать кальций из пищи. Стандартная рекомендация относительно дозировки витамина D составляет 600 международных единиц (МЕ) витамина D в день для женщин в возрасте от 7 до 70 лет и 800 МЕ в день для женщин в возрасте 71 год и старше.
Самый лучший способ предотвратить дефицит витамина D – прием солнечных ванн. Ваш организм производит витамин D, когда ваша кожа подвергается воздействию солнечного света. В меньшей степени вы также можете потреблять витамин D из своего рациона.
Старайтесь ежедневно проводить около 15-20 минут на солнце без солнцезащитного крема, позволяя солнечным лучам попадать на как можно большую площадь вашей кожи. Зимой или если вы не можете проводить время на открытом воздухе, вы можете ежедневно принимать добавки витамина D.
Поговорите со своим врачом о том, следует ли вам принимать добавки витамина D и кальция круглый год, поскольку необходимо постоянно поддерживать его нормальный уровень (13).
6. Избегайте курения и некоторых лекарств
Курение может привести к различным проблемам со здоровьем, включая ослабление ваших костей и способствуя развитию сердечно-сосудистых заболеваний. Поговорите со своим врачом или терапевтом о том, как лучше всего бросить курить, например, присоединиться к группе анонимных курильщиков, использовать никотиновый пластырь или попробовать гипноз, медитацию или другие методы.
Вы также должны избегать употребления большого количества алкоголя или приема препаратов, повышающих выведение кальция из организма, включая некоторые диуретики и литий (12).
Обсудите любые лекарства, которые вы принимаете с вашим врачом, чтобы убедиться, что они не ухудшают ваше состояние.
Меры предосторожности
Посетите своего врача или эндокринолога (который специализируется на заболеваниях, связанных с гормонами), если у вас возникнут какие-либо признаки или симптомы гиперпаратиреоза. Симптомы могут включать усталость, депрессию, суставную и костную боль и т.д.
Имейте в виду, что многие симптомы гиперпаратиреоза могут быть вызваны различными заболеваниями, включая аутоиммунные заболевания, генетические расстройства или другие заболевания щитовидной железы.
Существуют также заболевания, которые могут привести к высоким уровням кальция в крови, например, саркоидоз, множественная миелома, болезнь Педжета, молочно-щелочной синдром, высокий уровень витамина D и распространенные раковые опухоли, такие как рак молочной железы, рак легких и рак почки.
Чем раньше выявить и начать лечение гиперпаратиреоза, тем лучше. Ранний, точный диагноз и соответствующее лечение могут помочь исправить заболевание и предотвратить ухудшение симптомов.
Подведем итог
- Гиперпаратиреоз – это заболевание, характеризующееся избытком паратиреоидного гормона в кровотоке. Паращитовидные железы расположены в области шеи на поверхности щитовидной железы. Они выделяют гормон под названием паратиреоидный гормон. Основная задача паращитовидных желез – регулировать уровень кальция и фосфора в организме.
- Симптомы гиперпаратиреоза не всегда возникают, но если заболевание проявляет себя, то вы можете испытывать усталость, боли в костях и суставах, слабость, потерю аппетита, чрезмерное мочеиспускание и спутанность сознания.
- Гиперпаратиреоз влияет на уровень кальция, который оказывает влияние на органы и ткани, включая сердце, кости, зубы и почки. Нелеченый гиперпаратиреоз может вызывать такие осложнения, как камни в почках, сердечно-сосудистые заболевания и остеопороз.
- К факторам риска развития гиперпаратиреоза относятся: женский пол, возраст старше 60 лет, дефицит кальция и витамина D, проведение лучевой терапии, генетические факторы/семейная история болезни, заболевание почек и почечная недостаточность или прием лития.
- Стандартными методами лечения гиперпаратиреоза является хирургическая операция, заместительная гормональная терапия и/или лекарства, включая кальцимиметики и бисфосфонаты.
- Существуют также естественные методы, которые могут помочь в лечении симптомов и восстановлении. К ним относятся: здоровая диета, лечение боли в костях и суставах с помощью упражнений и многого другого, уменьшение депрессии и усталости, предотвращение дефицита витамина D, отказ от курения и контроль тошноты.
www.magicworld.su
причины, диагностика и формы заболевания
Заболевание, при котором усиленно вырабатывается гормон паращитовидных желез, называется гиперпаратиреозом. Причиной может стать гиперплазия или опухоли указанных органов. Следствием заболевания становится нарушения обмена кальция и фосфора. Они усиленно выводятся из костной ткани, что повышает риск возникновения остеопластических процессов и поступления избытка этих микроэлементов в кровь. Такие процессы опасны развитием серьезных осложнений, поэтому заболевание требуется своевременной диагностики и лечения.
Статьи по темеЧто такое гиперпаратиреоз
Это понятие отражает особый процесс в организме, при котором паращитовидные (по-другому – околощитовидные) железы вырабатывают паратгормон в избыточном количестве. Заболевание имеет несколько форм, но все они чаще отмечаются у женщин зрелого возраста. Паращитовидные железы располагаются на задней поверхности щитовидной. Их типичное количество – 2 пары, но у 15-20% людей на Земле число этих органов достигает от 3 до 12 штук.
При своих небольших размерах паращитовидные железы играют важную роль в организме. Они регулируют фосфорно-кальциевый обмен. Эти функции выполняет паратгормон, который:
- способствует выходу кальция из костной ткани;
- обеспечивает всасывание этого элемента в кишечнике;
- снижает выведение кальция с мочой.
Если паратгормон вырабатывается в избыточном количестве, то кальций начинает вымываться из костей, а в крови его концентрация повышается. В последнем случае развивается гиперкальциемия. В результате при гиперпаратиреозе костная ткань замещается фиброзной. Эта патология носит название системного фиброза скелета. При повышенном уровне кальция в плазме крови страдают стенки сосудов и почек. В тяжелых случаях возможно развитие почечной недостаточности. Другие негативные эффекты от повышения концентрации кальция:
- артериальная гипертензия – повышение давления;
- нарушение проводимости нервной ткани, что вызывает депрессию, мышечную слабость, проблемы с памятью;
- усиление секреции желудка, что чревато развитием язвы этого органа или двенадцатиперстной кишки.
Классификация
Существует несколько классификаций гиперпаратиреоза. Основным критерием для выделения видов этого заболевания является причина его возникновения. С учетом этого фактора патология бывает:
- Первичной. Это синдром повышенной секреции паратгормона, вызванный патологией самих паращитовидных желез. Причиной здесь выступает гиперплазия или опухоль (доброкачественная или злокачественная) данных эндокринных органов.
- Вторичной. Развивается на фоне здоровых околощитовидных желез из-за сниженного уровня кальция, спровоцированного заболеваниями других органов. Гиперпаратиреоз вторичный чаще развивается вследствие тяжелых патологий почек или синдрома мальабсорбции, когда нарушается всасывание питательных веществ в пищеварительном тракте.
- Третичной. Развивается из вторичной формы вследствие развития аденомы гиперплазированных околощитовидных желез. Впервые такая патология была отмечена у пациентов, перенесших трансплантацию почки. У них эта операция не помогла полностью восстановить уровень паратгормона.
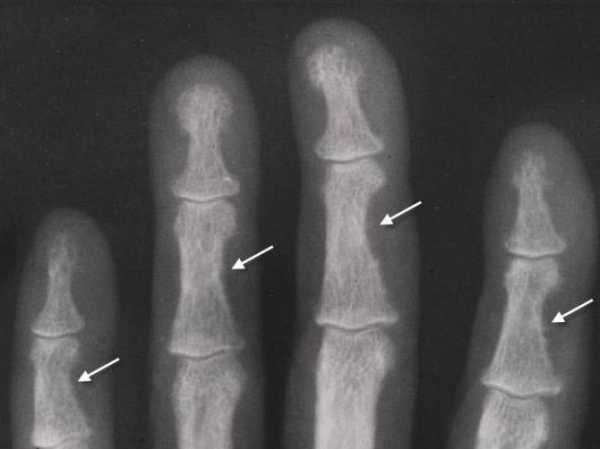
Другая классификация разделяет гиперпаратиреоз на виды с учетом выраженности и характера течения заболевания. Существуют малосимптомная и бессимптомная формы. Последняя встречается в 30-40% случаев. Уровень кальция и паратгормона при такой форме слегка повышены, а минеральная плотность костной ткани снижена в умеренном количестве. Яркой симптоматикой сопровождается манифестный тип патологии. Он разделяется еще на несколько подвидов:
- Висцеральный. Поражает внутренние органы, вызывает образование в почках коралловых камней и язву желудка или 12-перстной кишки.
- Костный. Сопровождается снижением костной массы вследствие гипофосфатемии и гиперкальциемии. Приводит к постепенному развитию остеопороза.
- Смешанный. Совмещает две предыдущие формы, вызывает повышение уровня кальция в крови, увеличение выведения фосфора с мочой.
Симптомы
Заболевание сопровождается яркой клинической картиной. Основные признаки проявляются со стороны костной системы, но патология затрагивает и многие другие органы. Подробнее изучить большое количество симптомов данного заболевания можно в таблице:
|
Система или орган |
Признаки |
|
Костно-мышечная |
Деформация костей, боли в них, частые переломы, подагра и псевдоподагра, атрофия и паралич мышц, кисты, онемение, деформации позвоночника с ребрами, ощущение ползания мурашек, килевидная грудная клетка, расшатывание зубов. |
|
Почки |
Нарушение функции почек, кальциноз нефронов, рецидивирующий нефролитиаз (мочекаменная болезнь). |
|
Пищеварительная |
Хронический панкреатит, конкременты внутри протоков поджелудочной железы, язва желудка и 12-перстной кишки, диспепсия (тошнота, рвота, расстройство стула, снижение аппетита). |
|
Сердце и сосуды |
Отложения кальцификатов в области венечных сосудов, клапанов сердца, головного мозга, артериальная гипертензия. |
|
Психика |
Раздражительность, сонливость, ухудшение памяти, депрессивные расстройства, нарушения концентрации внимания, суждений. |
|
Выделительная |
Частые мочеиспускания ночью, выделение большого объема мочи, выраженная жажда. |
Первичный
Развивается из-за нарушения работы паращитовидных желез, при котором паратгормон начинает вырабатываться в избыточном количестве. Примерно в 85% случаев причиной заболевания становится единичная доброкачественная опухоль одной из желез. Менее часто встречаются множественные аденомы, а еще реже – рак. Первичная форма сопровождается следующими признаками:
- ускоряется всасывание кальция в кишечнике;
- нарушаются обменные процессы костных тканей;
- развивается генерализованный остеопороз – деформация и истончение костей;
- формируется остеодистрофия – ускоренное разрушение костей.
Начальная стадия патологии протекает бессимптомно, из-за чего заболевание диагностируется на поздней стадии. Единственным признаком недуга становится слегка повышенный уровень кальция. Пациенты же могут жаловаться на следующие симптомы:
- вялость;
- снижение аппетита;
- склонность к запорам;
- плохое настроение;
- боль в суставах и костях;
- тошноту.
При более тяжелом течении заболевания появляются проблемы со стороны мышечной системы. Из-за повышенной концентрации кальция формируется миопатия. Она сопровождается слабостью и болью в отдельных группах мышц, чаще нижних конечностей. В результате пациент часто спотыкается, падает даже при обычной ходьбе. Человеку трудно вставать со стула, заходить в автобус. Суставы становятся разболтанными, что приводит к «утиной» походке и плоскостопию.
Характерным признаком поражения костной системы становится расшатывание и выпадение зубов. На запущенной стадии возможно появление особо тяжелых симптомов, таких как:
- сильное похудение;
- полиурия;
- обезвоживание;
- сухость и землистый цвет кожи;
- анемия.


Вторичный
Протекает на фоне заболевания, не связанного с паращитовидными железами. Чаще причиной становятся патологии почек. Они провоцируют длительную гипокальциемию, но уровень кальция остается нормальным. Повышается лишь продукция паратгормона. Симптомами такого состояния являются:
- артериальная гипертензия;
- усиленное мочеиспускание;
- изжога;
- склонность к депрессии;
- проблемы с памятью;
- головная боль;
- эмоциональная лабильность;
- жажда;
- мышечная слабость.
Чаще возникают симптомы поражения костной системы. Причина в том, что вторичная форма патологии развивается на фоне недостатка витамина Д, при котором происходит вымывание кальция из костей. Среди других признаков часто наблюдаются кальцинаты в стенках крупных сосудов и мягких тканях. Для вторичной формы характерно поражение глаз из-за рецидивирующего конъюнктивита.
Третичный
При длительном лечении вторичного гиперпаратиреоза возможно развитие его третичной формы. Она отличается тем, что уровень паратгормона остается повышенным даже после устранения основного заболевания и нормализации количества кальция в крови. Причиной выступает необратимая рабочая гиперплазия паращитовидных желез. Третичная форма патологии не имеет специфичных симптомов. Клиническая картина во многом схожа с признаками вторичного типа.
Причины
Каждый вид гиперпаратиреоза имеет определенные причины возникновения. Первичная форма развивается вследствие повышенной секреции паратгормона на фоне:
- единичной доброкачественной опухоли одной из паращитовидных желез;
- множественных аденом этих органов;
- рака паращитовидной железы (иногда развивается после облучения шеи и головы).
Аденомы отмечаются чаще у пожилых людей. Им более подвержены женщины в период менопаузы. Случаи диффузной гиперплазии паращитовидных желез в молодом возрасте наблюдаются гораздо реже. Аденома здесь сопровождается другими эндокринными заболеваниями. Общей причиной второй формы является снижение концентрации в крови кальция из-за другого заболевания. К этому приводят:
- патологии почек;
- синдром мальабсорбции;
- хроническая почечная недостаточность;
- терапия гемодиализом;
- болезни пищеварительного тракта;
- первичный билиарный цирроз;
- недостаток витамина Д;
- болезни костной ткани;
- рахит.
Третичная форма встречается реже остальных. К ее развитию приводит длительное лечение вторичного типа. Причиной может также выступать трансплантация почки, после которой даже восстановление почечных показателей не нормализовало уровень паратгормона. В результате ткани паращитовидных желез разрастаются и образуется аденома. Эта патология сопровождается постоянной повышенной продукцией паратгормона.
Гиперпаратиреоз у детей
Первичная форма данной патологии у детей до 10 лет отмечается в редких случаях. На основе данных статистики можно определить, что чаще болеют девочки. Самой распространенной причиной развития недуга, как и у взрослых, считается одиночная доброкачественная опухоль паращитовидной железы. Множественная гиперплазия в детском возрасте встречается реже.
Для новорожденных характерна наследственная форма гиперпаратиреоза. Ее причиной является дефект клеточных рецепторов паращитовидных желез, которые регистрируют сниженный уровень кальция. Результатом становится гиперплазия этих эндокринных органов. Наследственная форма патологии делится на 2 вида:
- Доброкачественная гетерозиготная. Нормальный ген уравновешивает влияние патологического.
- Тяжелая монозиготная. Ребенок получает гетерозиготные гены сразу от обоих родителей.
Причины вторичной формы патологии у детей те же, что и характерны для взрослых: почечная недостаточность, синдром мальабсорбции. В младшем возрасте факторами риска являются рахит и рахитоподобные заболевания. Гиперпаратиреоз у детей приводит к отставанию психического и физического развития. Диагностика и лечение гиперпаратиреоза имеют те же принципы, которые используются для взрослых.
Осложнения
Самую большую опасность представляет гиперкальциемический криз, потому как он угрожает жизни пациента. К факторам риска развития этого состояния относятся:
- длительный постельный режим;
- бесконтрольный прием тиазидных диуретиков, витамина Д и препаратов кальция.
Гиперкальциемический криз появляется внезапно, когда уровень кальция в крови повышается до 3,5-5 ммоль/л при норме 2,15-2,5 ммоль/л. Состояние сопровождается резким обострением всех клинических признаков, таких как:
- сонливость;
- повышение температуры до 39-40 градусов;
- нарушения сознания;
- острые боли в желудке;
- коматозное состояние.
Слабость резко усиливается, организм обезвоживается, а в особо тяжелых случаях возникает миопатия диафграмы, межреберных мышц и проксимальных отделов туловища. Другие серьезные осложнения:
- перфорации пептических язв;
- тромбозы;
- отек легких;
- кровотечения.
Диагностика
Основой диагностики является обнаружение у пациента высокого уровня паратгормона и выяснение причин отклонения. Анализ на данный гормон необходим при:
- нарушениях обменных процессов в костной ткани;
- частых переломах костей, не связанных с травмами;
- хронической почечной недостаточности;
- рецидивирующей мочекаменной болезни;
- хронической диарее;
- длительных психоневрологических нарушениях;
- повышения или понижения в крови ионов натрия и фосфора;
- частых рецидивах язвы желудка или 12-перстной кишки.
При таких состояниях можно заподозрить гиперпаратиреоз. Для подтверждения наличия патологии пациенту необходимо пройти несколько стадий диагностики. Первый – сбор анамнеза. Здесь врач выясняет, есть ли у пациента хроническая почечная недостаточность, мочекаменная болезнь, язва желудка, частые переломы костей или другие заболевания и проблемы, которые могут привести к повышению уровня паратгормона. Следующий этап – объективное обследование, которое необходимо для выявления характерных симптомов гиперпаратиреоза:
- слабости мышц;
- бледности или серого оттенка кожи;
- деформации трубчатых костей, крупных суставов и лицевого черепа;
- «утиной» походки;
- вялости.
Следующим этапом диагностики является непосредственное определение уровня паратгормона. Признаком патологии выступает повышенное количество этого гормона. Для выявления причины данного отклонения проводят:
- общий анализ крови и мочи;
- исследование крови на количество мочевины и креатинина и скорости клубочковой фильтрации;
- определение концентрации остеокальцина и оксипролина;
- анализ мочи по Зимницкому;
- определение диуреза;
- исследование крови и мочи на количество ионов фосфора и кальция.

После проведения этих лабораторных анализов пациенту назначают инструментальные методы диагностики. Они помогают определить степень изменения структуры и размеров паращитовидных желез. К таким исследованиям относятся:
- УЗИ почек и околощитовидных желез;
- биопсия костной ткани;
- сцинтиграфия околощитовидных желез с октреотидом, таллием-технецием;
- магнитно-резонансная или компьютерная томография этих эндокринных органов;
- денситометрия;
- рентген пораженных костей;
- гастроскопия.
Для выявления гиперпаратиреоза важна дифференциальная диагностика. Она отделяет эту патологию от других заболеваний, имеющих схожую клиническую картину:
- лимфомы;
- несахарного диабета;
- миеломной болезни;
- злокачественных опухолей;
- лейкоза;
- гипервитаминоза Д;
- лимфогранулематоза;
- болезни Педжета.
Лечение
Целью лечения заболевания является приведение уровня кальция и паратгормона к нормальным значениям. Дополнительно проводят терапию, которая устраняет симптомы гиперпаратиреоза и предотвращает разрушение костной ткани и внутренних органов. В случае вторичной формы патологии больному приходится бороться с гиперфосфатемии при помощи изменения питания. Диета при гиперпаратиреозе исключает:
- яиц;
- бобовых;
- сардины;
- лосося;
- тунца;
- шоколада;
- орехов;
- кофе;
- пива.
Первичная форма лечится посредством хирургической операции, во время которой удаляют аденомы или гиперплазированные паращитовидные железы. До назначения такого радикального лечения проводят консервативную терапию, включающую:
- обильное питье;
- внутривенное введение изотонического раствора NaCl;
- инъекции эстракта щитовидной железы скота, бисфосфонатов, глюкокортикоидов.
Если у пациента была диагностирована злокачественная опухоль, то после ее удаления проводится лучевая терапия. Дополнительно могут применяться противоопухолевые антибиотики, например, Пликамицин. Для увеличения уровня кальция в крови после операции пациентам назначают препараты витамина Д. При гиперкальциемическом кризе человеку требуется экстренная помощь. Пациента кладут в реанимационное отделение, где проводится форсированный диурез и гемодиализ.
Медикаментозное лечение
Определенные лекарства назначают с учетом типа гиперпаратиреоза. Для лечения первичной формы единственным методом терапии выступает операция по удалению опухоли. Если пациенту противопоказано хирургическое вмешательство, то ему назначают:
- постоянное наблюдение за артериальным давлением;
- исследование почечной функции с частотой 1 раз в 6-12 месяцев;
- УЗИ почек и костную денсистометрию 1 раз каждые 2-3 года.
Вторичную форму лечат посредством метаболитов витамина Д: кальцитриол, альфакальцидиол, парикальцитол. Если наблюдается гипокальциемия, то дополнительно назначают препараты кальция до 1 г в день. При первичном и вторичном гиперпаратиреозе показан прием и следующих лекарств:
- Бисфосфонатов. Нормализуют уровень кальция, замедляют процесс разрушения костей.
- Кальцимиметиков. Они приводят в норму уровень как кальция, так и паратгормона.
- Севеламера. Этот препарат нормализует процесс обмена липидов, связывает в пищеварительном тракте фосфор.
- Кальция карбоната. Уменьшает уровень фосфора в крови.
- Кальцитонина. Это гормон гипокальциемического действия. Он задерживает кальций в костях при остеопорозе, болезни Педжета и увеличивает интенсивность выделения натрия, фосфора и кальция с мочой.
- Эстрогена и эстроген-гестагенных препаратов. Используются при менопаузе у женщин. Это средства гормонозаместительной терапии, которые предотвращают переломы костей и уменьшение их массы.

Перечисленные препараты должен назначать только врач, потому как они используются по строгим показаниям. Гиперпаратиреоз может развиваться в результате множества причин, поэтому и лечение в каждом случае будет индивидуальным. Среди часто назначаемых препаратов выделяются:
- Кальцитонин. Это гормон, вырыбатываемый паращитовидными, щитовидной и вилочковой железами человека и других млекопитающих. Препарат оказывает гипокальциемическое действие, поэтому используется при остеолизе, гиперфосфатемии, остеомиелите, остеопорозе, фиброзной дисплазии. Дозу и способ применения выбирает только врач. Кальцитонин противопоказан при гипеокальциемии, беременности, лактации. Среди побочных эффектов отмечаются артралгия, тахикардия, приливы, коллапс, аллергия, отеки, нарушения вкуса. Плюс Кальцитонина – он никак не взаимодействует с другими лекарствами.
- Ралоксифен. Это эстрогенное средство, которое ингибирует костную резорбцию. Препарат нормализует баланс кальция в организме, поэтому применяется в постклимактерическом периоде и после гистерэктомии. Дозировка составляет 60 мг ежесуточно. Нельзя принимать Ралоксифен при тромбоэмболии, беременности, лактации, нарушениях функции печени. Побочные реакции лекарства: тромбоз глубоких вен и вен сетчатки, вазодилатация, периферические отеки. Плюс препарата – дополнительно понижает уровень плохого холестерина.
- Севеламер. Это лекарство, которое связывает фосфаты в пищеварительном тракте и снижает их концентрацию в сыворотке крови. Препарат принимают по 800 мг 3 раза в день во время еды. Показаниями к лечению Севеламером являются гиперфосфатемия у пациентов, находящихся на гемодиализе. Запрещен препарат при гипофосфатемии, одновременном приеме с фипрофлоксацином, в детском возрасте. Побочные действия могут проявляться со стороны всех систем органов. Плюс Севеламера – не вызывает гиперкальциемии, наблюдаемой на фоне приема других средств, выводящих фосфаты.
Хирургическое лечение
Операция является единственным методом лечения первичного гиперпаратиреоза, но к ее проведению существуют показания: абсолютные и относительные. Их учитывают при назначении такого радикального метода лечения пожилым пациентам. К абсолютным показаниям относят:
- повышение уровня кальция более 3 ммоль/л;
- выделение этого элемента с мочой от 10 ммоль в сутки;
- камни в верхних мочевыводящих путях;
- выраженные нарушения почечных функций;
- гиперкальциемия в анамнезе;
- выраженный остеопороз.
Относительными показаниями к операции являются молодой возраст до 50 лет, наличие тяжелых сопутствующих патологий, сложность динамического скрининга и желание самого пациента. Суть операции заключается в удалении опухоли, которая повышает выработку паратгормона. При диффузной гиперплазии проводится паратиреоидэктомия. В этом случае резекции подлежат 3 железы и часть четвертой. Остается только участок, который хорошо снабжается кровью. В результате такой операции рецидив наступает только в 5% случаев.
Прогноз
Он благоприятный при своевременной диагностике и успешной операции по удалению опухоли. В течение первых 2 лет структура костной ткани восстанавливается. Симптомы поражения нервной системы и внутренних органов проходят быстрее – за несколько недель. Костные деформации остаются только в запущенных случаях. Они могут затруднить дальнейшую трудовую деятельность. Неблагоприятный прогноз отмечается при почечной недостаточности. После операции может случиться ее рецидив. Исход лечения вторичного гиперпаратиреоза зависит от терапии против основного заболевания.
Профилактика
Для предотвращения развития такого заболевания необходимо поддерживать нормальный уровень витамина Д в организме. Это вещество содержится в сливочном масле, рыбьем жире, сыре и яйцах. Дополнительно стоит принимать витамин Д в виде водного или масляного раствора, например, Аквадетрима. Другие меры профилактики:
- ежедневные прогулки на свежем воздухе;
- активный образ жизни;
- натуральное питание с минимальным количеством Е-добавок;
- своевременное лечение заболеваний, которые могут спровоцировать излишнюю продукцию паратгормона.
Видео
 Гиперпаратиреоз, первичный и вторичный
Гиперпаратиреоз, первичный и вторичный
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!sovets.net
Гиперпаратиреоз — симптомы, лечение, диагностика
Общая характеристика заболевания
Гиперпаратиреоз (он же гиперпаратироз) — это эндокринологическое заболевание, при котором в организме человека происходит повышенная секреция гормонов паращитовидных желез. В результате этого в костной системе увеличивается количество кальция, и развивается синдром гиперкальциемии. Из-за этого снижается прочность костей и возникает повышенная вероятность костных переломов.
Долгое время гиперпаратиреоз считался довольно редким заболеванием. Однако благодаря современному уровню медицинских технологий удалось выяснить, что редкой патологией на самом деле является лишь гиперпаратиреоз со значительным переизбытком гормонов паращитовидных желёз.
Заболевание малой выраженности встречается в среднем у одного из 500 человек. Диагностика гиперпаратиреоза нередко происходит во время планового медосмотра.
Заболевание может быть первичной или вторичной формы.
Первичный гиперпаратиреоз
Причиной развития первичного гиперпаратиреоза в 85 % случаев служит аденома паращитовидной железы. Одиночную форму опухоли принято называть солитарной паратиромой. Значительно реже к первичному гиперпаратиреозу приводят множественные доброкачественные опухоли или злокачественные новообразования паращитовидных желёз. Другая возможная причина первичного гиперпаратиреоза – гиперплазия паращитовидных желёз.
Гиперпродукция паратгормонов вызывает избыточное выведение почками фосфатов, ускоряет всасывание кальция в кишечнике и нарушает обменные процессы в костной ткани. При первичном гиперпаратиреозе скорость резорбции (разрушения) костной ткани превышает скорость костеобразования.
В результате у больного с гиперпаратиреозом развивается генерализованный остеопороз (истончение и деформация костей), остеодистрофия (ускоренное разрушение костей).
Среди осложнений первичного гиперпаратиреоза называют повреждения тканей почечных канальцев и нефрокальциноз (образование камней в почках). Большие количества кальция в урине существенно снижают функцию почек больного.
Другие распространенные осложнения первичного гиперпаратиреоза:
- кальцификация кровеносных сосудов,
- повышение артериального давления,
- язвенные поражения кишечника,
- гипертрофия левого желудочка сердца,
- клапанные и коронарные кальцинаты (отложения солей в сердце).
Вторичный гиперпаратиреоз
К развитию вторичного гиперпаратиреоза приводит попытка организма компенсировать гипокальцемию (дефицит кальция в организме) или гиперфосфатемию (переизбыток фосфатов).
Основными причинами вторичного гиперпаратиреоза считаются заболевания почек и ЖКТ. Например:
- почечный рахит,
- хроническая почечная недостаточность,
- первичная тубулопатия (нарушения транспортирования веществ в мембранах почечных каналов),
- синдром мальабсорбции (плохая всасываемость тонкого кишечника).
К вторичному гиперпаратиреозу также могут привести костные патологии и ферментопатии при генетических или системных аутоиммунных заболеваниях.
Ещё один возможный провокатор вторичного гиперпаратиреоза – злокачественные новообразования в костном мозге (миеломная болезнь).
Симптомы гиперпаратиреоза
Заболевание характеризуется полным отсутствием симптомов на начальной стадии развития. Диагностика гиперпаратиреоза на этом этапе возможна лишь на основании обнаруженной гиперкальциемии.
К почечным симптомам гиперпаратиреоза относят:
- полиурию (повышенная секреция мочи),
- полидипсию, (синдром сильной жажды),
- нефролитиаз (камни в почках),
- частые случаи пиелонефрита (воспаление почек).
Симптом гиперпаратиреоза тяжёлой степени – развитие почечной недостаточности.
Костные симптомы гиперпаратиреоза это:
- частые переломы,
- остеопороз,
- хондрокальциноз (разрушение хрящевой ткани суставов).
Желудочно-кишечные симптомы гиперпаратиреоза:
- анорексия (отсутствие аппетита),
- метеоризм,
- тошнота,
- язвенная болезнь двенадцатиперстной кишки и желудка,
- панкреатит (воспаление поджелудочной железы),
- панкреакалькулез (камни в поджелудочной железе).
При длительном течении заболевания проявляются сердечнососудистые симптомы гиперпаратиреоза и расстройства ЦНС:
- артериальная гипертензия,
- депрессия,
- повышенная возбудимость или сонливость,
- спутанность сознания.
При вторичной форме заболевания преобладают симптомы не гиперпаратиреоза, а основной болезни, как правило, почечной или желудочно-кишечной этиологии.
Наиболее тяжёлое осложнение первичного или вторичного гиперпаратиреоза — гиперкальциемический криз. У больного с показателями кальция в плазме крови выше 4 ммоль/л резко нарастают слабость, сонливость, обезвоживание, лихорадка, а затем развивается коматозное состояние.
Диагностика гиперпаратиреоза
Гиперкальциемия, как основной симптом гиперпаратиреоза, диагностируется с помощью рутинного биохимического анализа крови. В диагностике гиперпаратиреоза также важно одновременное выявление в крови больного дефицита фосфатов и повышенных показателей фосфорнокислых солей, щелочной фосфатазы, аминокислоты гидроксипролина, а также ЦАМФ (циклического аденозинмонофосфата).
Для оценки функции паращитовидных желёз в диагностике гиперпаратиреоза проверяется уровень паратгормонов в крови.
К инструментальным методам диагностики гиперпаратиреоза относят УЗИ, МРТ и КТ области средостения и шеи, рентгенограмму костей. Процедура остеоденситометрии позволяет измерить плотность костей. Благодаря применению ЭКГ в диагностике гиперпаратиреоза определяются кардиальные осложнения заболевания.
Генетическая диагностика гиперпаратиреоза применяется при семейных формах гиперкальциемии.
Лечение гиперпаратиреоза
Первичный гиперпаратиреоз – медленно прогрессирующее заболевание. При гиперкальциемии ниже 3 ммоль/л лечение гиперпаратиреоза, как правило, не проводится. Больной нуждается лишь в динамическом наблюдении.
Консервативное лечение гиперпаратиреоза ограничивается устранением состояния гиперкальциемии. Для этого пациенту в неосложнённых случаях рекомендуется обильное питьё. В неотложной ситуации в консервативном лечении гиперпаратиреоза применяются мочегонные препараты и внутривенное введение Хлорида натрия для увеличения объема циркулирующей крови.
Дополнительно больному с симптомами первичного или вторичного гиперпаратиреоза могут назначаться курсы бифосфонатов. Эти препараты замедляют разрушение костей и нормализуют уровень кальция в организме. Однако при их приёме возможны некоторые побочные эффекты: боль в мышцах, повышение температуры тела и высокий уровень креатинина в крови.
Эффект применения кальцимиметиков в лечении гиперпаратиреоза ещё недостаточно изучен.
Радикальный метод лечения гиперпаратиреоза — хирургическая операция при опухолях паращитовидных желёз. После удаления паратиромы проводится курс консервативной терапии, чтобы устранить состояние гиперкальциемии.
Абсолютными показаниями для хирургического лечения гиперпаратиреоза являются:
- одиночная опухоль паращитовидных желёз,
- молодой возраст пациента,
- высокая степень гиперкальциемии,
- нарушения функции почек,
- значительное уменьшение костной массы.
Возможные методы хирургического лечения гиперпаратиреоза – субтотальная или тотальная паратиреоидэктомия. В первом случае не удаляются лишь 50-70г наименее измененных тканей паращитовидных желёз.
Эффективность хирургического лечения гиперпаратиреоза более 97%. Рецидив заболевания возможен лишь при генетических формах синдрома гиперкальциемии.
Видео с YouTube по теме статьи:
www.neboleem.net
Гиперпаратиреоз — симптомы, лечение, профилактика, причины, первые признаки
Околощитовидные железы, расположенные в толще щитовидной железы, вырабатывают паратгормон. Он способствует тому, что кальций вымывается из костей и поступает в кровь. Из крови он может оседать во внутренних органах, например, в почках.
Причины возникновения гиперпаратиреоза
Две основные причины гиперпаратиреоза – узлы (аденомы) в околощитовидных железах или их гиперплазия (равномерное увеличение в размерах). Повышенная функция околощитовидных желез возникает при падении содержания кальция в крови: железы активируются, чтобы этот минерал покинул кости и перешел в кровоток. Иногда, после того как уровень кальция в крови нормализуется, гиперпаратиреоз по‐прежнему сохраняется.
Проявления гиперпаратиреоза
Примерно у половины больных патология никак себя не проявляет, особенно на ранних стадиях. Заболевание развивается медленно, постепенно. Сначала появляется повышенная утомляемость, постоянная сонливость, слабость, боли в мышцах и костях. Со временем больной начинает отмечать боли во время движений в разных суставах. Появляется искривление позвоночника, другие деформации скелета.
От незначительной травмы может возникнуть перелом. Из‐за поражения тазобедренных суставов и шейки бедра меняется походка, она становится «утиной». Из‐за остеопороза и разрушения челюстей расшатываются и выпадают зубы.
Многообразны при гиперпаратиреозе бывают нарушения со стороны внутренних органов. При поражении почек беспокоит жажда. Выделяется большое количество мочи. Это возникает из‐за того, что почки, в результате отложения в них кальция, теряют способность удерживать воду в крови. У четверти больных образуются кальциевые почечные камни. Возникают приступы почечной колики.
Поражение системы пищеварения проявляется в виде снижения аппетита, тошноты и рвоты, снижения массы тела, вздутия живота, запоров. У некоторых больных развивается гастрит и язвенная болезнь желудка и двенадцатиперстной кишки.
Из‐за высокого уровня кальция в крови при гиперпаратиреозе нарушается возбуждение мышц. Они становятся слабыми, снижается их тонус. Больной становится малоподвижным. У него часто меняется настроение, отмечается раздражительность, плаксивость, сонливость, депрессивные состояния.
Что можете сделать вы?
Чаще всего по симптомам заболевания сложно сразу сказать, что у больного гиперпаратиреоз. Это становится ясно только после обследования. При появлении описанных выше симптомов необходимо обратиться к терапевту. Врач назначит необходимые анализы и направит к специалисту – эндокринологу.
Что может сделать врач?
Для подтверждения диагноза врач назначит исследования:
- Биохимический анализ крови. Определяют содержание кальция, других веществ, ферментов.
- Рентгенография костей. Это исследование необходимо для выявления остеопороза.
В прошлом лечение гиперпаратиреоза осуществлялось только хирургическими методами. Сегодня эндокринологи практически всегда начинают с применения медикаментозных препаратов, и только при их неэффективности решается вопрос об операции. Назначают обильное питье, внутривенные вливания солевых растворов, препараты, угнетающие функцию околощитовидных желез, гормональные препараты. Во время операции удаляют либо только узел с окружающими тканями, либо паращитовидные железы полностью: объем вмешательства зависит от тяжести заболевания и степени патологических изменений в железах.
Прогноз
При своевременном лечении прогноз благоприятный. Через несколько недель полностью восстанавливаются функции внутренних органов и уходят соответствующие симптомы. Через 2-4 года кости обретают прежнюю прочность.
Материал подготовлен редакцией проекта «Здоровье Mail.ru».
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
health.mail.ru
Первичный гиперпаратиреоз > Клинические протоколы МЗ РК
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента, маршрутизация пациента: нет.
Немедикаментозное лечение: смотрите Амбулаторный уровень
Медикаментозное лечение: смотрите Амбулаторный уровень
Хирургическое вмешательство [5,6]: паратиреоидэктомия, эффективность 95-98%.
«Золотым» стандартом хирургического лечения ПГПТ считается паратиреоидэктомия с применением местной анестезии. В зависимости от объема поражения ПЩЖ выполняется парциальная, субтотальная или тотальная паратиреоидэктомия.
Абсолютные показания к хирургическому лечению:
— Возраст менее 50 лет
— Невозможность длительного наблюдения под контролем врача
— Превышение содержания общего кальция в крови более чем на 0,25 ммоль/л выше верхней границы нормы
— Экскреция кальция с мочой более 400 мг в сутки при обычном рационе
— Снижение СКФ менее 60 мг/мин
— Наличие нефрокальциноза
— Минеральная плотность кости – Т-критерий менее -2,5 в любой зоне и/или перелом в анамнезе
— Рак околощитовидных желез
Осложнения после оперативного лечения
— Повреждение возвратного гортанного нерва
— Транзиторная или стойкая гипокальциемия, гипомагниемия, «синдром голодных костей».
Лечение гипокальциемического криза:
1. 1500-2000 мг Са и альфакальцидол 1-3 мг/сутки;
2. При судорогах — глюконат кальция 80 мл с 0,9% раствором NaCl ежедневно.
Дальнейшее ведение: В послеоперационном периоде восстановление кальциевого обмена происходит не сразу, и пациенты нуждаются в дополнительном приеме препаратов кальция и витамина D3 .
При достижении ремиссии:
— Клиническое наблюдение у эндокринолога, лечение остеопороза.
— Контроль активности щелочной фосфатазы в сыворотке крови 1 раз в 3- 6 месяцев.
— Рентгенологический контроль 1 раз в 3 года
При рецидиве – повторные курсы лечения.
Частота рецидивов:
Спорадический гиперпаратиреоз — 5-10%
При гиперпаратиреозе в составе МЭН-синдромов – 15-25%
При раке паращитовидных желез — 32%
Индикаторы эффективности лечения:
— Нормализация уровня ПТГ, Са и фосфора крови, щелочной фосфатазы, отсутствие рецидивов.
diseases.medelement.com
