Паравертебральная блокада в Москве — цены на услугу в поликлиниках АО Семейный доктор
Паравертебральная блокада
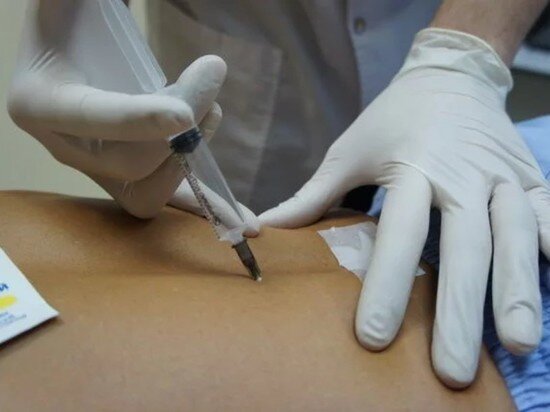
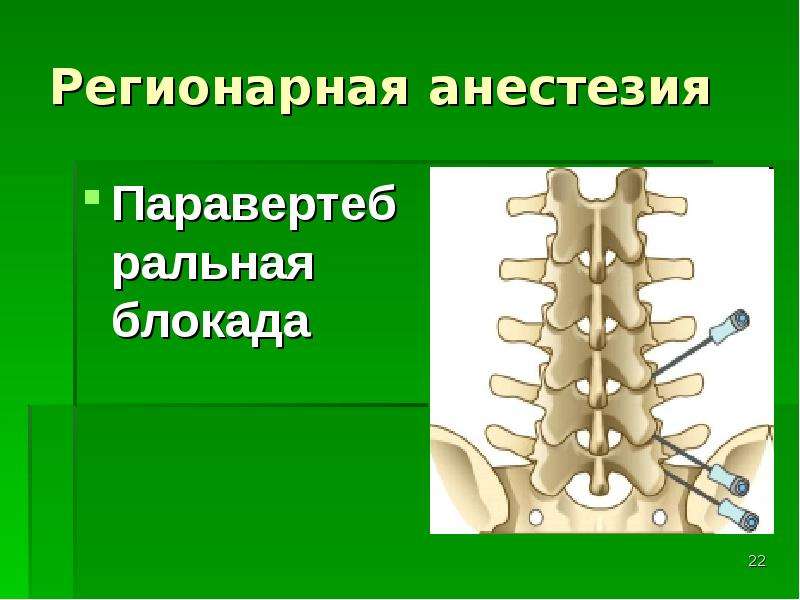
Паравертебральная блокада используется для снятия боли в области позвоночника. Суть метода заключается в ведении лекарственных препаратов (чаще всего — анестетиков) непосредственно в пораженную область. Инъекция делается рядом с местом выхода нервных корешков. В результате происходит быстрое и эффективное купирование боли, спадает отёк, вызванный воспалением, нормализуется питание нервных корешков.
Благодаря паравертебральной блокаде значительно снижается мышечный тонус, который дополнительно усиливает неприятные ощущения. Уже через 15-25 минут после процедуры интенсивность боли резко уменьшается, и пациент начинает свободно передвигаться. Действие препарата сохраняется до 12 часов. После этого боль может вернуться, однако чаще всего уже не настолько сильная. А после курса блокад интенсивность боли и вовсе может снизиться на 60-70%.
Сделать паравертебральную блокаду вы можете в московской сети поликлиник «Семейный доктор». Инъекции выполняют опытные и высококвалифицированные врачи-неврологи. Выбирайте клинику, которая расположена наиболее удобно для Вас. Записаться на консультацию к доктору можно на сайте, в мобильном приложении и по телефону. Стоимость процедуры указана ниже.
Преимущества метода
-
При проведении блокады можно обеспечить необходимую концентрацию препарата максимально близко к источнику боли.
-
Лекарство не просто снимают болевой синдром, но и воздействуют на причины его развития — сосудистые спазмы, воспалительные реакции и т.д. Поэтому курс процедур дает пролонгированный эффект.
-
У процедуры немного противопоказаний и минимум побочных эффектов.
Показания
Блокада подходит для купирования болевого синдрома независимо от его характера и причин, по которым он возник.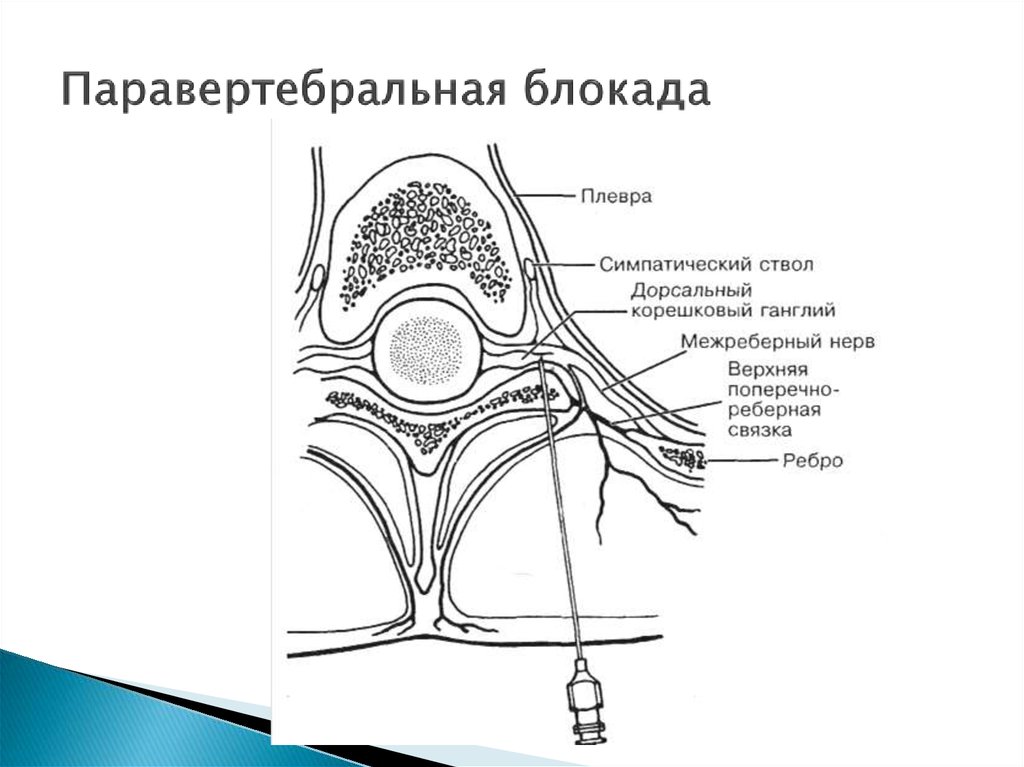 К наиболее распространенным причинам относят:
К наиболее распространенным причинам относят:
-
остеохондроз;
-
протрузии и межпозвонковые грыжи;
-
радикулит;
-
межреберная невралгия;
-
ущемление периферического нерва;
-
посттравматические боли и т.д.
Нужно ли проводить процедуру и какой анестетик использовать, решает врач в каждом конкретном случае.
Также паравертебральная блокада в сочетании, например, с медикаментозной или мануальной терапией, может быть частью комплексного лечения.
Противопоказания
-
Аллергия на анестетики и другие препараты. Обязательно сообщите врачу, если она у вас есть, и специалист подберет другой препарат, если это возможно.

-
Повышенная температура тела.
-
Тяжелые заболевания сердечно-сосудистой системы, внутренних органов.
-
Повреждения кожи в области, где нужно делать инъекции.
Не проводят блокаду маленьким детям.
Побочные эффекты и осложнения
После процедуры могут отмечаться проблемы в работе желудочно-кишечного тракта, перепады артериального давления, небольшая болезненность и гематомы в местах инъекций. Эти проявления быстро проходят, если этого не случилось, сообщите о них врачу.
Уважаемые пациенты!
Обращаем Ваше внимание, что стоимость визита к врачу не всегда совпадает с указанной ценой приёма.
Окончательная стоимость приема может включать стоимость дополнительных услуг.
Необходимость оказания таких услуг определяется врачом в зависимости от медицинских показаний непосредственно во время приёма.
Паравертебральная блокада в Москве, цены в клинике
Имплантация зубов NobelПроизводственные мощности Nobel Biocare сосредоточены на 7 предприятиях, находящихся в Канаде, Израиле, Японии, Швеции и США.
Профилактика гриппаУже давно всем известно, что профилактика любого заболевания лучше всякого лечения.
Ишемическая болезнь сердцаКардиологическое отделение медицинских клиник IMMA предлагает воспользоваться услугой по лечению ишемической болезни сердца. Ранняя постановка диагноза – залог здорового сердца и долголетия.
Клиника ИММА оказывается медицинские услуги и помогает избавиться от многих заболеваний, в том числе, заболеваний желудочно — кишечного тракта. Для этого мы используем современное диагностическое оборудование, которое помогает оперативно поставить точный диагноз, а также мы сотрудничаем с опытными и профессиональными докторами, которые не только вовремя определят функциональное нарушение кишечника, но и избавят от опасного недуга.
Лечение мастопатии в медицинском центре «ИММА» гарантированно избавит не только от внешних признаков заболевания, но и устранит причину его появления.
Патология раннего детского возраста и особенно новорожденных представляет повышенную сложность для диагностического процесса. В большей степени это относится к неврологическому обследованию.
Семейная медицинаЧем выше уровень подготовки семейного врача, тем меньше ему приходится привлекать узких специалистов в простых случаях и это ускоряет начало реального лечения.
ЛактостазВ период грудного вскармливания могут возникнуть осложнения с молоком и его застоем в груди. Это состояние получило название лактостаза. Когда в протоках не происходит освобождение от молока в течение длительного времени, это приводит к образованию молочной пробки.
Небольшая опухоль толстой кишки, симптомы которой практически не заметны, может не давать о себе знать в течение нескольких месяцев и даже лет.
Гепатит С – одна из приоритетных проблем системы здравоохранения. Высокая степень распространенности, стертая симптоматика, тяжелые осложнения (цирроз, рак печени) и отсутствие вакцины делают заболевание крайне опасным не только для отдельного человека, но для общества в целом. В сети медицинских клиник ИММА Вы можете пройти профилактический осмотр, диагностику гепатита С и комплексную терапию заболевания.
Эрозия шейки матки – распространенная патология, которая встречается более чем у трети женщин. Современная медицина признает, что оперативное лечение уместно только в крайних случаях.
Медикаментозный абортВ наших клиниках под наблюдением врача акушера-гинеколога, имеющего сертификат, подтверждающий право применения этого метода, проводится медикаментозный аборт.
Подготовка к колоноскопииКолоноскопия является одним из самых информативных способов первичной диагностики заболеваний прямой и толстой кишки, а также может назначаться в терапевтических целях.
В кардиологии медицинского центра IMMA работают лучшие специалисты отрасли. Индивидуальный подход к каждому пациенту обеспечивает достоверный сбор клинической картины опасного заболевания сердца – миокардита.
Обзор детских инфекцийКаждого взрослого при заполнении медицинской карты спрашивают: «Какими детскими инфекциями болели?»
Что такое ВАКЦИНАЦИЯ| № | Вид услуги | Стоимость услуги, руб |
| | Процедурные услуги | |
| 1 | Проведение подкожной инъекции (без учета стоимости препаратов) | 70 |
| 2 | Проведение внутримышечной инъекции (без учета стоимости препаратов) | 100 |
| 3 | Проведение внутривенной инъекции (без учета стоимости лекарственного препарата) | 150 |
| 4 | Забор биологического материала | 150 |
| | Лекарственная блокада при заболеваниях нервной системы | |
| 5 | Лекарственная блокада при заболеваниях нервной системы (без учета стоимости препаратов) | 450 |
| 6 | Лекарственная блокада при заболеваниях нервной системы (с лекарственным препаратом) | 550 |
| | Лекарственная блокада при заболеваниях опорно-двигательного аппарата | |
| 7 | Паравертебральная блокада — грудного отдела позвоночника (с лекарственным препаратом) | 1500 |
| 8 | Паравертебральная блокада — поясничного отдела (с лекарственным препаратом) | 1200 |
| 9 | Паравертебральная блокада -шейного отдела позвоночника (с лекарственным препаратом) | 1200 |
| 10 | Блокада — голеностопного сустава (с лекарственным препаратом) | 1000 |
| 11 | Блокада — коленного сустава (с лекарственным препаратом) | 1000 |
| 12 | Блокада — локтевого сустава (с лекарственным препаратом) | 1000 |
| 13 | Блокада — лучезапястного сустава (с лекарственным препаратом) | 1000 |
| 14 | Блокада — плечевого сустава (с лекарственным препаратом) | 1000 |
| 15 | Блокада — при пяточных шпорах (с лекарственным препаратом) | 900 |
| 16 | Блокада — тазобедренного сустава (с лекарственным препаратом) | 1200 |
| Лекарственная блокада при заболеваниях опорно-двигательного аппарата * | ||
| 17 | PRP терапия | 3000 |
| 18 | Блокада сустава (1 зона) с лекарственным препаратом Дипроспан (1амп. ) ) | 1600 |
| 19 | Блокада сустава (1 зона) с лекарственным препаратом Мидокалм (1амп.) | 1100 |
| 20 | Блокада сустава (1 зона) с лекарственным препаратом Наропин (1амп.) | 2200 |
| 21 | Блокада сустава (1 зона) с лекарственным препаратом Русвиск (1амп.) | 7000 |
| 22 | Блокада сустава (1 зона) с лекарственным препаратом Гиапро макс (1амп.) | 13500 |
Паравертебральная блокада в Химках | «Открытая Клиника»
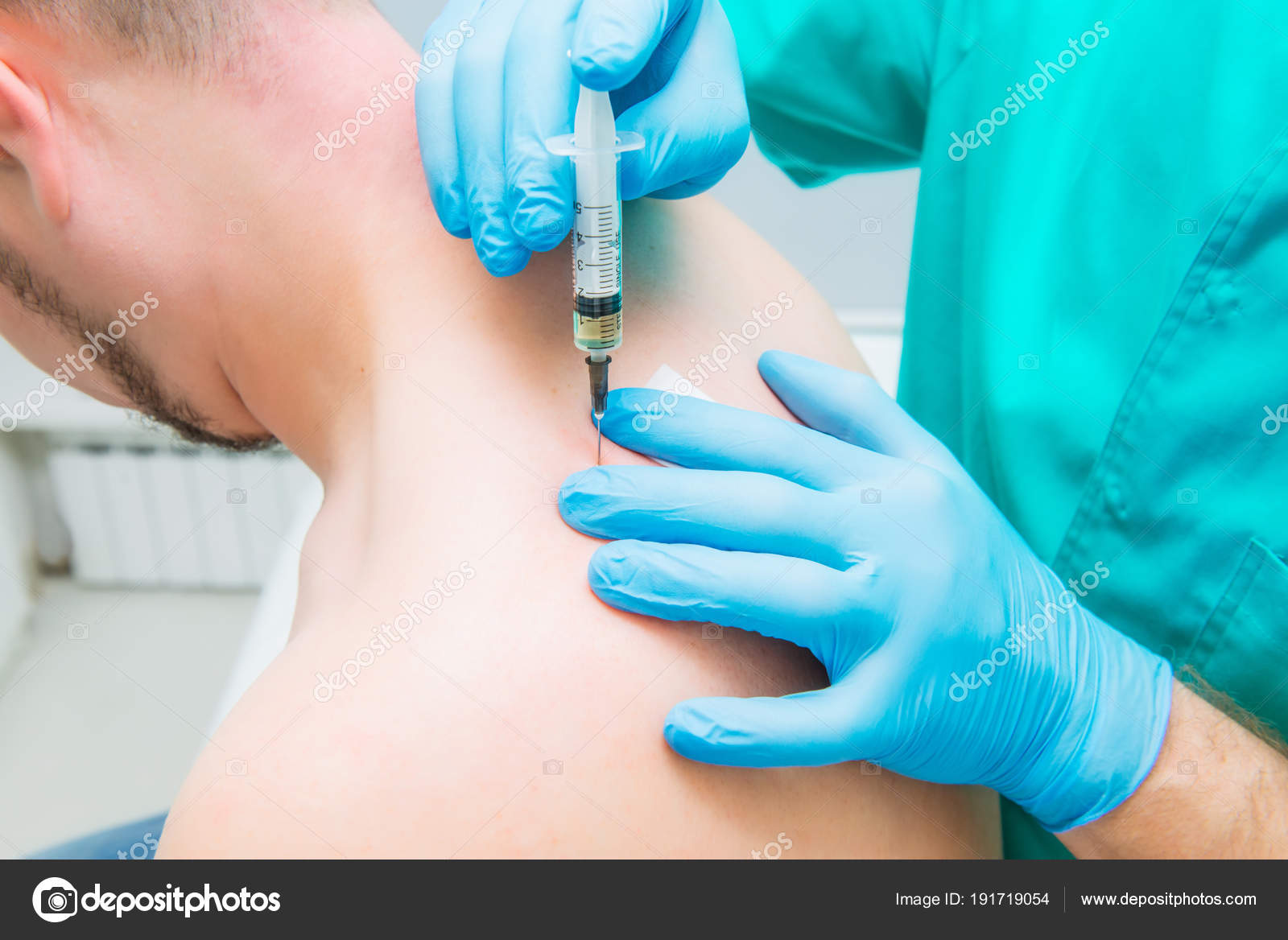
Болевым синдромом сопровождается множество неврологических патологий позвоночника. На сегодняшний день одним из наиболее действенных методов устранения неприятных ощущений считается паравертебральная блокада. По своей сути эта лечебная процедура представляет инъекцию специальной смеси медикаментов. Укол вводится в пораженную область позвоночника. Грамотно выполненная паравертебральная блокада позволяет временно избавиться от боли, уменьшить отечность нервного корешка и улучшить его питание. В Москве ее смогут осуществить опытные специалисты «Открытой клиники» в Куркино.
На сегодняшний день одним из наиболее действенных методов устранения неприятных ощущений считается паравертебральная блокада. По своей сути эта лечебная процедура представляет инъекцию специальной смеси медикаментов. Укол вводится в пораженную область позвоночника. Грамотно выполненная паравертебральная блокада позволяет временно избавиться от боли, уменьшить отечность нервного корешка и улучшить его питание. В Москве ее смогут осуществить опытные специалисты «Открытой клиники» в Куркино.
Цена на паравертебральную блокаду
| Наименование услуги | Цена |
Травматология-ортопедия | |
| Прием (осмотр, консультация) врача-травматолога-ортопеда первичный (длительность до 30 минут) | 2500 р. |
| Прием (осмотр, консультация) врача-травматолога-ортопеда повторный (длительность до 30 минут) | 2500 р. |
| Околосуставное введение лекарственных препаратов /паравертебральная/периартикулярная блокада(без стоимости препаратов) | 2100 р. |
| Блокада периартикулярная /паравертебральная с гомеопатическими препаратами (2 ампулы) | 1950 р. |
Запись
Фото клиники
Ближайшие станции метро
Планерная
Сходненская
Тушино
Спартак
Речной Вокзал
Беломорская
Водный Стадион
Как добраться от метро
— от м. Планерная: 981 маршрутка до ост. «Юрово»
— от м. Сходненская: 212 автобус до ост. «Юрово»
Сходненская: 212 автобус до ост. «Юрово»
— из г. Химки: 42 автобус до ост. «ОВД Куркино»
— от м. Речной Вокзал: 958 автобус до ост. «Юровская улица»
Паравертебральная блокада
Наиболее частым проявлением заболеваний позвоночника является болевой синдром. Существуют такие варианты болевого синдрома, при которых эффективным методом устранения болей являются лечебные медикаментозные блокады.
Лечебная блокада — форма местного медикаментозного воздействия на организм с целью снятия или уменьшения боли, мышечного напряжения, а иногда, устранения причины болей. В нашей поликлинике в амбулаторных условиях проводят паравертебральные блокады и блокады периферических нервов.
Принцип медикаментозной блокады заключается в подведении к нервным окончаниям и стволам местных анестетиков и других лекарственных препаратов для создания анальгезирующего блока и снятия местного отека.
Причиной острых и сильных болей в позвоночнике зачастую является формирование триггерных точек в мышцах – локального повышения тонуса в мышцах, являющиеся дополнительной причиной острой боли. При анестезии данных точек, резко снижается интенсивность болей, и пациент уже через 15-30 минут после блокады может передвигаться практически без болей.
При анестезии данных точек, резко снижается интенсивность болей, и пациент уже через 15-30 минут после блокады может передвигаться практически без болей.
Продолжительность действия паравертебральной блокады составляет 6-12 часов. По истечении этого времени боль иногда возвращается, но уже не с той интенсивностью, которая была до блокады. После курса блокад интенсивность болей составляет не более 30% от исходной.
Блокады периферических нервов выполняются при туннельных невропатиях. При подобных заболеваниях происходит ущемление стволов периферических нервов между мышцами, сухожилиями, либо их прижатие к костям. В результате длительного сдавления нерва развивается отек нерва и нарушение его работы, которое обозначается терминов «невропатия». Проявления туннельной невропатии разнообразны. Боль при них невыраженная. Обычно первым проявлением туннельной невропатии являются нарушение чувствительности: онемение. С течением времени добавляются нарушения рефлексов и появление слабости в изолированной группе мышц руки или ноги.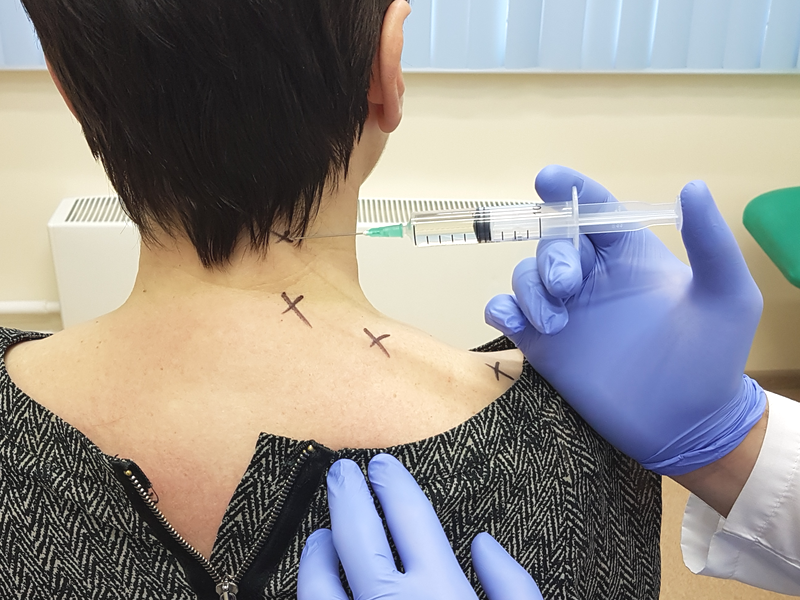 При лечебной блокаде производится инъекция лекарственного средства в зону сдавления периферического нерва, что приводит к ускорению восстановления работы нерва. Обычно проводится до трех блокад.
При лечебной блокаде производится инъекция лекарственного средства в зону сдавления периферического нерва, что приводит к ускорению восстановления работы нерва. Обычно проводится до трех блокад.
Медикаментозные мышечные блокады применяются при патологических мышечных напряжениях, которые не поддаются применению лекарственных средств. Такие мышечные напряжения могут развиваться после перенесенной черепно-мозговой травмы, инсульта, либо как последствия детского церебрального паралича. Напряжение мышц может быть настолько сильным, что вызывает не только ограничение движений в мышцах, но и болезненные ощущения даже в покое. Блокады значительно облегчают эти проявления.
Преимущества блокад.
1. Максимальная близость к источнику боли и максимальная концентрация лекарства именно там, где это нужно.
2. Быстрое наступление обезболивающего эффекта.
3. Минимум побочных эффектов.
4. Возможность многократного повторения.
Побочные действия блокад и противопоказания к их выполнению.
1. Аллергия на применяемые препараты: йод, новокаин, лидокаин, специализированные добавки. Во избежание, обязательно предупредите врача о ВСЕХ СЛУЧАЯХ ЛЕКАРСТВЕННОЙ АЛЛЕРГИИ, которые у Вас были ранее.
2. Травмирование нервов и сосудов.
Во избежание этого, процедура проводится с предварительным подробным осмотром мест инъекции. При проведении инъекции необходимо сообщать о минимальных изменениях ощущений в местах инъекции.
| 10.01 Комплексное ультразвуковое исследование органов брюшной полости, почек и забрюшинного пространства (печень, желчный пузырь, поджелудочная железа, селезенка, почки, надпочечники) | 2000 руб |
| 10.02 Ультразвуковое исследование брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 1000 руб |
10. 03 Ультразвуковое определение свободной жидкости в брюшной полости 03 Ультразвуковое определение свободной жидкости в брюшной полости | 800 руб |
| 10.04 Ультразвуковое исследование желчного пузыря и протоков | 800 руб |
| 10.05 Ультразвуковое исследование поджелудочной железы | 800 руб |
| 10.06 Ультразвуковое исследование селезенки | 800 руб |
| 10.07 Ультразвуковое исследование почек и надпочечников | 1000 руб |
10. 08 Ультразвуковое исследование надпочечников 08 Ультразвуковое исследование надпочечников | 1000 руб |
| 10.09 Ультразвуковое исследование мочевого пузыря | 1000 руб |
| 10.10 Ультразвуковое исследование мочевого пузыря с определением остаточной мочи | 1000 руб |
| 10.11 Ультразвуковое исследование мочевыводящих путей (Мочевой пузырь, мочеточники) | 2000 руб |
| 10.12 Ультразвуковое исследование щитовидной железы | 1000 руб |
10. 13 Ультразвуковое исследование лимфатических узлов (одна анатомическая зона) 13 Ультразвуковое исследование лимфатических узлов (одна анатомическая зона) | 1000 руб |
| 10.14 Ультразвуковое исследование лимфатических узлов (одна анатомическая зона) с дуплексным сканированием | 2000 руб |
| 10.15 Ультразвуковое исследование молочных желез | 1000 руб |
| 10.16 Ультразвуковое исследование молочных желез с оценкой имплантов | 1200 руб |
10. 17 Ультразвуковое исследование молочных желез с эластографией 17 Ультразвуковое исследование молочных желез с эластографией | 1950 руб |
| 10.18 Ультразвуковое исследование грудных желез для мужчин | 1000 руб |
| 10.19 Ультразвуковое исследование плевральной полости | 1000 руб |
| 10.20 Ультразвуковое исследование мягких тканей (одна анатомическая зона) | 1000 руб |
| 10.21 Ультразвуковое исследование фолликулогенеза | 800 руб |
10. 22 Ультразвуковое исследование слюнных желез 22 Ультразвуковое исследование слюнных желез | 1000 руб |
| 10.23 Ультразвуковое исследование губ после введения безоболочного геля | 600 руб |
| 10.24 Ультразвуковое исследование носогубных складок после введения безоболочного геля | 600 руб |
| 10.25 Ультразвуковое исследование межбровных складок после введения безоболочного геля | 600 руб |
| 10.26 Ультразвуковое исследование плечевого сустава (1 сустав) | 1000 руб |
10. 27 Ультразвуковое исследование коленного сустава (1 сустав) 27 Ультразвуковое исследование коленного сустава (1 сустав) | 1000 руб |
| 10.28 Ультразвуковое исследование малого таза на определения факта беременности | 1200 руб |
| 10.29 Ультразвуковое исследование матки и придатков (трансабдоминальное) | 1200 руб |
| 10.30 Ультразвуковое исследование матки и придатков (трансвагинальное) | 1200 руб |
| 10.31 Ультразвуковое исследование предстательной железы (трансабдоминально) | 1200 руб |
10. 32 Ультразвуковое исследование предстательной железы трансректальное 32 Ультразвуковое исследование предстательной железы трансректальное | 1200 руб |
| 10.33 Ультразвуковое исследование органов мошонки | 1000 руб |
| 10.34 Дуплексное сканирование аорты | 1500 руб |
| 10.35 Дуплексное сканирование артерий верхних конечностей | 1500 руб |
| 10.36 Дуплексное сканирование вен верхних конечностей | 1500 руб |
10. 37 Дуплексное сканирование артерий нижних конечностей 37 Дуплексное сканирование артерий нижних конечностей | 1500 руб |
| 10.38 Дуплексное сканирование вен нижних конечностей | 1500 руб |
| 10.39 Дуплексное сканирование брахиоцефальных артерий с цветным допплеровским картированием кровотока | 1500 руб |
| 10.40 Дуплексное сканирование брахиоцефальных артерий с цветным допплеровским картированием кровотока + транскраниальный дуплекс артерий и вен | 2500 руб |
|
МЦ Династия на Репищева
ул. Репищева, д. 13 |
ул. Репищева, д. 13 | ||||||
|
|||||||
|
Дезир на проспекте Пархоменко
пр-т Пархоменко, д. 29 |
пр-т Пархоменко, д. 29 | ||||||
|
|||||||
|
Мединеф на Боткинской
ул. Боткинская, д. 15, корп. 1 |
ул. Боткинская, д. 15, корп. 1 | ||||||
|
|||||||
|
АрсВита на Краснопутиловской
ул. Краснопутиловская, д. 125 |
ул. Краснопутиловская, д. 125 | ||||||
показать еще 1 цену |
|||||||
|
Энергия Здоровья на проспекте Энгельса
пр-т Энгельса, д. 33/1 |
пр-т Энгельса, д. 33/1 | ||||||
|
|||||||
|
МЦ Основа на Серебристом бульваре
Серебристый б-р, д. 20А |
Серебристый б-р, д. 20А | ||||||
|
|||||||
|
АрсВита на проспекте Тореза
пр-т Тореза, д. 44, корп. 2 |
пр-т Тореза, д. 44, корп. 2 | ||||||
показать еще 1 цену |
|||||||
|
Клиника доктора Груздева на Черняховского
ул. Черняховского, д. 53 |
ул. Черняховского, д. 53 | ||||||
|
|||||||
|
МЦ Династия на Ленина
ул. Ленина, д. 5 |
ул. Ленина, д. 5 | ||||||
|
|||||||
|
МЦ Март на Малом проспекте В.О.
Малый пр-т В.О., д. 54Ж, корп. 3 |
Малый пр-т В.О., д. 54Ж, корп. 3 | ||||||
показать еще 1 цену |
|||||||
|
Клиника на Театральной
наб. Крюкова канала, д. 8 |
наб. Крюкова канала, д. 8 Крюкова канала, д. 8
|
||||||
|
|||||||
|
Первая сeмейная клиника на Коломяжском проспекте
Коломяжский пр-т, д. 36/2 |
Коломяжский пр-т, д. 36/2 36/2
|
||||||
|
|||||||
|
Клиника Доктора Войта на Фурштатской, 25
ул. Фурштатская, д. 25 |
ул.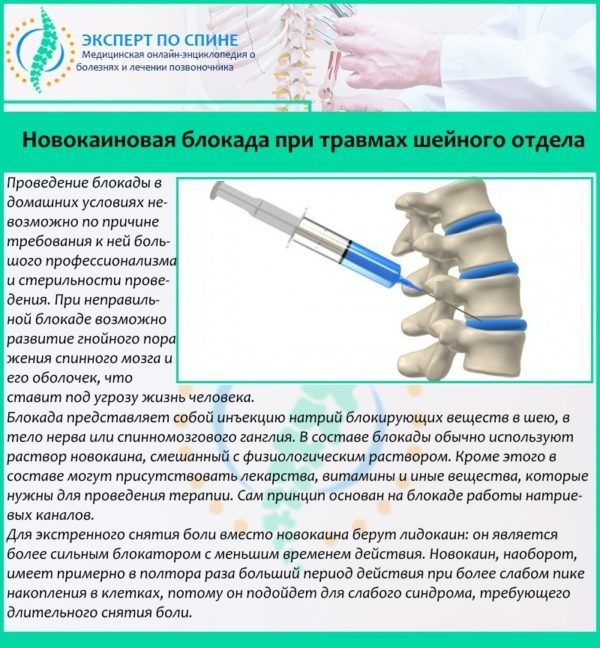 Фурштатская, д. 25 Фурштатская, д. 25
|
||||||
|
|||||||
|
ЕвроМедика на Комендантском проспекте
Комендантский пр-т, д. 17/1 |
Комендантский пр-т, д.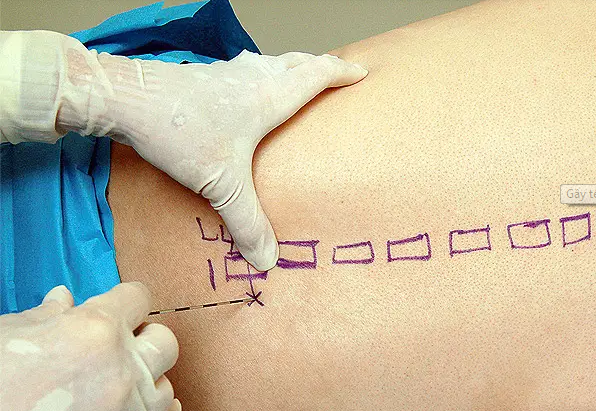 17/1 17/1
|
||||||
|
|||||||
|
Долголетие на Малой Посадской
ул. Малая Посадская, д. 7/4 |
ул. Малая Посадская, д. 7/4 Малая Посадская, д. 7/4
|
||||||
|
|||||||
|
Первая сeмейная клиника на Белы Куна
ул. Белы Куна, д. 1, корп. 2 |
ул.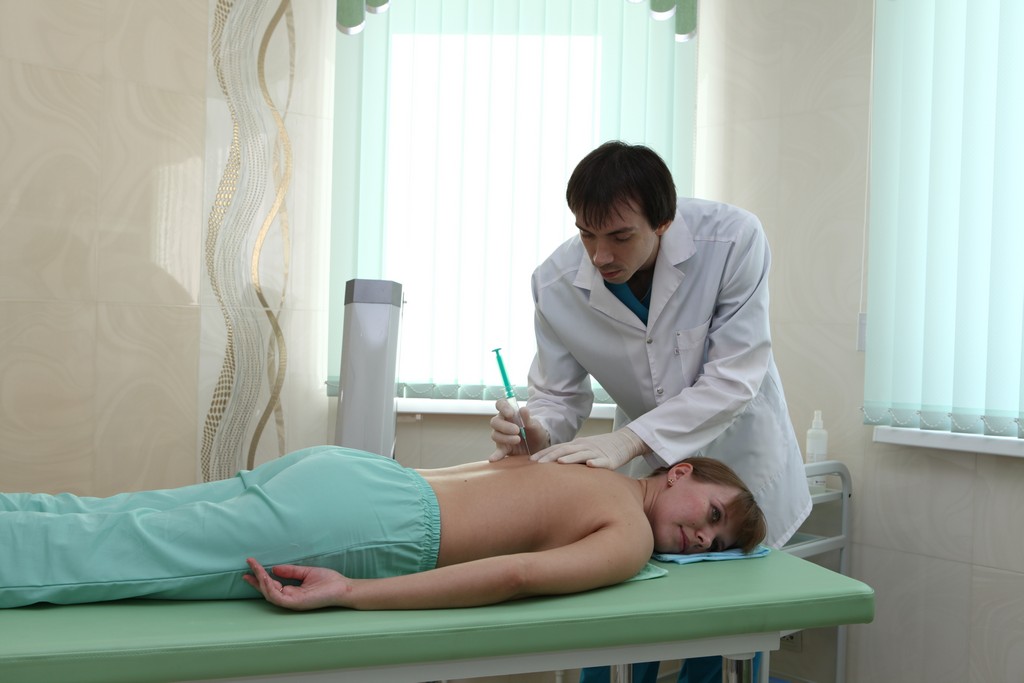 Белы Куна, д. 1, корп. 2 Белы Куна, д. 1, корп. 2
|
||||||
|
|||||||
|
ДМЦ Гайде на Лиговском проспекте
Лиговский пр-т, д. 108А |
Лиговский пр-т, д.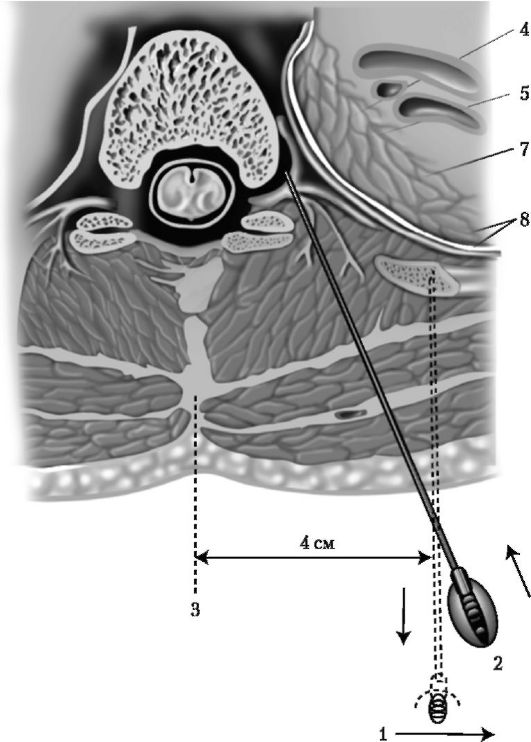 108А 108А
|
||||||
|
|||||||
|
МЦ Гайде на Херсонской
ул. Херсонская, д. 2/9 |
ул.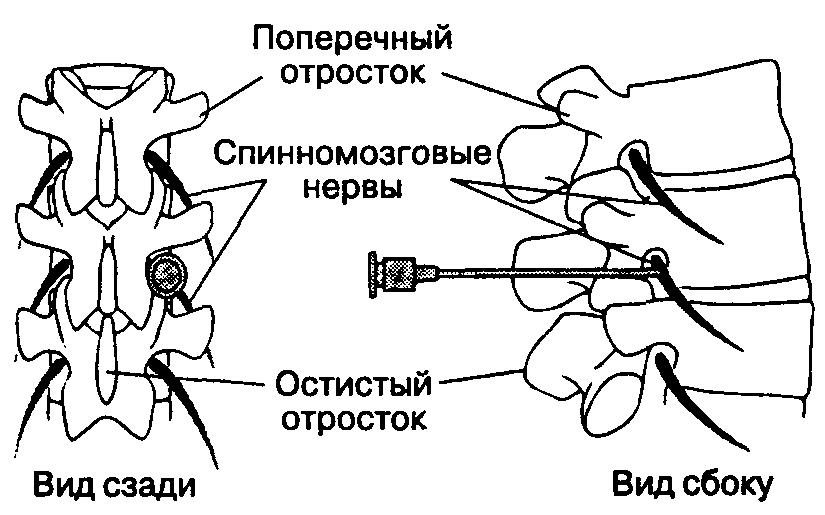 Херсонская, д. 2/9 Херсонская, д. 2/9
|
||||||
|
|||||||
|
Долголетие на Бронницкой
ул. Бронницкая, д. 15 |
ул.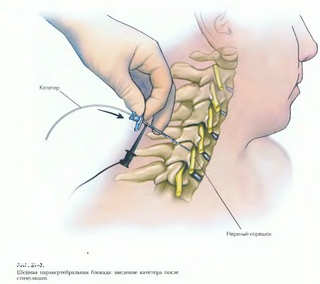 Бронницкая, д. 15 Бронницкая, д. 15
|
||||||
|
|||||||
|
Невская клиника на Комендантском проспекте
Комендантский пр-т, д. 10, корп. 1, лит. А |
Комендантский пр-т, д. 10, корп. 1, лит. А 10, корп. 1, лит. А
|
||||||
|
|||||||
|
Клиника Доктора Войта на Фурштатской, 20
ул. Фурштатская, д. 20 |
ул. Фурштатская, д. 20 Фурштатская, д. 20
|
||||||
|
|||||||
|
Медикус на проспекте Королёва
пр-т Королёва, д. 59, корп. 5 |
пр-т Королёва, д.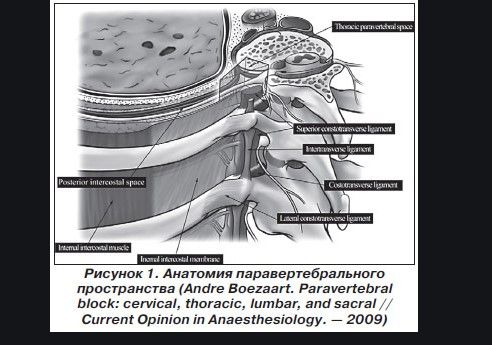 59, корп. 5 59, корп. 5
|
||||||
|
|||||||
|
Медика на проспекте Луначарского
пр-т Луначарского, д. 49 |
пр-т Луначарского, д. 49 49
|
||||||
показать еще 1 цену |
|||||||
|
МЦ Время на Большом Сампсониевском проспекте
Б. |
Б. Сампсониевский пр-т, д. 60А | ||||||
|
|||||||
|
Медлайф на проспекте Космонавтов
пр-т Космонавтов, д. |
пр-т Космонавтов, д. 65, корп. 12А | ||||||
|
|||||||
|
Первая сeмейная клиника на Каменноостровском проспекте
Каменноостровский пр-т, д. |
Каменноостровский пр-т, д. 16 | ||||||
|
|||||||
|
Евромед Ин Витро на Суворовском проспекте
Суворовский пр-т, д. |
Суворовский пр-т, д. 60 | ||||||
|
|||||||
|
H-Clinic на Ивана Черных
ул. |
ул. Ивана Черных, д. 25А | ||||||
|
|||||||
|
Флеболайф на Блохина
ул. |
ул. Блохина, д. 18 | ||||||
|
|||||||
ЭнДжейМед на Среднем проспекте В. О. О.
Средний проспект В.О., д. 85 |
Средний проспект В.О., д. 85 | ||||||
|
|||||||
Торакальная и поясничная паравертебральная блокада — ориентиры и методика нервной стимуляции
Манодж К.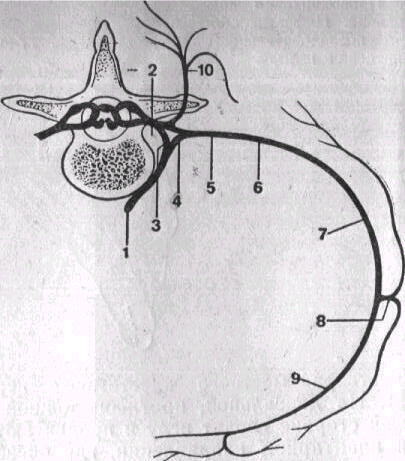 Кармакар, Рой А. Гринграсс, Малика Латмор и Мэтью Левин
Кармакар, Рой А. Гринграсс, Малика Латмор и Мэтью Левин
ГОЛОВНОЙ ПАРАВЕРТЕБРАЛЬНЫЙ БЛОК
Торакальная паравертебральная блокада (TPVB) — это метод введения местного анестетика вдоль грудного позвонка рядом с местом выхода спинномозговых нервов из межпозвонкового отверстия. Это вызывает одностороннюю, сегментарную, соматическую и симпатическую блокаду нервов, которая эффективна для анестезии и лечения острой и хронической боли одностороннего происхождения в груди и животе.Считается, что Хьюго Селльхейм из Лейпцига (1871–1936) первым изобрел TPVB в 1905 году. Каппис в 1919 году разработал технику паравертебральной инъекции, которая сравнима с той, что используется в настоящее время.
Хотя паравертебральная блокада (ПВБ) была довольно популярна в начале 1900-х годов, в конце века она, похоже, попала в немилость; причина неизвестна. В 1979 году Исон и Вятт повторно популяризировали эту технику после описания установки паравертебрального катетера.Наше понимание безопасности и эффективности TPVB значительно улучшилось за последние 25 лет, с возобновлением интереса к этой технике.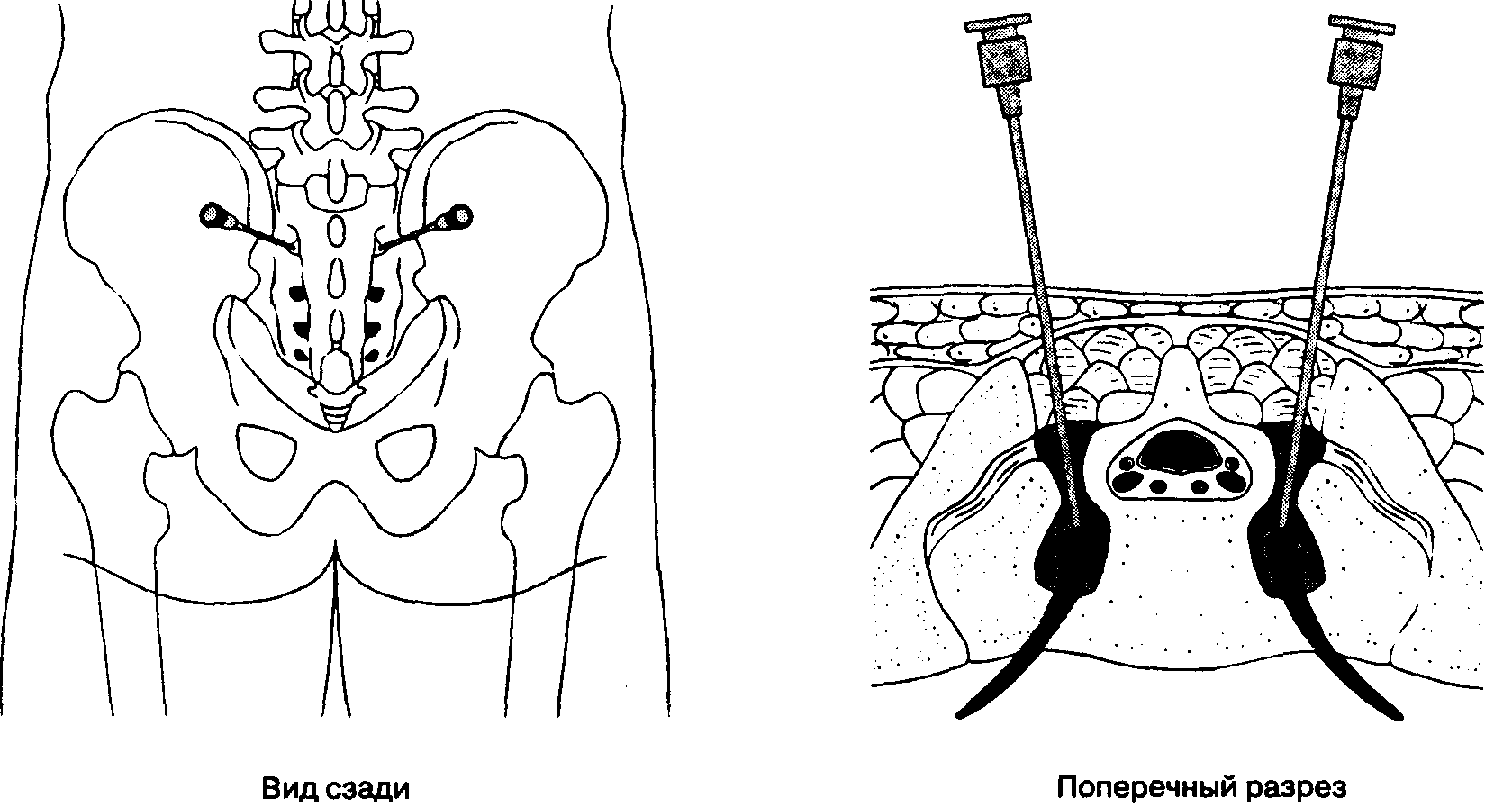 В настоящее время он используется не только для обезболивания, но и для хирургической анестезии, и его применение распространилось на детей. Внедрение ультразвука в практику регионарной анестезии привело к возобновлению усилий по повышению безопасности и устойчивости ПВБ.
В настоящее время он используется не только для обезболивания, но и для хирургической анестезии, и его применение распространилось на детей. Внедрение ультразвука в практику регионарной анестезии привело к возобновлению усилий по повышению безопасности и устойчивости ПВБ.
Анатомия
Грудное паравертебральное пространство (TPVS) представляет собой клиновидное пространство, расположенное по обе стороны от позвоночного столба ( Рисунок 1 ).Париетальная плевра образует переднебоковую границу. Основу составляют тело позвонка, межпозвоночный диск и межпозвонковое отверстие с его содержимым.
Поперечный отросток и верхняя реберно-поперечная связка образуют заднюю границу. Между париетальной плеврой спереди и верхней реберно-поперечной связкой сзади находится фиброэластическая структура, эндоторакальная фасция, которая представляет собой глубокую фасцию грудной клетки (фигуры с 1 по 3 ).Медиально к надкостнице тела позвонка прикрепляется эндоторакальная фасция.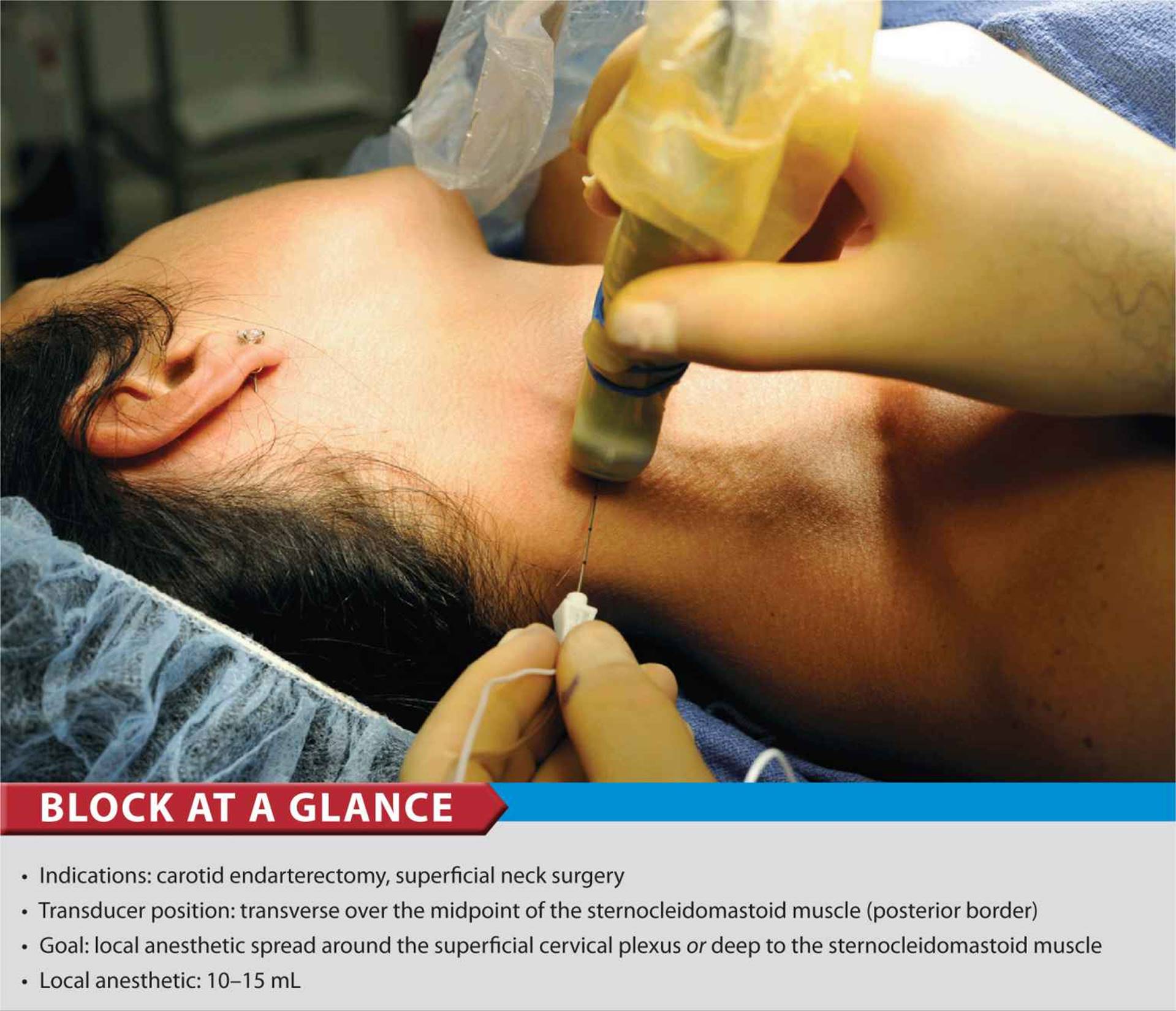 Слой рыхлой ареолярной соединительной ткани, субсерозная фасция, лежит между париетальной плеврой и эндоторакальной фасцией.
Слой рыхлой ареолярной соединительной ткани, субсерозная фасция, лежит между париетальной плеврой и эндоторакальной фасцией.
Следовательно, есть два потенциальных фасциальных отдела в TPVS: передний экстраплевральный паравертебральный отдел и задний субэндоторакальный паравертебральный отдел (см. Рисунки 1 и 2 ). TPVS содержит жировую ткань, в которой находятся межреберный (спинномозговой) нерв, дорсальная ветвь, межреберные сосуды и коммуникантные ветви, а также передняя симпатическая цепь.Спинномозговые нервы сегментированы на небольшие пучки и свободно лежат в жировой ткани TPVS, что делает их доступными для растворов местных анестетиков, вводимых в TPVS. TPVS сообщается с эпидуральным пространством медиально и с межреберным промежутком латерально.
TPVS по обе стороны от грудного позвонка также сообщаются друг с другом через эпидуральное и превертебральное пространство. Черепное расширение TPVS сложно определить и может значительно варьироваться; однако имеется прямое паравертебральное распространение рентгеноконтрастного вещества от грудного отдела к шейному паравертебральному пространству, что указывает на анатомическую целостность. TPVS также сообщается каудально через медиальную и латеральную дугообразные связки с забрюшинным пространством позади поперечной фасции, где расположены поясничные спинномозговые нервы.
TPVS также сообщается каудально через медиальную и латеральную дугообразные связки с забрюшинным пространством позади поперечной фасции, где расположены поясничные спинномозговые нервы.
Механизм блокировки и распределения анестезии
TPVB вызывает ипсилатеральную блокаду соматических и симпатических нервов ( Рисунок 4 ) из-за прямого воздействия местного анестетика на соматические и симпатические нервы в TPVS, распространение в межреберное пространство латерально и эпидуральное пространство медиально. Общий вклад эпидурального распространения в дерматомное распределение анестезии после TPVB точно не определен. Однако некоторая степень ипсилатерального распространения местного анестетика в эпидуральное пространство, вероятно, имеет место у большинства пациентов, что приводит к более широкому распространению анестезии, чем при только паравертебральном распространении. Распределение анестезии на дерматоме после однократной инъекции большого объема варьируется и часто непредсказуемо, но вводимые растворы обычно в некоторой степени распространяются как в головном, так и в каудальном направлении к месту инъекции ( Рисунок 5 ). Тем не менее, метод множественных инъекций, при котором небольшие объемы (3–4 мл) местного анестетика вводятся на нескольких смежных грудных уровнях, предпочтительнее однократной инъекции большого объема.Это особенно важно, когда требуется надежная анестезия на нескольких ипсилатеральных грудных дерматомах, например, когда TPVB используется для анестезии во время операции на груди. Сегментарная контралатеральная анестезия, прилегающая к месту инъекции, возникает примерно у 10% пациентов после однократной инъекции TPVB и может быть вызвана эпидуральным или превертебральным распространением.
Однако некоторая степень ипсилатерального распространения местного анестетика в эпидуральное пространство, вероятно, имеет место у большинства пациентов, что приводит к более широкому распространению анестезии, чем при только паравертебральном распространении. Распределение анестезии на дерматоме после однократной инъекции большого объема варьируется и часто непредсказуемо, но вводимые растворы обычно в некоторой степени распространяются как в головном, так и в каудальном направлении к месту инъекции ( Рисунок 5 ). Тем не менее, метод множественных инъекций, при котором небольшие объемы (3–4 мл) местного анестетика вводятся на нескольких смежных грудных уровнях, предпочтительнее однократной инъекции большого объема.Это особенно важно, когда требуется надежная анестезия на нескольких ипсилатеральных грудных дерматомах, например, когда TPVB используется для анестезии во время операции на груди. Сегментарная контралатеральная анестезия, прилегающая к месту инъекции, возникает примерно у 10% пациентов после однократной инъекции TPVB и может быть вызвана эпидуральным или превертебральным распространением.
Может произойти двусторонняя симметричная анестезия из-за обширного эпидурального распространения или непреднамеренной интратекальной инъекции в дуральную втулку, особенно когда игла направлена медиально или когда используется больший объем местного анестетика (> 25 мл). По этой причине за пациентами следует наблюдать с использованием тех же методов и бдительности, что и при инъекциях с использованием эпидуральной анестезии большого объема с однократной инъекцией. Ипсилатеральные подвздошно-паховые и подвздошно-подъязычные нервы также могут иногда вовлекаться после инъекций в нижнегрудной паравертебральный отдел.Это происходит либо из-за эпидурального распространения, либо из-за расширенного субэндоторакального фасциального распространения в забрюшинное пространство, где расположены поясничные спинномозговые нервы. Влияние силы тяжести на распространение анестезии в дерматомах после TPVB неизвестно, но может существовать тенденция к преимущественному объединению введенного раствора в сторону зависимых уровней.
Влияние силы тяжести на распространение анестезии в дерматомах после TPVB неизвестно, но может существовать тенденция к преимущественному объединению введенного раствора в сторону зависимых уровней.
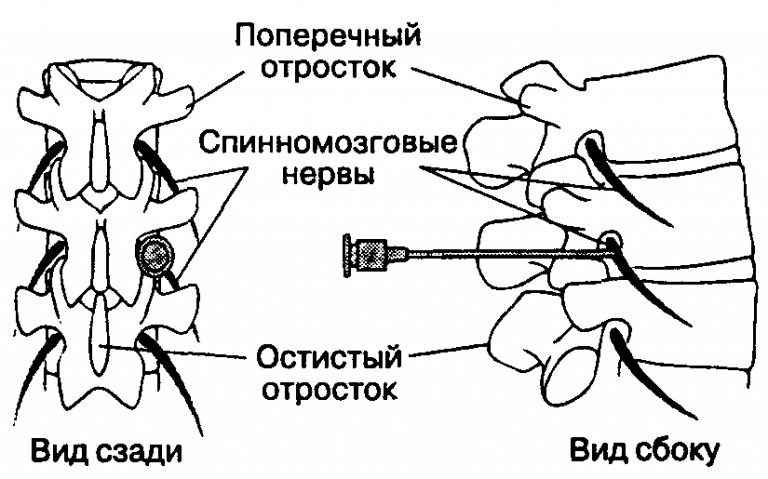
Предпочтительно выполнять TPVB, когда пациент находится в сидячем положении, поскольку анатомия поверхности лучше визуализируется, а пациенты часто чувствуют себя более комфортно.Однако, когда это невозможно или нецелесообразно, TPVB также может выполняться с пациентом в положении на боку или на животе. Количество и уровни инъекций выбираются в зависимости от желаемого распространения местной анестезии. В этом примере описывается TPVB для хирургии груди. Поверхностные ориентиры идентифицируются и маркируются маркером кожи перед размещением блока ( Рисунок 6, ). Отметки на коже также наносятся на 2,5 см латеральнее средней линии на грудных уровнях, которые необходимо заблокировать.
РИСУНОК 6. Поверхностные ориентиры для грудных паравертебральных блокад.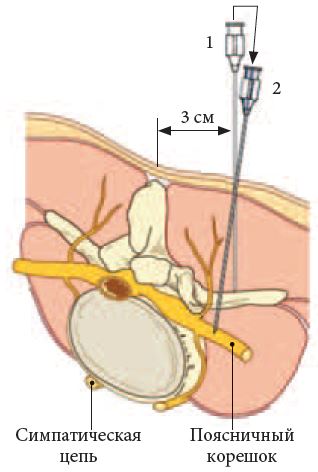
Эти отметки указывают на места введения иглы и должны лежать над поперечным отростком позвонка (, рис. 7, ). Готовится стандартный лоток для регионарной анестезии, и во время установки блока следует соблюдать строгую асептику. Для TPVB рекомендуется игла Туохи 22 калибра (, рис. 8, ). В идеале игла должна иметь отметку глубины на стержне. В качестве альтернативы рекомендуется использовать ограничитель глубины (см. Рисунок 8 ).Эпидуральный набор используется, если планируется введение катетера в TPVS. TPVB требует надлежащей премедикации для обеспечения приемлемости и комфорта пациента во время установки блока.
РИСУНОК 7. Взаимосвязь между остистыми и поперечными отростками. РИСУНОК 8. Иглы, обычно используемые для торакальной паравертебральной блокады с одной или несколькими инъекциями. Обратите внимание на ограничитель глубины, прикрепленный к игле для оценки глубины.Метод потери сопротивления
Есть несколько различных методов TPVB.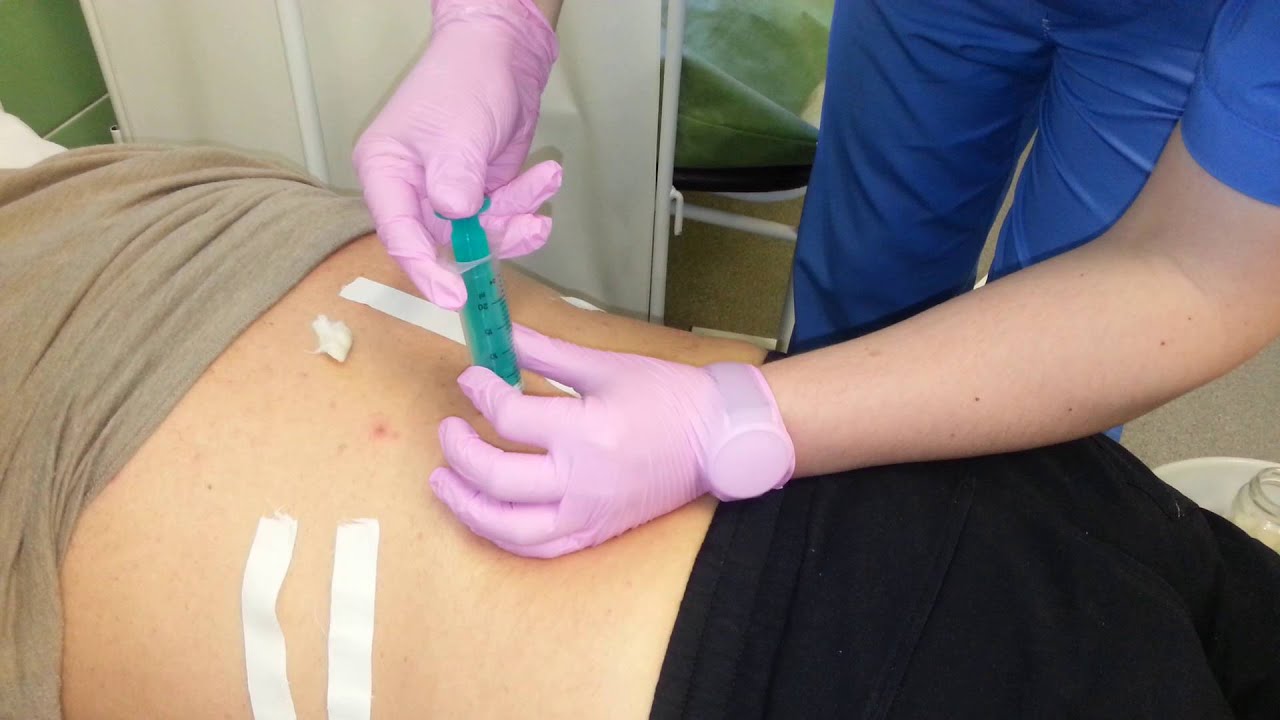 Классическая техника предполагает снижение сопротивления. Кожа и подлежащая ткань инфильтрируются 1% лидокаином, и блокирующая игла вводится перпендикулярно коже во всех плоскостях для контакта с поперечным отростком позвонка. Обратите внимание, что из-за острого угла наклона грудных позвонков в средней части грудной клетки поперечный отросток, с которым происходит контакт, происходит от нижнего позвонка ( рисунки 9, и 10 ).
Классическая техника предполагает снижение сопротивления. Кожа и подлежащая ткань инфильтрируются 1% лидокаином, и блокирующая игла вводится перпендикулярно коже во всех плоскостях для контакта с поперечным отростком позвонка. Обратите внимание, что из-за острого угла наклона грудных позвонков в средней части грудной клетки поперечный отросток, с которым происходит контакт, происходит от нижнего позвонка ( рисунки 9, и 10 ).
Глубина контакта поперечного отростка варьируется (3–4 см) и зависит от телосложения человека и уровня, на котором вводится игла. Глубина больше на уровне шейного и поясничного отделов позвоночника и меньше на уровне груди.
Глубина больше на уровне шейного и поясничного отделов позвоночника и меньше на уровне груди.
Во время введения иглы можно пропустить поперечный отросток и случайно проколоть плевру. Таким образом, перед тем, как продвинуть иглу слишком глубоко, что может привести к проколу плевры, необходимо произвести поиск поперечного отростка и установить его контакт. Чтобы свести к минимуму это осложнение, блокирующую иглу первоначально следует вводить только на максимальную глубину 4 см на грудном и 5 см на шейном и поясничном уровнях.Если кость не контактирует, следует предположить, что игла находится между двумя соседними поперечными отростками. Иглу следует вывести в подкожную клетчатку и повторно ввести в головном или каудальном направлении на ту же глубину (4 см), пока не произойдет контакт с костью.
Если кость по-прежнему не встречается, иглу продвигают еще на сантиметр и повторяют описанную выше процедуру, пока не будет идентифицирован поперечный отросток. Затем иглу проводят над или ниже (безопаснее) поперечного отростка и постепенно продвигают до тех пор, пока не будет выявлена потеря сопротивления, когда игла проходит через верхнюю реберно-поперечную связку в TPVS ( Рисунок 11, ; см. Рисунок 3 ).
Рисунок 3 ).
NYSORA Tips
- Рекомендуется «уходить» от нижней части поперечного отростка в случае, если игла коснулась ребра, а не поперечного отростка.Когда это происходит, отхождение от ребра к головке может привести к пневмотораксу.
- Обычно это происходит в пределах 1,0–1,5 см от верхнего края поперечного отростка (см. Рисунок 3 ). Хотя можно оценить легкий «хлопок» или «отдачу», когда игла проходит через верхний реберно-поперечный отросток, на это не следует полностью полагаться. Вместо этого следует руководствоваться глубиной введения иглы с учетом начального контакта с костью (кожно-поперечный отросток + 1,0–1,5 см).

Метод заранее заданного расстояния
TPVB также может быть выполнен путем продвижения иглы на фиксированное заданное расстояние (1 см) после того, как игла отошла от поперечного отростка, без потери сопротивления ( Рис. 12A, и B, ).Сторонники этой методики очень успешно использовали ее при низком риске пневмоторакса. Рекомендуется использовать маркер глубины, чтобы избежать случайной плевральной или легочной пункции.
РИСУНОК 12. Угол иглы для контакта с поперечным отростком (A) и отхода от поперечного отростка снизу (B). После контакта с поперечным отростком иглу отводят и вводят на 1,5 см глубже, обращая внимание на метки глубины или используя резиновую пробку (Рисунок 8).NYSORA Tips
- Выполните TPVB, когда пациент находится в сидячем положении.
- Поверхностные ориентиры всегда должны быть обозначены и отмечены маркером кожи.
- Используйте иглы с отметками глубины, чтобы облегчить оценку глубины введения.

- Обязательно найдите поперечный отросток и коснитесь его, прежде чем продвигать иглу дальше.
- Глубина контакта поперечного отростка у одного и того же пациента различается на разных уровнях грудной клетки. Он наиболее глубокий в шейном, верхнем и нижнем грудном отделах, а самый мелкий — в среднегрудном отделе.
- Игла не должна выходить более чем на 1,5 см за пределы контакта с поперечным отростком.
- Не направляйте иглу медиально, чтобы предотвратить случайное смещение иглы при эпидуральной или интратекальной инъекции.
- Установка торакального паравертебрального катетера
Если планируется непрерывная TPVB (CTPVB), катетер вводится через иглу Туохи в TPVS. В отличие от эпидуральной катетеризации, при установке паравертебрального катетера обычно возникает определенное сопротивление.Этого можно добиться, введя 5–10 мл физиологического раствора, чтобы создать пространство перед введением катетера. Необычно бесшовное прохождение катетера должно вызывать подозрение на интраплевральное размещение. Возможно, самый безопасный и простой метод размещения катетера в TPVS — это поместить его под прямым наблюдением из открытой грудной клетки. Очевидно, для этого требуется открытая грудная клетка, и поэтому это делается исключительно у пациентов, перенесших торакотомию.
Необычно бесшовное прохождение катетера должно вызывать подозрение на интраплевральное размещение. Возможно, самый безопасный и простой метод размещения катетера в TPVS — это поместить его под прямым наблюдением из открытой грудной клетки. Очевидно, для этого требуется открытая грудная клетка, и поэтому это делается исключительно у пациентов, перенесших торакотомию.
Этот метод включает отражение париетальной плевры от заднего края раны к телам позвонков на нескольких грудных сегментах, создавая таким образом экстраплевральный паравертебральный карман (, рис. 13, ), в который вводится чрескожно введенный катетер под углом к открытым ребрам.Плевра снова прилегает к грудной стенке, а грудная клетка закрывается. Этот метод можно очень эффективно комбинировать с одноразовой чрескожной чрескожной паравертебральной инъекцией перед разрезом для обеспечения периоперационной анальгезии во время торакальной хирургии.
РИСУНОК 13. A: Размещение экстраплеврального паравертебрального катетера младенцу под прямым зрением.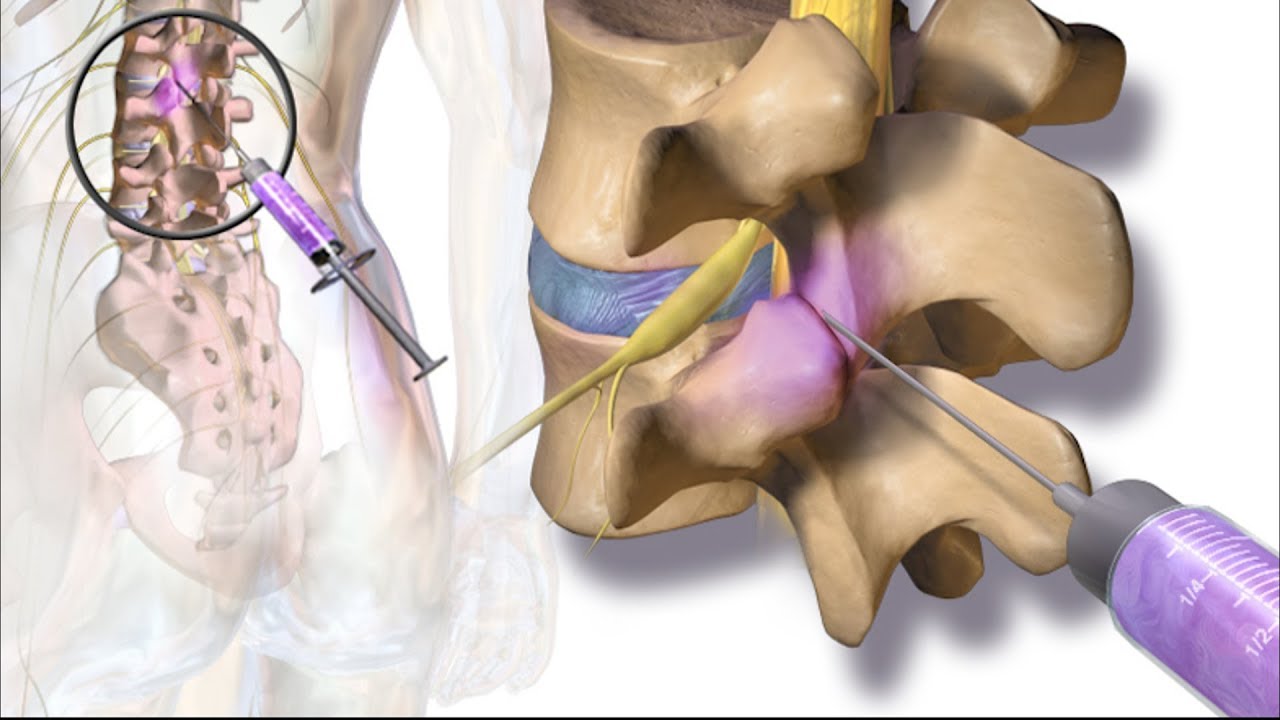 На рисунке показаны щипцы для изогнутой артерии, которые были вставлены в экстраплевральный паравертебральный карман, созданный путем отражения париетальной плевры от заднего края раны к телам позвонков через несколько грудных дерматомов.B: Размещение экстраплеврального паравертебрального катетера младенцу под контролем зрения. На рисунке показана игла Туохи, которая была введена из нижнего межреберного промежутка в грудное паравертебральное пространство; То есть созданный ранее экстраплевральный паравертебральный карман. Затем через иглу Туохи вводят катетер и фиксируют его на месте по углам обнаженных ребер, после чего плевру повторно накладывают и грудную клетку закрывают.
На рисунке показаны щипцы для изогнутой артерии, которые были вставлены в экстраплевральный паравертебральный карман, созданный путем отражения париетальной плевры от заднего края раны к телам позвонков через несколько грудных дерматомов.B: Размещение экстраплеврального паравертебрального катетера младенцу под контролем зрения. На рисунке показана игла Туохи, которая была введена из нижнего межреберного промежутка в грудное паравертебральное пространство; То есть созданный ранее экстраплевральный паравертебральный карман. Затем через иглу Туохи вводят катетер и фиксируют его на месте по углам обнаженных ребер, после чего плевру повторно накладывают и грудную клетку закрывают.NYSORA Tips
- Введение физиологического раствора или болюсной дозы местного анестетика перед введением катетера упрощает введение катетера.
- Очень легкое прохождение катетера (> 6 см) должно вызвать подозрение на внутриплевральное размещение. — Катетер не следует вводить более чем на 3 см, чтобы предотвратить его перемещение в эпидуральное пространство.

Показания
TPVB показан для анестезии и анальгезии при односторонних хирургических вмешательствах на груди и животе. Обычно сообщаемые показания перечислены в таблице 1 . Сообщалось также об использовании двустороннего TPVB.
ТАБЛИЦА 1.
Показания к грудной паравертебральной блокаде.| Анестезия |
|---|
| Хирургия груди |
| Герниорафия (грудопоясничная анестезия) |
| Исследование ран грудной клетки |
| Послеоперационная анальгезия (как часть сбалансированного обезболивающего режима) |
|---|
| Торакотомия |
| Торакоабдоминальная хирургия пищевода |
| Видеоассистированная торакоскопическая хирургия |
| Холецистэктомия |
| Хирургия почек |
| Хирургия груди |
| Герниорафия |
| Резекция печени |
| Аппендэктомия |
| Минимально инвазивная кардиохирургия |
| Традиционная кардиохирургия (двусторонняя TPVB) |
| Лечение хронической боли |
|---|
| Доброкачественная и злокачественная невралгия |
| Разное |
|---|
| Постгерпетическая невралгия |
| Облегчение плевритной боли в груди |
| Множественные переломы ребер |
| Лечение гипергидроза |
| Боль в капсуле печени после тупой травмы живота |
Противопоказания
Противопоказания для TPVB включают инфекцию в месте инъекции, аллергию на местный анестетик, эмпиему и опухолевое образование, занимающее паравертебральное пространство. Коагулопатия, нарушения свертываемости крови или пациенты, принимающие антикоагулянтные препараты, являются относительными противопоказаниями для TPVB. Следует проявлять осторожность у пациентов с кифосколиозом или деформацией позвоночника, а также у тех, кто ранее перенес операцию на грудной клетке. Деформация грудной клетки в первом случае может предрасполагать к непреднамеренной текальной или плевральной пункции, а измененная паравертебральная анатомия из-за фиброзной облитерации паравертебрального пространства или спаек легкого к грудной стенке во втором случае может предрасполагать к пункции легкого.
Выбор местного анестетика
Поскольку TPVB не приводит к двигательной слабости конечностей, длительная анальгезия при TPVB почти всегда желательна.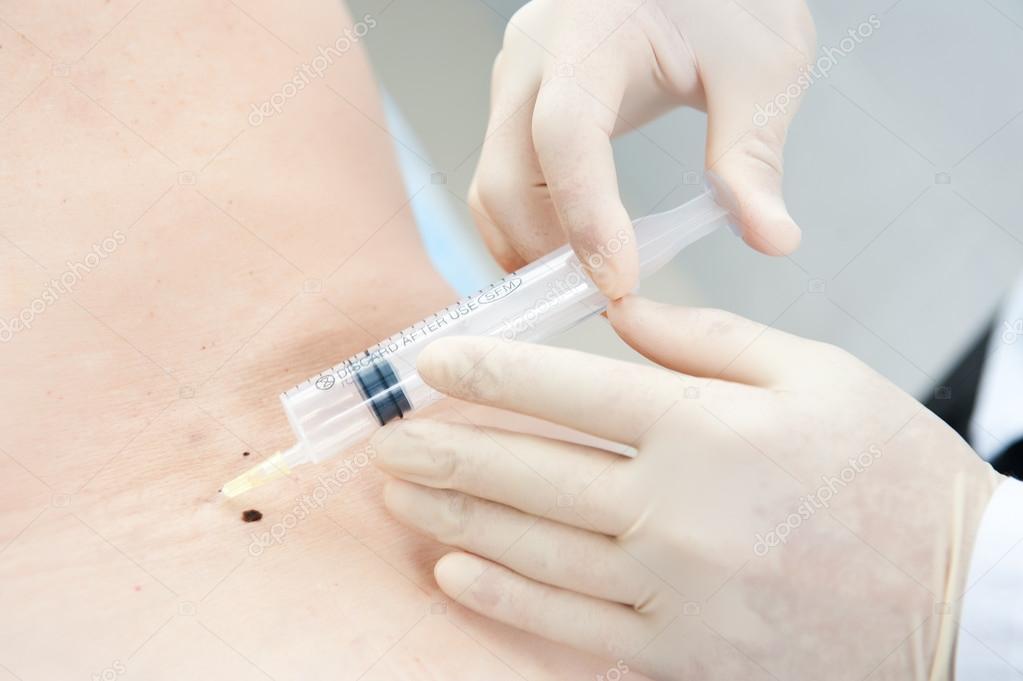 Следовательно, обычно используются местные анестетики длительного действия. К ним относятся 0,5% бупивакаин или левобупивакаин и 0,5% ропивакаин. При однократной инъекции TPVB аликвотами вводят 20–25 мл местного анестетика, тогда как при многократной инъекции TPVB вводят 4–5 мл местного анестетика на каждом запланированном уровне.Максимальная доза местного анестетика должна быть скорректирована у пожилых, плохо питающихся и ослабленных пациентов.
Следовательно, обычно используются местные анестетики длительного действия. К ним относятся 0,5% бупивакаин или левобупивакаин и 0,5% ропивакаин. При однократной инъекции TPVB аликвотами вводят 20–25 мл местного анестетика, тогда как при многократной инъекции TPVB вводят 4–5 мл местного анестетика на каждом запланированном уровне.Максимальная доза местного анестетика должна быть скорректирована у пожилых, плохо питающихся и ослабленных пациентов.
TPVS хорошо васкуляризован, что приводит к относительно быстрой абсорбции местного анестетика в системный кровоток. Следовательно, пиковая концентрация местного анестетика в плазме достигается быстро. Адреналин (2,5–5,0 мкг / мл), содержащий растворы местных анестетиков, можно использовать во время первоначальной инъекции, так как он снижает системную абсорбцию и тем самым снижает вероятность токсичности.
Эпинефрин также помогает увеличить максимально допустимую дозу местного анестетика. Продолжительность анестезии после TPVB колеблется от 3 до 4 часов, но анестезия часто длится намного дольше (8-18 часов). Если запланирован непрерывный TPVB (CTPVB), например, для послеоперационной анальгезии после торакотомии или постоянного обезболивания при множественных переломах ребер, то начинается инфузия бупивакаина или левобупивакаина 0,25% или ропивакаина 0,2% в дозе 0,1–0,2 мл / кг / ч. после первоначальной болюсной инъекции и продолжали в течение 3–4 дней или в соответствии с указаниями.По нашему опыту, использование более высокой концентрации местного анестетика (например, 0,5% бупивакаина вместо 0,25%) для CTPVB не приводит к лучшему качеству обезболивания и может увеличить вероятность токсичности местного анестетика.
Если запланирован непрерывный TPVB (CTPVB), например, для послеоперационной анальгезии после торакотомии или постоянного обезболивания при множественных переломах ребер, то начинается инфузия бупивакаина или левобупивакаина 0,25% или ропивакаина 0,2% в дозе 0,1–0,2 мл / кг / ч. после первоначальной болюсной инъекции и продолжали в течение 3–4 дней или в соответствии с указаниями.По нашему опыту, использование более высокой концентрации местного анестетика (например, 0,5% бупивакаина вместо 0,25%) для CTPVB не приводит к лучшему качеству обезболивания и может увеличить вероятность токсичности местного анестетика.
NYSORA Tips
- Рассмотрите возможность использования лидокаина или хлоропрокаина для лечения кожи и подкожной инфильтрации, чтобы снизить общую дозу более токсичного местного анестетика длительного действия.
- Используйте местный анестетик длительного действия, содержащий адреналин (например, 1: 200 000 или 1: 400 000), поскольку он снижает системную абсорбцию и, следовательно, снижает вероятность системной токсичности.

- Дозу местного анестетика следует скорректировать у пожилых людей и лиц с нарушением функции печени и почек.
Хирургия груди
Торакальная паравертебральная инъекция местного анестетика на нескольких уровнях (от C7 до T6) в сочетании с внутривенной седацией эффективна для хирургической анестезии во время обширной операции на груди ( Рисунок 14 ). Остистый отросток C7 является наиболее заметным остистым отростком шейки матки; нижний край лопатки соответствует Т7.По сравнению с пациентами, которые получают только общую анестезию (ГА), пациенты, которым вводят многоразовую инъекцию TPVB для обширной операции на груди, меньше болеют в послеоперационном периоде, нуждаются в меньшем количестве анальгетиков и имеют меньше тошноты и рвоты после операции.
РИСУНОК 14. A: Обширная операция по реконструкции груди выполняется при паравертебральной блокаде. B: Пациенту вводят седативный эффект с помощью инфузии пропофола. Изображения демонстрируют, насколько мощными паравертебральными блоками могут быть как анестезирующие, так и обезболивающие методы.
B: Пациенту вводят седативный эффект с помощью инфузии пропофола. Изображения демонстрируют, насколько мощными паравертебральными блоками могут быть как анестезирующие, так и обезболивающие методы.Однако, чтобы эффективно использовать технику множественной инъекции TPVB для анестезии во время операции на груди, необходимо понимать сложную иннервацию груди. Передняя и боковая грудная стенка получает сенсорную иннервацию от передних и боковых кожных ветвей межреберных нервов (от Т2 до Т6), подмышечной впадины (Т1 – Т2), подключичной области от надключичных нервов (С4 – С5) и грудных. мышцы боковых (C5 – C6) и медиальных (C7 – C8) грудных нервов.
Также может быть перекрывающаяся сенсорная иннервация с противоположной стороны грудной клетки.Эта сложная иннервация груди из сегментов позвоночника C4 – T6 объясняет, почему TPVB не может обеспечить полную анестезию при рассечении грудной мышцы или подключичной области. Однако это можно преодолеть с помощью надлежащей седации во время операции, а также с помощью инъекций местного анестетика хирургом во время операции в чувствительные области.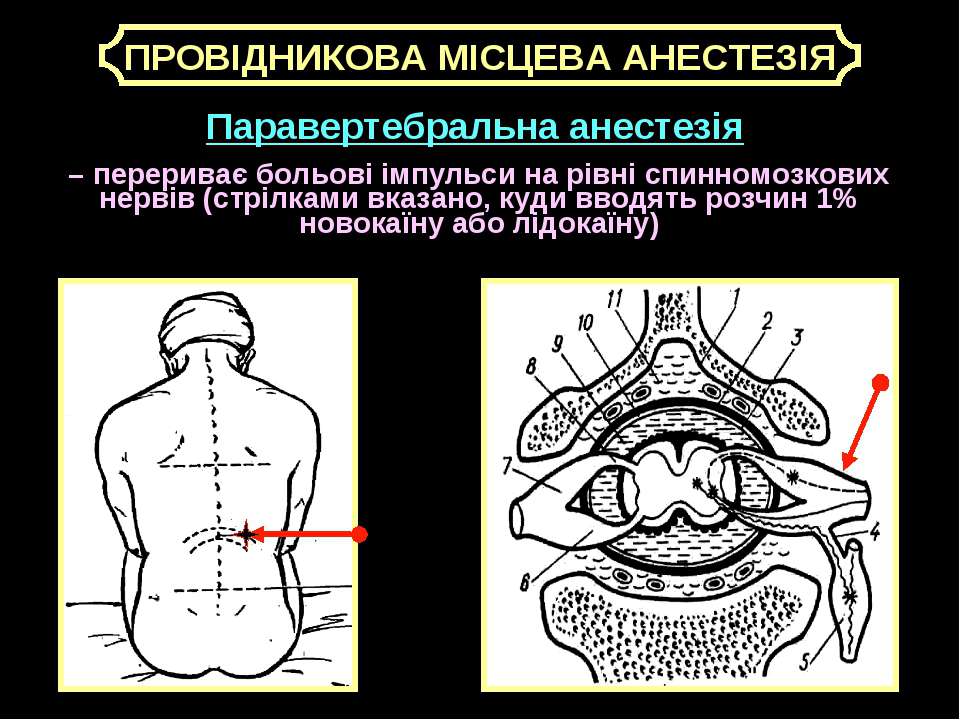 Введение местного анестетика подкожно вдоль нижнего края ключицы или для выполнения ипсилатеральной блокады поверхностного шейного сплетения с целью анестезии надключичных нервов (C4 – C5) минимизирует дискомфорт и потребность в седативных и анальгетических средствах во время операции.
Введение местного анестетика подкожно вдоль нижнего края ключицы или для выполнения ипсилатеральной блокады поверхностного шейного сплетения с целью анестезии надключичных нервов (C4 – C5) минимизирует дискомфорт и потребность в седативных и анальгетических средствах во время операции.
Комбинация мидазолама, инфузии пропофола или внутривенного введения опиоидов может быть использована для обеспечения комфорта пациентам во время операции. Дексмедетомидин, высокоселективный агонист α2-адренорецепторов, с его седативными, обезболивающими и минимальными или отсутствующими респираторными свойствами, является полезной альтернативой седативному действию во время хирургических вмешательств на груди в условиях TPVB.
В сочетании с общей анестезией можно использовать однократную инъекцию TPVB с ропивакаином (2 мг / кг, разведенного до 20 мл 0,9% физиологическим раствором) с 1: 200 000 эпинефрином, выполненную до индукции GA.Это обеспечивает отличную послеоперационную анальгезию, снижает потребность в анальгетиках после операции, уменьшает послеоперационную рвоту, способствует более раннему возобновлению приема ротовой жидкости, уменьшает послеоперационное снижение дыхательной функции и способствует восстановлению послеоперационной респираторной механики.
Обезболивание после постторакотомии
CTPVB — эффективный метод обезболивания после торакотомии ( Рисунок 15 ). В идеале TPVB следует установить до разреза торакотомии через катетер, который вводят чрескожно, и продолжать в течение 4–5 дней после операции.Однако, если экстраплевральный паравертебральный катетер помещается под прямым наблюдением изнутри грудной клетки во время операции, то можно выполнить однократную инъекцию TPVB на уровне торакотомического разреза перед хирургическим разрезом и начать непрерывную инфузию местного анестетика. после установки катетера. Обезболивание, достигаемое с помощью CTPVB, сравнимо с эпидуральной анальгезией, но с меньшей гипотензией, задержкой мочи и побочными эффектами, обычно наблюдаемыми при эпидуральном введении опиоидов. Потребность в опиоидах при таком подходе значительно снижается за счет CTPVB, а обезболивание превосходит только IVPCA.
 Типичная последовательность прикосновения к поперечному отростку (A) и отхода на 1 см глубже к поперечному отростку сверху или снизу (B).
Типичная последовательность прикосновения к поперечному отростку (A) и отхода на 1 см глубже к поперечному отростку сверху или снизу (B). Множественные переломы ребер
TPVB — эффективный метод обезболивания у пациентов с односторонними множественными переломами ребер.Одна паравертебральная инъекция в грудную клетку 25 мл 0,5% бупивакаина дает облегчение боли в среднем на 10 часов и улучшает функцию дыхания и газы артериальной крови. Чтобы избежать рецидива боли и ухудшения респираторной функции, грудной паравертебральный катетер может быть вставлен на полпути между самым верхним и самым нижним сломанным ребром, и CTPVB может быть начат после введения начальной болюсной инъекции.
CTPVB в сочетании с НПВП обеспечивает постоянное облегчение боли и вызывает стойкое улучшение респираторных параметров и артериальной оксигенации.Поскольку TPVB не вызывает задержку мочи и не влияет на двигательную функцию нижних конечностей, он полезен для пациентов с множественными переломами ребер, которые также имеют сопутствующую травму поясничного отдела позвоночника, поскольку также позволяет проводить непрерывную неврологическую оценку признаков компрессии спинного мозга.
Фармакокинетические соображения
Во время CTPVB обычно используются относительно большие дозы местных анестетиков. Следовательно, существует потенциальная токсичность местного анестетика, и пациенты должны находиться под тщательным наблюдением во время CTPVB, а инфузия прекращается при появлении признаков.Во время длительной торакальной паравертебральной инфузии происходит прогрессирующее накопление местного анестетика в плазме, и концентрация препарата в плазме может превышать порог токсичности для центральной нервной системы (например, 2,0–4,5 мкг / мл для бупивакаина). Несмотря на системное накопление, токсичность местного анестетика встречается редко. Это может быть связано с тем, что, хотя общая концентрация местного анестетика в плазме крови увеличивается после операции, свободная фракция препарата остается неизменной и может быть связана с послеоперационным увеличением концентрации α1-кислого гликопротеина, белка, который связывается с местными анестетиками. .Также наблюдается большее увеличение энантиомера S-бупивакаина, что связано с более низкой токсичностью, чем у R-энантиомера. Из-за опасений по поводу системного накопления и токсичности местного анестетика при длительной паравертебральной инфузии предпочтительно использовать местный анестетик с более низким потенциалом токсичности, такой как ропивакаин. Также следует соблюдать осторожность у пожилых и ослабленных пациентов, а также у пациентов с нарушением функции печени и почек.
.Также наблюдается большее увеличение энантиомера S-бупивакаина, что связано с более низкой токсичностью, чем у R-энантиомера. Из-за опасений по поводу системного накопления и токсичности местного анестетика при длительной паравертебральной инфузии предпочтительно использовать местный анестетик с более низким потенциалом токсичности, такой как ропивакаин. Также следует соблюдать осторожность у пожилых и ослабленных пациентов, а также у пациентов с нарушением функции печени и почек.
Осложнения и как их избежать
Согласно опубликованным данным, частота осложнений после TPVB относительно невысока и колеблется от 2.6% –5%. К ним относятся пункция сосудов (3,8%), гипотензия (4,6%), пункция плевры (1,1%) и пневмоторакс (0,5%). В отличие от торакальной эпидуральной анестезии, гипотензия у нормоволемических пациентов после ТПВБ встречается редко, поскольку симпатическая блокада является односторонней. Однако TPVB может демаскировать гиповолемию и привести к гипотензии. Поэтому TPVB следует применять с осторожностью у пациентов с гиповолемией или гемодинамически лабильными. Тем не менее, артериальная гипотензия редко возникает даже после двустороннего TPVB, вероятно, из-за сегментарного характера двусторонней симпатической блокады.
Поэтому TPVB следует применять с осторожностью у пациентов с гиповолемией или гемодинамически лабильными. Тем не менее, артериальная гипотензия редко возникает даже после двустороннего TPVB, вероятно, из-за сегментарного характера двусторонней симпатической блокады.
Плевральная пункция и пневмоторакс — два осложнения, которые часто отговаривают анестезиологов от выполнения TPVB. Непреднамеренная плевральная пункция после ТПВБ встречается редко и может не привести к пневмотораксу, который обычно незначителен и поддается консервативному лечению. Признаки, указывающие на пункцию плевры во время TPVB, выражают потерю сопротивления при входе иглы в грудную полость, кашель, возникновение острой боли в груди или плече или внезапную гипервентиляцию. Вопреки распространенному мнению, воздух не может быть аспирирован через иглу, если легкое также случайно не проколото, или воздух, который мог попасть в плевральную полость во время удаления стилета, не аспирирован.Такие пациенты должны находиться под тщательным наблюдением на предмет возможного развития пневмоторакса. Следует иметь в виду, что пневмоторакс может развиваться позже, а рентгенограмма грудной клетки, сделанная слишком рано, чтобы исключить пневмоторакс, может быть неубедительной. Даже рентгенологическое контрастное исследование с использованием рентгенограммы грудной клетки может быть трудно интерпретировать, потому что внутриплевральный контраст быстро рассеивается, не определяет какую-либо конкретную анатомическую плоскость и имеет тенденцию распространяться на углы диафрагмы или горизонтальную трещину.Системная токсичность местного анестетика может возникнуть из-за непреднамеренной внутрисосудистой инъекции или из-за использования чрезмерной дозы местного анестетика. Раствор местного анестетика следует вводить аликвотами, а пожилым и ослабленным пациентам следует корректировать дозировку. Предлагается раствор местного анестетика, содержащий адреналин, чтобы позволить распознать внутрисосудистую инъекцию и уменьшить абсорбцию местного анестетика в системном кровотоке. Также возможны случайные эпидуральная, субдуральная или интратекальная инъекция и спинальная анестезия.
Следует иметь в виду, что пневмоторакс может развиваться позже, а рентгенограмма грудной клетки, сделанная слишком рано, чтобы исключить пневмоторакс, может быть неубедительной. Даже рентгенологическое контрастное исследование с использованием рентгенограммы грудной клетки может быть трудно интерпретировать, потому что внутриплевральный контраст быстро рассеивается, не определяет какую-либо конкретную анатомическую плоскость и имеет тенденцию распространяться на углы диафрагмы или горизонтальную трещину.Системная токсичность местного анестетика может возникнуть из-за непреднамеренной внутрисосудистой инъекции или из-за использования чрезмерной дозы местного анестетика. Раствор местного анестетика следует вводить аликвотами, а пожилым и ослабленным пациентам следует корректировать дозировку. Предлагается раствор местного анестетика, содержащий адреналин, чтобы позволить распознать внутрисосудистую инъекцию и уменьшить абсорбцию местного анестетика в системном кровотоке. Также возможны случайные эпидуральная, субдуральная или интратекальная инъекция и спинальная анестезия. Опубликованные данные свидетельствуют о том, что эти осложнения более часты, когда игла направлена медиально, но также могут возникать при использовании иглы в нормальном положении из-за непосредственной близости иглы к дуральной манжете и межпозвоночному отверстию. Следовательно, игла никогда не должна быть направлена медиально, и необходимо соблюдать осторожность, чтобы исключить интратекальную инъекцию, регулярно выполняя аспирационный тест перед инъекцией. Преходящий ипсилатеральный синдром Горнера может иногда развиваться после TPVB. Это происходит из-за распространения местного анестетика на звездчатый ганглий или преганглионарные волокна первых нескольких сегментов грудного спинного мозга.Сообщалось также о двустороннем синдроме Горнера, который может быть вызван эпидуральным или превертебральным распространением на контрлатеральный звездчатый ганглий. Сенсорные изменения в руке и нижней конечности также могут произойти после TPVB. Первое связано с распространением местного анестетика на нижние компоненты ипсилатерального плечевого сплетения (C8 и T1), а второе — с расширенным субэндоторакальным фасциальным распространением на ипсилатеральное забрюшинное пространство, где расположены поясничные спинномозговые нервы (обсуждалось ранее) , но нельзя исключить эпидуральное распространение как причину.
Опубликованные данные свидетельствуют о том, что эти осложнения более часты, когда игла направлена медиально, но также могут возникать при использовании иглы в нормальном положении из-за непосредственной близости иглы к дуральной манжете и межпозвоночному отверстию. Следовательно, игла никогда не должна быть направлена медиально, и необходимо соблюдать осторожность, чтобы исключить интратекальную инъекцию, регулярно выполняя аспирационный тест перед инъекцией. Преходящий ипсилатеральный синдром Горнера может иногда развиваться после TPVB. Это происходит из-за распространения местного анестетика на звездчатый ганглий или преганглионарные волокна первых нескольких сегментов грудного спинного мозга.Сообщалось также о двустороннем синдроме Горнера, который может быть вызван эпидуральным или превертебральным распространением на контрлатеральный звездчатый ганглий. Сенсорные изменения в руке и нижней конечности также могут произойти после TPVB. Первое связано с распространением местного анестетика на нижние компоненты ипсилатерального плечевого сплетения (C8 и T1), а второе — с расширенным субэндоторакальным фасциальным распространением на ипсилатеральное забрюшинное пространство, где расположены поясничные спинномозговые нервы (обсуждалось ранее) , но нельзя исключить эпидуральное распространение как причину. Моторная блокада или двусторонняя симметричная анестезия с поражением нижней конечности — редкость. Как правило, это предполагает значительное распространение эпидуральной анестезии и может быть более частым, если большие объемы местного анестетика (> 25–30 мл) вводятся на одном уровне. Следовательно, если требуется широкое сегментарное распространение анестезии, предпочтительно выполнять технику множественных инъекций или вводить меньший объем местного анестетика на нескольких уровнях, на расстоянии нескольких дерматомов.
Моторная блокада или двусторонняя симметричная анестезия с поражением нижней конечности — редкость. Как правило, это предполагает значительное распространение эпидуральной анестезии и может быть более частым, если большие объемы местного анестетика (> 25–30 мл) вводятся на одном уровне. Следовательно, если требуется широкое сегментарное распространение анестезии, предпочтительно выполнять технику множественных инъекций или вводить меньший объем местного анестетика на нескольких уровнях, на расстоянии нескольких дерматомов.
ПОЯСНИЧНЫЙ ПАРАВЕРТЕБРАЛЬНЫЙ БЛОК
Поясничная паравертебральная блокада (LPVB) технически аналогична TPVB, но из-за различий в анатомии грудного и поясничного паравертебрального пространства эти две паравертебральные техники описаны отдельно.LPVB чаще всего используется в сочетании с TPVB в качестве грудопоясничного паравертебрального блока для хирургической анестезии во время паховой грыжи.
Анатомия
Поясничное паравертебральное пространство (LPVS) ограничено переднебоковой частью большой поясничной мышцей; медиально между телами позвонков, межпозвоночными дисками и межпозвонковым отверстием с его содержимым; и сзади поперечным отростком и связками, которые расположены между смежными поперечными отростками. В отличие от TPVS, который содержит жировую ткань, LPVS в основном занят большой поясничной мышцей. Большая поясничная мышца состоит из мясистой передней части, которая составляет основную массу мышцы, и тонкой дополнительной задней части. Основная масса берет начало от переднебоковой поверхности тел позвонков, а добавочная часть — от передней поверхности поперечного отростка. Две части сливаются, образуя большую поясничную мышцу, за исключением тела позвонков, где две части разделены тонкой фасцией, внутри которой находятся корешки поясничных спинномозговых нервов и восходящие поясничные вены.Брюшные ветви корешков поясничных спинномозговых нервов проходят в латеральном направлении в этой внутримышечной плоскости, образованной двумя частями большой поясничной мышцы, и образуют поясничное сплетение внутри вещества большой поясничной мышцы. Поясничная мышца окружена фиброзной оболочкой, «поясничной оболочкой», которая продолжается латерально как фасция, покрывающая квадратную мышцу поясницы.
В отличие от TPVS, который содержит жировую ткань, LPVS в основном занят большой поясничной мышцей. Большая поясничная мышца состоит из мясистой передней части, которая составляет основную массу мышцы, и тонкой дополнительной задней части. Основная масса берет начало от переднебоковой поверхности тел позвонков, а добавочная часть — от передней поверхности поперечного отростка. Две части сливаются, образуя большую поясничную мышцу, за исключением тела позвонков, где две части разделены тонкой фасцией, внутри которой находятся корешки поясничных спинномозговых нервов и восходящие поясничные вены.Брюшные ветви корешков поясничных спинномозговых нервов проходят в латеральном направлении в этой внутримышечной плоскости, образованной двумя частями большой поясничной мышцы, и образуют поясничное сплетение внутри вещества большой поясничной мышцы. Поясничная мышца окружена фиброзной оболочкой, «поясничной оболочкой», которая продолжается латерально как фасция, покрывающая квадратную мышцу поясницы. Во время LPVB местный анестетик вводится впереди поперечного отростка в треугольное пространство между двумя частями большой поясничной мышцы, содержащими корешок поясничного спинномозгового нерва.LPVS сообщается медиально с эпидуральным пространством.
Во время LPVB местный анестетик вводится впереди поперечного отростка в треугольное пространство между двумя частями большой поясничной мышцы, содержащими корешок поясничного спинномозгового нерва.LPVS сообщается медиально с эпидуральным пространством.
Серия сухожильных дуг проходит через суженные части тел поясничных позвонков, через которые проходят поясничные артерии, вены и симпатические волокна. Эти сухожильные дуги могут обеспечивать путь распространения местного анестетика от LPVS на переднебоковую поверхность тела позвонка, превертебральное пространство и контралатеральную сторону, а также могут быть путем, через который иногда может вовлекаться ипсилатеральная поясничная симпатическая цепь.
- Механизм блокирования и распределения
Анестезия
Поясничная паравертебральная инъекция вызывает ипсилатеральную дерматомную анестезию (, рис. 16, ) за счет прямого воздействия местного анестетика на поясничные спинномозговые нервы и медиального расширения в эпидуральное пространство через межпозвонковое отверстие.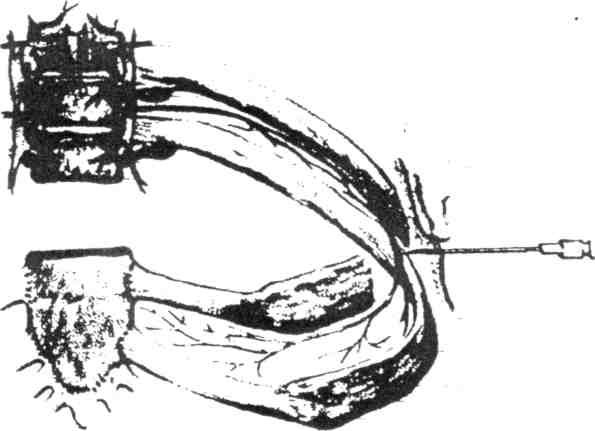 Вклад эпидурального распространения в общее распределение анестезии после LPVB неизвестен, но, вероятно, встречается у большинства пациентов и зависит от объема местного анестетика, вводимого на данном уровне.
Вклад эпидурального распространения в общее распределение анестезии после LPVB неизвестен, но, вероятно, встречается у большинства пациентов и зависит от объема местного анестетика, вводимого на данном уровне.
Ипсилатеральная симпатическая блокада может также возникать из-за эпидурального распространения или распространения местного анестетика вперед через сухожильные дуги к коммуникантам или поясничной симпатической цепи.
Поясничная паравертебральная блокада может выполняться пациентом в положении сидя, на боку или на животе. Перед размещением блока необходимо определить наземные ориентиры и пометить их маркером кожи.Остистый отросток позвонка на уровне, который необходимо заблокировать, представляет собой среднюю линию, гребень подвздошной кости соответствует промежутку L3-L4, а верхушка лопатки соответствует остистому отростку T7. Маркировка кожи также выполняется на 2,5 см латеральнее средней линии на уровнях, которые должны быть заблокированы (, рис.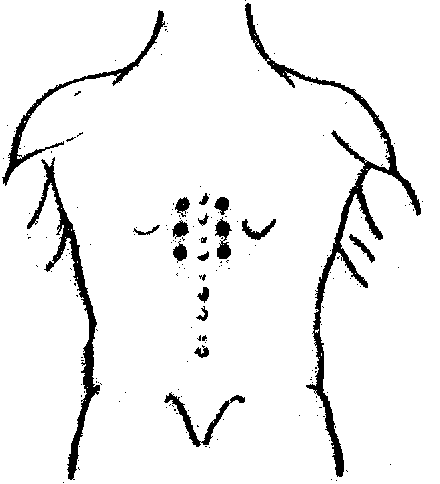 17A, ), или можно провести линию на 2,5 см латеральнее средней линии и выполнять инъекции по этой линии (, рис. 17B, и С ).
17A, ), или можно провести линию на 2,5 см латеральнее средней линии и выполнять инъекции по этой линии (, рис. 17B, и С ).
Подготовлен стандартный лоток для регионарной анестезии; Во время установки блока должна соблюдаться строгая асептика. Игла Туохи диаметром 8 см, размер 22 (см. , рис. 1–8, ) используется для LPVB. Аналогично рекомендациям для TPVB, рекомендуется использовать иглы с отметкой глубины на стержне иглы или защитный кожух, указывающий глубину (см. Рисунок 1–8 ). Продвижение иглы на фиксированное заданное расстояние (1,5–2,0 см) за поперечный отросток, не вызывая парестезии, является методом, наиболее часто используемым для выполнения LPVB.Блок-игла вводится перпендикулярно коже до соприкосновения с поперечным отростком. Глубина контакта поперечного отростка варьируется (4–6 см) и зависит от телосложения пациента. Как только поперечный отросток идентифицирован, отмечается отметка на игле или маркер глубины регулируется так, чтобы он находился на 1,5–2,0 см за глубиной кожно-поперечного отростка. Затем иглу выводят в подкожную клетчатку и повторно вводят под верхним или нижним углом от 10 до 15 градусов так, чтобы она соскользнула с верхнего или нижнего края поперечного отростка, аналогично технике торакальной паравертебральной блокады (см. Рис. ). 11 ).Игла продвигается еще на 1,5–2,0 см за пределы контакта с поперечным отростком или до достижения маркера глубины. После отрицательного результата аспирации крови или спинномозговой жидкости (СМЖ) вводится местный анестетик. Поскольку распространение местного анестетика после однократной поясничной паравертебральной инъекции большого объема непредсказуемо, чаще используется метод множественных инъекций, при котором на каждом уровне вводится 4–5 мл местного анестетика.
Как только поперечный отросток идентифицирован, отмечается отметка на игле или маркер глубины регулируется так, чтобы он находился на 1,5–2,0 см за глубиной кожно-поперечного отростка. Затем иглу выводят в подкожную клетчатку и повторно вводят под верхним или нижним углом от 10 до 15 градусов так, чтобы она соскользнула с верхнего или нижнего края поперечного отростка, аналогично технике торакальной паравертебральной блокады (см. Рис. ). 11 ).Игла продвигается еще на 1,5–2,0 см за пределы контакта с поперечным отростком или до достижения маркера глубины. После отрицательного результата аспирации крови или спинномозговой жидкости (СМЖ) вводится местный анестетик. Поскольку распространение местного анестетика после однократной поясничной паравертебральной инъекции большого объема непредсказуемо, чаще используется метод множественных инъекций, при котором на каждом уровне вводится 4–5 мл местного анестетика.
Выбор местного анестетика
Что касается TPVB, местные анестетики длительного действия, такие как бупивакаин 0. 5%, 0,5% ропивакаина или 0,5% левобупивакаина обычно используются для лечения LPVB. Во время многократной инъекции LPVB вводится 4–5 мл местного анестетика на каждом уровне. Анестезия развивается примерно через 15–30 минут и длится 3–6 часов. Анальгезия также длится долго (12–18 часов) и обычно превышает продолжительность наркоза. Нет данных о фармакокинетике местного анестетика после ЛПВБ. Тем не менее, добавление адреналина (2,5–5,0 мкг / мл) к местному анестетику может снизить системную абсорбцию и снизить вероятность токсичности.
5%, 0,5% ропивакаина или 0,5% левобупивакаина обычно используются для лечения LPVB. Во время многократной инъекции LPVB вводится 4–5 мл местного анестетика на каждом уровне. Анестезия развивается примерно через 15–30 минут и длится 3–6 часов. Анальгезия также длится долго (12–18 часов) и обычно превышает продолжительность наркоза. Нет данных о фармакокинетике местного анестетика после ЛПВБ. Тем не менее, добавление адреналина (2,5–5,0 мкг / мл) к местному анестетику может снизить системную абсорбцию и снизить вероятность токсичности.
Показания и противопоказания
LPVB обычно используется в сочетании с TPVB (от T10 до L2) для хирургической анестезии во время паховой грыжи. Он также может быть эффективным для спасения пациентов с сильной болью после полной замены тазобедренного сустава. Его также можно использовать в диагностических целях при оценке боли в паху или гениталиях, например, после синдрома ущемления нерва после паховой грыжи.
Противопоказания для LPVB аналогичны TPVB, но следует проявлять осторожность у пациентов, которые принимают антикоагулянты или получают профилактические антикоагулянты, поскольку сообщалось о гематоме поясничной мышцы с поясничной плексопатией.
Осложнения и как их избежать
Опубликованные данные свидетельствуют о том, что осложнения после ЛПВБ возникают редко. Тем не менее, во время LPVB можно непреднамеренно ввести местный анестетик во внутрисосудистое, эпидуральное или интратекальное пространство, и это может быть более распространенным, если игла направлена медиально. Таким образом, во время введения блокирующая игла должна оставаться перпендикулярной к коже и избегать изгиба медиального угла. Также может произойти внутрибрюшинная инъекция или повреждение внутренних органов (почек), хотя это может произойти только в результате грубой технической ошибки.Слабость моторики, затрагивающая ипсилатеральную четырехглавую мышцу, может возникнуть, если спинномозговой нерв L2 заблокирован (бедренный нерв L2 – L4).
РЕЗЮМЕ
Надлежащая подготовка необходима для овладения стереотаксическими техниками, необходимыми для обеспечения высокого уровня успеха. Грудная паравертебральная блокада вызывает одностороннюю блокаду соматических и симпатических нервов, которая подходит для хирургической анестезии во время операции на груди и для обезболивания, когда боль одностороннего происхождения из груди или живота. Он также был описан как спасательная обезболивающая терапия у пациентов с переломами ребер и респираторной недостаточностью.Поясничная паравертебральная блокада в клинической практике применяется реже. Как грудопоясничный паравертебральный блок эффективен для хирургической анестезии во время паховой грыжи.
Он также был описан как спасательная обезболивающая терапия у пациентов с переломами ребер и респираторной недостаточностью.Поясничная паравертебральная блокада в клинической практике применяется реже. Как грудопоясничный паравертебральный блок эффективен для хирургической анестезии во время паховой грыжи.
Гемодинамическая стабильность обычно сохраняется после паравертебральной блокады из-за одностороннего характера симпатической блокады. Двигательная функция мочевого пузыря и нижних конечностей также сохраняется, и в послеоперационном периоде не требуется дополнительной медсестринской бдительности. Также сообщалось об успешном клиническом применении двусторонней паравертебральной блокады.
ССЫЛКИ
- Кармакар МК: Грудной паравертебральный блок. Анестезиология 2001; 95: 771–780.
- Ричардсон Дж., Лоннквист, Пенсильвания: грудная паравертебральная блокада. Br J Anaesth 1998; 81: 230–238.
- Cheema SP, Ilsley D, Richardson J, et al: термографическое исследование паравертебральной анальгезии.
 Анестезия 1995; 50: 118–121.
Анестезия 1995; 50: 118–121. - Исон MJ, Wyatt R: Паравертебральный грудной блок — переоценка. Анестезия 1979; 34: 638–642.
- Coveney E, Weltz CR, Greengrass R, et al: Использование паравертебральной блокирующей анестезии в хирургическом лечении рака груди: опыт в 156 случаях. Энн Сург 1998; 227: 496–501.
- Гринграсс Р., О’Брайен Ф., Лайерли К. и др.: Паравертебральный блок при хирургии рака груди. Кан Дж. Анаэст 1996; 43: 858–861.
- Кляйн С.М., Берг А., Стил С.М. и др.: Торакальный паравертебральный блок для хирургии груди. Anesth Analg 2000; 90: 1402–1405.
- Кармакар М.К., Букер П.Д., Фрэнкс Р. и др.: Непрерывная экстраплевральная паравертебральная инфузия бупивакаина для постторакотомной анальгезии у маленьких детей.Br J Anaesth 1996; 76: 811–815.
- Lonnquist PA, Hesser U: Радиологическое и клиническое распределение грудной паравертебральной блокады у младенцев и детей.
 Педиатр Анаэст 1993; 3: 83–87.
Педиатр Анаэст 1993; 3: 83–87. - Lonnqvist PA: Непрерывная паравертебральная блокада у детей. Первоначальный опыт [см. Комментарии]. Анестезия 1992; 47: 607–609.
- Dugan DJ, Samson PC: Хирургическое значение эндоторакальной фасции. Анатомическая основа эмпиемэктомии и другой экстраплевральной техники.Am J Surg 1975; 130: 151–158.
- Кармакар М.К., Квок У.Х., Кью Дж .: Грудная паравертебральная блокада: рентгенологические свидетельства контралатерального распространения кпереди от тел позвонков. Br J Anaesth 2000; 84: 263–265.
- Кармакар М.К., Чанг Д.К.: Вариабельность грудного паравертебрального блока. Мы игнорируем эндоторакальную фасцию? [письмо]. Рег Анест Пейн Мед 2000; 25: 325–327.
- Мур Д.К., Буш WH, Скарлок Дж. Э .: Блокада межреберного нерва: рентгенографическое анатомическое исследование техники и абсорбции у людей.Анест Аналг 1980; 59: 815–825.
- Tenicela R, Pollan SB: Техника паравертебрально-перидуральной блокады: односторонняя торакальная блокада.
 Clin J Pain 1990; 6: 227–234.
Clin J Pain 1990; 6: 227–234. - Нанн Дж. Ф., Славин Г.: Блокада заднего межреберного нерва для облегчения боли после холецистэктомии. Анатомическая основа и эффективность. Бр. Дж. Анаэст 1980; 52: 253–260.
- Conacher ID: Инъекция смолы в паравертебральные пространства грудной клетки. Br J Anaesth 1988; 61: 657–661.
- Purcell-Jones G, Pither CE, Justins DM: Паравертебральная блокада соматического нерва: клиническое, рентгенографическое и компьютерно-томографическое исследование у пациентов с хронической болью.Анест Аналг 1989; 68: 32–39.
- Кармакар М.К., Гин Т., Хо А.М.: Ипсилатеральная торако-поясничная анестезия и паравертебральное распространение после нижнегрудной паравертебральной инъекции. Бр. Дж. Анаэст 2001; 87: 312–316.
- Сайто Т., Галлахер Е.Т., Катлер С. и др.: Расширенная односторонняя анестезия. Новая техника или паравертебральная анестезия? Рег Анест 1996; 21: 304–307.
- Сайто Т.
 , Ден С., Танума К. и др.: Анатомические основы паравертебрального анестезиологического блока: жидкостная связь между грудным и поясничным паравертебральными областями.Surg Radiol Anat 1999; 21: 359–363.
, Ден С., Танума К. и др.: Анатомические основы паравертебрального анестезиологического блока: жидкостная связь между грудным и поясничным паравертебральными областями.Surg Radiol Anat 1999; 21: 359–363. - Кармакар М.К., Кричли Л.А., Хо А.М. и др.: Непрерывная торакальная паравертебральная инфузия бупивакаина для купирования боли у пациентов с множественными переломами ребер. Chest 2003; 123: 424–431.
- Гилберт Дж., Халтман Дж .: Грудной паравертебральный блок: метод контроля боли. Acta Anaesthesiol Scand 1989; 33: 142–145.
- Ричардсон Дж., Джонс Дж., Аткинсон Р: Влияние торакальной паравертебральной блокады на межреберные соматосенсорные вызванные потенциалы.Анест Аналг 1998; 87: 373–376.
- Sabanathan S, Smith PJ, Pradhan GN, et al: Непрерывная блокада межреберного нерва для облегчения боли после торакотомии. Энн Торак Сург 1988; 46: 425–426.
- Ричардсон Дж., Сабанатан С., Джонс Дж.
 И др.: Проспективное рандомизированное сравнение предоперационного и непрерывного сбалансированного эпидурального или паравертебрального бупивакаина на постторакотомную боль, легочную функцию и реакцию на стресс. Бр. Дж. Анаэст 1999; 83: 387–392.
И др.: Проспективное рандомизированное сравнение предоперационного и непрерывного сбалансированного эпидурального или паравертебрального бупивакаина на постторакотомную боль, легочную функцию и реакцию на стресс. Бр. Дж. Анаэст 1999; 83: 387–392. - Weltz CR, Greengrass RA, Lyerly HK: Амбулаторное хирургическое лечение рака груди с использованием паравертебральной блокады.Энн Сург 1995; 222: 19–26.
- Sabanathan S, Mearns AJ, Bickford SP, et al: Эффективность непрерывной экстраплевральной блокады межреберных нервов на постторакотомную боль и легочную механику. Br J Surg 1990; 77: 221–225.
- Мэтьюз П.Дж., Говенден В. Сравнение непрерывных паравертебральных и экстрадуральных инфузий бупивакаина для снятия боли после торакотомии. Бр. Дж. Анаэст 1989; 62: 204–205.
- Carabine UA, Gilliland H, Johnston JR и др.: Обезболивание при торакотомии.Сравнение потребности в морфине при экстраплевральной инфузии бупивакаина.
 Рег Анест 1995; 20: 412–417.
Рег Анест 1995; 20: 412–417. - Кармакар М.К., Чуйский П.Т., Джойнт Г.М. и др.: Торакальная паравертебральная блокада для лечения боли, связанной с множественными переломами ребер, у пациентов с сопутствующей травмой поясничного отдела позвоночника. Рег Анест Пейн Мед 2001; 26: 169–173.
- Dauphin A, Gupta RN, Young JE, et al: Концентрации бупивакаина в сыворотке во время непрерывной экстраплевральной инфузии. Кан Дж. Анаэст 1997; 44: 367–370.
- Беррисфорд Р.Г., Сабанатан С., Мирнс А.Дж. и др.: Концентрации бупивакаина и его энантиомеров в плазме крови во время непрерывной блокады экстраплеврального межреберного нерва. Бр. Дж. Анаэст 1993; 70: 201–204.
- Кларк Б.Дж., Хамди А., Беррисфорд Р.Г. и др.: Обращенно-фазовый и хиральный высокоэффективный жидкостный хроматографический анализ бупивакаина и его энантиомеров
в клинических образцах после непрерывной экстраплюральной инфузии. J Chromatogr 1991; 553: 383–390.
- Lonnqvist PA, MacKenzie J, Soni AK, et al: Паравертебральная блокада. Частота отказов и осложнения. Анестезия 1995; 50: 813–815.
- Ричардсон Дж., Сабанатан С. Торакальная паравертебральная анальгезия. Acta Anaesthesiol Scand 1995; 39: 1005–1015.
- Фарни Дж., Дроле П., Жирар М.: Анатомия заднего доступа к блоку поясничного сплетения. Кан Дж. Анаэст 1994; 41: 480–485.
- Klein SM, Greengrass RA, Weltz C, et al: Паравертебральная блокада соматического нерва при амбулаторной паховой герниорафии: расширенный отчет о 22 пациентах.Рег Анест Пейн Мед 1998; 23: 306–310.
- Вассеф М.Р., Рандаццо Т., Уорд В.: Блокада корешков паравертебрального нерва при паховой грыжерефии — сравнение с подходом полевого блока. Рег Анест Пейн Мед 1998; 23: 451–456.
- Murata H, Salviz EA, Chen S, Vandepitte C, Hadzic A. Отчет о клиническом случае: непрерывная торакальная паравертебральная блокада под ультразвуковым контролем для амбулаторного лечения острой боли при многоуровневых односторонних переломах ребер Anesth Analg.
 2013 Янв; 116 (1): 255–257.
2013 Янв; 116 (1): 255–257.
Торакальный паравертебральный блок | Анестезиология
Непрерывная торакальная паравертебральная инфузия местного анестетика через катетер , помещенный под прямым контролем при торакотомии, является безопасным, простым и эффективным методом обезболивания после торакотомии. 4,6–8,19,20,22,62,64,82,89–91,92 У детей он очень эффективно использовался как единственный обезболивающий метод, 19,20,22,23, но у взрослых он обычно используется в в сочетании с дополнительными лекарствами (опиоидными или нестероидными противовоспалительными препаратами) для оптимального обезболивания после торакотомии.4,6,8,64,89 Хотя необходимы дополнительные анальгетики, потребность в опиоидах значительно снижается. 6,8,90 Непрерывная инфузия местного анестетика в грудной отдел паравертебрального отдела в сочетании с дополнительными лекарствами обеспечивает очень эффективное обезболивание с небольшими побочными эффектами. 7,8,64,82 Облегчение боли превосходит плацебо 8,90 и внутривенное введение морфина, контролируемого пациентом, 6 и сопоставимо с интраплевральной анальгезией 4,89, эпидуральным морфином в поясничном отделе 82 и эпидуральным введением бупивакаина в грудной отдел 5 или смеси бупивакаина и фентанила.91,92 Торакальная паравертебральная анальгезия лучше сохраняет дыхательную функцию 4,89 и вызывает меньше побочных эффектов 4, чем интраплевральная анальгезия. Гипотония 5 и задержка мочи 5,91 также встречаются реже, чем при торакальной эпидуральной анальгезии. Непрерывная торакальная паравертебральная инфузия местного анестетика обеспечивает лучший контроль боли после торакотомии, чем прерывистый режим болюсного введения. 93 Снижает послеоперационное снижение респираторной функции, способствует восстановлению механики дыхания, 90 и уменьшает возникновение хронической постторакотомной невралгии.94 Сбалансированный режим обезболивания, который включает предоперационную профилактику боли (премедикация опиоидными и нестероидными противовоспалительными препаратами с прединцизионным TPVB) в сочетании с послеоперационной торакальной паравертебральной инфузией бупивакаина, регулярным нестероидным противовоспалительным препаратом и опиоидной торакальной терапией по требованию пациентов, очень эффективных.
7,8,64,82 Облегчение боли превосходит плацебо 8,90 и внутривенное введение морфина, контролируемого пациентом, 6 и сопоставимо с интраплевральной анальгезией 4,89, эпидуральным морфином в поясничном отделе 82 и эпидуральным введением бупивакаина в грудной отдел 5 или смеси бупивакаина и фентанила.91,92 Торакальная паравертебральная анальгезия лучше сохраняет дыхательную функцию 4,89 и вызывает меньше побочных эффектов 4, чем интраплевральная анальгезия. Гипотония 5 и задержка мочи 5,91 также встречаются реже, чем при торакальной эпидуральной анальгезии. Непрерывная торакальная паравертебральная инфузия местного анестетика обеспечивает лучший контроль боли после торакотомии, чем прерывистый режим болюсного введения. 93 Снижает послеоперационное снижение респираторной функции, способствует восстановлению механики дыхания, 90 и уменьшает возникновение хронической постторакотомной невралгии.94 Сбалансированный режим обезболивания, который включает предоперационную профилактику боли (премедикация опиоидными и нестероидными противовоспалительными препаратами с прединцизионным TPVB) в сочетании с послеоперационной торакальной паравертебральной инфузией бупивакаина, регулярным нестероидным противовоспалительным препаратом и опиоидной торакальной терапией по требованию пациентов, очень эффективных. 7,64 Он предотвращает послеоперационное повышение уровня кортизола в плазме, 7 сохраняет предоперационную функцию дыхания, 7 и превосходит сбалансированный режим обезболивания с торакальной эпидуральной анестезией бупивакаином.64
7,64 Он предотвращает послеоперационное повышение уровня кортизола в плазме, 7 сохраняет предоперационную функцию дыхания, 7 и превосходит сбалансированный режим обезболивания с торакальной эпидуральной анестезией бупивакаином.64
Торакальный паравертебральный блок | Европейское общество детской анестезиологии
Dr Naveen Raj
Содержание
- Введение
- Показания
- Особые противопоказания
- Анатомия
- Техника
 Одна инъекция в место может обеспечить блоки из 4-6 дерматомов. Это может быть выполнено на шейном, грудном или поясничном уровне; однако здесь будет обсуждаться только грудной паравертебральный блок.
Одна инъекция в место может обеспечить блоки из 4-6 дерматомов. Это может быть выполнено на шейном, грудном или поясничном уровне; однако здесь будет обсуждаться только грудной паравертебральный блок.Грудная паравертебральная блокада дает несколько преимуществ по сравнению с эпидуральной блокадой:
- Сравнимое обезболивание с меньшими побочными эффектами.
- Лучшая легочная функция и меньше легочных осложнений
- Противопоказания к грудной эпидуральной блокаде не исключают торакальной паравертебральной блокады, например системный сепсис, нарушение коагуляции
Показания
Как односторонние, так и двусторонние паравертебральные блокады, а также непрерывные инфузии через размещение катетера в месте блокады могут использоваться для периоперационной анальгезии при различных хирургических вмешательствах на грудной стенке, грудной клетке и брюшной полости. (* указывает на двусторонний блок).
- Торакотомия
- Стернотомия *, включая операции по коррекции сердечной и грудной стенки
- Хирургия груди
- Хирургия почек и мочеточников
- Холецистэктомия
- Орхидопексия
- Операция по удалению фундопликации Абсолютная абстракция
Его также можно использовать при нехирургическом лечении острой и хронической боли:
- Переломы ребер
- Ушибы легких
- Доброкачественная и злокачественная невралгия
- Комплексные регионарные болевые синдромы
Специфические противопоказания 9010
- Эмпиема
- Инфекция в месте блока
- Осторожно при ранее перенесенной торакотомии и деформациях грудной клетки, включая кифосколиоз
Анатомия
Грудное паравертебральное пространство представляет собой клиновидное прилегание пространства центов до грудного позвоночника. Границы пространства:
Границы пространства:
- Медиальный — тело позвонка и межпозвонковое отверстие.
- Переднебоковой — Плевра.
- Задний — реберно-поперечная связка и внутренняя межреберная перепонка латерально. Эти две структуры непрерывны друг с другом.
Рис. 1. Границы паравертебрального пространства
В состав пространства входят:
- Жировая ткань
- Передняя ветвь спинномозговых (межреберных) нервов
- Задняя ветвь позвоночника
- Межреберные нервы (межреберные нервы) Симпатическая цепь
- Rami communantes
Грудное паравертебральное пространство сообщается с:
- Медиально — эпидуральное пространство
- Латерально — межреберное пространство
- Верхнее — шейное паравертебральное пространство
- Нижнее распространение основной мышцы — нижняя часть
Одиннадцать межреберных нервов (T1-T11) и один подреберный нерв (T12) выходят из спинного мозга и выходят из межпозвонковых отверстий с обеих сторон позвоночного столба, чтобы сразу разделиться на передний и задний отделы.
- Задний отдел — разделяется на медиальную и боковую ветви и снабжает мышцы и кожу заднего отдела грудной клетки.
- Передние отделы сначала лежат между плеврой и задней межреберной перепонкой, а затем продолжаются между самой внутренней и внутренней межреберными мышцами, заканчиваясь передней кожной ветвью грудной клетки. Боковая ветвь отделяется на полпути между телом позвонка и грудиной примерно по средней подмышечной линии, которая, в свою очередь, разделяется на переднюю и заднюю ветви.
Рис. 2. Ход грудных межреберных нервов
- Передние отделы T2 -6 ограничены грудной клеткой и называются грудными межреберными нервами.
- Передние отделы T7-T11, кроме того, продолжаются в брюшную полость и проходят между внутренней косой и поперечной абдоминальной частью, снабжая кожу и мышцы передней брюшной полости и, следовательно, называются торакоабдоминальными межреберными нервами. Они прокалывают влагалище прямой мышцы живота и заканчиваются передними кожными ветвями брюшной полости.

- Передний отдел Т12 проходит по нижней границе 12-го ребра, а затем в брюшную полость, как и нижние межреберные нервы.Боковая ветвь не делится на передний и задний отдел. Он прокалывает наружные косые мышцы и спускается по гребню подвздошной кости, чтобы снабжать кожу над передней частью ягодичной области до уровня большого вертела. в боковом положении блокируемой стороной вверх (рис. 4A и B)). Блок также можно выполнять в положении лежа, а тем, кто не спит, лучше всего сидеть, наклонившись вперед.
- Разместите ультразвуковой аппарат соответствующим образом, обычно на стороне пациента, противоположной оператору.
Рис. 4A
Рис. 4B
- Уровень блока:
o T4 для стернотомии
o T6 для торакотомии
o T10 для абдоминальных процедур - Оборудование: игла стандартной длины, 40-50 мм для маленьких детей и младше, для детей старшего возраста потребуются более длинные иглы в зависимости от используемой техники иглы.

- При установке катетера необходимо выбрать соответствующий набор.
- Стерильность: Поскольку инъекционный раствор распространяется эпидурально, необходимо принять все меры для поддержания стерильности. Для одноразовых блоков мы используем стерильную бесконтактную технику с перчатками, простынями, американским чехлом и стерильным гелем. При установке катетеров соблюдаются все меры асептики.
- Определите и отметьте остистый отросток на соответствующем уровне, на котором должна быть проведена блокада.
- Есть 2 основных подхода —
o A) Зонд в поперечной плоскости Рис. 5
o B) Зонд в сагиттальной плоскости Рис. 6
Рис.5
Рис. 6
A) Поперечный зонд — подход к игле в плоскости
- Выберите зонд США подходящего размера. Для новорожденных и младенцев — линейный зонд 25 мм, для детей старшего возраста — зонд большего размера прибл. 35 мм. выбран.
- Поместите зонд в поперечной плоскости по средней линии на выбранном уровне позвонка
- Ориентация зонда предпочтительна автором — отметка ориентации находится на медиальной стороне.

- Определите остистый отросток (SP) грудных позвонков
- Переместите датчик латерально в этой плоскости и посмотрите на пластинку и латеральнее от нее гиперэхогенный поперечный отросток (TP) с акустической тенью под ним (рис. 7,8)
Рис 7.Поперечная плоскость Срединно-грудной уровень. ПВС — паравертебральное пространство, СП — остистый отросток, ТП — начало поперечного отростка.
Рис. 8. Поперечная плоскость Среднегрудного уровня. ПСМ — параспинальные мышцы, ПВС — паравертебральное пространство, СП — остистый отросток, ТП — поперечный отросток.
- Определите ребро и межреберные мышцы латеральнее поперечного отростка (рис. 9).
Рис. 9. Поперечная плоскость Среднегрудного уровня. PSM — параспинальные мышцы, TP — кончик поперечного отростка
- Определите плевру внизу (рис. 10).Для наилучшего обзора и успешной блокады убедитесь, что плевра видна в виде ярко-белой сплошной линии с характерным видом межреберных мышц выше.

Рис. 10. Поперечная плоскость Среднегрудного уровня. ICM — внутренняя межреберная перепонка, PSM — параспинальные мышцы, PVS — паравертебральное пространство, TP — вершина поперечного отростка. Обратите внимание, что внутренняя межреберная перепонка непрерывна с реберно-поперечной перепонкой.
- Поперечный отросток с его акустической тенью должен быть рядом с одним концом экрана и противоположен стороне введения иглы.
- Игла должна быть введена в плоскости от латерального к медиальному направлению, нацеливаясь на соединение плевры и акустической тени под поперечным отростком (рис. 11).
Рис. 11. Зонд — положение иглы.
- Игла должна пройти через межреберную мышцу (Рис. 12), а кончик иглы должен заканчиваться в гипоэхогенном треугольном пространстве, образованном акустической тенью под поперечным отростком с медицинской точки зрения, плевральной антеролатеральной и нижней границей межреберных мышц сзади .Субъективно тонкая «отдача» может ощущаться, когда латеральная реберно-поперечная связка или внутренняя реберная мембрана прокалываются перед входом в пространство.

Рис. 12. Поперечная плоскость Срединно-грудной уровень, показывающий, как игла движется латерально к медиальной плоскости. ICM — внутренняя межреберная перепонка, PSM — параспинальные мышцы, PVS — паравертебральное пространство, TP — вершина поперечного отростка.
- Правильное размещение иглы в грудном паравертебральном пространстве должно подтверждаться смещением плевры кпереди после инъекции небольшого болюса физиологического раствора или местного анестетика (рис. 13-16).
- После подтверждения необходимо ввести необходимый объем местного анестетика.
- Посмотрите ВИДЕО паравертебрального блока у новорожденного весом 2 кг, щелкнув по рамке внизу
Рис. 13.
Рис. 14. Паравертебральное пространство введено иглой, плевра смещена кпереди под местным анестетиком.
Рис. 15. Паравертебральное пространство введено иглой, плевра смещена кпереди под местной анестезией. ТП — поперечный процесс.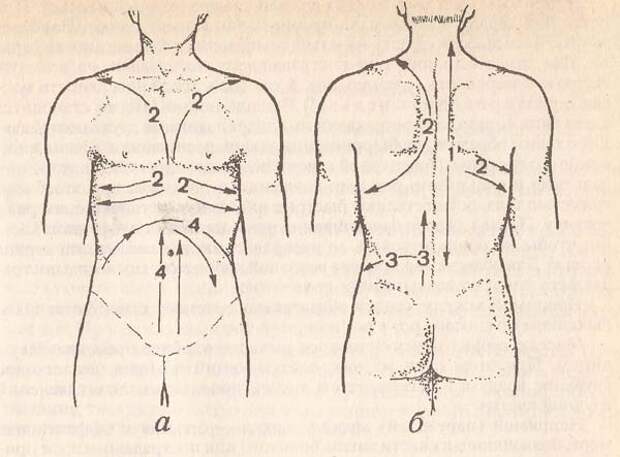 Распространение местного анестетика отмечено голубым цветом
Распространение местного анестетика отмечено голубым цветом
Рис. 16. Паравертебральное пространство заполнено местным анестетиком. ТП — поперечный процесс.
- В случаях, когда УЗ-зонд подходящего размера недоступен (комбинация 35-миллиметрового зонда и младенца) или в тех ситуациях, когда ребро или лопатка мешают завершить поперечный межреберный доступ в плоскости, как описано выше; тогда может быть реализован подход поперечного зонда — игла вне плоскости.
- Игла вводится в средней точке зонда и направляется перпендикулярно плоскостям тканей для входа в паравертебральное пространство.Игла видна только как белая точка, а движение плоскости ткани или введение небольшого объема физиологического раствора помогает определить положение кончика иглы.
B) Зонд в сагиттальной плоскости — выход иглы вне плоскости
- Поместите ультразвуковой зонд подходящего размера в сагиттальной плоскости над средней линией. Будут наблюдаться остистые отростки.
 Сдвиньте зонд в боковом направлении, чтобы он располагался параллельно позвоночнику.
Сдвиньте зонд в боковом направлении, чтобы он располагался параллельно позвоночнику. - Уровень предполагаемого блока должен быть посередине зонда.
- Переместите зонд в сторону в той же плоскости, чтобы визуализировать акустическое окно между поперечными отростками (рис. 17). Паравертебральное пространство в этой плоскости обычно не видно четко. Иногда можно определить реберно-поперечные связки. Плевра с легким под ней отчетливо видна спереди.
- Kamarkar et al. Продемонстрировали, что связки и плевра визуализируются лучше, если зонд немного наклонен в сторону.
Рис 17.Зонд — ориентация иглы для внеплоскостной техники.
- Ориентация зонда, предпочитаемая автором — отметка ориентации направлена краниально.
- Определите гиперэхогенный круглый поперечный отросток с его безэховой тенью под ним (рис. 18).
Рис. 18. Парасагиттальная плоскость на среднегрудном уровне. CTL — реберно-поперечная связка, PVS — паравертебральное пространство, TP — поперечный отросток.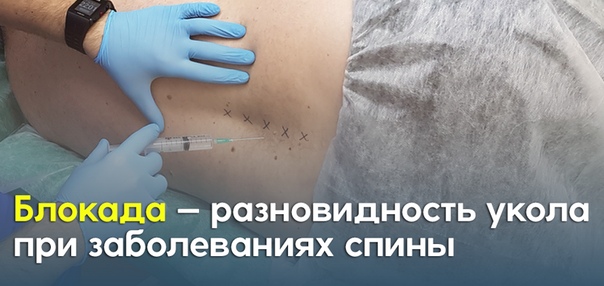
Рис 19A
Рис 19B
Рис 20A и 20B.Парасагиттальная плоскость на срединно-грудном уровне показывает распространение местного анестетика на соседние паравертебральные уровни. ТП — поперечный отросток.
Рис. 20A
- После тщательной аспирации вводится местный анестетик.
- Распространение можно оценить с помощью ультразвука, у новорожденных может наблюдаться распространение в эпидуральное пространство.
- Затем можно ввести катетер в пространство так, чтобы кончик иглы находился на 2-3 см выше кончика иглы. Введение катетера непросто и потребует некоторых манипуляций с иглой.
- Подход в самолете возможен для детей старшего возраста и взрослых; игла вводится в плоскости от каудального к краниальному направлению.
Местный анестетик и дозировка
- Зависит от доступности и предпочтений оператора.
- Обычно используются L-бупивакаин и ропивакаин.
- В нашей текущей практике мы используем 0,25% L-бупивакаин, 0,3-0,5 мл-1 кг на каждую сторону
- Вспомогательные препараты:
Клонидин или фентанил могут быть полезны от 1 до 2 мкг-1 мл. С распространением местного анестетика в эпидуральное пространство эти добавки полезны для улучшения качества и продолжительности блокады. Клонидин может быть связан с гипотензией и брадикардией.
С распространением местного анестетика в эпидуральное пространство эти добавки полезны для улучшения качества и продолжительности блокады. Клонидин может быть связан с гипотензией и брадикардией.
Побочные эффекты / осложнения
- Симпатическая блокада, ведущая к гипотонии и снижению частоты сердечных сокращений.
- Эпидуральное распространение местного анестетика.
- Пневмоторакс.
- Кровотечение.
- Эпидуральное / интратекальное распространение.
- Гипотония.
- Инфекция.
- Повреждение нерва.
Библиография
- Манодж Камаркар. Грудная паравертебральная блокада. Анестезиология 2001; 95: 771-80
- Манодж Камаркар. Торакальная паравертебральная блокада под контролем УЗИ. Техники регионарной анестезии и обезболивания 2009; 13: 142-9
- JE Chelly. Паравертебральные блоки. Клиники анестезиологии 2012; 30: 75-90
- J Richardson, PA Lonnqvist и Z Naja. Двусторонняя торакальная паравертебральная блокада: потенциал и практика.
 Британский журнал анестезии 2011; 106: 164-71
Британский журнал анестезии 2011; 106: 164-71 - Према Таванесваран, Гленда Рудкин, Родни Кутер и др. Паравертебральная блокада для анестезии: систематический обзор. Анестезия и обезболивание 2010: 110: 1740-4
- A Schnabel, SU Reichl, P Kranke, et al. Эффективность и безопасность паравертебральных блокад в хирургии груди: метаанализ рандомизированных контролируемых исследований. Британский журнал анестезии 2010; 105: 842-52
- Бхатнагар С., Мишра С., Мадхурима С. и др. Клонидин как анальгетический адъювант к непрерывному паравертебральному бупивакаину при боли после торакотомии.Анестезия и интенсивная терапия 2006; 34: 586-91
- М. Скарчи, А. Джоши, Р. Аттиа. У пациентов, перенесших торакальную операцию, так же эффективна ли паравертебральная блокада для обезболивания, чем эпидуральная анальгезия? Интерактивная кардиоторакальная и сосудистая хирургия 2010; 10: 92-96
- MJ Eason и R Wyatt. Паравертебральная блокада — переоценка. Анестезия 1979; 34: 634-42
- DJ Дэли и П.С. Майлз. Обновленная информация о роли паравертебральных блокад в торакальной хирургии: стоят ли они того? Текущее мнение в анестезиологии 2009; 22: 38-43
Двусторонняя паравертебральная блокада (T7-10) vs.Послеоперационная местная анестезия для педиатрических пациентов — Просмотр полного текста
Боль после лапароскопической холецистэктомии является результатом многих механизмов, таких как повреждение тканей, локальная травма удаления желчного пузыря, химическое раздражение брюшины, пневмоперитонеум. Для оптимального выздоровления необходимо эффективное обезболивание в ближайшем послеоперационном периоде после лапароскопической холецистэктомии. Многие методы контроля боли после лапароскопической холецистэктомии были оценены, но ни один из них не обеспечил оптимального послеоперационного обезболивания.Было обнаружено, что при использовании в качестве дополнения к общей анестезии двусторонняя паравертебральная блокада Т5-Т6 при лапароскопической холецистэктомии у взрослых улучшает контроль послеоперационной боли. Неизвестно, относится ли это также к педиатрическим пациентам. Анальгезия от введения хирурга местного анестетика в порты инсуффляции непродолжительна и может не обеспечить достаточного обезболивания. холецистэктомия.
84 педиатрических пациента (8-17 лет) будут случайным образом разделены на две группы: Группа 1 (лечебная группа): 42 пациента будут иметь шесть блокад паравертебрального нерва с помощью ропивакаина 0.5% и послеоперационное введение плацебо / физиологического раствора во все четыре лапароскопических порта.
Группа 2 (контрольная группа): 42 пациента получат плацебо / физиологический раствор в паравертебральном пространстве в том же количестве и инъекции в места разрезов для всех портов инсуффляции с 0,5% ропивакаином.
И анестезиолог, и хирург не будут знать о рандомизации пациентов.
Дополнительный послеоперационный контроль боли будет обеспечен с помощью дилаудидной АКП, вводимой пациенту в течение 12 часов после паравертебральной блокады.После отмены PCA пациент будет получать оксикодон перорально и дилаудид внутривенно от резкой боли.
Оценка боли будет продолжаться до 24 часов после паравертебральной блокады или выписки пациента, если раньше, чем через 24 часа.
Первичной конечной точкой этого исследования является количество дилаудида (нг / кг / мин), вводимого с помощью контролируемой пациентом анальгезии (PCA), через 12 часов после введения 0,5% ропивакаина / физиологического раствора в паравертебральное пространство и введения физиологического раствора / ропивакаин 0.5% на всех четырех лапароскопических портах.
Вторичные конечные точки будут также для общего количества фентанила (мкг / кг), дилаудида (мкг / кг), оксикодона (мг / кг) и морфина (мг / кг) (после преобразования указанных выше опиоидов в морфин на основе опиоидов. потенции) применяли во время операции и через 24 часа после операции (или до выписки пациента, если раньше).
Баллы послеоперационной боли будут оцениваться и сравниваться через 4, 8, 12, 18 и 24 часа после паравертебральной блокады с использованием визуальной аналоговой шкалы (ВАШ).
Другими вторичными конечными точками будут возможные побочные эффекты от приема опиоидов (тошнота, рвота, зуд и эпизоды угнетения дыхания) и возможные осложнения, связанные с блокадой нервов: проколы плевры и сосудов, пневмоторакс, боли в спине, синяки и внутрисосудистое введение. местного анестетика.
Паравертебральные блоки: анатомические, практические и будущие концепции
Richardson J, Lönnqvist PA. Грудной паравертебральный блок.Br J Anaesth. 1998. 81: 230–8.
CAS PubMed Google ученый
Wild K, Chin KJ. Регионарные техники хирургии грудной стенки. Curr Anesthesiol Rep. 2017; 7: 212–9. https://doi.org/10.1007/s40140-017-0212-y.
Артикул Google ученый
• Эль-Бохдадли К., Мадждпур К., Чин К.Дж. Торакальные паравертебральные блокады в абдоминальной хирургии — систематический обзор рандомизированных контролируемых исследований.Br J Anaesth. 2016; 117: 297–308 Обзор рандомизированных контролируемых испытаний с использованием TPVB для абдоминальной хирургии.
CAS PubMed Google ученый
Кавана Б., Кац Дж., Сандлер А. Обезболивание после торакальной хирургии. Обзор современных методик. Анестезиология. 1994; 81: 737–59.
CAS PubMed Google ученый
• Йунг Дж. Х., Гейтс С., Найду Б. В., Уилсон М. Дж. (2016) Паравертебральная блокада по сравнению с торакальной эпидуральной анестезией у пациентов, перенесших торакотомию.Кокрановская база данных Syst Rev. 2016. https://doi.org/10.1002/14651858.cd009121.pub2. Систематический обзор TPVB при торакотомии.
Klein SM, Greengrass RA, Weltz CWD. Блокада паравертебрального соматического нерва при амбулаторной паховой герниорафии; расширенный отчет о 22 пациентах. Reg Anesth Pain Med. 1998. 23: 306–10.
CAS PubMed Google ученый
Кайралуома П.М., Бахманн М.С., Розенберг П.Х., Пере П.Дж.Преинцизионная паравертебральная блокада снижает распространенность хронической боли после операции на груди. Anesth Analg. 2006. 103: 703–8.
PubMed Google ученый
Пава А., Уайт Дж., Онвочей Д.Н., Варгулеску Р., Рид И., Крисман Л. и др. Комбинированная блокада грудного паравертебрального и грудного нервов для хирургии груди под седацией: серия проспективных наблюдений. Анестезия. 2018; 73: 438–43.
CAS PubMed Google ученый
Wigmore TJ, Mohammed K, Jhanji S. Долгосрочная выживаемость пациентов, перенесших летучую анестезию по сравнению с внутривенной анестезией при онкологической хирургии: ретроспективный анализ. Анестезиология. 2016; 124: 69–79.
CAS PubMed Google ученый
Хини А., Багги Диджей. Могут ли анестезирующие и анальгетические методы повлиять на рецидив или метастазирование рака? Br J Anaesth. 2012; 109: i17–28.
PubMed Google ученый
Perry NJS, Ma D. Ингаляционные анестетики и их влияние на биологию раковых клеток. Curr Anesthesiol Rep. 2015; 5: 268–77.
Google ученый
• Costache I, Pawa A, Abdallah FW. Паравертебральный по доверенности — пора пересмотреть паравертебральный блок. Анестезия. 2018; 73 : 1185 –8. https://doi.org/10.1111/anae.14348. Обзор недавно описанных блоков, которые могут оказывать свое действие, распространяясь на паравертебральное пространство. .
CAS Статья PubMed Google ученый
Ибрагим А.Ф., Дарвиш Х.Х. Реберно-поперечные связки человека: подробное анатомическое исследование. Clin Anat. 2005. 18 (5): 340–5.
Люйет С., Херрманн Дж., Росс С., Фогт А., Грейф Р., Моригл Б. и др. Торакальная паравертебральная пункция и установка катетеров в трупы людей под контролем ультразвука: куда идут катетеры? Br J Anaesth. 2011; 106: 246–54.
CAS PubMed Google ученый
Кляйн С.М., Нильсен К., Ахмед Н., Бакенмайер CSS. Изображения паравертебрального пространства грудной клетки in situ. Reg Anesth Pain Med. 2004; 29: 596–9.
PubMed Google ученый
Lönnqvist PA, Hildingsson U. Каудальная граница грудного паравертебрального пространства. Анестезия. 1992; 47: 1051–2.
PubMed Google ученый
Cheema SPS, Ilsley D, Richardson J, Sabanathan S.Термографическое исследование паравертебральной анальгезии. Анестезия. 1995; 50: 118–21.
CAS PubMed Google ученый
Исон MJ, Wyatt R. Паравертебральная торакальная блокада: переоценка. Анестезия. 1979; 34: 638–42.
CAS PubMed Google ученый
Гилберт Дж., Халтман Дж. Грудная паравертебральная блокада: метод контроля боли. Acta Anaesthesiol Scand.1989; 33: 142–5.
CAS PubMed Google ученый
Ричардсон Дж., Чима СПС, Хокинс Дж., Сабанатан С. Определение паравертебрального пространства грудной клетки: новый метод, использующий измерение давления. Анестезия. 1996; 51: 137–9.
CAS PubMed Google ученый
Tighe S, Greene MD, Rajadurai N. Паравертебральная блокада. Продолжить просвещение Anaesth Crit Care Pain. 2010; 10: 133–7.
Google ученый
•• Krediet AC, Moayeri N, van Geffen G-J, Bruhn J, Renes S, Bigeleisen PE, et al. Различные подходы к торакальной паравертебральной блокаде под контролем УЗИ. Анестезиология. 2015; 123: 459–74 Чрезвычайно подробное изложение методик под ультразвуковым контролем с использованием изображений трупной ткани и ультразвуковых изображений.
PubMed Google ученый
Shibata Y, Nishiwaki K. Межреберный доступ к грудной паравертебральной блокаде под ультразвуковым контролем. Anesth Analg. 2009; 109: 996–7.
PubMed Google ученый
Luyet C, Siegenthaler A, Hummel G, Eichenberger U, Vogt A. Расположение паравертебральных катетеров, установленных с использованием техники ориентиров. Анестезия. 2012; 67: 1321–6.
CAS PubMed Google ученый
Гринграсс Р., О’Брайен Ф., Лайерли К., Хардман Д., Глисон Д., Д’Эркол ФСС. Паравертебральный блок в хирургии рака груди. Can J Anaesth. 1996; 43: 858–61.
CAS PubMed Google ученый
Pusch F, Wildling E, Klimscha W, Weinstabl C. Сонографическое измерение глубины введения иглы при паравертебральных блоках у женщин. Br J Anaesth. 2000; 85: 841–3.
CAS PubMed Google ученый
Terkawi AS, Tsang S, Sessler DI, Terkawi RS, Nunemaker MS, Durieux ME, et al. Повышение анальгетической эффективности и безопасности торакальной паравертебральной блокады при хирургии груди: метаанализ смешанных эффектов; 2015. стр. 757–80.
Google ученый
Хара К., Сакура С., Номура Т. и др. Грудной паравертебральный блок под контролем УЗИ в хирургии груди. Анестезия. 2009. 64: 223–5.
CAS PubMed Google ученый
Махарита М.Ю., Амр Ю.М., Эль-Байюми Ю. Однократная паравертебральная инъекция для лечения острого торакального опоясывающего герпеса: рандомизированное контролируемое исследование. Pain Pract. 2015; 15: 229–35.
PubMed Google ученый
Вардхан Р. Последняя информация о паравертебральных блоках. Curr Opin Anaesthesiol. 2015; 28: 588–92.
CAS PubMed Google ученый
Baidya DK, Khanna P, Maitra S.Анальгетическая эффективность и безопасность торакальной паравертебральной и эпидуральной анальгезии для торакальной хирургии: систематический обзор и метаанализ. Взаимодействовать Cardiovasc Thorac Surg. 2014. 18 (5): 626–35. https://doi.org/10.1093/icvts/ivt551.
Артикул PubMed Google ученый
Ding X, Jin S, Niu X, Ren H, Fu S, Li Q. Сравнение эффективности анальгезии и побочных эффектов паравертебрального по сравнению с эпидуральной блокадой при торакотомии: обновленный метаанализ.PLoS One. 2014; 9: e96233. https://doi.org/10.1371/journal.pone.0096233.
CAS Статья PubMed PubMed Central Google ученый
Биглер Д., Диркес В., Хансен Р., Розенберг Дж., Кехлет Х. Эффекты торакального паравертебрального блока бупивакаином по сравнению с комбинированным грудным эпидуральным блоком с бупивакаином и морфином на боль и легочную функцию после холецистэктомии. Acta Anaesthesiol Scand. 1989; 33: 561–4.
CAS PubMed Google ученый
Пей Л., Чжоу Ю., Тан Г. и др. Грудная паравертебральная блокада с помощью ультразвука снижает потребность в опиоидах во время операции и улучшает обезболивание после операции по поводу рака груди: рандомизированное контролируемое одноцентровое исследование. PLoS One. 2015; 10: 1–15.
CAS Google ученый
Wu J, Buggy D, Fleischmann E, Parra-Sanchez I, Treschan T, Kurz A, et al. Торакальная паравертебральная региональная анестезия улучшает обезболивание после операции по поводу рака груди: рандомизированное контролируемое многоцентровое клиническое исследование.Can J Anaesth. 2015; 62: 241–51.
PubMed Google ученый
Schnabel A, Reichl SU, Kranke P, Pogatzki-Zahn EM, Zahn PK. Эффективность и безопасность паравертебральных блокад в хирургии груди: метаанализ рандомизированных контролируемых исследований. Br J Anaesth. 2010; 105: 842–52.
CAS PubMed Google ученый
Kulhari S, Bharti N, Bala I, Arora S, Singh G.Эффективность блокады грудного нерва по сравнению с грудной паравертебральной блокадой для послеоперационной анальгезии после радикальной мастэктомии: рандомизированное контролируемое исследование. Br J Anaesth. 2016; 117: 382–6.
CAS PubMed Google ученый
Кармакар М.К., Сами В., Ли Дж.В., Ли А., Чан В.С., Чен П.П. и др. Грудная паравертебральная блокада и ее влияние на хроническую боль и качество жизни, связанное со здоровьем, после модифицированной радикальной мастэктомии. Reg Anesth Pain Med.2014; 39: 289–98.
PubMed Google ученый
Lönnqvist PA, MacKenzie J, Soni AK, Conacher ID. Паравертебральная блокада: частота неудач и осложнения. Анестезия. 1995; 50: 1994–6.
Google ученый
• Пейс М.М., Шарма Б., Андерсон-Дам Дж., Флейшманн К., Уоррен Л., Стефанович П. грудная паравертебральная блокада под ультразвуковым контролем: ретроспективное исследование частоты осложнений.Anesth Analg. 2016; 122: 1186–91 Этот большой ретроспективный анализ показывает, что методика под ультразвуковым контролем сопряжена с низким риском осложнений.
PubMed Google ученый
Blackshaw WJ, Bhawnani A, Pennefather SH, Al-Rawi O, Agarwal S, Shaw M. Согласованные по шкале предрасположенности результаты после торакальной эпидуральной или паравертебральной анальгезии для торакотомии. Анестезия. 2018; 73: 444–9.
CAS PubMed Google ученый
Фореро М., Адхикари С.Д., Лопес Х., Цуй С., Чин К.Дж. Плоскость erector spinae блокирует новый метод обезболивания при торакальной невропатической боли. Reg Anesth Pain Med. 2016; 41: 621–7.
CAS PubMed Google ученый
Costache I, de Neumann L, Ramnanan CJ, Goodwin SL, Pawa A, Abdallah FW, et al. Блокада от среднего поперечного отростка к плевре (MTP): новая конечная точка для грудной паравертебральной блокады. Анестезия. 2017; 72: 1230–6.
CAS PubMed Google ученый
Муроучи Т., Ямакаге М. Ретроламинарная блокада: оценка анальгетической эффективности и безопасности. Дж. Анест. 2016; 30: 1003–7.
PubMed Google ученый
Tsui BCH, Fonseca A, Munshey F, Mcfadyen G, Caruso TJ (2018) Блок эректора позвоночника (ESP): объединенный обзор 242 случаев. J Clin Anesth. 2019; 53: 29–34.
Чин К.Дж., Адхикари С., Сарвани Н., Фореро М. Анальгетическая эффективность предоперационных блоков двусторонней выпрямляющей плоскости позвоночника (ESP) у пациентов, перенесших пластику вентральной грыжи. Анестезия. 2017; 72: 452–60. https://doi.org/10.1111/anae.13814.
CAS Статья PubMed Google ученый
Уэсима Х., Отаке Х. Плоская блокада Erector spinae обеспечивает эффективное обезболивание во время операции пневмоторакса. J Clin Anesth. 2017; 40: 74.
PubMed Google ученый
Ohgoshi Y, Ikeda T, Kurahashi K. Непрерывный плоский блок выпрямления позвоночника обеспечивает эффективную периоперационную анальгезию при реконструкции груди с использованием расширителей ткани: отчет о двух случаях. J Clin Anesth. 2018; 44: 1–2.
PubMed Google ученый
Гамильтон Д.Л., Маникам Б. Плоский блок Erector spinae для облегчения боли при переломах ребер.Br J Anaesth. 2017; 118: 474–5.
CAS PubMed Google ученый
Restrepo-Garces CE, Chin KJ, Suarez P, Diaz A. Двусторонняя непрерывная блокада плоскостного выпрямления позвоночника способствует эффективному послеоперационному обезболиванию после обширной открытой абдоминальной хирургии. A A Case Rep. 2017; 9: 319–21.
PubMed Google ученый
Мелвин Дж., Шрот Р., Чу ГКК. Плоский блок low thoracic erector spinae для периоперационной анальгезии в пояснично-крестцовой хирургии: серия случаев.Can J Anaesth. 2018; 65: 1057–65.
PubMed Google ученый
Scimia P, Fusco P, Droghetti A, Harizaj FBRE. Поперечный отросток от середины до плевры под контролем ультразвука для послеоперационной анальгезии в торакоскопической хирургии с использованием видео. Минерва Анестезиол. 2018; 84: 767–8.
PubMed Google ученый
Voscopoulos C, Palaniappan D, Zeballos J, Ko H, Janfaza D, Vlassakov K.Ретроламинарный блок под ультразвуковым контролем. Может Дж. Анест. 2013; 60: 888–95. https://doi.org/10.1007/s12630-013-9983-x.
Артикул PubMed Google ученый
Сабури А.С., Кроуфорд Л., Бик С.К., Нозари А., Андерсон Т.А. Возможен ли ретроламинарный доступ к грудному паравертебральному пространству? Reg Anesth Pain Med. 2018; 43: 1.
Google ученый
Jüttner T, Werdehausen R, Hermanns H, et al.Техника паравертебральной пластинки: новый подход к регионарной анестезии при хирургии груди. J Clin Anesth. 2011; 23: 443–50.
PubMed Google ученый
Elsharkawy H, Saifullah T, Kolli SDR. Ромбовидная межреберная блокада. Анестезия. 2016; 71: 856–7.
CAS PubMed Google ученый
Roué C, Wallaert M, Kacha M, Havet E. Блокада межреберного / параспинального нерва для торакальной хирургии.Анестезия. 2016; 71: 112–3. https://doi.org/10.1111/anae.13358.
Артикул PubMed Google ученый
Costache I., Sinclair J, Farrash FA, Nguyen TB, McCartney CJL, Ramnanan CJ, et al. Требуется ли для паравертебральной блокады доступ к паравертебральному пространству? Анестезия. 2016; 71: 858–9.
CAS PubMed Google ученый
Ян Х.М., Чой Й.Дж., Квон Х.Д., Чо ТХ, Ким Ш.Сравнение распространения инъекционного раствора и вовлечения нервов между ретроламинарными блоками и блоками плоскости эректора позвоночника в грудной области: трупное исследование. Анестезия. 2018; 73 (10): 1244–50. https://doi.org/10.1111/anae.14408.
CAS Статья PubMed Google ученый
Эль-Богадли К., Пава А. Плоский блок, разводящий позвоночник: плоский и простой. Анестезия. 2017; 72: 434–8.
CAS PubMed Google ученый
Боковая паравертебральная блокада под контролем ультразвука: анатомическое описание новой техники
Реферат
Предпосылки
Паравертебральная блокада (ПВБ) — это метод регионарной анестезии с большим количеством показаний.PVB обычно выполняется с помощью техник или методов, основанных на ориентирах, которые основываются на разнице давления между экстра- и внутрипаравертебральным пространством. Эта последовательная серия случаев была разработана для описания ультразвукового внешнего вида латерального грудного паравертебрального пространства (ПВС) и разработки метода лечения ПВБ под контролем ультразвука.
Методы
ПВС 20 женщин, перенесших операцию по поводу рака груди, исследовали с помощью высокочастотного линейного ультразвукового датчика в положении сидя.После выявления поперечного отростка, внутренней межреберной мембраны (IIM) и плевры на уровне T3 и T6 определяли глубину IIM и плевры, а также сагиттальный диаметр ПВС. Для проведения ПВБ с 0,75% ропивакаином (12 мл) на обоих уровнях использовалась техника направления иглы вне плоскости. Успешная блокада определялась возможностью проведения операции под легкой общей анестезией без опиоидов.
Результаты
Соответствующая ультразвуковая идентификация IIM, поперечных отростков и плевры была возможна во всех случаях.Правильное размещение кончика иглы в ПВС привело к успешному выполнению ПВБ. Корреляции морфометрических данных с ультразвуковыми измерениями ПВС не обнаружено.
Выводы
После ультразвуковой идентификации границ латерального PVS, техника ведения иглы вне плоскости способствовала успешному выполнению PVB. Не было клинически значимой корреляции между морфометрическими данными и ультразвуковыми измерениями.
Ключевые слова
анестезиологические техники, регионарные, паравертебральные
местные анестетики, ропивакаин
анатомия
оборудование, ультразвуковые аппараты
Рекомендуемые статьиЦитирующие статьи (0)
Посмотреть аннотациюCopyright © 2010 Автор (ы).Опубликовано Elsevier Ltd. Все права защищены.
Рекомендуемые статьи
Цитирующие статьи
Сравнение торакальной паравертебральной блокады под ультразвуковым контролем и блокады внутреннего межреберного нерва при неинтубированной видеоассистированной торакальной хирургии — Ян
Введение
Неинтубированная торакальная анестезия не является инновационной методикой. В период 1940–1950 гг. С использованием методов местной анестезии у бодрствующих пациентов были успешно выполнены сотни крупных хирургических вмешательств на грудной клетке, в том числе обширные резекции легких и эзофагэктомии (1).Впоследствии разработка Бьорком и Карленсом в 1950-х гг. Вентиляции через двухпросветную трубку (2) привела к рождению современной торакальной хирургии. Использование общей анестезии (ГА) и вентиляции одного легкого быстро стало золотым стандартом.
С быстрым развитием усовершенствованных протоколов восстановления и ограничением затрат прошлый опыт торакальной хирургии в сознании был пересмотрен с растущим пониманием осложнений ГА при интубации трахеи и ИВЛ.В результате концепция неинтубированной торакальной хирургии привлекает новое внимание. В 2004 г. Помпео впервые сообщил о случае клиновидной резекции грудной клетки с использованием видеосъемки (VATS) при неинтубированной анестезии со спонтанным дыханием (3). Впоследствии сообщалось о растущем количестве торакальных хирургических вмешательств с использованием неинтубированных методов торакальной анестезии.
Протокол анестезии NIVATS сочетает умеренную седацию с местной анестезией, причем последняя является более важным аспектом.Хотя грудная эпидуральная анестезия (ТЭА) считается золотым стандартом послеоперационной анальгезии при ВАТС, она имеет множество осложнений, включая пункцию твердой мозговой оболочки, неврологическое повреждение и параплегию (4). Таким образом, грудная паравертебральная блокада (TPVB) и блокада межреберного нерва (ICNB) являются эффективными альтернативами с меньшим количеством противопоказаний, которые успешно использовались в NIVATS (5,6). Команда госпиталя Национального университета Тайваня обобщила безопасное и эффективное использование блокады внутреннего межреберного нерва (IINB) и блокады блуждающего нерва в NIVATS (5).Однако этот метод требует открытия небольшого смотрового окна в груди для выполнения внутренней межреберной блокады. Мы предположили, что введение местной анестезии, такой как TPVB, перед торакотомией сократит использование внутривенной анестезии и лучше сохранит спонтанное дыхание пациента. Следовательно, целью данного исследования было проанализировать и сравнить периоперационные результаты двух методов в NIVATS.
Методы
Субъекты
Мы ретроспективно собрали клиническую информацию о 34 последовательных пациентах, перенесших неинтубированную торакоскопическую операцию со специализированной анестезией с апреля 2016 года по май 2017 года.Двадцать пациентов получили TPVB (группа P), а остальные 14 получили IINB (I группа). Критерии исключения были следующими: классификация физического статуса Американского общества анестезиологов (ASA) выше 3; индекс массы тела (ИМТ)> 30 кг / м 2 ; и наличие коагулопатии, неврологических расстройств или других анатомических аномалий. Исследование было одобрено Комитетом по этике учреждения, и все пациенты получили информированное согласие.
Предоперационные процедуры
По прибытии в операционную впервые был установлен венозный доступ верхних конечностей.Контролируются электрокардиография (ЭКГ), артериальное давление (АД), пульсовая сатурация кислорода (SpO 2 ), частота дыхания (ЧД) и биспектральный индекс (BIS) пациента. Анестезию вызывали с помощью 0,1 мкг / кг суфентанила вместе с целевой инфузией (TCI) пропофола с целевой концентрацией в эффективном месте (Ce) 3–4 мкг / мл с помощью инфузионного насоса TCI (Fresenius Kabi). Когда индекс BIS был меньше 50, пациенту вводили LMA (дыхательные пути с ларингеальной маской; Royal Fornia Medical Equipment Co., Ltd, Китай).При использовании режима синхронизированной перемежающейся принудительной вентиляции (SIMV) для вентиляции дыхательный объем, частота и p-поддержка поддерживались на уровне 6-8 мл / кг, 15 ударов в минуту и 10-13 мм рт. SIMV был остановлен в начале операции, и пациент был вынужден возобновить самостоятельное дыхание. Лучевая артерия катетеризована для продолжительного инвазивного АД. Когда ожидалось, что операция продлится более 3 часов, центральный венозный катетер был вставлен в правую внутреннюю яремную вену. После выполнения вышеуказанных процедур пациент был переведен на боковое положение.
Процедура паравертебральной блокады
Паравертебральная блокада выполнена между грудными сегментами T4-5 и T7-8 под ультразвуковым контролем. Линейный ультразвуковой датчик (HITACHI Arietta 60) был помещен между ребрами для идентификации грудного паравертебрального пространства (TPVS), а игла 20-го размера была вставлена в плоскость датчика. Когда кончик иглы достигал TPVS, вводили 10 мл 0,375% ропивакаина на каждом уровне, в результате чего общее количество составляло 20 мл.
Порядок ИИНБ
После локальной инфильтрации 2% лидокаина были сделаны смотровое окно, операционный порт и вспомогательный порт. Под торакоскопическим контролем IINB индуцировали смесью 1% лидокаина и 0,375% ропивакаина (1,5 мл на каждое межреберье) от 3-го до 8-го межреберных нервов под париетальной плеврой, на 2 см латеральнее симпатической цепи с использованием инфузии 25-G игла ( рисунок 1 ).
Рисунок 1 Торакоскопическая блокада блуждающего нерва и блокада внутреннего межреберного нерва.
Хирургия
Хирургическая процедура была одинаковой в обеих группах. Хирургические методы торакоскопической резекции клина, лобэктомии и резекции булл были описаны ранее (7,8). Вкратце, для выполнения торакоскопической хирургии использовался трехпортовый метод, при этом наблюдательный порт располагался между 6 -м и 8 -м межреберьем . Вспомогательный порт и операционный порт были расположены в одной и той же области между межреберными хрящами 4 и 5 .Смотровое окно стало отправной точкой для открытия сундука. Для визуализации использовался торакоскоп диаметром 1 см, 30 °, и под прямым торакоскопическим зрением 5 мл смеси 1% лидокаина и 0,375% ропивакаина вводили в ствол, окружающий блуждающий нерв ( Рисунок 1 ). После операции плевральная полость закрыта, рана ушита, внутривенное введение анестетика прекращено. Пациент был отправлен в постанестезиологическое отделение (PACU). Когда пациент пришел в сознание и рефлекс глотания восстановился, ЛМА удалили.Через час после того, как пациент полностью выздоровел от анестезии, для оценки степени боли использовали визуальную аналоговую шкалу (ВАШ) (баллы от 0 = отсутствие боли до 10 = невыносимая боль).
Сбор данных
Анализ газов крови был выполнен через 15 минут после вскрытия грудной клетки. Регистрировали потребление пропофола и ремифентанила от начала индукции анестезии до 15 минут после открытия грудной клетки.
Статистический анализ
Чтобы свести к минимуму влияние систематической ошибки отбора, мы выполнили сопоставление показателей склонности (PSM) для клинических характеристик.Оценка предрасположенности была рассчитана с использованием логистического регрессионного анализа, где зависимой переменной был тип процедуры визуализации, а независимыми ковариатами были следующие исходные клинические и демографические переменные: возраст, пол, ИМТ и типы торакоскопической операции.
Использовался алгоритм сопоставления ближайших соседей 1: 1, который объединяет пациентов с наиболее близкими показателями предрасположенности. Использовалась ширина суппорта 0,2 единицы. Процедура оценки предрасположенности дала 2 согласованных когорты из 14 пациентов.Мы сравнили стандартизованные различия для всех ковариат между прематчом и постматчем.
Непрерывные переменные были представлены как среднее ± стандартное отклонение и сравнивались с использованием теста независимых выборок t-. Категориальные переменные были представлены в виде чисел и сравнивались с помощью критерия хи-квадрат или точного критерия Фишера. Все данные были проанализированы с помощью программного обеспечения SPSS (SPSS версии 25.0; IBM Corp., Армонк, Нью-Йорк, США). Значения P <0,05 считались статистически значимыми.
Результаты
Клинические характеристики двух совпадающих групп, извлеченные с помощью анализа предрасположенности, представлены в таблице . Между двумя группами не было значительных различий по полу, возрасту и ИМТ (P> 0,05). Типы выполненных торакоскопических операций, в том числе хирургия пузырей, резекция легочного клина, лобэктомия и резекция тимомы, суммированы в таблице , , , , и существенно не различались между группами P и I (P> 0.05).
Таблица 1 Клинические характеристики и результаты анестезии пациентов, перенесших НИВАТС с TPVB или ИИНБПолная таблица
Анализ газов крови через 15 минут после вскрытия сундука показан в таблице . PaCO 2 в группе P было значительно ниже, чем в группе I (P = 0,004). Результаты операции и анестезии приведены в таблице . Потребление пропофола от начала индукции анестезии до 15 минут после открытия грудной клетки в группе P также было значительно меньше по сравнению с группой I (P = 0.021). Не было значительных различий между двумя группами по продолжительности операции и баллам по ВАШ. Ни в одном из случаев не было перехода на вентиляцию одного легкого с эндотрахеальной интубацией.
Обсуждение
Множественные исследования, проведенные за последнее десятилетие, показали преимущества использования неинтубированной видеоассистированной торакальной хирургии (NIVATS) по сравнению с ГА с эндотрахеальной интубацией, включая предотвращение повреждения дыхательных путей, связанного с интубацией, и одного повреждения легких, вызванного вентиляцией легких, а также устранение эффекта остаточного нервно-мышечного блока (9-12).Несколько исследований показали, что послеоперационное восстановление может быть лучше у пациентов с NIVATS, чем у пациентов с ГА с эндотрахеальной интубацией (8,12,13).
Согласно предыдущим исследованиям и нашему опыту, физиологические изменения после торакотомии NIVATS: после открытия грудной клетки атмосферный воздух попадает в грудную полость, легкое на хирургической стороне постепенно разрушается ( Рисунок 2 ). Однако, если у пациента наблюдается апноэ или закрытие голосовой щели из-за боли, это может привести к тому, что легкие на хирургической стороне не смогут разрушиться.Поэтому важно сохранить спонтанное дыхание пациента во время процесса NIVATS, чтобы обеспечить рабочее пространство.
Рисунок 2 Коллапс легочной ткани обеспечивает пространство для хирургических вмешательств.
Насколько нам известно, местная инфильтрация раны, селективный ICNB, TPVB и TEA — это некоторые из анестезиологических методов, которые можно рассмотреть для NIVATS (12). ЧАЙ — золотой стандарт анестезии VATS, так как он может обеспечить более длительный обезболивающий эффект.Однако он имеет различные осложнения, такие как пункция твердой мозговой оболочки, неврологическое повреждение и параплегия, которые следует учитывать (14).
Hung et al. успешно применил внутренний ICNB, блокаду блуждающего нерва и таргетную седацию в NIVATS у 109 пациентов (5). Кроме того, они доказали, что несколько ICNB оказывали обезболивающий эффект в NIVATS (15). К достоинствам этого метода можно отнести его точность и надежность под контролем торакоскопии. Однако мы обнаружили, что необходимо использовать внутривенную и местную анестезию ран для предотвращения боли и движений тела перед индукцией IINB.Дозу внутривенной анестезии следует регулировать, так как передозировка может затруднить дыхание пациента. Кроме того, следует также контролировать концентрацию местных анестетиков в месте хирургического разреза, поскольку чрезмерное количество может оставить слишком много жидкости в разрезе, что повлияет на работу электрического ножа. В 2010 году Piccioni et al. впервые сообщил об успешном использовании торакального PVB в VATS у двух онкологических больных (6). Однако ни одно предыдущее исследование не сравнивало PVB и IINB для NIVATS.Мы предположили, что предварительно установленная местная анестезия может лучше поддерживать спонтанное дыхание пациента, чем выполнение блокады периферического нерва после входа в грудную полость. Чтобы исследовать эту гипотезу, мы ретроспективно проанализировали 34 пациента, которые получали TPVB или IINB до НИВАТС.
В этой процедуре используется регионарная анестезия для предотвращения боли в разрезе и кашлевого рефлекса, а также внутривенная анестезия для сохранения седативного состояния пациента. Однако чрезмерное употребление анестетиков может вызвать угнетение дыхания (16,17).Кроме того, хирургический пневмоторакс, дыхание одного легкого без хирургического вмешательства и внутривенная анестезия могут привести к задержке углекислого газа. Кроме того, гиперкапния может вызвать глубокое дыхание и большое смещение средостения, что, в свою очередь, может повлиять на операцию. Кроме того, тяжелая гиперкапния может привести к внутричерепной гипертензии и угнетению миокарда. Таким образом, оптимальная региональная анестезия является важной частью NIVATS для поддержания спонтанного дыхания во время операции и предотвращения тяжелой гиперкапнии.
В этом исследовании PaCO 2 в группе P было значительно ниже, чем в группе I, через 15 минут после открытия грудной полости из-за меньшего количества пропофола, используемого в группе P. Кроме того, поскольку пациенты в группе P получили достаточный анестезирующий эффект на грудную клетку, анестезиолог не беспокоился о движении и сознании пациента во время разреза кожи и инъекции местного анестетика.
Наши результаты показали, что TPVB под ультразвуковым контролем может обеспечить достаточный и точный обезболивающий эффект на грудную стенку с минимальными осложнениями, что, соответственно, может уменьшить использование анестетиков в начале операции (разрез кожи и введение в первый грудной троакар) .В свою очередь, меньшее количество анестетиков лучше поддерживает самостоятельное дыхание.
Согласно метаанализу Davies et al. (4), хотя TPVB и TEA обеспечивают сопоставимое обезболивание после торакальной хирургии, TPVB имеет меньше побочных эффектов. В этом исследовании использовалась блокада грудного паравертебрального нерва под контролем УЗИ. TPVB может выполняться с использованием анатомических ориентиров или методов под ультразвуковым контролем. TPVB под ультразвуковым контролем может повысить вероятность успеха, сократить время пункции и уменьшить осложнения пневмоторакса и сосудистой пункции (18).В 2009 году Ben-Ari и Shibata описали использование межреберного доступа в TPVB под ультразвуковым контролем (19,20). Данное исследование основано на этой методике пункции. Среди пациентов, участвовавших в этом исследовании, не было никаких осложнений, таких как отравление местным анестетиком и пневмоторакс, что подтвердило, что этот метод можно безопасно и эффективно использовать в НИВАТС.
У нашего исследования есть определенные ограничения. Во-первых, это было ретроспективное исследование с небольшой выборкой, и поэтому результаты должны быть подтверждены более крупным РКИ.Во-вторых, поскольку однократная доза TPVB может обеспечить достаточное обезболивание, введение катетера в паравертебральное пространство для непрерывной инфузии местных анестетиков может обеспечить длительную послеоперационную анальгезию. Кроме того, разные дозы и препараты между TPVB и IINB могут вызвать искажение результатов. Чтобы прояснить этот вопрос, необходимо провести дополнительные исследования.
В заключение, TPVB под ультразвуковым контролем может обеспечить безопасную и надежную местную анестезию для NIVAT за счет снижения эффективной дозировки внутривенных анестетиков и более эффективного поддержания спонтанного дыхания.
Благодарности
Нет.
Конфликт интересов: Авторы не заявляют о конфликте интересов.
Этическое заявление: Авторы несут ответственность за все аспекты работы, обеспечивая надлежащее расследование и решение вопросов, связанных с точностью или целостностью любой части работы.Исследование было одобрено Комитетом по институциональной этике Первой дочерней больницы Медицинского университета Гуанчжоу [Обзор этики медицинских исследований (2019) № K-27], и все пациенты получили информированное согласие.
Список литературы
- Pompeo E, Mineo TC. Торакальная хирургия: историческая перспектива. В: Помпео Э. редактор. Торакальная хирургия в сознании. Bentham Books, 2012: 3-8.
- Бьорк В.О., Карленс Э.Предотвращение распространения во время резекции легких с помощью двухпросветного катетера. J Thorac Surg 1950; 20: 151-7. [PubMed]
- Помпео Э., Минео Д., Роглиани П. и др. Возможность и результаты торакоскопической резекции одиночных легочных узелков в сознании. Ann Thorac Surg 2004; 78: 1761-8. [Crossref] [PubMed]
- Дэвис Р.Г., Майлс П.С., Грэм Дж. М.. Сравнение анальгетической эффективности и побочных эффектов паравертебральной и эпидуральной блокады при торакотомии — систематический обзор и метаанализ рандомизированных исследований.Br J Anaesth 2006; 96: 418-26. [Crossref] [PubMed]
- Hung MH, Hsu HH, Chan KC и др. Неинтубированная торакоскопическая хирургия с использованием блокады внутреннего межреберного нерва, блуждающего нерва и таргетной седации. Eur J Cardiothorac Surg 2014; 46: 620-5. [Crossref] [PubMed]
- Piccioni F, Langer M, Fumagalli L, et al. Ежедневная торакальная паравертебральная анестезия при проведении торакоскопических операций в режиме бодрствования. Анестезия 2010; 65: 1221-4. [Crossref] [PubMed]
- Dong Q, Liang L, Li Y, et al.Анестезия с нетрахеальной интубацией в торакальной хирургии. J Thorac Dis 2012; 4: 126-30. [PubMed]
- Лю Дж., Цуй Ф., Ли С. и др. Неинтубированная видеоассистированная торакоскопическая хирургия под эпидуральной анестезией по сравнению с традиционным вариантом анестезии: рандомизированное контрольное исследование. Surg Innov 2015; 22: 123-30. [Crossref] [PubMed]
- Kiss G, Claret A, Desbordes J, et al. Торакальная эпидуральная анестезия для торакальной хирургии в сознании у пациентов с тяжелой одышкой, исключенных из общей анестезии.Interact Cardiovasc Thorac Surg 2014; 19: 816-23. [Crossref] [PubMed]
- Миньямбрес Э., Бурон Дж., Баллестерос М.А. и др. Разрыв трахеи после эндотрахеальной интубации: систематический обзор литературы. Eur J Cardiothorac Surg 2009; 35: 1056-62. [Crossref] [PubMed]
- Мерфи Г.С., Сокол Дж. В., Аврам М. Дж. И др. Послеоперационная остаточная нервно-мышечная блокада связана с нарушением клинического выздоровления. Анест Аналг 2013; 117: 133-41. [Crossref] [PubMed]
- Поцелуй G, Кастильо М.Неинтубированная анестезия в торакально-хирургических вопросах. Энн Транс Мед 2015; 3: 109. [PubMed]
- Tacconi F, Pompeo E. Неинтубированная торакальная хирургия с видеосвязью: в чем состоят доказательства? J Thorac Dis 2016; 8: S364-75. [Crossref] [PubMed]
- D’Ercole F, Arora H, Kumar PA. Паравертебральный блок в торакальной хирургии. Дж. Cardiothorac Vasc Anesth 2018; 32: 915-27. [Crossref] [PubMed]
- Ван М.Л., Хунг М.Х., Чан К.С. и др.Интраоперационная блокада нескольких межреберных нервов оказывает обезболивающий эффект: ретроспективное исследование концентрации инфузии пропофола в месте действия при неинтубированной торакоскопической хирургии. Acta Anaesthesiol Taiwan 2016; 54: 77-80. [Crossref] [PubMed]
- Carmi U, Kramer MR, Zemtzov D, et al. Безопасность пропофола при бронхоскопии: проспективное рандомизированное исследование с использованием чрескожного мониторинга давления диоксида углерода. Дыхание 2011; 82: 515-21. [Crossref] [PubMed]
- Heuss LT, Schnieper P, Drewe J, et al.Безопасность пропофола для седации в сознании во время эндоскопических процедур у пациентов из группы высокого риска — проспективное контролируемое исследование. Am J Gastroenterol 2003; 98: 1751-7. [PubMed]
- Pace MM, Sharma B, Anderson-Dam J, et al. Торакальная паравертебральная блокада под ультразвуковым контролем: ретроспективное исследование частоты осложнений. Анест Аналг 2016; 122: 1186-91. [Crossref] [PubMed]
- Бен-Ари А., Морено М., Челли Дж. Э. и др. Паравертебральная блокада под контролем УЗИ из межреберного доступа.Анест Аналг 2009; 109: 1691-4. [Crossref] [PubMed]
- Shibata Y, Nishiwaki K. Межреберный доступ к грудной паравертебральной блокаде под ультразвуковым контролем. Anesth Analg 2009; 109: 996-7. [Crossref] [PubMed]
Цитируйте эту статью как: Yang H, Dong Q, Liang L, Liu J, Jiang L, Liang H, Xu S. Сравнение торакальной паравертебральной блокады под ультразвуковым контролем и внутреннего межреберного нерва блок для неинтубированной торакальной видеоассистированной хирургии. J Thorac Dis 2019; 11 (8): 3476-3481.DOI: 10.21037 / jtd.2019.07.77
.

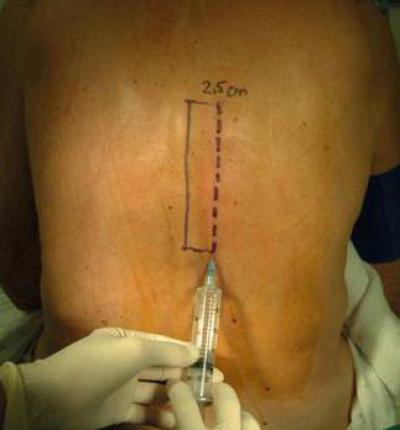 в Санкт-Петербурге, 217 адресов
в Санкт-Петербурге, 217 адресов
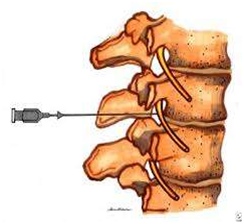
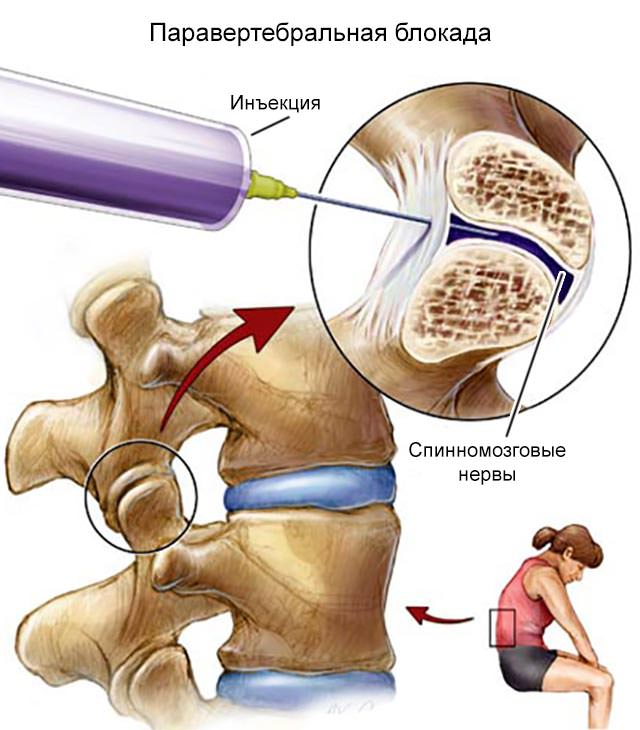
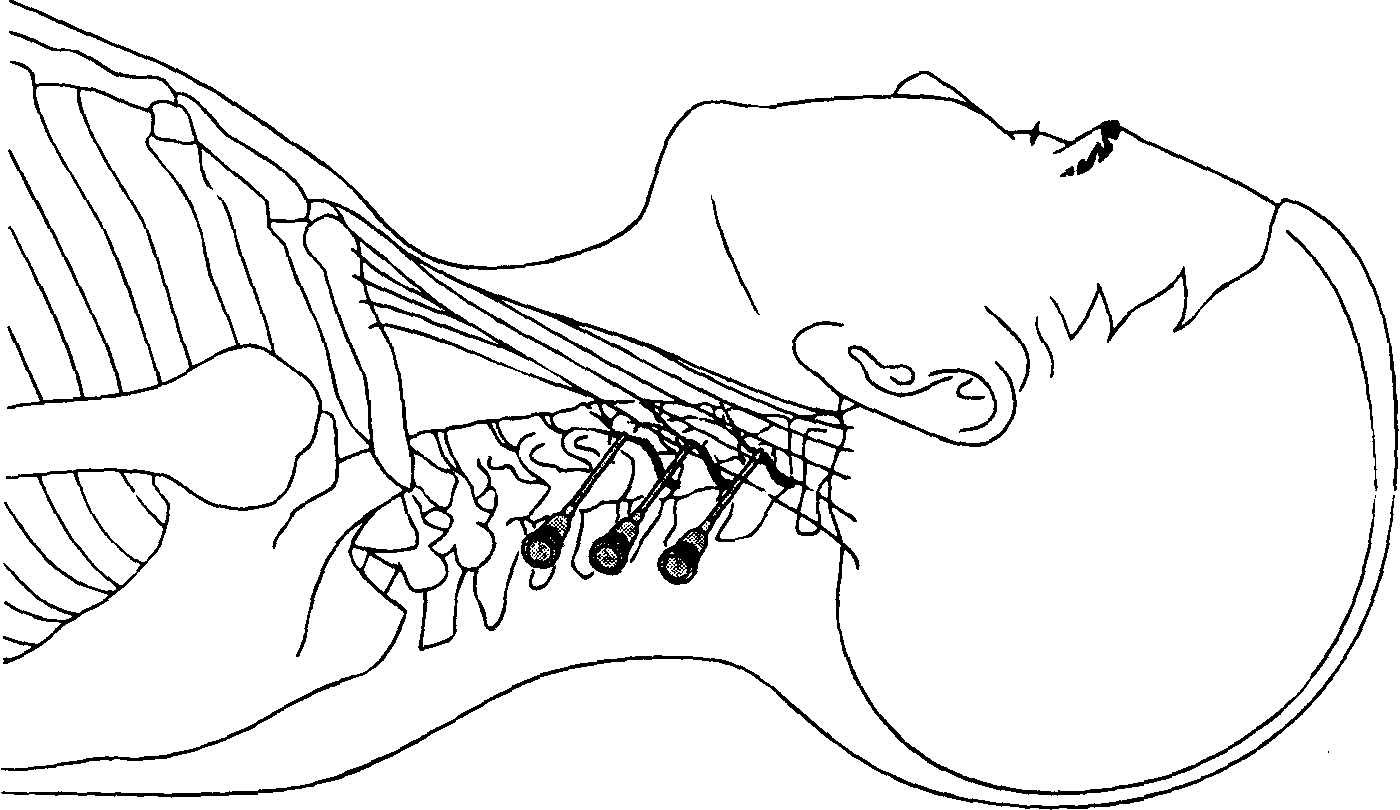

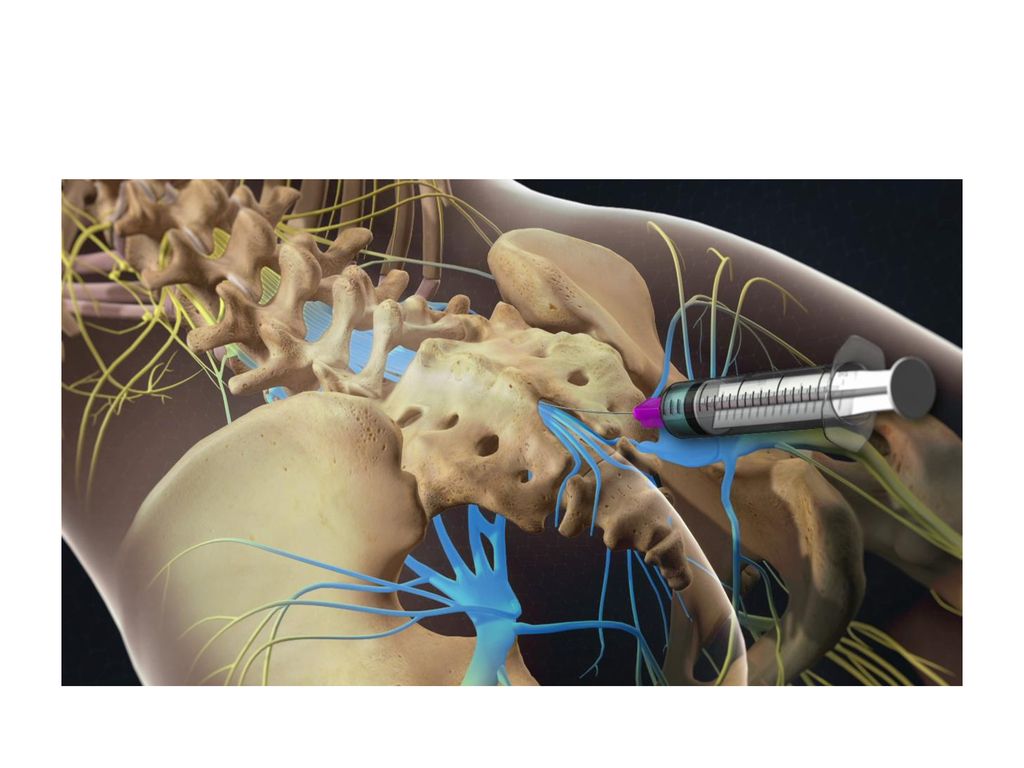
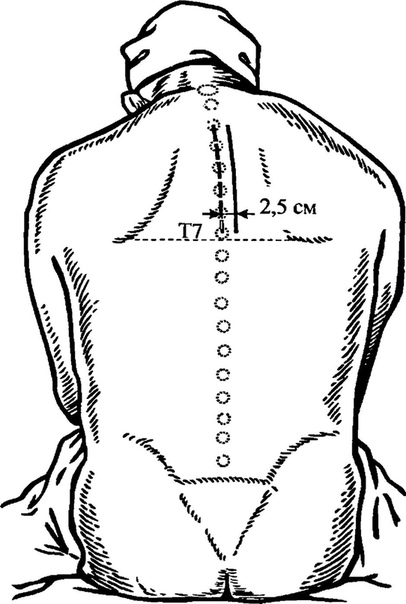
 Сампсониевский пр-т, д. 60А
Сампсониевский пр-т, д. 60А 65, корп. 12А
65, корп. 12А 16
16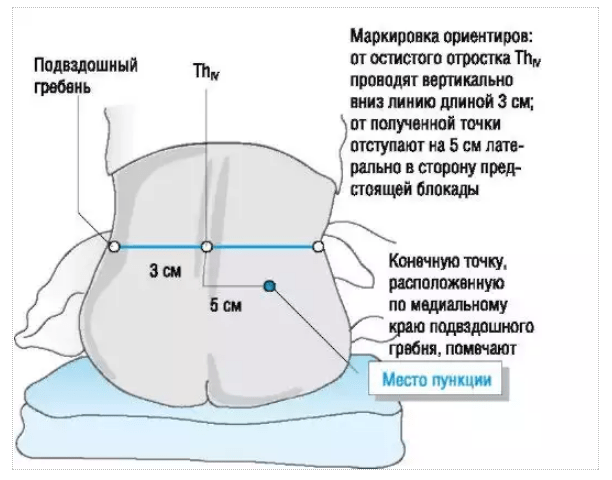 60
60 Ивана Черных, д. 25А
Ивана Черных, д. 25А Блохина, д. 18
Блохина, д. 18

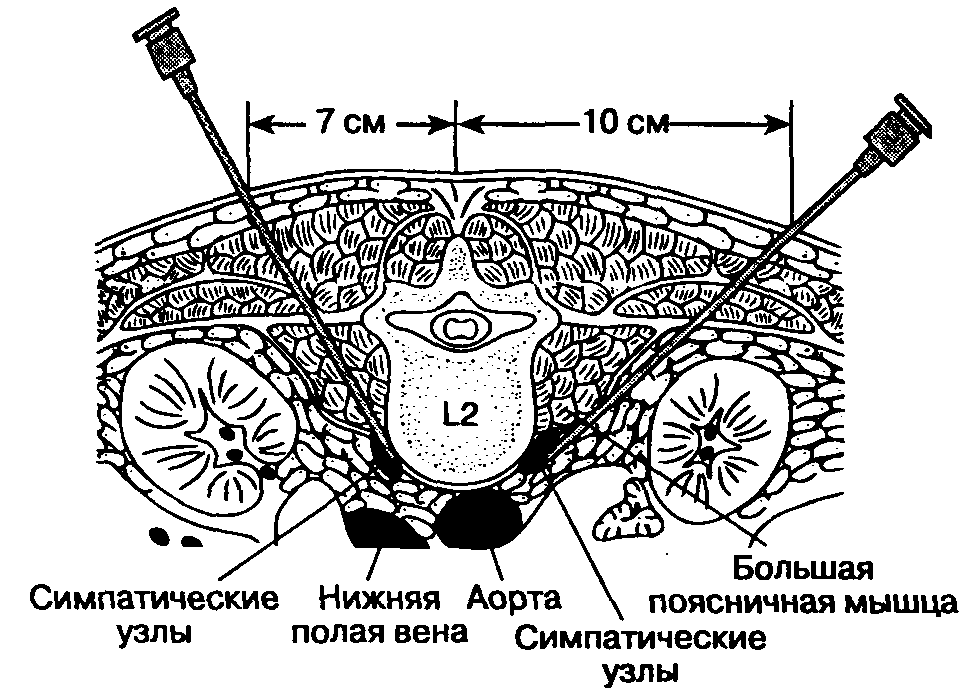
 Анестезия 1995; 50: 118–121.
Анестезия 1995; 50: 118–121. 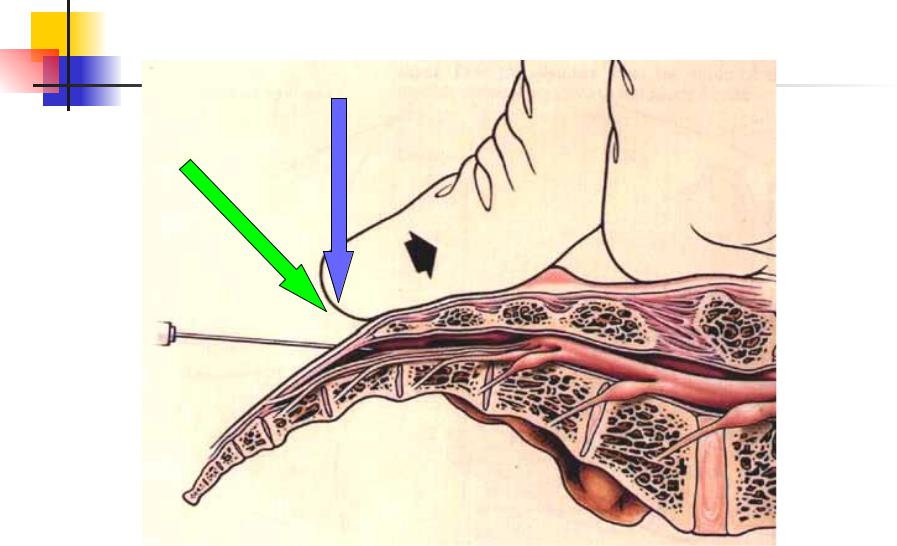 Педиатр Анаэст 1993; 3: 83–87.
Педиатр Анаэст 1993; 3: 83–87.  Clin J Pain 1990; 6: 227–234.
Clin J Pain 1990; 6: 227–234.  , Ден С., Танума К. и др.: Анатомические основы паравертебрального анестезиологического блока: жидкостная связь между грудным и поясничным паравертебральными областями.Surg Radiol Anat 1999; 21: 359–363.
, Ден С., Танума К. и др.: Анатомические основы паравертебрального анестезиологического блока: жидкостная связь между грудным и поясничным паравертебральными областями.Surg Radiol Anat 1999; 21: 359–363.  И др.: Проспективное рандомизированное сравнение предоперационного и непрерывного сбалансированного эпидурального или паравертебрального бупивакаина на постторакотомную боль, легочную функцию и реакцию на стресс. Бр. Дж. Анаэст 1999; 83: 387–392.
И др.: Проспективное рандомизированное сравнение предоперационного и непрерывного сбалансированного эпидурального или паравертебрального бупивакаина на постторакотомную боль, легочную функцию и реакцию на стресс. Бр. Дж. Анаэст 1999; 83: 387–392. 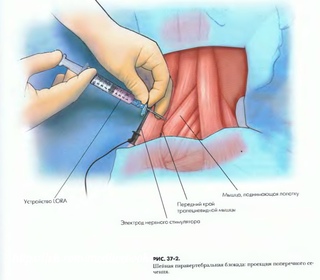 Рег Анест 1995; 20: 412–417.
Рег Анест 1995; 20: 412–417. 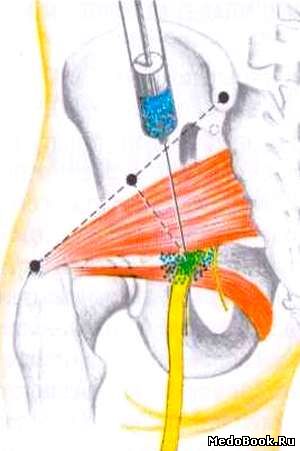
 2013 Янв; 116 (1): 255–257.
2013 Янв; 116 (1): 255–257.
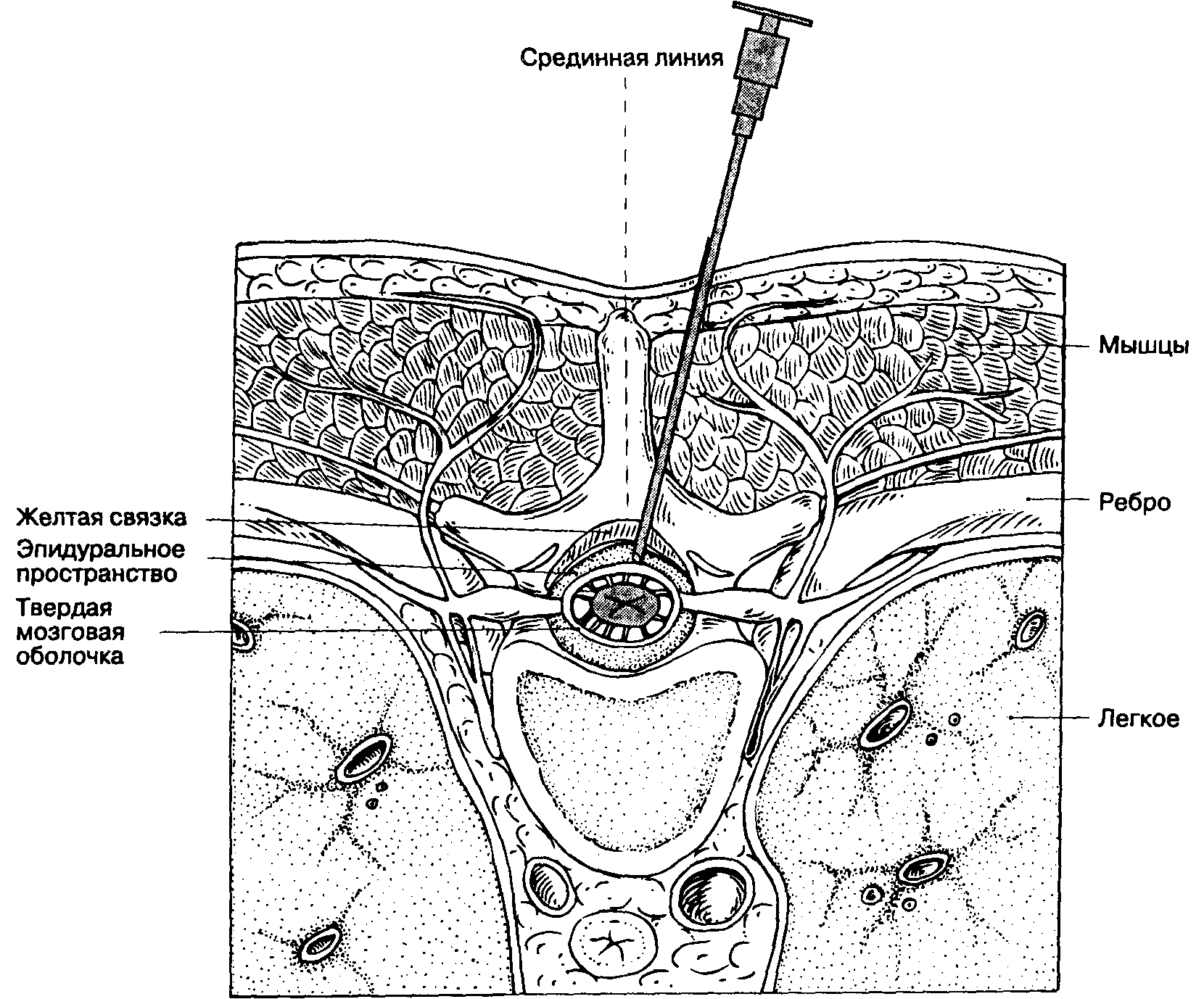



 Сдвиньте зонд в боковом направлении, чтобы он располагался параллельно позвоночнику.
Сдвиньте зонд в боковом направлении, чтобы он располагался параллельно позвоночнику. С распространением местного анестетика в эпидуральное пространство эти добавки полезны для улучшения качества и продолжительности блокады. Клонидин может быть связан с гипотензией и брадикардией.
С распространением местного анестетика в эпидуральное пространство эти добавки полезны для улучшения качества и продолжительности блокады. Клонидин может быть связан с гипотензией и брадикардией. Британский журнал анестезии 2011; 106: 164-71
Британский журнал анестезии 2011; 106: 164-71