помощь при боли в спине
При консервативном лечении заболеваний позвоночника для купирования болевого синдрома на шейном и плечевом, грудном и пояснично-крестцовом уровне и при синдроме грушевидной мышцы врачи отделения общей неврологии активно применяют паравертебральные и другие виды лечебных блокад. Подробно об этой лечебной методике — самой эффективной при острой боли в спине — рассказывает заведующая отделением общей неврологии Любовь Николаевна Погорелова.
— Боль в спине — самая частая причина обращения пациентов к неврологу. Боль в спине может возникнуть остро или может быть длительно протекающей, хронической, но в любом случае требует неотложного лечения. Главным лечебным мероприятием при боли в спине является снятие болевого синдрома, поэтому врач может назначить лечебную медикаментозную блокаду — введение обезболивающего и\или противовоспалительного препарата в область повреждения.
Паравертебральная блокада
 Блокады сегодня являются одним из самых эффективных и популярных методов лечения, позволяющих избавиться от боли самым коротким и действенным путем.
Блокады сегодня являются одним из самых эффективных и популярных методов лечения, позволяющих избавиться от боли самым коротким и действенным путем.Паравертебральные блокады проводятся исключительно по назначению врача при следующих заболеваниях:
- остеохондроз;
- миозит;
- протрузия межпозвонкового диска;
- грыжа межпозвонкового диска.
Как выполняется паравертебральная блокада?
Так как укол производится в области позвоночника, процедуру должен выполнять только высококвалифицированный врач-невролог в специально оборудованном, стерильном процедурном кабинете. Смесь препаратов вводится в определенную точку — в тот сегмент позвоночника, где боль проявляется наиболее остро. Препарат словно «обволакивает» нервный корешок, благодаря этому достигается нужный эффект – обезболивание, снятие отека и воспаления.
При соблюдении всех правил и норм проведения процедуры, техники безопасности и асептики блокада абсолютно безопасна, лечебный эффект проявляется быстро: интенсивность болевого синдрома снижается, а вскоре боль исчезает совсем.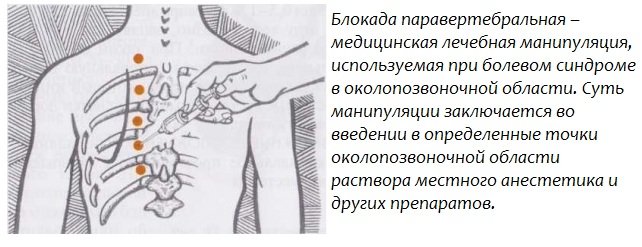
В чем преимущество лечебных блокад перед другими методами?
- лекарство непосредственно воздействует на звено болевой цепочки: хороший и быстрый обезболивающий эффект;
- действующее вещество попадает прямо в болевую точку: малая вероятность развития побочных эффектов лекарственных препаратов;
- кроме снятия боли, блокады уменьшают мышечное напряжение, сосудистый спазм, воспалительную реакцию и отек в области поражения, то есть, не только снимают боль, но и влияют на причины ее развития.
Большинство пациентов после прохождения курса лечения паравертебральными блокадами быстро возвращаются к работе и повседневной деятельности, заметно улучшив качество своей жизни. Врачи отделения общей неврологии рекомендуют: при болях в спине, усиливающихся при движении, при прострелах или длительных постоянных болях обязательно обратитесь к неврологу: следует установить верный диагноз и комплексно лечить заболевание, вызывающее боль в спине.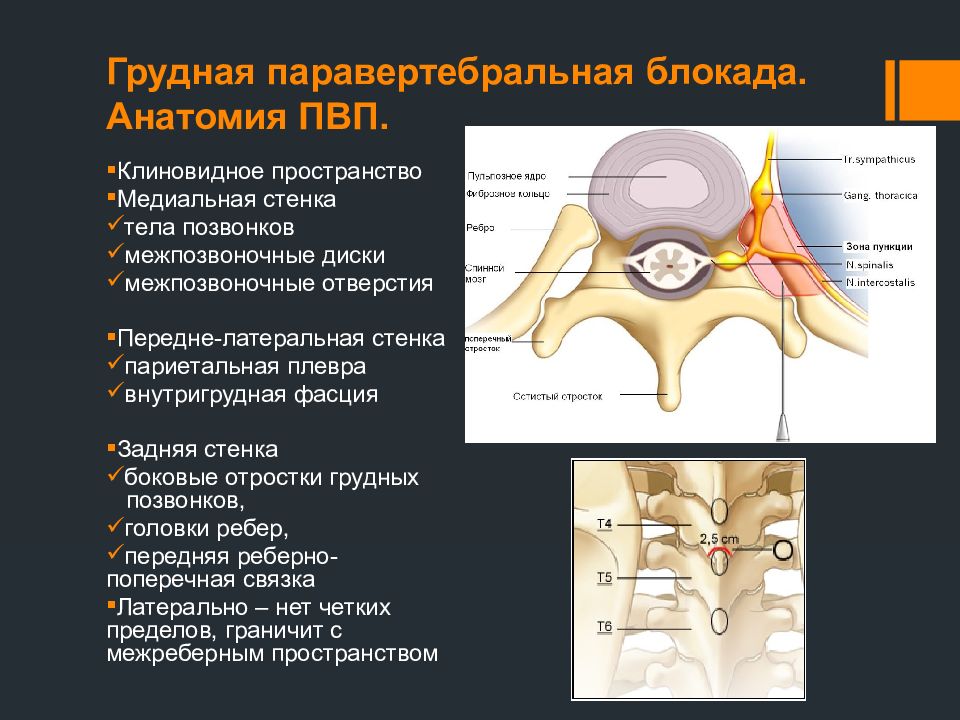
Подробнее об отделении общей неврологии
Паравертебральная блокада
Наиболее частым проявлением заболеваний позвоночника является болевой синдром. Существуют такие варианты болевого синдрома, при которых эффективным методом устранения болей являются лечебные медикаментозные блокады.
Лечебная блокада — форма местного медикаментозного воздействия на организм с целью снятия или уменьшения боли, мышечного напряжения, а иногда, устранения причины болей. В нашей поликлинике в амбулаторных условиях проводят паравертебральные блокады и блокады периферических нервов.
Принцип медикаментозной блокады заключается в подведении к нервным окончаниям и стволам местных анестетиков и других лекарственных препаратов для создания анальгезирующего блока и снятия местного отека.
Причиной острых и сильных болей в позвоночнике зачастую является формирование триггерных точек в мышцах – локального повышения тонуса в мышцах, являющиеся дополнительной причиной острой боли. При анестезии данных точек, резко снижается интенсивность болей, и пациент уже через 15-30 минут после блокады может передвигаться практически без болей.
При анестезии данных точек, резко снижается интенсивность болей, и пациент уже через 15-30 минут после блокады может передвигаться практически без болей.
Продолжительность действия паравертебральной блокады составляет 6-12 часов. По истечении этого времени боль иногда возвращается, но уже не с той интенсивностью, которая была до блокады. После курса блокад интенсивность болей составляет не более 30% от исходной.
Блокады периферических нервов выполняются при туннельных невропатиях. При подобных заболеваниях происходит ущемление стволов периферических нервов между мышцами, сухожилиями, либо их прижатие к костям. В результате длительного сдавления нерва развивается отек нерва и нарушение его работы, которое обозначается терминов «невропатия». Проявления туннельной невропатии разнообразны. Боль при них невыраженная. Обычно первым проявлением туннельной невропатии являются нарушение чувствительности: онемение. С течением времени добавляются нарушения рефлексов и появление слабости в изолированной группе мышц руки или ноги.
Медикаментозные мышечные блокады применяются при патологических мышечных напряжениях, которые не поддаются применению лекарственных средств. Такие мышечные напряжения могут развиваться после перенесенной черепно-мозговой травмы, инсульта, либо как последствия детского церебрального паралича. Напряжение мышц может быть настолько сильным, что вызывает не только ограничение движений в мышцах, но и болезненные ощущения даже в покое. Блокады значительно облегчают эти проявления.
Преимущества блокад.
1. Максимальная близость к источнику боли и максимальная концентрация лекарства именно там, где это нужно.
2. Быстрое наступление обезболивающего эффекта.
3. Минимум побочных эффектов.
4. Возможность многократного повторения.
Побочные действия блокад и противопоказания к их выполнению.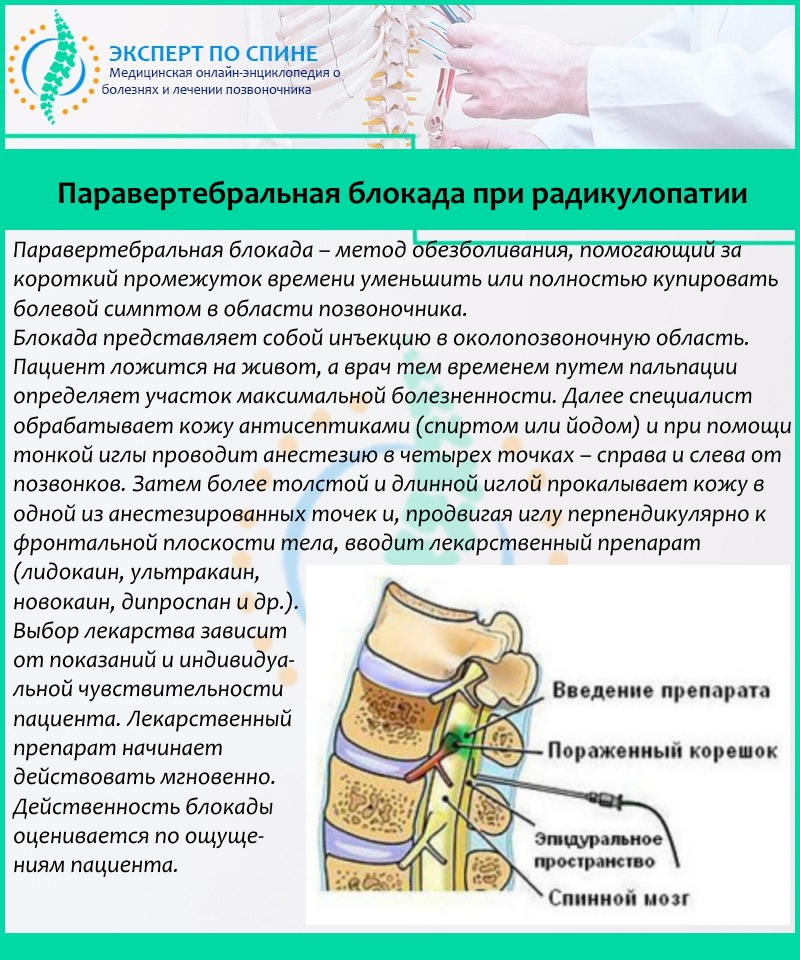
1. Аллергия на применяемые препараты: йод, новокаин, лидокаин, специализированные добавки. Во избежание, обязательно предупредите врача о ВСЕХ СЛУЧАЯХ ЛЕКАРСТВЕННОЙ АЛЛЕРГИИ, которые у Вас были ранее.
2. Травмирование нервов и сосудов.
Во избежание этого, процедура проводится с предварительным подробным осмотром мест инъекции. При проведении инъекции необходимо сообщать о минимальных изменениях ощущений в местах инъекции.
Паравертебральная (околопозвоночная) блокада — ПриватКлиник
Паравертебральная (околопозвоночная) блокада – это лечебная манипуляция, выполняемая с целью полного купирования или снижения интенсивности болевого синдрома, возникающего, как правило, при компрессии спинномозгового корешка на уровне того или иного отдела позвоночника. По сути, паравертебральные блокады – это введение определенной смеси препаратов в пораженную область около позвоночника, позволяющая полностью или частично ликвидировать боль, уменьшить отек вокруг нервного корешка и улучшить его питание.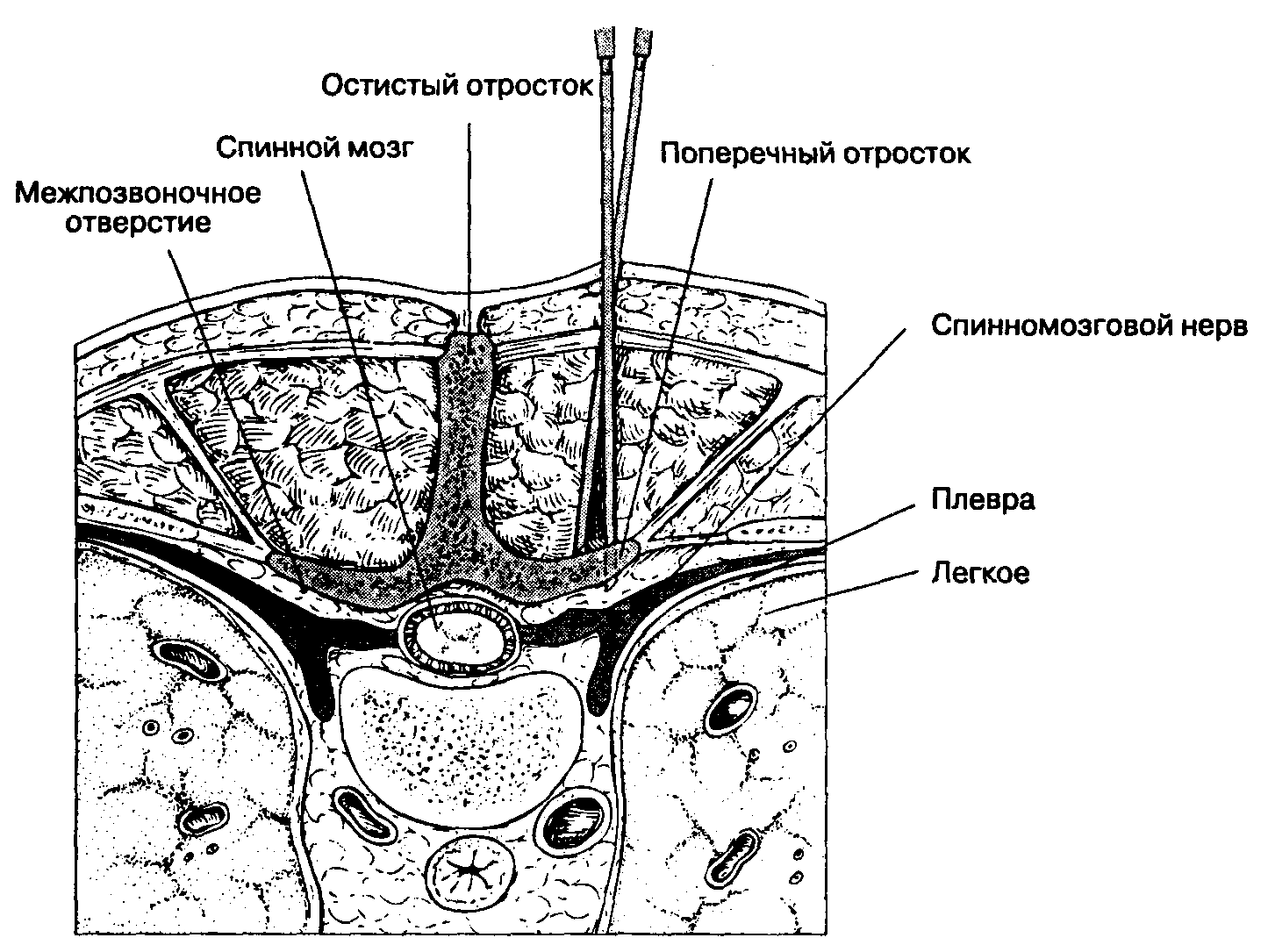
Паравертебральные блокады проводятся исключительно по врачебным показаниям. Решение о том, что вам необходима эта процедура, может принимать только ваш лечащий врач, ориентирующийся на результаты анализов, обследования и осмотра. Существуют определенные заболевания и патологические состояния, наличие которых является показанием к проведению блокады: вертеброгенные заболевания (остеохондроз, протрузии, пролапсы, грыжи дисков), рефлекторные (цервикалгия, торакалгия, люмбалгия, люмбоишалгия) и компрессионные (радикулопатии) синдромы; а также хронические болевые синдромы. Существуют и противопоказания к проведению блокад: индивидуальная непереносимость препаратов, используемых в лекарственной смеси; острые инфекционные заболевания; почечная, сердечно-сосудистая и печеночная недостаточность; заболевания центральной нервной системы; беременность; воспалительные заболевания или процессы на кожных покровах.
Существуют определенные заболевания и патологические состояния, наличие которых является показанием к проведению блокады: вертеброгенные заболевания (остеохондроз, протрузии, пролапсы, грыжи дисков), рефлекторные (цервикалгия, торакалгия, люмбалгия, люмбоишалгия) и компрессионные (радикулопатии) синдромы; а также хронические болевые синдромы. Существуют и противопоказания к проведению блокад: индивидуальная непереносимость препаратов, используемых в лекарственной смеси; острые инфекционные заболевания; почечная, сердечно-сосудистая и печеночная недостаточность; заболевания центральной нервной системы; беременность; воспалительные заболевания или процессы на кожных покровах.
Проведение блокады основано на введении смеси препаратов в определенную точку – тот сегмент позвоночника, где боль проявляется наиболее остро. Перед проведением непосредственно блокады, кожа в области проведения укола обрабатывается антисептическими препаратами (раствор этилового спирта и йода). Далее при помощи достаточно толстой иглы вводится смесь лекарственных препаратов. Основной целью процедуры является, конечно же, устранение болевого синдрома. Но блокада помогает добиться и других результатов — за счет расширения кровеносных сосудов улучшается кровоток и уменьшается отек нервного окончания. При соблюдении всех правил и норм проведения процедуры, правил техники безопасности и асептики, блокада абсолютно безопасна и выполняет свою главную цель — купирование болевого синдрома. При выполнении блокады используется анестетик (раствор новокаина или лидокаина). Кроме того, для повышения эффективности и увеличения лечебного эффекта к анестетикам добавляют специальные препараты — глюкокортикостероиды (дексаметазон, бетаметазон), которые дают противовоспалительный и противоотечный эффект. В качестве дополнительных лекарственных средств в смесь могут быть включены витамины группы. В, оказывающие на нервный корешок «питательный» эффект.
Основной целью процедуры является, конечно же, устранение болевого синдрома. Но блокада помогает добиться и других результатов — за счет расширения кровеносных сосудов улучшается кровоток и уменьшается отек нервного окончания. При соблюдении всех правил и норм проведения процедуры, правил техники безопасности и асептики, блокада абсолютно безопасна и выполняет свою главную цель — купирование болевого синдрома. При выполнении блокады используется анестетик (раствор новокаина или лидокаина). Кроме того, для повышения эффективности и увеличения лечебного эффекта к анестетикам добавляют специальные препараты — глюкокортикостероиды (дексаметазон, бетаметазон), которые дают противовоспалительный и противоотечный эффект. В качестве дополнительных лекарственных средств в смесь могут быть включены витамины группы. В, оказывающие на нервный корешок «питательный» эффект.
Отношение пациентов к проведению блокад-разное: кто-то видит в них панацею, кто-то боится «страшного укола большой иголкой», но объективно-это очень эффективный и абсолютно безопасный (при соблюдении всех условий проведения) метод лечения вертеброгенных заболеваний. Из пациентов «ПриватКлиник» Лобня, которым мною проводились блокады, подавляющее большинство отмечали выраженный лечебный эффект после первой же (максимум-второй) процедуры.
Из пациентов «ПриватКлиник» Лобня, которым мною проводились блокады, подавляющее большинство отмечали выраженный лечебный эффект после первой же (максимум-второй) процедуры.
Паравертебральная блокада под контролем рентгена
Паравертебральная блокада – это врачебная манипуляция, выполняемая с целью полногокупирования или снижения интенсивности болевого синдрома, локализующегося в областипозвоночника.
По своей сути любая блокада – это обычная инъекция (укол), выполненная у позвоночника, околоместа выхода нервных корешков, позволяющая временно «отключить» болевой рефлекс, уменьшитьотек вокруг нервного корешка и улучшить его питание. На сегодня блокады являются одним изсамых популярных методов лечения, позволяющих избавиться от боли самым коротким идейственным путем, кроме того, процедура совмещает в себе функции не только обезболивания, но ипрофилактики появления сопутствующих заболеваний. При хроническом болевом синдроменаблюдается спазмирование мышц, что приводит к нарушению их нормального функционирования,появлению отечности, постоянного напряжения. Таким образом, можно говорить о том, что блокада – это не просто избавление от боли, но и весьмаэффективная лечебная мера против развития возможных паталогических состояний.
Таким образом, можно говорить о том, что блокада – это не просто избавление от боли, но и весьмаэффективная лечебная мера против развития возможных паталогических состояний.
Преимущества блокады:
- Максимальная близость инъекции к участку боли. Если обезболивающие лекарства попадают ворганизм через обычные внутримышечные инъекции, степень эффективности препарата снижаетсяпо причине «дальности» укола и более затяжной длительностью поступления лекарства к участкуболи.
- Быстрый обезболивающий эффект. Лекарство быстро проникает в область поражения, уменьшаяпрохождение болевого импульса по проводникам нервной системы.
- Если обезболивающие препараты принимать перорально или проводить стандартныевнутримышечные инъекции, лекарства сначала попадают в общий кровоток и гораздо позже (и не вполном объеме) доходят до места поражения. Кроме того, что часть препаратов оседает там, где ненужно, эффект обезболивания будет гораздо слабее.
- Многократность проведения.
 Так как блокада обладает минимальными побочными эффектами, атерапевтический эффект при этом весьма выражен, процедуру можно повторять столько раз, сколько это будет необходимо в каждом конкретном случае.
Так как блокада обладает минимальными побочными эффектами, атерапевтический эффект при этом весьма выражен, процедуру можно повторять столько раз, сколько это будет необходимо в каждом конкретном случае.
Недостатком блокады без контроля (рентгенологического, ультразвукового, или КТ) является то, чтоне всегда можно максимально точно ввести раствор в целевую зону. В некоторых случаях блокадылучше выполнять с применением контроля во время процедуры.
Записаться на Паравертебральную блокаду под контролем рентгена в Екатеринбурге можно по номеру 8(343)272-03-03
Быстрое купирование боли методом инъекционной терапии (блокадами) в Москве
Показания к проведению лечебно-медикаментозной блокады
Блокады помогают купировать (снять) болевые синдромы, связанные с патологией нервов, суставов, мышц и сухожилий, не поддающиеся обычному лечению анальгетиками в виде таблеток и внутримышечных инъекций.
Мы применяем блокады для лечения такой патологии, как:
- остеоартроз суставов;
- остеохондроз позвоночника;
- плечелопаточный периартроз;
- ревматоидный артрит;
- артроз височно-нижнечелюстного сустава;
- защемление седалищного нерва;
- мышечно-тонический синдром;
- туннельный синдром карпального канала;
- боль в суставах различной этиологии;
- радикулит;
- протрузии дисков позвоночника;
- головная боль;
- мигрень;
- невриты и невралгии.

Виды блокад
Специалисты Клинического госпиталя на Яузе выполняют локальные и сегментарные (паравертебральные) блокады.
Локальные блокады
Локальные блокады проводят непосредственно в зоне поражения, патологического процесса. Локальные блокады подразделяются на:
- периартикулярные блокады — инъекции делаются в околосуставные ткани;
- периневральные блокады — инъекции в каналы, где проходят нервы.
Сегментарные (паравертебральные) блокады
Паравертебральная блокада выполняются в области определенного сегмента позвоночного столба. Механизм действия процедуры основан на том, что каждый сегмент позвоночника (спинной мозг) и спинномозговые нервы отвечают за функционирование определенных органов. Таким образом инъекции лекарственных препаратов позволяют купировать болевой синдром при различных заболеваниях.
В том числе высокой эффективностью отличаются паравертебральная блокада с дипроспаном и паравертебральная блокада с гиалрипайером. Паравертебральная блокада с дипроспаном, современным медикаментозным препаратом, отличается высокой результативностью благодаря сочетанию противовоспалительного эффекта, быстрому действию и стойкому эффекту. Блокада с гиалрипайером, хондропротектором нового поколения, успешно применяется в терапии болевых синдромов различной этиологии.
Паравертебральная блокада с дипроспаном, современным медикаментозным препаратом, отличается высокой результативностью благодаря сочетанию противовоспалительного эффекта, быстрому действию и стойкому эффекту. Блокада с гиалрипайером, хондропротектором нового поколения, успешно применяется в терапии болевых синдромов различной этиологии.
Какие препараты используются для блокад
Для проведения лечебно-медикаментозной блокады могут быть использованы местные анестетики (такие, как лидокаин, новокаин), стероидные препараты (дипроспан, кеналог), хондропротекторы (гиалрипайер), сосудистые препараты.
Препарат врач подбирает в индивидуальном порядке с учетом возраста пациента, причины боли, ее характера, интенсивности и продолжительности.
Купирование болей с применением ботулотоксинов
В Клиническом госпитале на Яузе для купирования болевого синдрома с успехом применяется ботулинотерапия. Мы работаем с лекарственными формами ботулотоксина — ботокс, ксеомин, диспорт. Данный метод оказывает положительное воздействие даже в тех случаях, когда медикаментозная терапия не эффективна. Ботулинотерапия расширяет терапевтические возможности врачей: мы лечим заболевания, которые раньше не поддавались терапии. В нашей клинике ботулинотерапия используется в том числе при:
Данный метод оказывает положительное воздействие даже в тех случаях, когда медикаментозная терапия не эффективна. Ботулинотерапия расширяет терапевтические возможности врачей: мы лечим заболевания, которые раньше не поддавались терапии. В нашей клинике ботулинотерапия используется в том числе при:
Эффективность ботулотоксина объясняется тем, что препарат блокирует выработку так называемых медиаторов боли.
Механизм действия блокады
При проведении блокады лекарство вводится непосредственно к генерирующему болевые ощущения нервному корешку, напряженной мышце. Это:
- блокирует боль,
- снимает спазм мышц,
- улучшает питание тканей.
Почти всегда боль проходит на кончике иглы (то есть сразу после проведения инъекции).
Этапы лечения
- Консультация невролога, вертебролога, нейрохирурга.
- Обследование для выявления причин боли (лучевая диагностика — КТ, МРТ, лабораторные исследования) и для выявления противопоказаний к лечению блокадами.

- Индивидуально подбирается препарат или препараты для лечения: анестетики для блокады нервных стволов, гормональные препараты для терапии суставных болей. По показаниям в инъекцию добавляются витамины, препараты продленного действия (депо).
- В условиях операционной проводится инъекция, при необходимости процесс контролируется визуально с помощью электронно-оптического преобразователя (Си-дуги).
- Количество блокад в курсе лечения определяется индивидуально. Обычно оно составляет от 3 до 7 процедур. Интервал между инъекциями составляет 3–4 дня. Улучшение чаще всего наступает уже после первой блокады.
При неэффективности курса блокад или при наличии противопоказаний в Клиническом госпитале на Яузе проводится радиочастотная денервация — коагуляция нерва, блокирующая болевые импульсы. Метод не имеет противопоказаний, может быть применен в преклонном возрасте и на фоне соматических проблем.
Противопоказания к проведению блокад
- Аллергическая реакция на препараты, использующиеся для блокады.

- Инфекционные заболевания, сепсис, поражение кожи в месте инъекции.
- Декомпенсированные заболевания сердечно-сосудистой системы, аритмии.
Если Вас или Ваших близких мучает боль, обратитесь в Клинический госпиталь на Яузе. Наши специалисты обязательно Вам помогут от нее избавиться.
Почему мы
- Врачи. В Клиническом госпитале на Яузе работают специалисты разных профилей, которые помогут при разных причинах возникновения боли.
- Экспертность. Экспертное качество диагностики обеспечивается аппаратурой мирового класса и высоким уровнем подготовки специалистов. Результаты обследований отделения лучевой диагностики принимаются во всех странах мира.
- Индивидуальный подход. Эффективное избавление от боли обеспечивается детальным изучением особенностей каждого пациента, точной диагностикой причин болевого синдрома и индивидуальным подбором оптимального метода лечения, проводимыми нашими специалистами.
- Точность.
 Профессиональный уровень наших докторов, качественное инновационное оборудование госпиталя позволяют проводить блокады под визуальным рентген-контролем, гарантируя точность и эффективность лечения.
Профессиональный уровень наших докторов, качественное инновационное оборудование госпиталя позволяют проводить блокады под визуальным рентген-контролем, гарантируя точность и эффективность лечения. - Эффективность. В арсенале наших докторов лучшие из признанных в мире методов избавления от боли — блокады с обезболивающими и противовоспалительными средствами, с депонированием препаратов, блокады фасеточных суставов, радиочастотная денервация, позволяющие избавить Вас боли практически в любом случае.
- Мы ценим Ваше время. Все консультации, диагностические и лечебные процедуры проходят в рамках нашего госпиталя, что экономит время и силы наших пациентов.
- Не оказывается системного действия на организм. Местное введение препарата в терапевтических дозах не вызывает системных эффектов, поскольку его молекулы не проникают через гематоэнцефалический барьер.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом неврологом, к.м.н. Акуловой Е.М., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Паравертебральная блокада | Медицинский центр «Широких сердец»
/Услуги
/ /Паравертебральная блокада
Специалисты
Цены
| Паравертебральная блокада | 1500 ₽ |
Паравертебральные блокады (Блокада суставов и позвоночника) — это один из типов медикаментозного лечения суставов и позвоночника, ориентированный на устранение острой боли, снятие воспалений и мышечных спазмов. При паравертебральной блокаде медикаменты вводятся напрямую в полость суставной сумки с помощью шприца с иглой.
Блокада суставов — эффективный и быстрый приём освобождения от боли.
Блокады обширно используются для лечения заболеваний опорно-двигательного аппарата, под которыми понимаются: остеохондрозы, протрузии дисков и межпозвонковых грыж, межрёберных невралгий, артрозов и других заболеваний.![]()
Блокады сегодня являются одним из самых эффективных и популярных методов лечения, позволяющих избавиться от боли самым коротким и действенным путем.
Кроме того, процедура совмещает в себе функции не только обезболивания, но и профилактики появления сопутствующих заболеваний. При хроническом болевом синдроме наблюдается спазмирование мышц, что приводит к нарушению их нормального функционирования, появлению отечности, постоянного напряжения.
Таким образом, можно говорить о том, что блокада — это не просто избавление от боли, но и весьма эффективная лечебная мера против развития возможных паталогических состояний.
Показания к проведению
Существуют определенные заболевания и патологические состояния, наличие которых является показанием к проведению блокады:
Заболевания позвоночника:
- остеохондроз;
- радикулит;
- невралгия;
- люмбаго;
- миозиты;
- протрузия;
- межпозвонковые грыжи;
- ущемление периферического нерва.

Другие заболевания:
- хронические болевые синдромы;
- боли, связанные с отеком и воспалением нервного корешка;
- боли, возникающие при сдавлении нервного ствола (на фоне спазма мускулатуры).
Травмы позвоночника
Почему у нас
-
В основе работы лежит принцип единой комплексной системы диагностики и лечения.
-
Мы подбираем оптимальные программы, которые включают в себя комплекс всех необходимых обследований и анализов.
-
Наличие собственной лаборатории, что позволяет в кротчайшие сроки выполнять необходимые исследования.
-
Высокая квалификация специалистов!
-
Работаем с 8:00 до 21:00 ежедневно.
- Консилиумный подход к лечению пациентов.
-
Возможность контроля лечения дистанционно.
-
Доступ ко всем обследованиям и результатам анализов в электронном виде в личном кабинете на нашем сайте.

-
Выдаем все виды справок: в бассейн, о состоянии здоровья, для поступления в ВУЗ и другие. ОФОРМЛЯЕМ санаторно-курортную карту, карту в детский сад и школ.
-
Возможен выезд на дом и забор крови на дому.
-
Все виды капельниц, инъекций, сосудистая терапия — в стерильном и комфортном процедурном кабинете — анатомические кресла — любимые фильмы, заботливый персонал, кислородотерапия.
-
Работаем в системе дополнительного медицинского страхования (ДМС) и на договорной основе.
Адреса наших филиалов:
г. Воронеж, ул. Владимира Невского, 19, ул. Пограничная, 2.
Предварительная запись по тел.: (473) 280-20-30
Паравертебральная блокада — Медицинский центр «Парацельс»
Паравертебральная блокада – это врачебная манипуляция, выполняемая с целью полного купирования или снижения интенсивности болевого синдрома, локализующегося в области позвоночника.
По своей сути любая блокада – это обычная инъекция (укол), выполненная у позвоночника, около места выхода нервных корешков, позволяющая временно «отключить» болевой рефлекс, уменьшить отек вокруг нервного корешка и улучшить его питание. На сегодня блокады являются одним из самых популярных методов лечения, позволяющих избавиться от боли самым коротким и действенным путем, кроме того, процедура совмещает в себе функции не только обезболивания, но и профилактики появления сопутствующих заболеваний. При хроническом болевом синдроме наблюдается спазмирование мышц, что приводит к нарушению их нормального функционирования, появлению отечности, постоянного напряжения.
Таким образом, можно говорить о том, что блокада – это не просто избавление от боли, но и весьма эффективная лечебная мера против развития возможных патологических состояний.
Существует много методов обезболивания (локального или глобального), нодалеко не все имеют преимущества, выгодно отличающие этот метод от других.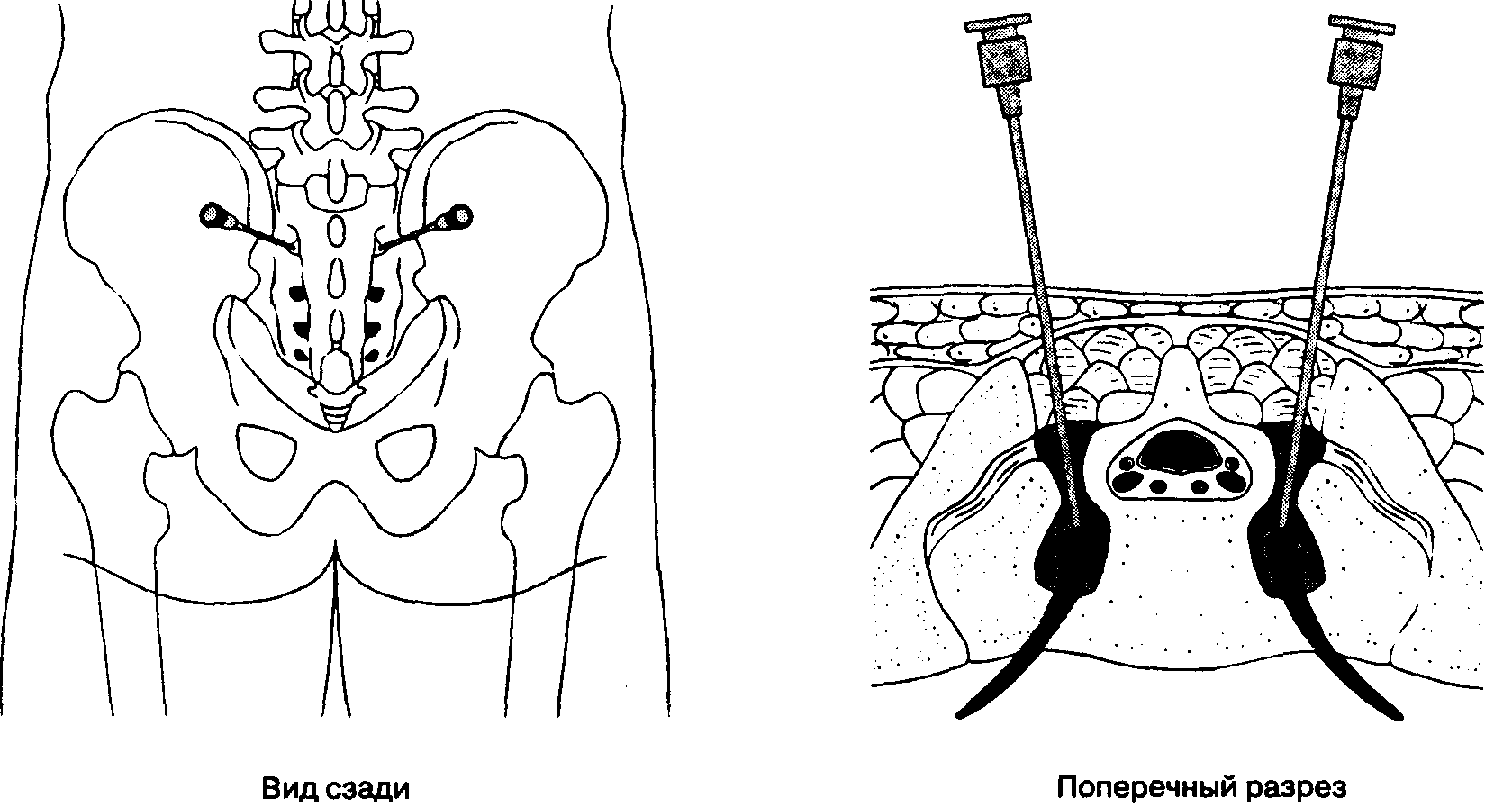 Максимальная близость инъекции к участку болиЕсли обезболивающие лекарства попадают в организм через обычныевнутримышечные инъекции, степень эффективности препарата снижается попричине «дальности» укола и более затяжной длительностью поступлениялекарства к участку боли.
Максимальная близость инъекции к участку болиЕсли обезболивающие лекарства попадают в организм через обычныевнутримышечные инъекции, степень эффективности препарата снижается попричине «дальности» укола и более затяжной длительностью поступлениялекарства к участку боли.
Быстрый обезболивающий эффектЛекарство быстро проникает в область поражения, уменьшая прохождениеболевого импульса по проводникам нервной системы.Минимум побочных эффектовЕсли обезболивающие препараты принимать перорально или проводитьстандартные внутримышечные инъекции, лекарства сначала попадают в общийкровоток и гораздо позже (и не в полном объеме) доходят до места поражения.Кроме того, что часть препаратов оседает там, где не нужно, эффектобезболивания будет гораздо слабее.Многократность проведенияТак как блокада обладает минимальными побочными эффектами, атерапевтический эффект при этом весьма выражен, процедуру можно повторятьстолько раз, сколько это будет необходимо в каждом конкретном случае.Показания к проведению блокадыПаравертебральные блокады проводятся исключительно по врачебнымпоказаниям. Решение о том, что вам необходима эта процедура, можетпринимать только ваш лечащий врач, ориентирующийся на результаты анализови ваше состояние.
Решение о том, что вам необходима эта процедура, можетпринимать только ваш лечащий врач, ориентирующийся на результаты анализови ваше состояние.
Записаться на Паравертебральную блокаду в Екатеринбурге можно по номеру 8(343)272-03-03
Торакальная и поясничная паравертебральная блокада — ориентиры и методика нервной стимуляции
Манодж К. Кармакар, Рой А. Гринграсс, Малика Латмор и Мэтью Левин
ТАРАКАЛЬНЫЙ ПАРАВЕРТЕБРАЛЬНЫЙ БЛОК
Грудная паравертебральная блокада (TPVB) — это метод введения местного анестетика вдоль грудного позвонка рядом с местом выхода спинномозговых нервов из межпозвонкового отверстия. Это вызывает одностороннюю, сегментарную, соматическую и симпатическую блокаду нервов, которая эффективна для анестезии и лечения острой и хронической боли одностороннего происхождения в груди и животе.Считается, что Хьюго Селлхейм из Лейпцига (1871–1936) первым изобрел TPVB в 1905 году. Каппис в 1919 году разработал технику паравертебральной инъекции, которая сравнима с той, которая используется в настоящее время.
Хотя паравертебральная блокада (ПВБ) была довольно популярна в начале 1900-х годов, в конце века она, похоже, вошла в немилость; причина неизвестна. В 1979 году Исон и Вятт повторно популяризировали эту технику после описания установки паравертебрального катетера.Наше понимание безопасности и эффективности TPVB значительно улучшилось за последние 25 лет, с возобновлением интереса к этой технике. В настоящее время он используется не только для обезболивания, но и для хирургической анестезии, и его применение распространилось на детей. Введение ультразвука в практику регионарной анестезии привело к возобновлению усилий по повышению безопасности и устойчивости ПВБ.
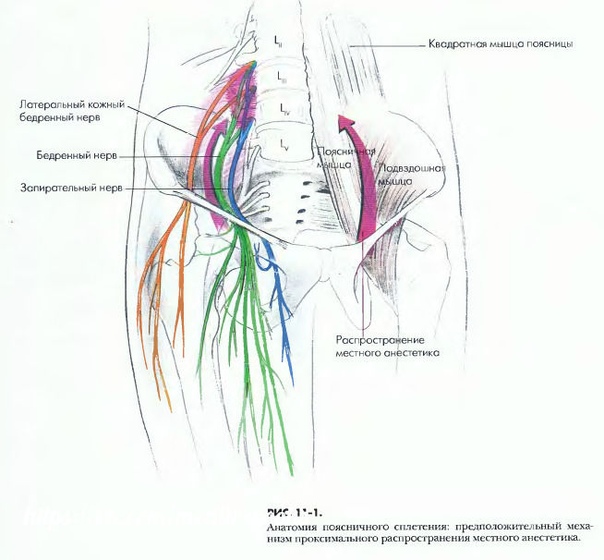
Анатомия
Грудное паравертебральное пространство (TPVS) представляет собой клиновидное пространство, расположенное по обе стороны от позвоночника ( Рисунок 1 ).Париетальная плевра образует переднебоковую границу. Основу составляют тело позвонка, межпозвоночный диск и межпозвонковое отверстие с его содержимым.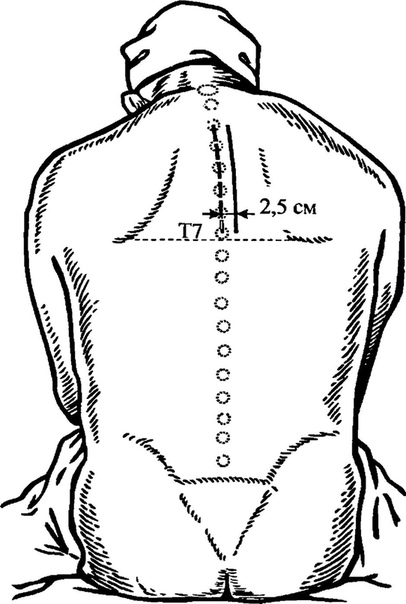
Поперечный отросток и верхняя реберно-поперечная связка образуют заднюю границу. Между париетальной плеврой спереди и верхней реберно-поперечной связкой сзади находится фиброэластичная структура, эндоторакальная фасция, которая представляет собой глубокую фасцию грудной клетки ( рисунки с 1 по 3 ).Медиально к надкостнице тела позвонка прикрепляется эндоторакальная фасция. Слой рыхлой ареолярной соединительной ткани, субсерозной фасции, лежит между париетальной плеврой и эндоторакальной фасцией.
Следовательно, есть два потенциальных фасциальных отдела в TPVS: передний экстраплевральный паравертебральный отдел и задний субэндоторакальный паравертебральный отдел (см. Рисунки 1 и 2 ). TPVS содержит жировую ткань, в которой находятся межреберный (спинномозговой) нерв, дорсальная ветвь, межреберные сосуды и коммуникантные ветви, а также передняя симпатическая цепь.Спинномозговые нервы сегментированы на небольшие пучки и свободно лежат в жировой ткани TPVS, что делает их доступными для растворов местных анестетиков, вводимых в TPVS. TPVS сообщается с эпидуральным пространством медиально и с межреберным промежутком латерально.
TPVS сообщается с эпидуральным пространством медиально и с межреберным промежутком латерально.
TPVS по обе стороны от грудного позвонка также сообщаются друг с другом через эпидуральное и превертебральное пространство. Черепное расширение TPVS сложно определить и может значительно варьироваться; однако имеется прямое паравертебральное распространение рентгеноконтрастного вещества от грудного отдела до шейного паравертебрального пространства, что указывает на анатомическую целостность.TPVS также сообщается каудально через медиальную и боковую дугообразные связки с забрюшинным пространством за поперечной фасцией, где расположены поясничные спинномозговые нервы.
РИСУНОК 1. Анатомия грудного паравертебрального пространства, грудной полости и межреберных нервов. РИСУНОК 2. Анатомия поперечного сечения позвонка и грудной стенки, демонстрирующая взаимосвязь параверетбрального пространства, симпатических ганглиев, спинномозговых и межреберных нервов. РИСУНОК 3. Сагиттальный разрез грудного паравертебрального пространства.
РИСУНОК 3. Сагиттальный разрез грудного паравертебрального пространства.Механизм блокировки и распределения анестезии
TPVB вызывает ипсилатеральную блокаду соматических и симпатических нервов ( Рисунок 4 ) из-за прямого воздействия местного анестетика на соматические и симпатические нервы в TPVS, распространение в межреберное пространство латерально и эпидуральное пространство медиально. Общий вклад эпидурального распространения в дерматомное распределение анестезии после TPVB точно не определен.Однако некоторая степень ипсилатерального распространения местного анестетика в эпидуральное пространство, вероятно, имеет место у большинства пациентов, что приводит к большему распространению анестезии, чем при только паравертебральном распространении. Распределение анестезии на дерматоме после однократной инъекции большого объема варьируется и часто непредсказуемо, но вводимые растворы обычно в некоторой степени распространяются как в головном, так и в каудальном направлении к месту инъекции (, рис. 5, ). Тем не менее, метод множественных инъекций, при котором небольшие объемы (3-4 мл) местного анестетика вводятся на нескольких смежных грудных уровнях, предпочтительнее однократной инъекции большого объема.Это особенно важно, когда требуется надежная анестезия на нескольких ипсилатеральных грудных дерматомах, например, когда TPVB используется для анестезии во время операции на груди. Сегментарная контралатеральная анестезия, прилегающая к месту инъекции, возникает примерно у 10% пациентов после однократной инъекции TPVB и может быть следствием эпидурального или превертебрального распространения.
5, ). Тем не менее, метод множественных инъекций, при котором небольшие объемы (3-4 мл) местного анестетика вводятся на нескольких смежных грудных уровнях, предпочтительнее однократной инъекции большого объема.Это особенно важно, когда требуется надежная анестезия на нескольких ипсилатеральных грудных дерматомах, например, когда TPVB используется для анестезии во время операции на груди. Сегментарная контралатеральная анестезия, прилегающая к месту инъекции, возникает примерно у 10% пациентов после однократной инъекции TPVB и может быть следствием эпидурального или превертебрального распространения.
Может произойти двусторонняя симметричная анестезия из-за обширного эпидурального распространения или непреднамеренной интратекальной инъекции в дуральную втулку, особенно когда игла направлена медиально или когда используется больший объем местного анестетика (> 25 мл). По этой причине за пациентами следует наблюдать с использованием тех же методов и бдительности, что и при инъекциях с использованием эпидуральной анестезии большого объема с однократной инъекцией. Ипсилатеральные подвздошно-паховые и подвздошно-подъязычные нервы также могут иногда быть вовлечены после инъекций в нижнегрудной паравертебральный отдел.Это происходит либо из-за эпидурального распространения, либо из-за расширенного субэндоторакального фасциального распространения в забрюшинное пространство, где расположены поясничные спинномозговые нервы. Влияние силы тяжести на распространение анестезии в дерматомах после TPVB неизвестно, но может существовать тенденция к преимущественному объединению введенного раствора в сторону зависимых уровней.
По этой причине за пациентами следует наблюдать с использованием тех же методов и бдительности, что и при инъекциях с использованием эпидуральной анестезии большого объема с однократной инъекцией. Ипсилатеральные подвздошно-паховые и подвздошно-подъязычные нервы также могут иногда быть вовлечены после инъекций в нижнегрудной паравертебральный отдел.Это происходит либо из-за эпидурального распространения, либо из-за расширенного субэндоторакального фасциального распространения в забрюшинное пространство, где расположены поясничные спинномозговые нервы. Влияние силы тяжести на распространение анестезии в дерматомах после TPVB неизвестно, но может существовать тенденция к преимущественному объединению введенного раствора в сторону зависимых уровней.
Предпочтительно выполнять TPVB, когда пациент находится в сидячем положении, потому что анатомия поверхности лучше визуализируется, и пациенты часто чувствуют себя более комфортно.Однако, когда это невозможно или нецелесообразно, TPVB также может выполняться с пациентом в положении на боку или на животе. Количество и уровни инъекций выбираются в зависимости от желаемого распространения местной анестезии. В этом примере описывается TPVB для хирургии груди. Поверхностные ориентиры идентифицируются и отмечаются маркером кожи перед размещением блока ( Рисунок 6, ). Отметки на коже также наносятся на 2,5 см латеральнее средней линии на грудных уровнях, которые необходимо заблокировать.
Количество и уровни инъекций выбираются в зависимости от желаемого распространения местной анестезии. В этом примере описывается TPVB для хирургии груди. Поверхностные ориентиры идентифицируются и отмечаются маркером кожи перед размещением блока ( Рисунок 6, ). Отметки на коже также наносятся на 2,5 см латеральнее средней линии на грудных уровнях, которые необходимо заблокировать.
Эти отметки указывают на места введения иглы и должны находиться над поперечным отростком позвонка (, рис. 7, ). Подготавливается стандартный лоток для регионарной анестезии, и во время установки блока следует соблюдать строгую асептику. Для TPVB рекомендуется игла Туохи 22 калибра (, рис. 8, ). В идеале игла должна иметь отметку глубины на стержне. В качестве альтернативы рекомендуется использовать ограничитель глубины (см. Рисунок 8 ).Эпидуральный набор используется, если планируется введение катетера в TPVS./31/31.jpg) TPVB требует надлежащей премедикации для обеспечения приемлемости и комфорта пациента во время установки блока.
TPVB требует надлежащей премедикации для обеспечения приемлемости и комфорта пациента во время установки блока.
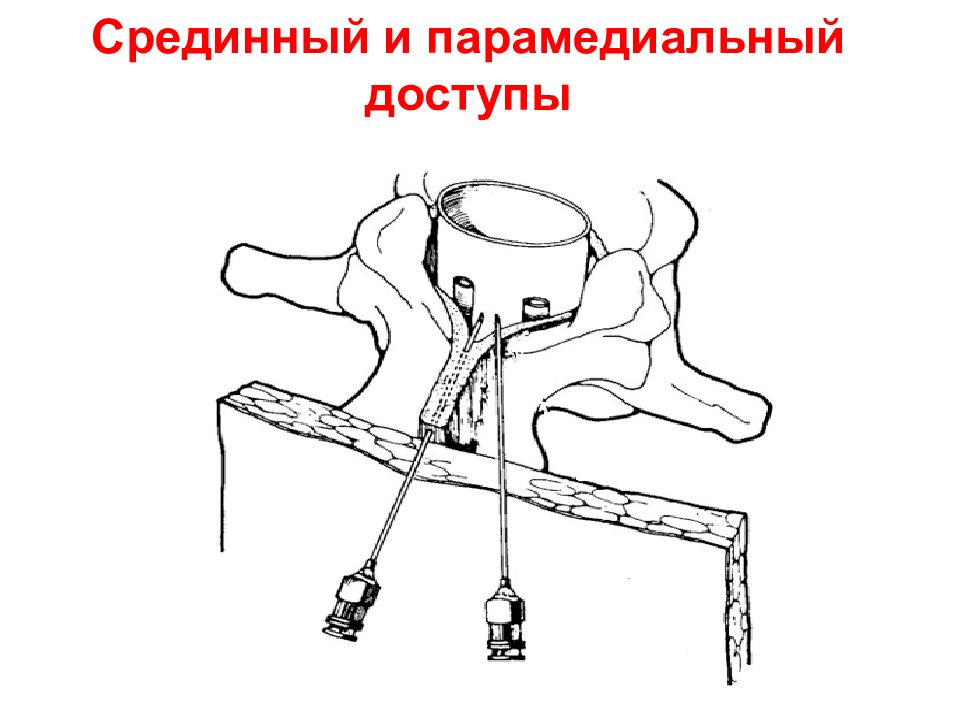
Метод потери сопротивления
Есть несколько различных методов TPVB.Классическая техника предполагает потерю сопротивления. Кожа и подлежащая ткань инфильтрируются 1% лидокаином, и блокирующая игла вводится перпендикулярно коже во всех плоскостях, чтобы контактировать с поперечным отростком позвонка. Обратите внимание, что из-за острого изгиба грудных позвонков в средней части грудной клетки поперечный отросток, с которым происходит контакт, происходит от нижнего позвонка ( рисунки 9, и 10 ).
РИСУНОК 9.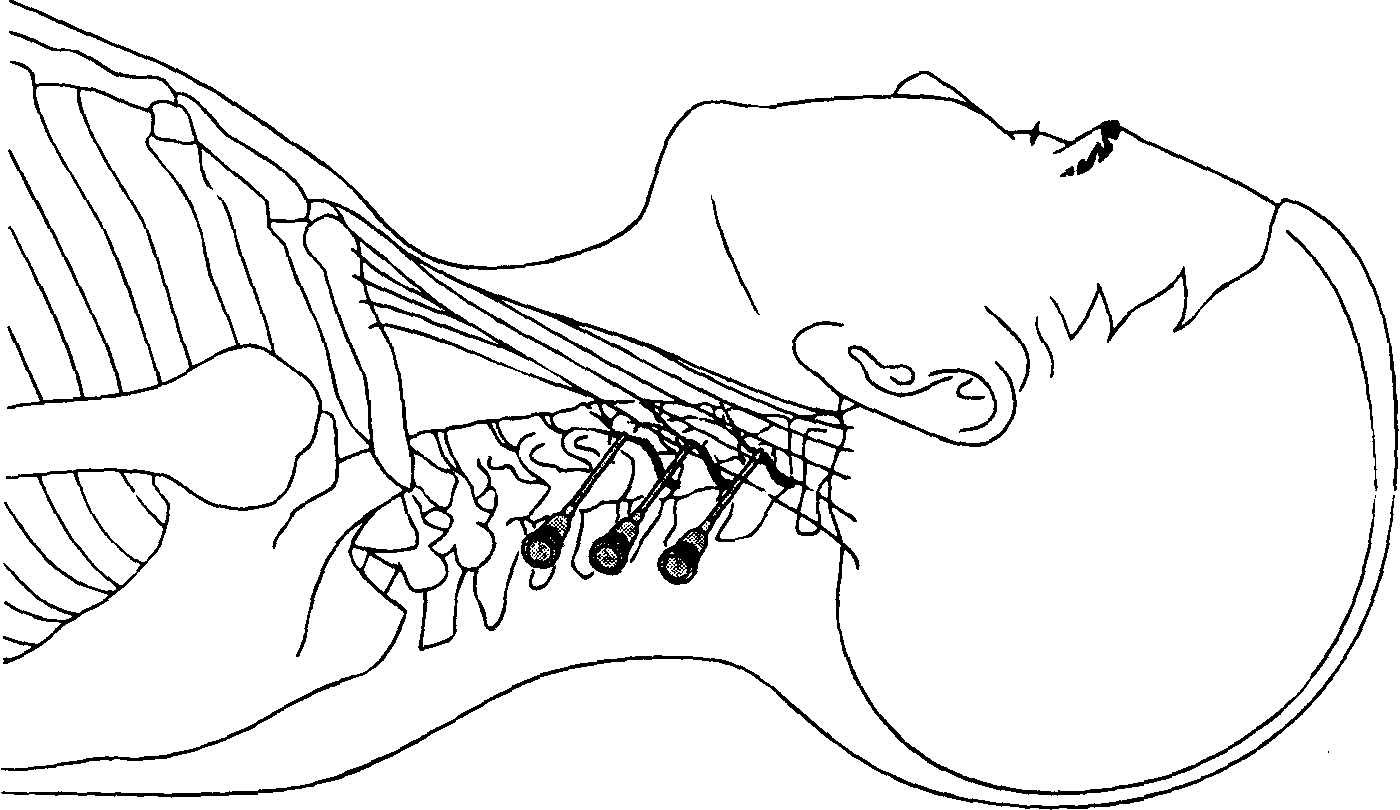 Взаимосвязь между остистыми и поперечными отростками на грудном уровне.Из-за крутого наклона остистых отростков вниз на уровне грудной клетки игла, вводимая на уровне остистого отростка, соприкасается с поперечным отростком расположенного ниже позвонка. РИСУНОК 10. Техника «ухода» от поперечного отростка. A: Показано, что игла контактирует с поперечным отростком. B: Показано, что игла уходит от верхней части поперечного отростка. Уход снизу может быть безопаснее на грудном уровне.
Взаимосвязь между остистыми и поперечными отростками на грудном уровне.Из-за крутого наклона остистых отростков вниз на уровне грудной клетки игла, вводимая на уровне остистого отростка, соприкасается с поперечным отростком расположенного ниже позвонка. РИСУНОК 10. Техника «ухода» от поперечного отростка. A: Показано, что игла контактирует с поперечным отростком. B: Показано, что игла уходит от верхней части поперечного отростка. Уход снизу может быть безопаснее на грудном уровне.Глубина контакта поперечного отростка варьируется (3–4 см) и зависит от телосложения человека и уровня, на котором вводится игла.Глубина больше на уровне шейного и поясничного отделов позвоночника и меньше на уровне грудной клетки.
Во время введения иглы можно пропустить поперечный отросток и случайно проколоть плевру. Таким образом, перед тем, как продвинуть иглу слишком глубоко, что может привести к проколу плевры, необходимо произвести поиск поперечного отростка и соприкоснуться с ним. Чтобы свести к минимуму это осложнение, блокирующую иглу вначале следует вводить только на максимальную глубину 4 см на грудном и 5 см на шейном и поясничном уровнях.Если кость не контактирует, следует предположить, что игла находится между двумя соседними поперечными отростками. Иглу следует вывести в подкожную клетчатку и снова ввести в головном или каудальном направлении на ту же глубину (4 см), пока не произойдет контакт с костью.
Чтобы свести к минимуму это осложнение, блокирующую иглу вначале следует вводить только на максимальную глубину 4 см на грудном и 5 см на шейном и поясничном уровнях.Если кость не контактирует, следует предположить, что игла находится между двумя соседними поперечными отростками. Иглу следует вывести в подкожную клетчатку и снова ввести в головном или каудальном направлении на ту же глубину (4 см), пока не произойдет контакт с костью.
Если кость по-прежнему не встречается, иглу продвигают еще на сантиметр и повторяют описанную выше процедуру до тех пор, пока не будет идентифицирован поперечный отросток. Затем иглу проводят над или ниже (безопаснее) поперечного отростка и постепенно продвигают до тех пор, пока не будет выявлена потеря сопротивления, когда игла проходит через верхнюю реберно-поперечную связку в TPVS ( Рисунок 11, ; см. Рисунок 3 ).
РИСУНОК 11. Техника паравертебральной блокады. Игла (1) сначала продвигается, чтобы контактировать с поперечным отростком (4), затем перенаправляется в головной (2) или каудальный направлениях, чтобы отойти от поперечного отростка и войти в паравертебральное пространство. Также показаны другие структуры: остистый отросток (3) и дисперсия красителя в паравертебральном пространстве и межреберной борозде.
Также показаны другие структуры: остистый отросток (3) и дисперсия красителя в паравертебральном пространстве и межреберной борозде.NYSORA Tips
- Рекомендуется «уходить» от нижней части поперечного отростка, если игла касается ребра, а не поперечного отростка.Когда это происходит, отход от ребра к головке может привести к пневмотораксу.
- Обычно это происходит в пределах 1,0–1,5 см от верхнего края поперечного отростка (см. Рисунок 3 ). Хотя при прохождении иглой верхнего реберно-поперечного отростка можно оценить легкий «хлопок» или «отдачу», на это не следует полностью полагаться. Вместо этого следует руководствоваться глубиной введения иглы с учетом начального контакта с костью (кожно-поперечный отросток + 1,0–1,5 см).
Метод заранее заданного расстояния
TPVB также может быть выполнен путем продвижения иглы на фиксированное заданное расстояние (1 см) после того, как игла отошла от поперечного отростка, без потери сопротивления ( Рис. 12A, и B ).Сторонники этой методики очень успешно использовали ее при низком риске пневмоторакса. Рекомендуется использовать маркер глубины, чтобы избежать непреднамеренной плевральной или легочной пункции.
12A, и B ).Сторонники этой методики очень успешно использовали ее при низком риске пневмоторакса. Рекомендуется использовать маркер глубины, чтобы избежать непреднамеренной плевральной или легочной пункции.
NYSORA Tips
- Выполните TPVB, когда пациент находится в сидячем положении.
- Поверхностные ориентиры всегда должны быть обозначены и отмечены маркером кожи.
- Используйте иглы с отметками глубины, чтобы облегчить оценку глубины введения.
- Обязательно найдите и коснитесь поперечного отростка, прежде чем продвигать иглу дальше.
- Глубина контакта поперечного отростка у одного и того же пациента различается на разных уровнях грудной клетки.
 Он наиболее глубокий в шейном, верхнем и нижнем грудном отделах, а самый мелкий — в среднегрудном отделе.
Он наиболее глубокий в шейном, верхнем и нижнем грудном отделах, а самый мелкий — в среднегрудном отделе. - Игла не должна выходить более чем на 1,5 см за пределы контакта с поперечным отростком.
- Избегайте направления иглы медиально, чтобы предотвратить случайное смещение иглы при эпидуральной или интратекальной инъекции.
- Установка торакального паравертебрального катетера
Если планируется непрерывная TPVB (CTPVB), катетер вводится через иглу Туохи в TPVS. В отличие от эпидуральной катетеризации, при установке паравертебрального катетера обычно возникает определенное сопротивление.Этого можно добиться, введя 5–10 мл физиологического раствора для создания пространства перед введением катетера. Необычно бесшовное прохождение катетера должно вызывать подозрение на интраплевральное размещение. Возможно, самый безопасный и простой метод установки катетера в TPVS — это поместить его под прямым наблюдением из открытой грудной полости. Очевидно, что для этого требуется открытая грудная клетка, и поэтому это делается исключительно у пациентов, перенесших торакотомию.
Очевидно, что для этого требуется открытая грудная клетка, и поэтому это делается исключительно у пациентов, перенесших торакотомию.
Этот метод включает отражение париетальной плевры от заднего края раны на тела позвонков на нескольких грудных сегментах, создавая таким образом экстраплевральный паравертебральный карман (, рис. 13, ), в который вводится чрескожно введенный катетер напротив углов обнаженных ребер.Плевра снова прилегает к грудной стенке, а грудная клетка закрывается. Этот метод можно очень эффективно комбинировать с одноразовой чрескожной чрескожной паравертебральной инъекцией перед разрезом для обеспечения периоперационной анальгезии во время торакальной хирургии.
РИСУНОК 13. A: Размещение экстраплеврального паравертебрального катетера младенцу под прямым зрением. На рисунке показаны щипцы для изогнутой артерии, которые были вставлены в экстраплевральный паравертебральный карман, который был создан путем отражения париетальной плевры от заднего края раны на тела позвонков через несколько грудных дерматомов. B: Размещение экстраплеврального паравертебрального катетера младенцу под прямым обзором. На рисунке показана игла Туохи, которая была введена из нижнего межреберного промежутка в грудное паравертебральное пространство; То есть созданный ранее экстраплевральный паравертебральный карман. Затем через иглу Туохи вводится катетер и фиксируется на месте по углам обнаженных ребер, после чего плевра закрывается и грудная клетка закрывается.
B: Размещение экстраплеврального паравертебрального катетера младенцу под прямым обзором. На рисунке показана игла Туохи, которая была введена из нижнего межреберного промежутка в грудное паравертебральное пространство; То есть созданный ранее экстраплевральный паравертебральный карман. Затем через иглу Туохи вводится катетер и фиксируется на месте по углам обнаженных ребер, после чего плевра закрывается и грудная клетка закрывается.NYSORA Tips
- Введение физиологического раствора или болюсной дозы местного анестетика перед введением катетера упрощает введение катетера.
- Очень легкое прохождение катетера (> 6 см) должно вызвать подозрение на внутриплевральное размещение. — Катетер не следует вводить более чем на 3 см, чтобы предотвратить его перемещение в эпидуральное пространство.
Показания
TPVB показан для анестезии и обезболивания при односторонних хирургических вмешательствах на груди и животе. Показания, о которых обычно сообщают, перечислены в таблице 1 .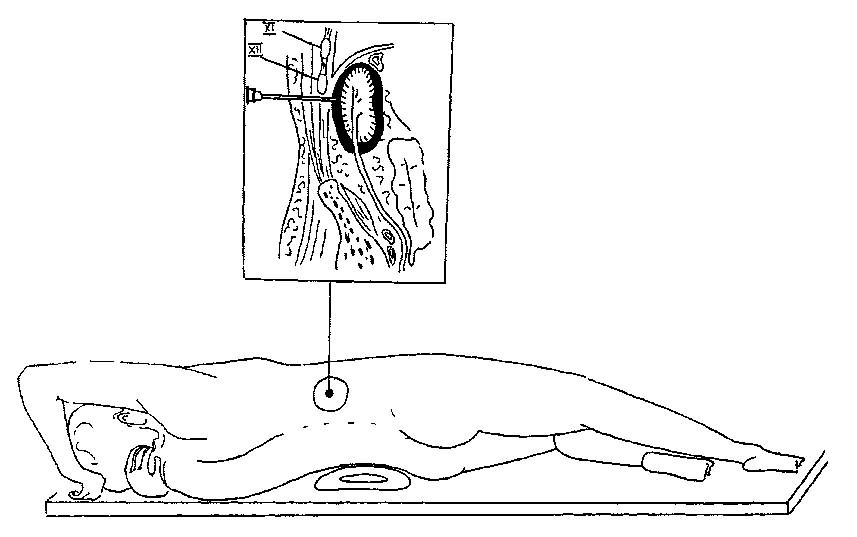 Также сообщалось об использовании двустороннего TPVB.
Также сообщалось об использовании двустороннего TPVB.
ТАБЛИЦА 1.
Показания к грудной паравертебральной блокаде.| Анестезия |
|---|
| Хирургия груди |
| Герниорафия (грудопоясничная анестезия) |
| Исследование ран грудной клетки |
| Послеоперационная анальгезия (как часть сбалансированного обезболивающего режима) |
|---|
| Торакотомия |
| Торакоабдоминальная хирургия пищевода |
| Видеоассистированная торакоскопическая хирургия |
| Холецистэктомия |
| Хирургия почек |
| Хирургия груди |
| Герниорафия |
| Резекция печени |
| Аппендэктомия |
| Минимально инвазивная кардиохирургия |
| Традиционная кардиохирургия (двусторонняя TPVB) |
| Лечение хронической боли |
|---|
| Доброкачественная и злокачественная невралгия |
| Разное |
|---|
| Постгерпетическая невралгия |
| Облегчение плевральной боли в груди |
| Множественные переломы ребер |
| Лечение гипергидроза |
| Боль в капсуле печени после тупой травмы живота |
Противопоказания
Противопоказания для TPVB включают инфекцию в месте инъекции, аллергию на местный анестетик, эмпиему и новообразование, занимающее паравертебральное пространство. Коагулопатия, нарушения свертываемости крови или пациенты, принимающие антикоагулянтные препараты, являются относительными противопоказаниями для TPVB. Следует проявлять осторожность у пациентов с кифосколиозом или деформацией позвоночника, а также у тех, кто ранее перенес операцию на грудной клетке. Деформация грудной клетки в первом случае может предрасполагать к случайной текальной или плевральной пункции, а измененная паравертебральная анатомия из-за фиброзной облитерации паравертебрального пространства или спаек легкого к грудной стенке во втором случае может предрасполагать к пункции легкого.
Выбор местного анестетика
Поскольку TPVB не приводит к двигательной слабости конечностей, длительная анальгезия при TPVB почти всегда желательна. Следовательно, обычно используются местные анестетики длительного действия. К ним относятся 0,5% бупивакаин или левобупивакаин и 0,5% ропивакаин. При однократной инъекции TPVB аликвотами вводят 20–25 мл местного анестетика, тогда как при многократной инъекции TPVB вводят 4–5 мл местного анестетика на каждом запланированном уровне.Максимальная доза местного анестетика должна быть скорректирована для пожилых, плохо питающихся и ослабленных пациентов.
Следовательно, обычно используются местные анестетики длительного действия. К ним относятся 0,5% бупивакаин или левобупивакаин и 0,5% ропивакаин. При однократной инъекции TPVB аликвотами вводят 20–25 мл местного анестетика, тогда как при многократной инъекции TPVB вводят 4–5 мл местного анестетика на каждом запланированном уровне.Максимальная доза местного анестетика должна быть скорректирована для пожилых, плохо питающихся и ослабленных пациентов.
TPVS хорошо васкуляризован, что приводит к относительно быстрой абсорбции местного анестетика в системный кровоток. Следовательно, пиковая концентрация местного анестетика в плазме достигается быстро. Адреналин (2,5–5,0 мкг / мл), содержащий растворы местных анестетиков, можно использовать во время первоначальной инъекции, поскольку он снижает системную абсорбцию и тем самым снижает вероятность токсичности.
Адреналин также помогает увеличить максимально допустимую дозу местного анестетика. Продолжительность анестезии после TPVB колеблется от 3–4 часов, но анальгезия часто длится намного дольше (8–18 часов). Если планируется непрерывный TPVB (CTPVB), например, для послеоперационной анальгезии после торакотомии или постоянного обезболивания при множественных переломах ребер, то начинают инфузию бупивакаина или левобупивакаина 0,25% или ропивакаина 0,2% в дозе 0,1–0,2 мл / кг / ч. после первоначальной болюсной инъекции и продолжали в течение 3–4 дней или в соответствии с указаниями.По нашему опыту, использование более высокой концентрации местного анестетика (например, 0,5% бупивакаина вместо 0,25%) для CTPVB не приводит к лучшему качеству обезболивания и может увеличить вероятность токсичности местного анестетика.
Если планируется непрерывный TPVB (CTPVB), например, для послеоперационной анальгезии после торакотомии или постоянного обезболивания при множественных переломах ребер, то начинают инфузию бупивакаина или левобупивакаина 0,25% или ропивакаина 0,2% в дозе 0,1–0,2 мл / кг / ч. после первоначальной болюсной инъекции и продолжали в течение 3–4 дней или в соответствии с указаниями.По нашему опыту, использование более высокой концентрации местного анестетика (например, 0,5% бупивакаина вместо 0,25%) для CTPVB не приводит к лучшему качеству обезболивания и может увеличить вероятность токсичности местного анестетика.
NYSORA Tips
- Рассмотрите возможность использования лидокаина или хлоропрокаина для лечения кожи и подкожной инфильтрации, чтобы снизить общую дозу более токсичного местного анестетика длительного действия.
- Используйте местный анестетик длительного действия, содержащий адреналин (например, 1: 200 000 или 1: 400 000), поскольку он снижает системную абсорбцию и, следовательно, возможность системной токсичности.

- Дозу местного анестетика следует скорректировать у пожилых людей и лиц с нарушением функции печени и почек.
Хирургия груди
Торакальная паравертебральная инъекция местного анестетика на нескольких уровнях (от C7 до T6) в сочетании с внутривенной седацией эффективна для хирургической анестезии во время обширных операций на груди ( Рисунок 14 ). Остистый отросток C7 является наиболее заметным остистым отростком шейки матки; нижний край лопатки соответствует Т7.По сравнению с пациентами, которые получают только общую анестезию (GA), пациенты, которым вводят многоразовую инъекцию TPVB для обширной операции на груди, меньше болеют в послеоперационном периоде, нуждаются в меньшем количестве анальгетиков и имеют меньше тошноты и рвоты после операции.
РИСУНОК 14. A: Обширная операция по реконструкции груди выполняется при паравертебральной блокаде. B: Пациенту вводят седативный эффект с помощью инфузии пропофола. Изображения демонстрируют, насколько мощными паравертебральными блоками могут быть как анестезирующие, так и обезболивающие методы.
B: Пациенту вводят седативный эффект с помощью инфузии пропофола. Изображения демонстрируют, насколько мощными паравертебральными блоками могут быть как анестезирующие, так и обезболивающие методы.Однако, чтобы эффективно использовать технику множественных инъекций TPVB для анестезии во время операции на груди, необходимо понимать сложную иннервацию груди. Передняя и боковая грудная стенка получает сенсорную иннервацию от передних и боковых кожных ветвей межреберных нервов (от Т2 до Т6), подмышечной впадины (Т1 – Т2), подключичной области от надключичных нервов (С4 – С5) и грудных. мышцы боковых (C5 – C6) и медиальных (C7 – C8) грудных нервов.
Также может иметь место перекрытие сенсорной иннервации с контралатеральной стороны грудной клетки.Эта сложная иннервация груди из сегментов позвоночника C4 – T6 объясняет, почему TPVB не может обеспечить полную анестезию при рассечении грудной мышцы или подключичной области. Однако с этим можно справиться с помощью надлежащей седации во время операции, а также с помощью инъекций местного анестетика хирургом во время операции в чувствительные области.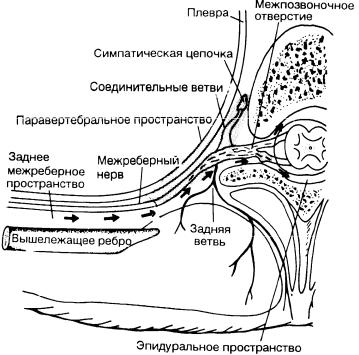 Введение местного анестетика подкожно вдоль нижнего края ключицы или для выполнения ипсилатеральной поверхностной блокады шейного сплетения с целью обезболивания надключичных нервов (C4 – C5) минимизирует дискомфорт и потребность в седативных и анальгетических средствах во время операции.
Введение местного анестетика подкожно вдоль нижнего края ключицы или для выполнения ипсилатеральной поверхностной блокады шейного сплетения с целью обезболивания надключичных нервов (C4 – C5) минимизирует дискомфорт и потребность в седативных и анальгетических средствах во время операции.
Комбинация мидазолама, инфузии пропофола или внутривенного введения опиоидов может быть использована для обеспечения комфорта пациентам во время операции. Дексмедетомидин, высокоселективный агонист α2-адренорецепторов, с его седативными, анальгезирующими и минимальными или отсутствующими респираторными свойствами, является полезной альтернативой седативному действию во время операции на груди при TPVB.
В сочетании с общей анестезией можно использовать однократную инъекцию TPVB с ропивакаином (2 мг / кг, разведенного до 20 мл 0,9% физиологическим раствором) с 1: 200 000 эпинефрином, выполненную до индукции GA.Это обеспечивает отличную послеоперационную анальгезию, снижает потребность в анальгетиках в послеоперационном периоде, уменьшает послеоперационную рвоту, способствует более раннему возобновлению приема ротовой жидкости, снижает послеоперационное снижение респираторной функции и способствует восстановлению послеоперационной респираторной механики.
Обезболивание после постторакотомии
CTPVB — эффективный метод обезболивания после торакотомии ( Рисунок 15 ). В идеале TPVB следует установить до разреза торакотомии через катетер, который вводится чрескожно, и продолжать в течение 4–5 дней после операции.Однако, если экстраплевральный паравертебральный катетер помещается под прямой видимостью изнутри грудной клетки во время операции, то одноразовая инъекция TPVB может быть выполнена на уровне торакотомического разреза перед хирургическим разрезом, и начата непрерывная инфузия местного анестетика. после установки катетера. Обезболивание, достигаемое с помощью CTPVB, сравнимо с эпидуральной анальгезией, но с меньшей гипотензией, задержкой мочи и побочными эффектами, обычно наблюдаемыми при эпидуральном введении опиоидов. Потребность в опиоидах при таком подходе значительно снижается за счет CTPVB, а обезболивание превосходит только IVPCA.
 Типичная последовательность прикосновения к поперечному отростку (A) и отхода на 1 см глубже к поперечному отростку сверху или снизу (B).
Типичная последовательность прикосновения к поперечному отростку (A) и отхода на 1 см глубже к поперечному отростку сверху или снизу (B). Множественные переломы ребер
TPVB — эффективный метод обезболивания у пациентов с односторонними множественными переломами ребер.Одна паравертебральная инъекция в грудную клетку 25 мл 0,5% бупивакаина дает облегчение боли в течение средней продолжительности 10 ч и улучшает функцию дыхания и газы артериальной крови. Чтобы избежать рецидива боли и ухудшения респираторной функции, грудной паравертебральный катетер может быть вставлен на полпути между самым верхним и нижним сломанным ребром, и CTPVB может быть начат после введения начальной болюсной инъекции.
CTPVB в сочетании с НПВП обеспечивает постоянное облегчение боли и вызывает стойкое улучшение респираторных параметров и артериальной оксигенации.Поскольку TPVB не вызывает задержки мочи и не влияет на двигательную функцию нижних конечностей, он полезен у пациентов с множественными переломами ребер, которые также имеют сопутствующую травму поясничного отдела позвоночника, поскольку также позволяет проводить непрерывную неврологическую оценку признаков компрессии спинного мозга.
Фармакокинетические соображения
Во время CTPVB обычно используются относительно большие дозы местных анестетиков. Следовательно, существует потенциальная токсичность местного анестетика, и пациенты должны находиться под тщательным наблюдением во время CTPVB и в случае появления признаков инфузии прекращать.Во время длительной торакальной паравертебральной инфузии происходит прогрессирующее накопление местного анестетика в плазме, и концентрация препарата в плазме может превышать порог токсичности для центральной нервной системы (например, 2,0–4,5 мкг / мл для бупивакаина). Несмотря на системное накопление, токсичность местного анестетика встречается редко. Это может быть связано с тем, что, хотя общая концентрация местного анестетика в плазме крови увеличивается после операции, свободная фракция препарата остается неизменной и может быть связана с послеоперационным увеличением концентрации α1-кислого гликопротеина, белка, который связывается с местными анестетиками. .Также наблюдается большее увеличение энантиомера S-бупивакаина, что связано с более низкой токсичностью, чем у R-энантиомера. Из-за опасений системного накопления и токсичности местного анестетика при длительной паравертебральной инфузии предпочтительно использовать местный анестетик с более низким потенциалом токсичности, такой как ропивакаин. Также следует проявлять осторожность у пожилых и ослабленных пациентов, а также у пациентов с нарушением функции печени и почек.
.Также наблюдается большее увеличение энантиомера S-бупивакаина, что связано с более низкой токсичностью, чем у R-энантиомера. Из-за опасений системного накопления и токсичности местного анестетика при длительной паравертебральной инфузии предпочтительно использовать местный анестетик с более низким потенциалом токсичности, такой как ропивакаин. Также следует проявлять осторожность у пожилых и ослабленных пациентов, а также у пациентов с нарушением функции печени и почек.
Осложнения и как их избежать
Согласно опубликованным данным, частота осложнений после TPVB относительно невысока и колеблется от 2.6% –5%. К ним относятся пункция сосудов (3,8%), гипотензия (4,6%), пункция плевры (1,1%) и пневмоторакс (0,5%). В отличие от торакальной эпидуральной анестезии, у нормоволемических пациентов после TPVB гипотензия встречается редко, поскольку симпатическая блокада является односторонней. Однако TPVB может демаскировать гиповолемию и привести к гипотонии. Следовательно, TPVB следует применять с осторожностью у пациентов с гиповолемией или гемодинамически лабильными. Тем не менее, гипотензия возникает редко даже после двустороннего TPVB, вероятно, из-за сегментарного характера двусторонней симпатической блокады.
Следовательно, TPVB следует применять с осторожностью у пациентов с гиповолемией или гемодинамически лабильными. Тем не менее, гипотензия возникает редко даже после двустороннего TPVB, вероятно, из-за сегментарного характера двусторонней симпатической блокады.
Плевральная пункция и пневмоторакс — два осложнения, которые часто отговаривают анестезиологов от выполнения TPVB. Непреднамеренная плевральная пункция после TPVB является редкостью и может не привести к пневмотораксу, который обычно незначителен и поддается консервативному лечению. Признаки, указывающие на пункцию плевры во время TPVB, выражаются в выраженной потере сопротивления при входе иглы в грудную полость, кашле, появлении острой боли в груди или плече или внезапной гипервентиляции. Вопреки распространенному мнению, воздух не может быть аспирирован через иглу, если легкое также случайно не проколото, или воздух, который мог попасть в плевральную полость во время удаления стилета, не аспирирован.Такие пациенты должны находиться под тщательным наблюдением на предмет возможного развития пневмоторакса. Следует иметь в виду, что пневмоторакс может развиваться позже, а рентгенограмма грудной клетки, сделанная слишком рано, чтобы исключить пневмоторакс, может быть неубедительной. Даже рентгенологическое контрастное исследование с использованием рентгенограммы грудной клетки может быть трудно интерпретировать, потому что внутриплевральный контраст быстро рассеивается, не определяет какую-либо конкретную анатомическую плоскость и имеет тенденцию распространяться на углы диафрагмы или горизонтальную трещину.Системная токсичность местного анестетика может возникнуть из-за непреднамеренной внутрисосудистой инъекции или из-за использования чрезмерной дозы местного анестетика. Раствор местного анестетика следует вводить аликвотами, а пожилым и ослабленным пациентам следует корректировать дозировку. Предлагается раствор местного анестетика, содержащий адреналин, чтобы можно было распознать внутрисосудистую инъекцию и уменьшить абсорбцию местного анестетика в системном кровотоке. Также возможны случайные эпидуральная, субдуральная или интратекальная инъекция и спинальная анестезия.Опубликованные данные предполагают, что эти осложнения более часты, когда игла направлена медиально, но также могут возникать при использовании иглы в нормальном положении из-за непосредственной близости иглы к дуральной манжете и межпозвоночному отверстию. Следовательно, игла никогда не должна быть направлена медиально, и необходимо соблюдать осторожность, чтобы исключить интратекальную инъекцию, регулярно выполняя аспирационный тест перед инъекцией. Преходящий ипсилатеральный синдром Горнера может иногда развиваться после TPVB. Это происходит из-за распространения местного анестетика на звездчатый ганглии или преганглионарных волокон первых нескольких сегментов грудного спинного мозга.Сообщалось также о двустороннем синдроме Горнера, который может быть вызван эпидуральным или превертебральным распространением на контрлатеральный звездчатый ганглий. Сенсорные изменения в руке и нижней конечности также могут возникать после TPVB. Первый из-за распространения местного анестетика на нижние компоненты ипсилатерального плечевого сплетения (C8 и T1), а второй — из-за расширенного субэндоторакального фасциального распространения на ипсилатеральное забрюшинное пространство, где расположены поясничные спинномозговые нервы (обсуждалось ранее) , но нельзя исключить эпидуральное распространение как причину.Моторная блокада или двусторонняя симметричная анестезия с поражением нижней конечности — редкость. Обычно это указывает на значительное распространение эпидуральной анестезии и может быть более частым, если большие объемы местного анестетика (> 25–30 мл) вводятся на одном уровне. Следовательно, если требуется широкое сегментарное распространение анестезии, предпочтительно выполнять технику множественных инъекций или вводить меньший объем местного анестетика на нескольких уровнях, на расстоянии нескольких дерматомов.
Следует иметь в виду, что пневмоторакс может развиваться позже, а рентгенограмма грудной клетки, сделанная слишком рано, чтобы исключить пневмоторакс, может быть неубедительной. Даже рентгенологическое контрастное исследование с использованием рентгенограммы грудной клетки может быть трудно интерпретировать, потому что внутриплевральный контраст быстро рассеивается, не определяет какую-либо конкретную анатомическую плоскость и имеет тенденцию распространяться на углы диафрагмы или горизонтальную трещину.Системная токсичность местного анестетика может возникнуть из-за непреднамеренной внутрисосудистой инъекции или из-за использования чрезмерной дозы местного анестетика. Раствор местного анестетика следует вводить аликвотами, а пожилым и ослабленным пациентам следует корректировать дозировку. Предлагается раствор местного анестетика, содержащий адреналин, чтобы можно было распознать внутрисосудистую инъекцию и уменьшить абсорбцию местного анестетика в системном кровотоке. Также возможны случайные эпидуральная, субдуральная или интратекальная инъекция и спинальная анестезия.Опубликованные данные предполагают, что эти осложнения более часты, когда игла направлена медиально, но также могут возникать при использовании иглы в нормальном положении из-за непосредственной близости иглы к дуральной манжете и межпозвоночному отверстию. Следовательно, игла никогда не должна быть направлена медиально, и необходимо соблюдать осторожность, чтобы исключить интратекальную инъекцию, регулярно выполняя аспирационный тест перед инъекцией. Преходящий ипсилатеральный синдром Горнера может иногда развиваться после TPVB. Это происходит из-за распространения местного анестетика на звездчатый ганглии или преганглионарных волокон первых нескольких сегментов грудного спинного мозга.Сообщалось также о двустороннем синдроме Горнера, который может быть вызван эпидуральным или превертебральным распространением на контрлатеральный звездчатый ганглий. Сенсорные изменения в руке и нижней конечности также могут возникать после TPVB. Первый из-за распространения местного анестетика на нижние компоненты ипсилатерального плечевого сплетения (C8 и T1), а второй — из-за расширенного субэндоторакального фасциального распространения на ипсилатеральное забрюшинное пространство, где расположены поясничные спинномозговые нервы (обсуждалось ранее) , но нельзя исключить эпидуральное распространение как причину.Моторная блокада или двусторонняя симметричная анестезия с поражением нижней конечности — редкость. Обычно это указывает на значительное распространение эпидуральной анестезии и может быть более частым, если большие объемы местного анестетика (> 25–30 мл) вводятся на одном уровне. Следовательно, если требуется широкое сегментарное распространение анестезии, предпочтительно выполнять технику множественных инъекций или вводить меньший объем местного анестетика на нескольких уровнях, на расстоянии нескольких дерматомов.
ПОЯСНИЧНЫЙ ПАРАВЕРТЕБРАЛЬНЫЙ БЛОК
Поясничная паравертебральная блокада (LPVB) технически аналогична TPVB, но из-за различий в анатомии грудного и поясничного паравертебральных пространств две паравертебральные техники описаны отдельно.LPVB чаще всего используется в сочетании с TPVB в качестве грудопоясничного паравертебрального блока для хирургической анестезии во время паховой грыжи.
Анатомия
Поясничное паравертебральное пространство (LPVS) ограничено спереди большой поясничной мышцей; медиально телами позвонков, межпозвоночными дисками и межпозвонковым отверстием с его содержимым; и сзади поперечным отростком и связками, которые расположены между смежными поперечными отростками.В отличие от TPVS, который содержит жировую ткань, LPVS занят в основном большой поясничной мышцей. Большая поясничная мышца состоит из мясистой передней части, которая составляет основную массу мышцы, и тонкой дополнительной задней части. Основная масса происходит от переднебоковой поверхности тел позвонков, а добавочная часть — от передней поверхности поперечного отростка. Две части сливаются, образуя большую поясничную мышцу, за исключением участков тела позвонков, где две части разделены тонкой фасцией, внутри которой находятся корешки поясничных спинномозговых нервов и восходящие поясничные вены.Вентральные ветви корешков поясничных спинномозговых нервов проходят латерально в этой внутримышечной плоскости, образованной двумя частями большой поясничной мышцы, и образуют поясничное сплетение внутри вещества большой поясничной мышцы. Поясничная мышца окружена фиброзной оболочкой, «поясничной оболочкой», которая продолжается латерально как фасция, покрывающая квадратную мышцу поясницы. Во время LPVB местный анестетик вводится впереди поперечного отростка в треугольное пространство между двумя частями большой поясничной мышцы, содержащими корешок поясничного спинномозгового нерва.LPVS сообщается медиально с эпидуральным пространством.
Серия сухожильных дуг проходит через суженные части тел поясничных позвонков, через которые проходят поясничные артерии, вены и симпатические волокна. Эти сухожильные дуги могут обеспечивать путь распространения местного анестетика от LPVS к переднебоковой поверхности тела позвонка, превертебральному пространству и контралатеральной стороне, а также могут быть путем, через который иногда может вовлекаться ипсилатеральная поясничная симпатическая цепь.
- Механизм блокирования и распределения
Анестезия
Поясничная паравертебральная инъекция вызывает ипсилатеральную дерматомную анестезию ( Рисунок 16 ) за счет прямого воздействия местного анестетика на поясничные спинномозговые нервы и медиального расширения в эпидуральное пространство через межпозвонковое отверстие. Вклад эпидурального распространения в общее распределение анестезии после LPVB неизвестен, но, вероятно, встречается у большинства пациентов и зависит от объема местного анестетика, вводимого на данном уровне.
РИСУНОК 16. Сегментарное распределение анестезии с пояснично-паравертебральными уровнями.Ипсилатеральная симпатическая блокада может также возникать из-за эпидурального распространения или распространения местного анестетика вперед через сухожильные дуги к коммуникантным ветвям или поясничной симпатической цепи.
Поясничная паравертебральная блокада может выполняться пациентом в сидячем, боковом или лежачем положении. Поверхностные ориентиры должны быть идентифицированы и отмечены маркером кожи перед размещением блока.Остистый отросток позвонка на блокируемых уровнях представляет собой среднюю линию, гребень подвздошной кости соответствует промежутку L3-L4, а верхушка лопатки соответствует остистому отростку T7. Маркировка кожи также выполняется на 2,5 см латеральнее средней линии на уровнях, которые должны быть заблокированы (, рис. 17A, ), или можно провести линию на 2,5 см латеральнее средней линии и выполнять инъекции по этой линии (, рис. 17B, и С ).
РИСУНОК 17. A: Ориентиры на поверхности и места введения иглы для поясничного паравертебрального блока.B и C: введение иглы.Подготовлен стандартный лоток для регионарной анестезии; Во время установки блока должна соблюдаться строгая асептика. Игла Туохи диаметром 8 см, размер 22 (см. , рис. 1–8, ) используется для LPVB. Аналогично рекомендациям для TPVB, рекомендуется использовать иглы с отметками глубины на стержне иглы или защитный кожух, указывающий глубину (см. Рисунок 1–8 ). Продвижение иглы на фиксированное заданное расстояние (1,5–2,0 см) за поперечный отросток, не вызывая парестезии, является методом, наиболее часто используемым для выполнения LPVB.Блок-игла вводится перпендикулярно коже до соприкосновения с поперечным отростком. Глубина контакта поперечного отростка варьируется (4–6 см) и зависит от телосложения пациента. Как только поперечный отросток идентифицирован, отмечается отметка на игле или маркер глубины регулируется так, чтобы он находился на 1,5–2,0 см за глубиной кожно-поперечного отростка. Затем иглу выводят в подкожную клетчатку и повторно вводят под верхним или нижним углом от 10 до 15 градусов так, чтобы она соскользнула с верхнего или нижнего края поперечного отростка, аналогично технике грудной паравертебральной блокады (см. Рис. ). 11 ).Игла продвигается еще на 1,5–2,0 см за пределы контакта с поперечным отростком или до тех пор, пока не будет достигнута отметка глубины. После отрицательного результата аспирации крови или спинномозговой жидкости (ЦСЖ) вводится местный анестетик. Поскольку распространение местного анестетика после однократной поясничной паравертебральной инъекции большого объема непредсказуемо, чаще используется метод множественных инъекций, при котором на каждом уровне вводится 4–5 мл местного анестетика.
Выбор местного анестетика
Что касается TPVB, местные анестетики длительного действия, такие как бупивакаин 0.5%, 0,5% ропивакаина или 0,5% левобупивакаина обычно используются для лечения LPVB. Во время многократной инъекции LPVB вводится 4–5 мл местного анестетика на каждом уровне. Анестезия развивается примерно через 15–30 минут и длится 3–6 часов. Обезболивание также длится долго (12–18 часов) и обычно превышает продолжительность наркоза. Нет данных о фармакокинетике местного анестетика после ЛПВБ. Тем не менее, добавление адреналина (2,5–5,0 мкг / мл) к местному анестетику может снизить системную абсорбцию и снизить вероятность токсичности.
Показания и противопоказания
LPVB обычно используется в сочетании с TPVB (от T10 до L2) для хирургической анестезии во время паховой грыжи. Он также может быть эффективным для спасения пациентов с сильной болью после полной замены тазобедренного сустава. Его также можно использовать в диагностических целях при оценке боли в паху или гениталиях, например, после синдрома ущемления нерва после паховой грыжи.
Противопоказания для LPVB аналогичны TPVB, но следует проявлять осторожность у пациентов, которые принимают антикоагулянты или получают профилактические антикоагулянты, поскольку сообщалось о гематоме поясничной мышцы с поясничной плексопатией.
Осложнения и как их избежать
Опубликованные данные свидетельствуют о том, что осложнения после ЛПВБ возникают редко. Тем не менее, во время LPVB можно непреднамеренно ввести местный анестетик во внутрисосудистое, эпидуральное или интратекальное пространство, и это может быть более распространенным, если игла направлена медиально. Следовательно, во время введения блокирующая игла должна оставаться перпендикулярной к коже, и следует избегать медиального угла. Также может произойти внутрибрюшинная инъекция или повреждение внутренних органов (почек), хотя это может произойти только в результате грубой технической ошибки.Слабость моторики, затрагивающая ипсилатеральную четырехглавую мышцу, может возникнуть, если спинномозговый нерв L2 заблокирован (бедренный нерв L2 – L4).
РЕЗЮМЕ
Правильное обучение необходимо для овладения стереотаксическими техниками, необходимыми для обеспечения высокого уровня успеха. Грудная паравертебральная блокада вызывает одностороннюю блокаду соматических и симпатических нервов, которая подходит для хирургической анестезии во время операции на груди и для обезболивания, когда боль одностороннего происхождения из груди или живота. Он также был описан как спасательная обезболивающая терапия у пациентов с переломами ребер и респираторной недостаточностью.Поясничная паравертебральная блокада в клинической практике применяется реже. В качестве грудопоясничного паравертебрального блока он эффективен для хирургической анестезии во время паховой грыжи.
Гемодинамическая стабильность обычно сохраняется после паравертебральной блокады из-за одностороннего характера симпатической блокады. Двигательная функция мочевого пузыря и нижних конечностей также сохраняется, и в послеоперационном периоде не требуется дополнительной медсестринской бдительности. Сообщалось также об успешном клиническом применении двусторонней паравертебральной блокады.
ССЫЛКИ
- Кармакар М.К .: Грудной паравертебральный блок. Анестезиология 2001; 95: 771–780.
- Ричардсон Дж., Лоннквист, Пенсильвания: грудная паравертебральная блокада. Br J Anaesth 1998; 81: 230–238.
- Cheema SP, Ilsley D, Richardson J, et al: Термографическое исследование паравертебральной анальгезии. Анестезия 1995; 50: 118–121.
- Исон MJ, Wyatt R: Паравертебральный грудной блок — переоценка. Анестезия 1979; 34: 638–642.
- Coveney E, Weltz CR, Greengrass R, et al: Использование паравертебральной блокирующей анестезии при хирургическом лечении рака груди: опыт в 156 случаях. Энн Сург 1998; 227: 496–501.
- Гринграсс Р., О’Брайен Ф., Лайерли К. и др.: Паравертебральная блокада при хирургии рака груди. Кан Дж. Анаэст 1996; 43: 858–861.
- Кляйн С.М., Берг А., Стил С.М. и др.: Торакальный паравертебральный блок для хирургии груди. Анест Аналг 2000; 90: 1402–1405.
- Кармакар М.К., Букер П.Д., Фрэнкс Р. и др.: Непрерывная экстраплевральная паравертебральная инфузия бупивакаина для постторакотомной анальгезии у маленьких детей.Бр. Дж. Анаэст 1996; 76: 811–815.
- Lonnquist PA, Hesser U: Радиологическое и клиническое распределение грудной паравертебральной блокады у младенцев и детей. Педиатр Анаэст 1993; 3: 83–87.
- Lonnqvist PA: Непрерывная паравертебральная блокада у детей. Первоначальный опыт [см. Комментарии]. Анестезия 1992; 47: 607–609.
- Dugan DJ, Samson PC: Хирургическое значение эндоторакальной фасции. Анатомическая основа эмпиемэктомии и другой экстраплевральной техники.Am J Surg 1975; 130: 151–158.
- Кармакар М.К., Квок У.Х., Кью Дж .: Грудная паравертебральная блокада: рентгенологические доказательства контралатерального распространения кпереди от тел позвонков. Br J Anaesth 2000; 84: 263–265.
- Кармакар М.К., Чунг Д.К.: Вариабельность грудного паравертебрального блока. Мы игнорируем эндоторакальную фасцию? [письмо]. Рег Анест Пейн Мед 2000; 25: 325–327.
- Мур, округ Колумбия, Буш WH, Scurlock JE: Блокада межреберного нерва: рентгенографическое анатомическое исследование техники и абсорбции у людей.Анест Аналг 1980; 59: 815–825.
- Tenicela R, Pollan SB: Техника паравертебрально-перидуральной блокады: односторонняя грудная блокада. Clin J Pain 1990; 6: 227–234.
- Нанн Дж. Ф., Славин Г.: Блокада заднего межреберного нерва для снятия боли после холецистэктомии. Анатомическая основа и эффективность. Бр. Дж. Анаэст 1980; 52: 253–260.
- Conacher ID: Инъекция смолы в паравертебральные пространства грудной клетки. Br J Anaesth 1988; 61: 657–661.
- Purcell-Jones G, Pither CE, Justins DM: Паравертебральная блокада соматического нерва: клиническое, рентгенографическое и компьютерно-томографическое исследование у пациентов с хронической болью.Анест Анальг 1989; 68: 32–39.
- Кармакар М.К., Гин Т., Хо А.М.: Ипсилатеральная торако-поясничная анестезия и паравертебральное распространение после нижнегрудной паравертебральной инъекции. Бр. Дж. Анаэст 2001; 87: 312–316.
- Сайто Т., Галлахер Е.Т., Катлер С. и др.: Расширенная односторонняя анестезия. Новая техника или паравертебральная анестезия? Рег Анест 1996; 21: 304–307.
- Сайто Т., Ден С., Танума К. и др.: Анатомические основы паравертебральной анестезиологической блокады: жидкостная связь между грудной и поясничной паравертебральными областями.Surg Radiol Anat 1999; 21: 359–363.
- Кармакар М.К., Кричли Л.А., Хо А.М. и др.: Непрерывная торакальная паравертебральная инфузия бупивакаина для купирования боли у пациентов с множественными переломами ребер. Chest 2003; 123: 424–431.
- Гилберт Дж., Халтман Дж .: Грудной паравертебральный блок: метод контроля боли. Acta Anaesthesiol Scand 1989; 33: 142–145.
- Ричардсон Дж., Джонс Дж., Аткинсон Р: Влияние торакальной паравертебральной блокады на межреберные соматосенсорные вызванные потенциалы.Анест Аналг 1998; 87: 373–376.
- Sabanathan S, Smith PJ, Pradhan GN, et al: Непрерывная блокада межреберного нерва для облегчения боли после торакотомии. Энн Торак Сург 1988; 46: 425–426.
- Ричардсон Дж., Сабанатан С., Джонс Дж. И др.: Проспективное рандомизированное сравнение предоперационного и непрерывного сбалансированного эпидурального или паравертебрального бупивакаина на постторакотомную боль, легочную функцию и реакцию на стресс. Бр. Дж. Анаэст 1999; 83: 387–392.
- Weltz CR, Greengrass RA, Lyerly HK: Амбулаторное хирургическое лечение рака груди с использованием паравертебральной блокады.Энн Сург 1995; 222: 19–26.
- Sabanathan S, Mearns AJ, Bickford SP, et al: Эффективность непрерывной экстраплевральной блокады межреберных нервов на постторакотомную боль и легочную механику. Br J Surg 1990; 77: 221–225.
- Matthews PJ, Govenden V: Сравнение непрерывных паравертебральных и экстрадуральных инфузий бупивакаина для снятия боли после торакотомии. Бр. Дж. Анаэст 1989; 62: 204–205.
- Carabine UA, Gilliland H, Johnston JR и др.: Обезболивание при торакотомии.Сравнение потребности в морфине при экстраплевральной инфузии бупивакаина. Рег Анест 1995; 20: 412–417.
- Кармакар М.К., Чуйский П.Т., Джойнт Г.М. и др.: Грудная паравертебральная блокада для лечения боли, связанной с множественными переломами ребер, у пациентов с сопутствующей травмой поясничного отдела позвоночника. Рег Анест Пейн Мед 2001; 26: 169–173.
- Dauphin A, Gupta RN, Young JE, et al: Концентрации бупивакаина в сыворотке во время непрерывной экстраплевральной инфузии. Кан Дж. Анаэст 1997; 44: 367–370.
- Беррисфорд Р.Г., Сабанатан С., Мирнс А.Дж. и др.: Концентрации бупивакаина и его энантиомеров в плазме крови во время непрерывной блокады экстраплеврального межреберного нерва. Бр. Дж. Анаэст 1993; 70: 201–204.
- Кларк Б.Дж., Хамди А., Беррисфорд Р.Г. и др.: Обращенно-фазовый и хиральный высокоэффективный жидкостный хроматографический анализ бупивакаина и его энантиомеров
в клинических образцах после непрерывной экстраплюральной инфузии. J Chromatogr 1991; 553: 383–390. - Lonnqvist PA, MacKenzie J, Soni AK, et al: Паравертебральная блокада. Частота отказов и осложнения. Анестезия 1995; 50: 813–815.
- Ричардсон Дж., Сабанатан С. Торакальная паравертебральная анальгезия. Acta Anaesthesiol Scand 1995; 39: 1005–1015.
- Фарни Дж., Дроле П., Жирар М. Анатомия заднего доступа к блоку поясничного сплетения. Кан Дж. Анаэст 1994; 41: 480–485.
- Klein SM, Greengrass RA, Weltz C, et al: Паравертебральная блокада соматического нерва при амбулаторной паховой герниорафии: расширенный отчет о 22 пациентах.Рег Анест Пейн Мед 1998; 23: 306–310.
- Вассеф М.Р., Рандаццо Т., Уорд У.: Блокада корешков паравертебрального нерва при паховой грыжерефии — сравнение с полевым блоком. Рег Анест Пейн Мед 1998; 23: 451–456.
- Murata H, Salviz EA, Chen S, Vandepitte C, Hadzic A. Отчет о клиническом случае: непрерывная торакальная паравертебральная блокада под ультразвуковым контролем для амбулаторного лечения острой боли при многоуровневых односторонних переломах ребер Anesth Analg. 2013 Янв; 116 (1): 255–257.
Торакальный паравертебральный блок | Европейское общество детской анестезиологии
Доктор Навин Радж
Контент
- Введение
- Показания
- Особые противопоказания
- Анатомия
- Техника
- Объем ЛА
- Специфические осложнения
- Библиография
Введение
Паравертебральная блокада — это метод, при котором местный анестетик вводится в пространство, прилегающее к позвонкам, чтобы заблокировать спинномозговые нервы, когда они выходят из межпозвонкового отверстия.Здесь спинномозговые нервы лишены покровной фасции, что делает их чувствительными к действию местных анестетиков. Блок высокого качества и достаточен для обезболивания при серьезном хирургическом вмешательстве на различных участках. Инъекция в одно место может обеспечить блоки из 4-6 дерматомов. Это может быть выполнено на шейном, грудном или поясничном уровне; однако здесь будет обсуждаться только грудной паравертебральный блок.
Грудная паравертебральная блокада дает несколько преимуществ перед эпидуральной блокадой:
- Облегчение боли с меньшим количеством побочных эффектов.
- Лучшая легочная функция и меньше легочных осложнений
- Противопоказания к грудной эпидуральной блокаде не исключают грудную паравертебральную блокаду, например системный сепсис, нарушение свертывания крови
Показания
Как одноразовые односторонние, так и двусторонние паравертебральные блоки и непрерывные инфузии через размещение катетера в месте блокады могут использоваться для обеспечения периоперационной анальгезии при различных хирургических вмешательствах на грудной стенке, грудной клетке и брюшной полости (* указывает на двустороннюю блокаду).
- Торакотомия
- Стернотомия *, включая операцию по коррекции сердечной и грудной стенки
- Хирургия груди
- Хирургия почек и мочеточников
- Холецистэктомия
- Орхидопексия
- Фундопликация
- Аппендэктомия
- Пластика грыжи
- Лапараскопические процедуры
- Крупная абдоминальная хирургия
Может также использоваться для нехирургического лечения острой и хронической боли:
- Переломы ребер
- Ушибы легких
- Доброкачественная и злокачественная невралгия
- Комплексные регионарные болевые синдромы
Особые противопоказания
- Опухоль паравертебрального пространства
- Эмпиема
- Заражение на месте блока
- С осторожностью при ранее перенесенной торакотомии и деформациях грудной клетки, включая кифосколиоз
Анатомия
Грудное паравертебральное пространство — клиновидное пространство, прилегающее к грудному позвоночнику.Границы помещения:
- Медиальный — тело позвонка и межпозвонковое отверстие.
- Переднебоковой — Плевра.
- Задний — Реберно-поперечная связка и внутренняя межреберная перепонка сбоку. Эти две структуры непрерывны друг с другом.
Рис. 1. Границы паравертебрального пространства
В комплект входит:
- Жировая ткань
- Передняя ветвь спинномозговых (межреберных) нервов
- Задняя ветвь спинномозговых (межреберных) нервов
- Симпатическая цепь
- Рами коммуникантес
Грудное паравертебральное пространство сообщается с:
- Медиально — эпидуральное пространство
- сбоку — межреберье
- Выше — шейное паравертебральное пространство
- Внизу — ограниченное распространение из-за происхождения большой поясничной мышцы
Одиннадцать межреберных нервов (T1-T11) и один подреберный нерв (T12) выходят из спинного мозга и выходят из межпозвонковых отверстий с обеих сторон позвоночного столба, сразу разделяясь на передний и задний отделы.
- Задний отдел — делится на медиальную и боковую ветви и снабжает мышцы и кожу задней части грудной клетки.
- Передние отделы сначала лежат между плеврой и задней межреберной перепонкой, а затем продолжаются между самой внутренней и внутренней межреберными мышцами, заканчиваясь передней кожной ветвью грудной клетки. Боковая ветвь отходит на полпути между телом позвонка и грудиной примерно по средней подмышечной линии, которая, в свою очередь, разделяется на переднюю и заднюю ветви.
Рис 2. Ход грудных межреберных нервов
- Передние отделы T2 -6 ограничены грудной клеткой и называются грудными межреберными нервами.
- Передние отделы T7-T11, кроме того, продолжаются в брюшную полость, чтобы проходить между внутренней косой и поперечной абдоминальной частью, снабжая кожу и мышцы передней брюшной полости, и, следовательно, называются торакоабдоминальными межреберными нервами. Они прокалывают влагалище прямой мышцы живота и заканчиваются передними кожными ветвями брюшной полости
- Передний отдел Т12 проходит по нижней границе 12-го ребра, а затем в брюшную полость, как и нижние межреберные нервы.Боковая ветвь не делится на передний и задний отдел. Он прокалывает наружные косые мышцы и спускается по гребню подвздошной кости, снабжая кожу над передней частью ягодичной области до уровня большого вертела
Техника
- В нашей современной практике ребенка под наркозом помещают в боковое положение блокируемой стороной вверх (рис. 4A и B)). Блок также можно выполнять в положении лежа, а тем, кто не спит, лучше всего сидеть, наклонившись вперед.
- Расположите ультразвуковой аппарат соответствующим образом, как правило, на стороне пациента, противоположной оператору.
Рис. 4A
Рис. 4B
- Уровень блока:
o T4 для стернотомии
o T6 для торакотомии
o T10 для абдоминальных процедур - Оборудование: Стандартная блочная игла длиной 40-50 мм для маленьких детей и меньше, для детей старшего возраста потребуются более длинные иглы в зависимости от используемой техники иглы.
- При установке катетера необходимо выбрать соответствующий набор.
- Стерильность: Поскольку инъекционный раствор распространяется эпидурально, необходимо принять все меры по поддержанию стерильности. Для одноразовых блоков мы используем стерильную бесконтактную технику с перчатками, драпировкой, американским чехлом и стерильным гелем. При установке катетеров соблюдаются полные асептические меры.
- Определите и отметьте остистый отросток на соответствующем уровне, на котором будет выполняться блокада.
- Есть 2 основных доступа —
o A) Зонд в поперечной плоскости Рис. 5
o B) Зонд в сагиттальной плоскости Рис. 6
Рис.5
Фиг.6
A) Поперечный зонд — доступ иглы в плоскости
- Выберите зонд США подходящего размера. Для новорожденных и младенцев — линейный зонд 25 мм, для детей старшего возраста — зонд большего размера прибл. 35мм. выбран.
- Поместите зонд в поперечной плоскости по средней линии на выбранном уровне позвонка
- Ориентация датчика предпочтительна автором — отметка ориентации находится на медиальной стороне.
- Определите остистый отросток (SP) грудных позвонков
- Переместите зонд сбоку в этой плоскости и посмотрите на пластинку и сбоку от нее на гиперэхогенный поперечный отросток (TP) с акустической тенью под ним (Рис. 7,8)
Рис 7.Поперечная плоскость Срединно-грудной уровень. ПВС — паравертебральное пространство, СП — остистый отросток, ТП — начало поперечного отростка.
Рис. 8. Поперечная плоскость Среднегрудного уровня. PSM — параспинальные мышцы, PVS — паравертебральное пространство, SP — остистый отросток, TP — поперечный отросток.
- Определите ребро и межреберные мышцы латеральнее поперечного отростка (рис. 9).
Рис. 9. Поперечная плоскость Среднегрудного уровня. PSM — параспинальные мышцы, TP — кончик поперечного отростка
- Найдите плевру под ней (рис. 10).Для наилучшего обзора и успешной блокады вы должны убедиться, что плевра видна в виде ярко-белой сплошной линии с характерным видом межреберных мышц наверху.
Рис. 10. Поперечная плоскость Среднегрудного уровня. ICM — внутренняя межреберная перепонка, PSM — параспинальные мышцы, PVS — паравертебральное пространство, TP — вершина поперечного отростка. Обратите внимание, что внутренняя межреберная перепонка непрерывна с реберно-поперечной перепонкой.
- Поперечный отросток с его акустической тенью должен быть близко к одному концу экрана и противоположен стороне введения иглы.
- Игла должна вводиться в плоскости от латерального к медиальному направлению, нацеливаясь на соединение плевры и акустической тени под поперечным отростком (Рис. 11).
Рис. 11. Зонд — положение иглы.
- Игла должна пройти через межреберную мышцу (рис. 12), а кончик иглы должен заканчиваться в гипоэхогенном треугольном пространстве, образованном акустической тенью под поперечным отростком с медицинской точки зрения, плеврально переднебоковой и нижней границей межреберных мышц сзади.Субъективная тонкая «отдача» может ощущаться, когда латеральная реберно-поперечная связка или внутренняя реберная мембрана прокалываются перед входом в пространство.
Рис. 12. Поперечная плоскость Срединно-грудной уровень, показывающий, как игла движется латерально медиально в плоскости. ICM — внутренняя межреберная перепонка, PSM — параспинальные мышцы, PVS — паравертебральное пространство, TP — вершина поперечного отростка.
- Правильное размещение иглы в грудном паравертебральном пространстве должно подтверждаться смещением плевры кпереди после инъекции небольшого болюса физиологического раствора или местного анестетика (рис. 13-16).
- После подтверждения необходимо ввести необходимый объем местного анестетика.
- Посмотрите ВИДЕО паравертебрального блока у новорожденного весом 2 кг, щелкнув рамку с зажимом под
Рис 13.
Рис. 14. Паравертебральное пространство введено иглой, плевра смещена кпереди под местным анестетиком.
Рис. 15. Паравертебральное пространство введено иглой, плевра смещена кпереди под местной анестезией. ТП — поперечный процесс.Распространение местного анестетика отмечено голубым цветом
Рис. 16. Паравертебральное пространство заполнено местным анестетиком. ТП — поперечный процесс.
- В случаях, когда ультразвуковой зонд подходящего размера недоступен (комбинация 35-миллиметрового зонда и младенца) или в тех ситуациях, когда ребро или лопатка препятствуют выполнению поперечного межреберного доступа в плоскости, как описано выше; тогда может быть реализован подход с поперечным зондом — игла вне плоскости
- Игла вводится в средней точке зонда и направляется перпендикулярно плоскостям тканей для входа в паравертебральное пространство.Игла видна только как белая точка, а движение в плоскости ткани или введение небольшого объема физиологического раствора помогает определить положение кончика иглы.
B) Зонд сагиттальный — выход иглы вне плоскости
- Поместите ультразвуковой зонд подходящего размера в сагиттальной плоскости над средней линией. Будут наблюдаться остистые отростки. Сдвиньте зонд в боковом направлении так, чтобы он располагался параллельно позвоночнику.
- Уровень предполагаемого блока должен быть посередине зонда.
- Переместите зонд в сторону в той же плоскости, чтобы визуализировать акустическое окно между поперечными отростками (рис. 17). Паравертебральное пространство в этой плоскости обычно не видно четко. Иногда можно определить реберно-поперечные связки. Плевра с легким под ней отчетливо видна спереди.
- Kamarkar et al. Продемонстрировали, что связки и плевра визуализируются лучше, если зонд немного наклонен в сторону.
Рис 17.Зонд — ориентация иглы для внеплоскостной техники.
- Ориентация зонда, предпочитаемая автором — отметка ориентации направлена краниально.
- Определите гиперэхогенный круглый поперечный отросток с его безэховой тенью под ним (Рис. 18).
Рис. 18. Парасагиттальная плоскость на срединно-грудном уровне. CTL — реберно-поперечная связка, PVS — паравертебральное пространство, TP — поперечный отросток.
Рис 19A
Рис 19B
Рис. 20A и 20B.Парасагиттальная плоскость на срединно-грудном уровне показывает распространение местного анестетика на соседние паравертебральные уровни. ТП — поперечный отросток.
Рис. 20A
- После тщательной аспирации вводится местный анестетик.
- Распространение можно оценить с помощью ультразвука, у новорожденных может наблюдаться распространение в эпидуральное пространство.
- Затем можно ввести катетер в пространство так, чтобы кончик иглы находился на 2–3 см выше кончика иглы. Введение катетера непросто и потребует некоторых манипуляций с иглой.
- Подход в самолете возможен для детей старшего возраста и взрослых; игла вводится в плоскости от каудального к краниальному направлению.
Местный анестетик и дозировка
- Зависит от доступности и предпочтений оператора. Обычно используются
- L-бупивакаин и ропивакаин.
- В нашей текущей практике мы используем 0,25% L-бупивакаин, 0,3-0,5 мл-1 кг на каждую сторону
- Вспомогательные препараты:
Клонидин или фентанил от 1 до 2 микрограммов на 1 мл могут быть полезны.При распространении местного анестетика в эпидуральное пространство эти добавки полезны для улучшения качества и продолжительности блокады. Клонидин может вызывать гипотензию и брадикардию.
Побочные эффекты / осложнения
- Симпатическая блокада, приводящая к гипотонии и снижению частоты сердечных сокращений.
- Эпидуральное распространение местного анестетика.
- Пневмоторакс.
- Кровотечение.
- Эпидуральное / интратекальное распространение.
- Гипотония.
- Инфекция.
- Повреждение нерва.
Библиография
- Манодж Камаркар. Грудная паравертебральная блокада. Анестезиология 2001; 95: 771-80
- Манодж Камаркар. Грудная паравертебральная блокада под контролем УЗИ. Техники регионарной анестезии и обезболивания 2009; 13: 142-9
- JE Chelly. Паравертебральные блоки. Клиники анестезиологии 2012; 30: 75-90
- J Richardson, PA Lonnqvist и Z Naja. Двусторонняя торакальная паравертебральная блокада: потенциал и практика.Британский журнал анестезии 2011; 106: 164-71
- Према Таванесваран, Гленда Рудкин, Родни Кутер и др. Паравертебральная блокада для анестезии: систематический обзор. Анестезия и обезболивание 2010: 110: 1740-4
- A Schnabel, SU Reichl, P Kranke, et al. Эффективность и безопасность паравертебральных блокад в хирургии груди: метаанализ рандомизированных контролируемых исследований. Британский журнал анестезии 2010; 105: 842-52
- Бхатнагар С., Мишра С., Мадхурима С. и др. Клонидин как анальгетический адъювант к непрерывному паравертебральному бупивакаину при боли после торакотомии.Анестезия и интенсивная терапия 2006; 34: 586-91
- M Scarci, A Joshi, R Attia. У пациентов, перенесших торакальную операцию, так же эффективна ли паравертебральная блокада для купирования боли, как эпидуральная анальгезия? Интерактивная кардиоторакальная и сосудистая хирургия 2010; 10: 92-96
- MJ Eason и R Wyatt. Паравертебральная блокада — переоценка. Анестезия 1979; 34: 634-42
- DJ Дэли и PS Майлз. Обновленная информация о роли паравертебральных блокад в торакальной хирургии: стоят ли они того? Текущее мнение в анестезиологии 2009; 22: 38-43
Паравертебральные блоки: анатомические, практические и будущие концепции
Ричардсон Дж., Лённквист, Пенсильвания. Грудной паравертебральный блок. Br J Anaesth. 1998. 81: 230–8.
CAS PubMed Google Scholar
Wild K, Chin KJ. Регионарные техники хирургии грудной стенки. Curr Anesthesiol Rep. 2017; 7: 212–9. https://doi.org/10.1007/s40140-017-0212-y.
Артикул Google Scholar
• Эль-Богадли К., Мадждпур К., Чин К.Дж.Грудные паравертебральные блокады в абдоминальной хирургии — систематический обзор рандомизированных контролируемых исследований. Br J Anaesth. 2016; 117: 297–308 Обзор рандомизированных контролируемых испытаний с использованием TPVB в абдоминальной хирургии.
CAS PubMed Google Scholar
Кавана Б., Кац Дж., Сандлер А. Обезболивание после торакальной хирургии. Обзор современных методов. Анестезиология. 1994; 81: 737–59.
CAS PubMed Google Scholar
• Йунг Дж. Х., Гейтс С., Найду Б. В., Уилсон М. Дж. (2016) Паравертебральная блокада по сравнению с торакальной эпидуральной анестезией у пациентов, перенесших торакотомию. Кокрановская база данных Syst Rev. 2016. https://doi.org/10.1002/14651858.cd009121.pub2. Систематический обзор TPVB при торакотомии.
Klein SM, Greengrass RA, Weltz CWD. Блокада паравертебрального соматического нерва при амбулаторной паховой герниорафии; расширенный клинический случай 22 пациентов. Reg Anesth Pain Med. 1998. 23: 306–10.
CAS PubMed Google Scholar
Кайралуома PM, Бахманн М.С., Розенберг PH, Пере П.Дж. Преинцизионная паравертебральная блокада снижает распространенность хронической боли после операции на груди. Anesth Analg. 2006. 103: 703–8.
PubMed Google Scholar
Пава А., Уайт Дж., Онвочеи Д.Н., Варгулеску Р., Рид И., Крисман Л. и др. Комбинированная блокада грудного паравертебрального и грудного нервов для хирургии груди под седацией: серия проспективных наблюдений. Анестезия.2018; 73: 438–43.
CAS PubMed Google Scholar
Вигмор Т.Дж., Мохаммед К., Джанджи С. Долгосрочная выживаемость пациентов, перенесших летучую анестезию в сравнении с внутривенной анестезией при онкологической хирургии: ретроспективный анализ. Анестезиология. 2016; 124: 69–79.
CAS PubMed Google Scholar
Хини А., Багги Диджей. Могут ли анестезирующие и обезболивающие методы повлиять на рецидив или метастазирование рака? Br J Anaesth.2012; 109: i17–28.
PubMed Google Scholar
Perry NJS, Ma D. Ингаляционные анестетики и их влияние на биологию раковых клеток. Curr Anesthesiol Rep. 2015; 5: 268–77.
Google Scholar
• Costache I, Pawa A, Abdallah FW. Паравертебральный по доверенности — время переосмыслить паравертебральный блок. Анестезия. 2018; 73 : 1185 –8.https://doi.org/10.1111/anae.14348. Обзор недавно описанных блоков, которые могут оказывать свое действие, распространяясь на паравертебральное пространство. .
CAS Статья PubMed Google Scholar
Ибрагим А.Ф., Дарвиш Х.Х. Реберно-поперечные связки человека: подробное анатомическое исследование. Clin Anat. 2005. 18 (5): 340–5.
Люйет С., Херрманн Дж., Росс С., Фогт А., Грайф Р., Моригл Б. и др.Грудная паравертебральная пункция под контролем УЗИ и установка катетеров в трупы человека: куда идут катетеры? Br J Anaesth. 2011; 106: 246–54.
CAS PubMed Google Scholar
Кляйн С.М., Нильсен К., Ахмед Н., Бакенмайер CSS. Изображения паравертебрального пространства грудной клетки in situ. Reg Anesth Pain Med. 2004; 29: 596–9.
PubMed Google Scholar
Lönnqvist PA, Hildingsson U. Каудальная граница грудного паравертебрального пространства. Анестезия. 1992; 47: 1051–2.
PubMed Google Scholar
Cheema SPS, Ilsley D, Richardson J, Sabanathan S. Термографическое исследование паравертебральной анальгезии. Анестезия. 1995; 50: 118–21.
CAS PubMed Google Scholar
Исон MJ, Wyatt R. Паравертебральная торакальная блокада: переоценка.Анестезия. 1979; 34: 638–42.
CAS PubMed Google Scholar
Гилберт Дж., Халтман Дж. Грудной паравертебральный блок: метод контроля боли. Acta Anaesthesiol Scand. 1989; 33: 142–145.
CAS PubMed Google Scholar
Ричардсон Дж., Чима СПС, Хокинс Дж., Сабанатан С. Определение паравертебрального пространства грудной клетки: новый метод измерения давления.Анестезия. 1996; 51: 137–9.
CAS PubMed Google Scholar
Тиге С., Грин, доктор медицины, Раджадурай Н. Паравертебральная блокада. Продолжить просвещение Anaesth Crit Care Pain. 2010; 10: 133–7.
Google Scholar
•• Krediet AC, Moayeri N, van Geffen G-J, Bruhn J, Renes S, Bigeleisen PE, et al. Различные подходы к торакальной паравертебральной блокаде под контролем УЗИ.Анестезиология. 2015; 123: 459–74 Чрезвычайно подробный обзор методов под ультразвуковым контролем с использованием изображений трупной ткани и ультразвуковых изображений.
PubMed Google Scholar
Shibata Y, Nishiwaki K. Межреберный доступ к грудной паравертебральной блокаде под ультразвуковым контролем. Anesth Analg. 2009; 109: 996–7.
PubMed Google Scholar
Luyet C, Siegenthaler A, Hummel G, Eichenberger U, Vogt A. Расположение паравертебральных катетеров, установленных с использованием ориентировочной техники. Анестезия. 2012; 67: 1321–6.
CAS PubMed Google Scholar
Гринграсс Р., О’Брайен Ф., Лайерли К., Хардман Д., Глисон Д., Д’Эркол ФСС. Паравертебральный блок в хирургии рака груди. Может Дж. Анаэст. 1996; 43: 858–61.
CAS PubMed Google Scholar
Pusch F, Wildling E, Klimscha W, Weinstabl C. Сонографическое измерение глубины введения иглы при паравертебральных блоках у женщин. Br J Anaesth. 2000; 85: 841–3.
CAS PubMed Google Scholar
Terkawi AS, Tsang S, Sessler DI, Terkawi RS, Nunemaker MS, Durieux ME, et al. Повышение анальгетической эффективности и безопасности торакальной паравертебральной блокады при хирургии груди: метаанализ смешанных эффектов; 2015. с. 757–80.
Google Scholar
Хара К., Сакура С., Номура Т. и др. Грудная паравертебральная блокада под контролем УЗИ в хирургии груди. Анестезия. 2009; 64: 223–5.
CAS PubMed Google Scholar
Махарита М.Ю., Амр Ю.М., Эль-Баюми Ю. Однократная паравертебральная инъекция при остром торакальном опоясывающем герпесе: рандомизированное контролируемое исследование. Pain Pract. 2015; 15: 229–35.
PubMed Google Scholar
Вардхан Р. Последняя информация о паравертебральных блоках. Curr Opin Anaesthesiol. 2015; 28: 588–92.
CAS PubMed Google Scholar
Байдья Д.К., Ханна П., Майтра С. Анальгетическая эффективность и безопасность торакальной паравертебральной и эпидуральной анальгезии для торакальной хирургии: систематический обзор и метаанализ. Взаимодействовать Cardiovasc Thorac Surg.2014. 18 (5): 626–35. https://doi.org/10.1093/icvts/ivt551.
Артикул PubMed Google Scholar
Ding X, Jin S, Niu X, Ren H, Fu S, Li Q. Сравнение эффективности обезболивания и побочных эффектов паравертебрального по сравнению с эпидуральной блокадой при торакотомии: обновленный метаанализ. PLoS One. 2014; 9: e96233. https://doi.org/10.1371/journal.pone.0096233.
CAS Статья PubMed PubMed Central Google Scholar
Биглер Д., Диркес В., Хансен Р., Розенберг Дж., Кехлет Х. Эффекты торакальной паравертебральной блокады с бупивакаином по сравнению с комбинированной грудной эпидуральной блокадой с бупивакаином и морфином на боль и функцию легких после холецистэктомии. Acta Anaesthesiol Scand. 1989; 33: 561–4.
CAS PubMed Google Scholar
Pei L, Zhou Y, Tan G, et al. Грудная паравертебральная блокада с помощью ультразвука снижает потребность в опиоидах во время операции и улучшает обезболивание после операции по поводу рака груди: рандомизированное контролируемое одноцентровое исследование.PLoS One. 2015; 10: 1–15.
CAS Google Scholar
Ву Дж., Багги Д., Флейшманн Э., Парра-Санчес И., Трешан Т., Курц А. и др. Грудная паравертебральная региональная анестезия улучшает обезболивание после операции по поводу рака груди: рандомизированное контролируемое многоцентровое клиническое исследование. Может Дж. Анаэст. 2015; 62: 241–51.
PubMed Google Scholar
Schnabel A, Reichl SU, Kranke P, Pogatzki-Zahn EM, Zahn PK.Эффективность и безопасность паравертебральных блокад в хирургии груди: метаанализ рандомизированных контролируемых исследований. Br J Anaesth. 2010; 105: 842–52.
CAS PubMed Google Scholar
Кульхари С., Бхарти Н., Бала И., Арора С., Сингх Г. Эффективность блокады грудного нерва по сравнению с паравертебральной блокадой грудной клетки для послеоперационной анальгезии после радикальной мастэктомии: рандомизированное контролируемое исследование. Br J Anaesth. 2016; 117: 382–6.
CAS PubMed Google Scholar
Кармакар М.К., Сами В., Ли Дж. У., Ли А., Чан В. К., Чен П. П. и др. Грудная паравертебральная блокада и ее влияние на хроническую боль и качество жизни, связанное со здоровьем, после модифицированной радикальной мастэктомии. Reg Anesth Pain Med. 2014; 39: 289–98.
PubMed Google Scholar
Lönnqvist PA, MacKenzie J, Soni AK, Conacher ID. Паравертебральная блокада: частота неудач и осложнения. Анестезия. 1995; 50: 1994–6.
Google Scholar
• Пейс М.М., Шарма Б., Андерсон-Дам Дж., Флейшманн К., Уоррен Л., Стефанович П. Торакальная паравертебральная блокада под ультразвуковым контролем: ретроспективное исследование частоты осложнений. Anesth Analg. 2016; 122: 1186–91 В этом обширном ретроспективном анализе делается вывод о том, что методика под ультразвуковым контролем сопряжена с низким риском осложнений.
PubMed Google Scholar
Blackshaw WJ, Bhawnani A, Pennefather SH, Al-Rawi O, Agarwal S, Shaw M.Результаты, сопоставимые по шкале предрасположенности после торакальной эпидуральной или паравертебральной анальгезии к торакотомии. Анестезия. 2018; 73: 444–9.
CAS PubMed Google Scholar
Forero M, Adhikary SD, Lopez H, Tsui C, Chin KJ. Плоскость erector spinae блокирует новый метод обезболивания при грудной невропатической боли. Reg Anesth Pain Med. 2016; 41: 621–7.
CAS PubMed Google Scholar
Costache I, de Neumann L, Ramnanan CJ, Goodwin SL, Pawa A, Abdallah FW и др. Блокада от среднего поперечного отростка к плевре (MTP): новая конечная точка для грудной паравертебральной блокады. Анестезия. 2017; 72: 1230–6.
CAS PubMed Google Scholar
Муроучи Т., Ямакаге М. Ретроламинарная блокада: оценка обезболивающей эффективности и безопасности. Дж. Анест. 2016; 30: 1003–7.
PubMed Google Scholar
Tsui BCH, Fonseca A, Munshey F, Mcfadyen G, Caruso TJ (2018) Блок эректора позвоночника (ESP): объединенный обзор 242 случаев. Дж. Клин Анест. 2019; 53: 29–34.
Чин К.Дж., Адхикари С., Сарвани Н., Фореро М. Обезболивающая эффективность предоперационной блокады двусторонней выпрямляющей плоскости позвоночника (ESP) у пациентов с пластикой вентральной грыжи. Анестезия. 2017; 72: 452–60. https://doi.org/10.1111/anae.13814.
CAS Статья PubMed Google Scholar
Ueshima H, Otake H. Плоская блокада Erector spinae обеспечивает эффективное обезболивание во время операции пневмоторакса. Дж. Клин Анест. 2017; 40: 74.
PubMed Google Scholar
Ohgoshi Y, Ikeda T, Kurahashi K. Непрерывный плоский блок для выпрямления позвоночника обеспечивает эффективную периоперационную анальгезию при реконструкции груди с использованием расширителей ткани: отчет о двух случаях. Дж. Клин Анест. 2018; 44: 1-2.
PubMed Google Scholar
Гамильтон Д.Л., Маникам Б. Плоский блок Erector spinae для облегчения боли при переломах ребер. Br J Anaesth. 2017; 118: 474–5.
CAS PubMed Google Scholar
Restrepo-Garces CE, Chin KJ, Suarez P, Diaz A. Двусторонняя непрерывная блокада плоскостного выпрямления позвоночника способствует эффективному послеоперационному обезболиванию после обширной открытой абдоминальной хирургии. A A Case Rep. 2017; 9: 319–21.
PubMed Google Scholar
Мелвин Дж., Шрот Р., Чу GCK. Плоский блок низко грудного разгибателя позвоночника для периоперационной анальгезии в пояснично-крестцовой хирургии: серия клинических случаев. Может Дж. Анаэст. 2018; 65: 1057–65.
PubMed Google Scholar
Scimia P, Fusco P, Droghetti A, Harizaj FBRE. Поперечный отросток от середины до плевры под контролем ультразвука для послеоперационной анальгезии в торакоскопической хирургии с использованием видео. Минерва Анестезиол. 2018; 84: 767–8.
PubMed Google Scholar
Voscopoulos C, Palaniappan D, Zeballos J, Ko H, Janfaza D, Vlassakov K. Ретроламинарный блок под ультразвуковым контролем. Может Дж. Анест. 2013; 60: 888–95. https://doi.org/10.1007/s12630-013-9983-x.
Артикул PubMed Google Scholar
Сабури А.С., Кроуфорд Л., Бик С.К., Нозари А., Андерсон Т.А. Возможен ли ретроламинарный доступ к грудному паравертебральному пространству? Reg Anesth Pain Med. 2018; 43: 1.
Google Scholar
Jüttner T, Werdehausen R, Hermanns H, et al. Техника паравертебральной пластинки: новый подход к регионарной анестезии при хирургии груди. Дж. Клин Анест. 2011; 23: 443–50.
PubMed Google Scholar
Elsharkawy H, Saifullah T, Kolli SDR. Ромбовидная межреберная блокада. Анестезия. 2016; 71: 856–7.
CAS PubMed Google Scholar
Roué C, Wallaert M, Kacha M, Havet E.Блокада межреберного / параспинального нерва в торакальной хирургии. Анестезия. 2016; 71: 112–3. https://doi.org/10.1111/anae.13358.
Артикул PubMed Google Scholar
Costache I., Sinclair J, Farrash FA, Nguyen TB, McCartney CJL, Ramnanan CJ, et al. Требуется ли для паравертебральной блокады доступ к паравертебральному пространству? Анестезия. 2016; 71: 858–9.
CAS PubMed Google Scholar
Ян Х-М, Чой Й.Дж., Квон Х-Дж, Чо ТХ, Ким Ш. Сравнение распространения инъекционного раствора и вовлечения нервов между ретроламинарными и выпрямляющими блокадой позвоночника в грудной области: трупное исследование. Анестезия. 2018; 73 (10): 1244–50. https://doi.org/10.1111/anae.14408.
CAS Статья PubMed Google Scholar
Эль-Богадли К., Пава А. Плоский блок, разводящий позвоночник: плоский и простой. Анестезия. 2017; 72: 434–8.
CAS PubMed Google Scholar
Интернет-научные публикации
Ключевые слова
анестезия, анестезиология, медицина интенсивной терапии, сложная интубация, образование, электронное издание, волоконная оптика, медицина интенсивной терапии, Интернет интубационный стилет, мониторинг, мультимедиа онлайн, педиатрическое обеспечение проходимости дыхательных путей, экспертная оценка, регионарная анестезия, обучение травма
Введение
Блокада паравертебрального соматического нерва (ПВБ) — это старый метод, который впервые был описан в 1919 году Капписом.Первоначально он использовался как альтернатива спинальной анестезии, которая сводила к минимуму сердечно-сосудистые и респираторные эффекты центральной нейроаксиальной блокады. Однако после первоначального описания ПВБ редко использовались для обезболивания и обезболивания. В последнее время возобновился интерес к этой методике лечения острой и хронической боли. Блокада паравертебрального нерва включает инъекцию местного анестетика в пространство, непосредственно латеральнее того места, где спинномозговые нервы выходят из межпозвонковых отверстий.Благодаря способности обеспечивать длительную одностороннюю анестезию, ПВБ успешно используются для обезболивания при множественных грудных и абдоминальных вмешательствах как у детей, так и у взрослых. В нашем учреждении этот метод широко используется для обеспечения анестезии при различных процедурах рака груди, паховой грыжи, торакотомии и неинвазивной хирургии сердца.
Анатомия
Паравертебральное пространство представляет собой клиновидный анатомический отсек, прилегающий к телам позвонков.Пространство определяется спереди-латерально париетальной плеврой, сзади верхней реберно-поперечной связкой (грудные уровни), медиально позвонком и межпозвоночными отверстиями, сверху и снизу головками ребер. Внутри этого пространства спинной корешок выходит из межпозвонкового отверстия и разделяется на дорсальную и вентральную ветви. Кроме того, симпатические волокна брюшных ветвей входят в симпатический ствол через преганглионарные белые коммуникантные ветви и постганглионарные серые коммуникантные ветви в этом пространстве.Из-за множества неврологических структур, заключенных в этом компактном пространстве, введенные здесь местные анестетики могут вызывать одностороннюю моторную, сенсорную и симпатическую блокаду. (См. Chan V, «Непрерывный грудной паравертебральный блок» для отличного описания анатомии)
Техника
Как и в случае всех техник регионарной анестезии, должно быть доступно соответствующее оборудование для гемодинамического мониторинга и реанимации. В нашем учреждении блоки как грудного, так и поясничного отдела PVB выполняются с пациентами в сидячем положении.Чтобы максимизировать эффективность операционной, размещение блока обычно выполняется в контролируемой предоперационной зоне ожидания. После применения мониторов и дополнительного кислорода пациентам обычно вводят седативный эффект мидазолама 1-5 мг внутривенно и фентанила 50-250 мг внутривенно.
Оборудование: игла туохи 22 калибра (B. Braun medical, Bethlehem, PA) (рисунок 1), удлинительная трубка, маркер кожи, местный анестетик на коже, раствор антисептика (бетадин)
Рисунок 1
Рисунок 1: эпидуральная игла для туохи 22 калибра
Уровни: Выберите, какие дерматомы будут задействованы в операционном поле.При мастэктомии с подмышечной диссекцией мы обычно блокируем Т1-Т6. Для биопсии груди мы обычно делаем одну инъекцию в дерматом, соответствующий локализации иглы. При выполнении блокады по поводу паховой грыжи, уровни T10-L2 блокируются.
Положение: Пациенты сидят с согнутой шеей, выгнутой спиной и опущенными вперед плечами (аналогично положению при грудном эпидуральном размещении) (рис. 2).
Рисунок 2
Рис. 2: Пациент расположен для грудного паравертебрального блока.Верхние части позвонков C7-T5 обозначены
.Ориентиры: Определяется остистый отросток каждого уровня и ставится отметка на его самом высоком аспекте. От середины этих отметок отмечается место ввода иглы на 2,5 см латеральнее каждого остистого отростка ипсилатеральнее разреза (рис. 3). Эти отметки должны перекрывать поперечный отросток непосредственно хвостового позвонка (из-за чрезмерного угла наклона остистых отростков грудного отдела).
Рисунок 3
Рисунок 3: Место введения иглы 2.5 см латеральнее верхнего края остистого отростка
Размещение: Используя асептическую технику, на каждой отметке помещают волдыри.
Используя туогую эпидуральную иглу диаметром 3,5 дюйма, диаметром 3,5 дюйма, прикрепленную к шприцу через удлинительную трубку, стержень иглы захватывается доминирующей рукой оператора. Игла вводится через кожный волдырь и продвигается вперед в парасагитальной плоскости (перпендикулярно спине во всех направлениях) до контакта с поперечным отростком на 2-5 см, в зависимости от телосложения пациента (см. Рисунок 4).В качестве меры безопасности, чтобы предотвратить случайное глубокое введение, мы захватываем иглу за точку от ее кончика, которая равна расчетной глубине от кожи до поперечного отростка. Разрешается вводить иглу на 1 см больше этой расчетной глубины. Если поперечный отросток не идентифицируется на соответствующей глубине, предполагается, что кончик иглы находится между соседними поперечными отростками. Затем игла перенаправляется в головной, а затем каудальный направлениях до тех пор, пока не произойдет успешный контакт с поперечным отростком.Эта глубина отмечается как расчетное расстояние до последующих поперечных отростков. Затем игла выводится к подкожной клетчатке и отклоняется от каудального края поперечного отростка на 1 см. На грудном уровне обычно отмечается потеря сопротивления или легкий «хлопок», когда игла проходит через верхнюю реберно-поперечную связку. После аспирации шприца на каждый уровень вводят 3-5 мл местного анестетика. При выполнении этого блока для биопсии груди мы обычно вводим 10 мл местного анестетика на одном уровне.Важно отметить, что в области поясницы поперечный отросток очень тонкий. Следовательно, иглу нельзя вводить более чем на 1 см дальше поперечного отростка. Кроме того, в этой области нет верхней реберно-поперечной связки. Если здесь ощущается отчетливый «хлопок», значит, игла, вероятно, проткнула поясничную фасцию, и ее следует вывести на более мелкую глубину. Как при грудной, так и при поясничной блокаде раствор местного анестетика должен вводиться легко и с небольшим сопротивлением.
Рисунок 4
Рисунок 4: Введение иглы при паравертебральной блокаде Т3:
Местный анестетик: Выбор местного анестетика, как и других региональных методов, должен основываться на доступных средствах, времени начала, продолжительности и побочных эффектах.Мы обычно используем 0,5% ропивакаин с адреналином 1: 400 000 (внутрисосудистый маркер) и достигаем сенсорной блокады через 5-15 минут. В прошлом мы использовали бупивакаин с аналогичными результатами.
Осложнения
Возможные осложнения блокады паравертебрального нерва включают случайное проникновение иглы в соседние структуры.
Токсичность местного анестетика. Как и все методы регионарной анестезии с использованием местных анестетиков, непреднамеренная внутрисосудистая инъекция или чрезмерные дозы в миллиграммах могут привести к токсичности местного анестетика.Однако, несмотря на непосредственную близость к эпидуральному пространству, системное всасывание местного анестетика, по-видимому, меньше, чем при использовании обычных эпидуральных методов. Бупивакаин в дозах 1 мг / кг и ропивакаин в дозах 2 мг / кг вводился безопасно. Как всегда, важны методы инкрементного впрыска.
Пневмоторакс — Из-за тесной связи паравертебрального пространства с париетальной плеврой неправильное размещение иглы может привести к повреждению легких. В умелых руках это осложнение было редкостью.В одном исследовании, посвященном нашему раннему опыту применения торакальной паравертебральной блокады при хирургии рака груди, авторы обнаружили, что пневмоторакс возник только у 1 пациента из 319. В нашей последующей серии клинически значимого пневмоторакса не было.
Эпидуральная / спинальная — из-за непосредственной близости паравертебрального пространства с центральными нейроаксиальными структурами непреднамеренное введение медиальной иглы может привести к эпидуральной или спинальной блокаде. Даже правильно размещенный ПВБ может привести к распространению местного анестетика в медиальной плоскости из-за того, что дуральные манжеты выходят из средней линии.Несмотря на тесную связь этих структур, двустороннее распространение анестетика на грудном уровне относительно редко.
Гипотония — Двусторонняя симпатическая блокада из-за эпидурального распространения может привести к гипотензии, аналогичной торакальной эпидуральной анестезии. Как правило, односторонний и двусторонний ПВБ не приводят к гипотензии.
Сосудистая пункция. Как и при всех методах регионарной анестезии, следует проводить осторожную аспирацию и добавочную инъекцию, чтобы минимизировать вероятность внутрисосудистой инъекции.
Жемчуг
Для грудного отдела позвоночника найдите середину верхней части каждого остистого отростка, отмерьте 2,5 см латеральнее и отметьте эти точки. Как правило, это будет чрезмерно каудальная часть поперечного отростка нижнего позвонка. Помните, что из-за чрезмерного угла наклона остистого отростка грудной клетки боковая линия будет чрезмерно пересекать поперечный отросток нижнего позвонка. Например, линия, расположенная латеральнее остистого отростка Т3, перекрывает поперечный отросток Т4.
Начните с самого поверхностного поперечного отростка (например, Т3, Т4) и двигайтесь вверх и вниз от них.
Введите иглу Туохи перпендикулярно коже на расстоянии 2–4 см (больше у пациентов с ожирением) до контакта с поперечным отростком. Если поперечный отросток не затронут на подходящей глубине иглы, не углубляйтесь, вы, вероятно, находитесь между двумя поперечными отростками. Верните иглу к кожному мосту и ищите краниально или каудально до тех пор, пока поперечный отросток не войдет в контакт.Если кость соприкасается в точке, которая кажется слишком глубокой, это ребро, которое находится впереди поперечного отростка — снова вернитесь к коже и поищите черепно или каудально на предмет контакта с костью, который является более поверхностным.
Если при попытке отойти от поперечного отростка каудально требуется слишком большой угол наклона иглы, вы, вероятно, коснулись поперечного отростка в его головной, а не каудальной стороне. Верните иглу к коже и снова введите на участке кожи еще на 1 см каудальнее. Если дальнейшие попытки продолжают приводить к сильному изгибу, попытайтесь отойти от поперечного отростка кефалина, осознавая, что вы можете блокировать корень на один уровень выше, чем предполагалось.
Если многие попытки приводят к продолжающемуся контакту с костями, возможно, вы находитесь слишком медиально (ходьба по пластинке) или, чаще, контактируете с поперечными отростками, которые расположены намного ближе друг к другу (например, из-за дегенеративного заболевания у пожилых людей, приводящего к коллапсу тела позвонка). У этих пациентов небольшие вставки в каудальном или головном отделе после перпендикулярного введения, приводящие к контакту с костями, обычно приводят к успешному прохождению поперечного отростка. Если это не так, посмотрите, можно ли еще больше согнуть позвоночник пациента, чтобы увеличить расстояние между поперечными отростками.
Сколиоз может потребовать введения иглы параллельно остистому отростку (т. Е. Под углом), так как шипы вращаются.
Для грыжесечения производятся блокада Т11, Т12, L1, L2. В поясничной области используется тот же метод, что и при грудном блоке, однако, поскольку поперечные отростки в поясничной области намного тоньше, игла отходит от поперечного отростка всего на 0,5 см до введения местного анестетика. Глубокое введение иглы за пределы поперечного отростка вводит иглу в поясничную мышцу, что снижает эффект.
Список литературы
г-0. 1. Чан В.В., Ферранте Ф.М. .. Непрерывная торакальная паравертебральная блокада. В: Послеоперационное обезболивание, Нью-Йорк, Черчилль Ливингстон, 1993, 403-414.р-1. 2. Конахер И.Д., Кокри М. Послеоперационные паравертебральные блокады при грудной хирургии. Радиологическая экспертиза. Br J Anaesth 1987. 59: 155.
р-2. 3. Исон MJ, Wyatt R. Паравертебральный грудной блок — переоценка. Анестезия 1979. 34: 638.
. р-3. 4. Гринграсс Р., О’Брайен Ф., Лайерли К., Хардман Д., Глисон Д., Д’Эркол Ф., Стил С.Паравертебральный блок при операции на груди. Can J Anaesth 1996. 43: 858-861.
р-4. 5. Гринграсс Р., О’Брайен Ф., Лайерли К. и др. al. Паравертебральный блок в хирургии рака груди. Can J Anaesth 1996. 43: 858-61.
р-5. 6. Гринграсс Р., Стил С. Паравертебральные блоки для хирургии груди. Tech Reg Anesth 1998. 2: 8-12.
р-6. 7. Кац Дж. Атлас регионарной анестезии, 2-е изд. Norwalk, Appleton & Lange, 1994.
. р-7. 8. Klein SM, Greengrass RA, Weltz C, Warner DS: Паравертебральная блокада соматического нерва при амбулаторной паховой герниоррафии: расширенный отчет о 22 пациентах.Reg Anesth 1998. 23: 306-310.
р-8. 9. Лоннквист PA, Mackenzie J, Soni AK, Conacher ID. Паравертебральная блокада. Частота отказов и осложнения. Anesthesia 1995. 50: 813-815.
р-9. 10. Medhat R, Wassef MB, Randazzo T., Ward W. Блокада корешков паравертебрального нерва при паховой грыжерефии — сравнение с подходом полевой блокады. Reg Anesth 1998. 23: 451-456.
р-10. 11. Мур, округ Колумбия. Региональный блок. Справочник для использования в клинической практике медицины и хирургии, 4-е изд. Спрингфилд, Чарльз С.Томас, 1965.
р-11. 12. Ричардсон Дж., Лоннквист, Пенсильвания. Грудной паравертебральный блок. Br. J. Anaesth 1998. 81: 230-238.
р-12. 13. Райан Дж. А., Адье Б. А., Веселый П. К., Малрой М. Ф. Амбулаторная паховая грыжи под регионарной и местной анестезией. Am Surg 1984. 148: 313-316.
р-13. 14. Райан Дж. А., Адье Б. А., Веселый П. К., Малрой М. Ф. Амбулаторная паховая грыжи под регионарной и местной анестезией. Am Surg 1984. 148: 313-316.
р-14. 15. Салет ГАМ, Go PMNYH. Обследование пациентов после герниопластики паховой грыжи в амбулаторной хирургии.Амбулаторная хирургия 1993. 1: 194-196.
р-15. 16. Шоу WM, Холлис, штат Нью-Йорк. Медиальный доступ для блокады паравертебрального соматического нерва. JAMA 1952. 148: 742-744.
р-16. 17. Тверской М., Козаков С., Аяче М., Брэдли Э., Киссин И. Послеоперационная боль после паховой грыжи под разными видами анестезии. Anesth Analg 1990. 70: 29-35.
р-17. 18. Wulf H, Gleim M, Schele HA. Концентрация бупивакаина в плазме после поясничной симпатической блокады. Anesth Analg 1994. 79: 918-20.
Боковая паравертебральная блокада под контролем УЗИ: анатомическое описание новой техники
Реферат
Предпосылки
Паравертебральная блокада (ПВБ) — это метод регионарной анестезии с большим количеством показаний.PVB обычно выполняется с помощью техник или методов, основанных на ориентирах, которые основаны на разнице давления между экстра- и внутрипаравертебральным пространством. Эта последовательная серия случаев была разработана для описания ультразвукового внешнего вида латерального грудного паравертебрального пространства (ПВС) и разработки метода лечения ПВБ под ультразвуковым контролем.
Методы
ПВС 20 женщин, перенесших операцию по поводу рака груди, исследовали с помощью высокочастотного линейного ультразвукового преобразователя в сидячем положении.После выявления поперечного отростка, внутренней межреберной мембраны (IIM) и плевры на уровне T3 и T6 определяли глубину IIM и плевры, а также сагиттальный диаметр ПВС. Для выполнения ПВБ с 0,75% ропивакаином (12 мл) на обоих уровнях использовалась техника направления иглы вне плоскости. Успешная блокада определялась возможностью проведения операции под легкой общей анестезией без опиоидов.
Результаты
Соответствующая ультразвуковая идентификация ММВ, поперечных отростков и плевры была возможна во всех случаях.Правильное размещение кончика иглы в ПВС привело к успешному выполнению ПВБ. Корреляции морфометрических данных с ультразвуковыми измерениями ПВС не обнаружено.
Выводы
После ультразвуковой идентификации границ латерального ПВС метод направления иглы вне плоскости позволил успешно провести ПВБ. Не было клинически значимой корреляции между морфометрическими данными и ультразвуковыми измерениями.
Ключевые слова
анестезиологические техники, регионарные, паравертебральные
местные анестетики, ропивакаин
анатомия
оборудование, ультразвуковые аппараты
Рекомендуемые статьиЦитирующие статьи (0)
Copyright © 2010 Автор (ы).Опубликовано Elsevier Ltd. Все права защищены.
Рекомендуемые статьи
Цитирующие статьи
Непрерывная паравертебральная блокада с использованием торакоскопической техники введения катетера при послеоперационной боли после торакотомии: ретроспективное исследование случай-контроль | Журнал кардиоторакальной хирургии
Этика, согласие и разрешения
Контрольный совет больницы онкологического центра Сидзуока одобрил ретроспективный сбор и анализ данных из медицинских карт пациентов, включенных в это исследование (идентификатор утверждения: 25-J128-25-1- 3).От каждого пациента отказались в информированном согласии.
Пациенты
Пациенты, перенесшие торакотомию с целью резекции легкого в нашем учреждении в период с марта 2013 г. по март 2014 г., были обследованы ретроспективно. Случаи обсуждались анестезиологами и хирургами, и пациенты, которым было определено противопоказание для EDA или чья анатомия затрудняла введение эпидурального катетера, были отобраны для грудного PVB.
Процедура торакотомии
Общая анестезия была вызвана 1.5–2 мг / кг пропофола, 2 мкг / кг фентанила и 0,6 мг / кг рокурония и поддерживаются летучей анестезией или тотальной внутривенной анестезией. Все пациенты были интубированы двухпросветной эндобронхиальной трубкой и подверглись искусственной вентиляции легких.
Пациенты были размещены в положении лежа на боку. Перед выполнением торакотомии каждому пациенту было проведено торакоскопическое внутригрудное обследование следующим образом: сначала 5-миллиметровый порт для камеры был помещен в 7-е межреберье по средней подмышечной линии.После подтверждения отсутствия признаков злокачественного плеврального выпота или плевральной диссеминации, была произведена торакотомия в 4-м или 5-м межреберье с использованием заднебокового или переднего подмышечного доступа. По завершении торакотомии грудная трубка была помещена в 7-е межреберье через порт для камеры. Торакотомия и закрытие раны выполнялись одинаково в группах PVB и EDA.
Пациенты начали курс лечения пероральным ингибитором ЦОГ-2 и прегабалином.Пневматический зонд удаляли, если не было утечки и плевральный выпот составлял менее 200 мл в день. Остальные протоколы послеоперационного ведения пациентов в обеих группах были одинаковыми.
Процедура PVB
После подтверждения отсутствия диссеминации, но до начала торакотомии, паравертебральный катетер был вставлен способом, описанным ранее [11–14], а именно: верхний край остистого отростка тела Т5 позвонка пальпировали через кожу.С помощью щипцов, введенных через тот же порт камеры, при торакоскопии визуализировалось паравертебральное пространство. Эпидуральная игла Туохи 18 калибра была введена в точке на 3 см латеральнее латерального края позвонка. Иглу Туохи осторожно продвигали, не прокалывая париетальную плевру, пока она не достигла паравертебрального пространства над верхней границей поперечного отростка, куда вводили 20 мл физиологического раствора для расширения паравертебрального пространства. Затем, удерживая иглу Туохи неподвижно, паравертебральный катетер вводили через иглу и иглу удаляли, следя за тем, чтобы кончик катетера оставался на месте.Продвижение иглы и вход катетера в паравертебральное пространство постоянно контролировали под торакоскопическим зрением. Чтобы обеспечить правильное расположение наконечника катетера, через катетер вводили 20 мл 0,375% ропивакаина. На правильное размещение указывало расширение экстраплеврального пространства без утечки местного анестетика в плевральную полость (видео 1). Катетер был закреплен нейлоновыми швами 2-0, и как можно скорее была начата непрерывная инфузия 0,45% ропивакаина.Скорость инфузии первоначально составляла 6-8 мл / ч, но ее титровали для удобства пациента. Кроме того, продолжали внутривенное введение фентанила 20-40 мкг / ч до конца дня операции.
Дополнительный файл 1: Видео 1. Процедура ПВБ при правой нижней лобэктомии. Катетер был установлен в шестом межреберье, затем в пятом межреберье была проведена торакотомия. (MOV 147456 кб)
Выбор контрольной группы
Контрольная группа с подобранной парой (группа EDA) была выбрана в соотношении 1: 2 из пациентов, перенесших торакотомию с EDA в нашей больнице с апреля 2011 года по февраль 2013 года.Грудные эпидуральные катетеры были вставлены перед введением общей анестезии на уровне T6-7 и закреплены на месте. EDA также использовалась для интраоперационной анальгезии. Пациенты получали смесь 0,2% ропивакаина с фентанилом в качестве местного анестетика. Начальная доза составляла 5 мл / ч, но ее титровали для удобства пациента.
Критериями соответствия были пол, возраст и тип операции. Критерий возраста был разделен на пять групп: ≤49, 50–59, 60–69, 70–79 и 80–89 лет. Типы операций были разделены на три группы: лобэктомия с рассечением лимфатических узлов средостения, лобэктомия без рассечения лимфатических узлов средостения и все другие.Контрольную группу выбрал человек, не связанный с исследованием иным образом, без другой информации о пациентах. Когда для пациента с PVB было более трех подходящих контрольных групп, мы отбирали пациентов с помощью таблицы случайных чисел.
Статистический анализ
Все соответствующие данные о пациентах были записаны до и после операции, а пациенты наблюдались до выписки из больницы. Были оценены следующие данные: 1) оценка боли через 48 часов после операции, 2) потребность во внутривенной экстренной анальгезии, 3) необходимая продолжительность регионарной анестезии и 4) количество фентанила или ропивакаина, вводимого в периоперационном периоде.
Категориальные переменные сравнивались с использованием точного критерия Фишера, а непрерывные переменные — с использованием критерия Манна-Уитни. IBM SPSS для Windows, версия 22.0 (IBM Corp., Армонк, Нью-Йорк, США) использовалась для всех статистических оценок. P Значения менее 0,05 считались статистически значимыми.
Торакальная паравертебральная блокада под контролем УЗИ как симпатическая блокада
Введение
Среди множества различных вариантов обезболивания симпатическая блокада широко используется при невропатических болевых расстройствах, таких как комплексный региональный болевой синдром, фантомная боль в конечностях, постгерпетическая невралгия и боль, вызванная сосудистыми заболеваниями. 1,2 Хотя точный механизм уменьшения боли из-за симпатического блока все еще неизвестен, гиперактивный симпатический отток и возбуждающие взаимодействия между симпатической нервной системой, сенсорными нейронами и сателлитными глиальными клетками были предложены в качестве ассоциированной патофизиологии симпатической нервной системы. поддерживала боль в ответ на блокаду. 3,4
Эмпирически, блокада звездчатого ганглия (SGB) — одна из самых популярных симпатических блокад для купирования лицевой боли или боли в верхних конечностях. 5,6 SGB, однако, не всегда может гарантировать успешный результат для контроля симпатического оттока верхней конечности, потому что существует анатомический вариант, такой как обходной анастомоз Кунца, 7 , и процедура обычно нацелена на средний симпатический ганглий в позвоночнике C6 уровень на практике, а не звездчатый ганглий. 5 Следовательно, блокада торакального симпатического ганглия (TSGB) на уровне позвоночника T2 или T3 может быть подтверждающим методом купирования боли в верхних конечностях.По сравнению с SGB, TSGB представляет собой сложную процедуру, так как кончик иглы должен быть продвинут глубоко в переднее паравертебральное пространство. 8 Таким образом, TSGB обычно проводится под контролем рентгеноскопии (FS) или компьютерной томографии (CT), что приводит к радиационному облучению и неудобной доступности для пациентов и врачей у постели больного. Кроме того, из-за длинного пути иглы, прилегающего к париетальной плевре во время TSGB, пациенты часто жалуются на боль, связанную с процедурой, что сопровождается высоким риском пневмоторакса. 9
Торакальный паравертебральный блок (TPVB) был введен в 1905 году; однако он стал популярным с 2000-х годов вместе с широким использованием ультразвукового исследования (УЗИ). 10 Он был предложен в качестве метода регионарной анестезии для лечения острой послеоперационной боли после операций на грудной клетке и груди или боли из-за множественных переломов ребер вместо контроля хронической боли. 11–14 В нескольких отчетах предполагалось, что процедура, выполняемая на уровне позвоночника T2 или T3, может быть потенциальной альтернативой TSGB или SGB для лечения хронической боли с низким риском пневмоторакса. 15–18 Недавно Ким и др. Сообщили, что у большинства пациентов (80%) достигалось повышение температуры (≥1,5 ° C) на ладони после проведения TPVB под контролем FS на уровне позвоночника T2, что было лучше, чем у US- управляемая СГБ (20,0%). 16 Хотя в США более популярное устройство с легким доступом, чем FS в практике обезболивания, все еще не ясно, сможет ли такая высокая доля пациентов получить такое же повышение температуры после TPVB под контролем США (US-TPVB).
В этом исследовании мы предположили, что US-TPVB может использоваться в качестве торакальной симпатической блокады, поскольку TPVB под контролем FS было предложено в предыдущем исследовании. 16 Мы провели проспективное исследование серии случаев, чтобы выяснить, увеличивает ли УЗИ-ТПВ температуру верхних конечностей и облегчает нейропатическую или невралгическую боль. Это исследование было разработано как пилотное перед подтверждающим испытанием для сравнения эффективности US-TPVB с таковой TSGB и SGB при различных болевых расстройствах в верхних конечностях. Мы также включили обзор предыдущей литературы по TPVB в лечении состояний с хронической болью.
Пациенты и методы
Участники исследования
Это проспективное исследование серии случаев было одобрено институциональным наблюдательным советом больницы Сеульского национального университета (IRB No.1907–177-105) и проводился в соответствии с Хельсинкской декларацией. С августа 2019 г. по ноябрь 2019 г. в исследование были включены 12 последовательных пациентов с хронической невропатической болью в верхних конечностях в возрасте от 19 до 85 лет. Письменное информированное согласие было получено от всех пациентов до участия в исследовании. Критерии исключения были следующими: (1) отказ пациента; (2) заболевание периферических сосудов в верхних конечностях, такое как атеросклероз, синдром грудного выхода или васкулит; (3) в анамнезе невролиз грудного симпатического ганглия или радиочастотная абляция; (4) история операций на нижнем шейном или верхнем грудном отделах позвоночника; (5) имплантированный стимулятор спинного мозга для снятия боли в верхних конечностях; (6) парез диафрагмы или тяжелое респираторное заболевание; (7) системная или местная инфекция в месте инъекции; (8) коагулопатия или аллергия на местные анестетики; (9) деформация в месте инъекции; и (10) беременность.
Процедура и оценка результатов
Все процедуры US-TPVB были выполнены одним врачом-болеутоляющим (JY Moon). Пациентов помещали в положение лежа и, при необходимости, на лоб накладывали подушку в форме пончика. Жизненные показатели всех участников контролировались на протяжении всей процедуры. После стерилизации было проведено предварительное сканирование с использованием круглого зонда 1–5 МГц (UMT-400, Mindray, Шэньчжэнь, Китай) для определения паравертебрального пространства T2 на паравертебральном сагиттальном изображении (рис. 1A).Ключевые анатомические структуры, такие как поперечные отростки T2 и T3 и соответствующие им ребра, верхняя поперечная связка (SCTL) и париетальная плевра, были исследованы до введения иглы (рис. 1B). Впоследствии спинальная игла 22-G (Taechang Industry, Gongju-si, Chungcheongnam-do, Республика Корея) была введена на расстоянии примерно 5 см от средней линии в ипсилатеральный PVS T2 в каудокраниальной ориентации с продольным косым внутренним углом. самолетная техника. Как только игла продвигалась к TPVS до тех пор, пока SCTL не был прорван с ощущением хлопка, после отрицательной аспирации вводили 10 мл 1% мепивакаина, который, как ожидалось, распространялся на два сегмента TPVS, включая симпатические ганглии. 19–21 Местный анестетик вводился медленно, после чего следовала повторная аспирация, чтобы снизить риск внутрисосудистого введения. Наблюдалось, что инъекционный раствор отталкивает яркую гиперэхогенную плевру от иглы. После того, как было подтверждено, что инъекционный раствор был полностью введен, датчик был удален, и было обеспечено скользящее движение плевры. После 30-минутного наблюдения с подтверждением отсутствия серьезных побочных эффектов пациентам разрешили покинуть очаг боли.
Рис. 1 Грудная паравертебральная блокада под ультразвуковым контролем на сагиттальном изображении. Показаны ультразвуковое изображение ( A, ) и схематическое изображение ( B ). Сокращения: ПВС — паравертебральное пространство; SCTL, верхняя реберно-поперечная связка; ТП, поперечный отросток; м, мышца. Примечания: Пунктирная линия указывает путь входа иглы. После прохождения SCTL вводили 10 мл 1% мепивакаина. |
Температуру участников измеряли на обеих ладонях с помощью инфракрасного термометра (FLIR ® TG165 TM, The World’s Sixth Sense ® , Wilsonville, OR, США). Измерения были получены непосредственно до и через 20 минут после процедуры медсестрой-исследователем, не знающей, с какой стороны каждый пациент получил TPVB. Для обеспечения согласованности между участниками в качестве ориентира использовалась точка на 3 см ниже ладонной поверхности третьего пястно-фалангового сустава (руки).Измерения температуры регистрировались под перпендикулярным углом и на фиксированном расстоянии 30 см с помощью недавно откалиброванного термометра с инфракрасной визуализацией. Разница в изменении температуры (° C) между ипсилатеральной и контралатеральной руками через 20 минут после US-TPVB была рассчитана по формуле [Температура последующей обработки стороны блока — Температура предварительной обработки стороны блока] — [Последующая обработка температура другой стороны — Температура предварительной обработки другой стороны]. Если разница была ≥1.5 ° C, мы определили, что процедура прошла успешно. 22 Также была зарегистрирована доля пациентов, у которых температура в ипсилатеральной руке повысилась на ≥1,5 ° C по сравнению с контралатеральной рукой.
Интенсивность боли у каждого пациента в верхней конечности до и через 20 минут после УЗИ-TPVB сравнивали с использованием 11-балльной числовой рейтинговой шкалы (NRS). Также была собрана другая информация, такая как продолжительность боли (в месяцах), диагноз, относящийся к боли в верхних конечностях, назначенные анальгетики и другие сопутствующие заболевания.Возможные осложнения (сосудистая пункция, гипотензия, плевральная пункция, пневмоторакс, судороги, ипсилатеральный или двусторонний синдром Хорнера, ипсилатеральная блокада плечевого сплетения или гемидиафрагмальный парез) 10,23 оценивались на протяжении всего наблюдения.
Непрерывные данные были выражены как медиана (межквартильный размах, IQR) или среднее (стандартное отклонение, SD), а категориальные данные — как пропорции (%).
Обзор предыдущих исследований
В предыдущей литературе был проведен поиск по изучению TPVB у пациентов с невралгическими или невропатическими болевыми расстройствами.Мы исключили исследования, проведенные с целью упреждающего контроля боли после операции. Ключевые слова {«паравертебральный» И («сложный региональный» ИЛИ «невралгия» ИЛИ «невропатический»)} были вставлены в PubMed, и была определена соответствующая литература. Наш обзор ограничивался клиническими исследованиями, проведенными на людях и только у взрослых в возрасте ≥18 лет. Были рассмотрены доступные статьи на английском языке и все типы исследований, такие как отчеты о случаях, обсервационные исследования, ретроспективные исследования и рандомизированные контрольные исследования.После поиска два сертифицированных врача по обезболиванию (Дж. Ким и Й-Дж. Ли) независимо проверили тезисы и заголовки статей, которые могли подходить для этого обзора, и исключили статьи, которые не соответствовали нашим целям.
Результаты
Демографические данные и клинические параметры 12 пациентов в этом исследовании показаны в таблице 1. Среди 12 пациентов наиболее частым диагнозом был комплексный регионарный болевой синдром (n = 5), за которым следовала постгерпетическая невралгия (n = 4), повреждение периферических нервов (n = 2) и постспинальный хирургический синдром (n = 1).Средняя разница в изменении температуры между ипсилатеральной рукой и контралатеральной рукой составила 1,54 ° C (IQR, 1,28–2,20 ° C). Разница в изменении температуры ≥1,5 ° C между ипсилатеральной и контралатеральной руками была обнаружена у семи пациентов (58,3%) (рис. 2). Медиана 11-балльной оценки боли по шкале NRS составляла 7 (IQR, 5,5–7,2) на исходном уровне и снизилась до 2,5 (IQR, 1,0–5,0) через 20 минут после US-TPVB. В целом пациенты (n = 11, 92%) сообщили об уменьшении боли после процедуры, за исключением одного пациента, который сообщил о такой же интенсивности боли после процедуры.Ипсилатеральный птоз наблюдался у двух пациентов; однако не было случаев пневмоторакса, гипотонии, пункции сосудов, судорог или других осложнений во время и после процедуры.
Таблица 1 Демографические и клинические параметры участников исследования |
Рис. 2 Разница в изменении температуры между ипсилатеральной и контралатеральной руками через 20 минут после торакальной паравертебральной блокады под ультразвуковым контролем. Примечание: Горизонтальная линия, проведенная при 1,5 ° C, указывает критерий успеха. |
Из 92 статей, найденных по ключевым словам в PubMed, мы исключили 62 литературных источника из-за предметов, не относящихся к нашему исследованию, и повторяющихся статей (рис. 3). Из оставшихся статей (n = 30) 22 были исключены, потому что большинство из них были посвящены превентивному или послеоперационному контролю хирургической боли (n = 18), две статьи не были опубликованы на людях, одна статья была обзором литературы, а одна была посвящена анализу литературы. не на английском.Наконец, восемь статей, посвященных TPVB у пациентов с невропатическими или нервными болевыми расстройствами, были включены в наш обзор (таблица 2), который включал рандомизированное перекрестное исследование (n = 1), 16 рандомизированных контролируемых испытаний (n = 4 ), 24–27 исследование серии случаев (n = 1), 28 и отчеты о случаях (n = 2). 18,29 Из них три были выполнены при опоясывающем герпесе, 25–27 два — при постгерпетической невралгии, 28,29 два — при комплексном региональном болевом синдроме, 16,18 и один — при межреберной невралгии. 24 Во всех исследованиях сообщалось о снижении интенсивности боли после процедуры. Было только два исследования, в которых использовалось УЗИ во время TPVB на пораженном PVS у пациентов с болью от постгерпетической невралгии или опоясывающего герпеса. 27,28 Два исследования были выполнены для блокады грудных симпатических ганглиев; 16,18 один был проведен с использованием FS с небольшим объемом местных анестетиков (5 мл), 18 , а другой был выполнен с использованием TPVB под контролем FS для сравнения их эффективности с SGB под контролем УЗИ. 16 Последний описал, что TPVB под контролем FS на уровне T2 позвоночника более эффективно блокирует грудные симпатические ганглии с более сильным обезболиванием. 16
Таблица 2 Предыдущие исследования паравертебральной блокады при нейропатической или нервной боли |
Рис. 3 Блок-схема включенных ранее исследований. |
Обсуждение
В этом проспективном исследовании серии случаев изучали TPVB под руководством США с 10 мл местных анестетиков в качестве альтернативы блокированию грудных симпатических ганглиев при хронической невропатической боли в верхних конечностях.В нашем исследовании более половины всех пациентов (n = 7, 58,3%) показали значительное повышение температуры (≥1,5 ° C) после процедуры. Практически все пациенты (n = 11, 92%) испытали уменьшение боли в верхних конечностях через 20 мин после процедуры.
Грудное паравертебральное пространство — это потенциальный клиновидный отсек, прилегающий к заднебоковой части тела позвонка. Он переходит в межреберье латерально и эпидуральное пространство медиально. Дорсальная и вентральная ветви спинномозгового нерва и межреберного нерва проходят кзади в паравертебральное пространство.Спереди он состоит из коммуникантных ветвей, полуазиготной вены и симпатического ствола. 10,30,31 Следовательно, TPVB может вызывать блокаду ипсилатерального, сегментарного, соматического и симпатического нервов. Кроме того, пространство простирается краниально и каудально, 19,32 , что имело место как минимум у двух пациентов нашего исследования, что привело к синдрому Хорнера с птозом после УЗИ-TPVB. Предыдущие исследования на трупах показали, что инъекции 10–20 мл контрастного красителя под УЗ-контролем были видны в межреберье до симпатической цепи с краниальным и каудальным расширениями. 19,32 В этих исследованиях паравертебральное распространение контрастного вещества сильно варьировало, что могло значительно способствовать обезболивающему эффекту у каждого пациента. Кроме того, этот подход может повлиять на распространение инъекционных препаратов в US-TPVB, как сообщалось в недавнем исследовании трупов. 33 В исследовании межреберный доступ охватывал межреберную область, а не достигал симпатической цепи спереди. 33 До сих пор предыдущие клинические и трупные исследования были сосредоточены на межреберном и эпидуральном распространении для лечения послеоперационной или острой боли, а не на блокировании симпатической цепи. 19,30,32 Следовательно, было необходимо исследовать, можно ли использовать TPVB в качестве торакальной симпатической блокады для лечения хронической боли. Наш результат предполагает возможность использования УЗИ-TPVB на уровнях T2 и T3 позвоночника для TSGB.
Для проведения симпатической блокады верхней конечности в основном применялись SGB под УЗ-контролем или TSGB под контролем ФС. 34,35 Однако SGB является неполным из-за обхода Кунца 36,37 и TSGB имеет более высокий риск пневмоторакса, поскольку игла должна достигать переднего паравертебрального пространства (Рисунок 4). 10,20 По этой причине TSGB обычно требует указания FS. В остальном US-TPVB имеет преимущество для врачей и пациентов, поскольку проводится у постели больного без радиационного облучения. Кроме того, TPVB нацелен на заднее паравертебральное пространство, что снижает риск таких осложнений, как пневмоторакс. Однако, поскольку грудные симпатические ганглии расположены спереди в паравертебральном пространстве, блокада этих ганглиев после УЗИ-TPVB является неопределенной. В нашем исследовании после УЗИ-TPVB с использованием 10 мл местных анестетиков только семь участников (58.3%) показали повышение ≥1,5 ° C на ипсилатеральных руках по сравнению с контралатеральными руками, что в предыдущих исследованиях считалось значимым повышением после симпатической блокады. 5,16,22 Предположительно, в некоторых случаях 10 мл местных анестетиков будет недостаточно для достижения целевых симпатических ганглиев. Таким образом, в будущем могут быть проведены исследования для определения адекватного объема инъекций, достаточного для успокоения грудных симпатических ганглиев во время УЗИ-ТПВБ, поскольку во время процедуры в паравертебральных областях грудной клетки обычно используются более высокие объемы местных анестетиков. 30,38
Рис. 4 Схематическое аксиальное изображение грудного паравертебрального пространства. Сокращения: ESM, мышца, выпрямляющая позвоночник; SCTL, верхняя реберно-поперечная связка; TPVB, грудной паравертебральный блок; TSGB, блокада грудного симпатического ганглия. Примечание: Игла TPVB в направлении заднего паравертебрального пространства, а игла TSGB в направлении симпатических ганглиев в переднем паравертебральном пространстве. |
В нашем кратком обзоре было отмечено несколько исследований, в которых сообщалось об эффективности TPVB в лечении нескольких нейропатических или нервных болей (таблица 2). Среди этих литературных источников недавнее исследование Кима и др. Описало, что TPVB под контролем FS с использованием 10 мл 1% лидокаина приводит к повышению температуры ≥1,5 ° C у 80% субъектов (n = 12/15). 16 Они использовали тот же объем (10 мл), что и в нашем исследовании. Однако технически все инъекции вводились после подтверждения кончиков игл с использованием контрастного вещества под руководством FS, что могло привести к более высоким показателям успеха в их исследовании.В противном случае, используя США, визуализация в реальном времени помогает врачам определять местоположение кончика иглы. Однако во время процедуры первоначальный объем инъекций может быстро распространиться за пределы верхней реберно-поперечной связки, за пределы паравертебрального пространства. В этом случае врачам необходимо продвинуть иглу немного дальше, после чего следует ввести оставшийся объем. Мы предлагаем выполнять УЗИ-ВБП в два этапа, например, начальную гидродиссекцию физиологическим раствором (<1 мл) для проверки положения иглы, а затем второй этап инъекции местными анестетиками, что может повысить точность процедура.
Это исследование имеет несколько ограничений. Во-первых, это был отчет о серии случаев с описательным обзором, показывающий возможность использования US-TPVB в качестве альтернативы TSGB. Следовательно, прямые исследования для сравнения US-TPVB и TSGB или SGB необходимы с разумным размером выборки. Во-вторых, из нескольких симпатических функций мы применили только разницу в изменениях температуры с помощью инфракрасной термографии. Другие измерения с использованием изменений проводимости кожи или количества судомоторной активности могут помочь подтвердить полную симпатическую блокаду после процедуры. 39 В-третьих, с технической точки зрения, мы продвинули иглу, используя продольное парасагиттальное изображение в каудокраниальной ориентации. Другой метод, такой как использование латерально-медиального доступа на поперечном изображении, должен быть исследован для достижения того же результата. Хотя почти все пациенты в этом исследовании, которым был поставлен диагноз невропатической или нервной боли в верхних конечностях, сообщили об уменьшении боли через 20 минут после блока, клиническую и долгосрочную эффективность УЗИ-TPVB следует исследовать в различных условиях. хронические болевые состояния.
Заключение
В заключение, хотя необходимы дальнейшие подтверждающие исследования, это исследование серии случаев показало, что УЗИ-TPVB может быть полезным методом лечения пациентов с нейропатической болью в верхних конечностях.
Благодарности
Благодарим всех врачей и медсестер за помощь.
Раскрытие информации
Авторы заявляют об отсутствии конфликта интересов.
Список литературы
1. День М. Симпатические блоки: доказательства. Болевой Практик . 2008. 8 (2): 98–109. DOI: 10.1111 / j.1533-2500.2008.00177.x
2. Чой Э, Нам Ф. С., Ли ПБ. Симпатическая блокада как новое средство лечения лимфедемы. Врач по обезболиванию . 2015. 18 (4): 365–372.
3. Чен С.С., Чжан Дж. М.. Развитие патологической боли, опосредованной сочувствием. Дж. Анест Периопер Мед . 2015; 2 (4): 216–225. DOI: 10.24015 / JAPM.2015.0029
4. Ханани М., Спрей DC. Возрастающее значение сателлитной глии в функционировании и дисфункции нервной системы. Нат Рев Neurosci . 2020; 21 (9): 485–498. DOI: 10.1038 / s41583-020-0333-z
5. Ю Й, Ли С.С., Ким Ю.С., Мун Дж.Й., Финлейсон Р.Дж. Рандомизированное сравнение 4, 6 и 8 мл местного анестетика для блокады звездчатого ганглия под контролем УЗИ. Дж. Клин Мед . 2019; 8 (9): 1314. DOI: 10.3390 / jcm80
6. Ким Дж., Пак Х. С., Чо СИ, Байк Х. Дж., Ким Дж. Х. Эффект блокады звездчатого ганглия на трудноизлечимую лимфедему после операции по поводу рака груди. Корейский J Pain .2015; 28 (1): 61–63. DOI: 10.3344 / kjp.2015.28.1.61
7. Мархольд Ф., Изай Б., Захерл Дж., Чабичер М., Ноймайер К. Торакоскопические и анатомические ориентиры нерва Кунца: значение для симпатической хирургии. Энн Торак Хирург . 2008. 86 (5): 1653–1658. DOI: 10.1016 / j.athoracsur.2008.05.080
8. Донделингер Р., Курдзил Дж. Чрескожная фенольная блокада верхней грудной симпатической цепи под контролем компьютерной томографии: новая техника. Acta Radiol . 1987. 28 (5): 511–515.DOI: 10.1177 / 028418518702800503
9. Стэнтон-Хикс М. Осложнения симпатической блокады при боли в конечностях. Тех Рег Анест Бэй Менеджмент . 2007. 11 (3): 148–151. DOI: 10.1053 / j.trap.2007.05.007
10. Кармакар МК. Грудной паравертебральный блок. Анестезиология . 2001. 95 (3): 771–780. DOI: 10.1097 / 00000542-200109000-00033
11. Hwang BY, Kim E, Kwon JY, et al. Обезболивающая эффективность однократной инъекции ретроламинарного паравертебрального блока под ультразвуковым контролем при хирургии груди: проспективное рандомизированное двойное слепое исследование. Корейский J Pain . 2020; 33 (4): 378–385. DOI: 10.3344 / kjp.2020.33.4.378
12. Vogt A, Stieger D, Theurillat C, Curatolo M. Торакальная паравертебральная блокада с однократной инъекцией для лечения послеоперационной боли после торакоскопической хирургии. Br J Анаэст . 2005. 95 (6): 816–821. DOI: 10.1093 / bja / aei250
13. Моллер Дж. Ф., Николайсен Л., Родт С. А., Роннинг Х., Карлссон П. С.. Грудной паравертебральный блок при хирургии рака груди: рандомизированное двойное слепое исследование. Анест Аналг .2007. 105 (6): 1848–1851. DOI: 10.1213 / 01.ane.0000286135.21333.fd
14. Mohta M, Verma P, Saxena AK, Sethi AK, Tyagi A, Girotra G. Проспективное рандомизированное сравнение непрерывных грудных эпидуральных и грудных паравертебральных инфузий у пациентов с односторонними множественными переломами ребер — пилотное исследование. J Хирург для неотложной помощи при травмах . 2009. 66 (4): 1096–1101. DOI: 10.1097 / TA.0b013e318166d76d
15. Пейс М.М., Шарма Б., Андерсон-Дам Дж., Флейшманн К., Уоррен Л., Стефанович П. Торакальная паравертебральная блокада под ультразвуковым контролем: ретроспективное исследование частоты осложнений. Анест Аналг . 2016; 122 (4): 1186–1191. DOI: 10.1213 / ANE.0000000000001117
16. Kim ED, Kim SY, Lee YJ, Kim ED, Prospective A. Рандомизированное перекрестное исследование паравертебральной блокады T2 как симпатического блока при сложном региональном болевом синдроме. Врач по обезболиванию . 2019; 22: E417 – E424.
17. Taketa Y, Fujitani T. Высокогрудная паравертебральная блокада под контролем ультразвука снимает отраженную боль, вызванную шейным спондилезом, и обеспечивает эффект блокады звездчатых ганглиев. Дж. Клин Анест . 2016; 34: 490–491. DOI: 10.1016 / j.jclinane.2016.06.002
18. Гунгор С., Брар Дж. Эпидуральный доступ к паравертебральной грудной симпатической блокаде как альтернатива блокаде звездчатого ганглия: отчет о клиническом случае. Медицина (Балтимор) . 2018; 97 (28): e11492. DOI: 10.1097 / MD.0000000000011492
19. Cowie B, McGlade D, Ivanusic J, Barrington MJ. Грудная паравертебральная блокада под контролем УЗИ: трупное исследование. Анест Аналг . 2010. 110 (6): 1735–1739.DOI: 10.1213 / ANE.0b013e3181dd58b0
20. Krediet AC, Moayeri N, van Geffen G-J, et al. Различные подходы к торакальной паравертебральной блокаде под контролем УЗИ. Иллюстрированный обзор. Анестезиология . 2015. 123 (2): 459–474. DOI: 10.1097 / ALN.0000000000000747
21. Мархофер Д., Мархофер П., Кеттнер С.К. и др. Магнитно-резонансная томография распространения раствора местного анестетика после боковой грудной паравертебральной блокады под ультразвуковым контролем. Волонтерское исследование. Анестезиология .2013. 118 (5): 1106–1112. DOI: 10.1097 / ALN.0b013e318289465f
22. Стивенс Р.А., Стотц А., Као Т.К., Повар М., Берджесс С., Клейнман Б. Относительное повышение температуры кожи после блокады звездчатого ганглия является предиктором полной симпатэктомии руки. Reg Anesth Pain Med . 1998. 23 (3): 266–270.
23. Renes SH, van Geffen GJ, Snoeren MM, Gielen MJ, Groen GJ. Ипсилатеральная блокада плечевого сплетения и гемидиафрагмальный парез как побочный эффект высокого грудного паравертебрального блока. Reg Anesth Pain Med . 2011. 36 (2): 198–201. DOI: 10.1097 / AAP.0b013e31820d424c
24. Сяо П., Чжу X, Ву X. Исследование лечебного эффекта при лечении межреберной невралгии через блокаду паравертебрального нерва в сочетании с прегабалином. Пак Дж. Фарм. Sci . 2014. 27 (5): 1645–1649.
25. Махарита М.Ю., Амр Ю.М., Эль-Баюми Ю. Однократная паравертебральная инъекция для лечения острого торакального опоясывающего лишая: рандомизированное контролируемое исследование. Болевой Практик . 2015; 15 (3): 229–235. DOI: 10.1111 / папр.12179
26. Джи Г, Ню Дж, Ши Й, Хоу Л., Лу И, Сюн Л. Эффективность повторяющихся паравертебральных инъекций с местными анестетиками и стероидами для профилактики постгерпетической невралгии у пациентов с острым опоясывающим герпесом. Анест Аналг . 2009. 109 (5): 1651–1655. DOI: 10.1213 / ANE.0b013e3181b79075
27. Чжао П., Мэй Л. Клиническое исследование блокады параспинального нерва при лечении опоясывающего герпеса под ультразвуковым контролем. Нейрохирургия . 2019; 65 (6): 382–386.DOI: 10.1016 / j.neuchi.2019.06.007
28. Zhao P, Mei L, Wang W. Клиническое исследование блокады грудного паравертебрального нерва метиленовым синим под контролем УЗИ для лечения постгерпетической невралгии. Турок Нейросург . 2019; 29 (6): 811–815.
29. Наджа З.М., Малики Х., Аль-Таннир М.А., Эль-Раджаб М., Зиаде Ф., Зейдан А. Повторяющаяся блокада паравертебрального нерва с использованием катетерной техники для облегчения боли при постгерпетической невралгии. Br J Анаэст . 2006. 96 (3): 381–383. DOI: 10.1093 / bja / ael007
30. Пава А., Войцикевич Т., Баррон А., Эль-Богадли К. Паравертебральные блоки: анатомические, практические и будущие концепции. Curr Anesthesiol Rep . 2019; 9 (3): 263–270. DOI: 10.1007 / s40140-019-00328-x
31. Батра Р.К., Кришнан К., Агарвал А. Паравертебральная блокада. J Анестезиол Clin Pharmacol . 2011; 27 (1): 5–11.
32. Ruscio L, Renard R, Lebacle C, Zetlaoui P, Benhamou D, Bessede T. Грудной паравертебральный блок: сравнение различных подходов и техник.Исследование 27 человеческих трупов. Anaesth Crit Care Pain Med . 2020; 39 (1): 53–58. DOI: 10.1016 / j.accpm.2019.04.003
33. Taketa Y, Fujitani T. Подход влияет на распространение инъекционной жидкости при торакальной паравертебральной блокаде под ультразвуковым контролем: испытание на трупах. Br J Анаэст . 2017; 119 (2): 339–340. DOI: 10.1093 / bja / aex209
34. Баиг С., Мун Дж. Ю., Шанкар Х. Обзор симпатических блоков: анатомия, соноанатомия, доказательства и методы. Reg Anesth Pain Med . 2017; 42 (3): 377–391.DOI: 10.1097 / AAP.0000000000000591
35. Ю Х.С., Нахм Ф.С., Ли ПБ, Ли СиДжей. Ранняя грудная симпатическая блокада улучшает лечебный эффект при нейропатической боли в верхних конечностях. Анест Аналг . 2011. 113 (3): 605–609.
36. Кунц А. Распространение симпатических ветвей на плечевое сплетение: его связь с симпатэктомией, затрагивающей верхнюю конечность. Arch Surg . 1927. 15 (6): 871–877. DOI: 10.1001 / archsurg.1927.01130240044003
37. Хоган К. Х., Тейлор М. Л., Гольдштейн М., Стивенс Р., Кеттлер Р.Показатели успешности блокады симпатической нервной системы с помощью паратрахеальной инъекции. Клин Дж. Боль . 1994. 10 (2): 139–145. DOI: 10.1097 / 00002508-199406000-00008
38. Adhikary SD, Bernard S, Lopez H, Chin KJ. Плоский блок Erector spinae в сравнении с ретроламинарным блоком: магнитно-резонансная томография и анатомическое исследование. Reg Anesth Pain Med . 2018. 43 (7): 756–762.
39. Гунгор С., Рана Б., Филдс К. и др. Изменения на мониторе проводимости кожи как конечная точка блокады симпатического нерва. Болеутоляющее . 2017; 18 (11): 2187–2197. DOI: 10.1093 / pm / pnw318
.
 Так как блокада обладает минимальными побочными эффектами, атерапевтический эффект при этом весьма выражен, процедуру можно повторять столько раз, сколько это будет необходимо в каждом конкретном случае.
Так как блокада обладает минимальными побочными эффектами, атерапевтический эффект при этом весьма выражен, процедуру можно повторять столько раз, сколько это будет необходимо в каждом конкретном случае.

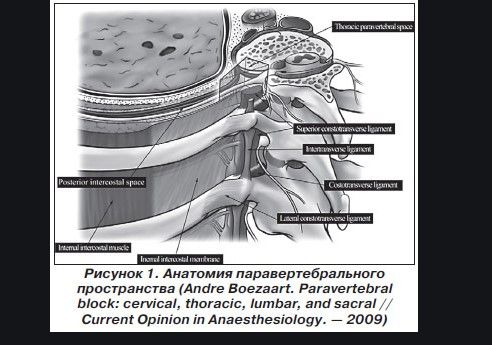 Профессиональный уровень наших докторов, качественное инновационное оборудование госпиталя позволяют проводить блокады под визуальным рентген-контролем, гарантируя точность и эффективность лечения.
Профессиональный уровень наших докторов, качественное инновационное оборудование госпиталя позволяют проводить блокады под визуальным рентген-контролем, гарантируя точность и эффективность лечения.
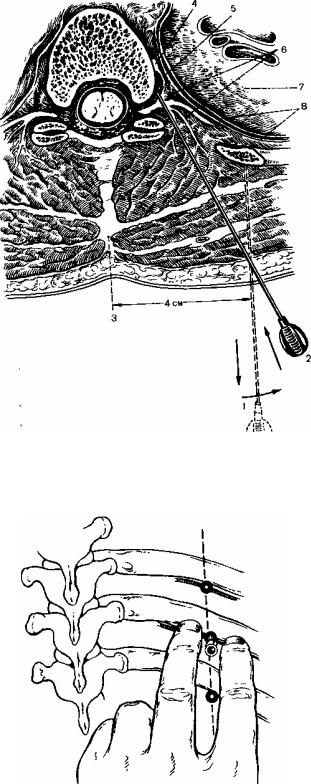
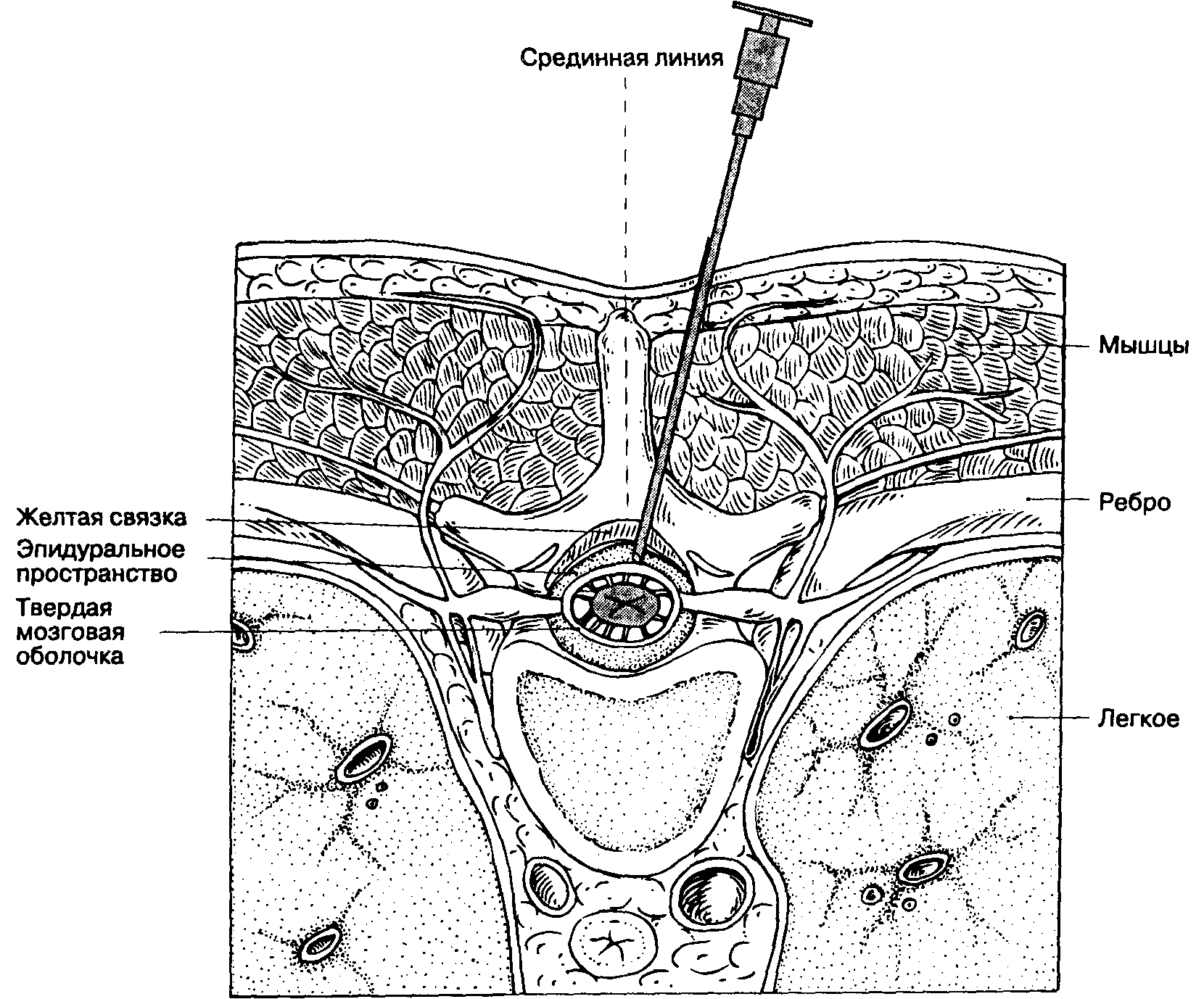 Он наиболее глубокий в шейном, верхнем и нижнем грудном отделах, а самый мелкий — в среднегрудном отделе.
Он наиболее глубокий в шейном, верхнем и нижнем грудном отделах, а самый мелкий — в среднегрудном отделе.